Инфекционные болезни у детей: учебник. Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. 2013. - 688 с.: ил.
|
|
|
|
ПАТОЛОГИЯ ПОСТВАКЦИНАЛЬНОГО ПЕРИОДА
Патологию, возникающую в поствакцинальном периоде, делят на 3 группы.
Присоединение интеркуррентной инфекции в поствакцинальном периоде и осложнения, связанные с сочетанным течением инфекционного и вакцинального процессов. Присоединение какой-либо интеркуррентной инфекции может изменить и утяжелить реакцию организма на прививку, а в ряде случаев - и способствовать развитию поствакцинальных осложнений.
Обострение хронических и первичные проявления латентных заболеваний. При этом прививки служат не причиной, а скорее условием, благоприятствующим развитию указанных процессов.
Вакцинальные необычные реакции и осложнения, вызванные самой вакциной («истинные»).
К вакцинальным реакциям относят комплекс клинических и параклинических проявлений, стереотипно развивающихся после введения конкретного препарата. Их выраженность и частоту определяет реактогенность вакцины.
К поствакцинальным осложнениям относят тяжелые и (или) стойкие нарушения состояния здоровья, развивающиеся вследствие профилактических прививок.
Вакцинальные реакции. Различают местные и общие вакцинальные реакции.
К местным реакциям относят все, возникающие в месте введения препарата. Неспецифические местные реакции появляются в течение 1-х суток после прививки в виде гиперемии и отека продолжительностью 24-48 ч. При применении адсорбированных препаратов, особенно подкожном, в месте введения может образоваться инфильтрат. При повторном введении анатоксинов могут развиваться чрезмерно сильные местные реакции, распространяющиеся на всю ягодицу, а иногда захватывающие поясницу и бедро. Эти реакции имеют аллергическую природу, общее состояние ребенка не нарушается.
Местные реакции, как правило, не требуют лечения; при развитии чрезмерно сильных местных реакций следует дать внутрь один из антигистаминных препаратов. Сильная местная реакция (отек, гиперемия диаметром более 8 см) является противопоказанием к последующему применению данного препарата. При введении живых бактериальных вакцин развиваются специфические местные реакции, которые обусловлены инфекционным вакцинальным процессом в месте аппликации препарата. Они появляются по истечении определенного срока после прививки и служат непременным условием для развития иммунитета. Так, при внутрикожной иммунизации новорожденных вакциной БЦЖ в месте введения через 6-8 нед развивается специфическая реакция в виде инфильтрата диаметром 5-10 мм с небольшим узелком в центре и с образованием корочки, в ряде случаев отмечается пустуляция. Обратное развитие изменений занимает 2-4 мес, а иногда и больше. На месте реакции остается поверхностный рубчик размером 3-10 мм. При атипичной реакции ребенка нужна консультация фтизиатра.
К общим вакцинальным реакциям относят изменение состояния и поведения ребенка, как правило, сопровождающееся повышением температуры. После введения инактивированных вакцин общие реакции развиваются спустя несколько часов, их продолжительность обычно не превышает 48 ч. При повышении температуры до 38 °С и выше они могут сопровождаться беспокойством, нарушением сна, анорексией, миалгией. Общие реакции после иммунизации живыми вакцинами развиваются на высоте вакцинального инфекционного процесса, т. е. через 4-7 сут. Помимо вышеперечисленной симптоматики, они могут сопровождаться появлением катаральных симптомов, кореподобной сыпью (коревая вакцина), одноили двусторонним воспалением слюнных желез (паротитная вакцина), лимфоаденитом заднешейных и затылочных узлов (краснушная вакцина). При гипертермических реакциях у отдельных детей возможно развитие фебрильных судорог, которые, как правило, бывают кратковременными. Частота развития судорожных (энцефалических) реакций составляет для АКДС-вакцины 4:100 000, что значительно меньше, чем при применении зарубежных препаратов, содержащих коклюшные микробные клетки. Введение АКДС-вакцины может стать причиной непрерывного пронзительного крика в течение нескольких часов. По-видимому, это связано с внутричерепной гипертензией.
При сильных общих реакциях назначают симптоматическую терапию.
В соответствии с Приказом Минздрава России от 18.12.97 № 375 температурная реакция на дозу вакцины, превышающая 40 °С, является противопоказанием к последующему введению данного препарата.
К числу наименее реактогенных препаратов национального календаря профилактических прививок относятся полиомиелитная, паротитная, краснушная, гепатитная В вакцины и анатоксины.
Поствакцинальные осложнения
Поствакцинальные осложнения в виде вакцинно-ассоциированного полиомиелита, генерализованной БЦЖ-инфекции, энцефалита после коревой прививки встречаются с частотой 1 и менее на 1 млн вакцинированных. Возможность случайного совпадения развившейся патологии с вакцинацией достаточно велика. Рабочая группа ВОЗ по неблагоприятным реакциям после вакцинации (Оттава, 1991) предложила использовать следующие понятия:
• местные неблагоприятные явления (абсцесс в месте введения, гнойный лимфоаденит, тяжелая местная реакция);
• неблагоприятные явления со стороны центральной нервной системы (острый паралич, энцефалопатия, энцефалит, менингит, судороги);
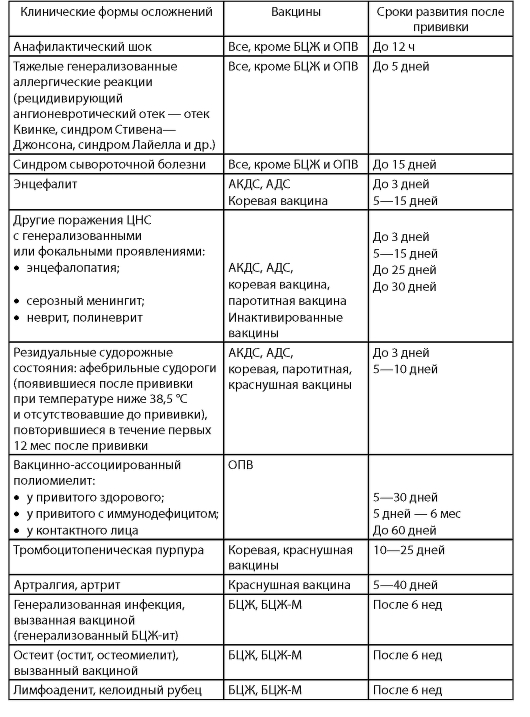
• прочие неблагоприятные события (аллергические реакции, анафилактический шок, артралгии, генерализованная БЦЖ-инфекция, остит/ остеомиелит, гипотензивно-гипореспонсивное (коллаптоидное) состояние, пронзительный крик, сепсис, синдром токсического шока). В табл. 2 приведены основные клинические формы осложнений после
применения вакцин национального календаря прививок и время их развития после иммунизации.
Таблица 2. Осложнения, имеющие причинную связь с вакцинацией
Кроме того, различают:
• осложнения, вызванные программными ошибками, т. е. связанные с нарушениями правил и техники вакцинации;
• осложнения, вызванные вакциной как таковой (поствакцинальные осложнения);
• события, косвенно связанные с вакцинацией (например, фебрильные судороги в результате температурной реакции, вызванной вакциной);
• случайные совпадения (например, интеркуррентное заболевание в поствакцинальном периоде).
Осложнения вследствие ошибок. К осложнениям, развивающимся при нарушении техники вакцинации, относят холодные абсцессы при подкожном введении вакцины БЦЖ, а также длительно сохраняющиеся инфильтраты после поверхностного подкожного введения адсорбированных препаратов.
Нарушение стерильности вакцин является причиной развития гнойно-септических осложнений, в отдельных случаях завершающихся синдромом токсического шока с летальным исходом. Необходимо строго соблюдать сроки и условия хранения препаратов во вскрытых ампулах (флаконах), определенные инструкциями по их применению. Особое внимание при этом должно быть уделено вакцинам, в составе которых отсутствуют консерванты. Категорически запрещается преждевременное вскрытие ампул (флаконов) независимо от наличия в препарате консерванта.
К развитию сильных общих и местных реакций может привести введение вакцины в большей дозе, что происходит или в результате ошибки, или при плохом перемешивании адсорбированного препарата.
При выявлении факта введения увеличенной дозы инактивированной вакцины необходимо однократно парентерально ввести один из антипиретиков и антигистаминный препарат, а при увеличении дозы живых бактериальных вакцин - провести курс терапии соответствующим антибиотиком (4-5 дней при введении живых вакцин против особо опасных инфекций, более длительный срок - при введении вакцины БЦЖ).
При увеличении дозы живых вакцин (коревой, паротитной, краснушной, полиомиелитной) достаточно ограничиться наблюдением за привитым.
Причиной развития аллергических осложнений немедленного типа может служить нарушение «холодовой цепи». При повышении температуры или замораживании-оттаивании адсорбированных препаратов происходит десорбция антигенов, что приводит к их быстрому поступлению в систему циркуляции. В случае высокого титра антител у прививаемого может произойти реакция антиген-антитело. На нарушения температурного режима хранения и транспортировки адсорбированных препаратов указывает образование быстро оседающих агломератов.
Аллергические реакции немедленного типа, в том числе анафилактический шок, не исключены при введении сенсибилизированным лицам гетерологичных сывороточных препаратов без соблюдения правил, определенных инструкциями. Инструкции предусматривают:
- обязательную предварительную внутрикожную пробу с разведенным 1:100 препаратом;
- последующее подкожное введение (в область плеча) лицам с отрицательной кожной пробой (размер гиперемии и/или отека через 20 мин менее 1 см) 0,1 мл неразведенного препарата;
- при отсутствии через 30-60 мин общей и местной реакции - внутримышечное введение всей дозы препарата.
Положительная реакция на внутрикожное введение разведенного препарата или 0,1 мл неразведенной сыворотки является противопоказанием к их применению в профилактических целях.
Истинные поствакцинальные осложнения. Они могут быть обусловлены:
• инфекционным вакцинальным процессом (живые вакцины);
• сенсибилизацией;
• аутосенсибилизацией;
• реверсией вирулентных (живые вакцины) или токсигенных (анатоксины) свойств;
• влиянием на генетический аппарат клетки.
На практике достаточно часто встречается сочетание перечисленных механизмов, при этом благодаря первым 4 вакцинация может спровоцировать проявление вялотекущей или латентной инфекции или послужить причиной первого проявления заболевания неинфекционной природы.
В развитии сенсибилизации решающая роль принадлежит неспецифическим компонентам препарата (белки субстрата культивирования, антибиотики, консерванты). Присутствие этих веществ в прививочной дозе вакцин национального календаря прививок отражено в табл. 3.
Современная технология производства вакцин, методы, применяемые для контроля их качества (в том числе на этапах изготовления) требования, предъявляемые к результатам контроля, гарантируют выпуск отличных препаратов. Российские фармакопейные статьи, определяющие вышеуказанное качество, полностью соответствуют стандартам ВОЗ, и все отечественные вакцины национального календаря прививок по эффективности и реактогенности не отличаются от лучших зарубежных препаратов, а в ряде случаев и превосходят их.
Таблица 3. Вещества, входящие в состав вакцин
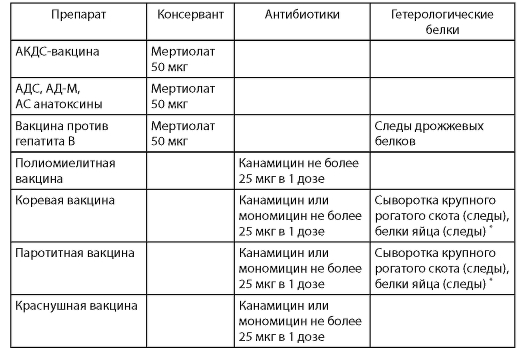
* Перепелиного - отечественные вакцины; куриного - зарубежные вакцины.
Чтобы избежать неблагоприятного воздействия веществ, не определяющих иммуногенность вакцин, требованиями ВОЗ введены их строгие лимиты. Так, содержание белков гетерологичной сыворотки в прививочной дозе ограничено 1 мкг, а гетерологичной ДНК - 100 пкг. При изготовлении вакцин запрещено использование антибиотиков с высокой сенсибилизирующей активностью и токсичностью (пенициллин, стрептомицин, тетрациклины). Применяются антибиотики из группы аминогликозидов, содержание которых в препаратах живых вирусных вакцин находится на минимальном уровне (см. табл. 1).
Дифференциальная диагностика поствакцинальной патологии
Афебрильные судороги, возникшие в поствакцинальном периоде, надо дифференцировать с эпилепсией, опухолью мозга, прогрессирующей энцефалопатией, лейкодистрофией и др. Их следует также отличать от спазмофилических судорог, развивающихся при активном рахите с гипокальциемией. При установлении диагноза спазмофилии нужно учитывать избыточную массу тела ребенка, клинические признаки рахита, преобладание в рационе каш, снижение уровня кальция в крови.
Из заболеваний неинфекционной природы, возникающих из-за инъекции вакцины в область ягодицы, возможно травматическое повреждение седалищного нерва, признаки которого в виде беспокойства и щажения ноги, на стороне которой была сделана инъекция, наблюдаются с 1-го дня. Эти же признаки после введения ОПВ могут быть проявлением вакцинноассоциированного полиомиелита.
Тромбоцитопения входит в число вероятных осложнений после введения краснушной вакцины. Фебрильные судороги в поствакцинальном периоде могут быть связаны с интеркуррентным заболеванием (грипп, ОРВИ и др.).
При возникновении на фоне фебрильной температуры общемозговых симптомов, судорог и менингеальных знаков необходимо в первую очередь исключить менингококковую инфекцию.
Своевременное распознавание менингококковой инфекции имеет решающее значение для судьбы ребенка. Если начало клинических проявлений генерализованной инфекции пришлось на вакцинальный период, то можно ошибочно предположить, что резкий подъем температуры до 38- 40 °С, часто с ознобом и рвотой, является реакцией на прививку. При сохранении этих симптомов более 2-3 дней и/или появлении менингеальных симптомов (ригидность затылочных мышц, симптомы Брудзинского, Кернига, выбухание родничка и др.), потере сознания, а также при геморрагической сыпи следует немедленно госпитализировать больного и сделать спинномозговую пункцию. Однако даже при отсутствии этих симптомов необычная реакция на прививку в виде резкого угнетения или возбуждения ребенка, бледности, адинамии должна насторожить врача. При менингококковом менингите на первый план выступают гиперестезия, упорная церебральная рвота, не связанная с приемом пищи и не приносящая облегчения, клонико-тонические судороги и пронзительный монотонный плач у детей грудного возраста, а также менингеальные знаки.
Наряду с менингококковым менингитом в поствакцинальном периоде могут развиться гнойные менингиты другой этиологии, а также серозные менингиты, вызванные энтеровирусами, вирусом эпидемического паротита и др.
Общемозговой симптоматикой порой сопровождаются токсические формы гриппа, пневмония, кишечные инфекции (дизентерия, сальмонеллез и др.), развитие которых также не исключено в поствакцинальном периоде.
Для дифференциальной диагностики поствакцинальных осложнений с интеркуррентными заболеваниями необходимо учитывать не только клинические проявления, но и время их развития. Так, после прививок АКДС, АДС, АДС-М и других инактивированных вакцин повышение температуры тела, ухудшение общего состояния, судорожный синдром возникают в первые 2 дня, чаще в 1-е сутки после вакцинации.
Побочные реакции после введения живых вирусных вакцин (корь, паротит, краснуха, желтая лихорадка), связанные с репликацией вакцинного вируса, развиваются с 5-го по 15-й день после прививки. В эти сроки могут наблюдаться лихорадка, недомогание, а также сыпь (при введении коревой вакцины), припухлость околоушных желез (у детей, привитых против паротита), артралгия и лимфаденопатия (при иммунизации краснушной вакциной). Обычно эти реакции проходят в течение нескольких дней после назначения симптоматической терапии, если же они наблюдаются до 4-5-го дня или после 15-20-го дня от введения живых вирусных вакцин, то, как правило, не связаны с прививкой. Что касается относительно редкой формы вакцинальной патологии после применения паротитной вакцины, - серозного менингита, то его развитие наступает в более поздние сроки: от 10-го до 25-го дня после прививки.
Чтобы выяснить, явилось ухудшение состояния ребенка следствием присоединения интеркуррентного заболевания или осложнением прививки, необходимо тщательно собрать сведения об инфекционных заболеваниях в семье, в детском коллективе, по возможности установить других заболевших со схожими клиническими симптомами.
У детей раннего возраста интеркуррентными заболеваниями чаще всего являются ОРЗ (моно- и микст-инфекции), грипп, парагрипп, респираторно-синцитиальная, аденовирусная, микоплазменная, пневмококковая, стафилококковая и другие инфекции.
Если вакцинация проведена в инкубационном периоде этих заболеваний, они могут осложниться ангиной, синуситом, отитом, синдромом крупа, обструктивным бронхитом, бронхиолитом, пневмонией и др.
Необходимо исключить интеркуррентную энтеровирусную инфекцию (ЕСНО, Коксаки) с острым началом (подъем температуры до 39- 40 °С, головная боль, боль в глазных яблоках, рвота, головокружение, расстройство сна), герпетическую ангину, экзантему и симптомы поражения менингеальных оболочек и желудочно-кишечного тракта. Заболевание имеет выраженную весенне-летнюю сезонность («летний грипп») и может распространяться не только воздушно-капельным, но и фекально-оральным путем.
В поствакцинальном периоде возможно возникновение кишечных инфекций, когда общая интоксикация сочетается с рвотой, диареей и другими проявлениями поражения желудочно-кишечного тракта, что несвойственно прививочной патологии. Сильное беспокойство, боли в животе, рвота, отсутствие стула требуют дифференциальной диагностики с инвагинацией.
После прививки может быть впервые выявлена инфекция мочевых путей. Она начинается остро, с высокой температуры и изменений в анализах мочи. При этом нередко удается обнаружить врожденную патологию мочевых путей.
Таким образом, развитие патологического процесса в поствакцинальном периоде далеко не всегда связано с вакцинацией. Диагноз поствакцинального осложнения правомерно устанавливать только после того, как отвергнуты все остальные возможные причины нарушения состояния ребенка.
Лечение поствакцинальной патологии
Комплексная терапия поствакцинальных осложнений предусматривает проведение как специфического (этиотропного), так и неспецифического (патогенетического) лечения. Важное место в терапии этих больных занимают правильный режим, рациональная диета и тщательный уход. В условиях присоединения интеркуррентного заболевания или обострения хронической болезни проводится интенсивное лечение этих заболеваний.
Поствакцинальные реакции в большинстве случаев не требуют специальной терапии и проходят самостоятельно в течение нескольких часов или дней.
При повышении температуры до высоких значений дают обильное дробное питье, применяют физические методы охлаждения и жаропонижающие препараты (панадол, тайленол, парацетамол, бруфен-сироп и др.). В настоящее время в педиатрической практике в качестве жаропонижающих средств рекомендуют использовать ибупрофен и ацетоминофен (парацематол) - препараты с высокой эффективностью и минимальным риском развития побочных реакций.
При возникновении после прививки аллергической сыпи можно использовать один из антимедиаторных препаратов (зиртек, фенкарол, тавегил, перитол, диазолин) 1-3 раза в день в возрастной дозе в течение 2-3 дней.
Некоторые формы осложнений после введения вакцины БЦЖ требуют этиотропной терапии.
К наиболее тяжелым осложнениям при иммунизации БЦЖ относится генерализованная инфекция микобактериями вакцинного штамма, развившаяся на фоне гранулематозной болезни или иных нарушений клеточного иммунитета. Лечение обычно проводится в условиях специализированного стационара, при этом назначают 2-3 противотуберкулезных препарата (изониазид и пиразинамид или тизамид) из расчета 20-25 мг/ (кг • сут) на срок не менее 2-3 мес.
Наиболее распространенным осложнением при иммунизации вакциной БЦЖ является гнойный лимфоаденит, который, по отечественным данным, наблюдается у 0,01% вакцинированных детей в возрасте до 2 лет. В этом случае делают пункцию пораженного узла с удалением казеозных масс и последующим введением в его полость 5% раствора салюзида в возрастной дозе или стрептомицина. Та же терапия показана при холодных абсцессах, развившихся вследствие нарушения техники внутрикожного введения вакцины БЦЖ.
Противотуберкулезную терапию назначают в зависимости от распространенности поражения групп лимфатических узлов и фазы воспалительного процесса. При поражении одной группы лимфатических узлов (например, подмышечных) в фазе инфильтрации назначают изониазид внутрь из расчета 10-15 мг/ (кг • сут), в качестве местного лечения применяют аппликации водного раствора рифампицина с димексидом или 10% фтивазидовую мазь.
Лечение поствакцинальных осложнений, развившихся после применения других профилактических препаратов, проводится по синдромному принципу.
Для профилактики интеркуррентных заболеваний у часто болеющих детей перед плановой вакцинацией целесообразно использовать профилактические курсы топических иммуномодуляторов (ИРС 19, Имудон).
Лечение экстренных состояний. Экстренные состояния требуют оказания немедленной медицинской помощи в поликлинике или на дому, госпитализации больного и продолжения терапии в условиях стационара.
Поствакцинальный энцефалит требует восстановительной терапии в зависимости от остаточных явлений.
При коллаптоидной реакции со спазмом периферических сосудов назначают вазодилататоры и спазмолитики: папаверин, эуфиллин, никотиновую кислоту, но-шпу (0,2 мл на год жизни внутримышечно), растирания кожи 50% спиртом или уксусом (1 столовая ложка на 1 стакан воды). При двигательном беспокойстве, возбуждении, непрерывном пронзительном крике рекомендуется седуксен внутрь 1,25-5 мг детям от 6 мес до 2 лет, 2,5-7,5 мг детям от 2 до 6 лет, 5-15 мг детям от 7 до 14 лет.
Наиболее эффективным средством терапии судорожного синдрома является 0,5% раствор седуксена, который вводят внутримышечно или внутривенно в разовой дозе 0,05 мг/кг. При достижении эффекта дозу седуксена снижают, затем переходят на прием внутрь. Хороший противосудорожный эффект дает 25% раствор магния сульфата из расчета 0,2 мл/кг внутримышечно.
Противосудорожное, снотворное и спазмолитическое действие оказывает фенобарбитал, который назначают в разовой дозе 0,005 г 2 раза в сутки, детям от 6 мес до 1 года - 0,01 г 1-2 раза в сутки.
В комплексную терапию энцефалитического синдрома наряду с противосудорожной терапией включают дегидратацию, глюкокортикостероиды, сердечно-сосудистые средства и ведут борьбу с дыхательной недостаточностью. При возникновении поствакцинального коревого энцефалита назначают внутривенное введение нормального иммуноглобулина человека.
В основе лечения выраженных аллергических реакций лежит десенсибилизирующая терапия, включающая парентеральное введение антигистаминных препаратов - 1% раствора димедрола 0,5 мг/ (кг • сут) внутримышечно, тавегила 0,025 мг/ (кг • сут) внутримышечно, 2% раствора супрастина 2-4 мг/ (кг • сут) внутримышечно.
Отсутствие эффекта от антигистаминных средств служит показанием к назначению глюкокортикостероидной терапии, которая может снизить тяжесть или предотвратить развитие тяжелых системных реакций (круп, бронхоспазм, отек Квинке, спазм кишечника и др.) в последующие часы. Для этого внутривенно или внутримышечно вводят 100- 200 мг гидрокортизона или 10-40 мг метилпреднизолона каждые 4-6 ч. В дальнейшем в качестве поддерживающей терапии дают внутрь перорально преднизолон из расчета 1-2 мг/ (кг • сут), дексаметазон 0,15- 0,3 мг/ (кг • сут) с дальнейшим постепенным уменьшением дозы вплоть до отмены препарата.
При развитии анафилактического шока отмечаются резкая бледность кожи, холодный липкий пот, нитевидный пульс. Развивается острая сердечная недостаточность с резким падением артериального давления, возникают удушье, клонические судороги.
Симптомы шока иногда появляются в момент введения аллергена. Однако у некоторых детей признаки шока нарастают медленнее: сначала появляются чувство жара, покраснение кожи, шум в ушах, затем зуд глаз, носа, чиханье, сухой мучительный кашель, шумное дыхание, схваткообразные боли в животе. При развитии анафилактического шока любого происхождения без своевременной помощи ребенок может умереть в течение 5-30 мин. Неотложную помощь необходимо оказать немедленно, в прививочном кабинете.
Во-первых, нужно придать больному горизонтальное положение с несколько приподнятыми ногами, согреть его (укрыть одеялом, положить грелку). Голову ребенка нужно повернуть вбок для предупреждения аспирации рвотных масс, очистить полость рта от слизи, рвотных масс, а также обеспечить поступление свежего воздуха.
Во-вторых, нужно срочно прекратить введение вакцины, вызвавшей реакцию. Немедленно ввести адреналина гидрохлорид (0,1%) или норадреналина гидротартрат (0,2%) подкожно или внутримышечно в дозе 0,01 мл/кг. Следует повторять инъекции каждые 10-15 мин до выведения больного из тяжелого состояния. Чтобы уменьшить всасывание вакцины при ее подкожном введении, необходимо обколоть место инъекции раствором адреналина (0,15-0,75 мл 0,1% раствора адреналина). Выше места инъекции накладывают жгут (с целью замедления всасывания вакцинного антигена).
В-третьих, рекомендуются инъекции глюкокортикостероидов (преднизолона из расчета 1-2 мг/кг или гидрокортизона из расчета 5-10 мг/кг), которые могут снизить или предотвратить развитие более поздних проявлений анафилактического шока (бронхоспазм, отеки и др.).
Ребенку в очень тяжелом состоянии нужно ввести 2-3 разовые дозы глюкокортикостероидов, при необходимости эту дозу можно повторить.
В-четвертых, в качестве десенсибилизирующей терапии вводят антигистаминные препараты (димедрол, супрастин, тавегил) от 0,25 до 1 мл в зависимости от возраста, но только при четкой тенденции к нормализации артериального давления, которое они нередко снижают. Эти препараты не оказывают немедленного действия и не спасают жизнь ребенку. Супрастин противопоказан детям с аллергией к эуфиллину.
При резком бронхоспазме и затруднении дыхания дополнительно к адреналину внутримышечно вводят раствор эуфиллина из расчета 6-10 мг чистого вещества на 1 кг массы тела. Фармакологический эффект будет получен быстрее при медленном внутривенном введении 2,4% раствора эуфиллина в эквивалентном количестве. В случае развития сердечной недостаточности показаны сердечные гликозиды: 0,05% раствор строфантина или 0,06% раствор коргликона в разовых дозах от 0,15 до 0,5 мл.
После оказания неотложной помощи больного обязательно госпитализируют в отделение интенсивной терапии или реанимации.
Профилактика поствакцинальной патологии
Эксперты ВОЗ рекомендуют всем странам максимально сократить противопоказания к иммунизации путем исключения так называемых ложных противопоказаний к проведению профилактических прививок.
Ложные противопоказания к проведению профилактических прививок включают перинатальную энцефалопатию, стабильные неврологические нарушения, анемию, увеличение рентгенологической тени тимуса, аллергию, экзему, врожденные пороки, дисбактериоз, а также указания в анамнезе на недоношенность, сепсис, болезнь гиалиновых мембран, гемолитическую болезнь новорожденных, осложнения после вакцинации в семье, аллергию у родственников, эпилепсию, внезапную смерть в семье.
В настоящее время абсолютные противопоказания к вакцинации сведены до минимума (табл. 4).
Таблица 4. Медицинские противопоказания к проведению профилактических прививок*
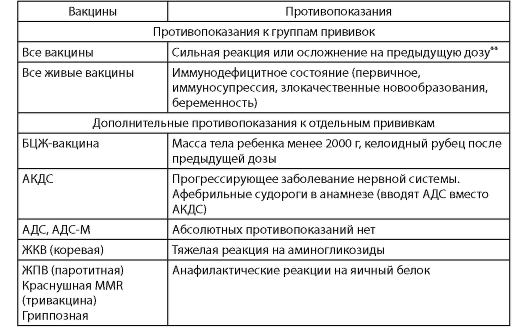
*Плановая вакцинация откладывается до окончания острых проявлений заболевания и обострений хронических заболеваний. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки проводят сразу же после нормализации температуры.
**Сильной реакцией считаются температура выше 40 °С, в месте введения вакцины - отек, гиперемия диаметром более 8 см.
Более всего противопоказаний имеется к применению АКДС-вакцины: помимо реакций на предыдущие дозы вакцины, к ним относятся также аллергия, неврологические расстройства только в острой фазе.
Для введения коревой и паротитной вакцины единственным противопоказанием является иммунодефицитное состояние. В зависимости от метода производства вакцин отвод от прививок могут получить лица с анафилактическими реакциями на куриное яйцо и чувствительные к неомицину. Противопоказаниями для введения туберкулезной вакцины являются недоношенность и первичный иммунодефицит.
Согласно современным представлениям, профилактика поствакцинальной патологии проводится по направлениям создания минимально реактогенных вакцин, рационализации прививочного календаря, правильного отбора детей для прививки, разработки наименее травматичного способа введения вакцинных препаратов.
Существенную роль в предупреждении поствакцинальных осложнений играют общие профилактические мероприятия. К ним относится прежде всего правильный отбор детей для вакцинации. Детей, подлежащих иммунизации, должны отбирать квалифицированные медицинские работники, способные адекватно оценить состояние ребенка и стремящиеся привить максимальное число детей без вреда их здоровью.
Важно учитывать, что современные вакцины имеют минимум противопоказаний и применяются без специального обследования, но обязательно после беседы с матерью и объективного осмотра ребенка.
Одновременно с изучением анамнеза необходимо обратить внимание на эпидемиологическую ситуацию, т. е. наличие инфекционных заболеваний в окружении ребенка. Это имеет большое значение, поскольку присоединение интеркуррентных инфекций в поствакцинальном периоде отягощает состояние, может вызвать различные осложнения, а также снижает выработку специфического иммунитета.
При квалифицированном отборе детей для вакцинации, включающем при необходимости лабораторное обследование и консультацию специалистов, выявляют противопоказания к прививкам (чаще всего временные). Выявленные противопоказания позволяют назначить соответствующее лечение, использовать для вакцинации менее реактогенные вакцины и прививать ребенка по индивидуальному календарю.
За привитыми в поствакцинальном периоде организуют постоянное медицинское наблюдение, оберегают их от чрезмерных физических и психических нагрузок. Необходимо обратить внимание на питание детей перед вакцинацией и после нее. Это особенно важно для тех, кто страдает пищевой аллергией. Они не должны получать в период вакцинации пищу, которая ранее вызывала аллергические реакции, а также продукты, не употреблявшиеся ранее и содержащие облигатные аллергены (яйца, шоколад, цитрусовые, икра, рыба и др.).
Решающее значение имеет предупреждение в поствакцинальном периоде инфекционных заболеваний. Не следует ставить перед родителями вопрос о немедленном проведении прививок перед поступлением или сразу после поступления ребенка в детское дошкольное учреждение. В детском учреждении ребенок попадает в условия большой микробной и вирусной обсемененности, у него изменяется привычный режим, возникает эмоциональный стресс. Все это неблагоприятно влияет на его здоровье и потому несовместимо с прививкой.
Для проведения прививок определенное значение может иметь сезон года. В теплое время года вакцинальный процесс дети переносят легче, поскольку их организм более насыщен витаминами. Осень и зима - пора высокой заболеваемости ОРВИ, присоединение которых в поствакцинальном периоде крайне нежелательно. Детей, часто болеющих острыми респираторными инфекциями, лучше прививать в теплое время года, тогда как детей-аллергиков лучше прививать зимой; а вакцинировать их весной и летом нежелательно, поскольку возможна пыльцевая аллергия.
МОНИТОРИНГ ПОСТВАКЦИНАЛЬНЫХ ОСЛОЖНЕНИЙ
Социальная защита граждан при возникновении поствакцинальных осложнений
Система мониторинга поствакцинальных осложнений в нашей стране закреплена законом, и несоблюдение требований их регистрации и расследования является его нарушением. Цель мониторинга заключается в осуществлении надзора за безопасностью вакцин при использовании их в медицинской практике и совершенствовании системы мероприятий по предупреждению поствакцинальных осложнений. В задачи мониторинга входят выявление осложнений; определение частоты и характера осложнений для каждого препарата; выявление отдельных территорий и групп населения с повышенной частотой осложнений; определение факторов риска, способствующих развитию осложнений.
Приказом Минздрава России от 31.12.96 № 433 поствакцинальные осложнения включены в перечень заболеваний, информация о которых должна направляться в департамент Госсанэпиднадзора в виде внеочередных донесений. Предусмотрено также последующее представление акта расследования каждого случая необычной реакции (осложнения, шока, смерти) на вакцинацию. Эти акты и выписки из истории болезни направляются в адрес Национального органа контроля медицинских иммунобиологических препаратов - ГИСК им. Л. А. Тарасевича. На необходимость информации ГИСК о случаях повышенной реактогенности препарата и развития поствакцинальных осложнений указано также во всех инструкциях по применению вакцин.
Вышесказанное распространяется как на осложнения, перечисленные в табл. 2, так и на другие формы заболеваний в поствакцинальном периоде, которые можно связать с проведенной прививкой.
Каждый случай заболевания, потребовавший госпитализации, а также с летальным исходом расследуется комиссией с составлением акта расследования.
Федеральным Законом «Об иммунопрофилактике инфекционных болезней» впервые законодательно закреплено право граждан на социальную защиту при возникновении поствакцинальных осложнений, которое реализуется в виде государственных единовременных пособий, ежемесячных денежных компенсаций, пособий по временной нетрудоспособности.
Так, при возникновении поствакцинального осложнения гражданин имеет право на получение государственного единовременного пособия в размере 100 минимальных размеров оплаты труда, а в случае смерти гражданина, наступившей вследствие поствакцинального осложнения, члены его семьи имеют право на получение государственного единовременного пособия в размере 300 минимальных размеров оплаты труда (статья 19). Гражданин, признанный инвалидом вследствие поствакцинального осложнения, имеет право на получение ежемесячной денежной компенсации в размере 10 минимальных размеров оплаты труда (статья 20). Гражданин, у которого временная утрата трудоспособности связана с поствакцинальным осложнением, имеет право на получение пособия по временной нетрудоспособности в размере 100% среднего заработка независимо от непрерывного стажа работы. Это же положение распространяется и на получение пособия по временной нетрудоспособности за все время болезни несовершеннолетнего, связанной с поствакцинальным осложнением (статья 21).
Мониторинг с целью предупреждения поствакцинальной патологии должен включать следующие мероприятия:
• соблюдение показаний и противопоказаний к вакцинации;
• соблюдение правил хранения и введения вакцин;
• подготовка детей по группам риска к вакцинации;
• составление индивидуального календаря прививок;
• использование вакцин с уменьшенным содержанием антигенов;
• выбор времени года для введения вакцин;
• соблюдение сроков наблюдения, диеты и охранительного режима в поствакцинальном периоде.