Инфекционные болезни у детей: учебник. Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. 2013. - 688 с.: ил.
|
|
|
|
ВИРУСНЫЕ ГЕПАТИТЫ
В настоящее время установлено 7 этиологически самостоятельных гепатитов, которые обозначают буквами латинского алфавита: А, В, D, Е, С, F, G. Этим не исчерпывается все разнообразие вирусных поражений печени у человека. Доказана антигенная неоднородность вирусов, вызывающих гепатиты С и Е, и можно прогнозировать в недалеком будущем выявление новых этиологически самостоятельных форм болезни.
ГЕПАТИТ А
Гепатит А (В 15) - острое циклически протекающее заболевание, вызываемое РНК-содержащим вирусом; характеризуется кратковременными симптомами интоксикации, быстро проходящими нарушениями печеночных функций. Течение доброкачественное. По МКБ-10 различают острый гепатит А (В 15), гепатит А с печеночной комой (В 15.0) и гепатит А без печеночной комы (В 15.9).
Этиология. Вирус гепатита А (ВГА) открыли S. Feinstone и сотрудники (1970). Он представляет собой сферическую РНК-содержащую частицу диаметром 27-30 нм. По физико-химическим свойствам ВГА относится к энтеровирусам с порядковым номером 72, локализуется в цитоплазме гепатоцитов. Вирус нечувствителен к эфиру, но быстро инактивируется раствором формалина, хлорамина и ультрафиолетовыми лучами; при температуре 85°С инактивируется в течение 1 мин.
Показана возможность репродукции вируса в первичных и перевиваемых монослойных линиях культур клеток человека и обезьян, что открывает источник реагентов для производства диагностикумов, а также для конструирования вакцинальных препаратов.
Эпидемиология. Гепатит А - распространенное инфекционное заболевание в детском возрасте. Заболеваемость бывает спорадической или в виде эпидемических вспышек.
В общей структуре заболеваемости гепатитом А на долю детей приходится более 60%. Чаще болеют дети в возрасте 3-7 лет. Дети 1-го года жизни практически не болеют из-за трансплацентарного иммунитета, полученного от матери.
Гепатит А - типичная антропонозная инфекция. Источниками заражения является только человек с явными или стертыми формами болезни, а также вирусоносители - здоровые или реконвалесценты. Основную роль в активном поддержании эпидемического процесса играют больные, особенно с атипичными формами. Зачастую заболевание у них остается нераспознанным, они ведут активный образ жизни, посещают организованные детские коллективы и становятся скрытыми и нередко мощными источниками инфицирования.
У больных вирус содержится в крови, фекалиях и моче. Вирус появляется в испражнениях задолго до первых клинических симптомов, но его наибольшая концентрация бывает в преджелтушном периоде. В первые дни желтушного периода вирус удается обнаружить в крови и испражнениях не более чем у 10-15% больных, а после 4-5-го дня от появления желтухи - лишь в единичных случаях.
Гепатит А - типичная кишечная инфекция. Вирус передается преимущественно контактно-бытовым путем, посредством загрязненных фекалиями рук, а также с пищевыми продуктами и питьевой водой. Передача воздушно-капельным путем не подтверждается. Роль мух как фактора передачи преувеличена. Передача инфекции парентеральным путем происходит лишь тогда, когда кровь больного, содержащая вирус, попадет в кровоток реципиента. Теоретически это возможно, но на практике реализуется, по-видимому, крайне редко из-за нестойкости вируса в крови. Передачу вируса от матери плоду трансплацентарно все исследователи исключают.
Восприимчивость к вирусу чрезвычайно высока. Антитела к вирусу гепатита А обнаруживаются у 70-80% и даже у 100% взрослых.
Заболеваемость гепатитом А имеет сезонные подъемы и периодичность. Наибольшая заболеваемость регистрируется в осенне-зимний период (сентябрь - январь), наименьшая - летом (июль - август). Эпидемические вспышки обычно отмечаются в детских учреждениях.
После перенесенного гепатита А формируется стойкий пожизненный иммунитет.
Патогенез. При гепатите А допускается прямое цитопатическое действие вируса на паренхиму печени. С учетом этого положения патогенез заболевания можно представить в следующем виде. Вирус со слюной, пищевыми массами или водой проникает в желудок, а затем - в тонкую кишку, где, по-видимому, всасывается в портальный кровоток и через родственный рецептор проникает в гепатоциты и взаимодействует с биологическими макромолекулами, принимающими участие в процессах детоксикации. Следствием такого взаимодействия становится высвобождение свободных радикалов, выступающих инициаторами процессов перекисного окисления липидов мембран клеток. Усиление процессов пероксидации приводит к изменению структурной организации липидных компонентов мембран за счет образования гидроперекисных групп, что обусловливает появление «дыр» в гидрофобном барьере биологических мембран и, следовательно, повышает их проницаемость. Возникает центральное звено патогенеза гепатита А - синдром цитолиза. Происходит движение биологически активных веществ по градиенту концентрации. В сыворотке крови повышается активность печеночно-клеточных ферментов с цитоплазматической, митохондриальной, лизосомальной и другой локализацией, что косвенно указывает на снижение их содержания во внутриклеточных структурах, а следовательно, на пониженный биоэнергетический режим химических превращений. Нарушаются все виды обмена (белковый, жировой, углеводный, пигментный и др.), вследствие чего возникает дефицит богатых энергией соединений и биоэнергетический потенциал гепатоцитов падает. Нарушается способность синтезировать альбумин, факторы свертывания крови, различные витамины, ухудшается использование глюкозы, аминокислот для синтеза белка, сложных белковых комплексов, биологически активных соединений; замедляются процессы переаминирования и дезаминирования аминокислот, возникают затруднения в экскреции конъюгированного билирубина, эстерификации холестерина и глюкуронизации многих других соединений, что свидетельствует о резком нарушении детоксицирующей функции печени.
В фазе реконвалесценции происходит усиление факторов защиты и репаративных процессов с полной фиксацией вируса и полным восстановлением функционального состояния печени. У большинства детей наступает выздоровление в сроки от 1,5 до 3 мес от начала болезни. Только у некоторых (3-5%) первоначальные факторы защиты могут оказаться недостаточными; сохраняется относительно длительная (от 3 до 6-8 мес и больше) репликативная активность вируса в гепатоцитах с нарушением их структуры и функции. В таких случаях течение болезни становится затяжным со сложным механизмом структурно-функциональных изменений. Однако и у этих детей в конечном итоге механизмы защиты перевешивают - вирусная активность блокируется и наступает выздоровление. Хронический процесс в исходе гепатита А не формируется.
Патоморфология. Морфология гепатита А изучена на основе данных прижизненных пункционных биопсий печени. Изменения отмечаются во всех ее тканевых компонентах: паренхиме, соединительной строме, ретикулоэдотелии, желчевыводящих путях. Степень поражения органа может варьировать от незначительно выраженных дистрофических и некротических изменений в эпителиальной ткани дольки при легких формах до более распространенных очаговых некрозов печеночной паренхимы при среднетяжелых и тяжелых формах. Распространенных некрозов печеночной паренхимы и тем более массивного некроза печени при гепатите А не бывает.
Клинические проявления. При типичном течении болезни отчетливо выражена цикличность с последовательной сменой 5 периодов: инкубационного, начального или продромального (преджелтушного), разгара (желтушного), постжелтушного и периода реконвалесценции.
Инкубационный период при гепатите А длится от 10 до 45 дней, обычно - 15-30 дней. В этом периоде клинических проявлений болезни не бывает, но в крови уже можно обнаружить вирусный антиген и высокую активность печеночно-клеточных ферментов (АлАТ, АсАТ, Ф-1-ФА и др.).
Начальный (продромальный) период. Заболевание у большинства детей начинается остро, с подъема температуры тела до 38-39°С и появления симптомов интоксикации: недомогания, слабости, головой боли, снижения аппетита, тошноты и рвоты. Возникают боли в правом подреберье, в эпигастрии или без определенной локализации.
Дети становятся капризными, раздражительными, теряют интерес к играм, учебе, у них нарушается сон. Часто возникают скоропреходящие диспепсические расстройства: метеоризм, запор, реже - понос.
Через 1-2, реже через 3 дня от начала болезни температура тела нормализуется и симптомы интоксикации несколько ослабевают, но сохраняются общая слабость, анорексия, тошнота.
Наиболее важными объективными симптомом в этом периоде болезни являются увеличение печени, ее чувствительность и болезненность при пальпации.
В единичных случаях пальпируется селезенка. К концу преджелтушного периода наблюдается частичное обесцвечивание кала (цвет глины).
У некоторых детей клинические проявления начального периода бывают слабо выраженными или вообще отсутствуют, заболевание начинается сразу с изменения окраски мочи и кала (см. рис. 73, 74 на цв. вклейке). Такое начало гепатита обычно встречается при легких и легчайших формах болезни.
Продолжительность продромального (преджелтушного) периода при гепатите А - 3-8 дней, в среднем 6±2 дня, редко он удлиняется до 9-12 дней или укорачивается до 1-2 дней.
Период разгара (желтушный период). Переход в 3-й период обычно совершается при отчетливом улучшении общего состояния и уменьшении жалоб. С появлением желтухи общее состояние у половины больных можно расценивать как удовлетворительное, у другой половины - как среднетяжелое еще в течение 2-3 дней желтушного периода. Сначала появляется желтушность склер, а затем - кожи лица, туловища, твердого и мягкого неба, позднее - конечностей. Желтуха нарастает быстро, в течение 1-2 дней, часто больной желтеет как бы «за одну ночь».
Желтуха при гепатите А может быть легкой, умеренно выраженной или интенсивной и держится 7-14, обычно 9-13 дней, дольше всего сохраняется желтушное окрашивание складок кожи, ушных раковин и особенно склер в виде краевой иктеричности.
На высоте желтухи печень максимально увеличена, ее край уплотнен, закруглен, болезнен при пальпации. Нередко пальпируется край селезенки.
Изменения других органов при гепатите А слабо выражены. Можно отметить лишь умеренную брадикардию, некоторое снижение артериального давления, ослабление тонов сердца, нечистоту I тона или легкий систолический шум у верхушки, небольшой акцент II тона на легочной артерии; бывают кратковременные экстрасистолии.
После достижения максимального уровня (обычно на 7-10-й день от начала заболевания) желтуха начинает уменьшаться. Это сопровождается полным исчезновением симптомов интоксикации, улучшением аппетита, значительным увеличением диуреза (полиурия). В моче исчезают желчные пигменты и появляются уробилиновые тела, кал окрашивается. При циклическом течении болезни спад клинических проявлений занимает 7-10 дней. После этого начинается 4-й, постжелтушный период с относительно медленным уменьшением печени. Дети чувствуют себя вполне здоровыми, но у них, кроме увеличения печени, а в редких случаях и селезенки, остаются патологически измененными функциональные печеночные пробы.
5-й, восстановительный, период, или период реконвалесценции, у большинства детей сопровождается нормализацией размеров печени, восстановлением ее функций и вполне удовлетворительным состоянием. В ряде случаев дети жалуются на быстрое утомление при физической нагрузке, боли в животе; иногда остаются небольшое увеличение печени, явления диспротеинемии, эпизодическое или постоянное незначительное повышение активности печеночно-клеточных ферментов. Эти симптомы наблюдаются изолированно или в различных сочетаниях. Период реконвалесценции занимает около 2-3 мес.
Классификация. Гепатит А классифицируют по типу, тяжести и течению.
К типичным относят все случаи с появлением желтушного прокрашивания кожных покровов и видимых слизистых оболочек. По тяжести различают легкую, среднетяжелую и тяжелую формы. Атипичные случаи (безжелтушный, стертый, субклинический гепатит) по тяжести не делятся, поскольку всегда расцениваются как легкий гепатит.
Тяжесть клинической формы болезни определяют в начальном периоде, но не раньше максимума клинических симптомов вирусного гепатита; при этом учитываются и проявления начального (дожелтушного) периода.
При оценке тяжести принимают во внимание выраженность общей интоксикации, желтухи, а также результаты биохимических исследований.
Легкая форма. Встречается у половины больных и проявляется кратковременным умеренным повышением температуры тела или субфебрилитетом, слабо выраженными признаками интоксикации, незначительными субъективными жалобами в период разгара болезни, умеренным увеличением печени.
В сыворотке крови содержание общего билирубина не превышает 85 мкмоль/л (при норме до 17 мкмоль/л), а свободного - 25 мкмоль/л (при норме 15 мкмоль/л), величина протромбинового индекса на границе нормы, тимоловая проба умеренно повышена, активность печеночно-клеточных ферментов превышает норму в 5-10 раз. Течение болезни циклическое и доброкачественное. Длительность желтушного периода около 7-10 дней. Размеры печени нормализуются на 25-35-й день. У 5% детей заболевание принимает затяжное течение.
Среднетяжелая форма. Встречается у 30% больных и проявляется умеренно выраженными симптомами интоксикации. Выраженность желтухи - от умеренной до значительной. Печень болезненная, ее край плотный, выступает из-под реберной дуги на 2-5 см. Селезенка часто увеличена. Количество мочи заметно уменьшено. В сыворотке крови уровень общего билирубина в пределах от 85 до 200 мкмоль/л, в том числе неконъюгированного (непрямого) - до 50 мкмоль/л. С большим постоянством снижен протромбиновый индекс (до 60-70%). Активность печеночно-клеточных ферментов превышает норму в 10-15 раз.
Течение болезни гладкое. Симптомы интоксикации сохраняются до 10-14-го дня болезни, желтуха - 2-3 нед, в среднем 14±5 дней. Функция печени полностью восстанавливается на 40-60-й день болезни. Затяжное течение отмечается лишь у 3% детей.
Тяжелая форма гепатита А встречается редко, не более чем у 1-3% больных. При этой форме ярко выражены явления общей интоксикации и желтуха. Симптомы начального (продромального) периода мало отличаются от таковых при среднетяжелой форме болезни (рвота, вялость, анорексия). Однако с появлением желтухи симптомы интоксикации не только не ослабевают, но даже могут усиливаться. Отмечаются апатия, заторможенность, анорексия, головокружение, повторная рвота, брадикардия, носовые кровотечения, геморрагические высыпания, значительное снижение диуреза. Печень резко увеличена, ее пальпация болезненна, увеличена селезенка. Содержание билирубина в сыворотке крови больше 170-200 мкмоль/л, при этом неконъюгированного (непрямого) билирубина - больше 50 мкмоль/л, протромбиновый индекс снижен до 50-60%, активность печеночно-клеточных ферментов повышена в 15-30 раз.
Безжелтушная форма. На протяжении всего заболевания неотмечается иктеричности кожи и склер при систематическом наблюдении за больным. Остальные симптомы при безжелтушной форме соответствуют таковым при желтушной. Возможны кратковременное повышение температуры тела, снижение аппетита, вялость, слабость, тошнота и даже рвота, сохраняющиеся не более 3-5 дней. Ведущим симптомом безжелтушной формы является острое увеличение печени с ее уплотнением и болезненностью при пальпации. Бывают увеличение селезенки, темная моча и несколько обесцвеченный кал. В сыворотке крови всегда обнаруживается повышенная активность АлАТ, АсАТ, Ф-1-ФА и других печеночных ферментов; увеличены показатели тимоловой пробы и содержание β-липопротеидов. Часто отмечается кратковременное повышение конъюгированного (прямого) билирубина в 1,5-2 раза против нормы.
Безжелтушная форма встречается приблизительно у 20% больных верифицированным гепатитом А.
При субклинической (инаппарантной) форме полностью отсутствуют клинические проявления. Диагноз устанавливают только при биохимическом обследовании детей, находящихся в контакте с больными вирусным гепатитом. Наибольшее значимо для диагностики таких форм повышение активности ферментов (АлАТ, АсАТ, Ф-1-ФА и др.), реже - положительная тимоловая проба. С достоверностью подтверждает диагноз обнаружение в сыворотке крови антител класса IgM к ВГА. Есть основания считать, что в очаге инфекции гепатита А большинство детей переносят инаппарантные формы, которые, оставаясь невыявленными, поддерживают эпидемический процесс.
При холестатической форме на первый план в клинической картине выступают симптомы механической желтухи. Есть основание считать, что эта форма болезни не имеет клинической самостоятельности. В основе ее развития лежит задержка желчи на уровне внутрипеченочных желчных ходов. По статистике, синдром холестаза при гепатите А возникает редко - не более чем у 2% больных и, как правило, у девочек в препубертатном и пубертатном периоде.
Ведущим клиническим симптомом при гепатите А с холестатическим синдромом являются выраженная и длительная (30-40 дней и более) застойная желтуха и зуд кожи. Часто желтушность имеет зеленоватый или шафранный оттенок, но иногда может вообще отсутствовать, тогда преобладает зуд кожи. Симптомы интоксикации не выражены, печень увеличена незначительно, моча темная, кал обесцвечен. В сыворотке крови содержание билирубина обычно высокое, исключительно за счет прямой фракции. Активность печеночно-клеточных ферментов в пределах нормы или немного повышена. Отмечается возросший уровень общего холестерина, β-липопротеидов, щелочной фосфатазы. Течение гепатита А с холестатическим синдромом хотя и длительное, но всегда благоприятное. Хронический гепатит не формируется.
Течение. Гепатит А может быть острым и затяжным, гладким без обострения, с обострениями, а также с осложнениями со стороны желчных путей и присоединением интеркуррентных заболеваний.
Острое течение наблюдается у 95% детей, больных верифицированным гепатитом А. При остром течении бывают случаи с особенно быстрым исчезновением клинических симптомов, когда уже к концу 2-3-й нед болезни наступает полное клиническое выздоровление и нормализуется функциональное состояние печени. У детей общая продолжительность болезни хотя и укладывается во временные рамки острого гепатита (2-3 мес), но в течение 6-8 нед после исчезновения желтухи могут оставаться те или иные жалобы (нарушение аппетита, неприятные ощущения в области печени, редко - увеличение селезенки, неполная нормализация функции печени и др.). Эти случаи можно рассматривать как затянувшуюся реконвалесценцию. Дальнейшее течение болезни у этих детей также бывает доброкачественным. Формирования хронического гепатита не наблюдается.
Затяжное течение сопровождается клиническими, биохимическими и морфологическими признаками активного гепатита длительностью от 3 до 6 мес и более. Начальные проявления болезни при затяжном течении практически не отличаются от таковых при остром гепатите. Нарушение цикличности выявляется лишь в постжелтушном периоде. При этом долго остается увеличенной печень, иногда и селезенка. В сыворотке крови активность печеночно-клеточных ферментов не обнаруживает тенденций к нормализации. Однако затяжной гепатит А всегда заканчивается выздоровлением.
Течение с обострением. Под обострением понимают усиление клинических признаков гепатита и ухудшение функциональных печеночных проб на фоне сохраняющегося патологического процесса в печени. Обострение следует отличать от рецидивов - повторного возникновения (после периода отсутствия видимых проявлений болезни) основного симптомокомплекса в виде увеличения печени, селезенки, появления желтухи, возможного повышения температуры тела и др. Рецидивы могут возникать и в виде безжелтушного варианта. Как обострениям, так и рецидивам всегда предшествует повышение активности печеночно-клеточных ферментов.
У всех детей с «рецидивом» гепатита А обычно определяют присоединения другого гепатита - В, С и др. Основная причина обострения заключена в активизации вируса у ребенка с функциональной недостаточностью Т-системы иммунитета по гипосупрессорному типу, следствием чего становятся неполноценная элиминация инфицированных гепатоцитов и повторный прорыв вируса в свободную циркуляцию с последующим поражением новых гепатоцитов.
Течение с поражением желчных путей. При гепатите А поражение желчных путей обычно проявляется дискинетическими явлениями по гипертоническому типу. Они возникают при любых формах гепатита А, но более резко выражены при среднетяжелой форме, особенно у больных с холестатическим синдромом. Клинически поражение желчных путей может проявляться всеми симптомами, свойственными холестатичской форме болезни, но нередко протекает без отчетливых симптомов и диагностируется по результатам лабораторного исследования. У большинства детей дискинетические нарушения желчных путей проходят без какого-либо лечения, по мере ликвидации симптомов гепатита А. Общая продолжительность болезни в большинстве случаев укладывается в рамки острого гепатита.
Течение с присоединением интеркуррентных инфекций. Интеркуррентные заболевания обычно не оказывают существенного влияния на выраженность клинических проявлений, функциональных нарушений, а также течение, ближайшие и отдаленные исходы гепатита А. У отдельных больных при присоединении интеркуррентной инфекции наблюдаются некоторое увеличение печени, увеличение активности печеночно-клеточных ферментов, показателя тимоловой пробы.
Исход. В исходе гепатита А возможны выздоровление с полным восстановлением структуры печени; выздоровление с анатомическими дефектами (остаточный фиброз) или формированием различных осложнений со стороны желчных путей и гастродуоденальной зоны.
Выздоровление с полным восстановлением структуры и функции печени - наиболее частый исход гепатита А.
Остаточный фиброз или выздоровление с анатомическим дефектом (постгепатитная гепатомегалия) - длительно или пожизненно сохраняющееся увеличение печени при полном отсутствии клинических симптомов и изменений результатов лабораторных исследований. Морфологической основой гепатомегалии является остаточный фиброз печени при полном отсутствии дистрофических изменений гепатоцитов.
Поражение желчных путей правильнее трактовать не как исход, а как осложнение гепатита А в результате активации микробной флоры.
Клинически поражение желчных путей проявляется различными жалобами: на боли в правом подреберье, тошноту, рвоту. Как правило, жалобы у детей появляются спустя 2-3 мес после перенесенного гепатита А. У большинства пациентов определяется сочетанная гастродуоденальная и гепатобилиарная патология, нередко при аномалии развития желчного пузыря.
Диагностика гепатита А основывается на клинических, эпидемиологических и лабораторных данных. Клинические признаки можно считать опорными, эпидемиологические - наводящими, но результаты лабораторных методов имеют решающее значение на всех этапах болезни.
Лабораторные показатели делятся на специфические и неспецифические. Специфические основаны на выявлении в крови РНК ВГА в ПЦР и специфических антител анти-ВГА IgM в ИФА. Определение антител класса IgG имеет диагностическое значение лишь при нарастании титра в динамике заболевания. Кроме того, исследование на анти-ВГА IgG может иметь значение для оценки иммуноструктуры населения, т. е. для широких эпидемиологических обобщений.
Неспецифические методы играют решающую роль в установлении факта поражения печени, оценке тяжести, течения и прогноза заболевания. Среди многочисленных лабораторных биохимических тестов наиболее эффективны определение активности печеночно-клеточных ферментов (АлАТ, АсАТ, Ф-1 - ФА и др.), показателей пигментного обмена и белоксинтезирующей функции печени.
Лечение больных гепатитом А лучше проводить в домашних условиях. Ограничения в двигательном режиме должны зависеть от выраженности симптомов интоксикации, самочувствия больного и тяжести заболевания. При стертых, безжелтушных и в большинстве случаев при легких формах режим может быть полупостельным с первых дней желтушного периода. При среднетяжелых и особенно при тяжелых формах назначается постельный режим в течение всего периода интоксикации - обычно это первые 3-5 дней желтушного периода. По мере исчезновения интоксикации детей переводят на полупостельный режим. Критериями для расширения режима служат улучшение самочувствия и аппетита, уменьшение желтухи.
Дети освобождаются от занятий физкультурой в течение 3-6 мес, а спортом - 6-12 мес. Увеличение физической нагрузки должно быть индивидуализированным и полностью соответствовать течению патологического процесса, функциональному восстановлению печени с учетом остаточных явлений, возраста и преморбидного фона ребенка.
Больным необходимо полноценное, высококалорийное и по возможности физиологичное питание с соотношением белков, жиров и углеводов 1:1:4-5.
Белки вводятся в рацион в виде творога, молока, кефира, нежирных сортов мяса (говядина, телятина, куры), нежирных сортов рыбы (треска, судак, навага, щука), омлета, нежирных сортов сыра. Жиры дают в виде сливочного и растительного масла (кукурузное, оливковое, подсолнечное). Углеводы содержатся в рисовой, манной, овсяной, гречневой каше, хлебе, макаронных изделиях, сахаре, картофеле.
В суточном рационе ребенка необходимо предусмотреть достаточное количество сырых и отварных овощей (морковь, капуста, огурцы, помидоры, кабачки), зелени, фруктов, соков.
Из рациона исключают экстрактивные вещества, тугоплавкие жиры (сало, маргарин, комбижир), жирные колбасы, свинину, окорок, мясные консервы, жирную птицу, жирные виды рыбы, острые подливы, маринады, бобовые, острые сыры, чеснок, редьку, редис, шоколад, торты, пирожные, конфеты, острые приправы (горчица, перец, майонез), копчености, грибы, орехи, хрен и др.
Разрешаются мед, варенье, пастила, несдобное печенье, курага, чернослив, изюм, муссы, желе, кисели, салаты, винегреты, вымоченная сельдь, заливная рыба.
Больные гепатитом А обычно не нуждаются в медикаментозных средствах, но все же целесообразно назначать препараты с желчегонным действием. В остром периоде заболевания лучше применять средства преимущественно холелитического действия (магния сульфат, фламин, берберин и др.), а в периоде реконвалесценции - холесекретирующего (аллохол, холензим и др.). Патогенетически оправдано при гепатите А назначение комплекса витаминов группы В (B1, В3, В6), а также витаминов С и РР внутрь в общепринятой дозе. В периоде реконвалесценции и особенно при затяжном гепатите А можно назначать фосфоглив по 1 капсуле 3 раза в день во время еды в течение 2-4 нед, Лив52 К (детям с 2 лет) по 10-20 капель 2 раза в день за 30 мин до еды, Лив52 в таблетках (детям с 6 лет) по 1-2 таблетки 2-3 раза в день за 30 мин до еды в течение 2-4 нед, или провести курс лечения легалоном по 1/2-1 драже (1/2-1 ложечке) 3 раза в день в течение 2-3 нед. Патогенетически оправдано назначение комплекса витаминов группы А (В1, В3, В6), а также витаминов С и РР внутрь в общепринятой дозе.
При холестатической форме купирование холестаза достигается назначением препарата урсодезоксихолевой кислоты (урсосан) в дозе 10-15 мг/(кг • сут) на весь период клинико-лабораторных проявлений плюс 2-3 нед для ликвидации субклинического холестаза.
В периоде ранней и поздней реконвалесценции, особенно при затяжном течении гепатита А и значительной выраженности остаточных явлений с учетом возможности формирования патологии билиарного тракта и гастродуоденальной зоны в качестве препарата, способного эффективно воздействовать на эти неблагоприятные последствия и осложнения, патогенетически оправдано назначение урсосана более длительным курсом (3-6 мес). С этой же целью в периоде реконвалесценции можно назначать фосфоглив или эссенциале по 1 капсуле 3 раза в день во время еды в течение 2-4 нед, или провести курс лечения легалоном. Инфузионную терапию назначают при тяжелых формах и отдельным больным со среднетяжелой формой заболевания. Внутривенно капельно вводят 1,5% раствор реамберина из расчета 10 мл/кг массы тела реополиглюкин, гемодез, 10% раствор глюкозы.
После завершения острого периода все дети подлежат обязательному диспансерному наблюдению. Диспансеризацию лучше проводить в специальном кабинете, организованном при стационаре. При невозможности организации такого кабинета диспансеризацию должен проводить участковый педиатр в детской поликлинике.
Первый осмотр и обследование ребенка проводят на 45-60-й день от начала заболевания, повторный - через 3 мес. При отсутствии остаточных явлений реконвалесцентов снимают с учета. Если есть клинические или биохимические признаки незавершенности процесса, диспансерное наблюдение осуществляется до полного выздоровления.
Независимо от формы и тяжести заболевания на все время лечения необходимо назначать энтеросорбционную терапию (энтеросгель, энтеродез). Энтеросорбенты связывают токсические вещества и метаболиты в желудочно-кишечном тракте и прерывают процессы их рециркуляции. Все это, безусловно, приводит к уменьшению метаболической и токсической нагрузки на клетки печени и ускоряет процессы репарации печеночной ткани.
Диспансеризация реконвалесцентов, проживающих в сельской местности, осуществляется при инфекционных отделениях центральных районных детских больниц и в детских поликлиниках.
Профилактика. Мероприятия по предупреждению распространения инфекции гепатита А предполагают воздействие на источник инфекции, пути ее передачи и восприимчивость организма.
Нейтрализация источника инфекции обеспечивается ранней диагностикой всех случаев заболевания и своевременной изоляцией больных.
У всех контактных детей ежедневно осматривают кожу, склеры, обязательно обращают внимание на размер печени, цвет мочи и кала.
В очаге гепатита А для выявления атипичных форм рекомендуется проводить лабораторное обследование: определять в сыворотке крови (кровь берут из пальца) активность АлАТ и анти-ВГА IgM. Эти исследования следует повторять через каждые 10-15 дней до окончания вспышки. Так удается выявить практически всех инфицированных и быстро локализовать очаг инфекции.
Для пресечения путей передачи инфекции решающее значение имеет строгий контроль за общественным питанием, качеством питьевой воды, соблюдением общественной и личной гигиены.
При выявлении больного гепатитом А в очаге инфекции проводится текущая и заключительная дезинфекция.
Для повышения невосприимчивости населения к гепатиту А определенное значение имеет введение нормального иммуноглобулина. Своевременное применение иммуноглобулина в очаге гепатита А способствует купированию вспышки. Для достижения профилактического эффекта необходимо использовать иммуноглобулин с высоким содержанием антител к вирусу гепатита А - 1:10 000 и выше.
Существует плановая или предсезонная иммунопрофилактика гепатита А и иммунопрофилактика по эпидемическим показаниям. Плановая предсезонная (август-сентябрь) профилактика проводится в регионах с высоким уровнем заболеваемости гепатитом А - более 12 на 1000 детского населения.
На территориях с низкой заболеваемостью иммунопрофилактика проводится только по эпидемическим показаниям.
Титрованный иммуноглобулин вводят детям от 1 года до 14 лет, а также беременным, имевшим контакт с заболевшими гепатитом А в семье или детском учреждении в течение 7-10 дней после 1-го случая заболевания. Детям в возрасте от 1 года до 10 лет вводят 1 мл 10% иммуноглобулина, старше 10 лет и взрослым - 1,5 мл.
В детских учреждениях при неполном разобщении групп иммуноглобулин вводят всем детям, не болевшим гепатитом А. При полном разобщении (школьные классы) вопрос о введении иммуноглобулина детям всего учреждения должен решаться индивидуально.
Действенная профилактика гепатита А возможна лишь путем всеобщей вакцинации. В России зарегистрированы и разрешены к применению следующие вакцины:
• вакцина против гепатита А очищенная концентрированная адсорбированная инактивированная жидкая ГЕП-А-ин-ВАК, Россия;
• вакцина против гепатита А с полиоксидонием ГЕП-А-ин-ВАК-ПОЛ, Россия;
• хаврикс 1440 фирмы Глаксо Смит Кляйн, Англия;
• хаврикс 720 фирмы Глаксо Смит Кляйн, Англия;
• аваксим фирмы Санофи Пастер, Франция;
• вакта 25 ЕД (и 50 ЕД). фирмы Мерк Шарп и Доум, США;
• твинрикс - вакцина против гепатитов А и В фирмы Глаксо Смит Кляйн, Англия.
Вакцинацию против гепатита А рекомендуется начинать с 12-месячного возраста. Вакцину вводят внутримышечно двукратно по схеме: 0 и 6 мес - 12 мес. Вакцину против гепатита А можно вводить одновременно с вакциной против гепатита В при совпадении сроков прививок в разные части тела. Защитный уровень иммунитета формируется у 95% вакцинированных.
Реакции на введение вакцины против гепатита А относительно редки. У некоторых детей возможны болевые ощущения, гиперемия и отек в месте введения, редко возникают общие реакции: повышение температуры тела, озноб, аллергическая сыпь. У гиперсенсибилизированных детей теоретически возможны анафилактические реакции, которые легко устранить общепринятыми десенсибилизирующими препаратами.
ГЕПАТИТ Е
Гепатит Е (В 17.2) - широко распространенное заболевание во многих развивающихся странах с жарким климатом.
Этиология. Возбудителем болезни является вирусоподобная частица сферической формы диаметром 27 нм. Она не имеет антигенной общности с ВГА и не считается его вариантом или подтипом. Вирус обнаруживается в фекалиях лиц с клиникой острого гепатита, классифицированного как гепатит «ни А, ни В», а также у обезьян, зараженных в эксперименте данным видом вируса. Вирусные частицы реагируют с сыворотками тех же больных и экспериментальных животных в стадии реконвалесценции.
Эпидемиология. Источником инфекции является больной человек, который переносит типичную или атипичную (безжелтушную, стертую) форму болезни. Хроническое носительство вируса не описано. Инфекция передается фекально-оральным путем, преимущественно через инфицированную воду, возможна передача через продукты питания и при бытовом контакте. Сезонность совпадает с периодом подъема заболеваемости гепатитом А.
На территории стран СНГ наибольшее число заболеваний регистрируется в Средней Азии, преимущественно в осенне-зимний период.
Большинство заболевших - лица в возрасте от 15 до 30 лет, и только около 30% составляют дети. Возможно, что относительно низкая заболеваемость у детей объясняется преобладанием у них стертых и субклинических форм, которые не диагностируются. Восприимчивость к гепатиту Е точно не установлена, есть основание считать ее высокой. Отсутствие повсеместного распространения гепатита Е в нашей стране, вероятно, обусловлено преобладанием водного механизма распространения инфекции и высокой инфицирующей дозой. Существует мнение, что гепатит Е относится к природно-очаговым заболеваниям.
Патогенез. Механизмы, приводящие к поражению печени при гепатите Е, точно не известны. Можно лишь предполагать, что они не отличаются от таковых при гепатите А. В эксперименте на обезьянах было показано, что к концу месяца от момента их заражения суспензией фекального экстракта от больных гепатитом Е у животных в печени обнаруживается картина острого гепатита, сопровождающаяся повышением уровня трансаминаз; одновременно в фекалиях появляются вирусоподобные частицы, а после этого на 8-15-й день в сыворотке крови выявляются антитела к вирусу.
Морфологическая картина печени при гепатите Е в общих чертах такая же, как и при гепатите А.
Клинические проявления. Инкубационный период колеблется от 10 до 50 дней. Заболевание начинается с появления вялости, слабости, ухудшения аппетита; возможны тошнота и повторная рвота, боли в животе. Повышение температуры тела в отличие от такового при гепатите А бывает нечасто. Преджелтушный период длится от 1 до 10 дней. Обычно моча темнеет на 3-4-й день от начала заболевания. Желтуха появляется и постепенно нарастает в течение 2-3 дней. С появлением желтухи симптомы интоксикации не исчезают (при гепатите А исчезают). Больные по-прежнему жалуются на слабость, плохой аппетит, боли в эпигастральной области и правом подреберье. Иногда отмечаются зуд кожи и субфебрильная температура тела. Печень увеличена у всех больных, край селезенки пальпируется лишь в единичных случаях.
На высоте заболевания в сыворотке крови содержание общего билирубина повышено в 2-10 раз, преимущественно за счет прямой фракции, активность печеночно-клеточных ферментов увеличена в 5-10 раз, тимоловая проба, в отличие от таковой при гепатите А, остается в пределах нормы или повышена не более чем в 1,5-2 раза, т. е. как при гепатите В. Снижение показателя сулемовой пробы кажется необычным, поскольку он, как правило, не снижается при легких и среднетяжелых формах гепатита А и В.
Желтушный период продолжается 2-3 нед. Постепенно нормализуются размеры печени, активность ферментов и белоксинтезирующая функция печени.
Течение. Заболевание обычно протекает остро. Через 2-3 мес от начала болезни у большинства детей происходит полное восстановление структуры и функции печени. Затяжное течение клинически ничем не отличается от такового при гепатите А. У взрослых, особенно часто у беременных, описаны злокачественные формы с летальным исходом. У детей такие формы, по-видимому, не встречаются. Формирование хронического гепатита не описано.
Диагностика. Диагноз гепатита Е в настоящее время устанавливают на основании обнаружения в сыворотке крови антител к вирусу гепатита Е класса IgM в ИФА и РНК вируса в ПЦР.
Лечение. При гепатите Е проводится такое же лечение, как и при других вирусных гепатитах.
Профилактика. При появлении случая гепатита Е посылают экстренное извещение в СЭС. Больных изолируют на срок до 30 дней с момента начала заболевания. В детских учреждениях после изоляции больного проводят заключительную дезинфекцию, в группе вводят карантин на 45 дней. Контактные дети подлежат регулярному медицинскому наблюдению до окончания карантина, тем из них, кто не болел гепатитом Е, можно ввести иммуноглобулин. Однако эффективность этой меры нуждается в дополнительном изучении. Очевидно, она действенна лишь при условии, что коммерческие серии иммуноглобулина содержат антитела к вирусу гепатита Е.
ГЕПАТИТ В
Гепатит В (В 16) - острое или хроническое заболевание печени, вызываемое ДНК-содержащим вирусом. Передача инфекции происходит парентеральным путем. Гепатит В протекает в различных клинико-морфологических вариантах: от «здорового» носительства до злокачественных форм, хронического гепатита, цирроза печени и гепатоцеллюлярной карциномы.
По МКБ-10 различают:
В16.0 - острый гепатит В с дельта-агентом (коинфекция) и печеночной комой;
В16.1 - острый гепатит В с дельта-агентом (коинфекция) без печеночной комы;
В16.2 - острый гепатит В без дельта-агента с печеночной комой;
В16.9 - острый гепатит В без дельта-агента и без печеночной комы.
Этиология. Возбудитель болезни - ДНК-содержащий вирус из семейства гепаднавирусов (от греч. hepar - печень и англ. DNA - ДНК).
Вирусы гепатита В (ВГВ), или частицы Дейна, представляют собой сферические образования диаметром 42 нм, состоящие из электронноплотной сердцевины (нуклеокапсид) диаметром 27 нм и внешней оболочки толщиной 7-8 нм. В центре нуклеокапсида находится геном вируса, представленный двунитчатой ДНК.
В составе вируса содержатся 3 антигена, имеющих важнейшее значение для лабораторной диагностики заболевания: HBcAg - ядерный, сердцевинный антиген, имеющий белковую природу; HBeAg - трансформированный HBcAg (антиген инфекциозности); HBsAg - поверхностный (австралийский) антиген, образующий наружную оболочку частицы Дейна.
ВГВ весьма устойчив к высоким и низким температурам. При температуре 100° С вирус погибает через 2-10 мин; при комнатной температуре сохраняется 3-6 мес, в холодильнике - 6-12 мес, в замороженном виде - до 20 лет; в высушенной плазме - 25 лет. Вирус чрезвычайно устойчив к воздействию химических факторов: 1-2% раствор хлорамина убивает вирус через 2 ч, 1,5% раствор формалина - через 7 сут. Вирус устойчив к лиофилизации, воздействию эфира, ультрафиолетовым лучам, действию кислот и др. При автоклавировании (120°С) активность вируса полностью подавляется только через 5 мин, а при воздействии сухого жара (160 °С) - через 2 ч.
Эпидемиология. Гепатит В относится к антропонозным инфекциям: единственным источником заражения является человек.
Основной резервуар вируса - «здоровые» вирусоносители; в меньшей степени заразительны больные с острыми и хроническими формами заболевания.
В настоящее время в мире, по неполным данным, насчитывается около 300 млн вирусоносителей, в том числе более 5 млн проживают на территории нашей страны.
Распространенность «здорового» носительства на разных территориях неодинакова. Различают территории с низким (менее 1%) носительством вируса в популяции: США, Канада, Австралия, Центральная и Северная Европа; средним (6-8%): Япония, страны Средиземноморья, Юго-Западная Африка; высоким (20-50%): Тропическая Африка, острова Океании, Юго-Восточная Азия, Тайвань.
На территории стран СНГ количество вирусоносителей также колеблется в широком диапазоне. Большое их число регистрируется в Средней Азии, Казахстане, Восточной Сибири, Молдове - около 10-15%; в Москве, Прибалтике, Нижнем Новгороде - 1-2%.
У всех инфицированных ВГВ, независимо от характера течения процесса («здоровые» носители, больные острым, хроническим гепатитом), HBsAg - основной маркер инфекции - обнаруживается практически во всех биологических средах организма: в крови, сперме, слюне, моче, желчи, слезной жидкости, грудном молоке, вагинальном секрете, спинномозговой жидкости, синовиальной жидкости. Однако реальную эпидемическую опасность представляют лишь кровь, сперма и слюна, где концентрация вируса значительно выше пороговой. Наиболее опасна кровь больного и вирусоносителя.
ВГВ передается исключительно парентеральным путем: при переливании инфицированной крови или ее препаратов (плазма, эритроцитная масса, альбумин, протеин, криопреципитат, антитромбин и др.), использовании плохо простерилизованных шприцев, игл, режущих инструментов, а также при скарификациях, татуировках, оперативных вмешательствах, лечении зубов, эндоскопическом исследовании, дуоденальном зондировании и других манипуляциях, в ходе которых нарушается целостность кожных покровов и слизистых оболочек.
К естественным путям передачи ВГВ относятся трансмиссия вируса при половом контакте и вертикальная передача от матери ребенку. Половой путь передачи следует рассматривать как парентеральный, поскольку заражение при этом происходит посредством инокуляции вируса через микротравмы кожных покровов и слизистых оболочек гениталий.
Вертикальная передача ВГВ осуществляется преимущественно в регионах с высокой распространенностью вирусоносительства. Мать может инфицировать ребенка, если она является носительницей вируса или больна гепатитом В, особенно в последнем триместре беременности. Заражение плода может происходить трансплацентарно, в процессе родов или сразу после рождения. Трансплацентарная передача осуществляется относительно редко - не более чем в 10% случаев. Риск инфицирования резко возрастает при выявлении в крови матери HBeAg, особенно в высокой концентрации (до 95%).
Заражение детей от матерей - носительниц ВГВ происходит преимущественно в процессе родов в результате контаминации из содержащих кровь околоплодных вод через мацерированные кожные покровы и слизистые оболочки ребенка. В редких случаях заражение ребенка происходит сразу после рождения при тесном контакте с инфицированной матерью. Передача инфекции в этих случаях осуществляется через микротравмы, т. е. парентеральным путем, и, возможно, при кормлении грудью. Заражение ребенка происходит скорее всего не через молоко, а в результате попадания крови матери (из трещин сосков) на мацерированные слизистые покровы полости рта ребенка.
При реализации всех путей передачи инфекции риск перинатального заражения ребенка от матери, больной гепатитом В или вирусоносительницы, может достигать 40%. Чаще всего заражение посредством тесного бытового общения происходит в семье, а также в домах ребенка, школах-интернатах и других закрытых учреждениях. Распространению инфекции способствуют скученность, низкий санитарно-гигиенический уровень жизни, низкая культура общения. У близких родственников (отец, мать, братья, сестры) детей, больных хроническим гепатитом В, при первом исследовании маркеры гепатита В обнаруживаются в 40% случаев, а через 3-5 лет - в 80%.
Восприимчивость населения к вирусу гепатита В, по-видимому, поголовная, но исходом встречи человека с вирусом обычно становится бессимптомная инфекция. Частота атипичных форм не поддается точному учету, но если судить по выявлению серопозитивных лиц, то на каждый случай манифестного гепатита В приходятся десятки и даже сотни субклинических форм.
В результате перенесенного гепатита В формируется стойкий пожизненный иммунитет. Повторное заболевание маловероятно.
Патогенез. В механизме развития патологического процесса при гепатите В можно выделить несколько ведущих звеньев:
- внедрение возбудителя - заражение;
- фиксация на гепатоците и проникновение внутрь клетки;
- размножение и выделение вируса на поверхность гепатоцита, а также в кровь;
- включение иммунных реакций, направленных на элиминацию возбудителя;
- поражение внепеченочных органов и систем;
- формирование иммунитета, освобождение от возбудителя, выздоровление.
Поскольку заражение ВГВ всегда происходит парентеральным путем, момент инфицирования практически равнозначен проникновению вируса в кровь.
Тропизм ВГВ к ткани печени предопределен присутствием в составе HBsAg специального рецептора - полипептида с молекулярной массой 31 000 Д (Р31), обладающего альбуминсвязывающей активностью. Аналогичная зона полиальбумина находится и на мембране гепатоцитов печени человека и шимпанзе, чем по существу и определяется тропизм ВГВ к печени.
При заражении гепатоцита процесс может развиваться по репликативному и интегративному пути. В 1-м случае имеет место картина острого или хронического гепатита, а во 2-м - вирусоносительство.
Причины, предопределяющие взаимодействие вирусной ДНК и гепатоцита, точно не установлены. Вероятнее всего, тип реагирования генетически детерминирован.
Конечным итогом репликативного взаимодействия становится сборка структур коровского антигена (в ядре) и сборка полного вируса (в цитоплазме) с последующей презентацией полного вируса или его антигенов на мембране или в структуре мембраны гепатоцитов.
В дальнейшем печень обязательно включается в иммунопатологический процесс. Поражение гепатоцитов связано с тем, что в результате экспрессии вирусных антигенов в мембране гепатоцитов и выхода вирусных антигенов в свободную циркуляцию происходит включение цепи последовательных клеточных и гуморальных иммунных реакций, направленных на удаление вируса из организма. Этот процесс осуществляется в полном соответствии с общими закономерностями иммунного ответа при вирусных инфекциях. Для элиминации возбудителя включаются клеточные цитотоксические реакции, опосредованные различными классами клеток-эффекторов: К-клеток, Т-клеток, естественных киллеров, макрофагов. В ходе этих реакций происходит разрушение инфицированных гепатоцитов, что сопровождается высвобождением вирусных антигенов (HBcAg, HBeAg, HBsAg), которые запускают систему антителогенеза, вследствие чего в крови накапливаются специфические антитела, прежде всего к коровскому - анти-НВс и е-антигену - анти-НВе. Следовательно, процесс освобождения печеночной клетки от вируса происходит путем ее гибели в результате реакций клеточного цитолиза.
Одновременно с этим накапливающиеся в крови специфические антитела связывают антигены вируса, образуя иммунные комплексы, которые фагоцитируются макрофагами и выделяются почками. При этом могут возникать различные иммунокомплексные поражения в виде гломерулонефрита, артериита, артралгий, кожных высыпаний и др. В ходе этих процессов организм большинства больных очищается от возбудителя и наступает полное выздоровление.
В соответствии с концепцией патогенеза гепатита В все многообразие клинических вариантов течения болезни объясняют особенностями взаимодействия вируса возбудителя и кооперацией иммунокомпетентных клеток, иначе говоря, силой иммунного ответа на присутствие вирусных антигенов.
В условиях адекватного иммунного ответа на антигены вируса развивается острый гепатит с циклическим течением и полным выздоровлением. При снижении иммунного ответа иммунно-опосредованный цитолиз выражен незначительно, поэтому не происходит эффективной элиминации инфицированных клеток печени. Это приводит к слабо выраженным клиническим проявлениям с длительной персистенцией вируса и, возможно, к развитию хронического гепатита. Наоборот, в случае генетически детерминированного сильного иммунного ответа и массивности инфицирования (гемотрансфузии) возникают обширные зоны поражения печеночных клеток, чему клинически соответствуют тяжелые и злокачественные формы болезни.
Патоморфология. По особенностям морфологических изменений различают 3 варианта острого гепатита В: циклический, массивный некроз печени, холестатический перихолангиолитический гепатит.
При циклической форме гепатита В дистрофические, воспалительные и пролиферативные изменения более выражены в центре долек, а при гепатите А они локализуются по периферии дольки, распространяясь к центру. Эти различия объясняются разными путями проникновения вируса в паренхиму печени. Вирус гепатита А попадает в печень через воротную вену и распространяется к центру долек, а ВГВ проникает через печеночную артерию и разветвления капилляров, которые равномерно снабжают все дольки вплоть до их центра.
Наибольшие морфологические изменения в паренхиме наблюдаются на высоте клинических проявлений, что обычно совпадает с 1-й декадой заболевания. В течение 2-й и особенно 3-й декады усиливаются процессы регенерации. К этому периоду уже практически полностью исчезают некробиотические изменения и начинают преобладать процессы клеточной инфильтрации с медленным последующим восстановлением структуры печеночно-клеточных пластинок. Однако полное восстановление структуры и функции печеночной паренхимы наступает только через 3-6 мес от начала заболевания и далеко не у всех детей.
При массивном некрозе печени морфологические изменения максимально выражены. По выраженности и распространенности некроз печени может быть массивным и субмассивным. При массивном некрозе гибнет почти весь эпителий или сохраняется незначительная кайма клеток по периферии долек. При субмассивном некрозе разрушению подвергается большинство гепатоцитов, преимущественно в центре долек. Массивный некроз представляет собой вершину изменений, которые свойственны вирусному гепатиту В.
Холестатический (перихолангиолитический) гепатит - особая форма заболевания, при которой наибольшие морфологические изменения обнаруживаются во внутрипеченочных желчных ходах; наблюдается картина холангиолита и перихолангиолита. Это относительно редкая форма у детей и встречается почти исключительно при гепатите В. При холестатической форме имеются холестазы с расширением желчных капилляров со стазом желчи в них, с пролиферацией холангиол и клеточными инфильтратами вокруг них. Печеночные клетки при данной форме гепатита поражаются незначительно.
Клинические проявления. В типичных случаях болезни выделяют 4 периода: инкубационный, начальный (преджелтушный), период разгара (желтушный) и реконвалесценции.
Инкубационный период продолжается 60-180 дней, чаще 2-4 мес, в редких случаях он укорачивается до 30-45 дней или удлиняется до 225 дней. Длительность инкубационного периода зависит от инфицирующей дозы и возраста детей. При массивном инфицировании (переливаниях крови или плазмы) инкубационный период равен 1,5-2 мес, а при парентеральных манипуляциях (подкожные и внутримышечные инъекции) и особенно при бытовом инфицировании продолжительность инкубационного периода 4-6 мес. У детей первых месяцев жизни инкубационный период обычно короче (92,8±1,6 дня), чем у детей старших возрастных групп (117,8±2,6 дня; р<0,05).
Клинические проявления заболевания в этом периоде полностью отсутствуют, но, как и при гепатите А, в конце инкубации в крови постоянно обнаруживается высокая активность печеночно-клеточных ферментов и выявляются маркеры активно текущей инфекции: HBsAg, HBeAg, анти-НВс IgM.
Начальный (преджелтушный) период. Заболевание чаще начинается постепенно (65%). Повышение температуры тела отмечается не всегда (40%) и обычно не в 1-й день болезни. У больного наблюдаются вялость, слабость, повышенная утомляемость, снижение аппетита. Нередко эти симптомы настолько слабо выражены, что не замечаются, и болезнь как бы начинается с потемнения мочи и появления обесцвеченного кала. В редких случаях начальные симптомы бывают резко выраженными: тошнота, повторная рвота, головокружение, сонливость. Часто возникают диспепсические расстройства: снижение аппетита вплоть до анорексии, отвращение к пище, тошнота, рвота, метеоризм, запор, реже понос. Дети старшего возраста жалуются на тупые боли в животе. При осмотре в этом периоде можно выявить общую астению, анорексию, увеличение, уплотнение и болезненность печени, а также потемнение мочи и нередко обесцвечивание кала.
Мышечно-суставные боли, часто встречающиеся у взрослых больных, у детей в преджелтушном периоде бывают очень редко.
Редко в преджелтушном периоде наблюдаются кожные высыпания, метеоризм, расстройство стула.
Катаральные явления вообще не характерны для гепатита В.
Наиболее объективными симптомами в начальном периоде становятся увеличение, уплотнение и болезненность печени.
Изменения в периферической крови в начальном периоде гепатита В не характерны. Можно отметить лишь небольшой лейкоцитоз, тенденцию к лимфоцитозу; СОЭ всегда в пределах нормы.
У всех больных уже в преджелтушном периоде в сыворотке крови выявляется высокая активность АлАТ, АсАТ и других гепатоцеллюлярных ферментов; в конце этого периода в крови повышается содержание коньюгированного билирубина, но показатели осадочных проб, как правило, не изменяются, диспротеинемии нет. В крови циркулируют в высокой концентрации HBsAg, HBeAg, анти-НВс IgM и часто выявляется ДНК вируса.
Продолжительность начального (преджелтушного) периода может составлять от нескольких часов до 2-3 нед; в среднем 5 дней.
Желтушный период (разгар заболевания). За 1-2 дня до появления желтухи у всех больных отмечается потемнение мочи и у большинства - обесцвечивание кала. В отличие от гепатита А гепатит В, переходя в третий, желтушный период, в большинстве случаев не сопровождается улучшением общего состояния. Наоборот, у многих детей симптомы интоксикации усиливаются.
Желтуха нарастает постепенно, обычно в течение 5-7 дней, иногда 2 нед и дольше. Желтушность может варьировать от слабо-желтого, канареечного или лимонного до зеленовато-желтого или охряно-желтого, шафранного цвета. Выраженность и оттенок желтушности связаны с тяжестью заболевания и развитием синдрома холестаза.
Достигнув пика выраженности, желтушность при гепатите В обычно стабилизируется в течение 5-10 дней, и только после этого начинается ее уменьшение.
Редким симптомом гепатита В у детей можно считать высыпания на коже. Сыпь располагается симметрично на конечностях, ягодицах и туловище, бывает пятнисто-папулезной, красного цвета, диаметром до 2 мм. При сдавливании сыпь принимает охряную окраску, через несколько дней в центре папул появляется слабое шелушение. Эти высыпания следует трактовать как синдром Джанотти-Крости, описанный итальянскими авторами при гепатите В.
При тяжелых формах в разгаре заболевания могут наблюдаться проявления геморрагического синдрома: точечные или более значительные кровоизлияния в кожу.
Параллельно нарастанию желтухи при гепатите В увеличивается печень, ее край уплотняется, отмечается болезненность при пальпации.
Увеличение селезенки наблюдается реже, чем увеличение печени. Селезенка чаще бывает увеличенной в более тяжелых случаях и при длительном течении болезни. Увеличение селезенки отмечается в течение всего острого периода с медленной обратной динамикой. Нередко селезенка пальпируется и после исчезновения прочих (за исключением увеличения печени) симптомов, что, как правило, указывает на затяжное или хроническое течение болезни.
В периферической крови на высоте желтухи число эритроцитов имеет тенденцию к понижению. При тяжелых формах развивается анемия. В редких случаях возможны более тяжелые изменения костного мозга вплоть до развития панмиелофтиза.
В желтушном периоде количество лейкоцитов нормальное или пониженное. В формуле крови на высоте токсикоза выявляется наклонность к нейтрофилезу, а в периоде выздоровления - к лимфоцитозу. СОЭ обычно в пределах нормы. Низкая СОЭ (1-2 мм/ч) при выраженной интоксикации у больного с тяжелой формой гепатита В является неблагоприятным признаком.
Реконвалесцентный, восстановительный период. Общая продолжительность желтушного периода при гепатите В колеблется от 7-10 дней до 1,5-2 мес. С исчезновением желтухи дети уже не предъявляют жалоб, они активны, у них восстанавливается аппетит, но у половины больных сохраняется гепатомегалия, а у 2/3 - незначительная гиперферментемия. Порой повышена тимоловая проба и отмечаются явления диспротеинемии и др.
В реконвалесцентном периоде в сыворотке крови обычно уже не выявляются HBsAg и тем более HBeAg, но зато всегда обнаруживаются антиНВе, анти-НВс IgG и нередко анти-HBs.
Классификация. Гепатит В, как и гепатит А, классифицируется по типу, тяжести и течению.
Критерии для определения типа и выделения клинических форм такие же, как и при гепатите А. Однако наряду с легкими, среднетяжелыми и тяжелыми формами выделяют еще злокачественную форму, которая встречается почти исключительно при гепатите В и гепатите дельта, а течение, кроме острого и затяжного, бывает хроническим.
Клинические и лабораторные критерии безжелтушных, стертых, субклинических, а также легких, среднетяжелых и тяжелых форм при гепатите В принципиально не отличаются от таковых при гепатите А.
Злокачественная форма встречается почти исключительно у детей 1-го года жизни.
Клинические проявления злокачественных форм зависят от распространенности некрозов печени, темпа их развития, стадии патологического процесса. Различают начальный период болезни или период предвестников, период развития массивных некрозов печени, что обычно соответствует состоянию прекомы и быстро прогрессирующей декомпенсации печеночных функций, клинически проявляющихся комой I и II степени.
Заболевание чаще начинается остро: температура тела повышается до 38-39°С, появляются вялость, адинамия, иногда сонливость, сменяющаяся приступами беспокойства или двигательным возбуждением. Выражены диспепсические расстройства: тошнота, срыгивание, рвота (часто повторная), иногда понос.
С появлением желтухи наиболее постоянными симптомами становятся: психомоторное возбуждение, повторная рвота с примесью крови, тахикардия, учащенное токсическое дыхание, вздутие живота, выраженный геморрагический синдром, повышение температуры тела и снижение диуреза. Рвота «кофейной гущей», инверсия сна, судорожный синдром, гипертермия, тахикардия, учащенное токсическое дыхание, печеночный запах изо рта, уменьшение печени наблюдаются только при злокачественных формах болезни. Вслед за этими симптомами или одновременно с ними наступает затемнение сознания с клинической симптоматикой печеночной комы (см. рис. 75, 76 на цв. вклейке).
Среди биохимических показателей наиболее информативны так называемые билирубин-протеидная диссоциация (при высоком содержании билирубина в сыворотке крови уровень белковых комплексов резко снижается) и билирубин-ферментная диссоциация (при высоком содержании билирубина отмечается падение активности печеночно-клеточных ферментов, а также падение уровня факторов свертывания крови).
Течение. В соответствии с классификацией течение гепатита В может быть острым, затяжным и хроническим.
Острое течение наблюдается у 90% детей. Острая фаза болезни заканчивается к 25-30-му дню от начала заболевания, и у 30% детей уже можно констатировать полное выздоровление. У остальных отмечается незначительное увеличение печени (не более чем на 2 см ниже края реберной дуги) в сочетании с гиперферментемией, превышающей нормальные величины не более чем в 2-4 раза.
Затяжное течение наблюдается примерно у 10% детей. В этих случаях гепатомегалия и гиперферментемия сохраняются в течение 4-6 мес. Хроническое течение (хронический гепатит В) в исходе манифестных (желтушных) форм у детей не встречается. Хронический гепатит практически всегда формируется как первично-хронический процесс.
Наиболее частым исходом острого манифестного гепатита В становится выздоровление с полным восстановлением функции печени. Как и при гепатите А, возможно также выздоровление с анатомическим дефектом (фиброз печени) или с формированием различных осложнений со стороны желчных путей и желудочно-кишечного тракта. Эти исходы гепатита В почти не отличаются от таковых при гепатите А.
В практической работе во всех случаях хронического гепатита В, формирующегося, казалось бы, в исходе острой инфекции, необходимо исключать гепатит А и гепатит дельта на фоне латентной ВГВ-инфекции.
Диагностика. При гепатите В к опорным диагностическим признакам можно отнести и выраженный гепатолиенальный синдром и постепенно прогрессирующую желтуху. Только при гепатите В наблюдается усиление желтушности кожных покровов и видимых слизистых оболочек в течение 7 дней и более. Вслед за этим обычно можно наблюдать так называемое плато желтухи, когда она сохраняется интенсивной еще в течение 1-2 нед. Аналогичную динамику претерпевают размеры печени, реже - размеры селезенки.
Из эпидемиологических данных имеют значение указания на перенесенные операции, гемотрансфузии, инъекции и другие манипуляции, связанные с нарушением целостности кожных покровов или слизистых оболочек за 3-6 мес до заболевания, а также тесный контакт с больным хроническим гепатитом В или вирусоносителем.
Среди биохимических тестов типичны для гепатита В только низкие показатели тимоловой пробы.
Решающее значение в диагностике имеют специфические методы лабораторных исследований, основанные на определении в сыворотке крови антигенов вируса гепатита В (HBsAg, HBeAg) и антител к ним (антиНВс, IgM и IgG, анти-НВе.
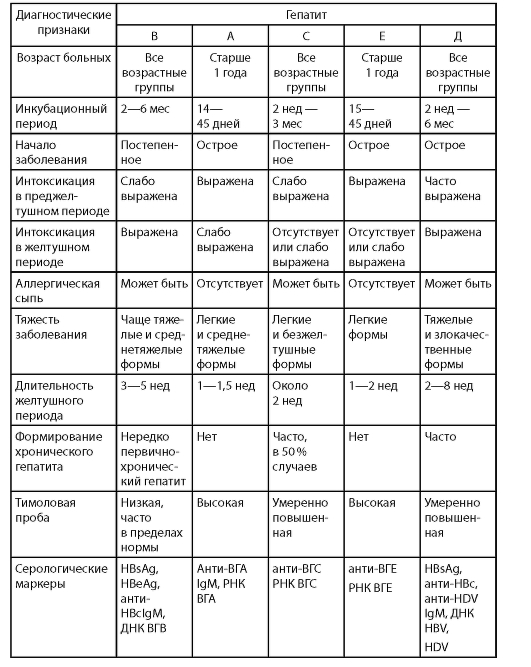
Дифференциальная диагностика. Острый гепатит В необходимо дифференцировать в первую очередь с другими вирусными гепатитами: А, С, Е и др. Основные дифференциально-диагностические признаки этих гепатитов приведены в табл. 6.
Представленные в табл. 6 данные следует считать ориентировочными, так как на их основе можно провести дифференциальную диагностику лишь при групповом анализе, но окончательный этиологический диагноз возможен только при помощи определения в сыворотке крови специфических маркеров.
Объективные трудности могут возникать и при дифференциальной диагностике гепатита В с другими заболеваниями, перечень которых определяется возрастом детей, формой, тяжестью и фазой патологического процесса.
Лечение. Общие принципы лечения больных острым гепатитом В такие же, как и при гепатите А. Тем не менее необходимо учитывать, что гепатит В в отличие от гепатита А нередко протекает в тяжелой и злокачественной формах. Кроме того, заболевание может заканчиваться формированием хронического гепатита и даже цирроза, поэтому конкретные рекомендации по лечению больных гепатитом В должны быть более детализированы, чем при лечении больных гепатитом А.
В настоящее время нет принципиальных возражений против того, чтобы дети с легкими и среднетяжелыми формами гепатита В лечились в домашних условиях. Результаты такого лечения не хуже, а по некоторым показателям даже лучше, чем при лечении в стационаре.
Конкретные рекомендации в отношении двигательного режима, лечебного питания и критериев их расширения в принципе такие же, как и при гепатите А; следует лишь учитывать, что сроки всех ограничений при гепатите В обычно несколько удлиняются в полном соответствии с течением болезни.
Обобщенно можно сказать, что при гладком течении инфекции все ограничения в двигательном режиме и питании должны быть сняты через 6 мес от начала заболевания, а занятия спортом можно разрешить через 12 мес.
Таблица 6. Дифференциально-диагностические признаки вирусных гепатитов у детей
Медикаментозная терапия проводится по тем же принципам, что и при гепатите А. В дополнение к этой базисной терапии при среднетяжелых и тяжелых формах гепатита В можно применять интерферон внутримышечно по 1 млн ЕД 1-2 раза в сутки в течение 15 дней. При необходимости лечение можно продолжать по 1 млн ЕД 2 раза в неделю до выздоровления. Показано применение циклоферона как парентерально, так и в виде таблетированной формы из расчета 10-15 мг/кг массы тела.
При тяжелых формах болезни с целью детоксикации внутривенно капельно вводят гемодез, реополиглюкин, 10% раствор глюкозы до 500- 800 мл/сут, а также назначают кортикостероидные гормоны из расчета 2-3 мг/ (кг • сут) по преднизолону в течение первых 3-4 дней (до клинического улучшения) с последующим быстрым уменьшением дозы (курс не более 7-10 дней). У детей 1-го года жизни показанием к назначению кортикостероидных гормонов являются и среднетяжелые формы болезни.
При подозрении на злокачественную форму или при угрозе ее развития назначают:
- глюкокортикостероидные гормоны до 10-15 мг/ (кг • сут) по преднизолону внутривенно равными дозами через 3-4 ч без ночного перерыва;
- плазму, альбумин, гемодез, реополиглюкин, 10% раствор глюкозы из расчета 100-200 мл/ (кг • сут) в зависимости от возраста и диуреза;
- ингибиторы протеолиза: трасилол, гордокс, контрикал в возрастной дозе;
- лазикс по 2-3 мг/кг и маннитол по 0,5-1 г/кг внутривенно струйно медленно для усиления диуреза;
- по показаниям (синдром диссеминированного внутрисосудистого свертывания) гепарин по 100-300 ЕД/кг внутривенно.
Для предупреждения всасывания из кишечника эндотоксина грамотрицательных бактерий и токсичных метаболитов, образующихся в результате жизнедеятельности микробной флоры, назначают энтеросорбционную терапию (энтеросгель, энтеродез и др.). Энтеросорбция предотвращает реабсорбцию токсических веществ в просвете и прерывает их циркуляцию в организме. При этом надо учесть, что уровень токсических веществ, проходящих через кишечный барьер, зависит от состояния слизистой, следовательно, результат энтеросорбции зависит и от влияния энтеросорбента на слизистую оболочку, поэтому предпочтительнее использовать энтеросорбент энтеросгель, обладающий исключительными гидрофобными и селективными свойствами и выраженно способствующий регенерации слизистой оболочки кишечника. Также назначают промывание желудка, высокие очистительные клизмы, антибиотики широкого спектра действия (гентамицин, полимиксин, цепорин).
В случае неэффективности комплекса терапевтических мероприятий следует провести повторные сеансы плазмафереза. Менее эффективны повторные сеансы гемосорбции и заменные переливания крови.
В комплекс патогенетических средств целесообразно включать и гипербарическую оксигенацию (1-2 сеанса в сутки: компрессия 1,6-1,8 атм, экспозиция 30-45 мин).
Успех лечения злокачественных форм в основном зависит от своевременности проведения изложенной выше терапии. В случае развития глубокой печеночной комы терапия малоэффективна.
Так же, как и при гепатите А, при холестатических формах гепатита В и в периоде реконвалесценции при затяжном течении и выраженных остаточных явлениях, показана урсодезоксихолиевая кислота (урсосан). Препарат назначают в обычных дозах (10-15 мг/кг/сут). Длительность курса лечения определяется в соответствии с клинико-лабораторными проявлениями болезни.
Выписка из стационара и диспансерное наблюдение. Обычно детей выписывают на 30-40-й день от начала болезни, при этом допускаются умеренная гепатомегалия, гиперферментемия. При выписке из стационара больному выдают памятку с изложением рекомендуемого режима и диеты. Если у ребенка в момент выписки продолжает выявляться HBsAg, сведения об этом вносят в карту амбулаторного наблюдения и сообщают в СЭС по месту жительства.
Последующее наблюдение за рековалесцентами лучше проводить в консультативно-диспансерном кабинете, организованном при инфекционном стационаре. При невозможности организации такого кабинета диспансерное наблюдение за перенесшими гепатит В должен осуществлять лечащий врач. Первый диспансерный осмотр проводят не позже чем через месяц после выписки из стационара, последующие - через 3; 4; 6 мес. При отсутствии субъективных жалоб и объективных отклонений от нормы реконвалесцентов снимают с диспансерного учета, в противном случае их продолжают обследовать 1 раз в месяц до полного выздоровления.
Детей со значительными или нарастающими клинико-лабораторными изменениями, а также с обострением заболевания или подозрением на формирование хронического гепатита повторно госпитализируют для уточнения диагноза и продолжения лечения. Повторной госпитализации подлежат и дети без признаков хронического гепатита, но со стойкой HBs-антигенемией. В дальнейшем такие дети проходят клинико-лабораторное обследование по показаниям.
Больных снимают с диспансерного учета тогда, когда при 2 очередных обследованиях устанавливается нормализация клинических и биохимических данных, а в крови не выявляется HBsAg.
Диспансерное наблюдение показано детям, получившим трансфузии препаратов крови (плазма, фибриноген, лейкоцитная масса, эритроцитная масса и др.). Особенно это касается детей 1-го года жизни. Срок диспансерного наблюдения 6 мес после последней гемотрансфузии. В этот период ребенка осматривают ежемесячно и при подозрении на гепатит госпитализируют в инфекционный стационар. В сомнительных случаях исследуют сыворотку крови на активность печеночно-клеточных ферментов и HBsAg.
Профилактика заключается в первую очередь в тщательном обследовании всех категорий доноров с обязательным исследованием крови на HBsAg при каждой сдаче крови с использованием высокочувствительных методов его идентификации (ИФА, радиоиммунный анализ - РИА), а также определение активности АлАТ.
Не допускаются к донорству лица, перенесшие в прошлом вирусный гепатит, больные хроническими заболеваниями печени, а также лица, получавшие переливания крови и ее компонентов в течение последних 6 мес. Запрещается использовать для трансфузии кровь и ее компоненты от доноров, не обследованных на HBsAg.
Для повышения безопасности препаратов крови доноров рекомендуется обследовать не только на HBsAg, но и на анти-НВс. Отстранение от донорства лиц, имеющих анти-НВс, рассматриваемых как скрытые носители HBsAg, практически исключает возможность посттрансфузионного гепатита В.
Для предупреждения заражения новорожденных всех беременных дважды обследуют на HBsAg высокочувствительными методами: при взятии беременной на учет (8 нед беременности) и при оформлении декретного отпуска (32 нед). В случае выявления HBsAg вопрос о вынашивании беременности следует решать строго индивидуально. Важно учитывать, что риск внутриутробного инфицирования плода особенно велик при наличии у женщины HBeAg и ничтожно мал при его отсутствии, даже если HBsAg обнаруживается в высокой концентрации. Существенно уменьшается риск инфицирования ребенка и при родоразрешении путем кесарева сечения.
Прерывание путей передачи инфекции достигается применением одноразовых шприцев, игл, скарификаторов, зондов, катетеров, систем для переливания крови, другого медицинского инструментария и оборудования, используемого при проведении манипуляций, связанных с нарушением целостности кожных покровов и слизистых оболочек.
Все медицинские инструменты и оборудование повторного применения должны подвергаться тщательной предстерилизационной очистке и стерилизации после каждого использования.
Для профилактики посттрансфузионного гепатита большое значение имеет строгое соблюдение показаний к гемотерапии. Переливание консервированной крови и ее компонентов (эритроцитная масса, плазма, антитромбин и др.) делают только по жизненным показаниям и отмечают в истории болезни. Необходимо переходить по возможности на переливание заменителей крови или в крайнем случае переливать ее компоненты (альбумин, специально отмытые эритроциты, протеин, плазма). Это связано с тем, что пастеризация плазмы (60°С, 10 ч), хотя и не гарантирует полной инактивации ВГВ, все же снижает опасность заражения; еще меньше риск инфицирования при переливании альбумина, протеина, и ничтожна мала опасность инфицирования при переливании иммуноглобулинов.
В отделениях высокого риска заражения гепатитом В (центры гемодиализа, реанимационные блоки, палаты интенсивной терапии, ожоговые центры, онкологические стационары, гематологические отделения и др.) профилактика гепатита В обеспечивается путем строжайшего соблюдения противоэпидемических мероприятий (использование одного разового инструментария, закрепление каждого аппарата за фиксированной группой больных, тщательная очистка от крови сложных медицинских аппаратов, максимальное разобщение больных, ограничение парентеральных вмешательств и др.). Во всех этих случаях идентификацию HBsAg проводят высокочувствительными методами и не реже 1 раза в месяц.
Для предупреждения профессиональных заражений все сотрудники должны работать с кровью в резиновых перчатках и строго соблюдать правила личной гигиены.
Для предотвращения распространения инфекции в семьях больных гепатитом и носителей ВГВ проводится текущая дезинфекция, строго индивидуализируются предметы личной гигиены (зубные щетки, полотенца, постельное белье, мочалки, расчески, бритвенные принадлежности и др.). Всем членам семьи разъясняют, при каких условиях может произойти заражение. За членами семей больных хроническим гепатитом В и носителей HBsAg устанавливается медицинское наблюдение.
Специфическая профилактика гепатита В достигается путем пассивной и активной иммунизации детей с высоким риском инфицирования.
Для пассивной иммунизации используют иммуноглобулин с высоким содержанием антител к HBsAg (титр в реакции пассивной гемагглютинации 1:100 000 - 1:200 000). Такой иммуноглобулин получают из плазмы доноров, в крови которых выявляется анти-HBs в высоком титре.
Иммуноглобулинопрофилактику рекомендуется проводить детям:
- рожденным от матерей - носительнец HBsAg или заболевших острым гепатитом В в последние месяцы беременности (иммуноглобулин вводят сразу после рождения, а затем повторно через 1; 3 и 6 мес);
- после попадания в организм вируссодержащего материала (перелита кровь или ее компоненты от больного или носителя ВГВ, случайные порезы, уколы с предполагаемой контаминацией вируссодержащим материалом); в этих случаях иммуноглобулин вводят в первые часы после предполагаемого инфицирования и через 1 мес;
- при длительно сохраняющейся угрозе инфицирования - детям, поступающим в центры гемодиализа, больным гемобластозами и др. (вводят повторно с различными интервалами - через 1-3 мес или каждые 4-6 мес); эффективность пассивной иммунизации зависит в первую очередь от сроков введения иммуноглобулина; при введении сразу после инфицирования профилактический эффект достигает 90%, в сроки до 2 дней - 50-70%, а при введении после 5 дней иммуноглобулинопрофилактика практически неэффективна.
При внутримышечном введении иммуноглобулина пик концентрации анти-HBs в крови достигается через 2-5 сут. Для получения более быстрого защитного эффекта можно ввести иммуноглобулин внутривенно.
Период выведения иммуноглобулина колеблется в пределах от 2 до 6 мес, но надежный защитный эффект обеспечивается лишь в 1-й мес после введения, поэтому для получения пролонгированного эффекта необходимо повторное введение иммуноглобулина. Кроме того, применение иммуноглобулина действенно только при низкой инфицирующей дозе ВГВ. В случае массивного заражения (переливания крови, плазмы и др.) иммуноглобулинопрофилактика малоэффективна.
Несмотря на недостатки, введение специфического иммуноглобулина должно занять достойное место в профилактике гепатита В. По данным литературы, своевременная специфическая иммуноглобулинопрофилактика позволяет предупредить заражение гепатитом В у 70-90% привитых.
Для активной профилактики гепатита В используют генно-инженерные вакцины.
В нашей стране создано несколько рекомбинантных вакцин против гепатита В (АО НПК «Комбиотех» Регевак В и другие вакцины). Кроме того, зарегистрированы и разрешены к применению несколько зарубежных препаратов (энджерикс В; НВ-VAX II, эувакс; Шанвак-В; Эбербиовак).
Активной иммунизации против гепатита В подлежат:
- новорожденные от матерей, больных гепатитом или носительниц HBsAg, особенно если у них обнаруживается HBeAg;
- новорожденные в районах, эндемичных по гепатиту В с уровнем носительства HBsAg более 5%;
- больные, которым часто проводят различные парентеральные манипуляции (хроническая почечная недостаточность, сахарный диабет, болезни крови, предполагаемая операция с использованием аппарата искусственного кровообращения и др.);
- лица, тесно контактирующие с HBsAg-носителями (в семьях, закрытых детских коллективах);
- медицинский персонал гепатитных отделений, центров гемодиализа, отделений службы крови, хирурги, стоматологи, патологоанатомы;
- лица, получившие случайную травму инструментами, загрязненными кровью больных гепатитом В или носителями HBsAg.
Вакцинация проводится троекратно по схеме 0; 1; 6 мес. Допускаются и другие схемы: 0; 1; 3 мес или 0; 1; 2; 12 мес. Ревакцинация проводится через каждые 5 лет.
Активной иммунизации подлежат только лица, в крови у которых не выявляются маркеры ВГВ (HBsAg, анти-НВс, анти-HBs). При наличии одного из маркеров гепатита В вакцинация не проводится.
Эффективность вакцинации очень высокая. Многочисленные исследования показывают, что при введении вакцины по схеме 0; 1; 6 мес у 95% лиц формируется протективный иммунитет, обеспечивающий надежную защиту от инфекции ВГВ в течение 5 лет и более.
Противопоказаний к вакцинации против гепатита В нет. Вакцина безопасна, ареактогенна.
С помощью вакцинации удается снизить заболеваемость гепатитом В в 10-30 раз.
Для предотвращения вертикальной передачи ВГВ первую фазу вакцин вводят сразу после рождения (не позднее, чем через 24 ч), далее вакцинируют через 1; 2 и 12 мес. С этой целью можно применять комбинированную пассивно-активную иммунизацию новорожденных от матерей, больных гепатитом В, или вирусоносительниц. Специфический иммуноглобулин вводят сразу после рождения, а вакцинацию проводят в первые 2 сут, затем в возрасте 0; 1; 2 мес с ревакцинацией в 12 мес. Такая пассивно-активная иммунизация снижает риск инфицирования детей от матерей с HBeAg с 90 до 5%.
Широкое внедрение вакцинации против гепатита В позволит снизить заболеваемость не только острым, но и хроническим гепатитом В, а также циррозом и первичным раком печени.
ГЕПАТИТ ДЕЛЬТА
Заболевание вызывается вирусом-паразитом, требующим для своей репликации присутствия ВГВ. По МКБ-10 различают:
В16.0 - острый гепатит В с дельта-агентами (коинфекция) и печеночной комой;
В16,1 - острый гепатит В с дельта-агентами (коинфекция) без печеночной комы;
В17.0 - острая дельта (супер) -инфекция вирусоносителя гепатита В.
Этиология. Вирус гепатита дельта (ВГД) - сферическая частица диаметром 35-37 нм, внешняя оболочка которой является поверхностным антигеном ВГВ (HBsAg). В центре частицы находится специфический антиген (AgD), содержащий мелкую РНК (геном). Для репликации и экспрессии ВГД нуждается в облигатной хелперной функции ВГВ, вследствие чего он относится к числу дефектных вирусов с неполнотой генома. Установлено, что антиген-дельта располагается главным образом в ядрах гепатоцитов в виде агрегатов отдельных частиц размером 20-30 нм, локализованных в хроматиновой зоне и изредка в цитоплазме в ассоциации с рибосомами или в гиалоплазме. Антиген-дельта устойчив к нагреванию, к действию кислот, но инактивируется щелочами и протеазами. Экспериментальную инфекцию удается воспроизвести на шимпанзе.
Эпидемиология. Источником заболевания являются больные с острым и особенно хроническим гепатитом дельта, а также здоровые носители ВГД и даже носители антител к ВГД.
ВГД передается исключительно парентеральным путем - при переливании вируссодержащей крови и ее препаратов, а также посредством использования игл, катетеров, зондов и другого медицинского инструментария, загрязненного вируссодержащей кровью. Риск инфицирования ВГД особенно велик у постоянных реципиентов донорской крови или ее препаратов (больные гемофилией, гемобластозами, другими хроническими заболеваниями), а также у лиц, обслуживающих центры гемодиализа, хирургов, наркоманов.
Заражение происходит через HBsAg-положительную кровь или ее препараты, содержащие антитела к ВГД. У донора такой крови обычно обнаруживается хронический гепатит и в клетках печени всегда удается выявить антиген-дельта.
Возможна трансплацентарная передача ВГД от матери плоду. Все же чаще новорожденные инфицируются в процессе родов или сразу после рождения в результате контаминации материнской кровью, содержащей ВГД, через поврежденные кожные покровы и слизистые оболочки.
К ВГД восприимчивы лица, не болевшие гепатитом В, а также носители ВГВ. Наибольшая восприимчивость отмечается у детей раннего возраста и у лиц с хроническим гепатитом В.
Патогенез. При инфицировании ВГД могут развиться коинфекция и суперинфекция. Коинфекция возникает у лиц, не болевших вирусным гепатитом В и неиммунных в отношении ВГВ. Суперинфекция возможна тогда, когда инфицируются больные хроническим гепатитом В или носители ВГВ. При коинфекции возникают гепатит В и гепатит-дельта с соответствующим серологическим ответом на ВГВ и ВГД. При суперинфекции развивается клиническая картина острого гепатита, сопровождающаяся появлением антител к ВГД при одновременном падении уровня маркеров ВГВ в крови и печени, что объясняют влиянием репродуцирующегося ВГД на ВГВ. Суперинфекция ВГД обычно манифестирует в сроки от 3 нед до 3 мес после инфицирования и, как правило, завершается формированием совместной хронической инфекции ВГВ и ВГД либо возникновением хронического гепатита дельта на фоне продолжающегося носительства ВГВ.
Патоморфология. Каких-либо специфических морфологических признаков, присущих только гепатиту дельта, выявить не удается. Преобладают признаки тяжелого воспалительного процесса.
Клинические проявления. В зависимости от механизма развития различают 4 формы болезни: смешанная острая инфекция ВГВ и ВГД (коинфекция); дельта-суперинфекция ВГД; хронический совместно протекающий гепатит В и гепатит дельта; хронический гепатит дельта на фоне носительства ВГВ.
Коинфекция. Инкубационный период составляет от 8 до 10 нед. Заболевание манифестирует теми же клиническими симптомами, что и острый гепатит В, начальный период болезни часто бывает более обозначенным: повышение температуры тела до 38-39 °С, адинамия, снижение аппетита, тошнота, рвота, боли в животе, увеличение печени и селезенки. В сыворотке крови повышено содержание общего билирубина за счет прямой фракции, высока активность печеночно-клеточных ферментов, отмечается диспротеинемия.
При благоприятном течении длительность болезни - 1,5-3 мес. У части детей возможно развитие затяжных форм с клинически выраженными обострениями, повторными подъемами уровня билирубина и активности печеночно-клеточных ферментов в сыворотке крови.
Формирования хронического гепатита в исходе манифестных клинических форм не наблюдается. У детей первых месяцев жизни нередко возникает злокачественный гепатит с летальным исходом. Отсутствие хронизации острых манифестных форм коинфекции не исключает возможность формирования первично-хронического гепатита В и гепатита дельта, протекающих латентно, без острой манифестной фазы.
Суперинфекция ВГД. При наслоении инфекции ВГД на хроническую инфекцию ВГВ по типу хронического гепатита или в виде здорового носительства инкубационный период составляет 3-4 нед. Инфекция ВГД в этих случаях проявляется, как правило, клинической картиной острого гепатита: повышение температуры тела до 38-39°С, недомогание, общая слабость, тошнота, рвота, боли в животе. Через 2-3 дня появляются темная моча, обесцвеченный кал, желтушное прокрашивание склер и кожных покровов, увеличиваются печень и селезенка. Одновременно в сыворотке крови в 3-5 раз повышается содержание общего билирубина, преимущественно за счет конъюгированной фракции, в 4-10 раз возрастает активность печеночно-клеточных ферментов, увеличиваются показатели тимоловой пробы, заметно снижаются сулемовая проба и протромбиновый индекс. Течение болезни нередко тяжелое, вплоть до возникновения злокачественной формы с летальным исходом у отдельных больных. В других случаях формируется хронический гепатит дельта с высокой активностью процесса.
Хронический активный гепатит В и гепатит дельта следует рассматривать как смешанную хроническую инфекцию, поскольку патологический процесс обусловлен активно протекающими гепатитом В и гепатитом дельта. У детей заболевание проявляется выраженными симптомами интоксикации в виде повышенной утомляемости, эмоциональной неустойчивости, снижения аппетита, признаками нарушения функции желудочно-кишечного тракта (тошнота, чувство тяжести в эпигастральной области, правом подреберье, метеоризм). У отдельных больных бывает слабая иктеричность кожных покровов, у всех увеличены печень и селезенка. Постоянно обнаруживаются множественные синячки на конечностях, иногда отмечаются носовые кровотечения, часто встречаются телеангиэктазии, пальмарная эритема и другие внепеченочные знаки. В сыворотке крови у всех больных обнаруживаются высокая активность печеночно-клеточных ферментов, снижение протромбина, явления диспротеинемии, а также HBsAg, HBeAg и маркеры текущего гепатита дельта (РНК ВГД и анти-HDV IgM). Течение болезни бывает тяжелым, с чередованием коротких ремиссий и длительных обострений Через 5-6 лет заболевание уже можно трактовать как хронический активный гепатит дельта с формированием цирроза печени (см. рис. 77, 78, 79 на цв. вклейке). У этих детей резко выражен гепатолиенальный синдром с резким уплотнением печени, отмечаются геморрагические проявления, внепеченочные знаки, высокая активность печеночно-клеточных ферментов, низкие показатели сулемовой пробы, протромбинового индекса и явления прогрессирующей диспротеинемии. Изменения в маркерном спектре свидетельствуют о сохраняющейся активности ВГД (обнаруживаются анти-HDV IgM) при отсутствии репликативной активности ВГВ (обнаруживаются HBsAg и анти-НВе).
Диагноз гепатита дельта устанавливают на основании обнаружения в крови методом ПЦР РНК ВГД, ДНК ВГВ, антител класса IgM и IgG в ИФА к ВГД и ВГВ.
На основании только клинических данных инфекцию ВГД можно предположить, если у больного хроническим гепатитом В или у так называемого здорового носителя HBsAg появляется клинически выраженное обострение с симптомами интоксикации, желтухой, резким увеличением печени и повышением активности печеночно-клеточных ферментов.
Лечение при гепатите дельта такое же, как и при гепатите В, строится с учетом тяжести клинических проявлений и течения болезни. Поскольку течение гепатита дельта часто бывает непредсказуемым, все больные подлежат обязательной госпитализации в гепатитное отделение инфекционной больницы.
Профилактика. В профилактике гепатита дельта ведущую роль играет предупреждение гепатита В. Необходимо тщательно оберегать носителей ВГВ и больных хроническим гепатитом В от суперинфицирования ВГД. Такое суперинфицирование может произойти не только при переливании инфицированных препаратов крови или при парентеральных манипуляциях, но и при тесном бытовом контакте через микротравмы кожных покровов и слизистых оболочек.
ГЕПАТИТ С
Этиология. Вирус гепатита С (ВГС) относится к семейству флавивирусов. Имеет диаметр от 22 до 60 нм, обнаруживается как в крови, так и в экстрактах печени человека или экспериментально зараженных шимпанзе. В отличие от других вирусов гепатита находится в сыворотке крови больных в чрезвычайно низкой концентрации, а иммунный ответ в виде специфических антител очень слабый и поздний. Вирус чувствителен к хлороформу, формалину, при нагревании до 60°С инактивируется в течение 10 ч, а при кипячении - в течение 2 мин. Эффективна стерилизация препаратов крови с помощью ультрафиолетовых лучей.
Эпидемиология. В Западной Европе и США до 95% всех случаев посттрансфузионного и парентерального гепатита вызывает ВГС. Заболевание возникает после переливания вируссодержащих крови, плазмы, фибриногена, антигемофильного фактора и других препаратов крови. Отмечены вспышки гепатита С среди больных с иммунодефицитами после внутривенных вливаний иммуноглобулиновых препаратов. Гепатит С является ведущим среди острых гепатитов в центрах гемодиализа, среди пациентов отделений трансплантации органов, в онкологических стационарах, центрах плазмафереза и др.
ВГС передается исключительно парентеральным путем, преимущественно с препаратами крови и в ходе различных инвазивных вмешательств, в том числе и через микротравмы при бытовом контакте. Показана возможность перинатальной передачи инфекции от матери плоду трансплацентарно, а также в процессе родов и сразу после рождения при контаминации ребенка кровью матери через поврежденные кожные покровы. Половой путь передачи ВГС вполне вероятен.
Патогенез. В механизме поражения печеночных клеток при гепатите С ведущую роль играет иммунный цитолиз, реализуемый Т-клеточной цитотоксичностью, направленной против инфицированных гепатоцитов. Допускается возможность прямого цитопатического воздействия вируса на печеночные клетки. В патогенезе формирования хронических форм болезни решающее значение имеют ослабленные способности мононуклеаров крови к продукции у-интерферона, а также изменение соотношения иммунорегуляторных субпопуляций Т-хелперов и Т-супрессоров с преобладанием последних и связанный с этим недостаточно эффективный Т-клеточный и гуморальный иммунный ответ на действие возбудителя и инфицированных гепатоцитов. Определенное значение имеет и повышенная способность антигена ВГС маскироваться в иммунные комплексы, что приближает это заболевание к иммунокомплексным.
Патоморфология. Морфологические изменения в печени при гепатите С не несут черт строгой специфичности. Вместе с тем при остром гепатите С менее выражено портальное воспаление, реже бывают очаговые некрозы и достоверно более заметен стеатоз по сравнению с таковым при гепатите А и гепатите В.
При формировании хронического гепатита происходит значительное усиление портальной и перипортальной воспалительной реакции с накоплением мононуклеарных элементов, выявляется легкий фиброз с тенденцией к септальной пролиферации. В гепатоцитах наблюдаются диффузные дистрофические изменения от легких до тяжелых, включая баллонную дистрофию и некроз.
Хронический процесс в печени может укладываться в морфологическув картину персистирующего гепатита, но в большинстве случаев это активный гепатит с относительно редкими мостовидными некрозами и умеренной лимфоидной инфильтрацией.
Клинические проявления. Инкубационный период составляет в среднем 7-8 нед, с колебаниями от нескольких дней (при массивном заражении) до 26 нед. Заболевание начинается постепенно с астеновегетативных и диспепсических проявлений: вялости, недомогания, тошноты, иногда субфебрильной температуры тела. Возможны боли в животе, иногда рвота. Через несколько дней появляются темная моча и обесцвеченный кал. У всех больных увеличивается печень, иногда - селезенка. Желтуха появляется редко, лишь у 15-40% больных. При отсутствии желтухи ведущими симптомами являются недомогание, астенизация и увеличение печени. В сыворотке крови у всех больных усилена активность АлАТ и АсАТ, у части - повышено содержание общего билирубина за счет прямой фракции, возможны снижение протромбина, явления диспротеинемии и др. Показатели функциональных печеночных проб полностью соответствуют тяжести поражения печени и стадии патологического процесса.
Классифицируют вирусный гепатит С так же, как и другие вирусные гепатиты. Различают типичные и атипичные варианты болезни.
По тяжести выделяют легкие, среднетяжелые, тяжелые и злокачественные, а по течению - острые, затяжные и хронические формы.
Характеристика клинических форм и критерии их диагностики такие же, как и при других гепатитах.
Течение. Острое течение гепатита С встречается в 10-20% случаев, у остальных детей заболевание принимает хроническое течение. Переход в хроническую стадию манифестирует упорной гиперферментемией при относительно удовлетворительном общем состоянии, полном отсутствии жалоб, незначительном увеличении и уплотнении печени. В стадии сформировавшегося хронического гепатита больные могут жаловаться на повышенную утомляемость, слабость, диспепсические явления. При осмотре можно обнаружить сосудистые изменения (телеангиэктазии, пальмарная эритема), всегда увеличена печень, часто - селезенка. Несмотря на малую выраженность клинической симптоматики, патологический процесс в печени морфологически в большинстве случаев соответствует хроническому активному гепатиту, нередко с признаками формирующегося цирроза.
Диагностика. Диагноз гепатита С устанавливают при обнаружении в сыворотке крови методом ИФА специфических антител к структурным и неструктурным белкам вируса, а также РНК вируса методом ПЦР.
Лечение. Общие принципы лечения больных острым и хроническим гепатитом С такие же, как и при других вирусных гепатитах. Назначают постельный режим, диету, симптоматические средства. При злокачественных формах используют кортикостероидные гормоны, а у больных с хроническим гепатитом с успехом применяют препараты рекомбинантного интерферона (виферон, интрон А, роферон А и др.).
Для снятия токсической нагрузки на печень необходимо проводить энтеросорбционную терапию (энтеросгель, энтеродез). Для длительной энтеросорбции рекомендуется селективный энтеросорбент с выраженными гидрофобными свойствами. У детей с хроническим вирусным поражением печени (HBV и HCV) показана комбинированная терапия с использованием препаратов с противирусной активностью с различным механизмом действия: при хроническом вирусном гепатите В - ламивудин и циклоферон или виферон и циклоферон.
В качестве средства патогенетической терапии при хроническом гепатите С назначают урсодезоксихолиевую кислоту (урсосан), обладающую корригирующим действием на основные звенья патогенеза, предопределяющие хроническое течение инфекции (антихолестатический, иммуномодулирующий, антифибротический, антиоксидантный, антиапоптотический). Препарат урсосан назначается в дозе 10-15 мг/кг • сут как на фоне лечения интерферонами, так и в виде монотерапии с длительностью курсов от 3-6 мес до одного года.
Профилактика. Принципы профилактики гепатита С такие же, как и гепатита В. Применение одноразовых шприцев, систем для инфузий, катетеров, а также соблюдение правил стерилизации хирургического, зубоврачебного и другого инструментария приводят к существенному снижению заболеваемости не только гепатитом В, но и гепатитом С.
Тестирование препаратов крови на анти-HCV и активность трансаминаз с последующим исключением положительных образцов приводит к значительному снижению заболеваемости гепатитом С среди реципиентов препаратов крови.
ГЕПАТИТ G
По составу нуклеотидных и аминокислотных последовательностей вирус G вместе с ВГС образует группу гепатит-ассоциированных вирусов внутри семейства флавивирусов (Flaviviridae). При этом РНК ВГG построена по схеме, характерной для всего семейства флавивирусов: на 5-м конце находится зона, кодирующая структурные белки, на 3-м конце - зона, кодирующая неструктурные белки.
Молекула РНК содержит одну открытую рамку считывания; кодирует синтез полипротеина-предшественника, состоящего примерно из 2900 аминокислот. Вирус имеет постоянные участки генома (используемые для создания праймеров, применяемых в ПЦР), но отличается и значительной изменчивостью, что объясняется невысокой надежностью считывающей функции вирусной РНК-полимеразы. Считается, что вирус содержит core-протеин (белок нуклеокапсида) и поверхностные протеины (белки суперкапсида). Различные варианты нуклеотидных последовательностей ВГG у различных изолятов расцениваются как различные субтипы в рамках единого генотипа или как промежуточные между генотипами и субтипами. Существует несколько генотипов ВГG (GBV-C и ВГG-prototype и др.).
Эпидемиология. ВГG встречается повсеместно. Частота обнаружения РНК ВГG четко коррелирует с гемотрансфузиями, множественными парентеральными вмешательствами. Весьма распространен ВГG среди наркоманов, вводящих наркотики внутривенно, лиц, получающих гемодиализ, доноров крови, а также среди больных хроническим гепатитом С.
Не исключены половой и вертикальный пути передачи инфекции.
Патогенез. РНК ВГG начинает выявляться в сыворотке крови спустя 1 нед после трансфузии инфицированных компонентов крови. Более чем 9-летнее наблюдение за лицами с персистирующей ВГG-инфекцией показали как высокие (до 107/мл), так и низкие (до 102/мл) титры РНК; титры могут оставаться постоянными в течение периода наблюдения или отмечаются их колебания в широких пределах (до 6 порядков), а также периодическое исчезновение РНК ВГG в образцах сывороток. РНК ВГG обнаруживается и в печеночной ткани. При экспериментальной инфекции (шимпанзе) обнаруживают поражение печени, интралобулярные некротически-воспалительные изменения и воспалительную инфильтрацию по ходу портальных трактов подобно таковым при гепатите С.
Патоморфология. Патологические изменения в ткани печени при гепатите G соответствуют таковым при гепатите С.
Клинические проявления. Заболевание проявляется широким спектром поражений печени - от острых циклических гепатитов и хронических форм до бессимптомного носительства.
При острой моноинфекции могут наблюдаться небольшое повышение температуры тела, астенодиспепсические симптомы в виде вялости, тошноты, болей в животе, бывает рвота. На высоте заболевания увеличивается печень, реже - селезенка. В сыворотке крови всегда повышена активность АлАТ и АсАТ, а уровень билирубина, как правило, находится в пределах нормы, обнаруживается РНК ВГG. Течение болезни может быть острым, затяжным и хроническим. Клинические проявления этих форм практически неотличимы от таковых при вирусном гепатите С.
Диагностика. Специфическая диагностика гепатита G основывается на обнаружении в сыворотке крови РНК ВГG с помощью ПЦР. Используемые для ПЦР праймеры специфичны к 5NCR, NS3 и NS5a областям вирусного генома как к наиболее консервативным.
Другим способом диагностики инфекции ВГG является тест на обнаружение антител к поверхностному протеину Е2 НGV методом ИФА.
Лечение. Принципы терапии при гепатите G такие же, как и при гепатите С.
Профилактика. Проводится комплекс тех же мер, что и для предупреждения других вирусных гепатитов с пиректериальным путем инфицирования.