Детские болезни: учебник / Под ред. А.А. Баранова - 2-е изд., - 2009. - 1008 с.
|
|
|
|
ГЛАВА 21 ОСТРЫЕ ВИРУСНЫЕ ГЕПАТИТЫ
Вирусные гепатиты - группа инфекционных заболеваний, вызываемых вирусами, относящимися к разным таксономическим группам, но обладающими общими признаками - выраженной гепатотропностью и способностью вызывать специфическое поражение печени у человека. В настоящее время известно семь этиологически самостоятельных гепатитов, обозначаемых латинскими буквами А, В, С, D, Е, G, ТТ. Эти нозологические формы, вероятно, не исчерпывают всех вирусных поражений печени у человека. Из верифицированных ви- русных гепатитов наиболее подробно изучены гепатиты А и В.
Острый вирусный гепатит А
Гепатит А - острое циклически протекающее инфекционное заболевание, вызываемое РНК-содержащим вирусом и характеризую- щееся кратковременными симптомами интоксикации, преходящими нарушениями функций печени и, в большинстве случаев, доброкачественным течением.
ЭТИОЛОГИЯ
В настоящее время вирус гепатита А включён в род Hepatovirus семейства Picornaviridae. Возбудитель
представлен одним антигенным типом и содержит главный Аг (HA-Аг), по
которому его идентифицируют. Вирус гепатита А устойчив в окружающей
среде, хорошо переносит низкую температуру, при
ЭПИДЕМИОЛОГИЯ
Гепатит А - одно из наиболее распространённых инфекционных заболеваний детского возраста. По количеству регистрируемых слу- чаев гепатит А занимает третье место после ОРВИ и ОКИ. В общей структуре заболеваемости гепатитом А на долю детей приходится бо-
лее 60%. Наиболее часто заражаются дети в возрасте 5-14 лет, инфицирование взрослых обычно происходит при контакте с заражёнными детьми. В странах с низким уровнем экономического развития к 10- летнему возрасту у 90% детей обнаруживают АТ к вирусу гепатита А.
Гепатит А - типичный антропоноз. Источник инфекции - больной человек. Вирус содержится в биологических субстратах (моче, фекалиях, крови и др.) и ткани печени. Больной становится заразным с последних дней инкубационного периода. Выделение вируса прекращается через 4-5 дней с момента появления желтухи. Передача возбудителя происходит фекально-оральным путём (через воду, пищевые продукты, грязные руки, различные предметы). Парентеральный путь передачи возможен, но наблюдают его исключительно редко, только при трансфузии крови донора, находящегося в инкубационном периоде болезни. Вирус не передаётся трансплацентарным путём. Фекальное загрязнение водных источников может вызвать развитие эпидемических вспышек. Возможны локальные эпидемические вспышки в детских учреждениях, среди военнослужащих. Восприимчивость к вирусу чрезвычайно высока. Пик заболеваемости приходится на позднюю осень. После перенесённого заболевания формируется стойкий иммунитет.
ПАТОГЕНЕЗ
Попадая в организм человека с водой или пищей, вирус гепатита А размножается в эпителии слизистой оболочки тонкой кишки и регионарных лимфоидных тканях. Затем наступает фаза кратковременной вирусемии. Максимальная концентрация вируса в крови возникает в конце инкубационного периода и в преджелтушном периоде. В это время возбудитель выделяется с фекалиями. Репродукция вируса в цитоплазме гепатоцитов приводит к гибели клеток (синдром цитолиза). Цитопатический эффект усиливают иммунные механизмы, в частности естественные киллеры, активированные интерфероном, синтез которого индуцируется вирусом. Вследствие лизиса гепатоцитов в сыворотке крови повышается активность печёночных ферментов. Фаза реконвалесценции характеризуется усилением репаративных процессов и восстановлением функционального состояния печени. У подавляющего большинства детей наступает выздоровление с полным восстановлением структуры и функций органа в сроки от 1,5 до 3 мес от начала болезни. У 3-5% больных болезнь принимает затяжное течение. Хронизации гепатита А не происходит.
КЛИНИЧЕСКАЯ КАРТИНА
При типичном течении болезни отчётливо выражена цикличность с последовательной сменой пяти периодов: инкубационного, продро-
мального (преджелтушного), разгара (желтушного), постжелтушного и реконвалесценции.
Инкубационный период
Инкубационный период при гепатите А продолжается от 10 до 45 дней, обычно 15-30 дней. В этом периоде клинически болезнь ничем не проявляется. Однако в крови можно обнаружить Аг вируса гепатита А.
Преджелтушный период
Преджелтушный период при гепатите А продолжается в среднем от 3 до 10 дней. У подавляющего большинства детей заболевание начинается остро, с подъёма температуры тела до 38-39 ?C и появления симптомов интоксикации: недомогания, слабости, нарушений сна, раздражительности, головной боли, снижения аппетита, тошноты и рвоты. У 10,5% больных выявляют лёгкие катаральные явления в виде заложенности носа, гиперемии слизистой оболочки ротоглотки, покашливания. Характерны тупые боли и чувство тяжести в правом подреберье. Печень, как правило, увеличена, болезненна при пальпации. К концу преджелтушного периода у 2/3 больных возникает частичное обесцвечивание кала. При лёгких формах болезни заболевание начинается с изменения окраски мочи и кала.
При лабораторных исследованиях в этом периоде выявляют повышение активности практически всех печёночных ферментов, а также показателей тимоловой пробы и содержания β-липопротеинов. В конце преджелтушного периода в моче появляются жёлчные пигменты (моча темнеет).
Желтушный период
Желтушный период обычно начинается с отчётливого улучшения общего состояния. Появляется желтушность склер (рис. 21-1 на вклейке), затем кожи лица, туловища, твёрдого и мягкого нёба, позднее конечностей. Желтуха нарастает в течение 1-2 дней и держится в течение 7-14 дней. На высоте желтухи размеры печени максимально увеличены. Край печени уплотнён, закруглён, болезнен при пальпации. У некоторых детей увеличиваются и размеры селезёнки. Изменения со стороны других органов при гепатите А выражены слабо. В этом периоде моча окрашена максимально, а кал обесцвечен.
Содержание общего билирубина в сыворотке крови строго коррелирует с тяжестью заболевания (табл. 21-1). Гипербилирубинемия в основном обусловлена повышением концентрации конъюгирован- ной фракции билирубина. Повышение уровня неконъюгированного билирубина возникает лишь при тяжёлой и (у отдельных больных)
среднетяжёлой формах болезни (15,2%). У всех больных повышена активность печёночных ферментов (АЛТ, АСТ и др.). В общем анализе крови иногда выявляют лейкопению с относительной нейтропенией, моноцитоз, лимфоцитоз; СОЭ обычно не меняется.
К 7-10-му дню от начала заболевания желтуха начинает уменьшаться, что сопровождается полным исчезновением симптомов ин- токсикации, улучшением аппетита, увеличением диуреза (полиурией). В моче уменьшается концентрация жёлчных пигментов, кал окрашивается. Постепенное уменьшение клинических проявлений болезни продолжается в течение 7-10 дней.
Постжелтушный период
Постжелтушный период характеризуется медленным уменьшением размеров печени. Дети чувствуют себя вполне здоровыми. Функциональные пробы печени остаются незначительно изменёнными.
Период реконвалесценции
Период реконвалесценции длится 2-3 мес, иногда до 1 года. Характерно исчезновение всех клинических и лабораторных проявлений заболевания.
КЛАССИФИКАЦИЯ
Гепатит А классифицируют по типу, тяжести и течению.
• Гепатит А может быть типичным и атипичным. К типичным относят все случаи, сопровождающиеся появлением желтушного окрашивания кожных покровов и видимых слизистых оболочек. Среди них по тяжести различают лёгкую, среднетяжёлую, тяжёлую и фульминантную формы. Атипичные формы (безжелтушную, стёртую, субклиническую) всегда расценивают как лёгкие. Также выделяют холестатическую форму.
• При оценке тяжести принимают во внимание степень выраженности общей интоксикации, желтухи, а также результаты биохимических исследований (табл. 21-1).
• Течение гепатита А по продолжительности может быть острым (до 3 мес) и затяжным (от 3 до 6 мес и более), по характеру - гладким (без обострений), с обострениями, а также с осложнениями со стороны жёлчных путей и наслоением интеркуррентных заболеваний.
ДИАГНОСТИКА
Диагностика гепатита А основывается на клинических, эпидемиологических и лабораторных данных.
• Из клинических признаков наибольшее значение имеют острое начало заболевания с кратковременного подъёма температуры тела
Таблица 21-1. Критерии тяжести гепатита А
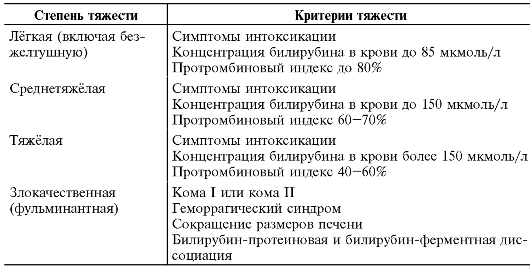
и интоксикации, увеличение размеров и болезненность печени в преджелтушном периоде, потемнение мочи (с последующим обесцвечиванием кала) за 1-2 сут до появления желтухи.
• При диагностике учитывают эпидемическую обстановку (контакт с больным гепатитом, вспышки гепатита А в детских коллективах).
• Лабораторные признаки вирусного гепатита А разделяют на специфические и неспецифические.
- Специфические лабораторные методы диагностики гепатита А, основанные на выявлении возбудителя или его Аг, весьма трудоёмки, поэтому на практике чаще всего применяют серологические исследования [определение в сыворотке крови АТ класса IgM (анти-HAV IgM) и IgG (анти-HAV IgG) с помощью РИА и ИФА]. Синтез анти-HAV IgM начинается задолго до появления первых клинических симптомов болезни и нарастает в её острой фазе. Затем титр АТ класса IgM постепенно снижается, они исчезают из циркулирующей крови через 6 мес, сохраняясь лишь в редких случаях и в низком титре в течение года от начала заболевания. Для диагностики гепатита А на всех этапах бо- лезни используют именно определение анти-HAV IgM. Синтез АТ класса IgG начинается через 2-3 нед от начала болезни, их титр возрастает медленнее, достигая максимума на 5-6-м месяце заболевания, т.е. в периоде реконвалесценции. Определение АТ класса IgG имеет диагностическое значение лишь при выявлении нарастания титра в динамике заболевания и для проведения широких эпидемиологических исследований.
- Среди неспецифических методов наибольшее значение имеет определение активности печёночных ферментов, показателей пиг- ментного обмена и белок-синтезирующей функции печени.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Острый вирусный гепатит А необходимо дифференцировать от других вирусных гепатитов (см. раздел «Острый вирусный гепатит B»). В начальном периоде заболевание следует дифференцировать с ОРВИ, так как в преджелтушном периоде иногда можно выявить гиперемию слизистой оболочки ротоглотки и заложенность носа. Для гепатита А не характерно наличие катаральных явлений (кашля, насморка). Решающее значение имеет наблюдение за ребёнком в динамике.
ЛЕЧЕНИЕ
Базисная терапия включает постельный или полупостельный режим, лечебное питание, желчегонные препараты, минеральные воды, поливитамины.
При стёртых безжелтушных и большинстве случаев лёгких форм режим может быть полупостельным с первых дней желтушного периода. При среднетяжёлых и особенно тяжёлых формах назначают постельный режим в течение всего периода интоксикации. Критериями для расширения режима служат улучшение самочувствия и аппетита, уменьшение желтухи. Щадящий режим показан в течение 2-4 нед после выписки. Детей освобождают от занятий физкультурой в течение 3-6 мес, а спортом - на 6-12 мес.
Диета в остром периоде гепатита А должна быть полноценной, высококалорийной, с достаточным содержанием белка, исключающая жареную, жирную и острую пищу, экстрактивные вещества, пряности и тугоплавкие жиры (стол ? 5 по Певзнеру). Соотношение белков, жиров и углеводов должно составлять 1:1:4-5. Рекомендуют варёное мясо, рыбу, овощные супы, творог, овсяную, гречневую и манную каши, компоты, кисели, мёд. В суточном рационе должны присутствовать сырые и отварные овощи, зелень, фрукты, соки. Следует обеспечить поступление достаточного количества жидкости. Хороший эффект даёт употребление щелочных минеральных вод, 5% раствора глюкозы. На высоте клинических проявлений возможно применение настоев желчегонных трав (бессмертник, кукурузные рыльца), 5% раствора магния сульфата. В периоде реконвалесценции (особенно при поражении желчевыводящих путей) можно дополнительно назначить желчь + чеснок + крапивы листья + активированный уголь («Аллохол»), гидроксиметилникотинамид, желчь + порошок из pancreas и слизистой тонкой кишки («Холензим»). Показаны витами-
ны группы В (В1, В2, В6), С и РР. Лечение витаминами проводят 10- 15 дней. При затяжном гепатите в периоде реконвалесценции можно применить силибинин.
Выписку из стационара детей с гепатитом А производят на 15-20-й день при условии клинического выздоровления, сокращения размеров печени, нормализации функциональных проб печени. После завершения острого периода все дети подлежат обязательному диспансерному наблюдению. Первый осмотр и обследование ребёнка проводят на 45-60-й день от начала заболевания, повторный - через 3 мес. При отсутствии остаточных явлений реконвалесцентов снимают с диспансерного учёта.
ПРОФИЛАКТИКА
При выявлении больного гепатитом А в очаге инфекции проводят текущую и заключительную дезинфекцию. В детских учреждениях после изоляции первого заболевшего все дети, контактировавшие с больным, должны находиться под тщательным наблюдением в течение всего периода карантина - 35 дней с момента изоляции последнего больного. У всех контактных детей ежедневно проводят осмотр кожи, склер, отмечают размер печени, фиксируют окраску мочи и кала. При малейшем подозрении на гепатит А обязательно проводят определение активности АЛТ.
В настоящее время создана инактивированная вакцина для профилактики вирусного гепатита A (например, «Хаврикс»). С помощью вакцины удаётся получить защитный иммунитет у 95% вакцинированных. Вакцинацию против гепатита А проводят в возрасте 1 или 2 лет (в зависимости от вакцины) двукратно с интервалом 6 или 12 мес.
ПРОГНОЗ
В большинстве случаев гепатит А заканчивается выздоровлением. Фульминантная форма заболевания возможна, но наблюдают её чрез- вычайно редко (0,01%). У некоторых больных выявляют отдалённые последствия перенесённого заболевания: астеновегетативный синдром, дискинезии, реже воспаления желчевыводящих путей, функциональные нарушения деятельности ЖКТ. Одним из исходов гепатита А может быть остаточный фиброз печени (гепатомегалия при нормальном функционировании органа). У лиц с генетической предраспо- ложенностью (наличием дефектов в системе Т-клеток супрессоровиндукторов) в результате перенесённого гепатита А может развиться аутоиммунный гепатит; при этом вирус гепатита А играет роль запускающего фактора.
Острый вирусный гепатит В
Острый вирусный гепатит В (сывороточный, парентеральный) - инфекционное заболевание с преимущественно парентеральным ме- ханизмом передачи, клинически и морфологически характеризующееся поражением печени. Заболевание протекает длительно в различных клинико-морфологических вариантах: от «здорового» носительства до злокачественных фатальных форм. Возможно формирование хронического гепатита, цирроза печени и гепатокарциномы.
ЭТИОЛОГИЯ
Возбудитель впервые обнаружили Д. Дейн и соавт. (1970). Вирус гепатита В включён в состав рода Orthohepadnavirus семейства Hepadnaviridae. Вирионы вируса гепатита В (частицы Дейна) сферической формы, 42 нм в диаметре, имеют суперкапсид. Геном образует неполная (одна нить короче) двухнитевая кольцевая молекула ДНК. Вирус чрезвычайно устойчив к высокой и низкой температурам, химическим и физическим воздействиям. Основные Аг частиц Дейна - поверхностный HBsAg и сердцевинный HBcAg. АТ к HBsAg и HBcAg появляются в течение заболевания. Наличие АТ к HBsAg - причина невосприимчивости к инфекции (постинфекционного или поствакцинального иммунитета).
• HBsAg постоянно циркулирует в сыворотке инфицированных лиц, а его очищенные агрегаты входят в состав вакцины против вируса гепатита В.
• HBcAg представлен единственным антигенным типом; его обнаруживают только в сердцевине частиц Дейна. Аг маркирует репликацию вируса в гепатоцитах. Может быть обнаружен только при морфологическом исследовании биоптатов или аутопсийного материала печени. В крови в свободном виде его не определяют.
• HBeAg не входит в состав частиц Дейна, но связан с ними, так как появляется в сыворотке в инкубационном периоде, сразу после появления HBsAg. HBeAg можно расценивать как наиболее чувствительный диагностический показатель активной инфекции. Обнаружение HBeAg у пациентов с хроническим гепатитом указывает на активацию процесса, что представляет высокую эпидемическую опасность. HBeAg может отсутствовать при инфекции, вызванной мутантным штаммом вируса.
Вирусная ДНК появляется в сыворотке одновременно с другими Аг вируса. Исчезает из крови в начале 2-й недели острого заболевания. Длительное персистирование - признак хронической инфекции.
ЭПИДЕМИОЛОГИЯ
Острый вирусный гепатит В - типичная антропонозная инфекция. Источник инфекции - больные любыми формами острого и хронического гепатита В и вирусоносители, представляющие наибольшую опасность. Механизм передачи инфекции - парентеральный. Основные пути передачи вируса гепатита В - инъекционный, гемотрансфузионный и половой. Также доказана возможность вертикальной передачи вируса гепатита В от матери к плоду. Восприимчивость населения к вирусу гепатита В, по-видимому, стопроцентная, но заражение в большинстве случаев заканчивается бессимптомной инфекцией. Большое значение имеет величина инфицирующей дозы. Инфицирование при гемотрансфузии обычно приводит к развитию манифестных и злокачественных форм болезни, при перинатальном инфицировании и бытовом контакте формируется хроническая вялотекущая инфекция. Наибольшая заболеваемость характерна для детей первого года жизни, что объясняется частыми парентеральными вмешательствами и перинатальным инфицированием. Вертикальная передача вируса гепатита В осуществляется от матери-носительницы вируса или больной гепатитом В, особенно в последнем триместре беременности. Заражение может быть трансплацентарным или произойти сразу после родов. Риск инфицирования возрастает в случае выявления у матери HbsAg, особенно при высокой его концентрации.
ПАТОГЕНЕЗ
Вирус гепатита В гематогенно заносится в печень и размножается в гепатоцитах. В патогенезе поражений важную роль играют аутоиммунные гуморальные и клеточные реакции, что подтверждает связь между началом клинических проявлений и появлением специфических АТ. Патологический процесс начинается после распознавания вирус-индуцированных Аг на мембранах гепатоцитов иммунокомпетентными клетками, что приводит к цитолизу гепатоцитов. Высвобождение вирусных Аг приводит к образованию специфических АТ, прежде всего анти-HBc и анти-HBc, с последующей элиминацией возбудителя. Анти-HB,, появляются через 3-4 мес от начала заболевания и сохраняются длительное время. Появление анти-HBs, свидетельствует о выздоровлении и формировании иммунитета. HBcAg свободно не выявляется, но у большинства лиц, инфицированных гепатитом В, сыворотка содержит АТ к нему (анти-HBc).
При адекватном иммунном ответе на Аг вируса развивается типичный острый гепатит с циклическим течением и полным выздоров- лением, при недостаточном ответе цитолиз выражен незначительно, быстрой элиминации возбудителя не происходит. Клиническая кар-
тина атипична. Вирус в организме персистирует длительно, возможно развитие хронического гепатита. Чрезмерная активность аутоиммунных процессов может привести к гибели не только инфицированных, но и здоровых гепатоцитов, что приводит к тяжёлым и злокачественным формам болезни.
КЛИНИЧЕСКАЯ КАРТИНА
При циклическом течении болезни выделяют четыре периода: инкубационный, преджелтушный, желтушный и реконвалесценции.
Инкубационный период
Инкубационный период продолжается обычно от 2 до 4 мес. Его длительность зависит от пути проникновения вируса, инфицирующей дозы и возраста заболевшего. При переливании заражённой крови или плазмы продолжительность инкубационного периода уменьшается до 1,5-2 мес, а при других путях инфицирования может увеличиваться до 4-6 мес. Чем младше ребёнок, тем короче инкубационный период. Клинические проявления в этом периоде отсутствуют, но в крови больного ближе к концу инкубационного периода обнаружи- вают высокую активность печёночных ферментов и маркёры текущей инфекции гепатита В (HBsAg, HBeAg, анти-HBc IgM).
Преджелтушный период
Преджелтушный период, продолжающийся от нескольких часов до 2-3 нед, протекает без катаральных явлений, при нормальной или субфебрильной температуре тела. Преобладают симптомы инфекционной астении (вялость, слабость), мышечные и/или суставные боли, умеренные высыпания на коже, тупые боли в животе. Часто эти симптомы выражены очень слабо, болезнь начинается с потемнения мочи и появления обесцвеченного кала. Катаральные явления не характерны. При осмотре всегда выявляют увеличение, уплотнение и болезненность печени. В сыворотке крови сохраняются высокая концентрация трансаминаз, маркёры активной инфекции гепатита В. К концу этого периода в крови повышается концентрация конъюгированного билирубина, часто обнаруживают ДНК вируса.
Желтушный период
Длительность желтушного периода колеблется от 7-10 дней до 1,5- 2 мес. За 1-2 дня до появления желтухи у всех больных происходит потемнение мочи и обесцвечивание кала. В отличие от гепатита А, появление желтухи не сопровождается улучшением общего состояния, наоборот, симптомы интоксикации усиливаются. На кожных покровах может появиться пятнисто-папулёзная сыпь. Для гепати-
та В характерно нарастание интенсивности желтушного окрашивания кожных покровов и видимых слизистых оболочек в течение 7 дней и более и сохранение её ещё 1-2 нед. Параллельно усилению желтухи увеличиваются размеры печени, реже - селезёнки. Интенсивность окраски мочи и обесцвечивания кала коррелирует с концентрацией конъюгированной фракции билирубина в крови. В разгар желтушного периода регистрируют максимальную активность трансаминаз в крови, снижение величины протромбинового индекса. У большинства детей в крови уменьшается концентрация общего белка за счёт фракции альбуминов. Тимоловая проба часто бывает нормальной или слегка повышается. При тяжёлом течении гепатита возникают церебральные расстройства, связанные с дистрофическими изменениями в печени.
Период реконвалесценции
Период реконвалесценции продолжается до 4-5 мес от начала болезни. При благоприятном течении постепенно исчезают желтуха и другие клинические симптомы, восстанавливается аппетит, нормализуются функциональные пробы печени. В этот период в сыворотке крови обычно нет поверхностного и растворимого Аг и HВeAg), но всегда обнаруживают анти-HВe, анти-HBc-IgG и нередко анти-HB.
s
КЛАССИФИКАЦИЯ
Гепатит В классифицируют так же, как и гепатит А, - по типу, тяжести и течению.
Критерии для определения типичности и выделения клинических форм такие же, как при гепатите А.
При гепатите В наряду с лёгкими, среднетяжёлыми и тяжёлыми формами выделяют злокачественную форму. Тяжёлые формы гепатита В регистрируют в 5-8% случаев, злокачественные (фульминантные) формы возникают редко и почти исключительно у детей первого года жизни. Клинические проявления злокачественной формы зависят от распространённости массивных некрозов печени, темпа их развития, стадии патологического процесса. Различают начальный период болезни (предвестников), период развития массивных некрозов печени, клинически соответствующий прекоме, и период быстрой декомпенсации функций печени с клинической картиной комы I и комы II. Период предвестников непродолжительный (1-2 дня). Заболевание начинается остро с повышения температуры тела до 38-39 ?C. Появляются вялость, адинамия, нарушения сна, тремор рук и подбородка, упорные срыгивания и рвота «кофейной гущей». Нарастает геморрагический синдром, уменьшаются размеры печени. При про- грессировании болезни развивается прекома, кома степеней I и II.
Течение гепатита В может быть острым (до 3 мес), затяжным (до 6 мес) и хроническим (более 6 мес). У подавляющего большинства больных наблюдают острое течение с полным выздоровлением в сроки от 25-30 дней (30%) до 6 мес от начала болезни. Затяжное течение с сохранением гепатомегалии и гиперферментемии в течение 4-6 мес развивается редко. Во всех возрастных группах возможно развитие безжелтушных форм. Холестатический вариант наблюдают чаще, чем при гепатите А (до 15% случаев).
ДИАГНОСТИКА
Диагноз типичной формы острого гепатита В ставят с учётом следующих фактов.
• Анализ эпидемической ситуации (контакт с больными или носителями, внутривенные и внутримышечные инъекции, лечение зубов и т.д. за 2-6 мес до заболевания).
• Клиническая картина болезни (нарастание симптомов интоксикации при появлении желтухи, экзантема, увеличение и болезненность печени и др.).
• Повышение уровня печёночных ферментов (АЛТ, АСТ, ЛДГ), прямой фракции билирубина, щелочной фосфатазы (при холестазе).
• Обнаружение Аг вируса гепатита В (HBs, HBe) и АТ к ним (анти- HB, анти-га , анти-HB IgM). s e
Период болезни и характер её течения определяют по типичной динамике сывороточных маркёров (табл. 21-2).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Острый вирусный гепатит В дифференцируют прежде всего с другими вирусными гепатитами (А, С, Е), имеющими аналогичные эпидемиологические особенности и сходные клинические и биохимические признаки (табл. 21-3). Различают их по типичным для каждого гепатита сывороточным маркёрам и с помощью ПЦР.
Кроме того, необходимо исключать гепатиты, связанные с другими возбудителями (цитомегаловирусом, вирусом Эпстайна-Барр, токсоплазмой, и желтухи неинфекционного происхождения.
ЛЕЧЕНИЕ
Больных гепатитом В обязательно госпитализируют. При лечении в первую очередь назначают базисную терапию: рациональный режим, лечебное питание, желчегонные препараты, минеральные воды, поливитамины.
Постельный режим необходим на весь период интоксикации при среднетяжёлой и тяжёлой формах острого вирусного гепатита В. При лёгких и безжелтушных формах показан полупостельный режим до
Таблица 21-2. Динамика серологических маркёров при остром вирусном гепатите В*
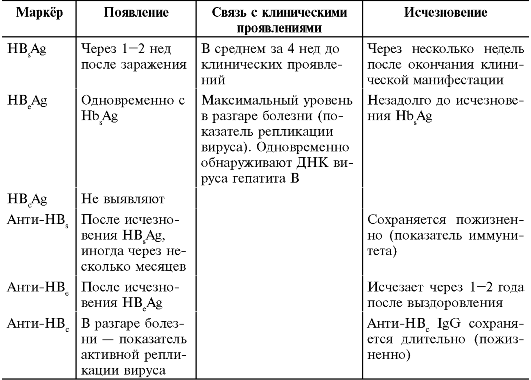
* По Учайкину В.Ф., 1998.
выписки из стационара (20-30-й день болезни). В течение последующих 2-4 нед назначают щадящий режим. Дети не должны заниматься физкультурой в течение 3-6 мес, а в спортивных секциях - 12 мес.
Диету ? 5 по Певзнеру (молочно-растительную, химически и механически щадящую) с соотношением белков, жиров и углеводов 1:1:4-5 рекомендуют и в период реконвалесценции. В остром периоде болезни показано обильное питьё (5% раствор глюкозы, минеральные воды, отвары ягод и фруктов, соки).
Лекарственная базисная терапия включает комплекс витаминов (группа В, С, А, Е), спазмолитики (дротаверин, папаверин, аминофиллин), желчегонные средства. В остром периоде заболевания назначают холекинетики (например, берберина бисульфат, 5% раствор магния сульфата), в период реконвалесценции - холеретики [желчь+чеснок+крапивы листья+активированный уголь («Аллохол»), жёлчь+порошок из pancreas и слизистой оболочки тонкой кишки («Холензим»), гидроксиметилникотинамид, бессмертника песчаного
Таблица 21-3. Дифференциально-диагностические критерии вирусных гепатитов:
Диагностические признаки | Гепатит А | Гепатит В | Гепатит С | Гепатит D | Гепатит Ε |
Возраст больных | Старше года | Все возрастные группы | Все возрастные группы | Все возрастные группы | Старше года |
Инкубационный период | 14-15 дней | 2-6 мес | 2 нед-3 мес | 2 нед-6 мес | 15-45 дней |
Начало заболевания | Острое | Постепенное | Постепенное | Острое | Острое |
Интоксикация в преджелтушном периоде | Выражена | Слабо выражена | Слабо выражена | Часто выражена | Выражена |
Интоксикация в желтушном периоде | Слабо выражена | Выражена | Отсутствует или слабо выражена | Выражена | Отсутствует или слабо выражена |
Аллергическая сыпь | Отсутствует | Может быть | Может быть | Может быть | Отсутствует |
Тяжесть заболевания | Лёгкие и среднетяжёлые формы | Чаще тяжёлые и среднетяжёлые формы | Лёгкие и безжелтушные формы | Тяжёлые и злокачественные формы | Лёгкие формы |
Длительность желтушного периода | 1-1,5 нед | 3-5 нед | Около 2 нед | 2-8 нед | 1-2 нед |
Формирование хронического гепатита | Нет | Нередко первично-хронический гепатит | Часто, в 50% случаев | Часто | Нет |
Тимоловая проба | Высокая | Низкая, часто в пределах нормы | Умеренно повышена | Умеренно повышена | Высокая |
Серологические мар- кёры | анти-HAV IgM | HB Ag, HB Ag, анти-НВс IgM | анти-HCV РНК HCV | HB Ag, анти- НВ*, анти- HDV IgM | анти-HEV |
* Учайкин В.Ф. и соавт. Руководство по инфекционным болезням у детей. М., 2001.
цветки]. При выраженном холестазе показаны адсорбенты (смектит диоктаэдрический, активированный уголь, лигнин гидролизный).
При среднетяжёлых и тяжёлых формах болезни с целью дезинтоксикации проводят инфузионную терапию (500-800 мл/сут), при этом используют 5-10% раствор глюкозы, декстран [мол. масса 30 000- 40 000] («Реополиглюкин»). При тяжёлой форме дополнительно вводят плазму, альбумин, назначают глюкокортикоиды коротким курсом (не более 10 дней) из расчёта 2-3 мг/кг/сут (по преднизолону) до клинического улучшения (3-4 дня) с последующим быстрым уменьшением дозы и полной отменой.
При подозрении на злокачественную форму дозу глюкокортикоидов увеличивают до 10-15 мг/кг/сут (в пересчёте на преднизолон). Глюкокортикоиды вводят внутривенно, через каждые 3-4 ч равными дозами. Показаны ингибиторы протеолиза - апротинин в возрастной дозировке, мочегонные средства. По показаниям (ДВС-синдром) внутривенно вводят гепарин натрий по 100-300 ЕД/кг. Повторно проводят сеансы плазмафереза, гипербарической оксигенации. Для предупреждения всасывания из кишечника токсических метаболитов необходимы очистительные клизмы, промывания желудка, слабительные средства (лактулоза), антибиотики широкого спектра действия.
В период разгара при активной репликации вируса применяют препараты интерферона (например, интерферон альфа-2b по 3-5 млн ЕД 3 раза в неделю курсом от 1-2 до 6 мес).
При затяжном течении гепатита (но не ранее 3-4-й недели от начала болезни) целесообразно применение гепатопротекторов (силибинин, расторопши пятнистой плодов экстракт) в течение 1-3 мес. Затянувшаяся реконвалесценция - показание для проведения иммунокорригирующей и иммуностимулирующей терапии. Реконвалесцентам показано диспансерное наблюдение в течение 1 года.
ПРОФИЛАКТИКА
Неспецифическая профилактика (предотвращение инфицирования) - использование одноразового медицинского оборудования, тщательная обработка и стерилизация инструментов многократного пользования, обследование доноров, ограничение трансфузий препаратов крови и всех парентеральных манипуляций.
Специфическая профилактика может быть пассивной и активной. Пассивная иммунизация - введение специфического иммуноглобулина при случайном переливании инфицированной крови (вводят в первые часы после инфузии и через 1 мес) и при рождении ребёнка у женщины, больной гепатитом В, или носителя HBsAg (вводят сразу после рождения). Пассивная профилактика неэффективна при массивном заражении и её проведении позже 5-го дня после инфицирования или рождения.
Активную профилактику гепатита В проводят вакциной для профилактики вирусного гепатита B в группах риска, а также новорож- дённым от матерей-носителей HBSAg и больных острым гепатитом (в первые сутки жизни, затем в 1, 2 и 12 мес), всем остальным детям - согласно приказу МЗ РФ, вакцинация против гепатита В проводится трёхкратно в 0-1-6 мес, вместе с вакцинами АКДС и против полиомиелита.
ПРОГНОЗ
Типичная (желтушная циклическая) форма гепатита В обычно заканчивается выздоровлением. При безжелтушных стёртых формах отмечают переход в хронический гепатит (1,8-18,8%), в 3-5% случаев формируется цирроз печени. После перенесённого гепатита В резко повышается риск развития гепатоцеллюлярной карциномы (в 100 раз и более). После перенесённого гепатита В формируется стойкий пожизненный иммунитет.
Острый гепатит С
Гепатит С - острое вирусное заболевание с парентеральным путём передачи и преимущественным развитием хронических форм гепатита с исходом в цирроз и первичную карциному печени.
Этиология. Вирус гепатита C включён в состав рода семейства Flaviviridae. Вирионы сферической формы, диаметром 35-50 нм, окружены суперкапсидом. Геном образует РНК. Выделяют 6 сероваров вируса.
Эпидемиология. Источник инфекции - инфицированный человек. Основной путь передачи вируса - парентеральный. Основное отличие от эпидемиологии вируса гепатита В - более низкая способность вируса гепатита С к передаче от беременной к плоду и при половых контактах. Выделение вируса больным начинается за несколько недель до появления клинических признаков и продолжается в тече- ние 10 нед после начала проявлений. До 2% доноров в мире являются носителями вируса гепатита С. Распространённость носительства вируса гепатита С колеблется от 0,5 до 50%. Среди здоровых детей в России частота обнаружения анти-HCV составляет от 0,3 до 0,7%. Заболеваемость гепатитом С характерной периодичности и сезонности не имеет.
Патогенез. Считают, что вирус гепатита С может оказывать на ге- патоциты прямое цитотоксическое действие. В то же время в повреждении гепатоцитов не исключают и роль иммунного цитолиза. Существует связь между тяжестью заболевания и уровнем виремии. При инокуляции значительного количества вирусных частиц (при пе-
реливании крови) заболевание протекает тяжелее, чем при менее массивном попадании вирусов в организм. Клиническая картина
Инкубационный период при остром вирусном гепатите С продолжается 5-12 нед. Заболевание чаще начинается постепенно с астенодиспептического синдрома. Дети жалуются на общую слабость, не- домогание, головную боль, тошноту, сниженный аппетит. Возможны повторная рвота, ноющие или приступообразные боли в животе. У 1/3 больных повышается температура тела до субфебрильных значений. Печень увеличена и болезненна. Желтушный период продолжается от 1 до 3 нед. С появлением желтухи симптомы интоксикации сохраня- ются или усиливаются. Помимо ещё больших увеличения и болезненности печени, у части больных увеличивается селезёнка, темнеет моча, обесцвечивается стул. В сыворотке крови повышаются концентрация билирубина (преимущественно за счёт конъюгированной фракции) и активность печёночных ферментов в 5-15 раз. В постжелтушном периоде нормализуется самочувствие больного, уменьшаются размеры печени и селезёнки, значительно снижается активность АЛТ и АСТ.
Классификация. По характеру клинических проявлений острой фазы болезни различают типичный и атипичный гепатит С. К типичным формам относят все случаи заболевания, сопровождающиеся клинически явной желтухой, а к атипичным - безжелтушные и субклинические формы. Все типичные варианты болезни в зависимости от выраженности клинических проявлений и биохимических сдвигов делят на лёгкие, среднетяжёлые, тяжёлые и злокачественные (фульминантные) формы. В зависимости от продолжительности выделяют острый (до 3 мес), затяжной (3-6 мес) и хронический (свыше 6 мес) гепатит С. Типичный гепатит С обычно протекает в лёгкой или среднетяжёлой форме.
Диагностика. Гепатит С диагностируют по совокупности клини- ко-биохимических и серологических данных. Появление астено-диспептического синдрома, сопровождающегося увеличением размеров печени и гиперферментемией, позволяет заподозрить гепатит С, особенно при парентеральных манипуляциях в анамнезе за 1-6 мес до заболевания и отсутствии в сыворотке крови маркёров гепатита В. Окончательный диагноз устанавливают при обнаружении в сыворотке крови специфических маркёров вируса гепатита С - анти-HCV (ИФА) и РНК вируса гепатита С (ПЦР). Определение РНК вируса гепатита С позволяет уточнить, являются анти-HCV свидетельством активной или перенесённой в прошлом инфекции.
Дифференциальная диагностика. Гепатит С дифференцируют с другими вирусными гепатитами с помощью определения специфических сывороточных маркёров и ПЦР, выявляющей РНК вируса гепатита С.
Лечение. Терапия аналогична таковой при гепатите В. Препараты интерферона эффективны только при активной репликации вируса.
Профилактика. Специфическая профилактика не разработана, поэтому основное значение имеют неспецифические профилактические мероприятия.
Прогноз. В исходе острого гепатита С могут наблюдаться выздо- ровление (полная нормализация активности АЛТ и исчезновение анти-HCV и РНК HCV в течение 6-12 мес от начала заболевания) в 20-30% случаев, переход в хронический гепатит и прогрессирование болезни (сохранение повышенной активности АЛТ в сыворотке крови, персистирование анти-HCV и РНК HCV) в 70-80% случаев. Хронический гепатит С приводит к развитию цирроза печени и гепа- тоцеллюлярной карциномы.
Острый вирусный гепатит D (гепатит дельта)
Этиология. Возбудитель острого вирусного гепатита D - дефектный РНК-содержащий вирус рода Deltavirus семейства Togaviridae. Его выделяют только от больных, инфицированных вирусом гепатита В. Дефектность возбудителя проявляется в полной зависимости его передачи и репродукции от наличия вируса гепатита В. Соответственно, моноинфекция вирусом гепатита D абсолютно невозможна. Вирионы вируса гепатита D имеют сферическую форму, 35-37 нм в диаметре. Геном вируса образует однонитевая кольцевая молекула РНК. Суперкапсид вируса гепатита D включает значительное количество HBsAg вируса гепатита В.
Эпидемиология. Источник инфекции - заражённый человек; вирус передаётся парентеральным путём. Возможна вертикальная передача вируса гепатита D от матери к плоду.
Патогенез. Механизмы поражения печени при дельта-инфекции точно не определены. Нельзя исключить цитопатическое действие вируса гепатита D на гепатоциты.
• Клиническая картина. Инфицирование HBAg-положительных лиц сопровождается активным размножением вируса гепатита D в печени и развитием хронического гепатита - прогрессирующего или фульминантного. Клинически проявляется только у лиц, инфицированных вирусом гепатита B. Может протекать в двух вариантах. Коинфекция (одновременное заражение вирусами гепатитов В и D).
Инкубационный период в этом случае составляет от 8 до 10 нед.
Отмечают короткий продромальный период с высокой лихорадкой,
часто больных беспокоят мигрирующие боли в крупных суставах.
Характерны нарастание интоксикации в желтушном периоде и
болевой синдром (боль в проекции печени или в эпигастральной
• области). Течение болезни нередко бывает тяжёлым и может закончиться массивным некрозом печени и печёночной комой. При благоприятном течении длительность болезни составляет от 1,5 до 2 мес, возможно развитие затяжных форм HDV-инфекции с клинически выраженными обострениями. Частота формирования хронического гепатита при коинфекции такая же, как и при остром гепатите В. Коинфекция вирусами гепатитов В и D характеризуется появлением в крови полного набора серологических маркёров двух инфекционных болезней. С первых дней заболевания в сыворотке крови выявляют HВsAg, дельта-Аг, HBeAg/анти-HBе, ДНК HBV, РНК HDV. Через 3-4 нед после появления клинических симптомов в сыворотке крови обнаруживают анти-дельта АТ класса IgM, которые через несколько месяцев исчезают, сменяясь АТ класса IgG к дельта-вирусу. Суперинфекция (заражение вирусом гепатита D человека, инфицированного вирусом гепатита B). Отмечают непродолжительные инкубационный и преджелтушный периоды (3-5 дней) с высокой лихорадкой, выраженной интоксикацией, повторной рвотой, болевым синдромом, артралгиями. Характерны выраженная желтуха, развитие отёчно-асцитического синдрома, выраженная гепатоспленомегалия, повторные клинико-лабораторные обострения. Характерны подъём концентрации прямого билирубина и высокая активность печёночных ферментов. При данном варианте возможно развитие злокачественной (фульминантной) формы заболевания с летальным исходом. С первых дней заболевания в сыворотке крови определяются и HВsAg, и дельта-Аг. Через 4-5 нед дельта-Аг исчезает, в сыворотке крови обнаруживают анти-дельта IgM, которые через 2-3 мес сменяются АТ класса IgG к дельта-вирусу. При длительной совместной репликации вирусов гепатита В и D с увеличением давности заболевания происходит постепенная сероконверсия HВeAg на анти-HBc ДНК HBV исчезает из циркуляции, при сохранении активной репликации HDV.
Лечение. Лечение гепатита D такое же, как и гепатита В. Применение глюкокортикоидов и иммунодепрессантов оказалось неэффективным. Использование препаратов интерферона альфа по 10 млн ЕД 3 раза в неделю в течение 6-12 мес приводит лишь к временному положительному эффекту (уменьшение репликации дельта-вируса с рецидивом после прекращения терапии).
Профилактика. Основное значение имеют тестирование препаратов крови на маркёры вирусов гепатита В и D и применение одноразовых шприцев и игл. Перспективным считают широкое внедрение в повседневную практику вакцинации против вирусного гепатита В, что снизит и возможности развития дельта-инфекции.
Прогноз. При вирусном гепатите D прогноз нередко неблагоприят- ный, часто наблюдают тяжёлые, фульминантные формы и хронизацию заболевания.
Острый вирусный гепатит Е
Гепатит Е - острое инфекционное поражение печени с фекальнооральным путём передачи, проявляющееся симптомами интоксикации и, реже, желтухой. Гепатит Е широко распространён во многих разви- вающихся странах с жарким климатом. Большинство эпидемических вспышек этого гепатита связано с нарушением режима хлорирования воды и употреблением для питья загрязнённой воды из открытых водоёмов. На территории стран СНГ наибольшее число заболеваний регистрируют в Средней Азии.
Этиология. Вирус гепатита Е включён в род Calicivirus семейства Caliciviridae. Вирионы сферической формы, 27-38 нм в диаметре. Геном образован молекулой РНК.
Эпидемиология. Источник инфекции - больной человек. Механизм передачи - фекально-оральный, через инфицированную воду, продукты питания и при бытовом контакте. Сезонность совпадает с периодом подъёма заболеваемости гепатитом А. Основная доля заболевших приходится на возраст от 15 до 30 лет. Относительно низкую заболеваемость у детей объясняют возможным преобладанием в этом возрасте стёртых и субклинических форм, которые обычно плохо поддаются диагностике.
Патогенез. Механизмы, приводящие к поражению печени при ге- патите Е, точно не известны. В эксперименте на обезьянах было показано, что к концу первого месяца от момента заражения в печени животных обнаруживают картину острого гепатита, сопровождающуюся повышением активности трансаминаз. Одновременно в фекалиях появляются вирусоподобные частицы, а в сыворотке крови на 8-15-й день после появления вирусоподобных частиц выявляют АТ к ним.
Клиническая картина. Продолжительность инкубационного периода составляет 10-50 дней. Заболевание начинается с появления вялости, ухудшения аппетита, тошноты и повторной рвоты, болей в животе. Повышение температуры тела, в отличие от гепатита А, появляется на 3-4-й день от начала заболевания. Желтуха развивается практически у всех больных и нарастает постепенно в течение 2-3 дней, причём симптомы интоксикации сохраняются. Размеры печени увеличены у всех больных. Желтушный период продолжается 2-3 нед. Размеры печени, активность её ферментов и белок-синтезирующая функция печени нормализуются постепенно. На высоте заболевания в сыворотке крови содержание общего билирубина повышено в 2-10 раз,
преимущественно за счёт прямой фракции, активность печёночных ферментов увеличена в 5-10 раз. Заболевание обычно протекает остро, хотя в ряде случаев течение может быть затяжным. Через 2-3 мес от начала болезни у большинства детей происходит полное восстановление структуры и функции печени.
Диагностика. В настоящее время диагностику гепатита Е основывают на отрицательных результатах исследования сыворотки крови на маркёры гепатита А (анти-ВГА IgM), В (HBsAg, анти-HBc IgM), D (анти-HDV) и С (анти-HCV). Для более точной лабораторной диагностики используют обнаружение вирусных частиц в фекалиях с помощью иммунной электронной микроскопии, а также специфических АТ к вирусу гепатита Е в сыворотке крови. Вирусные частицы могут быть обнаружены в фекалиях с последней недели инкубационного периода и до 12-го дня от начала клинической манифестации болезни, а специфические АТ - на протяжении всего острого периода.
Лечение. При гепатите Е проводят такое же лечение, как и при других вирусных гепатитах. Назначают постельный режим, диету, обильное питьё, поливитамины, желчегонные препараты. При тяжёлых формах внутривенно капельно вводят декстран [мол. масса 30 000-40 000] («Реополиглюкин»), 5-10% растворы глюкозы, ингибиторы протеаз. Глюкокортикоиды назначают только при тяжёлых и злокачественных формах из расчёта 2-5 мг/кг/сут и более (по преднизолону) в течение 5-7 дней. При необходимости проводят симптоматическую терапию. Выписку из стационара и диспансерное наблюдение проводят так же, как при гепатите А.
Профилактика. Больных изолируют на срок до 30 дней с момента начала заболевания. В детских учреждениях проводят заключительную дезинфекцию. На группу после изоляции больного накладывают карантин на 45 дней. Контактные дети подлежат регулярному медицинскому наблюдению до окончания карантина.
Прогноз. У большинства больных прогноз благоприятный, заболе- вание заканчивается полным выздоровлением. У взрослых, особенно часто у беременных в III триместре, возникают злокачественные формы с летальным исходом (до 25%) на фоне острого геморрагического синдрома с энцефалопатией и почечной недостаточностью, чего не бывает у детей. Хронический гепатит, по-видимому, не формируется.
Острый вирусный гепатит G
Вирусный гепатит G - инфекционное заболевание, вызываемое содержащим РНК вирусом и клинически характеризующееся развитием гепатита.
Этиология. Таксономическое положение вируса гепатита G остаёт- ся невыясненным. Его условно относят к семейству Flaviviridae.
Эпидемиология и клиническая картина. Источник инфекции - больные острым или хроническим гепатитом G и носители вируса гепатита G. Чаще маркёры инфицирования вирусом гепатита G выявляют у лиц, получающих множественные переливания цельной крови или её препараты, а также у пациентов с трансплантатами. Особую группу риска составляют наркоманы. Доказана возможность вертикального пути передачи вируса гепатита G от инфицированной матери к плоду. Гепатит G в большинстве случаев протекает как микст-инфекция с вирусным гепатитом С, существенно не влияя на характер развития основного процесса.
Диагностика. Маркёры репликации вируса - АТ (IgM) к Аг вируса гепатита G и вирусная РНК. Вирусоспецифические IgM выявляют методом ИФА, начиная с 10-12-х суток после инфицирования; диагностические титры сохраняются в течение 1-2 мес. АТ класса IgG к Аг вируса появляются через месяц после перенесённого заболевания. РНК вируса выявляют в реакциях ПЦР и молекулярной гибридизации. РНК вируса можно выявлять с первых суток инфицирования, но в желтушном периоде обнаружить её невозможно.
Лечение при гепатите G такое же, как и при других вирусных гепатитах.