Детские болезни: учебник / Под ред. А.А. Баранова - 2-е изд., - 2009. - 1008 с.
|
|
|
|
ГЛАВА 12 ЗАБОЛЕВАНИЯ СЕРДЕЧНО- СОСУДИСТОЙ СИСТЕМЫ
Болезни сердечно-сосудистой системы занимают одно из ведущих мест в структуре заболеваемости населения, определяя уровень потерь трудоспособного населения и смертности. В настоящее время смертность от заболеваний системы кровообращения в России составляет 900:100 000 среди мужчин и 600:100 000 среди женщин.
Истоки многих болезней системы кровообращения, обычно медленно развивающихся, лежат в детском возрасте, тем более что за последнее десятилетие распространённость сердечно-сосудистых за- болеваний у детей возросла в 3 раза. Видимо, и ранее детей с этой патологией было больше, чем предполагали, так как за это же время существенно улучшились диагностические возможности. Обращает на себя внимание также увеличение контингента детей с хроническими заболеваниями сердечно-сосудистой системы, в том числе - детейинвалидов. Изменилась и структура сердечно-сосудистой патологии детского возраста: уменьшилась частота ревматических поражений сердца и инфекционных эндокардитов, но увеличился удельный вес нарушений ритма, артериальной гипертензии, кардиомиопатий, СВД, функциональных расстройств. Ежегодно возрастает количество детей с врождёнными пороками развития и нарушениями метаболизма миокарда. Развитие этих заболеваний часто обусловлено дисплазией соединительной ткани сердца, наследственной предрасположенностью или генетическими дефектами.
В детском возрасте субъективные симптомы патологии органов кровообращения часто отсутствуют или выражены минимально. В дальнейшем, по мере роста ребёнка и воздействия на него множества разнообразных факторов (эмоциональные и физические перегрузки, вредные привычки, неблагоприятная экологическая обстановка и др.), эта патология проявляется, в некоторых случаях приводя к летальному исходу.
Из сказанного выше следует, что не только педиатру, но и врачу общей практики необходимо иметь представление обо всём спектре патологии органов кровообращения у детей. Следует обращать внимание
на слабость, одышку, жалобы, не свойственные детям (боли в сердце, сердцебиение и т.д.), окраску кожных покровов, деформации грудной клетки и пальцев, отставание в физическом развитии и своевременно проводить необходимое обследование ребёнка. Профилактику заболеваний сердечно-сосудистой системы и неблагоприятных исходов, связанных с патологией сердца и сосудов у взрослых, необходимо начинать в детстве. Диспансерное наблюдение за состоянием сердечно-сосудистой системы необходимо проводить у всех без исключения детей, начиная с периода новорождённости, с обязательным измерением АД на руках и ногах, проведением ЭКГ, ЭхоКГ.
Врождённые пороки сердца и магистральных сосудов
Врождённые пороки сердца (ВПС) - аномалии морфологического развития сердца и крупных сосудов. ВПС обычно формируются на 2-8-й неделе внутриутробного развития в результате нарушения процессов эмбриогенеза.
ВПС наблюдают со средней частотой 5-8 на 1000 живорождённых. При учёте мертворождений и поздних выкидышей частота увеличива- ется до 9-12:1000, превышая распространённость всех других аномалий развития. В более старшем возрасте ВПС наблюдают значительно реже, так как до 70% детей с этой патологией (при отсутствии должного, в том числе оперативного, лечения) погибают на первом году жизни.
Этиология
Конкретные причины возникновения ВПС неизвестны. Они часто связаны с хромосомными аномалиями, выявляемыми при кариотипировании более чем у 1/3 больных с ВПС. Чаще всего выявляют трисо- мию по хромосомам 21, 18 и 13. Помимо болезни Дауна, существуют около двадцати наследственных синдромов, часто сопровождающихся ВПС. В общей сложности синдромальную патологию обнаруживают у 6-36% больных. Моногенная природа ВПС доказана в 8% случаев; около 90% наследуется многофакторно, т.е. является результатом сочетания генетического предрасположения и воздействия средовых факторов. Последние выступают в качестве провоцирующих, выявляющих наследственную предрасположенность при превышении «порога» их совместного действия.
Дефекты генетического кода и нарушения эмбриогенеза могут быть и приобретёнными при воздействии на плод и организм матери некоторых неблагоприятных факторов [радиация; алкоголизм, наркома- ния, эндокринные заболевания матери (СД, тиреотоксикоз); вирусные
и другие инфекции, перенесённые женщиной в I триместре беременности (краснуха, грипп, гепатит В); приём беременной некоторых лекарственных средств (препараты лития, варфарин, антиметаболиты, антиконвульсанты)]. Большое значение в возникновении патологии сердца и сосудов имеют смешанные вирусно-вирусные и энтеровирусная инфекции, перенесённые ребёнком внутриутробно.
Патогенез
Перечисленные выше факторы, воздействуя на плод в критические моменты эмбриогенеза, нарушают формирование структур серд- ца, вызывают диспластические изменения в его каркасе. Происходит неполное, неправильное или несвоевременное закрытие перегородок между предсердиями и желудочками, дефектное образование клапанов, недостаточный поворот первичной сердечной трубки с образованием аплазированных желудочков и неправильно расположенных магистральных сосудов, сохраняются отверстия, свойственные эмбри- ональному кровообращению. Гемодинамика плода обычно при этом не страдает, и ребёнок рождается хорошо развитым. Компенсация может сохраняться и некоторое время после рождения. В таком случае ВПС проявляется только через несколько недель или месяцев, а иногда и на втором или третьем году жизни.
В зависимости от особенностей кровообращения в большом и малом кругах ВПС делят на три группы (табл. 12-1).
Таблица 12-1. Классификация врождённых пороков сердца

Пороки с переполнением малого круга кровообращения составляют до 80% всех ВПС. Их объединяет наличие патологического сообщения между большим и малым кругами кровообращения и (первоначально) сброс крови из артериального русла в венозное. Переполнение правых отделов сердца ведёт к постепенной их гипертрофии, в результате чего направление сброса может измениться на противоположное. Вследствие этого развиваются тотальное по-
ражение сердца и недостаточность кровообращения. Переполнение малого круга способствует возникновению острой, а затем и хронической патологии органов дыхания.
• В основе пороков с обеднением малого круга кровообращения чаще всего лежит сужение лёгочной артерии. Недостаточное насыщение венозной крови кислородом приводит к постоянной гипоксемии и цианозу, к отставанию в развитии, формированию пальцев в виде «барабанных палочек».
• При пороках с обеднением большого круга кровообращения выше места сужения развивается гипертензия, распространяющаяся на сосуды головы, плечевого пояса, верхних конечностей. Сосуды нижней половины тела получают мало крови. Развивается хроническая левожелудочковая недостаточность, часто с нарушениями мозгового кровообращения либо с коронарной недостаточностью.
Клиническая картина
Она зависит от размера и расположения дефекта перегородок, степени сужения сосуда, направления сброса крови и изменения этого направления, степени падения уровня давления в системе лёгочной артерии и т.д. При небольших дефектах (например, в межпредсердной перегородке, в мышечной части межжелудочковой перегородки, незначительном стенозе лёгочной артерии) клинические проявления могут отсутствовать.
ВПС следует заподозрить при выявлении отставания ребёнка в физическом развитии, появлении одышки при движении, бледности (аортальные пороки) или цианотичной окраске кожных покровов, выраженного акроцианоза (стеноз лёгочной артерии, тетрада Фалло). При осмотре грудной клетки можно выявить «сердечный горб», при пальпации области сердца - систолическое (при высоком ДМЖП) или систоло-диастолическое (при открытом артериальном протоке) дрожание. При перкуссии обнаруживают увеличение размеров и/или изменение конфигурации сердца. При аускультации обращают внимание на расщепление тонов, акцент II тона на аорте или лёгочной артерии. При большинстве пороков можно выслушать систолический грубый, иногда скребущий шум. Он нередко проводится на спину и обычно не меняется при перемене положения тела и нагрузке.
К особенностям «синих» пороков, сочетающихся с сужением лёгочной артерии (прежде всего тетрады Фалло), кроме тотального цианоза относят излюбленную позу отдыха «на корточках» и одышечно-циа- нотические (гипоксемические) приступы, связанные со спастическим сужением выносного тракта правого желудочка и острой гипоксией головного мозга. Гипоксемический приступ возникает внезапно: появляются беспокойство, возбуждение, нарастают одышка и цианоз,
возможна потеря сознания (обморок, судороги, апноэ). Приступы продолжаются от нескольких минут до 10-12 ч, и их чаще наблюдают у детей раннего возраста (до 2 лет) с железодефицитной анемией и перинатальной энцефалопатией.
Сужение аорты на любом уровне приводит к систолической и диастолической перегрузке левого желудочка и изменениям АД: при стенозе в области аортального клапана АД понижено, при коарктации аорты - повышено на руках и снижено на ногах. Для аортальных пороков характерно отставание в развитии нижней половины туловища и появление (в 8-12 лет) жалоб, несвойственных детям и связанных с нарушением кровообращения по большому кругу (головная боль, слабость, одышка, головокружение, боли в сердце, животе и ногах).
Течение ВПС имеет определённую периодичность, позволяющую выделить три фазы.
1. Фаза первичной адаптации. После рождения организм ребёнка приспосабливается к нарушениям гемодинамики, вызванным ВПС. Недостаточные возможности компенсации, нестабильное состояние ребёнка в раннем возрасте иногда приводят к тяжёлому течению порока и даже к летальному исходу.
2. Фаза относительной компенсации наступает на 2-3-м году жизни и может продолжаться несколько лет. Состояние ребёнка и его развитие улучшаются за счёт гипертрофии и гиперфункции миокарда разных отделов сердца.
3. Терминальная (необратимая) фаза связана с постепенно развивающимися дистрофией миокарда, кардиосклерозом, снижением коронарного кровотока.
Осложнения. ВПС может осложниться кровоизлияниями в головной мозг, инфарктом миокарда, а также присоединением инфекционного эндокардита.
Лабораторные и инструментальные исследования
В анализах крови при «синих» пороках выявляют снижение раО2 и повышение раСО2, увеличение содержания эритроцитов, гематокрита и концентрации Hb. На ЭКГ выявляют признаки гипертрофии и перегрузки отдельных камер сердца: правых отделов - при «синих» пороках, левых - при «бледных». На ФКГ фиксируют систолические и диастолические шумы, типичные для каждого порока по форме, амплитуде, частотности, расположению и продолжительности. ЭхоКГ позволяет визуализировать дефекты перегородок (рис. 12-1 на вклейке), калибр крупных сосудов, распределение потоков крови.
При рентгенографии выявляют кардиомегалию, дефигурацию сердечной тени [митральная, со сглаженной «талией сердца», при от-
крытом артериальном протоке, аортальная («башмачок») при тетраде Фалло, рис. 12-2 на вклейке], сужение сосудистого пучка во фронтальной плоскости и расширение его в сагиттальной (при транспозиции магистральных сосудов). При пороках, сопровождающихся переполнением малого круга (лёгочной гипертензией), усиливается сосудистый рисунок лёгких (рис. 12-3 на вклейке).
Диагностика и дифференциальная диагностика
Диагноз ВПС основывают на раннем (с момента рождения или в течение первых 2-3 лет жизни) появлении утомляемости, одышки, цианоза, «сердечного горба», дрожания над областью сердца, кардиомегалии, постоянного интенсивного шума, проводящегося на спину. Измеряют АД на руках и ногах. Диагноз подтверждают выявлением ЭКГ-признаков гипертрофии и перегрузки камер сердца, фиксацией типичных шумов на ФКГ, визуализацией порока на ЭхоКГ, обнаружением нарушений газового состава артериальной крови. Выявляют изменение конфигурации сердца на рентгенограмме органов грудной клетки.
Дифференциальную диагностику в периоде новорождённости и в раннем детском возрасте проводят с врождёнными ранними и поздними кардитами. После 3 лет ВПС дифференцируют с неревматическими кардитами, ревматизмом, бактериальным эндокардитом, кардиомиопатиями, функциональными нарушениями деятельности сердечно-сосудистой системы. В основе последних часто лежат дисплазии соединительнотканных структур сердца и врождённые малые его аномалии (дополнительные хорды, ПМК, особенности строения перегородок, сосочковых мышц и др.). Необходимо также дифференцировать ВПС между собой.
Лечение
Лечение при большинстве ВПС оперативное. Срок хирургического вмешательства зависит от степени компенсации нарушения гемоди- намики. В последнее время в связи с успехами кардиохирургии наметилась тенденция к более ранней коррекции пороков. В то же время при таких пороках, как небольшой ДМПП или низкорасположенный ДМЖП (болезнь Толочинова-Роже), в хирургической коррекции необходимости нет, а открытый артериальный проток и некоторые дефекты перегородок закрываются с возрастом.
Операцию проводят в фазе относительной компенсации в специализированном стационаре чаще в один этап. Производят не только вмешательства на открытом сердце в условиях гипотермии, но и щадящие операции - рентгеноэндоваскулярное закрытие септальных
дефектов, баллонную ангиопластику, эндопротезирование (аорты), стентирование, эмболизацию сосудов. Щадящие методики при некоторых пороках могут быть альтернативой большим кардиологическим операциям.
Консервативное лечение проводят при подготовке к операции и после неё (реабилитация). Оно включает следующие компоненты.
• Щадящий (при сердечной недостаточности - постельный) режим.
• Дозированная физическая нагрузка.
• Полноценное дробное питание.
• Аэротерапия и кислородное лечение при выраженных симптомах кислородной недостаточности.
• Лекарственные препараты, влияющие на метаболические процессы в миокарде (калия и магния аспарагинат, инозин, кокарбоксилаза, витамины С и группы В), в возрастных дозах.
• Средства, улучшающие реологические свойства крови и микроциркуляцию, например, ксантинола никотинат 0,15 мг/кг/сут, витамин Е.
• β-Адреноблокаторы (пропранолол 0,5-2,0 мг/кг/сут в 3-4 приёма) для предупреждения гипоксических кризов и как мембраностабилизаторы при аритмиях.
• Сердечные гликозиды и диуретики назначают при острой или подострой сердечной недостаточности.
Лечение при гипоксическом кризе проводят по схеме, предложенной В.И. Бураковским и Б.А. Константиновым (табл. 12-2).
Таблица 12-2. Лечение при гипоксическом кризе
Лёгкий приступ (без потери сознания) | Тяжёлый приступ (с потерей сознания, судорогами, апноэ, и т.д.) |
Ингаляция кислорода или аэрация воздуха Внутримышечно вводят: • Тримеперидин 1 мг/кг в/м • Никетамид 0,3-1 мл в/м | Жаропонижающие препараты Интубация, перевод на ИВЛ Капельно внутривенно вводят: • декстран 50-100 мл • 5% раствор натрия гидрокарбоната 20-100 мл • плазма 10 мл/кг • 2,4% раствор аминофиллина (эуфиллин) 1-4 мл • аскорбиновая кислота 500 мг • 5% раствор тиамина 0,5 мл • цианокобаламин 10 мкг • 20% раствор глюкозы 20-40 мл • инсулин 2-4 ЕД Экстренная операция |
Профилактика
Профилактика направлена на охрану здоровья беременной, особенно на ранних сроках гестации: предупреждение вирусных и других инфекционных заболеваний, исключение вредных привычек и неблагоприятных экологических воздействий; соблюдение щадящего режима труда, правильное питание и т.д. В семьях с наследственными заболеваниями необходимо медико-генетическое консультирование. В случае обнаружения при УЗИ плода сложного порока сердца показано прерывание беременности.
Детей до и после операции должны наблюдать кардиоревматолог и кардиохирург. Все очаги хронической инфекции необходимо санировать. Оперативные вмешательства (тонзиллэктомии, аденотомии, удаление зубов) проводят под прикрытием антибиотиков.
Прогноз
Прогноз у большинства больных благоприятный для жизни при условии своевременного установления диагноза и квалифицированного оперативного вмешательства в оптимальные сроки. Летальность в таких случаях составляет 1-2%. При сложных комбинированных пороках (а их не более 5% от общего числа ВПС) летальность достигает 25%. ВПС занимают третье место среди причин детской инвалидности.
Пролапс митрального клапана
Пролапс митрального клапана (ПМК) - прогибание одной или обеих створок митрального клапана в полость левого предсердия во время систолы левого желудочка. Это одна из наиболее частых и клинически значимых аномалий клапанного аппарата сердца. ПМК может сопровождаться пролабированием других клапанов или сочетаться с иными малыми аномалиями развития сердца.
ПМК выявляют у 2-18% детей и подростков, т.е. существенно чаще, чем у взрослых. При заболеваниях сердца ПМК регистрируют значительно чаще: до 37% при ВПС, до 30-47% у больных ревматизмом и до 60- 100% у пациентов с наследственными болезнями соединительной ткани. ПМК можно выявить в любом возрасте, включая период новорождён- ности, но чаще его наблюдают у детей старше 7 лет. До 10 лет ПМК обнаруживают с одинаковой частотой у мальчиков и девочек. В более старшей возрастной группе ПМК выявляют в 2 раза чаще у девочек.
Этиология и патогенез
По происхождению выделяют первичный (идиопатический) и вторичный ПМК.
• Первичный ПМК связан с дисплазией соединительной ткани с аутосомно-доминантным типом наследования, проявляющейся также другими микроаномалиями строения клапанного аппарата (изменением структуры клапана и сосочковых мышц, нарушением распределения, неправильным прикреплением, укорочением или удлинением хорд, появлением дополнительных хорд и др.). В развитии соединительнотканной дисплазии важную роль играет нарушение обмена веществ, дефицит микроэлементов, в частности магния и цинка.
• Вторичный ПМК сопровождает или осложняет различные заболевания. При вторичном ПМК, как и при первичном,
большое значение имеет исходная неполноценность соединительной ткани. Так, он часто сопровождает некоторые наследственные синдромы (синдром Марфана , синдром Элерса-Данло , врождён- ную контрактурную арахнодактилию, несовершенный остеогенез, эластическую псевдоксантому), а также ВПС, ревматизм и другие ревматические заболевания, неревматические кардиты, кардиомиопатии, некоторые формы аритмии, СВД, эндокринную патологию (гипертиреоз) и др.
В формировании клинической картины ПМК, несомненно, принимает участие дисфункция вегетативной нервной системы. Кроме того, имеют значение нарушения обмена веществ и дефицит микроэлементов, в частности ионов магния.
Структурная и функциональная неполноценность клапанного аппарата сердца приводит к тому, что в период систолы левого желу- дочка происходит прогибание створок митрального клапана в полость левого предсердия. При пролабировании свободной части створок, сопровождающемся неполным их смыканием в систолу, аускультативно регистрируют изолированные мезосистолические щелчки, связанные с чрезмерным натяжением хорд. Неплотное соприкосновение створок клапана или их расхождение в систолу определяют появление систолического шума различной интенсивности, свидетельствующего о развитии митральной регургитации. Изменения подклапанного аппарата (удлинение хорд, снижение контрактильной способности сосочковых мышц) также создают условия для возникновения или усиления митральной регургитации.
Классификация
Общепринятой классификации ПМК нет. Помимо разграничения ПМК по происхождению (первичный или вторичный) принято выделять аускультативную и «немую» формы, указывать локализацию пролабирования (передняя, задняя, обе створки), степень его вы-
раженности (I степень - от 3 до
Клиническая картина
ПМК характеризуется разнообразной симптоматикой, зависящей прежде всего от выраженности соединительнотканной дисплазии и вегетативных нарушений.
Жалобы у детей с ПМК весьма разнообразны: повышенная утомляемость, головные боли, головокружения, обмороки, одышка, боли в левой половине грудной клетки, носящие характер кардиалгий, сер- дцебиение, ощущение перебоев в работе сердца. Характерны пониженная физическая работоспособность, психоэмоциональная лабильность, повышенная возбудимость, раздражительность, тревожность, депрессивные и ипохондрические реакции.
В большинстве случаев при ПМК находят различные проявления дисплазии соединительной ткани: астеническое телосложение, высокий рост, сниженную массу тела, повышенную эластичность кожи, слабое развитие мускулатуры, гипермобильность суставов, нарушение осанки, сколиоз, деформацию грудной клетки, крыловидные лопатки, плоскостопие, миопию. Можно обнаружить гипертелоризм глаз и сосков, своеобразное строение ушных раковин, готическое нёбо, сандалевидную щель и другие малые аномалии развития. К висцеральным проявлениям дисплазии соединительной ткани относят нефроптоз, аномалии строения жёлчного пузыря и др.
Нередко при ПМК наблюдают изменение ЧСС и АД, преимущественно обусловленные гиперсимпатикотонией. Границы сердца обычно не расширены. Наиболее информативны аускультативные данные: чаще выслушивают изолированные щелчки или их сочетание с позднесистолическим шумом, реже - изолированный позднесистолический или голосистолический шум. Щелчки фиксируют в середине или в конце систолы, обычно на верхушке или в пятой точке аускультации сердца. Они не проводятся за пределы области сердца и не превышают по громкости II тон, могут быть преходящими или постоянными, появляются или нарастают по интенсивности в вертикальном положении и при физической нагрузке. В ряде случаев (при «немом» варианте ПМК) аускультативная симптоматика отсутствует.
Симптоматика вторичного ПМК аналогична первичному и сочетается с проявлениями, характерными для сопутствующего заболевания (синдром Марфана, ВПС, ревмокардит и др.).
Инструментальные исследования
На рентгенограмме, как правило, определяют нормальные или уменьшенные размеры сердца. Часто обнаруживают умеренное вы- бухание дуги лёгочной артерии, связанное с неполноценностью соединительной ткани. На ЭКГ нередко регистрируют транзиторные или стойкие изменения конечной части желудочкового комплекса (снижение амплитуды зубца Т, смещение сегмента SТ), разнообразные аритмии (тахиаритмию, экстрасистолию, замедление атриовен- трикулярной проводимости), чаще выявляемые при холтеровском мониторировании. Возможно удлинение интервала Q-T. Наиболее информативна ЭхоКГ, выявляющая смещение одной (преимущественно задней) или обеих створок митрального клапана, изменение экскурсии митрального кольца, межжелудочковой перегородки и других отделов сердца, утолщение и неровность контуров створок (признаки миксоматозной дегенерации), микроаномалии строения клапанного аппарата, а также признаки митральной регургитации. Иногда при ЭхоКГ выявляют дилатацию аорты, ствола лёгочной артерии, открытое овальное окно, пролабирование других клапанов, что свидетельствует о распространённой соединительнотканной дисплазии.
Диагностика и дифференциальная диагностика
Для диагностики ПМК используют клинические и инструментальные критерии. Главные критерии - характерные аускультативные и ЭхоКГ-признаки, что имеет решающее значение. Данные анамнеза, жалобы, проявления дисплазии соединительной ткани, результаты ЭКГ и рентгенографии способствуют установлению диагноза, но имеют вспомогательное значение.
ПМК необходимо дифференцировать прежде всего с врождённой или приобретённой недостаточностью митрального клапана, с сис- толическими шумами, обусловленными другими вариантами малых аномалий развития сердца или дисфункцией клапанного аппарата. Наиболее информативна ЭхоКГ, способствующая правильной оценке выявленных сердечных изменений.
Лечение
Лечение при ПМК зависит от его формы, степени выраженности клинических симптомов, включая характер сердечно-сосудистых и вегетативных изменений, а также особенностей основного заболевания.
• При «немой» форме лечение ограничивается общими мерами, направленными на нормализацию вегетативного и психоэмоционального статуса детей, без уменьшения физической нагрузки.
• При аускультативном варианте дети, удовлетворительно переносящие физическую нагрузку и не имеющие заметных нарушений по данным ЭКГ, могут заниматься физкультурой в общей группе. Исключают лишь упражнения, связанные с резкими движениями, бегом, прыжками. В ряде случаев необходимо освобождение от участия в соревнованиях.
• При выявлении митральной регургитации, выраженных нарушений процессов реполяризации на ЭКГ, отчётливых аритмий необходимо значительное ограничение физической нагрузки с индивидуальным подбором комплекса ЛФК.
При лечении детей с ПМК большое значение имеет коррекция вегетативных нарушений, как немедикаментозная, так и медика- ментозная. При нарушениях реполяризации желудочков (по данным ЭКГ) применяют средства, улучшающие метаболизм миокарда (калия оротат, инозин, витамины В5, В15, левокарнитин и др.). Эффективны препараты, корригирующие магниевый обмен, в частности оротовая кислота, магниевая соль. В некоторых случаях (при стойкой тахикардии, частых желудочковых экстрасистолах, наличии удлинённого интервала Q-Т, стойких нарушениях процессов реполяризации) обосновано назначение β-адреноблокаторов (пропранолола), при не- обходимости - антиаритмических препаратов других классов. При выраженных изменениях клапанного аппарата показаны (особенно в связи с хирургическим вмешательством) профилактические курсы антибиотикотерапии с целью предупреждения развития инфекционного эндокардита. Обязательно консервативное или оперативное лечение очагов хронической инфекции.
При митральной недостаточности, сопровождающейся выраженной, устойчивой к лечению сердечной декомпенсацией, а также при присоединении инфекционного эндокардита и других серьёзных ос- ложнений (выраженных аритмий) возможно проведение хирургической коррекции ПМК (восстановительных операций или протезирования митрального клапана).
Профилактика
Профилактика направлена в основном на предупреждение прогрессирования имеющегося клапанного порока и возникновения осложнений. С этой целью проводят индивидуальный подбор физической нагрузки и необходимых лечебно-оздоровительных мероприятий, адекватное лечение другой имеющейся патологии (при вторичном ПМК). Дети с ПМК подлежат диспансерному наблюдению с регулярным обследованием (ЭКГ, ЭхоКГ и др.).
Прогноз
Прогноз при ПМК у детей зависит от его происхождения, выраженности морфологических изменений митрального клапана, степени регургитации, наличия или отсутствия осложнений. В детском возрасте ПМК, как правило, протекает благоприятно. Осложнения при ПМК у детей возникают достаточно редко. Возможно развитие острой (вследствие отрыва хорд, при лёгочной венозной гипертензии) или хронической митральной недостаточности, инфекционного эндокардита, тяжёлых форм аритмий, тромбоэмболий, синдрома внезапной смерти, чаще всего имеющего аритмогенный характер.
Развитие осложнений, прогрессирование клапанных нарушений и митральной регургитации неблагоприятно сказываются на прогнозе. ПМК, возникший у рёбенка, способен привести к трудно корригируемым нарушениям в более зрелом возрасте. В связи с этим необходима своевременная диагностика, чёткое проведение необходимых лечебных и профилактических мероприятий именно в детском возрасте.
Неревматические кардиты
Неревматические кардиты - воспалительные поражения сердца различной этиологии, не связанные с ревматизмом или иными заболеваниями системного характера. Целесообразность применения термина «кардит» в педиатрической практике обоснована возможностью одновременного поражения двух или трёх оболочек сердца.
Распространённость неревматических кардитов в популяции точно не известна. Это связано с отсутствием единого подхода и большими сложностями диагностики этой патологии. Неревматические кардиты выявляют во всех возрастных группах, но чаще у детей первых лет жизни с преобладанием у мальчиков. По данным аутопсии неревматические кардиты обнаруживают у 3-9% детей, умерших от различных причин.
ЭТИОЛОГИЯ
Неревматические кардиты развиваются под воздействием различных факторов, преимущественно инфекционных. Среди последних ведущее значение имеют вирусы, особенно Коксаки А и В, ECHO. У части больных (до 10%) установить причину, вызвавшую кардит, не удаётся.
ПАТОГЕНЕЗ
Неревматические кардиты могут развиться вследствие непосредственного кардиотоксического действия инфекционного агента с формированием воспалительных и деструктивных изменений
в оболочках сердца (преимущественно миокарда). Важную роль отводят иммунным нарушениям, нередко генетически детерминированным.
КЛАССИФИКАЦИЯ
Классификация неревматических кардитов, применяемая в педиатрической практике (Н.А. Белоконь, 1987), предусматривает выделение периода возникновения [врождённый (ранний, поздний) и приобретённый], этиологическую принадлежность, характер течения (острый, подострый, хронический), степень тяжести, выраженность сердечной недостаточности, возможные исходы и осложнения заболевания.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина неревматических кардитов зависит от периода их возникновения, характера течения и возраста ребёнка.
Врождённые кардиты
Врождённые кардиты могут манифестировать сразу после рождения или в первые 6 мес жизни, реже на 2-3-м году.
Ранний врождённый кардит развивается, как правило, при действии инфекционного агента на плод на 16-28 нед беременности. Проявляется малой массой тела при рождении или плохой её прибавкой в последующем, быстрой утомляемостью при кормлении, беспричинным беспокойством, потливостью, бледностью. Характерны кардиомегалия (рис. 12-4 на вклейке), «сердечный горб», глухие сердечные тоны при аускультации, прогрессирующая сердечная недостаточность (нередко тотальная с преобладанием левожелудочковой), рефрактерная к лечению. Часто возникают одышка в покое, кашель, афония, умеренный цианоз (иногда с малиновым оттенком), разнокалиберные влажные и свистящие хрипы в лёгких, увеличение печени, отёки или пастозность тканей. Аритмии (за исключением тахикардии) возникают редко. Появление систолического шума может быть связано с относительной или органической недостаточностью митрального клапана, но чаще шум отсутствует.
На рентгенограмме сердце шаровидной или овоидной, а при фиброэластозе - трапециевидной формы. На ЭКГ выявляют ригидный ритм, признаки гипертрофии левого желудочка за счёт увеличения толщины миокарда вследствие инфильтрации, повреждение его субэндокардиальных отделов. При ЭхоКГ помимо кардиомегалии и дилатации полостей сердца выявляют снижение сократительной и особенно релаксационной функции миокарда левого желудочка, повреждение клапанов, чаще митрального, лёгочную гипертензию.
Поздний врождённый кардит характеризуется умеренной кардиомегалией, различными нарушениями ритма и проводимости вплоть до полной поперечной блокады сердца и трепетания предсердий, громкими сердечными тонами, менее выраженной (по сравнению с ранним врождённым кардитом) сердечной недостаточностью. Часто выявляют признаки поражения двух или трёх оболочек сердца. У некоторых больных возникают приступы внезапного беспокойства, одышки, тахикардии с усилением цианоза, судорог, что отражает сочетанное поражение сердца и ЦНС, обусловленное предшествующей инфекцией, особенно вызванной вирусами Коксаки.
Приобретённые кардиты
Приобретённые кардиты могут возникать в любом возрасте, но чаще - у детей первых 3 лет жизни. Острый кардит
На фоне текущей или вскоре после перенесённой инфекции появляются вялость, раздражительность, бледность, навязчивый кашель, нарастающий при перемене положения тела; возможны приступы цианоза, тошнота, рвота, боли в животе, энцефалитические реакции. Постепенно или достаточно остро развиваются симптомы левожелудочковой недостаточности (одышка, тахикардия, застойные хрипы в лёгких). Объективно определяют пульс слабого наполнения, ослабление верхушечного толчка, увеличение размеров сердца, преимущественно влево, ослабление I тона, ритм галопа, разнообразные аритмии. Систолический шум отсутствует, но возможен при развитии недостаточности (относительной или органической) митрального клапана.
Рентгенологически выявляют увеличение размеров сердца различной выраженности, венозный застой в лёгких, снижение амплитуды систоло-диастолических колебаний, иногда - увеличение вилочковой железы. На ЭКГ обнаруживают снижение вольтажа комплекса QRS, признаки перегрузки левого или обоих желудочков, различные нарушения ритма и проводимости (синусовая тахиили брадиаритмия, экстрасистолия, атриовентрикулярные и внутрижелудочковые блокады; рис. 12-5), смещение сегмента SТ, сглаженный или отрицательный зубец Т. Возможны инфарктоподобные изменения и ЭКГ-признаки сопутствующего перикардита. На ЭхоКГ определяют дилатацию правого желудочка и левого предсердия, гипокинезию межжелудочковой перегородки и задней стенки левого желудочка, снижение фракции выброса, увеличение конечно-систолического и конечно-диастолического диаметров левого желудочка, признаки недостаточности митрального клапана, выпот в полости перикарда.
У детей раннего возраста заболевание протекает тяжело, с выраженными клиническими проявлениями и прогрессированием сердечной
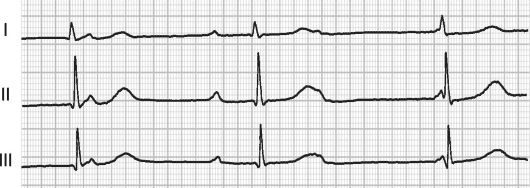
Рис. 12-5. Полная атриовентрикулярная блокада (ЭКГ в трёх стандартных отведениях).
недостаточности. У детей старшего возраста кардиты обычно протекают в лёгкой или среднетяжёлой форме, с менее яркими симптомами заболевания, редкой и менее выраженной декомпенсацией, но часто сопровождаются разнообразными нарушениями ритма и проводимости, нередко определяющими клиническую картину.
На фоне лечения острого кардита постепенно исчезают клинические симптомы. Изменения на ЭКГ сохраняются более длительно. Обратное развитие процесса наступает через 3 мес от его начала; кроме того, кардит может принимать подострое или хроническое течение.
Подострый кардит
Подострый кардит чаще наблюдают у детей в возрасте от 2 до 5 лет. Он может развиться либо после острого кардита, либо самостоятельно (первично подострый кардит) спустя продолжительное время после ОРВИ, проявляясь бледностью, повышенной утомляемостью, раздражительностью, снижением аппетита, дистрофией. Исподволь (иногда внезапно) развивается сердечная недостаточность или случайно обнаруживают аритмии, увеличение размеров сердца, систолический шум.
Симптомы подострого кардита аналогичны таковым при остром его варианте. Возможно формирование сердечного горба, сердечные тоны громкие, выражен акцент II тона над лёгочной артерией. На ЭКГ - признаки перегрузки не только желудочков, но и предсердий, стойкого нарушения ритма и проводимости. Сердечная недостаточность трудно поддаётся лечению. Эти изменения связаны с длительностью процесса, развитием компенсаторной гипертрофии миокарда левого желудочка, одновременным снижением его сократительной функции, начальными проявлениями лёгочной гипертензии. Обратное развитие
процесса происходит через 12-18 мес, либо он приобретает хроническое течение.
Хронический кардит
Хронический кардит развивается чаще у детей старше 7 лет либо в первично хроническом варианте, либо как исход острого или подострого кардита. Клиническая картина хронического кардита отличается многообразием, что связано, в частности, с большой продолжительностью заболевания и разнообразным соотношением воспалительных, склеротических и гипертрофических изменений в сердце.
Первично хроническому варианту неревматического кардита свойственно длительное малосимптомное течение с преобладанием экстракардиальных проявлений (отставания в физическом развитии, слабости, повышенной утомляемости, снижения аппетита, потливости, бледности, рецидивирующих пневмонии). Дети нередко ведут обычный образ жизни, могут заниматься спортом. Периодически возникают головокружение, одышка, боли в области сердца, сердцебиение, навязчивый кашель, тошнота, рвота, боли в правом подреберье, обусловленные сердечной недостаточностью. Возможно острое развитие приступов побледнения, беспокойства, потери сознания, судорог, связанных с сердечной декомпенсацией или воспалительными изменениями в ЦНС, сопутствующими кардиту. Нередко предположение о сердечной патологии возникает лишь при манифестации сердечной декомпенсации или при обнаружении кардиомегалии, стойких аритмий, систолического шума, гепатомегалии во время профилактического осмотра, либо в связи с перенесённым интеркуррентным заболеванием. В зависимости от преобладания кардиосклероза или гипертрофии миокарда выделяют следующие варианты хронического кардита: с увеличенной полостью левого желудочка - застойный вариант (преобладает кардиосклероз), с нормальной полостью левого желудочка - гипертрофический вариант, с уменьшенной полостью левого желудочка - рестриктивный вариант (с гипертрофией или без неё).
ДИАГНОСТИКА
Диагностика неревматического кардита нередко затруднена. Она основана на выявлении клинико-инструментальных признаков пора- жения сердца, преимущественно миокарда, анамнестических данных (установлении связи развития процесса с предшествующей инфекцией, особенно вирусной), исключении схожих по симптоматике заболеваний, динамическом наблюдении и оценке эффективности проводимой терапии. Необходимо также учитывать уровень физического развития ребёнка и наличие различных немотивированных стойких нарушений самочувствия.
Ещё больше сложностей возникает при диагностике редко развивающегося врождённого кардита. Необходимы убедительные доказательства воздействия на плод инфекционного агента, выявление генерали- зованной инфекции с достоверным лабораторным её подтверждением и использование всех имеющихся диагностических методов, включая эндомиокардиальную биопсию.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Перечень заболеваний, с которыми проводят дифференциальную диагностику неревматического кардита, зависит от возраста ребёнка и формы кардита.
• У новорождённых и детей раннего возраста неревматические кардиты, особенно врождённые, необходимо дифференцировать с ВПС, в частности, с неполной формой атриовентрикулярной коммуникации, аномалией Эбштайна, аномальным отхождением левой коронарной артерии от лёгочной.
• У новорождённых изменения в сердце, напоминающие неревматический кардит, могут возникать вследствие перинатальной гипоксии (синдром дезадаптации сердечно-сосудистой системы). При этом возможны кардиомегалия, приглушение сердечных тонов, нарушение ритма и проводимости, иногда - сердечные шумы и симптомы недостаточности кровообращения. Изучение анамнеза, наличие неврологической симптоматики, преходящий характер сердечных изменений позволяют исключить диагноз врождённого кардита.
• У детей старшего возраста неревматические кардиты необходимо дифференцировать с ревматизмом, аритмиями экстракардиального происхождения, миокардиодистрофией и др.
ЛЕЧЕНИЕ
Лечение при неревматическом кардите зависит от его этиологии, варианта, периода заболевания, наличия или отсутствия недостаточности кровообращения. Лечение проводят в два этапа.
• На первом этапе (стационар) ограничивают двигательную активность, назначают диету, обогащённую витаминами и солями калия, налаживают питьевой режим. Постельный режим на 2-4 нед назначают при остром или подостром кардитах, а также при обострении хронического. Расширение двигательного режима необходимо проводить постепенно, под контролем функционального состояния сердечно-сосудистой системы и динамики ЭКГ. Обязательны занятия ЛФК. Лекарственная терапия включает следующие препараты.
- Нестероидные противовоспалительные средства (НПВС) - индометацин, диклофенак и другие в течение 1-1,5 мес.
- При тяжёлом течении, распространённом процессе, высокой степени активности, преимущественном поражении проводящей системы сердца - глюкокортикоиды (преднизолон в дозе 0,5-0,75 мг/кг/сут).
- При затяжном и хроническом течении кардита - производные аминохинолина (гидроксихлорохин, хлорохин).
- При сердечной недостаточности - сердечные гликозиды, ингибиторы АПФ, диуретики, вазодилататоры и др.
- Проводят обязательную коррекцию метаболических нарушений в миокарде, микроциркуляторных расстройств, по показаниям назначают антикоагулянты, антиагреганты, антиаритмические препараты.
- При установленном этиологическом факторе (вирусы, бактериальная флора) - противовирусные (Ig, интерферон) и антибактериальные препараты, иммуностимуляторы.
• На втором этапе (после выписки из стационара) ребёнок нуждается в продолжении лечения и проведении реабилитационных мероприятий в условиях местного кардиоревматологического санатория. В последующем детей с кардитами наблюдает кардиоревматолог по месту жительства. Диспансеризацию больных, перенёсших острый и подострый кардит, осуществляют до полного выздоровления (в среднем 2-3 года), а при врождённых и хронических вариантах - постоянно. Регулярность контроля, объём исследований (рентгенография, ЭКГ, ЭхоКГ) определяют индивидуально. В период наблюдения в поликлинике при необходимости проводят коррекцию лечения, назначают препараты, стимулирующие обменные процессы, санируют очаги хронической инфекции. Профилактические прививки можно проводить после перенесённого острого или подострого кардита не ранее чем через 3 года; при наличии хронического процесса вакцинация противопоказана.
ПРОФИЛАКТИКА
Первичная профилактика предусматривает предупреждение инфицирования плода во время беременности, закаливание ребёнка, лечение острой и хронической очаговой инфекции, диспансерное наблюдение за детьми из группы риска по сердечно-сосудистым заболеваниям. Вторичная профилактика направлена на предупреждение осложнений и рецидивирования процесса, достигаемое чётким соблюдением принципов диспансерного наблюдения больных.
ПРОГНОЗ
Прогноз неревматического кардита зависит от его варианта.
• Ранние врождённые кардиты протекают, как правило, тяжело и нередко приводят к летальному исходу в первые годы и даже месяцы жизни.
• При позднем врождённом кардите при адекватной и своевременно назначенной терапии процесс может приобрести хроническое течение без прогрессирования сердечных изменений; возможно и выздоровление.
• Острый вариант кардита у 44,1% детей заканчивается выздоровлением, примерно у 50% больных приобретает подострое или хроническое течение и редко (в 2,2% случаев) приводит к летальному исходу при медленно, исподволь развивающемся процессе, стойких аритмиях.
• Подострый кардит протекает менее благоприятно с более высокой летальностью (до 16,6%), отличается устойчивостью к терапии и нередким переходом в хронический вариант.
• При хронических кардитах прогноз также нередко неблагоприятен, особенно при развитии кардиосклероза, прогрессирующей сердечной недостаточности, лёгочной гипертензии, стойких нарушениях ритма и проводимости, способных привести к формированию аритмогенной кардиомиопатии. Наличие аритмий может стать причиной внезапной смерти детей не только с хроническим кардитом, но и с другими его вариантами.
Инфекционный эндокардит
Инфекционный эндокардит - острое или подострое воспаление клапанного и/или пристеночного эндокарда, вызываемое различными инфекционными агентами.
Инфекционный (в том числе абактериальный) эндокардит - одна из серьёзных причин смертности детей и подростков. Вариабельность и неспецифичность его клинической картины вызывают объективные трудности диагностики. Недостаточное знакомство педиатров, стоматологов и родителей с принципами профилактики инфекционного эндокардита, а также увеличение количества лиц, входящих в группы риска (наркоманы, пациенты после оперативных вмешательств на сердце, больные, находящиеся на иммуносупрессивной терапии, с длительной катетеризацией центральных вен и т.д.), приводят к уве- личению количества случаев заболевания.
Инфекционный эндокардит может развиться на интактных клапанах (5-6%), но чаще осложняет врождённые (90%) и ревматические (3%) пороки сердца, особенно после оперативных вмешательств по их поводу.
Частота инфекционного эндокардита у детей неизвестна, однако количество больных детей постепенно увеличивается и составляет 0,55 на 1000 госпитализированных. Мальчики болеют в 2-3 раза чаще, чем девочки.
Этиология
Наиболее частые возбудители инфекционного эндокардита в настоящее время - зеленящий стрептококк и золотистый стафилококк (до 80% случаев заболевания). Первый чаще вызывает заболевание на интактных, второй - на повреждённых клапанах. Реже инфекционный эндокардит вызывают другие микроорганизмы: энтерококки, менинго-, пневмо- и гонококки, эпидермальный стафилококк, хламидии, сальмонеллы, бруцеллы, HACEK-группа (объединение нескольких грамотрицательных палочек), а также вирусы и грибы; последние два упомянутых агента вызывают «абактериальную» форму инфекционного эндокардита (около 10% случаев заболевания). При катетеризации сердца и длительном стоянии катетера в центральных венах часто выявляют синегнойную палочку, при операциях на сердце и длительной антибиотикотерапии - грибы (кандида, гистоплазмы).
Инфекционный эндокардит может быть врождённым и приобретённым.
• Врождённый эндокардит развивается при острых или обострении хронических вирусных и бактериальных инфекций у матери и представляет собой одно из проявлений септицемии.
• Приобретённый инфекционный эндокардит у детей первых 2 лет жизни возникает чаще на интактных клапанах; у детей более старшего возраста заболевание обычно развивается при наличии порока сердца (как и у взрослых). Предрасполагающим фактором к развитию инфекционного эндокардита выступает операция на сердце. Предрасполагающие факторы выявляют приблизительно у 30%
больных. Оперативные вмешательства, прежде всего на сердце, мочевом тракте и в полости рта, предшествуют развитию инфекционного эндокардита в 65% случаев.
Патогенез
Патогенез инфекционного эндокардита сложен и связан с несколькими факторами: изменённым иммунным ответом организма, дис- плазией соединительной ткани сердца, повреждением коллагеновых структур клапанного и пристеночного эндокарда гемодинамическими и инфекционными воздействиями, нарушением реологических свойств и свёртывающей системы крови, особенностями самого возбудителя и др.
Наиболее часто инфекционный эндокардит развивается у пациентов с морфологическими дефектами структур сердца, при которых турбулентный, замедленный или усиленный ток крови приводит к изменению клапанного или предсердного эндокарда (тетрада Фалло, небольшой ДМЖП, открытый боталлов проток, коарктация аорты, пороки митрального клапана). Циркулирующий в токе крови инфекционный агент оседает на повреждённом или интактном эндокарде сердца и крупных сосудов, вызывая воспалительную реакцию, расслоение богатых коллагеном краёв клапанов, отложение на них фибрина и образование тромботических масс (вегетаций). Возможно и первичное тромбообразование, связанное с гемодинамическими и реологическими нарушениями (абактериальный эндокардит). В этом случае оседание микроорганизмов на уже изменённых клапанах происходит позднее.
В дальнейшем разрастающиеся вегетации могут отрываться и вызывать эмболии мелких и крупных сосудов большого и малого кругов кровообращения.
Выделяют три фазы патогенеза: инфекционно-токсическую, иммуновоспалительную и дистрофическую.
• Инфекционно-токсическая фаза формируется как ответная островоспалительная реакция макроорганизма. В этой фазе чаще выявляют бактериемию, тогда как собственно сердечные изменения выражены умеренно, заболевание протекает как острая инфекция с лихорадкой, интоксикацией, воспалительными изменениями периферической крови.
• Иммуновоспалительная фаза связана с образованием АТ как к Аг возбудителя, так и к собственным тканям и криоглобулинам. Этот процесс протекает с участием комплемента и формированием ЦИК. Эта фаза сопровождается генерализацией процесса, поражением других внутренних органов и более отчётливыми изменениями в сердце. Её рассматривают как иммунокомплексную болезнь.
• Дистрофическая фаза проявляется хроническим воспалением эндокарда и внутренних органов, формированием пороков, отложением солей кальция в клапанных структурах, гемодинамической сердечной недостаточностью. Возможно выявление порока сердца через несколько лет после выздоровления и повторное заболевание инфекционным эндокардитом.
Классификация
Классификацию инфекционного эндокардита предложил А.А. Дё- мин в
Таблица 12-3. Клиническая классификация инфекционного эндокардита'
Этиологическая характеристика | Патогенетическая фаза | Степень активности | Вариант течения | Клинико-морфологическая форма | Органная патология |
Грамположительные бактерии Часто: • Зеленящий стрептококк • Золотистый стафилококк • Энтерококки Редко: • Пневмококк • Гемофильная палочка • Бруцеллы • Хламидии Грамотрицательные бактерии: • Кишечная и синегнойная палочки • Клебсиелла • Протей Вирусы (Коксаки В) Грибы (кандида, гисто- плазмы) Риккетсии На «оперированном сердце»: • Стафилококки (эпидермальный и золотистый) • Стрептококк зеленящий • Синегнойная палочка | Инфекционнотоксическая Иммуновоспа- лительная Дистрофическая | I степень (минимальная) II степень (умеренная) III степень (выраженная) | Острый Подострый Абортивный | Первичная (на интактных клапанах) Вторичная (при ВПС, ревматизме, повреждениях эндокарда) После операций на сердце и других вмешательств (в том числе стоматологических) | Сердце: порок, миокардит, аритмия, инфаркт, недостаточность, абсцесс, гнойный перикардит Сосуды: ДВС, васкулит, тромбоэмболии Почки: гломерулонефрит диффузный и очаговый, инфаркт, недостаточность Печень: гепатит, цирроз Селезёнка: инфаркты, абсцессы Лёгкие: пневмония, абсцесс, инфаркт Нервная система: менингоэнцефалит, гемиплегия, абсцесс мозга |
* По Демину А.А., 1978, в модификации.
Клиническая картина
В клинической картине ведущую роль играют три основных синдрома: инфекционно-токсический, кардиальный (текущий эндокардит) и тромбоэмболический.
Инфекционный эндокардит, особенно стрептококковой этиологии, может начаться постепенно - с повторных эпизодов повышения температуры тела в вечерние часы, недомогания, артралгий, миалгий, потливости, немотивированной потери массы тела. Возможно и острое начало - с гектической лихорадки, резкого нарушения общего состояния, потрясающих ознобов и профузных потов (чаще при инфицировании стафилококком).
• В инфекционно-токсической фазе эндокардит может не иметь от- чётливых клинических проявлений, хотя уже через несколько дней от начала заболевания можно выслушать протодиастолический шум недостаточности аортального клапана. При вторичном эндокардите меняется количество и характер шумов в области уже изменённого клапана. В этот период возможны проявления тромбоэмболии: геморрагическая сыпь, периодическая гематурия, инфаркты внутренних органов. Пятна Лукина-Либмана на конъюнктиве, пятна Джейнуэя на ладонях и стопах, полосчатые геморрагии под ногтями, свидетельствующие о васкулите, при своевременно начатом лечении возникают редко.
• В иммуновоспалительную фазу происходит генерализация иммунопатологического процесса и присоединение миокардита, а иногда и перикардита, диффузного гломерулонефрита, анемии, поражения лимфатических узлов, печени, селезёнки. Цвет кожных покровов становится серовато-желтушным («кофе с молоком»), иногда развивается желтуха. Текущий процесс в сердце проявляется умеренным болевым синдромом, тахикардией, кардиомегалией и глухостью тонов (при сопутствующем миокардите). Появляются шумы, сопровождающие порок или деструкцию клапанного аппарата (отрыв хорд или створок клапана, его перфорация). Эмболии и инфаркты в этой фазе болезни наблюдают реже.
• В дистрофической фазе на первый план выступает недостаточность: сердечная, почечная, иногда - печёночная, как следствие тяжёлого поражения внутренних органов при генерализованном иммунопатологическом процессе.
В некоторых случаях особенности клинической картины инфекционного эндокардита позволяют предположить, какой именно инфек- ционный агент послужил причиной его развития. Об особенностях стрептококковых и стафилококковых эндокардитов уже упоминалось выше.
• Пневмококковый эндокардит развивается в период реконвалесценции при заболевании пневмонией, локализуется на трёхстворчатом и аортальном клапанах, протекает с высокой лихорадкой, выраженным токсикозом, периферическими бактериальными эмболиями.
• Бруцеллёзный эндокардит имеет такую же локализацию, что и пневмококковый. Иногда он вызывает образование бактериальных аневризм синуса Вальсальвы с переходом инфекции через стенку аорты на предсердия, желудочки и другие оболочки сердца с развитием внутрипредсердной и внутрижелудочковых блокад.
• Сальмонеллёзный эндокардит приводит к деструкции аортального и митрального клапанов с образованием тромбов, повреждению эндотелия сосудов и развитию эндартериита и сосудистых аневризм.
• Грибковый эндокардит сопровождается развитием инфарктов лёг- ких, пневмоний, увеита и эндофтальмита.
Осложнения инфекционного эндокардита включают сердечную и по- чечную недостаточность, последствия тромбоэмболий в виде инфарктов головного мозга и миокарда, абсцессов головного мозга и других органов. Перечисленные осложнения можно расценивать и как проявления терминальной фазы болезни. Возможно развитие перикардита, менингита, артрита, остеомиелита и других гнойных процессов.
Диагностика
Данные лабораторных исследований зависят от активности процесса и его фазы.
• В начальной фазе в периферической крови обнаруживают признаки острого воспаления: лейкоцитоз, нейтрофилёз со сдвигом лейкоцитарной формулы влево, высокие уровни СОЭ, С-реактивного белка и а2-глобулиновой фракции. Исключение составляет врождённый эндокардит, при котором подобные изменения могут отсутствовать. В последующем появляются анемия, увеличение γ-глобулинов, лейкоцитоз может смениться лейкопенией, повышается уровень АТ (в том числе - аутоантител) и ЦИК.
• В анализах мочи выявляют вначале преходящую, затем постоянную гематурию, протеинурию.
• Бактериологическое исследование крови (материал для исследования желательно забирать на высоте лихорадки и до начала антибактериальной терапии) позволяет выявить возбудителя.
• С помощью ЭКГ уточняют состояние миокарда и перикарда.
•
При проведении ЭхоКГ, особенно допплеровского исследования,
визуализируют изменения эндокарда: выявляют вегетации на клапанах (при
их величине более
Диагноз инфекционного эндокардита в начальной фазе обычно предположителен, так как клинические и лабораторные проявления заболевания неспецифичны.
• Основной критерий постановки диагноза - повторный высев возбудителя из крови больного с наличием в анамнезе таких специфических предрасполагающих факторов, как ВПС, недавние оперативные вмешательства (особенно на сердце), лечение и экстракция зубов, катетеризация центральных вен, внутривенные инфузии, гнойные заболевания.
• Второй, очень важный критерий постановки диагноза - типичные изменения на ЭхоКГ.
Дифференциальная диагностика
Дифференциальную диагностику в начальной фазе проводят с генерализованными инфекционными заболеваниями, сальмонеллё- зом, менингококкемией, геморрагическим васкулитом (при наличии геморрагической сыпи); с ЮРА и узелковым полиартериитом (при выраженной лихорадке, артралгиях и изменениях в периферической крови). Особенно сложно дифференцировать инфекционный эндокардит с острой ревматической лихорадкой и СКВ, протекающими с эндокардитом, артралгиями и полиорганными изменениями. В этом случае учитывают:
• предшествующий анамнез (стрептококковая инфекция при ревматизме; чрезмерная инсоляция, стресс, вакцинация при СКВ; ВПС и хирургические манипуляции и вмешательства при инфекционном эндокардите);
• особенности суставного и слабую выраженность инфекционно-токсического синдрома при ревматизме (см. раздел «Ревматизм» в главе «Ревматические болезни»);
• наличие тромбоэмболического синдрома, не свойственного ревматизму и СКВ;
• лабораторные данные (антистрептококковые АТ при острой ревматической лихорадке, LE-клетки при СКВ);
• результаты повторных посевов крови (стерильны при ревматизме и
СКВ).
Лечение
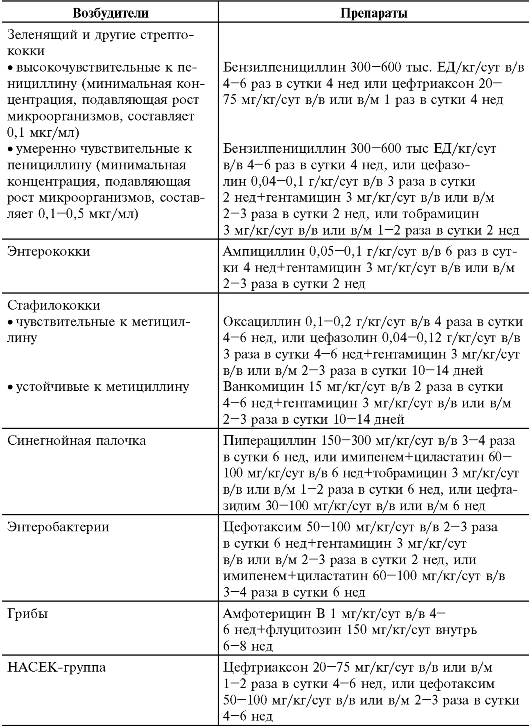
Необходимо полноценное питание. В остром периоде назначают постельный режим. Основной метод лечения - массивная и дли- тельная антибиотикотерапия с учётом чувствительности выделенного микроорганизма. Антибиотики, их дозы, длительность курсов представлены в табл. 12-4.
Таблица 12-4. Основные антибиотики, применяемые у детей при инфек- ционных эндокардитах различной этиологии
При отсутствии положительной динамики в течение 5-7 дней проводят коррекцию терапии - смену антибиотика или комбинацию его с другим антибиотиком (чаще всего - с гентамицином коротким кур- сом). При выраженных иммунных нарушениях добавляют преднизолон из расчёта 0,5-0,75 мг/кг/сут на 2-3 нед с постепенной отменой. Проводят общепринятую симптоматическую терапию: детоксикацию, лечение анемии. При неэффективности лекарственной терапии прибегают к оперативному вмешательству. Основные показания к хирургическому лечению инфекционного эндокардита:
• не контролируемый антибиотиками инфекционный процесс;
• повторные тромбоэмболии;
• грибковый эндокардит;
• некорригируемая застойная недостаточность кровообращения;
• абсцессы миокарда, аневризмы синусов или аорты;
• ранний (до 2 мес от момента операции) эндокардит оперированного сердца.
Профилактика
Профилактику проводят преимущественно в группах риска.
• Превентивная антибактериальная терапия при любых оперативных вмешательствах и длительных внутривенных, а также стоматологических манипуляциях.
• Соблюдение гигиены полости рта, регулярное наблюдение у стоматолога.
• Своевременная санация всех очагов хронической инфекции. Прогноз
Прогноз неблагоприятный. Летальность составляет 20-25%, повышаясь до 30-40% при повторных заболеваниях. У половины больных заболевание приводит к формированию порока аортального или мит- рального клапана. Токсический миокардит и абсцессы миокарда приводят к застойной сердечной недостаточности, устойчивой к лечению. Возможны эмболии крупных сосудов, разрывы аневризм.
Перикардиты
Перикардит - острое или хроническое воспаление листков эпи- и перикарда. Перикардиты могут протекать клинически бессимптомно или развиваться остро, приводя к тампонаде сердца и внезапной смерти.
Популяционная частота перикардитов неизвестна. Их диагностируют приблизительно у 1% детей, а при аутопсии обнаруживают в 4-5% случаев.
ЭТИОЛОГИЯ
Перикардиты могут быть инфекционными и асептическими, сопровождающими аллергические реакции, системные или обменные заболевания. Иногда их причину установить не удаётся. Это так называемые идиопатические перикардиты. Предполагают, что в их возникновении играет роль вирусная инфекция. Возбудителями инфекционного процесса в перикарде могут быть вирусы (Коксаки В, Эпстайна-Барр, гриппа, аденовирус) и риккетсии; бактерии (стрепто-, стафило-, менингококки, микоплазмы), туберкулёзная палочка, актиномицеты; простейшие (амёба, малярийный плазмодий, токсоплазмы) и гельминты (эхинококк); грибы (гистоплазмы, кандиды). Кроме того, перикардит может сопровождать такие инфекции, как тиф, холера, бруцеллёз, сифилис. Асептические перикардиты возникают при аллергических реакциях на введение вакцин, сывороток, антибиотиков. Они могут быть проявлением полисерозита, развивающегося при острой ревматической лихорадке, диффузных болезнях соединительной ткани, ЮРА, саркоидозе, периодической болезни, гематологичес- ких и онкологических заболеваниях, а также при травмах, операциях на сердце, гипопаратиреозе, уремии.
ПАТОГЕНЕЗ
При инфекционном перикардите возбудитель может проникнуть в полость перикарда гематогенным, лимфогенным путём, а также при непосредственном распространении из прилежащих органов (палочка Коха - с плевры, кокковая флора - при прорыве абсцесса миокарда, лёгких).
Асептические воспалительные реакции в перикарде могут возникнуть при повышении проницаемости сосудистой стенки, под воздействием продуктов белкового распада, токсических веществ (при уремии, подагре), радиации (например, при лечении опухолей), а также вследствие системного иммунопатологического процесса.
В начальной фазе развития перикардита увеличивается экссудация жидкости в сосудистом сплетении висцерального листка перикарда в области магистральных сосудов у основания сердца. Выпот распро- страняется по задней поверхности сердца сверху вниз. При небольшом выпоте происходит быстрое обратное его всасывание, и на поверхности эпикарда могут остаться наложения фибрина (сухой перикардит). При более распространённом и интенсивном вовлечении в процесс висцерального и париетального листков образуется более массивный выпот. Возможности реабсорбции его снижаются, жидкость накапливается в полости перикарда вначале в нижней части, оттесняя сердце вперёд и вверх. В дальнейшем выпот занимает всё пространство между листками перикарда (выпотной перикардит).
Необходимо отметить, что этот процесс может приостановиться (спонтанно или под влиянием лечения) на любом этапе и закончиться выздоровлением пациента, что, видимо, и наблюдают в большинстве случаев этого заболевания (доброкачественный перикардит).
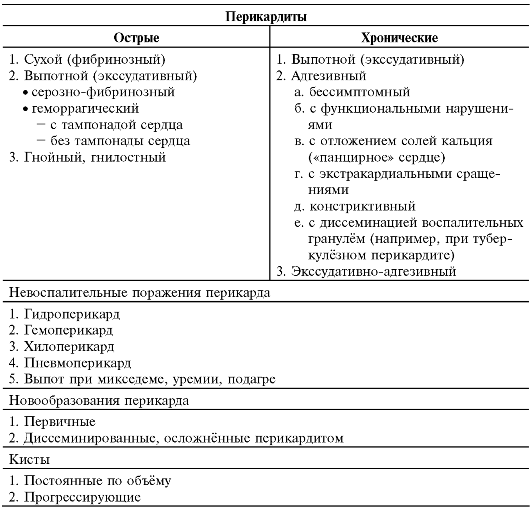
КЛАССИФИКАЦИЯ
Классификация болезней перикарда построена по клинико-морфологическому принципу (табл. 12-5)
Таблица 12-5. Классификация болезней перикарда*
* По Гогину Е.Е., 1979, в модификации.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина зависит от формы перикардита, а также от его этиологии (табл. 12-6). Однако следует учитывать, что как и острый сухой, так и длительно протекающий хронический адгезивный перикардиты могут не иметь никаких клинических проявлений. Основные клинические симптомы перикардита связаны с отложением фибрина или накоплением жидкости в полости перикарда и со сдавлением полостей сердца большим выпотом и нарушением диастолической функции сердца.
Таблица 12-6. Некоторые клинические особенности острых перикардитов, связанные с их этиологией
Этиология | Клинические симптомы, течение | Экстракардиальные проявления |
Вирусный | • Внезапное начало: лихорадка, болевой синдром, шум трения перикарда над основанием сердца • Выпот серозно-фибринозный, незначительный по объёму • Течение доброкачественное | Остаточные явления ОРВИ или гриппа, миалгии |
Гнойный (бактериальный) | • Выраженная интоксикация • Фебрильная лихорадка • Озноб, профузный пот • Вынужденное положение • Болевой синдром • Шум трения перикарда • Выпот значительный, гнойный или гнилостный • Течение тяжёлое, часто переходящее в хроническую форму | У детей раннего возраста обычно развивается на фоне сепсиса, стафилококковой деструкции лёгких, у детей старшего возраста - на фоне остеомиелита В периферической крови - лейкоцитоз, нейтрофилёз, сдвиг лейкоцитарной формулы влево, высокая СОЭ |
Ревматический (при острой ревматической лихорадке, ЮРА, СКВ, ССД) | • На 1-2-й неделе атаки острой ревматической лихорадки; при обострении других ревматических заболеваний • Болевой синдром незначительный • Шум трения перикарда непостоянный • Выпот умеренный, серозный или серозно-фибринозный • Течение обычно благоприятное | Клинические синдромы основного заболевания. Перикардит - часть общей реакции серозных оболочек |
Острый сухой перикардит
Острый сухой перикардит обычно начинается с лихорадки, тахикардии и почти постоянного болевого синдрома. У детей раннего возраста болевой синдром проявляется периодически возникающим беспокойством, криком. Боли чаще локализуются в области пупка. Пальпация живота болезненна, особенно в эпигастральной области. Дети более старшего возраста жалуются на боли в грудной клетке, за грудиной, усиливающиеся при глубоком дыхании и перемене положения тела, иррадиирующие в левое плечо. У половины пациентов в начале болезни удаётся выслушать шум трения перикарда (варьирующий от нежной крепитации до грубого систоло-диастолического шума - «хруст снега») в области основания сердца вдоль левого края грудины. Шум лучше выслушивать в положении пациента сидя. Шум трения часто слышен в течение очень короткого времени.
Острый выпотной перикардит
Острый выпотной перикардит, особенно при быстром увеличении объёма экссудата, вызывает резкое ухудшение состояния больного. Появляются одышка, тупые боли в области сердца, ребёнок принимает вынужденное полусидячее положение с наклоном головы вперёд. У некоторых больных появляются осиплость голоса, кашель, икота (раздражение диафрагмального нерва), тошнота, рвота, боли в животе. Объективно обнаруживают сглаженность межреберий и отёчность подкожной клетчатки слева, ослабление или смещение вверх верхушечного толчка, расширение границ сердца, вначале за счёт абсолютной, а затем и относительной тупости. Тоны сердца вначале могут быть даже более звучными (над смещённой вперёд и вверх верхушкой сердца), а затем - значительно ослабленными, доносящимися как бы издали. АД снижается (приблизительно на 10-20 мм рт.ст.), появляется парадоксальный пульс (уменьшение наполнения пульса на вдохе). Увеличивается и становится болезненной печень, появляется асцит, возможны отёки.
Развивается синдром сдавления полостей сердца. У грудных детей этот синдром имеет неспецифические проявления. Повышение давления в верхней полой вене вызывает увеличение внутричерепного давления, что сопровождается менингизмом (рвота, выбухание большого родничка, ригидность затылочных мышц). Становятся хорошо видимыми и пальпируемыми вены кисти, шейные и локтевые вены, обычно незаметные в этом возрасте.
Увеличение объёма жидкости в полости перикарда может вызвать тампонаду сердца. При этом состояние ребёнка резко ухудшается, он становится очень беспокойным, ощущает страх, усиливается одышка,
появляются акроцианоз и холодный пот. При отсутствии неотложной помощи (пункция или парацентез перикарда) возможны синкопальные состояния и внезапная смерть.
Хронический перикардит
Хронический перикардит может быть экссудативным (обычно туберкулёзной этиологии), адгезивным (констриктивным) и смешанным; со сдавлением полостей сердца или без него. Возможно как пер- вично-хроническое течение, так и исход острого перикардита любой этиологии.
• При хроническом экссудативном перикардите детей беспокоят повышенная утомляемость, одышка, неприятные ощущения в области сердца, особенно при чрезмерной физической нагрузке. При длительно текущем, с раннего детства, экссудативном перикардите может сформироваться «сердечный горб». Возникают значительная кардиомегалия, приглушение сердечных тонов, гепатомегалия.
• Адгезивный перикардит без сдавления сердца протекает бессимптомно. Обращают на себя внимание лишь сохранение размеров абсолютной сердечной тупости на вдохе и позднесистолический хлопающий плевроперикардиальный тон или щелчок.
• Констриктивный перикардит проявляется общей слабостью, ощущением тяжести в правом подреберье. При осмотре обращают на себя внимание одутловатость лица, набухание и пульсация шейных вен, цианоз, нарастающий в горизонтальном положении, асцит. Отёки ног возникают редко. Сердечный толчок ослаблен или не определяется, иногда он может быть отрицательным. Границы сердца не изменены или несколько расширены. Отмечают тахикардию, акцент II тона над лёгочной артерией при общем умеренном приглушении тонов. Часто выслушивают усиленный патологический III тон («перикардиальный стук», «щелчок»), иногда - шум трения перикарда.
Осложнения. При остром экссудативном перикардите возможна тампонада сердца, при констриктивном - недостаточность кровообращения.
ДИАГНОСТИКА
Диагностика перикардита нередко вызывает затруднения из-за незначительной выраженности клинических симптомов и (часто) недостаточно полного обследования больного.
• Изменения в периферической крови неспецифичны и свидетельствуют лишь о текущем воспалительном или гнойном процессе.
• Биохимические, иммунологические и бактериологические исследования обычно проводят для уточнения этиологии и формы перикардита.
• ЭКГ в динамике информативна при остром фибринозном перикардите, в начальной стадии выпотного перикардита, а также при адгезивном процессе (синдроме сдавления полостей сердца). При экссудативном и хроническом перикардите обнаруживают снижение электрической активности миокарда.
• На ФКГ фиксируют не связанный с сердечным циклом систолодиастолический шум и периодические высокочастотные колебания («щелчки»).
• Рентгенография имеет большое значение в диагностике экссудативного процесса, при котором изменяются размер и конфигурация сердечной тени (приобретает шаровидную, трапециевидную форму); также возможен ателектаз нижней доли левого лёгкого из-за сдавления бронха. При констриктивном перикардите на рентгенограммах обнаруживают расширенную тень верхней полой вены, отмечают нечёткость контура сердца из-за плевроперикардиальных спаек. При проведении рентгенокимографии выявляют снижение амплитуды пульсации по контурам сердца. Уточнить этиологию перикардита в тяжёлых и неясных случаях позволяют пункция и биопсия перикарда.
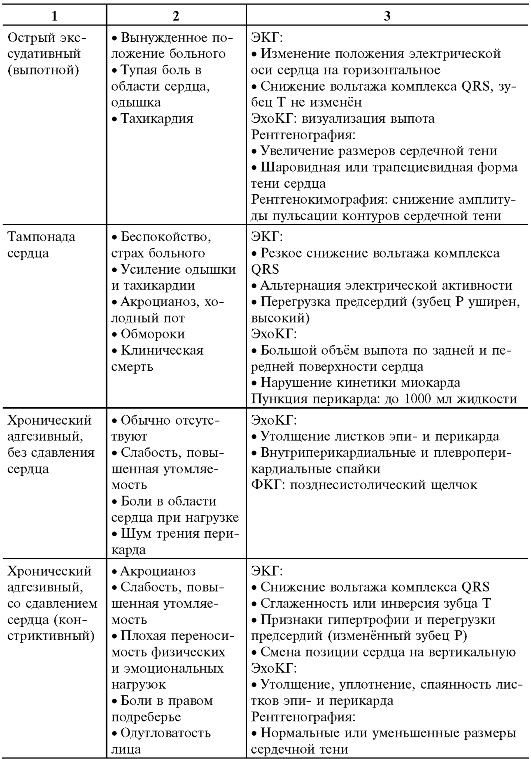
• Основной метод диагностики - ЭхоКГ, позволяющая судить о наличии и количестве жидкости в полости перикарда (рис. 12-6 на вклейке), изменении кинетики сердца, наличии внутриперикардиальных и плевроперикардиальных спаек, остаточных явлениях процесса в виде утолщения листков эпи- и перикарда. Клинические и лабораторно-инструментальные диагностические
критерии перикардита представлены в табл. 12-7.
Таблица 12-7. Диагностические критерии различных форм перикардита


ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
При остром развитии как сухого, так и выпотного перикардита его дифференцируют прежде всего с миокардитом. При ревматических заболеваниях оболочки сердца обычно поражаются одновременно, поэтому чаще всего диагностируют миоперикардит. Определённое диагностическое значение имеет ЭКГ, позволяющая выявить нарушения ритма, внутрипредсердной и внутрижелудочковой проводимости, характерные для миокардитов.
Хронически текущий, особенно бессимптомный выпотной перикардит дифференцируют с неревматическими кардитами и кардиоми- опатиями. В отличие от последних, самочувствие детей, несмотря на выраженную кардиомегалию, не нарушено, отсутствует «сердечный горб», тоны сердца отчётливы, хотя и ослаблены. На ЭКГ нет признаков перегрузки камер сердца, аритмий, блокад, но длительно сохраняется снижение электрической активности миокарда. Окончательный диагноз ставят после проведения ЭхоКГ.
При констриктивном перикардите дифференциальную диагностику проводят с портальной гипертензией, циррозом печени, хроническим кардитом, гликогенозом типа Ia (болезнь фон Гирке). Учитывают внешний вид больных, наличие расширенных вен пищевода, признаки гиперспленизма по анализам периферической крови, уровень глю- козо-6-фосфатазы, данные спленопортографии. В затруднительных случаях проводят пункционную биопсию печени и перикарда. В большинстве случаев диагностика основывается на данных ЭхоКГ.
ЛЕЧЕНИЕ
При остром перикардите необходим постельный режим на всё время активности процесса. При хроническом перикардите режим зависит от состояния больного. Ограничивают физическую активность. Диета должна быть полноценной, пищу следует принимать дробно, малыми порциями. Ограничивают потребление поваренной соли.
Лечение при острых сухих или с небольшим выпотом перикардитах преимущественно симптоматическое (противовоспалительные препараты, анальгетики при выраженном болевом синдроме, средства, улучшающие обменные процессы в миокарде, препараты калия, витамины). При установлении возбудителя проводят этиотропную терапию.
• Антибиотики при бактериальном перикардите назначают по тем же принципам, что и при инфекционном эндокардите (см. раздел «Инфекционный эндокардит»), с учётом чувствительности возбудителя.
• При туберкулёзе перикарда назначают два (или три) препарата (изониазид, рифампицин, пиразинамид) на 6-8 мес.
При выпотном перикардите с быстро нарастающим или рецидивирующим накоплением жидкости может возникнуть необходимость в срочной пункции (парацентезе) перикарда. При гнойном перикардите иногда приходится дренировать полость перикарда и вводить в неё антибиотики.
При констриктивном перикардите со сдавлением полостей сердца необходимо оперативное вмешательство (перикардотомия с максимальным удалением спаек и рубцово-изменённых листков перикарда).
Лечение при вторичных перикардитах входит в программу терапии основного заболевания (острая ревматическая лихорадка, СКВ, ЮРА и др.; см. главу «Ревматические болезни») и включает назначение НПВС, преднизолона, сердечных гликозидов, средств, улучшающих метаболические процессы в миокарде (калия и магния аспарагинат, инозин и др.).
ПРОФИЛАКТИКА
Профилактика возможна только вторичная: диспансерное наблюдение в кардиоревматологическом кабинете, регулярное проведение ЭКГ и ЭхоКГ, ликвидация очагов хронической инфекции, оздорови- тельные мероприятия, дозированная физическая нагрузка.
ПРОГНОЗ
В большинстве случаев острого перикардита прогноз благоприятный. При вторичном перикардите он зависит от течения основного заболевания. Исходом любого варианта перикардита могут быть переход в хроническое течение, организация выпота с образованием спаек и сращений листков, формирование «панцирного» сердца (констриктивный, адгезивный, слипчивый перикардит). Опасность для жизни представляет остро развившаяся тампонада сердца. Хронический перикардит, особенно со сдавлением полостей сердца, может привести к инвалидизации больного.
Нарушения ритма и проводимости
Нарушения сердечного ритма и проводимости - изменения нормальной очерёдности сокращений сердца вследствие расстройства функций автоматизма, возбудимости, проводимости и сократимости. Нарушения ритма - одни из наиболее распространённых проявлений болезней сердца и других патологических состояний. У детей наблюдают те же нарушения ритма, что и у взрослых, однако причины их возникновения, течение, подходы к лечению и прогноз имеют ряд особенностей.
Достоверных данных о распространённости нарушений ритма у детей нет. В структуре сердечно-сосудистых заболеваний детского возраста аритмии составляют (по обращаемости) от 2,3 до 27%, но их нередко выявляют и у здоровых детей. Нарушения сердечного ритма и проводимости обнаруживают у детей всех возрастов, включая новорождённых, их выявляют даже у плода. Частота увеличивается в пубертатном периоде.
Этиология и патогенез
Нарушения ритма могут быть врождёнными или приобретён- ными и обусловлены кардиальными, экстракардиальными и сочетанными причинами. В детском возрасте аритмии чаще имеют экстракардиальное происхождение. При этом большую роль играет перинатальная патология (неблагоприятное течение беременности и родов, недоношенность, внутриутробная гипотрофия, инфицирование), приводящая к нарушению морфогенеза и функциональной незрелости проводящей системы сердца. Перинатальные повреждения ЦНС могут привести к нарушению нейровегетативной регуляции ритма с изменением взаимоотношений симпатического и парасимпатического отделов вегетативной нервной системы, вследствие чего возникают электрическая нестабильность миокарда и проводящей системы сердца, а также снижение функциональных резервов адаптации симпатоадреналового звена регуляции сердечного ритма.
Классификация
1. Нарушения автоматизма (номотопные - синусовая аритмия, тахикардия и брадикардия, гетеротопные - экстрасистолия, пароксизмальная и непароксизмальная тахикардия, трепетание и мерцание предсердий и желудочков).
2. Нарушения проводимости (синоаурикулярная, внутрипредсердная, атриовентрикулярная, внутрижелудочковая блокады).
3. Комбинированные аритмии (синдром слабости синусового узла, атриовентрикулярная диссоциация, синдром преждевременного возбуждения желудочков).
Клиническая картина
В анамнезе у детей с нарушениями ритма часто выявляют неблагоприятное течение перинатального периода, семейную отягощённость по сердечно-сосудистой патологии, повторные острые инфекционные заболевания и очаги хронической инфекции. При осмотре нередко обнаруживают гипертензионно-гидроцефальный синдром, резидуальную неврологическую симптоматику, разнообразные психовегетативные расстройства, проявления соединительнотканной дисплазии, иногда - задержку моторного развития и полового созревания.
Нарушения ритма у детей нередко протекают бессимптомно, что не позволяет точно установить время их появления. Приблизительно в 40% случаев аритмии выявляют случайно (на ЭКГ) либо их обнару- живают при обследовании в связи с перенесённой ОРВИ. Дети значительно реже взрослых жалуются на сердцебиение, ощущение перебоев в деятельности сердца, его замирание, даже при тяжёлых формах аритмии. Наряду с этим в препубертатном и пубертатном возрасте нарушения ритма могут иметь яркую эмоциональную окраску, обусловленную психовегетативными расстройствами, и сопровождаются другими кардиальными и экстракардиальными жалобами: болями в области сердца, повышенной возбудимостью, нарушениями сна, метеочувствительностью. При аритмиях возможны слабость, головокружение и обмороки (при синусовой брадикардии, атриовентрикулярной блокаде, синдроме слабости синусового узла, пароксизмальных тахикардиях).
При объективном обследовании у детей с нарушениями ритма можно выявить учащение или замедление пульса, изменение его характера (неправильный с периодическими выпадениями, чередованием периодов учащения и урежения, временным или постоянным ослаблением пульсовой волны, наличием компенсаторной паузы). Оценка других основных характеристик сердечно-сосудистой системы (АД, размеров сердца, звучности тонов, сердечных шумов) позволяет установить или исключить сердечную патологию как причину возникновения аритмии.
Диагностика
Основной метод выявления и оценки аритмий - ЭКГ. С её помощью можно обнаружить такие бессимптомные нарушения ритма, как одиночные экстрасистолы (рис. 12-7), синдром Вольфа-ПаркинсонаУайта, замедление атриовентрикулярной проводимости, миграцию водителя ритма. Нередко при проведении ЭКГ у детей выявляют синусовую аритмию и изолированную неполную блокаду правой ножки пучка Гиса, представляющие собой вариант возрастной нормы.
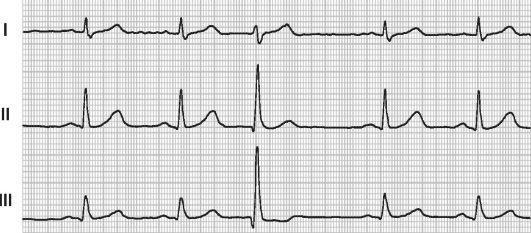
Рис. 12-7. Желудочковая экстрасистола (ЭКГ в трёх стандартных отведениях).
Клинико-электрокардиографическое обследование позволяет установить тип нарушений ритма (функциональный или органический), особенно экстрасистолии. Экстрасистолы функционального происхождения наиболее часто выявляют в пре- и пубертатном периоде, они непостоянны, обычно исчезают или значительно урежаются при изменении положения тела и физической нагрузке. Чаще всего они имеют суправентрикулярное происхождение.
С целью уточнения происхождения нарушений ритма проводят кардиоинтервалографию, суточное холтеровское мониторирование ЭКГ, функциональные пробы: нагрузочные (тест с дозированной физической нагрузкой, велоэргометрия, тредмил-тест) и лекарственные (атропиновая, с пропранололом, изопреналином, аймалином и др.). При подозрении на органическое поражение сердца проводят рентгенологическое исследование и ЭхоКГ. Необходимы также оценка вегетативного и психологического статуса ребёнка, нейрофизио- логическое обследование [ЭЭГ, эхоэнцефалография (ЭхоЭГ), РЭГ], консультации невролога, отоларинголога, эндокринолога, окулиста.
В сложных случаях в условиях специализированного стационара проводят электрографию атрионодальной проводящей системы, поверхностное ЭКГ-картирование (для топической диагностики нару- шений ритма) и другие специальные исследования.
Течение
Ряд аритмий (изолированная тахи- и брадикардия, редкие непостоянные монотопные экстрасистолы, лёгкие степени нарушения про-
водимости, миграция водителя ритма) не сопровождаются обычно органической сердечной патологией и отчётливыми субъективными проявлениями и протекают вполне благоприятно. Некоторые формы нарушений ритма, особенно стойкие, могут ухудшить состояние больного, неблагоприятно сказаться на гемодинамике, вызвать снижение сердечного выброса и нарушение коронарного кровообращения и в результате привести к неблагоприятному исходу. Это возможно при желудочковой и суправентрикулярной тахикардии, частых политопных экстрасистолах, значительном замедлении сердечного ритма, атриовентрикулярных блокадах, синдроме удлинённого интервала Q-T (синдром Романо-Уорда).
У новорождённых и детей раннего возраста нарушения ритма могут протекать как бессимптомно, так и тяжело, с осложнениями. У детей старшего возраста прогноз нарушений ритма обычно благоприятный, но стойкие аритмии, особенно тяжёлые формы, также могут привести к неблагоприятному исходу.
Лечение
• Лечение нарушений ритма, особенно угрожающих жизни, осуществляют строго индивидуально в зависимости от их происхождения, формы, продолжительности, влияния на самочувствие ребёнка и состояние его гемодинамики. Необходимо купировать аритмию и проводить поддерживающую терапию для предупреждения повторного её возникновения. При всех видах аритмий одновременно следует провести лечение кардиальных и экстракардиальных их причин. Базисная терапия включает курсовое (не менее 2-3 мес) применение ноотропов (пирацетама, пиритинола, гамма-аминомасляной кислоты, глутаминовой кислоты, гопантеновой кислоты, никотиноил гамма-аминомасляной кислоты и др.) для коррекции нейровегетативных нарушений и нормализации трофических процессов в нервной системе. Показано применение стабилизаторов клеточных мембран и антиоксидантов (витаминов Е и А, цитохрома С, поливитамина, этидроновой кислоты), средств, корригирующих метаболические процессы в миокарде (витаминов С, В1, В2, В15, бенфотиамина, калия оротата, инозина, левокарнитина, оротовой кислоты, магниевой соли), а также нарушения электролитного баланса (калия и магния аспарагината, калия хлорида, кальция глицерофосфата). В комплексном лечении применяют сосудорасширяющие препараты (винпоцетин, винкамин, пентоксифиллин), ангиопротекторы (пирикарбат), белладонны алкалоиды + фенобарбитал + эрготамин, биогенные стимуляторы (настойки аралии, лимонника, женьшеня, заманихи). Последовательное применение этих средств нередко
способствует нормализации самочувствия больных, ликвидации аритмий или улучшению их переносимости. Обмороки, приступы сердцебиения требуют особого терапевтического подхода, поскольку они могут быть следствием не только тяжёлых нарушений ритма, но и сопутствующих гемодинамических и других расстройств.
• Антиаритмические средства (прокаинамид, амиодарон, лидокаин, верапамил и др.) у детей применяют с определёнными ограничениями в связи с тем, что они не всегда бывают достаточно эффективными и могут значительно чаще, чем у взрослых, вызвать побочные реакции (снижение АД и сократимости миокарда, ухудшение течения аритмий, замедление проводимости). Их применение обосновано при выраженной субъективной непереносимости аритмий, значительных гемодинамических сдвигах, а также при состояниях, имеющих неблагоприятный прогноз (при пароксизмальной тахикардии, частых желудочковых и наджелудочковых экстрасистолах, мерцательной аритмии). Приступы пароксизмальной тахикардии могут быть купированы введением пропранолола или верапамила. Определение показаний для применения антиаритмических препаратов, их индивидуальный подбор проводят в стационаре.
• При нарушениях проводимости (изолированных или сопровождающих другие формы аритмий) возможно использование адреномиметиков (изопреналина, орципреналина, норэпинефрина), атропина, а также глюкокортикоидов (при атриовентрикулярных блокадах высокой степени). При синдроме удлинённого интервала Q-T необходимо длительное назначение β-адреноблокаторов.
• При некоторых стойких, прогностически неблагоприятных, представляющих угрозу для жизни нарушениях ритма (пароксизмальной наджелудочковой и желудочковой тахикардии, мерцательной аритмии) показано проведение дефибрилляции сердца для восстановления синусового ритма. При атриовентрикулярных блокадах высокой степени, а в ряде случаев и при синдроме слабости синусового узла проводят имплантацию водителя ритма. Пациентам с резистентной к терапии хронической непароксизмальной и пароксизмальной наджелудочковой тахикардией, мерцательной аритмией может быть показано кардиохирургическое лечение.
Диспансерное наблюдение
Диспансерное наблюдение должно быть регулярным, его кратность определяют в зависимости от основного заболевания (ревматизм, неревматический кардит, ВПС, СВД и др.), формы аритмии и особен- ностей её течения. Обязателен динамический контроль ЭКГ, по показаниям назначают суточное холтеровское мониторирование и другие исследования. Также контролируют выполнение врачебных назначе-
ний и эффективность терапии. Диспансерное наблюдение за детьми с аритмиями не имеет временных ограничений, и его нередко продолжают до передачи пациента под наблюдение подросткового терапевта. Детей, лечившихся в стационаре, в первый квартал наблюдают ежемесячно, до 1 года - не реже 1 раза в 3 мес, затем 1 раз в полгода.
Профилактика
Профилактика нарушений ритма и проводимости направлена на устранение предрасполагающих факторов риска. С целью своевре- менного выявления аритмий целесообразно проведение регулярного ЭКГ-контроля, особенно в периоды наибольшего риска их развития (у новорождённых, в 4-5, 7-8 и 12-13 лет). Вторичная профилактика предусматривает поддержание нормальной ритмической деятельности сердца и предупреждение прогрессирования аритмий и включает комплекс немедикаментозных воздействий (психологическая коррекция, общеукрепляющие мероприятия, ЛФК) и медикаментозное лечение (курсы ноотропных, мембраностабилизирующих препаратов, антиоксидантов и др.) в зависимости от особенностей конкретного случая.
Прогноз
Большинство аритмий в детском возрасте доброкачественны, обратимы и не отягощают прогноз жизни. Однако у новорождённых и детей раннего возраста они могут вызвать развитие аритмогенной кардиомиопатии или сердечной недостаточности, способных привести к ранней инвалидизации и даже к летальному исходу. Неблагоприятный прогноз имеют хроническая непароксизмальная и пароксизмальная тахикардия, мерцательная аритмия, приобретённая полная поперечная блокада сердца. К заболеваниям, сопряжённым с высоким риском развития внезапной смерти (чаще вследствие асистолии или фибрилляции желудочков), относят синдром удлинённого интервала Q-T, выраженные нарушения функции синусового узла, некоторые тахиаритмии, особенно желудочковые, сопровождающиеся обмороками, ишемией миокарда, острой сердечной недостаточностью, артериальной гипертензией.
Синдром вегетативной дистонии
Синдром вегетативной дистонии (СВД) - симптомокомплекс многообразных клинических проявлений, затрагивающий различные органы и системы и развивающийся вследствие отклонений в структуре и функции центральных и/или периферических отделов вегетативной нервной системы.
СВД - не самостоятельная нозологическая форма, но в сочетании с другими патогенными факторами может способствовать развитию многих заболеваний и патологических состояний, чаще всего имеющих психосоматический компонент (артериальная гипертензия, ишемическая болезнь сердца, бронхиальная астма, язвенная болезнь и др.). Вегетативные сдвиги определяют развитие и течение многих заболеваний детского возраста. В свою очередь, соматические и любые другие заболевания могут усугублять вегетативные нарушения.
Признаки СВД выявляют у 25-80% детей, преимущественно среди городских жителей. Их можно обнаружить в любом возрастном периоде, но чаще наблюдают у детей 7-8 лет и подростков. Чаще данный синдром наблюдают у девочек.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины формирования вегетативных расстройств многочисленны. Основное значение имеют первичные, наследственно обусловлен- ные отклонения в структуре и функции различных отделов вегетативной нервной системы, чаще прослеживаемые по материнской линии. Другие факторы, как правило, играют роль пусковых механизмов, вызывающих манифестацию уже имеющейся скрытой вегетативной дисфункции. Часто наблюдают сочетание нескольких причин.
• Формированию СВД во многом способствуют перинатальные поражения ЦНС, приводящие к церебральным сосудистым расстройствам, нарушению ликвородинамики, гидроцефалии, повреждению гипоталамуса и других отделов лимбико-ретикулярного комплекса. Повреждение центральных отделов вегетативной нервной системы приводит к эмоциональному дисбалансу, невротическим и психотическим нарушениям у детей, неадекватным реакциям на стрессовые ситуации, что также влияет на формирование и течение СВД.
• В развитии СВД очень велика роль различных психотравмирующих воздействий (конфликтных ситуаций в семье, школе, семейного алкоголизма, неполных семей, изолированности ребёнка или чрезмерной опеки его родителями), приводящих к психической дезадаптации детей, способствующих реализации и усилению вегетативных расстройств. Не меньшее значение имеют часто повторяющиеся острые эмоциональные перегрузки, хронические стрессы, умственное и физическое перенапряжение.
• К провоцирующим факторам относят разнообразные инфекционные, соматические, эндокринные и неврологические заболевания, аномалии конституции, аллергические состояния, неблагоприятные или резко меняющиеся метеорологические условия, особенности климата, экологическое неблагополучие, нарушения баланса микроэлементов, гиподинамию или чрезмерную физическую нагрузку,
гормональную перестройку пубертатного периода, несоблюдение режима питания и т.д.
• Несомненное значение имеют возрастные особенности симпатического и парасимпатического отделов вегетативной нервной системы, нестабильность метаболизма головного мозга, а также присущая детскому организму способность к развитию генерализованных реакций в ответ на локальное раздражение, что определяет больший полиморфизм и выраженность синдрома у детей по сравнению с взрослыми.
Нарушения, возникшие в вегетативной нервной системе, приводят к разнообразным изменениям функций симпатической и парасимпа- тической систем с нарушением выделения медиаторов (норадреналина, ацетилхолина), гормонов коры надпочечников и других желёз внутренней секреции, ряда биологически активных веществ [поли- пептидов, простагландинов (Пг)], а также к нарушениям чувствительности сосудистых α- и β-адренорецепторов.
КЛАССИФИКАЦИЯ
До настоящего времени общепринятой классификации СВД нет. При формулировке диагноза учитывают:
• этиологические факторы;
• вариант вегетативных расстройств (ваготонический, симпатикотонический, смешанный);
• распространённость вегетативных расстройств (генерализованная, системная или локальная форма);
• системы органов, наиболее вовлечённых в патологический процесс;
• функциональное состояние вегетативной нервной системы;
• степень тяжести (лёгкая, среднетяжёлая, тяжёлая);
• характер течения (латентный, перманентный, пароксизмальный).
КЛИНИЧЕСКАЯ КАРТИНА
Для СВД характерны многообразные, зачастую яркие субъективные симптомы заболевания, не соответствующие значительно менее выраженным объективным проявлениям той или иной органной патологии. Клиническая картина СВД во многом зависит от направленности вегетативных нарушений (преобладание вагоили симпатикотонии).
Ваготония
Детям с ваготонией свойственны множество ипохондрических жалоб, повышенная утомляемость, снижение работоспособности, нарушения памяти, расстройства сна (трудность засыпания, сонливость), апатия, нерешительность, пугливость, склонность к депрессиям.
Характерны снижение аппетита в сочетании с избыточной массой тела, плохая переносимость холода, непереносимость душных помещений, ощущение зябкости, чувство нехватки воздуха, периодические глубокие вздохи, ощущение «комка» в горле, а также вестибулярные расстройства, головокружения, боли в ногах (чаще в ночное время), тошнота, немотивированные боли в животе, мраморность кожи, акроцианоз, выраженный красный дермографизм, повышенное пото-, салоотделение, склонность к задержке жидкости, преходящие отё- ки под глазами, частые позывы к мочеиспусканию, гиперсаливация, спастические запоры, аллергические реакции. Сердечно-сосудистые расстройства проявляются болями в области сердца, брадиаритмией, тенденцией к снижению АД, увеличением размеров сердца за счёт снижения тонуса сердечной мышцы, приглушением сердечных тонов. На ЭКГ выявляют синусовую брадикардию (брадиаритмию), возможны экстрасистолии, удлинение интервала Р-Q (вплоть до атриовентрикулярной блокады I-II степени), а также смещение сегмента ST выше изолинии и увеличение амплитуды зубца Т.
Симпатикотония
Детям с симпатикотонией присущи темпераментность, вспыльчивость, изменчивость настроения, повышенная чувствительность к боли, быстрая отвлекаемость, рассеянность, различные невротические состояния. Они часто жалуются на чувство жара, ощущение сердцебиения. При симпатикотонии часто наблюдают астеническое телосложение на фоне повышенного аппетита, бледность и сухость кожи, выраженный белый дермографизм, похолодание конечностей, онемение и парестезии в них по утрам, немотивированное повышение температуры тела, плохую переносимость жары, полиурию, атонические запоры. Дыхательные расстройства отсутствуют, вестибулярные нехарактерны. Сердечно-сосудистые расстройства проявляются на- клонностью к тахикардии и повышению АД при нормальных размерах сердца и громких его тонах. На ЭКГ часто выявляют синусовую тахикардию, укорочение интервала Р-Q, смещение сегмента ST ниже изолинии, уплощённый зубец Т.
Нейроциркуляторная дистония
При преобладании кардиоваскулярных расстройств в комплексе имеющихся вегетативных нарушений допустимо использовать термин «нейроциркуляторная дистония». Однако следует учитывать, что нейроциркуляторная дистония представляет собой составную часть более широкого понятия СВД. Выделяют три типа нейроциркуляторной дистонии: кардиальный, васкулярный и смешанный.
Течение
СВД у детей может протекать латентно, реализуясь под влиянием неблагоприятных факторов, или перманентно. Возможно развитие вегетативных кризов (пароксизмов, вегетативных бурь, панических атак). Кризовые состояния возникают при эмоциональных перегрузках, умственном и физическом перенапряжении, острых инфекционных заболеваниях, резком изменении метеоусловий и отражают срыв в системе вегетативной регуляции. Они могут быть кратковременными, продолжаясь несколько минут или часов, или длительными (несколько суток) и протекать в виде вагоинсулярных, симпатоадреналовых или смешанных кризов.
СВД имеет некоторые особенности у детей разного возраста. У дошкольников вегетативные нарушения, как правило, умеренные, субклинические, с преобладанием признаков ваготонии (повышение тонуса парасимпатического отдела вегетативной нервной системы). У подростков СВД протекает более тяжело, с многообразными и выраженными жалобами и частым развитием пароксизмов. Повышение вагусного влияния у них сопровождается существенным снижением симпатической активности.
ДИАГНОСТИКА
Уже при сборе анамнеза выявляют семейную отягощённость по вегетативным нарушениям и психосоматической патологии. В семьях пациентов с ваготонией чаще выявляют бронхиальную астму, язвенную болезнь желудка, нейродермит, а при симпатикотонии - гипертоническую болезнь, ишемическую болезнь сердца, гипертиреоз, СД. В анамнезе у детей с СВД нередко выявляют неблагоприятное течение перинатального периода, рецидивирующие острые и хронические очаговые инфекции, указание на соединительнотканную дисплазию.
Состояние вегетативной нервной системы определяют по исходному вегетативному тонусу, вегетативной реактивности и вегетативному обеспечению деятельности. Исходный вегетативный тонус, характе- ризующий направленность функционирования вегетативной нервной системы в состоянии покоя, оценивают по анализу субъективных жалоб и объективных параметров, данных ЭКГ и кардиоинтервалографии. Показатели вегетативной реактивности и вегетативного обеспечения деятельности (результаты различных проб - клиноортостатической, фармакологических и др.) позволяют более точно оценить характеристики вегетативных реакций в каждом конкретном случае.
В диагностике СВД важная роль отводится ЭЭГ, ЭхоЭГ, РЭГ, реовазографии, позволяющим оценить функциональное состояние ЦНС, выявить изменения церебральных и периферических сосудов.
При обнаружении нарушений ритма и проводимости, изменениях сегмента ST на ЭКГ проводят необходимые фармакологические пробы, холтеровское мониторирование ЭКГ и др. При СВД необходимы консультации невролога, ЛОР-врача, окулиста, эндокринолога, а в ряде случаев и психиатра.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальная диагностика позволяет исключить заболевания, имеющие схожие с СВД симптоматику.
• При наличии кардиальных жалоб, сопровождающихся объективными изменениями со стороны сердца, в частности - систолическим шумом, необходимо исключить ревматизм, имеющий достаточно характерные диагностические критерии (см. раздел «Ревматизм» в главе «Ревматические болезни»). Следует учитывать частое сочетание вегетативных нарушений с признаками дисплазии соединительной ткани, клинические проявления которых в совокупности напоминают не только ревмокардит, но и ВПС, неревматический кардит.
• При повышенном АД необходимо провести диагностический поиск, направленный на исключение первичной и симптоматической артериальной гипертензии (см. раздел «Ювенильная артериальная гипертензия»).
• Дыхательные нарушения (одышка и особенно приступы удушья), возникающие при кризовых реакциях у детей с СВД, в ряде случаев дифференцируют с бронхиальной астмой (см. раздел «Бронхиальная астма» в главе «Аллергические болезни»).
• При наличии лихорадочных реакций необходимо исключить острое инфекционное заболевание, сепсис, инфекционный эндокардит, а также онкологическую патологию.
• При наличии выраженной психовегетативной симптоматики необходимо исключить психические расстройства.
ЛЕЧЕНИЕ
Лечение при СВД должно быть комплексным, длительным, индивидуальным, учитывающим особенности вегетативных нарушений и их этиологию. Предпочтение отдают немедикаментозным методам. К ним относят нормализацию режима дня, устранение гиподинамии, дозированную физическую нагрузку, ограничение эмоциональных воздействий (телепередач, компьютерных игр), индивидуальную и семейную психологическую коррекцию, а также регулярное и рациональное питание. Положительный эффект оказывают лечебный массаж, иг- лорефлексотерапия, водные процедуры. Особенности физиотерапевтического воздействия зависят от формы вегетативных расстройств
(например, при ваготонии назначают электрофорез с кальцием, кофеином, фенилэфрином, при симпатикотонии - с эуфиллином, папаверином, магнием, бромом).
При недостаточной эффективности немедикаментозного лечения назначают индивидуально подобранную медикаментозную терапию ограниченным количеством препаратов в минимальных дозах с постепенным их увеличением до эффективных. Большое значение в комплексной терапии СВД придают лечению хронической очаговой инфекции, а также сопутствующей соматической, эндокринной или другой патологии.
• Широко применяют седативные средства (препараты валерианы, пустырника, зверобоя, боярышника и др.), а также транквилизаторы, антидепрессанты, ноотропы (например, карбамазепин, диазепам, амитриптилин, пирацетам, пиритинол).
• Нередко благоприятное действие оказывает применение глицина, гопантеновой кислоты, глутаминовой кислоты, комплексных витаминных и микроэлементных препаратов.
• Для улучшения церебрального и периферического кровообращения, восстановления микроциркуляции применяют винпоцетин, циннаризин, никотиновую кислоту, пентоксифиллин.
• При симпатикотонии возможно применение β-адреноблокаторов (пропранолол), при наличии ваготонических реакций - психостимуляторов растительного происхождения (препараты элеутерококка, лимонника, заманихи и др.).
• У детей с внутричерепной гипертензией проводят дегидратационную терапию (ацетазоламид с препаратами калия, глицерол). Большое значение в комплексной терапии СВД придают лечению хронической очаговой инфекции, а также сопутствующей соматической, эндокринной или другой патологии.
• При развитии вегетативных пароксизмов в тяжёлых случаях наряду с применением немедикаментозных методов и лекарственной пероральной терапии необходимо парентеральное введение транквилизаторов, нейролептиков, β-адреноблокаторов, атропина в зависимости от характера криза.
Диспансерное наблюдение за детьми с СВД должно быть регулярным (1 раз в 3-6 мес или чаще в зависимости от формы, тяжести и типа течения синдрома), особенно в переходные сезоны (весна, осень), когда необходимо повторять обследование и, по показаниям, назначать комплекс лечебных мероприятий.
ПРОФИЛАКТИКА
Профилактика представляет собой комплекс превентивных мер, направленных на предотвращение действия возможных факторов риска,
предупреждение прогрессирования имеющихся вегетативных сдвигов и развития пароксизмов.
ПРОГНОЗ
При своевременном выявлении и лечении вегетативных нарушений, последовательном проведении профилактических мероприятий прогноз благоприятный. Прогредиентное течение СВД может спо- собствовать формированию разнообразной психосоматической патологии, а также приводит к физической и психологической дезадаптации ребёнка, неблагоприятно влияет на качество его жизни не только в детстве, но и в дальнейшем.
Ювенильная артериальная гипертензия
Артериальная гипертензия - стойкое повышение АД выше 95-го центиля шкалы распределения значений АД для конкретного возрас- та, пола, массы и длины тела ребёнка. Нормальным АД принято считать значения систолического и диастолического АД, не выходящие за пределы 10 и 90 центилей. «Высоким нормальным давлением», или пограничной гипертензией, считают величину АД между 90 и 95 центилями. Дети с таким АД составляют группу риска и нуждаются в диспансерном наблюдении.
Артериальная гипертензия у взрослых - одно из самых распространённых сердечно-сосудистых заболеваний. Артериальной гипер- тензией страдает до 1/3 населения России, при этом до 40% из них не знают об этом и, следовательно, не получают лечения. Поэтому такие серьёзные осложнения артериальной гипертензии, как инфаркт миокарда или инсульт, возникают довольно внезапно.
Популяционные исследования величины АД у детей в нашей стране не проводились. Распространённость артериальной гипертензии у детей, по данным разных авторов, составляет от 1% до 14%, среди школьников - 12-18%. У детей первого года жизни, а также раннего и преддошкольного возраста артериальная гипертензия развивается крайне редко и в большинстве случаев имеет вторичный симптоматический характер. Наиболее предрасположены к развитию артериальной гипертензии дети препубертатного и пубертатного возраста, что во многом определяется свойственными этим периодам детства вегетативными дисфункциями.
Этиология
В большинстве случаев стойкая артериальная гипертензия у детей бывает вторичной. Структура причин артериальной гипертензии име-
ет отчётливые возрастные особенности, при этом преобладает патология почек (табл. 12-8).
Таблица 12-8. Наиболее частые причины артериальной гипертензии у де- тей в зависимости от их возраста*
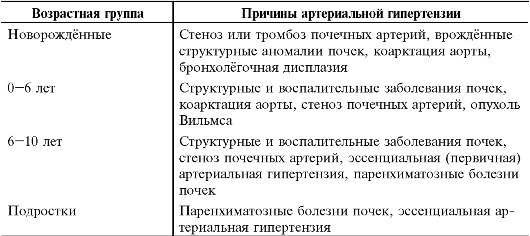
• По Цыгину А.Н., 1998.
Более редкие (не связанные с возрастом) причины вторичной артериальной гипертензии - системные васкулиты, диффузные болезни соединительной ткани, а также эндокринные заболевания (феохро- моцитома, нейробластома, гиперпаратиреоз, врождённая гиперплазия надпочечников, первичный гиперальдостеронизм, эндогенный или экзогенный синдром Кушинга). Повышением системного АД могут сопровождаться гипертензионно-гидроцефальный синдром и злоупотребление адреномиметиками (эфедрин, сальбутамол, нафазолин и др.).
Диагноз первичной, т.е. эссенциальной артериальной гипертензии ставят после исключения всех заболеваний, способных вызвать повышение АД (вторичные симптоматические артериальные гипертензии). Этиологию эссенциальной артериальной гипертензии связывают со многими факторами, прежде всего с наследственностью. К факторам риска развития артериальной гипертензии относят:
• постоянное психоэмоциональное напряжение, конфликтные ситуации в семье и школе;
• личностные особенности ребёнка (тревожность, мнительность, склонность к депрессиям, страхам и т.д.) и его реакции на стресс;
• избыточную массу тела;
• особенности обмена веществ (гиперурикемия, низкая толерантность к глюкозе, нарушение соотношения фракций холестерина);
• чрезмерное потребление поваренной соли.
К группам риска также относят детей с отягощённой по артериальной гипертензии наследственностью, подростков с «высоким нормальным артериальным давлением» (90-95-й центиль).
Патогенез
Артериальная гипертензия развивается на фоне наличия генетических аномалий (некоторые из них достоверно установлены, например мутации ангиотензинового гена, мутации, приводящие к экспрессии фермента альдостеронсинтазы). Воздействие провоцирующих факторов способствует нарушению механизмов ауторегуляции, в норме поддерживающих равновесие между сердечным выбросом и периферическим сосудистым сопротивлением.
Считают, что роль пускового механизма развития АГ у детей играют многократные отрицательные психоэмоциональные воздействия, которые на фоне таких личностных особенностей, свойственных подросткам, как тревожность, мнительность и др., вызывают постоянное перенапряжение симпатоадреналовой системы, сопровождающееся спазмом гладкой мускулатуры артериол. В дальнейшем в процесс вовлекаются циркулирующие (ангиотензин II, АДГ) и локальные (эндотелин) вазоконстрикторные гормоны, действию кото- рых противостоят антигипертензивные системы (натрийуретические пептиды, ПгЕ2 и ПгЕ12, калликреин-кининовая система, оксид азота и др.). АД начинает повышаться при чрезмерном усилении активности вазоконстрикторов или при истощении вазодепрессивных систем.
Сохраняющееся перенапряжение симпатоадреналовой системы сопровождается активацией симпатической иннервации почек и спазмом почечных сосудов, что способствует включению в патогенез ренин- ангиотензин-альдостероновой системы - ведущего патогенетического механизма развития вторичной почечной гипертензии (рис. 12-8).
Вначале преходящий, а затем постоянный спазм артериол приводит к гипертрофии гладкомышечных клеток, которая поддерживается повышением внутриклеточной концентрации свободного ионизированного кальция.
В патогенезе АГ имеют значение и другие нарушения обмена, позволяющие говорить о начале формирования у детей «метаболического синдрома», свойственного взрослым. Так, у подростков со стойкой гипертензией и избыточной массой тела нередко обнаруживают ги- перурикемию, повышение концентрации холестерина липопротеинов низкой плотности и уменьшение концентрации липопротеинов высокой плотности, гипертриглицеридемию, нарушение толерантности к глюкозе.
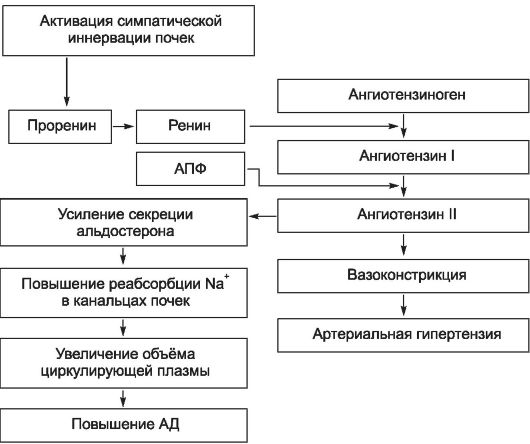
Рис. 12-8. Патогенез артериальной гипертензии.
Классификация
Общепринятой классификации артериальной гипертензии у детей нет. У взрослых классификация основана на уровне АД и степени поражения органов-мишеней, при этом выделяют три стадии заболевания. У детей артериальную гипертензию подразделяют (Вторая рабочая группа по контролю артериального давления у детей; США, 1987) по уровню систолического АД в разных возрастных группах (табл. 12-9.)
По течению артериальную гипертензию в любом возрасте принято разделять на доброкачественную и злокачественную формы.
Таблица 12-9. Критерии артериальной гипертензии у детей в зависимости от возраста*
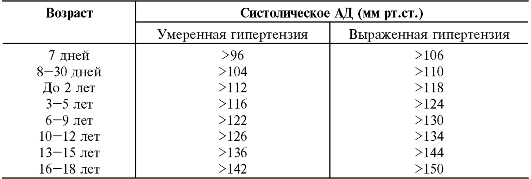
* По Цыгину А.Н., 1998.
Клиническая картина
При умеренной артериальной гипертензии клинические проявления могут отсутствовать, ребёнок и его родители могут не подозревать о её наличии. Возможны жалобы на головную боль, утомляемость, раздражительность. При объективном обследовании нередко обнаруживают избыточные массу и длину тела, проявления вегетативной дисфункции, недифференцированной мезенхимальной дисплазии (астеническое телосложение, микроаномалии строения сердца и почек и т.д.).
При выраженной артериальной гипертензии (II стадия у взрослых) самочувствие детей нарушено всегда. Помимо более выраженных и постоянных головных болей, дети отмечают головокружения, снижение памяти, сердцебиения, боли в области сердца. При объективном обследовании обнаруживают тахикардию, расширение границ сердца влево, усиление тонов сердца с акцентом II тона над аортой, при ЭКГ и ЭхоКГ выявляют признаки гипертрофии левого желудочка, при исследовании глазного дна - сужение сосудов сетчатки.
Злокачественная артериальная гипертензия (чаще всего бывает при вторичной почечной гипертензии) характеризуется стойким повышением АД до высоких значений и малой эффективностью проводимых лечебных мероприятий. Этот вид гипертензии характеризуется высокой летальностью.
Гипертонический криз характеризуется развитием осложнений:
• острой гипертонической энцефалопатии с резкой головной болью, тошнотой, рвотой, расстройствами зрения, нарушениями сознания, судорогами;
• острой левожелудочковой недостаточности с отёком лёгких, одышкой, болями в области сердца;
• ОПН с олигурией, гематурией, протеинурией.
Диагностика
Диагноз артериальной гипертензии ставят только после трёхкратного обнаружения уровня систолического и/или диастолического давления, превышающего 95-й центиль шкалы распределения АД для данного пола, возраста и роста. При диагностике возможно также использование единых критериев (рекомендации ВОЗ) артериальной гипертензии у детей (табл. 12-10).
Таблица 12-10. Единые критерии артериальной гипертензии у детей*

* По Леонтьевой И.В., 2000.
Кроме того, ВОЗ предлагает считать уровень АД 140/90 мм рт.ст. унифицированным единым критерием артериальной гипертензии для подростков (начиная с 13 лет).
Диагноз артериальной гипертензии подтверждают суточным мониторированием АД и пробами с физической (велоэргометрия) и ин- формационной психоэмоциональной (телеигра) нагрузкой.
Дифференциальная диагностика
Эссенциальную артериальную гипертензию дифференцируют с СВД по гипертоническому типу и симптоматической гипертензией.
• Для СВД характерны лабильность всех гемодинамических показателей, в том числе АД, и недостаточное вегетативное обеспечение при исследовании вегетативной нервной системы.
• Разграничение первичной и симптоматической гипертензии возможно только после тщательного и всестороннего обследования больного с применением всех современных диагностических методов. Особенно тщательно необходимо обследовать ЦНС, сердечнососудистую, эндокринную и мочевую системы. Необходимо также проведение психологического тестирования.
Лечение
При умеренной артериальной гипертензии лечение начинают с немедикаментозных воздействий.
• Исключение отрицательных психоэмоциональных стрессовых ситуаций.
• Ограничение (или полное исключение) времени пребывания за компьютером и у телевизора.
• Соблюдение режима дня, достаточный сон.
• Коррекция диеты (снижение избыточной массы тела).
• Ограничение потребления поваренной соли.
• ЛФК, дозированные физические нагрузки.
• У подростков - полный отказ от вредных привычек, в первую очередь от курения.
При выраженной стабильной артериальной гипертензии или безуспешности немедикаментозной терапии используют те же лекарственные средства, что и у взрослых. Лечение рекомендуют начинать с применения малых доз лекарственных средств и снижать АД постепенно: вначале не более чем на 30%, с дальнейшей ориентацией на нормальные для данного возраста показатели.
Помимо собственно антигипертензивной терапии (см. ниже) проводят базисную терапию, включающую средства, улучшающие цереб- ральную гемодинамику и обмен веществ (табл. 12-11).
Таблица 12-11. Базисные препараты, применяемые при артериальной ги- пертензии*
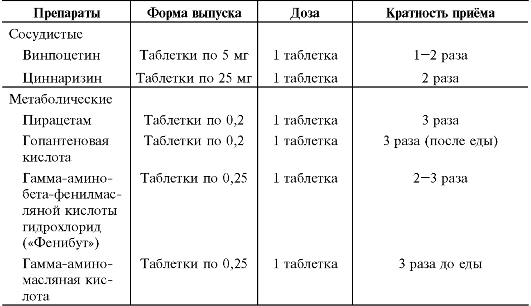
* По Леонтьевой И.В., 2000.
Препараты назначают курсами по 1 мес, возможно их чередование. Курсы проводят 2 раза в год. Наиболее эффективно сочетание сосудистых и метаболических средств.
При стабильной артериальной гипертензии базисные и гипотензивные препараты сочетают с диуретиками. Лечение начинают с тиазидных диуретиков в малых дозах (табл. 12-12) или β-адреноблокаторов
(табл. 12-13) (I ступень). При отсутствии положительных сдвигов в течение 6 нед-3 мес применяют их комбинацию (II ступень); затем добавляют вазодилататор (III ступень), обычно ингибиторы АПФ, которые, помимо вазодилатации, уменьшают пред- и постнагрузку на сердце, улучшают диастолическую функцию левого желудочка, уменьшают его гипертрофию, не вызывают синдрома отмены (табл. 12-14).
Таблица 12-12. Основные диуретики, применяемые при артериальной ги- пертензии у детей*
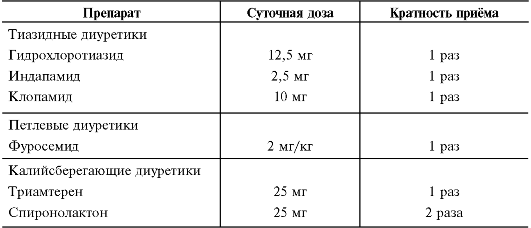
* По Леонтьевой И.В., 2000.
Таблица 12-13. Основные β-адреноблокаторы, применяемые у детей*
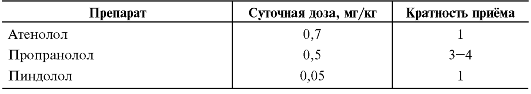
* По Леонтьевой И.В., 2000.
Таблица 12-14. Основные ингибиторы ангиотензинпревращающего фер- мента*
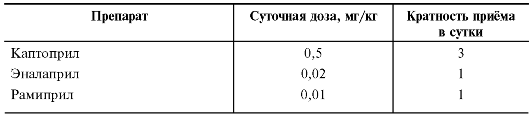
* По Леонтьевой И.В., 2000.
Лечение проводят курсами продолжительностью не менее 1 мес с постепенным уменьшением дозы. В год обычно проводят два курса.
Профилактика
Профилактику артериальной гипертензии следует проводить на популяционном и семейном уровнях, а также в группах риска. Прежде всего профилактика заключается в организации здорового образа жизни де- тей и подростков и коррекции выявленных факторов риска. Основные профилактические меры необходимо организовать в семье: создание благоприятной психологической атмосферы, правильный режим труда и отдыха, питание, способствующее поддержанию нормальной массы тела, адекватная физическая (динамическая) нагрузка.
Измерение АД (с использованием манжеток возрастных размеров) следует проводить при каждом врачебном осмотре ребёнка. Это важно как для своевременного установления диагноза, так и для уменьшения возможности гипердиагностики («реакция на белый халат»).
Прогноз
Прогноз артериальной гипертензии зависит от этиологии. Вторичная артериальная гипертензия может протекать очень тяжело и заканчиваться неблагоприятно. Эссенциальная артериальная гипертензия у ребёнка может трансформироваться в эссенциальную артериальную гипертензию взрослых. Однако этот переход происходит не всегда, и ювенильная артериальная гипертензия при своевременно начатом лечении нередко заканчивается выздоровлением.