Детские болезни: учебник / Под ред. А.А. Баранова - 2-е изд., - 2009. - 1008 с.
|
|
|
|
ГЛАВА 2 АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ДЕТСКОГО ОРГАНИЗМА
НЕРВНАЯ СИСТЕМА И НЕРВНО-ПСИХИЧЕСКОЕ РАЗВИТИЕ
Нервная система участвует во взаимодействии организма с окружающей средой, регулирует все его внутренние процессы и их постоянство [температуру тела, биохимические реакции, артериальное давление (АД), питание тканей, обеспечение их кислородом и т.д.], т.е. гомеостаз.
Анатомо-физиологические особенности нервной системы
Наиболее важные анатомо-физиологические особенности нервной системы новорождённых представлены в табл. 2-1.
Головной мозг
У
новорождённых относительная величина головного мозга больше, чем у
взрослых: его масса составляет около 1/8 массы тела (в среднем
Считают, что количество нервных клеток больших полушарий после рождения не увеличивается, а идёт лишь их дифференцировка и увеличение размеров и объёма. Созревание клеток продолговатого
Таблица 2-1. Наиболее важные анатомо-физиологические особенности нервной системы при рождении
Отсутствует полная миелинизация пирамидных путей и черепных нервов Дендриты короткие, малоразветвлённые Недостаточно развит мозжечок и неостриатум Преобладание процессов торможения в коре головного мозга Отсутствие анализаторной и условно-рефлекторной деятельности Функциональное преобладание таламопаллидарной системы
мозга заканчивается в основном к 7 годам. Позднее всего, в период полового созревания, заканчивается дифференцировка клеточных элементов серого вещества гипоталамической области.
Подкорковые образования двигательного анализатора, интегрирующие деятельность экстрапирамидной системы, формируются уже к рождению. Однако движения новорождённого хаотичны, нецеленаправленны, имеют атетозоподобный характер, преобладает тонус мышц-сгибателей. Этот уровень организации движений называют пирамидно-стриарным. Мозжечок и неостриатум ещё недостаточно развиты. Координация движений начинает постепенно развиваться уже после рождения. Вначале это касается глазных мышц, что проявляется у ребёнка на 2-3-й неделе жизни фиксацией взора на ярком предмете. Затем ребёнок начинает следить за движущейся игрушкой, поворачивая голову, что свидетельствует о начальной координации движений шейных мышц.
Твёрдая мозговая оболочка у новорождённых относительно тонкая, сращена с костями основания черепа на значительном протяжении. Мягкая, богатая сосудами и клетками, и паутинная оболочки мозга очень тонкие. Субарахноидальное пространство, образованное этими листками, имеет незначительный объём.
Спинной мозг
Спинной мозг у новорождённых по сравнению с головным морфологически представляет собой более зрелое образование. Это оп- ределяет его более совершенные функции и наличие спинальных автоматизмов к моменту рождения. К 2-3 годам заканчивается миелинизация спинного мозга и корешков спинного мозга, образующих «конский хвост». Спинной мозг растёт в длину медленнее позвоночника. У новорождённого он оканчивается на уровне Lm, в то время как у взрослого - у верхнего края Ln. Окончательное соотношение спинного мозга и позвоночника устанавливается к 5-6 годам.
Миелинизация нервных волокон
Важный показатель созревания нервных структур - миелинизация нервных волокон. Она развивается в центробежном направлении от клетки к периферии. Фило- и онтогенетически более старые системы миелинизируются раньше. Так, миелинизация в спинном мозге начинается на 4-м месяце внутриутробного развития, и у новорождённого она практически заканчивается. При этом вначале миелинизируются двигательные волокна, а затем - чувствительные. В разных отделах нервной системы миелинизация происходит неодновременно. Сначала миелинизируются волокна, осуществляющие жизненно важные функции (сосания, глотания, дыхания и т.д.). Черепные нервы миелинизируются более активно в течение первых 3-4 мес жизни. Их миелинизация завершается приблизительно к году жизни, за исключением блуждающего нерва. Аксоны пирамидного пути покрываются миелином в основном к 5-6 мес жизни, окончательно - к 4 годам, что приводит к постепенному увеличению объёма движений и их точности.
Развитие условно-рефлекторной деятельности
Один из основных критериев нормального развития мозга новорож- дённого - состояние основных безусловных рефлексов, так как на их базе формируются условные рефлексы. Кора головного мозга даже у новорождённого подготовлена для формирования условных рефлексов. Вначале они формируются медленно. На 2-3-й неделе жизни вырабатывается условный вестибулярный рефлекс на положение для кормления грудью и на покачивание в люльке. Затем идёт быстрое накопление условных рефлексов, образующихся со всех анализаторов и подкрепляющихся пищевой доминантой. Условный рефлекс на звуковой раздражитель в виде защитного (мигательного) движения век об- разуется к концу 1-го месяца жизни, а пищевой рефлекс на звуковой раздражитель - на втором. В это же время формируется и условный рефлекс на свет.
В целом уже на самых ранних этапах развития созревание нервной системы осуществляется по принципу системогенеза с формированием в первую очередь отделов, обеспечивающих жизненно необходимые реакции, отвечающие за первичную адаптацию ребёнка после рождения (пищевые, дыхательные, выделительные, защитные).
Методика исследования нервной системы
При оценке развития и состояния нервной системы учитывают жалобы, результаты расспроса матери, а в старшем возрасте - и ребён- ка. Обращают внимание также на крик, двигательную активность,
мышечный тонус, безусловные рефлексы, патологические неврологические знаки, психомоторное развитие.
ОСМОТР
При осмотре новорождённого обращают внимание на стигмы дизэмбриогенеза (малые аномалии развития), окружность и форму голо- вы, состояние черепных швов и родничков, наличие кефалогематом, родовой опухоли, кровоизлияний в склеры глаз. У более старших детей оценивают поведение и реакцию на окружающее (безразличие, сонливость, апатия, страх, возбуждение, эйфория), а также настроение, выражение лица, мимику, жесты и т.д., а также на возможность концентрации внимания на игрушках, книгах, заданиях, умение понимать обращённую к нему речь и указания взрослых.
У детей старшего возраста необходимо дать оценку успешности обучения в школе, навыкам чтения, письма, абстрактному мышлению.
При оценке речи (в зависимости от возраста) учитывают гуление, произношение слогов и отдельных слов, фразовую речь, умение формулировать свои мысли.
При исследовании двигательной сферы обращают внимание на положение тела, двигательную активность: умение держать голову, сидеть, ходить, бегать, выполнять мелкую ручную работу, играть в подвижные игры.
КРИК
Начало осмотра нередко сопровождается громким криком. Длительность крика здорового ребёнка адекватна действию раздражителя (голод, тактильные или болевые воздействия, мокрые пелёнки и др.). Вскоре после устранения дискомфорта крик прекращается.
ДВИГАТЕЛЬНАЯ АКТИВНОСТЬ
У здорового новорождённого верхние и нижние конечности согнуты и приведены к туловищу, пальцы рук сжаты в кулачки, стопы находятся в умеренном тыльном сгибании по отношению к голеням под углом 90-100?. Определённую двигательную реакцию у новорож- дённого вызывают температурные и болевые раздражители. Так, в ответ на воздействие холода двигательная активность уменьшается, появляется сосудистая кожная реакция в виде мраморности кожных покровов, часто возникают плач, тремор конечностей и подбородка. При перегреве нарастает беспорядочность движений. Для болевых раздражений характерна недифференцированная хаотическая общая и местная реакция с движением в противоположном от раздражителя направлении. Мелкоразмашистый тремор рук и нижней челюсти, возникающий при крике или беспокойстве ребёнка в первые 3 дня жизни, обычно не является патологией.
У детей более старшего возраста координацию движений оценивают как при осмотре (излишняя суетливость, двигательное беспокойство, добавочные движения), так и при проведении координационных проб (пяточно-коленной, пальце-носовой).
МЫШЕЧНЫЙ ТОНУС
Для новорождённых характерен физиологический гипертонус мышц-сгибателей как в проксимальных, так и дистальных отделах. Гипертонус мышц-сгибателей рук сохраняется до 2-2,5 мес, мышцсгибателей ног - до 3-3,5 мес. Оценить мышечный тонус можно с помощью пробы на тракцию: нужно взять ребёнка за запястья и потянуть на себя. При этом руки у него слегка разгибаются в локтевых суставах, затем разгибание прекращается, и ребёнок всем телом подтягивается к рукам. О мышечном тонусе можно судить и по способ- ности удерживать тело в горизонтальном положении лицом вниз над поверхностью пеленальника (на руке исследующего). Руки ребёнка при этом слегка согнуты, а ноги вытянуты.
РЕФЛЕКСЫ
У детей первых месяцев жизни исследование начинают с выявления врождённых безусловных рефлексов.
Врождённые безусловные рефлексы
• При исследовании безусловных рефлексов учитывают их наличие или отсутствие, симметричность, время появления и угасания, выраженность, а также соответствие возрасту ребёнка. Выделяют сегментарные и надсегментарные двигательные автоматизмы. Сегментарные двигательные автоматизмы регулируются сегментами спинного мозга (спинальные автоматизмы) или стволом мозга (оральные автоматизмы).
- Ладонно-ротовой рефлекс: вызывается надавливанием большим пальцем на ладонь ребёнка. Ответная реакция - открывание рта и сгибание головы (рис. 2-1 на вклейке).
- Поисковый рефлекс: при поглаживании кожи в области угла рта (не следует прикасаться к губам) происходят опускание губы, отклонение языка и поворот головы в сторону раздражителя. Рефлекс особенно хорошо выражен перед кормлением.
- Сосательный рефлекс: если вложить в рот ребёнка соску, то он начинает совершать сосательные движения. Рефлекс исчезает к концу 1-го года жизни.
- Хватательный рефлекс: схватывание и прочное удержание пальцев, вложенных в ладонь ребёнка. При этом иногда удаётся приподнять ребёнка над опорой (рис. 2-2 на вклейке).
- Рефлекс Моро можно вызвать различными приёмами: приподняв ребёнка за руки таким образом, чтобы затылок соприкасался с поверхностью стола, быстро опустить его; ударить по поверхности, на которой лежит ребёнок, с двух сторон от головы на расстоянии 15-20 см. В ответ ребёнок вначале отводит руки в стороны и разжимает пальцы (первая фаза), а затем через несколько секунд возвращает руки в исходное положение (вторая фаза); при этом руки как бы охватывают туловище.
- Защитный рефлекс: если новорождённого положить на живот лицом вниз, голова его поворачивается в сторону (рис. 2-3 на вклейке).
- Рефлексы опоры и автоматической ходьбы: ребёнка берут за подмышечные впадины со стороны спины, поддерживая большими пальцами голову. Приподнятый таким образом ребёнок сгибает ноги в тазобедренных и коленных суставах. Поставленный на опору, он опирается на неё полной стопой, «стоит» на полусогнутых ногах, выпрямив туловище. При лёгком наклоне туловища вперёд ребёнок совершает шаговые движения по поверхности, не сопровождая их движением рук (рис. 2-4 на вклейке).
- Рефлекс ползанья: ребёнка кладут на живот таким образом, чтобы голова и туловище были расположены по одной линии. В таком положении ребёнок на несколько мгновений поднимает голову и совершает движения, имитирующие ползание. Если подставить под подошвы ребёнка ладонь, он начинает активно отталкиваться ногами от препятствия, и в «ползанье» включаются руки.
- Рефлекс Галанта: при раздражении кожи спины вблизи и вдоль позвоночника ребёнок изгибает туловище дугой, открытой в сторону раздражителя (рис. 2-5 на вклейке).
- Рефлекс Переса: если лежащему на руке исследователя ребёнку провести пальцем от копчика к шее, слегка надавливая на остистые отростки позвонков, он поднимает таз, голову, сгибает руки и ноги (рис. 2-6 на вклейке). Этот рефлекс вызывает у новорож- дённого отрицательную эмоциональную реакцию.
• Надсегментарные позотонические автоматизмы осуществляются центрами продолговатого и среднего мозга и регулируют состояние мышечного тонуса в зависимости от положения тела и головы.
- Лабиринтные установочные рефлексы вызываются изменением положения головы в пространстве. У ребёнка, лежащего на спине, повышен тонус разгибателей шеи, спины, ног. Если его перевернуть на живот, то увеличивается тонус сгибателей этих частей тела.
- Верхний рефлекс Ландау: если ребёнка 4-6 мес держать свободно в воздухе лицом вниз (на руках, расположенных под его живо-
том), он поднимает голову, устанавливает её по средней линии и приподнимает верхнюю часть туловища. - Нижний рефлекс Ландау: в положении на животе ребёнок разгибает и поднимает ноги. Этот рефлекс формируется к 5-6 мес. Большинство сегментарных безусловных рефлексов значительно ослабевает к 3 мес и угасает к 4 мес жизни. Своевременное появление и угасание безусловных рефлексов позволяет судить о полноценности развития нервной системы ребёнка 1-го года жизни. Слабость безусловных рефлексов, преждевременное их угасание, чрезмерная выраженность, запаздывание появления или задержка угасания свидетельствуют о неблагополучии в состоянии ребёнка.
Сухожильные рефлексы
Сухожильные рефлексы вызывают, постукивая по сухожилиям согнутым пальцем или специальным резиновым молоточком. У детей до 2 лет сухожильные рефлексы оживлены, имеют широкую зону вызывания. В этом же возрасте у здоровых детей положителен симптом Бабински, что свидетельствует о недостаточной зрелости нервной системы. После 2 лет выявление симптома Бабински считают признаком повреждения пирамидных путей.
Кожные рефлексы и рефлексы со слизистых оболочек
Кожные рефлексы определяют у детей так же, как и у взрослых, но обычно они бывают более слабыми. Подошвенный рефлекс появляется после 2 лет. Рефлексы со слизистых оболочек (корнеальный, гло- точный) непостоянны и также могут отсутствовать у здоровых детей.
Висцеральные и вегетативные рефлексы
Висцеральные и вегетативные рефлексы (глазосердечный, солнечного сплетения, зрачковый, пиломоторный) аналогичны таковым у взрослых, но проявляются обычно менее отчётливо. Выраженный стойкий красный дермографизм нередко выявляют у детей с перинатальным поражением ЦНС и вегето-висцеральными нарушениями.
ПСИХОМОТОРНОЕ РАЗВИТИЕ РЕБЁНКА
На психомоторное развитие ребёнка влияет множество факторов: наследственность, экологическая обстановка, профессиональные вредности, вредные привычки, различные заболевания родителей, течение беременности, родов у матери, вскармливание, режим дня ребёнка, заболевания ребёнка, культура воспитания, уход и пр.
Особенности психомоторного развития ребёнка раннего возраста приведены в табл. 2-2.
Таблица 2-2. Психомоторное развитие ребёнка раннего возраста
Новорождённый | Длительный сон Полусогнутое положение рук и ног (эмбриональная поза) Атетозоподобные движения Гипертонус сгибателей Наличие врождённых безусловных рефлексов новорождённых |
3 мес | Хорошо удерживает голову (лёжа на животе - в 1 мес, в вертикальном положении - с 2 мес) Гулит (с 2 мес гуление короткое отрывистое, с 4 мес - длительное, певучее) Следит за предметом (с 2-3 нед фиксирует взор на ярком предмете, с 1,5-2 мес следит за движущимся предметом) Улыбается в ответ на ласковое обращение с ним с 2 мес Тянется к игрушке Исчезают атетозоподобные движения, гипертонус сгибателей, часть врождённых безусловных рефлексов (хватательный, ладонно-ротовой, защитный, опоры, автоматической ходьбы) Появляется верхний рефлекс Ландау (к 4 мес) Формируются некоторые условные рефлексы (в основном связанные с кормлением, узнаванием матери) |
6 мес | Сидит, если его посадить (самостоятельно садится с 7- 7,5 мес) Хватает игрушку Произносит отдельные слоги (лепет), чаще с 7 мес Различает знакомые и незнакомые лица (с 4-5 мес) Поворачивается на бок с 4 мес, со спины на живот - с 5 мес, с живота на спину - с 6 мес Появляется нижний рефлекс Ландау (с 5-6 мес) Легко формируются условные рефлексы |
9-10 мес | Ползает (с 7 мес) Стоит с поддержкой (с 8-9 мес) Подражает движениям взрослых Произносит первые слова с 10-11 мес |
1-1,5 года | Ходит самостоятельно Говорит 10-12 простых слов к 1 году, 30-40 - к 1,5 годам Понимает запрет Знает название частей тела и отдельных предметов Приучается к опрятности Очень подвижен и любопытен |
2-3 года | Вначале подбирает по образцу предметы четырёх цветов, позднее называет четыре основных цвета Начинает употреблять сложные предложения Перешагивает через несколько препятствий, лежащих на полу Одевается почти самостоятельно, с небольшой помощью взрослого (пуговицы, шнурки) |
При необходимости помимо общеклинического и неврологического обследования у детей применяют и лабораторно-инструменталь- ные исследования: исследование ликвора, нейросонографию (УЗИ мозга через большой родничок), ЭЭГ (регистрация биотоков мозга), реоэнцефалографию (РЭГ, исследование кровеносных сосудов мозга), электромиографию (регистрация биотоков мышц), компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ), допплерографию кровеносных сосудов головного мозга.
Семиотика поражений нервной системы
Большинство заболеваний нервной системы в раннем возрасте сопровождается задержкой психомоторного развития. При их диагностике ведущее значение имеет оценка наличия неврологических син- дромов.
Синдром гиповозбудимости
Синдром гиповозбудимости характеризуется малой двигательной и психической активностью ребёнка, длительным латентным периодом возникновения всех рефлексов (в том числе и врождённых), гипо- рефлексией, гипотонией. Синдром возникает преимущественно при дисфункции диэнцефально-лимбических отделов головного мозга, что сопровождается вегето-висцеральными нарушениями. Синдром гиповозбудимости развивается при перинатальном поражении головного мозга, некоторых наследственных и врождённых заболеваниях (болезни Дауна, фенилкетонурии и др.), обменных нарушениях (гипогликемии, метаболическом ацидозе, гипермагниемии и др.), а также при многих тяжёлых соматических заболеваниях.
Синдром гипервозбудимости
Синдром гипервозбудимости характеризуется двигательным беспокойством, эмоциональной лабильностью, нарушением сна, усилением врождённых рефлексов, снижением порога судорожной готовности. Он нередко сочетается с повышенным мышечным тонусом, быстрой нервно-психической истощаемостью. Синдром гипервозбудимости
может развиться у детей с перинатальной патологией ЦНС, некоторыми наследственными ферментопатиями, метаболическими нарушениями.
Синдром внутричерепной гипертензии
Синдром характеризуется повышенным внутричерепным давлением, часто сочетается с расширением желудочков мозга и субарахноидальных пространств. В большинстве случаев возникают увеличение размеров головы, расхождение черепных швов у грудных детей, выбухание и увеличение большого родничка, диспропорция между мозговым и лицевым отделами черепа (гипертензионно-гидроцефальный синдром). Крик у таких детей пронзительный, болезненный, «мозговой». Дети более старшего возраста часто жалуются на головную боль, хотя эта жалоба не специфична для данного синдрома. Её часто наблюдают при неврозах, заболеваниях глаз, ушей, токсико-инфек- ционных состояниях и др. Поражение VI черепных нервов, симптом «заходящего солнца» (возникновение отчётливо выраженной полоски склеры между верхним веком и радужной оболочкой, что создаёт впечатление «падения» глазного яблока вниз), спастические сухожильные рефлексы - поздние симптомы стойкой внутричерепной гипертензии. При перкуссии черепа иногда выявляют звук «треснувшего горшка». Иногда появляется горизонтальный, вертикальный или ротаторный нистагм.
Судорожный синдром
Судороги - непроизвольные мышечные сокращения, появляющиеся внезапно в виде приступов различной продолжительности. Различают клонические судороги (мышечные сокращения, быстро следующие друг за другом через короткие неравномерные промежутки времени) и тонические судороги (длительные мышечные сокращения). У новорождённых чаще развиваются клонические судороги с беспорядочным вовлечением отдельных частей тела. Иногда судороги проявляются общими вздрагиваниями с последующим крупноразмашистым тремором рук.
• Генерализованные судороги охватывают одновременно большое количество мышц в разных участках тела. У грудных детей уже заметна тенденция к чередованию тонической и клонической фаз (с преобладанием тонической фазы), однако она выражена слабее по сравнению с детьми старшего возраста.
• Парциальные судороги ограничены сокращением мышц только одной области и проявляются клоническими подёргиваниями мимической мускулатуры, мышц языка, поворотами головы и отклонением глазных яблок в сторону.
• Миоклонические судороги проявляются в виде внезапных неритмичных вздрагиваний конечностей, захватывающих различные мышечные группы. Такой тип судорог значительно чаще наблюдают у грудных детей. Он имеет злокачественное течение и вызывает тяжё- лую задержку психомоторного развития.
• Фебрильные судороги
обычно типичные генерализованные или локальные тонико-клонические,
возникают при температуре тела более
• Аффективно-респираторные судорожные припадки возникают у детей с повышенной возбудимостью при отрицательных эмоциях, сопровождающихся громким криком. Наступает задержка дыхания на вдохе, ребёнок синеет, затем бледнеет, запрокидывает голову назад, на короткое время теряет сознание. Из-за гипоксии головного мозга в дальнейшем могут развиться генерализованные тоникоклонические судороги.
У новорождённых причиной судорог могут быть пороки развития мозга, перинатальные поражения ЦНС, гипертермия, генерализо- ванные ВУИ, внутричерепные кровоизлияния, метаболические нарушения (гипогликемия, гипокальциемия, гипомагниемия, гипо- и гипернатриемия, гипербилирубинемия, гипераммониемия), синдром абстиненции, когда беременные имели лекарственную или алкогольную зависимость. У грудных детей судорожные состояния связаны главным образом с приобретёнными токсико-инфекционными забо- леваниями (менингит, менингоэнцефалит, коклюш, гипертермия при гриппе и др.). Судороги у детей старшего возраста возникают также при кровоизлияниях в мозг и оболочки мозга, опухолях, но особенно часто при эпилепсии.
Синдромы двигательных расстройств
Двигательные нарушения у новорождённых и грудных детей принципиально отличаются от таковых у детей старшего возраста. Внутриутробное поражение мозга в большинстве случаев бывает генерализованным, что затрудняет топическую диагностику. Двигательные нарушения у грудных детей проявляются изменениями рефлекторной активности и мышечного тонуса (см. также ниже раздел «Мышечная система»).
• Мышечная гипотония развивается при перинатальном поражении ЦНС, некоторых наследственных нарушениях обмена веществ (гликогенозы, болезнь Ниманна-Пика, амавротическая идиотия Тэя-Сакса), хромосомных болезнях, врождённом гипотиреозе и др. Гипотония часто сочетается с гипорефлексией.
• Мышечная гипертония характеризуется увеличением сопротивления пассивным движениям, ограничением двигательной активности.
• У грудных детей мышечную гипертонию наиболее часто наблюдают при детском церебральном параличе. Гипертонус чаще развивается после стадии гипотонии. После рождения тонус мышц низкий, безусловные рефлексы угнетены, двигательная активность недостаточна. Постепенно мышечный тонус нарастает, руки разгибаются с внутренней ротацией в плечах, пальцы сжимаются в кулачки, ноги разгибаются, приводятся и часто перекрещиваются. Мышечная дистония характеризуется чередованием гипотонии и гипертонии: в покое выражена общая гипотония, однако при движениях мышечный тонус резко нарастает. Дистония часто развивается при ГБН.
Двигательная патология в сочетании с сенсорной недостаточностью приводит к нарушению речевого и психического развития.
Неврологические синдромы при соматических заболеваниях
Соматические заболевания могут приводить к поражению нервной системы в результате метаболических сдвигов, токсических воздействий, гипоксии в условиях неустойчивого гомеостаза. Возникающие при этом синдромы обычными клиническими методами не всегда удаётся чётко выявить, а тем более их классифицировать. Чаще всего наблюдают астенический синдром в виде повышенной нервно-психической истощаемости и чередования периодов гипо- и гипервозбудимости.
ФИЗИЧЕСКОЕ РАЗВИТИЕ
Под термином «физическое развитие ребёнка» понимают динамический процесс роста (увеличение длины, массы, отдельных частей тела) в разные периоды детства. На физическое развитие детей влияет множество факторов, что иногда чрезвычайно затрудняет выявление причин его нарушения. К основным критериям физического развития относят массу тела, длину тела, окружность головы, окружность грудной клетки, пропорции тела (телосложение, осанка). Основные показатели и формулы, применяемые для ориентировочной оценки физического развития ребёнка, приведены в табл. 2-3.
Таким образом, наиболее активно
ребёнок растёт в 1-й год жизни. Так, масса тела новорождённого к 4,5-5
мес удваивается, а к 10-11 мес утраивается. Длина тела за год
увеличивается на
Таблица 2-3. Основные показатели физического развития детей
Период развития | Показатели и формулы развития |
Плод | Масса тела плода в 30 нед - Длина тела плода в 25-40 нед: срок гестации в неделях+ Окружность головы плода в 34 нед - Окружность грудной клетки плода в 25-40 нед: срок гестации в неделях - |
Новорождённый | Масса тела 3300-3500 г Длина тела 51-53 см Окружность головы 35-36 см Окружность грудной клетки 33-34 см Физиологическая убыль массы тела к 3-5-му дню жизни составляет 3-6%; масса тела восстанавливается к 7-10-му дню жизни |
1 мес | Прибавка массы тела (рассчитывают от массы тела при рождении) - Увеличение длины тела на 3-4 см Увеличение окружности головы на |
3 мес | Среднемесячная прибавка массы тела - Увеличение длины тела ежемесячно - Увеличение окружности головы до |
6 мес | Среднемесячная прибавка массы тела - Увеличение длины тела ежемесячно (после 3 мес) на Увеличение окружности головы до |
1 год | Среднемесячная прибавка массы тела (после 6 мес) - 400- Увеличение длины тела от 6 до 9 мес на 1,5-2 см в месяц; от 9 до 12 мес - на Увеличение окружности головы до 46-47 см (ежемесячная прибавка после 6 мес - |
Старше 1 года | Масса тела после 1 года увеличивается в среднем на 2-2,5 кг в год до 10-11 лет; в дальнейшем масса рассчитывается по формуле nx5-20 кг, где n - возраст ребёнка от 12 до 15 лет. К 4-5
годам жизни длина тела новорождённого удваивается, т.е. составляет
100-106 см (ежегодная прибавка рассчитывается по формуле: длина тела
годовалого ребёнка+6хп, где n - возраст в годах). Затем (до 15 лет)
исходят из роста 8-летнего ребёнка, равного Окружность головы увеличивается за всю жизнь на |
увеличение окружности головы косвенно свидетельствует об интенсивном развитии ЦНС в 1-й год жизни.
Для более точной оценки физического статуса разработаны соответствующие таблицы стандартов, в частности, центильные шкалы распределения, получившие широкое распространение во всем мире с середины 70-х годов XX века. Чаще всего применяют шкалу Стюарта. В ней выделены коридоры 3, 10, 25, 75, 90, 97. Для центильных кривых на оси абсцисс откладывают возраст ребёнка в годах, на оси ординат - значение соответствующего признака. Кривые разработаны с учётом половой принадлежности. Возрастной (идеальной) нормой служит диапазон признака, свойственный 50% здоровых детей того же возраста и пола. Нормальные показатели физического развития лежат в диапазоне 25-75 центилей. Отклонения за пределы 97-го и 3-го центилей считают патологическими. В тех странах, где нет своих национальных таблиц, ВОЗ рекомендует применять в качестве международного стандарта графики, полученные Национальным центром по статистике здоровья.
Увеличение массы и длины тела у детей происходит неравномерно, волнообразно. Периоды «округления», когда нарастает преимущественно масса тела, приходятся на возраст 1-4 и 8-10 лет; периоды «вытяжения», когда нарастает преимущественно длина тела, - на возраст 5-7 и 11-15 лет.
При оценке физического развития необходимо также обращать внимание на эластичность кожи, толщину подкожной клетчатки, тур- гор мягких тканей, мышечный тонус, психомоторное развитие.
МЕТОДИКА АНТРОПОМЕТРИЧЕСКИХ ИЗМЕРЕНИЙ Измерение длины тела
Длину тела у детей первых 2 лет жизни измеряют с помощью специального ростомера в виде доски с сантиметровой шкалой (рис. 2-7 на вклейке). Макушку ребёнка необходимо плотно прижать к неподвижной поперечной планке ростомера. Голову фиксируют так, чтобы нижний край глазницы и верхний край наружного слухового прохода находились в одной вертикальной плоскости. Ноги ребёнка распрямляют лёгким нажимом на колени, подвижную планку ростомера плотно прижимают к пяткам (пальцы ребёнка расположены вертикально вверх).
У детей старшего возраста длину тела измеряют с помощью вертикального ростомера с откидным табуретом. На вертикальной доске ростомера есть две шкалы: одна для измерения роста стоя, другая - сидя, т.е. для определения длины туловища. Ребёнок стоит на площадке ростомера спиной к шкале. Нижний край глазницы и верхний край наружного слухового прохода необходимо расположить в одной горизонтальной плоскости, колени разогнуть, стопы плотно сдвинуть. Ребёнок касается шкалы затылком, межлопаточной областью, крестцом и пятками. Подвижную планку ростомера плотно, но без надавливания фиксируют к макушке.
Измерение массы тела
Массу тела грудного ребёнка определяют на специальных детских электронных весах с максимально допустимой нагрузкой до
Измерение окружности головы и груди
Окружность головы и груди измеряют с помощью мягкой сантиметровой ленты. Для определения окружности головы ленту накладывают сзади на наружный затылочный выступ, спереди проводят по над- бровным дугам (рис. 2-8 на вклейке). Ленту слегка сдавливают, чтобы прижать волосы. Для измерения окружности груди ленту помещают сзади под нижние углы лопаток при отведённых в сторону руках, а спереди проводят над сосками.
ФАКТОРЫ, ОПРЕДЕЛЯЮЩИЕ ФИЗИЧЕСКОЕ РАЗВИТИЕ ДЕТЕЙ На физическое развитие детей влияют как генетические, так и экзогенные факторы.
• Влияние наследственности сказывается в основном после двух лет жизни. Выделяют два возрастных периода, когда корреляция между
• ростом родителей и детей наиболее значима: от 2 до 9 и от 14 до 18 лет. В этом возрасте соотношение массы и длины тела может существенно отличаться от идеального из-за выраженных конституциональных особенностей телосложения. Факторы окружающей среды (экзогенные факторы) оказывают большое воздействие на потенциал физического развития. Их подразделяют на внутриутробные и постнатальные.
Внутриутробные факторы
К внутриутробным факторам относят состояние здоровья родителей, их возраст, экологическую обстановку, в которой они живут, вредные привычки, профессиональные вредности, течение беременности матери и др.
Антропометрические показатели новорождённого достаточно устойчивы. Даже сравнительно небольшие отклонения от среднестатистических показателей, как правило, свидетельствуют о неблагополучии в состоянии новорождённого. В наиболее тяжёлых случаях, особенно когда страдает не только масса тела, но и его длина, диагностируют задержку развития плода, что нередко сочетается с различными пороками. В таком случае использование диапазона 25-75 центилей в качестве нормального показателя может привести к серьёзной недооценке состояния ребёнка. Задержка развития плода может быть как «симметричной», т.е. с равномерным снижением массы и длины тела, что свидетельствует о более тяжёлом поражении, так и «асимметричной». При симметричной задержке плод страдает и в первую и во вторую половину беременности; при асимметричной - только во вторую. Избыток массы тела характерен для отёчного синдрома, ожирения, лимфатико-гипопластического диатеза, для детей, родившихся от матерей с СД.
Окружность груди у новорождённого, как правило, измеряют для сравнения с окружностью головы. Разница больше
Постнатальные факторы
К постнатальным факторам, влияющим на физическое развитие, относят питание, режим дня, эмоциональное состояние ребёнка,
климато-географические условия, хронические соматические и эндокринные заболевания.
• Умеренный дефицит питания задерживает нарастание массы, но на длину тела, как правило, не влияет. Более длительное голодание, несбалансированное питание с дефицитом микронутриентов приводит уже не только к дефициту массы, но и к отставанию в росте с изменением пропорций тела.
• Для детей раннего возраста характерна высокая двигательная активность, стимулирующая остеогенез и рост хряща. Однако необходимо следить за адекватностью физической подвижности возрасту ребён- ка. Так, избыточная вертикальная нагрузка при поднятии тяжестей приводит к обратному эффекту - торможению роста. Большое значение имеет не только правильно проведённое бодрствование, но и достаточный сон.
• У детей раннего возраста, особенно на первом году жизни, тесно взаимосвязаны физическое и нервно-психическое развитие. Отсутствие или недостаточность положительных, избыток отрицательных эмоций влияют на физическое состояние и могут быть одной из причин нарушений роста.
• Климато-географические условия относят к средовым факторам, влияющим на рост и развитие. Отмечено ускорение роста весной, торможение в осенне-зимний период. Жаркий климат и высокогорье тормозят рост, но могут ускорить биологическое созревание детей.
• Различные хронические заболевания ребёнка могут вызвать задержку роста, так как при них нарушаются метаболические процессы. Так, заметно страдают росто-весовые показатели при ювенильном ревматоидном артрите (ЮРА), муковисцидозе и др. Наиболее выраженные нарушения роста отмечаются при некоторых эндокринных заболеваниях.
Особенно быстро неблагоприятные факторы окружающей среды сказываются на физическом развитии детей раннего возраста, поэтому антропометрические показатели на первом году жизни фиксируют ежемесячно, а в возрасте от 1 года до 3 лет не менее чем 1 раз в полгода.
ОЦЕНКА ФИЗИЧЕСКОГО РАЗВИТИЯ
При оценке физического статуса одновременно учитывают длину и массу тела. К вариантам нормы принято относить результаты из- мерений, отклоняющиеся в пределах 5-10% от среднестатистических показателей.
При раздельной оценке длина тела (рост) может быть средней (нормальной), сниженной, повышенной, низкой, высокой. Масса тела
(«питание») может быть нормальной, сниженной (сниженное питание), низкой (недостаточное питание), повышенной (повышенное питание) и высокой (избыточное питание).
• Нормальное физическое развитие (среднее гармоничное) - длина тела ребёнка соответствует его возрасту (?5-10%), а масса соответствует длине.
• Диспропорциональное (дисгармоничное) физическое развитие не соответствует возрасту при отклонении в длине или массе тела более чем на 10%. Оно может быть пропорциональным - и длина, и масса тела ребёнка снижены или повышены по сравнению с возрастной нормой более чем на 10%, и диспропорциональным - при несоответствии роста и массы тела друг другу.
В ХХ веке в
развитых странах была отмечена акселерация, т.е. ускорение роста и
развития детей во всех возрастных периодах, начиная с внутриутробного.
За последние 40-50 лет длина тела новорождённых увеличилась на 1-2 см,
годовалых детей - на 4-5 см. Средний рост детей в возрасте 15 лет за
последние 100 лет стал больше на
• Гармоничный тип - и антропометрические показатели, и биологическая зрелость выше средних для данной возрастной группы.
• Дисгармоничный тип - усиление роста тела в длину не сопровождается ускорением полового развития или раннее половое созревание не сопровождается усилением роста в длину. Акселерация - результат сложного взаимодействия экзо- и эндогенных факторов (изменение генотипа из-за миграции населения и большого количества смешанных браков, изменившийся характер питания, климатических условий, научно-технический прогресс, влияющий на экологию). Ранее процесс акселерации рассматривали только как положительное явление, но в последние годы у таких детей выявляют более частые диспропорции развития отдельных систем организма, особенно нейроэндокринной и сердечно-сосудистой. В настоящее время процесс акселерации в экономически развитых странах замедлился. В будущем не ожидают значительного снижения возраста полового созревания или дальнейшего увеличения длины тела выше установившейся в течение тысячелетий нормы.
КОЖА
Кожа - наружный покров тела человека, служащий барьером между внутренней средой организма и внешней средой и участвующий в процессах обмена веществ, терморегуляции и др.
Анатомо-физиологические особенности кожи у детей
ОСОБЕННОСТИ СТРОЕНИЯ КОЖИ И ПРИДАТКОВ КОЖИ Кожа
Толщина различных слоёв кожи у детей до 3 лет в 1,5-3 раза меньше, чем у взрослых, и лишь к 7 годам она достигает пока- зателей взрослого человека.
• Клетки эпидермиса у детей относительно далеко отстоят друг от друга, структура его рыхлая. Роговой слой у новорождённых тонок и состоит из 2-3 слоёв легко слущивающихся клеток. Зернистый слой развит слабо, что определяет значительную прозрачность кожи новорождённых и её розовый цвет. Базальный слой развит хорошо, однако в связи с недостаточной продукцией меланокортина в первые месяцы (иногда - годы) жизни функция меланоцитов снижена, и они вырабатывают относительно мало меланина, что определяет более светлый цвет кожи.
• Собственно кожа у новорождённых и детей раннего возраста имеет ряд особенностей. С 4-месячного возраста в коже ребёнка появляются первые элементы эластических волокон. Только к 6 годам гистологическое строение дермы приближается к таковому у взрослых.
Отличительная особенность кожи детей, особенно новорождён- ных, - слабая связь эпидермиса с дермой, что в первую очередь вызвано недостаточностью количества и слабым развитием якорных во- локон. При различных заболеваниях эпидермис легко отслаивается от дермы, что приводит к образованию пузырей.
Поверхность кожи новорождённого покрыта секретом, близким к нейтральному, что определяет его слабую бактерицидную активность, но уже к концу первого месяца жизни рН значительно снижается. Нервные окончания кожи к моменту рождения развиты недостаточно, но функционально состоятельны и обусловливают болевую, тактильную и температурную чувствительность.
Кожа новорождённых и детей первого года жизни имеет хорошо развитую сеть капилляров. После года сеть широких капилляров пос- тепенно уменьшается, а количество длинных узких - увеличивается.
Кожа ребёнка первого года жизни в силу особенностей морфологической структуры, биохимического состава, богатой васкуляризации отличается нежностью, бархатистостью, эластичностью. В целом она тонкая, гладкая, поверхность её суше, чем у взрослых, отмечается склонность к шелушению. Вся поверхность кожи и волос покрыта водно-липидным слоем, или мантией, состоящей из водной и жировой субстанций. Мантия предохраняет кожу от влияния факторов окружающей среды, замедляет и предупреждает всасывание и воздействие химических веществ, служит носителем провитамина D, обладает антибактериальным действием.
ОСОБЕННОСТИ ОСНОВНЫХ ФУНКЦИЙ КОЖИ
• У детей, особенно раннего возраста, защитная функция кожи низкая в связи с тем, что эпидермис имеет тонкий роговой слой, кератинизация выражена слабо, связь эпидермиса с дермой недостаточно прочна, в дерме слабо развита соединительная ткань, из-за недостаточного развития желёз поверхность кожи более сухая и её реакция близка к нейтральной, местный иммунитет недостаточно зрел. Состояние водно-липидной мантии отличается от её состояния у взрослых.
• Пигментообразующая функция кожи снижена, несмотря на большое количество меланоцитов, из-за их слабой стимуляции.
• Резорбционная функция кожи у детей повышена благодаря тонкости рогового слоя и, возможно, из-за недостаточного развития блестящего слоя, а также обильной васкуляризации. Поэтому при местном лечении токсические или гормональные мази могут оказывать выраженное системное действие.
• Выделительная функция кожи, связанная с потоотделением, несовершенна.
• Терморегулирующая функция кожи у детей снижена. В течение первых месяцев жизни теплоотдача доминирует над теплопродукцией в связи с относительно большой поверхностью тела, богатой васкуляризацией, значительным непосредственным испарением, несовершенством центра температурной регуляции. Вследствие этого легко происходит перегревание или переохлаждение ребёнка, что приводит к необходимости создания для него оптимального температурного режима.
• Дыхательная функция кожи у детей выражена в восемь раз сильнее, чем у взрослых, благодаря тонкому слою эпидермиса и богатой кровеносной капиллярной сети. Загрязнение кожи и смазывание обширных её участков различными мазями и кремами нарушает процесс кожного дыхания, что отрицательно сказывается на самочувствии ребёнка.
• Синтетическая функция кожи в детском возрасте осуществляется полноценно уже с возраста 3-4 нед. Под влиянием естественного
или искусственного УФО в коже синтезируется витамин D3, недостаток которого приводит к развитию рахита.
• Кожа как орган чувств хорошо функционирует уже с рождения. С раздражением кожных покровов связано выявление почти всех рефлексов новорождённого. В связи с недостаточной дифференцировкой органов зрения и слуха в первый месяц жизни ребёнок узнаёт мать с помощью тактильного восприятия. В то же время чрезмерное раздражение кожи (например, мокрыми и грязными пе- лёнками) может вызвать беспокойство новорождённого, нарушения его сна и аппетита.
В целом кожа детей, особенно в течение первого года жизни, очень чувствительна к инфекции, химическим и физическим раздражителям, влиянию атмосферных факторов, перегреванию и переохлаждению, слабее защищена от проникновения в неё химических субстанций, легко мацерируется. Анатомо-физиологические особенности кожи диктуют необходимость тщательного соблюдения гигиены, щадящего температурного режима, запрета применения раздражающих и токсических веществ и др.
Сальные железы
Сальные железы начинают функционировать внутриутробно. Их секрет образует творожистую смазку, покрывающую всю кожу плода. Она защищает кожу от воздействия амниотической жидкости и облегчает прохождение плода через родовые пути. Сальные железы продолжают активно функционировать и на первом году жизни ребёнка, а затем их секреция снижается и вновь усиливается в пубертатном периоде. У подростков сальные железы часто закупориваются роговыми пробками, что способствует развитию угрей.
Потовые железы
• Формирование эккринных потовых желёз к рождению не заканчивается. Их выводные протоки недостаточно развиты и закрыты эпителиальными клетками. В течение первых 3-4 мес железы функционируют недостаточно. Потоотделение начинается с возраста 3- 4 нед. У детей раннего возраста оно появляется при более высокой температуре, чем у детей старшего возраста. По мере созревания потовых желёз, вегетативной нервной системы и терморегуляционного центра в головном мозге процесс потоотделения совершенствуется, его порог снижается. Структура желёз достигает полного развития к 5-7 годам жизни, а адекватное потоотделение возникает в 7-8 лет.
• Апокринные потовые железы начинают функционировать только с наступлением периода половой зрелости.
Волосы
Первичные волосы перед рождением или вскоре после рождения заменяются пушковыми за исключением области бровей, ресниц и кожи головы. Волосы у доношенных новорождённых не имеют сердцевины, а волосяной фолликул развит недостаточно, что обусловливает лёгкое выпадение стержня волоса и не позволяет формироваться фурункулам с гнойным стержнем. Кожа, особенно на плечах и спине, покрыта пушковыми волосами (lanugo), что более заметно у недоношенных детей. Брови и ресницы слабо развиты, в дальнейшем их рост усиливается. В период полового созревания волосы достигают своего окончательного развития.
Ногти
Ногти у доношенных новорождённых хорошо развиты и достигают кончиков пальцев. В первые дни жизни наблюдают временную задержку роста ногтей, в связи с чем на ногтевой пластинке образуется так называемая «физиологическая черта». На 3-м месяце жизни она достигает свободного края ногтя.
Методика исследования кожи
Состояние кожи отражает течение многих патологических процессов в организме, поэтому правильная трактовка изменений кожи имеет большое значение для диагностики различных заболеваний. Для оценки состояния кожных покровов проводят расспрос, осмотр, пальпацию и специальные пробы.
РАССПРОС И ОСМОТР
Осмотр ребёнка, по возможности, следует проводить при естественном дневном освещении. Кожные покровы осматривают последовательно сверху вниз: волосистую часть головы, шею, естественные складки, паховые и ягодичные области, ладони, подошвы, межпальцевые промежутки. При осмотре оценивают цвет кожи и его равномерность; влажность; чистоту [отсутствие высыпаний или других патологических элементов (шелушения, расчёсов, кровоизлияний и др.)]; состояние сосудистой системы кожи, в частности локализацию и выраженность венозного рисунка; целостность; состояние придат- ков кожи (волос и ногтей).
Цвет кожи
Цвет кожи зависит от её толщины и прозрачности, количества содержащихся в ней нормальных и патологических пигментов, степени
развития, глубины залегания и полнокровия кожных сосудов, содержания Hb в единице объёма крови и степени насыщения Hb кислородом.
В зависимости от расовой и этнической принадлежности цвет кожи в норме у ребёнка может быть бледно-розовым или с различными оттенками жёлтого, красного, коричневого и чёрного цветов. Из па- тологических изменений цвета кожи у детей наиболее часто отмечают бледность, гиперемию, цианоз, желтуху и пигментацию.
Влажность кожи
О влажности кожи судят по её блеску. В норме поверхность кожи умеренно блестящая, при повышенной влажности кожа сильно блес- тит, нередко покрыта каплями пота. Чрезмерно сухая кожа - матовая, шероховатая.
Чистота кожи
Высыпания на коже у детей выявляют при многих заболеваниях. Они часто играют большую роль в диагностике заболевания. При вы- явлении патологических элементов на коже необходимо уточнить:
• время их появления;
• связь с какими-либо факторами (пищевыми, лекарственными, инфекционными, химическими и др.),
• существование подобных симптомов в прошлом, их эволюцию (изменение окраски кожи, характера высыпаний);
• морфологический тип (см. ниже);
• размер (в миллиметрах или сантиметрах);
• количество элементов (единичные элементы, необильная сыпь, быстро сосчитываемая при осмотре, обильная - множественные элементы, не поддающиеся подсчёту);
• форму (округлая, овальная, неправильная, звёздчатая, кольцевидная и др.);
• цвет (например, при воспалении возникает гиперемия);
• локализацию и распространённость (указывают все части тела, имеющие сыпь, преимущественную локализацию - голова, туловище, сгибательные или разгибательные поверхности конечностей, складки кожи и т.д.);
• фон кожи в области сыпи (например, гиперемированный);
• этапность и динамику развития элементов сыпи;
• особенности вторичных элементов, остающихся после угасания сыпи (шелушение, гиперили гипопигментация, корочки и др.). Кожные высыпания (морфологические элементы) могут затрагивать разные слои кожи: эпидермис, дерму, подкожную клетчатку, а в ряде случаев и придатки кожи: потовые и сальные железы, волося-
ные фолликулы. Они могут существенно отличаться друг от друга по морфологическим особенностям, характеру воспалительной реакции и другим признакам.
Патологические морфологические элементы кожи условно делят на первичные и вторичные. К первичным относят сыпи, появляющие- ся на неизменённой коже. Их подразделяют на бесполостные (пятно, папула, узел, волдырь, бугорок) и полостные, заполненные серозным, геморрагическим или гнойным содержимым (пузырёк, пузырь, гнойничок). Вторичные элементы появляются в результате эволюции первичных (чешуйка, гиперпигментация, депигментация, корка, язва, эрозия, рубец, лихенификация, атрофия, ссадина).
Первичные морфологические элементы
• Пятно - изменение цвета кожи на ограниченном участке, не возвышающееся над поверхностью кожи и не отличающееся по плотности от здоровых её участков.
- Пятна, связанные с воспалением эпидермиса и дермы, сопровождаются расширением кровеносных сосудов последней. Эти пятна исчезают при надавливании на кожу пальцем и появляются вновь после прекращения давления.
V- Розеола - пятнышко размером от точки до
V Макула - пятно диаметром от 6 до
V Эритема - обширный участок однородного покраснения кожи более
- Невоспалительные пятна не исчезают при надавливании. К ним относят:
V невусы (naevus, «родимое пятно») - пигментированное образование на коже, состоящее из невусных клеток, содержащих меланин;
V сосудистые пятна, обусловленные расширением или пролиферацией кровеносных сосудов кожи;
V пигментные пятна, обусловленные увеличенным или уменьшенным содержанием меланина в коже;
V геморрагические
пятна, в том числе петехии (точечные кровоизлияния), пурпура
(множественные геморрагии округлой формы размером от 2 до
• Папула - небольшое (2-10 мм) ограниченное, слегка возвышающееся над уровнем кожи образование с плоской или куполооб-
разной поверхностью, обусловленное воспалительным разрастанием верхних слоёв дермы. Папула со временем бесследно исчезает или нагнаивается, превращаясь в пустулу, оставляющую после себя рубчик.
• Бугорок - ограниченный плотный элемент, возвышающийся над поверхностью кожи и достигающий в диаметре 5-10 мм. Он появляется в результате образования в дерме воспалительной гранулё- мы. Бугорок плотнее папулы, часто изъязвляется и оставляет после себя рубчик.
• Узелок - ограниченное плотное, овальной или округлой формы образование диаметром несколько миллиметров, расположенное в глубоких слоях кожи или в подкожной клетчатке.
• Узел - плотное, возвышающееся над уровнем кожи или находящееся в её толще образование размером
• Волдырь - чётко отграниченный бесполостной элемент, возвышающийся над поверхностью кожи, разнообразной формы, размером от 3-4 мм и более (уртикария). Уртикарные элементы появляются при остром воспалении поверхностного сосочкового слоя дермы, сопровождаются значительным расширением капилляров и, как правило, вызывают сильный зуд.
• Пузырёк - поверхностное, несколько выступающее над уровнем кожи, наполненное серозной или кровянистой жидкостью образование размером 1-5 мм, исходящее из эпидермиса. В процессе эволюции пузырёк может подсыхать с образованием прозрачной или бурой корочки и вскрываться, обнажая ограниченную мокнущую эрозию. После разрешения оставляет временную гиперпигмента- цию/депигментацию или исчезает бесследно. При скоплении в пузырьке лейкоцитов он превращается в гнойничок.
• Пузырь - элемент, подобный пузырьку, но значительно превышающий его в размере (3-15 мм и более). Располагается в верхних слоях эпидермиса и под эпидермисом. Наполнен серозным, кровянистым или гнойным содержимым. Может спадаться, образуя корки. После себя оставляет нестойкую пигментацию.
• Гнойничок - островоспалительное округлое образование размером от 1-2 до
Вторичные морфологические элементы
• Чешуйка - скопление отторгающихся роговых пластинок эпидермиса. В зависимости от размера чешуек различают листовидное
(размер чешуек более
• Корка - морфологический элемент, образующийся в результате высыхания экссудата пузырьков, пустул, отделяемого мокнущих поверхностей. Корки могут быть серозными (прозрачными или сероватыми), гнойными (жёлтыми), кровянистыми (бурыми). Корки на щеках у детей с экссудативно-катаральным диатезом носят название молочного струпа.
• Эрозия - поверхностный дефект кожи в пределах эпидермиса.
• Ссадина - линейный дефект кожи в пределах эпидермиса и дермы.
• Лихенификация - выраженное уплотнение кожи, сопровождающееся усилением её рисунка и нарушением пигментации.
• Язва - глубокий дефект кожи, иногда достигающий подлежащих органов. Образуется в результате распада первичных элементов сыпи, при расстройствах лимфо- и кровообращения, травмах, ранениях, ожогах, трофических нарушениях. Крупные язвенные дефекты наблюдают при инфекциях, распаде опухоли и нарушениях трофики.
• Рубец - разрастание грубоволокнистой соединительной ткани на месте нарушения целостности кожного покрова. Свежие рубцы имеют красноватый цвет, со временем бледнеют. Локализация и форма рубца позволяют судить о характере перенесённого повреждения или оперативного вмешательства и возможных его осложнениях. Своеобразные рубцовые изменения кожи в виде близко лежащих параллельных продольно идущих белых полос называют стриями. Обычно они вызваны перерастяжением кожи и надрывом в ней соединительнотканных волокон.
Состояние придатков кожи
При исследовании волос обращают внимание на равномерность их роста, определяют соответствие степени развития волосяного покрова на теле и его распределения возрасту и полу ребёнка. Оценивают внешний вид волос (они должны быть блестящими с ровными концами) и состояние кожи волосистой части головы. При осмотре ногтей обращают внимание на их форму, цвет, прозрачность, толщину и целостность ногтевых пластинок. Здоровые ногти имеют ровную поверхность и ровный край, розовый цвет, плотно прилегают к ногте- вому ложу. Околоногтевой валик не должен быть гиперемированным, болезненным.
ПАЛЬПАЦИЯ
Пальпацию кожи проводят последовательно сверху вниз с особой осторожностью в участках её повреждения. При пальпации кожи оценивают влажность, температуру, эластичность.
• Влажность определяют поглаживанием кожи симметричных участков тела, в том числе кожи ладоней, стоп, подмышечных и паховых областей.
•
Температуру тела можно определить на ощупь, прикладывая кисть
тыльной поверхностью к коже спины больного. Измеряют температуру тела
обычно в подмышечной ямке. У детей раннего возраста, ослабленных больных
и пациентов, находящихся в полубессознательном состоянии, температуру
тела можно измерять в прямой кишке, полости рта, паховой складке. В
норме температура в подмышечной ямке на 0,5-1 ?C ниже, чем в полости рта
и прямой кишке, где она обычно не превышает
• Эластичность определяют поверхностным собиранием кожи в складку большим и указательным пальцами в местах с наименее выраженным подкожно-жировым слоем - на передней поверхности грудной клетки над рёбрами, на тыле кисти, в локтевом сгибе. Эластичность кожи считают нормальной, если образуется большое количество мелких складок, расправляющихся сразу же после отнятия пальцев и не оставляющих белых полосок. Медленное расправление крупной грубой складки или появление на её месте белой полоски свидетельствует о снижении эластичности кожи.
СПЕЦИАЛЬНЫЕ ПРОБЫ
Оценка состояния стенки кровеносных сосудов
Состояние стенки кровеносных сосудов можно определить на основании симптомов жгута, щипка и молоточкового симптома.
• Симптом жгута: на среднюю треть плеча накладывают резиновый жгут таким образом, чтобы прекратить венозный отток, не нарушая артериального притока (пульс на лучевой артерии должен быть сохранён). Через 3-5 мин при повышенной ломкости кровеносных сосудов в области локтевого сгиба и предплечья появляется петехиальная сыпь. Патологическим считают появление более 4-5 петехиальных элементов в области локтевого сгиба.
• Симптом щипка: необходимо захватить кожную складку на передней или боковой поверхности груди большим и указательным пальцами обеих рук (расстояние между пальцами обеих рук должно
быть 2-3 мм) и смещать её части поперёк длины складки в противоположных направлениях. При повышенной ломкости кровеносных сосудов на месте щипка появляются кровоизлияния.
• Молоточковый симптом: не вызывая болевых ощущений, постукивают молоточком по грудине. Симптом положителен в случае появления на коже ребёнка геморрагий.
Дермографизм
Для оценки состояния тонуса кровеносных сосудов кожи исследуют местный дермографизм. Для этого кончиком ногтевой стороны пальца с небольшим нажимом проводят несколько штрихов на коже груди или живота. В норме через 5-20 с появляется белая полоса (белый дермографизм, характеризующий симпатическое влияние), сменяющаяся через 1-10 мин красной полосой (красный дермографизм, характеризующий парасимпатическое влияние), сохраняющейся не более 2 ч. При отклонении времени появления или сохранения того или иного дермографизма говорят о симпатикотонии или ваготонии соответственно.
Другие исследования
При необходимости применяют ряд специальных методов, в частности биопсию кожи или её патологических образований. Для уточнения этиологии инфекционного поражения делают мазки, отпечатки и соскобы. Иммунологическую реактивность оценивают по выраженности кожных реакций на введение туберкулина или других антигенов (Аг), при проведении кожных аллергологических проб.
Изменения кожи, возникающие в период новорождённости
• Физиологическая эритема : сразу после рождения возникает бледность, быстро сменяющаяся гиперемией кожи с небольшим цианотическим оттенком. Физиологическая эритема более выражена у недоношенных новорождённых, достигает максимума в течение 1-2 дней, а затем уменьшается, оставляя после себя мелкое шелушение.
• Токсическая эритема - полиморфные высыпания в виде папул, реже пустул, окружённых розовым венчиком, возникающие на 3-5-й день после родов. Через 2-3 дня после появления сыпь бесследно исчезает.
• Мраморность кожных покровов часто возникает у новорождённых вследствие несовершенства регуляции сосудистого тонуса.
• Синдром Арлекина наблюдают у новорождённых при морфофункциональной незрелости. Он проявляется резкой разницей в цвете
обеих половин тела в положении новорождённого на боку. При этом нижняя половина выглядит гиперемированной, верхняя - бледной, а разграничительная линия идёт точно по середине тела. Синдром сохраняется в течение нескольких дней или недель.
• Монголоидные пятна (пятна светло-серого или голубоватого цвета) наблюдают у новорождённых негроидной, монголоидной, изредка и европеоидной рас на коже крестца, задней поверхности бёдер, голеней, спины и плеч. Они возникают в результате скопления пигментных клеток в глубоких слоях кожи.
• В первые месяцы жизни на коже носа и соседних участках лица у детей обнаруживают мелкие бело-жёлтые образования (milia), представляющие собой кисты сальных желёз.
• Физиологическая гипербилирубинемия новорождённых. У большинства новорождённых на 2-3-й день жизни появляется желтуха, исчезающая к 7-10-му дню. Она связана с повышенным разрушением эритроцитов и незрелостью ферментных систем печени (недостаточность глюкуронилтрансферазы), превращающих несвязанный (свободный) билирубин крови в связанный (растворимый).
• Потница - дерматоз, обусловленный замедленным испарением пота у детей, в частности при перегревании. При этом происходит закупорка протоков потовых желёз, и на туловище появляются множественные прозрачные пузырьки без периферического венчика.
• Пелёночный дерматит вызывается воздействием физических, химических, ферментативных и микробных факторов при неправильном использовании пелёнок или подгузников. Места наиболее частой локализации - кожа промежности и бёдер.
Семиотика поражений кожи
БЛЕДНОСТЬ КОЖИ
Диффузную бледность кожи, видимых слизистых оболочек и конъюнктив чаще всего наблюдают при анемии. Кроме того, она может быть вызвана нарушениями периферического кровообращения: склонностью к спазму периферических артериол у больных с аортальными пороками сердца, гипертоническим кризом, заболеваниями почек, а также перераспределением крови в организме при острой сосудистой недостаточности (обморок, коллапс) и депонирования крови в сосудах внутренних органов.
При некоторых заболеваниях, сопровождающихся анемией, кожа приобретает своеобразный оттенок: зеленовато-бледный (алебастро- вый) при хлорозе, бледный с землистым оттенком при злокачественных новообразованиях, грязновато-жёлтый («кофе с молоком») при подостром инфекционном эндокардите.
Кожа может быть бледной у здоровых детей астенической конституции с глубоким расположением подкожных кровеносных сосудов или слабым их развитием, а также при склонности к вазоспазму.
ГИПЕРЕМИЯ КОЖИ
Гиперемия кожи может быть связана с двумя основными причинами:
• расширением периферических кровеносных сосудов, что наблюдают при лихорадочных состояниях, перегревании, после приёма вазодилататоров, при воспалении кожи, ожогах, нервно-психическом возбуждении, физическом перенапряжении;
• увеличением содержания Hb и эритроцитов в единице объёма крови (эритроцитоз, полицитемия); при этом своеобразный багровый оттенок сочетается с лёгкой синюшностью.
Покраснение кожи также отмечают при отравлении угарным газом, метиловым спиртом, антифризом, атропином, препаратами опия. Ограниченная гиперемия кожи щёк («лицо матроны») характерна для экзо- и эндогенного синдрома Иценко-Кушинга. Местная гиперемия возникает в области очагов воспаления кожи и подлежащих тканей.
НАРУШЕНИЕ ПИГМЕНТАЦИИ КОЖИ
Гиперпигментация кожи может возникать в результате избыточного накопления в ней естественных пигментов или отложения патологических окрашивающих веществ.
• Бронзовое окрашивание кожи, вызванное увеличением отложения в ней меланина, наблюдают при хронической надпочечниковой недостаточности, хронической малярии и дефиците витамина РР (пеллагре). Оно появляется в первую очередь на открытых частях тела и в местах, подвергающихся трению (например, естественные складки).
• Гиперпигментация возникает при нарушении обмена железа (гемохроматоз), порфиринов гема (кожная порфирия), тирозина (алкаптонурия), отравлениях мышьяком, серебром или золотом.
• Пигментные пятна сохраняются некоторое время после инфекционных экзантем (например, кори).
• В детском возрасте иногда развивается пигментная крапивница. Механическое раздражение участка кожи при ней приводит к появлению волдыря, оставляющего после себя коричневое пятно.
• С рождения у ребёнка могут быть пигментные («родимые») пятна. Необходимо помнить о склонности клеток-носителей меланина к злокачественному перерождению.
• Появление очагов гипер- и гипопигментации характерно для склеродермии.
• Полное отсутствие пигмента наблюдают при врождённой аномалии - альбинизме. Для витилиго характерна очаговая депигментация в виде белых пятен различной формы и размеров.
• Очаги гипопигментации могут возникать при интоксикациях марганцем и ртутью, на месте ожогов и на месте разрешившейся сыпи.
ЖЕЛТУШНОСТЬ КОЖНЫХ ПОКРОВОВ
Желтуха возникает при пропитывании кожных покровов и слизистых оболочек билирубином при увеличении его концентрации в крови. Гипербилирубинемия возникает при поражении печёночной паренхимы, обтурации или сдавлении извне общего жёлчного протока, а также при усиленном гемолизе эритроцитов. В первую очередь появляется иктеричность склер, мягкого нёба и нижней поверхности языка.
Физиологическая желтуха новорождённых обычно возникает на 2-3-й день жизни и исчезает к 7-10-му дню. Более раннее появление желтухи (на 1-2-й день жизни) или медленное её исчезновение свидетельствует о патологии.
• Повышение в крови конъюгированного билирубина возникает при сепсисе, ВУИ, неонатальном гепатите, атрезии и гипоплазии жёл- чных ходов (при этом иктеричность приобретает зеленоватый оттенок).
• Повышение в крови неконъюгированного билирубина возникает при ГБН (в этом случае иктеричность бывает умеренно выраженной и сочетается с бледностью кожи, что придаёт ей лимонно-жёлтый оттенок), при нарушении транспорта билирубина на фоне выраженной гипоксии и ацидоза, при гипоальбуминемии у недоношенных новорождённых. Конъюгация билирубина может нарушаться при гипогликемии, гипотиреозе, кишечной непроходимости. Желтуха также возникает при некоторых нарушениях обмена веществ - галактоземии, непереносимости фруктозы, тирозинемии, муковисцидозе, недостаточности а1-антитрипсина, гликогенозах, болезни Гоше. У детей старшего возраста желтуху чаще всего вызывает вирусный гепатит, значительно реже - врождённые нарушения метаболизма билирубина (синдромы Криглера-Найяра, Жильбера), синдром Дубина-Джонсона и др.
Ложная желтуха может возникать при нарушении обмена каротина с задержкой его превращения в витамин А или при избыточном поступлении в организм каротиноидов с пищевыми продуктами (морковь, цитрусовые, тыква, яичные желтки). При этом никогда не окрашиваются склеры и слизистые оболочки, а желтеют только ладони и подошвы.
ЦИАНОЗ
Цианоз - синюшная окраска кожи и видимых слизистых оболочек, возникающая либо диффузно, либо на ограниченном участке тела в результате увеличения количества восстановленного Hb в периферической крови, имеющего более тёмный цвет. Этот симптом прежде всего заметен на тех участках кожи, где эпидермис тонкий, содержит мало пигмента и имеется хорошо развитая капиллярная сеть (ногтевые ложа, губы, мочки ушей, кончик носа, слизистая оболочка полости рта). Различают три вида цианоза: центральный, периферический и местный.
Центральный цианоз
Центральный цианоз возникает в результате недостаточной оксигенации крови в лёгких при различных заболеваниях органов дыхания, сопровождающихся дыхательной недостаточностью. На ранних стадиях заболевания цианотичную окраску приобретают губы, язык, твёр- дое нёбо и периферические участки тела, а затем цианоз становится диффузным при тёплых на ощупь конечностях. Диффузный (тотальный) цианоз развивается при уменьшении дыхательной поверхности лёгких (пневмония, ателектаз, пороки развития лёгких), при нарушении проходимости верхних дыхательных путей (асфиксия) и бронхов (бронхиальная астма, обструктивный бронхит), затруднении альвеолярно-капиллярной диффузии кислорода (пневмосклероз, саркоидоз, альвеолит), скоплении в плевральных полостях жидкости или воздуха, слабости дыхательных мышц.
У детей первого года жизни тотальный цианоз часто возникает при повреждении ЦНС (нарушении мозгового кровообращения, судорогах), асфиксии, синдроме дыхательных расстройств (СДР), нарушениях дыхания (ателектаз, круп, аспирация, пневмоторакс).
Наиболее выраженный цианоз тёмно-синего или фиолетового цвета возникает при некоторых ВПС с артериовенозным шунтированием крови («синие пороки»), когда в большой круг кровообращения попадает венозная кровь.
Цианоз тёмно-вишнёвого или пурпурного цвета может быть признаком повышенного содержания в крови ребёнка патологических форм Hb, например метгемоглобина, при употреблении продуктов и воды с повышенным содержанием нитратов и нитритов, отравлении анилином, при врождённой метгемоглобинемии, при приёме сульфаниламидов, сульфопиридинов.
Общий цианоз может появиться вследствие капиллярного стаза. Последний наблюдают при шоке, резком обезвоживании (профузная диарея, неукротимая рвота), кровоизлиянии в надпочечники, острых
инфекционных болезнях, сопровождающихся коллаптоидным состоянием.
Общий цианоз можно наблюдать при эпилептическом припадке. Даже если судороги не были замечены, цианоз с потерей сознания может быть единственным диагностическим признаком эпилепсии.
Периферический цианоз
Периферический цианоз (акроцианоз) появляется при замедлении кровотока на периферии, в результате чего единица объёма крови отдаёт тканям больше кислорода, чем обычно, поэтому в оттекающей венозной крови повышено содержание восстановленного Hb. Вначале синюшную окраску приобретают губы, язык, твёрдое нёбо, ногти, а затем щёки, кончик носа, ушные раковины, подбородок, концевые фаланги пальцев кистей и стоп (конечности при этом холодные на ощупь). Акроцианоз развивается при поражении миокарда (миокар- дит, кардиомиопатия), экссудативном перикардите и пороках сердца.
Местный цианоз
Ограниченный (местный) цианоз может развиться в результате нарушения венозного оттока вследствие тромбоза или сдавления извне крупного венозного ствола (опухолью, увеличенными лимфатическими узлами и т.д.). При синдроме верхней полой вены появляется цианоз верхней части туловища, лица, шеи и верхних конечностей, а при нарушении проходимости нижней полой вены - нижней половины туловища и нижних конечностей. Цианоз кистей и стоп возникает при синдроме вегетативной дистонии (СВД) у подростков, при синд- роме Рейно.
НАРУШЕНИЕ ЦЕЛОСТНОСТИ КОЖИ
Крупные язвенные дефекты кожи наблюдают при некоторых инфекциях (туберкулёз, актиномикоз) и нарушениях трофики. Трофические язвы возникают при хронической недостаточности кровообращения, при заболеваниях спинного мозга и периферических нервов, облитерирующем или тромботическом поражении магистральных артерий конечностей, васкулитах и васкулопатиях. Глубокие изъязвления (пролежни) появляются на ягодицах, крестце, лопатках и пятках у больных, вынужденных длительно и неподвижно лежать на спине.
Рубцы на коже могут помочь в ретроспективной диагностике ветряной оспы, туберкулёзного поражения (глубокий втянутый рубец), сифилитической гуммы (рубец звёздчатой формы). Распространённые фиброзно-атрофические очаги свойственны склеродермии. Наиболее часто выявляют послераневые и послеоперационные рубцы, иногда трансформирующиеся в келоидные.
В период полового созревания, особенно у девочек, на коже нижней половины живота, бёдер, ягодиц, молочных желёз появляются белые полосы на фоне растяжения кожи (стрии). При болезни или син- дроме Иценко-Кушинга, длительном лечении глюкокортикоидами у больных образуются аналогичные рубцы, более широкие и глубокие, имеющие своеобразную фиолетовую окраску.
ИЗМЕНЕНИЯ КРОВЕНОСНЫХ СОСУДОВ КОЖИ
• При гидроцефалии расширяется венозная сеть на волосистой части головы, при увеличении бронхопульмональных лимфатических узлов - в верхней части спины. Выраженный венозный рисунок на грудной клетке в виде «головы Медузы» может появляться при хронических бронхолёгочных заболеваниях, застойных явлениях в системе воротной вены, при циррозе печени.
• Иногда кожные капилляры образуют так называемые сосудистые звёздочки. Они появляются при хронических заболеваниях печени, циррозе, нередко сочетаются с красными (печёночными) ладонями и стопами.
• Телеангиэктазии могут образоваться на коже и слизистых оболочках уже в раннем детстве и сочетаться с некоторыми другими врож- дёнными аномалиями (например, болезнь Рандю-Ослера).
• Часто у детей находят сосудистые образования - гемангиомы - бледноили ярко-красного цвета полиморфные пятна, образованные расширенными капиллярами, иногда выступающие над поверхностью кожи.
• У некоторых больных на коже туловища и конечностей можно наблюдать своеобразный сетчатый или древовидный рисунок синюшно-красного или лилового цвета - ливедо. Его появление связывают с тромбозом мелких вен кожи.
ШЕЛУШЕНИЕ
Характер шелушения кожи имеет определённое диагностическое значение.
• Пластинчатое шелушение кожи пальцев, ладоней и стоп возникает при скарлатине на 2-й неделе после начала заболевания.
• Листовидное шелушение эпидермиса на ладонях и подошвах развивается у больных, перенёсших псевдотуберкулёз и болезнь Кавасаки.
• Пластинчатое шелушение возникает при дисгидрозе вследствие усиленной потливости. Образующиеся при этом заболевании мельчайшие наполненные серозным содержимым пузырьки на пальцах рук и ладонях разрываются, вызывая грубое шелушение кожи.
• Пластинчатое шелушение на подошвах можно наблюдать у тяжелобольных детей, длительно находящихся на постельном режиме. При этом кожа покрывается трещинами и грубо слущивается.
• Мелкочешуйчатое шелушение возникает при гипотиреозе, некоторых инфекционных заболеваниях (например, при кори).
• В сочетании с сухостью кожи шелушение наблюдают при гиповитаминозе А, группы В, при дистрофиях, ихтиозе.
• Шелушение может возникать при некоторых воздействиях на кожу с лечебной целью, например, после применения горчичников, скипидарных обёртываний, различных мазей, паст, после смазывания кожи спиртовым раствором йода.
• Нарушение ороговения вплоть до образования роговых щитков, трудно снимаемых при соскабливании, отмечают при ихтиозе.
НАРУШЕНИЕ ВЛАЖНОСТИ КОЖИ
Повышенная влажность кожи развивается при перегревании ребён- ка (особенно детей раннего возраста), при высокой лихорадке, физическом и эмоциональном перенапряжении, сильных болях, эпизодах гипогликемии, тиреотоксикозе. Гипергидроз подмышечных впадин и ладоней возникает при нарушении вегетативной регуляции (это больше относится к детям пре- и пубертатного возраста).
Сухость кожи может быть следствием уменьшения потоотделения (гипогидроз) или снижения продукции кожного сала (ксероз) . Гипогидроз возникает при обезвоживании, а ксероз - при хронической интоксикации, дистрофии, гиповитаминозах А и РР, ихтиозе, гипотиреозе.
ИЗМЕНЕНИЯ ТЕМПЕРАТУРЫ КОЖИ
Общее повышение температуры (гипертермия) возникает при лихорадке, местное повышение - при острых воспалительных поражениях кожи, подкожной клетчатки, мышц, суставов.
Общее понижение температуры (гипотермия) возникает при переохлаждении, недостаточности кровообращения, острой сосудистой недостаточности, гипотиреозе, а местное понижение - при спазме кровеносных сосудов (при СВД, синдроме Рейно).
НАРУШЕНИЕ ЭЛАСТИЧНОСТИ КОЖИ
Снижение эластичности кожи возникает при быстро наступившем обезвоживании организма (неукротимая рвота, диарея и т.п.), глубоких степенях дистрофии, длительно текущих тяжёлых инфекциях, за- болеваниях кожи (склеродермии), гипотиреозе.
ОСНОВНЫЕ ЗАБОЛЕВАНИЯ КОЖИ В ДЕТСКОМ ВОЗРАСТЕ У новорождённых и детей первого года жизни в связи с анатомофизиологическими особенностями кожи различные заболевания часто сопровождаются образованием везикулярных и буллёзных элементов.
Дистрофические заболевания кожи
• Наследственные дистрофические заболевания кожи в первую очередь включают различные формы врождённого буллёзного эпидермолиза. При этом заболевании при любой, даже незначительной, травме образуются обширные пузыри на коже вследствие отслоения эпидермиса от дермы с последующим вторичным инфицированием содержимого пузырей. Причина простой врождённой формы эпидермолиза - мутации генов коллагена VII типа, в частности цитокератинов 5 и 14. При этом дефектный коллаген не способен эффективно скреплять эпидермис с сосочковым слоем дермы.
• Приобретённая форма буллёзного эпидермолиза - аутоиммунное заболевание с появлением аутоантител к коллагену VII типа.
• К группе наследственных дистрофий относят акродерматит, в основе которого лежит резкое нарушение утилизации цинка. Заболевание проявляется на первом году жизни ребёнка в виде очагов гиперемии, пузырей и пузырьков на кистях, стопах, ягодицах, в области промежности, вокруг всех естественных отверстий. Одновременно нарушается рост волос и ногтей, возникают кишечные расстройства, лихорадка и истощение.
Бактериальные заболевания кожи
Бактериальные гнойные заболевания кожи (пиодермии) у детей наиболее часто вызывают стафилококки и стрептококки, реже - бледные спирохеты.
• Стафилодермии у новорождённых протекают как везикулопустулёз (воспаление устья протоков эккриновых желёз), псевдофурункулёз (образование подкожных узлов с последующим их вскрытием и выделением жёлто-зелёного сливкообразного гноя) и эпидемическая пузырчатка (образование поверхностных пузырей, вскрывающихся с образованием эрозий). Наиболее тяжёлая разновидность стафилодермии - эксфолиативный дерматит с образованием больших, дряблых, легко вскрывающихся пузырей. Эпидермис при этом отслаивается и на участках, лежащих вне границ пузырей, охватывая нередко значительную площадь. Отслоение эпидермиса в виде лент особенно легко происходит при косом надавливании (симптом Никольского).
• Стрептодермии проявляются в форме импетиго (появление мягких пузырей - фликтен - с последующим эрозированием и образова-
нием корок), рожи, папуло-эрозивной стрептодермии, пузырчатки, локализующейся в складках кожи.
• Сифилитическая пузырчатка развивается не только на коже тела и лица, но и на ладонях и подошвах, где стафилококковая пиодермия развивается редко. В содержимом пузырьков специальными методами обнаруживают бледные трепонемы.
• У новорождённых первых дней жизни в ряде случаев возникает омфалит - воспаление пупочного кольца с его покраснением, инфильтрацией и отёком, нередко с выделением серозной жидкости, крови или гноя.
Вирусные заболевания кожи
• Среди вирусных заболеваний кожи у детей наиболее часто развивается герпетическая инфекция (см. раздел «Инфекция, вызываемая вирусами простого герпеса типов 1 и 2» в главе «Герпетическая инфекция»). У новорождённых она нередко протекает тяжело и принимает генерализованную форму.
• У детей дошкольного возраста возможно инфицирование вирусом контагиозного моллюска. При этом на коже появляются бледнорозовые папулы размером до 5-7 мм с вдавлением в центре и выделением из него кашицеобразной массы белого цвета.
Грибковые заболевания кожи и дерматозоонозы
Из грибковых инфекций у детей наиболее часто выявляют трихофитию, микроспорию, фавус и кандидозы. Достаточно распростране- ны у детей дерматозоонозы:
• при чесотке на коже появляются микровезикулы, от которых отходят изогнутые чесоточные ходы, возникает сильный зуд, особенно вечером и ночью, видны следы расчёсов;
• укусы вшей также сопровождаются сильным зудом и приводят к появлению расчёсов на коже волосистой части головы.
Аллергические заболевания кожи
Уже в неонатальном периоде у детей с генетической предрасположенностью могут возникать аллергические проявления.
• На 1-2-й неделе жизни у новорождённых может появиться себорейный дерматит - гиперемия и инфильтрация кожи в области волосистой части головы, ягодиц и естественных складок с отдельными пятнисто-папулёзными элементами, покрытыми «коркой» из отрубевидных чешуек.
• В течение первых месяцев жизни у детей нередко наблюдают экссудативные изменения кожи лица в виде эритемы, отёчности, сухости и шелушения щёк. В последующем они могут стать более выражен-
ными и сформировать атопический дерматит или детскую экзему с появлением на коже лица (за исключением области носогубного треугольника), тела и конечностей эритематозных зудящих очагов с микровезикулами, вскрывающимися с образованием мокнутия, эрозий и корок. На открытых частях тела может появляться узелковая зудящая сыпь - строфулюс. Через несколько лет экзема может трансформироваться в нейродермит.
• Нередко возникает крапивница в форме зудящих волдырей, часто сливающихся в обширные участки инфильтрации с неровными краями.
• Отёк Квинке - быстро развивающийся ограниченный аллергический отёк кожи лица, слизистой оболочки носа или ротоглотки, реже половых органов.
ОСОБЕННОСТИ ВЫСЫПАНИЙ ПРИ НЕКОТОРЫХ ИНФЕКЦИОННЫХ И НЕИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
• При скарлатине (см. главу «Скарлатина») возникает обычно мелкоточечная сыпь на гиперемированном фоне с преимущественной локализацией в кожных складках, локтевых сгибах, паховой области, под коленями. На 2-3-й неделе болезни сыпь сменяется пластинчатым шелушением ладоней и подошв.
• Для кори (см. главу «Корь, краснуха, эпидемический паротит») характерна пятнисто-папулёзная сыпь на неизменённом фоне кожи с этапным (в течение 3 дней) распространением сверху вниз и с исходом в светло-коричневую пигментацию и отрубевидное шелушение.
• При краснухе сыпь состоит из бледно-красных пятен круглой или овальной формы, появляющихся одномоментно и локализующихся на лице, шее, разгибательных поверхностях конечностей, ягодицах, спине.
• При ветряной оспе (см. раздел «Заболевания, вызываемые вирусом герпеса человека типа 3» в главе «Герпетическая инфекция») высыпания возникают на слизистых оболочках, волосистой части головы, лице, туловище и конечностях и представляют собой макуло-папулёзные элементы, превращающиеся в течение нескольких часов в везикулы. Через некоторое время везикулы лопаются и подсыхают, образуя бурые корочки.
• При менингококковой инфекции (см. главу «Менингококковая инфекция») сыпь представлена геморрагическими элементами неправильной (звёздчатой) формы размером от 1-2 мм до 5-6 см различной окраски (от розово-красной до тёмно-вишнёвой). Первые элементы сыпи появляются на задней поверхности бёдер и ягодиц.
• При энтеровирусной инфекции (см. главу «Энтеровирусные инфекции») сыпь имеет пятнистый или пятнисто-папулёзный характер, держится от нескольких часов до нескольких суток и исчезает бесследно.
Важное диагностическое значение имеет сыпь при ряде неинфекционных заболеваний. Так, геморрагическую сыпь наблюдают при тромбоцитопенической пурпуре (болезни Верльгофа, см. раздел «Тромбоцитопеническая пурпура» в главе «Болезни крови»), геморрагическом васкулите (болезни Шенляйна-Геноха, см. раздел «Системные васкулиты» в главе «Ревматические болезни»), гиповитаминозе C (цинге), апластических и гипопластических анемиях, лейкозе (см. раздел «Острый лейкоз» в главе «Болезни крови»), при заболеваниях, связанных с нарушениями в свёртывающей системе крови.
Изменения придатков кожи
Поражение ногтей
Поражение ногтей может быть при грибковых заболеваниях, а также при многих заболеваниях внутренних органов, обменных и нервно-трофических нарушениях.
• Койлонихии (ложкообразные вдавления ногтей, сочетающиеся с их исчерченностью) возникают при дефиците железа или хрома в организме.
• Симптом напёрстка (точечные углубления на поверхности ногтевой пластинки) возникает у больных псориазом. Ногти постепенно мутнеют, приобретают поперечную или продольную исчерченность, истончаются и атрофируются (онихолизис).
• Симптом «часовых стёкол» - выраженная (больше, чем обычно) выпуклость ногтей. Возникает при длительных гнойных процессах в лёгких, подостром бактериальном эндокардите, ВПС, билиарном циррозе печени.
• Лейконихия (появление внутри ногтя белых пятен или линий) может быть результатом травм или дистрофии, при тяжёлых хронических соматических заболеваниях.
• Синдром «жёлтых ногтей» развивается у детей после перенесённых заболеваний дыхательных путей: рост ногтей замедляется, появляется их тотальное или частичное жёлтое или жёлто-зелёное прокрашивание и поперечная исчерченность.
• Онихогрифоз («когтистые» ногти) - результат врождённой их дистрофии.
• Точечные геморрагии под ногтями, в ногтевом ложе возникают при тромбоваскулите, например при СКВ.
• При врождённой эктодермальной дисплазии ногти могут отсутствовать или быть деформированными, недостаточно развитыми.
• Воспалительный отёк и покраснение кожи вокруг околоногтевого валика характерны для паронихии.
• Повреждение ногтей в результате их постоянного обкусывания наблюдают при неврозах, состояниях психической напряжённости.
• При грибковом поражении наблюдают деформации ногтей, появление на них мелких ямок и трещин. Они становятся мутными, жёлтыми, утолщаются, иногда отделяются от ногтевого ложа.
• Потеря ногтя происходит при образовании гематомы ногтевого ложа (травматического происхождения), при порфирии (ногти приобретают красноватый оттенок), акродинии, дистрофической форме эпидермолиза.
Поражение волос
• Общее облысение (алопеция) может быть врождённым или возникать при нарушениях питания, анемиях, хронических интоксикациях, гиповитаминозах, отравлениях (например, мышьяком), при некоторых инфекционных (скарлатина, тиф) и неинфекционных заболеваниях (СКВ, ССД), гипотиреозе.
• Очаговое облысение возникает при сифилисе, отравлении таллийсодержащими продуктами, грибковом поражении волос и т.д. Облысение затылка у детей первого полугодия жизни наблюдают при рахите, перинатальной энцефалопатии.
• Избыточный рост волос может быть тотальным или региональным. Гипертрихоз (чрезмерное оволосение туловища и конечностей) может быть обусловлен генетически или связан с некоторыми хроническими заболеваниями (туберкулёз, ЮРА, неспецифический язвенный колит и др.). Чрезмерная волосатость у девочек с ростом волос на лице (гирсутизм) возникает при болезни и синдроме Иценко-Кушинга, длительном лечении глюкокортикоидами, гиперандрогенемии.
• Редкие, жёсткие, ломкие волосы на голове - диагностически важный симптом гипотиреоза. Тусклый цвет волос, их сухость и расщепление на концах могут быть проявлением дистрофии, дефицита витаминов, железа и других микроэлементов, нарушения обмена веществ.
• Грибковое поражение волос (в частности, грибками рода Microsporum) характеризуется появлением на коже волосистой части головы округлых красноватых очагов, ограниченных от здоровой кожи. Волосы над ними ломаются очень близко к корню, вследствие чего образуются как бы выстриженные участки.
• При педикулёзе у корней волос можно обнаружить множественные песчинкообразные, плотно сидящие яйца паразитов (гниды).
ЖИРОВАЯ КЛЕТЧАТКА
Жировая ткань состоит преимущественно из белого жира, обнаруживаемого во многих тканях, и небольшого количества бурого жира (у взрослых располагается в средостении, вдоль аорты и под кожей в межлопаточной области). В клетках бурого жира функционирует естественный механизм разобщения окислительного фосфорилирования: энергия, освобождающаяся при гидролизе триглицеридов и метаболизме жирных кислот, не используется для синтеза аденозинтрифосфорной кислоты (АТФ), а преобразуется в тепловую.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ЖИРОВОЙ
КЛЕТЧАТКИ
У доношенного новорождённого жировая ткань составляет до 16% массы тела. К рождению жировой слой хорошо развит на лице (жировые тельца щеки - комочки Биша), конечностях, груди, спине, слабо - на животе. В грудной и брюшной полостях и забрюшинном пространстве даже у доношенных новорождённых жировой клетчатки почти нет, поэтому их внутренние органы легко смещаются. У недоношенных жировой слой тем меньше, чем больше степень недоношенности.
Жировая ткань у новорождённых имеет сероватый цвет, в последующем она становится белой или слегка желтоватой. Жировые клетки у новорождённых и грудных детей мелкие и содержат более крупные ядра. Со временем размеры клеток увеличиваются, а ядер - уменьшаются. Считают, что в конце внутриутробного периода и на первом году жизни рост жировой ткани происходит как за счёт увеличения количества, так и размеров жировых клеток (к 9 мес жизни ребёнка масса одной клетки возрастает в 5 раз).
Консистенция жира у новорождённых и детей первых месяцев жизни более плотная, а температура плавления более высокая, чем у старших детей, что обусловлено особенностями состава жира (большим содержанием тугоплавких жиров, имеющих в составе пальмитиновую и стеариновую жирные кислоты).
Разный состав жира на разных участках тела объясняет закономерность его появления и исчезновения: в первую очередь жир накапливается на лице, затем на конечностях и в последнюю очередь на животе, а исчезает в обратном порядке.
Важная особенность жировой ткани детей раннего возраста - скопления бурого жира, его масса у новорождённых составляет 1-3% мас-
сы тела. Бурый жир расположен в задней шейной и подмышечной областях, вокруг щитовидной и вилочковой желёз, вокруг почек, в межлопаточном пространстве, области трапециевидной и дельтовидной мышц и вокруг магистральных сосудов. Запасы бурой жировой ткани у доношенного новорождённого способны обеспечить защиту ребёнка от умеренного переохлаждения. Таким образом, наличие у новорождённых бурой жировой ткани, способной образовывать и сохранять тепло, следует отнести к естественным защитным механизмам. При голодании у ребёнка сначала исчезает белая жировая ткань и только затем - бурая. Количество бурой жировой ткани на первом году жизни ребёнка существенно уменьшается.
Толщина подкожной жировой клетчатки заметно увеличивается от рождения до 9 мес, а затем начинает постепенно уменьшаться (к 5 годам в среднем уменьшается в 2 раза по сравнению с 9 мес жизни). Наименьшую толщину подкожного жирового слоя отмечают у детей в возрасте 6-9 лет. Значительное увеличение толщины подкожного жирового слоя происходит в пубертатном периоде. У девочек-подростков до 70% жира расположено в подкожной клетчатке, что придаёт девочкам округлость форм, в то время как у мальчиков на подкожный слой приходится лишь 50% общего количества жира.
МЕТОДИКА ИССЛЕДОВАНИЯ ПОДКОЖНОЙ ЖИРОВОЙ КЛЕТЧАТКИ Состояние подкожной жировой клетчатки оценивают при осмотре и пальпации.
Степень развития
Степень развития подкожной жировой клетчатки оценивают по толщине кожной складки на животе (на уровне пупка), груди (у края грудины), спине (под лопатками) и конечностях (на внутренней поверхности бедра и плеча). Для приблизительной практической оценки можно ограничиться исследованием 1-2 складок.
По данным А.Ф. Тура, в среднем толщина складки на животе составляет у новорождённых
Более объективно толщину подкожного жирового слоя определяют циркулем-калипером над трицепсом, бицепсом, под лопаткой и над подвздошной костью и сравнивают с существующими нормативами. Разработаны формулы, позволяющие на основании толщины складок подкожной жировой клетчатки рассчитать массу жира в организме ребёнка.
Таблица 2-4. Толщина кожных складок у детей*
Возраст | Толщина кожной складки, мм | |||
Над трицепсом | Под лопаткой | |||
Мальчики | Девочки | Мальчики | Девочки | |
2 мес 6 мес 1 год 6 лет 9 лет 12 лет 15 лет | 5,5-9,6 8,4-15,0 8,2-15,4 6,0-11,8 5,6-13,2 5,8-17,6 5,2-15,0 | 6,4-10,0 8,0-14,2 8,1-15,8 6,9-14,0 7,1-17,5 7,4-20,2 8,8-22,5 | 5,2-9,8 6,2-12,3 5,8-12,0 3,9-7,5 4,0-8,8 4,5-14,6 5,2-13,5 | 5,6-9,4 6,4-12,0 5,8-11,0 4,3-9,6 4,5-13,9 5,5-18,5 7,6-20,5 |
* По Мазурину А.В. и Воронцову И.М., 2000.
Распределение
Равномерность и правильность распределения подкожного жирового слоя определяют при осмотре и пальпации на нескольких участках, так как при некоторых заболеваниях отложение жира происходит не- равномерно. При осмотре выявляют половые различия: у мальчиков в старшем возрасте распределение равномерное, а у девочек отмечают скопление подкожной клетчатки в области бёдер, живота, ягодиц и передней поверхности грудной клетки.
Консистенция
Консистенция подкожного жирового слоя в норме однородная, мелкозернистая. Возможно выявление уплотнений и/или очагов ат- рофии.
Тургор мягких тканей
Тургор мягких тканей определяют по ощущению сопротивления и упругости при сдавливании кожи и всех мягких тканей на внутренней поверхности плеча или бедра большим и указательным пальцами. При снижении тургора создаётся ощущение вялости или дряблости этой складки.
Наличие отёков
Большое значение имеет выявление отёков, возникающих в первую очередь в подкожной клетчатке из-за её пористой структуры. При осмотре кожа над отёчным участком кажется припухшей, лоснящейся. Растянутая и напряжённая кожа при отёке иногда кажется прозрачной. На отёчность указывают глубокие вдавления, образующиеся на коже от элементов тесной одежды (ремней, поясов, резинок) и обуви.
Выраженность и распространённость отёков может быть различной. Так, периферические отёки локализуются на симметричных ограниченных участках конечностей. Выраженные и распространённые по всему телу отёки (анасарка) очень часто сочетаются с водянкой серозных полостей (асцит, гидроторакс, гидроперикард).
Для выявления отёков следует двумя-тремя пальцами на 2-3 с прижать кожу и подлежащие ткани к поверхности большеберцовой кости. При отёке обнаруживают медленно исчезающие углубления в подкожной жировой клетчатке. При незначительной отёчности отмечают тес- товатую консистенцию (пастозность) подкожной клетчатки. Развитие отёков сопровождается увеличением массы тела и уменьшением количества выделяемой мочи.
Наличие скрытых отёков можно выявить при помощи пробы МакКлюра-Олдрича. Для её проведения внутрикожно вводят 0,2 мл изотонического раствора натрия хлорида и отмечают время рассасывания образовавшегося волдыря. В норме у детей до года волдырь рассасывается через 10-15 мин, в возрасте от 1 года до 5 лет - через 20- 25 мин, у детей старше 5 лет - через 40-60 мин.
Наличие эмфиземы
При осмотре можно выявить вздутие кожи в определённых областях - подкожную эмфизему, возникающую вследствие накопления воздуха или газа в подкожной клетчатке. При пальпации выявляют характерный крепитирующий звук, напоминающий хруст снега, после пальпации на месте нажатия остаётся углубление. Подкожная эмфизема может быть последствием трахеотомии или возникнуть при проникающем ранении грудной клетки, газовой гангрене конечности и др.
СЕМИОТИКА ИЗМЕНЕНИЙ ПОДКОЖНОЙ ЖИРОВОЙ КЛЕТЧАТКИ
Избыточное отложение жира
Избыточное отложение жира (ожирение) чаще всего развивается у детей в возрасте до 4 лет и от 7 до 11 лет. Ожирение констатируют в том случае, если масса тела ребёнка составляет 120% и более по отношению к средней массе тела при данном росте. В развитии ожирения играют роль социальные, эмоциональные, генетические факторы и физическая активность.
Ожирение может быть первичным (экзогенным) и вторичным. При первичном ожирении калорийность пищи превышает энергетические затраты организма, что происходит при избыточном питании, недостаточно подвижном образе жизни и т.д. Вторичное ожирение развивается при эндокринной патологии (например, гипотиреоз, нарушение функции яичников, синдром Иценко-Кушинга, опухоли ги-
пофиза и т.д.), краниофарингиоме, нервной булимии и др. Ожирение также развивается при многих наследственных заболеваниях (болезнь Дауна, Прадер-Вилли, Лоренса-Муна, Барде-Бидля, адипозогенитальная дистрофия и др.).
Избыточная масса тела, снижение тургора тканей и чрезмерная гидрофильность подкожной клетчатки с её неравномерным распределением возможны при паратрофии, обусловленной нерациональным вскармливанием (см. главу «Дистрофии»).
Одновременно с избыточным отложением жира возможно его неравномерное распределение. Например, при синдроме Иценко-Кушинга жир откладывается преимущественно на лице (лунообразное лицо) , шее, в области верхней части туловища и на животе.
Липоматоз
Липоматоз - множественное отложение жира в виде диффузного или опухолевидного разрастания жировой ткани, обусловленное на- рушением обмена веществ. Липоматоз регистрируют при синдроме Маделунга (шейный доброкачественный семейный липоматоз), болезни Деркума (множественные болезненные липомы, сопровождающиеся нервно-психическими расстройствами, очаговой гиперпигментацией, эозинофилией, изменениями ногтей и волос) и др.
Недостаточное отложение жира
Недостаточное развитие подкожного жирового слоя у детей раннего возраста обозначают термином гипотрофия (см. главу «Дистрофии»). У детей старше года при недостаточном отложении жировой ткани говорят о дистрофии. Крайняя степень исхудания носит название кахексии.
Недостаточное развитие подкожного жирового слоя может быть обусловлено конституциональными особенностями (астенический тип телосложения), недостаточным или несбалансированным питанием, заболеваниями органов пищеварения, длительной интоксикацией, хроническими инфекционными заболеваниями, глистной инвазией, патологией ЦНС, психическими и эндокринными болезнями, злокачественными новообразованиями.
Липодистрофия (липоатрофия)
Полное отсутствие подкожного жирового слоя наблюдают при врождённой общей липодистрофии, при этой патологии адипоциты не заполняются жиром из-за нарушенной чувствительности рецепторов к инсулину. Отдельно выделяют парциальную липодистрофию, сопровождаемую отсутствием жира в определённых областях. При болезни Барракера-Симонса отмечают атрофию подкожной жировой
ткани верхней половины тела (лица, грудной клетки и рук), на нижней части жировая ткань присутствует. Атрофию мягких тканей (в том числе и подкожной жировой клетчатки) половины лица наблюдают при синдроме Парри-Ромберга. Участки истончения подкожной жировой клетчатки возникают в местах многократного введения инсулина у больных СД.
Уплотнения
Уплотнения подкожного жирового слоя могут быть на небольших участках или иметь распространённый характер (например, при подкожном адипонекрозе новорождённых). Наряду с уплотнением возможна и отёчность подкожного жирового слоя. Уплотнение и отёчность подкожной жировой клетчатки лица, шеи, верхней части туловища и проксимальных отделов верхних конечностей наблюдают в типичных случаях склередемы Бушке. Развитие плотного отёка кожи и подкожной клетчатки в очагах поражения отмечают в начальной стадии ССД.
Очаговые уплотнения подкожной жировой клетчатки могут представлять воспалительные инфильтраты, фиброзные или опухолевые узлы, а также локальное скопление жировой ткани (липому).
Отёки
Распространённые отёки наблюдают при нарушении механизмов, регулирующих водно-электролитный баланс или способствующих удержанию жидкости в сосудистом русле:
• повышение давления в венозном русле большого круга кровообращения;
• вторичный гиперальдостеронизм (активация ренин-ангиотензинальдостероновой системы, способствующая задержке натрия и воды);
• снижение онкотического давления плазмы при гипопротеинемии;
• резкое снижение фильтрации в почках (почечная недостаточность);
• нарушение сосудистой проницаемости (гломерулонефрит, системные васкулиты и др.).
Отёки, обусловленные нарушением венозного оттока, обычно сопровождаются выраженным цианозом кожи. Гипопротеинемия может развиться при недостаточном поступлении белка в организм (недостаточном или несбалансированном питании), нарушениях пищеварения (недостаточной секреции пищеварительных ферментов), всасывания продуктов питания (поражении тонкой кишки, глютеновой энтеропатии и др.), синтеза альбумина (при заболеваниях печени), а также потере белков с мочой (нефротический синдром) и через кишечник (экссудативная энтеропатия). При заболеваниях сердца, почек и дру-
гих внутренних органов формирование отёков обычно обусловлено сочетанием нескольких патологических факторов.
На ранних стадиях сердечной недостаточности отёки локализуются в области стоп (синдром «тесной обуви») и нижней трети голеней, нарастают к вечеру и уменьшаются после ночного отдыха. В последующем они распространяются на бёдра, живот, поясничную область и сопровождаются водянкой полостей.
При заболеваниях почек отёки в первую очередь появляются на лице (особенно заметны утром), затем на нижних и верхних конеч- ностях и передней брюшной стенке. При них также могут возникнуть анасарка и водянка полостей.
В редких случаях отёчный синдром может быть вызван избыточной секрецией антидиуретического гормона (АДГ) гипофизом. Распространённые отёки характерны для отёчной формы ГБН. Микседема - плотный на ощупь, не оставляющий углубления при надавливании отёк подкожной клетчатки, обусловленный накоплением в ней муциноподобных веществ. Образуется при гипотиреозе и чаще всего располагается на лице, передней поверхности голеней, тыле стоп и кистей, в надключичных ямках.
Местные отёки чаще всего обусловлены следующими причинами.
• Местной аллергической реакцией кожи, отёком Квинке (наиболее часто начинает развиваться на губах, веках, ушных раковинах, языке, наружных половых органах).
• Острой воспалительной реакцией кожи, подкожной жировой клетчатки и подлежащих тканей, обусловленной инфекцией (флегмона, рожа, периостит, остеомиелит и др.), ишемией, воздействием химических веществ.
• Регионарным нарушением венозного (тромбофлебит) или лимфатического (слоновость, филяриоз) оттока.
Местные отёки могут быть проявлением инфекционных заболеваний, например токсической дифтерии (отёчность кожи и подкожной жировой клетчатки шеи), коклюша (отёчность лица), эпидемического паротита (отёк тестоватой консистенции в области слюнных желёз). Своеобразные плотные отёки над поражёнными мышцами обнаруживают в начальном периоде дерматомиозита.
ЛИМФАТИЧЕСКИЕ УЗЛЫ
Лимфатические узлы - округлые или овальные образования различного размера, расположенные обычно в местах слияния лимфа- тических сосудов, являются частью лимфатической системы и выполняют барьерную и иммунную функции. Через них осуществляется дренаж определённых анатомических зон.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ЛИМФАТИЧЕСКИХ УЗЛОВ
Окончательное формирование лимфатических узлов происходит в постнатальном периоде. У новорождённых капсула лимфатичес- ких узлов очень тонкая и нежная, трабекулы недостаточно развиты. Лимфатические узлы мелкие, мягкой консистенции, поэтому их пальпация вызывает затруднения. У новорождённых и детей первых лет жизни лимфатические узлы имеют характерный чёткообразный рисунок из-за перетяжек в области не сформированных полностью клапанов.
К 1 году жизни лимфатические узлы уже можно пропальпировать у большинства детей. Вместе с постепенным увеличением объёма происходит их дальнейшая дифференцировка.
К 3 годам жизни тонкая соединительнотканная капсула хорошо выражена, содержит медленно разрастающиеся ретикулярные клетки. К 7-8 годам в лимфатическом узле с выраженной ретикулярной стромой начинают постепенно формироваться трабекулы, прорастающие в определённых направлениях и образующие остов узла. К 12-13 годам лимфатический узел имеет законченное строение: хорошо развитую соединительнотканную капсулу, трабекулы, фолликулы, более узкие синусы и менее обильную ретикулярную ткань, зрелый клапанный аппарат. У детей лимфатические узлы, расположенные рядом, соединены друг с другом многочисленными лимфатическими сосудами.
Максимальное количество лимфатических узлов насчитывают к 10 годам. В периоде полового созревания рост лимфатических узлов останавливается, они частично подвергаются обратному развитию. У взрослого человека насчитывают более 400 лимфатических узлов.
Реакцию лимфатических узлов на различные (чаще всего инфекционные) агенты выявляют у детей начиная с 3-го месяца жизни. В 1-2 года барьерная функция лимфатических узлов низкая, что объясняет частую в этом возрасте генерализацию инфекции.
В преддошкольном периоде лимфатические узлы уже могут служить механическим барьером и отвечать на присутствие возбудителей инфекционных болезней воспалительной реакцией. У детей этого возраста часто возникают лимфадениты, в том числе гнойные и казеозные (при туберкулёзе).
К 7-8 годам становится возможным подавление инфекции в пределах лимфатического узла. В этом возрасте и у более старших детей патогенные микроорганизмы поступают в лимфатические узлы, но не вызывают нагноения или других специфических изменений.
Доступны пальпации следующие группы периферических лимфатических узлов (первые 7 групп из перечисленных ниже объединяют под общим названием «шейные лимфатические узлы», рис. 2-9).
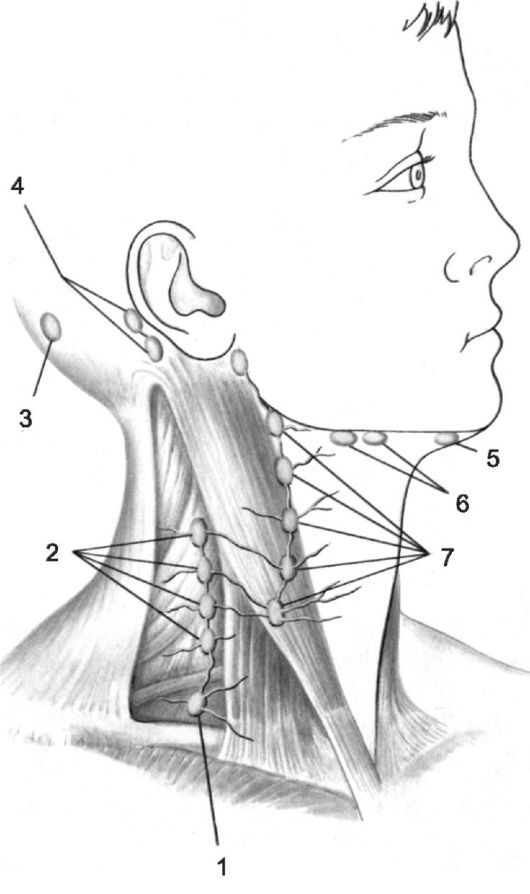
Рис. 2-9. Шейные лимфатические узлы: 1 - надключичные; 2 - задние шейные; 3 - затылочные; 4 - сосцевидные; 5 - подбородочные; 6 - поднижнечелюстные; 7 - поверхностные передние шейные. (Из: Пропедевтика детских болезней. / под ред. А.А. Баранова. - М.: Медицина, 1998.)
1. Затылочные, расположенные на буграх затылочной кости; собирают лимфу с кожи волосистой части головы и задней части шеи.
2. Сосцевидные, расположенные за ушами в области сосцевидного отростка, и околоушные, локализованные впереди уха на околоушной слюнной железе; собирают лимфу из среднего уха, с кожи, окружающей ухо, ушных раковин и наружного слухового прохода.
3. Поднижнечелюстные, расположенные под ветвями нижней челюсти; собирают лимфу с кожи лица и слизистой оболочки дёсен.
4. Подбородочные (обычно по одному с каждой стороны), собирают лимфу с кожи нижней губы, слизистой оболочки дёсен и области нижних резцов.
5. Переднешейные, расположенные кпереди от m. sternocleidomastoideus, преимущественно в верхнем шейном треугольнике; собирают лимфу с кожи лица, от околоушной железы, слизистых оболочек носа, зева и рта.
6. Заднешейные, расположенные по заднему краю от m. sternocleidomastoideus и перед трапециевидной мышцей, преимущественно в нижнем шейном треугольнике; собирают лимфу с кожи шеи и частично гортани.
7. Надключичные, расположенные в области надключичных ямок; собирают лимфу с кожи верхней части груди, плевры и верхушек лёгких.
8. Подключичные, расположенные в подключичных областях; собирают лимфу с кожи грудной клетки и плевры.
9. Подмышечные, расположенные в подмышечных ямках; собирают лимфу с кожи верхних конечностей, за исключением III, IV, V пальцев и внутренней поверхности кисти.
10. Торакальные, расположенные кнутри от lin. axillaris anterior под нижним краем m. pectoralis major; собирают лимфу с кожи грудной клетки, париетальной плевры, частично от лёгких и грудных желёз.
11. Локтевые, или кубитальные, расположенные в sulcus bicipitalis (желобке двуглавой мышцы); собирают лимфу с кожи III, IV, V пальцев и внутренней поверхности кисти.
12. Паховые, расположенные по ходу паховой связки; собирают лимфу с кожи нижних конечностей, нижней части живота, ягодиц, промежности, от половых органов и заднего прохода.
13. Подколенные, расположенные в подколенной ямке; собирают лимфу с кожи стопы.
Знание расположения лимфатических узлов и направления лимфатических сосудов, отводящих и приводящих лимфу, помогает в определении входных ворот инфекции и источника очаговых поражений, так как на месте внедрения патологического агента иногда не обнаруживают никаких изменений, в то время как регионарные узлы оказываются увеличенными и болезненными.
МЕТОДИКА ИССЛЕДОВАНИЯ Расспрос и осмотр
Ребёнок или его родители могут сами заметить выраженное увеличение лимфатических узлов; при лимфадените возможны жалобы на боль, появление припухлости или покраснения в области расположения лимфатических узлов.
При осмотре можно обнаружить лишь значительно увеличенные и поверхностно расположенные лимфатические узлы. При лимфадените выявляют гиперемию кожных покровов и отёк подкожной жировой клетчатки над воспалённым лимфатическим узлом.
Пальпация
При пальпации лимфатических узлов обращают внимание на следующие параметры.
• Величина (в норме диаметр лимфатических узлов не превышает
• Количество (не более трёх пальпируемых узлов в группе - единичные лимфатические узлы, более трёх - множественные).
• Консистенция (мягкие, эластичные, плотные), в значительной степени зависящая от давности патологии; при хроническом течении процесса узлы бывают плотными, в острой фазе - мягкими.
• Подвижность (в норме узлы подвижны).
• Отношение к коже, подкожной жировой клетчатке и между собой (в норме не спаяны).
• Чувствительность и болезненность при пальпации (в норме нечувствительны и безболезненны), указывающие на острый воспалительный процесс.
Пальпацию симметричных групп лимфатических узлов (за исключением локтевых) производят одномоментно, обеими руками. Обычно у здоровых детей можно пропальпировать не более трёх групп лим- фатических узлов (шейные, подмышечные, паховые). В норме не пальпируются подбородочные, над- и подключичные, торакальные, кубитальные и подколенные узлы. Состояние лимфатических узлов соответствует норме, если они размером менее горошины, единичные, мягко-эластической консистенции, подвижные, не спаянные с кожей и между собой, безболезненные.
Кроме клинического исследования лимфатических узлов, при необходимости более точной диагностики характера их поражения вы- полняют пункцию, биопсию и лимфографию.
ТЕРМИНОЛОГИЯ И СЕМИОТИКА ПОРАЖЕНИЙ ЛИМФАТИЧЕСКИХ УЗЛОВ
Полиадения - увеличение количества лимфатических узлов.
Лимфаденопатия - увеличение размеров лимфатических узлов, наблюдаемое при инфекционных, воспалительных и неопластических процессах. При этом возможно увеличение как за счёт реактивной гиперплазии в результате иммунного ответа на инфекцию, так и в
результате вовлечения лимфатических узлов непосредственно в воспалительный или опухолевый процесс.
Лимфаденит - воспаление лимфатического узла, проявляющееся болезненностью при пальпации, отёком окружающих тканей (периаденитом) и покраснением кожи над ним. Сами узлы становятся плотными, а при гнойном расплавлении флюктуирующими. При вовлечении в процесс окружающей подкожной клетчатки развивается аденофлегмона. Лимфаденит может быть острым или хроническим, местным или диффузным, обусловленным общим заболеванием или локальной инфекцией. Если регионарный лимфаденит развился из-за воспалительного очага в нижележащем отделе конечности, то на её коже иногда можно обнаружить узкую полоску гиперемии (лимфангиит), идущую от места воспаления к узлу.
Нарушение смещаемости лимфатического узла происходит при его воспалении и спаянности с подлежащими тканями, а также при прорастании в него опухоли.
Локальное (регионарное) увеличение лимфатических узлов отмечают при гнойных кожных процессах: фолликулите, пиодермии, фурункулёзе, множественных милиарных абсцессах, инфицированной ране, гидрадените и т.д.
• При ангине, дифтерии и скарлатине выявляют увеличение и болезненность переднешейных лимфатических узлов.
• Для краснухи характерны значительное увеличение и болезненность затылочных лимфатических узлов.
• При эпидемическом паротите в первую очередь увеличиваются предушные лимфатические узлы.
• Болезнь от кошачьих царапин (фелиноз) сопровождается длительно сохраняющейся реакцией кубитальных или подмышечных лимфатических узлов.
• Туберкулёз периферических лимфатических узлов чаще всего возникает в шейной группе. В этом случае узлы представляют собой значительный по размеру, плотный, безболезненный пакет с тенденцией к казеозному распаду и образованию свищей, после которых остаются неровные втянутые рубцы. Узлы спаяны между собой, с кожей и подкожной клетчаткой. Аналогичные изменения наблюдают при актиномикозном лимфадените.
• Неинфекционные заболевания, например лимфосаркома, клинически могут проявляться увеличением одной группы лимфатических узлов (шейных или надключичных). При этом узлы обычно очень плотные, безболезненные, без местных воспалительных изменений. Генерализованная лимфаденопатия возникает при многих инфекционных и неинфекционных болезнях, но при некоторых из них имеет определённые диагностически значимые особенности.
• Генерализованная лимфаденопатия - один из характерных и ранних признаков ВИЧ-инфекции. Лимфатические узлы при этом умеренной плотности, чувствительные или слегка болезненные при пальпации, не спаяны между собой и с окружающими тканями, имеют ровные контуры.
• При инфекционном мононуклеозе увеличиваются все группы лимфатических узлов, но наиболее значительно - заднешейные. Они нередко бывают видны при осмотре, особенно при повороте головы в сторону. Возможны развитие лимфостаза и появление одутловатости лица.
• При кори возникает генерализованная лимфаденопатия, в большей степени касающаяся шейных, затылочных и подмышечных лимфатических узлов.
• При аденовирусной инфекции и парагриппе умеренно увеличиваются заднешейные, переднешейные и затылочные лимфатические узлы.
• При хронической туберкулёзной интоксикации пальпируют практически все группы лимфатических узлов, они бывают множественными, мелкими и плотными («камешки»).
• При токсоплазмозе лимфатические узлы (чаще шейные, подмышечные и паховые) увеличены до размеров лесного ореха, иногда образуют пакеты, однако в них можно пропальпировать каждый лимфатический узел. Узлы при этом заболевании безболезненные и не нагнаиваются.
• При чуме и туляремии происходит значительное увеличение лимфатических узлов в виде крупных конгломератов - бубонов, спаянных с ярко гиперемированной и горячей кожей.
• Лимфогранулематоз обычно начинается с увеличения отдельных групп периферических лимфатических узлов, чаще шейных и подчелюстных. Постепенно лимфатические узлы увеличиваются и сливаются в крупные конгломераты. Их консистенция эластическая, количество увеличено, болезненности нет, на ощупь они напоминают «мешок с картофелем». Решающее значение при проведении дифференциальной диагностики имеет гистологическое исследование биоптатов увеличенных лимфатических узлов и обнаружение в них клеток Березовского-Штернберга.
• При остром лимфобластном лейкозе лимфатические узлы всех групп быстро увеличиваются в размерах, бывают безболезненными.
ОПОРНО-ДВИГАТЕЛЬНЫЙ АППАРАТ
Опорно-двигательный аппарат состоит из костей, мышц, связок, сухожилий, хрящей, суставов и суставных капсул и предназначен для обеспечения изменения положения тела и передвижения в пространстве.
Анатомо-физиологические особенности опорно-двигательного аппарата
ОСОБЕННОСТИ КОСТНОЙ СИСТЕМЫ
• К моменту рождения ребёнка процесс оссификации полностью не завершён. Диафизы трубчатых костей представлены костной тканью, а подавляющее большинство эпифизов, все губчатые кости кисти и часть трубчатых костей стопы состоят из хрящевой ткани. Точки окостенения в эпифизах начинают появляться только на последнем месяце внутриутробного развития и к рождению намечаются в телах и дугах позвонков, эпифизах бедренных и большеберцовых костей, а также пяточных, таранных и кубовидных костях. Точки окостенения в эпифизах остальных костей развиваются уже после рождения в течение первых 5-15 лет, причём последовательность их появления достаточно постоянна. Совокупность имеющихся у ребёнка ядер окостенения представляет важную характеристику уровня его биологического развития и носит название «костный возраст».
• После рождения ребёнка кости интенсивно растут. Рост костей в длину происходит благодаря наличию эпифизарного хряща (небольшой прослойки хрящевой ткани между окостеневающим эпифизом и диафизом). Периферический край этого хряща на поверхности кости называют эпифизарной линией. Эпифизарный хрящ выполняет костеобразующую функцию до достижения костью её окончательных размеров (18-25 лет). В последующем он замещается костной тканью и срастается с эпифизом. Рост кости в толщину происходит за счёт надкостницы, во внутреннем слое которой молодые костные клетки формируют костную пластинку (периостальный способ образования костной ткани).
• Костная ткань новорождённых имеет пористое грубоволокнистое сетчатое (пучковое) строение. Костные пластинки немногочисленны, располагаются неправильно. Гаверсовы каналы выглядят неупорядоченно разбросанными полостями. Объёмы внутрикостных пространств невелики и формируются с возрастом. По мере роста происходит многократная перестройка кости с заменой к 3-4 годам волокнистой сетчатой структуры на пластинчатую, с вторичными гаверсовыми структурами.
• Перестройка костной ткани у детей происходит более интенсивно. В течение первого года жизни ремоделируется 50-70% костной ткани, а у взрослых за год - всего 5%.
• По химическому составу костная ткань ребёнка содержит больше воды и органических веществ и меньше минеральных веществ, чем у взрослых. У новорождённых фосфат кальция составляет 1/2 массы кости, а у взрослых - 4/5. С возрастом содержание в кости гидроксиапатита (основного её минерального компонента) увеличивается. Волокнистое строение и особенности химического состава обусловливают большую эластичность костей у детей и их податливость при сдавлении. Кости у детей менее ломкие, но легче изгибаются и деформируются.
• Поверхности костей у детей сравнительно ровные. Костные выступы формируются по мере развития и активного функционирования мышц.
• Кровоснабжение костной ткани у детей более обильное, чем у взрослых, за счёт большего количества и большой площади ветвления диафизарных, метафизарных и эпифизарных артерий. К двум годам у ребёнка складывается единая система внутрикостного кровообращения. Обильная васкуляризация обеспечивает интенсивный рост костной ткани и быструю регенерацию костей после переломов. Вместе с тем богатое кровоснабжение с наличием хорошо развитых, перфорирующих ростковый хрящ эпиметафизарных сосудов создаёт анатомические предпосылки к возникновению у детей гематогенного остеомиелита (до 2-3 лет жизни чаще в эпифизах, а в более старшем возрасте - в метафизах).
• Надкостница у детей более толстая, чем у взрослых, в результате чего при травме возникают поднадкостничные переломы по типу «зелёной ветки». Функциональная активность надкостницы у детей существенно выше, чем у взрослых, что обеспечивает быстрый поперечный рост костей.
• Во внутриутробном периоде и у новорождённых все кости заполнены красным костным мозгом, содержащим клетки крови и лимфоидные элементы и выполняющим кроветворную и защитную функции. У взрослых красный костный мозг содержится только в ячейках губчатого вещества плоских, коротких губчатых костей и эпифизах трубчатых костей. В костномозговой полости диафизов трубчатых костей находится жёлтый костный мозг, представляющий собой перерождённую строму с жировыми включениями. Лишь к 12 годам кости ребёнка по внешнему строению и гистологическим особенностям приближаются к таковым взрослого человека.
ОСОБЕННОСТИ ОТДЕЛЬНЫХ ЧАСТЕЙ СКЕЛЕТА И СУСТАВОВ РЕБЁНКА
Череп
Череп к моменту рождения представлен большим количеством костей, соединённых с помощью широких хрящевых и соединитель- нотканных прослоек. Швы между костями свода (стреловидный, венечный, затылочный) не сформированы и начинают закрываться только с 3-4 мес жизни. Края костей ровные, зубцы образуются только на 3-м году жизни ребёнка. Формирование швов между костями черепа заканчивается к 3-5 годам жизни. Зарастание швов начинается после 20-30 лет.
Наиболее характерная особенность черепа новорождённого - наличие родничков (не окостеневших перепончатых участков свода черепа), благодаря чему череп очень эластичен, его форма может из- меняться во время прохождения головки плода через родовые пути (рис. 2-10).
• Большой родничок расположен в месте пересечения венечного и сагиттального швов. Его размеры - от 1,5x2 см до 3x3 см при измерении между краями костей. Закрывается большой родничок обыч-
Рис. 2-10. Череп
новорождённого. А - вид сбоку: 1 - ламбдовидный шов; 2 - малый
родничок; 3 - теменная кость; 4 - большой родничок; 5 - венечный шов; 6
- клиновидный родничок, 7 - большое крыло клиновидной кости; 8 -
чешуйчатая часть височной кости; 9 - сосцевидный родничок. Б - вид
сверху: 1 - малый родничок; 2 - сагиттальный шов; 3 - теменная кость; 4
- большой родничок; 5 - лобная кость. (Из: Сапин М.Р., Билич Г.Л.
Анатомия человека. Т.
но к возрасту 1-1,5 лет (в настоящее время нередко уже к 9-10 мес жизни).
• Малый родничок расположен между затылочной и теменными костями, к моменту рождения закрыт у 3/4 здоровых доношенных детей, а у остальных закрывается к концу 1-2 мес жизни.
• Боковые роднички (передние клиновидные и задние сосцевидные) у доношенных детей при рождении закрыты.
Мозговой отдел черепа по объёму больше лицевого у новорождён- ного в 8 раз (у взрослых только в 2 раза). Глазницы у новорождённого широкие, лобная кость состоит из двух половин, надбровные дуги не выражены, лобная пазуха не сформирована. Челюсти недоразвиты, нижняя челюсть состоит из двух половин.
На первом году жизни происходит быстрое и равномерное увеличение размеров черепа, толщина костей увеличивается в 3 раза. На 1-2-м году срастаются половины нижней челюсти, на 2-3-м году в связи с усилением функции жевательных мышц и завершением прорезывания молочных зубов усиливается рост лицевого черепа. С 3 до 7 лет наиболее активно растёт основание черепа и к 7 годам его рост в длину в основном заканчивается. В возрасте 7-13 лет череп растёт более медленно и равномерно. В это время завершается сращение отдельных частей костей черепа.
Позвоночник
Позвоночник новорождённого имеет вид пологой дуги, вогнутой спереди. Физиологические изгибы формируются с 3-4 мес. Шейный лордоз возникает после того, как ребёнок начинает держать голову. Когда ребёнок начинает сидеть (5-6 мес), появляется грудной кифоз. Поясничный лордоз начинает формироваться после 6-7 мес, когда ребёнок начинает сидеть, и усиливается после 9-12 мес, когда ребё- нок начинает стоять и ходить. Одновременно компенсаторно формируется крестцовый кифоз. Изгибы позвоночного столба становятся хорошо заметными к 5-6 годам. Благодаря изгибам увеличивается эластичность позвоночного столба, смягчаются толчки и сотрясения при ходьбе, прыжках и т.д.
В связи с незавершённостью формирования позвоночника и слабым развитием мышц, фиксирующих позвоночник, у детей легко возникают патологические изгибы позвоночника (например, сколиоз) и нарушения осанки.
Грудная клетка
Грудная клетка новорождённого имеет конусовидную форму, её переднезадний размер больше поперечного. Рёбра отходят от позвоночника почти под прямым углом, расположены горизонтально. Грудная
клетка как бы находится в положении максимального вдоха. Глубину вдоха обеспечивают в основном экскурсии диафрагмы, место прикрепления которой при затруднении дыхания втягивается, образуя временную или постоянную харрисонову борозду.
Когда ребёнок начинает ходить, грудина опускается, и рёбра постепенно принимают наклонное положение. К 3 годам переднезадний и поперечный размеры грудной клетки сравниваются по величине, увеличивается угол наклона рёбер, становится эффективным рёберное дыхание.
К школьному возрасту грудная клетка уплощается, в зависимости от типа телосложения начинает формироваться одна из трёх её форм (коническая, плоская или цилиндрическая).
Кости таза
Форма таза у детей раннего возраста напоминает воронку. Изменение формы и размеров таза происходит под влиянием веса тела, органов брюшной полости, мышц, под воздействием половых гормонов. Разница в форме таза у мальчиков и девочек становится заметной после 9 лет: у мальчиков таз более высокий и узкий.
До 12-14 лет тазовая кость состоит из трёх отдельных соединён- ных хрящом костей, сращённые тела которых образуют вертлужную впадину. Вертлужная впадина у новорождённого овальная, глубина её значительно меньше, чем у взрослого, вследствие чего большая часть головки бедренной кости расположена вне её. Постепенно с ростом тазовой кости в толщину и формированием края вертлужной впадины головка бедренной кости глубже погружается в полость сустава.
Конечности
У новорождённых конечности относительно короткие. В последующем нижние конечности растут быстрее и становятся длиннее верхних.
У новорождённого и ребёнка первого года жизни стопа плоская. Линия поперечного сустава предплюсны почти прямая (у взрослого S- образная). Формирование суставных поверхностей, связочного аппарата и сводов стопы происходит постепенно, после того как ребёнок начинает стоять и ходить и по мере окостенения костей стопы.
ВОЗРАСТНЫЕ ОСОБЕННОСТИ СУСТАВОВ У ДЕТЕЙ
К моменту рождения суставно-связочный аппарат анатомически сформирован. У новорождённых уже присутствуют все анатомические элементы суставов, однако эпифизы сочленяющихся костей состоят из хряща.
Капсулы суставов новорождённого туго натянуты, а большинство связок отличается недостаточной дифференцировкой образующих их
волокон, что определяет их большую растяжимость и меньшую прочность, чем у взрослых. Эти особенности обусловливают возможность подвывихов, например головки лучевой кости, плечевой кости.
Развитие суставов наиболее интенсивно происходит в возрасте до 3 лет вследствие значительного увеличения двигательной активности ребёнка. За период с 3 до 8 лет у детей постепенно возрастает ам- плитуда движений в суставах, активно продолжается процесс перестройки суставной капсулы и связок, увеличивается их прочность. Формирование суставных поверхностей, капсулы и связок в основном завершается лишь к 13-16 годам жизни.
Зубы
Молочные зубы у детей прорезываются обычно с возраста 5-7 мес в определённой последовательности, при этом одноимённые зубы на правой и левой половине челюсти появляются одновременно. Порядок прорезывания молочных зубов следующий: два внутренних нижних и два внутренних верхних резца, а затем два наружных верхних и два наружных нижних резца (к году - 8 резцов), в возрасте 12- 15 мес - передние коренные (моляры), в 18-20 мес - клыки, в 22- 24 мес - задние моляры. Таким образом, к 2 годам у ребёнка имеются 20 молочных зубов. Для ориентировочного определения должного ко- личества молочных зубов можно использовать следующую формулу:
Х = n - 4,
где Х - количество молочных зубов; n - возраст ребёнка в месяцах.
Период замены молочных зубов на постоянные носит название периода сменного прикуса. Постоянный зуб прорезывается обычно через 3-4 мес после выпадения молочного. Формирование как молочного, так и постоянного прикуса у детей - критерий биологического созревания ребёнка (зубной возраст).
В первый период (от прорезывания до 3-3,5 лет) зубы стоят тесно, прикус ортогнатический (верхние зубы прикрывают нижние на одну треть) в связи с недостаточным развитием нижней челюсти, отсутствует стёртость зубов.
Во втором периоде (от 3 до 6 лет) прикус становится прямым, появляются физиологические промежутки между молочными зубами (как подготовка к прорезыванию постоянных, более широких зубов) и их стёртость.
Смена молочных зубов на постоянные начинается с 5 лет. Порядок прорезывания постоянных зубов обычно следующий: в 5-7 лет прорезываются первые моляры (большие коренные зубы), в 7-8 лет - внутренние резцы, а в 8-9 лет - наружные резцы, в 10-11 лет - передние премоляры и в 11-12 лет - задние премоляры и клыки, в 10-
14 - вторые моляры, в 18-25 лет - зубы мудрости (могут отсутствовать). Для ориентировочной оценки количества постоянных зубов можно использовать формулу:
X = 4n - 20,
где Х - число постоянных зубов, n - возраст ребёнка в годах.
У некоторых детей прорезывание зубов может сопровождаться повышением температуры тела, расстройством сна, диареей и др. Формирование как молочного, так и постоянного прикуса у детей - важный показатель биологического созревания ребёнка. Постоянный прикус в норме должен быть ортогнатическим или прямым.
Методика исследования костной системы и суставов
РАССПРОС
При заболеваниях костной системы и суставов наиболее часто дети предъявляют жалобы на боли в костях и суставах, деформацию костей или суставов, ограничение подвижности.
При болевом синдроме следует уточнить локализацию боли (кости, суставы), остроту (острая или тупая), интенсивность, характер (тянущая, ноющая, пульсирующая и т.д.), длительность и время появления (постоянная, периодическая, утренняя, в конце дня, ночная), провоцирующие факторы (ходьба, движения в суставах, поднятие тяжестей и др.).
При деформациях костей или суставов необходимо уточнить давность их появления.
При сборе анамнеза следует оценить отягощённость семейного анамнеза по заболеваниям костной системы и суставов, ревматическим и инфекционным заболеваниям; уточнить связь начала заболева- ния с каким-либо предшествующим воздействием (травмой, инфекционным заболеванием и др.).
ОСМОТР
Осмотр костной системы и суставов следует проводить в положении стоя, лёжа и в движении, последовательно сверху вниз: голова, затем туловище (грудная клетка, позвоночник), верхние и нижние ко- нечности.
Осмотр головы
• При осмотре головы оценивают следующие параметры. Форма черепа. У здорового ребёнка она обычно округлая. Вытянутый, продолговатый череп называют башенным. У новорождённых деформация черепа в виде черепицеобразного распо-
ложения костей черепа относительно друг друга иногда является следствием прохождения головки ребёнка через родовые пути. При увеличении лобных бугров, обусловленном гиперплазией остеоидной ткани (например, при рахите), формируется «олимпийский лоб», при одновременном увеличении теменных бугров голова при взгляде сверху имеет квадратную форму. Нередко выявляют уплощение и скошенность затылочной кости.
• Симметричность (в норме череп симметричный). У новорождённого может быть асимметричное выбухание и тестоватой консистенции припухлость над одной или несколькими костями черепа - родовая опухоль; плотная ограниченная припухлость может быть обусловлена кефалгематомой.
• Размеры головы. Уменьшение размеров головы носит название микроцефалии, увеличение - макроцефалии.
• Состояние верхней и нижней челюсти, количество и состояние зубов, особенности прикуса. Молочный прикус в норме ортогнатический, постоянный прикус - ортогнатический или прямой.
Осмотр грудной клетки
При осмотре грудной клетки оценивают следующие параметры.
• Форму (цилиндрическая, бочкообразная, коническая) и симметричность. Возможны следующие виды деформации грудной клетки: килевидная («куриная грудь») с выбуханием грудины; воронкообразная («грудь сапожника» ) с западением грудины. Также отмечают наличие харрисоновой борозды (западение по линии прикрепления диафрагмы) и др.
• Эпигастральный угол позволяет определить конституциональный тип: нормостенический (угол примерно равен 90?), гиперстенический (угол тупой), астенический (угол острый).
Осмотр позвоночника
При осмотре позвоночника обращают внимание на следующие параметры.
• Физиологические изгибы и их выраженность (возможно как увеличение, так и уменьшение лордоза или кифоза, формирование горба), наличие боковых изгибов позвоночника (сколиоза), изменение осанки. Форма позвоночника меняется при аномалиях развития скелета, рахите, травме, туберкулёзном поражении позвонков и др. Тугоподвижность позвоночника возникает при ювенильном анкилозирующем спондилоартрите (ЮАС).
• Симметричность расположения лопаток, гребней подвздошных костей, ключиц, треугольников талии (асимметрия может свидетельствовать о наличии сколиоза и другой патологии).
Осмотр конечностей
При осмотре конечностей оценивают следующие параметры.
• Правильность контуров и симметричность, что позволяет выявить костные деформации, наличие переломов, ложных суставов и др.
• Относительную длину (пропорциональность по отношению к туловищу).
• Форму: может быть вальгусное (X-образное) или варусное (О-образное) искривление нижних конечностей.
• Состояние суставов (форма, наличие припухлости, гиперемии и др.). Различают дефигурацию - обратимое изменение, связанное с внутрисуставным выпотом и/или утолщением (воспалением) синовиальной оболочки и деформацию - стойкое изменение формы сустава, обусловленное пролиферативными и деструктивными процессами, развитием подвывиха, контрактуры, анкилоза сустава. Осмотр кисти позволяет обнаружить характерные деформации: «веретенообразную» - при поражении проксимальных межфаланговых суставов; «сосискообразную» - при воспалении преимущественно дистальных межфаланговых суставов, сопровождающиеся гиперемией и отёчностью пальцев. Изменения в виде «муляжной кисти» - сгибательные контрактуры пальцев, склеродактилия, истончение концевых фаланг пальцев характерны для склеродермии. Узкие удлинённые кисти с необычайно длинными и тонкими пальцами (арахнодактилия или «паучьи пальцы») характерны для синдрома Марфана.
При осмотре лучезапястных суставов иногда наблюдают деформацию типа «ласты моржа» со сглаженностью контуров и возможной девиацией кнаружи.
При осмотре стопы можно отметить уплощение продольного или поперечного её сводов - плоскостопие. До 2 лет плоскостопие считают физиологическим, а у более старших детей - патологическим. «Конская стопа» с подъёмом пятки и опущением переднего отдела стопы развивается вследствие контрактуры ахиллова сухожилия. Возможны вальгусная или варусная деформация стопы.
От состояния позвоночника и суставов нижних конечностей зависит походка больного. При анталгической походке происходит быстрый перенос веса тела с больной ноги на здоровую при наличии боли в нижнем отделе позвоночника, поражении тазобедренного, коленного суставов или стопы. При болезненности в области пятки ребёнок встаёт на носок или на всю стопу, при поражении среднего отдела стопы - на латеральную поверхность, поражение передних отделов стопы сопровождается наклоном вперёд, укорочением шага. «Утиная походка» (вперевалку) может возникать при двухстороннем пораже- нии тазобедренных суставов.
ПАЛЬПАЦИЯ Пальпация костей
Пальпация позволяет оценить плотность костной ткани и её цельность, гладкость поверхности костей, выявить болезненность в костях и уточнить её локализацию, оценить состояние суставов.
• Пальпация головы позволяет судить о плотности костей черепа, состоянии швов и родничков. Можно выявить краниотабес - патологическое размягчение теменных и затылочной костей; определить состояние и размеры большого родничка (измерение производят между средними точками противостоящих краёв).
• При пальпации рёбер у здоровых детей ощущают едва заметное утолщение в области перехода костной части в хрящевую. Значительные утолщения («чётки») связывают с рахитом, как и утолщения в области эпифизов лучевых и малоберцовых костей («браслетки») и фаланг пальцев («нити жемчуга»).
• При пальпации позвоночника болезненность связана с воспалительными или дистрофическими изменениями в позвонках, межпозвонковых дисках, окружающих мышечных тканях. Позвоночник пальпируют для выявления западений или выпячиваний отдельных остистых отростков, что может произойти в результате сплющивания тела позвонка, обусловленного механическими или метаболическими факторами, инфекционным или опухолевым процессом. Аномальное расположение одного позвонка по отношению к смежному свидетельствует о подвывихе или спондилолистезе.
Пальпация суставов
При пальпации суставов выявляют болезненность, повышение местной температуры, скопление избыточного количества жидкости (феномен флюктуации). Окружность суставов измеряют сантиметровой лентой на одинаковом уровне у парных суставов и сравнивают показания между собой. Необходимо определить объём пассивных и активных движений в суставах. Ориентировочно функцию суставов оценивают, предлагая больному выполнить определённые действия:
• для оценки функции позвоночника - наклоны головы вперёд (коснуться подбородком груди) и назад, коснуться ухом плеча, совершить повороты головы в стороны, выполнить наклоны вперёд (коснуться пальцами рук пола), назад, в стороны;
• височно-нижнечелюстной сустав - максимально широко открыть рот, выдвинуть нижнюю челюсть вперёд, совершить её движения из стороны в сторону;
• плечевой сустав - поднять руки над головой перед собой и по бокам, коснуться кистью противоположной лопатки за спиной, достать кистью противоположное ухо, проведя руку за головой;
• лучезапястный сустав - сложить ладони и согнуть их под прямым углом к предплечьям, сложить кисти рук тыльной стороной и согнуть их под прямым углом к предплечьям;
• межфаланговые суставы - сжать кисть в кулак;
• крупные суставы нижних конечностей - присесть на корточки, сесть на колени, коснувшись при этом ягодицами пяток;
• тазобедренный сустав - привести колено к груди, развести согнутые в коленях и тазобедренных суставах ноги, выполнить ротационные движения, для определения подвывиха одного или обоих бёдер дополнительно проверяют симптом скольжения - при потягивании за ногу происходит смещение головки бедренной кости относительно таза;
• коленный сустав - привести пятку к ягодице, выпрямить ногу;
• голеностопный сустав - произвести сгибание и разгибание;
• межфаланговые суставы пальцев ног - произвести сгибание и разгибание.
Более точно амплитуду активных и пассивных движений определяют с помощью угломера (гониометра). Наличие боли, мышечного напряжения или ограничения подвижности позволяют заподозрить патологию суставов. Гипермобильность суставов характерна для некоторых дисплазий соединительной ткани.
ДОПОЛНИТЕЛЬНЫЕ ИССЛЕДОВАНИЯ
Наиболее часто используют рентгенографию, позволяющую выявить аномалии развития и переломы костей, воспалительные, опу- холевые и дегенеративные процессы в костях или суставах, оценить темпы оссификации (костный возраст). В последние годы для оценки состояния костей и суставов стали использовать УЗИ, КТ и МРТ.
Нередко для диагностики заболеваний костной системы прибегают к лабораторным, в частности биохимическим, исследованиям. При метаболических заболеваниях костей исследуют концентрации ионов кальция и фосфора в сыворотке крови, а также их выведение с мочой. Активность перемоделирования и резорбции костной ткани отражает активность щелочной фосфатазы в сыворотке крови, а также концентрация оксипролина в крови и моче.
Для уточнения причин артрита проводят исследование синовиальной жидкости и биопсию синовиальной оболочки сустава. Опухоли костей диагностируют также с помощью биопсии.
Семиотика поражений костной системы и суставов
Поражения костной системы и суставов у детей связаны с аномалией развития самой костной системы, нарушением функции других систем и органов, участвующих в костеобразовании (эндокринной системы, почек) и воздействием внешней среды (травмой, инфекцией, нарушением поступления необходимых микроэлементов).
Аномалии развития скелета
Череп. Возможны несращение передней и задней половин тела клиновидной кости с наличием в центре турецкого седла черепно-глоточного канала, различные количество и форма зубных альвеол и непарная резцовая кость, «волчья пасть» - несращение нёбных отростков верхнечелюстных костей и горизонтальных пластинок нёбных костей.
Позвонки. Выявляют расщепление задней дуги позвонков (spina bifida), чаще - поясничных и крестцовых, реже - первого шейного; увеличение количества крестцовых позвонков до 6-7 за счёт поясничных (сакрализация); увеличение количества поясничных позвонков за счёт уменьшения количества крестцовых до 4 (люмбализация).
Рёбра. Их количество может возрастать за счёт развития добавочных (шейных или поясничных) или уменьшаться (отсутствие XII, реже XI ребра). Возможны также расщепление или срастание передних концов рёбер, наличие отверстия в грудине или её расщепление.
Конечности. Наиболее часто возникает врождённый вывих бедра - уплощение вертлужной впадины и скошенность её верхней стенки с гипоплазией костных ядер; вывиху предшествует смещение головки бедренной кости вперёд. Возможны также врождённое отсутствие конечности (амелия); патологическое развитие или отсутствие ключиц (клейдокраниальный дизостоз), сочетающееся с умеренным укорочением туловища; несращение локтевого отростка с телом лучевой кости или отсутствие последней; наличие добавочных костей запястья, предплюсны, пальцев (полидактилия).
Боли в костях и суставах, энтезопатии
Боли в костях возникают при различных заболеваниях: воспалительных (остеомиелите), опухолях, болезнях крови (лейкозе), миеломной болезни, переломах и др., однако определить их чёткую этиологию у ребёнка, особенно раннего возраста, достаточно сложно. Боли в ногах в ночное время могут возникнуть у детей с плоскостопием, гиперурикемией. «Боли роста» у детей в периоде вытяжения могут быть обусловлены гипоксией и натяжением мышц при более быстром росте костей относительно мышечно-связочного аппарата.
Артралгии возникают при многих заболеваниях, в том числе инфекционных и ревматических. Нарастающие при нагрузке и ослабе- вающие в покое боли в тазобедренном суставе с последующим развитием хромоты и ограничения подвижности при удовлетворительном самочувствии ребёнка характерны для асептического некроза головки бедренной кости (болезни Пертеса).
Энтезопатии (болезненность в точках прикрепления сухожилий) характерны для болезни Шлаттера, транзиторных ахиллитов у подростков, остеопорозе, мигрирующих фибромиалгий и др.
Деформации костей и суставов
Деформации костей могут быть симптомом врождённых и приобретённых заболеваний различной природы.
• Врождённые дисплазии скелета проявляются деформациями скелета, возникающими в процессе роста ребёнка. Для хондродисплазий характерны аномалии размеров и формы черепа, туловища и конечностей с локализацией патологических изменений в эпифизах, метафизах или диафизах. По патоморфологическим признакам хондродисплазии подразделяют на варианты с нормальной костно-хрящевой структурой (ахондроплазию, гипохондроплазию), с дефектами в хряще (ахондрогенез, хондродистрофическую карликовость и др.), с дефектом в ростовой зоне (танатофорную дисплазию, метафизарную хондродисплазию). Причинами хондродисплазий выступают дефект протеогликанов, различные аномалии коллагенов.
• Рахит - нарушение минерализации растущей кости и остеоидной ткани. Клинические симптомы обусловлены размягчением костей и гиперплазией остеоидной ткани и включают податливость костей, образующих края большого родничка, краниотабес, деформации костей черепа (уплощение затылка, увеличение лобных и теменных бугров), формирование на грудной клетке харрисоновой борозды и «чёток», появление в области дистальных эпифизов лучевых и малоберцовых костей «браслеток», вальгусную или варусную деформацию ног, кифоз позвоночника. Кроме того, рахит вызывает запаздывание и нарушение порядка прорезывания зубов, образование неправильного прикуса.
• Рахитоподобные заболевания характеризуются наличием остеомаляции с характерными костными деформациями, формирующимися у детей старше 2 лет из-за недостаточной утилизации ионов кальция из кишечника или потери ионов кальция и фосфора с мочой, врождённых нарушений обмена витамина D (неспособности к образованию его активных метаболитов либо рефрактерности к ним рецепторов).
Деформации суставов возникает при многих заболеваниях, вместе с тем при некоторых из них они довольно специфичны: «сосискообразная» деформация пальцев свойственна псориатическому артриту, «веретенообразная» - ЮРА и СКВ, изменение кисти типа «когтистой лапы» - ССД.
Гипермобильность
Гипермобильность (повышенная подвижность) суставов связана со слабостью связочного аппарата. Повышенную подвижность наблюдают при наследственных дисплазиях соединительной ткани (синдромах Элерса-Данло, Марфана и др.). Нестабильность и избыточная подвижность суставов - следствие разрывов сухожилий, изменений суставной капсулы, нарушений конгруэнтности суставных поверхностей из-за разрушения хряща.
Артрит
Артрит характеризуется равномерной припухлостью мягких тканей и дефигурацией сустава, местной гиперемией и гипертермией кожи, болезненностью при пальпации области сустава, нарушением как активных, так и пассивных движений во всех возможных плоскостях.
• Артриты возникают при многих инфекционных заболеваниях (бруцеллёзе, туберкулёзе, сифилисе, боррелиозе, краснухе, вирусном гепатите, ВИЧ-инфекции и др.). Для острого бактериального артрита обычно характерно поражение лишь одного сустава; заболевание проявляется резкой болью в суставе, всеми местными признаками воспаления, скоплением гнойного экссудата в полости сустава в сочетании с регионарным лимфаденитом и гектической лихорадкой. При туберкулёзном и грибковом артритах в области поражённого сустава могут образоваться свищевые ходы с выделением крошковатых белых масс.
• Реактивный артрит (РеА) развивается после перенесённой инфекции бактериальной или вирусной природы, которая индуцирует иммунное воспаление.
• Асимметричный олигоили пауциартрит (воспаление 2-3 или 4-5 суставов) с преимущественным поражением суставов нижних конечностей, болями в области пяток (талалгиями), а также воспалительными изменениями глаз (конъюнктивитом, увеитом) и мочевых путей (уретритом) характерен для болезни Райтера.
• Симметричные артриты с постепенным вовлечением в процесс новых суставов, деформацией, симптомом «утренней скованности», нарушением функции и повреждением хрящевых и костных структур, развитием вывихов и подвывихов характерны для ЮРА.
• Мигрирующий неэрозивный полиартрит характерен для острой ревматической лихорадки, СКВ, геморрагического васкулита, дерматомиозита и других ревматических заболеваний.
• Поражение суставов в сочетании с ригидностью позвоночника указывает на анкилозирующий спондилоартрит - болезнь Бехтерева.
Нарушение процессов оссификации
Ускорение процессов оссификации наблюдают при тиреотоксикозе, преждевременном половом развитии, опухолях половых желёз, опухолях третьего желудочка головного мозга с вовлечением гипоталамуса, опухоли надпочечников, фиброзной остеодисплазии и др. Задержка оссификации возникает при гипотиреозе, хронической надпочечниковой недостаточности, гипопитуитаризме, агенезии гонад и гипогонадизме, некоторых хронических соматических заболеваниях, хондродистрофии, болезни Дауна.
Несовершенный остеогенез
Несовершенный остеогенез - наследственное заболевание, вызывающее уменьшение массы костей вследствие нарушения остеогенеза и обусловливающее их повышенную ломкость. Часто сопровождается голубой окраской склер, аномалиями зубов (несовершенным дентиногенезом) и прогрессирующим снижением слуха. Дети с тяжёлой формой этого заболевания рождаются мёртвыми, имеют укороченные деформированные конечности с множественными переломами, произошедшими ещё внутриутробно. Менее тяжёлая форма (замедленное несовершенное костеобразование) характеризуется более благоприятным прогнозом.
Опухоли костной системы
У детей наиболее часто развиваются саркома Юинга , остеосаркома, остеохондрома и остеоидная остеома. Для последней характерны интенсивные изнуряющие боли, при других опухолях костей интен- сивность болевого синдрома длительное время остаётся умеренной. При обследовании детей обнаруживают припухлость и отёк тканей в области поражения, болезненное образование, исходящее из кости.
Остеомиелит и периостит
Остеомиелит - острое или хроническое воспаление костного мозга, обычно распространяющееся на компактное и губчатое вещество кости и надкостницу, обусловленное бактериальной (чаще грамот- рицательной) флорой. Характерны интенсивные боли в костях, сопровождающиеся резкой локальной болезненностью, лихорадка, интоксикация. При прорыве гноя в мягкие ткани появляются отёк и
гиперемия окружающих тканей, повышение местной температуры. У детей чаще поражаются нижние конечности, в первую очередь проксимальные или дистальные концы бедренной или большеберцовой кости. Очаги остеомиелита расположены в метафизе или эпифизе (у детей до 1 года) трубчатых костей, нередко в процесс вовлекаются суставы. Туберкулёзный остеомиелит развивается в эпифизах или метафизах длинных трубчатых костей или позвоночнике. Для туберкулёзного остеомиелита характерны меньшая выраженность болевого синдрома и признаков воспаления.
Периостит (воспаление надкостницы) проявляется локальным утолщением, неровностью поверхности и болезненностью кости. Возникает при туберкулёзном, сифилитическом или опухолевом поражении костей, ревматических заболеваниях.
Переломы и подвывихи костей
Переломы костей у детей чаще всего возникают в периоды наибольшего вытяжения. Появляются боль, припухлость и деформация кости (при смещении обломков), крепитация и кровоизлияние в месте перелома, нарушение функции и укорочение конечности. У детей раннего возраста нередки поднадкостничные переломы и переломы по типу «зелёной ветки» с нарушением целостности кортикального вещества при сохранении целостности надкостницы.
Подвывихи часто возникают у детей в возрасте от 2 до 4 лет. При резком растяжении вытянутой руки возможны подвывихи головки лучевой или плечевой кости в связи с несовершенством строения суставов.
Состояние родничков
Раннее закрытие большого родничка наблюдают у детей с патологически быстрыми темпами окостенения, определяющими развитие микроцефалии, позднее закрытие характерно для рахита и гидроцефалии. Усиленная пульсация и выбухание большого родничка развивается вследствие повышенного внутричерепного давления (при гидроцефалии или менингите); западение - при потере большого количества жидкости (эксикозе).
Укорочение нижних конечностей
Укорочение нижних конечностей возникает при врождённом укорочении бедренной или большеберцовой кости, врождённом смеще- нии головки бедренной кости, смещении эпифиза или задержке развития эпифиза бедренной кости вследствие травмы или инфекции, полиомиелита, гемиплегии, хондродистрофии.
Патология зубов
• Аномалии развития зубов проявляются сверхкомплектностью (появлением лишних зубов), врождённым отсутствием зубов, неправильным направлением роста, деформациями (например, бочкообразной деформацией с полулунной вырезкой нижнего края - зубы Хатчинсона, характерные для врождённого сифилиса).
• Гипоплазия эмали - отсутствие естественного блеска, необычный цвет и наличие углублений различной величины и формы возникают при нарушении минерального и белкового обмена в период обызвествления зубов.
• Преждевременное выпадение зубов молочного прикуса обусловлено гиповитаминозом C, хроническим отравлением солями или парами ртути, длительной лучевой терапией, акаталазией, гипофосфатазией, СД, лейкозом, гистиоцитозом, иммунодефицитными состояниями.
• Кариес - деминерализация зубной эмали с формированием полостей и разрушением пульпы. Кариес часто обусловлен взаимодействием пищевых углеводов и бактерий слизистой оболочки (чаще всего Streptococcus mutans). Фактор риска раннего развития кариеса у детей - бесконтрольное вскармливание сладкими смесями, частое срыгивание, наличие гастроэзофагеального рефлюкса.
• Флюороз - разрушение зубов, обусловленное избытком фтора.
• Периодонтит - инфекционно-воспалительное поражение прилегающих к зубу связок и костей с развитием необратимой тканевой деструкции, часто вызван Actinobacillus actinomycetemcomitans.
МЫШЕЧНАЯ СИСТЕМА
Мышечная система включает более 600 мышц, большинство из которых участвует в выполнении различных движений.
Анатомо-физиологические особенности мышечной системы
К моменту рождения количество мышц у ребёнка почти такое же, как у взрослого, однако наблюдают существенные различия в отно- шении массы, размеров, структуры, биохимии, физиологии мышц и нервно-мышечных единиц.
• Скелетные мышцы у новорождённого анатомически сформированы и сравнительно хорошо развиты. К 2 годам относительная масса мышц несколько уменьшается, а затем в связи с нарастанием двигательной активности ребёнка вновь увеличивается и к 15 годам составляет 32-33% массы тела (у взрослых - 40-44%).
• У новорождённого мышечные волокна расположены рыхло, их толщина 4-22 мкм. В постнатальном периоде рост мышечной массы происходит в основном за счёт утолщения мышечных волокон, и к 18-20 годам их диаметр достигает 20-90 мкм. В целом мышцы у детей раннего возраста более тонкие и слабые, а мышечный рельеф сглажен и становится отчётливым обычно только к 5-7 годам жизни.
• Фасции у новорождённого тонкие, рыхлые, легко отделяются от мышц. Слабое развитие сухожильного шлема и рыхлое соединение его с надкостницей костей свода черепа предрасполагают к образованию гематом при прохождении ребёнка через родовые пути. Созревание фасций начинается с первых месяцев жизни ребёнка и связано с функциональной активностью мышц.
• Нервный аппарат мышц к моменту рождения сформирован не полностью, что сочетается с незрелостью сократительного аппарата скелетных мышц. По мере роста ребёнка происходит совершенствование двигательной иннервации фазных скелетных мышечных волокон и формирование дефинитивных нервно-мышечных единиц.
• Скелетные мышцы у новорождённых характеризуются меньшим содержанием сократительных белков (у новорождённых их в 2 раза меньше, чем у детей старшего возраста), наличием фетальной формы миозина, обладающего небольшой АТФ-азной активностью. По мере роста ребёнка фетальный миозин замещается дефинитивными миозинами, увеличивается содержание тропомиозина и саркоплазматических белков.
• Мышцы ребёнка характеризуются рядом функциональных особенностей: во внутриутробном периоде скелетные мышцы отличаются низкой возбудимостью. Мышца воспроизводит лишь 3-4 сокращения в секунду. С возрастом число сокращений доходит до 60-80 в секунду. Созревание нервно-мышечного синапса приводит к значительному ускорению перехода возбуждения с нерва на мышцу. У новорождённых мышцы не расслабляются не только во время бодрствования, но и во сне. Постоянную их активность объясняют участием мышц в теплопродукции (так называемый сократительный термогенез) и в метаболических процессах организма, в стимуляции развития самой мышечной ткани.
Мышечный тонус - ориентир при определении гестационного возраста новорождённого. У здоровых детей первых 2-3 мес жизни отмечают повышенный тонус мышц сгибателей, так называемый физиологический гипертонус, связанный с особенностями функционирования ЦНС и приводящий к некоторому ограничению подвижности в суставах. Гипертонус в верхних конечностях исчезает в 2-2,5 мес, а в нижних - в 3-4 мес. Глубоко недоношенные дети (срок гестации менее 30 нед) рождаются с общей мышечной гипотонией. У ребёнка,
родившегося на 30-34 нед беременности, нижние конечности согнуты в тазобедренных и коленных суставах. Флексия верхних конечностей появляется только у детей, родившихся после 34 нед беременности. После 36-38 нед отмечают флексорное положение как нижних, так и верхних конечностей.
Рост и развитие мышц у детей происходит неравномерно и зависит от их функциональной активности. У новорождённого слабо развиты мимические и жевательные мышцы. Они заметно укрепляются после прорезывания молочных зубов. Отчётливо выражены возрастные особенности диафрагмы. Её купол у новорождённых более выпуклый, сухожильный центр занимает относительно малую площадь. По мере развития лёгких выпуклость диафрагмы уменьшается. У детей до 5 лет диафрагма расположена высоко, что связано с горизонтальным ходом рёбер.
У новорождённых слабо развиты мышцы, апоневрозы и фасции живота, что обусловливает выпуклую форму передней брюшной стенки, сохраняющуюся до 3-5 лет. Пупочное кольцо у новорождённого ещё не сформировано, особенно в верхней его части, в связи с чем возможно образование пупочных грыж. Поверхностное паховое кольцо образует воронкообразное выпячивание, более выраженное у девочек.
У новорождённого преобладает масса мышц туловища. В первые годы жизни ребёнка в связи с нарастанием двигательной активности быстро растут мышцы конечностей, причём развитие мышц верхних конечностей на всех этапах опережает развитие мышц нижних конечностей. В первую очередь развиваются крупные мышцы плеча, предплечья, гораздо позднее - мышцы кисти, что приводит к трудностям в выполнении тонкой ручной работы до 5-6-летнего возраста. До 7 лет у детей недостаточно развиты мышцы ног, в связи с чем они плохо переносят длительные нагрузки. Мышцы, обеспечивающие вертикальное положение тела, наиболее быстро растут после 7 лет, особенно у подростков 12-16 лет. Совершенствование точности и координации движений наиболее интенсивно происходит после 10 лет, а способность к быстрым движениям развивается лишь к 14 годам.
Интенсивность
прироста мышц и мышечной силы связана с полом. Показатели динамометрии
у мальчиков выше, чем у девочек. Относительная сила мышц (на
Методика исследования мышечной системы
Расспрос
Наиболее частые жалобы при поражении мышечной системы - боли в мышцах (миалгии) и снижение мышечной силы. При сборе анамнеза следует по возможности выяснить время возникновения этих жалоб, провоцирующие факторы, связь с другими патологическими симптомами, имеющимися у ребёнка, семейно-наследственный анамнез.
Осмотр и пальпация
При осмотре и пальпации в первую очередь оценивают степень развития мышц. Также необходимо оценить такие важнейшие показатели состояния мышечной системы, как тонус, силу и двигательную актив- ность мышц.
Степень развития мышц. У здоровых детей мышцы упругие на ощупь, одинаковые на симметричных участках тела и конечностей. Различают 3 степени развития мышц.
• Хорошее - контуры мышц туловища и конечностей в покое хорошо видны, живот втянут или незначительно выдаётся вперёд, лопатки подтянуты к грудной клетке, при напряжении усиливается рельеф сокращённых мышц.
• Среднее - мышцы туловища развиты умеренно, а конечностей - хорошо, при напряжении отчётливо изменяется их форма и объём.
• Слабое - в покое мышцы туловища и конечностей плохо контурируются, при напряжении рельеф мышц изменяется едва заметно, нижняя часть живота отвисает, нижние углы лопаток расходятся и отстают от грудной клетки.
Недостаточное развитие мышц возникает у детей, ведущих малоподвижный образ жизни, при дистрофии, обусловленной нарушением питания, наличием хронических соматических заболеваний, патологии нервной системы, генерализованного поражения суставов и т.д. Крайняя степень слабого развития мышц - атрофия. При этом состоянии масса мышечной ткани резко уменьшена, а брюшко мышц по своей толщине и консистенции становится похожим на сухожилие. При мышечной атрофии происходит обратимое или необратимое нарушение трофики мышц с развитием истончения и перерождения мышечных волокон, ослаблением или утратой их сократительной способности. Асимметрия мышечной массы предполагает неодинаковую степень развития одноимённых групп мышц. Для обнаружения асимметрии последовательно сравнивают аналогичные мышцы обеих половин лица, туловища, конечностей. Для более точной оценки измеряют сантиметровой лентой и сравнивают окружности левой и правой конечностей на одинаковых
уровнях. Мышечная асимметрия - следствие недоразвития, травмы, патологии нервной системы, некоторых ревматических заболеваний (односторонней склеродермии, ЮРА) и др.
При пальпации обнаруживают локальную или распространённую болезненность, а также уплотнения по ходу мышц, что связано с воспалительными изменениями, очаговым или диффузным отложением в них кальция.
Мышечный тонус. Мышечный тонус - рефлекторное напряжение мышц, контролируемое ЦНС и зависящее также от происходящих в мышце метаболических процессов. Снижение или отсутствие тонуса называют гипотонией или атонией мышц соответственно, нормальный тонус - нормотонией мышц, высокий тонус - мышечной гипертонией.
Предварительное представление о состоянии мышечного тонуса получают при визуальной оценке позы и положения конечностей ребён- ка. Поза здорового новорождённого (руки согнуты в локтях, колени и бёдра подтянуты к животу) свидетельствует о наличии у него физиологического гипертонуса сгибателей. При снижении мышечного тонуса новорождённый лежит на столе с вытянутыми руками и ногами. У детей более старшего возраста снижение тонуса мышц приводит к нарушениям осанки, крыловидным лопаткам, чрезмерному поясничному лордозу, увеличению живота и др.
Мышечный тонус исследуют, оценивая сопротивление мышц, возникающее при пассивных движениях в соответствующих суставах (конечность при этом должна быть максимально расслаблена).
• Выделяют два вида повышения тонуса.
- Мышечная спастичность - сопротивление движению выражено только в начале пассивного сгибания и разгибания, затем препятствие как бы уменьшается (феномен «складного ножа» ) . Возникает при перерыве центрального влияния на клетки переднего рога спинного мозга и растормаживания сегментарного рефлекторного аппарата.
- Мышечная ригидность - гипертонус постоянен или нарастает при повторении движений (феномен «восковой куклы» или «свинцовой трубки»). При исследовании мышечного тонуса возникает прерывистость, ступенчатость сопротивления (феномен «зубчатого колеса»). Конечность может застывать в той позе, которую ей придают, - пластический тонус. Возникает при поражении экстрапирамидной системы.
• При мышечной гипотонии выявляют отсутствие сопротивления при пассивных движениях, дряблую консистенцию мышц, увеличение объёма движений в суставах (например, переразгибание). Существует несколько проб, позволяющих судить о состоянии мышечного тонуса у детей.
- Симптом возврата - ножки новорождённого, лежащего на спине, разгибают, выпрямляют и прижимают к столу на 5 с, после чего отпускают. При наличии у новорождённого физиологического гипертонуса ножки сразу же возвращаются в исходное положение, при сниженном тонусе полного возврата не происходит.
- Проба на тракцию - лежащего на спине ребёнка берут за запястья и стараются перевести в сидячее положение. Ребёнок сначала разгибает руки (первая фаза), а затем сгибает их, всем телом подтягиваясь к исследующему (вторая фаза). При гипертонусе отсутствует первая фаза, а при гипотонусе - вторая фаза.
- Симптом «верёвочки» - исследователь, стоя лицом к ребёнку, берёт его в свои руки и совершает вращательные движения попеременно то в одну, то в другую сторону, оценивая при этом степень активного мышечного сопротивления.
- Симптом «дряблых плеч» - плечи ребёнка обхватывают сзади двумя руками и активно поднимают вверх. При мышечной ги- потонии это движение даётся легко, при этом плечи касаются мочек ушей.
Объём движений. Оценивают объём как активных, так и пассивных движений.
• Активные движения изучают в процессе наблюдения за ребёнком во время игры, ходьбы, выполнения тех или иных движений (приседаний, наклонов, подниманий рук и ног, перешагиваний через препятствия, подъёма и спуска по лестнице и т.д.). Ограничение или отсутствие движений в отдельных мышечных группах и суставах указывает на поражение нервной системы (парезы или параличи), мышц, костей, суставов.
• Пассивные движения исследуют, последовательно производя сгибание и разгибание в суставах: локтевых, тазобедренных, голеностопных и т.д. У новорождённых и детей первых 3-4 мес жизни отмечают ограничение движений в суставах, обусловленное физиологическим гипертонусом. Ограничение пассивных движений у детей старшего возраста указывает на повышение мышечного тонуса или поражение суставов.
Сила мышц. Силу мышц оценивают по степени усилия, необходимого для преодоления активного сопротивления той или иной мышечной группы. У детей раннего возраста пытаются отнять схваченную ими игрушку. Старших детей просят оказать сопротивление при разгибании согнутой руки (ноги). О состоянии мышечной силы косвенно можно судить по тому, как ребёнок выполняет приседания, подъём и спуск по лестнице, вставание с пола или с кровати, одевание и раздевание и т.д. Мышечная сила отчётливо увеличивается с возрастом. Как правило, ведущая рука сильнее и в целом мышечная сила у мальчиков
больше, чем у девочек. О мышечной силе более объективно судят по показаниям динамометра (ручного и станового).
Лабораторные и инструментальные исследования
При заболеваниях мышечной системы исследуют биохимические показатели крови (активность креатинфосфокиназы, мышечной фрак- ции лактатдегидрогеназы (ЛДГ), трансаминаз, концентрацию аминокислот и креатина в крови и моче, содержание миоглобина в крови и моче), определяют наличие аутоантител. Для уточнения диагноза проводят генетические и морфологические исследования (биопсию мышц).
Среди инструментальных методов для выяснения причины снижения мышечной силы в клинической практике наиболее часто при- меняют электромиографию - метод регистрации биоэлектрической активности мышц, позволяющий, например, дифференцировать первичную патологию мышц от их поражений при заболеваниях нервной системы. Мышечную возбудимость оценивают с помощью хронаксиметрии, мышечную работоспособность - эргографом и эргометром.
Семиотика поражений мышечной системы
ОСНОВНЫЕ СИНДРОМЫ ПОРАЖЕНИЯ МЫШЦ Гипотрофия и атрофия мышц
Мышечная гипотрофия или атрофия является врождённой или приобретённой, первичной или вторичной.
• Гипотрофия мышц возникает иногда у здоровых детей, ведущих малоподвижный образ жизни, при ограничении подвижности в послеоперационном периоде или при тяжёлой соматической патологии.
• Атрофия мышц сопутствует вялым параличам, в частности, возникающим при паралитической форме полиомиелита. Мышечная атрофия развивается постепенно при наследственных дегенеративных заболеваниях мышечной системы, хронически протекающих инфекциях, нарушениях метаболических процессов, расстройствах трофических функций нервной системы, длительном применении глюкокортикоидов и др. Локальная мышечная атрофия формируется при длительной обездвиженности, связанной с заболеваниями суставов, повреждениями сухожилий, нервов или самих мышц.
Нарушение тонуса мышц
• Мышечная гипотония у новорождённых - следствие поражения ЦНС, гипербилирубинемии, недоношенности, некоторых врождён- ных заболеваний. У детей раннего возраста снижение мышечного
тонуса возникает при рахите, гипотрофии (II и III степени), в старшем возрасте - при ревматической хорее, поражениях мозжечка и др. Мышечный тонус снижается при гипокалиемии. Причины последней - рвота, диарея, длительный приём диуретиков, лечение сердечными гликозидами, а также поражение желёз внутренней секреции (гипофиза, щитовидной железы, надпочечников).
• Мышечная гипертония возникает при поражении пирамидных путей (например, болезни Литтла, травмах головного и спинного мозга, энцефалитах), некоторых инфекционных заболеваниях (например, столбняке), при миотонии Томсена и др.
Миалгии
Миалгии обусловлены спазмом, сдавлением, воспалением или ишемией мышц.
• Выраженные боли в мышцах конечностей нередко возникают при таких инфекционных заболеваниях, как лептоспироз, бруцеллёз, туляремия, возвратный тиф.
• Боли в покое и болезненность мышц свойственны заболеваниям, протекающим с некрозом мышц и миоглобинурией.
• Боли во время или после физической нагрузки наблюдают при наследственных метаболических миопатиях или ишемии (например, при склеродермии).
• Болезненность мышц в сочетании с их уплотнением свидетельствует об их воспалительном поражении (миозите, дерматомиозите, трихинеллёзе).
• Очаги каменистой плотности в толще мышц образуются при отложении солей кальция (оссификации), возникающем при гиперпаратиреозе, токсоплазмозе, дерматомиозите и оссифицирующем миозите.
Мышечные контрактуры
Мышечные контрактуры часто возникают при заболеваниях суставов и затрагивают прилегающие к суставу мышцы, чаще всего сгибатели.
Снижение мышечной силы
• Мышечная слабость в проксимальных отделах конечностей более характерна для миопатий, в дистальных - для полиневропатий, а также для миотонической дистрофии, дистальной мышечной дистрофии.
• Нарастание слабости после нагрузки свидетельствует о расстройстве нервно-мышечной передачи или метаболической миопатии (при нарушении утилизации глюкозы или липидного обмена).
• Из эндокринных заболеваний мышечную слабость чаще всего вызывают гипокортицизм, тиреотоксикоз, гипотиреоз, гиперпаратиреоз, акромегалия.
• Общее снижение мышечной силы возникает при тяжёлых истощающих заболеваниях, хронических заболеваниях лёгких, сердечной, печёночной и хронической почечной недостаточности (ХПН).
ОСНОВНЫЕ ЗАБОЛЕВАНИЯ, СОПРОВОЖДАЮЩИЕСЯ
ПОРАЖЕНИЕМ МЫШЦ
Миопатии
Миопатии - обобщённое название гетерогенной группы заболеваний мышечной системы (главным образом скелетной мускулатуры), обусловленных нарушением сократительной способности мышечных волокон и проявляющихся мышечной слабостью, уменьшением объёма активных движений, снижением тонуса, атрофией, иногда псевдогипертрофией. Выделяют первичные (мышечные дистрофии) и вторичные (воспалительные, токсические, метаболические и т.д.) миопатии.
• Мышечные дистрофии - наследственные миопатии, характеризующиеся прогрессирующей мышечной слабостью, вызванной деструкцией мышечных волокон. Обновление мышечной ткани при этом сильно нарушено. При болезни Дюшенна и сходных заболеваниях нарушается синтез дистрофина, что приводит к нарушению связей цитоскелета с межклеточным матриксом. Мышечные волокна теряют структурную целостность и погибают, при этом мышечная ткань замещается жировой.
• К группе воспалительных миопатий относят следующие заболевания.
- Заболевания инфекционной этиологии: бактериальные (стрептококковый некротический миозит, газовая гангрена), вирусные (грипп, краснуха, энтеровирусная инфекция, ВИЧ-инфекция), паразитарные (токсоплазмоз, цистицеркоз, трихинеллёз), спирохетозные (лаймская болезнь).
- Идиопатические аутоиммунные заболевания (дермато- и полимиозит, СКВ, ювенильный полиартрит и др.).
• Лекарственные миопатии возникают при приёме различных лекарственных препаратов: циметидина, пеницилламина, прокаинамида («Новокаинамида»), хлорохина, колхицина, циклоспорина, глюкокортикоидов, пропранолола и др.
Миотония
Миотония - состояние, при котором после сокращения мышц возникает тоническая ригидность продолжительностью в несколько сек.
Миотония характерна для миотонической дистрофии, врождённой миотонии (болезни Томсена), а также врождённой парамиотонии, при которой ригидность мышц провоцируется охлаждением.
Миастения
Миастения - заболевание, характеризующееся нарастающей мышечной слабостью и патологической утомляемостью скелетных мышц, обусловленной нарушением нервно-мышечной передачи. В основе миастении чаще всего лежит иммунное поражение (образование АТ к ацетилхолиновым рецепторам постсинаптической мембраны нервномышечного синапса). Миастения возникает у детей в любом возрасте и проявляется птозом, двоением в глазах, бульбарными симптомами, нарастающей слабостью мышц.
• Неонатальная миастения развивается у ребёнка грудного возраста не позже 2 мес после рождения вследствие пассивного переноса АТ трансплацентарно от матери, страдающей миастенией, плоду.
• Врождённая миастения - заболевание, характеризующееся птозом, наружной офтальмоплегией, повышенной утомляемостью. Оно обусловлено генетическим дефектом нервно-мышечных синапсов с развитием устойчивости к ингибиторам холинэстеразы. Заболевание может развиться внутриутробно, в период новорождённости или в течение первых лет жизни.
Параличи и парезы
Параличами (парезами) называют состояния с утратой (снижением) способности мышц произвольно сокращаться вследствие поражения нервной системы. Различают центральные и периферические параличи (парезы).
• При периферических параличах мышцы становятся дряблыми, вялыми, а пассивные движения в суставах избыточными.
• Центральные параличи обычно сопровождаются спастическим гипертонусом. Мышцы становятся уплотнёнными, напряжёнными, отчётливо контурируются, пассивные движения затруднены и ограничены.
Врождённые аномалии мышц
• Наиболее распространённая врождённая аномалия мышц - недоразвитие грудино-ключично-сосцевидной мышцы, приводящее к кривошее.
• Часто возникают аномалии строения диафрагмы с образованием грыж.
• Недоразвитие или отсутствие большой грудной или дельтовидной мышц приводит к развитию деформаций плечевого пояса.
ОРГАНЫ ДЫХАНИЯ
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СИСТЕМЫ ДЫХАНИЯ
Полость носа и околоносовые пазухи
У детей раннего возраста носовые ходы узкие, раковины относительно толстые, нижний носовой ход формируется к 4 годам. Слизистая оболочка нежная, богато васкуляризирована, поэтому даже незначи- тельный её отёк при развитии ринита затрудняет дыхание через нос, что создаёт трудности при кормлении. Недоразвитость кавернозной (пещеристой) ткани в подслизистой оболочке обусловливает редкость носовых кровотечений у маленьких детей. Пещеристая ткань развивается к 8-9 годам. В этом возрасте у детей легко возникают носовые кровотечения вследствие нежности слизистой оболочки, её ранимости и обильности её кровоснабжения.
Околоносовые пазухи к рождению развиты недостаточно. Сформированы верхнечелюстные (гайморовы), этмоидальная (решёт- чатая) и клиновидная пазухи, но они имеют очень малые размеры. Лобная пазуха отсутствует. Эти особенности определяют редкость синуситов у детей раннего возраста. Полное формирование пазух происходит к 15 годам.
Глотка и гортань
Глотка у новорождённого сравнительно узкая. Лимфоидное кольцо развито слабо. После года нёбные миндалины выходят за пределы дужек, но крипты в них развиты слабо, поэтому ангиной дети раннего возраста болеют редко. Значительно чаще у детей выявляют разрастание носоглоточной лимфоидной ткани (аденоиды), что затрудняет нормальное носовое дыхание ребёнка. Длительно существующие аденоиды приводят к формированию характерного «аденоидного лица»: постоянно открытый рот, отсутствие носового дыхания, некоторая одутловатость лица.
Гортань у детей имеет воронкообразную форму, относительно узкая, её хрящи нежные и податливые. Голосовые связки короче, чем у взрослых, что определяет характер голоса. До 3 лет форма гортани одинакова у мальчиков и девочек. Затем у мальчиков угол соединения пластинок щитовидного хряща становится острее, чем у девочек. Со временем голосовые связки значительно удлиняются (особенно к 10-12 годам). Узкий просвет, богатая васкуляризация и склонность слизистой оболочки к отёку обусловливают склонность маленьких де- тей к стенозирующим ларингитам.
Грудная клетка
Грудная клетка новорождённого имеет более округлую форму, чем у детей старшего возраста: сагиттальный размер почти равен поперечному. С возрастом переднезадний размер постепенно уменьшается. У маленьких детей, в отличие от взрослых, рёбра соединены с позвоночником более горизонтально (почти под прямым углом). Эпигастральный угол тупой. Эти особенности в сочетании со слабостью дыхательной мускулатуры объясняют малую экскурсию грудной клетки и поверхностный характер дыхания. Особенности анатоми- ческого строения грудной клетки обусловливают преимущественно диафрагмальный характер дыхания у новорождённых и детей первых месяцев жизни. У новорождённых диафрагма сокращается медленнее и слабее, чем у детей более старшего возраста.
С ростом ребёнка поперечное сечение грудной клетки принимает овальную форму. Увеличивается её фронтальный размер, сагиттальный - относительно уменьшается. Увеличивается кривизна рёбер. Эпигастральный угол становится более острым. Развиваются эластические структуры лёгочной ткани, повышается эффективность вентиляции.
Трахея и бронхи
Трахея новорождённого имеет воронкообразную форму. Её каркас состоит из 14-16 хрящевых полуколец, соединённых сзади фиброз- ной перепонкой (вместо эластической замыкающей пластины у взрослых). Мягкость хрящей гортани, слабое развитие эластической ткани и большая подвижность могут приводить к её щелевидному спадению и возникновению шумного храпящего дыхания (стридор).
Бронхиальное дерево к рождению сформировано. Основу бронхов составляют хрящевые полукольца, соединённые фиброзной перепон- кой. Трахея разделяется на правый и левый главные бронхи. Правый главный бронх составляет меньший угол с трахеей, чем левый, поэтому при аспирации инородное тело чаще попадает в правый бронх.
Слизистая оболочка бронхов и бронхиол нежная, богата кровеносными сосудами, покрыта тонким слоем слизи, выстлана цилиндри- ческим мерцательным многорядным эпителием, обеспечивающим эвакуацию слизи.
У новорождённых дыхательные пути содержат очень мало гладкой мускулатуры, но у детей 4-5 мес мышечная ткань уже достаточно развита. Из-за недоразвитости мышечной и эластической тканей у детей раннего возраста явления спазма бронхов менее выражены; бронхиальная обструкция связана в основном с отёком слизистой оболочки и продукцией вязкого секрета.
Лёгкие
Лёгкие у детей, как и у взрослых, имеют сегментарное строение, однако ацинусы недостаточно развиты. К рождению лёгкие содержат около 60 млн первичных альвеол, их количество интенсивно увели- чивается в первые 2 года жизни. Затем скорость роста замедляется, и к 8-12 годам количество альвеол достигает приблизительно 375 млн, что соответствует количеству альвеол у взрослых.
Лёгкие у детей раннего возраста богаты соединительной тканью, имеют обильное кровоснабжение, эластическая ткань развита слабо. В силу этого лёгкие маленького ребёнка менее воздушны и более полнокровны, чем у взрослого. Эти факторы предрасполагают к обструкции и развитию ателектазов. Лёгкость развития ателектазов обусловлена также неболь- шим количеством сурфактанта или малым содержанием в нём лецитина, что характерно для незрелых лёгких. Недостаток сурфактанта - одна из причин нерасправления лёгких у недоношенных детей.
Правое лёгкое имеет три доли (верхнюю, среднюю и нижнюю), левое - две (верхнюю и нижнюю). Средней доле правого лёгкого соответствует язычковая доля левого лёгкого. Границы между долями лёгких (табл. 2-5) проходят следующим образом:
• спереди слева расположена верхняя, справа - верхняя и средняя доли (граница между ними проходит по IV ребру);
• сбоку справа определяются 3 доли, слева - 2 доли;
• сзади с обеих сторон расположены верхняя и нижняя доли; граница между ними проходит по линии, проведённой по spina scapulae, до её пересечения с позвоночником.
Таблица 2-5. Границы долей лёгкого

В правом лёгком различают 10 сегментов, в левом - 9 (рис. 2-11). Средостение
Средостение у детей относительно больше, чем у взрослых. В своей верхней части оно заключает трахею, крупные бронхи, артерии, вены, нервы (n. vagus, truncus sympathicus, n. laryngeus recurrens и др.), вилочковую железу и лимфатические узлы. В его нижней части находится сердце.
Рис. 2-11. Схема сегментарного строения лёгких. А - правое лёгкое. Б - левое лёгкое. Цифры соответствуют номерам сегментов. (Из: Сергиенко В.И., Петросян Э.А., Фраучи И.В. Топографическая анатомия и оперативная хирургия. М., 2001.)
Корень лёгкого - составная часть средостения, состоит из крупных бронхов, кровеносных и лимфатических сосудов и лимфатических узлов (околотрахеальных, трахеобронхиальных, бронхолёгочных и др.). По сравнению со взрослыми, у детей лимфатические узлы лёгких (как и лимфатические узлы других областей) отличаются относительной шириной синусов, богатой васкуляризацией, слабым развитием капсулы и большим количеством крупных клеточных элементов. Все эти особенности благоприятствуют развитию в них воспалительных процессов. Лимфатическая система лёгких у детей раннего возраста развита очень хорошо.
Функциональные особенности системы дыхания
Эффективность функции внешнего дыхания зависит от трёх процессов: вентиляции альвеолярного пространства, интенсивности капиллярного кровотока (перфузии) и диффузии газов через альвеолярнокапиллярную мембрану. Диффузия происходит вследствие разности парциального давления кислорода и углекислого газа в альвеолярном воздухе и крови. Кислород путём диффузии из альвеол попадает в лёгочные капилляры и транспортируется по всему телу, растворяясь в плазме (около 3%) или соединяясь с Hb (97%). Транспортная способность крови в значительной степени зависит от концентрации Hb (каждый грамм Hb может присоединить 1,34 мл кислорода). Элиминация углекислого газа с кровотоком происходит несколькими путями: в виде бикарбоната и ионов водорода или в комбинации с некоторыми плазматическими белками и Hb. У новорождённых в течение первых дней жизни концентрация Hb выше, чем у взрослых, поэтому способность крови связывать кислород у них больше. Это позволяет новорождённому пережить критический период становления лёгочного дыхания. Большое значение имеет и высокое содержание у новорождённого HbF, обладающего более значительным сродством к кислороду, чем дефинитивные Hb взрослого (HbA, HbA2). После установления лёгочного дыхания концентрация HbF в крови ребёнка быстро уменьшается. Однако при гипоксии или анемии происходит компенсаторное увеличение концентрации HbF.
МЕТОДИКА ИССЛЕДОВАНИЯ СИСТЕМЫ ДЫХАНИЯ
Методика обследования органов дыхания включает сбор анамнеза, осмотр, пальпацию, перкуссию, аускультацию, лабораторные и инструментальные исследования.
Расспрос
Сбор анамнеза включает выявление жалоб больного, времени их возникновения и связи с какими-либо внешними факторами. Наиболее
часто при патологии органов дыхания больной ребёнок (или его родители) жалуются на следующие явления.
• Затруднение носового дыхания; у грудных детей в этом случае возникают трудности при кормлении.
• Выделения из носа (серозные, слизистые, слизисто-гнойные, сукровичные, кровянистые).
• Кашель (сухой или влажный). При опросе необходимо выяснить время возникновения или усиления кашля и наличие его связи с какими-либо провоцирующими факторами. Кашель может сопровождаться рвотой.
- Сухой кашель может быть «лающим» или приступообразным.
- Влажный кашель бывает продуктивным (с отделением мокроты) и непродуктивным (следует учитывать, что дети часто заглатывают мокроту). При отхождении мокроты обращают внимание на её характер (слизистая, слизисто-гнойная, гнойная) и количество.
• Боли в грудной клетке (отмечают, связана ли боль с дыханием). При расспросе выясняют, какими заболеваниями органов дыхания
ребёнок болел ранее, был ли контакт с больными острыми инфекционными заболеваниями, отдельно задают вопрос о контакте с больными туберкулёзом. Важен также аллергологический и семейный анамнез обследуемого ребёнка.
Общий осмотр
Обследование начинают с общего осмотра, оценки состояния сознания и двигательной активности ребёнка. Далее обращают внимание на положение больного, цвет его кожных покровов и слизистых оболочек (например, отмечают бледность или цианоз).
• При осмотре лица ребёнка обращают внимание на сохранность носового дыхания, прикус, наличие или отсутствие пастозности, выделений из носа или рта. Обязателен тщательный осмотр полости носа. Если вход в нос заложен выделениями или корками, необходимо удалить их ватным тампоном. Осмотр полости носа следует проводить осторожно, так как у детей легко возникают носовые кровотечения вследствие нежности и обильного кровоснабжения слизистой оболочки.
• Особенности голоса, крика и плача ребёнка помогают судить о состоянии верхних дыхательных путей. Обычно сразу после рождения здоровый ребёнок делает первый глубокий вдох, расправляющий лёгкие, и громко кричит. Громкий энергичный крик у грудных и более старших детей позволяет исключить поражения плевры, плевропневмонию и перитонит, так как эти заболевания сопровождаются болями при глубоком вдохе.
Осмотр зева
Зев осматривают в конце обследования, так как вызываемые при этом беспокойство и крик ребёнка могут помешать обследованию. При осмотре полости рта обращают внимание на состояние зева, миндалин и задней стенки глотки.
• У детей первого года жизни миндалины обычно не выходят за передние дужки.
• У детей дошкольного возраста нередко наблюдают гиперплазию лимфоидной ткани, миндалины выходят за передние дужки. Они обычно бывают плотными и по цвету не отличаются от слизистой оболочки зева.
Если при сборе анамнеза выявлены жалобы на кашель, во время осмотра зева можно вызвать кашель раздражением зева шпателем.
Осмотр грудной клетки
При осмотре грудной клетки обращают внимание на её форму и участие вспомогательной мускулатуры в дыхании.
• Оценивают синхронность движений обеих половин грудной клетки и лопаток (особенно их углов) при дыхании. При плевритах, ателектазах лёгкого и хронической пневмонии с односторонней локализацией патологического процесса можно заметить, что одна из половин грудной клетки (на стороне поражения) при дыхании отстаёт.
• Необходимо также оценить ритм дыхания. У здорового доношенного новорождённого возможны неустойчивость ритма и короткие (до 5 с) остановки дыхания (апноэ). В возрасте до 2 лет (особенно в течение первых месяцев жизни) ритм дыхания может быть неправильным, особенно во время сна.
• Обращают внимание на тип дыхания. Для детей раннего возраста характерен брюшной тип дыхания. У мальчиков в дальнейшем тип дыхания не меняется, а у девочек с 5-6-летнего возраста появляется грудной тип дыхания.
• ЧДД (табл. 2-6) удобнее подсчитывать за 1 мин во время сна ребёнка. При обследовании новорождённых и маленьких детей можно воспользоваться стетоскопом (раструб держат около носа ребёнка). Чем младше ребёнок, тем выше ЧДД. У новорождённого поверхностный характер дыхания компенсируется его высокой частотой.
• Соотношение ЧДД и ЧСС у здоровых детей на первом году жизни составляет 3-3,5, т.е. на одно дыхательное движение приходится 3-3,5 сердечных сокращения, у детей старше года - 4 сердечных сокращения.
Таблица 2-6. Возрастные нормы частоты дыхательных движений
Пальпация
Для пальпации грудной клетки обе ладони симметрично прикладывают к исследуемым участкам. Сдавливая грудную клетку спереди назад и с боков, определяют её резистентность. Чем меньше возраст ребёнка, тем более податлива грудная клетка. При повышенном сопротивлении грудной клетки говорят о ригидности.
Голосовое дрожание - резонансная вибрация грудной стенки пациента при произнесении им звуков (предпочтительно низкочастотных), ощущаемая рукой при пальпации. Для оценки голосового дрожания ладони также располагают симметрично. Затем ребёнку предлагают произнести слова, вызывающие максимальную вибрацию голосовых связок и резонирующих структур (например, «тридцать три», «сорок четыре» и т.д.). У детей раннего возраста голосовое дрожание можно исследовать во время крика или плача.
Перкуссия
При перкуссии лёгких важно, чтобы положение ребёнка было правильным, обеспечивающим симметричность расположения обеих половин грудной клетки. При неправильном положении перкуторный звук на симметричных участках будет неодинаковым, что может дать повод к ошибочной оценке полученных данных. При перкуссии спины целесообразно предложить ребёнку скрестить руки на груди и одновременно слегка нагнуться вперёд; при перкуссии передней поверхности грудной клетки ребёнок опускает руки вдоль туловища. Переднюю поверхность грудной клетки у детей раннего возраста удобнее перкутировать, когда ребёнок лежит на спине. Для перкуссии спины ребёнка сажают, причём маленьких детей кто-нибудь должен поддерживать. Если ребёнок ещё не умеет держать голову, его можно перкутировать, положив животом на горизонтальную поверхность или на свою левую руку.
• Различают непосредственную и опосредованную перкуссию. Непосредственная перкуссия - перкуссия с выстукиванием согнутым пальцем (чаще средним или указательным) непосредственно
• по поверхности тела пациента. Непосредственную перкуссию чаще применяют при исследовании детей раннего возраста. Опосредованная перкуссия - перкуссия пальцем по пальцу другой руки (обычно по фаланге среднего пальца левой кисти), плотно приложенному ладонной поверхностью к исследуемому участку поверхности тела пациента. Традиционно перкуссионные удары наносят средним пальцем правой руки.
- Перкуссию у детей раннего возраста следует проводить слабыми ударами, так как вследствие эластичности грудной клетки и её малых размеров перкуторные сотрясения слишком легко передаются на отдалённые участки.
- Так как межрёберные промежутки у детей узкие (по сравнению с взрослыми), палец-плессиметр следует располагать перпендикулярно рёбрам.
При перкуссии здоровых лёгких получается ясный лёгочный звук. На высоте вдоха этот звук становится ещё более ясным, на пике выдоха несколько укорачивается. На разных участках перкуторный звук неодинаков. Справа в нижних отделах из-за близости печени звук укорочен, слева вследствие близости желудка принимает тимпанический оттенок (так называемое пространство Траубе).
Границы лёгких. Определение высоты стояния верхушек лёгких начинают спереди. Палец-плессиметр помещают над ключицей, концевой фалангой касаясь наружного края грудино-ключично-сосцевидной мышцы. Перкутируют по пальцу-плессиметру, передвигая его вверх до укорочения звука. В норме этот участок находится на 2-4 см выше середины ключицы. Границу проводят по стороне пальца-плессиметра, обращённой к ясному звуку. Сзади перкуссию верхушек вы- полняют от spina scapulae по направлению к остистому отростку CVII. При первом появлении укорочения перкуторного звука перкуссию прекращают. В норме высота стояния верхушек сзади определяется на уровне остистого отростка CVII. Верхнюю границу лёгких у детей дошкольного возраста не удаётся определить, так как верхушки лёг- ких находятся за ключицами. Нижние границы лёгких представлены в табл. 2-7.
Подвижность нижнего края лёгких. Сначала перкуторно находят нижнюю границу лёгкого по средней или задней подмышечной линии. Затем, попросив ребёнка глубоко вдохнуть и задержать дыхание, определяют стояние нижнего края лёгкого (отметку проводят по стороне пальца, обращённой к ясному перкуторному звуку). Таким же образом определяют нижнюю границу лёгких в состоянии выдоха, для чего просят пациента выдохнуть и задержать дыхание.
Таблица 2-7. Перкуторные границы нижних краёв лёгких
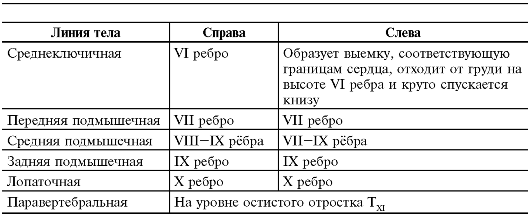
Аускультация
При аускультации положение ребёнка такое же, как и при перкуссии. Выслушивают симметричные участки обоих лёгких. В норме у детей до 3-6 мес выслушивают ослабленное везикулярное дыхание, с 6 мес до 5-7 лет - пуэрильное (дыхательный шум более громкий и продолжительный в течение обеих фаз дыхания).
Особенности строения органов дыхания у детей, обусловливающие наличие пуэрильного дыхания, перечислены ниже.
• Короткое расстояние от голосовой щели до места аускультации изза малых размеров грудной клетки, что приводит к частичному выслушиванию дыхательных шумов гортани.
• Узкий просвет бронхов.
• Большая эластичность и малая толщина стенки грудной клетки, увеличивающие её вибрацию.
• Значительное развитие интерстициальной ткани, уменьшающей воздушность ткани лёгких.
После 7 лет дыхание у детей постепенно приобретает характер везикулярного.
Бронхофония - проведение звуковой волны с бронхов на грудную клетку, определяемое при помощи аускультации. Пациент шёпотом произносит слова, содержащие звуки «ш» и «ч» (например, «чашка чая»). Бронхофонию обязательно исследуют над симметричными участками лёгких.
ИНСТРУМЕНТАЛЬНЫЕ И ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ Рентгенологические и радиологические методы
Для исследования органов дыхания у детей чаще всего применяют рентгенографию органов грудной клетки, КТ (обычно используют для
детального исследования корней лёгких), рентгенографию околоносовых пазух, бронхографию, лёгочную артериографию и/или аортографию (оценивают состояние лёгочного кровообращения), радиоизотопное сканирование лёгких.
Эндоскопические методы
Для исследования голосовой щели проводят ларингоскопию. Детям раннего возраста проводят прямую ларингоскопию под наркозом. У детей старшего возраста используют непрямую ларингоскопию (с помощью зеркала).
Бронхоскопию у маленьких детей проводят с помощью жёсткого бронхоскопа под наркозом. Старшим детям возможно проведение фибробронхоскопии под местной анестезией слизистой оболочки носоглотки.
Микробиологические методы
Исследуют мазки из зева и полости носа, бронхиальный секрет. При необходимости проводят бактериоскопическое и бактериологическое исследования плевральной жидкости.
Аллергологические методы
Применяют кожные (аппликационные, скарификационные), внутрикожные и провокационные пробы с аллергенами. Определяют общее содержание IgE и наличие специфических IgE и IgG к различным Аг.
Исследование функций внешнего дыхания
С помощью спирографии определяют жизненную ёмкость лёгких (ЖЁЛ), общую ёмкость лёгких, резервный объём вдоха, резервный объём выдоха, функциональную остаточную ёмкость, остаточный объём, скорости потока воздуха на выдохе или вдохе (ФЖЁЛ, ОФВ1, МСВ 25, 50, 75% от ЖЁЛ).
Определение газового состава крови
Определяют раО2 и раСО2, а также рН капиллярной крови. При необходимости длительного непрерывного наблюдения за газовым составом крови проводят чрескожное определение насыщения крови кислородом (SaO2) в динамике.
СЕМИОТИКА ПОРАЖЕНИЙ ОРГАНОВ ДЫХАНИЯ У ДЕТЕЙ Вынужденное положение характерно для приступа бронхиальной астмы. Ребёнок сидит, опираясь руками о край кровати с приподнятыми плечами. Возбуждение и двигательное беспокойство появляются при стенозирующем ларинготрахеите и приступе бронхиальной астмы.
Цианоз. По степени выраженности цианоза, его локализации, постоянству или нарастанию при крике или плаче ребёнка можно судить о степени дыхательной недостаточности (чем меньше paO2, тем больше выражен и распространён цианоз).
• Обычно при поражении лёгких цианоз усиливается во время плача, так как задержка дыхания приводит к выраженному снижению
раO2.
• Острые расстройства дыхания (стенозирующий ларинготрахеит, инородное тело в бронхе, очень быстро прогрессирующее воспаление лёгких, экссудативный плеврит и т.п.) обычно вызывают общий цианоз.
• Акроцианоз более характерен для хронических заболеваний. Деформация пальцев рук в виде «барабанных палочек» (утолщение
концевых фаланг) указывает на застойные явления в малом круге кровообращения, хроническую гипоксию. Этот симптом характерен для детей, страдающих хроническими заболеваниями лёгких.
Расширение поверхностной капиллярной сети на коже спины и груди (симптом Франка) может указывать на увеличение трахеобронхиальных лимфатических узлов. Выраженная сосудистая сеть на коже груди иногда бывает симптомом гипертензии в системе лёгочной артерии.
Осмотр лица больного нередко позволяет получить важную диа- гностическую информацию.
• Бледность и одутловатость лица, приоткрытый рот, неправильный прикус нередко бывает у детей дошкольного и школьного возраста при аденоидах.
• Бледное и пастозное лицо, в том числе и веки (вследствие нарушения оттока лимфы), цианоз губ, набухшие кожные вены, кровоизлияния в конъюнктиву и подкожную клетчатку - нередкие признаки частого или длительного кашля (при коклюше, хронических неспецифических заболеваниях лёгких).
• Пенистые выделения в углах рта бывают у маленьких детей (до 2- 3-месячного возраста) при бронхиолите и пневмонии вследствие проникновения воспалительного экссудата из нижних дыхательных путей в полость рта.
• Особое внимание необходимо уделить осмотру носа и носовой полости.
- Раздувание крыльев носа (у маленьких детей служит эквивалентом участия вспомогательной мускулатуры в акте дыхания) свидетельствует о дыхательной недостаточности.
- Прозрачные слизистые выделения из носа обычно выявляют при остром катаральном воспалении слизистой оболочки дыхатель- ных путей (например, при остром рините или гриппе) и аллергическом рините.
- Слизисто-гнойные выделения с примесью крови (сукровичные выделения) характерны для дифтерии и сифилиса.
- Присутствие плёнки грязно-серого цвета на носовой перегородке позволяет поставить диагноз дифтерии носа до бактериологического исследования.
- Кровянистые выделения из одной ноздри возникают при попадании инородного тела (косточки, зёрна, пуговки и т.д.).
- Дыхание через рот, особенно по ночам, отмечают при аденоидах; для них также характерен храп ребёнка во время сна.
Особенности крика и изменения голоса ребёнка наблюдают при многих заболеваниях.
• Крик и болезненный плач - нередкие признаки отита. Боль (следовательно, и плач) усиливается при давлении на козелок, глотании и сосании.
• Монотонный крик, прерываемый иногда отдельными более резкими вскрикиваниями, возникает у детей при увеличении внутричерепного давления (например, при менингите, энцефалите).
• Слабый, писклявый крик новорождённого или отсутствие крика заставляют подумать об общей слабости ребёнка (на фоне заболеваний) или тяжёлой родовой травме.
• Сиплый голос или афония (его отсутствие) могут быть проявлением патологии слизистой оболочки гортани и поражения голосовых связок.
• Носовой оттенок (гнусавость) голоса бывает при хроническом рините, аденоидах, заглоточном абсцессе, парезе нёбной занавески (например, при дифтерии).
Кашель, часто сопровождающий заболевания органов дыхания, может иметь множество оттенков.
• Грубый лающий кашель бывает при катаральном воспалении слизистой оболочки гортани (при истинном и ложном крупе).
• Мучительный сухой кашель, усиливающийся при разговоре и крике ребёнка, наблюдают в начальных стадиях бронхита, а также при трахеитах.
• При разрешении бронхита кашель становится влажным, начинает отделяться мокрота.
• При поражении плевры и плевропневмонии возникает болезненный короткий кашель, усиливающийся при глубоком вдохе.
• При значительном увеличении бронхиальных лимфатических узлов кашель приобретает битональный характер. Битональный кашель - спастический кашель, имеющий грубый основной тон и музыкальный высокий второй тон. Он возникает от раздражения кашлевой зоны бифуркации трахеи увеличенными лимфатическими узлами или опухолями средостения и сопровождает туберкулёзный
бронхаденит, лимфогранулематоз, лимфосаркому, лейкоз, опухоли средостения (тимому, саркому и др.).
• Мучительный сухой кашель возникает при фарингитах и назофарингитах. Косвенный признак наличия приступов спастического кашля у ребёнка - язвочка на подъязычной связке (уздечке языка), возникающая от ранения её резцами во время кашля. Воспаление миндалин (катаральную, фолликулярную или лакунар-
ную ангину (см. главу «Ангины») выявляют при осмотре зева.
• Катаральная ангина проявляется гиперемией зева, отёчностью дужек, набуханием и разрыхлением миндалин. Обычно катаральная ангина сопутствует ОРВИ.
• При фолликулярной ангине на фоне яркой гиперемии, разрыхлён- ности и увеличении миндалин на их поверхности видны точечные (или имеющие небольшие размеры) наложения, обычно белого или желтоватого цвета.
• При лакунарной ангине виден воспалительный выпот белого цвета в лакунах, гиперемия миндалин также яркая. Фолликулярная и лакунарная ангины обычно имеют бактериальную этиологию (например, стрептококковую или стафилококковую).
• При дифтерии зева на миндалинах обычно выявляют грязно-серый налёт при умеренно выраженной гиперемии. При попытке снятия налёта шпателем слизистая оболочка кровоточит, а налёт снимается очень плохо.
Форма грудной клетки может изменяться при некоторых лёгочных заболеваниях.
• При тяжёлых обструктивных заболеваниях (астма, муковисцидоз) переднезадний размер увеличивается, возникает так называемая «бочкообразная» форма грудной клетки.
• При экссудативном плеврите на стороне поражения отмечают выбухание грудной клетки, а при хронической пневмонии - западение. Втяжение уступчивых мест грудной клетки указывает на заболевание дыхательных путей, сопровождающееся инспираторной одышкой. Значительное втяжение межрёберных промежутков, яремной ямки во время вдоха характерно для стенотического дыхания при крупе.
Несимметричность экскурсии грудной клетки. При плевритах, ателектазах лёгкого, хронической пневмонии односторонней локализации можно заметить, что одна из половин грудной клетки (на стороне поражения) отстаёт при дыхании.
Ритм дыхания: своеобразные нарушения ритма дыхания известны под названиями дыхания Чейна-Стокса и Биота (см. главу «Нарушения сознания»). Такие нарушения выявляют у детей при тяжёлых менингитах и энцефалитах, внутричерепных кровоизлияниях у новорождён- ных, уремии, отравлениях и т.д.
• При дыхании Чейна-Стокса после некоторой паузы дыхание возобновляется, сначала бывает поверхностным и редким, затем его глубина с каждым вдохом увеличивается, а ритм ускоряется; достигнув максимума, дыхание начинает постепенно замедляться, становится поверхностным и снова прекращается на некоторое время. У детей раннего возраста дыхание Чейна-Стокса может быть вариантом нормы, особенно во сне.
• Дыхание Биота характеризуется чередованием равномерного ритмичного дыхания и длительных (до 30 с и более) пауз.
ЧДД изменяется при многих заболеваниях органов дыхания.
• Тахипноэ - учащение дыхания (ЧДД превышает возрастную норму на 10% и более). У здоровых детей возникает при волнении, физической нагрузке и т.д. Тахипноэ в покое возможно при обширных поражениях дыхательной и сердечно-сосудистой систем, болезнях крови (например, анемиях), лихорадочных заболеваниях и т.п. Дыхание учащается, но становится поверхностным во всех случаях, связанных с болезненностью глубокого вдоха, что обычно указывает на поражение плевры (например, острый плеврит или плевропневмонию).
• Брадипноэ - снижение ЧДД, очень редко выявляемое у детей (в детском возрасте обычно возникает при угнетении дыхательного центра). Обычно это бывает при коматозных состояниях (например, при уремии), отравлениях (например, снотворными лекарственными средствами), повышенном внутричерепном давлении, а у новорождённых - в терминальных стадиях синдрома дыхательной недостаточности.
Соотношение ЧДД и ЧСС меняется при поражении органов дыхания. Так, при пневмонии оно становится равным 1:2 или 1:3, так как дыхание учащается в большей степени, чем сердцебиение.
Одышка характеризуется затруднением вдоха (инспираторная одышка) либо выдоха (экспираторная одышка) и субъективно представляет ощущение нехватки воздуха.
• Инспираторная одышка возникает при обструкции верхних дыхательных путей (крупе, инородном теле, кистах и опухолях, врож- дённом сужении гортани, трахеи или бронхов, заглоточном абсцессе и т.д.). Затруднение дыхания при вдохе клинически проявляется втяжением эпигастральной области, межрёберных промежутков, надключичных и яремной ямок и напряжением грудино-ключично-сосцевидной мышцы (m. sternocleidomastoideus) и других вспомогательных мышц. У детей раннего возраста эквивалентами одышки служат раздувание крыльев носа и кивательные движения головой.
• Экспираторная одышка характеризуется затруднённым выдохом и активным участием в нём мышц брюшного пресса. Грудная клет-
ка раздута, дыхательные экскурсии уменьшены. Экспираторную одышку наблюдают при бронхиальной астме, астматическом бронхите и бронхиолите, а также препятствиях для прохождения воздуха, расположенных ниже трахеи (например, в крупных бронхах).
• Смешанная одышка (экспираторно-инспираторная) проявляется вздутием грудной клетки и втяжением уступчивых мест грудной клетки. Она свойственна бронхиолиту и пневмонии. Изменение голосового дрожания
• Усиление голосового дрожания связано с уплотнением лёгочной ткани (плотные ткани проводят звук лучше).
• Голосовое дрожание ослаблено при закупорке бронха (ателектаз лёгкого) и оттеснении бронхов от стенки грудной клетки (экссудат, пневмоторакс, опухоль плевры).
Изменения перкуторного звука имеют большое диагностическое значение. Если при перкуссии лёгких получается не ясный лёгочный звук, а более или менее приглушённый, то говорят об укорочении, притуплении или абсолютной тупости (в зависимости от степени приглушения перкуторного звука).
• Укорочение перкуторного звука возникает по следующим причинам.
- Уменьшение воздушности ткани лёгкого:
• воспалительный процесс в лёгких (инфильтрация и отёк альвеол и межальвеолярных перегородок);
• кровоизлияние в лёгочную ткань;
• значительный отёк лёгких (обычно в нижних отделах);
• наличие рубцовой ткани в лёгких;
• спадение лёгочной ткани (ателектаз, сдавление лёгочной ткани плевральной жидкостью, сильно расширенным сердцем или опухолью).
- Образование в лёгком безвоздушной ткани:
• опухоль;
• полость, содержащая жидкость (мокроту, гной и т.п.).
- Заполнение плеврального пространства чем-либо:
• экссудатом (при экссудативном плеврите) или транссудатом;
• фибринозными наложениями на плевральных листках.
• Тимпанический оттенок звука появляется в следующих случаях.
- Образование содержащих воздух полостей:
• разрушение ткани лёгкого при воспалительном процессе (каверна при туберкулёзе лёгких, абсцесс), опухоли (распад), кисте;
• диафрагмальная грыжа;
• пневмоторакс.
- Понижение эластических свойств лёгочной ткани (эмфизема).
- Сжатие лёгких выше места расположения жидкости (экссудативный плеврит и другие формы ателектаза).
- Отёк лёгких, разжижение воспалительного экссудата в альвеолах.
• Коробочный звук (громкий перкуторный звук с тимпаническим оттенком) появляется, когда эластичность лёгочной ткани ослаблена, а воздушность её повышена (эмфизема лёгких).
Уменьшение подвижности краёв лёгких сопровождает следующие состояния.
• Потеря эластичности лёгочной тканью (эмфизема при бронхиальной астме).
• Сморщивание лёгочной ткани.
• Воспаление или отёк ткани лёгкого.
• Спайки между плевральными листками.
Полное исчезновение подвижности краёв лёгких наблюдают в следующих случаях.
• Заполнение плевральной полости жидкостью (плеврит, гидроторакс) или газом (пневмоторакс).
• Полное заращение плевральной полости.
• Паралич диафрагмы.
Патологические типы дыхания возникают при многих заболеваниях органов дыхания.
• Бронхиальное дыхание характеризуется грубым оттенком, преобладанием выдоха над вдохом и наличием в дыхательном шуме звука «х».
- В межлопаточном пространстве резко усиливается выдох при сжатии лёгкого, например большими пакетами лимфатических бронхопульмональных узлов при медиастините.
- Бронхиальное дыхание в других местах лёгких чаще всего указывает на наличие воспалительной инфильтрации лёгочной ткани (бронхопневмония, туберкулёзные инфильтративные процессы и т.д.); часто его выслушивают над плевральным экссудатом в области сдавленного им лёгкого.
• Бронхиальное дыхание приобретает громкий дующий характер над воздушными полостями с гладкими стенками (каверной, вскрывшимся абсцессом, пневмотораксом) и в этих случаях называется «амфорическое дыхание».
• Ослабленное дыхание может быть обусловлено следующими причинами.
- Общее ослабление дыхательного акта с уменьшением поступлении в альвеолы воздуха (сильное сужение гортани, трахеи, парез дыхательных мышц и т.д.).
- Затруднённый доступ воздуха в определённую часть доли или долю с образованием ателектаза вследствие обтурации (напри-
мер, инородным телом), сдавления бронха (опухолью и т.д.), значительного бронхоспазма; синдрома обструкции, вызванного отёком и скоплением слизи в просвете бронхов.
- Оттеснение части лёгкого при скоплении в плевре жидкости (экссудативный плеврит), воздуха (пневмоторакс); при этом лёгкое отходит вглубь, альвеолы при дыхании не расправляются.
- Утрата лёгочной тканью эластичности, ригидность (малая подвижность) альвеолярных стенок (эмфизема).
- Значительное утолщение плевры (при рассасывании экссудата) или ожирение.
- Начальная или заключительная стадия воспалительного процесса в лёгких при нарушении только эластичности лёгочной ткани без её инфильтрации и уплотнения.
• Усиленное дыхание выявляют в следующих случаях.
- Сужение мелких или мельчайших бронхов (усиление происходит за счёт выдоха), их воспаление или спазм (приступ бронхиальной астмы, бронхиолит).
- Лихорадочные заболевания.
- Компенсаторное усиление дыхания на здоровой стороне в случае патологического процесса на другой.
• Жёсткое дыхание обычно указывает на поражение мелких бронхов, возникает при бронхитах и очаговых пневмониях. При этих заболеваниях воспалительный экссудат уменьшает просвет бронхов, что создаёт условия для возникновения этого типа дыхания.
Хрипы. Патологические процессы в лёгких сопровождаются различными хрипами. Хрипы лучше слышны на высоте вдоха.
• Сухие хрипы бывают свистящими (дискантовыми, высокими) и басовыми (низкими, более музыкальными). Первые чаще возникают при сужении просвета бронхов, особенно мелких; вторые образуются от колебания густой мокроты, особенно в крупных бронхах. Сухие хрипы отличаются непостоянством и изменчивостью, характерны для ларингита, фарингита, бронхита, астмы.
• Влажные хрипы образуются при прохождении воздуха через жидкость. В зависимости от калибра бронха, где они образуются, хрипы бывают мелкопузырчатыми, среднепузырчатыми и крупнопузырчатыми. Также влажные хрипы разделяют на звонкие и незвонкие.
- Звонкие влажные хрипы прослушивают при уплотнении лёгочной ткани, лежащей рядом с бронхом (например, при пневмонии). Они могут возникнуть в полостях (каверны, бронхоэктазы).
- Незвонкие хрипы встречают при бронхиолите, бронхите, отёке лёгких, ателектазах.
Крепитация в отличие от хрипов образуется при разлипании альве- ол. Локально определяемая крепитация свидетельствует о пневмонии.
При крупозной пневмонии различают crepitatio indux (начальную крепитацию в первые 1-3 дня болезни) и crepitatio redux (крепитацию, выявляемую в стадии разрешения пневмонии и рассасывания экссудата - на 7-10-й день болезни).
Шум трения плевры, возникающий при трении её висцерального и париетального листков, выслушивают при следующих патологических состояниях.
• Воспаление плевры с её покрытием фибрином или образованием на ней очагов инфильтрации, приводящее к образованию неровностей, шероховатостей плевральной поверхности.
• Образование нежных спаек плевры в результате воспаления.
• Опухоль или туберкулёз плевры.
Усиление бронхофонии происходит при уплотнении лёгкого (пневмония, туберкулёз, ателектаз), над кавернами и бронхоэктатическими полостями, если не закупорен приводящий бронх. При уплотнении лёгочной ткани усиление бронхофонии обусловлено лучшим проведением голоса, а при полостях - резонансом.
Ослабление бронхофонии наблюдают при хорошем развитии мышц верхнего плечевого пояса и избыточной подкожной жировой клетчатке, а также при наличии в плевральной полости жидкости (выпотной плеврит, гидроторакс, гемоторакс) или воздуха (пневмоторакс).
СЕРДЕЧНО-СОСУДИСТАЯ СИСТЕМА
Сердце начинает формироваться из мезодермы на 3-й неделе внутриутробного развития. Сокращения сердца появляются на 22-й день внутриутробного развития, сначала с частотой 15-35 в минуту, к 8-9-й неделе ЧСС возрастает до 165-175 в минуту, а затем несколько снижается.
• При нормальном течении беременности сердечный ритм плода очень устойчив, но при патологии может резко замедляться или ускоряться.
• В ответ на гипоксию у плода развивается брадикардия, происходит усиление сердечного выброса и сокращение сосудов почек, ЖКТ и кожи.
КРОВООБРАЩЕНИЕ ПЛОДА
Система кровообращения плода - замкнутый круг, обособленный от системы кровообращения матери. Движение крови плода происходит за счёт сокращений его сердца. С 11-12-й недели кровообращению способствуют дыхательные движения плода, так как возникающие при них периоды отрицательного давления в грудной полости при нерасправившихся лёгких способствуют поступлению крови из плаценты в правую половину сердца.
В плаценте капиллярная сеть ворсинок хориона сливается в пупочную вену, проходящую в составе пупочного канатика и несущую оксигенированную и богатую питательными веществами кровь плоду (рис. 2-12).
В теле плода пупочная вена направляется к нижнему краю печени и на уровне её ворот делится на две ветви: первая ветвь впадает в воротную вену, вторая - венозный (аранциев) проток - в одну из печёночных вен или нижнюю полую вену. Таким образом, печень, служащая у плода органом кроветворения, получает максимально оксигенированную кровь пупочной вены, несколько разведённую венозной кровью воротной вены.
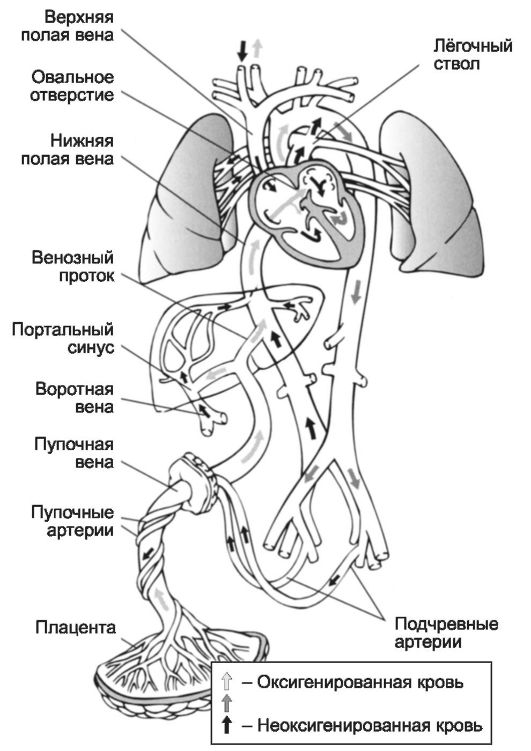
Рис. 2-12. Кровообращение плода.
В нижней полой вене насыщенная кислородом кровь смешивается с венозной, оттекающей от нижней части туловища плода, и поступает в правое предсердие. Через овальное окно межпредсердной пере- городки смешанная кровь попадает в левое предсердие, направляемая развитой у плода заслонкой нижней полой вены (евстахиева заслонка). Из левого предсердия кровь поступает в левый желудочек, а затем - в аорту. Верхнюю половину тела плода (в том числе головной мозг) кровоснабжают ветви дуги аорты (общие сонные и подключичные артерии), отходящие от неё до впадения артериального протока, что обеспечивает лучшую оксигенацию.
Кровь с высокой концентрацией СО2 от верхней части тела плода поступает в правое предсердие по верхней полой вене. Через правое предсердно-желудочковое отверстие эта кровь проходит в правый желудочек, а затем - в лёгочный ствол. Вследствие высокого сопро- тивления сосудов малого круга кровообращения кровь из лёгочной артерии поступает не в лёгкие, а в артериальный (боталлов) проток и далее - в нисходящую аорту ниже места отхождения от неё левой подключичной артерии. В аорте к смешанной крови, поступившей из левого желудочка, прибавляются новые порции венозной крови, затем эта смешанная кровь поступает к органам и стенкам тела плода. Все органы плода получают смешанную кровь, причём более оксиге- нированная кровь поступает в печень, головной мозг и верхние конечности, менее оксигенированная - в лёгкие и нижнюю половину тела. Кровь нисходящей аорты по пупочным артериям возвращается в капиллярную сеть ворсинок хориона.
Наиболее важные особенности фетального кровообращения:
• наличие плацентарного кровообращения;
• нефункционирующий малый круг кровообращения;
• поступление крови в большой круг кровообращения в обход малого через два право-левых шунта (сообщения между правой и левой половинами сердца и крупными кровеносными сосудами);
• значительное превышение минутного объёма большого круга кровообращения (наличие право-левых шунтов) над минутным объё- мом малого круга (нефункционирующие лёгкие);
• обеспечение всех органов плода смешанной кровью (более оксигенированная кровь поступает в печень, головной мозг и верхние конечности);
• практически одинаковое (низкое) АД в лёгочной артерии и аорте. Адаптацию плода к условиям плацентарного кровообращения в течение всего внутриутробного периода обеспечивают следующие факторы:
• увеличение дыхательной поверхности плаценты;
• увеличение скорости кровотока;
• нарастание содержания Hb и эритроцитов крови плода;
• наличие HbF, обладающего более значительным сродством к кислороду;
• низкая потребность тканей плода в кислороде. КРОВООБРАЩЕНИЕ НОВОРОЖДЁННОГО
При рождении ребёнка происходит существенная перестройка системы кровообращения (рис. 2-13).
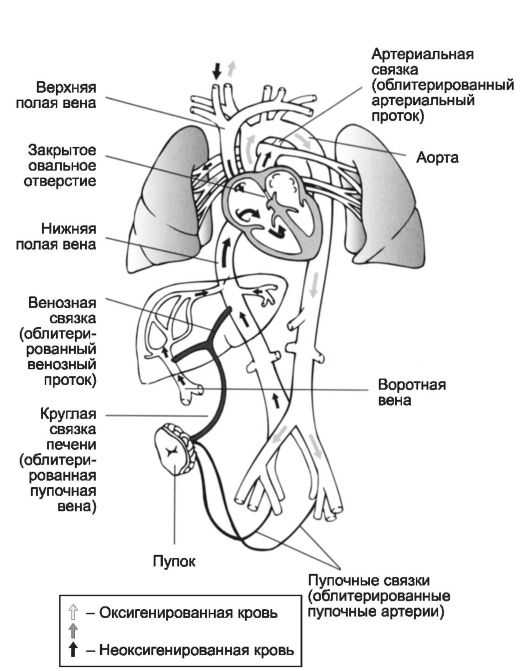
Рис. 2-13. Кровообращение новорождённого.
• Прекращается плацентарное кровообращение, обеспечивающие его сосуды (пупочная вена, венозный проток, две пупочные артерии) перестают функционировать, постепенно превращаясь в связки.
• Закрываются фетальные отверстия (артериальный проток, овальное окно).
• Начинают функционировать лёгочные артерии и вены.
• Синхронное сокращение предсердий переключается на последовательное.
• Из-за увеличения потребности в кислороде возрастают сердечный выброс и системное АД.
После рождения ребёнка, по мере его адаптации к внеутробным условиям жизни, происходят существенные изменения кровообраще- ния, продолжающиеся несколько часов или дней.
• Вслед за первоначальным снижением повышается давление в сосудах большого круга кровообращения при одновременном снижении ЧСС, что обусловлено увеличением сосудистого сопротивления после прекращения плацентарного кровообращения.
• С началом лёгочного дыхания кровоток через лёгкие возрастает примерно в 5 раз. Ко второму месяцу жизни в 5-10 раз снижается сосудистое сопротивление в малом круге кровообращения. Через лёгкие начинает проходить весь объём сердечного выброса (во внутриутробном периоде только 10%). При этом увеличивается венозный возврат к левым отделам сердца и, соответственно, повышается левожелудочковый выброс. В то же время лёгочные сосуды новорождённых сохраняют способность резко суживаться в ответ на гипоксемию, гиперкапнию или ацидоз.
• После начала лёгочного дыхания (у здорового новорождённого к 10-15-му часу жизни) благодаря сокращению гладких мышц функционально закрывается артериальный проток, позже (у 90% детей примерно к 2 мес) происходит его анатомическое закрытие. Малый и большой круги кровообращения начинают функционировать раздельно.
• Закрытие артериального протока и уменьшение сопротивления сосудов малого круга сопровождается снижением давления в лёгочной артерии и правом желудочке.
• Вследствие перераспределения давления в предсердиях перестает функционировать овальное окно. Примерно в 3 мес происходит его функциональное закрытие имеющимся клапаном, затем клапан прирастает к краям овального окна. Формируется целостная межпредсердная перегородка. Полное закрытие овального окна обычно происходит к концу первого года жизни, но примерно у 50% детей и 10-25% взрослых в межпредсердной перегородке обнаруживают
• отверстие, пропускающее тонкий зонд, что не оказывает существенного влияния на гемодинамику. Венозный проток и пупочные сосуды зарастают к концу 2-й недели жизни.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СЕРДЕЧНОСОСУДИСТОЙ СИСТЕМЫ У ДЕТЕЙ
Размеры и масса сердца
Величина сердца у новорождённого относительно больше, чем у взрослого, и составляет 0,8-0,9% массы тела (у взрослых - 0,4-0,5%). Увеличение размеров сердца наиболее интенсивно происходит в тече- ние первых 2 лет жизни, в 5-9 лет и во время полового созревания.
Правый и левый желудочки у новорождённых примерно одинаковы по величине, толщина их стенок составляет около
Различные отделы сердца увеличиваются неравномерно: до 2 лет более интенсивно растут предсердия, с 2 до 10 лет - всё сердце в целом, после 10 лет увеличиваются преимущественно желудочки.
Форма сердца
Форма сердца у новорождённых шарообразная, что связано с недостаточным развитием желудочков и относительно большими раз- мерами предсердий. Верхушка сердца закруглена. После 6 лет форма сердца приближается к овальной (грушевидной), свойственной взрослым. Относительные размеры предсердий уменьшаются, желудочки вытягиваются и становятся более массивными.
Положение сердца
Сердце у новорождённого расположено высоко и лежит поперечно (рис. 2-14). Проекция сердца на позвоночный столб локализуется между TIV и TVIII.
Нижняя граница сердца у новорождённых и детей первого года жизни расположена на один межрёберный промежуток выше, чем у взрослых. Верхушка сердца у новорождённых проецируется в IV левом межрёберном промежутке, кнаружи от среднеключичной линии и образована двумя желудочками, а с 6 мес - только левым желудочком. Верхняя граница сердца у новорождённых находится на уровне первого межреберья, а за первый месяц жизни опускается до II ребра. Проекция клапанов находится выше, чем у взрослых. Левая граница
Рис. 2-14. Границы абсолютной и относительной сердечной тупости у детей разного возраста. а - до 2 лет, б - от 2 до 7 лет, в - от 7 до 12 лет. (Из: Домбровская Ю.Ф. и соавт. Пропедевтика детских болезней. М., 1953.)
сердца выходит за среднеключичную линию, а правая - за правый край грудины, анатомически его ось расположена горизонтально.
В конце первого года жизни положение сердца начинает изменяться и к 2-3 годам постепенно переходит в косое, что связано с опусканием диафрагмы, увеличением объёма лёгких и грудной клетки, а также уменьшением размеров вилочковой железы. Постепенно проекция верхушки сердца к 1,5-2 годам смещается в пятое межреберье, верхняя граница к 2 годам снижается до второго межреберья, с 7 до 12 лет - до III ребра.
Строение сердца
В миокарде у новорождённого соединительная, и в том числе эластическая ткань, развита слабо. Мышечные волокна тонкие, содержат большое количество ядер. К 10 годам гистологическая структура ана-
логична таковой у взрослых. Эндокард в целом отличается рыхлым строением, относительно малым содержанием эластических элементов. Перикард у новорождённых плотно облегает сердце, подвижен, так как грудино-перикардиальные связки развиты слабо.
Нервная регуляция сердечно-сосудистой системы
Иннервация сердца осуществляется через поверхностные и глубокие сплетения, образованные волокнами блуждающего нерва и шейных симпатических узлов, контактирующих с ганглиями синусового и предсердно-желудочкового узлов в стенках правого предсердия.
У новорождённых и детей раннего возраста центральная регуляция сердечно-сосудистой системы в большей степени реализована через симпатический, в меньшей - через блуждающий нерв, поэтому ЧСС у детей раннего возраста существенно больше. У недоношенных и незрелых детей сохраняется фетальный тип реакции на гипоксию, клинически проявляющийся периодами апноэ и брадикардии. Превалирующая роль блуждающего нерва в регуляции ритма сердца устанавливается на более поздних этапах развития, поскольку мие- линизация его ветвей происходит только к 3-4 годам. Под влиянием блуждающего нерва снижается ЧСС, могут появиться синусовая аритмия (по типу дыхательной) и отдельные так называемые «вагусные импульсы» - резко удлинённые интервалы между сердечными сокращениями.
Кровеносные сосуды
Кровеносные сосуды новорождённых тонкостенные, мышечные и эластические волокна в них развиты слабо. Просвет артерий относительно широк и приблизительно одинаков с просветом вен. В последующем вены растут быстрее артерий, и к 16 годам их просвет становится в 2 раза больше, чем у артерий. К 12 годам структура сосудов становится такой же, как у взрослых. Дифференцировка артериальной и венозной сетей заключается в развитии коллатеральных сосудов, возникновении клапанного аппарата в венах, увеличении числа и длины капилляров.
• Артерии. Периферическое сопротивление, АД и скорость кровотока у здоровых детей первых лет жизни меньше, чем у взрослых. С возрастом увеличиваются окружность, диаметр, толщина стенок и длина артерий и происходит частичное изменение топографии сосудов. В частности, чем старше ребёнок, тем ниже располагается дуга аорты: у новорождённых она выше TI, а к 17-20 годам - на уровне TII.
• Вены. С возрастом увеличиваются диаметр вен и их длина. После рождения меняется топография поверхностных вен тела и конеч-
ностей. У новорождённых хорошо развиты густые подкожные венозные сплетения, на их фоне крупные вены не контурируются. Они отчётливо выделяются только к 1-2 годам жизни.
• Капилляры у детей широкие, имеют неправильную форму (короткие, извитые), их проницаемость выше, чем у взрослых, а абсолютное количество меньше.
• Темп роста магистральных сосудов в сравнении с сердцем более медленный. Так, если объём сердца к15 годам увеличивается в 7 раз, то окружность аорты - только в 3 раза.
• Артерии и вены лёгких наиболее интенсивно развиваются в течение первого года жизни ребёнка, что обусловлено становлением функции дыхания и облитерацией артериального протока. У детей первых недель и месяцев жизни мышечный слой лёгочных сосудов менее выражен, чем объясняется меньшая ответная реакция детей на гипоксию.
• Венечные сосуды. Особенность коронарной системы у детей - обилие анастомозов между левой и правой венечными артериями. Коронарные сосуды до 2 лет распределяются по рассыпному типу, затем - по смешанному, а к 6-10 годам формируется магистральный тип. Обильная васкуляризация и рыхлая клетчатка, окружающая сосуды, создают предрасположенность к воспалительным и дистрофическим изменениям миокарда у детей.
Функциональные особенности сердечно-сосудистой системы
Для характеристики функций сердечно-сосудистой системы используют следующие основные показатели.
• Частота сердечных сокращений (ЧСС). Чем младше ребёнок, тем у него выше ЧСС (по сравнению со взрослыми; табл. 2-8) вследствие более интенсивного обмена веществ и преобладания симпатических влияний на сердце. Возрастное снижение ЧСС происходит по мере увеличения объёма камер, ударного объёма сердца и влияния парасимпатического отдела вегетативной нервной системы на сердечную деятельность. Диапазон ЧСС (разница между верхней и нижней границами нормы) в раннем возрасте значительно меньше, чем у детей старшего возраста. С возрастом этот диапазон увеличивается. У мальчиков ЧСС несколько меньше, чем у девочек. У детей ЧСС более лабильная, учащается при изменении положения тела, крике, повышении температуры тела и воздействии других факторов. Детям свойственна дыхательная аритмия (увеличение ЧСС на вдохе и уменьшение на выдохе). У детей старше 15 лет дыхательную аритмию наблюдают реже.
• АД зависит от пола, возраста, биологической зрелости, величины ударного и минутного объёмов сердца, сопротивления перифери-
Таблица 2-8. Частота сердечных сокращений у детей разного возраста
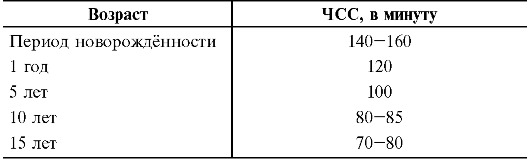
ческих сосудов и их эластичности, ОЦК, вязкости крови и других показателей.
- Средние показатели АД при его измерении на лучевой артерии приведены в табл. 2-9. На ногах эти показатели на 10-15 мм рт. ст. выше. У здоровых детей АД в артериях правых и левых конечностей существенно не отличается.
Таблица 2-9. Артериальное давление у детей в зависимости от возраста
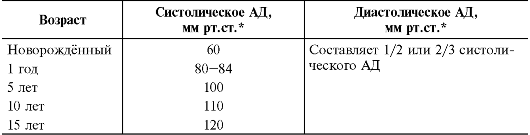
* У девочек АД на
- Для определения АД у детей старше года можно пользоваться следующими формулами:
АДсист. = 90+2n (мм рт.ст.); АД = 60+2n (мм рт.ст.),
где n - возраст в годах.
- Пульсовое
давление (разность между систолическим и диастолическим АД)
пропорционально количеству крови, выбрасываемой сердцем при каждой
систоле. С возрастом пульсовое давление увеличивается: у новорождённых
оно составляет в среднем
• Звуковые и биоэлектрические характеристики сердечной деятельности (см. ниже).
• Объём циркулирующей крови (ОЦК). ОЦК имеет самую большую относительную величину у новорождённых (147 мл/кг массы тела),
затем этот показатель уменьшается. В период полового созревания ОЦК вновь увеличивается.
• Венозное давление (в первую очередь, центральное - ЦВД). ЦВД у детей в норме колеблется от 70 до
• Скорость кровотока у детей выше, чем у взрослых. С возрастом она постепенно уменьшается, что обусловлено удлинением сосудистого русла и снижением ЧСС.
• Ударный и минутный объёмы крови по мере роста ребёнка увеличиваются: в течение первого года ударный объём крови возрастает в 4 раза, к 7 годам - в 10 раз, к 15 годам - в 24 раза.
• Общее периферическое сосудистое сопротивление с возрастом уменьшается.
МЕТОДИКА ИССЛЕДОВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ Расспрос
При расспросе прежде всего выясняют жалобы больного, время их появления и провоцирующие факторы. Основные жалобы, характерные для патологии сердечно-сосудистой системы, следующие.
• Слабость и быстрая утомляемость при физической нагрузке.
• Одышка (нарушение частоты, ритма и глубины дыхания, субъективное ощущение недостатка воздуха) при физической нагрузке и даже в покое.
• Цианоз губ, ногтей, общий цианоз кожи в покое или при физической нагрузке.
• Отёки ног, поясницы, лица.
• Ощущение сердцебиения (больной чувствует удары своего сердца).
• Обмороки.
• Боли в области сердца (у детей старшего возраста). В этом случае необходимо уточнить их локализацию, время и частоту появления, продолжительность, интенсивность, иррадиацию, провоцирующие факторы, характер болей, реакцию на лекарственные и иные воздействия.
• Возможно возникновение перемежающейся хромоты (боли в мышцах голеней, возникающие при физической нагрузке и исчезающие в покое), свидетельствующей о хронической недостаточности артериального кровообращения нижних конечностей.
У больного и его родителей необходимо уточнить, как часто ребёнок болел ОРВИ (и бронхолёгочными инфекциями в целом) и ангинами, есть ли в семье больные ревматизмом, пороками сердца и другими за- болеваниями сердечно-сосудистой системы. Также необходимо выяснить, не отстаёт ли ребёнок в физическом развитии от сверстников.
Осмотр
Общий осмотр. Оценивают ясность сознания, тяжесть состояния и положение больного. О тяжести состояния пациента можно судить по АД, наличию одышки, цианоза, видимых отёков.
• Положение больного при сердечной недостаточности может быть вынужденным.
- При выраженной сердечной недостаточности больной обычно лучше себя чувствует в постели с высоким изголовьем, предпочитает лежать на правом боку.
- При резко выраженной сердечной недостаточности пациент принимает полусидячее положение или сидит с опущенными ногами (ортопноэ; в этом положении выраженность одышки уменьша- ется).
- При острой сосудистой недостаточности больные обычно лежат, предпочитают низкое изголовье и стараются меньше двигаться.
• Одышка может проявляться увеличением ЧДД (тахипноэ) и участием вспомогательной мускулатуры. Одышка при патологии сердца обычно бывает экспираторной или смешанной, усиливается в положении лёжа и ослабляется, когда больной садится. Одышка может быть приступообразной и сопровождаться цианозом. Чаще она возникает при хронической левожелудочковой недостаточности (приступ сердечной астмы).
• Бледность или цианоз (синюшный оттенок кожи и слизистых оболочек) обусловлены замедлением периферического кровотока и повышением количества восстановленного Hb в мелких кровеносных сосудах тех или иных отделов тела. Цианоз может локализоваться вокруг рта (периоральный цианоз), на концах пальцев рук и ног, кончике носа и щеках, губах, кончике языка или ушей (акроцианоз) или быть более распространённым, вплоть до тотального. Оттенок цвета кожи и слизистых оболочек может быть бледно-голубым, синим, вишнёво-красным и др. Цианоз может возникать при физической нагрузке или сохраняться постоянно.
• Пульсация кровеносных сосудов на шее у здорового ребёнка в вертикальном положении обычно не видна совсем или видна слабо. При патологии кнаружи от грудино-ключично-сосцевидной мышцы можно увидеть набухание и пульсацию шейных вен; возможно также выявление патологической пульсации в эпигастральной, надчревной областях и в правом подреберье.
• Пастозность тканей или отёки - признаки правожелудочковой сердечной недостаточности. Сначала отёки появляются на стопах и голенях, к вечеру усиливаются, а к утру исчезают (уменьшаются). Затем, если отёчный синдром нарастает, отёки могут появиться на
туловище, пояснице, лице, половых органах (у мальчиков) и в полостях тела (брюшной, плевральной). Сердечные отёки перемещаются под влиянием силы тяжести и более выражены на той стороне тела, на которой лежит больной.
• «Барабанные палочки» (утолщения концевых фаланг пальцев рук, реже ног) и «часовые стёкла» (сферическая форма ногтей) могут быть признаками хронической патологии органов дыхания или сердечно-сосудистой системы.
• Прекапиллярный пульс обнаруживают при аортальной недостаточности. При лёгком нажатии на конец ногтя так, чтобы посредине его осталось небольшое белое пятно, заметно, что синхронно с пульсом пятно расширяется, а затем сужается. При осмотре полости рта у таких больных можно увидеть ритмичное чередование бледности и нормального розового цвета слизистой оболочки.
• Телосложение пациента также иногда позволяет получить определённую информацию. Например, диспропорция верхней и нижней половин тела («атлетический» плечевой пояс при слабо развитых ногах) позволяет предположить наличие коарктации аорты. Осмотр области сердца. При осмотре области сердца можно определить локализацию верхушечного толчка. Также можно выявить видимый сердечный толчок и «сердечный горб».
• Верхушечный толчок - пульсация, обусловленная ударом верхушки сердца о переднюю грудную стенку, видимая на передней стенке грудной клетки в пределах одного межреберья кнутри от передней подмышечной линии (у детей в возрасте до 2 лет - в четвёртом, а у детей старшего возраста - в пятом межреберье). При патологических состояниях верхушечный толчок может смещаться как в вертикальном, так и горизонтальном направлении.
• Сердечный толчок - разлитая пульсация сердечной области, возникающая только при патологических состояниях (в первую очередь при гипертрофии правого желудочка). При различных заболеваниях можно увидеть пульсацию во втором и третьем межреберьях слева и справа от грудины, а также в области её рукоятки.
• Сердечный горб - деформация рёбер в виде равномерного выпячивания в области сердца. Возникает вследствие длительного давления увеличенных отделов сердца на переднюю стенку грудной клетки.
• Сглаженность межрёберных промежутков может возникать при тяжёлом выпотном перикардите.
Осмотр кровеносных сосудов. При осмотре периферических артерий можно выявить признаки нарушения кровообращения (снижение температуры кожи конечности, её бледность или цианотичность) и
трофики тканей (ухудшение роста ногтей и волос, истончение кожи и подкожной жировой клетчатки).
При нарушении кровотока в крупных венах быстро развивается коллатеральное кровообращение; причём коллатеральные вены иногда можно обнаружить под кожей (например, при окклюзии верхней полой вены - на передней грудной стенке, при окклюзии нижней полой вены - в нижней части живота). Увеличение объёма голени или её отёк могут быть признаками тромбоза глубоких вен голени.
Измерение артериального давления
АД - давление крови на стенки артерий.
• Систолическое АД - максимальное давление в артериях во время систолы левого желудочка, обусловленное ударным объёмом сердца и эластичностью аорты и крупных артерий.
• Диастолическое АД - минимальное давление во время диастолы сердца, зависящее от тонуса периферических артериол.
• Пульсовое АД - разность между систолическим и диастолическим АД.
Для измерения АД на руках и ногах используют манжеты, соответствующие возрасту и окружности плеча и бедра ребёнка. У здоровых детей АД в артериях правых и левых конечностей существенно не от- личается, а разница АД на руках и ногах составляет 15-20 мм рт.ст.
Пальпация
При пальпации области сердца сначала определяют верхушечный толчок. Если верхушка сердца находится под ребром, для исследования верхушечного толчка необходимо повернуть ребёнка на бок. Верхушечный толчок не удаётся определить при выпотном перикардите и тяжёлом миокардите. Оценивают локализацию, площадь, высоту и силу верхушечного толчка.
• В норме положение верхушечного толчка у детей до 2 лет - чет- вёртое межреберье кнаружи от среднеключичной линии, от 2 до 7 лет - пятое межреберье кнаружи от среднеключичной линии, после 7 лет - пятое межреберье по среднеключичной линии или кнутри от неё.
• Если площадь верхушечного толчка меньше 1,5-2 см2, его называют ограниченным, если площадь больше 2 см2, верхушечный толчок считают разлитым. У детей верхушечный толчок можно признать разлитым, если он пальпируется в двух и более межреберьях.
• Высота (величина), определяемая амплитудой колебаний грудной клетки. По высоте верхушечный толчок может быть умеренным (норма), высоким и низким.
• Сила (резистентность) - сопротивление, которое ощущается пальцами, препятствующими толчку. Выделяют умеренный (норма), высокий резистентный и ослабленный верхушечный толчок. Высота верхушечного толчка увеличивается при возбуждении ребёнка. Сердечный толчок ощущается всей ладонью как сотрясение участка
грудной клетки над областью абсолютной тупости сердца.
Систолическое или диастолическое дрожание передней грудной стенки («кошачье мурлыканье»), выявляемое при пальпации области сердца у некоторых больных, обусловлено передачей колебаний, воз- никающих при турбулентном токе крови через изменённые клапанные отверстия или патологические сообщения, например дефект межжелудочковой перегородки (ДМЖП), открытый артериальный проток.
Эпигастральную пульсацию легче выявить на высоте глубокого вдоха. У здоровых детей нередко определяют небольшую «передаточную» пульсацию с брюшной аорты. В эпигастральной области можно опре- делить усиленную и разлитую пульсацию увеличенного правого желудочка, печени.
Пальпация магистральных сосудов включает определение возможной пульсации и систолического дрожания в области основания сердца, над восходящим отделом аорты во втором межреберье справа от грудины, а также над дугой аорты в яремной вырезке и над стволом лёгочной артерии во втором межреберье слева от грудины. В норме слабая пульсация определяется только в яремной вырезке.
Пальпация периферических артерий. При пальпации периферических артерий оценивают пульс. Артериальный пульс - периодические толчкообразные колебания стенок периферических сосудов, синхронизированные с систолой желудочков сердца. Снижение пульсации на периферических сосудах свидетельствует о нарушении в них кровотока. Исследуют пульс на лучевой, сонной (у внутреннего края грудино- ключично-сосцевидной мышцы на уровне верхнего края щитовидного хряща), височной (в височной ямке), бедренной (на уровне середины пупартовой связки), подколенной (в подколенной ямке), задней большеберцовой (за внутренней лодыжкой) артерий, на артерии тыла стопы (на границе дистальной и средней трети тыла стопы). Пульс прощупывают на обеих руках и ногах и сравнивают. На бедренных артериях пульс обычно сильнее, чем на руках, однако у детей груд- ного возраста на ногах в норме пульс слабее. У детей старше 2 лет основные характеристики пульса определяют на лучевой артерии. Оценивают частоту, ритмичность, напряжение, наполнение, величину и форму пульса.
• Подсчёт частоты пульса проводят в течение 1 мин. Необходимо сравнить частоту пульса с ЧСС по данным аускультации. Поскольку
частота пульса у детей в течение суток меняется, наиболее объективно её можно оценить утром, сразу после пробуждения ребёнка (до перехода в вертикальное состояние и натощак). Такой пульс на- зывают базальным. У здоровых детей частота пульса соответствует ЧСС. Дефицит пульса - состояние, при котором не все пульсовые волны достигают лучевой артерии (например, при фибрилляции предсердий). Допустимо отклонение частоты пульса от возрастной нормы не более чем на 10-15%, при более редком пульсе говорят о брадикардии, а при учащении - о тахикардии.
• Ритм пульса может быть правильным или неправильным. В норме у детей пульс может быть очень лабильным (дыхательная аритмия). Аритмия максимально выражена в возрасте 4-12 лет и чаще всего связана с дыханием (на выдохе пульс становится более редким). Дыхательная аритмия исчезает при задержке дыхания. В раннем возрасте на одно дыхательное движение приходится 3-3,5, в старшем - 4 сердечных сокращения.
• Напряжение характеризуется давлением, необходимым для прерывания пульсовой волны на периферическом сосуде. В норме напряжение пульса бывает умеренным. При изменении этой характеристики возможен напряжённый твёрдый или ненапряжённый мягкий пульс. По степени напряжения судят об АД и тонусе артериальной стенки.
• Наполнение оценивают при сравнении объёма артерии на фоне её полного сдавления и при восстановлении в ней кровотока (различают полный и пустой пульс). Степень наполнения зависит от систолического выброса, общего количества крови и её распределения.
• Величина - характеристика, определяемая на основании общей оценки напряжения и наполнения. Величина пульса пропорциональна амплитуде АД. Выделяют большой и малый пульс.
• Форма характеризуется быстротой подъёма и падения давления внутри артерии. Выделяют быстрый и медленный пульс.
Перкуссия
При перкуссии сердца определяют его размеры, конфигурацию и положение, а также ширину сосудистого пучка. Детям старше 4 лет перкуссию сердца проводят так же, как взрослым, а у детей раннего возраста при непосредственной перкуссии используют только один перкутирующий палец, а при опосредованной перкуссии палец-плессиметр накладывают только одной концевой фалангой. Перкуссия должна быть тихой.
• Область, соответствующая топографическим границам сердца, называется относительной сердечной тупостью (табл. 2-10), посколь-
ку часть передней поверхности сердца, прикрытая лёгкими, при перкуссии даёт притуплённый перкуторный тон. Границы сердца отмечают по наружному краю пальца-плессиметра, обращённому в сторону более ясного звука. Правая граница относительной тупости сердца образована правым предсердием, верхняя - конусом лёгочной артерии и ушком левого предсердия, левая - левым желудочком.
Таблица 2-10. Границы относительной сердечной тупости при перкуссии
Граница | Возрастные группы | ||
До 2 лет | 2-7 лет | 7-12 лет | |
Верхняя Правая Левая | II ребро Правая парастернальная линия На 1,5-2 см кнаружи от среднеключичной линии | Второе межреберье Кнутри от правой парастернальной линии На 0,5-1,5 см кнаружи от среднеключич- ной линии | III ребро Выходит за правый край грудины не более чем на По среднеключичной линии или на 0,5-1 см кнутри от неё |
• Тупой перкуторный тон определяют над участком передней поверхности сердца, не прикрытым лёгкими. Эту область называют абсолютной сердечной тупостью.
• Для того чтобы измерить поперечный размер сердца, определяют расстояния от правой и левой границ относительной тупости сердца до передней срединной линии (у взрослых они составляют 3-4 и 8-9 см) и суммируют их (у взрослых поперечный размер составляет
11-13 см).
• Конфигурацию сердца определяют, соединяя точки, соответствующие границам относительной тупости сердца (необходимо дополнительно определить границы относительной тупости в третьем межреберье справа, а также в третьем и четвёртом межреберьях слева). В норме слева между сосудистым пучком и левым желудочком определяется тупой угол - «талия сердца».
• Ширину сосудистого пучка определяют во втором межреберье при перкуссии справа и слева по направлению к грудине (в норме пучок не выходит за грудину). У взрослых ширина составляет 5-6 см.
Аускультация
Аускультацию сердца следует проводить в разных положениях больного, в первую очередь - когда больной лежит на спине, на левом боку, сидит или стоит. Кроме того, сравнивают данные аускультации сердца при обычном дыхании больного, на фоне задержки дыхания (на вдохе или выдохе), до и после физической нагрузки. Точки наи-
лучшего выслушивания звуковых феноменов, возникающих в области клапанов сердца, не совсем совпадают с местами проекции клапанов на переднюю грудную стенку. Классические точки аускультации пред- ставлены на рис. 2-15.
Тоны сердца. Над всей областью сердца у здоровых детей можно выслушать два тона. При аускультации необходимо определить сердечные тоны, оценить их тембр и цельность звучания, правильность сердечного ритма, соотношение громкости I и II тонов. I тон выслушивают после большой паузы. Он совпадает с верхушечным толчком и пульсом на сонной артерии. II тон выслушивают после малой паузы. Интервал между I и II тонами соответствует систоле (у взрослых он обычно в 2 раза короче диастолы).
Рис. 2-15. Классические места выслушивания тонов сердца. 1 - точка выслушивания клапана аорты (второе межреберье справа от грудины); 2 - точка выслушивания клапана лёгочного ствола (второе межреберье слева от грудины); 3 - точка выслушивания митрального клапана (верхушка сердца, обычно пятое межреберье на 1-1,5 см кнутри от левой среднеключичной линии); 4 - точка Боткина-Эрба, дополнительная точка выслушивания диастолического шума при недостаточности клапана аорты (третье межреберье слева у грудины); 5 - точка выслушивания трёхстворчатого клапана (нижняя треть грудины).
• I (систолический) тон возникает в фазу изометрического сокращения желудочков после захлопывания атриовентрикулярных клапанов. Выделяют три компонента, обусловливающих его возникновение:
- клапанный (колебание створок митрального и трёхстворчатого клапанов, вызванное их закрытием);
- мышечный (колебание миокарда желудочков во время их сокращения);
- сосудистый (колебание начальных отделов аорты и лёгочного ствола в начале фазы изгнания крови).
• II (диастолический) тон возникает в самом начале диастолы желудочков. Он обусловлен захлопыванием клапанов аорты и лёгочной артерии и их колебанием вместе со стенками начальных отделов этих сосудов. Выделяют два компонента II тона: аортальный и пульмональный.
Громкость тонов зависит от нескольких параметров:
• громкость I тона - от герметичности камер желудочков во время их сокращения, скорости сокращения желудочков (определяется сократительной способностью миокарда и систолическим объёмом желудочка), плотности атриовентрикулярных клапанов и положения их створок перед сокращением;
• громкость II тона - от плотности смыкания клапанов аорты и лё- гочной артерии, скорости их закрытия и колебаний в протодиастолическом периоде, плотности клапанов и стенок магистральных сосудов и положения створок клапанов перед началом протодиастолического периода.
У детей первых дней жизни наблюдают физиологическое ослабление тонов сердца, в дальнейшем тоны сердца у детей отличаются большей звучностью и ясностью, чем у взрослых. Умеренно ослаблен- ные тоны называют приглушёнными, резко ослабленные - глухими.
I и II тоны различаются по звучности. Соотношение звучности тонов с возрастом меняется.
• У взрослых на верхушке лучше слышен I тон, а на основании сердца, над клапанами аорты и лёгочной артерии, - II тон.
• У новорождённых в течение первых 2-3 дней на верхушке и в точке Боткина-Эрба II тон громче I, позже они выравниваются по звучности, а с 3 мес преобладает I тон.
• На основании сердца в периоде новорождённости лучше слышен
II тон, затем звучность тонов сравнивается, а с полутора лет снова преобладает II тон.
• С 2 до 12 лет II тон во втором межреберье слева прослушивается лучше, чем справа, т.е. имеется физиологический акцент II тона над лёгочной артерией.
• К 12 годам звучность тонов сравнивается, а затем II тон лучше выслушивается справа (над аортой).
• У детей до 6-7 лет на лёгочной артерии часто определяют акцент II тона. Он обусловлен относительно более высоким давлением в системе лёгочной артерии.
Иногда при аускультации можно обнаружить, что тоны сердца выслушиваются в виде двух звуков, что расценивают как расщепление (раздвоение) основных тонов. Иногда у детей удаётся выслушать добавочные III и IV тоны.
• III тон обусловлен колебаниями мышцы желудочков при их быстром наполнении кровью в начале диастолы. Тихий III тон можно выслушать у детей в области верхушки сердца, он имеет мягкий, глуховатый тембр.
• IV тон возникает перед I тоном в конце диастолы желудочков и связан с их быстрым наполнением за счёт сокращений предсердий. Этот редкий феномен можно обнаружить у здоровых детей и подростков в виде очень тихого звука.
• При наличии III и/или IV тона формируется трёхчленный ритм - «ритм галопа».
Ритмичность сердечных тонов (правильность сердечного ритма) определяют по равномерности диастолических пауз. Эмбриокардия - маятникообразный ритм, при котором громкость I и II тонов одинакова, а также равны интервалы между тонами. На протяжении первых 2 нед жизни эмбриокардию считают вариантом нормы (причины патологической эмбриокардии см. раздел «Семиотика поражений сердечно-сосудистой системы»).
Шумы сердца. Помимо тонов при аускультации над областью сердца и крупных сосудов можно услышать дополнительные звуки большей продолжительности - шумы. Шумы часто выслушивают у детей (даже у совершенно здоровых). Выделяют две группы шумов: внутрисердечные и внесердечные. Внутрисердечные шумы делят на органические, обусловленные наличием анатомических особенностей клапанов, отверстий или перегородок сердца, и функциональные, имеющие в основе нарушение функции клапанов, ускорение движения крови через неизменённые отверстия или снижение вязкости крови.
При обнаружении шума следует определить следующие параметры.
• Фаза сердечного цикла, во время которой слышен шум.
- Систолические шумы возникают в сердце и крупных кровеносных сосудах в фазу сокращения (систолу) и выслушиваются между I и II тонами.
- Диастолические шумы возникают в фазу диастолы и выслушиваются во время большой паузы между II и I тонами.
- Систолические и диастолические шумы возникают в результате нарушения ламинарного тока крови и превращения его в турбулентный вследствие разнообразных причин.
- Обнаружение в одной из точек одновременно систолического и диастолического шумов указывает на комбинированный порок сердца (недостаточность выслушиваемого в данной точке клапана и стеноз соответствующего ему отверстия).
- Выявление в одной точке органического систолического шума, а в другой - диастолического указывает на сочетанный порок сердца (одновременное поражение двух разных клапанов).
- При фибринозном перикардите шум над областью сердца может быть не связан с какой-либо фазой сердечного цикла; такой шум называют шумом трения перикарда.
• Продолжительность шума (короткий или длительный) и его расположение относительно фаз сердечного цикла (ранний систолический, поздний систолический, пансистолический, протодиастолический, мезодиастолический, пресистолический, пандиастолический);
• Громкость (интенсивность) шума (громкий или тихий) и её изменение в зависимости от фазы сердечного цикла (убывающий, нарастающий, монотонный и др.).
- Громкость шумов зависит от скорости кровотока и условий проведения звука на грудную стенку. Наиболее громкие шумы выслушивают при небольших пороках с сохранённой сократительной способностью миокарда у детей со слабо выраженной подкожной жировой клетчаткой.
- Интенсивность шума зависит от величины ударного объёма: чем он больше, тем сильнее шум.
• Тембр шума: грубый, жёсткий, дующий, нежный, мягкий, музыкальный, скребущий и др.
• Локализация шума - точка (punctum maximum) или зона его максимальной слышимости.
• Направление проведения шума (левая подмышечная область, сонные или подключичные артерии, межлопаточное пространство и т.д.).
• Изменчивость шума в зависимости от перемены положения тела, физической нагрузки, фазы дыхания.
Оценка указанных параметров даёт возможность расценить шум как функциональный или органический и предположить вероятную причину его возникновения.
• Органические шумы возникают при врождённых или приобретён- ных пороках сердца, воспалении эндокарда и перикарда, поражении миокарда. Шумы, связанные с изменениями клапанов сердца при их воспалительном отёке или эрозировании, выслушиваются в зоне проекции поражённых клапанов.
• Функциональные шумы характерны для детского возраста. Обычно функциональные шумы бывают систолическими, они непродолжительны, редко занимают всю систолу, обычно слышны в середине систолы. По звучанию функциональные шумы чаще мягкие, нежные, могут иметь «музыкальный» тембр; слышны на ограниченном участке и не проводятся далеко от места максимального выслушивания. Они непостоянны, изменяются в зависимости от положения тела (лучше выслушиваются в положении лёжа), фазы дыхания, физической нагрузки (меняют интенсивность и тембр), не сопровождаются изменениями I и II тонов, появлением дополнительных тонов, расширением границ сердца и признаками недостаточности кровообращения (при пролапсе митрального клапана (ПМК) может определяться систолический щелчок). Появление функциональных шумов может быть обусловлено различными причинами.
- В основе возникновения динамических шумов лежит значительное увеличение скорости кровотока, что отмечают при лихорадочных состояниях, тиреотоксикозе, неврозах, физическом и психическом напряжении и т.д. Появление шумов при анемии вызвано уменьшением вязкости крови в сочетании с некоторым ускорением кровотока и тахикардией.
- Появление функциональных шумов может быть обусловлено изменениями тонуса сосочковых мышц или всего миокарда, а также сосудистого тонуса, что приводит к неполному смыканию клапанов сердца и регургитации крови (дистрофия миокарда, СВД).
- Преходящие шумы могут быть связаны с продолжающимся формированием сердца, а также быть следствием неполного соот- ветствия темпов развития различных сердечных структур, что обусловливает несоответствие размеров камер и отверстий сердца и кровеносных сосудов. Кроме того, возможна неравномерность роста отдельных створок клапанов и хорд, что приводит не только к временной несостоятельности запирающей функции клапанов, но и к изменению их резонансных свойств.
- Шумы возникают при наличии «малых аномалий» сердца и сосудов, когда отсутствуют гемодинамические расстройства, изменения размеров сердца и сократительной способности миокарда. Чаще всего это дополнительные хорды, аномальное расположение хорд, особенности строения сосочковых мышц и др.
Из внесердечных шумов наиболее часто выявляют шум трения перикарда (обычно слышен на определённом участке, не проводится в другие точки, усиливается при надавливании фонендоскопом на грудную клетку) и плевроперикардиальный шум (выслушивают по левому краю относительной тупости сердца, усиливается на высоте вдоха, исчезает при задержке дыхания).
Аускультация кровеносных сосудов. В норме у здорового ребёнка на сонной и подключичной артериях можно выслушать два тона, на бедренной - иногда только I тон; на других артериях тоны не слышны. Над крупными артериями можно выслушать шумы, возникающие в них самих при их расширении или сужении, или проводящиеся с кла- панов сердца и аорты.
Инструментальные исследования
Для оценки размеров сердца и магистральных сосудов применяют ЭхоКГ, рентгенографию в трёх проекциях, ангиографию, КТ и МРТ. Для оценки функционального состояния сердечно-сосудистой системы широко применяют пробы с дозированной физической нагрузкой.
• ЭКГ имеет важное значение для диагностики заболеваний сердца. У детей разного возраста ЭКГ имеет свои особенности. На её характер влияют изменяющиеся с возрастом ребёнка соотношение массы правого и левого желудочков, положение сердца в грудной клетке, а также ЧСС.
- Основные особенности ЭКГ здоровых детей (по сравнению с взрослыми).
• Меньшая продолжительность зубцов и интервалов, обусловленная более быстрым проведением возбуждения по проводящей системе и миокарду.
• Изменчивость продолжительности интервалов и ширины зубцов в зависимости от возраста ребёнка и ЧСС.
• Возможное наличие синусовой дыхательной аритмии.
• Выраженная лабильность ритма сердечных сокращений, особенно в пубертатном периоде.
• Значительные колебания высоты зубцов.
• Возрастная динамика соотношения амплитуды зубцов R и S в стандартных и грудных отведениях.
• Наличие у некоторых детей неполной блокады правой ножки пучка Гиса (синдрома замедленного возбуждения правого наджелудочкового гребешка).
• Возможность сохранения отрицательных зубцов Т в III и однополюсных грудных отведениях (от V1 до V4).
• Глубокие зубцы Q в трёх стандартных отведениях при повороте верхушки сердца кзади.
• Преобладание вертикальной позиции сердца или отклонения её вправо (чаще у новорождённых и детей раннего возраста).
• Уменьшение с возрастом продолжительности времени активации желудочков в правых грудных отведениях и увеличение его в левых.
- Для уточнения причин изменений на ЭКГ проводят пробы (лекарственные и с физической нагрузкой).
- Для оценки суточного ритма сердца проводят холтеровское мониторирование, что расширяет возможности выявления нарушений ритма.
• Фонокардиография (ФКГ) и поликардиография позволяют объективно оценить состояние тонов, шумы и экстратоны.
• Эхокардиография (ЭхоКГ) - информативный неинвазивный метод исследования сердца, позволяющий диагностировать широкий спектр патологических и физиологических состояний, а также исследовать морфологические образования сердца, их движения, сократимость миокарда, состояние центральной гемодинамики.
• Реовазография и допплерография позволяют судить о состоянии центральных и периферических сосудов.
СЕМИОТИКА ПОРАЖЕНИЙ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ Цианоз - симптом, зависящий от состояния капиллярной сети, периферической циркуляции, количества не насыщенного кислородом Hb, наличия аномальных форм Hb и других факторов.
• Акроцианоз (периферический цианоз) - признак нарушения периферического кровообращения, характерный для правожелудочковой недостаточности (застой крови по большому кругу кровообращения), пороках сердца.
• Генерализованный (центральный) цианоз - признак артериальной гипоксемии вследствие различных причин.
- Интенсивный тотальный цианоз кожи и видимых слизистых оболочек с фиолетовым оттенком обычно выявляют у детей при ВПС, первичной лёгочной гипертензии, венозно-артериальном шунте и других тяжёлых сердечно-сосудистых заболеваниях.
- Цианоз с вишнёво-красным оттенком - признак стеноза лёгочной артерии и неревматического кардита с малой полостью левого желудочка.
- Лёгкий цианоз с бледностью - симптом тетрады Фалло.
• Цианоз дифференцированный (более выраженный на руках, чем на ногах) - признак транспозиции магистральных сосудов с наличием коарктации или стеноза аорты.
Бледность кожи и слизистых оболочек обычно наблюдают при аор- тальных пороках сердца (стеноз или недостаточность).
Сердцебиение отмечают как при патологии сердца, так и без неё.
• Чаще это признак функциональных нарушений нервной регуляции или результат рефлекторных влияний других органов. Ощущение сердцебиения нередко возникает у детей в препубертатном и пубертатном периодах, особенно у девочек. Его наблюдают при СВД,
анемии, эндокринных болезнях (тиреотоксикозе, гиперкортицизме и др.), патологии ЖКТ, лихорадочных состояниях, инфекционных болезнях, а также при эмоциональных стрессах, высоком стоянии диафрагмы, курении.
• Реже этот симптом обусловлен патологией сердца, но может быть очень важным для диагностики. Например, сердцебиение бывает единственным признаком пароксизмальной тахикардии. Ощущение «перебоев» возникает при экстрасистолии. Когда экстра-
систолия развивается на фоне тяжёлой сердечной патологии, субъективные ощущения у больных обычно отсутствуют.
Кардиалгии (боли в области сердца) возникают при многих заболе- ваниях.
• Кардиалгии, обусловленные поражением сердца, отмечают при аномальном коронарном кровообращении (боли при коронарной недостаточности - сдавливающие, сжимающие - локализуются за грудиной, могут распространяться на шею, челюсть и плечи, провоцируются физической и эмоциональной нагрузкой), перикардитах (усиливаются при движении, глубоком вдохе), резком увеличении размеров сердца или магистральных сосудов.
• Кардиалгии при отсутствии изменений в сердце возникают у эмоционально лабильных детей при неврозах (локализуются чаще в области верхушки сердца, ощущаются как жгучие, колющие или ноющие, сопровождаются эмоциональными проявлениями).
• Рефлекторные боли в области сердца могут возникать при патологии других органов (язвенной болезни желудка и двенадцатиперстной кишки, холецистите, диафрагмальной грыже, добавочном ребре и др.).
• Боли в левой половине грудной клетки могут быть обусловлены острыми заболеваниями органов дыхания (трахеитом, плевропневмонией и др.).
• Боли в грудной клетке и прекардиальной области отмечают при травме и заболеваниях позвоночника, опоясывающем герпесе, заболеваниях мышц.
Одышка - симптом, обусловленный сердечной недостаточностью, приводящей к застою крови в лёгких, снижению эластичности лёгочной ткани и уменьшению площади дыхательной поверхности. Сердечная одышка носит экспираторный или смешанный характер, усиливается в положении лёжа и уменьшается в положении сидя (ортопноэ).
• Одышка - один из первых признаков, указывающих на возникновение застойных явлений в малом круге кровообращения вследствие нарушения оттока крови из лёгочных вен в левое предсердие, что наблюдают при митральном стенозе (и других пороках сердца,
в том числе врождённых, в первую очередь при тетраде Фалло), кардите с уменьшением полости левого желудочка, слипчивом пе- рикардите, недостаточности митрального клапана и др.
• Одышка может быть обусловлена правожелудочковой недостаточностью при остром или хроническом лёгочном сердце и эмболии лёгочной артерии.
• Приступообразное усиление одышки в сочетании с усугублением цианоза носит название одышечно-цианотических приступов. Регистрируют у детей с ВПС «синего типа», в первую очередь при тетраде Фалло.
Кашель при заболеваниях сердечно-сосудистой системы развивается вследствие резко выраженного застоя крови в малом круге кровообращения и обычно сочетается с одышкой. Он может быть и рефлекторным, возникающим вследствие раздражения ветвей блуждающего нерва расширенным левым предсердием, дилатированной лёгочной артерией или аневризмой аорты.
Отёки при заболеваниях сердца развиваются при выраженном нарушении кровообращения и свидетельствуют о правожелудочковой недостаточности.
Обмороки у детей чаще всего представлены следующими вариантами.
• Вазовагальные - нейрогенные (психогенные), доброкачественные, возникающие из-за ухудшения кровоснабжения головного мозга при артериальной гипотензии на фоне СВД при первичном повышении тонуса блуждающего нерва.
• Ортостатические (после быстрого изменения положения тела с горизонтального на вертикальное), происходящие вследствие нарушения регуляции АД при несовершенстве рефлекторных реакций.
• Синокаротидные, развивающиеся в результате патологически повышенной чувствительности каротидного синуса (провоцируются резким поворотом головы, массажем шеи, ношением тугого воротника).
• Кашлевые, возникающие при приступе кашля, сопровождающегося падением сердечного выброса, повышением внутричерепного давления и рефлекторным увеличением резистентности сосудов головного мозга.
• Кардиогенные обмороки регистрируют у детей на фоне уменьшения сердечного выброса (стеноз аорты, тетрада Фалло, гипертрофическая кардиомиопатия), а также при нарушениях ритма и проводимости (блокады сердца, тахикардии на фоне удлинения интервала Q-T, дисфункции синусового узла и др.).
Сердечный горб - признак значительной кардиомегалии, возникает обычно в раннем детстве. Парастернальное выбухание формируется при преимущественном увеличении правых, левостороннее - при
увеличении левых отделов сердца. Наблюдают при ВПС, хронических кардитах, кардиомиопатиях.
Деформации пальцев по типу «барабанных палочек» с ногтями в форме «часовых стёкол» отмечают при ВПС «синего типа», подостром инфекционном эндокардите, а также хронических заболеваниях лёгких.
Изменения верхушечного толчка возможны при различных состояниях.
• Смещение верхушечного толчка отмечают как при кардиальной (увеличении левого и правого желудочков, увеличении всей массы сердца, декстрокардии), так и экстракардиальной (высоком или низком стоянии диафрагмы вследствие асцита, метеоризма, эмфиземы, ожирения; смещении средостения из-за повышения давления в одной из плевральных полостей при гидро- и пневмотораксе, спаечных процессах, ателектазах) патологии.
• Ослабление верхушечного толчка чаще вызвано экстракардиальными причинами (ожирением, эмфиземой), но может возникать и при отёках (гидроперикард), экссудативном перикардите, пневмоперикарде.
• Усиление верхушечного толчка отмечают вследствие гипертрофии левого желудочка при аортальных пороках, митральной недостаточности, артериальной гипертензии.
• Высокий резистентный верхушечный толчок возможен при усилении сокращений сердца (тиреотоксикоз), гипертрофии левого желудочка (недостаточность аортальных клапанов, «спортивное» сердце), тонкой грудной клетке, высоком стоянии диафрагмы, расширении средостения.
• Разлитой верхушечный толчок выявляют при смещении сердца кпереди, дилатации левого желудочка (аортальная или митральная недостаточность, стеноз устья аорты, артериальная гипертензия, острое повреждение миокарда).
Сердечный толчок может быть виден и пальпируется у худощавых детей при тяжёлом физическом напряжении, тиреотоксикозе, смещении сердца кпереди, гипертрофии правого желудочка.
Патологическая пульсация - нередкий симптом при сердечно-сосудистой патологии.
• Пульсация сонных артерий («пляска каротид») - симптом недостаточности клапанов аорты, обычно сопровождающийся непроизвольным киванием головой (симптом Мюссе).
• Набухание и пульсация шейных вен - признаки повышения ЦВД, возникающие при правожелудочковой недостаточности. Отмечают при сдавлении, облитерации или тромбозе верхней полой вены, что сопровождается отёком лица и шеи («воротник» Стокса). Пульсацию
шейных вен наблюдают также при препятствии оттоку крови из правого предсердия и недостаточности трёхстворчатого клапана.
• Патологическая пульсация в эпигастральной области сопровождает выраженную гипертрофию или дилатацию правого желудочка (митральный стеноз, недостаточность трёхстворчатого клапана, лё- гочное сердце). Пульсация, расположенная ниже эпигастральной области слева от срединной линии живота, указывает на аневризму брюшной аорты.
• Усиленная пульсация во втором межреберье справа от грудины бывает при аневризме восходящей аорты или недостаточности клапана аорты.
• Усиленная пульсация во втором и третьем межреберьях слева от грудины указывает на расширение лёгочной артерии вследствие лё- гочной гипертензии.
• Усиленная пульсация в яремной ямке возможна при увеличении пульсового давления в аорте у здоровых детей после тяжёлой физической нагрузки, а также при аортальной недостаточности, артериальной гипертензии, аневризме дуги аорты.
Сердечное дрожание («кошачье мурлыканье») обусловлено турбулентным током крови через деформированные клапаны или суженные отверстия.
• Систолическое дрожание:
- во втором межреберье справа от грудины и яремной вырезке - при стенозе устья аорты;
- во втором и третьем межреберьях слева - при изолированном стенозе лёгочной артерии, её стенозе в составе комбинированных пороков и высоком ДМЖП;
- на основании сердца слева от грудины и супрастернально - при открытом артериальном протоке;
- в четвёртом и пятом межреберьях у края грудины - при ДМЖП, недостаточности митрального клапана.
• Диастолическое дрожание в области верхушки сердца наблюдают при митральном стенозе.
Изменения пульса могут быть как признаком патологического состояния, так и вариантом нормы.
•
Частый пульс отмечают у новорождённых и детей раннего возраста,
во время физических и психических нагрузок, при анемиях, тиреотоксикозе,
болевом синдроме, лихорадочных состояниях (при повышении температуры
тела на
• Редкий пульс может быть вариантом нормы во время сна, у тренированных детей и при отрицательных эмоциях, а также симптомом
сердечной патологии (при блокадах проводящей системы сердца, слабости синусового узла, аортальном стенозе), внутричерепной гипертензии, гипотиреоза, инфекционных заболеваний, дистрофии и др.
• Аритмичный пульс у детей обычно обусловлен изменениями тонуса блуждающего нерва, связанными с актом дыхания (дыхательная аритмия - учащение на высоте вдоха и замедление на выдохе). Патологическую аритмию отмечают при экстрасистолии, фибрилляции предсердий, атриовентрикулярной блокаде.
• Ослабление пульса свидетельствует о сужении артерии, по которой проходит пульсовая волна. Значительное ослабление пульса на обеих ногах выявляют при коарктации аорты. Ослабление или отсутствие пульса на одной руке или ноге либо на руках при нормальных характеристиках пульса на ногах (возможны различные сочетания) наблюдают при неспецифическом аортоартериите.
• Альтернирующий пульс - неравномерность силы пульсовых ударов - выявляют при заболеваниях, сопровождающихся нарушением сократительной способности миокарда. При тяжёлых стадиях сердечной недостаточности его считают признаком неблагоприятного прогноза.
• Быстрый и высокий пульс наблюдают при недостаточности аортального клапана.
• Медленный и малый пульс характерен для стеноза устья аорты.
• Дефицит пульса (разность между ЧСС и пульсом) появляется при некоторых нарушениях ритма сердца (мерцательной аритмии, частой экстрасистолии и др.).
Артериальная гипертензия
Основные причины повышения систолического АД: увеличение сердечного выброса и притока крови в артериальную систему в период систолы желудочков и уменьшение эластичности (увеличение плотности, ригидности) стенки аорты. Ведущая причина повышения диастолического АД - повышение тонуса (спазм) артериол, вызывающее повышение общего периферического сопротивления. Артериальная гипертензия может быть первичной и вторичной (симптоматической). Наиболее распространённые причины вторичной артериальной гипертензии:
• болезни сердца и кровеносных сосудов (коарктация аорты, стеноз почечных артерий, недостаточность аортального клапана, артериовенозные шунты, тромбоз почечных вен);
• эндокринные заболевания (синдром Иценко-Кушинга, тиреотоксикоз, феохромоцитома, альдостерома и др.);
• заболевания почек (гипоплазия, поликистоз, гломерулонефрит, пиелонефрит и др.);
• поражения ЦНС (опухоли мозга, последствия травмы черепа, энцефалита и др.).
Артериальная гипотензия
Артериальная гипотензия также может быть первичной и вторичной. Последняя возникает при следующих заболеваниях.
• Эндокринные заболевания (надпочечниковая недостаточность, гипотиреоз, гипопитуитаризм).
• Заболевания почек.
• Некоторые ВПС.
Симптоматическая гипотензия может быть острой (шок, сердечная недостаточность) и хронической, а также возникать как побочный эффект лекарственных препаратов.
Изменение размеров сердца и ширины сосудистого пучка
Увеличение границ сердца во все стороны возможно при экссудативном перикардите, сочетанных и комбинированных пороках сердца.
Расширение относительной тупости сердца вправо выявляют при увеличении правого предсердия или правого желудочка (недостаточность трёхстворчатого клапана, митральный стеноз, лёгочное сердце).
Смещение границы относительной тупости сердца влево отмечают при дилатации или гипертрофии левого желудочка (аортальная недо- статочность, митральная недостаточность, аортальный стеноз, артериальная гипертензия, острое повреждение миокарда и др.), смещении средостения влево, высоком стоянии диафрагмы («лежачее сердце»).
Смещение границы относительной тупости сердца вверх происходит при значительном расширении левого предсердия (митральный стеноз, митральная недостаточность).
Уменьшение размеров относительной тупости сердца отмечают при опущении диафрагмы и эмфиземе лёгких (в этом случае по размерам сердечной тупости нельзя судить об истинных размерах сердца).
Изменение конфигурации сердца:
• митральная (дилатация левого предсердия и сглаживание «талии сердца») - при стенозе или недостаточности митрального клапана;
• аортальная (дилатация левого желудочка и подчёркнутая «талия сердца») - при недостаточности или декомпенсированном стенозе аортального клапана;
• шаровидная и трапециевидная - при выпотном перикардите. Расширение сосудистого пучка наблюдают при опухолях средостения, увеличении вилочковой железы, аневризме аорты или расширении лёгочной артерии.
Изменение тонов сердца
Ослабление обоих тонов сердца при сохранении преобладания I тона обычно связано с внекардиальными причинами (ожирение, эмфизема лёгких, перикардиальный выпот, наличие экссудата или воздуха в левой плевральной полости) и возможно при диффузном поражении миокарда.
Ослабление I тона возникает при неплотном смыкании створок предсердно-желудочковых клапанов (недостаточности митрального или трёхстворчатого клапана), значительном замедлении сокращения левого желудочка при снижении сократительной способности миокарда (острое повреждение миокарда, диффузное поражение миокарда, сердечная недостаточность), замедлении сокращения гипертрофированного желудочка (например, при стенозе устья аорты), замедлении атриовентрикулярной проводимости, блокаде левой ножки пучка Гиса.
Ослабление II тона наблюдают при нарушении герметичности смыкания клапанов аорты и лёгочной артерии, уменьшении скорости закрытия (сердечная недостаточность, снижение АД) или подвижности створок полулунных клапанов (клапанный стеноз устья аорты).
Усиление I тона возможно у детей с тонкой грудной клеткой, при физическом и эмоциональном напряжении (обусловлено тахикардией). Также его наблюдают при следующих патологических состояниях:
• укороченном интервале P-Q (желудочки сокращаются вскоре после предсердий при ещё широко раскрытых клапанах);
• состояниях, сопровождаемых повышенным сердечным выбросом (СВД с гиперкинетическим синдромом, лихорадка, анемия, «спортивное» сердце и т.д.);
• митральном стенозе (из-за колебаний уплотнённых створок митрального клапана в момент их закрытия);
• повышении кровотока через атриовентрикулярные клапаны (открытый артериальный проток, ДМЖП).
Хлопающий I тон на верхушке выслушивают при митральном стенозе, выраженной симпатикотонии, кардитах с уменьшенной полос- тью левого желудочка, а у основания мечевидного отростка - при стенозе правого атриовентрикулярного отверстия.
Пушечный тон Стражеско (резко усиленный I тон сердца) - признак полной атриовентрикулярной блокады и других нарушений рит- ма сердца, когда систолы предсердий и желудочков совпадают.
Акцент II тона над аортой наиболее часто отмечают при артериальной гипертензии (вследствие увеличения скорости захлопывания створок клапана аорты), однако он может быть также обусловлен
уплотнением створок аортального клапана и стенок аорты (атеросклероз, аортит и др.).
Акцент II тона над лёгочной артерией служит признаком лёгочной гипертензии, возникающей при митральном стенозе, лёгочном сердце, левожелудочковой сердечной недостаточности и др.
Расщепление I тона отмечают в результате несинхронного закрытия и колебаний митрального и трёхстворчатого клапанов.
• Минимальное расщепление наблюдают и у здоровых детей. Оно отличается непостоянством, более выражено во время глубокого вдоха (при увеличении притока крови к правым отделам сердца).
• Заметное расщепление I тона нередко выслушивают при блокаде правой ножки пучка Гиса и синдроме Вольфа-Паркинсона-Уайта типа А.
• Ещё более выраженное расщепление I тона может возникать вследствие появления тона изгнания при стенозе устья аорты, двустворчатом клапане аорты.
Расщепление II тона можно выслушать у здоровых детей во втором межреберье слева при глубоком дыхании на высоте вдоха, когда в связи с увеличением притока крови к правому сердцу закрытие клапана лё- гочной артерии задерживается (физиологическое расщепление II тона). Патологическое расщепление возникает при состояниях, сопровождающихся увеличением времени изгнания крови из правого желудочка [дефект межпредсердной перегородки (ДМПП), тетрада Фалло, стеноз лёгочной артерии, блокада правой ножки пучка Гиса и др.].
III тон появляется при значительном снижении сократимости миокарда левого желудочка (миокардит, сердечная недостаточность и др.) и увеличении объёма предсердий (митральная или трикуспидальная недостаточность); при ваготонии вследствие повышения диастолического тонуса желудочков; нарушении расслабления (диастолической ригидности) миокарда левого желудочка при его выраженной гипертрофии.
IV тон формируется вследствие повышения конечного диастолического давления в левом желудочке при снижении сократительной способности миокарда (миокардит, сердечная недостаточность) или выраженной гипертрофии миокарда левого желудочка.
«Ритм галопа» - трёхчленный ритм сердца, выслушиваемый на фоне тахикардии и по звукам напоминающий галоп бегущей лошади. Добавочный тон при ритме галопа может располагаться по отношению к основным следующим образом.
• Добавочный тон (IV) выслушивают перед I тоном - пресистолический ритм галопа.
• Добавочный тон (III) выслушивают в начале диастолы после II тона - протодиастолический ритм галопа.
«Ритм перепела» - признак сужения левого атриовентрикулярного отверстия - сочетание усиленного (хлопающего) I тона и раздвоения II тона, выслушиваемого на верхушке сердца и в точке Боткина и обусловленного появлением дополнительного тона (щелчка) открытия митрального клапана. При «ритме перепела» обычно выслушивают характерный для митрального стеноза диастолический шум.
Эмбриокардия - маятникообразный ритм, когда продолжительность систолы и диастолы практически одинакова, а громкость и тембр I и II тонов сердца не отличаются друг от друга - возникает при острой сердечной недостаточности, пароксизмальной тахикардии, высокой лихорадке и др.
Сердечные шумы
Органические систолические шумы подразделяют на два типа.
• Шумы изгнания возникают в тех случаях, когда во время систолы кровь встречает препятствие при прохождении из одного отдела сердца в другой или в крупные сосуды, - систолический шум изгнания при стенозе устья аорты или лёгочного ствола, а также при стенозах выходного тракта желудочков. Чем продолжительнее шум изгнания - тем более выражен стеноз.
• Шумы регургитации возникают, когда кровь во время систолы поступает назад в предсердия. Их выслушивают при недостаточности митрального и трёхстворчатого клапанов, а также при ДМЖП. Диастолические шумы также делят на два типа.
• Ранние диастолические шумы возникают при недостаточности клапанов аорты или лёгочной артерии за счёт обратного тока крови из сосудов в желудочки при неполном смыкании створок клапана.
• «Задержанные» диастолические шумы выслушивают при стенозе левого или правого атриовентрикулярного отверстия, так как во время диастолы имеется сужение на пути тока крови из предсердий в желудочки.
Непрерывный систоло-диастолический шум чаще всего отмечают у больных с открытым артериальным протоком.
Коронарная недостаточность
Коронарная недостаточность - несоответствие кровотока по венечным артериям сердца потребности миокарда в кислороде, ведущее к диффузной или локальной ишемии миокарда. Различают острую (внезапное нарушение проходимости венечной артерии вследствие её спазма, тромбоза или эмболии) и хроническую (постоянное уменьшение кровотока по венозным артериям) коронарную недостаточность. Отдельно выделяют относительную недостаточность коронарного кровообращения, обусловленную гипертрофией миокарда при неиз-
менённых венечных артериях. Причины коронарной недостаточности у детей - врождённые аномалии, заболевания и травмы венечных сосудов, относительная недостаточность коронарного кровотока, гипо- плазия миокарда желудочков.
Сердечная недостаточность
Синдром сердечной недостаточности - состояние, при котором сердце не способно перевести венозный приток в адекватный сердечный выброс. Сердечная недостаточность развивается при некоторых токсических, септических состояниях, а также сопровождает врож- дённые и приобретённые пороки сердца, миокардит, фиброэластоз, аритмии и др.
• Левожелудочковая недостаточность клинически проявляется одышкой, повышенной утомляемостью, потливостью, ощущением сердцебиения, тахикардией. Крайнее проявление левожелудочковой недостаточности - отёк лёгкого. Хроническая левожелудочковая недостаточность характеризуется расширением границ относительной тупости сердца влево, приглушённостью или глухостью сердечных тонов, появлением дополнительных III и IV тонов.
• Правожелудочковая недостаточность проявляется увеличением печени и селезёнки, появлением отёчного синдрома, скоплением жидкости в серозных полостях.
Выделяют три степени сердечной недостаточности (по Белозёрову Ю.М., Мурашко Е.В., Гапоненко В.А., 1994).
• I степень: тахикардия (ЧСС на 20-30% больше нормы) и одышка (ЧДД на 30-50% больше нормы) в покое; исчезающий на фоне кислородотерапии цианоз слизистых оболочек, глухость сердечных тонов, расширение границ сердца, повышение ЦВД до 80-100 мм вод.ст.
• IIA степень: тахикардия (ЧСС на 30-50% больше нормы) и одышка (ЧДД на 50-70% больше нормы), цианоз слизистых оболочек, акроцианоз, периорбитальные отёки, глухость тонов сердца, расширение границ сердечной тупости, увеличение печени (на 2-3 см выступает из-под края рёберной дуги), повышение ЦВД и снижение сердечного выброса на 20-30%.
• ИБ степень: те же изменения, появление застоя в малом круге кровообращения, олигурия, периферические отёки.
• III степень (стадия декомпенсации): тахикардия (ЧСС на 50-60% больше нормы) и одышка (ЧДД на 70-100% больше нормы), глухость тонов, расширение границ сердца, признаки начинающегося отёка лёгких, гепатомегалия, периферические отёки, асцит. В терминальной стадии - брадикардия, снижение АД, брадипноэ, мышечная гипотония, арефлексия, повышение ЦВД до 180-200 мм вод.ст., уменьшение сердечного выброса на 50-70%.
ПИЩЕВАРИТЕЛЬНАЯ СИСТЕМА
Анатомо-физиологические особенности пищеварительной системы
Пищеварительные органы ребёнка обладают рядом морфологических и физиологических особенностей. Наиболее ярко они выражены у детей раннего возраста, у которых пищеварительный аппарат приспособлен главным образом для усвоения грудного молока.
ПОЛОСТЬ РТА
У новорождённого и детей грудного возраста полость рта имеет относительно небольшие размеры. Губы у новорождённых толстые, на их внутренней поверхности присутствуют поперечные валики. Круговая мышца рта развита хорошо. Щёки у новорождённых и детей раннего возраста округлые и выпуклые за счёт наличия между кожей и хорошо развитой щёчной мышцей округлого жирового тела (жировых комочков Биша), которые в последующем, начиная с 4-летнего возраста, постепенно атрофируются. Твёрдое нёбо плоское, мягкое нёбо короткое, располагается почти горизонтально. Нёбная занавеска не касается задней стенки глотки, что обеспечивает ребёнку возможность дыхания во время сосания. С появлением молочных зубов происходит значительное увеличение размеров альвеолярных отростков челюстей, и свод твёрдого нёба поднимается. Язык у новорождённых короткий, широкий, толстый и малоподвижный, занимает всю полость рта.
Слизистая оболочка полости рта у детей, особенно раннего возраста, тонкая и легко ранимая, что необходимо учитывать при обработке полости рта. Слизистая оболочка дна ротовой полости образует заметную складку, покрытую большим количеством ворсинок. Выпячивание в виде валика присутствует и на слизистой оболочке щёк в щели между верхней и нижней челюстями. Кроме того, поперечные складки (валики) имеются и на твёрдом нёбе, валикообразные утолщения - на дёснах. Все эти образования обеспечивают гермети- зацию ротовой полости в процессе сосания. На слизистой оболочке в области твёрдого нёба по средней линии у новорождённых располагаются узелки Бона - желтоватые образования - ретенционные кисты слюнных желёз, исчезающие к концу первого месяца жизни.
Слизистая оболочка полости рта у детей первых 3-4 мес жизни относительно сухая, что обусловлено недостаточным развитием слюнных желёз и дефицитом слюны.
СЛЮННЫЕ ЖЕЛЕЗЫ
Слюнные железы у новорождённого характеризуются низкой секреторной активностью и выделяют небольшое количество густой вязкой
слюны, необходимой для склеивания губ и герметизации ротовой полости во время сосания. Функциональная активность слюнных желёз начинает увеличиваться в возрасте 1,5-2 мес; у 3-4-месячных детей слюна нередко вытекает изо рта в связи с незрелостью регуляции слюноотделения и заглатывания слюны (физиологическое слюнотечение). Реакция слюны у новорождённых чаще нейтральная или слабокислая. Кислотность слюны с возрастом увеличивается. С первых дней жизни в слюне содержатся α-амилаза и другие ферменты, необходимые для расщепления крахмала и гликогена. У новорождённых концентрация амилазы в слюне низкая, в течение первого года жизни её содержание и активность значительно возрастают.
ГЛОТКА И ГОРТАНЬ
Глотка и гортань новорождённых и грудных детей имеют воронкообразную форму. Вход в гортань располагается высоко над нижнезадним краем нёбной занавески и соединён с полостью рта. Пища движется по сторонам от выступающей гортани, поэтому ребёнок может одновременно дышать и глотать, не прерывая сосания.
СОСАНИЕ И ГЛОТАНИЕ
Сосание и глотание - врождённые безусловные рефлексы. У здоровых и зрелых новорождённых они уже сформированы к моменту рождения. При сосании губы ребёнка плотно захватывают сосок груди. Челюсти сдавливают его, и сообщение между полостью рта и наружным воздухом прекращается. В полости рта ребён- ка создаётся отрицательное давление, чему способствует опускание нижней челюсти вместе с языком вниз и назад. Затем в разрежён- ное пространство полости рта поступает грудное молоко. Все элементы жевательного аппарата новорождённого приспособлены для процесса сосания груди: губы в виде «хобота», десневая мембрана, выраженные нёбные поперечные складки и жировые тела в щеках. Приспособлением полости рта новорождённого к сосанию также служит физиологическая младенческая ретрогнатия, которая в дальнейшем превращается в ортогнатию. В процессе сосания ребё- нок производит ритмические движения нижней челюстью спереди назад. Отсутствие суставного бугорка облегчает сагиттальные движения нижней челюсти ребёнка.
ПИЩЕВОД
К рождению пищевод сформирован, но его анатомические сужения выражены слабо и формируются с возрастом. Стенка пищевода у новорождённого тонкая, мышечная оболочка развита слабо. Слизистая оболочка пищевода у детей грудного возраста бедна железами.
ЖЕЛУДОК
Желудок новорождённого имеет форму цилиндра, бычьего рога или рыболовного крючка, расположен высоко, по мере роста и развития ребёнка опускается. У детей грудного возраста желудок расположен горизонтально, но как только ребёнок начинает ходить, он постепенно принимает более вертикальное положение.
Кардиальная часть, дно и пилорический отдел желудка у новорож- дённого выражены слабо, привратник широкий. Входная часть желудка нередко располагается над диафрагмой, угол между абдоминальной частью пищевода и прилегающей к нему стенкой дна желудка недостаточно выражен. Клапан Губарева (складка слизистой оболочки, вдающаяся в полость пищевода и препятствующая обратному забросу пищи) почти не выражен (развивается к 8-9 мес жизни), кардиальный сфинктер функционально неполноценен, в то время как пилорический отдел желудка функционально хорошо развит уже при рождении ребёнка. Указанные особенности обусловливают возможность заброса содержимого желудка в пищевод и развитие пептического поражения его слизистой оболочки. Кроме того, склонность детей первого года жизни к срыгиванию и рвоте связана с отсутствием плотного обхватывания пищевода ножками диафрагмы, а также с нарушением иннервации при повышенном внутрижелудочном давлении. Срыгиванию способствует также заглатывание воздуха при сосании (аэрофагия) при неправильной технике вскармливания, короткой уздечке языка, жадном сосании, слишком быстром выделении молока из груди матери.
В первые недели жизни дно желудка в положении лёжа располагается ниже антрально-пилорического отдела, поэтому для предуп- реждения аспирации после кормления детям следует придавать возвышенное положение. В период от 7 до 11 лет желудок приобретает форму аналогичную форме взрослого.
Анатомическая ёмкость желудка новорождённого составляет 30- 35 см3. Физиологическая вместимость меньше анатомической и в первый день жизни составляет лишь 7-10 мл. К 4-му дню после начала энтерального питания она возрастает до 40-50 мл, а к 10-му дню - до 80 мл. В последующем ёмкость желудка ежемесячно увеличивается на 25 мл и к концу первого года жизни составляет 250-300 мл, а к 3 годам - 400-600 мл. Интенсивное возрастание ёмкости желудка начинается после 7 лет и к 10-12 годам составляет 1300-1500 мл.
Мышечная оболочка желудка у новорождённого развита слабо.
Слизистая оболочка желудка у новорождённого толстая, складки высокие. В течение первых 3 мес жизни поверхность слизистой оболочки увеличивается в 3 раза, что способствует лучшему перевариванию молока, а к 15 годам - в 10 раз. Желудочные железы к рождению
морфологически и функционально развиты недостаточно, их относительное количество (на
Секреторный аппарат желудка у детей первого года жизни развит недостаточно и функциональные способности его низкие. Желудочный сок ребёнка грудного возраста содержит те же составные части, что и желудочный сок взрослого: соляную кислоту, химозин (створаживает молоко), пепсины (расщепляют белки на альбумозы и пептоны) и липазу (расщепляет нейтральные жиры на жирные кислоты и глицерин).
Для детей первых недель жизни характерна очень низкая концентрация соляной кислоты в желудочном соке и его низкая общая кислотность. Она значительно возрастает после введения прикорма, т.е. при переходе с лактотрофного питания к обычному. Параллельно понижению pH желудочного сока увеличивается активность карбоангидразы, которая участвует в образовании ионов водорода. У детей первых 2 мес жизни значение pH в основном определяется водородными ионами молочной кислоты, а в последующем - соляной кислоты.
Синтез протеолитических ферментов главными клетками начинается в антенатальном периоде, но их содержание и функциональная активность у новорождённых низкие, и постепенно увеличиваются с возрастом. Ведущую роль в гидролизе белков у новорождённых играет фетальный пепсин, обладающий более высокой протеолитической активностью. У детей первого года жизни (в отличие от взрослых) отмечают высокую активность желудочной липазы, которая обеспечивает гидролиз жиров в отсутствие жёлчных кислот в нейтральной среде.
Низкие концентрации соляной кислоты и пепсинов в желудке у новорождённых и детей грудного возраста определяют пониженную защитную функцию желудочного сока, но вместе с тем способствуют сохранности Ig, которые поступают с молоком матери.
В первые месяцы жизни моторная функция желудка снижена, перистальтика вялая, газовый пузырь увеличен. У грудных детей возможно повышение тонуса мускулатуры желудка в пилорическом отделе, максимальным проявлением которого является пилороспазм. В старшем возрасте иногда наблюдают кардиоспазм.
КИШЕЧНИК Тонкая кишка
Относительная длина тонкой кишки у новорождённого большая: на
таза). После 1-го года жизни, по мере развития малого таза, расположение петель тонкой кишки становится более постоянным.
Двенадцатиперстная кишка новорождённого имеет кольцевидную форму (изгибы формируются позже), её начало и конец расположены на уровне LI. У детей раннего возраста двенадцатиперстная кишка весьма подвижна, но к 7 годам вокруг неё появляется жировая ткань, которая фиксирует её.
В верхней части двенадцатиперстной кишки происходит ощелачивание кислого желудочного химуса, подготовка к действию ферментов, которые поступают из поджелудочной железы и образуются в кишечнике, и смешивание с жёлчью. Складки слизистой оболочки двенадцатиперстной кишки у новорождённых ниже, чем у детей старшего возраста, дуоденальные железы имеют небольшие размеры, разветвлены слабее, чем у взрослых. Двенадцатиперстная кишка оказывает регулирующее влияние на всю пищеварительную систему посредством гормонов, выделяемых эндокринными клетками её слизистой оболочки.
Тощая кишка занимает примерно 2/5, а подвздошная 3/5 длины тонкой кишки (без двенадцатиперстной кишки). Подвздошная кишка заканчивается илеоцекальным клапаном (баугиниевой заслонкой). У детей раннего возраста отмечают относительную слабость илеоцекального клапана, в связи с чем содержимое слепой кишки, наиболее богатое бактериальной флорой, может забрасываться в подвздошную кишку, обусловливая высокую частоту воспалительного поражения её терминального отдела.
В тонкой кишке грудного ребёнка содержится сравнительно много газов, объём которых постепенно уменьшается вплоть до полного исчезновения к 7 годам (у взрослых в норме газов в тонкой кишке нет).
Слизистая оболочка тонкая, богато васкуляризирована и обладает повышенной проницаемостью, особенно у детей первого года жизни. У новорождённых в толще слизистой оболочки присутствуют одиночные и групповые лимфоидные фолликулы. Вначале они разбросаны по всей кишке, а в последующем группируются преимущественно в подвздошной кишке в виде групповых лимфатических фолликулов (пейеровых бляшек). Лимфатические сосуды многочисленны, имеют более широкий просвет, чем у взрослых. Лимфа, оттекающая от тонкой кишки, не проходит через печень, и продукты всасывания попадают непосредственно в кровь.
Мышечная оболочка, особенно её продольный слой, у новорождён- ных развита слабо. Брыжейка у новорождённых и детей раннего возраста короткая, значительно увеличивается в длину в течение первого года жизни.
В тонкой кишке происходят основные этапы сложного процесса расщепления и всасывания пищевых веществ. У детей в грудном возрасте в период молочного питания доминирует мембранное пищеварение.
Секреторный аппарат тонкой кишки к рождению в целом сформирован. Даже у новорождённых в кишечном соке можно определить те же ферменты, что и у взрослых (энтерокиназа, щелочная фосфатаза, липаза, амилаза, мальтаза, нуклеаза), однако активность их более низкая и увеличивается с возрастом. К особенностям усвоения белка у детей раннего возраста следует отнести высокое развитие пиноцитоза эпителиоцитами слизистой оболочки кишки, вследствие чего белки молока у детей первых недель жизни могут переходить в кровь в малоизменённом виде, что может приводить к появлению АТ к белкам коровьего молока. У детей старше года белки подвергаются гидролизу с образованием аминокислот.
Уже с первых дней жизни ребёнка все отделы тонкой кишки обладают достаточно высокой гидролитической активностью. Активность мальтазы достаточно высока к рождению и остаётся таковой у взрос- лых, несколько позже нарастает активность сахаразы. Активность лактазы быстро нарастает в последние недели гестации. Высокой она остаётся на протяжении периода грудного вскармливания, к 4-5 годам происходит значительное её снижение, наименьшая она у взрослых. Следует отметить, что β-лактоза женского молока абсорбируется медленнее, чем α-лактоза коровьего молока, и частично поступает в толстый кишечник, что способствует формированию грамположительной кишечной микрофлоры у детей, находящихся на грудном вскармли- вании.
Из-за низкой активности липазы особенно напряжённо происходит процесс переваривания жиров.
Брожение в кишечнике грудных детей дополняет ферментативное расщепление пищи. Гниение в кишечнике здоровых детей первых ме- сяцев жизни отсутствует.
Всасывание тесно связано с пристеночным пищеварением и зависит от структуры и функции клеток поверхностного слоя слизистой оболочки тонкой кишки.
Толстая кишка
Толстая кишка у новорождённого имеет длину в среднем
ляются после 6 мес). Ленты ободочной кишки, гаустры и сальниковые отростки окончательно формируются к 6-7 годам. Червеобразный отросток у новорождённого имеет конусовидную форму, вход в него широко открыт (клапан формируется на первом году жизни), обладает большой подвижностью из-за длинной брыжейки и может помещаться в любой части полости живота, в том числе ретроцекально.
Толстая кишка обеспечивает резорбцию воды и эвакуаторно-резервуарную функцию. В ней завершается всасывание переваренной пищи, расщепляются оставшиеся вещества (как под влиянием ферментов, поступающих из тонкой кишки, так и бактерий, населяющих толстую кишку) и происходит формирование каловых масс.
Слизистая оболочка толстой кишки у детей характеризуется рядом особенностей: углублены крипты, эпителий более плоский, выше скорость его пролиферации. Сокоотделение толстой кишки в обычных условиях незначительно; однако оно резко возрастает при механическом раздражении слизистой оболочки.
Прямая кишка
Прямая
кишка у новорождённого имеет цилиндрическую форму, не имеет ампулы (её
формирование происходит в периоде первого детства) и изгибов
(формируются одновременно с крестцовым и коп- чиковым изгибами
позвоночника), складки её не выражены. У детей первых месяцев жизни
прямая кишка относительно длинная и плохо фиксирована, поскольку жировая
клетчатка не развита. Окончательное положение прямая кишка занимает к
двум годам. У новорождённого мышечная оболочка развита слабо. Благодаря
хорошо развитой подслизистой оболочке и слабой фиксации слизистой
оболочки относительно подслизистой, а также недостаточному развитию
сфинктера заднего прохода, у детей раннего возраста нередко возникает
её выпадение. Заднепроходное отверстие у детей расположен дорсальнее в
сравнении со взрослыми, на расстоянии
Функциональные особенности кишечника
Двигательная функция кишечника (моторика) складывается из маятникообразных движений, возникающих в тонкой кишке, за счёт чего перемешивается её содержимое, и перистальтических движений, продвигающих химус по направлению к толстой кишке. Для толстой кишки характерны и антиперистальтические движения, сгущающие и формирующие кал.
Моторика у детей раннего возраста более активная, что способствует частому опорожнению кишечника. У грудных детей продолжительность прохождения пищевой кашицы по кишечнику составляет от 4 до 18 ч, а у более старших детей - около суток. Высокая моторная
активность кишечника в сочетании с недостаточной фиксацией его петель определяет склонность к возникновению инвагинации.
Дефекация
В течение первых часов жизни происходит отхождение мекония (первородного кала) - клейкой массы тёмно-зелёного цвета с pH около 6,0. Меконий состоит из слущенного эпителия, слизи, остатков околоплодных вод, жёлчных пигментов и др. На 2-3-й день жизни к меконию примешивается кал, а с 5-го дня кал принимает характерный для новорождённого вид. У детей первого месяца жизни дефекация происходит обычно после каждого кормления - 5-7 раз в сутки, у детей со 2-го месяца жизни - 3-6 раз, в 1 год - 1-2 раза. При смешанном и искусственном вскармливании дефекации более редкие.
Кал у детей, находящихся на грудном вскармливании, кашицеобразный, жёлтого цвета, кислой реакции и кисловатого запаха; при искусственном вскармливании кал имеет более густую консистенцию (замазкообразный), более светлый, иногда с сероватым оттенком, нейтральной или даже щелочной реакции, с более резким запахом. Золотисто-жёлтый цвет кала в первые месяцы жизни ребёнка обусловлен присутствием билирубина, зеленоватый - биливердина.
У грудных детей дефекация происходит рефлекторно, без участия воли. С конца первого года жизни здоровый ребёнок постепенно приучается к тому, что дефекация становится произвольным актом.
Микрофлора желудочно-кишечного тракта
Микрофлора ЖКТ принимает участие в пищеварении, препятствует развитию патогенной флоры в кишечнике, синтезирует ряд витаминов, участвует в инактивации физиологически активных веществ и ферментов, влияет на скорость обновления энтероцитов, кишечнопечёночную циркуляцию жёлчных кислот и др.
Кишечник плода и новорождённого стерилен в течение первых 10-20 ч (асептическая фаза). Затем начинается заселение кишечника микроорганизмами (вторая фаза - 2-4 дня), третья фаза - стабилиза- ции микрофлоры продолжается от 6 мес до 2 лет. Формирование микробного биоценоза кишечника начинается с первых суток жизни, к 7-9-м суткам у здоровых доношенных детей бактерийная флора обычно представлена преимущественно Bifidobacterium bifidum, Lactobacillus acidophilus. При естественном вскармливании среди кишечной микрофлоры преобладает B. bifidum, при искусственном вскармливании почти в равных количествах присутствуют L. acidophilus, B. bifidum, энтерококки и нормальная E. coli. Переход на питание, характерное для взрослых, сопровождается изменением состава микрофлоры ки- шечника.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
Поджелудочная железа у новорождённых имеет малые размеры и располагается выше, чем у взрослого. Вследствие слабой фиксации к задней стенке брюшной полости у новорождённого она более подвижна. Наиболее интенсивно железа растёт в первые 3 года и в пубертатном периоде.
К рождению и в первые месяцы жизни поджелудочная железа дифференцирована недостаточно, обильно васкуляризирована и бедна соединительной тканью. Эндокринная часть поджелудочной железы к рождению более развита, чем экзокринная.
Сок поджелудочной железы содержит ферменты, обеспечивающие гидролиз белков, жиров и углеводов, а также бикарбонаты, создаю- щие необходимую для их активации щелочную реакцию среды. У новорождённых выделяется малый объём панкреатического сока после стимуляции, активность амилазы и бикарбонатная ёмкость низкие. При переходе на обычное питание, при котором более половины потребности в калориях покрывается за счёт углеводов, активность амилазы быстро возрастает и максимальных значений достигает к 6- 9 годам. Активность панкреатической липазы у новорождённых низкая, что определяет большую роль в гидролизе жира липазы слюнных желёз, желудка и липазы грудного молока. Протеолитическая активность секрета поджелудочной железы у детей первых месяцев жизни достаточно высока.
Существенное влияние на деятельность поджелудочной железы оказывает вид вскармливания: при искусственном вскармливании активность ферментов в дуоденальном соке в 4-5 раз выше, чем при естественном.
ПЕЧЕНЬ
Печень к моменту рождения является одним из самых крупных органов и занимает 1/3-1/2 объёма брюшной полости, её нижний край значительно выступает из подреберья, а правая доля может даже касаться гребня подвздошной кости. У новорождённых масса печени составляет более 4% от массы тела, а у взрослых - 2%. В постнатальном периоде печень продолжает расти, но медленнее, чем масса тела.
В связи с различным темпом увеличения массы печени и тела у детей от 1 до 3 лет жизни край печени выходит из-под правого подреберья и легко прощупывается на 1-3 см ниже рёберной дуги по среднеключичной линии. С 7 лет нижний край печени из подрёберной дуги не выходит и в спокойном положении не пальпируется; по срединной линии не выходит за верхнюю треть расстояния от пупка до мечевидного отростка.
Формирование долек печени начинается у плода, но к моменту рождения дольки печени отграничены нечётко. Их окончательная дифференцировка завершается в постнатальном периоде. Печень полнокровна, вследствие чего быстро увеличивается при инфекциях и интоксикациях, расстройствах кровообращения. Фиброзная капсула печени тонкая. Около 5% объёма печени у новорождённых приходится на долю кроветворных клеток, в последующем их количество быстро уменьшается. К 8 годам морфологическое и гистологическое строение печени становится таким же, как у взрослых.
Функции печени
Образование жёлчи начинается уже во внутриутробном периоде, однако желчеобразование в раннем возрасте замедлено. С возрастом увеличивается способность жёлчного пузыря концентрировать жёлчь. Концентрация жёлчных кислот в печёночной жёлчи у детей первого года жизни высокая, особенно в первые дни после рождения, что обусловливает частое развитие подпечёночного холестаза (синдрома сгущения жёлчи) у новорождённых.
Для периода новорождённости характерна незрелость всех этапов печёночно-кишечной циркуляции жёлчных кислот: недостаточность их захвата гепатоцитами, экскреции через канальцевую мембрану, замедление тока жёлчи, дисхолия за счёт снижения синтеза вторичных жёлчных кислот в кишечнике и низкий уровень их реабсорбции в кишке. У детей образуется больше атипичных, менее гидрофобных и менее токсичных жирных кислот, чем у взрослых. Накопление жирных кислот во внутрипечёночных жёлчных протоках обусловливает повышенную проницаемость межклеточных соединений и повышенное содержание компонентов жёлчи в крови. Жёлчь ребёнка первых месяцев жизни содержит меньше холестерина и солей, что определяет редкость образования камней.
У новорождённых жирные кислоты соединяются преимущественно с таурином (у взрослых - с глицином). Тауриновые конъюгаты лучше растворяются в воде и менее токсичны. Относительно более высокое содержание в жёлчи таурохолевой кислоты, обладающей бактерицидным действием, определяет редкость развития бактериального воспаления желчевыводящих путей у детей первого года жизни.
Ферментные системы печени, обеспечивающие адекватный метаболизм различных веществ, к рождению недостаточно зрелы. Искусственное вскармливание стимулирует более раннее их развитие, но приводит к их диспропорции.
После рождения у ребёнка уменьшается синтез альбуминов, что приводит к снижению альбумино-глобулинового соотношения в крови.
У детей в печени значительно более активно происходит трансаминирование аминокислот: при рождении активность аминотрансфераз в крови ребёнка в 2 раза выше, чем в крови матери. В то же время процессы переаминирования недостаточно зрелы, и число незаменимых кислот для детей больше, чем для взрослых. Так, у взрослых их 8, дети до 5-7 лет нуждаются дополнительно в гистидине, а дети первых 4 нед жизни - ещё и в цистеине.
Мочевинообразовательная функция печени формируется к 3-4 мес жизни, до этого у детей отмечают высокую экскрецию с мочой аммиака при низкой концентрации мочевины.
У новорождённых в первые дни жизни отмечают недостаточную активность глюкуронилтрансферазы, с участием которой происходит конъюгация билирубина с глюкуроновой кислотой и образование водорастворимого «прямого» билирубина. Затруднение экскреции билирубина - главная причина физиологической желтухи новорождён- ных.
Печень осуществляет барьерную функцию, нейтрализует эндогенные и экзогенные вредные вещества, в том числе токсины, поступающие из кишечника, и принимает участие в метаболизме лекарственных веществ. У детей раннего возраста обезвреживающая функция печени развита недостаточно.
Жёлчный пузырь у новорождённых обычно скрыт печенью, форма его может быть различной. Размеры его с возрастом увеличивают- ся, и к 10-12 годам длина возрастает примерно в 2 раза. Скорость выделения пузырной жёлчи у новорождённых в 6 раз меньше, чем у взрослых.
Методика исследования органов пищеварения
РАССПРОС
При расспросе необходимо обратить особое внимание на жалобы. Боли в животе
У детей раннего возраста боли в животе проявляются общим беспокойством, плачем, дети «сучат ножками». У детей более старшего возраста эквивалентом ранних болей может быть чувство быстрого на- сыщения во время еды и переполнения желудка. При наличии болей в животе следует уточнить их характеристику.
• Локализация (дети дошкольного возраста при наличии у них болей в животе, как правило, указывают на область пупка).
• Иррадиация (проведение за пределы проекции поражённого органа).
• Характер (схваткообразные, тупые, ноющие, тянущие, резкие - «кинжальные» и др.).
• Периодичность (чередование периодов болевых ощущений и хорошего самочувствия).
• Сезонность (возникновение или усиление болей в весенне-осенний период).
• Связь с качеством и количеством употребляемой пищи.
• Время возникновения (во время приёма пищи, ранние - спустя 30-60 мин после еды, поздние - через 1,5-3 ч после еды, голодные - через 6-7 ч после приёма пищи и исчезающие после еды; ночные, возникающие в интервале между 23 ч и 3 ч утра и исчезающие после приёма пищи).
• Лекарственные препараты, приём которых способствует уменьшению болевых ощущений.
Тошнота и рвота
Тошнота - неприятное ощущение в надчревной области, сопровождающееся слабостью, иногда головокружением вплоть до полу- обморочного состояния, бледностью кожных покровов, слюнотечением.
Рвота - извержение содержимого желудка наружу. Разновидность рвоты у маленьких детей - срыгивание, которое происходит без напряжения брюшного пресса. При сборе анамнеза следует уточнить характер рвоты; время её возникновения (натощак утром, сразу после еды, спустя 1,5-2 ч после еды, на высоте болей), частоту; выяснить, приносит ли она облегчение. Выясняют объём рвотных масс, их запах, цвет, консистенцию, наличие остатков пищи и различных примесей.
Отрыжка и изжога
Отрыжка (выход газа из желудка в полость рта иногда вместе с пищевой кашицей). Необходимо выявить провоцирующие её факторы (переедание, физические упражнения, употребление определённых пищевых продуктов), частоту.
Изжога (ощущение жжения за грудиной и в эпигастральной области). Следует учитывать частоту её появления (эпизодически, несколько раз в день), связь с приёмом определённой пищи (острой, кислой, жирной, грубой), лекарственных препаратов, положением тела.
Изменения аппетита
Изменения аппетита (ощущение необходимости приёма пищи) - его снижение, отсутствие, усиление, извращение (употребление в пищу несъедобных веществ - мел, известь, зола и т.д.), чувство быстрого насыщения. Об аппетите детей грудного возраста судят по продолжительности сосания и тому, как ребёнок берёт грудь матери.
Запор и диарея
Запор - отсутствие дефекации более 36 ч. Диарея (понос) - уча- щённое опорожнение кишечника с изменением характера стула (от кашицеобразного до водянистого).
Нарушение глотания
Нарушение глотания (дисфагия) может проявляться затруднениями при глотании, боязнью проглотить пищу, болями или неприятными ощущениями при прохождении пищи по пищеводу, регургитацией (срыгиваниями), аспирацией пищи.
Другие жалобы
Жажда - субъективное ощущение потребности пить воду. Необходимо обратить внимание на наличие сухости во рту, на изменение вкуса во рту, распирание и тяжесть в животе, ощущение переливания и урчания в животе.
Возможны также жалобы, связанные с хронической интоксикацией, - повышенная утомляемость, сниженная работоспособность, мышечная слабость, различные невротические расстройства (раздражительность, нарушение сна, плаксивость и др.).
АНАМНЕЗ БОЛЕЗНИ
В анамнезе болезни выясняют начальные признаки заболевания, его длительность, частоту периодов обострений, продолжительность ремиссий, зависимость от смены условий питания и быта, от предшествующих заболеваний и лечения и т.п. Учитываются данные предыдущих клинико-лабораторных и инструментальных исследований и эффект от применявшегося ранее лечения.
АНАМНЕЗ ЖИЗНИ
История жизни больного позволяет выявить факторы риска и возможные причины его желудочно-кишечного заболевания. Обращают внимание на течение беременности и родов у матери, перенесённые заболевания, особенно ОКИ, наличие диспептических расстройств с рождения, вскармливание и питание в последующем, аллергический анамнез, непереносимость определённых продуктов. Семейный анамнез позволяет выявить возможную наследственную предрасположенность к заболеваниям ЖКТ.
ОСМОТР Общий осмотр
Оценивают общее состояние ребёнка, его положение (при болях в животе больные обычно лежат на боку или спине, прижимая руки к
болезненной области, согнув ноги в коленях), степень физического развития. Отмечают окраску кожных покровов и слизистых оболочек (бледность, желтушность, субиктеричность), наличие высыпаний, геморрагий, расчёсов, шелушений, телеангиэктазий, стрий, рубцов, расширение венозной сети на передней брюшной стенке («голова Медузы») и боковых поверхностях живота.
Осмотр полости рта
Осмотр полости рта следует произвести в конце исследования, поскольку он может вызвать негативную реакцию у рёбенка. Он включает осмотр губ, языка, слизистой оболочки полости рта, зубов, зева и глотки, а также определение запаха изо рта. Сначала обращают внимание на цвет губ, их влажность, наличие трещин, высыпаний (герпес), изъязвлений в углах рта (ангулярный хейлит). Затем исследуют ротовую полость и зев. У здорового ребёнка слизистая оболочка ротовой полости и зева бывает равномерно розовой, зубы - белыми, язык влажным, розовым и чистым. Миндалины в норме не выходят из-за нёбных дужек, запах изо рта отсутствует.
Обращают внимание на наличие высыпаний, афт (округлой формы эрозий, желтоватого или белесоватого цвета), лейкоплакий (участков ороговения эпителия слизистой оболочки щёк), пятен Вельского- Филатова-Коплика (при кори), изменений дёсен (гингивит), поражение языка (глоссит), инфильтраты или язвочки в углах рта («заеды»).
Осмотр живота
Осмотр живота проводят как в горизонтальном, так и в вертикальном положении больного, обращая внимание на форму, симметричность и размеры. В норме живот имеет округлую симметричную форму. В положении лёжа живот располагается чуть ниже уровня грудной клетки у детей старшего возраста, а у детей грудного и раннего возраста несколько возвышается над уровнем грудной клетки. Форма и размеры живота зависят от типа телосложения пациента (при астеническом типе живот обычно небольшой, при гиперстеническом - размеры иногда бывают весьма значительными). Оценивают также степень активного участия мышц брюшной полости в акте дыхания. С этой целью больного просят «надуть живот», а потом втянуть его в себя. При раздражении брюшины больной щадит при дыхании соответствующую область.
ПАЛЬПАЦИЯ
Пальпацию живота производят в двух положениях пациента: горизонтальном и вертикальном (позволяет обнаружить грыжи, опухоли, опущение и другие изменения внутренних органов, которые не про-
щупываются в положении лёжа). Расслабление мышц брюшной стенки обеспечивают диафрагмальным дыханием при пальпации, низким изголовьем и сгибанием ног в коленных суставах или отвлечением внимания ребёнка от действий врача.
Поверхностная пальпация
Поверхностную пальпацию живота проводят, начиная с левой паховой области в симметричных областях слева и справа, поднимаясь к эпигастрию, либо против часовой стрелки. При поверхностной паль- пации обращают внимание на следующее.
• Волезненность (область проекции указывает на наличие патологического процесса в соответствующем органе).
• Резистентность (незначительное напряжение) мышц брюшной стенки, указывающее на возможное вовлечение в воспалительный процесс брюшины. При этом следует проверить симптом ЩёткинаВлюмберга (резкое усиление болей при внезапном отнятии от живота пальпирующей руки).
• Состояние «слабых мест» передней брюшной стенки (апоневроз белой линии живота в эпигастральной области, пупочное кольцо, наружное отверстие пахового канала); степень расхождения прямых мышц живота; наличие грыж (определяются в виде выпячиваний различных размеров в области пупка или у наружного отверстия пахового канала, появляются или увеличиваются в размерах при натуживании или кашлевом толчке), размеры грыжевого кольца.
• Значительное увеличение органов брюшной полости (печени, селезёнки) или наличие крупной опухоли.
Проекция органов брюшной полости на переднюю брюшную стенку представлена следующим образом (рис. 2-16).
• Левая подрёберная область: кардиальный отдел желудка, хвост поджелудочной железы, селезёнка, левый изгиб ободочной кишки, верхний полюс левой почки.
• Эпигастральная область: желудок, двенадцатиперстная кишка, тело поджелудочной железы, левая доля печени.
• Правая подрёберная область: правая доля печени, жёлчный пузырь, правый изгиб ободочной кишки, верхний полюс правой почки.
• Левая и правая боковые области: соответственно нисходящий и восходящий отделы ободочной кишки, нижние полюсы левой и правой почек, часть петель тонкой кишки.
• Пупочная область: петли тонкой кишки, поперечная ободочная кишка, нижняя горизонтальная часть двенадцатиперстной кишки, большая кривизна желудка, головка поджелудочной железы, ворота почек, мочеточники.
• Левая подвздошная область: сигмовидная кишка, левый мочеточник.
Рис. 2-16. Проекция органов брюшной полости на переднюю брюшную стенку. 1 - правая подрёберная область; 2 - надчревная (эпигастральная) область; 3 - левая подрёберная область; 4 - правая боковая область; 5 - пупочная область; 6 - левая боковая область; 7 - правая подвздошная область; 8 - лобковая подвздошная область; 9 - левая паховая область. (Из: Пропедевтика детских болезней / под ред. А.А. Баранова. М., 1998.)
• Надлобковая область: петли тонкой кишки, мочевой пузырь.
• Правая подвздошная область: слепая кишка, терминальный отдел подвздошной кишки, червеобразный отросток, правый мочеточник.
Глубокая пальпация
Глубокая методическая скользящая пальпация позволяет судить о некоторых свойствах органов брюшной полости. При этом определяют локализацию и протяжённость пальпируемого органа, его форму, диаметр (в см), консистенцию (мягкая, плотная), характер поверхности (в норме гладкая, возможна бугристость), подвижность и смещаемость (в норме различные отделы кишечника подвижны), а также
болезненность и «урчание» (в норме отсутствуют). У здоровых детей в подавляющем большинстве случаев удаётся прощупать сигмовидную, слепую и поперечно-ободочную кишку; восходящий и нисходящий отделы толстой кишки пальпируются непостоянно.
• Сигмовидная кишка прощупывается в левой подвздошной области в виде гладкого, умеренно плотного, не урчащего, вяло и редко перистальтирующего тяжа диаметром 2-3 см. При удлинении брыжейки или самой сигмовидной кишки (долихосигма) кишка может пальпироваться значительно медиальнее или латеральнее, чем обычно.
• Слепая кишка имеет форму гладкого мягкоэластического цилиндра диаметром 3-4 см. Она несколько расширена книзу (грушевидное расширение), где слепо заканчивается. Кишка урчит при надавливании.
• В правой подвздошной области иногда удаётся пропальпировать терминальный отдел подвздошной кишки в виде цилиндра мягкоэластической консистенции диаметром 1-1,5 см, хорошо перистальтирующего и урчащего при пальпации.
• Восходящий и
нисходящий отделы толстой кишки расположены продольно, соответственно в
правой и левой боковых областях живота, представляют собой подвижные и
умеренно плотные, безболезненные цилиндры диаметром около
•
Поперечная ободочная кишка пальпируется в пупочной области в виде
цилиндра, изогнутого дугообразно книзу, умеренно плотного, диаметром
около
• Тонкая кишка обычно не пальпируется, поскольку расположена глубоко в брюшной полости и очень подвижна.
• У больных с тонкой брюшной стенкой глубокая пальпация пупочной области даёт возможность обнаружить увеличенные мезентериальные (брыжеечные) лимфатические узлы.
• Большая кривизна желудка и пилорический отдел трудно доступны для пальпации, а другие отделы желудка и вовсе не пальпируются. Для определения нижней границы желудка чаще используют метод выявления шума плеска. В норме у старших детей нижняя граница желудка находится выше пупка на 2-4 см.
• Поджелудочная железа пальпируется очень редко, поэтому диагностическое значение имеют болевые точки и зоны на передней брюшной стенке. Головка поджелудочной железы проецируется в зоне Шоффара, которая имеет форму прямоугольного треугольника, расположенного в правом верхнем квадранте пупочной области. Одна вершина этого треугольника лежит на пупке, одним из катетов является срединная линия, а гипотенуза представляет собой внутреннюю треть линии, соединяющей пупок с правой рёберной
дугой и образующей со срединной линией угол 45?. Хвостовая часть поджелудочной железы проецируется в точке Мейо-Робсона, которая находится на биссектрисе левого верхнего квадранта живота, на 1/3 расстояния от края рёберной дуги.
• Пальпация печени. Перед пальпацией предварительно перкуторно определяют локализацию нижнего края печени. По правой срединно-ключичной линии у детей раннего возраста край печени обычно выступает из-под рёберного края на 1-2 см, а у детей старше 5-7 лет располагается на уровне рёберной дуги. При пальпации нижнего края печени определяют его консистенцию, форму, болезненность (в норме он безболезненный, слегка заострённый, мягкоэластичный).
• Жёлчный пузырь в норме не доступен пальпации. Проекция жёлчного пузыря на переднюю брюшную стенку соответствует месту пересечения наружного края правой прямой мышцы живота с рёберной дугой (точка жёлчного пузыря). О патологии жёлчного пузыря свидетельствуют следующие симптомы.
- Симптом Кера (появление резкой болезненности в точке жёлчного пузыря на высоте вдоха при обычной пальпации жёлчного пузыря).
- Симптом Образцова-Мерфи (сильная и резкая боль в момент вдоха при погружении пальцев руки врача в область проекции жёлчного пузыря).
- Симптом Грекова-Ортнера (боль в правом подреберье при поколачивании краем правой кисти с одинаковой силой поочерёдно по обеим рёберным дугам).
- Симптом Мюсси (френикус-симптом) - болезненность в точке поверхностного расположения правого диафрагмального нерва, выявляемая путём одновременного надавливания кончиками пальцев в промежутке между ножками обеих грудино-ключичнососцевидных мышц над медиальными концами ключиц.
• Пальпацию селезёнки проводят в положении больного на спине и на правом боку. Слегка согнутые пальцы правой руки располагают примерно напротив X ребра на 3-4 см ниже левой рёберной дуги параллельно ей. На вдохе больного селезёнка, если она увеличена, выходит из-под края рёберной дуги, наталкивается на пальпирующие пальцы и «соскальзывает» с них. В норме селезёнка не пальпируется, поскольку её передний край не доходит приблизительно 3-4 см до края рёберной дуги. Селезёнку удаётся прощупать при её увеличении (спленомегалия) не менее чем в 1,5-2 раза. При пальпации селезёнки оценивают её форму, консистенцию, состояние поверхности, подвижность, болезненность.
ПЕРКУССИЯ Перкуссия живота
Перкуссию живота проводят вниз от пупка в положении лёжа и стоя, а также к боковым поверхностям в обоих направлениях. В норме с обеих сторон граница перехода тимпанического звука в тупой проходит по передним подмышечным линиям. Более медиальное расположение такой границы свидетельствует о скоплении свободной жидкости в брюшной полости (асцит). При переходе больного в вертикальное положение жидкость перемещается в нижнюю часть брюшной полости. Поэтому в боковых областях живота будет определяться тимпанит, а перкуссия по вертикальным линиям в направлении сверху вниз в нижней половине живота выявляет область тупого звука с горизонтальной верхней границей.
У больных с выраженным асцитом при любом положении над всеми отделами живота выявляется тупой перкуторный звук. В этих случаях учитывают размеры живота, его форму в зависимости от положения больного, изменения кожи передней брюшной стенки и пупка. Наряду с перкуссией для выявления асцита дополнительно используют метод зыбления (флюктуации).
Определение размеров печени
Определение
размеров печени проводят с помощью перкуссии. У детей старше 5-7 лет
размеры печени определяют по способу М.Г. Курлова: по правой
срединно-ключичной линии -
Определение перкуторных размеров селезёнки
При
нормальных размерах селезёнки над ней определяется не тупой, а
умеренно притуплённый перкуторный звук с тимпаническим оттенком.
Вначале определяют верхнюю и нижнюю границы селезёнки по средней
подмышечной линии (в норме верхняя граница селезёночной тупости
располагается на IX ребре, а её нижняя граница - на уровне XI ребра).
Расстояние между полученными точками (ширина селезё- ночной тупости) в
среднем составляет
АУСКУЛЬТАЦИЯ
Аускультация живота в норме выявляет периодически возникающие звуки перистальтики кишечника в виде урчания и переливания жидкости.
ИССЛЕДОВАНИЕ ПРЯМОЙ КИШКИ
Исследование прямой кишки обычно проводят в коленно-локтевом положении больного (при тяжёлом состоянии - в положении лёжа на левом боку с приведёнными к животу ногами, либо в положении лёжа на спине с согнутыми в коленях и несколько разведёнными в стороны ногами), желательно после дефекации. Сначала осматривают задний проход и прилегающую кожу ягодиц, промежности и крестцово-копчиковой области, а затем проводят пальцевое исследование, при котором определяют тонус сфинктера прямой кишки, гладкость поверхности слизистой оболочки, пальпируют параректальную клетчатку. При наличии опухолевидных образований определяют их локализацию (передняя, задняя или боковые стенки кишки), форму, размеры, характер поверхности, консистенцию, смещаемость, наличие флюктуации, болезненность. Закончив пальпацию, осматривают перчатку, обращая внимание на окраску каловых масс и наличие па- тологических примесей (кровь, слизь, гной).
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Инструментальные методы исследования включают рентгенологическое и ультразвуковое (УЗИ) исследования, радиологические мето- ды. Наиболее информативны для оценки органов пищеварительного тракта эндоскопические методы: фиброэзофагогастродуоденоскопия (ФЭГДС), лапароскопия, ректоромано- и колоноскопия.
ФУНКЦИОНАЛЬНЫЕ МЕТОДЫ
Функциональные методы включают исследование секрето- и кислотообразующей функций поджелудочной железы (беззондовые и зондовые методы, интрагастральную рН-метрию). Важное место в оценке функционального состояния органов системы пищеварения занимают биохимические исследования сыворотки крови (билирубин, трансаминазы, общий белок и белковые фракции, факторы свёртывания крови, гликемические кривые, холестерин, общие липиды и их фракции и др.).
Семиотика поражения желудочно-кишечного тракта
Изменение аппетита
Снижение аппетита возникает при многих заболеваниях ЖКТ, в том числе при гастрите, язвенной болезни, хронических заболеваниях печени, панкреатите и др. Отсутствие аппетита (анорексия) может развиться при патологии органов ЖКТ, психических нарушениях, а также быть следствием неправильного вскармливания или питания.
Избирательный аппетит (отвращение к определённым продуктам) может сформироваться при непереносимости каких-либо пищевых ингредиентов (белков, жиров, углеводов). Например, при неперено- симости дисахаридов - лактозы, сахарозы, фруктозы и др. - ребё- нок может отказываться от молочных продуктов, фруктов, сладостей. У больных с поражением печени и желчевыводящей системы наблюдают отвращение к жирной пище. При язвенной болезни аппетит может быть снижен из-за страха перед появлением боли, усиливающейся после приёма пищи. Дети, имеющие повышенную кислотность, обычно отказываются от острой или солёной пищи.
Усиление аппетита (полифагия) может быть и у здоровых детей в периоды ускоренного роста, полового созревания, у выздоравливающих после заболеваний, сопровождавшихся снижением аппетита, а также у больных хроническим панкреатитом, с синдромом мальабсорбции (из-за нарушения всасывания пищи в тонкой кишке). Повышение аппетита вплоть до высоких степеней (булимия) возникает у детей, страдающих СД, при патологии ЦНС, у больных, получающих глюкокортикоиды, анаболические стероиды и др.
Изменение насыщаемости
Быструю насыщаемость наблюдают у больных с хроническими гастритами, заболеваниями печени и жёлчных путей. Чувство постоянного голода характерно для больных с гиперинсулинизмом, целиакией, синдромом «короткой кишки».
Жажда
Жажда возникает при обезвоживании вследствие диареи и/или рвоты, у больных хроническим панкреатитом, СД и др.
Повышенная саливация
Повышенная саливация у детей в возрасте старше 6 мес иногда возникает при глистных инвазиях (например, аскаридоз), а также при заболеваниях поджелудочной железы (вследствие компенсаторного усиления функции слюнных желёз).
Необычный привкус во рту
Необычный привкус во рту наблюдают при некоторых заболеваниях органов пищеварения: кислый - при гастродуодените, язвенной болезни; горький или металлический - при заболеваниях печени.
Нарушение глотания
Нарушение глотания (дисфагия) может быть обусловлено множеством причин: анатомическими особенностями носоглотки («волчья
пасть», «заячья губа») или пищевода (атрезия, стеноз); различной приобретённой патологией пищевода; нарушением проходимости пищевода вследствие его сдавления опухолями, увеличенными лимфатическими узлами, тимусом или щитовидной железой и др.; поражением мышц (миастения, дерматомиозит, ССД и др.); психическими расстройствами и патологией ЦНС; параличом мышц глотки (например, при полиомиелите, дифтерийном полиневрите и др.). Одной из причин нарушения глотания у детей может быть кардиоспазм, обусловленный врождённым дефектом парасимпатических узлов в нижнем отделе пищевода.
Отрыжка и изжога
Отрыжка возможна у здоровых детей грудного возраста при заглатывании воздуха (аэрофагия), у детей старшего возраста - при быстрой еде, переедании. При патологических ситуациях отрыжка обус- ловлена повышенным газообразованием из-за брожения пищи при её задержке в желудке.
• Отрыжка с тухлым вкусом возникает в результате процессов гниения и характерна для стеноза привратника, гастрита.
• Отрыжка с резко кислым, обжигающим вкусом возникает при повышенной кислотности (язвенная болезнь, гастрит).
• Отрыжка с примесью горечи указывает на забрасывание жёлчи из двенадцатиперстной кишки в желудок (зияние привратника, заболевание печени, жёлчных путей).
Изжога возникает в результате раздражения слизистой оболочки пищевода кислым желудочным содержимым при его попадании в пищевод, что характерно для недостаточности кардиального сфинктера. Изжогу наблюдают при эзофагите, гастродуодените, язвенной болезни желудка или двенадцатиперстной кишки, грыже пищеводного отверстия диафрагмы, переедании и др. Развитию изжоги способствуют состояния, сопровождающиеся повышением давления в желудке и брюшной полости, - асцит, метеоризм.
Тошнота и рвота
Тошнота может предшествовать рвоте или быть самостоятельным симптомом. Тошнота развивается как при заболеваниях органов пи- щеварения (гастродуоденит, поражение жёлчных путей и др.), при заболеваниях других органов, а также может иметь условнорефлекторный характер.
Рвота - условнорефлекторный акт, возникающий при раздражении рвотного центра импульсацией, поступающей по блуждающему нерву из различных рефлексогенных зон (желудка, жёлчного пузыря, печёночных и жёлчных протоков, поджелудочной железы, червеоб-
разного отростка, мочеточников, глотки, брюшины, венечных сосудов сердца и др.); при непосредственном токсическом воздействии на рвотный центр и при развитии различных патологических процессов в ЦНС. Рвота у детей возникает часто, особенно в возрасте до 3 лет, что обусловлено наличием у них определённых анатомо-физиологических особенностей. По характеру рвоты можно сделать предположение о её происхождении.
• Рвота центрального генеза обычно развивается при патологии ЦНС, возникает внезапно на высоте церебральных расстройств (головная боль, повышение АД, нарушение зрения и др.) без предшествующей тошноты, не связана с едой, не обильная, не улучшает состояния больного.
• Рефлекторная рвота при поражении различных внутренних органов также возникает обычно внезапно, без предшествующей тошноты и не приносит облегчения.
• Желудочная рвота, характерная для заболеваний желудка, обычно возникает через 0,5-1,5 ч после еды, ей предшествует тошнота. Рвота обильная, имеет кислый запах, приносит временное облегчение больному (приводит к уменьшению тошноты и боли).
- Частая и необильная рвота возникает у детей раннего возраста при пилороспазме. При этом иногда наблюдают видимую на глаз перистальтику.
- Для пилоростеноза характерна рвота «фонтаном», рвотные массы обильные, с гнилостным запахом и остатками пищи.
• Кровавая рвота возникает при эрозиях и язвах желудка и двенадцатиперстной кишки, кровотечении из расширенных вен пищевода и желудка. При умеренном кровотечении рвотные массы имеют тём- но-коричневый цвет («кофейной гущи») из-за присутствия солянокислого гематина (образуется из Hb под воздействием соляной кислоты желудочного сока). При массивном кровотечении возникает рвота «полным ртом» кровью со сгустками; источником подобного кровотечения могут быть, в частности, варикозно расширенные вены пищевода или кардиального отдела желудка при портальной гипертензии.
• При дивертикулах, ахалазии и сужении нижних отделов пищевода рвота обычно возникает сразу после еды, по характеру бывает необильной, рвотные массы состоят из непереваренной пищи.
• При кишечной непроходимости рвотные массы могут иметь различный состав в зависимости от уровня непроходимости: при высокой непроходимости рвотные массы содержат желудочное содержимое с примесью жёлчи, при средней - имеют коричневый цвет и фекальный запах, что обусловлено антиперистальтической волной и попаданием содержимого кишечника в желудок.
• Рвотные массы содержат примесь жёлчи при заболеваниях желчевыводящих путей и поджелудочной железы, аномалиях развития двенадцатиперстной кишки.
• Ацетонемическая рвота, при которой рвотные массы имеют запах ацетона, возникает у детей раннего возраста. Она обычно многократная и сопровождается значительными нарушениями водноэлектролитного обмена и кислотно-щелочного состояния (КЩС).
• Руминация (жвачка) - многократное пережёвывание периодически проглатываемой и произвольно отрыгиваемой пищи - не сопровождается тошнотой. Неоднократная руминация может быть проявлением невроза.
Боли в животе
Боли в животе возникают как при патологии органов пищеварения, так и при патологии других органов и систем. Необходимо уточнить время возникновения болей, их интенсивность, локализацию, ирра- диацию, а также периодичность и сезонность.
• Ранние боли, возникающие во время еды, характерны для эзофагита, сразу после еды - для гастрита. Поздние боли свойственны антральному гастриту, дуодениту, гастродуодениту или язвенной болезни двенадцатиперстной кишки (характерны голодные и ночные боли).
• Интенсивность болей уменьшается после приёма пищи при антральном гастрите, гастродуодените и язвенной болезни двенадцатиперстной кишки. Однако через некоторое время боли вновь усиливаются (мойнингамовский ритм болей). Интенсивные и длительные колющие боли в правом подреберье характерны для заболеваний печени и особенно жёлчных путей. Разнообразные по характеру боли (тупые ноющие или острые мучительные) характерны для поражения поджелудочной железы, особенно её хвоста и тела. Интенсивные боли бывают при поражениях толстой кишки. Чувство распирания в правом подреберье может быть обусловлено дискинетическими расстройствами желчевыводящих путей по гипотоническому типу.
• Локализация болей и их иррадиация позволяет определить, какой орган поражён.
- Боли в эпигастральной области типичны для заболеваний желудка; кроме того, бывают при патологии поджелудочной железы, эпигастральной грыже, грыже пищеводного отверстия диафрагмы, заболеваниях пищевода.
- Боли в правом подреберье характерны для заболеваний печени, жёлчного пузыря, жёлчных путей, головки поджелудочной железы, двенадцатиперстной кишки, печёночного угла толстой кишки.
- Боли в левом подреберье наблюдают при заболеваниях желудка, хвоста поджелудочной железы, селезёнки, левого изгиба ободочной кишки, левой доли печени.
- Боли в околопупочной области наблюдают при пупочных грыжах, поражениях тонкой кишки, брыжеечных лимфатических уз- лов, сальника.
- Боли в правой подвздошной области характерны для аппендицита, их также наблюдают при поражении толстой кишки или конечного отрезка подвздошной кишки и илеоцекального угла, что типично для болезни Крона.
• Боли в левой подвздошной области чаще обусловлены поражением сигмовидной кишки.
• Боли в лобковой области возникают при заболеваниях мочеполовой системы.
• Боли в паховой области наблюдают при воспалении червеобразного отростка, заболеваниях слепой кишки, терминального отдела подвздошной кишки, паховых грыжах. Боли в левой паховой области характерны для заболеваний сигмовидной кишки, а при заболеваниях прямой кишки боли нередко локализуются в области промежности.
• Разлитые боли в животе возникают при перитоните, кишечной непроходимости, спаечной болезни и др.
• Иррадиация болей в правое плечо, лопатку бывает при заболеваниях печени и жёлчных путей, в оба подреберья - при дуоденитах; при заболеваниях поджелудочной железы - в спину (опоясывающие) или в левое плечо; при поражении желудка - в спину. Чувство давления вокруг пупка, тянущие боли, жжение пациенты ощущают при заболеваниях тонкой кишки. Анализ различных характеристик болей в животе позволяет предположить их генез и патологию, при которой они развились (табл. 2-11).
• Выявление периодичности и сезонности болей в животе играет немаловажное значение в распознавании патологии пищеварительной системы. Чередование периодов болевых ощущений и хорошего самочувствия, а также возникновение и усиление болей в весенне-осенний период нередко бывает у больных язвенной болезнью.
Желтуха
Желтушность кожи и слизистых оболочек у новорождённых обычно появляется при повышении концентрации билирубина в крови более 68,4-85,5 мкмоль/л (4-5 мг%), а у детей старше года - при повышении концентрации выше 20,5-34,5 мкмоль/л (1,2-2 мг%). По механизму развития выделяют три варианта желтухи (табл. 2-12).
Таблица 2-11. Клиническая характеристика болей в животе различного происхождения*
Характер болей | Характеристика болей | Заболевания, синдромы |
Спастические (возникают в результате спазма гладкой мускулатуры) | Острые, приступообразные (внезапно начинаются и нередко также внезапно заканчиваются), очень интенсивные, обычно чётко локализованные, с типичной иррадиацией, ослабевают после приёма спазмолитиков. Могут сопровождаться рвотой, часто не приносящей облегчения, лихорадкой (рефлекторного генеза) и локальным напряжением мышц брюшной стенки | Жёлчная колика, почечная колика, кишечная колика (при синдроме раздражённой кишки), желудочная колика (при язвенной болезни) и др. |
Дистензионные (боли от растяжения стенок полых органов и натяжения их связочного аппарата) | Тупые тянущие малоинтенсивные обычно разлитые, без чёткой локализации и иррадиации; часто не стихают после при- ёма спазмолитиков | Метеоризм, гипосекреторный синдром (гастриты со снижением секреторной и моторной функций желудка) |
Перитонеальные (при переходе воспаления на париетальную брюшину) | Возникают постепенно (при воспалениях органов) или остро (при их прободении), постоянные, непрерывно усиливающи- еся вплоть до нестерпимых болей. Боли сопровождаются общими признаками воспаления и интоксикации (лихорадка, лейкоцитоз и др.), рвотой, ограниче- нием дыхательных движений живота, напряжением мышц брюшной стенки, положительным симптомом ЩёткинаБлюмберга и ослаблением (исчезновением) перистальтики. Возможна острая сосудистая недостаточность | Перитониты, развившиеся в результате: воспаления органов (холецистит, аппендицит); прободения полых органов (язвенная болезнь) |
Сосудистые (при спазме или тромбозе арте- рий, ведущих к ишемии органа или некрозу) | Внезапно начинаются, разлитые, могут быть очень интенсивными, постоянно усиливающимися (вплоть до нестерпимых). При некрозах органов развивается перитонит, возникают перитонеальные боли | Мезентериальный тромбоз, эмболии артерий, брюшная жаба (спазм) |
* По А.В. Струтынскому и соавт., 1997.
Таблица 2-12. Особенности желтух различного происхождения
Вид желтухи Паренхиматозная Механическая Гемолитическая
Механизм развития | Возникает вследствие поражения паренхимы печени | Развивается при обтурации внепе- чёночных желчевыводящих путей или общего жёлчного протока | Обусловлена образованием большого количества непрямого билирубина, который не успевает метаболизироваться в печени |
Патология, при которой она развивается | Гепатиты различной этиологии, цирроз, рак и др. | Атрезия желчевыводящих путей, сгущение жёлчи, обтурация камнем, сдавление опухолевым процессом, увеличенными лимфатическими узлами | Гемолитическая анемия, ГБН, гемо- глобинопатии, отравления гемолитическими ядами |
Оттенок цвета кожи | Лимонный или красноватый | Зеленоватый или серо-зелёный | Бледно-лимонный |
Стул | Периодически обесцвеченный | Обесцвеченный | Тёмный |
Моча | Тёмная | Жёлтая | Тёмная |
Гипербилирубинемия | Прямой, непрямой | Прямой | Непрямой |
Билирубин в моче | + | + | - |
Уробилин в моче | + | - | + |
Стеркобилин в кале | + | - | + |
У новорождённых бывает физиологическая конъюгационная желтуха, которая развивается на 2-е сутки жизни, достигает максимальной выраженности на 4-5-е сутки и обычно исчезает к 7-10-м суткам. У недоношенных длительность физиологической желтухи может достигать 4 нед. Её развитие обусловлено возрастной незрелостью глюкуронилтрансферазной системы печени. В связи с недостаточной активностью глюкуронилтрансферазы не весь непрямой билирубин превращается в прямой, что приводит к его накоплению в крови. Кроме того, желтуха у новорождённых может быть связана с наследственной недостаточностью глюкуронилтрансферазы (синдром Криглера-Найяра), атрезией жёлчных ходов, фетальным гепатитом, синдромом сгущения
жёлчи и др. (см. раздел «Неонатальные желтухи» в главе «Болезни новорождённых»).
У детей, преимущественно в течение первых 5 лет жизни, нередко наблюдают экзогенную желтуху, обусловленную употреблением большого количества пищевых продуктов, содержащих пигменты (моркови, тыквы, апельсинов, мандаринов, хурмы и др.) или лекарственных средств. При этом варианте не возникает желтушного прокрашивания склер, не изменяется цвет кала, концентрация билирубина в крови не повышается.
Метеоризм
Метеоризм развивается при дисбактериозе кишечника, энтероколитах, целиакии, дисахаридазной недостаточности, синдроме мальабсорбции, при полной или частичной кишечной непроходимости, парезе кишечника.
Диарея
Диарея развивается при усилении перистальтики кишечника и ускоренном продвижении его содержимого, при замедлении всасывания в кишечнике жидкости и при увеличении её секреции при поражении кишечника. Диарея может возникать при многих инфекционных и неинфекционных заболеваниях ЖКТ, при этом их некоторые клинические особенности имеют дифференциально-диагностическое значение (табл. 2-13).
Кроме того, диареи наблюдают при заболеваниях других органов и систем. Известны диареи аллергические, неврогенные, при недостаточности некоторых ферментов кишечника, при эндокринных заболеваниях (тиреотоксикоз, болезнь Аддисона, СД), глистных инвазиях и др.
Запор
Причинами запоров могут быть механические препятствия в кишечнике, скопление кала в расширенных или удлинённых отрезках кишки, парез кишечника, ослабление перистальтики, нарушение акта дефекации.
• Спастические запоры развиваются вследствие спазма гладкой мускулатуры кишечной стенки, причинами которого могут быть заболевания толстой кишки (колит, синдром раздражённой толстой кишки), висцеро-висцеральные рефлексы при заболеваниях других органов (язвенная болезнь, холецистит), заболевания прямой кишки, обусловливающие повышение тонуса заднепроходного сфинктера (трещина заднего прохода и др.), психогенные факторы.
Таблица 2-13. Клинические особенности диарей*

* По А.В. Струтынскому и соавт., 1997.
У больных нередко бывают боли в животе, кал может принять вид «овечьего».
• Атонические запоры вследствие понижения тонуса гладкой мускулатуры возникают при недоедании и нерациональном питании, при гиподинамии, при патологии ЦНС, при лечении антацидными препаратами. Характерны тупые, распирающие боли по ходу толстой кишки, метеоризм.
• При механической кишечной непроходимости (при пороках развития - мегаколон, долихосигма; спаечной болезни; опухолях и др.) развивается интоксикация, ухудшение общего состояния, бурная перистальтика кишечника.
Склонность детей грудного возраста к запорам можно объяснить относительно большой длиной кишечника.
Изменения кала
Изменения кала имеют большое значение для диагностики различных заболеваний (табл. 2-14).
Таблица 2-14. Характер стула при некоторых состояниях у детей раннего возраста

• Дёгтеобразный стул (мелена) - выделение из заднего прохода крови тёмного цвета, наблюдают при пищеводных или желудочных кровотечениях.
• Выделение со стулом алой крови указывает на кровотечение из терминальных отделов толстой кишки.
Изменение формы живота
Равномерное выпячивание живота возникает при ожирении, метеоризме, асците (часто сопровождается выпячиванием пупка); неравномерное - при увеличении органов брюшной полости (печени, селезёнки и др.) или наличии опухоли; резкое втяжение с повышением тонуса брюшных мышц отмечают при перитоните.
Выраженная венозная сеть
Выраженная венозная сеть на передней брюшной стенке свидетельствует о развитии коллатерального кровообращения в связи с затруднением тока крови по системе воротной вены (портальная гипертензия) или нижней полой вены.
Напряжение мышц передней брюшной стенки
Напряжение мышц передней брюшной стенки («мышечная защита») - висцеромоторный рефлекс, развивающийся при воспалении париетальной брюшины (разлитой или местный перитонит), а также висцеральной брюшины или серозных оболочек органов (аппендицит, холецистит и др.).
Изменение перистальтических шумов
Отсутствие перистальтических шумов («гробовая тишина») характерна для атонии кишечника при перитоните; их усиление бывает
при инвагинации, кишечной непроходимости. При механической непроходимости кишечника перистальтические шумы выше места сужения кишки становятся более частыми и звонкими, а при паралитической непроходимости кишечника кишечные шумы полностью исчезают.
Изменения, выявляемые при пальпации кишечника
Плотную тонкую кишку можно пропальпировать при спастических состояниях, плотную толстую кишку - при запорах. При атонии толстая кишка прощупывается в виде мягкого цилиндра с вялыми стенками. При врождённом мегаколоне (болезнь Гирсшпрунга) она сильно увеличена и может занимать почти всю брюшную полость.
Увеличение печени
Основные причины увеличения печени у детей следующие.
• Собственно печёночная патология (гепатит, цирроз, жировой гепатоз, опухоли).
• Поражение внутрипечёночных жёлчных ходов.
• Застой крови в результате нарушения кровообращения при правожелудочковой сердечной недостаточности.
• Заболевания крови (лейкозы, анемии, лимфогранулематоз).
• Многие инфекционные заболевания и глистные инвазии.
• Неинфекционные заболевания.
• Амилоидоз.
Увеличение печени нередко сопровождается повышением плотности её нижнего края. При острых и реактивных гепатитах появляется болезненность нижнего края печени. При опухолевом поражении, эхинококкозе, циррозе печени нижний край становится неровным и плотным. Плотный, твёрдый край печени вплоть до каменистости наблюдают при циррозе. Поверхность печени при этом неровная. Плотная печень характерна и для неопластических процессов. Гладкая, ровная, мягковатая при пальпации печень с закруглённым краем, резко болезненная может быть пропальпирована при остром застое крови (сердечно-сосудистая недостаточность), при вовлечении в воспалительный процесс паренхимы и внутрипечёночных жёлчных путей.
Острое увеличение размеров печени характерно для начальной стадии болезни печени, в том числе болезни Боткина. При острой дистрофии она может быть уменьшена в размерах и не пальпироваться.
При правостороннем экссудативном плеврите нижний край печени смещается вниз, при метеоризме, асците - вверх (размеры печени при этом не меняются). Исчезновение печёночной тупости наблюдают при прободении язвы двенадцатиперстной кишки и желудка.
Спленомегалия
Патологические изменения в селезёнке выражаются в её увеличении или усилении её функции, в отложении различных веществ, в венозном застое крови при портальной гипертензии. Спленомегалия сопровождает многие заболевания (инфекционные заболевания, болезни крови, опухолевые процессы, тромбоз селезёночной вены, инфаркт селезёнки, болезни накопления, аутоиммунные заболевания и др.).
КРОВЬ И КРОВЕТВОРЕНИЕ
КРОВЕТВОРЕНИЕ
Кроветворение, или гемопоэз, - процесс образования и последующего созревания форменных элементов крови в условиях специфического микроокружения. Во время внутриутробного развития плода выделяют три периода кроветворения, постепенно сменяющие друг друга: мегалобластический, печёночный, костномозговой.
• Впервые кроветворение обнаруживают у 19-дневного эмбриона в кровяных островках желточного мешка. Образуются первичные эритробласты - крупные клетки, содержащие ядро и эмбриональные типы Hb. Этот непродолжительный период гемопоэза носит название внеэмбрионального кроветворения.
• На 6-й неделе гестации начинается второй (печёночный) период гемопоэза, достигающий максимума к 5 мес. Образуются как эритробласты (ядросодержащие клетки), так и эритроциты (безъядерные клетки). На 3-4-м месяце гестации в гемопоэз включается селезёнка. В ней происходит эритро-, грануло- и мегакариоцитопоэз. Активный лимфопоэз возникает в селезёнке с 20-й недели внутриутробного развития.
• На 4-5-м месяце гестации у плода начинается третий (костномозговой) период кроветворения, который постепенно становится основным.
Соответственно этим периодам кроветворения существует три типа Hb: эмбриональный (примитивный, HbP), фетальный (HbF) и дефинитивный (HbA). Важное физиологическое свойство HbP и HbF - их более высокое сродство к кислороду, что имеет большое значение во внутриутробном периоде для обеспечения организма плода кислородом. При рождении выявляют от 45% до 90% HbF. Он постепенно замещается HbA. К году остаётся около 15% HbF, а к 3 годам количество его в норме не превышает 2%. К моменту рождения ребёнка прекращается кроветворение в печени, а селезёнка утрачивает функцию образования клеток красного ряда, гранулоцитов, мегакариоци-
тов, сохраняя функции образования лимфоцитов, моноцитов и разрушения стареющих или повреждённых эритроцитов и тромбоцитов. Во внеутробном периоде основной источник образования всех видов клеток крови, кроме лимфоцитов, - красный костный мозг. У новорождённых плоские и трубчатые кости заполнены красным костным мозгом. Это имеет значение при выборе места костномозговой пункции. У детей первых месяцев жизни для получения красного костного мозга можно пунктировать пяточную кость, у более старших - грудину. С первого месяца жизни красный костный мозг постепенно начинает замещаться жировым (жёлтым), и к 12-15 годам кроветворение сохраняется только в плоских костях.
Зрелые клетки периферической крови развиваются из своих предшественников, созревающих в красном костном мозге. Стволовая кроветворная клетка - CFU-blast - родоначальница всех форменных элементов крови.
Клетки, вышедшие из красного костного мозга в кровь, продолжают изменяться функционально. Постепенно меняется состав фер- ментов, со временем уменьшается их активность. В результате клетки стареют, разрушаются и фагоцитируются макрофагами. Период жизни зрелых клеток крови в сосудистом русле ограничен. Эритроциты живут около 120 дней, тромбоциты - 9-11 дней, гранулоциты - в среднем 14 дней, лимфоциты - от нескольких суток до нескольких лет, эозинофилы 8-12 дней. Моноциты циркулируют в крови около 12 ч, затем проникают в ткани, где превращаются в макрофаги.
Факторы гемопоэза
• Образование клеточных элементов крови активируется и регулируется факторами гемопоэза: гемопоэтическими факторами роста, факторами транскрипции, фолиевой кислотой и витамином B12. Гемопоэтические факторы роста - фактор стволовых клеток, коло-
ниестимулирующие факторы, интерлейкины (ИЛ), эритропоэтин,
тромбопоэтин.
- Эритропоэтин - гормон гликопротеиновой природы. Он вырабатывается преимущественно в почках (около 90%) в ответ на гипоксическую стимуляцию, в меньшей мере - гепатоцитами печени. Эритропоэтин влияет на процесс развития и дифференцировки клеток эритроидного ряда, стимулирует синтез в них Hb. У здоровых людей концентрация эритропоэтина в плазме варьирует в пределах 0,01-0,03 МЕ/мкл, повышаясь в 100 и 1000 раз при возникновении гипоксии любого генеза. Эритропоэтин - основное средство лечения анемии у больных ХПН. В последнее время его применяют при ранней анемии недоношенных.
- Тромбопоэтин - гормон, ускоряющий мегакариоцитопоэз после периода тромбоцитопении.
- Функцию лейкопоэтинов выполняют различные колониестимулирующие факторы.
• Факторы транскрипции - белки, связывающиеся с ДНК и регулирующие экспрессию генов кроветворных клеток.
• Фолиевая кислота и витамин B12 необходимы для синтеза ДНК. Фолаты и витамин B12 поступают с пищей и всасываются в тонкой кишке. Для всасывания витамина B12 в кишечнике необходим внутренний фактор Касла, синтезируемый париетальными клетками желудка. Фактор связывает витамин B12 и защищает его от разрушения ферментами. Комплекс внутреннего фактора с витамином B12 в присутствии ионов кальция взаимодействует с рецепторами эпителиальной клетки дистального отдела подвздошной кишки. При этом витамин B12 поступает в клетку, а внутренний фактор высвобождается. Отсутствие внутреннего фактора Касла приводит к развитию анемии.
СИСТЕМА СВЁРТЫВАНИЯ КРОВИ
Необходимое условие жизнедеятельности организма человека - жидкое состояние крови. Это условие создаёт система свёртывания (гемокоагуляции), поддерживающая кровь в жидком состоянии, препятствующая тромбообразованию, предотвращающая кровоточивость и обеспечивающая остановку уже развившихся геморрагий. Основные компоненты системы гемостаза - сосудистая стенка, клетки крови и плазменные факторы свёртывания.
• Сосудистое звено гемостаза. В физиологических условиях тромбоциты не прикрепляются к эндотелиальным клеткам сосудистой стенки. Частично это связано с тем, что последние вырабатывают простациклин, угнетающий функции тромбоцитов. При нарушении целостности сосудистой стенки формируется тромб.
• Тромбоцитарное звено обеспечивает адгезию и агрегацию тромбоцитов. Кроме того, тромбоциты содержат более десяти факторов, участвующих в процессе свёртывания крови (обозначают арабскими цифрами).
• Плазменное звено представлено тринадцатью факторами свёртывания (обозначают римскими цифрами).
При повреждении сосудистой стенки рефлекторно наступает местный ангиоспазм. Происходит прилипание (адгезия) тромбоцитов к повреждённым эндотелиальным клеткам и базальной мембране, а затем - их агрегация (склеивание между собой). Весь процесс протекает в течение 2 мин. В это время плазменные факторы, находящиеся в норме в неактивном состоянии, последовательно активируются, пре-
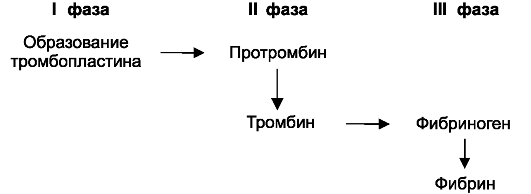
Рис. 2-17. Схема гемостаза.
вращаясь в активные энзимы. Происходит сложный, многоэтапный, каскадный ферментный процесс, заканчивающийся образованием сгустка и остановкой кровотечения (рис. 2-17).
Далее наступает ретракция кровяного сгустка за счёт способности тромбоцитов стягивать волокна фибрина в сгустке. В результате этого объём сгустка уменьшается, и из него «выжимается» сыворотка. В норме ретракция кровяного сгустка равна 0,3-0,5 (III-IV степень). Лизис сгустка и восстановление проходимости сосуда и кровотока происходит под влиянием фибринолизина.
ПОКАЗАТЕЛИ КРОВИ В РАЗЛИЧНЫЕ ВОЗРАСТНЫЕ ПЕРИОДЫ Показатели крови значительно варьируют в зависимости от возраста ребёнка.
Показатели крови новорождённого
В период новорождённости характерна функциональная лабильность и быстрая истощаемость деятельности красного костного мозга. Под влиянием таких неблагоприятных воздействий, как инфекции, тяжёлые анемии, у детей раннего возраста возможен возврат к эмбриональному типу кроветворения. У новорождённого объём крови составляет около 14,7% массы тела, т.е. 140-150 мл/кг, а у взрослого - 5,0-5,6%, т.е. 50-70 мл/кг.
В периферической крови здорового новорождённого повышена концентрация Hb (180-240 г/л), содержание эритроцитов (5-7х1012/л) и значение цветового показателя (0,9-1,3), что свидетельствует об интенсивном эритропоэзе как реакции на недостаточность снабжения плода кислородом в период внутриутробного развития и в родах. После рождения в связи с установлением внешнего дыхания гипоксия сменяется гипероксией. Это приводит к снижению выработки эритропоэтинов и, как следствие, - к подавлению эритропоэза и падению количества эритроцитов и концентрации Hb. Кроме того, эритроци-
ты, содержащие HbF, обладают укороченной длительностью жизни (всего 12 дней) и более подвержены гемолизу. Распад эритроцитов проявляется транзиторной желтухой. Эритроциты новорождённого полихроматофильны, имеют различную величину (анизоцитоз) с преобладанием макроцитов. Ретикулоцитоз в первые часы достигает 2,2-4,2%, в то время как у взрослых и детей старше 1 мес ретикулоцитоз составляет 0,6-0,8%. Можно выявить ядерные формы эритроцитов - нормобласты.
Лейкоцитарная формула у новорождённых также имеет особенности. Диапазон колебания общего количества лейкоцитов в первые дни жизни составляет 10-30х109/л, а со 2-й недели жизни - 10-12х109/л. Нейтрофилёз со сдвигом лейкоцитарной формулы влево до миелоцитов, возникающий при рождении, начинает быстро снижаться, а количество лимфоцитов нарастает, и на 5-6-й день жизни число нейтрофилов и лимфоцитов сравнивается, составляя 40-45% (первый физиологический перекрёст) (рис. 2-18).
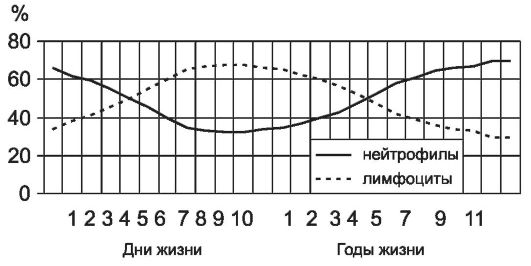
Рис. 2-18. Изменения содержания нейтрофилов и лимфоцитов в различные периоды детского возраста.
С этого времени лимфоцитоз до 50-60% и более становится нормальным показателем у детей до 5 лет жизни.
Содержание тромбоцитов в период новорождённости в среднем составляет 150-400х109/л. Скорость оседания эритроцитов (СОЭ) у новорождённых замедлена и составляет 1-2 мм/ч. Гематокрит в первые дни жизни более высокий, чем у детей старшего возраста и взрослых (около 54%). Продолжительность кровотечения у детей такая же, как и у взрослых. Время свёртывания крови у новорождённых может быть ускоренным или нормальным, при выраженной желтухе - удлинён- ным. Показатели времени свёртывания зависят от используемой методики (табл. 2-15).
Таблица 2-15. Методики определения времени свёртывания крови

Показатели крови детей первого года жизни
После окончания периода новорождённости на первом году жизни продолжается постепенное снижение содержания эритроцитов (до 4,5-3,7х1012/л) и концентрации Hb (до 115-120 г/л). К концу 5-6-го месяца наблюдают наиболее низкие показатели. Значение цветового показателя при этом становится меньше 1,0. Это явление физиологическое и возникает у всех детей. Оно вызвано быстрым нарастанием массы тела, объёма крови, недостаточным поступлением с пищей железа, функциональной несостоятельностью кроветворного аппарата. Выраженность макроцитарного анизоцитоза и полихроматофилии постепенно уменьшается. Величина гематокрита уменьшается до 36% к концу 5-6-го месяца параллельно снижению количества эритроцитов и концентрации Hb.
Содержание лейкоцитов колеблется в пределах 8-10х109/л. В лейкоцитарной формуле преобладают лимфоциты. На протяжении первого года жизни СОЭ составляет 5-8 мм/ч.
Показатели крови детей старше 1 года жизни
С начала 2-го года жизни до пубертатного периода морфологический состав периферической крови ребёнка постепенно приобретает черты, характерные для взрослых. В лейкоцитарной формуле после 3-4 лет выявляют тенденцию к умеренному нарастанию количества нейтрофилов и уменьшению - лимфоцитов. Между 5 и 6 годами жизни наступает второй физиологический перекрёст числа нейтрофилов и лимфоцитов в сторону увеличения количества нейтрофилов.
В последние десятилетия выявляют тенденцию к снижению содержания лейкоцитов у здоровых детей и взрослых до 4,5-5,0х109/л. Возможно, это связано с изменившимися условиями окружающей среды.
Показатели крови недоношенных
После рождения у недоношенных выявляют очаги экстрамедуллярного кроветворения, главным образом в печени, в меньшей степени - в селезёнке. Характерно повышенное содержание молодых ядросодер-
жащих форм эритроцитов с более высокой концентрацией в них HbF, причём она тем выше, чем менее зрелым родился ребёнок. Выделяют раннюю анемию недоношенных, развивающуюся в 1,5-2 мес, и позднюю - в 4-5 мес.
• Повышенные концентрация Hb и количество эритроцитов при рождении уменьшаются значительно быстрее, чем у доношенных, что приводит к развитию ранней анемии недоношенных, обусловленной несоответствием между быстрым увеличением объёма крови и массы тела и недостаточным образованием эритроцитов.
• Второе снижение концентрации Hb у недоношенных характеризуется признаками гипохромной железодефицитной анемии. Это поздняя анемия недоношенных. В отличие от ранней анемии, патогенез которой до конца не установлен, она может быть предотвращена или облегчена профилактическим приёмом препаратов железа. Лейкоцитарная формула зависит от степени зрелости ребёнка и
характеризуется увеличением количества молодых клеток (выражен сдвиг до миелоцитов). СОЭ уменьшена до 1-3 мм/ч.
СЕМИОТИКА ИЗМЕНЕНИЙ КРОВИ
Клинический анализ крови - наиболее распространённое исследование в медицинской практике, позволяющее врачу предположить наличие того или иного заболевания, а также определить дальней- шую тактику обследования и лечения больного. При выявлении тех или иных изменений со стороны клеточного состава крови не следует ограничиваться однократным исследованием. Гемограмма приобретает диагностическое значение лишь в совокупности с клиническими признаками при исключении всех случайных факторов, способных изменить состав крови. У детей правильная оценка результатов клинического исследования крови невозможна без знания физиологических особенностей крови ребёнка в различные возрастные периоды.
Изменения эритроцитов
Анемия. Это наиболее частая патология крови, возникающая у детей. Анемия - патологическое состояние, характеризующееся снижением концентрации Hb менее 110 г/л, нередко при одновременном уменьшении содержания эритроцитов менее 4,0х1012/л.
• В случае равномерного снижения содержания эритроцитов и Hb цветовой показатель приближается к 1,0. Такие анемии называют нормохромными. Они возникают после острой кровопотери и при гемолитических кризах.
• Педиатру в практической деятельности чаще приходится иметь дело с гипохромными анемиями (цветовой показатель ниже 0,85), преимущественно железодефицитными.
• Уменьшение содержания эритроцитов и Hb при цветовом показателе более 1,05 характерно для гиперхромной анемии. Наиболее часто она развивается при дефиците витамина В12 и реже при дефиците фолиевой кислоты. У детей такая форма анемии возникает при глистной инвазии широким лентецом (Diphyllobothrium latum). Эритроцитоз. Увеличение содержания эритроцитов в периферической крови - эритроцитоз - возникает при всех видах гипоксии и в первую очередь при ВПС. Развитие эритроцитоза возможно при обезвоживании. Истинная полицитемия (эритремия) обусловлена гиперплазией красного костного мозга, преимущественно эритроцитарного ростка.
Другие изменения эритроцитов
• Ретикулоцитоз (увеличение количества эритроцитов с базофильной сеточкой при суправитальной окраске), полихроматофилия (способность эритроцитов окрашиваться несколькими красками) и анизоцитоз (неравномерная величина эритроцитов) указывают на усиленную регенерацию красного костного мозга. Эти изменения эритроцитов характерны для новорождённых. Появление в периферической крови родоначальных, незрелых клеток может быть физиологическим в ранний период новорождённости, а в последующем служит показателем усиленной работы красного костного мозга под влиянием каких-либо патологических раздражителей.
• Базофильная зернистость эритроцитов - признак патологической регенерации - возникает при врождённом сифилисе, малярии, при свинцовом и ртутном отравлениях.
• Наличие пойкилоцитов (эритроцитов неправильной формы), микроцитов при сниженном количестве ретикулоцитов свидетельствует о пониженной регенерации эритроцитов.
• При некоторых заболеваниях (некоторые анемии, наследственные заболевания и др.) в периферической крови находят эритроциты с остатками ядра (тельца Жолли, кольца Кебота).
Изменения лейкоцитов и тромбоцитов
Лейкоцитоз и лейкопения возможны как сопутствующие реакции организма при разнообразных заболеваниях и физиологических состояниях организма. Большое значение в лабораторной диагностике придают оценке лейкоцитарной формулы - соотношению между от- дельными формами лейкоцитов, выраженное в процентах по отношению ко всем лейкоцитам.
• Нейтрофильный лейкоцитоз возникает при гнойно-воспалительных процессах. Особенно высоких степеней он достигает при лейкемоидных реакциях и лейкозах. Лейкемоидные реакции - реактивные обратимые состояния кроветворной системы, при которых картина
периферической крови напоминает таковую при лейкозе. Истинный лейкоз от лейкемоидной реакции можно отличить на основании данных, полученных при исследовании костномозгового пунктата. При лейкемоидной реакции не бывает такой значительной степени омоложения красного костного мозга, как при лейкозах.
• Появление в периферической крови незрелых лейкоцитов наблюдают обычно наряду с общим значительным увеличением количества лейкоцитов. Иногда в этом случае (при наличии соответствующей клинической картины) необходимо исключить лейкоз, проведя исследование красного костного мозга.
• Лейкопению наблюдают при таких инфекциях, как корь, краснуха, вирусный гепатит, брюшной тиф, а также при гиперспленизме. Значительное уменьшение количества гранулоцитов может быть вызвано воздействием радиоактивных веществ, рентгеновских лучей, приёмом некоторых лекарственных препаратов (цитостатиков, сульфаниламидов и др.), особенно при повышенной индивидуальной чувствительности к ним. Резкое снижение (вплоть до полного исчезновения) содержания гранулоцитов называют агранулоцитозом. В некоторых случаях поражаются все функции кроветворных органов: лейко-, эритро-, тромбоцитопоэз. Наступает истощение красного костного мозга - панмиелофтиз.
• Эозинофилию (увеличение содержания эозинофилов свыше 5%) наблюдают при гельминтозах, бронхиальной астме, сывороточной болезни и других аллергических состояниях.
• Эозинопения часто возникает при острых инфекционных заболеваниях (корь, сепсис, брюшной тиф) и имеет неблагоприятное прогностическое значение.
• Лимфоцитоз характерен для вирусных инфекций (ОРВИ, корь, эпидемический паротит и др.), коклюша, лимфобластного лейкоза, а также для лимфатико-гипопластического и экссудативного диатезов. Может быть при туберкулёзной интоксикации.
• Лимфопения возникает в начале большинства инфекционных заболеваний, сопровождающихся лихорадкой, при лимфогранулематозе, лимфосаркоматозе, ВИЧ-инфекции.
• Моноцитоз характерен для инфекционного мононуклеоза, некоторых вирусных заболеваний.
• Моноцитопения часто развивается при тяжёлых септических и инфекционных заболеваниях, лейкозах.
• Тромбоцитоз наблюдают при полицитемии, иногда - при пневмонии, ревматизме, сепсисе. Количество тромбоцитов нарастает после спленэктомии.
• Тромбоцитопения характерна для тромбоцитопенической пурпуры, лейкозов, апластической анемии.
Изменения системы гемостаза
Нарушения в системе гемостаза приводят к развитию гипокоагуляции - склонности к кровоточивости, либо гиперкоагуляции - склонности к тромбообразованию.
• Гипокоагуляция возникает при снижении количества тромбоцитов или при нарушении их функции, при дефиците факторов свёртывающей системы крови.
• Гиперкоагуляция возникает у детей, особенно раннего возраста, при снижении концентрации физиологических антикоагулянтов - антитромбина III, протеинов C и S, а также плазминогена.
МОЧЕВАЯ СИСТЕМА
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ МОЧЕВОЙ СИСТЕМЫ
Масса, размеры и форма почек
Масса
и размеры почек у детей раннего возраста относительно больше, чем у
детей старшего возраста и взрослых. Длина почки у новорождённого
составляет 4-4,5 см, масса -
Топография почек
Из-за относительно большей величины почек и относительно короткого поясничного отдела позвоночника почки у новорождённого расположены ниже, чем у детей старшего возраста, нижний полюс почки расположен ниже гребня подвздошной кости. Топография почек с возрастом меняется, поскольку рост тела ребёнка во много раз опережает темпы роста почки. После 5-7 лет положение почек относительно позвоночника приближается к таковому у взрослого человека. Разница в положении контралатеральных почек в норме не превышает высоты тела одного поясничного позвонка. Почки у детей раннего возраста расположены почти параллельно, только в старшем возрасте происходит сближение их верхних полюсов.
Околопочечная клетчатка
Слабое развитие околопочечной клетчатки, а также пред- и позадипочечной фасций определяет значительную подвижность почек у
детей раннего возраста. Увеличение объёма околопочечной клетчатки происходит к 8-9 годам, к этому возрасту заканчивается формирование фиксационных механизмов почки. В норме у детей старшего возраста почка смещается не более чем на 1,8% длины тела.
Структура почки
Поверхность почки у новорождённых и детей раннего возраста бугристая за счёт дольчатого строения. Бугристость почки сохраняется до 2-5 лет, а затем постепенно исчезает.
У детей раннего возраста толщина мозгового слоя почки преобладает над толщиной коркового слоя (4:1). Развитие коркового вещества особенно интенсивно происходит в возрасте 5-9 и 16-19 лет. Масса его увеличивается благодаря росту в длину и ширину извитых канальцев и восходящих частей петель нефронов.
У детей до двухлетнего возраста нефрон недостаточно дифференцирован. У плодов и новорождённых висцеральный листок капсулы почечного клубочка состоит из кубического эпителия, в результате чего процесс фильтрации затруднён. У детей до 2 мес кубический эпителий имеется во всех почечных клубочках. Плоский эпителий начинает появляться на 4-м месяце жизни ребёнка в клубочках, расположенных ближе к мозговому веществу, а к 8 мес и в периферических клубочках. В возрасте 2-4 лет у ребёнка ещё можно обнаружить остатки кубического эпителия, а после 5 лет строение клубочков становится таким же, как у взрослых. Процесс морфологического созревания гломерулярного барьера включает уплощение клеток эндотелия, появление в них отверстий (фенестр), образование общей базальной мембраны между эндотелием и подоцитами и формирование ножек подоцитов.
Количество клубочков в единице объёма ткани у новорождённых и грудных детей больше, чем у взрослых, но диаметр их значительно меньше. Из-за малых размеров клубочков общая фильтрующая поверхность клубочков у новорождённых относительно небольшая и составляет около 30% нормы взрослого.
Канальцы и петли Генле у новорождённых более короткие, и просвет их в 2 раза более узкий, чем у взрослых. В связи с этим у новорождённых и детей первого года жизни значительно снижена реабсорбция первичной мочи.
В целом морфология почек становится сходной с почкой взрослого человека только к школьному возрасту.
Функциональные особенности почек у детей
С первых минут жизни почечный кровоток у новорождённого возрастает, и почка берёт на себя гомеостатические функции.
• Плазмоток в почках у детей раннего возраста как в абсолютных, так и в относительных величинах (на единицу площади поверхности тела) меньше, чем у взрослых, и только после года приближается к этому уровню.
• Фильтрационная способность почек новорождённого низкая в связи с особенностями гистологического строения висцерального листка капсулы клубочков (кубический эпителий), небольшими их размерами и низким гидростатическим давлением. По мере роста ребёнка показатель клубочковой фильтрации увеличивается и приближается к уровню взрослого человека лишь к концу 2-го года жизни.
• У новорождённых канальцевая реабсорбция электролитов и низкомолекулярных веществ снижена, поэтому в этом возрасте отмечают более высокую экскрецию с мочой аминокислот, фосфатов и бикарбонатов. Системы реабсорбции различных веществ формируются постепенно.
- Система реабсорбции глюкозы формируется в канальцах у плода одновременно с началом клубочковой фильтрации, что способствует сохранению глюкозы как энергетически важного субстрата.
- Интенсивно происходит у новорождённых реабсорбция ионов натрия. При нагрузке натрия хлоридом почки новорождённых продолжают интенсивно реабсорбировать ионы натрия, в то время как у взрослых происходит угнетение его всасывания, что является одной из причин склонности новорождённых к отёкам.
• У новорождённых и детей раннего возраста секреция органических кислот и оснований значительно снижена. С возрастом она увеличивается благодаря возрастанию количества транспортирующих единиц в клетках канальцев либо усилением их синтеза и замедлением разрушения функционирующих элементов и приближается к уровню взрослых в возрасте от 6 мес до 7 лет.
• Новорождённые дети не способны к адекватной экскреции воды и изотонического раствора натрия хлорида. Для них характерна меньшая осмолярная концентрация мочи. Только с 5 мес жизни начинает проявляться зависимость осмотического давления мочи от величины диуреза, а с 7 мес она уже выражена как у взрослых. В раннем постнатальном периоде слабо развита способность к экскреции ионов калия, кальция, магния. Почки новорождённого способны обеспечивать гомеостаз только в условиях, когда к организму не предъявляется чрезмерная нагрузка.
• Концентрационная функция почек у детей раннего возраста низка, поэтому их моча по своим характеристикам отличается от мочи взрослых. Низкая концентрация мочи зависит от малого диаметра клубочков, недостаточного образования АДГ, недоразвития
регуляторных механизмов, функциональной неполноценности эпителия дистальных канальцев и др. В связи с этим для ново- рождённых характерен низкий удельный вес мочи (1,008-1,010). Концентрационной способности, аналогичной взрослым, почки детей достигают к 9-12 мес.
Диурез
Первое мочеиспускание у большинства доношенных детей обычно происходит в течение первых суток жизни и практически у всех в течение 2 сут. Отсутствие мочеиспускания в течение 72 ч заставляет предположить патологию. Число мочеиспусканий за сутки у новорождённых (за исключением первых дней жизни) составляет 20-25, у детей в возрасте 1 года - 15-16, в 2-3 года - 10, в школьном возрасте - 6-7. Количество выделяемой за сутки мочи у новорождённого в первые 2-3 сут жизни обычно малое (транзиторная олигурия), что обусловлено малым поступлением жидкости в организм ребёнка, экс- траренальными потерями и др. В последующем количество мочи увеличивается. Следует отметить, что количество выделяемой мочи при расчёте на стандартную поверхность тела с возрастом не меняется. У детей до 10 лет количество выделяемой за сутки мочи можно приблизительно рассчитать по формуле:
X = 600 + 100 х (n-1),
где Х - количество мочи в мл; n - возраст в годах.
При высокой температуре окружающей среды выделяется меньшее количество мочи, а при низкой - большее.
Мочевыводящие пути
Лоханка и мочеточник. В силу близкого расположения полюсов почки у детей раннего возраста почечный синус выражен слабо, в связи с чем лоханка располагается внутрипочечно и имеет форму полулуния, а мочеточник отходит под прямым углом. Внутрипочечное расположение лоханки преобладает у детей до 5 лет, в более старшем возрасте лоханка располагается преимущественно внепочечно.
Мочеточники у новорождённого в поясничном отделе значительно расширены, имеют коленообразные изгибы. Мышечные и эластические элементы тонкие, но перистальтические сокращения характеризу- ются большой эвакуаторной способностью и частым ритмом.
Мочевой пузырь. У новорождённых мочевой пузырь имеет относительно большие размеры, дно его не сформировано, а верхушка достигает половины расстояния между пупком и лобковым симфизом. По мере роста ребёнка мочевой пузырь опускается в малый таз. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего
края лобкового симфиза; у подростков дно мочевого пузыря находится на уровне середины, а в юношеском возрасте - на уровне нижнего края лобкового симфиза. В дальнейшем происходит опускание дна мочевого пузыря в зависимости от состояния мышц мочеполовой диафрагмы.
Пустой мочевой пузырь у новорождённых имеет веретенообразную форму, у детей первых лет жизни - грушевидную, в возрасте 8- 12 лет - яйцевидную и только к подростковому возрасту принимает форму, характерную для взрослых. Физиологический объём мочевого пузыря (т.е. тот объём, при котором возникают позывы к мочеиспусканию) до 1 года составляет 20-40 мл мочи, в 2-5 лет - 40-60 мл, в 5-10 лет - 60-100 мл, в более старшем возрасте - 100-200 мл.
Мочеиспускательный канал. У мальчиков длина мочеиспускательного канала в возрасте 1 мес составляет около
Акт мочеиспускания
Опорожнение мочевого пузыря происходит рефлекторно. У новорождённых произвольная задержка мочеиспускания отсутству- ет. Условнорефлекторное торможение позыва к мочеиспусканию на некоторое время вырабатывается в процессе воспитания ребёнка. Способность произвольно регулировать мочеиспускание развивается лишь к концу первого года жизни ребёнка. На втором году жизни эта способность становится устойчивой.
МЕТОДИКА ИССЛЕДОВАНИЯ ОРГАНОВ МОЧЕВОЙ СИСТЕМЫ Расспрос
При расспросе ребёнка и его родителей можно выявить следующие жалобы: изменение внешнего вида мочи; задержка мочи; боль в животе, в поясничной области, в низу живота (дети раннего возраста плохо локализуют боли; кроме того, на здоровой стороне боли могут носить рефлекторный характер); нарушение мочеиспускания (недержание или неудержание мочи, частое или редкое мочеиспускание и др.), болезненное мочеиспускание; отёки; повышение АД; выделение большого количества мочи и жажду.
Следует уточнить семейный анамнез (наследственность, профессиональные вредности родителей), анамнез жизни и заболевания ребёнка.
Осмотр
При общем осмотре можно отметить:
• бледность, сухость и землистый оттенок цвета кожи (наблюдают при хроническом нарушении функции почек);
• отёки (почечные отёки в первую очередь появляются на лице, в периорбитальной области, чаще утром, но могут иметь распространённый характер и локализоваться на лице, нижних конечностях, туловище; для нефротического синдрома характерны генерализованные отёки, скопление жидкости в полостях тела, вплоть до развития анасарки);
• выраженное отставание в физическом развитии может свидетельствовать о развитии ХПН;
• стигмы дизэмбриогенеза характерны для наследственных нефропатий;
• деформации скелета возможны при тяжёлых формах почечного рахита.
При осмотре живота можно обнаружить увеличение левой или правой его половины (гидронефроз, поликистоз, опухоль почки) или выбухание в нижней половине живота (увеличенный мочевой пузырь). При осмотре поясничной области можно выявить покраснение кожи, припухлость, а при пальпации - болезненность и флюктуацию, что характерно для паранефрита.
Пальпация
Пальпация помогает определить наличие отёков или пастозности (см. раздел «Жировая клетчатка»).
Пальпацию почек проводят с обеих сторон кнаружи от латерального края прямых мышц живота. У детей грудного возраста из-за слабости развития брюшной стенки, более низкого расположения почек и относительно больших размеров пропальпировать почки (обычно правую) удаётся чаще, чем у детей старшего возраста, у которых в норме почки не пальпируются. У детей старшего возраста пальпация почки возможна в следующих ситуациях.
• Увеличение почек характерно для гидронефроза, опухоли, подковообразной почки, викарной гипертрофии единственной почки и др.
• Дистопия или патологическая смещаемость (нефроптоз, «блуждающая почка»).
• Аплазия или гипоплазия мышц передней брюшной стенки. Проникающую пальпацию применяют для выявления болезненности в проекции почек и мочеточников, что обычно свидетельствует о наличии воспалительного процесса. Верхние и нижние «мочеточниковые точки» расположены в местах пересечения наружных краёв прямых мышц живота с пупочной и гребешковыми линиями.
Наполненный мочевой пузырь легко прощупывается у детей грудного возраста. В более старшем возрасте наполненный мочевой пузырь в виде округлого образования тугоэластической консистенции определяется при острой или хронической задержке мочи. При пальпации опорожнённого мочевого пузыря можно обнаружить в нём опухоль, конкремент, дивертикул.
Перкуссия
Перкуссия живота позволяет выявить асцит (см. раздел «Пищеварительная система»). Положительный симптом поколачивания (возникновение болевых ощущений в пояснице при умеренном поколачивании по ней рукой через приложенную к телу ладонь другой руки) может быть обусловлен сотрясением растянутой и напряжён- ной капсулы и лоханки почек, сотрясением камней, раздражающих слизистую оболочку лоханки, нагноением околопочечной клетчатки. Перкуссию мочевого пузыря проводят после его опорожнения. При увеличении размеров мочевого пузыря в надлобковой области появляется тупой звук.
Аускультация
Аускультацию живота проводят в проекции сосудов почек с обеих сторон. Выявление систолического шума в области почек свидетельствует о возможном поражении почечных артерий (врождённый или приобретённый стеноз почечной артерии) или аорты в данном участке (артериит, атеросклероз с образованием бляшек в местах отхождения почечной артерии).
Лабораторные исследования
Первостепенное значение при выявлении заболеваний мочевой системы придают изменениям в анализах мочи. Общий анализ мочи включает определение физических свойств, белка, сахара и микроскопию осадка.
• Особенности мочи у детей Цвет мочи зависит от содержания в ней главным образом урохромов, уробилина, уроэритрина, уророзеина. Сразу после рождения моча ребёнка бесцветна. На 2-3-й день жизни (иногда и до 2 нед) моча может приобрести янтарно-коричневый цвет из-за выделения большого количества мочевой кислоты, легко кристаллизующейся и оставляющей на пелёнках пятна кирпичного цвета (мочекислый инфаркт почек новорождённых, см. главу «Пограничные состояния»), а затем она вновь становится светло-жёлтой по мере увеличения диуреза. Мочевая кислота - конечный продукт метаболизма пуриновых и пиримидиновых оснований, образующихся из нукле-
иновых кислот ядер распадающихся в большом количестве клеток. У детей грудного возраста цвет мочи более светлый, чем у детей старшего возраста и взрослых, у которых он варьирует от соломен- но-жёлтого до янтарно-жёлтого.
• Прозрачность мочи у здорового ребёнка обычно полная.
• Реакция мочи у новорождённых кислая (pH 5,4-5,9), причём у недоношенных в большей степени, чем у доношенных. На 2-4-й день жизни величина pH возрастает и в дальнейшем зависит от вида вскармливания: при грудном pH составляет 6,9-7,8, а при искусственном - 5,4-6,9 (т.е. для детей характерен физиологический ацидоз). У детей старшего возраста реакция мочи обычно слабокислая, реже нейтральная.
• Удельный вес мочи у детей в норме в течение суток изменяется в пределах 1,002-1,030 в зависимости от водной нагрузки. Наиболее низкий удельный вес имеет моча детей в течение первых недель жизни, обычно он не превышает 1,016-1,018.
• Моча здоровых детей содержит минимальное количество белка (до 0,033 г/л). За сутки с мочой в норме выделяется до 30-50 мг белка; этот показатель увеличивается при лихорадке, стрессе, физических нагрузках, введении норэпинефрина («Норадреналина»). У новорождённых может развиться физиологическая протеинурия до 0,05%, обусловленная несостоятельностью почечного фильтра, особенностями гемодинамики в этот период и потерей жидкости в первые дни жизни. У доношенных детей она исчезает на 4-10-й день жизни (у недоношенных позже).
• Органические элементы осадка мочи содержат эритроциты, лейкоциты, цилиндры, эпителиальные клетки (табл. 2-16). Их количество в моче у детей такое же, как у взрослых. Для уточнения источника гематурии и лейкоцитурии проводят двухстаканную пробу. Неорганический мочевой осадок представлен солями. Характер осевших солей зависит в первую очередь от коллоидного состояния, pH и других свойств мочи, а также состояния эпителия мочевых путей. Для новорождённых характерен осадок из мочевой кислоты. В более старшем возрасте такой осадок образуется при избыточном употреблении мясной пищи, физических нагрузках, лихорадке, голодании, применении цитостатиков, глюкокортикоидов, вызывающих повышенный катаболизм. Оксалаты присутствуют в моче у лиц, употреблявших продукты, богатые щавелевой кислотой, но кристаллы обнаруживают только при длительном стоянии мочи.
Таблица 2-16. Содержание элементов органического осадка в моче здоровых детей

• Моча здорового ребёнка бактерий не содержит. Бактерии в моче обнаруживают главным образом при воспалительных заболеваниях мочевыводящих путей, наружных половых органов. Бактериурию считают диагностической, если в 1 мл мочи выявляют 0,5-1,0х105 и более микробных тел (у детей до 3-4 лет - 1,0х104). В оценке бактериурии имеет значение и характер микрофлоры. С целью идентификации микроорганизма, определения его чувствительности к антибактериальным препаратам и подсчёта количества микробных тел в единице объёма производят посев мочи.
• Сахар, кетоновые тела (ацетоуксусная и β-оксимасляная кислоты), билирубин, уробилиноген и уробилин (продукты обмена билирубина) в моче у детей в норме не выявляют.
Исследование функции почек. Для исследования функции почек определяют клубочковую фильтрацию по клиренсу эндогенного креатинина (модифицированная проба Реберга): в первые сутки жизни этот показатель очень низок и составляет 10 мл/мин, в 6 мес - 55 мл/мин, старше 1 года - 100?20 мл/мин, что соответствует показателю у взрослых. Величина клубочковой фильтрации возрастает при инфузионной терапии или приёме больших объёмов жидкости внутрь, питании высокобелковой пищей; снижается под влиянием тяжёлой физической нагрузки, перемене положения тела из горизонтального в вертикальное, под влиянием стресса. Также определяют величину канальцевой реабсорбции (в норме 97-99%).
Концентрационную функцию почек оценивают с помощью пробы Зимницкого (у детей раннего возраста порции мочи получают при естественных мочеиспусканиях). Наличие порции с относительной плотностью 1,018 и более свидетельствует о сохранной концентрационной способности; разница между максимальной и минимальной относительной плотностью в 0,012-0,015 единиц свидетельствует о со-
хранной способности почки к концентрации и разведению. Дневной диурез у здорового ребёнка составляет 2/3-3/4 от суточного.
Для оценки функции проксимальных канальцев исследуют клиренс свободных аминокислот и фосфатов, а для оценки функции дистальных канальцев исследуют способность почек экскретировать Н+-ионы и электролиты (ионы натрия, калия, хлориды, фосфора, кальция и др.).
Для оценки функции почек также определяют содержание в крови азотосодержащих веществ (мочевины, креатинина, мочевой кислоты), общего белка и его фракций, электролитов.
Инструментальные исследования
• Наиболее широко в клинической практике применяют УЗИ, которое имеет широкий спектр возможностей и позволяет оценить размеры, форму, положение и структуру почек, оценить почечный кровоток и функциональное состояние почек, состояние мочевого пузыря, выявить отёки в полостях тела.
• Для оценки анатомического и функционального состояния почек и мочевых путей, оценки уродинамики и осуществления контроля за динамикой патологического процесса проводят экскреторную урографию. При отсутствии экскреции контрастного вещества на урограмме выполняют ретроградную пиелографию, которая позволяет оценить анатомическое состояние чашечно-лоханочной системы и проходимость пиелоуретерального сегмента.
• В детской нефрологии используют также радиоизотопные методы исследования. Радиоизотопная нефрография позволяет оценить почечный кровоток, секреторную функцию почечных канальцев и уродинамику верхних мочевых путей. Динамическая сцинтиграфия позволяет определить форму, размеры и положение почек, оценить количество функционирующей паренхимы, функциональную активность её различных участков, а статическая сцинтиграфия - выявить объёмные образования в паренхиме.
• Ангиография почечных артерий позволяет оценить почечный кровоток и состояние почек при их гипоплазии, сморщивании, наличии кисты или опухоли.
• Для уточнения типа нефрита и оценки возможности применения патогенетической терапии проводят пункционную биопсию почек.
• С помощью микционной цистоуретрографии проводят оценку анатомического и функционального состояния мочевого пузыря и мочеиспускательного канала, при этом можно выявить пузырно-мочеточниковый рефлюкс и вагинальный рефлюкс у девочек.
• Для оценки состояния слизистой оболочки мочевого пузыря, анатомического расположения и состояния мочеточников, оценки
мочевого пузыря применяют цистоскопию. С целью исследования уродинамики нижних мочевых путей проводят цистометрию и уро- флоуметрию.
СЕМИОТИКА ПОРАЖЕНИЙ МОЧЕВОЙ СИСТЕМЫ Аномалии развития органов мочевой системы
Аномалии развития почек включают добавочную почку, удвоенную почку (при разделении на одной стороне закладки первичной почки), агенезию (полное отсутствие органа), аплазию (отсутствие органа при наличии сосудистой ножки). При сращении нижних или верхних концов образуется подковообразная почка, а при сращении обоих концов - кольцевидная почка. Возможна дистопия почек (расположение в области эмбриональной закладки), аномалии поворота.
Гипоплазия почек простая - уменьшение относительной массы органа более чем наполовину при одностороннем и более чем на треть при двустороннем поражении, уменьшение количества чашечек. Гипоплазия диспластическая - уменьшение относительной массы почек с нарушением их структуры.
Дисплазия почек - группа врождённых пороков развития почек с нарушением дифференцировки почечной ткани и присутствием эмб- риональных структур.
Аномалии развития мочеточника включают его удвоение с одной или обеих сторон, расщепление в краниальном или каудальном отделе, стриктуры, эктопию (расположение в нетипичном месте) устьев, дивертикул, мегалоуретер, ретрокавальный мочеточник.
Аномалии мочевого пузыря включают его агенезию, экстрофию (врождённую расщелину мочевого пузыря и брюшной стенки), дивертикул и персистирование урахуса.
Аномалии развития мочеиспускательного канала включают его агенезию, атрезию или стеноз, гипоспадию, эписпадию.
Изменения в анализах мочи
Изменения в моче - наиболее постоянный, а нередко и единственный признак поражения мочевой системы.
Мочевой синдром. Под мочевым синдромом в широком смысле понимают как нарушение мочеотделения (изменения количества мочи, частоты и ритма мочеиспускания, болезненности при нём), так и появление патологических изменений в моче. В более узком понимании мочевой синдром предполагает лишь наличие изменений в анализах мочи в виде протеинурии, гематурии, лейкоцитурии, цилиндрурии, изменений солевого состава мочевого осадка. Эти изменения могут возникать изолированно или в различных сочетаниях.
Изменение прозрачности. Неполная прозрачность мочи возникает при наличии в ней клеточных элементов и слизи. Моча становится мутноватой из-за присутствия в ней бактерий и большого количества солей, мутной - при наличии капель жира.
Изменение цвета мочи. Цвет мочи изменяется при многих патологических состояниях, приёме некоторых лекарственных средств, а также у здоровых детей после употреблении в пищу некоторых продуктов.
• Бледная, бесцветная моча может быть вследствие сильного разведения (низкая относительная плотность) после приёма диуретиков, инфузионной терапии, при СД, ХПН.
• Тёмно-жёлтый цвет мочи говорит о повышенной концентрации жёлчных пигментов при олигурии, обусловленной экстраренальными потерями жидкости (рвота, диарея), лихорадке, приёме аскорбиновой кислоты.
• Красный цвет мочи бывает при эритроцитурии, гемоглобинурии, миоглобинурии, порфиринурии, уратурии при гломерулонефрите, инфаркте, травме почек, нефролитиазе, после употребления свёк- лы, вишни, ежевики, после приёма фенолфталеина.
• Цвет «мясных помоев» появляется при наличии изменённых эритроцитов при гломерулонефрите.
• Тёмно-коричневый цвет мочи придаёт присутствие уробилиногена при гемолитической анемии.
• Оранжевый цвет характерен для уратурии (в том числе на фоне мочекислого инфаркта у новорождённых), при приёме рифампицина, нитрофурантоина, фуразидина.
• Зелёный цвет мочи может быть обусловлен билирубинемией при механической желтухе.
• Зеленовато-бурый (цвета пива) цвет мочи бывает при билирубинемии и уробилиногенурии, обусловленных паренхиматозной желтухой, после употребления ревеня.
Запах мочи. Моча приобретает запах ацетона при кетонурии, фека- лий - при инфекции, вызванной кишечной палочкой, зловонный - при наличии свища между мочевыми путями и гнойными полостями и кишечником. Различные патологические запахи мочи отмечают при врождённых нарушениях обмена аминокислот.
Изменение реакции мочи. Кислая реакция мочи может возникнуть и у здоровых детей после перегрузки мясной пищей. Кислая реакция характерна для гломерулонефрита, диабетической комы, а также при выпадении уратов, мочевой кислоты. Моча приобретает щелочную реакцию при овощной диете, употреблении щелочной минеральной воды, вследствие рвоты из-за потери ионов хлора, а также при воспалительных заболеваниях мочевыводящих путей, гипокалиемии, при
наличии фосфатурии, при рассасывании отёков, при бактериальном брожении в кишечнике.
Изменение относительной плотности мочи
• Колебания относительной плотности ниже 1,010 указывают на нарушение концентрационной функции почек; такое состояние называют гипостенурией. Наличие постоянной относительной плотности мочи, соответствующей плотности первичной мочи (1,008-1,010), называют изостенурией.
• Снижение относительной плотности мочи возникает при разведении мочи или нарушении её концентрации, что бывает при хронических гломерулонефритах с тяжёлым поражением тубулоинтерстициальной ткани, интерстициальном нефрите, врождённых и наследственных заболеваниях почек, хроническом пиелонефрите в стадии склерозирования интерстиция.
• Повышение относительной плотности мочи - гиперстенурия (удельный вес выше 1,030) - наблюдают при наличии в ней сахара, белка, солей.
Глюкозурия. Может возникать при избыточном потреблении сахара, инфузионной терапии растворами глюкозы, СД. При отсутствии указанных факторов глюкозурия свидетельствует о нарушении реабсорбции глюкозы в проксимальном отделе нефрона (тубулопатии, интерстициальный нефрит).
Кетонурия. Характерна для ацетонемической рвоты, СД.
Уробилиногенурия и уробилинурия. Наблюдают при гемолизе, повреждении печени, запорах, энтероколите, кишечной непроходимости.
Эпителиальные клетки. Эпителиальные клетки в большом количестве появляются в моче при различных патологических состояниях: плоский эпителий (верхний слой эпителия мочевого пузыря) - при остром и хроническом цистите; цилиндрический или кубический эпителий (эпителий мочевых канальцев, лоханки, мочеточника) - при воспалительных заболеваниях, дисметаболической нефропатии.
Кристаллурия. Осадок из мочевой кислоты и её солей наблюдают у детей с мочекислым диатезом, при ряде заболеваний почек, приводящих к нарушению образования канальцевым эпителием аммиака. Трипельфосфаты и аморфные фосфаты обнаруживают в моче при микробно-воспалительных заболеваниях почек и мочевыводящих путей, а также при первичных и вторичных тубулопатиях на фоне гиперфосфатурии и нарушения ацидо- и аммониогенеза. Оксалаты находят в моче при экстраренальных потерях жидкости, при некоторых тубулопатиях, а также при оксалозе (наследственное заболевание, характеризующееся нарушением метаболизма предшественников щавелевой кислоты).
Гематурия (обнаружение в утренней моче более 2 эритроцитов в поле зрения). Различают макро- и микрогематурию.
• При макрогематурии моча приобретает красноватый или коричневатый оттенок, что может свидетельствовать о наличии в ней свободного Hb или разрушенных эритроцитов. Выделение неизменён- ной крови характерно для урологических заболеваний.
• При микрогематурии эритроциты обнаруживают в моче при микроскопии осадка (визуально цвет мочи не изменён). Выделяют три степени микрогематурии: незначительную - до 10-15 в поле зрения; умеренную - 20-50 в поле зрения; значительную - 50-100 эритроцитов в поле зрения и более.
Гематурия может иметь внепочечное происхождение и быть следствием нарушения коагуляции и тромбообразования. В раннем детском возрасте гематурия может быть признаком инфекционных заболева- ний (ВУИ, сепсис), поликистоза почек, опухоли Вильмса, тромбоза почечных артерий или вен, обструктивных нефропатий, токсических и обменных нефропатий, синдрома диссеминированного внутрисосудистого свёртывания (ДВС) или гемолитико-уремического синдрома, а также первым признаком наследственного нефрита, некоторых форм почечной дисплазии. У детей дошкольного и школьного возраста гематурия различной степени выраженности наблюдают при поражении клубочков почек (гломерулонефрит, IgA-нефропатия, наследственный нефрит, волчаночный нефрит, интерстициальный нефрит и др.).
Экстрагломерулярная гематурия бывает при аномалиях сосудов почек и их поражении, при камне лоханки, травме, кистозной болезни. Кроме того, гематурию наблюдают при поражении мочевыводящих путей: камне мочеточника, поражении мочевого пузыря (после катетеризации, при геморрагическом цистите, туберкулёзе, после введения циклофосфамида), мочеиспускательного канала (травма, уретрит).
Лейкоцитурия (повышение содержания лейкоцитов в моче сверх нормы). Нейтрофильный тип уроцитограммы мочи отмечают при микробно-воспалительных заболеваниях почек и мочевыводящих путей (пиелонефрит, цистит, уретрит, туберкулёз и другие инфекции), а также наружных половых органов. Мононуклеарный и лимфоцитарный типы уроцитограммы характерны для поражения тубулоинтер- стициальной ткани почек при гломерулонефрите и интерстициальном и волчаночном нефритах.
Цилиндрурия. Цилиндрурия связана с осаждением белка в просвете канальцев. Цилиндры в моче появляются при различных физиологических и патологических состояниях: гиалиновые - при физической нагрузке, лихорадке, ортостатической протеинурии, нефротическом синдроме и других заболеваниях почек; зернистые - при тяжёлых дегенеративных поражениях канальцев; восковидные - при поражениях
эпителия канальцев, нефротическом синдроме; эпителиальные - при дегенеративных изменениях канальцев при гломерулонефрите, нефротическом синдроме; эритроцитарные - при гематурии почечного генеза; лейкоцитарные - при лейкоцитурии почечного генеза.
Протеинурия (выделение с мочой более 100 мг белка в сутки). Преренальная протеинурия (по механизму «переполнения») может быть вызвана усиленным распадом белка в тканях или гемолизом; ренальная протеинурия обусловлена нарушением функции клубочков (более выраженная) и/или канальцев (менее выраженная); постренальная протеинурия обычно бывает незначительной и связана с патологией мочевыводящей системы (мочеточника, мочевого пузыря, мочеиспускательного канала) или половых органов.
Увеличение клубочковой проницаемости для белков плазмы возникает при повреждении базальных мембран (острый и хронический гломерулонефрит), подоцитарной недостаточности (болезни мини- мальных изменений). Повышение в моче специфических низкомолекулярных белков (b2-микроглобулин, лизоцим), которые легко фильтруются и реабсорбируются в эпителии проксимальных канальцев, свидетельствует о поражении канальцев (синдром Фанкони, наследственные канальцевые нарушения, действие нефротоксических пре- паратов, интерстициальный нефрит).
Смешанная протеинурия характерна для наследственного нефрита, обструктивной уропатии, амилоидоза.
Протеинурия у детей раннего возраста часто возникает при потере жидкости (дегидратационная протеинурия), при переохлаждении, приёме обильной богатой белком пищи (алиментарная протеинурия), после пальпации почки (пальпаторная протеинурия), физическом переутомлении (маршевая протеинурия), страхе (эмоциональная протеинурия), при высокой лихорадке. Ортостатическая протеинурия чаще возникает у детей при длительном вертикальном положении ребёнка.
Нарушения мочеотделения
Полиурия - увеличение суточного диуреза более чем в 2 раза по сравнению с нормой (у детей старшего возраста более 1500 мл/м2 за сутки) - может быть обусловлена массивной водной нагрузкой, применением осмотических диуретиков и салуретиков, схождением отё- ков, тяжёлыми нарушениями функции почек [ХПН или острая почечная недостаточность (ОПН) в полиурической фазе], несахарным диабетом.
• Олигурия и анурия Олигурия - уменьшение суточного диуреза до 1/3-1/4 от возрастной нормы - может быть обусловлена как внепочечными причинами (ограничение потребления жидкости, усиленное потоотделение,
• профузные диареи, неукротимая рвота, нарастание сердечных отё- ков), так и нарушением функции почек у пациентов с гломерулонефритом, пиелонефритом, уремией. Физиологическую олигурию наблюдают у новорождённых в первые 2-3 сут жизни. Анурия - уменьшение диуреза менее 6-7% от нормы или полное прекращение выделения мочи. Секреторная анурия обусловлена выраженным нарушением клубочковой фильтрации и может быть при шоке, острой кровопотере, уремии. Экскреторная анурия, обусловленная нарушением отделения мочи по мочеиспускательному каналу или снижением функции мочевого пузыря при сохранённой функции почек, носит название ишурии.
Ишурия - задержка мочи, обусловленная нарушением её выделения, для которой характерно увеличение размеров мочевого пузыря. Ишурия может возникнуть остро при полном травматическом разрыве или обтурации камнем мочеиспускательного канала или сохраняться длительно при выраженной атонии мочевого пузыря.
Частичная задержка (неполное опорожнение, наличие остаточной мочи) мочи наблюдают при наличии препятствия на уровне шейки мочевого пузыря или мочеиспускательного канала (фиброз шейки, клапаны и стриктуры мочеиспускательного канала, камни и опухоли мочевого пузыря, уретероцеле и др.). Для неполной хронической задержки мочи характерна дизурия: прерывистость струи мочи, запаздывание мочеиспускания, выполнение его в 2 этапа, что чаще наблюдают при дивертикуле мочевого пузыря, уретерогидронефрозе, пузырно-мочеточниковом рефлюксе.
Никтурия
Никтурия (преобладание ночного диуреза над дневным) свидетельствует о нарушении работы почек. Тенденция к никтурии характерна для различных заболеваний почек, а никтурия - для ХПН.
Нефротический синдром
Нефротический синдром - симптомокомплекс, включающий распространённые отёки (периферические, полостные, анасарку), вы- раженную протеинурию (более 50 мг/кг/сут) и гипопротеинемию. Нефротический синдром может быть первичным (врождённый нефротический синдром при первичном гломерулонефрите болезни минимальных изменений) и вторичным (при ревматических заболеваниях, острых и хронических инфекционных заболеваниях, протозойных инфекциях, гельминтозах, эндокринных заболеваниях, опухолях, ами- лоидозе, тромбозе почечных вен, гемоглобинопатиях, некоторых наследственных заболеваниях и др.).
Дизурический синдром
Дизурический синдром - синдром нарушения акта мочеиспускания.
• Урежение мочеотделения наблюдают у детей с гипорефлекторным мочевым пузырём; при значительной потере жидкости вследствие интенсивного потоотделения, неукротимой рвоты, диареи; при нарастании отёков за счёт задержки жидкости в организме; при олигурии, уремии.
• Поллакиурия - учащение мочеиспускания; может быть у здоровых детей при охлаждении и при купании в солёной воде. Поллакиурия в сочетании с болью при мочеиспускании - характерный признак цистита; поллакиурия, более выраженная днём, усиливающаяся при движениях, характерна для камней в мочевом пузыре; безболевую поллакиурию наблюдают при гиперрефлекторном мочевом пузыре. Кроме того, поллакиурия может возникать при уретрите, простатите, при рефлекторном воздействии со стороны кишечника (трещины заднего прохода, глисты) и др.
Недержание мочи (моча выделяется без позыва, независимо от акта мочеиспускания) может быть истинным или ложным. Причинами ложного недержания чаще всего являются эктопия устьев мочеточников в мочеиспускательный канал или влагалище, экстрофия мочевого пузыря, пузырно-ректальные и уретроректальные свищи. Истинное недержание мочи характерно для повреждений спинного мозга, спинномозговых грыж, хронического цистита, нейрогенной дисфункции мочевого пузыря (гиперрефлекторный тип).
Энурез (ночное недержание мочи) наиболее часто развивается при патологии нервной системы, при нарушениях психики, а также патологии нижних мочевых путей.
Неудержание мочи (невозможность удержать мочу при появлении позыва к мочеиспусканию) появляется при остром цистите, нейрогенной дисфункции мочевого пузыря, дивертикуле или камне мочевого пузыря.
Странгурия (болезненность и рези при мочеиспускании) характерна для воспаления мочевого пузыря или мочеиспускательного канала. При цистите боль и резь обычно бывают в конце мочеиспускания, а при уретрите - во время мочеиспускания и сохраняются некоторое время после него.
Болевой синдром
Болевой синдром при заболеваниях почек может быть обусловлен тремя основными причинами: растяжением капсулы почек, воспали- тельным отёком слизистой оболочки и/или растяжением почечной лоханки, спазмом мочевыводящих путей.
• Растяжение капсулы почек возникает при паренхиматозных заболеваниях почек (гломерулонефрит, амилоидоз и др.) и у больных с застойным полнокровием при сердечной недостаточности. Боли в этом случае обычно неинтенсивные, тупые, постоянные. В то же время при инфаркте почки боли могут возникнуть остро и быть очень выраженными.
• При поражении лоханки (пиелонефрит) боли могут быть интенсивными, нарастающими.
• Острые приступообразные очень интенсивные боли в пояснице или по ходу мочеточника (почечная колика) характерны для мочекаменной болезни.
Боли во время мочеиспускания в поясничной области и в одной из половин живота появляются при пузырно-мочеточниковом реф- люксе. Боли в области мочевого пузыря обусловлены его патологией и возникают при цистите, наличии камня, задержке мочеиспускания. Боли в области мочеиспускательного канала могут быть обусловлены его воспалением.
Отёки
Отёки - частый симптом при различных заболеваниях почек. Развитие отёков может быть обусловлено снижением онкотического давления плазмы при уменьшении концентрации белков, преимущест- венно альбуминов, в крови; повышением проницаемости капилляров в результате повышения активности гиалуронидазы; активацией ренинангиотензин-альдостероновой системы, определяющей увеличение реабсорбции натрия и воды; снижением клубочковой фильтрации.
Отёки наблюдают при остром и хроническом гломерулонефрите, амилоидозе, при уремии, при отравлении солями тяжёлых металлов. Пастозность век можно наблюдать при пиелонефрите.
Артериальная гипертензия
Артериальная гипертензия при заболеваниях почек у детей развивается достаточно часто. При поражении паренхимы почек или сужении сосудов нарушается кровообращение в почках, что приводит к активации ренин-ангиотензин-альдостероновой системы. В результате повышается общее периферическое сосудистое сопротивление, происходит задержка ионов натрия и воды, что обусловливает увеличение сердечного выброса и ОЦК.
• Паренхиматозная почечная артериальная гипертензия возникает при диффузном поражении почечной паренхимы: при остром и хроническом гломерулонефрите, интерстициальном нефрите, врождённых аномалиях почек, амилоидозе, опухоли почки, травме почки и др.
• Вазоренальную артериальную гипертензию вызывают стеноз почечной артерии, наличие множественных почечных артерий, аномалии почечных вен, тромбоз или аневризма почечных артерии или вены, аортоартериит или ювенильный полиартериит с поражением почечных артерий и т.д.
Почечная недостаточность
Почечная недостаточность - состояние, при котором уменьшается выведения почками различных веществ из организма: воды, ионов калия, натрия, азотосодержащих веществ - креатинина и мочевины, среднемолекулярных токсинов). Клинически почечная недостаточность проявляется симптомами гипергидратации, гиперкалиемии и уремии.
В основе почечной недостаточности лежит взаимодействие трёх факторов: снижение перфузии крови через почечные сосуды, нарушение и блокада в них микроциркуляции, замещение почечных структур соединительной тканью.
Парциальная преходящая почечная недостаточность характеризуется значительным снижением выведения почками того или иного вещества (как правило, воды), связанным с уменьшением почечного кровотока или нарушением кровотока через почечные клубочки. Такое состояние развивается при гиповолемических состояниях (большая физическая нагрузка, диарея, рвота, лихорадка), снижении насосной функции сердца, вазоконстрикции при гипертонических кризах, повышении вязкости крови при парапротеинемиях и др.
Острая почечная недостаточность (ОПН) - нарушение функции почек, обусловленное повреждением нефронов, клинически характеризующееся олигурией. Такое состояние развивается при ДВС-синдроме на фоне сепсиса и тяжёлых инфекций, гемолизе, шоке, ожоге, отморожении, иммунных заболеваниях, массивных гемотрансфузиях и др.; при тромбозе и тромбоэмболии почечных сосудов; воздействии нефротоксических веществ; при нарушении проходимости мочеточника.
Хроническая почечная недостаточность (ХПН) - состояние, обусловленное необратимыми потерями функционирующих нефронов и других тканей почек, при этом диурез зависит от стадии заболевания и может быть адекватным, избыточным, в терминальной стадии развивается олигоили анурия. ХПН развивается при быстропрогрессирующем и хроническом гломерулонефритах, при хроническом пиелонефрите на фоне аномалий строения почек, при нефритах у больных с системными заболеваниями соединительной ткани, амилоидозе и др.
ЭНДОКРИННАЯ СИСТЕМА
Эндокринная система объединяет железы внутренней секреции (эндокринные), клетки которых вырабатывают и выделяют во внутреннюю среду организма особые биологически активные вещества - гормоны, связывающиеся с рецепторами клеток-мишеней и регулирующие их функциональную активность.
Органы эндокринной системы подразделяют на следующие группы.
• Гипоталамо-гипофизарная система (нейросекреторные нейроны гипоталамуса и аденогипофиз).
• Придатки мозга (нейрогипофиз и эпифиз).
• Бранхиогенная группа, происходящая из эпителия глоточных карманов (щитовидная, паращитовидные и вилочковая железы).
• Надпочечниково-адреналовая система (кора и мозговое вещество надпочечников, параганглии).
• Островки Лангерганса поджелудочной железы.
• Эндокринные клетки половых желёз (яичек и яичников). Функции эндокринной системы заключаются в регуляции деятельности различных систем организма, метаболических процессов, роста, развития, размножения, адаптации, поведения. Деятельность эндокринной системы строится на принципах иерархии (подчинения периферического звена центральному), «вертикальной прямой обратной связи» (усиленная выработка стимулирующего гормона при недостатке синтеза гормона на периферии), горизонтальной сети взаимодействия периферических желёз между собой, синергизма и антагонизма отдельных гормонов, реципрокной ауторегуляции.
Гипоталамо-гипофизарная система
Гипоталамо-гипофизарная система включает:
• переднюю долю гипофиза - аденогипофиз (синтез тропных гормонов, экспрессия гена проопиомеланокортина);
• нейросекреторные ядра гипоталамуса (синтез рилизинг-гормонов, АДГ, окситоцина, нейрофизинов);
• гипоталамо-гипофизарный тракт (транспорт гормонов по аксонам нейросекреторных нейронов);
• аксовазальные синапсы (секреция АДГ и окситоцина в капилляры задней доли гипофиза, секреция рилизинг-гормонов в капилляры срединного возвышения);
• портальную систему кровотока между срединным возвышением и передней долей гипофиза.
ГИПОТАЛАМУС
Гипоталамус образует нижние отделы промежуточного мозга и участвует в образовании дна третьего желудочка. Скопления нервных клеток образуют 32 пары ядер гипоталамуса. Гормонпродуцирующие нервные клетки входят в состав многих ядер гипоталамуса. В перикарионах этих нейронов синтезируются рилизинг-гормоны (стимулирующие факторы - либерины и ингибирующие - статины), поступающие в капилляры передней доли гипофиза, а также АДГ, окситоцин и их нейрофизины (табл. 2-17).
Таблица 2-17. Гипоталамические гормоны
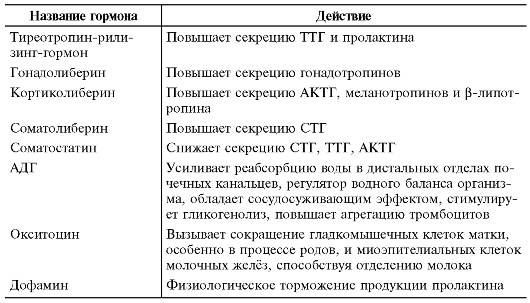
Активность гипоталамуса находится под контролем вышележащих отделов мозга, а также ряда гормонов.
ГИПОФИЗ
Гипофиз расположен в турецком седле - углублении в основании черепа. От полости черепа гипофиз отграничен складкой твёрдой мозговой оболочки (диафрагмой турецкого седла). Тонкой ножкой, про- никающей через диафрагму, гипофиз связан с гипоталамусом.
Гистологически гипофиз подразделяется на адено- и нейрогипофиз. Аденогипофиз состоит из передней и промежуточной долей, а также туберальной части ножки гипофиза. Шесть тропных гормонов аденогипофиза пептидной природы секретируются пятью различными типами клеток (табл. 2-18).
Таблица 2-18. Гормоны аденогипофиза
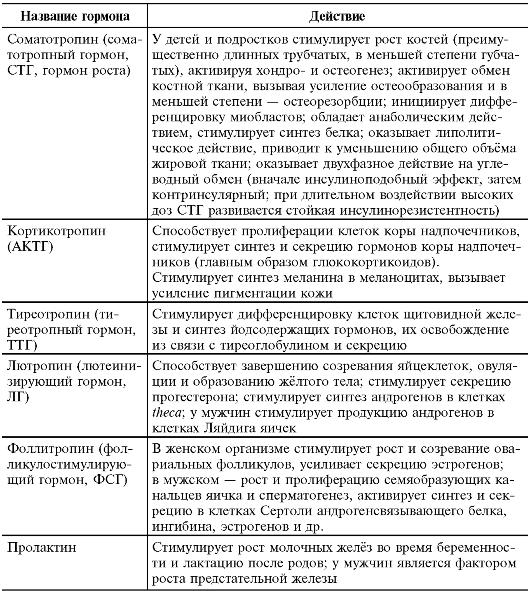
Эффекты СТГ реализуются посредством инсулиноподобных факторов роста (ИРФ). В кортикотропах передней доли гипофиза из молекулы проопиомеланокортина в ходе послетранскрипционных изменений образуется АКТГ, меланотропины (α-, β- и γ-) и β-эндор- фин. Меланотропины контролируют пигментацию кожи и слизистых оболочек; в частности, α-меланокортин стимулирует в коже синтез эумеланина. Установлено, что γ-меланокортин стимулирует синтез
альдостерона. Секреторная активность аденогипофиза находится под контролем гипоталамуса, ряда гормонов и других факторов.
Задняя доля - нейрогипофиз - является выростом мозга и состоит из клеток нейроглии (питуицитов). В нейрогипофизе гормоны не синтезируются. По аксонам гипоталамо-гипофизарного тракта в него из гипоталамуса поступают АДГ, окситоцин и нейрофизины.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
Средняя масса гипофиза у новорождённых составляет 0,10-0,15 г. К 10 годам масса его удваивается, а к 15 годам - утраивается. У взрослого человека гипофиз весит 0,53-0,56 г. В функциональном отношении гипоталамо-гипофизарная область к моменту рождения ребёнка незрелая и развивается по мере роста.
• Гормон роста в наибольшей концентрации выявляют у новорож- дённых, с чем связано усиление липолиза и снижение гликемии в постнатальном периоде. Затем его уровень несколько снижается. Имеется чёткая связь концентрации СТГ со стадией пубертатного периода. Концентрация ИРФ-I наиболее низка при рождении, затем она постепенно повышается в препубертатном периоде и значительно увеличивается во время пубертатного периода. Уровень ИРФ-II мало изменяется с возрастом и практически не зависит от стадии полового развития.
• Наиболее высокую концентрацию АКТГ также отмечают у новорождённых, что обеспечивает процессы адаптации, затем его концентрация снижается.
• Концентрация ТТГ у новорождённых в несколько раз выше, чем в последующие возрастные периоды.
• Концентрация гонадотропных гормонов (ЛГ и ФСГ) возрастает к периоду полового созревания (как у мальчиков, так и девочек).
МЕТОДЫ ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЯ При клиническом обследовании можно выявить те или иные признаки нарушения функции гипофиза, для чего оценивают длину и массу тела, динамику их увеличения, состояние трофики тканей, развитие и распределение подкожной жировой клетчатки, своевременность появления вторичных половых признаков, а также неврологический статус. Кроме того, следует измерить диурез, оценить удельный вес мочи, определить концентрации ионов калия, натрия и осмолярность крови и мочи.
Косвенно о состоянии гипофиза можно судить по величине, форме и структуре турецкого седла на рентгенограммах. Более точные данные получают при КТ и МРТ. Для определения функционального состояния гипофиза и гипоталамуса применяют иммунологические методы
исследования содержания гормонов в крови ребёнка. Максимальное выделение гормона роста происходит во время ночного сна. Для оценки концентрации СТГ определяют его начальную секрецию, а затем повторяют исследование после стимуляционных проб (с инсулином, клофелином и др.).
Гипопитуитаризм
Гипопитуитаризм - дефицит одного или нескольких гормонов гипофиза - может возникнуть при заболеваниях гипофиза или гипота- ламуса. Причинами гипопитуитаризма у детей могут быть аномалии развития ЦНС, опухоли гипоталамуса или гипофиза, черепно-мозговая травма, синдром «пустого» турецкого седла, гидроцефалия, инфекции, аутоиммунный лимфоцитарный гипофизит, тромбоз сосудов, кровоизлияние, гранулематозы, ятрогенные факторы (осложнение лучевой терапии или передозировки глюкокортикоидов).
Причиной семейной формы множественной недостаточности гормонов аденогипофиза могут быть мутации гена PIT1 (гипофизарно- специфического фактора транскрипции 1). При этом возникает комбинированный дефицит СТГ, ТТГ и пролактина. У детей с дефектом гена PROP1 (предшественник PIT1) развивается дефицит СТГ, ТТГ, пролактина, гонадотропинов и в некоторых случаях АКТГ.
Недостаток гормонов, действующих на периферические эндокринные железы, вызывает их дисфункцию: дефицит ТТГ - причина вторичного гипотиреоза, дефицит гонадотропных гормонов - вторичного гипогонадизма, дефицит АКТГ - вторичной надпочечниковой недостаточности и гипопигментации. Дефицит СТГ у грудных детей может вызвать гипогликемию, в препубертатном возрасте - задержку роста, а у взрослых проявиться морщинами вокруг глаз и рта, избыточным отложением жира на животе и снижением мышечной массы. Недостаток пролактина проявляется нарушениями лактации.
Пангипопитуитаризм может проявиться гипофизарной кахексией (болезнью Симмондса), сопровождающейся общим истощением, дистрофическими изменениями кожи и её придатков, разрушением и выпадением зубов и волос, атрофией мышц и внутренних органов, гипотермией, гипотензией, гипогликемией.
Парциальный гипопитуитаризм
• Парциальный гипопитуитаризм возникает в результате недостаточности какого-либо одного из тропных гормонов. Наиболее характерное заболевание, связанное с парциальным гипопитуитаризмом, - гипофизарная карликовость (гипофизарный нанизм), обусловленная дефицитом СТГ и гонадотропинов. Кроме указанных выше причин дефицита СТГ, различают несколько на-
следственных форм изолированной его недостаточности: дефект гена GH1, дефект гена рецептора рилизинг-гормона СТГ и др.
• Изолированный дефицит гонадотропных гормонов приводит к задержке полового развития (оно не начинается или не завершается) и проявляется симптомами вторичного гипогонадизма. В большинстве случаев состояние обусловлено врождённым дефектом гонадолиберина, изредка - врождённой или приобретён- ной недостаточностью гонадотропных клеток гипофиза. Наиболее часто врождённый изолированный дефицит гонадотропных гормонов возникает при синдромах Калльмана (аносмия, отсутствие цветового зрения, дефекты лица по срединной линии) и ЛоренсаМуна-Барде-Бидла (задержка умственного развития, полидактилия, ожирение, пигментный ретинит, глухота, низкорослость, несахарный диабет).
• Изолированный дефицит АКТГ развивается редко и приводит к гипокортицизму, причём чаще наблюдают относительно нетяжё- лую форму надпочечниковой недостаточности, симптомы которой обычно проявляются только при стрессе. Гиперпигментация и повышенная потребность в поваренной соли не характерны.
• Дефицит ТТГ клинически проявляется гипотиреозом: при гипофизарном гипотиреозе концентрация ТТГ после введения тиролиберина остаётся низкой, а при гипоталамическом - увеличивается.
Гиперпитуитаризм
Гиперпитуитаризм чаще имеет парциальный характер. Причиной усиления продукции гормонов гипофиза может быть опухолевый процесс (аденома, опухоль промежуточного мозга, супраселлярная опухоль, краниофарингиома), энцефалит или дегенеративные процессы в мозге.
• Избыточная продукция СТГ у детей (до закрытия зон роста эпифизарных хрящей) - причина возникновения гипофизарного гигантизма или высокорослости, у взрослых (после закрытия зон роста эпифизарных хрящей) - акромегалии, для которой характерны утолщение и деформации костей, увеличение массы мягких тканей и внутренних органов, нарушения обмена веществ.
• Повышение секреции гонадотропинов может привести к раннему половому созреванию. Однако при гонадотропных аденомах гипофиза, несмотря на повышенное образование ЛГ и ФСГ, развивается гипогонадизм, что связывают с секрецией ЛГ с неадекватной биологической активностью или нарушениями характера секреции ЛГ (в норме пульсирующего).
• При избытке ТТГ повышается концентрация гормонов щитовидной железы, появляются клинические признаки тиреотоксикоза и зоба.
• Чрезмерная секреция АКТГ приводит к развитию болезни ИценкоКушинга.
• При избыточной продукции пролактина у девочек задерживается или нарушается половое развитие, у женщин развивается галакторея, олигоили аменорея, а у мужчин возникает гинекомастия.
Несахарный диабет
Несахарный диабет проявляется нарушением концентрирования мочи, полиурией, полидипсией, частыми мочеиспусканиями. Центральный несахарный диабет обусловлен дефицитом АДГ, первичным (в результате мутаций гена АДГ и ферментов его синтеза) или вторичным (при опухолях, гистиоцитозе Х, гранулематозах, инфекции, аномалии кровеносных сосудов, черепно-мозговой травме). Кроме того, несахарный диабет может быть следствием врождённых аномалий головного мозга и аутоиммунного поражения супраоптических и паравентрикулярных ядер гипоталамуса. Нефрогенный неса- харный диабет развивается при нечувствительности почек к АДГ.
Синдром гиперсекреции АДГ
Для синдрома гиперсекреции АДГ характерны гипонатриемия, гипоосмолярность плазмы и выведение концентрированной мочи. У детей гиперсекреция АДГ изредка возникает при заболеваниях лёг- ких (пневмония, туберкулёз) и головного мозга (инфекции, кровоизлияния, черепно-мозговая травма, внутричерепная гипертензия, опухоли). Кроме того, у новорождённых причиной гиперсекреции АДГ может быть ИВЛ с положительным давлением, у более старших детей - применение винкристина, циклофосфамида, хлорпропамида, некоторых анальгетиков и барбитуратов, а также болезни сердца, тяжёлый гипотиреоз, первичная надпочечниковая недостаточность.
Щитовидная железа
Щитовидная железа - непарный орган, состоящий из двух долей (правой и левой), соединённых перешейком. Нередко имеется доба- вочная (пирамидальная) доля, исходящая из перешейка или левой доли и направленная вверх. Щитовидная железа располагается в передней области шеи между щитовидным хрящом и V-VI кольцевидными хрящами трахеи.
Щитовидная железа покрыта фиброзной капсулой, внутрь от которой отходят соединительнотканные перегородки - трабекулы, разделяющие её ткань на дольки, состоящие из фолликулов, заполненных гомогенной массой (коллоидом). Стенки фолликулов (округлых замкнутых образований) состоят из эпителиальных клеток (тиреоцитов),
вырабатывающих йодсодержащие гормоны (тироксин - Т4 и трийодтиронин - Т3). Функцию фолликулярных клеток стимулирует ТТГ, находящийся под контролем гипоталамического тиролиберина.
Кроме того, между фолликулами расположены редкие скопления более крупных светлых клеток (С-клеток, парафолликулярных кле- ток), в которых происходит синтез гормона кальцитонина, не содержащего йода.
Йодсодержащие тиреоидные гормоны обладают широким спектром действия, включающим метаболические, физиологические и морфо- генетические эффекты (табл. 2-19). От щитовидной железы зависят основные жизненные функции человека, так как её гормоны влияют на активность всех его органов и систем.
Тиреоидные гормоны (Т3 и Т4) необходимы для развития организма, особенно в пренатальном и раннем постнатальном периоде, когда происходит формирование органов и систем. Тиреоидные гормоны стимулируют пролиферацию и миграцию нейробластов, рост аксонов и дендритов, дифференцировку олигодендроцитов, они определяют нормальную дифференцировку головного мозга и интеллектуальное развитие. Т4 и Т3 регулируют процессы роста человека и созревания его скелета (костный возраст), развитие кожи и её придатков.
Кальцитонин регулирует фосфорно-кальциевый обмен, являясь антагонистом паратиреоидного гормона (паратгормона, ПТГ). Он защищает организм от избыточного поступления ионов кальция, уменьшая его реабсорбцию в канальцах почки и всасывание из кишечника, одновременно увеличивая фиксацию кальция в костной ткани. Продукция кальцитонина зависит от содержания ионов кальция в крови.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
Размеры щитовидной железы у новорождённого значительно больше, чем у плода, но её фолликулы у детей мельче, чем у взрослых, и содержат небольшое количество коллоида. В течение первого полуго- да жизни масса железы несколько уменьшается, снижается концентрация тиреоидных гормонов. В последующем до 5-6-летнего возраста происходит быстрый рост щитовидной железы, затем он несколько замедляется до препубертатного периода, когда её размеры вновь быстро увеличиваются, а масса достигает 10-15 г. С возрастом в щитовидной железе увеличивается размер и количество фолликулов, а также содержание коллоида. Окончательное гистологическое строение железа приобретает после 15 лет.
Максимальные концентрации ТТГ, Т3 и Т4 выявляют в крови ребён- ка в первые часы и дни жизни, что свидетельствует о важной роли
Таблица 2-19. Эффекты йодсодержащих гормонов щитовидной железы
Тип эффекта | Оказываемое действие |
На обмен веществ | Способствуют окислительному фосфорилированию Повышают теплопродукцию Контролируют синтез белков: в физиологических количествах оказывают анаболическое действие, а в высоких концентрациях - катаболическое Усиливают мобилизацию жира из депо, активируют липолиз и окисление жиров, подавляют липогенез из углеводов, способствуют снижению уровня холестерина в крови Усиливают распад гликогена, тормозят его синтез из глюкозы; способствуют глюконеогенезу из белков; стимулируют всасывание углеводов в кишечнике, оказывая в целом гипергликемическое действие Влияют на водно-электролитный баланс Влияют на обмен витаминов, ферментов, нейромедиаторов |
На функцию органов и систем | Активируют симпатоадреналовую и сердечно-сосудистую системы, обусловливая гипердинамическое состояние последней Оказывают влияние на функцию высших отделов ЦНС, в частности на психические процессы Стимулируют гемопоэз Повышают аппетит и усиливают сокоотделение в пищеварительном тракте Воздействуют на скелетную мускулатуру Улучшают обменные процессы в печени Воздействуют на другие эндокринные железы (половые, надпочечники и др.) Являются мощными иммуномодуляторами |
На уровне тканей | Регулируют процесс дифференцировки тканей |
этих гормонов в периоде постнатальной адаптации. В течение первой недели концентрация ТТГ постепенно снижается, несколько медленнее снижаются уровни Т3 и Т4.
Выработка кальцитонина у новорождённого по сравнению с плодом более низка и остаётся стабильной на протяжении всего периода детства.
МЕТОДИКА ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЯ Осматривая переднюю поверхность шеи, можно составить приблизительное представление о размерах щитовидной железы, которая в норме не визуализируется. При пальпации щитовидной железы необходимо обратить внимание на следующие параметры.
• Размеры (в норме щитовидная железа может пальпироваться, при этом размер её доли не должен превышать размера ногтевой фаланги большого пальца руки больного).
• Характер увеличения (диффузный или узловой).
• Консистенцию (в норме мягкоэластическая).
• Поверхность (в норме гладкая).
• Степень подвижности при глотании (в норме подвижна).
• Наличие болезненности (в норме безболезненна).
Для более точного определения формы, размеров, локализации и плотности щитовидной железы проводят УЗИ, сцинтиграфию, при необходимости - морфологическое изучение пунктата. Для оценки функции щитовидной железы определяют концентрацию тиреоидных гормонов (Т3, Т4) и ТТГ в сыворотке крови ребёнка; проводят пробу с тиролиберином, оценивают поглощение железой радиоактивного йода, степень йодной недостаточности по уровню йодурии; выявляют АТ к Аг железы.
Зоб
Зоб (увеличение щитовидной железы) возникает при различных её заболеваниях и может сопровождаться нарушением функции.
• Диффузный нетоксический зоб - наиболее частая патология щитовидной железы у детей и подростков - сопровождается диффузным увеличением её размеров и клинически эутиреоидным состоянием, типичным для эндемичного (йоддефицитного) зоба, аутоиммунного тиреоидита и дисгормонального зоба. Последний образуется при генетических дефектах системы синтеза, секреции или метаболизма тиреоидных гормонов.
• Диффузный токсический зоб характеризуется диффузным увеличением щитовидной железы и явлениями тиреотоксикоза.
• Узлы в щитовидной железе могут иметь неопухолевую природу и представлять собой коллоидныекисты, абсцессы. Доброкачественные новообразования щитовидной железы у детей включают аденомы, а также тератомы, злокачественные - различные формы рака, лимфосаркому, метастазы других опухолей.
Гипотиреоз
Гипотиреоз - синдром, обусловленный дефицитом тиреоидных гормонов или нечувствительностью к ним тканей-мишеней.
Гипотиреоидные состояния подразделяют на периферические (первичные) и центральные [вторичные (гипофизарные), обусловленные дефицитом ТТГ, и третичные (гипоталамические), связанные с дефи- цитом тиролиберина]. Клинические проявления гипотиреоза многообразны и зависят от времени начала заболевания. Врождённый гипотиреоз
• Врождённый гипотиреоз может быть обусловлен дисгенезией щитовидной железы (чаще дистопическое расположение железы, реже - гипо- и аплазия), генетическими дефектами синтеза, секреции или периферического метаболизма тиреоидных гормонов, дефицитом йода у беременной, лечением беременной радиоактивным йодом и др. Транзиторный первичный гипотиреоз у новорождённого может быть обусловлен лечением беременной антитиреоидными средствами или трансплацентарным переносом материнских тиреоблокирующих АТ. Вторичный врождённый гипотиреоз наблюдают у детей с пороками развития головного мозга и черепа, аплазией гипофиза, разрывом или отрывом ножки гипофиза во время родов. Преходящая его форма бывает у недоношенных, а также у доношенных детей, родившихся с малой массой тела, задержкой внутриутробного развития.
• Дети с врождённым гипотиреозом нередко рождаются переношенными, с массой более
Приобретённый гипотиреоз
• Гипотиреоз у детей более старшего возраста и подростков чаще всего бывает следствием аутоиммунного тиреоидита. Кроме того, он может быть обусловлен дефицитом йода, приёмом йодсодержащих лекарственных средств, лечением радиоактивным йодом; удалением щитовидной железы. Гипотиреоз может возникнуть при инфильтративном поражении щитовидной железы (гистиоцитоз Х), при муковисцидозе. Врождённые нарушения строения щитовидной
железы и дефекты ферментов синтеза и метаболизма тиреоидных гормонов могут протекать бессимптомно в раннем возрасте и клинически проявляются в последующем по мере роста и развития ребёнка, иногда в начале пубертатного периода. Причинами вторичного гипотиреоза могут быть гипопитуитаризм, аденомы гипофиза, опухоли ЦНС, черепно-мозговая травма, инфекции, лучевая и химиотерапия и др.
• Для детей с гипотиреозом характерны общая заторможённость, медлительность, сонливость, слабость, утомляемость, замедленная речь, низкий хриплый голос, плохая переносимость холода, снижение аппетита, запоры. При обследовании выявляют брадикардию, нередко транссудат в полости перикарда, снижение сухожильных рефлексов, низкорослость, избыточную массу тела, задержку прорезывания и смены зубов, отставание костного возраста от паспортного, дисгенезию эпифизов, остеохондропатию головки бедренной кости. Кроме того, у больных бывает задержка психического развития, потеря памяти, плохая успеваемость в школе, могут быть нейросенсорная тугоухость, атаксия, туннельные невропатии. Обычно имеет место задержка (иногда преждевременность) полового развития, аменорея или олигоменорея. При лабораторном исследовании выявляют анемию.
Тиреотоксикоз
Тиреотоксикоз - синдром, обусловленный избытком тиреоидных гормонов.
• Тиреотоксикоз у новорождённых, обычно транзиторный, развивается редко, обусловлен трансплацентарным переносом материнских тиреостимулирующих АТ и заканчивается через 3-12 мес. Дети с врождённым тиреотоксикозом обычно рождаются недоношенными, а у доношенных бывает внутриутробная задержка развития и малая масса тела. Обычно наблюдают тахикардию, иногда аритмии, повышение возбудимости и двигательной активности, потливость, повышенный аппетит при плохой прибавке массы тела. Часто отмечают экзофтальм, пальпируют зоб, в некоторых случаях бывает микроцефалия и расширение желудочков мозга, возможна гепатоспленомегалия и желтуха. Также выявляют ускоренное созревание скелета и преждевременное закрытие швов черепа.
• Тиреотоксикоз у детей более старшего возраста наиболее часто бывает при диффузном токсическом зобе (аутоиммунное органоспецифическое заболевание), реже - при токсической аденоме и раке щитовидной железы, передозировке тиреоидных гормонов, избытке ТТГ, подостром и аутоиммунном тиреоидитах, избытке йода. Клинические симптомы тиреотоксикоза включают похудание при
повышенном аппетите, жажду, возбудимость, раздражительность, эмоциональную лабильность, нарушение концентрации внимания, повышение сухожильных рефлексов, тремор, чрезмерную потливость, непереносимость жары, тахикардию, усиление перистальтики. Характерны глазные симптомы: блеск глаз, расширение глазных щелей, редкое мигание (в норме в течение минуты происходит 3-5 миганий), отставание верхнего века от радужки при движении глазного яблока сверху вниз (симптом Грефе), слабость конвергенции с отведением взгляда при попытке фиксации на близко расположенном предмете (симптом Мёбиуса), гиперпигментация кожи век, экзофтальм. При тиреотоксикозе у детей возможно ускорение роста, у девочек бывает задержка менархе, у мальчиков может развиться гинекомастия.
Тиреоидиты
Тиреоидиты - воспалительные заболевания щитовидной железы, обычно характеризующиеся её увеличением, в ряде случаев - болезненностью и нарушением функции.
• Острый тиреоидит - редкое заболевание, вызванное, как правило, грамположительными бактериями. При этом заболевании возможно образование абсцесса.
• Подострый гранулематозный тиреоидит у детей развивается редко. Причиной его развития считают вирусную инфекцию. В начальном периоде у пациентов может развиться тиреотоксикоз.
• Аутоиммунный тиреоидит - органоспецифическое заболевание, характеризующееся выработкой антитиреоидных АТ (к микросомальным Аг, тиреоглобулину и др.) и цитотоксическими реакциями. У детей преобладает гипертрофическая форма с инфильтрацией щитовидной железы лимфоцитами и плазмоцитами, наличием клеток Ашкенази-Хюртля, умеренным фиброзом. Аутоиммунный тиреоидит может приводить к развитию гипотиреоза.
Паращитовидные железы
Паращитовидные железы представляют собой овальные тельца, расположенные на задней поверхности долей щитовидной железы. Паращитовидные железы выделяют в кровь ПТГ, главной функцией которого является поддержание постоянной концентрации ионов кальция и фосфатов в крови. ПТГ увеличивает концентрацию ионов кальция в сыворотке крови за счёт активации остеокластов и усиления резорбции костей, а также повышения реабсорбции ионов кальция в дистальных канальцах почек. ПТГ стимулирует образование кальци- триола в проксимальных канальцах, что усиливает всасывание кальция
в кишечнике. Воздействуя на почки, ПТГ уменьшает в канальцах реабсорбцию фосфатов, увеличивая фосфатурию, а также способствует вымыванию фосфора из костей.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
Суммарная масса паращитовидных желёз у новорождённых составляет 6-9 мг. Уже в течение первого года жизни она увеличивается в 3-4 раза, к 5 годам ещё удваивается, а к 10 - утраивается.
Для новорождённых характерна физиологическая гипокальциемия, вызванная внезапным прекращением поступления ионов кальция от матери и неспособностью паращитовидных желёз мобилизовать ионы кальция из костной ткани. Гиперкальциемическому действию ПТГ, кроме того, препятствуют кальцитонин и кортизол, выброс которых происходит после родов. Система, обеспечивающая постоянство концентрации ионов кальция в сыворотке крови, окончательно формируется к концу неонатального периода. Максимальная функциональная активность паращитовидных желёз приходится на первые два года жизни, когда особенно интенсивен остеогенез.
МЕТОДИКА ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЯ Паращитовидные железы недоступны физикальным методам обследования. Однако при расспросе и общем осмотре можно выявить клинические признаки нарушения функции паращитовидных желёз. Также используют УЗИ, радиоизотопное сканирование, КТ, термографию. Прямой и объективный метод оценки функции паращитовидных желёз - определение в крови концентрации ПТГ. Кроме того, исследуют концентрацию ионизированного и общего кальция и фосфора в сыворотке крови, а также выделение их с мочой. Концентрация ионов кальция и фосфора в моче при изменении содержания ПТГ обратно пропорциональны их содержанию в крови.
Гипопаратиреоз
Гипопаратиреоз - синдром, обусловленный дефицитом ПТГ. Для всех форм гипопаратиреоза характерны гипокальциемия и гиперфосфатемия на фоне низкой концентрации ПТГ.
Клинические проявления гипокальциемии обусловлены, главным образом, нарушением нервно-мышечной проводимости. У ново- рождённых это состояние проявляется повышенной возбудимостью, пронзительным криком, подёргиваниями мышц, судорогами, апноэ, аритмиями, а у более старших детей возможно развитие тетании и парестезий. Тяжёлая гипокальциемия может привести к снижению сердечного выброса и падению АД. При гипопаратиреозе возникают приступы тонических судорог, которые захватывают преимуществен-
но симметричные группы мышц-сгибателей и развиваются в ответ на тактильное раздражение при осмотре, пеленании, перегревании, после травмы и т.д. Судороги чаще появляются в верхних конечностях («рука акушера»), но могут быть и в нижних (при этом ноги выпрямлены, прижаты одна к другой, стопы согнуты), а также в мышцах лица («рыбий рот»).
При тетании можно вызвать специфические симптомы: Хвостека (верхний - судорога мышц соответствующей половины лица при постукивании по скуловой дуге у места выхода лицевого нерва у наружного слухового прохода, нижний - судорога мышц соответствующей половины лица при постукивании по углу нижней челюсти); Труссо (появление «руки акушера» при перетягивании плеча жгутом до исчезновения пульса в течение 2-3 мин); Люста (отведение стопы при постукивании ниже головки малой берцовой кости). Кроме того, при гипокальциемии возникают парестезии, гиперрефлексия, ларингоспазм (обычно возникает вместе с судорогами, чаще ночью), бронхоспазм, спастические сокращения кишечника.
На ЭКГ выявляют удлинение интервала Q-T и сегмента ST, низкие треугольные зубцы Т. Возможно развитие артериальной гипотензии.
Транзиторный гипопаратиреоз новорождённых обычно проявляется на 2-10-й день жизни и обусловлен подавлением секреции ПТГ из-за гиперкальциемии у матери, в том числе вызванной гиперпаратиреозом. Гипопаратиреоз у грудных детей и детей раннего возраста обычно обусловлен врождённым, а в более позднем возрасте приобретённым поражением паращитовидных желёз. Изолированный идиопатический гипопаратиреоз, вызванный дефектом синтеза или секреции ПТГ, - редкое спорадическое или семейное заболевание - может проявиться в любом возрасте. Гипопаратиреоз может быть компонентом таких заболеваний, как аутоиммунный полигландулярный синдром типа I или синдром ди Джорджи с агенезией или дисгенезией паращитовидной, щитовидной железы, пороками сердца. К гипопаратиреозу также могут привести удаление паращитовидных желёз, нарушения их кровоснабжения и иннервации, инфекционное и лучевое повреждения, гемохроматоз, гипомагниемия.
Гиперпаратиреоз
Гиперпаратиреоз - синдром, возникающий при избытке ПТГ. Его клиническая картина в первую очередь связана с гиперкальциемией. Характерны слабость, недомогание, полидипсия, полиурия, изостенурия, рвота, запоры, боли в животе, у детей раннего возраста - задерж- ка физического развития. Кроме того, у больных могут наблюдаться поражения мышц (миалгии и выраженная мышечная слабость), оссалгии, подагра, псевдоподагра, хондрокальциноз, эрозивный артрит.
Рентгенологически выявляют фиброзно-кистозный оссеит, при денситометрии - снижение плотности костной ткани, что увеличивает риск переломов костей. Часто в костях обнаруживают кисты и опухоли. Повышение экскреции ионов кальция приводит к мочекаменной болезни, возможно развитие нефрокальциноза. Возможны аритмии, укорочение интервала Q-T на ЭКГ, артериальная гипертензия.
• Тяжёлый гиперпаратиреоз новорождённых - гомозиготная гипокальциурическая гиперкальциемия - редкое наследственное заболевание, обусловленное мутацией гена рецептора ионов кальция на клетках паращитовидной железы и почечных канальцев. При этом секретируется избыточное количество ПТГ и усиливается реабсорбция ионов кальция. Клиническая картина включает выраженные симптомы гиперкальциемии, аномалии скелета, задержку физического развития и умственную отсталость. Аналогичный генетический дефект, но в гетерозиготной форме, приводит к семейной доброкачественной гиперкальциемии (гетерозиготная гипокальциурическая гиперкальциемия). Обычно у этих детей гиперкальциемию выявляют случайно.
• Первичный гиперпаратиреоз у детей наблюдают редко. Причиной его возникновения может быть гиперплазия всех паращитовидных желёз, которая развивается при тяжёлом гиперпаратиреозе новорождённого (см. выше), а также при синдроме множественной эндокринной неоплазии типов I (синдром Вермера) и 11а (синдром Сиппла). Кроме того, гиперпаратиреоз развивается при аденоме или раке паращитовидной железы, при наличии кист.
• Вторичный гиперпаратиреоз возникает при относительной или полной резистентности тканей-мишеней к ПТГ, что может развиваться при почечной недостаточности, рахите и остеомаляции, обусловленных недостаточностью витамина D, гипофосфатемическом рахите, псевдогипопаратиреозе типов Ia, Ib и Ic (синдром Олбрайта).
Надпочечники
Надпочечники - парные эндокринные железы, расположенные в забрюшинной клетчатке над верхними полюсами почек на уровне TXII- LII. Масса одного надпочечника у взрослого человека составляет в среднем 12-15 г, размеры - 40-60x20-30x2-8 мм. Надпочечник состоит из наружного коркового вещества (до 80% от общей массы), где синтезируются стероидные гормоны (исходный продукт синтеза - холестерин), и внутреннего мозгового, выделяющего катехоламины.
В коре надпочечников различают три зоны: клубочковую, вырабатывающую минералокортикоиды (главным образом альдостерон); пучковую, синтезирующую глюкокортикоиды (кортизол, кортизон
и др.); и сетчатую, в которой продуцируются андрогены (дегидроэпиандростерон и андростендион), следовые количества эстрогенов. В мозговом веществе надпочечников образуются катехоламины: пре- имущественно адреналин (80-90%), в меньших количествах норадреналин (10-20%) и дофамин (1-2%).
• Альдостерон стимулирует канальцевую реабсорбцию ионов натрия и экскрецию ионов калия, водорода, аммиака и магния в почках, играя важнейшую роль в регуляции водно-электролитного гомеостаза организма и объёма экстрацеллюлярной жидкости. Через ионы натрия альдостерон влияет на кровеносные сосуды, повышая их тонус. Секреция альдостерона находится под регуляцией ренинангиотензиновой системы (в основном ангиотензина II), дофамина, в незначительной степени АКТГ и зависит от концентрации ионов калия в сыворотке крови.
• Глюкокортикоиды обладают чрезвычайно широким спектром действия (табл. 2-20). Самой высокой биологической глюкокортикоидной активностью обладает кортизол. Основной регулятор синтеза глюкокортикоидов - АКТГ.
Таблица 2-20. Функции глюкокортикоидов
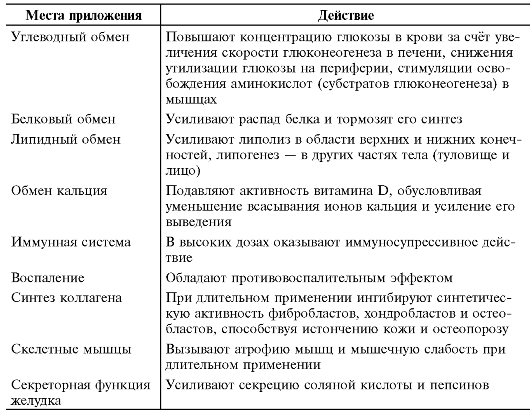
• Андрогены (дегидроэпиандростерон и андростендион) участвуют в процессе полового созревания, обладают анаболическим и гипохолестеринемическим эффектами.
• Катехоламины вызывают вазоконстрикцию, способствуют повышению АД, стимулируют работу сердца, усиливают гликогенолиз, липолиз, глюконеогенез. Эти и другие эффекты катехоламинов реализуются через α- и β-адренорецепторы на поверхности клетокмишеней.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
При рождении масса одного надпочечника у ребёнка достигает
В родах новорождённый получает от матери большое количество глюкокортикоидов, что ведёт к подавлению синтеза АКТГ в гипофизе. В связи с этим в постнатальном периоде отмечают существенное сни- жение экскреции и продукции глюкокортикоидов, что может привести к появлению у ребёнка клинических признаков надпочечниковой недостаточности. К 10-му дню жизни синтез глюкокортикоидов вновь активируется.
В течение первых 3 мес жизни масса надпочечника уменьшается наполовину, в среднем до
Секреция кортизола подчиняется суточному ритму (максимальная в утренние часы), который устанавливается к концу первого года жизни ребёнка.
МЕТОДИКА ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЙ При выяснении жалоб и проведении общего осмотра можно выявить клинические признаки нарушения функции надпочечников, характеризующиеся рядом симптомов и синдромов. Для определения структуры и величины надпочечников используют УЗИ и КТ. Для оценки функции надпочечников определяют концентрацию кортизола, альдостерона в крови и моче, половых стероидных гормонов в крови, катехоламинов (адреналина, норадреналина и ванилил-миндальной кислоты) в моче, проводят диагностические пробы с АКТГ или глюкокортикоидами.
Гипокортицизм
Гипокортицизм - снижение функций коры надпочечников (надпочечниковая недостаточность).
• Хроническая надпочечниковая недостаточность проявляется у детей общей слабостью, быстрой утомляемостью, задержкой развития, анорексией, потерей массы тела, гипогликемией, периодически тошнотой, рвотой, жидким стулом, болями в животе, артериальной гипотензией. При первичной хронической надпочечниковой недостаточности, кроме того, отмечают гиперпигментацию кожи и слизистых оболочек (следствие усиленной секреции АКТГ), повышенную потребность в соли, гипонатриемию и гиперкалиемию (вследствие дефицита альдостерона). При вторичной хронической надпочечниковой недостаточности эти симптомы отсутствуют, за исключением гипонатриемии разведения.
- Первичная врождённая хроническая надпочечниковая недостаточность чаще всего развивается у детей с дефектами ферментов стероидогенеза, реже с гипоплазией коры надпочечников. Врождённая дисфункция коры надпочечников - группа наследственных заболеваний (ρ), при которых нарушен биосинтез кортизола в коре надпочечников вследствие дефекта одного из ферментов или транспортных белков. Снижение синтеза кортизола вызывает гиперпродукцию АКТГ, что приводит к гиперплазии коры надпочечников и накоплению метаболитов, предшествующих дефектному этапу стероидогенеза. Выделяют пять вариантов врождённой дисфункции коры надпочечников, имеющих раз- личные проявления у детей (табл. 2-21).
- Вторичная врождённая хроническая надпочечниковая недостаточность возникает вследствие врождённой патологии аденогипофиза или гипоталамуса.
- Приобретённая первичная хроническая надпочечниковая недостаточность (болезнь Аддисона) в настоящее время чаще всего развивается в результате аутоиммунного поражения коры надпо-
Таблица 2-21. Клинические варианты врождённой дисфункции коры над- почечников
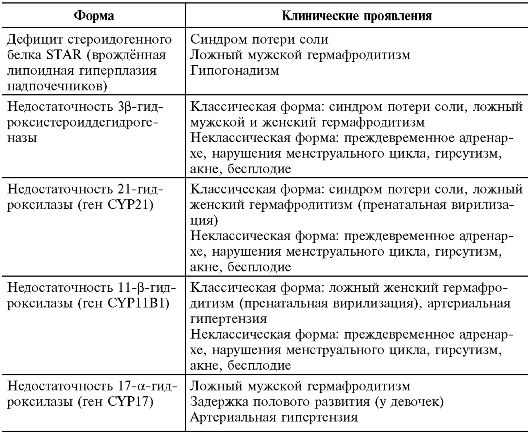
чечников (аутоиммунный адреналит). Состояние может быть компонентом аутоиммунного полигландулярного синдрома типов I (синдром Близзарда) или II (синдром Шмидта), может быть связано с двусторонним туберкулёзным процессом в надпочечниках, а также гистоплазмозом. К редким причинам хронической надпочечниковой недостаточности относят болезнь Волмана (наследственная болезнь накопления липидов), адренолейкодистрофию (наследственная болезнь, обусловленная нарушением окисления жирных кислот), амилоидоз, метастазы новообразований и др. - Вторичные формы приобретённой хронической надпочечниковой недостаточности (дефицит АКТГ или кортиколиберина) могут быть следствием длительного лечения глюкокортикоидами, повреждения аденогипофиза или гипоталамуса при черепно-мозговой травме, после операций или облучения, при новообразованиях, инфекциях и др.
• Острая надпочечниковая недостаточность характеризуется общим тяжёлым состоянием больного, резкой слабостью, адинамией, анорексией, рвотой, болями в животе, жидким стулом, нарастающими одышкой, цианозом, падением АД, слабым пульсом, в ряде случаев судорогами, потерей сознания, сосудистым коллапсом. Острая надпочечниковая недостаточность может развиться при двустороннем повреждении коры надпочечников при кровоизлиянии, обусловленном родовой травмой, тромбозом или эмболией вен, синдромом ДВС. Геморрагический инфаркт надпочечников часто возникает на фоне тяжёлых инфекций, в первую очередь менингококковой, пневмококковой или стрептококковой этиологии. Острые кровоизлияния в надпочечники могут быть при стрессах, больших операциях, сепсисе, ожогах, при лечении антикоагулянтами, у больных ВИЧ-инфекцией. Острая надпочечниковая недостаточность может возникнуть при внезапном прекращении лечения глюкокортикоидами («синдром отмены»), а также у больных гиперкортицизмом после двусторонней адреналэктомии.
Гиперкортицизм
Гиперкортицизм (гиперсекреция глюкокортикоидов) может быть первичным, обусловленным мелкоузелковой или узловой гиперплазией коры, аденомой или злокачественным новообразованием надпочечников, и вторичным. Последний возникает при избыточной секреции АКТГ аденогипофизом или при эктопическом выделении АКТГ негипофизарными опухолями (из клеток нервного гребня или из островковых клеток при тимоме, нефробластоме и др.). Клиническая картина определяется тем, какие именно глюкокортикоиды секретируются у ребёнка в избытке.
Избыток глюкокортикоидов может быть обусловлен глюкокортикоидной терапией (медикаментозный синдром Иценко-Кушинга). При вторичном гиперкортицизме двухсторонняя диффузная гиперплазия коры надпочечников формируется вследствие гиперпродукции АКТГ, связанной с аденомой гипофиза (болезнь Иценко-Кушинга) или эктопической АКТГ-секретирующей опухоли (эктопический АГТГ-синдром). При этом у детей возникает слабость, повышенная утомляемость, гипотрофия мышц конечностей, задержка роста. Характерны повышение аппетита, ожирение с преимущественным отложением жира на лице («лунообразное лицо» с ярким румянцем на щеках) и в области шеи («загривок буйвола») и затылка, над ключицами, в области спины и живота. На коже живота, груди, бёдер и плеч появляются полосы растяжения (стрии) багрового или фиолетового цвета и гипертрихоз. Развиваются остеопороз, отставание костного возраста, артериальная гипертензия, нарушается толерантность к глюкозе. В крови
обнаруживают лейкоцитоз, лимфопению, эозинопению, эритроцитоз, тенденцию к повышению свёртывания крови, гипокалиемический алкалоз, гиперхолестеринемию.
Гиперпродукция андрогенов и эстрогенов надпочечника
Гиперпродукцию андрогенов или эстрогенов наблюдают при гормонально-активных опухолях надпочечников, при врождённой дисфункции коры надпочечников. Наличие вирилизирующей опухоли у мальчиков приводит к преждевременному появлению вторичных половых признаков при отсутствии увеличения яичек, а у девочек - к гипертрофии клитора, гирсутизму и задержке менархе. Феминизирующие опухоли у мальчиков приводят к гинекомастии и задержке пубертата, а у девочек - к ложному преждевременному половому развитию.
Гипоальдостеронизм
Для гипоальдостеронизма (недостаточной выработки альдостерона) характерны ряд симптомов, обусловленных гиперкалиемией и гипонатриемией и их влиянием на функцию почек, сердечно-сосу- дистой системы и скелетных мышц. У больных отмечают быструю утомляемость, мышечную слабость, артериальную гипотензию, периодически обморочные состояния, брадикардию, блокады сердца. Изолированную недостаточность выработки альдостерона наблюдают редко, при наличии ферментного дефекта в клубочковой зоне коры надпочечников, а также после удаления альдостеромы в одном надпо- чечнике и вторичной атрофии клубочковой зоны в другом.
Наблюдают и псевдогипоальдостеронизм, обусловленный низкой чувствительностью рецепторов эпителия почечных канальцев к альдостерону.
Гиперальдостеронизм
Гиперальдостеронизм - избыточная выработка альдостерона, вызывающая артериальную гипертензию, метаболический алкалоз, гипокалиемию и задержку натрия. При этом вначале уменьшается суточный диурез, а затем появляются полиурия, полидипсия, никтурия, устойчивость к антидиуретическим препаратам. Гиперальдостеронизм у детей развивается редко. Гиперальдостеронизм может быть первичным и вторичным.
• При первичном гиперальдостеронизме возникает автономная гиперсекреция альдостерона, вызывающая гипокалиемию и мягкую или умеренную артериальную гипертензию. Первичный гиперальдостеронизм (синдром Конна), обусловленный альдостеромой (альдостеронсекретирующей аденомой надпочечников) или двусторонней диффузной мелкоузелковой гиперплазией коры надпо-
• чечников, у детей выявляют редко. Гиперальдостеронизм, поддающийся терапии глюкокортикоидами, представляет собой семейную форму заболевания (9ΐ), при которой наблюдают дупликацию гена 11b-гидроксилазы. Вторичный гиперальдостеронизм может развиться при ряде заболеваний, сопровождающихся гиповолемией и ишемией почек (при паренхиматозных заболеваниях почек, реноваскулярной патологии, длительной артериальной гипертензии, ренинсекретирующей опухоли, синдроме Шварца-Бартера с нарушением реабсорбции хлоридов в почечных канальцах, сердечной недостаточности, лечении диуретиками, болезнях печени, сопровождающихся асцитом, и др.).
Нарушения секреции катехоламинов
При избыточной секреции катехоламинов у больных наблюдают слабость, утомляемость, потливость, снижение аппетита, похудание, головные боли, ухудшение зрения, тахикардию, периферический ва- зоспазм, не поддающуюся лечению артериальную гипертензию, которая может протекать с кризами или быть постоянной. Избыток катехоламинов возникает при феохромоцитоме и других опухолях хромаффинной ткани. Гиперсекреция катехоламинов может возникнуть при большой физической нагрузке, стрессах, болевом синдроме.
Недостаточная секреция катехоламинов как самостоятельная эндокринопатия возникает исключительно редко и может быть одной из причин гипогликемического синдрома.
Поджелудочная железа
Внутрисекреторная часть поджелудочной железы - островки Лангерганса - скопления клеток, составляющие приблизительно 1,5% объёма железы. Островки Лангерганса состоят из нескольких типов эндокринных клеток, синтезирующих и секретирующих различные гормоны (табл. 2-22).
Секреция инсулина зависит от концентрации глюкозы в крови. Секрецию стимулируют повышение концентрации ионов калия, аце- тилхолина и гастрин-рилизинг гормона, а подавляют - соматостатин, адреналин и норадреналин. Глюкоза ингибирует секрецию глюкагона.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
К моменту рождения относительное количество эндокринной ткани в поджелудочной железе уменьшается по сравнению с таковым у плода 7 мес почти в 2 раза. К возрасту 1,5 мес оно вновь увеличивается и достигает 6% от всей массы поджелудочной железы. К концу первого года жизни масса эндокринной ткани постепенно уменьша-
Таблица 2-22. Гормоны островков Лангерганса
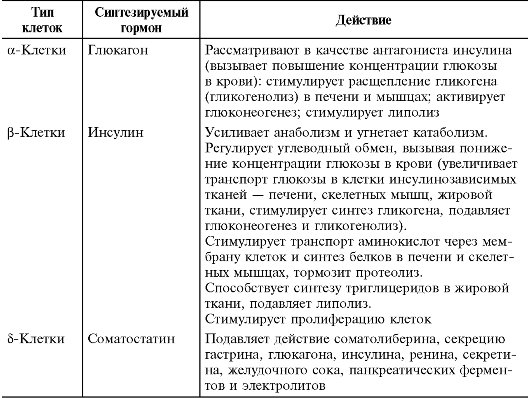
ется с 6% до 2,5-3% и сохраняется на этом уровне в течение всего периода детства.
Выброс инсулина существенно возрастает в течение первых дней жизни ребёнка, затем снижается. У новорождённых глюкоза слабо стимулирует секрецию гормона. В первые часы после рождения для детей характерен значительный подъём концентрации глюкагона, основным регулятором его выброса в перинатальном периоде является аланин. Концентрация соматостатина на протяжении всего периода детства существенно не меняется.
МЕТОДИКА ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЯ Для оценки эндокринной функции поджелудочной железы в первую очередь исследуют состояние углеводного обмена: оценивают концентрацию глюкозы и её динамику в крови при физиологической нагрузке углеводами. При отсутствии изменений проводят стан- дартный пероральный тест толерантности к глюкозе. Транзиторную гипергликемию выявляют по концентрации гликозилированного Hb. В моче определяют концентрацию глюкозы, кетоновых тел.
Для оценки функционального состояния β-клеток поджелудочной железы определяют концентрацию С-пептида в крови, свободного и иммунореактивного инсулина в сыворотке крови. Также исследуют кровь на наличие АТ к Аг β-клеток. Радиоиммунологическим методом определяют концентрацию в крови глюкагона, гастрина, соматостатина.
Гиперинсулинизм
Гиперинсулинизм наблюдают относительно редко. Наиболее частые причины его развития у детей - гиперплазия β-клеток поджелудочной железы, инсулинома или незидиобластоз. Гиперинсулинизм наблюда- ют у каждого второго ребёнка с синдромом Бекуитта-Видеманна, а также у детей с непереносимостью лейцина. Преходящая гиперинсулинемия возникает у новорождённых, родившихся от матерей с СД или диабетом беременных, а также на фоне ГБН.
Гиперинсулинизм проявляется синдромом гипогликемии. У новорождённых и грудных детей клинические симптомы гипогликемии включают вялость, сонливость, гипотермию, вялое сосание, цианоз, апноэ, судороги. Важный признак стойкой или рецидивирующей гиперинсулинемии - макросомия. У детей старшего возраста гипогликемия проявляется беспокойством, общей слабостью, головокружением, ощущением голода, дрожанием пальцев рук, холодным потом, тахикардией, болями в области сердца, расширением зрачков (из-за усиления секреции адреналина). Кроме того, в связи с углеводным го- лоданием головного мозга появляется сонливость, нарушение внимания, головная боль, нарушение сознания, судороги, может развиться кома.
Сахарный диабет
Причина СД - дефицит инсулина или резистентность клеток-мишеней к его воздействию. СД подразделяют на два основных типа. Тип 1, инсулинзависимый, возникает из-за недостаточной секреции инсулина вследствие разрушения β-клеток. В большинстве случаев причиной сахарного диабета 1 типа является аутоиммунный процесс. Заболевание может быть индуцировано вирусными инфекциями и некоторыми токсическими веществами.
Классические клинические проявления СД - полидипсия, полиурия, у детей раннего возраста нередко возникают энурез, полидипсия, потеря массы тела, сухость кожи и слизистых оболочек, поли- фагия, слабость, утомляемость, частые инфекции. У грудных детей отмечают жадность при сосании, снижение или остановка прибавки массы тела, «симптом крахмальных пелёнок», опрелости, стоматит. Основные биохимические признаки: гипергликемия, глюкозурия, ке-
тонурия, отсутствие или низкая концентрация инсулина и С-пептида в крови.
СД 2 типа, инсулиннезависимый, связан с инсулинорезистентностью (относительным дефицитом инсулина). Заболевание редко развивается у детей (в основном в пубертатном возрасте). Моногенные формы инсулиннезависимого СД обусловлены дефектами единичных генов, при этом обычно исходно нарушена секреция инсулина, но большинство имеет полигенную природу, при которой первичным нарушением является инсулинорезистентность. К негенетическим факторам риска развития инсулиннезависимого СД относят ожирение, при котором возникает инсулинорезистентность, а в тяжёлых случаях и нарушение секреции инсулина, а также переедание, малоподвижный образ жизни, стресс; у детей раннего возраста - внутриутробную задержку развития, голодание.
Вторичный СД может быть обусловлен заболеваниями поджелудочной железы (муковисцидоз, гемохроматоз, панкреатэктомия) или избытком глюкокортикоидов.
Патология глюкагона
Мутация гена глюкагона приводит к выраженной гипогликемии, а активирующая мутация гена его рецептора - к одной из форм инсу- линнезависимого СД.
Половые железы
К железам внутренней секреции относят эндокринные клетки мужских и женских половых желёз.
Яички
Яички (мужские половые железы) - парный железистый орган, состоящий из долек. Долька включает извитые семенные каналь- цы, выстланные сперматогенным эпителием, содержащим гаметы с их предшественниками и поддерживающие клетки Сертоли. Между канальцами в соединительной ткани располагаются клетки Ляйдига. Извитые канальцы продолжаются в прямые, которые впадают в сеть яичка, а далее переходят в выносящие канальцы придатка. Клетки Ляйдига представляют собой типичные эндокринные клетки, синтезирующие мужские половые гормоны - андрогены (тестостерон), а также эстрогены. Тестостерон в крови связывается с транспортными белками, а в тканях яичка со специфическим андрогенсвязывающим белком, секретируемым клетками Сертоли, благодаря чему поддерживается его высокая концентрация в сперматогенном эпителии. Кроме
того, в клетках Сертоли происходит превращение тестостерона в эстрогены, происходит синтез ингибина.
Тестостерон контролирует развитие наружных половых органов, предстательной железы и семенных пузырьков; определяет оволосение по мужскому типу, расширение гортани и утолщение голосовых связок; способствует увеличению мышечной массы и эритропоэзу, вызывает изменение химического состава кожного сала; обладает анаболическим действием.
Яичники
Яичники (женские половые железы) - парный орган, расположенный в малом тазу. Эндокринную функцию половых желёз регулирует гипоталамо-гипофизарная система. Паренхима яичников состоит из коркового вещества, в котором содержатся фолликулы, находящиеся на разной стадии созревания, жёлтые и белые тела, и мозгового вещества, образованного соединительной тканью. Эндокринная функция яичников состоит в синтезе эстрогенов фолликулярными клетками и прогестерона клетками жёлтого тела. Кроме того, в клетках коры и мозгового вещества происходит синтез андрогенов.
• Эстрогены (эстрадиол, эстрон и эстриол) стимулируют пролиферацию фолликулярных клеток и экспрессию новых рецепторов к ФСГ и стероидам; предотвращают атрезию фолликула; контролируют пролиферативную фазу менструального цикла (восстановление функционального слоя эндометрия). Они необходимы для созревания женских половых органов, стимулируют развитие протоков и стромы молочных желёз, определяют распределение жира по женскому типу, вызывают закрытие эпифизов и прекращение линейного роста, участвуют в метаболизме липидов, ионов кальция и процессе свёртывания крови.
• Прогестерон синтезируют клетки жёлтого тела. Он контролирует секреторную фазу менструально-овариального цикла - подготовку эндометрия к имплантации, стимулирует развитие железистой ткани молочной железы.
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ
У новорождённого масса яичка составляет
Половое развитие мальчиков делят на три периода: допубертатный (от 2 до 6-7 лет) - период гормонального покоя, препубертатный (от 6 до 10-11 лет), характеризующийся усилением синтеза андрогенов надпочечниками и формированием морфологических структур яичка и пубертатный (с 11-12 лет), когда под влиянием тестостерона формируются вторичные половые признаки. Вначале появляется пигментация и множественные мелкие складки на мошонке, яички увеличиваются и опускаются на её дно, начинается рост полового члена, происходит оволосение лобка, появляются волосы в подмышечных областях, над верхней губой, на щеках, подбородке. Увеличивается гортань, происходит мутация голоса, изменяются размеры предстательной железы, постепенно усиливаются процессы сперматогенеза.
У
новорождённой девочки длина яичников составляет 0,5-3 см, они имеют
цилиндрическую форму, гладкую поверхность и расположены высоко над
входом в малый таз. К 5-7 годам яичники занимают обычное положение,
приобретают яйцевидную форму. К 16 годам яичники значительно
утолщаются, а длина увеличивается в среднем на
В половом развитии девочек выделяют три периода: нейтральный (первые 5-6 лет), препубертатный (с 6 до 9-10 лет) и пубертатный (до наступления половой зрелости). В нейтральном периоде половые гормоны оказывают на рост и развитие ребёнка минимальное влияние. В пубертатном периоде под влиянием гонадотропных гормонов усиливается рост фолликулов, увеличивается синтез эстрогенов. В этом периоде меняется архитектоника тела, развиваются молочные железы, увеличиваются наружные и внутренние половые органы, изменяется структура эндометрия. При увеличенной концентрации эстрогенов наступает первая менструация (менархе), средние сроки появления которой составляют 12,5-13 лет.
• МЕТОДИКА ОБСЛЕДОВАНИЯ И СЕМИОТИКА ПОРАЖЕНИЯ При осмотре ребёнка обращают внимание на рост, характер распределения жировой клетчатки, пропорции тела, развитие мышц, оволосение. Оценивают выраженность вторичных половых признаков: у девочек - развитие молочных желёз, оволосение лобка и развитие волос в подмышечных впадинах, становление менструальной функции, а у мальчиков - оволосение лобка, подмышечных впадин и лица, рост щитовидного хряща, изменение тембра голоса. Стадии полового созревания определяют по Таннеру. Стадии полового созревания у мальчиков.
I стадия. Половой член, яички и мошонка детские. Половое оволосение отсутствует.
II стадия. Увеличение яичек и мошонки; половой член обычно не увеличивается. Кожа мошонки провисает, приобретает красноватый цвет. Рост редких, длинных, слабопигментированных волос; волосы прямые, изредка вьются, в основном у основания полового члена.
III стадия. Дальнейшее увеличение яичек и мошонки и увеличение полового члена, в основном в длину. Волосы становятся темнее, грубее, больше вьются; немного распространяются на лобок.
IV стадия. Продолжается увеличение яичек и мошонки; половой член увеличивается, в основном в диаметре. Кожа мошонки тем- неет. Половое оволосение по мужскому типу, но не распространяется на внутреннюю поверхность бёдер.
V стадия. Наружные половые органы по форме и размерам соответствуют органам взрослого мужчины. Половое оволосение распространяется на внутреннюю поверхность бёдер.
• Стадии полового созревания у девочек.
I стадия. Молочные железы не развиты, сосок приподнят. Лобковое
оволосение отсутствует.
II стадия. Развитие молочной железы до стадии «бутона»; начало оволосения (рост редких, длинных, слабопигментированных волос; волосы прямые, изредка вьются, располагаются вдоль половых губ).
III стадия. Дальнейшее увеличение молочной железы и ареолы без разделения их контуров. Волосы темнеют, становятся более грубыми, вьющимися, распространяются на лобок, появляется подмышечное оволосение.
IV стадия. Выступание ареолы и соска с образованием вторичного бугорка над контуром железы. Лобковое оволосение по женскому типу, но не распространяется на промежность и внутреннюю поверхность бёдер. Появление угрей. Менархе.
V стадия. Молочные железы соответствуют таковым взрослой женщины; ареола вписывается в общий контур молочной железы. Оволосение распространяется на всю внутреннюю поверхность бёдер. Регулярные менструации.
При осмотре половых органов обращают внимание на полноценность их строения. У мальчиков можно выявить такие аномалии, как гипоспадия (расщелина нижней стенки мочеиспускательного канала), эписпадия (расщелина верхней стенки мочеиспускательного канала), гипоплазия полового члена (микропенис). При пальпации у мальчиков определяют наличие яичек в мошонке, оценивают их размеры и консистенцию. У девочек наблюдают такие аномалии, как гипертрофия клитора, сращения (синехии) малых или больших половых
губ, неперфорированность девственной плевы, аплазию половых губ и девственной плевы.
При необходимости проводят УЗИ органов малого таза у девочек, яичек у мальчиков. Для оценки функции половых желёз определяют концентрацию гонадотропинов, половых гормонов в крови.
Аномалии развития внутренних половых органов
Монорхизм - отсутствие одного яичка. Крипторхизм - состояние, при котором одно или оба яичка не опустились в мошонку, при этом в неправильно расположенных яичках происходят дегенера- тивные изменения зародышевого эпителия и уменьшение количества сперматогониев. В результате расстройства сперматогенеза больные с двусторонним крипторхизмом нередко бывают бесплодны. При паховом крипторхизме яички располагаются в паховом канале, при брюшном - в брюшной полости.
Аномалии развития яичников включают врождённое недоразвитие одного или обоих яичников.
Аномалии половых хромосом
Аномалии половых хромосом клинически обычно проявляются задержкой полового развития, нарушением формирования вторичных половых признаков, бесплодием, самопроизвольными абортами.
• Синдром Шерешевского-Тёрнера (кариотип 45,Х) характеризуется низкорослостью, дисгенезией гонад. Характерна короткая шея с крыловидными кожными складками, низкая линия роста волос на затылке, бочкообразная грудная клетка, X-образное искривление рук, Х-образное искривление ног и др.
• Трисомия по хромосоме X (кариотип 47,ХХХ) характеризуется высокорослостью, умственной отсталостью, аменореей, бесплодием.
• Синдром Кляйнфельтера (кариотип 47,XXY) характеризуется высокорослостью, евнухоидным телосложением, малым размером яичек, нарушением формирования вторичных половых признаков, бесплодием.
• Кариотип 47,XYY характеризуется высоким ростом, задержкой речевого развития, агрессивностью, нарушением адаптации.
• Синдром ломкой X-хромосомы у мужчин характеризуется высоким ростом, умственной отсталостью, макроорхизмом.
Нарушения половой дифференцировки
Нарушения половой дифференцировки - наличие у новорождён- ного промежуточного между мужским и женским типа наружных половых органов.
• При истинном гермафродитизме с обеих сторон имеется овотестис (яичко и яичник в виде единого образования), либо на одной стороне яичко, а на другой - яичник.
• Ложный женский гермафродитизм (вирилизация при женском кариотипе) возникает при врождённой дисфункции коры надпочечников, при избытке андрогенов у беременной, в результате ятрогенных влияний.
• Ложный мужской гермафродитизм (неполная маскулинизация при мужском кариотипе) развивается при дисгенезии тестикул, нарушении синтеза и метаболизма тестостерона, нечувствительности к тестостерону (синдром тестикулярной феминизации) и пр.
Гипофункция половых желёз
Гипофункцию половых желёз у мальчика диагностируют в том случае, если в возрасте старше 14 лет отсутствуют какие-либо пубертатные изменения, а у девочки - если в возрасте старше 14 лет отсутствуют все вторичные половые признаки или в 15,5 лет не было менструаций. Выделяют функциональные (задержка полового развития) и органические (гипогонадизм) варианты. Задержка полового развития может быть конституциональной, а также развиться при хронических соматических заболеваниях, недостаточности питания, выраженном дефиците массы тела, физических и психических перегрузках и т.д.
Гипогонадизм
Гипогонадизм разделяют на первичный (гипергонадотропный), обусловленный непосредственным повреждением половых желёз, и вторичный (гипогонадотропный), вызванный ослаблением гонадотропной функции гипофиза или гипоталамуса. Гипогонадизм может быть врождённым и приобретённым.
• Причинами первичного гипогонадизма могут быть врождённые аномалии половых желёз, инфекции, аутоиммунное заболевание, травмы, хирургическое повреждение, лучевая терапия, сосудистые окклюзии и др.
• Вторичный гипогонадизм развивается в результате антенатальной и постнатальной патологии ЦНС, нейроинфекции, травм головного мозга, опухолей, хирургической деструкции гипофиза и др.
Гинекомастия
Гинекомастия (увеличение грудных желёз у мальчиков) может возникнуть при различных заболеваниях. Наиболее часто наблюдают юношескую (физиологическую) гинекомастию у здоровых мальчиков в периоде полового созревания, которая самостоятельно проходит через 1-2 года. Патологическая гинекомастия может быть обусловлена
нарушениями синтеза, секреции или действия андрогенов, избытком синтеза эстрогенов эстрогенпродуцирующей опухолью яичка или надпочечников, гиперпролактинемией, приёмом лекарственных препаратов, в частности гонадотропинов, антиандрогенов, эстрогенов, метилдопы, резерпина, спиронолактона, производных фенотиазина и др.
Преждевременное половое развитие
Преждевременное половое развитие - наступление полового созревания у девочек до 8 лет, у мальчиков до 9 лет. Истинная форма преждевременного полового созревания связана с патологически ранней активацией гипоталамуса или гипофиза, что приводит к избыточной секреции гонадотропинов, стимулирующей деятельность гонад. Подобное состояние может развиться при органической церебральной патологии, обусловленной антенатальным и интранатальным поражением ЦНС, при повышении внутричерепного давления, при опухолях ЦНС. Ложное преждевременное половое развитие обусловлено повышенной секрецией половых гормонов, не зависящей от гонадотропной стимуляции. Возникает при гормонпродуцирующих опухолях яичка у мальчиков или яичников у девочек, при гормонпродуцирующих опухолях надпочечников, а также может быть обусловлено ятрогенными причинами и др.
Дополнительные материалы на компакт-диске
• Органы чувств.
- Орган зрения.
- Орган слуха.
- Орган обоняния.
- Орган вкуса.
- Тактильная, болевая, температурная чувствительность кожи.