Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев. 2010. - 920 с.
|
|
|
|
ГЛАВА 32 РАК ЯИЧКА
ЭПИДЕМИОЛОГИЯ
Опухоли яичка составляют около 1 % всех новообразований у мужчин и в 0,5-0,65 % случаев являются причиной смерти. Характерной чертой рака яичника (РЯ) является молодой возраст (до 35 лет), что делает эту патологию социально значимой.
Чаще всего РЯ выявляется в благополучной Швейцарии (у 12-14 человек на 100 тыс. мужчин), а реже всего - афроамериканцы и китайцы. Заболеваемость РЯ в Российской Федерации в 2007 г. составляла 2,0 на 100 тыс. мужского населения. В последние годы частота заболевания повышается. Вероятность двустороннего поражения очень мала (1 %).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Одним из важнейших этиологических факторов развития опухоли является крипторхизм. При неопустившемся яичке риск развития рака повышается в 5 раз по сравнению с популяционным. В некоторых исследованиях показано, что токсикоз беременных, перенесенный в результате гиперсекреции эстрогенов, повышает риск развития РЯ у сыновей.
Высока вероятность развития РЯ при бесплодии, а также при некоторых патологических состояниях мочеполовой системы: дефектах почек (удвоение), паховой грыже, атрофии яичек, гипоспадии и варикоцеле. Безусловно, немаловажное влияние оказывают генетические изменения в герминативных клетках, приводящие к развитию и прогрессированию РЯ.
Среди других факторов, связанных с повышением риска развития РЯ, отмечают чрезмерное потребление жирной пищи, травмы яичка, вирусные поражения, в том числе ВИЧ.
В зависимости от локализации первичного очага различают гонадные и экстрагонадные опухоли яичка. Основными экстрагонадными локализациями рака являются средостение и забрюшинное пространство.
По гистологической классификации опухоли яичка разделяют на герминативные (герминогенные) и негерминативные (негерминогенные).
Гистологическая классификация герминативных опухолей яичка
• Опухоли одного гистологического типа (60 %)
• Опухоли более чем одного гистологического типа (40 %)
• Семинома, эмбриональная карцинома, тератома, хориокарцинома, опухоль желточного мешка, эмбриональная карцинома и тератома (с семиномой или без нее), эмбриональная карцинома и опухоль желточного мешка (с семиномой или без нее), эмбриональная карцинома и семинома, опухоль желточного мешка и тератома (с семиномой или без нее), хориокарцинома и любые другие элементы.
Наиболее частым гистологическим типом опухолей яичка является семинома - она составляет до 60 % всех новообразований яичка, причем в 10 % случаев уже имеются метастазы.
Несеминомные опухоли яичка часто входят в состав смешанных опухолей. Эмбриональный рак - наиболее частая несеминомная опухоль; она развивается у более молодых мужчин, чем семинома; при ее выявлении у 1/3 больных уже есть метастазы. Реже встречаются опухоли желточного мешка.
Герминативные опухоли яичек склонны к метастазированию. Риск раннего метастазирования наименьший при тератоме, наивысший - при хориокарциноме. Метастазируют опухоли в забрюшинное пространство, печень, головной мозг.
К негерминативным опухолям яичка относятся главным образом новообразования, развивающиеся из стромы полового тяжа. Среди них выделяют хорошо дифференцируемые, смешанные и недифференцируемые опухоли. К первым относят опухоли из клеток Лейдига, опухоли из клеток Сертоли и гранулезоклеточные опухоли.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ
ПО СИСТЕМЕ TNM (2002)
Критерий S характеризует уровень сывороточных маркеров опухоли яичка.
Правила классификации
Представленная ниже классификация применима только для герминогенных опухолей яичка. В каждом случае необходимы
гистологическое подтверждение диагноза и выделение гистологического типа опухоли.
Регионарные лимфатические узлы
К регионарным лимфатическим узлам относят парааортальные, предаортальные, интераортокавальные, прекавальные, паракавальные, ретрокавальные и ретроаортальные лимфатические узлы, а также узлы по ходу яичковой вены. Наличие ипсилатеральных либо контралатеральных регионарных метастазов не влияет на показатель классификации N. При наличии в анамнезе оперативных вмешательств на мошонке или в паховой области к регионарным относят также паховые лимфатические узлы и узлы малого таза.
Клиническая классификация TNM Т - первичная опухоль
Для оценки показателя рТ проводят патоморфологическое исследование препарата после радикальной орхиэктомии. Данная операция не требуется для оценки стадий рТis и рТ4. При отсутствии радикальной орхиэктомии опухоль оценивают как ТХ.
N - регионарные лимфоузлы
? - состояние регионарных лимфатических узлов оценить невозможно.
N0 - метастазов в регионарных лимфатических узлах нет.
N1 - метастазы в один или несколько регионарных лимфатических узлов, размером до 2 см в наибольшем измерении.
N2 - метастазы в один или несколько регионарных лимфатических узлов, размером 2-5 см в наибольшем измерении.
N3 - метастазы в регионарные лимфатические узлы, размером более 5 см в наибольшем измерении.
М - отдаленные метастазы
Мх - наличие отдаленных метастазов оценить невозможно.
М0 - отдаленных метастазов нет.
M1 - наличие отдаленных метастазов:
- метастазы в легких или в отдаленных лимфатических узлах;
M2b - другие (кроме легких и лимфатических узлах) отдаленные метастазы.
Сывороточные маркеры опухоли яичка (S):
Sx - исследование сывороточных маркеров не проводилось;
50 - уровень сывороточных маркеров в норме;
51 - ЛДГ<1,5х? и человеческий хорионический гонадотропин
(ХГЧ) <1000 нг/мл, α-фетопротеин (АФП) <1000 нг/мл;
52 - ЛДГ 1,5 - 10xN*, или ЧХГ 1000-10 000 нг/мл,
или АФП 1000-10 000 нг/мл;
53 - ЛДГ >10xN*, или ЧХГ >10 000 нг/мл,
или АПФ >10 000 нг/мл.
Внимание!
N* - значение верхней границы нормы для ЛДГ.
На практике часто используют группировку параметров TNM на клинические стадии.
Группировка по стадиям
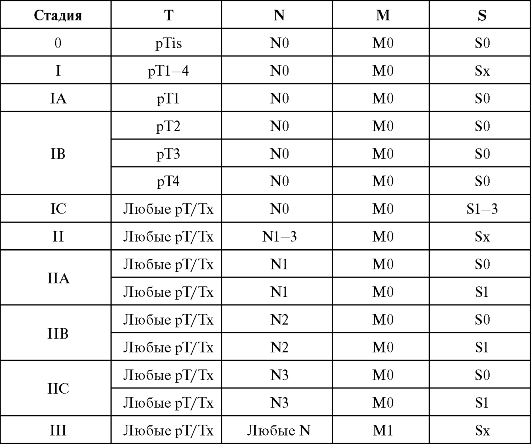 Окончание табл.
Окончание табл.
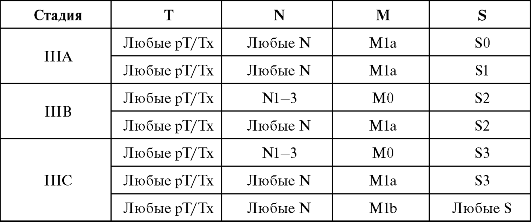 Патоморфологическая классификация рТЫМ
Патоморфологическая классификация рТЫМ
рТ - первичная опухоль
рТх - оценка первичной опухоли невозможна (при отсутствии радикальной орхиэктомии - стадия Тх).
рТ0 - первичная опухоль не обнаружена (например, яичко представлено рубцовой тканью).
рTis - преинвазивная карцинома (carcinoma in situ).
- опухоль ограничена в пределах яичка и придатка без поражения кровеносных и лимфатических сосудов; опухоль может поражать белочную, но не влагалищную оболочку яичка.
рТ2 - опухоль ограничена в пределах яичка и придатка с поражением кровеносных и лимфатических сосудов; опухоль проникает через белочную и затрагивает влагалищную оболочку яичка.
рТ3 - опухоль поражает семенной канатик с наличием или отсутствием поражения кровеносных и лимфатических сосудов.
рТ4 - опухоль поражает мошонку с наличием или отсутствием
поражения кровеносных и лимфатических сосудов. рN - регионарные лимфатические узлы
р? - биопсию регионарных лимфатических узлов не проводили.
- поражение регионарных лимфатических узлов отсутствует.
р? - метастаз в скоплении лимфатических узлов размером до 2 см в наибольшем измерении; количество очагов поражения - от 1 до 5.
р? - метастаз в скоплении лимфатических узлов размером 2,1-5 см в наибольшем измерении; количество очагов поражения - от 1 до 5; распространение опухоли за пределы узла отсутствует.
р? - метастаз в скоплении лимфатических узлов размером более 5 см в наибольшем измерении.
рМ - отдаленные метастазы
Критерии выделения категории рМ соответствуют таковым для категорий М.
Классификация Royal Mardsen Hospital
Стадии
I - нет признаков заболевания за пределами яичка. IM - только повышение маркеров.
II - вовлечение лимфатических узлов ниже диафрагмы. IIA - максимальный размер менее 2 см.
IIB - максимальный размер 2-5 см. ПС - максимальный размер 5-10 см. IID - максимальный размер более 10 см.
III - вовлечение лимфатических узлов выше и ниже диафрагмы.
Забрюшинные лимфатические узлы А, В, С (см. выше). Медиастенальные лимфатические узлы N+. Шейные лимфатические узлы N+.
IV - висцеральные метастазы.
Забрюшинные лимфатические узлы, как при стадии II. Медиастенальные или шейные лимфатические узлы, как при стадии II
Метастазы в легкие:
• L1 - менее 3 метастазов;
• L2 - множественные метастазы максимальным размером менее 2 см;
• L3 - множественные метастазы максимальным размером более 2 см.
Метастазы в печень Н+.
Метастазы в других органах и тканях (указать дополнительно).
Классификация International Germ Cell Cancer Collaboratove Group (IGCCCG) (1997)
Несеминома
Хороший прогноз
(56 % случаев, 5-летняя безрецедивная выживаемость - 89 %, 5-летняя выживаемость - 92 %).
• Первичная опухоль в яичке или забрюшинно.
• Отсутствие нелегочных висцеральных метастазов.
• АФП <1000 нг/мл, Β-ХГ <5000 МЕ/л, ЛДГ <1,5 N.
Промежуточный прогноз
(28 % случаев, 5-летняя безрецедивная выживаемость - 75 %, 5-летняя выживаемость - 80 %).
• Первичная опухоль в яичке или забрюшинно.
• Отсутствие нелегочных висцеральных метастазов.
• АФП 1000-10 000 нг/мл, Β-ХГ 5000-50 000 МЕ/л, ЛДГ 1,5-10 N.
Плохой прогноз
(16 % случаев, 5-летняя безрецедивная выживаемость - 41 %, 5-летняя выживаемость - 48 %).
• Первичная опухоль в средостении.
• Нелегочные висцеральные метастазы.
• АФП >10 000 нг/мл, Β-ХГ >50 000 МЕ/л, ЛДГ >10 N.
Семинома
Хороший прогноз
• (90 % случаев, 5-летняя безрецедивная выживаемость - 82 %, 5-летняя выживаемость - 86 %).
• Любая локализация первичной опухоли.
• Отсутствие нелегочных висцеральных метастазов.
• Нормальное значение АФП; любые значения В-ХГ и ЛДГ.
Промежуточный прогноз
• (10 % случаев, 5-летняя безрецедивная выживаемость - 67 %, 5-летняя выживаемость - 72 %).
• Любая локализация первичной опухоли.
• Нелегочные висцеральные метастазы.
• Нормальное значение АФП; любые значения В-ХГ и ЛДГ. Плохой прогноз для больных семиномой не предусмотрен.
КЛИНИЧЕСКАЯ КАРТИНА
Основными симптомами опухоли яичка являются увеличение и уплотнение яичка при пальпации и ощущение тяжести в мошонке (рис. 32.1). Боль не относится к характерным клиническим проявлениям РЯ.
Одним из ранних симптомов опухоли яичек может быть гинекомастия. Чаще всего это свидетельствует о лейдигоме и является показателем активности процесса.
У некоторых больных проявления РЯ связаны с метастатическим поражением. Увеличение забрюшинных лимфатических узлов чаще проявляется болями в животе, спине, нарушением венозного оттока из нижних конечностей вследствие сдавления НПВ. При метастазах в легких клиническая картина сходна с таковой при хроническом бронхите. Типичным симптомом является кашель.
При распаде экстрагонадной опухоли, расположенной в брюшной полости, клиническая картина может быть сходной с острой кишечной непроходимостью, острым аппендицитом или новообразованиями органов брюшной полости, поэтому такие больные попадают к хирургам.
ДИАГНОСТИКА
При пальпации яичка и выявлении его уплотнения или увеличения можно заподозрить наличие новообразования. Пальпаторное исследование - начальный этап диагностики РЯ; оно является элементом самообследования.
Важное значение придается обнаружению сывороточных опухолевых маркеров - ХГЧ, АПФ и ЛДГ:
• АФП - гликопротеин с молекулярной массой 70 кД с периодом полураспада 5-7 дней (норма - 15 мг/мл);
• ХГЧ - гликопротеин с молекулярной массой 46 кД, состоит из 2 субъединиц. Период полураспада 12-36 ч (норма - 5 Ед/л);
• ЛДГ - фермент с молекулярной массой 134 кД, период полураспада 24 ч (норма - до 2000 Ед/л). Определение этого маркера имеет также большое значение при прогнозе.
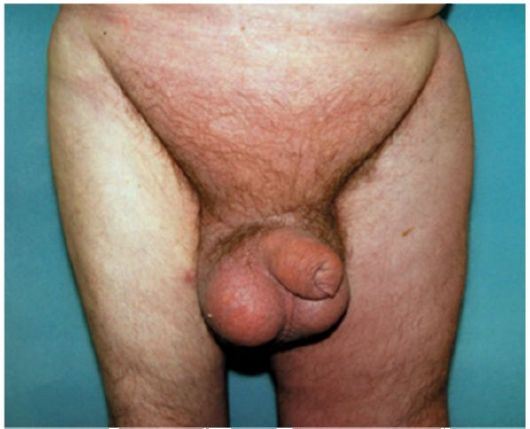 Рис. 32.1. Рак правого яичка
Рис. 32.1. Рак правого яичка
Повышение уровня ХГЧ выявляется у 100 % больных хориокарциномой, в60 % - при эмбриональной карциноме, у25% - при опухолях желточного мешка и только у 10 % пациентов с семиномой. Повышение уровня АПФ отмечается у 70 % больных с эмбриональной карциномой и у 75 % - с опухолями желточного мешка, но отсутствует при хориокарциноме и семиноме.
УЗИ яичка (рис. 32.2) используется для дифференциальной диагностики опухолей яичка и других заболеваний, например эпидидимита.
Важная диагностическая роль отводится непосредственно оперативному вмешательству - радикальной паховой фуникулорхэктомии. Регионарными лимфатическими узлами для яичка являются параортальные и паракавальные, а также паховые, если в анамнезе были какие-либо вмешательства в пахово-мошоночной области.
Наиболее точным методом определения лимфатических узлов, главным образом забрюшинных, является КТ. Эта информация необходима для выбора правильной тактики лечения больных с РЯ. В последние годы важное место в диагностике РЯ занимает ПЭТ; более широкому ее применению мешает высокая стоимость процедуры, хотя диагностические возможности метода очень высоки.
Другими часто используемыми методами диагностики метастазов в забрюшинных лимфатических узлах являются каваграфия и лимфангиография. При значительном увеличении забрюшинных лимфатических узлов на экскреторных урограммах возможно обнаружить смещение или сдавление мочеточника.
Самой частой локализацией отдаленных метастазов являются легкие. Для выявления метастазов необходимо выполнить рентгенографию легких в двух проекциях. Однако при небольших размерах
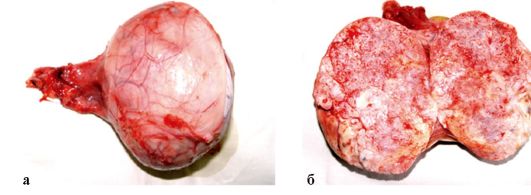 Рис. 32.2. Рак яичка. Макропрепарат (а, б)
Рис. 32.2. Рак яичка. Макропрепарат (а, б)
метастазов возможен ложноотрицательный результат. В этом случае показана КТ легких, позволяющая обнаружить метастазы диаметром до 3 мм.
Метастатическое поражение печени можно выявить при УЗИ и сцинтиграфии печени; при подозрении на наличие метастазов в мозгу применяется ЯМР.
Дифференциальная диагностика проводится со следующими заболеваниями:
• гидроцеле;
• эпидидимитом;
• орхитом;
• перекрутом яичка;
• паховой грыжей;
• гематомой;
• сперматоцеле.
ЛЕЧЕНИЕ
Тактика лечения герминативных опухолей яичка зависит от гистологического строения опухоли, стадии заболевания, наличия и поражения контралатерального яичка.
Подходы к лечению семиномных и несеминомных опухолей различны. Смешанные опухоли, содержащие семиномные и несеминомные компоненты, должны рассматриваться при планировании лечения как несеминомы. Если при семиноме обнаруживается повышение уровня сывороточного АФП, стратегия лечения аналогична таковой при несеминоме.
Обязательным правилом лечения РЯ является его комбинирование. Обязательным компонентом, с которого начинается лечение, считается хирургический - фуникулорхэктомия (см. рис. 32.2). В зависимости от присутствия измененных лимфатических узлов, гистологического варианта опухоли, наличия отдаленных метастазов дополнительно добавляются забрюшинная лимфаденэктомия, удаление солитарных метастазов, проведение радиотерапии на пути лимфооттока, химиотерапия (тактика представлена ниже). Достижения последних лет в разработке новых химиотерапевтических препаратов позволили не только улучшить отдаленные результаты, но и заменить в некоторых случаях лучевую терапию.
Учитывая, что срок удвоения в размерах опухоли яичка составляет 30 дней, необходимо начинать лечение как можно раньше.
Тактика лечения при семиноме I стадии.
Первым этапом производится фуникулорхэктомия. Дополнительно можно провести профилактическую лучевую терапию на область забрюшинных лимфатических узлов (СОД 20-24 Гр). Вторым вариантом может быть проведение химиотерапии карбоплатином: 1 курс АиС-7. В некоторых случаях показано наблюдение.
Тактика лечения при семиноме IIA/В стадии.
Лучевая терапия на парааортальные и подвздошные лимфатические узлы: при 11А стадии - 30 Гр; при 11В стадии - 36 Гр.
Альтернативой лучевой терапии служит химиотерапия: 4 курса ЕР (этопозид, цисплатин) или 3 курса ВЕР (блеомицин, этопозид, циспластин).
Варианты лечения несеминомных опухолей I стадии: 1-м этапом производится фуникулорхэктомия; 2-м этапом возможно выполнение нервосберегающей забрюшинной лимфаденэктомии или 2 курсов профилактической химиотерапии (ВЕР). Также возможно наблюдение.
Варианты лечения несеминомных опухолей 11А/В стадии: химиотерапия 1-й линии в зависимости от прогностической группы (IGCCCG), как при диссеминированной опухоли; затем - хирургическое удаление остаточных масс. При жизнеспособной опухоли: 2 курса ПХТ по схеме VAB-6; при тератоме или некрозе - наблюдение.
При стадии 11А S0 возможна забрюшинная лимфаденэктомия.
Лечение метастатических герминогенных опухолей
Химиотерапия: в группе хорошего прогноза (IGCCCG) - 3 курса ВЕР или 4 курса ЕР; в группе промежуточного прогноза - 4 курса ВЕР; в группе плохого прогноза - 4 курса ВЕР или 4 курса VIP (винбластин, ифосфамид, цисплатин).
Рестадирование после 2 курсов и при резистентной опухоли переход к химиотерапии 2-й линии. Хирургическое удаление остаточных масс > 1 см (жизнеспособная опухоль - 10 %, зрелая тератома - 50 %, некроз или фиброз - 40 %). При жизнеспособной опухоли - 2 курса
VAB-6.
Зная о возможном наличии микрометастазов, необходимо обеспечить соответствующее диспансерное наблюдение (обычно 1 раз в месяц в течение 1-го года, каждые 2 мес в течение 2-го года), определение опухолевых маркеров и выполнение рентгенографии грудной клетки.
Поскольку РЯ высокочувствителен к химиотерапии, применение последней оправдано как для уменьшения имеющихся метастазов, так и с профилактической целью; в большинстве случаев для профилактики достаточно 2 курсов. Наиболее часто используют комбинации ВЕР и ЕР, реже - комбинации PVB (цисплатин, винбластин, блеомицин) и VIP. Доказано, что применение цисплатина обеспечивает лучшие показатели выживаемости, чем карбоплатина. Важно четко соблюдать сроки начала химиотерапии - через 21 день после 1-го введения. Нельзя занижать дозу препарата платины, в случае отрицательного влияния на показатели крови (обязателен ежедневный контроль), возможно снижение дозы этопозида.
Реже используемые, но, возможно, столь же эффективные комбинации PVMB/ACE (цисплатин, винкристин, метотрексат, блеомицин, дактиномицин, циклофосфамид, этопозид) и VIP.
При недостаточной эффективности стандартной химиотерапии применяются интенсивные режимы химиотерапии с аутотрансплантацией костного мозга.
Рецидивный рак яичка
Тактика лечения рецидивов и прогноз зависят от многих факторов, главными из которых являются гистологический тип опухоли, характер предыдущего лечения и локализация рецидива.
Комбинированная терапия. Эффективность дополнительных курсов химиотерапии по поводу рецидивов опухоли яичка не превышает 25 % у больных, лечившихся ранее комбинациями препаратов, включавшими цисплатин. Более благоприятны исходы лечения у больных с одиночными рецидивами. Чаще лечение больных с рецидивами начинают режимом VIP, возможно TIP, TGP. При неэффективности 2-й линии терапии переходят к 3-й (CISCA, VAB-6).
Интенсивные режимы химиотерапии с аутотрансплантацией костного мозга применяют при недостаточной эффективности стандартных доз химиопрепаратов.
Выбор хирургической резекции одиночных метастазов при химиорефрактерных опухолях определяется резецируемостью опухоли, степенью ее резистентности к химиотерапии, а также гистологическим типом строения.
Побочные эффекты проводимого лечения: снижение фертильности, развитие вторичного лейкоза, нефротоксичность, ототоксичность, ретроградная эякуляция, возникновение вторичных новообразований.
ПРОФИЛАКТИКА
Профилактика злокачественных опухолей яичка затрагивает в первую очередь проблему своевременного выявления и лечения крипторхизма - низведения в мошонку или удаление неполноценного яичка. Прочие пути профилактики касаются предотвращения травм мошонки, диспансеризации, уменьшения радиационного фона, производственных вредностей и экологии.
ПРОГНОЗ
При выявлении ранних стадий, правильном подборе схемы лечения, хорошей переносимости комбинированного лечения прогноз благоприятный.
При I стадии 5-летняя выживаемость составляет 95 %, при II стадии - 90 %, при III стадии - до 70 %. Без лечения в большинстве случаев пациент погибает через 2 года от метастазирования (случаев выживаемости без лечения после 3 лет нет).
Вопросы для самоконтроля
1. Приведите данные об эпидемиологии РЯ.
2. Какие факторы повышают риск возникновения РЯ?
3. Какие существуют возможности профилактики заболевания?
4. Какие морфологические варианты РЯ выделяют?
5. Приведите клиническую классификацию РЯ по системе TNM.
6. Приведите классификацию РЯ International Germ Cell Cancer Collaborates Group - IGCCCG (1997).
7. Приведите классификацию РЯ Royal Mardsen Hospital.
8. Как клинически проявляется заболевание?
9. С какими заболеваниями следует дифференцировать РЯ?
10. Какие методы используются в диагностике РЯ?
11. Какая роль отводится выявлению сывороточных опухолевых маркеров в диагностике заболевания?
12. Какие методы лечения РЯ используются на современном этапе?
13. Какая роль отводится химиотерапии в лечении РЯ?
14. Как меняется лечебная тактика в зависимости от стадии заболевания?
15. Каковы особенности лечения рецидивов РЯ?
16. Каков прогноз при РЯ?