Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев. 2010. - 920 с.
|
|
|
|
ГЛАВА 24 РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
ЭПИДЕМИОЛОГИЯ
Рак поджелудочной железы относится к локализациям, заболеваемость и смертность от которых в мире не уменьшается. Заболеваемость раком поджелудочной железы в России увеличивается в среднем на 1,2 % в год. В 2007 г. интенсивный показатель заболеваемости населения России составлял 9,9 на 100 тыс. населения, абсолютное число больных с впервые в жизни установленным диагнозом было 14 037 человек. В общей структуре заболеваемости злокачественными новообразованиями в России рак поджелудочной железы составляет от 1,5 до 5,4 %. Заболевают в основном лица пожилого возраста, старше 60 лет. Мужчины и женщины болеют одинаково часто. В структуре смертности от злокачественных новообразований в России удельный вес рака поджелудочной железы составляет около 5 %.
ФАКТОРЫ РИСКА И ПРЕДРАКОВЫЕ ЗАБОЛЕВАНИЯ
Среди факторов риска следует отметить курение, употребление алкоголя, жирной и острой пищи, сахарный диабет, калькулезный холецистит, цирроз печени и др.
Выделяют следующие заболевания поджелудочной железы, которые отнесены к предраковым:
1) хронический панкреатит, особенно индуративный;
2) аденома поджелудочной железы;
3) кисты поджелудочной железы (постпанкреатические, посттравматические).
Наиболее частой локализацией рака поджелудочной железы является головка - в 50-60 % случаев, тотальное поражение поджелудочной железы наблюдается в 20-35 % случаев, тело поражается приблизительно в 10 %, хвост - в 5-8 %.
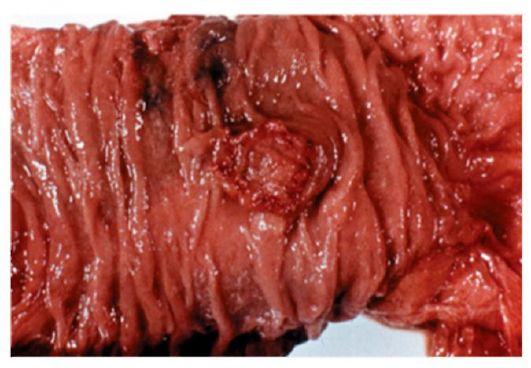
Макроскопически рак поджелудочной железы выглядит как плотный бугристый узел разных размеров, без четких границ с окружающей неизменной тканью; на разрезе опухоль белого или светло-желтого цвета, с отдельными участками распада, плотной консистенции.
Гистологические формы
Согласно Международной гистологической классификации опухолей поджелудочной железы (ВОЗ, 1983), выделяют следующие их разновидности:
I. Эпителиальные.
А. Доброкачественные.
1. Аденома (папиллярная аденома).
2. Цистаденома. Б. Злокачественные.
1. Аденокарцинома.
2. Плоскоклеточный рак.
3. Цистаденокарцинома.
4. Ацинарно-клеточный рак.
5. Недифференцированный рак.
II. Опухоли островков поджелудочной железы.
III. Неэпителиальные опухоли.
IV. Различные другие типы опухолей.
V. Неклассифицируемые типы опухолей.
VI. Опухоли кроветворной и лимфоидной тканей.
VII. Метастатические опухоли.
VIII. Аномалии эпителия.
IX. Опухолеподобные процессы.
A. Кистозные образования.
1. Врожденная киста.
2. Ретенционная киста.
3. Псевдокиста.
4. Паразитарная киста.
Б. Псевдолипоматозная гипертрофия (липоматоз).
B. Другие.
Аденокарцинома поджелудочной железы встречается в 80 % случаев.
К злокачественным опухолям из клеток островков Лангерганса относятся инсулинома или инсулярная аденокарцинома, апудома, глюкагонома.
Метастазирование
Метастазирование при раке поджелудочной железы бывает лимфогенным, гематогенным и имплантационным.
Лимфогенное метастазирование происходит в несколько этапов:
• 1-й этап - панкреатодуоденальные лимфатические узлы (в области головки поджелудочной железы);
• 2-й этап - ретропилорические и гепатодуоденальные лимфатические узлы;
• 3-й этап - чревные и верхнебрыжеечные лимфатические узлы;
• 4-й этап - забрюшинные (парааортальные) лимфатические узлы. При гематогенном метастазировании отдаленные метастазы рака
поджелудочной железы наиболее часто обнаруживаются в печени, легких, почках, костях и других органах.
Имплантационное метастазирование рака поджелудочной железы происходит путем контактного переноса раковых клеток по брюшине (карциноматоз брюшины, раковый асцит).
КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ TNM (2002)
Правила классификации
Представленная ниже классификация применима только для рака экзокринного отдела поджелудочной железы. В каждом случае необходимо гистологическое и цитологическое подтверждение диагноза.
Анатомические области
1. Головка поджелудочной железы*.
2. Тело поджелудочной железы**.
3. Хвост поджелудочной железы***.
Обратите внимание!
• Опухоль головки поджелудочной железы расположена справа от левой границы верхней брыжеечной вены.
** Опухоль тела поджелудочной железы расположена между левой границей верхней брыжеечной вены и левой границей аорты.
*** Опухоль хвоста поджелудочной железы лежит между левой границей аорты и воротами селезенки.
Регионарные лимфатические узлы
К регионарным относят околопанкреатические лимфатические узлы, которые делятся на 6 групп:
• верхние: расположены сверху от головки и тела железы;
• нижние: расположены снизу от головки и тела железы;
• передние: передние панкреатикодуоденальные, пилорические, проксимальные брыжеечные;
• задние: задние панкреатикодуоденальные, узлы общего желчного протока, проксимальные брыжеечные;
• селезеночные: воротные, расположенные вдоль хвоста железы (применяются только для опухолей тела и хвоста поджелудочной железы);
• чревные: применяются только для опухолей головки железы.
Клиническая классификация 1ЫМ
Т - первичная опухоль
Тх - оценка первичной опухоли невозможна. T0 - первичная опухоль не обнаружена. Tis - рак in situ.
T1 - опухоль ограничена в пределах поджелудочной железы; размеры опухоли в наибольшем измерении <2 см.
T2 - опухоль ограничена в пределах поджелудочной железы; размеры опухоли в наибольшем измерении >2 см.
T3 - опухоль распространяется за пределы поджелудочной железы, однако чревный ствол и верхняя брыжеечная артерия не поражены.
T4 - опухоль с поражением чревного ствола и верхней брыжеечной артерии (нерезецируемая первичная опухоль).
N - регионарные лимфатические узлы
? - состояние регионарных лимфатических узлов оценить невозможно.
N0 - метастазов в регионарных лимфатических узлах нет.
N1 - наличие метастазов в регионарных лимфатических узлах.
М - отдаленные метастазы
Мх - наличие отдаленных метастазов оценить невозможно.
МО - отдаленных метастазов нет.
М1 - наличие отдаленных метастазов.
Патоморфологическая классификация pTNM
Критерии выделения категорий рТ, pN и рМ соответствуют таковым для категорий Т, N и М.
С целью патоморфологической оценки показателя N проводят удаление десяти регионарных лимфатических узлов или более. В настоящее время принято, что отсутствие характерных изменений ткани при патоморфологическом исследовании биоптатов меньшего количества лимфатических узлов позволяет подтвердить стадию pN0
Группировка по стадиям
 КЛИНИЧЕСКАЯ КАРТИНА
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина зависит от локализации опухоли. Общими признаками рака поджелудочной железы являются: потеря аппетита, тошнота, похудение, общая слабость, тупые боли в верхней половине живота, расстройство функции кишечника, повышение температуры тела, симптом Труссо (мигрирующий тромбофлебит).
Часто первым клиническим признаком рака поджелудочной железы («сигналом тревоги») является протекающая без повышения температуры тела и болевых приступов механическая желтуха. Последняя при раке поджелудочной железы обусловлена тем, что раковый узел, увеличиваясь в размерах, вначале раздвигает «подкову» двенадцатиперстной кишки и сдавливает ее просвет, затем прорастает ее стенку, распространяется на желчевыводящие протоки, вызывая нарушение их проходимости. Желтушная окраска кожных покровов сменяется постепенно оливковым, далее - темно-зеленым цветом; характерны желтушность склер глаз и видимых слизистых
оболочек, бесцветный (ахоличный) кал, темная моча, кожный зуд. Температура тела становится субфебрильной. В этом периоде становится заметным похудение больного. Давление желчи во всех протоках, расположенных выше сдавления, повышается. Это сопровождается равномерным расширением желчных протоков и приводит к увеличению печени и желчного пузыря.
При раке головки поджелудочной железы характерен симптом Курвуазье - обнаружение при пальпации объемного безболезненного образования в правом верхнем квадранте живота (растянутого желчного пузыря).
Если до начала болезни желчный пузырь был неизмененным, то под влиянием повышенного давления желчи он увеличивается настолько, что становится доступным пальпации. Увеличенный желчный пузырь у желтушного больного указывает на отсутствие связи желтухи с желчнокаменной болезнью. Но при наличии у больного симптомов механической желтухи сомнительный или отрицательный симптом Курвуазье не исключает рака головки поджелудочной железы.
При раке тела и хвоста поджелудочной железы характерна постоянная ноющая боль в эпигастрии с иррадиацией в поясницу; интенсивность боли меняется при изменении положения тела. Растущая опухоль достигает желудка и поперечной ободочной кишки, прорастает их стенки, нарушая проходимость этих органов.
При раке поджелудочной железы нарастает раковая интоксикация, нарушаются все функции железы, деятельность других органов пищеварительной системы; возможны профузные кровотечения в пораженных прорастающей опухолью полых органах.
ДИАГНОСТИКА
Установление диагноза представляет наибольшие трудности среди всех остальных локализаций злокачественных новообразований.
В лабораторных анализах крови определяются анемия, лейкоцитоз или лейкопения, ускоренная СОЭ, повышенное содержание билирубина, повышение липазы и амилазы, щелочной фосфатазы и трипсина. Функции печени при раке поджелудочной железы оказываются измененными только спустя более или менее значительный срок после начала болезни. Выраженный рост активности альдолазы и аминотрансфераз при желтухе имеет большое дифференциальнодиагностическое значение.
Рентгенологическая диагностика
1. Рентгеноскопия (-графия) желудка и двенадцатиперстной кишки. При этом методе исследования могут быть выявлены различные деформации желудка и двенадцатиперстной кишки, обусловленные сдавлением или прорастанием их опухолью поджелудочной железы, деформации слизистой оболочки и нарушения моторики двенадцатиперстной кишки.
2. Релаксационная дуоденография. С помощью этого метода при опухоли головки железы выявляются деформация привратника и двенадцатиперстной кишки, ее смещение кверху и вправо, сужение просвета, расширение «подковы». При опухоли тела железы определяются смещение желудка кпереди и влево, дефект наполнения вследствие прорастания стенки желудка опухолью.
3. Ирригоскопия (-графия) - позволяет выявить сдавление поперечной ободочной кишки, дефект наполнения, обусловленный прорастающей опухолью.
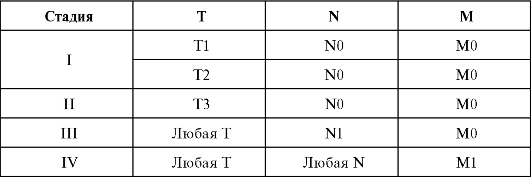
4. КТ. На основании данного, дополнительного, метода исследования выявляются увеличение размеров и неоднородность железы, опухоль с неровными и нечеткими контурами, определяется потеря дифференциации парапанкреатической клетчатки. Примерно у 90 % больных КТ выявляет косвенный признак рака поджелудочной железы - расширение внутрипеченочных желчных протоков при механической желтухе (рис. 24.1, 24.2).
Ультразвуковое исследование. При раке поджелудочной железы на сонограммах выявляются увеличение размеров железы, нечеткость
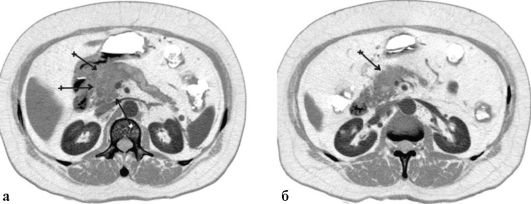 Рис. 24.1. Рак головки поджелудочной железы. Стрелками указана опухоль. Компьютерная томограмма (а, б)
Рис. 24.1. Рак головки поджелудочной железы. Стрелками указана опухоль. Компьютерная томограмма (а, б)
 а б
а б
Рис. 24.2. Рак тела и хвоста поджелудочной железы. Прорастание в селезеночные артерии и вены, метастаз в левый надпочечник. Стрелками указана опухоль. Компьютерная томограмма (а, б)
ее контуров, расширение протоков; паренхима ее может быть гомогенной или содержать гетерогенные эхоструктуры. Из-за поглощения УЗ опухолью может исчезать задняя граница поджелудочной железы. Определяются симптомы билиарной гипертензии - расширение внутрипеченочных и общего желчного протока, увеличение желчного пузыря.
Эндоскопические методы исследования
1. Фиброгастродуоденоскопия - позволяет выявить признаки сдавления желудка и двенадцатиперстной кишки. При прорастании опухолью этих органов возможен визуальный осмотр опухоли и биопсия.
2. Пероральная панкреатохолангиоскопия - дает возможность провести визуальный осмотр главного панкреатического и общего желчного протоков, выявить опухоль или стеноз протоков.
3. Лапароскопия - помогает выявить признаки механической желтухи: желто-зеленая окраска нижней поверхности печени, растянутый, напряженный желчный пузырь. Иногда в отлогих местах брюшной полости на фоне макроскопически неизмененной печени обнаруживается асцит.
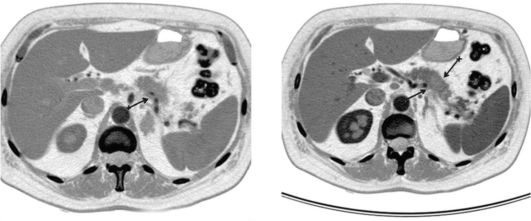
Рентгеноэндоскопическая диагностика проводится с использованием метода эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ) под рентгенотелевизионным контролем (РТВК) (рис. 24.3-24.6). На холангиограммах определяются сегментарные
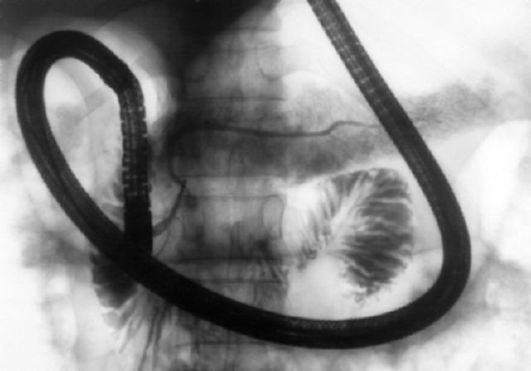 Рис. 24.3. Нормальная панкреатограмма
Рис. 24.3. Нормальная панкреатограмма
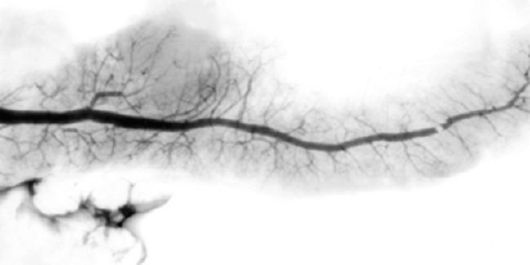 Рис. 24.4. Рак поджелудочной железы. Рентгенограмма
Рис. 24.4. Рак поджелудочной железы. Рентгенограмма
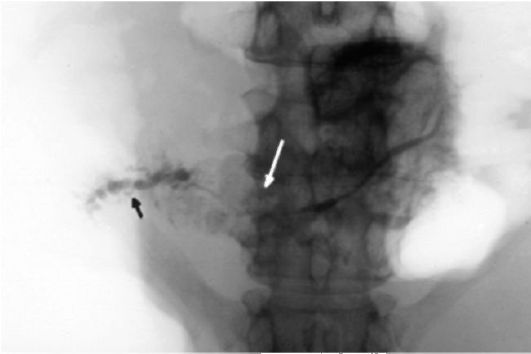 Рис. 24.5. Рак тела поджелудочной железы (стрелки). Рентгенограмма
Рис. 24.5. Рак тела поджелудочной железы (стрелки). Рентгенограмма
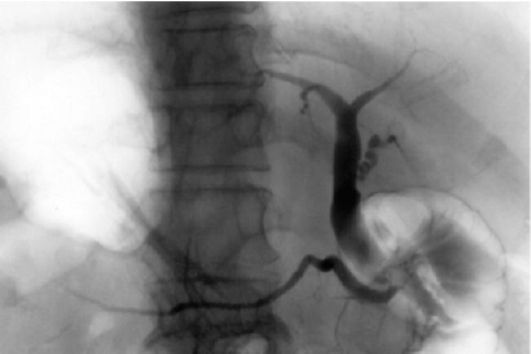 Рис. 24.6. Рак головки поджелудочной железы. Рентгенограмма
Рис. 24.6. Рак головки поджелудочной железы. Рентгенограмма
стенозы с престенотическими расширениями, равномерное сужение протока железы или полная его закупорка, при механической желтухе - стриктура внепеченочных желчных протоков. Рентгенохирургическая диагностика
1. Чрескожная чреспеченочная холангиография (ЧЧХГ). При антеградном введении контрастного вещества в желчные протоки через иглу Хиба, проведенную через кожу и паренхиму печени под РТВК, можно выявить картину механической желтухи, характеризующуюся расширением желчных протоков, напряженным желчным пузырем.
2. Ангиография (спленопортография, целиакография, мезентерикография) - позволяет установить смещение артерий, их сужение с «изъязвлением» контуров, скопление контрастного вещества в артериальной фазе, смещение, стеноз или окклюзию вен, ригидность стенок сосудов, возникновение «опухолевидных» сосудов, неравномерное контрастирование в паренхиматозной фазе.
Радионуклидное исследование. Панкреатосцинтиграфия с применением селенметионина (75Бе-метионина) выявляет «холодные» очаги, соответствующие локализации опухоли, деформацию и нечеткость контуров железы, блок выведения РФП в кишечник.
С помощью 1311-бенгальского розового диагностируется обтурация общего желчного протока. Клиренс РФП из крови при полной обтурации замедляется, а его экскреция в кишку не определяется даже на 2-е сутки обследования. Характерные признаки неполной обтурации - централизация радиоактивности над воротами печени и желчным пузырем, замедление или уменьшение скорости поступления радионуклида в кишечник. Препарат исчезает из печени примерно через 8 ч.
Дифференциальная диагностика механической желтухи при раке головки поджелудочной железы
Отличительными признаками механической желтухи являются билирубинурия, билирубинемия, отсутствие уробилина в моче и стеркобилина в кале (табл. 24.1).
Таблица 24.1. Дифференциальная диагностика различных форм желтухи
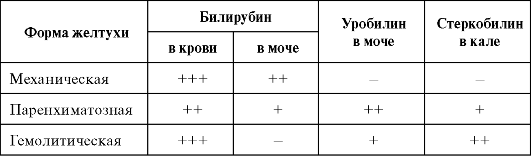 Примечание. +++ концентрация резко повышена; ++ умеренно повышена; + определяется; - не определяется.
Примечание. +++ концентрация резко повышена; ++ умеренно повышена; + определяется; - не определяется.
Концентрация прямого билирубина в крови при механической желтухе растет главным образом за счет билирубиндиглюкуронида. Уробилиноген образуется в кишечнике из билирубина, выделившегося с желчью, всасывается в кровь и выделяется с мочой, затем окисляется в уробилин. При механической желтухе вследствие нарушения поступления желчи в кишечник уробилин в моче отсутствует. Наличие последнего в моче характерно для паренхиматозной желтухи при ЦП, гепатите, для гемолитической желтухи. Нарушение поступления билирубина в кишечник из-за механического препятствия
для оттока желчи обусловливает отсутствие стеркобилина в кале при механической желтухе. При гемолитической желтухе вследствие повышенного распада эритроцитов содержание стеркобилина в кале повышается, а билирубин в моче отсутствует, так как непрямой билирубин не проходит через почечный фильтр.
ЛЕЧЕНИЕ
Лечение рака поджелудочной железы - один из наиболее сложных разделов онкологии. Трудности лечения прежде всего связаны с тем, что больные раком поджелудочной железы - это лица пожилого и старческого возраста, с различными сопутствующими заболеваниями и распространенным опухолевым процессом с поражением смежных органов.
Хирургический метод лечения на современном этапе является ведущим в лечении рака поджелудочной железы. Различают радикальные и паллиативные операции. К радикальным операциям при раке поджелудочной железы относят панкреатодуоденальную резекцию в разных модификациях, резекцию тела и хвоста железы, тотальную панкреатодуоденэктомию (рис. 24.7, 24.8).
Паллиативные операции выполняются с целью улучшения качества жизни пациентов и направлены на устранение болевого синдрома, механической желтухи, непроходимости двенадцатиперстной кишки. Различают следующие варианты паллиативных операций: наложение билиодигестивных анастомозов между желчным пузырем или общим желчным протоком и тонкой кишкой или желудком; «бескровное желчеотведение».
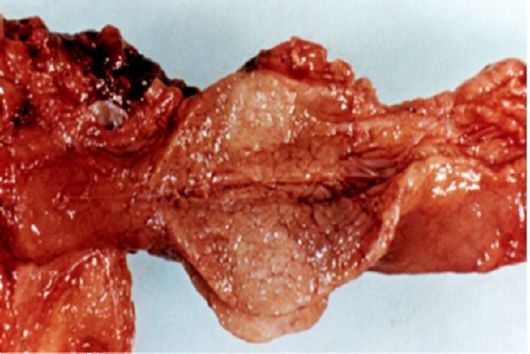 Рис. 24.7. Рак тела поджелудочной Рис. 24.8. Рак Фатерова соска. Макрожелезы. Макропрепарат препарат
Рис. 24.7. Рак тела поджелудочной Рис. 24.8. Рак Фатерова соска. Макрожелезы. Макропрепарат препарат
 Операбельность
при раке поджелудочной железы составляет от 10 до 25 %.
Послеоперационная летальность, достигающая 25-40 %, зависит от стадии
опухоли. Основными причинами послеоперационной летальности являются
изменения в культе железы, несостоятельность панкреатоеюнального
анастомоза, печеночная недостаточность.
Операбельность
при раке поджелудочной железы составляет от 10 до 25 %.
Послеоперационная летальность, достигающая 25-40 %, зависит от стадии
опухоли. Основными причинами послеоперационной летальности являются
изменения в культе железы, несостоятельность панкреатоеюнального
анастомоза, печеночная недостаточность.
Средняя продолжительность жизни больных с установленным диагнозом рака поджелудочной железы составляет:
• без операции - около 6 мес;
• после радикальной операции - 1,5-2 года (в зависимости от стадии опухоли);
• после паллиативной операции - 6-12 мес. Рентгенохирургическое лечение («бескровное желчеотведение») -
вариант паллиативного метода лечения, направленный на декомпрессию желчных протоков у больных с механической желтухой. Выполняются различные рентгенобилиарные вмешательства.
1. Чрескожная реканализация гепатикохоледоха.
2. Наружное и наружновнутреннее дренирование желчных протоков - чрескожная чреспеченочная установка дренажа - трубки из синтетического материала, катетера в желчный проток под РТВК. Применяется самостоятельно, а также как этап подготовки к хирургической операции или эндобилиарному протезированию.
3. Чрескожная гепатикохолангиостомия.
4. Эндобилиарное протезирование (внутреннее дренирование) - чрескожная чреспеченочная установка эндопротеза из синтетического материала или нитинолового эндопротеза в месте стриктуры желчного протока под РТВК. Возможна интраоперационная имплантация. Средняя продолжительность жизни при выполнении эндобилиарного протезирования в качестве альтернативы паллиативной операции составляет 6-12 мес.
При лечении рака поджелудочной железы используются следующие виды лучевой терапии:
1) дистанционная гамма-терапия;
2) облучение тормозным излучением;
3) облучение быстрыми электронами.
Проводятся пред-, интра- и послеоперационные курсы облучения. Средняя продолжительность жизни больных, получавших лучевую терапию по поводу рака поджелудочной железы, составляет 12-13 мес, в комбинации с паллиативными операциями - около 16 мес. Внутри-
и внегоспитальная летальность связана с раковой интоксикацией и кахексией, местными и общими лучевыми реакциями.
Химиотерапия применяется самостоятельно, если невозможно провести другое лечение при распространенном процессе или в сочетании с другими методами лечения. Эффективность монохимиотерапии составляет 15-30 %, ПХТ - 40 %, при этом удается добиться только частичной регрессии опухоли.
ПРОГНОЗ
Рак поджелудочной железы относится к опухолям с наименее благоприятным прогнозом. По данным American Cancer Society, общая 5-летняя выживаемость больных раком поджелудочной железы в 1975-1977 гг. составляла 2%, в 1984-1986 гг. - 3%, в 1996- 2002 гг. - 5 %.
Вопросы для самоконтроля
1. Каковы тенденции заболеваемости и смертности от рака поджелудочной железы?
2. Назовите факторы, способствующие раку поджелудочной железы, и меры профилактики.
3. Перечислите макро- и микроскопические формы рака поджелудочной железы.
4. Как метастазирует рак поджелудочной железы?
5. Какие симптомы характерны для рака поджелудочной железы?
6. Охарактеризуйте клиническую картину рака поджелудочной железы в зависимости от локализации опухоли.
7. Методы диагностики рака поджелудочной железы.
8. Назовите «сигналы тревоги» при раке поджелудочной железы.
9. Как провести дифференциальный диагноз желтухи на почве опухоли головки поджелудочной железы?
10. Какова роль анамнеза, объективного и лабораторных исследований в диагностике рака поджелудочной железы?
11. Какова роль современных инструментальных методов обследования в диагностике рака поджелудочной железы?
12. Назовите принципы лечения рака поджелудочной железы.
13. Каковы результаты лечения рака поджелудочной железы?