Онкология : учебник / М. И. Давыдов, Ш. Х. Ганцев. 2010. - 920 с.
|
|
|
|
ГЛАВА 13 РАК СЛИЗИСТОЙ ОБОЛОЧКИ ПОЛОСТИ РТА
ЭПИДЕМИОЛОГИЯ
Заболеваемость в России злокачественными опухолями слизистой оболочки полости рта в 2007 г. зарегистрирована на уровне 4,8 на 100 тыс. населения, в том числе 7,4 - среди мужчин и 2,5 - среди женщин. Мужчины заболевают чаще женщин в 2,5-3 раза. Число больных с впервые в жизни установленным диагнозом рака полости рта в 2007 г. составило в нашей стране 6798 человек: 4860 мужчин и 1938 женщин.
СПОСОБСТВУЮЩИЕ ФАКТОРЫ. ПРЕДРАКОВЫЕ ЗАБОЛЕВАНИЯ
Возникновению рака слизистой оболочки полости рта способствуют вредные привычки - употребление алкоголя, курение табака, жевание тонизирующих смесей (нас, бетель), профессиональные вредности (контакт с продуктами перегонки нефти, солями тяжелых металлов), недостаточная гигиена полости рта, кариес, зубной камень, хроническая травма плохо подобранными протезами.
Жевание бетеля (смесь листьев бетеля, табака, гашеной извести, специй) и наса (смесь табака, золы, извести, растительных масел) распространено в Средней Азии, Индии. Это обусловливает высокую заболеваемость раком слизистой полости рта в данном регионе.
К облигатному предраку относят болезнь Боуэна, к факультативному - лейкоплакию, папиллому, постлучевой стоматит, эрозивно-язвенную и гиперкератотическую формы красной волчанки и красного плоского лишая.
Болезнь Боуэна (cancer in situ) на слизистых оболочках проявляется одиночным пятном с гладкой или бархатистой поверхностью; очертания его неровные, четкие, размер - до 5 см. Нередко опухолевый очаг западает. На нем возникают эрозии.
Лейкоплакия - процесс значительного ороговения эпителия на фоне хронического воспаления слизистой оболочки. Различают 3 вида лейкоплакии: простую (плоскую); веррукозную (бородавчатую, лейкокератоз); эрозивную.
Простая лейкоплакия выглядит как пятно белого цвета с четкими краями. Не выступает над уровнем окружающей слизистой оболочки и не поддается соскабливанию. Жалоб у больных не вызывает.
Лейкокератоз возникает на фоне плоской лейкоплакии. Образуются бородавчатые разрастания (бляшки) высотой до 5 мм. При травме бляшки возникают трещины, эрозии, язвы. Больные жалуются на ощущение шероховатости.
Эрозивная форма встречается как осложнение плоской или веррукозных форм. Больные жалуются на болезненность при приеме пищи.
Папиллома - доброкачественная эпителиальная опухоль, состоящая из сосочковых разрастаний соединительной ткани, снаружи покрытых многослойным плоским эпителием. Папилломы имеют белесоватую окраску или цвет слизистой оболочки. Имеют тонкую ножку или широкое основание. Размеры папиллом колеблются от 2 мм до 2 см. Папилломы бывают мягкие и твердые.
Простая (хроническая) язва и эрозия возникают в результате хронического раздражения неудачно изготовленными зубными протезами.
Ромбовидный глоссит - воспалительный процесс на спинке языка в форме ромба. Для заболевания характерно хроническое течение (в течение нескольких лет). Больные жалуются на боль в языке, слюнотечение. При пальпации отмечается уплотнение языка.
ФОРМЫ РОСТА И ПУТИ МЕТАСТАЗИРОВАНИЯ
Выделяют следующие формы роста злокачественных опухолей полости рта:
• язвенную;
• инфильтративную;
• папиллярную.
При язвенной форме определяется язва с неровными, кровоточащими краями (рис. 13.1).
При инфильтративной форме отмечается сильный болевой синдром, пальпируется плотный инфильтрат, без четких границ, бугристый. Над инфильтратом отмечается истончение слизистой оболочки (рис. 13.2).
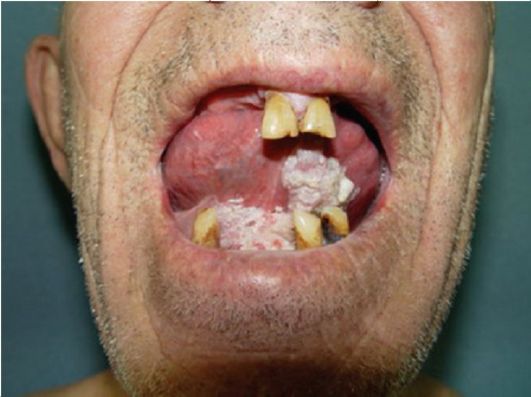 Рис. 13.1. Рак слизистой оболочки полости рта, язвенная форма
Рис. 13.1. Рак слизистой оболочки полости рта, язвенная форма
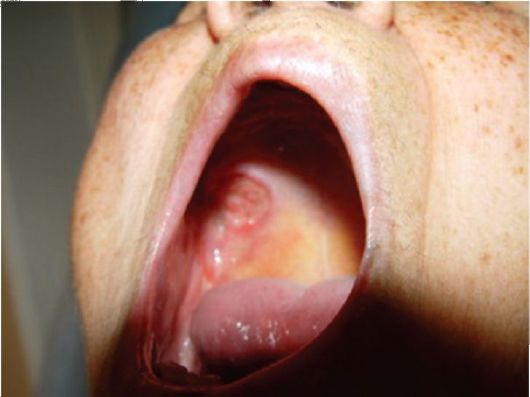 Рис. 13.2. Рецидив рака слизистой оболочки полости рта, инфильтративная форма
Рис. 13.2. Рецидив рака слизистой оболочки полости рта, инфильтративная форма
Папиллярная форма представлена опухолью, выступающей над поверхностью слизистой оболочки. Отличается более медленным, чем 2 другие формы, ростом.
Большинство злокачественных опухолей полости рта имеют строение плоскоклеточного рака, реже - аденокарцином (рак из малых слюнных желез). На долю плоскоклеточного рака приходится около 95 % всех гистологических форм рака слизистой оболочки полости рта. Частота поражения различных анатомических областей полости рта такова: подвижная часть языка - 50 %; дно полости рта - 20 %; щека, ретромолярная область - около 20 %; альвеолярная часть нижней челюсти - 4 %; другие локализации - 6%.
Рак слизистой оболочки задних отделов полости рта протекает более злокачественно, чем передних отделов, характеризуется быстрым ростом, частым метастазированием и хуже поддается лечению. Рак органов полости рта рано метастазирует лимфогенно в подчелюстные, подбородочные, глубокие яремные лимфатические узлы шеи с частотой 40-75 % при всех стадиях.
ГИСТОЛОГИЧЕСКОЕ СТРОЕНИЕ ОПУХОЛЕЙ.
ОСОБЕННОСТИ КЛИНИЧЕСКОГО ТЕЧЕНИЯ
В соответствии с Международной гистологической классификацией опухолей полости рта и ротоглотки ВОЗ, выделяют множество форм злокачественных новообразований этих локализаций.
I. Опухоли, исходящие из многослойного плоского эпителия. А. Доброкачественные:
1. Плоскоклеточная папиллома. Б. Злокачественные:
1. Интраэпителиальная карцинома (карцинома in situ).
2. Плоскоклеточный рак.
3. Разновидности плоскоклеточного рака:
а) веррукозная карцинома;
б) веретеноклеточная карцинома;
в) лимфоэпителиома.
II. Опухоли, исходящие из железистого эпителия.
III. Опухоли, исходящие из мягких тканей.
А. Доброкачественные:
1. Фиброма.
2. Липома.
3. Лейомиома.
4. Рабдомиома.
5. Хондрома.
6. Остеохондрома.
7. Гемангиома:
а) капиллярная;
б) кавернозная.
8. Доброкачественная гемангиоэндотелиома.
9. Доброкачественная гемангиоперицитома.
10. Лимфангиома:
а) капиллярная;
б) кавернозная;
в) кистозная.
11. Нейрофиброма.
12. Неврилеммома (шваннома). Б. Злокачественные:
1. Фибросаркома.
2. Липосаркома.
3. Лейомиосаркома.
4. Рабдомиосаркома
5. Хондросаркома.
6. Злокачественная гемангиоэндотелиома (ангиосаркома).
7. Злокачественная гемангиоперицитома.
8. Злокачественная лимфангиоэндотелиома (лимфангиосаркома).
9. Злокачественная шваннома.
IV. Опухоли, исходящие из меланогенной системы.
А. Доброкачественные:
1. Пигментный невус.
2. Непигментный невус. Б. Злокачественные:
1. Злокачественная меланома.
V. Опухоли спорного или неясного гистогенеза.
А. Доброкачественные:
1. Миксома.
2. Зернисто-клеточная опухоль (зернисто-клеточная «миобластома»).
3. Врожденная «миобластома». Б. Злокачественные:
1. Злокачественная зернисто-клеточная опухоль.
2. Альвеолярная мягкотканая саркома.
3. Саркома Капоши.
VI. Неклассифицированные опухоли. Опухолеподобные состояния.
1. Обычная бородавка.
2. Сосочковая гиперплазия.
3. Доброкачественное лимфоэпителиальное поражение.
4. Слизистая киста.
5. Фиброзное разрастание.
6. Врожденный фиброматоз.
7. Ксантогранулема.
8. Пиогенная гранулема.
9. Периферическая гигантоклеточная гранулема (гигантоклеточный эпулис).
10. Травматическая невринома.
11. Нейрофиброматоз.
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ ПО СИСТЕМЕ TNM (2002)
Правила классификации
Представленная ниже классификация применима только для рака красной каймы губ, а также слизистой оболочки ротовой полости и малых слюнных желез. В каждом случае необходимо гистологическое подтверждение диагноза.
Анатомические области
Ротовая полость
I. Слизистая оболочка щек:
1. Слизистая оболочка верхней и нижней губы.
2. Слизистая оболочка щеки.
3. Слизистая оболочка ретромолярной области.
4. Слизистая оболочка преддверия рта.
II. Верхняя десна.
III. Нижняя десна.
IV. Твердое нёбо.
V. Язык:
1. Спинка языка и боковые поверхности кпереди от желобовидных сосочков.
2. Нижняя поверхность языка.
VI. Дно ротовой полости.
Регионарные лимфатические узлы
Регионарные узлы N для всех анатомических областей головы и шеи (за исключением носоглотки и щитовидной железы) аналогичны. Группы регионарных лимфатических узлов представлены ниже.
1. Подбородочные лимфатические узлы.
2. Поднижнечелюстные лимфатические узлы.
3. Верхние яремные лимфатические узлы.
4. Средние яремные лимфатические узлы.
5. Нижние яремные лимфатические узлы.
6. Поверхностные лимфатические узлы латеральной области шеи (по ходу спинномозгового корешка добавочного нерва).
7. Надключичные лимфатические узлы.
8. Предгортанные, претрахеальные*, паратрахеальные лимфатические узлы.
9. Заглоточные лимфатические узлы.
10. Околоушные лимфатические узлы.
11. Щечные лимфатические узлы.
12. Сосцевидные и затылочные лимфатические узлы.
Обратите внимание!
* Претрахеальные лимфатические узлы иногда относят к Delphi- an-узлам.
Клиническая классификация TNM
Т - первичная опухоль
Тх - оценка первичной опухоли невозможна. Т0 - первичная опухоль не обнаружена. Tis - рак in situ.
Т1 - размеры опухоли - 2 см в наибольшем измерении. Т2 - размеры опухоли - от 2,1 до 4 см в наибольшем измерении. Т3 - размеры опухоли - более 4 см в наибольшем измерении. Т4 - (для рака губы) - опухоль проникает через компактное вещество кости, поражает нижний альвеолярный нерв, дно ротовой полости, а также кожу лица (на подбородке или носу): Т4а - (для ротовой полости) - опухоль проникает в прилежащие структуры (компактное вещество кости, собственные мышцы языка - подбородочно-язычную, подъязычно-язычную, нёбно-язычную и шилоязычную мышцу, а также верхнечелюстную пазуху и кожу лица); T4b - опухоль проникает в жевательное пространство, крыловидные отростки клиновидной кости, а также основание черепа и/или сдавливает сонную артерию.
Обратите внимание!
Изолированные поверхностные эрозии зубодесневого или костного кармана при первичном расположении опухоли в десне не
являются достаточным условием для классификации опухоли как Т4а или T4b.
N - регионарные лимфатические узлы
Для всех областей головы и шеи за исключением носоглотки и щитовидной железы:
? - состояние регионарных лимфатических узлов оценить невозможно.
N0 - метастазов в регионарных лимфатических узлах нет.
N1 - метастазы в 1 ипсилатеральный узел диаметром не более 3 см в наибольшем измерении.
N2 - метастазы в 1 ипсилатеральный узел диаметром 3,1-6 см в наибольшем измерении либо метастазы в несколько ипсилатеральных узлов, ипсилатеральные и контралатеральные лимфатические узлы или только контралатеральные лимфатические узлы диаметром не более 6 см в наибольшем измерении:
?а - метастазы в один ипсилатеральный узел диаметром 3,1-6 см;
N2b - метастазы в несколько ипсилатеральных лимфатических узлов диаметром не более 6 см в наибольшем измерении;
?с - метастазы в ипсилатеральные и контралатеральные лимфатические узлы или только в контралатеральные лимфатические узлы диаметром не более 6 см в наибольшем измерении. N3 - метастазы в регионарные лимфатические узлы размером
более 6 см в наибольшем измерении.
Обратите внимание!
Лимфатические узлы срединной линии относят к ипсилатеральным.
М - отдаленные метастазы
Мх - наличие отдаленных метастазов оценить невозможно.
М0 - отдаленных метастазов нет.
М1 - наличие отдаленных метастазов.
Патоморфологическая классификация pTNМ
Принципы выделения категорий рТ, pN и рМ аналогичны категориям Т, N и М.
КЛИНИЧЕСКАЯ КАРТИНА
В основном ранние жалобы пациентов со злокачественными опухолями слизистой оболочки полости рта сводятся к непривычным ощущениям или болям в области десны, языка, горла, щеки.
Рак языка чаще всего локализуется на боковых поверхностях (до 70 % случаев), реже поражается нижняя поверхность языка (около 10 %). Поражение корня происходит примерно в20 % случаев. Поскольку корень языка анатомически является частью ротоглотки, злокачественные опухоли этой зоны отличаются от опухолей подвижной части языка по течению и чувствительности к консервативным методам лечения.
Больные обращаются к врачу с жалобами на длительно незаживающую язву. Иногда опухоли могут превышать 4 см. В более поздних стадиях появляются боли, зуд, жжение.
При раке дна полости рта больные часто обращаются к врачу, когда опухоль достигает больших размеров, отмечаются распад новообразования, зловонный запах изо рта, кровотечение. При таких процессах почти у 50 % пациентов к моменту обращения в специализированное учреждение имеются признаки регионарного метастазирования. Больных также могут беспокоить припухлость или язва во рту, расшатывание и выпадение зубов, кровоточивость слизистой оболочки полости рта. Позднее присоединяются жалобы на затрудненное открывание рта (тризм), трудность или невозможность приема пищи, неприятный запах изо рта и обилие слюны, на появление припухлости шеи и лица, похудение.
При осмотре и пальпации слизистой полости рта может быть выявлена плотная безболезненная бляшка серого или розового цвета с мелкобугристой поверхностью, немного выступающая над уровнем слизистой оболочки, с четкими границами.
Можно увидеть плотный, безболезненный узел серо-розового цвета с четкими границами. Он значительно выступает над уровнем неизмененной слизистой оболочки. Поверхность его среднеили крупнобугристая. Опухолевый узел имеет широкое и плотное основание.
Можно наблюдать язву неправильной формы, с бугристым дном и неровными, приподнятыми краями. Цвет ее бывает различным - от темно-красного до темно-серого. При пальпации язва умеренно болезненная и плотная. Вокруг язвы выражена опухолевая инфильтрация. Рак слизистой оболочки полости рта может проявляться
также в виде инфильтрата с нечеткими границами, покрытого неизмененной слизистой оболочкой. Чаще всего инфильтрат плотной консистенции, болезненный.
Рак органов полости рта распространяется быстро, поражая окружающие ткани - мышцы, кожу, кости. Нередки рецидивы опухоли после формально радикальных оперативных вмешательств. При регионарном метастазировании на боковой поверхности шеи пальпируются увеличенные лимфатические узлы, обычно плотные, безболезненные, ограниченно смещаемые.
ДИАГНОСТИКА
Диагностика злокачественных новообразований слизистой оболочки полости рта не представляет особой сложности, поскольку они относятся к опухолям наружной локализации. Однако запущенность при данной локализации продолжает оставаться высокой. Это объясняется не только быстрым ростом некоторых злокачественных новообразований, их распространением на окружающие органы и ткани, регионарным метастазированием (рак языка, рак слизистой оболочки щеки), но и низкой санитарной культурой населения, а также ошибками в первичной диагностике.
У больных данной группы обязательны сбор анамнеза, выявление предрасполагающих факторов, инструментальный осмотр с помощью зеркал, пальпация. В обязательном порядке отмечают плотность опухоли, ее подвижность, размеры, состояние регионарных лимфатических узлов. Подозрительный на рак участок слизистой оболочки должен быть исследован цитологически или гистологически.
Для оценки распространенности процесса проводят рентгенографию, КТ, УЗИ, радиоизотопное исследование.
ЛЕЧЕНИЕ
При ранних стадиях рака полости рта, когда первичная опухоль соответствует Т1-Т2 и нет изменений в регионарных лимфатических узлах, возможно проведение органосохраняющего лечения. Используются консервативные методы - радикальное химиолучевое лечение с лучевой терапией (СОД 66-70 Гр). При облучении применяются различные методики - дистанционная и контактная гамма-терапия, внутритканевое облучение, облучение на ускорителях.
Реже в самостоятельном режиме применяется хирургический метод. Оперативные вмешательства выполняют в органосохраняющем объеме (например, половинная электрорезекция языка).
Вместе с тем преобладающее большинство пациентов со злокачественными опухолями полости рта начинают лечение в профильных учреждениях при III-IV клинической стадии болезни, что подразумевает размеры первичного очага Т3-Т4 и наличие регионарных метастазов. В такой ситуации требуется более агрессивная лечебная тактика. В настоящее время в лечении местно-распространенного рака слизистой оболочки полости рта распространен комплексный подход, включающий 2 этапа - консервативный (химиолучевой) и хирургический. Как правило, сначала проводят 2 стандартных курса полихимиотерапии с применением фторурацила и цисплатина (либо их аналогами); продолжительность курса 3-5 дней с интервалом 21 день, под контролем гематологических показателей. Затем лучевую терапию на первичный очаг и зоны регионарного метастазирования до СОД 40-44 Гр. Данная доза обеспечивает достаточный уровень абластичности (подавления опухолевой активности) и не повышает существенно риск послеоперационных осложнений, связанный со снижением репаративных возможностей в облученных тканях. Через 3-5 нед выполняют хирургический этап. Такой интервал необходим для реализации лечебного эффекта лучевой терапии и стихания острых лучевых реакций.
При хирургическом лечении первичного очага выполняют как стандартные объемы вмешательств (половинная электрорезекция языка), так и расширенные резекции органов полости рта, включающие 2 анатомические зоны и более (резекции челюстей - краевые, фрагментарные, резекция тканей дна полости рта, щеки, нижней зоны лица).
Одной из актуальнейших проблем лечения пациентов с опухолями головы и шеи является замещение дефекта, образующегося на резекционном этапе, который требует широкого иссечения тканей для повышения радикализма оперативного вмешательства. Реконструктивно-пластические вмешательства при новообразованиях органов головы и шеи могут быть одномоментными или отсроченными.
Внедрение в клиническую практику реваскуляризованных трансплантатов позволяет одномоментно заместить обширные, нестандартные, комбинированные дефекты как мягких тканей, так и костей,
с восстановлением утраченной формы и функции, и в кратчайшее время вернуть больного к активной жизни.
Пациенты, страдающие раком слизистой оболочки полости рта с распространением на нижнюю челюсть, которым выполняют комбинированные операции с сегментарной резекцией нижней челюсти, являются наиболее сложным контингентом, требующим обязательной реконструкции с восстановлением нижней челюсти, а также слизистой оболочки и мягких тканей полости рта. В восстановлении небольших по размеру дефектов нижней челюсти используют соответствующий по форме фрагмент гребня подвздошной кости. Комбинированный дефект тела нижней челюсти замещается комбинированным лопаточным трансплантатом с включением кожи лопаточной области и латерального края лопатки. У больных с первичными опухолями нижней челюсти при субтотальном ее поражении требуется пластика подбородочного отдела, тела и ветви челюсти, а иногда и суставной головки. Единственным трансплантатом, способным заместить указанный дефект, является малоберцовая кость, которой с помощью необходимого объема остеотомии придают форму нижней челюсти. Для пластики дефекта мягких тканей, кожи и слизистой оболочки щеки показано применение кожно-фасциального реваскуляризованного предплечного трансплантата. При реконструкции обширных комбинированных дефектов кожи волосистой части головы и теменной кости с успехом применяется трансплантация большого сальника с реваскуляризацией и одномоментным укрытием свободными кожными лоскутами. Использование различных вариантов замещения послеоперационных дефектов при опухолевой патологии органов головы и шеи позволяет добиться излечения, функциональной и косметической реабилитации, а также восстановления дооперационной социальной активности пациента.
При подтвержденных метастазах в лимфатических узлах шеи или высоком риске их наличия (первичная опухоль Т3-Т4) выполняют фасциально-футлярное иссечение шейной клетчатки либо операцию Крайла на стороне поражения. Обычно вмешательство на первичном очаге и на регионарных зонах метастазирования выполняют одномоментно.
В отдельных случаях после предоперационного этапа лечения отмечается настолько выраженный эффект (сокращение размеров опухоли более чем на 50 %), что возможно дальнейшее проведение лучевой терапии до радикальных доз в расчете на полную регрес-
сию первичного очага. Вместе с тем хирургическое вмешательство по поводу регионарных метастазов должно выполняться даже при значительном эффекте лучевого или химиолучевого этапа.
Полихимиотерапия (ПХТ) также применяется в паллиативных целях при некурабельных процессах (отдаленные метастазы, неоперабельная первичная опухоль, противопоказания к проведению радикального лечения). Данные положения распространяются на ПХТ плоскоклеточного рака других областей головы и шеи.
Лучевая терапия в лечении рака слизистой оболочки полости рта может быть применена как самостоятельный радикальный метод, как этап комбинированного лечения и как паллиативный метод. Следует помнить, что если определенная анатомическая зона подвергалась лучевой терапии в радикальной дозе (70-72 Гр), повторно она уже не может быть облучена даже по прошествии продолжительного времени. Это и является одним из лимитирующих факторов в лечении рецидивов рака полости рта и других локализаций.
ПРОГНОЗ
Прогноз при раке слизистой оболочки полости рта зависит от стадии, формы роста, степени дифференцировки опухоли, возраста пациента.
5-летняя выживаемость при раке слизистой оболочки полости рта I-II стадии составляет 60-94 %, при раке языка I-II стадии - 85-96%, III стадии - до 50 %, при отсутствии метастазов - 73-80 %, при наличии метастазов в шейных лимфатических узлах - 23-42 %.
Вопросы для самоконтроля
1. Какие предопухолевые заболевания полости рта вы знаете?
2. Какие отделы слизистой оболочки полости рта наиболее часто поражаются раком?
3. Перечислите этапы диагностики при раке слизистой оболочки полости рта.
4. Какие существуют особенности лечения рака слизистой оболочки полости рта на ранних стадиях?
5. Что такое операция Крайля?
6. Назовите принципы лечения местнораспространенного рака слизистой оболочки полости рта.