Военно-полевая хирургия.: учебник/Под ред. Е.К. Гуманенко.- 2-е издание. - 2008. - 768 с. : ил.
|
|
|
|
ГЛАВА 23 БОЕВАЯ ТРАВМА КОНЕЧНОСТЕЙ
Боевые травмы конечностей в годы Великой Отечественной войны 1941-1945 гг. и в современных локальных войнах составляют 60-70% в структуре боевой хирургической травмы. Частота ранений нижних конечностей почти в два раза превышает частоту ранений верхних конечностей. По локализации среди всех сегментов конечностей преобладают травмы бедра и голени.
Высокая частота восстановления боеспособности и возвращения в строй этой категории раненых является причиной большого внимания к ней как к резерву пополнения личного состава Вооруженных Сил.
23.1. ПОВРЕЖДЕНИЯ МЯГКИХ ТКАНЕЙ,
ПЕРЕЛОМЫ КОСТЕЙ И ПОВРЕЖДЕНИЯ
КРУПНЫХ СУСТАВОВ КОНЕЧНОСТЕЙ
Первым разработал подробную систему лечения повреждений конечностей еще Гиппократ.
При лечении переломов он применял вытяжение конечности и одномоментное
вправление костных отломков при помощи различных аппаратов. Однако
огнестрельные переломы вплоть до Крымской войны 1853-1856 гг. считались
показанием к первичной ампутации конечности ввиду неизбежных
септических осложнений (Д.Ж. Ларрей). Проанализировав летальность среди
раненых при ампутации бедра (95%) и плеча (50%), Н.И. Пирогов пришел к
заключению, что «ранняя ампутация принадлежит к самым убийственным
операциям» и ввел «сберегательное» лечение огнестрельных переломов на
войне, предложив использовать для этого гипсовую повязку (
Основоположником отечественной военной травматологии является Г . И . Т у р н е р (1858-1941) - основатель первой в стране кафедры травматологии и ортопедии в Военно-медицинской академии (
В обеих мировых войнах гипсовая повязка и скелетное вытяжение оставались основным способом лечения переломов, хотя уже в ХIХ в. начали разрабатываться методы остеосинтеза. В годы локальных войн второй половины ХХ в. при лечении огнестрельных переломов длинных костей впервые были применены аппараты наружной фиксации: во время Афганской войны - компрессионно-дистракци-онные аппараты Г.А. Илизарова, в ходе боевых действий на Северном Кавказе - стержневые аппараты комплекта КСТ-1 (Е.К. Гуманенко).
23.1.1. Терминология и классификация повреждений конечностей
Выделяются огнестрельные и неогнестрельные травмы конечностей.
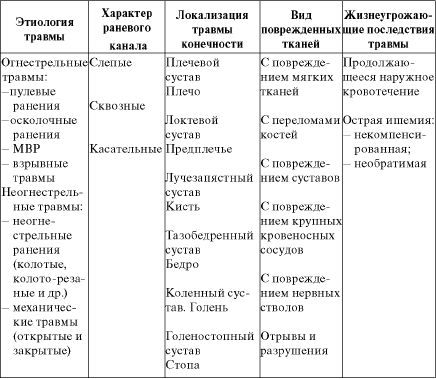
Огнестрельные травмы (табл. 23.1) подразделяются на пулевые, осколочные ранения, МВР и взрывные травмы. По характеру раневого канала - на слепые, сквозные и касательные. Кроме того, травмы разделяются по локализации повреждения и по виду поврежденных тканей.
МВР - результат воздействия на организм боеприпаса взрывного действия в зоне поражения взрывной ударной волной, сопровождающийся взрывным разрушением тканей либо отрывом сегментов конечностей.
Взрывными травмами называются открытые или закрытые травмы, возникающие в результате метательного действия взрывного боепри-паса и воздействия на человеческое тело окружающих предметов на открытой местности либо в замкнутом пространстве.
Неогнестрельные (механические) травмы возникают при ДТП, падениях с высоты, наездах боевой техники и принципиально разделяются на открытые и закрытые. По локализации повреждения, виду поврежденных тканей и последствиям - они классифицируются так же, как и огнестрельные травмы.
К жизнеугрожающим последствиям повреждений конечностей относятся кровотечение и острая ишемия (при повреждении магистральных сосудов).
Среди всех травм конечностей выделяются изолированные, множественные и сочетанные.
Изолированными называются такие травмы, при которых имеется одно повреждение. Следует отметить, что в один морфологический субстрат могут одновременно вовлекаться мягкие ткани, кость, крупные сосуды и нервы. И, если одновременное повреждение мягких тканей
Таблица 23.1. Классификация боевых травм конечностей
и кости в одном месте единодушно считается одним повреждением и, следовательно, изолированной травмой, то одновременное повреждение в одном месте мягких тканей, кости и крупного сосуда или нервного ствола рядом специалистов (в основном ангиохирургами, реже - нейрохирургами и травматологами) также считается одним повреждением, но сочетанной (первыми) либо множественной (третьими) травмой. Такой подход является узкопрофильным, не согласуется с общепринятыми (в нашей стране и в мире) взглядами на классификацию травм в этом ее разделе, а обосновывается он необходимостью участия нескольких специалистов в лечении таких повреждений. С точки зрения военно-полевой хирургии, одновременное повреждение в одном месте мягких тканей, костей, крупных сосудов или нервного ствола является одним повреждением и, следовательно, изолированной травмой.
Это основано на едином механизме возникновения повреждений этих образований, однотипных методах оказания помощи и лечения и, наконец, на едином исходе лечения.
Множественными называются травмы конечностей, при которых имеются несколько повреждений в пределах одной анатомической области (по общепринятой в хирургии повреждений терминологии, две верхние и две нижние конечности составляют одну из семи областей, обозначенную как «конечности»)
Сочетанными называются травмы, при которых имеется несколько повреждений (одним или несколькими РС применительно к огнестрельным ранениям), расположенных в различных анатомических областях тела. При сочетанных травмах поврежденные области перечисляются в диагнозе по принципу «сверху вниз».
Примеры диагнозов.
1. Тяжелая сочетанная взрывная травма головы, живота, конечностей.
Открытая проникающая черепно-мозговая травма. Ушиб головного мозга средней степени тяжести. Субарахноидальное кровоизлияние. Окрытый перелом костей основания черепа. Левосторонняя отоликворея.
Закрытая травма живота с повреждением селезенки. Продолжающееся внутрибрюшное кровотечение.
Закрытая множественная травма конечностей. Закрытый перелом правой бедренной кости в средней трети. Закрытый многоос-кольчатый перелом костей правой голени в верхней трети с повреждением магистральных артерий голени и малоберцового нерва. Некомпенсированная ишемия правой голени и стопы.
Острая массивная кровопотеря. Травматический шок III степени.
2. Осколочное слепое ранение мягких тканей верхней трети левого бедра
3. Пулевое сквозное ранение левой голени с переломом обеих костей в средней трети и обширным повреждением мягких тканей.
4. Пулевое сквозное ранение правого плеча с переломом плечевой кости в средней трети, повреждением плечевой артерии и лучевого нерва. Компенсированная ишемия правой верхней конечности. Травматический шок I степени.
5. Минно-взрывное ранение. Отрыв левой голени в средней трети с обширным разрушением мягких тканей до нижней трети бедра. Острая массивная кровопотеря. Травматический шок II степени.
6. Осколочное слепое проникающее ранение правого коленного сустава с незначительным повреждением костей. Гемартроз коленного сустава.
7. Закрытый оскольчатый перелом обеих костей левой голени в верхней трети со смещением отломков. Повреждение малоберцового нерва.
Единое толкование основных понятий и терминов в военно-полевой хирургии, знание классификаций боевых травм имеют очень большое значение для формулирования диагноза БТ.
В свою очередь, правильный диагноз позволяет принять наиболее рациональное решение при медицинской сортировке раненых, т.е. определить место оказания помощи, очередность и объем. В соответствии с диагнозом выбирается и наиболее рациональный перечень мероприятий того или иного вида медицинской помощи, определяется очередность, способ и сроки эвакуации, а на завершающем этапе лечения - рациональная тактика лечения и реабилитации.
23.1.2. Диагностика и лечение огнестрельных ранений конечностей
Ранения мягких тканей. Более половины (62%) огнестрельных ранений конечностей составляют ранения мягких тканей, которые характеризуются разной степени тяжести повреждением кожи, мышц, фасций и сухожилий. Большей частью они не представляют непосредственной угрозы для жизни и при правильном лечении имеют благоприятный прогноз в плане восстановления боеспособности. При МВР могут возникать обширные повреждения мягких тканей, с отслойкой кожи, с размозжением и дефектами тканей, которые относятся к травмам средней и тяжелой степени и, как правило, нуждаются в длительном лечении. Лечение огнестрельных ранений мягких тканей заключается в первичной хирургической обработке ран (по показаниям) или туалете ран.
Значительную часть раненых этой группы составляют легкораненые (см. гл. 23 пп. 23.1.7).
Огнестрельные ранения конечностей с переломами костей. Огнестрельные ранения с переломами костей конечностей встречаются более чем в трети случаев огнестрельных ранений конечностей (38% в общей структуре ранений конечностей).
Огнестрельные переломы делятся на 2 группы.
1. Неполные (дырчатые, краевые).
2. Полные, которые в свою очередь делятся еще на 2 подгруппы: - простые (поперечные, косые); - оскольчатые (крупноили мелкооскольчатые, раздробленные)
(рис. 23.1).
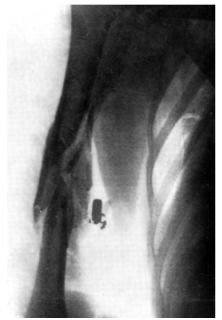
Рис. 23.1. Рентгенограмма крупноос-кольчатого огнестрельного перелома правой плечевой кости
При оскольчатых переломах, наиболее типичных для огнестрельных ранений, могут наблюдаться первичные дефекты костной ткани. Зоны поражения костного мозга в виде сплошной геморрагической инфильтрации, сливных и точечных кровоизлияний и отдельных жировых некрозов, в зависимости от вида и скорости РС, могут распространяться на значительном протяжении в обе стороны от очага непосредственного повреждения. Сложный ход раневого канала при огнестрельных переломах, дополнительные повреждения, наносимые свободными костными фрагментами как вторичными РС, создают благоприятные условия для развития раневой инфекции.
В диагностике огнестрельных переломов следует ориентироваться на наличие раны и типич-
ных клинических признаков перелома (деформация, увеличение в объеме, укорочение конечности, патологическая подвижность, костная крепитация, болезненность при осевой нагрузке), иногда в ране видны костные отломки (рис. 23.2 цв. илл.). Рентгенологическое исследование позволяет получить точное представление о виде перелома, характере смещения отломков.
Лечение огнестрельных ранений конечностей с переломами костей заключается в первичной хирургической обработке ран (по показаниям) и лечебной иммобилизации. Эти два компонента лечения тесно взаимосвязаны, а методика их реализации определяется медико-тактической обстановкой.
Стандартная «классическая» ПХО костно-мышечной раны включает в себя широкое рассечение и иссечение поврежденных тканей с удалением всех свободно лежащих (не связанных с мягкими тканями) костных отломков. Рана оставляется зияющей для обеспечения хорошего оттока
отделяемого. Эта техника ПХО огнестрельных переломов сложилась в годы мировых войн при поздней эвакуации раненых и высоком риске анаэробной инфекции, с учетом возможностей применявшихся тогда методов лечебной иммобилизации - скелетного вытяжения и гипсовой повязки. Функциональные результаты такого лечения зачастую были неудовлетворительными. Замедленная консолидация и несращение переломов, значительное укорочение конечности, тугоподвижность суставов, остеомиелит встречались у многих раненых. Высокой была и частота первичных ампутаций конечностей, особенно при огнестрельных раздробленных переломах (до 40-50% в годы Великой Отечественной войны).
При значительном изменении условий оказания помощи раненым во время войны в Афганистане 1979-1989 гг. (антибиотикопро-филактика, ранняя авиамедицинская эвакуация в МВГ, при необходимости - возможность наблюдения раненого до определившегося исхода) ряд травматологов выдвинул концепцию «сберегательной» ПХО огнестрельных переломов (В.С. Дедушкин, А.А. Артемьев). Основные положения этой концепции, направленной на улучшение функциональных результатов лечения переломов, ориентированы только на специализированную помощь и сводятся к следующему.
1. Не показана ПХО огнестрельных переломов без значительного смещения отломков, с точечными (до
2. В ходе ПХО при огнестрельных переломах максимально сохраняется костная ткань, удаляются только мелкие, свободно лежащие костные осколки.
3. При «сберегательной» хирургической обработке оскольчатых переломов с обширным повреждением мягких тканей осуществляется стабильный чрескостный внеочаговый остеосинтез по Илизарову как ее завершающий этап. Операция выполняется подготовленным травматологом с использованием специальных приспособлений для репозиции перелома (полевой ортопедический стол или репонирующие приставки).
4. Обязательным элементом хирургической обработки является фас-циотомия. Осуществляется местное воздействие на область раны (паравульнарные и внутрикостные новокаиновые блокады с антибиотиками, длительные внутриартериальные инфузии и др.).
5. Рана после выполнения ПХО либо ушивается первичным швом с налаживанием приливно-отливного дренирования, либо ведется открыто с использованием водорастворимых мазей и закрывается первичным отсроченным швом.
Даже по краткому описанию методики «сберегательной» ПХО очевидны значительные требования к условиям ее реализации, возможные только при организации оказания ранней СХП.
Таким образом, в локальных войнах показания к проведению ПХО огнестрельных переломов длинных трубчатых костей на этапе оказания КХП должны быть максимально сокращены. ПХО огнестрельных ран конечностей с переломами костей на данном этапе эвакуации необходимо проводить только в следующих случаях:
• продолжающееся наружное кровотечение из поврежденных магистральных сосудов;
• некомпенсированная ишемия конечностей вследствие повреждения магистральных артерий;
• обширное загрязнение раны;
• задержка эвакуации более 12 ч.
Кроме того, при развитии анаэробной инфекции - проводится ВХО.
У остальных раненых следует ограничиваться тщательным туалетом ран, пассивным дренированием через раневой канал, больше-объемной противовоспалительной блокадой и, при необходимости, транспортной иммобилизацией с помощью табельных шин.
В случае необходимости выполнения хирургической обработки при огнестрельных переломах костей на этапе оказания КХП, методика операции должна быть сберегательной, а обработанная рана оставляется открытой. В завершение вмешательства обязательно следует осуществлять лечебно-транспортную иммобилизацию.
Лечебно-транспортной иммобилизацией переломов длинных костей называется временная иммобилизация костных отломков в фиксационном режиме (т.е. без тщательной репозиции) стержневыми аппаратами внешней фиксации либо спицевыми аппаратами упрощенной конструкции. Основное предназначение лечебно-транспортной иммобилизации при огнестрельных переломах в военно-полевой хирургии - надежное и прочное обездвижение костных отломков поврежденной конечности для обеспечения безопасной транспортировки раненого на следующий этап эвакуации, предупреждения развития травматического шока, профилактики раневой инфекции и создания благоприятных условий для заживления раны. Вторым показанием к
лечебно-транспортной иммобилизации являются тяжелые сочетан-ные ранения и травмы, когда временная и нетравматичная иммобилизация переломов позволяет сделать раненого мобильным, предупреждает развитие жизнеугрожающих последствий и осложнений травм (респираторного дистресс-синдрома, жировой эмболии, застойной пневмонии и др.).
Наиболее удобны для лечебно-транспортной иммобилизации стержневые аппараты внеочагового остеосинтеза. В отличие от спи-цевых систем, они более просты в использовании, не требуют дополнительных приспособлений для наложения, а продолжительность остеосинтеза не превышает 15-20 мин. Слабой их стороной является недостаточная жесткость фиксации, что требует дополнительной иммобилизации при нагрузке на конечность и не позволяет использовать их как окончательный вариант лечения.
В настоящее время военно-медицинской службой ВС РФ принят на снабжение, начиная с этапа оказания квалифицированной медицинской помощи, комплект универсальных стержневых аппаратов и хирургических устройств - комплект для лечения сочетанных травм КСТ-1. Преимущества применения стержневых аппаратов КСТ-1 в военно-полевых условиях очевидны - они позволяют произвести лечебно-транспортную иммобилизацию любых переломов длинных трубчатых костей (рис. 23.3а, б, в цв. илл.).
Методика применения стержневых аппаратов КСТ-1.
Остеосинтез проводится без использования специальных устройств на
обычном операционном столе или реанимационной кровати. Выполняется
предварительная сборка несущей конструкции аппарата с учетом
анатомических особенностей фиксируемого сегмента, характера повреждения
мягких тканей, вида перелома. Вводятся резьбовые стержни. Перед
введением стержня скальпелем осуществляется прокол кожи и при помощи
троакара формируется канал до упора в кость. На сегментах конечностей с
большим массивом мягких тканей направление канала определяется с
помощью введения длинных инъекционных игл до упора в кость. Стилет
троакара извлекается, сверлом диаметром
При этом сквозного проведения стержня не требуется. Выполняется соединение стержней с предварительно собранной несущей конструкцией аппарата. Все соединительные элементы должны быть расслаблены для обеспечения максимальной подвижности узлов аппарата. Проводится одномоментная ручная тракция по оси конечности, задача точной репозиции на данном этапе лечения не ставится. Стержни жестко фиксируются в аппарате путем закручивания всех гаек.
Имеются некоторые особенности введения стержней КСТ-1 в зависимости от локализации перелома: Плечевая кость. Вводятся по 2 стержня в каждый из отломков (рис. 23.4б; 23.4а цв. илл.).
Расположение
крайних спон-гиозных стержней: в центральном отломке стержень вводится
в головку плечевой кости с наружной поверхности по оси анатомической
шейки, в периферическом отломке - в надмы-щелки с наружной поверхности
перпендикулярно кости. Кортикальные стержни вводятся в диафиз не ближе
Бедренная кость. Наиболее прочная фиксация переломов бедренной кости достигается при введении трех стержней в каждый из отломков. Однако для целей лечебно-транспортной иммобилизации вполне достаточно введения двух стержней в каждый отломок (рис. 23.5б; 23.5а цв. илл.).
Расположение крайних спон-гиозных стержней: в центральном отломке стержень вводится из-под большого вертела с наружной поверхности бедра снизу вверх по
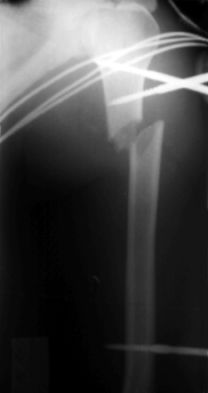
Рис. 23.4. Остеосинтез при помощи аппарата КСТ-1: б - рентгенограмма перелома плечевой кости, фиксированного аппаратом КСТ-1
оси
шейки бедренной кости, в периферическом отломке - в мыщелки, с наружной
поверхности, перпендикулярно кости. Кортикальные стержни вводятся в
диафиз с передненаружной поверхности не ближе
При переломах шейки бедренной кости, чрез- и подвертельных переломах, остеосинтез осуществляется путем наложения на таз стержневого аппарата рамочной конструкции с прикрепленной к нему длинной несущей штангой, на которой расположены узлы крепления 2-3 стержней, введенных в бедренную кость ниже места перелома (рис. 23.6б; 23.6а цв. илл.).
Кости голени. При остеосинтезе большеберцовой кости аппарат располагается по передней или передневнутренней поверхности (рис. 23.7б; 23.7а цв. илл.).
В проксимальный и дисталь-ный отломки вкручиваются по два стержня с передне-внутренней стороны, спереди назад. Для достижения большей жесткости
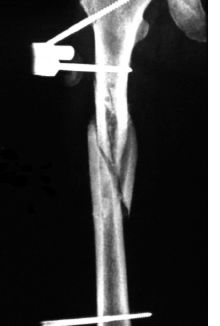
Рис. 23.5. Остеосинтез при помощи аппарата КСТ-1: б - рентгенограмма перелома бедренной кости, фиксированного аппаратом КСТ-1

Рис. 23.6. Остеосинтез при помощи аппарата КСТ-1: б - рентгенограмма остеосинтеза перелома проксимального отдела бедренной кости
фиксации
за счет перекреста стержней, в проксимальный метаэпи-физ один стержень
можно ввести с передненаружной стороны и связать его с аппаратом при
помощи
Для лечебно-транспортной иммобилизации возможно использование аппарата Илизарова в упрощенной компоновке (рис. 23.8 цв. илл.). При этом накладывается база из двух колец, соединенных телескопическими штангами, проводится ориентировочная
репозиция. Фиксация осуществляется за счет двух пар взаим-ноперекрещивающихся спиц, проведенных через метаэпифизы костей. Однако при использовании такой упрощенной компо-новк и аппарата Илизарова может сохраняться подвижность в зоне перелома за счет пружинящего действия спиц. Попытки усиления жесткости фиксации приводят к усложнению аппарата, удлинению времени операции и невозможны без применения специальных репонирующих и подвешивающих устройств.
Таким образом, аппаратом выбора для проведения лечебно-транспортной иммобилизации на этапах медицинской эвакуации является стержневой аппарат комплекта КСТ-1.
Среди методов лечебной иммобилизации при переломах костей различаются: скелетное вытяжение, гипсовые повязки, внеоча-говый остеосинтез и погружной остеосинтез (накостный, внут-рикостный).
Скелетное вытяжение в настоящее время не может рассматриваться как окончательный метод
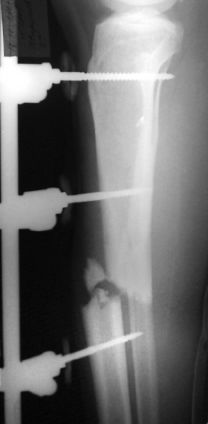
Рис. 23.7. Остеосинтез при помощи аппарата КСТ-1: б - рентгенограмма перелома большеберцовой кости, фиксированного аппаратом КСТ-1
лечения при огнестрельных переломах и должно использоваться только в период предоперационной подготовки.
Гипсовая повязка сохраняет свое значение как метод лечения неполных, простых полных переломов без смещения костных отломков, при этом обязательным условием является ограниченный характер повреждения мягких тканей.
Внеочаговый чрескостный остеосинтез аппаратами Г.А. Илизарова или спице-стержневыми компрессионно-дистракционными аппаратами в настоящее время является основным методом лечения огнестрельных переломов длинных трубчатых костей конечностей, особенно с обширным повреждением мягких тканей. Стержневые аппараты в качестве окончательного метода лечения использовать нецелесообразно - ввиду недостаточной жесткости фиксации и невозможности проводить этапную коррекцию положения отломков.
Все виды внутреннего остеосинтеза при огнестрельных переломах противопоказаны из-за угрозы развития ИО и могут применяться только у отдельных раненых после неосложненного з а ж и в л е н и я р а н ы и на фоне удовлетворительного общего состояния. Внутренний остео-синтез проводится не ранее 10 сут после окончательного заживления раны под прикрытием рациональной антибиотикопрофилактики.
С учетом большого количества методов лечения переломов длинных трубчатых костей (при этом каждый метод имеет свои достоинства и недостатки) и стремления к улучшению исходов лечения в последнее время все больше сторонников завоевывает тактика запрограммированного многоэтапного хирургического лечения переломов костей конечностей (см. пп. 23.1.5).
Огнестрельные ранения конечностей с повреждением крупных суставов. Огнестрельные ранения конечностей с повреждением крупных суставов (плечевого, локтевого, тазобедренного, коленного) могут быть проникающими и непроникающими в полость сустава.
Диагностика проникающего ранения не представляет трудностей при наличии большой раны в области сустава с истечением из нее синовиальной жидкости и обнаружении в ране суставных концов кости. В остальных случаях следует учитывать такие клинические признаки повреждения сустава, как сглаженность его контуров и увеличение в объеме, болезненность при пальпации и движениях, флюктуация при гемартрозе, деформация при тяжелых костных повреждениях и вывихах. Решающая роль в диагностике ранений суставов часто принадлежит рентгенологическому исследованию.
По степени повреждения мягких тканей и костей огнестрельные ранения конечностей с повреждением крупных суставов делятся на 3 группы, что и определяет методику хирургического лечения.
1. Точечные раны мягких тканей без повреждения кости, не требующие хирургической обработки (этим раненым производится только пункция сустава и иммобилизация гипсовыми лонгетами).
2. Раны мягких тканей с незначительным повреждением кости, требующие хирургической обработки (выполняется артротомия, хирургическая обработка раны, по возможности прилив-но-отливное дренирование полости сустава и иммобилизация гипсовыми лонгетами или аппаратами внешней фиксации).
3. Обширные дефекты мягких тканей со значительным повреждением кости (производится артротомия и резекция сустава, иммобилизация аппаратами внешней фиксации).
Огнестрельные ранения конечностей с повреждением кисти. Повреждения кисти представляют особую группу по причине своей многочисленности (достигают 15-20% среди боевых травм конечностей), сложности анатомического строения и функциональной значимости кисти как органа.
Огнестрельные ранения кисти, по классификации Е.В. Усольцевой, делятся на 3 группы:
1. Ограниченные - с повреждением части пальцев, или области тена-ра либо гипотенара.
2. Обширные - захватывающие целый отдел (пальцы, пясть, запястье) или часть двух отделов кисти с сохранением лишь простейших видов захвата.
3. Разрушения кисти - сопровождающиеся повреждением двух и более отделов, при которых она утрачивает свое значение как орган.
ПХО огнестрельных ран кисти выполняется только на этапе оказания специализированной хирургической помощи и сводится к остановке кровотечения, отсечению только явно некротизированных тканей, обязательной декомпрессии кисти путем пересечения карпальной связки, инфильтрации окружности раны раствором антибиотиков. Благодаря хорошему кровоснабжению кисти, выживают даже значительно поврежденные на вид ткани. Операцию следует начинать и завершать обильным промыванием раны антисептиками, что позволяет удалить инородные тела, обрывки тканей, свертки крови. Рана дренируется резиновыми выпускниками и пластиковыми трубками. Для
предупреждения раневой инфекции накладывается повязка с сорбентами или антисептическим раствором. Оптимальным методом иммобилизации является аппарат Г.А. Илизарова (рис. 23.9 цв. илл.). Образовавшиеся участки некроза иссекаются во время повторной хирургической обработки с элементами реконструктивной хирургии кисти.
Огнестрельные ранения конечностей с повреждением стопы. По тяжести повреждения выделяются ограниченные, обширные ранения и разрушения стопы аналогично классификации ранений кисти. Наиболее тяжелые ранения с отрывом стоп возникают при воздействии противопехотных мин.
При первичной хирургической обработке ранений стопы очень важна тщательная механическая очистка тканей с промыванием антисептиками, выполнение полной декомпрессии тканей стопы с обязательным рассечением ее фасций и сухожильного растяжения в нижней трети голени. Первичный шов ран стопы категорически запрещен. Лучшие функциональные результаты лечения тяжелых осколочных и минно-взрывных ранений стопы достигаются при завершении хирургической обработки наложением аппарата Илизарова. Учитывая важность анатомических образований стопы для сохранения опорной функции, целесообразно применять двухэтапную хирургическую обработку ран (как при ранениях кисти).
Поскольку стопа имеет плохое кровоснабжение в отличие от кисти, важное значение в лечении имеют: жесткая иммобилизация стопы аппаратом внешней фиксации и регионарные (внутрикостные, внутриарте-риальные) инфузии препаратов, улучшающих кровообращение, антибиотиков, ингибиторов ферментов, глюкокортикоидных гормонов.
23.1.3. Диагностика и лечение неогнестрельной травмы конечностей
Неогнестрельные травмы (ранения и закрытые травмы) конечностей на войне не имеют существенных отличий от повреждений мирного времени. Они включают повреждения мягких тканей, переломы костей и повреждения крупных суставов.
Повреждения мягких тканей разделяются на ограниченные и обширные (площадью более 200 см2), лечение которых состоит в ушивании или (при рвано-ушибленных, размозженных ранах) первичной хирургической обработке ран.
Значительные трудности представляет лечение травматической отслойки кожи, встречающейся при наезде колесного транспорта.
В большинстве случаев травматическую отслойку кожи диагностировать несложно, но при этом важно правильно оценить жизнеспособность отслоенных кожных лоскутов. Она определяется по послойной глубине и площади отслоенного лоскута. Наиболее точно это можно осуществить путем выполнения небольшого разреза отслоенного лоскута длиной 4-5 см по нижнему его краю вдоль проекционной линии и ревизии пальцем полости отслойки. Если отслоенный участок тканей представляет собой кожу или кожу с размозженной подкожножировой клетчаткой, он должен быть отсечен строго по периметру независимо от площади отслойки, поскольку кровоснабжение в нем либо отсутствует, либо нарушено за счет размозжения или большой площади отслойки подкожножировой клетчатки. После этого начинается кропотливая и длительная, особенно при обширных отслойках, операция - свободная кожная аутопластика по В. К. Красовитову. В ней выделяются два этапа, которые в мирное время обычно выполняются симультанно двумя хирургическими бригадами, поскольку при отслойке кожи нижней конечности от стопы до паха длительность операции в специализированных центрах составляет 4-6 ч.
1-й этап - подготовка реципиентного ложа, т.е. тщательная ПХО раны, образовавшейся после отсечения лоскута.
2-й этап - подготовка «донорского» кожного лоскута. Особенность кожной аутопластики по В.К. Красовитову состоит в том, что применяется полнослойный кожный лоскут, который не расщепляется, а только тщательно очищается от подкожножировой клетчатки на клеевом дерматоме. После этого полученные прямоугольные кожные лоскуты (соответствующие площади дерматома) перфорируются вручную скальпелем в шахматном порядке либо с помощью перфоратора, укладываются на реципиентное ложе и подшиваются по периметру рассасывающимся шовным материалом. На завершающем этапе суставы фиксируются аппаратом внешней фиксации так, чтобы вся конечность находилась в подвешенном состоянии с возможностью лечения раны открытым способом (рис. 23.10 цв. илл.).
Диагностические и тактические проблемы возникают при отслойке полнослойного кожно-подкожно-фасциального лоскута, который на вид вполне жизнеспособен, местами кровоточит и представляет большой соблазн для хирургов в плане упрощения операции до простого подшивания лоскута к подлежащим тканям и дренирования полости отслойки. Однако такой путь возможен только при ограниченной отслойке тканей - до 200 см2. При обширной отслойке кровообращение
отслоенного тканевого лоскута оказывается несостоятельным, наступает ишемия покрывных тканей, затем их некроз; но коварство патологии состоит в том, что эти процессы распространяются из глубины к поверхности и поэтому плохо манифестируются. В то же время, прогрессирует эндогенная интоксикация продуктами омертвевших тканей - развивается эндотоксикоз, на 3-и сут - уже ОПН, а на 4-5-е сут - смерть.
Поэтому лечебная тактика при диагностике обширной отслойки кожно-подкожно-фасциального лоскута только одна - отсечение лоскута, ПХО раны с первичной свободной кожной аутопластикой по В.К. Красовитову.
Неогнестрельные переломы костей конечностей могут быть открытыми и закрытыми.
Сушествует множество классификаций открытых переломов, однако наиболее распространенной в настоящее время является классификация, предложенная Р. Густило (
Классификация открытых переломов:
1. I тип - чистая рана длиной менее
2. II тип - рана от 1 до
3. III тип - рана более
А - костные отломки в месте перелома закрыты надкостницей и мягкими тканями;
В - костные фрагменты обнажены вследствие обширного разрушения мягких тканей;
С - перелом сопровождается нарушением кровообращения, требующим реваскуляризации конечности.
Кроме того, к переломам III типа относятся открытые полифокальные сегментарные переломы, разрушения сегментов конечностей, огнестрельные переломы, переломы с повреждением магистральных сосудов и переломы у пострадавших, помощь которым оказывается в сроки более 8 ч с момента травмы.
При открытых изолированных переломах I-II типа после выполнения ПХО (если необходимо) возможно ушивание раны и выполнение первичного погружного остеосинтеза, причем при диафизарных переломах методом выбора является остеосинтез блокированным стержнем.
При переломах III типа вопрос о способе закрытия раны после ПХО (первичный шов, первичный шов с приливно-отливным дренированием, первичный отсроченный шов) решается с учетом адекватности
выполненной обработки, возможности закрытия раны местными тканями, опыта и предпочтений оперирующего хирурга. Однако ПХО в обязательном порядке должна завершаться остеосинтезом перелома аппаратом внешней фиксации. При этом в условиях этапного лечения, а также при политравме предпочтение отдается простому и быстрому остеосинтезу аппаратом КСТ.
При закрытых переломах костей конечностей, вследствие сохранения целостности покровных тканей и низкого риска ИО, возможно применение при лечении всех видов современного остеосинтеза и консервативных методов лечения.
Гипсовая повязка является наиболее целесообразным способом обездвижения отломков при закрытых переломах костей любой локализации без смещения отломков, при метаэпифизарных переломах, поддающихся одномоментной закрытой репозиции и удерживающихся в гипсовой повязке, а также при наличии противопоказаний к оперативному лечению переломов.
Скелетное вытяжение применяется чаще как временный метод лечения, однако может быть окончательным при наличии противопоказаний к оперативным способам. В этих случаях вытяжение проводится до образования фиброзной мозоли с дальнейшей заменой на гипсовую иммобилизацию.
Внутренний остеосинтез продолжает развиваться быстрыми темпами. Практически любой закрытый перелом может быть фиксирован погружными конструкциями. Активно развиваются малоинвазивные методики остеосинтеза, когда оперативное вмешательство проводится без обнажения зоны перелома, под контролем электронно-оптического преобразователя (остеосинтез блокированными стержнями (рис. 23.11), пластинами с угловой стабильностью винтов, канюлированными винтами).
Однако в военно-полевых условиях выполнение высокотехнологичных методик погружного остеосинтеза возможно только во втором и третьем эшелонах этапа оказания специализированной медицинской помощи.
Показания к внеочаговому остеосинтезу с использованием различного вида внешних аппаратов при закрытых переломах в последнее время сокращаются в связи с большим арсеналом средств погружного остеосинтеза, дающих значительно лучшие функциональные результаты лечения. Однако существуют условия, когда использование внутреннего остеосинтеза невозможно ввиду общего тяжелого состояния раненых при тяжелой травме либо вследствие развившихся системных
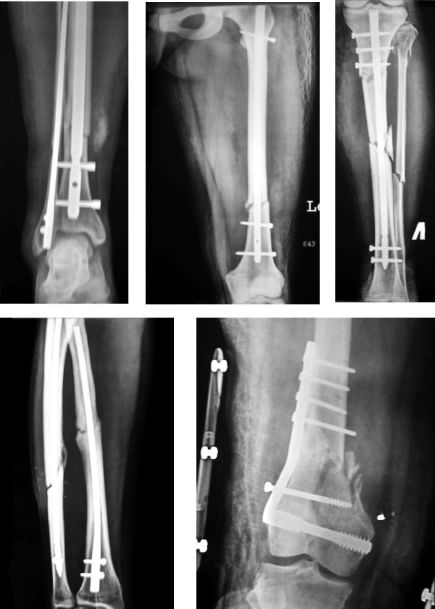
Рис. 23.11. Рентгенограммы современных методов погружного остеосинтеза переломов
осложнений. Тогда проводится наименее инвазивный остеосинтез переломов аппаратами внешней фиксации как элемент многоэтапной хирургической тактики (пп. 23.1.5)
Неогнестрельные повреждения крупных суставов подразделяются на закрытые и открытые (проникающие, непроникающие). По виду повреждений мягких тканей различаются ушибы и повреждения внутренних структур суставов (с гемартрозом, без гемартроза).
По характеру повреждений суставной поверхности, аналогично огнестрельной травме, выделяются три группы открытых травм суставов: без повреждения суставных поверхностей (выполняется только пункция сустава при гемартрозе), ограниченные повреждения (производится артротомия, хирургическая обработка раны сустава) и обширные повреждения (производится резекция суставных поверхностей). Операция на суставе завершается наложением компрессионно-дист-ракционного аппарата.
23.1.4. Ампутации конечностей при боевой травме
Ампутации конечностей осуществляются по первичным и вторичным показаниям. Первичными показаниями к ампутации являются отрыв (неполный отрыв) или разрушение конечности при ранениях и травмах, обугливание при ожогах. Вторичные показания к ампутации возникают при развитии тяжелых осложнений: некроза конечности (гангрена) в результате повреждения магистральных артерий, длительного сдавления, гнойно-некротической или анаэробной инфекции; глубокого ожога или отморожения.
При огнестрельных ранениях и открытых травмах, сопровождающихся отрывом или разрушением конечности при продолжающемся кровотечении из культи, несмотря на жгут, ампутация является компонентом противошоковой помощи и выполняется в неотложном порядке параллельно с мероприятиями интенсивной терапии.
При МВР с отрывом конечности хирургическая тактика имеет существенные отличия. Поскольку при МВР отрыв конечности сопровождается скручиванием и тромбозом магистральных сосудов, ожогом и коагуляцией тканей культи, кровотечение обычно надежно останавливается жгутом. Кроме того, МВР в большинстве случаев имеют сочетанный характер, а причиной тяжести состояния раненого является не только отрыв (разрушение) конечности, но и дистантные внутриполостные повреждения с продолжающимся кровотечением, ушибы сердца, легких, головного мозга. Поэтому ампутация поврежденного сегмента
конечности при МВР осуществляется во вторую очередь (по срочным показаниям) и только после стабилизации жизненно важных функций и выполнения неотложных операций на других областях тела.
Тех ническ и ампутации конечностей по первичным показаниям могут производиться либо в пределах неизмененных тканей стандартными способами, описанными в руководствах по оперативной хирургии, либо «по типу ПХО».
Показаниями для ампутации «по типу ПХО» являются.
1. Спасение жизни раненого в крайне тяжелом нестабильном состоянии - с продолжающимся кровотечением из культи (при отрыве) или из разрушенной конечности, несмотря на наложенный жгут. Ампутация выполняется атипичным способом, максимально быстро и атравматично, отсекая только некротизированные ткани с целью остановки кровотечения из культи и снятия жгута.
2. Попытка сохранения крупного сустава конечности при высоких отрывах голени или предплечья, или попытка сохранения максимально длинной культи при высоких отрывах бедра или плеча (для обеспечения более функционально выгодного протезирования конечности). Ампутация «по типу ПХО» у этих раненых выполняется атипично (часто даже без выкраивания кожных лоскутов) и как можно дистальнее. Техника вмешательства заключается в иссечении участков первичного некроза на культе, перевязке магистральных сосудов, обработке нервных стволов и опиливании кости на избранном уровне сохранения конечности. Следует отметить, что при МВР выполнение ампутации «по типу ПХО», как правило, невозможно из-за обширности и большей протяженности повреждения тканей культи.
При операции ампутации «по типу ПХО» в последующем для формирования культи, как правило, необходима реконструктивная реампутация конечности.
Вне зависимости от техники ампутации при боевой травме обязательной является фасциотомия с декомпрессией всех футляров культи конечности. Рана культи не ушивается (применяются повязки с сорбентами, водорастворимыми мазями). Иммобилизация культи осуществляется П-образной лестничной шиной с обездвиживанием проксимального сустава. Оптимальной является иммобилизация при помощи двух колец аппарата Илизарова с замыканием смежного сустава. При благоприятном течении - культя закрывается отсроченным первичным швом.
Ампутации конечностей, выполняемые по вторичным показаниям,
имеют свои особенности. Они могут осуществляться на фоне тяжелого состояния раненого, обусловленного интоксикацией. В этих случаях ампутации производятся гильотинным способом (для сокращения продолжительности операции) в пределах здоровых тканей, со вскрытием затеков, фасциотомией во всех фасциальных футлярах. Обязательными условиями успешного лечения являются адекватное дренирование широко раскрытой раны культи, хорошая иммобилизация, местное и общее применение антибиотиков.
23.1.5. Тактика запрограммированного многоэтапного хирургического лечения («orthopaedic damage control») при тяжелых ранениях и травмах с переломами длинных костей конечностей
Тактика лечения переломов длинных трубчатых костей при тяжелых сочетанных ранениях и травмах до сих пор остается предметом споров. Если при изолированных переломах применение выжидательной тактики с последующим остеосинтезом в отсроченном порядке оправдано лучшими окончательными результатами лечения, то при сочетанных ранениях и травмах нефиксированные переломы длинных костей являются источниками избыточной афферентной импульсации, очагами эндотоксикоза и приводят к обездвиживанию раненых в положении на спине. Возрастает риск таких грозных осложнений травматической болезни, как синдром жировой эмболии, тромбоэмболии различной локализации, гипостатические пневмонии, респираторный дистресс-синдром, что существенно увеличивает летальность. Кроме того, ранняя фиксация огнестрельных переломов снижает риск развития ИО.
Отечественные и зарубежные авторы в последние годы единодушны во мнении, что оптимальным способом предупреждения осложнений при тяжелых травмах является ранняя фиксация переломов длинных трубчатых костей. В то же время, хотя оперативная стабилизация переломов устраняет очаги эндотоксикоза, ликвидирует избыточную афферентную импульсацию, обеспечивает мобильность раненых, предотвращает развитие ИО, но, с другой стороны, длительная и травматичная фиксация переломов длинных костей может ухудшить и без того декомпенсированное состояние раненых.
Так им о бра з ом, сроки хирургической фиксации переломов длинных трубчатых костей при тяжелых травмах должны определяться двумя положениями.
1. Чем раньше, тем лучше.
2. Как только позволит общее состояние раненого. Все
вышесказанное диктует необходимость создания системы лечения переломов
длинных костей при тяжелых ранениях и травмах, основанной на идее
максимально раннего малоинвазивного остеосинтеза. Данная система
получила название тактики запрограммированного многоэтапного хирургического лечения, которая широко применяется в клинике военно-полевой хирургии с
На I этапе,
в течение первых 12 ч с момента травмы, после выполнения всех
неотложных оперативных вмешательств, относительной стабилизации
состояния (тяжесть состояния по шкале ВПХ-СП - не более 30 баллов, сАД -
не менее
На II этапе проводится комплекс мероприятий интенсивной терапии, направленный на стабилизацию состояния раненых и подготовку их к последующему оперативному вмешательству. После стабилизации состояния раненого, когда индекс тяжести по шкале ВПХ-СС снижается до 45 баллов и менее, раненый готов к следующему этапу лечения.
На III этапе (через 8-10 сут) выполняется перемонтаж или демонтаж аппаратов, точная репозиция переломов и окончательная их фиксация различными методами.
23.1.6. Помощь раненным в конечности на этапах медицинской эвакуации
Первая помощь раненным в конечности включает временную остановку наружного кровотечения, наложение асептической повязки с помощью ППИ, обезболивание из шприц-тюбика (1 мл 2% раствора промедола), транспортную иммобилизацию подручными средствами и применение таблетированного антибиотика (доксициклина).
Доврачебная помощь осуществляется фельдшером, который контролирует правильность проведенных ранее мероприятий и устраняет отмеченные недостатки. Раненым в состоянии шока налаживается струйное внутривенное введение плазмозаменителей, вводятся сердечные и сосудистые аналептики.
Первая врачебная помощь. В вооруженном конфликте первая врачебная помощь рассматривается как предэвакуационная подготовка к авиамедицинской эвакуации тяжелораненых непосредственно в МВГ 1-го эшелона для оказания ранней специализированной хирургической помощи. В крупномасштабной войне после оказания первой врачебной помощи все раненые эвакуируются в омедб (омедо).
Среди раненных в конечности выделяются следующие сортировочные группы.
1. Нуждающиеся в неотложных мероприятиях первой врачебной помощи. В эту группу входят раненые с кровотечением, тяжелым шоком, со жгутами, с отрывом или разрушением конечности - они направляются в перевязочную в первую очередь.
2. Нуждающиеся в проведении мероприятий первой врачебной помощи в перевязочной - в порядке очереди. К ним относятся раненые с переломами длинных костей без явлений шока, с обширным повреждением мягких тканей.
3. Подлежащие дальнейшей эвакуации после оказания медицинской помощи на сортировочной площадке. К этой группе относятся все остальные раненные в конечности без легкораненых. По показаниям им подбинтовываются промокшие кровью повязки, вводятся анальгетики, антибиотики, столбнячный анатоксин, осуществляется или улучшается транспортная иммобилизация.
4. Легкораненые (см. пп. 23.1.7).
Среди мер профилактики и борьбы с травматическим шоком при ранениях конечностей в МПп (медр) главными являются: струйное внутривенное введение плазмозамещающих растворов, обезболивание путем выполнения новокаиновых блокад, наложение транспортных шин.
Новокаиновые блокады осуществляются в перевязочной. При огнестрельных ранениях и открытых переломах костей методом выбора являются проводниковые и футлярные блокады, проводимые в пределах здоровых тканей проксимальнее места повреждения. При закрытых переломах костей конечностей наиболее рациональным способом обезболивания является введение новокаина в гематому (технику выполнения блокад см. в гл. 6).
Импровизированные средства транспортной иммобилизации при их неэффективности заменяются на табельные (комплект Б-2), в особенности при переломах бедра, повреждениях тазобедренных и коленных суставов.
Транспортная иммобилизация осуществляется по следующим показаниям: переломы костей; повреждения суставов, магистральных сосудов и нервов; обширные повреждения мягких тканей; СДС; обширные ожоги и отморожения.
Правила транспортной иммобилизации.
1. Иммобилизация осуществляется как можно раньше после травмы.
2. Перед наложением шины производится обезболивание (введение анальгетиков, новокаиновые блокады).
3. Осуществляется обездвиживание не менее двух смежных суставов, прилегающих к поврежденному сегменту конечности (при переломах бедра и плеча обездвиживаются три сустава).
4. При грубой деформации конечности в результате переломов костей - для предупреждения сдавления магистральных сосудов и нервов - конечности придается правильное положение.
5. Фиксация поврежденной конечности осуществляется в сред-нефизиологическом положении (при котором достигается равновесие мышц сгибателей и разгибателей). Это обеспечивает минимальную подвижность костных отломков, и иммобилизи-руемые сегменты конечности находятся в удобном для раненого положении.
6. Обязательна защита костных выступов от травматизации шиной: шины должны накладываться на обмундирование, обувь. Дополнительно используются ватно-марлевые прокладки.
7. При наложенном жгуте прибинтовывание шины осуществляется таким образом, чтобы оставить жгут заметным и доступным для дополнительного затягивания или расслабления.
8. В холодное время года конечности после иммобилизации необходимо дополнительно утеплять.
Для иммобилизации верхней конечности используются лестничные и фанерные шины, косынки. При повреждениях плечевого сустава, плечевой кости и локтевого сустава применяется лестничная шина, которая накладывается от кончиков пальцев до противоположного плечевого сустава. Поврежденная верхняя конечность приводится к туловищу, в подмышечной впадине - ватно-марлевый валик, локтевой сустав согнут под углом 90?, предплечье - в среднем положении
между супинацией и пронацией, кисть - в положении тыльной флексии, что достигается с помощью ватно-марлевого валика, вложенного в кисть раненого. Концы лестничной шины связываются между собой, и верхняя конечность дополнительно фиксируется косынкой (рис. 23.12).
Поврежденное предплечье и лучезапястный сустав иммоби-лизируются лестничной шиной от кончиков пальцев до верхней трети плеча. При повреждении кисти используется фанерная шина до локтевого сустава. В этих случаях верхняя конечность подвешивается на бинте или ремне.
Транспортная иммобилизация нижней конечности осуществляется с помощью лестничных, фанерных шин или шин Дитерихса. При повреждениях тазобедренного сустава, бедренной кости и коленного сустава применяется шина Дитерихса (рис. 23.13) или 4 лестничные шины: одна по задней поверхности от пальцев до середины спины, другая по передней поверхности от голеностопного
сустава до пупка, еще одна по наружной поверхности и последняя - по
внутренней.
Шина, которая расположена по задней поверхности, моделируется
путем сгибания ее в области голеностопного сустава под углом 90?, в
области коленного сустава - 160?.
Методика иммобилизации шиной М.М. Дитерихса.
1. Производится подгонка по длине наружных и внутренних бранш шины (наружная бранша должна упираться в подмышечную ямку, внутренняя - в промежность раненого).

Рис. 23.12. Транспортная иммобилизация при переломе плеча лестничной шиной
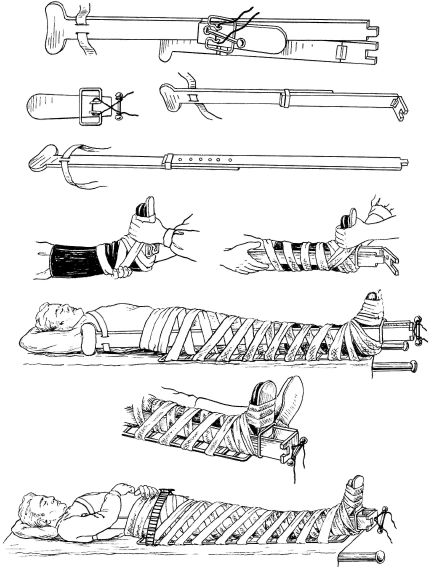
Рис. 23.13. Наложение шины Дитерихса (объяснения в тексте)
2. К стопе (с надетой обувью или с ватно-марлевой прокладкой на тыльной поверхности) прибинтовывается «подошва» шины.
3. Бранши шины проводятся через металлические скобы подошвы и прикладываются к конечности. Это положение фиксируется широкими матерчатыми тесьмами, прикрепленными к браншам (одна из тесемок обязательно проводится вокруг надплечья с противоположной стороны туловища раненого).
4. Подготавливается закрутка, которая проводится через подошву и щель в выступе наружной бранши (рис. 23.14).
5. Производится осторожное вытяжение за дистальную часть конечности, которое завершается подтягиванием закрутки и ее фиксацией.
6. Костные выступы (области большого вертела, мыщелков коленного сустава, лодыжек) дополнительно защищаются ватно-мар-левыми прокладками.
7. Шина Дитерихса укрепляется двумя лестничными шинами: по задней поверхности (с моделированием в области коленного сустава) и вокруг таза на уровне тазобедренных суставов, а затем прибинтовывается к конечности.
При повреждении голени и голеностопного сустава для иммобилизации используются три лестничных или лестничная и две фанерные шины, располагаемые от кончиков пальцев до верхней трети бедра по задней
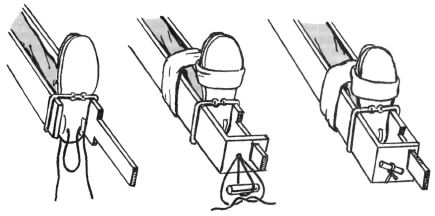
Рис. 23.14. Методика осуществления вытяжения при наложении шины Дитерихса
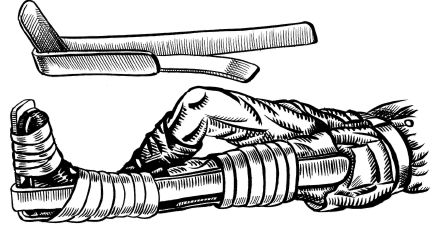
Рис. 23.15. Транспортная иммобилизация нижней конечности лестничными шинами при переломе костей голени
поверхности (лестничная шина), наружной и внутренней поверхностям (фанерные шины) нижней конечности (рис. 23.15).
Иммобилизация поврежденной стопы осуществляется двумя лестничными шинами, одна из которых располагается по задней поверхности от пальцев до коленного сустава, вторая - по наружной и внутренней поверхностям после П-образного изгиба.
При оказании первой врачебной помощи в перевязочной также производится отсечение дистального участка конечности, висящего на небольшом кожном или кожно-мышечном лоскуте и полностью утратившего жизнеспособность. Эта операция выполняется с целью снижения травматизации конечности при дальнейшей эвакуации. Обязательным условием является хорошее обезболивание: внутримышечное введение промедола, проводниковая новокаиновая блокада и местная инфильтрационная анестезия пересекаемого лоскута.
Для предупреждения ИО раненым с огнестрельными и открытыми переломами, обширными ранами мягких тканей производится пара-вульнарное введение антибиотиков (пенициллин 1 млн ЕД). Всем раненым и пораженным осуществляется профилактика столбняка - вводится подкожно столбнячный анатоксин (0,5-1,0 мл).
Квалифицированная хирургическая помощь. При хорошо налаженной авиамедицинской эвакуации в вооруженном конфликте целесообразно всех раненных в конечности доставлять непосредственно на этап оказания СХП,
минуя омедб (омедо). В таких условиях этап оказания квалифицированной медицинской помощи используется по назначению только при нарушении эвакуации воздушным транспортом. При доставке раненных в конечности в омедб (омедо СпН) им производится предэ-вакуационная подготовка в объеме первой врачебной помощи. Квалифицированная хирургическая помощь оказывается только по жизненным показаниям.
В условиях крупномасштабной войны квалифицированная хирургическая помощь оказывается в объемах - от неотложного до полного.
При сортировке раненных в конечности выделяются следующие группы.
1. Нуждающиеся в неотложных операциях (продолжающееся наружное кровотечение; раненые с наложенными жгутами; отрывы и разрушения конечностей с кровотечением, несмотря на наложенный жгут. Они направляются в перевязочную для тяжелораненых в первую очередь. Раненые, нуждающиеся в сложных операциях (высокая ампутация или экзартикуляция бедра, повреждения магистральных сосудов), направляются в операционную.
2. Подлежащие хирургическому лечению по срочным показаниям (раненые с некомпенсированной ишемией вследствие повреждения кровеносных сосудов; анаэробная инфекция; ишемический некроз конечностей; ранения конечностей со значительным повреждением мягких тканей, в т.ч. при огнестрельных переломах длинных костей и ранениях крупных суставов; раны, зараженные отравляющими веществами и РВ, обильно загрязненные землей; тяжелая сочетанная боевая травма с множественными переломами длинных костей). Эти раненые направляются в перевязочную для тяжелораненых в порядке очереди. Раненые с анаэробной инфекцией сразу направляются в «анаэробную» палатку.
3. Подлежащие дальнейшей эвакуации после оказания необходимой медицинской помощи в условиях сортировочно-эвакуационного отделения. По показаниям им повторно вводится пенициллин, при болевом синдроме - промедол, подбинтовываются промокшие от крови повязки, улучшается транспортная иммобилизация. Шины Дитерихса укрепляются гипсовыми кольцами. Затем раненые направляются в эвакуационные палатки.
4. Легкораненые (см. пп. 23.1.7).
В случае выполнения в перевязочной омедб ПХО огнестрельных переломов длинных костей (при наличии неотложных или срочных показаний к вмешательству) операция завершается лечебно-транспортной иммобилизацией с помощью аппаратов КСТ-1.
Специализированная хирургическая помощь раненным в конечности в вооруженном конфликте оказывается в МВГ 1-го эшелона, где (при первичной доставке раненых) осуществляется медицинская сортировка на вышеперечисленные группы, проводятся неотложные и срочные, а затем отсроченные операции. Однако эти операции выполняются специалистами в исчерпывающем объеме, и при лечении раненых применяются новые эффективные технологии (внешний остеосинтез переломов, реконструкции кровеносных сосудов и др.), что значительно улучшает исходы ранений. Через 2-3 сут раненые эвакуируются для долечивания в лечебные учреждения 2-3-го эшелонов.
В крупномасштабной войне специализированная хирургическая помощь раненным в конечности оказывается в нескольких госпиталях ГБ. Раненые с переломами длинных костей и повреждениями крупных суставов лечатся в ВПТрГ; с отрывами, разрушениями или после ампутаций конечностей, с тяжелыми повреждениями кисти и стопы, с обширными повреждениями мягких тканей - в ВПХГ; легкораненые - в ВПГЛР.
Долечивание раненных в конечности с переломами костей, учитывая длительные сроки иммобилизации и необходимость повторных вмешательств, осуществляется в ТГЗ.
23.1.7. Легкораненые и их лечение на этапах медицинской эвакуации
Легкораненые составляют особую категорию раненых военнослужащих, выделяемую по принципу возможности быстрого излечения и способности к возвращению в строй.
Значение легкораненых для восполнения людских ресурсов в ходе боевых действий является первостепенным. Как известно, в годы Великой Отечественной войны в строй ежедневно возвращалась дивизия обстрелянных воинов, в основном из числа легкораненых.
Определение понятия «легкораненый». К ним относятся раненые:
• сохранившие способность к самостоятельному передвижению и самообслуживанию;
• у которых нет проникающих ранений полостей (черепа, груди, живота, глазного яблока и крупных суставов), переломов длинных трубчатых костей, повреждений магистральных сосудов и нервных стволов, обширных повреждений мягких тканей, поверхностных ожогов более 10% поверхности тела, поражения проникающей радиацией более 1,5 Гр; •лечение может быть завершено в течение 2 мес; •по завершении лечения будут годны к военной службе. В структуре боевой хирургической травмы легкораненые составляют 60-70%. Среди них по локализации преобладают повреждения конечностей (80%), ранения мягких тканей головы составляют до 10%, прочие ранения - 10%.
С введением в практику военно-полевой хирургии методик объективной оценки тяжести травм (Гуманенко Е.К. и соавт., 1997), стало возможным дифференцированно подойти к структуре легкораненых. Установлено, что к категории легкораненых относятся не только раненые с легкими повреждениями (0,05-0,4 балла по шкале ВПХ-П), но и раненые с повреждениями средней степени тяжести (0,5-0,9 баллов по шкале ВПХ-П). Таким образом, «легкораненые» - это не нозологическое, а медико-тактическое понятие, ориентирующее военных врачей на оказание полноценной, исчерпывающей медицинской помощи особой группе раненых, суть которой состоит в том, что они в состоянии самостоятельно передвигаться, обслуживать себя и перспективны к быстрому возвращению в строй. Во всем остальном - это очень разнородная группа и по локализации, и по тяжести ранений, и, как следствие, по нуждаемости в различных видах медицинской помощи. Для одних «легкораненых» (с легкими ранениями) достаточно усилий медицины войскового звена, для других (с ранениями средней тяжести) - необходимы специализированные госпитали с самым современным оборудованием и врачами-специалистами высшей квалификации.
Организация помощи легкораненым на этапах медицинской эвакуации в крупномасштабной войне предусматривает как можно более раннее выделение потока легкораненых; стремление к оказанию легкораненым ранней специализированной хирургической помощи, что обеспечивает наилучшие функциональные результаты лечения; проведение медицинской и социальной реабилитации с первых дней лечения.
Первая и доврачебная помощь легкораненым оказывается по обычным принципам. Применение шприц-тюбика с промедолом из АИ при небольших ранениях нецелесообразно, поскольку из-за общего действия наркотического анальгетика легкораненого придется эвакуировать на носилках.
• Первая врачебная помощь. На сортировочном посту МПп (омедр) выделяется группа «ходячих» раненых, помощь которым оказывается в третью очередь. Во время ожидания медицинской помощи легкораненые, чтобы они не мешали работе персонала, должны быть размещены отдельно от носилочных, обеспечены горячим чаем с бутербродами. Из числа этих раненых выявляются следующие группы: нуждающиеся только в амбулаторном лечении, которые с необходимыми рекомендациями возвращаются в подразделение под наблюдение фельдшера батальона; •с поверхностными ссадинами кожи, ушибами мягких тканей с ограниченными подкожными гематомами; они могут быть задержаны в МПп (медр) для лечения на срок не более 5 сут; •остальные легкораненые - врачебная помощь оказывается им в условиях сортировочной палатки. Осуществляется введение ненаркотических анальгетиков, антибиотиков, столбнячного анатоксина, наложение и исправление повязок, транспортная иммобилизация табельными средствами. При возможности эвакуация этих раненых осуществляется непосредственно в ВПГЛР с использованием транспорта общего назначения, в положении сидя, без сопровождающих. Квалифицированная медицинская помощь. В омедб (омедо) легкораненые выделяются в отдельный поток, для чего развертываются специальные функциональные подразделения - сортировочная, перевязочная и эвакуационная для легкораненых.
На СП санинструктором выделяется группа «ходячих» раненых, которая сразу направляется в сортировочную палатку для легкораненых. В ходе медицинской сортировки выделяются следующие группы раненых:
• «ходячие» раненые, не относящиеся к категории легкораненых (с переломами костей предплечья, с признаками повреждения магистральных сосудов или нервов, проникающими ранениями и т.д.); они направляются в функциональные подразделения для тяжелораненых; •легкораненые, нуждающиеся в оказании квалифицированной хирургической помощи (остановка наружного кровотечения, удаление поверхностно расположенных инородных тел глаза, вправление вывихов и др.); после оказания медицинской помощи в перевязочной для легкораненых они направляются в эвакуационную для легкораненых;
• легкораненые со сроками лечения до 10 сут, которые остаются в команде выздоравливающих омедб (омедо) с последующим возвращением в часть; к данной группе относятся раненые, имеющие поверхностные осколочные ранения и другие мелкие раны, не подлежащие хирургической обработке; ушибы мягких тканей без выраженных подкожных гематом; повреждения связочного аппарата, не препятствующие активным движениям; поверхностные ожоги туловища и конечностей (до 5% площади тела) и отморожения I степени функционально неактивных областей; легкие повреждения органа зрения (поверхностные непроникающие ранения глаз). •легкораненые со сроком лечения более 10 суток - после оказания первой врачебной помощи в сортировочной палатке, они направляются в эвакуационную, затем в ВПГЛР. Сортировка легкораненых осуществляется по типу амбулаторного приема. К врачу, сидящему за столом, санитары по очереди подводят раненых. Врач диктует диагноз регистратору, медсестра вводит антибиотик, столбнячный анатоксин, подбинтовывает сбившиеся повязки.
Лечение легкораненых в команде выздоравливающих омедб (омедо) осуществляется при госпитальном отделении с размещением в казарме. Предусматривается оказание полного объема квалифицированной хирургической помощи, медицинская и профессиональная реабилитация легкораненых. С этой целью лечение сочетается с боевой и физической подготовкой, трудотерапией (в качестве внештатных санитаров).
Специализированная хирургическая помощь оказывается в ВПГЛР, которые предназначены для лечения легкораненых и легкобольных до полного их выздоровления, реабилитации и возвращения в строй.
Система лечения легкораненых в локальных войнах и вооруженных конфликтах значительно отличается от традиционных подходов по опыту крупномасштабных войн.
Возможности этапов оказания квалифицированной хирургической помощи по лечению легкораненых весьма ограничены, прежде всего по тактическим соображениям. Медицинские части, предназначенные для оказания помощи большим потокам раненых, не могут быть перегружены ранеными, сохранившими способность к самообслуживанию. Это требует отвлечения медперсонала от оказания помощи раненым, нуждающимся в ней по жизненным показаниям. Поэтому оптимальным объемом медицинской помощи легкораненым, доставленным в омедб (омедо СпН), будут мероприятия
первой врачебной помощи. Задерживать легкораненых в войсковом звене в условиях локальных войн и вооруженных конфликтов нецелесообразно.
Поток легкораненых формируется в МВГ 1-го эшелона, где для поступающих развертываются специальные отделения-накопители со своим медперсоналом. Цель этих, по сути сортировочно-эвакуа-ционных отделений, во-первых, максимальная разгрузка личного состава госпиталей для оказания помощи потоку тяжелораненых, а во-вторых - предупреждение подхода к легкораненым «по остаточному принципу» с оказанием им медицинской помощи в последнюю очередь. В этих отделениях получают СХП легкораненые с легкими ранениями, доля которых может составлять до 40-50% всего входящего потока раненых. Сроки лечения раненых с легкими ранениями (в основном повреждения мягких тканей) занимают до 20 сут, поэтому проблемой является периодически возникающая перегрузка МВГ 1-го эшелона легкоранеными, в результате которой неизбежна дальнейшая эвакуация тех легкораненых, которые способны быстро вернуться в строй. Возможным выходом являлось бы создание реабилитационных центров для легкораненых и легкобольных, необходимость в которых проявилась при проведении контртеррористических операций на Северном Кавказе. В эти же центры могут переводиться и те выздоравливающие военнослужащие, которые изначально не относились к категории легкораненых, но сроки их лечения и реабилитации не превышают 20-30 сут.
В МВГ 1-го эшелона (в процессе медицинской сортировки по шкале оценки тяжести травмы ВПХ-П) также выделяются легкораненые с повреждениями средней степени тяжести (с ограниченными ранениями кисти, стопы, переломами костей, непроникающими ранениями глаз и т.п. - до 20% от общего числа раненых), нуждающиеся в узкоспециализированных мероприятиях СХП. Эти легкораненые без задержки эвакуируются в госпитали 2-го эшелона со специальной организационно-штатной структурой (ВПГЛР), развернутые на территории воюющего военного округа. Сроки лечения этой группы легкораненых, как правило, не превышают 40-60 сут.
23.2. ПОВРЕЖДЕНИЯ МАГИСТРАЛЬНЫХ СОСУДОВ КОНЕЧНОСТЕЙ
Частота ранений кровеносных сосудов в Великой Отечественной войне 1941-1945 гг. не превышала 1% в общей структуре ранений. В современных локальных войнах и вооруженных конфликтах боевые повреждения магистральных кровеносных сосудов встречаются у 6-9% раненых. Доля повреждений сосудов конечностей в общей структуре сосудистой травмы составляет 90%.
Ввиду поздней эвакуации раненых и высокой частоты раневой инфекции в мировых войнах, поврежденные артерии в большинстве случаев перевязывались с частотой ампутаций конечностей 49,6% (Б.В. Петровский, М. Дебекки). В условиях локальных войн складываются благоприятные условия для восстановления кровеносных сосудов, что позволило снизить уровень послеоперационных ампутаций до 13,5% во время войны во Вьетнаме (Н. Рич), 18,4% - в Афганистане и 15,7% на Северном Кавказе (И.М. Самохвалов).
23.2.1. Классификация, клиника и диагностика повреждений кровеносных сосудов
Различаются огнестрельные (пулевые, осколочные ранения и МВР) и неогнестрельные травмы кровеносных сосудов (неогнестрельные ранения и закрытые повреждения). При огнестрельных ранениях сосудов в половине случаев встречается одновременное повреждение артерий и вен.
В зависимости от характера повреждения сосудистой стенки выделяются разрушение участка (дефект) сосуда, полный и неполный перерыв, боковое ранение (одной стенки или сквозное до половины окружности сосуда), ушиб и сдавление (рис. 23.16).
Ушиб сосуда возникает при непрямом механизме повреждения (закрытая травма, боковой удар РС) и проявляется в виде травматического спазма и субадвентициального разрыва. Сдавление сосуда, как правило, вызывается костными отломками или напряженной внутритканевой гематомой. Все формы ушиба и сдавления сосуда в свою очередь могут приводить к полному или неполному тромбозу его просвета.
Ранения кровеносных сосудов сопровождаются рядом общих и местных нарушений функций организма.
Общие нарушения обусловлены острой кровопотерей, признаками которой являются слабость, сухость во рту, головокружение, бледность, слабый и частый пульс, снижение АД. Кровотечение к моменту осмотра раненого врачом, как правило, уже остановлено тем или иным способом либо остановилось самостоятельно. Степень тяжести кровопотери определяется интенсивностью кровотечения, а также характером ранения. Кровопотеря менее значительна при полных перерывах артерий (концы сосуда сокращаются, вызывая спонтанную остановку кровотечения), при узких отверстиях раневых каналов в окружающих тканях (излившаяся кровь сдавливает сосуд за счет образования напряженной гематомы).
• К местным симптомам повреждения сосудов относятся: локализация раневого канала в проекции магистрального сосуда; •наличие напряженной суб-фасциальной гематомы в окружности раны; •пульсация гематомы и выслушивание патологических шумов над ней при аус-культации;
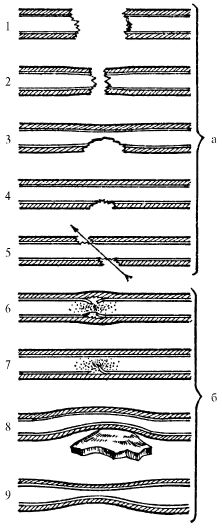
Рис. 23.16. Виды повреждений сосудистой стенки: 1 - разрушение участка (дефект) сосуда; 2 - полный перерыв; 3 - неполный перерыв; 4 - боковое ранение (одной стенки); 5 - боковое сквозное ранение; 6 - ушиб (субад-вентиционный разрав); 7 - ушиб (отрыв участка интимы); 8 - сдавление; 9 - травматический спазм
• признаки острой ишемии (бледность и похолодание кожи дисталь-ных отделов поврежденной конечности, ослабление или отсутствие периферической пульсации, нарушения чувствительности и подвижности конечности).
В совокупности, перечисленные общие и местные признаки встречаются у 85% раненых с повреждением сосудов, при этом постановка диагноза сосудистой травмы трудностей не вызывает. В то же время, у остальных 15% раненых повреждения сосудов могут легко быть просмотрены из-за отсутствия наружного кровотечения (в случае закрытой травмы сосудов) и признаков острой ишемии (при хорошем коллатеральном кровотоке), при наличии тяжелых сочетанных повреждений и др.
Уточнить диагноз повреждения сосуда можно с помощью ультразвуковой допплерографии и рентгенконтрастной ангиографии. В неясных случаях предпринимается оперативная ревизия области предполагаемого ранения сосуда.
Если «свежее» ранение магистральных сосудов осталось неди-агностированным, могут развиваться отдаленные последствия сосудистой травмы в виде пульсирующей гематомы, вокруг которой постепенно образуется капсула, - с трансформацией гематомы в травматическую (ложную) аневризму. При тесном соприкосновении места ранения артерии и вены формируются травматические арте-рио-венозные свищи.
Первичное травматическое нарушение магистрального кровотока, перевязка или неудачное восстановление сосуда могут осложняться развитием ишемического некроза конечности или сопровождаются формированием хронической артериальной или венозной недостаточности.
23.2.2. Принципы лечения повреждений сосудов конечностей
При оказании помощи раненым с повреждениями сосудов последовательно решаются следующие основные задачи:
• спасение жизни раненого при кровотечении и кровопотере;
• сохранение жизнеспособности конечности;
• лечение осложнений и последствий повреждений сосудов. Своевременно и правильно выполненная временная остановка кровотечения вместе с быстрым восполнением кровопотери лежат в основе спасения жизни раненых с сосудистой травмой. Направления оказания медицинской помощи и лечения раненых с острой кровопо-терей рассмотрены в гл. 7.
Возможность сохранения конечности при повреждении сосудов определяется глубиной артериальной ишемии. Классификация острой ишемии, прогноз и лечебная тактика при ранении артерий конечностей по В.А. Корнилову приведены в табл. 23.2.
Наличие достаточного коллатерального кровотока в конечности с поврежденной магистральной артерией проявляется сохранением активных движений, тактильной и болевой чувствительности (компенсированная ишемия). При компенсированной ишемии угроза развития ишемического некроза отсутствует. Если завершить операцию перевязкой поврежденной артерии, может развиться хроническая ишемия, устраняемая реконструктивной операцией в отдаленном периоде.
В ситуации, когда уровня сохраненного коллатерального кровотока не хватает для обеспечения жизнедеятельности тканей, уже через 30-40 мин после ранения развивается картина некомпенсированной ишемии (утрата активных движений, тактильной и болевой чувствительности). Если не восстановить кровоток по магистральной артерии, то через 6-8 ч неизбежно разовьется ишемическая контрактура поперечно-полосатых мышц конечности (необратимая ишемия). Попытка сохранить конечность восстановлением артерии
Таблица 23.2. Классификация ишемии конечности при ранении артерий, прогнозирование ее исходов и лечебная тактика
Степень ишемии | Главные клинические признаки | Прогноз | Лечение |
Компенсированная (за счет коллате-ралей) | Сохранены активные движения, тактильная и болевая чувствительность | Угрозы гангрены нет | Показаний к срочному восстановлению артерии нет; перевязка сосуда безопасна |
Некомпенсированная | Утрата активных движений, тактильной и болевой чувствительности | Конечность омертвеет в пределах ближайших 6-8 ч | Показано неотложное восстановление артерии |
Необратимая | Пассивные движения невозможны - острая ишемичес-кая контрактура конечности | Сохранение конечности невозможно | Показана ампутация; восстановление артерии может привести к гибели раненого от интоксикации |
при необратимой ишемии ведет к смертельно опасному эндотоксико-зу за счет вымывания из длительно ишемизированных мышц ионов калия, миоглобина, полипептидов, агрессивных свободных радикалов и др. (феномен ишемии-реперфузии).
Наиболее часто необратимая ишемия вследствие «анатомической недостаточности» имеющихся коллатералей развивается при ранениях подколенной артерии (до 80%), общей подвздошной артерии (50%), бедренной артерии в нижней трети (30%), подключичной артерии в начальном отделе (25%). Ранения других артерий протекают более благоприятно, хотя их повреждения при обширных разрушениях мягких тканей, сопровождающихся нарушением коллатерального кровотока, также могут приводить к гангрене конечности.
Операции по поводу повреждений сосудов целесообразно проводить под общим обезболиванием. Учитывая возможность интраоперацион-ного кровотечения, необходимо располагать запасом консервированной крови, подготовленной для переливания. Ангиотравматологи-ческие операции выполняются в три этапа. Сначала осуществляется выделение зоны повреждения сосудов и обеспечивается временный гемостаз атравматическими зажимами. Затем с учетом характера повреждения сосудистой стенки, степени артериальной ишемии и других факторов производится окончательный гемостаз путем восстановления или перевязки сосуда (либо временного внутрисосудистого протезирования). Заключительным этапом операции является ПХО ран (при наличии соответствующих показаний).
Реконструктивные вмешательства на поврежденных сосудах осуществимы не во всех лечебных учреждениях, что объясняется их сложностью и недостатком хирургов, подготовленных по ангиот-равматологии. Кроме того, для проведения сосудистых операций необходимы специальные инструменты и атравматический шовный материал.
Тех н и ческ и восстановление поврежденной магистральной артерии осуществляется наложением бокового или циркулярного шва, выполнением аутовенозной пластики, в редких случаях - вшиванием аутовеноз-ной заплаты. Боковой шов целесообразно накладывать при поперечных ранах, составляющих не более половины окружности сосуда, и при продольных ранах длиной не более 1-1,5 см. В остальных случаях артерию даже при неполном повреждении целесообразно пересечь и восстановить циркулярным швом. При наличии сосудосшивающего аппарата (АСЦ-8) может применяться механический циркулярный шов.
Наложить циркулярный сосудистый шов удается при дефектах стенки артерии не более 2-3 см длиной, при этом надо дополнительно мобилизовать сосуд, согнуть конечность в суставе. В случае более обширных дефектов производится аутовенозная пластика артерий с использованием отрезка большой подкожной вены неповрежденной нижней конечности (при этом периферический конец вены подшивается к центральному концу артерии, чтобы венозные клапаны не препятствовали току крови).
По современным представлениям все поврежденные магистральные артерии целесообразно восстанавливать. Перевязку артерии как метод окончательной остановки кровотечения разрешается производить только у раненых с компенсированной ишемией и в случаях отсутствия хирургов, владеющих техникой сосудистого шва или сложной медико-тактической обстановки.
У раненых с некомпенсированной ишемией конечности, в случае невозможности окончательного восстановления сосуда, следует производить временное внутрисосудистое протезирование артерий как метод их двухэтапного восстановления. При компенсированной ишемии временное протезирование сосуда противопоказано из-за угрозы ухудшения кровообращения при тромбозе протеза.
Для временного протезирования используются стандартные сосудистые протезы (из вспененного политетрафторэтилена производства «Экофлон», РФ) или импровизированные (полихлорвиниловые от систем для переливания крови) трубки, которые вводятся в просвет поврежденной артерии и таким образом временно восстанавливается кровоток в ишемизированной конечности (рис. 23.17).
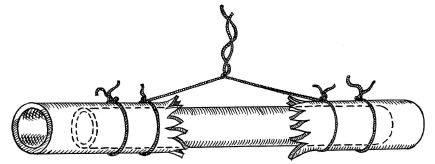
Рис. 23.17. Методика временного протезирования поврежденной артерии
Применение временного протезирования артерий предполагает срочную эвакуацию раненого в специализированное лечебное учреждение или вызов к раненому специалиста-ангиохирурга для окончательного восстановления сосуда.
Показанием к обязательному восстановлению поврежденных магистральных вен (наложением бокового или циркулярного шва) являются признаки венозной гипертензии, что чаще бывает при ранениях крупных вен нижних конечностей - подвздошных, бедренных.
При операциях на фоне угрожающей ишемии и в ряде других случаев ранений кровеносных сосудов производится широкое подкожное рассечение всех фасциальных футляров ишемизированного сегмента конечности с помощью длинных ножниц (профилактическая фас-циотомия). Разрезы кожи зашиваются редкими кожными швами для устранения ворот инфекции. Профилактическая фасциотомия при восстановлении артерий конечностей производится по следующим показаниям: некомпенсированная ишемия конечности; длительное (1,5-2 ч) пребывание на конечности кровоостанавливающего жгута; сопутствующее ранение магистральной вены; обширное повреждение мягких тканей и значительный отек конечности; тяжелое состояние раненого с предшествовавшим длительным периодом артериальной гипотонии. Наиболее часто применяется фасциотомия голени ввиду особенностей строения костно-фасциальных футляров.
Эвакуация раненых после операций на сосудах возможна через 6-12 ч после вмешательства при условии стабилизации общего состояния и восполнения кровопотери. С 3-х по 10-е сут эвакуация наземным транспортом опасна ввиду возможности развития вторичного кровотечения. Перед эвакуацией всем раненым, независимо от характера вмешательства на сосудах конечностей, производится транспортная иммобилизация и накладываются провизорные жгуты (наличие сопровождающего обязательно).
23.2.3. Помощь на этапах медицинской эвакуации
Первая помощь. Временная остановка наружного кровотечения начинается с пальцевого прижатия кровоточащего сосуда в ране или на протяжении в типичных местах (рис. 23.18, 23.19). Затем на кровоточащую рану накладывается давящая повязка. При этом ватно-марлевые подушечки ППИ накладываются на кровоточащую рану в свернутом состоянии в виде пелота. Поверх рана туго забинтовывается, перекрещивая бинт (рис. 23.20).
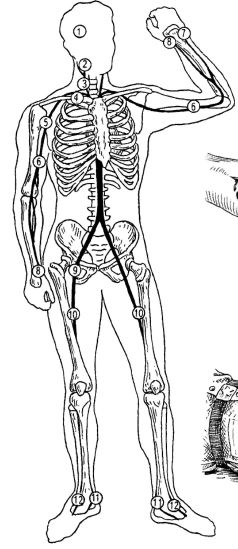
Рис. 23.18. Типичные точки прижатия магистральных артерий: 1 - поверхностная височная артерия; 2 - лицевая артерия; 3 - общая сонная артерия; 4 - подключичная артерия; 5 - подмышечная артерия; 6 - плечевая артерия; 7 - локтевая артерия ; 8 - лучевая артерия; 9 - общая бедренная артерия; 10 - поверхностная бедренная артерия; 11- задняя больше-берцовая артерия; 12 - тыльная артерия стопы
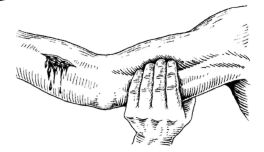
Рис. 23.19. Техника пальцевого прижатия артерии
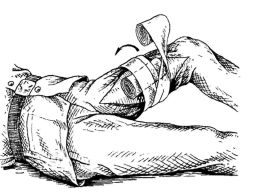
Рис. 23.20. Методика наложения давящей повязки
Если кровотечение продолжается, накладывается жгут (импровизированный жгут-закрутка или табельный резиновый ленточный жгут).
Правила наложения кровоостанавливающего жгута:
• жгут накладывается выше раны и как можно ближе к ней, чтобы ограничить участок обескровливания конечности;
• наложение жгута осуществляется на одежду или мягкую подкладку для предупреждения повреждения кожи;
• остановка кровотечения достигается первым туром жгута, последующие лишь обеспечивают поддержание достигнутого уровня сдавления артерии (рис. 23.21 а);
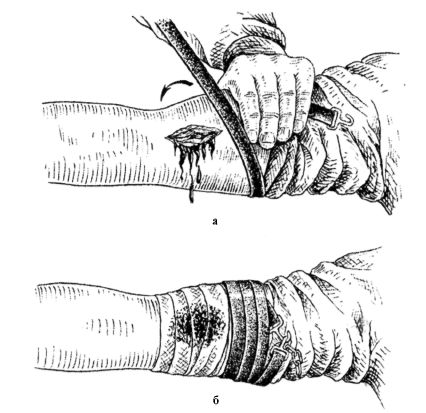
Рис. 23.21. Временная остановка наружного кровотечения с помощью резинового ленточного жгута (объяснения в тексте)
• сдавление конечности жгутом не должно быть чрезмерным, иначе возможно дополнительное повреждение тканей,
• жгут обязательно фиксируется на конечности путем использования имеющихся на нем защелок или цепочки с крючком, либо завязывается на два узла (рис. 23.21 б);
• при локализации раны в верхней трети конечности жгут накладывается на корень конечности в виде «восьмерки» с подкладыванием дополнительного пелота и фиксацией концов вокруг туловища (рис. 23.22);
• после наложения жгута обязательно применение обезболивания (1 мл 2% раствора промедола из шприц-тюбика), транспортной иммобилизации;
• жгут должен быть хорошо заметен со стороны, он не должен закрываться повязкой или иммобилизирующей шиной (рекомендуется написать на лице раненого «ЖГУТ!»);
• необходимо указать время наложения жгута в сопроводительных документах: срок безопасного нахождения жгута на конечности составляет 2 ч (зимой из-за дополнительного спазма сосудов - 1,5 ч);
• раненый со жгутом должен эвакуироваться в неотложном порядке (лучше авиационным транспортом).
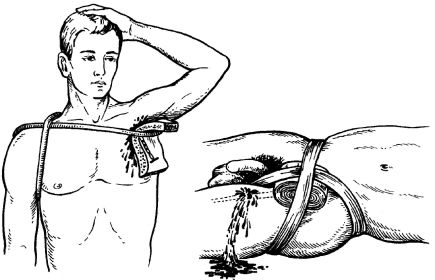
Рис. 23.22. Схема техники наложения жгута на корень конечности
Доврачебная помощь заключается в замене травмирующих ткани кровоостанавливающих жгутов из подручных средств на табельные. Жгут, наложенный слишком высоко, перекладывается ближе к ране. Промокшие кровью повязки дополнительно подбинтовываются. При признаках массивной кровопотери в обязательном порядке начинается струйное внутривенное введение кристаллоидных растворов (0,9% натрия хлорид - 400 мл, 5% раствор глюкозы и др.), которое продолжается в ходе дальнейшей эвакуации.
Первая врачебная помощь. При выборочной сортировке выделяются раненые с продолжающимся кровотечением из ран; с повязками, промокшими кровью, и с наложенными жгутами. Они направляются в перевязочную в первую очередь для остановки кровотечения, контроля жгута и продолжения внутривенного вливания плазмозамещающих растворов (при признаках острой кровопотери).
В условиях перевязочной применяются следующие способы временной остановки наружного кровотечения:
• наложение зажима на кровоточащий сосуд, видимый в ране, с последующей его перевязкой или прошиванием; если прошивание сосуда затруднено, то зажим не снимается, бранши зажима прочно связываются бинтом и фиксируются к телу. Применение этого метода реально при поверхностных ранах, при ранениях головы и дис-тальных отделов конечностей. Ни в коем случае нельзя пытаться остановить кровотечение вслепую в глубине раны; •наложение давящей повязки из сложенных салфеток 1-2 перевязочных пакетов; если давящая повязка промокает, поверх нее следует наложить еще одну с дополнительным пелотом; •тугая тампонада раны, которая производится марлевыми тампонами, начиная из глубины раны (от места кровотечения из сосуда) до краев; края раны стягиваются над тампоном узловыми швами (рис. 23.23); при наличии местных гемостатических средств (губка «Гемасепт» и др.) следует их вводить в рану вместе с тампонами; •наложение жгута, которое производится только при невозможности остановки кровотечения другими способами; выше уровня наложенного жгута производится местное обезболивание (проводниковая или футлярная анестезия); конечность иммобилизи-руется стандартными шинами. У раненых с ранее наложенными жгутами в условиях перевязочной контролируется обоснованность и правильность их применения (контроль жгута). Цель контроля жгута - обеспечить временную
остановку кровотечения менее травматичными способами. Как известно, половина жгутов накладывается не по показаниям, а в 25% оставшихся случаев - жгуты накладываются с грубыми ошибками.
У раненых с признаками необратимой ишемии конечности снятие жгута строго противопоказано!
Контроль жгута осуществляется в следующей последовательности: после обезболивания повязка с раны снимается, помощник производит прижатие артерии выше жгута, затем жгут расслабляется. При отсутствии наружного кровотечения и признаков повреждения магистральных сосудов - жгут снимается. В сомнительных случаях, даже если после снятия жгута кровотечение не возобновляется - на рану накладывается давящая повязка, а жгут оставляется на конечности незатянутым (провизорный жгут). При возобновлении кровотечения - следует попытаться остановить его без жгута (перевязка сосуда, давящая повязка, тугая тампонада раны). Если же это не удается, то вновь накладывается жгут.
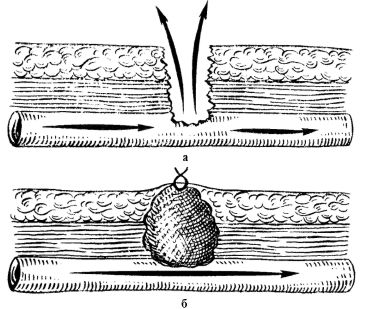
Рис. 23.23. Методика тугой тампонады раны при повреждении артерии
Перед повторным затягиванием жгута, уже длительное время лежавшего на конечности, следует в течение 10-15 мин произвести рециркуляцию крови в конечности по коллатеральным сосудам при пережатой поврежденной артерии. После этой манипуляции сроки относительно безопасного нахождения жгута на конечности удлиняются на 1-1,5 ч (время проведения контроля жгута отмечается в первичной медицинской карточке).
Повторное наложение жгута на конечность при оказании первой врачебной помощи является ответственным решением, поскольку в условиях этапного лечения задержка эвакуации такого раненого неминуемо приведет к тяжелой инвалидности.
Все раненые с временно остановленным кровотечением подлежат эвакуации в первую очередь в положении лежа. Раненые с провизорными жгутами эвакуируются с сопровождающими.
При возможности эвакуации воздушным транспортом раненых с повреждением магистральных сосудов целесообразно направлять непосредственно в ВГ, где оказывается специализированная ангиотравматологическая помощь (минуя этап оказания квалифицированной медицинской помощи).
Квалифицированная медицинская помощь. В вооруженном конфликте с налаженной авиамедицинской эвакуацией раненых из медицинских рот непосредственно в МВГ 1-го эшелона, при доставке раненых с повреждением сосудов в омедб (омедо СпН) - им производится предэвакуационная подготовка в объеме первой врачебной помощи. Квалифицированная хирургическая помощь оказывается только по жизненным показаниям.
• В условиях крупномасштабной войны или при нарушении эвакуации раненых, в омедб (омедо) при выборочной сортировке выделяются следующие группы раненых с повреждением сосудов конечностей: с неостановленным кровотечением;
• с наложенными жгутами (при сохраненной жизнеспособности конечности).
1. Раненые с неостановленным кровотечением и с наложенными жгутами направляются в первую очередь в перевязочную для тяжелораненых (или операционную) и оперируются по неотложным показаниям. При наличии у этих раненых острой массивной кровопотери - интенсивная терапия осуществляется во время подготовки к операции и параллельно с хирургическим вмешательством.
2. Раненые с надежно остановленным кровотечением (давящая повязка, тугая тампонада раны) при некомпенсированной ишемии конечности и
раненые, у которых конечности некротизировались вследствие длительного сдавления жгутом, направляются в операционную (или перевязочную) во вторую очередь для операций по срочным показаниям.
3. Раненых с компенсированной ишемией без кровотечения в анамнезе, с пульсирующими гематомами без угрозы кровотечения, с ишемическим некрозом конечности, наступившим без наложения жгута, целесообразно после оказания помощи в сортировочно-эвакуационном отделении эвакуировать для оперативного лечения на этап оказания специализированной помощи (обязательно с сопровождающим и провизорно наложенным жгутом).
При осуществлении хирургического вмешательства у раненого с повреждением магистрального сосуда показана окончательная остановка кровотечения с восстановлением проходимости магистрального сосуда боковым или циркулярным швом (рис. 23.24).
Противопоказанием для восстановительных операций является необратимая ишемия (выполняется ампутация конечности). При невозможности окончательного восстановления поврежденной магистральной артерии у раненых с некомпенсированной ишемией применяется временное протезирование сосуда. У раненых с компенсированной ишемией возможно выполнение перевязки артерии.
В случае значительных технических трудностей при остановке профузного кровотечения из глубоко расположенных крупных сосудов - для спасения жизни раненого допустима временная остановка кровотечения тугой тампонадой раны. Этот метод остановки кровотечения опасен созданием предпосылок для развития анаэробной инфекции.
При использовании временного протезирования артерии или тугой тампонады раны - раненых после выведения из шока необходимо срочно эвакуировать воздушным транспортом с сопровождающим в специализированный госпиталь.
Остальные раненые с повреждениями сосудов эвакуируются после стабилизации состояния.
Специализированная медицинская помощь раненым с повреждением кровеносных сосудов в вооруженном конфликте оказывается в МВГ 1-го эшелона, где (при первичной доставке раненых) осуществляется медицинская сортировка на вышеперечисленные группы, проводятся неотложные и срочные, а затем отсроченные операции. Однако эти операции выполняются специалистами в исчерпывающем объеме и с примением новых эффективных технологий (серийная
Рис. 23.24. Циркулярный шов кровеносного сосуда по Каррелю: а - наложение трех швов-держалок; б - обвивной шов между растянутых держалок
ангиографическая диагностика, сложные реконструкции сосудов, эндовазальные вмешательства и др.), что значительно улучшает исходы ранений. Через 2-3 сут раненые эвакуируются для долечивания в лечебные учреждения 2-3-го эшелонов.
В крупномасштабной войне специализированная хирургическая помощь раненым с повреждением кровеносных сосудов оказывается в общехирургических и травматологических (при одновременных переломах длинных костей) госпиталях, которые усиливаются ангио-хирургической группой.
Для выполнения операций по поводу травматических аневризм, артерио-венозных свищей, а также для восстановления перевязанных, тромбированных и гемодинамически значимо стенозирован-ных сосудов с развитием хронической артериальной и венозной недостаточности - раненые в возможно ранние сроки эвакуируются в специализированные сосудистые отделения ТГЗ.
23.3. ПОВРЕЖДЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
Общая частота повреждений периферических нервов составляет от 1,5 до 10% среди всех раненых с боевой хирургической травмой. Повреждения нервов не приводят к жизнеугрожающим последствиям, но значительно влияют на функциональные исходы ранений. По современным представлениям, оптимальные результаты лечения повреждений периферических нервов достигаются при восстановлении их в течение первых трех недель после ранения, специалистом-нейрохирургом с использованием операционного микроскопа и микрохирургического инструментария в условиях полного стихания воспалительных явлений в ране (К.А. Григорович).
23.3.1. Терминология и классификация повреждений периферических нервов
Различаются огнестрельные (пулевые, осколочные ранения, МВР) и неогнестрельные травмы (неогнестрельные ранения и закрытая травма) периферических нервов.
При огнестрельных и неогнестрельных ранениях может возникать полный анатомический перерыв нервного ствола, частичный анатомический перерыв нервного ствола, внутристволовые повреждения нерва. При полном анатомическом перерыве нарушается непрерывность всех волокон нервного ствола. При частичном перерыве может разрушиться
различное число нервных пучков - от нескольких до большинства. При внутристволовых повреждениях эпиневрий может не повреждаться или повреждаться незначительно, но при этом в той или иной степени нарушается проводимость по нервным пучкам (такие повреждения образуются за счет бокового удара при огнестрельных ранениях).
Закрытые травмы нервов подразделяются на сотрясения, ушибы, сдавления, частичный и полный перерыв нерва. Они наблюдаются при переломах костей, ушибах и вывихах конечностей.
В зависимости от характера повреждения нерва наступает полный или частичный перерыв проводимости нервного ствола, сопровождающийся соответствующими нарушениями движений, расстройствами чувствительности и вегетативных функций в определенных анатомических областях.
23.3.2. Клиника, диагностика и принципы хирургического лечения повреждений периферических нервов
Нарушения двигательных функций заключаются в вялых параличах соответствующих мышц. Расстройства чувствительности выражаются в появлении зон с полной или частичной утратой чувствительности, но наряду с этим возможны явления раздражения нерва - гиперестезии, парестезии. Вегетативные нарушения заключаются в трофических и сосудодвигательных расстройствах. Иногда при повреждении нервов возникает каузалгия, для которой характерны мучительные, жгучие боли в конечности и ряд трофических расстройств со стороны кожи и ее придатков - волос, ногтей.
Диагностика повреждения нерва основывается на определении клинических симптомов и применении электродиагностики.
Плечевое сплетение. При повреждении всего плечевого сплетения развивается вялый атрофический паралич верхней конечности, анестезия и арефлексия конечности.
Повреждение верхнего первичного пучка (CV-CVI шейных корешков) сопровождается нарушением проводимости кожно-мышечного, под-крыльцового и частично лучевого нервов (паралич Эрба - Дюшен-на). При этом возникает паралич в проксимальных отделах верхней конечности с невозможностью активного поднимания плеча и сгибания в локтевом суставе, нарушением чувствительности по наружной поверхности плеча и предплечья.
Повреждение нижнего первичного пучка (CVII-ThI корешков) сопровождается нарушением проводимости локтевого, внутреннего кожного
нервов плеча и предплечья и частично срединного нерва (паралич Дежерин-Клюмпке). Для этого паралича характерна симптоматика в дистальных отделах конечности с нарушением движений в кисти и мышцах предплечья, расстройством чувствительности на предплечье, кисти и пальцах.
Лучевой нерв. Часто повреждается при переломе плечевой кости в средней трети или при неправильном наложении жгута. В результате повреждения нерва происходит выпадение функций мышц - разгибателей предплечья. При этом кисть пассивно свисает («свисающая» кисть), активное разгибание кисти и основных фаланг пальцев, а также супинация кисти невозможны. Невозможно разгибание (отведение) большого пальца (рис. 23.25, 1). Отмечается нарушение чувствительности на тыле предплечья, лучевой половине тыла кисти и в области первого межпальцевого промежутка. Чувствительность может нарушаться не полностью в силу «перекрытия» зоны иннервации лучевого нерва соседними нервами.
Срединный нерв. Повреждение нерва на уровне плеча и верхней трети предплечья характеризуется выпадением функции мышц сгибательной поверхности предплечья и большого пальца. При этом нарушается сгибание кисти, затрудняется пронация. Невозможно противопоставление и сгибание большого пальца (рис. 23.25, 2). При попытке сжать руку в кулак, указательный и средний пальцы остаются разогнутыми. В этих же пальцах отмечаются расстройства чувствительности. Наблюдаются трофические нарушения,
Рис. 23.25. Диагностика повреждений нервов на верхней конечности:
1 - повреждение лучевого нерва;
2 - повреждение срединного нерва;
3 - повреждение локтевого нерва
особенно в области концевой фаланги II пальца, где могут формироваться трофические язвы. Атрофируются мышцы в области тенара, I палец находится в одной плоскости с остальными, и кисть приобретает вид «обезьяньей лапы».
Локтевой нерв. Повреждение нерва на всех уровнях приводит к параличу мелких мышц кисти. Высокое повреждение нерва на уровне плеча и верхней трети предплечья сопровождается нарушением функции локтевого сгибателя кисти и части глубокого сгибателя IV и V пальцев. Кисть приобретает форму «когтеобразной» (основные фаланги пальцев, особенно IV и V разогнуты, а концевые и средние - полусогнуты). Разведение и приведение пальцев нарушены. Приведение (сгибание) большого пальца невозможно (рис. 23.25, 3). Расстройства чувствительности в наибольшей степени выражены по локтевому краю кисти и в области мизинца.
Бедренный нерв. При повреждении нерва ниже паховой связки невозможно разгибание голени, утрачен коленный рефлекс, заметна атрофия четырехглавой мышцы бедра. Определяются нарушения чувствительности по передне-внутренней поверхности голени.
При повреждении нерва выше паховой связки присоединяются расстройства чувствительности на передней поверхности бедра. При самых высоких повреждениях отмечается невозможность сгибания бедра (приведения его к животу) и приподнимания туловища в лежачем положении.
Седалищный нерв. При высоком повреждении нерва выше ягодичной складки нарушается функция мышц на бедре - невозможность сгибания голени, а также выпадают функции большеберцового и малоберцового нерва. При более низком повреждении нерва клиническая картина обусловлена симптомами повреждения только больше- и малоберцовых нервов.
Большеберцовый нерв. При повреждении нерва на уровне бедра и верхней трети голени возникает паралич мышц задней поверхности голени и мелких мышц стопы, что проявляется невозможностью подошвенного сгибания стопы и пальцев. Ахиллов рефлекс утрачен. Раненый не может опираться на носок стопы. Определяется нарушение чувствительности по задней поверхности голени, на подошве и подошвенных поверхностях пальцев, на тыле их концевых фаланг. Возможны боли в стопе и пальцах. Стопа находится в положении разгибания: выступающая пятка, углубленный свод и «когтистое» положение пальцев.
Малоберцовый нерв. При повреждении нерва невозможно разгибание (тыльная флексия) стопы и пальцев, а также поворот стопы кнаружи. Чувствительные расстройства возникают на наружной поверхности голени и тыльной поверхности стопы. Стопа свисает («свисающая» стопа), слегка повернута кнутри, пальцы несколько согнуты. Раненый не может ходить на пятках. Походка становится «петушиной»: раненый высоко поднимает ногу и сначала ступает носком, затем наружным краем стопы и, наконец, подошвой.
Основным приемом восстановительной хирургии поврежденных периферических нервов является эпиневральный шов - точное сопоставление и фиксация в соприкосновении поперечных срезов центрального и периферического концов нерва (рис. 23.26).
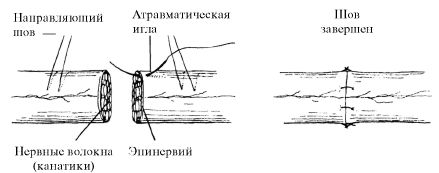
Рис. 23.26. Эпиневральный шов нерва
Наилучшие результаты получаются при применении периневрально-го шва нерва, накладываемого на отдельные фасцикулярные группы нервного ствола с помощью операционного микроскопа, микрохирургических инструментов и атравматического шовного материала.
Реконструктивные операции на нервах должны выполняться только при условии отсутствия воспалительных изменений в ране.
Различается первичный шов нерва, накладываемый в ходе ПХО, и отсроченный шов, накладываемый в более поздние (до 3 нед) сроки. Следует стремиться к восстановлению нервов именно в эти сроки, до развития атрофии эффекторного аппарата иннервируемого сегмента конечности.
23.3.3. Помощь на этапах медицинской эвакуации
Первая и доврачебная помощь заключаются в наложении асептической повязки на рану с помощью ППИ, обезболивании из шприц-тюбика, транспортной иммобилизации, утеплении конечности в зимнее время года.
Первая врачебная помощь раненым с признаками повреждений периферических нервов оказывается в сортировочной палатке в порядке очереди: выполняется подбинтовывание сбившихся повязок, транспортная иммобилизация табельными средствами, введение антибиотиков и столбнячного анатоксина.
Квалифицированная медицинская помощь ограничивается мероприятиями первой врачебной помощи (если они не были выполнены), за исключением ситуаций, когда показана хирургическая обработка ран.
Поскольку до 50% ранений нервных стволов сочетаются с переломами длинных костей, а 30% - с повреждением магистральных сосудов, раненые могут нуждаться в выполнении ПХО по поводу доминирующего повреждения. Специально осуществлять поиск поврежденного нервного ствола не следует, но если в ходе операции обнаруживается место ранения нерва, то может быть наложен эпи-невральный шов. При операции нужно стремиться не нанести дополнительного повреждения нервному стволу.
При изолированных повреждениях нерва раненые после оказания помощи в сортировочно-эвакуационном отделении подлежат эвакуации на этап оказания специализированной хирургической помощи.
Специализированная медицинская помощь раненым с повреждением периферических нервов в вооруженном конфликте оказывается в МВГ 1-го эшелона, где (при первичной доставке раненых) специалистами выполняются операции с применением новых эффективных технологий (электродиагностика, сложные реконструкции нервов с применением микрохирургической техники и др.), что значительно улучшает исходы ранений. Через 2-3 сут раненые эвакуируются для долечивания в лечебные учреждения 2-3-го эшелонов.
В крупномасштабной войне специализированная хирургическая помощь раненым с повреждением периферических нервов оказывается нейрохирургами специализированных военных полевых госпиталей - ВПНхГ или ВПТрГ. Реконструктивные операции на нервах выполняются либо в ходе повторной хирургической обработки, либо в плановом порядке после полного заживления ран. При расхождении
концов нерва до
Контрольные вопросы:
1. Чем отличается иммобилизация при переломах костей конечностей при оказании первой помощи и первой врачебной помощи?
2. В чем преимущество давящей повязки и тугой тампонады раны при остановке кровотечения перед кровоостанавливающим жгутом?
3. Охарактеризуйте традиционный и «сберегательный» методы выполнения ПХО огнестрельных переломов костей.
4. Перечислите показания для проведения лечебно-транспортной иммобилизации.
5. Может ли применяться погружной (накостный и внутрикост-ный) остеосинтез при лечении огнестрельных переломов костей? Обоснуйте ответ.
6. При повреждении какого периферического нерва невозможно движение противопоставления большого пальца другим пальцам кисти?
7. Какие показания существуют для ампутации конечностей «по типу ПХО»?
8. При какой степени острой ишемии конечности контроль жгута запрещен?
9. Может ли раненый с проникающим ранением плечевого сустава быть отнесен в группу легкораненых? Обоснуйте ответ.
10.В какую категорию раненных в кисть будет отнесен раненый с
отрывом мизинца? 11.Проводится ли контроль жгута при отрывах конечностей?