Военно-полевая хирургия.: учебник/Под ред. Е.К. Гуманенко.- 2-е издание. - 2008. - 768 с. : ил.
|
|
|
|
ГЛАВА 6 МЕТОДЫ И СРЕДСТВА ОБЕЗБОЛИВАНИЯ НА ЭТАПАХ МЕДИЦИНСКОЙ ЭВАКУАЦИИ. АНЕСТЕЗИОЛОГИЧЕСКАЯ И РЕАНИМАТОЛОГИЧЕСКАЯ ПОМОЩЬ РАНЕНЫМ
Обезболивание
у раненых доступными средствами (опиаты, алкоголь) применялось с
древних времен, но было недостаточно эффективным. Эфирный наркоз,
успешно продемонстрированный американским дантистом У. М о р т о н о м 16 октября
6.1. ОБЕЗБОЛИВАНИЕ У РАНЕНЫХ
Обезболивание является неотложным мероприятием при оказании любого вида медицинской помощи раненым на войне. В зависимости от характера ранения и возможностей этапа медицинской эвакуации обезболивание осуществляется различными методами.
При оказании первой и доврачебной помощи применяются наркотические анальгетики (1 мл 2% раствора промедола 18 из АИ внутримышечно) и ненаркотические обезболивающие средства (2,0 мл 50% раствора анальгина внутримышечно).
Обезболивающие препараты следует вводить всем раненым, жалующимся на боль. При оказании доврачебной помощи наркотические анальгетики вводятся при отсутствии эффекта от введения
18 Перспективным табельным анальгетиком является препарат бупранал
ненаркотических обезболивающих препаратов. При сильном болевом синдроме и возбуждении раненого используется ингаляция анестетика (трихлорэтилен, метоксифлуран) с помощью индивидуального аналгезе-ра АП-1. Противопоказанием для применения наркотических анальгетиков являются проникающие ранения черепа с тяжелыми расстройствами сознания (травматическая кома) из-за угрозы угнетения дыхания.
Выраженность болевого синдрома уменьшается при закрытии ран повязкой и правильном выполнении транспортной иммобилизации. Сопутствующее психоэмоциональное возбуждение при оказании доврачебной помощи купируется транквилизаторами (
На этапе оказания первой врачебной помощи имеются более широкие возможности для устранения болевого синдрома. Для этого применяются наркотические или ненаркотические анальгетики, транквилизаторы, которые могут вводиться внутривенно, а также блокады местными анестетиками. Также используются ингаляции анестетиков (трихлорэтилен, метоксифлуран) с помощью индивидуального ана-лгезера АП-1.
Наркотические анальгетики (1,0 мл 1% раствора морфина гидрохлорида или 1,0 мл2 раствора промедола) следует применять при отсутствии эффекта от введения ненаркотических обезболивающих препаратов у раненых, которым ранее наркотические анальгетики не вводились, а также при недостаточной эффективности блокад местными анестетиками или при наличии противопоказаний.
Противопоказаниями для выполнения новокаиновых блокад являются:
• критическое состояние раненого из-за невосполненной острой крово-потери - сАД менее
• признаки раневой инфекции в зоне предполагаемой манипуляции;
• генерализованный фибринолиз с полным несвертыванием крови.
На этапе оказания первой врачебной помощи применяются блокады места перелома длинных трубчатых костей (в гематому), футлярные блокады, блокады поперечного сечения, проводниковые блокады седалищного, бедренного, больше- и малоберцового нервов, внутритазовая блокада, межреберная, паравертебральная и вагосимпатическая блокады.
Методика выполнения новокаиновых блокад. Перед выполнением любой блокады перевязочная сестра обязательно показывает врачу
надпись на флаконе (ампуле) с используемым анестетиком. Все блокады выполняются только в положении раненого лежа (иначе возможны осложнения вследствие общего действия новокаина). Кожа в области блокады обрабатывается растворами антисептиков как для выполнения оперативного вмешательства, затем производится обкладывание области блокады стерильным бельем. Предварительно тонкой инъекционной иглой 0,25% раствором новокаина обезболивается кожа. Затем через анестезированный участок вводится в соответствующем направлении длинная игла большего диаметра, предпосылая 0,25% раствор новокаина. Перед введением требуемой дозы новокаина необходимой концентрации (0,25%, 0,5% или 1%) в зону блокады, обязательно потягивается поршень шприца на себя для предупреждения внутрисосудистого введения препарата (аспираци-онная проба). Для лучшего определения местоположения иглы по ощущению «провала», целесообразно использовать иглы, заточенные под углом 45-60?. Высшая разовая доза новокаина при проведении блокад - 600 мг сухого вещества (240 мл 0,25% раствора, 120 мл 0,5% раствора, 60 мл 1% раствора).
При блокаде места перелома длинных трубчатых костей в гематому, образующуюся в зоне закрытого перелома, вводится 30-40 мл 1% раствора новокаина (рис. 6.1).
Новокаин применяется в высокой концентрации, поскольку он разбавляется содержимым гематомы, а также для уменьшения количества раствора, вводимого в травматический очаг с отечными
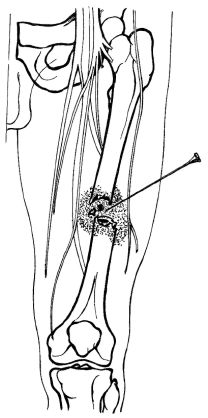
Рис. 6.1. Блокада в гематому
тканями. Попасть иглой в гематому бывает не всегда просто, поэтому поиск области перелома первоначально ведется с использованием 0,25% раствора новокаина, периодически подтягивая поршень шприца. Признаком попадания иглы в гематому является появление в шприце жидкой крови или микросвертков.
Футлярные блокады производятся в пределах здоровых тканей проксимальнее области перелома кости.
Футлярная блокада плеча производится путем введения по 60-80 мл 0,25% раствора новокаина в футляр сгибателей и в футляр разгибателей. Первая точка вкола иглы располагается в средней трети передней поверхности плеча. Предпосылая движению иглы раствор местного анестетика, игла проводится через двуглавую мышцу плеча до кости, и вводится вышеуказанное количество препарата. Аналогичное количество новокаина вводится в футляр разгибателей, пройдя иглой трехглавую мышцу плеча до кости (рис. 6.2).
Для футлярной блокады предплечья из двух точек на его передней и задней поверхности в соответствующие мышечные футляры вводится по 50-60 мл 0,25% раствора новокаина.
Первая точка вкола при футлярной блокаде бедра располагается на его передней поверхности, в его верхней или средней трети. Игла продвигается в сагиттальной плоскости до кости, после чего в передний футляр вводится 90-120 мл 0,25% раствора новокаина. Вторая точка вкола находится на наружной поверхности бедра, в верхней или средней трети.
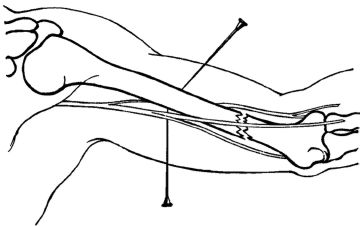
Рис. 6.2. Футлярная блокада плеча
Длинная игла продвигается в горизонтальной плоскости до кости, затем подается назад на 0,5-1 см и продвигается на
Футлярная блокада голени производится в верхней ее трети из одной точки, которая находится на
Блокады поперечного сечения выполняются проксимальнее области повреждения чаще на уровне плеча (при открытых переломах, когда блокада в гематому или футлярная блокада неприменимы, а технически сложная и опасная проводниковая блокада плечевого сплетения производится только анестезиологами-реаниматологами) или предплечья (анатомической особенностью предплечья является большое количество футляров, затрудняющее футлярную блокаду, а выполнение проводниковых блокад трех основных нервов предплечья технически более сложно). Находящиеся на одном уровне 3-4 точки вкола иглы должны быть равноудалены друг от друга. Продвигая иглу в глубь тканей, вводится по 50-60 мл 0,25% раствора новокаина из каждой точки вкола - всего до 200-240 мл 0,25% раствора новокаина (рис. 6.3).
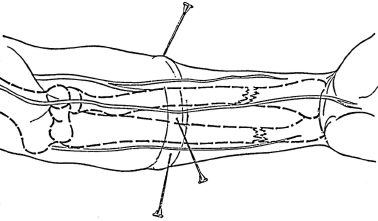
Рис. 6.3. Блокада поперечного сечения на предплечье
Проводимые блокады. Блокада бедренного нерва производится
путем вкола иглы тотчас ниже паховой складки, на 1-1,5 см латеральнее
пальпируемой пульсации бедренной артерии. Продвигается игла в
сагиттальной плоскости на глубину 3-4 см до ощущения «провала» после
прокола плотной собственной фасции бедра (рис. 6.4). После этого
вводится 50-60 мл 0,5% раствора новокаина. Блокада седалищного нерва осуществляется при положении раненого на спине. Точка вкола иглы находится на 3-4 см дистальнее большого вертела и на
Точка вкола иглы при блокаде большеберцового нерва располагается на 8-10 см дистальнее нижнего края надколенника и на
Блокада малоберцового нерва
осуществляется из точки, расположенной на 0,5-1 см кзади от головки малоберцовой кости. Игла продвигается горизонтально на глубину 3-4 см до шейки малоберцовой кости. Затем вводится 30-40 мл 0,5% раствора новокаина (рис. 6.7).
Внутритазовая блокада (по способу Школьникова, Селиванова, Цодыкса) проводится путем вкола длинной иглы на
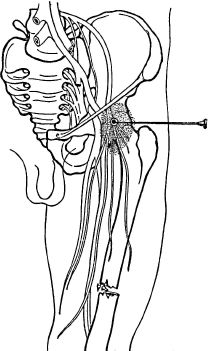
Рис. 6.4. Проводниковая блокада бедренного нерва
передней верхней ости подвздошной кости с последующим продвижением вдоль гребня этой кости в направлении кзади и несколько медиально на глубину 6-8 см. Введение иглы производится до кости, затем игла чуть вытягивается назад, изменяет направление и продвигается глубже и кнутри вновь до ощущения кости (рис. 6.8).
Такая техника блокады необходима, чтобы избежать повреждения крупных сосудов таза и органов брюшной полости. Вводится 100-120 мл 0,25% раствора новокаина с одной стороны.
При переломах ребер производится межреберная проводниковая блокада. Раненый лежит на здоровом боку. Блокада осуществляется в области углов ребер* (на середине расстояния от остистых отростков
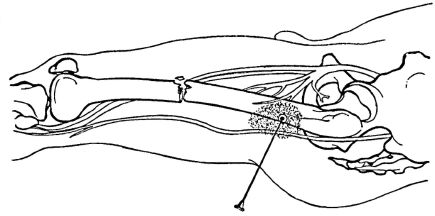
Рис. 6.5. Проводниковая блокада седалищного нерва
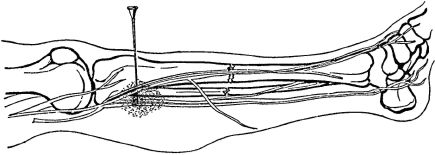
Рис. 6.6. Проводниковая блокада большеберцового нерва
грудных позвонков до медиального края лопатки). При поднятой руке становится доступен угол четвертого ребра. Пальпируется нижний край угла сломанного ребра, где и располагается точка вкола. Кожа в этом месте смещается краниально. Игла длиной 3-5 см вводится до упора в ребро. Затем смещенная кожа отпускается, при этом игла
перемещается к нижнему краю ребра. Достигнув нижнего края ребра, игла продвигается вглубь на
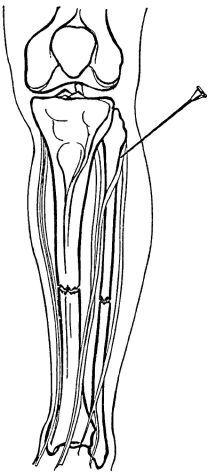
Рис. 6.7. Проводниковая блокада малоберцового нерва
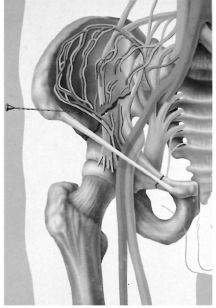
Рис. 6.8. Внутритазовая блокада по Школьникову-Селиванову-Цодыксу
* В этой зоне межреберная артерия располагается в реберной борозде, и возможность ее повреждения минимальна
сочетанной и перекрестной иннервации межреберная блокада выполняется не только на уровне поврежденного ребра, но и в области выше-и нижележащего ребер.
При множественных переломах ребер выполняется паравертебраль-ная блокада. У раненого в положении лежа на боку пальпируются остистые отростки. Точка вкола иглы располагается на
Шейная вагосимпатическая блокада (по А.В. Вишневскому) выполняется при тяжелых ранениях и закрытых травмах груди, сопровождающихся развитием кардиопульмональных расстройств. Раненый лежит на спине, под шейно-грудной отдел позвоночника подложен валик, голова повернута в сторону, противоположную блокаде. Верхняя конечность на стороне блокады оттягивается книзу. Точка вкола иглы располагается у заднего края грудинно-ключично-сосцевидной мышцы (рис. 6.9 а), тотчас ниже верхнего края щитовидного хряща (рис. 6.9 б).
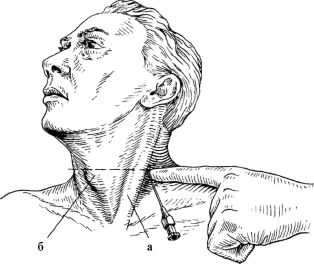
Рис. 6.9. Вагосимпатическая блокада по А.В. Вишневскому
Указательным
пальцем левой руки, помещенным вблизи точки вкола, врач осуществляет
давление спереди назад, упираясь в поперечный отросток VI шейного
позвонка и смещая тем самым в медиальном направлении общую сонную
артерию и внутреннюю яремную вену. Игла, вколотая у конца пальца,
продвигается спереди назад, несколько кверху и медиально, по
направлению к передней поверхности позвоночника. После достижения иглой
позвоночника, она подается назад на
При выполнении блокад возможны следующие осложнения:
1. Снижение АД вследствие вазоплегического действия местного анестетика, что клинически проявляется коллапсом или углублением травматического шока. Для предупреждения этого осложнения раненому в состоянии шока новокаиновые блокады должны проводиться на фоне инфузионной терапии. Лечение развивающейся гипотензии осуществляется немедленным внутривенным введением адреналина (2 мл 0,2% раствора, разведенного в 400 мл 5% раствора глюкозы, скорость введения 60 капель в 1 мин), 400 мл реополиглюкина или полиглюкина.
2. Аллергические реакции - от крапивницы до анафилактического шока. Для предупреждения их у всех раненых с сохраненным сознанием перед выполнением блокады обязательно следует собрать краткий аллергологический анамнез. Лечение анафилактического шока включает немедленное внутривенное введение норадреналина, 2 мл 1% раствора димедрола, 90 мг преднизолона или соответствующую дозу других глюкокортикоидных гормонов, 10 мл 10% раствора хлористого кальция, 400 мл реополиглюкина.
3. Попадание иглы в нерв. Наиболее вероятно повреждение малоберцового нерва у шейки малоберцовой кости. Повреждения нервов можно избежать, если продвижению иглы предпосылать раствор новокаина. При попадании иглой в нерв (ощущение «прострела» у раненого) иглу следует немедленно отвести на 0,5-1 см назад и продолжить выполнение блокады.
4. Попадание иглы в артерию. Иглу следует извлечь и прижать пальцем артерию на 2-3 мин; блокаду выполнить из другой точки, еще раз оценить правильность выбранных ориентиров.
На этапе оказания квалифицированной медицинской помощи для обезболивания в предоперационном периоде преимущественно применяются проводниковые блокады.
Так же, как на предыдущем этапе эвакуации, наркотические анальгетики (морфин, фентанил, промедол) используются только при неэффективности других обезболивающих средств и если они не применялись ранее. Для седатации и дополнительной умеренной ней-ровегетативной стабилизации, наряду с димедролом, феназепамом, используется дроперидол (при стабильной гемодинамике).
После оперативных вмешательств следует стремиться проводить обезболивание сочетанием ненаркотических анальгетиков, нейролептиков, седативных и антигистаминных препаратов. Наркотические анальгетики должны вводиться по строгим показаниям. Из методов регионарного обезболивания в послеоперационном периоде применяются проводниковые блокады и длительная эпидуральная блокада.
В табл. 6.1 приведена сравнительная характеристика наркотических анальгетиков, применяемых на передовых этапах медицинской эвакуации.
Таблица 6.1. Сравнительная характеристика наркотических анальгетиков
Препарат | Активность анальгезии, усл. ед. | Средняя доза, мг | Наркогенный потенциал | Угнетение дыхания | Длительность действия, ч |
Морфин | 1 | 10-20 | +++ | +++ | 4-5 |
Фентанил | 80-100 | 0,05-0,1 | +++ | ++ | 0,3-0,5 |
Промедол | 0,2 | 20-40 | ++ | +++ | 3-4 |
На этапе оказания специализированной медицинской помощи при обезболивании у раненых широко применяются все существующие методы регионарного обезболивания, в т.ч. длительные блокады различных нервных образований. Используются различные группы ненаркотических и наркотических обезболивающих препаратов.
Перспективное значение имеют наркотические анальгетики - частичные агонисты опиоидных рецепторов (бупранал), характеризующиеся высокой анальгетической активностью и минимальными побочными эффектами. В послеоперационном периоде при выборе
медикаментозного обезболивания патогенетически оправдано применение нестероидных противовоспалительных средств (ксефокам и др.), т.к. болевой синдром в этих случаях во многом обусловлен избыточным простагландино- и кининогенезом в подвергшихся травмати-зации тканях.
6.2. АНЕСТЕЗИОЛОГИЧЕСКАЯ ПОМОЩЬ РАНЕНЫМ
Анестезиологическое обеспечение хирургических операций предусматривает не только устранение болевых ощущений у раненого и создание оптимальных условий для работы хирурга, но и проведение комплекса мероприятий, направленных на предупреждение, а при необходимости и коррекцию расстройств функций жизненно важных органов, развивающихся в посттравматическом периоде. Таким образом, анестезия у раненых может рассматриваться так же, как пред- и интраоперационный этап интенсивной терапии.
Анестезиологическая помощь включает:
• оценку состояния раненых перед операцией и определение опера-ционно-анестезиологического риска;
• проведение при необходимости кратковременной интенсивной терапии с целью подготовки к операции;
• премедикацию;
• выбор метода анестезии и необходимых средств;
• анестезиологическое обеспечение операций, перевязок и сложных диагностических исследований;
• контроль состояния и проведение во время анестезии корригирующей терапии с целью профилактики и устранения опасных для жизни раненого функциональных и метаболических расстройств;
• пробуждение раненых после общей анестезии, если нет показаний для продленного поддержания медикаментозного сна;
• устранение болевого синдрома с помощью специальных методов. При выполнении операций у раненых могут быть использованы различные методы местной и общей анестезии, а также их сочетание.
6.2.1. Местная анестезия
Местная анестезия при операциях у раненых применяется в виде местной инфильтрационной и регионарной (внутрикостной, проводниковой, эпидуральной и спинальной) анестезии.
Местную инфильтрационную анестезию по А.В. Вишневскому следует использовать для обезболивания при хирургических вмешательствах небольшого объема, а также как компонент сочетанной анестезии. Сущность метода состоит в том, что слабый раствор новокаина (0,25%), вводимый в относительно больших объемах, создает «тугой ползучий инфильтрат» в соответствующих области операции замкнутых фас-циальных пространствах. При этом раствор анестетика, находящийся под повышенным гидростатическим давлением в момент введения его в ткани, распространяется на значительном протяжении, соприкасаясь с аксонами нервных клеток, обеспечивающих иннервацию зоны оперативного вмешательства.
Методика анестезии: подогретый до температуры тела раствор новокаина вводится внутрикожно через тонкую иглу, образуя «лимонную корочку» на всем протяжении предстоящего разреза кожи. Через кожный инфильтрат перпендикулярным коже проколом иглой большего диаметра инфильтрируется подкожная клетчатка. После создания подкожного новокаинового инфильтрата, рассекается кожа и подкожная клетчатка до апоневроза. Затем прокалывается апоневроз и начинается тугое заполнение подапоневротического пространства. После этого вскрывается апоневроз. В дальнейшем анестезируется брюшина, брыжейка (плевра, корень легкого). Таким образом, при выполнении операции под местной инфильтрационной анестезией введение анестетика всегда предшествует движению скальпеля. По выражению А.В. Вишневского, периодически «нож сменяется шприцем, чтобы пустить новокаин в малодоступные области или препарировать с его помощью ткани».
Внутрикостная анестезия применяется
только при операциях на конечностях, если нет возможности использовать
другие методы анестезии. Обязательными условиями ее выполнения
являются обескровливание конечности и наложение проксимальнее места
операции эластического жгута с целью полного выключения кровообращения.
В эпифизарную часть кости дистальнее места наложения жгута после
анестезии кожи, подкожной клетчатки и надкостницы вводится игла Бира с
мандреном и ограничителем длиной до
Анестезия наступает через 10-15 мин после введения раствора и ограничивается временем снятия жгута.
К недостаткам метода относятся: продолжительность операции до 1 ч; боль в месте наложения жгута; артериальная гипотензия и ухудшение самочувствия оперированного, возникающие после снятия жгута вследствие поступления в общий кровоток метаболитов и оставшегося в сосудах конечности анестетика.
Проводниковой называется регионарная анестезия, достигаемая подведением раствора местного анестетика к нервному стволу или сплетению нервов проксимально от их зоны иннервации. Применяется при ранениях конечностей, челюстно-лицевых ранениях.
Эффективность анестезии зависит от точности подведения анестетика к нервным стволам. Анестетик следует подвести как можно ближе к нерву, избегая эндоневральных инъекций (опасность неврита) и внутрисосудистого введения (общетоксическое действие), а также строго соблюдать концентрации и максимально допустимые дозы анестезирующих растворов. Использование катетеров для подведения местного анестетика к нервному стволу или сплетению позволяет поддерживать анестезию длительное время и использовать регионарную анестезию в качестве анальгетического компонента сочетанной анестезии. Концентрация анестетика (лидокаина, тримекаина) в растворе обычно составляет 1-2%.
Эпидуральная анестезия достигается блокадой спинномозговых нервов и их корешков растворами местных анестетиков, введенных в эпидуральное пространство. Пункция эпидурального пространства выполняется в положении раненого на боку с максимально приведенными к животу ногами и выгнутым наружу позвоночником. Уровень пункции зависит от локализации повреждения и области оперативного вмешательства (табл. 6.2). Через просвет иглы в эпидуральное пространство вводится катетер, позволяющий пролонгировать анестезию повторными введениями анестетика.
Эпидуральная анестезия вне сочетания с другими методами показана в основном при операциях на нижних конечностях и в области таза. При хирургических вмешательствах на органах груди и живота она используется как компонент анальгезии и вегетативной защиты в сочетании с общей анестезией.
Противопоказаниями для эпидуральной анестезии являются невосполненная кровопотеря, тяжелая степень обезвоживания, травма позвоночника.
Таблица 6.2. Уровень пункции эпидурального пространства в зависимости от области операции
Область операции | Уровень пункции |
Легкие, трахея, бронхи | Т4-Т7 |
Желудок, печень, поджелудочная железа | Т6-Т9 |
Слепая и восходящая кишка | Т8-Т9 |
Нисходящая и сигмовидная кишка | Т12-L4 |
Почки и мочеточники | Т7-L2 |
Матка и мочевой пузырь | Т12-L2 |
Нижние конечности | L2-L4 |
Во
всех случаях введению анестетика в эпидуральное пространство должна
предшествовать инфузия кристаллоидных и коллоидных растворов в объеме
10-15 мл на
6.2.2. Общая анестезия
Общая анестезия достигается введением препаратов, воздействующих на центральную нервную систему (ЦНС) и вызывающих обратимую утрату сознания с блокадой передачи ноцицептивных импульсов на уровне головного мозга. Чем тяжелее состояние раненого, чем больше объем оперативного вмешательства, тем больше оснований использовать при операциях общую анестезию. Существенным преимуществом ее является возможность обеспечения на оптимальном уровне всех основных компонентов, необходимых для профилактики и устранения неблагоприятных реакций организма на операционную травму, а именно: анальгезии, нейролепсии, мио-релаксации, нормализации газообмена, торможения вегетативных и эндокринных ответов.
Общая анестезия представлена методами неингаляционной, ингаляционной и комбинированной анестезии, которые могут быть проведены как с сохранением самостоятельного дыхания, так и с ИВЛ.
Неингаляционная анестезия с самостоятельным дыханием показана при операциях на верхних и нижних конечностях, мягких тканях туловища без вскрытия грудной и брюшной полостей длительностью до 2 ч. Основным ее методом является внутривенная анестезия кетамином - препаратом, обладающим гипнотическим и аналь-гетическим действием без выраженной депрессии дыхательной и
сердечно-сосудистой систем у раненых. Моноанестезия кетамином существенно не влияет на мышечный тонус. Может дополняться введением небольших доз гипнотиков и анальгетиков (тиопентал натрия 5 мл 1% раствора, сибазон 1-2 мл 0,5% раствора, фентанил 1 мл 0,005% раствора). При возникновении нарушений дыхания, обусловленных депрессорным воздействием фармакологических препаратов, проводится вспомогательная вентиляция легких с использованием маски наркозного аппарата (аппарата ИВЛ), воздуховода. В ближайшем послеоперационном периоде часто наблюдаются эпизоды дезориентации и галлюцинаторный синдром.
При выполнении полостных и длительных (более 2 ч) неполостных оперативных вмешательств у раненых в состоянии шока либо при неустойчивой компенсации у них гемодинамических расстройств, предпочтение следует отдавать атаралгезии. Этот метод предусматривает использование сильного анальгетика (фентанил), атарактика (седуксен), миорелаксантов (дитилин, ардуан) и препарата, выключающего сознание (оксибутират натрия, кетамин). Обязательным условием являются интубация трахеи и проведение ИВЛ.
Нейролептанестезия (НЛА) предполагает одновременное использование сильного опиоидного анальгетика фентанила и нейролептика дроперидола. Для выключения сознания обычно используются небольшие дозы кетамина или оксибутират натрия. НЛА может быть применена лишь при ранениях, не сопровождающихся большой кровопотерей или после восполнения ее; альфа-адреноблокирующее (сосудорасширяющее) действие дроперидола создает опасность срыва компенсаторных реакций сердечно-сосудистой системы и развития выраженной артериальной гипотонии при скрытой гиповолемии.
Ингаляционная анестезия масочным способом с самостоятельным дыханием фторотаном, эфиром, закисью азота или их различными комбинациями может быть применена при операциях на конечностях, хирургической обработке ожоговых ран, сложных перевязках продолжительностью до 2 ч.
При более длительных вмешательствах, а также при операциях на голове, органах грудной и брюшной полостей показана ингаляционная анестезия с ИВЛ через интубационную трубку.
В то же время, ингаляционные анестетики целесообразно комбинировать с неингаляционными. Это позволяет лучше управлять как глубиной, так и продолжительностью анестезии. Можно использовать неингаляционные анестетики для введения в анестезию, поддержание
которой предполагается ингаляционным методом. Небольшие дозы ингаляционных анестетиков могут обеспечивать гипнотический эффект при неингаляционной анестезии. Анестезия, в ходе которой применяются ингаляционные и неингаляционные анестетики называется комбинированной.
Сочетанная анестезия осуществляется сочетанием методов общей и местной (инфильтрационной, проводниковой, эпидуральной) анестезии. Она может проводиться как с самостоятельным дыханием, так и с ИВЛ. Такая анестезия позволяет гарантировать устойчивость анальгетического компонента анестезии, снизить дозировку общих анестетиков и наркотических анальгетиков. Трудоемкость этого вида анестезии позволяет использовать ее лишь в обстановке отсутствия дефицита времени.
Одной из важнейших составляющих частей анестезиологического пособия у раненых является интраоперационная интенсивная терапия. Она включает в себя усиление анальгетического компонента анестезии (фентанил по 0,1 мг не реже каждых 15-20 мин), применение ингибиторов протеаз, глюкокортикоидов, антибио-тикопрофилактику. При кровопотере более 60% ОЦК реинфузия крови осуществляется до хирургической остановки кровотечения, а при кровопотере более 40% ОЦК свежезамороженная плазма в дозе 500 мл трансфузируется без предварительной оценки коагулограммы. Следует помнить, что анестезия - это не только средство предотвращения критического состояния и создание спокойных условий оперирования, но и мощный фактор оптимизации компенсаторных процессов поврежденного организма.
Выбор метода анестезии осуществляется с учетом состояния раненого, локализации ранений, характера и длительности предполагаемой операции, срочности ее выполнения и профессиональной подготовки анестезиолога. Кроме того, учитывается медико-тактическая обстановка. В условиях локальной войны на этапе оказания СХП возможно использование практически всех достижений современной анестезиологии. В то же время, в крупномасштабной войне, ввиду большого количества раненых и сложной медико-тактической обстановки, выбор метода анестезии может быть существенно ограничен.
С позиций этапного лечения раненых в рамках анестезиологической помощи выделяются квалифицированная и специализированная помощь (Ю.С. Полушин).
Квалифицированная анестезиологическая помощь предусматривает защиту раненого от хирургической травмы стандартизованными методами анестезии: проводниковой и плексусной, неингаляционной при спонтанном дыхании (прежде всего кетаминовой), многокомпонентной с интубацией трахеи и ИВЛ (атаральгезия, нейролептанестезия), ингаляционной (простейшими аппаратами).
При оказании специализированной анестезиологической помощи используются все современные методы анестезии, в т.ч. эпидуральная и спинальная, делается акцент на индивидуализацию ее проведения с учетом данных углубленного клинического, функционального, лабораторного обследования, мониторного наблюдения в ходе операции.
6.3. РЕАНИМАТОЛОГИЧЕСКАЯ ПОМОЩЬ РАНЕНЫМ
Медицинская помощь раненым, находящимся в угрожающем жизни состоянии, подразделяется на неотложную помощь (оказывается как компонент первой, доврачебной и первой врачебной помощи) и реаниматологическую (квалифицированную и специализированную) помощь.
6.3.1. Неотложная помощь раненым
Неотложная помощь представляет собой мероприятия первой, доврачебной и первой врачебной помощи непосредственно направленные на спасение жизни раненого и обеспечение его транспортабельности.
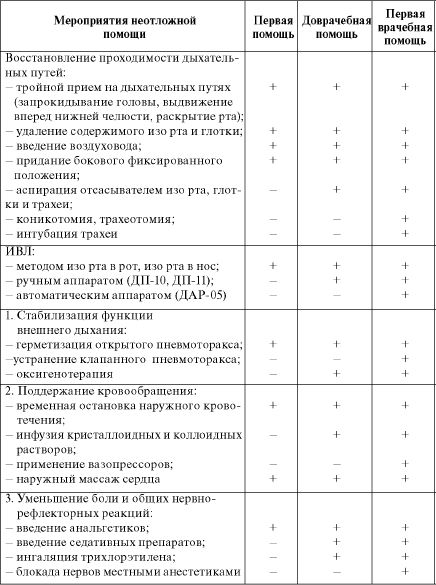
Мероприятия неотложной помощи раненым представлены в табл. 6.3.
6.3.2. Реанимация при ранениях. Первичный и расширенный реанимационные комплексы
Собственно реанимация относится к неотложной помощи и проводится при развитии терминального состояния.
Терминальным называется состояние, при котором прогрессирующие
функциональные и метаболические нарушения создают угрозу жизни раненого
вследствие отсутствия кровообращения или его неэффективности (сАД
менее
Таблица 6.3. Неотложная помощь раненым в критическом состоянии
При внезапном умирании (острая массивная кровопотеря, асфиксия) организм может сразу из состояния функциональной компенсации, минуя предагонию и агонию, войти в состояние клинической смерти, при котором происходит остановка сердца (кровообращения).
• Основными признаками остановки сердца (кровообращения) являются: Отсутствие пульсации магистральных сосудов. •Отсутствие сердечных тонов.
• Изменение окраски кожного покрова (бледность или цианоз). •Потеря сознания (через 10-12 с после остановки сердца). •Прекращение дыхания (оно приобретает агональный характер после остановки сердца и останавливается через 20-30 с, но возможно и первичное апноэ). •Судороги, появляющиеся одновременно с потерей сознания или
• через несколько секунд. Расширение зрачков через 20-30 с после остановки сердца. •Электрокардиографические (ЭКГ) данные (в зависимости от вида
остановки сердца). При развитии клинической смерти реанимационные мероприятия носят стандартный характер независимо от причины умирания.
В сердечно-легочной реанимации (СЛР) выделяются первичный и расширенный реанимационные комплексы.
Первичный реанимационный комплекс - это обеспечение проходимости верхних дыхательный путей простейшими методами, ИВЛ методом изо рта в рот (в нос), непрямой массаж сердца. Владеть первичным реанимационным комплексом должны не только медицинские работники, но и лица немедицинского состава.
Расширенный реанимационный комплекс предполагает использование различных специальных методов (аппаратная ИВЛ, дефибрилляция и т.д.) и фармакологических средств. Владеть им обязаны врачи всех специальностей.
Восстановление проходимости дыхательных путей осуществляется следующими последовательно выполняемыми методами:
• тройным приемом (запрокидывание головы, выдвижение нижней челюсти вперед, раскрытие рта); •удалением инородных тел и жидкости изо рта и глотки; •введением воздуховода, интубацией трахеи или коникотомией; •санацией трахеобронхиального дерева.
ИВЛ проводится вдуванием воздуха «изо рта в рот» или «изо рта в нос» с частотой 15 вдуваний в мин. Продолжительность фазы вдоха - не менее 50% времени дыхательного цикла. Более эффективна ИВЛ, проводимая через интубационную трубку ручными (ДП-10, ДП-11) или автоматическими (ДАР-05) аппаратами, позволяющими использовать кислородно-воздушную смесь.
Восстановление и поддержание кровообращения начинается с непрямого (закрытого) массажа сердца. Частота толчков грудины 60-80 в мин, ее смещение в сторону позвоночника - 4-5 см. Если реанимацию осуществляет один человек, то каждые 2 вдоха чередуются с 15 толчками массажа сердца. В случаях, когда помощь оказывают 2 человека, каждый вдох чередуется с 5 толчками.
Начав реанимацию, необходимо обязательно остановить наружное кровотечение любым доступным методом (пальцевое прижатие сосуда, давящая повязка, кровоостанавливающий жгут). Для увеличения притока венозной крови к сердцу и улучшения мозгового кровотока целесообразно приподнять нижние конечности или придать раненому положение с опущенным головным концом операционного стола (функциональной кровати).
Дальнейшие действия производятся в зависимости от вида остановки сердца (кровообращения) по даным ЭКГ.
• При фибрилляции желудочков или желудочковой тахикардии без пульса необходимо последовательно выполнить следующие действия Как можно раньше произвести дефибрилляцию до 3 раз с возрастающей энергией разряда (200-360 Дж), на выдохе, с минимальными временными промежутками между разрядами. Во время заряда дефибриллятора продолжаются ИВЛ и непрямой массаж сердца. •Оценить сердечный ритм. Возможно выявление следующих ритмов: а) устойчивая (рецидивирующая) фибрилляция желудочков или желудочковая тахикардия; б) асистолия; в) электрическая активность без пульса; г) нормальный ритм с восстановлением спонтанного кровотока. •При устойчивой (рецидивирующей) фибрилляции желудочков или желудочковой тахикардии необходимо: - продолжить СЛР;
- вводить внутривенно струйно адреналин по 1 мг (1 мл 0,1% раствора) каждые 3-5 мин;
-
производить дефибрилляцию (360 Дж) через 30-60 с после введения
адреналина по схеме дефибрилляция - адреналин - дефибрилляция -
адреналин и т.д.; - при неэффективности проводимого лечения вводить
внутривенно струйно лидокаин по 1,5 мг/кг (1,5 мл 1% раствора на каждые
При асистолии и при электрической активности сердца без пульса необходимо.
• Вводить адреналин внутривенно струйно по 1мг (1 мл 0,1% раствора) через 3-5 мин до наступления положительного эффекта или появления фибрилляции (при этом продолжать по предыдущей схеме). •Чередовать введение адреналина с атропином (внутривенно струйно по 1 мг (1 мл 0,1% раствора) через 3-5 мин до положительного эффекта или до общей дозы 0,04 мг/кг). •При очевидной рефрактерности к адреналину и атропину применить кардиостимуляцию с применением внутрипищеводного зонда-электрода. На рис. 6.10-6.12 представлены алгоритмы СЛР при различных вариантах нарушений сердечной деятельности (по А.И. Левшанкову, 2004).
Об эффективности СЛР свидетельствуют следующие клинические признаки.
• Подъем сАД до
• магистральных артерий (сонная, бедренная). Сужение зрачков и восстановление зрачковых рефлексов. •Нормализация окраски кожного покрова. •Восстановление самостоятельного дыхания. •Восстановление сознания.
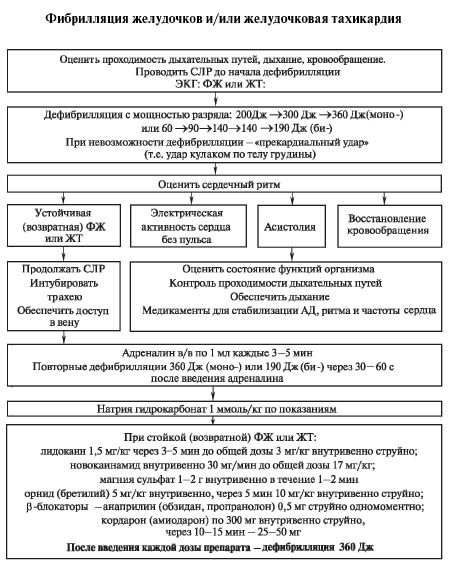
Рис. 6.10. Алгоритм СЛР при фибрилляции желудочков (ФЖ) или желудочковой тахикардии (ЖТ) без пульса
При отсутствии какой-либо положительной динамики в состоянии раненого или развитии признаков биологической смерти (устанавливает врач) мероприятия по оживлению могут быть прекращены, в сомнительных случаях можно ориентироваться на 30-минутный (от начала проведения) период безуспешной реанимации.

Рис. 6.11. Алгоритм СЛР при асис-

Рис. 6.12. Алгоритм СЛР при электрической активности сердца без
Типичными ошибками и осложнениями сердечно-легочной реанимации являются (по А.И. Левшанкову, 2004):
• повреждение спинного мозга при выполнении тройного приема у раненого с переломом шейного отдела позвоночника;
• переломы ребер и грудины (пациенты пожилого и старческого возраста или избыточная компрессия груди во время непрямого массажа сердца), что может привести к повреждению легкого и развитию пневмоторакса;
• перераздувание желудка и регургитация желудочного содержимого с аспирацией его в дыхательные пути по следующим причинам: неправильное положение головы; избыточный объем вдоха во время ИВЛ методом «изо рта в рот» или аппаратом ИВЛ; очень быстрое вдувание воздуха;
• недостаточно эффективная ИВЛ при отсутствии герметичности дыхательных путей;
• заражение реаниматора (ВИЧ-инфекция, гепатит, герпес и др.);
• осложнения, связанные с интубацией трахеи (повреждения гортани, голосовых связок, аспирация крови);
• повреждение сердца при дефибрилляции вследствие высокой энергии разряда дефибриллятора (более 360 Дж).
6.3.3. Квалифицированная реаниматологическая помощь
Задачей квалифицированной реаниматологической помощи (1-й у р о -вень реаниматологической помощи) является проведение стандартизированной синдромальной терапии, направленной на устранение тяжелых расстройств кровообращения и дыхания посредством возможного для данного этапа медицинской эвакуации комплекса средств и методов, а также проведение предэвакуационной подготовки.
Квалифицированная реаниматологическая помощь осуществляется анестезиологами-реаниматологами омедб, омедо СпН в палатах интенсивной терапии для раненых и обожженных с помощью комплектов Ш-1 (противошоковый) и АН (анестезиологический). На оснащении этих военно-лечебных учреждений находятся аппараты ИВЛ «Фаза-5»; средства и оборудование для проведения инфузионно-трансфузионной терапии (ИТТ), оксигенотерапии; аппараты, приборы и оснащение для выполнения клинических исследований крови и мочи и др.
• Мероприятия квалифицированной реаниматологической помощи раненым: оценка степени нарушений систем дыхания, кровообращения и выделения по клиническим признакам;
• комплексная терапия острых нарушений дыхания, включающая восстановление проходимости дыхательных путей, ингаляцию кислорода, ИВЛ, обезболивание и уменьшение общих нервно-рефлекторных реакций обезболивающими и нейролептическими средствами, проводниковыми блокадами, ингаляцией общих анестетиков;
• коррекция острой кровопотери ИТТ;
• детоксикация методом форсированного диуреза;
• профилактика и лечение инфекционных осложнений лекарственными средствами;
• восстановление водно-электролитного баланса;
• энергообеспечение частичным парентеральным питанием.
6.3.4. Специализированная реаниматологическая помощь
Специализированная реаниматологическая помощь оказывается в отделениях анестезиологии и интенсивной терапии специализированных ВГ. Содержанием специализированной реаниматологической помощи являются интенсивная терапия и интенсивное наблюдение.
Интенсивная терапия - это лечение раненых в тяжелом, крайне тяжелом и критическом состояниях с использованием методов искусственного замещения функций жизненно важных органов и систем.
Интенсивное наблюдение - использование методов мониторинга и экспресс-контроля для раннего обнаружения изменений функционирования жизненно важных органов и систем.
Интенсивная терапия у раненых может быть в конечном итоге эффективной только при своевременном адекватном выполнении оперативных вмешательств, направленных на восстановление анатомической целостности поврежденных структур организма и профилактику осложнений травматической болезни. Специфика интенсивной терапии у раненых определяется особенностями патогенеза травматической болезни. Стратегической задачей интенсивной терапии является обеспечение условий для нормального развертывания срочных и долговременных компенсаторных процессов, ее основным принципом является принцип опережающего лечения. Интенсивная терапия проводится в предоперационном периоде, во время выполнения оперативных вмешательств и после операции по единой программе с учетом общей цели и замысла лечения. Она должна учитывать характер и объем неотложной помощи, оказанной на передовых этапах медицинской эвакуации, быть комплексной, патогенетической, стандартизированной, носить индивидуальную направленность.
Реализация принципов интенсивной терапии у раненых облегчается внедрением системы объективной балльной оценки тяжести повреждений по шкалам ВПХ-П (ОР) и ВПХ-П (МТ) и динамической оценки тяжести состояния (шкалы оценки тяжести состояния ВПХ-СП, ВПХ-СГ, ВПХ-СС). Методы объективной балльной оценки позволяют также достоверно выявлять ушиб сердца у раненых (шкала ВПХ-СУ), выделять группы с высоким риском развития таких осложнений, как синдром жировой эмболии - шкала ВПХ-СЖЭ(П), синдром посттравматической недостаточности желудочно-кишечного тракта, острый респираторный дистресс-синдром и др.
Основными направлениями интенсивной терапии у раненых являются:
• обезболивание;
• ликвидация расстройств системы кровообращения, водно-электролитного баланса и кислотно-основного состояния;
• предупреждение и лечение ОДН;
• коррекция нарушений гемостаза;
• уменьшение травматического эндотоксикоза;
• профилактика и лечение посттравматической недостаточности желудочно-кишечного тракта, печеночной, почечной недостаточности;
• профилактика и лечение генерализованных инфекционных осложнений;
• интенсивная терапия иммунной недостаточности;
• нормализация метаболической реакции на травму;
•
адекватное энергопластическое обеспечение. При ликвидации расстройств
системы кровообращения у раненых следует стремиться обеспечить
нормальную кислородную емкость крови (гемотрансфузии при кровопотере
более
Для улучшения сократительной способности миокарда используются препараты, улучшающие коронарный кровоток (нитраты, дофамин в малых дозах) и метаболизм в кардиомиоцитах (актовегин, неотон). При декомпенсированной сердечной недостаточности проводится инотропная поддержка.
В интенсивной терапии посттравматической ОДН центральное место занимает продленная (6-24 ч) и длительная (более 24 ч) искусственная и синхронизированная вспомогательная вентиляция легких. Используются специальные режимы ИВЛ с положительным давлением в конце выдоха (ПДКВ), с инверсией фаз дыхательного цикла. Широко применяются санационные и лечебные фибробронхоскопии (ФБС). Для профилактики респираторного дистресс-синдрома необходимо применение глюкокортикоидов высокими дозами (15 мг/кг предни-золона в сут) в течение 3-4 дней для стабилизации мембран альвео-лярно-капиллярного барьера. С целью улучшения микроциркуляции в легких возможно использование кровезаменителей на основе пер-фторуглеродов (перфторан). Улучшению диффузии кислорода через альвеолярно-капиллярные мембраны способствуют препараты сур-фактанта. При высоком риске развития острого респираторного дистресс-синдрома (тяжелая травма груди, острая кровопотеря тяжелой и крайне тяжелой степени, тяжелый сепсис) целесообразно применять инвазивные методы мониторинга гемодинамики - артериальный монитор «PiCCO plus», катетер Сван - Ганца.
Для коррекции нарушений гемостаза используются прямые антикоагулянты (гепарин), антиферментные препараты (контрикал, гордокс), свежезамороженная плазма, тромбоцитарный концентрат при тром-боцитопении.
Борьба с эндотоксикозом у раненых осуществляется преимущественно путем активизации естественных детоксицирующих систем организма - печеночно-почечной, дыхательной. Используются препараты, улучшающие микроциркуляцию в этих органах, применяется форсирование диуреза, энтеросорбция, сорбция через рану. При тяжелом эндотоксикозе применяются продленная гемофильтрация, плазмообмен с плазмосорбцией и гемоксигенацией.
Осложнения со стороны желудочно-кишечного тракта у раненых предупреждаются введением в желудочный зонд обволакивающих средств, Н2-блокаторов (гистодил), препаратов, улучшающих микроциркуляцию в подслизистом слое кишечника (амлодипин), субстратных анти-гипоксантов (препараты янтарной кислоты - когитум, реамберин).
Для профилактики и лечения посттравматической печеночной недостаточности используются 5-10% растворы глюкозы, витамины группы В, аскорбиновая кислота, никотиновая кислота, глюко-кортикоиды, препараты для улучшения метаболизма гепатоцитов (эссенциале, гептрал, гепа-мерц, бемитил) и уменьшения их отека (альбумин), нейтрализации аммонийных соединений (глутамин). Важное значение имеет нормализация печеночного кровотока (устранение гиповолемии, анемии, назначение кардиотоников, ликвидация пареза кишечника), уменьшение интоксикации продуктами обмена веществ. Назначается диета с ограничением приема белка, особенно животного (лучше легкоусвояемые углеводы).
Для профилактики посттравматической ОПН важной мерой является устранение гиповолемии, возможно введение дофамина в малых дозах (1-3 мкг/кг/мин). При развившейся ОПН наряду с салуретиками используются препараты для купирования гиперкалиемии (глюконат кальция, концентрированные растворы глюкозы с инсулином). Для уменьшения раздражения слизистой оболочки кишечника продуктами азотистого обмена и снижения уровня азотемии осуществляется энтеросорбция угольными сорбентами. При неэффективности консервативных методов борьбы с развившейся ОПН и при ее прогрессиро-вании применяется экстракорпоральная детоксикация (гемофильтра-ция, гемодиализ). Показаниями для заместительной терапии при этом являются гиперкалиемия с ЭКГ-признаками, гипергидратация с отеком легких, прогрессирующая азотемия с мочевиной более 33 ммоль/л и декомпенсированный метаболический ацидоз с ВЕ<-15,0.
В профилактике и лечении генерализованных инфекционных осложнений важное значение имеют рациональная антибактериальная терапия, которая при высоком риске развития этих осложнений строится по деэскалационному принципу (первоначально - эмпирическая антибактериальная терапия мощным антибиотиком широкого спектра действия, затем - направленная антибактериальная терапия препаратами узкого спектра действия), а также иммуноориентированная терапия.
Посттравматическая иммунная недостаточность является не только важным звеном патогенеза сепсиса у раненых, но и играет большую роль в развитии синдрома ПОН в целом. Иммуноориентированная терапия может быть пассивной (иммуноглобулины M, G, I - «пента-глобин») и активной (интерлейкин-2 - «ронколейкин»). При развитии септического шока показано максимально раннее назначение пента-глобина (без предварительной оценки иммунограммы).
Для нормализации метаболических нарушений при тяжелых ранениях используются препараты с антиоксидантной активностью и антиги-поксанты различных групп (оксибутират натрия, пирацетам, томер-зол и др.).
Адекватное энергопластическое обеспечение у раненых должно предусматривать ежесуточное введение 40-45 ккал/кг при положительном азотистом балансе. Это достигается как парентеральным, так и ранним энтеральным питанием. Последнее у большинства раненых, находящихся в отделении интенсивной терапии, целесообразно начинать со вторых суток после ранения с введения глюкозо-мономерной смеси с последующим подключением полисубстратных питательных смесей (нутризон, нутридринк, изокал) в постепенно возрастающих концентрациях. При необходимости проведения длительного энте-рального (зондового) питания (более трех недель) возможно применение малоинвазивных технологий - чрескожной эндоскопической гастростомии, подвесной лапароскопической микроеюностомии.
Специализированная реаниматологическая помощь может оказываться в минимальном, сокращенном и полном объемах, что определяется медико-тактической обстановкой, задачами, условиями, оснащением и характером работы лечебного учреждения.
Специализированная реаниматологическая помощь в минимальном объеме (2-й уровень реаниматологической помощи) дополнительно ко всем мероприятиям квалифицированной реаниматологической помощи предусматривает коррекцию расстройств дыхания с помощью простейших режимов вспомогательной вентиляции легких, введение лекарственных средств с помощью шприцевых дозаторов и инфузоматов, применение внутриаортального введения растворов, полноценное искусственное лечебное питание и интенсивный уход.
При специализированной реаниматологической помощи в сокращенном объеме (3-й уровень реаниматологической помощи) стандартизированная базисная программа лечения раненых, характерная для предыдущего уровня, дополняется интенсивным наблюдением (экспресс-контроль состояния систем жизнеобеспечения, метаболизма с использованием методов лабораторной и функциональной диагностики, мониторинг дыхания и кровообращения).
Специализированная реаниматологическая помощь в полном объеме (4-й уровень реаниматологической помощи) подразумевает использование всех наиболее широко применяемых современных методов интенсивной терапии, в т.ч. экстракорпоральной гемокоррекции,
респираторной поддержки различными режимами вспомогательной вентиляции легких, гипербарической оксигенации и т.д.
Градация реаниматологической помощи по объему была впервые реализована при оказании помощи раненым в ходе контртеррористической операции на Северном Кавказе (1999-2002 гг.). В МВГ первого эшелона осуществлялся минимальный объем реаниматологической помощи, в ВГ второго эшелона (окружные ВГ) проводился сокращенный или полный объем реаниматологической помощи, в ВГ третьего эшелона (ВГ Центра) оказывался полный объем реаниматологической помощи.
Контрольные вопросы:
1. Какой дополнительный способ купирования болевого синдрома у раненых используется при оказании первой врачебной помощи по сравнению с предшествующими этапами медицинской эвакуации?
2. Почему при блокаде в гематому места перелома кости применяется анестетик в высокой концентрации, а при футлярных блокадах - в низкой?
3. При каких условиях выполнение новокаиновых блокад может ухудшить состояние раненых? Обоснуйте ответ.
4. Что является критерием правильности выполнения вагосимпа-тической блокады по А. В. Вишневскому?
5. Выполняется ли интубация трахеи с целью устранения асфиксии на этапе оказания первой врачебной помощи? Если выполняется, то при каких условиях это реализуется?
6. Какие признаки свидетельствуют об остановке сердечной деятельности?
7. Назовите критерии эффективности проведения реанимационных мероприятий и условия прекращения СЛР.
8. Будет ли эффективна блокада в гематому при огнестрельном переломе кости?
9. Какие анестетики и в какой дозировке могут быть использованы для выполнения блокад на этапах оказания первой врачебной помощи и КМП?
10.Какие преимущества имеет морфин по сравнению с промедолом
при обезболивании у раненых? 11.В каких ситуациях предпочтительней использовать фентанил?