Военно-полевая хирургия.: учебник/Под ред. Е.К. Гуманенко.- 2-е издание. - 2008. - 768 с. : ил.
|
|
|
|
ГЛАВА 20 БОЕВАЯ ТРАВМА ГРУДИ. ТОРАКОАБДОМИНАЛЬНЫЕ РАНЕНИЯ
Боевые травмы груди составляют огнестрельные травмы (пулевые, осколочные ранения, МВР, взрывные травмы), неогнестрельные травмы (открытые и закрытые механические травмы, неогнестрельные ранения) и их различные сочетания.
Частота повреждений груди в годы Великой Отечественной войны составляла 5-12%, по опыту локальных войн она увеличилась до 10-15% (причем 50-75% из них составляют проникающие ранения). Летальность при огнестрельных проникающих ранениях груди составляет 5-10%, а при тяжелых закрытых травмах достигает 25-30%. Смертельные исходы в большинстве случаев наблюдаются в ближайшие дни после ранения вследствие несовместимых с жизнью повреждений жизненно важных органов (сердце, легкие) либо необратимой кровопотери. В более поздние сроки причинами летальных исходов являются тяжелые инфекционные осложнения (пневмония, эмпиема плевры, медиастинит).
Лечение проникающих ранений груди до начала ХХ в. было в основном консервативным и сопровождалось летальностью до 60%. Значительный опыт хирургического лечения этих ранений был накоплен в годы Великой Отечественной войны. Выдающуюся роль в развитии хирургии травмы груди сыграли отечественные хирурги - П.А. Куприянов, И.И. Джанелидзе, И.С. Колесников, А.А. Вишневский. Современные принципы лечения огнестрельных проникающих ранений груди, с учетом опыта локальных войн, разработаны А.П. Колесовым, Е.А. Вагнером, Н.В. Путовым, Л.Н. Бисенковым, П.Г. Брюсовым. Реализация в ходе контртеррористических операций на Северном Кавказе (1994-1996, 1999-2202 гг.) концепции ранней СХП и применение новых технологий, таких как УЗИ, эндовидеохирургия, бронхофиброскопия, позволило значительно усовершенствовать хирургическую тактику и улучшить исходы лечения этой тяжелой патологии.
20.1. ТЕРМИНОЛОГИЯ И КЛАССИФИКАЦИЯ ПОВРЕЖДЕНИЙ ГРУДИ
Среди боевых травм груди выделяются изолированные, множественные и сочетанные травмы (ранения) груди. Изолированной называется травма (ранение) груди, при которой имеется одно повреждение. Множественной называется травма (ранение), при которой имеется несколько повреждений в пределах груди как анатомической области тела. Одновременное повреждение груди с другими анатомическими областями тела (голова, шея, живот, таз, позвоночник, конечности) определяется как сочетанная травма (ранение) груди.
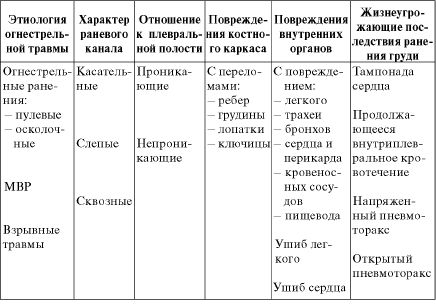
Огнестрельные ранения груди бывают проникающими (при повреждении париетальной плевры) и непроникающими в плевральную полость. По характеру раневого канала различаются касательные, слепые и сквозные ранения. Огнестрельные ранения груди могут сопровождаться повреждением костного каркаса груди (ребер, лопаток, ключиц, грудины), кровеносных сосудов грудной стенки (межреберных артерий, внутренней грудной артерии, непарной и полунепарной вен), легкого и крупных сосудов средостения (аорты, верхней и нижней полых вен, плечеголовного ствола), внутренних органов. Среди ранений внутренних органов преобладают повреждения легких, значительно реже встречаются ранения сердца, трахеи и крупных бронхов, пищевода. Взрывные травмы груди по этиологии относятся к огнестрельной травме, но по характеру повреждений сходны с механическими травмами.
Ранения груди могут сопровождаться развитием их последствий, т.е. патологических процессов, вызванных нарушением структуры и функции органов и крупных сосудов груди, из которых наиболее опасны жизнеугрожающие последствия ранения (открытый и напряженный пневмоторакс, тампонада сердца, продолжающееся внутриплевральное кровотечение). Все эти характеристики ранения должны учитываться при построении диагноза. Для правильного построения диагноза применяется нозологическая классификация, которая в определенной мере является алгоритмом его формулирования (табл. 20.1).
Неогнестрельные ранения груди значительно отличаются от огнестрельных, поскольку наносятся, как правило, колющими и режущими предметами и, следовательно, образующиеся раны не имеют зон первичного и вторичного некроза. Они становятся значимыми тогда, когда ранящим предметом повреждаются крупные сосуды или органы грудной полости,
Таблица 20.1. Классификация огнестрельных и минно-взрывных ранений груди
средостения и возникают жизнеугрожающие последствия - такие же, как и при огнестрельных ранениях. Поэтому классификация неогнестрельных ранений груди и принцип формулирования диагноза - те же, что и при огнестрельных ранениях.
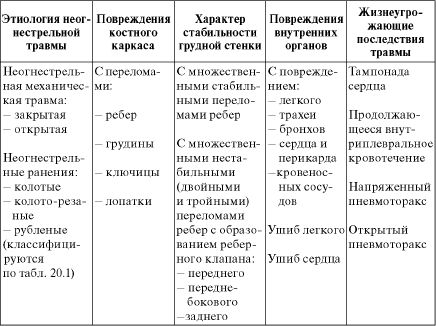
Механические травмы груди в зависимости от состояния покровных т к аней бы в аю т в бол ь ш и нст в е с л у чаев закрыты ми и реже - открыты ми, когда от воздействия острых частей техники или других окружающих предметов повреждаются кожа, мышцы или даже вся грудная стенка вплоть до образования зияющих ран и открытого пневмоторакса. Следует помнить, что закрытые травмы груди часто встречаются при взрывных травмах, а в 20% случаев - являются компонентом МВР. Наиболее часто травмы груди сопровождаются переломами ребер, реже - грудины, ключиц, лопаток. Единичные переломы ребер, а также множественные переломы по одной линии без нарушения целости реберной дуги считаются стабильными. Они характеризуются благоприятными исходами и срастаются через 3-4 нед. Значительно хуже исходы при нестабильных - множественных двойных и тройных
(так называется перелом ребра в трех местах) переломах ребер, когда деформируется грудная стенка, острые отломки ребер выступают в плевральную полость и при дыхании повреждают легкое. При этом, из-за нарушения каркасного остова, грудная стенка неравномерно участвует в акте дыхания: поврежденный ее участок в виде клапана (он называется реберным клапаном) движется в противоположную всей грудной стенке сторону - на вдохе западает, на выдохе может выступать за пределы грудной стенки. Этот феномен называется парадоксальными движениями грудной стенки. В зависимости от локализации образовавшегося клапана, выделяются передний, передне-боковой и задний реберный клапаны. Наиболее опасный из них - передний, поскольку он оказывает постоянное воздействие на органы и нервные образования переднего средостения. Наиболее благоприятный - задний. При множественных переломах ребер, особенно нестабильных, часто повреждаются легкие - возникает закрытый пневмоторакс, реже повреждаются бронхи и трахея - возникает напряженный пневмоторакс, еще реже - межреберные и грудные артерии - возникает внутриплевральное кровотечение, и совсем редко повреждаются перикард и сердце - возникает тампонада сердца. При МВР от воздействия взрывной волны возникают ушибы легкого и сердца. Все повреждения различных структур груди и их последствия связаны между собой. Они должны учитываться при формулировании диагноза травмы груди и представлены в виде нозологической классификации в табл. 20.2.
Примеры диагнозов ранений и травм груди:
1. Пулевое сквозное проникающее ранение левой половины груди с переломом III-IV ребер по передней подмышечной линии и повреждением легкого. Открытый пневмоторакс. ОДН II степени (рис. 20.1 цв. илл.).
2. Осколочное множественное слепое проникающее ранение правой половины груди с повреждением легкого. Напряженный гемопневмоторакс. Продолжающееся внутриплевральное кровотечение. ОДН III степени. Острая массивная кровопотеря. Травматический шок II степени.
3. Осколочное слепое непроникающее ранение правой половины груди (рис. 20.2 цв. илл.).
4. Закрытая травма груди с множественными двойными нестабильными переломами II-VI ребер слева. Левосторонний передне-боковой реберный клапан. Ушиб сердца, легких и органов средостения. ОДН III степени.
5. Закрытая травма груди с переломом IV ребра справа по срединно-ключичной линии и повреждением лёгкого. Закрытый правосторонний пневмоторакс. ОДН I степени.
Таблица 20.2. Классификация неогнестрельной травмы груди
20.2. ПОСЛЕДСТВИЯ ПОВРЕЖДЕНИЙ ГРУДИ
Патогенез травм груди имеет ряд специфических особенностей, связанных с анатомо-физиологическим строением этой части тела. Жизненно важные органы и крупные кровеносные сосуды груди заключены в костный каркас (грудина, ребра, лопатки, позвоночник), который имеет защитную функцию, но может и сам вызывать вторичные их повреждения и приводить к развитию жизнеугрожающих последствий ранений и травм.
В плевральной полости в норме существует отрицательное давление (-5 -
плевральную полость и легкое спадается. Возникает закрытый, открытый или напряженный пневмоторакс.
Ранение или закрытое повреждение паренхимы легких сопровождается скоплением крови в плевральной полости - гемоторакс. При повреждении крупных сосудов груди или грудной стенки, возникает продолжающееся внутриплевральное кровотечение.
Тяжелые дыхательные и гемодинамические расстройства развиваются при множественных двойных (тройных) нестабильных переломах ребер с образованием реберного клапана. При этом из-за нарушения каркасности участок грудной стенки («реберный клапан») западает на вдохе и выбухает на выдохе.
При травме груди может происходить нарушение проходимости дыхательных путей, обусловленное как прямым повреждением респираторного тракта, так и обтурацией бронхов свертками крови или секретом, поступающим из поврежденных участков легкого. Обту-рация бронха приводит к спадению (ателектазу) соответствующей части легкого.
Ранение сердца и перикарда может сопровождаться кровотечением в полость перикарда с развитием тампонады сердца (сдавление сердца скапливающейся кровью).
В патогенезе повреждений груди значительную роль играет ноци-цептивная импульсация с обширных рецепторных полей париетальной и висцеральной плевры, максимально выраженная при открытом пневмотораксе.
Тяжелые ранения и закрытые повреждения груди сопровождаются развитием острой дыхательной недостаточности (ОДН), которая по выраженности расстройств внешнего дыхания разделяется на 3 степени: I степень - ЧД увеличена до 22-25 в мин, может отмечаться незначительный цианоз; II степень - ЧД до 25-35 в мин, цианоз, возбуждение раненого; III степень - ЧД более 35 в мин, выраженный цианоз, может наблюдаться угнетение сознания.
20.3. КЛИНИКА И ОБЩИЕ ПРИНЦИПЫ ДИАГНОСТИКИ ПОВРЕЖДЕНИЙ ГРУДИ
Раненые предъявляют жалобы на боль на стороне ранения и затрудненное дыхание. При повреждении легкого может появиться кровохарканье (гематоптоэ).
Пальпаторно выявляется болезненность и патологическая подвижность в местах переломов ребер, специфическая крепитация («хруст снега») в области подкожной эмфиземы. Перкуторно определяется тимпанит или коробочный звук при пневмотораксе, укорочение перкуторного звука или тупой звук при гемотораксе. Аускультативно отмечается ослабление или отсутствие дыхания как при пневмотак и при гемотораксе.
Наличие подкожной эмфиземы в окружности раны, выделение из раны воздуха или присасывание его раной, симптомы пневмогемоторакса свидетельствуют о проникающем характере ранения груди. Кровохарканье, подкожная эмфизема, пневмоторакс или гемопнев-моторакс относятся к достоверным признакам повреждения легких.
В анализах крови могут быть признаки анемии, а при позднем поступлении раненых - лейкоцитоз. Большое значение имеет рентгенологическое исследование (обзорная рентгенография груди, при необходимости - снимки в боковых проекциях). УЗИ позволяет выявить гемоперикард, гемоторакс, локализовать последний и определить оптимальную точку для лечебной пункции плевральной полости.
Диагностическая пункция плевральной полости при ранениях и травмах груди является опасной манипуляцией с высокой вероятностью ятрогенного повреждения легкого. Поэтому плевральная пункция во II межреберье по срединно-ключичной линии производится только для устранения напряженного пневмоторакса. Место пункции обусловлено преимущественным скоплением воздуха в верхних отделах плевральной полости. Кроме того, при пункции по парастернальной линии можно повредить внутреннюю грудную артерию, а при пункции по передней подмышечной линии - подмышечные сосуды. Плевральная пункция слева в III-IV межреберье по срединно-ключичной линии опасна ранением сердца и аорты.
Для обнаружения (и удаления) крови при гемотораксе производится пункция плевральной полости в VI-VII межреберье по средней или задней подмышечной линии. Пунктировать плевральную полость ниже опасно из-за высокой вероятности повреждения диафрагмы и органов живота (справа - печени, слева - селезенки и толстой кишки).
Обезболивание при плевральной пункции - местная инфильтра-ционная анестезия 0,5% раствором новокаина. Пункция плевральной полости выполняется по верхнему краю ребра, чтобы не повредить межреберные сосуды.
На этапе оказания СХП и в ТГЗ, наряду с вышеперечисленными методами диагностики, применяется ФБС, ФЭГДС, видеоторакоскопия и СКТ. ФБС позволяет выявить повреждения дыхательных путей, признаки ушиба легких, аспирацию в трахею и бронхи крови или желудочного содержимого. Наряду с диагностикой, при бронхоскопии осуществляются и лечебные мероприятия: санация трахеобронхиаль-ного дерева, эндобронхиальная инстилляция лекарственных препаратов. Фиброэзофагоскопия выполняется для диагностики повреждений глотки и пищевода. Видеоторакоскопия дает возможность уточнить объем повреждений легкого, сердца, диафрагмы и других органов груди. Кроме того, при торакоскопии проводятся и лечебные мероприятия: перевязка (клипирование) кровоточащих сосудов, ушивание ран легкого, удаление крови и свободно лежащих в плевральной полости инородных тел, размывание и удаление свернувшегося гемоторакса, установка плевральных дренажей в оптимальном положении и др. СКТ является высокоинформативным методом диагностики повреждений груди. В течение нескольких минут визуализируются переломы костей грудной стенки, пневмо- и гемоторакс, кровоизлияния в легкие, грудную стенку и средостение, ателектаз и ушиб легких, которые часто не выявляются на обзорных рентгенограммах. Возможность трехмерной реконструкции изображений значительно повышает наглядность томограмм. СКТ с ангиоконтрастированием позволяет уточнить характер повреждений крупных сосудов.
20.4. ДИАГНОСТИКА И ЛЕЧЕНИЕ ОГНЕСТРЕЛЬНЫХ РАНЕНИЙ ГРУДИ
Непроникающие ранения наблюдаются в 12-15% случаев огнестрельных ранений груди. Они чаще наносятся мелкими осколками и локализуются главным образом в верхних отделах груди, где имеется более массивный мышечный слой. Непроникающие огнестрельные ранения груди могут сопровождаться переломами ребер, костей плечевого пояса (лопатка, ключица). При непроникающих пулевых ранениях возможно повреждение легкого за счет энергии бокового удара с формированием гемопневмоторакса.
Проникающие огнестрельные ранения груди относятся к тяжелой травме. При проникающих ранениях груди часто повреждаются легкие, что может вызвать развитие пневмоторакса, гемоторакса,
гемопневмоторакса. Легочная паренхима отличается повышенной способностью к гемостазу, высокими репаративными свойствами, резистентностью к инфекции. Поэтому для лечения проникающих ранений груди торакотомия требуется относительно редко - 10-15% (в контртеррористических операциях на Северном Кавказе - 6%). Частоту торакотомий снижает применение новых диагностических технологий и видеоторакоскопии.
В большинстве случаев достаточно дренирования плевральной полости и ПХО раны грудной стенки. При огнестрельных ранах диаметром не более 1-1,5 см, без рваных краев, без открытого пневмоторакса и повреждения кровеносных сосудов хирургическая обработка не показана.
Наиболее часто при проникающих ранениях груди встречаются гемоторакс и гемопневмоторакс, открытый пневмоторакс, реже - закрытый и напряженный пневмоторакс.
Закрытый пневмоторакс - возникает чаще при краевом повреждении легкого и (или) небольшом раневом отверстии грудной стенки, когда тотчас после ранения происходит закрытие отверстия в плевре и разобщение плевральной полости с внешней средой. В первом случае воздух в небольшом количестве попадает в плевральную полость из легкого, т.к. краевая рана быстро склеивается, во втором - из внешней среды. При закрытом пневмотораксе легкое, как правило, спадается незначительно (поэтому плевральная пункция может привести к дополнительному повреждению легкого). Общее состояние раненых удовлетворительное, реже - средней степени тяжести. Дыхательная недостаточность развивается только при двустороннем закрытом пневмотораксе. ЧД увеличена не более 20-24 в мин. При перкуссии определяется тимпанит над верхними отделами груди, аускультатив-но - ослабление дыхания на стороне повреждения, на рентгенограммах виден воздух в верхних отделах плевральной полости. Обычно через несколько суток воздух в плевральной полости рассасывается, и легкое расправляется. В связи с этим дренирование плевральной полости при закрытом пневмотораксе производится только перед операциями у раненых с сочетанными ранениями - из-за угрозы развития напряженного пневмоторакса при ИВЛ.
Открытый пневмоторакс (чаще гемопневмоторакс) возникает при зияющей ране грудной стенки, когда происходит свободное сообщение между плевральной полостью и окружающей средой. Расстройства жизненных функций при открытом пневмотораксе значительно тяжелее, чем при закрытом (рис. 20.3).
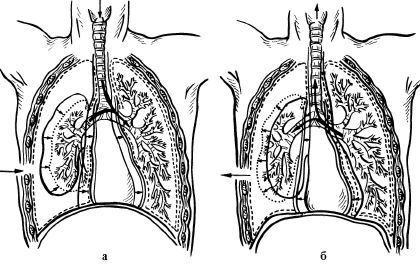
Рис. 20.3. Патофизиологические расстройства при открытом пневмотораксе: а - на вдохе здоровое легкое расправляется, поврежденное - спадается, часть воздуха из поврежденного попадает в здоровое легкое, средостение смещается в здоровую сторону; б - на выдохе здоровое легкое спадается, поврежденное - частично расправляется, часть воздуха из здорового легкого возвращается в поврежденное, средостение смещается в сторону поврежденного легкого
Комплекс возникающих нарушений при открытом пневмотораксе обозначается термином синдром кардиопульмональных расстройств и включает следующие патологические процессы:
• парадоксальное дыхание (в момент вдоха легкое на стороне ранения вместо расширения спадается, в момент выдоха - частично расправляется); •маятникообразное движение воздуха (при каждом вдохе вместе с воздухом из внешней среды в расширяющееся здоровое легкое попадает «отработанный» воздух из спадающегося поврежденного легкого, неся с собой раневой детрит, кровяные свертки, микрофлору - это способствует развитию инфекционных осложнений в неповрежденном легком; при выдохе часть воздуха из здорового легкого возвращается в поврежденное);
• «флотирование» средостения (непрерывные колебания давления в плевральных полостях сопровождаются раскачиваниями средостения, которые сравниваются с трепетанием корабельного паруса при перемене направления ветра: на вдохе органы средостения смещаются в сторону здорового легкого, при выдохе - в сторону поврежденного легкого; при этом происходит раздражение блуждающих и симпатических нервов и затрудняется деятельность органов средостения); •шунтирование недоокисленной крови в спавшемся легком (минуя легочные капилляры в стенках спавшихся альвеол, кровь из артериол по шунтам сразу переходит в венулы, что приводит к снижению оксигенации крови в большом круге кровообращения); •порочный круг Курнана (развивающаяся в большом круге кровообращения гипоксемия сопровождается компенсаторным повышением давления в малом круге (спазм венул), что в свою очередь вызывает перегрузку правых отделов сердца и дополнительное нарушение микроциркуляции в легких). Общее состояние раненых с открытым пневмотораксом тяжелое. Они возбуждены, испытывают страх, стремятся закрыть зияющий дефект грудной стенки рукой. Дыхание частое и поверхностное, ЧД до 30-40 в мин. Рана на грудной стенке присасывает воздух при вдохе, в момент выдоха из нее выделяется воздух с кровяной пеной. Вокруг раны - подкожная эмфизема. На рентгенограммах выявляется спадение легкого, смещение органов средостения в противоположную сторону.
Несвоевременное оказание неотложной помощи раненым с открытым пневмотораксом приводит к летальному исходу. Поэтому открытый пневмоторакс относится к жизнеугрожающим последствиям ранения. Необходимо как можно быстрее устранить открытый пневмоторакс наложением окклюзионной повязки. Хирургическая помощь при открытом пневмотораксе включает ПХО и устранение пневмоторакса ушиванием раны (если после хирургической обработки сохранен достаточный объем мягких тканей) либо накладывается герметизирующая мазевая повязка с последующим пластическим закрытием дефекта грудной стенки. Для удаления остаточного воздуха выполняется торакоцентез и дренирование плевральной полости во втором межреберье по Бюлау.
Напряженный или клапанный пневмоторакс является одним из наиболее тяжелых последствий ранений груди. Развитие напряженного пневмоторакса связано с ранением бронха (трахеи) или обширным
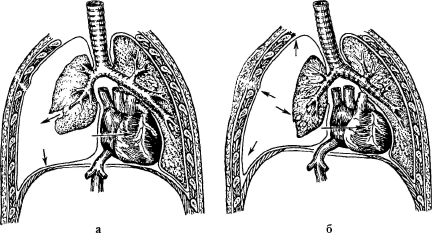
Рис. 20.4. Патофизиологические расстройства при напряженном пневмотораксе: а - на вдохе воздух поступает в плевральную полость через поврежденный бронх; б - на выдохе «клапан» в легком закрывается, выход воздуха невозможен. Нарастает внутриплевральное давление, средостение все больше смещается в противоположную сторону
повреждением паренхимы легкого при отсутствии зияющей раны грудной стенки, через которую скапливающийся в плевральной полости воздух под давлением мог бы выйти наружу (рис. 20.4).
Патологические процессы при напряженном пневмотораксе развиваются следующим образом:
• через раневое отверстие в бронхе при каждом вдохе в плевральную полость поступает небольшое количество воздуха, которое при выдохе не находит выхода во внешнюю среду; •внутриплевральное давление прогрессивно нарастает, органы средостения смещаются в противоположную сторону груди; легкое (если оно не фиксировано сращениями к грудной стенке) полностью спадается; •смещение органов средостения ведет к перегибу крупных сосудов груди, особенно полых вен, имеющих тонкую стенку, что затрудняет возврат крови к сердцу; •одновременно сдавление легочных вен вызывает застой крови в легком, что также нарушает приток крови к сердцу и, соответственно, уменьшение наполнения легочных артерий;
• через дефекты в париетальной плевре воздух из плевральной полости под давлением проникает в мягкие ткани, вызывая развитие характерной для напряженного пневмоторакса обширной подкожной и межмышечной эмфиземы (рис. 20.5 цв. илл.); •при наличии дефектов в медиастинальной плевре может возникать
эмфизема средостения. Состояние раненых с напряженным пневмотораксом тяжелое или крайне тяжелое. Они стараются принять полусидячее положение, боятся делать вдох (т.к. при этом дополнительно нарастает давление в плевральной полости). Развивается выраженная одышка (ЧД 30-50 в мин). Обширная подкожная эмфизема, распространяющаяся на лицо, шею, живот, половые органы, позволяет сразу заподозрить напряженный пневмоторакс. Перкуторно определяется тимпанит или коробочный звук на стороне ранения, смещение средостения в противоположную сторону, аускультативно - отсутствие дыхания над поврежденным легким. На рентгенограммах выявляется полное спадение легкого, смещение органов средостения в здоровую сторону, опущение купола диафрагмы на стороне повреждения, обширная подкожная и межмышечная эмфизема.
Медицинская помощь при напряженном пневмотораксе оказывается по неотложным показаниям: его необходимо устранить как можно быстрее. Для этого на стороне ранения во втором межреберье по срединно-ключичной линии производится пункция плевральной полости толстой иглой (типа иглы Дюфо) с лепестковым клапаном из перчаточной резины. Из плевральной полости под давлением выходит скопившийся воздух, устраняется смещение средостения. Более эффективным методом устранения напряженного пневмоторакса является торакоцентез и дренирование плевральной полости во II межреберье по сре-динно-ключичной линии.
Техника торакоцентеза при напряженном пневмотораксе. Для подтверждения наличия напряженного пневмоторакса первоначально может выполняться диагностическая плевральная пункция во II меж-реберье по срединно-ключичной линии. Тонкой иглой со шприцом, наполовину заполненным новокаином в направлении, перпендикулярном грудной стенке, предпосылая новокаин, упираются в III ребро. Затем изменяют направление иглы кверху, и ее по верхнему краю ребра продвигают в плевральную полость. При этом вначале ощущается эластическое сопротивление, а затем - провал. Оттягивают поршень шприца назад. При наличии воздуха в плевральной
полости - поршень идет свободно, и в растворе новокаина появляются пузырьки воздуха.
Для выполнения торакоценте-за используется
готовый набор либо изготавливается дренажная трубка длиной 40-50 см из
стерильной полихлорвиниловой трубки диаметром
При отсутствии троакара дренирование плевральной полости следует произвести, используя зажим Бильрота, которым захват ывается трубка так, чтобы концы его браншей немного выступали впереди конца трубки. Затем вращательным движением этого
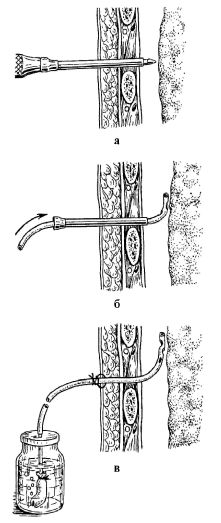
Рис. 20.6. Техника троакарного тора-коцентеза при напряженном пневмотораксе: а - прокол грудной стенки, б - введение трубки по троакару, в - дренаж по Бюлау
зажима через кожный разрез прокалываются ткани межреберья. После ощущения провала зажим удаляется, а трубка вводится в плевральную полость до метки. Дренажная трубка подшивается к коже обоими концами предварительно завязанной на трубке лигатуры и присоединяется к заранее приготовленной удлинительной трубке. На конце этой трубки привязывается палец от резиновой перчатки с продольной насечкой, который опускается в банку, на треть заполненную стерильным 0,9% раствором натрия хлорида (дренаж по Бюлау).
Гемоторакс (чаще гемопневмоторакс) - скопление крови в плевральной полости вследствие повреждения кровеносных сосудов легкого, грудной стенки, ранения сердца и крупных сосудов груди. По П.А. Куприянову выделяется малый (в плевральных синусах - 100-200 мл), средний (до уровня угла лопатки - 500-700 мл), большой (до уровня середины лопатки - 1000-1500 мл) и тотальный гемоторакс (2000 мл и более). Однако определить по этим рентгенологическим критериям величину гемоторакса у раненых, поступающих в тяжелом состоянии, не всегда возможно, поскольку обзорная рентгенография груди им, как правило, выполняется в положении лежа на спине (рис. 20.7).
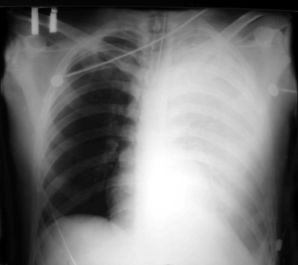
Рис. 20.7. Рентгенограмма груди при проникающем ранении груди слева, левостороннем тотальном гемотораксе (затемнение всей левой плевральной полости)
Кровотечение из паренхимы легкого имеет склонность к самостоятельной остановке (за исключением крупных сосудов корня легкого и прикорневой зоны). Большой или тотальный гемоторакс с продолжающимся внутриплевральным кровотечением чаще всего возникает при ранении артерий грудной стенки, исходящих из аорты (межреберных артерий и внутренней грудной артерии) и подключичной артерии.
Кровь, излившаяся в плевральную полость, подвергается своеобразным однонаправленным изменениям: дефибринированию и фибринолизу. Непрерывно двигающиеся легкие взбалтывают кровь, вследствие чего происходит образование фибрина. Фибринолиз связан со специфическим воздействием эндотелия плевры. Длительно неустраненный гемоторакс может явиться причиной формирования свернувшегося гемоторакса, фиброторакса или эмпиемы плевральной полости.
Состояние раненых с гемотораксом средней тяжести или тяжелое; характерна бледность кожного покрова, частое поверхностное дыхание, тахикардия, гипотония - соответственно величине острой кровопотери. При перкуссии выявляется притупление перкуторного звука, смещение границ сердца в противоположную сторону, при аус-культации - ослабление дыхательных шумов. Рентгенологическая и УЗИ-диагностика величины и локализации гемоторакса позволяет с минимальной ошибкой произвести диагностическую и одновременно лечебную процедуру - плевральную пункцию.
С целью выявления крови в плевральной полости пункция
выполняется в VI-VII межреберье по средней или задней подмышечной
линии. Под местной анестезией длинной иглой диаметром до
Техника торакоцентеза при гемотораксе (рис. 20.8).
На конце стерильной плотной пластиковой трубки диаметром
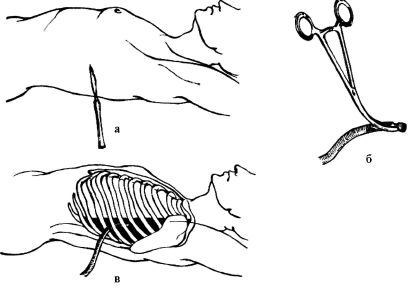
Рис. 20.8. Техника торакоцентеза при гемотораксе: а - разрез грудной стенки; б - корнцанг с подготовленной дренажной трубкой; в - введение дренажа в плевральную полость
вводить дренаж. Под местным обезболиванием выполняется разрез кожи и фасции длиной 2,0-2,5 см в проекции верхнего края VII ребра (чтобы избежать повреждения межреберных сосудов) по средней или задней подмышечной линии. Дренажная трубка со стороны нанесенных боковых отверстий захватывается корнцангом, оставляя бранши инструмента выступающими над трубкой. Затем корнцангом через кожный разрез прокалываются ткани межреберья, и трубка вводится в плевральную полость до метки. Кровь из плевральной полости забирается в стерильную емкость с гепарином для реинфузии. Дренажная трубка надежно подшивается к коже, обоими концами предварительно завязанной на ней лигатуры, а затем фиксируется еще и лигатурами от кожных швов. После устранения гемоторакса налаживается подводный дренаж по Бюлау (рис. 20.9 цв. илл.).
При оказании хирургической помощи раненым с гемотораксом наиболее важным является решение вопроса - продолжается ли внут-риплевральное кровотечение или оно остановилось. Тяжесть общего состояния раненого и признаки острой массивной кровопотери
обязательно учитываются, но имеют вспомогательное значение.
Для объективной диагностики продолжающегося внутриплеврального кровотечения используются две методики: «объемный» метод, включающий оценку количества эвакуированной крови из плевральной полости при ее дренировании и темп последующего выделения крови по дренажам, а также проба на свертывание излившейся крови (Рувилуа - Грегуара).
1. Основным критерием продолжающегося внутриплеврального кровотечения является: одномоментное поступление более 1200 мл крови при дренировании плевральной полости либо последующее выделение крови по дренажам более 250 мл в 1 ч. При быстрой (менее 1 ч) доставке раненного в грудь - как признак продолжающегося внутрип-леврального кровотечения необходимо расценивать одномоментное поступление по дренажам 700-800 мл крови в сочетании с сохраняющимся значительным затемнением плевральной полости на контрольной рентгенограмме после опорожнения гемоторакса (наличие свертков крови в большом количестве). Следует также учитывать опасную локализацию проникающего ранения по парастернальной линии с высокой вероятностью повреждения внутренней грудной артерии.
2. При эвакуации крови из плевральной полости по дренажной трубке также проводится проба Рувилуа - Грегуара, которая основана на том, что поступающая в плевральную полость при кровотечении свежая кровь способна образовывать свертки (если же кровотечение остановилось, то излившаяся ранее кровь, вследствие происходящего в плевральной полости дефибринирования и фибринолиза, теряет способность к свертыванию). Методика выполнения пробы: небольшое количество аспирированной из плевральной полости крови выливается на чашку Петри или в пробирку. Свертывание крови в течение 5-10 мин (положительная проба) указывает на продолжающееся кровотечение.
Продолжающееся внутриплевральное кровотечение у гемодина-мически нестабильных раненых является показанием к выполнению неотложной торакотомии для остановки кровотечения. При стабильном компенсированном состоянии раненого для этой цели возможно выполнение неотложной видеоторакоскопии. Задержка проведения операции по остановке внутриплеврального кровотечения при обнаружении описанных выше признаков является грубой тактической ошибкой.
Ранения сердца в большинстве случаев заканчиваются летальным исходом на поле боя вследствие массивной кровопотери или тампонады сердца. Различаются ранения непосредственно сердца и ранения перикарда. Ранения сердца могут быть проникающими и непроникающими
в полости сердца. Ранение сердца обычно сочетается с проникающим ранением одной из плевральных полостей и легкого с развитием гемоили гемопневмоторакса. При огнестрельных ранениях сердца вокруг раневого канала образуется зона контузионных повреждений, что сопровождается выраженными и длительными расстройствами гемодинамики, а также тяжелыми нарушениями ритма с явлениями сердечно-сосудистой недостаточности.
Для своевременной диагностики ранений сердца следует учитывать локализацию раны (в проекции сердца по И.И. Грекову :
сверху - II ребро, снизу - левое подреберье и эпигастральная область,
слева - средняя подмышечная и справа - парастернальная линии), крайне тяжелое общее состояние, наличие большого гемоторакса и признаков тампонады сердца. Состояние
раненых тяжелое или крайне тяжелое. Раненые бледны, беспокойны, в ряде
случаев отсутствует сознание, иногда отмечаются самопроизвольное
мочеиспускание и дефекация. Могут быть расширены яремные вены (признак
повышенного центрального венозного давления - ЦВД) - рис. 20.10 цв.
илл. При развитии тампонады сердца (вследствие скопления в полости перикарда более 150 мл крови) возникает триада Бека: снижение сАД до
Явные признаки тампонады сердца свидетельствуют о далеко зашедших изменениях на грани остановки сердца, которые требуют неотложной торакотомии. В ходе операции широко вскрывается перикард, устраняется тампонада сердца, производится ушивание ран сердца.
В большинстве случаев при ранней доставке раненого в лечебное учреждение диагноз ранения сердца по клиническим данным не столь очевиден.
По этой причине для его уточнения применяются инструментальные методы: УЗИ сердца, а при его отсутствии - экстраплевральная субкси-фоидальная перикардиотомия (вскрытие перикарда из небольшого вне-брюшинного доступа в эпигастральной области), которая позволяет достоверно выявить гемоперикард, т.е. подтвердить либо однозначно исключить диагноз ранения сердца. Кроме того, в случае тампонады сердца перикардиотомия позволяет временно разгрузить полость перикарда. Выполнение практиковавшейся ранее пункции перикарда (по Ларрею) не всегда достоверно и может привести к дополнительному повреждению миокарда.
Ранения крупных кровеносных сосудов груди (грудной аорты, верхней полой вены, легочных сосудов), как правило, вызывают массивное внутриплевральное кровотечение с летальным исходом на поле боя. При небольших ранах возможны спонтанная остановка кровотечения, формирование ложной (травматической) аневризмы либо артериове-нозного свища. В клиническом течении превалируют симптомы острой кровопотери. На рентгенограмме может выявляться расширение средостения (рис. 20.11), тотальный гемоторакс.
Раненые с повреждением крупных сосудов груди нуждаются в неотложном оперативном вмешательстве (торакотомии, стернотомии) в условиях специализированного ВГ, но при продолжающемся кровотечении, угрожающем жизни, операция - как правило, наложение бокового сосудистого шва - может вынужденно осуществляться и в передовых лечебных учреждениях.
Повреждения трахеи и крупных бронхов - редкая боевая патология. Большинство таких раненых погибает на поле боя от асфиксии или кровопотери. Ранения трахеи и бронхов нередко сочетаются с ранениями крупных сосудов и пищевода. Наиболее характерными проявлениями ранений трахеи и бронхов является выделение воздуха
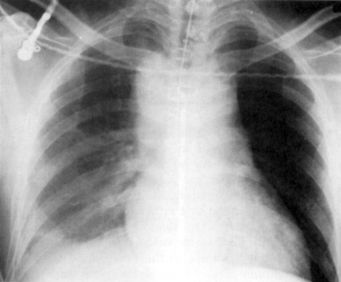
Рис. 20.11. Рентгенограмма груди при осколочном ранении безымянного ствола, гематоме верхнего средостения
через рану, кровохарканье, развитие напряженного пневмоторакса и эмфиземы средостения. При эмфиземе средостения воздух в первую очередь распространяется на шею, лицо; глаза закрываются из-за отека век, нарушается фонация, голос становится осиплым. Набухают шейные вены, лицо становится синюшным из-за сдавления вен в средостении и затруднения оттока крови. Значительное накопление воздуха в клетчатке средостения может привести к экстраперикарди-альному сдавлению сердца с резким нарушением сердечной деятельности. Состояние таких раненых крайне тяжелое и при несвоевременном оказании помощи (декомпрессии средостения путем надгрудинной медиастинотомии) может закончиться гибелью. Подтвердить диагноз повреждения трахеи или крупных бронхов можно с помощью фибротрахеобронхоскопии. При ее выполнении также производится обязательная санация трахеобронхиального дерева от аспирирован-ной крови и рвотных масс.
Наилучшим оперативным доступом при ранении трахеи является продольная срединная стернотомия. Шов трахеи проводится на эндотра-хеальной трубке рассасывающимся шовным материалом. Повреждения крупных бронхов выявляются при торакотомии, в ходе которой осуществляется восстановление их непрерывности. При невозможности восстановить проходимость бронха вынужденно выполняется лобэктомия или пневмонэктомия.
Повреждения пищевода при огнестрельных ранениях выявляются поздно в связи с тем, что они, как правило, сопровождаются ранением других органов средостения, и большинство раненых погибает из-за кровопотери. Диагностика ранений пищевода сложна. Локализация раневого канала, наличие воздуха в клетчатке средостения позволяют лишь предполагать повреждение пищевода. Поэтому диагноз повреждения пищевода часто устанавливается только через несколько дней после ранения при развитии медиастинита (резкое утяжеление состояния раненого, лихорадка, появление эмфиземы шеи) или плеврита (чаще левостороннего). Для уточнения диагноза ранения пищевода показаны фиброэзофагоскопия, полипозиционная рентгеноскопия с контрастированием пищевода водорастворимым контрастом, при возможности - СКТ.
При торакотомии в плевральной полости обнаруживается мутный геморрагический экссудат с пузырьками воздуха, в поздние сроки - гной. При отсутствии признаков раневой инфекции в окружающих тканях, небольшие раны пищевода после экономного
иссечения ушиваются однорядным узловым швом рассасывающейся нитью (викрил) на атравматической игле. Для раннего энтерального питания используется тонкий назогастральный зонд. При обширных ранениях грудного отдела пищевода и признаках раневой инфекции целесообразно заглушить сшивающими аппаратами и дренировать приводящий и отводящий его концы. Широко вскрыть средостение и дренировать плевральную полость. Питание раненого осуществляется через гастростому.
Ранение грудного лимфатического протока встречается редко и проявляется накоплением лимфы в плевральной полости (хилоторакс). Как правило, хилоторакс развивается через 2-3 дня после ранения, по мере восстановления продукции лимфы. Необходимо дренирование плевральной полости для аспирации лимфы и расправления легкого. Обычно к концу 2-3-й нед истечение лимфы прекращается.
20.5. ДИАГНОСТИКА И ЛЕЧЕНИЕ МЕХАНИЧЕСКИХ
ТРАВМ ГРУДИ
Механические (закрытые и открытые) травмы груди в военное время могут возникнуть при взрывных травмах в результате действия взрывной волны, при обвалах сооружений, сдавлении тяжелыми предметами, нарушении техники безопасности при обслуживании боевой техники. Тяжелая травма груди в 60-65% случаев сопровождается значительными и обширными повреждениями реберного каркаса с множественными переломами ребер, разрывами межреберных мышц, сухожильно-мышечных образований груди, а также повреждениями межреберных нервно-сосудистых пучков с массивными кровоизлияниями в подкожное, межмышечное и паракостальное пространства грудной стенки.
Переломы ребер при закрытых травмах груди наблюдаются значительно чаще, чем при ранениях. По характеру переломы ребер бывают единичными (1-2 ребра) и множественными (3 ребра и более). У молодых людей ребра обладают значительной эластичностью, поэтому у них могут происходить переломы кортикальной пластинки ребра по выпуклой поверхности (неполный перелом по типу «зеленой ветки»). При полном переломе ребра наступает, как правило, смещение костных отломков с захождением по длиннику ребра во время выдоха и расправлением во время вдоха. Тесное прилегание париетальной
плевры к надкостнице ребер является причиной того, что при переломе ребер часто возникает разрыв плевры, а иногда и повреждение легкого. Это может привести к развитию гемоторакса, закрытого или напряженного пневмоторакса.
Если одиночные переломы ребер являются стабильными и не вызывают выраженных нарушений дыхания и гемодинамики, то множественные переломы протекают тяжело, особенно нестабильные двойные и тройные переломы ребер, образующие «реберный клапан». Следует различать следующие виды «реберных клапанов»: передний билатеральный или грудинно-реберный (переломы ребер локализуются по обе стороны грудины); передне-боковой (при переломах ребер по передней и боковой поверхности груди) и задний (при переломах ребер в области спины) (рис. 20.12).
При образовании реберного клапана развиваются тяжелые нарушения дыхания, которые характеризуются тем, что во время вдоха «реберный клапан», в отличие от всего каркаса грудной клетки, западает, а во время выдоха - выпячивается. Такая патологическая подвижность участка грудной стенки называется парадоксальным движением грудной стенки (следует отличать от «парадоксального дыхания» при открытом
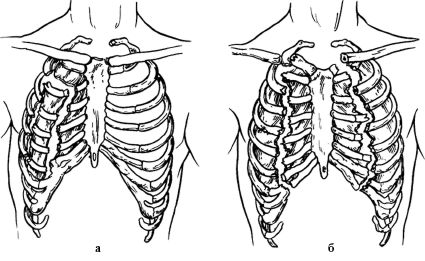
Рис. 20.12. Виды реберных клапанов: а - правосторонний передне-боковой, б - передний (грудинно-реберный)
пневмотораксе). Особенно тяжело протекают повреждения с образованием переднего билатерального клапана, в которых участвует грудина с реберными хрящами. Кроме дыхательных расстройств, при этом возникают сердечно-сосудистые нарушения. Тяжело переносят раненые и передне-боковой реберный клапан. Задний «реберный клапан» протекает легче, т.к. достаточно фиксируется мощным мышечным массивом спины и горизонтальным положением тела раненого.
Раненые с переломами ребер испытывают сильные боли в груди, усиливающиеся при каждом дыхательном движении, что вызывает резкое ограничение дыхательных экскурсий. При обследовании выявляется уменьшение подвижности грудной стенки с поврежденной стороны, локальная болезненность в области перелома и крепитация отломков. При образовании переднего или передне-бокового реберного клапана выявляется парадоксальное движение грудной стенки 25. В 46% случаев при реберном клапане формируется ушиб легких, а в 70% случаев - гемопневмоторакс. Обзорная рентгенография груди позволяет выявить локализацию переломов и положение отломков, однако следует помнить, что на первичных рентгенограммах может не выявляться до 50% переломов ребер. СКТ груди позволяет получить исчерпывающую информацию о наличии переломов ребер, грудины и повреждении органов груди (рис. 20.13), в т.ч. о формировании т.н. симптома «острого осколка» - выстоянии острых отломков ребер в просвет плевральной полости с неизбежным повреждением легких.
Лечение переломов ребер заключается в адекватном обезболивании (проводниковая межреберная блокада при единичных переломах, межреберная сегментарная блокада по паравертебральной линии - при множественных), ингаляции кислорода при развитии ОДН. Как правило, для устранения дыхательной недостаточности при реберном клапане требуется продленная или длительная ИВЛ, при гемопневмо-тораксе производится дренирование плевральной полости, осуществляется лечение ушиба сердца и легких.
Иммобилизация реберного клапана осуществляется скелетным вытяжением за грудину (передний билатеральный клапан) или за ребра (передне-боковой клапан) (рис. 20.14 цв. илл.) с использованием системы блоков или независимой аппаратной фиксации. При передне-боковом клапане без выраженного смещения отломков производится
25 В ряде случаев формирование реберного клапана может происходить не сразу после травмы, а через 1-3 сут
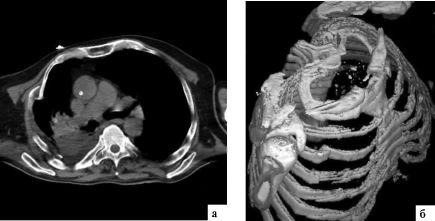
Рис. 20.13. СКТ при множественных переломах ребер с обеих сторон и формированием переднего (грудино-реберного) клапана: а - поперечный срез; б - объемная реконструкция
его супракостальная фиксация несколькими длинными спицами, проводимыми перпендикулярно сломанным ребрам с упором концов спиц на ключице и реберных дугах (рис. 20.15 цв. илл.).
Исходы лечения тяжелых травм груди с множественными нестабильными переломами ребер и образованием реберного клапана значительно улучшились при применении эндовидеоторакоскопии (рис. 20.16 цв. илл.). Этот метод обеспечивает как устранение внутриг-рудных последствий травмы (остановку кровотечения, аэростаз), так и «видеоассистированное» (т.е. с визуальным контролем из плевральной полости) поднадкостничное проведение лигатур в центре флотирующего участка грудной стенки для фиксации реберного клапана с последующим вытяжением.
Повреждения внутренних органов при закрытых травмах груди
заключаются, главным образом, в повреждениях легких; реже повреждаются сердце, крупные сосуды. При закрытой травме груди с повреждением легкого может развиться закрытый или напряженный пневмоторакс, гемоили гемопневмоторакс. Мероприятия медицинской помощи при этих повреждениях аналогичны проводимым при ранениях органов груди.
Травматическая асфиксия. При внезапном сдавлении груди (например, при прижатии раненого автомобилем к стене), в условиях рефлекторного спазма голосовой щели, резко повышается внутриг-рудное давление и наступает затруднение оттока крови по системе верхней полой вены из верхней половины тела в правые отделы сердца. Это приводит к выраженному застою крови в венозной сети головы, шеи и надплечий, сопровождающемуся разрывом венул, мелких сосудов и образованием обширных мелкоточечных кровоизлияний, в т.ч. в коже и слизистых.
Травматическая асфиксия в первые часы и дни после травмы сопровождается развитием тяжелого состояния и ОДН. Клиника травматической асфиксии имеет характерные особенности. Кожа верхней части тела покрыта мелкоточечными кровоизлияниями, местами сливающимися. Особенно выражены субконъюнктивальные кровоизлияния (иногда склеры полностью закрыты гематомой). В местах плотного прилегания одежды (воротник рубашки, женский бюстгальтер и др.) кровоизлияния на коже отсутствуют, и здесь остаются белые отпечатки одежды. В случаях, когда травматическая асфиксия сопровождается множественными переломами ребер и повреждениями легочной паренхимы, ушибом сердца и легких - течение травмы значительно отягощается. Помощь при травматической асфиксии предусматривает восстановление проходимости дыхательных путей, ингаляцию кислорода, а при тяжелой ОДН - продленную (длительную) ИВЛ, введение антибиотиков, кортикостероидов, дыхательных аналептиков, инотропных препаратов и антикоагулянтов. Производится лечение сопутствующих повреждений и жизнеугрожающих последствий травмы груди (гемопневмоторакса, реберного клапана, ушиба сердца и легких).
Ушибы легкого при огнестрельных и МВР груди возникают в результате воздействия большой кинетической энергии РС на легочную ткань. Ушибы легких наблюдаются также при воздействии взрывной травмы, при ранениях в бронежилетах (когда пробития защитного слоя не происходит) и других закрытых травм груди.
Раненые жалуются на сильную боль в груди, нехватку воздуха, мучительный кашель, иногда с пенистой кровью, отмечается кровохарканье. Может развиваться одышка с ЧД до 40 в мин. Кожный покров цианотичен. Дыхание жесткое, выслушиваются хрипы на стороне повреждения. Рентгенологически ушиб легких проявляется участками затенения с нечеткими расплывчатыми контурами
(рис. 20.17 цв. илл.). В диагностике ушиба легких наиболее информативными являются бронхофиброскопия (видны кровь и кровоизлияния в стенках бронхов), УЗИ и КТ груди. При обширных ушибах легкого показаны повторные ФБС для удаления крови и скапливающегося секрета, ингаляции кислорода, введение антибиотиков, кортикостероидных гормонов, бронхолитиков, дегидра-тационная терапия, при неэффективности - ИВЛ.
Ушиб сердца является сравнительно частым морфологическим проявлением тяжелой закрытой травмы груди и реже - огнестрельных и МВР, существенно усугубляющим тяжесть их течения и требующим принципиальной коррекции лечебной тактики.
Объективная диагностика ушиба сердца возможна только на основе комплексной оценки клинических, электрофизиологических и биохимических показателей. С этой целью используется поликритериальная диагностическая шкала «ВПХ-СУ» Е.К. Гуманенко и соавт. (табл. 12 Приложение 1).
Особенностью хирургической тактики при ушибе сердца является проведение только неотложных и срочных оперативных вмешательств на всех областях тела, отказ от выполнения отсроченных операций до достижения субкомпенсированного состояния раненого. Реконструктивные и плановые операции производятся только в состоянии полной компенсации. Интенсивная терапия ушиба сердца сходна с лечением инфаркта миокарда. Она включает обезболивание, ингаляцию кислорода, ограничение объема инфузионно-трансфу-зионной терапии до 2-2,5 л (при необходимости введения больших объемов жидкости производится постановка аортального катетера для инфузии непосредственно в большой круг кровообращения). При нестабильности гемодинамики осуществляется инотропная поддержка дофамином (до 10-15 мкг/кг в мин). Вводятся нитропре-параты, глюкокортиноиды, солкосерил, неотон, ингибиторы проте-олитических ферментов (гордокс - до 500 000 ЕД). В случае нарушений сердечного ритма - назначаются антиаритмические препараты (новокаинамид, изоптин, индерал), при гемодинамически значимой брадикардии - вводится атропин. В лечении ушибов сердца эффективна гипербарическая оксигенация.
20.6. ДИАГНОСТИКА И ЛЕЧЕНИЕ ТОРАКОАБДОМИНАЛЬНЫХ РАНЕНИЙ
Проникающие ранения груди и живота с одновременным повреждением диафрагмы относятся к торакоабдоминальным ранениям. Наличие повреждения диафрагмы отличает торакоабдоминальные ранения от сочетан-ных ранений груди и живота. Через рану диафрагмы может происходить смещение органов живота в плевральную полость, что связано с их присасыванием из-за отрицательного внутриплеврального давления.
Классификация торакоабдоминальных ранений предусматривает выделение правосторонних, левосторонних и двусторонних ранений. По характеру раневого канала различаются торакоабдоминальные и абдоминоторакальные ранения. При одновременном повреждении позвоночника говорят о торакоабдоминоспинальных ранениях (А.Ю. Созон-Ярошевич).
Состояние
раненых с торакоабдоминальным ранением тяжелое или крайне тяжелое.
Кожный покров бледный. Отмечается тахикардия (ЧСС до 120-140 в 1 мин),
гипотония (сАД от 100 до
Хирургическая тактика при торакоабдоминальных ранениях определяется тем, какие повреждения более опасны для жизни. В большинстве случаев производится предварительное дренирование плевральной полости, а затем - срединная лапаротомия с устранением внутрибрюшных повреждений и ушиванием диафрагмы 26. В редких случаях - при тора-коабдоминальном ранении с повреждением сердца или профузном
26 При стабильном состоянии раненого может применяться видеолапароскопия
внутриплевральном кровотечении - сначала выполняется неотложная торакотомия, а затем лапаротомия. Одновременное вскрытие грудной и брюшной полостей (тораколапаротомия) является очень травматичным вмешательством и плохо переносится ранеными, поэтому практически никогда не применяется.
20.7. ПОМОЩЬ НА ЭТАПАХ МЕДИЦИНСКОЙ ЭВАКУАЦИИ
Первая и доврачебная помощь раненным в грудь на поле боя заключается в наложении асептической повязки, введении ана-лгетика (промедола) из шприц-тюбика. При наличии открытого пневмоторакса - накладывается окклюзионная повязка при помощи ППИ. Непосредственно на рану накладывается прорезиненная оболочка ППИ внутренней, стерильной ее стороной (с захождением за края раны) и укрепляется сверху ватно-марлевыми подушечками и турами бинта.
Раненым с ОДН тяжелой степени фельдшер осуществляет ингаляцию кислорода.
Первая врачебная помощь. В вооруженном конфликте первая врачебная помощь рассматривается как предэвакуационная подготовка к авиамедицинской эвакуации тяжелораненых - непосредственно в МВГ 1-го эшелона для оказания ранней СХП. В крупномасштабной войне после оказания первой врачебной помощи все раненные в грудь эвакуируются в омедб (омедо).
Сортировочные группы в медр полка (МПп):
1. Раненые с признаками ранения сердца, продолжающегося внутриплеврального кровотечения, торакоабдоминального ранения - относятся к группе нуждающихся в первоочередной эвакуации для оказания хирургической помощи по неотложным показаниям. Мероприятия первой врачебной помощи таким раненым оказываются в приемно-сортировочной и заключаются в исправлении сбившихся повязок, введении анальгетиков, антибиотиков и столбнячного анатоксина. При развитии шока и кровопотери - раненым налаживается внутривенное введение растворов, не задерживая эвакуации. Пункция плевральной полости для устранения гемоторакса не производится. Сразу после оказания помощи они направляются в эвакуационную палатку для первоочередной эвакуации.
2. В неотложных мероприятиях первой врачебной помощи среди раненных в грудь нуждаются:
• раненые с открытым пневмотораксом;
• раненые с напряженным (клапанным) пневмотораксом;
• раненые с закрытой травмой груди, сопровождающейся образованием переднего или передне-бокового реберного клапана;
• раненые с травматической асфиксией;
• раненые с закрытой травмой груди, множественными переломами ребер, ушибом сердца и легких, ОДН тяжелой степени.
Эти раненые направляются в перевязочную в первую очередь.
В перевязочной раненым с открытым пневмотораксом накладывается многослойная окклюзион-ная повязка С.И. Банайтиса. Методика ее наложения следующая: рана накрывается стерильной салфеткой или ватно-марлевой подушечкой ППИ, которая укрепляется 1-2 полосками липкого пластыря. Поверх накладывается большая салфетка, обильно смазанная вазелином и заполняющая дефект грудной стенки. Следующим (3-м слоем) является клеенка или полиэтиленовая пленка, выступающая за пределы предыдущего слоя. Герметичность повязки усиливает толстый слой (4-й по счету) серой ваты. Повязка прибинтовывается циркулярными турами бинта вокруг грудной клетки; несколько туров целесообразно провести через надпле-чье на неповрежденной стороне груди, чтобы повязка не соскользнула при дыхании (рис. 20.19).
Разработано и является перспективным для устранения
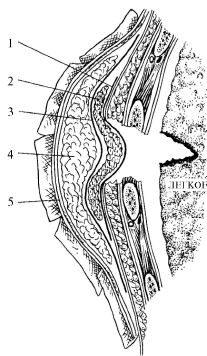
Рис. 20.19. Схема слоев окклюзи-онной повязки С.И. Банайтиса при открытом пневмотораксе: 1 - стерильная салфетка; 2 - ватно-марле-вый тампон, смазанный вазелином; 3 - клеенка или полиэтиленовая пленка; 4 -серая вата; 5 - бинт
открытого пневмоторакса герметизирующее устройство с выпускным клапаном, предупреждающее образование напряженного пневмоторакса.
Напряженный пневмоторакс устраняется путем плевральной пункции во втором межреберье по срединно-ключичной линии толстой иглой типа Дюфо с лепестковым клапаном из перчаточной резины (рис. 20.20) либо в этом же месте выполняется торакоцентез с дренированием плевральной полости по Бюлау.
Кроме того, при открытом и напряженном пневмотораксе, ранениях и закрытых травмах груди с повреждением легкого и ОДН тяжелой степени показана вагосимпатическая новокаиновая блокада по А.В. Вишневскому на стороне повреждения (выполняется только с одной стороны, вводится 0,25% раствор новокаина в количестве не более 40-50 мл).
При изолированных переломах ребер производится новокаиновая блокада места перелома или межреберная проводниковая блокада 10 мл 0,5% раствора новокаина. При множественных переломах ребер показана сегментарная паравертебральная новокаиновая блокада.
При множественных переломах ребер с формированием реберного клапана, помимо обезболивания (паравертебральная новокаиновая блокада), рекомендуется осторожно уложить раненого на сторону повреждения, чтобы уменьшить амплитуду парадоксальных движений грудной стенки.
При наличии ОДН средней и тяжелой степени (проникающие ранения груди, травматическая асфиксия, реберный клапан, ушиб
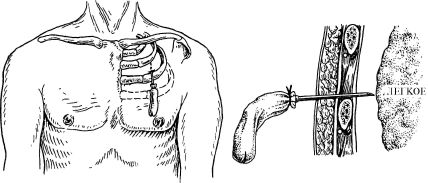
Рис. 20.20. Устранение напряженного пневмоторакса толстой иглой с лепестковым клапаном
легкого, множественные переломы ребер) осуществляется ингаляция кислорода.
Раненые с открытым или напряженным пневмотораксом, реберным клапаном, множественными переломами ребер с ОДН тяжелой степени, с травматической асфиксией - подлежат эвакуации в первую очередь.
3. Остальным раненным в грудь первая врачебная помощь оказывается в порядке очереди в приемно-сортировочной с эвакуацией во 2-3-ю очередь (исправляются сбившиеся повязки; вводятся анальгетики, антибиотики и столбнячный анатоксин).
Квалифицированная медицинская помощь. В вооруженном конфликте
с налаженной авиамедицинской эвакуацией раненые из медицинских рот эвакуируются непосредственно в МВГ 1-го эшелона, при доставке раненных в грудь в омедб (омедо) - им производится предэвакуационная подготовка в объеме первой врачебной помощи.
КХП оказывается только по жизненным показаниям. При поступлении раненых в крайне тяжелом и критическом состоянии, которые не перенесут дальнейшую эвакуацию, им осуществляются мероприятия хирургической предэвакуационной подготовки, как первый этап тактики запрограммированного многоэтапного хирургического лечения («dam-age control») - см. гл. 10. Целью сокращенной торакотомии является поддержание жизнедеятельности раненых на период эвакуации в МВГ 1-го эшелона. Производится устранение тампонады и ушивание ран сердца; остановка кровотечения перевязкой мелких сосудов и наложением бокового шва при ранении крупных сосудов груди (аорта, полые вены, легочный ствол). При обширном повреждении стенки плечего-ловного ствола, начальных отделов общей сонной или подключичной артерии в ходе сокращенной торакотомии выполняется их перевязка или временное протезирование. При неэффективности этих методов гемостаза - применяется тугая тампонада области кровоточащего сосуда или оставление зажима в ране.
У раненых с обширной раной легкого для быстрого достижения гемо- и аэростаза показано выполнение атипичной клиновидной резекции с использованием сшивающих аппаратов. При ранении трахеи выполняется атипичная трахеостомия через рану. При ранении пищевода производится либо наложение однорядного шва (небольшая рана, отсутствие ИО), либо перевязка или прошивание сшивающими аппаратами приводящего и отводящего его концов. Временное закрытие торакотомной раны (после дренирования плевральной полости дренажами по Бюлау) осуществляется непрерывным швом,
поскольку закрытие кожи цапками для белья или отдельными швами может повлечь за собой значительную кровопотерю из рассеченных мышц или нарушение герметичности плевральной полости. Дальнейшая эвакуация раненых после сокращенной торакотомии осуществляется на фоне проводимой интенсивной терапии и под контролем анестезиолога-реаниматолога.
В условиях крупномасштабной войны или при нарушении эвакуации раненых из омедб (омедо) осуществляется оказание КХП. При сортировке раненных в грудь выделяются следующие группы:
1. С тампонадой сердца, продолжающимся внутриплевральным кровотечением, с открытым или напряженным пневмотораксом, с передним или передне-боковым реберным клапаном - немедленно направляются в операционную для неотложной хирургической помощи.
2. С торакоабдоминальными ранениями при продолжающемся кровотечении в грудную или брюшную полость - направляются в операционную для неотложной хирургической помощи; при отсутствии признаков кровотечения - направляются в палату интенсивной терапии для подготовки к операции по срочным показаниям.
3. С симптомами травматической асфиксии - направляются в палату интенсивной терапии для оказания реаниматологической помощи.
4. Агонирующие - направляются в госпитальное отделение для проведения симптоматической терапии.
5. Остальные раненные в грудь (кроме легкораненых) после оказания в приемно-сортировочной лечебных мероприятий в объеме первой врачебной помощи - направляются на эвакуацию во 2-ю очередь.
6. Легкораненые - направляются в палатки для легкораненых. Раненные в грудь с тампонадой сердца, продолжающимся внут-риплевральным кровотечением, большим или средним гемотораксом, с открытым и напряженным пневмотораксом, с передним или переднебоковым реберным клапаном нуждаются в неотложных мероприятиях КХП. При тампонаде сердца выполняется торакотомия, пери-кардиотомия и ушивание раны сердца. При продолжающемся внут-риплевральном кровотечении - производится торакотомия, остановка кровотечения. При торакоабдоминальном ранении с продолжающимся внутрибрюшным кровотечением выполняется лапаротомия. Средний и большой гемоторакс являются показанием к дренированию плевральной полости толстой пластиковой трубкой. Для устранения открытого
пневмоторакса выполняется операция по устранению открытого пневмоторакса (либо рана временно герметизируется окклюзионной мазевой повязкой), торакоцентез и дренирование плевральной полости во II межреберье. Раненым с напряженным пневмотораксом выполняется торакоцентез и дренирование плевральной полости во II межреберье. Раненым с передним или переднебоковым реберным клапаном показана неотложная стабилизация реберного клапана.
Раненые после торакотомии нетранспортабельны в течение 3-4 сут при эвакуации автомобильным транспортом. Сроки нетранспортабельности могут быть сокращены до 1-2 сут при эвакуации авиационным транспортом.
Специализированная медицинская помощь раненным в грудь в вооруженном конфликте оказывается в МВГ 1-го эшелона, где (при первичной доставке раненых) осуществляется медицинская сортировка на вышеперечисленные группы, проводятся неотложные и срочные, а затем отсроченные операции. Эти операции выполняются специалистами в исчерпывающем объеме, и при лечении раненых применяются новые эффективные технологии (видеоторакоскопия, бронхофиброскопия и др.), что значительно улучшает исходы ранений. Через 2-3 сут раненые эвакуируются для долечивания в МВГ 2-3-го эшелонов.
В крупномасштабной войне специализированная медицинская помощь раненным в грудь оказывается в ВПТАГ. Раненые с непроникающими ранениями грудной стенки эвакуируются в ВПГЛР. Долечивание раненных в грудь с длительными сроками лечения - закрытие бронхиальных свищей, устранение эмпиемы плевры, реконструктивные операции при обширных дефектах грудной стенки осуществляется в ТГЗ.
Контрольные вопросы:
1. Назовите жизнеугрожающие последствия, возникающие при травмах груди.
2. В чем отличие механизмов возникновения напряженного и открытого пневмоторакса?
3. Какие патофизиологические изменения объясняют тяжелое состояние раненого с открытым пневмотораксом?
4. Чем отличаются мероприятия по устранению открытого пневмоторакса на этапах оказания первой, доврачебной и первой врачебной помощи?
5. Какие мероприятия медицинской помощи проводятся для устранения напряженного пневмоторакса на этапах оказания первой врачебной помощи и КХП?
6. Почему передний реберный клапан наиболее часто сопровождается летальным исходом? Обоснуйте ответ.
7. Какие огнестрельные раны груди можно не подвергать первичной хирургической обработке?
8. Назовите критерии продолжающегося внутриплеврального кровотечения.
9. У раненного в грудь при обследовании выявлена триада Бека. Какие симптомы она включает и о чем свидетельствует?
10. Какие к линические признаки позволяют диагностировать тора-коабдоминальный характер ранения?