Частная патологическая анатомия : руководство к практическим занятиям для стоматологических факультетов : учебное пособие / под общ. ред. О. В. Зайратьянца. - 2-е изд., перераб. и доп. - 2013. - 240 с. : ил.
|
|
|
|
Тема 13. Болезни периодонта. Пульпит. Апикальный периодонтит. Радикулярная киста. Одонтогенная инфекция: периостит; остеомиелит; одонтогенный сепсис
Оснащение занятия
Макропрепараты
1. Радикулярная (корневая) киста - описать.
2. Костный секвестр при хроническом остеомиелите челюстных костей - демонстрация.
3. Гнойный менингит - демонстрация.
4. Эмболический гнойный нефрит - демонстрация.
5. Септический (инфекционный) подострый эндокардит - демонстрация.
Микропрепараты
1. Острый гнойный (очаговый) пульпит (окраска гематоксилином и эозином) - рисовать.
2. Острый гнойный апикальный периодонтит (окраска гематоксилином и эозином) - описать.
3. Хронический гранулематозный апикальный периодонтит (простая гранулема, эпителиальная гранулема) (окраска гематоксилином и эозином) - описать.
4. Стенка радикулярной кисты (окраска гематоксилином и эозином) - рисовать.
5. Хронический одонтогенный гайморит в стадии обострения (окраска гематоксилином и эозином) - демонстрация.
6. Хронический остеомиелит (окраска гематоксилином и эозином) - демонстрация.
Краткое содержание темы
Пульпит - это воспаление пульпы зуба, наиболее часто встречающийся в ней патологический процесс. Другие изменения пульпы называют реактивными.
Классификация. По этиологии различают пульпиты: стерильные, обусловленные физическими и химическими факторами: травматический, термический (например, при обработке зуба под искусственную коронку), лучевой, декомпрессионный, токсический (в том числе, ятрогенный, вызванный медикаментозными средствами и пломбировочными материалами при нарушении технологии лечения); инфекционные (чаще - бактериальные).
По локализации в пульпе: коронковый, тотальный, корневой.
Клинико-морфологические виды пульпита: острый серозный очаговый и диффузный; острый гнойный очаговый (абсцесс) и диффузный (флегмона); хронический гранулирующий; хронический фиброзный; гангренозный (гангрена пульпы).
В зависимости от реакции на лечение: обратимые и необратимые (переходным пунктом часто бывает бактериальная инвазия пульпы).
Острый серозный пульпит бывает очаговым (часто вблизи от кариозной полости) и диффузным, часто стерильным и обратимым (с полной репарацией - реституцией поврежденной пульпы), протекает обычно в течение нескольких часов. Однако может переходить в острый гнойный или хронический пульпит.
Острый очаговый гнойный пульпит (абсцесс пульпы) развивается при бактериальной инвазии пульпы.
Острый диффузный гнойный пульпит (флегмона пульпы) распространяется на коронковую и корневую пульпу. Она приобретает сероватую окраску, а множественные абсцессы в ней выглядят как мелкие желтоватые точки. Под влиянием гнойного экссудата происходит деструкция нервных волокон, что объясняет уменьшение в поздних стадиях характерной интенсивной боли.
Хронический пульпит, так же как и острый, обычно является следствием кариозного процесса. Он может быть самостоятельной нозологической формой или являться исходом острого пульпита.
Гранулирующий пульпит характеризуется замещением пульпы грануляционной тканью с петрификатами и дентиклями, с хронической воспалительной инфильтрацией, гибелью одонтобластов, лакунарным рассасыванием дентина, замещением его остеодентином.
Его особой формой является хронический гипертрофический пульпит (полип пульпы). Он встречается преимущественно у детей и у лиц молодого возраста с кариозным разрушением коронки зуба. Избыточная грануляционная ткань выступает за пределы пульпарной полости в виде своеобразного грибовидного разрастания (полипа) с изъязвленной поверхностью. Поверхность полипа может быть представлена многослойным плоским эпителием, «наползающим» из прилежащих отделов десны.
Хронический фиброзный пульпит формируется в исходе гранулирующего пульпита при созревании грануляционной ткани. Полость зуба при этом заполнена белесоватой плотной рубцовой тканью с очагами гиалиноза стромы, петрификатами и дентиклями.
Гангренозный пульпит (гангрена пульпы) встречается редко. Его включение в группу хронических пульпитов условно, т.к. он представляет собой некроз пульпы при вскрытой полости зуба. Впоследствии образовавшийся тканевой детрит серовато-черного цвета уплотняется и инкапсулируется. Часть пульпы может сохранять жизнеспособность.
Осложнения и исходы. Обычно продолжительность острого гнойного пульпита составляет 3-5 дней. Гнойный пульпит, особенно диффузный, без лечения обычно заканчивается гибелью пульпы, формированием хронического пульпита или фиброза и атрофии пульпы. Хронические пульпиты приводят к атрофии и функциональной недостаточности пульпы. Осложнением острого пульпита или обострения хронического является острый апикальный (верхушечный) периодонтит.
Реактивные изменения пульпы разделяют на альтеративные, дисциркуляторные и приспособительные.
Альтеративные изменения включают в себя, прежде всего, обратимые (до определенного предела) внутриклеточные накопления в одонтобластах: гидропическую (вакуольную) и жировую дистрофии, которые развиваются обычно при пульпитах, мукоидное и фибриноидное набухание соединительной ткани и стенок сосудов пульпы (например, при ревматических болезнях), а также некроз (гангрену) пульпы.
Гиалиноз стромы и стенок сосудов пульпы при хронических пульпитах носит местный характер, но может быть (особенно
сосудов) проявлением общих заболеваний (артериальной гипертензии, сахарного диабета, ревматических заболеваний и т.д.).
Некрозом называют гибель ткани пульпы при закрытой полости зуба, а гангреной - при вскрытой. Некроз пульпы может быть частичным или тотальным.
Дисциркуляторные изменения. Нарушения крово- и лимфообращения в ткани пульпы могут носить местный характер (травма, воспаление) или быть проявлением общих дисциркуляторных расстройств.
Приспособительные процессы. Атрофия пульпы делает рельефным ее соединительнотканную строму (сетчатая атрофия пульпы), при этом снижается ее трофическая способность обеспечения продукции дентина.
Склероз пульпы бывает очаговым и тотальным при распространении на всю пульпарную камеру, что часто наблюдается как исход хронического фиброзного пульпита.
Петрификация пульпы - одно из частых ее реактивных изменений. В пульпе встречаются: некрокальциноз - обызвествление некротических масс; фиброкальциноз - отложение солей кальция в очагах склероза пульпы, т.е. в рубцовой ткани; тромбокальциноз - обызвествление тромботических масс.
Дентикли - изолированные включения дентина в пульпе или в слое дентина зуба. Они формируются одонтобластами и состоят из репаративного дентина. По локализации дентикли бывают интрапульпарные (свободные), окруженные пульпой; париетальные (пристеночные) - на границе слоя дентина и ткани пульпы; интерстициальные (интраденталные) - в толще слоя дентина. По строению дентикли бывают высокодифференцированными (представлены зрелым дентином, подобным заместительному иррегулярному дентину кариозной полости) и низкодифференцированными (состоят из участков, представленных дентином и кальцинатами).
Приспособительные процессы также включают в себя формирование вторичного, заместительного или иррегулярного дентина, что, в частности, характерно для поздних стадий кариеса.
Интрапульпарные кисты (псевдокисты), представляют собой полости в ткани пульпы, не встречающиеся в норме, бывают солитарные (единичные) и множественные. Причины их возникновения различны, от воспалительных, до реактивных процессов.
Апикальный (верхушечный) периодонтит представляет собой воспаление периапикальных тканей, имеющее самостоятельное нозологическое значение. Существует также маргинальный
периодонтит (воспаление маргинального периодонта) - проявление пародонтита.
Классификация. По этиологии выделяют инфекционный и неинфекционный (травматический, токсический, в том числе, ятрогенный) апикальный периодонтит. Возбудителями инфекционного периодонтита являются, в основном, стрептококки и стафилококки. Неинфекционный периодонтит связан с попаданием лекарственных средств, с травмами (зубные протезы, вредные привычки, профессиональные заболевания).
Клинико-морфологические формы: острый (серозный и гнойный); хронический - гранулирующий, гранулематозный (простая гранулема; сложная или эпителиальная гранулема; кистогранулема), фиброзный.
Патогенез. Самый частый путь распространения инфекции в периапикальные ткани через отверстие верхушки зуба - нисходящий из воспаленной пульпы, реже встречается контактный - из соседних тканей (костная альвеола, маргинальный периодонт, цемент) при пародонтите, остеомиелите, кариесе цемента, еще реже - восходящий (гематогенный или лимфогенный).
При остром серозном апикальном периодонтите в околоверхушечных тканях наблюдается острое серозное воспаление, а при остром гнойном апикальном периодонтите развиваются абсцесс или флегмона. Гнойный периодонтит сопровождается перифокальным серозным воспалением окружающих мягких тканей с их выраженным отеком (флюс, лат. - parulis) и периоститом. Характерен выраженный болевой синдром, появляется подвижность зуба, у пациента также создается ощущение «выросшего зуба». Длительность заболевания - от 2-3 суток до 2 недель.
Воспалительный процесс может распространяться под надкостницу или в челюстную кость с развитием острого гнойного остеомиелита, а на верхней челюсти - одонтогенного синусита (гайморита). В дальнейшем прогрессирующий в костномозговых пространствах воспалительный процесс может достигнуть периоста и вызвать образование субпериостального (поднадкостничного) абсцесса. В последующем может развиться субмукозный абсцесс. Возможно дальнейшее прогрессирование нагноительного процесса или рассасывание экссудата и образование рубца, или переход патологического процесса в хронический апикальный периодонтит.
Хронический апикальный гранулирующий периодонтит характеризуется разрастанием в околоверхушечной области зуба грануляционной ткани с задержкой ее созревания, с очаговой или диффузной воспалительной инфильтрацией. Происходит резорбция
костной ткани зубной альвеолы, разрушение компактного вещества кости и надкостницы, а также твердых тканей корня зуба (цемента и дентина). Наблюдается лакунарное рассасывание участков дентина макрофагами с замещением его остеодентином (Б.И. Мигунов, 1963). Грануляции и воспалительная инфильтрация могут распространяться на околочелюстные мягкие ткани. При обострении воспалительный процесс часто принимает характер гнойного, образуются абсцессы. В таких случаях иногда в области верхушки корня зуба открывается десневой свищ, через который выделяется гной. Также может возникать свищевой ход, открывающийся на коже (наружный свищ), при этом по расположению свища с немалой степенью вероятности можно судить о локализации хронического гранулирующего периодонтита.
Хронический апикальный гранулематозный периодонтит характеризуется развитием периапикальной «гранулемы». Это образование не имеет ничего общего с гранулемой в современном понимании данного термина с позиций общей патологии. Периапикальная гранулема представляет собой шаровидное или овальное образование, плотно прикрепленное к верхушке корня зуба. Она располагается внутри резорбированной кости зубной альвеолы и на рентгенограммах имеет вид четко ограниченного фокуса просветления. По мере роста периапикальной гранулемы прогрессирует разрушение костной ткани. Гранулема состоит из грануляционной ткани с хронической воспалительной инфильтрацией, окруженной плотной капсулой из зрелой соединительной ткани (простая гранулема). Можно встретить тельца Русселя, кристаллы холестерина, гигантские клетки инородных тел.
Среди грануляционной ткани могут разрастаться разной величины и формы тяжи многослойного плоского эпителия, дифференцирующегося из остатков одонтогенного эпителия в периодонте - островков Малассе (эпителиальная гранулема). Объем эпителиальных включений и форма таких комплексов могут быть различными.
Эпителиальная гранулема вследствие развития воспалительных, дистрофических и некробиотических процессов в грануляционной ткани со временем трансформируется в кистогранулему, которая отличается полостью, выстланной многослойным плоским неороговевающим эпителием одонтогенного происхождения. Кистогранулема может достигать в диаметре 0,5-1 см. Позже она может трансформироваться в радикулярную (корневую) кисту челюстной кости.
Радикулярная (околокорневая, корневая) киста - самая частая одонтогенная приобретенная киста, имеющая воспалительный
генез, и составляющая до 86% всех одонтогенных кист. Она морфогенетически связана с апикальными хроническим гранулематозным периодонтитом и формируется из кистогранулемы. Причинным зубом для радикулярной кисты может быть практически любой, как молочный, так и постоянный, пораженный кариесом и его осложнениями в любом возрасте. Радикулярные кисты в верхней челюсти встречаются в 2-3 раза чаще, чем в нижней. Увеличивается киста медленно (месяцы, а иногда годы) достигая в диаметре от 0,5 до 3-х см и более.
Рентгенологически характеризуется разрежением костной ткани округлой формы с четкими границами. В полость кисты обращен корень причинного зуба.
Микроскопически стенка ее представлена фиброзной тканью разной толщины с воспалительной инфильтрацией, кристаллами холестерина, внутренняя поверхность выстлана многослойным плоским неороговевающим эпителием. В результате воспаления он может отсутствовать, и тогда внутренняя поверхность представлена грануляционной тканью.
В период обострения воспаления эпителий, пролиферируя, образует сетевидные отростки в толщу стенки, что характерно именно для этой кисты. В наружных отделах, особенно у детей, встречаются очаги остеогенеза. В просвете кисты слегка опалесцирующая желтоватая жидкость, а при обострении воспаления - гной.
Хронический фиброзный апикальный периодонтит характеризуется разрастанием в околоверхушечной области грубоволокнистой соединительной ткани. Эта форма периодонтита неактивная и самая благоприятная.
Осложнения и исходы. В благоприятных случаях в исходе апикального периодонтита при адекватном и своевременном лечении может происходить восстановление ранее резорбированной костной ткани зубной альвеолы и формирование фиброзного периодонтита. При любом виде хронического апикального периодонтита могут наблюдаться обострения воспалительного процесса с образованием абсцессов. Осложнениями хронического, реже - острого апикального периодонтита являются абсцессы и флегмоны в щелевидных пространствах мягких тканях лица и шеи с риском развития септического тромбоза пещеристого синуса, абсцесса головного мозга или гнойного менингита, а также гнойного медиастенита. Кроме того, опасен отек гортани, что может привести к смерти в результате асфиксии. Также к числу наиболее серьезных, нередко смертельных осложнений апикального периодонтита относят остеомиелит челюстных костей, одонтогенный сепсис,
ангину Людвига (вызванная стрептококками группы А гнилостнонекротическая флегмона клетчатки дна полости рта, окологлоточного и крыловидно-челюстного пространства и шеи).
Гнойно-воспалительные процессы, при которых входными воротами инфекции явился зуб, получили название одонтогенные инфекции. Для них характерен преимущественно контактный путь распространения. Наиболее частыми источниками одонтогенной инфекции являются хронические формы апикального периодонтита с обострением, нагноившиеся радикулярные кисты, альвеолиты (воспаление костной альвеолы после удаления зуба).
При распространении воспалительного процесса в ткань челюстных костей в условиях сенсибилизации к инфекции развивается остеомиелит челюсти (см. раздел Болезни челюстных костей), который позже может стать источником одонтогенного сепсиса. Одонтогенный сепсис - это сепсис, при котором входными воротами и септическим очагом является кариес и его осложнения - апикальный периодонтит, периостит, остеомиелит, абсцессы и флегмоны мягких тканей лица, шеи, дна полости рта и т.д.
Воспалительные заболевания челюстных костей включают в себя остит, периостит и остеомиелит. Патогенетически эти заболевания связаны с острым гнойным апикальным или обострением хронического верхушечного периодонтита, нагноением кист челюсти, гнойным пародонтитом (одонтогенная инфекция).
Остит - это воспаление костной ткани челюсти за пределами периодонта зуба. Как самостоятельная форма остит существует незначительное время, т. к. быстро присоединяется периостит.
Альвеолярный остит (луночковый постэкстракционный альвеолит, фибринолитический альвеолит) возникает при деструкции первоначального свертка крови в полости зубной лунки после экстракции зуба и чаще наблюдается в нижней челюсти. Его развитию способствует активация плазмина в результате травматического удаления зуба, влияния эстрогенов при применении оральных контрацептивов, бактериального воздействия при предоперационных инфекциях. Заболеваемость составляет 1-3% среди всех случаев удаления зубов, но возрастает до 25-30% при экстракции третьих мандибулярных моляров, особенно у больных в возрасте 40-45 лет.
В типичных случаях через 3-4 дня после удаления зуба отмечаются сильная боль, зловонный запах и, реже, лимфаденопатия. Зубная лунка заполняется грязно-серым сгустком, который разрушается, оставляя после себя голую костную лунку. Заживление обычно наступает через 10-40 дней.
Периостит - это острое или хроническое воспаление надкостницы.
Серозный периостит характеризуется гиперемией, воспалительным отеком и умеренной нейтрофильной инфильтрацией надкостницы. Возникает обычно после травмы. Нередко переходит в гнойный периостит.
Гнойный периостит возникает обычно как осложнение гнойного периодонтита, когда инфекция проникает в надкостницу по каналам остеона (гаверсовым) и питательным (фолькмановским) каналам; воспаление может распространиться на надкостницу, по венозным путям из лунок зуба. Очаг гнойного воспаления обычно располагается не в теле, а в альвеолярном отростке челюсти с одной ее стороны - наружной (вестибулярной) или внутренней (язычной или небной). Нередко плотная ткань надкостницы препятствует распространению гнойного процесса, вследствие чего образуется поднадкостничный абсцесс. Образование поднадкостничного гнойника может сопровождаться перифокальным отеком прилежащих мягких тканей. Одновременно в кортикальном отделе челюсти наблюдается лакунарная резорбция костной ткани со стороны гаверсовых каналов и костномозговых пространств. Гнойный периостит может привести к расплавлению надкостницы и прилежащих к ней мягких тканей с образованием свищей, открывающихся чаще в полость рта и реже через кожные покровы лица.
Выделяют также хронический фиброзный или пролиферативный периостит (оссифицирующий периостит), который представляет собою периостальную реакцию (образование 1-12 параллельных рядов реактивной кости) на периапикальный воспалительный процесс. Он чаще встречается у детей и лиц молодого возраста.
Остеомиелит - это воспаление костного мозга, обычно распространяющееся на губчатое и компактное вещество кости, а также на надкостницу, которое чаще наблюдается в нижней челюсти соответственно молярам при прогрессирующем гнойном периодонтите. Подразделяют на гнойный, негнойный (хронический склерозирующий) и специфический.
Гнойный остеомиелит может протекать остро и хронически. В зависимости от путей попадания инфекционного начала в челюстные кости различают одонтогенный, травматический и гематогенный гнойный остеомиелит. Развивается он, как правило, при сенсибилизации организма бактериальными антигенами (стафилококки, стрептококки, грамотрицательные бактерии, анаэробы, преимущественно виды Bacteroides, фузобактерии и анаэробные кокки). Повышенная частота случаев остеомиелита наблюдается
при злоупотреблении алкоголем, у наркоманов, а также у больных, страдающих сахарным диабетом, малярией, анемией, злокачественными опухолями и ВИЧ-инфекцией.
При одонтогенном остеомиелите вначале развивается гнойное воспаление костномозговых пространств альвеолярного отростка, а затем - тела челюсти. Находящиеся в этом очаге костные балочки подвергаются лакунарной или гладкой резорбции и истончаются. В дальнейшем в связи с тромбозом сосудов микроциркуляторного русла возникают участки некроза костной ткани, происходит отторжение этих участков, образуется костный секвестр. Он окружен гнойным экссудатом и располагается в так называемой секвестральной полости.
При хроническом течении в сохранившейся костной ткани с внутренней стороны секвестральной полости разрастается грануляционная ткань, появляется пиогенная мембрана, которая выделяет лейкоциты в секвестральную полость. В наружных слоях грануляционной ткани развивается волокнистая соединительная ткань, образующая капсулу, отграничивающую секвестральную полость от костной ткани. При этом может наступить гнойное расплавление секвестральной капсулы, кости и надкостницы, что приводит к образованию свища, который открывается в полость рта или реже - в кожные покровы. После выхода секвестра и удаления гноя может наступить регенерация костных балочек, которая ведет к заполнению образовавшегося дефекта. Хронический гнойный остеомиелит может осложниться развитием патологических переломов и вторичного АА-амилоидоза. Острый и обострение хронического остеомиелита могут привести к возникновению сепсиса.
Негнойный остеомиелит. К негнойному остеомиелиту, который протекает хронически, относят диффузный склерозирующий остеомиелит и очаговый склерозирующий остеомиелит (остеомиелит Гарре). Диффузный склерозирующий остеомиелит представляет собою заболевание, в основе которого лежит хронический воспалительный процесс околозубных тканей (пародонтит, перикоронит, периапикальный воспалительный процесс), приводящий к остеосклерозу в предлежащей к зубным альвеолам костной ткани. В отличие от очагового склерозирующего остеомиелита остеосклероз бывает более распространённым. Очаговый склерозирующий остеомиелит (остеомиелит Гарре), в отличие от диффузного, характеризуется развитием остеосклероза в челюстных костях соответственно верхушкам корней зубов, в области которых наблюдается периапикальный воспалительный процесс.
Чаще всего при этом поражаются премолярные и молярные участки нижней челюсти.
Специфический остеомиелит объединяет актиномикозный, туберкулёзный и сифилитический остеомиелит.
Описание макропрепаратов и микропрепаратов
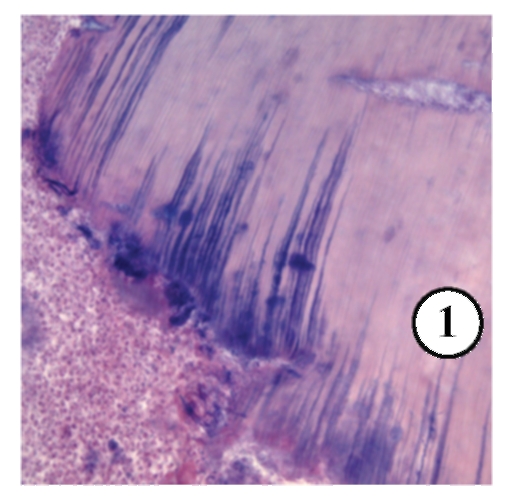
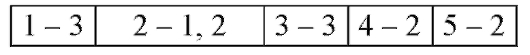
Рис. 13-1. Микропрепарат «Острый очаговый гнойный пульпит». В коронковой части пульпы зуба очаговое скопление нейтрофильных лейкоцитов (гнойный экссудат) с гистолизом ткани пульпы и колониями микроорганизмов (абсцесс), воспалительная гиперемия, диапедезные кровоизлияния и отек. Ретроградная деминерализация твердых тканей зуба. Дентинные канальцы заполнены базофильными колониями бактерий (базофильные полоски - 1), x 100.
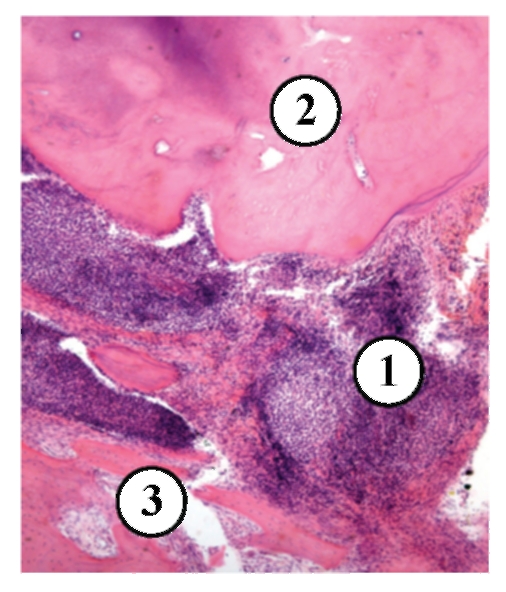
Рис. 13-2. Микропрепарат «Острый гнойный апикальный периодонтит». В ткани зубной связки в области верхушки корня зуба обильное скопление нейтрофильных лейкоцитов (гнойный экссудат) с гистолизом периапикальных тканей (апикальный периодонтальный абсцесс - 1), 2 - дентин, 3 - кость альвеолы, x 100.
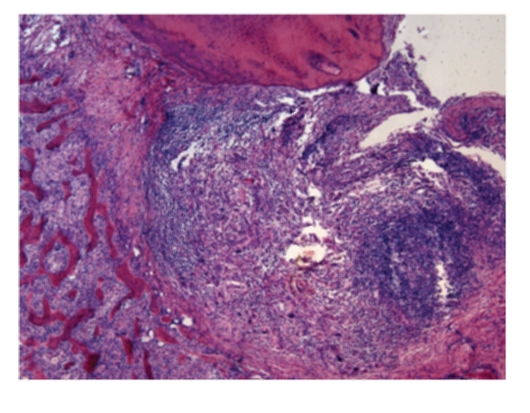
Рис. 13-3. Микропрепарат «Хронический апикальный гранулематозный периодонтит (простая гранулема)». В области верхушки корня зуба грануляционная ткань с воспалительной инфильтрацией, окруженная фиброзной капсулой. Костная ткань в области гранулемы разрушена, x 60.
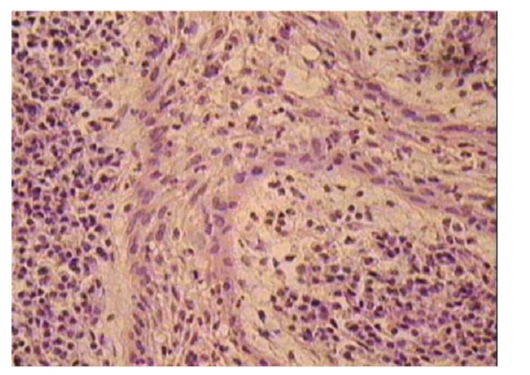
Рис. 13-4. Микропрепарат «Хронический апикальный гранулематозный периодонтит (эпителиальная гранулема)». Тяжи неороговевающего плоского эпителия из островков Малассе, пронизывающие грануляционную ткань с воспалительной инфильтрацией, x 200.
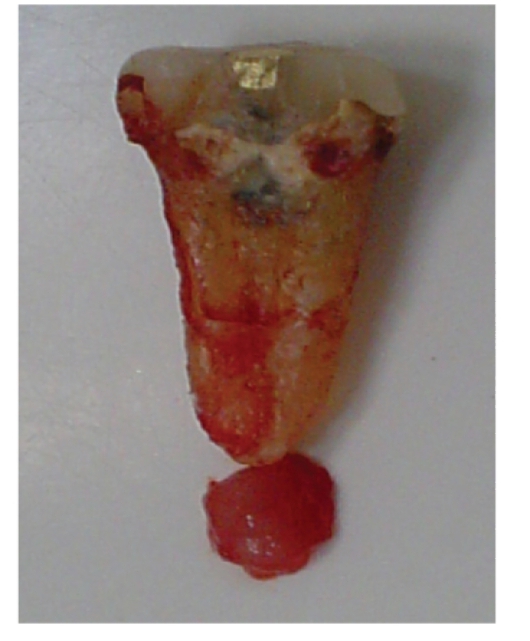
Рис. 13-5. Макропрепарат «Радикулярная (корневая) киста». Тонкостенная полость, заполненная полупрозрачной жидкостью, обхватывающая корень зуба и плотно прикрепленная к его верхушке.
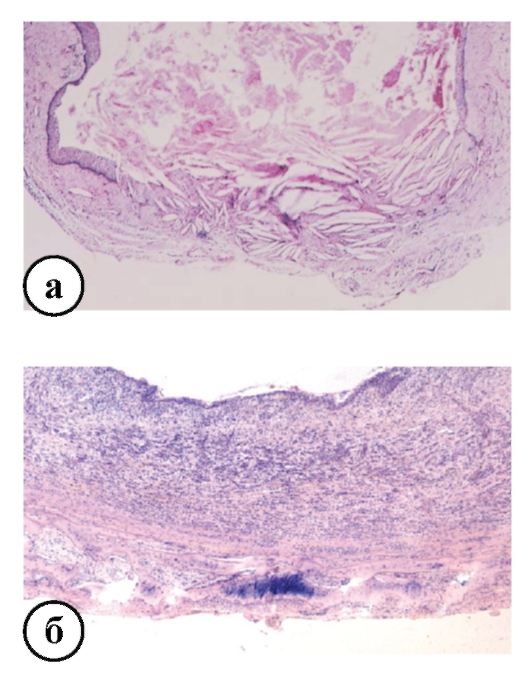
Рис. 13-6, а, б. Микропрепараты «Стенка радикулярной кисты». Слои стенки (снаружи внутрь): соединительнотканная капсула с петрификатами, грануляционная ткань с диффузным воспалительным инфильтратом, неороговевающий многослойный плоский эпителий. В полости кисты - тканевой детрит и кристаллы холестерина, x 60.
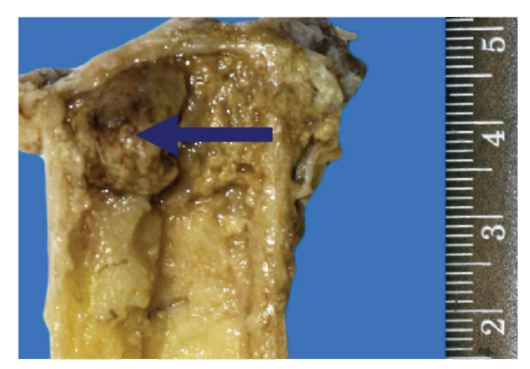
Рис. 13-7. Макропрепарат «Костный секвестр (стрелка) при хроническом остеомиелите». Некротизированный фрагмент кости, окруженный гнойным экссудатом зеленоватого цвета и серого цвета фиброзной секвестральной капсулой (препарат А.В. Кононова и Р.В. Городилова)
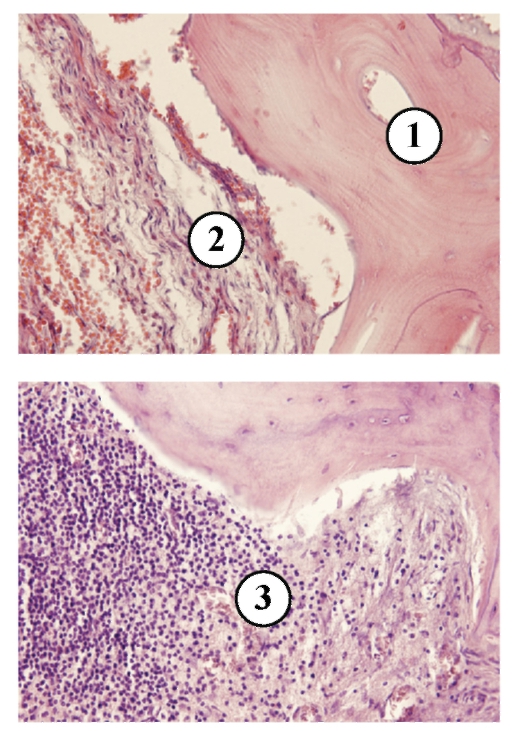
Рис. 13-8, а, б. Микропрепараты «Хронический остеомиелит челюстных костей, стадия секвестрации»: вверху - костный секвестр (бесклеточный фрагмент костной балки - 1) и секвестральная соединительнотканная капсула (2), внизу- гнойное воспаление, гнойный экссудат состоит преимущественно из живых и погибших нейтрофильных лейкоцитов - гнойных телец (3), x 200 (препараты Г.Н. Берченко).
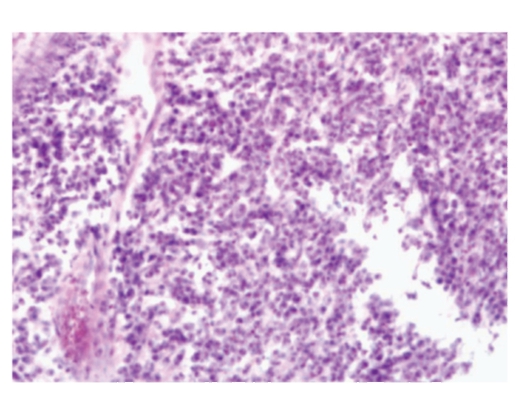
Рис. 13-9. Микропрепарат «Хронический одонтогенный гайморит в стадии обострения». Гнойное воспаление слизистой оболочки гайморовой пазухи, x 200.
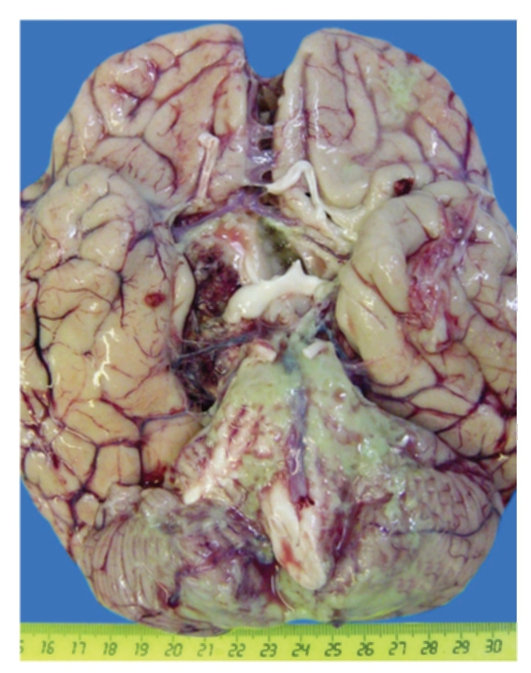
Рис. 13-10. Макропрепарат «Гнойный менингит». Мягкие мозговые оболочки базальной поверхности головного мозга и мозжечка утолщены, тусклого вида, диффузно пропитаны густой массой зеленовато-желтого цвета (гноем). Кровеносные сосуды резко полнокровны. Борозды сглажены, извилины уплощены.
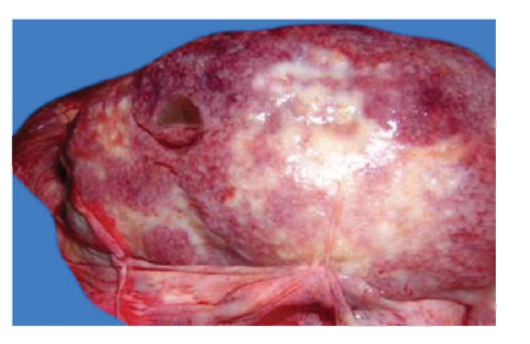
Рис. 13-11. Макропрепарат «Эмболический гнойный нефрит». Почка умеренно увеличена в размерах, набухшая, полнокровная, дряблой консистенции, с поверхности и на разрезе - с множественными (преимущественно в коре) мелкими (с булавочную головку) и сливными округлыми очажками желтовато-серого цвета (из которых выдавливается гной). Эти очажки окружены геморрагическими венчиками красного цвета
(препарат И.Н. Шестаковой).
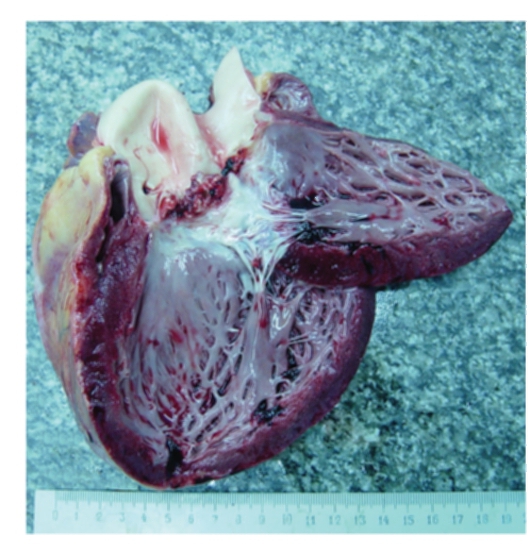
Рис. 13-12. Макропрепарат «Септический (инфекционный) подострый эндокардит». Полипозно-язвенный эндокардит аортального клапана (первичный инфекционный эндокардит, болезнь Черногубова): масса и размеры сердца увеличены, стенки левого желудочка утолщены, увеличен объем сосочковых и трабекулярных мышц (рабочая гипертрофия), паруса аортального клапана деформированы, неравномерно утолщены, частично разрушены, изъязвлены, с перфорациями, полиповидными темно-красного и серовато-красного цвета тромботическими наложениями с очагами обызвествления.
Тестовые задания и ситуационные задачи к теме 13
Тестовые задания
Найдите один правильный ответ


Ситуационная задача
Инструкция к задаче. Оцените ситуацию и впишите в бланк или (при работе с компьютером) укажите номера всех правильных ответов по каждому вопросу.
При рентгенологическом обследовании нижней челюсти справа в области Г6 и Г8 обнаружена секвестральная полость с четкой капсулой и наличием костного секвестра внутри нее. На десне - свищевое отверстие, из которого выдавливается гной. Г7 отсутствует.


Ответы на тестовые задания
Ответы на вопросы к ситуационной задаче