Детская неврология : учебник : в двух томах / А. С. Петрухин. - Т. 2. - 560 с. : ил.
|
|
|
|
ГЛАВА 9. ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Инсульт - острое нарушение мозгового кровообращения. Во взрослой практике инсульты занимают 3-е место среди причин смерти во всем мире после сердечно-сосудистых заболеваний и злокачественных опухолей всех локализаций. Заболеваемость инсультом значительно варьирует в разных странах - от 1 до 5 случаев на 1000 населения в год. Наименьшая заболеваемость регистрируется в странах Скандинавии (0,4 на 1000), высокая - в странах Восточной Европы, России. В первый месяц после развития инсульта умирает 17% пациентов, в первые 5 лет - 40%.
Инсульт наносит обществу огромный экономический ущерб. Средние затраты на одного больного с инсультом в Швеции от момента заболевания до смерти составляют 75 тыс. евро. В США расходы в связи с инсультом оценивают в 6,5-11,2 млрд долларов в год. За последние десятилетия в развитых странах заболеваемость и смертность от инсульта снизились, так как приняты и успешно осуществляются программы по профилактике инсульта и лечению заболеваний, приводящих к нему. В РФ эти показатели остаются высокими, как и факторы риска развития инсульта.
Среди всех форм инсульта преобладают инфаркты мозга (65,58% случаев), внутримозговые кровоизлияния встречаются с частотой 14,1%, субарахноидальные кровоизлияния - 3%, остальные формы - 18,77%. Соотношение между ишемическим и геморрагическим инсультом составляет 4:1 (табл. 15).
Таблица 15. Классификация инсульта
Ишемический инсульт - возникает в результате внезапного нарушения кровоснабжения участка мозга | Геморрагический инсульт - спонтанное нетравматическое внутричерепное кровоизлияние |
Тромботический. Эмболический. Гемодинамический. Лакунарный | Субарахноидальное кровоизлияние. Внутримозговое (паренхиматозное) кровоизлияние |
Также выделяют преходящее нарушение мозгового кровообращения, при котором неврологические симптомы регрессируют в течение 24 ч, и малый инсульт, или инсульт с обратимым неврологическим дефицитом, при котором симптоматика регрессирует в течение 3 нед. О прогрессирующем инсульте говорят, если клинические симптомы продолжают нарастать; завершенный инсульт характеризуется стабильной клинической картиной.
Факторы риска цереброваскулярных заболеваний подразделяют на немодифицируемые (возраст, наследственная предрасположенность) и модифицируемые (артериальная гипертензия, фибрилляция предсердий, инфаркты миоакарда, табакокурение, транзиторно-ишемическая атака, стеноз сонной артерии, сахарный диабет, повышение холестерина в крови).
В последние годы отмечается тенденция роста заболеваемости инсультом у детей. Причины инсульта у детей: врожденные и приоб- ретенные пороки сердца, ревматизм, эндокардит, заболевания сосудов (васкулиты, периартерииты) и крови (анемии, лейкозы, тромбоцитопеническая пурпура, коагулопатии). Предрасполагают к инсультам васкулопатии при системной соединительнотканной дисплазии (например, при синдроме Элерса-Данлоса). Нередко инсульты осложняют различные болезни обмена (митохондриальные болезни, гомоцистинурия и др.), нейроинфекции, травмы, ангиодисплазии (синдром Штурге-Вебера). Причины инсульта представлены в табл. 17.
Тактика при инсульте. Основной принцип оказания помощи - этапность (табл. 16).
Таблица 16. Этапы оказания медицинской помощи при инсульте
Бригады скорой помощи | Диагностика инсульта на догоспитальном этапе. Максимально ранняя госпитализация всех больных с острыми нарушениями мозгового кровообращения |
Неврологическое отделение многопрофильного стационара | Диагностика типа инсульта. Уточнение патогенеза инсульта. Проведение оптимальной терапии |
Реабилитационные учреждения и амбулаторно | Вторичная профилактика и реабилитация |
Преходящее нарушение мозгового кровообращения (ПНМК), или транзиторные ишемические атаки (ТИА), чаще связаны с кардиогенной или артерио-артериальной эмболией, гемодинамическими нарушениями при выраженном стенозе сонных или позвоночных артерий, васкулитом, коагулопатией. Продолжительность симптомов при ТИА не превышает 20 мин. ТИА служат предвестниками не только инсульта, но и инфаркта миокарда. Их дифференцируют с другими пароксизмальными состояниями: эпилептическими приступами, синкопаль- ными состояниями, мигренью, демиелинизирующими заболеваниями,
гипогликемией, истерией. Диагностика направлена на выяснение причин ТИА и определение бассейна (каротидный или вертебробазилярный).
Таблица 17. Редкие причины инсульта

Тромботический инсульт возникает на фоне атеросклеротического поражения вне- или внутричерепных артерий. Атеросклеротическая бляшка (атерома) формируется в артериях крупного или среднего калибра, часто в области деления на ветви (например, в области бифуркации сонных артерий). Растущая атерома не только сужает просвет сосуда, но и способствует формированию тромба, приводя к закупорке (окклюзии) сосуда. При хорошем коллатеральном кровотоке через артерии виллизиева круга и медленном развитии даже полная окклюзия остается асим- птоматичной. Однако от тромба могут отделяться сгустки, закупоривая дистальные ветви сосудов (артерио-артериальная эмболия). Кроме того, в условиях ограничения кровотока по крупной артерии страдают наиболее отдаленные участки - так называемые зоны водораздела, находящиеся на границе двух сосудистых бассейнов от разных артерий. Именно два последних механизма часто бывают непосредственной причиной острой ишемии мозга, приводящей к фокальному некрозу (инфаркту мозга).
При атеротромботическом инсульте симптомы часто развиваются в ночное время и пациент просыпается с парезом или афазией. Если же инсульт возникает в дневное время, характерно постепенное или ступенеобразное нарастание неврологического дефекта в течение нескольких часов. После возникновения первых симптомов состояние временно стабилизируется, сменяясь новым ухудшением, пока инсульт не охватит весь бассейн пораженного сосуда. Общемозговые симптомы (головная боль, нарушение сознания - от галлюцинаций до комы, эпилептические судороги) чаще отсутствуют, но при обшир- ных инфарктах они выражены, как при геморрагическом инсульте.
Эмболия мозговых сосудов. Источником эмбола служат тромбы в левом желудочке (инфаркт миокарда, кардиомиопатия), левом предсердии (мерцательная аритмия), вегетации на клапанном аппарате,
атеросклеротические бляшки крупных сосудов. Эмбол отрывается от источника и током крови заносится в церебральный сосуд, который и закупоривает. Затем он подвергается фибринолизу, что приводит к восстановлению кровотока. При длительном стоянии эмбола в просвете сосуда возникает диапедезное кровоизлияние в некротическую ткань, и ишемия осложняется геморрагическим инфарктом. Клинически характерны внезапность развития клинической симптоматики и максимальное ее проявление с начала заболевания.
Гемодинамический инсульт возникает при грубом стенозе магистральных артерий в случае резкого падения артериального давления. Возникает ишемия зон водораздела (наиболее отдаленных участков с меньшим развитием коллатералей), например на границе бассейнов средней и передней мозговых артерий или средней и задней мозговых артерий.
Лакунарные инфаркты составляют 20% всех случаев при поражении мелких артерий глубинных отделов мозга. Поэтому чаще лакунарные инфаркты локализуются в базальных ядрах, внутренней капсуле, таламусе, мосте, мозжечке. Размер лакун - от нескольких мм до 1,5 см Самая частая причина - гипертоническая болезнь. Инсульт развивается во сне и при бодрствовании. Характеризуется постепенным нарастанием неврологической симптоматики в течение нескольких часов. Отсутствуют общемозговые симптомы, очаговые корковые нарушения (афазия, апрак- сия), гемианопсия и изменения на ЭЭГ. Основные лакунарные синдромы: 1) чисто двигательный инсульт, 2) чисто сенсорный инсульт, 3) сенсомоторный инсульт, 4) атактический инсульт, 5) дизартрия и неловкость кисти.
Внутримозговое кровоизлияние. Чаще возникает при артериальной гипертензии с разрывом микроаневризм вследствие поражения сосудистой стенки. Истечение крови длится от нескольких минут до нескольких часов, пока не сформируется тромб. Растущие гематомы вызывают нарастание неврологических симптомов. Причинами внутримозгового кровоизлияния бывают также сосудистые мальформации, геморрагические диатезы, антикоагулянты, тромболитики, симпатолитики, васкулиты, опухоли мозга. Нарастание симптомов происходит в течение нескольких часов и даже суток. Характерно сочетание очаговых с выраженными общемозговыми симптомами (головная боль, тошнота, рвота, нарушение сознания).
Клинические симптомы инсульта в разных сосудистых бассейнах (табл. 18). Летальный исход может наступить при массивных полушарных кровоизлияниях с дислокацией мозга и вклинением ствола, а также при прорыве крови в желудочки с развитием внутрижелудочкового кровоизлияния.
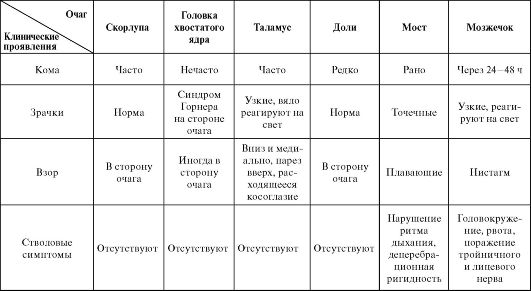
Таблица 18. Клинические проявления инсульта в зависимости от расположения очага
Субарахноидальное кровоизлияние (САК) в 80% случаев обусловлено разрывом аневризмы, локализованной в области виллизиева круга. Заболевают чаще молодые люди после 30 лет. Причинами могут быть также травма, тромбоз или расслоение внутримозгового сосуда. Клинически САК проявляется внезапной интенсивной головной болью вследствие повышения внутричерепного давления, приводящего к потере сознания. Отмечаются рвота, менингеальные симптомы. Иногда появляются симптомы поражения глазодвигательных нервов, психомоторное возбуждение. На глазном дне выявляются кровоизлияния. Диагноз основан на исследовании ЦСЖ. Для поиска аневризм проводят КТ с контрастированием. В первые несколько дней погибает 10% больных, в дальнейшем риск зависит от повторного кровоизлияния.
Диагностика. Врач скорой помощи предполагает диагноз - ОНМК, проводя дифференциальный диагноз с другими пароксизмальными состояниями и оценивая витальные функции, и обеспечивает как можно более раннюю госпитализацию. После поступления в стационар подтверждают диагноз и определяют тип инсульта (ишемический, геморрагический), уточняют патогенез и локализацию (сосудистый бассейн). Для этого проводят нейровизуализацию, предпочтительно КТ головного мозга, так как этот метод позволяет визуализировать инсульт в первые несколько часов, уточнить его локализацию и тип (табл. 19). ЭКГ проводят для выявления инфаркта миокарда, аритмий и других нарушений. Клинический анализ крови и мочи, биохимический анализ крови проводят для выявления патологии крови, электролитов, глюкозы, липидов. УЗДГ сонных артерий проводят для исключения причины ОНМК. При подозрении на кардиоэмболический инсульт проводят ЭхоКГ. При подозрении на внутричерепные осложнения инсульта необходима экстренная консультация нейрохирурга для реше- ния вопроса о дальнейшей диагностической и лечебной тактике. В плановом порядке больного осматривают ревматолог, кардиолог, нефролог, эндокринолог - для диагностики и лечения причин инсульта.
Лечение. В острейшем периоде (первые 3-5 сут): поддержание жизненно важных функций (дыхание, гемодинамика, водноэлектролитный баланс, гомеостаз); в период «терапевтического окна» - ограничение размеров сосудистого поражения, предупреждение осложнений, вторичная профилактика повторного инсульта. При состоявшемся инсульте проводят комплекс реабилитационных мероприятий и вторичную профилактику инсульта.
Таблица 19. Клинические проявления инсульта в зависимости от сосудистого бассейна
Инсульты в каротидном бассейне (поражение лобной, теменной и височной доли, подкорковых ядер, гипоталамуса, зрительного перекреста) | Инсульты в вертебробазилярном бассейне (поражение ствола, мозжечка, затылочной доли) |
Гемипарез Гемигипестезия Афазия и апраксия (при поражении доминантного полушария) Спутанность и игнорирование противоположной половины тела (при поражении субдоминантного полушария) Слепота или снижение зрения с одной стороны Гомонимная гемианопсия Парез взора в противоположную очагу сторону - «глаза больного смотрят на очаг» Парез нижней половины лица | Головокружение Тошнота и рвота Диплопия Дизартрия и дисфагия Атаксия Амнезия Корковая слепота Тетрапарез Онемение вокруг рта Снижение слуха Парез всей половины лица Парез взора в сторону очага - «глаза больного отворачиваются от очага» Альтернирующие симптомы ствола |
Лечение в остром периоде 1. Базисная терапия включает мероприятия, которые проводят при любом инсульте с целью профилактики его осложнений.
• Восстановление проходимости дыхательных путей, предупреждение аспирации, оксигенация. Удаляют слизь и мокроту из дыхательных путей, подают увлажненный кислород через маску или носовой катетер, по показаниям проводят интубацию, санацию трахеобронхиального дерева, ИВЛ.
• Поддержание гемодинамики (контроль АД и сердечной деятельности). Нельзя резко снижать АД после инсульта, возможен повторный инсульт! Обычно оно спонтанно уменьшается в течение первых суток. АД не следует снижать, если оно ниже 220/120 мм рт.ст. Снижают не более чем на 10% исходного, предпочтительно назначать бета-блокаторы и ангиотензин превращающего фермента. Гипотензию корригируют кристаллоидными или коллоидными растворами.
• Борьба с отеком мозга и внутричерепной гипертензией, которая достигает своего пика на 3-е сут и сопровождается нарастанием общемозговых симптомов. Для лечения назначают диуретики. Кортикостероиды могут повысить уровень глюкозы!
• Поддержание водно-электролитного баланса под контролем общего и биохимического анализов крови - изотонический раствор хлорида натрия, 5% раствор глюкозы.
• Коррекция гипогликемии (введение 10-20% раствора глюкозы) и гипергликемии - малые дозы инсулина.
• Коррекция болевого синдрома - анальгетики, пассивные движения при гипертонусе.
• Жаропонижающие средства при повышении температуры выше 38оС, по показаниям - антибиотики. Следует помнить, что внутрибольничная легочная инфекция - ведущая причина смерти больных. Для ее предупреждения необходимы дыхательная гимнастика, ранняя мобилизация больного.
• При психомоторном возбуждении применяют реланиум, галоперидол, избегая побочной седации.
• При тошноте и рвоте - церукал, мотилиум.
• Антиэпилептическая терапия при судорогах (реланиум, АЭП).
• Питание начинают на 1-2 сут. Для предотвращения аспирации исключают дисфагию. Если больной не может глотать, кормление проводят через зонд. При запорах назначают слабительные, очистительные клизмы.
• Профилактика пролежней - обработка кожных покровов, смена постельного белья, пассивные движения. Обработка покраснения и мацерации антисептиками.
• Профилактика контрактур - лечебная гимнастика с 2-го дня (10-20 движений в каждом суставе). Укладка конечностей в физиологическое положение. Ранние реабилитационные мероприятия улучшают исход инсульта.
2. Дифференцированная терапия ишемического инсульта. В первые 3-6 ч (в период «терапевтического окна») можно предупредить гибель ишемизированных нейронов. Назначают фибринолитики, восстанавливающие проходимость закупоренного сосуда, и нейро- протекторы: антагонисты возбуждающих аминокислот, блокаторы кальциевых каналов, ингибиторы перекисного окисления липидов, ганглиозиды, факторы роста нервов, стабилизаторы мембран. Однако их эффективность не доказана. При тромбозе и
эмболии назначают тромболитики - рекомбинантный активатор тканевого плазминогена. При исключении геморрагии назначают гепарин по 5-10 тыс. ЕД в/в или п/к 4-6 раз в сутки под контролем времени свертывания. Антиагреганты (аспирин, тромбоАсс) назначают, если не показан гепарин. Антагонисты кальция (нимодипин) - 30-60 мг внутрь 3-4 раза в сутки или в/в капельно при раннем применении. Для улучшения реологических свойств крови - трентал 200 мг в/в капельно вместе с 200 мл изотонического раствора натрия хлорида.
3. Лечение кровоизлияния. Введение прокоагулянтов (дицинон) не оправдано, так как к моменту начала лечения кровотечение уже останавливается. Хирургическое лечение - декомпрессия, удале- ние гематом при массивном кровоизлиянии.
4. Лечение САК имеет основную цель предупредить повторное кровоизлияние. Лечение хирургическое (клипирование аневризмы).
5. Реабилитационная терапия должна быть непрерывной и особенно активной в первые 6 мес после инсульта. Сразу после выписки из стационара реабилитационные мероприятия целесообразно проводить в условиях санатория или диспансера, а затем в домашних условиях. Необходимы речевая терапия, тренировка двигательных функций, бытовая адаптация, антидепрессивная терапия. Инсульты у детей (рис. 9.1-9.3). Причины возникновения инсульта
у детей в 25% случаев остаются неизвестными. Наиболее частая причина ишемических инсультов у детей - это врожденная или приобретенная патология сердца. При право-левых шунтах венозный эмбол может пройти малый круг кровообращения и достичь головного мозга. Хирургическая коррекция врожденных пороков сердца уменьшает риск инсульта. Ревматические изменения клапанов сердца и другие приобретенные пороки также вызывают инсульты у детей. Эмболии церебральных сосудов встречаются у детей с рабдомиомой сердца, миксомой предсердного клапана, первичной сердечной лимфомой. Причиной инсульта часто могут служить гемоглобинопатии, гомозиготная серповидно-клеточная болезнь и др. Не менее половины числа всех детей с ишемическими инсультами имеют дефекты коагуляции. Различные врожденные и приобретенные патологии почек и печени могут приводить к дефициту естественных антикоагулянтов - протеина С, протеина S и антитромбина 111.
Антифосфолипидный синдром является фактором высокого риска формирования как артериальных, так и венозных тромбов (характерны
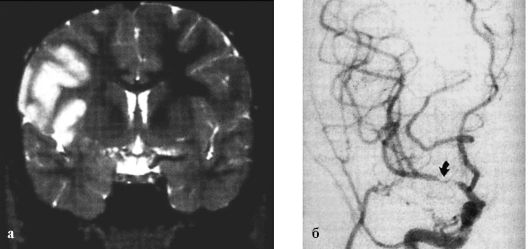
Рис. 9.1. Головной мозг ребенка, 11 лет:
а - МРТ головного мозга ребенка 11 лет с левосторонний гемипарез, ишемический инфаркт в бассейне правой средней мозговой артерии; б - ангиограмма того же ребенка, стеноз проксимальной части правой средней мозговой артерии
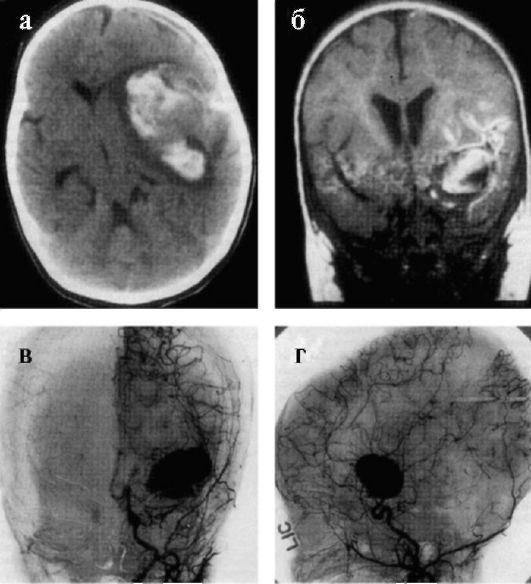
Рис. 9.2. КТ (а) и МРТ (б) головного мозга, острое кровоизлияние в вещество мозга. Внутричерепная гематома привела к дислокации. Церебральная ангиография (в, г) выявляет мешотчатую аневризму средней мозговой артерии
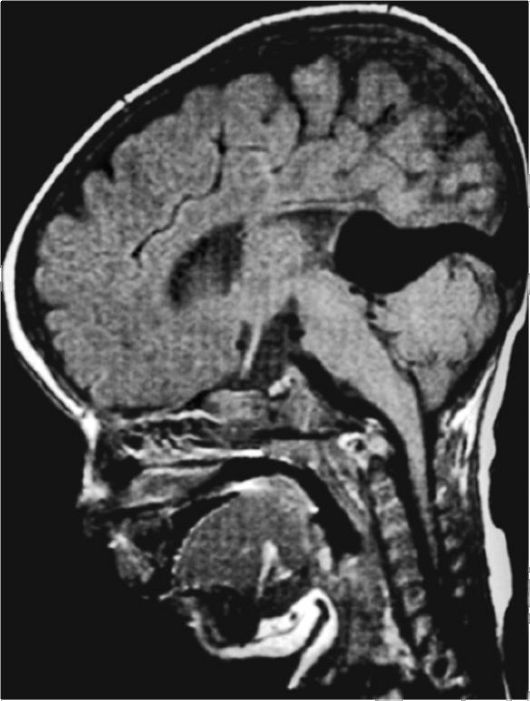
Рис. 9.3. Мальформация вены Галена у ребенка, 3 мес. На МРТ между затылочной долей и мозжечком видна расширенная вена Галена
тромбозы глубоких вен нижних конечностей). В 50% таких случаев тромбозы могут наблюдаться в сосудах головного мозга. Расслоение артерий может возникать как после травмы (например, перитонзиляр- ного абсцесса и его лечения), так и спонтанно. Для позвоночных артерий наиболее характерно расслоение на уровне тел С1-С2 позвонков.
Внутричерепные васкулиты на фоне менингита могут являться причиной артериальных и венозных тромбозов, внутримозговых или субарахноидальных кровоизлияний. Наиболее часто осложняются васкулитом инфекции, вызванные Haemophilus influenzae, Salmonella, Streptococcus pneumoniae, Tuberculous, грибами и вирусами. Инсульт развивается на фоне системных заболеваний соединительной ткани: узелкового периартериита, гранулематоза Вегенера, болезни Шенлейна-Геноха, системной красной волчанки, ревматоидного артрита, саркоидоза, болезни Кавасаки вследствие гиперкоа- гуляции.
«Метаболические» инсульты или «инсультподобные» эпизоды встречаются при тяжелых метаболических заболеваниях, таких как MELAS, лактат-ацидоз, органические ацидурии, аминоацидурии, гомоцистинурия, синдром Ли и др.
Структурные сосудистые аномалии являются основной причиной нетравматических внутримозговых и субарахноидальных кровоизлияний у детей. Наиболее часто внутримозговые кровоизлияния встре- чаются при артериовенозных мальформациях, аневризмах, опухолях головного мозга, тромбоцитопении, серповидно-клеточной анемии, коагулопатиях (дефицит фактора VII, XIII, дефицит витамина К, протеина С, протеина S, печеночная патология, прием антикоагулянтов).