Детская неврология : учебник : в двух томах / А. С. Петрухин. - Т. 2. - 560 с. : ил.
|
|
|
|
ГЛАВА 7. ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ
7.1. Менингиты
Менингит - воспаление мозговых оболочек.
Возбудителями менингитов являются бактерии, грибы, простейшие, вирусы.
Классификация. По характеру воспалительного процесса и ЦСЖ менингиты разделяют на две большие группы: гнойные и серозные. По течению выделяют менингиты острые, подострые и хронические. Различают также первичные и вторичные менингиты. Первичные менингиты бывают гнойные (менингококковые, пневмококковые и др.) и серозные (лимфоцитарные, хориоменингиты, менингиты, вызванные вирусами ЕСНО и Коксаки, и др.). Вторичные менингиты возникают как осложнение при гнойном отите, абсцессе легкого, фурункулезе, при открытой черепно-мозговой травме, а также при общих инфекциях (туберкулез, сифилис, эпидемический паротит и др.).
Клиническая картина складывается из инфекционных, общемозговых, менингеальных симптомов и изменений ЦСЖ.
Инфекционные симптомы включают лихорадку, озноб, учащение дыхания и сердцебиения, отсутствие аппетита, бледность или сероватый оттенок кожных покровов, цианоз носогубного треугольника, беспокойство или вялость, безучастность больных. При стертых формах менингитов общая интоксикация может выступать на первый план. При остром и молниеносном течении вследствие развития отека мозга иногда уже в первые часы заболевания может быть нарушено сознание, возникают судорожные приступы. Вторичные формы гнойных менингитов сопровождаются клиническими симптомами, обусловленными определенной локализацией первичного инфекционного очага, например выраженной дыхательной недостаточностью при заболевании, вызванном пневмококком, тяжелой диареей и эксикозом при заражении кишечной палочкой. Возникают разного рода кожные сыпи, которые могут быть следствием токсичного пареза мелких сосудов кожи или их бактериальной эмболии.
Общемозговые симптомы
Головная боль при менингите достигает особой интенсивности и остроты. Она возникает в результате поражения симпатической иннервации мягкой мозговой оболочки и раздражения чувствительных
рецепторов сосудов мозга в результате. Головная боль носит диффузный характер, реже локализуется в лобно-височной или затылочной области. Интенсивность ее нарастает при развивающейся гидроце- фалии, ведущей к повышению внутричерепного давления, и по мере прогрессирования воспалительного процесса. Раздражители разных модальностей (световые, слуховые, тактильные) усиливают головную боль. У детей грудного возраста головная боль проявляется внезапным монотонным криком («мозговой крик») и резким беспокойством.
Нередко головная боль сопровождается рвотой в первые дни заболевания, чаще при перемене положения тела. Рвота имеет центральный характер и возникает вследствие раздражения рвотного центра в ретикулярной формации продолговатого мозга или блуждающего нерва и его ядер на дне IV желудочка. Она не приносит облегчения и не связана с приемом пищи. Рвота при менингите интенсивна («фонтаном»), появляется внезапно - без предшествующей тошноты и относится к числу ранних симптомов, ее возникновение почти всегда совпадает с другими начальными проявлениями острого менингита. Присоединение или резкое учащение рвоты в позднем периоде (3- 4-я нед болезни) чаще свидетельствует об осложненном течении процесса (вентрикулит).
Общая гиперестезия проявляется тем, что прикосновение к коже, зри- тельные и слуховые воздействия крайне неприятны больному. В основе общей гиперестезии лежит механическое раздражение чувствительных корешков ЦСЖ, переполняющей субарахноидальное пространство.
Тугоподвижность в суставах возникает вследствие рефлекторного тонического напряжения мышц и обусловливает своеобразную позу больного - на боку, реже на спине, с приведенными к животу ногами и запрокинутой головой.
Менингеальные симптомы (рис. 7.1 б). Ригидность мышц затылка выявляется при пассивном сгибании головы больного. Этот симптом при менингите имеет особенность: при пассивном сгибании головы сопротивление резко нарастает, в то время как при энцефалите сила мышечного сопротивления не меняется.
Важным признаком поражения мозговых оболочек является симптом Кернига и другие менингеальные симптомы. Наличие менинге- альных симптомов не всегда свидетельствует о менингите, так как они могут встречаться и при общих инфекционных заболеваниях. Однако менингеальные симптомы служат показанием к исследованию ЦСЖ, результат которого подтверждает или опровергает менигит.
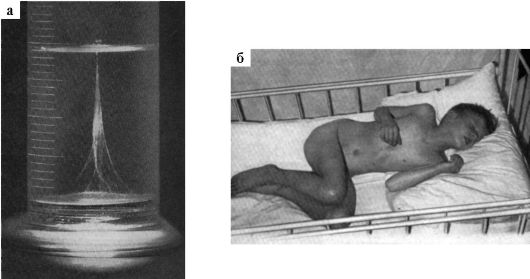
Рис. 7.1: а - фибриновая пленка, образовавшаяся в цереброспинальной жидкости при туберкулезном менингите; б - поза «легавой собаки» при менингите, менингококкемия
В патогенезе менингеального синдрома важную роль играет нарушение ликвородинамики. В результате воспалительного процесса развивается усиленная продукция ЦСЖ и вследствие набухания оболочек резко уменьшается ее отток. Гиперсекреция и нарушение всасывания приводят к повышению внутричерепного давления, развитию острой гидроцефалии. Возникают застойные изменения на глазном дне, приступообразные головные боли и нередко судороги.
У грудных детей внутричерепная гипертензия проявляется выбуханием большого родничка, резким беспокойством и судорогами. В грудном возрасте в патогенезе меньшее значение играет гиперпродукция ЦСЖ, поэтому выбухание родничка нередко является единственным симптомом.
Симптомы ЦСЖ. На основании исследования ЦСЖ окончательно устанавливают не только диагноз острого менингита, но и его форму, получая представление о характере и интенсивности воспалительного процесса, о динамике его развития и течения. Нормальные показатели ЦСЖ представлены в 1-й части учебника.
При менингитах отмечается повышение давления до высоких цифр, во время пункции ЦСЖ вытекает струей. При гнойных менингитах ЦСЖ обычно мутная, при серозных - прозрачная, при туберкулезном - опалесцирующая, в некоторых случаях - ксантохромная.
Для всех разновидностей менингитов характерны значительное увеличение клеток и плеоцитоз при некотором увеличении содержания белка (клеточно-белковая диссоциация). При гнойных менингитах в цитозе преобладают нейтрофилы, при серозных - лимфоциты.
Гнойные менингиты. Этиология: менингококк, пневмококк. Реже возбудителями являются палочки Афанасьева-Пфейфера, стрептококк, стафилококк. В последние годы существует тенденция к нарастанию доли менингитов, вызванных пневмококком, гемофильной палочкой, а в грудном возрасте - энтерококком, кишечной палочкой, вульгарным протеем и синегнойной палочкой, а также листериями и грибами.
Менингококковый менингит. Возбудитель менингококковой инфекции - грамотрицательный диплококк размером 0,6-1,0 мкм округлой или овальной формы. В ЦСЖ менингококки располагаются как внутри-, так и внеклеточно. Они вырабатывают эндо- и экзотоксины, неустойчивые во внешней среде. Оптимальная температура размножения менингококка 37 ?С. В настоящее время выделено 13 серотипов менингококка.
Эпидемиология. Резервуаром и источником возбудителя является только зараженный человек, больной или носитель. Передается возбудитель воздушно-капельным, реже контактно-бытовым путем. Входными воротами служит слизистая оболочка верхних дыхательных путей. Инкубационный период составляет 1-7 дней.
Менингококковой инфекции присуща периодичность с интервалом в 10-20 лет, определенная сезонность в зимне-весенний период. Заболевают преимущественно дети, а также лица молодого возраста, чаще в закрытых коллективах.
Патогенез. Менингококк попадает на слизистую оболочку носо- глотки, где может вегетировать, не причиняя человеку вреда, при этом возникает «здоровое» носительство. В 10-15% случаев попадание менингококков на слизистую оболочку приводит к развитию местного воспаления (менингококковый назофарингит), и стойкий защитный барьер не позволяет возбудителю проникнуть за пределы слизистой оболочки.
В случае сходства антигенов менингококка и макроорганизма местный защитный барьер оказывается «прозрачным», лимфоциты не распознают чужеродность антигенов, и возбудитель проникает в лимфатическую систему и кровь, развивается генерализованная форма инфекции. Пройдя гематоэнцефалический барьер, менигококк вызывает гнойный менингит, менингоэнцефалит с менингококцемией или
без нее. В редких случаях воспалительный процесс наблюдается в других органах (печени, миокарде, эндокарде, почках, легких).
Клиническая картина. Локализованные формы. Носительство харак- теризуется пребыванием возбудителя на слизистой оболочке носоглотки без каких-либо клинических проявлений и субъективных жалоб. Чаще носителями являются взрослые. В среднем носительство длится 15-20 дней, но при хронических заболеваниях носоглотки может затягиваться на недели и месяцы.
Менингококковый назофарингит начинается с подъема температуры, умеренной интоксикации. Больные жалуются на боль и першение в горле, иногда на вестибулярные нарушения (головокружение, рвоту, шум и боль в ушах). При осмотре определяются бледность лица, инъекция сосудов склер, гиперемия и зернистость задней стенки глотки, мягкого нёба, передних дужек. Носовое дыхание затруднено, речь с носовым оттенком. У старших детей наблюдаются заложенность носа или скудные вязкие выделения, у младших - обильные слизистые или слизисто-гнойные выделения. В крови выявляются умеренный лейкоцитоз, легкое повышение СОЭ. Лихорадка длится 2-4 дня, иногда она отсутствует. Заболевание заканчивается через 5-7 дней или переходит в генерализованную форму.
Генерализованные формы
Менингококкемия составляет 20-30% генерализованных форм и характеризуется острым началом, подъемом температуры, появлением общей интоксикации, кожными высыпаниями. Температурная кривая неправильного типа, лихорадка длится от 2 до 10 дней. Отмечается выраженная интоксикация: тахикардия, вялость, одышка, сухость кожи, отсутствие аппетита, возможна задержка мочи, у грудных детей - диспепсия. Часто возникают головная боль, рвота, оболочечные симптомы. Через несколько часов от начала заболевания на коже появляется геморрагическая сыпь различной величины и формы - от мелкоточечных петехий до обширных кровоизлияний. Элементы сыпи слегка возвышаются над поверхностью кожи, не исчезают при надавливании, при соскобе из них можно выделить менингококк. Чаще всего сыпь локализуется на ягодицах, задней поверхности бедер и голеней, веках и склерах, реже - на лице (обычно при тяжелых формах болезни). Обратное развитие сыпи зависит от ее характера и обширности поражения кожи. При легкой форме сыпь исчезает через 1-2 дня, при среднетяжелой - сохраняется до 6 нед, при тяжелых формах некрозы захватывают кожу, подлежащие
ткани с последующим отторжением некротических участков и рубцеванием. В 3-5% случаев у больных с менингококкемией встреча- ется поражение суставов, чаще - мелких суставов пальцев. Тяжелые формы заболевания могут сопровождаться носовым, кишечным, маточным кровотечением, кровоизлиянием на глазном дне. Нередко развивается миокардит, реже - эндо- и перикардит. В некоторых случаях на 3-4-й день заболевания появляются герпетические высыпания.
В крови отмечаются высокий лейкоцитоз, нейтрофильный сдвиг, увеличение СОЭ, нарушение коагулограммы.
Менингокковый менингит. Вслед за коротким инкубационным периодом (1-4 дня) отмечаются внезапное повышение температуры, повторная рвота, головная боль. Характерно острейшее начало. Одновременно ребенок становится вялым, обездвиженным, периодически резко беспокойным. Отмечается общая гиперестезия, иногда настолько сильная, что даже легкое прикосновение вызывает мучительную боль, а у маленьких детей - усиление общего беспокойства. Ребенок принимает вынужденную позу, лежит на спине с приведенными к животу ногами и запрокинутой головой. С первых часов болезни резко выражены менингеальные симптомы. Иногда появляется корешковый синдром с сильными болями в животе (рис. 7.1 б)
У грудных детей заболевание может развиваться постепенно, с появления повторной рвоты, гиперестезии, резкого крика, беспокой- ства, генерализованных судорог. При осмотре положителен симптом «подвешивания» Лесажа, выбухает большой родничок.
Сухожильные рефлексы чаще повышены, но при глубокой интоксикации могут быть снижены. Иногда отмечаются симптом Бабинского, клонус стоп, тремор конечностей, анизокория.
Очаговые симптомы в начале заболевания нехарактерны, исключая транзиторное поражение черепных нервов, связанное с нарушениями ликвородинамики.
Показания к СМП при стертых и атипичных формах, а также у детей грудного возраста:
• стойкое напряжение большого родничка;
• судороги неясной этиологии;
• очаговые симптомы («пустой» взгляд, косоглазие, узкие зрачки, парезы конечностей);
• изменения характера крика ребенка, нарушение сознания;
• рвота «фонтаном» на фоне повышенной температуры;
• гнойный средний отит с длительной лихорадкой на фоне антибиотикотерапии;
• высокая температура неясного генеза в сочетании с мышечной атонией.
Показания к СМП тем шире, чем меньше ребенок. При однократном исследовании ЦСЖ нельзя исключить гнойный менингит, так как на ранних этапах заболевания ЦСЖ может сохранять серозный характер, и плеоцитоз нередко отсутствует.
В общем анализе крови выявляют лейкоцитоз, анэозинофилию, повышение СОЭ. ЦСЖ мутная, беловатого цвета (как разведенное молоко). Давление ЦСЖ повышено, определяются нейтрофильный плеоцитоз, умеренное повышение белка. При микроскопии мазков обнаруживается менингококк. В первые сутки заболевания ЦСЖ может быть прозрачной, цитоз умеренным, смешанным.
При лечении прогноз благоприятный, интоксикация исчезает через 3-8 дней, санация ЦСЖ - на 8-12-й день. Затяжное течение встречается редко - у младших детей, с нарушением иммунитета.
Менингококковый менингоэнцефалит является редкой формой менингококковой инфекции, характеризуется острым началом, выраженной интоксикацией, сильной головной болью, нарушением сознания. С 1-2-го дня появляются очаговые симптомы: пора- жение черепных нервов, параличи и парезы; фокальные судороги. Менингоэнцефалиты с преимущественным поражением мозжечка протекают без общемозговых симптомов. Длительность заболевания составляет 4-6 нед, течение тяжелое, прогноз неблагоприятный из-за высокой летальности. Часты остаточные явления: эпилепсия, гидроцефалия, параличи, задержка психоречевого развития. При поздно начатой терапии развивается вентрикулит, который проявляется нарастающими расстройствами сознания, мышечного тонуса по типу децеребрационной ригидности, прогрессирующей кахексии. Прогноз неблагоприятный.
Гипертоксические формы менингококковой инфекции составляют от 8 до 10% генерализованных форм. Они обусловлены токсическим шоком и отеком мозга. Летальность составляет 30-50%. Картина шока может развиться в течение 1-3 ч и даже за 40 мин от появления сыпи. Без лечения смерть наступает к концу первых-вторых суток от начала заболевания на фоне острой надпочечниковой недостаточности. Бактериемия и эндотоксинемия приводят к кровоизлиянию в надпочечники, развивается синдром Уотерхауса-Фридериксена.
Клинические стадии инфекционно-токсического шока.
I стадия (компенсированный шок). Состояние больного тяжелое: кожа бледная, конечности холодные. У части больных повышено потоотделение, отмечаются тахикардия, тахипноэ. Артериальное дав- ление нормальное или повышенное. Диурез в норме. Сознание не нарушено, отмечаются возбуждение, беспокойство, гиперрефлексия и судороги.
II стадия (субкомпенсированный шок). Состояние больного тяжелое: кожа бледная с серым отттенком, холодная, влажная, акроцианоз, субфебрильная температура, тахикардия, тахипноэ, пульс слабый, сердечные тоны глухие, артериальное и центральное венозное давление снижено, олигурия. Ребенок заторможен, вял, в сознании. Метаболический ацидоз, ДВС-синдром II стадии (гипокоагуляция без активации фибринолиза).
III стадия (декомпенсированный шок). Состояние больного крайне тяжелое: сознание отсутствует, кожа синюшно-серая, цианоз с множественными геморрагически-некротическими элементами, венозные стазы типа «трупных пятен», конечности холодные и влажные, пульс нитевидный, резкая одышка, тахикардия, артериальное давление низкое или отсутствует. Отмечаются гипертония мышц, паллидарный синдром, гиперрефлексия, стопные патологические рефлексы; зрачки сужены, реакция на свет ослаблена. Могут быть косоглазие, менингеальные симптомы, судороги, анурия, метаболический ацидоз без компенсации, ДВС-синдром 3-4-й стадии с преобладанием отека легких, токсического отека мозга, метаболического мио- и эндокардита.
IV стадия - терминальное или агональное состояние. У больного отсутствует сознание, наблюдаются мышечная атония, арефлексия, тонические судороги, выраженные нарушения дыхания и сердечной деятельности, геморрагический синдром, зрачки расширены, реакции на свет нет. Быстро развиваются отек и набухание головного мозга.
Лечение. Догоспитальный этап. Носителей и больных назофа- рингитом изолируют от коллектива, проводят антибактериальную терапию левомицетином, ампициллином в течение 4 дней в возрастных дозах. При носительстве более 5 нед назначают второй курс антибактериальной терапии, общеукрепляющее, десенсибилизирующее лечение. Больным с генерализованными формами вводят:
- 50% раствор анальгина из расчета 0,1 мл на год жизни;
- 1% раствор димедрола или 2,5% раствор пипольфена из расчета 0,2 мл на год жизни;
- хлорамфеникол (левомицетина сукцинат натрия) 25 мг/кг внутримышечно;
- преднизолон - 3 мг/кг внутримышечно или внутривенно;
- противогриппозный гамма-глобулин (до 3 лет - 1 доза, старше 3 лет - 2 дозы внутримышечно).
При менингеальном синдроме вводят фуросемид 1-2 мг/кг внутримышечно, 25% раствор сульфата магния из расчета 1 мл/год вну- тримышечно.
При возбуждении и судорогах больным назначают диазепам (0,5% раствор внутримышечно или внутривенно), причем доза зависит от возраста: до 3 мес - 0,3 мл; от 4 до 6 мес - 0,5 мл; от 7 мес до 2 лет - 0,5-1 мл; старше 2 лет - до 2 мл.
Госпитальный этап включает проведение антибактериальной терапии путем введения пенициллина в дозе 300 000 ЕД/кг в сутки внутримышечно. Введение пенициллина проводят с интервалом 4 ч, а у детей первых 3 мес жизни - с интервалом 2-3 ч; суммарная доза у них равна 500 000 ЕД/кг. Длительность курса составляет 7-10 дней. Отмену пенициллина проводят после санации ЦСЖ. При тяжелых формах менингококкемии суточную дозу пенициллина увеличивают вдвое; при больших дозах назначают только натриевую соль!!!
Назначают левомицетина сукцинат натрия из расчета 80-100 мг/кг в сутки внутримышечно или внутривенно с интервалом 6 ч. При тяжелых и затяжных менингитах его вводят эндолюмбально по 10-50 мг (разовая доза).
При легких и среднетяжелых формах менингококкемии применяют пенициллин, антигистаминные препараты, витамины. При менингите - диакарб, глицерол, фонурит. При тяжелых и смешанных формах менингококковой инфекции проводится инфузионная терапия под контролем диуреза.
При расстройствах периферического кровообращения вводят реополиглюкин в дозе 10-15 мл/кг внутривенно, капельно, при преобладании интоксикации - гемодез, полидез из расчета 10 мл/кг, при отеке мозга - маннитол из расчета 0,5-1 г/кг.
Для восполнения ОЦК назначают реополиглюкин, 10% раствор альбумина, плазму. Введение коллоидных растворов чередуют с вве- дением глюкозоэлектролитной смеси (10% раствор глюкозы с добав-
лением инсулина, 7,5% раствор хлорида калия, 10% раствор хлорида кальция). Длительность инфузионной терапии составляет 2-3 сут. В случае нарушения слуха назначают прозерин, галантамин, дибазол, витамины группы В, никотиновую кислоту, цитохром.
Лечение инфекционно-токсического шока. При отеке (набухании) головного мозга применяют:
- маннитол (1-2 г/кг, внутривенно капельно 1-2 раза в сутки с интервалом 2-5 ч), после введения маннитола - лазикс (1-2 мг/кг, внутривенно струйно);
- дексазон (1 мг/кг), преднизолон (5 мг/кг), гидрокортизон (30 мг/кг);
- альбумин (10-20% раствор, 10 мл/кг);
- пирацетам (30-50 мг/кг в сутки внутривенно, в 3 приема);
- лед на голову, увлажненный кислород.
При судорогах используют диазепам, ГОМК, дроперидол, а в случае их неэффективности - барбитураты: гексенал (0,5-1% рас- твор), тиопентал (0,5-1% раствор внутривенно струйно, медленно, до клинического эффекта). Барбитураты вводят после предварительного введения атропина в возрастных дозах. Если судороги купируются, применяют искусственную вентиляцию легких, миорелаксанты.
При ДВС-синдроме:
- гепарин (в I фазу - 70-100 Ед/кг, во II фазу - 25-50 ЕД/кг, в III фазу - 10-15 ЕД/кг, в IVфазу введение противопоказано). Гепарин вводят внутривенно, капельно;
- контрикал, трасилол (1000 ЕД/кг на 10% растворе глюкозы внутривенно, капельно, в IV фазу - каждые 4-6 ч);
- трансфузии свежей донорской крови, тромбоцитной массы, свежезамороженной плазмы, внутривенно, капельно;
- викасол (1% раствор 0,5-1 внутривенно, при II, III и IV фазах);
- дицинон (12,5% раствор по 0,5 мл на каждые 4-6 ч, внутривенно, струйно или капельно).
При желудочных кровотечениях в желудок через зонд вводят гемостатическую смесь (100 мл аминокапроновой кислоты, 250 ЕД сухого тромбина, 1-2 мл 12,5% раствора дицинона) по 5-15 мл каждый час. При носовых кровотечениях проводится тампонада этой смесью.
При наличии отека легких назначают:
- ингаляции кислорода (под повышенным давлением с 96? этиловым спиртом);
- дроперидол (0,3-0,4 мг/кг), ГОМК (50-100 мг/кг 20% раствора, внутривенно), димедрол в возрастных дозах;
- фуросемид (3-5 мг/кг, внутривенно или внутримышечно);
- преднизолон (3-5 мг/кг), гидрокортизон (10-15 мг/кг), дексазон (1,5-2 мг/кг, внутривенно или внутримышечно);
- витамин С (5-20 мл 5% раствора, внутривенно);
- гепарин (10-20 ЕД/кг, через 6 ч).
В случае неэффективности указанного лечения применяют ИВЛ. При появлении острой почечной недостаточности назначают:
- глюкокортикоиды (внутривенно и внутримышечно);
- дофамин (внутривенно, капельно, под контролем артериального давления);
- пентамин (1-2 мг/кг);
- маннитол (0,5-1 г/кг, внутривенно, капельно, быстро);
- 10% раствор хлорида кальция (1 мл/год, внутривенно, медленно);
- глюкозу с инсулином (внутривенно, капельно);
- ГОМК (50-100 мг/кг на 10% растворе глюкозы и гидрокарбоната натрия);
- промывание желудка, клизмы (2% раствор соды). При отсутствии результата от данного лечения используют экстракорпо- рально гемодиализ.
Выписка больных, перенесших менингококковую инфекцию, проводится только после получения отрицательного ответа бакте- риологического исследования носоглоточного отделяемого, взятого через 3 дня после окончания антибактериальной терапии. Выписка в детские учреждения - после одного отрицательного ответа, взятого через 5 дней после выписки из стационара.
Пневмококковый менингит вызывают пневмоккоки различных серотипов. По частоте распространения пневмококковый менингит занимает второе место после менингококкового. Болеют чаще дети раннего возраста. Основные формы пневмококкового менингита: острая, затяжная и рецидивирующая.
Острая форма пневмококкового менингита встречается в основном у детей старшего возраста и у взрослых. Она характеризуется внезапным началом с повышением температуры до 39 ?С, реже - до более высоких цифр, тяжелым начальным токсикозом с общемозговыми явлениями (нарушение сознания) и энцефалитическими реакциями.
Выраженной сезонности заболеваемости не наблюдается. Неизвестны достоверные случаи передачи инфекции от больного к здоровому, несмотря на повсеместное распространение пневмококковых заболе- ваний с энцефалитическими реакциями. В ряде случаев в первые дни
болезни выявляется нарушение функций черепных нервов (III-VI). Изредка встречаются моно- и гемипарезы. Часто наблюдается неполный менингеальный симптомокомплекс.
Затяжные формы пневмококкового менингита чаще встречаются у детей первого года жизни. В клинической картине преобладают явления нарастающего токсикоза, менингоэнцефалита. Выражена обезвоженность с западением родничка и значительным снижением турго- ра тканей. Рецидивы длятся 6-10 дней, сопровождаются ухудшением общего состояния, новым повышением температуры, а также резким ухудшением состава ЦСЖ. В анализе крови наблюдаются нейтрофильный лейкоцитоз со сдвигом влево, анэозинофилия, моноцитоз, повышение СОЭ. ЦСЖ мутная, выражен нейтрофильный плеоцитоз. Число клеточных элементов - обычно 800-1500 лейкоцитов в 1 мм3. Умеренный плеоцитоз (несколько сотен клеток в 1 мм3) встречается в случаях с неблагоприятным течением. Содержание белка в ЦСЖ обычно достигает высоких цифр. Уровень глюкозы снижен. Продолжительность болезни варьирует в широких пределах - иногда от нескольких часов (молниеносная форма) до 2-3 нед. Значительно чаще, преимущественно у грудных детей при поздно начатом лечении, отмечается длительное (2- 3 мес и более) волнообразное течение с интермиттирующей лихорадкой, чередованием периодов улучшения-ухудшения и частыми осложнениями.
Менингит, вызванный палочкой Афанасьева-Пфейфера (инфлюэнцаменингит). Заболевание встречается преимущественно у маленьких ослабленных детей, чаще на фоне гипотрофии, после перенесенного вирусного заболевания. Возбудитель - грамотрицательная палочка Афанасьева-Пфейфера.
Болезнь развивается после назофарингита, гнойного отита, бронхита, бронхопневмонии и характеризуется выраженным полиморфизмом, острым началом. С первых часов заболевания выявлются тяжелый токсикоз, судороги, нарушение сознания, умеренное повышение температуры (37,5-38 ?С). При септицемии на коже нижних конечностей и туловища появляется геморрагическая сыпь, увеличиваются печень и селезенка. В крови выражены лейкоцитоз, нейтрофилез, сдвиг влево. При исследовании ЦСЖ выявляются плеоцитоз и незначительное увеличение содержания белка. Санация ЦСЖ нередко задерживается до 40-60-го дня лечения.
Ранняя диагностика этой формы менингита трудна. Продолжительность течения пфейферовского менингита больше, чем менингококкового.
Нередки тяжелые осложнения и летальные исходы. Препарат выбора - хлорамфеникол (левомицетина сукцинат). Используют также тетрациклин по 25-30 мг на 1 кг в сутки внутримышечно или внутривенно с интервалом 6 ч, карбенициллин по 50-100 мг/кг каждые 6 ч внутримышечно.
Стафилококковый менингит наблюдается во всех возрастных группах с большей частотой у детей первых месяцев жизни. Он развивается при наличии гнойного очага вблизи от оболочки мозга. Иногда незначительные кожные ранки становятся входными воротами инфекии. Стафилококковый менингит характеризуется бурным началом - лихорадкой (39-40 ?С), которая в последующие дни приобретает ремиттирующий или постоянный характер. Рвота возникает непостоянно, чаще присоединяясь на 4-6-й день болезни.
В клинической картине отчетливо выступают явления сепсиса: бледно-серая окраска кожных покровов, снижение артериального давления, глухость сердечных тонов, увеличение печени и селезенки. У большинства больных угнетенное сознание сменяется периодами беспокойства. Отмечаются гиперестезия, генерлизованные или фокальные судороги. Нередко в первые дни болезни наблюдаются очаговые симптомы (чаще глазодвигательные и двигательные нарушения). Менингеальные знаки, особенно у грудных детей, обычно отсутствуют либо ограничиваются ригидностью затылочных мышц, напряжением и выпячиванием большого родничка.
У новорожденных и детей первых месяцев жизни гнойный менингит проявляется резким токсикозом, глубоким угнетением сознания, частыми судорогами, приступами цианоза, появлением патологического типа дыхания, тремором конечностей без менингеальных симптомов. Изменения со стороны крови характеризуются выраженной анемией (до 1,5-2 млн эритроцитов), нейтрофильным лейкоцитозом, чаще с резким сдвигом влево, анэозинофилией, повышением СОЭ. В ЦСЖ значительно повышено содержание белка, плеоцитоз (преи- мущественно полинуклеары) обычно не превышает 1500-2000 клеток в 1 мм3. Довольно часто отмечается снижение уровня глюкозы и хлоридов.
Течение стафилококкового менингита отличается, как правило, исключительной тяжестью. Заболевание протекает по типу генерализованной инфекции - с образованием гнойных полостей и спаек, склонностью к рецидивам и обострениям. У детей первых месяцев жизни процесс обычно носит молниеносный характер с летальным
исходом в первые сутки или через несколько суток от начала заболевания. Отмечена склонность стафилококкового менингита к весьма нередкому образованию абсцессов мозга (см. гл. 12).
При лечении целесообразно комбинировать 2-3 антибиотика, например синтетические пенициллины с левомицетином, гентамицином и другие комбинации.
Стрептококковый менингит вызывают гемолитический и зеленящий стрептококки. Он наблюдается преимущественно у детей младшего возраста, чаще в период стрептококковой септицемии при гнойном отите, рожистом воспалении лица, воспалении придаточных пазух носа, эндокардите, тромбофлебите мозговых синусов и других гнойных очагах.
Клиническая картина стрептококкового менингита не имеет специфических черт. В подавляющем большинстве случаев заболевание характеризуется острым началом, повышением температуры до значительных цифр, повторной рвотой, вялостью или беспокойством ребенка. Возникают угнетение сознания, частые клонико-тонические судороги, ранние очаговые симптомы наряду с признаками тяжелой септицемии (высокая, с большими колебаниями температура, подкожные кровоизлияния, глухость сердечных тонов, увеличение печени и селезенки). ЦСЖ мутная, с большим содержанием белка и плеоцитозом, преимущественно нейтрофильного характера.
Наряду с острыми формами, при которых быстро исчезают общемозговые, менингеальные и ликворологические изменения, чаще встречаются тяжелые формы с длительным токсикозом, упорной лихорадкой и продолжительной анорексией, стойкими изменениями со стороны состава ЦСЖ.
Синегнойный менингит - гнойный менингит, вызванный синегнойной палочкой. Это редко встречающееся заболевание, тем не менее его частота в последние годы увеличивается. Как правило, синегнойный менингит встречается у ослабленных детей грудного возраста (недоношенных, с проявлениями дистрофии и пр.), чаще в период септицемии вследствие гнойного отита, бронхопневмонии. Очень редко инфицирование происходит во время спинномозговой пункции. Клиническая картина характеризуется симптомами тяжелого менингоэнцефалита с пиоцефалией. ЦСЖ гнойная, с зеленоватыми хлопьями, густой консистенции, с повышением содержания белка и умеренным нейтрофильным плеоцитозом. Заболевание протекает исключительно тяжело и в подавляющем большинстве заканчивается летально.
Менингит, вызванный палочкой протея. Увеличению частоты выделения грамотрицательных палочек, в том числе и палочки протея, способствует нерациональное использование антибиотиков. Гнойный менингит, вызванный палочкой протея, - вторичное заболевание. Развитию болезни обычно предшествует септицемия. Течение острое либо - чаще - молниеносное, со смертельным исходом в 1-е сут. Клиническая картина отличается малой выраженностью симптомов: повышением температуры, нарушением сна, изменением аппетита. Позднее (на 2-3-й день) появляются судороги, выбухание большого родничка (непостоянно). ЦСЖ гнойная, с высоким содержанием белка и нейтрофильным плеоцитозом (до 1000 клеток в 1 мл3). В отдельных случаях течение болезни затягивается на несколько месяцев, давая последствия (гидроцефалию, эпилептические приступы, параличи).
Колибациллярный менингит. Кишечная палочка является наиболее частым возбудителем гнойного менингита у новорожденных и детей первых 2-3 мес жизни. Входные ворота инфекции - пупочная ранка и плацента. К инфицированию предрасполагает перинатальная патология (родовая травма, недоношенность, болезни матери). Установить диагноз очень трудно вследствие слабой выраженно- сти симптомов. Клиническая картина характеризуется внезапным изменением поведения, лихорадкой (39-40 ?С), частыми судорогами, снижением мышечного тонуса, гиперемией кожи, диспепсией. ЦСЖ имеет выраженный гнойный характер. Течение тяжелое, часты летальные исходы.
Менингит, вызванный бациллой Фридлендера. За последнее время частота этой формы менингита среди прочих форм у грудных детей возросла. Заболевание развивается как осложнение гнойного отита, ангины, бронхита, бронхопневмонии. Характерно постепенное начало, которое может быть замаскировано признаками основного заболевания. Затяжное течение сопровождается осложнениями и стойкими остаточными явлениями.
Особенности гнойных менингитов у новорожденных детей
1. Входными воротами инфекции являются пупочные сосуды, инфицированная плацента при заболевании матери пиелитом и пиелоциститом. Предрасполагающие факторы - недоношенность, родовая травма и др.
2. Наиболее частые возбудители: кишечная палочка, стафилококки, стрептококки, реже другие возбудители.
3. Клинические проявления отличаются тяжестью, обезвоживанием, желудочно-кишечными нарушениями, отсутствием зна- чительного повышения температуры. Высок процент летального исхода (гибель больных в 50-60% случаев). Заболевание проявляется гипервозбудимостью (беспокойство, монотонный крик, срыгивания, запрокидывания головы) и вялостью или апатией (снижение двигательной активности, слабый крик, отказ от груди). Однако такие же симптомы бывают у новорожденных при тяжелой родовой травме, гипоксии и т.д., поэтому в неясных случаях правильный диагноз можно поставить только после исследования ЦСЖ.
4. Выздоровление у новорожденных нередко неполное, осложняется тяжелыми поражениями центральной нервной системы (гидроцефалия, эпилепсия, задержка умственного развития, параличи и парезы черепных нервов и конечностей). Проведение спинномозговой пункции показано при затяжных отитах с повышенной температурой и рвотой, непрерывном («мозговом») монотонном крике, резком изменении поведения, нарушении сознания.
Менингиты, вызванные грибами. В организме могут находиться как кратковременно, так и длительно различные грибы. Чаще менингиты вызываются дрожжеподобными грибами. Первая встреча с грибами Candida, приводящая к кандидоносительству, может произойти внутриутробно, при прохождении через родовые пути, при кормлении новорожденного - с кожи соска и т.д. Патогенез кандидозной инфекции определяется состоянием макроорганизма. Чаще болеют грудные дети первых месяцев жизни и недоношенные. Заболеванию предшествует длительное лечение антибиотиками. Клиническая картина характеризуется вялостью, адинамией, бледностью кожных покровов, непостоянным подъемом температуры до 37,5-38,0 ?С, снижением аппетита, иногда рвотой. Менингеальные симптомы выражены нерезко или отсутствуют, не всегда отмечается напряжение большого родничка, в поздние сроки возможно развитие прогрессирующей гидроцефалии. Кандидозные менингиты отличаются вялым, подострым течением. Диагноз основывается на исследовании ЦСЖ у детей с прогрессирующей гидроцефалией или судорожным синдромом после выделения гриба или его метаболитов из ЦСЖ и крови. В периферической крови незначительно повышается СОЭ, умеренный нейтрофильный лейкоцитоз. ЦСЖ мутная или опалесцирующая, при пункции вытекает
под нормальным или слегка повышенным давлением, нейтрофилы - 30-90%, количество белка увеличено. Отсутствие адекватной терапии способствует волнообразному течению менингита и летально- сти до 100%, причем дети умирают через 1-3 мес либо от кахексии, либо от присоединения вторичной инфекции. Однако даже в случае специфической терапии течение длительное, в большинстве случаев у выживших развивается гидроцефалия. Часто кандидозные менингиты сочетаются со стафилококковой инфекцией.
Сальмонеллезный менингит может вызвать любой серотип сальмонелл. Заболевание встречается у детей первых 6 мес, однако возникает и у взрослых. У детей болезнь развивается постепенно, диспепсические явления умеренны. Характерны токсикоз, септицемия или септикопиемия, увеличение печени и селезенки, сыпь, гиперлейкоцитоз. Развивается церебральная гипотензия. У старших детей менингит развивается остро на фоне типичной клинической картины гастроэнтерита. ЦСЖ может быть прозрачной с относительно небольшим количеством клеток и гнойной, содержащей одни полинуклеары. Течение болезни тяжелое, часты летальные исходы.
Менингит, вызванный листериями, встречается во всех возрастных группах. Чаще болеют новорожденные. Болезнь развивается остро, иногда с явлениями менингоэнцефалита. Диагноз ставится при выделении листерий из ЦСЖ и серологическом исследовании крови. ЦСЖ может быть прозрачной или мутной, опалесцирующей; содержание белка повышено. Правильная и своевременная терапия приводит обычно к полному выздоровлению.
Дифференциальная диагностика отдельных форм гнойного менингита. К общим признакам гнойных менингитов относятся острое начало, повышение температуры, внезапные переходы от резкой вялости и адинамии к двигательному беспокойству, изменение позы больного, гиперестезия. У детей старшего возраста доминируют менингеальные симптомы, рвота, головная боль, вялость и отсутствие аппетита. У грудных детей ценным диагностическим признаком является напряжение родничка. Менингеальный синдром, как правило, неполный, более отчетливо выявляется на 2-3-й день болезни, рвота зачастую отсутствует. У новорожденных и детей первых месяцев жизни заболевание чаще протекает по типу сепсиса с резким токсикозом, глубоким угнетением сознания, нередко с повторными судорогами и приступами цианоза, нарушением ритма дыхания и сердечной деятельности, выраженной гипотонией мышц.
К «специфическим» или, точнее, наиболее часто встречающимся признакам заболевания относятся следующие.
I. При менингококковом менингите:
• внезапное начало с основных симптомов болезни (рвота, повышение температуры, менингеальные симптомы, у грудных детей - выбухание и напряжение большого родничка в первые часы, сутки);
• отсутствие энцефалитических реакций (судороги, нарушение сознания) и очаговых симптомов;
• отсутствие патологических изменений со стороны внутренних органов, по крайней мере в начальном периоде заболевания;
• нередко менингококкцемии;
• выраженный плеоцитоз и умеренное повышение содержания
белка в ЦСЖ;
• течение острое с относительно быстрым регрессом основных признаков заболевания;
• преимущественно заболевают дети от 6 мес до 1 года, крайне редко - в первые 3-4 мес жизни.
II. При пневмококковом менингите:
• у грудных детей нередко подострое начало с нарастающим тяжелым токсикозом, отсутствие первичного очага инфекции; у старших детей и детей грудного возраста начало на фоне пневмонии, гнойного отита с острым, бурным началом;
• возможное сочетание с пневмонией и трахеобронхитом, которые предшествуют менингиту или могут возникать одновременно с ним;
• в клинической картине преобладают явления менингоэнцефалита; кроме судорог и нарушения сознания, нередко наблюдаются ранние (на 1-й нед болезни) очаговые симптомы (глазодвигательные и двигательные);
• менингеальные симптомы умеренно выражены;
• частые изменения соматического статуса - приглушенность сердечных тонов, увеличение размеров печени, селезенки;
• значительное повышение уровня белка в ЦСЖ нередко сочетается с умеренным плеоцитозом (600-1300 клеток в 1 мм3);
• волнообразное затяжное течение с чередованием периодов улучшения и ухудшения;
• максимальная заболеваемость - у детей от 1 до5 лет, крайне редко - в первые 4-5 мес.
III. При менингите, вызванном палочкой Афанасьева-Пфейфера (инфлюэнца-менингит):
• подострое начало, с умеренной лихорадкой (до 38 ?С);
• сопутствующие гнойные отиты, трахеобронхиты и тяжелые пневмонии с выраженными физикальными изменениями;
• ранние очаговые поражения центральной нервной системы, особенно часто с развитием парезов III, IV и VII черепных нервов; тяжелый токсикоз, развивающийся спустя несколько дней от начала заболевания;
• в ЦСЖ умеренно повышен уровень белка, высокий нейтрофильный плеоцитоз; в крови выраженная гипохромная анемия;
• затяжное (чаще однофазное) течение с длительной лихорадкой (2-4 нед и более) и токсикозом;
• преимущественно болеют ослабленные дети от 4 мес до 1 года с явлениями рахита, гипотрофии.
IV. При стафилококковом и стрептококковом менингите:
• бурное начало, с повышением температуры до 40 ?С, которое в следующие дни приобрет ремиттирующий или постоянный характер;
• преобладание в клинике изменений септического характера (бледно-серая окраска кожных покровов, глухость сердечных тонов, падение артериального давления, изменения со стороны почек, печени и селезенки, что практически не встречается при других распространенных формах менингитов);
• значительное повышение содержания белка в ЦСЖ, плеоцитоз не превышает 1500-2000 клеток в 1 мкл, в крови анемия, лейкоцитоз со сдвигом формулы влево.
V. Редко встречающиеся формы гнойного менингита (колибациллярный, синегнойный, вызванный вульгарным протеем), как правило, встречаются у детей первых месяцев жизни.
Диагностика менингитов в большей мере основана на выделении возбудителя.
Длительность лечения антибиотиками определяется клиническим течением заболевания. Критерием отмены антибиотиков являются следующие признаки: стойкая нормализация температуры, исчезновение менингеальных симптомов, удовлетворительное общее состояние, санация ЦСЖ. В среднем антибактериальную терапию продолжают 6-8 дней при менингококковых менингитах, 8-12 - при менингитах другой этиологии. ЦСЖ считается санированной, если количество клеток (лимфоцитов) в ней не более 25-30 в микролитре.
Наряду с антибиотиками необходимо проводить патогенетическую и симптоматическую терапию. Диспансерное наблюдение за больными, перенесшими гнойный менингит, осуществляется в течение 2 лет.
Остаточными явлениями и осложнениями после гнойных менингитов являются гидроцефалия; эпилептические приступы (примерно в 13% случаев); задержка психомоторного и речевого развития; атаксия, спастические парезы; поражение черепных нервов; астеноневротические состояния (головные боли, нарушение сна, ухудшение памяти и др.). Тяжелые осложнения после гнойных менингитов чаще наблюдаются у детей раннего возраста и при поздно начатом лечении.
Серозные менингиты протекают с серозным воспалением мягких мозговых оболочек. В ЦСЖ наблюдается лимфоцитарный плеоцитоз. Большинство серозных менингитов вызывают: энтеровирусы, вирусы Армстронга и эпидемического паротита, аденовирусы, вирусы клещевого энцефалита, полиомиелита и др. Эпидемические вспышки чаще отмечаются зимой и весной. К бактериальным серозным менингитам относятся туберкулезный, сифилитический, лептоспирозный и бруцеллезный менингиты.
Клиническое течение большинства серозных менингитов характеризуется острым началом - повышением температуры. У детей иногда наблюдаются судороги, оглушенность. Менингеальные симптомы возникают с первого дня болезни. В ЦСЖ выявляют клеточно-белковую диссоциацию (лимфоцитарный плеоцитоз), резкое повышение давления до 300-400 мм вод.ст. У больных могут быть изменения на глазном дне в виде отека и стушеванности границ, невриты зрительных нервов. Течение доброкачественное, без тяжелых осложнений.
Для выяснения этиологии заболевания необходимо выделение возбудителя. С этой целью проводят серологические реакции: реакцию связывания комплемента (РСК), реакцию торможения гемагглютинации (РТГА), реакцию нейтрализации (РН), которые считаются положительными в случае четырехкратного и более нарастания антител в парных сыворотках.
Серозный менингит при эпидемическом паротите возникает на 3- 6-й день после припухания слюнных желез. Клиническая картина характеризуется высокой температурой, головной болью, многократной рвотой. Возможны следующие 4 клинические формы: серозный менингит; менингоэнцефалит; клинически асимптомный менингит; менингизм. У детей первых лет жизни нередко наблюдаются вялость,
адинамия, сонливость, бред и галлюцинации. ЦСЖ прозрачная или слегка опалесцирующая, бесцветная, ее давление составляет 250- 300 мм вод.ст. Наблюдается лимфоцитарный плеоцитоз, содержание белка нормальное или незначительно повышено, содержание глюкозы и хлоридов в норме. При менингоэнцефалите присоединяются очаговые симптомы: геми- и монопарезы, атаксия, поражение VI, VII, VIII черепных нервов. Приблизительно у 15% больных развивается панкреатит, увеличивается уровень диастазы в моче. У мальчиков школьного возраста одновременно с менингитом или несколько позже возникают орхиты, что сопровождается припуханием яичек, гиперемией и отечностью мошонки и повышением температуры. Наличие орхита и панкреатита подтверждает паротитную этиологию менингита.
Энтеровирусные менингиты, вызываемые вирусами Коксаки и ЕСНО, характеризуются высокой контагиозностью, очаговостью и массовостью. Для заболеваний типичны миалгия, боли в мышцах, часто в мышцах живота. На фоне повышения температуры возникает гиперемия лица с бледным носогубным треугольником, гиперемией зева, конъюнктивитом, инъекцией сосудов склер, полиморфной сыпью. Нередки герпетические высыпания. Как правило, отмечаются резкая головная боль, рвота, менингеальные симптомы. В ЦСЖ повышено давление, лимфоцитарный плеоцитоз, содержание белка - в норме. Очаговые симптомы обычно легкие и быстро исчезают. Течение заболеваний доброкачественное.
Туберкулезный менингит возникает на фоне первичного туберкулеза. Клиническая картина характеризуется нарастающей интоксикацией, вялостью, загруженностью, повышением температуры до фебрильных цифр. В ЦСЖ через сутки после пункции выпадает фибриновая пленка, в которой можно обнаружить туберкулезную палочку (см. рис. 7.1 а). Плеоцитоз всегда смешанный с преобладанием лимфоцитов, жидкость ксантохромная, наблюдается снижение содержания глюкозы за счет жизнедеятельности туберкулезных палочек.
Дифференциальная диагностика серозных менингитов. Диагностика серозных менингитов проводится с учетом клинико-эпидемиологических особенностей, свойственных различным вариантам. В случаях возникновения типичного менингеального симптомокомплекса, проявляющегося острым началом, головной болью, рвотой, ригидностью затылочных мышц, симптомами Кернига, Брудзинского и др., диагностика менингита особых трудностей не представляет. Однако надо
иметь в виду, что при серозных менингитах (в отличие от гнойных) такая яркая клиническая картина формируется далеко не всегда. При диагностике в первую очередь следует обратить внимание на жалобы больного - рвоту и головную боль. Если они к тому же сочетаются с повышением температуры, надо думать о возможном менингите. Чаще других менингеальных симптомов выражена ригидность затылочных мышц. Незначительную ригидность мышц затылка, нечеткие симптомы Кернига и Брудзинского также надо учитывать при постановке диагноза. У больных могут выявляться напряженность во взгляде, выраженная складчатость области лба и переносицы в связи с головной болью, что довольно типично для больных менингитом. При осмотре можно отметить умеренно выраженные симптомы поражения вещества мозга, видимо, в результате его отека и сосудистых нарушений. К ним относятся ограничение отведения глазных яблок, сглаженная носогубная складка, девиация языка. Все эти симптомы одновременно встречаются редко. В двигательной и чувствительной сферах выраженных нарушений не бывает. Сухожильные рефлексы, как правило, повышены, с расширенными рефлексогенными зонами, определяются клонусы стоп. Кожные рефлексы не изменены или снижены.
Особенно сложна диагностика менингита у детей раннего возраста. Серозные менингиты у детей первого года жизни бывают очень редко. Они сопровождаются лихорадкой, рвотой, беспокойством, вздрагиваниями. Прикосновение вызывают негативную реакцию или болевую гримасу, при обследовании ребенка может отмечаться ригидность мышц затылка. Симптомы Кернига и Брудзинского можно оценить не всегда, так как беспокойного ребенка трудно обследовать. Герпетическая ангина, плевродиния могут сопутствовать энтеровирусному менингиту, участие в патологическом процессе слюнных желез - паротитному, легкие спинальные симптомы - полиомиелитному и т.д.
Во всех подозрительных случаях проводят спинномозговую пункцию с исследованием ЦСЖ, применяют методы вирусологического и серологического исследования.
Сезонность. Четыре группы менингитов - энтеровирусные, паро- титные, полиомиелитные и лимфоцитарный хориоменингит - проявляются вариабельной клиникой, и диагностика их сложна. Энтеровирусные и паротитные менингиты чаще бывают у детей дошкольного и младшего школьного возраста. Полиомиелитом дети болеют в основном в первые 5 лет жизни. Менингеальные формы полиомиелита чаще развиваются в возрасте 3-5 лет. Лимфоцитарный
хориоменингит редко возникает у детей - преимущественно у подростков. Энтеровирусные серозные менингиты чаще наблюдаются в весенне-летний и летне-осенний периоды, менингиты паротитной этиологии - зимой. Менингиты полиомиелитной этиологии возникают в летне-осенний период. Лимфоцитарный хориоменингит чаще встречается зимой и весной.
Эпидемиологический анамнез. У детей, заболевших паротитным менингитом, можно установить контакт (чаще в школе) с больными паротитом. Менингеальная форма полиомиелита наблюдается при наличии в данной местности случаев паралитического полиомиелита. В настоящее время благодаря массовой иммунизации против полиомиелита это заболевание в нашей стране встречается редко.
Выраженность менингеальных симптомов. При энтеровирусном и паротитном менингите заболевание может протекать либо бессимптомно, либо с выраженными менингеальными симптомами. При полиомиелитном менингите менингеальные симптомы нерезкие, головная боль умеренная, рвота редкая. Отмечаются корешковые и полинев- ритические явления, ригидность спины, симптомы Ласега, Амосса («треножника»), «горшка», феномен «поцелуя колена». Напротив, при лимфоцитарном хориоменингите обычно отмечаются сильная головная боль, повторная или многократная рвота, четко выраженные ригидность затылочных мышц, симптомы Кернига и Брудзинского, боль и чувство давления в глазных яблоках, особенно при движениях, чувство давления на барабанные перепонки и другие признаки резкой гипертензии.
Результаты исследования ЦСЖ. Плеоцитоз отмечается при всех формах менингита, однако при полиомиелитном он сравнительно низкий (в пределах 100, реже 200 клеток в 1 мм3). При менингитах энтеровирусного и паротитного происхождения цитоз более выражен и обычно представлен несколькими сотнями клеток, реже 1000 и более. При лимфоцитарном хориоменингите цитоз обычно значительный (от нескольких сотен до 1000-2000 клеток в 1 мм3). В первые дни болезни при полиомиелитном, энтеровирусном и в несколько меньшей мере при паротитном менингите определяется цитоз смешанного нейтрофильно-лимфоцитарного характера с преобладанием нейтрофилов. В дальнейшем количество нейтрофилов уменьшается и нарастает относительный лимфоцитоз.
Содержание белка при всех формах острого серозного менингита нормальное или незначительно повышенное. Содержание глюкозы,
как правило, в норме или незначительно повышено при паротитных, энтеровирусных и лимфоцитарных хориоменингитах. При полиомиелитном менингите содержание глюкозы может быть повышено более значительно. Хлориды обычно в норме.
Дифференциальная диагностика туберкулезного менингита. Вирусные серозные менингиты обычно возникают у здоровых детей, туберкулезный - чаще у детей, болеющих туберкулезом. Вирусные серозные менингиты развиваются быстро, туберкулезный - постепенно. Остро может развиться туберкулезный менингит лишь у детей первого года жизни. Больные туберкулезным менингитом страдают больше, чем при вирусных серозных менингитах. При менингите туберкулезной этиологии дети вялые, заторможенные, сонливые. Больные серозными менингитами вирусной природы могут быть активны, иногда возбуждены, а в случаях сонливости могут вступать в контакт с достаточной активностью. Лицо при туберкулезном менингите бледное, в то время как при вирусных серозных менингитах бывает румянец. Взгляд при туберкулезном менингите «тусклый», зев обычно бледен. У больных энтеровирусными и полиомиелитными менингитами зев гиперемирован, отмечаются умеренно выраженные менингеальные симптомы.
При туберкулезном менингите вся симптоматика нарастает постепенно, в то время как при серозном вирусном менингите она возникает остро, быстро и затем постепенно уменьшается. Некоторые отличия имеются и в характере температурной кривой, которая при туберкулезном менингите нарастает постепенно, а при серозных менингитах - резко. Очаговые симптомы при серозных менингитах выражены в первые дни, а затем быстро проходят. При туберкулезном менингите, если появляются поражения черепных нервов, парезы или параличи и другие симптомы поражения вещества мозга, они нарастают постепенно и возникают не в ранние сроки, а на 2-3-й нед заболевания или позже и имеют стойкий выраженный характер. Если вегетативные изменения при серозных вирусных менингитах не носят стойкого характера, то для туберкулезного менингита такие признаки, как стойкий красный дермографизм (симптом Труссо) и др., весьма характерны.
Серьезную роль в дифференциальной диагностике туберкулезного и острых серозных менингитов играют и признаки, не связанные с поражением нервной системы. Наличие первичного туберкулезного комплекса, бронхоаденита или других проявлений туберкулеза облегчает диагностику туберкулезного менингита, а изменения в
зеве, герпетическая ангина, паротит, панкреатит и т.п. - диагностику вирусных серозных менингитов. Плеоцитоз у больных туберкулезным менингитом обычно невысокий, в пределах 100-200 лейкоцитов в 1 мм3. Как и при вирусных менингитах, цитоз в начале заболевания смешанный, однако количество лимфоцитов в первые дни туберку- лезного менингита (кроме случаев с очень тяжелым течением) превосходит количество нейтрофилов. Белок в ЦСЖ при туберкулезном менингите с начала заболевания значительно повышен, в то время как при серозных менингитах вирусной природы количество белка нормальное или незначительно повышенное. При повторных пункциях у больных вирусным менингитом содержание белка обычно снижается, у больных туберкулезным - остается на прежнем уровне или нарастает. Содержание глюкозы в ЦСЖ при туберкулезном менингите низкое, при вирусных - нормальное или повышенное. В ЦСЖ больного туберкулезным менингитом при стоянии образуется нежная пленка, в которой под микроскопом видны туберкулезные бактерии (см. рис. 7.1 а)
Лечение серозных менингитов не требует назначения антибиотиков. Проводят дегидратационную терапию (25% раствор сульфата магния, диакарб, глицерин, фуросемид), десенсибилизирующее лечение (препараты кальция, антигистаминные), витамины группы В. По показаниям назначают литическую смесь, противовоспалительные препараты (НПВС), противосудорожные средства. При туберкулезном менингите назначается специфическая противотуберкулезная терапия.
После серозных менингитов наблюдаются остаточные явления в виде астеноневротического состояния (головная боль, нарушение сна, повышенная утомляемость, ослабление памяти). После серозных менигоэнцефалитов могут отмечаться фокальные судороги.
7.2. Энцефалиты
Энцефалит - заболевание головного мозга воспалительного харак- тера с развитием инфекционного или инфекционно-аллергического процесса, обусловленного вирусами, бактериями, прионами и др., а также формы с неизвестным возбудителем. Любой инфекционный агент при определенных условиях может вызвать развитие энцефалита, но чаще его причиной бывают вирусы. До 75% вирусных энцефалитов встречается в детском возрасте. Вирусные энцефалиты встречаются относительно редко - 0,5-1,6 случая на 100 000 населения, характеризуются тяжелым течением, высоким уровнем летальности (10-20%) и большой частотой неврологических осложнений
инвалидизирующего характера. Острые вирусные энцефалиты у детей являются мультифакториальными заболеваниями, имеющими наследственную предрасположенность со стороны генов иммунного регулирования человека Н1А класса II.
Этиология. Достоверно верифицировать возбудитель заболевания при применении всех доступных методов диагностики (полимеразноцепная реакция, иммуноферментный анализ, вирусологическое исследование на лабораторных животных) удается лишь в 70% случаев.
По механизму повреждающего действия вируса на мозговую ткань различают первичные и вторичные энцефалиты. При первичных энце- фалитах, к которым относятся герпетический, клещевой и др., нейроны, эндотелий сосудов и оболочки мозга повреждаются непосредственно вирусом, что приводит к некротическому повреждению мозга. При вторичных или постинфекционных энцефалитах, возникающих на фоне экзантемных инфекций (корь, краснуха, ветряная оспа), острых респираторных и других заболеваний, поражение мозга возникает при развитии перекрестной аутоиммунной реакции в отношении миелинизированных структур мозга, эндотелия сосудов, нейроглии. Нервные клетки при этом страдают вторично и, как правило, обратимо.
Также различают эпидемические и спорадически возникающие энцефалиты.
Большое значение для клиники имеет разделение энцефалитов на формы с преимущественным поражением миелиновых волокон (лейкоэнцефалиты), нейронов (полиэнцефалиты) и вовлечением в патологический процесс в равной степени и нервных клеток, и нервных волокон (панэнцефалиты).
Четкое деление энцефалитов по анатомическому признаку затруднено, так как при любом инфекционном процессе в различной степени поражаются разные структуры нервной системы. Наиболее широко используются такие термины, как менингоэнцефалит или энцефаломиелит (поражение вещества головного мозга, а также оболочек или спинного мозга соответственно).
Наблюдаются энцефалиты с острым, подострым и хроническим течением.
Ниже приводится описание форм энцефалитов, которые встречаются на территории России и отмечаются у детей. Первичные энцефалиты
Клещевой энцефалит (КЭ). Синонимы: весенне-летний, дальневосточный, сибирский, таежный, русский. Острое вирусное заболевание
ЦНС, заражение которым происходит в эндемичных природных очагах инфекции трансмиссивным (через укус клеща) или алиментарным путем (при употреблении инфицированного козьего молока).
Впервые эпидемические вспышки клещевого энцефалита были зарегистрированы на Дальнем Востоке в 1923-1934 гг. Дальнейшее изучение заболевания показало, что оно встречается во многих областях европейской части России. Природные очаги клещевого энцефалита существуют и в Европе.
Этиология и эпидемиология. Возбудитель КЭ относится к РНКсодержащим арбовирусам. Различают около 200 разновидностей этого вируса, 150 из них объединены в 21 группу по схожести антигенной структуры. Выявлено, что около 50 иммунологически различных арбовирусов патогенны для человека. КЭ является природно-очаговой нейроинфекцией. Переносчики и хранители вируса КЭ - иксодовые клещи. Заражение детей старшего возраста происходит трансмиссивным путем - присасыванием инфицированного клеща, находящегося в стадии имаго и нимфы. Эпидемиологическое значение имеют в основном зараженные самки клещей, поскольку они присасываются на длительный срок - до нескольких дней и вводят значительную дозу вируса. Второй путь заражения - употребление в пищу сырого молока или молочных продуктов инфицированных коз - чаще наблюдается у детей младшего возраста. Мальчики болеют чаще девочек, что связано с их более активным образом жизни и более высокой частотой контактов с переносчиками вируса - клещами. Заболеваемость КЭ носит сезонный характер, при этом дети первыми «открывают» эпидемический сезон. Пик приходится на май - начало июня. У реконвалесцентов КЭ формируется стойкий иммунитет.
Патогенез. При трансмиссионном пути заражения вирус размно- жается в поверхностных слоях кожи в непосредственной близости от места укуса, а при алиментарном - в тканях желудочно-кишечного тракта. Затем кровью вирус разносится по всему организму. Помимо гематогенного, возможны лимфогенный и периневральный пути распространения вируса. Арбовирус обладает выраженной нейротропностью. Инкубационный период длится 20 дней. При алиментарном пути заражения инкубационный период сокращается до 4-7 дней. Следует отметить, что более тяжелое течение КЭ наблюдается в Восточном регионе, более доброкачественное - в Западном. Также тяжесть течения энцефалита зависит от количества вирусов, проникших в организм.
Патогенез хронически-прогредиентного течения КЭ рассматривают с точки зрения персистирования вируса КЭ в структурах мозга на фоне измененной реактивности организма. Доказана интеграция генома вируса КЭ с геномом нейронов мозга.
Патологическая анатомия. КЭ морфологически выглядит как негнойный менингоэнцефалит. Гистологическая картина складывается из паренхиматозных, экссудативных и пролиферативных изменений, диффузно распространенных в нервной системе, но с наиболее интенсивным поражением моторных клеток передних рогов спинного мозга, двигательных ядер продолговатого мозга и моста, базальных ядер, коры мозжечка, а также выраженной воспалительной реакции менингеальных оболочек.
Клиническая картина КЭ обладает выраженным полиморфизмом. Различают неочаговые и очаговые формы заболевания. К неочаговым относятся: лихорадочная и менингеальная; к очаговым - клещевые менингоэнцефалит, полиоэнцефаломиелит, миелит и полиэнцефалит. КЭ характеризуется острым внезапным началом, с выраженными общемозговыми, менингеальными, реже - очаговыми симптомами поражения ЦНС. Наблюдаются озноб, резкий подъем температуры до 38-40 ?С, тошнота, рвота. Дети жалуются на сильную головную боль. Длительность лихорадки составляет в среднем 4-6 дней. Снижение температуры наступает критически. У 20-40% больных наблюдается двухволновая лихорадка.
При осмотре обращает на себя внимание гиперемия кожных покровов лица, груди, иногда верхних конечностей. На месте укуса может отмечаться местная реакция в виде небольшого покраснения и инфильтрации подлежащих тканей с региональным лимфаденитом.
Менингеальная форма клещевого энцефалита представляет собой серозный менингит, характеризующийся ранним (с 1-го дня болезни) появлением общемозговых (головная боль, тошнота, рвота) и менингеальных симптомов в виде ригидности затылочных мышц, симптомов Кернига и Брудзинского без очаговых симптомов. При исследовании ЦСЖ определяется лимфоцитарный плеоцитоз в пределах нескольких десятков или сотен клеток. Полное выздоровление наступает через 2- 3 нед. Частота встречаемости этой формы - от 30 до 70% случаев.
В тяжелых случаях возникают специфичные для КЭ параличи плечевого пояса и проксимальных отделов рук, появление симптома «крыловидных лопаток». По характеру параличи имеют смешанный
спастико-атрофический характер. В половине случаев наблюдается двустороннее развитие параличей мышц шеи с симптомом «сви- сающей головы», а вследствие асимметрии поражения - кривошея. Параличи чаще развиваются на 3-4-й день болезни. Им предшествуют сильные мышечные и невралгические боли. При поражении бульбарной группы мышц возникают дизартрия, дисфония, дисфагия, ринолалия, фибрилляции языка; развивается парез мимических мышц по центральному или периферическому типу, редко появляются глазодвигательные нарушения в виде пареза взора, ослабления конвергенции, анизокории, горизонтального нистагма.
Во всех случаях КЭ отмечаются вегетативные расстройства: гиперемия или бледность кожных покровов, гипергидроз, что может свидетельствовать о повреждении сегментарных и надсегментарных отделов вегетативной нервной системы.
Температура обычно снижается на 5-7-й день заболевания. Постепенно острый период энцефалита сменяется ранним восстано- вительным периодом, который может иметь разную продолжительность. Регресс неврологических симптомов может быть полным либо с сохранением грубых нарушений инвалидизирующего характера.
Менингоэнцефалитическая форма протекает в виде диффузного или очагового поражения головного мозга; встречается в 10-30% случаев. При диффузном менингоэнцефалите превалирует токсико-инфекционная, общемозговая симптоматика, расстройства сознания вплоть до комы. В отличие от взрослых у детей, особенно дошкольного возраста, часто возникают эпилептические приступы, генерализованные и фокальные. Начало заболевания с эпилептических приступов и нарушения созна- ния наиболее характерно для Дальневосточного региона, но встречается и в других природных очагах с частотой от 3 до 15%. При быстро нарастающей коме и судорожном статусе больные могут погибнуть на 2-4-е сутки заболевания. В случаях выздоровления у них превалирует длительная церебрастения, вегетативная дистония. Очаговый менингоэнцефалит отличается развитием спастических гемипарезов, реже - гиперкинезов, атаксии, акинетико-ригидного синдрома, эпилепсии. Наиболее тяжело протекают случаи с развитием в остром периоде синдрома кожевниковской эпилепсии, когда на стороне гемипареза появляются постоянные локальные миоклонии, со временем распространяющиеся от дистальных отделов конечностей (чаще кистей) к проксимальным, затем на лицо и охватывающие всю паретичную половину тела. Миоклонии периодически резко усиливаются
и перерастают в локальный или генерализованный эпилептический приступ. При длительнм течении кожевниковской эпилепсии нарушаются эмоционально-поведенческие и интеллектуальные функции.
Полиоэнцефаломиелит встречается у 2-10% заболевших и отличается тяжелым течением, симптомами поражения двигательных нейронов ствола мозга (чаще ядер черепных нервов бульбарной группы) и спинного мозга (чаще шейного, реже - поясничного утолщения), клинически характеризуется быстрым нарушением сознания, возникновением пареза мышц языка и глотки, вялым параличом шейно-плечевой группы мышц. В тяжелых случаях присоединяются нарушения дыхания и сердечно-сосудистой деятельности. Смерть может наступить на 1- 2-е сутки заболевания. Течение полиоэнцефаломиелита тяжелое, острый период затяжной, высокая лихорадка отмечается в течение 7-8 сут, затем сменяется длительным субфебрилитетом. Полиоэнцефалит отличается быстро нарастающим коматозным состоянием, нарушением дыхания по типу Чейна-Стокса, брадикардией, бульбарным параличом, молниеносностью течения. Летальность при этой форме КЭ высокая.
Очень редко в детском возрасте наблюдается изолированный клещевой полиомиелит. В отличие от взрослых у детей вялые моно- или парапарезы верхних конечностей почти всегда сопровождаются менингеальной и общемозговой симптоматикой, поэтому данную форму следует относить к полиэнцефаломиелитам.
Изменения периферической крови характеризуются умеренным увеличением СОЭ до 20-30 мм/ч, преимущественно у детей младшего возраста, эозинопенией, лимфоцитопенией, увеличением палочко- ядерных форм.
Диагностика и дифференциальная диагностика. Диагноз КЭ ставится на основании эпидемиологических данных (присасывание клеща, употребление сырого козьего молока, эндемичность природного очага, весенне-летняя сезонность), особенностей клинических проявлений инфекции, динамики заболевания, результатов вирусологического и серологического обследования (определение уровня антител к вирусу КЭ в парных сыворотках крови и ЦСЖ). Дифференцировать клещевой энцефалит в первую очередь необходимо с нейроборрелиозом, который может протекать с развитием менингита, радикулита или краниальной невропатии.
Лечение. Этиотропное лечение не разработано. Введение в первые дни противоклещевого иммуноглобулина не является адекватной мерой, так как к тому времени в крови уже циркулирует высокий уровень
антител. Таким образом, основными принципами лечения больного являются патогенетический и симптоматический. Применяют деги- дратационную терапию, витаминотерапию, а в тяжелых случаях при очаговых формах - гормоны, инфузионно-трансфузионную терапию, противосудорожные и седативные средства, стимуляторы нервной системы. При крайне тяжелом течении с двигательными нарушениями ребенок должен находиться в палате интенсивной терапии, где возможно проведение ИВЛ. Для борьбы с гипертермией используются нестероидные противовоспалительные препараты, физические методы охлаждения (холодные обертывания, растирания смесью спирта, воды и столового уксуса). При отсутствии эффекта антипиретики сочетают с нейролептиками (аминазин, дроперидол).
При выраженной интоксикации проводится инфузионно-трансфузионная терапия. При отеке головного мозга, бульбарных нарушениях наиболее быстрый эффект оказывает внутривенное введение пред- низолона (2-5 мг/кг) или дексазона, гидрокортизона. При психомоторном возбуждении, эпилептических припадках внутривенно или внутримышечно вводят диазепам - 0,3-0,4 мг/кг, натрия оксибутират - 50-100 мг/кг, дроперидол - от 0,5 до 6-8 мл, гексенал - 10% раствор 0,5 мл/кг (с предварительным введением атропина). В комплекс терапии следует включать антигистаминные препараты, витамины группы В, особенно В6 и В12. При развитии вялых парезов показано применение антихолинэстеразных препаратов (дибазола, прозерина), а также проведение пассивной гимнастики и массажа, объем которых увеличивается с 3-й нед заболевания.
Прогноз зависит от нескольких факторов: региона, где произошло заражение, количества поступившего в организм вируса, формы заболевания. Как уже было отмечено, наиболее неблагоприятное течение с высокой частотой формирования стойкого неврологического дефицита наблюдается на Дальнем Востоке. Доброкачественным течением отличаются неочаговые формы клещевого энцефалита, сопровождающиеся полным выздоровлением больных. Наиболее неблагоприятный прогноз - при менингоэнцефалите и энцефалополиомиелите (с высокой летальностью - до 20% или грубыми остаточными неврологическими симптомами в виде параличей/парезов, эпилепсии, деменции).
Прогредиентное течение встречается у 10-15% переболевших. Прогрессирование может быть ранним, начинаясь непосредственно после острого периода, и поздним, то есть спустя 2-6 мес и более.
У детей нарастание неврологической симптоматики в 95% случаев происходит в виде гиперкинезов: миоклоний, хореоатетоза, торсион- ной дистонии, тремора. Одновременно с гиперкинезами и развитием эпилепсии Кожевникова нарастают парезы, нарушение интеллекта, психотические расстройства. Течение заболевания при хронических формах может быть непрерывным, в течение 1-2 лет приводящим к летальному исходу или ремиттирующим, когда периоды стабилизации и прогрессирования сменяют друг друга многие годы. Возможно также прогрессирование процесса в течение 2-5 лет с последующей стабилизацией и даже регрессом гиперкинезов.
Эпидемический энцефалит. В 1917 г. С. Экономо сообщил о вспышке инфекционной болезни, симптомы которой резко отличались от ранее известных. Болезнь проявлялась сонливостью и глазодвигательными расстройствами на фоне повышения температуры. Со второй половины XX в. описания эпидемий этого энцефалита не наблюдается, регистрируются лишь редчайшие спорадические случаи.
Возбудитель заболевания не установлен, предполагают его принадлежность к вирусам гриппа. Возбудитель из полости носоглотки в ЦНС проникает двояким путем - гематогенным и лимфогенным. Гематогенное распространение приводит к обилию периваскулярных инфильтратов в головном мозге и внутренних органах. При лимфогенном пути распространения вирус проникает из полости носоглотки по периневральным пространствам обонятельного нерва в базальные цистерны, далее с током ЦСЖ он заносится в желудочки. Инкубационный период заболевания составляет от 2 до 14 сут (максимально до 3-4 нед). В клинической картине болезни прослеживаются две стадии - острая и хроническая. В остром периоде наблюдаются повышенная потливость, двоение в глазах, гиперсаливация. Больные засыпают в любой ситуации, сон длится от нескольких дней до нескольких недель, но в отдельных наблюдениях продолжается 2-3 мес. Значительно реже развивается бессонница или диссомния. Указанные нарушения сна обусловлены повреждением серого вещества, расположенного вокруг III желудочка и лимбико-ретикулярного комплекса.
Среди глазодвигательных расстройств отмечаются диплопия, одноили двусторонний птоз, анизокория, нарушение конвергенции и аккомодации, обратный симптом Аргайлла Робертсона (отсутствие реакции зрачков на аккомодацию при сохранении реакции на свет). Поражение глазодвигательных нервов иногда сочетается с односторонним парезом отводящего или лицевого нерва.
Температура тела у большинства больных повышается до субфебрильных цифр и держится от нескольких дней до нескольких недель. Повышение температуры объясняют раздражением центра терморегуляции в гипоталамической области. Нередко через 1-2 нед после начала заболевания, иногда позже, у больных возникают приступы икоты.
Глазодвигательные расстройства, нарушения сна и температурные реакции составляют триаду Экономо. Острый период длится от нескольких дней до нескольких недель, в этом случае заболевание принимает волнообразное течение, с ремиссиями и обострениями.
У пациентов с эпидемическим энцефалитом могут появиться гиперкинезы - хореические, атетоидные, миоклонические, дистонические, в частности спастическая кривошея. Течение заболевания обычно регрессирующее, причем в одних случаях регресс длится в течение недель, в других - месяцев. Возможно ремиттирующее течение. Ремиссии и обострения кратковременны - от нескольких дней до нескольких недель.
В поздней стадии эпидемического энцефалита развивается паркинсонизм, связанный с дегенерацией в области черного вещества и бледного шара при длительном персистировании вируса в организме больного. Мышечный тонус повышается по пластическому типу, преобладает гипертонус в сгибателях. В результате создается типичная поза: голова и туловище больного наклонены кпереди, руки полусогнуты в локтевых, кисти - в пястно-фаланговых суставах. Ноги слегка согнуты в тазобедренных и коленных суставах. Больные малоподвижны, активные движения замедлены. Речь тихая, монотонная, часто смазана. Лицо маскообразное, отсутствуют выразительные и содружественные движения. У больных наблюдается мелкое, ритмичное статическое дрожание дистальных отделов рук и ног, головы, нижней челюсти. Для паркинсонизма после эпидемического энцефалита характерны также секреторные (слюнотечение, сальность лица, повышенная потливость) и глазодвигательные (недостаточность конвергенции, парез взора вверх, обратный симптом Аргайлла Робертсона) расстройства. Могут наблюдаться разнообразные нарушения психики, из которых наиболее характерными являются снижение инициативы, утрата интереса к окружающему, уплощение эмоций. Психические процессы замедлены (брадипсихия). Лечение не разработано. Применяют противопаркинсонические препараты.
Герпетический энцефалит. Среди спорадических энцефалитов, имеющих повсеместное распространение, основным является герпетический энцефалит (ГЭ), вызываемый в подавляющем большинстве
случаев вирусом простого герпеса 1-го типа (HSV-1). У новорожденных может наблюдаться герпетический энцефалит, возбудителем которого является вирус простого герпеса 2-го типа (HSV-2). ГЭ - наиболее распространенное вирусное поражение ЦНС в США и странах ЕЭС. Он встречается в 20% случаев всех вирусных энцефалитов, с частотой 2-4 случая на 1 млн населения в год. Заболеваемость равномерна в течение года. Предрасположенность к ГЭ примерно одинакова в разных возрастных группах, но существует мнение, что пик заболеваемости у детей приходится на возраст до 4 лет, а у взрослых - после 50 лет.
Патогенез и патоморфология. HSV-1 и другие нейротропные вирусы проникают в ЦНС двумя путями. Первый - традиционный для диссеминации любой вирусной инфекции гематогенный путь, когда вирус, первично реплицированный на слизистой оболочке верхних дыхательных путей и ротовой полости, через региональный бассейн наружной сонной артерии или системный кровоток достигает мозговых капилляров и проникает через ГЭБ. Второй путь является наиболее значимым для HSV-1-инфекции: вирус распространяется по оболочке черепных нервов, обонятельному тракту с током периневральной жидкости непосредственно в мозг. Как правило, первичное инфицирование человека HSV-1 происходит после первых 4-5 мес жизни, когда из его крови исчезают материнские антитела. Однако в отдельных случаях возможно инфицирование новорожденных. Считается, что у детей и неиммунизированных лиц молодого возраста ГЭ возникает вследствие первичной инфекции, а в старших возрастных группах - вследствие реактивации латентной инфекции. ГЭ, возбудителем которого является вирус простого герпеса 2-го типа (HSV-2), наблюдается у новорожденных, заражение которых происходит от матери с активной формой генитального герпеса во время прохождения через родовые пути. Инфицирование может произойти и трансплацентарно.
Поражение нервной системы вызвано сочетанием повреждающего действия вируса простого герпеса и иммунопатологических реакций.
Морфологически процесс характеризуется наличием очагов клеточной инфильтрации нейтрофилами, гистиоцитами и лимфоцитами преимущественно в коре, прилежащем белом веществе и оболочках. На этом фоне выявляются массивные некрозы с размягчением вещества мозга, нарушением цитоархитектоники коры, участками геморрагий, в тяжелых случаях - необратимой гибелью нейронов. Такие очаги распространены диффузно, но наибольшее их количество представлено в височных и орбитальных отделах большого мозга.
Клиническая картина. Начало энцефалита ВПГ-1 обычно острое, с высокой лихорадкой (38-40 ?С) и общей интоксикацией. Иногда наблюдаются катаральные явления верхних дыхательных путей (кашель, насморк). Предвестники в виде герпетических высыпаний на коже и слизистых оболочках малохарактерны. Неврологическая симптоматика отмечается уже в 1-2-й день болезни. Длительность продромального периода составляет 1-7 дней. Затем состояние больных прогрессивно ухудшается, признаки поражения нервной системы нарастают как за счет общемозговой, так и очаговой симптоматики. Период нарастания симптоматики длится от 1-2 до 9 дней, в редких случаях - до 2 нед, после чего процесс стабилизируется. В разгар болезни на первый план выступают общемозговые симптомы в виде нарушения сознания, эпилептических приступов. Изменение сознания начинается с вялости, сонливости, загруженности, затем, как правило, в короткие сроки оно утрачивается полностью. Эпилептические приступы - клонические и клонико-тонические судороги - относятся к одним из наиболее типичных проявлений ГЭ в детском возрасте, в большинстве случаев являясь первым симптомом заболевания. Часто у детей заболевание дебютирует серией приступов вплоть до развития эпилептического статуса. В 80% случаев наблюдаются фокальные при- ступы и в 20% - вторично-генерализованные. Характерна резистентность эпилептических приступов к противосудорожной терапии.
У более старших детей возникновению эпилептических приступов и нарушению сознания может предшествовать короткий период неадекватного поведения - нарушается ориентация в месте и времени, появляется агрессивность. Психотические нарушения в дебюте заболевания могут приводить к ошибочному направлению больных в психиатрические стационары. Менингеальный синдром, как правило, выражен умеренно. Основным очаговым поражением нервной системы при остром энцефалите ВПГ-1 является «рассасывание» одной или нескольких долей большого мозга. Оно проявляется центральными параличами и гемипарезами, иногда в сочетании с поражением VII, XII черепных нервов, бульбарным синдромом. В отдельных случаях наблюдается поражение III и VI черепных нервов, обычно с быстрым восстановлением. Реже, лишь в наиболее тяжело протекающих случаях, наблюдаются спастические тетрапарезы. К сравнительно редким симптомам относится ограничение полей зрения в случаях ГЭ с локализацией патологического процесса в затылочной доле. Среди нарушений высших психических функций ведущими являются сенсорная афазия и амнезия.
Первыми признаками некоторого улучшения в состоянии больных являются урежение или прекращение эпилептических приступов и прояснение сознания. Длительность комы колеблется от 2-3 до 14- 15 дней. Во всех случаях с летальным исходом больные до конца остаются в коматозном состоянии. Эпилептические приступы сохраняются от нескольких дней до 2-3 нед, при неблагоприятном течении - до наступления смерти. По выходе из комы на первый план в клинической картине ГЭ выступают интеллектуально-мнестические нарушения. На фоне адинамии, аспонтанности, чередующейся с эпизодами психомоторного возбуждения, обнаруживаются грубые выпадения высших психических функций. У больных наблюдаются амнезия - как ретроградная, так и фиксационная, полная или частичная утрата ранее приобретенных знаний и навыков, обеднение речи и регресс поведения в целом. В наиболее тяжелых случаях у больных констатируется хроническое вегетативное состояние. Благодаря сохранности стволовых функций такие больные могут жить в течение многих лет.
К концу первого месяца болезни на фоне некоторого улучшения состояния, прояснения сознания, прекращения эпилептических приступов начинается и восстановление очаговых повреждений нерв- ной системы. Первыми подвергаются обратному развитию бульбарные симптомы, восстанавливаются спонтанное дыхание и глотание. В единичных случаях нарушения этих функций сохраняются в течение длительного времени - до 2 мес. У больных с тяжелым поражением головного мозга и декортикацией восстановление спонтанного дыхания и глотания требует гораздо больше времени. В течение первых 1-1,5 мес болезни начинают восстанавливаться двигательные нарушения (компенсируются гемипарезы, исчезают или уменьшаются центральные парезы лицевого и подъязычного нервов). Наиболее стойкими изменениями, формирующими симптоматику резидуаль- ного периода, являются афазия и интеллектуально-мнестические нарушения. Неблагоприятны в прогностическом отношении случаи с развитием декортикации, когда не отмечается положительной динамики в отношении двигательной и психической сфер. Обратному развитию у этих больных подвергаются только бульбарные симптомы.
Описаны редкие случаи подострого прогрессирования заболевания: несмотря на проводимую специфическую терапию, очаговые симптомы нарастают в течение длительного времени - от нескольких месяцев до 2 лет. В ряде случаев в клинической картине наблюдаются резистентные к противосудорожной терапии эпилептические
Рис. 7.2. МРТ головного мозга. Множественные кисты после герпетического энцефалита
приступы. Кроме подтверждения текущего инфекционного процесса вирусологическим и серологическим методами, у больных при проведении КТ головного мозга выявляется увеличение очагов поражения в пределах одного полушария либо распространение процесса на интактное полушарие. В большинстве случаев наступает летальный исход заболевания. У выживших формируются стойкие неврологические нарушения и множественные кисты в мозге (рис. 7.2)
В случаях хронического течения ГЭ с прогрессирующей симптоматической эпилепсией на фоне учащения приступов вплоть до эпилептического статуса отмечаются повышение температуры и нарастание изменений в ЦСЖ и крови.
ГЭ новорожденных, вызванный HSV-2, развивается в течение первых 3-4 нед жизни. В болышинстве случаев первые симптомы проявляются в период с 3-го до 14-го дня после рождения. Клиническая картина в значительной степени идентична проявлениям энцефалита, обусловленного HSV-1. Если энцефалит развивается в структуре генерализованного инфекционного процесса, выявляются симптомы недостаточности надпочечников, признаки поражения печени, легких, перикарда. Нередко на коже и слизистых оболочках появляются герпетические высыпания.
Диагностика. При исследовании ЦСЖ в ранние сроки заболевания определяется нейтрофильный цитоз в пределах сотен клеток, который быстро сменяется на лимфоцитарный.
Уже в первые сутки развития неврологической симптоматики ГЭ правильный диагноз можно поставить, исследовав ЦСЖ на наличие ДНК-вируса методом полимеразно-цепной реакции (ПЦР). В настоящее время это наиболее точный метод диагностики острых вирусных энцефалитов (ОВЭ). Ранняя постановка диагноза позволяет своевременно назначить специфическую противовирусную терапию.
Если нет возможности провести ПЦР-диагностику, диагноз ГЭ или другого ОВЭ выставляется на основании одновременного иммуноферментного исследования крови и ЦСЖ. При этом титр антител к вирусу
в крови к титру в ЦСЖ должен быть не менее 20. Наиболее значимым является определение IgM-антител, свидетельствующее об остроте процесса. Эта реакция становится информативной спустя 7-10 дней от начала заболевания.
На ЭЭГ на фоне диффузного замедления биоэлектрической активности выявляются фокальные изменения преимущественно в лобновисочной области в виде медленноволновой активности или эпилеп- тиформных разрядов.
При КТ очаги пониженной плотности вещества мозга с массэффектом в лобно-височной области одной или обеих гемисфер в большинстве случаев визуализируются через 3-5 дней от начала заболевания. Иногда выявляются зоны геморрагии.
МРТ позволяет выявить очаговые изменения (в виде гиперинтенсивных зон в Т2-режиме) в тот период, когда они не выявляются при КТ. При повторных исследованиях у детей в ряде случаев отмечено нарастание некротического процесса с образованием очагов пониженной плотности в височных, теменно-затылочных и лобных отделах. В отличие от взрослых больных, у которых очаги деструкции, как правило, определяются лишь в одном полушарии, у детей младшего возраста (до 3 лет) часто наблюдается двустороннее поражение. Среди других изменений отмечено расширение субарахноидальных и конвекситальных щелей, желудочковой системы мозга.
Дифференциальный диагноз ГЭ, вызванного HSV-1, проводят с ОВЭ другой этиологии, а также с бактериальными абсцессами, подострым склерозирующим панэнцефалитом, опухолями головного мозга, токси- ческой энцефалопатией при различных отравлениях, токсоплазмозом, сосудистыми заболеваниями головного мозга. Особенно трудно различить ГЭ и быстро растущую опухоль. При диффузном склерозе мозга могут быть признаки отека на КТ, а кровянистый характер ЦСЖ иногда дает возможность предположить внутричерепное кровоизлияние.
Трудно дифференцировать ГЭ новорожденных с цитомегаловирусным поражением нервной системы, которое характеризуется сходными клиническими и ликворологическими симптомами. Дифференциальный диагноз следует проводить также с энцефаломиокардитом новорожденных, вызванным вирусом Коксаки В. В пользу последнего говорит выраженная сердечная патология с клинической картиной тяжелого миокардита и соответствующими изменениями на ЭКГ. Кроме того, инфекция Коксаки В чаще возникает в виде локальных вспышек в родильных отделениях, а не спорадически, как
это свойственно острому менингоэнцефалиту, вызванному HSV.
Лечение ГЭ проводится, как правило, в условиях отделения интен- сивной терапии. Основным препаратом выбора является ацикловир (зовиракс, виролекс), специфически действующий на вирус простого герпеса и позволивший значительно улучшить прогноз при данной инфекции. Ацикловир назначают в дозе 10-30 мг/кг 3 раза в сутки в течение 14 дней. Видарабин в дозе 15 мг/кг в сутки применяют новорожденным при ГЭ, вызванном HSV-2. Проводить специфическую терапию при подозрении на герпетическую природу энцефалита необходимо с первых часов поступления больного в стационар, так как препарат максимально эффективен до возникновения некрозов. Если диагноз подтверждается, лечение продолжается в течение 10- 14 дней в зависимости от тяжести и динамики заболевания, в про- тивном случае лечение отменяется. В случае рецидива на фоне проводимого лечения назначается повторный курс в более высокой дозе и более длительно - до 21 дня.
Патогенетическая и симптоматическая терапия направлена на поддержание дыхания и сердечно-сосудистой деятельности, водно- электролитного баланса, профилактику и лечение вторичных бактериальных и трофических осложнений. Для купирования эпилептических приступов назначают противосудорожную терапию. С целью борьбы с отеком мозга проводится дегидратирующая терапия.
Прогноз при ГЭ всегда крайне серьезен и зависит от возраста ребенка и своевременности назначения специфической противо- вирусной терапии. Чем младше ребенок, тем более грубыми могут быть остаточные явления в резидуальном периоде. Основными из них являются интеллектуально-мнестические нарушения и формирование симптоматической эпилепсии. Летальность при ГЭ достигает 80% и более, что намного выше, чем при энцефалитах другой природы. С началом применения ацикловира смертность снизилась до 30%, и улучшился прогноз у выживших детей.
Энцефалиты при экзантемных инфекциях. После экзантемных и респираторных вирусных инфекций и вакцинации могут развиться вторичные (постинфекционные, параинфекционные, инфекционноаллергические) острые диссеминированные энцефалиты или энце- фаломиелиты. Они являются острыми вирус-индуцированными монофазными демиелинизирующими заболеваниями.
Наиболее часто экзантемные вирусные инфекции встречаются в детском возрасте. Частота вторичных энцефалитов при них составляет
7-10 случаев на 1 млн населения. Считается, что 1 случай энцефалита приходится в среднем на 1000 случаев кори, 10 000 случаев ветряной оспы и 6000-20 000 случаев краснухи.
Коревой энцефалит. Возбудителем кори является вирус семейства Paramixoviridae. Вирус очень нестоек и быстро гибнет вне человеческого организма. Источником заражения является больной. Путь передачи - воздушно-капельный. Максимум заболеваемости приходится на весенне-зимний период. Восприимчивы к кори лица всех возрастных групп, чаще болеют дети до 5 лет; в последние годы в связи с вакцинацией пик заболеваемости сместился в сторону более старшего возраста. Необходимо помнить, что энцефалит как осложнение кори встречается чаще, чем при других экзантемных инфекциях. Коревой энцефалит у детей с иммуносупрессией является угрожающим жизни. Развитие энцефалита после вакцинации живой противокоревой вакциной возникает в 1,68 на 1 млн случаев вакцинирования, что значительно ниже, чем риск развития после перенесенной инфекции (1 на 1000 переболевших).
Патогенез коревых и других параинфекционных энцефалитов нельзя трактовать однозначно. Редкие случаи возникновения энце- фалита до высыпания не позволяют исключить возможности непосредственного действия вируса на ЦНС; в пользу этого говорят как выделение вируса из мозга отдельных больных, так и более тяжелое течение, и исходы заболевания у больных этой группы. У детей раннего возраста на высоте лихорадки и интоксикации при кори возникают общемозговые и быстро исчезающие очаговые симптомы, вероятно, вследствие общей интоксикации. В этих случаях следует трактовать патологический процесс не как энцефалит, а как энцефалитическую реакцию. Поражения же нервной системы, развивающиеся по завершении острого периода или еще позднее, после светлого промежутка и заканчивающиеся сравнительно благоприятно, носят, по всей вероятности, характер инфекционноаллергических.
Клиническая картина. Появление симптомов поражения нервной системы возможно в различных фазах коревой инфекции - в продромальный период, в разгар заболевания, в период реконвалесценции или спустя долгие годы после острого периода. В патологический процесс вовлекаются головной мозг, мозговые оболочки, спинной мозг, периферические нервы, что обусловливает большой полиморфизм клинических проявлений. Степень неврологических
расстройств варьирует от легких субклинических нарушений до тяжелейших изменений, ведущих к стойким последствиям или летальным исходам.
Течение заболевания может быть острым, подострым, хроническим, прогредиентным. Поражаются дети любого возраста, могут заболеть и взрослые. Неврологические симптомы появляются на 1-8-й день после возникновения сыпи. Ребенок становится капризным, раздражительным, сонливым, внезапно поднимается температура. Выявляются менингеальные симптомы, очаговая симптоматика отсутствует. В этих случаях выздоровление наступает быстро и впоследствии неврологический дефицит не формируется. При более тяжелых случаях в остром периоде развивается нарушение сознания - от спутанности, оглушенности до комы. Второй по частоте симптом - судороги - появляется с первых дней болезни. Чаще отмечаются генерализованные тоникоклонические приступы. Среди очаговых неврологических симптомов заболевания наблюдаются моно- и гемипарезы, различные гиперкинезы, мозжечковая атаксия. При энцефаломиелитической форме также возникают трофические нарушения и нарушение функции тазовых органов.
При благоприятном течении через 3-4 нед наблюдается улучшение состояния больных с постепенным полным либо частичным регрессом неврологических симптомов. В тяжелых случаях нарастают очаговые симптомы, отек мозга, учащаются эпилептические приступы и возможен летальный исход.
Диагностика. При исследовании ЦСЖ выявляются умеренный лим- фоцитарный цитоз, увеличение содержания белка. Санация ЦСЖ наступает через 3 нед.
Клиническая диагностика коревых энцефалитов основывается на эпидемиологических данных, выявлении связи неврологических симптомов с корью. Проводится серологическое исследование парных сывороток и ЦСЖ, взятых на 1-й нед болезни и в период реконвалесценции.
Лечение. Специфических средств лечения коревого энцефалита нет. Проводится патогенетическая и симптоматическая терапия. Основу лечения составляет гормональная терапия: преднизолон или гидрокортизон парентерально в течение 2-4 нед (в зависимости от тяжести состояния) из расчета 2-3 мг/кг массы тела. Также применяют гамма-глобулины, десенсибилизирующие препараты: димедрол, пипольфен, тавегил, супрастин в возрастных дозах внутрь 2-3 раза
в день; дегидратирующие средства: маннитол, фуросемид. Проводят противосудорожную терапию. При двигательных расстройствах показаны антихолинэстеразные препараты: прозерин, дибазол, витамины группы В; массаж, лечебная гимнастика, физиотерапия.
Летальность при коревом энцефалите составляет около 10%. В случаях тяжелого течения заболевания сохраняются остаточные неврологические симптомы в виде эпилептических приступов, гиперкинезов, парезов, задержки развития. Существенными факторами, определяющими отдаленные последствия энцефалита, являются тяжесть заболевания и возраст ребенка. Дети, перенесшие коревой энцефалит, нуждаются в длительном диспансерном наблюдении.
Ветряночный энцефалит. Вирус ветряной оспы морфологически сходен с вирусом опоясывающего герпеса; имеет довольно крупные размеры - 150-200 нм, может быть выделен из везикул, отделяемого из глотки, крови, ЦСЖ. Инфекция передается воздушно-капельным путем, больной опасен в конце инкубационного периода и в пери- од высыпаний. Ветряной оспой болеют дети, чаще от 3 до 7 лет, в конце зимы; опоясывающим герпесом - взрослые, после 50 лет. При ветряночных энцефалитах (ВЭ) патоморфологическая картина представлена периваскулярными воспалительно-инфильтративными изменениями, демиелинизацией, то есть весьма сходна с картиной коревого энцефалита. Поражаются преимущественно большой мозг и мозжечок, реже - ствол, спинной мозг.
Клиническая картина принимает форму энцефалита, оптикомиелита, миелита, полирадикулоневрита, серозного менингита. Энцефалиты составляют 90% всех случаев. Неврологические симптомы обычно появляются на 3-8-й день высыпаний, но могут развиться раньше. В редких случаях неврологическая симптоматика развивается до высыпаний. У 20% детей первыми симптомами заболеваний являются судороги, нарушение сознания. Очаговая симптоматика разнообразна. Наиболее типичны мозжечковые и вестибулярные расстройства. Характерна мозжечковая атаксия (статическая и динамическая): шаткая походка, тремор головы, дисметрия. Могут отмечаться другие очаговые симптомы: гемипарезы, поражение черепных нервов. Менингеальные симптомы отсутствуют или умеренные.
В большинстве случаев ВЭ имеет благоприятное течение, с обратным развитием симптомов в течение 2-6 нед.
Диагностика. В ЦСЖ у больных определяются умеренный лимфоцитарный цитоз и небольшое увеличение содержания белка. Диагноз
подтверждает клиническая картина ветряной оспы (везикулезная сыпь, корочки) или контакт с ветряной оспой при исключении других возбудителей.
Проводят серологическое исследование парных сывороток и ЦСЖ для определения титра специфических антител.
Лечение. В случаях тяжелого течения назначают препараты из группы ацикловира в дозе 10-30 мг/кг в сутки в 3 приема. В нетяжелых случаях проводят десенсибилизирующую терапию, назначают витамины, по показаниям - дегидратирующие средства.
Прогноз и исходы. В большинстве случаев течение ВЭ благоприятное с полным регрессом неврологических симптомов. Прогностически неблагоприятными признаками являются эпилептические приступы, кома. Летальность в этих случаях составляет 10%. У выживших детей формируются стойкие остаточные явления, как правило, в виде интеллектуальных нарушений.
Краснушный энцефалит. Вирус краснухи относится к РНКсодержащим вирусам, чувствителен к действию химических агентов, длительно сохраняется при низкой температуре. Источник инфекции - больной краснухой; путь передачи - воздушно-капельный. Контагиозность наиболее высока в разгар болезни и исчезает с угасанием сыпи. Поражение нервной системы при краснухе протекает в форме острого энцефалита, подострого панэнцефалита, краснушных эмбрио- и фетопатий. Острые энцефалиты чаще наблюдаются в зимне-весенний период, эпидемические подъемы отмечаются с интервалом 3-5 лет.
Восприимчивость к краснухе велика; заболевают главным образом дети 3-9 лет, но могут болеть и взрослые.
При патоморфологических исследованиях в головном, а при энцефаломиелите - и в спинном мозге определяются очаги воспалительноинфильтративного характера, перивенозная демиелинизация.
Клиническая картина КЭ разворачивается на 3-5-й день краснухи. Известны случаи развития острого энцефалита до появления сыпи. Заболевание начинается остро, с головной боли, рвоты, лихорадки. Реже температура бывает субфебрильной. Отмечаются расстройства сознания - от легкой спутанности до глубокой комы. Часты генерализованные тонико-клонические судороги, что связано с развитием отека и набухания головного мозга. Эпилептические приступы могут быть единичными или протекать в виде эпилептического статуса от нескольких часов до 5-6 дней. У старших детей возможны галлюцинации, делирий.
Очаговая неврологическая симптоматика при КЭ отличается выраженным полиморфизмом. Развивается поражение лицевого и подъя- зычного, реже - глазодвигательных нервов. Появляются различные гиперкинезы (тремор, миоклонии, хореоатетоз), реже - центральные парезы, мозжечковая атаксия, бульбарный синдром, центральные расстройства дыхания и сердечно-сосудистой деятельности.
В редких случаях в клинической картине у детей старшего возраста ведущими являются психические нарушения, вплоть до острого психоза. Возможно развитие заболевания в форме энцефаломиелита, поперечного миелита, оптического неврита, каротидного артериального тромбоза, полирадикулоневрита.
Период обратного развития общемозговых симптомов при КЭ наступает очень быстро, у большинства больных - через 1-2 дня после их появления. Восстановление сознания часто сопровождается психомоторным возбуждением, галлюцинациями устрашающего характера, дезориентацией.
Диагностика. В ЦСЖ определяется умеренный или значительный цитоз с преобладанием лимфоцитов, небольшое повышение уровня белка, иногда - глюкозы. Проводится серологическое исследование сыворотки и ЦСЖ с определением уровня специфических антител.
Лечение КЭ, как и других экзантемных энцефалитов, включает гормональную, противовоспалительную терапию. Ведущую роль играет борьба с отеком мозга - с этой целью проводят дегидратацию, дезинтоксикацию. Остальное лечение проводится симптоматически.
Прогноз. В целом исход острого энцефалита при краснухе бла- гоприятный, с отсутствием стойких остаточных явлений. Однако летальность в остром периоде заболевания остается высокой и достигает 20-25% случаев. В случае выздоровления сравнительно редко сохраняются стойкие последствия.
7.3. Полиомиелит
Заболевание вызывают РНК-содержащие вирусы, относящиеся к энтеровирусам (рис. 7.3). Единственным резервуаром и источником вируса полиомиелита является человек. Заражение происходит при контакте с больным или вирусоносителем. Пути заражения - алиментарный и воздушно-капельный. Инкубационный период колеблется от 5 до 30-35 дней, обычно составляет 7-12 дней.
Заболеванию подвержены люди любого возраста, но значительно чаще болеют дети до 3-х лет жизни. В Российской Федерации реги-
стрируется 0,004-0,005 случая острого полиомиелита на 100 000 населения.
Первичное размножение вируса происходит в носоглотке и кишечнике, затем он проникает в кровь, далее - в ЦНС, где поражает крупные мотонейроны передних рогов спинного мозга и двигательные ядра черепных нервов в стволе мозга.
При микроскопии в острой стадии обнаруживают как погибшие, так и сохранные мотонейроны. Такая мозаичность патологического процесса патогномонична для острого полиомиелита и клинически выражается асимметрией парезов.
Полиомиелит может протекать без поражения ЦНС. Инаппарантная форма (вирусоносильство) не сопровождается клиническими проявлениями. Абортивная форма характеризуется общеинфекционными симптомами без признаков поражения нервной системы (умеренная лихорадка, интоксикация, катаральные явления, диспепсия), обладает доброкачественным течением и заканчивается выздоровлением через 3-7 дней. В обоих случаях диагностику проводят с помощью вирусологического и серологического исследования.
При поражении ЦНС развиваются непаралитическая форма, которая протекает как серозный менингит, а также паралитические формы.
Серозный менингит, вызванный вирусом полиомиелита, характеризуется острым началом, лихорадкой, интоксикацией. Больные жалуются на боли в конечностях, шее, спине. Выявляются симптомы натяжения периферических нервов. ЦСЖ прозрачна, давление ее повышено. Определяется цитоз до 200-300 в 1 см3, который в первые 2-3 дня носит нейтрофильный характер, а затем сменяется лимфоцитарным. Отмечается повышение уровня белка, сахара в ЦСЖ. Течение менингеальной формы полиомиелита благоприятное и заканчивается выздоровлением в течение 3-4 нед.
Паралитическими формами острого полиомиелита являются: спинальная (шейная, грудная, поясничная, распространенная), пон- тинная, бульбарная и смешанные. Течение паралитических форм острого полиомиелита делится на 4 периода.
Рис. 7.3. Электронная фотография вируса полиомиелита
Препаралитический период длится от начала болезни до появления вялых парезов. Он характеризуется высокой лихорадкой, общей интоксикацией. Иногда на первый план выступают катаральные явления в верхних дыхательных путях и желудочно-кишечные расстройства, что является причиной ошибочной диагностики. На 2-3-й день развиваются менингеальный и корешковый синдромы. Появляются ограничение движений в позвоночнике, резкая гиперестезия, болезненность по ходу нервных стволов, потливость, гиперемия кожи, асимметрия сухожильных рефлексов, снижение брюшных и кремастерных рефлексов. В большинстве случаев параличи развиваются за день до окончания лихорадочного периода, иногда после повторного подъема температуры.
Паралитический период сопровождается нарастанием парезов, продолжается от 1-2 дней до 2 нед. В восстановительном периоде происходит восстановление двигательной активности и компенсация парезов. При неполном восстановлении формируются стойкие вялые параличи, сохраняющиеся в течение всей жизни (резидуальный период).
Спинальная форма развивается при поражении мотонейронов передних рогов спинного мозга. Клинически определяются вялые паре- зы и параличи мышц туловища и конечностей со снижением мышечного тонуса, отсутствием сухожильных рефлексов. Парез межреберных мышц и диафрагмы приводит к появлению одышки, резко ограничена экскурсия грудной клетки, в акте дыхания участвуют вспомогательные мышцы. Характерны бледность кожных покровов, страдальческое выражение лица.
Параличи развиваются остро - от нескольких часов до 1-2 дней, асимметрично. Даже на одной конечности отдельные мышечные группы поражены в разной степени (мозаичный характер поражения мотонейронов в сером веществе спинного мозга). Расстройства чувствительности, тазовые нарушения, пирамидные симптомы отсутствуют. На 2-3-й нед появляется, а затем нарастает атрофия паретичных мышц.
Бульбарная форма развивается при поражении двигательных ядер ствола мозга, что определяет тяжесть течения болезни с нарушением жизненно важных функций. Течение острое, с коротким пре- паралитическим периодом или без него. Поражение ядер IX, X, XII черепно-мозговых нервов приводит к расстройствам глотания, фонации, патологической секреции слюны и слизи, скапливающейся в
верхних дыхательных путях (рис. 7.4). При поражении дыхательного и сердечно-сосудистого центров дыхание становится аритмичным с паузами, артериальное давление нестабильно. Возможен делирий с психомоторным возбуждением, переходящим в кому.
Ранними симптомами поражения дыхательного и сосудодвигательного центров являются икота, гиперемия лица, вишневокрасное окрашивание губ, аритмии, снижение артериального давления.
Понтинная форма обусловлена поражением ядра лицевого нерва, расположенного в области моста мозга. Эта форма чаще, чем дру- гие паралитические формы, протекает без лихорадки и с нормальным составом ЦСЖ. Понтинная форма характеризуется периферическим парезом мышц лица, при котором обеднены движения мимических мышц, не смыкается глазная щель.
Восстановительный период сопровождается появлением активных движений. В глубоко пострадавших мышцах парез сохраняется на всю жизнь (рис. 7.5). Наиболее активно восстановление происходит в течение первых 6 мес.
Резидуальный период характеризуется стойкими парезами и параличами, нарастающими мышечными атрофиями, кон- трактурами в суставах, остеопорозом, костными деформациями. Парализованная конечность отстает в росте (рис. 7.6, 7.7).

Рис. 7.4. Птоз, гипомимия после острого полиомиелита стволовой локализации
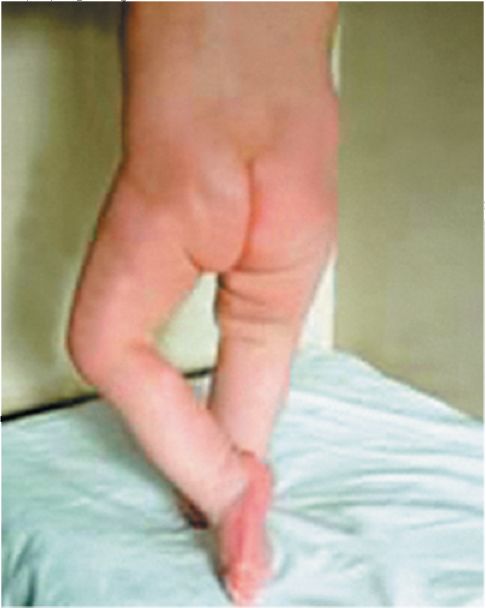
Рис. 7.5. Полиомиелит. Вялый парез левой нижней конечности

Рис 7.6. Последствие полиомиелита
Рис. 7.7. Укорочение паретичной руки вследствие полиомиелита
Диагностика. Изменения периферической крови неспецифичны. При всех паралитических формах острого полиомиелита в ЦСЖ выявляется плеоцитоз с преобладанием лимфоцитов. На ЭМГ отмечается урежение ритма осцилляций, характерное для передне-роговой локализации процесса (ритм «частокола»), или полное биоэлектрическое молчание (табл. 12).
Вирус можно выделить из кала, иногда из носоглотки и ЦСЖ только в первые дни болезни. Для выявления в сыворотке крови специфических антител проводят серологическое исследование парных сывороток с интервалом 12-14 дней. Диагноз подтверждается, если определяют не менее чем 4-кратное повышение антител в процессе болезни.
Клиническими критериями диагноза являются: острое начало, лихорадка, менингорадикулярный синдром, вялые асимме- тричные парезы или бульбарный синдром, развивающиеся течение первой недели болезни, воспалительные изменения серозного характера в ЦСЖ.
Таблица 12. Дифференциальный диагноз разных форм полиомиелита
Спинальная форма | Костносуставная патология | Миелит | Полирадикулоневрит |
При ходьбе в паретичной конечности заметны рекурвация (переразгибание) коленного сустава, ротация стопы кнаружи, свисание стопы | При ходьбе ребенок старается не насту- пать на больную ногу. При пальпации возникает боль; сухожильные рефлексы не изменены | Параличи симметричны, пирамидные симптомы, проводниковые нарушения чувствительности, нарушения тазовых функций, трофические расстройства и пролежни | Безлихорадочное начало, параличи развиваются длительно, расположены симметрично, расстройства чувстви- тельности, повышение содержания белка в ЦСЖ при нормальном цитозе |
Понтинная форма | Неврит лицевого нерва: расстройство вкуса на передних 2/3 языка, слезотечение, гипера- кузия | - | - |
Менингеальная форма | Серозные менингиты другой этиологии | - | - |
Бульбарная форма | Острые стволовые менингоэнцефалиты | - | - |
Полиомиелитоподобные заболевания - группа паралитических заболеваний, по клинике сходных с полиомиелитом, но вызываемых другими возбудителями. Возбудители - различные типы энтеровирусов Коксаки, ЕСНО, энтеровирус-71, аденовирусы, вирус паротита. Течение обычно нетяжелое, без лихорадки и общей интоксикации, ЦСЖ не изменена. Двигательные нарушения выражаются внезапным, среди полного здоровья, появлением легкого вялого пареза, чаще одной из нижних конечностей, сухожильные рефлексы часто не изменены, поскольку парез ограничен одной группой мышц.
Лечение в остром периоде симптоматическое. При развитии дыхательной недостаточности показано применение ИВЛ. В раннем восстановительном периоде назначают антихолинэстеразные средства, витамины группы В. Для ранней профилактики контрактур паретичной конечности придают физиологическое положение (ортопедическая укладка), для стимуляции мышечных сокращений показаны ЛФК и массаж.
Специфическая профилактика. Инактивированная вакцина Солка вводится троекратно внутримышечно и вызывает выработку специфического гуморального, но не тканевого, иммунитета. Живая вакцина Сэйбина вводится через рот, вызывает развитие гуморального и тканевого иммунитета. Вакцины могут быть трехили моновалентными.
Критерии вакцинноассоциированного полиомиелита. При размножении вакцинных штаммов в организме человека и особенно при длительной циркуляции этих штаммов в неиммунном коллективе происходит мутация вируса с восстановлением патогенных свойств у отдельных его клонов. Заболевание с развитием любой формы острого полиомиелита начинается не ранее 4-го и не позднее 30-го дня после вакцинации. Диагноз подтверждается выделением вируса, сходного по антигенам с вакцинным штаммом, и не менее чем 4-кратным нарастанием типоспецифических антител.
Прогноз. При абортивной и менингеальной формах полиомиелита прогноз благоприятный. При спинальной форме прогноз определяется степенью выраженности двигательных нарушений. Легкие парезы могут закончиться полным восстановлением или незначительными остаточными явлениями (небольшая атрофия и снижение силы при сохранности полного объема движений). При глубоких парезах и медленно идущем процессе восстановления, а тем более при полном отсутствии движений, как правило, формируется стойкий неврологический дефицит.
7.4. Синдром приобретенного иммунодефицита (СПИД)
Неврологические осложнения возникают у 50-90% больных СПИДом, причем в 10% случаев они бывают первым клиническим проявлением заболевания. У 40% поражается вещество мозга. Риск перинатальной передачи составляет 25%, основной путь заражения детей - вертикальный (90%). 10-20% инфицированных таким образом детей умирает в возрасте до 4 лет, 80-90% - до 9-10 лет.
Вирус иммунодефицита человека (ВИЧ) проходит через гематоэнцефалический барьер внутри макрофагов и моноцитов. Изменения в
ЦНС характеризуются наличием многоядерных гигантских клеток, микроглиальных узелков, перивентрикулярным воспалением и демиелинизацией.
Патогенез неврологических нарушений при СПИДе включает нейротоксичность растворимого вирусного белка gp120, воздействие вируса на инфицированные нейроны, атаку антител и сенсибилизированных лимфоцитов против ВИЧ-инфицированных нейронов.
Классификация нейроСПИДа
Выделяют поражения ЦНС, периферической нервной системы и мышц. Поражения ЦНС разделяют на инфекционные поражения, опухоли и нарушения мозгового кровообращения. К инфекционным поражениям относят:
- энцефалит (острый, подострый), менингоэнцефалит;
- менингит (острый, атипичный асептический, хронический или рецидивирующий);
- энцефаломиелит (энцефаломиелопатия);
- миелопатию;
- прогрессирующую многоочаговую лейкодистрофию;
- внутримозговые абсцессы;
- СПИД-деменцию (табл. 13).
Таблица 13. Классификация стадий ВИЧ-деменции
ВИЧ-энцефалопатия (СПИД-деменция) проявляется когнитивными нарушениями: ухудшением внимания, памяти, эмоциональными расстройствами, апатией, заторможенностью и замедленностью, которые постепенно прогрессируют до развития деменции. СПИД-деменция возникает у трети взрослых и половины детей. Сопутствующие двигательные расстройства включают сенситивную и мозжечковую атаксию, спастический парапарез, глазодвигательные симптомы. В СМЖ выявляют умеренное увеличение содержания белка. КТ и МРТ обнаруживают атрофию и диффузные изменения белого вещества (лейкоареоз). После развития деменции летальный исход наступает в среднем через 5 мес. Зидовудин замедляет прогрессирование заболевания.
Вакуолярная миелопатия характеризуется медленно нарастающим спастическим парапарезом, расстройством глубокой чувствительности в нижних конечностях, нарушением мочеиспускания по центральному типу. Преимущественно страдают боковые и задние столбы спинного мозга. Дифференциальный диагноз проводят с компрессией спинного мозга и нейросифилисом.
Поражение периферической нервной системы. Могут возникать синдром Гийена-Барре, невропатия лицевого нерва, плечевая плексопатия, демиелинизирующая сенсорная полиневропатия. Лечение симптоматическое.
Миопатия проявляется подостро развивающимся парезом в прок- симальных отделах конечностей и миалгиями, повышением активности КФК и клинически напоминает полимиозит. В этих случаях иногда эффективны кортикостероиды, азатиоприн, плазмаферез.
Диагностика. КТ и МРТ могут указывать на диффузную атрофию с расширением желудочков. На ранних стадиях изменения МРТ неспецифичны. На поздних стадиях выявляют диффузное поражение белого вещества и атрофию, вторичную вентрикуломегалию.
Лабораторная диагностика. Определяют антитела к ВИЧ с помощью ИФА (чувствительность - 99,5%), ПЦР. При исследовании СМЖ выявляют ВИЧ-ассоциированные инфекции (Cryptococcus neoformans, Treponema pallidum, CMV, вирус Эпштейна-Барр, Mycobacterium tuberculosis). С целью дифференциальной диагностики с нейросифилисом проводят реакцию Вассермана.
В комплексной терапии ВИЧ-инфекции используют зидовудин, диданозин, ставудин, невирапин, индинавир.
7.5. Нейросифилис
Бледная трепонема, проникая через гематоэнцефалический барьер, вызывает воспалительные изменения в оболочках и сосудах головного и спинного мозга; при спинной сухотке доминируют дегенеративные изменения в паренхиме спинного мозга. С использованием пенициллина при лечении сифилиса большинство форм нейросифилиса, некогда бывшего одной из наиболее частых причин поражения нервной системы, почти полностью исчезли из повседневной практики.
Поражение нервной системы наблюдается преимущественно во вторичном и третичном периодах сифилиса. Острый сифилитиче- ский менингит, возникающий при вторичном сифилисе (3-18 мес после заражения) наряду с воспалением оболочек может сопровождаться поражением мозга и черепных нервов; в ЦСЖ - лимфоцитарный плеоцитоз (100-1000 клеток в 1 мкл), умеренное повышение содержания белка и в половине случаев снижение уровня глюкозы. У 25% больных с вторичным сифилисом выявляется плеоцитоз и повышение белка в ЦСЖ при отсутствии неврологической симптоматики (асимптомный нейросифилис). При третичном сифилисе (через 5- 10 лет после заражения) может развиться менинговаскулярный сифилис, для которого характерны разнообразные формы хронического поражения оболочек, вещества и сосудов головного и спинного мозга (цереброспинальный сифилис, эндартериит с тромбозом мозговых сосудов); в ЦСЖ лимфоцитарный плеоцитоз до 100 клеток в 1 мкл, умеренное повышение уровня белка и гамма-глобулина, левый (люэтический) тип кривой реакции Ланге.
Спинная сухотка в настоящее время встречается крайне редко. Стреляющие боли, отсутствие сухожильных рефлексов на ногах, выпадение глубокой чувствительности в ногах и связанные с этим атактическая походка и положительный симптом Ромберга, тазовые нарушения и зрачковые аномалии (синдром Аргайла Робертсона) - таковы основные признаки tabes dorsalis, возникающей через 15- 20 лет после заражения. В ЦСЖ во многих случаях отмечается умеренный лимфоцитарный плеоцитоз (50-200 клеток в 1 мм3), небольшое повышение уровней белка и гамма-глобулина, обусловливающего левый тип кривой реакции Ланге (от люэтического зубца до паралитической кривой); в части случаев состав жидкости нормален даже у нелеченных больных. Встречаемые в настоящее время случаи спинной сухотки обычно носят абортивный характер.
Современный сифилис отличается ростом числа стертых, атипичных, серорезистентных и ранних латентных форм вследствие изменения реактивности организма и эволюцией патогенных свойств бледной спирохеты. Выраженные формы спинной сухотки и цереброспинального сифилиса, некогда составлявшие ядро патологии нервной системы, в настоящее время почти не встречаются. Клинической казуистикой стали гумма головного и спинного мозга, сифилитический шейный пахименингит.
В диагностике всех форм нейросифилиса очень большую роль играют серологические тесты. Следует помнить, что ложноположи- тельные реакция Вассермана, РИБТ и РИФ могут быть при некоторых системных заболеваниях: коллагенозах, кори, малярии, возвратном тифе, проказе, скарлатине, туберкулезе, инфекционном паротите, эпидемическом гепатите, лимфогранулематозе, рассеянном склерозе, сыпном тифе.
Лечение проводится производными пенициллина по специальным схемам в виде повторных циклов.
Врожденный сифилис - сифилис, заражение которым произошло от больной матери в период внутриутробного развития. Бледные трепонемы проникают в организм плода через пупочную вену, лим- фатические щели пупочных сосудов, с материнской кровью через поврежденную плаценту, начиная с 10-й нед беременности. Обычно внутриутробное заражение сифилисом происходит на 4-5 мес беременности. Часть инфицированных плодов погибают, в других случаях ребенок рождается в срок, но мертвым. У рожденных живыми уже в раннем возрасте отмечаются признаки врожденного сифилиса: интерстициальный кератит, зубы Гетчинсона, седловидный нос, периоститы, различные аномалии развития ЦНС. Лечение матери во время беременности предупреждает развитие врожденного сифилиса.
Различают ранний врожденный сифилис с характерными признаками и ранний врожденный сифилис скрытый - без клинических проявлений, с сероположительными реакциями крови и ЦСЖ.
Врожденный сифилис раннего детского возраста (от 1 года до 2 лет) по своим клиническим признакам не отличается от вторич- ного рецидивного. На коже и слизистых оболочках наблюдаются папулезные элементы, редко - розеола. Могут отмечаться рубцы Робинсона-Фурнье, периоститы, фалангиты, гуммы костей, орхиты, хориоретиниты, поражения печени, селезенки, менингит, менинго-
энцефалит, сифилис сосудов мозга. Важно подчеркнуть, что ранний врожденный сифилис протекает преимущественно скрыто или со скудной симптоматикой (остеохондрит I-II степени, периоститы, хориоретиниты). Диагноз скрытых, стертых форм устанавливают на основании данных серологического исследования (РИБТ, РИФ), рентгенографии длинных трубчатых костей. Для диагностики сифилиса титры антител у ребенка должны быть выше, чем у матери. Таким детям необходимо назначать профилактическое лечение.
Поздний врожденный сифилис. Клиническая симптоматика заболевания весьма вариабельна. Выделяются патогномоничные, безусловные и вероятные симптомы позднего врожденного сифилиса. К патогномоничным симптомам относится триада Гетчинсона: паренхиматозный кератит, специфический лабиринтит, изменение постоянных верхних центральных резцов (зубы Гетчинсона).
При паренхиматозном кератите, развивающемся в возрасте 5- 15 лет, появляются покраснение и помутнение роговицы, светобоязнь, слезотечение. Процесс обычно двусторонний: вначале заболевает один глаз, а спустя некоторое время поражается и второй. Паренхиматозный кератит может сопровождаться иритом, иридоциклитом, хориоретинитом. После разрешения паренхиматозного кератита помутнение роговицы и запустевшие сосуды, которые обнаруживаются при офтальмоскопии с помощью щелевой лампы, остаются пожизненно, вследствие чего диагноз перенесенного паренхиматозного кератита всегда можно поставить ретроспективно.
Сифилитический лабиринтит и развивающаяся при этом глухота обусловлены развитием периостита в костной части лабиринта и поражением слухового нерва. Процесс обычно двусторонний. Глухота возникает внезапно. Иногда ей предшествуют головокружение, шум и звон в ушах. Развивается в возрасте 7-15 лет. Лабиринтная глухота устойчива к проводимому лечению.
Наблюдается дистрофия двух постоянных верхних центральных резцов (зубы Гетчинсона). Основной признак - атрофия коронки, вследствие чего зуб у шейки шире, чем на режущем крае. Зубы обычно имеют форму долота или отвертки с полулунной выемкой по режущему краю. Триаду Гетчинсона обнаруживают редко. Вероятные признаки позволяют заподозрить врожденный сифилис. К ним относят радиальные рубцы вокруг губ и на подбородке (рубцы Робинсона- Фурнье), некоторые формы нейросифилиса, сифилитический хорио- ретинит, сформировавшийся до года жизни ягодицеобразный череп,
«седловидный» нос, дистрофию зубов в виде кисетообразных больших коренных зубов и клыков, «саблевидные» голени, симметричные синовиты коленных суставов.
Развитие специфического менингита, сосудистых поражений проявляется гипертензией спинномозговой жидкости, упорной головной болью, расстройством речи, гемипарезами и гемиплегиями, слабоумием, вторичной атрофией зрительных нервов, джексоновской эпилепсией. У таких детей рано развиваются tabes dorsalis, прогрессивный паралич с частой первичной атрофией зрительных нервов.
Поражения внутренних органов при позднем врожденном сифилисе наблюдаются реже, чем при раннем врожденном. Нередко страдает печень, которая определяется увеличенной, плотной, бугристой. Наблюдаются спленомегалия, альбуминурия, пароксизмальная гематурия, болезни обмена веществ (нанизм, инфантилизм, ожирение и др.). Специфическое поражение сердечно-сосудистой системы развивается редко.
При позднем врожденном сифилисе стандартные серологические реакции положительны у 70-80% больных и почти у 100% больных с паренхиматозным кератитом. РИБТ и РИФ положительны в 92-100% случаев. После полноценного лечения стандартные серологические реакции (особенно РИБТ и РИФ) остаются положительными в течение многих лет.
Ранний врожденный сифилис у плода и у детей младше 2 лет проявляется сифилитической пузырчаткой, диффузной папулезной инфильтрацией кожи, поражением слизистых оболочек, внутренних органов, костной ткани, нервной системы, глаз. Поздний врожденный сифилис у детей старше 2 лет проявляется триадой Гетчинсона, а также поражением кожи, внутренних органов и костей по типу третичного сифилиса. Скрытый врожденный сифилис - врожденный сифилис, при котором клинические проявления отсутствуют и лабораторные показатели спинномозговой жидкости в норме.