Детская неврология : учебник : в двух томах / А. С. Петрухин. - Т. 2. - 560 с. : ил.
|
|
|
|
ГЛАВА 12. ОПУХОЛИ ГОЛОВНОГО И СПИННОГО МОЗГА
Частота встречаемости опухолей ЦНС у детей до 15 лет составляет в среднем 1 на 30 000, что несколько меньше, чем у взрослых. Опухоли ЦНС у детей занимают 2-е место после лейкозов.
Классификация основана на гистогенетическом принципе.
Гистологическая классификация опухолей и опухолевидных поражений ЦНС
1. Нейроэпителиальные опухоли.
• Астроцитарные (астроцитома; глиобластома и др.).
• Олигодендроглиальные [олигодендроглиома; анапластическая (злокачественная) олигодендроглиома].
• Смешанные глиомы (смешанная олигоастроцитома и др.).
• Эпендимальные (эпендимома; субэпендимома).
• Сосудистого сплетения (хориоидпапиллома, хориоидэпителиома, карцинома сосудистого сплетения).
• Нейрональные и смешанные нейронально-глиальные (ганглиоглиома; центральная нейроцитома; ольфакторная нейробластома).
• Эмбриональные нейроэпителиальные (нейробластома; эпендимобластома; ретинобластома; примитивный нейроэктодермальный тумор (ПНЭТ); медуллобластома и др.).
• Опухоли паренхимы шишковидной железы (пинеоцитома; пинеобластома; смешанные).
2. Опухоли черепных и спинальных нервов (невринома - шваннома; нейрофиброма; анапластическая нейрофиброма).
3. Опухоли мозговых оболочек:
• из менинготелиальных клеток (менингиомы).
• мезенхимальные неменинготелиальные (доброкачественные: липома, фиброзная гистиоцитома; злокачественные: хондросаркома, злокачественная фиброзная гистиоцитома, рабдомиосаркома, саркоматоз оболочек и др.).
• меланоцитарные опухоли оболочек (меланоцитома; злокачественная меланома).
4. Опухоли гипофиза (аденома гипофиза; карцинома гипофиза).
5. Опухоли остатков гипофизарного хода (краниофарингиомы).
6. Опухоли из зародышевых клеток (герминома; эмбриональная карцинома; опухоль желточного мешка; хориокарцинома, тератома).
7. Опухоли кроветворной ткани (первичная злокачественная лимфома, плазмоцитома).
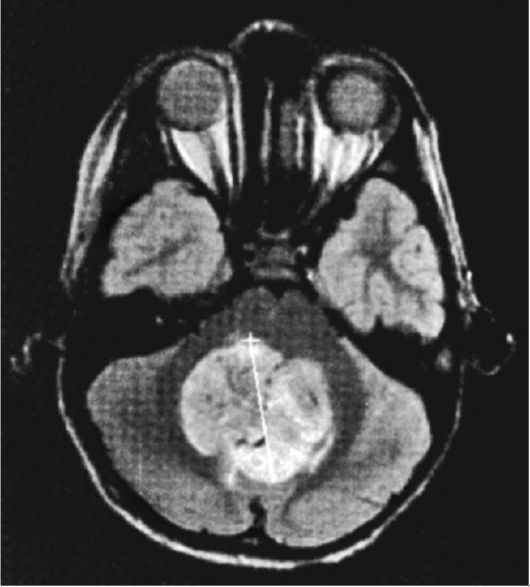
Рис. 12.1. МРТ (Т2 режим) головного мозга ребенка 5 лет с медуллобластомой
8. Опухоли, врастающие в полость черепа и позвоночный канал (параганглиома; хордома; хондрома; карцинома).
9. Метастатические опухоли.
10. Опухоли неясного происхождения (гемангиобластома; злокачественная тератоидно-рабдоидная опухоль).
11. Кисты (киста кармана Ратке; эпидермоидная киста; дермоидная киста; коллоидная киста III желудочка).
12. Сосудистые опухолевидные поражения (сосудистые мальформации: артериовенозные мальформации; капиллярные телеангиэктазии и др.).
13. Реактивные и воспалительные процессы, имитирующие опухоли (реактивные глиозы; очаговые вирусные энцефалиты; продуктивное специфическое воспаление - туберкулез, сифилис и др.). В зависимости от гистологического строения 60-80% всех опухолей нервной системы у детей можно отнести к глиомам, самой распространенной из них является мозжечковая астроцитома.
Мозжечковая астроцитома характеризуется медленным ростом и благоприятным прогнозом. Пик ее возникновения наблюдается у детей в возрасте 5-10 лет.
Медуллобластома по частоте занимает 2-е место. Она возникает преи- мущественно в возрасте от 2 до 10 лет и располагается по средней линии, захватывая червь мозжечка и IV желудочек (рис. 12.1, 12.2).
Эпендимомы развиваются в IV желудочке (70%), в боковых желудоч- ках (20%), в области конского хвоста (10%).
Глиомы ствола мозга чаще располагаются в области моста мозга. Краниофарингиомы у детей составляют 10% всех опухолей. Опухоли шишковидной железы, глиомы зрительного перекреста и зрительных нервов также возникают в молодом возрасте (рис. 12.3).
Метастатические опухоли в детском возрасте встречаются редко. В мозг метастазируют злокачественные опухоли (рак легких и молочной железы, меланома) в первые 2 года после обнаружения первичной
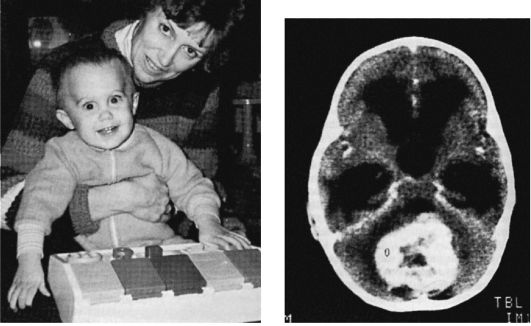
Рис. 12.2. Ребенок, 1 год 2 мес, с медуллобластомой (КТ головного мозга). Увеличена окружность головы за счет окклюзионной гидроцефалии
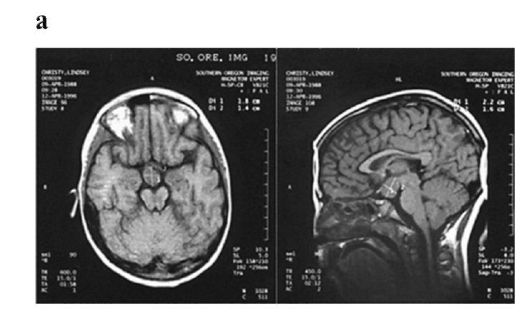
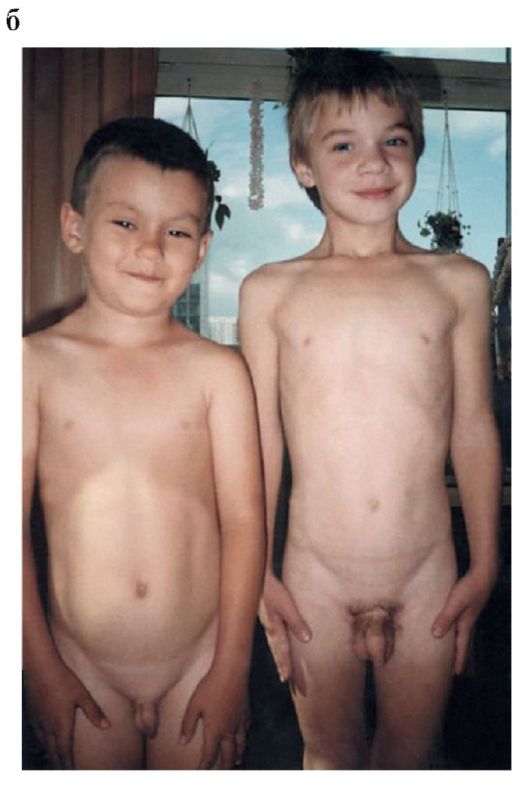
Рис. 12.3. Ребенок, 7 лет, с гамартомой гипоталамуса: а - МРТ головного мозга; б - больной ребенок (слева); выражено прежде- временное половое развитие, в сравнении со здоровым сверстником
опухоли. Существуют два основных вида метастатических поражений ЦНС: внутримозговые узлы и диффузная опухолевая инфильтрация. Иногда они могут сочетаться.
12.1. Опухоли головного мозга
В детском возрасте значительно преобладают внутричерепные опухоли. Из них чаще встречаются субтенториальные опухоли, кото- рые располагаются в задней черепной ямке (ЗЧЯ) и в области турецкого седла, преимущественно по средней линии. Ранняя диагностика опухолей такой локализации бывает трудной, поскольку очаговая неврологическая симптоматика появляется поздно. Полушарные опухоли у детей встречаются редко, в основном они возникают в теменных долях.
Опухоли ЦНС также подразделяют на первичные, происходящие из головного и спинного мозга, и вторичные (метастатические) из других органов. Первичные опухоли делят на медленно растущие добро- качественные и быстро растущие злокачественные. Однако «доброкаче- ственность» их относительна, поскольку замкнутое внутричерепное пространство и вертебральный канал способствуют сдавлению мозга. Злокачественные опухоли мозга редко метастазируют за его пределы, метастазы распространяются по ликворным путям.
Первичные опухоли развиваются из глиальных клеток (астроцитома, олигодендроглиома, глиобластома), клеток эпендимы (эпендимома) и тканей, поддерживающих жизнеобеспечение мозга (менингиома, шваннома, папиллома сосудистого сплетения).
Клиническая картина опухолей головного мозга включает: 1) прогрессирующие общемозговые симптомы вследствие повышения внутричерепного давления (ВЧД); 2) гидроцефальный синдром; 3) подостро развивающиеся очаговые симптомы в зависимости от локализации опухоли; 4) дислокационные симптомы в результате сдавления и смещения мозга.
При субтенториальных опухолях повышение ВЧД может не сопровождаться очаговыми симптомами. Опухоли супратенториальной локализации уже на ранних стадиях проявляются очаговыми симптомами.
Симптомами внутричерепной гипертензии являются головная боль, иногда с тошнотой и рвотой, судороги, психические расстройства, застойные изменения на глазном дне. Головная боль отмечается более чем у 80% больных и часто бывает первым симптомом опухоли.
Она возникает при внутричерепной гипертензии или при раздражении мозговых структур, обладающих болевой чувствительностью. Головная боль при повышении ВЧД обычно диффузная и «распирающая», начинается ранним утром, вначале эпизодически, но по мере прогрессирования заболевания нарастает и становится постоянной. На высоте боли возникают тошнота и рвота. Головная боль при раздражении и смещении мозговых структур часто локальная, постоянная по интенсивности и зависит от положения тела (усиливается в горизонтальном положении).
Судороги встречаются в среднем в 30% случаев, чаще при супратенториальных медленно растущих опухолях. Эпилептические при- ступы обычно фокальные, с вторичной генерализацией.
Психические расстройства наблюдаются у 15% больных. Характерны своеобразное оглушение, безынициативность, отрешенность от окружающего, «загруженность». Нередко отмечаются недооценка тяжести своего состояния, снижение критики, расторможенность и эйфория. Опухоли в «немых» зонах (опухоли передней части лобной доли, височной доли недоминантного полушария, мозолистого тела, задней черепной ямки, в области III желудочка), а также множественные метастазы и диффузная опухолевая инфильтрация мозговых обо- лочек чаще проявляются не очаговыми симптомами, а изменениями личности и поведения.
Застойные диски зрительных нервов выявляются у 70-80% больных, свидетельствуют о венозном застое и внутричерепной гипер- тензии. При опухолях, локализующихся вблизи зрительного нерва (на границе передней и средней черепной ямки), часто развивается симптом Фостера-Кеннеди: первичная атрофия зрительного нерва на стороне опухоли и застойный диск зрительного нерва на противоположной стороне. Длительные застойные диски приводят к вторичной атрофии зрительных нервов.
Головокружение отмечается у 50-60% больных. При локализации опухоли в задней черепной ямке головокружение часто бывает системным.
Внутричерепная гипертензия, особенно при гипертензионных кризах, вызывает снижение артериального давления и брадикардию.
У детей раннего возраста, кроме перечисленных симптомов внутричерепной гипертензии, развивается гидроцефальный синдром, который характеризуется резким увеличением окружности головы, расхождением черепных швов, увеличением и выбуханием родничков, преобладанием мозгового черепа над лицевым, расширением подкожных
вен головы, двусторонним экзофтальмом и симптомом «треснувшего горшка» при перкуссии черепа. В раннем возрасте внутричерепная гипертензия компенсируется увеличением объема черепа за счет расхождения черепных швов и увеличения родничков (гидроцефалия).
Прогрессирующие очаговые неврологические симптомы связаны со сдавлением серого или белого вещества мозга или перифокальным отеком и отражают локализацию опухоли.
Опухоли лобных долей характеризуются постепенным появлением общемозговых и очаговых симптомов. Характерна так называемая «лобная» психика - эйфоричность, дурашливость, безынициативность, неопрятность. Возможны эпилептические приступы, начинающиеся с насильственного поворота головы и глаз в здоровую сторону, а затем перерастающие в генерализованный судорожный приступ. Могут наблюдаться нарушения координации движений в виде астазии-абазии (расстройство стояния и ходьбы), центральный парез мимической мускулатуры, хватательные феномены (рефлекс Янишевского-Бехтерева), оживление симптомов орального автома- тизма. При локализации опухоли в медиобазальных отделах развиваются расстройства обоняния, зрения (симптом Фостера-Кеннеди), вегетативно-висцеральные нарушения. Следует отметить, что поражение субдоминантного полушария может протекать бессимптомно.
Опухоли передней и задней центральных извилин часто дебютируют типичной корковой джексоновской эпилепсией. Иногда заболевание начинается с развития моноили гемипареза.
При локализации опухоли в оперкулярной области возникают облизывающие, глотательные, чмокающие, сосательные движения.
Опухоли задней центральной извилины характеризуются сенсорными джексоновскими припадками, моноили гемианестезией.
Опухоли височной доли. При поражении субдоминантного полушария очаговых симптомов может не быть, появляются только симптомы повышения ВЧД. Характерны обонятельные, вкусовые, зрительные и слуховые галлюцинации, ощущения «уже виденного» или «никогда не виденного»; верхнеквадрантная, а затем гомонимная гемианопсия, височная атаксия. Наиболее типичный симптом - эпилептические припадки, которым часто предшествует обонятельная или вкусовая аура. У детей наблюдается аура в виде чувства страха, головокружения, боли в животе или в области сердца, свиста, шума. Поражение доминантного полушария сопровождается сенсорной и амнестической афазией. Опухоли височной доли, особенно медиальных ее отделов, быстро
приводят к развитию гипертензивных явлений и сдавлению ствола мозга в области тенториальной вырезки, поэтому при указанной локализации следует с большой осторожностью проводить спинномозговую пункцию.
Опухоли теменной доли. У детей раннего возраста диагностика опухолей теменной доли затруднена в связи с тем, что высшие корковые функции еще не сформированы. При поражении наблюдаются астереогноз и апраксия. Опухоли правой верхней теменной доли сопровождаются аутотопагнозией, анозогнозией, псевдополимелией, псевдоамелией. При поверхностном расположении опухолей возникают сенсорные джексоновские припадки. При поражении нижней теменной доли доминантного полушария наблюдается симптом Герстманна (алексия, акалькулия, аграфия, пальцевая агнозия, сенсорная афазия).
Опухоли затылочной доли встречаются редко и вызывают нарушения зрения в виде фотопсий в противоположных полях зрения, квадрантную или половинную гемианопсию, зрительную агнозию, метаморфопсии, микропсии, макропсию, зрительные галлюцинации.
Опухоли мозолистого тела могут длительно проявляться только психическими нарушениями, затем присоединяются гипертензионные симптомы. Симптомы разобщения полушарий мозга выявляются в поздней стадии.
Опухоли в области боковых желудочков проявляются гидроцефальным синдромом.
Опухоли в области III желудочка манифестируют гипертензионым синдромом. Изменение позы приводит к обструкции желудочка, что проявляется резкой головной болью, рвотой, внезапной слабостью в ногах с падением, обмороком. Опухоли дна III желудочка проявляются эндокринно-обменными нарушениями (синдромы Иценко-Кушинга, Фрелиха-Бабинского; нарушения углеводного, жирового и водно-солевого обмена; синдромы сахарного и несахарного диабета), вегетативными нарушениями. В последующем за счет поражения зрительного перекреста снижается острота зрения, развивается и битемпоральная гемианопсия.
Опухоли гипофиза проявляются триадой клинических проявлений: эндокринными нарушениями (гиперкортицизм, акромегалия, галакторея-аменорея, несахарный диабет, гипопитуитаризм), изменениями турецкого седла, выпадением зрительных функций.
Опухоли шишковидной железы (пинеаломы) у детей приводят к раннему половому и физическому созреванию, появлению гипертензионного синдрома. Иногда на первый план выступают адипозогенитальная дистрофия, гипогенитализм, обменные нарушения.
Опухоли гипоталамуса (например, краниофарингиома). Краниофарингиомы у детей встречаются значительно чаще, чем у взрослых. Они проявляются триадой симптомов: эндокринным, хиазмальным, гидроцефальным. Краниофарингиома сдавливает гипофиз и гипоталамус, отчего снижается выделение соматотропного и гонадотропного гормонов, что приводит к замедлению или остановке роста и полового созревания (инфантилизм, нанизм, адипозогенитальный синдром). При сдавлении зрительного перекреста появляются нарушения зрения (битемпоральная гемианопсия, вплоть до амавроза). При сдавлении III желудочка и блокады гипоталамических отверстий возникает гидроцефальный синдром.
Больная Д., 6 лет, поступила с жалобами на головную боль, локализу- ющуюся в лобной области, и снижение зрения. Больна около 4 лет, когда после травмы головы появилась полидипсия (выпивала до 7 л жидкости в сутки), полиурия. За 3 мес до поступления в больницу отмечался приступ головной боли со снижением остроты зрения левого глаза.
При поступлении состояние больной удовлетворительное. Отмечалось избыточное отложение подкожно-жирового слоя в области живота и бедер, резкое отставание в росте - 62 см при массе тела 18,5 кг.
В неврологическом статусе: правая глазная щель меньше левой. Сглажена правая носогубная складка. Сухожильные рефлексы выше слева, брюшные рефлексы ниже слева. Острота зрения: справа - 0,6, слева - 0,2. На глазном дне - атрофия зрительных нервов с двух сторон. При МР-исследовании определялось разрушение спинки турецкого седла, над ним петрификаты. Проведена операция - тотальное удаление краниофарингиомы.
В приведенном наблюдении рост у 6-летней девочки был, как у 5-месячного ребенка, при массе тела, соответствующей возрасту за счет обильного отложения жирового слоя и полидипсии. У больной отмеча- лась нарастающая атрофия зрительных нервов по хиазмальному типу с резким асимметричным снижением зрения с обеих сторон.
Опухоли зрительного перекреста и зрительных нервов у детей встреча- ются наиболее часто. Основным их проявлением бывает медленное ухудшение зрения одного или обоих глаз. На глазном дне быстро появляются признаки первичной атрофии зрительных нервов. При распространении опухоли через канал зрительного нерва в полость орбиты возникает непульсирующий экзофтальм.
Субтенториальные опухоли. Отличительной чертой опухолей субтенториальной локализации у детей являются непостоянство начальных
симптомов заболевания, частые ремиссии и скачкообразное течение болезни. Вследствие возрастных особенностей детского черепа и высокой пластичности головного мозга у ребенка опухоли у них могут протекать длительное время бессимптомно. Очаговые симптомы выявляются поздно, когда опухоль достигает значительных размеров, приводя к нарушению крово- и ликворообращения, развитию гидроцефалии. Заболевание, как правило, начинается с общемозговых симптомов, которые длительное время проявляются только головными болями, периодической тошнотой и рвотой, иногда сочетающимися с болями в эпигастральной области. Это нередко ошибочно расценивается как проявление анемии, глистной инвазии, желудочно-кишечных расстройств, мигрени, приступа аппендицита.
Опухоли мозжечка в 70% случаев встречаются в детском возрасте; пик заболеваемости приходится на 3-12 лет. Клиническая картина зависит от гистологической структуры опухоли: астроцитомы составляют 60% всех опухолей головного мозга, медуллобластомы - 24%, саркомы - 15%, реже встречаются ангиоретикулемы. Астроцитомы и ангиоретикулемы имеют доброкачественное течение, медуллобластома и саркома - злокачественное. При доброкачественных опухолях патологические симптомы нарастают медленно, очаговые симптомы могут появляться через 1-2 года после возникновения опухоли, общемозговые симптомы непостоянны. При злокачественных опухолях симптомы нарастают быстро - в течение месяцев. Первыми признаками злокачественной опухоли являются интоксикация, общее физическое истощение; позже появляются дополнительные очаговые симптомы супратенториальной или спинальной локализации, обусловленные метастазированием. Астроцитомы преимущественно располагаются в полушариях мозжечка, медуллобластомы - в черве.
Опухоли червя манифестируют с нарушений статической координации и гипертензивных головных болей, на высоте которых возникает рвота. Перкуссия затылочной области болезненна. При вовлечении в патологический процесс нижних отделов червя мозжечка больной отклоняется назад, при поражении верхних отделов - вперед. Наблюдаются нистагм, равномерное снижение мышечного тонуса в руках и ногах с двух сторон. Характерно нарушение походки: ребенок пошатывается в обе стороны, часто падает. Статическая атаксия сочетается с асинергией.
При поражении полушарий преобладают атаксия и мышечная атония в конечностях на стороне поражения. При процессе в верхних
отделах полушария страдает в основном рука, при поражении нижних отделов - нога. Больной отклоняется в сторону пораженного полушария. Характерна скандированная, неравномерно модулированная речь. Нистагм чаще горизонтальный, крупноразмашистый. Давление опухоли на мост мозга вызывает симптомы поражения V, VI, VII, VIII черепных нервов.
Опухоли ствола мозга у детей встречаются чаще, чем у взрослых, и в основном представляют собой глиомы. В зависимости от локализации их разделяют на опухоли среднего мозга, моста мозга и продолговатого мозга.
Опухоли среднего мозга. В зависимости от места первичного роста различают опухоли четверохолмия и ножек мозга. При первичном поражении четверохолмия вначале появляются нарушения зрения, затем присоединяются нарушения слуха. Для опухолей ножек мозга характерны альтернирующие синдромы (Вебера, Бенедикта, Клода).
Опухоли моста вызывают парез взора в сторону очага, альтернирующие синдромы Мийяра-Гублера, Фовилля, атаксию, вегетативные расстройства. Гипертензивные явления могут возникнуть в терминальной стадии заболевания.
Опухоли продолговатого мозга вызывают нарушения дыхания и сердечно-сосудистой деятельности, бульбарный и псевдобульбарный параличи, альтернирующие синдромы Джексона, Шмидта. Наиболее ранним симптомом может быть упорная рвота. Внутричерепной гипертензии обычно не наблюдается, так как больные умирают на более ранних этапах заболевания.
Опухоли в области IV желудочка встречаются довольно часто. Они характеризуются выраженными ликвородинамическими нарушениями и приступами окклюзии, проявляющимися внезапной головной болью, рвотой, расстройством сознания, нарушением дыхания и сердечной деятельности (синдром Брунса). Рвота без видимой причины и при отсутствии патологических неврологических признаков является характерным первым симптомом опухолей IV желудочка (эпендимома, папиллома), растущих в районе нижнего треугольника ромбовидной ямки и рвотного центра продолговатого мозга. Такие больные, особенно дети, длительно лечатся от диспепсии и прочих желудочно-кишечных заболеваний.
Больной М., 9 лет, поступил в клинику с жалобами на головную боль и рвоту. Болен в течение 5 мес. Заболевание началось с неоднократной рвоты, не связанной с приемом пищи. В течение 4 мес
ребенка лечили от желудочно-кишечного заболевания, но улучшения не наступало. В начале заболевания у него появились неприятные ощущения в положении на правом боку и мерцание желтого пятна перед правым глазом; с этого времени возникло вынужденное положение головы, склоненной вперед.
При поступлении состояние больного удовлетворительное. В неврологическом статусе: горизонтальный нистагм при отведении глазных яблок в обе стороны. Умеренная мышечная гипотония, больше выраженная в верхних конечностях. Сухожильные рефлексы снижены равномерно. Координаторные пробы выполнял удовлетворительно. Ходил уверенно. На глазном дне обоих глаз выраженные застойные соски зрительных нервов. При МРТ головного мозга выявлена опухоль IV желудочка. Операция - трепанация задней черепной ямки и субтотальное удаление опухоли IV желудочка. Гистологический диагноз: анапластическая эпендимома.
К линически эпендимомы IV желудочка у детей чаще проявляются общемозговыми симптомами в виде приступов головных болей и рвоты, имеющих тенденцию к нарастанию, без заметных ремиссий в течении болезни.
Опухоли мостомозжечкового угла у детей встречаются реже, чем у взрослых. В основном они представлены невриномами слухового нерва, реже - менингиомами и холестеатомами. Вначале возникают ощущения звона в ухе, головокружение, нистагм, затем присоединяются симптомы поражения лицевого, тройничного и отводящего нервов, мозжечковые расстройства на стороне локализации опухоли, пирамидные симптомы - на противоположной.
Диагностика. У детей объективные патологические изменения не соответствуют жалобам больного и его родителей. Поздние клинические проявления болезни связаны с неясностью жалоб ребенка и способностью детского мозга к компенсации, к временному замещению утраченных функций. Временная компенсация связана с увеличением размеров черепа, истончением его костей, расхождением швов, что не сопровождается у детей заметными болевыми ощущениями. В диагностике опухолей головного мозга у маленьких детей особое внимание уделяется анамнезу: сроки основных этапов развития ребенка, особенности поведения. Часто при опухолях мозга большой родничок полностью не закрыт, напряжен, вяло пульсирует, выражена сосудистая сеть на голове, кожа над ними истончена. При перкуссии черепа определяется легкое дребезжание - «звук треснувшего горшка»,
при пальпации определяется диастаз костей свода черепа. Нередко отмечается вынужденное положение головы. При осмотре выражены безынициативность, сонливость, отсутствие интереса.
При подозрении на опухоль проводят КТ или МРТ. Чувствительность этих методов существенно возрастает при контрастировании. КТ диагностирует большинство опухолей, перифокальный отек, смещение срединных структур, сдавление желудочков и обструктивную гидроцефалию. Но КТ неинформативна в отношении небольших опухолей задней черепной ямки, инфильтративных глиом, не отличающихся по плотности от вещества мозга, и диффузной опухолевой инфильтрации мозговых оболочек. МРТ с контрастированием - наиболее чувствительный метод диагностики опухолей головного мозга, особенно ЗЧЯ. Но и КТ, и МРТ не исключают необходимость биопсии. ЭЭГ часто выявляет очаговую, медленную активность при полушарных опухолях. При спинномозговой пункции (СМП) отмечаются повышенное давление ЦСЖ и белково-клеточная диссоциация. При опухолях задней черепной ямки и височной доли проведение СМП опасно из-за возможного развития вклинения ствола мозга и миндалин мозжечка в большое затылочное отверстие или края височной доли в тенториальное отверстие. Для подтверждения диагноза диффузной опухолевой инфильтрации мозговых оболочек необходимо цитологическое исследование ЦСЖ. Ангиография помогает выявить патологически развитую сосудистую сеть с расширенными, быстро дренирующимися венами или смещение сосудов мозга. Эти признаки не наблюдаются при внутримозговых кровоизлияниях, инфарктах или абсцессах. Во многих случаях специальный «сосудистый» режим МРТ заменяет ангиографию.
Дифференциальный диагноз проводят с инфарктами или абсцессами мозга, крупными очагами демиелинизации и внутричерепными гранулемами, которые на КТ и МРТ можно принять за опухоли, с паразитарными заболеваниями.
Лечение опухолей головного мозга - хирургическое. Менингиомы, ангиоретикулемы полушарий мозжечка, астроцитомы, эпендимомы, папилломы, невриномы, ряд аденом гипофиза можно удалить тотально. Нейроэктодермальные опухоли в связи с внутримозговым ростом удаляют частично. В зависимости от расположения опухоли в доминантном или субдоминантном полушарии опухоль удаляют с сохранением зон высокой функциональной значимости.
Лучевая терапия является паллиативным методом лечения. Она показана после нерадикального удаления быстро растущих злока-
чественных и нейроэктодермальных опухолей. Проведение лучевой терапии в полном объеме возможно у детей с 3-летнего возраста (срок завершения анатомо-функционального формирования ЦНС).
Полихимиотерапию (ПХТ) у детей раннего возраста применяют с целью отсрочить лучевую терапию. Опухоли с низким митотическим индексом и медленным ростом менее чувствительны к химиотерапии, чем опухоли с высоким митотическим индексом и быстрым ростом. Введение химиопрепаратов непосредственно в ЦСЖ позволяет достигнуть значительно более высоких их концентраций. Такой способ введения наиболее применим в случаях высокого риска метастазирования по ликворным путям. Более чувствительны к химиотерапии дети с медуллобластомами, злокачественными глиомами и эпендимомами. После окончания цикловой химиотерапии проводят лучевую терапию.
Комплексное лечение включает медикаментозную терапию. Большие дозы кортикостероидов уменьшают перифокальный отек, что приводит к снижению внутричерепного давления и частичному уменьшению очаговых симптомов. Эти средства применяют в пред- и послеоперационный периоды.
Прогноз опухолей головного мозга зависит от локализации, гистологической структуры и стадии заболевания. Важна ранняя диагностика опухолей.
12.2. Опухоли спинного мозга
Частота. Опухоли спинного мозга у детей встречаются редко и составляют 5% от всех опухолей ЦНС. Дети школьного возраста болеют чаще дошкольников, преобладают мальчики.
Классификация. Традиционно опухоли спинного мозга, так же как и головного, делят по локализации - по их анатомическому отношению к твердой мозговой оболочке и спинному мозгу.
Выделяют опухоли интрамедуллярные (20%) и экстрамедуллярные (80%), субдуральные (65%) и экстрадуральные (15%); первичные и вторичные (метастатические).
Большая часть опухолей спинного мозга напоминает песочные часы, то есть частично располагаются внутри спинномозгового канала, а частично - вне его. Они прорастают из грудной и брюшной полостей в позвоночный канал и сдавливают спинной мозг. Опухоли спинного мозга развиваются из клеток тех же типов, что и опухоли головного мозга. Чаще других у детей встречаются холестеатомы, дермоиды, саркомы и эпендимомы.
В педиатрической практике встречается много доброкачественных интраспинальных опухолей. Метастазы, шванномы не столь характерны для детей, как для взрослых. Метастазы при миеломной болезни, лимфоме, лейкозе, саркоме и раке легкого, молочной железы, предстательной железы, почки часто вызывают экстрадуральное сдавление спинного мозга. К экстрамедуллярным опухолям относят менингиому, шванному, нейрофиброму. Астроцитома и эпендимома - наиболее частые интрамедуллярные опухоли. Лучшим примером трансдуральной опухоли является шваннома.
Отмечается определенная зависимость расположения опухолей по длиннику спинного мозга от возраста пациентов. У детей 2/3 опухолей располагаются либо в шейном отделе, либо в области конского хвоста.
Отмечается зависимость расположения опухолей и по поперечнику спинного мозга: для детей характерны интрамедуллярные опухоли.
Клиническая картина. Большинство опухолей, будучи доброкачественными, с медленным ростом, характеризуются постепенным развитием неврологической симптоматики.
В развитии экстрамедуллярной опухоли выделяют три стадии: I - корешковая; II - синдром половинного поражения спинного мозга (синдром Броун-Секара); III - синдром поперечного поражения спинного мозга. У детей корешковая стадия может продолжаться несколько лет, а проявления синдрома Броун-Секара могут регрессировать быстро, подчас незаметно. Это связано с тем, что у детей диаметр спинного мозга очень мал и другая его половина также страдает от компрессии.
Наиболее ранним проявлением экстрамедуллярной опухоли является болевой синдром, связанный с раздражением корешков и обо- лочек. Возникают спонтанные стреляющие и опоясывающие боли, которые ощущаются обычно на уровне расположения опухоли и поэтому являются важным топико-диагностическим признаком. При локализации опухоли на задней и заднебоковой поверхностях мозга может быть выявлена болезненность при надавливании на остистые отростки и паравертебральные точки. Отмечаются симптомы натяжения. Упорные боли приводят к рефлекторной фиксации вынуж- денного положения туловища (возникает сколиоз, «утиная» походка). При локализации опухоли на боковой поверхности мозга дуга сколиоза открыта в сторону опухоли. Корешковые боли усиливаются в горизонтальном положении и уменьшаются при переходе в положение сидя или стоя. Помимо болей, часто наблюдаются выпадение
чувствительности по корешковому типу, угасание соответствующих уровню поражения рефлексов. Нарушения чувствительности при экстрамедуллярной опухоли в соответствии с законом эксцентричного расположения более длинных проводников распространяются снизу вверх. Для определения локализации опухоли служит положительная проба Квекенштедта - пережатие шейных вен приводит к резкому усилению корешковых болей.
Интрамедуллярные опухоли на начальных этапах в зависимости от локализации новообразования в задних или передних отделах спинного мозга протекают в виде сирингомиелического или полиомиелитического синдромов. Развитие интрамедуллярных опухолей более быстрое, чем экстрамедуллярных, отсутствует корешковая стадия. Ранним признаком являются сегментарные расстройства чув- ствительности диссоциированного характера (нарушается болевая и температурная чувствительность тех сегментов, где локализуется опухоль, и не страдает глубокая чувствительность). В дальнейшем присоединяются проводниковые двигательные и чувствительные расстройства. Развивается нижний вялый парапарез с нарушением функций тазовых органов. Проводниковые расстройства чувстви- тельности вначале выражены ближе к уровню расположения опухоли, а затем в соответствии с законом эксцентричного расположения длинных проводников распространяются ниже.
Из-за воздействия на вегетативные центры, расположенные в боковых рогах, наблюдаются выраженные вазомоторные, секретор- ные и трофические расстройства. У детей отмечается диффузное потение - симптом «влажной рубашки».
При двух вариантах локализации опухолей в позвоночном канале наблюдаются своеобразные клинические синдромы. Опухоль в области большого затылочного отверстия может распространяться в направлении шейного отдела спинного мозга или в заднюю черепную ямку. Она вызывает симптомы поражения нижележащих черепных нервов, утрату чувствительности в области второго шейного сегмента, боли в затылочной области, асимметричные двигательные и чувствительные нарушения в конечностях. Чаще всего такая опухоль оказывается менингиомой.
Опухоли конуса спинного мозга или конского хвоста характеризуются болями в спине, прямой мышце и нижних конечностях. Они могут имитировать картину поражения межпозвоночных дисков в пояснично-крестцовом отделе. Позже присоединяются периферические
параличи нижних конечностей и нарушение функций тазовых органов - истинное недержание мочи (моча вытекает каплями) или парадоксальная ишурия (при переполненном мочевом пузыре).
Больной К., 12 лет; в начале заболевания отмечалась дисциркуляторная преходящая миелопатия в виде слабости ног при ходьбе. Через 8 мес присоединилось преходящее онемение в нижних конечностях и нижней части туловища. Угасли коленные и ахилловы рефлексы. Периодически, особенно после ходьбы, отмечалось затрудненное мочеиспускание. Спинномозговая пункция выявила частичный блок субарахноидального пространства, значительное повышение содер- жания белка в ЦСЖ с плеоцитозом и ксантохромией. Миелография показала задержку контраста на уровне II поясничного позвонка. Проведена ламинэктомия и удалена невринома, располагавшаяся по задней поверхности медуллярного конуса и сдавливавшая круциатные артериальные ветви, осуществляющие на уровне конуса связь между передней и задними спинальными артериями. Выписан.
Больная С., 14 лет, поступила в больницу с жалобами на боли в области левого плеча, слабость в руках, отсутствие движений в ногах, императивные позывы на мочеиспускание, задержку стула, нарушение чувствительности на туловище, ногах и частично на руках. Заболевание развивалось прогрессирующе на протяжении 2 лет. За месяц до поступления в клинику больная перестала передвигаться. В результате комплексного обследования поставлен диагноз интрамедуллярной опухоли на уровне шестого шейного сегмента (С6). Проведена операция - ламинэктомия на уровне сегментов С4-С7. Спинной мозг патологически утолщен, плотный на ощупь, выбухает кзади. Сделан разрез спинного мозга. Обнаружена опухоль плотной консистенции, отделяющаяся от ткани спинного мозга. Опухоль удалена. Гистологический диагноз - менингиома. Через неделю после операции увеличился объем активных движений в руках, затем восстановилось самостоятельное мочеиспускание, появились движения в ногах. Выписана со значительным улучшением.
Диагностика. Низкая частота распространения спинномозговых опухолей у детей затрудняет своевременную диагностику. У грудного ребенка отмечаются раздражительность, отказ от еды или непрерывный крик. У детей старшего возраста корешковая боль может быть ошибочно принята за поражение сустава или висцеральную боль. Слабость нижней конечности может отмечаться родителями как прихрамывание, нежелание бегать или играть, как внезапная неловкость. Диагностическое значение имеют недержание мочи и кала у ребенка с
уже приобретенными навыками опрятности; сколиоз, кифоз, кривошея и стойкая деформация стопы (например, конская стопа, полая стопа). При семейных случаях нейрофиброматоза или болезни Гиппеля-Линдау существует большая вероятность развития спинномозговой опухоли.
Для определения уровня патологического процесса учитывают границы нарушений чувствительности, характер двигательных и рефлекторных расстройств, симптоматику различных уровней спинного мозга.
Ранней диагностике способствуют исследования ЦСЖ (белковоклеточная диссоциация), ликвородинамические пробы на проходи- мость спинального субарахноидального пространства (Квекенштедта, Стуккея). При каудально расположенных опухолях часто имеет место «сухая» пункция. При рентгенографии позвоночника выявляется симптом Элсберга-Дайка - деструкция дужки тела позвонка. Применяют тепловизионное исследование позвоночника с выявлением локальной или паравертебральной зоны гипертермии на уровне опухоли и гипотермии стоп и голеней по типу чулок.
Для подтверждения диагноза используют КТ или МРТ. МРТ с использованием контрастирования - наиболее информативный неинвазивный метод исследования спинного мозга, эпидурального пространства и окружающих спинной мозг структур; особенно метод информативен при интрамедуллярных процессах. МРТ показана при поиске множественных процессов. Аксиальная КТ - превосходный метод для исследования экстрадуральных процессов.
В связи с широким применением МРТ миелография с контрастированием применяется все реже, тем более что она плохо переносится детьми из-за необходимости пунктирования иглой. КТ-миелография полезна при экстрадуральных и экстрамедуллярных процессах.
Дифференциальная диагностика опухолей спинного мозга с нарушениями спинального кровообращения основывается на остром начале последних, регрессе некоторых или всех симптомов, отсутствии болей и изменений в ЦСЖ.
Эпидуральный абсцесс, арахноидит и арахномиелит отличаются от опухолей связью возникновения и течения с инфекционным процессом, воспалительными изменениями в ЦСЖ, колебаниями выраженности неврологических нарушений. Эпидуральный абсцесс развивается остро, сопровождается резкой локальной болезненностью, отечностью в области патологического процесса.
Отличие опухолей спинного мозга от поражений позвоночника (спондилит, спондилоартрит, опухоли первичного и метастатического
характера) основывается на отсутствии неврологических нарушений, типичных для опухолей спинного мозга, и на результатах спондилографии (томографии), МРТ.
Лечение начинают сразу после установления диагноза. Проводят максимально полное удаление опухоли. При метастазах в позвоночник со сдавлением спинного мозга операция показана при одиночном метастазе, с последующей лучевой терапией и химиотерапией.
При тяжелом болевом синдроме, обусловленном множественными метастазами или разрушением крестца опухолью, показана хордото- мия, то есть пересечение спиноталамического пути на уровне 2-3-го грудных сегментов спинного мозга на противоположной стороне от болевой зоны нижней конечности.
Химиотерапия обычно дополняет хирургическое лечение и лучевую терапию. Ее применяют в лечении злокачественных спинальных опухолей, лейкоза с поражением позвоночного столба. Такие спинальные опухоли, как остеогенная саркома и саркома Эвинга, также чувствительны к химиотерапии. Антимитотическая химиотерапия является стандартным методом лечения миеломы и лимфомы, довольно эффективна при лечении интрамедуллярных злокачественных эпендимом. Иммунотерапия с подоболочечными моноклональными антителами может использоваться в лечении субарахноидальных метастазов медуллобластомы и примитивных эктодермальных опухолей.
Обнаружение эстрогенных и прогестероновых рецепторов в клетках церебральной менингиомы привело к лечению таких опухолей синтетическими стероидами (мифепристон, гестринон). Такие же рецепторы были найдены в первичных спинальных опухолях, в частности в невриномах и эпендимомах. Лечение новообразований гормонами или их синтетическими аналогами часто обозначают термином «гормонотерапия». Гормонотерапия как адъювантная может использоваться в случае остаточных или рецидивирующих спинальных менингиом. Применение кортикостероидов может сопровождаться временным улучшением функций.
Прогноз после оперативного лечения тем лучше, чем раньше проведена операция и чем менее выражены изменения в спинном мозге, вызванные компрессией и нарушением спинального кровообращения. Если ниже уровня поражения полностью отсутствуют движения, чувствительность и нарушены функции тазовых органов, то при любом методе лечения вероятность существенного улучшения крайне мала.
12.3. Абсцесс головного мозга
Абсцесс головного мозга - инкапсулированный гнойный очаг в веществе мозга.
Этиология и патоморфология. Наиболее часто абсцесс мозга возникает в результате прямого контактного распространения инфекции. Гнойное воспаление придаточных пазух носа ведет к формированию абсцесса в лобной доле, воспаление среднего уха, мастоидит - к формированию абсцессов в височной доле и мозжечке. Распространение инфекции происходит благодаря локальному остеомиелиту или флебиту эмиссарных вен. Наиболее часто встречаются одиночные абсцессы. У новорожденных абсцессы мозга бывают редко, так как их околоносовые пазухи не заполнены воздухом.
Абсцессы мозга, возникшие вследствие гематогенного распространения инфекции, в 10-50% случаев являются множественными. В 25% случаев этиология их неизвестна.
Врожденные пороки сердца у детей со снижением уровня РО2 способствуют развитию гипоксического состояния, являющегося подходящим фоном для развития абсцессов. Причиной их возникновения является стрептококковая флора полости рта, а инфицирование про- исходит после стоматологических манипуляций.
Наличие у пациента артериовенозных шунтов в легких в 5% случаев может привести к формированию абсцесса мозга. Бактериальные эндокардиты в редких случаях способствуют формированию абсцес- сов мозга.
Вне зависимости от этиологии возникновения абсцесса при наличии у пациента септической эмболизации сосудов головного мозга имеется большая вероятность развития абсцесса именно на месте бывших инфарктов или ишемии.
Абсцессы головного мозга также могут возникнуть вследствие нейрохирургических манипуляций. Риск возникновения абсцесса мозга увеличивается в том случае, если при нейрохирургическом вмеша- тельстве или проникающих черепно-мозговых травмах, огнестрельных ранениях произошла травматизация придаточных пазух. Однако в данном случае развитие абсцесса мозга можно предотвратить своевременным назначением профилактического курса антибиотиков.
При развившемся абсцессе мозга после проникающей травмы нельзя ограничиться лишь дренированием абсцесса, необходимо провести открытую хирургическую санацию с удалением чужеродного материала и омертвевших тканей.
Бактерии, выделяемые из абсцесса, обычно принадлежат к анаэробам, но в 80-90% случаев флора может быть смешанной. Наиболее частый этиотропный агент - стрептококк.
Клиническая картина абсцесса мозга неспецифична, включает в себя головную боль, тошноту, рвоту, общую вялость, судорожные приступы, менингеальные симптомы, очаговую симптоматику. У новорожденных детей в связи с незаращением швов черепа возможно увеличение размеров головы. При офтальмоскопии определяются застойные диски зрительных нервов, что редко встречается у детей до 2 лет.
Данные лабораторных и инструментальных методов исследования. Проведение общего анализа крови позволяет выявить увеличение содержания лейкоцитов в периферической крови; в большинстве случаев кровь асептична. Исследование цереброспинальной жидкости (ЦСЖ) неинформативно, так как возбудитель в ней обнаруживается редко. К тому же проведение спинномозговой пункции при абсцессе мозга опасно в связи с высоким риском развития транстенториального вклинения.
Повышение уровня С-реактивного белка, выявляемое у пациентов с абсцессом мозга, возможно и при опухолях мозга, и при других инфекционных воспалениях, например при абсцессе в полости рта.
Методы нейровизуализации. Проведение КТ, МРТ головного мозга позволяет точно определить локализацию абсцесса. Более того, с помощью этих методов возможно определение стадии процесса, от которой зависит выбор тактики лечения. По данным КТ с введением контраста различают 2 стадии образования абсцесса. В I стадии - церебрита - на месте поражения выявляется зона пониженной плотности, равномерно накапливающая контраст. Во II стадии - формирования капсулы - на КТ с контрастированием выявляется окольцованный очаг. Необходимо отметить, что применение стероидных гормонов снижает накопление контраста на КТ; это может создать ложное впечатление об уменьшении размеров абсцесса.
Лечение включает медикаментозную терапию и хирургическое лечение. Вне зависимости от выбранной тактики лечения всем почти без исключения пациентам с абсцессом мозга должна быть проведена пункция предполагаемого абсцесса для подтверждения диагноза и идентификации возбудителя (желательно до антибиотикотерапии).
Условия успеха медикаментозной терапии:
1. Медикаментозное лечение абсцесса должно начинаться на стадии церебрита (до стадии формирования капсулы), то есть от начала заболевания не должно пройти более 2 нед.
2. Размер абсцесса 0,8-2,5 см. В случае когда диаметр абсцесса 3 см и выше, показано хирургическое лечение.
3. При положительной динамике лечения, отмеченной в течение 1 нед.
Медикаментозное лечение без хирургического вмешательства показано в редких случаях:
- если существует высокий риск хирургического вмешательства у данного пациента (например, при болезнях крови);
- при множественных абсцессах небольшого размера;
- в случае локализации абсцесса в недоступных для хирургического вмешательства местах, особенно в доминантной полусфере;
- при сопутствующем менингите или эпендимите. Антибиотикотерапию при абсцессе мозга назначают вне зависимости от того, какой метод лечения выбран - консервативный или хирургический. Желательно назначить антибиотик после определения чувствительности к нему патогенного микроорганизма. Антибиотики первого выбора у детей при эмпирическом подходе, если патогенный микроорганизм неизвестен, следующие:
- ванкомицин - внутривенно в дозе 15 мг/кг, каждые 8 ч;
- цефалоспорины 3-го поколения (например, цефотаксим), а также один из указанных ниже;
- метронидазол - внутривенно в дозе 10 мг/кг, каждые 8 ч;
- хлорамфеникол - внутривенно в дозе 15-25 мг/кг, каждые 6 ч;
- при посттравматическом абсцессе мозга - рифампин в дозе 9 мг/кг перорально, однократно.
Если в посевах не выявлен рост стафилококков (что характерно для нетравматических абсцессов), необходимо вводить пеницил- лин в высоких дозах: детям 50 000-70 000 МЕ каждые 4 ч. Если в посевах выявляется только стрептококк, назначают пенициллин в высокой дозировке в качестве монопрепарата. Важно во время терапии продолжать определять чувствительность данного организма к антибиотику и при необходимости заменить его. Если у пациента выявлен ВИЧ, возможным патогенным микроорганизмом является токсоплазма; при этом показана терапия сульфадиазином и пиреметамином. Продолжительность антибиотикотерапии составляет 6-8 нед. Отмена антибиотика возможна даже в том случае, если на КТ сохраняются изменения (например, неоваскулярная сеть). Продолжительность антибиотикотерапии можно сократить, если абсцесс или капсула удалена хирургически.
Доказано, что гормональная терапия препятствует формированию фиброзной капсулы абсцесса, а также уменьшает проникновение в абсцесс антибиотиков. Кортикостероиды являются препаратами резер- ва, их применяют при резком ухудшении состояния пациента и строго по показаниям.
Во время антибиотикотерапии проводят контрольные КТ-исследования после 1-й и 2-й нед лечения. При отрицательной динамике эти исследования назначают чаще. Также рекомендуется КТ после окон- чания курса антибиотиков каждые 2-4 нед вплоть до рассасывания абсцесса (в среднем 3,5 мес; от 1 до 11 мес). КТ назначают каждые 2- 4 мес, а также при появлении неврологических симптомов.
При правильно подобранной терапии на КТ уменьшаются отек ткани мозга, размер абсцесса и степень накопления контраста; 95% абсцессов мозга только под влиянием антибиотикотерапии уменьшаются в размере в течение 1 мес.
Показания к хирургическому лечению:
- большой очаг некроза на КТ;
- неуверенность в диагнозе;
- абсцесс расположен рядом с желудочками мозга и существует опасность его прорыва в желудочки с развитием вентрикулита и менингита;
- появление симптомов повышения ВЧД;
- ухудшение неврологического статуса пациента вплоть до развития коматозного состояния;
- невозможность проведения КТ еженедельно для контроля за результатами консервативной терапии.
У пациентов, получающих медикаментозную терапию, немедленное хирургическое вмешательство проводится:
1) при ухудшении неврологического статуса;
2) при увеличении размеров абсцесса по направлению к желудочкам головного мозга или после 2 нед консервативного лечения, на фоне которого абсцесс продолжает увеличиваться;
3) при отсутствии регресса абсцесса мозга в течение 4 нед.
Хирургическое лечение абсцесса мозга заключается в его дренировании путем пункционной аспирации и удалении. Дренирование абсцесса путем пункционной аспирации показано в том случае, если абсцессы множественные или глубоко расположены. Указанная процедура может быть проведена под местной анестезией с возможным промыванием полости абсцесса солевыми растворами. Частота про-
ведения этой процедуры зависит от каждого конкретного случая. Удаление чужеродного материала предотвращает развитие рецидивов в случае посттравматических абсцессов, а также при грибковых абсцессах, которые наиболее сложны для лечения антибиотиками.
Прогноз. До внедрения в практику КТ процент летальных исходов при абсцессах головного мозга достигал весьма высокого уровня - 40-60%. Новые антибиотики, возможности диагностики с использованием МРТ и КТ способствовали снижению этого показателя до 0-10%. Неврологические нарушения у больных, перенесших абсцесс мозга, встречаются в 45% случаев, фокальные судорожные приступы - в 27%, гемипарез - в 29% случаев.