Общий уход за детьми : Запруднов А. М., Григорьев К. И. учебн. пособие. - 4-е изд., перераб. и доп. - М. 2009. - 416 с. : ил.
|
|
|
|
ЧАСТЬ I ОРГАНИЗАЦИЯ РАБОТЫ ДЕТСКОГО ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКОГО УЧРЕЖДЕНИЯ ГЛАВА 1 ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКАЯ ПОМОЩЬ ДЕТЯМ В РОССИИ
Государственная система лечебно-профилактической помощи детям, принятая в нашей стране, состоит из трех основных функционально связанных между собой звеньев: детская поликлиника - детская больница - детский санаторий.
Основные типы детских лечебно-профилактических учреждений (ЛПУ): детская больница (стационар), детская поликлиника, детский санаторий. Помимо этого, медицинская помощь может быть оказана детям в специализированных отделениях больниц и поликлиник для взрослых, детских отделениях родильных домов, перинатальных центрах, консультативно-диагностических центрах, центрах и отделениях восстановительного лечения и т.д. Для помощи детям, попавшим в ургентную ситуацию, функционируют служба круглосуточной медицинской помощи на дому, станции скорой и неотложной медицинской помощи.
Лечебно-профилактическая помощь, в основном профилактическая, оказывается также в учебно-воспитательных учреждениях, таких как дом ребенка, комплекс ясли-сад, школа, оздоровительный лагерь (в том числе санаторного типа) и др.
Знание специфики работы и предназначения каждого учреждения необходимо для будущего педиатра. В системе детских лечебно-профилактических учреждений детская больница играет особую роль. Именно сюда госпитализируют тяжелобольных, здесь сконцентрировано современное диагностическое оборудование, работают высококвалифицированные врачи и медицинские сестры, ведется профессиональная подготовка медицинских кадров.
Детская больница - лечебно-профилактическое учреждение для детей и подростков в возрасте до 17 лет включительно, нуждающихся в постоянном (стационарном) врачебном наблюдении, интенсивной терапии или специализированной помощи. Существуют различные типы детских больниц. По профилю они делятся на многопрофильные и специализированные, по системе организации - на объединенные с поликлиникой и необъединенные, по объему деятельности - на больницы той или иной категории, определяемой мощностью
(количеством коек). Кроме того, в зависимости от административного деления различают районные, городские, клинические (если на базе больницы работает кафедра медицинского или научно-исследовательского института), областные, республиканские детские больницы.
Основная цель деятельности современной детской больницы - восстановление здоровья больного ребенка. Для достижения данной цели персонал медицинского учреждения должен оказать больному многоэтапную помощь, а именно: осуществить диагностику заболевания, провести неотложную терапию, основной курс лечения и восстановительное лечение, включая реабилитацию (меры социальной помощи).
На работников детского стационара возлагаются определенные обязанности, главными из которых являются следующие:
- оказание детям высококвалифицированной лечебной помощи;
- внедрение в практику современных методов диагностики, лечения и профилактики;
- консультативная и методическая работа.
В каждой детской больнице имеются приемное отделение (приемный покой), стационар (лечебные отделения), лечебно-диагностическое отделение или соответствующие кабинеты и лаборатории, патологоанатомическое отделение (морг), вспомогательные подразделения (аптека, пищеблок, кабинет медицинской статистики, медицинский архив, административно-хозяйственная часть, библиотека и т.д.).
Развитие стационарной медицинской помощи детям в настоящее время имеет тенденцию к централизации отдельных больничных служб. Создаются лечебно-диагностические, консультативные центры, центры высоких технологий, патологоанатомические, стерилизационные отделения и другие службы, обеспечивающие работу нескольких больниц города, области.
Штатное расписание детской больницы включает должности главного врача, заместителя главного врача по лечебной части, заместителя главного врача по работе с сестринским персоналом, заместителя главного врача по хозяйственной части, заведующих отделениями, врачей (ординаторов), старших медицинских сестер, медицинских сестер, младших медицинских сестер, в обязанности которых входит обеспечение высококвалифицированной медицинской помощи и ухода за больными детьми. В крупных детских больницах предусмотрена должность педагога, проводящего воспитательную работу с детьми. Выделяются штаты по отдельным хозяйственным и техническим специальностям (повара, инженеры, слесари, бухгалтеры и др.).
Работа приемного отделения (покоя). Первая встреча заболевшего ребенка с медицинским персоналом происходит в приемном отделении. Главная его задача - организация приема и госпитализации больных детей. От правильной и оперативной работы этого отделения во многом зависит успех последующего лечения. При поступлении больного устанавливают предварительный диагноз, оценивают обоснованность госпитализации, если необходимо, оказывают неотложную медицинскую помощь.
Приемное отделение состоит из вестибюля-ожидальни, приемносмотровых боксов, изоляционных боксов на 1-2 койки, санитарного пропускника, кабинета врача, процедурной-перевязочной, лаборатории для срочных анализов, комнаты для медицинского персонала, туалета и других помещений. Число приемно-смотровых боксов должно составлять 3% от количества коек в больнице.
Работники приемного отделения ведут учет движения больных (регистрация поступающих, выписанных, переведенных в другие стационары, умерших), проводят врачебный осмотр больного, оказывают экстренную медицинскую помощь, осуществляют направление в соответствующее отделение, санитарную обработку, изоляцию инфекционных больных. В этом же отделении имеется справочная.
Наличие нескольких приемно-смотровых боксов позволяет отдельно вести прием терапевтических, хирургических и инфекционных больных, детей грудного возраста и новорожденных.
Реанимационное отделение располагают обычно рядом с приемным отделением, поэтому при поступлении больного в крайне тяжелом состоянии его сразу же помещают в отделение реанимации, по существу, минуя приемный покой. Вся необходимая документация оформляется «по ходу» проведения необходимой интенсивной терапии. Неотложная помощь ребенку, кроме того, может быть оказана в палате интенсивной терапии, которая размещается при приемном отделении.
Дети доставляются в больницу машиной скорой медицинской помощи или родителями по направлению врача детской поликлиники и других детских учреждений или без направления («самотеком»). Помимо талона (направления) на госпитализацию, представляются и другие документы: выписка из истории развития ребенка, данные лабораторных и инструментальных исследований, сведения о контактах с инфекционными больными по дому от участкового педиатра и, если ребенок «организованный», то от врача школьно-дошкольного
отделения. Без документов больные могут быть приняты в больницу только при неотложных состояниях.
При поступлении ребенка в больницу без ведома родителей последних немедленно извещают об этом сотрудники приемного отделения. В случае невозможности получить сведения о ребенке и его родителях поступление больного регистрируют в специальном журнале и делают заявление в милицию.
В крупных детских больницах прием больных ведет специально выделенный персонал, в небольших больницах - дежурный персонал. Прием больного ребенка ведется в строгой последовательности: регистрация, врачебный осмотр, необходимая лечебная помощь, санитарная обработка, перевод (транспортировка) в соответствующее отделение.
Медицинская сестра регистрирует поступление больного в журнале, заполняет паспортную часть «Медицинской карты стационарного больного», ф. ? 003/у (истории болезни), вписывает номер страхового полиса, измеряет температуру тела, сообщает врачу полученные сведения.
После осмотра ребенка медицинская сестра получает от врача рекомендации относительно характера санитарной обработки. Обычно санитарная обработка заключается в проведении гигиенической ванны или душа; при выявлении педикулеза (вшивости) или обнаружении гнид проводится соответствующая обработка волосистой части головы, белья. Исключение составляют больные, находящиеся в крайне тяжелом состоянии. Им оказывают первую медицинскую помощь и лишь при отсутствии противопоказаний проводят санитарную обработку.
После санитарной обработки ребенка транспортируют в лечебное отделение. Так называемые «плановые» больные не должны задерживаться в приемном покое более 30 мин.
При массовом поступлении больных соблюдается определенный порядок очередности госпитализации: сначала оказывают помощь тяжелобольным, затем больным в состоянии средней тяжести и в последнюю очередь «плановым» больным, не нуждающимся в срочном лечении.
Детей с признаками инфекционного заболевания помещают в боксы-изоляторы. Заполняют «Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку» (ф. ? 058/у), которое немедленно направляют в центр санитарно-эпидемиологического надзора.
Персонал приемного отделения ведет журналы приема госпитализированных детей, отказов в госпитализации, количества свободных мест в отделениях, а также алфавитную книгу (для справочной службы).
Детей первых лет жизни госпитализируют с одним из родителей. Количество коек для матерей должно составлять 20% от общего количества коек в детской больнице. Новорожденных и детей грудного возраста госпитализируют вместе с матерями.
Персонал приемного покоя сопровождает ребенка при переводе его в лечебное отделение, предупреждает заведующего отделением и постовую медицинскую сестру о поступлении к ним нового больного, информирует их о тяжести состояния и поведении ребенка во время приема. В вечернее и ночное время (после 15 ч) все эти сведения передаются постовой медицинской сестре, а при поступлении тяжелобольных - и дежурному врачу.
Персонал приемного отделения должен быть внимателен и приветлив с детьми и родителями, учитывать состояние ребенка, переживания родителей. Нужно стремиться сократить время адаптации ребенка к новой для него обстановке.
Справочная (информационная служба) организуется при приемном отделении. Здесь родители могут узнать о состоянии здоровья детей. Справочная ежедневно должна иметь сведения о месте пребывания, тяжести состояния и температуре тела каждого ребенка. Эти сведения можно сообщать родителям по телефону.
Транспортировка детей из приемного покоя в лечебные отделения стационара может осуществляться несколькими путями. Вид транспортировки выбирает врач. Дети, находящиеся в удовлетворительном состоянии, идут в отделение сами в сопровождении медицинского работника. Детей младшего и грудного возраста несут на руках. Тяжелобольных транспортируют на носилках, установленных на специальной каталке (рис. 1, а). Все носилки-каталки должны быть заправлены чистыми простынями, а в холодное время года - и одеялами. Простыню меняют после каждого больного, а одеяло проветривают. Некоторых больных, например детей с гемофилией при наличии кровоизлияния в суставы, доставляют в кресле-каталке (рис. 1, б).
Приемное отделение обеспечивается необходимым количеством носилок-каталок и кресел-каталок для транспортировки больных детей в отделения.
Детей, находящихся в крайне тяжелом состоянии (шок, судороги, массивное кровотечение и т.д.), направляют сразу в реанимационное отделение или палату интенсивной терапии.
В палате тяжелобольного с носилок-каталки перекладывают на постель: одну руку подводят под лопатки, а другую - под бедра
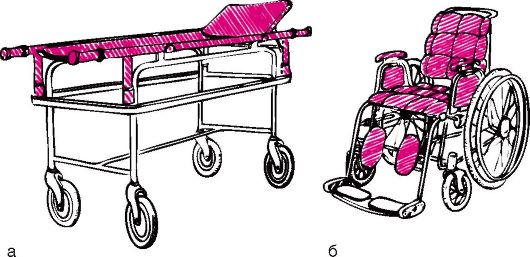 Рис. 1. Средства транспортировки больных детей: а - носилки-каталка; б - кресло-каталка
Рис. 1. Средства транспортировки больных детей: а - носилки-каталка; б - кресло-каталка
больного, при этом ребенок руками обхватывает шею медицинской сестры. Если больного переносят два человека, то один поддерживает больного под лопатки и поясницу, второй - под ягодицы и голени.
Положение носилок-каталки по отношению к кровати каждый раз выбирают, исходя из оптимальной для больного позы (рис. 2).
Работа лечебного отделения. Главные задачи медицинского персонала лечебного отделения - постановка правильного диагноза и проведение эффективного лечения. Успех лечения зависит от четкой
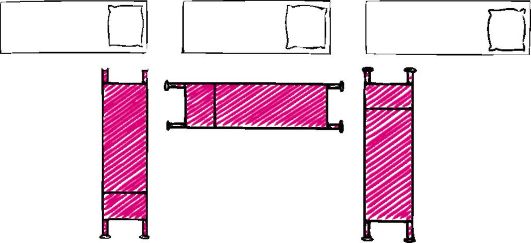 Рис. 2. Варианты расположения носилок-каталки по отношению к кровати больного
Рис. 2. Варианты расположения носилок-каталки по отношению к кровати больного
работы врачей, среднего и младшего медицинского персонала, а также соблюдения лечебно-охранительного (больничного) и санитарно-противоэпидемического режимов, слаженности работы вспомогательных служб.
Под больничным режимом понимают установленный распорядок пребывания и лечения больного ребенка в условиях стационара.
Больничный режим определяется рядом факторов и прежде всего необходимостью создания условий для полноценного лечения, а также быстрой социальной и психологической адаптации ребенка к новым для него условиям. Для создания комфортных условий лечебноохранительный режим включает психотерапевтическое воздействие и воспитательные мероприятия. Строгие требования предъявляются к соблюдению режима сна и отдыха. Окружающая обстановка (удобная мебель, цветы, телевизор, телефон и т.д.) должна удовлетворять современным требованиям.
Распорядок дня для больных детей независимо от профиля лечебного отделения включает следующие элементы: подъем, измерение температуры тела, выполнение назначений врача, врачебный обход, лечебно-диагностические процедуры, прием пищи, отдых и прогулки, посещение детей родителями, уборка и проветривание помещений, сон. Существенное значение имеет проведение санитарно-противоэпидемических мероприятий.
Стационар лечебного отделения состоит из изолированных палатных секций по 20-30 коек каждая, а для детей в возрасте до 1 года - по 24 койки. Палатная секция не должна быть проходной. В целях удобства обслуживания на каждые несколько палат организуется сестринский пост. В стенах и перегородках, выходящих на сестринский пост, рекомендуется делать стеклянные проемы. Для детей первого года жизни предусматриваются боксированные и полубоксированные палаты: от 1 до 4 коек в каждом боксе. В палатах для детей старше 1 года допускается не более 4-6 коек.
Система боксов и отдельных секций позволяет при случайном заносе инфекции предупредить распространение заболеваний. Последние обычно возникают, если дети госпитализируются в инкубационном периоде заболевания, когда отсутствуют какие-либо проявления болезни. Для детских больниц разработаны специальные нормативы количества помещений в лечебном отделении и их площади, которые представлены ниже (табл. 1).
Таблица 1. Перечень помещений лечебного отделения детской больницы
 Помещения
для матерей следует выделять вне лечебного отделения, но вблизи палат
для детей в возрасте до 1 года. В последние годы практикуется также
принцип совместного пребывания матери и больного ребенка.
Помещения
для матерей следует выделять вне лечебного отделения, но вблизи палат
для детей в возрасте до 1 года. В последние годы практикуется также
принцип совместного пребывания матери и больного ребенка.
Оборудование палат и оснащение отделений зависят от их профиля, специфики работы медицинского персонала и необходимости создания оптимальных условий для выполнения медицинским работником служебных обязанностей.
Специфика работы лечебного отделения заключается в необходимости максимальной изоляции и разобщения детей, постоянной работе по профилактике внутрибольничных инфекций (ВБИ). Для этого в палатах используются различного рода ширмы, предусматриваются боксы и полубоксы. Отделения оснащены бактерицидными лампами. Инвентарь и помещения периодически обрабатывают дезинфицирующими средствами. Персонал и посетители соблюдают санитарно-гигиенический режим отделения.
Для оказания неотложной помощи детям в лечебном отделении организуют палаты интенсивной терапии и временной изоляции, которые обслуживают специально подготовленные медицинские сестры. Палаты интенсивной терапии должны быть обеспечены режимом принудительной вентиляции, централизованной подачей кислорода, устройствами для внутривенного дозированного введения жидкостей, малыми хирургическими наборами, электроотсосами, наборами препаратов для неотложной терапии, схемами оказания помощи при отравлениях и неотложных состояниях, лечении токсикозов.
В случае необходимости должна существовать возможность быстрого вызова врача-реаниматолога и перевода ребенка из лечебного отделения в отделение реанимации.
В штатном расписании лечебного отделения предусмотрены следующие должности: заведующий отделением, врачи, старшая медицинская сестра, медицинские сестры, младшие медицинские сестры, сестра-хозяйка.
В крупных больницах в каждом отделении работают педагоги-воспитатели, в функции которых входит организация занятий и отдыха детей. Дети с 6-летнего возраста занимаются по школьной программе и изучают основные предметы: математику, русский язык и др.; при выписке из больницы им выставляют оценки.
При выздоровлении и стойком улучшении состояния ребенка выписывают из больницы, а в случае необходимости (оказание специ-
ализированной помощи) переводят в другое лечебно-профилактическое учреждение. О выписке ребенка оповещают родителей и детскую поликлинику. Врач готовит выписной эпикриз.
Палаты для больных. В каждой палате обычно находятся 2-6 больных. По принятым нормам на одну койку приходится 6,5-7,5 м2 площади пола с отношением площади окон к площади пола 1:6. Распределение детей в палатах осуществляется по возрасту, полу или принципу однородности заболеваний.
Койки в палатах размещают так, чтобы к ребенку можно было подойти со всех сторон. Во многих детских лечебных учреждениях палаты разделены стеклянными перегородками, что позволяет вести наблюдение за детьми.
Устройство палат включает централизованную подачу кислорода к каждой койке, а также сигнализацию на сестринский пост или в коридор - звуковую (тихий зуммер) или световую (красную лампочку) для вызова персонала.
В палатах для новорожденных, помимо кроваток, размещают пеленальный стол, весы, детскую ванну, подводят кислород; горячую и холодную воду, обязательно устанавливают бактерицидную лампу. Вместо пеленального стола можно использовать индивидуальные кроватки с откидными спинками.
Детей грудного возраста распределяют по палатам с учетом характера заболевания и тяжести состояния. Соблюдается последовательность заполнения палат. Новорожденных и недоношенных детей помещают отдельно. Выделяют палаты (боксы) для новорожденных с пневмониями, гнойно-септическими заболеваниями и др. В одну палату можно помещать только неинфицированных детей.
С больными новорожденными и недоношенными детьми, помимо матери, контактирует лишь медицинский персонал, строго соблюдающий санитарный режим (сменная обувь, чистые халаты, маски и т.д.). Матери обычно допускаются к ребенку на период кормления. В необходимых случаях мать принимает участие в уходе за ребенком. В настоящее время в родильных домах мать в послеродовом периоде находится вместе с ребенком в одной палате.
Боксы детского отделения. Основное назначение бокса - изоляция инфекционных больных и детей с подозрением на инфекционное заболевание с целью профилактики внутрибольничных инфекций. Выделяют открытые и закрытые боксы (полубоксы). В открытых боксах больные разделены перегородками, которые установлены
между кроватями. Изоляция в открытых боксах несовершенна и не предохраняет от распространения капельных инфекций. Закрытые боксы - это часть палаты с дверью, отделенная застекленной до потолка перегородкой. Каждый бокс должен иметь естественное освещение, туалет, необходимый набор предметов медицинского и бытового назначения для обслуживания детей.
Недостатком этого способа изоляции является то, что боксы имеют выход в общий коридор отделения.
Наиболее оправданной является изоляция детей в закрытом, индивидуальном, или мельцеровском, боксе (предложен в 1906 г. петербургским инженером Э.Ф. Мельцером) (рис. 3).
Конструкция мельцеровского бокса предусматривает устранение любого контакта больного с другими детьми на протяжении всего периода лечения.
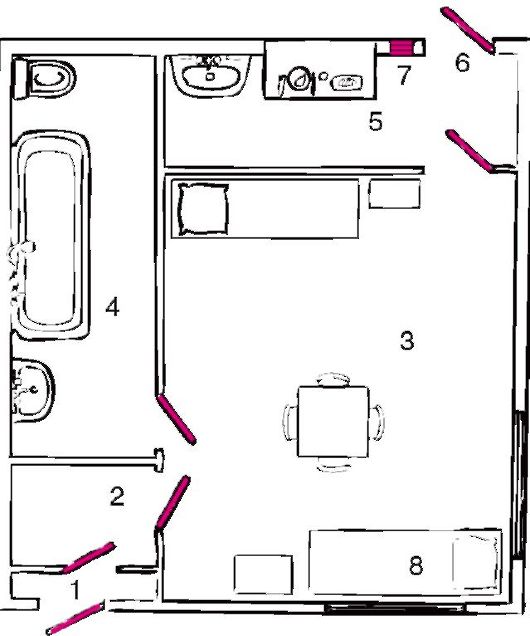 Рис. 3. План мельцеровского бокса:
Рис. 3. План мельцеровского бокса:
1 - вход для больных с улицы; 2 - предбоксник (передняя с тамбуром); 3 - бокс; 4 - санузел; 5 - шлюз для персонала; 6 - вход в бокс для медицинского персонала; 7 - окно для подачи пищи; 8 - кровать для больного
Больной ребенок поступает в предназначенный для него бокс непосредственно с улицы, а при переводе в другую больницу или выписке выходит из него тем же путем. Новых больных помещают в мельцеровский бокс только после его тщательной влажной дезинфекции.
Каждый индивидуальный бокс обычно состоит из следующих помещений: предбоксника (передняя с тамбуром); палаты или смотрового кабинета (здесь ребенок остается на весь период изоляции); санитарного узла с горячей и холодной водой, раковиной, ванной и унитазом; шлюза для персонала.
Выход больных из бокса во внутренний коридор запрещен. Медицинская сестра (или врач) входит в шлюз из внутреннего коридора, плотно закрывает наружную дверь, моет руки, при необходимости надевает второй халат, колпак или косынку, после этого переходит в помещение, где находится больной ребенок. При выходе из палаты все операции выполняются в обратном порядке. В целях предупреждения распространения инфекции необходимо следить, чтобы в момент открывания двери из шлюза во внутренний коридор отделения дверь, ведущая в палату с больным ребенком, была плотно закрыта. Еда для больных передается через окно для подачи пищи.
Если в боксе находится ребенок, больной ветряной оспой, то возникает необходимость в более строгой изоляции. В этом случае двери шлюза, выходящие во внутренний коридор отделения, наглухо закрывают, а стекла дверей заклеивают бумагой. Персонал входит в бокс со стороны улицы.
Современные требования: детский стационар должен быть оборудован принудительной вентиляцией, иметь моющиеся покрытия пола, стен и потолка.
Детская поликлиника - лечебно-профилактическое учреждение, обеспечивающее в районе деятельности внебольничную медицинскую помощь детям и подросткам до 17 лет включительно.
Прием больных детей в поликлинике ведут педиатры и врачи других специальностей. В поликлинике проводятся также лабораторные, рентгенологические и другие виды исследований. Первично заболевшим детям, особенно с повышенной температурой тела и подозрением на инфекционное заболевание, медицинскую помощь оказывают врач и медицинские сестры поликлиники на дому. При выздоровлении или улучшении состояния здоровья дети посещают врача в поликлинике. Кроме того, в поликлинике постоянно наблюдаются и здоровые дети. Врач осматривает здорового ребенка на первом году жизни ежемесячно, затем раз в квартал, а детей старше 3 лет - раз в год. Основной целью такого наблюдения является предупреждение заболеваний. Врачи и медицинские сестры поликлиники консультируют родителей по вопросам воспитания, питания детей и ухода за ними.
Все дети находятся на диспансерном учете, регулярно осматриваются не только педиатрами, но и врачами других специальностей. При многих детских поликлиниках созданы централизованные пункты неотложной помощи, работающие круглосуточно.
Структура организации детской поликлиники включает педиатрические отделения, отделения восстановительного лечения, организованного детства (школьно-дошкольной медицины), медико-социальной помощи и др. Кроме того, должны иметься специализированные кабинеты (в них прием ведут отоларинголог, офтальмолог, невропатолог, травматолог-ортопед, хирург и др.), диагностические кабинеты, кабинеты физиотерапии и лечебной физкультуры, молочно-раздаточный пункт (донорский пункт грудного молока). В каждой поликлинике функционирует процедурный кабинет, где делают прививки, инъекции, ставят банки, проводят другие лечебные мероприятия (для проведения пробы Манту предусматривается отдельное помещение). Отделение восстановительного лечения может располагать бассейном, сауной, тренажерным залом и залом для спортивных игр. Примерный перечень помещений детской поликлиники представлен в таблице 2.
Таблица 2. Перечень помещений детской поликлиники
 Организация работы участковой медицинской сестры на педиатрическом участке. Организация
правильного ухода за детьми на педиатрическом участке определяется
уровнем теоретической подготовки медицинской сестры и владения техникой
медицинских манипуляций.
Организация работы участковой медицинской сестры на педиатрическом участке. Организация
правильного ухода за детьми на педиатрическом участке определяется
уровнем теоретической подготовки медицинской сестры и владения техникой
медицинских манипуляций.
В работе участковой медицинской сестры выделяются следующие разделы:
- профилактическая;
- лечебная;
- организационная.
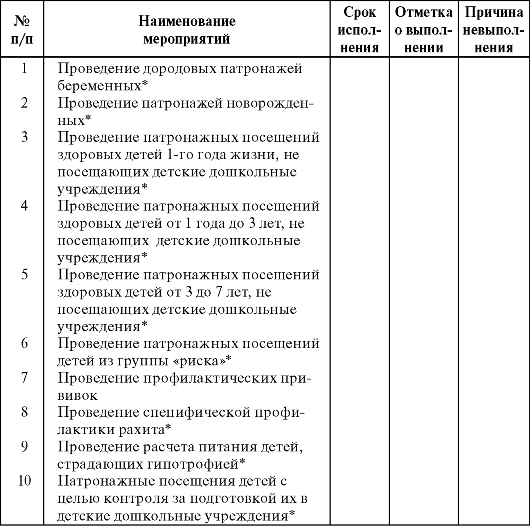
Профилактическая работа. Борьба за здорового ребенка начинается задолго до его рождения, когда участковая медицинская сестра осуществляет дородовые патронажи. Патронажная работа с беременными проводится совместно с акушеркой женской консультации.
Первый дородовой патронаж беременной медицинская сестра проводит в течение 10 дней с момента поступления сведений о беременной из женской консультации. Во время знакомства с будущей матерью устанавливаются доверительные отношения, которые позволяют провести беседу о большой ответственности быть матерью и о необходимости обязательного сохранения беременности. Медицинская сестра выясняет состояние здоровья беременной, факторы, которые оказывают неблагоприятное влияние на здоровье женщины и ребенка (вредные привычки, профессиональные вредности, наследственные заболевания в семье, экстрагенитальная патология), дает советы по питанию беременной, режиму дня, приглашает беременную в школу матерей.
На 32-34-й неделе беременности участковая медицинская сестра проводит второй дородовой патронаж, во время которого выясняет состояние здоровья беременной за период, прошедший между двумя посещениями; перенесенные заболевания; контролирует соблюдение режима дня, питания; уточняет предполагаемые сроки родов и адрес, по которому будет жить семья после родов. Проводится обучение беременной технике массажа грудных желез, даются рекомендации по содержанию детской комнаты, организации уголка новорожденного, приобретению необходимых предметов ухода за новорожденным и одежды.
Важным разделом профилактической работы с новорожденным ребенком являются патронажные посещения медицинской сестры на дому. Первый патронаж новорожденного проводится совместно участковыми врачом-педиатром и медицинской сестрой в первые
3 дня после выписки из родильного дома. Дети из группы «риска» посещаются в день выписки. Ребенок осматривается педиатром, и на основании данных анамнеза и осмотра проводится комплексная оценка здоровья ребенка, в связи с которой врач-педиатр дает рекомендации по режиму дня, питанию и уходу за ребенком. Медицинская сестра обрабатывает кожу и пупочное кольцо ребенка, объясняет и показывает матери, как надо выполнять советы врача, обучает мать технике свободного пеленания, использования подгузников, боди, уходу за кожей, глазами, носом ребенка, подготовке и технике купания ребенка. При необходимости присутствует при первом купании.
Медицинская сестра разъясняет родителям порядок хранения и ухода за бельем новорожденного ребенка, порядок организации прогулок, правила прикладывания к груди, правила ежедневной влажной уборки помещения, проветривания, соблюдения температурного режима, тщательной гигиены при уходе за ребенком; рассказывает о необходимости перемены положения ребенка в кроватке; знакомит мать с распорядком работы детской поликлиники.
Повторные посещения ребенка в первом полугодии жизни проводятся 2 раза в месяц, во втором полугодии - 1 раз в месяц или чаще - по усмотрению участкового педиатра. Во время повторных посещений новорожденного и ребенка первого года жизни участковая медицинская сестра проверяет соблюдение санитарно-гигиенических требований, осматривает ребенка, оценивает выполнение матерью рекомендаций и ее навыки по уходу за ребенком, наличие у ребенка умений и навыков, соответствующих возрасту, обучает мать проведению массажа и гимнастики.
В профилактической работе с детьми второго и третьего года жизни ведущее место занимают вопросы закаливания и физического воспитания. На втором году жизни медицинская сестра посещает ребенка 1 раз в квартал, на третьем году - 1 раз в полгода. Цель патронажа - контроль за выполнением назначений участкового врача, проведение бесед по организации режима питания, закаливающих процедур, физических упражнений.
К профилактической работе участковой медицинской сестры относится также участие в проведении врачебного приема, иммунопрофилактика. Участковый врач и участковая медицинская сестра являются ответственными за диспансеризацию всех детей, проживающих на педиатрическом участке, прежде всего детей дошкольного возраста, воспитывающихся в домашних условиях. Если в поликлинике нет
дошкольно-школьного отделения, то участковая медицинская сестра помогает врачу выполнять всю необходимую работу по медицинскому обеспечению организованных коллективов.
Лечебная работа. В лечебную работу входит оказание медицинской помощи остро заболевшим детям и детям, страдающим хроническими заболеваниями, в период обострения, а также диспансерное наблюдение за детьми, отнесенными к группе «риска», а также за детьми, страдающими врожденными и хроническими заболеваниями.
Очень важной и ответственной является работа медицинской сестры по оказанию лечебной помощи тяжело больным детям, для которых организован «стационар на дому». Эта форма лечения применяется при невозможности по каким-либо причинам госпитализировать тяжело больного ребенка в стационар. В таких случаях медицинская сестра регулярно, несколько раз в день посещает ребенка, выполняет необходимые лечебные назначения, контролирует проведение на дому лабораторно-диагностических исследований, осмотры врачей-специалистов, а также выполнение родителями рекомендаций лечащего врача. Медицинская сестра должна подробно разъяснить матери признаки, свидетельствующие об ухудшении состояния здоровья ребенка, и рекомендовать при их появлении немедленно обращаться к врачу или вызывать «скорую помощь».
При направлении ребенка в стационар участковая медицинская сестра контролирует (по телефону или при непосредственном посещении семьи) ход госпитализации. Если ребенок по каким-либо причинам не госпитализирован, незамедлительно сообщает об этом участковому врачу-педиатру или заведующему педиатрическим отделением.
Организационная работа. Медицинская сестра должна быть хорошо знакома с учетно-отчетной документацией, используемой в работе на педиатрическом участке. Основным документом, заполняемым в поликлинике, является «История развития ребенка» (ф. ? 112/у). Истории хранятся в регистратуре, от четкой деятельности которой зависит рациональная организация приема детей. К работе в регистратуре и ведению учетной документации привлекается средний и младший медицинский персонал. В последние годы в некоторых поликлиниках истории развития ребенка выдаются родителям на руки. Это позволяет вызванным на дом дежурным врачам и врачам скорой медицинской помощи легче и быстрее определить тяжесть состояния и характер заболевания ребенка, соблюдать преемственность в оказании лечебной помощи.
Учет всех детей с хронической патологией ведется по форме ? 030/у, что позволяет организовать систематическое активное наблюдение. В форму вносят результаты лабораторно-диагностических обследований, противорецидивных лечебно-оздоровительных мероприятий, предупреждающих обострение и прогрессирование заболеваний.
Работа участковой медицинской сестры осуществляется в соответствии с планом, составленным под руководством врача-педиатра, на основании анализа показателей здоровья детей и результатов лечебно-профилактической работы на педиатрическом участке за предшествующий период (табл. 3).
Таблица 3. План-схема работы участковой медицинской сестры на один
месяц
 * - пофамильный и список с адресами
* - пофамильный и список с адресами
В детской поликлинике проводится широкая санитарно-просветительная работа. Родителей обучают правилам индивидуальной профилактики заболеваний. Серьезное внимание уделяется патронажу новорожденных. В этой работе принимают участие врачи и средний медицинский персонал. В соответствии с прививочным календарем делают прививки.
Диспансер - лечебно-профилактическое учреждение, функциями которого являются активное раннее выявление больных определенными группами заболеваний, их регистрация и учет, обследование с целью постановки диагноза, оказание специализированной медицинской помощи, активное динамическое наблюдение за состоянием здоровья больных определенного профиля, разработка и осуществление необходимых мероприятий по предупреждению заболеваний.
Дети получают необходимую помощь в детских отделениях диспансеров. В зависимости от характера деятельности выделяются следующие виды диспансеров: противотуберкулезный, онкологический, психоневрологический, врачебно-физкультурный и др. Аналогичные функции могут выполнять создаваемые при отдельных детских больницах специализированные центры: кардиоревматологический, гастроэнтерологический, пульмонологический, генетический, гематологический и др. Существенная роль в работе этих учреждений принадлежит медицинским сестрам, которые ведут учет больных в больнице или в поликлинике, заполняют «Единый статистический талон» («Талон амбулаторного пациента») на каждого принятого
пациента, другую необходимую документацию, помогают врачу во время приема, осуществляют патронаж больных на дому, проводят санитарно-просветительную работу.
Окружные или городские консультативно-диагностические центры (ОКДЦ). В крупных городах на базе больниц или отдельных поликлиник создаются диагностические центры, оснащенные современной аппаратурой (допплерография, эндоскопия, компьютерная томография, иммуноферментный анализ и др.). В их задачу входит обследование детей из ряда прикрепленных поликлиник (принцип «куста») и определение необходимых рекомендаций по лечению.
Детский санаторий - стационарное лечебно-профилактическое учреждение для проведения среди больных детей лечебно-восстановительных, реабилитационных и общеоздоровительных мероприятий, преимущественно с использованием природных физических факторов в сочетании с диетотерапией, лечебной физкультурой и физиотерапией при соблюдении соответствующего режима лечения, обучения в школе и отдыха. Примерно четверть всех детских стационарных коек сконцентрирована в детских санаторно-курортных учреждениях.
Детские санатории организуются в специализированных курортных зонах. Кроме того, выделяются так называемые местные санатории, санаторно-лесные школы. Они устроены, как правило, в загородных зонах с благоприятными ландшафтными и микроклиматическими условиями. Большое значение придается также организации лечения и отдыха детей с родителями. Лечение детей в таких случаях проводится в санаториях и пансионатах матери и ребенка, санаториях-профилакториях, где в период школьных каникул организуются специальные заезды «мать и дитя».
Дом ребенка - лечебно-профилактическое учреждение, предназначенное для содержания, воспитания, оказания медицинской помощи детям-сиротам, детям с дефектами физического или психического развития, детям, родители которых лишены родительских прав. В дома ребенка принимают детей в возрасте до 3 лет по путевкам отделов здравоохранения. Мощность домов ребенка обычно составляет не менее 30 и не более 100 мест. В зависимости от возраста детей выделяют грудную, ползунковую, среднюю и старшую группы. Из дома ребенка дети выбывают к родителям, могут быть усыновлены, а по достижении возраста 3-4 лет переводятся в детские учреждения социального типа обеспечения (дети-инвалиды).
Детские дошкольные учреждения в зависимости от своего предназначения делят на несколько типов.
Ясли - учреждение здравоохранения, предназначенное для воспитания детей в возрасте от 2 мес до 3 лет и оказания им медицинской помощи.
Детский сад - учреждение для общественного воспитания детей в возрасте от 3 до 7 лет, находящееся в ведении органов народного просвещения или других ведомств, предприятий, организаций частного типа. Существует объединенный тип детского дошкольного учреждения - ясли - детский сад, где дети воспитываются в течение ясельного и дошкольного периодов.
Большое значение отводится работе медицинских сестер в дошкольно-школьных отделениях детских поликлиник, обеспечивающих лечебно-профилактический мониторинг за детьми помимо ясель, детских садов, в таких учебно-воспитательных учреждениях, как школы, оздоровительные лагеря (в том числе санаторного типа), интернаты.
КОНТРОЛЬНЫЕ ВОПРОСЫ
1. Какие детские лечебно-профилактические учреждения вы знаете?
2. Какие основные структурные подразделения входят в состав детской больницы?
3. Какие сопровождающие документы необходимо представлять для госпитализации ребенка?
4. Какую информацию можно получить о больном ребенке через справочную приемного отделения?
5. Как осуществляется транспортировка тяжелобольного в отделение?
6. Перечислите основные помещения лечебного отделения детской больницы.
7. Что такое индивидуальный (мельцеровский) бокс?
8. Назовите детские учебно-воспитательные учреждения, в которых проводится лечебно-профилактическая работа.
9. Перечислите основные помещения детской поликлиники.