Офтальмология: учебник для вузов / Под ред. Е.А. Егорова - 2010. - 240 с.
|
|
|
|
ГЛАВА 7. ЗАБОЛЕВАНИЯ СЛЕЗНЫХ ОРГАНОВ
Содержание главы
■ Заболевания слезной железы
• Острый дакриоаденит
• Хронический дакриоаденит
■ Заболевания слезоотводящего аппарата
• Сужение слезной точки
• Выворот слезной точки •Дакриоцистит
■ Синдром «сухого глаза»
Заболевания слезных органов встречаются у 3-6% больных с патологией органа зрения.
ЗАБОЛЕВАНИЯ СЛЕЗНОЙ ЖЕЛЕЗЫ
Среди заболеваний слезной железы наибольшее значение имеет дакриоаденит - воспаление слезной железы. Дакриоаденит может быть острым и хроническим.
Острый дакриоаденит
Заболевание возникает как осложнение общих инфекций (гриппа, ангины, скарлатины, пневмонии, эпидемического паротита и др.). Острый дакриоаденит обычно бывает односторонним, однако воз-
■ можно двустороннее поражение.
Заболевание начинается остро с появления боли, покраснения и отека наружного отдела верхнего века, который опускается и придает глазной щели S-образную форму (рис. 7.1). Глазное яблоко смещается книзу и кнутри, что приводит к диплопии. В зоне проекции пальпебральной части слезной железы обнаруживают
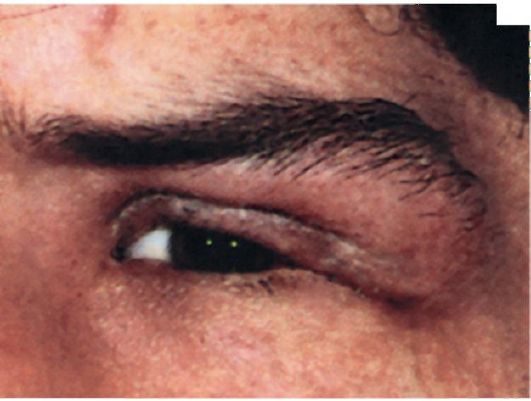
Рис. 7.1. Острый дакриоаденит
гиперемию и отек конъюнктивы. Предушные лимфатические узлы увеличены и болезненны. Заболевание сопровождается лихорадкой и симптомами интоксикации. Обычно заболевание длится около 10-15 дней и имеет доброкачественное течение. В случае образования абсцесса, он может самопроизвольно вскрыться через кожу верхнего века или пальпебральную клетчатку в конъюнктивальную полость. Возможно развитие хронического воспалительного процесса.
Лечение проводят в условиях стационара. В конъюнктивальную полость в течение 2-3 нед закапывают антимикробные (0,05% раствор пиклоксидина или 20% раствор сульфацетамида) препараты, а на ночь закладывают антибактериальные глазные мази (1% тетрациклиновую или эритромициновую). Системное лечение включает антибактериальную (пенициллины, цефалоспорины, аминогликозиды в течение 7-10 сут) и дезинтоксикационную терапию (5% раствор глюкозы с аскорбиновой кислотой). В случае образования абсцесса слезной железы выполняют его дренирование (разрез производят со стороны конъюнктивы параллельно конъюнктивальному своду).
Хронический дакриоаденит
Основное значение в развитии данного заболевания имеют болезнь Микулича, туберкулезное и сифилитическое поражения органа зрения. Возможно возникновение хронического процесса при саркоидозе или псевдотуморозном поражении слезной железы, а также после перенесенного острого дакриоаденита.
Наблюдают увеличение и болезненность слезной железы. При значительном увеличении слезной железы возможны смещение глазного яблока книзу и кнутри, диплопия и экзофтальм. Симптомы острого воспаления отсутствуют. При длительном течении развиваются атрофия слезной железы и снижение ее секреторной функции. Для уточнения диагноза прибегают к постановке специфических серологических проб, компьютерной томографии и аспирационной биопсии.
Лечение основано на этиологическом принципе. При торпидном течении применяют рентгеновское облучение области слезной железы (противовоспалительные дозы). При саркоидозе прибегают к хирургическому лечению. При псевдотуморозном дакриоадените назначают мощную глюкокортикоидную терапию. Симптоматическая терапия сходна с таковой при остром дакриоадените.
ЗАБОЛЕВАНИЯ СЛЕЗООТВОДЯЩЕГО АППАРАТА
Сужение слезной точки
Сужение слезной точки -
одна из наиболее частых причин упорного слезотечения. Основное
значение в развитии заболевания имеет длительное воздействие вредных
внешних факторов (холод, ветер, пыль, дым, пары химических веществ и
т.д.). Пациенты предъявляют жалобы на упорное слезотечение, которое
усиливается при воздействии холода и ветра. При осмотре обнаруживают,
что диаметр просвета слезной точки менее
Выворот слезной точки
Выворот слезной точки возникает при вывороте века. Пациенты предъявляют жалобы на упорное слезотечение. При осмотре слезная точка не погружена в слезное озерцо, а обращена кнаружи. Лечение только хирургическое.
Дакриоцистит
Дакриоцистит - воспаление слезного мешка. Данная патология встречается у 2-7% больных с заболеваниями слезных органов. У женщин дакриоцистит встречается в 6-10 раз чаще, чем у мужчин. Дакриоцистит может протекать в острой и хронической формах. Кроме того, выделяют дакриоцистит новорожденных.
Острый дакриоцистит
Возникает вследствие нарушения проходимости носослезного протока и застоя слезы в слезном мешке. Скопление слезы способствует развитию патогенной флоры (чаще стафилококковой или стрептокок- ковой). Причина затруднения оттока слезы - воспаление слизистой оболочки носослезного протока, которое чаще всего переходит со слизистой носа.
Больные предъявляют жалобы на покраснение, отек и резкую болезненность в области внутреннего угла глазной щели, а также выраженное слезотечение. При осмотре выявляют гиперемию и отек области слезного мешка. При выраженном отеке век возникает сужение глазной щели (рис. 7.2). В начале заболевания при осторожном надавливании на область слезного мешка из слезных точек
выделяется гной. Канальцевая проба в начале процесса положительная, затем канальцевая и носовая пробы отрицательны. Заболевание сопровождается повышением температуры тела, слабостью, головной болью. Через несколько дней может сформироваться абсцесс.
Лечение проводят в условиях стационара. При наличии флюктуации производят дренирование абсцесса и промывание его
полости растворами антисептиков (0,02% раствором нитрофурала). В конъюнктивальный мешок в течение 7-10 сут закапывают антибактериальные лекарственные средства 5-6 раз в сутки. На ночь за нижнее веко закладывают антибактериальные глазные мази. Системно в течение 7-10 дней применяют антибиотики широкого спектра действия (полусинтетические пенициллины, цефалоспорины). При выраженных симптомах интоксикации проводят дезинтоксикационную терапию.
После стихания симптомов острого дакриоцистита больных в течение длительного периода может беспокоить слезотечение. Своевременно проведенное хирургическое лечение восстанавливает отток слезы.
Хронический дакриоцистит
В основном возникает вследствие хронизации острого дакриоцистита, что проявляется слезотечением, слезостоянием по краю нижнего века и гнойным отделяемым из конъюнктивальной полости. При осмотре в области слезного мешка определяют фасолевидное выпячивание мягко-эластической консистенции. При надавливании на область слезного мешка из слезных точек появляется слизистогнойное отделяемое. Конъюнктива век гиперемирована. Канальцевая проба положительная, носовая - отрицательна. При промывании слезных путей жидкость в полость носа не проходит. В редких случаях может возникать водянка слезного мешка, при которой наблюдается настолько выраженное растяжение слезного мешка, что он просвечивает сквозь истонченную кожу.
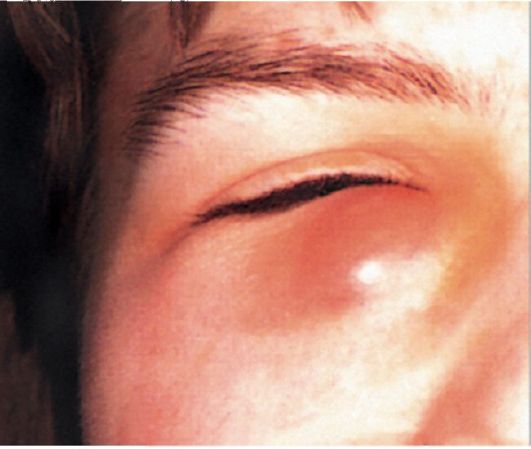
Рис. 7.2. Острый дакриоцистит
Лечение только хирургическое. Проводят дакриоцисториностомию - создание прямого соустья между слезным мешком и полостью носа.
Дакриоцистит новорожденных
Дакриоцистит у новорожденных возникает вследствие наличия мембраны у выходного отверстия носослезного протока. К моменту рождения ребенка эта мембрана подвергается обратному развитию, и в момент первого вдоха она должна разорваться. Однако у 1-7% новорожденных эта мембрана сохранена.
В первые дни жизни ребенка появляется слизисто-гнойное отделяемое из одного или обоих глаз. При надавливании на область слезного мешка из слезных точек выделяется слизь и гной. Канальцевая проба положительная, носовая - отрицательна. При промывании слезных путей жидкость в полость носа не проходит. Возможно осложнение по типу острого флегмонозного дакриоцистита.
Лечение начинают с толчкообразного массажа сверху вниз области слезного мешка, который проводят 3-4 раза в сутки в течение 10-15 дней. Массаж сочетают с последующим закапыванием в конъюнктивальную полость растворов антисептиков (0,02% раствора нитрофурала). При отсутствии положительного эффекта проводят пассивное промывание слезных путей 0,02% раствором нитрофурала в течение 1-2 нед. Если массаж и промывание оказались неэффективными, проводят зондирование с помощью боуменовского зонда.
СИНДРОМ «СУХОГО ГЛАЗА»
Синдром «сухого глаза» - комплекс признаков, обусловленных длительным нарушением стабильности слезной пленки. Синдром «сухого глаза» встречается у 45% пациентов, обращающихся с различными жалобами к офтальмологу. С возрастом частота встречаемости синдрома увеличивается.
Синдром «сухого глаза» развивается вследствие воспалительных заболеваний и ожогов конъюнктивы, неполного смыкания глазной щели, дакриоаденита, экстирпации слезной железы, а также встречается при системных заболеваниях (синдроме Микулича, синдроме Шегрена, ревматоидном артрите, патологическом климаксе, гиповитаминозе A и др.). Кроме того, многие физические и химические
экзогенные факторы оказывают неблагоприятное воздействие на секрецию слезы.
Перикорнеальная слезная пленка состоит из трех слоев: муцинового, слезной жидкости и поверхностного слоя липидов. Синдром «сухого глаза» развивается в тех случаях, когда нарушается секреция одного или нескольких компонентов слезной пленки либо происходит ее дестабилизация под влиянием внешних факторов.
Пациенты предъявляют жалобы на ощущение «инородного тела», сухость глаза (в начале заболевания больные жалуются на слезотечение, усиливающее при воздействии внешних факторов), жжение и зуд. У больных наблюдается колебания остроты зрения и зрительной работоспособности в течение дня. При закапывании индифферентных капель у больных появляется болевая реакция. При осмотре выявляют покраснение и отек конъюнктивы, в тяжелых случаях возможно исчезновение блеска конъюнктивы и роговицы (следствие диффузной эпителиопатии или эрозии роговицы). При биомикроскопии выявляют появление муциновых нитей и дополнительных включений, «загрязняющих» слезную пленку; уменьшение времени разрыва слезной пленки. При проведении пробы Ширмера определяют снижение секреции слезы.
Лечение начинают с устранения этиологического фактора. При невозможности этого проводят симптоматическую терапию, которая базируется на замене отсутствующей слезной жидкости. Препараты «искусственной слезы» закапывают в конъюнктивальный мешок с индивидуальной для каждого больного частотой. На ночь за нижнее веко закладывают гели. При отсутствии эффекта прибегают к хирургическому вмешательству (обтурации слезных точек).