Гистология, эмбриология, цитология: учебник для вузов / Под ред. Э.Г.Улумбекова, Ю.А.Челышева - 3-е изд., - 2009. - 480 с.
|
|
|
|
ГЛАВА 14 МОЧЕВЫДЕЛИТЕЛЬНАЯ СИСТЕМА
Функцию почек обычно рассматривают с точки зрения роли этого органа в выведении из организма азотистых шлаков. Но не менее важна роль почек в поддержании баланса жидкости и электролитов, регуляции артериального давления (АД), кислотно-щелочного гомеостаза. Почка также функционирует как эндокринный орган, секретируя в кровь гормоны и другие биологически активные вещества (эритропоэтин, ренин, простагландины, активную форму витамина D3).
Почка
Почка покрыта тонкой капсулой из плотной волокнистой соединительной ткани (рис. 14-7). Паренхима подразделяется на расположенное кнаружи (у выпуклой поверхности органа) корковое и находящееся под ним мозговое вещество. Рыхлая соединительная ткань образует строму органа (интерстиций).
Корковое вещество почки представлено широким зернистым слоем, расположенным непосредственно под капсулой. Зернистый вид корковому веществу придают присутствующие здесь почечные тельца и извитые канальцы нефронов.
Мозговое вещество почки имеет радиально исчерченный вид, поскольку содержит параллельно идущие нисходящую и восходящую части петли нефронов, собирательные трубочки, кровеносные сосуды. В мозговом веществе различают наружную часть, расположенную непосредственно под корковым веществом, и внутреннюю часть, состоящую из вершин пирамид.
Пирамиды. В совокупности собирательные трубочки и прямые участки нефронов образуют пирамиды мозгового вещества, вершины которых обращены к лоханке почки. Так, собирательные трубочки, сливаясь, направляются к вершине пирамиды. Калибр трубочек увеличивается и образуется собирательный проток (сосочковый канал), открывающийся на вершине сосочка в полость малых почечных чашек. Последние,
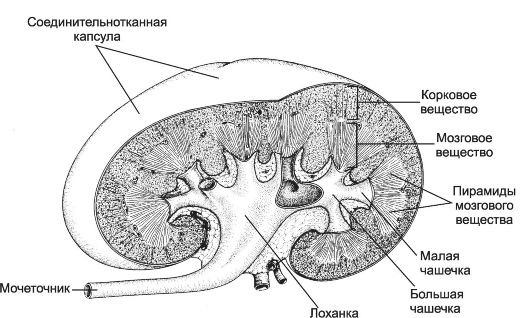 Рис. 14-7. План строения почки. Почка
покрыта соединительнотканной капсулой, под которой расположено корковое
вещество (с выпуклой стороны органа). Под корковым веществом находится
мозговое вещество, организованное в виде пирамид. Основания пирамид
обращены к корковому веществу, а сосочки открываются в малые чашки.
Малые чашки, сливаясь, образуют большие чашки, открывающиеся в лоханку.
От лоханки отходит мочеточник. [17]
Рис. 14-7. План строения почки. Почка
покрыта соединительнотканной капсулой, под которой расположено корковое
вещество (с выпуклой стороны органа). Под корковым веществом находится
мозговое вещество, организованное в виде пирамид. Основания пирамид
обращены к корковому веществу, а сосочки открываются в малые чашки.
Малые чашки, сливаясь, образуют большие чашки, открывающиеся в лоханку.
От лоханки отходит мочеточник. [17]
объединяясь, образуют большие почечные чашки, которые представляют собой ответвления расширенного конца мочеточника - почечной лоханки.
Интерстиций представлен отростчатыми фибробластоподобными интерстициальными клетками и ретикулиновыми волокнами. Последние тесно связаны со стенками сосудов, канальцев нефронов и собирательными трубочками. Интерстициальные клетки синтезируют эритропоэтин и простагландины.
Доля почки. Пирамида мозгового вещества с покрывающей её основание частью коркового вещества составляет долю почки. Почка состоит из 8-18 долей. В каждой доле мозговое вещество внедряется в корковое в виде мозговых лучей. Центральную часть мозгового луча составляет собирательная трубочка, в которую открываются канальцы многих нефронов, отчего она выглядит ветвящейся. Долька почки - мозговой луч вместе с близлежащими почечными тельцами и извитыми канальцами.
Кровоток в почке
В ворота почки входит почечная артерия. Она сразу распадается на междолевые артерии (рис. 14-8, рис. 14-9), направляющиеся к выпуклой поверхности почки. Эти артерии проходят между пирамидами мозгового вещества и могут служить границами долей почки. Примерно на границе между корковым и мозговым веществом междолевые артерии поворачивают под прямым углом, образуя дуговые артерии, располагающиеся в плоскости, параллельной поверхности почки. От дуговых артерий отходят, снова направляясь к выпуклой поверхности, междольковые артерии. Эти артерии определяют границы долек почки в корковом веществе, центральную часть которых составляют мозговые лучи. Артерии почки не имеют анастомозов между собой. Ход венозных сосудов практически повторяет ход артериальных. Первичная капиллярная сеть. От междольковых артерий параллельно поверхности органа ответвляются короткие приносящие артериолы (внутридольковые артериолы); они распадаются на фенестрированные капилляры, формирующие капиллярный клубочек - первичная капиллярная сеть. Клубочки первичной капиллярной сети входят в состав почечных телец, в которых происходят фильтрация плазмы и образование клубочкового фильтрата (первичной мочи). Выносящая артериола собирает кровь из капилляров клубочка. Вторичная капиллярная сеть. В капилляры вторичной сети кровь поступает из первичной капиллярной сети через выносящие артериолы. Эти артериолы переходят в прямые сосуды, залегающие в мозговом веществе. Эти сосуды проходят параллельно канальцам нефронов и собирательным трубочкам, отчего и получили название vasa rectae. Прямые сосуды образуют капилляры вторичной (перитубулярной) сети, оплетающие канальцы петли нефрона. Капилляры перитубулярной сети располагаются в непосредственной близости от канальцев нефронов; в эти капилляры с фенестрированным эндотелием реабсорбируются вещества из просвета канальцев. Из вторичной капиллярной сети также происходит питание ткани почки. Капилляры мозгового вещества переходят в прямые венулы, впадающие в дуговые вены.
Нефрон
Паренхима почки состоит из 1-2 миллионов функциональных структурных единиц - нефронов, а также системы собирательных протоков (рис. 14-9). Нефрон - эпителиальная трубка, начинающаяся от почечного тельца и впадающая в собирательную трубочку. Стенка нефрона построена из однослойного эпителия, клетки которого (в зависимости от выполняемой функции) различны в разных отделах нефрона. В нефроне выделяют несколько отделов: капсула почечного
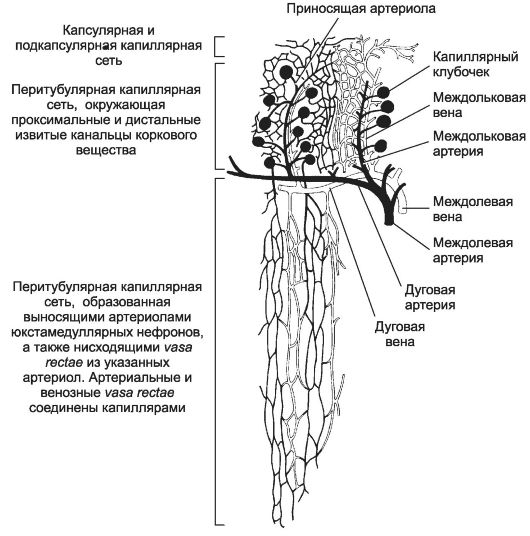 Рис. 14-8. Кровоснабжение почки. Входящая
в почку почечная артерия делится на междолевые, идущие между пирамидами
по направлению к выпуклой поверхности почки. На границе мозгового
вещества с корковым междолевые артерии поворачивают под прямым углом и
переходят в дуговые, располагающиеся параллельно выпуклой поверхности
почки. От дуговых ответвляются междольковые артерии, проходящие между
дольками в корковом веществе. От междольковых отходят внутридольковые
(приносящие артериолы), распадающиеся на капилляры, образующие клубочек
(первичная капиллярная сеть). Капилляры клубочка собираются в выносящие
артериолы, дающие начало вторичной (перитубулярной) капиллярной сети
коркового и мозгового вещества, причём перитубулярные капилляры глубоких
слоёв мозгового вещества имеют прямой ход (vasa rectae). Далее начинается венозное русло; ход вен повторяет ход одноимённых артерий. [17]
Рис. 14-8. Кровоснабжение почки. Входящая
в почку почечная артерия делится на междолевые, идущие между пирамидами
по направлению к выпуклой поверхности почки. На границе мозгового
вещества с корковым междолевые артерии поворачивают под прямым углом и
переходят в дуговые, располагающиеся параллельно выпуклой поверхности
почки. От дуговых ответвляются междольковые артерии, проходящие между
дольками в корковом веществе. От междольковых отходят внутридольковые
(приносящие артериолы), распадающиеся на капилляры, образующие клубочек
(первичная капиллярная сеть). Капилляры клубочка собираются в выносящие
артериолы, дающие начало вторичной (перитубулярной) капиллярной сети
коркового и мозгового вещества, причём перитубулярные капилляры глубоких
слоёв мозгового вещества имеют прямой ход (vasa rectae). Далее начинается венозное русло; ход вен повторяет ход одноимённых артерий. [17]
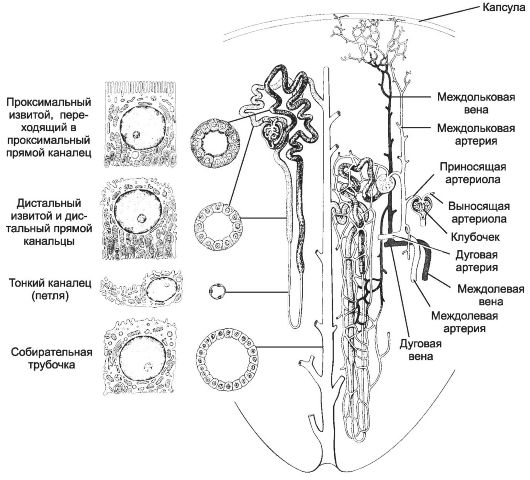 Рис. 14-9. Нефрон. Строение отделов и связь с кровеносными сосудами. От
капсулы клубочка (капилляры первичной сети) начинается проксимальный
извитой каналец, переходящий в проксимальный прямой. Оба отдела нефрона
состоят из высокого кубического каёмчатого эпителия, клетки которого
имеют выраженную базальную исчерченность и много митохондрий. Дистальные
канальцы (прямой и извитой) образованы кубическими клетками с базальной
исчерченностью и малым количеством микроворсинок. Тонкий каналец имеет
узкий просвет и состоит из уплощённых эпителиальных клеток. Канальцы
нефрона оплетены капиллярами перитубулярной (вторичной) сети, которые
дают начало венозному руслу. Собирательные трубочки имеют широкий
просвет и образованы кубическим эпителием. [17]
Рис. 14-9. Нефрон. Строение отделов и связь с кровеносными сосудами. От
капсулы клубочка (капилляры первичной сети) начинается проксимальный
извитой каналец, переходящий в проксимальный прямой. Оба отдела нефрона
состоят из высокого кубического каёмчатого эпителия, клетки которого
имеют выраженную базальную исчерченность и много митохондрий. Дистальные
канальцы (прямой и извитой) образованы кубическими клетками с базальной
исчерченностью и малым количеством микроворсинок. Тонкий каналец имеет
узкий просвет и состоит из уплощённых эпителиальных клеток. Канальцы
нефрона оплетены капиллярами перитубулярной (вторичной) сети, которые
дают начало венозному руслу. Собирательные трубочки имеют широкий
просвет и образованы кубическим эпителием. [17]
тельца, окружающая капиллярный клубочек; проксимальный извитой и проксимальный прямой канальцы, тонкий каналец; дистальный прямой и дистальный извитой канальцы. Проксимальный прямой, тонкий и дистальный прямой канальцы образуют нисходящую и восходящую части петли нефрона. Дистальный прямой каналец возвращается к собственному почечному тельцу и контактирует с ним; далее он переходит в дистальный извитой, впадающий в собирательную трубочку. Разные отделы нефрона закономерно расположены либо в корковом, либо в мозговом веществе. В корковом веществе располагаются: почечное тельце, проксимальный и дистальный извитые канальцы, окружён- ные капиллярами вторичной капиллярной сети. В мозговом веществе располагается петля нефрона и собирательные трубочки, также сопровождаемые капиллярами вторичной сети.
Типы нефронов. Различают два основных типа нефронов - кортикальный и юкстамедуллярный; 85% всех нефронов - кортикальные. У кортикального нефрона почечное тельце находится в наружной части коркового вещества, а петля нефрона (короткая у большинства нефронов) располагается в пределах наружной части мозгового вещества. Почечное тельце юкстамедуллярного нефрона расположено на границе с мозговым веществом. Большинство юкстамедуллярных нефронов имеет длинную петлю нефрона, проникающую глубоко в мозговое вещество, вплоть до верхушек пирамид.
ПОЧЕЧНОЕ ТЕЛЬЦЕ И ФИЛЬТРАЦИЯ
Почечное тельце (рис. 14-10) состоит из капиллярного клубочка (примерно 50 капиллярных петель) и его эпителиальной капсулы. Область, где в тельце входит приносящая и выходит выносящая артериолы, называют сосудистым полюсом. В почечном тельце происходят фильтрация плазмы и образование первичной мочи (ультрафильтрата, или клубочкового фильтрата). Объём первичной мочи составляет 10% объ- ёма крови, протекающей по капиллярам клубочка: это приблизительно 180 л/сутки.
Капсула клубочка состоит из двух листков: наружного (париетального) и внутреннего (висцерального). Между листками имеется полость, куда из просвета кровеносных капилляров поступает клубочковый фильтрат. Полость капсулы открывается в проксимальный извитой каналец. Наружный листок капсулы, состоящий из однослойного плоского эпителия, ограничивает капсулярное пространство снаружи. Внутренний листок капсулы: образующие его подоциты прикреплены к наружной поверхности капилляров клубочка (рис. 14-11) и вместе с эндотелием и базальной мембраной, общей для капилляра и подоцитов, участвуют в процессе фильтрации. Подоциты содержат ядро неправильной формы с
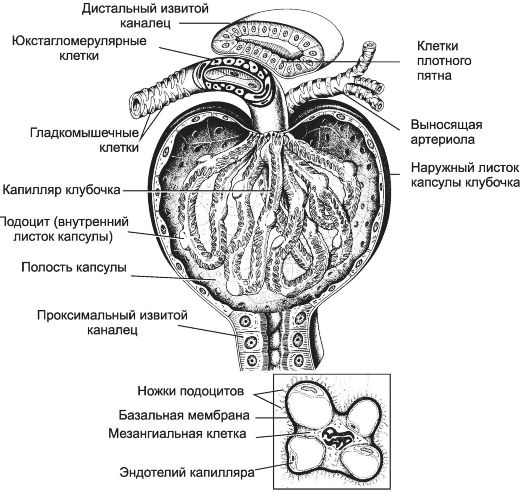 Рис. 14-10. Почечное тельце. На рисунке внизу показана локализация мезангиальных клеток между капиллярными петлями клубочка. [17]
Рис. 14-10. Почечное тельце. На рисунке внизу показана локализация мезангиальных клеток между капиллярными петлями клубочка. [17]
глубокими инвагинациями, хорошо развитый комплекс Гольджи, микротрубочки и филаменты, которых особенно много в отростках клеток. От тела подоцита отходят отростки, или ножки подоцитов. Отростки ветвятся, в результате на поверхности капилляра образуется лабиринт из щелей между ножками подоцитов, прикрепляющихся к базальной мембране, - фильтрационные щели (рис. 14-12). Они имеют ширину около 25 нм и затянуты щелевыми диафрагмами (сеть с ячейками размером около 10 нм). Через фильтрационные щели могут проходить молекулы веществ с массой не более 50 кД.
Фильтрационный барьер состоит из эндотелия капилляров, базальной мембраны и фильтрационных щелей между ножками подоцитов.
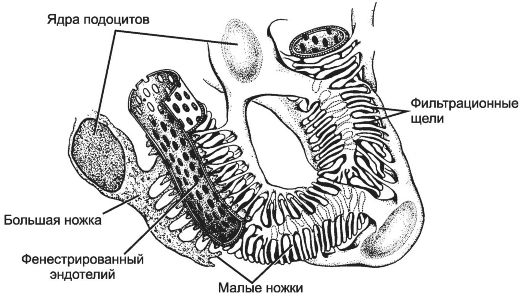 Рис. 14-11. Связь подоцитов с эндотелием капилляров. Подоциты
- видоизменённые эпителиальные клетки внутреннего листка капсулы. Они
образуют большие ножки, от которых отходят многочисленные нитевидные
малые ножки. Уплощённые эндотелиальные клетки капилляров клубочка имеют
многочисленные фенестры. Между внутренним листком капсулы и эндотелием
капилляров формируется общая базальная мембрана. [17]
Рис. 14-11. Связь подоцитов с эндотелием капилляров. Подоциты
- видоизменённые эпителиальные клетки внутреннего листка капсулы. Они
образуют большие ножки, от которых отходят многочисленные нитевидные
малые ножки. Уплощённые эндотелиальные клетки капилляров клубочка имеют
многочисленные фенестры. Между внутренним листком капсулы и эндотелием
капилляров формируется общая базальная мембрана. [17]
Фильтрационные щели, затянутые щелевыми диафрагмами - главная часть барьера. Поток жидкости сквозь барьер обеспечивается её гидростатическим давлением. Это давление понижается онкотическим давлением белков плазмы. Эндотелиальные клетки капилляров клубочка максимально уплощены, за исключением области, содержащей ядро. Уплощённая часть клетки содержит не затянутые диафрагмой фенестры полигональной формы диаметром 70-90 нм, занимающие примерно 30% всей поверхности клетки. В результате плазма крови непосредственно контактирует с базальной мембраной. Базальная мембрана толщиной до 300 нм, общая для подоцитов и эндотелия капилляров, формируется в основном за счёт синтетической деятельности подоцитов. В базальной мембране различают три слоя, средний из которых - наиболее толстый и электронно-плотный. Основу базальной мембраны образует мелкоячеистая сеть, образованная молекулами коллагена типа IV, ламинина, нидогена. Отрицательно заряженные цепи гепарансульфата, присутствующие в составе протеогликанов базальной мембраны, препятствует прохождению сквозь неё анионных белков плазмы. Вещества с M до 10 кД проходят через
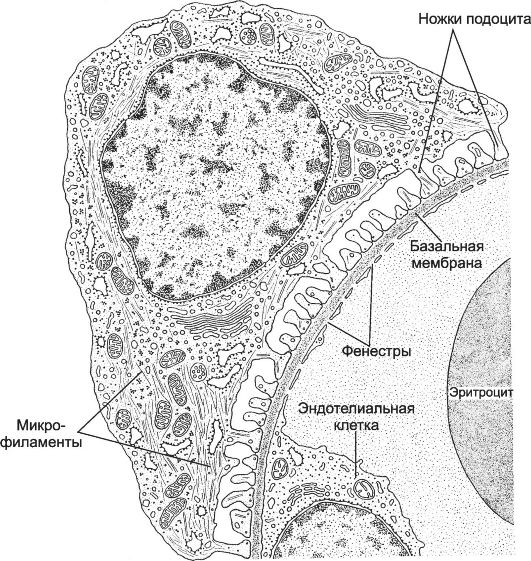 Рис. 14-12. Фильтрационный барьер. Малые
ножки подоцитов прикрепляются к трёх- слойной базальной мембране, общей
для подоцитов и эндотелия капилляров клубочка. Между ножками подоцитов
имеются узкие (30-40 нм) фильтрационные щели, затянутые фильтрационной
диафрагмой - главным компонентом барьера. [17]
Рис. 14-12. Фильтрационный барьер. Малые
ножки подоцитов прикрепляются к трёх- слойной базальной мембране, общей
для подоцитов и эндотелия капилляров клубочка. Между ножками подоцитов
имеются узкие (30-40 нм) фильтрационные щели, затянутые фильтрационной
диафрагмой - главным компонентом барьера. [17]
базальную мембрану свободно, а более 50 кД - в ничтожных количествах.
Щелевая диафрагма. Различные белки (в частности, нефрин и подоцин), входящие в состав щелевой диафрагмы (мембраны) образуют не просто статичный фильтр, но и составляют динамичный комплекс, поддерживающий структуры фильтрационного барьера.
Мезангиальные клетки. Внутренний листок капсулы не покрывает полностью каждый отдельный капилляр клубочка. Между капиллярами, не имеющими в таких местах общей с эпителием базальной мембраны, располагаются клетки отростчатой формы - мезангиальные клетки. Мезангиальные клетки имеют рецепторы ангиотензина II, атриопептина и вазопрессина, а в цитоплазме мезангиальных клеток в большом количестве присутствуют микрофиламенты. Благодаря этим обстоятельствам, мезангиальные клетки, сокращаясь, уменьшают площадь поверхности стенки капилляров, через которую происходит фильтрация.
КАНАЛЬЦЫ НЕФРОНА И РЕАБСОРБЦИЯ
Каналец нефрона начинается от почечного тельца (см. рис. 14-10) и содержит в просвете первичную мочу. В разных отделах канальца эпителиальные клетки имеют особенности строения в зависимости от того, что именно реабсорбируется в данном отделе (см. рис. 14-9). Суточный объём реабсорбции в канальцах нефрона и собирательных трубочках приближается к объёму первичной мочи (178-179 л/сутки). В то же время через клетки канальцев в просвет канальца поступают вещества из кровеносных капилляров вторичной капиллярной сети (секреция).
Особенности организации эпителия канальцев. В апикальных частях соседние клетки образуют обширные плотные контакты. Ниже области контактов клетки отделены друг от друга латеральным межклеточным пространством. Это пространство функционально продолжается в окружающее каналец интерстициальное (перитубулярное) пространство. Базальная мембрана эпителия не препятствует транспорту веществ в эти пространства.
Реабсорбция различных веществ (рис. 14-14) осуществляется путём активного транспорта, тогда как вода выходит из канальцев пассивно. При этом имеет значение разница в осмотическом давлении между просветом канальцев и окружающими каналец структурами, т.е. капиллярами вторичной сети, а также разница в осмотическом давлении между корковым и мозговым веществом.
Проксимальный каналец
Стенка канальца образована кубическим эпителием. На боковых поверхностях клетки имеются складки, так что между соседними клетками образуются интердигитации. Между клетками канальца в апикальной части формируются плотные контакты, отделяющие межклеточное пространство от просвета канальца. Из просвета проксимальных извитых канальцев в окружающие их кровеносные капилляры
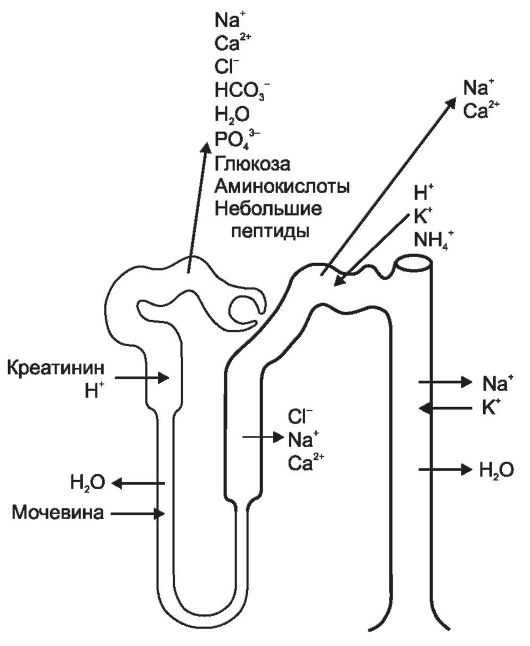 Рис. 14-14. Функции канальцев нефрона. В отделах нефрона происходит реабсорбция различных веществ из первичной мочи. Основное количество ионов (Na+, Cl-, HCO3-, Ca2+)
реабсорбируется в проксимальных и дистальных канальцах. Глюкоза,
аминокислоты, небольшие белковые молекулы полностью реабсорбируются в
проксимальном извитом канальце. Креатинин секретируется в просвет
проксимального канальца. Ионы K+, H+, NH4+ поступают в
основном в дистальный каналец. Вода реабсорбируется в проксимальном
канальце, тонком отделе петли, в собирательных трубочках. [17]
Рис. 14-14. Функции канальцев нефрона. В отделах нефрона происходит реабсорбция различных веществ из первичной мочи. Основное количество ионов (Na+, Cl-, HCO3-, Ca2+)
реабсорбируется в проксимальных и дистальных канальцах. Глюкоза,
аминокислоты, небольшие белковые молекулы полностью реабсорбируются в
проксимальном извитом канальце. Креатинин секретируется в просвет
проксимального канальца. Ионы K+, H+, NH4+ поступают в
основном в дистальный каналец. Вода реабсорбируется в проксимальном
канальце, тонком отделе петли, в собирательных трубочках. [17]
перекачивается 80% ионов натрия и хлора, а также вода, практически вся глюкоза и весь отфильтрованный в почечных тельцах белок. В проксимальном канальце в его просвет секретируются лекарственные препараты и их метаболиты, а также креатинин. Эпителий извитого отдела. Для клеток характерно крупное округлое ядро, множество пиноцитозных пузырьков, вакуолей, масса митохондрий и лизосом. На апикальной поверхности клетки имеются мно-
гочисленные микроворсинки, образующие щёточную каёмку. Между основаниями микроворсинок отходят трубки - апикальные (верхушечные) канальцы. Молекулы белка попадают в апикальные канальцы, которые отрываются от плазмолеммы с образованием апикальных пузырьков, сливающихся с лизосомами. Полипептиды расщепляются до аминокислот, которые транспортируются из клетки с помощью специальных белков через базолатеральную поверхность. Мембрана базальной части формирует глубокие впячивания, увеличивающие площадь мембраны для транспорта веществ. Во всем объёме клетки, за исключением её апикальной части, присутствует множество митохондрий, ориентированных вдоль апикально-базальной оси клетки. Прямой отдел. В прямом отделе проксимальный каналец имеет в целом такую же структуру, что и в извитом. Клетки в этом отделе нефрона ниже, имеют меньше боковых складок. Количество микроворсинок постепенно снижается по мере приближения к тонкому отделу.
Петля нефрона
Тонкий отдел петли. Стенка канальца в этом отделе нефрона представлена плоскими эпителиальными клетками неправильной формы; их центральная ядросодержащая часть выступает в просвет. Клетки содержат незначительное количество лизосом и телец с липофусцином, а также филаменты, как отдельные, так и образующие пучки. Клетки формируют боковые отростки, переплетающиеся между собой; между отростками соседних клеток формируются специализированные контакты. Для клеток характерно наличие немногочисленных микроворсинок различной длины, а также одной реснички.
Реабсорбция воды. В плазмолемме эпителиальных клеток тонкого отдела петли, как и в проксимальном канальце, имеются водные каналы, образованные аквапорином 1. Вокруг канальца создаётся гипертоническая среда, что вызывает выход воды из его просвета по осмотическому градиенту. Мозговое вещество почки - уникальная область, характеризующаяся высоким перепадом осмолярности. В наиболее глубоких отделах мозговой части почки осмолярность в 5 раз превышает осмолярность коры. Перепад осмолярности - главная причина реабсорбции воды. В просвет тонкого канальца путём секреции поступает мочевина.
Толстый отдел петли, или дистальный прямой каналец, образован кубическим эпителием. Клетки имеют немногочисленные короткие микроворсинки. Боковые отростки и базальные интердигитации более выражены, чем у клеток проксимального канальца. В клетках толстого отдела присутствует умеренное количество лизосом и мультивезикулярных телец; в апикальной части клеток имеются небольшие вакуоли. В базальной части клеток между впячиваниями цитолеммы можно видеть огромное количество удлинённых митохондрий. И то, и другое необходимо, чтобы обеспечить мощный транспорт ионов Na+ и Cl- из
просвета канальца в окружающую ткань. В то же время стенка канальца непроницаема для воды, которая остаётся в канальце.
Дистальный извитой каналец
По структуре это тот же толстый отдел петли нефрона. Здесь происходит транспорт ионов Na+ из просвета канальца в обмен на ионы H+; в то же время в каналец поступают ионы K+ и NH4+. В результате происходит закисление мочи. С помощью Na+/СГ-котранспортёра ионы Na+ и Cl- переносятся через апикальную мембрану клеток. Через базолатеральную мембрану Na+ выводится из клетки с участием Na+,K+- АТФазы. Клетки дистальных извитых канальцев - мишени альдостерона. Альдостерон усиливает реабсорбцию Na+, что в конечном итоге способствует увеличению артериального давления.
СОБИРАТЕЛЬНЫЕ ТРУБОЧКИ И ПРОТОКИ
Из дистального извитого канальца моча поступает в собирательные трубочки. Углубляясь в мозговое вещество, собирательные трубочки переходят в собирательные протоки.
Собирательные трубочки - каналы с широким просветом и стенкой, образованной высокими кубическими клетками. Большинство из них относится к светлым, или главным, среди которых рассеяны одиночные вставочные клетки (тёмные). Со стороны просвета собирательной трубочки главные клетки имеют гладкую поверхность и одну (иногда две) ресничку. Апикальная мембрана вставочных клеток образует множество мелких уплощённых выростов. В цитоплазме этих клеток содержится много митохондрий. По мере увеличения калибра собирательных трубочек вставочные клетки постепенно исчезают. В собирательных трубочках происходит завершающий этап реабсорбции воды и концентрирование мочи. Вода выходит из трубочек через водные каналы, образованные аквапоринами.
Собирательные протоки. Их стенка образована цилиндрическим эпителием. Большинство его клеток относится к светлому (главному) типу; среди них встречаются тёмные (вставочные) клетки. Светлые клетки имеют короткие микроворсинки и одну ресничку. Эпителий собирательных протоков переходит в эпителий, выстилающий сосочек.
ЮКСТАГЛОМЕРУЛЯРНЫЙ КОМПЛЕКС
Регуляция функции нефрона осуществляется с помощью элементов юкстагломерулярного (околоклубочкового) комплекса (рис. 14-17). В юкстагломерулярном комплексе различают плотное пятно, юкстагломерулярные и экстрагломерулярные мезангиальные клетки. В совокупности все три компонента регулируют функцию данного нефрона.
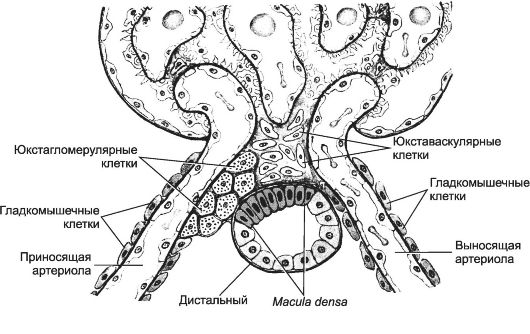
Рис. 14-17. Юкстагломерулярный комплекс образован тремя типами клеток, расположенных у корня клубочка. Первый тип - юкстагломерулярные клетки - видо- изменённые и содержащие гранулы ГМК средней оболочки приносящей артериолы. Второй тип - экстрагломерулярные мезангиальные клетки, расположенные между приносящей и выносящей артериолами. Третий тип - эпителиальные клетки дистального канальца в месте его контакта с корнем клубочка (клетки плотного пятна). [17]
Юкстагломерулярный комплекс интенсивно иннервирован, к юкстагломерулярным клеткам подходят многочисленные адренергические волокна.
Плотное пятно образовано клетками дистального извитого канальца в области его перегиба между приносящей и выносящей артериолами клубочка. Клетки плотного пятна имеют сравнительно большую высоту, ядра смещены к основанию клеток. Эти клетки тесно контактируют с юкстагломерулярными и юкставаскулярными клетками, поскольку в этом участке канальца отсутствует базальная мембрана. Юкстагломерулярные клетки - видоизменённые ГМК средней оболочки приносящей артериолы. Они имеют полигональную форму и округлое, а не вытянутое, как у ГМК, ядро. У юкстагломерулярных клеток хорошо развиты гранулярная эндоплазматическая сеть и комплекс Гольджи. В цитоплазме отсутствуют характерные для ГМК филаменты, но имеется большое количество как отдельных, так и образующих агрегаты секреторных гранул, содержащих ренин.
Ренин гидролизует циркулирующий в крови ангиотензиноген, в результате чего образуется ангиотензин I. В капиллярах лёгкого из ангиотензина I образуется мощный вазоконстриктор ангиотензин II. В артериолах ангиотензин II вызывает сокращение ГМК, результатом чего являются уменьшение просвета артериол и подъём артериального давления (АД). Дополнительный фактор, повышающий АД, - угнетение ангиотензином II клубочковой фильтрации. Ангиотензин II стимулирует образование альдостерона, который усиливает реабсорбцию натрия в дистальных извитых канальцах. Задержка в организме натрия (и как следствие - задержка в организме воды) способствует повышению АД.
Экстрагломерулярные мезангиальные клетки образуют скопление (полюсную подушку) между плотным пятном и клубочком в углублении между приносящей и выносящей артериолами. Для клеток полюсной подушки характерны неправильная форма, бледное ядро, филаменты в цитоплазме, а также длинные отростки. К настоящему времени функция клеток остаётся неустановленной.
ФУНКЦИИ ПОЧКИ
Почки регулируют объём и химический состав плазмы (внеклеточной жидкости). Это достигается выведением продуктов обмена из плазмы при её фильтрации с последующей реабсорбцией необходимых веществ и массовыми потоками воды, ионов и низкомолекулярных веществ через эпителий канальцев нефрона и собирательных трубочек. Эндокринная функция. Почка синтезирует и секретирует в кровь ренин, эритропоэтин, активную форму витамина D3, метаболиты арахидоновой кислоты. Простагландины синтезируют интерстициальные клетки, расположенные в мозговом веществе почки между канальцами петли нефрона, собирательными трубочками и vasa rectae. Простагландин E2 вызывает расслабление ГМК кровеносных сосудов почки. Активная форма витамина D3 - кальцитриол - образуется в клетках проксимальных извитых канальцев. Эритропоэтин синтезируется клетками интерстиция мозгового вещества, которые реагируют на тканевую гипоксию. У плода источником эритропоэтина является печень.
Мочевыводящие пути
Мочевыводящие пути - почечные чашечки, лоханки, мочеточники, мочевой пузырь, мочеиспускательный канал. Их строение, за исключением мочеиспускательного канала, в общих чертах сходно. Стенка мочевыводящих путей состоит из слизистой, подслизистой, мышечной и наружной соединительнотканной оболочек. Слизистая оболочка образована переходным эпителием и собственным слоем. Переходный эпителий. Клетки поверхностного слоя переходного эпителия имеют округлую или куполообразную форму (рис. 14-22).
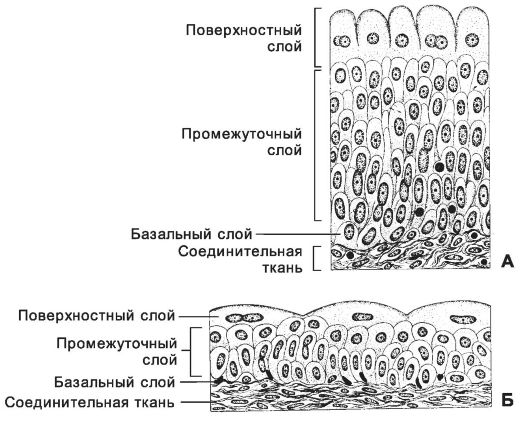 Рис. 14-22. Переходный эпителий мочевого пузыря. А - при нерастянутой стенке; Б - при растянутой стенке органа. [17]
Рис. 14-22. Переходный эпителий мочевого пузыря. А - при нерастянутой стенке; Б - при растянутой стенке органа. [17]
Плазмолемма апикальной части этих клеток содержит специальные пластинки полигональной формы (рис. 14-23), благодаря чему на поверхности клеток формируется разветвлённая сеть микроскладок. Складки расправляются по границам между пластинками при растяжении стенки органа, так что клетки уплощаются и вытягиваются, а эпителий в целом становится тоньше. Между клетками эпителия формируются плотные контакты, что предотвращает проникновение содержимого в подлежащую ткань.
ПОЧЕЧНЫЕ ЧАШЕЧКИ И ЛОХАНКИ
Почечные чашечки и лоханки отличаются от прочих отделов наиболее низким переходным эпителием; очень тонкий собственный слой слизистой оболочки незаметно переходит в более рыхлую подслизистую оболочку. Довольно тонкая мышечная оболочка содержит внутренний слой продольно расположенных и наружный слой циркулярно ориентированных ГМК.
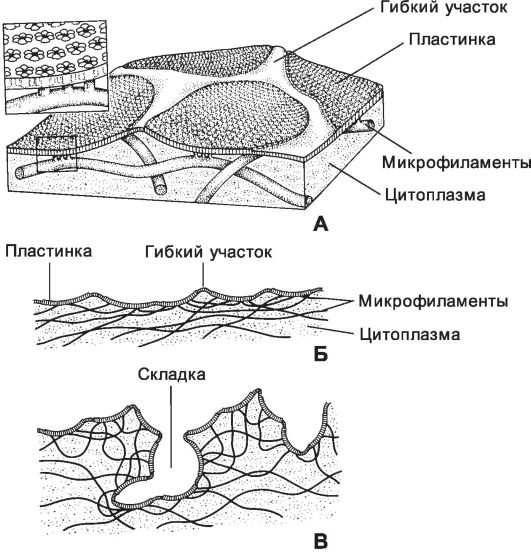 Рис. 14-23. Пластинчатая структура цитолеммы клеток поверхностного слоя переходного эпителия. А -
строение пластинок и их связь с микрофиламентами цитоплазмы. На вставке
показана гексагональная организация отдельных частиц, составляющих
пластинку; Б - при растяжении стенки мочевого пузыря цитолемма имеет сглаженную поверхность; В -
при расслаблении стенки органа микрофиламенты перераспределяются так,
что клеточная мембрана складывается по гибким участкам между
пластинками. [17]
Рис. 14-23. Пластинчатая структура цитолеммы клеток поверхностного слоя переходного эпителия. А -
строение пластинок и их связь с микрофиламентами цитоплазмы. На вставке
показана гексагональная организация отдельных частиц, составляющих
пластинку; Б - при растяжении стенки мочевого пузыря цитолемма имеет сглаженную поверхность; В -
при расслаблении стенки органа микрофиламенты перераспределяются так,
что клеточная мембрана складывается по гибким участкам между
пластинками. [17]
МОЧЕТОЧНИК
Стенка мочеточника состоит из слизистой, подслизистой, мышечной и наружной оболочек (рис. 14-24).
Слизистая оболочка мочеточника собрана в продольные складки. Переходный эпителий состоит из 6-8 слоёв клеток. В собственном слое слизистой оболочки, представленном соединительной тканью, присутствуют в основном коллагеновые и отдельные эластические волокна, изредка
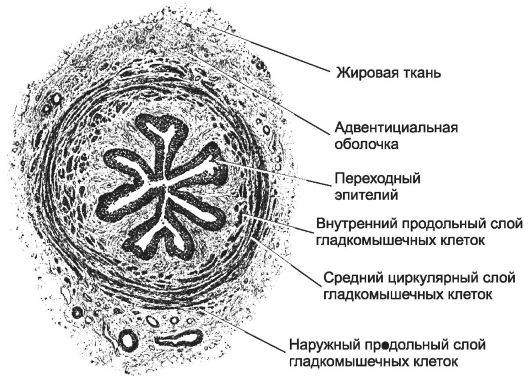 Рис. 14-24. Мочеточник. Для
слизистой оболочки характерны переходный эпителий и отсутствие
мышечного слоя. В собственном слое встречаются лимфатические фолликулы. В
подслизистой оболочке нижней части мочеточника имеются мелкие
альвеолярно-трубчатые железы. Мышечная оболочка в верхних двух третях
состоит из двух слоёв ГМК (внутреннего продольного и наружного
циркулярного), в нижней трети снаружи появляется третий слой с
продольным расположением ГМК. [17]
Рис. 14-24. Мочеточник. Для
слизистой оболочки характерны переходный эпителий и отсутствие
мышечного слоя. В собственном слое встречаются лимфатические фолликулы. В
подслизистой оболочке нижней части мочеточника имеются мелкие
альвеолярно-трубчатые железы. Мышечная оболочка в верхних двух третях
состоит из двух слоёв ГМК (внутреннего продольного и наружного
циркулярного), в нижней трети снаружи появляется третий слой с
продольным расположением ГМК. [17]
встречаются лимфатические фолликулы. Мышечный слой слизистой оболочки отсутствует. Вблизи мышечной оболочки собственный слой слизистой оболочки становится более рыхлым; эту часть иногда выделяют в отдельную оболочку - подслизистую. В подслизистой оболочке нижней части мочеточника имеются мелкие альвеолярно-трубчатые железы. Мышечная оболочка в верхних двух третях мочеточника состоит из двух слоёв ГМК: внутреннего (продольного) и наружного (циркулярного); в нижней трети снаружи добавляется третий слой (продольный). Адвентициальная оболочка представлена волокнистой соединительной тканью, содержащей много эластических волокон. По периферии оболочка сливается с прилежащей рыхлой соединительной тканью.
МОЧЕВОЙ ПУЗЫРЬ
Стенка мочевого пузыря состоит из трёх оболочек: слизистой, мышечной и наружной соединительнотканной. Слизистая оболочка образо-
вана наиболее высоким переходным эпителием и собственным слоем. Мышечный слой слизистой оболочки плохо выражен (или вообще отсутствует) и представлен немногочисленными ГМК. Собственный слой слизистой оболочки содержит большое количество коллагеновых и единичные эластические волокна. Наружная его часть состоит из более рыхлой ткани с высоким содержанием эластических волокон; иногда её также выделяют в отдельную оболочку - подслизистую. Последняя, а также сокращение подлежащих слоёв ГМК обусловливают складчатость слизистой оболочки. Мышечная оболочка состоит из трёх слоёв; в среднем из них большинство ГМК имеет циркулярный ход, в наружном и внутреннем - продольный. Адвентициальная оболочка также характеризуется обилием эластических волокон. На верхнезадней поверхности органа она замещается серозной оболочкой. Иннервация мочевого пузыря осуществляется парасимпатическими и симпатическими нейронами, а также чувствительными нейронами спинномозговых узлов. В стенке органа присутствуют как интрамуральные ганглии, так и отдельные нейроны вегетативной нервной системы.
МОЧЕИСПУСКАТЕЛЬНЫЙ КАНАЛ
Мочеиспускательный канал (уретра) - идущая от мочевого пузыря трубка. Мужская уретра проходит в половом члене и участвует в половой функции (строение мужской уретры см. в главе 15). Женская уретра - трубка длиной 2-6 см; её стенка состоит из слизистой и мышечной оболочек. Слизистая оболочка образует продольные складки. Эпителий большей части уретры - многослойный (многорядный) цилиндрический; в начальной части (около мочевого пузыря) - переходный, а в области наружного отверстия - многослойный плоский. Собственный слой слизистой оболочки содержит мелкие железы, многочисленные эластические волокна и хорошо развитые венозные сплетения. Внутренний слой мышечной оболочки образован продольно ориентированными ГМК, наружный - циркулярно; у наружного отверстия уретры появляются и поперечно-полосатые мышечные волокна, формируя наружный сфинктер.