Офтальмология: учебник для вузов / Под ред. Е.А. Егорова - 2010. - 240 с.
|
|
|
|
ГЛАВА 17. ИЗМЕНЕНИЯ ВНУТРИГЛАЗНОГО ДАВЛЕНИЯ
Содержание главы
• Общие сведения о внутриглазном давлении
■ Глаукома
• Врожденная глаукома
• Открытоугольная глаукома
• Закрытоугольная глаукома
• Вторичная глаукома
■ Офтальмогипертензия
■ Гипотония глазного яблока
Общие сведения о внутриглазном давлении
Сферическую форму глазного яблока и правильное расположение его внутренних структур обеспечивает определенный уровень внутриглазного давления. Величина внутриглазного давления зависит от упругости оболочек глазного яблока и объема его содержимого. Ригидность оболочек глаза - величина постоянная, поэтому изменение внутриглазного давления обусловлено только динамикой объема содержимого глаза, в основном внутриглазной жидкостью.
Уровень внутриглазного давления каждого человека относительно стабилен. Имеют место его колебания в течение суток, амплитуда которых в норме не превышает 4-5 мм рт.ст. Как правило, давление максимально в ранние утренние часы, к вечеру оно снижается и достигает минимальных значений ночью.
• Истинное внутриглазное давление составляет у разных людей от 9 до
•
Тонометрическое давление больше за счет того, что оно учитывает
упругость оболочек глаза. Нормальное давление, определяемое с помощью
тонометра Маклакова, находится в пределах от 17 до
Значительные изменения уровня внутриглазного давления возникают при нарушении циркуляции водянистой влаги. Скорость продукции водянистой влаги контролируется гипоталамусом и вегетативной нервной системой. На ее отток влияют колебания тонуса цилиарной мышцы и состояние трабекулярного аппарата.
Водянистая влага непрерывно продуцируется эпителием отростков цилиарного тела и поступает сначала в заднюю камеру, а затем через зрачок переходит в переднюю камеру глаза. В углу передней камеры (рис. 17.1) расположен трабекулярный аппарат, через отверстия которого водя- нистая влага фильтруется в склеральный синус (шлеммов канал). Из шлеммова канала влага по 20-30 коллекторным канальцам оттекает в эписклеральные вены. Трабекулу, шлеммов канал и коллекторные каналы называют дренажной системой глаза. По дренажной системе глаза оттека-
ет 85% внутриглазной жидкости. Около 15% водянистой влаги оттекает из глаза, просачиваясь через строму цилиарного тела и склеру в увеальные и склеральные вены. Этот путь оттока водянистой влаги называют увеосклеральным.
К гидродинамическим показателям относят внутриглазное давление, давление оттока, минутный объем водянистой влаги и коэффициент легкости ее оттока из глаза.
'Давление оттока - разность между истинным внутриглазным давлением и давлением в эписклеральных венах.
• Минутный объем водянистой влаги - скорость оттока водянистой влаги, выраженная в кубических миллиметрах за 1 мин (обозначают буквой F). Величину F вычисляют математически. В норме минутный объем водянистой влаги составляет от 1,5 до 4 мм3/ мин.
• Коэффициент легкости оттока (обозначают буквой С) показывает, какой объем жидкости оттекает из глаза за 1 мин на
Патологические изменения уровня внутриглазного давления происходят при глаукоме, офтальмогипертензии и гипотонии глаза.
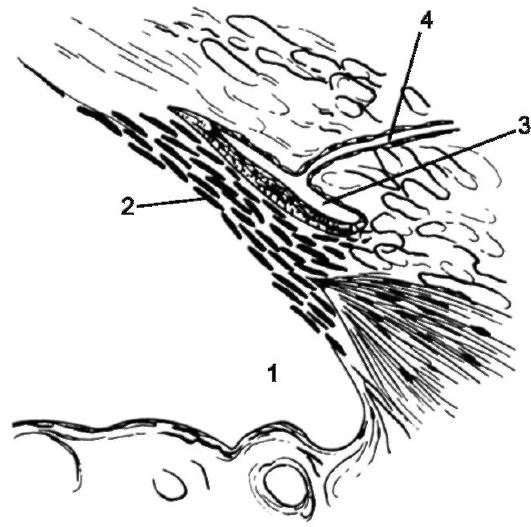
Рис. 17.1. Строение угла передней камеры: 1 - угол передней камеры; 2 - трабекула; 3 - шлеммов канал; 4 - коллекторный каналец
ГЛАУКОМА
Глаукома - группа хронических заболеваний глаза, которые харак- теризуются повышением внутриглазного давления, прогрессирующей атрофией зрительного нерва и нарушением зрительных функций. Заболеваемость глаукомой в среднем составляет 1:1000. Глаукома приводит к необратимой потере зрительных функций: более 15% слепых потеряли зрение от глаукомы.
Общий патогенез
Нарушение оттока водянистой влаги приводит к повышению внутриглазного давления выше толерантного для уровня конкретного человека. Постепенно решетчатая пластинка склеры прогибается кзади, вызывая ущемление волокон и сосудов зрительного нерва. Атрофия нервных волокон приводит к глаукомной оптической нейропатии, которая характеризуется экскавацией диска зрительного нерва на глазном дне и прогрессирующим нарушением зрительных функций. Изменения зрения при глаукоме возникают незаметно для больного и медленно прогрессируют. Первоначально возникают характерные дефекты поля зрения (сужение поля зрения вплоть до трубочного и появление парацентральных скотом), а снижение остроты зрения происходит на более поздних стадиях заболевания.
Классификация
Выделяют следующие разновидности глаукомы:
- по происхождению различают первичную и вторичную глаукому (первичная глаукома - самостоятельное заболевание, а вторичная - осложнение других заболеваний).
- по возрасту пациента выделяют врожденную и глаукому взрослых;
- по механизму развития различают открытоугольную, закрытоугольную и глаукому с дисгенезом угла передней камеры;
- по уровню внутриглазного давления глаукому подразделяют на гипертензивную и нормотензивную;
- по степени поражения зрительного нерва выделяют начальную, развитую, далекозашедшую и терминальную стадии глаукомы;
- по течению болезни различают стабилизированную и нестабилизированную глаукому.
Стадии глаукомы. При определении стадии глаукомы принимают во внимание состояние носовой границы поля зрения (в норме - 60?) и диска зрительного нерва (рис. 17.2).
• Стадия 1(начальная). Сужение поля зрения с носовой стороны не превышает 10?, а экскавация диска зрительного нерва не доходит до его края.
• Стадия II (развитая). Поле зрения в носовом сегменте сужено более чем на 10?, и составляет от 50 до 15?.
Экскавация диска зрительного нерва носит краевой характер в том или ином его секторе.
• Стадия III (далекозашедшая). Поле зрения концентрически сужено и с носовой стороны составляет менее 15?. При офтальмоскопии видна краевая субтотальная экскавация диска зрительного нерва.
• Стадия IV (терминальная) характеризуется полной потерей зрения или сохранением светоощущения с неправильной проекцией.
Уровень тонометрического внутриглазного давления. При постановке диагноза используют следующие градации внутриглазного давления:
- «а» - давление в пределах нормы (менее
- «b» - умеренно повышенное давление (27-31 мм рт.ст.);
- «с» - высокое давление (больше
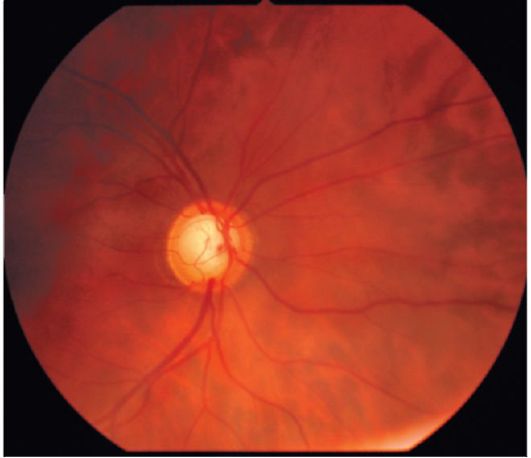
Рис. 17.2. Офтальмо скопическая кар - тина диска зрительного нерва при глаукоме
Врожденная глаукома
Первичная врожденная глаукома развивается в течение первых 3 лет жизни ребенка и в большинстве случаев носит двусторонний характер. Мальчики заболевают чаще девочек.
Во время нормального внутриутробного развития мезодермальная ткань в углу передней камеры рассасывается. Нарушение этого процесса (дисгенез угла передней камеры) приводит к замедлению оттока водя- нистой влаги и, как следствие, повышению внутриглазного давления.
Эластичная наружная оболочка глаза под влиянием повышенного внутриглазного давления постепенно растягивается, что приводит
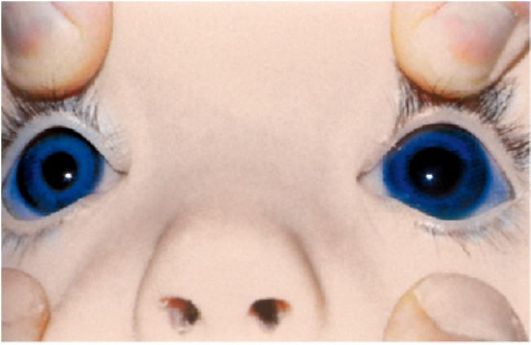
Рис. 17.3. Односторонний гидрофтальм
к увеличению размеров глазного яблока и роговицы, диаметр которой достигает
оболочки,
что служит причиной появления у ребенка роговичного синдрома.
Постепенно увеличение глазного яблока становится видимым, возникает
гидрофтальм (рис. 17.3) и буфтальм (бычий глаз). При тонометрии
выявляют стойкое повышение внутриглазного давления более
Лечение хирургическое. На ранних стадиях проводят гониотомию (очищение трабекулярной зоны от мезодермальной ткани). В поздних стадиях более эффективны фистулизирующие операции или деструктивные вмешательства на цилиарном теле. Прогноз при своевременно проведенном хирургическом вмешательстве благоприятный. Стойкая нормализация внутриглазного давления достигается в 85% случаев.
Открытоугольная глаукома
Первичная открытоугольная глаукома развивается у взрослых и обусловлена патологией угла передней камеры глаза (трабекулярным блоком).
Этиология и патогенез
Причина заболевания окончательно не установлена. Считают, что трабекулярный блок обусловлен «засорением» трабекулярного аппарата (например, пигментными структурами).
Определенную роль в развитии заболевания играют особенности анатомического строения глаза: слабое развитие склеральной шпоры и цилиарной мышцы, переднее положение шлеммова канала и др. Данные анатомические особенности чаще встречаются у лиц с миопической рефракцией. Прочие факторы риска: пожилой возраст,
наследственная предрасположенность, раса (чаще болеют представители негроидной расы), системные заболевания (сахарный диабет, атеросклероз, артериальная гипотензия и т.д.) и ранняя пресбиопия.
Развитие открытоугольной глаукомы связано с нарушением оттока водянистой влаги из передней камеры глаза в шлеммов канал. Под влиянием повышенного внутриглазного давления происходит прогиб трабекулярной диафрагмы в просвет склерального синуса, в результате чего возникает функциональный блок шлеммова канала. Изменение гидродинамики глаза приводит к повышению внутриглазного давления выше толерантного уровня и поражению зрительного нерва.
Клиническая картина
Заболевание развивается у лиц старше 35-40 лет. Длительно заболевание протекает бессимптомно, что сопровождается прогрессирующим снижением зрительных функций. При глаукоме нормального давления уровень офтальмотонуса может повышаться только при стрессовых ситуациях, повышенной физической нагрузке или употреблении большого количества жидкости. Кроме того, у ряда пациентов с этим типом глаукомы имеет место низкая толерантность зрительного нерва к подъемам внутриглазного давления.
Проведение
тонометрии и офтальмоскопии позволяет диагностировать заболевание на
начальной стадии. Тонометрически можно выявить повышенное внутриглазное
давление утром, обнаружить разницу давления в двух глазах или суточные
колебания давления в одном глазу более
Границы периферического поля зрения постепенно суживаются, оставляя в терминальной стадии глаукомы лишь островок на периферии (рис. 17.4).
При биомикроскопии в переднем отделе глаза выявляют признаки микрососудистых изменений в конъюнктиве и эписклере: неравно- мерное сужение артериол, расширение венул, образование микроаневризм, мелких геморрагий, «зернистого» тока крови. Развивается диффузная атрофия зрачкового пояса радужки и деструкция пигментной каймы. При пигментной форме обнаруживают депигментацию
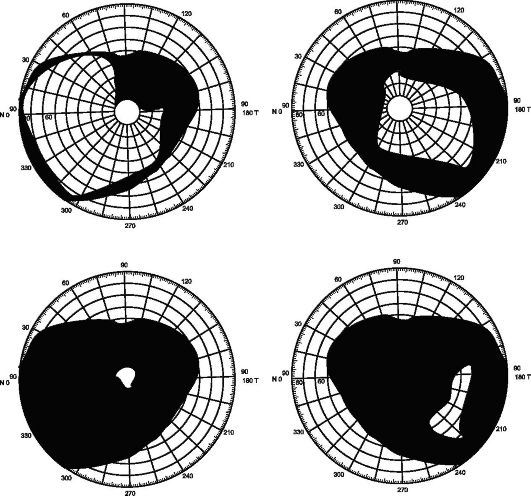
Рис. 17.4. Изменения периферического поля зрения при гаукоме (объяснения в тексте)
радужки и отложение пигмента на разных структурах переднего отдела глаза. Гониоскопия позволяет выявить широкий или средней ширины угол передней камеры, уплотнение трабекулярной зоны, экзогенную пигментацию или отложение эксфолиативного материала.
Первичную открытоугольную глаукому необходимо дифференцировать с вторичными формами глаукомы и с офтальмогипертензией.
Лечение
Лечение направлено на снижение внутриглазного давления с помощью медикаментозных, лазерных и хирургических воздействий, а также на предупреждение развития глаукомной оптической нейропатии (нейропротекторная терапия).
Гипотензивное лечение направлено на достижение целевого уровня внутриглазного давления. Сначала назначают медикаментозную терапию, а при ее неэффективности прибегают к лазерному или хирургическому воздействию.
Медикаментозная гипотензивная терапия
Вначале назначают один из препаратов первого выбора, при неэффективности его заменяют другим препаратом первого выбора или назначают комбинированную терапию. В случае непереносимости или наличия противопоказаний к терапии препаратами первого выбора лечение начинают с использования препаратов второго выбора. При проведении медикаментозной терапии следует проводить замену препаратов 2-3 раза в год.
• Препараты первого выбора: β-адреноблокаторы (тимолол и бетаксолол), аналоги простагландинов F2a (латанопрост и травопрост) и холиномиметики (пилокарпин).
• Препараты второго выбора: симпатомиметики (клонидин), комбинированные препараты (тимолол и пилокарпин), ингибиторы карбоангидразы (дорзоламид и бринзоламид) и комбинированные препараты (тимолол + пилокарлин).
Лазерная хирургия
• Лазерная трабекулопластика - основной метод лазерного лечения открытоугольной глаукомы. Она заключается в нанесении серии коагулятов на внутреннюю поверхность трабекулярной диафрагмы (рис. 17.5). Рубцевание приводит к натяжению трабекулярной диафрагмы и расширению ее отверстий, что улучшает отток водянистой влаги.
• Лазернаяциклокоагуляциявыполняется на поздних стадиях глаукомы. Деструкция цилиарного тела приводит к снижению продукции водянистой влаги и уменьшению внутриглазного давления.
Хирургическое лечение
Цель фистулизирующих операций - создание нового пути оттока внутриглазной жидкости из передней камеры в подконъюнктиваль-
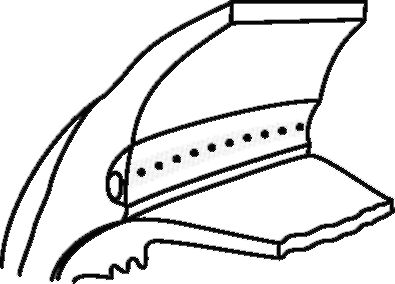
Рис. 17.5. Схема проведения лазерной трабекулопластики
ное пространство, откуда жидкость всасывается в окружающие сосуды. Наибольшее распространение из операций такого типа получила трабекулэктомия (рис. 17.6). Эффект операции достигается у 80-85% больных, поэтому у части пациентов требуется повторное хирургическое вмешательство.
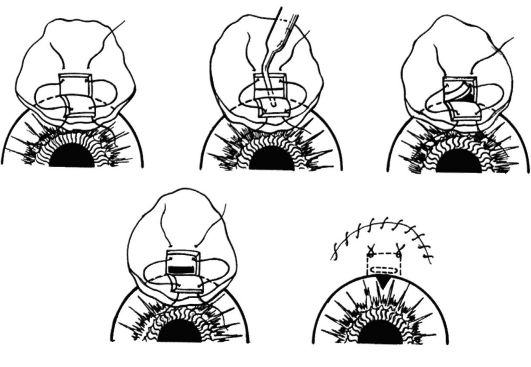
Рис. 17.6. Схема проведения трабекулэктомии. Этапы операции
Нейропротекторная терапия эффективна только при условии достижения целевого внутриглазного давления. Системно и местно (в виде закапываний и парабульбарных инъекций) применяют следующие препараты: селективный β-адреноблокатор бетаксолол, пептидные биорегуляторы, антиоксиданты (витамины С, Е, РР, метилэтилпиридинол) спазмолитики, ангиопротекторы.
Закрытоугольная глаукома
Первичная закрытоугольная глаукома обусловлена препятствием на пути оттока водянистой влаги между задней камерой глаза и углом передней камеры (то есть закрытием угла для поступления в него влаги). Заболевание встречается в 2-3 раза реже, чем первичная откры- тоугольная глаукома. Женщины заболевают чаще, чем мужчины.
Этиология и патогенез
В этиологии первичной закрытоугольной глаукомы наибольшее значение имеют следующие факторы:
- анатомическое предрасположение (небольшие размеры глазного яблока, гиперметропическая рефракция, мелкая передняя камера, узкий угол передней камеры, крупный хрусталик, тонкий корень радужки, заднее положение шлеммова канала);
- возрастные изменения;
- функциональные изменения (расширение зрачка в глазу с узким углом передней камеры, повышение продукции водянистой влаги, увеличение кровенаполнения внутриглазных сосудов).
Выделяют следующие патогенетические механизмы блокады угла передней камеры:
- плотное прилегание края зрачка к передней поверхности хрусталика (зрачковый блок) способствует накоплению водянистой влаги в задней камере, что приводит к выпячиванию кпереди корня радужки и блокаде угла передней камеры;
- при расширении зрачка прикорневая складка радужки может закрыть фильтрационную зону узкого угла передней камеры;
- скопление жидкости в заднем отделе глаза приводит к смещению стекловидного тела кпереди, при этом корень радужки придавливается хрусталиком к передней стенке угла передней камеры (витреохрусталиковый блок).
Клиническая картина
Наиболее часто первичная закрытоугольная глаукома возникает у лиц среднего и пожилого возраста. В отличие от открытоугольной глаукомы, первоначально она протекает с ярко выраженной клинической картиной в форме острых и подострых приступов. Постепенно образование гониосинехий приводит к хроническому течению заболевания, клиническая картина которой подобна открытоугольной глаукоме.
Острый приступ закрытоугольной глаукомы. Возникает при полном прекращении оттока водянистой влаги из глаза вследствие закрытия корнем радужки угла передней камеры. Приступ характеризуется появлением острой головной боли в соответствующей половине головы (а не в глазу). Боль сопровождается брадикардией, тошнотой, рвотой и может иррадиировать в сердце или живот (имитируя стенокардию или острые абдоминальные заболевания). Среди мно-
жества жалоб больные обычно не обращают внимания на снижение зрения пораженного глаза и появление радужных кругов при взгляде на источник света.
При осмотре обращает на себя внимание смешанная инъекция глазного яблока застойного характера (рис. 17.7). Происходит отек роговицы с нарушением ее прозрачности и измельчание передней камеры за счет выпячивания радужки кпереди. Вследствие пареза зрачкового сфинктера развивается мидриаз с отсутствием реакции зрачка на свет. Детали глазного дна видны нечетко вследствие нарушения прозрачности роговицы; отмечают отек диска зрительного нерва и расширение вен сетчатки. Внутриглазное давление повышено до 60-80 мм рт.ст., пальпаторно глаз тверд, как камень (T+3).
Обратное развитие острого приступа связано со снижением продукции водянистой влаги цилиарным телом в результате угнетения его секреторной функции. Давление в задней камере снижается, корень радужки постепенно отходит от угла передней камеры. После каждого приступа остаются гониосинехии, иногда задние синехии и секторальная атрофия стромы радужки. Длительный приступ глаукомы может привести к полной слепоте или сохранению светоощущения с неправильной проекцией.
Подострый приступ закрытоугольной глаукомы возникает при частичном блоке угла передней камеры, то есть при закрытии его корнем радужки не на всем протяжении. Как правило, приступу предшествует физическая работа с наклоном головы в условиях повышенной температуры. Больные жалуются на появление радужных кругов перед глазами при взгляде на источник света и «затуманивание» зрения. Характерно появление легкой смешанной инъекции глазного яблока, небольшого отека роговицы и невыраженного мидриаза. Внутриглазное давление повышается до 30-35 мм рт.ст. Продолжительность приступа обычно небольшая. Диагноз подтверждают при проведении гониоскопии.
Дифференциальная диагностика
Острый приступ закрытоугольной глаукомы следует дифференцировать от вторичных глауком, острого иридоциклита, травм органа зрения,
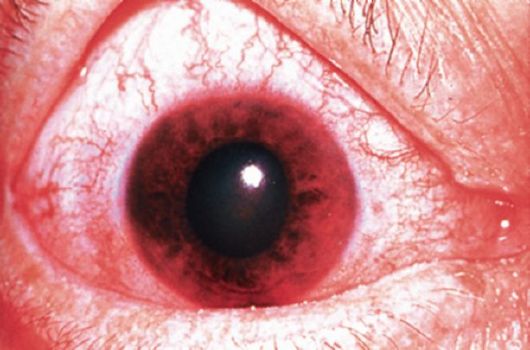
Рис. 17.7. Картина острого приступа закрытоугольной глаукомы
а также от гипертонического криза и других заболеваний, сопровождающихся синдромом «красного глаза» или сильной головной болью.
Лечение
Терапия приступа закрытоугольной глаукомы
• Острый приступ глаукомы. Используют
капли М-холиномиметиков: 1% раствор пилокарпина закапывают в течение
первого часа каждые 15 мин, затем в течение 4 ч - каждые полчаса и на
протяжении 12 ч - каждый час. В дальнейшем в зависимости от уровня
внутриглазного давления частоту закапываний уменьшают до 3-6 раз в
сутки. Пилокарпин вызывает стойкий миоз, при этом радужка становится
тоньше и перестает блокировать угол передней камеры. Одновременно
назначают препараты, снижающие продукцию водянистой влаги (0,5% раствор
тимолола или 2% раствор дорзоламида). Внутрь назначают ацетазоламид по
0,25-0,5 г 2-3 раза в сутки и внутривенно фуросемид по 20-40 мг в сутки.
При отсутствии купирования приступа в течение 3-4 ч внутривенно
капельно вводят растворы маннитола из расчета
• Подострый приступ глаукомы. Достаточно закапать 3-4 раза 1% раствор пилокарпина с интервалом в 1 ч. Внутрь назначают ацетазоламид по
Лечение хронической закрытоуголь-
ной глаукомы. Используют гипотензивные и нейропротекторные препараты, а в случае неэффективности консервативной терапии прибегают к лазерной иридэктомии (создание отверстия в прикорневой зоне радужки для оттока водянистой влаги из задней камеры в переднюю,
рис. 17.8) и хирургическим методикам. Гипотензивное лечение начинают с монотерапии препа-
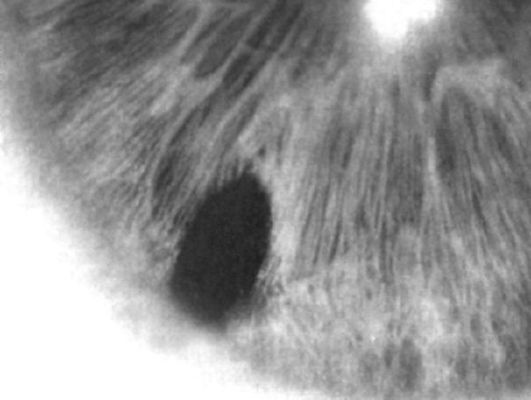
Рис. 17.8. Биомикроскопическая картина лазерной иридэктомии
ратами первого выбора, и лишь при недостаточном их эффекте дополнительно назначают препараты второго выбора.
• Препараты первого выбора: М-холиномиметики. Применяют 1-2% раствор пилокарпина (1-3 раза в сутки) или 1,5-3% раствор карбахола (1-2 раза в сутки).
• Препараты второго выбора: 0,25-0,5% раствор тимолола или бетаксолола (1-2 раза в сутки), 2% раствор дорзоламида (3 раза в сутки), 0,5% раствор клонидина (2-3 раза в сутки). Существуют также комбинированные препараты - Тимодол+пилокарпин (фотил? и фотил-форте? (2 раза в сутки)).
Вторичная глаукома
Вторичная глаукома развивается как осложнение какого-либо глазного заболевания. В зависимости от причинного заболевания выделяют поствоспалительные, факогенные, сосудистые, дистрофические, травматические и неопластические вторичные глаукомы.
Воспалительные и поствоспалительные глаукомы
Обусловлены склеритами, кератитами, передними увеитами или их последствиями. Повышение внутриглазного давления у больных с воспалительными процессами обусловлено повышением давления в эписклеральных венах, отеком радужки и закрытием угла передней камеры либо вовлечением в воспалительный процесс трабекулы и шлеммова канала. Поствоспалительные глаукомы развиваются вследствие образования спаек на пути оттока внутриглазной жидкости - синехий. Различают передние синехии (сращения радужки с роговицей), задние синехии (сращения радужки с хрусталиком, вплоть до заращения зрачка) и гониосинехии (заращение угла передней камеры глаза). В зависимости от локализации спаек глаукома может иметь открытоугольный или закрытоугольный механизм развития, либо быть смешанной.
При развитии заращения зрачка развивается острое повышение внутриглазного давления, подобно острому приступу первичной закрытоугольной глаукомы. Однако, в отличие от него, наблюдается бомбаж радужки, неравномерная передняя камера, узкий или неправильной формы зрачок, круговая задняя синехия.
Медикаментозная терапия вторичной открытоугольной глаукомы аналогична таковой при соответствующей первичной форме. Пациентам с поствоспалительной глаукомой противопоказаны
миотики. В случае развития зрачкового блока выполняют лазерную иридэктомию. При неэффективности медикаментозной и лазерной терапии проводят хирургическое лечение.
Факогенные глаукомы
К глаукомам, обусловленным изменением строения или локализации хрусталика, относят факотопическую, факоморфическую и факолитическую.
• Факотопическая глаукома возникает при нарушении расположения хрусталика (например, его ущемлении в плоскости зрачка). Для уточнения диагноза проводят биомикроскопию.
• Факоморфическая глаукома обусловлена зрачковым блоком вследствие набухания хрусталика. Симптомы сходны с течением острого приступа первичной закрытоугольной глаукомы. Для установления диагноза необходимы тщательный сбор анамнеза и проведение биомикроскопии. Для компенсации внутриглазного давления необходимо удалить хрусталик.
• Факолитическая глаукома возникает в результате воспалительного процесса, обусловленного распадом хрусталика (например, при перезрелой катаракте).
ОФТАЛЬМОГИПЕРТЕНЗИЯ
Под офтальмогипертензией подразумевают повышение внутриглазного давления, которое не сопровождается атрофией зрительного нерва и нарушением зрительных функций. Офтальмогипертензия может быть обусловлена глазными или системными заболеваниями, а также индивидуальными особенностями (сочетание увеличенного внутриглазного давления с повышенной резистентностью зрительного нерва к нему).
ГИПОТОНИЯ ГЛАЗНОГО ЯБЛОКА
Причины снижения офтальмотонуса - некоторые заболевания глазного яблока и организма в целом.
Заболевания глазного яблока, приводящие к понижению внутриглазного давления:
- нарушение целостности фиброзной капсулы глаза;
- большие потери стекловидного тела (более 1/3 его объема);
- снижение продукции водянистой влаги при иридоциклитах, нарушении симпатической иннервации, контузии глазного яблока или отслойке сетчатки.
К общим заболеваниям, приводящим к гипотонии глазного яблока, относят коллаптоидные состояния, снижение внутричерепного давления, диабетическую и уремическую комы, обезвоживание организма при острых инфекционных заболеваниях (дизентерии, холере).
При гипотонии истинное внутриглазное давление ниже
Нарушение целостности наружной капсулы глаза устраняют путем герметизации глазного яблока. При значительной потере стекловидного тела в полость глаза вводят заместители стекловидного тела (силикон, гиалон). В случае нарушения продукции внутриглазной жидкости применяют циклоплегические мидриатики, сосудорасширяющие средства и препараты, улучшающие микроциркуляцию. Проводят лазерную стимуляцию цилиарного тела.
Длительно существующая гипотония приводит к развитию субатрофии глазного яблока, макулодистрофии, кератопатии, деструкции стекловидного тела, катаракте и стойкой потере зрительных функций.