Общая неврология А.С. Никифоров, Е.И. Гусев - 2007г. - 720 с
|
|
|
|
ГЛАВА 29 ВЕРТЕБРАЛГИИ И ПАРАВЕРТЕБРАЛГИИ
29.1. ОБЩИЕ ПОЛОЖЕНИЯ
В МКБ-10 все формы патологии позвоночника обозначаются как дорсопатии (М40-М54), которые дифференцируются на деформирующие дорсопатии (М40-М43) и спондилопатии (М45-М49). Одним из наиболее распространенных проявлений дорсопатий считают сопряженные с ними боли - дорсалгии, или вертебралгии, которые могут проявляться на всех уровнях позвоночника. В зависимости от их локализации они обозначаются как цервикалгии, торакалгии, люмбалгии, сакралгии, кокцикалгии или кокцикодении.
Различные варианты дорсалгии являются одной из наиболее частых жалоб, с которыми пациенты обращаются к невропатологу или ортопеду. В разные периоды жизни боли в позвоночнике и в паравертебральной области испытывают 80% людей. Дорсалгии являются одним из ведущих признаков большинства вертеброгенных синдромов, которые могут быть обусловлены как врожденными аномалиями, так и приобретенной патологией позвоночного столба, его связочного аппарата, мышц, а также спинномозговых корешков и нервов. Боли и другие неврологические проявления в позвоночнике и паравертебральной зоне возникают в связи с деформациями позвоночника (патологические формы сколиоза, кифоза, лордоза, спондилолистез и др.), дегенеративными изменениями в позвонках, межпозвонковых дисках и в дугоотростчатых суставах, утолщением желтой связки, оссификацией связочного аппарата и суставов позвоночника, сужением позвоночного канала, воспалительными изменениями в структурах, расположенных в нем, травматическим поражением позвоночника и сопряженных с ним тканей, опухолями позвонков, опухолями внутрипозвоночной и паравертебральной локализации. Дорсалгии могут быть сопряжены с чрезмерным напряжением паравертебральных мышц, с патологией тканей плечевого и тазового пояса, деформацией конечностей, с развитием вторичных вегетативных расстройств и трофических нарушений.
Все это определяет большое многообразие вертеброгенных синдромов, сопровождающихся прежде всего болезненностью и болью, которая может быть локальной, но нередко иррадиирует в зоны определенных дерматомов, миотомов, склеротомов.
Боль и обусловленное ею рефлекторное напряжение паравертебральных мышц ведут к вторичным компенсаторным изменениям конфигурации позвоночника, к ограничению объема движений. К тому же рефлекторное напряжение мышц может обусловить развитие туннельных синдромов, раздражение или сдавление при этом периферических нервных структур, сосудов, сосудисто-нер-
вных пучков и возникновение признаков радикалгии, плексалгии, невропатии, болей в зоне иннервации определенных периферических нервов. Возникающее при этом поражение структур периферической нервной системы может сопровождаться парезом или параличом иннервируемых ими мышц, нарушением чувствительности и трофики тканей в соответствующем участке тела.
Среди причин болей в позвоночнике наиболее распространен и известен остеохондроз. Но обусловленные остеохондрозом болевые синдромы (дорсалгии, радикалгии, спондилоартралгии, плексалгии, невропатии) далеко не исчерпывают все многообразие вертебралгий - болей, обусловленных поражением позвоночника. В связи с этим ниже излагается краткая информация о некоторых заболеваниях и поражениях позвоночника, обычно сопровождающихся перманентной или периодической болью.
29.2. АНКИЛОЗИРУЮЩИЙ СПОНДИЛОАРТРИТ
Анкилозирующий спондилоартрит (болезнь Бехтерева, болезнь Штрюмпе- ля-Мари-Бехтерева) проявляется с юношеских лет или несколько позже, значительно чаще (в 10 раз) у лиц мужского пола.
Клинические проявления. Первыми признаками заболевания могут быть утомляемость, тупая монотонная боль, чувство дискомфорта, скованности в спине («усталая спина», «утренняя тугоподвижность спины»), ослабевающие при физической активности. Затем боли в позвоночнике усиливаются и приобретают перманентный характер. Упорные боли в позвоночнике («болезненная спина») чаще локализуются на нижнегрудном и верхнепоясничном уровне, а также в области крестцово-подвздошных сочленений; их сопровождает рефлекторное напряжение мышц спины, нарастающее ограничение подвижности позвоночника из-за болей, а позже - и в связи с прогрессирующим анкилозирующим процессом, приводящим с годами к обездвиженности позвоночного столба.
Со временем в связи с развитием анкилоза реберно-позвоночных суставов появляется и постепенно нарастает ограничение экскурсии грудной клетки при дыхании. В далеко зашедшей стадии заболевания позвоночник практически обездвижен, исчезает поясничный лордоз, усиливается грудной кифоз. Возможна фиксация головы в положении наклона вперед. Анкилоз тазобедренных суставов может привести к их стойкой сгибательной контрактуре, компенсируемой сгибанием ног в коленных суставах. За темпом нарастания признаков заболевания можно следить, контролируя рост больного, объем возможных изменений подвижности позвоночника, экскурсии грудной клетки при дыхании, для этого можно пользоваться тестами Шобера, Зацепина и др.
На рентгенограммах позвоночника (спондилограммах) в I стадии заболевания костная патология не выявляется; во II стадии отмечаются смазанность субхондрального слоя межпозвонковых (межпозвоночных) дисков и крестцово-подвздошных сочленений, сужение суставных щелей, первые признаки окостенения связочного аппарата, образование костных разрастаний - синдесмофитов, которые со временем образуют перемычки между соседними позвонками, синартрозов, представляющих собой непрерывное соединение костей с помощью плотной волокнистой соединительной ткани (синдесмоз), хрящевой (синхондроз) или костной ткани (синостоз), деформации крестцово-подвздош-
ных сочленений, характерные для сакроилеита, а в последующем и их облитерация за счет окостенения этих суставов; в III стадии соседние позвонки соединены костными скобками, щели в дугоотростчатых суставах отсутствуют, развивается остеопороз тел позвонков; в IV стадии - синдром бамбуковой палки, при котором на спондилограммах выявляется выраженное разрежение и порозность тел позвонков (их остеопороз) в сочетании с обызвествлением связочного аппарата и межпозвонковых дисков.
На раннем этапе анкилозирующего спондилита, главным образом до появления рентгенологических признаков анкилоза межпозвонковых суставов, возможны субфебрильная температура тела, общее недомогание, повышенная утомляемость, анорексия, снижение массы тела.
Развитию костной и хрящевой патологии могут сопутствовать поражения глаз (хронические рецидивирующие воспалительные процессы - ирит, иридоциклит, увеит, эписклерит - синдром Гриньоло), а также сердца и сосудов. Ревматоидный фактор обычно отсутствует, СОЭ увеличена, имеется четкая связь анкилозирующего спондилоартрита с антигеном гистосовместимости HLA- B27. В поздней стадии заболевания вследствие остеопороза позвонков может возникать их компрессионный перелом, обычно сопровождающийся усилением боли, с возможным появлением признаков спинномозговой патологии, частые осложнения - дыхательная и сердечно-сосудистая недостаточность, пневмония. Описал заболевание в 1893 г. под названием «одеревенелость позвоночника» В.М. Бехтерев (1857-1927), а в 1897 г. - немецкий невропатолог A. Strumpel (1853-1925) и французский невропатолог P. Marie (1853-1940).
Боли в спине, прежде всего в тораколюмбальном отделе, при анкилозирующем спондилоартрите проявляются рано, когда на спондилограммах характерные для этого заболевания признаки еще отсутствуют, что в значительной степени затрудняет его раннюю диагностику. Вместе с тем современные методы лечения (НПВС, кортикостероиды, физиотерапия, ЛФК) эффективны (существенно сдерживают темп развития болезни) лишь при условии применения их на раннем этапе заболевания.
Диагностика. Относительно ранней диагностике анкилозирующего спондилоартрита и дальнейшему контролю над динамикой его развития способствуют многие симптомы и тесты. Так, уже в ранней стадии болезни обычно возникает болезненность при пальпации реберно-позвоночных суставов (симптом Зацепина). Определенную значимость в диагностике болезни имеет проба Верщаговского. Проверяя ее, врач должен встать позади больного, погружая свои ладони между подвздошным гребнем и краем реберной дуги. В случае характерного для анкилозирующего спондилита рефлекторного напряжения мышц врач ощущает их сопротивление.
При ограничении подвижности грудной клетки в связи со слабостью дыхательных мышц во время попытки сделать глубокий вдох возникает напряжение передней группы мышц шеи, выполняющей при этом вспомогательную роль (симптом Богданова). Если при максимальном выдохе грудная клетка плотно перевязывается ниткой, то в норме при последующем глубоком вдохе нитка рвется (отрицательный симптом нитки); при анкилозирующем спондилоартрите в связи с ограничением дыхательной экскурсии грудной клетки разрыва нитки не происходит (положительный симптом нитки). Для выявления степени ограничения подвижности позвоночника у больного, находящегося в положении стоя, могут быть проверены симптомы Отта и Шобера. При выявлении симптома Отта от остистого отростка СVII отмеряют вниз 30 см, на концах
возникающего таким образом отрезка прямой на кожу наносят метки. При максимальном сгибании позвоночника расстояние между метками в норме увеличивается на 4-6 см, при анкилозирующем спондилоартрите оно остается почти неизменным. Для проверки симптома Шобера от остистого отростка LV отмеряют вверх 10 см, концы возникающего отрезка прямой помечают метками на коже. При максимальном сгибании позвоночника расстояние между этими метками увеличивается на 4-5 см, при анкилозирующем спондилоартрите оно почти не меняется.
На выраженное анкилозирование позвоночника указывает симптом Форестье: если стоящий человек касается пятками и лопатками вертикальной плоскости, в норме он может касаться ее и затылком. При анкилозирующем спондилите сделать это ему не удается и расстояние между затылком и плоскостью может достигать 15 см и более.
29.3. Синдром Райтера
Высокая степень связи с антигеном гистосовместимости HLA-B27 свойственна также синдрому Райтера.
Клинические проявления. Для синдрома характерна следующая триада: реактивный негнойный артрит иммунной природы, конъюнктивит или увеит, уретрит, при этом обычны недомогание, лихорадка, снижение массы тела. Поражение опорно-двигательного аппарата проявляется болью в позвоночнике, которая может быть обусловлена воспалением сухожилий в местах их прикрепления (тендовагинит, фасцит), спазмом мышц, острым сакроилеитом, артритом дугоотростчатых суставов позвоночника. Асимметричные проявления артрита часто отмечаются в суставах ног: коленных, голеностопных, плюснефаланговых, межфаланговых, могут поражаться также запястья и пальцы рук. Часто боль в суставах, обычно коленных, сочетается с выпотом в их полости. Нередко появляется дактилит («сарделькообразный» палец) - диффузное опухание одиночного пальца на кисти или стопе. Возможны также поражения слизистых оболочек, кожи (язвы, кератодермия), ногтей (желтоватый цвет дистальных отделов ногтей), нарушения сердечной проводимости, недостаточность аортального клапана, плевролегочные инфильтраты, признаки поражения центральной и периферической нервной системы. Синдром описал в 1916 г. немецкий терапевт H. Reiter (1881-1969).
29.4. Сакроилеит
Клинические проявления. Выраженные, длительные боли и болезненность в области крестца могут быть обусловлены сакроилеитом - воспалением или травматическим поражением крестцово-подвздошного сочленения с явлениями деструкции составляющих его тканей. Может быть следствием анкилозирующего спондилоартрита, бруцеллеза, осложненных родов.
Диагностика. В случаях сакроилеита характерны ограничение двигательной активности, болезненность при давлении на крестцово-подвздошное сочленение сзади (симптом Раймиста) или спереди - через переднюю брюшную стенку (симптом Бэра). Кроме того, облигатными признаками сакроилеита признаются симптомы Макарова, которые характеризуют: 1) болезненность
при поколачивании в зоне крестцово-подвздошных сочленений; 2) болезненность в области крестцово-подвздошных сочленений при разведении и сведении рывком выпрямленных ног у лежащего на спине обследуемого.
Способствовать диагностике сакроилеита могут и диагностические тесты Кушелевского, предложенные отечественным терапевтом Б.П. Кушелевским (1890-1976): 1) болезненность в области крестцово-подвздошных сочленений при «разведении» гребней подвздошных костей, т.е. при «растяжении» таза у больного, лежащего на спине; 2) болезненность в области пораженного крестцово-подвздошного сочленения при резком надавливании обследующим сверху на подвздошную кость больного, лежащего на боку на жесткой кушетке, т.е. при «сжатии» таза; 3) больной лежит на спине - при этом одна нога его отведена, и голень ее свисает с кушетки - при надавливании обследующим одной рукой на бедро ноги и одновременном отведении другой рукой крыла подвздошной кости на противоположной стороне в области пораженного крестцово-подвздошного сочленения возникает боль.
Английский врач Д. Меннел (Mennel J., род. в 1880 г.) для диагностики спондилоартрита и сакроилеита предложил следующие тесты: 1) больной лежит на кушетке на боку, при этом нога, оказавшаяся внизу, согнута, другая нога выпрямлена. Если резко потянуть за выпрямленную ногу, то при сакроилеите на стороне этой ноги, в области крестцово-подвздошного сочленения возникает резкая боль; 2) больному, лежащему на животе, одной рукой фиксируют таз, другой поднимают (переразгибают) бедро ноги, согнутой в колен- ном суставе; при этом на стороне сакроилеита возникает боль; 3) больному с предполагаемым спондилоартритом, лежащему на животе с вытянутыми ногами, рукой фиксируют позвонки выше предполагаемого места поражения позвоночника; если при этом поднимать (переразгибать) бедро одной или обеих ног, то в зоне спондилоартрита дугоотростчатых суставов позвонка возникает боль; 4) дифференциально-диагностический признак патологии крестцовоподвздошного сочленения и пояснично-крестцового отдела позвоночника: больной лежит на боку, обхватив руками оказавшуюся ниже ногу, согнутую в тазобедренном и коленном суставах; врач захватывает другую ногу (одна рука его при этом на надколеннике, другая - на ягодичной области) и разгибает ее в тазобедренном суставе; при наличии патологии в крестцово-подвздошном сочленении больной испытывает сильную боль; если боль умеренная, но усиливается при освобождении больной ноги, которую он фиксирует, то это указывает на локализацию патологического процесса в пояснично-крестцовой области; 5) больной лежит на спине с согнутыми в тазобедренном и коленном суставах ногами; врач, надавливая на латеральную сторону одного, а затем другого коленного сустава, попеременно поворачивает нижнюю часть туловища в обе стороны, при этом возникает боль на стороне сакроилеита.
Появление выраженной боли в подвздошно-крестцовом сочленении на стороне сакроилеита у больного, стоящего на стуле и пытающегося при этом опустить ниже уровня его сиденья ступню ноги, известно как симптом Форгюсона. Когда пациент, сидящий на стуле, кладет ногу на ногу, в случае если на стороне оказавшейся сверху ноги имеется сакроилеит, возникает выраженная боль в области соответствующего крестцово-подвздошного сочленения (симптом Собразе).
При давлении на пятку выпрямленной, отведенной и при этом ротированной кнаружи ноги лежащего на спине больного в случае наличия на стороне этой ноги проявлений сакроилеита в области соответствующего крестцово-
подвздошного сочленения возникает резкая боль (симптом Лаже - описал французский врач Laguer M.).
При резком переходе пациента из положения лежа на спине в положение сидя с вытянутыми ногами, на стороне сакроилеита возникает выраженная боль в области соответствующего крестцово-подвздошного сочленения (симптом Леррея - описал французский врач Larrey J.).
29.5. Остеопороз позвоночника
В последнее время большое внимание уделяется остеопорозу, который является распространенным признаком нарушения архитектоники паренхимы костей со снижением их прочности и увеличением риска переломов. Остеопороз выявлен у 75 млн человек, проживающих в странах Европы, США и Япо- нии (Дума С.Н. и др., 1999). Он выявляется у 1/3 женщин в климактерическом периоде и более чем у половины лиц в возрасте 75-80 лет. Последствия остеопороза в виде переломов позвоночника и трубчатых костей обусловливают весьма значительное увеличение заболеваемости с временной нетрудоспособностью, инвалидности и смертности среди лиц пожилого возраста, при этом лишь в 40% случаев остеопороз может быть объяснен инволюцией организма, т.е. его старением. Им чаще болеют женщины.
Этиология. Возможная причина остопороза - гормональный дисбаланс, в частности дефицит эстрогенов в менопаузе или при кастрации в процессе больших гинекологических операций, а также недостаток кальция в пище, голодание, гиподинамия, курение, злоупотребление алкоголем, заболевания желудочно-кишечного тракта.
Классификация. Классификация Российской ассоциации по остеопорозу (1997), основанная на этиологических и патогенетических признаках, включает следующие разделы.
А. Первичный остеопороз: 1) постменопаузный; 2) сенильный; 3) ювенильный; 4) идиопатический.
Б. Вторичный остеопороз: 1) при заболеваниях эндокринной системы, таких как эндокринный гиперкортицизм (болезнь и синдром Иценко-Кушин- га), тиреотоксикоз, сахарный диабет, гипопитуитаризм или полигландулярная эндокринная недостаточность; 2) при ревматических заболеваниях (ревматический артрит, системная красная волчанка); 3) при заболеваниях желудочно-кишечного тракта (редуцированный желудок, мальабсорбция, хронические заболевания печени); 4) при заболеваниях почек (хроническая почечная недостаточность, почечный канальцевый ацидоз, синдром Фанкони); 5) при заболеваниях крови (миеломная болезнь, талассемия, системный мастоцитоз, лейкозы и лимфогранулематозы); 6) при некоторых других заболеваниях (хронические обструктивные болезни легких, алкоголизм, нервная анорексия), а также в случаях нарушения питания, в процессе длительной ортопедической иммобилизации и после трансплантации органов и овариэктомии; 7) при генетически обусловленных состояниях и болезнях (несовершенный остеогенез, синдром Марфана, синдром Эндерса-Данлоса, гомоцистинурия и лизинурия); 8) при длительном применении некоторых медикаментов: кортикостероидов, противосудорожных средств, иммунодепрессантов, агонистов гонадотропинрилизинг-гормона, антацидов, содержащих алюминий.
Частой причиной остеопороза тел позвонков и их деформации является генерализованная гормональная остеопатия - следствие гормонального дисбаланса, при котором особенно значимо первичное или вторичное снижение функции половых желез и обусловленный этим дефицит эстрогенов у женщин, андрогенов у мужчин, так как половые гормоны способствуют удержанию костными депо солей кальция и фосфора и стимулируют остеопластичес- кую функцию.
Гормональная спондилопатия обычно развивается у женщин, подвергшихся кастрации при больших гинекологических операциях (кастрационный синдром). Гормональная спондилопатия может проявляться в период менопаузы, а также при тиреотоксикозе, гиперкортицизме, длительном лечении кортикостероидами, при акромегалии, гипогонадизме, гиподинамии, голодании. Остеопороз позвонков иногда возникает и в связи с заболеваниями желудочно-кишечного тракта, ведущими к нарушению всасывания кальция, может быть следствием онкологических заболеваний, прежде всего миеломной болезни, а также проявлением сенильного процесса (сенильный остеопороз).
Клинические проявления. При гормональной спондилопатии характерные признаки остеопороза позвонков (при спондилографии) раньше и чаще выявляются в нижнегрудном и верхнепоясничном отделах позвоночника, на этом же уровне обычно проявляются боли и возникают компрессионные переломы позвонков, приводящие к кифозированию позвоночника.
Основной жалобой больных с остеопорозом является боль в спине. Боль может быть эпизодической в связи с неловким движением или с поднятием тяжести. Часто пациенты жалуются на утомляемость и ноющие боли в спине после вынужденного пребывания в фиксированном положении или при ходьбе, чувство тяжести между лопатками и ниже, необходимость в течение дня многократного отдыха в положении лежа. Реже встречаются жалобы на боли в суставах, нарушение походки, хромоту. Прием нестероидных противовоспали- тельных средств (НПВС) не купирует болевой синдром.
Особенно выраженные боли в спине при остопорозе отмечаются при возникновении патологического компрессионного перелома позвонков или их частичного надлома с периостальным кровоизлиянием и механическим сдавлением прилежащих тканей. При компрессионном переломе позвонков на уровне перелома формируется кифоз и отмечается напряжение паравертебральных мышц, сопровождающееся постоянной болью в спине.
Боль в позвоночнике может иррадиировать по спинномозговым нервам в соответствующие метамеры тела. Через 1-2 нед боли стабилизируются, а затем постепенно уменьшаются в течение 2-3 мес.
Компрессионные переломы позвонков и происходящая при этом деформация позвоночника ведут к уменьшению длины тела больного. Формирование при этом патологического кифоза может стать причиной деформации межпозвонковых дугоотростчатых суставов, иногда приводит к давлению реберных дуг на гребни подвздошных костей. Все это ведет к поддержанию болевого синдрома. Больные имеют характерную походку: идут медленно, осторожно, с трудом поднимаются по ступенькам. Возможны опоясывающая боль, жалобы на боль во всех костях.
Большинство больных жалуются на снижение трудоспособности, при этом обычны ухудшение качества жизни, обусловленные этим эмоциональные расстройства, возможна депрессия.
На спондилограммах при выраженной гормональной спондилопатии выявляется отчетливая порозность тел пораженных позвонков и их деформация; при этом характерны снижение высоты и зауженность «талии» тел позвонков («катушечные», «рыбьи» позвонки). Подробное описание рентгенологической картины при гормональной спондилопатии в 1963 г. сделал отечественный рентгенолог С.А. Рейнберг.
29.6. СПОНДИЛОАРТРОЗ И СПОНДИЛОАРТРИТ
Нередкой причиной болей в суставах, в частности в суставах позвоночника, являются дегенеративные изменения в них по типу остеоартроза, который характеризуется «изнашиванием» суставного хряща с последующими костными разрастаниями по краям суставных поверхностей. Остеоартроз чаще проявляется у пожилых людей, но может выявляться в любом возрасте, нередко его развитие провоцируется травмой, хроническими воспалительными заболеваниями и врожденными дефектами суставов. Чаще поражаются межфаланговые, тазобедренные, коленные суставы и дугоотростчатые межпозвонковые суставы на шейном и поясничном уровнях. В последнем случае речь идет о спондилоартрозе, проявления которого обычно возникают на фоне признаков генерализованного остеоартроза.
Клинические проявления. При спондилоартрозе больные жалуются на боли в соответствующем отделе позвоночника, усиливающиеся при движениях и сопровождающиеся тугоподвижностью и ограничением объема движений. В покое боли обычно уменьшаются. Интенсивность боли не всегда соответствует выраженности изменений на спондилограмме. Эти изменения, характерные для остеоартропатии, в шейном и поясничном отделах позвоночника иногда ведут к сужению позвоночного канала с развитием спондилогенной миелопатии, воздействуют на нервные корешки, спинномозговые нервы, корешки конского хвоста, что может повысить интенсивность болевого синдрома. Влияние проявлений спондилоартроза на корешковые сосуды может обусловить развитие ишемии соответствующих спинальных корешков и спинномозговых нервов; если же подвергающийся компрессии сосуд оказывается корешковомедуллярной артерией, возможно и развитие дисциркуляторной миелопатии.
Упорные длительные боли в позвоночнике, ограничивающие его подвижность, могут быть следствием ревматического артрита позвоночника (спондилоартрит). Возникает он обычно на фоне распространенного артрита (полиартрита) и не сопровождается развитием межпозвонковых перемычек, при этом нередко поражаются дугоотростчатые суставы на шейном уровне и атлантоосевой сустав, возможно развитие синовита атлантоокципитальных суставов. Эти проявления спондилоартрита характеризуются болями в шейно-затылочной области, ригидностью шейных мышц, ограничением подвижности головы. Возможно развитие множественного переднего спондилолистеза шейных позвонков, повреждение поперечной связки атланта, смещение его кпереди на осевой позвонок (атлантоосевой подвывих). Может постепенно или внезапно развиться опасное для жизни больного расстройство функций верхнешейного отдела спинного мозга, обычно сопровождающееся появлением признаков бульбарного синдрома.
Спондилоартрит верхнешейного отдела, возникающий чаще у детей на фоне инфекционных заболеваний и нередко являющийся осложнением воспаления придаточных пазух носа (синусита), известен как болезнь Гризеля, или кривошея
Гризеля. Для этой формы спондилоартрита характерно поражение сочленения между атлантом и зубом осевого позвонка. Проявляется она резкой болью и болезненностью в верхней шейной области, а также противоболевой контрактурой мышц, прикрепляющихся к атланту, при этом обычно возникает подвывих атлантозатылочного сочленения, формирование контрактуры мышц шеи, возможно увеличение заглоточных лимфатических узлов. Характерно развитие стойкой спастической кривошеи, при которой голова наклонена в сторону очага поражения и слегка ротирована в противоположном направлении. Описал это заболевание 1930 г. французский хирург P. Grisel.
Выраженные боли в верхнешейном отделе позвоночника, вынуждающие больного фиксировать голову, а иногда и придерживать ее руками, характерны для синдрома Руста, при этом возможны также сопровождающиеся интенсивной болью признаки невралгии или неврита языкоглоточного и затылочных нервов. Вовлечение в процесс добавочного нерва может обусловить синдром спастической кривошеи. Причиной синдрома Руста является поражение двух верхних шейных позвонков туберкулезной инфекцией (болезнь Руста), сифилисом, ревматизмом, метастазами раковой опухоли. На спондилограммах и при МРТ-сканировании могут быть выявлены соответствующие этиологическому фактору изменения в верхних шейных позвонках, иногда и в затылочной кости. Описал синдром в 1834 г. немецкий хирург K. Rust (1775-1840).
Туберкулезный спондилит (болезнь Потта) чаще проявляется на грудном уровне. Характеризуется локальной болезненностью, тупой болью в спине, рефлекторным напряжением продольных мышц спины (симптомом «вожжей»), кифозом позвоночника, приводящим к формированию остроугольного горба (gibbus) в сочетании c деформацией на его уровне ребер. Последнее обстоятельство может вести к нарушениям дыхания и сердечной деятельности. В запущенных случаях возможно формирование натечников, свищей, перифокального абсцесса. Характерный для туберкулезного спондилита симптом «вожжей», или симптом Корнева (рис. 29.1), выявляется при сгибании позвоночника, а также при поколачивании по остистым отросткам. Симптом считается положительным, если возникает напряжение продольных мышц, контурирование мышечных тяжей, направляющихся от пораженного позвонка к лопаткам. Симптом является ранним признаком туберкулезного поражения нижних грудных и поясничных позвонков. Описал его отечественный хирург П.Г. Корнев (1883-1974).
При туберкулезном спондилите на уровне очага поражения позвоночник фиксирован, при этом лежащий на спине больной из-за болей в позвоночнике не может согнуться или прогнуться назад, опираясь о постель затылком и пятками (симптом Ангелеску).
На спондилограмме тела пораженных туберкулезной инфекцией позвонков сплющены, особенно спереди, отмечаются их деструкция, остеопороз, иногда на том же уровне оссификация связочного аппарата позвоночника. Туберкулезный спондилит может сочетаться с туберкулезным поражением других костей и суставов, а также с легочным туберкулезом. Возможны признаки поражения спинного мозга, в частности пирамидной недостаточности. Описал туберкулезный спондилит в 1779 г. английский хирург P. Pott (1714-1788).
Значительное сходство с туберкулезным спондилитом имеет бруцеллезный спондилит. При нем чаще страдает поясничный отдел позвоночника, реже - грудной и еще реже - шейный. При рентгенологическом исследовании выявляется краевой очаг деструкции, как правило, в переднебоковом участке тела поз-
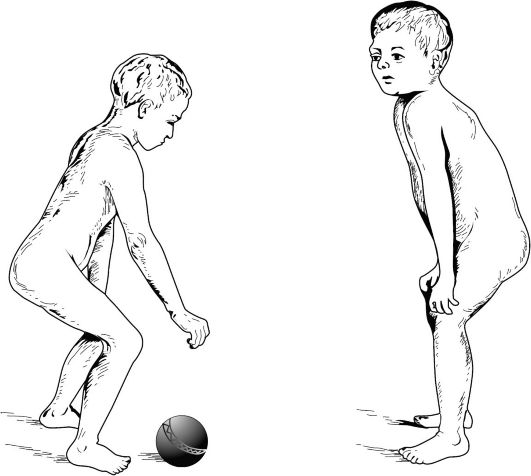
Рис. 29.1. Ребенок с туберкулезным спондилитом (по П.Г. Корнееву):
а - поза больного при попытке поднять предмет с пола; б - переход из положения
сидя в положение стоя.
вонка. Межпозвонковый диск на уровне очага поражения неравномерно сужен. Вокруг очагов деструкции со временем формируется диффузный остеосклероз. На уровне поражения, а иногда выше и ниже его, образуются клювовидные костные выросты, соединяющие тела соседних позвонков. Поражение грудного отдела иногда сопровождается формированием перифокального абсцесса, который имеет по сравнению с туберкулезным абсцессом меньшие размеры, более уплощенную форму и меньшую плотность (Щербак Ю.Ф., Жарков П.Л., 1991).
29.7. ЭПИДУРАЛЬНЫЙ СПИНАЛЬНЫЙ АБСЦЕСС
Большую опасность для больного представляет развитие эпидурального абсцесса, обычно обусловленного туберкулезным спондилитом (рис. 29.2) или гематогенным заносом инфекции (чаще стафилококков) из любого гнойного очага в организме.
Клинические проявления. Отмечаются выраженная локальная боль, болез- ненность при пальпации и перкуссии позвоночника на уровне его поражения, ограничение его подвижности, напряжение паравертебральных мышц. Возможны покраснение, отечность и болезненность мягких тканей над эпидуральным абсцессом. Боль усиливается, если при эпидуральном абсцессе в процесс вовлекаются спинномозговые корешки и спинномозговые нервы. Боли в таких случаях иррадиируют в соответствующие пораженным периферическим
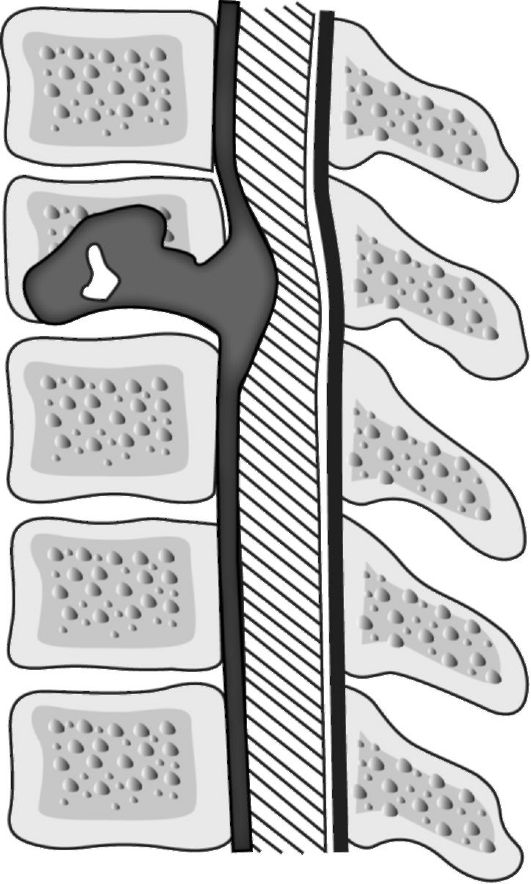
Рис. 29.2. Туберкулезный спондилит. Сдавление спинного мозга эпидуральным абсцессом.
нервным структурам сегменты тела (дер- матомы, миотомы, склеротомы).
Обычны гипертермия, лейкоцитоз в крови, высокая СОЭ, возможна клиническая картина сепсиса. Осложнением эпидурального абсцесса может быть развитие вторичного гнойного менингита или менингомиелита.
Лечение. Больному с эпидуральным абсцессом показаны с целью его удаления нейрохирургическая операция и применение антибиотиков.
29.8. СИНДРОМ ПЛОСКОГО ПОЗВОНКА
Клинические появления. Локальная боль и болезненность в позвонке, проявляющаяся обычно у детей в 4-9-летнем возрасте, может быть единственной жалобой при болезни Кальве, или синдроме плоского позвонка - следствии остеопатии его тела. На спондилограммах при этом выявляется остеопороз центральной части тела позвонка, уплотнение замыкательных пластинок с последующим прогрессивным его уплощением (развитием платиспондилии) до 25-30%
его исходной высоты. Уплощенное тело позвонка отделено от соседних расширенными межпозвонковыми промежутками. Локальная боль и болезненность при болезни Кальве могут сочетаться с кифозом на том же уровне позвоночника с выстоянием остистого отростка пораженного позвонка. Больные из-за боли в позвоночнике становятся малоподвижными, иногда у них субфебрильная температура тела. Чаще синдром плоского позвонка проявляется на нижнегрудном или верхнепоясничном уровнях. Описал в 1925 г. французский хирург J. Calve (1875-1954). Он расценивал болезнь как проявление асептического некроза губчатой субстанции тела позвонка. В 1964 г. отечественный рен- тгенолог С.А. Рейнберг высказался о симптоматическом характере поражения позвонка в связи с эозинофильной гранулемой или другими болезнями.
29.9. РАЗЛИЧНЫЕ ФОРМЫ ЮНОШЕСКОГО КИФОЗА И КИФОСКОЛИОЗА
Клинические проявления. Тупые упорные боли в спине, ощущение постоянного дискомфорта могут быть обусловлены обменными нарушениями в позвоночнике, ведущими к его искривлению. К такой форме патологии можно
отнести умеренно выраженный фиксированный кифоз у подростков, известный как юношеский кифоз Гюнтца. На спондилограммах при этом выявляется равномерное сужение межпозвонковых дисков, клиновидная деформация тел позвонков, нарушение целостности их замыкательных пластинок, но грыжи Шморля (грыжи межпозвонкового диска в паренхиму тела позвонка), характерные для остеохондроза позвоночника, при этом отсутствуют. Описал юношеский кифоз в 1957 г. как следствие первичного фиброза межпозвонковых дисков E. Guntz.
Юношеская «круглая» спина, или синдром Линдемана, проявляется у подростков 13-17 лет с выраженным увеличением физиологического грудного кифо- за. На спондилограммах в таких случаях выявляется умеренная клиновидная деформация тел грудных позвонков и некоторая неровность замыкательных пластинок, межпозвонковые диски на том же уровне несколько расширены. С возрастом клиновидность тел позвонков постепенно уменьшается и форма их может приблизиться к нормальной, что сопровождается постепенным уменьшением степени выраженности кифоза. Описал синдром в 1931 г. немецкий ортопед M. Lindemann.
Особенно значительные деформация позвоночника и сопутствующие ей болевые ощущения характерны для юношеского остеохондропатического кифоза, известного также как болезнь Шейерманна, или синдром Шейерманна-Мау, который характеризуется прогрессирующим поражением тел грудных позвонков, возникающим на первом или втором десятилетиях жизни, при этом характерна клиновидная деформация тел позвонков, формирование стойкого, резко выраженного кифоза или кифосколиоза обычно с вершиной на уровне VII-X грудных позвонков. Возможна вторичная корешковая симптоматика, реже - признаки сдавления спинного мозга. На спондилограммах выявляется клиновидная деформация многих соседних позвонков, неровность их контуров, склерозированные грыжи Шморля в телах этих позвонков. Деформация позвоночника при этом заболевании нередко сочетается с признаками вторичного прогрессирующего миопатического синдрома. Основу болезни составляет асептический некроз. Описали в 1921 г. датский ортопед H.W. Scheuermann (1877-1960) и немецкий ортопед K. Mau (1890-1958).
29.10. СПОНДИЛОЛИСТЕЗ
Одной из причин деформации позвоночника, провоцирующей болевой синдром, является спондилолистез (от греч. spondylos - позвонок, olysthesis - скольжение) - смещение позвонка вперед (передний спондилолистез), редко - назад (задний спондилолистез) относительно нижерасположенного позвонка (чаще «соскальзывают» вперед позвонки LV или LIV). Позвоночник при этом может быть нестабильным и стабильным. В первом случае взаимоотношение между сместившимся и нижерасположенным позвонками зависит от позы больного. В соответствии с причинами спондилолистеза выделяют его формы: диспластическую, обусловленную пороком развития позвоночника; спондилолизную - следствие перелома от «усталости» межсуставной части дуги позвонка; дегенеративную, или инволютивную, возникающую на фоне синдрома нестабильности позвоночника; травматическую, обусловленную переломом суставных отростков или межсуставной части дуги; патологическую, вы-
званную некоторыми заболеваниями опорно-двигательного аппарата (болезнь Педжета, артрогрипоз и др.).
Клинические проявления. Больные часто жалуются на чувство дискомфорта, тупую боль и ограничение подвижности позвоночника на уровне пораженного позвоночного двигательного сегмента. Пальпация остистого отростка смещенного позвонка болезненна, а при глубокой его пальпации иногда ощущается «ступенька» обычно в связи с большим выстоянием нижерасположенного остистого отростка.
При спондилолистезе на профильной спондилограмме размер позвонка, с которого произошло соскальзывание, от линии переднего его контура до вершины остистого отростка больше соответствующего размера расположенного над ним «соскользнувшего» позвонка (симптом Мерсера). Кроме того, при спондилолистезе на профильных спондилограммах может быть выявлено черепицеобразное смещение остистого отростка соскальзывающего позвонка на остистый отросток позвонка, расположенного ниже. Описал под названием симптом «воробьиного хвоста» отечественный ортопед Г.И. Турнер (1858-1941).
При спондилолистезе на сподилограмме в косой проекции отмечается излом вертикальной линии, проведенной через щели дугоотростчатых суставов. Формируется он в связи со смещением соскальзывающего позвонка вперед. Этот рентгенологический признак спондилолистеза известен как симптом «излома молнии», или симптом Рохлина.
Определенное клиническое значение может иметь симптом Чиркина: при переднем спондилолистезе позвонка LV и происходящем при этом смещении с крестца поясничного отдела позвоночника возникает кифотическое выстояние позвонка ТХ11 или LI, при этом обычна умеренная, но почти постоянная поясничная боль.
29.11. ОПУХОЛИ ПОЗВОНОЧНИКА
Упорная локальная боль в позвоночнике может быть следствием поражения его метастазами злокачественных опухолей, обычно рака, различной локализации, при этом чаще других опухолей в позвонки метастазирует рак молочной железы, легких, предстательной железы, почек, желудочно-кишечного тракта. Нередко позвоночник поражается при множественных миеломах или лимфомах.
Клинические проявления. Опухоли позвоночника обычно проявляются постоянной, сохраняющейся и в покое ноющей болью в спине, которая временами усиливается и проявляется в основном на уровне пораженных позвонков, однако возможна и ирритация боли по вовлекающимся в патологический процесс спинномозговым корешкам и спинномозговым нервам.
При метастазах рака в позвонки характерны болезненность при давлении на остистые отростки пораженных позвонков и при постукивании по ним (их перкуссии); на том же уровне возможны корешковые боли, нарастающие при движениях; кроме того, нередко повышены СОЭ и уровень щелочной фосфатазы в сыворотке крови (синдром Вольфсона).
Метастазы рака и саркомы в позвоночник могут инфильтрировать спинномозговые корешки, вызывать сужение позвоночного канала, сдавление спинного мозга, конского хвоста. При инфильтрации опухолью крестцового канала возникает выраженная боль в крестце, иррадиирующая в промежность, - син-
дром крестцовой елочки Эмдина, описанный отечественным невропатологом и нейрохирургом П.И. Эмдиным (1883-1959).
Рентгенологические изменения при метастазах в позвоночник обычно возникают позднее их начальных клинических признаков и проявляются деструкцией тела одного или нескольких позвонков. Диагностике способствуют также радиоизотопное сканирование костей, КТ- и МРТ-исследование позвоночника.
Среди доброкачественных опухолей позвоночника чаще других встречаются гемангиомы. Гемангиома очень медленно растет из мелких сосудов паренхимы кости, обычно в теле позвонка. На спондилограмме видна характерная ячеистая структура пораженного тела позвонка, иногда его вздутие, при этом периост приподнимается, но остается сохранным. Однако возможен патоло- гический перелом тела пораженного позвонка. Гемангиомы позвонков иногда бывают множественными.
Лечение. Консервативная терапия не разработана. Хирургическому лечению гемангиомы позвонков обычно не подлежат, так как процесс обычно не проявляет склонности к заметному прогрессированию. Опухоль не метастазирует. Однако в случаях патологического перелома может быть показана декомпрессия позвоночного канала.
29.12. ДРУГИЕ ПРИЧИНЫ ВЕРТРЕБРАЛГИИ
Следствием инволюционных изменений в опорно-двигательном аппарате, в частности в позвоночнике, является «круглая» старческая спина, или синдром Форестье, обусловленный анкилозирующим спондилезом, проявляющимся в возрасте 60-80 лет, чаще у мужчин, при этом характерны выраженный кифоз грудного и поясничного отделов позвоночника, тупые боли в спине, выраженное ограничение подвижности позвоночника. Этот дегенеративный процесс сопряжен с гормональной перестройкой. На спондилограммах выявляется остеопороз позвонков, обызвествление связочного аппарата. Описал синдром в 1940 г. немецкий невропатолог O. Forestier.
Болью в поясничной области при разгибании позвоночника характеризуется и синдром Бострупа. Ему свойственна деформация остистых отростков позвонков, развивающаяся при чрезмерном поясничном лордозе вследствие давления их друг на друга, при этом на спондилограммах наблюдается склерозирование остистых отростков, их расширение в краниокаудальном направлении, формирование на них остеофитов, между которыми образуются ложные суставы, а иногда и сращения («целующиеся» остистые отростки, или феномен Бострупа). Есть мнение, что эта форма патологии позвоночника провоцируется физическими перегрузками. Описал синдром в 1933 г. датский рентгенолог Ch. Baastrup (1885-1950).
Локальной болью обычно сопровождается деформация Моркио-Брейлсфорда, представляющая собой одно из проявлений остеохондродистрофии: уплощение тела позвонка, заострение при этом его передней части. Возможно аналогичное поражение нескольких позвонков с формированием углового кифоза (гибуса), чаще на уровне позвонков DXII-LI. Описали эту форму патологии уругвайский педиатр L. Morqio (1867-1935) и английский педиатр J. Brailsford.
Остеопатия нижних поясничных и верхних крестцовых позвонков, проявля- ющаяся местными болями и болезненностью остистых и поперечных отростков, а также костных выступов бедренных и берцовых костей, костей стоп,
без характерных рентгенологических изменений, известна как синдром Камера. Описал синдром в 1951 г. итальянский ортопед G. Camera.
Редко диагностируется симптом «жесткой» конечной нити. При нем в связи с укорочением и утолщением конечной нити, возможно вследствие ее фиброза, возникает ограничение движений вверх нижнего отдела спинного мозга при наклонах туловища, при этом происходит потягивание корешков конского хвоста и возникновение болей в пояснично-крестцовой области.
Боль в крестце, возникающая при резких движениях, обусловленная различными по характеру поражениями крестца, чаще его травмой, известна как сакродиния.
Ноющие, мозжащие, «разъедающие» боли в копчике, иногда на их фоне пароксизмально возникающее жжение, иррадиирующие в промежность, в ягодичную область, заднюю поверхность бедер могут иметь различное происхождение и обычно обобщаются единым термином - кокцигодиния. Проявляется кокцигодиния обычно после травматического повреждения копчика (при падении на копчик, при его подвывихе, в частности при осложненных родах), при этом возможны как дегенеративные изменения в хрящевом диске, соединяющем копчик с крестцом, так и раздражение находящихся здесь нервных структур. Наличие боли может вести к мышечно-тоническим реакциям и дистрофическим изменениям в области дна таза. Характерна болезненность при боковом давлении на копчик. Боль усиливается, если больной сидит или лежит на спине. Течение кокцигодинии обычно продолжительное, боли при этом трудно поддаются лечению.
Боли в позвоночнике могут быть первым признаком острой стадии эпидемического полиомиелита. Заболевший ребенок, а болеют полиомиелитом чаще дети, не может дотронуться губами до своих колен («поцеловать» свое колено). Это признак острой стадии полиомиелита. Описал чешский педиатр Ж. Брдлик (Brdlik J., 1883-1965). Другой признак острой стадии эпидемического полиомиелита - симптом Моркио: лежащий на спине больной может сесть из положения лежа только после предварительного сгибания ног в тазобедренных и коленных суставах, так как сесть в постели с прямыми ногами не позволяют возникающие при этом боли. Этот симптом описал уругвайский педиатр
L. Morquio (1867-1935).
Острой интенсивной спонтанной болью и болезненностью в шее, напряжением шейных мышц, ограничением подвижности головы, вынужденной фиксированной ее позой проявляется шейный полирадикулоневрит в сочетании с миалгией на фоне общей инфекции, обусловленной вирусом Коксаки (синдром Массела-Соломона).
Хроническая боль в шее и в затылочной области, болезненность и напряжение шейных мышц, некоторое ограничение подвижности головы наблюдаются при хронических инфекционных заболеваниях верхних дыхательных путей (цервикомиалгия Эрулле) с вовлечением в воспалительный процесс паравертебральных тканей.
Боли в позвоночнике могут быть обусловлены и поражением внутренних органов (заболевания органов грудной клетки, брюшной полости или органов таза). Боли эти обычно имеют отраженный характер. При интенсивной выраженности отраженной боли может сложиться впечатление о ее опоясывающем характере. Обращает на себя внимание, что в таких случаях отсутствует напряжение паравертебральных мышц и сохраняется обычная подвижность позвоночника.
При гинекологической патологии нередко возникают боли в пояснично-крестцовой области. Они могут быть спровоцированы менструацией, поражением маточно-крестцовой связки, в частности при эндометриозе или при опухоли матки, ее неправильном положении. При раке органов малого таза боль может быть обусловлена вовлечением в процесс нервных сплетений, тогда она интенсивна, постоянна и постепенно нарастает, особенно трудно переносима такая боль в ночное время. Лучевая терапия опухоли органов малого таза иногда ведет к усилению выраженности болевого синдрома. Боль в нижней части спины, распространяющаяся на бедра, - обычное явление для последних недель беременности.
Причиной ноющей боли в крестце при урологической патологии может быть хронический простатит, сопровождающийся увеличением предстательной железы, затруднениями при мочеиспускании, учащением позывов к нему. Боль при этом может быть двусторонней или преимущественно односторонней и иррадиировать в ногу на той же стороне. Интенсивные боли в поясничной области нередко являются следствием патологии почек. Особенно интенсивной бывает боль при почечнокаменной болезни, осложняющейся попаданием камня в мочеточник. В таких случаях боль приступообразная, острая, временами нестерпимая, иррадиирующая в паховую область.
29.13. ЛЕЧЕНИЕ
Полиморфизм этиологии и патогенеза вертебралгий и болей в паравертебральной области определяет многообразие подходов к лечению этих болей и обусловливающих их патологических процессов. В ряде случаев необходима ортопедическая помощь, это касается, в частности, туберкулезного спондилита, различных форм юношеского кифоза. При анкилозирующем спондилите и синдроме Рейтера как можно раньше следует проводить лечение НПВС, в некоторых случаях показано применение кортикостероидов. При туберкулезном спондилите на фоне строгого ортопедического режима проводится активная специфическая терапия.
Для лечения остеопороза широко применяется кальцитонин (миакальцик), иприфлавон (остеохин) в комбинации с препаратами кальция и витамина D. Следует отметить, что кальцитонин обладает и анальгетическим действием, которое не зависит от его влияния на резорбцию костной ткани, так как уменьшение болевых ощущений происходит еще до того, как выявляются изменения минеральной плотности кости. Кальцитонин дает обезболивающий эффект, связанный с его прямым влиянием на ЦНС через специфические рецепторы. Одним из предполагаемых механизмов является его способность повышать концентрацию бета-эндорфинов.
Есть мнение о том, что ежедневный прием препарата, содержащего 500 мг кальция и 200 МЕ витамина D3 (кальций D3-никомед), приводит к снижению выраженности болевого синдрома, к нормализации структуры костей при остеопатии, в частности при спондилопатии. Лечение этим препаратом может улучшать состояние больных с синдромом люмбаго, возникшим на фоне осте- опороза позвонков (Urabe J. et al., 1995).
При сочетании остеопороза с деформирующим остеоартрозом кальций D3-никомед может применяться вместе с НПВП, такими как лорноксикам
(ксефокам) или артротек (комбинация диклофенака с мизопростолом). Особенностью ксефокама является сочетание сильного анальгетического действия со значительным противовоспалительным эффектом. Артротек отличается высокой безопасностью благодаря протективному действию на желудочно-кишечный тракт входящего в его состав мизопростола - синтетического аналога простагландина Е. Применение указанных препаратов эффективно на всех этапах развития остеопороза (Насонов Е.Л., 1998; Дума С.Н., Игнатова А.В.
и др., 1999).
При остеохондрозе позвоночника с явлениями дископатии, с формированием грыжи межпозвонкового диска, наряду с лечебной физкультурой и физиотерапией, при обострении процесса показаны нестероидные противовоспалительные препараты (НПВП). На всех этапах развития патологического процесса целесообразно применение хондропротекторов, прежде всего хондроитин сульфата и глюкозамин гидрохлорида, а также фармакологического препарата артра, представляющего их наиболее рациональное сочетание. Эти препараты уменьшают боль и скованность в пораженных суставах, оказывают обезболивающее и противовоспалительное действие, стабилизируют состояние межпозвонковых дисков и суставных хрящей и даже обеспечивают тенденцию к регрессу уже проявившихся деструктивных проявлений в хрящевой ткани; к тому же, будучи биологически чистыми продуктами, они не вызывают привыкания и побочных явлений.