Глазные болезни. Основы офтальмологии: Учебник / Под ред. В. Г. Копаевой. - 2012. - 560 с.: ил.
|
|
|
|
Глава 17. ГЛАУКОМА, ГИПОТЕНЗИЯ ГЛАЗА
Пока видят глаза - не понимаешь, что такое зрение.
Народная мудрость
17.1. Глаукома
Термин «глаукома» объединяет большую группу заболеваний глаза (около 60), имеющих следующие особенности: внутриглазное давление (ВГД) постоянно или периодически превышает толерантный (индивидуально переносимый) уровень; развивается характерное поражение головки зрительного нерва (ГЗН) и ганглионарных клеток сетчатки (глаукомная оптическая нейропатия - ГОН); возникают характерные для глаукомы нарушения зрительных функций.
Глаукома может возникать в любом возрасте, начиная с рождения, но распространенность заболевания значительно увеличивается в пожилом и старческом возрасте. Так, врожденная глаукома наблюдается у 1 на 10 000-20 000 новорожденных, в возрасте 40-45 лет первичная глаукома наблюдается примерно у 0,1 % населения, 50-60 лет - у 1,5%, 75 лет и старше - более чем у 3 %.
Следующие патогенетические этапы лежат в основе развития многообразных клинических форм глаукомного процесса:
• нарушения циркуляции водянистой влаги (ВВ), приводящие к ухудшению ее оттока из глаза;
• ВГД выше толерантного для зрительного нерва уровня;
• ишемия и гипоксия ГЗН;
• глаукомная оптическая нейропатия;
• дегенерация (апоптоз) ганглиозных клеток сетчатки.
Выраженность 2-го и 3-го этапов может существенно варьировать при различных формах глаукомного процесса и в каждом конкретном случае. Разделение глаукомного процесса на этапы до некоторой степени условно. Вместе с тем каждый предыдущий этап принимает участие в возникновении последующих.
17.1.1. Внутриглазное давление
Физиологическая роль ВГД заключается в том, что оно обеспечивает поддержание сферической формы глазного яблока и правильных топографических взаимоотношений его внутренних структур, а также облегчает обменные процессы в этих структурах и выведение продуктов обмена из глаза. Вместе с тем ВГД оказывает неблагоприятное влияние на циркуляцию крови во внутриглазных сосудах вследствие повышения венозного давления и снижения перфузионного давления крови.
Глазное яблоко представляет собой шаровидное тело с жидким содержимым и упругими оболочками. Величина ВГД зависит от ригидности (упругости) оболочек и объема содержимого глаза. В клинических условиях тонус глаза измеряют с помощью тонометров. Все известные тонометры сдавливают глаз, в результате чего в нем повышается ВГД, поэтому различают истинное (Р0) и тонометрическое (Рт) давление.
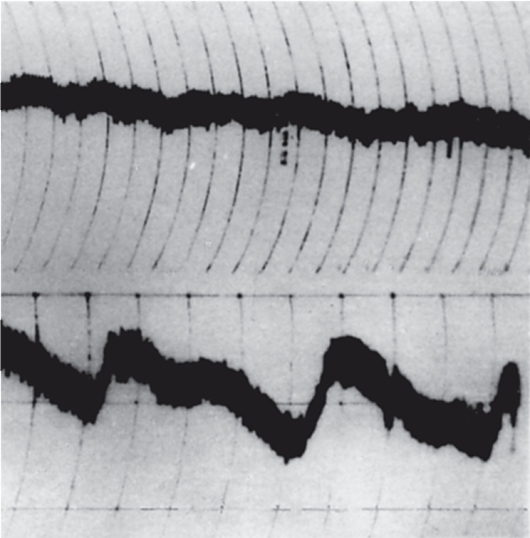
Рис. 17.1. Пример ритмичных колебаний внутриглазного давления при глаукоме: амплитуда глазного пульса около 1,5 мм рт. ст. На нижней тонограмме амплитуда волн третьего порядка (Геринга-Траубе) достигает 2,5 мм рт. ст.
С помощью широко применяемых в России тонометров Маклакова массой 5-15 г определяют тонометрическое давление, а показания апланационного тонометра Гольдманна и бесконтактных пневмотонометров соответствуют истинному давлению.
Следует различать уровень ВГД и его кратковременные колебания. Давление в глазу повышается при мигании, сжатии глаза, надавливании на глазное яблоко, ритмичных колебаниях кровенаполнения внутриглазных сосудов (глазной пульс, дыхательные волны, волны Геринга-Траубе; рис. 17.1). Уровень ВГД относительно стабилен и изменяется только при нарушениях циркуляции ВВ (Исследование ВГД см. главу 6, раздел 6.8).
Относительное постоянство уровня ВГД свидетельствует о существовании активных механизмов его регуляции. Скорость продукции ВВ, по-видимому, находится под контролем гипоталамуса и вегетативной нервной системы. На отток жидко-
сти из глаза оказывают влияние колебания тонуса цилиарной мышцы. Получены данные о существовании биохимической регуляции оттока ВВ. Полагают, что в трабекулярном аппарате (ТА) имеются сократительные элементы, напряжение которых регулируется оксидом азота и эндотелинами: под влиянием оксида азота отток ВВ через ТА усиливается, а повышение концентрации эндотелинов приводит к ухудшению оттока.
Нормальный уровень истинного ВГД варьирует от 9 до 21 мм рт. ст., нормативы для тонометра Маклакова массой 10 г - от 17 до 26 мм рт. ст., массой 5 г - от 11 до 21 мм рт. ст. Поскольку нормативы рассчитаны с помощью методов вариационной статистики для 95-97 % здоровых людей, в отдельных случаях ВГД в неглаукоматозных глазах может выходить за пределы верхней границы нормы на 2-3 мм рт. ст. Вместе с тем индивидуальные нормы ВГД уже статистических нормативов. В связи с этим продолжительное превышение верхней границы индивидуальной нормы ВГД может иметь опасные последствия, даже если давление находится в пределах статистических нормативов.
В последнее время все большее распространение получает понятие «толерантное ВГД». Под этим термином понимают диапазон ВГД, безопасного для конкретного человека. Толерантное ВГД не только подвержено индивидуальным колебаниям, но также изменяется в течение жизни и под влиянием некоторых общих и глазных заболеваний. В частности, отмечается тенденция к его снижению при сосудистых поражениях и прогрессировании глаукомного процесса. В связи с этим индивидуальная величина толерантного давления может быть существенно ниже верхней границы статистически нормального ВГД.
Возрастные изменения уровня ВГД невелики и не имеют клинического значения. Выраженные коле-
бания ВГД наблюдаются в течение суток: как правило, максимальная величина офтальмотонуса отмечается в ранние утренние часы, к вечеру он снижается и достигает минимума ночью, реже наблюдается вечерний или дневной максимум ВГД. Амплитуда суточных колебаний ВГД не превышает 4-5 мм рт. ст.
17.1.2. Циркуляция водянистой влаги
ВВ непрерывно продуцируется (1,5-4 мм3/мин) цилиарной короной при активном участии непигментного эпителия и в меньшем количестве в процессе ультрафильтрации из капиллярной сети. Влага заполняет заднюю и переднюю камеры глаза (рис. 17.2) и оттекает в основном (85 %) в эписклеральные вены по дренажной системе глаза, расположенной на передней стенке угла передней камеры. Около 15 % ВВ уходит из глаза, просачиваясь через строму цилиарного тела и склеру в увеальные и склеральные вены - увеосклеральный путь оттока ВВ (рис. 17.3).
ВВ сначала поступает в заднюю камеру глаза, объем которой состав-
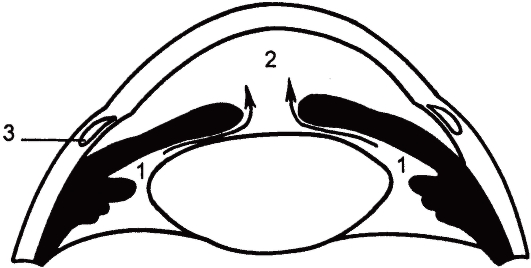
Рис. 17.2. Передний сегмент глаза.
1 - задняя камера; 2 - передняя камера; 3 - шлеммов канал (венозный синус склеры). Стрелками указан путь оттока водянистой влаги из задней камеры в переднюю.
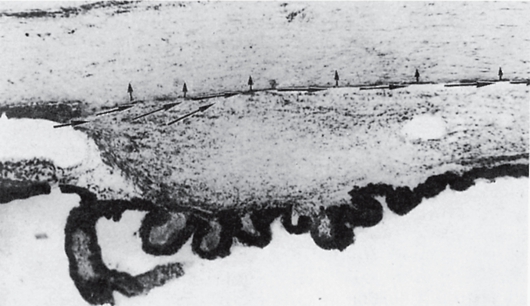
Рис. 17.3. Увеосклеральный путь оттока водянистой влаги (стрелки) из угла передней камеры через структуры цилиарного тела и склеру.
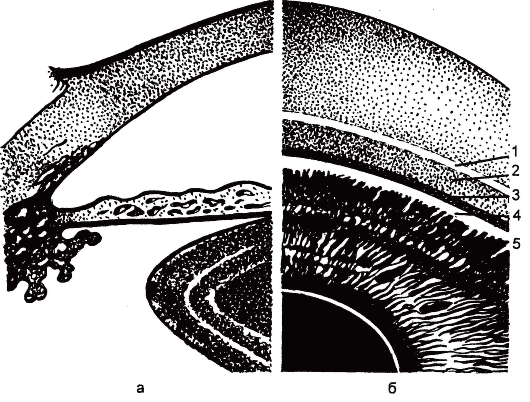
Рис. 17.4. Структура угла передней камеры глаза.
а - на меридиональном срезе; б - картина при гониоскопии: 1 - переднее пограничное кольцо Швальбе, 2 - трабекулярный аппарат, 3 - шлеммов канал, 4 - склеральная шпора, 5 - цилиарное тело.
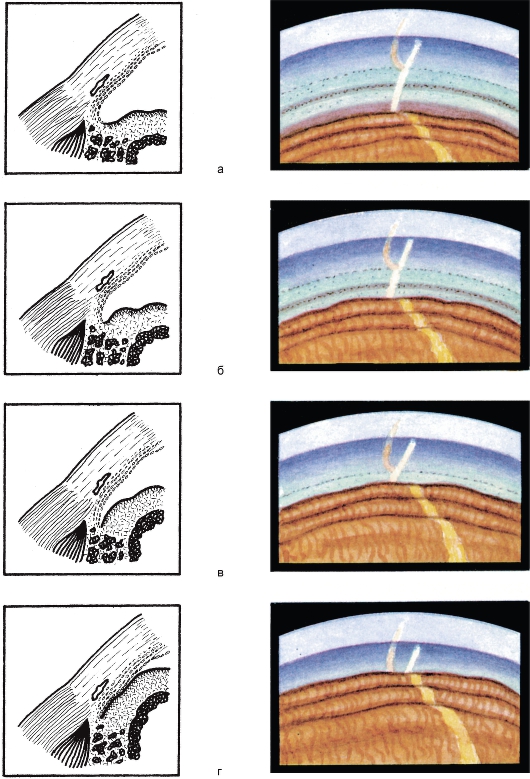
Рис. 17.5. Классификация угла передней камеры глаза по ширине. а - широкий; б - средний; в - узкий; г - щелевидный.
ляет около 80 мм3, а затем через зрачок переходит в переднюю камеру (объем 150-250 мм3), которая служит ее основным резервуаром. При плотном контакте радужки с хрусталиком переход жидкости из задней камеры в переднюю затруднен, что приводит к повышению давления в задней камере (относительный зрачковый блок).
17.1.2.1. Угол передней камеры
Угол передней камеры (УПК) - наиболее узкая часть передней камеры. Передняя стенка УПК образована кольцом Швальбе, ТА и склеральной шпорой, задняя - корнем радужки, вершина - основанием цилиарной короны
(рис. 17.4).
В вершине УПК иногда расположены остатки эмбриональной увеальной ткани в виде узких или широких тяжей (гребенчатая связка), идущих от корня радужки к склеральной шпоре или ТА.
УПК классифицируют по его ширине и степени пигментации на ос-
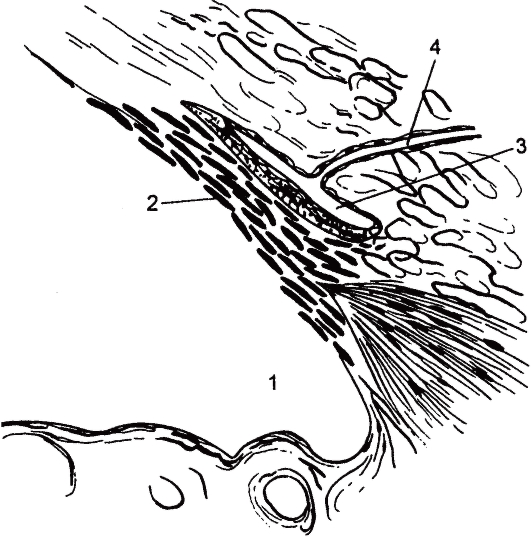
Рис. 17.6. Дренажная система глаза (схема).
1 - угол передней камеры; 2 - трабекулярный аппарат; 3 - шлеммов канал; 4 - коллекторный каналец.
новании результатов гониоскопии (рис. 17.5). Широкий угол (40- 45o) - видны все структуры УПК (IV), среднеширокий (25-35°) - определяется только часть вершины угла (III), узкий (15-20°) - цилиарное тело и склеральная шпора не видны (II), щелевидный (5-10°) - определяется только часть ТА (I), закрытый - структуры УПК не просматриваются (0).
Степень пигментации УПК кодируют арабскими цифрами от 0 (нет пигментации) до 4 (плотная пигментация всех структур от кольца Швальбе до цилиарного тела). Пигмент откладывается в УПК при распаде клеток пигментного эпителия радужки и цилиарного тела.
17.1.2.2. Дренажная система глаза
Дренажная система глаза состоит из трабекулярного аппарата (ТА), склерального синуса (шлеммов канал) и коллекторных канальцев (рис. 17.6).
ТА представляет собой кольцевидную перекладину, переброшенную через внутреннюю склеральную бороздку. На разрезе ТА имеет форму треугольника, вершина которого прикрепляется к переднему краю бороздки (пограничное кольцо Швальбе), а основание - к ее заднему краю (склеральная шпора). Трабекулярная диафрагма состоит из трех основных частей: увеальной трабекулы, корнеосклеральной трабекулы и юкстаканаликулярной ткани. Две первые части имеют слоистое строение. Каждый слой (всего их 10-15) представляет собой пластинку, состоящую из коллагеновых фибрилл и эластических волокон, покрытую с обеих сторон базальной мембраной и эндотелием. В пластинах имеются отверстия, а между пластинами - щели, заполненные ВВ. Юкстаканаликулярный слой, состоящий из 2-3 слоев фиброци-
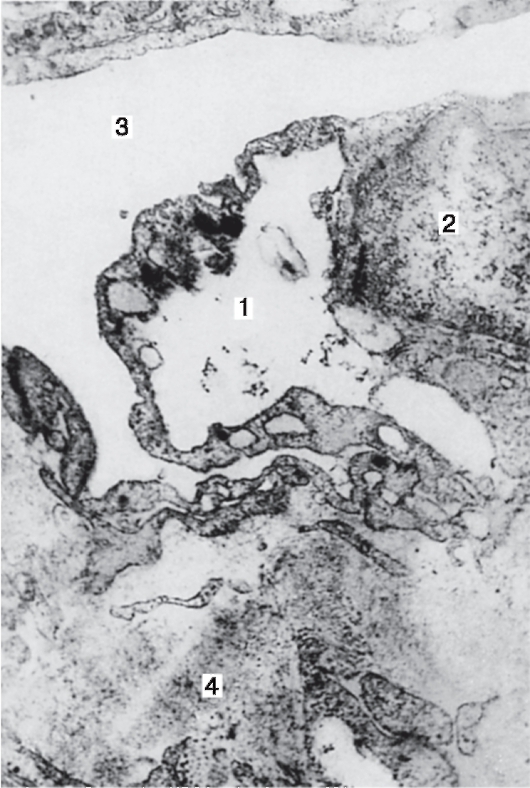
Рис. 17.7. Гигантская вакуоль (1), расположенная в эндотелиоците (2) между шлеммовым каналом (3) и юкстаканаликулярным слоем трабекулярного аппарата (4). Х30000.
тов и рыхлой волокнистой ткани, оказывает наибольшее сопротивление оттоку ВВ из глаза. Наружная поверхность юкстаканаликулярного слоя покрыта эндотелием, содержащим «гигантские» вакуоли (рис. 17.7). Последние являются динамическими внутриклеточными канальцами, по которым ВВ переходит из ТА в шлеммов канал.
Шлеммов канал представляет собой циркулярную щель, выстланную эндотелием и расположенную в задненаружной части внутренней склеральной бороздки (см. рис. 17.4). От передней камеры он отделен ТА, кнаружи от канала расположены склера и эписклера с венозными и артериальными сосудами. ВВ оттекает из шлеммова канала по 20-30
коллекторным канальцам в эписклеральные вены (вены-реципиенты).
17.1.2.3. Гидродинамические показатели
Состояние гидродинамики глаза определяют на основании гидродинамических показателей. К последним относят ВГД, давление оттока, минутный объем ВВ и коэффициент легкости оттока ВВ из глаза. Давление оттока - это разность между ВГД и давлением в эписклеральных венах (Р0-Pv), минутный объем ВВ (F), выражаемый в кубических миллиметрах, характеризует объемную скорость продукции и оттока ВВ при стабильном ВГД, коэффициент легкости оттока (КЛО) - величина, показывающая, какой объем жидкости (в кубических миллиметрах) оттекает из глаза за 1 мин на 1 мм рт. ст. давления оттока.
Гидродинамические показатели связаны между собой следующим уравнением:
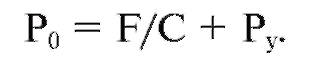
В клинической практике значение Р0 определяют при тонометрии, КЛО (С) - тонографии, Pv принимают равным 10 мм рт. ст., F рассчитывают с помощью приведеного выше уравнения. Для здоровых глаз значения КЛО находятся в пределах от 0,18 до 0,45 мм3/мин/мм рт. ст., aF - от 1,5 до 4 мм3/мин (в среднем 2 мм3/мин).
17.1.2.4. Гидродинамические блоки
Гидродинамический блок - выраженное нарушение циркуляции ВВ в глазу или дренажной системе глаза - служит основной причиной повышения ВГД при глаукоме. Различают следующие варианты гидродинамического блока:
• неполное эмбриональное развитие УПК (дисгенез УПК);
• зрачковый блок;
• блокада УПК корнем радужки;
• блокада УПК гониосинехиями;
• витреохрусталиковый блок;
• трабекулярный блок;
• блокада шлеммова канала (каналикулярный блок).
Дисгенез УПК служит причиной развития врожденной первичной глаукомы, следующие 4 вида блока характерны для первичной и вторичной закрытоугольной глаукомы, последние 3 вида - для открытоугольной глаукомы (первичной или вторичной). Описание блоков и их роли в патогенезе отдельных форм глаукомы приведены в других разделах настоящей главы.
17.1.3. Головка зрительного нерва в норме и при глаукоме
К головке зрительного нерва относят его внутриглазную часть и прилежащий к глазу участок нерва (протяженностью 1-3 мм), кровоснабжение которого в некоторой степени зависит от уровня ВГД. Термин «диск зрительного нерва (ДЗН)» используют для обозначения видимой при офтальмоскопии части ГЗН.
17.1.3.1. Анатомия икровоснабжение
ГЗН состоит из аксонов ганглионарных клеток сетчатки (ГКС), астроглии, сосудов и соединительной ткани. Количество нервных волокон в зрительном нерве варьирует от 700 000 до 1 200 000, с возрастом оно постепенно уменьшается. Ежегодная потеря аксонов составляет около 4000. ГЗН делят на 4 отдела (рис. 17.8): поверхностный (ретинальный), преламинарный, ламинарный и ретроламинарный. Поверхностный отдел образован аксонами ГКС (95 % объема) и астроцитами (5 %), в преламинарном отделе количество аст-
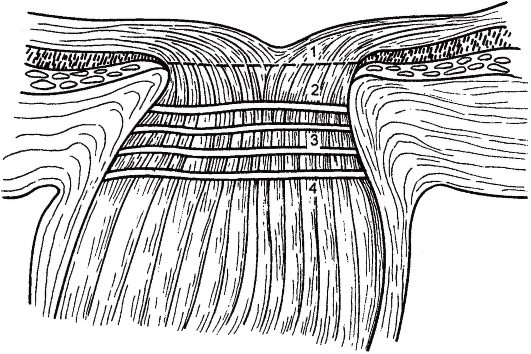
Рис. 17.8. Слои головки зрительного нерва.
1 -ретинальный; 2 - преламинарный; 3 - ламинарный; 4 - ретроламинарный.
роцитов значительно больше (20- 25 %), их отростки образуют глиальную решетчатую структуру. В ламинарном отделе к нервным волокнам и астроглии добавляется соединительная ткань, из которой образована решетчатая пластинка склеры (lamina cribrosa). Ретроламинарный отдел существенно отличается от других отделов ГЗН: в нем уменьшается количество астроцитов, появляется олигодендроглия, нервные волокна одеваются в миелиновые оболочки, а зрительный нерв - в мозговые.
Решетчатая пластинка склеры состоит из нескольких перфорированных листков соединительной ткани, разделенных астроглиальными прослойками. Перфорации образуют 200-400 канальцев, через каждый из которых проходит пучок нервных волокон. В верхнем и нижнем сегментах решетчатая пластинка тоньше, а отверстия в ней шире, чем на других ее участках. Эти сегменты легче деформируются при повышении ВГД.
Диаметр ДЗН варьирует от 1,2 до 2,0 мм, а его площадь- от 1,1 до 3,4 мм2. Следовательно, при одинаковом уровне ВГД деформирующая сила, действующая на ДЗН, может различаться в 3 раза. Величина ДЗН зависит от размера склерального канала. При близорукости канал более
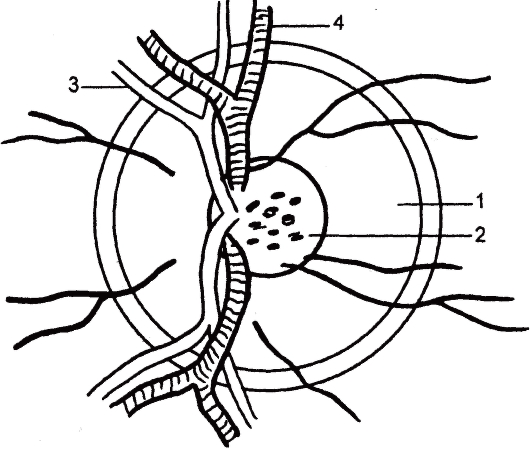
Рис. 17.9. Диск зрительного нерва (схема, меридиональный срез).
1 - нейроретинальное кольцо; 2 - физиологическая экскавация с центральными сосудами сетчатки; 3 - центральная артерия сетчатки; 4 - центральная вена сетчатки.
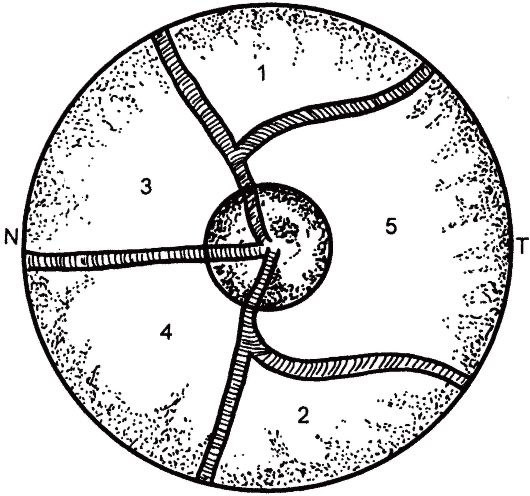
Рис. 17.10. Топография нервных волокон в диске зрительного нерва (схема).
1 и 2 - положение верхне- и нижневисочных аксонов ганглионарных клеток сетчатки; 3 и 4 - позиция верхне- и нижненосовых волокон; 5 - папилломакулярный пучок нервных волокон. N, T - назальная и темпоральная стороны сетчатки.
широкий, при гиперметропии - более узкий.
В ДЗН различают невралъное (нейроретинальное) кольцо и центральное углубление - физиологическую экскавацию, в которой расположен фиброглиальный тяж, содержащий центральные сосуды сетчатки (рис. 17.9). Топографические особенности расположения нервных волокон в ДЗН представлены на рис. 17.10.
Вокруг ДЗН могут располагаться (не во всех случаях) склеральное кольцо (узкая щель между ДЗН и хориоидеей), а также α- и β-зоны. β-Зона - кольцо неравномерной ширины и часто неполное, образовавшееся в результате ретракции или дистрофии пигментного эпителия сетчатки и хориоидеи (рис. 17.11). Эта зона больше выражена с височной стороны ДЗН и часто наблюдается при близорукости и косом диске. α-Зона характеризуется гиперпигментацией и располагается по краю ДЗН или, если есть βзона, по ее наружному краю.
Кровоснабжение преламинарного и ламинарного отделов ГЗН осуществляется из ветвей задних коротких цилиарных артерий (ЗКЦА), а ретинального отдела - из системы центральной артерии сетчатки (ЦАС). Ретроламинарный отдел ГЗН получает питание в основном
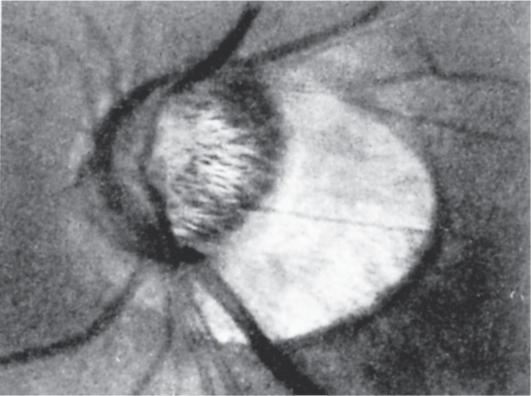
Рис. 17.11. Диск зрительного нерва в глазу с миопией и глаукомой. Видна обширная в-зона с височной стороны диска.
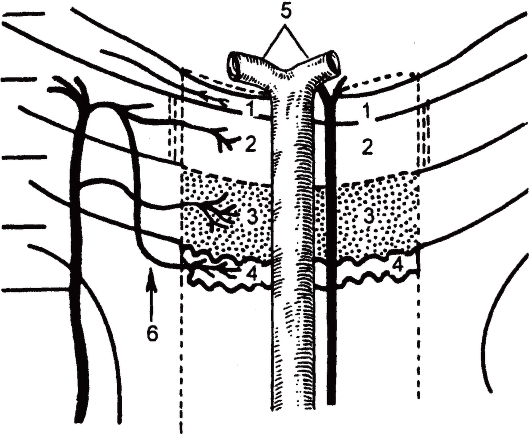
Рис. 17.12. Кровоснабжение головки зрительного нерва (схема): ретинальный слой (1) получает питание от ветвей центральной артерии сетчатки (5), преламинарный (2) и ламинарный (3) - из задних коротких цилиарных артерий, ретроламинарный (4) - частично из возвратных ветвей задних коротких цилиарный артерий (6).
из ЗКЦА, но также из центропетальных ветвей пиальных артерий и центрофугальных ветвей ЦАС. Ветви ЗКЦА могут образовывать в ГЗН полное или неполное артериальное кольцо (кольцо Цинна-Галлера). Зависимость кровотока от ВГД в ретроламинарном отделе ГЗН обусловлена существованием возвратных артериальных ветвей, идущих от внутриглазной части ГЗН (рис.
17.12; см. рис. 3.9).
Микрососудистые сети ГЗН и сетчатки имеют одинаковое строение. Они осуществляют барьерную функцию и обладают выраженной способностью к ауторегуляции кровообращения. Кровоснабжение ГЗН имеет сегментарный характер, обусловленный существованием зон раздела сосудистой сети.
17.1.3.2. Особенности глаукомной оптической нейропатии
Глаукомная оптическая нейропатия(ГОН) - основное звено в пато-
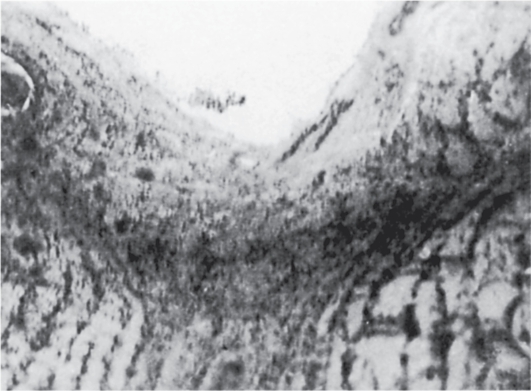
Рис. 17.13. Деформация опорных структур головки зрительного нерва при повышенном ВГД в эксперименте. х 40.
генезе глаукомы, так как ее возникновение и развитие служат непосредственной причиной снижения зрительных функций и слепоты у больных глаукомой.
Для ГОН характерны особенности, позволяющие отличить ее от других поражений зрительного нерва. Медленный процесс кавернозной дегенерации нервных волокон продолжается в течение многих лет. При этом сначала поражаются только отдельные пучки нервных волокон, являющиеся аксонами крупных ганглиозных клеток (М-клетки), расположенными в парамакулярной зоне сетчатки. Решетчатая пластинка склеры прогибается кзади, канальцы в ней деформируются (рис. 17.13). Атрофия нервных волокон начинается на уровне этой пластинки.
Прогрессирующее расширение центральной экскавации вследствие атрофии нервных волокон сопровождается неравномерным сужением неврального кольца (рис. 17.14) вплоть до полного его исчезновения в терминальной стадии болезни. Атрофический процесс распространяется на сетчатку, в которой образуются характерные дефекты в слое нервных волокон ганглионарных клеток. ГОН часто сочетается с атрофическими изменениями в перипа-
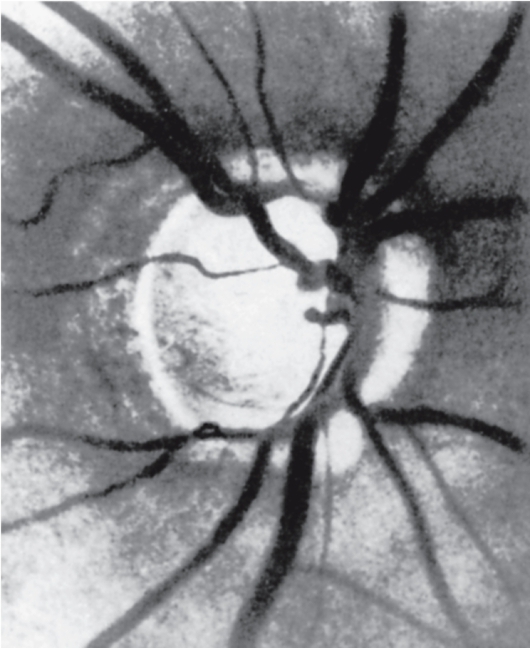
Рис. 17.14. Субтотальная экскавация диска зрительного нерва у больного с далеко зашедшей глаукомой; с височной стороны видна в-зона.
пиллярной хориоидее, ведущими к возникновению или расширению β-зоны (halo glaucomatosa).
Патогенез. Несмотря на многочисленные исследования, патофизиологические механизмы ГОН изучены не полностью. Ниже суммированы основные факторы, которым придают значение в патогенезе
ГОН.
Продолжительное повышение ВГД приводит к механической деформации опорных структур ГЗН, неравномерному прогибу кзади решетчатой пластинки склеры и ущемлению в ее канальцах пучков нервных волокон, которое сопровождается нарушением их проводимости, а затем и атрофией. К аналогичным последствиям может привести снижение давления цереброспинальной жидкости в ретроламинарном отделе ГЗН.
Диффузная или фокальная ишемия также может послужить причи-
ной развития характерных для глаукомы процессов в ГЗН. Ишемия может быть обусловлена изменениями в микрососудах и реологии крови, снижением перфузионного давления крови из-за повышения ВГД, дисфункцией сосудистого эндотелия и нарушением ауторегуляции кровообращения в ГЗН.
Механическое давление на ГЗН и ишемия служат пусковыми факторами, ведущими к развитию глаукомной оптической нейропатии. При экспериментальной глаукоме обнаруживают остановку всех видов аксоплазматического транспорта на уровне решетчатой пластинки склеры. Прекращение поступления нейротрофических компонентов от терминалов аксонов к телу клетки может служить причиной апоптоза - программированной смерти клеток.
В процессе апоптоза из поврежденных ганглионарных клеток действуют цитотоксические факторы, которые вызывают повреждение соседних клеток, расширяя таким образом сферу поражения. К таким факторам относят глутамат, перекиси, избыточное поступление в клетки ионов кальция, супероксид-аниона и оксида азота, образование токсичного для клеток пероксинитрита.
Офтальмоскопические симптомы. Различают несколько клинических разновидностей глаукомной экскавации ДЗН: вертикально-овальную, темпоральную, блюдцевидную и колбовидную экскавации, а также экскавацию с выемкой (рис. 17.15). Первые два типа характеризуются расширением экскавации во все стороны, но все же больше в нижне- и/или верхнетемпоральном направлениях. Края экскавации могут быть крутыми, подрытыми или пологими. В последнем случае углубление в ДЗН иногда имеет два уровня, напоминая по форме блюдце (блюдцевидная экскавация). Экскавация с выемкой характеризуется прорывом к верхнему или нижнему полюсу, колбовидная - подрытыми краями, она часто
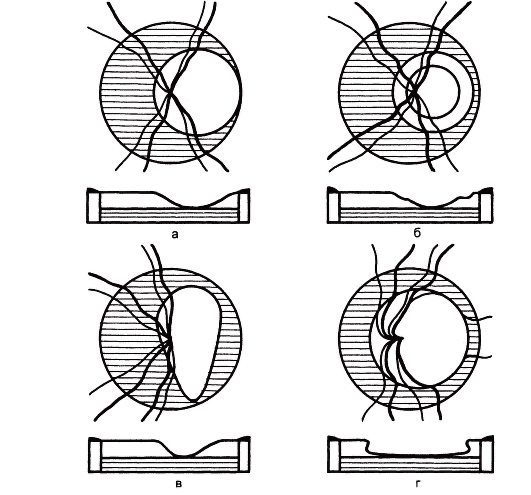
Рис. 17.15. Основные типы глаукомной экскавации диска зрительного нерва. а - темпоральная; б - блюдцевидная; в - с выемкой; г - колбовидная.
наблюдается при далеко зашедшей и терминальной глаукоме. Плоская и мелкая экскавация, занимающая весь диск или его височную половину, иногда имеет неглаукоматозное происхождение. Она встречается у лиц старческого возраста (склеротическая экскавация) и при близорукости высокой степени.
Изменения зрительных функций. Изменения зрительных функций при хронической глаукоме возникают незаметно для больного и медленно прогрессируют, их обнаруживают с помощью психофизических методов исследования только после потери значительной (30 % и более) части нервных волокон в ГЗН. Это затрудняет
выявление ГОН в ранней стадии и дифференциальную диагностику глаукомы и доброкачественной офталъмогипертензии.
Изменения зрительных функций при ГОН проявляются в снижении светочувствительности, замедлении сенсомоторной реакции, снижении пространственной и временной контрастной чувствительности. Эти изменения могут быть диффузными и фокальными. Диффузные изменения зрительных функций не специфичны для глаукомы. Они наблюдаются при различных поражениях светопроводящей и световоспринимающей систем глаза. Фокальные изменения вызваны поражением отдель-
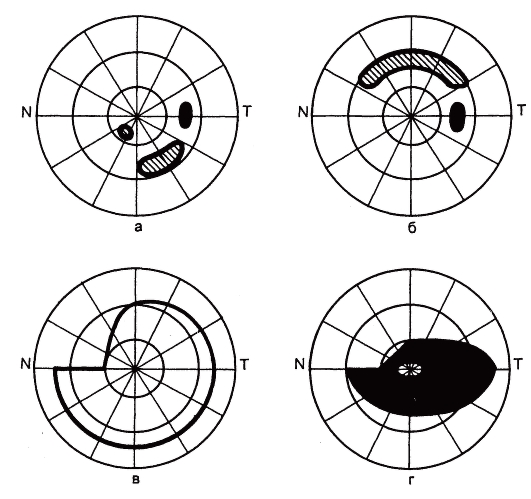
Рис. 17.16. Изменения центрального поля зрения при глаукоме (кинетическая периметрия).
а - парацентральные относительные скотомы; б - дуговая относительная скотома в зоне Бьеррума и увеличение слепого пятна; в - начальная ступенька на изоптере; г - кольцевая абсолютная парацентральная скотома.
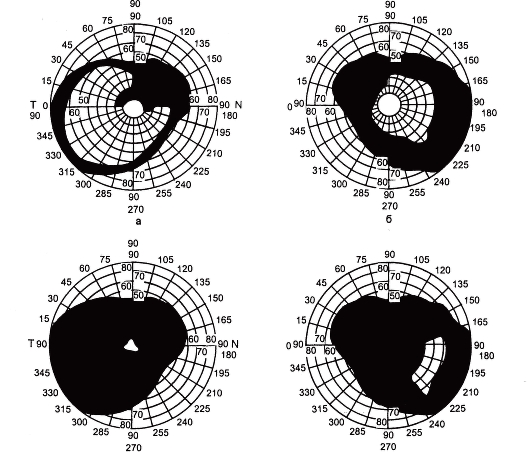
Рис. 17.17. Последовательность изменений периферического поля зрения.
а - сужение с носовой стороны; б - концентрическое сужение; в, г - остаточный островок центрального и периферического зрения.
ных пучков нервных волокон в ГЗН. Они проявляются в образовании характерных для глауком очаговых или секторальных дефектов поля зрения.
Исследование поля зрения проводят с помощью периметрии или кампиметрии, при этом оценивают состояние всего поля зрения или его центрального отдела в пределах 25-30o от точки фиксации взора. Различают кинетическую и статическую периметрию. Первая позволяет определить границы поля зрения, положения изоптер, топографию и размер относительных и абсолютных скотом. Статическая периметрия имеет пороговые и надпороговые программы. В первом случае определяют пороговые значения дифференциальной световой чувствительности глаза в исследуемых точках поля зрения. Надпороговые методы позволяют выявить только грубые нарушения светочувствительности; их часто используют как скрининговые методики.
Для глаукомы характерна следующая последовательность изменений поля зрения: увеличение размеров сле-
пого пятна, появление относительных и абсолютных парацентральных скотом и назальной ступеньки на изоптерах; сужение поля зрения с носовой стороны; концентрическое сужение поля зрения; светоощущение с неправильной проекцией света; полная слепота (рис. 17.16-17.18).
Изменения зрительных функций при ГОН включают органические и функциональные компоненты. Последние могут быть устранены или по крайней мере уменьшены с помощью рационального лечения.
17.1.4. Классификация глаукомы
Основные типы глаукомы. Различают врожденную глаукому, первичную глаукому взрослых и вторичную глаукому. Врожденная глаукома генетически детерминирована (первичная врожденная глаукома) или вызвана заболеваниями и травмами плода в период эмбрионального развития или в процессе родов. Этот тип глаукомы проявляется в первые недели, месяцы, но иногда и через не-
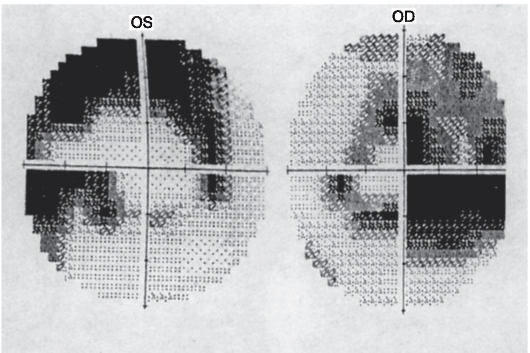
Рис. 17.18. Изменения центрального поля зрения при глаукоме (статическая автоматическая периметрия). Серым цветом показаны относительные, черным - абсолютные дефекты светочувствительности глаза, располагающиеся преимущественно в парацентральных отделах поля зрения.
сколько лет после рождения. Первичная глаукома у взрослых имеет мультифакториальный генез и связана с инволюционными, возрастными изменениями в глазу. Вторичная глаукома является последствием других глазных заболеваний или общих болезней, сопровождающихся поражением тех глазных структур, которые участвуют в циркуляции ВВ в глазу или оттоке ее из глаза.
Патофизиологические механизмы гипертензии. Выделяют закрытоугольную глаукому (ЗУГ), при которой повышение ВГД вызвано блокадой УПК внутриглазными структурами (радужкой, хрусталиком, стекловидным телом) или гониосинехиями, открытоугольную глаукому (ОУГ), обусловленную поражением дренажной системы глаза, и смешанную глаукому, при которой сочетаются оба механизма повышения ВГД. Существует также неглаукомная офтальмогипертензия, вызываемая дисбалансом между продукцией и оттоком ВВ.
Стадии глаукомы. Выделение 4 стадий развития глаукомы носит условный характер. При формулировании диагноза стадии обозначают римскими цифрами от I - начальная до IV - терминальная. При этом принимают во внимание состояние поля зрения и ДЗН.
Стадия I (начальная) - периферическое поле зрения нормальное, но имеются дефекты в центральном поле зрения. Экскавация ДЗН расширена, но не доходит до его края.
Стадия II (развитая) - поле зрения сужено с носовой стороны более чем на 10o, наблюдаются парацентральные изменения, экскавация в том или ином секторе доходит до края ДЗН.
Стадия III (далеко зашедшая) - периферическое поле зрения концентрически сужено (с носовой стороны до 15° и меньше от точки фиксации), при офтальмоскопии видна краевая субтотальная экскавация ДЗН.
Стадия IV (терминальная) - полная потеря зрения или сохранение светоощущения с неправильной проекцией света. Может быть небольшой островок остаточного поля зрения в височном секторе.
Уровень ВГД. Для оценки ВГД используют следующие градации: А - нормальное давление (не превышает 21 мм рт. ст.), В - умеренно повышенное давление (от 22 до 32 мм рт. ст.), С - высокое давление (превышает 32 мм рт. ст.).
Динамика глаукомного процесса. Различают стабилизированную и нестабилизированную глаукому. В первом случае при длительном наблюдении (не менее 3 мес) состояние поля зрения и ДЗН остаются стабильными, во втором увеличивается дефицит поля зрения и/или экскавация ДЗН.
17.1.4.1. Врожденная глаукома
Врожденную глаукому классифицируют на первичную, сочетанную и вторичную. В зависимости от возраста ребенка различают раннюю врожденную глаукому, которая возникает в первые 3 года жизни, инфантильную и ювенильную глаукому, проявляющуюся позднее, в детском или юношеском возрасте.
Первичная (ранняя) врожденная глаукома (ПВГ). Раннюю ПВГ (гидрофтальм) диагностируют в 80 % всех случаев врожденной глаукомы. Чаще всего заболевание проявляется на первом году жизни ребенка. ПВГ - наследственное (рецессивное) заболевание, возможны и спорадические случаи.
Патогенез ПВГ заключается в задержке развития и дифференцирования УПК и дренажной системы глаза. Гониодисгенез проявляется в переднем прикреплении корня радужки, чрезмерном развитии гребенчатой связки, частичном сохранении мезодермальной ткани в бухте угла и эндотелиальной
мембраны на внутренней поверхности ТА.
Повышенное ВГД приводит к постепенному растяжению оболочек глаза, особенно роговицы. Диаметр роговицы увеличивается до 12 мм и больше, уменьшается ее толщина и увеличивается радиус кривизны. Растяжение роговицы часто сопровождается отеком стромы и эпителия, разрывами десцеметовой оболочки. Изменения роговицы служат причиной появления у ребенка светобоязни, слезотечения и гиперемии глаза. Для ПВГ характерны углубление передней камеры и атрофия стромы радужки. Экскавация ДЗН развивается быстро, но вначале она обратима и уменьшается при снижении ВГД. В поздней стадии болезни глаз и особенно роговица значительно увеличены в размерах, роговичный лимб растянут, роговица мутная, проросшая сосудами («бычий глаз» - buphtalm). В дальнейшем возможно образование перфорирующей язвы роговицы с исходом во фтизис глаза.
Диагностика ранней ПВГ основана на учете клинических симптомов, описанных выше. Дифференциальную диагностику проводят с мегалокорнеа. В отличие от ПВГ при мегалокорнеа отсутствуют светобоязнь и слезотечение, роговица увеличена, но прозрачна, лимб не растянут, не отмечается повышения ВГД и изменений ДЗН.
Инфантильная врожденная глаукома (ИВГ). ИВГ возникает в возрасте 3-10 лет. Характер наследования и патомеханизм повышения ВГД такие же, как при ранней ПВГ. Клинические симптомы ИВГ существенно отличаются от проявлений ранней ПВГ. Роговица и глазное яблоко имеют нормальные размеры, отсутствуют светобоязнь, слезотечение и все симптомы, обусловливаемые растяжением и отеком роговицы. При гониоскопии обнаруживают симптомы дисгенеза УПК. Отмечаются характерные для глаукомы
изменения ДЗН, размеры и глубина экскавации диска могут уменьшаться при нормализации ВГД.
Ювенильная глаукома (ЮГ). ЮГ возникает в возрасте 11-34 лет, часто сочетается с миопической рефракцией. Характер наследования связан с изменениями в 1-й хромосоме и TIGR. Повышение ВГД обусловлено недоразвитием или поражением трабекулярной ткани. Симптомы заболевания такие же, как при первичной открытоугольной глаукоме (ПОУГ).
Сочетанная врожденная глаукома (СВГ). СВГ имеет много общего с ПВГ. В большинстве случаев она также развивается вследствие дисгенеза УПК. Особенно часто врожденная глаукома сочетается с микрокорнеа, аниридией, мезодермальным дисгенезом, факоматозами, синдромами Марфана и Маркезани, а также с синдромами, вызванными внутриутробным инфицированием вирусом краснухи.
Вторичная врожденная глаукома (ВВГ). Наиболее частыми причинами ВВГ являются ретинобластомы, ретролентальная фиброплазия, ювенильная ксантогранулема, травмы и увеиты. Ретинобластомы и ретролентальная фиброплазия вызывают смещение кпереди иридохрусталиковой диафрагмы и возникновение закрытоугольной глаукомы. При ювенильной ксантогранулеме в радужке откладывается желтоватый пигмент. Глаукома может быть следствием внутриглазных кровоизлияний. Механизм возникновения ВВГ при травмах глаза и увеитах такой же, как при аналогичных поражениях у взрослых. Основное отличие в клинической картине и течении болезни заключается в тенденции к увеличению размеров глазного яблока и роговицы у детей в возрасте до 3 лет.
Лечение. Лекарственное лечение врожденной глаукомы малоэффективно. Предпочтение отдают хирургическому лечению. В ранней ста-
дии болезни при открытом УПК чаще производят гониоили трабекулотомию. В поздних стадиях более эффективны фистулизирующие операции и деструктивные вмешательства на ресничном теле.
Прогноз удовлетворительный, но только при своевременном выполнении оперативного вмешательства. Зрение сохраняется в течение всей жизни у 75 % больных, которым операция была произведена в начальной стадии болезни, и только у 15-20 % поздно прооперированных больных.
17.1.4.2. Первичная открытоуголъная глаукома
Ежегодно ПОУГ вновь заболевает 1 из 1500 человек старше 45 лет. Пораженность населения в этой возрастной группе составляет около 1- 2 %, среди лиц старше 60 лет она достигает 3-4 %. Вместе с тем ПОУГ возникает и в молодом возрасте, но значительно реже. Из всех больных глаукомой ПОУГ наблюдается
у70%.
ПОУГ относят к генетически обусловленным заболеваниям. Описаны и доминантный, и рецессивный типы наследования, однако в большинстве случаев отмечается полигенная передача заболевания.
К факторам риска, влияющим на заболеваемостъ ПОУГ, относятся пожилой возраст, наследственностъ (глаукома у близких родственников), раса (представители негроидной расы болеют в 2-3 раза чаще, чем европеоидной), сахарный диабет, нарушения глюкокортикоидного обмена, артериалъная гипотензия, миопическая рефракция, ранняя пресбиопия, псевдоэксфолиативный синдром и синдром пигментной дисперсии.
Патогенез ПОУГ включает три основных патофизиологических механизма: гидромеханический, гемоциркуляторный и метаболический.
Первый из них начинается с ухудшения оттока ВВ из глаза и повышения ВГД. Ухудшение оттока вызвано трабекулопатией - дистрофическими изменениями в ТА. Для трабекулопатии характерны следующие особенности: уменьшение количества активных клеточных элементов; утолщение трабекулярных пластин и юкстаканаликулярной ткани; сужение и частичный коллапс межтрабекулярных щелей; деструкция коллагеновых и эластических волокон; отложение в трабекулярных структурах гранул пигмента, эксфолиаций, продуктов распада клеток, макрофагов.
Повышение ВГД обусловливает снижение перфузионного кровяного давления и интенсивности внутриглазного кровообращения, а также деформацию двух механически слабых структур - трабекулярной диафрагмы в дренажной системе глаза и решетчатой пластинки склеры. Смещение кнаружи первой из этих структур приводит к сужению и частичной блокаде шлеммова канала (каналикулярный блок), которая служит причиной дальнейшего ухудшения оттока ВВ из глаза, а прогиб и деформация второй вызывают ущемление волокон зрительного нерва в деформированных канальцах решетчатой пластинки склеры.
Гемоциркуляторные нарушения можно разделить на первичные и вторичные. Первичные нарушения предшествуют повышению ВГД, вторичные возникают в результате действия повышенного ВГД на гемодинамику глаза.
Среди причин возникновения метаболических сдвигов выделяют последствия гемоциркуляторных нарушений, приводящих к ишемии и гипоксии внутриглазных структур. К метаболическим нарушениям при глаукоме относят также псевдоэксфолиативную дистрофию, перекисное окисление липидов, нарушение обмена коллагена и гликозаминог-
ликанов. Отрицательное влияние на метаболизм дренажной системы глаза оказывает возрастное снижение активности ресничной мышцы, сосуды которой участвуют и в питании бессосудистого ТА.
Разновидности ПОУГ. Выделяют 4 клинико-патогенетические формы ПОУГ: простую, эксфолиативную, пигментную и глаукому нормального давления. Эксфолиативная и пигментная формы занимают промежуточное положение между первичной и вторичной глаукомой.
Простая ПОУГ. Как правило, поражаются оба глаза, но на одном из них глаукома возникает раньше и протекает в более тяжелой форме. Клиническая симптоматика включает ухудшение оттока ВВ из глаза, повышение ВГД и увеличение амплитуды суточных колебаний офтальмотонуса, медленно нарастающее ухудшение зрительных функций по глаукоматозному типу, постепенное развитие атрофии и экскавации ДЗН. Из дополнительных симптомов часто наблюдаются дистрофические изменения в пигментном эпителии и строме радужки, снижение прозрачности и увеличение экзогенной пигментации ТА. В связи с отсутствием субъективной симптоматики больные часто обращаются к врачу только в поздних стадиях болезни.
Эксфолиативная открытоугольнау глаукома (ЭОУГ) - разновидность ПОУГ, возникает при эксфолиативном синдроме, который проявляется отложением амилоидоподобного фибриллярного материала на задней поверхности ресничного тела, радужки и передней поверхности хрусталика. При биомикроскопии эксфолиации обнаруживают на хрусталике, по краю зрачка, иногда на задней поверхности роговицы и в УПК. Обычно поражаются оба глаза, но в 25 % случаев глаукома бывает односторонней. По сравнению с простой ПОУГ для ЭОУГ характерны большая выраженность
дистрофических изменений радужки, более высокие ВГД и скорость прогрессирования болезни.
Пигментная глаукома (ПГ) развивается у лиц с синдромом пигментной дисперсии, который характеризуется прогрессирующей депигментацией нейроэпителиального слоя радужки и отложением пигментных гранул в структурах переднего сегмента глаза, в том числе в трабекулярном фильтре. Депигментация вызвана трением между пигментным эпителием радужки и цинновыми связками в анатомически предрасположенных глазах. Трение возникает при колебаниях размера зрачка. Частота ПГ составляет 1- 1,5 % всех случаев глаукомы. Заболевают лица молодого и среднего возраста, а у пожилых возможно спонтанное улучшение, обусловленное возрастным утолщением хрусталика и исчезновением контакта между пигментным эпителием радужки и цинновыми связками. Больные жалуются на радужные круги вокруг источников света из-за обильного отложения пигментной пыли на задней поверхности роговицы. При трансиллюминации видны радиально расположенные полосы депигментации радужки.
Глаукома нормального давления (ГНД). Этот термин объединяет разнородные заболевания, для которых характерны типичные для глаукомы изменения поля зрения, атрофия зрительного нерва с экскавацией, ВГД в пределах нормальных значений, открытый УПК. При ГНД нередко наблюдаются глубокая экскавация ДЗН, микрогеморрагии на диске и около него, выраженная перипапиллярная β-зона. В большинстве случаев заболевание можно рассматривать как вариант ПОУГ с крайне низкой толерантностью зрительного нерва к ВГД. К ГНД могут привести низкий уровень давления цереброспинальной жидкости в ретробульбарном отделе зрительного нерва, а также острые нарушения гемодина-
мики (гемодинамические кризы, снижение артериального давления в ночное время, сосудистые спазмы) и хронические нарушения микроциркуляции крови в ДЗН (венозная дисциркуляция, микротромбозы). Лечение ГНД заключается в снижении ВГД до 12-15 мм рт. ст. и проведении курсовой терапии для улучшения кровообращения и обменных процессов в глазу и ДЗН.
Неглаукомная офтальмогипертензия (НОГ). Все случаи неглаукомного повышения ВГД можно разделить на три группы: псевдогипертензия глаза; эссенциальная НОГ; симптоматическая глазная гипертензия. У части здоровых людей ВГД выходит за пределы статистических нормативов, повышенный офталъмотонус - это индивидуалъная норма. К псевдогипертензии следует отнести также кратковременное повышение ВГД вследствие волнения при приближении к глазу тонометра, увеличения артериального давления и тонуса экстраокулярных мышц. Эссенциальная НОГ возникает у лиц среднего или пожилого возраста как следствие относительной или абсолютной гиперсекреции ВВ. При этом наблюдается сочетание возрастного уменьшения легкости оттока ВВ с сохранением скорости ее продукции. Симптоматическая гипертензия является одним из симптомов какоголибо общего или местного заболевания. Временное повышение ВГД может быть вызвано воспалительными процессами, болевым раздражением глаза, отравлением сангвинарином, тетраэтилсвинцом, фурфуролом, продолжительным приемом кортикостероидов, эндокринными и диэнцефальными нарушениями. Эссенциальная и симптоматическая офтальмогипертензия в части случаев может перейти в глаукому, поэтому ее относят к факторам риска.
Дифференциальная диагностика НОГ и ПОУГ. НОГ характеризуется умеренным повышением ВГД, удовлетворителъным состоянием отто-
ка ВВ из глаза, отсутствием изменений в поле зрения и ДЗН, стабилъньм или регрессирующим течением. Для ПОУГ характерны нарушения оттока ВВ из глаза, дистрофические изменения в радужке, асимметрия в состоянии парных глаз, глаукоматозные изменения поля зрения и ДЗН, прогрессирование всех нарушений при недостаточно эффективном лечении.
17.1.4.3. Первичная закрытоуголъная глаукома
Заболеваемость населения РФ первичной закрытоугольной глаукомой (ПЗУГ) в 2-3 раза ниже, чем ПОУГ. Женщины болеют чаще, чем мужчины. ПЗУГ относится к возрастным заболеваниям: обычно развивается в пожилом возрасте.
Выделяют три этиологических фактора: анатомическое предрасположение, возрастные изменения в глазу и функциональный фактор, непосредственно обусловливающий закрытие УПК. Анатомическое предрасположение к заболеванию включает небольшие размеры глазного яблока, гиперметропическую рефракцию, мелкую переднюю камеру, узкий УПК, крупный хрусталик, а также увеличение его толщины в связи с набуханием, деструкцию и увеличение объема стекловидного тела. К функциональным факторам относятся расширение зрачка в глазу с узким УПК, повышение продукции ВВ, увеличение кровенаполнения внутриглазных сосудов.
Основным звеном в патогенезе ПЗУГ является закрытие УПК корнем радужки. Описаны следующие механизмы такой блокады (рис. 17.19-17.22).
Различают 4 клинико-патогенетические формы ПЗУГ: со зрачковым блоком (80 % больных); с плоской радужкой (10 %); с витреохрусталиковым блоком (1 %); с укорочением УПК («ползучая» глаукома - 7 % больных).
МЕХАНИЗМЫ БЛОКАДЫ УГЛА ПЕРЕДНЕЙ КАМЕРЫ
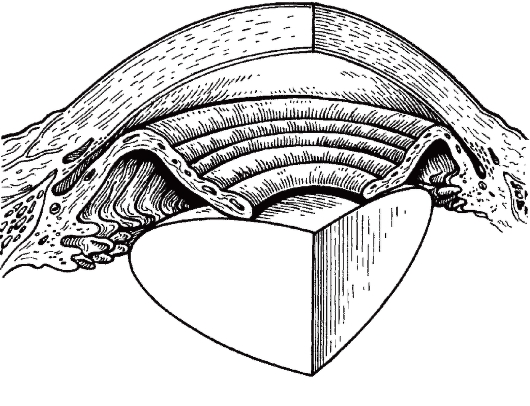
Рис. 17.19. В результате плотного прилегания края зрачка к хрусталику ВВ скапливается в задней камере глаза, что приводит к выпячиванию кпереди корня радужки и функциональной блокаде УПК.
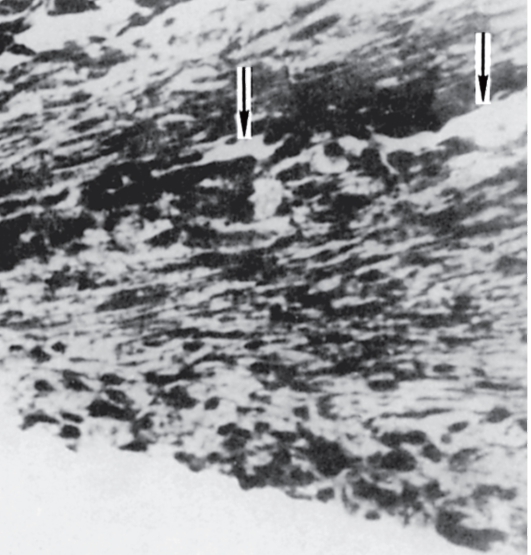
Рис. 17.20. При расширении зрачка прикорневая складка радужки закрывает фильтрационную зону узкого УПК - возникает блок шлеммова канала (стрелки).
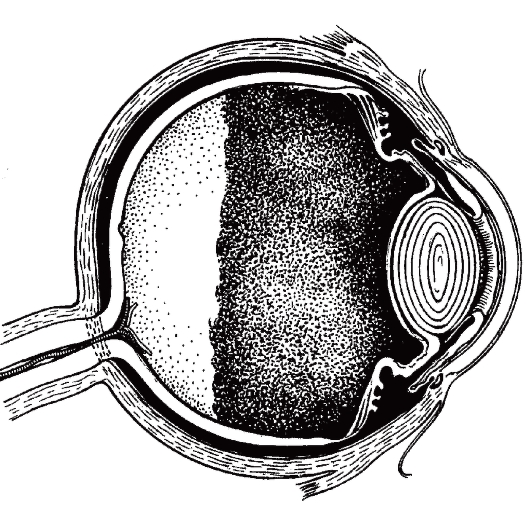
Рис. 17.21. Смещение стекловидного тела кпереди в результате скопления жидкости в заднем сегменте глаза приводит к возникновению витреохрусталикового блока. При этом корень радужки придавливается хрусталиком к передней стенке
УПК.
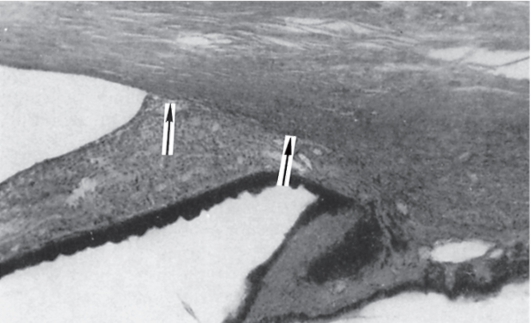
Рис. 17.22. В результате образования спаек (гониосинехий) и сращения корня радужки с передней стенкой УПК происходит его облитерация (стрелки) при «ползучей» закрытоугольной глаукоме.
ПЗУГ со зрачковым блоком. Течение болезни волнообразное с приступами и спокойными межприступными периодами. Различают острые и подострые приступы ПЗУГ.
Острый приступ глаукомы. Больной жалуется на боли в глазу и надбровной дуге, затуманивание зрения и появление радужных кругов при взгляде на свет. При осмотре глаза отмечают расширение эписклеральных сосудов, отек роговицы, мелкую переднюю камеру, выпяченную кпереди радужку («бомбаж» радужки), расширенный зрачок и закрытый УПК при гониоскопии. ВГД повышается до 40-60 мм рт. ст. В результате странгуляции части сосудов развиваются явления очагового или секторального некроза стромы радужки с последующим асептическим воспалением, образованием задних синехий по краю зрачка, гониосинехий, деформацией и смещением зрачка. Спонтанное обратное развитие приступа, наблюдаемое в части случаев, связано с подавлением секреции ВВ и ослаблением зрачкового блока вследствие атрофии радужки в зрачковой зоне и деформации зрачка. Увеличивающееся количество гониосинехий и повреждение ТА при повторных приступах приводит к развитию хронической ЗУГ с постоянно повышенным ВГД.
Подострый приступ ПЗУГ протекает в более легкой форме, если УПК закрывается не на всем протяжении или недостаточно плотно. Подострьми называют такие приступы, при которых не развивается странгуляция сосудов и не возникают некротические и воспалительные процессы в радужке. Больные жалуются на затуманивание зрения и появление радужных кругов при взгляде на свет. Болевой синдром выражен слабо. При осмотре отмечается расширение эписклеральных сосудов, легкий отек роговицы и умеренное расширение зрачка. После подост-
рого приступа не происходит деформации зрачка, сегментарной атрофии радужки, образования задних синехий и гониосинехий.
Течение ПЗУГ со зрачковым блоком. Глаукома начинается с острого или подострого приступа. В ранней стадии заболевания ВГД повышается только во время приступов, в межприступные периоды оно в пределах нормы. После повторных приступов развивается хроническая глаукома, течение которой имеет много общего с течением ПОУГ: повышение ВГД отмечается постоянно, развиваются характерные для глаукомы изменения поля зрения и
ДЗН.
ПЗУГ с плоской радужкой характеризуется тем, что приступы глаукомы возникают при отсутствии зрачкового блока. Передняя камера в таких случаях средней глубины и периферия радужки не прогибается кпереди. При гониоскопии в спокойном периоде обнаруживают узкий, часто щелевидный вход в бухту УПК. Острый или подострый приступ возникает в результате блокады узкого УПК периферической складкой радужки при расширении зрачка под влиянием мидриатиков, эмоционального возбуждения, пребывания в темноте.
ПЗУГ с витреохрусталиковым блоком. Эта редкая форма глаукомы возникает в анатомически предрасположенных глазах (уменьшенный размер глазного яблока, крупный хрусталик, массивное ресничное тело) вследствие скопления жидкости в заднем отделе глаза. Иридохрусталиковая диафрагма смещается кпереди и блокирует УПК (см. рис. 17.21). При этом хрусталик может ущемляться в кольце ресничного тела. Клиническая картина характерна для острого приступа глаукомы. Обращает на себя внимание плотное прилегание радужки по всей ее поверхности к хрусталику и очень мелкая, щелевидная передняя камера. Обычное лечение этой формы
ПЗУГ неэффективно, поэтому она получила название «злокачественная глаукома».
ПЗУГ с укорочением УПК («ползучая» глаукома). При этой форме глаукомы происходит постепенное сращение корня радужки с передней стенкой УПК, которое начинается от вершины угла и затем распространяется кпереди (см. рис. 17.22). Заболевание часто протекает незаметно, но у отдельных больных возникают подострые приступы глаукомы. Причины возникновения и прогрессирования «ползучей» глаукомы не установлены.
17.1.4.4. Вторичная глаукома
Вторичная глаукома характеризуется большим разнообразием этиологических факторов, патогенетических механизмов и клинических проявлений. Ниже приведены наиболее частые причины возникновения и клинические формы вторичной глаукомы.
Воспалительная глаукома возникает в процессе воспаления или после его окончания при кератитах, рецидивирующих эписклеритах, склеритах и увеитах. Болезнь протекает по типу хронической ОУГ при распространенном поражении дренажной системы глаза или ЗУГ в случае образования задних синехий, гониосинехий, сращения и заращения зрачка.
Факогенная глаукома. Различают три вида факогенной глаукомы: факотопическую, факоморфическую и факолитическую.
Факотопическая глаукома связана с вывихом хрусталика в стекловидное тело или переднюю камеру глаза. В последнем случае заболевание протекает по типу закрытоугольной глаукомы и удаление хрусталика является обязательной процедурой.
Факоморфическая глаукома возникает вследствие набухания хрусталиковых волокон при незрелой воз-
растной или травматической катаракте. Объем хрусталика увеличивается, возникает относительный зрачковый блок. В глазах с узким УПК развивается острый или подострый приступ вторичной закрытоугольной глаукомы. Экстракция катаракты (с предварительным медикаментозным снижением ВГД) может привести к полному излечению больного от глаукомы.
Факолитическая глаукома развивается в глазах с перезрелой катарактой. Крупные белковые молекулы выходят из хрусталика через измененную переднюю капсулу и вместе с макрофагами забивают трабекулярный фильтр. Клинически заболевание напоминает острый приступ глаукомы с выраженным болевым синдромом, гиперемией глазного яблока и высоким ВГД. Лечение заключается в экстракции катаракты.
Сосудистая глаукома проявляется в двух клинико-патогенетических формах: неоваскулярной и флебогипертензивной.
Неоваскулярная глаукома возникает как осложнение гипоксических заболеваний сетчатки, особенно часто пролиферативной диабетической ретинопатии и ишемической формы окклюзии ЦВС. При этом образующиеся в сетчатке (в зонах гипоксии) вазоформативные факторы путем диффузии поступают в стекловидное тело и через зрачок в переднюю камеру глаза. Новообразованные сосуды, возникающие сначала у зрачкового края радужки, затем по ее передней поверхности распространяются на структуры УПК (рис. 17.23). В результате рубцового сокращения новообразованной фиброваскулярной ткани наступает частичная или полная облитерация УПК. Клиническая картина неоваскулярной глаукомы, кроме рубеоза радужки, нередко включает болевой синдром, расширение сосудов эписклеры, отек роговицы и
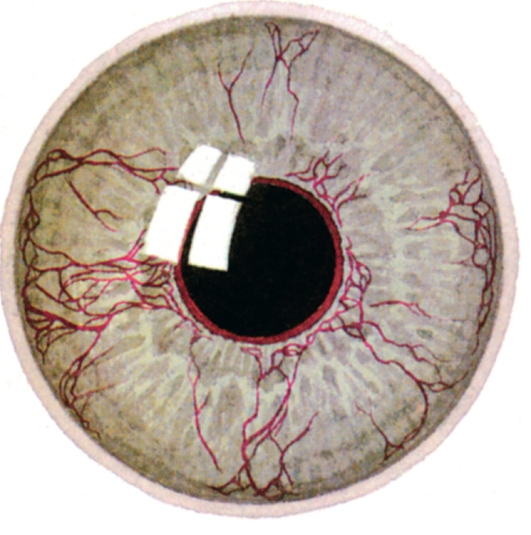
Рис. 17.23. Новообразованные сосуды на радужке (рубеоз радужки) при неоваскулярной глаукоме.
внутриглазные кровоизлияния (гифема, гемофтальм, геморрагии в сетчатке).
Флебогипертензивная глаукома возникает в результате стойкого повышения давления в эписклеральных венах глаза. В клинической картине болезни обращает на себя внимание выраженное расширение и извитость эписклеральных вен, заполнение кровью склерального синуса. Эта форма глаукомы может развиться при синдроме Стерджа-Вебера-Краббе, каротидно-кавернозном соустье, отечном эндокринном экзофтальме, новообразованиях орбиты, медиастинальном синдроме и идиопатической гипертензии эписклеральных вен.
Дистрофическая глаукома. В эту группу вторичной глаукомы отнесены те формы вторичной глаукомы, в происхождении которых решающую роль играют заболевания дистрофического характера.
Иридокорнеальный эндотелиальный синдром проявляется неполноценностью заднего эпителия роговицы, атрофией радужки, образова-
нием тонкой мембраны, состоящей из клеток заднего эпителия роговицы и десцеметоподобной оболочки, на структурах УПК и передней поверхности радужки. Рубцовое сокращение мембраны приводит к частичной облитерации УПК, деформации и смещению зрачка, вывороту пигментного листка в зрачковой зоне, растяжению радужки и образованию в ней щелей и отверстий. ВГД повышается вследствие нарушения оттока ВВ из глаза. Обычно поражается только один глаз.
В группу дистрофических глауком относят также стойкое повышение ВГД при отслойке сетчатки, первичном системном амилоидозе и обширных внутриглазных кровоизлияниях (гемолитическая глаукома).
Постравматическая глаукома может быть вызвана механическим, химическим и радиационным повреждением глаза. Причины повышения ВГД неодинаковы в разных случаях: внутриглазные геморрагии (гифема, гемофтальм), травматическая рецессия УПК, блокада дренажной системы глаза сместившимся хрусталиком или продуктами его распада, химическое или радиационное повреждение эпи- и интрасклеральных сосудов, последствия травматического увеита. Глаукома возникает в различные сроки после травмы, иногда через несколько лет, как, например, при травматической рецессии УПК.
Послеоперационная глаукома. Осложнением операции на глазном яблоке и орбите может быть временное и постоянное повышение ВГД. Наиболее часто причиной развития послеоперационной глаукомы служат экстракция катаракты (афакическая глаукома), кератопластика, операции, выполняемые при отслойке сетчатки. Послеоперационная глаукома может быть как открыто-, так и закрытоугольной. В отдельных случаях возможно воз-
никновение вторичной злокачественной глаукомы (с витреохрусталиковым блоком).
Неопластическая глаукома возникает как осложнение внутриглазных или орбитальных новообразований. Наиболее частой причиной неопластической глаукомы служат меланобластомы, реже - метастатические опухоли, ретинобластомы, медуллоэпителиомы. Повышение ВГД обусловлено блокадой УПК опухолью, отложением продуктов распада опухолевой ткани в трабекулярном фильтре, образованием гониосинехий. Глаукома может возникнуть и при неопластических поражениях орбиты как последствие повышения давления в орбитальных, внутриглазных и эписклеральных венах или прямого давления на глазное яблоко содержимого орбиты.
17.1.5. Диагностика глаукомы
Ранняя диагностика глаукомы, особенно ПОУГ, возможна только после полного обследования пациента. При возникновении подозрения на глаукому и отсутствии явных изменений поля зрения и ДЗН существенную роль в диагностике играют факторы риска. К ним относятся неблагополучная наследственность по глаукоме среди прямых родственников обследуемого, низкий коэффициент легкости оттока, устанавливаемый при тонографии (С < 0,15), дистрофические изменения радужки, особенно ее пигментного листка, выраженная пигментация структур УПК, эксфолиации в переднем сегменте глаза, вертикально-овальная форма физиологической экскавации ДЗН и ее большие размеры, подрытый край экскавации, выраженное сужение неврального кольца в одном из секторов ДЗН.
Наиболее полное представление об уровне и устойчивости ВГД по-
зволяет получить суточная тонометрия. Типы суточных кривых офтальмотонуса индивидуально варьируют. Чаще максимальные значения ВГД отмечаются в утренние часы (6-8 ч), а минимальные - в вечернее или ночное время. В редких случаях максимальные значения ВГД регистрируют в дневное или вечернее время. Для определения характера и амплитуды суточной кривой ВГД его измеряют 2- 4 раза в сутки в течение 3-4 дней. Суточные колебания офтальмотонуса более 5-6 мм рт. ст. часто наблюдаются при глаукоме и крайне редко в здоровых глазах. Характерные для глаукомы изменения глазного дна заключаются в увеличении экскавации ДЗН, сужении неврального кольца, смещении центральных сосудов сетчатки в носовую сторону, появлении перипапиллярной хориоретинальной атрофии и дефектов в слое нервных волокон сетчатки.
Размер экскавации определяют как отношение ее диаметра к диаметру ДЗН в горизонтальном, вертикальном или косом меридианах (Э/Д). В здоровых глазах это отношение редко превышает 0,5. Большой размер экскавации ДЗН позволяет заподозрить глаукому.
Следует различать границы экскавации и побледнения ДЗН. Часто обе границы совпадают, но могут и существенно различаться. В последнем случае зона побледнения меньше зоны экскавации. Если зона побледнения больше экскавации, то это свидетельствует об атрофии зрительного нерва неглаукомного происхождения.
В части случаев расширению экскавации предшествует западение височной половины ДЗН относительно сетчатки. При значительной выраженности западения образуется блюдцеобразная экскавация с бледным более глубоким западением в центре и розовой плоской экскавацией по периферии.
Для глаукомы характерна асимметрия в размерах экскавации в парных глазах. У здоровых людей разница в величине Э/Д больше 0,2 бывает редко, преимущественно при анизометропии. Увеличение экскавации в вертикальном направлении (книзу или кверху) - важный, хотя и необязательный, признак глаукомной оптической нейропатии (ГОН). Обнаружение серых точек (отверстий в решетчатой пластинке склеры) на дне экскавации в верхнем или нижнем полюсе свидетельствует о ГОН.
Экскавация с выемкой в верхнем или нижнем сегменте ДЗН особенно характерна для глаукомы нормального давления. Расширение экскавации сочетается с неравномерным сужением неврального кольца. Локальное сужение кольца, особенно в нижнеили верхнетемпоральном сегменте, - один из симптомов ГОН. Нужно иметь в виду, что в здоровых глазах именно в этих сегментах невральное кольцо имеет наибольшую ширину. Сужение неврального кольца по височному радиусу при хорошей его сохранности в нижне- и верхнетемпоральных сегментах не имеет диагностического значения.
Важным диагностическим признаком является глубокая экскавация ДЗН с крутым или подрытым краем. Такой тип экскавации значительно чаще наблюдается в глазах с ГОН, чем в отсутствие глаукомы.
Расслаивающие мелкие геморрагии в ДЗН могут быть обнаружены при ГОН, особенно часто при глаукоме с нормальным давлением. Их появление предшествует образованию дефектов в поле зрения. Геморрагии сохраняются от 1 до 12 нед.
ГОН часто сочетается с перипапиллярной хориоретинальной атрофией (β-зона, глаукомное гало), более выраженной там, где наблюдаются сужение неврального кольца и локальный дефект в слое нервных волокон сетчатки.
Диагностическое значение имеет локальная потеря дуговых аксонов, которая при офтальмоскопии в бескрасном свете проявляется как щелевидный или клиновидный дефект в слое нервных волокон сетчатки в верхнем или нижнем темпоральном сегменте.
Большое значение для ранней диагностики ГОН имеют обнаружение парацентральных скотом (особенно дуговой скотомы) в зоне Бьеррума (10-20o от точки фиксации), появление носовой ступеньки на одной или нескольких изоптерах, их сужение с носовой стороны, увеличение слепого пятна, увеличение длительности сенсомоторной реакции, повышение порогов восприятия на цвета, особенно синий. Значительно реже в ранней стадии болезни выявляют секторальный дефект в височном отделе поля зрения.
Для ранней диагностики глаукомы разработаны нагрузочные и разгрузочные тесты, основанные на определении изменений ВГД или размеров слепого пятна под влиянием темноты, лекарственных средств, расширения зрачка, изменения положения тела, водной или компрессионной нагрузки. Диагностические пробы сыграли важную роль в изучении патофизиологических механизмов глаукомы. Однако большинство таких тестов недостаточно информативно, некоторые небезопасны или для их проведения необходимы специальные устройства, которые не производят серийно. Заслуживает внимания пилокарпиновая диагностическая проба. Снижение ВГД на 3 мм рт. ст. или больше через 1-1,5 ч после инстилляции 1-2 % раствора пилокарпина наблюдается практически у всех больных глаукомой и очень редко у здоровых лиц.
В неясных случаях больной остается под диспансерным наблюдением с диагнозом «подозрение на глаукому» в течение продолжительного периода времени. Вопрос о на-
значении офтальмогипотензивных средств решает врач индивидуально в каждом конкретном случае.
17.1.6. Лечение глаукомы
Лечение глаукомы включает гипотензивную фармакотерапию и хирургию, а также коррекцию гемодинамических и метаболических нарушений с помощью медикаментозных и физиотерапевтических средств.
К современным офтальмогипотензивным средствам относятся миотики, адреноагонисты (адреналин и α2-адреностимуляторы), β-адреноблокаторы, ингибиторы карбоангидразы, некоторые простагландины, средства, оказывающие осмотическое действие. Механизм их влияния на ВГД связан или с улучшением оттока ВВ из глаза (миотики, адреналин, латанопрост), или с уменьшением секреции внутриглазной жидкости (α2-адреноагонисты, β-адреноблокаторы, ингибиторы карбоангидразы).
Подробная характеристика основных офтальмогипотензивных препаратов приведена в разделе 25.3.
Принципы фармакотерапии хронической глаукомы. Гипотензивное лечение глаукомы направлено на снижение ВГД до «целевого» уровня. Под этим термином понимают предположительный уровень индивидуального толерантного ВГД. При этом принимают во внимание возраст пациента, величину системного артериального давления, стадию глаукомы и другие индивидуальные особенности. Величину «целевого» давления корригируют в процессе динамического наблюдения за больным.
Гипотензивную терапию начинают после полного обследования больного с назначания одного из препаратов первого выбора, к которым относят простогландины (латанопрост и траватан), β-адреноблока-
торы (тимолол малеат). При недостаточно выраженном гипотензивном эффекте первого препарата добавляют второй. Наиболее часто применяемая комбинация препаратов - тимолол (или бетаксалол) и пилокарпин. Вместо раздельной инстилляции этих средств можно использовать комбинированный препарат - фотил, ксалаком или косопт.
Все остальные гипотензивные средства относятся к препаратам второго, дополнительного, выбора. Показаниями к применению препаратов второго выбора служат противопоказания к назначению средств первого выбора, их плохая индивидуальная переносимость или недостаточная эффективность. Препараты второго выбора используют также при периодической смене лекарственных средств с целью предупреждения привыкания.
Назначение более двух гипотензивных препаратов оправдано только в тех случаях, когда антиглаукоматозная операция или не может быть произведена, или оказалась неэффективной.
Необходимо своевременно выявлять феномены тахифилаксии и привыкания, заключающиеся в снижении эффективности лекарственного средства. При тахифилаксии такое снижение эффективности наблюдается вскоре после назначения препарата, для привыкания характерно медленное уменьшение эффекта при его длительном применении.
Для уменьшения негативных последствий феномена привыкания целесообразно ежегодно производить замену лекарственных препаратов на 2-3 мес. Этого времени достаточно для восстановления чувствительности к ранее применявшемуся препарату. Следует также иметь в виду, что каждый гипотензивный препарат не только снижает ВГД, но и оказывает влияние на метаболические процессы в глазу. Периодиче-
ская смена лекарственных средств способствует поддержанию нормального метаболизма.
Лечение острого и подострого приступов глаукомы. Острый приступ глаукомы относится к состояниям, при которых требуется неотложная врачебная помощь.
В течение 1-го часа производят инстилляции пилокарпина каждые 15 мин, затем каждый час (2-4 раза) и в последующем каждые 4 ч. Одновременно в пораженный глаз закапывают какой-либо β-адреноблокатор. Внутрь больной принимает средства, оказывающие осмотическое действие. Препараты этой группы повышают осмотическое давление крови, оттягивают жидкость из всех структур глаза, главным образом из стекловидного тела. Их используют также при подготовке к внутриглазным операциям. Осмотические средства следует применять с осторожностью при заболеваниях сердца, почек и печени.
Глицерол назначают внутрь в виде 50 % раствора в дозе 1-1,5 г препарата на 1 кг массы тела. Гипотензивное действие достигает максимальной выраженности через 1-2 ч после приема препарата и прекращается через 5-8 ч. Побочные явления - тошнота, иногда рвота, у больных сахарным диабетом может усилиться гипергликемия.
Маннитол - спирт шестиатомный - вводят внутривенно в виде 20 % раствора в дозе 2-2,5 г/кг со скоростью 10 мл/мин. ВГД снижается через 30-45 мин, продолжительность действия 2-4 ч. Препарат малотоксичен, по силе и длительности гипотензивного действия уступает глицеролу.
Полезно поставить 2-3 пиявки на висок. Если через 24 ч приступ не удалось купировать, показано оперативное вмешательство (иридэктомия). Операцию рекомендуется производить и при успешном медикаментозном лечении острого приступа глаукомы, но в более поздние сроки. С
профилактической целью производят иридэктомию и на втором глазу.
Лечение подострого приступа зависит от его выраженности. В легких случаях достаточно дополнительно произвести 3-4 инстилляции пилокарпина, тимолола и принять ацетазоламид. В последующем необходимо выполнить иридэктомию.
Особенно сложно купировать приступ злокачественной глаукомы. Миотики в таких случаях противопоказаны, так как они расслабляют цинновы связки и способствуют возникновению витреохрусталикового блока. Больным назначают мидриатики циклоплегического действия (1 % раствор атропина) 3- 4 раза в день, тимолол 2 раза в день, внутрь диакарб и глицерол. Для устранения воспалительных явлений в глазу используют кортикостероиды. Если приступ удается купировать, то постепенно отменяют все препараты, кроме тимолола и атропина. Отмена атропина может привести к рецидиву приступа. В случае неэффективности лекарственного лечения производят операцию (удаление хрусталика, витрэктомию).
Лазерная хирургия глаукомы. Лазерная хирургия направлена прежде всего на устранение внутриглазных блоков на пути движения ВВ из задней камеры глаза в эписклеральные вены. С этой целью используют лазеры различных типов, но наибольшее распространение получили аргоновые лазеры с длиной волны 488 и 514 нм, импульсные неодимовые ИАГ-лазеры с длиной волны 1060 нм, а также полупроводниковые (диодные) лазеры с длиной волны 810 нм.
Лазерная иридэктомия заключается в формировании небольшого отверстия в периферическом отделе радужки. Операция показана при функциональном или органическом блоке зрачка. Она приводит к выравниванию давления в задней и передней камерах глаза и открытию УПК. С профилактической целью
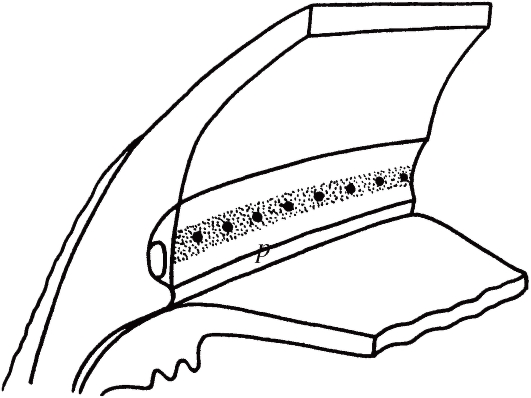
Рис. 17.24. Положение коагулятов на трабекуле после лазерной трабекулопластики.
операцию производят во всех случаях закрытоугольной глаукомы и при открытоугольной глаукоме с узким
УПК.
Лазерная трабекулопластика состоит в нанесении серии прижиганий на внутреннюю поверхность трабекулярной диафрагмы (рис. 17.24), в результате чего улучшается ее проницаемость для ВВ и снижается опасность блокады шлеммова канала. Показанием к операции служит ПОУГ, не поддающаяся компенсации с помощью лекарственных средств.
Другие операции. С помощью лазеров могут быть произведены и другие оперативные вмешательства, в частности фистулизирующие и циклодеструктивные, а также операции, направленные на коррекцию микрохирургических «ножевых» операций.
Микрохирургия глаукомы. Микрохирургические операции производят с помощью операционного микроскопа и специальных микроинструментов. Существует большое разнообразие оперативных вмешательств, которые можно разделить на 4 основные группы.
Операции, улучшающие циркуляцию ВВ внутри глаза, -иридэктомия (устранение зрачкового блока) и
иридоциклоретракция (расширение УПК). Показанием к выполнению этих операций служит первичная или вторичная закрытоугольная глаукома.
Фильтрующие операции позволяют создать новый путь оттока ВВ из передней камеры в подконъюнктивальное пространство, откуда жидкость всасывается в окружающие сосуды. Наиболее распространенные операции этого типа - трабекулэктомия (рис. 17.25) и глубокая склерэктомия по С. Н. Федорову, при которой иссеченный участок глубокой пластинки склеры имеет треугольную форму, чтобы захватить наружную стенку склерального синуса при любых топографических вариантах его расположения. Фильтрующие операции могут быть произведены при хронической глаукоме, как открыто-, так и закрытоугольной.
Непроникающие фильтрующие операции (НФО) основаны на субсклеральном иссечении наружной стенки склерального синуса (синусотомия) в сочетании с растяжением трабекулярной стенки с помощью микроприжиганий (рис. 17.26). По одной из модификаций операции (неперфорирующая глубокая склерэктомия) глубокую пластинку лимбосклеральной ткани иссекают не только над шлеммовым каналом, но и кпереди от него до десцеметовой оболочки. Эффективность НФО повышается при использовании антиметаболитов в процессе операции или после нее. Уменьшение выраженности гипотензивного эффекта НФО в послеоперационном периоде служит показанием к выполнению лазерной перфорации трабекулярной диафрагмы в зоне операции.
Циклодеструктивные операции основаны на повреждении и последующей атрофии части отростков ресничной мышцы, что приводит к уменьшению продукции ВВ. Из модификаций этой операции наибольшее распространение получила цик-
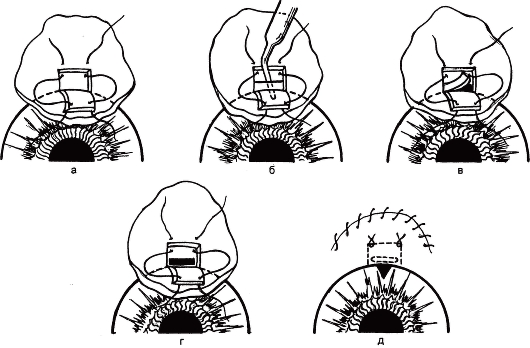
Рис. 17.25. Трабекулэктомия.
а - приготовление лоскутов конъюнктивы и склеры; б - разрез глубокойлимбальнойпластинки и введение пузырька воздуха в переднюю камеру; в, г - иссечение участка глубокой пластинки склеры; д - лоскуты склеры и коъюнктивы фиксированы швами.
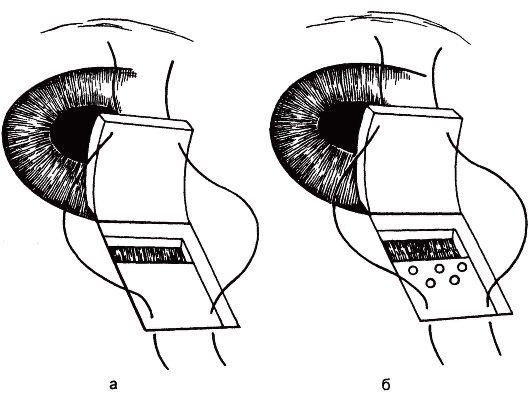
Рис. 17.26. Субсклеральная синусотомия с трабекулоспазисом.
а - приготовлен склеральный лоскут, иссечена наружная стенка шлеммова канала; б - нанесенные на склеру коагуляты вызвали растяжение внутренней (трабекулярной) стенки канала.
локриодеструкция. В процессе выполнения операции наносят несколько криоаппликаций на склеру в зоне расположения цилиарной короны (рис. 17.27). При достаточной
интенсивности и продолжительности криовоздействия можно добиться значительного снижения ВГД. Протяженность зоны воздействия не должна превышать 180-200o для
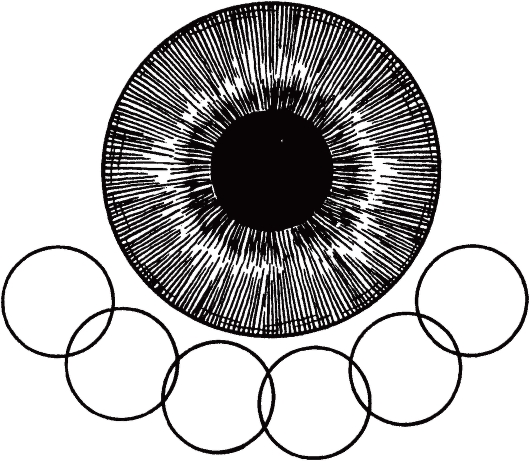
Рис. 17.27. Положение криоаппликаций в лимбосклеральной зоне при транссклеральной циклодеструкции.
исключения гипотензии и атрофии глазного яблока. В последнее время все большее распространение получает транссклеральная диодлазерная циклокоагуляция, отличающаяся большей безопасностью и высокой эффективностью. Циклодеструктивные операции показаны при далеко зашедшей глаукоме, как дополнительное вмешательство при неудачном исходе или неполном эффекте ранее произведенной фистулизирующей операции и при терминальной глаукоме с болевым синдромом.
Хирургия рефрактерной глаукомы. Основной причиной неудачных исходов фильтрующих операций служит фиброзное перерождение вновь созданных путей оттока. Особенно трудно получить устойчивые результаты при «рефрактерной» (от англ. refractory - упрямый, упорный) глаукоме. В эту группу включают неоваскулярную, афакическую и юношескую глаукому, а также первичную и вторичную глаукому у больных, поступивших в больницу на повторную операцию. В таких случаях при выполнении повторного вмешательства используют цитостатики (фторурацил, митомицин) или дренажи, которые соединяют
переднюю камеру глаза с подконъюнктивальным пространством.
Показания к хирургическому лечению глаукомы. Лечение хронической глаукомы обычно начинают с проведения консервативной терапии. При ее недостаточной эффективности показано оперативное вмешательство. В понятие «недостаточная эффективность» включают повышенное ВГД, прогрессирующее ухудшение состояния поля зрения или ДЗН при офтальмотонусе в зоне верхней границы нормы. Операция показана также в тех случаях, когда больной по тем или иным причинам неаккуратно выполняет назначения врача либо не может систематически проверять ВГД, а также состояние ДЗН и зрительных функций. Вместе с тем хирургическое лечение может быть методом выбора сразу после установления диагноза при условии информированного согласия пациента. Показания к хирургическому лечению острой глаукомы изложены выше.
С целью коррекции гемодинамических и метаболических нарушений проводят общее и местное лекарственное лечение, физиотерапию, выполняют оперативные вмешательства на сосудах и зрительном нерве. В комплекс лекарственных средств включают вазодилататоры, антиагреганты, ангио- и нейропротекторы, антиоксиданты, витамины и другие препараты, оказывающие положительное влияние на гемоциркуляцию и обменные процессы. Физиотерапия включает электростимуляцию сетчатки и зрительного нерва, лечение переменным магнитным полем, низкоэнергетическое лазерное облучение световоспринимающего аппарата глаза. Лечение проводят курсами, продолжительность которых, а также подбор процедур и лекарственных средств индивидуальны в каждом конкретном случае.
Диспансеризация. Диспансеризация больных глаукомой должна включать следующие основные ме-
роприятия: периодические осмотры населения, входящего в группы риска, с целью раннего выявления глаукомы; систематическое наблюдение за состоянием больных глаукомой и их рациональное лечение; обучение больных методам самоконтроля и правильному выполнению лечебных назначений.
Режим труда и жизни. Режим труда и жизни имеет большое значение для поддержания удовлетворительного качества жизни больного глаукомой. Количество ограничений, которым подвергается больной, не должно быть большим. Отстранение от работы и изменение привычного образа жизни плохо переносят люди пожилого возраста. Ухудшение качества жизни пациента обусловлено прежде всего установлением диагноза неизлечимой болезни, опасностью полной потери зрения. Неблагоприятное влияние на самочувствие больного оказывает необходимость постоянно принимать лекарственные препараты в определенные часы и связанные с этим дополнительные расходы, а также увеличивающиеся по мере прогрессирования глаукомы дефекты зрения и ограничения в профессиональной деятельности и повседневной жизни. Качество жизни больного в значительной степени зависит от продуманной информированности пациента и его семьи и рациональных лечебных рекомендаций с учетом особенностей состояния больного и его профессиональных, семейных и финансовых возможностей.
Пациенту следует рекомендовать заниматься каким-либо трудом - интеллектуальным или умеренным физическим. Работать можно столько, сколько позволяет общее состояние. Ограничения касаются только тяжелых физических нагрузок, работы с большим нервным напряжением и при наклонном положении головы в течение продолжительного периода времени, а также в горячих цехах.
Известно, что умеренная физическая нагрузка способствует снижению ВГД, улучшению общего состояния, самочувствия и настроения больных с хроническими заболеваниями, поэтому им следует рекомендовать легкие физические упражнения и прогулки на свежем воздухе.
Питание больных глаукомой должно быть обычным, но с учетом возраста и сопутствующих заболеваний. Чай, кофе и напитки, содержащие кофеин, а также сухое вино в небольших дозах допустимы. Следует избегать одномоментного приема большого количества жидкости. Безусловно, должно быть исключено курение.
Противопоказаны тугие воротнички, туго затянутые галстуки и все, что затрудняет кровообращение в области головы. При предъявлении больными жалоб на плохой сон и беспокойство можно рекомендовать прием легких снотворных и седативных препаратов в течение ограниченного периода времени.
17.2. Гипотензия глаза
Гипотензия глаза (ГГ) возникает как последствие других заболеваний глаз или всего организма. При этом истинное ВГД снижается до 7-8 мм рт. ст. и ниже. Непосредственными причинами гипотензии являются повышенный отток ВВ из глаза или нарушение ее секреции. Особенно часто ГГ наблюдается после антиглаукоматозных операций и проникающих ранений с образованием фистулы. Гипосекреция ВВ связана с поражением цилиарного тела: воспалением, дегенерацией, атрофией или отслоением от склеры. К временному угнетению секреции ВВ может привести тупая травма глаза.
Причинами возникновения ГГ могут быть ацидоз, нарушение ос-
мотического равновесия между плазмой крови и тканями, значительное снижение артериального давления. Этим объясняется развитие ГГ при диабетической и уремической коме, коллаптоидных состояниях.
В случае постепенно развивающейся и слабовыраженной гипотензии функции глаза сохраняются. Значительно выраженная и особенно остро возникающая гипотензия приводит к резкому расширению сосудов, венозному стазу, повышению проницаемости капилляров. В результате этого создаются условия для развития гипоксии, ацидоза, микротромбозов, плазмоидная жидкость пропитывает ткани, усиливая в них дистрофические процессы.
Клиническими проявлениями острой ГГ могут быть отек и помутнение роговицы, помутнение стекловидного тела, ретинальная макулопатия, образование складок сетчатки, отек ДЗН с последующей его атрофией. Глазное яблоко уменьшается в размерах (субатрофия глаза), а в тяжелых случаях вследствие развития рубцовых процессов сморщивается, достигая размеров горошины (атрофия глаза).
Лечение гипотензии направлено на устранение основных причин ее возникновения. Оно заключается в закрытии фистулы, вскрытии цилиохориоидального пространства, если там скапливается жидкость, лечении воспалительных и дистрофических процессов в сосудистой оболочке глаза.
Вопросы для самоконтроля
1. Дайте определение понятия «глаукома».
2. Назовите основные этапы патогенеза глаукомы.
3. Какую роль играет ВГД в физиологии глаза?
4. Дайте определение «истинного» и «тонометрического» ВГД.
5. Назовите нормативы истинного и тонометрического ВГД для тонометра Маклакова массой 10 г.
6. Как изменяется ВГД в течение суток?
7. Назовите особенности циркуляции ВВ в глазу.
8. Из каких структур состоит дренажная система глаза?
9. Какие гидродинамические показатели определяют уровень ВГД?
10. Дайте определение понятий «головка зрительного нерва» и «диск зрительного нерва».
11. Каковы основные причины возникновения и развития ГОН?
12. Назовите офтальмоскопические симптомы ГОН.
13. Какие начальные изменения поля зрения характерны для глаукомы?
14. Какова последовательность изменений поля зрения у больных глаукомой?
15. Как классифицируют глаукому на основные типы, по состоянию УПК и по стадии заболевания?
16. Какой метод лечения врожденной глаукомы (лекарственный или хирургический) является основным?
17. Какие факторы риска способствуют развитию ПОУГ?
18. Глаукома нормального давления: клиника и лечение.
19. Каковы клинические проявления острого и подострого приступов глаукомы?
20. Фармакотерапия глаукомы: назовите офтальмогипотензивные средства и показания к их применению.
21. Лечение острого и подострого приступов глаукомы.
22. Какие принципы лежат в основе микрохирургических операций при глаукоме?
23. Назовите основные причины развития гипотензии глаза.
24. Каковы методы лечения офтальмогипотензии?