Акушерство. Курс лекций: учебное пособие Под ред. А.Н. Стрижакова, А.И. Давыдова. 2009. - 456 с.
|
|
|
|
ЛЕКЦИЯ 6 ТАЗОВОЕ ПРЕДЛЕЖАНИЕ
Еще с древнейших времен роды в тазовом предлежании не только считались опасными для матери и плода, но и давали обильную пищу для суеверия. Считалось, что дети, рожденные в тазовом предлежании, обречены жить в несчастье, как и их близкие (Шредер К., 1896). Более полные сведения о родах в тазовом предлежании были у Гиппократа (460-377 гг. до н.э.). Он установил, что такие роды более продолжительны и могут сопровождаться различными осложнениями. Для улучшения исхода родов Гиппократ рекомендовал применять операцию поворота, переводить тазовое предлежание в головное, а при неудавшемся повороте приступать к эмбриотомии.
В начале новой эры римский врач Корнелий Цельс установил, что при тазовом предлежании плода возможен благоприятный исход родов. При ягодичных предлежаниях он рекомендовал операцию низведения ножки с последующим извлечением плода. В дальнейшем, в XVI в., французский хирург Амбруаз Паре восстановил в акушерской практике забытый поворот на ножку как средство для искусственного окончания родов даже при головном предлежании. Эта операция и ее техника были настолько усовершенствованы, что поворот плода на головку почти окончательно потерял свою значимость. В 1668 г. Ф. Морисо описал метод ручного пособия для выведения последующей головки, не утратившей своего значения до настоящего времени, однако в тот период этот метод не получил распространения и был забыт. Вновь он был рекомендован в 1747 г. французским акушером Левре (1703-1780). Он же впервые предложил метод наложения головных щипцов на ягодицы плода. Французская акушерка Ля Шапель внесла некоторые изменения в этот метод, предложив вводить в рот плода не два, а один палец.
В отечественном акушерстве, начиная с первой половины XIX в., тазовое предлежание большинство акушеров считало нормальным, а вопрос об оперативном вмешательстве решался в зависимости от акушерской ситуации. Сторонниками идеи консервативного ведения родов при тазовом предлежании были известные акушеры Г.И. Кораблев, И.П. Лазаревич, А.Я. Крассовский, Н.Н. Феноменов, М.С. Малиновский, Н.А. Цовьянов и др.
Классическое акушерство всегда отводило большое место изучению родов в тазовом предлежании, которые являлись одной из основных причин мертворождаемости и ранней детской смертности, а также материнского травматизма. Мертворождаемость при тазовом предлежании оставалась высокой и даже в клинических учреждениях варьировала от 10-42%, т.е. была в 5,5 раз выше, чем при головном предлежании (Цовьянов Н.А., 1964).
Многочисленные наблюдения и изучения причин мертворождаемости при родах в тазовом предлежании свидетельствовали о необходимости изменения стандартной техники оказания ручного пособия при рождении ребенка. С новым методом ведения родов в ягодичном предлежании выступил в 1929 г. Н.А. Цовьянов. Спустя 20 лет он предложил и успешно применил в практике технически простой и весьма эффективный метод ведения родов при ножном предлежании плода. Несмотря на совершенствование техники оказания различных пособий при тазовом предлежании плода, перспективы для матери и плода были не всегда благоприятными. Так был разработан метод наружного профилактического поворота на головку. Но и этот метод оказался не безопасным для матери и плода. При тазовом предлежании плода весьма важен выбор метода родоразрешения в конце беременности.
В то же время проблема родовых повреждений нервной системы новорожденных при тазовом предлежании очень важна и актуальна. Так, более 100 лет назад E. Kennedy (1836) впервые описал церебральные и спинальные апоплексии новорожденных. T. Parrot (1943) связывал возникновение неврологической патологии новорожденных с родовой травмой. По наблюдениям всех авторов, изучавших травмы спинного мозга, этот вид патологии встречается очень часто как у доношенных, так и у недоношенных детей.
P. Jates (1959) впервые выявил роль спинальных повреждений позвоночных артерий плода, легко возникающих в процессе родов. Автор показал, что даже минимальные повреждения стенки позвоночных артерий грозят грубыми нарушениями кровотока головного мозга. Тесно примыкая к костным образованиям и делая на пути четыре изгиба, позвоночные артерии легко подвергаются компрессии. Так, нарушения неврологического статуса и задержку моторного развития у таких детей диагностируют в 2 раза чаще, чем у рожденных в головном предлежании.
Частота тазового предлежания плода при доношенной беременности составляет 3-3,5%.
Перинатальная смертность при тазовом предлежании плода при различных методах родоразрешения колеблется от 5 до 14,3%. Нередко тазовое предлежание сочетается со снижением функциональной активности и гипоксией плода, развитием плацентарной недостаточности (ПН).
Среди причин перинатальной заболеваемости и смертности первое место занимают асфиксия и родовая травма. По данным ряда авторов, травматические повреждения у плода в родах при тазовом предлежании наблюдаются в 10-13, а асфиксия - в 3-8 раз чаще, чем при головном.
Клиническими проявлениями перенесенной асфиксии и травмы плода являются недостаточность мозгового кровообращения и энцефалопатия различного генеза: гипоксического, травматического или сочетанного. Так, недостаточность мозгового кровообращения варьируется от 12,4-22,8%, а энцефалопатия - от 11,2-26,8%.
Наиболее частыми последствиями родовой травмы являются параличи, эпилепсия, косоглазие, неврозы, эндокринные заболевания, отставание психомоторного и физического развития, синдром минимальных мозговых дисфункций. Исследования, проведенные в дошкольный период, свидетельствуют о большей частоте неврологических изменений у детей, родившихся в тазовом предлежании. Согласно данным литературы, у детей 9-13 лет, родившихся в тазовом предлежании, выявлены парезы центрального происхождения в 4,2%, эпилепсия - 3%, признаки отставания умственного развития - 5% наблюдений, 3,8% детей, рожденных в тазовом предлежании, в возрасте 3,5-10,5 лет имели органическое поражение центральной нервной системы, 1% - отставания в нервно-психическом развитии.
Неблагоприятные отдаленные последствия у детей, рожденных в тазовом предлежании, могут проявляться центральными парезами, эпилепсией, гидроцефалией, отставанием в умственном развитии, врожденными вывихами тазобедренных суставов и др.
У матери возможны такие осложнения как разрывы шейки матки, влагалища, промежности, повреждения подвздошно-крестцового и лобкового сочленений, послеродовые кровотечения и послеродовые гнойно-септические заболевания.
Все вышесказанное позволяет отнести роды в тазовом предлежании к патологическим.
Классификация. Наиболее часто (63,2-76,0%) встречается чисто ягодичное предлежание, реже 20,6-24,0% - смешанное ягодичное. Ножное предлежание составляет всего 11,4-13,4%. Чисто ягодичное предлежание наблюдается чаще у первородящих, смешанное ягодичное и ножное - у повторнородящих женщин. Нередко в родах наблюдается переход одного типа тазового предлежания в другой. Так, например, по данным зарубежной литературы, переход неполного ножного предлежание в полное является неблагоприятным и отмечается в 1/3 случаев. Это является основанием для расширения показаний к операции кесарева сечения.
Причины формирования тазового предлежания плода до настоящего времени недостаточно изучены. В норме матка имеет овоидную форму с большим диаметром у дна. Живой плод тоже представляет собой овоид. При нормальном членорасположении плод приспосабливается к форме матки, устанавливаясь в головном предлежании к 21-24 нед беременности, однако это положение остается неустойчивым до 32-33 нед. Окончательно предлежание плода устанавливается в 35-36 нед беременности. Различные изменения формы матки способствуют неправильному положению плода, в том числе и установлению тазового предлежания.
P. Myerscough et al. (1982) выдвинули предположение о существовании материнских, плацентарных и плодовых факторах, способствующих образованию тазового предлежания.
К материнским факторам относят аномалии развития матки, опухоли матки или яичников, узкий таз, снижение или повышение тонуса у многорожавших женщин, рубец на матке после операций, в том числе и кесарева сечения и др.
По данным Е.В. Борюхиной (1982), частой причиной тазового предлежания плода является недостаточная готовность организма женщины к родам, которая обычно проявляется равномерным (высоким или низким) или неравномерным тонусом матки с гиперактивностью ее в нижнем маточном сегменте, что подтверждается наружной миотонометрией и морфологическими исследованиями миометрия, при котором устанавливается «незрелость» мышцы.
К плодовым факторам относят недоношенность, многоплодие, задержку внутриутробного развития и врожденные аномалии плода (анэнцефалия, гидроцефалия), мертвый плод, неправильное членорасположение плода, особенности его вестибулярного аппарата и др. Существует точка зрения, что тазовое предлежание зависит от зре-
лости вестибулярного аппарата плода, а следовательно, чем меньше срок беременности, тем выше частота тазового предлежания. Так, в сроки 24-26 нед тазовое предлежание выявляется у 33% беременных.
Плацентарные факторы включают предлежание плаценты, расположение ее в области дна или углов матки, маловодие или многоводие, патологию пуповины (обвитие: абсолютная или относительная короткость) и др. Одной из возможных причин тазового предлежания является наследственная предрасположенность, так как часто беременные с тазовым предлежанием плода сами родились в тазовом предлежании.
Повторные роды в тазовом предлежании отмечаются в 14-22,5% случаев, что свидетельствует о влиянии тех же факторов риска, что и при предыдущих беременностях.
Диагностика. Диагноз тазового предлежания плода устанавливается на основании данных анамнеза, наружного и внутреннего акушерского исследования, электрокардиографии плода, амниоскопии, рентгенографии. Но наиболее информативен в области диагностики тазового предлежания ультразвуковой метод.
Тазовое предлежание плода диагностируется без особых трудностей и может вызывать сложности лишь в случаях выраженного напряжения мышц передней брюшной стенки, повышенного тонуса матки, при ожирении, двойне, многоводии, анэнцефалии, гидроцефалии плода. Наружное акушерское исследование позволяет заподозрить тазовое предлежание. В процессе осуществления первого приема в дне матки определяют округлую, плотную, баллотирующую головку, нередко смещенную от средней линии живота вправо или влево. Дно матки при тазовых предлежаниях расположено выше, чем при головном предлежании, при одном и том же сроке беременности. Это обусловлено тем, что тазовый конец плода в отличие от головного обычно находится над входом в малый таз до конца беременности и начала родов. При втором приеме наружного акушерского исследования по расположению спинки плода определяют его позицию и вид. При третьем приеме над входом в малый таз пальпируется крупная, неправильной формы предлежащая часть мягковатой консистенции, не способная к баллотированию. Четвертый прием позволяет уточнить характер предлежащей части и ее отношение ко входу в малый таз. Тазовый конец плода, как правило, располагается высоко над входом в малый таз. Сердцебиение плода при тазовых предлежаниях
наиболее отчетливо выслушивается выше пупка, иногда на его уровне, справа или слева в зависимости от позиции.
При влагалищном исследовании через передний свод прощупывается объемистая мягковатой консистенции предлежащая часть плода, более плотная и круглая по сравнению с головкой.
Большие диагностические возможности открыло использование в акушерстве методов эхографической диагностики, допплерометрии, кардиотокографии. Эти методы позволяют осуществлять неинвазивное динамическое наблюдение за состоянием фетоплацентарной системы плода и оценивать защитно-приспособительные реакции матери и плода.
Внедрение в акушерскую практику современных методик ультразвукового исследования позволяет уточнить вариант тазового предлежания плода, определить возможную причину (пороки развития матки и опухоли матки, локализация плаценты и др.), оценить функциональные возможности плода с помощью допплерометрии и кардиотокографии.
Ультразвуковая диагностика может оказать существенную помощь в прогнозировании исхода беременности при тазовом предлежании плода и его самоисправлении на головное. Прогностическими признаками сохранения тазового предлежания до родов В.В. Каган и др. (2001) считают чисто ягодичное предлежание, вторую позицию плода, разгибание головки плода (как умеренное, так и чрезмерное), маловодие, локализацию плаценты в области маточных углов.
Прогностическими критериями возможного самоизворота плода на головное предлежание и самоисправления тазового предлежания авторы считают первую позицию плода, локализацию плаценты в средней трети передней или задней стенок матки, умеренное количество околоплодных вод, сгибательное положение головки плода.
В связи с этим в последнее время при выборе метода родоразрешения учитывают положение головки плода, определяемое при эхографии. На основании величины угла, измеряемого между позвоночником и затылочной костью головки плода, выделяют 4 варианта ее положения при тазовом предлежании:
• головка согнута, угол больше 110° - 43,2%;
• головка слабо согнута («поза военного») - I степень разгибания (угол от 100-110°) - 30,9%;
• головка умеренно разогнута - II степень разгибания (угол от 90
до 100°) - 24,7%;
• чрезмерное разгибание головки («смотрит на звезды») - III степень разгибания (угол меньше 90°) - 1,23%.
В то же время в большей степени при тазовом предлежании плода важно не наличие разгибательного типа положения головки как особенности гемодинамики в вертебробазилярной системе плода, обуславливающие преморбидный фон для последующих нарушений мозгового кровотока, двигательных нарушений у новорожденных, синдром вертебробазилярной недостаточности у детей раннего возраста.
Изменения показателей функционального состояния плода происходят раньше, чем биохимических показателей крови. Индикаторами этих изменений являются дыхательная и общая двигательная активность, мышечный тонус, реактивность сердечно-сосудистой системы плода, объем околоплодных вод, структура плаценты, гемодинамические сдвиги в системе мать-плацента-плод. При наличии тазового предлежания плода по сравнению с головным имеются более высокие показатели систолодиастолического отношения (СДО) в артериях пуповины. Изменения со стороны плаценты в виде несоответствия степени ее зрелости гестационному сроку или наличия дегенеративно-дистрофических признаков также встречаются чаще при тазовом предлежании, чем при головном.
Первичное повышение периферического сопротивления в микроваскуляторном русле плодовой части плаценты приводит к снижению плацентарной перфузии, проявляющейся уменьшением кровотока в пупочной вене плода. В ответ на это происходит централизация кровообращения у плода, обеспечивающаяся повышением сопротивления его периферической сосудистой системы и позволяющая поддерживать адекватный удельный кровоток в аорте плода и артериях его мозга. Повышение периферического сосудистого сопротивления происходит параллельно и адекватно задержке роста плода. Наибольшее прогностическое значение имеет обнаружение нулевого и ретроградного кровотока в артериях пуповины и аорте плода, представляющего критическое нарушение фетоплацентарной гемодинамики. Это является проявлением тяжелого состояния плода, которое может быть распознано путем проведения допплерометрических исследований. Показатели кровотока в аорте плода отражают состояние его защитно-приспособительных реакций в ответ на нарушение плацентарной перфузии. Более высокие показатели СДО в аорте плода при тазовом предлежании, выявленные рядом исследователей,
свидетельствуют о расстройстве защитно-приспособительных реакций его центральной гемодинамики.
Нарушения кровотока в системе мать-плацента-плод наблюдались при сочетании тазового предлежания и внутриутробного инфицирования, длительной угрозы прерывания беременности, синдрома задержки роста плода или при длительно текущем гестозе.
При динамическом допплерометрическом исследовании вертебробазилярной системы кровообращения плода (позвоночная артерия, сегмент III) в 38,4% было выявлено повышение сосудистого сопротивления в позвоночных артериях (рис. 20, 21).
Нарушения артериального кровотока в вертебробазилярном бассейне головного мозга плода при его тазовом предлежании связаны с чрезмерным разгибанием головки плода или ее ротацией. Это под-
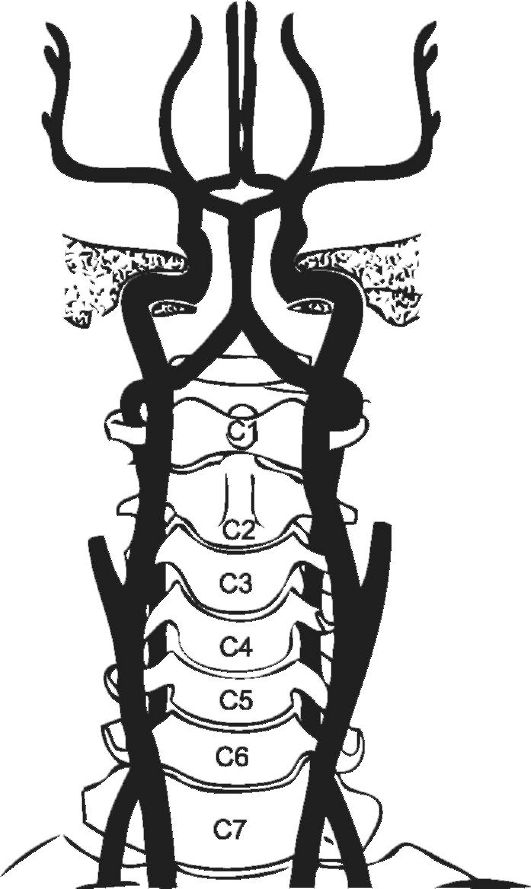 Рис. 20. Схема кровотока в вертебробазилярной системе
Рис. 20. Схема кровотока в вертебробазилярной системе
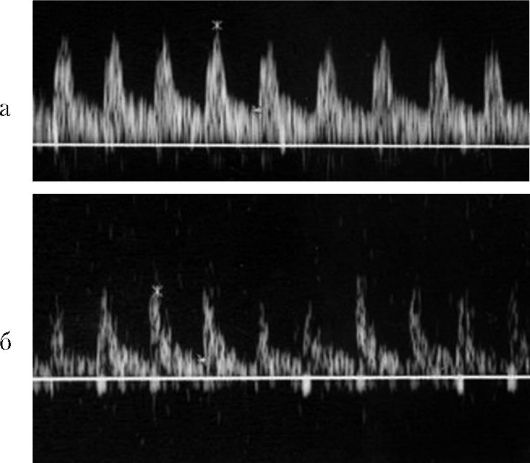 Рис. 21. Допплерограмма неизмененного (а) и нарушенного (б) кровотока в позвоночных артериях плода при тазовом предлежании
Рис. 21. Допплерограмма неизмененного (а) и нарушенного (б) кровотока в позвоночных артериях плода при тазовом предлежании
тверждается тем, что в 75% наблюдений с тазовым предлежанием и нарушениями кровотока в вертебробазилярной системе плода нарушения гемодинамики в системе мать-плацента-плод выявлено не было, следовательно, нарушения кровотока в позвоночных артериях плода не были обусловлены изменениями гемодинамики плода при плацентарной недостаточности.
Обращает на себя внимание тот факт, что состояние артериальной и венозной гемодинамики, за исключением вертебробазилярной системы кровообращения плода, не изменяется при тазовом предлежании плода по сравнению с головным. Следовательно, гемодинамика системы мать-плацента-плод не зависит от предлежания и положения плода. Те немногочисленные нарушения, которые были диагностированы в системе мать-плацента-плод, являются последствиями осложненного течения беременности, проявляющегося гестозом, угрозой прерывания беременности, плацентарной недостаточностью с синдромом задержки роста плода.
Прогностически неблагоприятным оказалось не только наличие нарушений кровотока в позвоночных артериях, но и сочетание
нарушений вертебробазилярного и мозгового кровотока. На основании тщательной оценки указанных нарушений и их значимости в определении неврологической заболеваемости новорожденных нами была разработана классификация нарушений в вертебробазилярной системе плода.
• I степень - изолированные нарушения кровотока в позвоночных артериях (после 32 нед гестации СДО>4,0; ПИ>1,7).
• II степень - сочетанные нарушения кровотока в позвоночных артериях и средней мозговой артерии (симметричное или асимметричное снижение СДО менее 2,4; ПИ менее 1,2).
• III степень - выраженная вертебробазилярная недостаточность (нулевой диастолический кровоток хотя бы в одной из позвоночных артерий).
При изучении перинатальных исходов нами выявлено, что частота встречаемости вертебробазилярных нарушений у новорожденных, родившихся через естественные родовые пути, составляет 73,9%, а путем операции кесарева сечения - 33,8%.
Особенности течения беременности и родов. В первой половине беременности часто наблюдаются угроза прерывания (45,9%), ранний токсикоз (27,5%), истмико-цервикальная недостаточность (9%). Во второй половине беременности чаще, чем при головном предлежании, отмечают угрожающие преждевременные роды (39,3%), гестоз (59%), задержку роста плода (33,3%), преждевременное созревание плаценты (25%), маловодие (17,4%), хроническую внутриутробную гипоксию плода (27,8%).
Среди причин перинатальной заболеваемости и смертности при родах в тазовом предлежании первое место занимают асфиксия и родовая травма. По данным различных авторов, травма плода при тазовом предлежании возникает в 10-13, а асфиксия - в 3-8 раз чаще, чем при головном. Клиническими проявлениями перенесенной асфиксии и травмы плода, родившегося в тазовом предлежании, являются недостаточность мозгового кровообращения и энцефалопатия различного генеза: гипоксического, травматического или смешанного. По сведениям отечественных и зарубежных авторов, у детей родившихся в тазовом предлежании, недостаточность мозгового кровообращения отмечается в 12,4-22,8% случаев, а энцефалопатия - от 11,2-26,8%.
Наиболее серьезной травмой, встречающейся при тазовом предлежании в 2 раза чаще, чем при головном, является внутричерепное
кровоизлияние, возникающее в результате чрезмерного и длительного давления на головку плода во время родов. Мелкие и множественные кровоизлияния по ходу сосудов объясняют венозным застоем и гипоксией. Более крупные внутричерепные геморрагии могут быть следствием разрыва мозговых сосудов под влиянием механического воздействия из-за неподготовленности родовых путей для рождения следующих за тазовым концом более крупных частей плода - плечевого пояса и головки, при этом отмечена специфичность повреждений: разрыв мозжечкового намета и внутренних органов, кровоизлияния в органы брюшной полости, повреждения спинного мозга. Встречаются и другие виды травмы плода: паралич плечевого и лицевого нерва, перелом бедра, плеча, ключицы, вывих конечностей, повреждение кивательных мышц и наружных половых органов. Наиболее частыми последствиями родовой травмы являются параличи, эпилепсия, косоглазие, неврозы, эндокринные заболевания, признаки отставания умственного и физического развития. Исследования, проведенные в дошкольный период, свидетельствуют о большей частоте неврологических изменений у детей, родившихся в тазовом предлежании. В школьном возрасте у них в два раза чаще отмечены задержка умственного или физического развития, параличи, атаксия, головные боли или судороги, очаговые изменения на электроэнцефалограмме. У детей, родившихся в тазовом предлежании, в 9-13 лет выявлены парезы центрального происхождения в 4,2% случаев, эпилепсия в 3%, признаки отставания умственного развития у 5% детей.
У новорожденных, родившихся в тазовом предлежании, патология со стороны опорно-двигательного аппарата встречается в 3 раза чаще, чем у детей, рожденных в головном. Среди заболеваний опорно-двигательного аппарата отмечены врожденная мышечная кривошея в 9,8% случаях, врожденный вывих бедра в 1,7-2,2% случаев, сочетание этих двух патологий, косолапость, пяточно-вальгусная установка стоп, сгибательная контрактура коленного сустава, дисплазия тазобедренных суставов - в 20-22,5% случаев. Патология опорно-двигательного аппарата у таких детей составила 28,4%, в том числе дисплазия тазобедренного сустава - у 18,9%, вальгусная деформация стопы - у 3,8% и мышечная кривошея - у 5,7%.
Рядом исследователей изучено влияние тазового предлежания на развитие и становление функций отдельных органов и систем в антенатальном онтогенезе. В различные сроки беременности иссле-
довались морфофункциональные характеристики гипоталамуса и продолговатого мозга, яичников, яичек плодов, новорожденных и детей. Было установлено, что при тазовом предлежании происходит повышение функциональной активности нейросреторных клеток и гибель большого числа нейронов, что вызывает поступление большого количества нейрогормонов (окситоцина и вазопрессина) в кровоток. Это неблагоприятно отражается как на течении периода адаптации, так и на дальнейшем развитии ребенка. Увеличение содержания окситоцина в крови способствует спазму сосудов пуповины, плаценты и приводит к гипоксии плода. Повышение концентрации вазопрессина вызывает судороги, гипонатриемию, олигурию, нарушение сердечно-сосудистых реакций, процессов терморегуляции. При сравнительном изучении строения головного мозга плода при головном и тазовом предлежании обнаружено, что при тазовом предлежании замедляется процесс созревания нейронов, которые в большей степени подвергаются дистрофическим изменениям. При изучении влияния тазового предлежания на состояние фетальных половых желез - яичников и яичек - выявлены заметные различия по сравнению с их состоянием при головном предлежании. В ткани гонад наблюдается стаз и расширение сосудов, множественные экстравазаты, что связывают с наблюдаемым всегда в таких случаях расстройством кровообращения в предлежащей части плода. В фетальных яичках в родах нарастает отек тканей, который сказывается на морфологическом развитии органа и на становлении его функции. Отек приводит к гибели внутриканальцевых клеточных элементов и снижению функциональной активности тестикул. Кроме того, при тазовом предлежании перемещение фетальных яичек из паховой области в мошонку запаздывает на 3-4 нед, что создает условия для возникновения крипторхизма. Последний может стать причиной гипогонадизма, олигоили азооспермии, водянки задержанного яичника, развития злокачественной опухоли в неопустившемся яичке.
Следовательно, тазовое предлежание плода может вызывать патологические изменения в морфологическом и функциональном развитии фетальных органов и систем, что оказывает влияние на течение раннего неонатального периода, а также обуславливает различные заболевания в отдаленном послеродовом периоде.
Обращает на себя внимание ранний период новорожденности у детей, родившихся в тазовом предлежании, с нарушениями в вертебробазилярной системе кровообращения. Такие осложнения,
как синдром дыхательных расстройств, асфиксия, аспирационный синдром, встречаются у таких детей чаще, чем у новорожденных без нарушений гемодинамики в позвоночных артериях. Это говорит о том, что клетки передних рогов спинного мозга на уровне С4-сег- мента (где расположено ядро диафрагмального нерва) особенно чувствительны к ишемии. Рассматривая клетки диафрагмального нерва как спинальный дыхательный центр новорожденного и учитывая, что именно на С4-С6-сегменты спинного мозга плода падает наибольшая нагрузка в родах, то становится понятной и частота дыхательных нарушений у детей при травме этого отдела спинного мозга. Возникновение асфиксии при травме позвоночных артерий возникает за счет наступающей при этом ишемии ретикулярной формации, которая является триггером для запуска дыхания в процессе нормальных родов. Следует отметить, что в группе новорожденных, родившихся через естественные родовые пути, были выявлены гипоксически-травматические поражения ЦНС у 6%, тогда как у новорожденных, родившихся путем операции кесарево сечение, таких осложнений выявлено не было.
Необходимо отметить, что после родов отмечается некоторое улучшение показателей вертебрального кровотока, однако обращает на себя внимание асимметрия нарушений с равной частотой отмечаемой с обеих сторон.
При проведении нейросонографии новорожденным с нормальными показателями вертебробазилярного кровотока не выявляются эхографические признаки гипоксического поражения ЦНС. При наличии нарушений обнаруживаются эхографические признаки гипоксического поражения головного мозга и гидроцефалии (увеличение размеров желудочков головного мозга). У новорожденных, родившихся через естественные родовые пути, обнаруживают эхографические признаки гипоксического и травматического поражения
ЦНС.
Столь высокий процент вертебробазилярных нарушений у новорожденных при рождении их через естественные родовые пути объясняется недооценкой всех факторов, осложняющих течение беременности и родов при тазовом предлежании плода и травматичным ведением таких родов. Серьезным и опасным осложнением в процессе извлечения плода является чрезмерное разгибание головки плода, вследствие чего возникают кровоизлияния в мозжечок, субдуральные гематомы, травмы шейного отдела спинного мозга и
разрывы мозжечкового намета. Кроме того, даже небольшая геморрагия в области стенки позвоночной артерии обуславливает ирритацию позвоночного нерва, что ведет к спазму позвоночной артерии с развитием вертебробазилярной ишемии в области ствола мозга и шейного отдела спинного мозга, кровоснабжаемых из этого сосудистого бассейна.
Выявленные нарушения артериального кровотока в позвоночных артериях у новорожденных, родившихся путем операции кесарева сечения, обусловлены сохраняющимися антенатальными нарушениями кровотока в этой зоне. В то же время следует учитывать, что при тазовом предлежании плода извлечение его должно быть максимально бережным, а разрез на матке достаточным, чтобы избежать дополнительной травматизации шейного отдела позвоночника. Вследствие того, что в стенке позвоночной артерии имеется вертебральный гломус, обеспечивающий вегетативную регуляцию артерий, малейшее раздражение этого гломуса при сдавлении артерий, как правило, вызывает ее спазм и как следствие гемодинамические нарушения в вертебробазилярной системе головного мозга.
Акушерская тактика. Установив диагноз тазового предлежания плода, очень важно избрать адекватный способ родоразрешения, который зависит от срока беременности, предполагаемой массы плода, разновидности тазового предлежания, состояния плода, положения его головки, размеров таза матери и др. Родоразрешение может быть выполнено путем операции кесарево сечение или через естественные родовые пути.
При ведении родов через естественные родовые пути может возникнуть ряд осложнений, таких как несвоевременное излитие околоплодных вод (11,4-56,9%), аномалии родовой деятельности (12,6-50%). В 5 раз и более чаще встречается выпадение петель пуповины и мелких частей плода, гипоксия плода, затяжное течение родов. Реже встречаются осложнения, которые наиболее опасны для матери и особенно для плода: вколачивание ягодиц (0,9%), образование заднего вида, запрокидывание ручек (3,9%), спазм шейки матки, затрудненное выведение головки.
Диагностика аномалий родовой деятельности и их своевременное лечение является главной задачей при приведении родов в тазовом предлежании. При тазовом предлежании чаще, чем при головном, при диагностировании осложнений родового процесса возникает вопрос о родоразрешении путем операции кесарева сечения. По дан-
ным многих авторов, анализ причин неблагоприятных исходов для плода выявил, что имеется прямая зависимость состояния ребенка от продолжительности родового акта и длительности безводного промежутка. Чем длительнее роды и безводный период, тем чаще дети рождаются в состоянии асфиксии.
Необоснованно мнение многих авторов о том, что роды в чисто ягодичном предлежании менее трудные. Ножки плода, разогнутые вдоль туловища, подобно шине уменьшают боковое сгибание позвоночника, что и является препятствием для приспособления плода к изгибу родового канала во время родов.
В нашей стране наибольшее распространение при ведении родов через естественные родовые пути получило ручное пособие по методу Н.А. Цовьянова (1929) и метод Морисо-Левре-Ла Шапель для выведения головки плода.
Однако есть и противники оказания пособия по Н.А. Цовьянову. Это связано с тем, что при чисто ягодичном предлежании рекомендуется отклонить туловище плода кверху. Если имеется разогнутое положение головки, особенно повреждаются позвоночные артерии, которые проходят в поперечных отростках шейных позвонков и кровоснабжают мозг и шейный отдел позвоночника. На уровне С4 спинного мозга у плода расположены клетки спинального дыхательного центра. Даже незначительные повреждения стенки позвоночной артерии могут вызвать ее спазм, нарушение вертебробазилярного кровотока и привести к молниеносной смерти плода или развитию параличей у новорожденного. Кроме того, грубые манипуляции при оказании пособия по Н.А. Цовьянову могут привести к травме шейного отдела позвоночника и повреждению спинного мозга.
При тазовом предлежании чаще, чем при головном, наблюдаются травматические повреждения и материнская заболеваемость (разрывы мягких родовых путей и промежности, кровотечения, послеродовые инфекционные заболевания). Причинами указанных осложнений и заболеваний является недостаточное раскрытие шейки матки, частое несвоевременное излитие околоплодных вод, аномалии родовой деятельности, большое количество оперативных вмешательств.
Следует отметить, что материнская смертность при тазовых предлежаниях выше, чем при головных, и составляет около 2%. Данный показатель связан с травматическими повреждениями в родах (вплоть до разрыва матки), кровотечениями и т.д.
Наиболее важной задачей современного акушерства на данном этапе является прогнозирование возможных осложнений при тазовом предлежании плода.
Существует множество различных способов прогнозирования осложнений и исходов родов при тазовом предлежании плода. Так, например, заслуживает внимания прогностический индекс, предложенный в 1965 г. G.J. Zatuchni и G.I. Andros. Индекс основан на бальной оценке и использовался для решения вопроса о выборе метода родоразрешения при тазовом предлежании плода. В этой системе от 0 до 2 баллов оценивают шесть показателей: паритет, срок беременности, предполагаемая масса плода, предыдущие роды в тазовом предлежании, раскрытие маточного зева, место расположения тазового конца. При использовании этой системы частота кесаревых сечений составила 20% при доношенной беременности. Недостатком данного метода явилось отсутствие информации о размерах малого таза.
H. Ohlson (1975 г.) учел слабые стороны выше описанного метода и предложил новый индекс, куда включил и данные рентгенопельвиометрии. Частота кесарева сечения составила 15%, а редуцированная перинатальная смертность - 1,5%.
Заслуживает внимания прогностическая бальная шкала для тазовых предлежаний, предложенная В. Westin. Здесь оценка ведется от 0до 2 баллов по 10 параметрам, включающим данные рентгенопельвиометрии, предполагаемую массу плода, вид тазового предлежания, состояние родовых путей, исход предыдущих родов. По данным B. Westin, частота кесаревых сечений составила 29,5%, а редуцированная перинатальная смертность - 8,9%. Кроме того, как один из факторов риска введена «переразогнутость» головки плода, выявленная при рентгенологическом исследовании. Роды через естественные родовые пути имели место у 45,1% пациенток, а у 54,5% - кесарево сечение. Редуцированная неонатальная смертность равнялась 0, заболеваемость 0,4%. Асфиксия в течение первых пяти минут наблюдалась в 1% при влагалищных родах и плановом кесаревом сечении.
В нашей стране Е.А. Чернуха и Т.К. Пучко в 1991 г. разработали шкалу прогноза родов для выбора метода родоразрешения при тазовом предлежании доношенного плода. Оценка включает 13 параметров - от 0 до 2 баллов каждый. При сумме баллов 16 и более роды можно вести через естественные родовые пути. Кесарево сечение показано в том случае, если хотя бы один из внутренних размеров
таза оценен в 0 баллов, если выявлено чрезмерное сгибание головки плода, предполагаемая масса плода равна 4000 г и более, при выраженном внутриутробном страдании плода, при незрелости шейки матки и переношенной беременности, при массе плода 3500-3999 г и размерах таза, оцененных в 1 балл у первородящих женщин. Среди женщин, обследуемых по данной шкале, кесарево сечение в плановом порядке выполнено у 51,83%, у 11,2% женщин возникли показания во время родов (слабость родовой деятельности или отсутствие родовой деятельности в течение 2-3 ч после излития околоплодных вод, острая гипоксия плода). Таким образом, общая частота кесарева сечения составила 63,13%.
Согласно методическим указаниям Минздрава РФ ? 2004/68 «Беременность и роды при тазовом предлежании плода» (2004), с целью выбора тактики родоразрешения предложена новая шкала балльной оценки. Она учитывает паритет, возраст пациентки, акушерский анамнез, срок беременности, готовность организма женщины к родам, размеры таза, наличие или отсутствие плодного пузыря, состояние плода и его размеры, положение его головки, разновидности тазового предлежания. Максимум баллов - 24. Если сумма баллов 16 и более, то возможны бережные роды через естественные родовые пути. При оценке в 0-15 баллов показано оперативное родоразрешение в связи с высокой степенью риска для плода.
Использование балльных шкал с целью прогнозирования исхода родов при тазовом предлежании плода оказывает большую помощь при выборе способа родоразрешения, однако при этом нельзя учесть все факторы, особенно для решения вопроса о кесаревом сечении.
Высокая частота осложнений в родах при тазовом предлежании плода определяет высокую частоту оперативного родоразрешения. Многие авторы отмечают возможность значительного снижения перинатальной смертности в группе тазового предлежания при выборе родоразрешения путем операции кесарева сечения. Так, по данным M. Cheng и M. Hannah (1993), перинатальная смертность при родоразрешении через естественные родовые пути в 3-4 раза, а по данным D.S. Gifford et al. (1995) в 10 раз выше, чем при кесаревом сечении. В исследовании N. Markis et al. (1999) частота кесарева сечения в группе женщин с тазовым предлежанием плода увеличилась с 16,9 до 74,1%, что позволило снизить перинатальную смертность с 70,1 до 36,6%. Доказано, что при увеличении частоты кесарева сечения с 14 до 81%, показатели перинатальной смертности снизились с
15 до 1,3%, однако заболеваемость не изменилась и составила 14%. По данным А.Н. Стрижакова и соавт. (2000), при увеличении частоты кесарева сечения с 10,1 до 77,8% достигнуто более чем трехкратное снижение перинатальной заболеваемости, при полном исключении перинатальных потерь (в сравнении с 6,4%). В то же время необходимо учитывать более высокую материнскую заболеваемость и смертность при оперативном родоразрешении, увеличение процента женщин с рубцом на матке, риск осложнений анестезиологического пособия. Особенно высока вероятность указанных осложнений при экстренном проведении операции.
Согласно вышеуказанным методическим указаниям Минздрава РФ (2004), показаниями к кесареву сечению во время беременности у первородящих являются:
• возраст старше 30 лет;
• экстрагенитальные заболевания, требующие выключения потуг;
• выраженное нарушение жирового обмена;
• беременность после ЭКО;
• переношенная беременность;
• пороки развития внутренних половых органов;
• сужение размеров таза;
• рубец на матке;
• предполагаемая масса плода ниже 2000 или выше 3600 г;
• СЗРП II и III степени;
• признаки гипоксии плода по данным КТГ; нарушение кровотока в системе мать-плацента-плод при допплерометрии;
• гемолитическая болезнь плода;
• разгибание головки плода III степени по данным УЗИ;
• смешанное ягодичное предлежание плода;
• тазовое предлежание одного плода при многоплодной беременности;
• наличие дополнительных показаний к досрочному прерыванию беременности;
• настойчивое требование пациентки.
Показания к кесареву сечению во время беременности у повторнородящих:
• неблагоприятный перинатальных исход предыдущих родов;
• масса плода 3600 г и более;
• гипоксия плода, СЗРП степени, их сочетание;
• беременность после ЭКО;
• неподготовленность родовых путей при переношенной беременности;
• преждевременные роды при массе плода менее 2000 г;
• рубец на матке;
• сужение размеров таза;
• разгибание головки плода III степени по данным УЗИ;
• тяжелая форма гемолитической болезни плода;
• экстрагенитальные заболевания, требующие выключения потуг.
Отмечено, что при доношенной беременности, нормальных размерах таза, средних размерах плода, согнутой или незначительно разогнутой головке, наличии зрелой шейки матки, при чисто ягодичном предлежании у первородящей, при чисто ягодичном предлежании или смешанном ягодичном предлежании у повторнородящей роды возможно вести через естественные родовые пути.
В процессе родов могут появиться осложнения со стороны матери и/или плода и план ведения родов может быть изменен в сторону оперативного родоразрешения (экстренное кесарево сечение, экстракция плода).
Показания к экстренному кесареву сечению в родах при тазовом предлежании плода:
• излитие околоплодных вод при неподготовленной шейке матки;
• ножное предлежание плода;
• аномалии родовой деятельности (слабость, дискоординация).
В настоящее время является необходимым и обоснованным совершенствование методов антенатальной оценки состояния плода с обязательным учетом кровообращения в головном мозге и вертебробазилярном бассейне с целью оптимизации родоразрешения беременных с тазовым предлежанием плода.
Наиболее тяжелые осложнения в родах при тазовом предлежании возникают в периоде изгнания плода и наиболее опасным является формирование разгибательных вставлений головки, приводящих к кровоизлияниям в мозжечок, субдуральным гематомам, травмам шейного отдела позвоночника, особенно часто - шестого шейного позвонка.
Отдаленные исходы и профилактика. Проведенные исследования вертебробазилярной системы детей до 6 мес и до 1 года показали, что нарушения, которые были диагностированы в раннем периоде новорожденности, сохраняются и диагностируются в более позднем возрасте.
Следует отметить, что дети с нарушениями кровообращения в вертебробазилярной системе и структурными нарушениями головного мозга отличаются повышенной возбудимостью (14,2%), двигательным беспокойством (28,6%), нарушением сна и аппетита (28,6%), слабой прибавкой массы тела (28,6%). Выявленные симптомы характерны для детей с синдромом повышенной нервно-рефлекторной возбудимости, который в старшем возрасте перерастет в минимальные мозговые дисфункции и синдром дефицита внимания с гиперактивностью. Максимальная выраженность проявлений минимальных мозговых дисфункций совпадает с критическими периодами психоречевого развития детей. В настоящее время минимальные мозговые дисфункции рассматриваются как последствия ранних локальных повреждений головного мозга, выражающиеся в возрастной незрелости отдельных высших психических функций и их дисгармоничном развитии. Развитие ММД происходит при поражениях различных мозговых зон, поскольку высшие психические функции обеспечиваются совместной работой одновременно многих областей центральной нервной системы.
При ММД наблюдается задержка в темпах развития функциональных систем головного мозга, обеспечивающих такие функции как речь, внимание, память, восприятие и другие (рис. 22). Дети с таким диагнозом испытывают определенные затруднения в социальной адаптации и школьном обучении.
Симптомы нарушения поведения, внимания и эмоциональноволевые нарушения были выявлены с одинаковой частотой у детей, родившихся путем операции кесарево сечение и через естественные родовые пути. Нарушения двигательного контроля, устной речи, психосоматические нарушения, цереброастенические симптомы, тревожность, страхи и навязчивости, агрессивность и реакции оппозиции преобладали у детей, родившихся через естественные родовые пути.
К первому периоду относят возраст 1-2 года, когда происходит интенсивное развитие корковых речевых зон и активное формирование факторов речи. Второй период приходится на возраст 3-х лет. На этом этапе у ребенка увеличивается запас активно используемых слов, совершенствуется связная фразовая речь, активно развиваются внимание и память. Увеличение нагрузок на центральную нервную систему в данном возрасте может привести к нарушениям поведения в виде упрямства, негативизма, непослушания, а также отставанию в
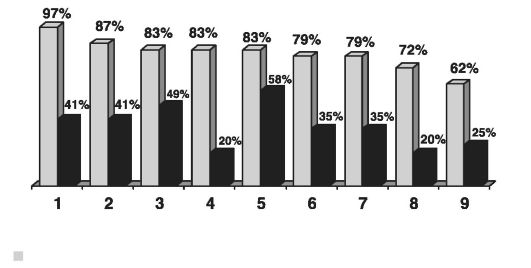
Рис. 22. Частота психоневрологических нарушений у детей, родившихся в тазовом предлежании, через естественные родовые пути и путем операции кесарево сечение: 1 - нарушения поведения; 2 - нарушения внимания; 3 - нарушения двигательного контроля; 4 - нарушения устной речи; 5 - эмоционально-волевые нарушения; 6 - психосоматические нарушения; 7 - цереброастенические нарушения; 8 - симптомы тревожности, страхов и навязчивости; 9 - симптомы агрессивности и реакции оппозиции
психоречевом развитии, невротическим расстройствам. Третий критический период относится к возрасту 6-7 лет и совпадает с началом становления письменной речи.
Основными путями профилактики неблагоприятных исходов родов при тазовых предлежаниях плода являются:
• выделение групп риска по формированию тазовых предлежаний плода;
• сохранение физиологического течения беременности;
• медикаментозная профилактика, своевременное выявление и терапия угрозы прерывания беременности, гестоза, фетоплацентарной недостаточности;
• предупреждение перенашивания беременности и крупного плода;
• использование корригирующей гимнастики;
• тщательный учет факторов риска возможных осложнений при выборе способа родоразрешения;
• соответствующий заблаговременный отбор беременных для выполнения кесарева сечения в плановом порядке;
• эффективная подготовка организма к родам;
• рациональное ведение родов, предупреждение несвоевременного излития околоплодных вод, аномалий сократительной активности матки и кровотечений;
• своевременная диагностика осложнений в родах и пересмотр тактики их ведения;
• бережное родоразрешение с применением соответствующих ручных пособий и операций;
• рациональное ведение послеродового периода;
• тщательное обследование новорожденных с применением клинических, инструментальных и лабораторных методов диагностики.