Акушерство. Курс лекций: учебное пособие Под ред. А.Н. Стрижакова, А.И. Давыдова. 2009. - 456 с.
|
|
|
|
ЛЕКЦИЯ 7 ПЕРЕНОШЕННАЯ БЕРЕМЕННОСТЬ
Переношенная беременность является сложной проблемой современного акушерства. Актуальность ее обусловлена высокой перинатальной заболеваемостью и смертностью, а также большим числом осложнений в родах и родоразрешающих операций. Частота переношенной беременности в популяции составляет от 8 до 10% и не имеет тенденции к снижению. Неонатальная заболеваемость при переношенной беременности достигает 29%, а перинатальная смертность - 19%, что выше, чем при доношенной беременности. Это связано с низкой устойчивостью плода к гипоксии вследствие большей зрелости головного мозга и уменьшением поступления к нему кислорода изза морфологических изменений в плаценте. В результате повышается частота синдрома мекониальной аспирации и дистресс-синдрома плода в родах, которые и обуславливают высокую перинатальную заболеваемость и смертность. Смертность при мекониальной аспирации достигает 60%, а перенесенная гипоксия приводит к перинатальным поражениям ЦНС, которые составляют 60-80% всех заболеваний нервной системы детского возраста. Перинатальное поражение ЦНС у переношенных новорожденных определяет высокую частоту неврологических нарушений в течение первых трех лет жизни ребенка: задержку моторного и речевого развития, синдром повышенной нервной рефлекторной возбудимости.
В отечественном акушерстве считается, что переношенная беременность - беременность, которая продолжается более 287- 290 дней, сопровождается внутриутробным страданием плода и заканчивается рождением ребенка с признаками биологической перезрелости, что и определяет высокий риск формирования у него анте/интранатального дистресс-синдрома и затрудненной неонатальной адаптации. Впервые симптомокомплекс перезрелого плода был описан Ballantyne (1902) и Runge (1948), в связи с чем носит название синдрома Баллентайна-Рунге. Он включает отсутствие сыровидной смазки, сухость кожных покровов новорожденного, мацерацию кожи («банные» стопы, ладоши, а также в паховых и подмышечных складках), длинные ногти, плотные кости черепа, узкие
швы и уменьшенные размеры родничков, зеленоватое или желтоватое окрашивание кожных покровов, плодных оболочек, пуповины. В остальных наблюдениях следует говорить о пролонгированной беременности. Это беременность, которая продолжается более 287 дней, не сопровождается страданием плода и заканчивается рождением здорового ребенка без признаков перезрелости. Таким образом, пролонгированную беременность следует рассматривать как физиологическое состояние, направленное на окончательное созревание плода. Американская ассоциация акушеров-гинекологов к переношенной относит беременность, продолжающуюся более 42 нед или 294 дней. Частота ее составляет в среднем около 10%. В большинстве европейских стран о переношенной беременности говорят, если она продолжается 294 дня и более, за исключением Португалии (287 дней и более) и Ирландии (292 дня и более). Частота переношенной беременности в Европе составляет около 3,5-5,92%.
Наиболее характерными перинатальными осложнениями переношенной беременности являются мертворождение, асфиксия и родовая травма. Заболеваемость переношенных новорожденных составляет 290% (Manjoub S. et al., 2000). Особенно заметно возрастает перинатальная заболеваемость и смертность при сочетании переношенной беременности и синдрома задержки роста плода (СЗРП), который при переношенной беременности встречается в 1,7 раза чаще, чем при доношенной. Установлено, что по мере возрастания срока беременности от 41 до 43 нед увеличивается доля перинатальной заболеваемости. Так, при сроке беременности 42 нед частота гипоксически-ишемического поражения ЦНС возрастает в 2,9 раза, асфиксии - в 1,5 раза, аспирационного синдрома - в 2,3 раза по сравнению с доношенными новорожденными при сроке беременности не более 41-й нед.
Причины переношенной беременности четко не определены. Развитие этой патологии следует рассматривать исходя из сложных механизмов, приводящих к своевременному развитию родовой деятельности.
Так, показано, что для начала родов необходимо формирование «родовой доминанты» в ЦНС, включающей кору головного мозга, подкорковые структуры, а также органы, являющиеся точкой приложения действия гормонов (матка, шейка, яичники). Функциональные сдвиги в центральной нервной системе, нарушающие формирование «родовой доминанты» у беременной вследствие нейро-обменно-
эндокринных заболеваний, травм головного мозга, выраженных стрессорных воздействий и эмоциональной напряженности, могут приводить к переношенной беременности. При ней, по данным ЭЭГ, повышен тонус коры головного мозга и усилено его тормозное влияние на подкорковые структуры.
В наступлении и характере родовой деятельности большая роль принадлежит эстрогенам, гестагенам, кортикостероидам, хорионическому гонадотропину, окситоцину, тканевым гормонам (ацетилхолин, катехоламины, серотонин, кинины), электролитам. При переношенной беременности синтез эстрогенов резко снижен.
В генезе переношенной беременности существенная роль принадлежит плоду. Под воздействием плодового фактора материнского организма, а также АКТГ как материнского, так и собственного организма надпочечники плода синтезируют кортизол и ДГЭАС, которые проникают в плаценту, где под воздействием сульфатазы превращаются в эстрогены (эстриол). Эстрогены обеспечивают комплекс сложных подготовительных изменений, необходимых для своевременного начала родовой деятельности, поэтому пороки развития плода - гидроцефалия, анэнцефалия, другие пороки развития нервной трубки, пороки мочевыделительной системы, хромосомные аномалии, сопровождающиеся нарушением синтеза кортизола, ДГЭАС - могут приводить к переношенной беременности. Определенное значение для начала родов имеет соотношение эстрогенов и прогестерона. При нормально протекающей беременности накануне родов оно составляет эстрогены/прогестерон 3:1, а при переношенной не происходит достаточного увеличения синтеза эстрогенов и их отношение к прогестерону не превышает 1:1.
Повышенное содержание прогестерона, оказывающее выраженное тормозное действие на сократительную активность матки, блокирует биологическую активность эстрогенов.
Окситоцин - один из пусковых факторов в развитии родовой деятельности. Механизм действия окситоцина на миометрий связан с уменьшением мембранного потенциала мышечной клетки. Количество окситоцина в организме зависит от активности разрушающего его фермента - окситоциназы. Более чем у половины женщин при переношенной беременности содержание окситотических веществ находится на очень низком уровне. Недостаточная концентрация окситоцина при переношенной беременности может быть связана с высокой активностью окситоциназы. При переношенной бере-
менности концентрация окситоцина недостаточна для возбуждения контрактильной активности матки и начала родовой деятельности. Доказательством этого является частое развитие слабости родовой деятельности при данной патологии. Выявлено существенное снижение уровня простагландина F2a при переношенной беременности. Ацетилхолин оказывает стимулирующий эффект на мышцу матки. При переношенной беременности происходит нарушение взаимодействия в системе ацетилхолин-холинэстераза в сторону повышения активности холинэстеразы и снижения уровня ацетилхолина.
При переношенной беременности наблюдается одновременное снижение концентрации в плазме катехоламинов: адреналина и норадреналина, что указывает на функциональные изменения в симпатико-адреналовой системе, и несомненно влияет на возникновение родовой деятельности. При запоздалых родах выявлено снижение уровня серотонина при параллельном повышении уровня моноаминооксидазы, прогрессивное истощение каллекреин-кининовой системы. Наблюдается также интенсификация процессов перекисного окисления липидов (как в организме беременной, так и плода), которая способствует ингибированию мембрансвязывающих ферментов субклеточных структур. В итоге существенно нарушается детоксикационная и энергопродуцирующая функции и как следствие - накопление экзо- и эндогенных токсических метаболитов, развитие эндотоксемии, прогрессирующей по мере увеличения срока беременности.
При переношенной беременности обнаруживают электролитные нарушения как в плазме крови, так и в мышце матки. Так, содержание калия в крови беременной при сроке 43 нед в среднем составляет 3,79 ммоль/л (своевременные роды - 4,15 ммоль/л), натрия соответственно 135,48 и 155,03 ммоль/л, т.е. при переношенной беременности эти данные почти соотвествуют ранним срокам беременности. Обнаружено также снижение электролитов не только в плазме крови, но и мышце матки. Количество натрия в миометрии при сроке беременности 43 нед составляло 33,8 ммоль/л, калия - 11,52 ммоль/л (при доношенной беременности - 42,01 и 12,21 ммоль/л соответственно). Приведенные данные относительно снижения уровня электролитов в биологических средах при переношенной беременности свидетельствуют, что роль их весьма значительна, но влияние опосредованно. Они оказывают соответствующее тормозное воздействие на обменные процессы в мышечных клетках матки.
Среди причин переношенной беременности можно выделить две основные подгруппы: изменения в организме беременной и нарушения у плода.
1. Изменения в организме беременной:
• изменения в ЦНС - отсутствие «родовой доминанты» (стрессорные воздействия, травмы головного мозга в анамнезе, преобладание тонуса парасимпатической нервной системы);
• эндокринные и электролитные нарушения (нейро-обменноэндокринный синдром; склерокистозные яичники, инфантилизм и др.);
• нарушения чувствительности и синтеза рецепторов в половых органах (отягощенный акушерско-гинекологический анамнез: искусственное и самопроизвольное прерывание беременности, диагностические выскабливания полости матки и цервикального канала, воспалительные заболевания внутренних половых органов и др.)
2. Изменения в организме плода, нарушающие синтез кортизола и
ДГЭАС:
• пороки развития нервной трубки;
• пороки развития мочевыделительной системы и надпочечников;
• хромосомные аномалии.
При переношенной беременности основным повреждающим фактором для плода является внутриутробная гипоксия.
Известно, что даже при нормально протекающей беременности снабжение плода кислородом значительно хуже, чем организма взрослого человека, но благодаря развитию ряда компенсаторноприспособительных механизмов, при физиологически протекающей беременности плод от гипоксии практически не страдает. При переношенной беременности наступает истощение адаптационных возможностей плода, что приводит к ухудшению его состояния.
Среди адаптационно-приспособительных реакций плода, обеспечивающих его высокую устойчивость к неблагоприятным условиям внутриутробного существования, следует выделить:
• низкий уровень тканевого метаболизма, однако по мере созревания тканей плода их потребность в кислороде возрастает, особенно это касается головного мозга;
• использование плодом анаэробного обмена - гликолиза, что позволяет ему длительное время находиться в условиях гипоксии, обеспечивая достаточный уровень метаболизма. Гликолиз
обеспечивается при наличии достаточных запасов гликогена в печени и миокарде, откуда он может мобилизоваться и поступать в мозг. Количество гликогена снижается со сроком беременности, а у перезрелых плодов имеется даже дефицит гликогена;
• наличие фетального гемоглобина, составляющего 70% от общего количества гемоглобина в эритроцитах и отличающегося способностью легко присоединять кислород и отдавать его тканям.
Наряду с особенностями обмена веществ, у плода существует ряд особенностей его микроциркуляторного русла, направленных на преимущественное кровоснабжение его жизненно важных органов в условиях хронической гипоксии:
• низкая способность сосудов головного мозга к спазму при повышении уровня катехоламинов и других прессорных медиаторов, что связано с уменьшением числа a -адренорецепторов и рецепторов к другим вазоконстрикторам в их сосудистой стенке;
• высокая чувствительность сосудов периферического русла к катехоламинам и другим вазоактивным веществам, что приводит к спазму значительной части сосудистого русла при стрессе, обеспечивая достаточное кровоснабжение головного мозга и сердца;
• значительная плотность капиллярного русла сердца плода (2500 на 1 мм2), позволяющая обеспечить необходимую интенсивность кровотока в миокарде;
• формирование к концу беременности механизма ауторегуляции мозгового кровообращения, призванного обеспечить циркуляторно-метаболический гомеостаз головного мозга. Реализация этого механизма осуществляется за счет двух основных рефлекторных реакций, связанных с изменением парциального давления кислорода и углекислого газа в крови плода. Реакция на гипоксию является филогенетически более древней и формируется на более ранних этапах онтогенеза, обеспечивая повышение притока крови к клеткам мозга. Реакция на гиперкапнию более тонкая, филогенетически более молодая и окончательно формируется во внутриутробном периоде развития только у зрелых плодов. Если у недоношенных плодов избыток углекислого газа удаляется через плаценту, то при сформированной реакции на гиперкапнию предполагается удаление избытка углекислоты через легкие за счет активации дыхательного центра. Активация дыхательного центра во внутриутробном периоде может приводить к аспирации околоплодных вод.
Большое значение в обеспечении устойчивости плода к гипоксии имеют также особенности его гемодинамики:
• увеличение частоты сердечных сокращений в 2 раза по сравнению с внеутробным существованием;
• участие дыхательной мускулатуры в обеспечении величины сердечного выброса и, соответственно, интенсивности плодовоплацентарного кровообращения. В связи с этим выраженная или длительная гипоксия может приводить к глубоким дыхательным движениям с открытой голосовой щелью, следствием чего является аспирация околоплодных вод;
• шунтирование крови из малого круга кровообращения в большой через артериальный (боталлов) проток и восходящую часть аорты, что обеспечивает более интенсивный кровоток в сосудах головного мозга по сравнению с легочным кругом кровообращения.
При переношенной беременности характерно потенцирование двух основных патогенетических звеньев развития внутриутробной гипоксии. Это морфофункциональные инволютивные изменения в плаценте и повышенная зрелость структур головного мозга плода.
Плацента при переношенной беременности обладает рядом макро- и микроскопических, гистологических и биохимических особенностей. Макроскопически плацента характеризуется плотноватой консистенцией с участками отложения солей кальция, мелкими уплощенными дольками. При микроскопическом исследовании выявляются следующие признаки инволюции плаценты: фиброз стромы крупных и средних ворсин; коллагенизация стромы терминальных ворсин с гибелью синцития и большим количеством ворсин, лишенных эпителия, с отложением фибрина вокруг них; утолщение стенок сосудов крупных и мелких ворсин; периваскулярный склероз; пролиферация эндотелия с облитерацией просвета сосудов; повышенное выпадение солей кальция с отложенией их в виде «глыбок» и «пылевидных» скоплений; массивные поля фибриноида в межворсинчатом пространстве; утолщение перегородок котиледонов, доходящее до базального слоя. Наряду с дистрофическими изменениями, в ряде наблюдений отмечаются признаки незрелости плаценты, протекающие по типу замедленного или диссоциированного созревания. Было установлено, чем больше площадь указанных патологических изменений, тем хуже перинатальные исходы. Гистохимическими особенностями плаценты при переношенной беременности являют-
ся снижение содержания гликогена, вплоть до полного исчезновения из эндотелия; уменьшение содержания рибонуклеиновой кислоты и липидов; понижение концентрации термостабильной щелочной фосфатазы; увеличение количества лактат- и малатдегидрогеназ; накопление кислых мукополисахаридов. Морфологические изменения затрагивают и спиральные артерии матки, при этом выявляется сужение их просвета в децидуальном и миометральном сегменте за счет утолщения интимы. В просвете сосудов обнаруживаются множественные тромбы, в среднем слое - большие массы фибриноида. Перечисленные патологические изменения в плаценте обуславливают сниженное поступление кислорода к плоду и нарушение выведения углекислого газа от него.
Вторым механизмом генеза перинатальных осложнений при переношенной беременности является зрелость плода и особенно его ЦНС, на что указывают многие авторы.
Зрелые структуры ЦНС испытывают большую потребность в кислороде. Тогда как при переношенной беременности вследствие инволютивных изменений в плаценте поступление кислорода к плоду значительно снижено. В результате включается механизм ауторегуляции мозгового кровотока, что реализуется посредством возбуждения аортальных хеморецепторов, приводящее к рефлекторному выбросу катехоламинов (рис. 23).
Активация симпато-адреналовой системы является универсальной реакцией плода на умеренную гипоксию любой этиологии. Проявляется она выбросом катехоламинов и гормонов коры надпочечников. Следствием этого является увеличение сердечного выброса и спазм сосудов периферического русла. Увеличение сердечного выброса происходит за счет возрастания частоты сердечных сокращений. Плод обладает ограниченной способностью к тахикардии, что обуславливает особенность его гемодинамического ответа на стресс. При начальных признаках страдания плода спазму подвергаются только мелкие сосуды кожи, подкожно-жировой клетчатки, скелетной мускулатуры.
Длительно существующий спазм сосудов обуславливает появление внешних признаков переношенности (синдром БаллентайнаРунге): отсутствие сыровидной смазки, десквамация кожи, сухость и мацерацие кожных покровов, мышечная гипотония.
Одновременно, формируется универсальный механизм защиты головного мозга плода «brain-sparring phenomemn» - синдром защи-
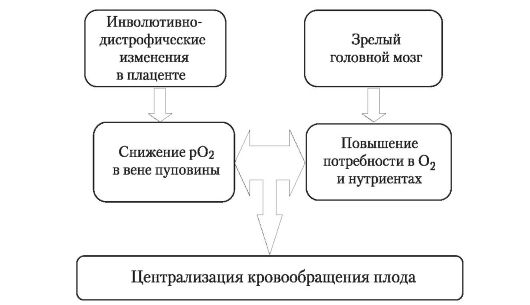 Рис. 23. Механизм развития централизации кровообращения плода при переношенной беременности
Рис. 23. Механизм развития централизации кровообращения плода при переношенной беременности
ты головного мозга. Он заключается в усилении кровоснабжения и поддержании необходимого уровня оксигенации головного мозга. В основе этого механизма лежит снижение симпатической иннервации сосудистой стенки, которое приводит к расширению просвета мозговых сосудов.
В дальнейшем вазоконстрикция принимает более распространенный характер с вовлечением сосудов желудочно-кишечного тракта, печени, почек и легких. С одной стороны, это способствует поддержанию уровня артериального давления достаточного для удовлетворения возрастающих потребностей головного мозга в кислороде. С другой стороны, длительная вазоконстрикция приводит к гипоксии тканей внутренних органов, нарушению их функции, нарастанию метаболического ацидоза у плода вследствие преобладания гликолитического обмена в областях, затронутых сосудистым спазмом (рис. 24). Гипоксия желудочно-кишечного тракта приводит к расслаблению его сфинктеров и выделению мекония в околоплодные воды, что часто наблюдается при переношенной беременности.
Длительная гипоксия печени вызывает нарушение ее белковосинтезирующей функции, что способствует ухудшению коагуляционных свойств крови: начальная гипоксия вызывает гипокоагуля-
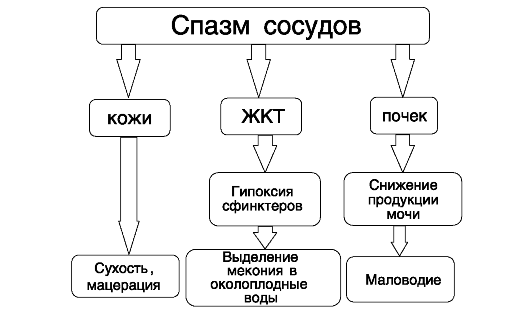 Рис. 24. Механизм формирования основных клинических признаков перезрелости новорожденных
Рис. 24. Механизм формирования основных клинических признаков перезрелости новорожденных
цию, тяжелая - приводит к гиперкоагуляции. Кроме того, гипоксия печени вызывает истощение запасов гликогена в ней, что приводит к кислородному голоданию тканей мозга, так как печень, наряду с миокардом, является местом депонирования гликогена у плода. Снижение почечного кровотока приводит к уменьшению количества продуцируемой плодом мочи. Это является одной из причин маловодия при переношенной беременности.
Длительное существование спазма сосудов малого круга кровообращения обуславливает склонность переношенных новорожденных к дыхательным расстройствам.
Первоначально централизация кровообращения поддерживает необходимую оксигенацию головного мозга, обеспечивая его выживание в неблагоприятных условиях. Кроме того, возникающая централизация плодового кровотока, активация функции коры надпочечников приводят к инициации плодом родов за счет усиления синтеза и выброса простагландинов под влиянием собственного гемоглобина. Стимулирующего влияния оказывается недостаточно, родовая деятельность не развивается и плод остается внутриутробно в условиях ухудшающегося кровоснабжения его жизненно важных органов.
Этот этап сопровождается значительными метаболическими нарушениями. В условиях сниженного парциального давления кислорода в артерии пуповины (гипоксемия) в тканях паренхиматозных органов преобладают гликолитические процессы. В результате повышается концентрация ионов водорода, развивается метаболический ацидоз, нарастает гиперкапния. Эти изменения вызывают дисбаланс тканевых простагландинов. Все это вместе является причиной значительных расстройств микроциркуляции, приводящих к формированию ДВС-синдрома.
Существующее состояние кровообращения приводит к повышенной проницаемости сосудов головного мозга, нарушается венозный отток и развивается отек мозговой ткани.
Следствием описанных нарушений гемодинамики плода являются перинатальные повреждения ЦНС: внутрижелудочковые кровоизлияния, обусловленные разрывом капилляров в месте их перехода в венулы, либо деструкция мозговой ткани геморрагического (вследствие повышенной проницаемости сосудистой стенки, гипокоагуляции) или ишемического генеза, а также нарушения деятельности сердца, почек, желудочно-кишечного тракта, аспирация мекониальных околоплодных вод (рис. 25).
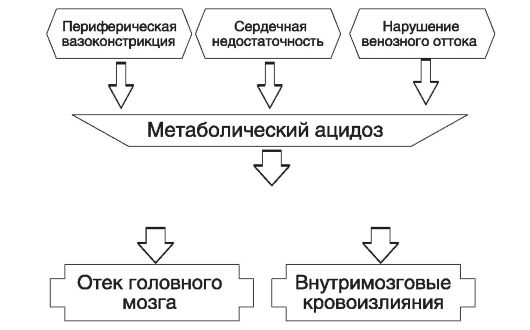 Рис. 25. Схема перинатальных повреждений ЦНС плода при переношенной беременности
Рис. 25. Схема перинатальных повреждений ЦНС плода при переношенной беременности
Таким образом, при переношенной беременности в ответ на внутриутробную гипоксию происходит последовательное, этапное изменение плодовой гемодинамики с различной способностью к компенсации, которое отражает возрастающий риск неблагоприятных перинатальных исходов: перинатального поражения ЦНС, нарушения сердечной деятельности, аспирации околоплодных вод.
Традиционно, диагностика переношенной беременности предполагает адекватное вычисление срока гестации. Наиболее точными способами на современном этапе считают расчеты по первому дню последней менструации и на основании данных ультразвукового сканирования в сроке от 7 до 20 нед беременности.
Среди факторов риска переношенной беременности выделяют ряд особенностей соматического, акушерско-гинекологического анамнеза и течения настоящей беременности.
Из соматического анамнеза многие авторы отмечают возраст родителей старше 30 лет, наличие экстрагенитальной патологии у матери. Среди особенностей акушерско-гинекологического анамнеза следует обращать внимание на нарушение менструальной функции, наличие абортов и самопроизвольных выкидышей, воспалительные заболевания придатков матки, запоздалые роды в анамнезе, на третьи предстоящие роды и более.
Из особенностей течения настоящей беременности на риск развития переношенной беременности указывают длительная угроза прерывания, ОРВИ, анемия, наличие незрелой или недостаточно зрелой шейки матки в 38 нед беременности.
Для развития переношенной беременности могут иметь значение первые предстоящие роды у женщин старше 30 лет, так как беременность у них протекает в условиях «относительной плацентарной недостаточности» вследствие худшей адаптации их репродуктивной системы к беременности.
Безусловно, для более позднего развития спонтанной родовой деятельности имеют значение те дистрофические изменения в эндометрии, которые часто встречаются у перво- и повторнородящих женщин старше 30 лет.
Истинно переношенная беременность больше характерна для первобеременных первородящих женщин. Пролонгированная беременность чаще наблюдается у повторнобеременных как перворородящих, так и повторнородящих. Мышца матки у этой категории женщин имеет ряд особенностей, приводящих к запоздалому разви-
тию у них родовой деятельности. К этому же приводит и сниженная чувствительность рецепторного аппарата матки вследствие большей частоты искусственных абортов и самопроизвольных выкидышей в группе пролонгированной беременности. Особого внимания заслуживает высокая частота запоздалых родов в анамнезе у женщин с переношенной беременностью - 13,04%, что говорит о наличии конституциональной особенности у этой категории женщин.
Поскольку состояние шейки матки отражает биологическую готовность организма беременной к родам и присущие предродовому периоду гормональные изменения, следовательно, пролонгированную беременность можно рассматривать как физиологическое состояние.
При переношенной беременности высокая частота «незрелой» и «недостаточно зрелой» шейки матки свидетельствует о нарушении гормонального фона, синтеза простагландинов и релаксина в организме беременной, что говорит о значительно нарушенном процессе подготовки организма беременной к родам и является одной из возможных причин перенашивания.
В комплексной диагностике переношенной беременности, кроме клинических и ультразвуковых критериев, можно использовать биохимические методы исследования, которые дают дополнительную информацию как о состоянии материнского организма, так и выраженности страдания плода (повышение показателей перекисного окисления и эндогенной интоксикации, повышение вязкости плазмы, повышение концентрации мочевой кислоты, снижение концентрации фибриногена, антитромбина III, числа тромбоцитов, фетального фибронектина в цервиковагинальном срете и др.).
Большее значение для диагностики и определения степени интранатального риска при переношенной беременности имеет состояние плода. В связи с этим многие исследователи обращаются к проблеме антенатальной диагностики при переношенной беременности. Оптимальным методом для ее осуществления является комплексное динамическое ультразвуковое исследование. Поскольку, гемодинамические нарушения являются ведущими в патогенезе ухудшения состояния плода при переношенной беременности, допплерометрическое исследование кровотока приобретает важное практическое значение. Существенным является тот факт, что данный метод позволяет диагностировать патологические изменения на ранних этапах развития.
При ультразвуковом исследовании при переношенной беременности обращают внимание на двигательную активность плода, количество и качество околоплодных вод, а также степень зрелости плаценты.
Связь двигательной активности с состоянием плода известна давно. Повышение двигательной активности происходит на начальных этапах действия гипоксии. Оно связано с активацией симпато-адреналовой системы и направлено на увеличение сердечного выброса. Снижение двигательной активности объясняется рядом факторов:
• при повышении степени зрелости ЦНС плода его ответ на тактильные стимулы уменьшается;
• при длительном действии гипоксии истощается симпато-адреналовая система и, как следствие, преобладает ваготония и сниженная двигательная активность, вплоть до отсутствия движений;
• снижение количества околоплодных вод при переношенной беременности также способствует уменьшению шевелений плода.
Сложность использования данного метода состоит в субъективности оценки движений плода самой беременной, а также необходимости учета физиологического покоя плода - сна. Удобна регистрация шевелений плода при проведении кардиотокографического исследования с оценкой миокардиального рефлекса: возникновение в ответ на движение эпизода тахикардии, однако оценка двигательной активности плода не позволяет оценить степень его компенсаторных возможностей.
Одним из ранних признаков переношенной беременности является маловодие. Количество околоплодных вод оценивается визуально или подсчетом индекса их объема. Чтобы точно оценить количество околоплодных вод подсчитывают индекс объема околоплодных вод (AFI). В норме он должен быть больше 8 (AFI>8). Маловодие при переношенной беременности имеет четкую положительную корреляцию с неблагоприятными перинатальными исходами. Если AFI<5,3, то в родах высока вероятность мекониальной аспирации, нарастания хронической внутриутробной гипоксии плода. К специфическим признакам истинно переношенной беременности относят также сочетание маловодия и повышенной эхоплотности околоплодных вод, связанную, чаще всего, с наличием в них мекония.
При переношенной беременности обращают внимание на структуру плаценты и степень ее «зрелости». При переношенной беременности отмечается более высокая частота локализации плаценты в
области дна матки. Это приводит к формированию «прогестеронового блока», что препятствует началу родовой деятельности. Плацента G III степени зрелости с петрификатами в 2,7 раз чаще выявляется при переношенной беременности, чем при пролонгированной.
При переношенной беременности в ответ на внутриутробную гипоксию плода происходит последовательное, этапное ухудшение плодовой гемодинамики, которое отражает возрастающий риск неблагоприятных перинатальных исходов: перинатального поражения ЦНС, нарушения сердечной деятельности, аспирации околоплодных вод. Допплерометрическое изучение кровотока в артериальном, венозном русле плода и на клапанах сердца помогает правильно оценить его состояние и определить акушерскую тактику.
Многие исследователи показали, что при переношенной беременности происходят морфологические изменения в плаценте в виде дегенерации ворсин, уменьшения межворсинчатого пространства, вызванного тромбозом с последующим отложением фибрина и кальция, утолщения мембраны трофобласта, уменьшения просвета внутриплацентарных сосудов. Эти изменения обуславливают повышение резистентности в терминальных ветвях артерии пуповины и спиральных артериях. Систолодиастолическое отношение (СДО) в артерии пуповины >2,4 - прогностически неблагоприятный фактор при переношенной беременности.
При переношенной беременности в ответ на внутриутробную гипоксию у плода включается универсальный защитно-приспособительный механизм централизации кровообращения. В сосудах резистентность кровеносных сосудов возрастает, а кровоснабжение головного мозга усиливается. В основе этого механизма лежит снижение симпатической иннервации сосудистой стенки в головном мозге и возрастание ее в периферических органах. При допплерометрическом исследовании это проявляется снижением сосудистой резистентности в средней мозговой артерии и возрастании резистентности в артериях кожи, подкожно-жировой клетчатки, пищеварительном тракте, печени, почках и легких.
При переношенной беременности снижается индекс резистентности в средней мозговой артерии (рис. 26) и выявляется его положительная корреляция с дистрессом плода в родах. Более информативными показателями считают не абсолютные значения кровотока в средней мозговой и пупочной артериях, а их отношение - цереброплацентарный коэффициент.
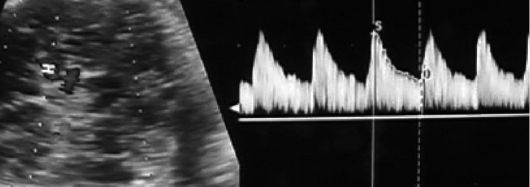 Рис. 26. Кривая скорости кровотока в средней мозговой артерии плода при переношенной беременности (СДО=2,3)
Рис. 26. Кривая скорости кровотока в средней мозговой артерии плода при переношенной беременности (СДО=2,3)
Снижение отношения пульсационного индекса в средней мозговой артерии к пульсационному индексу в пупочной артерии (PI MCA/PI UA) менее 1,05 считают самым информативным прогностическим критерием неблагоприятного перинатального исхода при переношенной беременности с чувствительностью 80%, специфичностью 95%.
Как проявление централизации кровообращения плода следует рассматривать повышение индекса резистентности в почечных сосудах. Повышенное сосудистое сопротивление в почечных сосудах приводит к снижению почечного кровотока и перфузии, в результате снижается продукция мочи и развивается маловодие.
При переношенной беременности в условиях гипоксии плода развивается централизация кровообращения с повышением сосудистого сопротивления периферического русла и, соответственно, аорты. В то же время вследствие гипоксии миокарда снижается ударный выброс сердца и, соответственно, уменьшается объемная скорость кровотока в аорте. При допплерометрическом исследовании аорты при переношенной беременности выявляется снижение максимальной скорости кровотока и повышение индекса резистентности в ней.
Таким образом, при централизации перестройка гемодинамики плода приводит к снижению кровотока через почки (повышение индексов сосудистого сопротивления в почечной артерии), ухудшению распределения крови по магистральным сосудам (повышение сосудистого сопротивления в аорте) и усилению кровоснабжения головного мозга (снижение индексов сосудистого сопротивления в средней мозговой артерии) (табл. 17).
Таблица 17. Средние показатели сосудистой резистентности
артериального русла плода при централизации плодового кровотока при переношенной беременности
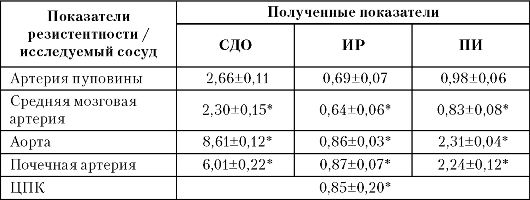 Примечание. "Достоверность разницы показателя по сравнению с доношенной неосложненной и пролонгированной беременностью.
Примечание. "Достоверность разницы показателя по сравнению с доношенной неосложненной и пролонгированной беременностью.
Характер изменения внутрисердечной гемодинамики тесно связан с ухудшением функционального состояния плода и степенью хронической внутриутробной гипоксии, наблюдаемой при переношенной беременности.
При изучении внутрисердечной гемодинамики оценивают кривые скоростей кровотока через сердечные клапаны и клапаны главных артерий. Допплерограмма чрезклапанного кровотока характеризуется наличием двухфазных кривых. Первый пик (Е) - ранний диастолический - отражает пассивное наполнение желудочков; второй пик (А) - поздний диастолический - соответствует активному сокращению предсердий и завершает наполнение желудочков сердца. В отличие от атриовентрикулярных клапанов кровоток через клапаны аорты и легочного ствола характеризуется однофазной кривой.
В процессе исследования авторы выделили три стадии переношенной беременности. Первая характеризуется нормальным количеством околоплодных вод и КТГ, при второй стадии отмечается снижение количества околоплодных вод, но нормальная КТГ, при третьей стадии выявляется маловодие и изменения КТГ в виде снижения вариабельности базального ритма и появления децелераций.
Для третьей стадии характерно снижение максимальной скорости на аорте и легочном стволе, а также снижение объемной скоро-
сти кровотока на митральном клапане, в аорте и легочном стволе. Указанные три последовательные стадии отражают прогрессирующее ухудшение состояния плода и коррелируют с повышением частоты неблагоприятных перинатальных исходов.
Исследование венозного кровотока имеет большое значение для изучения плодовой гемодинамики в целом, поскольку вена пуповины, венозный проток и нижняя полая вена участвуют в транспортировке и распределении артериальной крови плода. Особое значение принадлежит венозному протоку (рис. 27).
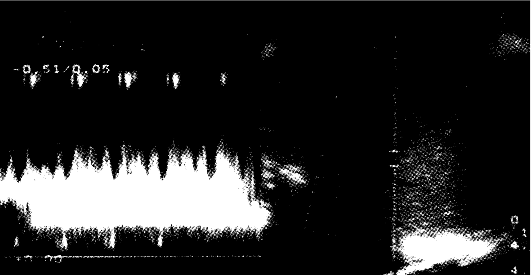 Рис. 27. Спектр кровотока в венозном протоке плода при неосложненной беременности (ПИВ=0,44±0,07)
Рис. 27. Спектр кровотока в венозном протоке плода при неосложненной беременности (ПИВ=0,44±0,07)
Он является продолжением интраабдоминального отдела вены пуповины и впадает в нижнюю полую вену. Благодаря наличию сфинктера диаметр венозного протока может меняться в зависимости от величины парциального давления кислорода крови в нем (Gennser G., 1992).
Кроме того, венозный проток и нижняя полая вена участвуют в распределении потоков крови, поступающих к сердцу. В нижней полой вене формируются два потока крови. Оксигенированная кровь из венозного протока направляется в задне-левую часть нижней полой вены, а бедная кислородом кровь от нижних конечностей - в передне-правую. Оба потока не смешиваются. Кровь из венозного
протока имеет большую скорость, чем от каудальных отделов нижней полой вены. Поступая в правое предсердие, она направляется через овальное окно в левое предсердие. Кровь из передне-правой части нижней полой вены из правого предсердия попадает в правый желудочек и далее в легочный ствол.
В ситуации централизации плодовой гемодинамики, нарушениях тканевой перфузии и метаболических процессов при переношенной беременности должен изменяться и венозный кровоток плода. При переношенной беременности, в условиях хронической внутриутробной гипоксии, исследование венозного возврата имеет большое значение в оценке степени выраженности централизации кровообращения плода и тяжести нарушения гемодинамики в целом. При централизации кровообращения возникает спазм периферических сосудов плода, который приводит к перераспределению артериального кровотока и вызывает увеличение сердечной постнагрузки. Высокая сердечная постнагрузка, в свою очередь, увеличивает конечно-диастолическое давление в желудочках сердца, в результате чего меняется характер кровотока в фазу поздней диастолы в нижней полой вене и венозном протоке.
В условиях кислородной недостаточности центральная роль в перераспределении венозного возврата принадлежит венозному протоку. Благодаря наличию сфинктера, его диаметр увеличивается, обеспечивая миокард и головной мозг более оксигенированной кровью. При допплерометрическом исследовании это проявляется увеличением S/A отношения.
В целом изменение венозной гемодинамики является вторичным по отношению к перераспределению артериального кровотока (табл. 18).
При переношенной беременности с нормальными показателями газового состава крови новорожденного допплерометрические параметры центральной гемодинамики, венозного и внутрисердечного кровотока находятся в пределах нормативных значений.
В группе с переношенной беременностью и выявленной гипоксемией новорожденного отмечено одновременное снижение показателей сосудистой резистентности в средней мозговой артерии и повышение сосудистого сопротивления в аорте плода, а также уменьшение цереброплацентарного коэффициента.
В группе, где в пуповинной крови выявлены гипоксемия в сочетании с ацидозом и гиперкапнией, зарегистрированы изменения как в артериальном, так и венозном русле. Отмечается дальнейшее снижение
Таблица 18. Допплерометрические показатели венозного кровотока плода при различных изменениях газового и кислотно-щелочного состояния пуповинной крови новорожденного
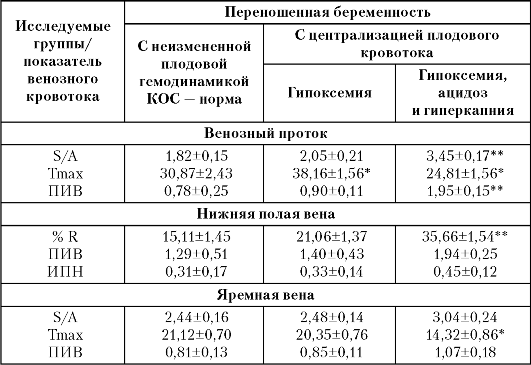 Примечание: *р<0,05;
**р<0,001 - достоверность различий по сравнению с переношенной
беременностью с неизмененной плодовой гемодинамикой.
Примечание: *р<0,05;
**р<0,001 - достоверность различий по сравнению с переношенной
беременностью с неизмененной плодовой гемодинамикой.
сосудистой резистентности в средней мозговой артерии до 2,08±0,21 и уменьшение цереброплацентарного коэффициента до 0,82±0,14. Кроме того, достоверно повышаются показатели в аорте и почечных артериях плода.
В венозном протоке отмечено достоверное и значительное повышение систолодиастолического показателя (S/A) до 3,45±0,17 и ПИВ до 1,95±0,15. В яремных венах выявлено повышение S/A, ПИВ и достоверное (р<0,05) снижение Ттах. Увеличение S/A в венозном протоке и яремных венах связано со снижением скорости потока крови во время систолы предсердий (А). Вызвано это повышением конечно-диастолического давления в желудочках сердца и увеличением сердечной постнагрузки, которая приводит к затрудненному оттоку крови из магистральных вен. Вследствие этого возрастает и %R и ИПН и ПИВ в нижней полой вене. При дальнейшем допплерометрическом
и кардиотокографическом исследованиях в указанных наблюдениях нами были диагностированы выраженные нарушения плодового кровотока и/или признаки тяжелой гипоксии плода, а при последующем исследовании газового состава крови новорожденного - гипоксемия с гиперацидемией и гиперкапнией.
В настоящее время выделяют последовательные этапы нарушения гемодинамики плода при переношенной беременности.
I этап - нарушения внутриплацентарного и плодово-плацентарного кровотока. На данном этапе нарушений артериальной и венозной плодовой гемодинамики не происходит. Отмечается повышение сосудистой резистентности в артерии пуповины и ее терминальных ветвях, а также в спиральных артериях. Показатели газового состава и кислотно-щелочного состояния пуповинной крови в пределах нормы.
II этап - централизация кровообращения плода. В крови новорожденного при рождении отмечается гипоксемия.
На этом этапе следует различать две последовательные стадии: Па - начальные признаки централизации артериального кровообращения плода с неизмененным венозным и внутрисердечным кровотоком, которая характеризуется:
• снижением резистентности в СМА (не более чем на 50%) или увеличением сосудистого сопротивления в аорте;
• уменьшением ЦПК (до 0,9);
• увеличением резистентности в почечных артериях плода не более чем на 25% от нормы.
IIb - умеренно выраженная централизация кровообращения с нарушением кровотока в венозном протоке и увеличением скоростей кровотока на клапане аорты. На данном этапе выявляются:
• одновременное повышение сосудистого сопротивления в аорте и снижение - в средней мозговой артерии;
• снижение ЦПК;
• возрастание средней скорости кровотока (Ттах) в венозном протоке;
• повышение средней линейной и объемной скорости кровотока на клапане аорты.
III этап - выраженная централизация кровообращения плода с нарушением венозного оттока и декомпенсацией центральной и внутрисердечной гемодинамики. В пуповинной крови новорожденного при рождении - гипоксемия в сочетании с ацидозом и гиперкапнией.
Допплерометрические показатели на этом этапе характеризуются:
• снижением сосудистой резистентности в СМА более чем на 50% от нормы, уменьшением ЦПК ниже 0,8;
• прогрессирующим нарастанием сосудистой резистентности в аорте и почечных артериях более чем на 80%;
• в венозном протоке - возрастанием S/A отношения, ПИВ (более 0,78) и снижением Tmax;
• в нижней полой вене - увеличением ПИВ, ИПН и % R (более
36,8%);
• в яремных венах - возрастанием S/A отношения, ПИВ (выше 1,1) и снижением Tmax;
• снижением средней линейной и объемной скоростей на клапанах аорты и легочного ствола;
• повышением ЧСС, снижением ударного объема, конечно-систолического и конечно-диастолического объемов левого желудочка, сердечного выброса.
Выделенные этапы изменения гемодинамики плода отражают последовательное прогрессирование нарушений его функционального состояния в условиях хронической внутриутробной гипоксии при переношенной беременности. При выявлении в пуповинной крови новорожденного гипоксемии в сочетании с гиперацидемией и гиперкапнией, частота неблагоприятных перинатальных исходов в несколько раз выше, чем в группе с изолированной гипоксемией. Следовательно, гиперацидемия и гиперкапния отражают выраженные нарушения метаболизма плода и прогрессирующее ухудшение его состояния в условиях хронической гипоксии при переношенной беременности.
Таким образом, при переношенной беременности плодовая гемодинамика изменяется последовательно и поэтапно. Первоначально, при неизмененной плодовой гемодинамике отмечают нарушения внутриплацентарного кровотока, преимущественно за счет плодового звена (терминальные ветви артерии пуповины). Морфологическим субстратом для данного вида нарушений являются выраженные прогрессирующие инволютивно-дистрофические изменения в плацентарной ткани. В 53,5% наблюдений также отмечается повышение сосудистого сопротивления в артерии пуповины плода (СДО выше 2,7).
В дальнейшем при снижении парциального давления кислорода в крови развивается механизм централизации кровообраще-
ния: компенсаторно снижается сопротивление в сосудах головного мозга и повышается резистентность периферических артерий (почки, пищеварительный тракт, кожа) и аорты. Начальная централизация характеризуется изолированным изменением кровотока в аорте или средней мозговой артерии при неизмененном венозном кровотоке, центральной гемодинамики плода и чрезклапанного кровотока. Далее, по мере прогрессирования централизации, включается сфинктер-механизм венозного протока: средняя скорость кровотока в нем увеличивается и большее количество оксигенированной крови направляется в левые отделы сердца и головной мозг.
В условиях спазма периферических артерий повышается сердечная пред- и постнагрузка, снижается сократительная активность миокарда и возрастает сопротивление оттоку крови из венозного протока, нижней полой и яремных вен, которое выявляется изменением допплерометрических показателей.
Нарушения в артериальном русле плодового кровотока коррелируют с гипоксемией, а присоединение нарушений центральной гемодинамики, чрезклапанного и венозного кровотоков - с ацидозом и гиперкапнией в пуповинной крови новорожденного.
Таким образом, всем беременным со сроком гестации более 40 нед необходимо проводить допплерометрическое исследование плодового кровотока для точной оценки состояния плода, его компенсаторных возможностей и выбора рациональной акушерской тактики, направленной на улучшение перинатальных исходов.
Другим фактором, определяющим акушерскую тактику при переношенной беременности, является хорошая биологическая готовность организма беременной к родам.
Для успешного начала и дальнейшего развития нормальной родовой деятельности необходимым условием считается «зрелая» шейка матки. «Созревание» шейки матки представляет собой сложный био- и гистохимический процесс изменения свойств коллагеновой ткани. Основными его компонентами являются:
• гидратация (ткань шейки активно впитывает воду);
• разрыхление коллагеновой сети со снижением концентрации коллагена;
• дестабилизация связей между отдельными волокнами;
• изменения структуры и концентрации протеогликанов;
• изменение механических свойств шейки матки (мягкая, эластичная, податливая).
На процессы «созревания» шейки матки оказывают влияние как высокий уровень эстрогенов (регулируют обмен гликозаминогликанов), прогестерон (подавляет коллагеназу), так и простагландины (способствуют растяжению коллагена).
При удовлетворительном состоянии плода (по данным допплерометрии плодового кровотока и кардиотокографии) и хорошей биологической готовности организма беременной к родам возможна выжидательная тактика при ежедневном кардиомониторном контроле за состоянием плода.
В большинстве наблюдений при переношенной беременности выявляется «незрелая» или «недостаточно зрелая» шейка матки. В данной ситуации при отсутствии признаков страдания плода по данным инструментальных методов необходимо проводить подготовку шейки матки к родам.
«Зрелая» шейка матки характеризуется:
• мягкой консистенцией;
• располагается по проводной оси таза (центрирована);
• укорочена до 1,5-1 см;
• цервикальный канал свободно пропускает 1-2 пальца.
Для объективной оценки состояния шейки матки используют балльную шкалу M.S. Burnhill в модификации Е.А. Чернухи (1986) (табл. 19).
Простагландины в беременной матке синтезируются в плодных (амнион и хорион) и децидуальной оболочках. В амнионе и хорионе образуются ПГ Е2 (плодовые), а в децидуальной оболочке и миометрии синтезируются как ПГ Е2, так и ПГ F2a.
Для подготовки шейки матки к родам используют различные методы, включая механические, гормональные и др. Влияние этих методов на процессы созревания шейки матки к родам обусловлены усилением ответного синтеза эндогенных простагландинов, оказывающих непосредственное воздействие на изменение структуры ткани.
Оценка от 0 до 5 баллов говорит о «незрелости» шейки матки; 6-8 - о неполном «созревании» шейки матки и 9-10 баллов - о полной «зрелости» шейки матки.
Среди механических методов раздражения шейки матки бережное отслоение нижнего полюса плодного пузыря, баллонную дилатацию шейки матки, использование цервикальных дилататоров.
Таблица 19. Балльная оценка «зрелости» шейки матки (Burnhill M.S. в модификации Чернухи Е.А., 1986)
Характеристика шейки матки | Степень зрелости в баллах | |||
0 баллов | 1 балл | 2 балла | 3 балла | |
Раскрытие цервикального канала, см | 0 | 1-2 | 3-4 | 5-6 |
Сглаженность шейки матки, % | 0-30 | 40-60 | 60-70 | 80 и более |
Расположение предлежащей части плода* | -3 | -2 | -1/0 | +1/+2 |
Консистенция шейки матки | Плотная | Размягчена | Мягкая | Мягкая |
Положение шейки матки | Кзади | Кпереди | Срединное | Срединное |
Примечание. *Место нахождения предлежащей части плода по отношению к спинальной линии в см (-1, -2, -3 - выше спинальной линии; +1, +2, +3 - ниже спинальной линии.
Отслоение нижнего полюса плодного пузыря. К усилению синтеза простагландинов и «созреванию» шейки матки может приводить и отслойка нижнего полюса плодного пузыря. Проводимая ежедневно или 2-3 раза в нед отслойка нижнего полюса плодного пузыря способствует подготовке шейки матки к родам и индукции родовой деятельности.
Этот метод отличает высокая эффективность, простота выполнения, низкая частота побочных эффектов и дешевизна. К его недостаткам следует отнести дискомфорт, ощущаемой беременной при исследовании, редко возникающие кровотечения и возможность разрыва плодных оболочек.
Баллонная дилатация шейки матки. Для баллонной дилатации шейки матки используют катетер Фоллея. Его вводят и раздувают в цервикальном канале. Данный метод механически расширяет цервикальный канал и усиливает синтез простагландинов. Через катетер возможно введение соляного раствора в экстраамниальное пространство, который расширяет нижний маточный сегмент и также способствует началу родовой деятельности.
Механические дилататоры природного и синтетического происхождения. Для подготовки шейки матки к родам используют цервикальные дилататоры природного происхождения - ламинарии и синтетического - дилапан, гипан, ламицел. Они представляют собой зонды диаметром от 2 до 4 мм и длиной 60-65 мм.
Ламинарии изготовлены из природного материала водорослей Laminaria japonicum.
Синтетические дилататоры созданы из химически и биологически инертных полимеров, обладающих хорошей гигроскопичностью.
Зонды расширителей вводят в цервикальный канал в необходимом количестве. Благодаря своей гигроскопичности они впитывают жидкость, содержащуюся в канале шейки матки, существенно расширяются и оказывают радиальное давление на цервикальный канал. Они механически расширяют шейку матки и способствуют началу родовой деятельности.
Описанные механические методы воздействия на шейку матки вызывают ответную реакцию синтеза эндогенных простагландинов Е2 в шейке матки, способствующих снижению количества и дестабилизации коллагена в ее структуре, оказывающих релаксирующее воздействие на гладкую мускулатуру. Кроме того, простагландины Е2 являются доминирующими в начале родового акта.
Среди медикаментозных средств подготовки шейки матки к родам используют препараты группы простагландинов Е2.
Простагландины Е2. К наиболее распространенным, апробированным в практическом акушерстве медикаментозным средствам подготовки шейки матки к родам и родовозбуждения относят препараты простагландинов Е2. Простагландины Е2 выпускают в различных лекарственных формах: в виде гелей для интрацервикального применения, влагалищных таблеток и пессариев. Эффективность в созревании шейки матки и начала родовой деятельности при применении простагландинов Е2 достигает 80-83%. В то же время на фоне их применения может развиваться дискоординированная, бурная родовая деятельность и преждевременная отслойка нормально расположенной плаценты. Следовательно, введение простагландинов Е2 должно производиться только в акушерских стационарах с обязательным кардиотокографическим контролем за сердечной деятельностью плода и сократительной активностью матки. Проведенные исследования показали, что по эффективности интрацервикальные и вагинальные формы простагландинов Е2 сходны, но предпочтительнее начинать подготовку шейки матки к родам с влагалищных таблеток, так как их введение менее инвазивно и вызывает меньше побочных эффектов.
При переношенной беременности акушерская тактика и перинатальные исходы зависят от состояния плода. В связи с высоким перинатальным риском проводился тщательный отбор беременных для самопроизвольных родов. Роды через естественные родовые пути проводились при хорошей готовности родовых путей к родам, средних размерах плода, неотягощенном акушерско-гинекологическом анамнезе, I и IIа стадиях гемодинамических изменений в фетоплацентарной системе у плода, отсутствии или начальных признаках гипоксии по данным КТГ. Роды ведут под тщательным кардиомониторным контролем за состоянием сердечной деятельности плода.
В целом через естественные родовые пути родоразрешаются 39,02% женщин с переношенной беременностью.
На I этапе гемодинамических изменений в сроке 40-41 нед осуществляют подготовку родовых путей к родам с использованием эстрогенов, интрацервикального введения геля простагландина Е2 с контрольным исследованием через 3 дня. При достаточной зрелости шейки матки приступают к родовозбуждению. Почти в 70% наблюдений для развития родовой деятельности в течение 2 ч достаточно
амниотомии, у каждой третьей женщины дополнительно применяют внутривенное дозированное введение простагландинов. На Па этапе при выявлении нарушений кровотока изолированно в средней мозговой артерии на этапе предродовой подготовки в течение 24-48 ч простагландинами включается внутривенное капельное введение инстенона.
Частота осложненного течения родов возрастает параллельно степени тяжести нарушений гемодинамики в системе мать-плацента-плод, что обусловлено гормонально-электролитным дисбалансом при переношенной беременности, влияющим как на несвоевременное начало родовой деятельности, так и нарушения состояния плода.
Выявление I этапа нарушений (нарушение внутриплацентарного кровотока и кровотока в артерии пуповины) предполагает преимущественно плановое родоразрешение путем операции кесарева сечения при сочетании переношенной беременности с отягощенным акушерским анамнезом и экстрагенитальной патологией. Прогрессирующая гипоксия плода (4,63%) требует родоразрешения в срочном порядке путем операции кесарева сечения. Необходимость в экстренном оперативном родоразрешении возникает при осложненном течении родового акта (клинически узкий таз и аномалии родовой деятельности.
При начальной централизации кровотока плода частота оперативного родоразрешения возрастет до 31%, при этом сочетание указанных изменений гемодинамики плода при переношенной беременности с экстагенитальной патологией и отягощенным акушерским анамнезом является показанием для родоразрешения в плановом порядке путем операции кесарева сечения. Показаниями к срочному родоразрешению является наличие начальной централизации кровотока плода и признаков гипоксии средней степени тяжести. Экстренное родоразрешение проводится при возникновении осложнений родового акта.
Умеренно выраженная централизация диктует необходимость более активной акушерской тактики. Выжидательная тактика вследствие наличия указанных изменений в сочетании с гипоксией не оправдана. Показано срочное оперативное родоразрешение, однако в 23,3% наблюдений в связи с нарастанием степени тяжести гипоксии возникала необходимость в экстренном родоразрешении.
При терминальной централизации с нарушенным распределением оксигенированной крови в организме плода (нарушения кровотока в
нижней полой вене), нарушением центральной и внутрисердечной его гемодинамики, а также венозного оттока от головного мозга плода наиболее целесообразным является срочное и экстренное родоразрешение. Показаниями к экстренному родоразрешению являются не только изменения гемодинамики, но и признаки тяжелой гипоксии плода, а следовательно - угрожаемая мекониальная аспирация. Таким образом, терминальная централизация с тяжелой гипоксией являются абсолютными показаниями к оперативному родоразрешению со стороны плода.
Следует отметить, что ни в одном наблюдении ни при пролонгированной, ни при переношенной беременности не была произведена операция наложения акушерских щипцов. По-видимому, это связано с правильно выбранной акушерской тактикой и рациональным ведением родов.
Переношенная беременность остается актуальной проблемой современного акушерства. В настоящее время не существует достоверной антенатальной диагностики переношенной беременности. Большое значение для определения тактики ведения переношенной беременности имеет оценка состояния плода с помощью современных функциональных методов, среди которых ведущую роль играет допплерометрическое исследование плодового кровотока и кардиотокография.