Военная стоматология и челюстно-лицевая хирургия: учебное пособие. - Афанасьев В.В., Останин А.А. 2009. - 240 с.: ил
|
|
|
|
ГЛАВА 1 ОБЩАЯ ХАРАКТЕРИСТИКА ОГНЕСТРЕЛЬНЫХ РАНЕНИЙ ЛИЦА. ПОВРЕЖДЕНИЯ МЯГКИХ ТКАНЕЙ
Травматизм в современном обществе занимает 1-е место среди причин инвалидности и 3-е - среди причин летальности.
Рана - механическое повреждение наружных покровных тканей, сопровождающееся нарушением их целостности (кожа, слизистая оболочка).
Огнестрельная рана - повреждение тканей и органов с нарушением целостности их покровов (кожа, слизистая оболочка), вызванное огнестрельным агентом (пуля, осколок), характеризующееся зоной первичного и вторичного некроза, а также первичным микробным загрязнением.
1.1. Классификация повреждений челюстно-лицевой области
Утверждена решением Проблемной комиссии «По вопросам хирургической стоматологии и обезболивания» при Научном совете по стоматологии АМН СССР 16 марта 1984 г. Классификация включает следующие разделы.
I. Механические повреждения верхней, средней, нижней и боковой зон лица. 1. По локализации. А. Травмы мягких тканей с повреждением:
а) языка;
б) слюнных желез;
в) крупных нервов;
г) крупных сосудов. Б. Травмы костей:
а) нижней челюсти;
б) верхней челюсти;
в) скуловых костей;
г) костей носа;
д) двух костей и более.
2. По характеру ранения:
а) сквозные;
б) слепые;
в) касательные;
г) проникающие: в полость рта, носа, верхнечелюстную пазуху;
д) не проникающие: в полость рта, носа, верхнечелюстную
пазуху;
е) с дефектом тканей - без дефекта тканей;
ж) ведущие - сопутствующие;
з) одиночные - множественные;
и) изолированные - сочетанные.
3. По клиническому течению раневого процесса:
а) осложнённые;
б) неосложнённые.
4. По механизму повреждения. А. Огнестрельные:
а) пулевые;
б) осколочные;
в) шариковые;
г) стреловидными элементами. Б. Неогнестрельные.
II. Комбинированные поражения.
III. Ожоги (включая электротравму).
IV. Отморожения.
Повреждения могут быть изолированные и сочетанные, одиночные и множественные, ведущие и сопутствующие, а также комбинированные.
Изолированными называют ранения одной анатомической области.
Сочетанными называют повреждения двух анатомических областей и более.
Одиночное изолированное ранение возникает при поражении одной анатомической области одним ранящим агентом.
Одиночное сочетанное ранение возникает при поражении нескольких анатомических областей одним ранящим агентом (например, ранение головы и руки одной пулей).
Множественное изолированное повреждение возникает при ранении одной анатомической области несколькими ранящими агентами (например, несколькими пулями или осколками).
Множественное сочетанное ранение возникает при повреждении нескольких анатомических областей в результате действия многих ранящих агентов (например, ранение головы, груди и т.д. несколькими пулями или осколками).
Ведущие повреждения определяют тяжесть ранения при наличии нескольких травм.
Сопутствующие повреждения возникают одновременно с ведущими, но не определяют тяжести ранения по сравнению с ведущими.
Ведущие и сопутствующие ранения могут меняться ролями в зависимости от сроков и эффективности лечения.
Комбинированными называют ранения одной или нескольких анатомических областей, возникающие в результате воздействия разных поражающих факторов (например, механическая травма и радиационное поражение или термическое воздействие, или воздействие токами высокой частоты).
Клиническое течение ранения и его исход определяются объ- ёмом поражённых тканей и механизмом повреждения (вид ранящего снаряда). Огнестрельные ранения ЧЛО часто сопровождаются повреждением крупных нервов и сосудов, сотрясением или ушибом головного мозга, повреждением глазных яблок, трахеи, гортани, органов слуха, т.е. довольно часто относятся к сочетанным ранениям.
В период Великой Отечественной войны 97,1% всех ранений лица приходилось на огнестрельные. В локальных войнах огнестрельные ранения лица составили 85,5%.
Согласно международной классификации, всё тело человека условно делят на 7 анатомических областей: голова, шея, грудь, живот, таз, позвоночник, конечности. В свою очередь, дополнительно выделяют следующие области головы: череп и головной мозг, ЧЛО, ЛОР-органы и органы зрения. Учитывая близость их расположения, ранения лица наиболее часто бывают сочетанными. К ним относятся такие повреждения, при которых наряду с ЧЛО повреждается хотя бы одна из областей: череп, головной мозг, орган зрения, ЛОР-органы - и в лечении которых необходимо участие нейрохирурга, окулиста или оториноларинголога.
Стрелковое оружие условно разделяют на 2 группы:
• стрелковое оружие различного калибра, поражающим элементом которого являются пули;
• боеприпасы взрывного действия, поражающими элементами которых являются осколки и взрывная волна.
Убойными считаются снаряды массой 4-5 г при скорости полета 200 м/с и более, т.е. сила удара 15 кг/м. В настоящее время преобладают винтовки калибра 5,56 и 7,62 с пулями массой 3-4 и
8-9 г.
В зависимости от скорости полета различают снаряды:
• низкоскоростные (до 700 м/с);
• высокоскоростные (700-990 м/с);
• сверхскоростные (более 1000 м/с).
Для повреждения тканей достаточно энергии 70-80 Дж. В то же время, например, пистолет ТТ калибра 7,62 с начальной скоростью пули 300 м/с (низкоскоростная, масса 8 г) обладает энергией 400 Дж, что более чем в 8 раз превосходит энергию, необходимую для повреждения ткани.
Для формирования ранения имеет значение кинетическая энергия ранящего агента, которая вычисляется по формуле:
Е = (M x V2) : 2,
где M - масса пули, V - её начальная скорость.
Таким образом, начальная скорость травмирующего агента (пули, осколки) в основном определяет его кинетическую энергию и, следовательно, его ударную силу и объём тканевых разрушений.
Ранящий агент (пуля, осколок) при попадании в организм вызывает поражение тканей следующих видов.
1. Прямое воздействие на ткани (непосредственное разрушение), что принято называть «прямым ударом». Оно проявляется образованием раневого канала с разрывом его стенок, их размозжением и гибелью, а также инфицированием.
2. Непрямое воздействие на ткани, называемое «боковым, или гидродинамическим ударом», а также «молекулярным сотрясением тканей». Боковой удар возникает вследствие образования временной пульсирующей полости (ВПП), вызывающей нарушение микроциркуляции в тканях, окружающих раневой канал, и выраженные патоморфологические изменения в стенке раневого канала (тромбоз мелких сосудов, кровоизлияние, клеточный лизис, некроз и т.д.). Объём зоны поражения бокового удара зависит в основном от кинетической энергии травмирующего агента и в меньшей степени - от строения поражённых тканей.
Таким образом формирование раны происходит в 2 этапа. На первом этапе прямой удар первично осуществляется за счет головной ударной волны. Она представляет собой спрессованный
перед летящим травматическим агентом столбик воздуха, который, контактируя с кожей, вызывает её разрыв, после чего пуля или осколок устремляются за воздушным столбиком в образовавшуюся кожную рану, расширяет её, продвигается вперед, в мягкие ткани, разрушает их и расслаивает, создавая тем самым раневой канал. Вслед за разрушением мягких тканей (кожа, клетчатка, фасции, мышцы, сухожилия) может происходить разрушение костей и органов.
По ходу стенок раневого канала образуется зона тканей первичного некроза из-за непосредственного воздействия на них травмирующего агента.
Следует отметить, что во время движения пули (осколка) перед ней скапливается тканевое содержимое, состоящее из разрушенных клеток. В этой области образуется повышенное давление, в результате которого жидкостное тканевое содержимое проникает между стенками раневого канала и травмирующим агентом, после чего выходит наружу через входное отверстие. За покинувшим ткани травмирующим агентом через выходное отверстие также вылетают разрушенные ткани. Вследствие этого при повреждении кости выходное отверстие будет значительно больше входного.
Воздействие прямого удара очень непродолжительно и составляет всего от 0,0001 до 0,001 с.
На втором этапе формирования повреждения, когда снаряд покидает раневой канал через выходное отверстие или остаётся в конце раны, по ходу раневого канала на ткани воздействует ещё одна сила в виде бокового (гидродинамического) удара за счёт образования ВПП.
Образовавшаяся ВПП приводит к очень частым сильным соприкосновениям (ударам) стенок раневого канала (по типу хлопков в ладоши), вызывая гибель прилежащих тканей за счет повреждения клеток, капилляров и мелких сосудов. Этот феномен также называют «молекулярным сотрясением», которое приводит к выраженным морфологическим (в основном кровоизлияние, тромбоз капилляров и некроз тканей) и функциональным нарушениям в тканях на значительном расстоянии от раневого канала.
Так образуется зона вторичного, или последовательного, некроза тканей. Она расположена кнаружи от тканей раневого канала, подвергшихся прямому действию пули (осколка). Её ширина прямо пропорционально зависит от кинетической энергии травмирующего агента и может достигать нескольких сантиметров.
Гибель тканей в этой зоне происходит постепенно из-за кавитационного повреждения субклеточных структур (молекулярное сотрясение), последующего нарушения микроциркуляции (тромбоз и кровоизлияние капилляров) и протеолиза тканей из-за освобождения ферментов в зоне первичного некроза.
В зоне вторичного некроза происходит выраженное торможение обменных процессов, нарушение метаболизма нервных окончаний и образование большого количества нежизнеспособных тканей.
Действие ВПП длится 0,04-0,19 с (т.е. в 300-500 раз дольше, чем действие прямого удара), следовательно, и после того, как ранящий снаряд покидает ткани.
За зоной вторичного некроза следует зона парабиоза. Здесь ткани сохраняют свою жизнедеятельность, хотя какое-то время и находятся в парабиотическом состоянии вследствие огнестрельного ранения. Это состояние обратимо, так как не происходит тромбоза и кровоизлияния капилляров или выраженность данных изменений довольно незначительная. При проведении первичной хирургической обработки (ПХО) огнестрельной раны ткани необходимо иссекать до этой зоны для предотвращения развития воспалительных осложнений.
За зоной парабиоза находится непораженная ткань (рис. 1-1).
Раневой канал может иметь не только прямое, но и извилистое направление из-за возможного отклонения пули во время движения в результате её соприкосновения с костной тканью. Данное явление называется «первичная девиация». Кроме того, извилистое направление канала может возникать вследствие разной степени сокращения мышц, связок и фасций после прохождения через них травмирующего агента. В этом случае речь идет о «вторичной девиации» раневого канала.
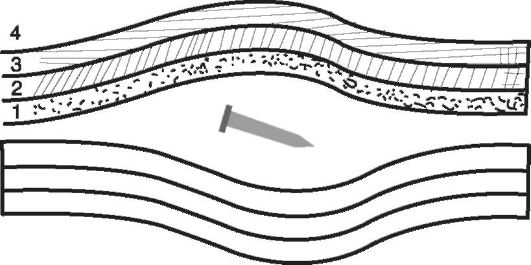 Рис. 1-1. Зоны раневого канала (схема):
1 - зона первичного некроза (посттравматического); 2 - зона вторичного
некроза (молекулярного сотрясения); 3 - зона парабиоза; 4 - непоражённая
ткань
Рис. 1-1. Зоны раневого канала (схема):
1 - зона первичного некроза (посттравматического); 2 - зона вторичного
некроза (молекулярного сотрясения); 3 - зона парабиоза; 4 - непоражённая
ткань
Таким образом, для огнестрельной раны характерно наличие следующих 4 зон (см. рис. 1-1) и следующих признаков:
• повреждение кожи;
• возможное наличие в ране инородных тел;
• первичная и вторичная девиация раневого канала;
• микробное загрязнение тканей.
Подытоживая вышесказанное, можно отметить следующее.
Степень объёма разрушения тканей и органов зависит от кинетической энергии ранящего агента. Чем она больше, тем значительнее тканевые разрушения.
Новые виды стрелкового оружия имеют значительно большую начальную скорость полета травмирующего агента, чем старые, и поэтому обладают большей кинетической энергией. Пуля быстро отдаёт эту энергию поврежденным тканям и органам, вызывая в них значительные разрушения.
ВПП вызывает так называемый внутритканевой взрыв, определяющий степень поражения тканей вдоль раневого канала, разрушает ткани в течение долей секунды и продолжает действовать после того, как ранящий снаряд покидает ткани через выходное отверстие. Поэтому огнестрельные ранения лица сопровождаются образованием значительных дефектов мягких тканей и костей, формированием большого количества нежизнеспособных тканей. Эти ранения приводят к тяжёлым функциональным расстройствам и уродуют внешний вид пострадавшего. Часто возникают такие ранние осложнения, как асфиксия, шок, кровотечение и др., которые в дальнейшем приводят к инвалидизации больного или летальному исходу.
Степень разрушения тканей зависит как от мощности травмирующего агента, так и от морфологической структуры поврежденных тканей (их эластичности, прочности). При этом благодаря высокой прочности и волокнистой структуре фасция может сохраниться, а мышечная ткань - подвергнуться полному разрушению. В то же время кости и зубы, оказывая большое сопротивление пуле, поглощают значительное количество кинетической энергии ранящего снаряда и разрушаются с взрывным эффектом. Их осколки могут превращаться во «вторичные ранящие снаряды», которые, приобретая кинетическую энергию, в дальнейшем самостоятельно разрушают окружающие ткани.
Кровь, наполняющая такие крупные сосуды, как внутренняя сонная артерия и яремная вена, может получить энергию по закону гидродинамики и нанести прямой удар на ткань головного
мозга. Это способно привести к его сотрясению и другим повреждениям, а также обусловить разрывы сосудов шеи и головы.
Нервы обладают высокой эластичностью и устойчивостью к разрыву, но в них, в силу прямого или бокового ударов, могут возникать нарушения проводимости, что приводит к парезам или параличам мышц.
Огнестрельные ранения могут быть сквозными, слепыми и касательными.
Сквозные огнестрельные ранения возникают, как правило, при прохождении пули только через мягкие ткани и имеют два отверстия: входное и выходное. При повреждении костной ткани сквозное ранение возникает в том случае, если травмирующий агент имеет значительную кинетическую энергию, способную не только разрушить кость, но и покинуть организм.
Сквозные ранения составляют 36,5-47,4%. Размер входного отверстия обычно значительно меньше, чем выходного, особенно при повреждении костной ткани. Это связано с тем, что внедрившийся в ткани травмирующий агент отдаёт им часть своей кинетической энергии. Костная ткань, получив определённый запас энергии и став вторичным ранящим снарядом, наносит дополнительные анатомические разрушения. Разрушенные мягкие и костные ткани двигаются вместе с пулей по её траектории, увеличиваясь в объёме, и на выходе создают дополнительное тканевое разрушение.
Сквозные ранения в 8 раз чаще наносятся пулями, чем осколками. При сквозных ранениях, особенно с поражением костной ткани, наблюдались наибольшая летальность и наиболее низкое число выписанных с полным выздоровлением.
Особенно большие разрушения лица отмечены при осколочных ранениях.
Слепые ранения возникают в случае низкой кинетической энергии травмирующего агента или быстрой отдачи энергии при его прохождении в тканях. Слепое ранение характеризуется наличием входного отверстия и раневого канала, который слепо заканчивается в тканях. Выходное отверстие отсутствует. При обследовании слепого повреждения в ране всегда обнаруживается травмирующий агент.
Слепые ранения в среднем встречаются в 33,1-46,2% случаев. Чаще всего они относятся к легким и в ряде случаев не требуют радикальной хирургической обработки. Однако, если осколок или пуля находятся вблизи головного мозга, крупных сосудов, гортани,
трахеи и нервных стволов, существует опасность их повреждения или последующего развития тяжелого воспалительного процесса, что наблюдается в 40% случаев. Вот почему необходимо определить месторасположение осколков, а слепые ранения считать потенциально тяжёлыми.
Слепые ранения чаще бывают осколочными (89,5%), реже - пулевыми (10,2%). В локальных войнах ранения пулями отмечены у 43,5% пострадавших, осколками - у 56,5%.
Множественные слепые мелкоосколочные ранения вызывают стойкое обезображивание лица и относятся к тяжёлым. В 9,3% случаев множественных слепых ранений лица инородные тела лежали в области сосудистого пучка, что являлось потенциально тя- жёлым прогностическим признаком.
Для диагностики слепых ранений используют анамнез, изучение поступившей документации, пальпацию тканей в области залегания осколка, пальцевое обследование раневых каналов, зондирование, фистулографию и вульнерографию.
Необходимо помнить о возможности девиации раневого канала, что сопровождается его укорочением или удлинением, а также фрагментацией, что значительно усложняет поиск осколка во время проведения ПХО.
Слепые ранения языка составляют 3,2% всех слепых ранений.
Если инородное тело не провоцирует воспалительный процесс, то оно может субъективно не определяться ранением. При локализации инородного тела в глубоких отделах языка, а также в окологлоточном и заглоточном пространствах имеется реальная опасность развития флегмон этих областей, в связи с чем удаление инородного тела является необходимым и выполняется по срочным показаниям.
Показания к удалению пуль или осколков:
1) локализация осколка вблизи крупного сосуда;
2) локализация осколка вблизи пищевода, глотки, гортани, если он затрудняет речь, глотание, дыхание;
3) наличие острого воспалительного очага, обусловленного инородным телом.
Касательные ранения лица возникают при поверхностном прохождении травмирующего агента по отношению к тканям. Как таковые входное и выходное отверстия не определяются, а имеется обширная раневая поверхность. Ранящие снаряды рассекают мягкие ткани лица на протяжении всей раны. По её краям можно определить мелкие разрывы, образующие фестончатые контуры,
размозжение и ушибы. Иногда касательная рана напоминает рубленую рану. Как и все раны, она может быть загрязнена частичками взрывчатого вещества.
Касательные ранения встречаются в 14,4-19,5% случаев, обычно их относят к числу легких. Однако небольшая часть (5%) касательных ранений может сопровождаться формированием дефектов тканей; их относят к категории тяжёлых, особенно в случае отстрела носа или подбородка. Осложнения возникают у 30,2% пострадавших с этими ранениями.
Раны, проникающие в полость рта, носа, верхнечелюстную пазуху, встречаются в 48,6% случаев, они всегда инфицированы, их течение всегда тяжёлое. Следует отметить, что при проникающих ранениях в строй возвращается 55,1% пострадавших, тогда как при непроникающих - 80,5%. Проникающие ранения давали в 3,5-4,5 раза больше осложнений по сравнению с непроникающими.
Ранения с дефектом мягких тканей в ходе Великой Отечественной войны составляли 30,9%, с дефектом костей - 13,9%.
Многооскольчатые переломы костей после огнестрельных ранений лица встречались наиболее часто (87,8% случаев), линейные реже (12,2%). Следует отметить, что огнестрельные ранения лица с повреждением челюстей относятся к категории относительно тя- жёлых.
Изолированные огнестрельные повреждения ЧЛО составляют 40,2% общего числа ранений, сочетанные ранения лица - 42,8%.
При применении ядерного оружия возрастает число пострадавших с ожогами и лучевыми повреждениями, а также с неогнестрельными ранениями вследствие воздействия ударной волны и вторичных ранящих снарядов, т.е. отмечается возрастание числа комбинированных ранений.
Наибольшее количество осложнений давали сквозные ранения (70%), меньшее - слепые (43,5%) и наименьшее - касательные (30,2%) по отношению к каждой группе в отдельности.
1.2. Общая характеристика огнестрельных ранений лица
Течение и исход ранения зависят от объёма поражённых тканей, общего состояния организма раненого, анатомо-физиологических особенностей поврежденных тканей, своевременности и полноценности хирургического лечения.
Особенности ранений лица
Анатомо-физиологические особенности ЧЛО обусловливают клинические проявления огнестрельных ранений этой области. Они могут как благоприятствовать течению раневого процесса, так и осложнять его. В ЧЛО расположены все органы чувств, начальные отделы органов дыхания, пищеварения, речи. Всё это и обусловливает следующие особенности ранений лица.
1. Обезображивание
Приводит к эстетическим нарушениям (в том числе и мимики), что отражается на общении человека в коллективе и сказывается на эмоционально-психическом статусе раненого.
Обезображивание является причиной подавленности раненого и иногда самоубийства. Данное обстоятельство послужило тому, что в челюстно-лицевых отделениях не рекомендуется вывешивать зеркал.
2. Несоответствие внешнего вида раненого (обезображивание) степени тяжести повреждения
Может привести к ложному представлению о безнадежности пострадавшего и оказанию ему помощи не в первую очередь. Тем более что около 20% раненых в лицо теряют сознание. Летальность же среди пострадавших с травмами лица невелика.
С другой стороны, внешняя картина повреждения лица может быть непропорциональна тяжести течения и исхода ранения. Например, сквозные ранения дна полости рта с незначительными видимыми разрушениями нередко заканчивались смертельным исходом. Данную особенность необходимо учитывать при проведении эвакуационных мероприятий и разъяснительной работы среди персонала для быстрой эвакуации раненого и предотвращения его гибели от кровотечения.
3. Нарушение функций жевания, глотания, речи
Эти нарушения усугубляют нервно-психические расстройства и создают предпосылки для нарушения полноценного питания, обмена веществ и обезвоживания организма. На поле боя нарушение речи может быть причиной неоказания помощи, особенно если раненый находится в бессознательном состоянии, поэтому не способен сообщить о себе и его могут принять за погибшего.
4. Обильное кровоснабжение челюстно-лицевой области Может привести, с одной стороны, к значительному кровотечению, развитию флебита и тромбофлебита с распространением инфекции в полость черепа и средостение. С другой - способствует хорошему заживлению ран в отдалённые сроки.
5. Быстрое обезвоживание организма
Обезвоживание отягощает состояние раненого. Оно наступает вследствие нарушения герметичности полости рта, нарушения глотания, повышенной саливации и невозможности утолить жажду обычным путём. Особенно остро проблема обезвоживания стоит в условиях жаркого климата.
6. Беспомощность
Невозможность подать сигнал о себе голосом, потребность в специальном питании и уходе.
7. Невозможность пользоваться общевойсковым противогазом 17,4% раненых не могут пользоваться обычным противогазом.
Для этой цели необходимо иметь специальный противогаз - шлем для раненных в голову, оснащенный слюно- и рвотоприёмником, а также фильтрующим устройством, расположенным в приподнятом положении.
8. Угроза различных видов асфиксии
Наиболее часто возникает у раненных в лицо вследствие повреждения гортани, органов полости рта, носа, а также при переломах нижней челюсти.
9. Потеря сознания и развитие травматического шока Являются следствием сотрясения или ушиба головного мозга,
интракраниальных гематом, перелома основания черепа. Наиболее часто это осложнение возникает при ранении верхней челюсти.
10. Близость жизненно важных органов
Ранения лица часто приводят к сочетанным повреждениям таких органов, как головной мозг, верхние дыхательные пути, крупные сосуды, - с соответствующей клинической симптоматикой и необходимостью оказания срочной и неотложной помощи.
11 . Наличие зубов
С одной стороны, зубы играют положительную роль: помогают диагностировать характер перелома по прикусу, являются опорой для шинирующих конструкций. С другой - они становятся вторичными ранящими снарядами, проводниками инфекции в окружающие мягкие и костную ткань, инородными телами, которые могут быть аспирированы в дыхательные пути и сформировать абсцесс легкого.
12. Возможность неравнозначного течения и исхода одинаковых повреждений нижней и верхней челюстей
Зависит от неодинаковой структуры их костной ткани. Так, слепое осколочное ранение нижней челюсти оказывалось смертельным в 2,5 раза чаще, чем такое же повреждение верхней челюсти,
а сквозные пулевые ранения верхней челюсти были смертельными в 7 раз чаще, чем осколочные.
Около половины раненных в лицо относится к категории легкораненых. Это в основном пострадавшие с изолированными повреждениями мягких тканей лица. Половина из них (или 30% всех раненых) не нуждалась в радикальной ПХО раны.
Вторая половина пострадавших (с повреждением костей) относится к тяжелораненым, с высоким процентом неблагоприятных исходов и осложнений.
1.3. Клиническая характеристика ранений лица
Клиническая картина огнестрельных ранений лица определяется видом повреждаемых тканей, характером повреждения и степенью тканевых разрушений, а также характеристиками ранящего снаряда.
В первые часы после ранения в зоне раневого канала преобладают некротические и воспалительные изменения, которые в первые сутки не имеют клинического проявления. Патоморфологические признаки некроза выявляются в области мышц и паренхиматозных органах через 4-6 ч после ранения, кожи и подкожной клетчатки - через 12-15 ч, костной ткани - через 2-3 сут.
Общепризнанно, что все огнестрельные раны инфицированы. В то же время некоторые авторы (Швырков М.Б. и др., 2001) на основании результатов собственных экспериментальных работ считают, что непроникающие раны лица могут быть стерильными, по крайней мере в течение первых 2 сут, и начинают заселяться микроорганизмами в начале 3 суток с момента ранения.
Огнестрельное ранение характеризуется развитием местных тканевых изменений с присущими ему особенностями и общей реакцией организма, протекающей в 2 фазы.
В первую фазу (длится первые 3-4 сут) происходят возбуждение симпатического отдела вегетативной нервной системы и активация процессов жизнедеятельности. При этом отмечаются гипертермия тела, интенсивный распад белков, жиров и углеводов, усиливается основной обмен, подавляется синтез белка.
Во вторую фазу преобладает возбуждение парасимпатического отдела нервной системы.
В течение раневого процесса выделяют 3 периода (Швырков М.Б. и др., 2001).
В первый период (с момента ранения) происходит спазм сосудов, включается система фибриноген-фибрин, и на поверхности
раны формируется фибриновый сгусток, который, подсыхая, образует струп.
Фибрин закупоривает поврежденные сосуды, кровотечение останавливается. Дегрануляция тучных клеток приводит к выделению гистамина, который способствует расширению мелких сосудов, повышает их проницаемость, ускоряет капиллярный кровоток и сокращает время кровотечения.
Под влиянием гистамина, кининов, лейкотоксина, простагландинов и пептидов повышается проницаемость сосудистой стенки. Из-за выхода жидкой части крови вначале возникает отёк, затем происходит миграция нейтрофильных лейкоцитов, которые фагоцитируют только поврежденные (но не мертвые) клетки. В процессе фагоцитоза они выделяют лизосомальные ферменты, супероксид, перекись водорода и другие цитотоксические вещества, которые повреждают не только микроорганизмы, но и клетки, способные к регенерации.
Вот почему, если нейтрофильная стадия воспаления затягивается на срок более 2 сут, могут резко затормозиться следующая стадия воспаления - пролиферации клеток и замедлиться заживление раны с последующим образованием грубых рубцов.
На 2-3 сут начинается массовая миграция из сосудов моноцитов и лимфоцитов. Под влиянием медиаторов (холин и др.), которые выделяются из распадающихся нейтрофилов, моноциты превращаются в макрофаги, фагоцитирующие мёртвые ткани, погибшие нейтрофилы и микробные тела.
Макрофаги, в свою очередь, перерабатывая микробы, передают иммунную информацию об антигенном материале лимфоцитам, которые превращаются в плазматические клетки или синтезируют специфические антитела.
Кроме фагоцитоза, макрофаги запускают процесс репаративной регенерации, выделяя такие регуляторные факторы, как термостабильный фиброгенный и ангиогенный факторы, которые стимулируют рост микрососудов, т.е. грануляционной ткани.
Следовательно, макрофагальная стадия воспаления стимулирует нормотопическую регенерацию тканей и быстрое заживление раны с образованием нежных рубцов.
Очищение раны происходит как с помощью клеток, так и в результате внеклеточного протеолиза погибших тканей ферментами, выделяющимися из погибающих лейкоцитов и работающими при pH = 5,6. В этом случае наблюдается локальное повышение аминокислот, которые реутилизируются на месте: используются для
питания живых клеток, их размножения и специфического синтеза в них.
В кислой среде набухают и частично распадаются коллагеновые волокна, что стимулирует деятельность остеокластов. Они возникают при слиянии нескольких макрофагов. Под влиянием остеокластактивирующего фактора остеокласты двигаются вдоль оси кости, резорбируют погибающую кость, деминерализуют её и очищают место для регенерации. Макрофаги также участвуют в резорбции кости, но начинают её с лизиса коллагенового матрикса.
Ещё одним путём очищения костной раны является «гладкая» резорбция кости без участия клеточных элементов, в результате которой образуется «жидкая» кость. Она используется на месте для построения новой кости, для питания клеток или уносится кровью по сосудам. Таким образом, происходит очищение костной раны без потери для организма костного вещества (без образования секвестров) и, следовательно, с реутилизацией резорбированного материала.
Резорбция является пусковым механизмом остеогенеза, а характер резорбирующего агента не имеет значения.
Второй период раневого процесса в огнестрельной ране начинается на 3-4-й день после ранения (на сутки позже, чем при неогнестрельном ранении). Значительно увеличивается число макрофагов. Развивается и растет грануляционная ткань. Эндотелиальные клетки под воздействием фактора роста эндотелия и ангиогенного фактора усиленно пролиферируют и создают богатую капиллярную сеть. Лимфоцитарный вал отграничивает участки некроза от здоровых тканей. Возрастает пролиферация эндотелиальных клеток и на 5-6-е сутки обнаруживаются островки грануляционной ткани. Вновь образованные капилляры окружены лимфоидными клетками, полибластами, фибробластами и тучными клетками. На концах костных отломков появляются капиллярные почки.
Перициты (клетки, расположенные вдоль кровеносных сосудов) под влиянием морфогенетических факторов, выделяющихся из погибших тканей, превращаются в препрефибробласты. Каждый из них, совершив 50 делений, превращается в фибробласт и начинает секретировать коллагеновые волокна, которые обеспечивают рубцевание раны. Количество фибробластов в ране быстро увеличивается, они синтезируют мукополисахариды и цементируют коллагеновые волокна в определённом положении, создавая характерную структуру межуточного вещества соединительной ткани.
Третий период - период рубцевания раневого процесса - начинается с 10-12 сут. В это время уменьшается количество сосудов, макрофагов, фибробластов и тучных клеток. Овальные фибробласты превращаются в веретенообразные фиброциты. Макрофаги и фиброциты участвуют в разрушении коллагеновых волокон, т.е. в ремоделировании рубца. Качество рубца зависит и от тучных клеток, которые выделяют биологически активные вещества, регулирующие метаболизм фибробластов. Если тучных клеток мало, то трансформация фибробластов в фиброциты задерживается, продуцируется много коллагеновых волокон и возникают келлоидные рубцы.
Перициты, расположенные вдоль мелких сосудов на концах отломков, под влиянием морфогенетических белков кости (МБК) превращаются в препреостеобласты. Это происходит в случае высокого парциального давления кислорода (pO2 = 16-20 мм рт.ст.). МБК появляются во время резорбции кости остеокластами и макрофагами.
Препреостеобласты начинают интенсивно делиться, и при достижении большого количества они замуровываются костной тканью и выбывают из процесса регенерации кости. Закончив деление, остеобласт начинает строить костные балочки вдоль сосудов.
Если имеется гипоксия тканей (pO2 = 5-15 мм рт.ст.) из-за отсутствия достаточной сосудистой сети, перициты трансформируются в хондробласты и происходит разрастание хрящевой ткани. В таком случае происходит энхондральный остеогенез, при этом со временем сосуды врастают в этот участок, повышается парциальное давление кислорода и начинается гибель хрящевых клеток, замещение хряща костью.
При линейном переломе в конце 2 нед происходит объединение капилляров разных отломков и затем - их объединение костными балочками.
В случае тяжёлых переломов значительно нарушается микроциркуляция в отломках челюсти и развивается некроз участка кости. При этом появляются остеокласты. На остеобластах имеются рецепторы паратиреоидного гормона (ПТГ), под влиянием которого остеобласты выделяют фактор активации остеокластов к резорбции кости. При этом компоненты разрушающейся кости реутилизируются.
Также предполагают, что остеобласты могут деформироваться (сморщиваться) под влиянием ПТГ и пропускают остеокласты к кости.
При выраженном некрозе кости и замедлении скорости резорбции остеокласты размещаются на демаркационной линии между живой и мёртвой тканью, резорбируют живую кость, образуют траншею и отделяют мёртвую кость - секвестр.
Эпителизация раны происходит одновременно с созреванием грануляций. Через несколько дней после ранения по краям раны образуются слои клеток базального эпителия. Они содержат гранулы гликогена (источник энергии). После заполнения раны грануляциями эпителиальные клетки устремляются вниз на гранулирующуюся поверхность и покрывают её. Если грануляции дряблые (патологические), то эпителизация проходит плохо и замедляется.
Период рубцевания завершается к 30 сут после ранения, однако созревание рубца происходит значительно позже (6-12 мес), он размягчается, и уменьшаются рубцовые деформации.
Правильно и своевременно выполненная ПХО раны является залогом её хорошего заживления.
Заживление инфицированных ран лица протекает обычно благоприятно и в более короткие сроки, чем ран других локализаций в связи с хорошим кровоснабжением и иннервацией тканей. Отёк тканей лица начинает появляться в ближайшие часы после ранения (через 11-16 ч). Длится этот период до 48-72 ч.
Инфильтрация и гнойное воспаление развивается в сроки от 3 до 12 сут. Гранулирование и рубцевание ран длится до 4 нед (в зависимости от их размеров). Грануляционный вал, как анатомическое образование, появляется уже на 4-5 сут, а к 5-6 сут имеется макроскопическая граница между живой и мёртвой тканью.
Консолидация переломов без дефекта костной ткани наступает у молодых субъектов через 4-5 нед. Относительно быстро, на 10- 12 сут после ранения, острая фаза сменяется подострой, а через 15-20 дней (при повреждении средней тяжести) или 25-30 (при тяжёлых повреждениях) наступает период выздоровления. Длительность его зависит от обширности анатомических разрушений и полноценности специализированного лечения.
Раневая инфекция при огнестрельных повреждениях лица протекает относительно благоприятно. Местные явления преобладают. Лишь 0,4% переломов нижней челюсти осложнялись сепсисом, а при изолированном повреждении нижней челюсти абсцессы и флегмоны развиваются в 1,3% случаев. При наличии инородных тел, костных осколков раневой процесс может принимать затяжное, хроническое течение, возможны обострения. Поздно начатое или неполноценное специализированное лече-
ние удлиняет сроки течения каждой из фаз раневого процесса, меняет их характер.
Переход благоприятного клинического течения раны в неблагоприятное обусловлен причинами общего и местного характера, которые проявляются в «критическом периоде» в первые 5-7 сут после ранения. Повреждения мягких и костной тканей в боковых отделах и поднижнечелюстной области протекают более тяжело, гранулирование раны происходит медленнее, чем при повреждении лица других локализаций.
Общее состояние раненого играет немаловажную роль в процессе заживления огнестрельного ранения, при котором необходимо учитывать возраст, объём кровопотери, степень обезвоживания, нервно-психическое истощение. Общее состояние раненого зависит также от нарушения функции жевания и глотания. Отягощающими моментами являются плохо выполненная иммобилизация отломков челюстей, оставшиеся инородные тела и осколки кости.
Клиническая картина тяжёлого ранения при инфицировании характеризуется быстрым развитием воспалительной инфильтрации тканей и выраженным их отёком.
При газовой инфекции отёк более обширен, чем при гноеродной. Он может занимать все лицо, веки, шею, отмечается болезненность при пальпации мягких тканей на всем протяжении. Кожа лоснится, чаще цвет её не изменён. Реже на коже имеются отдельные красные пятна, не сливающиеся между собой. Иногда они приобретают тёмно-красный или бурый цвет. Над этими пятнами может отслаиваться кожа. Под ней обнаруживаются распадающиеся ткани грязно-серого цвета и пузырьки газа.
При локализации раны в области угла нижней челюсти инфильтрат быстро распространяется на шею. Пальпация грудиноключично-сосцевидной мышцы становится болезненной. Выявление этого симптома диктует необходимость незамедлительного разреза и вскрытия нервно-сосудистого ложа шеи.
При гнилостной инфекции определяется распад тканей и ихорозный запах отделяемого. Эта инфекция чаще развивается при проникающих ранениях с переломом нижней челюсти и значительной травмой мягких тканей. Особенно бурно гнилостные процессы протекают в необработанных ранах и при отсутствии ухода за полостью рта при нарушении процесса самоочищения. При гнилостном процессе в ране возможно развитие аспирационной пневмонии, особенно если перелом нижней челюсти сопровождается ранением языка.
Болевая реакция при гнилостном процессе выражена слабо. Мышцы малоболезненны, даже при их травме. Отёк незначителен. Воспалительный процесс медленно распространяется. Гнилостный процесс поражает все ткани без исключения. Общее состояние раненого тяжёлое, отмечается бред, анурия. Сон нарушен, имеется функциональная недостаточность сердечно-сосудистой системы. Рана становится сухой, покрывается грязно-серым налетом. Оттенок его может меняться. Отделяемое зловонно. Грануляции бледнеют, становятся болезненными, появляются участки их распада и сухого некроза. Уменьшается саливация. Слизистая оболочка рта бледнеет, становится сухой. Язык сухой и обложен. При таком тяжёлом течении процесса через 8-10 дней после ранения может наступить смерть. Летальный исход также может наступить через 10-20 дней вследствие аррозивного кровотечения или гнилостной гангрены лёгких.
Осложнения можно свести к минимуму при своевременной и радикальной хирургической обработке огнестрельной раны, правильной организации питания и ухода за пострадавшим.
1.4. Исходы ранений лица и челюстей
Огнестрельные ранения лица хорошо заживают, доля полностью выздоровевших пострадавших составляет 85,1%, в то время как среди пациентов с ранениями только мягких тканей - 95,5%.
Число раненых с частичной утратой трудоспособности достигает 59,9%, а летальность составляют десятые доли процента. Осложнения огнестрельных ранений лица:
• образование ложного сустава;
• обезображивание лица (эстетический недостаток);
• нарушение окклюзии зубов (прикуса) из-за неправильной консолидации отломков;
• хронический остеомиелит;
• контрактура челюстей;
• менингит, пневмония.
Самыми тяжёлыми по течению и исходам являются сквозные ранения. Наибольшая летальность отмечена при поражении крупными осколками снарядов и авиабомб.
Больше половины умерших приходится на группу с ранениями нижней челюсти, в то время как на все прочие группы раненных в лицо число умерших составило 44,8%.
Среди погибших с повреждениями верхней челюсти большинство умерли от смертельной травмы и менингита. Большая часть таких раненых погибла в войсковом и армейском районах.
Причинами смерти раненных в лицо и челюсти на этапах эвакуации были:
• осложнения со стороны органов дыхания (пневмония);
• сепсис;
• менингит;
• травматический шок;
• кровотечение;
• асфиксия.
Среди умерших на поле боя раненных в лицо главной причиной смерти был травматический шок, на 2-м месте - кровотечение и на последнем - асфиксия.