Патологическая анатомия : учебник / А. И. Струков, В. В. Серов. - 5-е изд., стер. - М.: Литтерра, 2010. - 848 с. : ил.
|
|
|
|
БОЛЕЗНИ КОСТНО-МЫШЕЧНОЙ СИСТЕМЫ
Болезни костно-мышечной системы крайне разнообразны. Их условно можно разделить на болезни костной системы, суставов и скелетных мышц.
Болезни костной системы
Болезни этой группы могут иметь дистрофический, воспалительный, диспластический и опухолевый характер. Дистрофические заболевания костей (остеодистрофии) делят на токсические (например, Уровская болезнь), алиментарные (например, рахит - см. Авитаминозы), эндокринные, нефрогенные (см. Болезни почек). Среди болезней костей дистрофического характера наибольшее значение имеет паратиреоидная остеодистрофия. Воспалительные заболевания костей наиболее часто характеризуются развитием гнойного воспаления костного мозга (остеомиелит), нередко костная ткань поражается при туберкулезе и сифилисе (см. Инфекционные болезни). Диспластические заболевания костей наиболее часты у детей, но могут развиваться и у взрослых. Среди них чаще других встречаются фиброзная дисплазия костей, остеопетроз, болезнь Педжета. На фоне диспластических заболеваний костей часто возникают опухоли костной ткани (см. Опухоли).
Паратиреоидная остеодистрофия
Паратиреоидная остеодистрофия (болезнь Реклингхаузена, генерализованная остеодистрофия) - заболевание, обусловленное гиперфункцией околощитовидных желез и сопровождающееся генерализованным поражением скелета. Заболевание встречается преимущественно у женщин 40-50 лет, редко в детском возрасте.
Этиология. Паратиреоидная остеодистрофия связана с первичным гиперпаратиреоидизмом, который обусловлен аденомой околощитовидных желез или гиперплазией их клеток (очень редко встречается рак). Первичный гиперпаратиреоидизм следует отличать от вторичного, развивающегося при хронической почечной недостаточности, множественных метастазах рака в кости и т.д. Значение гиперфункции околощитовидных желез в развитии патологии костей было впервые обосновано А.В. Руса-
ковым (1924), который предложил для лечения костной патологии оперативное удаление опухолей околощитовидных желез.
Патогенез. Повышенный синтез паратгормона вызывает усиленную мобилизацию фосфора и кальция из костей, что ведет к гиперкальциемии и прогрессирующей деминерализации всего скелета. В костной ткани активизируются остеокласты, появляются очаги лакунарного рассасывания кости. Наряду с этим нарастает диффузная фиброостеоклазия - костная ткань замещается фиброзной соединительной тканью. Наиболее интенсивно эти процессы выражены в эндостальных отделах костей. В очагах интенсивной перестройки костные структуры не успевают созревать и обызвествляться; образуются остеоидная ткань, кисты, полости, заполненные кровью и гемосидерином. Прогрессируют деформация костей, остеопороз, часто возникают патологические переломы. В костях появляются образования, неотличимые от гигантоклеточных опухолей (остеобластокластомы, по А.В. Русакову). В отличие от истинных опухолей - это реактивные структуры, являющиеся гигантоклеточными гранулемами в очагах организации скоплений крови; они обычно исчезают после удаления опухоли околощитовидных желез.
Гиперкальциемия, развивающаяся при паратиреоидной остеодистрофии, ведет к развитию известковых метастазов, см. Нарушения минерального обмена (минеральные дистрофии). Часто развивается нефрокальциноз, сочетающийся с нефролитиазом и осложняющийся хроническим пиелонефритом.
Патологическая анатомия. В околощитовидных железах наиболее часто обнаруживают аденому, реже - гиперплазию клеток, еще реже - рак. Опухоль может иметь атипичную локализацию - в толще щитовидной железы, средостении, позади трахеи и пищевода.
Изменения скелета при паратиреоидной остеодистрофии зависят от стадии и длительности заболевания. В начальной стадии болезни и при низкой активности паратгормона внешние изменения костей могут отсутствовать. В далеко зашедшей стадии обнаруживается деформация костей, особенно тех, которые подвергаются физической нагрузке, - конечностей, позвоночника, ребер. Они становятся мягкими, порозными, легко режутся ножом. Деформация кости может быть обусловлена множественными опухолевидными образованиями, которые на разрезе имеют пестрый вид: желтоватые участки ткани чередуются с темно-красными и бурыми, а также с кистами.
При микроскопическом исследовании в костной ткани определяются очаги лакунарного рассасывания (рис. 243), новообразования фиброзной ткани, иногда остеоидные балки. В очагах опухолевидных образований находят гигантоклеточные гранулемы, скопления эритроцитов и гемосидерина, кисты.
Смерть больных чаще наступает от кахексии или уремии в связи со сморщиванием почек.
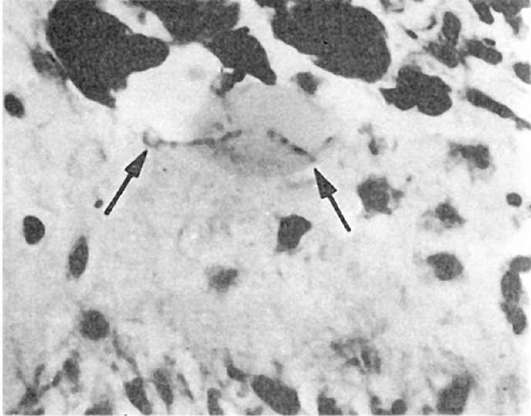 Рис. 243. Паратиреоидная
остеодистрофия. Лакунарное рассасывание кости (показано стрелками) и
новообразование фиброзной ткани (по М. Эдер и П. Гедик)
Рис. 243. Паратиреоидная
остеодистрофия. Лакунарное рассасывание кости (показано стрелками) и
новообразование фиброзной ткани (по М. Эдер и П. Гедик)
Остеомиелит
Под остеомиелитом (от греч. osteon - кость, myelos - мозг) понимают воспаление костного мозга, распространяющееся на компактное и губчатое вещество кости и надкостницу. Остеомиелит делят по характеру течения - на острый и хронический, по механизму инфицирования костного мозга - на первичный гематогенный и вторичный (осложнение травмы, в том числе огнестрельного ранения, при переходе воспалительного процесса с окружающих тканей). Наибольшее значение имеет первичный гематогенный остеомиелит.
Первичный гематогенный остеомиелит
Первичный гематогенный остеомиелит может быть острым и хроническим. Острый гематогенный остеомиелит, как правило, развивается в молодом возрасте, в 2-3 раза чаще у мужчин. Хронический гематогенный остеомиелит обычно является исходом острого.
Этиология. В возникновении остеомиелита основную роль играют гноеродные микроорганизмы: гемолитический стафилококк (60-70%), стрептококки (15-20%), колиформные бациллы (10-15%), пневмококки, гонококки. Реже возбудителями остеомиелита могут быть грибы. Источником гематогенного распространения инфекции может явиться воспалительный очаг в любом органе, однако нередко первичный очаг не удается обнаружить. Полагают, что у таких больных имеет место транзиторная бактериемия при малой травме кишечника, заболеваниях зубов, инфекции верхних дыхательных путей.
Патогенез. Особенности кровоснабжения костной ткани способствуют локализации инфекции в длинных трубчатых костях. Обычно гнойный процесс начинается с костномозговых пространств метафизов, где кро-
воток замедлен. В дальнейшем он имеет тенденцию к распространению, вызывает обширные некрозы и переходит на кортикальный слой кости, периост и окружающие ткани. Гнойное воспаление распространяется и по костномозговому каналу, поражая все новые участки костного мозга. У детей, особенно новорожденных, из-за слабого прикрепления периоста и особенностей кровоснабжения хрящей эпифизов гнойный процесс часто распространяется на суставы, вызывая гнойные артриты.
Патологическая анатомия. При остром гематогенном остеомиелите воспаление имеет характер флегмонозного (иногда серозного) и захватывает костный мозг, гаверсовы каналы и периост; в костном мозге и компактной пластинке появляются очаги некроза. Резко выраженное рассасывание кости вблизи эпифизарного хряща может вызвать отделение метафиза от эпифиза (эпифизеолиз), появляются подвижность и деформация околосуставной зоны. Вокруг очагов некроза определяется инфильтрация ткани нейтрофилами, в сосудах компактной пластинки обнаруживают тромбы. Под периостом нередко находят абсцессы, а в прилежащих мягких тканях - флегмонозное воспаление.
Хронический гематогенный остеомиелит связан с хронизацией нагноительного процесса, образованием костных секвестров. Вокруг секвестров формируется грануляционная ткань и капсула. Иногда секвестр плавает в полости, заполненной гноем, от которой идут свищевые ходы к поверхности или полостям тела, к полости суставов. Наряду с этим в периосте и костномозговом канале отмечается костеобразование. Кости становятся толстыми и деформируются. Эндостальные костные разрастания (остеофиты) могут приводить к облитерации костномозгового канала, компактная пластинка утолщается. Одновременно идет очаговое или диффузное раздражение кости в связи с ее резорбцией. Очаги нагноения в мягких тканях при хроническом течении гематогенного остеомиелита обычно рубцуются.
Особой формой хронического остеомиелита является абсцесс Броди. Он представлен полостью, заполненной гноем, с гладкими стенками, которые выстланы изнутри грануляциями и окружены фиброзной капсулой. В грануляционной ткани определяется много плазматических клеток и эозинофилов. Свищи не образуются, деформация костей незначительна.
Осложнения. Кровотечение из свищей, спонтанные переломы костей, образование ложных суставов, патологические вывихи, развитие сепсиса; при хроническом остеомиелите возможен вторичный амилоидоз.
Фиброзная дисплазия
Фиброзная дисплазия (фиброзная остеодисплазия, фиброзная дисплазия костей, болезнь Лихтенштейна-Брайцева) - заболевание, характеризующееся замещением костной ткани фиброзной тканью, что приводит к деформации костей.
Этиология и патогенез. Причины развития фиброзной дисплазии недостаточно ясны, не исключается роль наследственности. Считают, что
в основе заболевания лежит опухолеподобный процесс, связанный с неправильным развитием остеогенной мезенхимы. Болезнь часто начинается в детском возрасте, но может развиваться в молодом, зрелом и пожилом возрасте. Заболевание преобладает у лиц женского пола.
Классификация. В зависимости от распространения процесса различают две формы фиброзной дисплазии: монооссальную, при которой поражена лишь одна кость, и полиоссальную, при которой поражено несколько костей, преимущественно на одной стороне тела. Полиоссальная форма фиброзной дисплазии может сочетаться с меланозом кожи и различными эндокринопатиями (синдром Олбрайта). Монооссальная форма фиброзной дисплазии может развиваться в любом возрасте, полиоссальная - в детском возрасте, поэтому у больных этой формой фиброзной дисплазии выражена диффузная деформация скелета, отмечается предрасположенность к множественным переломам.
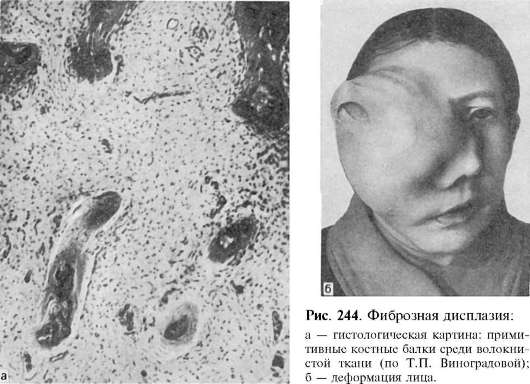
Патологическая анатомия. При монооссальной форме фиброзной дисплазии наиболее часто поражены ребра, длинные трубчатые кости, лопатки, кости черепа (рис. 244); при полиоссальной форме - свыше 50% костей скелета, обычно с одной стороны. Очаг поражения может захватывать небольшой участок или значительную часть кости. В трубчатых костях он локализуется преимущественно в диафизах, включая и метафиз. Пораженная кость в начале заболевания сохраняет свою форму и величину. В дальнейшем появляются очаги «вздутия», деформация кости, ее удлинение или
 укорочение.
Под влиянием статической нагрузки бедренные кости приобретают иногда
форму пастушьего посоха. На распиле кости определяются четко
ограниченные очаги белесоватого цвета с красноватыми вкраплениями. Они
обычно округлой или удлиненной формы, иногда сливаются между собой; в
местах «вздутий» кортикальный слой истончается. Костномозговой канал
расширен или заполнен новообразованной тканью, в которой определяются
очажки костной плотности, кисты.
укорочение.
Под влиянием статической нагрузки бедренные кости приобретают иногда
форму пастушьего посоха. На распиле кости определяются четко
ограниченные очаги белесоватого цвета с красноватыми вкраплениями. Они
обычно округлой или удлиненной формы, иногда сливаются между собой; в
местах «вздутий» кортикальный слой истончается. Костномозговой канал
расширен или заполнен новообразованной тканью, в которой определяются
очажки костной плотности, кисты.
При микроскопическом исследовании очаги фиброзной дисплазии представлены волокнистой фиброзной тканью, среди которой определяются малообызвествленные костные балки примитивного строения и остеоидные балочки (см. рис. 244). Волокнистая ткань в одних участках состоит из хаотично расположенных пучков зрелых коллагеновых волокон и веретенообразных клеток, в других участках - из формирующихся (тонких) коллагеновых волокон и звездчатых клеток. Иногда встречаются миксоматозные очаги, кисты, скопления остеокластов или ксантомных клеток, островки хрящевой ткани. Отмечают некоторые особенности гистологической картины фиброзной дисплазии лицевых костей: плотный компонент в очагах дисплазии может быть представлен тканью типа цемента (цементиклеподобные образования).
Осложнения. Наиболее часто отмечаются патологические переломы костей. У маленьких детей, нередко при первых попытках ходьбы, особенно часто ломается бедренная кость. Переломы верхних конечностей редки. Обычно переломы хорошо срастаются, но деформация костей при этом усиливается. В ряде наблюдений на фоне фиброзной дисплазии развивается саркома, чаще остеогенная.
Остеопетроз
Остеопетроз (мраморная болезнь, врожденный остеосклероз, болезнь Альберс-Шенберга) - редкое наследственное заболевание, при котором отмечается генерализованное избыточное костеобразование, ведущее к утолщению костей, сужению и даже полному исчезновению костномозговых пространств. Поэтому для остеопетроза характерна триада: повышенная плотность костей, их ломкость и анемия.
Этиология и патогенез. Этиология и патогенез остеопетроза изучены недостаточно. Несомненно участие наследственных факторов, с которыми связано нарушение развития костной и кроветворной ткани. При этом происходит избыточное формирование функционально неполноценной костной ткани. Полагают, что процессы продукции кости преобладают над ее резорбцией, что связано с функциональной несостоятельностью остеокластов. С нарастающим вытеснением костью костного мозга связано развитие анемии, тромбоцитопении, появление очагов внекостномозгового кроветворения в печени, селезенке, лимфатических узлах, что ведет к их увеличению.
Классификация. Различают две формы остеопетроза: раннюю (аутосомно-рецессивную) и позднюю (аутосомно-доминантную). Ранняя
форма остеопетроза проявляется в раннем возрасте, имеет злокачественное течение, нередко заканчивается летально; поздняя форма протекает более доброкачественно.
Патологическая анатомия. При остеопетрозе может быть поражен весь скелет, но особенно трубчатые кости, кости основания черепа, таза, позвоночник, ребра. При ранней форме остеопетроза лицо имеет характерный вид: оно широкое, с широко расставленными глазами, корень носа вдавлен, ноздри развернуты, губы толстые. При этой форме отмечают гидроцефалию, повышенное оволосение, геморрагический диатез, множественные поражения костей, тогда как при поздней форме остеопетроза поражение костей, как правило, ограниченное.
Очертания костей могут оставаться нормальными, характерно лишь колбовидное расширение нижних отделов бедренных костей. Кости становятся тяжелыми, распиливаются с трудом. На распилах в длинных костях костномозговой канал заполнен костной тканью и часто не определяется. В плоских костях костномозговые пространства также едва определяются. На месте губчатого вещества находят плотную однородную костную ткань, напоминающую шлифованный мрамор (мраморная болезнь). Разрастание кости в области отверстий и каналов может приводить к сдавлению и атрофии нервов. Именно с этим связана наиболее часто встречающаяся атрофия зрительного нерва и слепота при остеопетрозе.
Микроскопическая картина чрезвычайно своеобразна: патологическое костеобразование происходит на протяжении всей кости, масса костного вещества резко увеличена, само вещество кости беспорядочно нагромождено во внутренних отделах костей (рис. 245). Костномозговые
 Рис. 245. Остеопетроз. Беспорядочное нагромождение костных структур (по А.В. Русакову)
Рис. 245. Остеопетроз. Беспорядочное нагромождение костных структур (по А.В. Русакову)
пространства заполнены беспорядочно расположенными слоистыми костными конгломератами или пластинчатой костью с дугообразными линиями склеивания; наряду с этим встречаются балки эмбриональной грубоволокнистой кости. Видны единичные участки продолжающегося костеобразования в виде скоплений остеобластов. Остеокласты единичны, признаки резорбции кости выражены незначительно. Архитектоника кости вследствие беспорядочного образования костных структур утрачивает свои функциональные характеристики, с чем, очевидно, связана ломкость костей при остеопетрозе. В зонах энхондрального окостенения резорбция хряща практически отсутствует. На основе хряща формируются своеобразные округлые островки из костных балок, которые постепенно превращаются в широкие балки.
Осложения. Часто возникают переломы костей, особенно бедренных. В местах переломов нередко развивается гнойный остеомиелит, который иногда является источником сепсиса.
Причины смерти. Больные остеопетрозом чаще умирают в раннем детском возрасте от анемии, пневмонии, сепсиса.
Болезнь Педжета
Болезнь Педжета (деформирующий остоз, деформирующая остеодистрофия) - заболевание, характеризующееся усиленной патологической перестройкой костной ткани, беспрерывной сменой процессов резорбции и новообразования костного вещества; при этом костная ткань приобретает своеобразную мозаичную структуру. Заболевание описано в 1877 г. английским врачом Педжетом, который считал его воспалительным и назвал деформирующим оститом.
Позднее воспалительная природа болезни была отвергнута, заболевание было отнесено к дистрофическим болезням. А.В. Русаков (1959) впервые доказал диспластическую природу болезни Педжета.
Заболевание наблюдается чаще у мужчин старше 40 лет, прогрессирует медленно, становится заметным обычно только в старости. Считают, что бессимптомные формы болезни встречаются с частотой 0,1-3% в разных популяциях. Процесс локализуется в длинных трубчатых костях, костях черепа (особенно лицевых), тазовых костях, позвонках. Поражение может захватывать только одну кость (монооссальная форма) или несколько нередко парных или регионарных костей (полиоссальная форма), но никогда не бывает генерализованным, что отличает болезнь Педжета от паратиреоидной остеодистрофии.
Этиология. Причины развития заболевания не известны. Нарушение фосфорно-кальциевого обмена, вирусная инфекция как возможная причина болезни Педжета исключается, но отмечается семейный характер заболевания. О диспластическом характере поражения костей при болезни Педжета свидетельствуют афункциональный характер перестройки кости и частое развитие на этом фоне саркомы.
Пато- и морфогенез. Процессы перестройки костной ткани при болезни Педжета протекают беспрерывно, связь их с функциональной нагрузкой отсутствует. В зависимости от соотношения процесса остеолиза и остеогенеза различают 3 фазы заболевания: инициальную (остеолитическую), активную (сочетание остеолиза и остеогенеза) и неактивную (остеосклеротическую). В инициальной фазе преобладают процессы резорбции кости при участии остеокластов, в связи с чем в костной ткани образуются глубокие лакуны. В активной фазе деформирующего остоза наряду с остеолизом выражено и новообразование кости; появляются остеобласты, лакуны заполняются новообразованным костным веществом. В местах соединения старой и новой кости появляются широкие, четкие линии склеивания. Из-за постоянного повторения и смены процессов остеолиза и остеогенеза костные балки оказываются построенными из мелких фрагментов, образующих характерную мозаику. Для неактивной фазы характерно преобладание процесса остеосклероза.
Патологическая анатомия. Изменения костей при болезни Педжета достаточно характерны. Длинные трубчатые кости, особенно бедренные и большеберцовые, искривлены, иногда спиралеобразны, что объясняется ростом (удлинением) кости при ее перестройке. В то же время длина здоровой парной кости не изменяется. Поверхность пораженной кости шероховатая, на распилах определяется узкий костномозговой канал, иногда он полностью облитерирован и заполнен беспорядочно перемежающимися балками. При снятии периоста на поверхности кортикального слоя обычно видны мелкие многочисленные отверстия сосудистых каналов (в норме они почти не видны). Это связано с тем, что перестройка кости сопровождается интенсивным рассасыванием костных стенок сосудистых каналов и резким расширением сосудов. На распиле кортикальный слой кости утрачивает компактное строение, становится как бы спонгиозным. Однако это только внешнее сходство со спонгиозной тканью, так как перестройка при болезни Педжета носит афункциональный характер.
При поражении костей черепа в процесс обычно вовлекаются только кости мозгового черепа. В костях крыши черепа отсутствует деление на внутреннюю, наружную пластину и средний губчатый слой; вся костная масса имеет неравномерно-губчатое строение с очагами разрежения и уплотнения. Если изменены и кости лицевого черепа, то лицо становится резко обезображенным. Толщина костей на распиле может достигать 5 см, причем утолщение кости может быть как равномерным, так и неравномерным. Несмотря на увеличенный объем, кости очень легки, что связано с уменьшением в них извести и наличием большого числа пор.
В позвоночнике процесс захватывает один или несколько позвонков в любых его отделах, но никогда не поражается весь позвоночный столб. Позвонки увеличиваются в объеме или, напротив, сплющиваются, что зависит от стадии заболевания. На распилах находят очаги остеопороза и
остеосклероза. Тазовые кости также могут вовлекаться в патологический процесс, который захватывает одну или все кости.
Микроскопическое исследование убеждает в том, что особенности строения костной ткани при болезни Педжета отражают патологическую ее перестройку. С беспрерывной сменой процессов рассасывания и построения костного вещества связана характерная для болезни Педжета мозаичность строения костных структур (рис. 246). Определяются мелкие фрагменты костных структур с неровными контурами, с широкими, четко очерченными базофильными линиями склеивания. Участки костных фрагментов мозаики обычно хорошо обызвествлены, строение их беспорядочное, тонковолокнистое или пластинчатое. Иногда обнаруживаются остеоидные структуры. В глубоких лакунах костных структур находят большое число остеокластов, полости пазушного рассасывания. Наряду с этим отмечаются признаки новообразования кости: расширенные костные пространства заполнены нежноволокнистой тканью. Процессы перестройки кости захватывают и сосудистое русло, обычно калибр питающих артерий резко увеличен, они приобретают резкую извилистость.
Осложения. Гемодинамические расстройства, патологические переломы, развитие остеогенной саркомы. Гемодинамические расстройства, связанные с расширением сосудов в пораженной костной ткани, в коже над очагами поражения, могут явиться причиной сердечной недостаточности у больных с поражением костей более трети скелета. Патологические переломы развиваются обычно в активную фазу заболевания. Остеогенная саркома развивается у 1-10% больных деформирующим остозом. Саркома локализуется чаще в бедре, берцовых костях, костях таза, скуловой кости, лопатке, описаны первично-множественные саркомы.
 Рис. 246. Болезнь Педжета. Мозаичное строение кости (по Т.П. Виноградовой)
Рис. 246. Болезнь Педжета. Мозаичное строение кости (по Т.П. Виноградовой)
Болезни суставов
Болезни суставов могут быть связаны с дистрофическими («дегенеративными») процессами структурных элементов суставов (артрозы) или их воспалением (артриты). Синовиальная оболочка сустава и хрящ могут явиться источником опухоли (см. Опухоли). Артриты могут быть связаны с инфекциями (инфекционные артриты), быть проявлением ревматических болезней (см. Системные заболевания соединительной ткани), обменных нарушений (например, подагрический артрит, см. Нарушения обмена нуклеопротеидов) или других болезней (например, псориатический артрит).
Наибольшее значение среди артрозов имеет остеоартроз, среди артритов - ревматоидный артрит.
Остеоартроз
Остеоартроз - одно из наиболее частых заболеваний суставов дистрофической («дегенеративной») природы. Страдают чаще женщины пожилого возраста. Остеоартроз делят на первичный (идиопатический) и вторичный (при других, например эндокринных заболеваниях). Как видно, остеоартроз представляет собой собирательное понятие, объединяющее большое число заболеваний. Однако существенных различий между первичным и вторичным остеоартрозом нет. Наиболее часто поражены суставы нижних конечностей - тазобедренный, коленный, голеностопный, несколько реже - крупные суставы верхних конечностей. Обычно процесс одновременно или последовательно захватывает несколько суставов.
Этиология и патогенез. Для развития остеоартроза имеют значение предрасполагающие факторы - наследственные и приобретенные. Среди наследственных факторов особое значение придают генетически детерминированному нарушению метаболизма в суставном хряще, особенно нарушению катаболизма его матрикса. Из приобретенных факторов ведущую роль играет механическая травма.
Классификация. Руководствуясь клинико-морфологическими проявлениями, различают 3 стадии остеоартроза. В I стадии отмечаются боли в суставах при нагрузке, рентгенологически выявляют сужение суставной щели, остеофиты. Во II стадии боли в суставах становятся постоянными, сужение суставной щели и развитие остеофитов при рентгенологическом исследовании более выражено. В III стадии наряду с постоянными суставными болями отмечают функциональную недостаточность суставов в связи с развитием субхондрального склероза.
Патологическая анатомия. Макроскопические изменения при остеоартрозе зависят от стадии его развития. В ранней (I) стадии по краям суставного хряща появляются шероховатость, разволокнение ткани. В дальнейшем (II стадия) на суставной поверхности хряща находят узуры и бугры, формируются костные разрастания - остеофиты. В далеко зашедшей (III) стадии болезни суставной хрящ исчезает, на костях сочленений
образуются вмятины, сами суставы деформируются. Внутрисуставные связки утолщены и разрыхлены; складки суставной сумки утолщены, с удлиненными сосочками. Количество синовиальной жидкости резко уменьшено.
Микроскопическая характеристика стадий остеоартроза хорошо изучена (Копьева Т.Н., 1988). В I стадии суставной хрящ сохраняет свою структуру, в поверхностных и промежуточных его зонах уменьшается содержание гликозаминогликанов. Во II стадии в поверхностной зоне хряща появляются неглубокие узуры, по краю которых скапливаются хондроциты, содержание гликозаминогликанов во всех зонах хряща уменьшается. Если узуры в поверхностной зоне хряща отсутствуют, то в поверхностных и промежуточных зонах увеличивается число «пустых лакун», хондроцитов с пикнотичными ядрами. В процесс вовлекается и субхондральная часть кости. В III стадии остеоартроза поверхностная зона и часть промежуточной зоны хряща погибают, обнаруживаются глубокие узуры, достигающие середины промежуточной зоны; в глубокой зоне резко уменьшено содержание гликозаминогликанов, увеличено количество хондроцитов с пикнотичными ядрами. Поражение субхондральной части кости усиливается. Во все стадии остеоартроза в синовиальной оболочке суставов находят синовит разной степени выраженности, в синовии находят лимфомакрофагальный инфильтрат, умеренную пролиферацию фибробластов; в исходе синовита развивается склероз стромы и стенок сосудов.
Ревматоидный артрит
Ревматоидный артрит - одно из наиболее ярких проявлений ревматических болезней (см. Системные заболевания соединительной ткани).
Болезни скелетных мышц
Среди болезней скелетных мышц наиболее распространены болезни поперечнополосатых мышц дистрофического (миопатии) и воспалительного (миозиты) характера. Мышцы могут быть источником ряда опухолей (см. Опухоли). Особый интерес среди миопатии представляют прогрессивная мышечная дистрофия (прогрессивная миопатия) и миопатия при миастении.
Прогрессивная мышечная дистрофия
Прогрессивная мышечная дистрофия (прогрессивная миопатия) включает в себя различные первичные наследственные хронические заболевания поперечнополосатой мускулатуры (их называют первичными потому, что поражение спинного мозга и периферических нервов отсутствует). Заболевания характеризуются нарастающей, обычно симметричной, атрофией мышц, сопровождающейся прогрессирующей мышечной слабостью, вплоть до полной обездвиженности.
Этиология и патогенез изучены мало. Обсуждается значение аномалии структурных белков, саркоплазматического ретикулума, иннервации, ферментативной активности мышечных клеток. Характерны повышение в сыворотке крови активности мышечных ферментов, соответствующие электрофизиологические расстройства в поврежденных мышцах, креатинурия.
Классификация. В зависимости от типа наследования, возраста, пола больных, локализации процесса и течения заболевания выделяют 3 основные формы прогрессивной мышечной дистрофии: Дюшена, Эрба и Лейдена. Морфологическая характеристика этих форм мышечной дистрофии сходна.
Мышечная дистрофия Дюшена (ранняя форма) с рецессивным типом наследования, связанным с Х-хромосомой, появляется обычно в возрасте 3-5 лет, чаще у мальчиков. Вначале поражаются мышцы тазового пояса, бедер и голеней, затем - плечевого пояса и туловища. Мышечная дистрофия Эрба (юношеская форма) имеет аутосомно-доминантный тип наследования, развивается с период полового созревания. Поражаются главным образом мышцы груди и плечевого пояса, иногда лица (миопатическое лицо - гладкий лоб, недостаточное смыкание глаз, толстые губы). Возможна атрофия мышц спины, тазового пояса, проксимальных отделов конечностей. Мышечная дистрофия Лейдена с аутосомнорецессивным типом наследования начинается в детстве или в период полового созревания и протекает более быстро по сравнению с юношеской формой (Эрба), но более благоприятно, чем ранняя форма (Дюшена). Процесс, начавшись с мышц тазового пояса и бедер, постепенно захватывает мышцы туловища и конечностей.
Патологическая анатомия. Обычно мышцы атрофичны, истончены, обеднены миоглобином, поэтому на разрезе напоминают рыбье мясо. Однако объем мышц может быть и увеличен за счет вакантного разрастания жировой клетчатки и соединительной ткани, что особенно характерно для мышечной дистрофии Дюшена (псевдогипертрофическая мышечная дистрофия).
При микроскопическом исследовании мышечные волокна имеют различные размеры: наряду с атрофичными встречаются резко увеличенные, ядра обычно располагаются в центре волокон. Выражены дистрофические изменения мышечных волокон (накопление липидов, уменьшение содержания гликогена, исчезновение поперечной исчерченности), их некроз и фагоцитоз. В отдельных мышечных волокнах определяются признаки регенерации. Между поврежденными мышечными волокнами накапливаются жировые клетки. При тяжелом течении болезни обнаруживаются лишь единичные атрофичные мышечные волокна среди обширных разрастаний жировой и соединительной ткани.
Ультраструктурные изменения мышечных волокон более детально изучены при мышечной дистрофии Дюшена (рис. 247). В начале заболевания находят расширение саркоплазматического ретикулума, очаги
 Рис. 247. Мышечная дистрофия Дюшена. Некроз мышечного волокна с деструкцией миофибрилл. х12 000
Рис. 247. Мышечная дистрофия Дюшена. Некроз мышечного волокна с деструкцией миофибрилл. х12 000
деструкции миофибрилл, расширение межфибриллярных пространств, в которых увеличивается количество гликогена, перемещение ядер в центр волокна. В поздней стадии болезни миофибриллы подвергаются фрагментации и дезорганизации, митохондрии набухшие, Т-система расширена; в мышечных волокнах увеличивается число липидных включений и гликогена, появляются аутофаголизосомы. В финале заболевания мышечные волокна уплотняются, окружаются гиалиноподобным веществом, вокруг некротизированных мышечных волокон появляются макрофаги, жировые клетки.
Смерть больных при тяжелом течении прогрессивной мышечной дистрофии наступает, как правило, от легочных инфекций.
Миастения
Миастения (от греч. myos - мышца, asthenia - слабость) - хроническое заболевание, основным симптомом которого являются слабость и патологическая утомляемость поперечнополосатых мышц. Нормальное сокращение мышц после их активной деятельности уменьшается в силе и объеме и может полностью прекратиться. После отдыха функция мышц восстанавливается. В далеко зашедшей стадии болезни время отдыха увеличивается, создается впечатление паралича мышц. При миастении могут страдать любые мышцы тела, но чаще мышцы глаз (птоз развивается в 80% случаев), жевательные, речевые, глотательные. На конечностях чаще поражаются проксимальные мышцы плеча и бедра. Могут поражаться также дыхательные мышцы.
Болезнь встречается в любом возрасте (пик заболеваемости - 20 лет), в 3 раза чаще у женщин по сравнению с мужчинами.
Этиология и патогенез. Этиология неизвестна. Отмечается корреляция между аномалиями вилочковой железы и миастенией. Тимэктомия часто дает положительный эффект. Развитие болезни связано с уменьшением до 90% числа рецепторов ацетилхолина на единицу мышечной пластинки, что обусловлено аутоиммунными реакциями. Антитела к рецепторам ацетилхолина экстрагированы из вилочковой железы, они обнаружены в сыворотке крови (у 85-90% больных), с помощью иммунопероксидазного метода в постсинаптических мембранах постоянно выявляются IgG и С3. Не исключено, что в блокаде рецепторов ацетилхолина участвуют не только антитела, но и эффекторные иммунные клетки.
Патологическая анатомия. В вилочковой железе больных миастенией часто находят фолликулярную гиперплазию или тимому. Скелетные мышцы обычно изменены незначительно или находятся в состоянии дистрофии, иногда отмечают их атрофию и некроз, очаговые скопления лимфоцитов среди мышечных клеток. С помощью иммунной электронной микроскопии удается обнаружить IgG и С3 в постсинаптических мембранах. В печени, щитовидной железе, надпочечниках и других органах находят лимфоидные инфильтраты.
Осложнения. Они возникают чаще при поражении дыхательной мускулатуры. Неадекватная вентиляция легких ведет к развитию пневмонии и асфиксии, которые обычно являются непосредственной причиной смерти.