Анестезиология и реаниматология: учебник для вузов / Под ред. О.А.Долиной. - 3-е изд., 2007. - 576 с. : ил.
|
|
|
|
ГЛАВА 15 ГИНЕКОЛОГИЯ И АКУШЕРСТВО
Матиас Эберхардт (Matthias Eberhardt)
15.1. Анестезия в гинекологии
15.1.1. Особенности Проблематика
Большинство пациенток гинекологических отделений относятся к средней возрастной группе, и у них удовлетворительное состояние здоровья. Осложнения возникают часто из-за сопутствующих забо- леваний, таких, как сахарный диабет (см. 9.5.1) или артериальная гипертензия (см. 9.1.1). Из-за нарушений работы сердца, системы кровообращения, органов дыхания и почек следует обращать особое внимание на пациенток старшего возраста (см. 9.1, 9.2, 9.3, 9.9).
Подготовительные мероприятия
Общее обследование (см. 1.1), сбор анамнеза (см. физикаль-
ное обследование (см. 1.1.2), расширенная диагностика (см. 1.1.7).
Особенности анестезии
Премедикация: по рекомендациям ASA (ASA-Score): см. 1.1.3, 1.1.6, схема премедикации - см.1.1.10.
Анестезиологическая тактика
Ведение наркоза в соответствии с основными правилами общей хирургии (см. 11.1): при абдоминальных вмешательствах чаще всего применяют интубационный наркоз (см. 6.4).
Методы: местная анестезия возможна при небольших вагинальных операциях (амбулаторно). Недостатки: нарушения вентиляции лёгких, обусловленные операцией и постельным режимом, слабая мышечная релаксация (из-за натуживания или кашля пациентки).
При небольших операциях (<30 мин), таких, как раздельное лечебно-диагностическое выскабливание (см. 15.1.3) и аппликации радия, необходимо следить за противопоказаниями (например, за пациентками, которые не воздерживались от приёма пищи перед операцией).
Применение ларингеальной маски (см. 2.2.6) может быть альтернативой при коротких гинекологических операциях. Контроль за течением наркоза (см. главу 3).
15.1.2. Положение пациентки
При гинекологических операциях часто требуются нефизиологичные положения пациентки. Ответственность за выбор положения пациентки несут хирург и анестезиолог. Выбор положения пациентки
Положение Тренделенбурга (см. 17.2.3): пациентка лежит на спине, голова опущена, лобковое сочленение находится на самом высоком уровне по отношению к остальным частям туловища.
Показания: абдоминальная гистерэктомия, оперативные вмеша- тельства на органах малого таза, лапароскопия.
Положение «камнетёса» для выполнения гинекологических операций (см. 17.1): пациентка лежит на спине, колени подогнуты к бёдрам, бёдра разведены.
Показания: вагинальная гистерэктомия, лапароскопия.
Осложнения
Снижение эластичности лёгких и ЖЁЛ при спонтанном дыхании из-за нарушения подвижности диафрагмы предполагают опасность
возникновения дыхательной недостаточности, прежде всего у пациенток с признаками ожирения и ХОБЛ.
При положении с высоко поднятыми ногами и аутотрансфузией до 1500 мл крови возможна декомпенсация функций правого и левого желудочков сердца при ограничененных резервах сердечнососудистой системы; кроме того, повышается давление в венах головного мозга.
Внимание: при наличиии соответствующей предрасположенности у пациентки возможна отслойка сетчатки из-за сильного повышения давления в венах.
Опасность гипотонии и брадикардии из-за быстрого опускания нижних конечностей после операции: возможен коллапс у пациен- ток с патологией сердечно-сосудистой системы. Внимание: следует опасаться гиперкапнии (см. 8.2.7) при лапароскопии в положении Тренделенбурга (инсуффляция СО2 при патологии венозной системы). Настоятельно рекомендован расширенный предоперационный мониторинг (см. главу 3).
Внимание: «Чтобы предотвратить возможность нанесения вреда пациентке при выборе соответствующего положения на операционном столе, следует помнить, что оборудование должно быть подстроено под пациентку, а не пациентка под него» (Гольдштейн). Подвергающиеся опасности области (локти, запястья, подмышечные впадины) необходимо защитить ватой и/или мягкими шинами из пенистого материала, руки привязывать ремнями не слишком туго (лучше применять повязки с фиксаторами). Избегать слишком сильной деформации плечевого сустава с учётом возможного повреждения сосудистого сплетения. Необходимо проконтролировать положения тубуса по окончании проведения мер по созданию необходимого положения пациентки.
15.1.3. Гинекологические операции
Разъяснительная информация и согласие пациентки - см. 1.1, премедикация - см. 1.1. Экстракорпоральное оплодотворение
Принцип операции: после гормонального стимулирующего воздействия на яичники следует проводимое в амбулаторных условиях оперативное вмешательство (длительность около 6 мин) - пункция фолликула под контролем ультразвукового трансвагинального датчика. Если пациентка настаивает на проведении манипуляции под наркозом:
Тактика: общая анестезия [например, через лицевую маску с сохранением спонтанного дыхания (см. 6.3), ларингеальную маску (см. 2.2.6) или внутривенный наркоз (пропофол и рапифен* (см. 6.1)]. Если пункцию фолликула проводят методом лапароскопии, всегда следует применять интубацию с соответствующим мони- торингом (см. 6.4).
Раздельное лечебно-диагностическое выскабливание Принцип операции: малая операция.
Тактика: общая анестезия [например, аппаратно-масочный (см. 6.3) или внутривенный наркоз (см. 6.1)], регионарную анестезию [спинальную (см. 7.1), эпидуральную анестезию (см. 7.2), блока-
ду полового нерва] используют только у пациенток с ограниченными функциональными возможностями лёгких (см. 9.2).
Прерывание беременности Тактика анестезиолога
Беременность <12 нед: общая или эпидуральная анестезия. Беременность >12 нед: предпочтительна эпидуральная анестезия и купирование болевых ощущений простагландинами. При недостаточной аналгезии (а также с учётом психического состояния пациентки) оперативное вмешательство рекомендовано проводить под общей анестезией.
! Отказ ассистировать при проведении операции прерывания беременности по этическим мотивам не считается уклонением от работы. Исключение: аборт по медицинским показаниям при одновременной угрозе жизни матери. Контактная лучевая терапия с использованием радия Показания: рак шейки матки.
Принцип операции: канюлю с радием, прочно соединённую с радиевой пластиной перед влагалищной частью шейки матки, вводят в канал шейки матки и в матку.
Тактика: из-за риска облучения анестезиологов и медицинского персонала предпочтительна регионарная анестезия. Лапароскопия и пельвиоскопия
Лапароскопию используют для оценки состояния внутренних половых органов (11.1.6).
Показания: подозрение на непроходимость маточных труб (для диагностики бесплодия), эндометриоз, пороки развития половых органов, бесплодие, боли внизу живота неясного происхождения, внематочная беременность, миомы, кисты.
Тактика: всегда интубационный наркоз с контролируемым дыханием (см. 6.4).
Особенности течения анестезии
• Инсуффлированный в брюшную полость СО2 (около 3-4 л) путём повышения интраабдоминального давления приводит к повышению давления в лёгких (могут возникнуть нарушения в системе кровообращения).
• Диффузия СО2 в кровяное русло вызывает увеличение концентрации СО2 на выдохе (капнометрия см. 3.3.5). Внимание: редко может возникать эмболия СО2 (см. 8.2.7).
• Гипотермия при инсуффляции большого количества неподогретого СО2.
• Возможны послеоперационные боли в области плеч и спины.
! При внематочной беременности можно поставить диагноз во время лапароскопии, но в некоторых случаях приходится производить лапаротомию (ввиду опасности гиповолемического шока следует своевременно подготовить несколько доз эритроцитарной массы).
Продолжительные гинекологические операции
Вид операции: радикальная мастэктомия, гистерэктомия, гистерэктомия + операция по устранению недержания, овариэктомия, операция по Вертхейму.
Подготовка: для решения вопроса о тактике лечения пациенток с выявленными сопутствующими заболеваниями (например, коронарная недостаточность, гипертиреоз) следует организовать консилиум врачей-специалистов; рекомендация: в предоперационный период создать запас аутокрови пациентки и предусмотреть наличие донорской крови (см. 4.2).
Метод анестезии: предпочтительнее методы общей анестезии, дополнительно желательна катетерная эпидуральная анестезия для пред- и послеоперационной аналгезии при абдоминальных операциях; в качестве альтернативы - аналгезия c помощью перфузора, контролируемая пациенткой.
Проведение наркоза и мониторинг во время операции: как в общей хирургии (см. 11.1).
15.2. Анестезия в период беременности
15.2.1. Особенности
Проблематика
При выполнении операций под общей анестезией увеличивается риск самопроизвольных выкидышей и развития преждевременной родовой деятельности. Из-за падения АД, уменьшения кровообращения в маточно-плацентарном комплексе, гиповентиляции с последующей гипоксией и гиперкапнией матери, а также нежелательных взаимодействий лекарственных препаратов возникает опасность асфиксии плода. Особенности анестезии
Выбор сроков операции: если есть возможность выбирать, то операцию лучше отложить до родоразрешения, срочные операционные вмешательства следует по возможности отложить на второй или третий триместр.
Методы анестезии
Спинальная или эпидуральная анестезия при экстренных операциях в первом триместре беременности (см. 7.1, 7.2).
Общая анестезия: всегда интубировать (Опасность аспирации!, см. 8.2.3). Для вводного наркоза применяют барбитураты (тиопентал натрия, см. 5.2.1), наркоз поддерживают введением опиатов и смеси газов (кислород/закись азота или кислород/воздух). Концентрация закиси азота должна быть не более 50% (торможение митоза), при необходимости вводят миорелаксанты, при этом следует избегать возникновения интраоперационной гипотонии, а при возникновении быстро её ликвидировать (увеличить объём газовой смеси, положение Тренделенбурга, использовать акринор?).
Лекарственные препараты: на ранних сроках беременности перед операцией и во время неё ограничивают приём препаратов до минимума.
Мониторинг состояния плода: желательно проводить кардиотокографию после 16 нед беременности.
Положение пациентки: операционный стол наклонить влево на 10-20?.
15.2.2. Физиологические изменения в организме женщины во время беременности Сердечно-сосудистая система
ОЦК: увеличивается с 8-12 нед беременности, достигает максимума на 30-34 нед. Носит приспособительный характер, подготавливая организм к повышенному кровоснабжению матки, молочных желёз, почек, скелетных мышц и кожи.
Допустимая кровопотеря при рождении одного ребёнка - около 500 мл, при многоплодной беременности и кесаревом сечении - около 1000 мл, переливания крови при нормальном течении родов не требуется!
МОС: начиная с 8 нед беременности, постоянно увеличивается (УО - на 30%, ЧСС - на 12%). МОС и работа сердца увеличиваются во время родов с каждой схваткой, ЧСС обычно уменьшается. Во время беременности улучшается тканевая перфузия из-за расширения кровеносных сосудов (гормоны) и реологическое соотношение.
Анемия беременных: предположительно из-за сверхпропорционального увеличения объёма плазмы (увеличение объёма плазмы примерно на 45%, количества эритроцитов - примерно на 20%). Из-за этого отмечают гемодилюцию с уменьшением гематокрита на 10-15%, уменьшение вязкости крови на 12%.
Внимание: концентрация гемоглобина в крови <11 г/дл - железо- дефицитная анемия.
АД: уменьшается из-за снижения периферического сосудистого сопротивления (амплитуда АД увеличивается примерно на
ЭКГ: отклонение электрической оси сердца влево из-за высокого положения диафрагмы. Это явление следует учитывать при расшифровке ЭКГ.
Аускультация сердца: расщепление первого тона и мягкий систолический шум изгнания. При рентгенографии грудной клетки иногда определяют расширение границ сердца.
Свёртывающая система: во время беременности - повышенная свёртываемость для защиты от угрожающих жизни кровотечений. Внимание: увеличивается риск тромбоэмболических осложнений. Вечером перед операцией необходима профилактика тромбоза путём введения гепарина натрия в дозе 5-7,5 тыс. МЕ подкожно, перед операцией и после операции 4 раза в сутки.
Концентрация альбумина в плазме крови: уменьшается (предел - 4,4 г/дл) как следствие гемодилюции с предрасположенностью к отёкам в третьем триместре беременности.
! Снижение МОС вплоть до развития гиповолемического шока вследствие пережатия нижней полой вены в положении лёжа на спине.
! Во время беременности пределы значений, характеризующие гипертензию, составляют: систолическое давление
! Обусловленное беременностью повышение АД, ЧСС, происходящее у пациенток с патологией сердечно-сосудистой системы (например, при стенозе или недостаточности митрального клапана, пороках полулунных клапанов аорты и врождённых пороках сердца с левоили правосторонним шунтом), можно снизить, применяя методы регионарной анестезии. При плановом кесаревом сечении предпочтительнее общая анестезия, так как она в меньшей степени влияет на гемодинамику. ! Несмотря на снижение активности сывороточной холинэстеразы, продолжительность действия суксаметония хлорида и местной анестезии не увеличивается. ! Показатели общего анализа крови остаются в норме. Дыхательная система
Кровоснабжение слизистой оболочки: начиная с первого триместра беременности, увеличивается в носоглотке, гортани, трахее и бронхах. Из-за этого возникают затруднения носового дыхания, носовые кровотечения. Внимание: возможны повреждения при прямой ларингоскопии и невозможность щадящего ввода интубационной трубки и катетера для аспирации.
МОД: начиная с 10-12 нед беременности, увеличивается на 50% (объём вдоха - на 40%, ЧДД - на 15%), что ведёт к увеличению альвеолярной вентиляции (анестетики быстрее начинают и быстрее заканчивают действовать).
Гипервентиляция: физиологические нормы: раО2 - 106-108 мм рт.ст., раСО2 - 32-33 мм рт.ст. Компенсаторно карбонаты выделяются почками (концентрация карбонатов в плазме уменьшается с 26 до 22 ммоль/л).
Высокое стояние диафрагмы: с увеличением срока беременности диафрагма приподнимается примерно на
Потребность в кислороде: повышается вплоть до родов примерно на 25%. Так как раО2 в апноидной фазе вводного наркоза может быстро опуститься до
! Постоянная эпидуральная анестезия предпочтительнее, так как чрезмерная гипервентиляция при родовых болях, тревожности и эмоциональном напряжении пациентки ведёт к сужению сосудов с уменьшением кровоснабжения головного мозга и матки.
Желудочно-кишечный тракт
Желудочно-пищеводный рефлюкс: часто встречающееся состояние, возникающее вследствие повышения давления в желудке и снижения тонуса нижнего сфинктера пищевода (регургитация и рефлюксэзофагит отмечены у 68% беременных к наступлению родов).
Замедленное опорожнение желудка: обусловленное беременностью опущение привратника, боли, страх, обезболивание опиоидными анальгетиками в рамках родовспоможения, а также пониженный тонус блуждающего нерва. Внимание: беременные имеют тенденцию к тошноте и рвоте.
! Начиная со второго триместра, беременных следует осматривать в состоянии натощак (повышенная опасность аспирации!). Даже при небольших вмешательствах необходима интубация с предварительным введением зонда. При необходимости использовать пропилакс* с натрия гидроцитратом 0,3 моль/л (например, 30 мл внутрь перед наркозом) и/или блокаторы Н2-рецепторов - ранитидин (зантак*, см. 5.5.10) в дозе 300 мг вечером и 150 мл за 20 мин перед наркозом.
15.2.3. Патофизиологические изменения во время беременности
Аортокавальная компрессия
Пережатие нижней полой вены
Патофизиология: у 10% беременных (начиная с 20 нед) из-за увеличения матки в положении лёжа на спине происходит сжатие венозных сосудов: отток крови из нижнего отдела туловища заметно уменьшается, наполнение сердца и АД падают.
Клиническая картина: понижение АД, тошнота, потливость, ощущение слабости, тахикардия, помрачение сознания, недостаток воздуха, коллапс. Внимание: вследствие снижения кровоснабжения маточноплацентарного комплекса может возникнуть маточно-плацентарная недостаточность и брадикардия у плода, при значительной продолжительности компрессии - наступить асфиксия плода.
Пережатие абдоминального отдела брюшной аорты
Патофизиология: из-за беременной матки в положении лёжа у пациентки возможно сжатие артериальных абдоминальных сосудов (на уровне LIV-LV), у 60% беременных наблюдают артериальную гипотензию вследствие пережатия периферических сосудов. В результате кровоснабжение матки уменьшается с развитием маточно-плацентарной недостаточности и асфиксией плода.
Клиническая картина: у беременных часто протекает бессимптомно, и падения давления при измерении на руке не наблюдают.
Лечение
Необходимы срочные действия!
Положение пациентки: перед операцией переложить пациентку на левый бок (изменить угол наклона операционного стола примерно на 15?) или подложить под правую половину живота мягкий клин и передвинуть пациентку на левый бок, сохранять это положение вплоть до рождения ребёнка.
Дальнейшие мероприятия: при правильном положении пациентки следует производить ингаляцию кислорода и в зависимости от обстоятельств назначить вазопрессоры - акринор? или этилефрин* (эффортил*).
! Компрессия дистальных участков нижней полой вены приводит к перераспределению венозной крови нижней части туловища через паравертебральные венозные сплетения и эпидуральные
вены к непарной вене. Расширенные эпидуральные вены при проведении регионарной анестезии повышают опасность ошибочного введения анестетика.
При гипотонии компенсаторно повышенный тонус симпатического отдела вегетативной нервной системы с сужением сосудов ослабевает при регионарной анестезии. Однако проявления спазма кровеносных сосудов усиливаются. Артериальная гипертензия, индуцированная беременностью
Гестоз (наряду с кровотечением) - наиболее часто встречающееся осложнение в период беременности (4-5%). Оно появляется в последнем триместре беременности. Основные симптомы - отёки, протеинурия, артериальная гипертензия.
Отёки: только
генерализованный отёк следует оценивать как опасное состояние
пациентки (необходимо контролировать быструю прибавку массы тела),
увеличение массы тела на
Артериальная гипертензия: повышение АД >140/90 мм рт.ст. в период беременности расценивают как патологическое. При выявлении гипертензии следует отличать хроническое повышение АД от преэклампсии (хроническое повышение АД со вновь наступившей протеинурией); при вновь выявленной гипертензии, обусловленной беременностью, различают преходящее повышение давления (транзиторная гипертензия) и преэклампсию (хроническое повышение АД с протеинурией).
Протеинурия: >0,3 г/л в сутки; значительная потеря белка с мочой, гипопротеинемия, смещение соотношения белковых фракций альбумина и глобулина (альбумин снижается абсолютно и относительно). Внимание: опасность передозировки лекарственных препаратов, связывающихся с белками плазмы крови.
Лечение гипертензии в период беременности
! Необходим полный покой, избегать стрессов.
Назначить препараты для приёма внутрь: метилдопа (пресинол*) в дозе 125-500 мг 3 раза в сутки, дигидралазин* (непрессол*) в дозе 12,5-50 мг 3 раза в сутки, метопролол (белок*) в дозе 50-100 мг 1 раз в сутки, атенолол (тенормин*) в дозе 50-100 мг 1 раз в сутки. Противопоказаны: антагонисты медленных кальциевых каналов, моче- гонные препараты.
Внутривенно при гипертоническом кризе: дигидралазин* (непрессол*) по 4 мг/ч, клонидин (катапресан*, см. 5.5.3) в дозе 0,75 мг на 50 мл 0,9% раствора натрия хлорида со скоростью 3 мл/ч, диазоксид? (гипертоналум*) в дозе 500 мг в течение 30 мин, нифедипин (адалат*, см. 5.5.3) в дозе 5 мг на 50 мл 0,9% раствора натрия хлорида в зависимости от значений АД. Внимание: не допускается применение этих препаратов в первом триместре беременности; только незадолго до операции - нитропруссид натрия (нипрусс*, см. 5.5.3) в дозе 20-100 мг/мин и более. ! После начала антигипертензивного лечения следует контролировать возможность значительного снижения АД после введения анестетиков.
Осложнения гипертензии во время беременности
Преэклампсия: АД >160/110 мм рт.ст. в состоянии покоя, протеин- урия (>3 г/сут); олигурия (<400 мл/сут); лабораторные показатели: повышение активности ЛДГ, тромбоцитопения (см. 15.3.5).
Угроза эклампсии: появление симптомов поражения ЦНС - головные боли, шум или звон в ушах, мелькание мушек перед глазами, нарушения зрения, сонливость, тошнота, рвота, гиперрефлексия
(см. 15.3.5).
Эклампсия: судорожный припадок (тонико-клонический), цианоз, потеря сознания, прикусывание языка, развитие комы (см. 15.3.5).
Полиорганная недостаточность: [почки → сердце (по большому кругу кровообращения) → лёгкие → печень], коагулопатия потребления, множественная внутрисосудистая коагуляция.
HELLP-синдром
Клиника: примерно с 34 нед беременности: гемолиз (Н), повышение активности печёночных ферментов (EL) и снижение концентрации тромбоцитов (LP); примерно в 90% случаев отмечают острые боли в правом подреберье (отёк печени!).
Внимание: острая почечная недостаточность, кровоизлияние в мозг, ДВС синдром, лёгочные осложнения вплоть до развития шокового лёгкого, разрыв печени.
Лечение: необходимость срочного прерывания беременности путём операции кесарева сечения (см. 15.3.4) под наркозом, категорически запрещается использовать спинальную анестезию (!). После родов в течение 24-72 ч необходим интенсивный мониторинг (общий анализ крови, свёртываемость каждые 6 ч). Медикаментозные препараты: антитромбин III (кибермин* ) в дозе 10 МЕ/кг 3-4 раза в сутки внутривенно, гепарин натрия в дозе 15-30 тыс. МЕ/сут внутривенно. ! Материнская смертность - около 3,5%, детская - >10%.
Лечение
Ацетилсалициловая кислота (аспирин*): в дозе 50-100 мг/сут внутрь для подавления синтеза тромбоксана А2.
Гипотензивные препараты: метилдопа (пресинол* ) по 0,5-1 г/сут, дигидралазин* (непрессол*) по 50-75 мг/сут, β-блокаторы, например, метопролол (белок*) в максимальной дозе 200 мг/сут.
Антиконвульсанты: например, магния аскорбат* (магнорбин* ) по 2-4 г внутривенно медленно при угрожающей эклампсии, после этого - инфузия со скоростью 1 г/ч (20 ампул 20% раствора магнорбина* на 500 мл 0,9% раствора натрия хлорида - 20 мл/ч), под контролем зрачкового рефлекса, антидоты - кальция хлорид; диазепам (валиум?) при тяжёлом гестозе в дозе 10-20 мг внутривенно очень медленно, при угрозе эклампсии - 30-40 мг внутривенно очень медленно.
20% раствор альбумина человека по 50 мл ежедневно .
Дальнейшая тактика: мочегонные препараты назначать только при отёке лёгких, инфузию при необходимости, свежезамороженную плазму при нарушении свёртываемости. Эмболия околоплодными водами
Тяжёлая, внезапно возникающая в конце родов или в первые часы после родов шоковая ситуация с проникновением околоплодных вод в материнское кровяное русло (1 случай на 20-30 тыс. родов). Смертность при массивной эмболии околоплодными водами >80%.
Клиническая картина: диспноэ, давящая боль в груди, тахикардия и признаки шока, синдром лёгочного сердца в острой форме, тяжёлая артериальная гипоксемия, ДВС синдром.
Диагностика: подтверждение наличия частиц околоплодных вод в материнской крови (с помощью ЦВК).
Дифференциальная диагностика: аспирация содержимого желудка, воздушная эмболия, побочные действия местной анестезии).
Лечение: стабилизация деятельности сердечно-сосудистой и дыхательной системы (см. 9.1, 9.2); интубация трахеи, контроль дыхания (ингаляция увлажнённого кислорода, а также контроль давления в грудной клетке в конце выдоха); назначение глюкокортикоидов. ! Малый эпилептический припадок с сердечно-сосудистой и
дыхательной симптоматикой. ! Бронхоспазм у роженицы с эмболией околоплодными водами отмечают редко. Кровотечения во время беременности
Кровотечения в период беременности - наиболее частая причина материнской смертности; кровотечения опасны для матери и плода в последнем триместре беременности. Кровотечения различного происхождения устраняют различными методами.
Предлежание плаценты: безболезненное периодическое или постоянное возникновение кровотечения без видимой причины (кровотечение начинается перед самопроизвольным разрывом плодного пузыря!).
Преждевременная отслойка плаценты: внезапные боли в животе, скрытое кровотечение (сильное отмечают редко), возможно - шок, ДВС синдром, асфиксия плода.
Разрыв матки: сильные боли в животе, симптомы шока, исчезновение сердечных тонов плода (гибель плода в 50% случаев).
Лечение
Возмещение ОЦК, при необходимости шоковая терапия (см. 8.3.1); трансфузия эритроцитарной массы и свежезамороженной плазмы; готовность к проведению операции (экстренная операция под наркозом, см. 15.3.4), интенсивный мониторинг (кардиотокограмма, постоянный контроль АД, пульса, пульсоксиметрия).
15.2.4. Анестезиологические препараты, применяемые в
период беременности
Особенности
! Во время и после беременности все лекарственные препараты следует принимать только по строгим медицинским показа- ниям.
При выборе метода наркоза и препаратов для его проведения анестезиолог должен предусмотреть, что все применяемые во время родов препараты влияют на состояние системы «мать-плод»! Эти воздействия обусловлены, вероятно, медикаментозно зависимым изменением АД матери и в меньшей степени прямым воздействием на мышечный тонус матки или на её сосудистую систему. При назначении лекарственных препаратов следует учитывать:
Свыше 70% беременных принимают лекарства в первом триместре.
Почти все лекарственные препараты проходят через плаценту или поступают в материнское молоко. Липофильные препараты, например тиопентал натрия (трапанал* ), проходят через плацентарный барьер быстрее, чем гидрофильные препараты.
Суксаметония хлорид (листенон*) - четверичное аммониевое соединение, не проходит сквозь плаценту.
Молекулы средней молекулярной массы = 6000 ммоль не проникают сквозь плаценту.
Диабетическая переориентировка в период беременности при переводе с перорального приёма антидиабетических препаратов (250-500 ммоль) на инсулины (около 6000 ммоль).
Антикоагулянты при переводе с тератогенного фенпрокумона* (маркумара* ) на гепарин натрия (6-20 тыс. ммоль); в этом случае показания к прерыванию беременности необходимо обсудить отдельно.
Кровообращение плода может характеризоваться смешением артериальной и венозной крови вплоть до разведения лекарственных препаратов.
Некоторые препараты, не имеющие тератогенного эффекта для человека, при опытах на животных становятся эмбриотоксичными или губительными для зародыша - во многих случаях неясно, как это может проявиться у человека.
Перинатальные осложнения или повреждения: например, депрессия плода из-за приёма барбитуратов, опиоидных анальгетиков или проведения аппаратно-масочного наркоза. «Синдром вялого ребёнка» («Floppy-infant-Syndrom») после приёма бензодиазепинов, сокращение матки под влиянием избытка эргоалкалоидов, усиливающиеся кровотечения из-за торможения синтеза простагландинов. Желтушность новорождённых при приёме сульфаниламидных пре- паратов. «Синдром серого ребёнка» («Grey-baby-Syndrom») проявляется после приёма хлорамфеникола.
Послеродовую оценку влияния лекарственных препаратов на новорождённого проводят по шкале Апгар, анализу на КОР и газо- вому составу пуповинной крови. Ингаляционные анестетики (см. 5.1)
Пониженная необходимость в применении анестезиологических препаратов (седативное воздействие прогестерона?): альвеолярные концентрации ингаляционных анестетиков, которые у небеременных пациенток не вызывают потери сознания, для беременных пациенток должны быть строго дозированы.
Галотан для наркоза в период беременности не пригоден, так как он может привести к потере сознания раньше, чем беременная ощутит потерю болевых ощущений.
Галогенированные ингаляционные анестетики: могут в зависимости от концентрации подавлять родовую деятельность матки и тонус в покое (Засыпание!). В дозе 0,5 МАК анестетики влияют на спонтанную активность пациентки, при 0,8-0,9 МАК - подавляют действие окситоцина. Эти воздействия обратимы и быстро исчезают при пре- кращении ингаляции анестетика и/или гипервентиляции.
Закись азота: в клинических дозах не влияет на активность матки.
Внимание: ингаляционные анестетики могут вызвать кровопотерю после родов из-за эффекта расслабления матки (угрожающее жизни атоническое кровотечение).
Внутривенная анестезия, опиоидные анальгетики и седативные препараты
Барбитураты (тиопентал натрия, см. 5.2.1)
Оценка: из-за депрессии плода используют только для вводного наркоза при операции (внимание: необходима уменьшенная доза из-за гипопротеинемии беременных).
Режим дозирования: тиопентал натрия (трапанал*) по 4-5 мг/кг внутривенно.
Опиоидные анальгетики (морфин, петидин*)
Побочные действия на организм матери: в больших дозах вызывают ослабление родовой деятельности и замедленное течение родов во время фазы изгнания или на более ранних стадиях. В дозах, достаточных для аналгезии, в основном не оказывают побочного влияния. При применении пентазоцина? (фортрал?) с началом анестезиологического воздействия может происходить усиление родовой деятельности. Кроме того, может возникать ортостатическая гипотензия, тошнота и рвота, замедленное опорожнение желудка; кожный зуд (при использовании морфина в 70% случаев), снижение реакций ЦНС, сонливость, задержка мочи и угнетение дыхания. Побочное действие опиоидных анальгетиков можно нейтрализовать введением налоксона.
Побочное воздействие на ребёнка: уменьшение ЧСС плода, депрессия дыхания новорождённого, негативное влияние на невро- логическое состояние и поведение.
Кетамин
Показания к применению и действие: при внутривенном введении обеспечивает достаточную аналгезию рожениц, не вызывая потери сознания (в дозе 10-15 мг). Кетамин используют в качестве дополнительного препарата при недостаточной местной анестезии! При использовании в низких дозах не вызывает депрессии плода.
Побочные действия: дозозависимое влияние на активность маточных сокращений.
В дозе <1,1 мг/кг - наименьшее воздействие на тонус в покое.
В дозе 1,27-2,2 мг/кг - выраженное увеличение тонуса в покое.
В дозе >2,2 мг/кг - подъём тонуса в покое на 40%.
Кратковременный подъём активности матки при общей дозе -
70-100 мг.
Внимание: негативные психические изменения возникают даже при низкой дозе кетамина. Бензодиазепины
Показания: кесарево сечение с использованием эпидуральной анестезии. Для уменьшения тревожности пациентки назначают диазепам (валиум?, см. 5.2.4.) в дозе 2,5-10 мг или мидазолам (дормикум* , см. 5.2.4) в дозе 1-5 мг, так как они практически не обладают негативным влиянием на плод.
Побочные действия: не влияют на родовую деятельность; при использовании для уменьшения тревоги способствуют улучшению координированной родовой активности.
Местные анестетики
Парацервикальная блокада шейки матки противопоказана! Часто отмечают спазм сосудов матки и плаценты с последующей её отслойкой, брадикардией плода и ацидозом.
Из-за уменьшения эпидурального объёма, обусловленного беременностью, полнокровия венозных сплетений введённый местный анестетик распространяется по большему количеству сегментов (перед родами местных анестетиков требуется на 30% меньше, чем при эпидуральной анестезии вне беременности).
Маточная активность может во время процесса родов снизиться из-за местной анестезии, и процесс родов может замедлиться. Выбор вида местной анестезии при этом не имеет никакого значения.
Препараты, проникающие через плаценту
Алфентанил* (рапифен*), атропин (атропинсульфат Браун*), барбитураты (тиопентал натрия), бупивакаин (карбостезин*), бупренорфин (темгезик*), диазепам (валиум?), энфлуран? (этран?), этомидат? (гипномидат?), фентанил (фентанил-Янссен*), флунитразепам (рогипнол*), галламин* (флакседил*), галотан (галотан Хехст*), изофлуран (форан*), катехоламины, кетамин (кетанест*), закись азота, лидокаин (ксилокаин*), мепивакаин (меаверин*), морфин, налоксон (нарканти*), пентазоцин? (фортрал?), петидин* (долантин*), пиритрамид? (дипидолор?), прилокаин* (ксило- нест*), прометазин (атосил*), трифлупромазин* (псикил*)
Перечень медикаментов, разрешённых для использования во время беременности:
α- и β-адреномиметики, антиаритмические, антигистаминные, антигипертензивные препараты, β-блокаторы, бензодиазепины, препараты наперстянки, диуретики, гепарин натрия, инфузионные растворы, ингаляционные анестетики, препараты для внутривенного наркоза, антагонисты медленных кальциевых каналов, местные анестетики, миорелаксанты, транквилизаторы, опиоидные анальгетики, парасим- патиколитические, парасимпатикомиметические препараты, дериваты теофиллина, вазодилататоры
15.2.5. Побочные действия лекарственных препаратов, применяемых в период беременности
Таблица 15-1. Лекарственные препараты, применяемые во время беременности и их побочные действия

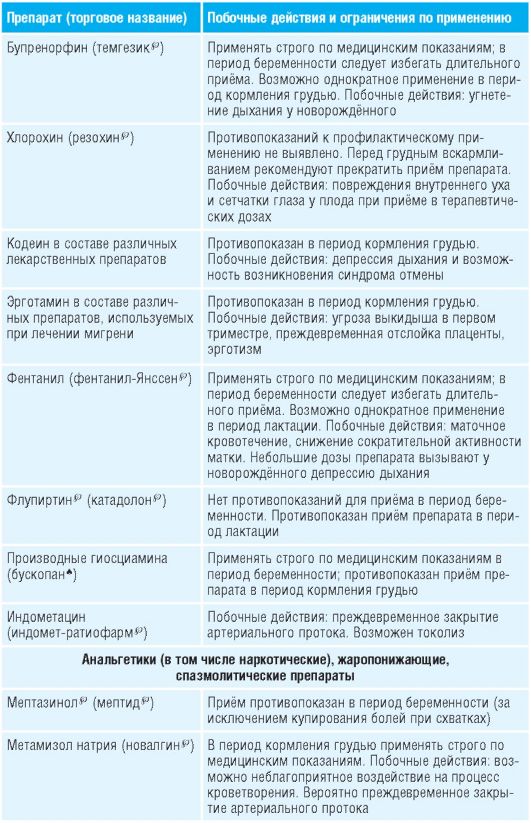
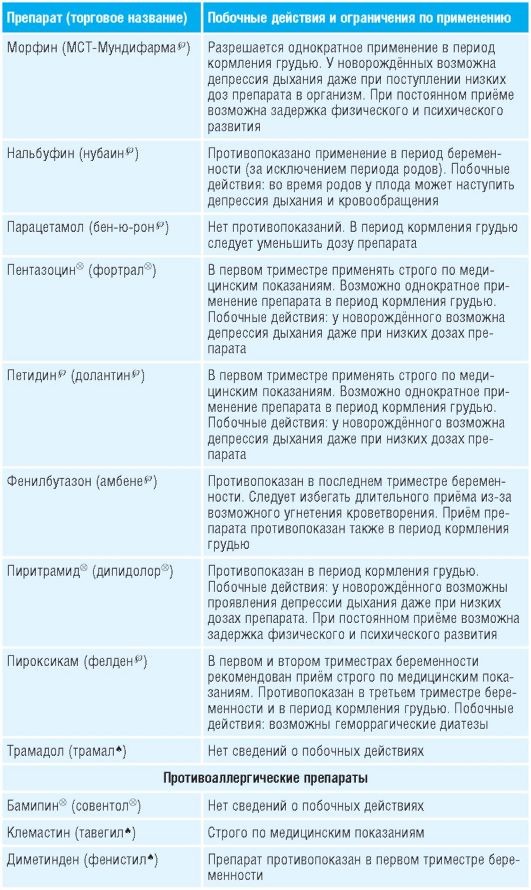
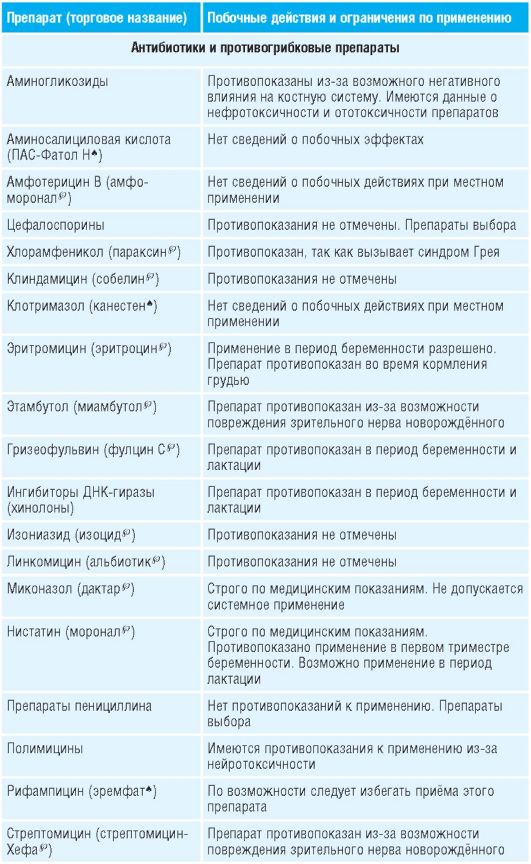
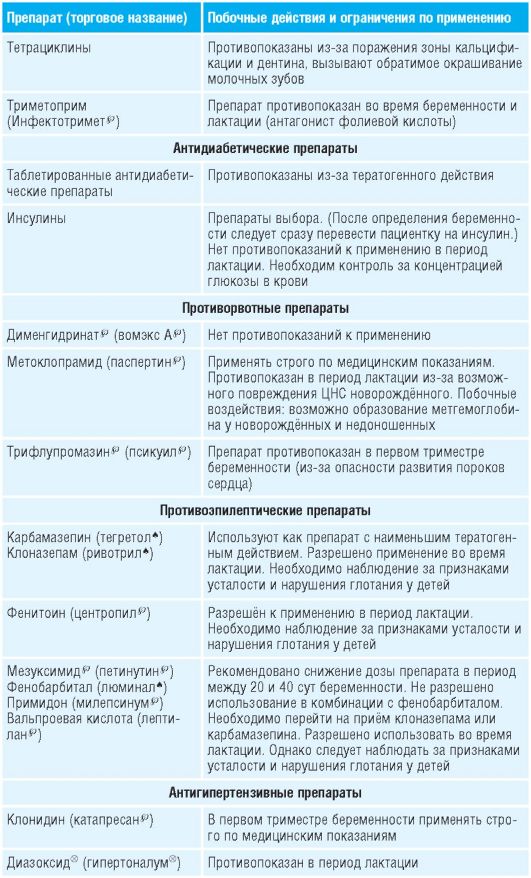
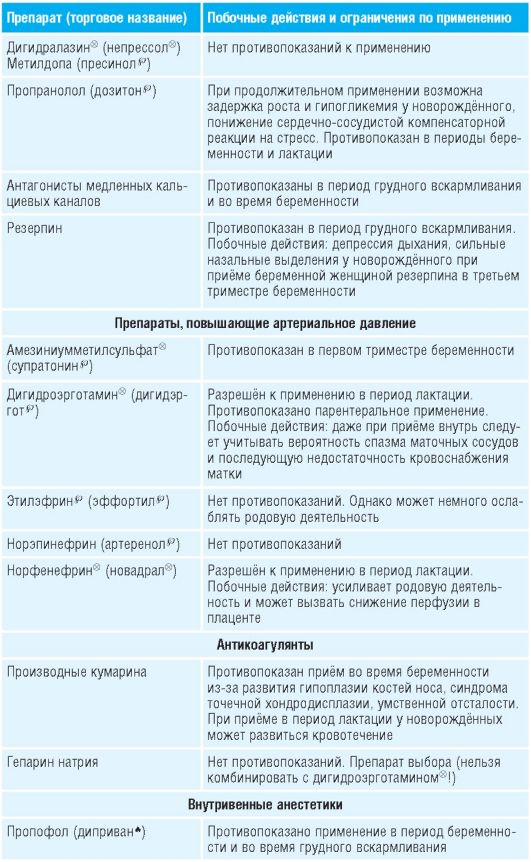
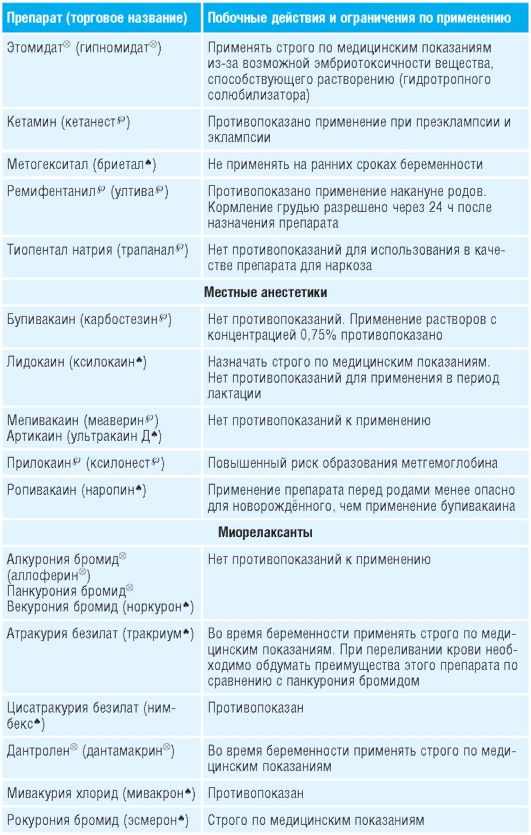
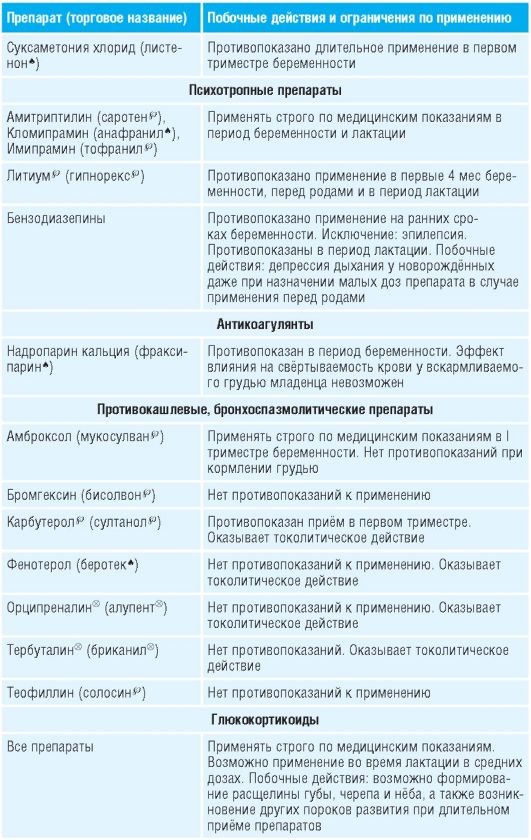
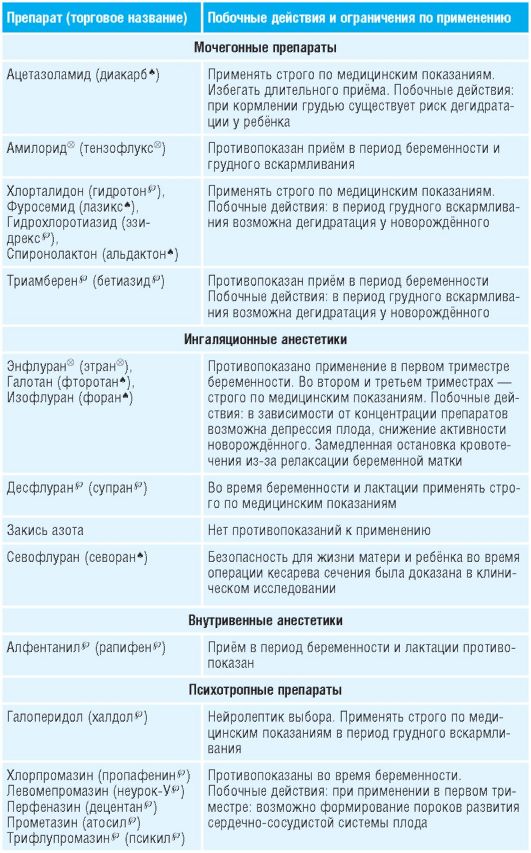

Препараты для лечения болезни Паркинсона, кроме антихолинергических, можно использовать во время беременности (кроме первого триместра) .
Таблица 15-2. Консультационные центры в Германии по вопросам применения лекарственных препаратов во время беременности
Федеральный консультативный центр эмбриональной токсикологии и отравлений. Spandauer Damm, 130. 14050, Берлин. Тел: 030/30 30-81 11. http://www.embrotox.de | Женская университетская больница. Bachstr., 18. 07740 Йена, тел.: 0 36 41/933-230 |
Женская университетская больница. Moorenstr., 5. 40225, Дюссельдорф, тел.: 02 11/8 11-75 20 (роддом); 0211/811-98 20 |
15.3. Анестезия в акушерстве
15.3.1. Особенности и осложнения анестезии
В акушерстве методы анестезии (например, эпидуральный катетер) в большинстве случаев применяют для облегчения родовых болей. При этом следует учитывать многие важные факторы. Принципы
• Каждая беременная пациентка на раннем сроке беременности получает подробную информацию о методах обезболивания в родах, побочных действиях и степени риска при применении каждого метода анестезии и аналгезии для облегчения процесса родов (см. 15.2) .
• Решение о выборе метода анестезии принимает сама беременная пациентка, акушер и анестезиолог выступают в роли консультантов. Основное правило - пациентку никогда не уговаривают на использование какого-либо метода обезболивания.
• Выбор метода анестезии и аналгезии непосредственно перед родами следует своевременно обдумать и перепроверить. При этом выбор метода зависит от акушерской ситуации и причин возникновения болей.
Болевые компоненты при родах (рис. 15-1).
Боли во время схваток: симпатические волокна Th10, Th11, Th12 сегментов спинного мозга.
Цервикальные боли растяжения: симпатические волокна Th11 и Th12 сегментов спинного мозга, а также парасимпатические волокна S3 и S4 сегментов. Боли при растяжении влагалища и мышц тазового дна: половой нерв, S3 и S4 сегменты спинного мозга.
Выбор метода анестезии
• По возможности следует отказаться от общей анестезии при нормальных родах через естественные родовые пути.
• Предпочтительнее выбор в пользу регионарной анестезии, например блокады полового нерва, люмбальной эпидуральной, каудальной или спинальной анестезии.
• Обычно пудендальную блокаду осуществляет акушер, обезболивание проявляется только непосредственно перед периодом изгнания. Нет признаков атонии мышцы, поднимающей задний проход.
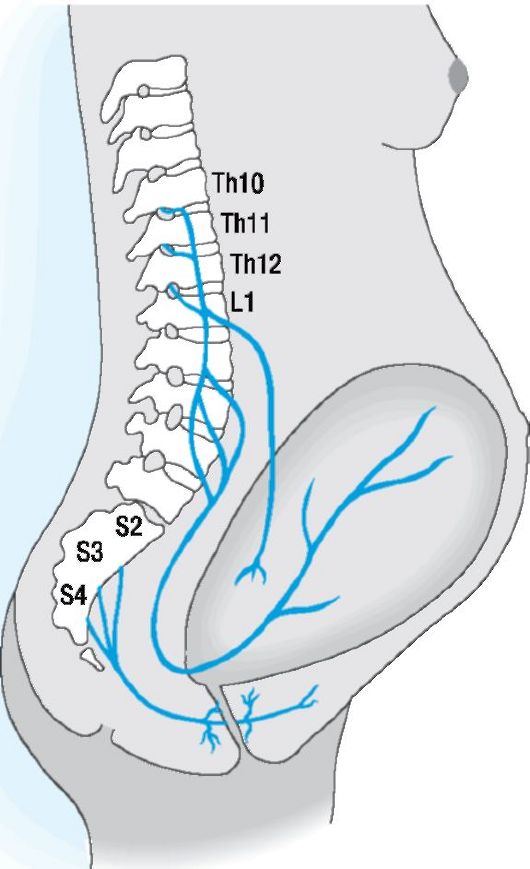
Рис. 15-1. Проводящие пути болевой чувствительности при родах. Период открытия: Th10-L1. Период изгнания: дополнительно сегменты L2-L4 [А300-157].
Аспирация
Аспирация содержимым желудка - не только нежелательное осложнение наркоза в акушерстве (см. 8.2.3), но и наиболее частая причина смерти беременных (30-50%), обусловленной применением наркоза.
Предпосылки: повышенный риск аспирации во время беременности, сложности при проведении интубации и ИВЛ через маску .
Клиническая картина: бронхоспазм, хрипы, цианоз, сужение лёгоч- ных сосудов, гипоксемия.
Профилактические мероприятия (см. 8.2.3)
Антагонисты Н2-рецепторов: накануне планового кесарева сечения, во второй половине дня и за 1-3 ч перед операцией назначить циметидин (тагамет* ) в дозе 200 мг или ранитидин (сострил* ) в дозе 150 мг внутрь (для уменьшения активности желудочного сока и рН). Можно назначить натрия цитрат в дозе 0,3 моль/л (например, 30 мл внутрь) перед началом наркоза (неэффективно примерно у 20% пациенток).
Объём жидкости: перед началом родовой деятельности пациентке следует предложить отказаться от приёма жидкости и еды, необходимо внутривенное введение растворов электролитов для предотвращения дегидратации.
Методы анестезии:
• предпочтительнее использовать спинальную или эпидуральную анестезию;
• аппаратно-масочный наркоз противопоказан;
• можно проводить только эндотрахеальный наркоз (Crush- интубация, см. 11.1.4).
Введение наркотических препаратов: учитывать те же аспекты, что и у пациентов с механической или паралитической кишечной непроходимостью.
• Необходима достаточная, в необходимом объёме предварительная ингаляция 100% О2 в течение 3-5 мин, чтобы непосредственно перед интубацией не было поступления в организм ингаляционных анестетиков.
• Подготовить вакуум-аспиратор.
• Положение пациентки - на левом боку.
Интубация: ввести миорелаксант (например, 1 мг векурония бро- мида), использовать приём Селика (надавливание на перстневидный хрящ), сразу после успешно проведённой интубации раздуть манжету.
Экстубация: только тогда, когда у пациентки вновь появятся защитные рефлексы.
Экстренные мероприятия при аспирации
Вакуумная аспирация: как можно быстрее обработать глотку, удалить аспирированный после эндотрахеальной интубации материал (в положении с опущенным головным концом), который затем собрать и сохранить для определения значения рН (с помощью лакмусовой бумаги).
ИВЛ: 100% О2, ПДКВ -
Лаваж: нельзя проводить бронхиальный лаваж при аспирации желудочным содержимым, это вызывает его периферическое распро-
странение, при полужидком отсасываемом материале промывание бронхиальной системы проводят с помощью 3-5 мл 0,9% раствора натрия хлорида.
Провести анализ газового состава крови.
Глюкокортикоиды: например, преднизолон (Солу-декортин Н*, см. 9.5.4) в дозе
Бронходилатация: аминофиллин (теофиллин-ЕДА-Ратиофарм*) в дозе 240 мг внутривенно медленно = 4-6 мг/кг или тербуталин? (бриканил?) в дозе 0,25-0,5 мг подкожно.
Антибиотики следует применять только после перевода в отделение интенсивной терапии.
Рентгенография грудной клетки: интерстициальное дыхание, застой в малом круге, ателектазы (в зависимости от обстоятельств становятся видны только через несколько часов!).
15.3.2. Вагинальное родоразрешение под местной анестезией
Эпидуральная анестезия
Для уменьшения родовых болей при вагинальном родоразрешении показана непрерывная эпидуральная анестезия - золотой стандарт акушерской анестезии (рис. 15-2). Контролируемая пациенткой эпидуральная аналгезия (см. 22.3) в комбинации с местной анестезией при низкой концентрации препаратов (например, бупивакаин, ропивакаин) и опиоидных анальгетиков (например, суфентанил* ) - самый подходящий метод.
Оценка
При использовании эпидуральной анестезии период раскрытия удлиняется на час, а изгнания - на 15-30 мин. Эпидуральная анестезия по Кроуфорду не влияет на фазу открытия, более того, этот метод устраняет препятствие для координированной родовой деятельности при исчезновении боли и наличии усталости. Негативного влияния на плод при этом не происходит.
Показания
Сильные родовые боли; затяжные роды при дистонии шейки матки и задержка начала родов.
Артериальная гипертензия, инициированная беременностью: эпидуральная анестезия способствует улучшению перфузии плаценты.
Вагинальные операции: вакуум-экстракция, наложение акушерских щипцов, ручное обследование полости матки.
Роды с высоким риском: тазовое предлежание, преждевременные роды, многоплодная беременность.
Заболевания матери: сердечно-сосудистые, респираторные заболевания, сахарный диабет, преэклампсия, эклампсия.
Противопоказания
Отказ пациентки от применения данной методики обезболивания.
Неврологические заболевания, например повышенное ВЧД, пролапс межпозвоночных дисков.
Нарушения свёртываемости крови: протромбиновый тест <60%, АЧТВ >45 с, тромбиновое время >22 с, концентрация фибриногена >120 мг/дл, количество тромбоцитов <100 тыс./мм3, проводимая про-
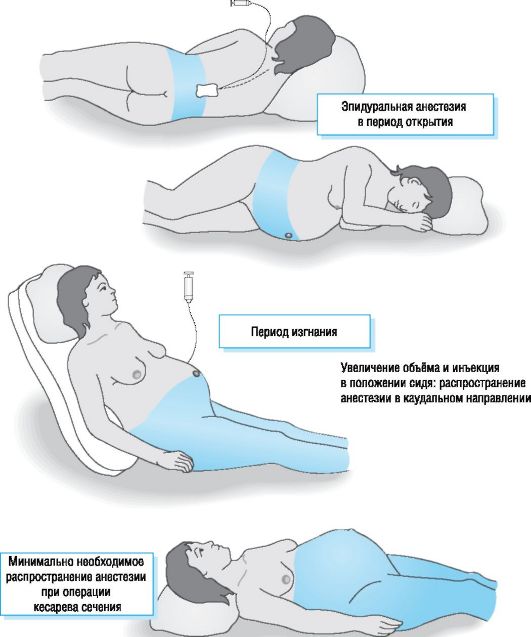
Рис. 15-2. Эпидуральная анестезия при родах [A300-157].
филактика тромбоэмболии или антикоагулянтная терапия. Приём антикоагулянтов прерывают на период от эпидуральной или спи- нальной пункции до удаления катетера (исключение: гепарин натрия в низких дозах).
Воспаление в месте пункции, сепсис, гипотония или шок (АДсист <
Специальные акушерские противопоказания: необходимость экстренного оперативного вмешательства, предлежание плаценты, выпадение пуповины, острая асфиксия плода, отслойка плаценты.
Осложнения
Артериальная гипотония (колебания АДсист от 80-90 мм рт.ст. могут при родах привести к брадикардии и асфиксии плода); брадикардия; рефлекс Бейнбриджа; внутрисосудистая инъекция; тотальная
спинальная анестезия (см. 8.2.8); слишком высокая эпидуральная анестезия (паралич межрёберных нервов), эпидуральная гематома или инфекция; разрыв или другое повреждение катетера.
! Здоровым пациенткам за 30 мин до операции проводят инфузию
При гипотонии необходмо ввести внутривеннно 10-20 мг эфедрина или 1/4-1/2 ампулы акринора?. Дополнительно необходима ингаляция 100% кислорода (с помощью назального катетера).
Особенности проведения (см. 7.1, 7.2)
• Выполнение эпидуральной анестезии следует поручать опытному врачу. Уменьшение эпидурального пространства и затруд- нённое ориентирование (более мягкие связки позвоночника) во время беременности повышают опасность ошибочной пункции твёрдой мозговой оболочки.
• Необходима помощь опытного и компетентного специалиста в качестве ассистента.
• Эпидуральную аналгезию проводят только после акушерского обследования, когда выяснено состояние матери и положение ребёнка и рассмотрено течение процесса предстоящих родов.
• Необходимо обеспечить венозный доступ.
• Наблюдать за жизненными параметрами матери и документировать их следует постоянно. Анестезиолог остаётся возле пациентки до достижения эффекта аналгезии и стабильной гемодинамики.
• Регионарная анестезия в период родоразрешения даже без признаков гипотонии может привести к изменению сердцебиения плода, необходимо перед и после начала анестезии контролировать кардиотокограмму.
Устанавливать эпидуральньш катетер следует в положении пациентки на левом боку, или сидя для устранения аортокавальной компрессии (см. 15.2.2). Пациентка из-за болей и замедления схваток может быть неспокойна, часто взволнованна, так как техника пункции и катетеризации занимают определённое время. Вводить анестетики общего действия во время родов не рекомендуется из-за слишком обширного распространения местной анестезии. При необходимости можно сделать кратковременный токолиз для устранения слишком болезненных схваток.
Анестетики для эпидуральной анестезии: бупивакаин (0,125% или 0,25% раствор кабостезина*); раствор низкой концентрации можно ввести внутривенно, при этом устраняется только чувствительность при проведении блокады. Можно вводить анестетик болюсно или непрерывно с помощью перфузора, чтобы достичь стабильного уровня аналгезии и стабильной гемодинамики.
Начальная (тестовая) доза - 5 мл.
Период раскрытия шейки: ввести 10-15 мл 0,25% раствора бупивакаина или 15-20 мл 0,125% раствора бупивакаина в положении пациентки на левом боку (проекция анестезии ThX-ThXII и LI: гипогастральная и поясничная область).
Период изгнания: ввести 6-10 мл 0,25% раствора бупивакаина в положении сидя (проекция анестезии SII-SIV: прямая кишка, про- межность, влагалище).
Эффект проявляется примерно через 15-20 мин после первого введения анестетика и длится около 90 мин.
При недостаточной блокаде в период раскрытия через 15 мин после первой дозы можно ввести ещё 4-6 мл 0,25% раствора бупи- вакаина; в период изгнания - 4-8 мл 0,25% раствора бупивакаина в положении сидя (не менять положение после инъекции в течение 5 мин).
При одностороннем положении (катетер в корешковом кармане) полезным может быть вытягивание катетера назад на 1-2 см. Спинальная анестезия
Лёгкий способ проведения, высокая результативность, низкая доза местных анестетиков (преимущество - отсутствие депрессии плода)
(см. 7.1).
Показания: некоторые осложнения, возникающие во время родов (например, разрыв шейки матки, оперативное вагинальное родоразрешение, ручное отделение плаценты), требующие срочной аналгезии. В эпидуральный катетер анестетик при этом вводят периодически по мере необходимости.
Осложнения: снижение АД (внимание: гипоксемия плода), у 20% пациенток возникает головная боль после пункции.
Тошнота
и рвота непосредственно после пункции → снижение АД с уменьшением
церебрального кровообращения; профилактика - восполнение объёма
жидкости (например, инфузия
Принцип: блокада в области иннервации полового нерва для устранения боли растяжения в промежности и миорелаксации. Проводит акушер.
Показания: аналгезия (промежность, вульва наружные половые органы, нижняя часть влагалища), расслабление - мускулатуры тазового дна, оперативные вагинальные роды, эпизиотомия, наложение влагалищных или промежностных швов.
Осложнения: системные осложнения при внутрисосудистой инъекции.
Каудальная анестезия
Принцип: аналгезия методом введения 10-12 мл 0,25% раствора бупивакаина через катетер в эпидуральное пространство крестцового отдела позвоночника (см. 7.3).
Преимущества: наименьшая вероятность случайного прободения твёрдой мозговой оболочки и более надёжная аналгезия промежности, чем при эпидуральной анестезии.
Недостатки: гигиенические проблемы, технические трудности, токсические реакции на местную анестезию (всасывание, поглощение, резорбция), возможность инъекции в голову ребёнка; для проведения операции кесарева сечения уровень аналгезии в большинстве случаев недостаточен.
15.3.3. Вагинальное родоразрешение под общей анестезией
Вагинальное родоразрешение под общей анестезией проводят редко. При таком вмешательстве всегда применяют интубацию трахеи.
Объём и состав газовой смеси до извлечения ребёнка - как при операции кесарева сечения (см. 15.3.4). Тазовое предлежание
Проблематика: при тазовом предлежании плод подвергается опасности вследствие возможного выпадения петель пуповины, слабой родовой деятельности, преждевременной отслойки плаценты и гипоксии (внимание: артериальная гипоксемия и ацидоз в конце родов из-за пережатия пуповины). Опасность для матери - разрыв шейки матки, повреждения промежности, задержка отделения пла- центы и гиповолемический шок вследствие кровотечения во время родов и в послеродовом периоде.
Методы: первородящей пациентке предлагают плановую операцию кесарева сечения вместо экстракции плода. Родоразрешение с наложением щипцов
Необходима хорошая релаксация матки. Рекомендована постоянная эпидуральная анестезия или быстрое проведение глубокой общей анестезии с использованием ингаляционных анестетиков, релаксирующих матку (энфлуран* , изофлуран). При рождении ягодиц и ножек ребёнка поступление ингаляционных газовых анестетиков следует прервать и путём гипервентиляции ускорить их элиминацию. Необходимо контролировать и избегать возникновения атонии матки и массивной кровопотери.
15.3.4. Анестезиологическое пособие при кесаревом сечении
Показания к проведению операции
Отслойка плаценты, кровотечения, хроническая плацентарная недостаточность, сахарный диабет, эклампсия, асфиксия и непра- вильное положение плода, несоответствие размеров головки плода размерам таза, выпадение петель пуповины, предлежание плаценты, несовместимость матери и плода по резус-фактору, родовая дисфункция.
Внимание: в зависимости от ситуации необходимо готовиться к плановой или экстренной операции. Выбор метода анестезии
Экстренная операция: проводят всегда под интубационным наркозом (6.4).
Недостатки: повышенная опасность аспирации, возможность депрессии плода в связи с увеличением продолжительности наркоза.
Преимущества: быстрота и надёжность, незначительная гипотония.
Плановая операция: можно использовать любой метод анестезии (общая, эпидуральная и спинальная анестезия). Операция под наркозом
Подготовка
Провести предоперационную беседу с роженицей и получить её письменное согласие. Необходимо информировать пациентку о воз- можных осложнениях (аспирация).
Профилактика тромбоза: компрессионный трикотаж, введение 8000 МЕ гепарина натрия подкожно.
Следует заранее определить доступ к венам и удостовериться в наличии достаточного количества кровезамещающих препаратов перед началом наркоза.
Профилактика аспирации (см. 11.1.4): подготовить функционирующий мощный вакуум-аспиратор и вспомогательные средства для трудной интубации (проводник, трубки различных размеров).
Положение: на левом боку. Операционный стол следует наклонить или подложить клин под правую ягодицу (профилактика аортокавальной компрессии, см. 15.2.2.). Подготовку к операции и обработку операционного поля следует проводить ещё в состоянии бодрствования. Время нахождения пациентки под наркозом сократить настолько, насколько это возможно.
Преоксигенация не менее 5 мин 100% кислородом.
Вводный наркоз: начинать после согласования с акушером.
Прекураризация: недеполяризующие миорелаксанты: например, панкурония бромид? в дозе 0,03-0,1 мг/кг, векурония бромид (нор- курон*) в дозе 0,08-0,1 мг/кг .
Вводный наркоз: ввести внутривенно медленно (контроль - закрывание глаз пациентки): тиопентал натрия (трапанал* , см. 5.2.1) в дозе 3-5 мг/кг, или этомидат? (гипномидат?, см. 5.2.1) в дозе 0,15- 0,30 мг/кг, или кетамин в дозе 0,35-1 мг/кг, максимально 100 мг (см. 5.2.1, 6.1.4, противопоказан при преэклампсии, эклампсии, угрозе асфиксии, плацентарной недостаточности).
! После введения в наркоз не использовать маску (опасность аспирации), выполнить приём Селлика (необходимо избегать повреждения перстневидного хряща).
Сразу после вводного наркоза ввести суксаметония хлорид (листенон, 5.3.7) в дозе 1-1,5мг/кг.
Интубация: интубировать непосредственно после наступления апноэ, после сразу раздуть манжетку, операционную бригаду уведомить об удачной интубации. Разрез делать только после интубации!
Поддержание наркоза
! До извлечения ребёнка не вводить опиоидные анальгетики из-за опасности депрессии плода.
• Поддержание наркоза: смесь кислорода и закиси азота (1:1), ингаляционные анестетики в малом количестве (энфлуран? до 1,0 об.%, изофлуран до 0,35 об.%). Внимание: рСО2 <
• ИВЛ 100% кислородом с момента разреза матки до пережатия пуповины. При недостаточно глубокой седации дополнительно ввести анестетик.
• После перерезания пуповины проводить наркоз, как при хирургических операциях на брюшной полости (см. 11.1).
• Акушерка, педиатр или анестезиолог принимают ребёнка.
• После указания хирурга внутривенно ввести препараты для сокращения матки: например, окситоцин (синтоцинон* , см. 15.5.1) в дозе 10 МЕ .
• После окончания операции прекратить введение всех анестетиков, экстубировать только после появления у пациентки защитных рефлексов или в состоянии бодрствования.
! Несмотря на временное воздержание от приёма пищи, пациентки перед операцией не должны быть голодными (повышенная секреция желудочного сока с опасностью аспирации).
! При выпадении петель пуповины следует руками отодвинуть ребёнка; возможно наполнить мочевой пузырь матери (естественный амортизатор).
! При угрозе разрыва матки пациентку переложить в нормальное положение (не с опущенным головным концом).
! Всегда иметь наготове раствор 0,005 мг фенотерола (1 мл парту- систена*), разведённого в 19 мл 0,9% раствора натрия хлорида, на случай необходимости релаксации матки. Операция под регионарной анестезией Подготовка
• Необходимо провести разъяснительную беседу и получить письменное согласие пациентки (объяснить возможность перехода на общую анестезию). Профилактика аспирации (см. 11.1.4).
• В операционной: обычная подготовка к проведению общей анестезии.
• Обеспечить венозный доступ и приготовить растворы для восполнения возможной кровопотери: например, 500-1000 мл раствора электролитов.
• Начать ингаляцию кислорода через маску. Противопоказания к регионарной анестезии: экстренная операция,
выпадение петель пуповины, сильное кровотечение, внезапная асфиксия плода, кровотечение при предлежании плаценты, преждевременная отслойка плаценты.
! При одностороннем распространении местного анестетика следует немного потянуть катетер назад, а при следующей инъекции положить пациентку на менее анестезированную сторону. ! В случае ошибочной пункции спинномозгового канала следует сразу извлечь иглу, повторить пункцию на другом уровне, уменьшить дозу анестетика, проводить постоянный мониторинг из-за возможной более высокой спинальной анестезии (см. 8.2.8).
Операция под непрерывной эпидуральной анестезией
Проведение (см. 7.1, 7.2): пункция (на уровне LII/LIII или LIII/LIV) в положении на левом боку или сидя, в асептических условиях, требуемый уровень анестезии ThIV-ThV.
Наиболее часто используемые при регионарной анестезии препараты: 0,5% раствор бупивакаина (карбостезин*), обладает хорошим аналгетическим эффектом без выраженной двигательной блокады; тестовая доза - 5 мл, общая доза 10-15 мл, вводят с интервалом в 10 мин до достижения нужного уровня анестезии (ThIV), вводить только в интервалах между схватками; комбинация фентанил/бупивакаин или суфентанил* /бупивакаин усиливает аналгезию во время операции и снижает общее количество используемого бупивакаина.
Начало операции через 20-30 мин после введения анестетика.
Необходим постоянный контроль АД и ЧСС, желателен контроль результатов кардиотокограммы.
Операция под спинальной анестезией
Пункция в положении пациентки на левом боку или сидя на
уровне LIII/LIV.
Препараты: из-за повышенного внутрибрюшного давления реко- мендовано применять только 50-75% обычной дозы, чаще всего применяют 0,5% раствор бупивакаина (карбостезин*).
Подготовить вазопрессорные препараты (акринор?) из-за возможного снижения АД и уменьшения кровоснабжения матки.
15.3.5. Анестезия при преэклампсии и эклампсии
Патофизиологические изменения (см. 15.2.3) Предоперационные проблемы
Гиповолемия, отёки, артериальная гипертензия, сердечная недостаточность, начинающийся отёк лёгких, судороги, опасность аспирации, гипопротеинемия, олигурия с угрозой почечной недостаточности, нарушения свёртываемости крови и обмена веществ из-за печёночной недостаточности. Предоперационная подготовка
Нормализация жизненно важных функций (дыхания, кровообращения, водно-электролитного баланса и КОР, см. 1.1); при HELLP- синдроме часто необходима трансфузия тромбоцитарной, эритроцитарной массы и свежезамороженной плазмы (см. 4.2). Методы анестезии
Пролонгированная эпидуральная анестезия: применяют у пациенток с явлениями преэклампсии. Противопоказание: нарушения свёрты- ваемости крови.
Общая анестезия: применяют у пациенток с явлениями эклампсии - необходим постоянный мониторинг жизненно важных функций. В качестве препарата для вводного наркоза используют тиопентал натрия (трапанал, 5.2.1) в уменьшенной дозе, FiO2=50%. Внимание: опасность постнаркотической депрессии дыхания из-за мышечной слабости.
Интраоперационный мониторинг
• ЭКГ, измерение АД, кардиотокограмма, пульсоксиметрия, капнометрия, измерение ЦВД, газового состава крови, контроль правильности положения эпидурального катетера. Лабораторные исследования проводят по необходимости (общий анализ крови, концентрация электролитов, креатинина, мочевой кислоты, общего белка, глюкозы, активность глутамат-оксалацетаттрансаминазы, глутамат-пируват-трансаминазы, ЛДГ, анализ на свёртываемость, концентрация антитромбина III).
• Все инфузии проводить под контролем ЦВД.
! Магния сульфат (магнорбин*) и диазепам (валиум?) потенцируют действие деполяризующих и недеполяризующих миорелаксантов.
! После операции необходимо перевести пациентку в отделение интенсивной терапии.
! Необходимо отслеживать взаимодействие между антигипертензивными, седативными препаратами и анестетиками. Вазопрессоры (акринор?) и препараты, усиливающие тонус матки (окситоцин, см. 15.5.1), могут вызвать тяжёлые гипертензивные кризы.
15.3.6. Акушерские операции
Хирургическая коррекция истмико-цервикальной недостаточности
Показания: профилактически с 16 нед беременности (например, при многоплодии), рецидивирующие самопроизвольные аборты на поздних сроках беременности; преждевременное открытие зева шейки матки (<28 нед беременности).
Предоперационная подготовка. Провести разъяснительную беседу с пациенткой и получить её письменное согласие на проведение операции (см. 1.1.9); премедикация (см. 1.1.10).
Предпочтение следует отдавать регионарной анестезии, общую анестезию рекомендовано применять только с интубацией трахеи, аппаратно-масочный наркоз противопоказан. Внимание: опасность аспирации, см. 11.1.4 . Ручное отделение плаценты
Извлечение плаценты или остатков плаценты из матки путём выскабливания после нормальных родов.
Особенности анестезии. Провести разъяснительную беседу с пациенткой и получить её письменное согласие на проведение операции (см. 1.1.9). Из-за срочности операции и нехватки времени часто невозможно провести премедикацию (например, ввести блокаторы Н2-рецепторов). Общую анестезию проводить только с интубацией трахеи, аппаратно-масочный наркоз противопоказан (опасность аспирации, см. 11.1.4).
Возможна значительная кровопотеря (в любом случае следует приготовить кровозаменители).
Роды при многоплодной беременности
Проблематика: при многоплодной беременности часто возникает анемия, кровотечения, тазовые предлежания плода, неукротимая рвота беременных, преэклампсия, эклампсия и преждевременные роды.
Методы анестезии
При родах через естественные родовые пути используют непрерывную эпидуральную анестезию. В результате достигается хорошая надёжная аналгезия, не требуется применение опиоидных анальгетиков, нет депрессии плода. Внимание: может возникать резкое понижение АД.
Наложение акушерских щипцов: легче сделать на фоне атонии мускулатуры таза при непрерывной эпидуральной анестезии или глубокой ингаляционной анестезии (- при тазовом предлежании).
Кесарево сечение: можно использовать как наркоз, так и регионарную анестезию (см. главы 6, 7).
Необходимость проведения кесарева сечения часто возникает при преждевременных родах и тазовом предлежании. Именно поэтому непрерывная эпидуральная анестезия при увеличении продолжительности операции благоприятнее для новорождённых, чем общая.
Аортокавальная компрессия усиливается из-за слишком больших размеров матки. Из-за этого в положении на спине чаще возника- ет сильная гипотензия (внимание: блокада симпатической нервной системы может усилить снижение АД!).
Отмечается значительная потеря крови с атонией матки в послеродовом периоде.
При выходе второго плода усиливается депрессия плода (асфиксия), повышается опасность преждевременной отслойки плаценты.
Преждевременные роды
Менее 38 нед беременности.
Метод проведения анестезии: вагинальное родоразрешение под непрерывной эпидуральной анестезией для релаксации тазового дна или кесарево сечение под непрерывной эпидуральной анестезией для устранения центральных угнетающих воздействий общей анестезии на плод.
Особенности анестезии: следует учесть возможную повышенную чувствительность пациентки к анестетикам, анальгетикам, седативным препаратам и предусмотреть опасность асфиксии плода.
При преждевременных родах необходимо присутствие педиатра (неонатолога), так как часто требуются послеродовые реанимационные мероприятия для устранения анемии, асфиксии, дыхательных расстройств, гипогликемии, гиповолемии, последствий переохлаждения.
Послеродовая перевязка труб
Часто встречающаяся операция в ранний послеродовой период.
Спинальная или эпидуральная анестезия при родах: операцию можно провести вскоре после родов; для устранения болевого синдрома необходимо обезболивание до уровня ThIII. Если не использовали проводниковую анестезию, наркоз следует проводить только через 8-12 ч после родов (стабилизация гемодинамики, пустой желудок).
Операция под наркозом: перед операцией внутримышечно ввести пациентке блокаторы Н2-рецепторов: например, циметидин (тага- мет*) в дозе 200 мг или ранитидин (сострил*) в дозе 150 мг для подавления секреции желудочного сока и уменьшения рН (примерно в 20% случаев - неэффективно).
Из-за уменьшения матки после родов перевязка труб, проводимая под наркозом, реже, чем в рамках кесарева сечения, вызывает гипотонию, тошноту и рвоту.
15.4. Первая медицинская помощь новорождённым
15.4.1. Физиологические изменения в организме новорождённого
Важнейшие изменения в сердечно-сосудистой и дыхательной системе у большинства новорождённых протекают без существенных осложнений.
• Фетальная жидкость из лёгких (около 100 мл) при физиологичных родах удаляется вследствие компрессии грудной клетки.
• Первый вдох в норме происходит в течение 30 с после рождения. Можно стимулировать дыхание тактильными, термическими, акустическими и вегетативными раздражителями.
• После нескольких вдохов лёгкие полностью расправляются и принимают функцию газообмена от плаценты. Фетальный круг кровообращения закрывается, и правый желудочек прокачивает общий ОЦК в малый круг кровообращения.
• Усиление лёгочной перфузии, насыщения кислородом артериальной крови и гормональные влияния приводят к функциональному закрытию артериального протока в течение первой недели жизни. Закрытие овального окна вследствие повышения давления в левом предсердии - устраняется интракардиальный шунт между правыми и левыми отделами (как правило, в течение 8 сут).
Важно!
• Угнетение дыхания у новорождённых обусловлено выраженным ацидозом, тяжёлой гипоксией, переохлаждением, повреждением головного мозга, введением матери различных лекарственных препаратов (внутривенных, ингаляционных и местных анестетиков, барбитуратов, магния сульфата, опиоидных анальгетиков), а также употреблением алкоголя матерью и незрелостью плода (густая сеть артериальных сосудов лёгких).
• Ацидоз, гипоксия, переохлаждение и врождённые инфекции могут даже у доношенных новорождённых снова привести к переключению на фетальный круг кровообращения (густая сеть артериальных сосудов лёгких).
15.4.2. Уход за новорождёнными
Проверка проходимости дыхательных путей: аспирация содержимого ротовой полости только при видимых или выслушиваемых нарушениях проходимости дыхательных путей, при затруднённом дыхании - последующая аспирация из полости носа, пищевода и желудка (непроходимость носовых путей - атрезия хоан). Перед любой процедурой тщательно аспирировать содержащую меконий околоплодную жидкость из ротовой полости, трахеи и входа в гортань (при необходимости ларингоскопическим методом).
Расправление лёгких при помощи ручной вентиляции с использованием дыхательного мешка и маски.
Препятствие потери тепла: новорождённого сразу после рождения необходимо укрыть тёплой простынёй и тщательно вытереть насухо; завернуть в плёнку или нагретое полотенце; можно обеспечить согревание с помощью радиатора или инкубатора.
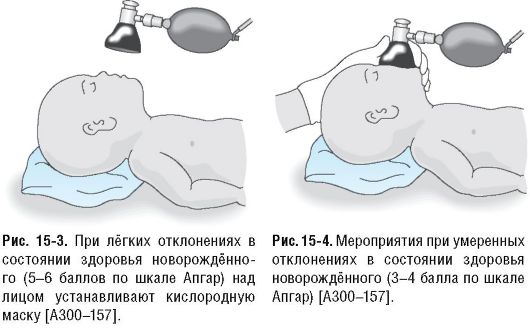
Умеренное угнетение новорождённых (3-4 балла по шкале Апгар, табл. 15-3) требует проведения только общих мероприятий, таких, как обеспечение проходимости дыхательных путей, сохранение тепла, ингаляция кислорода и стимулирующие процедуры.
Если сердце не функционирует и цианоз не уменьшается, то необходимо провести искусственное дыхание с помощью дыхательного мешка или маски, при необходимости - интубация и ИВЛ.
Таблица 15-3. Оценка состояния новорождённых по шкале Апгар
Баллы | 0 | 1 | 2 |
Дыхание: спустя 60 с после родов - регулярное дыхание, ЧДД - 30-60 в минуту | Отсутствие дыхания | Нерегулярное дыхание, одышка | Регулярное дыхание, интенсивный крик |
Пульс: ЧСС - 120- 160 в минуту | Отсутствие пульса | <100 в минуту | >100 в минуту |
Окончание табл. 15-3
Баллы | 0 | 1 | 2 |
Мышечный тонус: активные движения или спонтанное сгибание рук или ног после разгибания | Резко сниженный мышечный тонус | Уменьшенное сгибание | Активные движения |
Внешний вид: окраска кожных покровов - сразу после рождения синюшная, в области туловища быстро розовеет | Синюшный или бледный | Туловище розовое, конечности синюшные | Розовый |
Рефлекторная активность: постукивание по подошвенной поверхности стопы, чихание, кашель или интенсивный крик после введения носового катетера | Отсутствие активности | Гримасы | Чихает, кашляет, кричит |
Оценка: 9-10 баллов - оптимальная жизнеспособность, 7-8 баллов - нормальная жизнеспособность, 5-6 баллов - лёгкие отклонения в состоянии здоровья, 3-4 балла - умеренные отклонения в состоянии здоровья, 0-2 балла - тяжёлые отклонения в состоянии здоровья. ЧДД - частота дыхательных движений. ЧСС - частота сердечных сокращений. | |||
15.4.3. Неонатальная асфиксия Патофизиология
Невозможность новорождённых обеспечить достаточную дыхательную функцию путём форсированного дыхания приводит к гипоксемии, гиперкапнии, респираторному и метаболическому ацидозу (рН <7,2) c последующим развитием сердечной недостаточности (ЧСС↑, МО↓) и необратимого повреждения головного мозга. Таким детям необходимо проводить реанимационные мероприятия
(рис. 15-3, 15-4).
Причины
Острая недостаточность плаценты (отслойка плаценты), первичное отсутствие дыхательной функции из-за аспирации меконием, сепсиса или задержки развития.
Факторы риска неонатальных нарушений дыхания
Материнские факторы: отслойка плаценты, кровотечение во время беременности, сахарный диабет, ранняя или поздняя первая беременность (>35 лет, <16 лет), сердечно-сосудистые заболевания, гипертонус, приём лекарственных препаратов (магния сульфата, опиоидных анальгетиков, резерпина, седативных препаратов), алкоголя, предлежание плаценты, преэклампсия, эклампсия, инфекция после разрыва плодного пузыря.
Фетальные факторы: преждевременные роды, многоводие, внутриматочная задержка роста, многоплодие, зелёная (с меконием) околоплодная жидкость, переношенность >43 нед.
Схватковый и родовые факторы: неправильное положение плода, выпадение пуповины, осложнения наркоза (падение АД, гипоксе-
мия), наложение акушерских шипцов, стремительные роды, передозировка анальгетиков или седативных препаратов, длительные роды, длительная общая анестезия, бурная родовая деятельность. Медицинская помощь новорождённым в отдельных ситуациях
! Реанимация новорождённых, см. 10.5.3 Зелёные околоплодные воды (с меконием)
Проблемы: опасность меконий-аспирационной пневмонии с высокой летальностью.
Мероприятия: после рождения головки акушерка аспирирует содержимое ротовой и носовой полости, глотки, после полного рождения и пересечения пуповины проводят интубацию и эндотрахеальную аспирацию, лаваж с 2-5 мл 0,9% раствора натрия хлорида до «чистых» вод, аспирацию содержимого желудка. Рекомендован перевод в неонатальное отделение (!): при аспирации меконием часто возникает пневмоторакс и пневмомедиастинум.
Гиповолемия: внутривенно (в пупочные и периферические вены) ввести 5% раствор альбумина человека из расчёта 5-10 мл/кг, раствор Рингера* или 0,9% раствор натрия хлорида в дозе 10-20 мл/кг.
Гипогликемия: медленное введение по методу Стикса (Stix) (<40мг%) 10% раствора глюкозы* в дозе 5-10 мл/кг.
15.5. Лекарственные препараты
15.5.1. Окситоцин
Торговое название: орастин* по 3 МЕ/мл или 10 МЕ/мл.
Механизм действия: воздействие на мембранные рецепторы гладкомышечных клеток миометрия.
Показания: стимуляция родовой деятельности при наличии забо- левания у матери или ребёнка (например, при фетальном эритро-
бластозе, сахарном диабете, преэклампсии, эклампсии, гипертонии, HELLP-синдроме).
Гинекология и родовспоможение: стимуляция родовой деятельности при переношенной беременности или после преждевременного разрыва плодного пузыря.
Первичная и вторичная слабость родовой деятельности, послеродовая атония матки (в настоящее время чаще применяют простагландины).
Сокращение матки после кесарева сечения или другого оперативного вмешательства на матке.
Режим дозирования: в зависимости от клинической картины можно вводить внутримышечно или внутривенно (болюсно или путём длительной инфузии). В зависимости от изменения базового тонуса в дозе 1-12 мМЕ/мин; дозы для стимуляции родовой деятельности: сначала - 0,5 мМЕ/мин, затем постепенно увеличивать дозу на 1-2 мМЕ/мин каждые 20-30 мин до достижения достаточной родовой активности (3-10/мин).
Побочные эффекты: антидиуретический (подобный вазопрессину), при передозировке - тетанические сокращения матки.
Противопоказания: препятствия родам: поперечное положение плода, преждевременная отслойка плаценты.
Лекарственное взаимодействие: артериальная гипертензия при комбинировании введения с вазопрессорами (например, эфедрином).
15.5.2. Простагландины
Простагландин Е2=динопростон*. Торговое название: минпростин Е2* , ампулы по 0,5 мл (5 мг).
Простагландин F2а=динопрост*. Торговое название: минпростин F2*, ампулы по 1 мл (5 мг).
Показания: стимуляция родовой деятельности, атоническое после- родовое кровотечение, для раскрытия шейки матки при прерывании беременности.
Режим дозирования: гель или таблетки для вагинального введения. Противопоказания: бронхиальная астма, заболевания почек или сердечно-сосудистой системы, поздние гестозы, резус-конфликт.
Преимущество: нет антидиуретического действия.
15.5.3. Метилэргометрин
Торговое название: метергин* , ампулы по 1 мл (0,2 мг).
Механизм действия: α-адреномиметик, вазоконстриктор. Повышает базальный маточный тонус, а также силу и частоту маточных сокращений.
Показания: сокращение матки (профилактика и лечение кровотечений в раннем послеродовом периоде, стимуляция инволюции матки в послеродовом периоде).
Режим дозирования: 1 ампула метергина* внутривенно=1 мл
=0,2 мг.
Побочные эффекты: повышение АД с кровоизлияниями в головной мозг, тошнота и рвота.
Противопоказания: беременность, ишемические сосудистые заболевания, тяжёлые заболевания печени и почек.
Лекарственное взаимодействие: повышение АД при совместном применении с другими вазопрессорами.
Не используют во время наркоза; сначала вводят вазопрессор, затем внутримышечно вводят метергин* .
15.5.4. Фенотерол
Торговое название: партусистен* , ампулы по 10 мл (0,5 мг) и по
1 мл (0,025 мг).
Механизм действия: стимуляция β1- и β2-рецепторов побочными эффектами со стороны сердечно-сосудистой и дыхательной систем.
Показания: подавление схваток (токолиз) во время родов для внутриматочной реанимации, при дискоординированной родовой деятельности.
Режим дозирования: 4 ампулы по 10 мл (0,5 мг) разводят на 460 мл раствора Рингера* = 2 мг партусистена* в 500 мл раствора.
Побочные эффекты: тахикардия, снижение АД, увеличение УО, гипоперфузия почек и уменьшение СКФ, снижение секреции мочи и электролитов, выраженная задержка жидкости (опасный для жизни отёк лёгких).
Противопоказания
Врождённые и приобретённые, гемодинамически значимые пороки сердца, а также поражение миокарда; лёгочная гипертензия, тяжёлый бронхит, почечная недостаточность, не леченый гипертиреоз, декомпенсация сахарного диабета, признаки кишечной непроходимости, гиперкальциемия, глаукома, массивные кровотечения.
Лекарственное взаимодействие
При совместном применении с β-адреномиметиками с целью токолиза во время наркоза нельзя применять галотан (желудочковые аритмии, тахикардия, мерцание желудочков). Атропин приводит к значительному увеличению ЧСС. ! Необходим тщательный контроль водно-солевого баланса вследствие значительной задержки жидкости в организме - стремиться к негативному водному балансу в первые 24 ч. При гипокалиемии - заместительное введение препаратов калия
(см. 4.1.4).
15.5.5. Магния сульфат
Торговое название: магния сульфат, ампулы по 10 мл (
Механизм действия: стабилизация мембран.
Показания: токолиз при наличии противопоказаний к применению β2-адреномиметиков; судороги икроножных мышц во время беременности.
Режим дозирования:
Побочные эффекты: угнетение нейромышечной проводимости (контроль рефлексов); апноэ (начиная с 5-6 ммоль/л), АВ-блокада, брадикардия.
Противопоказания: миастения.
Лекарственное взаимодействие: ослабление действия при одновременном внутривенном введении препаратов кальция.
! Балансирование выведения из организма (минимально
50 мл/ч). Антидоты - препараты кальция.
a-Адреномиметики: норфенерин? (новадрал?), фенилнефрин (адриа- нол*), этилнефрин* (эффортил*)
Вследствие вазоконстрикторного действия на сосуды матки и последующего снижения кровотока в матке (фетальная гипоксия) не применяют при анестезии во время родов. В качестве вазопрессора при анестезии во время родов допускается использование эфедрина (эфепект*) и акринора?, так как они, по-видимому, не влияют на кровоснабжение матки.