Анестезиология и реаниматология: учебник для вузов / Под ред. О.А.Долиной. - 3-е изд., 2007. - 576 с. : ил.
|
|
|
|
ГЛАВА 5 ЛЕКАРСТВЕННЫЕ СРЕДСТВА ДЛЯ АНЕСТЕЗИИ
Матиас Эберхардт (Matthias Eberhardt), Тереза Линарес (Teresa Linares), Мартин Линдиг (Martin Lindig), Торстен Майер (Torsten Meier), Райнер Шефер (Reiner Schafer)
5.1. Ингаляционные анестетики
Торстен Майер (Torsten Meier)
5.1.1. Общие свойства
Повсеместно применяют такие ингаляционные анестетики, как закись азота, галотан, энфлуран8, изофлуран, севофлуран и десфлу- ран*.
Клиническое действие: потеря сознания, уменьшение болевых ощущений и снижение мышечного тонуса (табл. 5-1).
Таблица 5-1. Свойства применяемых в клинической практике ингаляционных анестетиков
Галотан | Энфлуран 8 | Изофлуран | рСаенвофлу- | Десфлу- ран* | Закись азота | |
МАК*, % атм | 0,75 | 1,68 | 1,15 | 2,05 | 6 | 105** |
МАК, % атм при 70% N2O | 0,3 | 0,6 | 0,56 | 1,1 | 2,83 | - |
Терапевтическая концентрация, об.% в конечно-выдыхаемом воздухе | 0,2-1,5 | 0,2-3 | 0,2-2,5 | 0,66-3 | 2-8,5 | 30-70 |
* Минимальная альвеолярная концентрация (МАК) при 1 атм (101,3 кПа) - это концентрация ингаляционного анестетика, при которой у 50% пациентов отсутствует защитная двигательная реакция в ответ на рассечение кожи.
** Экстраполируемая величина, применима только в гипербарических условиях.
Фармакодинамика: на клеточном уровне точка приложения эффектов ингаляционных анестетиков - двойной фосфолипидный слой мембран нейронов. Из-за своей липофильности они проникают через двойной слой и нарушают проницаемость клеточных мембран. Это препятствует работе ионных транспортных каналов и других функциональных белков.
Фармакокинетика
Ингаляционные анестетики большей частью выводятся в неизменном виде с выдыхаемым воздухом. В зависимости от вида ане- стетика различная его доля метаболизируется в печени посредством цитохром Р450-зависимых процессов. В результате метаболизма образуются фториды, хлориды, бромиды и органические соединения галогенов. Закись азота частично восстанавливается кишечной микрофлорой до азота (табл. 5-2).
Таблица 5-2. Биотрансформация ингаляционных анестетиков
Анестетик | Биотрансформация, % | Выделение с выдыхаемым воздухом, % |
Галотан | 10-20 | 80-90 |
Энфлуран 8 | 5-7 | 85-98 |
Изофлуран | <1 | 99,8 |
Севофлуран | 3-5 | 95-97 |
Десфлуран * | 0,01 | 98-99,98 |
МАК наркотических средств
Увеличена у младенцев и детей младшего возраста, при повышении температуры тела (при подъёме на 1 ?С минимальная альвеолярная концентрация повышается на 8%), хронической алкогольной и наркотической зависимости, гипернатриемии, приёме ингибиторов МАО.
Уменьшена у пожилых, при гипотермии, гипоксии, анемии и гипотензии, беременности, приёме седативных средств, опиоидных анальгетиков и α2-адреномиметиков (клонидин), лидокаина, препаратов лития, резерпина, метилдопы, антагонистов медленных кальциевых каналов, в комбинации с другими ингаляционными анестетиками.
МАК - минимальная альвеолярная концентрация. МАО - моноаминооксидаза.
5.1.2. Закись азота
В жидком состоянии хранят в серых стальных баллонах под давлением пара 51 атм. и 20 ?С. Состояние содержимого баллонов можно определить только при взвешивании, так что не стоит полагаться на показания манометра баллона.
N2O (л)=(фактическая масса - масса пустого баллона)х500.
Без запаха, не раздражает слизистые оболочки.
Фармакокинетика: частично восстанавливается кишечной микрофлорой до азота. Минимальную альвеолярную концентрацию (МАК) можно достичь только в гипербарических условиях (составляет примерно 105%) .
Механизм действия: слабый анестетик с хорошим аналгетическим потенциалом, без миорелаксирующего действия.
Режим дозирования: до 70% в смеси с кислородом. Нельзя применять изолированно для индукции или для поддержания наркоза.
Побочные эффекты
• Небольшая опасность угнетения сердечной деятельности у пациентов с ИБС, возможно миокардиопротективное действие.
• Может привести к повышению ВЧД.
• При длительном применении или повторном кратковременном приёме возможно мегалобластное угнетение костного мозга (агранулоцитоз) или развитие неврологических расстройств (фуникулярный миелоз). Закись азота окисляет атом кобальта витамина В12, нарушая обмен метионина и фолиевой кислоты. У пациентов с хронической недостаточностью витамина В12 (пернициозная анемия) закись азота применять нельзя.
• Возможна послеоперационная дисфункция среднего уха у пациентов с нарушением функций евстахиевой трубы.
• Повышение давления в манжете интубационной трубки из-за диффузии закиси азота (→ измерять давление в манжете).
• Возможно тератогенное действие на ранних сроках беременности.
• Способствует послеоперационной тошноте и рвоте.
• Растворимость закиси азота в крови примерно в 34 раза больше, чем азота - ощутимое увеличение объёма во всех растяжимых, заполненных газом пространствах (мешает выполнению операций на кишечнике и ухудшает послеоперационное восстановление функций кишечника). При офтальмологических операциях с применением газа SF6 остановить подачу закиси азота следует за 20 мин.
• Опасность гипоксии вследствие диффузии закиси азота → перед выведением из наркоза увеличить FiO2 до 1 .
Противопоказания: подготовка к искусственному оплодотворению, пациенты с иммуносупрессией, хроническая недостаточность витамина В12, хроническая левожелудочковая недостаточность, непроходимость евстахиевой трубы.
Эффект «второго газа»
Проявляется при введении ингаляционного анестетика в дополнение к высокой концентрации закиси азота; из-за более быстрого достижения достаточной альвеолярной концентрации газа индукция в наркоз происходит быстрее.
5.1.3. Галотан
При комнатной температуре находится в жидком состоянии; необходимо использовать специально устроенный испаритель, в качестве стабилизатора добавляют тимол.
Фармакокинетика: медленная биотрансформация с высоким уровнем метаболизма (см. табл. 5-2).
Механизм действия: обратимое угнетение сознания, восприятия и рефлексов.
Режим дозирования: МАК - 0,75 об.%; МАК при 70% N20 - 0,3 об.%; терапевтическая концентрация - 0,2-1,5 об.%. Побочные эффекты
• Аритмогенное действие (особенно в комбинации с катехоламинами и теофиллином), отрицательный инотропный эффект (- падение МОС).
• Вазодилатация (- снижение АД), повышение внутричерепного объёма крови с увеличением ВЧД.
• Дозозависимое угнетение дыхания, усиление бронхиальной секреции, бронходилатация (преимущественно у пациентов с астмой или ХОБЛ).
• Снижение тонуса матки.
• Уменьшение кровотока в почках и скорости клубочковой фильтрации (СКФ).
• Редко - гепатотоксичность, так как галотан уменьшает кровоток в печени. Внимание: гипотензия у пациентов с поражением печени.
• Вывод: у взрослых галотановый наркоз не проводят.
Галотановый гепатит
Редко, приблизительно 1:35 000, иногда возникает по прошествии некоторого времени. Группы риска: возраст >40 лет, неоднократный галотановый наркоз, женский пол, ожирение (мнемоническое правило: fat, female, forty, fertile). Возможный механизм патогенеза: иммунотоксические и цитотоксические реакции. Диагностика: выраженное повышение концентрации трансаминаз крови, эозинофилия, лихорадка, желтуха; выявление антител к трифторуксусной кислоте; гистологически дифференцировать с вирусным гепатитом невозможно. Прогноз: высокая летальность.
Противопоказания: ЗГ (обращать внимание на данные о предрасположенности и принадлежности к группе риска), сердечная недостаточность.
Лекарственное взаимодействие: снижение тонуса мышц и усиление действия недеполяризирующих миорелаксантов (выражено меньше, чем у изофлурана (см. 5.1.5), энфлурана8 (см. 5.1.4).
! Незначительное раздражение слизистых оболочек и приятный запах галотана делают этот анестетик предпочтительным для масочного введения в наркоз у маленьких детей с небольшой выраженностью кашлевого рефлекса и ларингоспазма по сравнению с изофлураном, энфлураном8 и десфлураном*. ! Из-за высокой токсичности в настоящее время применяют редко; вытеснен другими ингаляционными анестетиками (севофлуран).
5.1.4. Энфлуран8
При комнатной температуре находится в жидком состоянии; необходимо использовать специальный испаритель.
Механизм действия: обратимое угнетение сознания, восприятия и рефлексов.
Режим дозирования: МАК - 1,68 об.%; МАК при 70% N2O - 0,6 об.%; терапевтическая концентрация - 0,2-3,0 об.%.
Побочные эффекты
• Снижение порога судорожной готовности (возникают при
>2 об.%).
• Снижение перфузии почек и СКФ (нефротоксичен, зависит от продолжительности наркоза).
• Отрицательный инотропный эффект с падением сердечного выброса (меньше, чем у галотана).
• Вазодилатация со снижением АД.
• Повышение объёма крови в полости черепа с повышением ВЧД.
• Дозозависимое угнетение дыхания и бронходилатация выражены меньше, чем у изофлурана и галотана.
• Снижение тонуса матки.
• Эфирный запах, лёгкое раздражение слизистых оболочек. Противопоказания: почечная недостаточность, тяжёлая сердечная
недостаточность, ЗГ (учитывать данные о предрасположенности и принадлежности к группе риска, см. 8.2.9), повышение ВЧД.
Лекарственное взаимодействие: миорелаксация и усиление действия недеполяризирующих миорелаксантов.
! На сегодняшний день в клинической практике практически не применяется.
5.1.5. Изофлуран
Торговое название - форан*, упакован во флаконы по 250 мл. При комнатной температуре находится в жидком состоянии; необходимо использовать специальный испаритель.
Фармакокинетика: низкий уровень метаболизации в организме. Механизм действия: обратимое угнетение сознания, восприятия и рефлексов.
Режим дозирования: МАК - 1,15 об.%; МАК при 70% N20 - 0,5 об.%; терапевтическая концентрация - 0,2-2,5 об.%.
Побочные эффекты
• Отрицательный инотропный эффект с уменьшением сердечного выброса (меньше, чем у галотана и энфлурана8).
• Вазодилатация со снижением АД.
• У пациентов с ИБС при высоких дозах (МАК >1)возможен феномен коронарного обкрадывания.
• Повышение ЧСС.
• Дозозависимое угнетение дыхания, бронходилатация (такой же силы, как у галотана).
• Эфирный запах, лёгкое раздражение слизистых оболочек.
• При ингаляционном введении в наркоз при помощи изофлурана отмечают усиление слюноотделения и ларингоспазм.
• Дискретное повышение объёма крови в полости черепа с увеличением ВЧД. При гипокапнии на фоне изофлуранового наркоза (МАК <1) ВЧД может снижаться.
• Снижение тонуса матки.
• Возможен кардиопротективный эффект.
Противопоказания: тяжёлая сердечная недостаточность, ЗГ (учитывать данные о предрасположенности и принадлежности к группе риска, см. 8.2.9), повышение ВЧД (ограничено, см. 14.1.1).
Лекарственное взаимодействие: выраженная миорелаксация (сильнее, чем у галотана) и усиление действия недеполяризирующих миорелаксантов.
5.1.6. Севофлуран
Торговое название - севоран* , упакован во флаконы по 250 мл.
При комнатной температуре находится в жидком состоянии, необходимо использовать специальный испаритель.
Механизм действия: обратимое угнетение сознания, восприятия и рефлексов.
Фармакокинетика
Уровень метаболизации <4%; образование свободного и связанного фтора (концентрация фтора >50 мкмоль/л, что превышает уровень токсической дозы фтора). Однако по сравнению с метоксифлура- ном8 не доказано развитие нарушений функций почек.
! Образование большого количества соединения А, нефротоксичного продукта распада севофлурана при контакте с сухой натронной известью, низком уровне потока свежего газа и высоких температурах. Внимание: необходимо следить за высыханием натронной извести, не допускать уменьшения влажности в дыхательном контуре посредством установки непрерыв- ного потока газа, обращать внимание на внезапное нагревание поглотителя СО2. Режим дозирования: МАК50 (%) - 2,05; МАК50 (%) при 70% N2O - 1,1, терапевтическая концентрация - 0,66-3 об.%; у детей младше года МАК50 (%) - 2,6-3,3, у детей 1-10 лет МАК50 (%) -
2,5 об.%.
Побочные эффекты
• Небольшой отрицательный инотропный эффект. Редко тахикардии (выражены значительно меньше, чем при использовании десфлурана* и изофлурана). Коронародилатирующее действие слабее, чем у изофлурана.
• У пациентов с ИБС при высокой МАК (>1,5)возможенфеномен коронарного обкрадывания.
• Вазодилатация со снижением АД.
• Дозозависимое угнетение дыхания.
• Может вызвать ЗГ.
• Небольшое повышение кровоснабжения мозга с увеличением
ВЧД.
• Возможен кардиопротективный эффект.
Противопоказания: тяжёлая сердечная недостаточность, ЗГ (учитывать данные о предрасположенности и принадлежности к группе риска, см. 8.2.9), повышение ВЧД, гиперчувствительность к галогенсодержащим ингаляционным анестетикам в анамнезе, наркоз по методу малого потока («low-flow»).
Лекарственное взаимодействие: миорелаксирующий эффект и усиление действия недеполяризирующих миорелаксантов.
! Ввиду отсутствия раздражения дыхательных путей и неприятного запаха идеален для масочного введения в наркоз у детей.
• Из-за низкого коэффициента распределения в крови/альвео- лярном воздухе возможны быстрая индукция в наркоз и выведение из него.
• Вероятно раннее появление болей (учитывать при послеоперационной аналгезии).
• Пациентам с почечной недостаточностью, новорождённым и грудным детям не следует вводить севофлуран из-за возможной кумуляции фторидов.
• Часто после севофлуранового наркоза у детей развиваются сильное возбуждение и ажитация (может потребоваться дополнительное внутривенное введение мидазолама).
5.1.7. Десфлуран*
Торговое название - супран*. Упакован во флаконы по 240 мл.
Необходимо использовать только специальный испаритель для десфлурана*, так как его температура кипения - 22,8 ?С (например, Ohmeda Tec 6 или Drager Devapor).
Фармакокинетика: уровень метаболизации очень низкий (0,02%).
Механизм действия: обратимое угнетение сознания, восприятия и рефлексов.
Режим дозирования: (табл. 5-3). Терапевтическая концентрация (МАК50 об.%): зависит от возраста, общего состояния и сочетания с другими анестетиками или опиоидными анальгетиками.
Таблица 5-3. Дозирование десфлурана* (информация Baxter GmbH)
Минимальная альвеолярная концентрация, об.% при 100% О2 | Минимальная альвеолярная концентрация, об.% при 70% N2O | |
0-1 | 9-11 6-8 | |
1-12 | 7-9 | 6-7 |
18-30 | 6-7 | 4 |
30-65 | 6 | 2-3 |
>65 | 5-6 | 1-2 |
Побочные эффекты
• Незначительный дозозависимый отрицательный инотропный эффект. При быстром введении - тахикардии, повышение АД и нарушения ритма сердца.
• Вазодилатация со снижением АД.
• Дозозависимое угнетение дыхания, ларинго- и бронхоспазм (резкий, раздражающий дыхательные пути запах).
• Некоторое увеличение кровоснабжения мозга с повышением
ВЧД.
• Может вызывать ЗГ.
Лекарственное взаимодействие: миорелаксация и усиление действия недеполяризирующих миорелаксантов.
Противопоказания: ЗГ (учитывать данные о предрасположенности и принадлежности к группе риска), повышение ВЧД, гиперчувствительность к галогенсодержащим ингаляционным анестетикам в анамнезе, ИБС; пациенты, у которых повышение ЧСС и АД составляют непрогнозируемый риск.
! Превосходная управляемость десфлуранового наркоза и существенное превосходство при элиминации (низкий коэффициент распределения газа в крови/альвеолярном воздухе). Ввиду выраженного раздражения дыхательных путей не применяют для масочного введения в наркоз у детей и пациентов со склонностью к бронхоконстрикции.
Десфлуран* рекомендован для рутинного использования лишь при проведении общей анестезии по методу минимального или малого потока, при большом потоке свежего газа использование десфлурана* неэкономично.
! Десфлуран*, как и энфлуран8 (см. 5.1.4) и изофлуран (см. 5.1.5), при взаимодействии с сухой натронной известью образует большое количество угарного газа (при отравлении СО отсутствуют выраженные изменения показателей пульсоксиметрии и цвета кожных покровов) -- обновлять натронную известь минимум 1 раз в неделю.
Матиас Эберхардт (Matthias Eberhardt), Тереза Линарес (Teresa Linares), Мартин Линдиг (Martin Lindig), Торстен Майер (Torsten Meier)
5.2. Анестетики для внутривенного введения
5.2.1. Снотворные препараты
! Необходимо дополнительное введение опиоидных анальгетиков (например, фентанила), так как тиопентал натрия, этомидат8, кетамин и пропофол не обладают анальгетическим действием. Метогекситал
Торговое название - бриетал*; 1 флакон для инъекций содержит 100 мг (или 500 мг); растворитель - вода, 0,9% раствор натрия хлорида или 5% раствор глюкозы*; обычно применяют 1 или 2% раствор для инъекций.
! Метогекситал изъят из продажи.
Фармакокинетика
• Эффект наступает через 20-45 с после внутривенного введения, продолжительность действия 5-10 мин, биотрансформация происходит в печени, период полувыведения 70-125 мин.
• Продолжающееся несколько минут действие основано на проникновении препарата из крови в ЦНС, лёгкие, печень в течение нескольких секунд или минут. Оттуда вещество быстро
выводится и окончательно накапливается в мышечной и жировой ткани.
Механизм действия: угнетение ЦНС, прежде всего ретикулярной формации. При повышении дозы - плавный последовательный переход: седация - сон - наркоз - кома.
Показания: часто применяют при рутинном наркозе, у детей и при защите мозга. Возможно внутримышечное введение.
Режим дозирования
Внутривенно: по 1-1,5 мг/кг для индукции в наркоз (у детей часто необходимы более высокие дозы). Внутримышечно: по 7 мг/кг (дети).
Ректально: по 20-30 мг/кг (дети) в виде 10% раствора (500 мг в 5 мл).
Побочные эффекты: см. «Тиопентал натрия». При быстром введении - гиперкинезы (тремор, мышечная дрожь, артериальная гипертензия). Вводить препарат необходимо медленно!
Противопоказания: см. «Тиопентал натрия».
! Преимущество применения метогекситала заключается в более быстрой фазе пробуждения, чем при использовании тиопентала натрия. Тиопентал натрия
Торговое название - тиопентал*, 1 ампула -
Фармакокинетика
• Только для парентерального применения; период полувыведения 9-16 ч, объём распределения 2,5 л/кг, соединение с белками плазмы 50-80%; выводится из организма после медленного, но почти полного окисления в печени. Начало действия через 20-60 с после введения.
• Небольшая продолжительность действия (5-10 мин после внутривенного введения начальной дозы) связана с перемещением вещества из ЦНС в скелетную мускулатуру и жировую ткань. Повторные инъекции препарата приводят к существенному увеличению продолжительности наркоза.
Механизм действия: тиобарбитурат с хорошим наркотическим и слабым анальгетическим и миорелаксирующим действием. Угнетение ЦНС, прежде всего ретикулярной формации. При повышении дозы - плавный последовательный переход: успокоение - сон - наркоз - кома.
Показания: часто применяют для введения в наркоз у «обычных» пациентов.
Режим дозирования: единичная доза для индукции в наркоз - 3-7 мг/кг (200-500 мг) внутривенно в течение 30 с (зависит от индивидуального действия).
Побочные эффекты
• Дозозависимое угнетение сердечно-сосудистой системы со снижением АД (необходимо вводить медленно), вазодилатация, уменьшение сердечного выброса.
• Дозозависимое угнетение дыхания вплоть до апноэ.
• Выброс гистамина, кашель, ларинго- и бронхоспазм.
• Редко - боль в месте инъекции из-за раздражения сосудистой стенки при внутривенном введении.
• Профилактика: предварительное введение фентанила (0,05- 0,1 мг внутривенно).
• Альтернатива - внутривенная регионарная анестезия. При этом останавливают кровоток в конечности с уже имеющимся венозным доступом. Внутривенно вводят 20 мг 2% раствора лидокаина (например, 1 мл 0,2% ксикаина*); выжидают 20 с. Затем снимают жгут и ещё примерно через 30 с вводят тиопентал натрия.
Противопоказания: порфирия (тиопентал натрия приводит к повышению синтеза порфирина и может спровоцировать приступ); аллергия на барбитураты, прежде всего у пациентов с бронхиальной астмой и крапивницей, декомпенсированная сердечная недостаточность, острый инфаркт миокарда, тяжёлые поражения печени, шок.
Лекарственное взаимодействие: индуцирует микросомальные ферменты печени, тем самым ускоряя метаболизм кортикостероидов, фенитоина, дигитоксина, фенпрокумона*. Угнетает метаболизм
ТЦА.
! Случайное введение в артерию вызывает спазм сосудов с опасностью развития гангрены. Лечение: через ещё не извлечённую иглу разбавляют введённое вещество инъекцией 0,9% раствора натрия хлорида; обеспечивают вазодилатацию введением 10 мл 0,25% раствора лидокаина. Внесосудистое введение может быть причиной некроза тканей (сильно щелочное вещество). Этомидат8
Торговое название - этомидат-липуро*, ампула (10 мл) содержит 20 мг (в соевом масле), гипномидат8: ампула (10 мл) содержит 20 мг. Фармакокинетика
• Действие наступает через 15-20 с, продолжительность действия на 2-3 мин больше при высоких дозах, объём распределения 2,5-4 л/кг; соединение с белками плазмы - 75%. Выводится после почти полной метаболизации (эстеразы, окислительное N-деалкилирование) с образованием неактивных метаболитов.
• Потеря действия связана с попаданием вещества из крови в ЦНС, лёгкие и печень. Оттуда этомидат8 быстро выводится и накапливается в мышечной и жировой ткани.
Механизм действия: наркотическое действие без анальгетического и миорелаксирующего эффекта. Угнетение ЦНС, прежде всего ретикулярной формации.
Режим дозирования
Для индукции в наркоз - по 0,15-0,3 мг/кг (10-20 мг) внутривенно.
Дозировка последующих инъекций зависит от клинического эффекта (вплоть до 80 мг - 4 ампулы).
Побочные эффекты
• Боли при внутривенном введении (предпочтителен этомидат8 в соевом масле). Профилактика: предварительно ввести фентанил (0,05-0,1 мг внутривенно). Альтернатива: внутривенная регионарная анестезия. Останавливают кровоток в конечности с нало-
женным венозным доступом; внутривенно вводят 20 мг лидокаина в 2% растворе (например, 1 мл 0,2% ксикаина*), выжидают 20 с, снимают жгут и примерно через 30 с вводят этомидат.
• Миоклонии и дискинезии. Профилактика - предварительное введение фентанила.
• Дозозависимое угнетение дыхания. Редко - апноэ.
• Небольшое снижение ВЧД.
• При длительной седации с помощью этомидата происходит угнетение биосинтеза кортизона.
Противопоказания: аллергия на этомидат8 (редко). Взаимодействия: антигипертензивные средства (возможно сильное снижение АД).
! Средство для наркоза для внутривенного введения с минимальным влиянием на гемодинамику. Не приводит к выбросу гистамина.
• Соблюдать предосторожность у пациентов со склонностью к судорогам: хотя этомидат8 обладает некоторым антиконвульсивным действием, после внутривенного введения этомидата отмечались пролонгированные миоклонии, судорожные припадки и эпилептиформные изменения ЭЭГ.
• Случайное введение препарата в артерию обычно не приводит к осложнениям.
• Большая широта терапевтического действия. Пропофол
Торговое название - диприван*, ампулы (20 мл) содержат 200 мг пропофола, соевое масло, очищенный яичный фосфатид (белая эмульсия), флаконы для инъекций (50 мл) содержат 500 мг.
Фармакокинетика
• Период полувыведения 30-60 мин, объём распределения 4-12 л/кг, соединение с белками плазмы 97%, выведение после быстрой конъюгации с глюкуроновой или серной кислотой. Эффект наступает через 30-45 с после внутривенного введения, продолжительность действия после одной инъекции около 5 мин, из-за перераспределения и инактивации в печени. Продолжительность действия - 5 мин.
• Небольшая продолжительность действия (несколько минут после внутривенного введения) связана с попаданием препарата из крови в ЦНС, лёгкие, печень и последующим быстрым перераспределением с депонированием в мышечной и затем жировой ткани.
Механизм действия: быстро метаболизирующееся наркотическое средство короткого действия без аналгетического эффекта для внутривенного введения. Угнетение ЦНС, прежде всего ретикулярной формации. При повышении дозы - плавный последовательный переход: седация - сон - наркоз - кома.
Показание: индукция в наркоз и его поддержание.
Режим дозирования
• Разовая доза для введения в наркоз 1,2-2,5 мг/кг внутривенно (80-180 мг). Вводить медленно, корректировать дозу в зависимости от индивидуального действия препарата.
• Последующие дозы для поддержания наркоза: болюсно по 25-50 мг либо инфузионное введение.
• Непрерывное введение: с помощью перфузора 500 мг пропофола по 0,1-0,2 мг/(кгхмин) = 6-12 мг/(кгхч); 400-800 мг/ч =
40-80 мл/ч.
Побочные эффекты
• Угнетение дыхания вплоть до апноэ.
• При быстром введении и высоких дозах оказывает выраженное негативное действие на гемодинамику (снижается сердечный выброс и АД).
• Гиперкинезы возникают чаще, чем при применении тиопентала натрия, реже - этомидата8.
• Снижение ВЧД.
• Возможно появление отдалённых (в пределах нескольких часов) эпилептиформных припадков, у пациентов, страдающих эпилепсией, - судорог.
• Боль в области инъекции. Профилактика: предварительно ввести фентанил (0,05-0,1 мг внутривенно). Альтернатива: внутривенная регионарная анестезия. Останавливают кровоток в конечности с наложенным венозным доступом; внутривенно вводят 20 мг лидокаина в виде 2% раствора (например, 1 мл 2% раствора ксикаина*), выжидают 20 с. Снимают жгут и примерно через 30 с вводят пропофол.
Лекарственное взаимодействие: потенцирование действия антигипертензивных препаратов; липофильных опиоидов (фентанил, алфентанил*, суфентанил*) приводит к повышению концентрации пропофола в крови.
Противопоказания: декомпенсированные сердечно-лёгочные заболевания.
! Из-за быстрого разрушения вещества в печени кумуляцию при повторных введениях обычно не наблюдают; по окончании наркоза наступает быстрое пробуждение с восстановлением ясного сознания.
• Не происходит выброса гистамина и не снижается уровень кортизола в плазме (что происходит при длительном применении этомидата8).
• При длительном применении метаболиты могут окрашивать мочу в тёмно-коричневый или зелёный цвет.
• При дозе >6 мг/(кгхч) в течение длительного времени следует проводить контроль концентрации триглицеридов в крови и учёт поступления жиров со вспомогательным веществом (соевым маслом).
Кетамин
Торговое название - кетанест8 5 мг/мл раствор для инъекций: 1 ампула содержит 5 мл, 1 флакон для инъекций содержит 20 мл; кетанест8 25 мг/мл раствор для инъекций: 1 ампула содержит 2 мл, 1 флакон для инъекций содержит 10 или 50 мл; кетамин 50 мг/100 мг/500 мг; курамед*: 1 ампула содержит 5 мл = 50 мг (1% раствор), ампула содер- жит 2 мл = 100 мг (5% раствор), 1 ампула содержит 10 мл = 500 мг (5% раствор).
Фармакокинетика: только для парентерального введения. Эффект наступает через 30 с после внутривенного введения, через 5-10 мин после внутримышечного введения. Продолжительность действия 5-15 и 10-25 мин соответственно. Период полувыведения 2,5-4 ч, объём распределения примерно 4 л/кг, связывание с белками плазмы 20-50%. В печени трансформируется в частично фармакологически активные метаболиты с последующей конъюгацией.
Механизм действия
• Химическое сродство с галлюциногенами. Угнетает сначала таламо-неокортикальную, затем ретикулярную и лимбическую системы. Развивается диссоциированная анестезия: хотя создаёт- ся впечатление, что раздражение органов чувств воспринимается пациентом, но не достигает его сознания. Пациент застывает в определённом положении тела соответственно каталептическому состоянию, сопровождающемуся амнезией и аналгезией.
• Рефлексы и спонтанное дыхание в значительной степени сохранены.
Показания
Индукция в наркоз и его поддержание по определённым показаниям.
Неоднократный кратковременный наркоз, например, у пациентов с ожогами; неконтактным пациентам можно вводить кетамин внутримышечно.
Аналгезия и седация в сочетании с седативными препаратами
(см. 6.1.4).
Режим дозирования (для кетамина)
• Введение в наркоз: по 1-2 мг/кг (70-150 мг) медленно (дольше 1 мин) внутривенно или по 5-10 мг/кг (350-700 мг) внутримышечно.
• Повторные дозы: по обстоятельствам внутривенно или внутримышечно - отдельные инъекции половины начальной дозы.
• Через перфузор: 1-4 мг/(кгхч). Флакон для инъекций ёмкостью 50 мл содержит 25 мг/мл чистого или 250 мг на 50 мл 0,9% раствора натрия хлорида 15-150 мг/ч = 0,6-6 мл/ч.
Внимание: по рекомендации производителя необходимо вводить только половину дозы при применении кетанеста8, в клинической практике этим чаще всего пренебрегают. S-энантиомер и рацемат кетамина обладают приблизительно одинаковым соотношением доза/эффект.
Побочные эффекты
• Активация симпатической нервной системы с повышением АД, тахикардией, повышением потребности миокарда в кислороде, бронходилатацией, повышением тонуса матки, увеличением внутриглазного давления (ВГД) и ВЧД.
• Повышенное слюноотделение.
• Дискинезии, повышение мышечного тонуса.
• Неприятные (вплоть до воспринимаемых как угрожающие) сны, галлюцинации.
• Возбуждение в фазе пробуждения.
• При слишком быстром введении угнетение дыхания вплоть до апноэ.
Противопоказания
• Манифестные формы сердечной недостаточности, ИБС, митрального, аортального стеноза.
• Артериальная гипертензия.
• Гипертиреоз, феохромоцитома.
• Повышение ВЧД, ЧМТ, внутричерепная опухоль.
• Проникающее повреждение глаз.
• Психические заболевания.
• Преэклампсия, эклампсия (см. 15.3.5).
Лекарственное взаимодействие
• Потенцирование эффектов препаратов, повышающих АД и ЧСС (катехоламины, теофиллин, панкурония бромид8).
• Повышение АД и тахикардия могут усиливаться при одновременном применении гормонов щитовидной железы.
• Диазепам увеличивает продолжительность действия при угнетении метаболизма кетамина в организме.
! В кетанесте8 из энантиомеров кетамина присутствует только (S)-кетамин-НС1, обеспечивающий анестезирующий и аналгезирующий эффекты, но в эффективности этого препарата нет изменений, достойных упоминания.
• Из-за психотомиметического действия кетаминовый мононаркоз не применяют. Вместо этого кетамин используют для атаралгезии (седация и аналгезия) в комбинации с бензодиазепинами, при сохранённом спонтанном дыхании с подачей кислорода через маску или зонд.
• Большая широта терапевтического действия.
• Отсутствует органотоксичность.
• Кетамин проникает через плацентарный барьер.
Пример
• Премедикация с помощью холинолитика атропина для устранения гиперсаливации 0,5 мг внутримышечно или внутривенно.
• Мидазолам (например, дормикум*) для введения в индивидуальной дозе, например 0,15-0,2 мг/кг (10-15 мг) внутривенно.
• После этого - кетамин в дозе 35-100 мг внутривенно.
• При необходимости - последующие инъекции через 10 мин.
• При спонтанном дыхании - подавать О, в объёме 2-4 л/мин.
• Тихое затемнённое помещение для пробуждения.
5.2.2. Опиоидные анальгетики
Опиоидные анальгетики - все вещества, способные связываться с различными периферическими и центральными опиоидными рецепторами и активировать их. Введение
• Полные агонисты (морфиноподобные анальгетики): фентанил, петидин*, перитрамид8, тилидин8 , трамадол .
• Анальгетики со смешанным действием (агонисты-антагонисты): пентазоцин8.
• Частичные агонисты: бупренорфин.
Полный антагонист налоксон устраняет эффекты опиоидных анальгетиков (исключение - бупренорфин). Эффект наступает через 2-3 мин после внутривенного введения, продолжительность действия зависит от дозы и составляет 1-4 ч.
Эффекты и побочные эффекты Центральные
• Аналгезия, седативный, противокашлевой эффекты, угнетение дыхания, миоз, тошнота и рвота, снижение центрального симпатического тонуса, повышение давления спинномозговой жидкости (СМЖ) из-за гиповентиляции.
• При приёме пентазоцина8 - дисфория (например, страх, кошмарные сны, галлюцинации), повышение симпатического тонуса с увеличением давления в лёгочной артерии.
Периферические: спазмогенное действие на гладкомышечные клетки ЖКТ и мочевых путей (замедление опорожнения желудка, спастическая обстипация, задержка мочи, застой секрета в панкреатических и жёлчных путях). Выброс гистамина, прежде всего при применении морфина, сопровождается бронхоспазмом и вазодилатацией.
! Угнетение дыхания
При титрации дозы наркотического анальгетика необходимо поддерживать равновесие между обусловленным болью усилением внешнего дыхания и угнетением дыхательного центра опиоидами. Следствие: нет угнетения дыхания. При изменении болевых ощущений важно вовремя скорректировать дозу.
Противопоказания
Акушерство: кесарево сечение (до перерезки пуповины); отёк мозга, ЧМТ (повышение ВЧД). Исключение: при контролируемой ИВЛ и гипервентиляции, бронхиальной астме (бронхоспазм) .
! Соблюдать особую осторожность: при жёлчной колике, постхолесцистэктомическом синдроме (спазмогенное действие), гиповолемии, приёме антигипертензивных средств (усиливается снижение АД), нарушении функций печени (опасность куму- ляции), микседеме (повышенная чувствительность организма), болезни Аддисона (повышенная сенсибилизация). ! Беременность, роды, кормление грудью. Опиоидные анальгетики, проникающие через плаценту и в материнское молоко, могут вызвать у плода и новорождённого угнетение дыхания. Именно поэтому для терапии болей во время беременности предпочтительно использовать петидин* в дозе 75-100 мг внутримышечно (например, долантин*, см. 5.2.2, 22.3.1). Алфентанил*
(Подлежит учёту как наркотическое лекарственное средство.) Торговое название - рапифен*: 1 ампула (2 мл) содержит 1,088 мг алфентанила*-HCL (= 1мг алфентанила*); ампула (10 мл) содержит 5,44 мг алфентанила*-HCL (= 5 мг алфентанила*).
Фармакокинетика: начало действия наступает через 30 с после внутривенного введения, продолжительность действия 15-20 мин, соединение с белками плазмы 90%. После инактивации в печени выводится с мочой.
Механизм действия: полный агонист опиоидных рецепторов. Показания: внутривенная и комбинированная анестезия при коротких оперативных вмешательствах.
Режим дозирования
Начальная доза (введение в наркоз): 15 мкг/кг (1 мг/70 кг).
Поддерживающая доза: 7-15 мкг/кг (0,5-1 мг/70 кг).
Побочные эффекты: угнетение дыхания, снижение АД, брадикардия, ригидность грудной клетки, бронхоспазм, тошнота, рвота, запор, задержка мочи, миоз.
Противопоказания: беременность и лактация.
Лекарственное взаимодействие: с препаратами, угнетающими ЦНС (потенцирование эффектов).
! Продолжительность действия меньше, чем у фентанила.
Мощность в 3-4 раза меньше, чем у фентанила.
Ригидности грудной клетки можно избежать или уменьшить её посредством медленного внутривенного введения препарата (во время этого разговаривать с пациентом, пока не начнётся действие препарата).
Антидот: налоксон (см. 5.2.3). Бупренорфина гидрохлорид
(Подлежит учёту как наркотическое лекарственное средство.)
Торговое название - бупренорфин*: 1 ампула (1 мл) содержит 0,324 мг бупренорфина гидрохлорида (= 0,3 мг бупренорфина) для внутримышечного и внутривенного введения.
1 таблетка содержит 0,216 мг бупренорфина гидрохлорида (= 0,2 мг бупренорфина) под язык; темгестик форте*: 1 таблетка содержит 0,432 мг бупренорфина гидрохлорида (= 0,4 мг бупренорфина) под язык. Трансдермально: пластырь (трансдермальная система) транстек* 35, 52,5 и 70 мкг/ч.
Фармакокинетика: биодоступность при приёме внутрь лишь 20% после первого прохождения через печень. При рекомендованном сублингвальном применении системная биодоступность составляет 60%, объём распределения - 2 л/кг, связывание с белками плазмы 96%; 10% вещества выводится почками в неизменённом виде, остальное (частично после N-деалкилирования в печени) - в форме конъюгатов глюкуроновой кислоты или в неизменённом виде с жёлчью (энтерогепатическая циркуляция). Начало действия наступает через 30 с после внутримышечного введения или сублингвального приёма, через 10-15 мин после внутривенного введения, через 12-15 ч после наклеивания трансдермального пластыря. Продолжительность действия: сублингвально - 8-10 ч; внутримышечно и внутривенно - 5-6 ч; трансдермально - 72 ч. Анальгетическое действие бупренор- фина гидрохлорида, находящегося в кожном депо, продолжается в течение 12-15 ч после удаления пластыря.
Механизм действия: частичный агонист опиоидных рецепторов (частичный μ-агонист, к-антагонист).
Показания: сильнейшие острые и хронические боли.
Режим дозирования - разовые дозы:
• сублингвально: 0,2-0,4 мг, не чаще чем 1 раз в 6-8 ч;
• внутримышечно и внутривенно: 0,15-0,3 мг, не чаще чем 1 раз
в 6-8 ч;
• эпидурально: 0,15-0,3 мг (эффект наступает через 10 мин после введения, продолжительность действия 15-20 ч, см. 22.2.2,
22.3.2);
• трансдермально: после индивидуального титрования и премедикации опиоидными анальгетиками. Пластырь можно разрезать.
Суточная доза 35 мкг/ч в пластыре = 30-60 мг морфина (суточная доза морфина внутрь).
Максимальная суточная доза: дозировка выше 5-8 мг/сут не приводит к дальнейшему усилению эффекта (эффект потолка).
Побочные эффекты: седация, головокружение, скованность, тошнота и рвота, спастическая обстипация, задержка мочи, падение давления, брадикардия, снижение давления в лёгочной артерии, угнетение дыхания.
Противопоказания: повышенная чувствительность, беременность и кормление грудью.
Лекарственное взаимодействие
• Усиление седативного эффекта и угнетения дыхания веществами центрального действия.
• Вероятно усиление действия ингибиторов МАО (с гипертонией, повышением температуры, спутанностью сознания и возбуждением, судорожными припадками).
• Возможно уменьшение эффектов чистых агонистов опиоидных рецепторов (фентанил, морфин, петидин*, пиритрамид8) при конкурентном ингибировании опиоидных рецепторов бупренорфином гидрохлоридом.
! Наиболее частые побочные эффекты бупренорфина гидрохлорида выражены слабее, чем аналогичное действие морфина. Очень сильный анальгетик: анальгетический потенциал бупренорфина гидрохлорида при сублингвальном приёме в дозе 0,2-0,6 мг или при внутримышечном введении 0,3-0,6 мг соответствует 10 мг морфина.
Эффект потолка: применение доз, превышающих рекомендованные суточные дозы, не приводит к существенному усилению эффекта.
Синдром отмены: из-за высокого сродства к рецепторам может раз- виваться после латентного периода длительностью 1-2 нед.
Продолжительность и интенсивность действия могут усиливаться при печёночной недостаточности (метаболизируется в печени). При этом следует уменьшить дозу.
Антагонист: из-за выраженного аффинитета к опиоидным рецепторам не подвержен действию налоксона; антидот - центральный аналептик доксапрам* [допрам**: ампула (5 мл ) содержит 100 мг]. Режим дозирования: по 0,5-1,5 мг/кг внутривенно, через перфузор 200 мг в 50 мл 0,9% раствора натрия хлорида; скорость введения
60-180 мг/ч = 15-45 мл/ч.
Бупренорфина гидрохлорид также выпускают в виде таблеток субутекс* для сублингвального приёма (0,4 мг/2 мг/8 мг), но их назначают только при показаниях к заместительной терапии. Фентанил
(Подлежит учёту как наркотическое лекарственное средство.)
Торговое название - фентанил*: 1 ампула (2 мл) содержит 0,157 мг фентанилдигидрогенцитрата (= 0,1 мг фентанила); ампула (10 мл) содержит 0,785 мг фентанилдигидрогенцитрата (= 0,5 мг фентанила). Трансдермально: пластырь дюрогезик* 12, 25, 50, 75 и 100 мкг/ч. Через слизистые оболочки: соска актик* 200, 400, 600, 800, 1200 и 1600 мкг.
Фармакокинетика
• Парентерально: период полувыведения в зависимости от дозы составляет 1-6 ч. При высоких дозах или при повторном введении период полувыведения удлиняется из-за кумуляции и ограниченной способности печени к метаболизации.
• Объём распределения 3 л/кг, связывание с белками плазмы 80%; 5% вещества выводится почками в неизменённом виде, остальная часть - после окислительного N-деалкилирования в печени. Начало действия отмечают через несколько секунд после введения.
• Продолжительность действия после однократного парентерального введения 20-30 мин, связано с перераспределением липофильного вещества из хорошо кровоснабжаемых областей (мозг) в ткани с меньшим кровотоком (мышцы, жировая ткань).
• Трансдермально: начало действия - примерно через 12 ч после аппликации. Продолжительность около 72 ч. После удаления пластыря эффект сохраняется в течение 12 ч ввиду депонирования фентанила в коже.
• Через слизистые оболочки: биодоступность 50%. Действие наступает через 3-5 мин (быстрое всасывание через слизистую оболочку ротовой полости + медленное всасывание фентанила, проглоченного со слюной, в ЖКТ). Максимальный уровень в плазме достигается в течение 20-40 мин. Продолжительность действия 2,5-5 ч.
Механизм действия: агонист опиоидных рецепторов, полный μ-агонист. Показания
Парентерально: аналгезия пациентов на ИВЛ, комбинированная внутривенная анестезия, сильнейшие болевые ощущения (например, при инфаркте миокарда).
Трансдермально: хронические боли, требующие купирования опиоидными анальгетиками.
Через слизистые оболочки: допускается при терапии болей, связанных с распадом опухоли.
Режим дозирования
Начальная доза (введение в наркоз): 1,5-4,5 мкг/кг (0,1-
0,3 мг/70 кг).
Поддерживающие дозы: 1-3 мкг/кг (0,07-0,2 мг/70 кг).
Непрерывное введение: 5 ампул фентанила по 0,5 мг в шприце линеомата на 50 мл (0,05 мг/мл), начать введение с 1-2 мл/ч, по мере надобности увеличивать скорость инфузии на 1-2 мл/ч.
Трансдермально: после индивидуального титрования и премедикации опиоидными анальгетиками. Трансдермальный пластырь можно разрезать. Суточная доза 25 мкг/ч в пластыре соответствует 60 мг морфина (суточная доза морфина при приёме внутрь).
Через слизистую оболочку полости рта: фентанил-содержащую пластинку в течение 15 мин двигают вперёд назад по наиболее обширной поверхности слизистой оболочки полости рта. Её нельзя рассасывать или жевать. Для расчёта дозировки: одна пластинка содержит 200 мкг, что соответствует 10 мг морфина внутрь.
Побочные эффекты: угнетение дыхания, снижение АД, брадикардия (инфаркт задней стенки), запор, задержка мочи, тошнота, рвота, миоз.
Противопоказания: беременность и лактация (проникает через плацентарный барьер). Приём препаратов, угнетающих ЦНС (потенцирование действия).
Лекарственное взаимодействие
Препараты, угнетающие ЦНС, и алкоголь: усиление угнетения ЦНС. Антигипертензивные препараты, нейролептики, бензодиазепины: усиление гипотензивного действия.
Верапамил, клонидин, урапидил8: усиление брадикардии. Пропофол: повышение концентрации пропофола в плазме. ! Очень сильный анальгетик: 0,05-0,1 мг фентанила соответствует
10 мг морфина внутривенно. ! Выраженное угнетение дыхания: не следует назначать высокие
дозы, если нет возможности проведения интубации и ИВЛ. ! Дозозависимый эффект отдачи: спустя часы после последнего введения фентанила снова возможно угнетение дыхания (вовремя уменьшать дозу фентанила у пациентов на ИВЛ). ! Антидот: налоксон (см. 5.2.3) . Морфин
(Подлежит учёту как наркотическое лекарственное средство.)
Парентеральное введение: например, 1 ампула (1 мл) содержит 10 мг морфина, 1 ампула (1 мл) - 20 мг морфина, 1 ампула (5 мл) - 100 мг морфина, 1 ампула (10 мл) - 200 мг морфина (для подкожного и внутривенного введения).
Внутрь/ректально: см. 22.3.1.
Фармакокинетика: действие развивается через 10 с после внутривенного введения, продолжительность - 90 мин; 1/3 препарата свя- зывается с белками плазмы; обладает гидрофильными свойствами; 10% выводится почками в неизменном виде; остальная часть - преимущественно после соединения с глюкуроновой кислотой на разных участках молекулы морфина, при этом в небольшом количестве образуется морфин-6-глюкуронид, обладающий анальгетическим действием. При почечной недостаточности происходит кумуляция этого вещества → необходимо уменьшить дозу.
Механизм действия: полный агонист опиоидных рецепторов.
Показания: послеоперационное обезболивание, сильнейшие болевые ощущения, застой в лёгких при острой левожелудочковой недостаточности.
Режим дозирования
• Разовая доза: в зависимости от того, насколько сильна боль, самая распространённая схема введения - каждые 2-4 ч.
• Подкожно: по 10-30 мг.
• Внутривенно: по 5-10 мг. Каждые 2,5-5 мг развести в 5 мл воды для инъекций* , вводить медленно. Преимущество дробного внутривенного введения: после прекращения введения отмечают более быстрое снижение концентрации вещества в крови и затухание угнетения дыхания, чем при подкожном применении.
• Через перфузор: 1 ампула содержит 100 мг = 100 мг в 50 мл 0,9% раствора натрия хлорида со скоростью 1-4 мг/ч = 0,5-2 мл/ч
(при необходимости можно увеличить скорость введения; максимальная суточная доза не ограничена).
Побочные эффекты
• Угнетение дыхания (зависит от скорости введения).
• Тошнота и рвота.
• Центральная стимуляция блуждающего нерва с миозом и брадикардией.
• Прямая вазодилатация со снижением АД, периферическим венозным застоем.
• Выброс гистамина с вазодилатацией и снижением АД, обильным потоотделением, бронхоспазмом у больных астмой.
• Повышение тонуса гладкой мускулатуры со спастической обстипацией, задержкой мочи, спазмом сфинктера Одди и опасностью жёлчной колики и панкреатита.
Противопоказания: повышенная чувствительность к морфину, жёлчная колика, острая печёночная порфирия, беременность, лактация (только по строгим показаниям).
Лекарственное взаимодействие
• Препараты, угнетающие ЦНС, и алкоголь: усиление угнетения
ЦНС.
• Непрямые антикоагулянты: повышенная склонность к кровотечению.
• Диуретики: усиление ортостатической гипотензии, сокращение диуреза.
• Изониазид: усиливает эффекты морфина.
• Ингибиторы МАО: усиливают эффекты морфина.
• Неостигмина метилсульфат: усиливает эффекты морфина.
! Морфин - стандарт оценки силы и профиля эффектов опио-
идных анальгетиков. ! Целесообразно назначать морфин при сердечной астме, так как он путём развития периферического венозного застоя ограничивает приток крови к лёгким и уменьшает чувство нехватки воздуха. ! Антидот: налоксон. Петидин*(меперидин )
(Подлежит учёту как наркотическое лекарственное средство.) Торговое название - долантин*. 1 ампула (1 мл) содержит 50 мг. 1 ампула (2 мл) содержит 100 мг, для подкожного, внутримышечного и внутривенного введения. Свечи по 100 мг, капли (1 мл = 25 капель) по 50 мг.
Фармакокинетика: биодоступность при приёме внутрь около 50% (метаболизируется при первом пассаже через печень). Период полувыведения 24-48 ч; эффект развивается через 5-7 мин после внутривенного введения, через 10 мин после подкожного введения, через 15-30 мин после приёма внутрь или ректального введения. Продолжительность действия 3-4 ч; объём распределения - 4,2 л/кг; связывание с белками плазмы - 50%. 5-25% вещества выводится почками в неизменённом виде (больше при кислой моче); остальная часть метаболизируется в печени, вследствие чего образуется метаболит норпетидин (период полувыведения 20 ч), обладающий аналгетическим эффектом (в 2 раза слабее, чем у петидина*) и провоцирующий судороги (действие в 2 раза сильнее, чем у петидина*).
При почечной недостаточности есть опасность кумуляции.
Механизм действия: агонист опиоидных рецепторов с анальгетическим, седативным и противокашлевым эффектами.
Показания: острые, очень сильные болевые ощущения, например, при инфаркте миокарда, острые случаи глаукомы, послеоперационные боли; дрожь после наркоза, озноб после трансфузии, дрожь от холода.
Режим дозирования - разовая доза:
• внутрь, подкожно, внутримышечно: 25-150 мг;
• внутривенно: 25-100 мг, вводить медленно (0,5-2 мл за 1-2 мин), можно повторять каждые 2-3 ч.
Побочные эффекты
• В эквивалентных по силе действия морфину дозах - сравнимое угнетение дыхания.
• Меньший, чем у морфина, противокашлевой эффект (плохо подходит для бронхоскопии).
• Сильнее, чем у морфина, выражен седативный эффект и эйфория.
• Меньший, чем у морфина, спазмогенный эффект.
• Тошнота и рвота (часто), запор, смешанные жалобы.
• Очень незначительное воздействие на сократимость матки.
• Вазодилатация с гипотонией и рефлекторной тахикардией при слишком быстром внутривенном введении.
Противопоказания: повышенная чувствительность к петидину*, острая печёночная порфирия.
Лекарственное взаимодействие
• Лекарственные средства, угнетающие ЦНС, алкоголь: усиление седативного действия и угнетения дыхания.
• Ускорение выведения и укорочение действия при одновременном приёме с индукторами микросомальных ферментов (фенобарбитал, фенитоин, карбамазепин, рифампицин).
• Антациды усиливают действие петидина*, антихолинергические препараты (атропин) усиливают антихолинергические эффекты, ТЦА усиливают угнетение ЦНС, барбитураты увеличивают токсичность петидина*, изониазид усиливает действие петидина* и антихолинергические эффекты, оральные контрацептивы усиливают действие петидина*, ингибиторы МАО усиливают угнетение ЦНС, неостигмина метилсульфат усиливает и продлевает аналгезию, нитраты усиливают гипотензивное действие петидина*.
• Длительное применение глюкокортикоидов приводит к повышению ВГД.
! Около 75-100 мг петидина* соответствует 10 мг морфина.
! Петидин* - один из старейших синтетических опиоидных
анальгетиков, его назначают так же часто, как и морфин. ! Во время беременности и лактации применяют только по строгим показаниям. ! Антидот: налоксон . Пиритрамид 8 (Подлежит учёту как наркотическое лекарственное средство.) Торговое название - дипидолор8. 1 ампула (2 мл) содержит 22 мг соли пиритрамида8 (= 15 мг пиритрамида8) для внутримышечного и внутривенного введения.
Фармакокинетика: продолжительность действия 4-6 ч. Начало действия через 15 мин после внутримышечного введения, через 5 мин после внутривенной инъекции.
Механизм действия: агонист опиоидных рецепторов с аналгетическим, седативным и противокашлевым эффектами.
Показания: сильные и очень сильные острые и хронические боли.
Режим дозирования - разовая доза:
• внутримышечно: 15-30 мг;
• внутривенно: 7,5-22,5 мг (средняя доза 0,1-0,3 мг/кг), при необходимости можно повторять каждые 6 ч.
Побочные эффекты
• В дозах, соответствующих морфину по степени аналгезии, наблюдается сравнимое с морфином угнетение дыхания, более выраженный, чем у морфина, седативный эффект. Очень редко (по сравнению с морфином) возникают тошнота и рвота.
• Почти не выражены сердечно-сосудистые побочные эффекты (брадикардия).
• Запор, задержка мочи, бронхоспазм, артериальная гипотензия (прежде всего при слишком быстром внутривенном введении).
Противопоказания: повышенная чувствительность к пиритрамиду8, острая печёночная порфирия; во время беременности и лактации - только по строгим показаниям.
Лекарственное взаимодействие: вещества центрального действия - усиление седативного эффекта и угнетения дыхания.
! Примерно 15 мг пиритрамида8 соответствуют по аналгетиче-
скому эффекту 10 мг морфина. Не возникает эйфории.
Очень часто назначают в послеоперационном периоде. Антидот: налоксон. Ремифентанил 8
(Подлежит учёту как наркотическое лекарственное средство.)
Торговое название - ултива8: ампулы с 1,1 мг порошка ремифентанила8 гидрохлорида (= 1 мг ремифентанила8); ампулы с 2,2 мг порошка ремифентанила8 гидрохлорида (= 2 мг ремифентанила8); ампулы с 5,5 мг порошка ремифентанила8 гидрохлорида (= 5 мг ремифентанила8).
Растворить в дистиллированной воде или в 5% растворе глюкозы, вводить внутривенно.
Фармакокинетика: только для парентерального введения; объём распределения 200-400 мл/кг; обладает небольшой липофильностью; связывание с белками плазмы 70%; начало действия через 1-1,5 мин, эффективный период полувыведения 3-10 мин (не зависит от дозы и продолжительности инфузии). Метаболизируется эстеразами, не зависит от псевдохолинэстеразы, не выводится печенью, не кумулирует, основной метаболит не обладает аффинитетом к опиоидным рецепторам и выводится почками.
Механизм действия: селективный агонист опиоидных μ-рецепторов с сильным аналгетическим, седативным, противокашлевым действием.
Показания: при внутривенной и комбинированной анестезии для введения в наркоз и его поддержания.
Режим дозирования: (табл. 5-4) так как частота развития ригидности грудной клетки коррелирует с дозой и скоростью инфузии, болюсное введение не рекомендовано. Вводить посредством непрерывной инфузии.
Таблица 5-4. Различные дозировки ремифентанила8 для наркоза
Показание | Начальный уровень, мкг/(кгхмин) | Диапазон, мкг/(кгхмин) | |
Введение в наркоз | 0,5-1 | - | |
Поддержание наркоза у пациентов на ИВЛ | Закись азота 66% | 0,4 | 0,1-0,2 |
Изофлуран (начальная доза - 0,5 МАК) | 0,25 | 0,05-2 | |
пропофол [начальная доза - 100 мкг/ (кгхмин)] | 0,25 | 0,05-2 | |
Анестезия при спонтанном дыхании | 0,04 | 0,025-0,1 | |
Внутривенная аналгезия в раннем послеоперационном периоде | 0,1 | 0,025-0,2 | |
ИВЛ - искусственная вентиляция лёгких.
МАК - минимальная альвеолярная концентрация.
Побочные эффекты: ригидность скелетной мускулатуры (ригидность грудной клетки), стимуляция блуждающего нерва со снижением АД при вазодилатации и брадикардии, угнетение дыхания, тошнота, рвота, запор, задержка мочи.
Противопоказания
• Сведений о действии во время беременности и лактации недостаточно. По аналогии с другими опиоидными анальгетиками можно предположить, что ремифентанил8 проникает через плацентарный барьер и выделяется с материнским молоком.
• Нет данных о применении у детей младше двух лет.
• Не предназначен для эпидурального, интраспинального и интратекального введения, так как содержит глицин (возбуждающий нейротрансмиттер).
Лекарственное взаимодействие: вещества центрального действия - усиление седативного эффекта и угнетения дыхания; усиление гипотензивного эффекта антигипертензивных средств, нейролептиков фенотиазинового ряда и производных бензодиазепина; потенцирует урежение ЧСС (например, при приёме верапамила, дилтиазема, клонидина, урапидила8).
! Мощность аналгезии сравнима с фентанилом.
! Практически не влияет на гемодинамику.
! Не нужно корректировать дозу при почечной или печёночной
недостаточности. ! Ввиду очень быстрого начала действия и короткого периода
полувыведения - эффект «On/Off».
• Преимущества: очень хорошая управляемость (подходит как для непродолжительных, так и для длительных вмешательств) с возможностью быстрого пробуждения пациента; отсутствует послеоперационное угнетение дыхания и эффект отдачи.
• Недостатки: не обладает последействием, поэтому нужно заранее начинать адекватную послеоперационную аналгетическую терапию (при длительных операциях примерно за 20 мин до завершения).
! Снотворные средства вводят перед инфузией фентанила.
Остатки ремифентанила8 в инфузионной системе при её промывании могут вызвать появление эффектов опиоидов (угнетение дыхания!).
Не вводить через одну инфузионную систему с кровью, сывороткой или плазмой, так как содержащиеся в препаратах крови неспецифические эстеразы могут привести к гидролизу ремифентанила8 и, как следствие, укорочению его действия.
В Германии применяют с
Антидот: налоксон (например, нарканти8 см. 5.2.3). Период полу- выведения налоксона больше, чем ремифентанила8! Суфентанил*
(Подлежит учёту как наркотическое лекарственное средство.)
Торговое нзвание - суфента*: ампула (5 мл) содержит 0,375 мг суфентанилдигидрогенцитрата* (= 0,250 мг суфентанила = 50 мкг/мл), для внутривенного введения; суфента митте*: ампула (10 мл) содержит 0,075 мг суфентанилдигидрогенцитрата* (= 0,05 мг суфентанила = 5 мкг мг/мл), для внутривенного введения; суфента эпиду- рал*: ампула (2 мл) содержит 0,015 мг суфентанилдигидрогенци- трата* (= 0,01 мг суфентанила = 5 мкг мг/мл), для эпидурального введения.
Фармакокинетика: только для парентерального введения, высоко липофильное соединение, связывание с белками плазмы до 90%, период полувыведения - 2,5 ч с большой широтой колебаний. Подвергается окислительному N-деалкилированию и O-деметилированию в печени и тонкой кишке.
Механизм действия: агонист опиоидных μ-рецепторов, с противо- кашлевым, очень выраженным аналгетическим и умеренным седативным действием.
Показания: индукция в наркоз и его поддержание. В качестве аналгетического компонента при аналгоседации (например, у пациентов на ИВЛ).
Режим дозирования
Для введения в наркоз при комбинированной анестезии по
0,3-1 мкг/кг (20-70 мкг).
Повторные дозы: через каждые 30-40 мин болюсно по 0,3-0,7 мкг/кг (20-50 мкг) или через перфузор по 20-70 мкг/ч.
Аналгоседация: первоначальное болюсное введение 10 мкг, затем через перфузор со скоростью 35-100 мкг/ч.
Эпидурально: суфентанил* по 10-15 мкг (эффект наступает примерно через 5 мин, продолжительность действия 4-6 ч). Для хорошего распределения суфентанила* вводить в достаточном объёме жидкости: развести в болюсной дозе местного анестетика или в 5-10 мл 0,9% раствора натрия хлорида.
Побочные эффекты: угнетение дыхания, стимуляция блуждающего нерва со снижением АД из-за вазодилатации и брадикардии, повы-
шение тонуса гладкомышечных сфинктеров, ригидность скелетной мускулатуры (ригидность грудной клетки), тошнота, рвота, запор, задержка мочи.
Противопоказания: беременность и лактация, так как суфентанил* преодолевает плацентарный барьер и проникает в материнское молоко, острая печёночная порфирия, дети до года.
Лекарственное взаимодействие
• Лекарственные средства, угнетающие ЦНС, и алкоголь: усиление угнетения ЦНС.
• Антигипертензивные средства, нейролептики, бензодиазепины: усиление снижения АД.
• Верапамил, клонидин, урапидил: усиление брадикардии.
• Пропофол: повышение концентрации пропофола в плазме.
! Аналгетический эффект примерно в 3-10 раз мощнее, чем у фентанила: приблизительно 0,01 мг суфента соответствует 10 мг морфина.
Меньше влияет на стабильность гемодинамики, чем фентанил.
Пробуждение быстрее, чем после инъекции фентанила.
Выраженный седативный эффект, препарат можно применять в качестве единственного компонента для аналгоседации.
Очень большая терапевтическая широта (в 100 раз больше, чем у фентанила).
При предполагаемой потребности в суфентаниле* менее 0,05 мг (длительность операции <3 ч) применяют разведённый суфентанил* (суфента мите*), так как при этом препарат лучше дозировать и его расход становится более экономным.
Антидот: налоксон.
5.2.3. Налоксон
Торговое название - нарканти8: ампула (1 мл) содержит 0,4 мг налоксона.
Фармакокинетика
• Низкая биодоступность при приёме внутрь (метаболизируется при первом прохождении через печень), поэтому оправданно только парентеральное введение.
• Период полувыведения 1-1,5 ч, объём распределения 5 л/кг.
• Связывание с белками плазмы 50%.
• Элиминация посредством окисления и конъюгации с глюкуроновой кислотой в печени; эффект наступает через 1-2 мин после внутривенного введения.
• Продолжительность действия зависит от концентрации введён- ного опиоидного анальгетика.
Механизм действия: полный антагонист опиоидных рецепторов, блокирующий все эффекты опиоидных анальгетиков и в широком терапевтическом диапазоне не имеющий собственных фармакологических эффектов.
Показания: вызванное опиоидами послеоперационное угнетение дыхания; вызванные опиоидами и синтетическими наркотическими средствами (например, фентанилом, метадоном8, пентазоцином8, декстропропоксифеном*, тилидином8) угнетение дыхания и сумеречное сознание.
Режим дозирования
Послеоперационное угнетение дыхания: фракционное введение по 0,1-0,4 мг внутривенно.
При передозировке опиоидных анальгетиков: титровать дозу в соответствии с клиническим эффектом; начальная доза - 0,4-2 мг внутривенно каждые 2-3 мин вплоть до общего количества примерно 10 мг.
Побочные эффекты: при чрезмерно резком подавлении эффектов опиоидных анальгетиков - головокружение, рвота, обильное потоотделение, тахикардия, мышечный гипертонус, тремор, судорожные припадки, асистолия. У пациентов с зависимостью от опиоидных анальгетиков - острый синдром отмены.
! Из-за короткого периода полувыведения следует тщательно наблюдать за состоянием пациента и при необходимости производить повторные инъекции: возможен эффект отдачи.
Если после введения 10 мг налоксона клинический эффект отсутствует, передозировка опиоидов сомнительна.
5.2.4. Бензодиазепины Диазепам
Торговое название - валиум8: ампула (2 мл) содержит 10 мг. Фармакокинетика
• Эффект наступает через 1-2 мин, продолжительность действия зависит от дозы, вплоть до многих часов; в высоких дозах - кумуляция.
• Период полувыведения 24-57 ч.
• Биотрансформация в печени до частично активных метаболитов.
• Механизм действия: имеет аффинитет к специфическим бензодиазепиновым рецепторам, обладает седативным, анксиолитическим, противосудорожным и миорелаксирующим эффектами.
Показания: премедикация, дополнение к опиоидам, седация при регионарной анестезии и малоболезненных вмешательствах (эндоскопия), в качестве противосудорожного средства.
Режим дозирования
Внутривенно: по 0,15-0,45 мг/кг, дозировать по клиническому эффекту.
Внутрь: по 5-15 мг. Побочные эффекты
• Угнетение дыхания (особенно при чрезмерно быстром введении).
• Снижение АД (особенно в комбинации с опиоидными анальгетиками).
• Антероградная амнезия.
• Раздражение вен и тромбофлебиты при внутривенном введении; внутримышечное введение чаще всего болезненно.
• Эпизодические парадоксальные реакции у пожилых пациентов. При повторных инъекциях есть опасность кумуляции. Противопоказания: миастения, острая интермиттирующая порфи-
рия, непереносимость бензодиазепинов. ! Антагонист: флумазенил (анексат*).
Режим дозирования: начальная доза 0,2 мг, повышать по 0,1 мг вплоть до достижения достаточного эффекта (максимум - 1 мг). Проникает через плацентарный барьер.
Флунитразепам
Торговое название - рогипнол8: таблетка, покрытая оболочкой, содержит 1 мг флунитразепама, ампула (1 мл) содержит 2 мг флунитразепама (содержит 30 мг бензилового спирта в качестве консерванта); ампула с растворителем содержит 1 мл воды для инъекций*.
Фармакокинетика: объём распределения 2,2-4 л/кг, связывание с белками плазмы 80%, продолжительность действия зависит от дозы и может достигать многих часов, период полувыведения неизменён- ных действующих веществ 10-30 ч; 95% вещества метаболизируется путём превращения в печени в частично активные метаболиты (7-амино-метаболит с периодом полувыведения 20-30 ч), выведение 90% почками, 10% с жёлчью.
Механизм действия: 1,4-замещённое производное бензодиазепина с преобладающим снотворным, а также седативным, анксиолитическим, противосудорожным и миорелаксирующим действием, обладает высоким аффинитетом к бензодиазепиновым рецепторам ЦНС и усиливает ГАМКергические тормозные механизмы (ГАМК - гаммааминомасляная кислота).
Показания: снотворное средство, используют для введения в наркоз и в интенсивной терапии, для премедикации в анестезиологии, при клинически значимых нарушениях сна.
Режим дозирования Премедикация
• Внутрь: по 0,5-1 мг вечером накануне операции непосредственно перед отходом ко сну.
• Внутримышечно: по 1-2 мг за 30-60 мин до индукции в наркоз. Введение в наркоз: по 0,015-0,03 мг/кг внутривенно (соответствует
1-2 мг).
Побочные эффекты: угнетение дыхания, снижение АД при периферической вазодилатации, антероградная амнезия, эпизодические парадоксальные реакции у пожилых пациентов, аллергические и анафилактические реакции, локальные тромбофлебиты при внутривенном введении. При случайном введении в артерию - опасность некрозов.
Противопоказания: повышенная чувствительность к бензодиазепинам или бензиловому спирту, лекарственная зависимость в анамнезе, психозы, миастения, тяжёлая хроническая гиперкапния, острая интермиттирующая порфирия, новорождённые (из-за бензилового спирта), беременность и лактация.
Лекарственное взаимодействие: усиление центрального седативного эффекта других лекарств (анестетики, анальгетики, нейролептики, транквилизаторы, антидепрессанты, снотворные) и алкоголя.
! Из-за длительного периода полувыведения есть опасность
кумуляции. ! Проникает через плацентарный барьер.
! При почечной или печёночной недостаточности необходимо уменьшить дозу.
! Раствор флунитразепама для внутривенного введения содержит 10% этанола.
! Антагонист: флумазенил (анексат*). Режим дозирования: начальная доза 0,2 мг, повышать по 0,1 мг вплоть до достижения достаточного эффекта (максимум - 1 мг).
Мидазолам
Торговое название - дормикум* : ампула (1 мл) содержит 5 мг; ампула (3 мл) содержит 15 мг; ампула (5 мл) содержит 5 мг; ампула (10 мл) содержит 50 мг, таблетка содержит 7,5 мг.
Фармакокинетика: водорастворимое бензодиазепиновое производное (оказывает меньшее раздражающее действие на стенку вен, чем диазепам). Эффект наступает через 3 мин после введения, продолжительность действия 45-90 мин, период полувыведения 1,5-2,5 ч. Биотрансформация: до неактивных метаболитов в печени.
Показания: премедикация, дополнение к опиоидам, седация при регионарной анестезии и малоболезненных вмешательствах (эндоскопия), в качестве противосудорожного средства.
Режим дозирования: дозировать медленно и индивидуально (вводить болюсно, внутривенно, по 0,5-1 мг). Для премедикации вводят по 0,1-0,15 мг/кг внутримышечно; взрослым по 7,5-15 мг внутрь; маленьким детям по 0,3 мг/кг ректально; по 0,4 мг/кг внутрь.
Побочные эффекты: угнетение дыхания (особенно при быстром введении), снижение АД (особенно в сочетании с опиоидами), антеградная амнезия, эпизодические парадоксальные реакции у пожилых пациентов.
Противопоказания: см. «Диазепам».
! Антагонист - флумазенил (анексат*); дозировка см. «Диазепам»: антагонист.
5.2.5. Флумазенил
Торговое название - анексат* : ампула (5 мл) содержит 0,5 мг.
Фармакокинетика: из-за низкой биодоступности при приёме внутрь (25% из-за метаболизации при прохождении через печень) оправданно только парентеральное введение. Период полувыведения составляет примерно 50 мин, увеличивается при печёночной недостаточности; объём распределения 0,95 л/кг, связывание с белками плазмы 50%; элиминируется печенью. Начало действия через 1-2 мин после внутривенного введения. Продолжительность действия зависит от концентрации принятого внутрь бензодиазепинового анксиолитика (конкурентный антагонизм).
Механизм действия: имидазобензодиазепин (нет внутренней активности), конкурентный блокатор бензодиазепиновых рецепторов.
Показания
• Прежде всего тяжёлые отравления бензодиазепинами (для дифференциальной диагностики и лечения).
• Кратковременное прекращение длительной седации пациента на ИВЛ для проведения неврологического исследования.
• Подавление парадоксальных реакций на введение бензодиазепинов.
• Кома при печёночной энцефалопатии (показания спорные). Режим дозирования: начальная доза 0,2 мг внутривенно болюсно,
затем по мере надобности добавляют по 0,1 мг, пока пациент не придёт в сознание. Максимальная суммарная доза около 1 мг, хотя проявления передозировки не наблюдаются даже при введении
100 мг.
Побочные эффекты: тошнота и рвота, чувство страха, колебания АД и ЧСС, редко - проявления абстинентного синдрома (судорожные припадки, симптоматические психозы).
Противопоказания
Абсолютные: эпилепсия, приём бензодиазепинов в качестве допол- нительной терапии.
Относительные: беременность, лактация, дети.
! При печёночной недостаточности уменьшить дозу.
Ввиду недостаточных клинических данных беременным и кормящим матерям, а также детям до 15 лет назначать только по строгим показаниям.
После введения препарата необходимо длительно продолжать наблюдение, так как у флумазенила период полувыведения намного меньше, чем у бензодиазепинов.
Матиас Эберхардт (Matthias Eberhardt), Тереза Линарес (Teresa Linares), Мартин Линдиг (Martin Lindig)
5.3. Миорелаксанты
Механизм действия, показания и противопоказания - табл. 5-5. Таблица 5-5. Миорелаксанты (расположены по возрастанию продолжительности действия)
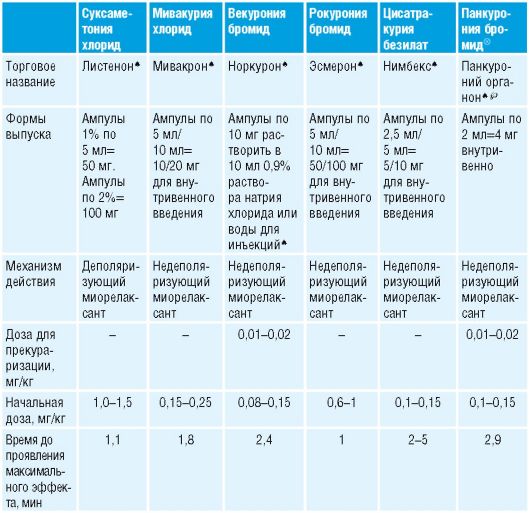
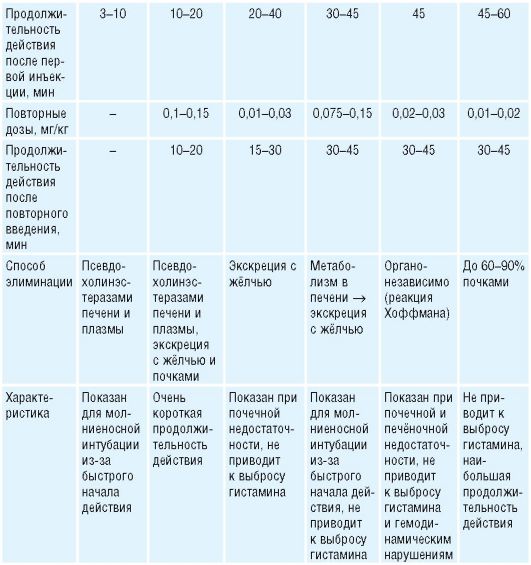
5.3.1. Алкурония хлорид8
Торговое название - аллоферин*: ампула (5 мл) содержит 5 мг; ампула (10 мл) содержит 10 мг.
Фармакокинетика: начало действия через 3-4 мин после введения, продолжительность действия 20-30 мин, выводится почками.
Механизм действия: недеполяризующий (конкурентный блокатор ацетилхолиновых рецепторов нервно-мышечного синапса) миорелаксант средней продолжительности действия.
Показания: интубация, периоперационный наркоз и ИВЛ.
Режим дозирования - разовая доза:
• прекураризация: 0,025-0,05 мг/кг (взрослые 2-3 мг);
• интубация: 0,2-0,3 мг/кг, после интубации с суксаметонием хлоридом (начальной) 0,16 мг/кг, последующие инъекции по 0,03 мг/кг каждые 15-25 мин.
Побочные эффекты: выброс гистамина с бронхоспазмом и кожной эритемой.
Противопоказания: миастения, синдром Ламберта-Итона, аллер-
гический диатез (относительное), острая интермиттирующая порфирия.
Лекарственное взаимодействие
Нервно-мышечная блокада усиливается аминогликозидами, колистином; полимиксином B, амфотерицином B, бензодиазепинами, тиазидными диуретиками, фуросемидом, этакриновой кислотой, хинидином, ганглиоблокаторами, магния сульфатом, солями лития. Снижает АД при сочетании с галотаном. ! Антагонисты - ингибиторы ацетилхолинэстеразы. ! Не проникает через плацентарный барьер.
! При почечной недостаточности помнить о замедленном выведении.
! Вещество разлагается на свету; не хранить при >8 ?С.
5.3.2. Атракурия безилат
Торговое название - тракриум* : ампула (2,5 мл) содержит 25 мг атракурия безилата; ампула (5 мл) содержит 50 мг атракурия безилата.
Фармакокинетика: начало действия наступает в зависимости от введённой дозы - через 2 мин при дозе 0,3 мг/кг и через 1 мин при 0,6 мг/кг. Период полувыведения 20-30 мин, элиминация по Хоффману (спонтанный распад миорелаксанта), посредством гидролиза эстеразами и частично почками в неизменённом виде. Продукты распада - лауданозин, акрилат и спирт.
Механизм действия: недеполяризующий миорелаксант (конкурентный блокатор ацетилхолиновых рецепторов нервно-мышечного синапса).
Показания: миорелаксант средней продолжительности действия для интубации, периоперационного наркоза и ИВЛ. Режим дозирования - взрослые и дети старше 1 мес:
• интубация: по 0,5-0,6 мг/кг внутривенно (35-50 мг);
• последующие инъекции: по 0,1-0,2 мг/кг внутривенно (10-15 мг). Побочные эффекты: выброс гистамина с покраснением кожи,
бронхоспазмом, снижением АД, тахикардией и анафилаксией с ларингоспазмом.
Противопоказания: миастения, гиповолемический шок, астма, аллергический диатез.
Лекарственное взаимодействие
Взаимодействует с другими лекарствами, приводящими к удлинению или усилению нервно-мышечной блокады, такими, как антиаритмические средства, антибиотики, ацетазоламид, β-адреноблокаторы, диуретики, ганглиоблокаторы, ингаляционные анестетики (например, галотан, изофлуран, энфлуран8), антагонисты кальциевых каналов, кетамин, соли лития и магния сульфат.
В щелочной среде теряет активность (например, при смешивании с тиопенталом натрия → не смешивать в одном шприце!).
! Антагонист: ингибиторы ацетилхолинэстеразы (например, неостигмин в дозе 0,5-5 мг внутривенно) с дополнительным введением атропина (0,5-1 мг внутривенно). До настоящего времени нет данных о негативном воздействии на состояние пациентов с острой интермиттирующей порфирией, а также о возможности развития ЗГ.
При нарушениях функций печени или почек корректировка дозы не требуется.
5.3.3. Цисатракурия безилат
Торговое название - нимбекс*: ампула (2,5 мл) содержит 6,7 мг цисатракурия безилата (= 5 мг цисатракурия) для внутривенного введения, ампула (5 мл) содержит 13,4 мг цисатракурия безилата (= 10 мг цисатракурия) для внутривенного введения.
Фармакокинетика: только для парентерального введения; объём распределения примерно 160 мл/кг; при дозе 0,15 мг/кг эффект развивается через 2 мин после введения; продолжительность действия около 45 мин, период полувыведения около 24 мин. Элиминация по Хоффману (спонтанный распад миорелаксанта), с образованием неактивных метаболитов, а также посредством гидролиза эстеразами. Продукты распада - лауданозин (по сравнению с атракурием безилатом разлагается только 10% всего количества), акрилат и спирт.
Механизм действия: недеполяризующий миорелаксант (конкурентный блокатор ацетилхолиновых рецепторов нервно-мышечного синапса). Один из десяти стереоизомеров атракурия.
Показания: миорелаксант средней продолжительности действия, применяют для интубации, периоперационной миорелаксации и
ИВЛ.
Режим дозирования Интубация: по 0,1-0,15 мг/кг. Повторные дозы: 0,03 мг/кг. Побочные эффекты
• Покраснение кожи или экзема, бронхоспазм, снижение АД, брадикардия.
• У пациентов в интенсивной терапии были зарегистрированы отдельные случаи мышечной слабости и/или миопатии. Редко - судороги. Однако у этих пациентов были обнаружены сопутствующие заболевания, которые могли приводить к судорогам, например ЧМТ, гипоксическая энцефалопатия, отёк мозга, вирусный энцефалит, уремия. Причинно-следственную связь установить невозможно.
• Очень редко - тяжёлые анафилактические реакции в связи с одним или несколькими анестетиками.
Противопоказания: миастения, повышенная чувствительность к атракурию безилату, другим миорелаксантам (перекрёстные реакции) и сульфобензоловой кислоте, беременность и лактация, дети до 2 лет.
Лекарственное взаимодействие
• Усиливают нервно-мышечную блокаду: противоаритмические средства, антибиотики, β-адреноблокаторы, диуретики, ганглиоблокаторы, ингаляционные анестетики, антагонисты кальциевых каналов, кетамин, соли лития и магния сульфат.
• Действие уменьшается при длительном приёме фенитоина или карбамазепина.
• Несовместимость с пропофолом и щелочными растворами (например, тиопентал).
! В 4-5 раз мощнее атракурия.
! Нет признаков ганглиоблокирующего или м-холинолитического действия; соответственно не нарушает стабильность гемодина- мики.
! Нет необходимости в уменьшении дозы при нарушениях функций печени или почек.
! Нельзя вводить через одну инфузионную систему вместе с кровью, сывороткой или плазмой, так как неспецифические эстеразы препаратов крови могут привести к гидролизу цисатракурия и ослаблению его действия.
! Антагонист: ингибиторы ацетилхолинэстеразы (например, неостигмина метилсульфат в дозе 0,5-5 мг внутривенно) с дополнительным введением атропина (по 0,5-1 мг внутривенно).
! В экспериментах на животных не вызывал ЗГ.
5.3.4. Мивакурия хлорид
Торговое название - мивакрон*: ампула (5 мл) содержит 10,7 мг мивакурия хлорида (= 10 мг мивакурия) для внутривенного введения, ампула (10 мл) содержит 21,4 мг мивакурия хлорида (= 20 мг мива- курия) для внутривенного введения.
Фармакокинетика: только для парентерального применения; объём распределения приблизительно 112 мл/кг; начало действия через 2-2,5 мин после введения, продолжительность действия составляет примерно 15-20 мин; период полувыведения 0,5-3 мин. Разрушается посредством гидролиза псевдохолинэстеразой, а также эстеразами печени; выводится с жёлчью и мочой (частично в неиз- менённом виде).
Механизм действия: недеполяризующий миорелаксант (конкурентный блокатор ацетилхолиновых рецепторов нервно-мышечного синапса).
Показания: миорелаксант короткого действия для интубации, периоперационной миорелаксации и ИВЛ.
Режим дозирования Интубация: по 0,2 мг/кг. Повторные дозы: 0,1 мг/кг.
Побочные эффекты: выброс гистамина с покраснением кожи, бронхоспазмом, снижением АД, тахикардией коррелирует с дозой и скоростью введения.
Противопоказания: недостаточность холинэстеразы плазмы крови и аномалии псевдохолинэстеразы, миастения, аллергический диатез, бронхиальная астма, беременность/лактация, дети младше 2 мес.
Лекарственное взаимодействие
• Усиливают нервно-мышечную блокаду: противоаритмические средства, антибиотики, β-адреноблокаторы, диуретики, ганглиоблокаторы, ингаляционные анестетики, антагонисты медленных кальциевых каналов, кетамин, соли лития и магния сульфат.
• Увеличение продолжительности действия: при снижении активности холинэстеразы плазмы, например при приёме антимитотических средств, ингибиторов МАО, фосфорорганических соединений, панкурония бромида8.
• Действие ослабевает при длительном приёме фенитоина и карбамазепина.
• Несовместим с пропофолом и щелочными растворами (например, тиопентал натрия).
! Случайное введение в артерию приводит к спазму сосудов с
опасностью развития гангрены. При нарушениях функций печени или почек необходимо уменьшить дозировку (доза для интубации 0,15 мг/кг).
Антагонист: ингибиторы ацетилхолинэстеразы (например, неостигмина метилсульфат 0,5-5 мг внутривенно) с дополнительным введением атропина (0,5-1 мг внутривенно).
В экспериментах на животных не вызывал ЗГ.
5.3.5. Панкурония бромид8
Торговое название - панкуроний органон*: ампула (2 мл) содержит 4 мг препарата (сух. в-во).
Фармакокинетика: эффект развивается через 3-4 мин после введения, при более высоких дозах быстрее; продолжительность действия: начальной дозы (4 мг) панкурония бромида8 достаточно для миорелаксации длительностью около 45 мин; при повторных инъекциях, особенно в дозах >0,1 мг/кг, - до 120 мин; объём распределения примерно 0,3 л/кг, связывание с белками плазмы 30%. Выводится почками преимущественно в неизменённом виде; 15-40% трансформируются в печени до частично активных метаболитов.
Механизм действия: миорелаксация при конкурентной недеполяризующей блокаде ацетилхолиновых рецепторов нервно-мышечного синапса.
Показания: миорелаксация для периоперационной миорелаксации
и ИВЛ.
Режим дозирования
• Разовая доза для прекураризации: по 0,01-0,02 мг/кг (около 0,5-1,5 мг) внутривенно.
• Для интубации (применяется в редких случаях): 0,1 мг/кг внутривенно.
• После интубации с суксаметония хлоридом начальная доза: 0,04-0,08 мг/кг (около 3-6 мг) внутривенно.
• Повторные инъекции: по 0,008-0,02 мг/кг (около 0,5-1,5 мг) внутривенно.
Побочные эффекты: за счёт высвобождения норадреналина и м-холинолитического действия - тахикардия, редко подъём АД.
Противопоказания: аллергия, в том числе непереносимость брома (панкурония бромид8), ожидаемые затруднения при интубации, миастения, порфирия.
Лекарственное взаимодействие
• Усиление нервно-мышечной блокады: аминогликозиды, β-адреноблокаторы, хинидин, клиндамицин, антагонисты медленных кальциевых каналов, петлевые диуретики, тетрациклин, гипокалиемия, а также высокое содержание магния или лития.
• Аритмии при сочетании с ТЦА.
• Одновременное введение аминофиллина может приводить к тахиаритмиям. Аминофиллин ослабляет действие панкурония бромида8 из-за высвобождения большого количества ацетилхолина.
! Антагонист: атропин (0,5-1 мг) и ингибиторы ацетилхолинэстеразы (например, неостигмин в дозе 0,5-5 мг внутривенно).
! Практически не проникает через плаценту, так как обладает очень слабой липофильностью. Допустимо использование при беременности.
! Относительную резистентность к панкурония бромиду8 наблюдали у пациентов с ожоговыми травмами, гипергаммаглобулинемией, заболеваниями печени.
5.3.6. Рокурония бромид
Торговое название - эсмерон* : ампула (5 мл) содержит 50 мг рокурония бромида для внутривенного введения, ампула (10 мл) содержит 100 мг рокурония бромида для внутривенного введения.
Фармакокинетика: только для парентерального введения; объём распределения около 228 мл/кг; начало действия через 60 с после введения при дозе 0,6 мг/кг; продолжительность действия приблизительно 30-40 мин; период полувыведения около 97 мин. После биотрансформации в печени выводится преимущественно с жёлчью; до 30% с мочой.
Механизм действия: недеполяризирующий миорелаксант (конкурентный блокатор ацетилхолиновых рецепторов нервно-мышечного синапса).
Показания: миорелаксант средней продолжительности действия для интубации, периоперационной миорелаксации и ИВЛ.
Режим дозирования
Доза для интубации: 0,6 мг/кг.
Повторные дозы: 0,075-0,15 мг/кг.
Побочные эффекты: возможны анафилактические или аллергические реакции.
Противопоказания: миастения, синдром Ламберта-Итона, перене- сённый полиомиелит, гиперчувствительность к другим миорелаксантам (перекрёстные реакции) и бромидам. Нет данных о применении при беременности и лактации; клиническая информация об использовании у детей младше 3 мес также отсутствует.
Лекарственное взаимодействие
• Усиливают нервно-мышечную блокаду: антиаритмические средства, антибиотики, барбитураты, β-адреноблокаторы, диуретики, ганглиоблокаторы, ингаляционные анестетики, кетамин, соли лития и магния сульфат.
• Ослабление действия: при длительном приёме фенитоина, карбамазепина, кортикостероидов или теофиллина.
• Несовместим с дексаметазоном, диазепамом, фуросемидом, гидрокортизон-сукцинатом натрия*, инсулином растворимым, тиопенталом натрия, ванкомицином.
! Из-за быстрого начала действия обсуждается в качестве альтернативы суксаметония хлориду.
! Обладает более высоким аффинитетом к мышцам голосовых складок по сравнению со скелетными мышцами, что означает открытую голосовую щель ещё до достижения достаточной общей хирургической миорелаксации.
! Практически не влияет на гемодинамику.
! Необходимо уменьшить дозу при печёночной недостаточности; почечная недостаточность клинически менее значима.
! Антагонист: ингибиторы ацетилхолинэстеразы (например, неостигмина метилсульфат в дозе 0,5-5 мг внутривенно) с дополнительным введением атропина (0,5-1 мг внутривенно).
5.3.7. Суксаметония хлорид
Торговое название - листенон*: ампула 1% раствора (5 мл) содержит 50 мг; ампула 2% раствора (5 мл) содержит 100 мг; ампула 5% раствора (2 мл) содержит 100 мг.
Фармакокинетика: период полувыведения после внутривенной инъекции составляет около 3 мин; элиминация путём разложения до холина и янтарной кислоты псевдохолинэстеразой в печени и плазме. Начало действия через 30-60 с после введения, продолжительность действия после разовой инъекции составляет около 5 мин.
Механизм действия: торможение нервно-мышечной передачи возбуждения посредством деполяризации постсинаптической мембраны.
Показания: кратковременное расслабление мышц для интубации, бронхоскопии, электросудорожной терапии. Во избежание мышечных фасцикуляций за 1-2 мин до инъекции сукцинилхолина вводят недеполяризующий миорелаксант (прекураризация).
Режим дозирования: разовая доза для интубации 1-1,5 мг/кг внутривенно.
Побочные эффекты
• Вначале возможна артериальная гипотензия и брадикардия (позже частично сменяется тахикардией и повышением АД).
• Гиперсаливация и усиленная бронхиальная секреция.
• Гиперкалиемия при проникновении калия во внеклеточное пространство.
• Миоглобинемия, миоглобинурия из-за рабдомиолиза (редко).
• ЗГ (редко).
• Повышение давления в ЖКТ. (Внимание: беременные на поздних сроках, пациенты с ожирением, кишечной непроходимостью и диафрагмальной грыжей.) Профилактика - введение атропина или прекураризация.
• Выброс гистамина с опасностью бронхоспазма (редко).
• Мышечные фасцикуляции как следствие асинхронной деполяризации (боль в мышцах на следующий день).
• Увеличение продолжительности действия при генетически обусловленном снижении активности псевдохолинэстераз (частота 1:3000).
• Повышение ВГД и ВЧД.
Противопоказания: ожоги, нервно-мышечные расстройства (такие, как миотония, полиомиелит), проникающие ранения глаз, повышенное ВЧД, гиперкалиемия, снижение активности холинэстеразы (ограниченное разрушение).
Лекарственное взаимодействие: усиление нервно-мышечной блокады аминогликозидами, амфотерицином В, β-адреноблокаторами, хинидином, лидокаином.
! Пациенты со снижением активности холинэстеразы должны находиться под наблюдением в течение длительного времени. Альтернатива: введение 45-180 мг сывороточной холинэстера- зы*, эффект наступает приблизительно через 10 мин. Описаны единичные случаи летальных исходов вследствие не поддающейся лечению брадикардии. Так как эти случаи можно объяснить заранее не диагностированными заболеваниями мышц, суксаметония хлорид вводят только по строгим показаниям.
Парасимпатомиметические эффекты (брадикардия, гиперсаливация) можно ограничить, если предварительно ввести атропин.
Прекураризация (введение малых доз недеполяризующих миорелаксантов) позволяет уменьшить мышечные фасцикуляции.
По возможности следует воздерживаться от повторных инъекций во избежание «двойного блока» (дополнительное свойство суксаметония хлорида, приводящее к торможению деполяризации). Не проникает через плацентарный барьер.
5.3.8. Векурония бромид
Торговое название - норкурон* : флакон = 10 мг в 217 мг сухого вещества; разводить в 4 мл 0,9% раствора натрия хлорида или воды для инъекций* .
Фармакокинетика: только для парентерального введения; период полувыведения около 1 ч; объём распределения приблизительно 0,3 л/кг. Элиминация преимущественно в неизменённом виде с жёлчью (70%), остальная часть выводится с мочой (15%) и после гидроксилирования в печени. Эффект развивается через 1-3 мин после введения, продолжительность действия после первой инъек- ции 20-30 мин, при повторных инъекциях дольше.
Механизм действия: конкурентная блокада н-холинорецепторов нервно-мышечного синапса (недеполяризирующий).
Показания: миорелаксация для интубации, периоперационная миорелаксация и ИВЛ.
Режим дозирования: разовая доза.
Прекураризация: 0,01-0,02 мг/кг (1-1,5 мг) внутривенно.
Интубация: 0,08-0,1 мг/кг (5-7 мг) внутривенно.
Повторные дозы: 0,02-0,05 мг/ кг (1,5-3,5 мг) внутривенно.
Побочные эффекты: небольшое м-холинолитическое действие (тахикардия, умеренное повышение АД). В раннем послеродовом периоде - значительное удлинение нервно-мышечной блокады.
Противопоказания: печёночная недостаточность, повышенная чув- ствительность к векуронию бромиду или препаратам брома, миастения, синдром Ламберта-Итона, тяжёлые нарушения электролитного баланса.
Лекарственное взаимодействие: усиление нервно-мышечной блокады при сочетании с аминогликозидами, β-адреноблокаторами, хинидином, клиндамицином, антагонистами медленных кальциевых каналов, местными анестетиками, петлевыми диуретиками, тетрациклином, при гипокалиемии, а также при высокой концентрации магния или лития. ! Ввиду выведения с жёлчью показан при почечной недостаточ- ности.
Побочные эффекты меньше, чем у панкурония бромида8.
Антагонист: ингибиторы ацетилхолинэстеразы (например, неостигмина метилсульфат в дозе 0,5-5 мг внутривенно) с дополнительным введением атропина (по 0,5-1 мг внутривенно).
Можно использовать при беременности, так как из-за низкой липофильности препарат не проникает через плацентарный барьер.
Матиас Эберхардт (Matthias Eberhardt)
5.4. Местные анестетики
5.4.1. Механизм действия
Местные анестетики обратимо блокируют распространение потенциала действия по нервным волокнам, препятствуя возникновению ощущения боли без нарушения сознания.
Чувствительность отдельных типов нервных волокон к блокирующему действию местных анестетиков различна. Тонкие волокна выключаются раньше, чем толстые. Отсюда возникает последовательность потери чувствительности: болевая, температурная, тактильная, давления. Затухание эффекта происходит в обратном порядке - болевая чувствительность возвращается последней.
Чем меньше миелинизировано нервное волокно, тем меньше оно защищено от воздействия местного анестетика и тем быстрее под- вергается анестезии. Исключение составляют миелинизированные преганглионарные автономные В-волокна (иннервируют гладкие мышцы стенки сосудов), которые блокируются раньше всех остальных нервных волокон, в том числе и тонких.
! При спинальной и эпидуральной анестезии блокада приводит к вазодилатации с последующим снижением АД.
5.4.2. Фармакологические свойства
Способность к диффузии: анестетики диффундируют в форме свободного основания. Активная форма молекулы местного анестетика - катион, следовательно, концентрация катионов определяет распространение блокады. Щелочная среда раствора способствует лучшему проникновению местного анестетика, а кислая (например, инфицированные ткани) - снижает долю катионов, и меньшее количество местного анестетика достигает нервной ткани.
Аналгетический потенциал: определяется степенью липофильности.
Качество аналгезии: зависит от концентрации местного анестетика; низкая концентрация → аналгезия (потеря болевой чувствительности), высокая концентрация → анестезия (потеря тактильной чувствительности).
Двигательная блокада: более выражена и наступает раньше при высокой концентрации и липофильности анестетика.
Время начала действия: зависит от расстояния диффузии, концентрации местного анестетика, жирорастворимости и присутствия вазоконстрикторов.
Продолжительность действия: определяется в первую очередь липофильностью и степенью связывания с белками, меньше - величиной молекулы. Продолжительность действия тем дольше, чем больше выбранная концентрация (табл. 5-6).
Таблица 5-6. Классификация местных анестетиков (примеры препаратов) по продолжительности действия
Короткая продолжительность действия (30-60 мин) | Средняя продолжи- тельность действия (60-120 мин) | Высокая продолжительность действия (до 400 мин) |
Прокаин (новокаин*) | Лидокаин (ксилокаин*). Мепивакаин (скандонест*). Прилокаин* (ксилонест*) | Тетракаин (гервирос*). Бупивакаин (карбостезин* ). Ропивакаин (наропин*) |
Блок Веденского
После инъекции местного анестетика пациент не чувствует отдельных уколов, но вскрикивает при рассечении кожи.
Причина: блокада ещё недостаточна. При этом не воспринимаются отдельные раздражения, но при продолжительной стимуляции отдельные импульсы проходят и пациент чувствует боль (значительно смягчённую).
Лечение: выждать, выполнить повторную инъекцию местного анестетика, провести аналгезию с седацией, например, мидазолам в дозе 2-4 мг (дормикум*), при необходимости - дополнительно ввести 1-3 мл «коктейля» (1 мл=0,5 мг мидазолама и 10 мг кетамина).
Распространение аналгезии: зависит от диффузии и объёма распределения (объём и скорость введения).
Общая доза: может варьировать в зависимости от концентрации и объёма введённого раствора. Увеличение дозы ускоряет начало действия, увеличивает его продолжительность и успешность анестезии. (Внимание: нельзя резко увеличивать объём!)
Добавление вазоконстрикторов к раствору анестетика: (эпинефрин 1:200 тыс.) уменьшает кровообращение в ткани и резорбцию анестетика, тем самым ускоряя наступление эффекта и увеличивая продолжительность действия.
Добавление СО2: при повышении кислотности в нервных волокнах увеличивается время наступления эффекта и глубина аналгезии (спорно).
Добавление оснований (бикарбонат): если повышается рН и доля недиссоциированных молекул, облегчается диффузия, и действие анестетика наступает раньше.
Комбинация нескольких местных анестетиков: раньше проявляются их эффекты, увеличивается продолжительность действия, снижается токсичность.
! Повышение концентрации местного анестетика при неизменном объёме (например, 10 мл 0,5% раствора бупивакаина вместо 10 мл 0,25% раствора бупивакаина) приводит к увеличению количества введённого анестетика и скорейшему наступлению эффекта.
! Увеличение объёма раствора при неизменном общем количестве анестетика (20 мл 1% раствора мепивакаина вместо 10 мл 2% раствора мепивакаина) приводит к более быстрому распространению препарата из места введения в прилежащие области.
! Нагревание раствора местного анестетика (например, при ношении в кармане брюк) ускоряет наступление эффекта.
5.4.3. Элиминация анестетиков из области действия и биотрансформация
Местный анестетик в форме свободного основания (недиссоциированная форма) быстро диффундирует в окружающие ткани, проникает в кровеносные сосуды и удаляется из области инъекции. Кроме того, из-за вазодилатации резорбция анестетика происходит очень быстро (если не были введены вазоконстрикторы).
Местные анестетики эфирного типа (например, прокаин, тетракаин)
В кровеносном русле препараты расщепляются псевдохолинэстеразами плазмы; продукты распада не обладают анестезирующим действием, не токсичны в образующихся дозах; разрушение происходит в печени (исключение - кокаин).
Скорость разрушения прокаина (1 мг/мин) и тетракаина (0,25 мг/ мин) обусловливает очень короткий период полувыведения. Из-за этого при случайном внутрисосудистом введении высокая концентрация в плазме сохраняется в течение очень короткого времени. Внимание: при дефиците псевдохолинэстераз или при их низкой активности отмечают клинически значимое удлинение периода полувыведения.
Местные анестетики амидного типа (лидокаин)
• Подвергаются биотрансформации в клетках печени: окислительное гидроксилирование монооксигеназами и ферментативный гидролиз карбоксилэстеразами (исключение - прилокаин). Процесс протекает медленнее, чем расщепление эстеразами.
• Период полувыведения 1,5-3,5 ч; индукция микросомальных ферментов печени (например, барбитуратами) ускоряет метаболизм, уменьшение перфузии печени или заболевания - замедляют. Заболевания почек не влияют на выведение местных анестетиков.
5.4.4. Дополнительное введение вазоконстрикторов Эпинефрин
• Торговое наименование - супраренин*: ампула (1 мл) содержит 1 мг (1:1000).
• Режим дозирования: 1 :200 тыс. - 0,1 мг = 0,1 мл на 20 мл местного анестетика (туберкулиновый шприц); максимальная доза 0,25 мг = 0,25 мл эпинефрина 1:1000.
Орнипрессин*
• Торговое наименование - сандоз ПОР 8*; по 1 Ед на 10 мл местного анестетика.
• Фармакокинетика: эффект развивается медленнее, чем у эпинефрина. Из-за этого часто повышают концентрацию, что увеличивает риск развития побочных эффектов.
Механизм действия: введение вазоконстрикторов не только увеличивает продолжительность местного действия анестетика при уменьшении перфузии в области вмешательства, но и предотвращает попадание больших концентраций препарата в кровеносное русло.
Побочные эффекты
Эпинефрин: в высоких дозах - рефлекторное апноэ, повышение АД, в низких дозах - опасность снижения АД.
Орнипрессин*: повышение АД, стенокардия, брадикардия, бледность лица (централизация кровообращения). Несовместим с галотаном!
Противопоказания
При анестезии в области концевых артерий (пальцы рук и ног, уши, пенис) есть опасность гангрены при циркулярном введении.
Артериальная гипертензия, глаукома (закрытоугольная), митральный стеноз, гестозы, тиреотоксикоз, сахарный диабет, артериосклероз, заболевания миокарда, пароксизмальная тахикардия, аритмия со склонностью к тахикардии, ИБС, лечение ТЦА.
! Нельзя вводить эпинефрин при анестезии галотаном из-за
опасности нарушения сердечного ритма. ! Вазоконстрикторы попадают в кровоток → необходимо помнить о побочных эффектах (табл. 5-7). Орнипрессин* менее токсичен, чем эпинефрин.
5.4.5. Побочные эффекты и осложнения
! Чем выше доза местного анестетика, тем выше его концентрация в плазме и соответственно опасность возникновения побочных эффектов (см. табл. 5-7).
Таблица 5-7. Побочные эффекты и осложнения применения местных анестетиков
и адъювантов
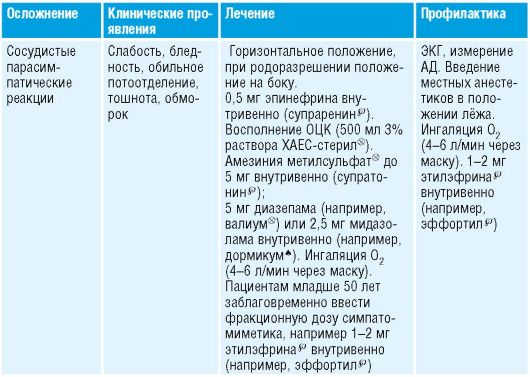
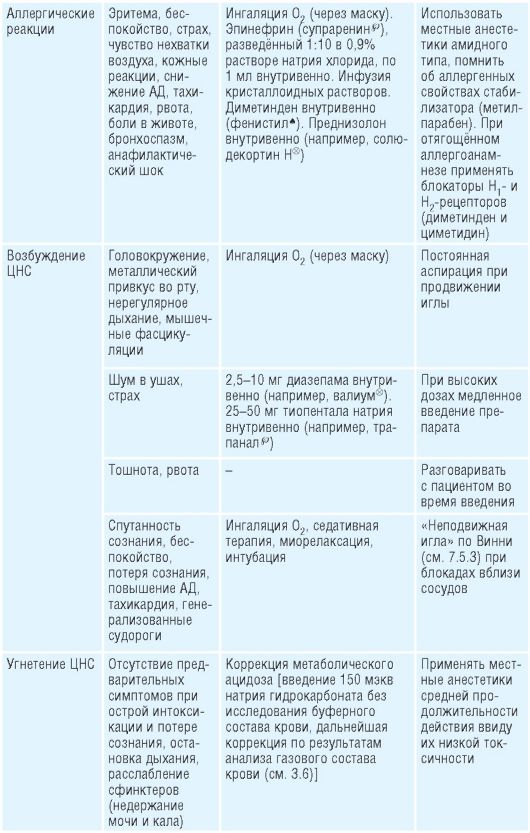
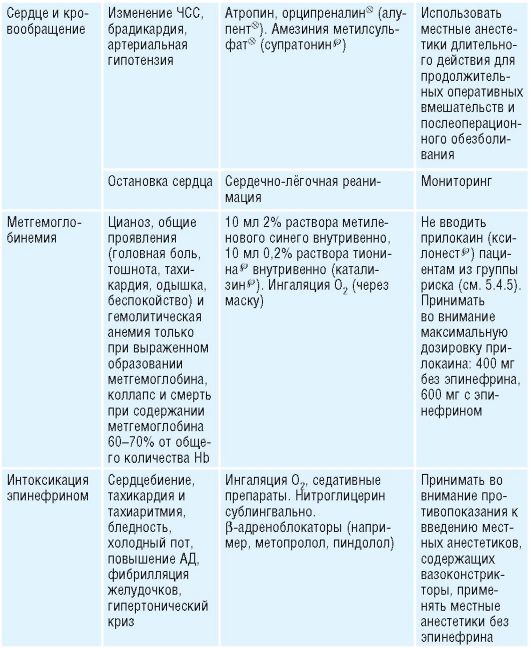
АД - артериальное давление. ОЦК - объём циркулирующей крови. ЦНС - центральная нервная система. ЧСС - частота сердечных сокращений. ЭКГ - электрокардиография.
Чем сильнее анестезирующий эффект, тем выше токсичность по отношению к ЦНС.
Чем выше концентрация анестетика в плазме и чем быстрее происходит повышение этой концентрации, тем больше опасность цен- тральных побочных эффектов и тяжелее протекают реакции.
Степень токсичности (по уменьшению): тетракаин, бупивакаин, ропивакаин, лидокаин, мепивакаин, прилокаин, прокаин.
Аллергия
Аллергические реакции на местные анестетики встречаются очень редко, причём только на вещества эфирного типа. Тяжесть аллергической реакции не зависит от введённой дозы препарата.
Патогенез
• Многие аминоэфиры представляют собой производные парааминобензойной кислоты, на которую есть аллергия у некоторых пациентов. Парааминобензойная кислота образуется при расщеплении тетракаина и прокаина псевдохолинэстеразой.
• При разрушении аминоамидов бупивакаина, ропивакаина, лидокаина, мепивакаина, прилокаина парааминобензойная кислота не образуется. Однако некоторые препараты содержат консервант метил-4-гидроксибензоат (метилпарабен), который может обладать аллергенным действием из-за содержащейся в молекуле парагруппы (ксилокаин0, ксилонест*, меаверин*, скандонест* ).
Клинические проявления: аллергический дерматит (покраснение кожи, зуд), астматические приступы, анафилактический шок.
Лечение: если в анамнезе есть данные об аллергии на местные анестетики (см. 1.1.1), при аллергическом диатезе проводят предоперационную профилактику антигистаминными препаратами (диметинден, например фенистил* ), во время операции постоянно наблюдают за состоянием пациента. Реакции центральной нервной системы
Патогенез: небольшого размера молекулы местных анестетиков легко проникают через гематоэнцефалический барьер (ГЭБ) → быстрое накопление в ЦНС.
Клинические проявления
• Двухфазное течение: при низком содержании анестетика в плазме - ингибирующее и антиконвульсивное действие; более высокие концентрации приводят к возбуждению.
• Признаки предсудорожного состояния: беспокойство, головокружение, слуховые и зрительные нарушения, тиннитус, формикация (язык, губы), металлический привкус во рту, неясная речь, дрожь, мышечные подёргивания.
! При дальнейшем повышении концентрации местного анестетика развиваются судороги и остановка дыхания; при внутри- сосудистом введении анестетика судороги могут возникать без какой-либо предварительной симптоматики. ! В течение первых 20-30 мин после инъекции местного анестетика необходимо тщательно наблюдать за пациентом (вербальный контакт!). Неожиданно возникшее беспокойство пациента чаще всего бывает ранним признаком интоксикации ЦНС! Не следует вводить аналептики центрального действия (например, ацетазоламид, в частности диамокс*): при интоксикации местным анестетиком они противопоказаны! Реакции сердечно-сосудистой системы
Наиболее частый побочный эффект - нарушение проводимости миокарда (расширение комплекса QRS, блокады). Преобладает прямой отрицательный инотропный эффект. Это может сопровождаться снижением силы сокращений на 25% с сильным снижением АД.
Порядок развития сердечно-сосудистых побочных эффектов: брадикардия, артериальная гипотензия (снижение сердечного выброса), иногда аритмии, блокады, асистолия.
Вазодилатирующий эффект местных анестетиков не оказывает токсического действия на сердечно-сосудистую систему и показатели гемодинамики. Метгемоглобинемия
Метгемоглобин не способен переносить кислород. В норме весь образующийся в эритроците метгемоглобин глюкозо-6-фосфат- дегидрогеназа превращает обратно в гемоглобин.
Патогенез: недостаток фермента (5-20% пациентов из Южной Европы и Африки) приводит к патологической чувствительности к метгемоглобинобразующим ядам и склонности к гемолитическим кризам после введения различных препаратов (например, противоаритмических средств, сульфонамидных диуретиков).
Диагностика: снижено восстановление метгемоглобина в эритроцитах метиленовым синим.
! При помощи пульсоксиметрии двухволновым методом можно измерить только оксигемоглобин и дезоксигемоглобин (функциональное насыщение). Патологические формы гемоглобина (метгемоглобин, карбгемоглобин, сульфгемоглобин) и фетальный гемоглобин не поддаются обнаружению и не учитываются при подсчёте сатурации. Именно поэтому функциональное насыщение по результатам пульсоксиметрии, например, при высокой концентрации метгемоглобина, существенно выше, чем реальная сатурация. ! Все осложнения поддаются лечению! Необходимые условия
Оборудование: венозный доступ, аппарат для наркоза или ИВЛ, инструменты для интубации. Подготовить инъекционные препараты:
седативные - диазепам, мидазолам;
вазопрессорные препараты - амезиния метилсульфат0 (супрато- нин*).
Препараты, которые должны бать готовы при любой местной анестезии: суксаметония хлорид (например, листенон*), атропин, орципреналин (например, алупент*), растворы электролитов, β-адреноблокаторы (например, метопролол), норфенефрин0 (например, новадрал0).
5.4.6. Клиническое применение
Классификация местных анестетиков по способам применения - табл. 5-8.
Регионарная анестезия
• Периферическая: блокада отдельных нервов, блокада нервных стволов или сплетений (см. 7.4-7.8).
• Центральная: люмбальная, каудальная, торакальная эпидуральная анестезия (см. 7.2), высокая, средняя, низкая спинальная анестезия, блокада крестца (см. 7.1).
Поверхностная анестезия
Локализация: слизистая оболочка полости носа, рта, зева, трахео-
бронхиальной системы, пищевода, генитального тракта.
Выбор вещества: 4% раствор лидокаина или гель 2% (например, ксилокаин0), 2% гель мепивакаина (например, меаверин*), 2% раствор тетракаина.
Фармакокинетика: максимальный эффект развивается примерно через 5 мин, продолжительность действия от 15-30 мин (лидокаин) до 60 мин (тетракаин), за короткое время возникает относительно высокая концентрация в плазме.
Инфильтрационная анестезия
• Локализация: экстравазально, внутрикожно, подкожно, внутримышечно; особая форма - внутривенная регионарная анестезия (см. 7.9).
• Выбор вещества: предпочтительны 1% раствор лидокаина (ксилокаин0) или 1% раствор мепивакаина (скандонест*).
Таблица 5-8. Применение и свойства местных анестетиков
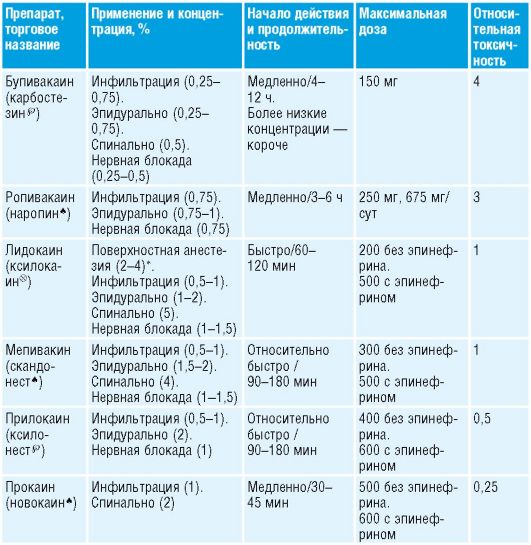
* Поверхностная анестезия: эффект наступает через 5 мин, продолжительность действия лидокаина 15-30 мин, из-за быстрой резорбции за короткое время достигается высокая концентрация в плазме.
! Пример расчёта максимальной дозы из мг в мл (бупивакаин)
Максимальная разовая доза: 150 мг = 30 мл 0,5% бупивакаина (1% раствор содержит
Перевод процентов в мг: % x 10 x мл = общее количество (мг). 30 мл 0,5% бупивакаина: 0,5 χ 10 мл χ 30 = 150 мг.
5.4.7. Профилактика тромбоэмболии и антикоагулянты
Несмотря на то что риск образования спинальных гематом при проведении регионарной анестезии вблизи спинного мозга обычно остаётся низким (по Tryba et al. - 1:200 тыс.), при нарушениях свёртывания крови это осложнение может иметь неврологические последствия для пациента. Именно поэтому вопрос о проведении спинальной или эпидуральной анестезии на фоне лечения антикоагулянтами (или при планировании подобного лечения) остаётся спорным.
Антикоагулянты и оперативное вмешательство
• Если пациент принимает ацетилсалициловую кислоту или использует для профилактики тромбозов низкие дозы нефракционированного или низкомолекулярного гепарина натрия при соблюдении определённых временных интервалов, проводить ему регионарную анестезию можно (табл. 5-9, 5-10).
• При назначении профилактических доз гепарина натрия проводить исследование показателей свёртывания крови не обязательно.
• Между подкожной инъекцией низкомолекулярного гепарина натрия и установкой или удалением эпидурального катетера должно пройти не менее 8 ч (профилактика геморрагических осложнений). Низкомолекулярный гепарин натрия можно ввести вечером накануне операции для профилактики тромбоэмболии, что никак не помешает регионарной анестезии.
• При комбинации нескольких антикоагулянтов необходимо соблюдать осторожность, так как невозможно точно оценить риск кровотечения.
• Уже имеющая место антикоагуляционная терапия антагонистами витамина К и гепарином натрия - противопоказание для пункции или удаления эпидурального катетера.
• Если нужно выполнить пункцию пациенту, которому во время операции планируют ввести гепарин натрия, необходимо отложить операцию минимум на 12 ч. Проведение эпидуральной пункции вечером накануне операции помогает избежать задержки.
! При применении продлённой или контролируемой пациентом аналгезии необходимы регулярные посещения анестезиолога, а также неусыпный надзор всех ухаживающих за пациентом лиц.
! МРТ - метод выбора для точной локализации кровотечения. В качестве альтернативы можно использовать миелографию или КТ. Единственный метод лечения - немедленная декомпрессионная ламинэктомия.
Таблица 5-9. Рекомендуемые временные интервалы между введением антикоагулянтов и эпидуральной или спинальной пункцией или удалением катетера (AWMF online http://www.uni-duesseldorf.de/WWW/AWMF/ll/anae_006.htm)
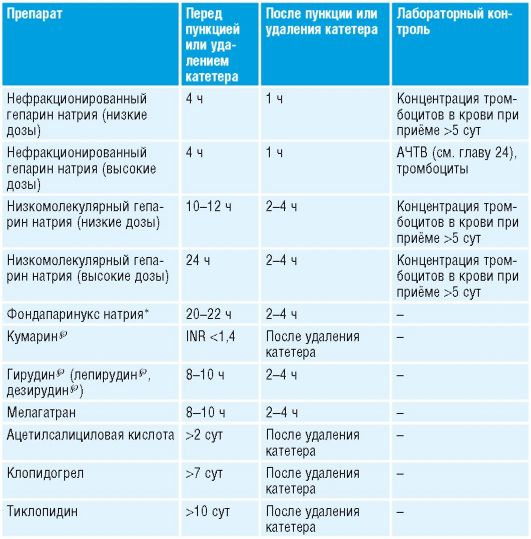
*При нормальной функции почек, а при нарушениях функций почек (клиренс креатинина <50 мл/мин) - 36-42 ч.
АЧТВ - активированное частичное тромбопластиновое время.
Таблица 5-10. Международные непатентованные наименования и торговые названия современных противотромботических/антиагрегантных препаратов (AWMF online. http://www.uni-duesseldorf.de/WWW/AWMF/ll/anae_006.htm)
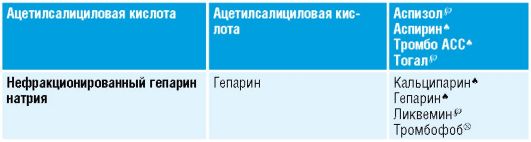
Окончание табл. 5-10
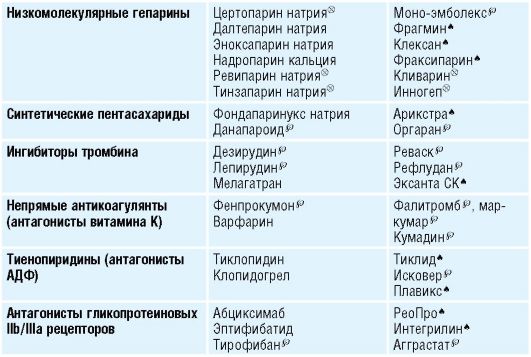
АДФ - аденозиндифосфат.
5.4.8. Препараты Бупивакаин
Торговое название - карбостезин*: 0,25, 0,5 и 0,75% раствор; бупивакаин-воелм*: 0,25, 0,5 и 0,75% раствор; 1 мл содержит 2,5, 5 и 7,5 мг бупивакаина гидрохлорида, ампулы по 5 мл и 20 мл.
Механизм действия: местный анестетик .
Показания: терапевтическая проводниковая анестезия, провод- никовая анестезия для продолжительных операций, симпатическая блокада, спинальная, эпидуральная анестезия.
Режим дозирования: рекомендуемые максимальные дозы 150 мг (до 60 мл 0,25% раствора, или 30 мл 0,5%, или 20 мл 0,75%), у детей и у взрослых в тяжёлом состоянии - 2 мг/кг.
Побочные эффекты: см 5.4.5.
Противопоказания: тяжёлые нарушения проведения потенциала действия, гиперчувствительность к местным анестетикам амидного типа, кардиогенный и гиповолемический шок, с осторожностью следует применять у пациентов с заболеваниями печени.
Лекарственное взаимодействие: ослабляет действие сульфонамидных диуретиков. Лидокаин
Торговое название - ксилокаин0, 0,5, l и 2% раствор: 1 мл препарата содержит 5, 10 или 20 мг лидокаина гидрохлорида с вазоконстриктором или без него, ампулы по 10 мл и флаконы по 50 мл; лидокаина гидрохлорид 1% браун* (5 мл) содержит 50 мг лидокаина гидрохлорида в воде для инъекций*.
Механизм действия: см. 5.4.1.
Показания: инфильтрационная анестезия, проводниковая анесте-
зия, симпатическая блокада, лечебные и диагностические блокады, спинальная анестезия.
Режим дозирования
• У взрослых с нормальной массой тела (
• У детей и у взрослых в тяжёлом состоянии - не более 2,9 мг/ кг; лидокаина гидрохлорид 1% браун: у детей не превышать дозу 7 мг/кг.
Побочные эффекты: см. 5.4.5.
Противопоказания: тяжёлые нарушения проведения потенциала действия, гиперчувствительность к местным анестетикам амидного типа, кардиогенный и гиповолемический шок, с осторожностью применять у пациентов с заболеваниями печени (вазоконстрикторы, см. 5.4.4).
Лекарственное взаимодействие: ослабляет действие сульфонамидных диуретиков. Мепивакаин
Торговое название - меаверин*, 0,5, 1 и 2% раствор: 1 мл содержит 5, 10 или 20 мг мепивакаина гидрохлорида; ампулы по 2 и 5 мл.
Механизм действия: см. 5.4.1, слабое сосудорасширяющее действие, эффект продолжительнее, чем у лидокаина.
Показания: 0,5% раствор для инфильтрационной анестезии и 1% - для проводниковой анестезии, симпатической блокады, неврологического лечения; 2% - для проводниковой анестезии.
Режим дозирования
• У взрослых с нормальной массой тела (
• У детей и у взрослых в тяжёлом состоянии не более 4 мг/кг (при вмешательствах в ЛОР-области - 200 мг).
Побочные эффекты: см. 5.4.5.
Противопоказания: тяжёлые нарушения проведения потенциала действия, гиперчувствительность к местным анестетикам амидного типа, кардиогенный и гиповолемический шок, с осторожностью применять у пациентов с заболеваниями печени.
Лекарственное взаимодействие: ослабляет действие сульфонамидных диуретиков. Прилокаин
Торговое название - ксилонест* , 0,5, 1 и 2% раствор: 1 мл содержит 5, 10 или 20 мг прилокаина гидрохлорида, ампулы по 10 мл, флаконы по 50 мл.
Механизм действия: см. 5.4.1, слабое сосудорасширяющее действие, отсутствует кумуляция - возможно повторное введение.
Показания: инфильтрационная анестезия, проводниковая анестезия, симпатическая блокада, лечебные и диагностические блокады.
Режим дозирования
• У взрослых с нормальной массой тела (
• У детей и у взрослых в тяжёлом состоянии не более 3,8 мг/кг.
• У пациентов с анемией, нарушением альвеолярного газообмена и коронарной недостаточностью максимальная доза составляет
400 мг.
Побочные эффекты: см. 5.4.5, при тяжёлой анемии возможно повышение концентрации метгемоглобина. Противопоказания
Тяжёлые нарушения проводимости потенциала действия, гиперчувствительность к местным анестетикам амидного типа, кардиогенный и гиповолемический шок, с осторожностью применять у пациентов с заболеваниями печени.
Из-за образования метгемоглобина не применяют в следующих группах риска: анестезиологическое пособие в акушерстве (см. 15.3), у новорождённых и недоношенных детей, при недостаточности глюкозо-6-фосфат-дегидрогеназы (анамнез!).
Лекарственное взаимодействие: ослабляет действие сульфонамидных диуретиков.
Метгемоглобинемия
Патогенез: образование о-толуидина с угнетением восстановления метгемоглобина до гемоглобина и увеличением концентрации метгемоглобина. Запрещено применение прилокаина в дозах более 600 мг (продлённая эпидуральная анестезия), максимальную концентрацию наблюдают через 2-3 ч после инъекции. Клинические проявления: цианоз кожных покровов при концентрации метгемоглобина 3-5 г/дл (примерно 15-20% общего Hb).
Лечение: по 10 мл 2% раствора метиленового синего внутривенно (повторить 1-2 раза) или по 10 мл 0,2% тионина* (катализин*) внутривенно; при недостаточности глюкозо-6-фосфат-дегидрогеназы вводят толуидиновый синий, так как метиленовый синий приведёт к усилению метгемоглобинемии.
Прокаин
Торговое название - новокаин*, l и 2% раствор: 1 мл препарата содержит 10 или 20 мг прокаина гидрохлорида, упакован в ампулы по 2 и 5 мл, флаконы по 50 мл.
Механизм действия: см. 5.4.1, отставание наступления эффекта, продолжительность действия меньше, чем при идентичных дозах, например, лидокаина.
Показания: инфильтрационная анестезия, периферические блокады.
Режим дозирования: по 500 мг (по 50 мл 1% раствора или по 25 мл
2%).
Побочные эффекты: см. 5.4.5. Эфирный анестетик. Относится к наименее токсичным местным анестетикам (метгемоглобинемия, см. «Прилокаин»).
Противопоказания: аллергия на прокаин, бензоевую кислоту, сульфонамиды, сочетание с сульфонамидами, ингибиторами ацетилхолинэстеразы, дефицит активности псевдохолинэстеразы, недостаточность кровообращения III и IV степеней, нарушения ритма сердца (брадиаритмии, АВ-блокады), инфаркт миокарда.
Лекарственное взаимодействие: ослабляет действие сульфонамидных диуретиков; ингибиторы ацетилхолинэстеразы повышают концентрацию прокаина в плазме. Ропивакаин
Торговое название - наропин*, 0,2, 0,75 и 1,0% раствор; 1 мл содержит 2, 7,5 или 10 мг ропивакаина гидрохлорида. Ампулы по 10,
20, 100 и 200 мл.
Механизм действия: местный анестетик.
Показания: инфильтрационная анестезия, проводниковая анесте-
зия, эпидуральная анестезия, противоболевая терапия. Режим дозирования: разовая доза:
• эпидуральная анестезия для хирургических вмешательств: <250 мг (15-25 мл 0,75% раствора, 15-20 мл 1% раствора);
• люмбальная эпидуральная анестезия для лечения острой боли: <10-20 мл 0,2% раствора;
• при продлённой эпидуральной инфузии для послеоперационной аналгезии и аналгезии в акушерстве <6-10 мл/ч 0,2% раствора;
• для небольших нервных блокад и инфильтрационной анестезии 1-100 мл 0,2% раствора.
Побочные эффекты: см. 5.4.5.
Противопоказания: внутривенная регионарная анестезия, гипер- чувствительность к местным анестетикам амидного типа, парацервикальная анестезия в акушерстве, гиповолемия, тяжёлая почечная и печёночная недостаточность, частичная или полная АВ-блокада, дети младше 12 лет.
Лекарственное взаимодействие: блокаторы медленных кальциевых каналов (например, флувоксамин, верапамил) повышают концентрацию ропивакаина в крови.
Матиас Эберхардт (Matthias Eberhardt), Тереза Линарес (Teresa Linares), Мартин Линдиг (Martin Lindig)
5.5. Прочие лекарственные средства
5.5.1. Противоаритмические препараты Атропин
Торговое название - атропина сульфат* , 1 мл раствора содержит
0,5 мг.
Фармакокинетика: продолжительность действия: 30-120 мин; 50% выводится с мочой.
Механизм действия: м-холиноблокатор. Вызывает расширение зрачка (мидриаз), угнетение слюно- и потоотделения, расширение бронхов, оказывает положительное хронотропное действие на миокард, угнетает перистальтику ЖКТ, снимает спазм мочевого пузыря.
Показания
• Брадиаритмии.
• Снижение тонуса парасимпатической нервной системы для диагностических или лечебных вмешательств (гастроскопия, промывание желудка, пункция плевры), введение в наркоз (спорно).
• Антидот при отравлениях парасимпатомиметиками (например, неостигмина метилсульфатом) или ФОС (E 605).
Ограничение показаний: при АВ-блокаде III степени вводят 0,5 мг орципреналина0 в 50 мл 0,9% раствора натрия хлорида через перфузор (алупент0) для облегчения состояния до установки ЭКС.
Режим дозирования
0,25-0,5 мг внутривенно, повторная доза до 2 мг (за исключением АВ-блокады III степени и интоксикаций).
При отравлениях фосфорорганическими соединениями: начальная
доза 50-100 мг внутривенно, до исчезновения симптомов парасимпатической активации (миоз!), затем через перфузор 500 мг = 50 мл со скоростью 0,5-20 мл/ч в зависимости от симптомов.
Побочные эффекты: сухость во рту, запор, паралитическая кишечная непроходимость, приступы глаукомы, мидриаз, нарушения мочеиспускания (задержка мочи), покраснение кожи, жар, наджелудочковая и желудочковая тахиэкстрасистолия (редко), спутанность сознания.
Противопоказания
Отсутствуют при угрожающих жизни состояниях.
В других случаях: глаукома, тахиаритмии, острый отёк лёгких, нарушения мочеиспускания с наличием остаточной мочи, механические стенозы ЖКТ.
Лекарственное взаимодействие
Потенцирование действия: все вещества с холинолитическим действием, например антигистаминные, противопаркинсонические средства, три- и тетрациклические антидепрессанты, нейролептики, хинидин, дизопирамид0.
Ослабление эффекта: уменьшение
моторики ЖКТ при приёме антагонистов дофаминовых рецепторов (например,
метоклопрамида). ! Введение 0,04 мг/кг внутривенно полностью блокирует
кардиотропные эффекты блуждающего нерва (при массе
! При отравлениях фосфорганическими соединениями дополнительно вводят обидоксим* в дозе 0,25 мг внутривенно.
! При внутривенном введении возможна фибрилляция желудочков.
! В первые 1-2 мин возможна парадоксальная брадикардия. ! Атропиновая лихорадка .
! При передозировке или интоксикации (белладонна) возможно возникновение АВ-блокады.
Антидот: неостигмина метилсульфат в дозе 0,01-0,035 мг/кг внутривенно медленно. Ипратропия бромид
Торговое название - итроп0, ампула (1 мл) содержит 0,5 мг препарата, таблетка содержит 10 мг.
Фармакокинетика: низкая биодоступность при приёме внутрь из-за плохого всасывания в ЖКТ; время достижения 50% концентрации в плазме составляет 3,5 ч, объём распределения - 2,5 л/кг, связывание с белками плазмы 20%; после внутривенного введения до 50% вещества выводится в неизменённом виде почками, остаток метаболизируется в печени.
Механизм действия: блокирует рецепторы постганглионарных парасимпатических нейронов, с угнетением мускариноподобных эффектов ацетилхолина.
Показания: брадиаритмии (синусовая брадикардия), брадиаритмии при блокаде синусового узла, АВ-блокада II степени с периодикой Венкебаха, абсолютная брадиаритмия при фибрилляции предсердий.
Режим дозирования
Внутрь: индивидуально в диапазоне 2-3 раза по 10, 15 или 20 мг/сут.
Внутривенно: разовая доза - 0,5 мг. Побочные эффекты: см. 5.5.1.
Противопоказания
Абсолютные: глаукома, гиперплазия простаты, стеноз ЖКТ.
Относительные: ранние сроки беременности (см. 15.2).
Лекарственное взаимодействие: потенцирование действия всех веществ с холинолитическим эффектом, например антигистаминных, противопаркинсонических средств, ТЦА, нейролептиков, хинидина, дизопирамида0.
! Четвертичное аммониевое соединение, не проникает в ЦНС и
не вызывает центральных побочных эффектов. ! Антидот: физостигмин по 0,01-0,05 мг/кг внутривенно медленно (антихолиум*). Лидокаин как противоаритмический препарат
Торговое название - ксилокаин0, 2% раствор, ампула (5 мл) содержит 100 мг, специальная ампула (5 мл) содержит 1000 мг.
Фармакокинетика: биодоступность при приёме внутрь низкая из-за выраженного эффекта первого прохождения через печень, поэтому оправдано только внутривенное введение. Период полувыведения 1,6 ч (фаза α - 15 мин), объём распределения - 1,5 л/кг, связывание с белками плазмы 65%, биотрансформируется в печени: большей частью через образование фармакологически активного метаболита моноэтилксилидида (период полувыведения 3 ч) до неактивных метаболитов. Эффект развивается через 1-2 мин после внутривенного введения, продолжительность действия после одной инъекции около 15-20 мин, терапевтическая концентрация в плазме - 2-5 мг/л (8,5-21,5 мкмоль/л).
Механизм действия
• Противоаритмическое средство класса IB.
• Потенциал покоя - 0, спонтанная диастолическая деполяризация (автоматизм) 1, быстрый потенциал действия 1, скорость деполяризации 1, проводимость возбуждения 1, продолжительность потенциала действия 1, эффективный рефрактерный период 1, общий рефрактерный период Т, медленный потенциал действия - 0, сила сокращений 1, снижение уровня катехоламинов.
• Область противоаритмического действия: синусовый узел + предсердия - 0, АВ-узел - 0, пучок Гиса - 0, желудочки -+.
Показания: желудочковая экстрасистолия, желудочковая тахикардия, профилактика желудочковых аритмий при инфаркте миокарда, желудочковые аритмии вследствие отравления гликозидами, отравление ТЦА, механическое раздражение миокарда с желудочковыми экстрасистолами, тахикардия типа «пируэт» (torsade-de-pointes).
Режим дозирования
Внутривенно: начальная доза - 100 мг, повторные инъекции возможны по прошествии 5-10 мин.
Через перфузор: одна
специальная ампула содержит 5 мл = 1000 мг препарата в 50 мл 0,9%
раствора натрия хлорида, со скоростью 2-4 мг/(кгхч). При массе тела
Побочные эффекты: сердечная недостаточность, желудочковая экстрасистолия, фибрилляция желудочков, синдром слабости синусового узла, АВ-блокада, тремор, спутанность сознания, судорожные припадки, кома.
Противопоказания: непереносимость местных анестетиков, АВ-блокада с замещающим вентрикулярным ритмом.
Лекарственное взаимодействие: усиливает отрицательное инотропное действие противоаритмических средств, циметидина, пропанолола* , галотана.
! Хорошо переносится больными и отличается управляемостью (очень короткий период полувыведения). Противоаритмическое средство первого ряда при желудочковых нарушениях ритма. ! Можно применять во время беременности (см. 15.2.4). ! Возможно сочетание с противоаритмическими средствами
классов IA, II, III, IV. ! При идиовентрикулярном ритме в рамках инфаркта миокарда
обычно не применяют. ! Лидокаин существенно угнетает автоматизм дополнительных водителей ритма, не вводить при АВ-блокадах с замещающим желудочковым ритмом. ! Постоянно контролировать концентрацию K+ в сыворотке крови. ! Элиминация печенью замедляется при низком сердечном выбросе. Орципреналин
Торговое название - алупент0, ампула (1 мл) содержит 0,5 мг препарата, ампула (10 мл) содержит 5 мг, таблетка содержит 20 мг .
Фармакокинетика: период полувыведения (в плазме) при однократном введении составляет 2 ч, период полуэлиминации значительно дольше. Связывание с белками плазмы 10%, выводится почками в неизменённом виде после конъюгации с серной кислотой. Механизм действия: β1-, р2-адреномиметик.
Показания: синусовая брадикардия; брадикардия, вызванная пре- паратами наперстянки; абсолютная брадиаритмия при фибрилляции предсердий, брадикардитические нарушения проводимости (например, АВ-блокада II степени), антидот при отравлении β-адреноблокаторами.
Режим дозирования
Внутривенно: 1 ампула по 0,5 мг в 10 мл 0,9% раствора натрия хло- рида (разведение 1:10): 5-10 мл, возможно повторное введение.
Через перфузор: 1 ампула = 5 мг (10 мл) в 50 мл 0,9% раствора натрия хлорида со скоростью 10-30 мг/мин = 6-18 мл/ч.
! Также допускается подкожное, внутримышечное введение и введение через интубационную трубку.
Побочные эффекты: снижение АД из-за периферической вазодилатации, тахикардия, желудочковая экстрасистолия, фибрилляция желудочков, головная боль, тремор, психоз, тошнота; возможны аллергические кожные реакции.
Противопоказания: обструктивная кардиомиопатия, асистолия, бронхиальная астма (лучше применять β2-адреномиметики). С осторожностью применять при остром инфаркте миокарда.
Лекарственное взаимодействие: уменьшает гипотензивный эффект противодиабетических средств.
! Плохо управляемое лекарственное средство («алупент применяет только тот, кто его хорошо знает»). При брадикардиях предпочтительнее в первую очередь использовать эпинефрин. Тахифилаксия. Антидот: β-адреноблокаторы. Пиндолол
Торговое название - вискен* , ампула (2 мл) содержит 0,4 мг препарата, таблетка - 5 мг.
Фармакокинетика: биодоступность при приёме внутрь 85%, период полувыведения - 3-4 ч, объём распределения - 2 л/кг, связывание с белками плазмы - 60%; элиминация - 50% почками в неизме- нённом виде, остальная часть окисляется в печени с образованием неактивных метаболитов.
Механизм действия
β-Адреноблокатор, противоаритмическое средство II класса.
Неселективный, выраженная внутренняя активность, кроме того, неспецифическое (хинидиноподобное) действие на мембраны при отравлениях.
Область противоаритмического действия: синусный узел - +, предсердия - +, АВ-узел - ++, пучок Гиса - 0, желудочки - 0.
Показания: гиперкинетический кардиальный синдром; синусовая тахикардия при гипертиреозе; наджелудочковая эстрасистолия; предсердная тахикардия с изменением проводимости, прежде всего при передозировке дигиталиса; пароксизмальная предсердная тахикардия; трепетание и фибрилляция предсердий на фоне хорошей проводимости; желудочковая экстрасистолия, вызванная адренергическими средствами; рецидивирующая фибрилляция желудочков в рамках реанимационных мероприятий; обструктивная кардиомиопатия; артериальная гипертензия.
Режим дозирования
Внутривенно: 2 мл = 0,4 мг, медленно, через 20 мин повторная инъекция 1 мл = 0,2 мг.
Внутрь: 3 раза в сутки по 5 мг. Побочные эффекты и противопоказания
Нарушения ритма со склонностью к брадикардии, возрастание сердечной недостаточности, бронхообструкция, утомляемость, депрессия, усиление нарушений периферического кровообращения (феномен Рейно), аллергия, снижение АД, тошнота, диарея, запор, мышечная слабость.
При резкой отмене β-адреноблокаторов есть опасность возникновения синдрома отмены с тахикардией, стенокардией, инфарктом и нарушениями ритма сердца → необходимо медленно снижать дозы. β-Адреноблокаторы могут провоцировать спастическую стенокардию. ! Не вводить внутривенно вместе с блокаторами медленных кальциевых каналов. Соблюдать осторожность при сочетании с противоаритмическими средствами IA и III классов с сильным угнетением проводимости. ! Во время беременности лучше применять селективные
β1-адреноблокаторы. ! При тяжёлой почечной недостаточности необходимо уменьшить дозу (см. главу 23).
Верапамил
Торговое название - изоптин*, ампула (2 мл) содержит 5 мг препарата, ампула (20 мл) содержит 50 мг, таблетка содержит 40, 80 или 120 мг, таблетка с замедленным высвобождением (ретард) содержит 120 или 240 мг препарата.
Фармакокинетика: биодоступность при приёме внутрь 20% (из-за выраженной метаболизации при первом прохождении через печень; биодоступность повышается до 40% при продолжительном приёме ввиду насыщения печёночного метаболизма); период полувыведения в начале лечения 4,5 ч, при продолжительном приёме - 9 ч; объём распределения - 4 л/кг, связывание с белками плазмы - 90%; элиминация - разрушение в печени до малоактивных (норверапамил) и неактивных метаболитов.
Механизм действия
Противоаритмическое средство IV класса: блокатор медленных кальциевых каналов.
Область противоаритмического действия: синусовый узел - +, предсердия - +, АВ-узел - ++, пучок Гиса - 0, желудочки - 0.
Показания
Пароксизмальная наджелудочковая тахикардия, суправентрикулярная тахикардия с изменением проводимости, мерцательная аритмия с проведением «один к одному», наджелудочковая экстрасистолия при ишемии, артериальная гипертензия, ИБС, стенокардия Принцметала, гипертрофическая обструктивная кардиомиопатия, синдром Рейно.
Блокада тахикардитического действия β-адреномиметиков при медикаментозном ослаблении схваток во время родов и терапии теофиллином.
Режим дозирования
Внутривенно: 1 ампула = 5 мг медленно в течение 2-3 мин, повторное введение возможно через 15 мин.
Через перфузор: 2 ампулы по 20 мл = 100 мг, в 50 мл 0,9% раствора натрия хлорида со скоростью 2-5 мл/ч.
Максимальная доза 10 мг/ч = 5 мл/ч; максимальная суточная доза - 100 мг!
Терапевтическая концентрация в плазме 0,02-0,1 мг/л (0,04- 0,2 мкмоль/л).
Побочные эффекты: АВ-блокада, брадикардия, сердечная недостаточность, снижение АД, запор. Редко: аллергия, гинекомастия, гиперплазия дёсен.
Противопоказания: тяжёлая сердечная недостаточность, синдром слабости синусового узла, синоатриальная и АВ-блокада II и III степеней, мерцание и трепетание предсердий при синдроме Вольфа- Паркинсона-Уайта. Не применять на ранних сроках беременности
(см. 15.2.4).
Лекарственное взаимодействие: дигоксин (повышение уровня гликозидов в плазме), антикоагулянты и антиагрегантные средства (опасность кровотечения из-за угнетения агрегации тромбоцитов), β-адреноблокаторы (усиление действия).
! Мерцание и трепетание предсердий при синдроме Вольфа- Паркинсона-Уайта, при этом возможно проведение «один
к одному» с желудочковой тахикардией или фибрилляцией желудочков.
• Не вводить внутривенно вместе с β-адреноблокаторами.
• Не комбинировать с противоаритмическими средствами, сильно угнетающими проводимость.
• Слабая эффективность при синусовой тахикардии, отсюда слабая эффективность при послеоперационной синусовой тахикардии.
• При печёночной недостаточности следует уменьшить дозу.
• Не смешивать со спиртосодержащими растворами -выпадение в осадок.
Антидот: введение объёма, атропин, орципреналин*.
5.5.2. Сердечные гликозиды
Механизм действия: положительный инотропный эффект при поступлении кальция в клетки миокарда, удлинение рефрактерного периода предсердий (отрицательный хронотропный эффект) и замедление АВ-проводимости (отрицательный дромотропный эффект), что приводит к урежению ЧСС при суправентрикулярных тахикардиях. Усиление генерации импульсов (положительный батмотропный эффект). Для противоаритмического действия необходимы более высокие дозы, чем для положительного инотропного.
Фармакокинетика (табл. 5-11)
Таблица 5-11. Фармакокинетические свойства сердечных гликозидов
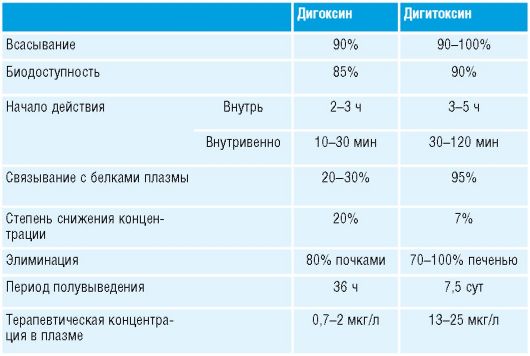
Показания: суправентрикулярные тахикардии, прежде всего абсо- лютная тахиаритмия при фибрилляции или трепетании предсердий, хроническая сердечная недостаточность III-IV ФК (функциональный класс).
Противопоказания: гипертрофическая обструктивная кардиомиопатия, синдром слабости синусового узла (при отсутствии ЭКС), АВ-блокада II и III степеней, гипокалиемия, гиперкальциемия, синдром Вольфа-Паркинсона-Уайта с трепетанием предсердий (торможение проведения в добавочном пучке).
Перед внутривенным введением проконтролировать концентрацию K+ и в случае снижения вначале восполнить её.
! При гиперкальциемии усиливаются побочные эффекты сердечных гликозидов.
! Не назначать при синдроме Вольфа-Паркинсона-Уайта с трепетанием или фибрилляцией предсердий, так как ввиду ускорения аберрантного проведения может возникнуть желудочковая тахикардия или трепетание желудочков. Внимание: препараты наперстянки при электрической кардио- версии вводят только при наложенном кардиостимуляторе. Не вводить одновременно с блокаторами медленных кальциевых каналов. Препараты выбора для одновременного введения с хинидином (уменьшают антихолинергические эффекты хинидина).
Побочные эффекты
• АВ-блокада, брадикардия, желудочковые аритмии (внимание: прежде всего при гипокалиемии), предсердные тахикардии с блокадой (типичное нарушение ритма при передозировке).
• Тошнота, рвота, обморок.
• Спутанность сознания, нарушение цветового зрения, головная боль, невралгия.
• Редко - экзантема, эозинофилия, тромбоцитопения, гинекомастия.
Дигитоксин
Торговое название - дигимерк*, ампула содержит 0,1 или 0,25 мг, таблетка содержит 0,1 мг, мини-таблетка содержит 0,07 мг препарата.
Фармакокинетика: биодоступность при приёме внутрь 90%, период полувыведения - 7,5 сут, степень снижения концентрации - 7%, объём распределения - 0,5 л/кг, связывание с белками плазмы - 95%. Элиминация: 25-30% почками в неизменённом виде, остальное подвергается биотрансформации в печени до фармакологически слабо действующих метаболитов. Начало действия через 30-120 мин после внутривенного введения, через 3-5 ч после приёма внутрь. Терапевтическая концентрация в плазме 13-25 мкг/л (17-33 нмоль/л).
Режим дозирования
Внутривенно: насыщающая доза 0,8-1,6 мг в зависимости от массы тела. Начальная доза 0,1-0,5 мг, затем вводить по 0,2 мг каждые 6 ч вплоть до достижения лечебного эффекта. При нарушениях ритма со склонностью к тахикардии общую насыщающую дозу вводят в течение 24 ч.
Внутрь: дигитализация посредством приёма по 0,07 мг 4 раза в сутки на протяжении 4 сут, затем поддерживающая доза 0,05-0,1 мг 1 раз в сутки.
Лекарственное взаимодействие: фенобарбитал, фенитоин, спиронолактон и рифампицин ослабляют эффект дигитоксина из-за индук-
ции микросомальных ферментов. Производные кумарина, сульфонилмочевины и гепарин натрия усиливают его действие.
! По возможности не применять во время беременности (см. 15.2.4). Антидот: холестирамин* (кванталан*) внутрь уменьшает период полувыведения дигитоксина наполовину (4 x
Дигоксин
Торговое название - новодигал* , ампула (2 мл) содержит 0,4 мг, таблетка содержит 0,2 мг, маленькая таблетка содержит 0,1 мг препарата.
Фармакокинетика: биодоступность при приёме внутрь (в виде ацетилили метилдигоксина, ацетильная или метиловая группа отщепляется в кишечнике и печени) около 85%; период полувыведения - 36 ч; степень снижения концентрации - 20%; объём распределения - 6-7 л/кг, связывание с белками плазмы - 25%; элиминация: 60-80% почками в неизменённом виде, остальная часть с жёлчью, частично после биотрансформации в печени. Начало действия через 10-30 мин после внутривенного введения, через 2-3 ч после приёма внутрь. Терапевтическая концентрация в плазме
0,7-2,0 мкг/л (0,9-2,6 нмоль/л).
Режим дозирования
Внутривенно: насыщающая доза 0,8 мг 2 раза в сутки в первый день, затем назначают поддерживающую дозу 0,2-0,3 мг/сут. При тахикардии (быстрая дигитализация): начальная доза - 0,4 мг, затем в течение 24 ч вводят насыщающую дозу - 0,8-1,6 мг (под контролем ЭКГ-монитора!).
Внутрь: по 0,2 мг 3 раза в сутки в течение 3 сут, затем по 0,2 мг 1 раз в сутки.
Лекарственное взаимодействие
• Амиодарон, хинидин, флекаинид* , нифедипин, фенитоин, пропафенон и верапамил повышают уровень дигоксина в плазме.
• При использовании диуретиков или кортикостероидов отмечают усиление действия дигоксина при гипокалиемии (прежде всего кардиальные побочные эффекты!).
• Пенициллины и салицилаты улучшают всасывание дигоксина. Антациды, колестирамин?, метоклопрамид, неомицин, парааминосалициловая кислота, сульфасалазин снижают всасывание дигоксина.
• Гормоны щитовидной железы ослабляют действие дигоксина.
• При одновременном введении противоаритмических средств, существенно угнетающих проводимость, усиливается блокада.
! Раствор дигоксина для внутривенного введения содержит 9,8 об.% этанола.
! При почечной недостаточности следует сократить дозу и контролировать концентрацию препарата в плазме.
! Допускается использование при беременности, с назначением минимальных доз (см. 15.2.4).
Антидот: 80 мг антител к препаратам наперстянки в течение 6 ч связывают 1 мг дигоксина. Концентрация дигоксина в плазме 1 мкг/л соответствует введённой дозе 1 мг. При связанных с дигоксином наджелудочковых аритмиях рекомендованы β-адреноблокаторы, при желудочковой тахикардии - фенитоин или лидокаин.
5.5.3. Антигипертензивные средства Клонидин
Торговое название - катапресан?, 1 мл раствора содержит 0,15 мг клонидина.
Фармакокинетика: начало действия через 5-10 мин после внутривенного введения, продолжительность действия - 1-4 ч, период полувыведения - 8 ч.
Механизм действия: центральная стимуляция a2-адренорецепторов, периферическая блокада a2-адренорецепторов .
Показания: артериальная гипертензия, алкогольный делирий (симпатолизис).
Режим дозирования
Внутривенно: развести 1 мл препарата в 9 мл 0,9% раствора натрия хлорида (1 мл = 0,015 мг), начальная доза 0,03 мг, вводить внутривенно медленно.
Через перфузор: 3 ампулы развести в 50 мл 0,9% раствора натрия хлорида, вводить со скоростью 1-5 мл/ч.
Побочные эффекты: инициальное повышение АД, брадикардия, сухость во рту, седативный эффект.
Противопоказания: синдром слабости синусового узла с брадикардией, феохромоцитома. Во время беременности только по строгим показаниям (см. 15.2.4).
Лекарственное взаимодействие
• Усиление действия алкоголя, диуретиков, снотворных, нейролептиков, вазодилататоров.
• Ослабление действия ТЦА, обладающих гипотензивным эффектом.
! Гипертонические кризы при инициальном повышении АД; при резкой отмене препарата - развитие артериальной гипертен- зии.
Антагонисты: толазолин? (например, прискол?) в дозе 10 мг внутривенно блокирует эффекты 0,6 мг клонидина; либо катехоламины. Дигидралазин*
Торговое название - непрессол* , ампула (2 мл) содержит 25 мг дигидралазина* .
Фармакокинетика: период полувыведения 1-2 ч, продолжительность действия - 6 ч.
Механизм действия: вазодилататор, обладающий прямым миотропным действием на гладкомышечные клетки сосудистой стенки.
Показания: гипертонический криз, артериальная гипертензия. Препарат выбора во время беременности.
Режим дозирования
Внутривенно: развести содержимое 1 ампулы в 10 мл 0,9% раствора натрия хлорида, вводить фракционно по 2 мл под постоянным контролем АД; повторные инъекции - каждые 5-10 мин.
Через перфузор: 3 ампулы на 50 мл 0,9% раствора натрия хлорида; со скоростью 1-5 мл/ч = 1,5-7,5 мг/ч.
Побочные эффекты: рефлекторная тахикардия, стенокардия, лейкопения, лекарственно-индуцированная системная красная волчанка, ортостатическая гипотензия, головная боль.
Лекарственное взаимодействие: антигипертензивные средства (усиление эффекта).
Противопоказания: острый инфаркт миокарда. ! Не требуется снижение дозы при почечной недостаточности. ! Комбинация с β-адреноблокаторами и нитроглицерином даёт
хороший эффект. Антидот: при чрезмерном снижении АД - введение объёма жидкости.
Нифедипин
Торговое название - адалат*, флаконы (50 мл) по 5 мг, капсулы по 5, 10 и 20 мг; таблетки по 10 мг; таблетки ретард по 20 мг, таблетки быстрого действия по 20 мг.
Фармакокинетика: быстро всасывается при сублингвальном приё- ме. Биодоступность 65%, после полной биотрансформации в печени выводится с мочой; период полувыведения 2 ч.
Механизм действия: блокатор медленных кальциевых каналов.
Показания: нестабильная стенокардия (прединфарктное состояние, вазоспастическая стенокардия, стенокардия Принцметала, стенокардия покоя), инфаркт миокарда со спастическим компонентом (рецидивирующие подъёмы ST), гипертонический криз, эмболия лёгочной артерии.
Режим дозирования
Внутрь: 1 капсулу (10 мг) раскусить под контролем врача, пациентам под наркозом положить под язык.
Через перфузор: 1 флакон содержит 5 мг = 50 мл; 6,3-12,5 мл/ч = 0,63-1,25 мг/ч; предварительное болюсное введение 0,5-1 мг за 5 мин = 5-10 мл за 5 мин = 60-120 мл/ч на протяжении 5 мин.
Побочные эффекты: тахикардия, отрицательный инотропный эффект, «феномен обкрадывания» (спорно!), тошнота, рвота, зуд, нарушения функций печени, снижение АД из-за расширения периферических сосудов, «приливы», головная боль, отёк нижних конечностей, аллергия, флебит при внутривенном введении.
Противопоказания: тяжёлая сердечная недостаточность, артериальная гипотензия, беременность (см. 15.2.4).
Лекарственное взаимодействие: с β-адреноблокаторами, циметидином (тагамет?) - снижение АД.
! Антидот при чрезмерном снижении АД: введение объёма жидкости, возможно применение допамина. Нитроглицерин
Торговое название - нитролингвал* , ампула (5 мл) содержит 5 мг, ампула (25 мл) содержит 25 мг, ампула (50 мл) содержит 50 мг препарата, помповый спрей/карманный спрей/N-спрей содержит 0,4 мг/ингаляция; капсулы для раскусывания по 0,2, 0,8 и 1,2 мг, капсулы с замедленным высвобождением по 2,5 мг.
Механизм действия
• Снижает АД путём прямой вазодилатации преимущественно венозных сосудов.
• Краткий период полуэлиминации.
• Для управляемой гипотензии часто недостаточно эффективен. Режим дозирования: по 50 мг/50 мл через перфузор; начальная доза
1-2 мкг/(кгхмин). Нитропруссид натрия
Торговое название - нипрусс* , ампула содержит 60 мг нитропруссида натрия.
Фармакокинетика
• При разрушении нитропруссида натрия образуется цианид, который при помощи тиосульфата превращается в тиоцианат. Нитропруссида натрия, цианид и тиоцианат выводятся почками.
• Преимущество препарата: хорошая управляемость (быстрое начало действия и ослабление эффекта в течение нескольких секунд после прекращения введения), период полувыведения 2 мин.
Механизм действия: снижает АД путём прямого действия на гладкомышечные клетки сосудистой стенки → дилатация как артериол, так и венул.
Режим дозирования
Внутривенно:
по 60 мг препарата в 500 мл 5% раствора глюкозы*; скорость капельного
вливания устанавливают в зависимости от клинической потребности. Либо
по 60 мг в 50 мл 5% раствора глюкозы* через перфузор со скоростью 0,3-8
мкг/(кгхмин), что соответствует примерно 1-28 мл/ч у пациента массой
При
введении более 2 мкг/(кгхмин) комбинируют с тиосульфатом натрия в
соотношении 1:10, например, натрия тиосульфат 10%* или С-гидрил*, в
ампуле -
Побочные эффекты: опасность отравления тиоцианидом, прежде всего при почечной недостаточности (цианидные группы нарушают тканевое дыхание - тканевая гипоксия - шок). Важнейший лабораторный признак - нарастающий метаболический ацидоз по результатам анализа газового состава крови. Рефлекторная тахикардия, мышечные подёргивания.
Лекарственное взаимодействие: наркотические, антигипертензивные средства, вазодилатоторы, седативные средства увеличивают снижение АД.
! Сильнейший вазодилататор.
! Всегда вводить в экранированной от света ёмкости. ! Антидот
• При цианидной интоксикации 4-DMAP (4-диметиламинофенол) l мг/кг → метгемоглобин-образователь. Так как цианид обладает большим аффинитетом к метгемоглобину, чем к цитохромоксидазе, она освобождается из связи с цианидом. Через 15 мин после введения DMAP в дозе 150 мг/кг следует сделать инъекцию натрия тиосульфата - ускорение почечной элиминации связанного с серой цианида (в форме роданида).
• При чрезмерном снижении АД необходимо ввести допамин.
Урапидил?
Торговое название - эбрантил?, ампула (5 мл) содержит 25 мг препарата, ампула (10 мл) содержит 50 мг, капсулы ретард по 30,
60, 90 мг.
Механизм действия: угнетение периферических a1-адренорецепторов (АД ↓ при снижении постнагрузки), центральный агонист серотониновых (5-HT1A) рецепторов (нет рефлекторной тахикардии и выброса ренина ввиду угнетения симпатической нервной системы).
Показания: артериальная гипертензия, прежде всего при расстрой- стве центральной регуляции; управляемая гипотензия у пациентов с высоким АД во время операции.
Режим дозирования
Внутривенно: начальная доза 25-50 мг медленно (2 мг/мин).
Через перфузор: по 150 мг в 50 мл 0,9% раствора натрия хлорида со скоростью 3-10 мл/ч = 9-30 мг/ч.
Побочные эффекты: чрезмерное снижение АД, нарушения ЦНС.
Противопоказания: стеноз устья аорты, артериовенозное шунтирование (исключение - гемодинамически нейтральный шунт для диализа), беременность и лактация (см. главу 15).
Лекарственное взаимодействие: антигипертензивные средства (усиление эффекта), алкоголь (усиление эффекта); циметидин (тагамет?) повышает уровень урапидила. ! Тахифилаксию не отмечают.
! Ответ на препарат различается в зависимости от индивидуальных особенностей пациента. ! Не влияет на перфузию почек и мозга. ! Антидот: введение объёма жидкости .
5.5.4. Фуросемид
Торговое название - лазикс*, ампула (2 мл) содержит 20 мг препарата, ампула (4 мл) - 40 мг, раствор для инфузии (25 мл) - 250 мг, таблетка содержит 40 или 500 мг.
Фармакокинетика: начало действия через 2-5 мин, максимальный эффект через 20-60 мин после внутривенного введения; продолжительность действия около 2 ч, биодоступность при приёме внутрь - 70%, связывание с белками плазмы - 98%, элиминация почками - 67%.
Механизм действия: петлевой диуретик, блокирует транспорт NaCl в восходящем колене петли Генле; снижает венозный тонус и давление в лёгочной артерии.
Показания: отёк лёгких, правожелудочковая недостаточность, острое повышение давления в лёгочной артерии, задержка жидкости при заболеваниях печени и почек, отёки при ожогах, гипертонический криз, гиперкальциемия, гиперкалиемия, отравления (форсированный диурез).
Режим дозирования
Внутривенно: по 40 мг медленно, повторять вплоть до достижения желаемого эффекта.
Через перфузор: при выраженной почечной недостаточности 2 ампулы по 25 мл = 500 мг со скоростью 50-100 мг/ч = 5-10 мл/ч, максимальная суточная доза 2000 мг.
Побочные эффекты: гипокалиемия (внимание: острый инфаркт миокарда, препараты наперстянки - аритмии), гипокальциемия, метаболический алкалоз, снижение АД, гемоконцентрация (увеличение концентрации креатинина в крови из-за обезвоживания), тромбофилии, аллергии (сульфонамидное производное), светобоязнь, лихорадка, судороги икроножных мышц, чувство давления в голове, обильное потоотделение, гиперурикемия, васкулит, анемия, лейкопения, тромбоцитопения. Провоцирует острую порфирию.
Лекарственное взаимодействие: противодиабетические средства (уменьшается снижение концентрации глюкозы в плазмы крови), антигипертензивные препараты (усиливается снижение АД), аминогликозиды (усиление нефротоксичности), недеполяризующие миорелаксанты (потенцирование расслабления мышц), глюкокортикоиды (дополнительное выведение калия), сердечные гликозиды (при недостатке калия усиливается эффект гликозидов), соли лития (увеличение концентрации лития - повышение кардио- и нефротоксичности), НПВС (снижают эффект фуросемида), салицилаты (повышается токсичность салицилатов), теофиллин (потенцирование действия), прессорные амины (например, эпинефрин - ослабление действия аминов).
Противопоказания: гиповолемия, гипонатриемия, тяжёлая гипокалиемия, нарушения функций печени (прекома и печёночная кома), повышенная чувствительность к сульфонамидам (перекрёстные реакции), почечная недостаточность с анурией. При беременности назначают по строгим показаниям (см. 15.2.5).
Внимание: артериальная гипотензия.
! Перед внутривенным введением исключить нарушения мочеиспускания.
! Тщательный контроль концентрации электролитов, креатинина и гидрокарбоната натрия в крови при внутривенном введении.
! При отёке лёгких начальное действие проявляется ещё до появления диуреза путём снижения тонуса вен и давления в лёгочной артерии.
! Следует избегать сильного и резкого изменения баланса жидкости в организме. Внутривенное введение высоких доз допустимо только по жизненным показаниям (отёк лёгких).
5.5.5. Препараты, влияющие на свёртывание крови Апротинин
Торговое название - трасилол?, ампула (5 мл) содержит 100 тыс. КИЕ ~ 14 мг, ампула (10 мл) содержит 200 тыс. КИЕ ~ 28 мг, ампула (50 мл) содержит 500 тыс. КИЕ ~ 70 мг апротинина.
(КИЕ - единица инактиватора калликреина, внутривенное введение).
Фармакокинетика: только для парентерального введения; объём распределения около
расщепления в почках до неактивных белков и аминокислот, выводимых с мочой (при нарушении функции почек уменьшение дозы необязательно!).
Механизм действия: полипептид, полученный из лёгких быка, ингибитор сериновых протеаз, образует обратимые комплексы с трипсином, калликреином, плазмином, протеином С и плазминстрептокиназным комлексом, одновременно с этим обладает тромбоцит-стабилизирующим эффектом.
Показания: кровотечения при гиперфибринолитических нарушениях гемостаза, нарушения гемостаза, например послеоперационные, посттравматические, при экстракорпоральном кровообращении, перипартально, осложнения тромболитической терапии.
Режим дозирования: возможны аллергические реакции, поэтому первоначально вводят блокаторы H1- и Н2-рецепторов, затем выполняют инъекцию 10 тыс. КИЕ (= 1 мл) и наблюдают за пациентом в течение 10 мин.
Гиперфибринолитические кровотечения: по 500 тыс. КИЕ внутривенно (не быстрее 10 мл/мин), затем по 200 тыс. КИЕ внутривенно каждые 4 ч.
Острые кровотечения после тромболитической терапии: по
1-2 млн КИЕ в течение 10-20 мин внутривенно, затем по 70-100 тыс. КИЕ/ч внутривенно.
Экстракорпоральное кровообращение: начальная доза 2 млн КИЕ в течение 20 мин внутривенно, затем по 500 тыс. КИЕ/ч внутривенно до конца операции. Дополнительно вводят 2 млн КИЕ в объём заполнения аппарата искусственного кровообращения.
Первичный гиперфибринолиз: 500 тыс.-1 млн КИЕ внутривенно.
Побочные эффекты: аллергические или анафилактические реакции, преходящее повышение концентрации креатинина в плазме, местный тромбофлебит.
Противопоказания: осторожность при ранее проводившемся применении апротинина и/или аллергическом диатезе, в I триместре беременности.
Лекарственное взаимодействие: синергист гепарина натрия, но может вызывать резистентность к нему; в зависимости от дозы угнетает эффекты фибринолитиков.
! Учитывать при контроле гепаринотерапии.
! Концентрация в плазме >200 КИЕ/мл увеличивает АЧТВ, но не
тромбиновое время. ! Время свёртывания увеличивается в системах, активируемых целитом (гемохром), но не в системах, активируемых каолином (гемотек).
Не смешивать в одном шприце с другими лекарственными средствами.
Транексамовая кислота
Торговое наименование - циклокапрон* . Ампулы (5 мл) по 500 мг для внутривенного введения; таблетки, покрытые оболочкой, по 500 мг.
Фармакокинетика: обладает достаточной биодоступностью как при парентеральном введении, так и при приёме внутрь. Период полувыведения 2 ч, выводится с мочой в неизменённом виде, при почечной
недостаточности необходима корректировка дозы.
Механизм действия: аминокислота с антифибринолитическими свойствами (синтетическое производное лизина); связывает протеазы, превращающие плазминоген в плазмин.
Показания: кровотечения при генерализованном или местном гиперфибринолизе.
Режим дозирования
По 10-15 мг/кг внутривенно болюсно, затем инфузия по 1 мг/(кгхч). При острых кровотечениях: 1-2 г болюсно, затем инфузия по 5 мг/ (кгхч).
Противопоказания: массивная гематурия, происходящая из верхних отделов мочевых путей (опасность обструкции мочеточника).
Побочные эффекты: гипотензия, нарушения цветового зрения, при длительном лечении - миопатии, рабдомиолиз, тошнота, рвота, покраснение кожи.
! Циклокапрон* несовместим с препаратами крови и пенициллинсодержащими инфузионными растворами.
5.5.6. Катехоламины
β-Адреномиметики
Механизм действия: расслабление гладкой мускулатуры бронхов, матки и кровеносных сосудов (вазодилатация со снижением АД и рефлекторной тахикардией) (табл. 5-12); усиление мукоцилиарного клиренса, повышение фракции выброса правого желудочка, улучшение сократимости диафрагмы. Повышение основного обмена (калоригенное действие), усиление гликогенолиза в мышцах (гипер- гликемия), липолиз (повышение содержания свободных жирных кислот в крови) (табл. 5-13).
Таблица 5-12. Адренергическая стимуляция сердца
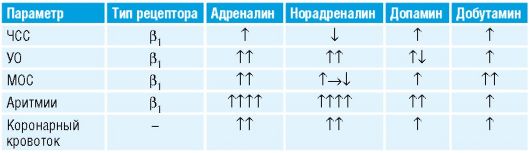
МОС - минутный объём сердца. ЧСС - частота сердечных сокращений. УО - ударный объём.
Режим дозирования Таблица 5-13. Обзор b2-адреномиметиков
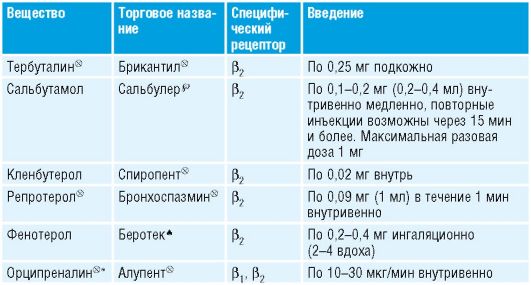
* Из-за β1-адренергического действия большая опасность аритмий! Внутривенно β2-адреномиметики вводят только пациентам младше 45 лет, без заболеваний сердца, при ЧСС <130 в минуту. Необходимо тщательное наблюдение! Противопоказания
Абсолютные: гипертиреоз, гипертрофическая обструктивная кар- диомиопатия, тахикардитические нарушения сердечного ритма.
Относительные: острый инфаркт миокарда, выраженная ИБС, изменение концентрации глюкозы в крови .
Побочные эффекты
Часто: сердцебиение, тахикардия, снижение АД, мышечная дрожь (тремор), беспокойство, тошнота, нарушения сна; гипокалиемия (фенотерол, сальбутамол, тербуталин?), возможно парадоксальное снижение pO2 на 10% из-за повышения вентиляционноперфузионного соотношения.
Редко: нарушение утилизации глюкозы → при сахарном диабете необходимо контролировать концентрацию глюкозы в крови. Стенокардия, фибрилляция желудочков. Эпинефрин
Торговое название - адреналин*; ампулы (1 мл) по 1 мг препарата .
Фармакокинетика: период полувыведения 3-10 мин, продолжительность действия 3-5 мин, объём распределения 0,3 л/кг; 1-10% выводится почками в неизменённом виде, возможен обратный захват адренергическими нейронами, но большая часть подвергается окислению, метилированию и конъюгации с глюкуроновой и серной кислотами в печени.
Механизм действия: симпатомиметик, агонист всех адренергических рецепторов. В высоких дозах преимущественно стимулирует α-адренорецепторы. Положительное ино-, хроно-, батмодромотропное действие на сердце; снижение диастолического АД (эффект стимуляции β2-адренорецепторов). Низкие дозы эпинефрина увеличивают ЧСС (путём рефлекторной активации блуждающего нерва?),
в то время как высокие дозы вновь урежают его. Перфузия головного мозга и потребление О2 при непрерывном введении препарата увеличиваются дозозависимо без изменения сопротивления сосудов мозга. В большинстве случаев отмечается улучшение коронарного кровотока.
Показания: препарат выбора при проведении реанимационных мероприятий (фибрилляция желудочков, асистолия, синдром низкого выброса; см. 8.2.1 (в подобных ситуациях орципреналин? обычно не назначают).
Режим дозирования
Внутривенно: при нулевом АД у пациента: 1 мг развести 1:10, вводить дробно (по 2-4-6-10 мл) либо развести дважды (1:100) и ввести 2-4 мл. Не для подкожного или внутримышечного применения!
Через перфузор: по 0,01-0,4 мкг/(кгхмин) - 5 ампул развести 0,9% раствором натрия хлорида до 50 мл = 100 мкг/мл, во избежание нежелательного болюсного введения лучше всего проводить инфузию через отдельный просвет ЦВК.
Побочные эффекты: тахикардия, желудочковая экстрасистолия, фибрилляция желудочков (см. 9.1.5), стенокардия из-за увеличения ЧСС, повышение концентрации глюкозы в крови и АД, тремор, падение концентрации K+.
Противопоказания: обструктивная кардиомиопатия.
Лекарственное взаимодействие: противодиабетические препараты (ослабление эффекта), галотан (амплификация нарушений ритма сердца), ТЦА (повышение симпатической активности), β-адреноблокаторы (эффекты обратны эффектам эпинефрина; сни- жение АД).
! При АВ-блокадах лучше назначать орципреналин?. ! При реанимации всегда вводить до введения натрия гидрокарбо- ната.
! Возможно введение через интубационную трубку: одну ампулу развести в 10 мл 0,9% раствора натрия хлорида, ввести в объёме 10 мл. Добутамин
Торговое название - добутрекс?, флакон для инъекций (сухое вещество) = 250 мг.
Добутрекс? жидкий: флакон для инъекций (20 мл) содержит 250 мг.
Фармакокинетика: период полувыведения около 2 мин, продолжительность действия 1-5 мин, объём распределения 0,2 л/кг, выводится после метилирования и конъюгации с глюкуроновой кислотой.
Механизм действия: агонист β1-, β2- и α-адренорецепторов, не влияет на дофаминовые рецепторы. При одновременной стимуляции β2- и α-адренорецепторов преобладающим эффектом бывает увеличение сердечного выброса без существенного изменения АД. Повышение ЧСС и лёгочного кровотока зависит от дозы. Снижает пред- и постнагрузку на правый и левый желудочки, сопротивление лёгочных сосудов и давление в лёгочной артерии.
Показания: повышение пред- и постнагрузки при сердечной недо- статочности (острой или хронической), нарушение кровообращения экстракардиального происхождения. При сопутствующей артериаль-
ной гипотензии возможна комбинация с α-адреномиметиком (вазоконстриктором), например, допамином (средние и высокие дозы), норэпинефрином.
Режим дозирования
Внутривенно: по 2,5-12 мкг/(кгхмин).
Через перфузор: по 250 мг в 50 мл 5% раствора глюкозы* (табл. 5-14).
Таблица 5-14. Режим дозирования добутамина при введении через перфузор
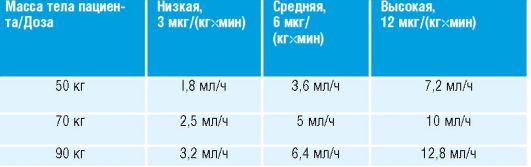
Побочные эффекты: тахикардия, аритмии, проведение «один к одному» при мерцательной аритмии, стенокардия. Противопоказания
Абсолютные: заболевания, при которых нормальное наполнение и/или опорожнение желудочков затруднено в связи с механическими причинами (например, при перикардиальном выпоте, обструктивной кардиомиопатии).
Относительные: ишемия миокарда, гиповолемия. Лекарственное взаимодействие: повышение потребности в препаратах инсулина; β-адреноблокаторы ослабляют положительный инотропный эффект и вызывают периферическую вазоконстрикцию. ! Не предназначен для перорального, энтерального, подкожного
или внутримышечного введения. ! Не растворять в щелочных растворах (pH >8). ! Действует синергично с симпатомиметиками-вазоконстрик-
торами, такими, как допамин, норэпинефрин. ! При непрерывном введении >72 ч возникает тахифилаксия. ! Повышение лёгочного кровотока, снижение постнагрузки правого желудочка, снижение давления в лёгочной артерии, снижение постнагрузки левого желудочка.
! Всегда следует компенсировать возможный недостаток объёма, так как вероятно развитие тахикардии с последующей гипопер- фузией миокарда (из-за укорочения диастолы и низкого диастолического давления).
Допамин
Тороговое название - дофамин Джулини 50*, ампула содержит 5 мл = 50 мг; дофамин Наттерман*: ампула (10 мл) содержит 50 мг; дофамин Джулини 200*: ампула (10 мл) содержит 200 мг; дофамин 200 Наттерман*: ампула (5 мл) содержит 200 мг, дофамин Джулини 250/500*: ампула (50 мл) содержит 250 или 500 мг препарата.
Фармакокинетика: период полувыведения 2-8 мин, продолжительность действия - 1-2 мин, объём распределения - около 0,89 л/кг. Элиминация осуществляется посредством частичной биотрансформации в норэпинефрин (при низких дозах до 25%), а также окисления, метилирования и конъюгации с глюкуроновой кислотой.
Механизм действия: дозозависимая стимуляция дофаминовых, α- и β1-адренорецепторов.
Низкие дозы: стимуляция дофаминовых и β1-адренорецепторов, а также непрямая β2-стимуляция из-за высвобождения норадреналина. Сократимость миокарда и АД не меняются, ОПСС снижается (дофа- минергическая артериальная вазодилатация), МОС не меняется или несколько повышается (улучшение перфузии органов).
Средние дозы: стимуляция дофаминовых и β1-адренорецепторов, непрямая β2-стимуляция. Сократимость миокарда и АД несколько возрастают, ОПСС и почечный кровоток не меняются.
Высокие дозы: стимуляция дофаминовых и α-адренорецепторов. Повышаются сократимость миокарда, АД, ОПСС (генерализованная вазоконстрикция) и МОС; почечный кровоток снижается.
Показания: сердечная недостаточность, обусловленная повышенной преднагрузкой со снижением АД, повышение перфузии почек, печени, области чревного ствола (в том числе кишечника).
Режим дозирования: препарат не эффективен при энтеральном введении или приёме внутрь. Не вводить подкожно или внутримышечно.
Низкие дозы: по 0,5-5 мкг/(кгхмин) (пациент с массой тела
Средние дозы: 6-9 мкг/(кгхмин) через перфузор со скоростью 4-7,2 мл/ч.
Высокие дозы: 10 мкг/(кгхмин) через перфузор со скоростью 8-16 мл/ч.
Побочные эффекты: тахикардия, аритмии, стенокардия, признак передозировки - увеличение ЧСС более чем на 25 в минуту (дифференциальная диагностика с гиповолемией).
Лекарственное взаимодействие: гуанетидин (усиление эффектов), ингибиторы MAO (необходимо сократить дозу допамина до 1/10 от первоначальной).
! Не растворять в щелочах (pH >8), не вводить через один катетер
с натрия бикарбонатом или галоперидолом (потеря эффекта). ! Перед применением допамина компенсировать возможный
недостаток ОЦК. ! Синергизм с добутамином.
! Тахифилаксия (- необходимы перерывы в лечении). ! Осторожность при кровотечении из язвы (усиление кровотечения).
! «Эффект рикошета»: артериальная гипотензия после отмены. В высоких дозах: олигурия, нарушение кровообращения в конечностях с возможным развитием некроза, а также избыточная продукция лактата. Из-за повышения лёгочного и периферического сопротивления необходимо комбинировать препарат с нитратами или нифедипином.
Случайное околовенозное введение: 5-10 мг фентоламина развести 1 : 10, вводить подкожно.
Антидот: при передозировке достаточно прекратить введение препарата (короткий период полувыведения). Норэпинефрин
Торговое название - норадреналин*, ампула (1 мл) содержит 1 мг препарата.
Фармакокинетика: период полувыведения 1-3 мин, продолжительность действия - 1-2 мин, объём распределения - 0,3 л/кг. Элиминация: 3-15% почками в неизменённом виде, возможен обратный захват адренергическими нейронами, но большая часть подвергается метилированию, окислению, конъюгации с глюкуроновой и серной кислотами.
Механизм действия: агонист β1- и α-адренорецепторов.
Показания: септический шок, снижение ОПСС (например, из-за выброса гистамина при анафилактическом шоке). Антидот при передозировке вазодилататоров.
Режим дозирования
Начальная доза: 0,3 мг внутривенно, не вводить подкожно или внутримышечно.
Через перфузор: по 0,05-0,3 мкг/(кгхмин). Разведение: 3 или 5 ампул в 0,9% растворе натрия хлорида до 50 мл = 60 или 100 мкг/ мл; во избежание нежелательного болюсного введения лучше всего вводить через отдельный просвет ЦВК.
Лекарственное взаимодействие: ТЦА (усиление симпатомиметического действия), антидиабетические препараты (ослабление эффекта), галотан (нарушения ритма сердца).
! Продумать терапию при централизации кровообращения, акро-
цианозе, анурии. ! Сочетание с добутамином при сниженном ОПСС может быть
причиной гипотензии (катетеризация лёгочной артерии!). ! Снижение почечного кровотока, приводит к олигурии. ! Увеличение конечного диастолического давления в левом желудочке.
! При паравазальном введении возможно образование некрозов, немедленно ввести 0,9% раствор натрия хлорида.
! При кардиогенном шоке улучшается коронарное кровообращение.
! Алкогольный делирий (симпатомиметические симптомы уменьшаются).
! Антидот: блокатор рецепторов (толазолин?).
5.5.7. Декспантенол
Торговое название - бепантен* ,
Показания: профилактика поражений коньюнктивы во время операций, ранения, ожог конъюнктивы и роговицы, конъюнктивиты, риниты.
Режим дозирования: полоску мази длиной
5.5.8. Препараты кальция
Торговое название - кальций-сандоз*, 10 мл содержат 2,25 ммоль Ca2+. Показания
• Нарушения обмена и недостаток кальция: тетания, спазмофилия, беременность, лактация, переломы.
• Под вопросом необходимость назначения при крапивнице, аллергическом отёке и электромеханической диссоциации для повышения инотропного эффекта.
• Перед гемодиализом при почечной недостаточности с выраженной гипокальциемией.
• Интоксикации CCl4, щавелевой кислотой, фторидами, свинцом. Режим дозирования
Взрослые: по 10 мл вводить внутривенно медленно в течение 10 мин, повторить по мере надобности. Дети: по 2-5 мл внутривенно.
Побочные эффекты: при слишком быстром введении тошнота, рвота, ощущение жара, артериальная гипотензия, нарушения сердечного ритма.
Противопоказания: гиперкальциемия, тяжёлая почечная недостаточность, приём препаратов наперстянки, шок.
Лекарственное взаимодействие: усиление эффектов сердечных гликозидов. Внимание: введение эпинефрина на фоне повышенной концентрации Ca2+ может привести к тяжёлым нарушениям ритма сердца. ! Всегда оценивать концентрацию кальция в совокупности с концентрацией альбуминов плазмы и КОР. ! Не смешивать с фосфатами.
! Избегать длительного назначения новорождённым и грудным детям из-за возможной интоксикации алюминием.
5.5.9. Парацетамол
Торговое название - перфалган* , 10 мг/мл; раствор для инфузий (100 мл) содержит 1000 мг.
Свечи Бен-ю-рон*, суппозиторий - по 125, 250, 500 и 1000 мг.
Фармакокинетика: начинает действовать через 5-10 мин после короткой внутривенной инфузии, через 30-60 мин после ректального введения; снижение температуры тела отмечают через 2 ч; продолжительность действия 2-4 ч при ректальном введении, 4-6 ч при внутривенном введении; при более высоких дозировках действует дольше. Подвергается биотрансформации в печени и почках, выводится с мочой.
Механизм действия: преимущественно центральное действие путём угнетения синтеза простагландинов; не обладает местным противовоспалительным эффектом.
Показания
Острые и хронические болевые синдромы, послеоперационная аналгезия у детей и амбулаторных пациетов. Лихорадка. Режим дозирования
Внутривенно: по 1000 мг посредством инфузии в течение 15 мин, повторять каждые 4-6 ч; максимальная суточная доза -
Дети старше 11 лет, с массой тела 33-50 кг: по 15 мг/кг, максимальная суточная доза - 60 мг/кг.
Ректально: по 500-1000 мг в суппозитории, максимальная суточная доза -
Дети: в зависимости от интенсивности боли до 4 раз в сутки по 10-20 мг/кг (примерные величины: грудные дети - по 125 мг, дети дошкольного возраста - по 250 мг, дети школьного возраста - по
500 мг).
Побочные эффекты: непереносимость анальгетиков (крапивница, отёк), иногда перекрёстная чувствительность к салицилатам, аллергические реакции, нарушения функций печени вплоть до некроза при передозировке, диспепсия.
Противопоказания: тяжёлые повреждения печени (при злоупотреблении алкоголем), болезнь Жильбера; осторожно дозировать при почечной недостаточности (при клиренсе креатинина <30 мл/мин минимальный перерыв между короткими инфузиями 6 ч), недостаточности глюкозо-6-фосфат-дегидрогеназы.
Лекарственное взаимодействие: вещества, индуцирующие ферменты печени (фенитоин, барбитураты, карбамазепин, рифампицин, метоклопрамид, хлорамфеникол, атропин, алкоголь) и ускоряющие тем самым элиминацию парацетамола, увеличивают образование потенциально гепатотоксичных метаболитов парацетамола.
! При добавлении парацетамола к вводимым периоперационно внутривенно опиоидным анальгетикам, необходимую дозу можно снизить.
! Не ингибирует агрегацию тромбоцитов. Не усиливает кровотечение.
! Можно применять во время беременности (см. 15.2). ! Не вызывает бронхоспазм, так как не угнетает местный синтез простагландинов.
5.5.10. Ранитидин
Торговое название - зантак* ; ампулы (5 мл) по 50 мг, таблетки по 150 или 300 мг.
Фармакокинетика: биодоступность при приёме внутрь около 50%, период полувыведения - 2-3 ч, объём распределения - 1-2 л/ кг, связь с белками плазмы - 15%. Элиминация: после приёма внутрь - 30-50%, после внутривенного введения - 70-85% выводится в неизменном виде почками; оставшаяся часть подвергается биотрансформации в печени (окисление, деметилирование).
Механизм действия: блокатор Н2-рецепторов; снижает стимуляцию желудочной секреции гистамином, пентагастрином и приёмом пищи.
Показания: язвенная болезнь желудка и двенадцатиперстной кишки, профилактика язвы или стрессовой эрозии при ЧМТ или риске развития язвенной болезни. Спорные показания: перед кесаревым сечением для профилактики аспирации желудочного сока.
Режим дозирования
Внутривенно: по 50 мг 2 раза в сутки, не более 4 раз в сутки; вво- дить медленно в течение 2-3 мин.
Внутрь: по 150 мг 2 раза в сутки; альтернатива - по 300 мг однократно на ночь.
Побочные эффекты: экзантема, лейкопения, тромбоцитопения, гепатит, гинекомастия, бактериальная контаминация желудка с высоким риском пневмоний, АВ-блокада, синусовая брадикардия при передозировке, головокружение, спутанность сознания.
Лекарственное взаимодействие: ослабление антимикотического действия кетоконазола.
! Препарат не показан для общей профилактики язвы в палате интенсивной терапии, кроме пациентов с ЧМТ и пациентов из группы риска.
! При почечной недостаточности дозу уменьшают на 50% (см. главу 23).
! Ранитидин выводится при диализе. Райнер Шефер (Reiner Schafer)
5.6. Дозирование препаратов при помощи перфузора
! В разных клиниках придерживаются различных традиций при разведении препаратов! При сомнениях лучше уточнить, как разведён препарат, и всегда помечать степень разведения на шприце перфузора (табл. 5-15)!
Таблица 5-15. Режим дозирования медикаментов при введении через перфузор
Препарат (торговое название) | Разведение | Дозировка, указания и примеры |
Эпинефрин (адреналин*) | Пять ампул (1 мл) по 1 мг в 50 мл 0,9% раствора натрия хлорида = 0,1 мг/мл | По эффекту, начальная доза 6-12 мкг/ (кгхч) = 0,06-0,12 мл/(кгхч). Пример: пациент |
Инсулин растворимый (актрапид*) | 1 мл (40 ЕД) в 40 мл 0,9% раствора натрия хлорида или альбумина человеческого = 1 ЕД/мл | В зависимости от концентрации глюкозы в крови около 1-6 Ед/ч = 1-6 мл/ч. Из-за абсорбции на пластике первые 10 мл необходимо выбросить. Измерять концентрацию глюкозы в крови каждые 2 ч |
Дигидралазин* (непресол*) | Три ампулы по 25 мг в 50 мл 0,9% раствора натрия хлорида = 1,5 мг/мл | Начальная доза: одну ампулу развести в 10 мл 0,9% раствора натрия хлорида, вводить дробно в течение 20 мин под контролем АД. Затем через перфузор со скоростью 1-5 мл/ч |
Добутамин (добутрекс?) | Один флакон для инъ- екций (250 мг) в 50 мл 0,9% раствора натрия хлорида = 5 мг/мл | По эффекту. Начальная доза 2,5-10 мкг/ (кгхмин) = 0,03-0,12 мл/(кгхч). Пример: пациент |
Допамин (Дофамин Джулини*) | Одна ампула (10 мл, 250 мг) в 50 мл 0,9% раствора натрия хлорида или 5% раствора глюкозы = 5 мг/мл | «Почечная дозировка»: 100-200 мкг/ (кгхч). «Гемодинамическая дозировка»: начальная доза около 300-600 мкг/(кгхч), позже - до 1200 мкг/(кгхч). Пример: пациент |
Окончание табл. 5-15
Фуросемид (лазикс*) | Две ампулы содержат 250 мг в 50 мл 0,9% раствора натрия хлорида = 10 мг/мл | При тяжёлой почечной недостаточности до 50-100 мг/ч = 5-10 мг/ч, максимальная дневная доза - 2000 мг = 8 мл/ч |
Гепарин натрия (ликвемин*) | Одна ампула (10 тыс. ЕД) в 50 мл 0,9% раствора натрия хлорида = 200 ЕД/мл | Полная гепаринизация 1000-1400 ЕД/ч (5-7 мл/ч) под контролем АЧТВ и тромбинового времени. «Малая доза»: 600 ЕД/ч (3 мл/ч), контроль АЧТВ |
Гидрокортизон (гидрокортизон Фармация*) | Одна ампула (2 мл, 250 мг) в 50 мл 0,9% раствора натрия хлорида = 5 мг/мл | Начальная доза 250 мг болюсно. Затем 4-10 мг/ч = 0,8-2 мл/ч |
Калия хлорид - только через ЦВК (через переферический до 40 ммоль/л!) | Одна ампула (20 ммоль) в 50 мл 0,9% раствора натрия хлорида = 0,4 ммоль/мл | Максимальная доза 20 ммоль/ч = 50 мл/ч. Максимум 240 ммоль в сутки. При алкалозе применяют калия хлорид, при ацидозе - калия бикарбонат |
Лидокаин (ксилокаин?) | Одна ампула (5 мл, 1000 мг - 20%) в 50 мл 0,9% раствора натрия хлорида = 20 мг/мл | По эффекту. Средняя величина (начальная доза): около 1-4 мг/мин = 3-12 мл/ч. Начальная («ударная») доза около 2 мг/ кг (100 мг), медленная внутривенная инъекция |
Нифедипин (адалат*) | Одна ампула (5 мг) в 50 мл прилагающегося разбавителя = 0,1 мг/мл | По эффекту. Сначала болюсно вводят 0,5-1 мг в течение 5 мин. Экранировать от света. Пример: |
Нитроглицерин (нитролинг- вал*) | Одна ампула (50 мг) в 50 мл 0,9% раствора натрия хлорида = 1 мг/мл | Начальная доза 3 мл/ч. По эффекту. Средняя величина: около 14-84 мкг/ (кгхч) = 1-6
мг/ч. Смесь стабильна только в течение 24 ч. Максимальный срок
действия смеси 12 ч. Контролировать АД (АД систолическое > |
Нитропруссид натрия (нипрусс*) | Содержимое одной ампулы (60 мг) растворить в 0,9% растворе натрия цитрата и добавить 5% раствора глюкозы* до 50 мл = 1,2 мг/мл | По действию тест-дозы начинать с 1 мл/ч, медленно титровать до 30 мл/ч, контролировать АД ежеминутно. Экранировать от света. Неиспользованные растворы выбрасывать через 4 ч. Обратить внимание на специальную информацию (вкладыш в упаковке) |
Норэпинефрин (норадрена- лин*) | Пять ампул по 1 мг в 50 мл 0,9% раствора натрия хлорида = 0,1 мг/мл | По эффекту 2-15 мкг/мин. Пример: |
Теофиллин (солозин*) | Три ампулы по | Пример: пациент ( |
ЦВК - центральный венозный катетер.