Онкология: учебник для вузов / Вельшер Л.З., Матякин Е.Г., Дудицкая Т.К., Поляков Б.И. - 2009. - 512 с.
|
|
|
|
ГЛАВА 18. ОПУХОЛИ КОЖИ. ПЛОСКОКЛЕТОЧНЫЙ РАК КОЖИ
Злокачественные опухоли кожи относятся к наиболее частым новообразованиям человека. По распространенности они занимают 3-е место во всех возрастных группах после рака легкого и желудка у мужчин и 2-е место после рака молочной железы у женщин.
Плоскоклеточный рак кожи - одна из наиболее злокачественных опухолей. Из всех опухолей кожи он составляет 1/5 часть. В развитии злокачественных опухолей кожи значительная роль принадлежит внешним факторам: инсоляции, воздействию канцерогенов внешней среды, травме, инфицированию вирусом папилломы человека, термическим и другим местным раздражителям и т.д. В то время как участие эндогенных факторов в этом процессе является довольно скромным.
У подавляющего большинства больных из анамнеза выясняется, что в течение более или менее длительного времени на месте развившейся опухоли существовали процессы, которые могут быть расценены в качестве предопухолевых. Больным, как правило, бывает более 50 лет. Иногда развитие рака кожи связано со снижением иммунитета (СПИД, на фоне иммунодепрессии в связи с пересадкой почки или другого органа, из-за цитостатической терапии, а также на фоне пигментной ксеродермы), тогда возникновение опухоли не зависит от возраста.
Клинически рак кожи проявляется в виде одного или множества локусов. Характер их может быть различным в разных очагах: экзо- фитный - в виде узла, или эндофитный - в виде язвы разной глубины (рис. 18.1-18.4). На поверхности обоих типов характерны некроз и изъязвление. Для изъязвленных эндофитных форм рака несколько раньше прослеживается регионарное метастазирование.
Различают плоскоклеточный рак с ороговением и без ороговения. Различают также три степени дифференцировки. Процессы ороговения не вполне соответствуют степени дифференцировки. Высокодифференцированные опухоли кожи встречаются чаще, чем низкодифференцированные. Высокодифференцированные варианты сохраняют обычную стратификацию, клетки менее дискомплек-
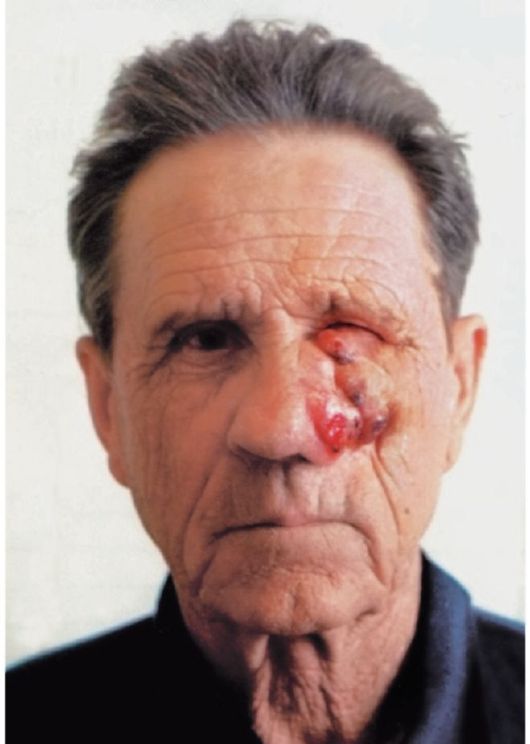
Рис. 18.1. Рак кожи лица экзофитно-эндофитная форма роста
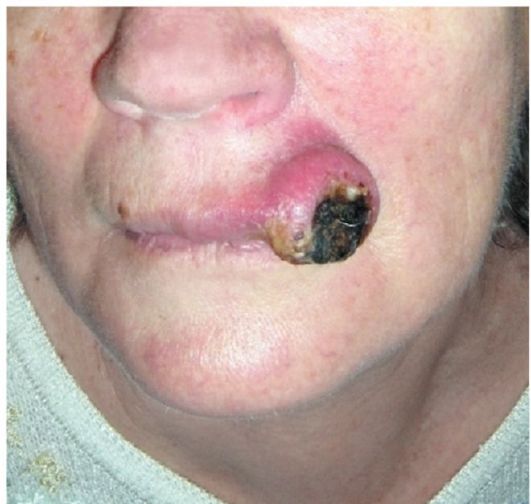
Рис. 18.2. Рак кожи верхней губы (узловая форма) с распростране- нием на красную кайму верхней губы
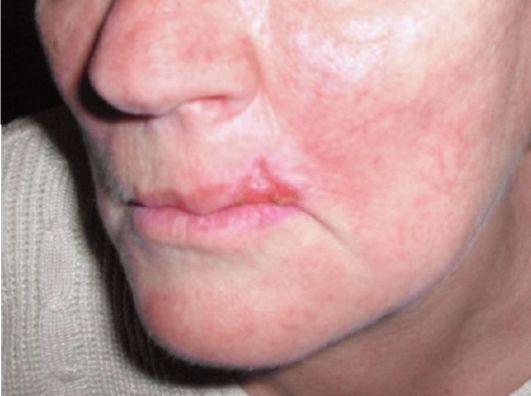
Рис. 18.3. Та же больная после криодеструкции опухоли
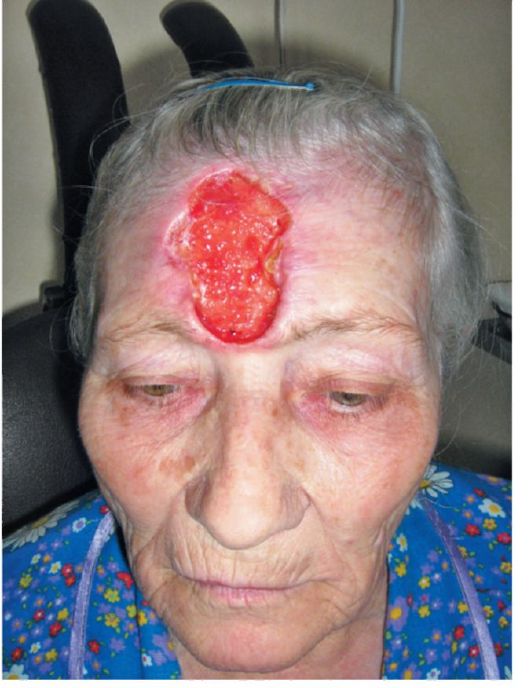
Рис. 18.4. Рак кожи лица, инфильтративно-язвенная форма роста
сированы, чем в низкодифференцированных опухолях. Последние представлены тяжами клеток, полностью утратившими признаки слоев, свойственных коже в соответствии с клеточной дифференцировкой. Клетки резко анаплазированы, полиморфны. Чем ниже степень дифференцировки опухоли, тем раньше наступает регионарное метастазирование и повышается потенциал к отдаленному метастазированию. Кроме того, на характер развития опухоли влияет поверхностный размер и толщина первичной опухоли, характер ее роста, уровень инвазии.
Для диагностики решающее значение имеет цитологическое и гистологическое исследование. Дифференциальная диагностика проводится с предопухолевыми заболеваниями, сопровождающимися выраженным гиперпластическим процессом: сенильный дискератоз, кератоакантома, кожный рог, болезнь Педжета, аденокарцинома потовых желез, болезнь Бовена и эритроплазия Кейра.
В лечении, в зависимости от локализации и распространенности процесса, используют все три вида специального лечения. Опухоли небольшого объема могут быть излечены лучевым методом, причем предпочтительнее рентгенотерапия. Независимо от распространенности процесса, с рентгенотерапии часто начинают лечение у лиц преклонного возраста. В таких случаях рассчитывают либо на полное излечение, что может выявиться в процессе лечения, либо на значительное уменьшение опухоли с возможностью последующего ее удаления. Криотерапия и лазерная вапоризация широко используются как вариант хирургического лечения. Оба метода применяют при относительно небольшом и не глубоком распространении опухолей, иногда комбинируют с предваряющим лучевым воздействием. Применение лазерной деструкции и криотерапии позволяет провести лечение за 1-2 сеанса, не требует больших пластических операций, что особенно ценно при локализации опухоли на лице. Воздействие можно повторять при рецидивных процессах. Широко внедряется фотодинамическая терапия.
При операции следует отступать от видимого края опухоли на 1-
жировые фрагменты с питающим сосудом, перемещаемые из более отдаленных регионов.
При крупных и неоперабельных опухолях применяют системную полихимиотерапию.
18.1. БАЗАЛИОМА КОЖИ
Базалиома (базально-клеточный рак) - одно из самых распространенных опухолевых заболеваний покровного эпителия, хотя на слизистых оболочках встречается редко. Базалиома составляет основную массу злокачественных опухолей кожи (более 90%), развивается из базальных клеток эпителия. Отмечают выраженные местнодеструирующие свойства опухоли и частое рецидивирование. Метастазирует редко (0,1% случаев), большинство авторов связывают метастазирование с трансформацией базально-клеточного рака в метатипический.
Развитию базалиомы способствует длительная инсоляция, воздействие химических канцерогенов, ионизирующего излучения. Возникновение базалиомы часто связывают с ретровирусной инфекцией. Развитие базалиом отмечают чаще после 50 лет, что объясняют обычно возрастным снижением иммунитета. Играют роль также некоторые наследственные особенности, например светлая кожа. Определены некоторые варианты наследственно обусловленного иммунитета и проблем дифференцировки клеток эпителия, связанных с генетическими особенностями.
Клинически опухоль проявляется в виде солитарного или множественных узлов, возникающих синхронно или метахронно на открытых участках кожи, подверженных инсоляции. Типично развитие базально-клеточного рака в области головы и шеи, особенно на лице, в складках лица. По форме опухоли весьма разнообразны: нодулярная форма, кистозная, язвенная, поверхностная (рис. 18.5-18.7).
Кроме того, известен довольно редкий вариант развития опухоли - морфеаподобный. Опухоль представляет собой плоскую плотную бляшку, слегка возвышающуюся над поверхностью кожи. Со временем она углубляется в ткани, напоминая грубый рубец. Такой вид определяется преимущественным наличием стромы опухоли. Собственно базалоидные клетки представляют собой небольшие тяжи, расположенные в толще фиброзной ткани. Опухоль агрессивна, часто рецидивирует. Все макроскопические формы опухоли
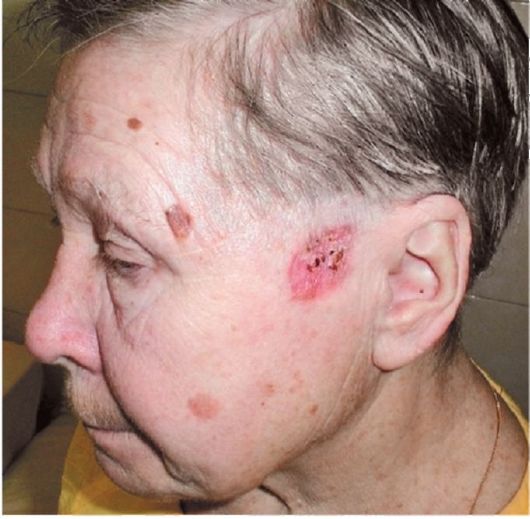
Рис. 18.5. Поверхностная базалиома кожи околоушной области. Участки себорейного кератоза на коже лба
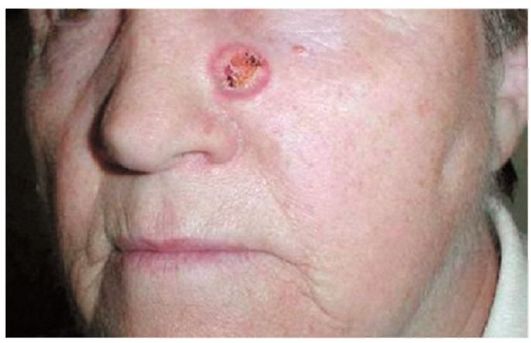
Рис. 18.6. Узловая форма базалиомы кожи лица
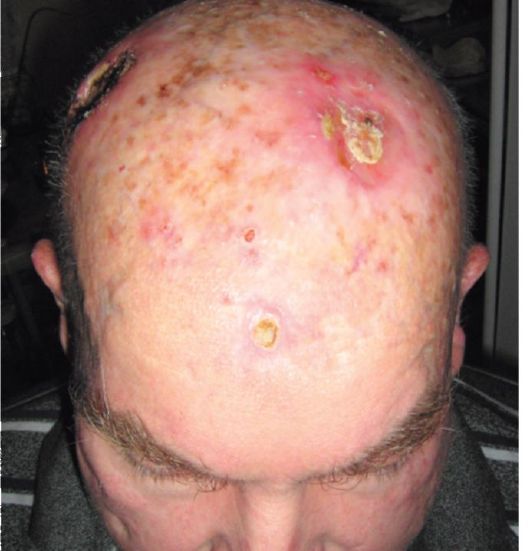
Рис. 18.7. Множественные базалиомы кожи волосистой части головы. Больной в детстве перенес облучение кожи головы по поводу стригущего лишая
могут быть пигментированы и тогда базалиому следует дифференцировать с меланомой. Решающим в диагностике является морфологическое цитологическое и гистологическое исследование опухоли. Рецидивные опухоли возникают в разные сроки после первичного лечения - через 2 года, через 10-15 лет и более (рис. 18.8).
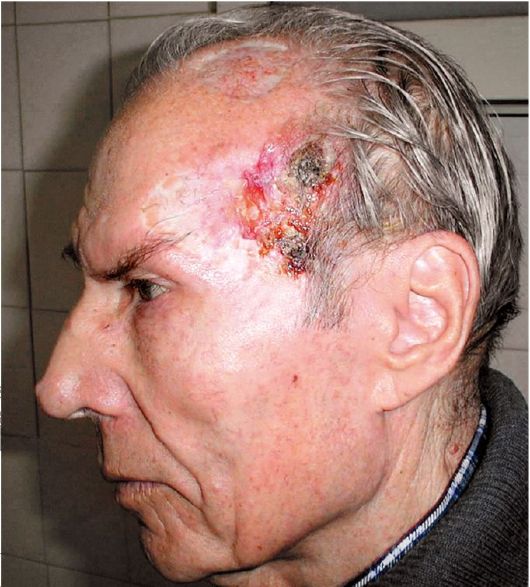
Рис. 18.8. Рецидив базалиомы кожи височной области в области рубца после криодеструкции
В
лечении, так же как при плоскоклеточном раке, задействованы все
специфические способы лечения. Криодеструкция - наибо- лее часто
используемый способ лечения в амбулаторных условиях. Деструкции
подвергают ткани в объеме видимых границ опухоли и еще 1,5-
18.2. МЕТАТИПИЧЕСКИЙ РАК КОЖИ
Довольно редкий вид рака кожи, характеризующийся как свойствами плоскоклеточного, так и базально-клеточного рака. При гистологическом исследовании определяются два вида клеток, ском- понованные внутри опухолевых комплексов. Происхождение этого вида опухоли спорно. Некоторые патоморфологи считают, что плоскоклеточный компонент появляется в опухоли вследствие метаплазии, возможно, спровоцированной лучевой терапией. Другие считают опухоль изначально развившейся из двух видов клеток разной дифференцировки. Для этих опухолей характерен клеточный полиморфизм, инфильтративный характер роста. Вокруг опухоли проявляется местная лимфоидно-плазмоцитарная инфильтрация как иммунная реакция на опухоль. Эти опухоли отличаются высокой степенью инвазивности и способностью к метастазированию. Макроскопические проявления весьма сходны с базалиомой. В лечении используют те же приемы, что и при лечении других раков кожи.
Для всех этих опухолей характерно метастазирование в регионарные лимфатические узлы (рис. 18.9). Узлы плотные, относительно медленно увеличивающиеся, при длительном существовании про-
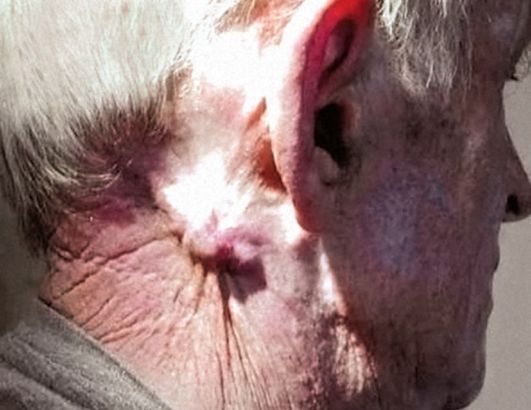
Рис. 18.9. Метастазы базальноклеточного рака кожи ушной раковины (базалиомы), рецидивировавшего в течение более 20 лет и трансформировавшегося в метатипический рак. На фотоснимке определяются метастазы в затылочные лимфатические узлы
растают хрящи гортани, костные структуры, например нижнюю челюсть. В зависимости от момента обращения метастазы могут обнаруживаться одномоментно с первичной опухолью или отсроченно в процессе наблюдения после излечения первичного очага. Локализация первичной опухоли вблизи средней линии может провоцировать появление метастазов одновременно с обеих сторон, в связи с билатеральным током лимфы от этих регионов. Лечение по поводу метастазов, как правило, комбинированное: облучение + операция.
Классификация опухолей кожи по TNM.
Тх - недостаточно данных для оценки первичной опухоли.
Т0 - первичная опухоль не определяется.
Тis - преинвазивная карцинома (in situ).
Т1 - опухоль до
Т2 - опухоль менее
Т3 - опухоль более
Т4 - опухоль, прорастающая глубокие экстрадермальные структуры (хрящ, мышцы, кости).
NX - недостаточно данных для определения регионарных лимфатических узлов.
N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
N1 - регионарные лимфатические узлы поражены метастазами.
Мх - недостаточно данных для определения отдаленных метастазов.
М0 - нет признаков отдаленных метастазов. М1 - имеются отдаленные метастазы.
В коже иногда развиваются опухолеподобные ксантоподобные
поражения. В эту группу включаются следующие гистологические виды:
1) ксантома;
2) фиброксантома;
3) атипичная фиброксантома;
4) ювенильная ксантогранулема (ксантоэндотелиома);
5) ретикулогистиоцитарная гранулема (ретикулогистиоцитома). В плане дифференциальной диагностики опухолей кожи важно
знать еще одну группу новообразований, которые выделены в Международной гистологической классификации в самостоятель- ную группу как прочие опухоли и опухолеподобные поражения.
1. Зернистоклеточная опухоль.
2. Остеома кожи.
3. Хондрома кожи.
4. Миксома.
5. Очаговое ослизнение кожи.
6. Миксоидная киста кожи.
7. Фиброзная гамартома младенцев.
8. Псевдосаркома.
9. Ревматоидный узелок.
10. Псевдоревматоидный узелок (глубокая кольцевидная гранулема).
11. Опухолевый кальциноз.
12. Другие.
Наконец, важно знать, что в коже иногда развиваются почти неизученные опухоли и опухолеподобные изменения, развивающиеся из гематопоэтической и лимфоидной тканей. Эти изменения часто являются гистологической находкой. Окончательный диагноз и тактика лечения должны быть обсуждены с гематологом.
18.3. ЗЛОКАЧЕСТВЕННЫЕ ЛИМФОМЫ КОЖИ
Это опухолевая патология, характеризующаяся моноклональной пролиферацией в коже лимфоидных элементов. К этой группе опухолей относят те случаи, которые проявляются по меньшей мере
в течение 6 месяцев только кожными поражениями (рис. 18.10). Позже возникают специфические разрастания в других органах и тканях. Злокачественные лимфомы кожи следует отличать от вторичных изменений кожи, которые наступают при генерализации или системном распро- странении лейкозов и лимфосарком.
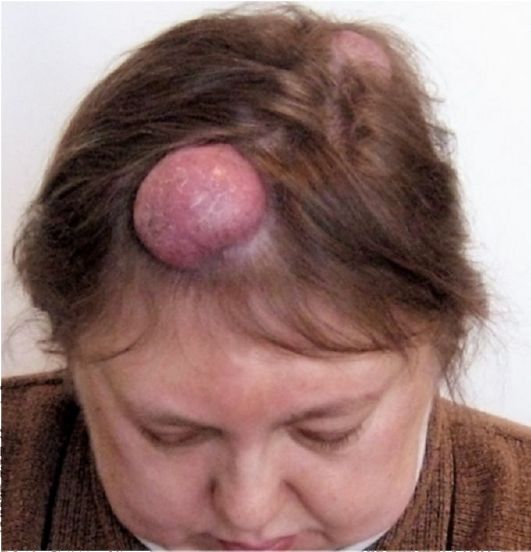
Рис. 18.10. Лимфома кожи волосистой части головы
В зависимости от варианта клеток, из которых развивается опухоль, различают Т- и В-клеточные лимфомы. Т-клеточные состав- ляют 70%, В-клеточные - 20%, 10% приходится на редкие и неклассифицируемые лимфопролиферативные опухоли. В возникновении этой опухоли большая роль признается за наследственно обусловленной нестабильностью хромосомного аппарата, например при синдроме Дауна. Кроме того, считается значительной роль ретровирусной инфекции в развитии лимфом кожи (например, вируса НТLV-I, вызывающего Т-клеточную лимфому/лейкемию у взрослых). Не исключается участие других традиционно упоминаемых канцерогенов в развитии этих опухолей: инсоляция, бытовые и лекарственные канцерогены и аллергены.
Диагностика этих визуальных опухолей бывает затруднена из-за сходства клинических проявлений с дерматитами, а также отсутс- твием отчетливых признаков атипии в лимфоцитах, инфильтрирующих кожу. К сожалению, морфологическое исследование часто выполняется на поздней стадии заболевания, когда в процесс вовлечены периферические лимфатические узлы, костный мозг, периферическая кровь, внутренние органы. Дифференциальная диагностика с беспигментной меланомой, ангиомой, ангиосаркомой и другими опухолевыми и неопухолевыми заболеваниями кожи часто возможна только на основании детального морфологического исследования.
Лечение, как и при других формах лимфом, химиолучевое. Возможно хирургическое иссечение небольших очагов поражения на фоне полихимиотерапии. На примере этого заболевания представим вариант одного из самых современных способов лечения: экстракорпоральной фотохимиотерапии (фотофереза). В основе метода лежит воздействие ультрафиолетового облучения и фурофотокумарина на неопластические лимфоциты, выделенные из крови больных в результате цитофереза. После облучения эти клетки вновь вводятся в кровяное русло. При данном способе лечения отмечена высокая эффективность (до 95%), удлинение сроков ремиссии, хорошая переносимость лечения.
18.4. САРКОМА КАПОШИ
Это злокачественная опухоль, исходящая из адвентиции кровеносных и лимфатических сосудов. Как правило, она возникает на фоне иммунодефицита и имеет мультицентричный рост. Возраст больных обычно не превышает 50 лет.
В развитии заболевания ведущим этиологическим фактором считается вирус герпеса человека ННV-8. В патогенезе заболевания главная роль принадлежит нарушению противоопухолевого иммунитета, активизации неоангиогенеза и подавлению процесса апоптоза активированных эндотелиальных клеток. Пусковым механизмом развития заболевания является нарушение иммунного статуса и возникающая при этом повышенная продукция клетками цитокинов: интерлейкинов-1 и -6, фактора некроза опухоли и др. В отличие от нормальных клеток, опухолевые клетки саркомы Капоши особенно чувствительны к воздействию ростовых факторов. Особенно выражена стимуляция неоангиогенеза. Эндотелиальные клетки активно формируют капиллярную сеть.
Клинические проявления обычно имеют наружный характер. В зоне поражения появляются пятнистые высыпания неправильной формы красно-фиолетового или красно-коричневого цвета. Характерные изменения локализуются на коже, в области голеней, лица, шеи, гениталий. На поверхности очагов в последующем появляются телеангиоэктазии, геморрагии, участки гиперкератоза, папилломатозные выросты. Отмечаются участки пигментации и рубцовой атрофии. В запущенных стадиях поражаются внутренние органы.
По характеру фоновых внешних и внутренних условий возникновения заболевания отмечены четыре варианта развития этой разновидности сарком: идиопатический, иммуносупрессивный, эндемический и ВИЧ-ассоциированный. В первом случае опухоль возникает без какой-либо связи с условиями жизни пациента. Опухоль развивается у людей после 50 лет, мужчины болеют в 10 раз чаще женщин (рис. 18.11). По мере развития высыпания захватывают все большую часть покровного эпителия, в том числе в полости рта.
Эндемический (африканский) тип, наряду со СПИД-ассоциированными формами, является самым распространенным злокачест- венным заболеванием в странах Центральной Африки. Заболевание встречается у взрослых и детей. Мужчины болеют чаще в 3-10 раз. У детей отмечается часто лимфаденопатическая форма, сопровождающаяся поражением лимфатических узлов, внутренних органов с минимальными кожными проявлениями.
СПИД-ассоциированный тип развивается наряду с инфекционными заболеваниями и другими злокачественными опухолями у людей с синдромом приобретенного иммунодефицита. ВИЧ-инфи-
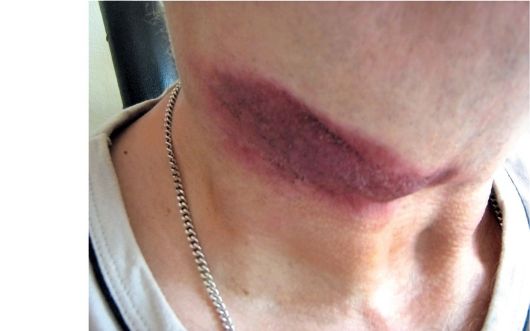
Рис. 18.11. Саркома Капоши кожи шеи
цированные заболевают в 300 раз чаще, чем остальное население. Как правило, заболевание поражает мужчин-гомосексуалистов. Высыпания имеют вид разрозненных пятен, похожих на укусы насекомых, которые вскоре трансформируются в изъязвляющиеся и болезненные узлы. При данном варианте частой локализацией являются высыпания на лице, слизистых оболочках полости рта и коже рук. Излюбленная локализация - кончик носа и твердое нёбо.
Иммуносупрессивный (интрогенный) вариант связан с применением иммуносупрессоров после пересадки органов, применяемых для предотвращения отторжения трансплантата внутренних органов, или иммуносупрессивной терапии при некоторых хронических соматических заболеваниях (аутоиммунных, ревматоидных и др.). Специфические высыпания быстро распространяются по коже, слизистым и на внутренние органы.
Дифференциальный диагноз проводится при гистологическом исследовании с ангиомами, гемангиомами, гломусной опухолью, ангиосаркомой и другими новообразованиями.
Лечение химиолучевое, при ограниченных поражениях может применяться криотерапия и хирургический способ лечения, фото- динамическая терапия, внутриочаговые введения цитостатических препаратов.
18.5. МЕЛАНОМА (МЕЛАНОБЛАСТОМА)
Это злокачественная опухоль, развивающаяся из меланоцитов. Меланоциты происходят из нейроэктодермы, расположены в экто- дермальном слое покровного эпителия. Клетки вырабатывают специфические окрашенные вещества - меланины, которые являются защитой от избыточного солнечного излучения. Меланома чаще всего наблюдается у лиц с пониженной пигментацией кожи и волос, а также имеющих повышенную реакцию на ультрафиолетовое излучение. Часто больные указывают, что на местах меланомы длительное время (часто с рождения) существовало родимое пятно. Таким образом, невусы являются факультативным предопухолевым заболеванием. К заболеваниям, которые чаще всего предшествуют меланоме, относятся атипичный невус, пигментная ксеродерма и меланоз Дюбрея. Синдром атипического (диспластического) родимого пятна характеризует некоторые семьи. Проявляется развитием в течение жизни множеством родимых пятен, имеющих некоторые черты меланомы. Пигментная ксеродерма - наследственное заболевание, характеризуется появлением на коже множества пигментных пятен преимущественно на открытых частях тела. На этом фоне возникают разные опухоли кожи: базальноклеточный рак, инфильтративный рак и меланобластома. Это облигатное предопухолевое заболевание. Меланоз Дюбрея (старческое лентиго) представляет собой своеобразные участки пигментации кожи разной окраски и с неровным краем у людей среднего и пожилого возраста, чаще на лице.
Меланома преимущественно локализуется на коже в любом месте тела, но чаще на открытых участках (рис. 18.12, 18.13). Реже поражает слизистые оболочки (встречается в прямой кишке, в полости носа, в полости рта, на конъюнктиве). Были случаи развития меланомы на оболочках головного и спинного мозга, сетчатке глаза. Это заболевание относят к иммуногенным. Примерно в 1/3 случаев отмечается частичная или полная регрессия первичной опухоли. Несмотря на это могут появиться метастазы при отсутствии признаков первичной опухоли. Метастазы меланомы развиваются как по лимфогенному, так и по гематогенному типу распространения. Гематогенные метастазы следует искать в легких, печени, желудочно-кишечном тракте, головном мозге и др.
Заболеваемость меланомой невелика. Она колеблется от 3 до 5 на 100 тыс. в разных странах Европы, но за последние три десятилетия прирост заболеваемости меланомой занимает одно из первых мест в
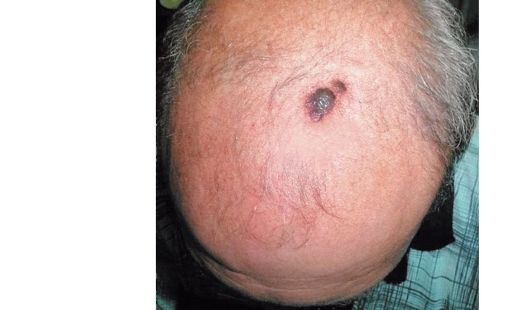
Рис. 18.12. Меланома кожи головы
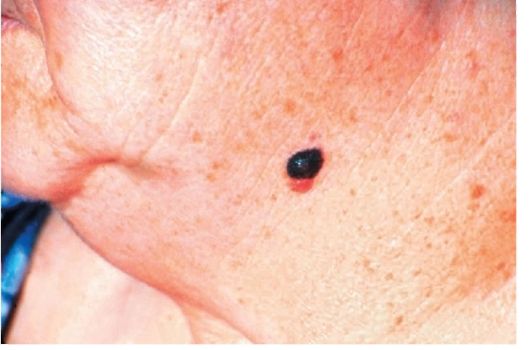
Рис. 18.13. Меланома кожи шеи
статистике онкологических заболеваний. Самая высокая заболеваемость зарегистрирована в США и Австралии до 20-40 на 100 тыс. населения. Меланома в 2 раза чаще встречается у женщин и имеет более благоприятную локализацию, чем у мужчин.
Эпидемиологические исследования указывают, что в этиологии меланомы главным является ультрафиолетовый компонент солнеч- ного света, который при интенсивном воздействии на кожные покровы может вызвать опухолевую мутацию в клетках кожи. Замечено, что меланома кожи более свойственная представителям белой расы.
Негры и представители коренного населения Юго-Восточной Азии и Австралии болеют меланомой крайне редко. В значительной степени рост заболеваемости меланомой связывают с модой, бытующей в развитых странах, на отдых в южных регионах непременно с интенсивным загаром кожных покровов. Также большое значение в образовании опухоли играет уменьшение озонового слоя земли.
Эта опухоль
встречается в любом возрасте, но чаще после 40 лет. Меланома кожи
относится к новообразованиям наружной локализа- ции. Клиническая
диагностика ее в области первичного очага вполне доступна и обычно не
требует применения других диагностических методов обследования. В
большинстве случаев пациенты указывают на наличие пигментного
образования, существовавшего длительное время, чаще с рождения, на
месте развившейся меланомы. При подозрении на меланому следует обращать
внимание на изменение цвета и размеров пигментированного образования,
появление неровности контуров, появление выростов на поверхности
родимого пятна, непривычных ощущений - зуда, покалывания. При осмотре
могут определяться признаки воспаления, мокнутие, изъязвление.
Дерматологами Университета штата Айова разработано правило, по которому
определяют злокачественность пигментного образования ABCD: А -
асимметрия (asymmetry), В - неровный край, бордюр (border irregularity),
С - цвет неравноменый и темнее других пигментных пятен (color), D -
диаметр больше
По клиническому течению различают 4 типа меланомы, имеющие четкую клинико-морфологическую характеристику.
1. Поверхностно распространяющаяся форма. Этот клинический вид меланомы имеет вид пятна коричневого цвета с вкраплениями разного оттенка серого, коричневого, фиолетового, синего цвета и даже белого и черного цветов. Клинических признаков инфильтрации подлежащих тканей в начале развития не определяют, но эта форма имеет две фазы: фазу радиального роста, которая затем переходит в фазу вертикального роста. 2-я фаза значительно агрессивнее первой.
2. Тип злокачественного лентиго. Данная форма меланомы обычно развивается на открытых участках кожи головы и шеи. Эта опухоль проходит два этапа развития. В первом этапе отмечается поверхностный рост, опухоль коричневого цвета, как и предыдущий тип, неравномерной окраски с неровными контурами. Первая фаза развития заболевания аналогична развитию облигатного предрака,
может длиться годами в отличие от поверхностно распространенной формы роста, при которой этот этап развития укладывается в несколько месяцев. Во второй стадии процесса отмечается инвазия в сосочковый слой дермы.
3. Узловая форма. Имеет вид узлового образования, выступающего над поверхностью кожи иссиня-черного цвета с неровными контурами с плоским основанием, или на ножке. Имеет только фазу вертикального роста, достаточно агрессивна.
4. Акрально-лентигиозная форма отмечается на коже ладоней, подошв, в области ногтевого ложа. Также имеет две фазы развития, но значительно агрессивнее предыдущих форм опухоли.
Диагноз ставится на основании клинических данных. Любое инвазивное исследование противопоказано. Только при поверх- ностном изъязвлении опухоли возможно взятие мазка-отпечатка с поверхности опухоли с диагностической целью для цитологического исследования. Интервенционные методы обследования предпринимают для исключения регионарного и отдаленного метастазирования. Для этих целей как минимум следует выполнить ультразвуковое исследование лимфатических узлов регионарных зон. Для органов головы и шеи это область шеи, затылочная область и область больших слюнных желез. Для кожных покровов тела это могут быть лимфоузлы подмышечных и паховых областей. Требуется исключить и отдаленное метастазирование. Выполняется рентгенологическое исследование органов грудной клетки, УЗИ печени и парааортальных лимфатических узлов. При наличии соответствующей клинической симптоматики выполняют сканирование костей скелета и другие исследования.
Существует целый ряд образований, сходных с меланомой. Меланому следует дифференцировать от ряда пигментированных образований кожи и видимых слизистых доброкачественного характера: с пигментным невусом, ангиомой, папилломой, гистиоцитомой. Различие возможно часто лишь при гистологическом исследовании (рис. 18.14). Следует помнить и о возможном развитии беспигментной меланомы, клинические проявления которой особенно сходны с гемангиомой. В обязательном порядке следует любое удаленное образование кожи подвергать гистологическому исследованию. В диагностике этой формы заболевания, как и во всех остальных сомнительных случаях, может быть рекомендовано срочное гистологическое исследование удаленного образования при малейшем
подозрении на злокачественную опухоль, чтобы расширить при необходимости границы иссекаемого измененного участка кожи или слизистой оболочки.
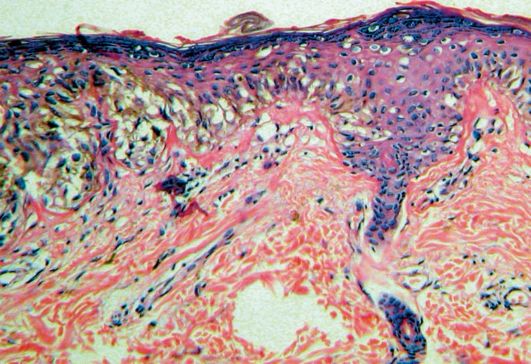
Рис. 18.14. Меланома кожи. Гистологический препарат. Увеличение X 160. Окраска гематоксилин-эозином
Для оценки степени злокачественности меланомы в прогностическом отношении важными являются данные, полученные при гистологическом исследовании. В ХХ в. американскими учеными W.H. Clark (1967) и А. Breslow. (1970) предложены варианты микроскопической классификации меланомы кожи, которые корреллировали с клиническим течением заболевания. Уровень инвазии (по Кларку) оценивается опухолевыми клетками подлежащей дермы. Различают 5 уровней инвазии меланомы кожи в дерме (рис. 18.15).
I уровень - клетки меланомы находятся в пределах эпидермиса и процесс инвазии соответствует in situ.
II уровень - опухоль разрушает базальную мембрану и инфильтрирует верхние отделы сосочкового слоя дермы.
III уровень - клетки опухоли распространяются на весь сосочковый слой дермы, но не проникают в подлежащий ретикулярный слой.
IV уровень - инвазия ретикулярного слоя дермы.
V уровень - инвазия подлежащей жировой клетчатки.
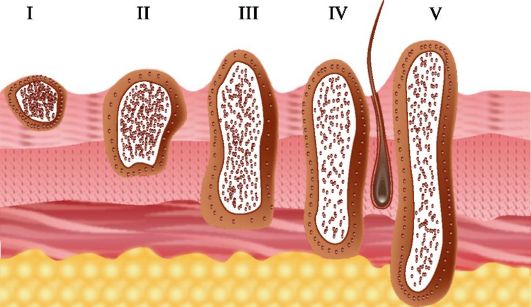
Рис. 18.15. Схема оценки стадии меланомы, по Кларку. Пояснения в тексте
Сущность метода, предложенного Breslow А., состоит в измерении толщины инвазии, т.е. толщины вертикального размера опухо- ли в миллиметрах. С помощью микрометра, встроенного в окуляр микроскопа, измеряется толщина опухоли от гранулярного слоя эпидермиса до наиболее глубоко расположенных клеток меланомы в толще дермальных слоев или подкожной жировой клетчатке. Этот второй показатель микроскопической оценки опухоли, по данным большинства современных онкологов, особенно четко коррелирует с выживаемостью после хирургического удаления. Дооперационной классификации степень распространения меланомы не подлежит.
Автором было отмечено, что при вертикальной величине опухоли менее
участка тела к определенному узлу или группе узлов, которые аналогичны лимфоузлам первого порядка. Исключение метастатического поражения в этом узле позволяет избежать травматичной операции на путях регионарного метастазирования.
Установление стадии распространенности меланомы по микроскопическим признакам должно определять необходимость при- менения дополнительных специальных методов лечения. Оценка стадии процесса первичной меланомы кожи без признаков метастазирования (символ Т) осуществляется только после хирургического удаления новообразования (рТ, pathology Tumour).
рТ1 - опухоль соответствует II уровню инвазии при толщине опухоли не более
рТ2 - опухоль соответствует III уровню инвазии, толщина опухоли до
рТ3 - опухоль соответствует III-IV уровню инвазии, при толщине опухоли до
рТ4 - опухоль соответствует III-V уровню инвазии, толщина ее более
При стадии рТ3 отмечается или предполагается поражение регионарных лимфатических узлов. При стадии рТ4 - лимфоузлов и внутренних органов.
Меланома слизистой оболочки полости рта и носа достаточно агрессивное заболевание, часто ему предшествует меланоз слизистой полости рта. Наблюдается чаще у мужчин. Локализуется обычно на твердом нёбе и в полости носа. Часты местные рецидивы и метастазы, как в регионарные лимфоузлы, так и в отдаленные органы. При меланоме слизистых оболочек органов головы и шеи прогноз значительно менее благоприятный, чем при поражении кожных покровов, что связано с поздней диагностикой заболевания. Следует отметить, что в основном факты рецидива и метастазов меланомы кожи приходятся на первые 5 лет наблюдения. Так что если они прожиты пациентом благополучно, можно говорить о его практическом излечении.
Лечение. Для
эффективного лечения очень существенной является ранняя диагностика
опухоли. В начальных стадиях стойкого излечения можно добиться более
чем в 90% случаев. Основное лечение сводится к иссечению опухоли. В
настоящее время показано, что широкое иссечение опухоли 4-
первичной опухоли более
В прогнозе меланомы, кроме названных выше факторов, имеет значение локализация новообразования. Более благоприятное тече- ние меланомы отмечено при локализации на коже век, губ, носа, щек. 5-летняя выживаемость больных с этой локализацией меланомы, по данным РОНЦ РАМН, составляет до 68,3%. Неблагоприятно протекает заболевание меланомой кожи волосистой части головы, лобной и околоушной областей.