Анестезиология и реаниматология: учебник для вузов / Под ред. О.А.Долиной. - 3-е изд., 2007. - 576 с. : ил.
|
|
|
|
ГЛАВА 21 АНЕСТЕЗИЯ ПРИ ДИАГНОСТИЧЕСКИХ МАНИПУЛЯЦИЯХ И ТРАНСПОРТИРОВКЕ
Уолкер Дергес (Volker Dorges), Томас Метцлер (Thomas Metzler), Беата Зедемунд (Beate Sedemund)
21.1. Анестезия при диагностических мероприятиях
21.1.1. Особенности Пациенты
В основном тяжёлые пациенты из группы риска.
Часто ограничено оснащение необходимой аппаратурой. Наибольшая опасность для анестезиологов состоит в том, что они не воспринимают ситуацию всерьёз («только диагностика») и таким образом недооценивают возможные опасные моменты. Оборудование
Оснащение кабинета для исследований должно соответствовать основным требованиям (см. 1.2).
Так как многие исследования проводят в затемнённом помещении, необходимо подготовить настольную лампу (обычно для осмотра лица пациента, проверки зрачкового рефлекса).
21.1.2. Анестезиологическая тактика Подготовка
Плановые диагностические вмешательства: как при подготовке к операциям (см. 1.1) натощак, венозный доступ, при необходимости премедикация и т.д.
Экстренные диагностические мероприятия: (например, большинство исследований в отделении интенсивной терапии): оптимальный мониторинг, обязателен венозный доступ. Методы анестезии
Большинство диагностических исследований проводят под местной анестезией и/или под действием седативных препаратов, и это хорошо переносят пациенты. В отдельных случаях допустимо применение регионарной анестезии.
Общая анестезия: предпочтительна у беспокойных пациентов, детей грудного и младшего возраста, а также при специальных диагностических исследованиях. Метод анестезии выбирают с учётом рассчитанной длительности исследования (+учёт индивидуальных особенностей каждого хирурга), см. 1.1.8.
! После окончания диагностических исследований пациенты, даже если они не нуждаются в интенсивном наблюдении, в течение 30-60 мин должны находиться в специально отведён- ной комнате (остаточное действие опиоидных анальгетиков, аллергические реакции замедленного типа).
21.1.3. Тактика при аллергических реакциях в анамнезе
По возможности вечером накануне исследования следует назначить блокаторы Н1- и Н2-рецепторов внутрь.
За 30 мин до начала исследования для профилактики ввести глюкокортикоиды, например, преднизолон (солу-декортин Н*, см. 9.5.4) в дозе 1-2 мг/кг внутривенно, и Н1-, Н2-блокаторы, например клемастин (тавегил*) в дозе 2 мг + ранитидин (зантак*, см. 5.5.10) 50 мг внутривенно.
При необходимости - достаточная седация, например мидазолам (дормикум*, см. 5.2.4) в дозе 0,05-0,1 мг/кг внутривенно.
Два надёжных широкопросветных венозных доступа, обязательный мониторинг: SpO2, АД, ЧСС, поступления кислорода, подготовить лекарственные препараты для экстренных случаев.
21.2. Анестезия в радиологии
Существует ограниченное число ситуаций, в которых требуется помощь анестезиолога. В основном пациентов обслуживает персонал радиологического кабинета.
21.2.1. Компьютерная томография и традиционная рентгенография
Проблематика
При рентгенологическом исследовании качество снимка напрямую зависит от неподвижности пациента (константа исследователь- ского поля). Показания
Прежде всего, во время длительных исследований (жёсткий стол для рентгенографии, неудобное положение) у пациентов пожилого, старческого возраста и детей неподвижность может быть достигнута только с помощью седации или наркоза.
Методы
Во время длительного обследования и/или у пожилых пациентов часто бывает достаточно провести адекватную седацию.
У детей и пациентов с ограниченными умственными способностями достаточно седации, в отдельных случаях необходим полноценный наркоз с интубацией или ларингеальной маской.
Особенности анестезии
Детей младшего возраста следует предохранять от потери тепла с помощью тщательного укрывания или использования алюминиевой фольги (+ ректальный температурный зонд). Следует следить, чтобы длина трубок для ИВЛ и инфузий была достаточной.
Незамеченная разобщённость между движениями томографа или рентгенологического стола: либо контролировать зрением состояние соединений на всём протяжении трубок, либо выбирать на мониторе аппарата ИВЛ сигнал в особенно узких границах расхождения контактов.
21.2.2. Пункция под контролем компьютерной томографии
Адекватной аналгезии и седации, как правило, бывает достаточно, так как пациент остаётся в сознании.
Качественная седация: мидазолам (дормикум, см. 5.2.4) в дозе 0,05-0,15 мг/кг внутривенно.
Достаточная аналгезия: опиоидные анальгетики, прежде всего, ремифентанил* (ултива*) 0,125-0,15 мг/кг в минуту через шприц или фентанил в дозе 0,5-1,5 мг/кг внутривенно (см. 5.2.2). Только если пункция болезненна (например, пункция сосудов), радиолог должен предварительно ввести местный анестетик.
Следить за адекватной оксигенацией пациента - ингалировать О2 через маску или очки + пульсоксиметрия.
Если местную анестезию проводит радиолог, то не требуется ни седации, ни дальнейшей аналгезии.
21.2.3. Ангиография
Большинство ангиографических исследований кардиологи и радиологи проводят самостоятельно, без участия анестезиолога.
Проблематика
У пациентов, которым проводят ангиографию, как правило, снижен функциональный резерв сердечно-сосудистой системы (напри- мер, ИБС). Особенно подвержены риску пациенты со стенозом сонной или позвоночной артерии, а также больные с базилярными тромбозами и генерализованным облитерирующим атеросклерозом артерий нижних конечностей.
У пациентов с подозрением на эмболию лёгочной артерии необходимо иметь в виду возможность острой сердечной недостаточности.
Применение контрастного вещества может привести к появлению чувства жара, жжения и спазму сосудов.
Тактика
Седация: если необходимо, одновременно с адекватной местной анестезией проводить титрование мидазолама (например, дормикум) или пропофола (дизоприван).
Инфузионная терапия: при инфузионной терапии необходимо учитывать гиперосмолярность раствора контрастного вещества.
21.2.4. Эмболизация
Принцип операции: для уменьшения опухоли эмболизируют кровоснабжающие её сосуды.
Проблематика: острые ишемические боли.
Методы анестезии: эмболизация - как правило, длительное оперативное вмешательство, для которого необходим полноценный эндотрахеальный наркоз.
21.2.5. Магнитно-резонансная томография
При соответствующем объяснении и психологической подготовке больных данный вид обследования можно проводить и без седации.
Преимущества: лучшее качество изображения без лучевой нагрузки. Безболезненное исследование.
Недостатки: частично узкая трубка для исследования, шум от аппарата при получении сигнала (процесс переключения реле).
Проблематика
• Хорошее качество изображения - только при абсолютной неподвижности пациента.
• Непосредственное наблюдение за пациентом во время проведения исследования невозможно.
• Достаточную оксигенацию достигают с помощью седации.
• Из-за сильного магнитного поля в помещении могут находиться только определённые, не содержащие железа приборы.
• Кабинеты для вводного наркоза и наблюдения после исследования не всегда доступны, при необходимости проведения наркоза от приборов требуется быстрота введения и выведения (экономичность), предпочтительнее использовать тотальную внутривенную анестезию.
• Специальное амагнитное оснащение: ЭКГ, пульсоксиметр, измерение концентрации СО2, неинвазивное измерение АД, наркоз-
ный аппарат, длинный шланг для ИВЛ, стойки для инфузий, при необходимости - помпы с перфузором, исключено применение спиральных трубок с металлическими вставками.
Особенности анестезии
Всеми функциями на мониторе необходимо управлять из соседней комнаты (например, запуск измерения АД).
Пациент, в зависимости от типа аппарата МРТ, должен быть легкодоступен.
Седация: пропофол (диприван*, см. 5.2.1) можно использовать у взрослых при сохранённом спонтанном дыхании (расчёт дозы в соответствии со специальной информацией и по собственному опыту, около 0,3-4 мг/кг в час). Ингалировать кислород с помощью назального зонда, выпрямить голову. Интубационный наркоз для детей считают необязательным.
Пациентам отделений интенсивной терапии МРТ можно проводить под интубационным наркозом с контролируемой ИВЛ при наличии соответствующего оборудования.
Внимание: наркоз не должен быть поверхностным, так как внезап- ное пробуждение во время исследования может привести к драматическим последствиям.
21.3. Анестезия в эндоскопии
21.3.1. Эзофагогастродуоденоскопия и ретроградная эндоскопическая холангиопанкреатография Методы анестезии
Седацию чаще проводит терапевт или хирург без участия анестезиолога.
У детей или по специальным показаниям (пациенты в бессознательном состоянии, неконтактные больные) показан интубационный наркоз.
! Именно среди пациентов из последней группы нельзя экспериментировать с глубокой седацией, так как это может привести к апноэ или аспирации.
Особенности анестезии: тщательная фиксация интубационной трубки при эндотрахеальном наркозе, чтобы манипуляции с гастроскопом не вызвали её смещения, при необходимости - назотрахеальная интубация. Ахалазия кардии
Проблематика: особенно высока вероятность регургитации и последующей аспирации. Показатели рН не такие низкие, как в желудочном соке, так как стеноз возникает прямо перед входом в желудок (в кардиальной части) и не существует общей рН среды.
Тактика: как при кишечной непроходимости (см. 11.1.4). Эзофагеальный стент, лечение лазером
Принцип операции: для того чтобы обеспечить проходимость стенози- рованного пищевода при наличии быстрорастущей опухоли, её облучают с помощью лазера с последующей установкой в пищевод стента.
Проблематика: у таких пациентов часто имеются (множественные) эзофагеальные свищи, которые обусловливают высокий риск аспирации.
Тактика: обязательный мониторинг с использованием пульсоксиметра.
При проведении лазерной коррекции во время интубационного наркоза необходимо тщательно следить, чтобы инспираторная кон- центрация О2 сохранялась на уровне <40%, иначе возникает опас- ность воспламенения вдыхаемого газа. При этом имеет смысл ввести в манжету трубки воду. Гастроинтестинальные кровотечения
Проблематика: опасность развития геморрагического шока и аспирации кровью.
Тактика: даже при незначительном снижении уровня сознания методом выбора остаётся интубационный наркоз (вводный наркоз при кишечной непроходимости, см. 11.1.4).
21.3.2. Ректороманоскопия
У детей проводят под наркозом!
Методы наркоза: ректороманоскопии необходимо проводить под наркозом только у неконтактных больных и/или при болезненности, воспалительных явлениях в анальной области. Часто достаточно аналгезии и седации (если в них вообще возникает необходимость).
Спинальная анестезия: обеспечивает безболезненность во время манипуляции (блок седловидного сустава, см. 7.1).
Эпидуральная анестезия: при длительном лечении - катетеризация
(см. 7.2).
Общая анестезия: при противопоказаниях или отказе пациента (см. главу 6).
Особенности анестезии: боль в области анального отверстия во время манипуляции может вызвать рефлекторный ларинго- и бронхоспазм. Необходим достаточно глубокий наркоз, при необходимости в начале исследования пациента «держат за руку» .
21.3.3. Колоноскопия
Методы анестезии: пациенты должны быть доступны контакту для более раннего выявления осложнений. При отказе от процедуры под местной анестезией - аналгезия и седация. Также возможна спинальная анестезия, но более предпочтительным считают интубационный наркоз, так как при инсуффляции воздуха может появиться плохо переносимое больными чувство давления в эпигастрии, тошнота и рвота.
! Может возникнуть рефлекторный ларинго- и бронхоспазм.
21.4. Анестезия при бронхоскопии
21.4.1. Особенности
! Незначительное число бронхоскопий проводят экстренно (удаление аспирированного инородного тела у маленьких детей, прицельная аспирация у пациентов отделения интенсивной терапии с ателектазами, бронхоальвеолярный лаваж у тяжёлых больных, лечение лазером).
Дети
Показания: бронхоскопия обязательна для диагностики врождён- ных пороков развития, острых и хронических заболеваний верхних дыхательных путей, удаления аспирированных инородных тел (например, кусочки яблока, арахиса).
Проблематика: часто дети с ограничением дыхательной функции и дети с множественными пороками развития. Исключительно неприятная процедура, связанная с большой психологической травмой для ребёнка.
Методы анестезии: интубационный наркоз - метод выбора в качестве общей анестезии (см. 6.2) или тотальная внутривенная анестезия, достаточная безопасность дыхательных путей, снижение рефлексов. У детей из старшей возрастной группы допустима лёгкая седация с адекватным анксиолизом, например мидазолам (дормикум* , см. 5.2.4) в дозе 0,3 мг/кг внутрь или 0,1 мг/кг внутривенно + достаточная поверхностная анестезия слизистой оболочки.
Взрослые
Показания: чаще бронхоскопия необходима для исключения или подтверждения заболевания лёгких.
Подготовка: помимо обычных предоперационных мероприятий необходимо провести исследования газового состава крови и ФВД.
Методы анестезии
Местная анестезия (см. главу 7): для всех контактных пациентов, пациентов в тяжёлом общем состоянии, при стенозах верхних дыхательных путей высокой степени, выраженной трахеомаляции.
Интубационный наркоз (см. 6.4) возможен для всех пациентов, например в случае с эпизодами апноэ, отказа или недостаточного контакта с больным.
21.4.2. Анестезиологическая тактика Местная анестезия (гибкий бронхоскоп)
Ингалировать местные анестетики (например, 4% раствор лидокаина) в течение более 20 мин. Дополнительно ввести лидокаин в носоглоточную область.
Вспрыснуть вазоконстриктор в обе ноздри.
Аналгезия и седация: ремифентанил* (ултива*) в дозе 0,1-0,2 мг/кг в минуту или суфентанил* (суфенил*, см. 5.2.2) в дозе 0,05-0,2 мг/кг или фентанил в дозе 0,5-1,5 мг/кг внутривенно (см. 5.2.2). При необходимости дополнительно титровать мидазолам (дормикум*, см. 5.2.4), например по 0,05-0,1 мг/кг внутривенно.
! Действие ремифентанила* лучше всего поддаётся контролю, но он наиболее дорогостоящий.
Бронхоскопия: симулируется трансназальная/трансоральная (защита от резцов) до входа в гортань. Если необходимо, для смачивания входа в гортань через бронхоскоп снова вводят лидокаин, дополнительно можно ввести в главные и сегментарные бронхи.
Внимание: концентрация местных анестетиков в крови при эндо- бронхиальном введении подобна их концентрации при внутривенном введении из-за значительной абсорбции. Из-за этого следует избегать повышения доз.
Интубационный наркоз (жёсткий бронхоскоп)
Введение в наркоз: достаточная предварительная оксигенация пациента (в течение около 3 мин), прекураризация, введение в наркоз с помощью снотворных препаратов, контролируемая ИВЛ, миорелаксация.
Интубация: жёстким бронхоскопом, проводит хирург. При затруд- нении или невозможности проведения интубации хирургом, пациента интубируют стандартной трубкой, затем используют гибкий фиброоптический бронхоскоп.
ИВЛ: в зависимости от технических возможностей стандартная или высокочастотная струйная вентиляция через латеральную насадку жёсткого бронхоскопа.
Поддержание наркоза: лучше всего тотальная внутривенная анестезия (см. 6.1.3).
После окончания исследования
• Тщательная эндотрахеальная аспирация (лаважной жидкости, крови), исследование газового состава крови, возможна интубация стандартной трубкой.
• После экстубации продолжить ингаляцию О2 и мониторирование дыхания, пациента перевести в специальный кабинет для наблюдения.
• При достаточном спонтанном дыхании без стридора бодрствующих пациентов можно перевести в обычную палату (под наблюдение квалифицированной медицинской сестры).
21.5. Транспортировка пациентов, нуждающихся в интенсивной терапии, в другие стационары
Проведённая по всем правилам и бережная транспортировка больных, нуждающихся в интенсивном наблюдении и/или лечении, в другие стационары с различным уровнем оснащения.
За последнее время возрастающая регионализация специализированных лечебных мероприятий и последствия дефицита коек в отде- лениях интенсивной терапии стали основной проблемой во многих клиниках. Определение связующих стандартов - необходимое требование для надёжной и квалифицированной транспортировки.
21.5.1. Компоненты транспортировки
Вертолёт для экстренной транспортировки
(ITH согласно немецкому промышленному стандарту 13230-4) Вертолёт для транспортировки больных, нуждающихся в интенсивном наблюдении и/или лечении, должен быть оснащён необходимым оборудованием. По действующему закону он должен соответствовать немецкому промышленному стандарту 13230, часть 2 и 4.
• Разрешение на ночные полёты и использование оборудования, соответствующее оснащение (например, GPS-навигатор, автопилот), два двигателя, два пилота.
• Достаточная дальность полёта (минимум
• Достаточное количество резервных мест.
• Достаточная климатизация.
• Раздельные кабина пилота и кабина для оказания помощи.
• Средства коммуникации: авиационная радиосвязь, BOS радиосвязь, радиотелефон.
Автомобиль для транспортировки реанимационных больных
Медицинско-техническое соответствие немецкому промышленному стандарту 13230-2.
ИВЛ: мобильный респиратор для интенсивной вентиляции, дополнительный мобильный респиратор для экстренных случаев.
Мониторинг: ЭКГ, (не)инвазивное измерение АД, пульсоксиметр, капнограф, измерение температуры, прибор для проведения общего анализа крови (газовый состав, концентрация гемоглобина, электролитов).
Лечебное оборудование и лекарственные препараты: необходимые лекарственные препараты для экстренной и интенсивной терапии, дефибриллятор с внутренним и трансторакальным электростимулятором, минимум четыре шприцевые помпы, минимум один перфузор. Самолёт для транспортировки реанимационных больных
Самолёт для транспортировки реанимационных больных - транспортное средство для больных, нуждающихся в интенсивном наблюдении и/или лечении. Он должен быть снабжён необходимым оборудованием. По действующему закону он должен соответствовать немецкому промышленному стандарту 13230, часть 2 и 5.
21.5.2. Обеспечение и условия
Критерии
• Безопасность для пациентов и персонала.
• Избегать избыточной производственной мощности, снижения стоимости.
• Квалифицированное управление
Применение
• Объединение больниц со стандартным объёмом медицинской помощи с клиниками специализированной интенсивной медицинской помощи.
• Угрожающие жизни травмы (острая фаза): неотложная транспортировка в другой стационар, экстренные медицинские критерии.
• Пациент с ИБС (острая фаза): ограниченный фактор времени при транспортировке в другой стационар, критерии интенсивной медицинской помощи.
• Пациенты с респираторным дистресс-синдромом взрослых, сепсисом, полиорганной недостаточностью: ограниченная по времени транспортировка в другой стационар, постоянная комплексная интенсивная терапия.
• Объединение больниц со специализированными клиниками (например, больные с тяжёлыми ожогами, повреждениями позвоночника) для профилактики вторичных осложнений.
• Объединение клиник с более высоким уровнем обеспечения с больницами с более низким уровнем обеспечения («центрифугирование»), например, возвращение тяжёлых пациентов после
завершения специальных терапевтических мероприятий для освобождения высокоспециализированных палат интенсивной терапии.
Дополнительное обеспечение при первичном применении и больших объёмах поражения. Содействие имеющимся врачебным сред- ствам оказания медицинской помощи при их острой перегрузке.
Проблемы и опасности
• Отсутствие законов.
• Недостаточная просветительская работа среди персонала клиник (особенно в отношении воздушного транспорта). «Медицинское принуждение» не считают абсолютным неотложным применением.
• Частные предприниматели с экономической заинтересованностью: быстрое увеличение частоты применения из-за расширения показаний. Падение стандартов качества, проведение специальной транспортировки без необходимости.
• Резкое увеличение стоимости.
• Авиакатастрофы с человеческими жертвами, которых можно было избежать.
Общие условия
• Закрепление региональных законов для служб медицинской помощи.
• Рестрикционное управление ночными полётами: единые обязательные погодные условия, отсутствие экономического интереса среди персонала (придерживаться!).
• Расширение локальных межгоспитальных транспортировок.
• Объединение и осмысленное использование компонентов транспортировки (использование вертолёта и автомобиля для транспортировки в экстренных случаях при идентичном оснащении медицинской техникой и персоналом).
• Центральные управляющие и координирующие центры с единым телефоном.
Медицинские условия
• Связь с медицинским центром с расширенным объёмом медицинской помощи.
• Опытные реаниматологи в качестве руководителей.
• Медицинская координация.
• Квалификация медицинского персонала.
• Единая документация и оценка проведённых мероприятий на надрегиональном уровне.
Врачебная квалификация при транспортировке тяжёлых больных
• Рекомендации немецкого междисциплинарного объединения интенсивной и экстренной медицины.
• Клиническое повышение квалификации в течение трёх лет с курсом оказания помощи пациентам, нуждающимся в интенсивной терапии.
• Занятость на полной ставке в отделении интенсивной терапии в течение 6 мес.
• Удостоверение службы спасения или дополнительная пометка о прохождении курса экстренной медицины.
• Двадцатичасовой курс «Транспортировка тяжелобольных пациентов».
21.5.3. Организация и осуществление транспортировки
Транспортировка относится к критической фазе в проведении интенсивной терапии и требует выставления строгих показаний и особенно тщательного исполнения. Проблематика
Качество жизнеобеспечения пациентов во время транспортировки необходимо сохранять на том же уровне или повышать. Несмотря на различия в длительности транспортировки, показаний и неотложности, а также вида и тяжести основного заболевания, для квалифицированной транспортировки в другой стационар существует общий алгоритм, по которому определяют оптимальную тактику в каждом отдельном случае.
Предварительная информация, врачебный консилиум
Врачебный консилиум: провести как можно раньше; даёт заключение о состоянии пациента, показаниях к переводу, неотложности, затратах на оснащение, об исключении противопоказаний. Кроме того, соглашение о времени транспортировки, подготовительных мероприятиях.
Исключения противопоказаний: отсутствие видимой пользы для пациента, риск транспортировки не соотносится с ожидаемой пользой, пациент или родственники не дают согласия на перевод, возможная стабилизация пациента не достигнута, отсутствие согласия на перевод со стороны целевой клиники, отсутствие согласия на перевод со стороны страховой компании.
Определение необходимых мероприятий во время транспортировки - врачебное решение необходимо принять до её начала.
Передача пациента
• Осмотр у постели больного перед переводом (жизненные показатели, актуальные лабораторные данные, рентгеновские снимки).
• Обеспечение продолжения постоянного мониторинга и лечебных мероприятий, возможно их расширение для уменьшения риска транспортировки.
• Подготовка к возможным экстренным случаям во время транспортировки.
• Стабилизация пациента, без учёта цейтнота.
• Транспортировку начинают только при стабильном состоянии больного.
Фаза транспортировки
• Непрерывное течение.
• Непрерывность терапии и мониторинга «от койки к койке».
• Изменения в проводимой терапии только по экстренным показаниям.
• Постоянный зрительный контроль за пациентом и монитором.
• Достаточная аналгоседация и анксиолиз.
• Точная документация.
Передача пациента врачу отделения интенсивной терапии другого стационара
Непосредственно в отделении интенсивной терапии с подробной личной устной и письменной передачей всех данных (рис. 21-1).
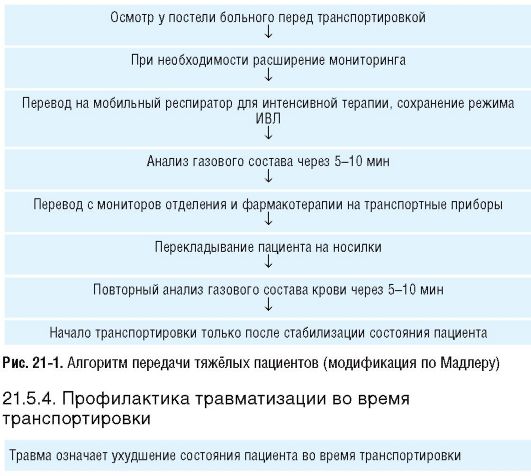
! Цель - минимизировать риск травматизации во время транспортировки. Избегать непредвиденных ситуаций
Стандартное, спокойное исполнение без импровизации.
Оптимальный уход за медицинским оборудованием.
Точная документация о непредвиденных ситуациях и осложнениях.
Создание адекватных условий для транспортировки
Выбор требуемого транспортного средства, достаточное пространство, максимально возможная скорость транспортировки при наличии необходимых терапевтических возможностей.
Бесперебойное продолжение предшествующего лечения и наблюдения, прежде всего, определённый режим ИВЛ, фармакотерапия, инвазивный мониторинг функций сердечно-сосудистой системы.
Профилактика «транспортного стресса»
Уменьшение преобладающих психически обусловленных, индуцированных катехоламинами реакций сердечно-сосудистой системы: достаточная аналгоседация пациента на ИВЛ, подробная информация и разъяснение бодрствующим пациентам о начале
транспортировки, мероприятиях по защите от шума при полёте на вертолёте.
Внимание: неадекватные условия транспортировки приводят к прекра- щению предшествующего лечения и относятся к основным причинам травм в рамках транспортировки пациентов отделений интенсивной терапии в другие стационары (которых можно было бы избежать).