Патологическая анатомия : учебник / А. И. Струков, В. В. Серов. - 5-е изд., стер. - М.: Литтерра, 2010. - 848 с. : ил.
|
|
|
|
ПАТОЛОГИЯ ПОСЛЕДА
При нормальном течении родов через 15-20 мин после рождения плода матка вновь сокращается и из нее изгоняется послед. Послед состоит из плаценты, разорванных остатков плодных оболочек - амниона, гладкого хориона и остатков децидуальной оболочки и пупочного канатика. Плацента является основным органом, осуществляющим обменный процесс между плодом и материнским организмом.
Зрелая плацента имеет вид диска толщиной 2-4 см, диаметром 12- 20 см, масса ее равна 500-600 г. Различают плодовую и материнскую части плаценты.
Плодовая часть состоит из амниона и ветвистого хориона с проходящими в них плодовыми сосудами. Со стороны плода хорион образует пластинку, из которой растут ворсины, покрытые двумя слоями клеток трофобласта - внутренним эпителиальным слоем Лангханса - цитотрофобластом и наружным, образующим синцитий - синцитиотрофобластом. Некоторые ворсины вступают в непосредственный контакт с материнской частью плаценты, закрепляясь в ней, при этом трофобласт ворсин обрастает эрозированную базальную децидуальную оболочку и материнская часть плаценты оказывается также покрытой клетками трофобласта. Другая часть ворсин свободно свисает в пространство между хориальной и базальной пластинками или соединяется между собой.
Различают основные стволовые ворсины и их разветвления. Каждая стволовая ворсина с разветвлениями составляет дольку (котиледон) плаценты.
Материнская часть состоит из базальной пластинки, представленной децидуальной оболочкой с выстилающим ее слоем трофобласта и септ - перегородок, идущих вертикально и разделяющих разветвления основных ворсин хориона друг от друга. Свободные пространства между ворсинами, хориальной и базальной пластинами и септами получили название межворсинчатых пространств. В них циркулирует материнская кровь. Между кровью матери и плода существует ряд биологических мембран: клетки трофобласта, рыхлая строма ворсин, эндотелий и базальная мембрана сосудов ворсин хориона.
В конце беременности в хориальной пластинке, в ткани, окружающей межворсинчатые пространства на границе трофобласта и децидуальной ткани, в глубине базальной пластинки откладываются фибрин и фибриноид в виде ацидофильного гомогенного вещества. Слой фибриноида и
фибрина в глубине базальной пластинки получил название слоя Нитабуха, в хориальной - слоя Лангханса. Кроме капсулярной децидуальной оболочки и гладкого хориона в состав плодных оболочек входит амнион.
Плодные оболочки последа беловато-серого цвета, студневидные, полупрозначные, предствляют собой разорванный мешок, в котором различают плодовую и материнскую поверхность. Плодовая поверхность состоит из амниона, выстланного кубическим эпителием, лежащим на базальной мембране, и соединительнотканного бессосудистого слоя. К нему прилежит гладкий хорион, состоящий из волокнистой соединительной ткани, покрытой с материнской стороны несколькими слоями клеток трофобласта и децидуальной оболочкой.
Пупочный канатик имеет вид извитого шнура длиной в среднем 50 см, толщиной 1-1,5 см, состоит из миксоидной ткани (вартонов студень), снаружи покрыт амнионом. В нем проходят две пупочные артерии и пупочная вена.
На поперечном разрезе пуповины сосуды расположены в виде треугольника, в центре которого виден урахус (остаток аллантоиса).
Возрастные изменения
Возрастные изменения плаценты закономерно возникают в конце беременности и бывают особенно значительно выражены при переношенной беременности.
Макроскопически в плаценте на материнской стороне видны рассеянные беловато-желтые фокусы некрозов и участки кальциноза. При переношенной беременности, кроме того, плацента бывает более бледной, границы котиледонов сглажены. Плодные оболочки и пупочный канатик окрашены меконием в зеленоватый цвет, такого же цвета могут быть воды, количество которых уменьшено. Тургор пупочного канатика снижен, извитость его уменьшена.
Микроскопически основными являются дистрофические изменения. Они появляются при усилении процессов фибриноидного превращения трофобласта и выпадении фибрина из материнской крови межворсинчатых пространств. Результатом этого является блокирование доступа материнской крови к ворсинам хориона. Группы ворсин хориона погибают и формируются ишемические инфаркты плаценты. В некротизированную ткань плаценты откладываются соли кальция. Наблюдаются также фиброз стромы ворсин и склероз их сосудов. Выражением компенсаторных изменений, направленных на улучшение обмена между организмом плода и матери, являются синцитиальные почки. Они представляют собой очаги пролиферации синцития трофобласта в виде нагромождения тесно расположенных гиперхромных ядер, окруженных общей цитоплазмой и расположенных на поверхности ворсин хориона (рис. 302). К компенсаторным процессам следует также отнести увеличение числа сосудов в некоторых ворсинах. В амнионе отмечаются дистрофические изменения эпителия, вплоть до некроза, в пупочном канатике - уменьшение со-
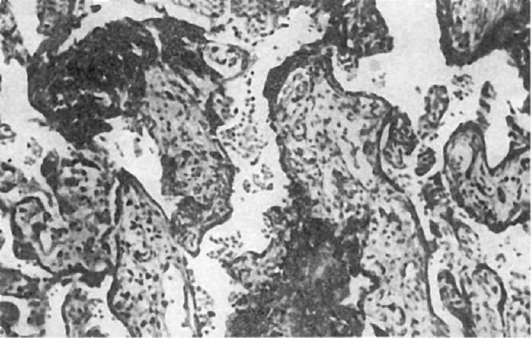 Рис. 302. Возрастные изменения плаценты. Часть ворсин пропитана гомогенными белковыми массами; видны многоядерные синцитиальные клетки
Рис. 302. Возрастные изменения плаценты. Часть ворсин пропитана гомогенными белковыми массами; видны многоядерные синцитиальные клетки
держания основного мукоидного вещества и утолщение соединительнотканных перегородок.
Пороки развития
Пороки развития плаценты возникают в результате нарушений имплантации бластоцисты и относятся к бластопатиям. К таким порокам относятся изменения ее массы и размеров, формы, локализации и ее отслойки (отделения) от стенки матки.
Пороки развития массы и размеров. В норме между массой плаценты и плода имеются определенные соотношения - плацентарно-плодный коэффициент, который при доношенной беременности колеблется в пределах 1/5-1/7, или 0,1-0,19. Поэтому гипоплазия плаценты может приводить к гипоплазии плода. Смерть одного плода из двойни может быть связана с частичной гипоплазией питающей его части плаценты. Гипоксия плода чаще встречается при низких показателях плацентарноплодного коэффициента.
Диффузная гиперплазия плаценты с увеличением объема котиледонов наблюдается при ангиоматозе ворсин, когда вместо 4-6 сосудов в ворсине определяется 25-50 и более. Ангиоматоз вместе с появлением синцитиальных почек рассматривают как компенсаторный процесс. Увеличение массы может быть связано не с истинной гиперплазией элементов плаценты, а с отеком ворсин, склерозом их стромы, увеличением массы фибрина. Эти изменения в свою очередь могут сочетаться с компенсаторными и наблюдаться при гемолитической болезни, диабете матери, токсикозах беременности и др.
Пороки развития формы плаценты, отрицательно влияющие на плод, течение беременности и родов. К таким порокам относят плаценту, окру-
женную валиком (pl. circumvallata) и окруженную ободком (pl. marginata). Этиология их не установлена. При валикообразной плаценте изменения выражены больше, являются следствием нидации только половины всей поверхности бластоцисты.
Макроскопически при pl. marginata на плодовой поверхности обнаруживается беловатое кольцо по периферии; при pl. circumvallata кольцо бывает более широким и выступает в виде валика над плодовой поверхностью. Плодные оболочки отходят от внутренней стороны кольца или валика. Микроскопически валик состоит из некротизированных ворсин и децидуальной ткани, пропитанных фибрином и постепенно подвергающихся гиалинозу. При валикообразной плаценте во время беременности наблюдаются кровотечения, чаще встречаются преждевременные роды и мертворождаемость.
Пороки развития формы плаценты, не влияющие на плод, беременность и роды. К ним относятся окончатая плацента (pl. fenestrata), двухдолевая плацента (pl. bipartita) и др.
Пороки развития локализации плаценты. К ним относятся краевое (pl. raevia marginalis) или центральное (pl. raevia centralis) предлежание плаценты по отношению к внутреннему зеву матки. Предлежание плаценты возникает вследствие бластопатии, выражающейся в имплантации бластоцисты в нижнем сегменте матки. Причины такой имплантации неясны, она чаще встречается при многоплодной беременности и у многорожавших женщин. При предлежании плаценты чаще встречаются пороки развития формы - окончатая, дву- и многодолевая плаценты и др. Микроскопически в предлежащей части плаценты постоянно наблюдаются выраженные некротические и воспалительные изменения.
В родах во время раскрытия зева происходят отслойка плаценты и кровотечение, особенно тяжелое при центральном предлежании, угрожающее жизни матери и приводящее к смерти плода от гипоксии. Поэтому предлежание плаценты является тяжелой патологией, заставляющей прибегать к оперативному вмешательству. При имплантации бластоцисты вне полости матки возникает внематочная беременность.
Пороки отслойки плаценты. К ним относятся приращение и преждевременная отслойка.
Приращение плаценты (pl. accreta) зависит от очень глубокой имплантации бластоцисты (более половины поверхности бластоцисты), приводящей к врастанию ворсин хориона на большую или меньшую глубину в эндометрий и даже в миометрий. При этом наблюдается недостаточное развитие децидуальной ткани, что может быть связано с эндометритом, повторными выскабливаниями полости матки и др. Приращение препятствует отделению плаценты после рождения плода, сопровождается маточными кровотечениями и требует оперативного вмешательства, вплоть до удаления матки.
Преждевременной называют отслойку плаценты, возникающую до рождения плода. Причины ее остаются неясными, она чаще наблюдается при токсикозах беременности. При центральной преждевременной от-
слойке между материнской частью плаценты и стенкой матки образуется гематома, при краевой - отмечается маточное кровотечение. Плод при преждевременной отслойке погибает от внутриутробной гипоксии.
Пороки развития пуповины. В эту группу пороков входят изменения длины, места прикрепления к плаценте, недоразвитие сосудов, персистирование желточного протока или урахуса.
Короткой считают пуповину длиной 40 см и меньше. Такая пуповина препятствует внутриутробным движениям плода и может способствовать поперечному положению или тазовому предлежанию. Во время родов натяжение короткой пуповины может привести к ее разрывам или преждевременной отслойке плаценты. В очень редких случаях у порочно развитого плода пуповина может отсутствовать и плацента прикрепляется непосредственно к его телу. Длинной считают пуповину в 70 см и более. Наличие такой пуповины может привести к обвитию ее вокруг частей тела плода, образованию узлов и выпадению во время родов.
Изменения прикрепления пуповины к плаценте. Различают центральное, эксцентрическое, краевое и оболочечное прикрепление пуповины. Значение в патологии имеет только оболочечное прикрепление пуповины. Эта аномалия развивается в тех случаях, когда бластоциста имплантируется в эндометрий стороной, противоположной локализации эмбриобласта. Пуповина прикрепляется к оболочкам на некотором расстоянии от плаценты, сосуды ее проходят между амнионом и хорионом и окружены небольшим слоем рыхлой соединительной ткани, напоминающей вартонов студень. Это способствует сдавлению сосудов частями плода и околоплодными водами, а также разрыву их с кровотечением при вскрытии плодного пузыря во время родов.
Из пороков развития сосудов пуповины имеет значение и чаще всего встречается аплазия одной из пупочных артерий, которая сочетается с другими пороками развития плода и плаценты, при этом часто наблюдается мертворождаемость. Персистирование желточного протока приводит к образованию пупочно-кишечного свища, кисты или меккелева дивертикула, персистирование урахуса - к образованию пупочно-мочевого свища или кисты урахуса.
Пороки развития амниона. К таким порокам относятся увеличение или уменьшение количества околоплодных вод, амниотические сращения или перетяжки, неполная амниотическая оболочка. Происхождение амниотических вод в настоящее время связывают с транссудацией из кровеносной системы матери и с секрецией амниотического эпителия. Плодному происхождению амниотических вод придается меньшее значение. Всасывание осуществляется поверхностью, пищеварительным трактом и легкими плода, а также плодной поверхностью плаценты и оболочек. К моменту родов количество околоплодных вод равно 600+10 мл. В ранние сроки беременности они прозрачные, позже становятся опалесцирующими, беловатыми от примеси спущенных роговых чешуек эпителия кожи плода, кристаллов мочевины, капелек жира, плодового пушка.
Многоводие (polihydroamnion) - увеличение количества околоплодных вод до 2 л и более, часто сочетается с фетопатиями - гемолитической болезнью, диабетической фетопатией, иногда с эмбриопатиями.
Маловодие (oligohydroamnion) - уменьшение количества вод до 500 мл и менее, часто сочетается с гипоплазией плода и плаценты и с эмбриопатиями. Связь маловодия с пороками развития почек и легких не подтверждается. Этиология и патогенез многоводия и маловодия не установлены.
Амниотические сращения (тяжи Симонара) представляют собой плотные соединительнотканные гиалинизированные тяжи или нити, идущие от амниона к поверхности плода. У доношенных плодов они вызывают образование борозд или ампутацию пальцев рук, ног, предплечий, голени, бедра, плеча. Реже они прикрепляются к туловищу. У эмбрионов допускается тератогенное влияние тяжей с развитием гипоплазии или пороков конечностей. Они особенно часто встречаются при маловодии. Происхождение тяжей может быть связано с травматическими, воспалительными и другими повреждениями амниона, допускается возможность наследственных влияний.
К редким порокам развития относится неполный амнион, когда эмбрион оказывается частично лежащим вне амниотической полости, что сопровождается сращением его с хорионом и тяжелыми пороками развития.
Расстройства кровообращения
Диффузная ишемия плаценты наблюдается при гемолитической болезни в сочетании с отеком, при постгеморрагических состояниях, как посмертное изменение при внутриутробной смерти плода. Макроскопически плацента бледная, что отчетливо видно с ее материнской стороны. Микроскопически обнаруживается спадение капилляров концевых ворсин, образование синцитиальных почек. Ишемия является показателем анемии плода, приводящей иногда к его смерти.
Диффузная гиперемия наблюдается при гипоксических состояниях матери: заболеваниях сердечно-сосудистой системы и др., при затруднениях оттока крови по пупочной вене (обвитие пуповины, истинные узлы ее и др.).
Кровотечение может быть из материнской части плаценты при предлежании или преждевременной отслойке плаценты и из плодовой части - кровоизлияния в строму ворсин при нефропатии, инфекционных болезнях матери и в околоплодные воды - гемамнион при разрыве плодовых сосудов.
Отек наблюдается при гемолитической болезни, инфекционных заболеваниях, диабете и нефропатиях матери, при врожденном нефротическом синдроме. Материнская поверхность плаценты бледная, масса ее увеличена. При микроскопическом исследовании наблюдается отек стромы ворсин с увеличением их в 2-3 раза.
Тромбоз межворсинчатых пространств встречается при токсикозах беременных, при инфекционных болезнях матери. Тромбы бывают округлой формы с гладкой поверхностью, красные, слоистые. Эмболии возможны микробные и опухолевыми клетками.
Инфаркт - очаг некроза ворсин, развивающийся вследствие нарушения их питания при местных расстройствах кровообращения. Небольшое число инфарктов наблюдается при физиологическом «старении» плаценты, большие по объему и в большем количестве - при заболеваниях матери, приводящих к сосудистым спазмам, тромбозам (гипертоническая болезнь, тяжелые токсикозы, диабет и др.). Нарушения кровообращения у плода не ведут к возникновению инфарктов, так как ворсины питаются за счет материнской крови. Макроскопически инфаркт беловато-желтого цвета, конусовидной или неправильной формы, может захватывать несколько котиледонов. Микроскопически видны комплексы некротизированных ворсин, окруженных свернувшейся кровью. Если инфаркты занимают значительную часть плаценты, это может привести к гипоксии плода и мертворождению. Меньшее число инфарктов не играет существенной роли для плода.
Воспаление
Воспаление плаценты - плацентит - может иметь различную локализацию. Различают воспаление межворсинчатых пространств - интервиллезит, ворсин - виллузит (от villus - ворсина), базальной децидуальной пластинки - базальный децидуит, хориальной пластинки - плацентарный хориоамнионит. Воспаление пупочного канатика носит название фуникулита, плодных оболочек - париетального амниохориодецидуита. Воспаление может быть вызвано вирусами, бактериями, простейшими, меконием, его протеолитическими ферментами, изменениями величины рН околоплодных вод. Инфекционное воспаление последа может привести к заболеванию плода и нарушениям последующих беременностей. При этом не каждое воспаление последа сопровождается инфицированием плода, в то же время инфицирование плода, например при некоторых вирусных инфекциях, может возникать без воспаления последа.
Самым частым является восходящий путь инфицирования плаценты при раннем отхождении вод и длительном безводном периоде. Реже бывает гематогенное инфицирование из крови матери по артериям децидуальной оболочки.
Основным критерием воспаления последа является инфильтрация его лейкоцитами (рис. 303). Лейкоциты могут мигрировать из крови матери и из крови плода в зависимости от локализации воспаления. Кроме лейкоцитарной инфильтрации, наблюдаются расстройства кровообращения, альтерация, продуктивные изменения.
При вирусных инфекциях воспалительные инфильтраты бывают преимущественно лимфоцитарными, обнаруживаются характерные изменения децидуальных, синцитиальных клеток и клеток амниона, напри-
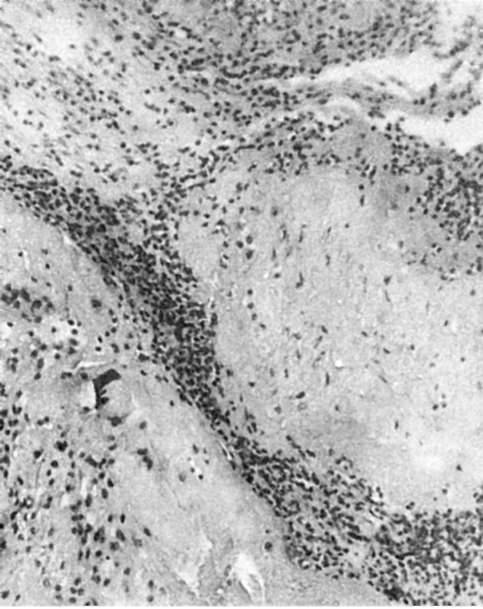 Рис. 303. Базальный децидуит при вирусно-бактериальной пневмонии у матери. Массивная лейкоцитарная инфильтрация (препарат И.О. Харит)
Рис. 303. Базальный децидуит при вирусно-бактериальной пневмонии у матери. Массивная лейкоцитарная инфильтрация (препарат И.О. Харит)
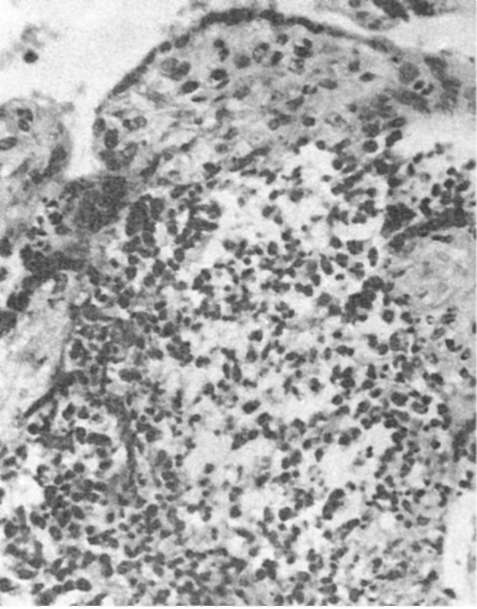 Рис. 304. Интервиллезит и виллезит при листериозе (препарат И.О. Харит)
Рис. 304. Интервиллезит и виллезит при листериозе (препарат И.О. Харит)
мер образование гиперхромных гигантских клеток при аденовирусной инфекции, цитомегалических клеток с включениями при цитомегалии, внутриядерных эозинофильных и базофильных включений при простом герпесе, ветряной оспе с образованием мелких очагов некроза.
Для гноеродной бактериальной инфекции характерно серозно-гнойное или гнойное воспаление, иногда с развитием флегмоны или абсцессов. При листериозе инфильтраты имеют лейкоцитарно-гистиоцитарный характер (рис. 304) в строме ворсин, наблюдаются отек, эндартерииты, тромбофлебиты, иногда обнаруживаются листериомы. Встречается небольшое число листерий. При туберкулезе в плаценте возникают казеозные очаги, бугорки с эпителиоидными и гигантскими клетками, чаще поражается базальная пластинка. При сифилисе масса плаценты увеличена, она отечна, с крупными котиледонами; при микроскопическом исследовании наблюдаются отек и фиброз стромы ворсин, облитерирующий эндартериит, очаги некроза. Изменения не являются специфичными, диагноз можно поставить только при обнаружении трепонем.
При токсоплазмозе обнаруживаются цисты, псевдоцисты и свободнолежащие паразиты в области некрозов с обызвествлениями. При малярии в межворсинчатых пространствах и в сосудах децидуальной оболочки отмечается большое число возбудителей, в тканях - отложение малярийного пигмента.
Плацентарная недостаточность
Плацентарная недостаточность представляет собой такие паталогоанатомические изменения плаценты, при которых она неспособна осуществлять основные барьерные функции: транспортную, метаболическую, эндокринную, иммунную, гемодинамическую, что приводит к гибели или патологии плода или новорожденного.
Этиология плацентарной недостаточности разнообразна. Имеют значение генетические особенности материнского организма, различные экстрагенитальные заболевания, осложнения беременности или комбинация указанных причин.
Патогенез плацентарной недостаточности зависит от нарушений процессов имплантации и плацентации - аномалий прикрепления и строения плаценты, васкуляризации, дифференциации ворсин хориона.
Различают острую и хроническую плацентарную недостаточность. При острой плацентарной недостаточности имеются острые нарушения маточно-плацентарного кровообращения: преждевременная отслойка плаценты, обширные инфаркты, коллапс межворсинчатых пространств, предлежание плаценты.
При хронической плацентарной недостаточности часто наблюдаются сочетание циркуляторных нарушений (инфаркты, тромбозы межворсинчатых пространств и др.) с различными вариантами дисэмбриогенеза ворсинчатого хориона наряду с очагами их нормальной структуры и компенсаторно-приспособительными изменениями, дефекты прикрепления пуповины, воспалительные процессы (Федорова М.В. и Калашникова Е.П., 1986).
Синдром плацентарной недостаточности как причина мертворожденности составляет 57,8%.
Различают степень плацентарной недостаточности, определяющейся площадью плаценты, выключенной из кровообращения. Более 10% выключенной из кровообращения площади является для плода состоянием риска, более 30% - несовместимо с жизнью плода. Острая плацентарная недостаточность чаще приводит к мертворожденности, хроническая - к гипотрофии, незрелости, асфиксии недоношенного и новорожденного.