Акушерство. Курс лекций: учебное пособие Под ред. А.Н. Стрижакова, А.И. Давыдова. 2009. - 456 с.
|
|
|
|
ЛЕКЦИЯ 12 КРОВОТЕЧЕНИЯ В ПОСЛЕДОВОМ И РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДЕ
В настоящее время кровотечения остаются одной из основных причин материнской смертности, часто осложняют течение послеродового периода, приводят к развитию нейроэндокринной патологии в отдаленном периоде.
Ежегодно в мире около 140 тыс. женщин умирает от послеродовых кровотечений - одна женщина каждые 4 мин. В Российской Федерации кровотечения во время беременности, родов и послеродового периода занимают первое место в структуре причин материнской смертности (около 17%). Наиболее часто кровотечения с летальным исходом возникают на фоне гестоза (58%) и экстрагенитальной патологии (59%). Так, при сочетании с гестозом тяжелые гипотонические кровотечения являются причиной смерти у 36% родильниц, а при сочетании гестоза и соматической патологии - у 49%.
Оценка качества медицинской помощи показывает, что основными факторами, определявшими смертельный исход при массивном акушерском кровотечении были недостаточное обследование, недооценка состояния больных и неполноценная интенсивная терапия, поэтому актуальной проблемой современного акушерства является профилактика и интенсивная терапия кровотечений.
Большинство акушерских кровотечений возникает в послеродовом периоде. Гемохориальный тип плацентации предопределяет некоторый объем кровопотери после отделения плаценты в III периоде родов. Этот объем крови, запрограммированный самой беременностью, по сути, соответствует объему межворсинчатого пространства и не превышает 300-400 мл (учитывая тромбообразование плацентарного ложа, объем наружной кровопотери составляет 250-300 мл) или 0,5% от массы тела женщины. С момента образования маточно-плацентарного круга кровообращения его объем фактически не используется для непосредственного обеспечения потребностей матери и потеря его в III периоде родов не отражается на состоянии родильницы. В связи с этим в акушерстве существует понятие «физиологической кровопотери».
Вместе с тем после отделения плаценты открывается зона плацентарной площадки, которая представляет собой обширную, обильно васкуляризованную раневую поверхность. В зону плацентарной площадки открывается около 150-200 спиральных артерий, концевые отделы которых лишены мышечной оболочки, что представляет реальный риск быстрой потери большого объема крови.
При физиологическом течении последового периода возникновению кровотечения из сосудов плацентарной площадки препятствуют мышечные, сосудистые, тканевые и гемокоагуляционные факторы, действие которых суммируется в два основных механизма - «миотампонада» и «тромботампонада». Первый механизм состоит в сжатии, скручивании и перегибании венозных стволов, сокращении и втягивании в толщу мышечной стенки спиральных артерий в результате мощного маточного сокращения с ретракцией волокон миометрия. Второй механизм заключается в интенсивном образовании кровяных сгустков. Для реализации механизма миотампонады главное значение имеет эффективность контракции и ретракции волокон миометрия при уменьшении размеров матки вслед за рождением плода. Этот же фактор является важнейшим для процесса отделения и выделения плаценты. Основное значение в реализации механизма тромботампонады играет активация системы гемостаза, обусловленная выбросом тромбопластинов с раневой поверхности, образующейся при отслоении плаценты. Процессы свертывания крови в зоне плацентарной площадки у здоровых родильниц с физиологическим течением родов протекают с очень высокой интенсивностью, превышающей скорость образования сгустков в крови из системной циркуляции в 10-12 раз!
Преимущественное значение какого-либо из механизмов предупреждения кровотечения выделить невозможно. Следует учитывать, что физиологическое течение последового периода предполагает первоначальное включение механизма маточного сокращения. Кроме того, для начала тромбирования крупных сосудов необходимо уменьшение их просвета и снижение давления крови, что обеспечивается сокращением матки при ее опорожнении.
Для окончательного образования плотного тромба требуется около 2 ч. В связи с этим длительность раннего послеродового периода, в течение которого имеется максимальная опасность возникновения кровотечения, определена в 2 ч.
Таким образом, причиной развития кровотечений в последовом и раннем послеродовом периоде являются факторы, которые нарушают физиологическое течение процессов сокращения матки и образования тромбов, а кровотечение из сосудов плацентарной площадки определяется как патологическая кровопотеря, поэтому объем патологической кровопотери после родов всегда превышает 0,5% от массы тела.
Основными непосредственными причинами патологической кровопотери в этот период являются нарушение процессов отделения и выделения последа, гипотония матки, а также травмы родовых путей и патология системы гемостаза.
Этиология, патогенез и клиника нарушений отделения и выделения плаценты хорошо известны. В группу риска по возникновению данных осложнений прежде всего относят женщин с инфантилизмом, отягощенным акушерским анамнезом (аборты, выскабливания и другие оперативные вмешательства на матке, перенесенные воспалительные процессы, особенно послеабортный или послеродовый эндометрит). Кроме того, нарушению процессов отделения и выделения последа могут способствовать осложненное течение родового акта (аномалии родовой деятельности), неадекватное введение родостимулирующих препаратов, грубое, форсированное ведение III периода родов (необоснованная повторная пальпация матки, потягивание за пуповину).
Ведущим патогенетическим механизмом кровотечения в данной ситуации является нарушение сокращения матки из-за задержки плаценты, а главным методом лечения - опорожнение матки путем операции ручного отделения плаценты и выделения последа.
Показания к ручному отделению плаценты и выделению последа следующие:
• полное плотное прикрепление плаценты - отсутствие симптомов отделения плаценты в течение 20-30 мин при отсутствии признаков наружного и/или внутреннего кровотечения; для диагностики внутреннего кровотечения необходимо осуществлять прицельный контроль за жалобами родильницы, общим состоянием, цветом кожных покровов, гемодинамическими показателями и размерами матки;
• частичное плотное прикрепление плаценты - наличие кровотечения из половых путей при отсутствии других признаков ее отделения; следует обратить внимание, что для решения вопроса о выполнении данной операции нет необходимости ожидания,
когда кровопотеря достигнет границы с физиологической 250- 300 мл, так как общий объем кровопотери после удаления последа всегда будет превышать величину наружной кровопотери, имеющуюся к моменту постановки диагноза; отделение последа и его рождение являются звеньями одного единого процесса, а наличие кровотечения в объеме 50-100 мл при отсутствии симптомов отделения плаценты - признак патологии. Безуспешность ручного отделения плаценты свидетельствует о ее истинном приращении. Имеющиеся в литературе сведения о консервативном ведении пациенток с частичным истинным вращением плаценты единичны касаются исключительно ситуаций остановленного кровотечения и нередко завершаются отсроченным оперативным вмешательством. В широкой практике диагноз истинного вращения плаценты является показанием к удалению матки без дальнейших попыток консервативного ведения.
При ущемлении и задержке в матке отделившейся плаценты, диагноз ставится на основе тщательного анализа клиники последового периода. В данной ситуации, после появления признаков отделения плаценты (удлинение пуповины, изменение формы матки, положительный симптом Кюстнера-Чукалова и др.), не происходит самостоятельного рождения последа и неэффективны наружные приемы его выделения. Лечебная тактика зависит от наличия или отсутствия признаков наружной или внутренней кровопотери. При отсутствии кровотечения возможно консервативное ведение в течение 10-15 мин с использованием внутривенного введения спазмолитиков (но-шпа 2 мл, папаверин 2% раствор 2 мл и др.). При отсутствии эффекта от спазмолитиков или наличии кровянистых выделений показана операция ручного выделения последа под наркозом.
Наиболее частой причиной кровотечения в раннем послеродовом периоде является гипотоническое состояние матки. Нарушение ее контрактильной способности после родов характерно для женщин с отягощенным акушерским анамнезом, многорожавших, а также с перерастяжением матки крупным плодом, при многоводии, длительном осложненном течении родового акта и нередко появляется у больных с экстрагенитальной патологией (анемия) и гестозом. Развитию данной патологии способствует применение лекарственных препаратов, снижающих тонус миометрия (обезболивающих - фторотан, эфир, фентанил; седативных - седуксен; некоторых гипотензивных - ганглиоблокаторы; токолитических средств и др.).
В подавляющем большинстве наблюдений данная патология не является следствием причин, возникших исключительно после отделения последа (за исключением нарушения сократительной способности вследствие задержки в матке части последа - дефект последа). Чаще всего гипотоническое кровотечение - результат исходного или развившегося в родах повреждения нервно-мышечного аппарата матки, нарушения регуляции маточных сокращений, гипоксических, обменных сдвигов в клетках миометрия. Первые клинические проявления гипотонии матки появляются сразу после отделения последа и могут сочетаться с признаками нарушений процессов его отделения.
Для своевременной диагностики данного состояния сразу после выхода последа необходимо произвести наружное исследование матки с оценкой ее контуров, размеров и тонуса. Большие размеры матки (дно на уровне пупка и выше), расплывчатые контуры и дряблая консистенция, дополнительное выделение крови и сгустков при наружном массаже указывают на состояние гипотонии. Объем кровопотери уже является патологическим, так как складывается из физиологической кровопотери вместе с последом и дополнительной кровопотери при наружном массаже. В типичных ситуациях гипотонического кровотечения на данном этапе наружная кровопотеря соответствует примерно 400 мл, что в сумме с другими признаками нарушения сократительной способности матки является показанием для операции ее ручного обследования.
В процессе ручного обследования матки в первую очередь необходимо исключить другие возможные причины кровотечения. При обнаружении разрыва матки показана лапаротомия. При возможности восстановления целости стенки матки и желании женщины сохранить репродуктивную функцию проводят иссечение краев разрыва с последующим зашиванием раны. При наличии в полости матки задержавшейся дольки плаценты производят ее удаление.
Если непосредственной причиной кровотечения является нарушение сократительной способности мышцы матки, то выполняют наружно-внутренний массаж (массаж матки на кулаке). Данная операция является мощным рефлекторным стимулом, способствующим восстановлению сократительной способности матки в типичных ситуациях гипотонического кровотечения. Любой массаж матки следует проводить бережно, так как грубые манипуляции на матке могут вести к кровоизлияниям в толщу миометрия и еще больше нарушают ее сократительную функцию.
При операции ручного обследования матки и наружно-внутреннего массажа выполняется биологическая проба на сократимость. Для этого в завершение массажа матки внутривенно вводят утеротонический препарат (1 мл 0,02% раствора метилэргометрина или 1 мл окситоцина). При наличии эффективного сокращения, которое врач ощущает по руке, результат лечения считается положительным, и операция заканчивается удалением оставшихся сгустков из полости матки. Таким образом, если ручное обследование выполнено своевременно и оказалось эффективным, общая кровопотеря обычно составляет около 600-700 мл (из них 400 мл до операции). Для пролонгирования рефлекторного влияния на сократительную способность матки в задний свод влагалища на 30-40 мин может быть установлен тампон, смоченный эфиром. Испарение эфира приводит к местному охлаждающему эффекту, стимулирующему сокращение матки. Пациентке назначают внутривенную капельную инфузию 1 мл окситоцина или 5 мг простагландина [динопрост (энзапрост F)] на 400 мл физиологического раствора или 5-10% глюкозы. Периодически - лед на низ живота. Все это быстро восстанавливает целость тканей родового канала.
Некоторые акушеры на данном этапе применяют модифицированный влагалищно-наружный массаж матки. Отличие данного варианта заключается в том, что после ручного обследования матки врач оставляет руку не в матке, а в заднем своде влагалища, осуществляя ее массаж. Предполагается, что подобная тактика лучше способствует реализации естественного механизма тромботампонады в остановке кровотечения из плацентарной площадки.
Вместе с тем наружно-внутренний массаж и повторное введение утеротонических препаратов могут оказаться неэффективными и будет продолжаться кровотечение на фоне сохраняющейся гипотонии матки.
В последние годы вновь стал изучаться вопрос о применении искусственной тампонады матки при лечении гипотонических маточных кровотечений. Для этой цели были разработаны специальные баллоны, заполняемые стерильным физиологическим раствором (рис. 36).
Для лечения родильницы с гипотоническим кровотечением баллон вводят в полость матки в сложенном состоянии. При возможности расположение баллона уточняют при эхографическом исследовании. Баллон должен располагаться выше уровня внутреннего зева. Если
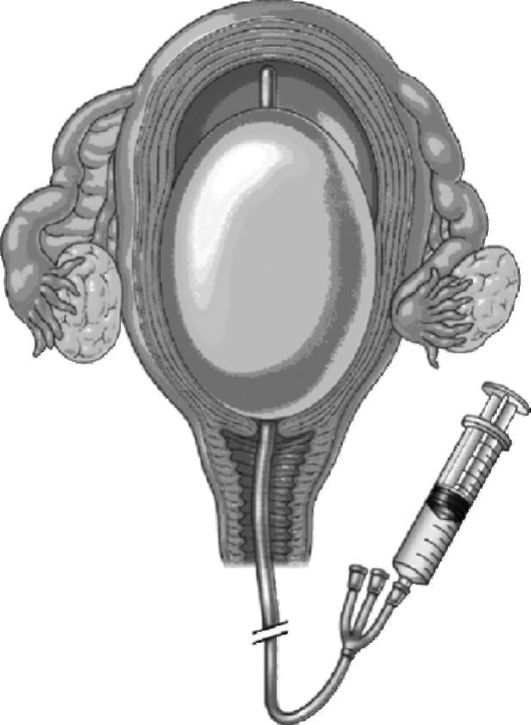 Рис. 36. Баллон Y.N. Bakri et al., 2001
Рис. 36. Баллон Y.N. Bakri et al., 2001
конструкция баллона имеет дренажный порт, который позволяет следить за темпом кровопотери, то положение баллона можно зафиксировать путем полной тампонады влагалища большими марлевыми салфетками. Затем баллон наполняют физиологическим раствором, при этом расправляющийся в полости матки баллон осуществляет тампонирующий эффект. Одновременно с этим продолжается внутривенное капельное введение утеротонических препаратов.
Эффективность баллонной тампонады оценивают по прекращению наружной кровопотери, высоте стояния дна матки, состоянию родильницы, а также объему жидкости, выдавливаемому из баллона при постепенном сокращении матки. В среднем баллон может оставаться в полости матки 8-48 ч при постепенном снижении давления в нем.
При невозможности применения или отсутствии эффекта от баллонной тампонады и продолжающемся кровотечении, учитывая, что на предыдущих этапах были уже использованы методы медикаментозной, включая гормональную (окситоцин), и рефлекторной активации сократительной способности матки, которые не дали эффекта, состояние матки следует расценивать как «шоковое» с потерей чувс-
твительности на нейрогуморальную стимуляцию. При кровопотере, приближающейся к 1000-1200 мл, следует срочно приступить к хирургическим методам остановки кровотечения. Необходимость хирургического вмешательства также обусловлена тем, что прогрессирующая кровопотеря, развивающаяся обычно на патологическом преморбидном фоне, легко вызывает геморрагический шок с последующим развитием полиорганной недостаточности.
С целью уменьшения кровопотери на этапе развертывания операционной и транспортировки больной используют наложение клемм по методике Н.С. Бакшеева. Остановка кровотечения на этом этапе позволяет продолжить наблюдение в течение 2 ч с проведением консервативного лечения (утеротонические препараты, инфузионная терапия, трансфузии компонентов крови по показаниям и др.).
Подводя итог консервативному этапу лечения при гипотоническом кровотечении, следует отметить ряд принципиальный положений. При использовании медикаментозных средств восстановления тонуса и сократительной способности матки бесполезно стремиться к чрезмерному наращиванию дозировки препаратов или множественному их комбинированию, так как при наличии чувствительности рецепторного аппарата матки эффект их применения появляется на средних терапевтических дозах. При потере чувствительности матка не отвечает на введение сокращающих препаратов в любой дозе. При использовании рефлекторных методов стимуляции сократительной способности матки не следует повторно применять методы, которые уже не оказали эффекта или пытаться их дублировать. Повторные ручные обследования матки, замена одного варианта клемм на другой или на шов по В.А. Лосицкой (тот же принцип рефлекторной стимуляции сокращений) только приводят к затягиванию времени, увеличению кровопотери и утяжелению ситуации.
Хирургический этап остановки гипотонического кровотечения. Объем оперативного вмешательства при нарастающей кровопотере более 1000-1200 мл включает лапаротомию и проведение следующих мероприятий:
• ишемизация матки путем наложения зажимов и лигатур на сосудистые пучки маточных и яичниковых артерий (рис. 37);
• гемостатические компрессионные швы на матку (Б-Линч, Перейра и др.) (рис. 38);
• перевязка внутренних подвздошных артерий (при кровопотере более 1500 мл рекомендуется сразу перевязывать внутренние
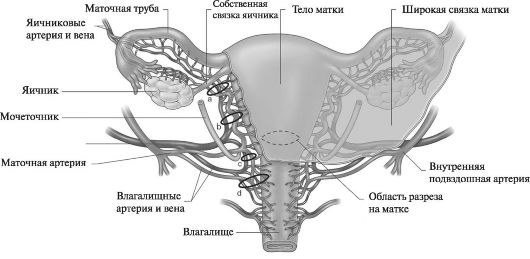 Рис. 37. Точки расположения лигатур при ишемизации матки путем последовательного наложения лигатур на сосудистые пучки матки и яичников
Рис. 37. Точки расположения лигатур при ишемизации матки путем последовательного наложения лигатур на сосудистые пучки матки и яичников
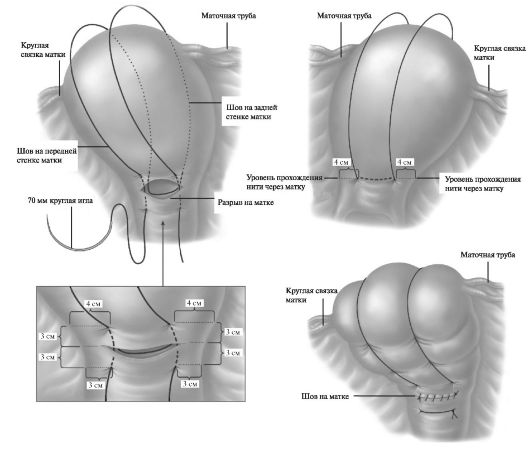 Рис. 38. Последовательность наложения компрессионных швов, по B-Lynch
Рис. 38. Последовательность наложения компрессионных швов, по B-Lynch
подвздошные артерии); в результате данной операции пульсовое давление в сосудах малого таза падает на 70%, что способствует резкому снижению кровотока, уменьшает кровотечение из поврежденных сосудов и создает условия для закрепления тромбов;
• ангиографическая эмболизация (в клиниках, где имеется соответствующее оборудование и персонал);
• при отсутствии эффекта от указанных выше мероприятий проводится ампутация или экстирпация матки.
Следует учитывать, что, несмотря на более высокую травматичность, предпочтительным является выполнение экстирпации матки. Данное положение обусловлено тем, что тяжелые случаи гипотонических кровотечений с проявлениями шокового состояния матки обусловлены исходным тяжелым поражением нервно-мышечного аппарата матки, нередко на фоне системных нарушений гемодинамики, гемостаза, дыхательной функции клеток. В этих условиях кровопотеря, а также операционный стресс нередко приводят к прогрессированию системных нарушений с развитием острой формы ДВС-синдрома (либо ухудшению его течения) и появлению коагулопатического компонента кровотечения. В результате дополнительная раневая поверхность шейки матки может оказаться источником внутрибрюшного кровотечения.
В процессе операции следует осуществить дренирование брюшной полости из боковых каналов живота и через незашитую культю влагалища, что имеет ведущее значение для контроля над ситуацией в брюшной полости у данного контингента больных. Расширяет возможности этого подхода вшивание лапароскопической канюли для осуществления контроля за ситуацией в послеоперационном периоде и проведения санации брюшной полости.
В ответ на потерю определенного объема крови в организме родильницы включается комплекс защитно-приспособительных реакций, включающий периферическую вазоконстрикцию с централизацией кровообращения, аутогемодилюцию, задержку воды и натрия. Компенсаторные возможности этих реакций ограничены, их истощение ведет к расстройствам кровообращения, диссеминированному внутрисосудистому свертыванию крови, нарушению обменных процессов с развитием клеточной гипоксии и ацидоза, что характеризует собой развитие шока (рис. 39). В связи с гестационными изменениями в системе гемостаза для этих пациенток характерно
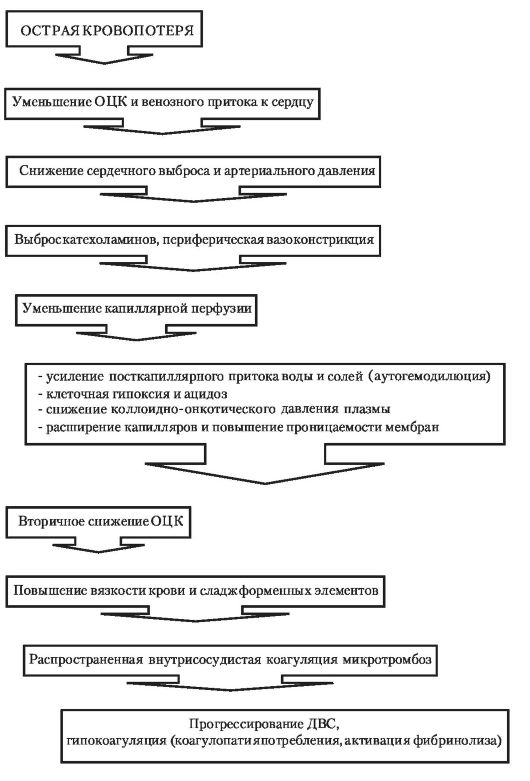 Рис. 39. Нарушения в системе кровообращения и гемостаза при острой кровопотере
Рис. 39. Нарушения в системе кровообращения и гемостаза при острой кровопотере
быстрое прогрессирование ДВС-синдрома, который, с одной стороны, усиливает шоковые повреждения, а с другой - ведет к усилению кровотечения вследствие гипокоагуляции (коагулопатия потребления, активация фибринолиза).
В связи с наличием исходных нарушений в системах кровообращения, гемостаза, коллоидно-осмотического состояния и реологии крови, сниженным резервом дыхательной функции и другими сдвигами гомеостаза срыв компенсации при патологической кровопотере у пациенток с гестозом, анемией, сердечно-сосудистой и другой экстрагенитальной патологией развивается быстрее даже при относительно небольшой кровопотере. Для этой группы пациенток характерно быстрое присоединение коагулопатического компонента кровотечения, а нередко нарушения коагуляции развиваются уже в конце беременности или в родах. Снижению компенсаторной адаптации к кровопотере также способствует длительное, осложненное течение родового акта, недостаточное обезболивание, травматичные оперативные вмешательства.
Главным патогенетическим звеном, на котором замыкаются компенсаторные механизмы и через недостаточность которого прогрессируют шоковые нарушения, является капиллярная перфузия. При глубоком нарушении клеточного обмена развиваются нарушения функции периферических органов - почек, печени, легких, а также матки с потерей ее контрактильной способности. При длительном сохранении недостаточности тканевой перфузии начинаются органические повреждения, которые завершаются необратимыми нарушениями функции органов. Для успешного лечения женщины с кровопотерей необходимо одновременно решать вопросы остановки кровотечения и коррекции развивающихся системных нарушений.
Наиболее частой причиной летальных исходов в настоящее время является полиорганная недостаточность, развивающаяся в постреанимационном периоде. Частота развития синдрома полиорганной недостаточности (СПОН) колеблется от 25 до 77%, а летальность достигает 80%. Ведущей причиной возникновения СПОН является гипоксия и ее последствия - нарушение взаимосвязи важнейших систем гомеостаза: дыхательной, циркуляторной, метаболической, к которой приводит не только критическая гипотензия, но и длительная централизация кровообращения. Развивающийся ДВС-синдром усугубляет нарушения регионального кровообращения. Следствием этого процесса является длительная гипоксия жизненно важных
органов, что приводит к нарушению биоэнергетических процессов и всех видов обмена в организме.
Лечебные мероприятия, проводимые параллельно с остановкой кровотечения, осуществляются на основе трех основных принципов:
• своевременность начала лечения;
• комплексный подход;
• интенсивность терапии, соответствующая тяжести патологического процесса.
Успех терапии при кровотечении всегда зависит от уровня организации работы акушерского стационара и базируется на четко отработанной системе действий персонала. Прежде всего необходимо выделение групп риска, что позволяет проводить профилактические мероприятия, снижающие частоту возникновения кровотечений и/ или уменьшающие тяжесть их последствий. К ним следует отнести установление во II периоде родов у пациенток группы риска внутривенного катетера с подключением капельницы. Заблаговременное подключение внутривенной системы обеспечивает своевременное профилактическое введение метилэргометрина при прорезывании теменных бугров головки плода, а также позволяет без промедления начать инфузионную терапию при первых признаках патологической кровопотери.
Среди других организационных мер профилактики важное значение имеют постоянная готовность стерильных систем для внутривенных вливаний, наборов для катетеризации периферических и центральных вен, достаточный запас инфузионно-трансфузионных сред.
Комплекс лечебных мероприятий у женщин с массивной кровопотерей в родах и послеродовом периоде включает:
• восстановление эффективного объема циркулирующей крови;
• поддержание адекватной оксигенации (вплоть до ИВЛ при развитии шока);
• своевременное применение стероидных гормонов, сердечнососудистых средств;
• коррекция нарушений коллоидно-осмотического давления, кислотно-щелочного равновесия, гемокоагуляционных и реологических нарушений.
Большая часть задач перечисленного лечебного комплекса решается в процессе инфузионно-трансфузионной терапии. Первой и главной целью инфузионно-трансфузионной терапии является быстрое восстановление капиллярной перфузии, что позволит предупре-
дить срыв компенсаторных механизмов с развитием шоковых изменений. Для этого необходимо создать эффективно циркулирующий объем крови и обеспечить нормализацию микроциркуляции. После решения этой задачи приступают к нормализации дыхательной функции крови, профилактике и лечению коагуляционных, водно-электролитных, метаболических и прочих нарушений.
Для успешного проведения инфузионно-трансфузионной терапии она должна быть адекватной по скорости проведения, объему и качеству используемых сред. Для кровотечений в акушерской практике характерны внезапность и массивность, поэтому исключительно важное значение приобретает фактор времени. Промедление с началом или отставание темпов инфузии от темпов кровопотери являются определяющим моментом развития геморрагического шока. Скорость инфузии зависит от темпов и объема кровопотери, состояния пациентки и в критических ситуациях, при наличии клиники развития геморрагического шока, снижения артериального давления должна достигать 250-500 мл в мин. Для обеспечения такой высокой скорости инфузии следует использовать иглы с широким просветом, струйное введение растворов одновременно в 2-3 периферические или в центральную (подключичную) вену.
Высокая объемная скорость проведения внутривенной инфузии может вести к сердечно-сосудистой недостаточности и кардиогенному отеку легких. Особенно высокий риск этих осложнений имеют родильницы с исходной сердечной недостаточностью, артериальной гипертензией, анемией, гестозом, в возрасте старше 30 лет. Для своевременной диагностики этого осложнения следует использовать комплекс клинических и инструментальных методов. На перегрузку кровообращения указывают вздутие шейных вен, появление одышки и крепитирующих хрипов в легких, быстрое нарастание значений центрального венозного давления (норма 80-120 мм вод.ст.).
Важным организационным моментом начала инфузионного лечения пациентки с патологической кровопотерей в родах и послеродовом периоде является исследование крови для уточнения ее группы, определения совместимости с донорской, клинического анализа и коагулограммы. Эти данные необходимы для уточнения характера кровотечения (коагулопатия), контроля над динамикой процесса и эффективностью лечения. После начала инфузии исходные параметры крови будут существенным образом изменены, что мешает правильному определению ее группы и совместимости.
В настоящее время доказано, что использование цельной донорской крови первым и ведущим компонентом инфузионно-трансфузионной терапии необоснованно. Аллогенная донорская кровь является трансплантантом. Совместимость крови донора и реципиента определяется только по системе АВО и резус-фактору, без учета антигенов гистосовместимости, что вызывает серьезные гемотрансфузионные осложнения. Вторая часть проблемы - высокий риск инфицирования при трансфузии (гепатит, СПИД и др.). Наконец, функциональные свойства консервированной крови невелики. В течение первых 2 сут хранения в ней погибают лейкоциты и тромбоциты. К 3-4 дню резко снижается газотранспортная функция, так как почти на 50% в эритроцитах снижается сродство гемоглобина к кислороду. При хранении в консервированной крови накапливаются продукты метаболизма эритроцитов, происходит частичный гемолиз. Несмотря на использование антикоагулянтов, при консервировании крови образуются микросгустки величиной от 20 до 200 микрон. Значительная часть микросгустков не задерживается фильтрами капельных систем (диаметр отверстий фильтра около 160 микрон), что при массивных трансфузиях засоряет капиллярную систему легких. Для проведения гемотрансфузии необходимо выполнить комплекс проб на совместимость, что не позволяет использовать ее как начальный этап лечения. Кроме того, около 1/3 части переливаемой крови депонируется в системе микроциркуляции и выключается из активного кровообращения.
Таким образом, переливание крови не является эффективным и безопасным средством начала терапии у пациенток с патологической кровопотерей. Быстрое восстановление циркуляции крови осуществляется путем введения растворов высокой молекулярной массы - оксиэтилированного крахмала (6 и 10% HAES-Steril) из расчета 10-20 мг/кг, волекама от 500 до 1000 мл. Указанные препараты обладают сродством к человеческому гликогену и расщепляются амилазой крови. В отличие от декстранов, их молекула имеет не линейную, а разветвленную структуру, что предотвращает даже частичное проникновение молекул в интерстициальное пространство. Из других плазмозаменителей гемодинамического действия используются реополиглюкин, полиглюкин, реоглюман, 5% раствор альбумина, а также желатиноль и др. Среднемолекулярный раствор декстрана - полиглюкин быстро увеличивает ОЦК и способствует восстановлению гемодинамики. Преимущества низкомолекулярных декстрано-
вых растворов (реополиглюкин и пр.) заключаются в положительном влиянии на восстановление микроциркуляции. Альбумин в дополнение к перечисленным положительным качествам является инфузионной средой полностью утилизируемой организмом. Все коллоидные препараты, обладающие высоким коллоидно-осмотическим давлением, привлекают в сосудистое русло и длительно удерживают в нем межклеточную жидкость, т.е. активизируют реакцию аутогемодилюции. Благодаря этому восполнение сосудистого русла ускоряется, что в сочетании со снижением вязкости крови и дезагрегантным эффектом ведет к быстрому восстановлению микроциркуляции и предупреждает прогрессирование ДВС крови.
В результате гемодилюции, создаваемой введением растворов и стимуляцией капиллярного ренаполнения, наблюдается снижение гемоглобина. Организм человека обладает трехкратным «резервом прочности» по гемоглобину, позволяющему выдерживать потерю даже половины его объема, тогда как снижение объема плазмы на одну треть приводит к необратимым последствиям. Вместе с тем преимущества восстановления микроциркуляции в условиях гемодилюции и возможность активного использования оставшихся в циркуляции эритроцитов позволяют на определенное время обеспечить необходимый уровень газообмена.
После стабилизации гемодинамических и микроциркуляторных параметров вторым этапом терапии является ликвидация опасного уровня анемии. С этой целью при кровопотере, достигающей 1,5% от массы тела, используют переливание эритроцитарной массы или взвеси отмытых эритроцитов. Для поддержания оптимальных реологических качеств вводимых компонентов крови их рекомендуется чередовать с введением растворов или разводить реополиглюкином или 5% раствором альбумина в соотношении 1:1.
Существенную роль в достижении положительного эффекта проводимой терапии играет восстановление водно-электролитного баланса в организме родильницы. Активное применение коллоидных растворов сопровождается перемещением межклеточной жидкости в сосудистое русло, поэтому комплекс инфузионно-трансфузионной терапии на всех этапах лечения должен включать введение кристаллоидных растворов: 5-10% раствор глюкозы, физиологический раствор хлористого натрия, раствор Рингера-Локка, лактосол и др.
Для поддержания артериального давления, стимуляции диуреза, нормализации нарушенного периферического кровотока объем
инфузионно-трансфузионной терапии должен превышать объем кровопотери. Необходимость превышения объема кровопотери обусловлена развитием дефицита ОЦК, значительно превышающим величину учитываемой кровопотери из-за процессов депонирования крови, свестрации и разрушения эритроцитов, а также частичной экстравазации плазмы и кровезаменителей. При объеме кровопотери до 0,9% (около 700 мл), от 0,9 до 1% (700-800 мл) и более 1% от массы тела общий объем инфузионно-трансфузионной терапии должен соответственно в 1,5-2-2,5 раза превышать ее величину (из расчета на 1 сут).
Эффективность проведения терапии при патологической кровопотере у родильниц в значительной мере зависит от соотношения вводимых инфузионных сред. Для поддержания оптимального уровня микроциркуляции и реологических свойств крови путем создания умеренной гемодилюции 2/3 от объема инфузионно-трансфузионной терапии должны составлять плазмозаменители при соотношении коллоидных (включая белковые) и кристаллоидных растворов 1:1- 1,5. Суточная доза декстрановых растворов не должна превышать 1500-2000 мл (2 г декстрана на 1 кг массы тела женщины) в связи с риском нарушений функции почек. При увеличении объема кровопотери в структуре инфузионной терапии возрастает значение оксиэтилированного крахмала, белковых растворов, а также препаратов плазмы крови. Показатель общего белка плазмы следует поддерживать не ниже 60 г/л.
Важное значение имеет правильный выбор объема гемотрансфузии. Основным принципом его определения является выбор минимально необходимого количества эритроцитов для обеспечения терапевтического эффекта без отрицательных побочных действий (трансфузионные антигенные осложнения, токсическое действие консервантов и продуктов метаболизма и пр.). Клиническими показателями, на которые ориентируется врач в практической работе, - общий объем кровопотери, показатели гемоглобина и гематокрита.
Восстановление глобулярного объема путем переливания эритроцитной массы со сроком хранения не более 3 сут осуществляют только при содержании гемоглобина ниже 80 г/л и гематокрите менее 25%, что обычно наблюдается при кровотечении в III или раннем послеродовом периоде, превышающем по объему 1,5% от массы тела. В целом доля гемотрансфузии составляет не более 1/3 от общего объема инфузионно-трансфузионной терапии и должна поддерживать безопасный уровень гемоглобина 100 г/л, а гематокрита - 0,30 г/л
(при отсутствии гиповолемии и нарушений микроциркуляции). При остановленном кровотечении и стабильной клинической ситуации для достижения устойчивого эффекта гемотрансфузии и снижения частоты осложнений может быть успешно использована тактика отсроченных дробных переливаний.
Так как осложнения беременности, экстрагенитальная патология и другие факторы снижают толерантность организма родильницы к кровопотере, выбор программы инфузионно-трансфузионной терапии не может ограничиваться только учетом кровопотери, а должен включать широкий анализ клинико-лабораторных данных. Проводя лечение родильницы с патологической кровопотерей, необходимо быстро оценивать складывающуюся акушерскую ситуацию, изменения состояния женщины, эффективность терапии и вносить соответствующие коррективы. Для этого врач должен владеть сведениями об исходном состоянии здоровья родильницы, течении беременности и родов, дородовых лабораторных показателях. Так, развитие кровотечения у пациентки с исходной анемией скорее всего не позволит ограничиться только введением плазмозаменителей. Проведение терапии у пациенток с гестозом требует некоторого изменения в соотношении вводимых компонентов с увеличением относительной доли коллоидных, в первую очередь белковых, растворов и повышением значения гемотрансфузии при сохранении общего объема вводимых сред. У родильниц этой группы при массивных кровотечениях быстро развивается гипоксия и наблюдается ранняя активация протеолитических ферментов. Нарушения гемокоагуляции изменяют структурную организацию фосфолипидного слоя клеточных мембран и вызывают изменения протеолитического баланса и спонтанный аутолиз. В связи с этим пациенткам данной группы при возникновении массивного кровотечения рекомендуется раннее системное применение ингибиторов протеолиза, которые повышают адаптационные возможности организма к гипоксии. Применяется 50 тыс. ЕД контрикала или 500 тыс. ЕД гордокса однократно при кровопотере более 0,8-0,9% от массы тела. При кровопотере более 1% введение указанных препаратов рекомендуется повторять каждые 2 ч. Низкая толерантность к кровопотере также отмечается у родильниц с ожирением. У данной группы больных следует учитывать несоответствие массы тела и величины ОЦК, в связи с чем общепринятые клинические методы оценки величины кровопотери дают ее заниженные значения.
При возникновении кровотечения у родильницы важным компонентом комплексной терапии является применение глюкокортикоидных гормонов, которые при массивной кровопотере назначаются уже в начале инфузионной терапии. С этой целью показано одномоментное применение 125-250 мг гидрокортизона для внутривенных инъекций или 30-60 мг преднизолона. Повторные дозы глюкокортикоидов вводятся по показаниям в зависимости от эффекта проводимой терапии.
Правильное и своевременное проведение инфузионной терапии при остановленном кровотечении позволяет предупредить выраженные нарушения гемодинамики или быстро скорректировать отклонения. Вместе с тем в тяжелых случаях, при опоздании с началом терапии или неадекватно низкими его темпами, возможно развитие глубоких нарушений гемоциркуляции, проявляющихся некорригируемым падением артериального давления. В такой ситуации возможно применение таких сердечно-сосудистых препаратов, как норадреналина гидротартат (0,1% раствор 1 мл в 200 мл 5% раствора глюкозы или полиглюкина в/в капельно) или мезатон (0,5 мл 1% на 40% растворе глюкозы в/в медленно или 1,0 мл 1% раствора в/в капельно в 200 мл 5% раствора глюкозы). Необходимым условием применения препаратов данной группы является адекватное восполнения ОЦК.
Как уже было сказано, в процессе инфузионно-трансфузионной терапии методика гемодилюции создает благоприятные условия для предупреждения реокоагуляционных нарушений, ведущих к развитию ДВС-синдрома. В комплексе терапии необходимо использовать препараты, оказывающие специфическое профилактическое антиагрегантное действие, благоприятствующие нормализации сосудистого тонуса микроциркуляторного русла и более мягкому проведению интенсивной инфузии. С этой целью при стабильном уровне артериального давления используют препараты, обладающие антиагрегантным и спазмолитическим действием (курантил, папаверин, эуфиллин), в небольших дозах.
Снижение концентрации факторов гемостаза в процессе массивного кровотечения, обусловленное возмещением потерянного объема крови только плазмозаменителями и препаратами красной крови, ведет к гипокоагуляции. Другой причиной кровоточивости может быть развитие коагулопатии потребления вследствие диссеминированного внутрисосудистого свертывания крови. Для профи-
лактики и лечения указанных нарушений у женщин с кровопотерей более 1% от массы тела, особенно при наличии анемии или гестоза, инфузионная терапия должна включать переливание свежезамороженной плазмы в количестве 150-200 мл. В осложненных ситуациях, когда проводится длительная интенсивная терапия, включая гемотрансфузию, свежезамороженную плазму следует вводить не менее чем 150-200 мл на каждые 400-500 мл эритроцитарной массы. В тяжелых случаях возможно использование свежей цельной крови. При лечении массивной кровопотери препаратами крови следует учитывать дозу фибриногена вводимую в организм, чтобы общее количество препарата не превышало 4 г. Свежезамороженная нативная, антигемофильная плазма содержат около 3-4 г фибриногена в 1 л, донорская кровь - 2 г. Следует учитывать, что криопреципитат является источником прокоагулянтов, особенно фактора VIII, но не содержит антитромбиновой активности, что существенно ограничивает его лечебный эффект при ДВС-синдроме. Нативная плазма более 6 ч хранения и сухая плазма практически не содержат активных факторов свертывания, поэтому их не следует применять для коррекции нарушений коагуляции.
Особенно следует отметить тяжелые клинические ситуации, в которых, несмотря на проведение стандартного медикаментозного, рефлекторно-стимулирующего и хирургического лечения, интенсивной заместительной терапии, продолжается кровотечение, обусловленное коагулопатией [удлинение хронометрических показателей коагуляционого гемостаза (АЧТВ и др.) в 1,5 раза и более, тромбоцитопения менее 50-109/л, фибриноген менее 0,6-0,8 г/л]. В настоящее время для лечения родильниц на этом этапе возможно применение рекомбинантного препарата VII фактора свертывания крови (rFVIIa, НовоСэвен). Для достижения быстрого лечебного эффекта перед назначением rFVIIa необходимо провести подготовку введением свежезамороженной плазмы (5-10 мл/кг), криопреципитата (1-1,5 дозы/10 кг), тромбоцитарной массы (1 доза/10 кг), коррекцию кислотно-основного состояния крови (pH>7,2), чтобы достичь уровня фибриногена более 1 г/л, числа тромбоцитов более 50-109/л, при МНО менее 1,5, а также провести гемотрансфузию до уровня гемоглобина более 70 г/л. Рекомендуемая начальная доза составляет 40-60 μg/кг в/в. Повторные дозы по 40-60 μg/кг вводятся при отсутствии эффекта в течении 15-20 мин. Если достаточный эффект не получен при достижении суммарной дозы 200 μg/кг, необходимо
вновь оценить показатели гемостаза и при необходимости провести повторную коррекцию введением плазмы, криопреципитата, тромбомассы. Следующую дозу в 100 μg/кг вводят после корректировки вышеуказанных показателей. Наиболее эффективно введение rFVIIa до развития тяжелых метаболических нарушений перед решением вопроса о проведении хирургического лечения (лапаротомия, перевязка сосудов).
Даже при успешном осуществлении реанимационных мероприятий, при массивной кровопотере неврологические осложнения возникают довольно часто (от 65 до 97%). Как в раннем, так и в отдаленном постреанимационном периодах, они могут проявляться в виде вегетативных расстройств, стволово-мозжечковых, пирамидных, экстрапирамидных нарушений. Клиническими признаками являются появление спонтанного нистагма, анизокории, стробизма, нарушение мышечного тонуса, судороги различного характера. Эти изменения предопределяют последовательность мероприятий, направленных на снижение энергетических потребностей мозга, нормализацию мозгового кровообращения и гомеостаза в целом. Первостепенное значение имеет проведение искусственной вентиляции легких. Показаниями к проведению ИВЛ являются:
• коматозное состояние, нарушение глубины сознания и сопор;
• одышка (частота дыхания выше 35 в мин) или нарушение ритма дыхания;
• судорожный синдром (у женщин с гестозом, экстрагенитальной патологией на фоне любых нарушений сознания);
• снижение РаО2 ниже 66 мм^, повышение РаСО2 выше 60 мм^, снижение Sat/32 менее 85%.
Основой профилактики постгипоксической энцефалопатии в постреанимационном периоде после массивной кровопотери является правильное проведение восстановительных мероприятий. Для этого после остановки кровотечения и стабилизации состояния больной следует использовать препараты, снижающие энергетические потребности мозга (реланиум, сибазон, седуксен; барбитураты - гексенал, тиопентал натрия, диприван), антиоксиданты (токоферол 30% - 6 мл в/м), антиагреганты (эуфиллин, никотиновая кислота 1% - 1 мл на 400 мл физиологического раствора, компламин, кавинтон, трентал), мембраностабилизаторы (кортикостероиды, предпочтительнее группы метил-преднизолона, не обладающие минералокортикоидной активностью, из расчета 30 мг/кг/сут), блокаторы
кальциевых каналов (нимодипин, нимотоп), препараты ноотропного действия (церебролизин 5-15 мл в/в на фоне введения декстрана).
В процессе остановки кровотечения и лечения проводят постоянный контроль за общим состоянием и жалобами пациентки, температурой и цветом кожных покровов и видимых слизистых, кровенаполнения шейных вен и симптомами функционирования микроциркуляции. Обязательными являются учет характеристик пульса, артериального давления, частоты дыхательных движений, аускультативной картины легких и диуреза (постоянный мочевой катетер).
Оценка диуреза является доступным и информативным показателем состояния больной при кровотечении и позволяет осуществлять контроль над эффективностью проводимой терапии. Выделение мочи свыше 30 мл/ч отражает умеренную перфузию почек, однако при проведении инфузионной терапии адекватным уровнем диуреза является 50-60 мл/ч. В процессе ведения пациентки при остановленном кровотечении и устойчивой гемодинамике возможно проведение стимуляции диуреза малыми дозами лазикса (10-20 мг на 1 л жидкости).
Минимальный лабораторный контроль должен включать регулярное определение гемоглобина, гематокрита, показателей свертываемости крови (как минимум проба по Ли-Уайту, тромбоэластоили электрокоагулография). При массивных кровотечениях объем лабораторного обследования должен быть расширен и включать развернутую коагулограмму, определение кислотно-основного, электролитного баланса, содержания белков и других биохимических параметров.
• Таким образом, для уменьшения частоты и снижения тяжести кровотечений в III периоде родов и раннем послеродовом периоде, предупреждения тяжелых геморрагических осложнений и материнской летальности необходимо осуществлять следующие мероприятия. На основе тщательного обследования беременных выделять группу риска развития кровотечений в III периоде родов и раннем послеродовом периоде: инфантилизм, отягощенный акушерский анамнез (аборты, выскабливания и другие оперативные вмешательства на матке, перенесенные воспалительные процессы), многорожавшие, с крупным плодом, многоводием, длительным осложненным течении родового акта, при наличии анемии и гестоза.
• Проводить дополнительное обследование беременных и рожениц группы риска с целью выявления и коррекции нарушений, предрасполагающих к патологической кровопотере. При обнаружении признаков дизадаптации системы гемостаза у беременных или проявлениях ее декомпенсации у рожениц (по данным гемостазиологического обследования) показана специфическая коррекция нарушений (свежезамороженная плазма 200-400 мл). В зависимости от характера дефекта гемостаза у беременных возможно применение малых доз низкомолекулярного гепарина натрия, дицинона 500 мг через 6 ч, преднизолона 80-100 мг. В родах от введения гепарина следует воздержаться.
• Осуществлять рациональное ведение I и II периодов родов; избегать длительного введения родостимулирующих препаратов, при отклонении от нормального течения родового акта своевременно ставить вопрос об оперативном родоразрешении. При назначении лекарственных препаратов в родах учитывать эффект их влияния на тонус и сократительную способность матки.
• С конца II периода родов устанавливать надежную внутривенную систему с использованием катетеризации периферической вены, проводить профилактику кровотечения метилэргометрином в момент прорезывания теменных бугров головки плода, осуществлять бережное ведение III периода родов по принципу выжидательно-активной тактики (ожидание признаков отделения последа и выделение отделившегося).
• Своевременно диагностировать отклонения от нормального течения III периода родов и раннего послеродового периода и проводить комплекс лечебных мероприятий в соответствии с вышеизложенными положениями.
• При патологической кровопотере проводить адекватное лечение по принципам своевременности начала, комплексного подхода и индивидуального выбора ее интенсивности.