Травматология и ортопедия: учебник / [Н. В. Корнилов]; под ред. Н. В. Корнилова. - 3-е изд., доп. и перераб. - 2011. - 592 с.: ил.
|
|
|
|
Травмы плечевого пояса и верхней конечности
ПЕРЕЛОМЫ ЛОПАТКИ
Причины: падение на спину, на локоть, прямой удар. Различают переломы тела лопатки, ее отростков (плечевого и клювовидного), суставного отдела и шейки. Больших смещений отломков при переломе лопатки не происходит.
Признаки. Кровоизлияние, отек, локальная болезненность при пальпации и движениях в плечевом и локтевом суставах. Переломы шейки и суставного отдела лопатки сопровождаются гемартрозом плечевого сустава, плечо опускается, надплечье уплощается. Пальпация шейки лопатки со стороны подмышечной ямки резко болезненна. Рентгенография способствует уточнению диагноза (рис. 53).
Осложнение - повреждение п. suprascapularis.
Лечение. Обезболивание промедолом, иммобилизация конечности мягкой повязкой или проволочной шиной. Больного направляют в стационар.
В стационаре производят блокаду новокаином места перелома. При переломах тела лопатки, ее ости, клювовидного отростка достаточно иммобилизовать верхнюю конечность мягкой повязкой на 2-3 нед. При переломах акромиона, суставного отдела и шейки лопатки конечность укладывают на клиновидную подушечку (отведение плеча 60-70°, сгибание - 20-30°, сгибание предплечья - 90-100°). Иммобилизацию осуществляют задней гипсовой лонгетой от пястно-фаланговых суставов до здорового плеча.
Продолжительность фиксации - 3-4 нед. Если перелом шейки лопатки сопровождается смещением отломков, то применяют скелетное вытяжение за локтевой отросток с отведением плеча на 90° на шине ЦИТО тягой 2-3 кгс в течение 4 нед.
Эффективен накостный остеосинтез пластинами и шурупами (рис. 54, 55). С первых дней проводят ЛФК для пальцев кисти, затем для лучезапястного, локтевого и плечевого суставов. Эффективны тепловые процедуры и массаж. Реабилитация - от 2 до 4 нед. (при переломах шейки).
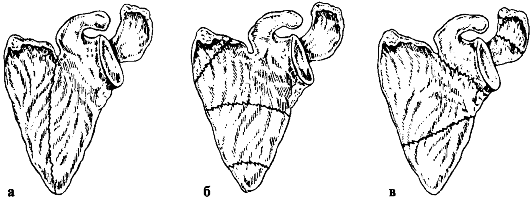
Рис. 53. Переломы лопатки: а - продольный; б - поперечные; в - перелом шейки и акромиона
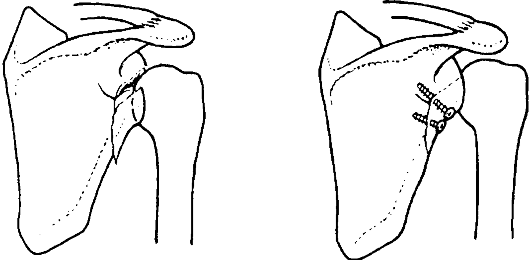
Рис. 54. Внутренний остеосинтез при внутрисуставном переломе лопатки
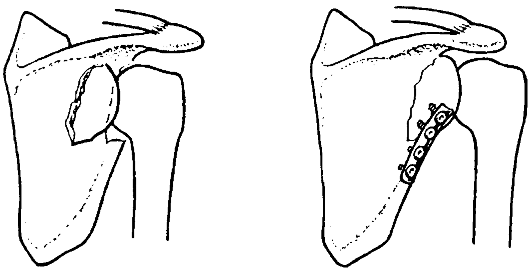
Рис. 55. Внутренний остеосинтез при переломе шейки лопатки
Трудоспособность восстанавливается через 11/2-21/2 мес. Осложнения - неврогенная, артрогенная контрактуры плечевого сустава, плечелопаточный периартрит.
ПЕРЕЛОМЫ КЛЮЧИЦЫ
Причины: прямой удар в область ключицы, иногда - падение на вытянутую руку, на локоть, на боковую поверхность плеча.
Признаки. Локальная болезненность, припухлость, кровоизлияние и деформация, надключичная ямка сглажена, плечо опущено и смещено кпереди, надплечье укорочено. Пострадавший удерживает здоровой рукой предплечье и локоть поврежденной конечности, прижимая ее к туловищу. Активные и пассивные движения в плечевом суставе вызывают боль в области перелома, где пальпируется конец центрального отломка и определяется патологическая подвижность и крепитация отломков. Типичным является смещение центрального фрагмента кверху и кзади под действием тяги грудиноключично-сосцевид-ной мышцы, а периферического - кпереди и вниз под действием тяги грудных мышц и веса конечности (рис. 56). При оскольчатых переломах чаще возникает опасность повреждения подключичных сосудов и нервов или перфорации кожи. Исследование сосудов и нервов завершает клинический осмотр. Рентгенография помогает уточнить характер перелома и смещения отломков.
Лечение. В большинстве случаев переломы ключицы следует лечить консервативными методами. Даже если смещенные фрагменты срастаются в неправильном положении, со временем происходит их частичная резорбция и уменьшение деформации. Функциональный же результат, как правило, всегда хороший. Частота развития ложных суставов при использовании консервативного лечения составляет от 0,1 % до 0,8 %, а при оперативном возрастает до 4 % и более.
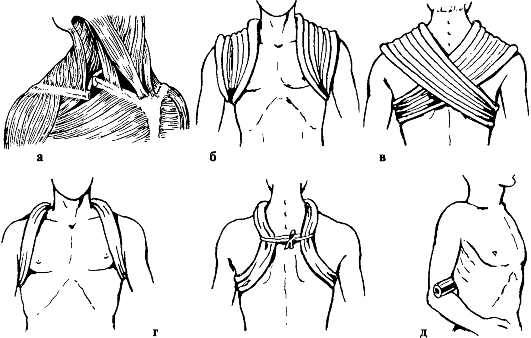
Рис. 56. Перелом ключицы: а - типичные смещения отломков; б-д - варианты транспортной иммобилизации
После анестезии оба плечевых сустава максимально отводят кзади (до сближения лопаток) и фиксируют мягкой 8-образной повязкой или кольцами Дельбе. Транспортируют пострадавшего в положении сидя в стационар. Немедленному направлению в специализированный стационар подлежат больные с сосудисто-нервными расстройствами или перфорацией кожи, когда возникает необходимость в срочном оперативном вмешательстве.
После анестезии области перелома новокаином больного усаживают на табурет. Голову больного наклоняют в сторону поврежденного надплечья, что ведет к расслаблению грудиноключично-сосцевидной мышцы. Это обеспечивает низведение центрального отломка. Помощник становится позади больного, коленом упирается в нижний край лопатки на стороне повреждения, кладет руку на надплечье и оттягивает плечевые суставы назад. Травматолог вводит в подмышечную ямку кулак, поднимает плечо, ротирует его кнаружи и приводит локтевой сустав к туловищу. По возможности он сопоставляет отломки руками. Удержать отломки ключицы труднее, чем репонировать.
Достаточно надежной считается повязка В. Г. Вайнштейна, позволяющая фиксировать руку в том положении, в котором была достигнута репозиция (рис. 57).
Повязка состоит из двух циркулярных полос. Одна из них охватывает предплечье пострадавшей конечности и здоровое надплечье, вторая окружает грудь и фиксирует отведенное назад плечо. Обе полосы прочно соединены между собой и тщательно моделированы. Повязку накладывают на 4-6 нед. Область перелома доступна для осмотра, физиотерапии, рентгенографии.
Оперативное лечение показано только в следующих случаях:
1) открытые переломы;
2) угроза перфорации кожи;
3) повреждение сосудисто-нервного пучка;
4) сопутствующий перелом шейки лопатки;
5) выраженное смещение фрагментов и невозможность их удержать в правильном положении после закрытой ручной репозиции.
Кроме этого, зачастую остеосинтез необходим у пациентов с политравмой для облегчения ухода и изменения положения тела, у больных с сочетанным повреждением грудной клетки для улучшения активного дыхания, при переломах других сегментов той же конечности.
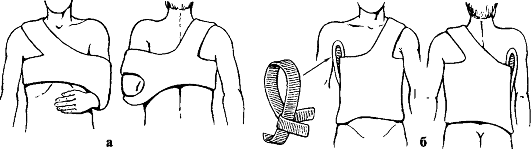
Рис. 57. Гипсовые повязки при переломах ключицы: а - Вайнштейна; б - Каплана
При переломах средней трети ключицы используют узкую (3,5 мм) динамическую компрессирующую пластину (рис. 58, б) или реконструктивную пластину с 6-8 отверстиями (рис. 58, а), а также остеосинтез стержнем по Кюн-черу. При переломах акромиального конца ключицы методами выбора могут быть применение проволочной стягивающей петли с двумя спицами, 1/3 трубчатой пластины или малой Т-образной пластины (рис. 58, в). Сопутствующее повреждение клювовидно-ключичной связки и смещение ключицы кпереди требует дополнительной фиксации последней к клювовидному отростку длинным кортикальным или губчатым шурупом через одно из отверстий пластины либо использования для этого прочного шовного материала, аллосухожилия или лавсановой ленты. Интрамедуллярная фиксация стержнем или спицами зачастую приводит к миграции конструкции и поэтому рекомендуется только при невозможности выполнения накостного остеосинтеза.
После операции конечность фиксируют косыночной повязкой или повязкой Дезо в течение 2-3 нед., при сомнении в стабильности остеосинтеза це-
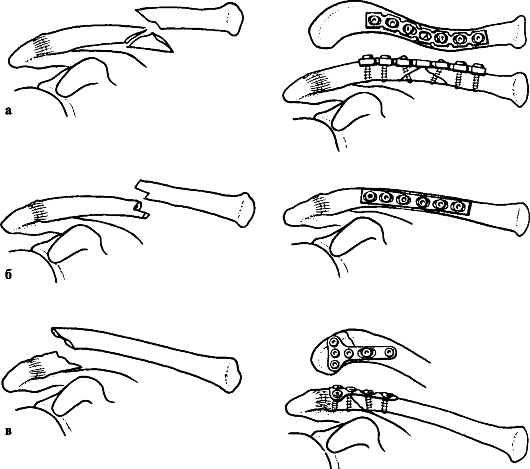
Рис. 58. Накостный остеосинтез перелома ключицы: а - реконструктивной пластиной; б - динамической компрессирующей пластиной; в - малой Т-образной пластиной
лесообразно использование гипсовой повязки Смирнова-Вайнштейна (см. рис. 57, а).
Накостные фиксаторы удаляют после консолидации перелома- через 1 год, интрамедуллярные - через 6 мес.
Со 2-го дня после операции начинают ЛФК для кисти, массаж предплечья, физиотерапевтическое лечение.
Трудоспособность восстанавливается через 2-3 мес.
Осложнения: повреждение сосудисто-нервного пучка (ишемия, парезы, параличи мышц конечности).
ВЫВИХИ КЛЮЧИЦЫ
Вывих акромиального конца ключицы. Причины: падение на плечо, прямой УДар.
При разрыве только акромиально-ключичной связки образуется неполный вывих, при одновременном разрыве и ключично-клювовидной связки вывих становится полным (рис. 59). Вывих считается свежим до 3 сут с момента травмы, несвежим - до 3 нед., застарелым - более 3 нед.
Признаки. Пальпация области акромиально-ключичного сочленения резко болезненна. Акромиальный конец ключицы выстоит над надплечьем, при надавливании на него определяется симптом "клавиши", наиболее ярко выраженный при повреждении III типа. Активные движения в плечевом суставе болезненны и ограниченны. Диагноз подтверждается рентгенографически: снимки производят при положении больного стоя, одновременно с обеих сторон, в покое и с нагрузкой (4,5-7 кг). По возможности груз следует привязывать к запястьям пациента, что позволяет добиться максимального расслабления мышц верхней конечности, в отличие от ситуации, когда пациент удерживает груз самостоятельно.
При повреждении I типа на рентгенограмме выявляется незначительное смещение ключицы, при II - смещение акромиального конца ключицы распространяется до половины поперечника, и при III имеет место полное смещение ключицы.
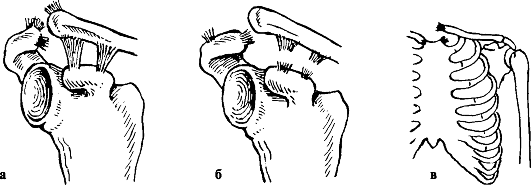
Рис. 59. Вывихи ключицы: а - неполный; б - полный вывих акромиального конца; в - вывих грудинного конца
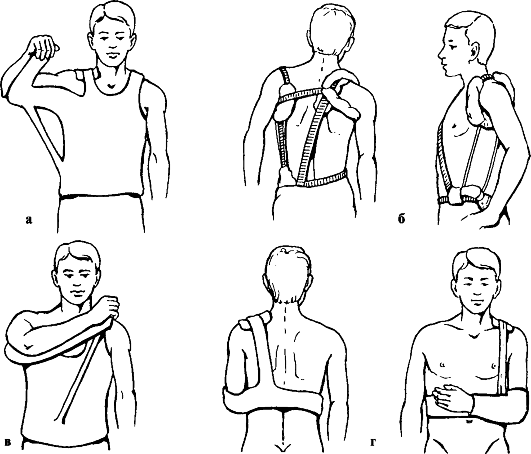
Рис. 60. Шины для лечения вывиха акромиального конца ключицы: а - Бабича; б - Кузьминского; в - гипсовая повязка для лечения вывиха грудинного конца по Бабичу; г - "повязка-портупея"
Лечение. Повреждения I типа подлежат консервативному лечению: анальгетики, лед, иммобилизация конечности косынкой или повязкой Дезо. После уменьшения болевого синдрома проводят раннее реабилитационное лечение, направленное на восстановление амплитуды движений в плечевом суставе. При повреждениях II типа используют аналогичное лечение, за исключением случаев с выраженной нестабильностью. Если акромиальный конец ключицы смещен более чем на половину его толщины, то целесообразно выполнение его репозиции под местной анестезией с последующей иммобилизацией повязкой Вайнштейна, дополненной "лямкой-пелотом", в течение 3-4 нед., отводящей шиной Кузьминского, гипсовой повязкой Бабича, с последующей активной реабилитацией (рис. 60). Подъем тяжестей и занятия контактными видами спорта разрешают не ранее чем через 6-8 нед.
При повреждениях III типа как консервативные, так и хирургические методы лечения позволяют добиться удовлетворительных результатов. Показанием к оперативному вмешательству являются повреждения III типа у молодых
людей, работников физического труда или спортсменов. У лиц пожилого или среднего возраста, ведущих малоподвижный образ жизни, предпочтительнее консервативное лечение. Зачастую послеоперационный рубец вызывает у пациента больше "косметических" жалоб, чем предшествующая деформация.
Для фиксации используют наружную спицевую вилку, стягивающую проволочную петлю с двумя спицами, стабилизацию ключицы к клювовидному отростку шурупом (рис. 61, а, б).
При застарелых повреждениях необходима пластика связок (рис. 61, в).
После внутренней фиксации конечность фиксируют поддерживающей повязкой на 3-4 нед. Полезна лечебная гимнастика в виде ритмичного сокращения мышц. После окончания иммобилизации в течение 2 нед. проводят реабилитацию с активным использованием ЛФК и физиотерапии. Движения, превышающие 90° отведения, подъем тяжестей и упражнения, требующие
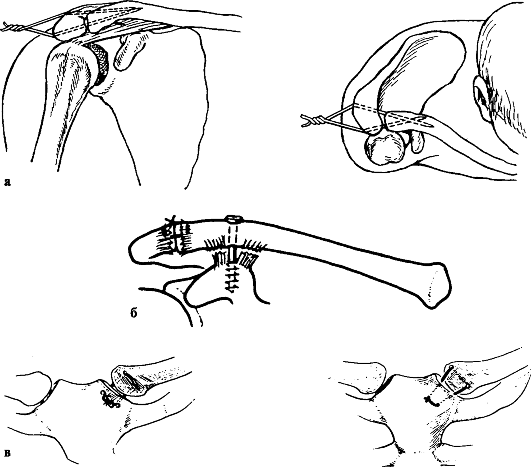
Рис. 61. Фиксация ключично-акромиального и грудиноключичного сочленений: а - фиксация акромиально-ключичного сочленения спицевыми вилками (при свежих разрывах); б - фиксация ключицы винтом к клювовидному отростку с восстановлением целостности ключично-акромиальных и ключично-клювовидных связок; в - фиксация грудиноключичного сочленения лавсановой лентой
усилий, должны быть ограничены до удаления металлоконструкций через 6-8 нед. после операции.
Трудоспособность восстанавливается через 7-8 нед.
Вывих грудинного конца ключицы. Причины: непрямая травма (падение на отведенную руку). Выделяют два вида вывиха: более частый передний, при котором грудинный конец ключицы смещается кпереди (см. рис. 59, в), и задний (ретростернальный).
Признаки. При переднем вывихе наблюдаются боль, отек и деформация в области грудиноключичного сочленения, надключичная и подключичная ямки углублены, надплечье укорочено. Активные и пассивные движения в плечевом суставе болезненны и ограниченны. При пальпации определяется вывихнутый конец ключицы, хорошо выявляется симптом "клавиши". Застарелые вывихи необходимо дифференцировать от синдромов Титце и Фридриха.
Задний вывих грудинного конца ключицы может приводить к повреждению трахеи, пищевода, крупных сосудов средостения. При компрессии данных структур необходимо оказание неотложной помощи.
Величина подвывиха или вывиха определяется степенью повреждения связок и капсулы ключично-грудинного сустава, межсуставного диска, межключичной, грудиноключичной и реберно-ключичной (ромбовидной) связок.
При выполнении рентгенографии, кроме переднезадней, необходима и боковая проекция. Для правильной постановки диагноза весьма информативна компьютерная томография.
Лечение при свежем переднем вывихе обычно консервативное. После местной инфильтрационной анестезии в положении пациента лежа на спине со свернутой простыней или подушкой между лопатками производят вытяжение за поврежденную конечность, руку отводят и разгибают, в то время как на смещенный конец ключицы прилагают давление. После вправления вывиха допустимо некоторое остаточное переднее смещение. Накладывают 8-образную мягкую (см. рис. 60, б, в, г) или гипсовую повязку на 4 нед.
Если интерпозиция капсулы сустава или связок приводит к неудаче закрытого вправления или остается выраженная нестабильность, то показана открытая репозиция и фиксация грудинного конца ключицы к грудине при помощи чрескостных швов, которые можно усилить проведением аллосухо-жилия или лавсановой ленты (рис. 61, в). Следует избегать применения спиц и стержней из-за высокого риска их миграции с повреждением крупных сосудов и внутренних органов.
При заднем вывихе грудинного конца ключицы после местной инфильтрационной анестезии в положении пациента лежа на спине со свернутой простыней или подушкой между лопатками производят вытяжение за поврежденную конечность, руку отводят и разгибают, ключицу захватывают пальцами или стерильным бельевым зажимом (в этом случае кожу предварительно необходимо обработать) и подтягивают кпереди. После вправления большинство задних вывихов остаются стабильными. Накладывают 8-образную мягкую или гипсовую повязку на 4 нед. Затем проводят активную реабилитацию в течение 2-3 нед.
Трудоспособность восстанавливается через 7-8 нед.
Если задний вывих не удается вправить закрыто, даже с использованием общей анестезии, то показано неотложное оперативное лечение, при котором рекомендуется присутствие хирурга с опытом проведения торакальных вмешательств.
Осложнения: нестабильность сочленения, болевой синдром, ограничение функции плечевого сустава.
ВЫВИХИ ПЛЕЧА
Вывихи плеча составляют 50-60 % от всех вывихов и чаще встречаются у мужчин. Частота вывихов плеча объясняется шаровидной формой сустава, значительной подвижностью в нем, несоответствием суставных поверхностей, слабостью и малочисленностью связок, свободной и недостаточно прочной суставной капсулой.
Причины: непрямая травма (падение на отведенную и вытянутую руку или на локоть); прямая травма (удар по плечу сзади или спереди) наблюдается редко.
В зависимости от смещения головки плечевой кости различают передние (98 % от всех вывихов плеча), задние и нижние вывихи (рис. 62).
Признаки. При передних вывихах головка смещена кпереди и находится под ключицей или под клювовидным отростком, где хорошо пальпируется. Определяется уплощение дельтовидной мышцы, акромион выступает, под ним имеется западение мягких тканей. Конечность согнута в локтевом суставе, отведена, пострадавший поддерживает ее здоровой рукой. Ось плеча смещена внутрь. Голова и туловище пострадавшего наклонены в сторону повреждения. Активные движения в суставе невозможны, пассивные - резко ограничены. Положителен симптом пружинящего сопротивления.
При нижних вывихах головка смещена книзу и располагается под суставной впадиной (подкрыльцовый вывих). При этом плечо более резко отведено, головка его прощупывается в подмышечной ямке, отмечается относительное удлинение конечности.
При задних вывихах головка плеча смещена кзади. Основные симптомы те же, что при переднем вывихе, однако головка плечевой кости прощупывается сзади суставной впадины, клювовидно-ключичная связка заметно напряжена, плечо фиксировано в положении сгибания.
Вывихи могут сопровождаться отрывом большого бугорка или переломом хирургической шейки плечевой кости, о чем свидетельствуют выраженная отечность плеча, кровоизлияния, резкая локальная болезненность. Это надо учитывать при вправлении вывиха.
У всех пострадавших следует обязательно проверить подвижность и чувствительность пальцев и всей руки (возможно сдавление сосудисто-нервного пучка).
Лечение. На месте происшествия вывих вправлять не следует. Поврежденную конечность фиксируют транспортной шиной или косынкой. Больного отправляют в травматологический пункт, где проводят полное клиническое обследование.
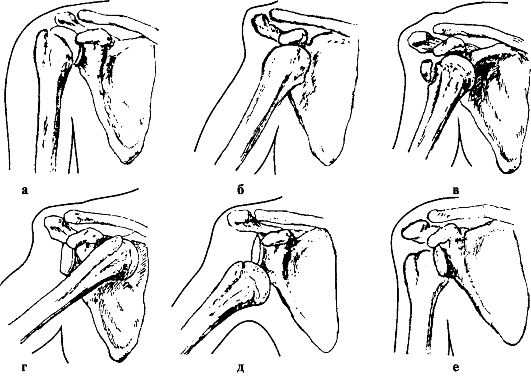
Рис. 62. Классификация вывихов плеча по Каштану: а - нормальный сустав; б - подклювовидный вывих; в - подклювовидный вывих с отрывом большого бугорка плечевой кости; г - подключичный; д - подкрыльцовый;
е - задний
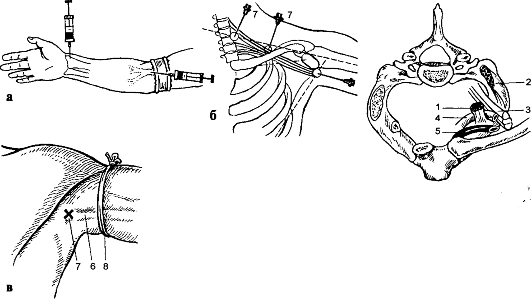
Рис. 63. Анестезия верхней конечности: а - внутрикостная и внутривенная; б, в - проводниковая
анестезия плечевого сплетения над ключицей и в подмышечной ямке: 1 - передняя лестничная мышца; 2 - средняя лестничная мышца; 3 - плечевое сплетение;
4 - подключичная артерия; 5 - подключичная вена; 6 - подмышечная артерия; 7 - место вкола иглы; 8 - жгут
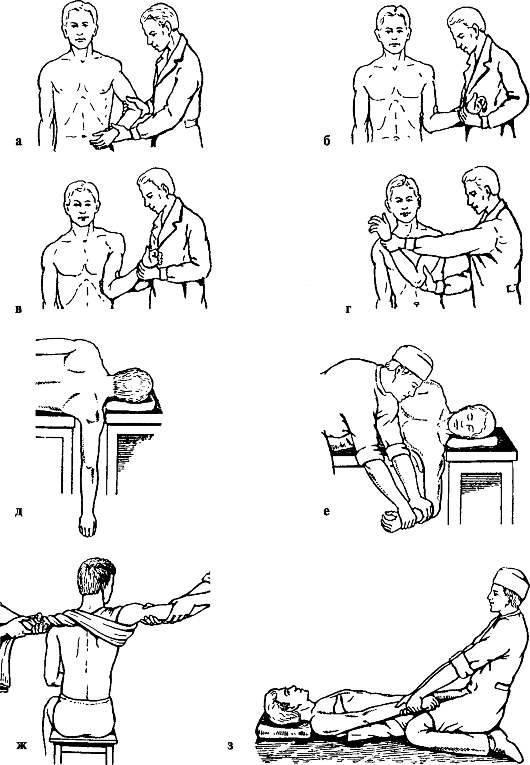
Рис. 64. Вправление вывиха плеча: а-г - по Кохеру; д-е - по Джанелидзе; ж - по Мухину-Моту; з - по Гиппократу-Куперу
Вправлять вывих необходимо при хорошем обезболивании. Подкожно вводят 1 мл 2 % раствора промедола, 1 мл 1 % раствора димедрола, в полость сустава - 40 мл 1 % раствора новокаина. Для обезболивания можно применять проводниковую анестезию плечевого сплетения (рис. 63, б) или наркоз.
Способы вправления вывиха плеча.
Способ Кохера. Применяется при передних вывихах. Способ вправления состоит из четырех этапов (рис. 64, а-г).
Первый этап - травматолог захватывает конечность за нижнюю треть плеча и лучезапястный сустав, сгибает в локтевом суставе под углом 90° и, осуществляя вытяжение по оси плеча, приводит конечность к туловищу. Помощник в это время фиксирует надплечье пациента.
Второй этап - не ослабляя вытяжения по оси плеча, травматолог ротирует конечность кнаружи, прижимая локоть к туловищу.
Третий этап - сохраняя вытяжение по оси плеча, локоть выводят кпереди.
Четвертый этап - не меняя положения конечности, травматолог ротирует плечо внутрь, перемещая при этом кисть пострадавшей конечности на здоровый плечевой сустав, предплечье ложится на грудную клетку. При вправлении вывиха ощущается характерный щелчок.
Способ Джанелидзе применяется при нижних подкрыльцовых вывихах плеча.
Пациента укладывают на бок на край стола так, чтобы пострадавшая рука свешивалась, а лопатка упиралась в край стола. Голову больного укладывают на второй столик (рис. 64, д, е).
Через 10-15 мин наступает расслабление мышц плечевого пояса. Затем травматолог сгибает конечность в локтевом суставе до 90° и производит вытяжение книзу, надавливая на предплечье, одновременно ротируя его то кнаружи, то кнутри.
Способ Мухина-Мота может быть применен при любом виде вывиха (рис. 64, ж). Больной лежит на столе или сидит на стуле. Помощник фиксирует лопатку с помощью полотенца, перекинутого через подмышечную ямку пострадавшей руки. Травматолог захватывает предплечье и плечо пострадавшего и постепенно отводит руку пациента, согнутую в локтевом суставе, до горизонтального положения, осуществляя умеренное вытяжение по оси плеча и производя легкие встряхивания, вращательные и приводяще-отводящие движения до вправления вывиха. Предложены различные варианты этого метода.
Способ Гиппократа-Купера (рис. 64, з). Пациента укладывают на спину. Травматолог снимает обувь, садится лицом к пострадавшему со стороны вывиха, захватывает его руку за кисть и за лучезапястный сустав, пяткой создает упор в подмышечную ямку больного и одновременно тянет конечность по оси.
После вправления вывиха руку фиксируют в положения отведения (до 30-45°) гипсовой лонгетой по Г. И. Турнеру (рис. 65), перед иммобилизацией в подмышечную ямку необходимо вложить ватно-марлевый валик.
Продолжительность иммобилизации - 3-4 нед., реабилитации - 2 нед.
Показаны все виды функционального лечения, массаж, тепловые процедуры.
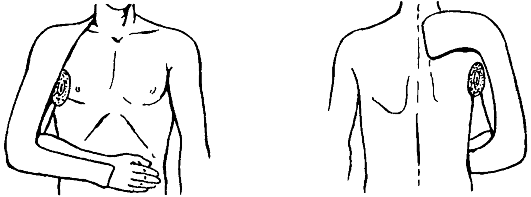
Рис. 65. Задняя гипсовая лонгета по Турнеру
Трудоспособность восстанавливается через 5-6 нед.
Преждевременное прекращение фиксации и форсированная разработка движений могут способствовать развитию привычного вывиха, лечение которого - только оперативное. Открытое вправление показано также при невпра-вимых и застарелых вывихах, переломовывихах, вывихах и переломах проксимального конца плечевой кости.
Осложнения: парез (паралич) дельтовидной и малой круглой мышц (повреждение п. axillaris), артрогенная контрактура, привычный вывих.
ЗАСТАРЕЛЫЕ ВЫВИХИ ПЛЕЧА
Прогноз относительно восстановления функции плечевого сустава при застарелых вывихах неблагоприятный (Бабич Б. К., 1968). Патологоанатомиче-ские изменения при них очень выражены. Они зависят как от срока, прошедшего с момента вывиха, так и от методики вправления: чем больше срок и грубее и многочисленнее попытки вправления, тем тяжелее изменения в самом суставе и окружающих его тканях. Сустав запустевает, заполняется рубцовой тканью, прочно спаянной с утолщенной и сморщенной капсулой.
Головка плечевой кости окружена плотной рубцовой тканью. Мышцы находятся в состоянии выраженной ретракции, что резко ограничивает подвижность плеча.
Суставной хрящ на головке плечевой кости и дне суставной впадины подвергается дистрофии. Со временем в тканях развивается фиброзная и жировая дистрофия. Значительные патологические изменения необходимо учитывать при выборе метода вправления вывиха. Закрытое вправление возможно, если с момента первичного вывиха прошло не более 3 мес. Значительно облегчает закрытое вправление применение дистракционных аппаратов внешней фиксации. При закрытом вывихе плеча, особенно при полной облитерации суставной полости лопатки, показано в основном оперативное вмешательство. После открытого вправления застарелого вывиха плеча у больных образуется тугопод-вижность в суставе и контрактуры в результате развития деформирующего артроза и выраженного болевого синдрома. Это вынуждает хирургов расширять показания к резекции головки и плечелопаточному артродезу. Эндопротезирование плечевого сустава можно считать альтернативой артродезу (см. рис. 230).
ПРИВЫЧНЫЙ ВЫВИХ ПЛЕЧА
Привычный вывих плеча - это последствия некорректного лечения травматического вывиха: отсутствие иммобилизации или ее преждевременное устранение, ранние неадекватные физические нагрузки, реже - в связи с тяжелой травмой. Наиболее частыми причинами рецидивов привычного вывиха плеча являются следующие патологические состояния:
1) повреждение фиброзно-хрящевой губы в передненижней части суставной поверхности лопатки, которое приводит к нарушению ее барьерной функции (повреждение Банкарта);
2) импрессионный перелом головки плеча в ее задненаружной части (перелом Hill- Sach); он становится причиной фазовой инконгруэнтности в суставе, приводящей к рецидиву вывиха плеча без каких-либо внешних физических усилий;
3) посттравматические дегенеративно-дистрофические изменения в т. subscapularis; при отведении руки ригидная мышца значительно усиливает фазовую нестабильность в плечевом суставе;
4) повреждение манжеты ротаторов, особенно надостной мышцы, приводит к возникновению миодисбаланса и смещению головки плечевой кости к передненижнему краю суставной впадины лопатки;
5) повреждения капсулы плечевого сустава.
Клинико-рентгенологическая характеристика. Диагностика привычного вывиха плеча сводится к сбору анамнеза, осмотру больного для обнаружения вне- и внутрисуставных повреждений, выявлению признаков фазовой нестабильности и рентгенологическому исследованию. Симптом Вайнштейна - это ограничение активных и пассивных ротационных движений плеча кнаружи. Больной в положении стоя отводит оба плеча до горизонтального уровня, согнув конечности в локтевых суставах под прямым углом. При выполнении наружной ротации отмечается ограничение ее на больной стороне. Рентгенологическое обследование проводят в двух проекциях: переднезадней и аксиальной. Переднезадняя проекция должна быть выполнена в положении ротации плеча наружу и внутрь с его отведением. К наиболее ценным рентгенологическим признакам можно отнести:
1) обнаружение дефекта в верхней заднелатеральной части головки плечевой кости в положении ротации внутрь;
2) наличие секирообразной головки плечевой кости в положении ротации наружу;
3) сглаженность передненижнего контура суставной впадины лопатки;
4) выявление остеопороза в области большого бугорка.
Для уточнения характера внутрисуставных повреждений необходимо использовать и более информативные лучевые исследования - КТ, МРТ.
Лечение. Лечение переднего привычного вывиха плеча - только оперативное. Операция должна быть направлена на устранение внутри- и внесуставных повреждений, вызывающих развитие нестабильности плечевого сустава.
С большой долей условности все операции можно разделить на следующие группы:
1) операции на капсуле плечевого сустава;
2) операции капсуло-тено-миопластического типа;
3) операции тенодеза длинной головки двуглавой мышцы плеча;
4) операции "подвешивания" плеча путем формирования новых связок из ауто-, аллосухожилий или искусственных материалов;
5) операции на костных образованиях лопатки и плеча:
6) комбинированные операции; в эту группу могут быть отнесены все способы, которые сочетают оперативные приемы указанных выше операций.
ПОВРЕЖДЕНИЕ ВРАЩАЮЩЕЙ МАНЖЕТЫ ПЛЕЧА
Повреждения вращающей манжеты плеча представляют собой дегенеративно-травматические поражения сухожилий коротких ротаторов плеча - подлопаточной, надостной, подостной и малой круглой мышц, сухожилия которых, соединяясь в мощный сухожильный апоневроз, вплетаются в капсулу плечевого сустава и охватывают головку плечевой кости спереди, сверху, снаружи и сзади. Самым слабым местом вращающей манжеты плеча является сухожилие надостной мышцы. Чаще разрыв сухожилия наблюдается в зрелом возрасте и улиц тяжелого физического труда. Разрыв может быть полным и неполным. Разрывы возникают при падении на вытянутую руку или при внезапном отведении руки, удерживающей тяжелый предмет, например при игре в городки. Механизмы разрывов: чрезмерное растяжение, внезапное резкое сокращение мышцы, прямая травма.
Клиническая характеристика. Жалобы на боли: сильные при активных и слабые при пассивных движениях и в покое. Боли усиливаются при отведении плеча (между 60° и 120°). Некоторые больные указывают на ощущения внутреннего препятствия при движениях в плечевом суставе. Характерны ночные боли, иррадиация болевых ощущений в область прикрепления дельтовидной мышцы и дистальнее - до локтевого сустава. Характерны нарушения движений - больной не может поднять руку. Ограничение пассивных движений четко выявляется при наклоне вперед - рука на стороне поражения не может принять отвесного положения. Уменьшение плечелопаточного угла при попытке отвести руку указывает на вероятное повреждение вращающей манжеты. Характерны также симптомы падающей руки (больной не может удержать пассивно отведенную руку) и приподнимание надплечья при попытке отвести руку (симптом Леклерка).
Лечение. Неоперативные методы лечения показаны при неполных разрывах вращающей манжеты плеча. В первую очередь это борьба с болью. Используют местные анестетики в виде мазей, гелей, эмульсий с пчелиным, змеиным ядом, аппликации димексида, бишофита и др.; ненаркотические анальгетики (парентерально и путем электро- и фонофореза); при выраженном болевом синдроме могут применяться и наркотические анальгетики. Показаны ново-каиновые блокады болевых точек, надлопаточного и подмышечного нервов. До стихания болевых ощущений руку укладывают на отводящую шину. Затем
назначают ЛФК, гидрокинезотерапию, точечный массаж, магнито- и лазеротерапию (с воздействием на биологически активные точки). Применение методик БОС повышает эффективность лечения.
Оперативное лечение показано при полном разрыве сухожилия надостной мышцы. Типичным вмешательством является операция по Е. Кодману (Чаклин В. Д., 1964). После операции руку укладывают в положении отведения плеча на 60-70° и фиксируют в гипсовой повязке до 4 нед. Пассивное восстановление движений в суставе начинают с 10-го дня после операции, активное - после прекращения иммобилизации.
ПОВРЕЖДЕНИЯ ДВУГЛАВОЙ МЫШЦЫ ПЛЕЧА
Подкожные разрывы двуглавой мышцы плеча возникают в основном в результате непрямой травмы. Резкое внезапное сокращение находящейся в состоянии напряжения мышцы приводит к разрыву сухожилия длинной головки во время удара, борьбы, поднятия тяжести и дистального сухожилия в основном при резком поднятии тяжести. Полный разрыв приводит к образованию диастаза между концами сухожилия вследствие как мышечной тракции, так и дегенеративно-дистрофических изменений концов поврежденного сухожилия. В зависимости от величины диастаза разрывы сухожилия делят на малые (до 1 см), средние (от 1 до 3 см), большие (от 3 до 5 см) и обширные (свыше 5 см). В течение первой недели после травмы повреждения сухожилий и мышц считаются свежими, в сроки до 3 нед. - несвежими и в более поздние сроки - застарелыми.
Клиническая характеристика. При подкожном разрыве двуглавой мышцы плеча больные отмечают треск или хруст, внезапную боль и слабость в руке. У пострадавших изменяются контуры двуглавой мышцы плеча, возникает локальная боль при пальпации, снижается мышечная сила руки, появляются подкожные кровоизлияния. Боли в плече усиливаются при подъеме руки, сгибании и супинации предплечья.
При повреждении короткой головки у пациентов возникает ощущение по-щелкиваниия в области плечевого сустава. При осмотре заметна выпуклость в средней части плеча и западение в нижней части плеча. При пальпации в области клювовидного отростка лопатки отмечаются боль и западение мягких тканей, раздвоение двуглавой мышцы. Повреждение дистального сухожилия двуглавой мышцы плеча проявляется отсутствием напряжения сухожилия в области локтевого сгиба ("пустой локтевой сустав"). Сила сгибания и супинации предплечья резко снижена. Брюшко двуглавой мышцы смещается проксимально и принимает шаровидную форму.
Диагноз повреждений уточняют с помощью термографии, сонографии, КТ, МРТ. Рентгенография может дать ценную информацию о локализации и давности повреждения. Так, наличие фрагмента кости указывает на отрыв сухожилия в месте его прикрепления. Важным методом диагностики и контроля восстановления активности двуглавой мышцы плеча является электромиография, которая позволяет распознавать трофические расстройства двуглавой мышцы и повреждения сухожилий.
Лечение. Неоперативные методы лечения подкожных разрывов двуглавой мышцы и ее сухожилий показаны при частичных повреждениях общего брюшка двуглавой мышцы плеча, не требующих удаления подкожной гематомы. У больных с тяжелыми соматическими заболеваниями (системная красная волчанка, хроническая почечная недостаточность и др.) даже при наличии двусторонних спонтанных разрывов сухожилий от хирургического лечения воздерживаются. Хирургические методы являются основными в лечении подкожных разрывов двуглавой мышцы и ее сухожилий. Свежие повреждения двуглавой мышцы плеча могут быть восстановлены наложением швов. Основная задача этой операции - адаптация концов поврежденной мышцы или сухожилия, противодействие ретракции мышц. Однако один шов не может обеспечить надежного соединения концов поврежденного сухожилия или мышцы, так как нити могут прорезать волокна ткани. При дефектах ткани в результате ретракции мышцы или разволокнения сухожилия применяют пластику ауто-и аллотрансплантатами.
ПЕРЕЛОМЫ ПЛЕЧЕВОЙ КОСТИ В ПРОКСИМАЛЬНОЙ ЧАСТИ
Различают переломы головки, анатомической шейки (внутрисуставные); чрезбугорковые переломы и переломы хирургической шейки (внесуставные); отрывы большого бугорка плечевой кости (рис. 66). Основные типы переломов приведены в УКП AO/ASIF.
Переломы головки и анатомической шейки плечевой кости. Причины: падение на локоть или прямой удар по наружной поверхности плечевого сустава. При переломе анатомической шейки обычно происходит вклинение дистального отломка плечевой кости в головку.
Иногда головка плеча раздавливается и деформируется. Возможен отрыв головки, при этом она разворачивается хрящевой поверхностью к дистально-му отломку.
Признаки. Плечевой сустав увеличен в объеме за счет отека и кровоизлияния. Активные движения в суставе ограничены или невозможны из-за болей. Пальпация области плечевого сустава и поколачивание по локтю болезненны. При пассивных ротационных движениях большой бугорок движется вместе с плечом. При сопутствующем вывихе головки последняя не прощупывается на своем месте. Клинические признаки меньше выражены при вколоченном переломе: возможны активные движения, при пассивных движениях головка следует за диафизом. Диагноз уточняют рентгенологически, обязателен снимок в аксиальной проекции. Необходим обязательный контроль за сосудистыми и неврологическими нарушениями.
Лечение. Пострадавших с вколоченными переломами головки и анатомической шейки плеча лечат амбулаторно. В полость сустава вводят 20-30 мл 1 % раствора новокаина, руку иммобилизуют гипсовой лонгетой по Г. И. Турне-ру в положении отведения (с помощью валика, подушки) на 45-50°, сгибания в плечевом суставе до 30°, в локтевом - до 80-90°. Назначают анальгетики,
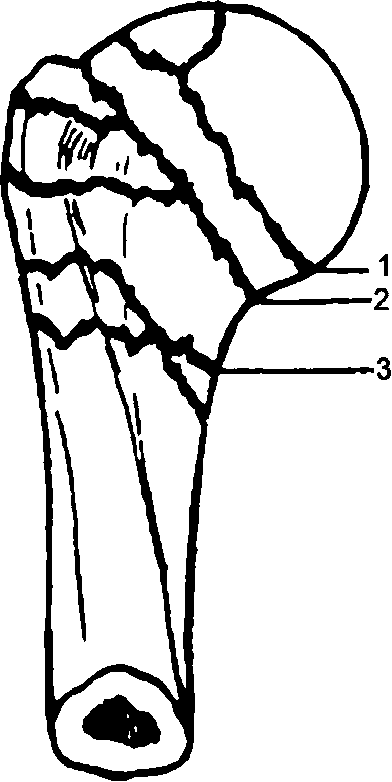
Рис. 66. Переломы в проксимальной части плечевой кости: 1 - переломы анатомической шейки; 2 - чрезбугорковые переломы; 3 - переломы хирургической шейки
седативные препараты, с 3-го дня начинают магни-тотерапию, УВЧ на область плеча, с 7-10-го дня - активные движения в лучезапястном и локтевом и пассивные - в плечевом суставе (съемная лонгета!), электрофорез новокаина, кальция хлорида, УФО, ультразвук, массаж.
Через 4 нед. гипсовую лонгету заменяют на косы-ночную повязку, усиливают восстановительное лечение. Реабилитация - до 5 нед.
Трудоспособность восстанавливается через 2- 2!/2 мес.
Показания к операции: невозможность репозиции при нестабильных переломах со значительным смещением отломков, интерпозиция мягких тканей и осколков между суставными поверхностями (тип A3 и тяжелее).
Переломы хирургической шейки плечевой кости.
Причины. Переломы без смещения отломков, как правило, вколоченные или сколоченные. Переломы со смещением отломков в зависимости от их положения делятся на приводящие (аддукционные) и отводящие (абдукционные). Аддукционные переломы возникают при падении с упором на вытянутую приведенную руку. При этом проксимальный отломок оказывается отведенным и ротированным кнаружи, а периферический - смещен кнаружи, вперед и ротирован
внутрь. Абдукционные переломы возникают при падении с упором на вытянутую отведенную руку. В этих случаях центральный отломок приведен и ротирован кнутри, а периферический - кнутри и кпереди со смещением вперед и кверху. Между отломками образуется угол, открытый кнаружи и кзади.
Признаки. При вколоченных переломах и переломах без смещения определяется местная болезненность, усиливающаяся при нагрузке по оси конечности и ротации плеча, функция плечевого сустава возможна, но ограничена. При пассивном отведении и ротации плеча головка следует за диафизом. На рентгенограмме определяется угловое смещение отломков. При переломах со смещением отломков основными признаками являются резкая боль, нарушение функции плечевого сустава, патологическая подвижность на уровне перелома, укорочение и нарушение оси плеча. Характер перелома и степень смещения отломков уточняют рентгенографически.
Лечение. Первая помощь включает введение анальгетиков (промедол), иммобилизацию транспортной шиной или повязкой Дезо (рис. 67), госпитализацию в травматологический стационар, где осуществляют полное обследование, обезболивание места перелома, репозицию и иммобилизацию конечности лонгетой (при вколоченных переломах) или торакобрахиальной
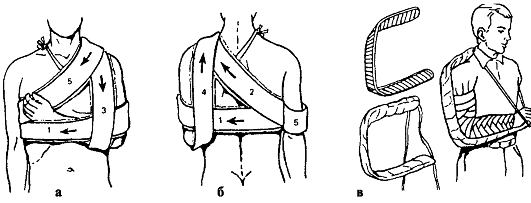
Рис. 67. Транспортная иммобилизация при переломах плечевой кости: а, б - повязка Дезо (1-5 - ход бинта); в - лестничная шина
повязкой с обязательным рентгенографическим контролем после высыхания гипса и через 7-10 дней.
Особенности репозиции (рис. 68): при аддукционных переломах помощник поднимает руку больного вперед на 30-45° и отводит на 90°, сгибает в локтевом
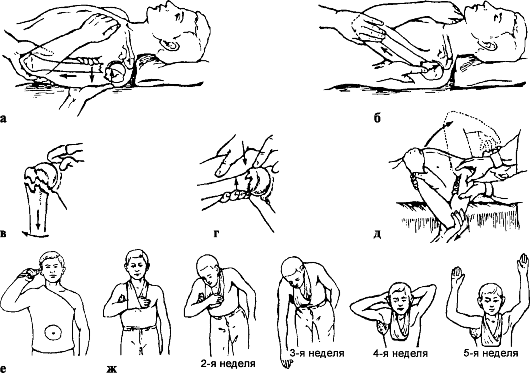
Рис. 68. Репозиция и удержание отломков плечевой кости: а, б - при абдукционных переломах; в-д - при аддукционных переломах; е - торакобрахиальная повязка; ж - лечение по Каштану
суставе до 90°, ротирует плечо кнаружи на 90° и постепенно плавно производит вытяжение по оси плеча. Травматолог контролирует репозицию и проводит корригирующие манипуляции в области перелома. Тяга по оси плеча должна быть сильной, иногда для этого помощник осуществляет противоупор стопой в область подмышечной ямки. После этого руку фиксируют торакобрахиаль-ной повязкой в положении отведения плеча до 90-100°, сгибания в локтевом суставе до 80-90°, разгибания в лучезапястном суставе до 160°.
При абдукционных переломах травматолог руками исправляет угловое смещение, затем репозицию и иммобилизацию осуществляют так же, как и при аддукционных переломах.
Сроки иммобилизации - от 6 до 8 нед., с 5-й недели плечевой сустав освобождают от фиксации, оставляя руку на отводящей шине.
Сроки реабилитации - 3-4 нед.
Трудоспособность восстанавливается через 2-21/2 мес.
С первого дня иммобилизации больные должны активно двигать пальцами и кистью. После превращения циркулярной повязки в лонгетную (через 4 нед.) разрешают пассивные движения в локтевом суставе (с помощью здоровой руки), а еще через неделю - активные. Одновременно назначают массаж и механотерапию (для дозированной нагрузки на мышцы). ЛФК больные занимаются ежедневно под руководством методиста и самостоятельно каждые 2-3 ч по 20-30 мин.
После того как больной сможет многократно поднимать руку над шиной на 30-45° и удерживать конечность в этом положении 20-30 с, отводящую шину снимают и начинают реабилитацию в полном объеме. Если закрытая репозиция отломков не удается, то показано оперативное лечение (рис. 69).
После открытой репозиции выполняют фиксацию отломков стягивающими шурупами с Т-образной пластиной. Если кость остеопорозна, то применяют спицы и стягивающий проволочный шов. Четырехфрагментные переломы
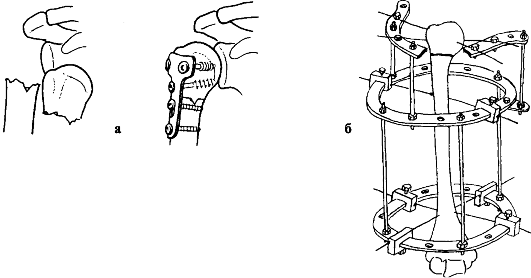
Рис. 69. Остеосинтез при переломе хирургической шейки плечевой кости накостный (а) и аппаратом Илизарова (б)
головки и шейки плечевой кости (тип С2) являются показанием к эндопроте-зированию.
Переломы бугорков плечевой кости. Причины. Перелом большого бугорка часто возникает при вывихе плеча. Отрыв его со смещением происходит в результате рефлекторного сокращения надостной, подостной и малой круглой мышц. Изолированный перелом большого бугорка без смещения в основном связан с прямым ударом в плечо.
Признаки. Ограниченная припухлость, болезненность и крепитация при пальпации. Активное отведение и ротация плеча кнаружи невозможны, пассивные движения резко болезненны. Диагноз уточняют рентгенологически.
Лечение. При переломах большого бугорка без смещения после блокады новокаином руку укладывают на отводящую подушку и иммобилизуют повязкой Дезо или косынкой на 3-4 нед.
Реабилитация - 2-3 нед.
Трудоспособность восстанавливается через 5-6 нед.
При отрывных переломах со смещением после обезболивания осуществляют репозицию путем отведения и наружной ротации плеча, затем иммобилизуют конечность на отводящей шине или гипсовой повязкой (рис. 70).
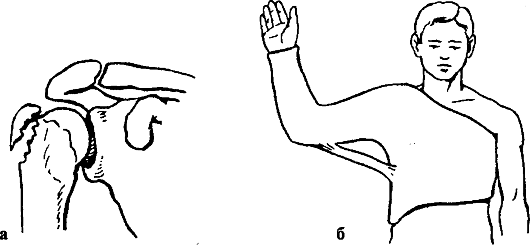
Рис. 70. Перелом большого бугорка плечевой кости: а - смещение отломка; б - лечебная иммобилизация
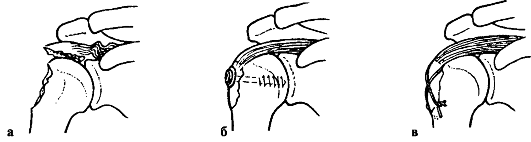
Рис. 71. Хирургическое лечение перелома большого бугорка плечевой кости: а - смещение отломка; б - фиксация шурупом; в - фиксация проволокой
При большом отеке и гемартрозе целесообразно в течение 2 нед. использовать вытяжение плеча. Отведение руки на шине прекращают, как только больной сможет свободно поднимать и ротировать плечо.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 2-21/2 мес.
Показания к операции. Внутрисуставные надбугорковые переломы со значительным смещением отломков, неудавшаяся репозиция при переломе хирургической шейки плеча, ущемление большого бугорка в полости сустава. Выполняют остеосинтез шурупом или стягивающей проволочной петлей (рис. 71).
Осложнения такие же, как при вывихах плеча.
ПЕРЕЛОМЫ ДИАФИЗА ПЛЕЧЕВОЙ КОСТИ
Причины. Удар по плечу или падение на локоть.
Признаки. Деформация плеча, укорочение его и нарушение функции. На уровне перелома определяются кровоизлияния, резкая болезненность при пальпации и поколачивании по согнутому локтю, патологическая подвижность и крепитация. Характер перелома и степень смещения отломков уточняют по рентгенограммам.
Основные типы переломов представлены в УКП AO/ASIF.
При переломах диафиза в верхней трети, ниже хирургической шейки плечевой кости, центральный отломок тягой надостной мышцы отведен и смещен кпереди с ротацией наружу, периферический отломок тягой грудной мышцы приведен с проксимальным смещением и ротацией внутрь. При переломах диафиза на границе верхней и средней третей центральный отломок под влиянием тяги большой грудной мышцы находится в положении приведения, периферический отломок вследствие тяги дельтовидной мышцы подтянут вверх и слегка отведен (рис. 72, а). При переломе диафиза в средней трети, ниже прикрепления дельтовидной мышцы, последняя отводит центральный отломок. Для периферического отломка характерно смещение вверх и кнутри. При переломах плечевой кости в нижней трети диафиза тяга трехглавой мышцы и супинатора вызывает смещение периферического отломка кзади, а двуглавая мышца смещает отломки по длине. При переломах плечевой кости в средней и нижней третях необходимо проверить состояние лучевого нерва, который на этом уровне соприкасается с костью. Первичное его повреждение отломками наблюдается в 10,1 % случаев. Клинически это проявляется отсутствием активного разгибания пальцев и кисти, а также нарушением чувствительности в соответствующей зоне. Наиболее опасно ущемление лучевого нерва между отломками.
Лечение. Первая помощь заключается в иммобилизации конечности транспортной шиной и введении анальгетиков.
Переломы диафиза в верхней трети лечат на отводящей шине (90°) с выведением плеча кпереди до 40-45° и вытяжением по оси (клеевым или скелетным).
В область перелома с наружной поверхности плеча вводят 30-40 мл 1 % раствора новокаина. Больного усаживают на табурет. Один из помощников осуществляет вытяжение по оси плеча за согнутое в локтевом суставе предплечье,
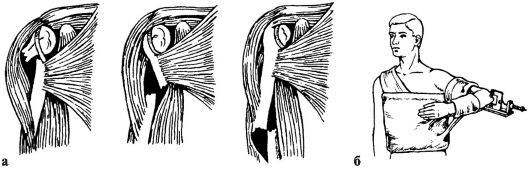
Рис. 72. Типичные смещения отломков плечевой кости при диафизарных переломах на различных уровнях (а) и скелетное вытяжение за локтевой отросток при диафизарных переломах плечевой кости по А. С. Назаретскому (б)
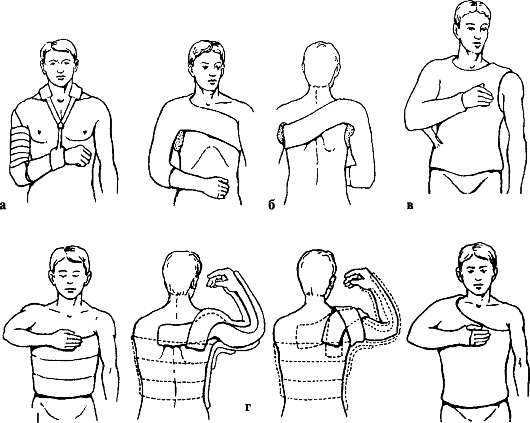
Рис. 73. Варианты лечебной иммобилизации переломов плечевой кости: а - лонгетная Y-образная повязка; б - повязка по Бёлеру; в - повязка по Крупко; г - торакобрахиальная повязка (I-IV - этапы наложения повязки)
другой осуществляет противовытяжение за полотенце, проведенное в подмышечную ямку. По мере вытяжения плечо отводят до 90°, ротируют кнаружи и выводят кпереди на 40-45°. Травматолог сопоставляет отломки и устраняет их
угловое смещение. Достигнутое положение конечности фиксируют отводящей шиной. При правильной оси акромион, большой бугорок и наружный мыщелок плеча находятся на одной линии.
Для лечения переломов диафиза плеча в средней и нижней третях применяют скелетное вытяжение (рис. 72, б) и торакобрахиальную гипсовую повязку (рис. 73). Наложение гипсовой повязки начинают с фиксации плеча U-образ-ной гипсовой лонгетой. Она покрывает наружную поверхность плеча начиная от предплечья, затем через локтевой сустав переходит на внутреннюю поверхность плеча и дальше, заполняя подмышечную ямку с вложенным туда ват-но-марлевым валиком, переходит на боковую поверхность грудной клетки. Наложенную указанным образом лонгету фиксируют круговыми турами гипсового бинта. Во время ее наложения помощник продолжает вытяжение кпереди в положении сгибания до 30-40° и наружной ротации до 20-30°. После затвердевания повязки проверяют состояние отломков (рентгенологически). При отсутствии смещения повязку превращают в торакобрахиальную. Допустимым смещением отломков можно считать смещение до 1/3 поперечника и угловое искривление, не превышающее 10-15°.
Длительность иммобилизации - 2-3 мес.
Последующая реабилитация - 4-6 нед.
Восстановление трудоспособности - через 31/2-4 мес.
Показания к операции: неудавшаяся репозиция, вторичное смещение отломков плечевой кости, повреждение лучевого нерва. Для фиксации отломков используют внутренний остеосинтез (стержни, пластинки, шурупы) или аппараты наружной фиксации (рис. 74). После стабильной фиксации внутренними или наружными конструкциями иммобилизации гипсовыми повязками не требуется.
Реабилитация начинается сразу после операции.
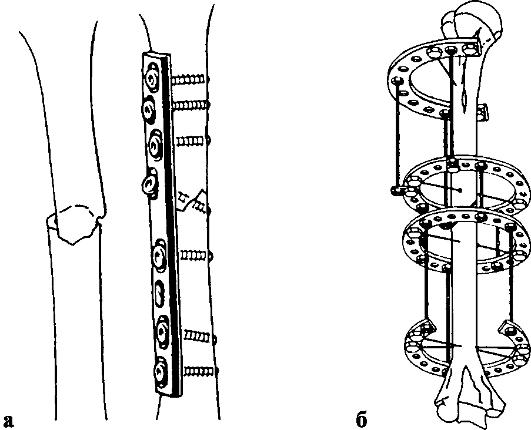
Рис. 74. Остеосинтез при переломе плечевой кости пластиной (а) и аппаратом Илизарова (б)
Сроки восстановления трудоспособности сокращаются на 1-\1/2 мес. Осложнения: парез (паралич) мышц предплечья (повреждение лучевого нерва), формирование ложного сустава.
ПЕРЕЛОМЫ ПЛЕЧЕВОЙ КОСТИ В ДИСТАЛЬНОЙ ЧАСТИ
Причины. Некоординированное падение с опорой на разогнутую с тенденцией переразгибания руку. При этом возникает разгибательный перелом: периферический отломок смещается кзади и кнаружи, центральный - кпереди и кнутри. Некоординированное падение на локоть при резко согнутом предплечье приводит к сгибательному перелому, при котором периферический отломок смещается кпереди и кнаружи, а центральный - кзади и кнутри.
Различают внесуставные переломы (тип А), неполные внутрисуставные (тип В) и полные внутрисуставные (тип С) (см. УКП AO/ASIF).
Признаки. Деформация локтевого сустава и нижней трети плеча, рука согнута в локтевом суставе, переднезадний размер нижней трети плеча увеличен, локтевой отросток смещен кзади и кверху, над ним имеется западение на коже. Спереди над локтевым сгибом прощупывается твердый выступ (верхний конец периферического или нижний конец центрального отломка плечевой кости). Движения в локтевом суставе болезненны. Положительны симптомы В. О. Маркса (нарушение перпендикулярности пересечения оси плеча с линией, соединяющей надмыщелки плеча) и Гютера (нарушение равнобедренного треугольника, образованного надмыщелками плечевой кости и локтевым отростком) (рис. 75). Определяются патологическая подвижность и крепитация отломков.
Дифференцировать эти переломы следует от вывихов предплечья. Обязателен контроль периферического кровообращения и иннервации (опасность повреждения плечевой артерии и периферических нервов!). Окончательный характер повреждений определяют по рентгенограммам.
Лечение. Первая помощь - транспортная иммобилизация конечности шиной или косынкой, введение анальгетиков. При внесуставных переломах после анестезии производят репозицию отломков (рис. 76) путем сильного вытяжения по оси плеча (в течение 5-6 мин) и дополнительного давления на дистальный отломок: при разгибательных переломах кпереди и кнутри, при сгиба-тельных - кзади и кнутри (предплечье должно быть в положении пронации). После репозиции конечность фиксируют задней гипсовой лонгетой (от пястно-фаланговых суставов до здорового надплечья), конечность сгибают в локтевом суставе до 70° при разгибательных переломах или до 110° - при сгибательных. Руку укладывают на отводящую шину на 6-8 нед., после чего ограничивают движения съемной лонгетой на 3-4 нед. Если репозиция не удалась (рентгенологический контроль!), то ставят вопрос об оперативном лечении. При противопоказаниях к операции накладывают скелетное вытяжение за локтевой отросток на 3-4 нед., затем конечность иммобилизуют лонгетной повязкой до 8 нед. с момента травмы.
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 21/2-3 мес.
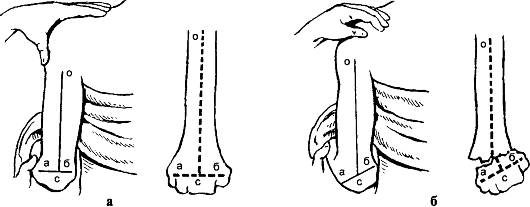
Рис. 75. Признак В. О. Маркса: а - в норме; б - при надмыщелковом переломе плечевой кости
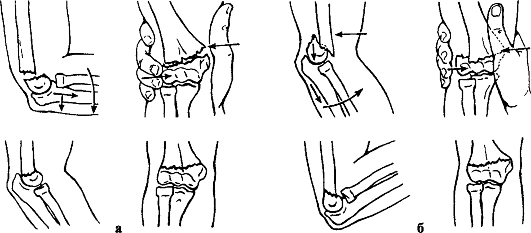
Рис. 76. Репозиция отломков при надмыщелковых переломах плечевой кости: а - при сгибательных переломах; б - при разгибательных переломах
Применение аппаратов наружной фиксации значительно повысило возможности закрытой репозиции отломков и реабилитации пострадавших (рис. 77). Прочную фиксацию обеспечивает накостный остеосинтез, он позволяет начать ранние движения - на 4-6-й день после операции, что обеспечивает профилактику контрактур. Фиксацию производят стягивающими шурупами, реконструктивными и полутрубчатыми пластинами (рис. 78). После операции накладывают гипсовую лонгету на согнутую под прямым углом в локтевом суставе конечность сроком на 2 нед.
При переломе типа В без смещения отломков накладывают гипсовую лонгету по задней поверхности конечности в положении сгибания в локтевом суставе под углом 90-100°. Предплечье находится в среднем физиологическом положении.
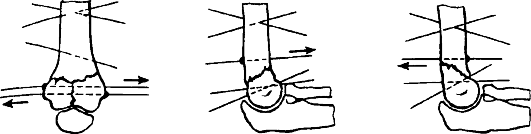
Рис. 77. Наружный остеосинтез дистального метаэпифиза плечевой кости
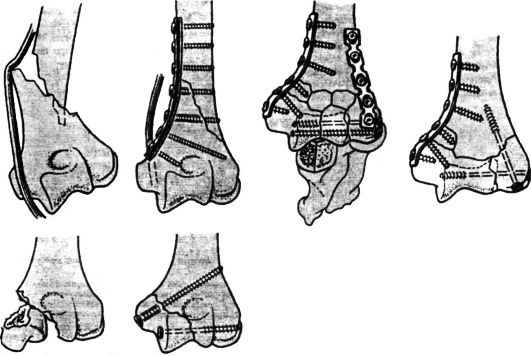
Рис. 78. Внутренний остеосинтез дистальной части плечевой кости с использованием шурупов, компрессирующих и реконструктивных пластин
Срок иммобилизации - 3-4 нед., затем проводится функциональное лечение (4-6 нед.).
Трудоспособность восстанавливается через 2-21/2 мес.
При смещении отломков применяют скелетное вытяжение за локтевой отросток на отводящей шине. После устранения смещения по длине отломки сдавливают и накладывают U-образную лонгету по наружной и внутренней поверхностям плеча через локтевой сустав, не снимая вытяжения. Последнее прекращают через 4-5 нед., иммобилизация - 8-10 нед., реабилитация - 5- 7 нед. Трудоспособность восстанавливается через 21/2-3 мес. Применение аппаратов наружной фиксации сокращает сроки восстановления трудоспособности на 1-11/2 мес.
Открытое вправление отломков показано при нарушении кровообращения и иннервации конечности.
Переломы мыщелка плечевой кости у подростков наблюдаются при падении на кисть отведенной руки. Чаще повреждается латеральная часть мыщелка.
Признаки: кровоизлияния и отек в области локтевого сустава, движения и пальпация его болезненны. Нарушен треугольник Гютера. Диагноз уточняют при рентгенологическом обследовании.
Лечение. При отсутствии смещения отломков конечность иммобилизуют лонгетой на 3-4 нед. в положении сгибания в локтевом суставе до 90°.
Реабилитация - 2-4 нед.
При смещении латерального отломка мыщелка после обезболивания производят вытяжение по оси плеча и отклоняют предплечье кнутри. Травматолог давлением на отломок вправляет его. При репозиции медиального отломка предплечье отклоняют кнаружи. В гипсовой лонгете производят контрольную рентгенограмму. Если закрытое вправление не удалось, то прибегают к оперативному лечению с фиксацией отломков спицей или шурупом. Конечность фиксируют задней гипсовой лонгетой на 2-3 нед., затем проводят ЛФК. Металлический фиксатор удаляют через 5-6 нед.
Реабилитация ускоряется при использовании аппаратов наружной фиксации.
Переломы медиального надмыщелка плечевой кости. Причины: падение на вытянутую руку с отклонением предплечья кнаружи, вывих предплечья (оторванный надмыщелок может ущемиться в суставе во время вправления вывиха).
Признаки: локальная припухлость, болезненность при пальпации, ограничение функции сустава, нарушение равнобедренности треугольника Гютера, рентгенография позволяет уточнить диагноз.
Лечение. Такое же, как и при переломе мыщелка.
Перелом головки мыщелка плечевой кости. Причины: падение на вытянутую руку, при этом головка лучевой кости смещается вверх и травмирует мыщелок плеча.
Признаки. Припухлость, гематома в области наружного надмыщелка, ограничение движений. Крупный отломок можно прощупать в области локтевой ямки. В диагностике решающее значение имеет рентгенография в двух проекциях.
Лечение. Производят переразгибание и растяжение локтевого сустава с ва-русным приведением предплечья. Травматолог вправляет отломок, надавливая на него двумя большими пальцами книзу и кзади. Затем предплечье сгибают до 90° и конечность иммобилизуют задней гипсовой лонгетой на 4-6 нед. Контрольная рентгенография обязательна.
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 3-4 мес.
Оперативное лечение показано при неустраненном смещении, при отрыве небольших фрагментов, блокирующих сустав. Большой отломок фиксируют спицей или стягивающими шурупами на 4-6 нед. Свободные мелкие фрагменты удаляют.
В период восстановления функции локтевого сустава противопоказаны местные тепловые процедуры и активный массаж (способствуют образованию обызвествлений, ограничивающих подвижность). Показаны гимнастика, механотерапия, электрофорез натрия хлорида или тиосульфата, подводный массаж.
Осложнения: ишемическая контрактура Фолькманна, артрогенная контрактура, парезы и параличи мышц предплечья.
ВЫВИХИ ПРЕДПЛЕЧЬЯ
Задние вывихи предплечья возникают при падении на вытянутую руку с чрезмерным ее разгибанием в локтевом суставе (рис. 79), могут сочетаться с боковым смещением предплечья.
Признаки. Деформация сустава за счет значительного выстояния локтевого отростка кзади, фиксация предплечья в положении сгибания до 130-140°, ступенеобразное западение мягких тканей над локтевым отростком, деформация треугольника Гютера, пальпация блока плечевой кости в области локтевого сгиба болезненна. Пассивные и активные движения в локтевом суставе невозможны. Диагноз уточняют по рентгенограммам. При повреждении сосудов и нервов определяются признаки острой ишемии и(или) нарушение чувствительности кожи предплечья и кисти.
Лечение. При оказании помощи на месте травмы не следует пытаться вправлять вывих. Конечность иммобилизуют транспортной шиной или косынкой, больного немедленно направляют в травматологический пункт или стационар. Вправление целесообразно проводить под общим обезболиванием или проводниковой анестезией. Можно применять и местное обезболивание, если с момента травмы прошло не более суток и у пострадавшего слабо развиты мышцы.
Техника вправления. Больной лежит на столе, плечо отведено, конечность согнута в локтевом суставе до 90°, производят вытяжение по оси плеча с одновременным давлением на локтевой отросток кпереди (рис. 80). После вправления вывиха осторожно проверяют подвижность при пассивных движениях.
Конечность иммобилизуют гипсовой лонгетой по задней поверхности от пястно-фаланговых суставов до верхней трети плеча в положении сгибания в локтевом суставе под углом 90°. Предплечье находится в среднем между пронацией и супинацией положении. Производят контрольную рентгенографию. Срок иммобилизации - 2-3 нед., реабилитации - 4-6 нед. Трудоспособность восстанавливается через 11/2-2 мес. Массаж, тепловые процедуры применять не следует, так как в околосуставных тканях легко образуются обызвествления, резко ограничивающие функцию сустава.
Передние вывихи предплечья (рис. 81) возникают при падении на локоть с чрезмерным сгибанием предплечья.
Признаки. Конечность в локтевом суставе переразогнута, сзади под кожей выступает дистальный конец плеча, ось предплечья смещена по отношению к плечу. Активные движения в суставе невозможны. При пальпации определяется западение на месте локтевого отростка, а выше прощупывается суставная поверхность плеча. В области локтевого
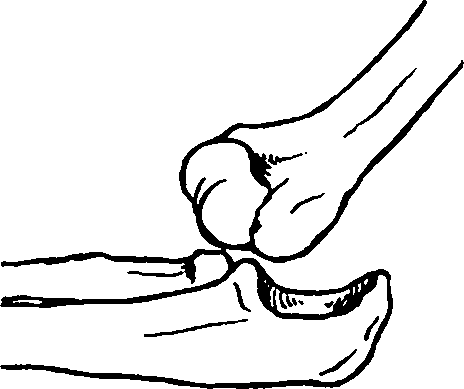
Рис. 79. Вывих предплечья кзади
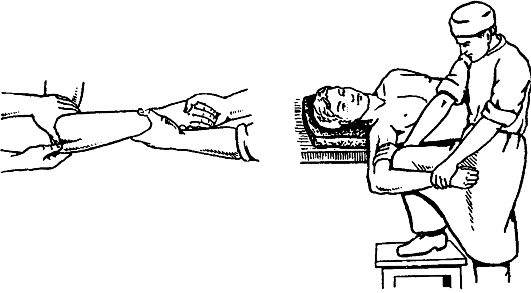
Рис. 80. Варианты вправления заднего вывиха предплечья
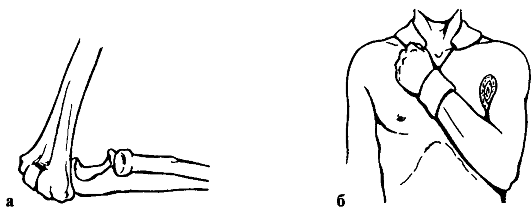
Рис. 81. Вывих предплечья кпереди (а) и фиксирующая повязка после вправления вывиха в локтевом суставе (б)
сгиба определяются локтевой отросток и головка лучевой кости. При пассивном сгибании предплечья определяется симптом пружинистости.
Лечение. Первую помощь оказывают так же, как и при вывихе кзади. Устранение вывиха производят путем вытяжения по оси разогнутого предплечья с одновременным давлением на верхнюю часть его вниз и кзади и последующего сгибания в локтевом суставе.
Характер иммобилизации и ее сроки те же, что и при вывихе кзади.
Боковые вывихи предплечья встречаются редко, возникают при падении на разогнутую и отведенную руку. При этом предплечье отклоняется в латеральную или медиальную сторону, что ведет к заднемедиальному или заднелате-ральному вывиху.
Признаки. К клинической картине, характерной для заднего вывиха предплечья, добавляется еще расширение локтевого сустава. Ось предплечья отклонена латерально или медиально. При этом хорошо прощупывается медиальный или латеральный надмыщелок плечевой кости.
Лечение. Сначала боковой вывих переводят в задний, который вправляют обычным способом. Иммобилизация - гипсовая лонгета. Попытка одновременного вправления комбинированного вывиха может не удаться, так как венечный отросток частично или полностью "заскакивает" за плечевую мышцу. Контрольные рентгенограммы необходимо делать сразу после вправления и иммобилизации конечности и через 1 нед. (опасность рецидива!).
Вывих головки лучевой кости возникает чаще у детей в результате насильственной пронации предплечья с резкой тракцией локтевого сустава, находящегося в положении разгибания. При этом разрывается кольцевидная связка и головка смещается кпереди. Вывиху головки луча способствует и сокращение двуглавой мышцы плеча, которая прикрепляется к бугристости лучевой кости.
Признаки. Предплечье пронировано, рука согнута в локтевом суставе, латеральная область локтевого сгиба сглажена. При пальпации определяется костный выступ (головка лучевой кости) на передней поверхности локтевого сгиба. Пассивная супинация предплечья болезненна и ограничена. Активные и пассивные сгибания предплечья невозможны из-за упора смещенной головки в плечевую кость. Диагноз уточняют по рентгенограмме.
Лечение. Первая помощь заключается в фиксации конечности косынкой. Вправление вывиха головки лучевой кости производят под местным, проводниковым или общим обезболиванием. Помощник фиксирует руку за нижнюю треть плеча, осуществляя противовытяжение. Травматолог постепенно производит вытяжение по оси предплечья, супинирует и разгибает его, затем надавливает на головку лучевой кости I пальцем и одновременно сгибает предплечье. В этот момент происходит вправление вывихнутой головки. Конечность фиксируют гипсовой лонгетой, накладываемой по задней поверхности, на З нед.
Реабилитация - 2-3 нед.
Трудоспособность (у взрослых) восстанавливается через 1-11/2 мес. Осложнения: артрогенная контрактура, остеоартроз.
ПЕРЕЛОМЫ КОСТЕЙ ПРЕДПЛЕЧЬЯ
Переломы локтевого отростка (рис. 82, а). Причины: непосредственный удар о твердый предмет, резкое сокращение трехглавой мышцы плеча, насильственное переразгибание.
Признаки. Отек и деформация локтевого сустава, гемартроз, невозможно активное разгибание в локтевом суставе, пальпация локтевого отростка резко болезненна, определяется западение между отломками. При переломе без смещения и повреждения разгибательного аппарата частичное разгибание предплечья возможно. Диагноз уточняют после рентгенографии.
Лечение. Первая помощь заключается в иммобилизации конечности транспортной шиной и даче анальгетиков. При переломах без смещения отломков на 4-5 нед. накладывают гипсовую лонгету по задней поверхности конечности от пястно-фаланговых суставов до верхней трети плеча. Конечность при этом согнута в локтевом суставе до 120°, предплечье находится в среднем положе-
нии между пронацией и супинацией, кисть - в положении легкого разгибания. Через 3 нед. лонгету делают съемной. Реабилитация - 3-5 нед.
Трудоспособность восстанавливается через 11/2-2 мес.
Большинство переломов локтевого отростка - это переломы со смещением, при них показано оперативное лечение. Фиксацию отломков производят при помощи длинного шурупа, спиц и стягивающей проволочной петлей (рис. 82, б). При стабильной фиксации гипсовой иммобилизации не требуется. При сомнении в стабильности остеосинтеза накладывают гипсовую лонгету до 3-4 нед.
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 2-21/2 мес.
Перелом венечного отростка локтевой кости происходит чаще в сочетании с задним вывихом предплечья. Изолированные отрывы его встречаются редко при резком сокращении плечевой мышцы (тип В1).
Признаки: небольшой отек в области локтевого сгиба, гемартроз, болезненность при пальпации и движениях в суставе. Диагноз уточняют по рентгенограмме в боковой проекции.
Лечение. Первая помощь - иммобилизация сустава транспортной шиной в положении сгибания.
При переломе венечного отростка с небольшим смещением на 2 нед. накладывают гипсовую лонгету (от пястно-фаланговых суставов до верхней трети плеча). Конечность согнута в локтевом суставе до 90°.
Реабилитация - 31/2 нед.
Трудоспособность восстанавливается через 1-11/2 мес.
При большом смещении венечного отростка и многооскольчатом переломе показано оперативное лечение: пришивание отростка, удаление мелких осколков. Иммобилизация сустава лонгетой до 4-6 нед. (в положении сгибания до 80-90°).
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 1У2-2 мес. Переломы головки и шейки лучевой кости происходят при падении на выпрямленную руку (тип В2).
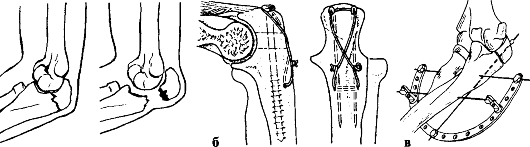
Рис. 82. Переломы локтевого отростка и способы фиксации отломков: а - вид перелома; б - внутренний остеосинтез локтевого отростка; в - наружный остеосинтез локтевого отростка
Признаки: болезненная пальпация латерального края локтевого сгиба, нарушение вращательных движений предплечья, крепитация отломков. Диагноз уточняют рентгенологически.
Лечение. Первая помощь: иммобилизация конечности транспортной шиной или косынкой. При переломах без смещения после обезболивания накладывают гипсовую лонгету от пястно-фаланговых суставов до верхней трети плеча в положении сгибания конечности в локтевом суставе до 90-100°. Срок иммобилизации - 2-3 нед.
Трудоспособность восстанавливается через 1-11/2 мес.
При переломах со смещением отломков производят репозицию (под наркозом) путем давления на головку в направлении, обратном смещению. При этом конечность сгибают в локтевом суставе до 90° и предплечье супинируют.
Иммобилизация гипсовой лонгетой - 4-5 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 11/2-2 мес.
Необходимо обязательно сделать контрольную рентгенограмму через неделю после репозиции. Оперативное лечение показано при неудавшейся репозиции, при оскольчатых и краевых переломах головки лучевой кости. Фиксируют отломки 1-2 спицами, мини-шурупами (рис. 82, б, в). При оскольчатых переломах показана резекция головки.
Сроки реабилитации и восстановления трудоспособности те же.
Осложнения такие же, как и при вывихах предплечья.
ПЕРЕЛОМЫ ДИАФИЗА КОСТЕЙ ПРЕДПЛЕЧЬЯ
Причины: прямой удар, резкая угловая деформация.
Признаки. Выявляются деформация, отечность, нарушение движений, болезненность при пальпации области перелома, болезненность при нагрузке по оси предплечья, патологическая подвижность и крепитация на уровне перелома. Необходимо обязательно проверять подвижность и чувствительность пальцев!
При переломе одной из костей предплечья деформация и отечность выражены не так сильно, а локальная болезненность определяется только в области поврежденной кости. Наличие вывиха головки лучевой кости при переломе локтевой препятствует сгибанию в локтевом суставе. Для уточнения диагноза очень важно производить рентгенографию костей предплечья на всем протяжении (после обезболивания).
Лечение. Первая помощь - иммобилизация транспортной шиной по задней поверхности от головок пястных костей до верхней трети плеча, конечность - в положении сгибания в локтевом суставе до 90° (рис. 83, а).
При переломах без смещения отломков накладывают двухлонгетную гипсовую повязку от пястно-фаланговых суставов до верхней трети плеча на 8- 10 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 21/2-3 мес.
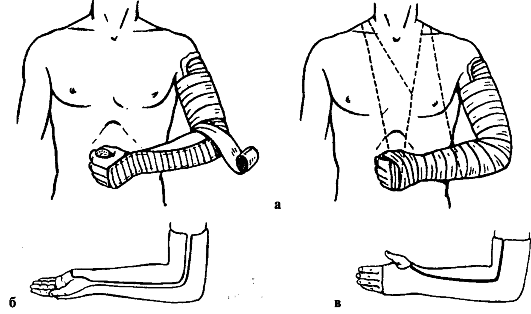
Рис. 83. Транспортная иммобилизация предплечья (а) и лечебная иммобилизация предплечья при переломах в проксимальном (б) и дистальном (в) отделах
При переломах со смещением отломков производят репозицию при положении больного лежа. После обезболивания мест переломов руку укладывают на приставной столик, отводят плечо и сгибают конечность в локтевом суставе до 90°. Два помощника постепенно (!) осуществляют вытяжение по оси предплечья (вытяжение за пальцы и кисть, противовытяжение - за перекинутое через дистальный отдел плеча полотенце или широкую ленту из марли). Травматолог устраняет боковое смещение отломков путем сдавливания межкостного промежутка с передней и задней поверхностей предплечья. После репозиции накладывают заднюю гипсовую лонгету от пястно-фаланговых суставов до верхней трети плеча и дополнительную гипсовую шину на ладонную поверхность предплечья и плеча. Тщательно моделируют область межкостного промежутка (допустимо вставлять продольные валики). Лонгеты фиксируют бинтом (рис. 84) и производят контрольную рентгенограмму (через 2 нед. рентгенологический контроль повторить!).
Если перелом локализуется в верхней трети предплечья, то репозицию и иммобилизацию производят в положении супинации предплечья. При переломах в средней и нижней третях предплечье удерживают в среднем положении между пронацией и супинацией (рис. 85). Для репозиции переломов костей предплечья с успехом используют аппараты Соколовского, Демьянова и др. (рис. 86) с наложением гипсовых повязок. Срок иммобилизации - 12-16 нед. Важно через 7-10 дней после репозиции отломков проверить рентгенологически их стояние и исключить вторичное смещение.
Реабилитация - 4-6 нед. Трудоспособность восстанавливается через 4- 5 мес.
Рис. 84. Лечебная иммобилизация по Л. Бёлеру при диафизарных переломах костей предплечья
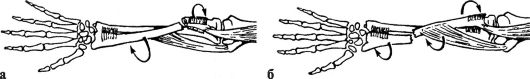
Рис. 85. Смещение отломков при переломах лучевой кости: а - в проксимальном отделе; б - в дистальном отделе
Рис. 86. Аппараты для репозиции отломков костей предплечья: а - Соколовского; б - Демьянова
Оперативное лечение показано при неудачной репозиции, вторичном сме щении отломков. Для остеосинтеза используют металлические стержни, ком прессирующие пластины с шурупами (рис. 87).
Иммобилизация гипсовой повязкой на 10-12 нед.
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 3-4 мес.
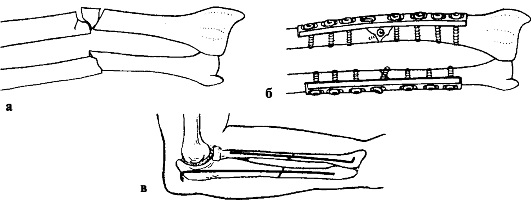
Рис. 87. Внутренний остеосинтез обеих костей предплечья: а - состояние отломков до фиксации; б - накостный остеосинтез; в - внутрикостный остеосинтез
Рис. 88. Остеосинтез костей предплечья по Г. А. Илизарову
Применение аппаратов наружной фиксации (рис. 88) сокращает сроки реабилитации и нетрудоспособности на 1-11/2 мес.
При повреждениях Монтеджи производят остеосинтез отломков локтевой кости и вправление вывиха головки лучевой кости (рис. 89).
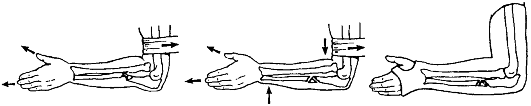
Рис. 89. Перелом Монтеджи. Репозиция и иммобилизация гипсовой повязкой (стрелками указаны направления тяги)
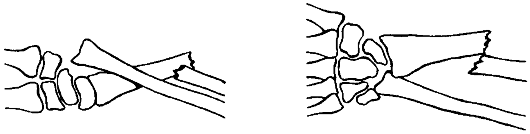
Рис. 90. Перелом Галеацци
Иммобилизацию (10-12 нед.) производят в положении сгибания и супинации предплечья.
Реабилитация - 6-8 нед.
Сроки нетрудоспособности - 3-4 мес.
При переломах Галеацци для удержания отломков лучевой кости производят фиксацию компрессирующей пластиной, а в дистальной части вправленную головку локтевой кости фиксируют спицей (рис. 90).
Иммобилизация - 3-4 нед.
Реабилитация - до 6 нед.
Сроки нетрудоспособности - до 3 мес.
Осложнения: ротационная контрактура, невриты, ложные суставы.
ПЕРЕЛОМЫ ЛУЧЕВОЙ КОСТИ В ТИПИЧНОМ МЕСТЕ
Разгибательный перелом (Коллеса) возникает при падении с упором на разогнутую кисть, в 70-80 % случаев сочетается с отрывом шиловидного отростка локтевой кости (рис. 91).
Признаки: штыкообразная деформация с выпиранием дистального конца лучевой кости кпереди, отек, локальная болезненность при пальпации и нагрузке по оси; активные движения в лучезапястном суставе невозможны, почти полностью выключается функция пальцев; характерным признаком перелома лучевой кости в типичном месте является изменение направления линии, соединяющей оба шиловидных отростка (рис. 92). Диагноз подтверждается рентгенологически.
Лечение. Предплечье и кисть фиксируют по ладонной поверхности транспортной шиной. Больного направляют в травматологический пункт.
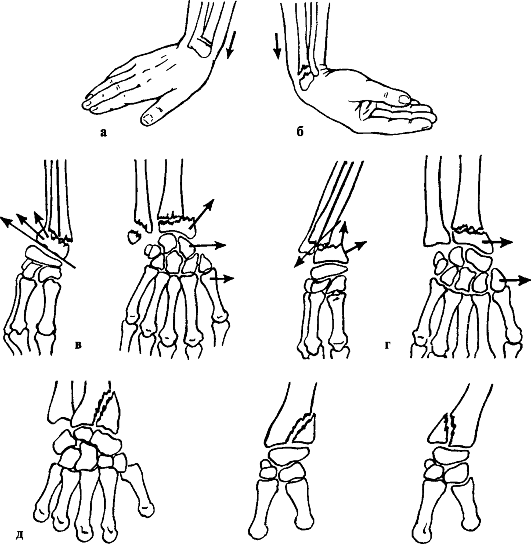
Рис. 91. Перелом лучевой кости в типичном месте: а, в - перелом Коллеса; б, г - перелом Смита; д - краевые переломы
При переломах без смещения отломков кисть и предплечье иммобилизуют гипсовой лонгетой на 4-5 нед. Реабилитация - 1-2 нед.
Трудоспособность восстанавливается через 1-11/2 мес.
При переломах со смещением отломков под местным обезболиванием производят репозицию. Больной лежит на столе, пострадавшая рука, отведенная и согнутая в локтевом суставе, находится на приставном столике. Помощники осуществляют вытяжение по оси предплечья (за I и II-III пальцы, противовы-тяжение - за плечо). При постепенно нарастающем вытяжении кисть перегибают через край стола и отводят ее в локтевую сторону. Травматолог пальпаторно проверяет стояние отломков и направление линии между шиловидными отрос-
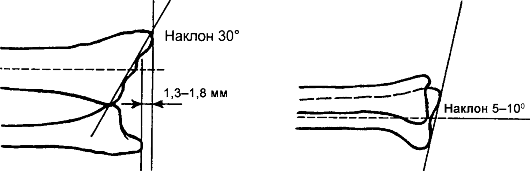
Рис. 92. Нормальное соотношение дистальных концов лучевой и локтевой костей
тками. Не ослабляя вытяжения, накладывают гипсовую лонгету по тыльной поверхности от головок пястных костей до локтевого сустава с обязательным захватом предплечья на 3/4 окружности (рис. 93). После контрольной рентгенографии снимают мягкий бинт и дополнительно накладывают гипсовую шину, фиксирующую локтевой сустав. Последний освобождают через 3 нед. Общий срок иммобилизации - 6-8 нед. Контрольную рентгенографию для исключения рецидива смещения производят через 7-10 дней после репозиции.
Реабилитация - 2-4 нед.
Сроки нетрудоспособности - 11/2-2 мес.
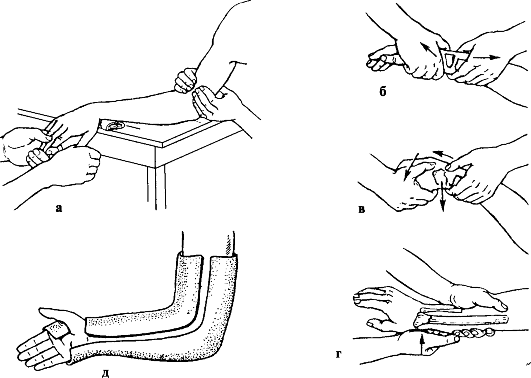
Рис. 93. Этапы (а-д) репозиции отломков и иммобилизация при переломах лучевой кости
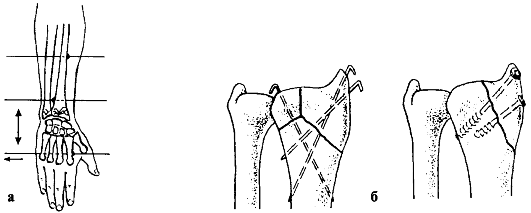
Рис. 94. Наружный остеосинтез при переломе лучевой кости в типичном месте (а) и внутренний остеосинтез при переломе метаэпифиза лучевой кости (б)
В первые дни нужно следить за состоянием пальцев. Излишнее сдавление гипсовой повязкой может вызвать увеличение отека и невропатию периферических нервов. При явлениях нарушения кровообращения мягкий бинт разрезают и края лонгеты слегка отгибают. Активные движения пальцами больному разрешают со 2-го дня.
Сгибательный перелом (Смита) является результатом падения с упором на согнутую кисть. Смещение дистального отломка вместе с кистью происходит в ладонную и лучевую стороны, реже - в ладонную и локтевую.
При репозиции кисти придают положение легкого разгибания и локтевого отведения.
Срок иммобилизации - 6-8 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 1У2-2 мес.
Движения пальцами разрешают со 2-го дня после перелома. После исчезновения отека и болевых ощущений больные должны начинать активные движения в локтевом суставе, включая пронацию и супинацию (под контролем методиста ЛФК).
При оскольчатых внутрисуставных переломах метаэпифиза лучевой кости для репозиции и удержания отломков целесообразно применить чрескостный остеосинтез аппаратом наружной фиксации (рис. 94, а) или внутренний остеосинтез (рис. 94, б).
Осложнения: артрогенная контрактура, нарушение функции кисти.
ВЫВИХИ КИСТИ
Вывихи кисти в лучезапястном суставе (рис. 95). Причины: падение на разогнутую или согнутую кисть. Признаки. При тыльных вывихах определяется ступенеобразная деформация на уровне лучезапястного сустава со смещением кисти в тыльную сторону,
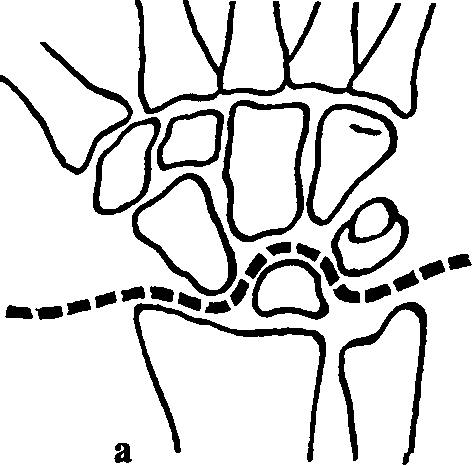

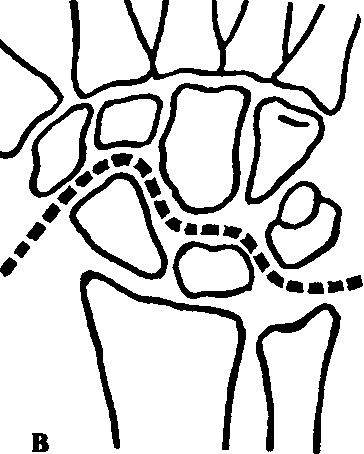
Рис. 95. Варианты вывихов в лучезапястном суставе (по А. И. Ашкенази): а - перилунарный; б - чрезладьевидно-перилунарный; в - периладьевидно-лунарный; г - перитрехгранно-лунарный; д - чрезладьевидно-чрестрехгранно-лунарный; е - чрестрехгранно-перилунарный
движения в суставе отсутствуют. При ладонных вывихах конец лучевой кости прощупывается в области тыла кисти, последняя согнута, разгибатели пальцев напряжены.
Эти вывихи необходимо дифференцировать от переломов лучевой кости в типичном месте.
Лечение. Первая помощь - иммобилизация кисти и предплечья транспортной шиной.
Вывихи кисти вправляют под местным или общим обезболиванием путем длительного вытяжения по оси (на аппарате Соколовского) и бокового давления.
Гипсовую лонгету накладывают по тыльной поверхности от пястно-фаланговых суставов до локтевого сустава. Кисть устанавливают в среднем физиологическом положении.
Срок иммобилизации - 4-6 нед.
Реабилитация - 2-3 нед.
Трудоспособность восстанавливается через 1V2-2 мес.
Перилунарные вывихи кисти. При этом вывихе полулунная кость остается на своем месте по отношению к лучевой кости, а кисть смещается в тыльную сторону и вверх (рис. 96).
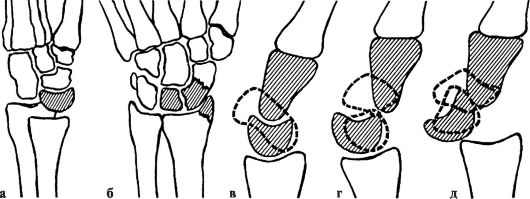
Рис. 96. Перилунарный вывих кисти: а - изолированный вывих; б, д - переломовывих де Кервена; в - боковая проекция лучезапястного сустава в норме; г - чрезладьевидно-перилунарный вывих
Признаки: боли, отек и ограничение движений в лучезапястном суставе, на тыле кисти выступают головчатая и другие кости запястья. Диагноз уточняют рентгенологически.
Лечение. Под наркозом производят вытяжение кисти по оси предплечья (вручную или на аппарате Соколовского) и хирург, охватывая кисть с обеих сторон, большими пальцами давит на выступающую часть тыльной поверхности запястья в направлении ладонной стороны. Не прекращая вытяжения, делают контрольные рентгенограммы. При вправленном вывихе накладывают тыльную гипсовую лонгету в положении легкого сгибания кисти. Срок иммобилизации - 3 нед.
Вывих полулунной кости. Вывих полулунной кости возникает при падении с упором на резко разогнутую кисть. При этом головчатая кость упирается в полулунную и смещает ее в ладонном направлении. Связки, удерживающие полулунную кость, рвутся, и она вывихивается в ладонном направлении, разворачиваясь на 90°. Головчатая кость становится против лучевой.
Признаки: относительное укорочение кисти, в области основания ладони пальпируется костный выступ (вывихнутая полулунная кость), ограничение и болезненность движений в лучезапястном суставе, невозможность сжать пальцы в кулак.
Диагноз уточняют по рентгенограммам.
Лечение. Под наркозом производят постепенное длительное вытяжение по оси предплечья (вручную или на аппарате Соколовского). При этом создается диастаз между головчатой и лучевой костями. Сухожилия сгибателей пальцев кисти натягиваются, давят на вывихнутую полулунную кость. Хи-
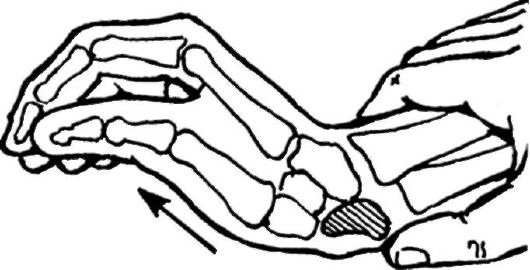
Рис. 97. Вправление вывиха полулунной кости
рург надавливает на нее большими пальцами своих кистей и вправляет вывих (рис. 97).
Иммобилизация гипсовой лонгетой в течение 4-5 нед.
Реабилитация - 2-3 нед.
Сроки нетрудоспособности - 1-11/2 мес.
ПЕРЕЛОМЫ КОСТЕЙ ЗАПЯСТЬЯ
Причины: падение с опорой на максимально разогнутую кисть, реже - прямая травма (удар, сдавление). Из всех костей запястья чаще повреждается ладьевидная.
Перелом ладьевидной кости является внутрисуставным.
Классификация переломов ладьевидной кости представлена на рис. 98.
Признаки: отек и сглаженность контуров анатомической табакерки, локальная болезненность при пальпации и нагрузке по оси I пальца, ограничение движений в лучезапястном суставе (особенно разгибания и отведения в лучевую сторону). Диагноз уточняют по рентгенограмме в три четверти и в тыльно-ладонном направлении с отклонением кисти в локтевую сторону. Целесообразно делать сравнительную рентгенограмму здоровой руки, а также повторное рентгенологическое обследование через 10-14 дней, когда щель перелома выявляется более четко.
Лечение. Поскольку условия для сращения отломков ладьевидной кости неблагоприятны (плохое кровоснабжение, подвижность дистального отломка вместе с костями запястья), необходима продолжительная, в течение 12- 16 нед., иммобилизация круговой гипсовой повязкой (рис. 99). Особенностью последней является фиксация I пястной кости и основной фаланги I пальца до межфалангового сустава. Кисть - в положении тыльного сгибания и локтевого отклонения. При несращении перелома ладьевидной кости предпринимают оперативное лечение в специализированном стационаре. Операция заключается в фиксации освеженных отломков ладьевидной кости шурупом (рис. 100, см. цв. вклейку). Для стимуляции срастания между отломками укладывают губчатую ткань, взятую из метафиза лучевой кости.
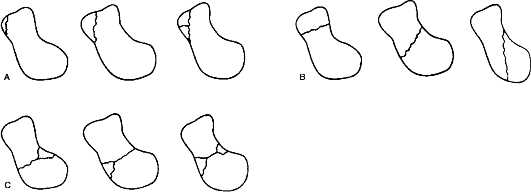
Рис. 98. Классификация переломов
ладьевидной кости (АО/А81Р): А - отрывные переломы; В - косой, параллельный, поперечный перелом (по отношению к оси предплечья); С - сложные и оскопьчатые переломы
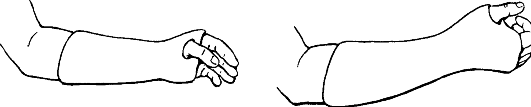
Рис. 99. Лечебная иммобилизация при переломах ладьевидной кости
Срок и характер иммобилизации такие же, как и при неоперативном лечении.
Реабилитация - 4-6 нед.
Трудоспособность восстанавливается через 4-6 мес. Операции на кисти выполняют чаще под проводниковой анестезией (рис. 101).
Вывихи пястных костей. Причины: падение на сжатые в кулак пальцы.
Признаки: отек и деформация в области пястно-запястных суставов за счет смещения проксимальных концов пястных костей в тыльную или, реже, в ладонную сторону, относительное укорочение кисти, невозможность сжать пальцы в кулак вследствие натяжения сухожилий разгибателей. Больной жалуется на боль и нарушение движений в пястно-запястных сочленениях. Диагноз уточняют рентгенологически.
Лечение. Вправляют вывих пястных костей под внутрикостным или общим обезболиванием. Вывихи II-V пястных костей вправляют вытяжением по оси соответствующих пальцев и давлением на выступающие проксимальные концы пястных костей. Для удержания в правильном положении их целесообразно фиксировать спицами, проведенными чрескожно на срок 2-3 нед.
При вправлении вывиха I пястной кости вытяжение по оси I пальца нужно проводить в положении его отведения. Хирург давит на основание I пястной кости в направлении, обратном ее смещению. Удержать вправленный вывих трудно, поэтому целесообразно фиксировать I и II пястные кости двумя спицами, проведенными чрескожно.
Вывихи пальцев. Причины: падение на разогнутый палец или удар по прямому пальцу вдоль оси. Чаще страдает I палец.
Признаки: укорочение и деформация за счет смещения пальца в тыльную сторону с отведением и сгибанием ногтевой фаланги вследствие натяжения сухожилия длинного сгибателя. Палец с I пястной костью образует угол, открытый в лучевую сторону, в области тенара пальпируется головка I пястной кости (рис. 102). Активные движения отсутствуют.
Лечение. Вывих вправляют под внутрикостным или местным обезболиванием. Хирург одной рукой переразгибает палец и осуществляет вытяжение по оси, другой рукой давит на головку I пястной кости в тыльную сторону. Как только появится ощущение скольжения основной фаланги по верхушке головки I пястной кости, палец резко сгибают в пястно-фаланговом суставе. В этом положении накладывают гипсовую лонгету. Срок иммобилизации - 3 нед.
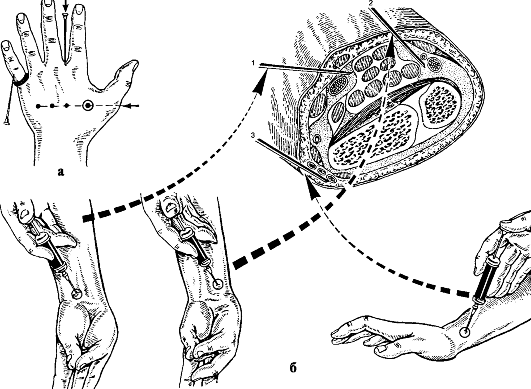
Рис. 101. Проводниковая анестезия пальцев и кисти (Усольцева Е. В., Машкара К. И., 1986): а - по Лукашевичу; через пальцевую складку; через межкостные промежутки; б - проводниковая анестезия срединного (1), локтевого (2), поверхностной ветви лучевого (3) нерва
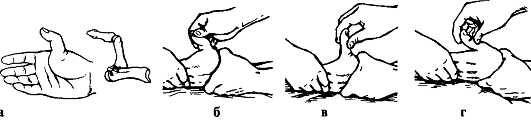
Рис. 102. Вид кисти при вывихе I пальца (а) и этапы вправления (б-г)
В случаях интерпозиции разорванной капсулы сустава или захлестнувшегося сухожилия длинного сгибателя вправление вывиха возможно только оперативным путем. После операции накладывают гипсовую шину на 2-3 нед.
Реабилитация - 1-2 нед.
Трудоспособность восстанавливается через 1-11/2 мес. Вывихи II-V пальцев в пястно-фаланговых суставах бывают редко. Лечение их не отличается от лечения вывихов I пальца.
Переломы пястных костей. Причины: непосредственный удар или сдавление. Различают внутрисуставные, околосуставные и диафизарные переломы.
Классификация переломов трубчатых костей кисти представлена на рис. 103.
Признаки: боль, деформация, нарушение функции, ненормальная подвижность и крепитация. Переломы без смещения и внутрисуставные переломы часто маскируются вследствие кровоизлияния и нарастающего отека. В распознавании перелома решающее значение имеет рентгенологическое обследование.
Лечение. Кисть фиксируют шиной, пальцы укладывают на ватно-марлевый валик. Лечение проводят амбулаторно. Больные с множественными переломами нуждаются в оперативном лечении.
Переломы без смещения отломков лечат иммобилизацией гипсовой лонгетой, наложенной по ладонной поверхности кисти и предплечья в среднем физиологическом положении. Срок иммобилизации - 3-4 нед.
При переломах со смещением под местной анестезией производят репозицию посредством вытяжения по оси за палец и давления на отломки. Для удержания в правильном положении накладывают ладонную гипсовую шину от верхней трети предплечья до кончиков пальцев. Пальцам придают обязательно среднее физиологическое положение, т. е. положение сгибания в каждом суставе до угла 120°. Это имеет значение для осуществления вытяжения, а также для предупреждения тугоподвижности в суставах. На тыльную поверхность накладывают дополнительную лонгету, которую хорошо моделируют. Результат репозиции проверяют рентгенологически. При неудовлетворительном положении отломков показана их фиксация спицами или шурупами (рис. 104).
Сроки иммобилизации при диафизарных переломах - 4 нед. При околосуставных переломах срок иммобилизации сокращается до 3 нед. При внутрисуставных переломах эти сроки еще короче (до 2 нед).
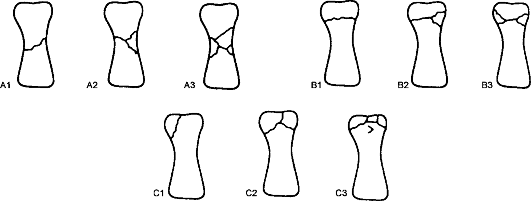
Рис. 103. Классификация переломов трубчатых костей кисти (АО/А81Р): А - диафизарные переломы (А1 - простой; А2 - с промежуточным фрагментом; A3 - оскольчатый); В - метафизарные переломы (В1 - простой; В2 - с промежуточным фрагментом; ВЗ - оскольчатый); С - внутрисуставные переломы (С1 - неполный; С2 - полный простой; СЗ - полный оскольчатый с вдавливанием)
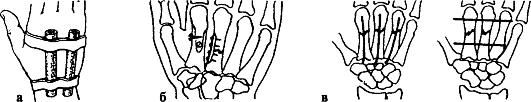
Рис. 104. Фиксация отломков при переломах пястных костей: а - наружная; б, в - остеосинтез мини-шурупами и спицами
Реабилитация - 1-2 нед.
Трудоспособность восстанавливается через 1-11/2 мес.
Переломы Беннета (рис. 105) возникают при действии насилия в направлении продольной оси при согнутом I пальце.
Признаки: деформация области I пястно-запястного сустава, резкая локальная болезненность, ограничение функции, болезненность при осевой нагрузке. Диагноз подтверждается рентгенографически.
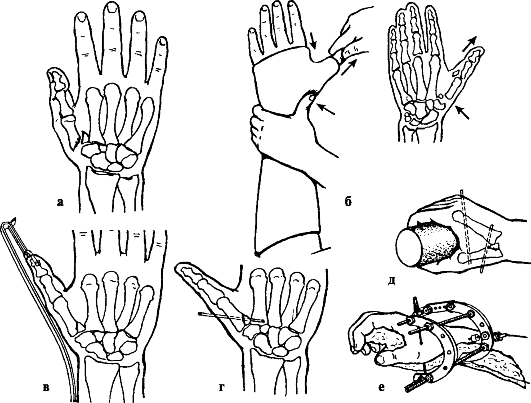
Рис. 105. Переломовывих Беннета: а - типичное смещение отломков; б - репозиция и лечебная иммобилизация; в - скелетное вытяжение; г, д - чрескожная фиксация спицами; е - фиксация аппаратом
Лечение. Под местной анестезией производят репозицию путем вытяжения по продольной оси отведенного I пальца и давления на основание пястной кости. Для этого марлевую ленту помещают на основание I пястной кости и производят вытяжение за концы ее в локтевом направлении. Иммобилизацию осуществляют гипсовой лонгетой, дистальный конец которой разрезают на две части. Лонгету накладывают на тыльно-лучевую поверхность предплечья, частями разрезанного конца охватывают I палец с боков, и соединяют их на ладонной стороне основной фаланги.
Срок иммобилизации - 4 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 11/2-2 мес.
Для удержания отломков их фиксируют спицами или наружным аппаратом.
ПЕРЕЛОМЫ ФАЛАНГ
Из фаланг наиболее часто повреждается ногтевая, затем проксимальная и средняя, чаще без смещения отломков. При краевых переломах иммобилизация гипсовой лонгетой продолжается 1-11/2 нед., при переломах ногтевой фаланги ноготь выполняет роль шины.
Репозицию отломков производят вытяжением по оси пальца с одновременным приданием ему функционально выгодного положения. Иммобилизацию осуществляют двумя гипсовыми лонгетами (ладонной и тыльной) от кончика пальца до верхней трети предплечья (рис. 106). При внутрисуставных переломах требуются меньшие сроки (до 2 нед.), при околосуставных - до 3 нед., при диафизарных переломах - до 4-5 нед. Переломы проксимальной фаланги срастаются быстрее, чем переломы средней.
Реабилитация - 1-3 нед.
Трудоспособность восстанавливается через 1-11/2 мес.
Оперативное лечение показано при переломах пястных костей и фаланг с тенденцией к вторичному смещению. Отломки сопоставляют и фиксируют спицами чрескожно (рис. 107). Иммобилизацию осуществляют гипсовой лонгетой по ладонной поверхности на 4 нед. Спицы удаляют через 3-4 нед. При внутрисуставных и околосуставных переломах фаланг со смещением отломков применяют дистракционный аппарат.
Повреждения связок суставов пальцев. Причины. Повреждения боковых связок возникают в результате резкого отклонения пальца на уровне сустава
Рис. 106. Лечебная иммобилизация при переломах фаланг пальцев кисти: а - гипсовая лонгета; б - шина Бёлера; в - тыльная моделированная шина
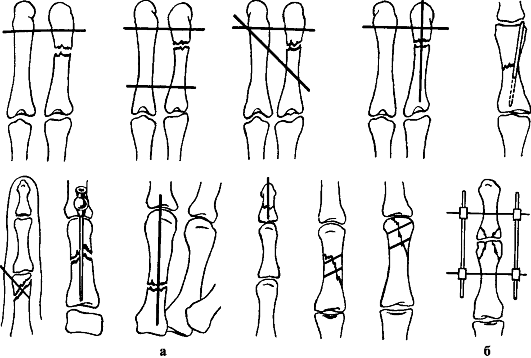
Рис. 107. Чрескостная фиксация спицами переломов и переломовывихов фаланг пальцев кисти: а - спицами (варианты); б - дистракционным наружным аппаратом
(удар, падение, "отламывание"). Чаще связки разрываются частично, полный разрыв приводит к нестабильности сустава. В основном повреждаются связки проксимальных межфаланговых суставов и I пястно-фалангового.
Признаки: болезненность и отек в области сустава, ограничение движений, боковая подвижность. Уточняют диагноз точечной пальпацией пуговчатым зондом или торцом спички. Для исключения отрыва костного фрагмента необходимо сделать рентгенограммы в двух проекциях. При разрыве ульнарной боковой связки пястно-фалангового сустава I пальца припухлость может быть незначительной. Характерны болезненность при отведении пальца в лучевую сторону, уменьшение силы захвата. Повреждение связки может быть на протяжении, или наступает отрыв ее от места прикрепления к проксимальной фаланге.
Лечение. Местное охлаждение, иммобилизация пальца в полусогнутом положении на ватно-марлевом валике. Наложение моделированной гипсовой лонгеты по ладонной поверхности пальца до средней трети предплечья. Сгибание в суставе до угла 150°. Назначают УВЧ-терапию как противоотечное средство.
Срок иммобилизации - 10-14 дней, затем - легкие тепловые процедуры и ЛФК.
Иммобилизацию I пальца производят в положении легкого сгибания и локтевого приведения, сроком на 3-4 нед. При явлениях полного разрыва связки
или отрыва ее показано раннее оперативное лечение (шов, пластика) в условиях специализированного лечебного учреждения. После операции - иммобилизация гипсовой лонгетой также на 3-4 нед. Реабилитация - 2-3 нед.
Трудоспособность восстанавливается через 1-1!/2 мес.
Повреждение сухожилий разгибателей пальцев кисти. Особенности анатомии представлены на рис. 108.
Повреждения сухожилий разгибателей пальцев и кисти составляют 0,60,8 % от всех свежих травм. От 9 до 11,5 % больных госпитализируют. Открытые повреждения составляют 80,7 %, закрытые - 19,3 %.
Причины открытых повреждений сухожилий разгибателей:
- резаные раны (54,4 %);
- ушибленные раны (23 %);
Рис. 108. Схема строения тыльного апоневроза: а - сухожилие общего разгибателя; б - сухожилие межкостных мышц; в - сухожилие червеобразных мышц; г - спиральные волокна; д - ретинакулярные связки; е - треугольные связки; ж - центральная лента; з - боковые ленты; и - порция апоневроза к основанию проксимальной фаланги; к - медиальные полоски сухожилий межкостных и червеобразных мышц; л - средняя порция апоневроза; м - латеральные полоски сухожилий межкостных и червеобразных мышц; н - латеральные порции
апоневроза; о - конечная часть сухожильно-апоневротического растяжения; π - поперечные межпястные связки; ρ - поперечная порция ретикулярной связки
- рваные раны (19,5 %);
- огнестрельные ранения и термические поражения (5 %). Причины закрытых повреждений сухожилий разгибателей:
- травматические - в результате непрямого механизма травмы;
- спонтанные - возникают в результате дегенеративно-дистрофических изменений сухожилий и непривычной нагрузки на пальцы.
Подкожный разрыв сухожилия длинного разгибателя I пальца описан в 1891 г. Sander под названием "паралич барабанщиков". У армейских барабанщиков при длительной нагрузке на кисть в положении тыльного сгибания развивается хронический тендовагинит, вызывающий дегенерацию сухожилия и, как следствие, его спонтанный разрыв. Другая причина подкожного разрыва сухожилия длинного разгибателя I пальца - микротравматизация после перелома лучевой кости в типичном месте.
Диагностика свежих открытых повреждений сухожилий разгибателей не представляет особых затруднений. Локализация ран на тыльной поверхности пальцев и кисти должна насторожить врача, который обратит особое внимание на исследование двигательной функции. Повреждение сухожилий разгибателей в зависимости от зоны повреждения сопровождается характерными нарушениями функции (рис. 109).
1 -я зона - зона дистального межфалангового сустава до верхней трети средней фаланги - утрата функции разгибания дистальной фаланги пальца.
Лечение оперативное - сшивание сухожилия разгибателя. При повреждении сухожилия разгибателя на уровне его прикрепления к дистальной фаланге применяют чрескостный шов. После операции дистальную фалангу фиксируют в положении разгибания спицей, проведенной через дистальный межфаланговый сустав на 5 нед.
2-я зона - зона основания средней фаланги, проксимального межфалан-гового сустава и основной фаланги - утрата функции разгибания средней фаланги II-V пальцев. При повреждении центрального пучка разгибателя боковые пучки его смещаются в ладонную сторону и начинают разгибать дис-
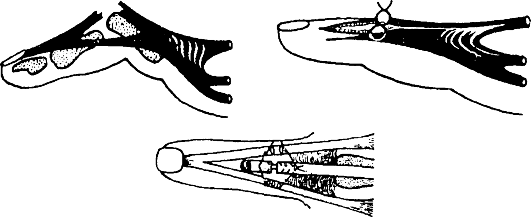
Рис. 109. Припосаживающий шов центрального пучка разгибателя
тальную фалангу, средняя фаланга занимает положение сгибания, а дисталь-ная - разгибания.
Лечение оперативное - сшивание центрального пучка сухожилия разгибателя, восстановление связи боковых пучков с центральным. При повреждении всех трех пучков разгибательного аппарата накладывают первичный шов с раздельным восстановлением каждого пучка.
После операции - иммобилизация на 4 нед. После наложения шва на сухожилие и иммобилизации на период сращения развивается разгибательная контрактура суставов, которая требует длительной реадилитации.
3-я зона - зона пястно-фаланговых суставов и пясти - утрата функции разгибания основной фаланги (рис. 11О).
Лечение оперативное - сшивание сухожилия разгибателя, иммобилизация гипсовой лонгетой от кончиков пальцев до средней трети предплечья в течение 4-5 нед.
4-я зона - зона от кистевого сустава до перехода сухожилий в мышцы на предплечье - утрата функции разгибания пальцев и кисти.
Лечение оперативное. При ревизии раны для мобилизации сухожилий разгибателей вблизи кистевого сустава необходимо рассечь тыльную связку запястья и фиброзные каналы сухожилий, которые повреждены. Каждое сухожилие сшивают раздельно. Тыльную связку запястья восстанавливают с удлинением. Фиброзные каналы не восстанавливают. Производят иммобилизацию гипсовой лонгетой в течение 4 нед.
Диагностика, клиническая картина и лечение свежих закрытых повреждений сухожилий разгибателей пальцев. Подкожное (закрытое) повреждение сухожилий разгибателей пальцев наблюдается в типичных локализациях - длинного разгибателя I пальца на уровне третьего фиброзного канала запястья; трехфа-ланговых пальцев - на уровне дистального и проксимального межфаланговых суставов.
При свежем подкожном разрыве сухожилия длинного разгибателя I пальца на уровне кистевого сустава утрачивается функция разгибания дистальной фаланги, ограничено разгибание в пястно-фаланговом и пястно-запястном суставах. Утрачивается функция стабилизации этих суставов: палец отвисает и теряет функцию схвата.
Лечение оперативное. Наиболее эффективен метод транспозиции сухожилия собственного разгибателя II пальца на разгибатель I.
Рис. 110. Повреждение сухожилий разгибателей в III зоне
Свежие подкожные разрывы сухожилий разгибателей II-V пальцев на уровне дистальной фаланги с отрывом костного фрагмента и на уровне дистального межфалангового сустава сопровождаются утратой функции разгибания ногтевой фаланги. За счет тяги сухожилия глубокого сгибателя ногтевая фаланга находится в вынужденном положении сгибания.
Лечение свежих подкожных разрывов сухожилий разгибателей II-V пальцев консервативное. Для закрытого сращения сухожилия дистальную фалангу фиксируют в положении разгибания или переразгибания при помощи различных шин на 5 нед. или фиксацию производят спицей Киршнера через дистальный межфаланговый сустав.
При свежих подкожных отрывах сухожилий разгибателей с костным фрагментом со значительным диастазом показано оперативное лечение.
Свежий подкожный разрыв центральной части разгибательного аппарата на уровне проксимального межфалангового сустава сопровождается ограничением разгибания средней фаланги, умеренным отеком. При правильной диагностике в свежих случаях палец фиксируют в положении разгибания средней фаланги и умеренного сгибания дистальной. В таком положении пальца наиболее расслаблены червеобразные и межкостные мышцы, а боковые пучки смещаются к центральному пучку разгибательного аппарата. Иммобилизация продолжается 5 нед. (рис. 111).
Застарелое повреждение сухожилий разгибателей пальцев. Большое разнообразие вторичных деформаций кисти при застарелых повреждениях сухожилий разгибателей обусловлено нарушением сложной биомеханики сгибательно-разгибательного аппарата пальцев.
Рис. 111. Схема разрезов кожи при операциях на сухожилиях разгибателей
Повреждения в 1-й зоне проявляются в двух видах деформации пальца.
1. При полном повреждении сухожилия разгибателя на уровне дистального межфа-лангового сустава утрачивается функция разгибания дистальной фаланги. Под влиянием напряжения сухожилия глубокого сгибателя формируется стойкая сгибательная контрактура дистальной фаланги. Такая деформация получила название "палец-молоточек". Аналогичная деформация возникает при отрыве сухожилия разгибателя с фрагментом дистальной фаланги.
2. При повреждении сухожилия разгибателя на уровне средней фаланги прокси-мальнее дистального межфалангового сустава боковые пучки, потеряв связь со средней фалангой, расходятся и смещаются в ладонном направлении. При этом утрачивается активное разгибание дистальной фаланги, она занимает положение сгибания. В связи
с нарушением точки фиксации боковых пучков с течением времени начинает превалировать функция центрального пучка, разгибающего среднюю фалангу. Последняя занимает положение гиперэкстензии. Эта деформация получила название "лебединая шейка".
Лечение застарелого повреждения сухожилий разгибателей в 1-й зоне оперативное. Важнейшим условием является полное восстановление пассивных движений в суставе.
Наиболее распространены операция образования дупликатуры рубца с рассечением или без рассечения его, и фиксация дистального межфалангового сустава спицей. После удаления спицы через 5 нед. после операции проводят курс восстановительного лечения. При застарелых повреждениях и стойкой сгибательной контрактуре возможен артродез дистального межфалангового сустава в функционально выгодном положении.
Застарелое повреждение сухожильно-апоневротического растяжения во 2-й зоне на уровне проксимального межфалангового сустава сопровождается двумя основными видами деформации.
1. При повреждении центрального пучка сухожилия разгибателя утрачивается функция разгибания средней фаланги. Боковые пучки под натяжением червеобразных мышц смещаются в проксимальном и ладонном направлениях, способствуя сгибанию средней фаланги и разгибанию дистальной фаланги пальца. В щель, образовавшуюся в разгибательном апоневрозе, головка проксимальной фаланги перемещается подобно пуговице, проходящей в петлю.
Возникает типичная флексионно-гиперэкстензионная деформация, получившая несколько названий: разрыв в виде петли, феномен пуговичной петли, тройная контрактура, двойная контрактура Вайнштейна.
2. При застарелом повреждении всех трех пучков сухожильного разгиба-тельного аппарата возникает сгибательная установка средней фаланги. Переразгибания дистальной фаланги при этом не возникает в связи с повреждением боковых пучков.
Лечение застарелого повреждения сухожильного разгибательного аппарата на уровне проксимального межфалангового сустава оперативное. В предоперационном периоде для устранения контрактур и восстановления объема пас-
сивных движений проводят курс восстановительного лечения.
Операция Вайнштейна: после мобилизации боковых пучков сухожильно-апоневротического растяжения производят их сближение и сшивание "бок в бок" над проксимальным межфаланговым суставом. При этом происходит чрезмерное натяжение боковых пучков, что может привести к ограничению сгибания пальца (рис. 112).
При застарелых повреждениях сухожилий разгибателей с нарушением функции пальцев показано оперативное лечение. Вы-
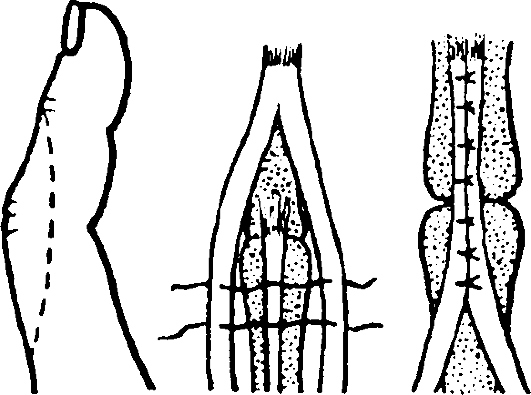
Рис. 112. Техника операции Вайнштейна при двойной контрактуре пальца
бор способа оперативного лечения зависит от состояния кожи, наличия рубцов, деформаций и контрактур. Одним из распространенных методов является образование дупликатуры рубца.
В послеоперационном периоде иммобилизация длится 4-5 нед., после чего проводят курс восстановительного лечения - аппликации озокерита, электрофорез лидазы, массаж, ЛФК на пальцы и кисть.
ПОВРЕЖДЕНИЯ СУХОЖИЛИЙ СГИБАТЕЛЕЙ ПАЛЬЦЕВ КИСТИ
Диагностика и тактика лечения. Особенности анатомии представлены на рис. 11О.
Хирургические зоны. Согласно классификации, принятой на I конгрессе Международной Федерации общества хирургии кисти в Роттердаме в июне 1980 г., для сухожилий сгибателей, в том числе II-V пальцев, выделяют пять зон (рис. 113):
1) дистальнее проксимального межфалангового сустава;
2) от первой кольцевидной связки до проксимального межфалангового сустава;
3) от дистального конца карпального канала до первой кольцевидной связки;
4) на протяжении карпального канала;
5) проксимальнее карпального канала.
Для сухожилий сгибателей I пальца выделяют зоны: 1-я - дистальнее межфалангового сустава; 2-я - от кольцевидной связки до межфалангового сустава; 3-я - на уровне тенара;
4-я и 5-я зоны - те же, что и для трехфаланговых пальцев.
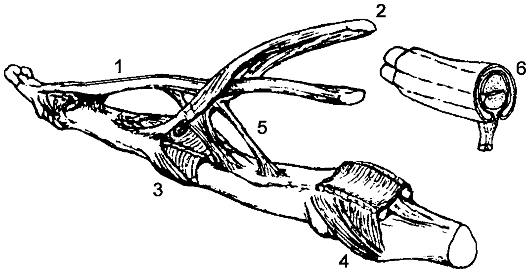
Рис. 113. Сухожилия сгибателей, их влагалище и паратенон: 1 - сухожилие глубокого сгибателя пальца; 2 - сухожилие поверхностного сгибателя пальца; 3,4 - кольцевидные связки; 5 - брыжейка сухожилия с проходящими в ней сосудами; 6 - взаимоотношения сухожилий в костно-фиброзном канале

Рис. 114. Схема деления сухожилий сгибателей на зоны (пояснения в тексте)
Повреждение сухожилий сгибателей пальцев кисти является одним из самых частых видов травмы. На открытые повреждения сухожилий приходится примерно 99,8 %, а на закрытые - 0,2 % случаев. Причинами повреждений являются ранения острыми предметами. Чаще повреждаются сгибатели правой кисти, у мужчин в 2 раза чаще, чем у женщин. Уровень повреждений - преимущественно 2-3-4-я зоны.
Трудности диагностики и лечения этих повреждений обусловлены анатомо-физиологическими особенностями строения двигательного аппарата.
Разрыв глубокого сгибателя приводит к утрате активной флексии в дистальном межфаланговом суставе (рис. 114). Разрыв глубокого и поверхностного сгибателей вызы-
вает утрату сгибания в обоих межфаланговых суставах (см. рис. 114). Изолированное повреждение поверхностного сгибателя может пройти незамеченным, так как полный объем сгибания пальца сохраняется. Проводят тест на наличие разрыва поверхностного сгибателя: определяют сгибание в проксимальном межфаланговом суставе, удерживая остальные пальцы в положении полного разгибания. Если поверхностный сгибатель пересечен, то сгибание в проксимальном межфаланговом суставе отсутствует. При тщательном исследовании можно установить ограничение силы сгибания пальца. Разрыв или ослабление поверхностного сгибателя может привести к развитию контрактуры по типу "лебединой шеи", выраженной в гиперэкстензии в проксимальном и сгибании в дистальном межфаланговом суставе. Повреждение т. flexor pollicis longus проявляется выпадением сгибания дистальной фаланги I пальца.
Сгибатели запястья исследуют, заставляя больного выполнить соответствующее движение и одновременно производя пальпацию сухожилия. Вследствие наличия синергизма для боковых движений между сгибателями и разгибателями запястья для постановки правильного диагноза более достоверны данные, получаемые при пальпации сухожилия и определения силы движения. Повреждение т. flexor carpi ulnaris вызывает легкое отклонение в лучевую сторону, а т. flexor carpi radialis - в локтевую.
При любом механизме травмы, в частности при открытых повреждениях, нарушается анатомическая целость всех тканей, попавших в зону повреждения. При этом кожа, жировая клетчатка, фиброзно-связочный аппарат, сосуды, нервы после анатомического перерыва не смещаются, а отрезки сухожи-
лий сгибателей смещаются за счет сокращения мышцы-сгибателя и уходят от раны, в результате чего образуется диастаз.
Наиболее типичны два основных механизма травмы, приводящих к смещению отрезков сухожилий сгибателей. Если травма происходит в момент резкого сгибания пальцев, то отмечается дистальный уровень повреждения сухожилия сгибателя. После разгибания пальца дистальный отрезок поврежденного сухожилия смещается от раны в направлении дистальной фаланги, а центральный отрезок под влиянием динамического сокращения мышцы смещается от раны в центральном направлении, скользя по синовиально-апонев-ротическому каналу. Величина смещения сухожилия зависит от силы напряжения мышцы в момент травмы.
Если травма происходит в момент разгибания кисти и пальцев, то дисталь-ные отрезки сухожилий сгибателей остаются вблизи раны. Центральный отрезок сухожилия сгибателя при данном механизме травмы резко смещается вслед за сократившейся и потерявшей точку прикрепления мышцей-сгибателем на значительное расстояние от раны, иногда до карпального канала и проксимальнее, в зависимости от уровня повреждения.
В момент смещения отрезков сухожилий сгибателей происходит резкое натяжение и отрыв брыжеечных сосудов перитенона, что приводит к нарушению кровоснабжения сухожилия, особенно на уровне фиброзно-апоневротических каналов в опасной зоне. Мышца-сгибатель при этом укорачивается, сморщивается, атрофируется и постепенно дегенеративно перерождается. Отрезки сухожилия, лишенные кровоснабжения и физиологического натяжения, также подвергаются набуханию, гипертрофии и дегенерации.
После повреждения сухожилия сгибателя быстро развивается разгибатель-ная контрактура межфаланговых суставов пальца, и чем больше времени проходит от момента травмы, тем она выраженнее.
Первичный шов сухожилий сгибателей. Операция наложения первичного шва на сухожилия сгибателей пальцев кисти при свежих открытых ранениях относится к разделу экстренной хирургической помощи.
Операцию начинают с первичной хирургической обработки раны, определяют степень жизнеспособности тканей. При первичной хирургической об-
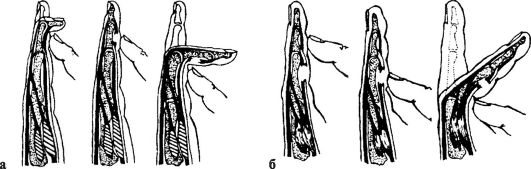
Рис. 115. Диагностика повреждений сухожилия глубокого сгибателя (а) и поверхностного сгибателя (б)
работке экономно, но полностью иссекают нежизнеспособные ткани, выравнивают края раны, превращая ее в линейную. При необходимости производят дополнительные доступы для обнаружения поврежденных сухожилий.
После обнаружения обоих концов сухожилия, при условии их достаточной длины, накладывают первичный шов одним из способов, приведенных на рис. 115.
Требования к сухожильному шву:
- обеспечение прочной, достаточно длительной фиксации и хорошей адаптации концов сухожилия даже при множественных повреждениях;
- минимальная травматичность, не допускать разволокнения концов сухожилия;
Рис. 116. Виды сухожильных швов: а - по Кесслеру; б - по Клейнерту в модификации Бунелля; в - по Кесслеру в модификации (один шов); г - по Кесслеру в модификации (два шва); д - по Цуге; в - по Штрикланду; ж - по Буннеллю; з - по Корнилову и Ломая
- не нарушать кровообращения;
- обеспечение восстановления правильных анатомических взаимоотношений, физиологического натяжения сухожилия, его скользящей поверхности;
- возможность раннего начала функциональной разработки;
- биологическая инертность нитей;
- техническая простота и легкость наложения.
После зашивания ран кисть и пальцы фиксируют тыльной гипсовой лонгетой в физиологическом положении на 3 нед.
При застарелых повреждениях сухожилий сгибателей показана одноили двухэтапная тендопластика.
В РосНИИТО им. Р. Р. Вредена в клинике хирургии кисти и микрохирургии разработаны и внедрены пассивные и активные силиконовые сухожильные эндопротезы для формирования костно-фиброзного канала пальцев кисти (Н. В. Корнилов, М. П. Ломая). Эластичные свойства протеза позволяют проводить лечебную гимнастику во всех суставах, что предупреждает развитие тугоподвижности (рис. 116). Формирующаяся вокруг эндопротеза соединительнотканная капсула по своим свойствам во многом соответствует синовиальному каналу пальца, что создает условия для второго этапа тендопласти-ки - замещения эндопротеза аутотрансплантатом (из сухожилия длинной ладонной мышцы или разгибателей стопы).
Реабилитация - 4 нед.
Трудоспособность восстанавливается через 11/2-2 мес.
Повреждение сухожилий сгибателей на уровне предплечья нередко сопровождается повреждением нервных стволов (срединного и локтевого нервов).
При повреждении сухожилий на уровне ладони и пальцев может иметь место повреждение общепальцевых или собственных нервов. Поэтому исследование чувствительности является обязательным. Операция может быть произведена под внутрикостным или общим обезболиванием, в зависимости от объема вмешательства. Операцию должен проводить хирург, имеющий опыт в хирургии кисти, поэтому в ряде случаев операцию целесообразно отложить, произведя лишь первичную хирургическую обработку раны.
ПОВРЕЖДЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
Признаки: полное или частичное нарушение проводимости, симптомы выпадения движений, чувствительности и вегетативных функций в области всех разветвлений нерва ниже уровня его повреждения.
Срединный нерв. При изолированном повреждении страдает пронация, ослабляется ладонное сгибание кисти, нарушаются сгибание I, II, III пальцев и разгибание средних фаланг II и III пальцев. Развивается атрофия мышц лучевой половины: поверхностной головки глубокого сгибателя I пальца, мышц противопоставляющей и короткой отводящей I палец и первой, второй червеобразных мышц кисти. Нарушаются противопоставление, отведение и ротация I пальца. Кисть становится похожей на обезьянью лапу. Нарушается чувствительность кожи ладонной поверхности I, II, III пальцев и лучевой стороны
IV пальца, соответствующей им части ладони, а также на тыле дистальных фаланг этих пальцев (рис. 117).
Характерны вазомоторно-секреторно-трофические расстройства. Кожа I, II, III пальцев становится синюшной или бледной, ногти - тусклыми, ломкими и исчерченными. Мягкие ткани атрофичны, пальцы истончены, выражены гиперкератоз, гипергидроз, изъязвления.
При попытке удержать лист бумаги между II и I пальцами больной вынужден выпрямить I палец, чтобы осуществить захват за счет приводящей мышцы, иннервируемой локтевым нервом. У больного теряется чувство ощущения предметов, из-за отсутствия оппозиции I пальца нарушаются все виды захватов. Рука служит только для вспомогательных действий. При одновременном повреждении сухожилий кисть вообще становится непригодной к трудовой деятельности.
Локтевой нерв. Полное поражение локтевого нерва вызывает ослабление ладонного сгибания кисти, отсутствие сгибания IV, V и части III пальца, невозможность сведения и разведения пальцев, особенно IV и V, невозможность приведения I пальца. Развивается атрофия мышц гипотенара, приводящей мышцы I пальца, двух червеобразных и всех межкостных мышц. Возникает сгибатель-ная установка средних и ногтевых фаланг IV, V пальцев, гиперэкстензия основных фаланг IV, V пальцев, отсутствуют приведение и противопоставление
V пальца. В результате кисть принимает вид когтистой птичьей лапы. Обычно нарушена поверхностная чувствительность на коже V пальца, локтевой половины IV пальца и соответствующей им локтевой части кисти (рис. 118).
Суставно-мышечное чувство расстроено в V пальце. Возможны цианоз, нарушения потоотделения и понижение кожной температуры в зоне, примерно совпадающей с зоной расстройств чувствительности. Функция кисти у больных с повреждением локтевого нерва существенно отличается от функции неповрежденной руки, что особенно наглядно проявляется при одновременной работе обеими руками. Пострадавшая кисть не участвует в действиях, требующих активной работы пальцев (быстрота, сила, ловкость). Выполнение манипуляций такой кистью затруднено по сравнению с неповрежденной рукой. Выпадение чувствительности по медиальному краю ладони и на V пальце за-
Рис. 117. Симптомы повреждения срединного нерва: а - "обезьянья лапа"; б - зоны нарушения чувствительности; в - при попытке сжать пальцы в кулак I и II пальцы не сгибаются
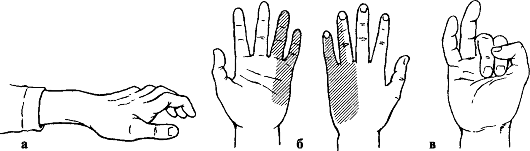
Рис. 118. Симптомы повреждения локтевого нерва: а - "когтистая" кисть; б - зоны нарушения чувствительности; в - при попытке сжать пальцы в кулак IV и V пальцы не сгибаются
ставляет больных ограничивать деятельность неполноценной руки за счет более активного использования неповрежденной кисти. Особенно это заметно при письме, когда часть ладони и V палец, лишенные чувствительности, прилежат к столу. Из-за выпадения функции мелких мышц появляется быстрая утомляемость кисти. Боязнь получить ожог или травму заставляет больных излишне щадить поврежденную кисть.
Повреждения срединного и локтевого нервов. При сочетанном повреждении срединного и локтевого нервов развивается деформация кисти, характерная для поражения каждого из этих нервов, но приводящая к более тяжелым нарушениям функции руки. Полностью утрачивается способность производить сгибательные движения кисти и пальцев. Длительное порочное положение кисти вызывает вторичные изменения (стойкая деформация продольной и поперечной дуг свода кисти с уплощением ее, уплотнение и сморщивание капсулы пястно-фаланговых суставов с последующей сгибательно-разгибательной контрактурой пальцев кисти).
Функция кисти недостаточна даже для элементарных трудовых процессов, так как нарушаются все виды захватов. В зоне иннервации поврежденных нервов отсутствует чувствительность, развиваются трофические расстройства (цианоз кожи, гиперкератоз, снижение потоотделения и кожной температуры). Чем дистальнее поврежден нерв, тем более резко проявляются вазомоторные и трофические расстройства. Чем длительнее период деиннервации, тем более выражены вторичные расстройства.
В повседневной жизни такие больные используют пострадавшую руку только для второстепенных действий, в основном для поддержания крупных предметов, захваченных здоровой рукой.
Лучевой нерв состоит из чувствительных и двигательных волокон. Двигательные волокна иннервируют разгибатели предплечья, кисти и пальцев. Чувствительные волокна иннервируют кожу тыльной поверхности предплечья, лучевую сторону тыльной поверхности кисти и частично I, II, реже III пальца. Чаще лучевой нерв повреждается на уровне средней трети плеча, при этом нарушается супинация, кисть свисает. Пальцы в основных фалангах полусогнуты и свисают ступенеобразно (рис. 119). Отведение I пальца невозможно.

Рис. 119. Симптомы повреждения лучевого нерва: а - "висячая" кисть; б - зоны нарушения чувствительности; в - при попытке разомкнуть сомкнутые ладони пальцы поврежденной кисти пассивно сгибаются
Отсутствует активное разгибание в лучезапястном и пястно-фаланговых суставах. Невозможно сжатие кисти в кулак. Только после фиксации предплечья в положении супинации больной может сжать пальцы и захватить предмет. Страдает тактильная чувствительность, болевая сохраняется. Вегетативные расстройства выражены в виде цианоза, отека и припухлости на тыле кисти.
Наблюдаются гипертрихоз на тыльной поверхности предплечья и кисти, значительный остеопороз костей запястья. Возможность разгибания пальцев определяется при согнутом положении пястно-фаланговых суставов (для выключения функции межкостных мышц, способных разгибать дистальные суставы вытянутых пальцев). При попытке тыльного разгибания кистей, соединенных друг с другом ладонями с выпрямленными пальцами, на стороне повреждения кисть сгибается, следуя за разгибанием здоровой кисти, пальцы не отводятся и согнутыми скользят по ладони здоровой, отводимой кисти (тест Триумфова).
При неправильном лечении развивается стойкая контрактура кисти в положении сгибания в лучезапястном суставе и приведения I пальца.
Сочетание повреждения сухожилий и нервных стволов. Повреждение сухожилий на предплечье, кисти и пальцах, особенно при резаных ранах, расположенных поперечно, часто сочетается с повреждением нервов. Повреждения периферических нервов кисти проявляются нарушением двигательных и чувствительных функций. Различают осязательную, тактильную, тепловую, болевую и глубокую чувствительность.
Наиболее простым способом исследования тактильной чувствительности являются легкие прикосновения к коже клочком ваты. Болевую чувствительность определяют уколами иглой, путем сдавления или щипка дистальной фаланги пальца в автономной зоне нерва (II палец - при подозрении на повреждение срединного нерва, V палец - при подозрении на повреждение локтевого). Эти исследования субъективны, они неприемлемы у детей, у тяжелопо-страдавших, у психически неполноценных, у страдающих от болей.
Качественную и количественную оценку нарушений чувствительности дает дискриминационный тест Вебера. Нанесение двух уколов на расстоянии 25 мм (циркулем или двумя концами скрепки) на кончике пальца неповрежденной руки ощущается как два укола, на поврежденной - как один. Увеличивая расстояние, можно количественно определить границу дискриминации.
Состояние стереогноза (комплексная чувствительность) определяется с помощью познавательного теста Моберга. На столе раскладывают мелкие предметы, употребляемые в быту, - пуговицы, ключи, монеты, винты, канцелярские скрепки и др. Больного просят быстро собрать эти предметы в коробку раздельно здоровой и поврежденной рукой. После нескольких попыток предлагают больному собрать эти же предметы вслепую, распознавая каждый из них на ощупь. Если пациент узнает все предметы быстро, за 5 с и менее, то стереогноз его руки достаточен для выполнения любой работы - тонкой и грубой.
Изменения в сенсорной сфере при сочетанных повреждениях сухожилий и нервов изучают по показателям температурной и тактильной чувствительности.
Для определения расстройств вегетативных функций Моберг предложил нингидриновую пробу: к пропитанной нингидрином бумаге прижимают кончики пальцев, и после взятия отпечатков бумагу подогревают. Отсутствие отпечатка указывает на нарушение потоотделения в результате расстройств вегетативной функции. На расстройства чувствительности указывают также клинические признаки: гипотрофия мышц кисти, гиперкератоз, гипоили гипергидроз, гипертрихоз, цианоз пальцев.
СХЕМА ЛЕЧЕНИЯ ПОСЛЕДСТВИЙ СОЧЕТАННЫХ ПОВРЕЖДЕНИЙ СУХОЖИЛИЙ И НЕРВОВ ПРЕДПЛЕЧЬЯ И КИСТИ
Подготовительный период. Задача 1. Восстановить пассивные движения в суставах кисти и пальцев.
Лечебные средства: ЛФК, физиотерапия, ортопедическое лечение.
Задача 2. Создать благоприятный психологический фон.
Лечебные средства: реабилитация совместно с больными после успешного оперативного лечения.
Оперативный период. Задача 1. Подготовить кисть для последующих восстановительных операций.
Лечебные средства: иссечение кожных рубцов, замещение рубцового дефекта кожи свободным кожным аутотрансплантатом, лоскутом на питающей ножке, тенотомия, капсулотомия, редрессация, остеотомия, костная пластика, тено-лиз, невролиз, удлинение костей методом Илизарова, создание искусственных сухожильных влагалищ.
Задача 2. Восстановить непрерывность всех поврежденных сухожилий и нервов.
Лечебные средства: наложение швов на сухожилия и нервы, пластика сухожилий и нервов.
Задача 3. Восстановить утраченные основные захваты кисти.
Лечебные средства: операции, направленные на восстановление оппозиции I пальца и коррекцию когтеобразной деформации кисти.
Послеоперационный период. Иммобилизационный период. Задача 1. Создать условия для заживления послеоперационной раны первичным натяжением (без осложнений).
Лечебные средства: применение противовоспалительных, противоболевых и противоотечных средств, ЛФК, контроль за состоянием раны.
Задача 2. Сохранить полную амплитуду движений в суставах пальцев кисти.
Лечебные средства: ЛФК, пассивные движения в суставах пальцев кисти. Задача 3. Профилактика контрактур и мышечной слабости в неповрежденных пальцах кисти и мышцах.
Лечебные средства: активное сгибание неповрежденных пальцев и кисти. Задача 4. Поддержать тонус пораженных мышц. Лечебные средства: изометрическая гимнастика, электростимуляция. Задача 5. Улучшить условия кровоснабжения в области операции. Лечебные средства: ЛФК, физиотерапия, активная реабилитация. Задача 6. Профилактика спаечных процессов.
Лечебные средства: ЛФК, местное введение пирогенала, галантамина, лида-зы, алоэ, ФиБС, УВЧ-терапия, лазеротерапия.
Задача 7. Создать условия для регенерации нервов.
Лечебные средства: местное введение витаминов группы В, прозерина, физиотерапия.
Задача 8. Формирование временных компенсаций.
Лечебные средства: тренировка навыков бытового самообслуживания.
Постиммобилизационный период. Задача 1. Восстановить полную амплитуду движений в суставах поврежденных пальцев, мышечную силу, скоростные качества, координацию движений.
Лечебные средства: ЛФК, физиотерапия, массаж, трудотерапия, ортопедическое лечение, введение прозерина, витаминов группы В.
Задача 2. Восстановить силу захвата, чувствительность, стереогноз.
Лечебные средства: те же.
Восстановительный период. Задача 1. Адаптировать больных к выполнению бытовых и производственных навыков, подготовить их к трудовой деятельности.
Лечебные средства: трудотерапия, социальная и бытовая реабилитация, трудоустройство.
Показания к вторичным оперативным вмешательствам:
- повреждения сухожилий и нервов с нарушением функции кисти;
- отсутствие признаков регенерации нерва после наложения первичного шва, нарастание атрофии мышц, трофических расстройств и наличие болезненных нервов;
- рубцовое сращение сухожилий и нервов с кожным рубцом, препятствующее функции кисти и пальцев;
- когтеобразная деформация кисти в связи с парезом или параличом собственных мышц кисти после повреждения срединного и локтевого нервов;
- когтеобразная деформация локтевой половины кисти в связи с параличом собственных мышц, денервированных после повреждения локтевого нерва;
- нарушение противопоставления I пальца.
Оптимальным сроком для восстановительных операций на сухожилиях и нервах предплечья и кисти следует считать первые 3 мес. после повреждения. Виды оперативных вмешательств по восстановлению функции кисти:
- ревизия сухожилий и нервов;
- тенолиз и невролиз (осуществляется не ранее чем через 3-4 мес. после предшествующих операций на сухожилиях);
- наложение раннего вторичного шва на сухожилия и нервы (до 3 мес. после повреждения);
- наложение позднего вторичного шва на сухожилия и нервы (свыше 3 мес. после повреждения);
- пластика нервов и сухожилий (при дефекте нерва более 6 см, сухожилия - более 2 см);
- удлинение сухожилий;
- артродезы суставов;
- пересадка сухожилий активно действующих мышц (при параличах);
- укорочение переднего отдела капсулы пястно-фаланговых суставов II- V пальцев (при когтеобразной деформации кисти);
- подготовительные операции (иссечение кожных рубцов, замещение руб-цового дефекта свободным кожным аутотрансплантатом, замещение глубокого рубцового дефекта лоскутом на питающей ножке, тенотомия, капсулотомия пястно-фаланговых суставов, редрессация, отсечение приводящей мышцы, остеотомия, костная пластика, наложение дистракционных аппаратов, создание искусственных влагалищ на пальцах кисти).