Ортопедическая стоматология : учебник / под ред. И. Ю. Лебеденко, Э. С. Каливраджияна. - 2011. - 640 с. : ил.
|
|
|
|
КУРС ПРОТЕЗИРОВАНИЯ ПРИ ПОЛНОМ ОТСУТСТВИИ ЗУБОВ. ГЛАВА 4. ОРТОПЕДИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЬНЫХ С ПОЛНЫМ ОТСУТСТВИЕМ ЗУБОВ (К00.01, К08.1, К08.2, К08.3)
4.1. МОРФОФУНКЦИОНАЛЬНЫЕ ИЗМЕНЕНИЯ ЗУБОЧЕЛЮСТНОЙ СИСТЕМЫ, ПРОИСХОДЯЩИЕ ПРИ ПОЛНОМ ОТСУТСТВИИ ЗУБОВ
Полная потеря зубов встречается наиболее часто в возрасте от 60 лет и старше. Причины полного отсутствия зубов различны. Наиболее частыми из них являются осложнения кариеса зубов, пародонтопатии, в том числе возникшие на основе функциональной перегрузки, травмы, операции по поводу новообразований, в редких случаях - врожденная адентия, которая возникает под влиянием патогенных факторов, действующих в эмбриональном периоде.
Перечисленные этиологические факторы оказывают влияние на сформировавшийся зубной аппарат. В связи с полной потерей зубов наблюдаются функциональные и морфологические нарушения в челюстно-лицевой системе. Длительное отсутствие зубов может быть причиной изменения положения нижней челюсти, вследствие чего уменьшаются межальвеолярное расстояние и величины нижнего отдела лица. Приобретенные при этом рефлексы обусловливают изменение характера сокращения мышц, комплекса движений нижней челюсти и языка во время жевания, глотания, разговора. В связи с отсутствием жевательного давления на альвеолярную кость усиливаются процессы атрофии. Такого рода атрофия в научной литературе именуется как атрофия от бездействия. Отсутствие должной нагрузки приводит к атрофическим процессам и в челюстно-лицевом скелете, и связанных с ним мышцах. Очень часто проявляются дисфункция и парафункция жевательной и мимической мускулатуры. Жевательные мышцы уменьшаются в объеме, становятся дряблыми, атрофичными, лицо приобретает старческое выражение. Развивается так называемая старческая прогения вследствие атрофии костной ткани вестибулярной поверхности альвеолярного отростка верхней челюсти и язычной поверхности альвеолярной части нижней челюсти. Поэтому альвеолярная дуга верхней челюсти становится меньше при одновременно увеличенной нижней (рис. 4-1).
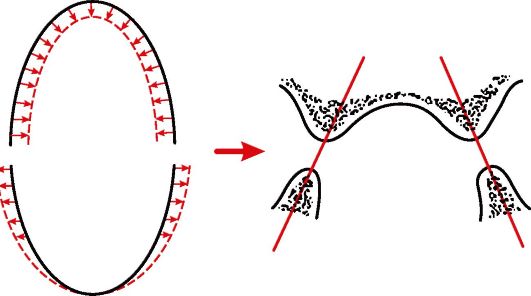
Рис. 4-1. Изменения формы альвеолярных дуг и углов межальвеолярных линий
Старческая прогения характеризуется изменением соотношений челюстей и в трансверзальном направлении. Термин "старческая прогения" следует понимать условно, поскольку прогения может возникнуть в любом возрасте в результате потери зубов.
В случае полной потери зубов утрачиваются основные ориентиры, определяющие высоту и форму лица. Полная потеря зубов сопровождается западе-нием губ, щек, значительной выраженностью носогубных складок, опущением углов рта, кончика носа и даже наружного края век. Нижняя челюсть получает возможность больше перемещаться кверху и кзади, высота нижнего отдела лица значительно уменьшается. Верхняя и нижняя челюсти изменяют свою форму, уменьшаются в размерах. Тело и ветви челюсти становятся тонкими, а угол нижней челюсти - более тупым. Изменяют свое положение и слизистые складки, прикрепляющиеся к челюстям, меняется тип взаимоотношения челюстей.
В связи с полной потерей зубов процессы атрофии наблюдаются и в височно-нижнечелюстном суставе. Суставная ямка становится более плоской, уменьшается ее глубина. Одновременно происходит атрофия суставного бугорка. Головка нижней челюсти смещается кзади и вверх и по форме приближается к цилиндру. Движения нижней челюсти становятся более свободными.
Вследствие потери зубов альвеолярный отросток и альвеолярная часть верхней и нижней челюстей атрофируются, так как после удаления зуба альвеолярная кость подвергается перестройке, сопровождающейся образованием новой кости, заполняющей приблизительно 1/3 лунки и атрофией свободных ее краев. С заживлением постэкстракционной раны перестройка не заканчивается, а продолжается, но с преобладанием явлений атрофии. В ортопедической стоматологии различают несколько видов атрофии: физиологическая; от бездействия; от повышенной нагрузки. Физиологическая атрофия - процесс необратимый, как и остальные виды, но их можно и нужно предупреждать, используя адекватные методы протезирования. Различают также равномерную
и неравномерную атрофию, которая может быть выражена более или менее в ограниченном участке челюсти. Атрофия альвеолярного отростка выражена больше с вестибулярной стороны, вследствие чего альвеолярная дуга уменьшается. На нижней челюсти атрофия больше затрагивает язычную сторону. На верхней челюсти меньшей атрофии подвергается торус и альвеолярные бугры, на нижней - наружная косая линия. В результате атрофии альвеолярный отросток и альвеолярная часть могут принимать различную форму: острую, грибовидную, овальную, плоскую.
Наиболее неудобной для протезирования является грибовидная форма. К наиболее удачной следует отнести овальную, которая характеризуется высокой альвеолярной частью на нижней челюсти и альвеолярным отростком на верхней челюсти.
Для краткой записи истории болезни состояния альвеолярных гребней, нёба, выраженности бугров учеными были предложены классификации в зависимости от степени атрофии альвеолярных отростков, альвеолярной части, выраженности свода нёба и бугров челюстей, а также от состояния слизистой оболочки, покрывающей протезное поле.
Г. Шрёдер (Я. Schröder) предложил различать 3 типа атрофии альвеолярных отростков беззубых верхних челюстей.
• Первый тип характеризируется хорошо выраженными пунктами анатомической ретенции: высокий свод нёба, выраженные альвеолярный отросток и бугры верхней челюсти, высоко расположенные точки прикрепления мышц и складок слизистой оболочки, не препятствующие фиксации протеза. Этот тип беззубой верхней челюсти наиболее благоприятен для протезирования.
• Второй тип - наблюдается средняя степень атрофии альвеолярного отростка. Последний и бугры верхней челюсти еще сохранены, нёбный свод четко выражен. Переходная складка расположена несколько ближе к вершине альвеолярного отростка, чем при первом типе. При резком сокращении мимических мышц может быть нарушена фиксация протеза.
• Третий тип беззубой верхней челюсти характеризуется значительной атрофией: альвеолярные отростки и бугры отсутствуют, нёбо плоское. Переходная складка расположена в одной горизонтальной плоскости с твердым нёбом. При протезировании такой беззубой челюсти создаются большие трудности, поскольку при отсутствии альвеолярного отростка и бугров верхней челюсти протез приобретает свободу перемещения при разжевывании пищи, а низкое прикрепление уздечек и переходной складки способствует сбрасыванию протеза и плохой фиксации и стабилизации.
Анатомо-физиологические особенности нижней челюсти значительно отличаются от таковых верхней челюсти. Условия изготовления и пользования съемным протезом на нижней челюсти менее благоприятны.
Л. Келлер (L. Keller) предложил 4 типа атрофии нижних беззубых челюстей.
• При первом типе альвеолярная часть нижней челюсти незначительно и равномерно атрофирована. Ровно округленный альвеолярный гребень является удобным основанием для протеза и ограничивает свободу движений при его смещении вперед и в сторону. Точки прикрепления мышц и
складок слизистой оболочки расположены у основания альвеолярной части. Данный тип челюсти встречается, если зубы удаляются одновременно и атрофия альвеолярной части происходит медленно. Он наиболее удобен для протезирования, хотя наблюдается сравнительно редко.
• При втором типе отмечают выраженную, но равномерную атрофию альвеолярной части, при этом альвеолярная часть возвышается над дном полости рта, представляя собой в переднем отделе узкое, иногда даже острое, как нож, образование, малопригодное под основание протеза. Места прикрепления мышц расположены почти на уровне вершины альвеолярной части. Этот тип нижней беззубой челюсти представляет большие трудности для протезирования и получения устойчивого функционального результата, поскольку отсутствуют условия для анатомической ретенции, а отсутствие глубокой переходной складки и высокое расположение точек прикрепления мышц при их сокращении приводят к смещению протеза. Пользование протезом часто бывает болезненным из-за острого края челюстно-подъязычной линии, и протезирование в ряде случаев бывает успешным лишь после ее сглаживания.
• Для третьего типа характерна выраженная атрофия альвеолярной части в боковых отделах при относительно сохранившейся альвеолярной части в переднем отделе. Такая беззубая челюсть оформляется при раннем удалении жевательных зубов. Этот тип относительно благоприятен для протезирования, поскольку в боковых отделах между косой и челюстно-подъязычной линиями имеются плоские, почти вогнутые поверхности, свободные от точек прикрепления мышц, а наличие сохранившейся альвеолярной части в переднем отделе челюсти предохраняет протез от смещения в переднезаднем направлении.
• При четвертом типе атрофия альвеолярной части челюсти наиболее выражена спереди при относительной сохранности ее в боковых отделах. Вследствие этого протез теряет опору в переднем отделе и соскальзывает вперед.
А.И. Дойников предложил единую классификацию беззубых челюстей для верхней и нижней челюстей с акцентом на неравномерность атрофии и выделил пять степеней атрофии.
• Первая степень - на обеих челюстях имеются хорошо выраженные альвеолярные гребни, покрытые слегка податливой слизистой оболочкой. Нёбо покрыто равномерным слоем слизистой оболочки, умеренно податливой в задней его трети. Естественные складки слизистой оболочки (уздечки губ, языка, щечные тяжи) достаточно удалены от вершины альвеолярного отростка и альвеолярной части челюстей.
- Первая степень является удобной опорой для протеза, в том числе и с металлическим базисом.
• Вторая степень (средняя степень атрофии альвеолярных гребней) характеризуется умеренно выраженными верхнечелюстными буграми, средней глубиной нёба и выраженным торусом.
• Третья степень - полное отсутствие альвеолярного отростка и альвеолярной части челюстей, резко уменьшенные размеры тела челюсти и верхнечелюстного бугра, плоское нёбо, широкий торус.
• Четвертая степень - выраженный альвеолярный гребень в переднем участке и значительная атрофия в боковых отделах челюстей.
• Пятая степень - выраженный альвеолярный гребень в боковых отделах и значительная атрофия в переднем участке беззубых челюстей.
Эта классификация наиболее удобна в практической деятельности врача-ортопеда, она охватывает наибольшее количество клинических случаев, отражает истинную картину степени и локализации атрофии челюстей.
Особенности строения слизистой оболочки протезного ложа
Слизистая оболочка протезного ложа характеризуется определенной степенью податливости, подвижности и чувствительности. Различают 3 типа слизистой оболочки:
• первый тип - нормальная: характеризуется умеренной податливостью, хорошо увлажнена, бледно-розового цвета, минимально ранима. Наиболее благоприятна для фиксации протезов;
• второй тип - гипертрофированная: характеризуется большим количеством промежуточного вещества. При пальпации рыхлая, гиперемирован-ная, хорошо увлажнена, относительно легко ранима. При такой слизистой оболочке создать клапан нетрудно, но протез на ней будет подвижен из-за ее большой податливости;
• третий тип - атрофированная: очень плотная, белесоватого цвета, сухая. Этот тип слизистой оболочки - самый неблагоприятный для протезирования. Слизистая оболочка, покрывающая альвеолярный отросток верхней челюсти, неподвижно соединена с надкостницей и состоит почти на всем протяжении из многослойного плоского эпителия и собственного слоя. Эпителий в области альвеолярного отростка имеет роговой слой.
В передней трети твердого нёба слизистая оболочка в основном состоит из многослойного плоского эпителия, собственного и подслизистого слоев. Слизистая оболочка, расположенная в области нёбного шва, состоит из многослойного плоского эпителия и собственного слоя. Она плотно сращена с надкостницей, неподвижная, тонкая, легко травмируется. Слизистая оболочка, расположенная между нёбным возвышением, линией А и ограниченная с латеральной стороны боковыми участками альвеолярного отростка, имеет большое количество кровеносных сосудов. Толщина ее в различных участках неодинакова. Наиболее толстый слой слизистой оболочки находится вблизи перехода твердого нёба в мягкое, в пределах области расположения вторых и третьих моляров. Слой слизистой оболочки наименьшей толщины расположен в области премо-ляров. Слизистая оболочка, расположенная в области перехода твердого нёба в мягкое, состоит из собственного слоя, подслизистого слоя и многослойного плоского эпителия, который не имеет рогового слоя. В подслизистом слое располагается большое количество слизистых желез. Слизистая оболочка на месте перехода с верхней губы и щек на альвеолярный отросток состоит из многослойного плоского эпителия (без рогового слоя), собственного и подслизистого слоев. Так как она располагается не на костной основе, а на мимических мышцах, то является функционально подвижной.
Слизистая оболочка альвеолярной части нижней челюсти в основном имеет такое же гистологическое строение, как и на верхней челюсти, однако ее толщина несколько меньше, причем так же, как и на верхней челюсти, она тоньше в переднем отделе и увеличивается в области боковых зубов. В области подбородочно-подъязычного торуса слизистая оболочка самая тонкая и состоит из многослойного плоского эпителия и собственного слоя, непосредственно сращенного с надкостницей.
В позадимолярной области слизистая оболочка состоит из трех слоев, в ее подслизистом слое встречается большое количество жировых клеток.
В позадиальвеолярной области слизистая оболочка содержит рыхлый под-слизистый слой, богатый жировыми и слизистыми клетками. Толщину слизистой оболочки можно с большой точностью определить непосредственно на больном.
По степени подвижности слизистую оболочку полости рта делят на подвижную и неподвижную (точнее - пассивно-подвижную). Подвижная слизистая оболочка покрывает щеки, губы и дно полости рта. Она имеет рыхлый под-слизистый слой, содержащий жировые включения, множество сосудов, значительное количество эластичных волокон, поэтому легко собирается в складки и способна смещаться в горизонтальном и вертикальном направлениях.
Неподвижная слизистая оболочка покрывает альвеолярный отросток и твердое нёбо. В области срединного нёбного шва она прикрепляется без под-слизистого слоя к надкостнице, в боковом и заднем отделах твердого нёба и содержит большое количество слизистых желез, в складку не собирается и смещается только под давлением по направлению к надкостнице.
Участок слизистой оболочки, расположенный в области перехода подвижной слизистой в пассивно-подвижную, называется переходной складкой.
При определении границ съемных протезов необходимо различать еще нейтральную зону - пограничный участок между подвижной и неподвижной слизистой оболочкой. Нейтральная зона не совпадает с переходной складкой, а располагается на верхней челюсти ниже, на нижней - выше ее. Этот участок характеризуется минимальной подвижностью и выраженной податливостью слизистой оболочки (рис. 4-2).
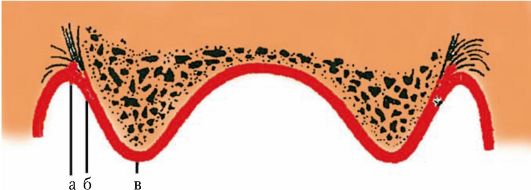
Рис. 4-2. Пограничный участок между подвижной и неподвижной слизистой оболочкой (нейтральная зона): а - вершина альвеолярного гребня; б - неподвижная слизистая оболочка; в - подвижная слизистая оболочка
С оральной поверхности нейтральная зона на верхней челюсти проходит в области перехода твердого нёба в мягкое, нередко захватывая так называемую вибрирующую зону.
Вибрирующая зона - участок слизистой оболочки, который выявляется при произношении звука "А". Ширина пассивно-подвижной слизистой оболочки в области линии А достигает, по данным С.И. Городецкого (1951), 6 мм. Форма и ширина вибрирующей зоны имеют большое значение в определении дисталь-ной границы протеза верхней челюсти.
Нейтральную зону на нижней челюсти А.И. Бетельман (1965) делил на оральную и вестибулярную области. Оральную область нейтральной зоны можно разделить на подъязычный, позадиальвеолярный и позадимолярный участки, согласно анатомическим областям, в которых они проходят.
Подъязычной областью называют пространство, заключенное между нижней поверхностью языка, дном полости рта и альвеолярными отростками и альвеолярной частью нижней челюсти. По средней линии в подъязычной области располагается уздечка языка, по обеим сторонам от которой располагаются подъязычные складки слизистой оболочки. В центре подъязычного пространства нередко отмечается костное разрастание - подбородочно-подъязычный торус - место прикрепления подбородочно-подъязычных и подбородочно-язычных мышц, который встречается в 33 % случаев (Курляндский В.Ю., 1958). Боковой участок подъязычной области граничит сзади с позадиальвео-лярной областью. Форма и величина подъязычного участка нейтральной зоны зависят от функции мышц, опускающих нижнюю челюсть, и главным образом - от челюстно-подъязычной мышцы, которая прикрепляется к внутренней косой линии. Границы позадиальвеолярной области: сверху - передняя нёбная дужка, снизу - дно полости рта, снаружи - тело нижней челюсти, внутри - боковая поверхность языка. Особенностью этого участка является наличие большого количества мышц (верхний сжиматель глотки, нёбно-язычная, челюстно-подъязычная, шилоязычная), которые при своем сокращении уменьшают нейтральную зону.
Ретромолярная область: медиально и латерально ограничена наружным косым и челюстно-подъязычными гребнями, между которыми в средней части зоны располагается слизистый бугорок, состоящий в основном из соединительной ткани. Вершина бугорка соответствует дистальному краю лунки 3.8, 4.8 зубов. В задних отделах слизистый бугорок ограничен крылочелюстной складкой и щечной мышцей. К язычной стороне бугорка подсоединяются волокна височной мышцы и верхнего сжимателя глотки, поэтому нейтральная зона будет располагаться в пределах челюстно-язычной линии.
Верхняя и нижняя челюсти покрыты неподвижной слизистой оболочкой, которая на разных участках челюсти имеет неодинаковую податливость.
Под податливостью слизистой оболочки подразумевают ее свойство сжиматься под действием давления и восстанавливать свою первоначальную форму после снятия нагрузки.
Учитывая податливость слизистой оболочки, Люнд (1924) предложил выделять на твердом нёбе 4 зоны.
• I зона - область сагиттального шва (медиальная фиброзная зона), характеризуется тонкой, лишенной подслизистого слоя слизистой оболочкой,
непосредственно прикрепленной к надкостнице. Обладает минимальной податливостью.
• II зона - альвеолярный отросток и прилегающая к нему узкая полоска, расширяющаяся по направлению к молярам (периферическая фиброзная зона), покрыты тонкой малоподатливой слизистой оболочкой с минимальным подслизистым слоем.
• III зона - участок верхней челюсти в области нёбных складок (жировая зона), покрыт слизистой оболочкой с подслизистым слоем, в составе которого содержится большое количество жировых клеток. Обладает хорошей податливостью.
• IV зона - задняя часть твердого нёба (железистая зона), имеет подсли-зистый слой, богатый слизистыми железами, и немного жировой ткани. Обладает значительной податливостью.
Е.И. Гаврилов (1962) считает, что податливость слизистой оболочки можно объяснить наличием густой сосудистой сети в подслизистом слое, которая названа им буферной зоной, а не наличием жировой и железистой ткани. Способность сосудов освобождаться от крови при повышенном давлении и вновь наполняться ею при его снятии определяет податливость слизистой оболочки. В области альвеолярных отростков и в срединной линии (торуса) сосудистая сеть не выражена, поэтому слизистая оболочка, покрывающая этот участок, не обладает буферными свойствами. Хорошо выражены буферные свойства слизистой оболочки в области поперечных нёбных складок и задней трети твердого нёба.
Степень податливости слизистой оболочки грубо можно установить с помощью пальца руки, ручки зонда или зеркала, но для более точного определения имеются специальные приборы.
Знание степени податливости слизистой оболочки полости рта имеет особое практическое значение. В зависимости от податливости слизистой оболочки врач выбирает методику получения функционального оттиска и степень текучести оттискного материала. Например, при резком несоответствии степени податливости на различных участках протезного ложа рекомендуется получать функциональный оттиск текучими оттискными материалами (силиконовыми и полисульфидными) с дифференцированным давлением на подлежащие ткани.
Суппле главное внимание обращает на состояние слизистой оболочки протезного ложа и выделяет 4 класса податливости:
• 1-й класс - на обеих челюстях имеются хорошо выраженные альвеолярные гребни, покрытые слегка податливой слизистой оболочкой. Нёбо покрыто равномерным слоем слизистой оболочки, умеренно податливой в задней его трети. Естественные складки слизистой оболочки (уздечки губ, языка, щечные тяжи) достаточно удалены от вершины альвеолярного гребня. Этот класс слизистой оболочки является удобной опорой для протеза, в том числе и с металлическим базисом.
• 2-й класс - слизистая оболочка атрофирована, покрывает альвеолярные гребни и нёбо тонким слоем. Места прикрепления естественных складок расположены ближе к вершине альвеолярного гребня. Плотная и истонченная слизистая оболочка менее удобна для опоры съемного протеза, особенно с металлическим базисом.
• 3-й класс - альвеолярная часть нижней челюсти и задняя треть твердого нёба покрыты разрыхленной слизистой оболочкой. Такое состояние слизистой оболочки часто сочетается с низкой альвеолярной частью. Пациенты с подобными изменениями иногда нуждаются в предварительном лечении. После протезирования им следует особенно строго соблюдать режим пользования протезом и обязательно наблюдаться у врача.
• 4-й класс - подвижные тяжи слизистой оболочки расположены продольно и легко смещаются при незначительном давлении оттискной массы. Тяжи могут ущемляться, что затрудняет или делает невозможным пользование протезом. Такие складки чаще наблюдаются на нижней челюсти, преимущественно при отсутствии альвеолярной части. К этому же типу относится альвеолярный край с болтающимся мягким гребнем. Протезирование в этом случае иногда становится возможным лишь после его иссечения.
Считается, что при анализе слизистой оболочки необходимо учитывать конституцию человека и общее состояние организма.
Н.В. Калинина выделяет 4 типа слизистой оболочки в зависимости от конституции и общего состояния организма:
• I тип - слизистая оболочка хорошо воспринимает жевательное давление. Такая слизистая оболочка чаще бывает у здоровых людей, нормостеников, независимо от возраста. Атрофия альвеолярного отростка и альвеолярной части, как правило, незначительная.
• II тип - тонкая слизистая оболочка, характерная для людей астенической конституции, чаще женщин, встречается при разной степени атрофии альвеолярной части и альвеолярного отростка и у людей пожилого и преклонного возраста со значительной степенью атрофии челюсти.
• III тип - рыхлая, податливая слизистая оболочка, встречающаяся преимущественно у гиперстеников, а также у людей с общесоматическими заболеваниями. Чаще всего это нарушения со стороны сердечно-сосудистой системы, диабет, психические заболевания.
• IV тип - характерно наличие подвижной слизистой оболочки, расположенной в пределах альвеолярных гребней. Отмечается у людей, болевших пародонтитом, часто может быть в результате травмы или атрофии альвеолярного гребня вследствие повышенного давления со стороны протеза.
4.2. ФАКТОРЫ, СПОСОБСТВУЮЩИЕ ФИКСАЦИИ И СТАБИЛИЗАЦИИ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ. НАЛОЖЕНИЕ И ФИКСАЦИЯ
ПРОТЕЗОВ
Фиксация протеза - это способность противостоять силам, сбрасывающим его вдоль пути снятия, а также направленным апикально, косо и горизонтально.
Фиксация объединяет в себе три компонента: ретенцию, опору и стабилизацию.
Стабилизация протезов (от лат. stabiles - устойчивый) - устойчивость протеза, его сопротивление разнонаправленным сбрасывающим нагрузкам во время функции.
К факторам, способствующим улучшению фиксации протезов на беззубых челюстях, можно отнести силы адгезии и когезии, капиллярности, ретенции
и функциональной присасываемости. Силы адгезии можно успешно использовать путем точного отображения рельефа слизистой оболочки с помощью современных оттискных материалов, которые используют для получения функциональных оттисков с беззубых челюстей.
Фиксация съемного пластиночного протеза зависит также от формы альвеолярного гребня и альвеолярной части. Контакт между протезом и протезным ложем будет хорошим при отвесной форме альвеолярных гребней. Менее надежным - при овальной, острой и грибовидных формах, что следует учитывать уже на этапе получения функциональных оттисков (рис. 4-3).
От анатомо-физиологических условий протезного ложа зависят фиксация и стабилизация протеза. Чем отвеснее скаты, больше высота альвеолярного гребня, ниже прикрепление по отношению к вершине альвеолярного гребня щечно-альвеолярных тяжей, не выражен торус - тем лучше условия для фиксации съемных пластиночных протезов. Следует отметить, что для улучшения фиксации протезов необходимо соблюдение контакта слизистой оболочки щек, губ, языка с наружной поверхностью протеза. Для этого необходимо точно определить состояние подвижной слизистой оболочки, окружающей протез, и функциональными пробами добиться оптимального взаимодействия этих тканей и наружной поверхности протеза. При ортопедическом лечении на нижней челюсти необходимо учитывать подвижность и размеры языка, сделав ложе в базисе протеза в области жевательной группы зубов с язычной стороны и тем самым создать условия для механического удержания протеза. Язык, размещаясь в пространстве между краем протеза и искусственными зубами, препятствует смещению протеза и способствует предотвращению попадания воздуха под него, т.е. сохраняет замыкающий клапан.
Существует много методов фиксации, в основе которых лежат различные принципы. Выделяют механические, биомеханические, физические и био-
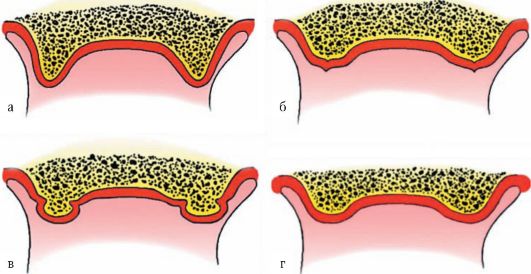
Рис. 4-3. Наиболее часто встречающиеся формы альвеолярных отростков и альвеолярной части челюстей: а - овальная; б - острая; в - грибовидная; г - плоская
физические. К механическим методам относят: крепление съемных протезов с помощью пружин; биомеханические включают анатомическую ретенцию, крепление протезов с помощью внутрикостных имплантатов, а также пластику альвеолярного гребня. Использование магнитов, укрепленных в протезах, является физическим методом фиксации протезов; применение поднадкост-ничных магнитов, создание краевого замыкающего клапана и явление адгезии относят к биофизическим методам.
К физическим методам фиксации протезов в настоящее время прибегают лишь после больших операций. Использование внутрикостных имплантатов, а также пластика альвеолярного гребня не получили большего распространения в практике и могут быть рекомендованы у больных с тяжелой клинической картиной в полости рта. Анатомическая ретенция и наиболее часто применяемый биомеханический метод фиксации протезов зависят от выраженности естественных образований полости рта и их локализации на протезном ложе или его границе, которые могут ограничить свободу движения протеза во время функционирования. К таким анатомическим образованиям относятся свод твердого нёба, альвеолярный отросток верхней и альвеолярной части нижней челюстей, верхнечелюстные бугры, подъязычное пространство и др. Важно помнить, что использование любого анатомического образования может послужить подспорьем в решении проблемы фиксации протеза.
Метод фиксации съемного протеза для каждого пациента индивидуален, и правильность его выбора способствует адаптации больного к протезу.
Методы фиксации съемных пластиночных протезов на беззубых челюстях
Функциональная ценность протезов определяется их устойчивостью на беззубых челюстях, которая зависит в первую очередь от анатомо-физиологических особенностей тканей протезного поля и органов полости рта. Чем больше площадь протезного ложа, меньше атрофия челюсти и лучше сохранены альвеолярные отростки верхней и альвеолярная часть нижней челюстей, тем благоприятней исход ортопедического лечения. Устойчивость протезов на беззубых челюстях обусловлена механическими факторами, которые возникают под влиянием жевательного давления, и физическими процессами, протекающими между базисом протеза и тканями протезного ложа. Выделяют механические, физические, хирургические, анатомические, биофизические, биомеханические, физико-биологические методы фиксации протезов на беззубых челюстях.
Основными являются механические, физические и физико-биологические методы. Все остальные или включают перечисленные, или (например, хирургические) служат вспомогательными и направлены на подготовку полости рта к ортопедическому лечению с целью эффективного использования указанных выше методов фиксации протезов.
Механические способы фиксации протезов
Эти методы основаны на использовании для фиксации пластиночных протезов различных механических приспособлений, включая лигатуры.
В конце XIX - начале ХХ в. широкое распространение получило укрепление протезов с помощью отталкивающих пружин (Фошар). В этом случае оба протеза, соединенные между собой согнутыми пружинами, укрепленными
концами в области премоляров, прижимались к челюстям. Предлагались пружины самой разной формы: плоские, круглые, ленточные и спиральные. Клинические наблюдения показали недостаточную эффективность и вредность этого способа из-за травмы слизистой оболочки полости рта, смещения протезов, кроме этого создавалось антигигиеничное состояние полости рта, так как происходила задержка пищи между витками пружины. При пользовании протезами с пружинами пациенты постоянно испытывали напряжение жевательной и мимической мускулатуры. В настоящее время пружины, заключенные в эластичные нейлоновые трубки, используют лишь после больших операций и при посттравматических дефектах челюстей, когда обычные способы не обеспечивают фиксацию протезов.
Использование для фиксации протезов компенсаторных валиков и проволочных дуг в области премоляров и моляров с вестибулярной и язычной сторон (Сальев Н.С., 1963), а также прикрепление к протезу выдвижных захватов (Ке-мени И., Варга И., 1956) и пилотов-фиксаторов различных конструкций (Крау-зе A., 1957) широкого распространения не получили из-за сложности устройства захватов и ненадежности их фиксирующего действия, а также из-за того, что пилоты часто травмировали слизистую оболочку и затрудняли акт глотания.
Степень фиксации протезов главным образом зависит от условий протезного ложа. Наилучшей устойчивости протезов можно добиться на челюстях с хорошо выраженным альвеолярным отростком и альвеолярной частью, когда места прикрепления мышц, уздечек, тяжей слизистой оболочки к челюстям располагаются на достаточном расстоянии от вершины альвеолярного гребня. В этих случаях условия полости рта способствуют механическому удержанию протезов на челюстях, препятствуя их горизонтальным сдвигам.
Улучшения условий протезирования можно добиться путем проведения корригирующих и восстановительных операций, таких, как альвеолотомия - частичная резекция острых костных выступов на челюстях с устранением экзостозов, рассечением и иссечением рубцов, уздечек и тяжей слизистой оболочки, вестибулопластики. Эти операции наиболее эффективны при использовании иммедиат-протеза, накладываемого сразу на операционный участок.
Иммедиат-протез (от англ. immediate - непосредственный, немедленный) - транскрипция английского выражения, означающего - непосредственный протез, накладывающийся на послеоперационную рану в первые 24 ч.
Для улучшения условий протезного ложа при значительной атрофии альвеолярной части нижней челюсти возможно восстановление ее с помощью имплантатов из трупного хряща, гомохряща, измельченной костной щебенки, взятой с соседних участков челюстей, деминерализованного дентина, изготовленного из корней удаленных зубов человека, а также с помощью аутодесне-вой трансплантации из десневого края твердого нёба и имплантации пластмасс акрилового ряда.
При резкой атрофии нижней челюсти более чем на 2 см рекомендуют применять костную пластику с подсадкой трансплантата из гребешка подвздошной кости, хряща, аорты или подсадку реберных трансплантатов. Наиболее эффективно применение микрохирургической техники с пересадкой трансплантата подвздошной кости на сосудистой ножке (Каливраджиян Э.С., Каверина Е.Ю., Губин М.А., 1997).
Особое внимание уделяют керамическим материалам. О том, что материалы из керамики подходят для целей имплантации, свидетельствуют данные о совместимости керамического пористого материала и кости. Большое значение в этом случае имеет биологический состав поверхностного слоя имплантата. Экспериментальные данные свидетельствуют о формировании вокруг керамического имплантата костной структуры, трабекулы которой врастают в поры имплантата. Данные исследований указывают на зависимость степени врастания соединительной ткани в керамику от диаметра пор.
Имплантаты с известным риском осложнений могут существенно расширить арсенал средств, применяемых при протезировании, в том числе и на беззубых челюстях, так как метод имплантации с целью дальнейшего протезирования является важным в выборе плана лечения. Таким образом, перечисленные механические способы фиксации протезов на беззубых челюстях, включая стоматологическую имплантацию и хирургическую подготовку полости рта к ортопедическому лечению, еще не полностью исчерпали себя при решении проблемы фиксации протезов на беззубых челюстях.
Физические методы фиксации
Для удержания протезов на беззубых челюстях используются различные физические явления - например, адгезия и когезия.
Адгезия - возникновение связи между поверхностными слоями двух разнородных (твердых или жидких) тел, приведенных в соприкосновение.
Когезия - сцепление молекул, атомов, ионов в физическом теле, которое обусловлено межмолекулярным взаимодействием и химической связью.
Практически для удержания протезов можно использовать явление адгезии и когезии. Для этого необходимо добиться точного соответствия между базисом протеза и микрорельефом слизистой оболочки протезного ложа. Сила адгезии находится в прямой зависимости от площади соприкасающихся поверхностей, а также вязкости и толщины слоя слюны, находящейся между ними. Однако, как свидетельствуют данные Ш.И. Городецкого и И.М. Оксмана, силу адгезии удается использовать в пределах 320-910 г (0,3-0,9 Н), но этого совершенно недостаточно для удержания протеза как в покое, так и при сокращении мимических и жевательных мышц. В то же время адгезия и присасывающая способность капиллярного слоя слюны между базисом протеза и слизистой оболочкой протезного ложа имеют решающее значение для удержания протеза на челюсти.
В настоящее время для улучшения фиксации съемных протезов применяют адгезивные либо адгезионные порошки и пасты, а иногда и лечебные пленки. В присутствии влаги частицы порошка набухают, сливаются, образуют гель, который увеличивает силу сцепления зубного протеза с тканями протезного ложа. Однако применение клеящих веществ для фиксации съемных протезов позволяет добиться лишь временного успеха.
Поиски новых способов фиксации протезов привели к тому, что некоторые ученые предлагали утяжелять протезы на нижней беззубой челюсти, причем массу протезов доводили до 100-120 г. Утяжеление достигалось путем введения в базисы протезов металлов с большой удельной массой. При малом межальвеолярном расстоянии для утяжеления нижнего протеза применяли зубы из металла.
Эти способы дают незначительный эффект, хотя утяжеленные протезы удерживаются на челюсти немного лучше, чем протезы без металла. Но этот способ весьма ненадежен, так как в этом случае протез оказывает повышенное давление на челюстную кость и вызывает преждевременную атрофию.
Для улучшения фиксации протезов на беззубых челюстях использовались магнитные сплавы. Известно несколько способов их применения. При первом способе магниты помещают в боковых отделах базисов протезов так, чтобы при смыкании челюстей одноименные полюса магнитов совпадали между собой. Сила отталкивающего действия магнитов использовалась для прижатия протезов к челюстям подобно действию пружин.
Все попытки улучшить фиксацию протезов на беззубых челюстях путем использования постоянных магнитов не дали положительных результатов, так как максимальное влияние магнитного поля проявляется лишь тогда, когда полюса магнитов противостоят один другому в момент смыкания зубов. При боковых движениях нижней челюсти это условие нарушается и фиксирующие свойства магнитов ослабевают.
При втором способе один магнит укрепляется в зубах или их корнях, второй крепится в базисе протеза. Магнитная фиксация обеспечивается за счет съемных и несъемных элементов. Сила притяжения доходит до 250 г (0,2 Н).
До настоящего времени влияние магнитного поля на ткани и органы, окружающие постоянные магниты, изучено недостаточно. Среди осложнений применения магнитов называют некроз кости, а также отторжение их как инородных тел.
Физико-биологический метод фиксации протезов основан на тщательном изучении анатомических особенностей строения беззубых челюстей, что позволяет наилучшим образом сформировать круговой замыкающий клапан с широкой площадью опоры.
Замыкающий клапан возникает в результате контакта края съемного протеза полного зубного ряда с пассивно подвижными тканями протезного ложа по его периметру, вследствие чего становится невозможным проникновение воздуха или жидкости под базис протеза и нарушение возникшего там вакуума.
Большая площадь базиса уменьшает нагрузку на единицу площади опорных тканей, предотвращая их раздражение и атрофию. Этот метод является наиболее приемлемым и достаточно эффективным в настоящее время. Его сущность заключается в том, что при оформлении границ протезов строго учитывается функциональное состояние подвижных тканей полости рта.
Один из способов улучшения качества съемных протезов - это оформление наружной поверхности и границ протезов на основе метода объемного моделирования. Однако если на верхней беззубой челюсти в подавляющем большинстве случаев удается добиться хорошей фиксации, то на нижней челюсти из-за ее анатомо-физиологических особенностей этот метод, как правило, малоэффективен. Это свидетельствует о том, что вопрос о фиксации протезов на беззубой нижней челюсти с резко выраженной атрофией альвеолярной части до конца не решен. Из-за плохой фиксации протез во время жевания постоянно смещается, травмируя слизистую оболочку, что вызывает дополнительные изменения в слизистой оболочке протезного ложа и усугубляет явление атрофии челюстной кости.
Метод фиксации протезов на беззубых челюстях с использованием магнитов из самарий-кобальта
Принимая во внимание нерешенность проблемы фиксации протезов на беззубых челюстях и недостаточное использование предлагаемых для этих целей магнитных сплавов, делаются попытки использовать новый магнитный сплав для улучшения фиксации протезов на беззубых челюстях. В качестве материала предложен сплав самарий-кобальт, открытый в 1968 г. Его магнитные свойства значительно выше свойств других магнитных сплавов. Это интеркристаллическое соединение самария и кобальта, обладающее коэрцитивной силой магнитной энергии, в 5-40 раз большей, чем у ранее известных сплавов. Большая коэрцитивная сила способствует устойчивости материала к размагничиванию. Это позволяет применять в стоматологии магниты плоской формы и малых размеров с длительным сохранением магнитных свойств материала.
Размещение магнитов в протезах на верхнюю и нижнюю челюсти под искусственными зубами в области моляров и премоляров с двух сторон на обоих протезах в толще базисов, ближе к жевательным поверхностям, успеха не имело. Так как отталкивающее действие магнитов проявляется в полной мере только при сближении челюстей в центральном соотношении, при перемещении нижней челюсти вперед, вправо или влево иногда проявлялось не отталкивающее, а притягивающее свойство магнитов. Это заставило изменить методику применения магнитов. В базисы протезов в области второго премоляра и моляров помещали магниты из самарий-кобальта большего размера, а именно 15x5x2 мм, поверхностью 10x5 мм в сторону встречного магнита, по два в каждом протезе (всего 4 магнита). Магниты располагали ближе к жевательной поверхности искусственных зубов одноименными полюсами навстречу друг другу. Сила магнитной энергии у поверхности магнитов составляла в среднем 1035,1+16,6 Э. Были получены обнадеживающие результаты. Протезы стали фиксироваться лучше. Отталкивающее действие магнитов проявлялось заметнее. Отсутствовало притягивание магнитов при смещении нижней челюсти (рис. 4-4).
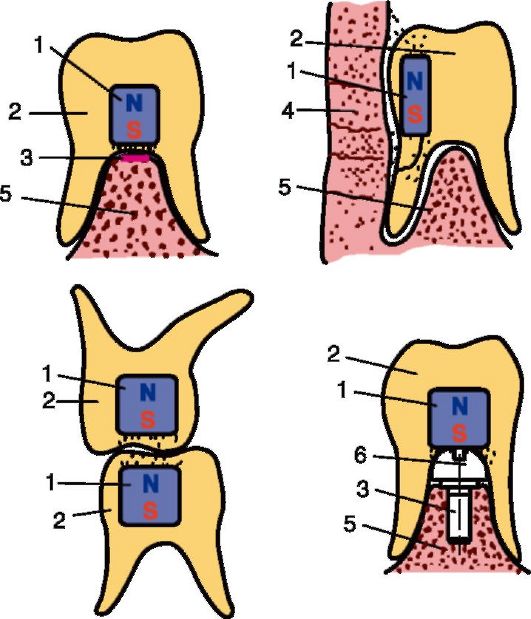
Рис. 4-4. Способы использования постоянных магнитов в пластиночных протезах: 1 - постоянный магнит; 2 - зубной протез; 3 - имплантат; 4 - слизистая оболочка щеки; 5 - челюстная кость; 6 - наддес-невая часть имплантата
Магниты из самарий-кобальта целесообразно использовать для дополнительной фиксации протезов при ортопедическом лечении больных с полной утратой зубов, осложненной резкой атрофией челюстей, особенно нижней беззубой челюсти.
Метод фиксации протеза на беззубой нижней челюсти с использованием внутрикостных имплантатов и сферических магнитов
Он предусматривает укрепление в кости челюсти винтовых имплантатов из титана - немагнитного материала, наиболее индифферентного для костной ткани. В них укрепляют промежуточные детали, имеющие сферические головки из стали, обладающей ферромагнитными свойствами (рис. 4-5).
После этого изготавливают пластиночный протез с укрепленными в нем магнитами. Наддесневая часть имплантата - опора и магнит специальной формы - позволяет создать сферический магнитный шарнир.
Этот метод предусматривает проведение операции по подсадке имплан-татов и изготовление пластиночного протеза с созданием магнитных сферических шарниров. Для этого импланта-ты устанавливают в переднем участке альвеолярной части нижней челюсти с учетом анатомо-топографических
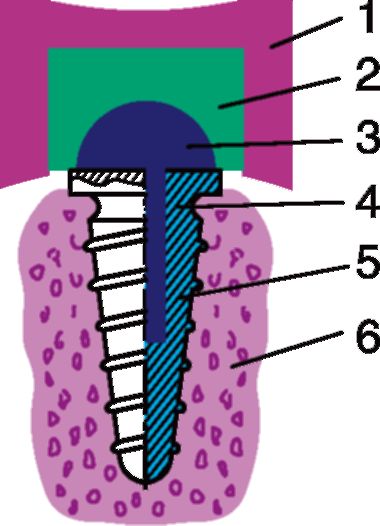
Рис. 4-5. Узел сферического магнитного шарнира: 1 - зубной протез; 2 - магнит с шаровым гнездом; 3 - наддесневая шаровая опора; 4 - шейка имплантата; 5 - внутрикостный имплантат; 6 - кость челюсти
особенностей беззубой нижней челюсти и степени ее атрофии. Обычно бывает достаточно установки двух имплантатов в области клыков.
4.3. СПОСОБЫ ПОЛУЧЕНИЯ ОТТИСКОВ С БЕЗЗУБЫХ ЧЕЛЮСТЕЙ Способы получения анатомических оттисков
Одним из этапов изготовления съемных пластиночных протезов является получение оттиска. Он является связующим информационным звеном между врачом и зубным техником, а его точность в значительной мере определяет качество зубного протеза.
Оттиском называется обратное (негативное) отображение поверхности твердых и мягких тканей, расположенных на протезном ложе и его границах. Протезное ложе объединяет органы и ткани, находящиеся лишь в непосредственном контакте с протезом (Гаврилов Е.И.). В зависимости от того, снимают оттиски с учетом функциональной подвижности тканей, покрывающих твердые ткани протезного ложа, или без учета подвижности, оттиски подразделяют на анатомические и функциональные.
Анатомические оттиски беззубых челюстей снимают стандартными оттиск-ными ложками, которые могут быть металлическими и пластмассовыми, перфорированными и неперфорированными.
Есть фирмы, выпускающие комплекты ложек для беззубой верхней и нижней челюстей. Кроме этого существуют двойные пластмассовые ложки, позволяющие получать оттиск одновременно с верхнего и нижнего зубных рядов.
Для получения анатомического оттиска необходимо правильно подобрать стандартную металлическую ложку. Форма и размер ее определяются величиной челюсти. Размер челюсти можно определить визуально, примеряя ложку в полости рта. Но этот способ не совсем отвечает гигиеническим требованиям, поэтому гораздо удобнее и правильнее использовать специальный стоматологический циркуль, с помощью которого определяется расстояние между гребнями или их скатами в боковых отделах, а затем по полученным размерам подбирают ложку.
Правильно подобранная ложка облегчает получение оттиска, и чем сложнее условия его получения, тем тщательнее надо ее подбирать. При выборе надо иметь в виду, что расстояние между поверхностью ложки и слизистой оболочкой протезного ложа должно быть не менее 3-5 мм.
Не следует выбирать ложки с короткими или длинными, упирающимися в переходную складку краями. Лучшей будет та из них, края которой при наложении на поверхность слизистой оболочки во время проверки доходят до переходной складки. При снятии оттиска между дном ложки и альвеолярным гребнем должна лежать прослойка оттискного материала толщиной 2-3 мм, борт ложки не должен доходить до переходной складки, а образовавшийся просвет впоследствии не должен заполниться оттискной массой. Это позволит формировать края оттиска как пассивными, так и активными движениями мягких тканей. При высоком крае ложки такая возможность формирования исключается, так как ее край будет мешать движению языка, уздечек и других складок слизистой оболочки.
Выбор оттискного материала
Выбор оттискного материала чаще всего зависит от степени атрофии альвеолярных отростков и альвеолярной части, состояния подвижных мягких тканей, а также от степени податливости слизистой оболочки.
Наиболее подходящими для снятия анатомических оттисков можно считать альгинатные массы. К достоинствам альгинатных оттискных материалов необходимо отнести высокую пластичность, хорошее воспроизведение рельефа мягких тканей протезного ложа, простоту применения. Недостатками можно считать отсутствие прилипания к оттискной ложке. Для того чтобы исключить этот недостаток, используют специальные адгезивы. Также недостатком является некоторая усадка, наступающая в процессе отверждения оттискного материала в полости рта через относительно короткое время (от 30 мин до нескольких часов в зависимости от фирмы-производителя). Усадка материала происходит в результате потери воды, поэтому помещение оттисков в относительно герметичный полиэтиленовый пакет продлевает время до получения модели приблизительно на 30-40 %, а погружение в воду способствует значительному водопоглощению и изменению геометрических размеров.
Техника получения анатомического оттиска беззубой челюсти. Оценка качества анатомического оттиска
После правильного подбора стандартной ложки и выбора оттискного материала приступают к непосредственному получению анатомического оттиска в полости рта. Для правильного снятия оттиска альгинатными массами необходимо:
• Определить размеры оттискной ложки.
• Улучшить адгезию альгинатного материала к оттискной ложке.
• Антисептически обработать полость рта.
• Замешать и наложить массу на ложку.
- Наиболее эффективным способом введения массы и получения оттиска можно считать получение дифференцированного оттиска. Это возможно при наличии комплекта альгинатных масс с различной степенью текучести. Для этого в шприц вводят альгинатный материал высокой, а в оттискную ложку - низкой текучести.
• Ввести ложку с массой в полость рта (центрирование, погружение, фиксация).
- Ложку вводят под углом, затем, разворачивая ее, устанавливают по центру альвеолярного отростка (альвеолярной части). Ориентиром служит расположение ручки ложки строго по средней линии. После этого ложку прижимают к верхней челюсти на задней трети твердого нёба. После выхода массы за край ложки давление переносят на передний край - это профилактика попадания оттискной массы в гортань или трахею. Затем приступают к оформлению краев оттиска. С этой целью большим и указательным пальцами врач захватывает верхнюю губу и оттягивает ее вниз, прижимая к краю ложки. На нижней челюсти после центрирования, наоборот, ложку прижимают вначале в переднем отделе, а потом в заднем. Вестибулярные края оформляют путем оттягивания губ и щек в сторону, вверх и обратно. Для формирования массы в области язычного края оттиска больного просят поднять язык вверх и вперед. Необходимо заметить, что, когда врач формирует края оттиска, перемещая губы и щеки пациента своими пальцами, движения мягких тканей при этом называются пассивными. Если мягкие ткани перемещаются за счет напряжения мимической или жевательной мускулатуры, мышц дна полости рта, эти движения именуются активными.
• Вывести ложку с оттиском из полости рта.
• Оценить качество оттиска.
- После выведения оттиска обращают внимание: на адгезию к ложке, пористость оттискного материала, края оттиска, четкость отпечатка слизистой оболочки протезного ложа. Важно, чтобы края оттиска были округлыми, а не заостренными и тем более острыми. Поверхность оттиска не должна иметь пор и раковин, отображая все анатомические образования и особенно границы переходной складки и линию А.
• Провести дезинфекцию оттиска.
В настоящее время существуют современные методики получения анатомических оттисков. Их применяют при незначительной атрофии челюстей.
• Комбинированная техника снятия анатомических оттисков гидроколлоидными материалами с альгинатами, дающими оптимальные результаты
Известна методика комбинированного снятия оттисков. Суть метода заключается в первоначальном использовании гидроколлоидной оттискной массы, находящейся в картриджах. Картридж разогревается в аппарате до 60 °С, масса приобретает пластичное состояние. После разогрева его вставляют в шприц с канюлей и поршнем, фиксируют. Из шприца массу выдавливают непосредственно в полость рта пациента по границам будущего протеза: по переходной складке в области щек, уздечек, губ, языка, а также в область нёбного шва. Сразу после этого вводят оттискную ложку с совместимым альгинатным материалом. Структуризация массы происходит в течение 3 мин, выводят оттиск по обычной методике (рис. 4-6.).
• Одномоментное снятие оттисков с обеих челюстей разборной ложкой.
Посредством специальных направляющих верхняя и нижняя ложки соединены между собой в единый блок, что обеспечивает перемещение ложек относительно друг друга только в сагиттальном направлении. Универсальную ложку для верхней и нижней челюстей проверяют в полости рта больного и при необходимости индивидуализируют. Затем соединенные между собой ложки верхней и нижней челюстей вводят боковым вращающим движением в полость рта и накладывают на нижнюю челюсть, после чего больной медленно закрывает рот.
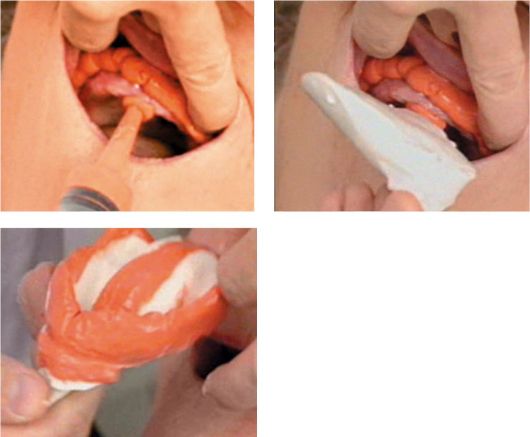
Рис. 4-6. Комбинированное снятие анатомических оттисков
Для регистрации высоты нижнего отдела лица отмечают точки на носу и на подбородке. Расстояние между ними измеряют циркулем или специальной измерительной линейкой. Во время получения оттиска этот размер является ориентиром для получения пространственного взаиморасположения челюстей. Перед получением оттиска больному дают следующие наставления: язык необходимо уложить в пространство между ложками, а не под ложку; произвести глотательные движения; дышать через нос; ложки следует прижимать губами, а не челюстью.
Для получения оттисков используют альгинатные материалы густой консистенции. Сначала капсулу раздавливают с помощью сжимателя, а затем укрепляют в специальном вибраторе и в течение 30 с встряхивают, после чего капсулу помещают в специальный шприц. Весь материал выдавливают сначала на нижнюю ложку, а затем - на верхнюю.
После наложения альгинатного оттискного материала (отдельно в нижнюю и верхнюю ложки) обе ложки последовательно вводят и накладывают на верхнюю и нижнюю челюсти. При этом альгинатная масса верхней и нижней оттискных ложек смыкается (соединяется). Свободной рукой врач поднимает больному верхнюю губу, и он медленно закрывает рот. Ложки передвигаются (перемещаются) при замыкающих движениях по направлению наименьшего сопротивления и фиксируются в таком положении альгинатным конгломератом.
Когда альгинатная масса выходит за пределы переходной складки, верхнюю губу отпускают. Губы больного должны соприкасаться, больной при этом дышит носом и производит глотательные движения.
Во время получения оттиска по отмеченным точкам проверяют межальвеолярную высоту, которую можно корригировать только в том случае, когда она превышает измеренное расстояние. Образовавшийся единый блок верхней и нижней оттискных ложек с оттискным материалом выводят из полости рта.
Назначение и способы изготовления индивидуальных ложек.
Методика припасовки индивидуальных ложек с использованием проб Гербста
Анатомические оттиски, растягивающие мягкие ткани, не отражают их функционального состояния и не пригодны для изготовления полноценных протезов полного зубного ряда. Одним из основных клинических этапов, определяющих успех протезирования пациентов с полным отсутствием зубов, является получение функциональных оттисков.
Так, в 1864 г. Шротт предложил следующий метод: по снятым анатомическим оттискам отливали анатомические модели, на которых штамповали ложки из листового алюминия. Для удержания ложек на челюстях их соединяли пружинами Фошара, выстилали с внутренней стороны гуттаперчей и вводили в рот. В течение 30-40 мин больному предлагали говорить, глотать, петь и т.п. При этом под действием мускулатуры формировались высота и объемность края оттиска. Такие оттиски, учитывающие активные движения мягких тканей полости рта, получили в литературе название "функциональные".
Наиболее полный комплекс движений и их обоснование были разработаны в 1957 г. австрийским врачом Ф. Гербстом. Протезы, изготовленные по методике Ф. Гербста, имеют расширенные границы и получили название "экстензионные".
В отличие от ранее изготавливаемых, граница которых проходила по так называемой нейтральной зоне, по методике Гербста граница отодвигается несколько шире.
Нейтральная зона верхней челюсти с вестибулярной стороны проходит по переходной складке, а со стороны нёба располагается на месте перехода твердого нёба в мягкое. В ортопедической стоматологии этот участок перехода слизистой оболочки твердого нёба в мягкое принято называть зоной, или линией А. Такое название исходит из того, что при произнесении звука "а-а" мягкое нёбо приподнимается и очерчивает свой переход в твердое. Линия А хорошо определяется, если зажать нос и при открытом рте надувать воздух в нос. В этом случае мягкое нёбо отклоняется вперед. Образуя изгиб на месте перехода твердого нёба в мягкое, нейтральная зона нижней челюсти делится на вестибулярную, позадимолярную, язычную и позадиальвеолярную части. Вестибулярная часть нейтральной зоны совпадает с переходной складкой. Позадимолярная, regio retromolaris, расположена за зубами мудрости. Язычная граница проходит по челюстно-подъязычной линии, linea mylohyoidea, позадиальвеолярной, regio retroalveolaris, области - внутренней поверхности угла нижней челюсти.
При этом на нижней челюсти базис протеза всегда перекрывает внутренние косые линии, подъязычное пространство в области расположения резцов, клыков и премоляров, а также нижнечелюстные бугры. Поэтому встречающееся до сих пор в литературе мнение о том, что степень перекрытия нижнечелюстных бугров зависит от их подвижности, считается неправильным. Автоматически разрешается вопрос о возможности использования в качестве протезного ложа безмышечного ретроальвеолярного пространства. В протезах, изготавливаемых по методике Ф. Гербста, оно, ввиду расширенных границ, включается в комплекс тканей протезного ложа.
Долгие годы считалось возможным изготовление протезов полного зубного ряда по анатомическим оттискам, но с развитием стоматологической науки и совершенствованием оттискных материалов стало очевидным использование методик получения оттисков с учетом функциональных движений органов и тканей зубочелюстной системы. Если для получения анатомического оттиска достаточно использовать стандартную анатомическую ложку, то для получения функционального оттиска необходимо использование индивидуальной жесткой пластмассовой ложки. Индивидуальной ложка называется потому, что используется только для одного пациента, а функциональной - по причине оформления ее краев с помощью специально разработанных функциональных проб. Роль индивидуальной ложки и в том, что она позволяет использовать в качестве оттискного материала более текучие композиции, способные отображать микрорельеф слизистой оболочки. Общеизвестно, что точное повторение микрорельефа способствует снижению величины зазора между базисом протеза и слизистой оболочкой, повышая эффективность сил когезии и адгезии, а уточненные границы периферического замыкающего клапана повышают силы функциональной присасываемости. Все сказанное говорит в пользу повышения степени фиксации и стабилизации съемных протезов.
Полученную из зуботехнической лаборатории индивидуальную ложку необходимо оценить визуально и пальпаторно. Иными словами, надо исключить наличие острых краев и выступов, способных травмировать мягкие ткани при введении ложки в полость рта.
Припасовку индивидуальной ложки проводят с помощью проб Гербста (ложку фиксируют на альвеолярной части челюсти):
• 1-я проба: широкое открывание рта. Пациента просят медленно, но широко открыть рот. При этом напрягаются крылочелюстные складки, щечные мышцы, а также мышцы нижней губы. Следовательно, ложка может приподниматься в задних отделах, тогда ее следует укоротить с щечной стороны, на протяжении от середины задней поверхности нижнечелюстного бугорка до второго премоляра. Ложка может приподниматься вверх кпереди, тогда ее укорачивают в участке между клыками.
• 2-я проба: глотание. При глотании напрягается верхний сжиматель глотки, и если ложка сбрасывается, ее край укорачивают с язычной стороны, от середины заднего края нижнечелюстного бугорка до первого моляра. Основываясь на данных Шаракашвили (1969) о том, что волокна верхнего сжимателя глотки никогда не прикрепляются медиальнее нижнечелюстного бугорка, рекомендуется ограничить зону сошлифовывания края индивидуальной ложки при данной пробе только протяженностью нижнечелюстного бугорка, т.е. до второго моляра.
• 3-я проба: пациента просят провести языком по красной кайме верхней и нижней губы (облизывание губ). При этом напрягается челюстно-подъязычная мышца на стороне, противоположной положению языка. Если ложка поднимается, ее укорачивают с язычной стороны на уровне моляра вдоль подъязычной линии. Не следует укорачивать ложку так, чтобы ее край оказался выше внутренней косой линии. Это приводит к полному нарушению клапанной зоны. Если ложка укорочена до предельно допустимой границы, но все-таки продолжает смещаться, сошлифовы-вание следует прекратить (объяснение в следующей пробе).
• 4-я проба: пациента просят дотронуться кончиком языка до щеки при полузакрытом рте. При этом поднимаются мягкие ткани дна полости рта в области премоляров. В случае когда язык широк и прилежит к середине альвеолярной части, эта и предыдущие пробы не получаются или могут быть проведены только в ограниченных пределах.
• 5-я проба: пациента просят вытянуть язык к направлению кончика носа. При этом напрягается уздечка языка. Если ложка смещается, область контакта с уздечкой укорачивается с язычной стороны на протяжении передних зубов.
• 6-я проба: выпячивание губ вперед трубочкой (звук "у"). Напрягаются мимические мышцы нижней губы. Если ложка все-таки поднимается, то нужно еще раз сошлифовать ее вестибулярный край в области между клыками.
Зоны коррекции индивидуальной ложки для нижней челюсти показаны на рис. 4-7.
Припасовка индивидуальной ложки на верхней челюсти на основе функциональных проб:
• 1-я проба: на задний край сухой индивидуальной ложки, включая и верхнечелюстные бугры, наносят след маркера, после чего ложку накладывают на челюсть, прижимают и тут же выводят из полости рта. На слизистой оболочке нёба остается след от маркера, позволяющий уточнить длину ложки по линии А.
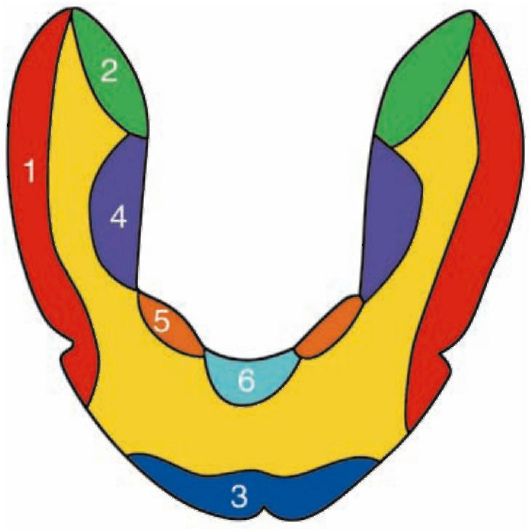
Рис. 4-7. Зоны коррекции индивидуальной ложки для нижней челюсти: 1 - открывание рта; 2 - глотание; 3 - вытягивание губ вперед; 4 - облизывание верхней губы; 5 - упор языка в щеки; 6 - вытягивание языка к кончику носа
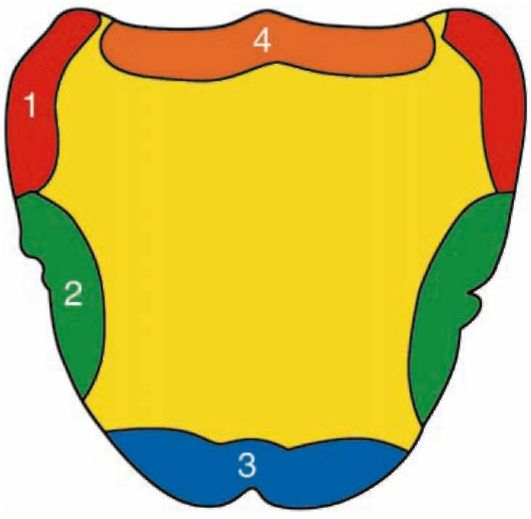
Рис. 4-8. Зоны коррекции индивидуальной ложки для верхней челюсти: 1 - открывание рта; 2 - втягивание щек; 3 - вытягивание губ; 4 - произношение звука "а"
• 2-я проба: пациента просят широко открыть рот. При этом напрягаются крылочелюстная складка и щечная мышца. Если ложка сбрасывается, ее укорачивают в области моляра и дистальной поверхности верхнечелюстных бугров.
• 3-я проба: вытягивание губ трубочкой (звук "у"). Напрягаются мимические мышцы верхней губы. При сбрасывании ложку укорачивают на протяжении между клыками.
• 4-я проба: втягивание щек в полость рта. При этих движениях натягиваются боковые щечные складки в области премоляров. При сбрасывании края ложки сошлифовывают в этом участке до устойчивого положения на челюсти. Если для уздечки верхней губы не сделана достаточная вырезка на ложке, то она будет сбрасываться при любой пробе. Зоны коррекции индивидуальной ложки для верхней челюсти показаны на рис. 4-8.
После коррекции индивидуальной ложки можно переходить к получению функционального оттиска.
К выбору метода получения оттиска и вида оттискного материала надо подходить индивидуально на основе комплексного обследования пациента, включающего клиническое обследование и методы функциональной диагностики.
Различают три вида функциональных оттисков - компрессионные, разгружающие и дифференцированные.
• Компрессионные оттиски следует применять в основном на нижней челюсти, когда врач диагностирует наличие малоподатливой истонченной слизистой оболочки. Компрессионные оттиски позволяют получить рельеф базиса протеза, способствующий передаче жевательного давления на большую площадь костной основы протезного ложа. Это положительный фактор, способствующий сохранению костной основы и препятствующий
повышенной атрофии костной ткани от чрезмерного жевательного давления. Но при наличии участка с податливой слизистой оболочкой она играет роль сжатой пружины, сбрасывающей протез при разговоре и открывании рта. Для компрессионного оттиска хорошо подходят малотекучие, с относительно высокой степенью вязкости и пластичности оттискные материалы. Из группы термопластичных материалов очень хорошие результаты дает Радафоль и подобные ему материалы на основе канифоли. Эти материалы также двух степеней эластичности: для границ индивидуальных ложек - менее пластичный и более пластичный и текучий - для всей поверхности. Можно также использовать силиконовые массы с низкой степенью текучести.
• Разгружающие оттиски показаны при податливой, рыхлой и подвижной слизистой оболочке. При этом базис протеза имеет рельеф несжатой слизистой оболочки, что положительно сказывается на фиксации протеза во время функции речи и покое. Поэтому такого рода базисы пластиночных протезов показаны людям, чья работа тесно связана с речью. В этих обстоятельствах важно учесть, что жевательное давление будет распределяться неравномерно, так как макрорельеф слизистой оболочки и базиса протеза не будет соответствовать рельефу костной основы. Следовательно, жевательное давление, сжав менее податливые участки слизистой оболочки, передастся на альвеолярную кость в отдельных участках, что приведет к перегрузке и, как следствие, к ее атрофии. Для разгружающего оттиска используются оттискные массы с высокой степенью текучести. Наиболее приемлемые - аддитивные (поливинилсилоксановые и конденсационные силиконовые) и ограничено - цинк-эвгеноловые и тиаколовые массы.
• Дифференцированные или комбинированные оттиски способны сжимать податливые и не перегружать малоподатливые участки слизистой оболочки протезного ложа. При таких условиях получения оттиска базис протеза и, следовательно, весь протез в целом не сбрасываются во время функции речи и хорошо взаимодействуют с твердыми тканями протезного ложа, обеспечивая равномерное распределение жевательного давления. Иными словами, при получении функционального оттиска с беззубой верхней челюсти участки слизистой оболочки с хорошо выраженной вертикальной податливостью рекомендуется нагружать, а участки с истонченной, атрофированной слизистой оболочкой - разгружать минимальным давлением оттискного материала, т.е. получать дифференцированный оттиск. Следовательно, оттиск надо получать с помощью двух различных материалов, обладающих различными степенями текучести. Техника получения дифференцированных оттисков достаточно разнообразна, но основой получения необходимой формы базиса протеза должен быть оттиск, полученный двухслойными силиконовой или альгинатной массами. Принцип получения оттиска заключается в нагружении слизистой оболочки первым малотекучим слоем оттискного материала, затем - механическое удаление оттискной массы с поверхности индивидуальной ложки в областях, соответствующих зонам податливой слизистой оболочки, и наконец, получение второго слоя значительно более текучей массой.
Существует несколько способов получения функциональных оттисков, но наиболее эффективными и общепризнанными в настоящее время являются способ с использованием индивидуальной ложки в чистом виде и применение ложек базисов с прикусными валиками. В первом случае давление на оттиск-ную массу и индивидуальную ложку передается непосредственно пальцами рук врача, во втором - усилием жевательных мышц.
Внесение оттискной массы начинают с периферических областей индивидуальной ложки, а именно с края, который контактирует с областью перехода активно-подвижной слизистой оболочки в пассивно-подвижную. Эта область че-резвычайно важна в плане обеспечения кругового замыкающего клапана и, как следствие, степени удержания протеза на челюсти. При проведении коррекции края индивидуальной ложки фрезой для пластмассы невозможно в абсолютной точности повторить топографию границ нейтральной зоны, решение этой задачи возложено на оттискную массу. Располагаясь в этой области в избыточном количестве, посредством функциональных движений масса компенсирует неточности границ индивидуальной ложки. Излишки массы вытесняются подвижными тканями полости рта. Следует уяснить необходимость некоторого предварительного укорочения границ индивидуальной ложки в связи с возможностью компенсации этого укорочения оттискной массой. Удлиненные границы ложки оттискной массой не компенсируются и, следовательно, не соответствуют оптимальным границам будущего базиса протеза. При работе с оттискными массами врачу необходимо знать их возможности для компенсации укорочения границ ложки. Очень хорошие результаты формирования границ и поверхности индивидуальной ложки нижней челюсти дают термопластичные материалы на основе канифоли.
Требования к функциональным оттискам
Функциональный оттиск подлежит обязательной оценке качества. На поверхности оттиска не должно быть следов от воздушных пузырьков, складок
оттискного материала, рельефа поверхности, не свойственного рельефу поверхности слизистой оболочки протезного ложа.
При наличии участков повышенного сдавления слизистой оболочки, проявляющихся частичным или полным отсутствием оттискного материала на поверхности ложки, оттиск подлежит переделке (рис. 4-9).
Отсутствие оттискного материала на поверхности ложки, с одной стороны, и увеличение материала - с другой, свидетельствуют о неправильном центрировании ложки и ее смещении. В таком случае оттиск также подлежит переснятию (рис. 4-10, а).

Рис. 4-9. Некачественный функциональный оттиск

Рис. 4-10. Функциональные оттиски верхней (а) и нижней (б) челюстей
Определяющим показателем качества оттиска также является однородность толщины оттискного материала на поверхности ложки (рис. 4-10, б).
4.4. ОПРЕДЕЛЕНИЕ ЦЕНТРАЛЬНОГО СООТНОШЕНИЯ ЧЕЛЮСТЕЙ
Определить центральное соотношение беззубых челюстей - значит восстановить утраченное положение нижней челюсти по отношению к верхней в трех взаимно перпендикулярных плоскостях: вертикальной, сагиттальной и транс-верзальной.
Существуют две основные группы методов определения центрального соотношения челюстей: статические и функциональные.
К статическим методам относится антропометрический метод. Основываясь на принципе пропорциональности, Канторович предлагает деление лица на 3, а Уордсворт-Уайт - на 2 равные части. Э.С. Каливраджиян предложил использовать фотографический метод, основанный на пропорциональности высоты нижнего отдела лица от расстояния между зрачками. Однако статические методы определения центрального соотношения челюстей эффективны в 10-15 % случаев, так как в некоторых случаях дают отклонения от искомых величин до 17 мм. В основу функциональных методов определения центрального соотношения челюстей положен принцип проявления одной из функций зубочелюстной системы - функций речи, глотания, жевания.
Один из известных функциональных методов - это фонетический, основанный на выявлении анатомических закономерностей взаимоотношения челюстей путем проведения фонетических проб. Было отмечено, что при произношении различных звуков наблюдается изменение величины межокклюзион-ной щели в широком диапазоне, а это влечет за собой неточность измерений.
По мнению многих ученых, глотательный рефлекс устанавливает нижнюю челюсть в положение центральной окклюзии. Однако в случае участия в акте глотания мышц плечевого пояса межокклюзионное расстояние значительно увеличивается. Те же показатели остаются и при полном отсутствии зубов. Межальвеолярное расстояние также имеет большой разброс. Это доказано с помощью электромиографических исследований.
А.К. Недергин (1938) предложил функционально-рефлекторный метод определения центрального соотношения челюстей. Он установил, что при возникновении давления на нижнюю челюсть она сдвигается в сторону воздействия. Давление пальцев на область моляров нижней челюсти приводит к рефлекторному ретрузионному сдвигу нижней челюсти. При поднятии кончика языка к нёбу рефлекторно снимается напряжение мышц, выдвигающих нижнюю челюсть, и она устанавливается в правильное мезиодистальное положение. Многократное открывание и закрывание рта также приводят к рефлекторному установлению нижней челюсти в правильное положение. Отдельные элементы функционально-рефлекторного метода до настоящего времени применяются в клинической практике.
Электромиографический метод как метод функционального исследования наиболее актуален для исследования деятельности жевательной и мимической мускулатуры. С помощью этого метода Р.Е. Мойерс (1949) установил, что в состоянии относительного физиологического покоя нижней челюсти наблюдается минимальная биоэлектрическая активность мышц, опускающих нижнюю челюсть. Но при использовании этого метода в повседневной клинической практике имеются некоторые трудности - необходимы специальное оборудование и грамотная интерпретация полученных результатов.
Таким образом, развитие методов определения центрального соотношения челюстей происходило от антропометрического через анатомо-физио-логический к функционально-физиологическому, в основу которого положено определение трех функций зубочелюстной системы: фонетики, глотания, сокращения жевательных мышц. Рассмотрим эти методы в зависимости от сложности и эффективности.
Антропометрический метод
Антропометрический способ определения высоты нижнего отдела лица основан на принципе пропорциональной зависимости отдельных частей лица, определяемой правилом золотого сечения. Антропометрический метод относится к статическим методам диагностики. Герингер предложил использовать циркуль, который помогает определить высоту нижней трети лица, соответствующую искомому межальвеолярному расстоянию. Циркуль Герингера имеет три ножки. При любом положении наружных ножек средняя ножка всегда делит расстояние между крайними поровну. Пациента просят широко открыть рот и ставят крайние ножки циркуля на кончик носа и на самую нижнюю точку подбородка. Высота нижнего отдела лица в этом случае будет определяться расстоянием между средней и нижней ножкой. Под этот размер и подгоняют высоту прикусных валиков.
Основываясь на том же принципе пропорциональности, Канторович предлагает деление лица на 3, а Уордсворт-Уайт на 2 равные части. Имеется в виду расстояние между волосистой частью головы и зрачковой линией и основанием носовой перегородки и нижней точкой подбородка. При делении лица на три равные части различают расстояния от волосистой части головы до переносицы, равное по величине расстоянию от переносицы до подносовой точки (sub nasion) и от подносовой точки до наиболее выступающей точки подбородка (gnation).
Все эти расстояния одинаковы, поэтому лицо делится на три равные части.
Однако часто бывает, что у пациента отсутствуют волосы, имеется нестандартный рост бровей и т.д., поэтому описанные методы надо применять крайне редко и в случаях крайней необходимости, когда нет возможности использовать другие, более точные способы определения высоты нижнего отдела лица.
Анатомо-физиологический метод определения центрального соотношения челюстей
Этот метод основан на предположении о стабильности положения физиологического покоя нижней челюсти и устойчивости его соотношения с величиной межальвеолярного расстояния в положении центрального соотношения челюстей. Фиксация этого положения приводит к оптимальным условиям деятельности мышц и височно-нижнечелюстных суставов. Состояние физиологического покоя нижней челюсти определяется мышечным тонусом, миостатическими рефлексами и пассивными силами, удерживающими нижнюю челюсть в пространстве. Эти факторы взаимосвязаны и взаимообусловлены.
У человека с полным отсутствием зубов при правильной форме лица губы смыкаются свободно, без напряжения, носогубные и подбородочные складки слегка выражены, углы рта немного опущены. На этом наблюдении основан этот метод, который включает несколько этапов.
Определение состояния физиологического покоя. Физиологический покой - это свободное отвисание нижней челюсти, при котором расстояние между зубными рядами равно 2-3 мм, жевательные мышцы и круговая мышца рта слегка напряжены. Е.И. Гаврилов определил физиологический покой жевательных мышц как их устойчивое рефлекторное сокращение, связанное с сохранением характерного пространственного положения нижней челюсти. Основой тонуса всех мышц является миотатический рефлекс. Исходя из изложенной физиологической сущности, можно определить состояние покоя как положение нижней челюсти по отношению к верхней, при котором все мышцы, поднимающие и опускающие нижнюю челюсть, находятся в состоянии минимального и уравновешенного тонического напряжения. Те же условия функционирования костно-мышечной системы лица у людей, потерявших все зубы, сохраняются.
Определение конструктивного положения нижней челюсти, т.е. морфологической высоты нижнего отдела лица, и установление нижней челюсти в центральное положение в сагиттальной и трансверзальной плоскости. Этого добиваются путем применения функциональных проб. Голову пациента запрокидывают слегка назад, при этом кончик его языка должен касаться задней трети твердого нёба. В этом состоянии больной совершает глотательное движение, рот закрывается, а потом рефлекторно мышцы расслабляются, установив нижнюю челюсть в положение физиологического покоя. Фиксация межальвеолярного расстояния в конструктивном положении проводится при условии восстановления высоты нижнего отдела лица, оцениваемой визуально. При этом полагаются на тот факт, что межокклюзионное расстояние меньше величины физиологического покоя на 2-3 мм.
Сначала осматривают модели челюстей, на которых отмечаются границы базиса будущего протеза. Средняя линия, соответствующая срединной линии
альвеолярного отростка, должна быть выведена за цоколь модели. Восковые валики могут быть изготовлены на восковых базисах или на жестких базисах из пластмассы. Жесткие базисы применяются при сложных анатомических условиях в полости рта и дают во всех случаях протезирования лучшие результаты.
Восковые базисы должны плотно охватывать модель, а края - соответствовать границам базиса будущего протеза. Окклюзионный валик на верхней челюсти должен соответствовать будущей зубной дуге. Работу начинают с припасовки в полости рта верхнего прикусного валика. Обращают внимание на конфигурацию верхней губы: она не должна быть напряжена или западать. Коррекцию проводят, срезая или наращивая воск на вестибулярную поверхность валика. Затем определяют высоту валика в переднем участке. Край валика должен находиться на уровне нижнего края верхней губы или выступать из-под него на 1,0-1,5 мм. Однако длина верхней губы индивидуальна, поэтому допускается расположение края валика на уровне губы, его край может выступать из-под губы на 2 мм или быть выше края верхней губы. Таким образом определяют уровень протетической плоскости в переднем отделе. Уровень про-тетической плоскости в переднем отделе соответствует режущему краю центральных резцов.
Далее проводят формирование протетической плоскости - это следующий шаг. Начинают этот процесс в переднем участке, а затем переходят к боковым. Для этого в переднем отделе воскового валика верхней челюсти создают плоскость, параллельную зрачковой линии, а в боковых отделах - камперов-ской горизонтали.
Камперовская горизонталь соответствует линии, проходящей через точки, расположенные в основании крыльев носа и середины козелка уха. При этом врач должен срезать или наращивать по необходимости воск на плоскость ок-клюзионного валика (рис. 4-11, 4-12).
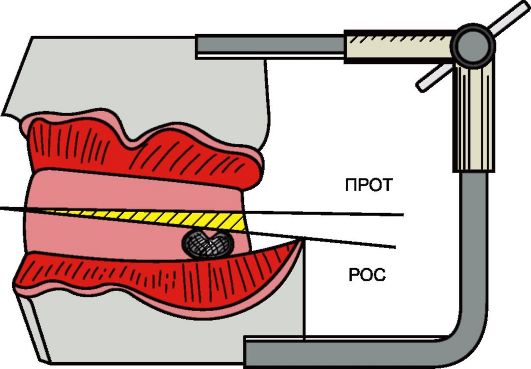
Рис. 4-11. Гипсовые модели беззубых челюстей, зафиксированные в окклюдаторе в положении центрального соотношения, где: ПРОТ - протетическая плоскость; РОС - окклюзионная плоскость
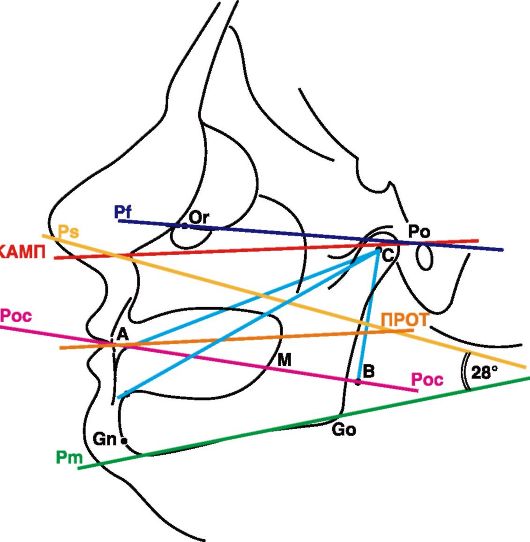
Рис. 4-12. Профильная телерентгенограмма головы пациента с полной потерей зубов, где: Pf - франкфуртская горизонталь; КАМП - камперовская горизонталь; Or - orion; Po - porion; Gn - gnation; Go - gonion; Pm - основание нижней челюсти; Ps - основание верхней челюсти; Poc - окклюзионная плоскость; ПРОТ - протетическая плоскость; С - центр шарнирных движений; М - верхняя треть позадимолярного бугорка; А - маркер, соответствующий нижней межрезцовой точке; С-В - расстояние от центра шарнирных движений до окклюзионной плоскости
В практике ортопедической стоматологии с целью повышения точности формирования протетической плоскости и для удобства работы используют аппарат Ларина или его модификации (рис. 4-13).
При формировании прикусного (воскового) валика в переднем отделе следят за тем, чтобы линейки, установленные по линии зрачков, и плоскость аппарата Ларина были параллельны (рис. 4-14).
Если искомой параллельности нет, то поступают следующим образом: формирователь плоскости извлекают из полости рта; с той стороны, где край валика находится выше уровня красной каймы губ, участок от срединной линии до линии клыка наращивают полоской воска. После этого проверяют еще раз параллельность линеек. Необходимо следить за тем, чтобы край валика выступал из-под красной каймы губ не более чем на 1,5-2,0 мм. Это средняя величина, определяющая длину режущего края относительно края верхней губы.
Затем приступают к созданию протетической плоскости в боковых участках. Для этого удобнее всего использовать формирователь протетической плоскости. Линейки, установленные на уровне нижнего края крыла носа и середины

Рис. 4-13. Упрощенный аппарат Ларина
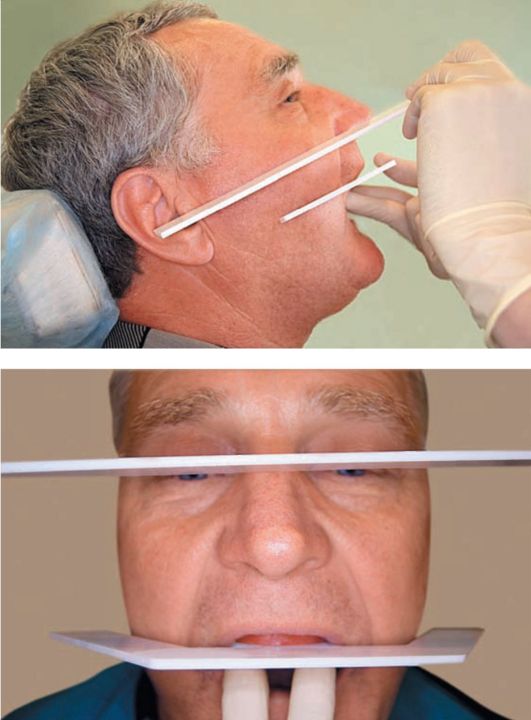
Рис. 4-14. Определение параллельности плоскостей
козелка уха и формирователя плоскости, должны быть параллельны как с правой, так и с левой стороны лица. Восковой валик корректируют так же, как и в первом случае.
Следующим шагом должно быть определение межальвеолярного расстояния при положении нижней челюсти в состоянии физиологического покоя. На лице пациента отмечают карандашом две точки. Чаще всего одну опорную точку ставят на кончике носа, а другую на подбородке. Голова пациента должна быть правильно расположена, и мышцы расслаблены. Расстояние между точками измеряют линейкой.
Нижний прикусной валик припасовывают к плоскости верхнего валика в полости рта. Весь периметр нижнего валика должен полностью соответствовать верхнему. Необходимо добиться равномерного плоскостного контакта валиков при их смыкании. Окончательно валик припасовывают таким образом, чтобы при смыкании челюстей расстояние между опорными точками было меньше первоначально зарегистрированного на 2-3 мм.
Известно, что утрата фиксированной высоты нижнего отдела лица приводит к изменению положения всех анатомических образований, окружающих ротовую полость. Чтобы восстановить нормальную конфигурацию лица, нарушенную утратой фиксированной высоты, и создать эстетический оптимум лица, необходимо после фиксации прикусных валиков визуально контролировать состояние мимических мышц лица. При правильно определенной высоте нижнего отдела лица губы должны лежать свободно, без напряжения, касаясь друг друга на всем протяжении. На данном этапе рекомендуется проведение фонетических проб. При произношении гласных звуков расстояние между верхним и нижним окклюзионными валиками должно быть 2 мм, а при разговоре - 5 мм.
На заключительном этапе проводится разметка прикусных валиков.
На передней поверхности наносят ориентировочные линии для постановки шести верхних зубов. На верхнем валике наносят среднюю линию, линию клыков и линию улыбки. Средняя линия соответствует срединной линии лица и может не совпадать с уздечкой верхней и нижней губы. В дальнейшем она будет проходить между центральными резцами. Линия клыков проходит по бугоркам последних и опускается от наружного края крыла носа. Горизонтальная линия на валике проводится по границе красной каймы губ при улыбке - это линия улыбки. Согласно линии улыбки ориентируют шейки искусственных зубов. Линия смыкания прикусных валиков соответствует длине центральных резцов. Ориентируясь на эти линии, техник выбирает размер искусственных зубов как по длине, так и по ширине.
При сложных условиях протезного ложа или для удобства работы целесообразно проводить припасовку прикусных валиков, укрепленных на жестком базисе. Такие прикусные валики лучше фиксируются на челюстях, не деформируются и позволяют в дальнейшем получить функциональный оттиск под контролем давления жевательных мышц.
Использование анатомо-физиологического метода не гарантирует создания оптимальных условий деятельности зубочелюстной системы. Анатомо-физиологический метод изначально вносит неточность в определение центрального соотношения челюстей, поскольку состояние физиологическо-
го покоя нижней челюсти крайне вариабельно и находится в зависимости от многих экзо- и эндогенных факторов. Дж. Томпсон установил, что положение покоя нижней челюсти может изменяться кратковременно и продолжительно. Кратковременные изменения происходят в течение дня и зависят от позы, дыхания и эмоционального состояния пациента. Если голова запрокинута назад, то межокклюзионное пространство становится больше, при наклоне головы вперед оно уменьшается, при вдохе увеличивается, при сильном физическом напряжении может исчезнуть вообще.
Функционально-физиологический метод определения центрального соотношения челюстей
Из законов механики известно, что мышца может развить максимальное усилие только тогда, когда расстояние между точками прикрепления и площадью мышечного волокна будет оптимальным для выполнения функции. Данная функция находится под влиянием центральной нервной системы, которая осуществляет регуляцию по принципу обратной связи, а это, в свою очередь, влечет за собой целый комплекс взаимодействий, проявляющийся в кровоснабжении, метаболизме и функции всего зубочелюстного аппарата. Сигнал обратной связи может быть зарегистрирован при нагрузке всей зубо-челюстной системы, т.е. всего комплекса мускулатуры. В этот момент он отражает интегральное состояние всех его элементов. Эта идея лежит в основе функционально-физиологического метода определения центрального соотношения челюстей, который на сегодняшний день довольно успешно применяют для реабилитации пациентов с полным отсутствием зубов.
Регистрацию сигнала обратной связи, выражающегося в величинах усилий, которые способен развивать мышечный аппарат зубочелюстной системы, проводят при сбалансированном состоянии мышечного аппарата и фиксированном положении челюстей. При таком положении мышцы способны развивать максимальное усилие.
Для моделирования будущих нагрузок на слизистую оболочку и протезное ложе применяют портативный аппарат АОЦО (аппарат определения центральной окклюзии). В комплект входят:
• тензометрический датчик;
• усилительно-измерительный блок;
• блок аккумуляторов;
• зарядное устройство;
• детали внутриротового устройства:
- опорные пластины трех типоразмеров;
- штифты от 6 до 23 мм с разницей в высоте 0,5 мм;
- штифты с заостренным концом и резьбой в основании;
- имитаторы датчика.
Прибор АОЦО рассчитан на сжатие челюстей с усилием до 500 Н в 3 диапазонах.
В первое посещение врач подбирает стандартные оттискные ложки для беззубых челюстей и получает оттиск с расширенными границами. Можно использовать и старые съемные протезы в качестве оттискных ложек.
Во второе посещение изготовленные в лаборатории жесткие индивидуальные ложки припасовывают во рту и функционально оформляют границы термопластической массой. При этом на верхней индивидуальной ложке имеется прикусной валик, который необходимо оформить. На нижней ложке он отсутствует. В области нёба на верхней ложке располагается металлическая опорная площадка, которая занимает пространство от резцов до первых премоляров. Эта площадка ориентируется выше гребня альвеолярного отростка челюсти на 2 мм и параллельна протетической плоскости и зрачковой линии.
В зависимости от размера нижней челюсти подбирают опорную пластину, которую укрепляют на нижней индивидуальной ложке с помощью быстротвер-деющей пластмассы и располагают в области премоляров с учетом ее параллельности протетической плоскости и опорной площадке верхней индивидуальной ложки. Следует отметить, что первоначальное дробление и раздавливание пищи в полости рта больных, пользующихся съемными протезами, чаще всего осуществляется в области премоляров.
Далее с помощью термопластической массы получают ориентировочный оттиск с нижней челюсти, после чего определяют положение стартовой точки. Из стартовой точки начинается любое движение нижней челюсти. На опорную площадку верхней индивидуальной ложки наносят слой разогретого воска, а на опорной пластинке нижней ложки фиксируют имитатор датчика и штифт с заостренным концом. Высота штифта должна быть приближена к высоте физиологического покоя нижней челюсти.
Пациента просят прикоснуться острием штифта к поверхности опорной площадки верхней индивидуальной ложки, а затем выполнить движения нижней челюстью: вперед-назад, вправо-влево. В процессе движения нижней челюстью острие штифта рисует на опорной площадке его траектории. Точка пересечения линий соответствует стартовому положению нижней челюсти. В стартовой точке опорной площадки необходимо создать углубление с целью фиксации положения нижней челюсти, что важно для проведения силовых измерений. При этом регистрируется усилие, которое развивает весь комплекс мышечного аппарата с учетом податливости слизистой оболочки и других показателей, так как соотношение челюстей имитируется опорным штифтом. Этот этап в работе с аппаратом АОЦО особенно важен, так как у лиц с полной потерей зубов, особенно в сочетании с различными видами дисфункций височно-нижнечелюстного сустава и парафункциями жевательных мышц, происходит увеличение амплитуды движений нижней челюсти, что может привести к ошибке в определении конструктивного положения. Ложное центральное положение нижней челюсти является основной причиной неправильного определения центрального соотношения челюстей анатомо-физиологическим методом.
После определения стартового положения на опорную пластинку устанавливают датчики с измерительным штифтом минимальной высоты. Затем определяют диапазон измерений, в котором будет проводиться исследование. Рабочим считается диапазон, в котором стрелка прибора находится в зоне шкалы. Если стрелка выходит из зоны шкалы диапазона, следует перейти на следующий диапазон с помощью нажатия на кнопку второго или третьего диапазона. В процессе измерений высоту штифта поступательно увеличивают на 0,5-1,0 мм. Новые показания прибора заносят в таблицу карты обследования.
По мере увеличения высоты штифта регистрирующие усилия сжатия челюстей будут нарастать до максимальной величины с последующим их снижением.
Анализируя данные первой серии измерений, выбирают высоту штифта, при которой регистрируется максимальное усилие сжатия. Для уточнения найденного положения можно провести серию измерений в противоположном направлении, т.е. последовательно изменяя высоту штифта от максимальной до минимальной. В этом случае абсолютное значение будет повторяться при одинаковой высоте штифта.
Величину межальвеолярного расстояния необходимо регистрировать путем применения штифтов с шагом только в 0,5 мм, проводя замеры в сторону увеличения и уменьшения межальвеолярного расстояния.
Абсолютные значения усилий сжатия челюстей и динамика их измерений в процессе увеличения или уменьшения межальвеолярного расстояния являются сугубо индивидуальными характеристиками. Однако в этом динамическом процессе выявлены общие закономерности - по мере увеличения межальвеолярного расстояния усилия сжатия челюстей нарастают до определенного предела с последующим их снижением. При этом возникающее устойчивое плато максимума вариабельно в незначительных пределах.
Определив высоту штифта, при которой было максимальное усилие сжатия, датчик меняют на имитатор. Фиксацию конструктивного взаимоотношения челюстей осуществляют с помощью восковых прикусных валиков, устанавливаемых на нижней индивидуальной ложке, или с помощью силиконовых регистраторов. Корригирующие оттиски с верхней и нижней челюстей получают под контролем штифта, фиксирующего конструктивное взаимоотношение челюстей. С помощью лицевой дуги определяют позицию верхней индивидуальной ложки относительно анатомических ориентиров черепа.
После получения оттисков, фиксации взаимоотношения индивидуальных ложек и их позиционирования с помощью лицевой дуги оттиски извлекают из полости рта для немедленной отливки моделей, чтобы не допустить возможной деформации. Модели устанавливают в артикулятор и производят постановку искусственных зубов.
Для определения центрального соотношения челюстей функционально-физиологическим методом требуется 45-60 мин. Функционально-физиологический метод позволяет учесть индивидуальные особенности силовых характеристик и тем самым объективно провести диагностику функциональных возможностей каждого больного независимо от уровня и степени поражения зубочелюстной системы.
При оценке клинического значения установленных показателей с точки зрения конструирования зубных протезов наиболее важным является характер распределения силовых характеристик с выделением максимального интегрированного показателя усилий сжатия челюстей, поскольку он влияет на режим функционирования зубочелюстной системы и уровень восстановления жевательной функции.
Выявлены три типа распределения силовых характеристик и определения частоты их встречаемости:
• однопиковый;
• беспиковый;
• двухпиковый.
Для однопикового варианта распределения силовых характеристик свойственно наличие единственного значения максимального усилия сжатия челюстей.
Беспиковый тип характеризуется наличием устойчивого плато реагирования на изменение высоты межальвеолярного расстояния.
Для двухпикового варианта распределения силовых значений характерно появление второго максимума, который не соответствует искомой высоте прикуса. Его необходимо дифференцировать от первого основного максимума усилия сжатия челюстей.
Такие факторы, как возраст больных, причина утраты зубов, наличие съемных протезов к моменту исследования, степень атрофии альвеолярных отростков, не влияют на тип распределения силовых характеристик и их встречаемость. Абсолютное значение максимального усилия сжатия челюстей позволяет установить оптимальное межальвеолярное расстояние в случае полной утраты зубов. Это создает предпосылки для реабилитации всех резервных возможностей зубочелюстной системы конкретного больного.
Фотографический метод определения высоты нижнего отдела лица
Известно, что неточности при определении высоты нижнего отдела лица ведут к осложнениям, а стандартный подход к попытке решить эту задачу не дает должных результатов. Следовательно, необходим индивидуальный подход к определению этого размера у каждого пациента с учетом возрастных изменений и вида прикуса. Имея фотографии больного и исследуя высоту нижнего отдела лица в разные периоды его жизни, можно прослеживать изменения этого процесса в динамике, а также прогнозировать возможные изменения в зубочелюстной системе, отражая их в реальных конструкциях съемных протезов.
Способ определения высоты нижнего отдела лица основан на измерении расстояния между центрами зрачков как у пациента, так и его межзрачкового расстояния на фотографии, сделанной ранее, в период фиксированного прикуса. Для этого производят замеры расстояния между центрами зрачков на фотографии и у пациента. Затем определяется расстояние между подносовой и подбородочной точками на фотоснимке пациента (рис. 4-15).
Из полученных данных составляется пропорция, в которой межзрачковое расстояние относится к высоте
Рис. 4-15. Антропометрические ориентиры при расчете высоты нижнего отдела лица (пояснения в тексте)
нижнего отдела лица на фотограмме как межзрачковое расстояние пациента к искомой высоте нижнего отдела лица. Следовательно, искомую высоту нижнего отдела лица пациента можно рассчитать по формуле:
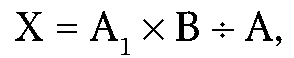
где Х - искомая высота нижнего отдела лица пациента; A - межзрачковое расстояние на фотографии; В - межзрачковое расстояние пациента; А1 - высота нижнего отдела лица на фотографии.
Этот метод может быть достаточно эффективным, поскольку во многих современных клиниках имеются электронные карты обследования пациентов, обращающихся за стоматологической помощью, а введение еще одного раздела в карту обследования и получение цифровой фотографии займет немного времени. Естественно, для этого необходимо получить согласие пациента.
Ортопедическая стоматология насчитывает в своем арсенале большое количество методов определения центрального соотношения челюстей, но все они не могут дать достаточно точных и стабильных результатов. Основываясь на большом клиническом опыте, авторы учебника рекомендуют использовать несколько методов, перепроверяя один другим.
4.5. ФУНКЦИОНАЛЬНЫЕ АСПЕКТЫ ПОСТАНОВКИ ЗУБОВ
Протезирование больных с полным отсутствием зубов относится к самым благородным, но зачастую к самым трудным задачам ортопедической стоматологии. При этом желание пациента иметь хороший в функциональном отношении и внешне привлекательный пластиночный протез оправдано и может быть исполнено врачом и зубным техником методами, адекватными условиям полости рта. Технология пластиночных зубных протезов включает целый ряд клинических и лабораторно-технических этапов, каждый из которых в различной степени влияет на удачный исход протезирования. Большое значение необходимо придавать постановке искусственных зубов как одному из факторов стабилизации зубных протезов полного зубного ряда.
Большинство ученых едины во мнении по поводу того, что при изготовлении съемных протезов полного зубного ряда решающую роль играет концепция сбалансированного прикуса. Первостепенное значение имеет фактор контактных взаимоотношений зубных рядов, непосредственно влияющих на стабилизацию протезов. Для решения поставленной задачи применяются различные методы.
Стабилизация протезов - устойчивость, их сопротивление горизонтальным сбрасывающим нагрузкам при жевании. В съемных протезах полного зубного ряда роль стабилизаторов выполняют часть базиса, лежащая на нёбном и щечном скате альвеолярного отростка, и краевой замыкающий клапан.
Фиксация протезов - способность протезов противостоять силам, сбрасывающим его вдоль пути снятия, а также направленным апикально, косо и горизонтально. Фиксация объединяет три понятия: ретенция, опора и стабилизация.
Иными словами, фиксация подразумевает удержание пластиночного протеза на челюсти, находящейся в состоянии покоя, а стабилизация - удержание протеза на челюсти во время функции.
От качественного в функциональном отношении зубного протеза требуется, чтобы он удовлетворял пациента с точки зрения фиксации и стабилизации, а также отвечал эстетическим и фонетическим требованиям. Наряду с этим протез должен выполнять профилактическую функцию по отношению к тканям протезного ложа, да и поля в целом.
Протезное ложе относится к протезному полю как часть к целому, т.е. протезное ложе - это ткани, с которыми протез непосредственно контактирует; протезное поле - все ткани челюстно-лицевой области, входящие в зону непосредственного или опосредованного действия протеза.
Первостепенной задачей при протезировании больного с полным отсутствием зубов является сохранение костной основы челюстей, что является сложной медико-технической проблемой. Считается, что костная основа челюсти не восстанавливается в тех объемах и структуре, которые имелись сразу после утраты зубов, даже при наличии адекватного воздействия базиса протеза. Компенсаторно-приспособительная реакция (восполнение утраченных костных структур челюстей) если и существует, то в такой малой степени, что ею можно пренебречь, тогда как проявления процесса атрофии достаточно заметны и зависят от степени нагруженности протезного ложа или адекватности распределения жевательной нагрузки. Одним из явных признаков повышенной атрофии костных структур челюстей может являться болтающийся альвеолярный гребень как результат преобразования альвеолярного отростка и альвеолярной части челюстей в соединительную ткань. Следовательно, для сохранения твердых тканей челюстей надо учитывать как минимум два фактора:
• соответствие макро- и микрорельефа протезного ложа и рельефа базиса протеза, обращенного к слизистой оболочке, а также возможно большая его площадь;
• расположение и взаимоотношение искусственных зубных рядов как фактор нормализации нагрузки и стабилизации протезов.
Повторение макро- и микрорельефа слизистой оболочки полости рта, расчет и дозировка нагрузки при получении оттиска, обоснованное расширение границ протеза уменьшают величину жевательного давления на единицу площади. Все эти и многие другие меры, которые будут описаны ниже, способствуют сохранению опорных тканей под базисами съемных протезов, обеспечивая хорошую фиксацию протезов полного зубного ряда.
Несколько сложнее проблема стабилизации протезов, и здесь на первый план выходит методика оптимальной постановки зубов. Оптимальность постановки искусственных зубов заключается не в копировании анатомических особенностей естественного зубного ряда, а в строгом расчете взаимодействия сил нейрокостно-мышечного аппарата челюсти и инородного тела - протеза, удерживаемого за счет физико-механических взаимосвязей в полости рта.
В интересах стабилизации протезов взаимоотношения зубных рядов должны строиться из расчета получения максимального количества точечных контактов зубов-антагонистов на всем протяжении искусственных зубных рядов. Артикуляция не должна влиять на положение протеза на челюсти, врачу необходимо добиться сбалансированного артикуляционного взаимоотношения зубных рядов во время функции. Под сбалансированным взаимоотношением подразумевается такое состояние, когда при смещении искусственных зубных
рядов относительно друг друга регистрируются множественные точечные контакты на протяжении всего зубного ряда.
При перемещении нижней челюсти вперед желательны контакты передней группы зубов в дополнение к контактам боковых зубов, хотя в некоторых клинических случаях этого добиться невозможно.
Большинство ученых считают, что сбалансированные артикуляционные взаимоотношения представляют собой самую благоприятную форму равномерного распределения жевательной нагрузки на мягкие и твердые ткани челюсти. Создание сбалансированного артикуляционного взаимоотношения возможно только в том случае, когда форма жевательной поверхности искусственных зубов соответствует функциональным характеристикам височно-нижнечелюстного сочленения. Немаловажную роль в этом процессе играет и выработанный стереотип жевательных движений.
Влияние височно-нижнечелюстного сустава на движение нижней челюсти наглядно проявляется при феномене Христиансена, т.е. при отсутствии перекрытия нижних резцов верхними, когда суставной путь создает разобщение в области жевательной группы зубов (рис. 4-16).
Суставной путь - это сагиттальный путь, проделываемый суставной головкой нижней челюсти при ее смещении вперед и вниз по скату суставного бугорка. Величина угла сагиттального суставного пути индивидуальна и зависит от выраженности ската суставного бугорка и по отношению к окклюзионной плоскости, составляя от 20 до 45°.
Очевидно, что феномен Христиансена в случае использования съемных конструкций протезов полного зубного ряда не способствует повышению фиксации и стабилизации, так как искусственные зубы передают жевательное давление на базис протеза, который не имеет жесткого крепления на челюсти, и любые односторонние или одиночные нагрузки смещают протез, что приводит к его немедленному смещению.
Сбалансированные артикуляционные взаимоотношения (при различных движениях наблюдаются контакты во всех отделах зубного ряда) можно получить лишь в том случае, когда комплекс суставных движений компенсируется соответствующим формированием контактов жевательных поверхностей. Для
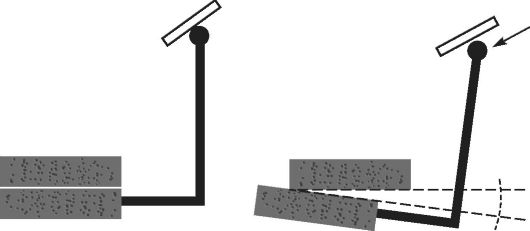
Рис. 4-16. Воздействие суставного пути на взаимоотношение зубных рядов (схематическое изображение феномена Христиансена)
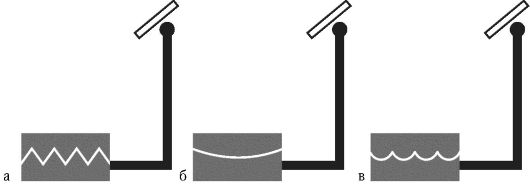
Рис. 4-17. Методы оптимизации движения головки сустава: а - с помощью угла ската бугорков жевательных зубов; б - с помощью формирования протетической плоскости по сферической поверхности; в - с помощью мини-сегмента в каждой отдельной жевательной поверхности
этого существуют различные методы постановки и формы искусственных зубов (рис. 4-17).
Постановка зубов может обеспечить сбалансированные артикуляционные взаимоотношения в случае, если наклон каждого ската бугорка находится в соответствии с траекторией движения головки сустава. На практике приходится наблюдать, что зачастую слишком выраженные бугорки жевательных зубов при наличии невыраженного суставного бугорка отрицательно влияют на стабилизацию протеза, потому что при движениях нижней челюсти они превращаются в помеху и способствуют образованию участков перегрузки, препятствующих хорошей фиксации в результате смещения базиса протеза. Учеными всего мира изучаются и предлагаются различные методы и способы постановки искусственных зубов. Ниже будут описаны наиболее эффективные и наиболее часто применяемые способы.
Конструирование зубных рядов по Гизи
В основу самой распространенной так называемой анатомической постановки зубов по Гизи положено конструирование зубных рядов соответственно горизонтальной окклюзионной плоскости. Применение данной постановки зубов показано в следующих случаях: при ортогнатическом соотношении зубных рядов, при незначительной степени атрофии альвеолярного отростка или альвеолярной части и благоприятных межчелюстных соотношениях, возможности легко определить центральное соотношение челюстей, преобладании вертикальных движений нижней челюсти, что определяется особенностями строения височно-нижнечелюстного сустава (на томограмме - глубокая суставная впадина и овальная форма суставного отростка).
Известны несколько вариантов, или модификаций, анатомической постановки зубов по Гизи:
• Согласно первому варианту, все искусственные зубы верхней челюсти устанавливают в пределах протетической плоскости, проходящей на 2 мм ниже края верхней губы, параллельно носоушной линии (линия Кампера).
• С целью увеличения стабилизации протеза нижней челюсти Гизи была предложена вторая, так называемая ступенчатая постановка, заключающаяся в том, что, учитывая искривление альвеолярной части нижней челюсти в сагиттальном направлении, изменяют наклон нижних жевательных зубов, располагая каждый из них параллельно плоскости соответствующих участков челюсти.
• Третья модификация постановки искусственных зубов по Гизи заключается в установлении боковых зубов по так называемой уравнительной плоскости. Эта плоскость является средней величиной по отношению к горизонтальной и плоскости, проходящей по вершинам альвеолярных отростков. Особенности этой постановки следующие: первый премоляр касается плоскости только щечным бугорком, остальные бугорки первого моляра и все бугорки второго моляра не касаются уравнительной плоскости. Нижние зубы ставят в плотном контакте с поставленными верхними зубами. Так как клыки находятся на повороте, в месте перехода передней части зубной дуги в боковые, их ставят без контакта с антагонистами.
Известна еще одна модификация постановки боковых зубов по Гизи, названная им методом нижнечелюстного бугорка. В данном варианте пользуются внутриротовыми ориентирами, которые являются более стабильными во времени, чем наружный ориентир (линия Кампера), так как известна большая вариабельность положения крыльев носа и наружного слухового прохода. По данной методике ориентировочная плоскость устанавливается от линии бугров клыков, параллельно носоушной линии, проходящей на 2 мм ниже края верхней губы к вершинам альвеолярных бугорков нижней челюсти. По определенной таким образом плоскости производят постановку премоляров и первого моляра. Второй моляр ставят по уравнительной плоскости.
Принципы постановки зубов по Герберу, Шрёдеру
Суть методики заключается в сегментообразном оформлении каждой отдельной жевательной поверхности. Абсолютным показанием для применения такого типа постановки искусственных зубов является выраженная атрофия альвеолярной части нижней челюсти в области жевательной группы зубов (IV степень атрофии челюстей по Дойникову). Постановка зубов по Герберу предусматривает использование не 14 искусственных зубов на одной челюсти, а 12, по 6 зубов с каждой стороны. Седьмые и восьмые зубы не устанавливаются. Ось шестых зубов верхней и нижней челюстей соответствует самой нижней точке на вершине альвеолярной части нижней челюсти. Зубы устанавливаются не в физиологическом взаимоотношении, а "зуб в зуб". Такой способ постановки позволяет наилучшим образом распределить жевательные нагрузки, направив их на удержание протезов на челюстях.
Еще в 1922 г. Фер выразил идею перейти от естественной формы жевательной поверхности на механистический принцип формирования жевательной поверхности искусственных зубов и представил свою идею в виде "ступки и пестика". По предложению автора жевательные поверхности нижних зубов имели форму головки спички, а верхних - сформированы канавками. Форма таких искусственных зубов не получила широкого распространения.
Шрёдер в 1939 г. рекомендовал вышлифовывать искусственные зубы канавками.
Из трех вышеперечисленных методов для получения сбалансированного ок-клюзионного взаимоотношения больше всего подходит принцип мини-сегмента Гербера. Жевательная поверхность искусственного зуба, с одной стороны, должна обеспечить правильное взаиморасположение челюстей по отношению друг к другу, а с другой - не создавать смещающих нагрузок для базиса протеза. Особенно это касается пластиночного протеза беззубой нижней челюсти.
Постановка искусственных зубов по Герберу способствует сохранению мягких и твердых тканей челюстей; обеспечивает стабилизацию протеза за счет использования оптимального метода постановки зубов и нормализации их контактных взаимоотношений; зубные ряды, установленные в положение центральной окклюзии без предконтактов, обеспечивают равномерное давление базиса протеза на опорные ткани. При любых функциональных движениях нижней челюсти зубные ряды на всем протяжении сохраняют равномерные контакты.
Особенности формы искусственных зубов по Герберу
Искусственные зубы, предложенные Гербером, обладают рядом специфических критериев, которые отличают их от естественных. Эти особенности вносят существенный вклад в улучшение стабилизации протезов полного зубного ряда, обеспечивая в определенной степени равномерную нагрузку слизистой и костной тканей протезного ложа. Образно сравнивая положение и движения головки сустава в суставной впадине с принципом "ступки и пестика", Гербер перенес эту связь формы и функции височно-нижнечелюстного сустава на жевательные поверхности искусственных боковых зубов.
Жевательные группы зубов верхней челюсти имеют четко сформированные нёбные бугры. Зубы нижней челюсти характеризует "выраженная жевательная канавка-мини-сегмент". Во время функции в суставе двигается головка нижней челюсти, а суставная впадина неподвижно располагается на черепе, в то время как условия функционирования искусственных зубов являются как раз противоположными. Жевательная канавка двигается вместе с нижней челюстью под неподвижным палатинальным бугорком верхнего зуба-антагониста. Если принять во внимание, что протез верхней челюсти, обладая большей площадью, в подавляющем большинстве случаев более устойчив, нежели протез нижней, то вполне логично, что удельное жевательное давление будет выше в области протезного ложа нижней челюсти. В интактном зубном ряду, как правило, вершины альвеолярных гребней находятся друг против друга. Естественные зубы располагаются по межальвеолярной соединительной линии таким образом, что нижние боковые зубы располагаются несколько орально по отношению к верхним. Жевательные силы, возникающие при фиссурно-бугорковом контакте, направлены в различные стороны и физиологичны только в естественном жевательном аппарате.
Известен способ постановки искусственных зубов, копирующий расположение естественных, - постановка по биогенному типу. Но такое окклюзионное взаимоотношение зубных рядов резко ухудшает стабилизацию съемных проте-
зов, да и в большинстве случаев оно невозможно из-за различия степени атрофии верхней и нижней челюстей, где межальвеолярные линии крайне редко проходят вертикально-параллельно.
Процесс атрофии нижней челюсти приводит к тому, что межальвеолярные соединительные линии у пациентов с полным отсутствием зубов уже больше не проходят параллельно, поэтому при постановке зубов следует избегать жевательных сил, действующих щечно по отношению к вершине альвеолярной части, поскольку они смещают протез с челюсти, ухудшая его стабилизацию.
При постановке зубов по Герберу палатинальные бугры и жевательные канавки, а следовательно, и жевательная нагрузка заметно смещены лингвально. По этой причине возникающая лингвально направленная нагрузка способствует нагружению нефункционирующей стороны при одностороннем типе жевания и повышает стабилизацию протеза нижней челюсти.
Аккерман предложил в дополнение к лингвально направленной жевательной нагрузке избирательное сошлифовывание щечных бугров искусственных зубов. Эту идею развил Гербер и предложил изготовление искусственных зубов, не имеющих контактов в области щечных бугров жевательной группы, что обеспечивает дополнительно к лингвальному нагружению разгрузку искусственного зубного ряда со щечной стороны, тем самым еще больше способствуя фиксации и стабилизации пластиночных протезов. Улучшение фиксации и стабилизации при такой форме жевательных поверхностей соответствует принципам механики и наблюдается в положении окклюзии и при артикуляции.
Необходимое уменьшение площади жевательной поверхности также соответствует основному правилу - жевательные поверхности должны быть всегда уже, нежели зона в области вершины альвеолярной части и альвеолярного отростка. Область для оптимальной стабильной постановки зубов вне вершины альвеолярных гребней невелика, она составляет около 2-3 мм в щечно-язычном направлении. При неблагоприятных условиях протезного ложа (атрофии) рекомендуется разгрузить щечную сторону альвеолярной части и отростка с помощью дополнительного поворота наружу верхних коренных зубов во время постановки.
Искусственные зубы, предложенные Гербером, обладают еще одной особенностью формы. В интактном зубном ряду зубы щечными поверхностями (экватором) и частично щечными буграми контактируют со слизистой оболочкой щеки, препятствуя западению мягких тканей, и тем самым определяют внешний вид лица человека. В дополнение ко всему Гербер уменьшил площадь жевательной поверхности, а ширину каждого искусственного зуба жевательной группы в области экватора несколько увеличил. Выраженный экватор зуба предотвращает прикусывание щеки, которое возможно при отсутствии контакта щечных жевательных поверхностей.
Принципы постановки искусственных зубов по Васильеву
В нашей стране широкое распространение получила постановка искусственных зубов, разработанная М.Е. Васильевым, впоследствии названная "по стеклу". Суть этого способа заключается в замене протетической плоскости
верхнего окклюзионного валика поверхностью стекла, укрепляемого на модели нижней челюсти, которое, просвечиваясь, дает возможность контролировать постановку зубов с разных углов зрения. Проверяя постановку искусственных зубов с восковыми базисами на моделях в артикуляторе по указанной методике, врач должен обратить внимание на следующие моменты.
• Взаимоотношения осей искусственных зубов с вершиной альвеолярного отростка и альвеолярной части челюстей.
• Взаимоотношения осей искусственных зубов между собой и по отношению к горизонтальной плоскости или плоскости стекла.
• Взаимоотношения режущих краев и жевательных поверхностей искусственных зубов с горизонтальной плоскостью (столик Васильева).
• Соотношение шеек искусственных зубов между собой.
• Положение искусственных зубов в зубной дуге.
• Соотношение искусственных зубов с зубами-антагонистами.
На стабилизацию протеза в полости рта влияют, обеспечивая при этом его эстетичность, следующие факторы:
• Взаимоотношения осей искусственных зубов с вершиной альвеолярного отростка и альвеолярной части челюстей: искусственные зубы располагаются на вершине альвеолярного отростка и повторяют его наклон. Это условие обеспечивает устойчивость протезов во время функции, так как жевательное давление по оси зуба передается на середину альвеолярного отростка и альвеолярной части челюстей.
• Взаимоотношения осей искусственных зубов между собой и по отношению к горизонтальной плоскости: проверяя постановку зубов в полости рта, врач должен убедиться, что средняя линия между центральными верхними и нижними резцами совпадает с линией косметического центра лица.
• Взаимоотношения режущих краев и жевательных плоскостей искусственных зубов с горизонтальной плоскостью: врач прикладывает поверхность стекла к зубным рядам, чтобы убедиться в том, что созданы окклюзион-ные кривые; режущий край центральных резцов касается стекла. Режущий край боковых резцов приподнят над стеклом на 0,5 мм. Клыки касаются стекла своими рвущими углами; режущие края нижних центральных резцов стоят на одной прямой. Рвущий угол клыка должен быть приподнят на 0,5 мм; первые премоляры касаются стекла щечными буграми. Нёбные бугры приподняты на 1 мм. Вторые премоляры касаются стекла обоими буграми. Первые моляры касаются стекла медиально-нёбными буграми, остальные приподняты: медиально-щечный - на 0,5 мм; дистально-щечный - на 1,5 мм; дистально-нёбный - на 1 мм; благодаря такой постановке в области жевательных зубов образуются компенсационные кривые: сагиттальная - кривая Шпее и трансверсальная кривая Уилсо-на. Искривление жевательной поверхности в сагиттальном направлении имеет самую глубокую точку в области фиссуры первых моляров. Центр окружности, частью которой является эта кривая, расположен в центре орбиты. Принято считать, что чем больше резцовое перекрытие, тем резче выражена кривая. Именно эти окклюзионные кривые обеспечивают создание множественных контактов при жевательных движениях нижней челюсти, что необходимо для стабилизации протезов.
• Соотношение шеек искусственных зубов между собой: шейки центральных резцов и клыков находятся на одном уровне. Шейки боковых резцов - чуть ниже. Шейки премоляров располагаются на одном уровне. Шейки моляров приподняты относительно протетической плоскости и параллельны кривой Шпее. Шейки боковых нижних зубов также располагаются параллельно кривой Шпее, при этом расстояние до стекла уменьшается. Из передних нижних зубов самое низкое расположение - у шейки клыка. У нижнего бокового резца положение шейки зуба выше шейки клыка на ≈0,5-1,0 мм; еще выше - у центрального резца ≈1-2 мм, в зависимости от величины искусственных зубов.
• Положение искусственных зубов в зубной дуге: верхний зубной ряд при постановке должен образовать полуэллипс, а нижний - параболу. При правильной постановке верхних передних зубов режущие края образуют полукруг. Фиссуры жевательных зубов должны стоять на одной прямой.
• Соотношение искусственных зубов с зубами-антагонистами: в области передней группы зубов должен быть просвет в 0,5-1,0 мм, который называется функциональным разбегом. При этом вестибулярные поверхности верхних передних зубов служат опорой для верхней губы, а для нижней - вестибулярные поверхности нижних передних зубов; при этом на боковых участках зубного ряда должен быть множественный контакт окклюзион-ных поверхностей; окончательное пришлифовывание зубов при боковых движениях производят в полости рта при наложении готовых протезов, добиваясь множественных контактов. Процедура пришлифовывания искусственных зубов имеет большое значение в процессе стабилизации протезов.
Постановка искусственных зубов по сферическим поверхностям
Сферическая теория артикуляции была выдвинута Монсоном в 1918 г. В нашей стране особенностям постановки искусственных зубов по сфере посвящены работы М.А. Нападова и А.Л. Сапожникова.
Эта теория основывается на том, что височно-нижнечелюстной сустав может производить движения в трех взаимно перпендикулярных плоскостях. А из законов механики следует, что при движении одного тела по отношению к другому с тремя степенями свободы эти тела могут находиться в контакте в том случае, если будут иметь сферическую поверхность. Радиус сферической поверхности, который предложили авторы, равен 9 см, а в переднем участке сферы имеется горизонтальная площадка, равная по ширине четырем передним зубам. Авторами разработаны специальные искусственные зубы для жевательной группы зубов, применение которых исключает сбрасывание протезов и способствует их фиксации и стабилизации.
Постановка искусственных зубов по индивидуальным окклюзионным поверхностям
Также М.А. Нападовым и А.Л. Сапожниковым в 1972 г. была разработана методика конструирования искусственных зубных рядов по индивидуальным окклюзионным поверхностям. Суть метода заключается в том, что для опреде-
ления центрального соотношения челюстей используют ложки-базисы и воск-абразивные валики из специального материала на основе пчелиного воска и мелкодисперсного абразива.
Прикусные валики вводят в полость рта пациента, и он сам, совершая различные движения, притирает их. Таким образом, создается поверхность, соответствующая разнообразным движениям нижней челюсти и другим индивидуальным особенностям жевательного аппарата. Форма этой поверхности хорошо отражает асимметрию строения височно-нижнечелюстного сустава. После этого приступают к процедуре определения и фиксации центрального соотношения челюстей. Постановку верхних искусственных зубов осуществляют на плоскость нижнего прикусного валика, как если бы осуществляли постановку по сфере.
Проверка восковой конструкции съемных пластиночных протезов и постановки искусственных зубов
После лабораторного этапа постановки зубов восковая модель будущего протеза проверяется во рту пациента. Это делается для того, чтобы проконтролировать правильность выполнения всех предыдущих клинических и лабораторных этапов изготовления протезов. Клинический этап проверки постановки искусственных зубов является последним этапом, когда еще возможно внести исправления в процесс изготовления протезов.
Проверка конструкции протеза в клинике складывается:
• из осмотра гипсовых моделей челюстей;
• правильности постановки зубов в артикуляторе;
• проверки восковой конструкции будущего протеза в полости рта.
При оценке качества моделей обращают внимание на их целостность: нет ли сколов, пор, следов травмирования техническим шпателем, используемым при постановке зубов. Врач должен руководствоваться правилом: лучше вновь снять функциональный оттиск, чем использовать модели, вызывающие сомнение.
После осмотра моделей следует тщательно проверить постановку зубов в ар-тикуляторе до того, как восковые базисы с искусственными зубами будут введены в полость рта. Обращают внимание на цвет, размер, фасон зубов, величину резцового перекрытия. Номера цвета, размера и фасона зубов должны соответствовать предварительным записям в наряде на изготовление. Все изменения возможны лишь с учетом мнения врача и пациента, обязательной регистрацией в наряде и истории болезни.
Особое внимание следует уделить перекрытию нижних резцов верхними, которое должно лежать в пределах 1-2 мм в зависимости от величины используемых зубов. Значительное перекрытие может нарушать фиксацию протеза, отсутствие ухудшает эстетический оптимум. Следует также избегать большого перекрытия нижних щечных бугров жевательных зубов одноименными верхними. Резко выраженные бугры, особенно клыков, желательно ошлифовывать, чтобы боковые и передние движения нижней челюсти были скользящими.
Положение зубов по отношению к вершине альвеолярного гребня должно соответствовать способу постановки искусственных зубов, а способ постановки
зубов, в свою очередь, выбирается врачом соответственно клиническим условиям полости рта на предварительных этапах протезирования. Изменение способа постановки зубов на этапе проверки постановки свидетельствует о грубых врачебных ошибках при планировании протезов. Немаловажным условием стабилизации пластиночного протеза является наличие промежутка между передней группой зубов, т.е. режущие края нижних резцов не должны касаться нёбной поверхности верхних и находятся на расстоянии 1,5-2,5 мм.
Далее следует проверить окклюзионные контакты боковых зубов как со щечной, так и с нёбной стороны. Обращают внимание на моделирование воскового базиса, объемность его краев, плотность прилегания к модели. Все замеченные недостатки устраняют.
Для проверки конструкции протеза в полости рта восковой базис и зубы дезинфицируют, вводят в полость рта и контролируют плотность прилегания воскового базиса к слизистой оболочке протезного ложа как при открытом, так и при закрытом рте.
Затем проверяют правильность определения высоты нижнего отдела
лица, адекватен ли выбор цвета, формы и размера зубов, их постановку по отношению к срединной линии лица и другим ориентирам, взаимоотношение их при центральной и боковых окклюзиях. Например, белые, идеально ровные зубы у пожилого человека сильно бросаются в глаза и указывают на их искусственность.
Высоту нижнего отдела лица контролируют анатомо-функциональным методом с применением разговорной пробы, если позволяет степень фиксации воскового базиса. Пациента просят произнести несколько слогов или букв (о, и, э, м, п), при этом следят за степенью разобщения искусственных зубов. При нормальной высоте нижнего отдела лица это разобщение достигает 5-6 мм.
Линия, проходящая между центральными резцами, должна совпадать со средней линией лица. При небольшом открывании рта должны быть видны лишь режущие края резцов, при улыбке передние зубы просматриваются почти до экватора, а в некоторых случаях - до шейки.
При повышении высоты нижнего отдела лица носогубные и подбородочные складки сглажены, контуры лица и в основном губы напряжены во время разговорной пробы, возможен стук зубов. Расстояние между зубами в переднем отделе при разговорной пробе будет менее 5 мм. При значительном повышении может отсутствовать просвет в состоянии физиологического покоя, равный 2-3 мм.
Если разобщение искусственных зубов менее 5 мм, то его увеличивают.
Кроме проверки правильности определения центрального соотношения челюстей в полости рта контролируют плотность контактов искусственных зубов. Если между отдельными зубами-антагонистами отсутствуют контакты, то их восстанавливают.
После проверки конструкции протеза в клинике восковые композиции протезов поступают в зуботехническую лабораторию для окончательного моделирования восковых базисов и замены их на пластмассовые.
4.6. ПРИПАСОВКА И ФИКСАЦИЯ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ. КОРРЕКЦИЯ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ. АДАПТАЦИЯ БОЛЬНОГО К ЗУБНЫМ ПРОТЕЗАМ
Термин "адаптация" (от лат. adaptation - прилаживание, приспособление) может рассматриваться как влияние протеза на весь организм, которое выражается:
• в стабильности психического статуса пациента;
• невозможности существовать без протеза;
• отсутствии факторов раздражения слизистой оболочки протезного ложа, губ, щек, языка.
Съемные пластиночные протезы, полученные врачом из зуботехнической лаборатории, необходимо внимательно осмотреть и при наличии незначительных участков шероховатостей, отдельных острых краев и выступов, не свойственных рельефу слизистой оболочки, устранить путем сошлифовыва-ния. Сошлифовывание необходимо проводить осторожно, не нарушая рельефа протеза, особенно поверхности, обращенной к слизистой оболочке. Затем необходимо визуально определить соответствие рельефа базиса протеза рельефу протезного ложа. После проведенного визуального обследования пластиночный протез можно наложить на область протезного ложа.
В случаях когда необходимо значительное сошлифовывание поверхности базиса, обращенного к слизистой оболочке (при несоответствии цвета, формы и постановки искусственных зубов), протез подлежит переделке.
Во время наложения протеза необходимо обращать внимание на плотность прилегания базиса протеза к слизистой оболочке протезного ложа, наличие множественного контакта при смыкании зубных рядов и соответствие границ съемного пластиночного протеза нейтральной зоне и линии А.
Как бы ни был хорошо изготовлен протез, он является инородным телом, а в полости рта - сильным раздражителем для нервных окончаний слизистой оболочки. При пользовании съемным пластиночным протезом снижается тактильная, температурная и вкусовая чувствительность. В первые дни наложения протезов у пациентов усиливается саливация, появляются позывы к рвоте, нарушаются функции речи, жевания и глотания. Все признаки восприятия протеза как инородного тела постепенно исчезают, и это в немалой степени зависит от правильности информирования пациента, психоэмоционального состояния больного, сложности изготовленной конструкции и анатомо-физиологических условий полости рта. В сокращении периода адаптации немаловажную роль играет взаимопонимание врача и пациента, своевременное назначение больного на прием и проведение необходимой коррекции протеза. Назначать пациента на прием нужно на следующий день, а в последующем 1 раз в неделю и в дальнейшем по необходимости. Для предотвращения развития острых и хронических воспалений слизистой оболочки полости рта, снижения болевых ощущений и укорочения периода адаптации к протезу врачу необходимо провести его коррекцию. Многочисленные наблюдения показали, что сроки адаптации у пациентов с полным отсутствием зубов колеблются в пределах 10-30 дней. Сокращение сроков адаптации к протезам наблюдается у повторно протезируемых больных при непосредственном протезировании и использовании съемных пластиночных протезов с мягким слоем базиса.
Коррекция протеза (от лат. correction - выправление, исправление) - это проводимые на контрольных осмотрах механические точечные и в редких случаях - плоскостные исправления контуров базиса съемного протеза в местах повреждения слизистой оболочки протезного ложа. Коррекция протеза проводится с помощью фрез с последующей полировкой участков базиса, не имеющих контакта со слизистой оболочкой протезного ложа. Иными словами, поверхность базиса протеза, обращенная к слизистой оболочке протезного ложа, не полируется во избежание искажения микрорельефа. Врачу необходимо помнить, что удаление большого количества материала с базиса съемного пластиночного протеза не приведет к положительным результатам, а может даже ухудшить фиксацию съемного протеза из-за нарушения его макрорельефа и, как следствие, обусловить неточное прилегание к слизистой оболочке протезного ложа. Показателем чрезмерного снятия слоя базиса может служить полное отсутствие болевых ощущений сразу после коррекции. При правильно проведенной коррекции порог болевого ощущения должен быть значительно снижен, но ощущение некоторой болезненности должно остаться. Остаточная болезненность обусловлена отечностью слизистой оболочки, которая по истечении нескольких часов придет в норму. В результате этот участок коррекции будет контактировать со слизистой оболочкой и передавать жевательную нагрузку на подлежащие ткани. Чрезмерное удаление базисной пластмассы приводит к отсутствию контакта базиса и слизистой оболочки. В результате площадь контакта протеза уменьшается, а жевательное давление на единицу площади увеличивается. Коррекцию протеза следует проводить после определения зон повышенного давления, используя метод осмотра и макроги-стохимической окраски слизистой оболочки протезного ложа (с применением раствора Шиллера-Писарева и 1 % толуидинового синего). Для лучшего отображения на протезе зоны повышенного давления маркируют или применяют индикаторные пасты.
Коррекцию окклюзии (устранение преждевременных контактов) проводят, используя пасты или бумагу для коррекции окклюзии. Пришлифовывание делается осторожно, с сохранением высоты нижнего отдела лица.
Особое внимание уделяется тем участкам протезного ложа, где имеются экзостозы, подвижная слизистая оболочка (болтающийся альвеолярный гребень), высокое прикрепление тяжей, уздечек.
С первого посещения врачу необходимо осведомить больного обо всех положительных и отрицательных особенностях изготовленной конструкции. Пациент должен знать о пределах возможного восстановления утраченных функций (речи, жевания и т.д.). Он должен быть осведомлен, что съемный пластиночный протез - это не естественные зубы, а протез, за которым нужен более регулярный и тщательный уход, что он не долговечен (максимальный срок пользования 3-4 года) и со временем требует замены. После истечения срока годности протез начинает балансировать на протезном ложе, ухудшаются его фиксация и стабилизация, увеличивается время разжевывания пищи, режущие края и жевательные бугры искусственных зубов стираются, в результате чего происходит снижение высоты нижнего отдела лица.
Для достижения быстрых положительных результатов при пользовании протезом пациент должен терпеливо выполнять все требования врача, связан-
ные с правилами ухода и пользования данной конструкцией. Они заключаются в следующем:
• первую неделю носить протез днем и по возможности ночью, снимать только для гигиенической обработки;
• в случае необходимости сразу обратиться к врачу для устранения причины неудобств или травмы;
• первые дни читать вслух и больше разговаривать;
• первое время употреблять мягкую пищу, медленно пережевывая.
Сам протез необходимо подвергать гигиенической обработке, используя специализированные щетки, после употребления пищи его прополоскать в теплой воде. Хранить протез необходимо в закрывающемся контейнере или в стакане с кипяченой холодной водой с добавкой специальных дезинфицирующих составов (0,25 % раствор хлоргексидина, 1 % гель хлоргексидина; ферментосо-держащие очистители в виде таблеток (dextrusa, proteinasa, FittyDent), которые растворяются в воде.
Для дезинфекции съемных пластиночных протезов можно использовать электрохимические дезинфицирующие средства: А - анолит-кислотный (рН <5), АН - анолит нейтральный (рН <6), АНК - анолит нейтральный (рН <7,7), АНД - анолит нейтральный (рН <7,3), К - каталит щелочной (рН >9), КН - католит нейтральный (рН ≥9).
Тщательная очистка пластмассовых протезов и строгое соблюдение правил гигиены являются основным фактором в профилактике заболеваний слизистой оболочки полости рта.
Роль и значение адгезивных препаратов в функциональной эффективности зубочелюстной системы
Одним из методов улучшения фиксации съемных пластиночных протезов при неблагоприятных анатомо-физиологических условиях протезного ложа является применение адгезивных препаратов. Зарубежные исследователи активно занимались проблемой улучшения фиксации и стабилизации съемных пластиночных протезов полного зубного ряда, применяя адгезивные препараты. Их популярность в некоторых странах так велика, что за год используется более 88 тонн порошков и кремов. При их использовании заметно улучшается функция жевания, пациенты быстрее адаптируются к протезу и по утверждению фирм-производителей у пользующихся клеевыми композициями для съемных протезов появляется "чувство своих зубов". Помимо этого многие адгезивные препараты являются профилактическим средством против воспалительных заболеваний слизистой оболочки протезного ложа.
Отечественные ученые также исследовали свойства адгезивных препаратов и отметили: при их использовании увеличивается вязкость слюны, что способствует улучшению фиксации и стабилизации протеза. Адгезив наносится на поверхность съемного протеза, обращенную к слизистой оболочке протезного ложа. Образовавшийся липкий слой способствует улучшению фиксации протеза.
Современные адгезивные препараты подразделяются на порошки, кремы, прокладки и кондиционеры. Последние состоят из пластификатора и полимера. В качестве пластификатора используется эфир монобутилэтиленгликоля
или монобутилфталата с небольшим количеством спирта, который проникает в частицы полимера, дифференцированно пластифицируется, и образуется кондиционер-гель, который наносится на протез. Фиксирующие препараты используют только для нижней челюсти. Адгезивные порошки способствуют улучшению стабилизации протезов с незначительно укороченными границами базиса и резкой атрофией челюстей.
Существует адгезивный препарат на основе водорастворимого высокомолекулярного вещества, содержащий микрокапсулы с жирорастворимыми витаминами и связующий агент, соединяющий эти микрокапсулы с клеящими веществами. Такой адгезив применяется у пациентов преклонного возраста, с некоторым нарушением координации движений.
Исследовано влияние на фиксацию съемных протезов клеящих средств в виде крема или порошка. После измерения удерживающей силы непосредственно после фиксации протеза через 15 мин, 2 и 4 ч было установлено, что без препаратов сила фиксации ниже, чем при применении препаратов.
Адгезивные средства применяют как для улучшения фиксации съемных протезов, так и для профилактики протезных стоматитов. В адгезивных препаратах должна отсутствовать субстанция для пролиферации бактериальной флоры, в частности Staphylococcus aureus. Иногда в адгезивные препараты добавляют гидрокарбонат натрия и противогрибковые агенты, которые оказывают благоприятный ингибирующий эффект.
Использование адгезивных средств требует тщательной очистки протезов и строгого соблюдения гигиены полости рта как основного фактора профилактики стоматита. Адгезивные препараты следует назначать только при качественно изготовленных и хорошо припасованных протезах, так как использование функционально неполноценных конструкций ведет к постоянному травмированию слизистой оболочки, а следовательно, к хроническому воспалению, что способствует резорбции костной основы челюстей и повышает интенсивность атрофических процессов.
4.7. ПОКРЫВНЫЕ СЪЕМНЫЕ ПРОТЕЗЫ
В середине 70-х годов XX столетия в связи с разработкой новых методов лечения зубов стало возможным более широкое использование в целях зубного протезирования сохраненных одиночных корней зубов. Создание новых стоматологических материалов и сплавов привело к появлению различных конструкций съемных зубных протезов, базис которых покрывает оставшиеся в полости рта корни зубов. Такие протезы получили название в англоязычной литературе "over-denture", т.е. покрывные или перекрывающие протезы, в немецкой - "hybridprothesen". Основными ретенционными элементами покрывных протезов являются замковые крепления, состоящие из 2 элементов, расположенных соответственно на поверхности несъемной части - корне зуба и в базисе съемной части комбинированного протеза. В качестве ретенционных элементов с успехом могут использоваться магнитные крепления. В сложных магнитных фиксаторах используются не только сила магнитного притяжения, но и дополнительные механические приспособления в виде рельсовых или кнопочных замковых фиксаторов, телескопические коронки.
Покрывные протезы по сравнению со съемными протезами полного зубного ряда обладают следующими преимуществами:
• позволяют снизить степень атрофии альвеолярного отростка или альвеолярной части челюстей;
• улучшают фиксацию съемного протеза при сильной атрофии альвеолярных гребней, особенно при использовании на нижней челюсти;
• позволяют увеличить функциональную эффективность за счет передачи давления на опорные зубы, улучшения стабилизации протезов;
• позволяют снизить давление на слизистую оболочку;
• позволяют немного уменьшить границы базиса протеза на верхней челюсти;
• сокращают период адаптации;
• могут являться подготовительным (переходным) этапом к протезированию съемными протезами полного зубного ряда.
Недостатки покрывных протезов по сравнению со съемными протезами полного зубного ряда:
• покрывные протезы значительно дороже;
• более сложны в технологии;
• требуется больше усилий со стороны врача и пациента для поддержания функционирования данного протеза.
Покрывные протезы показаны:
• при наличии корней зубов или одиночно стоящих зубов (достаточно одного зуба) (при атрофии костной ткани до 1/2 длины корня возможно использовать балку, супра- и интрарадикулярные сферические аттачмены, при атрофии на 1/2 - телескопические коронки, при атрофии более 1/2 - магнитные фиксаторы);
• при неблагоприятном прогнозе для пластиночных съемных протезов, при резкой атрофии альвеолярных отростков, ксеростомии, повышенном рвотном рефлексе.
Противопоказанием для протезирования покрывными протезами служит плохая гигиена полости рта.
Протезирование покрывными протезами может потребовать специальной предварительной подготовки опорных тканей:
• устранение периодонтального кармана с помощью гингивотомии;
• при поражении кариесом поддесневой области - гингивотомия с целью удлинения коронковой части протеза;
• устранение тяжей и высокоприкрепленных уздечек слизистой оболочки. Все элементы, использующиеся в покрывных протезах, можно разделить на
несколько групп:
• поддерживающие элементы. Не содержат ретенционных элементов. Используются при неблагоприятном прогнозе для опорных зубов. При этом опорные корни могут быть запломбированы амальгамой, композитами, стеклоиономерным цементом или покрыты корневыми колпачками;
• ретенционные элементы. К ним относятся:
- аттачмены, зафиксированные непосредственно в каналы опорных корней;
- аттачмены, расположенные на корневых колпачках: сферы или видоизмененные сферы, балки (такие аттачмены могут быть жесткими, полулабильными и лабильными);
- телескопические коронки;
- магнитные фиксаторы.
Соответственно используемому ретенционному элементу все покрывные протезы можно разделить на 3 вида.
• Непосредственные покрывные протезы. Используют при неблагоприятном прогнозе опорных зубов. В этом случае корни опорных зубов без ре-тенционных элементов служат опорой покрывных протезов.
• Переходные покрывные протезы используют при неопределенном прогнозе для опорных зубов. Использование подобных протезов у лиц пожилого возраста помогает адаптироваться пациентам к будущим съемным протезам. В этом случае ретенционные элементы фиксируются непосредственно в канал корня. Осложнением при применении данных ретенционных элементов могут явиться развитие кариеса и перелом опорных корней.
• Постоянные покрывные протезы используют при долгосрочном прогнозе для опорных зубов. В этом случае могут использоваться ретенционные элементы, располагающиеся на корневом колпачке, телескопические коронки, балки, магнитные фиксаторы.
В покрывных протезах могут использоваться жесткие или лабильные замковые крепления. Лабильные замковые крепления показаны:
• при определенной геометрии расположения оставшихся зубов - классы 1, 2 по Кеннеди;
• при большой податливости слизистой оболочки альвеолярного гребня;
• при установке корневого колпачка, когда может быть использована только короткая культевая вкладка.
При планировании применения определенного вида ретенционного элемента, при наличии одиночно стоящих зубов часто возникает вопрос, следует ли использовать одиночные крепления или можно объединить опорные корни с помощью балочного фиксатора. Показаниями к применению одиночных фиксаторов являются:
• наличие одного опорного зуба;
• диагональное расположение опорных зубов;
• слишком большое расстояние между опорными зубами для применения балочных фиксаторов;
• применение балки в переднем учаске зубного ряда может уменьшить свободное пространство для языка.
Показаниями для применения балочных фиксаторов в покрывных протезах являются:
• наличие нескольких опорных зубов с атрофией пародонта, требующих шинирования;
• короткие корни опорных зубов.
4.8. ОСОБЕННОСТИ ИЗГОТОВЛЕНИЯ СЪЕМНЫХ ПРОТЕЗОВ
С РАЗЛИЧНЫМИ КОНСТРУКЦИЯМИ БАЗИСОВ (МЕТАЛЛИЧЕСКИЕ,
МЕТАЛЛИЗИРОВАННЫЕ, ДВУХСЛОЙНЫЕ)
Изготовление частичных и полных съемных протезов с комбинированным металлополимерным базисом
Последовательность основных манипуляций при изготовлении съемных протезов с металлополимерным базисом следующая:
• получение двух гипсовых моделей челюстей;
• подготовка рабочей модели к дублированию;
• создание огнеупорной модели;
• моделирование воскового каркаса протеза, установка восковых литников и создание литниковой системы. Для этого используют пластинки бюгель-ного воска толщиной 0,3 мм, который разогревают в теплой воде и обтягивают по всей гипсовой модели, включая дефекты зубных рядов. Излишки воска обрезают, восковой базис приклеивают по краям к модели. Кламме-ры моделируют из круглой восковой заготовки толщиной 1,0-1,2 мм для тела и 0,8 мм для плеч кламмеров.
Для соединения пластмассы с металлическим базисом моделируют ретен-ционные пункты в виде скобок из восковой заготовки диаметром 0,3-0,4 мм по альвеолярному гребню высотой от 1,5 до 2 мм на расстоянии 5-6 мм друг от друга. Из восковой проволоки формируют также уступы высотой 1,0-1,2 мм для создания границ перехода металла на пластмассу, а также для предотвращения отслаивания пластмассы в пограничной области. Восковую композицию заглаживают, обезжиривают ацетоном и создают литниковую систему. К заднему краю восковой конструкции базиса протеза приклеивают два литника в виде плоских восковых пластинок толщиной от 2 до 2,5 мм, шириной от 15 до 20 мм и длиной 10-15 мм, к которым приклеивают восковой конус. К кламме-рам подводят круглые восковые литники толщиной 2 мм. На передней поверхности воскового базиса делают отводы для выхода газов во время литья, затем проводятся:
• выбор и подготовка огнеупорной формовочной массы;
• формовка восковой конструкции каркаса протеза и литниковой системы огнеупорной массой;
• выплавление воска и термическая обработка литейной формы;
• литье металлического каркаса протеза;
• освобождение каркаса протеза от огнеупорной массы и литниковой системы;
• полирование литого базиса съемного протеза;
• припасовка литого базиса врачом в полости рта пациента:
- формирование окклюзионных валиков и определение центрального соотношения челюстей;
- постановка искусственных зубов;
• замена восковой части базиса на полимерную;
• шлифование и полирование протеза.
Изготовление протеза с двухслойным базисом
Некоторые пациенты не могут пользоваться съемными протезами вследствие повышенной чувствительности слизистой оболочки протезного ложа. Боли возникают также при давлении жестких базисов на острые альвеолярные гребни, на область внутренних косых линий нижней челюсти, торуса и экзостозов.
В таких случаях показано изготовление съемных протезов с эластичным базисом, т.е. с двухслойным. Такой базис делают также для уменьшения давления протеза на малоподатливые участки протезного ложа. Двухслойный базис состоит из наружного слоя обычной твердой базисной пластмассы и внутреннего слоя, прилегающего к слизистой оболочке, - из мягкой. Мягкий слой протеза позволяет безболезненно накладывать базис на острые костные выступы альвеолярного гребня и обеспечивает равномерное погружение протеза в ткани протезного ложа.
Жесткую индивидуальную ложку припасовывают в полости рта и снимают функциональный оттиск, по которому получают рабочую модель. Изготавливают базис с окклюзионным валиком, определяют центральное соотношение, устанавливают модели в артикулятор и ставят искусственные зубы, проверяют восковую конструкцию протеза в клинике и далее в лаборатории обратным способом гипсуют восковую композицию протеза в кювету. После выплавления воскового базиса накладывают на модель пластинку воска по размеру и толщине предполагаемого слоя мягкого базиса из эластичной пластмассы. Затем замешивают тесто твердой базисной пластмассы, формуют его в кювету, прессуют и готовят тесто из эластичной базисной пластмассы. После прессования кювету раскрывают, удаляют воск и в освободившееся место от воска пакуют тесто из эластичной пластмассы, тщательнейшим образом смазав мономером края базисной пластмассы во избежание в дальнейшем отслоения его от твердого слоя базиса. Затем соединяют штамп кюветы с контрштампом, спрессовывают мягкую пластмассу с твердой, в результате чего они хорошо соединяются, образуя двухслойный базис протеза, и производят полимеризацию по инструкции к применяемым материалам. Обрабатывают эластичную пластмассу с осторожностью, учитывая ее эластические свойства.
4.9. ВЛИЯНИЕ ЗУБНЫХ ПРОТЕЗОВ НА ФОНЕТИКУ
Повышение эффективности ортопедического лечения в фонетическом отношении возможно лишь при условии конструирования протезов, основанном на глубоком знании закономерностей речевой артикуляции и звукообразования. Процесс звукообразования находится в тесной связи с формой и функциональным состоянием ротовой полости и глотки. В процессе изменения положения губ, опускания нижней челюсти, поднятия или опускания мягкого нёба, перемещения языка меняется форма ротовой полости, где, как в резонаторной камере, формируются определенные составные тоны звуков. От них зависит специфический речевой тембр, звукам придаются определенные качества, благодаря которым становится возможным отличие одного звука от другого.
Современные конструкции съемных зубных протезов должны максимально восстанавливать речевую функцию пациента. Для воссоздания правильной
фонетики необходимо дать возможность беспрепятственного движения языка, губ и щек, а также восполнить отсутствующие компоненты звукообразующей системы, а именно - передних зубов.
Для восстановления артикуляции и фонетики используют различные методы исследования: графические, акустические, соматические и др. Одним из наиболее простых методов служит палатография. Для исследования изготавливают штампованную базисную пластинку на твердое нёбо, покрывают ее красителем, вводят в полость рта и просят пациента произнести фонемы. При этом язык, касаясь различных участков пластинки, оставляет на ней отпечатки. Затем пластинку извлекают из полости рта, на ней очерчивают контуры полученных отпечатков, которые сравнивают со схемами артикуляции у исследуемых с нормальной речью. С учетом данных палатографии моделируют базис съемного протеза полного зубного ряда.
На звукообразование оказывает большое влияние конфигурация нёбного свода в сагиттальном направлении и соотношение его высоты и ширины. Важными являются два параметра: угол наклона нёбных фасеток передних зубов верхней челюсти по отношению к окклюзионной плоскости и угол наклона передней стенки нёбного свода по отношению к окклюзионной плоскости. Чем меньше разница в величинах этих углов, тем лучше условия для формирования звуков разборчивой речи в полости рта.
Отрицательно влияют на формирование звуков в полости рта: узкий и глубокий нёбный свод; нёбный свод, имеющий крутой характер наклона срединно-сагиттальной кривой в переднем отделе; нёбный свод ступенчатой конфигурации, наблюдаемый при гипертрофированном альвеолярном отростке; отвесное положение или наклон в нёбную сторону верхних передних зубов. Таким образом, наиболее благоприятные условия для четкой артикуляции в полости рта наблюдаются при пропорционально развитом нёбном своде, когда его конфигурация имеет отлогую или слегка куполообразную форму, что необходимо учитывать при конструировании базиса протеза на верхнюю челюсть. Рельеф нёбной поверхности базиса протеза также может играть важную роль в четкости произнесения звуков.
Поскольку акт речи сложен и правильное произношение зависит не только от того, как поставлены искусственные зубы, но и от формы оральной и вестибулярной поверхностей базиса протеза, межальвеолярной высоты, уровня расположения окклюзионной поверхности и т.д., значение каждого из них можно рассматривать лишь в совокупности с другими факторами.
4.10. ГЕРОНТОСТОМАТОЛОГИЯ
Геронтостоматология - важный раздел стоматологии как в плане понимания и изучения, так и в плане применения полученных знаний в практике ортопедической стоматологии.
Геронтология (геронто + греч. logos - учение, наука) - раздел медицины, изучающий закономерности старения животных организмов, в том числе и человека.
Старение физиологическое - естественно протекающее старение, соответствующее генетической программе развития индивидуума, про-
являющеесявозникновениемворганахисистемахвозрастныхизменений,ограничива-ющих его приспособительные возможности и приводящих к старости.
Старость - заключительный период жизни, характеризующийся ограничением приспособительных возможностей реакций организма, а также морфологическими и функциональными изменениями в различных системах и органах.
Существует свыше 200 гипотез, стремящихся выявить общебиологические закономерности жизни, приводящие к старению. Старение объясняют "изнашиванием" организма, расходованием ферментов, отравлением организма ядами, которые образуются как продукт жизнедеятельности кишечных бактерий (И.И. Мечников), последовательным падением основных жизненных функций в результате нарушения обменных процессов, постепенной утратой способности вещества к самообновлению.
Исследования показывают, что старение зависит от социально-экономических условий, материального благополучия населения, уровня развития здравоохранения. Кроме того, в профилактике преждевременного старения большую роль играют определенные психологические и моральные предпосылки, способствующие длительной творческой жизни.
Физиологическое старение тканей зубов сопровождается отложением вторичного дентина в полости зуба и вблизи его режущего края, а также жевательной поверхности внутренней стенки полости зубов, что приводит к их утолщению и уменьшению полости зуба. Чем больше функционирует зуб, тем больше суживается его полость как в вертикальном, так и в горизонтальном направлении, отверстия верхушки корня зуба также суживаются. В пульпе зуба увеличивается количество фиброзных волокон, что приводит к склерозированию пульпы и превращению ее в плотную фиброзную ткань. У пожилых людей в пульпе зубов много петрификатов различной величины, а после 70 лет в пульпе зубов развиваются атеросклероз сосудов, их запустение, вплоть до полной облитерации канала.
Возрастные изменения цемента проявляются его утолщением. Клеточный цемент постепенно наслаивается. Его количество зависит от нагрузки на зуб. У пожилых людей цемент в 3 раза толще, чем у пациентов в 17 лет. Утолщение цемента происходит посредством напластований и обогащения его солями. В области периодонтальной щели отмечается тенденция к увеличению количества аппозиционного цемента, имеют место атрофия и дегенеративные изменения периодонтальной связки, что приводит к неподвижной фиксации зубов вследствие сужения периодонтальной щели. В процессе старения функция пародонта снижается в значительной степени. Л.И. Урбанович, Ж.И. Рахний (1980) установили, что в пожилом возрасте увеличивается масса основного вещества соединительной ткани пародонта, уменьшается количество клеточных и возрастает содержание фибриллярных структур, отмечаются их фиброз и склерозирование, что объясняется гипоксией тканей пародонта, прогрессирующей с возрастом.
Атрофируется костная ткань альвеолярного отростка и альвеолярной части челюстей, круговая связка зуба дегенерирует, нарушается ее связь с цементом. Кроме того, место прикрепления эпителия к цементу перемещается по направлению к верхушке корня зуба. Костные стенки лунки постепенно истончаются, уменьшается высота альвеолярного отростка и альвеолярной части челюстей.
Таким образом, физиологическое старение пародонта выражается в постепенном нарастании атрофических и деструктивных процессов.
Стираемость зубов физиологическая - естественная убыль твердых тканей в виде появления контактных площадок на контактных поверхностях зубов и фасеток стирания на окклюзионных поверхностях. Окклюзионные фасетки представляют собой небольшие площадки, отполированные до блеска.
Установлена зависимость стираемости зубов от возраста пациента. В возрасте 61-70 лет стертые зубы отмечены у 61,6 % людей с наличием зубов-антагонистов, а в возрасте 71 года и до 80 лет - у 81,2 %.
В зависимости от вида прикуса на жевательной поверхности стертых зубов в обнаженных слоях дентина отмечаются ограниченные темно-коричневые линии, а на эмали резцов - проходящие в осевом направлении коричневые полосы (трещины эмали), в которых откладывается пигмент. Следует отметить, что среди твердых тканей зубов износ их в результате многолетней систематической функции наиболее выражен и достигает самых высоких цифр в возрасте
71-80 лет.
Изменение костных структур челюстей и височно-нижнечелюстных суставов. С возрастом прежде всего изменяется надкостница альвеолярного отростка, альвеолярной части и тела челюстей. По мере старения толщина надкостницы уменьшается от 0,05 до 0,2 мм. В большей степени истончается внутренний ее слой.
В пожилом возрасте балочки тела нижней челюсти и альвеолярного отростка становятся более тонкими и пористыми, наблюдается расширение костномозговых полостей с образованием крупных ячеек, происходит превращение костного мозга в жировую ткань, отмечается резорбция коркового слоя в направлении изнутри кнаружи. Первично происходит преобразование белков, вторично - декальцинация. Под микроскопом видны изменения костных трабекул, замещаемых жировой и соединительной тканями. Ломкость костей увеличивается, что служит одной из причин увеличения частоты переломов у пожилых людей.
Остеопороз - это обусловленное процессом старения разрежение костной ткани с уменьшением количества костного вещества в единице объема и изменение его качественного состава - соотношение органического и минерального компонентов. Сущность остеопороза состоит в нарушении структуры и функции содержащейся в кости белковой массы, которая имеет определенное сродство к кальцию. Возрастной остеопороз есть следствие физиологически обусловленных влияний генетических и экстремальных факторов.
По данным ВОЗ, остеопоротические изменения выявляют у 15-30 % людей старше 55 лет, при этом у 30 % они настолько выражены, что могут быть причиной переломов. У долгожителей остеопороз выявляют в 100 % случаев. В молодом возрасте компактная пластинка нижней челюсти содержит множество клеточных элементов, структура ее хорошо выражена, каналы остеона имеют толстые стенки, наблюдаются резорбция и образование новой кости. После 70 лет компактная пластинка становится плотнее, почти нет клеточных элементов, каналы остеона узкие, часть из них полностью обтурированы, отчетливо выражены признаки склероза костной ткани.
Таким образом, в процессе старения микротвердость и плотность костной ткани нижней челюсти с возрастом увеличиваются, а количество клеточных элементов и эластичность костной ткани уменьшаются.
В процессе старения организма изменяются не только костные ткани челюстей, но и взаимоотношение между нижней и верхней челюстями с уменьшением межальвеолярного пространства. Изменяются положение и функция языка, претерпевает изменение дно полости рта. Язык кажется удлиненным, вялым и уплощенным. По мере потери зубов возникает атрофия нижней челюсти, атрофические процессы внутренней стенки челюсти проявляются значительно интенсивнее, чем наружной. Нижнечелюстная альвеолярная дуга становится больше верхнечелюстной, что приводит к "старческой прогении" и изменению нижнего отдела лица. Если у взрослых нижний край челюсти и задний край ветви образуют угол 105-110°, то у лиц в возрасте 60-75 лет угол нижней челюсти превышает 120°.
В возрасте 75 лет нижняя челюсть при полном отсутствии зубов на 11 мм длиннее, чем в возрасте 35 лет. При резкой атрофии нижней челюсти высота ее не превышает 15 мм. Если в норме толщина кортикальной пластинки в области углов составляет в среднем 1,56+0,26 мм, то при метаболических изменениях после 65-70 лет она менее 1 мм, что увеличивает риск при оперативных вмешательствах по поводу восстановления альвеолярной части нижней челюсти.
У лиц 60-75 лет отмечают диффузный остеопороз, резкую атрофию, рассасывание межальвеолярных перегородок и снижение их высоты, увеличение разницы между величиной корня и глубиной альвеолы. Наблюдают возрастные изменения верхнечелюстных пазух, изменение их размера и формы. Атрофи-ческие изменения в верхнечелюстных пазухах нарастают при удалении зубов, в альвеолярном отростке резко уменьшается количество губчатого вещества, костные стенки резко истончаются. Даже после 40 лет атрофия альвеолярного отростка может быть выражена настолько, что дно верхнечелюстной пазухи находится на уровне вершины альвеолярного отростка и отделено от слизистой оболочки нёба лишь тонкой костной пластинкой.
Атрофические процессы настолько выражены, что нижнеглазничный нерв проходит не в костном канале, а в верхнечелюстной пазухе. У лиц пожилого и старческого возраста в верхних частях задней стенки гайморовых пазух обнаруживают дефекты кости, и при операциях могут быть повреждены n. maxillaris, клиновидно-нёбный узел, g. sphenopalatinum, венозные сплетения, анастомози-рующие с венами глазницы.
У лиц пожилого и старческого возраста, не имеющих зубов, гайморова пазуха более обширна, чем у людей этого возраста, имеющих зубы. При этом создаются условия для быстрого проникновения инфекции с корней зубов на слизистую оболочку пазухи. Нёбный валик, torus palatines, вследствие атрофии слизистой оболочки нёба сильно выражен. Наблюдается сильная атрофия бугров верхней челюсти, свод нёба уплощается.
Височно-нижнечелюстные суставы меняют свои морфологические структуры. Вследствие утраты зубов или их стертости суставные головки нижней челюсти все более смещаются дистально, суставная поверхность уплощается, в суставном диске, суставных головках и связках наблюдается перестройка. В связи с изменением функции жевания и глотания диски деформируются, су-
ставные бугорки атрофируются. Вместо 4 слоев, покрывающих поверхность головки нижней челюсти, обнаруживаются только 2. При этом наружный слой, состоящий из коллагеновой соединительной ткани, преобразуется в волокнистый хрящ. К признакам возрастных изменений сустава относятся изменения в синовиальной оболочке, которые выражаются в появлении хрящеподоб-ных клеток, вакуолизации, гомогенизации и обызвествлении. Характерными признаками этого служат уплощение середины хрящевой поверхности и дегенеративные изменения клеток. На рентгеновских снимках отмечают незначительные сужения суставной щели, деформацию головок нижней челюсти, появление на хрящевой поверхности узур и обызвествление мест прикрепления суставной капсулы к кости. Базальный слой хряща обызвествляется, что объясняет четкость контуров головки и суставной ямки.
Следует отметить, что структуры костной ткани челюстей, их форма и взаимоотношение элементов височно-нижнечелюстного сустава зависят от состояния зубных рядов и наличия достаточного количества антагонирующих пар зубов, что сохраняет функцию и высоту нижнего отдела лица. Поэтому изменения костной основы челюстей и суставов в старческом возрасте рассматривается как результат потери зубов и атрофических процессов. Отмечены возрастные изменения в надкостнице, где по мере старения уменьшается количество капилляров, усиливаются извилистость и варикозное расширение венул, вследствие этого снижается интенсивность обменных процессов.
Потеря зубов. По данным ВОЗ (Женева, 1981), пародонтит отмечается у 75-80 % населения, из них 90 % составляют лица пожилого возраста. Среди лиц, достигших 60 лет, в протезировании зубов нуждаются 75 % обследованных, а среди лиц старше 60 лет - 94,4 % мужчин и почти 100 % женщин.
Состояние полости рта зависит от качества протезов и своевременности протезирования. Потеря жевательной эффективности в группе лиц в возрасте 60 лет и старше достигает 82,3 %.
С увеличением количества отсутствующих зубов возрастает степень атрофии альвеолярных гребней, вплоть до полного их исчезновения. Альвеолярные гребни на верхней челюсти становятся менее выражены. Нёбо уплощено и укорочено в сагиттальном направлении. Тело нижней челюсти атрофировано ниже уровня прикрепления мышц. Подъязычные слюнные железы нависают над резко атрофированной альвеолярной частью. Наблюдается картина "старческой прогении": резко выступающая вперед нижняя челюсть, заостренный подбородок, атрофированные мимические и жевательные мышцы. Альвеолярная дуга верхней челюсти намного уже нижней, что является следствием значительной атрофии альвеолярных отростков и альвеолярной части.
Возрастные изменения мышц. По мере старения организма уменьшается количество белков в мышечных волокнах, происходит их молекулярная перестройка, уменьшается потребление кислорода мышечной тканью, происходит снижение окислительной способности, что приводит к атрофии мышечных волокон. В мышцах увеличивается количество соединительной ткани.
Изменение слизистой оболочки полости рта. После 60 лет в покровном эпителии слизистой оболочки щек и губ становятся выражены атрофические изменения: истончен эпителиальный пласт, уменьшены размеры клеток, сглажены эпителиальные гребешки. В слизистой оболочке десны отмечено возраст-
ное увеличение митозов, значительно снижено количество нервных окончаний, где отмечены фиброз и фрагментация последних. В подэпителиальной соединительной ткани утолщаются и склерозируются волокна, уменьшается количество клеток.
При отсутствии зубов возрастные изменения выражены в большей степени: слизистая оболочка полости рта приобретает серовато-белый цвет вследствие ороговения многослойного плоскостного эпителия, уменьшается количество эластических волокон, в коллагеновых волокнах наступает гиалинизация. Это приводит к сухости и неподвижности слизистой оболочки. Слизистая оболочка твердого нёба утолщается, становится рыхлой, не связанной с подлежащей костью. У лиц, утративших зубы и не пользующихся протезами, податливость слизистой оболочки на всей протяженности твердого нёба уменьшается. Отмечено, что истончается эпителиальный покров, особенно его шиповидный и базальный слои. В малых слюнных железах наблюдают регрессию, часть секреторных отделов атрофируется. Между ними увеличивается количество волокнистой соединительной ткани. Концевые отделы малых слюнных желез на большом протяжении замещаются плотной соединительной тканью.
Все это ведет к постепенному снижению регенеративной и компенсаторной возможности слизистой оболочки, вследствие чего воспалительные процессы протекают хронически, вяло и носят затяжной характер.
Язык. Возрастное опущение дна полости рта, отсутствие зубов, ослабление артикуляции приводят к нарушению образования звуков. Однако по мере старения и постепенного изменения резонаторного состояния полости рта появляются приспособительные механизмы, и ткани полости рта адаптируются к новым условиям. Поэтому большинство людей старческого возраста внятно произносят звуки.
Отмечено, что после 60 лет уменьшается толщина эпителиальной слизистой оболочки: на губах, на языке. К признакам старости относят депиляцию языка и кератоз слизистой оболочки.
В старости эпителиальный покров языка ороговевает, слизистая оболочка напоминает старческую кожу. На месте мышечных волокон обнаруживаются обширные прослойки жировой ткани. Язык становится тонким, изменяются его мобильность, гибкость и подвижность. Это приводит к нарушению реакции слизистой оболочки на температурные раздражители.
Слюнные железы. В пожилом и старческом возрасте отверстия выводных протоков околоушной слюнной железы изменяются; диаметр их просвета уменьшается до 0,5-0,8 мм. Проток имеет дугообразную, S-образную или коленчатую форму. У лиц, не имеющих зубов, секрет слюнных желез становится нейтральным или щелочным, скорость секреции слюнных желез снижается, при этом рН уменьшается. Количество слюны также уменьшается, что вызывает сухость слизистой оболочки полости рта. В околоушных слюнных железах наблюдаются атрофия, липоматоз или склероз, а в подчелюстных - преимущественно склероз каналикулярной соединительной ткани, что приводит к снижению количества секреторной жидкости.
Лицо. Изменение лицевых признаков зависит от многих причин, в частности от строения губ. Их конфигурация меняется в пожилом и старческом возрасте. Ротовая щель образует почти прямую линию. Губы меняют окраску,
теряют припухлость и яркость. В связи с утратой мышечного тонуса отвисает нижняя губа. Носогубные и подбородочная борозды в старости превращаются в глубокие складки.
В углах рта и глаз образуются борозды и складки, так как в указанных участках сохранена подкожная жировая клетчатка. На наружной поверхности губ образуются радиальные, вертикальные и веерообразные складки. Причиной появления морщин в основном являются нарушения субэпителиальных эластических структур, коллагенизация тканей. Эти изменения сильнее выражены на верхней губе, чем на нижней. Кожа лица приобретает желто-коричневый оттенок, вблизи рта у некоторых людей появляются отложения коричневого цвета. В коже губ возникает ряд изменений: роговой слой утолщается, эпидермис становится тонким. Атрофические изменения возникают в рыхлой волокнистой соединительной ткани: уменьшаются сосочки и истончается сетчатая структура. Атрофируются коллагеновые и исчезают эластические волокна. На коже со временем появляются морщины.
Атрофируются сальные железы, потовые железы уменьшаются, запустева-ют, а иногда замещаются жировой тканью. При склерозировании и гликолизе сосудистых стенок суживается просвет артерий, а просвет вен расширяется. Вследствие этого ткани губ как бы "усыхают".
Шелушение кожи и образование мелких чешуек приводят к закупорке протоков сальных и потовых желез. Появляются старческие телеэктазии, невус, кератоз и бородавки. Поверхностные сосуды удлиняются и становятся извилистыми.
Следует отметить, что состояние кожи лица зависит от образа жизни, профессии, общего состояния здоровья. Сильно изменяются черты лица у людей, утративших часть или все зубы. При потере передней группы зубов отмечают западение губ и значительную атрофию челюстей. Красная кайма губ смещается внутрь, кончик носа приближается к подбородку. Уменьшается высота нижнего отдела лица. Развивается дряблость жевательных и мимических мышц.
4.11. ОСОБЕННОСТИ НАПИСАНИЯ АМБУЛАТОРНОЙ КАРТЫ БОЛЬНЫХ С ПОЛНЫМ ОТСУТСТВИЕМ ЗУБОВ
Данные, полученные в процессе обследования пациента, должны быть занесены в медицинскую карту. Напомним, что медицинская карта является не только врачебным, но и юридическим документом. Результаты обследования и лечения пишутся с указанием даты посещений, чтобы врачи смежных специальностей или эксперты могли составить полное представление о больном и методе его лечения.
Написание истории болезни основано на последовательном заполнении граф формы 043/у.
Опрос пациента начинается с паспортных данных (фамилия, имя, отчество, год рождения, домашний адрес), также указываются место работы и профессия. Эти графы могут быть заполнены работником регистратуры (при ее наличии). Полные сведения необходимы, так как приобретенная патология может быть связана с родом деятельности исследуемого. Возраст и пол пациента с полным отсутствием зубов влияют на выбор цвета и формы искусственных зубов, а
также на способ их постановки. Как правило, женщины проявляют большую обеспокоенность в отношении своего внешнего вида, чем мужчины. Поэтому для постановки зубов пациентам женского пола подбираются гарнитуры более светлого цвета. Соответственно, при выборе цвета зубов для мужчин предпочтение следует отдавать более темным оттенкам. Возраст больного также диктует выбор цвета искусственных зубов: молодым - более светлый, пожилым - более темный. От половой принадлежности зависит и форма зубов. Зубы для женщин, как правило, имеют экватор в нижней трети коронки, закругленные уголки в месте перехода апроксимальных поверхностей на режущий край. Искусственные зубы для мужчин должны иметь экватор в верхней трети коронок и выраженные медиальные и дистальные углы.
Следующая графа медицинской карты стоматологического больного называется "Диагноз". Естественно, что не приступив к осмотру полости рта врач не может четко сформулировать диагноз. Поэтому эта графа временно пропускается, следующий раздел - "Жалобы".
Пациенты с полным отсутствием зубов, как правило, предъявляют жалобы на нарушение функции жевания, речи, эстетики, боли в области височно-нижнечелюстного сустава. Со слов больного эти жалобы звучат в виде повседневной, бытовой речи.
Раздел "Перенесенные и сопутствующие заболевания" заполняет врач также со слов больного. Установившееся доверие к врачу (или недоверие) может повлиять на достоверность данных. Перед любым стоматологическим вмешательством необходимо выяснить общесоматический статус пациента. Наличие того или иного заболевания может способствовать развитию патологических изменений в зубочелюстной системе.
При опросе пациента с полной утратой зубов необходимо обратить внимание на следующее:
• его профессиональную деятельность (поскольку у людей, работа которых ранее была связана с производством полимеров, может быть непереносимость базисных пластмасс);
• общесоматический статус пациента - наличие заболеваний сердечно-сосудистой системы, патологии эндокринной системы, нефропатии, желудочно-кишечного тракта, инфекционных болезней (при бронхиальной астме нельзя использовать оттискные материалы, имеющие отдушки; перебазирование съемных протезов в полости рта быстротвердевающей пластмассой у таких больных небезопасно).
В графе "Перенесенные и сопутствующие заболевания" не следует писать те заболевания, влияние которых малозначимо для ортопедического лечения, например острые респираторные заболевания. В этой графе указываются хронические заболевания, влияние которых распространяется на выбор материалов протезов, конструкции и этапов лечения.
Следующий раздел, который предстоит заполнить стоматологу-ортопеду, - "Развитие настоящего заболевания". У больного с полным отсутствием зубов необходимо выяснить причины, приведшие к данной патологии. Как правило, это удаление зубов вследствие осложнений пародонтита, кариеса, травмы и т.д. В нашей стране распространенность кариеса у взрослого населения в возрасте 35 лет и старше составляет 98-99 %. Показатели развития осложненного кари-
еса также значительны - удаление зубов по этому поводу в возрастной группе старше 35-44 лет составляет 5,5 %, а в следующей возрастной группе - 17 %. В структуре стоматологической помощи обращаемость больных с пульпитом, который, как правило, является следствием нелеченого кариеса, составляет 28-30 %. Также велики показатели встречаемости заболеваний пародонта. Распространенность признаков поражения пародонта в возрастной группе 35-44 лет составляет 86 %, а по данным других исследователей, - 98 %. Данные заболевания при несвоевременном и некачественном лечении могут привести к утрате зубов. В свою очередь, отсутствие ортопедического лечения при полном отсутствии зубов обусловливает развитие осложнений в челюстно-лицевой области и патологии височно-нижнечелюстного сустава, а также усугубление болезни других органов и систем организма.
Прежде чем приступить к получению анатомических оттисков, врач должен спросить пациента о том, когда был удален последний зуб, так как требуется некоторое время для формирования костной ткани. Следует также выяснить, пользовался ли он ранее съемными пластиночными протезами, срок их эксплуатации, и что его не устраивает в старых протезах. Если съемному протезу 3-4 года, то рекомендуется изготовить новый. Объясняется это тем, что процесс резорбции костной ткани под базисом неуклонно ведет к ухудшению условий для фиксации и стабилизации протеза. Изменяется и его внешний вид - пластмассовые зубы стираются и темнеют. Пациенты предъявляют жалобы на плохую фиксацию протеза, затрудненное разжевывание пищи, наличие болевых ощущений при жевании, частые поломки ортопедической конструкции. Положительным моментом при повторном протезировании является психологическая подготовленность пациента. Адаптация к протезу у таких больных завершается намного быстрее.
Диагностика полного отсутствия зубов производится путем клинического осмотра и сбора анамнеза. Диагностический процесс направлен на исключение факторов, которые препятствуют немедленному началу протезирования. Такими факторами могут быть: наличие корней зубов, покрытых слизистой оболочкой, экзостозы, опухолеподобные заболевания, воспалительные процессы, заболевания слизистой оболочки рта и др.
Внешний осмотр начинается уже во время беседы врача и пациента. При этом определяются состояние контуров лица, его форма, характер движения нижней челюсти, степень открывания рта, щелканье в височно-нижнечелюстном суставе, наличие патологических элементов на кожных покровах и т.д. Особое внимание следует уделить измерению высоты нижнего отдела лица, внешние признаки которого выражаются в увеличении носогубных и подбородочных складок, опущении углов рта и кончика носа, укорочении верхней губы, запа-дении губ и щек, старческом выражении лица. Если при разговоре слышен стук искусственных зубов, то это свидетельствует о повышении высоты нижнего отдела лица при нерациональном протезировании. Носогубные и подбородочная складки в этом случае будут выражены слабо. Внешний осмотр заканчивается пальпацией патологически измененных тканей, изучением движений головок нижней челюсти при открытом и закрытом рте.
Осмотр рта проводится с помощью стоматологического зеркала. При этом необходимо обратить внимание на характер соотношения челюстей. Иногда
студенты или даже врачи, заполняющие историю болезни, пишут: "Мезиаль-ный прикус". Это неверно, ведь при полной утрате зубов прикуса не существует, и в данном случае целесообразно использовать словосочетание "соотношение челюстей".
При проведении визуального осмотра и пальпации альвеолярных отростка и части челюстей определяется класс атрофии костной ткани и слизистой оболочки. Принято использовать классификации Дойникова, Шрёдера, Келлера и Суппле.
На какие же анатомические образования беззубых челюстей следует обратить внимание? На верхней челюсти это альвеолярный отросток (форма, степень атрофии, наличие экзостозов, выраженность верхнечелюстных бугров), свод твердого нёба (высота, наличие торуса), месторасположение уздечки верхней губы и тяжей, граница твердого и мягкого нёба (топография, скат мягкого нёба). На нижней челюсти - альвеолярная часть (степень атрофии, выраженность внутренних косых линий, болезненность или отсутствие ее при пальпации ретромолярных бугров, наличие экзостозов, подъязычных костных разрастаний, топография уздечек нижней губы и языка, тяжей слизистой оболочки).
Заполнение зубной формулы пациента с полным отсутствием зубов обычно не вызывает затруднений - напротив каждого порядкового номера зуба пишется буква "О" (отсутствует). При этом указывается дата осмотра, чтобы впоследствии проследить в динамике развитие патологического процесса атрофии тканей протезного ложа.
В графе "Состояние слизистой оболочки полости рта" следует описать ее цвет, степень атрофии (по Суппле), податливость и подвижность, наличие видимых патологических процессов (петехии, свищи, эрозии, язвы и т.д.).
Данные рентгеновского исследования могут быть необходимы для контроля состояния челюстных костей, обнаружения ретенированных зубов, остатков неудаленных корней зубов. При необходимости выполняют рентгенографию височно-нижнечелюстных суставов.
На основании данных проведенного обследования врач ставит окончательный диагноз. При формулировании диагноза необходимо сначала выделить основные морфологические изменения зубочелюстной системы. Например, "полное отсутствие зубов верхней и нижней челюстей, 1-я степень по Дойни-кову (или 1-й класс по Шрёдеру), 1-й класс по Келлеру, 1-й класс по Суппле". Затем указываются осложнения. Например, "мезиальное соотношение челюстей". Соединяя две части, получаем следующий диагноз: "полное отсутствие зубов верхней и нижней челюстей, 1-я степень по Дойникову, 1-й класс по Келлеру, 1-й класс по Суппле, осложненное резким прогеническим соотношением челюстей".
На основании диагноза составляют план лечения, который подробно записывают в историю болезни. При полном отсутствии зубов пациентам изготавливают съемные пластиночные протезы. В графе "План лечения" доктор должен записать следующее: "Показано изготовление съемных пластиночных протезов полного зубного ряда на верхнюю и нижнюю челюсти" и заверить своей разборчивой подписью. Особенности планируемой ортопедической конструкции отмечают в истории болезни и доводят до сведения больного. Для исключения возникновения конфликтных ситуаций между врачом и пациентом
целесообразно сделать следующую запись: "С планом лечения ознакомлен(а) и согласен(на)". Желательно, чтобы это было написано рукой самого больного и стояла его подпись. Если для протезирования пациента с полным отсутствием зубов требуется терапевтическая (например, лечение хронических заболеваний слизистой оболочки полости рта) или хирургическая (например, удаление экзостозов) подготовка, то это также указывается в плане лечения.
В графе "Дневник" подробно описывают клинические этапы протезирования с указанием даты посещения и даты следующей явки на прием. После каждого клинического этапа врач обязан поставить свою подпись.
Ниже приводится пример заполнения этого раздела при изготовлении съемного пластиночного протеза на верхнюю челюсть (табл. 4-1).
Таблица 4-1. Пример заполнения дневника
Графа "Эпикриз" заполняется следующим образом: "(ФИО пациента) обратился(лась) в клинику ортопедической стоматологии 01.02.07 с жалобами на отсутствие зубов и нарушение эстетики. На основании результатов обследования был поставлен диагноз: "полное отсутствие зубов на верхней челюсти, 1-я степень по Дойникову, 1-й класс по Суппле. Изготовлен съемный пластиночный протез полного зубного ряда на верхнюю челюсть. Функция жевания, речи и эстетическая норма восстановлены".
Завершает историю болезни графа "Наставления". Здесь записываются рекомендации, данные больному (по гигиене полости рта, контрольным посещениям врача стоматолога-ортопеда и т.п.).
Протезы следует чистить зубной щеткой с порошком или зубной пастой в проточной воде комнатной температуры после еды и на ночь. Недопустимо ки-
пятить протезы и мыть их горячей водой, поскольку базис может деформироваться и стать непригодным для дальнейшего использования.
У пациента, впервые пользующегося съемными протезами, наблюдаются расстройства речи и вкуса, затруднения при жевании. При условии постоянного пользования протезами все явления проходят. Если протезами не пользоваться в течение продолжительного времени, то они могут прийти в негодность, так как рельеф слизистой оболочки может измениться.
Съемные протезы в первые недели могут создать дискомфорт или даже причинять боль, для устранения которой необходимо обратиться к врачу. Недопустимы попытки пациента самому исправить протез. Первые 3-4 сут протезы рекомендуется носить постоянно, снимать лишь для гигиенических процедур. В дальнейшем на ночь следует снимать протезы и хранить в сосуде со специальным раствором, который можно купить в аптеке.
При загрязнении съемных протезов необходимо дезинфицировать протезы антисептиками, дезодорантами, проводить чистку щетками, пастами и специальными средствами. Наиболее удобными и доступными средствами для обработки съемных пластиночных протезов служат антисептические растворимые таблетки, применение которых при уходе за съемными зубными протезами позволяет существенно улучшить гигиену. Данное мероприятие является не только профилактическим, но и лечебным мероприятием при протезных стоматитах и воспалительных реакциях со стороны тканей протезного ложа.
Завершают историю болезни подписи врача и желательно заведующего отделением.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один или несколько правильных ответов.
1. Участки слизистой оболочки твердого нёба с обширными сосудистыми полями, обладающие вследствие этого как бы рессорными свойствами, Е.И. Гаврилов назвал
2. Недостатком методики Гербста при проведении функциональных проб является отсутствие учета степени_.
3. Центральное соотношение беззубых челюстей характеризуется следующими признаками:
1)_;
2)_;
3)_;
4)_.
4. Окклюзионная поверхность воскового валика при построении протетической плоскости в переднем отделе должна быть параллельна_.
5. Окклюзионная поверхность воскового валика при построении протетической плоскости в боковом отделе должна быть параллельна_.
6. Ориентирами врачу на лице пациента для нанесения на прикусном валике линий клыков служат_.
7. В.Ю. Курляндский различает следующие фазы адаптации к зубным протезам:
1)_;
2)_;
3)_.
Установите соответствие.
8. Анатомическая характеристика беззубой челюсти:
1) на верхней челюсти средняя равномерная атрофия альвеолярного отростка, средней высоты нёбо;
2) сильно выраженная равномерная атрофия альвеолярной части нижней челюсти.
Тип челюсти и класс по автору классификации:
а) Шрёдер;
б) Келлер;
в) Оксман;
г) Суппле;
д) Люнд.
9. Характеристика слизистой оболочки:
1) избыточно податливая, разрыхленная и увлажненная;
2) слегка податливая, бледно-розовая, умеренно увлажненная и с нормальным порогом болевой чувствительности;
3) тонкая, сухая, малоподатливая с повышенной болевой чувствительностью;
4) складчатая, а также с болтающимся мягким альвеолярным гребнем.
Тип по Суппле:
а) первый;
б) второй;
в) третий;
г) четвертый.
10. Зоны податливости слизистой оболочки по Люнду:
1) центральная фиброзная зона;
2) периферическая фиброзная зона;
3) железистая зона;
4) жировая зона.
Расположение зон:
а) переходная складка;
б) альвеолярный отросток;
в) область нёбных складок;
г) срединная часть твердого нёба;
д) задняя треть твердого нёба;
е) переход основания альвеолярного отростка в твердое нёбо.
11. Класс беззубой нижней челюсти по Келлеру:
1) первый;
2) второй;
3) третий;
4) четвертый.
Морфологическая характеристика беззубой нижней челюсти:
а) сильно выраженная атрофия альвеолярной части в переднем отделе;
б) альвеолярная часть незначительно и равномерно атрофирована на всем протяжении;
в) сильно выраженная атрофия альвеолярной части в боковых отделах;
г) сильно выраженная равномерная атрофия всей альвеолярной части.
12. Вид функционального оттиска:
1) разгружающий;
2) компрессионный;
3) дифференцированный.
Характеристика слизистой оболочки протезного ложа:
а) при первом типе атрофии челюсти по Оксману слизистая оболочка протезного ложа соответствует I классу по Суппле;
б) слизистая оболочка протезного ложа верхней челюсти соответствует I классу по Суппле, по средней линии нёба расположен сильно выраженный торус;
в) слизистая оболочка протезного ложа соответствует II классу Суппле;
г) при хорошо выраженной костной основе альвеолярной части в боковых отделах и передней имеется мягкий болтающийся гребень;
д) при третьем типе атрофии беззубой верхней челюсти по Оксману слизистая оболочка протезного ложа соответствует III классу Суппле.
13. Вид функционального оттиска:
1) разгружающий;
2) компрессионный;
3) дифференцированный.
Оттискные материалы:
а) силиконовые высокой вязкости;
б) силиконовые средней вязкости (пасты);
в) силиконовые низкой вязкости (кремы);
г) тиоколовые высокой вязкости;
д) тиоколовые средней вязкости;
е) тиоколовые низкой вязкости;
ж) цинкоксидэвгеноловые;
з) гипс;
и) термопластичные;
к) силиконовые (тиоколовые) высокой вязкости + пасты или кремы; л) термопластичные + силиконовые (тиоколовые) пасты или кремы.
14. Ошибка в определении центрального соотношения челюстей:
1) уменьшение межальвеолярного расстояния;
2) увеличение межальвеолярного расстояния.
Симптоматика, сопутствующая ошибке:
а) укорочение верхней губы;
б) стук зубов во время еды и речи;
в) быстрая утомляемость жевательных мышц;
г) опущение углов рта;
д) углубление носогубных складок;
е) прикусывание щек и губ;
ж) носогубные и подбородочная складки сглажены;
3) при разговорной пробе расстояние между резцами меньше 5 мм; и) при разговорной пробе расстояние между резцами 10 мм;
к) мацерация кожи в углах рта;
л) головка нижней челюсти в суставной ямке смещена вглубь;
м) в положении покоя нижней челюсти между зубными рядами почти нет просвета.
Установите последовательность.
15. Этапы проведения проб Гербста при коррекции индивидуальной ложки на верхней челюсти:
1) вытягивание губ;
2) глотательное движение;
з) засасывание щек;
4) широкое открывание рта.
16. Этапы проведения проб Гербста при коррекции индивидуальной ложки на нижней челюсти:
1) проведение языком по красной кайме нижней губы;
2) глотательное движение;
3) медленное широкое открывание рта;
4) касание языком слизистой оболочки щеки при полузакрытом рте попеременно в одну и другую сторону;
5) движения языком в стороны по красной кайме верхней губы;
6) вытягивание губ вперед;
7) движения языком по направлению к кончику носа.
17. Этапы определения центрального соотношения челюстей у больного с полной потерей зубов:
1) определение центрального положения нижней челюсти;
2) определение межальвеолярного расстояния;
3) подготовка прикусных валиков;
4) скрепление моделей в центральном соотношении с помощью прикусных валиков;
5) нанесение ориентировочных линий на прикусных валиках;
6) дезинфекция и ополаскивание холодной водой восковых шаблонов с прикусными валиками.
Выберите один или несколько правильных ответов.
18. Определите зону коррекции индивидуальной ложки нижней челюсти по методике Гербста при смещении ложки во время глотания и широкого открывания рта:
1) подъязычная область по средней линии;
2) от нижнечелюстного бугорка до челюстно-подъязычной линии;
3) от нижнечелюстного бугорка до второго моляра с вестибулярной поверхности и до челюстно-подъязычной линии с язычной стороны;
4) область клыков; от нижнечелюстного бугорка до челюстно-подъязычной линии с язычного края и до второго моляра с вестибулярной стороны.
19. Укажите место коррекции индивидуальной ложки нижней челюсти по методике Гербста при движении языком по красной кайме нижней губы:
1) по средней линии с язычной стороны;
2) область клыков по вестибулярному краю;
3) подъязычный край ложки в зоне 1 см от средней линии;
4) зона челюстно-подъязычной линии.
20. Укажите место коррекции индивидуальной ложки на нижней челюсти по методике Гербста при движении языка в сторону щеки при полузакрытом рте:
1) зона челюстно-подъязычной линии;
2) зона между клыками;
3) область нижнечелюстных бугорков;
4) подъязычный край ложки на 1 см от средней линии.
21. Больному И., 65 лет, поставлен диагноз: "полная потеря зубов на верхней и нижней челюстях. Отмечается равномерная атрофия альвеолярных отростков (III тип по Оксма-ну). На верхней челюсти в переднем отделе альвеолярного отростка имеется избыток слизистой оболочки". Какова наиболее целесообразная методика получения оттиска?
1) изготовление восковой индивидуальной ложки, снятие оттиска гипсом;
2) изготовление жесткой ложки, снятие оттиска гипсом;
3) изготовление жесткой ложки, снятие оттиска репином, дентолом, дентафлексом;
4) снятие оттиска с дифференцированным давлением.
22. При проверке восковых моделей съемных пластиночных протезов обнаружены прогнатическое соотношение зубных рядов, просвет между передними зубами, бугорковое смыкание боковых зубов. Укажите причину нарушения смыкания зубных рядов:
1) получение неточного оттиска;
2) при определении центрального соотношения челюстей произошло смещение верхнего прикусного шаблона в вестибулярном направлении;
3) при определении центрального соотношения челюстей произошло смещение нижней челюсти вперед.
23. При проверке восковых моделей съемных протезов обнаружено отсутствие смыкания боковых зубов справа. Врач допустил ошибку:
1) смещение верхнего воскового базиса вниз в боковых отделах челюсти;
2) смещение верхнего воскового базиса вниз только слева;
3) смещение справа нижнего воскового базиса вверх.
24. У больного с полной потерей зубов определяется IV тип верхней и нижней челюстей по Оксману. При проверке восковых моделей отмечаются контакт передних зубов и просвет между боковыми зубами. Вероятная причина нарушения смыкания зубов:
1) значительная компрессия и смещение подвижной слизистой оболочки при снятии функционального оттиска;
2) компрессия слизистой оболочки восковым базисом при определении центрального соотношения челюстей;
3) смещение верхнего воскового базиса вперед;
4) отсутствие плотного контакта окклюзионных валиков в боковых отделах при определении центрального соотношения челюстей.
25. Больной, 64 лет, протезируется впервые. После наложения съемных пластиночных протезов на обе челюсти испытывает боли под базисами. Болевые точки при осмотре и пальпации обнаружить не удается. Врачебная тактика следующая:
1) объяснить больному наличие болевых ощущений явлениями адаптации к протезам и пригласить на повторный прием через несколько дней;
2) убедить больного в неизбежности таких явлений, которые со временем исчезают и не требуют коррекции протеза из-за отсутствия видимых изменений слизистой оболочки под протезами;
3) провести коррекцию артикуляции зубных рядов копировальной бумагой;
4) использовать методику выявления зон повышенного давления базиса на слизистую оболочку и провести коррекцию протеза.
26. Больная, 75 лет, с полной потерей зубов на обеих челюстях (III тип верхней челюсти и IV - нижней) протезирована съемными протезами полного зубного ряда. К протезам привыкает плохо из-за болей под базисом протеза нижней челюсти. Несколько коррекций не привели к желаемым результатам. Врачебная тактика следующая:
1) убедить больную в неизбежности этих явлений при таких условиях и предложить посещение клиники для коррекций повторно;
2) предложить больной изготовление новых протезов;
3) провести перебазирование протеза протакрилом.
Ответы
1. Буферными зонами.
2. Атрофии костной основы протезного ложа.
3. 1 - головки нижней челюсти занимают в суставных ямках симметричное положение; 2 - наиболее заднее, непринужденное положение головок, из которого еще возможны боковые движения; 3 - равномерное напряжение жевательных мышц на обеих сторонах; 4 - эстетический и функциональный оптимум.
4. Зрачковой линии.
5. Носоушной линии.
6. Наружные края крыльев носа.
7. 1 - фаза раздражения; 2 - фаза частичного торможения; 3 - фаза полного торможения.
8. 1 - а; 2 - б.
9. 1 - в; 2 - а; 3 - б; 4 - г.
10. 1 - г; 2 - б; 3 - д; 4 - в.
11. 1 - б; 2 - г; 3 - в; 4 - а.
12. 1 - в; 2 - а, д; 3 - б, г.
13. 1 - в, е, ж, з; 2 - а, б, г, д, и; 3 - к, л.
14. 1 - а, в, г, д, е, и, к, л; 2 - б, в, ж, з, м.
15. 4, 1, 3, 2.
16. 3, 1, 2, 4, 5, 7, 6.
17. 4, 3, 2, 6, 5, 1.
18. 4.
19. 4.
20. 4.
21. 4.
22. 3.
23. 3.
24. 4.
25. 4.
26. 2.