Хирургические болезни и травмы в общей врачебной практике: учеб. пособие. - 2008. - 624 с. : ил.
|
|
|
|
ГЛАВА 5 ОБЩЕХИРУРГИЧЕСКИЕ ТЕХНИКИ И ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА В РАБОТЕ ВРАЧА ОБЩЕЙ ПРАКТИКИ
Б.С. Суковатых, И.И. Гуреев
5.1. ПЕРВИЧНАЯ ХИРУРГИЧЕСКАЯ ОБРАБОТКА ПОВЕРХНОСТНЫХ РАН
Основным методом лечения ран мягких тканей туловища и конечностей является их первичная хирургическая обработка. Цель данного вмешательства - удалить нежизнеспособные ткани и предупредить развитие раневой инфекции. По срокам различают три вида вмешательств:
• раннюю первичную хирургическую обработку, производящуюся в первые сутки после ранения;
• отсроченную, на протяжении вторых суток;
• позднюю, спустя 48 ч после ранения при наличии клинических симптомов инфицирования раны.
При поступлении пациента с поверхностной раной мягких тканей в течение первых часов с момента повреждения врач общей практики в первую очередь должен оказать помощь больному с продолжающимся кровотечением. Под местной инфильтрационной анестезией 0,25% раствором новокаина или 1% раствором лидокаина производится иссечение краев, стенок и дна раны в пределах здоровой ткани с восстановлением нормальной анатомии. При узкой и глубокой ране с имеющимися карманами рану рассекают и обрабатывают все отлогие места. Толщина удаляемых тканей обычно составляет 0,5-1 см. Иссекают кожу, подкожную клетчатку и продолжают разрез кожи по ходу сосудисто-нервного пучка, если он находится в проекции раны. При повреждении фасции и мышц рассекают фасцию, удаляют обрывки мышечной ткани, иссекают все размозженные и загрязненные ткани. Свободно лежащие инородные тела удаляют. Затем накладывают первичный шов, который восстанавливает анатомическую непрерывность тканей: послойно сшивают поврежденные мышцы, фасцию, подкожную клетчатку и кожу, рану дренируют резиновым выпускником.
При поступлении больных с обширными ранами мягких тканей врач общей практики должен остановить наружное кровотечение и направить больного в хирургический стационар для полноценной хирургической обработки с восстановлением поврежденных сосудов, нервов, костей, суставов.
При поступлении больного через 12-24 ч с момента ранения имеющаяся рана инфицирована. Хирургическая обработка сводится к иссечению и удалению некротизированных тканей с наложением на кожу наводящих швов и дренированию полости раны. В послеоперационном периоде проводится активное промывание раны антисептиками, антибактериальная терапия. Если воспаление купировано, то больного лечят по правилам ведения чистой раны.
Позднюю хирургическую обработку выполняют через 24-48 ч у больных с признаками гнойного воспаления (отек, гиперемия, инфильтрация, гнойное отделяемое из раны). Она сводится к удалению инородных тел, очищению раны от грязи, вскрытию гнойных затеков, абсцессов и гематом. Производят иссечение тканей только явно некротизированных. Нельзя иссекать ткани сомнительной жизнеспособности, чтобы не разрушить биологический барьер из-за опасности генерализации инфекции. Рану дренируют перчаточно-трубчатыми дренажами и ведут по принципам лечения гнойной раны.
5.2. СНЯТИЕ ШВОВ
В работе врача общей практики могут встречаться несколько видов швов, накладываемых на рану. Различают первичный шов, первично-отсроченный, ранний вторичный и поздний вторичный швы.
Первичный шов накладывают на рану в конце первичной хирургической обработки, что восстанавливает ее анатомическую непрерывность. Основным условием наложения первичного шва является отсутствие инфекции в ране. Снятие первичного шва производят при появлении инфекционных осложнений раны или ее полном заживлении. Обычно при развитии инфекции на 3-4-е сутки вокруг первично-ушитой раны появляется отек, гиперемия, между швами серозно-гнойное отделяемое. У такого больного имеются и общие признаки эндотоксикоза: фебрильная температура, пульсирующая боль в ране, артралгия, миалгия, цефалгия. Необходимо немедленно снять все ранее наложенные на рану швы (с кожи, подкожной клетчатки, фасции, мышц), развести края раны, промыть ее полость антисептиками (перекись водорода, фурацилин), дренировать перчаточно-трубчатым дренажом. В дальнейшем рану ведут по принципам лечения гнойной раны. Швы с раны, зажившей первичным натяжением, снимают в зависимости от длины раны и места ее расположения. Наиболее хорошо заживают раны на лице, шее и волосистой части головы из-за хорошего кровоснабжения этих анатомических областей. Снимать кожные швы с этих ран можно на 5-6-е сутки. Раны, расположенные на туловище и верхних конечностях, заживают в среднем через 7-8 дней, а раны, расположенные на нижних конечностях, - через 8-10 дней. После снятия швов с раны, зажившей первичным натяжением, никаких особых повязок не накладывают. Шов обрабатывают бриллиантовой зеленью.
Первично-отсроченный шов накладывают через 5-7 дней после первичной хирургической обработки ран при условии отсутствия нагноения до развития грануляций. Следует понимать, что такая рана является условно-инфицированной, и репаративные процессы в ней замедлены, поэтому снятие швов производят на 2-3 суток позже, чем при ранах, заживших первичным натяжением. Больным для профилактики расхождения ран рекомендуют ношение бандажа.
Вторичный шов накладывают на гранулирующую рану, когда опасность нагноения ее миновала. Ранний вторичный шов накладывают от 8 до 15 дней после первичной обработки. Края раны обычно подвижны, иссечение их не производят, швы накладываются легко.
Вторичный поздний шов накладывают спустя 2-3 недели после ранения при наличии рубцовых изменений в краях и стенках раны. Для ушивания такой
раны необходимы мобилизация ее краев и иссечение рубцовых тканей. Понятно, что вторичный шов можно накладывать только при общем удовлетворительном состоянии больного, исчезновении всех признаков воспаления вокруг раны и заполнении ее яркими, здоровыми грануляциями.
Снятие вторичных швов ввиду резко нарушенных репаративных процессов производят не ранее чем через 2-3 недели с момента наложения. Так как обычно накладывают на рану редкие швы, то дополнительно укрывают рану повязками с мазями на гидрофильной основе (левомеколь, левосин).
5.3. ОБРАБОТКА ОЖОГОВОЙ ПОВЕРХНОСТИ
Ожоги - повреждения тканей, возникающие от термического, химического, электрического или радиационного воздействия.
Первичный туалет (очистку) обожженной поверхности производят только при отсутствии шока. При сколько-нибудь обширных поражениях за 10-15 мин до обработки вводят под кожу 1-2 мл 1% раствора промедола. Кожу вокруг ожога обрабатывают по общим правилам раствором йодопирона или спирта. С обожженной поверхности удаляют остатки сгоревшей одежды, обрывки эпидермиса. Крупные пузыри вскрывают у основания и опорожняют. Только нагноившиеся пузыри срезают полностью. Явно загрязненные участки осторожно очищают шариками с перекисью водорода. Потом всю ожоговую поверхность орошают теплым водным раствором фурацилина (1:5000), осторожно осушают и закрывают повязкой с масляно-бальзамической эмульсией или мазью. Обычно применяют мазь «Левамеколь», «Левасин», фурацилиновую мазь, эмульсию или мазь Вишневского и др.
При ожоге лица, промежности, наружных половых органов повязки обычно не накладывают. В первые дни обожженную поверхность прикрывают салфетками, пропитанными эмульсией или мазью, а в дальнейшем лечение ведут открытым способом. Ожоговую рану при открытом способе лечения 3-4 раза в сутки смазывают мазью, содержащей антибиотики или антисептические средства (5-10% синтомициновая мазь, 0,5% фурацилиновая мазь).
Если имеется ожоговый шок, обожженную поверхность закрывают повязкой с эмульсией или мазью без первичного туалета, который откладывают на 2-3 дня. Больного экстренно направляют в хирургическое или ожоговое отделение.
5.4. ВСКРЫТИЕ И ДРЕНИРОВАНИЕ ПОДКОЖНЫХ АБСЦЕССОВ И ПАНАРИЦИЕВ
Абсцесс - это сформировавшаяся, ограниченная капсулой, полость, содержащая гной.
Наличие абсцесса у больного является показанием для его вскрытия и дренирования.
После бритья и обработки операционного поля с антисептиком по общим правилам выполняют местную инфильтрационную анестезию тканей 1% раствором
новокаина или 2% раствором лидокаина в месте нахождения подкожного абсцесса и непосредственно вокруг него. Выбор анестетика определяется его переносимостью больным. Общую анестезию (наркоз) рекомендуется назначать больным с обширными абсцессами и сахарным диабетом. После анестезии тканей в течение 10 мин ждут эффекта обезболивания. В целях уменьшения кровопотери и улучшения ориентировки разрезы при гнойных процессах на конечностях желательно производить с наложением жгута проксимальнее гнойного очага. Разрез проводят над местом наиболее выраженной флуктуации, избегая при этом возможного повреждения крупных сосудов и нервных стволов.
Основным правилом при вскрытии абсцессов является создание свободного оттока гноя, вскрытие всех карманов и дренирование как основной полости, так и ее карманов.
Если основной разрез не обеспечивает эвакуацию содержимого, производят дополнительный разрез (контрапертуру) в наиболее низко расположенной части гнойной полости или на стороне, противоположной основному разрезу.
После вскрытия, эвакуации гнойного содержимого, дренирования полости абсцесса с помощью резиновых выпускников операционную рану оставляют открытой без наложения швов, прикрывая сверху стерильными салфетками с мазью «Левамеколь», «Левасин», Вишневского и др. Перевязки в послеоперационном периоде выполняют 1-2 раза в день.
Панариций - это острое гнойное воспаление тканей пальцев кисти и стопы.
Перед операцией производится обработка операционного поля по общим правилам с антисептиком. В качестве обезболивания используется проводниковая анестезия пальца по Лукашевичу-Оберсту. На основании пальца делают два укола по бокам тыльной поверхности пальца и нагнетают 1% раствор новокаина (10-15 мл), проводят иглу по направлению к ладонной поверхности. Затем на основание пальца накладывают жгутик. Анестезия наступает через 5-10 мин. Жгут снимают после разреза. При операции по поводу панариция соблюдаются определенные правила: разрез должен проходить не по ладонной поверхности, а только по боковой; его нельзя проводить на уровне межфаланговых связок, чтобы не повредить связочный аппарат суставов. При подкожном панариции в зависимости от локализации гнойного процесса (дистальная, средняя, основная) выполняется два разреза по бокам фаланги, если в гнойный процесс вовлечен весь палец (пандактилит) делаются два разреза по бокам каждой фаланги. После вскрытия панариция выполняется эвакуация гнойного содержимого и дренирование операционных ран с помощью резиновых выпускников с последующим наложением повязки с мазью «Левамеколь», «Левасин», Вишневского и др. Перевязки в послеоперационном периоде выполняют 1-2 раза в день.
5.5. ДИАТЕРМОКОАГУЛЯЦИЯ
Диатермокоагуляция - прижигание тканей переменным током высокой частоты, получаемым от специальных электронноламповых генераторов.
Метод основан на местном нагреве тканей (в среднем до 80-100 °С), в результате чего происходит свертывание белков.
Преимущества метода:
• слой тканей, прилегающий к электроду, обычно оказывается стерильным;
• под влиянием высокой температуры в прижигаемом участке происходят коагуляция сосудов и их закупорка, что предотвращает проникновение инфекции и опухолевых клеток в кровяное русло;
• коагуляция нервных элементов способствует уменьшению послеоперационных болей.
Сильных токов применять не следует, так как прилегающий к электроду слой ткани быстро теряет воду, сопротивление его резко возрастает, а сила тока в цепи падает. В этом случае коагуляция становится невозможной; кроме того, при диатермокоагуляции сильным током может произойти разрыв стенки сосуда до того, как образуется тромб, что приводит к кровотечению; последнее может наступить также в результате прилипания электрода к стенке сосуда. При кровотечении проводить коагуляцию невозможно: образующаяся на электроде пленка из свернувшейся крови мешает прижиганию, а излившаяся кровь как хороший проводник отвлекает на себя почти весь ток. Операционное поле надо тщательно высушить, после чего можно продолжать коагуляцию.
Существуют два основных метода диатермокоагуляции: монополярный (больного присоединяют только к одному полюсу генератора) и биполярный (присоединение больного к обоим полюсам генератора). В зависимости от величины площади электродов различают моно- и биактивный методы диатермокоагуляции. При более распространенном биполярном моноактивном методе один электрод в виде свинцовой пластины площадью 200-300 см2 (пассивный) накладывают на поясницу, наружную поверхность бедра или другой участок тела вдали от крупных сосудов, нервных стволов, жизненно важных органов. Второй электрод - малых размеров (активный) укрепляют в изолирующей ручке (электрододержателе), часто снабжаемой прерывателем. Активные электроды изготовляются разной формы (иглы, диск, шарик, петли и др.) в зависимости от участка тела, подлежащего прижиганию.
Активный электрод плотно (но без нажима) прикладывают к телу, включают ток на короткое время, пока ткани вокруг него не побелеют, после чего ток выключают и приступают к коагуляции соседнего участка. При необходимости глубокой коагуляции прижигание производят послойно (каждый коагулированный слой удаляется стерильным пинцетом). Пристающие к активному электроду частицы коагулированных тканей мешают прижиганию и их следует удалять пинцетом или марлей. При биактивном методе диатермокоагуляции оба электрода небольших размеров располагают близко один от другого.
Диатермокоагуляция показана при некоторых новообразованиях (например, кожи, гортани), которые обычным путем удалить не представляется возможным, эрозии шейки матки, цервиците, папилломе и язве мочевого пузыря (для чего применяют тонкие электроды, вводимые в пузырь через катетеризационный цистоскоп), закрытых туберкулезных фокусах в костях, волчаночных узлах, кожном лейшманиозе, бородавках, отслойке сетчатой оболочки, воспалительных процессах в пульпе зуба и др. Диатермокоагуляцию широко используют для остановки кровотечения при оперативных вмешательствах, для чего перерезанный сосуд захватывают кровоостанавливающим зажимом, к которому прикасаются активным электродом. С этой же целью можно пользоваться диатермокарбонизацией, или фульгурацией - обугливание искрой, проскакивающей между активным электродом и сосудом при подведении к последнему электроду на расстояние 1-2 мм.
Диатермокоагуляция противопоказана в тех случаях, когда подлежащий прижиганию участок расположен рядом с крупными сосудами или нервными стволами.
5.6. пункционная ЦИСТОСТОМИЯ
5.6.1. НАДЛОБКОВАЯ КАПИЛЛЯРНАЯ ПУНКЦИЯ МОЧЕВОГО ПУЗЫРЯ
Показания: задержка мочи при невозможности применить катетеризацию, при травмах уретры, ожогах наружных половых органов, а также для получения мочи с целью клинического и бактериологического исследования.
Противопоказания: малая вместимость пузыря, острый цистит и парацистит, тампонада мочевого пузыря кровяными сгустками, новообразования мочевого пузыря, большие рубцы и паховые грыжи, смещающие мочевой пузырь, выраженное ожирение больного.
Условия выполнения: полное наполнение мочевого пузыря мочой или дезинфицирующим раствором.
Методика: пункцию производят длинной иглой от шприца «Рекорд» или иглой Вира (лучше под ультразвуковым контролем). Строго по срединной линии живота на 2 см выше лобкового симфиза производят прокол кожи. Иглу направляют перпендикулярно к поверхности кожи и проводят через слои брюшной стенки и мочевого пузыря на глубину 6-8 см. В момент начала выделения мочи продвижение иглы прекращают (рис. 5-1). После опорожнения мочевого пузыря иглу извлекают, и место прокола смазывают йодной настойкой. В смысле нарушения герметичности мочевого пузыря пункция вполне безопасна, так как отверстие в его стенке самостоятельно закрывается сокращением мышечных элементов. Прокол при необходимости можно производить повторно.
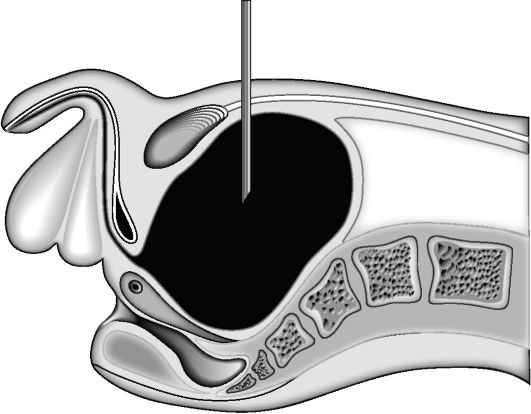 Рис. 5-1. Пункция мочевого пузыря
Рис. 5-1. Пункция мочевого пузыря
5.6.2. ТРОАКАРНАЯ ЭПИЦИСТОСТОМИЯ
Используется преимущественно в виде надлобкового ее варианта. Предложено большое количество всевозможных устройств для осуществления данного метода временного или постоянного отведения мочи.
По принципу применения все троакары можно подразделить на 2 типа:
• троакары, через тубус которых после прокола мочевого пузыря вводят в его полость дренажную трубку, а тубус удаляют;
• троакары, в которых дренажная трубка находится поверх колющего мандренастилета и остается в мочевом пузыре после прокола и удаления последнего.
Показания к троакарной эпицистостомии в последние годы по мере накопления опыта неуклонно расширяются. Троакарную эпицистостомию следует выполнять при острой или хронической задержке мочи, когда отсутствуют показания к ревизии мочевого пузыря, причем она может быть методом выбора как для длительного дренирования пузыря, так и в виде временного отведения мочи в процессе подготовки к радикальному хирургическому вмешательству.
Противопоказания для троакарной эпицистостомии те же, что и для капиллярной пункции.
Подготовка к операции, положение больного на операционном столе, степень наполнения мочевого пузыря мочой или дезинфицирующим раствором по уретральному катетеру такие же как и при выполнении капиллярной надлобковой пункции.
Производят местную анестезию мягких тканей брюшной стенки раствором новокаина на 2 см выше лобкового сочленения. После этого в четыре этапа выполняют эпицистостомию: первый этап - прокол троакаром мягких тканей и стенки мочевого пузыря; второй этап - эвакуация содержимого мочевого пузыря; третий этап - введение катетера в полость мочевого пузыря; четвертый этап - фиксация катетера к коже прошивной лигатурой (рис. 5-2).
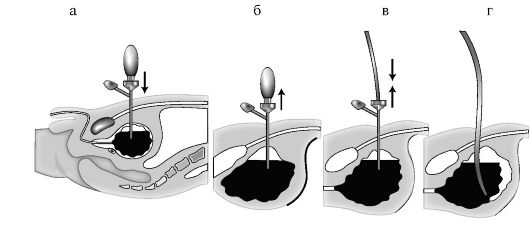 Рис. 5-2. Схема этапов троакарной эпицистостомии.
Рис. 5-2. Схема этапов троакарной эпицистостомии.
а - положение троакара после прокола; б - извлечение мандрена; в - введение дренажной трубки и удаление тубуса троакара; г - трубка установлена и зафиксирована к коже
5.7. ВЕНЕСЕКЦИЯ
При невозможности выполнения венопункции и катетеризации вследствие облитерации или невыраженности периферических вен для длительного вливания лекарственных веществ проводят венесекцию. Для венесекции чаще используют поверхностные вены верхних и нижних конечностей.
Техника венесекции. Операционное поле обрабатывают настойкой йода и обкладывают стерильным бельем. Место разреза анестезируют 0,25-0,5% раствором новокаина. Скальпелем производят разрез кожи по ходу вены. Выделенную из подкожной жировой клетчатки вену берут на две лигатуры. Вену фиксируют и прокалывают иглой. Вместо пункции допускается вскрыть ножницами просвет вены, в который вводят иглу, а чаще всего стерильный полиэтиленовый катетер. Катетер фиксируют к вене двумя лигатурами. Послойно ушивают рану (рис. 5-3, 5-4, 5-5).
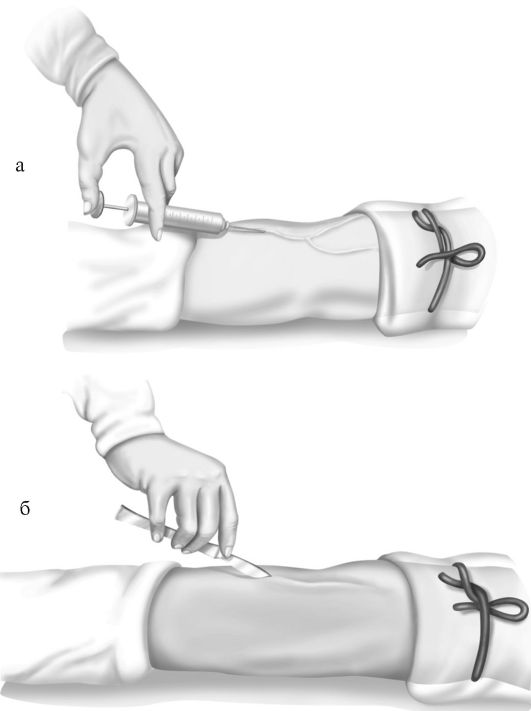 Рис. 5-3. Техника венесекции.
Рис. 5-3. Техника венесекции.
а - местная анестезия при венесекции; б - разрез по ходу вены
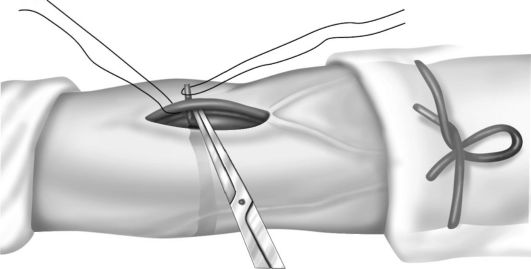 Рис. 5-4. Техника венесекции, выделение вены и подведение лигатуры
Рис. 5-4. Техника венесекции, выделение вены и подведение лигатуры
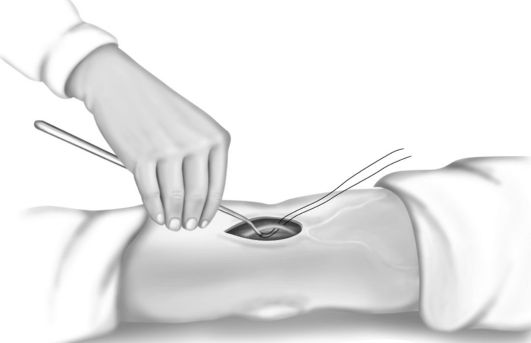 Рис. 5-5. Техника венесекции, введение иглы в вену
Рис. 5-5. Техника венесекции, введение иглы в вену
5.8. ОПЕРАТИВНЫЕ УДАЛЕНИЯ ПОВЕРХНОСТНО РАСПОЛОЖЕННЫХ ОПУХОЛЕЙ МЯГКИХ ТКАНЕЙ
Атерома - ретенционная киста сальной железы кожи. Возникает атерома при закупорке выводного протока железы сгустившимся экскретом, встречается преимущественно там, где кожа богата сальными железами. Внутренняя поверхность атеромы выстлана многослойным плоским эпителием, наружная - представлена соединительной тканью. Содержимое атеромы - капли жира, кристаллы холестерина, роговые чешуйки. Располагаются атеромы в толще дермы. Они часто воспаляются, могут подвергаться гнойному расплавлению. При хроническом воспалении в стенке атеромы развивается грануляционная ткань с гигантскими клетками инородных тел.
Лечение атером хирургическое.
Показания к операции: косметические нарушения, нагноение атеромы.
После бритья и обработки операционного поля с антисептиком по общим правилам выполняют местную инфильтрационную анестезию тканей 1% раствором новокаина или 2% раствором лидокаина в месте нахождения кисты и непосредственно вокруг нее. Выбор анестетика определяется его переносимостью больным. Общую анестезию (наркоз) рекомендуется назначать больным с обширными атеромами и сахарным диабетом. После анестезии тканей в течение 10 мин ждут эффекта обезболивания. Разрез проводят над местом расположения атеромы, избегая при этом возможного повреждения крупных сосудов и нервных стволов. Удаление кисты производят в пределах здоровых тканей с последующим наложением швов и асептической повязки на рану.
При нагноении атеромы часто приходится ограничиваться только разрезом с эвакуацией гнойного содержимого, дренированием операционной раны резиновыми выпускниками и наложением мазевой повязки. После заживления раны производят удаление атеромы, так как она осложняется систематическим абсцедированием.
Рецидивы атером возможны, если при операции стенка ее не удалена на всем протяжении.
Липома - доброкачественная опухоль из жировой ткани. Липомы чаще локализуются в подкожной жировой клетчатке, межуточной соединительной ткани, межмышечных фасциях; реже - в суставах, сухожильных влагалищах, желудочно-кишечном тракте, печени, почках, широкой связке матки.
На разрезе липома желтого цвета с выраженным или умеренным количеством соединительнотканных прослоек, которые обусловливают дольчатость опухоли. Паренхима липомы состоит из жировых клеток, строма - из соединительнотканных волокон, сосудов, нервов. Большее или меньшее преобладание стромы обусловливает консистенцию опухоли.
Опухоль окружена соединительнотканной капсулой, растет экспансивно, медленно, рецидивов, как правило, не дает.
В липоме могут быть вторичные изменения: некроз, ослизнение, гнойное расплавление, кальциноз.
Клинические симптомы липомы зависят от ее величины, локализации и характера вторичных изменений. Поверхностную опухоль распознать легко, глубоко расположенную - иногда бывает трудно.
Лечение хирургическое: удаление липомы производят по таким же принципам как и удаление атеромы.
Гигрома - значительное скопление серозно-слизистой или серозно-фибринозной жидкости в полости сильно растянутой синовиальной сумки или синовиального влагалища сухожилий. Гигрома возникает как проявление хронического бурсита или хронического тендовагинита, если воспалительный процесс сопровождается особо обильной экссудацией. Наиболее часто к образованию больших гигром приводят хронические бурситы и тендовагиниты туберкулезной этиологии.
Лечение. В начальном периоде показано наложение давящей повязки, применение физиотерапии (парафин, озокерит, грязи и пр.), рентгенотерапии, прокол с промыванием полости слизистой сумки 2-5% раствором карболовой кислоты, растворами этакридина (1:500), антибиотиков. Если все эти способы безрезультатны следует применить хирургическое лечение.
Предложено несколько способов хирургического вмешательства. Для облитерации полости слизистой сумки рекомендуют смазывать ее стенки настойкой
йода и наносить на них насечки с последующим прошиванием сумки и кожи матрацным швом. Предлагают также удалять верхнюю стенку сумки и смазывать ее полости настойкой йода; вскрывать и тампонировать сумки. После полного удаления слизистой сумки возможны боли на месте операции. При операции по любой методике делают дугообразный разрез сбоку сумки во избежание трения и давления на рубец.
При гигроме туберкулезной природы производят экстирпацию сумки с одновременной консервативной противотуберкулезной терапией.
При нагноении гигромы необходим разрез слизистой сумки с последующим лечением гнойной раны по общепринятым правилам.
5.9. ОПЕРАТИВНЫЕ УДАЛЕНИЯ ПОВЕРХНОСТНО РАСПОЛОЖЕННЫХ ИНОРОДНЫХ ТЕЛ
Инородные тела - это чуждые организму тела, внедрившиеся в ткани через естественные отверстия или через рану. Показания к оперативному удалению:
• когда инородное тело давит на нерв, крупный сосуд, нарушает функцию важного органа (подвижность сустава и т.д.);
• когда инородное тело поддерживает инфекционный процесс (язву, свищ, абсцесс);
• когда инородное тело не вызывает расстройств, но заведомо легкодоступно (хорошо пальпируется в мягких тканях).
Однако возникают случаи, когда хорошо пальпируемые инородные тела после разреза тканей очень сложно найти. Этому может способствовать инфильтрация тканей раствором новокаина при местной анестезии, а особенно - поспешность, резкие, неосторожные манипуляции, приводящие к смещению кожи над инородным телом и его самого (особенно иглы) в мышце или клетчатке. Найти иглу в мягких тканях легче, если вести разрез поперек иглы, над ее серединой. Обнаружив иглу, ее осторожно захватывают за середину и продвигают в ткани острием вперед, пока тупой конец не выйдет в рану.
Успех удаления непальпируемых инородных тел определяет их точная топическая диагностика, которая достигается тщательным изучением и сопоставлением рентгенологических и клинических данных.
Перед операцией хирург должен лично участвовать в исследованиях, которые проводит рентгенолог (пальпация под экраном, определение смещаемости инородного тела при активных движениях, пульсации, дыхании и т.д.).
Операция по удалению инородного тела должна состоять не только в поисках его самого, сколько в определении оптимального подхода к нему. Эта задача облегчается при близости инородного тела к четкому ориентиру - поверхности кости, крупному сосуду или нерву.
При наличии инородного тела в толще больших мышц, вдали от костных ориентиров (ягодица, бедро), направление разреза определяется посредством рентгенологических данных, прямо над инородным телом по кратчайшему расстоянию и на указанной рентгенологом глубине ищут его на ощупь. В этих случаях большую помощь оказывает рентгеноскопия на операционном столе.
Наличие свища упрощает удаление инородного тела, если фистулография или зондирование покажет, что он действительно ведет к нему.
Удалять инородное тело следует по возможности с капсулой.
Операционную рану безопаснее оставлять открытой в расчете на применение отсроченного первичного шва.
Во всех случаях удаления инородных тел обязательно введение противостолбнячной сыворотки до операции или сразу после нее.
Профилактику «дремлющей» гнойной и анаэробной инфекций необходимо осуществлять введением современных антибиотиков.
5.10. ОПЕРАТИВНОЕ УДАЛЕНИЕ ВРОСШЕГО НОГТЯ
Вросший ноготь - внедрение бокового края ногтевой пластинки под ногтевой валик. Обычно врастает наружный край ногтя большого пальца стопы, реже - оба его края. Чаще вросший ноготь встречается у женщин, особенно в молодом возрасте, что может быть связано с ношением тесной обуви, сдавливающей пальцы стопы. Кроме того, в возникновении вросшего ногтя играют роль нарушения нормального роста ногтевой пластинки, термические повреждения, особенно отморожение, ознобление ног, рук, травматичное обрезание ногтей у самого ногтевого ложа, повреждение уголков его, искривление пальцев стоп, плоскостопие. Врастание начинается с верхнего края валика и постепенно распространяется на весь край ногтевого ложа; кожа изъязвляется, покрывается грануляциями; возникают застойные явления, часто присоединяется инфекция. Ноготь тускнеет, деформируется, утолщаясь и расслаиваясь. Появляется хромота вследствие болей, постепенно обостряющихся.
Лечение может быть консервативным и оперативным. В запущенных случаях (при появлении нагноения) следует прибегнуть к оперативному лечению. Распространенный и дающий более стойкие хорошие результаты способ - клиновидное иссечение вросшего края ногтя вместе с ложем и частью валика, отступив от врастающего края на 3-5 мм. Операция может быть дополнена укрытием дефекта ногтевого ложа свободным кожным лоскутом, но можно ограничиться наложением швов на рану или даже оставить ее открытой для заживления путем гранулирования. Операцию, как правило, выполняют в амбулаторных условиях под местной анестезией. Стойкость излечения во многом зависит от регулярности профилактического, гигиенического ухода за пальцами, правильной стрижки ногтей и ношения просторной обуви, не вызывающей сдавления ног и герметизации.
5.11. БИОПСИЯ ПОВЕРХНОСТНО РАСПОЛОЖЕННЫХ
ОПУХОЛЕЙ МЯГКИХ ТКАНЕЙ
Опухоли - это избыточное, продолжающееся после прекращения действия вызвавших его причин, не координированное с организмом патологическое разрастание тканей, состоящее из качественно изменившихся клеток, ставших ати-
пичными в отношении дифференцировки и характера роста и передающих эти свойства своим производным.
С клинической и морфологической точек зрения различают доброкачественные и злокачественные опухоли. Морфологическим критерием является характер их роста. Доброкачественные опухоли обладают так называемым экспансивным ростом, лишь отодвигающим и раздвигающим (а иногда и сжимающим) окружающие ткани, но без прорастания и разрушения их. Злокачественные опухоли отличаются инфильтративным ростом, прорастают в окружающие ткани и разрушают их. С инфильтративным и деструирующим ростом связана и возможность метастазирования опухолей, характерная для злокачественных новообразований. Доброкачественные опухоли не метастазируют.
Патологоанатомическая классификация опухолей основывается на принципе принадлежности их к той или иной ткани. Соответственно основным четырем видам ткани различают эпителиальные, соединительнотканные, мышечные и нервные опухоли. В пределах каждой тканевой группы патологоанатомическая классификация основывается на морфологическом строении и гистогенезе опухолей. Так, эпителиальные опухоли делятся на происходящие из железистого и плоского эпителия. В том случае, когда в опухоли видны структуры желез, она называется аденомой или аденокарциномой. Опухоли из плоского эпителия в свою очередь делятся по характеру эпителия и по той или иной способности его к ороговению на ороговевающие и неороговевающие. Соединительнотканные опухоли в зависимости от вида ткани (волокнистой, жировой) делятся на фибромы, липомы и т.д. Опухоли из мышечной ткани миомы (из гладких мышц - лейомиомой, поперечнополосатых - рабдомиомой). Среди опухолей нервной ткани различают ганглионевромы, невромы, глиомы.
Некоторые опухоли сохраняют особые, исторически закрепившиеся за ними названия. Так, злокачественная опухоль из соединительной ткани называется саркомой, потому что на разрезе ее ткань напоминает рыбье мясо.
Для определения происхождения опухоли, выявления степени ее злокачественности используется биопсия.
Биопсия поверхностно расположенных опухолей мягких тканей может быть произведена следующими методами.
• Иссечение каким-либо хирургическим инструментом кусочка ткани в размерах, определяемых топографией поражения, его клиническим характером и т.п. Желательно иссечение ткани не только из пораженного участка, но и из пограничной зоны здоровой ткани. Недопустимо делить иссеченный кусочек на части и посылать каждую из них для исследования в разные лаборатории, так как в различных участках биопсированной ткани характер процесса может оказаться неоднородным.
• Соскабливание при помощи скальпеля или шпателя поверхностных слоев участка поражения. Полученный соскоб наносят на стекло и в последующем фиксируют и окрашивают или обрабатывают по общим правилам гистологической техники.
• Пункция, или аспирация (пункционная, аспирационная биопсия). Наиболее широко применяется при диагностике опухолей различных тканей, доступных для пункции. Для этой цели используют обычные или специальные полые иглы, соединяемые со шприцем, при помощи которого насасывают мелкие частицы соответствующих тканей из опухолевидного образования.
Аспирационное содержимое шприца наносят на предметные стекла для последующего цитологического исследования. Этот метод требует от врача правильного выбора места и соблюдения техники пункции.
5.12. ВПРАВЛЕНИЕ НЕУЩЕМЛЕННЫХ ГРЫЖ
Вправимая грыжа характеризуется тем, что содержимое грыжевого мешка обычно самостоятельно вправляется в брюшную полость в горизонтальном положении больного.
В некоторых случаях вправлению данной грыжи способствует ручное пособие. Для этого, больного просят принять горизонтальное положение на кушетке, расслабить живот, не тужиться и не кашлять. Затем производится легкое сдавливание грыжевого выпячивания. Врач при помощи кистей своих рук производит легкое давление на содержимое грыжи от дистального участка по направлению к проксимальному. Постепенно вправляют вначале проксимальный отдел, затем средний и последним дистальный отдел грыжи. Достаточная ширина грыжевых ворот и отсутствие сращений органов брюшной полости между собой и стенкой грыжевого мешка способствует обратному вхождению содержимого грыжевого мешка в брюшную полость.
Насильственное вправление грыжевого выпячивания в брюшную полость в настоящее время категорически запрещено, так как эта манипуляция может привести к ряду серьезных осложнений (повреждение грыжевого содержимого, кровотечение, перитонит и др.).
Неущемленные грыжи также требуют оперативного удаления, но в плановом порядке, если больной не имеет противопоказаний (некомпенсированные формы сердечно-сосудистых и легочных заболеваний).
5.13. ПУНКЦИОННАЯ БИОПСИЯ ПОВЕРХНОСТНО РАСПОЛОЖЕННЫХ ОБРАЗОВАНИЙ
Поверхностно расположенные образования могут быть воспалительного (воспалительный инфильтрат, абсцесс, нагноившаяся гематома, флегмона) и невоспалительного (опухоли) характера.
Пункционная биопсия используется для определения окончательного диагноза и тактики лечения.
Перед пункцией производится обработка зоны образования по общепринятым правилам с соблюдением асептики и антисептики. Для пункции образований используют обычные (инъекционные) или специальные полые иглы, соединяемые со шприцем. Прокол выполняют в проекции центра образования (если возможно) или выбирают кратчайший путь к нему. Во время пункции с помощью шприца насасывают содержимое образования. Если пунктируется образование воспалительного характера и в шприце после насасывания появляется гной, значит требуется срочное оперативное вмешательство. Если во время пункции в шприце насасывается жидкость воспалительного характера, в таком случае пока-
зано консервативное лечение. Во время пункции образования не воспалительного генеза (опухоли) при помощи шприца насасывают мелкие частицы соответствующих тканей из опухолевидного образования. Аспирационное содержимое шприца наносят на предметные стекла для последующего цитологического исследования. После пункции место прокола обрабатывают раствором антисептика и прикрывают асептической повязкой.