Акушерство: учебник для вузов / Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А. - М. 2009. - 656 c
|
|
|
|
ГЛАВА 30. АКУШЕРСКИЕ ОПЕРАЦИИ
Знание техники акушерских операций необходимо врачу любой специальности. Для быстрого развертывания операционной в каждом отделении акушерского и гинекологического профиля должны быть в полной готовности все стерильные наборы инструментов для каждого вида операций. Наборы помещают в специальные шкафы малых и больших операционных. В каждом шкафу имеется перечень содержащихся комплектов с указанием варианта операции.
Акушерские операции могут производиться во время беременности, родов и в раннем послеродовом периоде при:
- истмико-цервикальной недостаточности (см. невынашивание);
- внематочной локализации плодного яйца (см. внематочную беременность);
- необходимости прерывания беременности (аборт);
- неправильном положении плода с целью изменения положения плода в матке (см. акушерский поворот);
- подготовке родовых путей к родам - вскрытие плодного пузыря;
- необходимости ускорения раскрытия шейки матки (см. кожно-головные щипцы, метрейриз);
- ускорение рождения плода в случае возникновения угрозы для здоровья матери и плода (см. кесарево сечение, наложение акушерских щипцов, вакуум-экстракция, извлечение за тазовый конец);
- патологическом течении последового и послеродового периодов
(см. ручное отделение плаценты и обследование полости матки);
- мертвом плоде (см. плодоразрушающие операции).
При осуществлении акушерских операций используют как влагалищный, так и абдоминальный доступ.
Абдоминальные операции проводят в обычных хирургических операционных, влагалищные - в малых операционных, где имеется гинекологическое кресло.
Акушерские операции могут быть как плановыми, так и экстренными. Операции, направленные на извлечение плода, называются родоразрешающими. В прошлом нередко производились родоразрешающие операции для сохранения здоровья матери вне зависимости от последующего состояния ребенка. В настоящее время, придавая приоритетное значение здоровью и жизни женщины, одновременно все меры принимаются к тому, чтобы родившийся ребенок был не только жив, но и здоров. Все родоразрешающие операции, производимое влагалищным доступом в той или иной мере травматичны для матери и плода. В связи с этим наибольшую долю (более 95%) среди всех родоразрешающих операций имеет абдоминальное кесарево сечение.
При выполнении акушерских операций тщательно соблюдают все правила асептики и антисептики, так как в процессе оперативного вмешательства и в послеродовом периоде особенно благоприятны условия для распространения и проявления инфекции как в материнском, так и в детском организме.
Показания и противопоказания к акушерским операциям, наличие условий для них выявляются при тщательном обследовании пациенток.
Исход любой акушерской операции, особенно родоразрешающей, зависит от правильного установления показаний и противопоказаний к ней, условий, оперативной техники, соблюдения правил асептики и антисептики, адекватности обезболивания.
Под условиями для акушерских операций подразумевают такое состояние половых органов матери, тканей родового канала, плода, которые позволяют произвести максимально бережно то или иное вмешательство. Перед каждой операцией, помимо наружного акушерского обследования, а зачастую и УЗИ, следует выполнять влагалищное исследование. Оно дает четкое представление о состоянии родовых путей, в частности шейки матки, плодного пузыря, характера и местоположения предлежащей части.
Все родоразрешающие влагалищные акушерские операции производятся на гинекологическом кресле, на котором женщина лежит с разведенными бедрами и ногами, расположенными на ногодержателях.
В отсутствие гинекологического кресла пациентку можно уложить на обычный операционный стол, в специальных гнездах которого укрепляются ногодержатели. В экстренных случаях, когда влагалищные операции производятся в домашних условиях, женщину укладывают поперек кровати, а согнутые в колеях ноги фиксируют простыней к шее.
Перед всеми акушерскими операциями с лобка сбривают волосы, опорожняют мочевой пузырь и кишечник, обрабатывают наружные половые органы, область заднего прохода, внутренние поверхности бедер и нижнюю часть живота растворами антисептиков (октинисепт, октинедерм и др.).
Все операции следует производить с применением обезболивания. Перед операцией пациентке разъясняют необходимость оперативного вмешательства и его смысл.
Оперирующий, ассистент и операционная медсестра обрабатывают руки, как для хирургических вмешательств. При внутриматочных операциях обязательно надевают специальные перчатки до локтя.
ИСКУССТВЕННЫЙ АБОРТ
Искусственный аборт - прерывание беременности по желанию женщины - разрешен до 12 нед беременности. Осложнения, связанные с абортом, в эти сроки меньше, чем в большие, но и они не исключены. После аборта возможно: бесплодие, гормональные нарушения, осложненное течение последующих родов.
В более поздние сроки беременности (с 13 до 22 нед) так называемые поздние аборты осуществляются только по медицинским или социальным показаниям.
Медицинские показания заключаются в психических заболеваниях матери или отца, при которых беременность противопоказана. При других заболеваниях медицинские показания к прерыванию беременности устанавливаются комиссией в составе акушера-гинеколога, врача той специальности, к которой относится заболевание беременной, и руководителя амбулаторно-поликлинического или стационарного учреждения.
Социальные показания для искусственного прерывания беременности:
• беременность в результате изнасилования;
• пребывание женщины в местах лишения свободы;
• инвалидность мужа I-II группы или смерть мужа во время беременности.
В ранние сроки беременности (до 12 нед) можно удалить плодное яйцо одномоментно. При позднем аборте (после 13 нед) используются другие методы прерывания беременности (см. операции прерывания беременности). Чем меньше срок беременности, на котором она прерывается, тем менее выражены последующие гормональные нарушения. Однако прерывание беременности в любом сроке может сопровождаться осложнениями, которые трудно предвидеть и избежать (к ним, помимо указанных, относятся воспалительные заболевания, бесплодие, нарушение менструального цикла и т.д.). Всем пациенткам, особенно нерожавшим, имеющим резус-отрицательную кровь, следует разъяснять вред аборта.
Противопоказаниями к искусственному аборту являются острые и подострые воспалительные заболевания половых органов (воспаление придатков матки, гнойный кольпит, эндоцервицит и др.), воспалительные процессы экстрагенитальной локализации (фурункулез, пародонтоз, острый аппендицит, туберкулезный менингит, милиарный туберкулез и др.), острые инфекционные заболевания гениталий. Вопрос о прерывании беременности решает врач в зависимости от результатов лечения вышеперечисленных заболеваний и срока беременности.
Прерывание беременности до 12 нед. Во время операции женщина находится на гинекологическом кресле. Перед операцией удаляют волосы на лобке, опорожняют мочевой пузырь и кишечник.
Прерывание беременности в сроки до 5 нед - мини-аборт - можно провести путем вакуум-аспирации содержимого полости матки в условиях женской консультации или стационара одного дня. Шейку матки не расширяют, а используют металлические или полиэтиленовые канюли диаметром
4-6 мм. После мини-аборта следует выполнить ультразвуковой контроль, чтобы определить не остались ли в матке элементы плодного яйца.
В ранние сроки беременности (до 6 нед) можно сделать медикаментозный аборт с помощью аналогов простагландинов, а также введения Ru-486. Ru-486 - стероидный гормон, который связывается с рецепторами прогестерона. После установления беременности пациентка принимает три таблетки (600 мг) Ru-486. Через 48 ч от начала приема препарата вводят внутримышечно 0,5 мг сульпростона (аналог простагландина Е2). Через 4-6 ч у 96% пациенток происходит выкидыш. Противопоказания к приему Ru-486: длительная терапия кортикостероидами, нарушения в системе гемостаза, хроническая недостаточность надпочечников.
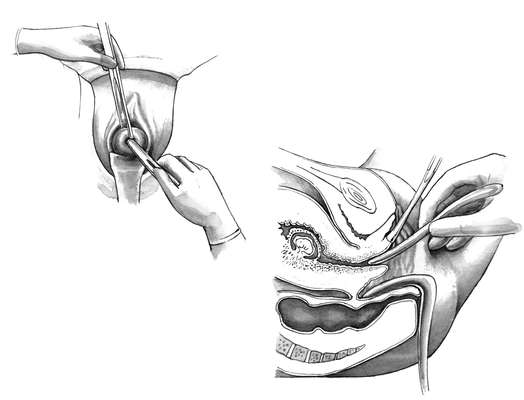
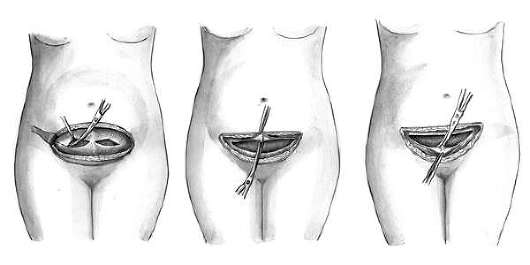
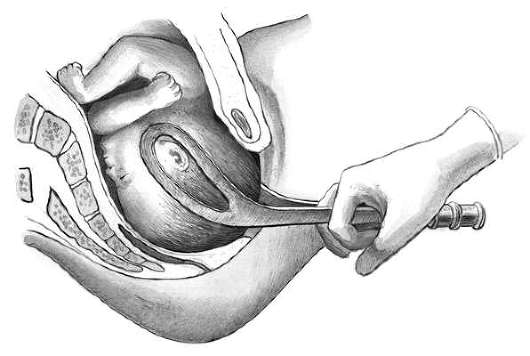
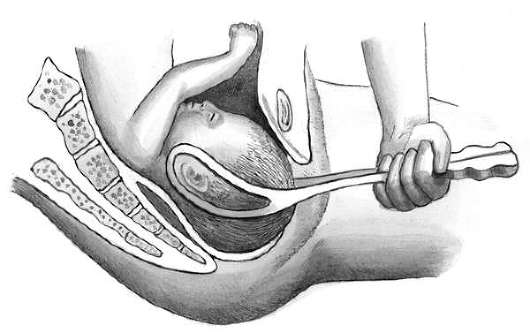
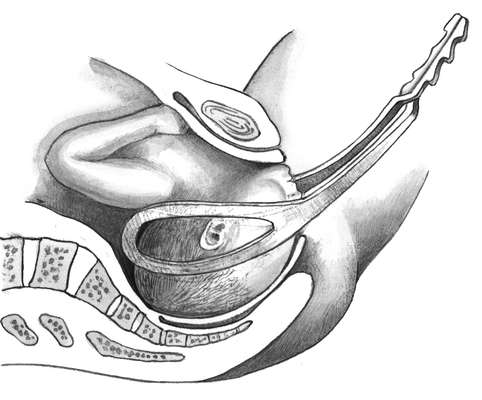
Удаление плодного яйца кюреткой состоит из трех этапов: зондирования матки; расширения канала шейки матки; удаление плодного яйца кюреткой. Используют (рис. 30.1) влагалищные зеркала, пулевые щипцы, маточный зонд, расширители Гегара от № 4-12, петлевые кюретки № 6,4,2, абортцанг. Все инструменты раскладывают на операционном столике в порядке их применения.

После обработки наружных половых органов дезинфицирующим раствором во влагалище вводят зеркала и обрабатывают влагалищную часть шейки матки. После этого шейку захватывают пулевыми щипцами за переднюю губу. Переднее зеркало удаляют, заднее передают ассистенту, сидящему слева, который удерживает зеркало, способствуя расширению влагалища. Для выпрямления шеечного канала шейку подтягивают книзу и кзади (при положении матки в anteflexio) и кпереди (при положении матки в retroflexio). Затем в полость матки вводят маточный зонд для уточнения положения матки и измерения длины ее полости. Направление движения зонда определяет направление вводимого в последующем расширителя Гегара. Расширители Гегара № 11-12 вводят последовательно, несколько дальше внутреннего зева (рис. 30.2). Последовательное введение расширителей обеспечивает расширение мускулатуры шейки. Попытка форсированного введения расширителей может привести к разрывам или перфорации шейки и тела матки. Каждый расширитель удерживают тремя пальцами, чтобы с большей осторожностью проходить внутренний зев и прекращать движение его сразу же после преодоления сопротивления. Если возникает трудность во введении расширителя Гегара последующего номера, следует вернуться к предыдущему, захватить пулевыми щипцами заднюю губу шейки и удержать некоторое время расширитель в шейке, надавливая кзади.
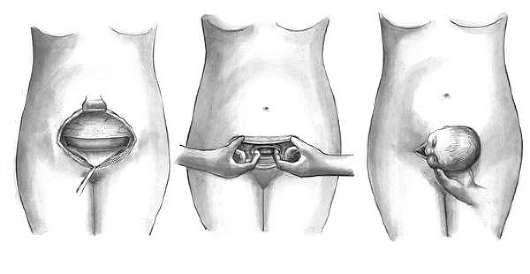
После расширения шейки разрушение и удаление плодного яйца производят с помощью кюреток (рис. 30.3) и абортцанга. Если срок беременности не превышает 6-8 нед, из полости матки абортцангом удаляют части разрушенного плодного яйца. Выскабливание стенок матки начинают тупой кюреткой № 6 и затем, по мере сокращения и уменьшения матки, используют более острые кюретки меньшего размера. Кюретку осторожно вводят до дна матки и движениями по направлению к внутреннему зеву последовательно по передней, задней и боковым стенкам отделяют плодное яйцо от его ложа. Одновременно отделяют и удаляют отпадающую оболочку. Проверив острой кюреткой область трубных углов, заканчивают операцию.
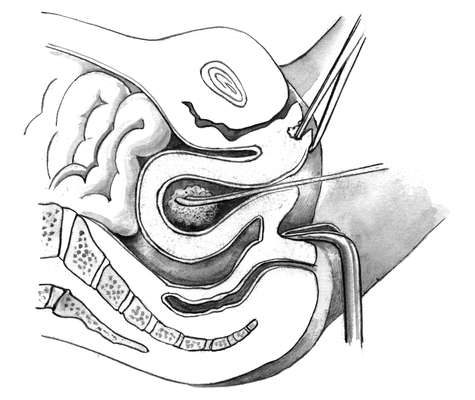
При отслойке плодного яйца возникает кровотечение, но кровопотеря обычно не превышает 50-75 мл. Если плодное яйцо удалено полностью, то появляется ощущение "хруста", матка хорошо сокращается и кровотечение останавливается. Опорожнение матки от элементов плодного яйца целесообразно, особенно у нерожавших контролировать с помощью УЗИ.
Инструментальное удаление плодного яйца в сроки беременности до 9-10 нед можно производить посредством вакуум-экскохлеации. Вакуум-экскохлеатор представляет собой металлическую трубку с закругленным концом и отверстием сбоку, имеющим сверху и острые края несущая функцию металлической кюретки. Трубка соединена с отсосом. По мере разрушения кюреткой плодного яйца содержимое матки удаляется с помощью электроотсоса. Вакуум-аспирация считается более бережным методом, чем кюретаж, и сопровождается меньшей кровопотерей.
После операции женщине на низ живота кладут пузырь со льдом и вводят сокращающие матку средства. Время выписки пациентки после искусственного аборта определяет врач (1-2 сут). При выписке из стационара производят влагалищное исследование для определения состояния матки и ее придатков.
Прерывание беременности в поздние сроки. Прерывание беременности в 13-14 нед чаще производят методом кюретажа, но технически это сложнее, чем до 12 нед, поэтому операцию должен производить высококвалифицированный врач. В более поздние сроки операцию лучше осуществлять при 16-22 нед беременности. При этом используют:
- инфузию в амниотическую полость гипертонического раствора, которую осуществляют только по строгим показаниям со стороны матери или при пороках развития плода;
- введение в шеечный канал ламинариев (палочек, состоящих из водорослей) - число ламинариев увеличивается, по мере расширения шеечного канала (ламинарии, находясь в шейке матки набухают, увеличиваются в диаметре, что способствует расширению шейки и сокращению матки);
- внутримышечное введение окситоцина, простагландина для усиления сократительной деятельности матки;
- малое кесарево сечение.
Наиболее эффективно, но далеко не безопасно введение в амниотическую полость 20% раствора натрия хлорида в количестве 10 мл на каждую неделю беременности. Через иглу, введенную под контролем УЗИ в полость матки, постепенно выводят околоплодные воды и медленно вводят гипертонический раствор. Количество введенной жидкости должно быть на 20-30 мл меньше, чем выводимых вод.
При расположении плаценты на передней стенке матки предпочтительнее использовать трансцервикальный или трансвагинальный путь. При трансвагинальном методе иглу вводят в место прикрепления свода влагалища к шейке матки и проводят параллельно цервикальному каналу до вытекания из иглы околоплодных вод. При трансцервикальном введении гипертонического раствора в амниотическую полость через шеечный канал вводят тонкую иглу и проделывают ту же процедуру. От момента введения раствора до появления схваток в среднем проходит 17-21 ч.
После рождения плода и последа осуществляют УЗИ. По показаниям производят инструментальное обследование стенок матки под контролем эхографии.
Любой способ введения гипертонического раствора небезопасен, так как известны случаи попадания раствора в ткани матки с последующим их некрозом. Противопоказаниями к введению гипертонического раствора являются заболевания почек, гипертоническая болезнь.
Более безопасно, особенно в сроки 18-22 нед, кесарево сечение, техника которого практически не отличается от обычного. Разрез на матке осуществляется продольно после отслойки мочевого пузыря (в области перешейка и нижнего отдела тела матки). В прошлом с целью прерывания беременности применяли влагалищное кесарево сечение, но в настоящее время его не используют.
Осложнения во время и после прерывания беременности в ранние и поздние сроки:
• перфорация матки с возможным кровотечением в брюшную полость и ранением соседних органов (кишечник, сальник, мочевой пузырь);
• кровотечения из матки;
• оставление части плодного яйца в матке;
• ранение шейки матки с образованием в последующем шеечно-влагалищного или шеечно-мочевого свища.
Клиническая картина перфорации матки зависит от локализации отверстий и от инструмента, которым она была произведена. Если прободение матки произошло зондом (рис. 30.4, а), то никаких клинических проявлений может не быть, и под контролем УЗИ аборт может быть продолжен. Опасна перфорация расширителями Гегара, кюреткой, абортцангом в области сосудистого пучка - может возникнуть сильное кровотечение в брюшную полость. Перфорация кюреткой и абортцангом нередко приводит к ранению кишечника (рис. 30.4, б). Описаны наблюдения, когда через перфоративное отверстие в матке абортцангом извлекались сальник, кишечник. Нарушение целостности кишечника может приводить к тяжелому перитониту. Иногда перфорирующий инструмент проходит между листками широкой связки, где образуется ограниченная гематома, которую можно определить при двуручном влагалищно-абдоминальном исследовании и при УЗИ. Нарастание гематомы становится показанием к операции. Небольшие гематомы хирургического вмешательства не требуют, так как в последующем они рассасываются.
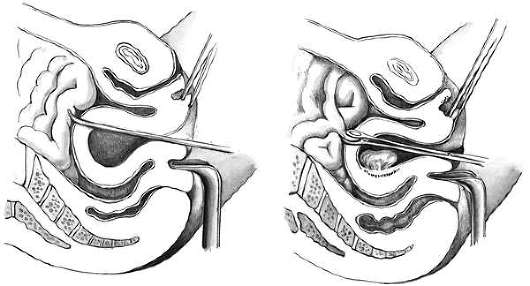
При установлении диагноза прободения матки (за исключением прободения зондом) лучше произвести чревосечение, ревизию брюшной полости и ушивание всех обнаруженных повреждений, в том числе повреждений матки.
При перфорации матки расширителем Гегара или кюреткой у оперирующего появляется ощущение, что инструмент прошел за пределы матки, "провалился в брюшную полость. В таких случаях лучше произвести контроль за размерами и локализацией отверстия с помощью лапароскопии (лапаротомии). Иногда перфорация матки во время аборта остается незамеченной и тогда в ближайшие часы появляются симптомы раздражения брюшины, или внутрибрюшного кровотечения, что является показанием к чревосечению
Кровотечение из матки может быть в ходе удаления плодного яйца, пока оно не полностью удалено или недостаточно сокращается матка, а также при заболеваниях крови. С целью уменьшения маточного кровотечения внутривенно вводят окситоцин и стремятся как можно скорее удалить ворсины хориона. При продолжающемся кровотечении иногда приходится прибегать к чревосечению и перевязке подчревных артерий. В настоящее время (при наличии ангиографической установки) с целью остановки кровотечения можно проводить эмболизацию маточных артерий. Кровопотеря восстанавливается введением плазмы и кровезаменяющих растворов.
Осложнения в позднем периоде после аборта:
• образование плацентарного полипа вследствие неполного удаления элементов плодного яйца;
• воспаление матки и ее придатков;
• появление шеечно-мочевого свища;
• распространение воспаления на параметральную клетчатку - параметрит;
• сепсис.
Плацентарный полип сопровождается типичной клинической картиной: длительные мажущие маточные кровяные выделения или внезапное обильное кровотечение. Уточнить диагноз позволяют УЗИ и гистероскопия. Под контролем УЗИ или гистероскопии кюреткой из матки удаляют ткань полипа, а затем назначают антибиотики.
Шеечно-мочевые свищи проявляются подтеканием мочи через 2-3 недели после аборта. Лечение хирургическое.
ОПЕРАЦИИ, ИСПРАВЛЯЮЩИЕ НЕПРАВИЛЬНЫЕ ПОЛОЖЕНИЯ ПЛОДА (АКУШЕРСКИЙ ПОВОРОТ)
Акушерский поворот (versio obstetrica) направлен на изменение неправильного положения плода на продольное.
Различают наружный поворот и комбинированный наружно-внутренний поворот, который в свою очередь делится на поворот на ножку при полном раскрытии шейки матки - классический и поворот на ножку при неполном раскрытии шейки матки - поворот по Брекстон-Гиксу.
Наружный акушерский поворот плода производится при поперечном или косом его положении на головку или тазовый конец. При тазовом предлежании поворот производится на головку.
Наружный акушерский поворот на головку при тазовом предлежании предложен Б.А Архангельским (1941) и обрел сначала сторонников, а затем противников, так как при этом наблюдались осложнения - преждевременная отслойка нормально расположенной плаценты, преждевременные роды.
В последние годы в связи с внедрением в практику УЗИ и b-адреномиметиков возродился интерес к наружному акушерскому повороту на головку. УЗИ дает возможность проследить за перемещением плода, а введение b-адреномиметиков способствует расслаблению мускулатуры матки.
При выполнении наружного акушерского поворота необходимо четко определить расположение плода в матке с помощью УЗИ и убедиться в:
- удовлетворительном состоянии беременной и плода;
- подвижности плода в матке;
- наличии одного плода;
- нормальном расположении плаценты;
- нормальных размерах таза.
Противопоказаниями к наружному акушерскому повороту являются экстрагенитальные заболевания (артериальная гипертензия, тяжелые сердечно-сосудистые заболевания, заболевания почек), осложнения беременности (гестоз, угроза преждевременных родов, многоводие, маловодие, аномалия расположения плаценты, крупный плод, обвитие пуповины), изменения родовых путей (сужение таза, рубец на матке, миома матки). Перед операцией беременной объясняют цель и сущность проводимой манипуляции.
Подготовка к операции заключается в опорожнении кишечника и мочевого пузыря. Беременную укладывают на кушетку и за 20 мин до начала поворота на головку при тазовом предлежании плода или неправильным его положении начинают внутривенное капельное введение b-адреномиметиков, которое продолжают во время поворота. Операцию наружного акушерского поворота осуществляют под контролем УЗИ.
Поворот плода лучше всего осуществлять в срок 37-38 нед. Если возникают трудности при повороте, то насильственно преодолевать их не следует.
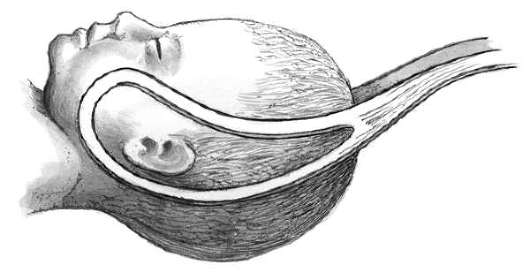
Техника поворота на головку при тазовом предлежании плода. Операцию производят двумя руками. Одну руку располагают на тазовом конце, вторую - на головке (рис. 30.5, а, б).
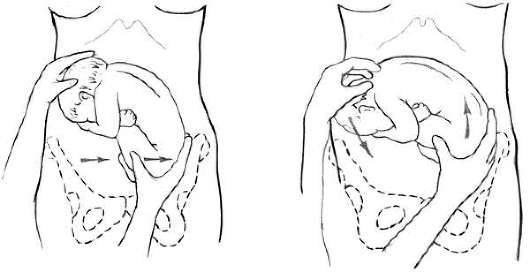
При первой позиции плода тазовый конец отводят влево, при второй позиции - вправо. Планомерно, осторожно и постепенно тазовый конец плода смещают по направлению к спинке, спинку - по направлению к головке, а головку - ко входу в таз. После успешного поворота в 80% случаев происходят роды в головном предлежании, у остальных сохраняется тазовое предлежание.
Техника наружного поворота при поперечном и косом положении плода. Как правило, при поперечном и косом положении плода осуществляют поворот на головку. Акушер располагает руки на головке и тазовом конце, головку смещает ко входу в таз, а тазовый конец - к дну матки. Если спинка плода обращена ко входу в таз, то сначала создают тазовое предлежание (чтобы не привести к разгибательному предлежанию головки), а затем поворотом туловища плода на 270° - переводят плод в головное предлежание.
Классический комбинированный (наружно-внутренний) поворот плода на ножку предполагает действие двух рук, из которых одна вводится в полость матки, вторая способствует повороту снаружи.
Классический поворот плода на ножку с последующим извлечением жизнеспособного плода производится крайне редко, даже когда это второй плод из двойни. Технически поворот второго плода при двойне несложен, так как матка при двойне растянута, родовые пути подготовлены рождением первого плода. В настоящее время в связи с возможной травматичностью этой операции чаще прибегают к кесареву сечению для извлечения второго плода. Тем не менее поворот на ножку второго плода при двойне допустим, особенно у повторнородящих. Иногда для ускоренного родоразрешения приходится прибегать к повороту на ножку мертвого или нежизнеспособного плода, что вполне оправдано.
Показанием является косое или поперечное положение 2-го плода при двойне.
Условия: полное раскрытие маточного зева; подвижность плода в матке (плодный пузырь либо цел, либо только что произошло его вскрытие); соответствие размеров плода и таза матери.
Противопоказания к классическому повороту плода на ножку: потеря подвижности плода вследствие излития околоплодных вод - запущенное поперечное положение плода; рубцовые изменения на матке; несоразмерность родовых путей и головки.
Операцию поворота плода на ножку производят только под общим обезболиванием, который обеспечивает расслабление мышц матки и передней брюшной стенки.
Врач обрабатывает руки, как при всех акушерских операциях, надевает длинные перчатки (до локтевого сгиба).
Перед операцией нужно иметь четкое представление о членорасположении плода, которое можно получить при наружном акушерском обследовании, а более точно - при УЗИ.
Техника операции. При выполнении классического поворота на ножку различают три этапа: выбор руки и ее введение в полость матки; нахождение и захват ножки; собственно поворот.
Первый этап. Чаще в полость матки вводят правую руку, хотя существует правило, по которому рука выбирается соответственно позиции: при первой - левая, при второй - правая. Пальцы руки вытянуты и соединены друг с другом - "рука акушера" (рис. 30.6, а).
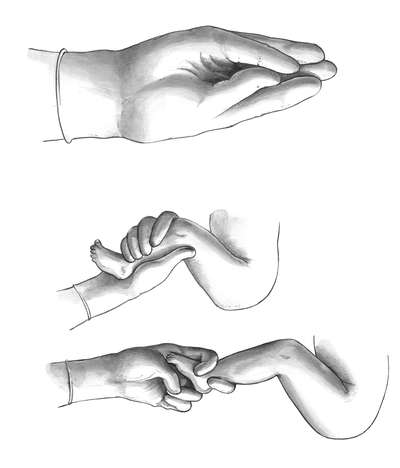
Одной рукой раздвигают малые половые губы, а вторую вводят сначала во влагалище, надавливая на промежность, а затем в матку. Руку вводят в прямом размере таза. После введения в матку руки вторую располагают снаружи в области дна матки с целью приближения тазового конца ко входу в таз. Если плодный пузырь цел, то его вскрывают рукой.
Второй этап заключается в выборе и нахождении ножки. Для того, чтобы после поворота образовался передний вид, необходимо при переднем виде (спинка кпереди) захватить нижележащую ножку, при заднем (спинка кзади) - вышележащую.
Для отыскания ножек существует короткий и длинный путь. При коротком рукой, введенной в матку, сразу же стараются подойти к месту предполагаемого расположения ножки, помогая себе наружной рукой, которая приближает к внутренней тазовый конец плода. При длинном пути рука акушера доходит до боковой поверхности плода и, скользя, двигается до бедра и голени. Обнаружению ножки способствует ультразвуковой контроль. Иногда приходится различать ручку от ножки. Кисть отличается от стопы более длинными пальцами и отстоящим большим пальцем. Иногда вместо ножки из половых путей выпадает ручка. В этих случаях на ручку нужно надеть марлевую петлю и отвести ее в сторону. Заправлять ручку в матку не следует.
После нахождения ножки ее лучше захватить всей кистью за голень или двумя пальцами за голеностопный сустав (рис. 30.6, б, в). Первый способ более щадящий для плода (профилактика перелома) и удобен для акушера.
Третий этап предусматривает поворот плода за ножку внутренней рукой и отведением головки к дну матки наружной (рис. 30.7, а, б). Поворот считается законченным после появления из половой щели подколенной ямки .
Если плод жив, то следует приступить к его извлечению. После родов обязательно ручное обследование матки, так как не исключен ее разрыв. При мертвом или нежизнеспособном плоде роды могут проходить естественным путем.
Операция поворота плода на ножку травматична как для матери (разрывы мягких родовых путей), так и для плода (гипоксия, внутричерепная травма, травма шейного отдела позвоночника).
Комбинированный акушерский поворот при неполном открытии маточного зева (по Брекстону Гиксу). Поворот производится за тазовый конец плода с целью прижатия отслаивающейся низко расположенной плаценты при раскрытии 5-6 см и мертвом плоде или его уродстве несовместимом с жизнью.
Условия. Подвижность плода. Масса плода не более 700-800 г.
Техника операции. Подготовка к операции обычная: выпускают мочу, наружные половые органы, область бедра, низ живота обрабатывают дезинфицирующим раствором.
Кисть руки вводят во влагалище, а указательный и средний пальцы -
во внутренний зев матки. Браншей пулевых щипцов разрывают плодный пузырь и захватывают ножку за голеностопный сустав. Захвату ножки помогает наружная рука, которая приближает тазовый конец ко входу в таз. Затем наружная рука отводит головку вверх. Ножку следует вывести из половой щели и к ней подвесить груз 200 г.
Плод рождается самостоятельно.
АКУШЕРСКИЕ ОПЕРАЦИИ, УСКОРЯЮЩИЕ РАСКРЫТИЕ ШЕЙКИ МАТКИ
Кожно-головные щипцы (Уилт-Иванова-Гаусса) используются для подтягивания головки плода к выходу из половых путей при неполном раскрытии шейки с целью ускорения родов и попытки прижатия головкой низко расположенной плаценты.
Показания к операции: необходимость ускорения родов при мертвом или нежизнеспособном плоде; попытка головкой мертвого плода прижать отслаивающуюся низко расположенную плаценту.
Условия: головное предлежание; соразмерность таза и головки; мертвый плод; раскрытие шейки не менее чем на 2-3 см; отсутствие кровотечения.
Техника операции. После обычной обработки наружных половых органов дезинфицирующим раствором при положении женщины на гинекологическом кресле во влагалище вводят зеркала и обнажают шейку матки. Если плодный пузырь цел, разрывают его оболочки и в матку входят двузубчатые пулевые щипцы, которыми захватывают кожную складку головки. К рукоятке щипцов подвешивают груз (грелку с водой) весом не более 500 г. Роженицу укладывают на родильную кровать. Направление тяги должно соответствовать направлению родового канала. Если головка во входе в таз, то подвешенную грелку можно разместить между польстерами родильной кровати. После прохождения головки широкой части полости малого таза бинт с подвешенной грелкой пропускают через ножной конец кровати. Далее происходят самопроизвольные роды.
Метрейриз - операция, направленная на ускорение раскрытия шейки матки введенным за внутренний зев резиновым баллоном (метрейритнер). Операция в настоящее время применяется крайне редко в связи с опасностью инфицирования матки.
Показания. Искусственное прерывание беременности по медицинским показаниям
Метрейринтер заполняют стерильным изотоническим раствором хлорида натрия, резиновую трубку пережимают, к трубке подвешивают груз (до 400 г). Некоторые метрейринтеры устроены по типу сообщающихся сосудов. Во время схваток жидкость из баллона перемещается в сообщающийся сосуд, а во время паузы возвращается в баллон. Колебания давления при этом способствуют раздражению шейки и усилению сокращений матки.
Условия. Раскрытие шейки матки на 2-3 см (шеечный канал можно расширить с помощью расширителей Гегара), отсутствие проявлений инфекции.
Техника. Резиновый баллон (метрейринтер) складывают в виде сигары, захватывают корнцангом, заводят за внутренний зев и заполняют стерильным раствором.
После раскрытия шейки матки метрейринтер без труда рождается. Если этого не происходит, его удаляют через 6 ч.
КЕСАРЕВО СЕЧЕНИЕ
Кесарево сечение (caesarean section) - хирургическая операция, при которой рассекают беременную матку и извлекают плод и послед. Кесарево сечение долго представляло чрезвычайно большую опасность для жизни и здоровья матери, так как часто сопровождалось кровотечением и инфекционными осложнениями вплоть до сепсиса и смерти женщины. Эту операцию производили только по жизненным показаниям со стороны матери.
Кесарево сечение небезопасно и в настоящее время, но материнская смертность и заболеваемость стали гораздо ниже благодаря усовершенствованию техники операции, использованию синтетического шовного материала, адекватного обезболивания и применения антибиотиков широкого спектра действия.
Хирургический доступ при кесаревом сечении чаще всего абдоминальный, т.е. брюшностеночный и крайне редко при малых сроках беременности - влагалищный.
АБДОМИНАЛЬНОЕ КЕСАРЕВО СЕЧЕНИЕ
Абдоминальное кесарево сечение, как правило, применяют для родоразрешения при жизнеспособном плоде. Иногда его производят с целью прерывания беременности по медицинским показаниям в малые сроки (17-22 нед), и тогда его называют малым кесаревым сечением.
Кесареву сечению в современном акушерстве принадлежит огромная роль, так как при осложненном течении беременности и родов оно способствует сохранению здоровья и жизни как матери, так и ребенка. Но каждое оперативное вмешательство может иметь серьезные неблагоприятные последствия как в ближайшем послеоперационном периоде (кровотечение, инфицирование, тромбоэмболия легочных артерий, эмболия околоплодными водами, перитонит), так и при последующем наступлении беременности (рубцовые изменения в области рассечения матки, предлежание плаценты, истинное врастание плаценты). Кесарево сечение может оказывать определенное влияние на последующую детородную функцию женщин: возможно развитие бесплодия, привычного невынашивания беременности, нарушения менструального цикла. Кроме того, кесарево сечение (КС) не всегда может обеспечить здоровье ребенка, особенно при глубоком невынашивании (26-28 недель беременности), перенашивании, инфекционном заболевании плода, выраженной гипоксии.
Несмотря на возможные осложнения КС, частота его во всем мире неуклонно растет, что вызывает обоснованную тревогу акушеров всех стран. В РФ частота КС в 1995 г. составляла 10,2%, в 2005 г. - 17,9%. В США в 2003 г. % КС был равен 27,6%, в 2004 г. - он возрос до 29,1 %; в Канаде в 2003 г. -
24%; в Италии - 32,9%; во Франции - 18%.
Высокий процент КС в современном акушерстве имеет объективные причины, заключающиеся в повышении частоты:
- Первородящих свыше 35, а иногда и больше лет;
- Экстракорпорального оплодотворения (нередко неоднократного);
- Кесарева сечения в анамнезе в связи с расширением показаний в интересах плода;
- Рубцовых изменений матки после миомэктомии, произведенной лапароскопическим доступом.
Увеличению частоты КС способствуют также объективные методы получения информации о состоянии плода, приводя к гипердиагностике (кардиомониторинг плода, УЗИ, рентгенопельвиометрия).
Показания к КС в современном акушерстве. В течение многих лет показания к КС делили и до настоящего времени делят на абсолютные и относительные. При этом перечень абсолютных показаний по данным различных авторов не одинаков, и он постоянно меняется, так как многие показание в прошлом, считающиеся относительными, в настоящее время рассматриваются как абсолютные.
Для стандартизации показаний к КС целесообразно деление их на 3 основные группы:
1. Показания к плановому КС во время беременности;
2. Экстренные показания к КС во время беременности;
3. Показания к КС во время родов.
В перечень показаний включены только те, которые определяют высокий риск для здоровья и жизни как матери, так и ребенка.
Показания к плановому кесареву сечению во время беременности:
I. Нарушение плацентации:
- предлежание плаценты.
II. Изменения стенки матки:
- несостоятельность рубца на матке по данным УЗИ (после кесарева сечения, миомэктомии, перфорации матки, удаления рудиментарного рога, иссечения угла матки при трубной беременности, пластических операций на матке);
- множественная миома матки с наличием крупных узлов, особенно в области нижнего сегмента, нарушение питания узлов, шеечное расположение узла.
III. Препятствие рождающемуся плоду:
- препятствие со стороны родовых путей рождению ребенка (анатомически узкий таз II и более степени сужения, деформация костей таза, опухоли матки, яичников, органов малого таза);
- врожденный вывих тазобедренных суставов, после операций на тазобедренных суставах, анкилоз тазобедренных суставов;
- выраженный симфизит;
- предполагаемые крупные размеры плода (более 4500 г) при I родах;
- выраженные рубцовые сужения шейки матки и влагалища;
- наличие в анамнезе пластических операций на шейке матки, влагалище, ушивания мочеполовых и кишечно-половых свищей, разрыва промежности III степени.
IV. Неправильное положение и предлежание плода:
- тазовое предлежание, сочетающееся с массой плода > 3600-3800 г (в зависимости от размеров таза пациентки) и ‹ 2000 г, разгибание головки III степени по данным УЗИ, смешанное ягодично-ножное предлежание у первородящих;
- при многоплодии: тазовое предлежание первого плода при двойне у первородящих, тройня (или большее количество плодов), сросшиеся близнецы;
- монохориальная моноамниотическая двойня;
- устойчивое поперечное положение плода
V. Экстрагенитальные заболевания:
- экстрагенитальный и генитальный рак (яичников, шейки матки);
- миопия высокой степени с изменениями на глазном дне;
- острый генитальный герпес (высыпания в области наружных половых органов), не пролеченный за 2 и менее недели до родов;
- пересадка почки в анамнезе, искусственный клапан сердца.
VI. Состояния плода:
- хроническая гипоксия и задержка роста плода III степени, не поддающаяся терапии;
- гибель или инвалидизация ребенка в процессе предыдущих родов;
- пороки развития плода (гастрошизис, тератома копчика больших размеров, омфалоцеле и др.).
VII. Экстракорпоральное оплодотворение:
- ЭКО, особенно неоднократное, при наличии дополнительных осложнений.
Показания к экстренному кесареву сечению во время беременности:
- любой вариант предлежания плаценты, кровотечение;
- преждевременная отслойка нормально расположенной плаценты;
- угрожающий, начавшийся, свершившийся разрыв матки по рубцу;
- острая гипоксия плода;
- тяжелые формы гестоза, не поддающиеся терапии, эклампсия;
- экстрагенитальные заболевания (сердечно-сосудистой системы, заболевания легких, нервной системы и др.), ухудшение состояния беременной;
- состояние агонии или внезапная смерть женщины при наличии живого плода.
Показания к экстренному кесареву сечению во время родов:
Во время родов показания к кесареву сечению те же, что и во время беременности. Кроме того, может появиться необходимость производства кесарева сечения при следующих осложнениях родов:
- нарушение сократительной деятельности матки, не поддающееся коррекции (слабость, дискоординация);
- клинически узкий таз;
- неправильные вставления и предлежания плода (лобное, передний вид лицевого, высокое прямое стояние стреловидного шва);
- выпадение пульсирующей петли пуповины и/или мелких частей плода при головном предлежании, при тазовом предлежании и неполном открытии шейки матки;
- угрожающий, начавшийся, свершившийся разрыв матки;
- преждевременное излитие околоплодных вод и отсутствие эффекта от родовозбуждения;
- ножное предлежание плода;
- острый генитальный герпес (высыпания в области наружных половых органах) при безводном промежутке менее 6 часов.
Кесарево сечение выполняется также по комбинированным показаниям, которые являются совокупностью нескольких осложнений беременности и родов, каждое из которых в отдельности не служит основанием для производства кесарева сечения, но вместе они создают реальную угрозу для жизни плода в случае родоразрешения через естественные родовые пути.
К ним относятся:
- переношенная беременность в сочетании с отягощенным гинекологическим или акушерским анамнезом, неподготовленность родовых путей, отсутствие эффекта от родовозбуждения;
- гемолитическая болезнь плода при неподготовленности родовых путей;
- роды у первородящих старше 30 лет в сочетании с другой патологии;
- мертворождение или невынашивание беременности в анамнезе;
- предшествующее длительное бесплодие;
- беременность после ЭКО, стимуляция овуляции в сочетании с акушерской, гинекологической и другой патологией;
- крупный плод (>4000 г) в сочетании с другой патологией (узкий таз, отягощенный акушерский анамнез и др.).
Может ли врач принять решение при наличии указанных показаний к КС провести роды через естественные родовые пути? Может, но при этом он несет моральную, а иногда и юридическую ответственность в случае неблагоприятного исхода для матери и плода.
При наличии показаний к КС во время беременности, предпочтительнее операцию осуществлять в плановом порядке, т.к. доказано, что число осложнений для матери и ребенка при этом значительно меньше, чем при экстренном вмешательстве. Но вне зависимости от времени производства операции не всегда удается предотвратить повреждения плода, так как состояние его может меняться до КС. Особенно неблагоприятно сочетание недоношенности, переношенности с гипоксией плода. Недостаточный разрез на матке также может способствовать травме как недоношенного, так и переношенного плода (повреждение спинного и головного мозга).
Противопоказания к абдоминальному родоразрешению. При выполнении кесарева сечения учитывают следующие противопоказания: 1) внутриутробная смерть плода или уродство, несовместимое с жизнью; 2) при отсутствии неотложных показаний со стороны матери гипоксия плода, если нет уверенности в рождении живого (единичные сердцебиения) и жизнеспособного ребенка
При жизненно важных показаниях со стороны матери наличие противопоказаний теряет свое значение.
Условием для проведения кесарева сечения является живой и жизнеспособный плод. В случае опасности, угрожающей жизни женщины (кровотечение при полном предлежании плаценты, преждевременная отслойка нормально расположенной плаценты, разрыв матки, запущенное поперечное положение плода и др.), кесарево сечение производится и при мертвом и нежизнеспособном плоде.
При производстве кесарева сечения в экстренном порядке перед операцией при полном желудке производят его опорожнение через зонд и ставят клизму, если отсутствуют к этой манипуляции противопоказания такие, как кровотечение, разрыв матки и др. Пациентке дают выпить 30 мл 0,3 м цитрата натрия с целью предотвращения регургитации кислого содержимого желудка в дыхательные пути (синдром Мендельсона). Перед проведением обезболивания осуществляют премедикацию. В мочевой пузырь вводят катетер. На операционном столе необходимо выслушать сердцебиение плода.
При производстве КС следует думать о мерах предосторожности операционной бригады (заражение сифилисом, СПИДом, гепатитом В и С, вирусной инфекцией). С целью профилактики вышеперечисленных заболеваний рекомендуется надевать защитную пластиковую маску и/или очки, двойные перчатки из-за опасности прокола их иглой во время операции. Возможно также применять специальные "кольчужные" перчатки.
Обезболивание. Методом выбора является регионарная (эпидуральная, спинальная или смешанная спинально-эпидуральная) анестезия. При невозможности применения регионарной анестезии используют интубационный наркоз. Крайне редко применяют местную новокаиновую инфильтрационную анестезию.
При проведении операции необходимо тщательно следить за кровопотерей, адекватно возмещая ее введением кристаллоидных растворов. При массивной кровопотере прибегают к переливанию компонентов крови в виде свежезамороженной плазмы и реже эритроцитарной массы под контролем уровня гемоглобина и гематокрита.
Целесообразно перед операцией кесарева сечения (не позже, чем за 2 дня) производить забор крови. В процессе плазмафереза эритроциты возвращаются в кровяное русло, а плазма сохраняется и при необходимости во время операции ее переливают (пациентка получает собственную свежезамороженную плазму). В настоящее время в случае предполагаемой большой кровопотери (предлежание плаценты, истинное вращение плаценты) целесообразно использовать аппарат для интраоперационной реинфузии аутологичной крови (Cell Saver 5+ Haemonetics), с помощью которого собирается кровь, теряемая во время операции, отмываются эритроциты и вводятся в кровяное русло женщинам.
Кесарево сечение в акушерском стационаре производится в условиях операционной специалистом, владеющим техникой абдоминального чревосечения. Только при жизненных показаниях и невозможности транспортировать беременную или роженицу операция может быть произведена в неприспособленном помещении врачом любой специальности, но с соблюдением правил асептики и антисептики.
Во время операции целесообразно присутствие неонатолога, владеющего техникой реанимации, особенно в случаях внутриутробного страдания плода или недоношенности.
Несмотря на кажущуюся техническую простоту кесарева сечения, эту операцию следует относить к разряду сложных оперативных вмешательств (особенно повторное кесарево сечение).
Техника кесарева сечения. Наиболее рациональным методом кесарева сечения в настоящее время во всем мире считается операция в нижнем сегменте матки поперечным разрезом. Однако возможно (крайне редко) производить и продольный разрез на матке по средней линии.
В зависимости от локализации разреза на матке в настоящее время различают:
- корпоральное кесарево сечение - разрез по средней линии в теле матки;
- истмико-корпоральное - разрез по средней линии матки частично в нижнем сегменте, частично в теле матки;
- в нижнем сегменте матки поперечным разрезом с отслойкой мочевого пузыря;
- в нижнем сегменте матки поперечным разрезом без отслойки мочевого пузыря.
Для производства КС используются три вида вскрытия передней брюшной стенки:
- нижнесрединный разрез;
- разрез по Пфанненштилю;
- разрез по Джоэл-Кохену (рис. 30.8).
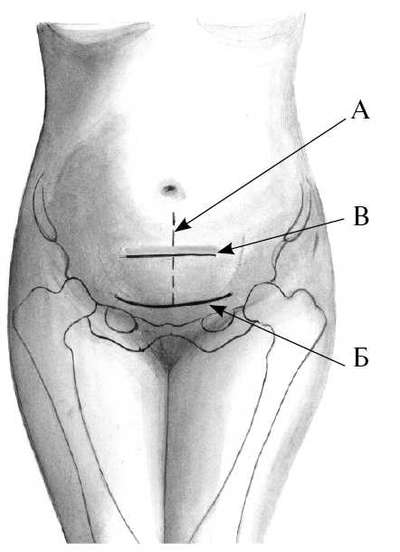
При выборе способа лапаротомии при кесаревом сечении следует подходить строго индивидуально и руководствоваться величиной доступа к матке, экстренностью проведения операции, состоянием брюшной стенки (наличие или отсутствие рубца на передней брюшной стенке в нижних отделах живота), профессиональными навыками. В процессе выполнения КС целесообразно использовать не кетгут, а синтетические рассасывающиеся нити: викрил, дексон, монокрил, полисорб. Применяется для наложения швов и хромированный кетгут.
Вариант вскрытия передней брюшной стенки не зависит от разреза на матке. При нижнесрединном разрезе передней брюшной стенки можно любым путем рассечь стенку матки, а при разрезе по Пфанненштилю произвести истмико-корпоральное или корпоральное КС.
В случае отсутствия достаточного хирургического опыта наиболее простым методом вскрытия брюшной стенки является нижнесрединный разрез.
Чаще для осуществления корпорального КС производится нижнесрединный разрез; поперечного разреза в нижнем сегменте матки со вскрытием пузырно-маточной складки - разрез по Пфанненштилю; поперечного разреза в нижнем сегменте без вскрытия пузырно-маточной складки - по Джоэл-Кохену.
Корпоральное кесарево сечение. Корпоральное кесарево сечение целесообразно проводить только по строгим показаниям при: а) выраженном спаечном процессе и отсутствии доступа к нижнему сегменту матки; б) выраженном варикозном расширении вен в области нижнего сегмента матки; в) несостоятельности продольного рубца на матке после предыдущего корпорального кесарева сечения; г) необходимости последующего удаления матки; д) недоношенном плоде и неразвернутом нижнем сегменте матки; е) сросшейся двойне; ж) запущенном поперечном положении плода; з) наличии живого плода у умирающей женщины; и) отсутствии у врача навыка проведения кесарева сечения в нижнем сегменте матки.
Корпоральное кесарево сечение, как правило, сочетается со вскрытием передней брюшной стенки нижнесрединным разрезом. При нижнесрединном разрезе хирург скальпелем рассекает кожу и подкожную клетчатку до апоневроза по средней линии живота на протяжении от лона до пупка
(рис. 30.8): производится небольшой продольный разрез апоневроза скальпелем, а затем ножницами его продлевают в сторону лона и пупка.
Вскрытие брюшины следует производить с большей осторожностью и начинать его ближе к пупку, так как при беременности верхушка мочевого пузыря может располагаться высоко. Затем под визуальным контролем разрез брюшины продлевают вниз, не доходя до мочевого пузыря.
Особенно осторожно следует вскрывать брюшину при повторном чревосечении, при спаечной болезни из-за опасности ранить кишечник, мочевой пузырь, сальник. После вскрытия брюшины, операционную рану отграничивают от брюшной полости стерильными пеленками.
При корпоральном кесаревом сечении тело матки следует рассекать строго по средней линии, для чего матку необходимо повернуть несколько вокруг оси, так, чтобы линия разреза была на одинаковом расстоянии от обеих круглых связок (обычно матка к концу беременности несколько повернута влево). Разрез на матке осуществляется длиной не менее 12 см по направлению от пузырно-маточной складки к дну. Меньший по длине разрез затрудняет выведение головки. Возможно по предполагаемой линии рассечения матки сначала углубить его до плодных оболочек на расстоянии 3-4 см, а затем с помощью ножниц под контролем введенных пальцев увеличить протяженность вверх и вниз. Разрез тела матки всегда сопровождается обильным кровотечением. Поэтому эту часть операции следует проводить по возможности быстро. Далее вскрывают плодный пузырь либо с помощью указательных пальцев рук, либо с помощью скальпеля. Рукою, введенной в полость матки, извлекается предлежащая часть, а затем и весь плод. Между зажимами рассекают пуповину и ребенка передают акушерке. Для усиления сократительной деятельности матки и ускорения отделения плаценты чаще внутривенно или реже в мышцу матки вводят 5 ЕД окситоцина. Для профилактики инфекционного послеродового заболевания внутривенно следует ввести антибиотик широкого спектра действия, например, цефазолин 1 гр. или кларофан 1 гр.
На кровоточащие края раны накладывают зажимы Микулича. Потягиванием за пуповину удаляют послед и производят ручное обследование матки.
Если возникает сомнение в том, что послед удален полностью, рукой, введенной в матку, проверяют ее внутренние стенки. При плановом КС, до начала родовой деятельности целесообразно указательным пальцем пройти внутренний зев шейки матки (обязательно после этого сменить перчатку).
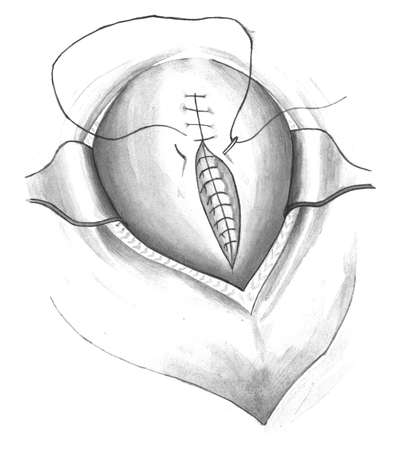
Отступя на 1 см от верхнего и нижнего углов раны, накладывают по одному узловатому викриловому шву, используя их в качестве держалок. Затем приступают к зашиванию раны матки. Очень большое значение имеют техника наложения швов на матку и шовный материал. Правильное сопоставление краев раны - одно из условий профилактики инфекционных осложнений, прочности рубца, предотвращающего разрыв матки при последующих беременностях и родах.
Разрез на матке зашивается двухрядными отдельными швами. Для удобства наложения швов на разрез матки один из них накладывается через все слои снизу и один сверху. При натяжении этих швов, являющихся "держалками", хорошо видна рана на матке. Затем накладывается слизисто - мышечный слой с захватом части мышц и далее серозно-мышечный верхний слой, который может быть непрерывным. Некоторые считают, что необходим и третий слой -
серозно-серозный (перитонизация), но, как правило, в настоящее время его не используют. При сшивании краев раны матки важно их хорошее сопоставление (рис. 30.9).
После окончания операции обязательно следует осмотреть придатки матки, червеобразный отросток и близлежащие органы брюшной полости.
После туалета брюшной полости и оценки состояния матки, которая должна быть плотной, сократившейся, приступают к наложению швов на брюшную стенку (см. истмико-корпоральное кесарево сечение).
При истмико-корпоральном кесаревом сечении предварительно вскрывается пузырно-маточная складка в поперечном направлении, и мочевой пузырь тупо сдвигается вниз. Матка по средней линии вскрывается как в нижнем сегменте (1 см отступя от мочевого пузыря), так и в теле матки. Общая длина разреза - 10-12 см. Остальные этапы операции не отличаются от таковых при корпоральном кесаревом сечении.
Зашивание разреза передней брюшной стенки при нижнесрединном разрезе осуществляется послойно: сначала синтетической нитью на брюшину накладывают непрерывный шов тонкой нитью (викрил №2/0) в продольном направлении (снизу - вверх). Затем отдельные швы такого же диаметра на прямые мышцы живота. При продольном разрезе брюшной стенки синтетическими (викрил №0, нуралон) или шелковыми нитями ушивается апоневроз, при этом применяются либо отдельные швы через 1,0-1,5 см, либо непрерывный по Ревердену. При отсутствии синтетических нитей следует использовать шелк. На подкожную клетчатку накладываются отдельные тонкие швы синтетической нитью (3/0). На разрез кожи - скобки или отдель-ные швы с использованием шелка.
Кесарево сечение в нижнем сегменте матки поперечным разрезом с отслойкой мочевого пузыря. При этом переднюю брюшную стенку чаще вскрывают поперечным надлобковым разрезом по Пфанненштилю. Такой разрез редко осложняется послеоперационными грыжами и косметичен; после операции больные раньше встают, что способствует предупреждению тромбофлебита и других осложнений.
Поперечный разрез дугообразной формы проводят по надлобковой складке длиной 15-16 см. Рассекают кожу и подкожную клетчатку. Обнаженный апоневроз рассекают дугообразным разрезом на 3-4 см выше разреза кожи (рис. 30.10, а). Рассеченный апоневроз отслаивают от прямых и косых мышц живота вниз до лобка и вверх до пупочного кольца (рис. 30.10, б). Отсепарованный апоневроз отводят в сторону лобка и пупка (рис. 30.10, в). Прямые мышцы живота разъединяют пальцами в продольном направлении. Учитывая, что верхняя граница мочевого пузыря (даже опорожненного) в конце беременности и особенно в родах поднимается на 5-6 см выше лобка, следует соблюдать осторожность при вскрытии париетальной брюшины, особенно при повторном вхождении в брюшную полость. Брюшину вскрывают скальпелем продольно на протяжении 1-2 см, а затем ножницами разрезают вверх до уровня пупка и вниз - 1-2 см от мочевого пузыря. Обнажают матку и ножницами посередине вскрывают пузырно-маточную складку на 2-3 см выше ее прикрепления к пузырю, которую рассекают в поперечном направлении, на 1 см не доходя до обеих круглых связок матки. Тупым путем отсепаровывают верхушку мочевого пузыря (рис. 30.11, а), смещают его книзу и удерживают зеркалом. На уровне большого сегмента головки осторожно (не ранить головку!) производят небольшой поперечный разрез нижнего сегмента матки, разрез расширяют указательными пальцами обеих рук (по Гусакову) (рис. 30.11, б) до крайних точек периферии головки, что соответствует ее наибольшему диаметру и составляет 10-12 см. Иногда при затруднении выведения головки (низкое расположение, крупные размеры ее) возможно продление раны на матке до круглых связок, что чревато значительным кровотечением. Для профилактики подобной ситуации рекомендуется вместо разведения краев раны тупым путем (пальцами) произвести дугообразный разрез изогнутыми тупоконечными ножницами в направлении несколько кверху (разрез по Дерфлеру).
При неудачной попытке выведения головки целесообразно увеличить доступ на матке, рассекая ее на 2-3 см по направлению к дну - разрез при этом напоминает перевернутую букву "Т" (якорный разрез).
Если плодный пузырь не вскрылся во время рассечения матки, то его вскрывают скальпелем, оболочки разводят пальцами.
Затем в полость матки вводят левую руку, захватывают головку плода, осторожно сгибают, поворачивают ее затылком в рану (рис. 30.11, в). Ассистент слегка надавливает на дно матки. Бережным потягиванием обеими руками за головку последовательно извлекают одно и другое плечо, затем пальцы вводят в подмышечные впадины и извлекают плод. В случае затрудненного выведения головки плода вместо кисти руки под нижний полюс головки можно подвести ложку щипцов и, слегка надавливая на дно матки, вывести головку из матки. При тазовом предлежании плод извлекают за паховый сгиб или за ножку. В случае поперечного положения плода его извлекают за ножку, а затем головку из полости матки выводят приемом, идентичным приему Морисо-Левре.
Пуповину рассекают между зажимами и ребенка отдают акушерке. После пересечения пуповины для профилактической цели матери внутривенно вводят один из антибиотиков широкого спектра действия (цефазолин 1 гр, клафоран 1 гр и др.). Для уменьшения кровопотери во время операции внутривенно, реже в мышцу матки вводят 1 мл (5 ЕД) окситоцина. Потягиванием за пуповину удаляют послед. Целесообразно для уменьшения кровопотери захватить края раны, особенно в области углов зажимами Микулича. В любом случае, отделилась плацента самостоятельно или была отделена рукой, необходима последующая ревизия стенок матки рукой, чтобы исключить наличие остатков плаценты и плодных оболочек, подслизистой миомы матки, перегородки в матке и других патологических состояний.
Если нет уверенности в проходимости канала шейки матки, следует пройти его пальцем, после чего сменить перчатку.
Большинство акушеров считают предпочтительным накладывать на разрез матки непрерывный однорядный шов по Ревердену, но могут быть использованы и отдельные швы на расстоянии не более 1 см. Перитонизация за счет пузырно-маточной складки. По окончанию перитонизации производят ревизию брюшной полости, при которой необходимо обратить внимание на состояние придатков матки, задней стенки матки, червеобразного отростка и других органов брюшной полости.
При зашивании разреза по Пфанненштилю на разрез брюшины накладывается непрерывный шов сверху - вниз; на прямые мышцы живота непрерывный шов (викрил №3/0). На поперечно вскрытый апоневроз -
отдельные швы или непрерывный по Ревердену (викрил №0). На подкожную клетчатку отдельные швы тонкими нитями. На разрез кожи либо скобки, либо внутренний косметический шов.
Кесарево сечение в нижнем сегменте матки поперечным разрезом без отслойки мочевого пузыря (по методу Штарка), при этом варианте КС брюшную стенку рассекают по методу Joel - Cohen. В данной модификации лапаротомию осуществляют путем поверхностного прямолинейного поперечного разреза кожи на 2-3 см ниже линии, соединяющей передневерхние ости подвздошных костей, скальпелем углубляют разрез по средней линии в подкожной клетчатке и одновременно надсекают апоневроз. Затем апоневроз рассекают в стороны под подкожно-жировой клетчаткой слегка раскрытыми концами прямых ножниц. Хирург и ассистент разводят прямые мышцы живота в сторону путем тракции вдоль линии разреза кожи. Брюшину вскрывают указательным пальцем. При этом угроза травмирования мочевого пузыря не возникает. Разрез на матке производят по пузырно-маточной складке длиной до 12 см без предварительного ее вскрытия. Извлечение предлежащей части и последа осуществляют так же, как при любом другом способе рассечения матки.
Рану матки зашивают однорядным непрерывным швом. Интервалы между вколами 1-1,5 см. Для предупреждения расслабления нити используют захлест по Ревердену. Перитонизацию шва на матке не производят. Брюшину и мышцы передней брюшной стенки можно не зашивать. На апоневроз накладывают непрерывный шов по Ревердену (викрил №0). На подкожную клетчатку - отдельные швы (викрил №3/0). Кожу сопоставляют либо подкожным косметическим швом, либо накладывают скобки. Возможен вариант, когда на разрез кожи накладывают отдельные швы шелком (3-4 шва на разрез), используя коаптацию краев раны по Донати.
Повторное кесарево сечение производится по старому рубцу с иссечением его.
Сразу после операции, на операционном столе, следует произвести влагалищное исследование, удалить сгустки крови из влагалища и, по возможности, из нижних отделов матки, произвести туалет влагалища, что способствует более гладкому течению послеродового периода.
Осложнения при проведении операции кесарева сечения. Осложнения возможны на всех этапах проведения операции.
При поперечном рассечении кожи, подкожной клетчатки и апоневроза по Пфанненштилю одним из наиболее частых осложнений является кровотечение из сосудов передней брюшной стенки, которое в послеоперационном периоде может приводить к образованию подапоневротической гематомы. Во время вскрытия брюшной полости, особенно при повторном кесаревом сечении, является ранение соседних органов: мочевого пузыря, мочеточника, кишечника.
Наиболее частым осложнением при кесаревом сечении является кровотечение. Оно возможно при рассечении матки в случае продления разреза в латеральную сторону и ранения сосудистого пучка. Очень серьезным осложнением является кровотечение, обусловленное гипоили атонией матки, нарушением свертывающей системы крови.
Одним из неблагоприятных и опасных последствий абдоминального родоразрешения являются гнойно-септические осложнения, которые нередко служат причиной материнской смертности после операции. Послеоперационные инфекционные осложнения могут проявляться эндометритом, тромбофлебитом, нагноением раны. Наиболее тяжелым и опасным для жизни женщины является перитонит.
Осложнения для матери, связанные с кесаревым сечением, нередко определяются не самой операцией, а фоном, на котором оно производится. Это тяжелые формы гестоза, экстрагенитальные заболевания, в том числе инфекционные, кровотечения во время беременности и родов.
Ведение послеоперационного периода. Для предотвращения большой кровопотери после КС необходимо в течение суток вести тщательное наблюдение за состоянием родильницы (цвет кожных покровов, пульс, АД) и особенно следить за состоянием матки, кровяными выделениями из половых путей.
С целью усиления сокращения матки на низ живота кладут пузырь со льдом. Продолжают инфузионную терапию изотоническим раствором хлорида натрия. Количество вводимой жидкости зависит от кровопотери и исходного состояния пациентки (наличие или отсутствие гестоза), в среднем вводят 1500-2000 мл. В процессе инфузионной терапии необходимо следить за диурезом. Применяют ненаркотические обезболивающие средства, утеротоники, спазмолитики, витамины, по показаниям антикоагулянты.
При кровотечении в раннем послеоперационном периоде следует использовать возможность остановки кровотечения консервативными средствами: наружный массаж матки, инструментальное опорожнение матки, внутривенное введение утеротонических средств, инфузионно-трансфузионная терапия с использованием свежезамороженной плазмы. При отсутствии эффекта показана релапаротомия с целью перевязки с двух сторон внутренней подвздошной артерии. Возможно также ушивание Z-образными швами нижнего сегмента матки при снижении тонуса, наложение "рюкзачковых" швов по Линчу на тело матки (см. "Гипотоническое кровотечение"). Отсутствие эффекта служит показанием к экстирпации матки. Хорошие результаты по остановке маточного кровотечения получены при эмболизации маточных артерий.
При производстве кесарева сечения в плановом порядке частота послеоперационных осложнений в 2-3 раза меньше, чем при экстренной операции, поэтому необходимо стремиться при наличии показаний к своевременному проведению плановых кесаревых сечений.
АМНИОТОМИЯ
Основные показания для амниотомии (искусственного разрыва оболочек плодного пузыря) во время беременности:
• необходимость родовозбуждения;
• чрезмерное перерастяжение матки при многоводии.
Показания к разрыву оболочек плодного пузыря во время родов:
• многоводие;
• плотные плодные оболочки, которые не вскрываются при полном раскрытии шейки матки;
• краевое предлежание плаценты, не сопровождающееся кровотечением.
Условия в зависимости от показаний: шеечный канал пропускает 1-2 пальца; или почти полное раскрытие шейки матки.
Плодный пузырь вскрывают либо пальцем, либо, что более бережно, браншей пулевых щипцов.
При использовании бранши пулевых щипцов необходимо два пальца правой руки ввести во влагалище и подвести острый крючок к плодным оболочкам, а затем рассечь их под контролем пальцев. Во время излития околоплодных вод руки акушера должны оставаться во влагалище с целью контроля за возможным выпадением пуповины или мелких частей плода (ручки, ножки).
Желательно, чтобы пациентка лежала на гинекологическом кресле, но можно провести эту манипуляцию в постели, в положении женщины на спине с приподнятым тазом и согнутыми в коленях ногами.
АКУШЕРСКИЕ ЩИПЦЫ
Акушерские щипцы (forceps obstetrician) предназначены для извлечения живого доношенного или почти доношенного плода за головку при необходимости срочно закончить второй период родов.
Акушерские щипцы были изобретены П. Чемберленом (P. Chamberlen, Англия) в конце XVI столетия. Изобретение долго держалось в большом секрете. Спустя 125 лет (1723), щипцы были созданы вторично Пальфином (J. Palfyn, Франция) и немедленно обнародованы Парижской медицинской академией, поэтому изобретателем щипцов справедливо считается Пальфин.
В России щипцы впервые применил в Москве И.В. Эразмус в 1765 г. В повседневную практику наложение акушерских щипцов внедрил основоположник русского научного акушерства Нестор Максимович Максимович-Амбодик.
Русский акушер Н.Н. Феноменов внес принципиальные изменения в английские щипцы Симпсона, благодаря чему их ветви стали более по-движными (щипцы Симпсона-Феноменова). Эти щипцы используются до настоящего времени.
В течение почти двух столетий наложение акушерских щипцов во всех развитых странах мира было широко распространенным.
В России в конце XX века резко снизилась частота наложения акушерских щипцов и в настоящее время она составляет 0,56-0,40%. Эта операция более травматична для плода, чем своевременно проведенное кесарево сечение.
Постоянно снижается частота наложения акушерских щипцов и за рубежом, но там она используется у 2% рожениц. Причиной снижения частоты это операции связаны, прежде всего, с расширением показаний к кесареву сечению. Кроме того, наложение акушерских щипцов может быть весьма травматичным для плода, если головка не спустилась в узкую часть полости малого таза. Но если головка находится в указанной плоскости таза и имеются показания для экстремального родоразрешения, то акушерские щипцы остаются важнейшим инструментом, особенно в руках опытного акушера (рис. 30.12).
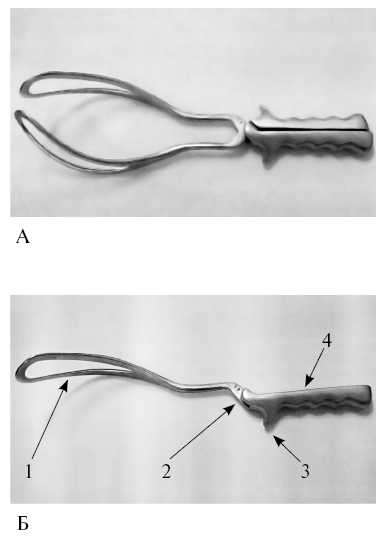
Акушерские щипцы состоят из двух половин, называемых ветвями. Одна ветвь, которую захватывают левой рукой, предназначена для введения в левую половину таза - она называется левой ветвью; вторая ветвь называется правой. В каждой ветви различают ложку, замок и рукоятку. Щипцы имеют длину 35 см и массу около 500 г.
Ложка представляет собой пластину, имеющую посередине широкий вырез и закругленные ребра. Ложки изогнуты соответственно кривизне головки. Внутренние поверхности ложек в сомкнутых щипцах плотно прилегают к головке плода вследствие имеющейся кривизны. Вогнутая изнутри (и выгнутая снаружи) кривизна ложек называется головной кривизной. Наибольшее расстояние между внутренними поверхностями сложенных ложек равно 8 см, а между верхушками сложенных ложек - 2,5 см. Ребра ложек также изогнуты в виде дуги, причем верхнее ребро вогнуто, а нижнее выгнуто. Эта вторая кривизна ложек называется тазовой, так как соответствует форме крестцовой впадины.
Замок служит для соединения ветвей. Замок в щипцах Симпсона-Феноменова весьма прост: на левой ветви имеется выемка, в которую вставляется правая ветвь, и ветви перекрещиваются.
Подвижный замок позволяет расположить ложки на головке в любой плоскости таза и предотвратить чрезмерное сжатие головки.
Рукоятки щипцов прямолинейные, их внутренняя поверхность ровная, плоская, а наружная -
ребристая, волнообразная, что предупреждает скольжение рук хирурга. На наружной поверхности рукояток близ замка имеются боковые крючки Буша, предназначенные для опоры пальцев при извлечении плода.
Очень важно отличать левую ветвь (ложку) от правой, так как левую необходимо вводить первой и при замыкании щипцов она должна лежать под правой, в противном случае щипцы нельзя замкнуть. Для определения ложек щипцы располагают на горизонтальной поверхности, при этом тазовая кривизна обращена книзу. Затем ложки размыкают, и левая остается в левой руке.
Назначение щипцов - заменить изгоняющую силу матки и брюшного пресса за счет силы врача. Щипцы являются только влекущим, но не ротационным и не компрессионным инструментом. В процессе извлечения трудно избежать некоторого сжатия головки, но это является недостатком щипцов, а не их назначением.
После расположения ложек щипцов на головке их ветви смыкают и врач с помощью щипцов способствуют извлечению головки. Важно, чтобы щипцы не сжимали головку чрезмерно. С этой целью между ветвями прокладывают пеленку.
В настоящее время рекомендуется накладывать акушерские щипцы только тогда, когда головка большим сегментом находится в узкой части полости малого таза, т.е. стреловидный шов приближается к прямому размеру или находится в прямом размере таза. При более высоко стоящей головке -
в широкой части полости малого таза и выше - предпочтительнее производить кесарево сечение.
В зависимости от высоты стояния головки по отношению к плоскостям таза различают щипцы выходные и полостные.
Выходными называются щипцы, накладываемые на головку, стоящую большим сегментом в выходе таза, стреловидным швом в прямом размере выхода из таза; при этом головка видна в половой щели.
Подобные щипцы за рубежом называют элективными, профилактическими; их накладывают довольно часто. В нашей стране их применяют крайне редко: если головка находится на дне таза, и подзатылочная ямка подошла под лоно, то для ее рождения достаточно эпизиотомии.
Полостными (типичными) называются щипцы, накладываемые на головку, находящуюся большим сегментом в узкой части полости таза, когда стреловидный шов находится в прямом или почти в прямом, реже в поперечном (низкое поперечное стояние головки) размере таза.
Полостные (атипичные) щипцы при головке, находящейся большим сегментом в широкой части полости малого таза, в настоящее время применяются крайне редко, так как они весьма травматичны для плода и матери. В этих условиях лучше произвести кесарево сечение.
Показания к наложению щипцов могут быть как со стороны матери, так и со стороны плода (хотя это деление условно).
Показания со стороны матери:
• тяжелые заболевания сердечно-сосудистой и дыхательной систем; почек, органов зрения и др.;
• тяжелый гестоз, эклампсия;
• миопия высокой степени;
• слабость родовой деятельности, не поддающаяся медикаментозной терапии.
Показания со стороны плода:
• острая гипоксия;
• выпадение петель пуповины в конце второго периода родов;
• преждевременная отслойка плаценты, произошедшая в конце периода изгнания.
Если со стороны матери показано выключение потуг (миопия высокой степени с изменениями на глазном дне, угроза отслойки сетчатки, сердечно-легочная недостаточность и др.), целесообразно родоразрешение кесаревым сечением, чтобы избежать возможного травмирования плода при наложении щипцов.
Очень популярны в США элективные выходные щипцы, которые накладывают при использовании эпидуральной аналгезии, так как последняя может ослабить потуги.
Условия наложения щипцов:
• живой плод;
• полное раскрытие маточного зева. В случае неполного открытия зева возможен захват шейки щипцами, при этом часто происходит разрыв шейки, который может перейти на нижний сегмент матки;
• отсутствие плодного пузыря. Влечение за оболочки может вызвать преждевременную отслойку плаценты;
• не должно быть выраженного недонашивания, головка должна иметь нормальную плотность (в противном случае щипцы с головки во время влечения могут соскользнуть);
• головка должна находиться в узкой части полости малого таза стреловидным швом в прямом или почти в прямом размере таза;
• опорожненный мочевой пузырь.
Противопоказания к наложению акушерских щипцов:
- мертвый плод;
- неполное раскрытие маточного зева;
- гидроцефалия, анэнцефалия;
- глубоко недоношенный плод;
- высокое расположение головки плода (головка прижата, большим сегментом во входе в таз, в широкой части полости малого таза);
- угрожающий или начинающийся разрыв матки.
Подготовка к операции. Роженицу укладывают в положение для влагалищных операций (ноги согнуты в коленных и тазобедренных суставах и разведены). Перед операцией производят катетеризацию мочевого пузыря и обработку наружных половых органов 1% раствором йодоната, октинисептом, октенидермом и др. На ноги роженице надевают стерильные бахилы, наружные половые органы покрывают стерильным бельем, оставляя свободным вход во влагалище.
При наложении щипцов применяют внутривенное, реже ингаляционное общее обезболивание. Если используется эпидуральная анестезия в родах, то ее можно продолжить.
Техника операции. При наложении щипцов следует руководствоваться следующими правилами (тройное правило).
Первое правило. Первой вводят левую ложку левой рукой в левую половину таза (матери) под контролем правой руки; правую ложку вводят правой рукой в правую сторону таза под контролем левой руки.
Второе правило. Верхушки ложек должны быть обращены в сторону проводной оси таза; щипцы должны захватить головку вдоль большого косого размера и бипариетально, чтобы проводная точка головки находилась в середине ложек щипцов.
Третье правило. Направление тракций соответствует проводной линии таза. При этом направление определяется по отношению к стоящей женщине: вниз -
означает к почкам, к переди - к животу, кзади - в сторону спинки.
Наложение акушерских щипцов слагается из четырех моментов:
- введение и размещение ложек;
- замыкание щипцов и пробная тракция;
- тракции или влечение (извлечение) головки;
- снятие щипцов.
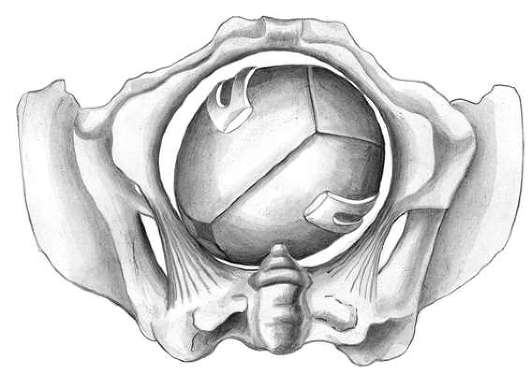
Полостные (типичные) щипцы при переднем виде затылочного предлежания. Первый момент - введение и размещение ложек. Стоя акушер левой рукой разводит половую щель и вводит во влагалище вдоль левой его стенки четыре пальца правой руки так, чтобы ладонь руки плотно прилегала к головке и отделяла ее от мягких тканей родового канала (стенки влагалища). Врач берет левую ветвь за рукоятку, как писчее перо или как смычок. Рукоятку отводят в сторону и устанавливают почти параллельно правой паховой складке, а верхушку ложки обращают к половым органам роженицы, прижимая ее к ладонным поверхностям пальцев, находящимся во влагалище. Нижнее ребро ложки опирается на III палец правой руки. Ложку вводят в половую щель, подталкивая ее нижнее ребро большим пальцем правой руки под контролем пальцев, введенных глубоко во влагалище. Ложка должна скользить между II и III пальцами (рис. 30.13).
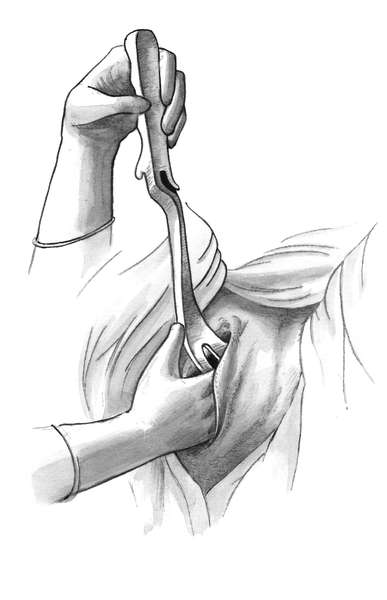
Пока ложка продвигается по родовому каналу, веденной во влагалище рукой контролируют правильность движения верхушки ложки, чтобы она не отклонилась от головки и не оказала давления на влагалищный свод (опасность его повреждения), на боковую стенку влагалища и не захватила края шейки матки.
По мере продвижения ложки в родовые пути рукоятку щипцов следует приближать к средней линии и спускать ее кзади. Оба эти движения должны совершаться плавно под контролем четырех пальцев правой руки, введенной во влагалище. Когда левая ложка хорошо ляжет на головку, рукоятку передают ассистенту, чтобы избежать смещения ветви щипцов.
Под контролем левой руки врач, производящий операцию, вводит правой рукой правую ветвь в правую половину таза (рис. 30.14).
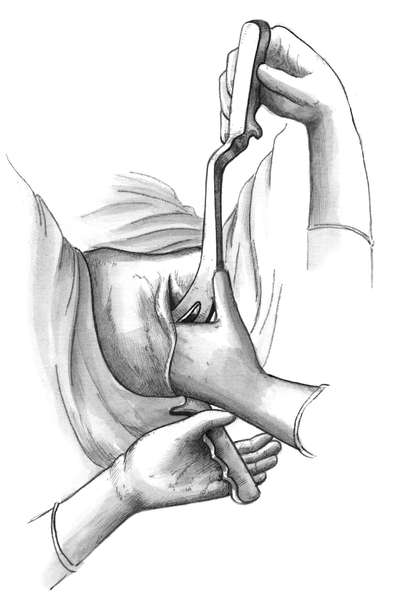
Затем надо убедиться, правильно ли лежат ложки на головке и не захвачена ли шейка матки. При правильном расположении головки они легко смыкаются.
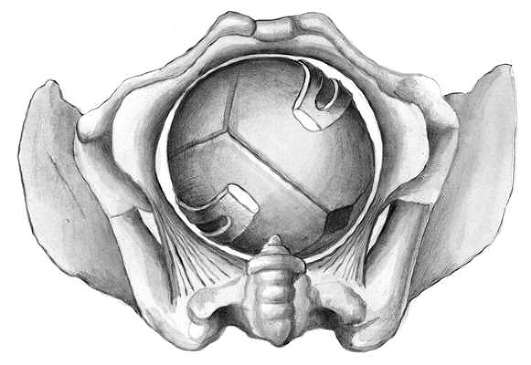
Второй момент - замыкание щипцов и пробная тракция. Каждую рукоятку захватывают одноименной рукой так, чтобы большие пальцы располагались на боковых крючках Буша. После этого рукоятки совмещают, и щипцы легко замыкаются (рис. 30.15)
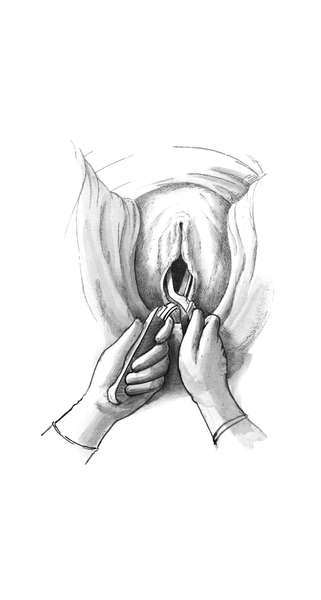
Правильно наложенные щипцы находятся в поперечном размере таза, их ветви располагаются на уровне ушек плода (рис. 30.16). Сжимать головку при смыкании ложек не следует, лучше между рукоятками положить сложенную в несколько раз стерильную пеленку.
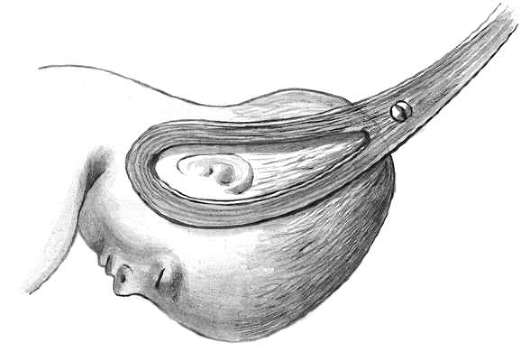
Перед извлечением головки плода производится пробная тракция правой рукой, а указательным пальцем левой руки при этом определяют, движется ли головка со щипцами, или инструмент соскальзывает. При правильно наложенных щипцах головка следует за тракциями, и это ощущает палец левой руки (рис. 30.17).
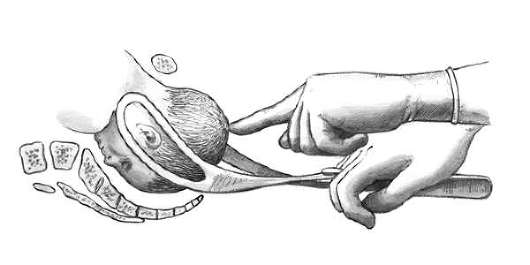
Третий момент - извлечение головки (тракции). Убедившись в правильном наложении щипцов, врач плотно обхватывает обеими руками рукоятки щипцов и приступает к извлечению головки. Для этого II и IV пальцы правой руки располагают на боковых крючках Буша, III находится между расходящимися ветвями щипцов, I и V охватывают рукоятки по сторонам. Левая рука располагается на правой (рис. 30.18).
При использовании общепринятой методики наложения акушерских щипцов во время тракций врач сидит на стуле (реже - стоит), ступни прижаты к полу, а локти - к туловищу. Это положение предупреждает развитие чрезмерной силы, что может привести к стремительному извлечению головки, а иногда и всего плода, и причинить плоду и роженице тяжелую травму.
При извлечении головки с помощью акушерских щипцов следует стараться совмещать влечение с естественными потугами. Если роженица под наркозом и потуги отсутствуют, врачу необходимо мысленно подражать потугам: после влечения в течение 1-2 мин на 1 мин ослабить сжатие инструментом головки с целью восстановления в ней кровотока.
Головку следует извлекать в соответствии с направлением родового канала и ни в коем случае не производить вращательных и качательных движений.
Чтобы уменьшить влекущую силу, акушер может встать сбоку от роженицы и правой рукой осторожно выводить головку так, чтобы она подзатылочной ямкой подошла под лоно, а в это время левой рукой защищать промежность. При угрозе разрыва промежности необходима эпизиотомия.
Четвертый момент - снятие щипцов. Щипцы обычно снимают после прорезывания головки. Сначала раскрывают замок. Далее первой выводят правую ложку, причем рукоятка должна проделать обратный путь по сравнению с введением, второй выводят левую ложку. Затем со стороны промежности, разгибая головку, способствуют ее рождению.
Рождение плечиков и туловища плода обычно не вызывает затруднений.
Полостные (типичные) щипцы при заднем виде затылочного предлежания. Техника введения и размещения ложек на головке (рис. 30.19), расположенной в узкой части полости малого таза в заднем виде, замыкание их и пробная тракция не отличаются от таковых при переднем виде. Направление тракций при извлечении проводится вниз; имеется ввиду (на себя) до размещения области большого родничка под лоном (рис. 30.20). Далее тракции осуществляются кпереди с тем, чтобы способствовать некоторому сгибанию головки и выведению затылка со стороны промежности. Затем согласно механизму родов следует помочь головке разогнуться, что можно сделать после снятия щипцов. Из-под лона рождаются лобик и лицевая часть. Во избежание травмы промежности лучше производить перед началом разгибания эпизиотомию.
Полостные (типичные) щипцы при заднем виде лицевого предлежания. Роды в лицевом предлежании могут происходить только в заднем виде, т.е. подбородок обращен кпереди. Лицевая линия должна быть в прямом размере.
Введение ложек и размещение их на головке не отличается от таковых при затылочном предлежании (рис. 30.21). Тракции проводят вниз до выведения подбородка из-под лона, затем приподнимают рукоятки щипцов кпереди и выводят над промежностью теменные бугры и затылок.
Наложение щипцов для операции при лицевом предлежании весьма травматичны для плода. Если ожидаются затруднения в течение родового акта (слабость родовых сил, масса плода более 3500 г), лучше своевременно произвести кесарево сечение.
Полостные (атипичные) щипцы на головку, находящуюся в широкой части малого таза, в настоящее время накладывают крайне редко, так как они весьма травматичны для плода и матери. На головку, находящуюся в широкой части полости малого таза в косом размере, необходимо наложить ложки в бипариетальном размере (через ушки), в противоположном косом размере таза по отношению к стоянию стреловидного шва. Это возможно только тогда, когда при первой позиции - переднем виде - одна из ложек вводится справа и сзади (левая) (рис. 30.22), а вторая (правая) сбоку, но она должна переместиться затем влево и кпереди с помощью руки, введенной во влагалище.
При второй позиции затылочного предлежания левая ложка сначала влево, а затем она перемещается в лево-передний отдел таза, правая ложка вводится в право-задний отдел таза. Только при их бипариетальном положении на головке возможно смыкание ветвей. После пробных тракций влечение головки осуществляют по направлению кзади (к крестцу), вниз (к ногам), и после проведения подзатылочной ямки под лоно головка разгибается и рождается. Перед этим лучше щипцы снять после прорезывания головки.
Осложнения при наложении акушерских щипцов. Неудавшаяся попытка наложения щипцов чаще всего наблюдается при головке, находящейся в широкой части полости малого таза (атипичные, или высокие полостные щипцы). В подобной ситуации необходимо произвести кесарево сечение. Если плод погибает, то проводят плодоразрушающую операцию.
Соскальзывание щипцов происходит при неправильном захвате головки (атипичные полостные щипцы), при очень малом или большом размере головки, когда, по существу, наложение щипцов противопоказано. Если при тракциях головка не следует за щипцами, то операцию следует прекратить и перейти либо на кесарево сечение, если головка в широкой части полости малого таза, либо на вакуум-экстракцию. Соскальзывание щипцов может приводить к серьезным травмам головки плода и родовых путей матери.
Травматические повреждения родовых путей матери и головки плода. Даже при правильном наложении щипцов на головку возможны травмы мягких родовых путей матери и кожи головки плода. Травмы тканей матери чаще наблюдаются при узком влагалище (у первородящих) или при его воспалительных изменениях. При нахождении головки в узкой части полости малого таза травма плода невелика, хотя возможны ссадины. При наложении щипцов на головку, находящуюся в широкой части полости малого таза, иногда наблюдаются парез лицевого нерва, кефалогематома.
Рождение детей с асфикцией после наложения акушерских щипцов может определяться не операцией, а исходным состоянием плода (гипоксия). Но нередко это обстоятельство является причиной отказа от наложения щипцов.
ВАКУУМ-ЭКСТРАКЦИЯ ПЛОДА
Вакуум-экстракция плода (лат. vacuum - пустота; extrahere - вытягивать) -
извлечение живого плода во время родов с помощью вакуум-экстрактора, чашечка которого присасывается к предлежащей части плода (головке) в результате разрежения воздуха - создание вакуума.
В нашей стране вакуум-экстракция используется в 0,12-0,20% всех родов, а в последнее время ее применяют все реже. Это объясняется расширением показаний к кесареву сечению в интересах плода.
Вакуум-экстрактор состоит из чашечки, соединенной с гибким шлангом и с вакуумным насосом.
В нашей стране имеются вакуум-экстракторы двух типов:
1. Вакуум-экстрактор Мальстрёма (рис. 30.23), состоящий из металлических чашечек диаметром от 7,6 до 15,2 см и устройства для создания вакуума с помощью электронасоса;
2. Вакуум-экстрактор системы Kiwi, состоящий из двух чашечек. Одна пластиковая плотная чашечка имеет внутри поролон, вторая - мягкая, гибкая, защищена колпачком, который снимают перед использованием. Вакуум создает ручной насос, есть также индикатор разрежения и клапан сброса разрежения. Первая чашечка является универсальной (рис. 30.24). Вторая чашечка является менее травматичной, но она не так сильно фиксируется на головке. Более эффективно применять "плотный" вариант чашечки.

Отрицательное давление сначала 100 мм рт. ст., а затем до 400-600 мм рт. ст. создается правой рукой акушера, воздействуя на насос. Контроль за давлением обеспечивает индикатор разрежения (зеленый цвет соответствует достаточному разрежению).
Более щадящим, менее травматичным является вакуум-экстрактор системы KIW.
Показания к вакуум-экстракции плода:
- слабость родовой деятельности, не поддающаяся медикаментозной терапии;
- низкое поперечное стояние стреловидного шва;
- начавшаяся острая гипоксия плода.
Условия для наложения вакуум-экстрактора:
- живой плод;
- полное раскрытие маточного зева;
- отсутствие плодного пузыря;
- нахождение головки плода в широкой, при переходе из широкой в узкую часть полости малого таза или в узкой части его.
Противопоказания к наложению вакуум-экстрактора:
- мертвый плод;
- неполное раскрытие маточного зева;
- гидроцефалия, анэнцефалия;
- разгибательные предлежания головки плода;
- глубоко недоношенный плод;
- высокое расположение головки (прижата, находится малым или большим сегментом во входе в таз);
- заболевания матери, требующие выключения потуг (гестоз, преэклампсия, эклампсия, гипертоническая болезнь, пороки сердца с явлениями декомпенсации и др.).
Подготовка к операции обычная, как для влагалищных операций. Мочевой пузырь опорожняют с помощью эластичного катетера. Ингаляционное и внутривенное обезболивание противопоказано, так как при экстракции плода роженица должна тужиться. Показана двусторонняя новокаиновая анестезия срамных нервов, особенно у первородящих, что также способствует расслаблению мышц промежности. Непосредственно перед операцией производят влагалищное исследование для выяснения акушерской ситуации.
Техника вакуум-экстракции плода. Левой рукой раздвигают малые половые губы, чашечку боковой поверхностью (плотная) или в сложенном виде (мягкая) правой рукой сначала вводят во влагалище. Затем чашечку размещают на головке, в области ведущей точки (при затылочном предлежании -
малого родничка) (рис. 30.25, а). Включают электронасос или механическим путем создают разрежение (500-550 мм рт. ст.), после чего приступают к тракциям, которые соответствуют потугам. Во время паузы тракции не осуществляются. Направление тракций соответствует форме родового канала. Если головка располагается в широкой части полости малого таза, то сначала тракции проводят косо кзади, затем вниз (на себя) и после того, как подзатылочная ямка подойдет под лоно, - кпереди. После прорезывания головки отрицательное давление ликвидируется, чашечки снимаются, и головка выводится из половой щели - рождается (рис. 30.25, б).
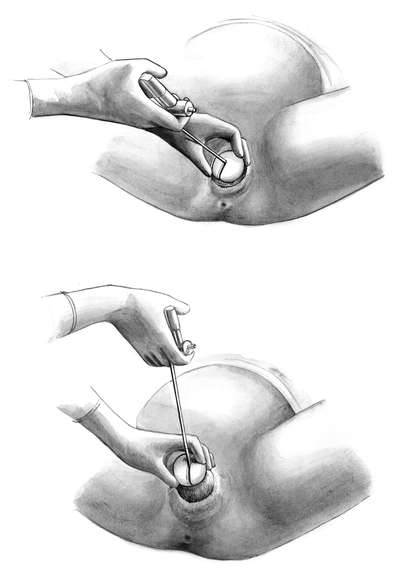
Осложнения при вакуум-экстракции плода. Соскальзывание чашечки, особенно металлической, может приводить к нарушению целостности кожных покровов. Считают возможным накладывать чашечку дважды. Если головка не поддается тракциям, то лучше произвести кесарево сечение. Если головка расположена в узкой части полости малого таза и не продвигается с помощью вакуум-экстрактора, то следует перейти к наложению акушерских щипцов.
ПЛОДОРАЗРУШАЮЩИЕ ОПЕРАЦИИ
Плодоразрушающие операции (эмбриотомия) направлены на искусственное уменьшение размеров плода или его части для обеспечения рождения внутриутробно погибшего плода. Операцию можно производить и на живом плоде при уродстве, несовместимом с жизнью, или в экстремальных ситуациях для спасения жизни матери.
Типичные плодоразрушающие операции:
- краниотомия предлежащей и последующей головки - рассечение черепа с целью уменьшения его размера;
- декапитация - отделение головки от туловища;
- клейдотомия - пересечение ключиц;
- эвисцерация - удаление внутренних органов;
- спондилотомия - рассечение позвоночника.
Любой вид эмбриотомии весьма травматичен для матери. Все варианты плодоразрушающих операций применяют только при крайней необходимости (роды мертвым плодом представляют угрозу здоровью матери).
Наименее травматична краниотомия, которую используют до настоящего времени. Все остальные плодоразрушающие операции имеют больше историческое значение или применяются при малых размерах мертвого плода.
Краниотомия. Операция при головном предлежании состоит из трех этапов: прободение головки (перфорация), разрушение и удаление мозга (эксцеребрация) и извлечение плода при помощи краниокласта (краниоклазия). При тазовом предлежании производятся краниотомия и экцеребрация.
В настоящее время операцию проводят только тогда, когда возникают дополнительные осложнения при мертвом плоде.
Показания к краниотомии:
- несоразмерность таза и головки;
- тяжелое состояние матери (сердечная, легочная недостаточность);
- невозможность извлечь последующую головку плода при тазовом предлежании;
- гидроцефалия.
Условия для краниотомии:
- раскрытие маточного зева не менее чем на 5-6 см;
- таз женщины не должен быть абсолютно узким;
- головка плода при головном предлежании должна быть плотно фиксирована во входе в малый таз;
- отсутствие плодного пузыря - если он цел, то производится амниотомия).
Техника операции. Женщину укладывают на гинекологическое кресло после опорожнения мочевого пузыря и обработки наружных половых органов дезинфицирующим раствором. Применяется общая анестезия. Операцию начинают после введения во влагалище широких зеркал и проводят ее под контролем зрения. Головка должна быть фиксирована ассистентом как через переднюю брюшную стенку, так и со стороны влагалища (путем захвата кожи волосистой части головки двумя пулевыми щипцами или щипцами Мюзо).
После дополнительной фиксации головки плода скальпелем рассекают кожу (спереди назад) и производят прободение головки перфоратором, лучше через большой родничок (рис. 30.26), при лицевом предлежании прободение осуществляют через глазницу; при лобном предлежании - через глазницу или лобную кость. При заднем виде лицевого предлежания предлагается перфоратор вводить через рот плода.
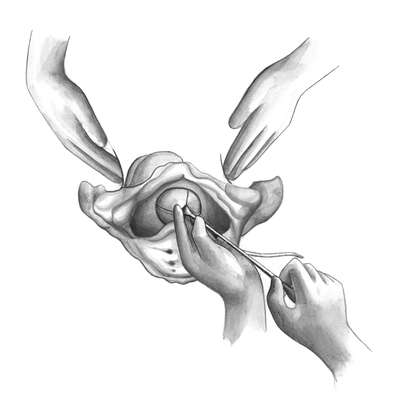
Для перфорации головки плода используют перфораторы Феноменова или Бло (рис. 30.27).
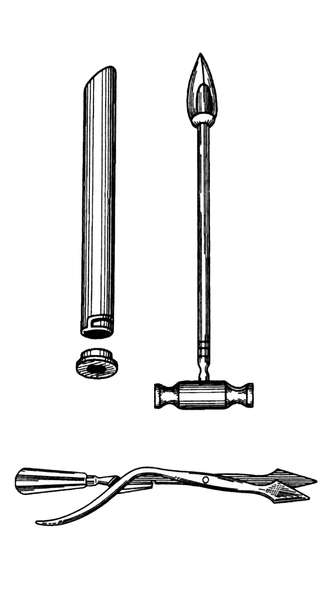
Перфорацию осуществляют острожными буравящими движениями, пока наиболее широкая часть копья перфоратора не сравняется с краями перфорационного отверстия. Резко толкать перфоратор вглубь не следует во избежание соскальзывания перфоратора и возможной травмы мягких тканей матери. Поворачивая копье сначала на 180°, а затем на 360 одновременно, то смыкая, то размыкая остриё, расширяют отверстие в головке. Раздвинув бранши до отказа, производят вращательное движение на уровне краев перфорационного отверстия, величина которого должна соответствовать 3-4 см. В перфорационное отверстие головки вводят большую кюретку, которой разрушают и удаляют мозг (эксцеребрация). Объем черепа значительно уменьшается, тогда легким потягиванием за фиксирующие щипцы головку иногда удается извлечь. Если раскрытие шейки матки недостаточно, то к рукояткам щипцов Мюзо можно бинтом подвесить груз (300-400 г) для усиления схваток. Груз проводят между польстерами (головка в широкой части полости таза и выше) или перебрасывают через ножной конец кровати, если головка находится в узкой части малого таза. Далее роды могут проходить самопроизвольно.
Если имеется необходимость в связи с неблагоприятным состоянием матери быстрого окончания родов, то осуществляется краниоклазия - наложение на головку краниоклата и извлечение с его помощью перфорированной головки.
Краниокласт представляет собой щипцы, состоящие из двух ветвей (наружная и внутренняя), перекрещивающихся в центре, ложек, замка и рукоятки. Обе ложки краниокласта имеют изгиб, соответствующий тазовой кривизне. Внутренняя ложка сплошная, имеет неровности (поперечные борозды) на выпуклой поверхности и предназначена для введения в полость черепа, наружная ложка - окончатая (рис. 30.28). Наружную ложку накладывают между костями головки и тканями родовых путей на уровне, соответствующем внутренней ложке.
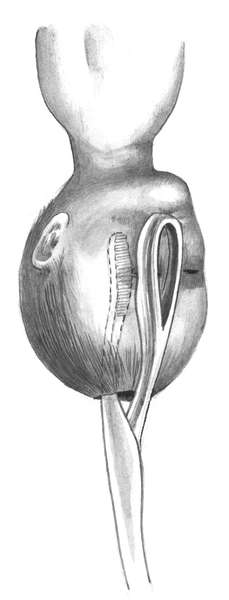
Краниокласт лучше накладывать на лицевую часть черепа плода, но можно и на затылочную. Первой вводят внутреннюю ложку, поворачивая выпуклую часть в выбранную для краниоклазии часть головки. Под контролем руки снаружи вводят вторую ложку соответственно внутренней. При правильном размещении ложек рукоятки смыкаются и фиксируются. Направление тракций определяется расположением головки по отношению к полости таза. После извлечения головки краниокласт снимают.
Осложнения встречаются нередко и заключаются в травме родовых путей матери, иногда весьма серьезной (ранение мочевого пузыря). Ввиду этого краниоклазия в настоящее время почти не производится, а краниотомия должна осуществляться под контролем зрения и с соблюдением всех правил.
Кранитомия последующей головки. Показания: затруднения с извлечением последующей головки при тазовом предлежании мертвого плода; гидроцефалия.
Техника операции (рис. 30.29). Помощник отклоняет за ножки туловище плода круто кзади, вводя пластинчатое зеркало между затылком плода и передней стенкой влагалища. Под защитой зеркала рассекают кожу головки. Пальцем руки, подведенным под участок рассеченной кожи, ее отслаивают от кости до тех пор, пока не будет обнаружено большое затылочное отверстие. К нему представляют копье перфоратора и пробуравливают его в черепе. Эта манипуляция, как и последующие, производится так же и в том же порядке, как при перфорации предлежащей головки. Раздвигая бранши перфоратора, увеличивают перфорационное отверстие, а круговыми движениями выравнивают его края отверстия на головке. Если не удалось обнаружить большое затылочное отверстие, то перфорацию головки производят в месте перехода шеи в затылок. Спавшуюся после эксцеребрации головку легко удалить из родового канала.
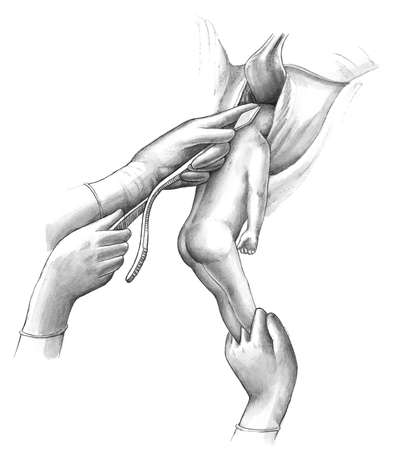
Клейдотомия (рассечение ключиц). Показания - большие размеры плечиков при наличии мертвого плода.
Техника операции. При помощи четырех пальцев левой руки, введенной во влагалище, определяют положение плечевого пояса плода (рис. 30.30), затем под контролем левой руки, тупыми ножницами Феноменова пересекают ключицу вместе с мягкими тканями. Пересечения одной ключицы бывает, как правило, достаточно для уменьшения окружности плечевого пояса на 2,5-3,0 см и облегчения рождения туловища плода. Если этого недостаточно, то клейдотомию производят и с другой стороны, что позволяет уменьшить окружность плечевого пояса еще на 2,5-3,0 см. Клейдотомия крайне проста и обычно не сопровождается травматизацией родовых путей. В современных условиях ее используют весьма редко и чаще в качестве вспомогательного вмешательства после краниотомиии, а не как самостоятельную операцию.
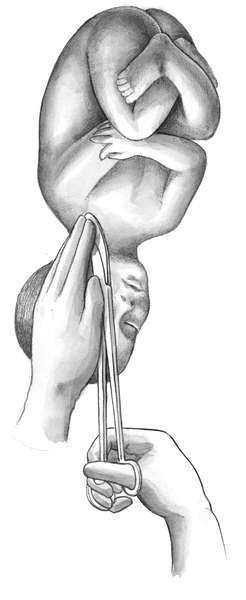
Декапитация заключается в отделении головки от туловища плода при его поперечном положении и внутриутробной гибели. Операция крайне травматична и в настоящее время производится очень редко, только при небольших размерах плода.
Условие - полное или почти полное раскрытие шейки матки, отсутствие запущенного поперечного положения плода.
Техника операции. Наиболее приемлемо для отделения головки от туловища использование крючка Брауна. При этом левой рукой достигается шейка плода и максимально подтягивается вниз. Если выпадает ручка, то ассистент отводит ее в сторону. Оперирующий большим и указательным пальцами левой руки обхватывает шейку и изогнутыми под углом ножницами подсекает кожу на шейке. Пальцы проводят под кожу, чтобы избежать травмы материнских тканей (рис. 30.31). Когда крючок обхватит шейку плода, поворотом крючка правой рукой производят перелом шейного отдела (слышен хруст). Крючок осторожно извлекают. Затем рассекают полностью кожные покровы шейки плода. После отделения головки за ручку легко извлекают туловище плода.
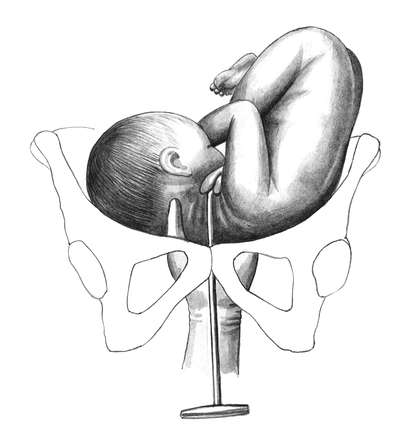
Захватить и извлечь головку нередко бывает довольно сложно. Для ее извлечения рекомендуются комбинированный прием, при котором прижимают головку ко входу в малый таз снаружи, оказывая давление на матку, а двумя пальцами руки, введенными в рот, производят извлечение головки.
Эвисцерация (удаление внутренностей), спондилотомия (рассечение позвоночника). Показания - необходимость быстрого извлечения мертвого плода.
При необходимости уменьшения размеров плода и головном предлежании рассекают грудину и большой кюреткой удаляют легкие. При поперечном положении плода вскрывают переднюю брюшную стенку плода и тупой кюреткой удаляют внутренние органы (эвисцерация).
При поперечном положении плода иногда приходится после эвисцерации рассекать позвоночник ножницами со стороны брюшной полости. Если мешает выпавшая ручка, ассистент отводит ее в сторону. После удаления внутренних органов размеры плода значительно уменьшаются и его можно извлечь.
Необходимым условием является почти полное раскрытие маточного зева.
Все плодоразрушающие операции крайне травматичны для матери и при малейшей возможности их следует избегать. После любой плодоразрешающей операции следует проводить тщательное ручное обследование матки с тем, чтобы не пропустить возможный разрыв матки.
ИЗВЛЕЧЕНИЕ ПЛОДА ЗА ТАЗОВЫЙ КОНЕЦ
Извлечение плода за тазовый конец производится при любом варианте тазового предлежания в случае необходимости быстро закончить второй период родов, когда упущена возможность для проведения кесарева сечения или после комбинированного поворота плода на ножку. В зависимости от варианта предлежания плода извлечение может быть проведено за ножку или две ножки (ножное или ягодично-ножное), за паховой сгиб (чисто ягодичное).
Показания к операции:
• преждевременная отслойка нормально расположенной плаценты и преили эклампсия во втором периоде родов (тазовый конец в узкой части полости малого таза);
• острая гипоксия плода во втором периоде родов (тазовый конец в узкой части малого таза);
• после классического поворота плода на ножку.
Условия для операции:
• полное раскрытие шейки матки;
• отсутствие плодного пузыря;
• соответствие размеров таза и последующей головки.
Нередко извлечение плода за тазовый конец предпринимается на погибшем плоде. При этом возможно высокое расположению предлежащей части -
ягодиц (над входом, во входе в малый таз).
Подготовка к операции обычная для любой влагалищной операции: выпускается катетером моча; наружные половые органы, внутренние поверхности бедер, низ живота, влагалище обрабатываются дезинфицирующим раствором.
Обезболивание - ингаляционный наркоз или продолжающаяся регионарная анастезия.
Перед операцией внутривенно роженице вводят один из спазмолитических препаратов (1 мл 0,1% раствора атропина сульфата; 2 мл 2% раствора но-шпы и т.д. с тем, чтобы не наступило спазма шейки матки вокруг шеи плода после рождения туловища плода.
При извлечении плода за тазовый конец выделяют четыре этапа:
• захват ножки и извлечение плода до пупка;
• извлечение плода до угла лопаток;
• выведение плечевого пояса;
• выведение последуюшеи головки.
Первый этап (рис. 30.32). Ножку захватывают всей рукой, лучше ниже и выше коленного сустава: большой палец вытянут вдоль ноги, а остальные четыре захватывают голень. Направление тракций определяется месторасположением таза плода по отношению к плоскостям таза матери. Если тазовый конец плода в широкой части, то тракции направлены косо кзади, при перемещении их в узкую часть вниз (на себя). При появлении из половой щели бедра плода (рис. 30.33) его захватывают второй рукой (рис. 30.34). Далее стремятся низвести вторую ножку, если она находится во влагалище. Если предлежание неполное ножное, то вторую ножку следует вывести после образования точки фиксации - под нижним краем лонного сочленения седалищной кости плода. Одновременно способствуют, согласно механизму родов, боковому сгибанию позвоночника и рождению ножки и ягодицы, обращенных кзади. Затем рождается ягодица, обращенная кпереди. Туловище плода находится в прямом размере выхода. Ягодицы плода захватывают так, чтобы большие пальцы располагались на крестце, а остальные пальцы рук обхватывают бедра. Следует при этом избегать надавливания на животик плода. Если предлежат две ножки (полное ножное предлежание), то низводят их сразу две, а остальные манипуляции такие же, как и при неполном ножном.
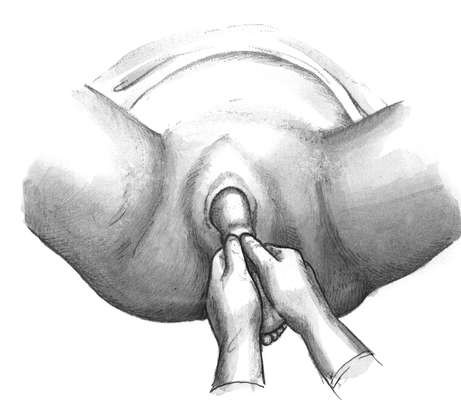
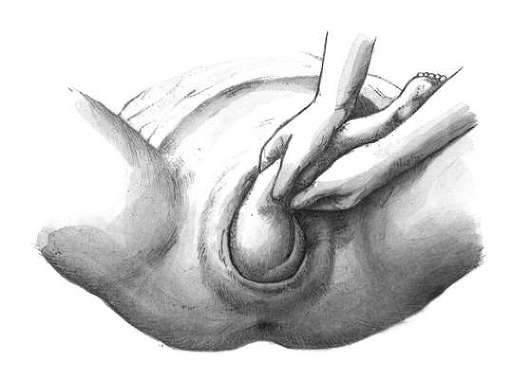
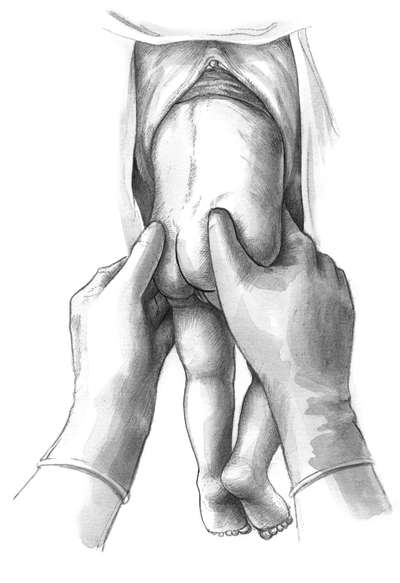
Второй этап. После рождения туловища до пупка его выводят тракциями косо кзади (во вход вступает плечевой пояс) до нижнего угла лопаток. В этот период головка вместе с ручками вступает во вход в таз, прижимая пуповину и создавая для плода крайне неблагоприятную ситуацию. Для извлечения ручек и последующей головки в распоряжении врача не более 5 мин.
Третип этап - освобождение ручек и четвертый - освобождение последующей головки - выполняются так же, как классическое ручное пособие при тазовых предлежаниях.
В настоящее время операция, как правило, применяется при необходимости извлечения второго плода из двойни или мертвого плода.
Извлечение плода при чистом (неполном) ягодичном предлежании. При высоком расположении ягодиц (над входом в таз) стараются низвести одну из ножек, что несложно сделать при мертвом плоде или небольших его размерах. Если плод жив или его размеры приближаются к средним, то сделать это даже у повторнородящих чрезвычайно сложно. При этом целесообразней произвести кесарево сечение. При ягодицах, вступивших во вход или находящихся в одной из плоскостей малого таза, извлечение проводят за паховой сгиб. Лучше вводить указательный палец наиболее сильной руки в паховой сгиб, обращенный кпереди. Влекущие движения необходимо осуществлять по ходу оси родового канала. При положении ягодиц во входе в таз или в плоскости широкой части тракции проводятся косо кзади, в узкой - вниз до подведения подвздошной кости плода под лоно. После этого извлекают движением кпереди ягодицу, обращенную кзади. Далее манипуляции не отличаются от таковых при извлечении за ножку.
За паховый сгиб плод можно извлекать не пальцем, а либо с помощью петли, либо с помощью крючка.
Извлечение плода за тазовый конец с помощью петли и крючка (имеет историческое значение). Палец, введенный в паховый сгиб, рекомендуют заменять марлевой полоской, которую проводят в паховый сгиб и за нее осуществляют тракции. Но провести петлю между вытянутой ножкой и животиком бывает крайне сложно. Так же сложно и травматично для извлечения ягодиц плода применять специальный крючок, который вводят в паховый сгиб. Введение крючка заключается в следующем: четыре пальца правой руки при низком расположении ягодиц подводят до паховой складки, обращенной кпереди. Если ягодицы расположены высоко, то вводится вся рука во влагалище до достижения пахового сгиба. Под контролем правой руки левой проводят и располагают крючок в горизонтальную плоскость параллельно паховому сгибу, после чего кривизна крючка должна совпасть с направлением сгиба, а затем крючок следует как бы надеть на бедро. После пробной тракции проводят извлечение плода до прорезывания ягодиц. Крючок осторожно снимают.
Оба метода имеют в настоящее время больше историческое значение, так как являются чрезвычайно травматичными для плода. Прибегают к ним, как правило, при мертвом плоде.
Извлечение плода с помощью щипцов применяется крайне редко. Обычные акушерские щипцы могут быть наложены на тазовый конец, если ягодицы расположены в узкой части полости малого таза. При этом лучше использовать прямые щипцы, без тазовой кривизны: одна ложка располагается на крестце, вторая - на задней поверхности бедра. Ложки щипцов лежат в поперечном размере таза. Далее следуют тракции по ходу родового канала -
вниз до рождения ягодицы, обращенной кпереди.
Профилактическое низведение ножки проводят с целью усиления родовой деятельности или при краевом предлежании последа целью предотвращения его отслойки (отсутствие кровотечения!).
Условия:
• мертвый или нежизнеспособный плод;
• аномалии его развития, несовместимые с жизнью;
• расположение тазового конца над входом в таз.
Техника операции. Рукой, введенной сначала во влагалище, а затем в матку (вытянутые в длину и прижатые друг к другу пальцы - рука акушера), захватывают ножку, обращенную кпереди, за лодыжку и далее ножки низводят до появления из половой щели коленного сустава. Трудности возникают при чисто-ягодичном предлежании, так как ножки вытянуты вдоль туловища и низвести ножку крайне сложно. В таких случаях следует либо проводить роды естественным путем, либо произвести кесарево сечение (кровотечение в связи с отслойкой низко расположенной плаценты).
Извлечение запрокинутых ручек. При любом извлечении плода за тазовый конец или при нарушении правил ведения родов в тазовом предлежании (потягивание за туловище, рождение туловища при неполном раскрытии шейки матки) возможно очень опасное осложнение для плода -
запрокидывание ручек. Ручки при этом отходят от туловища и вступают во вход в таз, располагаясь на уровне головки. Различают три степени запрокидывания ручек: 1-я степень - ручки располагаются перед личиком плода; 2-я - на уровне ушек; 3-я - за головкой (см. Тазовое предлежание). Степень запрокидывания одной ручки может не совпадать со степенью запрокидывания другой.
Техника операции. При запрокидывании ручек сначала приступают к выведению ручки, обращенной кзади. С этой целью захватывают ножки плода за голени: при I-й позиции левой рукой, при II-й - правой и отводят туловище плода к паху матери, противоположному спинке. Сзади создаются пространственные условия для введения руки акушера при первой позиции - правой; при второй - левой. Руку вводят в матку, при этом она должна дойти до локтевого сгиба ручки, и, произведя умывательные движения, выводят ее из родовых путей. После этого ручка, обращенная кпереди, может легко родиться. Если это не происходит, то туловище плода захватывается так, чтобы на грудке размещались четыре пальца руки акушера, а большие - на грудной части позвоночника. Двумя руками акушер поворачивает туловище плода так, чтобы спинка прошла под лоном и ручка, обращенная кпереди, была бы обращена к крестцу. Со стороны крестца по тем же правилам освобождается вторая ручка.
При освобождении запрокинутых ручек туловище плода следует подавать несколько вверх.
Освобождение запрокинутых ручек может сопровождаться их переломом.
Извлечение последующей головки. К этой операции прибегают, если задерживается рождение последующей головки из-за ее преждевременного разгибания, которое может быть и ятрогенным - попытка выведения ее до образования точки фиксации (затылок не подошел под лонное сочленение). При таком осложнении акушер подводит левую руку к подбородку плода, при этом II или III палец вводят в ротик, стремясь произвести сгибание головки. Указательный и средний палец правой руки располагается на ключице. Ассистент при этом со стороны дна матки осторожно надавливает на головку.
Важно при выведении головки осуществлять тракции по ходу родового канала. Широкую часть плоскости таза головка должна проходить в одном из косых размеров, а плоскость выхода - в прямом.
Осложнения при операции извлечения плода за тазовый конец.
Операция извлечения плода за тазовый конец является весьма травматичной как для матери, так и для ребенка.
Травматизм матери. У матери нередко наблюдаются травмы мягких тканей родовых путей: промежности; влагалища; шейки матки, вплоть до отрыва ее от сводов; иногда сочленений малого таза (лонное, крестцово-подвздошное).
Осложнения у матери связаны с манипуляциями руки, вводимой во влагалище и в полость матки, а также быстрым насильственным извлечением плода. Могут произойти разрывы шейки, переходящие на нижний сегмент матки. Особенно легко травмируется шейка, если извлечение плода за тазовый конец осуществляется при неполном ее раскрытии.
Травматизм плода. Нередко при извлечении плода за тазовый конец наблюдаются травмы головки: разрыв мозжечкового намета, повреждения шейных позвонков, переломы костей черепа. Кроме того, могут быть переломы голени, бедра, ключиц.
Способствуют травмам плода отклонения от правил выполнения каждого момента извлечения плода за тазовый конец.
Неправильный захват ножки плода, особенно инструментальный, может приводить к перелому голени или бедра. Извлечение за паховой сгиб, даже при выполнении всех правил, может сопровождаться переломом бедра или нарушением целостности мягких тканей ножки. Наиболее часто осложнения возникают при необходимости извлекать запрокинувшиеся ручки, выводить запрокинувшуюся головку. Если при этом пытаться освобождать ручку, надавливая на плечевую кость или предплечье, то вероятность перелома их чрезвычайно велика.
Трудности при извлечении плода возникают при асците у плода. В таких ситуациях следует, пунктируя брюшную стенку плода иглой, выпустить асцитическую жидкость.
Извлечение плода за тазовый конец ввиду чрезвычайно большой опасности травмирования матери, и особенно ребенка, в настоящее время на живом плоде применяется крайне редко.