Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 13 НЕКРОЗЫ (ОМЕРТВЕНИЯ)
В здоровом организме человека постоянно происходят гибель клеток и регенерация: слущиваются клетки эпидермиса, эпителия верхних дыхательных путей, разрушаются клетки крови, а их место занимают вновь образовавшиеся клетки, при этом функции органов не страдают.
Такие процессы для организма являются нормальными и способствуют постоянному его обновлению. Однако омертвение тканей, а иногда и целых органов, может носить патологический характер, значительно нарушать функцию органов и систем.
Некроз - гибель тканей, целых органов или их частей в живом организме.
Причины развития некрозов могут быть разными. По этиологии все некрозы делят на две большие группы: прямые и непрямые.
Прямые некрозы возникают непосредственно в области воздействия какого-либо внешнего фактора. Смерть клеток может быть обусловлена воздействием механической силы и в той или иной степени выражена как при закрытых (переломы, вывихи, разрывы и т.д.), так и при открытых (раны) повреждениях.
Некроз может возникнуть при ожогах под влиянием на организм физического (повышенная температура, электрический ток, лучевая энергия) или химического (кислота или щелочь) фактора. Гибель клеток и тканей организма вследствие жизнедеятельности патогенных микроорганизмов является одним из компонентов гнойных заболеваний и осложнений.
Развивающиеся при воздействии перечисленных факторов прямые некрозы весьма своеобразны и подробно рассмотрены в соответствующих главах учебника.
В настоящей главе основное внимание уделено рассмотрению вопросов этиологии и патогенеза, клинической картины и лечения непря- мых некрозов. Учитывая ведущее значение в развитии непрямых некрозов сосудистого фактора, их иначе называют циркуляторными.
Этиология и патогенез циркуляторных некрозов
Возникновение циркуляторных (непрямых) некрозов связано с нарушением питания клеток и тканей в живом организме. Для их разви-
тия не требуется непосредственное воздействие извне на определённую область тела, некрозы возникают как бы сами собой, вследствие внутренних причин.
Классификация
Основные причины развития циркуляторных некрозов:
• нарушение артериальной проходимости;
• нарушение венозного оттока;
• нарушение микроциркуляции;
• нарушение лимфообращения;
• нарушение иннервации.
Указанные причины могут возникать остро или постепенно вследствие прогрессирования хронических заболеваний.
В некоторых случаях некрозы развиваются также вследствие нарушений системной гемодинамики. Описано развитие трофических язв (один из видов некроза) на голенях при артериальной гипертензии.
Острое и хроническое нарушения артериальной проходимости
Нарушение притока артериальной крови - наиболее частая причина развития циркуляторных некрозов, так как недостаток поступления к тканям кислорода и питательных веществ довольно быстро вызывает гибель клеток. Нарушение артериальной проходимости может возникать остро и развиваться постепенно.
Острое нарушение артериальной проходимости
Острое нарушение артериального кровоснабжения наиболее опасно из-за развития массивного некроза тканей. При этом возникают сильнейшие, с трудом купируемые боли в конечности; кожные покровы при- обретают мраморную окраску (бледные с синюшными пятнами), становятся холодными; часто возникает ишемическая мышечная контрактура, нарушение чувствительности, парестезии. Больные вынуждены опускать конечность вниз, что из-за некоторого увеличения притока крови способствует уменьшению болевого синдрома.
Наиболее известна классификация стадий острой ишемии, предложенная В.С. Савельевым.
• Стадия функциональных нарушений продолжается в течение нескольких часов. Харктерны резкие боли, бледность и похолодание конечнос-
ти. Расстройств чувствительности и выраженного ограничения движений нет. При восстановлении кровотока функция полностью нормализуется.
• Стадия органических изменений. Продолжительность ишемии - до 12-24 ч. К описанной картине присоединяются нарушения тактильной и болевой чувствительности и ограничение движений вследствие мышечной контрактуры. Восстановление кровотока позволяет сохранить конечность, но возникает ограничение функции.
• Некротическая стадия обычно наступает через 24-48 ч. Развивается картина некроза конечности, начиная с самых дистальных её отделов (с кончиков пальцев, со стопы). Восстановление кровотока в некоторых случаях лишь уменьшает формирующуюся зону некроза.
При 1-й и 2-й стадиях необходимо восстановить кровоток, что будет способствовать устранению ишемии и обратному развитию симптомов. На 3-й стадии наступают необратимые изменения, создаётся угроза жизни пациента, поэтому основными методами лечения являются некрэктомия и ампутация.
Степень развивающейся ишемии при остром нарушении артериального кровотока во многом связана с развитием у пациента коллатералей в данной области.
В диагностическом плане крайне важно определение пульсации периферических артерий. Её отсутствие на определённом уровне позволяет установить топический диагноз поражения сосуда.
Для подтверждения диагноза и уточнения характера, локализации и протяжённости поражения сосуда применяют специальные методы исследования: реовазографию, допплерографию и ангиографию.
Основные причины острого нарушения артериального кровообращения:
• повреждение магистрального сосуда;
• тромбоз;
• эмболия.
Повреждение магистрального сосуда
При травме может произойти пересечение артерии, сдавление её костными отломками, образование пульсирующей гематомы, сдавливающей магистральный сосуд. При этом перестаёт определяться пульсация артерии дистальнее зоны повреждения и развивается характерная клиническая картина острой ишемии. Следует отметить, что при любой травме имеет место выраженный болевой синдром и изменение окраски кожи в зоне повреждения, что может затруднить диагностику нарушения кровообращения. В связи с этим обязательно определение пульсации перифе-
рических артерий при обследовании пострадавшего с травмой, а при необходимости и применение специальных методов диагностики.
К травматическим повреждениям артерий условно можно отнести наложение жгута на конечность на длительный срок, а также случай- ную интраоперационную перевязку артерии. Так, например, при удалении жёлчного пузыря вместо пузырной артерии можно лигировать аномально расположенную печёночную артерию, что может вызвать развитие некрозов в печени и привести к гибели пациента.
Основные методы восстановления кровотока по повреждённой магистральной артерии - наложение сосудистого шва, протезирование или шунтирование повреждённого сосуда.
Тромбоз
Закрытие магистральной артерии тромбом обычно происходит на фоне предшествующего поражения сосудистой стенки вследствие хро- нического сосудистого заболевания, а также при повышении вязкости крови и её свёртываемости.
В клинической картине преобладают классические симптомы острой ишемии. Следует отметить, что в ряде случаев они выражены умеренно; симптоматика сглажена. Это объясняется тем, что в результате предшествующего хронического поражения магистральной артерии до- вольно активно развились коллатерали. Выраженность клинических проявлений, характер некроза зависят от уровня тромбоза и его протя- жённости.
Восстановление кровотока при тромбозе осуществляют путём интимотромбэктомии или обходного шунтирования. Чем раньше выполнена операция, тем меньше вероятность развития и размеры некроза.
Эмболия
Эмболия - закупорка сосуда принесённым током крови тромбом, реже - воздухом или жиром.
В зависимости от локализации эмбола выделяют эмболию лёгочной артерии и эмболию артерий большого круга кровообращения (сонной, бедренной, мезентериальных и др.).
Причины тромбоэмболии лёгочной артерии - тромбофлебит вен большого круга кровообращения, наиболее часто - вен нижних конечностей и малого таза.
Тромбоэмболия артерий большого круга кровообращения возникает при заболеваниях сердца (септический эндокардит, стеноз митраль-
ного клапана, мерцательная аритмия и др.), а также при атеросклерозе аорты и её ветвей.
Воздушная эмболия является следствием нарушения правил инфузионной терапии, когда в сосуды больного попадает воздух. Её возникновение возможно также при повреждении вен шеи (они плохо спадаются, и на вдохе при отрицательном давлении в них может поступать воздух).
Существуют типичные места тромбоэмболии. Эмбол почти всегда застревает в месте бифуркации или сужения сосуда. Типичные локализации эмбола в плечевой артерии: пространство между лестничными мыш- цами, место отхождения глубокой артерии плеча, место деления на лучевую и локтевую артерии; в сосудах нижних конечностей - бифуркация брюшной аорты, у места деления подвздошной артерии на наружную и внутреннюю, у места отхождения глубокой артерии бедра, у выхода бедренной артерии из мышечного пространства отводящих мышц, у места деления на переднюю и заднюю большеберцовые артерии.
Клиническая картина тромбоэмболии заключается во внезапном появлении симптомов острой ишемии. Выраженность симптомов, как и частота развития обширных некрозов, больше, чем при тромбозе. Это связано с тем, что в большинстве случаев эмболы перекрывают неизме- нённые магистральные артерии, приводя к одномоментному прекращению мощного нормального притока крови, а коллатерали обычно ещё не развиты.
Метод лечения - эмболэктомия (кроме крайней ишемии), а при предшествующем поражении сосудов - реконструктивная операция.
Различают прямую и непрямую эмболэктомию.
При прямой эмболэктомии делают разрез в области локализации эмбола, вскрывают артерию, механически удаляют эмбол и накладывают сосудистый шов. В настоящее время прямая эмболэктомия уступила место непрямой (операция Фогэрти).
Преимущества непрямой эмболэктомии:
• не надо точно знать локализацию эмбола;
• операцию выполняют из наиболее удобных для доступа мест (как в проксимальном, так и дистальном направлении);
• рассечение артерии выполняют в интактной зоне, что снижает опасность тромбоза.
Для выполнения непрямой эмболэктомии используют катетер Фогэрти - катетер со специальным резиновым баллончиком на конце.
После осуществления типичного доступа к соответствующей магистральной артерии последнюю вскрывают и в её просвет вводят катетер Фогэрти (рис. 13-1).
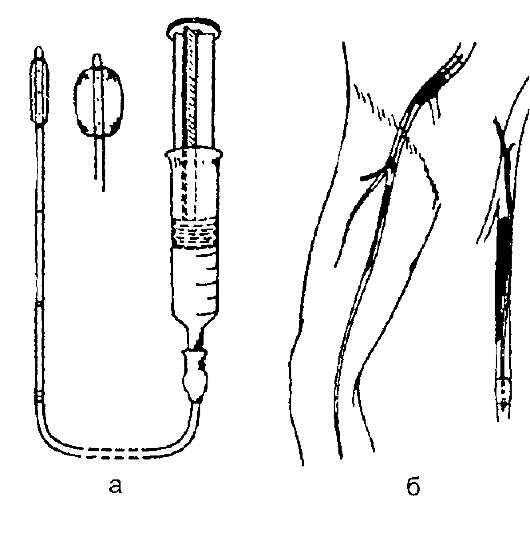
Рис. 13-1. Непрямая эмболэктомия катетером Фогэрти: а - катетер Фогэрти; б - удаление эмбола в проксимальном и дистальном направлении
Катетер продвигают заведомо за зону локализации тромба, с помощью шприца с инертным раствором раздувают баллончик и вытягивают катетер, удаляя при этом находящийся в артерии эмбол и восстанавливая кровоток.
Хроническое нарушение артериальной проходимости
Постепенное уменьшение диаметра артерии (стенозирование) вплоть до полной закупорки развивается при так называемых облитерирующих заболеваниях. Наиболее распространены среди них облитерирующий атеросклероз и облитерирующий эндартериит.
Облитерирующие заболевания поражают различные магистральные сосуды (сонные, венечные, мезентериальные, почечные артерии), но в хирургии особое значение имеет поражение сосудов нижних конечностей, наиболее часто вызывающее развитие некрозов.
Клиническая картина
Основной симптом в клинической картине облитерирующих заболеваний при развитии хронической ишемии конечности - симптом перемежающейся хромоты: при ходьбе появляются выраженные боли в икроножных мышцах, что вынуждает пациента остановиться, при этом боль стихает и он может идти снова, затем ситуация повторяется.
Степень выраженности симптома перемежающейся хромоты свидетельствует о глубине нарушения кровоснабжения конечностей и определяет степень хронической ишемии:
• I степень - возникновение болей после
• II степень - после
• III степень - после ходьбы менее
• IV степень - появление очагов некроза.
Характерны жалобы больных на похолодание стоп и голеней, парестезии.
Важнейший предрасполагающий фактор для развития облитерирующих заболеваний сосудов нижних конечностей - курение (!).
При объективном исследовании отмечают гипотрофию конечности; уменьшение волосяного покрова; конечность бледная, холодная на ощупь. При IV степени ишемии возникают некрозы (трофические язвы, гангрена). Характерна локализация некрозов на пальцах (особенно на дистальных фалангах) и в пяточной области. Это связано с наибольшим удалением указан- ных зон от сердца, что создает наихудшие условия для кровоснабжения.
Для топической диагностики поражения сосудов необходимо определение пульсации магистральных сосудов, проведение допплерографии и ангиографии.
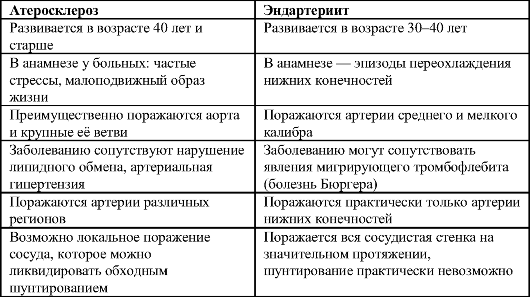
Клинические различия облитерирующего атеросклероза и эндартериита
Несмотря на то что и облитерирующий атеросклероз и облитерирующий эндартериит вызывают развитие хронической ишемии конечностей, они имеют ряд существенных различий. Основные особенности клинического течения заболеваний представлены в табл. 13-1.
Таблица 13.1. Клинические отличия облитерирующего атеросклероза и облитерирующего эндартериита
Методы лечения хронического нарушения артериальной проходимости делят на консервативные и хирургические.
Консервативное лечение
Проводят комплексное лечение. С учётом особенностей заболевания, показаний и противопоказаний применяют следующие препараты и методы:
• спазмолитики (дротаверин, никотиновая кислота);
• дезагреганты (ацетилсалициловая кислота, дипиридамол, пентоксифиллин);
• антикоагулянты (гепарин натрий, фениндион);
• методы и препараты для улучшения реологических свойств крови (УФО и лазерное облучение аутокрови, декстран [мол.масса 30 000-40 000]);
• ангиопротекторы (пентоксифиллин);
• препараты простагландина Е (алпростадил);
• препараты, повышающие устойчивость тканей к гипоксии;
• физиотерапевтическое воздействие на поясничные симпатические ганглии.
Хирургическое лечение
• Поясничная симпатэктомия прерывает симпатическую иннервацию, уменьшая спастическое сокращение сосудов нижних конечностей, способствует раскрытию коллатералей. Улучшение кровотока
нерадикальное, что делает метод близким к консервативному лечению заболевания.
• Интимотромбэктомия (эндартерэктомия) - удаление атеросклеротической бляшки с тромботическими массами вместе с интимой сосуда. Используют при локальном сужении сосуда вследствие патологического процесса. Различают открытую и полузакрытую интимотромбэктомию (рис. 13-2).
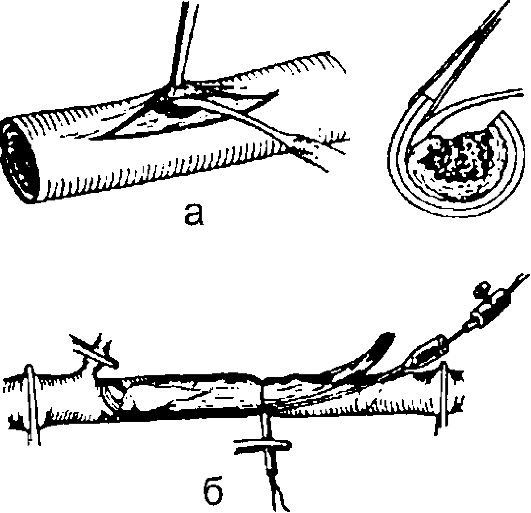
Рис. 13-2. Интимотробэктомия по Dos Santos: а - открытая; б - по- лузакрытая (с помощью петли и дезоблитеротома)
• Протезирование и шунтирование. Поражённый участок сосуда замещают протезом (протезирование) или выше и ниже места стенозирования в сосуд
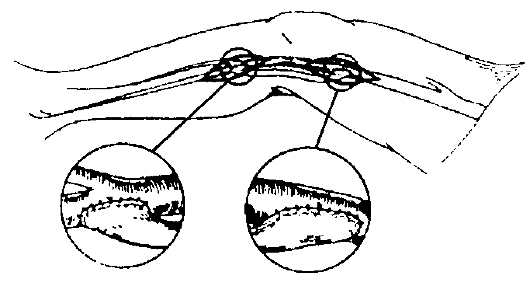
Рис. 13-3. Бедренноподколенное шунтирование аутовеной
Рис. 13-4. Аортобедренное бифуркационное шунтирование синтетическим протезом
вшивают шунт, создавая условия для окольного тока крови (шунтирование). В качестве протезов чаще используют аутовену (большая подкожная вена бедра больного) или синтетические протезы из лавсана, велюра и пр. (рис. 13-3 и 13-4). В некоторых случаях применяют аллотрансплантат из сосудов пуповины. Для шунтирования сосудов среднего и мелкого калибра используют методику шунтирования «bypass in situ» (вместо поражённой артерии кровоток «пускают» по расположенной здесь же вене в обратном направлении с помощью проксимального и дистального анастомозов с соответствующими артериями, предварительно разрушив специальным стриптором клапаны вены).
• Методы эндоваскулярной хирургии основаны на введении в просвет артерии специальных катетеров и инструментов, позволяющих под рентгеновским контролем произвести дилатацию стенозированного участка артерии (с помощью специального катетера с баллоном на конце), лазерную реканализацию (атеросклеротическая бляшка «прожигается» лазерным лучом), установку внутри сосуда своеобразного каркаса сосуда (стента).
Нарушение венозного оттока
Нарушение венозного оттока, так же как и притока артериальной крови, ухудшает условия жизнедеятельности клеток и тканей, однако последствия этих нарушений отличаются определённым своеобразием.
Отличия некрозов при нарушении
венозного оттока и артериального кровоснабжения
При нарушении венозного оттока клинические проявления наступают медленнее, превалируют отёк и синюшность кожных покровов. При отсутствии воспаления болевой синдром выражен умеренно. Бо-
лее характерно развитие небольших поверхностных некрозов (трофические язвы), в то время как при нарушении артериального кровоснабжения чаще возникают обширные некрозы, гангрена конечностей (также возможно появление трофических язв). При венозной патологии развитие гангрены без присоединения инфекции не происходит.
В то же время при нарушении венозного оттока возникают выраженные трофические расстройства кожи и подкожной клетчатки: характерно уплотнение тканей (индурация), они приобретают коричневый цвет (пигментация).
Характерна локализация некрозов. При артериальной недостаточности некроз тканей обычно начинается с кончиков пальцев и пяточной области, то есть в наиболее удалённых от сердца местах. При венозной недостаточности в связи с особенностями строения венозного русла нижних конечностей наихудшие условия для тканей создаются в области медиальной лодыжки и в нижней трети голени, где обычно и образуются трофические язвы.
Нарушения венозного оттока могут носить острый или хронический характер.
Острое нарушение венозного оттока
Острое нарушение венозного оттока может быть вызвано острым тромбофлебитом, тромбозом и повреждением магистральных вен.
Для развития некрозов имеет значение поражение глубоких вен нижних конечностей. Поражение поверхностных вен представляет опасность только как источник тромбоэмболии.
Клиническая картина
Острый тромбоз глубоких вен проявляется внезапным появлением умеренных ноющих болей в конечности, усиливающихся при движении, а также прогрессирующим отёком и синюшностью кожных покровов. Чётко контурируются, выбухают поверхностные вены. При пальпации возникает резкая болезненность по ходу сосудисто-нервного пучка.
Похожие симптомы, за исключением болей и болезненности, возникают при повреждении (сдавлении) глубоких вен. Явная клиническая картина обычно не требует применения специальных методов диагностики. Подтвердить диагноз можно с помощью допплеровского исследования.
При острых нарушениях венозного оттока некрозы появляются обычно в отдалённом периоде и представлены трофическими язвами. Обширные некрозы в остром периоде встречаются редко.
Лечение
Острое нарушение венозного оттока лечат консервативно с применением следующих препаратов:
• дезагреганты (ацетилсалициловая кислота, дипиридамол, пентоксифиллин);
• антикоагулянты (гепарин натрий, эноксапарин натрий, фениндион);
• методы и препараты для улучшения реологических свойств крови (УФО и лазерное облучение аутокрови, декстран [мол.масса 30 000-40 000]);
• противовоспалительные препараты (диклофенак, кетопрофен, напроксен и др.);
• ангиопротекторы и венотонизирующие средства (диосмин + гесперидин, троксерутин).
Показания к оперативному вмешательству возникают при тромбофлебите поверхностных вен в следующих случаях:
• восходящий тромбофлебит с риском перехода процесса на глубокие вены и развития тромбоэмболии - проксимальнее производят перевязку и пересечение вены;
• абсцедирование - производят вскрытие абсцессов или иссечение тромбированных вен вместе с окружающей их клетчаткой.
Хроническое нарушение венозного оттока
Среди хронических заболеваний вен в развитии некрозов основное значение имеют два: варикозная и посттромботическая болезни нижних конечностей.
Варикозная болезнь
Клиническая картина. Наиболее характерное проявление - варикозное расширение подкожных вен: подкожные вены в вертикальном положении пациента выбухают, напряжены, имеют извитой характер. Больные жалуются на косметический дефект, а также на чувство тяжести в конечности к концу дня, судороги по ночам. Заболевание обычно медленно прогрессирует. Замедление кровотока в расширенных венах способствует развитию трофических нарушений. Постепенно появляется отёк, цианоз, индурация тканей и пигментация кожи.
Трофические расстройства наиболее выражены в нижней трети голени, в области медиальной лодыжки, где впоследствии и появляется очаг некроза - трофическая язва.
Для определения тактики лечения применяют специальные пробы (маршевая, двухбинтовая пробы и др.), а также дополнительные мето-
ды исследования (реовазография, допплерография, рентгеноконстрастная флебография).
Хирургическое лечение. Выполняют флебэктомию - удаление варикозно расширенных вен, при этом обычно удаляют основной ствол большой подкожной вены, перевязывают несостоятельные коммуникантные вены. При несостоятельности клапанов глубоких вен с помощью специальных спиралей осуществляют их экстравазальную коррекцию.
Склерозирующая терапия. В варикозно расширенные вены вводят специальные вещества (лауромакрогол 400), вызывающие тромбоз и склерозирующий процесс с полной облитерацией вены.
Консервативное лечение не вылечивает заболевание, но препятствует его прогрессированию. Основные методы: ношение эластических бинтов, применение ангиопротекторов и венотонизирующих средств (диосмин + гесперидин, троксерутин).
Посттромботическая болезнь
Клиническая картина. Посттромботическая болезнь обычно начинается с острого тромбоза глубоких вен. В результате перенесённого процесса нарушается отток по глубоким венам, что сопровождается возникновением отёка конечности, чувства тяжести в ней, цианоза. Постепенно появляются и прогрессируют трофические расстройства: индурация и пигментация кожи в нижней трети голени, затем образуются трофические язвы. Возможно развитие вторичного варикозного расширения подкожных вен, на которые ложится основная нагрузка по обеспечению оттока крови. В последующем проходимость глубоких вен может восстановиться (стадия реканализации).
Нарушение проходимости глубоких вен выявляют клинически, а также с помощью допплерографии и рентгеноконтрастной флебографии.
Консервативное лечение - основной метод. Раз в 5-6 мес пациентам проводят курс сосудистой терапии:
• дезагреганты (ацетилсалициловая кислота, дипиридамол, пентоксифиллин);
• антикоагулянты (фениндион);
• методы и препараты для улучшения реологических свойств крови (УФО и лазерное облучение аутокрови, декстран [мол.масса 30 000-40 000]);
• ангиопротекторы и венотонизирующие средства (диосмин + гесперидин, троксерутин).
Хирургическое лечение. В случае полной закупорки вен илеофеморального сегмента применяют оперативные вмешательства по восстановлению венозного оттока от конечности. Наиболее распространена опера-
ция Пальма: на здоровой конечности выделяют v. saphena magna, отсекают в нижней трети бедра при сохранении устья; отсечённый дистальный конец вены проводят над лоном на противоположную сторону и анастомозируют с глубокой веной бедра ниже места закупорки. Таким образом, отток от больной конечности по перемещённой v. saphena magna осуществляется через глубокие вены здоровой конечности.
Восстановление проходимости вен путём их хирургической реканализации (подобно реканализации артерий) обычно не производят, что связано с высокой частотой тромбозов, а также опасностью повреждения тонкой венозной стенки.
Нарушение микроциркуляции
Нарушение микроциркуляции также может привести к развитию некроза. Основными заболеваниями, при которых возникают нарушения микроциркуляции: сахарный диабет (диабетическая стопа), системные васкулиты, пролежни.
Диабетическая стопа
При сахарном диабете постепенно развивается ангиопатия, выражающаяся преимущественно в артериолосклерозе. Поражение носит системный характер. Поражаются сосуды сетчатки, почек и т.д., но для раз- вития некрозов основное значение имеет поражение сосудов нижних конечностей, в частности - стоп. При этом наряду с ангиопатией развивается диабетическая полиневропатия, приводящая к снижению чувствительности, нарушения иммунного статуса со снижением резистентности к инфекции и замедлением репаративных процессов.
Перечисленные изменения в комплексе получили специальное название «диабетическая стопа». Особенностью диабетической стопы является сочетание инфекционного начала и воспаления с микроциркуляторными некрозами, снижением иммунных и репаративных процессов.
Лечить таких пациентов очень сложно. Необходима активная хирургическая тактика (некрэктомия, вскрытие гнойных затёков), антибактериальная терапия, коррекция концентрации глюкозы крови и микроциркуляторных расстройств.
Системные васкулиты
Системные васкулиты - гетерогенная группа заболеваний, при которых возникает патологический процесс, характеризующийся воспа-
лением и некрозом сосудистой стенки, приводящий к ишемическим изменениям органов и тканей.
К васкулитам относят узелковый периартериит, болезнь Шёнляйна- Геноха. Лечение этих заболеваний индивидуальное, используют сложные схемы с применением гормональных препаратов, цитостатиков, иммуномодуляторов и других лекарственных средств.
Пролежни
При пролежнях развитие некроза вследствие нарушения микроциркуляции происходит из-за длительного сдавления тканей. Диагностика, профилактика и лечение пролежней рассмотрены в главе 9. В дополнение необходимо отметить, что пролежни развиваются не только при длительном нахождении пациента в постели. Некроз стенки трахеи при длительной интубации, некрозы слизистой оболочки пищевода и желудка от назогастраль- ного зонда, некроз стенки кишки при длительном пребывании дренажа в брюшной полости также обычно называют пролежнями, учитывая механизм их развития. Профилактика пролежней подобного рода - раннее удаление дренажей, использование трубок из инертных мягких материалов.
Нарушение лимфообращения
Основное заболевание, при котором нарушается лимфообращение, - лимфедема. При лимфедеме из-за различных этиологических факторов нарушается отток лимфы от органов (чаще всего от нижних конечнос- тей). Это приводит к появлению отёка, накоплению кислых мукополисахаридов в коже и подкожной клетчатке, развитию массивного фиброза.
Конечная стадия лимфедемы - фибредема (слоновость) конечностей. При этом конечность резко увеличена в размерах за счёт фиброза кожи и подкожной клетчатки, кожа утолщена, часто со множеством трещин и разрастанием сосочков, участки кожи свисают в виде своеобразных фартуков. На этом фоне возможно образование поверхностных некрозов (трофических язв) с обильной лимфореей. На ранних стадиях лимфедемы некрозы не образуются.
Нарушение иннервации
Трофическая функция нервов имеет меньшее значение для нормальной жизнедеятельности тканей, чем кровоснабжение, но в то же время нарушение иннервации может привести к развитию поверхностных не- крозов - нейротрофических язв.
Особенность нейротрофических язв - резкое угнетение репаративных процессов. Во многом это связано с тем, что трудно устранить или хотя бы уменьшить влияние этиологического фактора (нарушенной иннервации).
Нейротрофические язвы могут образоваться при повреждении и заболеваниях спинного мозга (травма позвоночника, сирингомиелия), повреждёнии периферических нервов.
Основные виды некрозов
Все указанные выше заболевания приводят к развитию некрозов. Но виды самих некрозов различны, что оказывает существенное влияние на тактику лечения.
Сухой и влажный некрозы
Принципиально важно разделение всех некрозов на сухие и влажные.
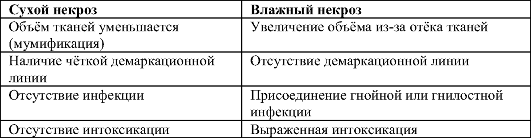
• Сухой (коагуляционный) некроз характеризуется постепенным подсыханием погибших тканей с уменьшением их объёма (мумификация) и образованием чёткой демаркационной линии, разделяющей погибшие ткани от нормальных, жизнеспособных. При этом инфекция не присоединяется, воспалительная реакция практически отсутствует. Общая реакция организма не выражена, признаков интоксикации нет.
• Влажный (колликвационный) некроз характеризуется развитием отёка, воспалением, увеличением органа в объёме, при этом вокруг очагов некротизированных тканей выражена гиперемия, имеются пузыри с прозрачной или геморрагической жидкостью, истечение мутного экссудата из дефектов кожи. Чёткой границы поражённых и интактных тканей нет: воспаление и отёк распространяются за пределы некротизированных тканей на значительное расстояние. Характерно присоединение гнойной инфекции. При влажном некрозе развивается тяжёлая интоксикация (высокая лихорадка, озноб, тахикардия, одышка, головные боли, слабость, обильный пот, изменения в анализах крови воспалительного и токсического характера), которая при прогрессировании процесса может привести к нарушению функции органов и гибели пациента. Различия сухого и влажного некроза представлены в табл. 13-2.
Таким образом, сухой некроз протекает более благоприятно, ограничивается меньшим объёмом погибших тканей и несёт в себе значительно меньшую угрозу для жизни больного. В каких же случаях разви- вается сухой, а в каких влажный некроз?
Таблица 13-2. Основные различия сухого и влажного некроза
Сухой некроз обычно формируется при нарушении кровоснабжения небольшого, ограниченного участка тканей, возникающем не сразу, а постепенно. Чаще сухой некроз развивается у больных с пониженным питанием, когда практически отсутствует богатая водой жировая клетчатка. Для возникновения сухого некроза нужно, чтобы в данной зоне отсутствовали патогенные микроорганизмы, чтобы у пациента не было сопутствующих заболеваний, значительно ухудшающих иммунные реакции и репаративные процессы.
В отличие от сухого некроза развитию влажного способствуют:
• острое начало процесса (повреждение магистрального сосуда, тромбоз, эмболия);
• ишемия большого объёма тканей (например, тромбоз бедренной артерии);
• выраженность в поражённом участке тканей, богатых жидкостью (жировая клетчатка, мышцы);
• присоединение инфекции;
• сопутствующие заболевания (иммунодефицитные состояния, сахарный диабет, очаги инфекции в организме, недостаточность системы кровообращения и пр.).
Гангрена
Гангрена - определённый вид некроза, отличающийся характерным внешним видом и обширностью поражения, в патогенезе которого существенное значение имеет сосудистый фактор.
Характерный внешний вид тканей - их чёрный или серо-зелёный цвет. Такое изменение окраски связано с разложением гемоглобина при контакте с воздухом. Поэтому гангрена может развиться только в органах, имеющих сообщение с внешней средой, воздухом (конечности, кишечник, червеобразный отросток, лёгкие, жёлчный пузырь, молочная железа). По этой причине не бывает гангрены мозга, печени, поджелудочной железы. Очаги некроза в этих органах внешне выглядят совсем иначе.
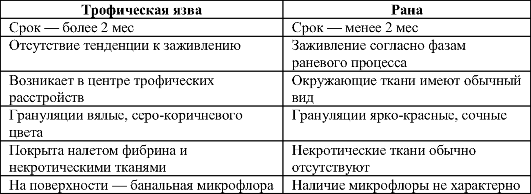
Таблица 13-3. Различия трофической язвы и раны
Поражение целого органа или большей его части. Возможно развитие гангрены пальца, стопы, конечности, жёлчного пузыря, лёгкого и пр. В то же время не может быть гангрены ограниченной части тела, тыльной поверхности пальца и т.д.
В патогенезе некроза основное значение имеет сосудистый фактор. Его влияние может сказаться как в начале развития некроза (ишемическая гангрена), так и на более позднем этапе (нарушение кровоснабжения и микроциркуляции при гнойном воспалении). Как и все виды некроза, гангрена может быть сухой и влажной.
Трофическая язва
Трофическая язва - поверхностный дефект покровных тканей с возможным поражением глубже расположенных тканей, не имеющий тенденций к заживлению.
Трофические язвы обычно образуются при хронических расстройствах кровообращения и иннервации. По этиологии выделяют атеросклеротические, венозные и нейротрофические язвы.
Учитывая, что при трофической язве, как и при ране, существует дефект покровных тканей, важно определить их отличия друг от друга (табл. 13-3).
Для раны характерны небольшой срок существования и изменения в соответствии с фазами раневого процесса. Обычно процесс заживления завершается за 6-8 нед. Если этого не происходит, то репаративные процессы резко замедляются, и начиная со второго месяца существования любой дефект покровных тканей принято называть трофической язвой.
Трофическая язва всегда находится в центре трофических расстройств, покрыта вялыми грануляциями, на поверхности которых находится фибрин, некротические ткани и патогенная микрофлора.
Свищи
Свищ - патологический ход в тканях, соединяющий орган, естественную или патологическую полость с внешней средой или органы (полости) между собой.
Свищевой ход обычно выстлан эпителием или грануляциями.
Если свищевой ход сообщается с внешней средой, свищ называют наружным; если соединяет внутренние органы или полости - внутренним. Свищи могут быть врождёнными и приобретёнными, могут обра- зовываться самостоятельно, вследствие течения патологического процесса (свищи при остеомиелите, лигатурные свищи, свищ между жёлчным пузырём и желудком при длительном воспалительном процессе), а могут быть созданы искусственно (гастростома для кормления при ожоге пищевода, колостома при кишечной непроходимости).
Приведённые примеры показывают, насколько разнообразными могут быть свищи. Их особенности, методы диагностики и лечения связаны с изучением заболеваний соответствующих органов и являются пред- метом частной хирургии.
Общие принципы лечения
При некрозах проводят местное и общее лечение. При этом существуют принципиальные отличия в тактике и методах лечения сухих и влажных некрозов.
Лечение сухих некрозов
Лечение сухих некрозов направлено на уменьшение зоны погибших тканей и максимальное сохранение органа (конечности).
Местное лечение
Задачами местного лечения сухого некроза являются прежде всего профилактика развития инфекции и высушивание тканей. Для этого используют обработку кожи вокруг некроза антисептиками и применение повязок с этиловым спиртом, борной кислотой или хлоргексидином. Возможна обработка зоны некроза 1% спиртовым раствором бриллиантового зелёного или 5% раствором перманганата калия.
После образования чёткой демаркационной линии (обычно через 2- 3 нед) проводят некрэктомию (резекцию фаланги, ампутацию пальца,
стопы), при этом линия разреза должна проходить в зоне неизменён- ных тканей, но максимально близко к демаркационной линии.
Общее лечение
При сухих некрозах общее лечение прежде всего носит этиотропный характер, оно направлено на основное заболевание, вызвавшее развитие некроза. Такое лечение позволяет ограничить зону некроза минимальным объёмом тканей. Следует предпринимать максимально действенные меры. Если возможно восстановить кровоснабжение путём интимотромбэктомии, шунтирования, следует сделать это. Кроме того, проводят консервативную терапию, направленную на улучшение кровообращения в поражённом органе (лечение хронических заболеваний артерий, нарушений венозного оттока и микроциркуляции).
Большое значение для профилактики инфекционных осложнений придают антибиотикотерапии.
Лечение влажных некрозов
Влажные некрозы, сопровождающиеся развитием инфекции и тя- жёлой интоксикацией, представляют непосредственную угрозу для жизни пациента. Поэтому при их развитии необходимо более радикальное и энергичное лечение.
На ранней стадии задачей лечения является попытка перевода влажного некроза в сухой. Если желаемого результата достичь не удаётся или процесс зашёл слишком далеко, основной задачей становится радикаль- ное удаление некротизированной части органа (конечности) в пределах заведомо здоровых тканей (высокая ампутация).
Лечение на ранних стадиях Местное лечение
Для перевода влажного некроза в сухой, местно используют промывание раны антисептиками (3% раствор перекиси водорода), вскрытие затёков и карманов, дренирование их, повязки с растворами антисеп- тиков (борная кислота, хлоргексидин, нитрофурал). Обязательной является иммобилизация поражённой конечности. Кожные покровы обрабатывают антисептиками с дубящим действием (96% спирт, бриллиантовый зелёный).
Общее лечение
В общем лечении главным является проведение мощной антибактериальной терапии, в том числе внутриартериальное введение антибиотиков. Учитывая наличие интоксикации, проводят дезинтоксикационную терапию, коррекцию функции органов и систем, а также комплекс сосудистой терапии.
Хирургическое лечение
Обычно на попытку перевода влажного некроза в сухой отводят 1-2 дня, хотя в каждом случае вопрос решают индивидуально. Если на фоне лечения уменьшается отёк, стихает воспаление, снижается интоксикация, не увеличивается количество некротизированных тканей, консервативное лечение можно продолжить. Если же уже через несколько часов (или через сутки) видно, что эффекта от лечения нет, прогрессируют воспалительные изменения, распространяется некроз, нарастает интоксикация, то больного следует оперировать, так как это является единственным способом спасения его жизни.
В тех случаях, когда пациент поступает в стационар с влажной гангреной конечности, выраженным воспалением и тяжёлой интоксикацией, пытаться перевести влажный некроз в сухой не нужно, следует провести кратковременную предоперационную подготовку (инфузионную терапию в течение 2 ч) и оперировать больного по экстренным показаниям.
При влажном некрозе хирургическое лечение заключается в удалении некротизированных тканей в пределах заведомо здоровых, неизме- нённых тканей. В отличие от сухого некроза, учитывая большую выра- женность воспалительного процесса, присоединение инфекции, в большинстве случаев выполняют высокую ампутацию. Так, при влажном некрозе стопы, например, при распространении гиперемии и отёка до верхней трети голени (довольно часто встречающаяся ситуация) ампутацию следует выполнять на бедре, причём желательно на уровне средней трети. Такой высокий уровень ампутации обусловлен тем, что патогенные микроорганизмы обнаруживают в тканях даже выше видимой границы воспалительного процесса. При выполнении ампутации близко к зоне некроза весьма вероятно развитие тяжёлых послеоперационных осложнений со стороны культи (прогрессирование инфекционного процесса, нагноение раны, развитие некроза), значительно ухудшающих общее состояние пациента и прогноз относительно его выздоровления. В некоторых случаях приходится повторно выполнять ещё более высокую ампутацию.
Лечение трофических язв
Лечение трофических язв наиболее часто встречающегося вида некроза в связи с особенностями этого патологического состояния требует дополнительного рассмотрения.
При трофических язвах применяют местное и общее лечение.
Местное лечение
При местном лечении трофической язвы перед хирургом стоят три задачи: борьба с инфекцией, очищение язвы от некротических тканей, закрытие дефекта.
Борьба с инфекцией
Борьбу с инфекцией осуществляют путём ежедневных перевязок, при которых обрабатывают спиртом или спиртовой настойкой йода кожу вокруг язвы, саму язвенную поверхность промывают 3% раствором перекиси водорода и накладывают повязки с раствором антисептика (3% раствором борной кислоты, водным раствором хлоргексидина, нитрофурала).
Очищение от некротических тканей
Для очищения язвенной поверхности от некротических тканей при перевязках, кроме обработки язвенной поверхности различными антисептиками, применяют некрэктомию и протеолитические ферменты (химотрипсин). Возможно местное использование сорбентов. С успехом дополняет лечение физиотерапия (электрофорез с ферментами, синусоидальные модулированные токи, магнитотерапия, кварцевание).
Особенность трофических язв - ни на каком этапе лечения нельзя применять мазевые повязки!
Закрытие дефекта
После
очищения язвенной поверхности и уничтожения патогенной микрофлоры
следует предпринять попытки по закрытию раневого де- фекта. При
небольших язвах этот процесс проходит самостоятельно, после очищения
язвы усиливается рост грануляций, появляется краевая эпителизация. При
этом следует продолжать ежедневные перевязки с использованием
влажно-высыхающих повязок с антисептиками. В тех случаях, когда дефект
становится небольшим (менее
раствором бриллиантового зелёного или 5% раствором перманганата калия, вызывая образование струпа, под которым впоследствии произой- дёт эпителизация. Эпителизации способствует также применение геля (ируксола).
Для закрытия язвенного дефекта после его очищения в некоторых случаях может быть использована свободная кожная пластика или иссечение язвы с пластикой местными тканями. Однако эти мероприятия следует проводить после целенаправленного воздействия на причину возникновения язвы.
Для заживления венозных (но не атеросклеротических!) трофических язв эффективна компрессионная терапия. Под компрессионной терапией трофических язв понимают наложение на конечность цинк-желатиновой повязки, для чего используют различные модификации пасты Унна. Rp.: Zinci oxydati
Gelatinae ana 100,0
Glycerini 600,0
Aqua destil. 200,0
M. f. pasta.
Методика наложения повязки. Больного укладывают на стол, приподнимают нижнюю конечность, после чего от основания пальцев до верхней трети голени (включая зону трофической язвы) кисточкой наносят пасту в разогретом виде. Вслед за этим накладывают слой марлевого бинта. Затем вновь кисточкой накладывают слой пасты, пропитывая ею бинт. Всего таким образом накладывают 3-4 слоя повязки.
Повязку не снимают в течение 1-2 мес. После её снятия практически все трофические язвы размерами до
Компрессионная терапия значительно повышает возможность закрытия язв, но не на долгий период. Метод не позволяет вылечить больного от трофических расстройств, так как не устраняет причину забо- левания.
Общее лечение
Общее лечение при трофических язвах прежде всего направлено на причину их развития и заключается в различных способах улучшения кровообращения. При этом используют как консервативные, так и хи- рургические методы. Так, например, при наличии трофической язвы вследствие варикозной болезни в некоторых случаях после очищения язвы и подавления инфекции выполняют флебэктомию (удаление ва-
рикозно расширенных вен), нормализующую венозный отток от конечности и способствующую окончательному заживлению язвы.
Кроме этого, для подавления инфекции используют антибактериальную терапию. Хорошо зарекомендовал себя метод эндолимфатического и лимфотропного введения антибиотиков.
Для стимуляции процессов заживления используют витамины, метилурацил, нандролон.