Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 10 ОБСЛЕДОВАНИЕ ХИРУРГИЧЕСКОГО БОЛЬНОГО
Основные этапы обследования
Обследование больного - сложный творческий процесс, цель которого заключается в постановке основного диагноза, а также в выяснении особенностей состояния всех органов и систем пациента. Обсле- дование хирургических больных наряду с общими принципами имеет и свои особенности. Они обусловлены характером значительной части хирургических заболеваний - их быстротечностью и возможностью развития грозных осложнений, что требует быстрой постановки диагноза и проведения лечебных мероприятий. Кроме того, следует учитывать и особенности самого хирургического метода лечения (наличие раны и других локальных патологических изменений).
Для схематичности обследование хирургического больного можно разделить на несколько частей (этапов). Деление это весьма ус- ловно и преследует в большей степени методологические цели, так как позволяет систематизировать данные, получаемые при обследовании больных, облегчить постановку диагноза и избежать просмотров и диагностических ошибок.
• I этап - первичный осмотр больного.
• II этап - дополнительное обследование больного.
• III этап - динамическое наблюдение за больным.
• IV этап - постановка окончательного диагноза. Первичный осмотр больного заключается в том, что врач выясняет
субъективные (со слов пациента) и объективные (определяемые им самим) особенности состояния пациента. На основании этих данных устанавливают предварительный диагноз. Результатом осмотра является написание так называемого приёмного статуса - основы истории болезни пациента.
Основные разделы и правила написания истории болезни будут рассмотрены ниже.
План дополнительного обследования определяют на основании предварительного диагноза с учётом особенностей, выявленных при первичном осмотре.
Динамическое наблюдение за больным позволяет уточнить основной диагноз, подтвердить или отвергнуть предварительные суждения по поводу состояния органов и систем пациента.
Формулирование окончательного диагноза осуществляют на основании предварительного диагноза с учётом дополнительных данных, полученных при обследовании больного и динамическом наблюдении.
История болезни хирургического больного
Написание истории болезни - одно из важнейших мероприятий в обследовании больного. Правильное его выполнение позволяет точ- нее поставить основной диагноз, выявить сопутствующие заболевания, способствует тому, чтобы никакие мелочи не ускользнули от внимания лечащего врача. Иногда именно эти «мелочи» влияют на результат лечения, а их недооценка может вызывать серьёзные осложнения, создавать ятрогенные ситуации. История болезни - основа постановки диагноза. Что же это такое?
История болезни - систематизированное изложение субъективных и объективных фактов, имеющих отношение к состоянию здоровья пациента как в прошлом и настоящем, так и в будущем.
Для системного изложения выделяют следующие основные разделы истории болезни:
• паспортная часть;
• жалобы;
• история развития заболевания;
• история жизни;
• объективное исследование больного;
• предварительный диагноз.
Паспортная часть
Паспортную часть истории болезни обычно заполняет медицинская сестра в приёмном покое лечебного учреждения. При этом данные получают непосредственно от больного, его родственников и из соответствующих документов (паспорт, удостоверение личности).
В паспортной части истории болезни должны быть отражены следующие пункты:
• фамилия, имя, отчество больного;
• возраст;
• профессия;
• место жительства;
• дата и час поступления;
• кем направлен больной;
• диагноз направившего учреждения.
Особенно большое клиническое значение имеют последние разделы паспортной части. Дата поступления и диагноз направившего учреждения позволяют хотя бы ориентировочно определить тяжесть состояния пациента, характер заболевания (хирургическое, урологическое, гинекологическое и пр.) и срочность оказания лечебных мероприятий. Абсолютно ясно, что при диагнозе направления: «профузное желудочное кровотечение, геморрагический шок II степени» больному требуется экстренная хирургическая помощь. В то же время диагноз направления «аденома предстательной железы», например, означает, что больного должен осмотреть уролог, но срочности в этом нет, так как его состоянию в настоящее время ничто не угрожает. Такая оценка, безусловно, является приблизительной, но при большом количестве поступающих в стационар больных она значительно упрощает работу медицинского персонала и обеспечивает своевременность и качество оказываемой помощи.
Следует отметить, что на стандартных бланках клинической истории болезни на лицевую страницу истории предусмотрено вынесение диагноза при поступлении больного, клинического диагноза и заклю- чительного диагноза с указанием основного заболевания, его осложнений и сопутствующих заболеваний, а также даты и характера выполненной хирургической операции, сведений о группе крови и резус-факторе и о непереносимости лекарственных препаратов. В последнее время на первую страницу истории болезни выносят и данные страхового полиса (его номер и название страховой компании, выдавшей документ).
Все дальнейшие разделы истории болезни могут быть условно разделены на две части:
• субъективная (жалобы, история заболевания и история жизни);
• объективная (объективное исследование больного и данные дополнительных методов исследования).
Субъективную часть истории болезни заполняют на основании ответов больного на задаваемые вопросы, объективная же состоит из симптомов и параметров, определяемых непосредственно врачом.
Жалобы
Субъективная часть истории болезни начинается с выяснения жалоб - того, что беспокоит пациента в момент осмотра врачом. Во
время сбора жалоб от врача требуется внимание и чуткость к больному. Кроме того, для выяснения всех необходимых особенностей заболевания нужно иметь определённый навык: знать, какие вопросы задавать, чему уделить повышенное внимание, а что пропустить, и т.д. Всегда необходимо направлять беседу в нужное русло, не позволяя больному уходить в сторону от темы разговора, оставаясь при этом предельно внимательным и тактичным к пациенту, что позволит добиться максимальной его откровенности. Всё это касается не только сбора жалоб, но и всей субъективной части истории болезни. Все жалобы условно можно разделить на две группы:
• основные жалобы;
• опрос по системам и органам.
Основные жалобы
После вопроса больному о его жалобах он излагает свои ощущения непосредственно в момент осмотра или ощущения, характерные в принципе для настоящего его состояния.
Основные жалобы - это те, которые связаны с развитием основного заболевания.
Среди основных жалоб выделяют три группы:
• жалобы на боли;
• жалобы общего характера;
• жалобы, связанные с нарушением функций органов.
Жалобы на боли
При жалобах на боли уточняют следующие вопросы:
• локализация боли;
• иррадиация (место отражения боли);
• время появления (днём, ночью);
• длительность (постоянные, периодические, приступообразные);
• интенсивность (сильная, слабая, мешает или не мешает сну, работе);
• характер (ноющая, колющая, режущая, тупая, острая, пульсирующая и т.д.);
• причина, вызывающая боль (определённое положение тела, движение, дыхание, приём пищи, нервное состояние и т.д.);
• сопутствующие боли явления (сердцебиение, тошнота, рвота, ощущение нехватки воздуха и т.д.);
• изменение при боли общего состояния (слабость, потеря сна, изменение аппетита, раздражительность и т.д.).
Все перечисленные параметры крайне важны, так как позволяют дифференцировать болевой синдром при разных заболеваниях.
Так, тупые ноющие боли в области надчревья без иррадиации, возникающие ночью или натощак, характерны для неосложнённой язвы двенадцатиперстной кишки. Иррадиация таких болей в спину свидетельствует обычно о развитии осложнения: пенетрации язвы в головку поджелудочной железы. В то же время возникновение болей в области надчревья после еды свидетельствует о локализации язвы в желудке.
Другой пример. Боли в правой половине живота могут быть вызваны различными заболеваниями многих расположенных здесь ор- ганов (печень, поджелудочная железа, выходной отдел желудка, часть двенадцатиперстной кишки, петли тонкой кишки, червеобразный отросток, слепая, восходящая кишка и часть поперечной ободочной, правая почка). Однако тщательное выяснение особенностей болевого синдрома позволяет заподозрить приступ желчнокаменной болезни (приступы болей в правом подреберье с иррадиацией в плечо или ключицу, возникающие после приёма жирной и жареной пищи) или почечной колики (сильные боли в правой половине живота с иррадиацией в спину и промежность, не дающие больному находиться в состоянии покоя: он мечется от болей, не может найти положения, в котором бы ему стало легче).
Жалобы общего характера
• слабость;
• недомогание;
• повышенная утомляемость;
• плохой аппетит;
• плохой сон;
• похудание;
• головная боль;
• снижение работоспособности.
Выяснение жалоб общего характера не только позволяет уточнить характер заболевания, но и способствует оценке общего состояния пациента.
Жалобы, связанные с нарушением функций органов
Жалобы, связанные с нарушением функций основной поражённой системы больного, имеют особенности, обусловленные характером самого поражённого органа или системы (для сердечно-сосудистой
системы характерны слабость, сердцебиение, боли в левой половине грудной клетки и пр., для дыхательной системы - одышка, кашель, для пищеварительной системы - отрыжка, тошнота, рвота и др.).
Опрос по системам органов
Этот раздел имеет особое значение в терапии, когда при лечении особенно важно учитывать состояние всех органов и систем пациента. При обследовании хирургического больного этот раздел не выделяют, а характер сопутствующих заболеваний отражают только в разделе «история жизни».
С помощью дополнительных вопросов необходимо провести опрос по всем системам организма. При этом фиксируют только пато- логические отклонения. Ниже представлены возможные основные жалобы.
• Нервная система: снижение работоспособности, раздражительность, характер сна (легко ли засыпает и просыпается, глубина сна, пользуется ли снотворными или наркотиками).
• Сердечно-сосудистая система: одышка, сердцебиение, отёки, боли в левой половине грудной клетки.
• Дыхательная система: одышка, кашель, боли в грудной клетке, характер мокроты.
• Пищеварительная система: нарушение аппетита, диспептические явления, характер стула, боли в животе (их локализация, иррадиация, длительность).
• Мочевыделительная система: дизурические явления, боли в поясничной области, изменения характера мочи.
История развития заболевания (anamnesis morbi)
В этом разделе описывают все детали проявления основного заболевания, то есть того заболевания, которое обусловливает тяжесть состояния пациента и основные его жалобы, в связи с которыми он поступил в стационар.
У хирургических больных основным считают то заболевание, по поводу которого выполняют хирургическое вмешательство. При на- личии у больного конкурирующих заболеваний пишут два анамнеза заболевания.
При описании anamnesis morbi необходимо последовательно изложить представленные ниже положения.
• Начало заболевания: когда и как началось заболевание (постепенно, внезапно), первые его проявления, предполагаемая причина развития (переутомление, погрешности в диете, влияние профессиональных, бытовых, климатических факторов).
• Течение заболевания: последовательность развития отдельных симптомов, периоды обострения и ремиссии.
• Результаты проведённых ранее исследований: лабораторные, инструментальные.
• Способы лечения, применявшиеся ранее: медикаментозные, хирургические, физиотерапевтические и др., оценка их эффективности.
• Непосредственная причина данной госпитализации: ухудшение состояния, безуспешность предыдущего лечения, уточнение диагноза, плановая терапия, поступление в экстренном порядке.
Существует более простая схема истории заболевания, выраженная всего в семи вопросах.
1. Когда (дата и час) началось заболевание?
2. Какие факторы способствовали возникновению болезни?
3. С чего началось заболевание (первые проявления)?
4. Как развивались симптомы заболевания в дальнейшем?
5. Как больной обследовался и как лечился ранее?
6. Как изменялась трудоспособность?
7. Что побудило больного обратиться к врачу в настоящее время?
Следует отметить, что при сборе анамнеза (субъективной части истории болезни) можно не только выслушивать ответы пациента, но и пользоваться медицинскими справками и документами (амбулатор- ная карта, выписки из истории болезни, заключения специалистов).
История жизни (anamnesis vitae)
У больного выясняют все особенности жизни, имеющие хоть какое-то значение для постановки диагноза и лечения больного. Схематично основные разделы anamnesis vitae можно представить следу- ющим образом.
Общая часть (краткие биографические сведения)
• Место рождения с описанием изменения климатических факторов в течение жизни.
• Образование с указанием особенностей физического и умственного развития.
Профессиональный анамнез
• С какого возраста работает.
• Основная профессия и её изменения.
• Условия работы.
• Характеристика рабочего помещения (освещение, особенности воздуха).
• Продолжительность рабочего дня.
• Наличие неблагоприятных профессиональных факторов (физических, химических, вынужденного положения во время работы, чрезмерного умственного или физического напряжения).
Бытовой анамнез
• Условия жизни (жилищные условия, гигиенический режим, особенности отдыха).
• Режим питания.
Вредные привычки
• Характер злоупотребления (табак, алкоголь, наркотики).
• С какого возраста и как часто употребляется.
Перенесённые заболевания и травмы
• Перенесённые хирургические вмешательства с указанием даты (года) их выполнений, особенностей течения послеоперационного периода.
• Серьёзные травмы, в том числе и нервно-психические.
• Перенесённые тяжёлые заболевания (инфаркт миокарда, нарушение мозгового кровообращения, пневмония и пр.).
• Сопутствующие хронические заболевания (ишемическая болезнь сердца, гипертоническая болезнь, сахарный диабет и пр.), особенности их течения, характер применяемой терапии.
Эпидемиологический анамнез (эпиданамнез)
• Наличие или отсутствие в настоящее время или в прошлом следующих инфекционных заболеваний: гепатит, туберкулёз, малярия, венерические заболевания, ВИЧ-инфекция.
• Гемотрансфузии, инъекции, инвазивные методы лечения.
• Выезды за пределы постоянного места жительства и контакт с инфекционными больными за последние 6 мес.
Гинекологический анамнез (для женщин)
• Начало менструаций, их характер, дата начала последних менструаций (для выбора времени выполнения планового оперативного вмешательства, производить которое на фоне менструации нежелательно из-за нарушений свёртывающей системы крови в этот период).
• Количество беременностей, родов, абортов.
• При наличии климакса - его проявления.
Аллергологический анамнез
• Непереносимость лекарственных препаратов.
• Бытовая и пищевая аллергия.
• Характер протекания аллергических реакций (сыпь, лихорадка, бронхоспазм, анафилактический шок и пр.).
Наследственность
• Здоровье прямых родственников (родители, дети, братья, сёстры).
• Причина смерти прямых родственников.
• При наличии наследственной предрасположенности в отношении основного заболевания следует указать, страдают ли им прямые родственники.
Страховой анамнез
• Длительность последнего «больничного листа».
• Общая продолжительность «больничных листов» по данному заболеванию за календарный год.
• Наличие группы инвалидности, срок переосвидетельствования.
• Наличие страхового полиса и его данные.
Объективное обследование больного (status praesens objectivus)
Объективное обследование больного осуществляют четырьмя способами: осмотр, пальпация, перкуссия, аускультация.
Осмотр
Осмотр является одним из самых простых, не требующих специального оснащения, и в то же время достаточно информативным методом обследования больных.
Осмотр больного начинается с момента его появления в кабинете хирурга. Походка больного, выражение его лица, положение тела, характер речи, глаза, цвет кожи и склер, наличие высыпаний и кро- воподтёков - всё это представляет собой обширный материал для диагностических предположений. Во всех случаях желательно производить полный осмотр больного, что даёт возможность сравнить симметричные (здоровую и больную) области тела человека и не пропустить локальных изменений.
При осмотре определяют тип дыхания (грудное, брюшное), те или иные его нарушения, ограничения движений грудной клетки, туло- вища и конечностей.
Пальпация
Пальпацию необходимо производить осторожно, стараясь не вызвать у больного неприятных ощущений и сильных болей.
Пальпация позволяет установить наличие болезненности в различных областях тела, степень напряжения мышц, местное повышение или снижение температуры, наличие какого-либо патологического образования, специальные симптомы.
Кроме наружной пальпации, при обследовании хирургических больных прибегают к пальцевому исследованию прямой кишки. Этот простой способ позволяет диагностировать различные поражения аноректальной области и другие заболевания. Исследование проводят без предварительного очищения прямой кишки. Больной принимает коленно-локтевое положение или ложится на левый бок с подтянутыми к животу ногами. Перед исследованием осматривают область заднего прохода для выявления трещин, геморроидальных узлов и других патологических изменений. Затем при лёгком натуживании или глубоком дыхании пациента подушечкой смазанного вазелиновым маслом указательного пальца руки хирурга, облачённой в резиновую перчатку, надавливают на заднепроходное отверстие до тех пор, пока сфинктер не расслабится. Палец медленно и осторожно вводят в прямую кишку, ощупывая у мужчин спереди обе доли предстательной же- лезы, семенные пузырьки, ретровезикулярную перитонеальную складку над простатой, а затем левую, правую и заднюю стенки кишки. У женщин спереди пальпируется влагалищная часть шейки матки.
При проведении пальцевого исследования можно обнаружить трещину, полип, опухоль прямой кишки, геморроидальные узлы, болез- ненность и нависание стенок (при патологическом процессе в малом тазу), определить специальные симптомы ряда заболеваний.
По окончании исследования нужно осмотреть перчатку, на которой могут быть следы кала, крови и слизи.
Перкуссия
Перкуссию проводят в различных положениях больного в зависимости от цели исследования. Метод позволяет определить границы печени, селезёнки, верхнюю границу увеличенного мочевого пузыря, появление свободного газа в брюшной полости при прободении полых органов (тимпанит в области расположения печени - симптом отсутствия печёночной тупости), а также полезен для выявления опухолей, кист, свободной жидкости, воспалительных инфильтратов и других патологических образований. При быстрых толчкообразных ударах полусогнутыми пальцами определяют «шум плеска» (скопле- ние газа и жидкости в желудке или кишечнике). Возможно определение специальных симптомов.
Аускультация
Аускультация является одним из методов обследования хирургических больных, вносящих свой вклад в постановку диагноза. Весьма информативно выслушивание при различных заболеваниях сердца и лёгких, брюшной полости при подозрении на перитонит (наличие и характер перистальтических шумов), при аневризмах и стенозировании артерий (наличие систолического шума) и т.д.
Техника проведения объективного исследования по органам и системам имеет огромное значение для постановки правильного диагноза у всех категорий больных, но изучение её - удел пропедевтики внутренних болезней. В курсе общей хирургии мы подробно остановимся на оценке тяжести общего состояния больного и исследовании местных изменений.
Оценка тяжести общего состояния больного Традиционная клиническая оценка
Традиционно общее состояние больного может быть определено как удовлетворительное, средней тяжести, тяжёлое или крайне тяжёлое.
Оценка складывается из данных, характеризующих сознание больного, его двигательную активность, состояние сердечно-сосудистой и дыхательной систем (цвет кожных покровов, пульс, АД, частота дыхательных движений). Проводимая оценка отчасти субъективна,
но в то же время опыт врачей позволяет довольно чётко придерживаться указанной градации.
Объективные балльные системы оценки общего состояния пациента
Существуют системы оценки тяжести состояния по баллам на основании главных клинико-лабораторных параметров (APACHE, APS, SAPS и др.).
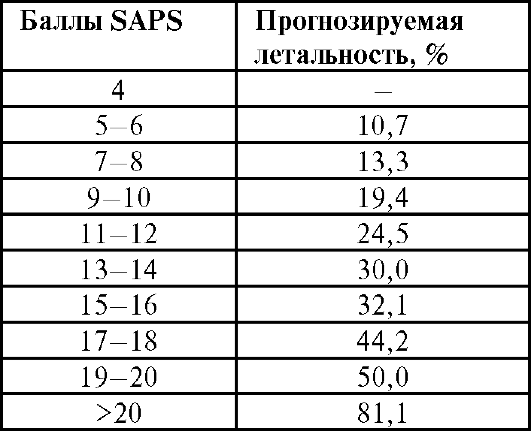
В табл. 10-1 приведена система определения тяжести общего состояния в баллах по системе SAPS - simplified acute physiology score. Как видно, степени отклонения основных параметров от нормаль- ных пределов, как в сторону уменьшения, так и увеличения, соответствует определённый балл (от 0 до 4). Сумма баллов по 14 основным параметрам отражает общее состояние организма. Подобная система позволяет определить тяжесть исходного состояния пациента, прогноз в отношении его выздоровления (табл. 10-2), а также достоверно оценивать изменения состояния больного в динамике.
Местные изменения (status localis)
Наличие в истории болезни status localis - отличительная черта хирургической истории болезни. Оценка status localis крайне важна, так как именно хирурги встречаются в своей работе с ранами, язвами, опухолями и другими патологическими состояниями с яркими локальными проявлениями.
При осмотре зоны патологических изменений нужно оценить характер болезненного процесса (припухлость, рана, выпячивание, новообразование, деформация, язва), его локализацию, размеры, цвет кожных покровов в данной области и выраженность сосудистого рисунка. При нарушении целостности кожи (рана, язва) - характер краёв, форму и глубину дефекта, вид и количество отделяемого. Следует внимательно изучить антропометрические показатели (длина и окружность конечности), объём активных движений. Необходимо подчеркнуть важность осмотра симметричных участков тела (обеих конечностей) для сравнения поражённой и интактной областей.
При пальпации необходимо определить болезненность, местную температуру, характер границы болезненного процесса со здоровыми тканями, исследовать пульсацию магистральных артерий и регионарные лимфатические узлы. Важно выяснить объём пассивных движений. При изучении образования дополнительно необходимо оценить
Таблица 10-1. Оценка тяжести общего состояния по системе SAPS
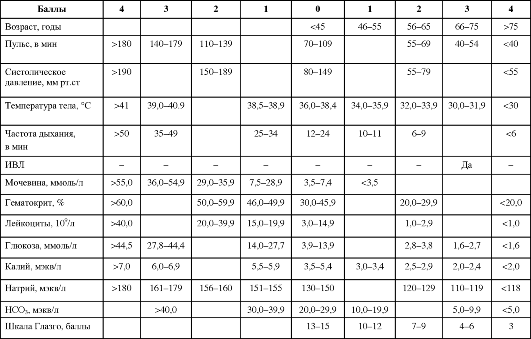
Таблица 10-2. Прогнозирование вероятности летального исхода по баллам SAPS
его консистенц ию (мягко-эластическая, плотно-эластическая, каменистой плотности), подвижность по отношению к коже и подлежащим тканям, характер поверхности (гладкая, бугристая).
При перкуссии определяют характер перкуторного звука над обра- зованием, патологическим очагом (притупление, тимпанит), выявляют специальные симптомы.
Аускультацию проводят для обнаружения сосудистых шумов в области образования и некоторых специальных симптомов (определение перистальтики кишечника, проведения сердечных тонов, ослабления дыхательных шумов, «шума плеска» и др.).
Все методы исследования направлены на то, чтобы поставить диагноз, то есть определить имеющееся у пациента заболевание.
Диагноз
После первичного осмотра больного врач должен поставить предварительный диагноз.
Предварительный диагноз формулируется на основании сбора жалоб, анамнеза заболевания и жизни, объективного исследования больного. Он должен логически вытекать из полученных при субъективном и объективном исследовании данных. В предварительном диагнозе выделяют основное заболевание и его осложнения, а также основные сопутствующие заболевания. Устанавливаемый непосредственно при первичном осмотре больного, он во многом определяет эффективность дальнейшего диагностического процесса и лечения. Именно предварительный диагноз определяет срочность и объём предпринимаемых диагностических и лечебных приёмов.
Кроме предварительного, существуют ещё клинический и дифференциальный диагнозы.
Клинический диагноз формулируется на основании данных, полученных при сборе жалоб, анамнеза, объективного обследования больного, а также результатов проведённого дополнительного обследования. В нём так же, как и в предварительном, но более полно и точно выделяют основное заболевание, сопутствующие заболевания, осложнения.
Дифференциальный диагноз - анализ выявленных симптомов и синдромов, их сравнение с подобными проявлениями при других заболеваниях. Как таковой дифференциальный диагноз не фигурирует в истории болезни. Он необходим для точной постановки клинического диагноза.
Особенности академической и клинической истории болезни
«Истории болезни» бывают разные. Прежде всего различают два их вида: академическая история болезни и клиническая история болезни.
Академическая история болезни
Академическая история болезни - это то, что пишут студенты, клинические ординаторы и другие молодые обучающиеся врачи, то есть люди, ещё не умудрённые клиническим опытом и не имеющие достаточного багажа знаний. Этот вид истории болезни содержит, кроме основных разделов, дополнительные, где молодой врач (студент) излагает свои мысли по поводу постановки диагноза. Например, согласует выявленные симптомы и синдромы с данными литературы.
Основные разделы академической истории болезни следующие:
• Паспортная часть.
• Жалобы: основные, опрос по системам и органам.
• История заболевания (anamnesis morbi).
• История жизни (anamnesis vitae).
• Объективное обследование больного (status praesens objectivus).
• Описание органа или части тела, где расположен патологический очаг (status localis).
• Предварительный диагноз (формулировка): основное заболевание, сопутствующее заболевание, осложнения.
• Данные дополнительных методов исследования и заключения консультантов.
• Клинический диагноз (формулировка): основное заболевание, сопутствующее заболевание, осложнения.
• Обоснование клинического диагноза и дифференциальная диагностика.
• Этиология и патогенез.
• Патологоанатомические изменения в органах (предполагаемые).
• Лечение и его обоснование.
• Прогноз.
• Профилактика (возникновения и рецидивов болезни).
• Литература (использованная для написания истории болезни).
На всех клинических кафедрах студенты курируют больных и представляют преподавателям результаты своих исследований и наблюдений в том или ином объёме. Это может быть часть исследования по постановке предварительного диагноза, описание полученных данных объективного исследования, клиническая история болезни, ли- шённая теоретических обоснований и анализа литературных данных, и т.д. Но именно написание академической истории болезни является фундаментом изучения клинических дисциплин. На различных клинических кафедрах в её общую схему будут вноситься лишь незначительные коррективы, связанные со спецификой методов исследования, способов диагностики и лечения, обусловленных особенностями основного заболевания.
Особенности клинической истории болезни
В клинической истории болезни отсутствуют пространные рассуждения, она максимально приспособлена для работы в отделении. Каждый врач или медицинская сестра, просмотрев её, могут быстро сориентироваться в обстановке и принять соответствующие решения. Клиническая история болезни имеет ряд дополнительных разделов по сравнению с академической историей болезни, в то время как часть разделов сокращена.
После постановки предварительного диагноза и его обоснования составляют «План обследования и лечения больного». Затем запол- няют раздел по полученным данным дополнительных методов исследования и формулируют клинический диагноз. Разделы «Этиология и патогенез», «Патологоанатомические изменения в органах», «Профилактика» и «Литература» опускают, вместо них вводят разделы: «Предоперационный эпикриз», «Протокол операции», «Дневник наблюдения», «Эпикриз».
Предоперационный эпикриз
Схема и особенности составления предоперационного эпикриза подробно рассмотрены в главе 9.
Протокол операции
Протокол хирургической операции составляют для всех видов оперативных вмешательств, он обычно выглядит следующим образом. Протокол операции
Протокол ? ____________________________
Дата_______________Начало____________Конец___________
Операция (название)_______________________________
Хирург (ФИО)_____________
Ассистенты (ФИО)_______________________
Операционная сестра (ФИО)______________
Анестезиолог (ФИО)______________
Вид обезболивания________________
Описание операции. Доступ (в какой области сделан разрез, его размер, направление, слои рассекаемых тканей). Описание патологических изменений, обнаруженных при операции. Операционный диагноз. Наименование операции и подробное описание хода её выполнения. Как осуществлён гемостаз; число тампонов и дренажей, оставленных в ране. Контрольный счёт марли и инструментов. Завершение операции (вид швов, повязка). Описание удалённого макропрепарата.
Подпись хирурга.
Дневники наблюдения
Дневники наблюдения составляют ежедневно. Изложение данных исследований проводят по системам органов. Наибольшее внимание следует уделить описанию той системы и тех органов, которые повреждены или могут быть повреждены при данном патологическом процессе.
Описывают все выявленные патологические симптомы и сопоставляют с результатами, полученными ранее.
У больных в послеоперационном периоде ежедневно следует считать пульс, измерять АД, выслушивать сердце, лёгкие, особенно нижние отделы (возможность послеоперационной пневмонии). Нужно проводить пальпацию живота, следить за тем, нет ли признаков перитонита, за функциями кишечника (отхождение газов, стул) и мо-
чеиспусканием. Указывают состояние повязки. Следует описать перевязку: состояние раны и что сделано при перевязке. Ниже представлена схема дневника наблюдения.
Дневник наблюдения
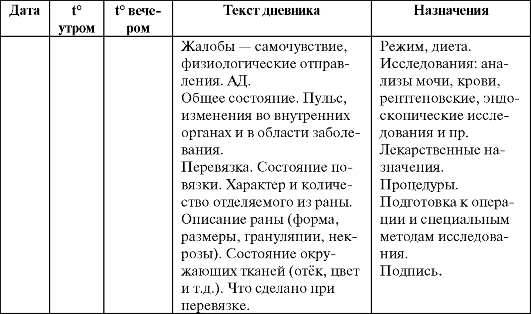
Эпикриз
В эпикризе излагают краткое содержание истории заболевания, приводят все данные, на основании которых был поставлен диагноз. Кратко обосновывают необходимость оперативного вмешательства с указанием даты и его характера, подчёркивают особенности послеоперационного течения (сроки удаления дренажей, снятия швов, характер заживления раны), отражают эффективность применённых методов лечения (консервативных и хирургических). В эпикризе должны быть указаны рекомендации по дальнейшему лечению и прогноз течения заболевания.
Дополнительные методы исследования
План обследования (вид, объём и порядок применения дополнительных методов исследования) составляют после постановки предварительного диагноза с целью максимально точно поставить клинический диагноз.
Общие принципы обследования
При обследовании хирургического больного надо решить три вопроса:
• срочность проведения обследования;
• рациональный объём обследования;
• последовательность применения диагностических методов.
Необходимо учитывать классические правила дополнительного исследования пациента, выдвинутые отечественным терапевтом И.А. Кассирским.
1. Никогда инструментальное исследование не должно быть опаснее болезни.
2. Если опасное исследование можно заменить менее опасным или совсем безопасным без ущерба для результативности, надо сделать это.
3. Следует помнить о противопоказаниях к тем или иным опасным инструментальным исследованиям.
Срочность проведения обследования
В зависимости от характера заболевания и тяжести состояния больного обследование можно проводить в срочном и плановом порядке.
Срочное применение диагностических методов необходимо при таких патологических процессах, как кровотечение различной этио- логии, острые заболевания органов брюшной полости, острые гнойные заболеваниях, травмы и т.д. В этих случаях дополнительные методы необходимы для уточнения тактики в плане оказания срочных лечебных мероприятий. Потребность в применении методов обследования может возникнуть в любое время суток, поэтому ряд основных вспомогательных служб в хирургическом стационаре работает круглосуточно (лаборатория, рентгеновский кабинет, эндоскопический кабинет, кабинет УЗИ). В связи с лимитом времени, отведённого на диагностику, в таких случаях выполняют лишь основные дополнительные методы, без данных которых невозможно решить вопросы лечебной тактики.
Плановое обследование в принципе не ограничено во времени. Здесь могут быть применены все существующие специальные методы, результаты которых могут уточнить состояние больного, выяснить осо- бенности локализации, стадии или формы патологического процесса. При этом возможно выполнение сложных исследований в других лечебных учреждениях (например, КТ, МРТ, ангиография и т.д.).
Рациональный объём обследования
Следующий вопрос, который должен решить врач, - сколько и каких дополнительных методов применить у данного пациента? До- полнительных методов исследования бесконечное множество. Выполнять все - бессмысленно; кроме того, это может значительно затянуть диагностический период и увеличить вероятность развития осложнений, которые с очень малой частотой, но всё-таки встречаются при использовании специальных диагностических методов. Какой объём обследования нужен данному больному, врач должен решать индивидуально в каждом конкретном случае.
Существуют определённые схемы обследования. Например, минимальный объём обследования больного перед плановой операцией.
При внезапно возникших болях в животе необходимо сделать клинический анализ крови, общий анализ мочи, провести УЗИ брюшной полости, обзорную рентгенографию живота, фиброгастроскопию.
При травме конечности следует сделать клинический анализ крови, общий анализ мочи и рентгеновский снимок повреждённой конечности.
Однако даже такие простые схемы в конкретных ситуациях могут видоизменяться. Назначать дополнительный метод исследования врач должен только тогда, когда при его применении можно ожидать определённого (положительного или отрицательного) результата, нельзя делать это формально, бездумно. Поэтому объём проведения специальных методов исследования должен быть минимально достаточным для постановки развёрнутого клинического диагноза и выяснения всех особенностей течения патологического процесса, способных повлиять на выбор метода и тактики лечения.
Последовательность применения диагностических методов
Применяя различные специальные методы, врач должен чётко соблюдать принцип: от простого - к сложному, от неинвазивных методов - к инвазивным. Что это значит? В ряде случаев при обследовании больного на определённом этапе диагноз становится ясным и дальнейшее продолжение диагностики ни к чему. При верной последовательности применения методов исследования это позволяет избежать сложных, более опасных для больного инвазивных процедур.
Инвазивными называют те методы исследования, при выполнении которых происходит нарушение целостности покровных тка-
ней и, соответственно, появляется возможность развития таких осложнений, как кровотечение, хирургическая инфекция, повреж- дение внутренних органов. К инвазивным методам исследования относят ангиографию, биопсию, диагностические пункции, лапароскопию, торакоскопию и др. Их применение необходимо при многих заболеваниях, но назначать их нужно только тогда, когда неинвазивные методы исчерпали свои возможности и не дали точного результата.
Основные диагностические методы
В настоящее время количество дополнительных методов исследования огромно. Особенности их применения и технические аспекты работы с аппаратурой настолько сложны, что требуют особой подготовки медперсонала. Ниже мы очень кратко остановимся на возможностях основных диагностических методов при обследовании хирургических пациентов.
Лабораторные методы
Лабораторные методы наиболее просты и легки для пациента и в то же время позволяют получить дополнительную информацию о те- чении патологического процесса.
В лаборатории можно исследовать различные материалы: кровь, мочу, биологические жидкости (ликвор, асцитическую жидкость, жидкость из плевральной полости, желудочный сок и пр.) и кусочки тканей пациента (биопсия). При этом могут использоваться различные методы исследования:
• клинические анализы - определение вида и количества клеток, удельного веса, цвета, прозрачности;
• биохимические анализы - исследование содержания различных химических веществ: белка, креатинина, билирубина, ионов;
• цитологическое исследование - определение различных видов клеток, имеет огромное значение в онкологии (обнаружение клеток злокачественной опухоли);
• гистологическое исследование - микроскопическое исследование биоптата, позволяющее наиболее точно определить характер патологического процесса;
• бактериологическое исследование - определение в присланном материале наличия и вида патогенных микроорганизмов и их чувствительности к антибиотикам;
• серологические и иммунологические методы основаны на проведении различных реакций, в основе которых лежит взаимодействие «антиген-антитело», имеют большое значение в диагностике ряда заболеваний: аутоиммунные, иммунодефицитные состояния и пр.
Наиболее распространёнными лабораторными методами, применяющимися рутинно и достаточно информативными при самой раз- нообразной патологии, являются клинический и биохимический анализы крови и общий анализ мочи.
Что, например, может дать для обследования хирургического больного клинический анализ крови?
В клинический анализ крови входят: концентрация гемоглобина, гематокрит, количество эритроцитов, тромбоцитов и лейкоцитов, лейкоцитарная формула и скорость оседания эритроцитов.
Количество эритроцитов, гематокрит и уровень гемоглобина имеют огромное значение в диагностике кровотечения, динамическом наблюдении за больным, решении вопроса о срочной операции, необходимости переливания крови. Величина гематокрита свидетельствует также о состоянии водного баланса, что необходимо учитывать у послеоперационных больных, при проведении инфузионной терапии.
Знание количества тромбоцитов важно для оценки состояния свёр- тывающей системы, что необходимо для лечения кровотечения и при подготовке к хирургической операции.
Исследование «белой крови» (количество лейкоцитов и лейкоцитарная формула) имеет огромное значение при диагностике воспалительных заболеваний. В некоторых случаях именно изменение «белой крови» в динамике оказывает существенное влияние на тактику лечения. Так, если у больного с острым холециститом, например, исследование крови в динамике показывает прогрессирование лейкоцитоза (увеличение количества лейкоцитов) и усиление сдвига формулы влево (увеличение общего числа нейтрофилов, а среди них палочкоядерных или юных) - это свидетельствует о прогрессировании воспалительного процесса и является дополнительным аргументом в пользу экстренной операций. Увеличение скорости оседания эритроцитов также свидетельствует о наличии в организме больного очага инфек- ции, но на этот показатель обращают внимание при обследовании пациента перед плановой операцией.
Подобные примеры можно привести и в отношении других лабораторных методов.
Рентгенологические методы
С помощью рентгенологических методов можно получить изображение структуры и формы практически любого органа. Рентгенологический метод высокоинформативен для исследования костей, лёгких, сердца, выявления уровней жидкости и скопления газа.
Трудно переоценить значение рентгенологического метода для оценки состояния лёгких и костей. В пульмонологии, травматологии и ортопедии это основной метод диагностики.
Диагностические возможности метода значительно расширяет использование специальных контрастных веществ, которыми заполняют просвет органов, что позволяет с помощью рентгеновских лучей «увидеть» их размеры и форму.
Для исследования желудочно-кишечного тракта обычно применяют «бариевую кашу» (взвесь сульфата бария), которую вводят внутрь или нагнетают через прямую кишку (ирригография).
При исследовании сосудов, сердца, почек применяют водорастворимые контрастные вещества (верографин, урографин, омнипак и пр.). С их помощью можно, например, оценить функции почек, их размеры и строение чашечно-лоханочной системы (внутривенная урография).
Существует отрасль рентгенологии - ангиография. Можно исследовать артерии (артериография), вены (флебография) и лимфатические сосуды (лимфография), что имеет огромное значение в сосудис- той и общей хирургии.
Рентгенологическое обследование используют как в плановой, так и в экстренной хирургии.
Так, обзорная рентгенограмма органов брюшной полости (выполняют в вертикальном положении) входит в обязательную диагностическую программу при подозрении на острое заболевание органов брюшной полости. Обнаружение при этом просветлений, похожих на перевёрнутые чаши с ровным нижним горизонтальным уровнем («чаши Клойбера»), свидетельствует о наличии у пациента острой кишечной непроходимости, а выявление свободного газа в брюшной полости свидетельствует о перфорации полого органа и диктует необходимость экстренной операции (симптом серпа).
Один из видов рентгенологического исследования - компьютерная томография (КТ). Компьютерные томографы представляют собой рентгенодиагностические установки, позволяющие получать томографические срезы любой части тела.
КТ
успешно применяют для диагностики опухолей печени, головного мозга,
почек, поджелудочной железы и других внутренних органов. Метод обладает
высокой разрешающей способностью, позволяет диагностировать
новообразования внутренних органов размерами до
Ультразвуковое исследование
УЗИ (эхоскопия) - исследование органов и тканей с помощью ультразвуковых волн. Как и рентгенологическое исследование, эхоскопия относится к методам лучевой диагностики. Особенность ульт- развуковых волн - способность отражаться от границ сред, отличающихся друг от друга по плотности. Исследование проводят с помощью специальных приборов - эхоскопов, излучающих и одновременно улавливающих ультразвуковые волны. С помощью датчика, передвигаемого по поверхности тела, ультразвуковой импульс направляют в определённой плоскости на исследуемый орган. При этом на экране появляется плоскостное чёрно-белое или цветное изображение среза человеческого тела в виде сливающихся точек и штрихов.
УЗИ - простой, быстрый и безопасный метод. Его широко используют для исследования сердца, печени, жёлчного пузыря, под- желудочной железы, почек, яичников, предстательной железы, молочных желёз, щитовидной железы, выявления кист и абсцессов в брюшной полости и т.д. Метод высокоинформативен при диагностике мочекаменной и желчнокаменной болезней (обнаружение конкрементов), выявлении жидкостных образований или наличия жид- кости в полости (грудной или брюшной).
Под контролем УЗИ можно производить пункцию образований. Таким образом можно, например, получить пунктат из опухоли мо- лочной железы для цитологического исследования или опорожнить, а затем и дренировать кисту, абсцесс.
Использование допплеровского эффекта в аппаратах последнего поколения позволяет расширить возможности метода в отношении исследования сосудов. Допплерография позволяет выявить практически любые особенности строения и функций кровеносного русла. Распространение в последнее время этой неинвазивной методики привело к значительному уменьшению роли в сосудистой хирургии более опасного ангиографического метода.
В связи с простотой, доступностью, безвредностью и высокой информативностью УЗИ в алгоритме обследования хирургических больных в последнее время выходит на одно из первых мест.
Эндоскопические методы
Эндоскопические методы применяют для осмотра внутренней поверхности полых органов, а также наружной поверхности органов и тканей, расположенных в полостях и клетчаточных пространствах. Эндоскопические приборы снабжены осветительной системой и специальными инструментами забора материала для цитологического и гистологического исследований.
В распоряжении врачей имеются эндоскопы двух типов: жёсткие (с металлическими оптическими трубками) и гибкие (с трубками из стекловолокна). Последние состоят из множества тончайших светопроводящих нитей и в связи с этим получили название фиброскопов.
Наименование приборов и процедуры исследования складывается из названия исследуемого органа и слова «скопия» (осмотр). Напри- мер, исследование желудка называют гастроскопией, бронхов - бронхоскопией и т.д. Сами приборы соответственно называют гастроскопами, бронхоскопами и т.д.
Лапароскопию, медиастиноскопию, торакоскопию, цистоскопию, ректороманоскопию производят эндоскопами с металлическими оп- тическими трубками.
Бронхоскопию, гастроскопию, дуоденоскопию и колоноскопию выполняют с помощью фиброскопов.
При подозрении на злокачественное новообразование осмотр дополняют биопсией. Полученный материал направляют на гистологи- ческое исследование, что позволяет повысить точность диагностики.
Эндоскопические методы являются высокоинформативными, так как многие патологические процессы начинаются именно на слизистых оболочках органов. Кроме того, при эндоскопии можно определить косвенные симптомы и других патологических процессов.
Современная экстренная хирургия без эндоскопии просто немыслима. Метод является основным в диагностике внутреннего кровотечения, язвы желудка и двенадцатиперстной кишки, выявляет косвенные признаки острых воспалительных процессов в брюшной полости. Выполнение же лапароили торакоскопии позволяет в диагностически сложных случаях точно определить характер и распространённость патологического процесса.
Электрофизиологические методы
К электрофизиологическим методам относят различные диагностические способы, основанные на регистрации импульсов от внутренних органов. Это ЭКГ, фонокардио- и фоноангиография, реография, миогастрография, электроэнцефалография и пр. Указанные способы имеют большее значение в терапии. У хирургических больных при плановом обследовании наиболее часто используют реографию сосудов конечностей. Применение же ЭКГ и фонокардиографии необходимо для оценки состояния сердечно-сосудистой системы, прежде всего в предоперационном периоде.
Радиоизотопное исследование
В плановом обследовании хирургических больных используют также радиоизотопные методы. Они основаны на избирательном поглощении некоторых радиоактивных веществ определённы- ми тканями. Выяснение пространственного распределения радиоактивного изотопа в органе получило название сцинтиграфии, или сканирования.
Радиоизотопное исследование широко применяют при обследовании больных с заболеваниями щитовидной железы. При этом ис- пользуют радиоактивный I131, который накапливается железой. Это позволяет при регистрации импульсов оценить как её функций, так и особенности строения (увеличение или уменьшение железы, выявление активных и неактивных участков).
Разработаны методики радиоизотопного исследования печени и почек, возможны исследование сосудистой системы, проведение радиоизотопной лимфографии.
Магнитно-резонансная томография
Метод основан на регистрации электромагнитных волн ядер клеток (так называемая ядерно магнитная интроскопия). Это позволяет различать мягкие ткани, например, отличать изображение серого вещества мозга от белого, опухолевую ткань от здоровой. При этом минимальные размеры выявляемых патологических включений могут составлять доли миллиметра. МРТ эффективна при распознавании заболеваний головного мозга, почек, печени, костных и мягкотканных сарком, заболеваний предстательной железы и дру-
гих органов. С помощью метода можно «увидеть» межпозвонковые диски, связки, желчевыводящие протоки, опухоли мягких тканей и т.д.
Алгоритм обследования хирургического больного
Для правильной постановки диагноза необходимо соблюдать алгоритм обследования хирургических больных.
Алгоритм обследования хирургических больных особенно важен в экстренных ситуациях. Он включает следующие этапы:
1. Опрос (сбор жалоб и анамнеза).
2. Объективное исследование, прежде всего:
- оценка общего состояния;
- исследование повреждённой системы (с помощью осмотра, пальпации, перкуссии и аускультации).
3. Специальные методы обследования. Выбирают, в первую очередь, самые простые, но информативные методы.
Следует отметить, что после выполнения каждого этапа появляется возможность коррекции следующего. Так, ещё при сборе жалоб и анамнеза врач определяет повреждённую систему, а часто и несколько патологических состояний, наличие которых может обусловливать жалобы. При объективном исследовании он уже целенаправленно проверяет симптомы, характерные для подозреваемых заболеваний, а при назначении специальных методов диагностики, по существу, пытается найти подтверждение своим предположениям или исключить возможность определённых состояний.
Соблюдение алгоритма позволяет наиболее полно обследовать больных в кратчайшие сроки. Последовательность проведения методов исследования, указанная выше, желательна, но не обязательна. При обследовании больных, безусловно, необходимо отдавать предпочтение наиболее простым и информативным методам.
Важно также отметить, что в ургентной хирургии при обследовании больных многие второстепенные моменты могут быть либо упущены, либо отнесены на более поздние этапы.
Пример 1
В клинику поступил больной с жалобами на рвоту сгустками крови. Хирург прежде всего должен выяснить объём кровопотери (анамнестически) и общее состояние пациента. Это необходимо для реше-
ния вопроса о показаниях к срочным противошоковым мероприятиям. При поступлении производят забор крови для клинического анализа (в первую очередь важны показатели красной крови - содержание гемоглобина, гематокрит, количество эритроцитов). Затем после пальпации живота необходимо выполнить фиброгастроэзофагоскопию. Проведённое обследование позволит в течение 15- 20 мин установить достаточно подробный диагноз, на основании которого можно определить тактику ведения больного: срочная опе- рация, консервативная терапия, динамическое наблюдение, дообследование и пр.
Пример 2
В хирургическое отделение поступил больной с жалобами на острые боли в верхних отделах живота. На основании данных анамнеза и объективного исследования (прежде всего пальпации живота) возникло предположение о наличии у больного перфоративной язвы желудка. Проведённое срочное рентгенологическое исследование (обзорная рентгенограмма брюшной полости) выявило наличие в брюшной полости свободного газа. Это подтвердило диагноз и позволило своевременно оперировать больного.
Диагноз должен быть результатом анализа всех фактов, добытых путём тщательно собранного анамнеза, объективного обследования больного при помощи всех методов клинического, лабораторного, рентгенологического, ультразвукового, эндоскопического и других исследований. Однако для диагностики определённых заболеваний информативность перечисленных методов разная, что и определяет объём и своеобразную последовательность их применения.