Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 12 ХИРУРГИЧЕСКАЯ ИНФЕКЦИЯ
Общие понятия Определение
Термин infectio (заражаю) впервые был введён в
Инфекция - внедрение и размножение микроорганизмов в макро- организме с последующим развитием сложного комплекса их взаимодействия от носительства возбудителей до выраженной болезни.
Термин «хирургическая инфекция» подразумевает два вида процессов:
• Инфекционный процесс, при лечении которого хирургическое вмешательство имеет решающее значение.
• Инфекционные осложнения, развивающиеся в послеоперационном периоде.
Классификация
По клиническому течению и характеру процесса
Наиболее важна классификация по клиническому течению и характеру патолого-анатомических изменений в тканях. В соответствии с ней все виды хирургической инфекции подразделяют на две основные группы.
• Острая хирургическая инфекция: гнойная, анаэробная, специфическая (столбняк, сибирская язва).
• Хроническая хирургическая инфекция: неспецифическая, специфическая (туберкулёз, сифилис, актиномикоз и др.).
По этиологии
По этиологии хирургические инфекционные заболевания и осложнения подразделяют на виды в соответствии с характером микрофлоры (стафилококковая, синегнойная, колибациллярная инфекция и др.).
В зависимости от особенностей жизнедеятельности микроорганизмов выделяют аэробную и анаэробную хирургическую инфекцию.
По локализации
По локализации выделяют гнойные заболевания:
• мягких тканей (кожи, подкожной клетчатки, мышц);
• костей и суставов;
• головного мозга и его оболочек;
• органов грудной полости;
• органов брюшной полости;
• отдельных органов и тканей (кисти, молочной железы и др.). При этом следует отметить, что инфекционные (острые гнойные)
заболевания мозга и его оболочек, органов грудной и брюшной полостей обычно рассматривают в частной хирургии, так как особенности их диагностики и лечения во многом связаны со строением и функциями соответствующих органов.
В названии воспалительного характера заболеваний используют общий принцип: к названию органа, вовлечённого в процесс (по латыни), добавляют суффикс -itis (-ит): воспаление молочной железы - мастит, лимфатического узла - лимфаденит, околоушной железы - паротит, червеобразного отростка - аппендицит и т.д.
Заболеваемость, летальность
Хирургическая инфекция занимает одно из основных мест в хирургической клинике. Частота раневых инфекционных осложнений в разных областях хирургии достигает 14-20%. Около 40% летальных исходов после операции обусловлено именно гнойно-септическими осложнениями.
Сохраняется высокой частота гнойных осложнений в кардиохирургии (до 15%), урологии (до 10%) и травматологии (до 20%). Летальность при таких гнойных осложнениях может достигать 20-30%.
При анализе структуры гнойно-септических заболеваний в последние годы (2001-2005) отмечена высокая частота рожи, флегмон различных локализаций, особенно на фоне сахарного диабета. Увеличилось количе- ство больных с обширными гнойными процессами, приводящими к развитию сепсиса, септического шока, полиорганной недостаточности.
Основной контингент больных с острой гнойной хирургической инфекцией в настоящее время составляют представители социально незащищён- ных групп населения: пенсионеры, инвалиды, одинокие люди с доходами ниже прожиточного минимума. С каждым годом увеличивается количество молодых людей, у которых гнойная хирургическая инфекция развивается на фоне токсикомании и наркомании, сопутствующих инфекционных заболеваний (гепатита, туберкулёза, ВИЧ-инфекции и др.).
Общие принципы диагностики и лечения острой гнойной хирургической инфекции
Заболевания, относимые к острой гнойной хирургической инфекции, весьма разнообразны. Они имеют определённые симптомы, особенности клинического течения, характерные осложнения.
Существуют принципиальные подходы к диагностике и лечению всех заболеваний, объединённых в группу «острая гнойная хирургическая инфекция».
Патогенез
Острая гнойная инфекция - острый воспалительный процесс различной локализации и характера, вызванный гноеродной микрофлорой. Для её развития необходимо наличие трёх элементов.
• Возбудитель инфекции (гноеродный микроорганизм).
• Входные ворота инфекции (место и способ внедрения микроорганизма в ткани больного).
• Макроорганизм с его реакциями - местными и общими, защитными и патологическими.
Возбудители гнойной хирургической инфекции
Современная характеристика возбудителей гнойной хирургической инфекции значительно отличается от классических схем, сформировавшихся несколько десятилетий назад.
В настоящее время основными возбудителями острой гнойной инфекции стали следующие микроорганизмы:
• Staphilococcus aureus;
• Pseudomonas aeruginosa;
• Esherichia coli;
• Enterococcus;
• Enterobacter;
• Streptococcus;
• Proteus vulgaris;
• Streptococcus pneumoniae.
Вследствие широкого применения антибиотиков и их мутагенного действия на микроорганизмы последние, как правило, характеризуют- ся устойчивостью к большинству антибактериальных средств. Лекарственная устойчивость стафилококков, выделенных у больных с гнойной инфекцией, превышает 70%. Такую же устойчивость выявляют у
палочки сине-зелёного гноя (Pseudomonas aeruginosa), чем можно объяснить её возрастающую роль при осложнении ожогов и ран. Большое значение в развитии гнойной хирургической инфекции в связи с рас- пространённостью, стойкостью и возможностью роста в анаэробных и аэробных условиях имеет кишечная палочка (Esherichia coli).
Большинство штаммов Staphilococcus aureus и некоторые штаммы других микроорганизмов синтезируют пенициллиназы и цефалоспориназы - β-лактамазы, определяющие устойчивость микроорганизмов к большинству пенициллинов и цефалоспоринов. Многие стафилококки устойчивы к антибактериальным средствам других классов (макролидам, аминогликозидам, фторхинолонам). Множественной резистентностью характеризуется и Pseudomonas aeruginosa.
Таким образом, наиболее частые возбудители инфекции характеризуются устойчивостью к традиционным антибактериальным средствам, что определяет сложность лечения гнойных заболеваний.
Важную
роль в течении гнойной хирургической инфекции играют биологические
особенности микроорганизмов: инвазивность, токсичность и вирулентность.
Кроме того, существенное значение имеет сте- пень инфицированности.
Проникновение менее чем 105 бактерий на
Входные ворота инфекции
Возбудители гнойной инфекции широко распространены в среде, окружающей человека. Богато обсеменены области паховых складок, подмышечных ямок, зона вокруг ротовой полости, заднего прохода. Для того чтобы микроорганизмы проявили свое патологическое влияние, они должны проникнуть сквозь покровные ткани человека. Это проникновение осуществляется через входные ворота.
Входными воротами наиболее часто становятся повреждения кожи и слизистых оболочек - различные виды случайных ран. Проникновение инфекции возможно и через ссадины, царапины, потёртости, уку- сы. Кроме того, микроорганизмы могут проникать через протоки сальных и потовых желёз. Имеющиеся в организме очаги гнойной инфекции (глубокий кариес, зубная гранулёма, хронический тонзиллит, хронический гайморит и др.) также могут стать причинами развития инфекции (эндогенный путь инфицирования).
Быстрому распространению микроорганизмов способствуют большое количество некротических тканей в области входных ворот, нарушение кровообращения, переохлаждение. Местные иммунобиологичес-
кие особенности тканей также оказывают влияние на частоту и тяжесть развития гнойных процессов.
Реакция макроорганизма
Далеко не всегда микроорганизмы, попавшие в ткани, вызывают то или иное заболевание из группы острой гнойной инфекции. Важен характер ответной реакции макроорганизма. В этой реакции можно вы- делить неспецифические и специфические механизмы защиты.
Неспецифические механизмы защиты
Первый из неспецифических факторов защиты - анатомические барьеры: кожа и слизистые оболочки. Кожа обладает бактерицидными свойствами за счёт веществ, содержащихся в секретах потовых и сальных же- лёз. На поверхности слизистых оболочек присутствуют секрет слёзных и слюнных желёз, слизь, соляная кислота (в желудке) и т.д. Недостаточность этих факторов способствует проникновению и развитию инфекции.
Следующий механизм - нормальная микрофлора, проявляющая антагонистическую активность по отношению к экзогенным микроорганизмам.
К гуморальным факторам неспецифической защиты, содержащимся в плазме крови и тканевой жидкости, относят лейкины, плакины, β-лизины, лизоцим, систему комплемента.
Клеточные механизмы неспецифической защиты представлены воспалительной реакцией и фагоцитозом. Воспаление - ведущая ре- акция тканей при острой гнойной инфекции - признак хорошо и целесообразно организованной приспособляемости организма. Реакция тканей на внедрение микробов сопровождается местными и общими проявлениями. Прежде всего образуется лейкоцитарный вал, отграничивающий очаг инфекции от внутренней среды организма. Опреде- лённым барьером для генерализации инфекции служат лимфатические сосуды и узлы. В процессе развития тканевой реакции вокруг гнойного очага образуется грануляционный вал, ещё более надёжно отграничивающий гнойный очаг. При длительном существовании отграниченного гнойного процесса из окружающего его грануляционного вала образуется плотная пиогенная оболочка - надёжное препятствие распространению инфекции.
При высоковирулентной инфекции и слабой реакции организма защитные барьеры образуются медленно, что нередко приводит к проникновению инфекции через лимфатические пути (сосуды, узлы) в крове- носное русло. В таких случаях возможно развитие общей инфекции.
В очаге воспаления особенно эффективен процесс фагоцитоза. Фагоциты - нейтрофильные лейкоциты и мононуклеарные фагоциты (различные клетки любых тканей в норме - моноциты, гистиоциты, клетки Купфера, альвеолярные макрофаги в лёгких, макрофаги селезёнки, остеокласты, клетки Лангерханса кожи и т.д.; возникающие при воспалении - экссудативные макрофаги, многоядерные гигантские клетки Пирогова-Лангханса, эпителиоидные клетки).
В основе защитной функции фагоцитарной системы лежит способность её элементов поглощать и разрушать микробные тела и другие инородные агенты. Фагоциты обладают хемотаксисом, способны разрушать и инактивировать микробные клетки.
В механизме фагоцитоза принимают участие сывороточные факторы (опсонины, система комплемента). Они подготавливают микроорганизмы к поглощению фагоцитами.
Специфические механизмы защиты
Специфические механизмы защиты включают иммунный ответ гуморального и клеточного типов.
При ответе гуморального типа сначала происходит процесс распознавания агента, а затем начинается синтез антител к нему В-лимфоцитами. Большую роль в этом механизме играют все фенотипы Т-лимфоцитов и интерлейкин-2.
При ответе клеточного типа ведущая роль принадлежит Т-лимфоцитам. Часть из них оказывает непосредственное действие на антиген (клетки-киллеры), а другие влияют опосредованно, выделяя медиаторы иммунного ответа (лимфокины).
Факторы снижения механизмов защиты
При рассмотрении вопросов развития инфекционного процесса для клинициста большое значение имеют факторы, ослабляющие систему защиты.
Существенное значение имеет возраст. Снижение защитных механизмов в раннем детстве и пожилом возрасте определяется особенностями анатомических барьеров и секреции, а также состоянием иммун- ной системы: в первые 3-6 мес организм ребёнка полностью зависит от материнских антител, у пожилых же людей наблюдают понижение выраженности иммунных реакций.
Определённое значение имеет пол. Известно, что женский организм характеризуется более выраженными защитными механизмами, чем мужской.
Имеют значение также заболевания, сопровождающиеся иммунодефицитом. Особое место занимает сахарный диабет. Гнойные заболевания на фоне диабета возникают чаще и протекают они значительно тяжелее. Более того, довольно часто именно при развитии гнойных процессов впервые выявляют это заболевание, протекающее в скрытой форме. Диабетическая гипергликемия приводит к недостаточности развития воспалительной реакции. Кроме того, при диабете может оказаться недостаточно эффективной терапия, поскольку нарушается нормаль- ная абсорбция лекарственных веществ.
В последнее время большое внимание в развитии инфекционных процессов уделяют иммунодефицитным состояниям. Наиболее опасное заболевание из этой группы - ВИЧ-инфекция (СПИД). Причиной развития иммунодефицита могут также быть анемия, хронический алкоголизм, наркомания и т.д.
Иммунологический гомеостаз организма нарушается при ряде современных терапевтических воздействий: применении антибиотиков, иммунодепрессивных и цитотоксических препаратов, рентгенотерапии.
Определённое негативное влияние оказывают гипопротеинемия и авитаминоз.
Клиническая картина и диагностика
Клиническая картина складывается из местных и общих проявлений.
Местные симптомы
Классические признаки воспаления
Местная реакция при острой гнойной инфекции проявляется симптомами, характеризующими развитие воспалительной реакции:
• ruber (краснота),
• color (местный жар),
• tumor (припухлость),
• dolor (боль),
• functio laesa (нарушение функции).
Красноту легко определить при осмотре. Она отражает расширение сосудов (артериол, венул и капилляров), при этом происходит замедление кровотока вплоть до его почти полной остановки - стаза. Такие изменения связаны с воздействием на сосуды гистамина и нарушениями обменных процессов в клетках в зоне воспаления. Иначе описанные изменения называют термином «гиперемия».
Местный жар связан с усилением катаболических реакций с высво- бождением энергии. Определяют местное повышение температуры (обычно тыльной стороной ладони, сравнивая полученные при этом ощущения с ощущениями при пальпации вне болезненного очага).
Припухлость тканей обусловлена изменением проницаемости стенки сосудов для плазмы и форменных элементов крови, а также повышенным гидростатическим давлением в капиллярах. Повышенная проницаемость сосудистой стенки касается в основном капилляров и мелких вен. Пропотевающая из сосудов жидкая часть плазмы вместе с мигрирующими лейкоцитами, а нередко и вышедшими путём диапедеза эритроцитами, образуют воспалительный экссудат. Основную массу его со- ставляют нейтрофильные лейкоциты. Обычно припухлость определяют визуально. В сомнительных случаях выполняют измерения (например, окружности конечности).
Боль. Наличие боли и болезненности при пальпации в зоне очага - характерный признак гнойных заболеваний. Следует помнить, что пальпацию нужно проводить достаточно осторожно, чтобы не вызывать у пациента негативных ощущений.
Нарушение функции связано как с развитием болевого синдрома, так и с отёком. В наибольшей степени оно выражено при локализации воспалительного процесса на конечности, особенно в области сустава.
Симптомы наличия скопления гноя
Для определения скопления гноя используют клинические симптомы (симптомы флюктуации и размягчения), данные дополнительных методов исследования и диагностическую пункцию.
Клинические симптомы
Важный метод выявления зоны скопления гноя - симптом флюктуации. Для его определения с одной стороны зоны патологического процесса врач кладёт свою ладонь (при очагах малого размера - один или несколько пальцев), а с противоположной стороны другой ладонью (или 1-3 пальцами) выполняет толчкообразные движения (рис.12-1).
Если между ладонями врача в патологическом очаге есть жидкость (в данном случае гной), эти толчки будут передаваться с одной кисти на другую. Обычно положительный симптом флюктуации, свидетель- ствующий о скоплении в тканях гнойного экссудата, становится определяющим в постановке показаний к операции (вскрытие и дренирование гнойника).
Сходное значение имеет и симптом размягчения: если на фоне воспалительного инфильтрата в центре появляется зона размягчения (ощу-
щение пустоты, провала при пальпации), это также свидетельствует о гнойном расплавлении тканей и скоплении гноя.
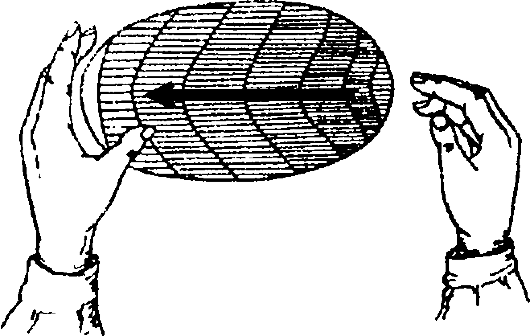
Рис. 12-1. Схема определения симптома флюктуации
Дополнительные методы исследования
Среди специальных методов исследования, способных определить скопление гнойного экссудата, на первом месте стоит УЗИ. Метод с большой точностью позволяет определить скопление жидкости, размеры и расположение полости.
В некоторых случаях диагностике помогает рентгеновское исследование. Существуют характерные рентгенологические признаки скопления гноя под диафрагмой, абсцесса лёгкого и т.д.
Для выявления гнойника и определения всех его параметров в сложных случаях можно выполнить КТ или МРТ.
Диагностическая пункция
Процедура
производится при неясном диагнозе. Обычно тонкой иглой выполняют
анестезию кожи, а затем толстой иглой (диаметром не менее
Появление в нем хотя бы минимального количества гноя свидетельствует о наличии его скопления в соответствующей зоне, гнойного расплавления тканей, что чаще всего требует хирургического лечения. При глубоких гнойных процессах высокоэффективна пункция под контро- лем УЗИ.
Местные осложнения гнойных процессов
При развитии гнойных заболеваний возможны местные осложнения: некрозы, воспаление лимфатических сосудов (лимфангит) и узлов (лимфаденит), тромбофлебит.
Формирование некрозов связано с деятельностью микроорганизмов, а также с нарушением микроциркуляции вследствие воспалитель- ного процесса. При этом в зоне воспаления появляются участки чёр- ного цвета.
Лимфангит - вторичное воспаление лимфатических сосудов, усугубляющее течение различных воспалительных заболеваний. При стволовом лимфангите отмечают гиперемию в виде отдельных полос, идущих от очага воспаления к зоне регионарных лимфатических узлов - подмышечной ямке или паховой складке. Наряду с гиперемией появляется отёчность кожи. При пальпации выявляют болезненные уплотнения в виде тяжей по ходу лимфатических сосудов. Довольно рано присоединяется лимфаденит. При воспалении внутрикожных лимфатических сосудов наблюдают гиперемию в виде сетчатого рисунка (множественные ярко-красные пересекающиеся полосы). Явления лимфангита могут быть скоротечными и продолжаться лишь в течение нескольких часов. В то же время возможно и развитие некротического лимфангита с формированием очагов некроза по ходу сосудов.
Лимфаденит - воспаление лимфатических узлов, возникающее как осложнение различных гнойно-воспалительных заболеваний и специ- фических инфекций (туберкулёза, чумы, актиномикоза). Таким образом, лимфаденит, как правило, бывает вторичным процессом.
Лимфаденит начинается с болезненности и увеличения лимфатических узлов. Иногда при стихании основного процесса лимфаденит доминирует в клинической картине заболевания. При прогрессировании заболевания и развитии периаденита указанные клинические признаки выражены в большей степени, четко пальпируемые ранее лимфатические узлы, сливаясь между собой и с окружающими тканями, становятся неподвижными. Процесс может перейти в деструктивную форму вплоть до развития аденофлегмоны.
Тромбофлебит - воспаление вен, обеспечивающих отток крови от зоны воспаления. Такой тромбофлебит называют восходящим. Обычно речь идёт о поверхностных венах. Клинически определяют болезненный инфильтрат по ходу вены, имеющий форму жгута, валика. Над ним кожа гиперемирована, может быть несколько приподнята. При тромбофлебите необходимо специальное лечение. Обычно воспалительные изменения нивелируются быстро, но достаточно долго после этого пальпируется тромбированная вена. В некоторых случаях тромбофлебит осложняется развитием абсцессов (абсцедирующий тромбофлебит), что приводит к необходимости хирургического лечения.
Следует отметить, что лимфангит, лимфаденит и тромбофлебит - первые признаки генерализации инфекционного процесса.
Общая реакция
Основные клинические проявления общей реакции при гнойных заболеваниях - симптомы интоксикации, выраженные в различной степени.
Клинические проявления интоксикации
Обычно больные жалуются на чувство жара, озноб, головную боль, общее недомогание, разбитость, слабость, плохой аппетит, иногда задержку стула.
У них отмечают повышение температуры тела (иногда до 40 ?С и выше), тахикардию, одышку. Больные часто покрыты потом, заторможены, сонливы.
Характерно изменение температуры тела в течение суток более чем на 1,5-2,0 градуса - температура утром нормальная или субфебрильная, а вечером достигает высоких цифр (до 39-40 ?С).
Иногда у больных увеличиваются селезёнка и печень, появляется желтушная окраска склер. При сильно выраженной общей реакции организма на хирургическую инфекцию все перечисленные изменения проявляются в резкой форме. Если реакция средняя или слабая, изменения бывают умеренными или даже малозаметными, однако всякий местный процесс сопровождается общей реакцией, названной И.В. Давыдовским «гнойно-резорбтивной лихорадкой».
Описанная клиническая картина весьма сходна с сепсисом и некоторыми инфекционными заболеваниями (тифом, бруцеллёзом, паратифом и пр.). Поэтому такие больные нуждаются в тщательном клиническом обследовании. Основное отличие общей реакции организма на местный гнойный процесс от сепсиса заключается в том, что все симптомы её резко ослабевают или исчезают при вскрытии гнойного очага и создании адекватного оттока гнойного экссудата. При сепсисе этого не происходит.
Изменения лабораторных данных
Определение степени выраженности общей реакции организма на возникновение очага гнойной инфекции имеет большое значение для правильной оценки состояния больного, прогнозирования осложнений и выбора оптимальных способов лечения.
Изменения в клиническом анализе крови
Для всех гнойных хирургических заболеваний характерны лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов (СОЭ).
Под сдвигом лейкоцитарной формулы влево понимают нейтрофи- лёз (увеличение процентного содержания нейтрофилов), а также превышение нормального уровня палочкоядерных лейкоцитов (более 5- 7%) и появление в периферической крови незрелых (молодых) форм лейкоцитов (юные, миелоциты). При этом обычно отмечают относительное снижение количества лимфоцитов и моноцитов.
Абсолютное снижение содержания лимфоцитов и моноцитов - неблагоприятный признак, свидетельствующий об истощении защитных механизмов.
Повышение СОЭ обычно происходит через 1-2 сут от начала заболевания, а восстанавливается она через 7-10 дней после купиро- вания острых воспалительных явлений. Нормализация СОЭ обычно свидетельствует о полной ликвидации активности воспалительного процесса. При длительных тяжёлых гнойных процессах развивается анемия.
Изменения в биохимическом анализе крови
Возможно повышение азотистых показателей (содержание креатинина, мочевины), свидетельствующее о преобладании катаболических процессов и недостаточности функций почек.
В сложных и тяжёлых случаях определяют в крови содержание белков острой фазы (С-реактивного белка, церулоплазмина, гаптоглобина и др.).
При длительных процессах отмечают изменения в составе белковых фракций (относительное увеличение количества глобулинов, в основном за счёт γ-глобулинов).
Важно также следить за концентрацией глюкозы крови, так как гнойные заболевания часто развиваются на фоне сахарного диабета.
Посев крови на микрофлору
Посев крови на микрофлору обычно выполняют на высоте лихорадки, он помогает диагностировать сепсис (бактериемию).
Изменения в анализах мочи
Изменения в анализах мочи развиваются лишь при крайне выраженной интоксикации, они получили название «токсическая почка». Отмечают протеинурию, цилиндрурию, иногда лейкоцитурию.
Интегральные показатели уровня интоксикации
Для определения уровня интоксикации и динамического наблюдения за больными с острой гнойной хирургической инфекцией используют интегральные показатели: лейкоцитарный индекс интоксикации (ЛИИ), гематологический показатель интоксикации (ГПИ), уровень средних молекул.
ЛИИ вычисляют по следующей формуле (по Я.Я. Кальф-Калифу, 1941).
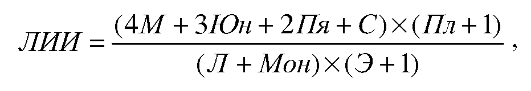
где:
М - миелоциты; Юн - юные;
Пя - палочкоядерные нейтрофилы;
С - сегментоядерные;
Пл - плазматические клетки;
Л - лимфоциты;
Мон - моноциты;
Э - эозинфилы.
В норме ЛИИ = 1,0 ? 0,6 усл. ед.
ГПИ дополнительно учитывает данные об общем лейкоцитозе и СОЭ.
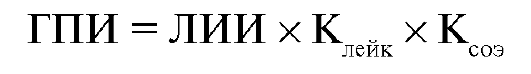
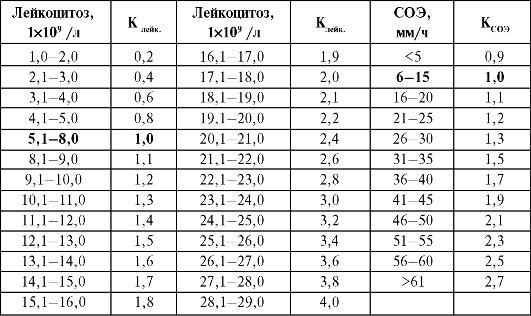
КЛЭЙК и КСОЭ - поправочные табличные коэффициенты, отражающие
степень отклонения соответствующего показателя от нормального уровня (табл. 12-1).
В норме ГПИ = 0,69 ? 0,09 усл. ед.
Таблица 12-1. Значения Клейк и КСОЭ (по В.С. Васильеву и В.И. Комару, 1983)
Средние молекулы - олигопептиды с молекулярной массой 500-5000. Да, их считают универсальным маркёром интоксикации. Прежде всего, их составляют продукты нарушенного метаболизма, гормоны и их фрагменты и биологически активные вещества. В норме уровень средних молекул равен 0,15-0,24 усл. ед. Повышение содержания средних молекул в сыворотке крови и моче коррелирует с тяжестью интоксикации.
Принципы лечения
Лечение острых гнойных хирургических заболеваний представляет трудную и сложную проблему, оно складывается из мероприятий местного и общего характера.
Местное лечение
Основные принципы местного лечения:
• вскрытие гнойного очага;
• адекватное дренирование гнойника;
• местное антисептическое воздействие;
• иммобилизация.
Вскрытие гнойного очага
Вскрытие гнойника обычно выполняют под проводниковой или общей анестезией (инфильтрационную анестезию используют редко, так как она может способствовать распространению инфекции, а эффек- тивность действия анестетиков в воспалительном очаге снижается).
Разрез проводят на всю длину воспалительного инфильтрата. После вскрытия очага определяют наличие некротизированных тканей, затем их иссекают, определяют наличие гнойных затёков и дополнительно вскрывают, разделяют перемычки, определяют состояние соседних органов, ставших причиной или вовлечённых вторично в гнойный процесс.
Осмотр гнойной полости не всегда возможен. В таких случаях обязательно выполняют обследование полости пальцем.
Важный элемент интраоперационной санации - использование химических антисептиков для обильного промывания гнойной полости, образовавшейся при воспалении. Полость промывают раствором одного из антисептиков (пероксидом водорода, нитрофуралом, хлоргексидином), механическую некрэктомию можно дополнить одним из средств физической некрэктомии (ультразвуковой кавитацией, воздействием лучами углекислого лазера).
Следует отметить, что чем радикальнее выполнено хирургическое вмешательство, тем быстрее и с меньшим количеством осложнений пой- дёт процесс выздоровления. Всегда проводят посев полученного гнойного экссудата на питательные среды для его бактериологического ис- следования и определения чувствительности к антибиотикам, что позволяет выбрать оптимальный вариант антибактериальной терапии.
Любую операцию по вскрытию гнойника завершают его дренированием.
Адекватное дренирование гнойника
Для адекватного дренирования применяют все возможные способы, относимые к физической антисептике: пассивное дренирование (используют перчаточную резину, дренажные трубки и др.), активную аспирацию и проточное дренирование (см. главу 2).
Важно правильно выполнять разрезы при вскрытии гнойника. Оп- ределённые направление и глубина разреза способствуют тому, чтобы края раны зияли и гнойный экссудат свободно оттекал наружу.
Местное антисептическое воздействие
Местное антисептическое воздействие заключается в ежедневной обработке ран 3% раствором перекиси водорода, применении влажновысыхающих повязок с 2-3% раствором борной кислоты, водным раствором хлоргексидина, нитрофурала и др.
Кроме того, необходимо использовать протеолитические ферменты, а также вспомогательные физиотерапевтические процедуры (УФО, УВЧ, электрофорез с антибиотиками и др.).
Иммобилизация
На время острого периода течения гнойного процесса необходимо создать покой поражённому сегменту, особенно в случае локализации гнойного процесса на конечностях, в зоне суставов.
Для иммобилизации обычно применяют гипсовые лонгеты.
Общее лечение
Общие методы лечения можно разделить на четыре вида:
• антибактериальная терапия;
• дезинтоксикационная терапия;
• иммунокоррекция;
• симптоматическое лечение.
Антибактериальная терапия
Антибактериальную терапию проводят с учётом вида и чувствительности микрофлоры. Кроме антибиотиков, для общей антибактериальной терапии применяют бактериофаги, антисептики (гидроксиметилхиноксилиндиоксид, сульфаниламидные препараты, нитрофураны) и др.
Основные принципы антибактериальной терапии изложены в главе 2 в разделе «Биологическая антисептика». Дополнительно следует отметить, что возможно использование различных способов введения антибиотиков.
Существует поверхностная антибиотикотерапия (промывание ран), внутриполостная (введение в грудную, брюшную полости, полость сустава) и глубокая антибиотикотерапия (внутримышечное, внутривенное, внутриартериальное и эндолимфатическое введение), а также пероральный способ. Поверхностную и внутриполостную терапию относят к средствам местного лечения.
Пероральный способ введения
Показания к применению: лечение заболеваний внутренних органов и нетяжёлых инфекционных хирургических процессов.
Достоинства: простота, неинвазивность, возможно самостоятельное применение.
Недостатки: неприменим при заболеваниях брюшной полости, не- чётко дозирует концентрацию.
Особенности: частота приёма от 4 до 1 раза в сут. В последнее время наметилась тенденция введения препаратов 1 раз в сут (цефтриаксон).
Внутримышечный способ введения
Внутримышечный - основной (стандартный) способ введения антибиотиков при лечении гнойных заболеваний.
Достоинство метода - сочетание простоты применения с возможностью создания постоянной бактерицидной концентрации препарата в крови при соблюдении определённой для каждого антибиотика крат- ности введения.
Внутривенный способ введения
В связи с особенностями фармакодинамики (быстрое создание высокой концентрации в плазме и быстрое её снижение) не служит основным методом лечения острой хирургической инфекции. Используют при сепсисе как способ введения одного из двух антибиотиков. Применяют также как единственно возможный способ для введения антисептических средств (гидроксиметилхиноксилиндиоксида, метронидазола), а также некоторых видов антибиотиков (имипинем + целастатин натрия, пефлоксацина).
Внутривенное введение антибиотиков под жгутом
Показания: воспалительные процессы на пальце, кисти. Методика заключается в наложении на плечо манжетки от аппарата для измерения АД (создают давление 60-80 мм рт.ст), после чего пунктируют вену в области локтевого сгиба и вводят антибиотик. Манжетку снимают через 30 мин. При выборе антибиотика следует помнить об их тромбогенном эффекте. В связи с этим применение пенициллинов и цефалоспоринов нецелесообразно.
Внутриартериалъный способ введения
Особенность метода - создание высокой регионарной концентрации препарата в очаге воспаления. В то же время невозможно создать стойкую бактерицидную концентрацию в плазме крови. Метод показан при тяжёлых воспалительных заболеваниях органов грудной и брюшной полостей (внутриаортальная терапия) и воспалительных процессах на нижних конечностях (введение антибиотиков в бедренную артерию).
Эндолимфатическая терапия
В настоящее время существует два вида эндолимфатической терапии (ЭЛТ):
• прямая - введение препаратов непосредственно в лимфатическое сосуды или узлы (собственно ЭЛТ);
• непрямая - лимфотропная терапия - введение препаратов в различные клетчаточные пространства с последующей преимущественной резорбцией в лимфатическую систему.
ЭЛТ может быть антеградной и ретроградной. Ретроградная ЭЛТ через грудной лимфатический проток не нашла практического применения в связи со сложностью и травматичностью. Антеградную ЭЛТ обычно выполняют через лимфатические сосуды конечностей или лимфатические узлы.
Идею
использования лимфатических сосудов для введения антибиотиков ещё в
50-е годы высказал Б.В. Огнев. Широкое внедрение ЭЛТ в клиническую
практику при лечении различных, прежде всего хирургических заболеваний,
стало возможным после выхода в свет в
Преимущества ЭЛТ в лечении хирургической инфекции обусловлено следующими возможностями:
• Поддержание в течение длительного периода времени терапевтической концентрации антибиотика в лимфатических сосудах и централь-
ной лимфе, что крайне важно, учитывая токсичность лимфы при воспалительном процессе и нахождение в ней микроорганизмов.
• Обеспечение ещё более длительной бактерицидной концентрации антибиотика в регионарных лимфатических узлах, что способствует усилению их фильтрационно-барьерной функции и уменьшению вызванных воспалением морфофункциональных нарушений. Необходимо отметить, что ни при одном другом способе введения антибиотиков (внутримышечном, внутривенном, внутриартериальном и др.) не уда- ётся добиться столь значительной их концентрации в лимфатическом русле. В то же время именно насыщение антибиотиками лимфатической системы создаёт мощное препятствие для генерализации процесса.
• Возможность разового эндолимфатического введения антибиотика сохраняет его бактерицидную концентрацию в плазме в течение суток, что объясняется медленным, дозированным поступлением антибиотика в кровь из лимфатических узлов и грудного лимфатического протока.
• Достижение максимальной концентрации антибиотика в очаге воспаления. Отмечено повышение содержания цефалоспоринов и канамицина в очаге в 3-5 раз по сравнению с внутримышечным способом введения. Высокая концентрация антибиотика в зоне воспаления сохраняется в течение 24-48 ч после инфузии. Подобные данные объясняют тем, что лимфоциты больше, чем другие клетки крови, могут депонировать антибиотики. Именно в лимфатических узлах при длительном контакте с препаратами и происходит подобная «активация» клеток. «Активные» лимфоциты затем проникают в очаг воспаления, как бы принося на себе антибиотики. Определённое значение здесь имеют также вызванные воспалением изменения лимфообращения и микроциркуляции.
• Минимизация общей дозы антибиотика, что существенно не только с экономических позиций, но и с учётом токсичности и аллергогенности антибиотикотерапии.
• Иммуномодулирующее действие ЭЛТ. При эндолимфатическом введении антибиотиков отсутствует обычный для них иммунодепрессивный эффект. Иммуностимулирующее действие ЭЛТ объясняется повышением функциональной активности лимфоцитов, увеличением синтеза иммуноглобулинов и нормализацией иммунной функции лимфатических узлов вследствие санации лимфатического русла.
Методика ЭЛТ. Наиболее часто применяют внутрисосудистую ЭЛТ. Для этого необходимо выполнить катетеризацию лимфатического сосуда. Обычно катетеризируют лимфатические сосуды нижних конечностей (на тыле стопы и по медиальной или латеральной поверхности голени).
Для проведения процедуры используют обычные хирургические инструменты (скальпель, пинцет, ножницы), микрохирургические ножницы и пинцеты. Выполнение манипуляции облегчается использованием 3-10- кратного увеличения (бинокулярная лупа, операционный микроскоп).
Непосредственно перед катетеризацией в асептических условиях внутрикожно в первый и второй межпальцевые промежутки (или внутрикожно на 5-6 см дистальнее будущего разреза) вводят по 0,3-0,5 мл 0,4% раствора индигокармина. Этот краситель из тканей преимущественно поступает в лимфатические сосуды, окрашивает их в синий цвет и таким образом делает видимыми даже без увеличительной оптики.
Под местной инфильтрационной анестезией (10 мл 0,5% раствора прокаина) выполняют поперечный разрез в средней трети стопы (или в другом выбранном месте) примерно 2,0-3,0 см длиной. После выделения окрашенного индигокармином лимфатического сосуда микрохирургическими ножницами надсекают его переднюю стенку, вводят в образовавшееся отверстие катетер, продвигая его на 2,0-4,0 см и фиксируют лигатурами (аналогично методике венесекции).
Эндолимфатические инфузии осуществляют с помощью автоматического инъектора со скоростью 10 мл/ч.
Возможна также катетеризация или пункционное введение антибиотика в лимфатические узлы (в основном используют паховые лимфатические узлы).
Для создания максимальной регионарной концентрации антибиотика при ЭЛТ применяют временный фармакологический блок лимфооттока. Так как антибиотики блокируют сократительную активность лимфатических сосудов, применяют высокие их концентрации, а в качестве растворителя используют 0,5% раствор прокаина, также тормозящий сокращения лимфангионов - межклапанных сегментов лимфатических сосудов.
ЭЛТ - метод резерва в лечении гнойной хирургической инфекции. Показания к ней включают тяжёлые воспалительные заболевания органов брюшной полости, воспалительные заболевания забрюшинного пространства, нижних конечностей, сепсис, а также неэффективность предшествующей терапии.
Лимфотропная терапия широко применяется в гнойной хирургии и имеет определённые преимущества по сравнению с традиционными способами введения препаратов. Безусловное достоинство метода - его техническая простота.
К основным вариантам метода относят однократное введение антибиотика в зону максимального расположения лимфатических капилля-
ров (например, межпальцевой промежуток стопы или кисти), дозированное медленное введение (в том числе автоматическим инъектором со скоростью введения 10 мл/ч), предварительное введение ферментов (гиалуронидазы, террилитина, химотрипсина).
При лимфотропной терапии антибиотик вводят 1 раз в сут в разовой (или двойной разовой) дозе. Обычно достаточно 3-4 инфузий. Метод можно применять практически при всех местных гнойных процессах.
Дезинтоксикационная терапия
Комплекс методов, направленных на снижение интоксикации организма, получил название дезинтоксикационной терапии.
Дезинтоксикационную терапию можно проводить различными способами, что зависит от характера и тяжести интоксикации. Наиболее простые способы - обильное питьё, инфузионная терапия, форсированный диурез.
Значительно более сложными технически, более серьёзными для пациента, но в то же время более эффективными считают методы экстракорпоральной детоксикации, применяемые в самых тяжёлых и сложных случаях.
Обильное питьё
Обильное питьё способствует увеличению диуреза и соответственно возрастанию количества токсинов, удаляемых из организма с мочой. Инфузионная терапия
Переливание кристаллоидных кровезаменителей (физиологического раствора, раствора Рингера, 5% раствора глюкозы и др.) вызывает эффект гемодилюции и также увеличивает диурез. Дополнительное ис- пользование кровезаменителей дезинтоксикационного действия, адсорбирующих на себе токсины и способствующих их выделению с мочой (гемодеза и пр.), существенно повышает эффективность метода. Возможно введение альбумина и плазмы, также обладающих мощным детоксикационным эффектом.
Форсированный диурез
Форсированный диурез представляет собой управляемую гемодилюцию. В течение 2-3 ч быстро вводят до 4-5 л кристаллоидных растворов под контролем гематокрита и концентрации гемоглобина. Скорость переливания 80-100 капель в минуту. Дополнительно диурез инициируют 40-200 мг фуросемида или 10% маннитолом (1 г/кг). Необходим тщательный контроль водно-электролитного баланса. Минимально эффективным считают диурез 100 мл/ч, возможно его увеличение до
600-800 мл/ч.
Методы экстракорпоральной детоксикации
При лечении гнойных заболеваний используют сорбционные, экстракционные методы, дренирование грудного лимфатического протока, электрохимическое окисление крови и методы квантовой терапии.
Сорбционные методы способствуют удалению гидрофильных и гидрофобных веществ средней и высокой молекулярной массы, связанных с альбумином.
Основные виды: гемосорбция, плазмосорбция, лимфосорбция.
Принцип: соответствующую жидкость пропускают через колонки с различными сорбентами (активированным углем, ионообменными смо- лами и специфическими сорбентами: иммунными, ферментными и пр.).
Один из методов биологической сорбции и иммунокоррекции - перфузия через ксеноселезёнку. Используют селезёнку свиньи, забранную с соблюдением мер асептики. Селезёнку промывают физиологическим ра- створом. Сама процедура заключается в пропускании крови, забираемой из вены больного, через канюлированную селезёночную артерию в селе- зёнку, а после прохождения органа кровь из селезёночной вены возвращается в вену пациента. Применяют модификацию способа: осуществляют перфузию крови через фрагментированную селезёнку или внутривенно вводят ксеноперфузат (физиологический раствор, пропущенный через фрагментированную селезёнку свиньи, хранящуюся в замороженном виде).
Экстракционные методы основаны на удалении из организма вместе с компонентами крови всех видов токсичных веществ. Основной метод - плазмаферез. Суть метода состоит в удалении из организма токсичной плазмы крови и замене её донорской свежезамороженной плазмой и кровезамещающими растворами. Используют ручной и автоматизированный (непрерывный) способы.
При ручном способе забирают кровь, добавляют стабилизатор и разделяют её на форменные элементы и плазму (отстаиванием или центрифугированием). Форменные элементы крови возвращают в сосудистое русло, а вместо изъятой плазмы вливают свежезамороженную плазму и плазмозамещающие растворы.
При непрерывном способе с помощью специальных мембранных фильтров кровь сразу разделяют на форменные элементы и плазму, при этом по тому же контуру форменные элементы поступают обратно в организм больного, а плазма удаляется. Вместо удалённой плазмы также вводят свежезамороженную плазму и плазмозамещающие растворы. Терапевтический эффект начинается с удаления 0,5-1,0 л плазмы.
Дренирование грудного протока позволяет удалить из организма лимфу, значительно более токсичную, чем кровь при многих гнойных забо-
леваниях
(особенно при процессах в брюшной полости). Для этого под местной
анестезией осуществляют доступ над левой ключицей, выделяют левый
венозный угол (место соединения внутренней яремной и подключичной вен),
обнаруживают устье грудного протока и катетеризируют его (используют
стандартный катетер для катетеризации подключичной вены - диаметр
протока обычно 2-4 мм). По катетеру за сутки поступает до 2-3 л лимфы,
замещаемой свежезамороженной плазмой и кровезаменителями. Кроме того,
можно очистить лимфу, пропустив её через специальные фильтры
(лимфосорбция), и вернуть в организм пациента. Дренирование грудного
лимфатического протока впервые выполнил Х. Вильмс в
Этот метод применяют по показаниям, в крайне тяжёлых случаях, так как он весьма сложен технически (часто наблюдают рассыпной тип строения грудного лимфатического протока), а также возникают проблемы с возмещением лимфопотери.
Электрохимическое окисление крови. Метод основан на использовании носителя активного кислорода. Существуют специальные аппараты (ЭДО-1, ЭДО-3), в которых при пропускании постоянного тока через физиологический раствор образуется гипохлорит натрия (малостойкое соединение, в присутствии органических веществ разлагающееся на активный кислород и хлорид натрия). Гипохлорит натрия при внутривенном введении выделяет активный кислород, способствующий окислению токсина и превращению последнего в водорастворимую форму, удаляемую через почки. Используют внутривенное введение 0,1% раствора гипохлорита натрия.
Методы квантовой терапии. Квантовое облучение крови вызывает образование свободных радикалов, функциональные изменения многих белков плазмы, изменяет заряд форменных элементов крови, способствует высвобождению биологически активных субстанций (гормонов, гепарина натрия, гистамина, простагландинов). Указанные механизмы обеспечивают активацию иммунных факторов, антигипоксическое и вазодилатационное действие, улучшение реологических свойств крови, стимуляцию регенерации и гемопоэза.
Наиболее распространены следующие методики.
Экстракорпоральное УФО крови. Используют
аппараты типа «Изольда». С помощью обычной системы для переливания
крови у пациента забирают кровь из расчёта 1,5-2,0 мл на
кровь вводят обратно в вену пациента. Процедура длится 20-30 мин, широко распространена как в стационарах, так и в амбулаторной практике. Обычно назначают три сеанса через день.
Внутрисосудистая методика облучения крови. Внутривенно вводят световод, соединённый с источником ультрафиолетовых лучей или лазера, и проводят облучение потока крови. Механизм действия аналогичен экстракорпоральной методике.
Иммунокоррекция
Для иммунокоррекции используют различные методы и вещества, а также средства заместительной терапии.
1. Иммунокорригирующим действием обладают общее УФО и лазерное облучение крови, ЭЛТ, перфузия крови через ксеноселезёнку.
2. Применяют лекарственные вещества химической природы (левамизол). Широко используют препараты вилочковой железы.
3. В качестве заместительной терапии можно использовать:
• кровь и её компоненты;
• гипериммунную плазму, γ-глобулины;
• интерлейкины;
• интерфероны и пр.
Симптоматическое лечение
Симптоматическое лечение направлено на восстановление нарушенных функций органов и систем.
Необходимым бывает применение жаропонижающих и противовоспалительных препаратов.
При развитии недостаточности системы кровообращения применяют кардиотонические средства, сердечные гликозиды, диуретики. При на- рушении функций дыхания используют специальные мероприятия вплоть до ИВЛ. Важны контроль функций желудочно-кишечного тракта и обеспечение полноценного питания (энтерального и/или парентерального).
Достаточно часто при инфекционных процессах развиваются нарушения свёртывающей системы крови, водно-электролитного баланса и т.д., в этом случае необходима их коррекция.
Гнойные заболевания кожи и подкожной клетчатки
Основные гнойные заболевания кожи и подкожной клетчатки - фурункул, карбункул, гидраденит, абсцесс, флегмона и рожа. Характер-
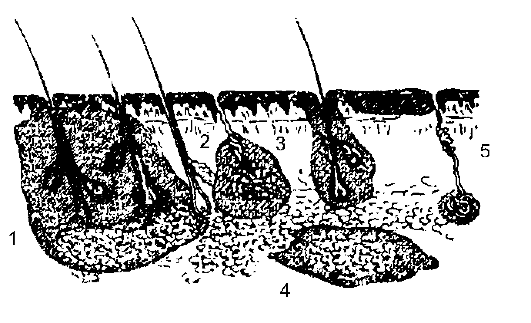
Рис. 12-2. Локализация основных гнойных процессов в коже и подкожной клетчатке: 1 - карбункул; 2 - гидраденит; 3 - фурункул; 4 - рожа; 5 - флегмона
ные для них зоны повреждения кожи, её дериватов и подкожной клетчатки представлены на рис. 12-2.
Классификация гнойно-воспалительных процессов мягких тканей по Д. Аренхольцу (1991):
• I уровень - поражение собственно кожи (фурункул и другие пиодермии, рожа, эризипелоид).
• II уровень - поражение подкожной клетчатки (карбункул, гидраденит, абсцесс, мастит, лимфаденит, целлюлит и др.).
• III уровень - поражение поверхностной фасции тела (фасциты различной этиологии: стрептококковый некротизирующий, клостридиальный, неклостридиальный, синергичный некротизирующий, гангрена Фурнье).
• IV уровень - поражение мышц и глубоких фасциальных структур (пиомиозит, клостридиальный и неклостридиальный мионекроз и др.).
Фурункул
Фурункул - частая форма гнойных заболеваний кожного покрова преимущественно открытых частей тела. Большинство больных лечатся амбулаторно. При ухудшении состояния и появлении у пациентов осложнений показано направление их в стационар.
Фурункул - острое гнойно-некротическое воспаление волосяного фолликула и прилежащей сальной железы с окружающей соединительной тканью. В дальнейшем процесс переходит на близлежащую соединительную ткань.
Этиопатогенез
В подавляющем большинстве случаев возбудителем бывает золотистый стафилококк. Причинами, предрасполагающими к развитию заболевания, становятся нарушения обмена веществ (сахарный диабет, авитаминоз), тяжёлые сопутствующие заболевания, нарушение
гигиенических требований. У мужчин фурункулы выявляют примерно в 10 раз чаще, чем у женщин.
Течение фурункула проходит три стадии:
• инфильтрация;
• формирование и отторжение гнойно-некротического стержня;
• рубцевание.
Особенность течения фурункула в том, что возникающий инфильтрат во много раз превышает зону развития некротического стержня. В инфильтрате тромбируются кожные капилляры и мелкие вены. Это замедляет выхождение лейкоцитов и процесс гнойного расплавления омертвевшего участка кожи (стержня). Преждевременная попытка механическим путём удалить стержень (выдавливание) может закончиться распространением инфицированных тромбов из очага по венам и генерализацией процесса.
Клиническая картина Стадия инфильтрации
Процесс начинается с появления незначительного болезненного узелка и гиперемии над ним. В центре инфильтрата находится волос. Через 24-48 ч в области устья волосяного фолликула появляется маленький жёлтый пузырёк - пустула. Процесс может завершиться постепенным стиханием воспалительных изменений (рассасывание инфильтрата) или переходом к следующей стадии.
Стадия формирования и отторжения гнойно-некротического стержня
Волосяной фолликул и сальная железа подвергаются гнойному расплавлению. При этом увеличивается зона гиперемии и инфильтрата, он приподнимается над поверхностью кожи в виде пирамиды, в центре которой под истончённой кожей начинают просвечивать серо-зелёные массы (гнойно-некротический стержень). Увеличение воспалительных явлений сопровождается усилением болевого синдрома. Общие симптомы при фурункуле обычно представлены головной болью, слабостью и субфебрильной температурой тела.
Постепенно кожа в центре инфильтрата расплавляется, некротические массы начинают отторгаться наружу.
Рубцевание
После полного отторжения гнойно-некротических масс образуется небольшой тканевой дефект, замещающийся соединительной тканью и
эпителизирующийся. После фурункулов остаются незначительные малозаметные рубцы.
Лечение
Местное лечение
Неосложнённый фурункул лечат только консервативно.
При лечении фурункула нельзя применять согревающий компресс, так как он разрыхляет кожу и создаёт благоприятные условия для развития инфекции.
В стадии инфильтрации кожу обрабатывают 70% спиртом, а пустулу прижигают 5% настойкой йода. Применяют сухое тепло, физиотерапию (УВЧ), лазеротерапию. Довольно эффективно выполнение короткого пе- нициллино-новокаинового блока (введение раствора вокруг фурункула).
При формировании гнойно-некротического стержня необходимо способствовать быстрейшему его отторжению. Для этого используют два метода.
• На кожицу в области зоны некроза накладывают кристаллы салициловой кислоты, кожу вокруг обрабатывают мазью для защиты от кератолитического действия кристаллов и накладывают сухую повязку. Через несколько часов кристаллы лизируют тонкую кожицу и начинается отторжение гнойно-некротического стержня.
• После обработки кожи антисептиком производят механическое удаление стержня пинцетом или тонким зажимом («москитом»). При этом нет необходимости в анестезии, но следует действовать очень аккуратно и исключить всякое давление на ткани в области инфильтрата. После того как некротические массы начали поступать наружу, для создания их непрерывного оттока в образовавшийся канал в качестве дренажа аккуратно вводят тонкую полоску перчаточной резины. Перевязки делают ежедневно. Перчаточный выпускник удаляют обычно на 3-и сутки после исчезновения инфильтрата и гнойного отделяемого. На рану накладывают сухие повязки или ведут её открытым способом, обрабатывая бриллиантовым зелёным или другими красителями.
Общее лечение
Как правило, в общем лечении нет необходимости. Исключение составляют фурункулы на лице, осложнённые фурункулы, а также фурункулы на фоне тяжёлых сопутствующих заболеваний (сахарного диабета, иммунодефицитных состояний и пр.). В этих случаях дополнительно проводят терапию антибиотиками, используют противовоспалительные средства, УФО крови.
Осложнения
Довольно часто фурункул осложняется лимфангитом и лимфаденитом. В этих случаях больные обязательно подлежат госпитализации, им необходимо проведение общей антибактериальной терапии.
При распространении процесса на подкожную клетчатку может сформироваться абсцесс (абсцедирующий фурункул). При этом необходимо оперативное лечение - вскрытие абсцесса.
Особенности фурункулов на лице
Следует отметить, что существует одна локализация фурункулов, с самого начала представляющая опасность для жизни больного. Это фурункулы лица, особенно верхней губы и носогубного треугольника. Процесс на лице быстро переходит на клетчатку, в которой находятся разветвления передней лицевой вены. Последняя через v.anguliaris имеет сообщение с v.ophtalmica, впадающей в sinus cavernosus. Распространение инфицированных тромбов из мелких вен в области инфильтрата при фурункуле может привести к тромбозу sinus cavernosus и гнойному менингиту. Летальность при этом осложнении достигает 80%. Наиболее опасны попытки выдавливания гноя при фурункуле, так как это способствует механическому распространению тромбов.
Существует правило, по которому все пациенты с локализацией фурункула на лице должны лечиться в стационаре. При этом кроме местного лечения назначают антибиотики, противовоспалительные средства, дезагреганты (ацетилсалициловая кислота, пентоксифиллин). Больные должны соблюдать постельный режим, ограничивают приём твёрдой пищи, разговоры.
Фурункулёз
Фурункулёзом называют состояние, при котором в разных местах тела образуются множественные фурункулы, которые часто находятся в разных стадиях процесса, а иногда последующие фурункулы развиваются после заживления предыдущих. Лечение каждого фурункула проводят по обычной методике. Кроме того, обязательны тщательная санация кожного покрова, общая антибактериальная терапия, а также иммунокоррекция. Наибольшее распространение получили такие методы, как УФО и лазерное облучение крови, использование левамизола, миелопида, эхинацеи, антистафилококкового иммуноглобулина, а в тяжёлых случаях при неэффективности других мероприятий - интерлейкин-2, интерферонов и др.
Карбункул
Карбункул - острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желёз с образованием единого воспалительного инфильтрата и переходом воспаления на подкожную клетчатку.
Этиопатогенез
Карбункул наиболее часто развивается у больных пожилого возраста, страдающих сахарным диабетом, на фоне истощения, авитаминоза и т.д. Как и при фурункуле, наиболее часто возбудителем бывает стафилококк.
Обычно выделяют две стадии: инфильтрации и гнойного расплавления.
Качественное и количественное отличие от фурункула заключается в массивном некрозе кожи и особенно подкожной клетчатки в зоне воспаления. Указанное заболевание может возникнуть при несвоевременном или неправильном лечении фурункула у больных, страдающих диабетом.
Так же как и при фурункуле, при карбункуле развитие воспалительного процесса сопровождается множественными тромбозами сосудов не только кожи, но и подкожной клетчатки, что существенно способ- ствует некрозу и гнойному расплавлению.
Клиническая картина
В начальной стадии отмечают образование значительного (до 8-10 см) воспалительного инфильтрата. Он резко болезнен, кожа над ним гиперемирована, имеет синюшный оттенок. Карбункул практически всегда сопровождается лимфаденитом, а при локализации процесса на конечностях и лимфангитом.
Быстро нарастают общие явления: характерны высокая лихорадка до 39-40 ?С, озноб и другие признаки тяжёлой интоксикации.
Постепенно в центре инфильтрата образуется зона некроза кожи, она становится чёрного цвета, при этом через образовавшиеся в местах волосяных фолликулов отверстия начинают поступать гнойные массы (симптом «сита»).
Лечение
Местное лечение
При карбункуле в начальной стадии возможно назначение консервативной терапии (аналогично лечению стадии инфильтрации при фурункуле). Однако этот период очень короткий. Основной же метод ле-
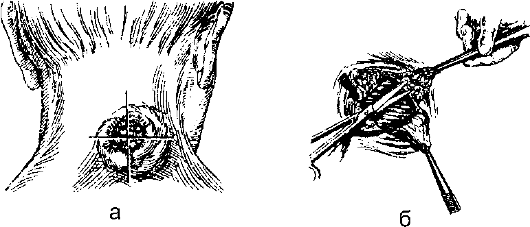
Рис. 12-3. Операция при карбункуле: а - крестообразный разрез; б - отсепаровка лоскутов и некрэктомия
чения карбункула - хирургический, причём применять его нужно как можно раньше.
Операцию при карбункуле называют «рассечение и иссечение карбункула». Её отличие от других операций в гнойной хирургии в том, что она прежде всего направлена на полное удаление некротизированных тканей.
Проводят крестообразный (или Н-образный) разрез (рис. 12-3). Кожные лоскуты отсепаровывают, иссекают всю некротизированную клетчатку в пределах здоровых тканей, вскрывают гнойные затёки, промывают рану 3% раствором перекиси водорода и вводят тампоны с антисептиками. В последующем проводят перевязки и лечение по принципам лечения гнойной раны.
Общее лечение
Применение общих методов лечения обязательно. Необходимо проводить антибиотикотерапию, дезинтоксикационную терапию (обычно достаточно инфузионной терапии с применением кровезаменителей дезинтоксикационного действия), иммунокоррекцию (УФО или лазерное облучение крови, антистафилококковый γ-глобулин и др.). Больным сахарным диабетом необходим контроль содержания глюкозы в крови и его коррекция.
Гидраденит
Гнойный процесс может изолированно поражать железы - придатки кожи, в частности потовые железы.
Гидраденитом называют гнойное воспаление потовых желёз.
Этиопатогенез
Гидраденит, как фурункул и карбункул, обычно бывает вызван золотистым стафилококком. Инфекция проникает через протоки желёз или небольшие повреждёния кожи (ссадины, расчёсы).
Клиническая картина
Гидраденит чаще локализуется в подмышечной впадине, реже - в паховой области. Предрасполагающие к его развитию факторы - повышенная потливость и несоблюдение норм личной гигиены. В глубине подкожной клетчатки появляется плотный болезненный узелок. Сначала он покрыт не- изменённой кожей, а затем его поверхность становится багрово-красной, неровной. При расплавлении инфильтрата появляется флюктуация; через образующееся небольшое отверстие выделяется сливкообразный гной.
Процесс развивается довольно длительно - 10-15 дней. Часто гидраденит имеет подострое течение, растягивающееся от нескольких недель до 1-2 мес. Нередко происходят рецидивы болезни.
Лечение
В начальных стадиях применяют сухое тепло, УВЧ, соллюкс, рентгенотерапию.
При наступлении гнойного расплавления необходима операция: вскрытие гнойника небольшим разрезом и дренирование (обычно полоской перчаточной резины). В последующем раз в 1-2 дня больных перевязывают; используют физиотерапию (УВЧ).
При лечении гидраденита необходимо принять меры для предотвращения инфицирования близлежащих от гнойника потовых желёз: тщательно обрабатывают кожу антисептиками с элементами дубления (96о этиловым спиртом, 2% борным спиртом, бриллиантовым зелёным и др.).
В подавляющем большинстве случаев общее лечение не показано. При подостром и рецидивирующем течении возможно применение антибиотиков и средств иммунокоррекции.
Абсцесс
Абсцессом, или гнойником, называют ограниченное скопление гноя в тканях и органах. Абсцесс - особая форма гнойной хирургической инфекции, способная развиться в различных тканях и органах.
Этиопатогенез
Причина возникновения абсцессов - проникновение в ткани гноеродных микробов через ссадины, уколы, раны, а также при осложнении воспалительных заболеваний (острого аппендицита, перитонита, пневмонии и др.). Микроорганизмы могут попадать в ткани и при лечебных
манипуляциях (инъекциях), выполняемых без должного соблюдения правил асептики. Абсцессы могут возникать при сепсисе вследствие гематогенного метастазирования (метастатические абсцессы).
Особенность абсцесса как ограниченного гнойного процесса: наличие пиогенной оболочки - внутренней стенки гнойника, выстланной грануляционной тканью. Пиогенная оболочка отграничивает гнойно-некротический процесс и выделяет экссудат. Способность окружающих тканей создавать такую оболочку - проявление нормальной неспецифической защитной реакции организма, направленной на изолирование гнойного процесса.
Абсцессы могут образовываться в подкожной клетчатке, полостях тела (например, межпетельный абсцесс брюшной полости, поддиафрагмальный абсцесс и др.), органах (абсцесс мозга, печени, лёгкого). Они могут достигать значительных размеров.
Клиническая картина
Клиническая картина состоит из местных и общих проявлений.
Местные симптомы зависят от локализации абсцесса. Характерны болевой синдром и нарушение функций вовлечённых в воспалительный процесс органов и структур.
При поверхностном расположении над областью гнойника, как правило, отмечают явную припухлость и гиперемию кожи. Только при глубоком расположении абсцесса эти симптомы отсутствуют.
Важный признак - симптом флюктуации. Этот симптом отсутствует, когда стенка абсцесса очень толста, а полость небольшая и находится в глубине. Существенную помощь для диагностики могут оказать УЗИ и рентгеновское исследование, а также диагностическая пункция.
Выраженность симптомов интоксикации зависит от размеров и локализации абсцесса. При обширных абсцессах наблюдают выраженную общую реакцию: повышение температуры тела, общую слабость, потерю аппетита, бессонницу, изменение состава крови. Характерны колебания утренней и вечерней температуры тела с амплитудой до 1,5-3,0 градуса.
При метастатических абсцессах, как правило, тяжесть состояния обусловлена основными проявлениями сепсиса.
Лечение
Местное лечение
Диагноз абсцесса - показание для операции. Цель операции - вскрытие, опорожнение и дренирование его полости.
Пункцию абсцесса с аспирацией гноя и последующим введением в полость абсцесса антибиотиков, ферментных препаратов можно выполнять лишь по строгим показаниям, при определённых локализациях процесса, под контролем УЗИ.
При вскрытии абсцесса выбирают кратчайший оперативный доступ с учётом анатомо-топографических особенностей органа. Иногда абсцесс вскрывают по игле: первоначально пунктируют абсцесс, затем по игле рассекают ткани.
Во время операции по возможности подходят к нижнему полюсу гнойника, чтобы создать хорошие условия для дренирования. Если полость абсцесса обширна, её обследуют пальцем, разделяя перемычки и удаляя секвестры тканей. Полость абсцесса дренируют одним или несколькими резиновыми или полиэтиленовыми трубками и вводят в неё марлевые тампоны, смоченные раствором протеолитических ферментов, антисептиков, антибиотиков. При больших размерах абсцесса для адекватного дренирования делают дополнительные разрезы-контрапертуры.
После операции проводят лечение гнойной раны с учётом фазности течения раневого процесса.
Общее лечение
Общее лечение включает все компоненты лечения гнойной хирургической инфекции. Применяют антибиотики (с учётом чувствительности микрофлоры), дезинтоксикационную терапию (инфузионную терапию, переливание кровезаменителей, плазмы, а иногда и экстракорпоральные методы детоксикации) и иммунокоррекцию (по показаниям).
Флегмона
Флегмоной называют острое разлитое гнойное воспаление жировой клетчатки и клетчаточных пространств (подкожного, межмышечного, забрюшинного и др.).
В отличие от абсцесса при флегмоне процесс не отграничивается, а распространяется по рыхлым клетчаточным пространствам.
Этиопатогенез
Возбудителями флегмоны обычно бывают грамположительные и грамотрицательные кокки, но её могут вызывать и другие микроорганизмы, проникающие в клетчатку через случайные повреждения кожи, слизистые оболочки или гематогенным путём.
Флегмона - самостоятельное заболевание, но может быть и осложнением различных гнойных процессов (карбункула, абсцесса, рожи, остеомиелита, сепсиса и др.). Воспалительный экссудат распространяется по клетчатке, переходя из одного фасциального футляра в другой через отверстия для сосудисто-нервных пучков.
По характеру экссудата различают гнойную, гнойно-геморрагическую и гнилостную формы флегмоны.
По локализации флегмоны делят на поверхностные (поражение подкожной клетчатки до собственной фасции) и глубокие (поражение глубоких клетчаточных пространств). Глубокие флегмоны обычно носят специальные названия. Так, воспаление околопочечной клетчатки на- зывают паранефритом, околокишечной - параколитом, околопрямокишечной - парапроктитом, клетчатки средостения - медиастинитом.
В особую группу выделяют постинъекционные флегмоны. Причиной развития постинъекционных флегмон становится нарушение правил асептики при введении лекарственных средств. В последнее время большое распространение получили постинъекционные флегмоны у наркоманов. Это связано как с грубыми нарушениями асептики, так и с резким снижением иммунитета на фоне наркомании. Особенно опасны такие флегмоны при попытках введения препаратов в глубокие вены (бедренную или плечевую). В таких случаях воспалительный процесс часто осложняется аррозивным кровотечением из крупных магистральных сосудов.
Клиническая картина
Обычно клиническая картина флегмоны характеризуется быстрым появлением и распространением болезненной припухлости, разлитым покраснением кожи над ней, болями, нарушением функций поражён- ной части тела, высокой температурой тела (до 40 ?С) и другими признаками интоксикации. Припухлость представляет собой плотный инфильтрат, со временем размягчающийся в центре. Появляется симптом флюктуации, или размягчения.
Клиническое течение флегмоны редко бывает благоприятным. Чаще встречают её злокачественные формы, когда процесс быстро прогрессирует, захватывая обширные участки подкожной, межмышечной клет- чатки, и сопровождается тяжёлой интоксикацией. Температура обычно имеет постоянный характер. Отмечают высокий лейкоцитоз и сдвиг лейкоцитарной формулы влево.
При глубоких флегмонах наблюдают характерные симптомы, связанные с поражением близлежащих внутренних органов.
Лечение
Лечение больных всегда проводят в условиях стационара. Лишь в начальной стадии развития флегмоны (стадия инфильтрации) допустимо консервативное лечение: постельный режим, покой, внутримышечные инъекции антибиотиков, обильное питьё, молочно-растительная диета, сердечные средства. Местно применяют сухое тепло, УВЧ-терапию. При отграничении процесса и формировании гнойников (отграниченная флегмона) консервативное лечение сменяют их вскрытием и дренированием.
При прогрессирующей флегмоне отсрочка оперативного вмешательства недопустима. Под общим обезболиванием вскрывают флегмону с рассечением кожи и подкожной клетчатки на всю длину воспалитель- ного инфильтрата, эвакуируют гной, забирают экссудат для бактериологического исследования, ревизуют гнойную полость, иссекают некротические ткани, при необходимости делают дополнительные разрезы и контрапертуры.
Следует отметить, что в ранних фазах развития стрептококковых флегмон гноя может и не быть. В этих случаях при вскрытии отмечают серозное или серозно-геморрагическое пропитывание тканей.
При завершении операции раны обрабатывают 3% раствором перекиси водорода, рыхло тампонируют марлей, смоченной растворами антисептиков, применяют протеолитические ферменты. После операции обычно быстро снижается температура тела, улучшается общее состояние, быстро стихают местные симптомы воспаления, что позволяет наложить ранний вторичный шов. В послеоперационном периоде проводят перевязки и лечение, как и при всех гнойных ранах, обязательно используя компоненты общего лечения гнойной хирургической инфекции. При флегмонах конечностей обязательна иммобилизация с помощью гипсовых лонгет.
В специализированных лечебных учреждениях можно применять активную хирургическую обработку раны, заключающуюся в иссечении всех нежизнеспособных тканей, эвакуации гнойного содержимого, дре- нировании несколькими дренажными трубками и наложении первичного шва. Через дренажные трубки в послеоперационном периоде производят активную аспирацию или применяют проточно-промывной метод с использованием антисептиков и протеолитических ферментов.
Лечение глубоких флегмон имеет особенности, связанные с локализацией патологического процесса; это предмет рассмотрения частной хирургии.
Рожа
Рожа (рожистое воспаление) - инфекционное заболевание, характеризующееся острым очаговым серозным или серозно-геморрагическим воспалением кожи или слизистых оболочек, лихорадкой и интоксикацией.
Этиопатогенез
Возбудитель рожи - β-гемолитический стрептококк группы А. Развитие заболевания может происходить и под воздействием некоторых других микроорганизмов. Микроорганизмы обычно проникают через мелкие раны, царапины, ссадины, инфицированные потёр- тости. В редких случаях рожа осложняет течение резаных и других инфицированных ран.
Частота заболевания возрастает, в то же время рожа малоконтагиозна, санитарно-эпидемиологическая служба не регистрирует её как инфекционное заболевание.
Рожа начинается с внедрения в кожу стрептококков (возможен также эндогенный путь инфицирования, особенно при рецидивирующем течении). Возникает серозное воспаление, при этом выделяется большое количество токсинов и ферментов, что приводит к токсикозу, гнойно-ре- зорбтивной лихорадке. В кровеносное русло попадает большое количество биологически активных веществ, особенно гистамина. Это часто приводит к нарушению проницаемости сосудов, и воспаление может становиться серозно-геморрагическим. Поражение собственно кожи с выраженным её отёком, а также преимущественное распространение стрептококков по лимфатическим путям ведёт к местному нарушению лимфообращения. В последующем стрептококки способны формировать L-формы, длительное время находящиеся в коже, лимфатических сосу- дах и узлах и при определённых условиях вызывающие рецидивы заболевания (иммунитет к возбудителю кратковременный и нестойкий).
Определённое значение в этиопатогенезе имеют нарушения лимфатического и венозного оттока, трофические нарушения. В связи с этим наиболее часто рожа возникает на нижних конечностях (на голенях). Существуют данные об индивидуальной генетически детерминированной предрасположенности к заболеванию.
Воспалительные изменения собственно кожи обусловливают яркую гиперемию, что нашло отражение и в самом названии заболевания (rose - розовый, ярко-красный).
Классификация
Существует несколько классификаций рожи, в соответствии с которыми выделяют следующие формы этого заболевания. По характеру местных проявлений:
• эритематозная;
• эритематозно-буллёзная;
• эритематозно-геморрагическая;
• буллёзно-геморагическая. По тяжести течения:
• лёгкая;
• средней тяжести;
• тяжёлая.
По частоте возникновения:
• первичная;
• повторная;
• рецидивирующая.
Клиническая картина
Инкубационный период длится от нескольких часов до нескольких суток, обычно четко не регистрируется.
В течении рожи выделяют три периода: начальный, разгар заболевания и реконвалесценция.
Начальный период
В большинстве случаев заболевание начинается с общих симптомов тяжёлой интоксикации, предшествующих местным изменениям. Это отличительная черта рожи, часто становящаяся причиной диагностических ошибок (пациентам ставят диагноз острой респираторно-вирусной инфекции, пневмонии и пр.). Отмечают резкое повышение температуры тела (до 39-41 ?С), выраженный озноб, тошноту, рвоту, головную боль, слабость. Параллельно с этим, а чаще к концу первых суток появляются умеренные боли в области регионарных лимфатических узлов (паховых), и только затем начинает проявляться характерная местная картина рожи.
Период разгара заболевания
Период разгара характеризуется яркими местными проявлениями. При этом, обычно в течение 4-5 сут, сохраняются общие симптомы интоксикации.
Местные проявления зависят от формы заболевания.
При эритематозной форме выявляют четко отграниченную яркую гиперемию, отёк и инфильтрацию кожи, местный жар. Граница зоны яркой гиперемии очень чёткая, а контуры неровные, поэтому воспалительные изменения кожи при роже сравнивают с «языками пламени», «географической картой».
При эритематозно-геморрагической форме на фоне описанной выше эритемы появляются мелкоточечные кровоизлияния, имеющие тенденцию к слиянию, что придает гиперемии синюшный оттенок. При этом сохраняются все местные воспалительные изменения, а синдром интоксикации бывает более длительным и выражен в большей степени.
При эритематозно-буллёзной форме на фоне эритемы появляются пузыри, заполненные серозным экссудатом, богатым стрептококками. Это более тяжёлая форма, при которой чаще развиваются осложнения, более выражена интоксикация.
Буллёзно-геморрагическая форма - наиболее тяжёлая из всех. На фоне эритемы появляются пузыри, заполненные геморрагическим экссудатом. Пузыри часто сливаются, кожа становится синюшно-чёрного цвета. Часто происходят обширные некрозы кожи, возможно развитие вторичной инфекции.
Период реконвалесценции
Исчезают общие признаки интоксикации, постепенно стихают местные воспалительные изменения, но ещё в течение 2-4 нед сохраняются отёк, утолщение, шелушение и пигментация кожи.
Лечение
Лечение рожи может быть местным и общим. Основной становится общая терапия.
Общее лечение
Основные компоненты общего лечения следующие.
• Антибактериальная терапия: используют полусинтетические пенициллины (ампициллин по 2,0-4,0 г/сут) в сочетании с сульфаниламидными препаратами (сульфаниламидом, сульфаленом). При тяжёлых геморрагических формах и рецидивах заболевания применяют цефалоспорины второго поколения. Методом выбора служит лимфотропное введение антибиотиков (ЭЛТ трудно осуществима из-за выраженного
отёка дистальных отделов конечности). Обычно 3-4 лимфотропных введения быстро купируют основные проявления заболевания.
• Дезинтоксикационная терапия необходима обычно в течение первых 4-5 дней. Применяют внутривенные инфузии кристаллоидных растворов (1,5-2,0 л/сут), а в тяжёлых случаях - кровезаменители дезинтоксикационного действия и препараты крови. Эффективным методом лечения служит УФО или лазерное облучение крови.
• Десенсибилизирующая терапия заключается во введении антигистаминных препаратов (клемастина, мебгидролина). При тяжёлых геморрагических формах используют глюкокортикоиды (преднизолон) в течение 3-5 сут.
• Укрепление сосудистой стенки необходимо при геморрагических формах. Применяют аскорбиновую кислоту, аскорбиновую кислоту + рутозид.
Местное лечение
При эритематозной и эритематозно-геморрагической формах местно применяют УФО в субэритемных дозах, конечности придают возвышенное положение и оставляют открытой или обрабатывают тонким слоем мази со сульфаниламидом (без влажных повязок).
При буллёзных формах крупные пузыри вскрывают, после чего накладывают влажно-высыхающие повязки с антисептиками (нитрофуралом, борной кислотой).
Профилактика рецидивов
Возможность развития рецидивов - отличительная черта рожи. При этом отмечают ту же локализацию или большую зону поражения. Иногда развиваются абортивные формы (без общих симптомов, быстро купирующиеся).
Основной профилактикой последующих рецидивов служит полноценное комплексное лечение первичной рожи. Кроме этого, при нали- чии частых рецидивов (до 4-5 рецидивов в год в течение многих лет) необходимо профилактическое лечение в холодный период. При этом используют такие методы.
• УФО или лазерное облучение крови.
• Курс лимфотропного (или эндолимфатического) введения антибиотиков. Препараты выбора - цефалоспорины и линкомицин (клиндамицин).
• Введение пролонгированных антибиотиков (бензатина бензилпенициллин + бензилпенициллин прокаина, 3-4 введения по 1,5 млн ЕД с интервалом 1 мес).
• Иммунотерапия (иммуноглобулины, интерлейкин-2).
• При развитии лимфедемы - коррекция лимфооттока, так как его нарушение способствует обострению заболевания.
Осложнения
Различают осложнения рожи в остром и отдалённом периодах.
Осложнения в остром периоде
В остром периоде при переходе воспалительного процесса на подкожную клетчатку развивается флегмона. Диагностика этого осложнения и определение показаний к операции затруднено в связи с маски- рующим эффектом рожистого воспаления.
Геморрагические формы рожи часто осложняются обширными некрозами кожи, что в последующем требует выполнения кожной пластики.
При роже нередко развивается восходящий тромбофлебит и особенно - лимфангит и лимфаденит. Иногда возможна генерализация процесса с развитием сепсиса.
Все осложнения лечат в соответствии с принятыми для них принципами.
Осложнения в отдалённом периоде
В отдалённом периоде, особенно при рецидивирующей форме заболевания, возможно формирование лимфедемы конечностей - хронического заболевания, связанного с нарушением лимфооттока от конеч- ности и сопровождающегося склерозирующими процессами в коже и подкожной клетчатке, вплоть до развития слоновости.
Лечение лимфедемы зависит от стадии заболевания и характера нарушения лимфооттока (выявляют методами рентгеноконтрастной и радиоизотопной лимфографии). Возможно оперативное лечение (формирование лимфовенозных анастомозов, а на поздних стадиях - операции резекционного характера: иссечение избыточных, склеротически изме- нённых кожи и подкожной клетчатки), а также комплекс консервативных мероприятий (физиотерапия, отводящий массаж, пневмомассаж; бинтование эластическими бинтами; применение препаратов, улучшающих венозный и лимфатический отток: диосмин + гесперидин и др.).
Аденофлегмона
Аденофлегмона - гнойное расплавление ткани лимфатического узла с переходом процесса на окружающую жировую клетчатку.
Этиопатогенез
В последнее время увеличилось количество больных с аденофлегмонами, особенно с аденофлегмонами шеи. Этому способствуют источники инфекции на волосистой части головы, в полости рта, носоглотке, а также в трахее и пищеводе. Развитая сеть лимфатических сосудов и узлов, а также особенности строения фасциальных листков и клетчатки шеи благоприятствуют развитию воспалительных процессов. Наличие в области шеи важнейших образований (крупных сосудов и нервов, гортани, трахеи, пищевода и щитовидной железы) со- здаёт известные опасности в течении этих процессов и затрудняет их оперативное лечение.
Большое значение в развитии аденофлегмон шеи имеют подбородочные лимфатические узлы, связанные с подчелюстными и глубоки- ми шейными лимфатическими узлами.
Таким образом, наличие многочисленных лимфатических узлов, щелей и пространств, ограниченных фасциями, определяет локализацию более или менее ограниченных или распространённых скоплений гноя на передней и боковой поверхностях шеи.
Обычно возбудителями флегмон шеи становятся стафилококки и стрептококки. Однако наличие в полости рта гнилостной инфекции, особенно кариозные зубы, влечёт за собой возможность развития и гнилостных флегмон, склонных к образованию весьма распространённых затёков.
Клиническая картина
Аденофлегмоны имеют особенности. Припухлость в начале заболевания плотная, иногда слегка бугристая, несколько подвижна. В связи с глубоким расположением очага под мышцей кожа над ним сначала не изменена и имеет обычную окраску. В начальных стадиях нет отёка.
При поверхностной подчелюстной аденофлегмоне есть местные признаки воспаления в подбородочной области: ограниченная краснота, припухлость, болезненность. При глубокой подчелюстной флегмоне (флегмона дна полости рта, ангина Людвига) заболевание начинается бурно, сопровождается выраженным диффузным отёком дна полости рта и подчелюстной области, резкой болезненностью, усиливающейся при жевании и глотании, слюнотечением, тризмом жевательной мускулатуры и затруд- нённым дыханием. При больших размерах гнойного очага и его поверхностном расположении отчётливо определяется симптом флюктуации.
Благодаря широкому и раннему применению антибиотиков многие воспалительные процессы, в том числе и в лимфатических узлах, не до-
стигают стадии абсцедирования и претерпевают обратное развитие.
Гнойное расплавление, наступающее при дальнейшем прогрессировании процесса, сопровождается изменением конфигурации воспалительного инфильтрата - контуры его сглаживаются и становятся более расплывчатыми.
Лечение
Лечение с самого начала должно включать все современные методы борьбы с острой гнойной инфекцией. Прежде всего следует создать покой - как общий, так и в области воспалительного очага, поэтому предписывают постельный режим. Назначают инъекции антибиотиков.
Местное применение холода целесообразно только в самых ранних стадиях заболевания. В ранних стадиях (стадия серозного отёка) можно применить диадинамофорез протеолитических ферментов.
Сочетание всех перечисленных мер может вызвать обратное развитие воспалительного процесса, о чём будут свидетельствовать падение температуры тела, исчезновение отёка, болей, улучшение самочувствия. Наоборот, нарастание указанных явлений - признак прогрессирования процесса, перехода его в стадию гнойного расплавления, что диктует необходимость оперативного вмешательства. При его выполнении нужно строго руководствоваться топографо-анатомическими соотношениями органов шеи и локализации гнойника.
Место разреза должно соответствовать участку наибольшей флюктуации. Осторожное послойное рассечение тканей предотвращает возможность повреждения важных образований, в первую очередь - сосудов.
Все операции вскрытия флегмон шеи необходимо заканчивать введением в полость гнойников резиновых или полихлорвиниловых дренажей. Возможно использование узких тампонов. Последние способствуют остановке капиллярного кровотечения в глубине раны, а также предохраняют полость гнойника от преждевременного (до отторжения некротических тканей и образования грануляций) спадения.
Гнойные заболевания железистых органов
Основные заболевания этой группы - гнойный паротит и мастит.
Гнойный паротит
Гнойный паротит - гнойное воспаление околоушной железы.
Этиопатогенез
Гнойный паротит возникает при проникновении микробов из полости рта в слюнную железу.
Ослабление защитных сил организма и нарушение выделения слюны приводят к развитию паротита у обезвоженных больных при инфекционных заболеваниях или после обширных операций.
Клиническая картина
В области околоушной железы появляется болезненность, увеличивающаяся припухлость, её пальпация вызывает усиление боли. Температура тела повышается до 39-40?С. Вследствие болей затрудняется процесс жевания. Напряжение тканей с каждым днём увеличивается, кожа над железой истончается, краснеет.
Общее состояние больного непрерывно ухудшается, отёчность тканей распространяется на шею, щеку, подчелюстную область, у тяжелобольных отмечают также отёчность мягкого нёба и боковой стенки глотки.
Лечение
В зависимости от формы паротита лечение может быть консервативным или оперативным.
При серозном паротите возможно выздоровление в результате консервативного лечения. Применяют антибиотики широкого спектра действия (полусинтетические пенициллины, цефалоспорины, аминогликозиды), назначают тепловые и физиотерапевтические процедуры (согревающие компрессы, УВЧ-терапию, соллюкс и др.). Если лечение начато рано, в большинстве наблюдений воспалительный процесс в околоушной железе подвергается обратному развитию.
При отсутствии успеха от консервативных мер и развитии гнойного паротита показано оперативное лечение. Цель операции - вскрытие всех гнойных очагов в железе и создание условий для хорошего оттока гноя.
Операция при паротите всегда серьёзна (опасность повреждения ветвей п. facialis). Большое значение имеет выбор места, направления и длины разреза. Производя разрез, необходимо учитывать направление основных ветвей лицевого нерва: он должен идти параллельно, а ни в коем случае не перпендикулярно к ним (рис. 12-4). Послойно рассекают кожу, подкожную клетчатку и обнажают капсулу околоушной железы. После надсечения капсулы пальцем или пинцетом осторожно проникают в гнойник и дренируют его.
Рис. 12-4. Направление разрезов при вскрытии околоушной железы при паротите
После операции обычно наступает значительное облегчение. Припухлость уменьшается, уже на следующий день резко понижается температура тела, улучшается общее состояние больного, пульс становится менее частым, наполнение его улучшается. Из послеоперационной раны выделяются гной и участки омертвевших тканей, она очищается и активно гранулирует.
Из лечебных мероприятий в послеоперационном периоде необходимо продолжать антибактериальную и дезинтоксикационную терапию.
В профилактике развития паротита огромное значение имеют тщательный уход за полостью рта и борьба с обезвоживанием тяжелобольных, а также усиление саливации, чего достигают, например, сосанием лимона или жеванием жевательной резинки.
Осложнения
Возможны следующие осложнения паротита:
• опасные для жизни аррозивные кровотечения из сосудов, находящихся в паренхиме околоушной железы (или из сонной артерии при гнойных затёках);
• развитие флегмоны окологлоточного пространства, что обусловлено анатомическими соотношениями и особенностью сети лимфатических сосудов;
• глубокие флегмоны шеи вдоль сосудистого пучка и развитие медиастинита при запущенном гнойном паротите с образованием затёков по ходу сосудистого пучка шеи.
Мастит
Мастит - воспаление паренхимы и интерстициальной ткани молочной железы.
Этиопатогенез
Подавляющее большинство всех маститов (80-85%) развивается в послеродовом периоде у кормящих - лактационный мастит. Чаще возникает у первородящих, особенно в возрасте старше 30 лет.
Нелактационный мастит в последнее время стали выявлять чаще (10-15%).
Редко мастит возникает на фоне беременности - мастит беременных
(0,5-1,0%).
Специальные названия получили достаточно редкие формы заболевания: воспаление млечных протоков (галактофорит) и воспаление околососкового кружка (ареолит).
По течению все маститы разделяют на острые и хронические.
С учётом характера воспаления острые маститы делят на следующие формы:
• серозный;
• инфильтративный;
• абсцедирующий;
• флегмонозный;
• гангренозный.
Хронические маститы бывают гнойными и негнойными.
Наиболее часто возбудителями мастита становится стафилококк (монокультура или в ассоциации с кишечной палочкой, палочкой сине-зе- лёного гноя или стрептококком). Большое значение имеет нозокоми- альная инфекция, при этом мастит может развиваться непосредственно в родильном доме в течение ближайших дней после родов или сразу после выписки из стационара.
Входными воротами чаще всего бывают трещины сосков. Возможно и интраканаликулярное инфицирование при кормлении младенца и сцеживании молока.
Факторы, предрасполагающие к развитию мастита:
• трещины соска;
• недостаточное соблюдение правил гигиены;
• застой молока;
• ослабление иммунологической реактивности организма матери в первые недели после родов (особенно при патологических, осложнён- ных родах, сопровождающихся кровопотерей).
Особенность развития воспалительного процесса в молочной железе - слабо выраженная способность к его отграничению, что иногда приводит к прогрессированию заболевания, несмотря на предпринимаемые лечебные мероприятия.
Наиболее часто процесс начинается с застоя молока (лактостаза), переходящего в серозное воспаление железы, при неблагоприятном течении развиваются инфильтративные, а затем и деструктивные формы мастита.
Клиническая картина
Наиболее часто мастит развивается через 1-2 нед после родов, хотя возможно его развитие и в более поздние сроки.
Клиническая картина заболевания зависит от характера воспалительного процесса.
Лактостаз - ещё не стадия мастита. Происходят увеличение и на- пряжение молочной железы, появляется чувство тяжести в ней. При этом никаких изменений воспалительного характера и явлений интоксикации нет. Сцеживание приносит значительное облегчение, а регулярное его осуществление позволяет полностью нормализовать ситуацию.
Серозный мастит характеризуется тем, что на фоне лактостаза по- являются распирающие боли в молочной железе, незначительная гиперемия и местный жар, распространяющиеся на всю железу. Железа уплотняется, становится болезненной при пальпации, но каких-либо очаговых изменений в ней нет. Сцеживание молока резко болезненно и не приносит облегчения. Появляются симптомы общей интоксикации: лихорадка до 38-39 ?С, озноб, слабость.
Переход серозного мастита в инфильтра- тивный, а затем и в абсцедирующий, особенно при неправильном лечении, происходит быстро (в течение 3-4 дней) и характеризуется усилением общих и местных проявлений: температура тела держится постоянно на высоких цифрах или принимает гектический характер, нарастают все признаки интоксика- ции. Гиперемия кожи поражённой железы усиливается, в ней отчётливо пальпируется резко болезненный инфильтрат, а затем при его расплавлении в одном из участков появляется флюктуация.
В зависимости от локализации абсцессы в молочной железе могут быть субареолярными и интрамаммарными, при распространении гноя в ретромаммарную клетчатку может сформироваться ретромаммарный абсцесс (рис. 12-5).
Рис. 12-5. Различные виды локализации гнойников при абсцедирующем мастите: 1 - субареолярный; 2 - интрамаммарный; 3 - ретромаммар- ный; 4 -галактоофорит
При флегмонозном мастите молочная железа резко увеличивается, кожа её становится отёчной, блестящей, гиперемированной, с синюшным оттенком.
Возникает регионарный лимфаденит. Ухудшается общее состояние: температура тела достигает 40-41 ?С, наблюдают потрясающий озноб, бледность, потливость, тошноту, рвоту.
Крайне тяжёлое состояние развивается при гангренозном мастите. Эта форма обычно развивается при позднем обращении за медицинс- кой помощью или неадекватном лечении. Держится постоянная лихорадка до 40 ?С и выше, пульс 110-120 в мин, слабого наполнения. Язык и губы сухие, кожные покровы бледные. Прогрессируют слабость, недомогание, головная боль, отсутствие аппетита и плохой сон. Молочная железа увеличена, отёчна, болезненная, пастозна. Кожа железы блед- но-зелёного или сине-багрового цвета, местами покрыта пузырями, а иногда видны и зоны некроза. Сосок втянут, молоко отсутствует (при- чём часто его нет и в здоровой молочной железе). Регионарные лимфатические узлы увеличены и болезненны.
Диагноз мастита основывают на характерных данных клинического обследования. Дополнительно, кроме исследования крови (клинический анализ), проводят бактериологическое обследование молока из по- ражённой и здоровой молочных желёз.
В последние годы проводят экспресс-диагностику мастита с диагностикумом «Диана» и димастином. Метод основан на способности лейкоцитов молока вступать в реакцию с поверхностно-активными веществами, что приводит к изменению вязкости раствора. Смешивают в пробирке 1 мл молока с 1 мл реагента в течение 15-20 с. Образование желе - основной диагностический признак воспалительного процесса в молочной железе (свидетельствует о большом количестве лейкоцитов в молоке). У больных с начальными формами заболевания реакция слабо положительная, резко положительная реакция характерна для гнойных лактационных маститов.
В диагностически сложных случаях возможно применение термографии, УЗИ, маммографии.
Хронический мастит характеризуется наличием в железе длительно существующего ограниченного воспалительного инфильтрата (возможно и с абсцедированием) без явных признаков интоксикации (субфеб- рильная лихорадка, незначительная общая слабость).
Лечение
В зависимости от фазы развития мастита лечение может быть консервативным и оперативным.
Лечение серозной и инфильтративной форм мастита
При серозном и инфильтративном мастите лечение должно быть консервативным, оно включает следующие мероприятия.
• Возвышенное положение молочной железы. Достигают с помощью повязок или бюстгальтера, поддерживающего, но не сдавливающего железу.
• Сцеживание молока (при продолжении кормления грудью).
• Физиотерапевтические процедуры (УФО железы, УВЧ).
• Общая антибактериальная терапия (полусинтетические пенициллины, цефалоспорины).
• Ретромаммарная новокаиновая блокада (введение 150-200 мл 0,25% раствора прокаина с антибиотиками и химотрипсином в ретромаммарную клетчатку, рис. 12-6).
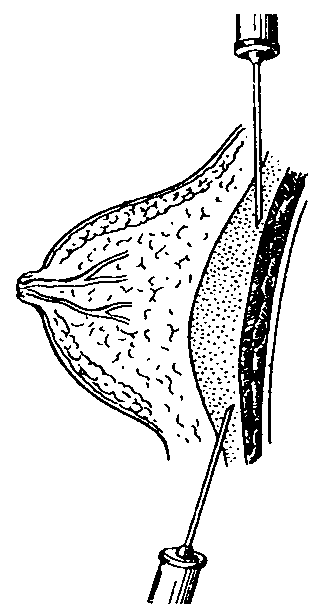
Рис. 12-6. Ретромаммарная новокаиновая блокада
Для регуляции лактации применяют парлодел - стимулятор дофаминовых рецепторов, подавляющий секрецию пролактина. Для пре- кращения лактации парлодел назначают по 1/2 таблетки 2 раза в сут в течение 2-3 дней, затем по 1 таблетке 2 раза в сут. После отмены препарата лактация может восстановиться.
Лечение абсцедирующей, флегмонозной и гангренозной форм мастита
При всех деструктивных формах показано хи- рургическое лечение.
При абсцедирующем мастите разрез
длиной 5-6 см проводят в месте флюктуации или наибольшей болезненности
в радиальном направлении, не доходя до ареолы по крайней мере на
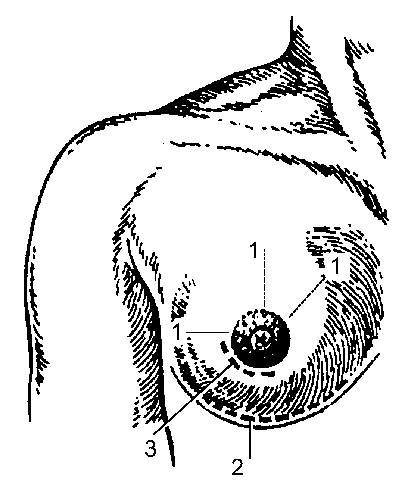
Рис. 12-7. Основные направления разрезов при вскрытии молочной железы при мастите: 1 - радиальные разрезы; 2 - разрез по Барденгейеру; 3 - параареолярный разрез
Рассекают кожу, подкожную клетчатку и вскрывают полость гнойника. Введённым в полость гнойника пальцем следует разделить все имеющиеся тяжи и перемычки. При затруднении опорожнения гнойника из одного разреза
надо сделать второй радиальный разрез - контрапертуру. После освобождения от гноя в полость следует ввести резиновый или хлорвиниловый дренаж, тампоны. В послеоперационном периоде проводят местное и общее лечение в соответствии с принципами лечения гнойной раны.
При ретромаммарной локализации гнойника выполняют разрез под молочной железой по Барденгейеру, а при субареолярной - параареолярный разрез (см. рис. 12-7).
Склонность к рецидивам и прогрессированию гнойного процесса в молочной железе диктует необходимость тщательного выполнения операции, обязательного вскрытия всех гнойников и инфильтратов в железе, полной некрэктомии и проведения рационального дренирования.
При флегмонозном мастите разрезы выполняют по тем же правилам, но дополнительно необходимо выполнить широкую некрэктомию.
Гангрена молочной железы развивается достаточно редко; показана широкая некрэктомия, а иногда и ампутация железы, так как только эти вмешательства позволяют спасти жизнь пациентки.
Из общих методов лечения применяют антибиотикотерапию, дезинтоксикационную терапию (включая переливание плазмы и крови), а в особо тяжёлых случаях - методы экстракорпоральной детоксикации и иммунокоррекции.
Вопрос о прекращении лактации решают индивидуально в зависимости от характера воспаления в железе, степени инфицированности молока и состояния ребёнка.
Профилактика
Профилактика мастита направлена на устранение факторов, способствующих его развитию.
• Подготовка соска к кормлению во время беременности (уменьшает вероятность появления трещин).
• Гигиена молочной железы (мытьё железы с мылом перед кормлением, обработка трещин соска антисептиками).
• Рациональный режим кормления (регулярное кормление, сцеживание после кормления), что позволяет не допустить развития лактостаза.
• Уменьшение травматичности родов (полноценное обезболивание, возмещение кровопотери и пр.), повышение сопротивляемости организма в послеродовом периоде (полноценное питание, витаминотерапия, прогулки, режим дня). Профилактика госпитальной инфекции, санация очагов эндогенной инфекции.
Гнойные заболевания костей и суставов
В
Остеомиелит - гнойно-воспалительное заболевание, поражающее все элементы кости как органа: костный мозг, собственно кость и надкостницу.
В подавляющем большинстве случаев в процесс в той или иной мере бывают вовлечены мягкие ткани, окружающие поражённую кость.
Все остеомиелиты делят на две большие группы, значительно различающиеся по способу проникновения инфекционных возбудителей в кость и по патогенезу. В случаях, когда инфекционные возбудители попадают в кость (костный мозг) гематогенным путём, остеомиелит называют гематогенным.
Если кость и её элементы инфицируются при открытой травме (открытом переломе), остеомиелит называют травматическим (при переломе вследствие огнестрельного ранения - огнестрельный остеомиелит, при развитии после оперативного лечения, например остеосинтеза, - послеоперационный остеомиелит).
Кроме того, в этом разделе будут рассмотрены вопросы диагностики и лечения острого гнойного артрита (воспаления сустава) и острого гнойного бурсита (воспаления синовиальной суставной сумки).
Гематогенный остеомиелит
Гематогенный остеомиелит - тяжёлое заболевание, преимущественно страдают дети и подростки, причём мальчики приблизительно втрое чаще девочек. По различным статистическим данным, больные гематогенным остеомиелитом составляют от 3 до 10% всех пациентов детских хирургических отделений. Поскольку в части случаев заболевание переходит в хроническую форму, тянется многие годы, а иногда и десятки лет, больных гематогенным остеомиелитом нередко встречают среди взрослых и даже пожилых людей.
Этиопатогенез Этиология
Возбудителем гематогенного остеомиелита в подавляющем большинстве случаев бывает золотистый стафилококк, несколько реже - стреп-
тококк, пневмококк и кишечная палочка. Для гематогенного остеомиелита характерна моноинфекция.
Патогенез
Как следует из названия, гематогенному остеомиелиту обязательно должна предшествовать бактериемия. Местом внедрения возбудителя в кровь может быть небольшой, иногда малозаметный гнойный очаг (на- пример, нагноившаяся ссадина, фурункул или гнойник в лимфоидном фолликуле при ангине), который к моменту возникновения клинически выраженного процесса в кости может быть излечен и забыт. В то же время бактериемия может быть и следствием тяжёлых гнойных процессов.
Гематогенный остеомиелит - заболевание периода роста, наиболее часто болеют дети в возрасте от 7 до 15 лет.
Возникновение гематогенного очага инфекции в кости связано с особенностями строения детской кости в зоне её роста, выявленными ещё Лексером в конце XIX века. Эти особенности следующие.
• У детей метафиз на границе с активно функционирующим эпифизарным хрящом имеет чрезвычайно обильную сеть сосудов, отличающуюся весьма широкими капиллярами с замедленным кровотоком. Сосудистая сеть метафиза не сообщается с сосудистой сетью эпифизарного хряща. Отчасти вследствие этого многие сосуды (артериолы) метафиза на границе с ростковым хрящом заканчиваются слепо. Они замкнуты, конечны и отходят под острым углом, вследствие чего создаются условия для задержки и фиксации в них микроорганизмов. В юношеском возрасте по мере редукции эпифизарного хряща устанавливаются сосудистые связи между эпифизом и метафизом, слепо оканчивающиеся сосуды исчезают, кровообращение в метафизе вообще становится более скудным, что, по-видимому, соответствует уменьшению вероятности фиксации здесь микроорганизмов.
• У детей в губчатой кости есть нежные, легко расплавляемые гноем костные балки, а также для детей характерна богато снабжённая сосудами и рыхло связанная с костью надкостница, что в совокупности способствует возникновению и прогрессированию остеомиелита.
Попавшие в капилляры метафиза ребёнка и зафиксировавшиеся там возбудители могут вызвать процесс не сразу или не вызывают его вообще. При соответствующем соотношении количества и патогенности возбудителей и состояния резистентности организма возможны следу- ющие варианты течения процесса.
• Микроорганизмы погибают в костном мозге, будучи фагоцитированными макрофагами.
• Микроорганизмы немедленно вызывают вспышку гнойного процесса.
• Микроорганизмы остаются существовать в виде «дремлющей», клинически ничем не проявляющейся инфекции, дающей вспышку при том или ином снижении местной или общей резистентности макроорганизма, иногда через годы после внедрения.
Нередко фактором, ослабляющим местную резистентность к инфекции, становится травма (ушиб) кости, в которую, по-видимому, предварительно гематогенным путём были занесены гноеродные возбудители. Почти в половине случаев травма предшествует вспышке острого гема- тогенного остеомиелита.
К факторам, снижающим общую резистентность у детей, относят детские инфекции, грипп, переохлаждение.
Патоморфология
При развитии гематогенного остеомиелита происходят последовательные изменения (рис. 12-8).
Рис. 12-8. Стадии развития гематогенного остеомиелита: а - абсцесс костного мозга; б - субпериостальный гнойник; в - межмышечная флегмона; г - образование свища
Небольшой гнойник, образовавшийся на границе эпифизарного хряща в метафизе, вызывает омертвение близлежащих костных балок и тромбоз сосудов. Эти изменения распространяются в направлении диафиза (эпифизарный хрящ довольно устойчив к нагноению). Костный мозг омертвевает и подвергается гнойному расплавлению (рис. 12-8, а), вследствие чего кор- тикальный слой кости лишается питания изнутри. Через систему гаверсовых каналов гной распространяется под надкостницу, отслаивая её от кости (у детей она связана рыхло) и образуя субпериостальный гнойник (рис. 12-8, б). Вследствие этого кость лишается питания и со стороны надкостницы и подвергается некрозу на большем или меньшем протяжении. Высокое давление гноя внутри замкнутой костномозговой полости ведёт к обильному всасыванию в кровь токсических продуктов и микроорганизмов, что обычно обусловливает тяжёлую гнойную интоксикацию и даже сепсис. Высокое давление внутри ко-
стномозгового
канала вызывает к тому же жестокие боли. В конце концов гной,
расплавляя надкостницу, прорывается в мягкие ткани, вызывая развитие
межмышечной флегмоны (рис. 12-8, в). В по- следующем гной может
прорваться и наружу с образованием свища (рис. 12-
Прорывом гноя или оперативным дренированием гнойного очага заканчивается острый период, характеризующийся тяжёлым гнойно- некротическим процессом, захватывающим все основные элементы кости и сопровождающимся тяжёлой интоксикацией.
При гематогенном остеомиелите чаще всего происходит поражение метафизов длинных трубчатых костей, наиболее часто - метафизов, прилежащих к коленному суставу. Диафизарные поражения наблюдают втрое реже метафизарных. Из плоских костей чаще всего страдают кости таза.
Клиническая картина
Острый гематогенный остеомиелит у детей и подростков начинается обычно как тяжёлое общее инфекционное заболевание, причём в первые дни общие симптомы несколько превалируют над местными.
Заболеванию нередко предшествуют ангина, местный гнойный процесс (нагноившаяся ссадина, фурункул) или ушиб конечности.
Болезнь начинается с внезапного подъема температуры тела до 39- 40 ?С, сильного озноба, что сопровождается резким ухудшением общего самочувствия, иногда бредом. У детей младшего возраста нередко возникает обильная рвота, заставляющая думать о заболевании желу- дочно-кишечного тракта. В части случаев заболевание протекает чрезвычайно тяжело, злокачественно и заканчивается летальным исходом при явлениях молниеносного сепсиса в течение нескольких дней.
Одновременно с развитием тяжёлой интоксикации или несколько позже появляются жалобы на сильные распирающие, усиливающиеся при движении, перекладывании боли в соответствующей кости, однако ни припухлости, ни красноты в этой области в первые дни, как правило, нет. Отсутствует болезненность и при пальпации, особенно на бедре, где надкостница располагается глубоко под мышцами. Обнаружить местные симптомы в первые дни болезни особенно трудно. Правильной постановке диагноза помогают целенаправленное выявление местных симптомов, в частности мышечной контрактуры в близлежащих суставах, локальной болезненности, болей при нагрузке конечности по оси и др.
Лишь через 7-10 дней, когда гнойный процесс распространяется под надкостницу, начинают определяться более чёткая болезненность и припухлость. Через несколько суток после распространения процесса в мышечные пространства давление в очаге падает, вследствие чего боли несколько слабеют. Наблюдают клинические симптомы, характерные для глубокой флегмоны. В дальнейшем гной может прорваться наружу с образованием свища, после чего острые явления могут стихнуть.
Лабораторные данные свидетельствуют о наличии в организме очага гнойной инфекции (лейкоцитоз, сдвиг лейкоцитарной формулы влево и пр.).
Рентгенологические данные в первые 2 нед заболевания отрицательные (патологические изменения отсутствуют). В дальнейшем появляется сначала слабая тень отслоенной надкостницы, начинающей образовывать костное вещество (периостит). Ещё позже появляются зоны разрежения и смазывания структуры губчатой кости в области метафиза. Структура кости становится неравномерной. Отчётливое образование секвестров (отдельно лежащих участков некротизированной костной ткани) и секвестральной полости удаётся обнаружить лишь через 2-4 мес после начала заболевания, когда процесс уже перешёл в хроническую форму. В этот период в рентгенологической диагностике полостей и секвестров при наличии свищей помогает фистулография. Также позволяют уточнить диагноз КТ, радиоизотопное исследование, УЗИ, тепловидение, радиотермометрия.
Лечение
Лечение гематогенного остеомиелита включает общее и местное воздействие на очаг инфекции.
Общее лечение
Общие принципы лечения гнойной инфекции справедливы и в отношении остеомиелита.
Комплексная терапия при остром остеомиелите включает следующие элементы.
Антибиотикотерапия
С момента постановки диагноза больному внутримышечно вводят полусинтетические пенициллины, линкомицин или цефалоспорины, что обычно приводит к улучшению состояния больного, понижению температуры тела, уменьшению интоксикации и его выздоровлению. Если лечение антибиотиками начато рано, воспалительный процесс в костном мозге удаётся ликвидировать, а нарушенная гнойным процес-
сом структура кости постепенно восстанавливается. Применение антибиотиков на ранних стадиях гематогенного остеомиелита в значительной степени изменяет его течение и улучшает исходы лечения. Хорошо зарекомендовало себя эндолимфатическое введение антибиотиков. Дезинтоксикационная терапия
Начинают с первых дней, проводят переливание кристаллоидных растворов и кровезаменителей дезинтоксикационного действия, а также плазмы крови. В тяжёлых случаях возможно применение методов экстракорпоральной детоксикации.
Иммунокоррекция и симптоматическая терапия
Проводят по общим принципам лечения гнойной хирургической инфекции.
Местное лечение
С самого начала заболевания необходимы покой и иммобилизация больной конечности с помощью гипсовой лонгеты.
Благодаря эффективности лечения антибиотиками к операции приходится прибегать довольно редко.
Хирургическое лечение показано при запущенных процессах с развитием межмышечной флегмоны и в тех случаях, когда консервативное лечение не даёт успеха в течение нескольких суток при ухудшении общего состояния.
При операции на ранних стадиях (до прорыва гноя в мягкие ткани) рассекают мягкие ткани, формируют фрезевые отверстия через кость к полости абсцесса костного мозга и устанавливают дренажи для проточ- но-промывного дренирования.
При развитии межмышечной флегмоны её вскрывают широким разрезом, выполняемым с учётом расположения флегмоны, топографии сосудов, нервов и мышц. При этом рассекают надкостницу, тщательно ревизуют подлежащую кость, а при наличии костной полости осуществляют трепанацию кости и налаживают постоянное проточное дренирование.
В послеоперационном периоде проводят терапию по общим принципам лечения гнойных ран, обязательна иммобилизация до полного купирования воспалительного процесса.
Хронический гематогенный остеомиелит
Хронический гематогенный остеомиелит - заболевание, характеризующееся наличием гнойно-некротического очага в кости со свищом
(или без него), длительно существующего и не склонного, как правило, к самозаживлению.
Этиопатогенез
Хроническому остеомиелиту обязательно предшествует острая стадия.
Переход острого остеомиелита в хронический происходит в различные сроки от начала заболевания (от 3 нед до 4 мес) и во многом зависит от скорости секвестрообразования.
Вследствие механических и химических свойств кости омертвевшая её часть, именуемая секвестром, не может под влиянием ферментов гноя ни быстро раствориться, ни быстро отделиться от живой ткани. Процесс секвестрации идёт очень медленно и продолжается месяцы, а иногда и годы.
Воспалительно-репаративные процессы вокруг омертвевшей части кости протекают за счёт остеогенной ткани эндоста и надкостницы, формирующих капсулу из новообразованной кости с грануляционной выстилкой внутри. В результате секвестр, потерявший механическую связь с окружающей живой костью, оказывается как бы замурованным в капсуле из новообразованной кости (секвестральной коробке). Будучи инфицированным инородным телом, секвестр, чрезвычайно медленно разорбируясь, годами поддерживает хроническое нагноение.
Гной выделяется через свищи, способные периодически закрываться. Последнее ведёт к задержке гноя и новой вспышке активности процесса с соответствующей местной и общей реакцией. Такое состояние может продолжаться десятки лет и иногда ведёт к тяжёлым изменениям паренхиматозных органов (почечно-печёночной недостаточности, амилоидозу), способным стать причиной смерти.
Клиническая картина
Клиническое течение характеризуется скудными признаками: ноющие боли в области остеомиелитического очага, наличие гнойных свищей, грубых послеоперационных рубцов. При обострении процесса отмечают уже выраженные боли, повышение температуры тела до 38-39?С, гиперемию кожи в области остеомиелитического свища. Обострение хронического остеомиелита чаще всего связано с временным закрытием функционирующего ранее гнойного свища.
В диагностике хронического остеомиелита ведущее значение имеет рентгенография. При этом исследовании выявляют утолщение кости, полости в ней, секвестры, остеосклероз, сужение костно-мозгового ка- нала, утолщение надкостницы. Важное место в диагностике свищевых
форм занимает фистулография, а также сцинтиграфия и томография, особенно КТ.
Лечение
Основная цель лечения при хроническом остемиелите - ликвидация очага гнойно-деструктивного процесса в костной ткани. Для этого необходимо комплексное воздействие, сочетающее радикальное хирургическое вмешательство с целенаправленной антимикробной терапией, дезинтоксикацией и активацией иммунных сил организма.
Операция показана всем больным, страдающим хроническим остеомиелитом, в стадии ремиссии или обострения, если на рентгенограммах определяется очаг деструкции кости.
При радикальном хирургическом вмешательстве проводят иссечение всех свищей после предварительного окрашивания их метилтиониния хлоридом. После этого осуществляют трепанацию кости с рас- крытием остеомиелитической полости на всём протяжении, секвестрэктомию, удаление из полости инфицированных грануляций и гноя, а также очищение внутренних стенок полости до нормальной, неизменённой костной ткани. В область трепанированной кости устанавливают дренажи и ушивают рану. Наилучшим видом дренирования считают проточно-промывное.
При наличии большого по объёму повреждёния кости важным этапом хирургического лечения становится пластика костной полости. Самый распространённый метод - пластика мышечным лоскутом на питающей ножке из прилегающих мышц. Реже используют жировую пластику, костную пластику (консервированной деминерализованной костью, аутокостью), пластику васкуляризированными тканевыми лоскутами, металлами с памятью (никелид-титан) и др.
Атипичные формы хронического остеомиелита
В некоторых случаях гематогенный остеомиелит сразу протекает как хронический процесс.
Выделяют три основные, так называемые атипичные формы первично-хронического остеомиелита.
Абсцесс Броди
Образуется ограниченный некроз губчатого вещества кости (чаще в проксимальном отделе большеберцовой кости) с формированием абсцесса, выявляемого рентгенологически. Лечение заключается в трепанации полости и дренировании (мышечную пластику применяют редко, лишь при больших размерах абсцесса).
Склерозирующий остеомиелит Гарре
Остеомиелит характеризуется подострым, вялым течением, флегмоны и свищи практически не возникают, превалируют склеротические из- менения поражённой кости, выявляемые рентгенологически (обычно происходит поражение длинных трубчатых костей). На фоне склероза отмечают очаги деструкции кости. Лечение обычно консервативное. Лишь при больших очагах некроза показано хирургическое вмешательство.
Альбуминозный остеомиелит Оллье
Патогенез этого заболевания не совсем ясен. В очаге воспаления не происходит образования гнойного экссудата - отмечают скопление серозной, богатой альбумином жидкости (вероятно, из-за низкой виру- лентности микрофлоры). При этом общие симптомы выражены весьма умеренно. Секвестрация костной ткани происходит редко и медленно. Обострение процесса может быть связано с вторичным присоединением гнойной инфекции. Лечение хирургическое, как и при хроническом гематогенном остеомиелите.
Осложнения хронического остеомиелита
Основные осложнения хронического остеомиелита следующие:
• Деформация длинных трубчатых костей.
• Анкилозы суставов.
• Патологические переломы, ложные суставы, несросшиеся переломы, дефекты костей.
• Малигнизация стенок остеомиелитических свищей.
• Амилоидоз внутренних органов.
Посттравматический остеомиелит
Посттравматический остеомиелит представлен различными по происхождению формами:
• собственно посттравматический остеомиелит;
• огнестрельный остеомиелит;
• послеоперационный остеомиелит.
Собственно посттравматический остеомиелит
При открытых переломах нагноение мягких тканей с последующим развитием остеомиелита - наиболее серьёзное осложнение.
Причинами его развития становятся микробное загрязнение раны, неадекватность оперативного вмешательства и последующего лечения.
Опасность возникновения остеомиелита возрастает при интрамедуллярном металлоостеосинтезе и дефектах иммобилизации.
Клиническая картина
Нагноение раны и образование остеомиелита при открытых переломах сопровождаются кратковременным повышением температуры тела, лейкоцитозом. После раскрытия раны и дренирования воспалительный процесс отграничивается.
Обострение заболевания у больных посттравматическим остеомиелитом протекает с менее выраженной клинической картиной, что связано с ограниченным поражением кости в зоне открытого перелома. Кроме свищей, отмечают патологическую подвижность, укорочение конечности, угловую деформацию.
На рентгенографии выявляют остеопороз в области перелома, «изъеденность» концов кости, мелкие очаги деструкции с секвестрами.
Лечение
Лечение в острой фазе заключается в тщательной санации и адекватном дренировании гнойной раны с обязательной общей антибиотикотерапией и дополнительной иммобилизацией.
При посттравматическом остеомиелите и формировании несросшегося перелома наряду с санацией тканей в зоне перелома методом выбора служит внеочаговый остеосинтез (наложение аппарата Илизарова).
В случае хронизации процесса при наличии в кости очагов деструкции показано оперативное лечение. Оно заключается в иссечении свищей, трепанации костной полости, удалении секвестров и проведении проточно-промывного дренирования. В подавляющем большинстве случаев необходимо удалить металлоконструкцию, поддерживающую воспалительный процесс.
Огнестрельный остеомиелит
Огнестрельный остеомиелит - следствие инфицирования костной ткани при огнестрельном ранении. Существует три патогенетических фактора, способствующих возникновению огнестрельного остеомиелита: наличие омертвевших тканей, микробной флоры и костной полости.
Клиническая картина
Течение заболевания вялое, видны свищи с омозолелыми стенками, окружённые кожей с выраженными рубцовыми и трофическими измене-
ниями. Отделяемое скудное, зловонное, мышцы конечности атрофичны. Обострение связано с закрытием свища. Общее состояние страдает мало.
Рентгенологическая картина огнестрельного остеомиелита характеризуется более выраженным остеосклерозом, значительными периостальными наслоениями, сужением костномозгового канала, а также на- личием костных полостей. Иногда в мягких тканях обнаруживают металлические осколки.
Лечение
Лечение огнестрельного остеомиелита проводят аналогично другим формам хронического остеомиелита (гематогенного и посттравматического).
Показание к операции - выявление очагов деструкции кости или секвестров. Во время вмешательства необходимо иссечь изменённые мягкие ткани, широко вскрыть костную полость, дренировать её, а при больших размерах - тампонировать мышцей. Особенность операции в некоторых случаях - необходимость удаления инородных тел (пули, дроби, осколков).
Послеоперационный остеомиелит
Послеоперационный остеомиелит представлен гнойно-некротичес- ким процессом в месте бывшей операции. Протяжённость остеомиелитического поражения обусловлена как самой костной раной, так и размерами введённой в кость металлической конструкции, определяющей центр нагноения и некроза.
Клиническая картина
Клиническая картина послеоперационного остеомиелита разнообразна. У больных с ограниченным остеонекрозом заболевание с самого начала протекает вяло, без выраженной общей реакции. В области пос- леоперационной раны формируется свищ с умеренным гнойным отделяемым. При вовлечении в воспалительный процесс значительных участков костного мозга после интрамедуллярного остеосинтеза бедренной и большеберцовой костей клиническое течение характеризуется острым началом с выраженным болевым синдромом, повышением температуры тела до 39 ?С, значительным лейкоцитозом.
В области послеоперационной раны отмечают нагноение с обильным гнойным отделяемым.
В диагностике помогает рентгенография. На рентгенограммах определяют остеопороз костной ткани вокруг металлических конструкций, очаги деструкции, секвестры.
Развитие послеоперационного остеомиелита - особенно тяжёлое осложнение при эндопротезировании суставов.
К послеоперационному остеомиелиту относят и развитие гнойно-деструктивного процесса в области проведения спиц для скелетного вы- тяжения или внеочагового остеосинтеза - так называемый «спицевой остеомиелит».
Течение «спицевого остеомиелита» при своевременном выявлении и лечении обычно более благоприятное, но частое применение скелетного вытяжения и аппарата Илизарова диктует необходимость тщательной профилактики этого осложнения (строгое соблюдение правил асептики, туалет кожи вокруг спиц, соблюдение санитарно-гигиенических норм).
Лечение
Лечение на ранних этапах консервативное - местная санация гнойной раны на фоне мощной антибактериальной терапии. При развитии хронического остеомиелита необходимо выполнение радикального хи- рургического вмешательства, включающего иссечение свищей, удаление металлоконструкции, санацию кости, дренирование.
Острый гнойный артрит
Острый гнойный артрит - острое гнойное воспаление сустава.
Этиопатогенез
Гнойный артрит может быть первичным и вторичным.
• При первичном артрите инфекция проникает в сустав при ранении.
• При вторичном - гематогенным или лимфогенным путём из различных очагов эндогенной инфекции, а также при распространении гнойного процесса с окружающих мягких тканей или костей.
Особенно тяжело протекают артриты коленного и тазобедренного суставов. Воспалительный процесс обычно начинается с поражения синовиальных оболочек - острый синовит. В суставе накапливается сначала се- розный, а затем серозно-фибринозный и гнойный экссудат. Когда гнойный процесс распространяется на капсулу сустава, начинается гнойный артрит.
При распространении гнойного процесса на суставные поверхности костей развивается остеоартрит. Вовлечение в процесс окружающих тканей приводит к развитию параартикулярной флегмоны.
Наиболее часто происходит поражение коленного сустава (гонит), реже - тазобедренного (коксит) и плечевого (омартрит).
Клиническая картина
Поражение синовиальной оболочки характеризуется появлением болей, усиливающихся при движении. Активные движения в суставе прекращаются, конечность приобретает вынужденное положение. Сустав увеличивается в объёме, контуры его сглаживаются. При пальпации сустава отмечают резкую болезненность, выявляют гиперемию кожи. При поражении коленного сустава вследствие скопления в суставе жидкости определяют баллотирование надколенника.
Кроме местных симптомов, выявляют и признаки гнойно-резорбтивной лихорадки.
При рентгеновском исследовании характерно расширение суставной щели, а при остеоартрите нередко видны очаги деструкции в костях.
Большое диагностическое значение имеет пункция сустава. Полученный экссудат (серозный, геморрагический, гнойный) позволяет судить о характере воспалительного процесса. Его бактериологическое исследование даёт возможность адекватного выбора антибиотика.
При распространении гнойного процесса на фасции или подкожную клетчатку общее состояние больного ухудшается, нарастает интоксикация.
Лечение
Лечение артрита может быть консервативным и оперативным. Обычно начинают с консервативного лечения:
• пункция сустава с промыванием его полости антисептиками и введением антибиотиков;
• иммобилизация с помощью гипсовой лонгеты или специальной шины;
• физиотерапия (кварцевание, УВЧ, электрофорез с антибиотиками, ферментами);
• общая антибактериальная терапия.
Показания к оперативному лечению возникают при неэффективности консервативного лечения, когда повторные пункции на фоне антибактериальной терапии выявляют скопление гнойного экссудата, при этом не стихают местные и общие симптомы воспаления. Оперативное лечение показана при развитии остеоартрита и параартикулярной флегмоны.
Во время операции проводят артротомию, ревизию суставных поверхностей костей, тщательную санацию и дренирование полости сустава с налаживанием в послеоперационном периоде проточно-промывной системы. После операции назначают весь комплекс консервативных лечебных мероприятий.
Важный момент в лечении артрита после ликвидации острого воспаления - реабилитация, направленная на восстановление функций сустава (массаж, ЛФК и пр.).
В тяжёлых случаях выполняют резекцию сустава с последующим артродезом (жёсткое, неподвижное соединение костей).
Острый гнойный бурсит
Синовиальные околосуставные сумки (бурсы) представляют собой замкнутые соединительнотканные мешки с гладкой внутренней поверхностью, покрытые эндотелием, выделяющим синовиальную жидкость.
Острый гнойный бурсит - острое гнойное воспаление околосуставной синовиальной сумки.
Этиопатогенез
Возбудителями гнойного бурсита бывают преимущественно стафилококки и стрептококки. Входные ворота - ссадины, царапины кожи. Кроме того, возможны гематогенный и лимфогенный пути инфицирования.
В большинстве случаев развитию бурсита предшествует травма, приводящая к возникновению сначала серозного, а затем и гнойного бурсита. При развитии гнойного бурсита в синовиальной сумке скапливается гнойный экссудат, возможно распространение процесса на окружающие мягкие ткани.
Наиболее часто встречают острые гнойные бурситы локтевой или препателлярной синовиальной сумки. Возможно развитие рецидивов заболевания, когда после повторной травмы вновь развивается бурсит в той же области.
Клиническая картина
Больные жалуются на появление болезненной припухлости соответственно расположению синовиальной сумки. При местном исследовании выявляют округлую болезненную припухлость в проекции соответ- ствующей синовиальной сумки, кожа гиперемирована, отчётливо определяется флюктуация. Движения в суставе умеренно болезненны. Общие симптомы воспаления выражены в средней степени: повышение температуры тела до 38 ?С, общая слабость, недомогание.
Для уточнения характера воспаления применяют диагностическую пункцию. При распространении процесса на окружающую клетчатку клиническая картина напоминает изменения, характерные для флегмоны.
Лечение
При серозном бурсите применяют пункцию околосуставной сумки с наложением тугой повязки. На ранних стадиях гнойного воспаления также возможно проведение пункций с введением в сумку антибиотиков и последующей иммобилизацией. При развитии гнойного процесса с вовлечением окружающих тканей или неэффективности пункционного метода показано хирургическое лечение. По боковой поверхности сустава проводят разрез кожи и подкожной клетчатки, вскрывают синовиальную сумку, удаляют гнойный экссудат и некротические ткани, выполняют контрапертуру и проводят сквозной дренаж. В послеоперационном периоде назначают лечение по общим принципам терапии гнойных ран. Обязательна иммобилизация с помощью гипсовой лонгеты. При рецидивном характере процесса выполняют полное иссечение синовиальной сумки (желательно без вскрытия просвета) под защитой антибиотикотерапии.
Гнойные заболевания пальцев и кисти
Кисть - основной орган труда, орган воздействия человека на окружающие его объекты. Более частые, по сравнению с другими участками тела, травматизация и инфицирование ладонной поверхности кисти и пальцев в процессе многообразной физической деятельности, а также весьма сложное их анатомическое строение, в особенности их ладонной поверхности, обусловливают особенности течения в них гнойных процессов. В результате гнойных процессов на кисти и пальцах может непоправимо нарушаться деятельность миниатюрных, но весьма совершенных анатомических образований, обеспечивающих их работу, что ведёт к значительной утрате работоспособности.
Этиология и патогенез
Возбудителем гнойных процессов на пальцах и кисти в подавляющем большинстве случаев бывает золотистый стафилококк. Внедрение инфекционных возбудителей в ткани происходит чаще всего через мел- кие колотые ранки.
Особое значение имеет попадание в кожу мелких инородных тел - «заноз» (кусочков щепки, стекла, металлической стружки). Часто микробы проникают в ткани через трещины огрубевшей кожи, заусенцы, инфицированные мозоли.
В дальнейшем в месте внедрения патогенной микрофлоры развивается воспалительный процесс с нагноением. При этом гнойный экссудат не прорывается через кожу наружу, а обычно распространяется вглубь, что связано с особенностями строения тканей пальцев и кисти.
Анатомо-функциональные особенности пальцев и кисти
Особенности анатомического строения подкожной клетчатки, кожи и сухожильных влагалищ пальцев и кисти обусловливают весьма своеобразное течение в них воспалительных процессов. Речь идёт об анато- мических особенностях ладонной поверхности, так как кожа и подкожная клетчатка на тыле пальцев мало отличаются от таковых в других областях тела, и гнойные процессы здесь не характеризуются какимито особыми чертами.
Возникающие на тыльной поверхности абсцессы, фурункулы, нагноившиеся раны лечат по обычным для этих заболеваний правилам.
Основные анатомо-функциональные особенности пальцев и кисти следующие:
• Кожа на ладонной поверхности отличается прочностью, значительной толщиной и малой растяжимостью, в результате чего гнойному очагу чрезвычайно трудно спонтанно прорваться наружу. Толщина кожи, особенно у лиц физического труда, хорошо маскирует классические признаки гнойного воспаления.
• Подкожная клетчатка на ладонной поверхности пальцев разделена на отдельные ячейки фиброзными перемычками, фиксирующими кожу к надкостнице или апоневрозу. Во-первых, это ведёт к тому, что гнойник в подкожной клетчатке не склонен распространяться вширину, но легко распространяется вглубь. Во-вторых, при возникновении в замкнутых ригидных ячейках воспалительного процесса (инфильтрат, экссудация) ткани в объёме существенно не увеличиваются (припухлость выражена мало), зато в них резко повышается давление, что ведёт к сдавлению нервов (выраженный болевой синдром) и сосудов (ишемия тканей, омертвение клетчатки).
• Сухожильные влагалища сгибателей II, III и IV пальцев начинаются от оснований ногтевых фаланг и заканчиваются на уровне головки соответствующей пястной кости, располагаются изолированно друг от друга и от синовиальных сумок предплечья. Сухожильное влагалище сгибателя I пальца сообщается с лучевой, а V пальца - с локтевой синовиальной сумкой. Таким образом, при развитии здесь гнойного процесса возможно его распространение на глубокое клетчаточное простран-
ство предплечья (пространство Пирогова-Парона). Сухожильные влагалища I и V пальцев в 10-15% случаев сообщаются между собой, что может привести к соответствующему распространению гнойного процесса (так называемая U-образная флегмона).
• Питание сухожилий осуществляется сосудами, проходящими в брыжеечке сухожилия, которая может сдавливаться при накоплении во влагалище экссудата. Поэтому при позднем дренировании сухожильного влагалища часто развивается некроз сухожилия.
• Обильная чувствительная иннервация ладонной поверхности пальцев, служащая основным органом осязания, способствует возникновению мучительных болей при развитии воспалительного процесса, несравнимых с болями при гнойных заболеваниях другой локализации.
• Лимфатические сосуды с ладонной поверхности направляются на тыльную поверхность пальцев и кисти, где нередко развивается выраженный отёк рыхлой подкожной клетчатки.
• Пальцы и кисть очень хорошо кровоснабжаются, здесь находится большое количество функционально важных образований (двигательные и чувствительные ветви нервов, магистральные сосуды, суставы, сухожилия), поэтому операции обычно проводят под жгутом, чтобы кровотечение не мешало идентифицировать миниатюрные образования. Кроме того, необходимы точные знания расположения отдельных сосудов и нервных стволов во избежание их ятрогенного повреждения.
Панариций
Панарицием называют острый гнойный процесс, локализующийся в мягких тканях ладонной поверхности пальцев, в области ногтя и околоногтевого валика, а также в костях и суставах пальцев.
В то же время нагноения, возникающие в мягких тканях тыльной поверхности пальцев (кроме области ногтя), к панарициям обычно не относят.
Классификация
В зависимости от локализации гнойно-некротического процесса выделяют следующие виды панариция (рис. 12-9):
• кожный;
• подкожный;
• околоногтевой;
• подногтевой;
• сухожильный;
Рис. 12-9. Виды панариция: 1 - кожный; 2а - подкожный; 2б - подкожный в форме запонки; 3 - околоногтевой; 4 - подногтевой; 5 - сухожильный; 6 - костный; 7 - суставной; 8 - пандактилит
• костный;
• суставной;
• пандактилит.
Первые четыре вида панариция считают поверхностными формами, а остальные - глубокими. При поверхностных формах, в отличие от глубоких, общие симптомы обычно выражены умеренно, а лечение ог- раничивают местными мероприятиями.
Общие принципы лечения панариция
Анатомо-функциональные особенности пальцев диктуют особый подход к лечению возникающих в них гнойных процессов.
Раннее применение хирургического лечения
Учитывая возможность раннего развития некрозов из-за сдавления воспалительным отёком кровеносных сосудов и распространения гнойного процесса вглубь, задержка в выполнении хирургического вмешательства недопустима. При определении показаний к операции по поводу панариция существует «правило первой бессонной ночи»; если пациент не спал ночь из-за болей в пальце, его необходимо оперировать.
Правило оперативного лечения панариция
При операциях по поводу панариция следует соблюдать общее правило, сформулированное Ю.Ю. Джанелидзе, - правило трёх «О» (в современной трактовке).
Обстановка - вмешательство необходимо выполнять в операционной при хорошем освещении, использовать специальные инструменты малого размера, пациент должен лежать, а его больная рука должна находиться на приставном столике, хирург оперирует сидя.
Обезболивание - при вскрытии панариция используют проводниковую анестезию по Лукашевичу-Оберсту, а при переходе воспалительного процесса на кисть, костном, суставном панариции или пандактилите вмешательство выполняется под наркозом.
Обескровливание - операцию выполняют после предварительного наложения кровоостанавливающего жгута.
Соблюдение указанных требований позволяет точно обнаружить и вскрыть гнойник, иссечь некротические ткани и не повредить при этом функционально важные образования.
Выбор вида операции при панариции зависит от его формы (операции будут рассмотрены ниже).
Общие принципы консервативного лечения
Консервативное лечение при панариции имеет определённые принципы.
Местно после операции проводят лечение образовавшейся гнойной раны (перевязки с наложением влажно-высыхающих повязок с антисептиками, промывание раны и т.д.).
Обязательна иммобилизация пальца. Дополнительно применяют физиотерапию, а при поражении костей и суставов - рентгенотерапию.
Общее лечение при панариции показано при глубоких формах, а также при наличии отягощённого фона (сахарный диабет, иммунодефицит и пр.). Из методов общего лечения основное значение имеет антибактериальная терапия, так как дезинтоксикация необходима лишь в особо тяжёлых случаях. Антибиотикотерапию проводят по общим принципам лечения гнойной хирургической инфекции.
Для создания в тканях высокой регионарной концентрации антибиотика используют внутривенное введение препарата под жгутом.
После купирования острого воспаления необходимо как можно раньше предпринять меры по скорейшему восстановлению функций пальца (ЛФК, физиотерапия).
Кожный панариций
При кожном панариции нагноение ограничивается только кожей. Обычно оно развивается в глубоких слоях эпидермиса, причём обра-
зующийся гной на значительном протяжении приподнимает и отслаивает роговой слой, в результате чего получается гнойный волдырь, или фликтена.
Особенности клинической картины и диагностики
Клиническая картина очень убедительна: на ладонной поверхности пальца формируется слегка болезненный пузырь, окружённый узким венчиком гиперемии, через тонкую стенку пузыря просвечивает желтоватый гной. Спонтанные боли и общая реакция обычно не выражены.
Лечение
Лечение состоит в полном удалении ножницами (без анестезии) нечувствительного отслоенного рогового слоя эпидермиса с последующим наложением повязки с антисептической мазью. Через 4-5 дней рого- вой слой эпидермиса восстанавливается, больной выздоравливает.
Кожный панариций следует дифференцировать с так называемым абсцессом в форме запонки (см. рис. 12-9), при котором роговой слой отслаивается гноем, прорывающимся из подкожной клетчатки. В подобных случаях лишь удаление отслоенного эпидермиса становится грубой ошибкой, способной привести к серьёзным осложнениям (остаёт- ся недренированная гнойная полость в подкожной клетчатке).
Абсцесс в форме запонки лечат по правилам терапии подкожного панариция. Для того чтобы не пропустить описанной ситуации при лечении кожного панариция, после иссечения отслоенного эпидермиса следует тщательно ревизовать раневую поверхность на наличие или отсутствие устья свища, ведущего к расположенной глубже гнойной полости. Для этого используют пуговчатый или желобоватый зонд.
Подкожный панариций
При подкожном панариции гнойный процесс локализуется в подкожной клетчатке. Это самая частая форма заболевания, при которой гной может распространиться на кость, сухожильное влагалище, сустав, клетчаточные пространства ладони.
Особенности клинической картины и диагностики
Процесс в большинстве случаев локализуется на ладонной поверхности ногтевой фаланги, наиболее часто подвергающейся травматизации. Через несколько часов или 1-3 сут после получения микротравмы снача-
ла появляется болезненность, а затем - спонтанная пульсирующая боль, мучительная и не дающая больному уснуть. Нередко возникают общее недомогание, повышение температуры тела, регионарный лимфаденит.
При объективном исследовании отмечают резкую локальную болезненность в очаге поражения.
Границы воспалительного очага определяют по распространению болезненности, исследование проводят не пальцами, а зондом или концом пинцета.
В зоне болезненности обнаруживают уплотнение, часто плохо заметное у лиц физического труда с огрубевшей кожей, и гиперемию. Припухлость выражена, как правило, незначительно, иногда преимущественно на тыле кисти. Флюктуация практически никогда не определяется.
Хирургическое лечение
Типичные разрезы при подкожном панариции проводят параллельно друг другу по переднебоковой поверхности пальца соответственно гнойному очагу, не распространяясь на межфаланговые складки (рис. 12-10). На ногтевых фалангах используют клюшкообразные разрезы. После вскрытия и обследования гнойника следует по возможности иссечь некротизированную подкожную клетчатку и рассечь параллельно поверхности кожи фиброзные тяжи, идущие от кожи к надкостнице, чтобы вскрыть большее количество клетчаточных ячеек. Полость дренируют полоской из перчаточной резины насквозь через оба разреза. Накладывают повязку, после чего производят иммобилизацию в
функционально выгодном положении.

Рис. 12-10. Направления разрезов при подкожном панариции
Околоногтевой панариций
Околоногтевой панариций, или паранихия, - один из самых частых видов гнойного поражения пальцев. Инфицирование око- лоногтевого валика происходит в основном через трещины кожи у основания заусенцев, а также при инфицированных микротравмах.
Гнойный процесс обычно захватывает валик и проникает под ноготь, отслаивая его. При этом основание ногтя, омываемое гноем, становится как бы инородным телом, поддерживающим нагноение и придающим ему хроническое течение.
Особенности клинической картины и диагностики
В области околоногтевого валика появляются умеренная боль, припухлость и краснота. При надавливании из-под валика выделяется капля гноя. Иногда просвечивает скопление гноя у основания ногтя. Общая реакция, как правило, незначительна. Процесс может приобрести хроническое течение и тянуться неделями.
Хирургическое лечение
Применяют разрезы по Кляпину (дугообразный, параллельно краю ногтя) или по Канавелу (два параллельных разреза от края ногтя по оси пальца с отсепаровкой лоскута ногтевого валика от основания ногтя).
Гнойную полость вскрывают, иссекают некротически изменённые ткани околоногтевого валика и накладывают повязку с антисептиком. Основание ногтя, если под ним скапливается гной, резецируют, в дальнейшем постепенно происходит смена ногтя на новый. При дальнейшем лечении применяют мазевые повязки.
Подногтевой панариций
Подногтевой панариций обычно возникает вследствие попадания под ноготь занозы или инфицирования подногтевой гематомы, возникшей вследствие ушиба области ногтя. В результате подногтевого нагноения ноготь отслаивается от ногтевого ложа, погибает, а в дальнейшем постепенно заменяется новым.
Особенности клинической картины и диагностики
В области ногтя возникает болезненный очаг, причём под ногтем бывает заметно желтоватое скопление гноя. Характерны умеренный отёк и гиперемия околоногтевого валика. Больные жалуются на интенсивные пульсирующие боли, усиливающиеся при опускании руки.
Хирургическое лечение
При небольшом локальном скоплении гноя часть ногтя над гнойным очагом удаляют. После этого накладывают повязку с антисептическим раствором. При распространении процесса на значительную часть подногтевого пространства удаляют весь ноготь и санируют ногтевое ложе. Если гнойный процесс распространяется на околоногте-
вой валик, после удаления ногтя валик рассекают и частично иссекают. После операции назначают повязки с антисептиками, а затем - с мазями.
Сухожильный панариций
Сухожильный панариций, или гнойный тендовагинит сгибателей пальцев, - одна из наиболее тяжёлых форм их гнойного поражения.
Инфекционные возбудители попадают в сухожильное влагалище сгибателей при непосредственных его повреждениях ранящим предметом (колотые раны, обычно в области межфаланговых складок) или в результате распространения гнойного процесса из подкожной клетчатки.
При появлении гнойного выпота в сухожильном влагалище давление в нём вследствие ограниченной растяжимости резко повышается. С одной стороны, это обусловливает появление жестоких болей в зоне повреждёнии. С другой стороны, сдавление проходящих в брыжеечке сухожилия мелких питающих сосудов приводит к некрозу сухожилия, ведущему к необратимому нарушению функций пальца.
Гнойный процесс из полости влагалищ сухожилий I и V пальцев склонен распространяться на глубокое клетчаточное пространство предплечья - пространство Пирогова-Парона. В области лучезапястного сустава нагноение может распространяться с сухожильного влагалища I пальца на сухожильное влагалище V пальца и наоборот, в результате чего возникает так называемая U-образная флегмона.
Особенности клинической картины и диагностики
Характерна резкая спонтанная боль, распространяющаяся по всей ладонной поверхности средней и основной фаланг и переходящая на дистальную часть кисти. Палец при этом находится в вынужденном полусогнутом положении, причём при попытке его разогнуть возникает мучительная боль.
При пальпации зондом выявляют резкую болезненность в зоне расположения сухожильного влагалища. Палец в объёме может быть почти не увеличен. Гиперемия отсутствует. Общая реакция бывает значительной.
Сохранение сухожилия и, соответственно, функций пальца возможно только при раннем и энергичном лечении.
Хирургическое лечение
Консервативное лечение может заключаться в пункции сухожильного влагалища с аспирацией гноя и введением антибиотиков.
В большинстве случаев, особенно при недостаточно раннем обращении, приходится прибегать к вскрытию сухожильного влагалища. При этом обычно выполняют параллельные разрезы по ладонно-боковой поверхности пальца на основной и средней фалангах (на уровне ногтевой фаланги сухожильного влагалища нет). После рассечение кожи и подкожной клетчатки также продольно вскрывают сухожильное влагалище, по введённому зажиму формируют аналогичную контрапертуру, промывают рану и дренируют насквозь полосками перчаточной резины, проводить их следует поверхностнее сухожилия во избежание по- вреждёния его брыжеечки.
При распространении процесса на ладонь или предплечье проводят дополнительные разрезы (при панариции II-IV пальцев - на уровне головки пястной кости, при панариции I и V - в области соответственно тенара или гипотенара и на предплечье).
Альтернатива описанного способа операции - вскрытие сухожильного влагалища в проксимальном и дистальном его отделах со сквозным проведением тонкого перфорированного полихлорвинилового дренажа. Такой метод при отсутствии гнойного процесса в мягких тканях предпочтительнее и более функционален.
В послеоперационном периоде назначают промывание влагалища антисептиками через установленный дренаж (рис. 12-11).
При некрозе сухожилия приходится его уда- лять, так как оно поддерживает длительный гнойный процесс.
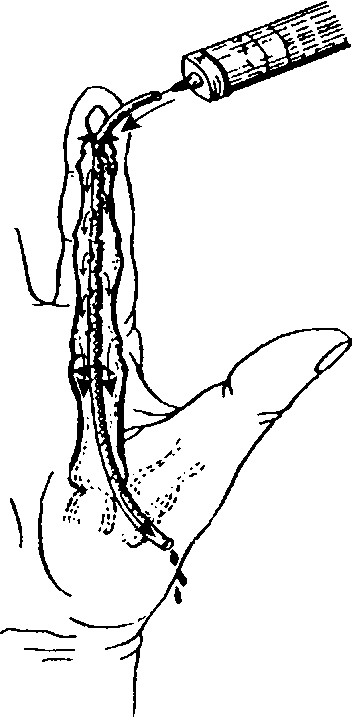
Рис. 12-11. Промывание сухожильного влагалища через перфо- рированный дренаж
Костный панариций
Костный панариций - достаточно распрос- транённый вид гнойного поражения пальца. Возможно проникновение возбудителя непосредственно в кость при ранении - первичный костный панариций.
Однако, как правило, гнойный процесс в ко- сти бывает результатом несвоевременного или неправильного лечения подкожного панариция и распространения инфекционного процесса на надкостницу со стороны мягких тканей - вторичный костный панариций.
Типичная локализация костного панариция - ногтевая фаланга, где фиброзные пучки, прони-
зывающие подкожную клетчатку, прикрепляются непосредственно к надкостнице. В результате отслойки гнойным процессом надкостницы и расстройства кровообращения в тканях, вызванного сдавлением сосудов на поражённой фаланге, происходит омертвение костной ткани, оно может быть краевым, субтотальным или тотальным.
После спонтанного или оперативного дренирования гнойного очага воспалительный процесс, поддерживаемый наличием омертвевшей инфицированной костной ткани (секвестров), может приобретать хроническое течение.
Особенности клинической картины и диагностики
После вскрытия гнойного очага в подкожной клетчатке рана не заживает, формируется свищ с избыточными грануляциями и гной- ным отделяемым. Через свищ пуговчатым зондом обычно ощущается шероховатая обнажённая поверхность некротизированной кости. При длительном течении процесса ногтевая фаланга булавовидно утолщается.
Рентгенологические изменения обычно появляются через 2-3 нед безуспешного лечения (как правило, подкожного панариция). Определяется разрежение и частичное расплавление костной ткани фаланги, а иногда отдельные костные секвестры.
После стихания острых явлений процесс приобретает хроническое течение и может длиться месяцами, лишая больного работоспособности.
Хирургическое лечение
При первичном костном панариции и отсутствии секвестрации может быть испробовано консервативное лечение (регионарное внутривенное введение антибиотиков под жгутом, иммобилизация и рентге- нотерапия).
При начальных признаках деструкции кости выполняют продольные параллельные разрезы, широкую некрэктомию мягких тканей и дренирование. Если обнаруживают краевую деструкцию кости, осуществляют санацию ложечкой Фолькмана.
В подавляющем же большинстве случаев при вторичном костном панариции приходится рассекать свищ, иссекать патологические грануляции и по возможности экономно удалять секвестры и резецировать полу- разрушенную крошащуюся кость. Основание фаланги, примыкающее к межфаланговому суставу, обязательно должно быть сохранено, так как за счёт него может происходить частичная регенерация костной ткани.
Ампутацию фаланги в настоящее время выполняют исключительно редко - при тотальном некрозе кости и мягких тканей, переходе процесса на сустав.
После вмешательства на кости рана, как правило, заживает вторичным натяжением. Однако в последнее время многие авторы рекомендуют после резекции фаланги зашивать рану с оставлением дренажа (перфорированный катетер) для промывания антисептическими растворами в послеоперационном периоде. При этом обязательно назначают общую антибактериальную терапию.
Суставной панариций
При суставном панариции инфицирование полости сустава может произойти как первично - при нанесении колотых ран в область сус- тава, так и вторично - при переходе процесса с мягких тканей или суставного конца соседней фаланги. Часто при суставном панариции поражение элементов сустава и кости сочетается. После появления в суставе гнойного выпота происходит быстрое разрушение миниатюрных деталей суставного аппарата (капсулы, связок, суставных хрящей и эпифизов соседних фаланг). Вследствие этого полное восстановление функций сустава после перенесения суставного панариция про- исходит редко.
Особенности клинической картины и диагностики
Появляются припухлость и резкая болезненность в области суставной линии при пальпации и движениях. В дальнейшем развивается патологическая подвижность в суставе вследствие разрушения капсулы и связок, выявляют крепитацию при движениях из-за расплавления суставных хрящей. Рентгенологически характерны расширение и неравномерность суставной щели, деструкция суставных концов фаланг.
Хирургическое лечение
В начальных фазах заболевания, особенно при первичном поражении сустава, лечение может заключаться в ежедневных пункциях суста- ва с эвакуацией гноя и антибактериальной терапией.
При выраженной деструкции суставных концов осуществляют резекцию сустава с созданием в последующем артродеза в функционально выгодном положении.
При большом разрушении тканей пальца приходится прибегать к ампутациям пальцев, их частота в последние годы значительно сни-
зилась вследствие использования регионарной внутривенной терапии антибиотиками.
Пандактилит
Пандактилит - гнойное воспаление всех тканей пальца (кожи, подкожной клетчатки, сухожилий, костей и суставов). Это наиболее тяжё- лая форма панариция.
Пандактилит развивается как осложнение сухожильного, костного или суставного панариция. Причинами развития пандактилита в основном становятся ошибки при лечении травм или других более лёгких форм панариция, поздняя обращаемость больных, общие заболевания, ослож- няющие течение панариция.
Особенности клинической картины и диагностики
Палец резко увеличен в объёме и деформирован. Кожные покровы напряжены, цианотичны, с багровым оттенком, что указывает на значительные нарушения кровообращения. Палец находится в полусогнутом положении. Часто видны свищи, из которых выделяются гной и некротизированные ткани. Отмечают явления лимфангита и лимфаденита. Рентгенологически характены сужение суставных щелей, деструкция костей. Наблюдают явления общей интоксикации.
Хирургическое лечение
Пандактилит относят к заболеваниям, при которых хирурги вынуждены прибегать к ампутации пальца.
В некоторых случаях можно попытаться сохранить палец. Для этого проводят широкие дренирующие разрезы тканей, экономную резекцию костей и хрящей, вскрытие карманов, затёков и дренирование их. В послеоперационном периоде применяют протеолитические ферменты и анти- биотики, регулярные санирующие перевязки в сочетании с иммобилизацией кисти на период острых явлений, физиотерапевтическое лечение.
Комплекс указанных мероприятий создаёт предпосылки для сохранения пальца и частичного восстановления его функций.
Флегмоны кисти
Гнойные процессы на кисти отличаются тяжёлым течением преимущественно при локализации на ладонной поверхности. При локализации на тыле кисти характер их мало отличается от гнойных процессов на других участках тела.
Этиопатогенез
Возбудители инфекции попадают в ткани кисти либо при прямом повреждёнии, либо вследствие распространения гнойного процесса с пальцев в проксимальном направлении.
На ладонной поверхности кисти существует несколько отграниченных фасциальных пространств, в них обычно локализуются гнойные процессы, протекающие по типу флегмонозного воспаления (флегмоны кисти).
Основные пространства кисти:
• подкожная клетчатка;
• срединное ладонное пространство находится под ладонным апоневрозом, в нём располагаются сухожилия поверхностного и глубокого сгибателей III-V пальцев и основные сосуды кисти;
• пространство тенара, отграниченное от срединного пространства фасцией мышц, приводящих и противопоставляющих большой палец, содержащее сухожильные влагалища I и II пальцев;
• пространство гипотенара, содержащее короткие мышцы V пальца;
• поверхностное и глубокое пространства тыла кисти.
Классификация гнойных заболеваний кисти
В соответствии с локализацией гнойного процесса выделяют следующие гнойные заболевания кисти.
• Кожа:
- кожный абсцесс («намин»);
- мозольный абсцесс.
• Подкожная клетчатка:
- надапоневротическая флегмона ладони;
- межпальцевая (комиссуральная) флегмона.
• Фасциально-клетчаточные пространства ладони:
- подапоневротическая флегмона ладони;
- флегмона срединного ладонного пространства;
- флегмона тенара;
- флегмона гипотенара.
• Фасциалъно-клетчаточные пространства тыла кисти:
- подкожная флегмона;
- подапоневротическая флегмона.
Отдельные виды флегмон кисти
Наиболее часто встречают комиссуральную флегмону, флегмону срединного ладонного пространства и флегмону тенара.
Межпальцевая (комиссуральная) флегмона
Гнойный процесс возникает в межпальцевых складках, их область обычно инфицируется при переходе воспаления с подкожной клетчатки основной фаланги или же при кожном
(мозольном) абсцессе. Значительно реже под- кожная клетчатка межпальцевой складки инфицируется при непосредственном механическом повреждёнии.
Клиническая картина. В области межпальцевой складки возникает болезненная припухлость, раздвигающая пальцы, и гиперемия, выраженная преимущественно на тыле кисти. Общая реакция бывает выражена в различной степени.
Лечение заключается во вскрытии гнойного очага под наркозом или регионарной анестезией двумя небольшими разрезами на ладонной и тыльной поверхностях и сквозном дренировании (рис. 12-12).

Рис. 12-12. Вскрытие и дренирование комиссуральной флегмоны
Флегмона срединного ладонного пространства
Флегмона срединного ладонного пространства - весьма тяжёлый гнойный процесс с выраженной общей реакцией, способный привес- ти к сепсису.
Гноеродные микроорганизмы проникают в срединное ладонное пространство при прорыве гноя из проксимального конца сухожильных влагалищ III-V пальцев, а также при распространении гноя с основной фаланги по каналам червеобразных мышц. Значительно реже происходит прямое инфицирование при повреждёниях.
Клиническая картина. В средней части ладони возникает резкая боль, сопровождающаяся тяжёлой общей реакцией. При обследовании выявляют резкую болезненность в средней части ладони, отёк на тыле кисти. Припухлость на ладони малозаметна, гиперемии практически нет. III-V пальцы находятся в вынужденном полусогнутом положении, а их разгибание крайне болезненно.
Лечение заключается в широком вскрытии срединного ладонного пространства через кожу и ладонный апоневроз под наркозом или внутривенной регионарной анестезией.
При выполнении разрезов следует помнить о возможности повреж- дёния нервных стволов. Особенно опасно пересечение двигательных вет-
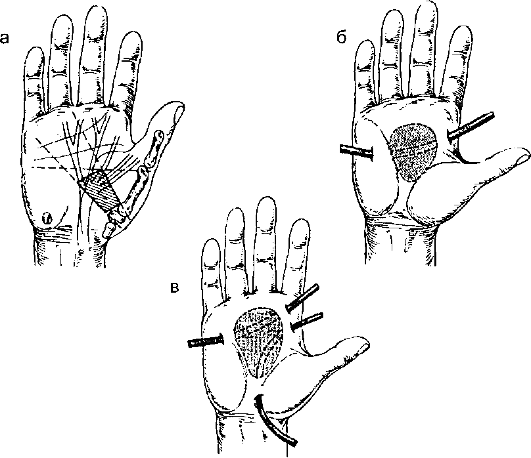
Рис. 12-13. «Запретная зона» на кисти и основные варианты дренирования флегмоны срединного ладонного пространства: а - запретная зона кисти; б - варианты дренирования
вей срединного нерва, поэтому нельзя выполнять разрезы в так называемой «запретной зоне» (рис. 12-13).
Обязательны парентеральное и регионарное применение антибиотиков, дезинтоксикационная терапия.
Флегмона области thenar
Флегмону области thenar встречают несколько чаще флегмоны срединного ладонного пространства. Инфицирование происходит обычно при прорыве гноя из проксимального конца сухожильного влагалища сгибателей I и II пальцев, а также при непосредственном повреждении.
Клиническая картина. В области thenar возникает резко болезненная припухлость, движения I и II пальцев резко ограничены. Отёк распространяется на межпальцевую складку и тыл кисти. Общая реакция обычно значительна. Часто гнойный процесс охватывает и тыл кисти.
Лечение заключается во вскрытии клетчаточного пространства thenar под наркозом или регионарной анестезией с учётом «запретной зоны» кисти. При разрезе следует помнить об опасности повреждения двигательной веточки лучевого нерва, иннервирующей короткие мышцы большого пальца.
Другие гнойные заболевания кисти
В области гипотенара нагноительные процессы возникают редко. Инфицирование здесь чаще всего происходит прямым путём при по- вреждениях.
На тыле кисти флегмоны возникают как осложнения фурункулов, инфицированных ран, ссадин, а также при распространении гноя с ладонной поверхности. Отёк и гиперемия на тыле кисти обычно выражены в значительно большей степени, чем при нагноениях на ладонной поверхности, а болевой синдром - меньше. В целом гнойный процесс протекает доброкачественнее, чем на ладони, реже осложняется переходом на предплечье и сепсисом. Лечение заключается во вскрытии и дренировании очага.
Эффективным методом лечения флегмон кисти признана лимфотропная терапия: в первый межпальцевой промежуток вводят разовую дозу антибиотика, растворённого в 5,0-10,0 мл 0,25% раствора прокаина (предпочтительно введение автоматическим инъектором).
Анаэробная инфекция
Анаэробная инфекция (син.: анаэробная гангрена, газовая гангрена, газовая инфекция, анаэробный миозит) - тяжёлая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с преимущественным поражением соединительной и мышечной ткани.
В мирное время анаэробную инфекцию встречают относительно редко, во время войны она становится наиболее частой причиной гибели раненых. Однако и в мирное время следует помнить о возможности её развития. Анаэробная инфекция развивается при загрязнённых, размоз- жённых, огнестрельных ранах, после операций на органах брюшной полости (особенно на толстой кишке) и пр.
Классификация
Виды анаэробных микроорганизмов представлены ниже.
Микробиологическая классификация анаэробов
Анаэробные грамположительные палочки:
• Clostridiumperfringes, sordellii, novyi, histolyticum, septicum, biferrnentans, sporogenes, tertium, ramosum, butyricum, bryantii, difficile;
• Actinomyces israelli, naeslundii, odontoiyticus, bovis, viscosus;
• Eubacterium limosum;
• Prapionibacterim acnes;
• Bifidobacterium bifidum;
• Arachnia propionica;
• Rothia dentocariosa.
Анаэробные грамположительные кокки:
• Peptostreptococcus anaerobius, magnus, asaccharolyticus, prevotii, micros;
• Peptococcus niger;
• Ruminococcus fiavefaciens;
• Coprococeus eutactus;
• Gemella haemolysans;
• Sarcina ventriculi.
Анаэробные грамотрицательные палочки
• Bacteroides fragilis, vulgatus, thetaiotaomicron,distasonis, uniformis, caccae, ovatus, merdae, stercoris, ureolyticus, gracilis;
• Prevotella melaninogenica, intermedia, bivia,loescheii, denticola, disiens, oralis, buccalis, veroralis, oulora, carports;
• Fusobacterium nucleatum, necrophorum, necrogenes, periodonticum;
• Porphyromonas endodontatis, gmgivalis, asaccharolitica;
• Mobiluncus curtisii;
• Anaerorhabdus furcosus;
• Centipede periodontii;
• Leptotrichia buccalis;
• Mitsuokella multiacidus;
• Tissierella praeacuta;
• Wolinella succinogenes. Анаэробные грамотрицательные кокки:
• Veillonella parvula.
Клиническая классификация (Колесов А.и. с соавт., 1989).
По микробной этиологии:
• клостридиальные;
• неклостридиальные (пептострептококковые, пептококковые, бактероидные, фузобактериальные и др.).
По характеру микрофлоры:
• моноинфекции;
• полиинфекции (вызваны несколькими анаэробами);
• смешанные (анаэробно-аэробные). По поражённой части тела:
• мягкие ткани;
• внутренние органы;
• кости и суставы;
• серозные полости;
• кровеносное русло.
По распространённости:
• местные, ограниченные;
• неограниченные, имеющие тенденцию к распространению (региональные);
• системные, или генерализованные. По источнику инфекции:
• экзогенные;
• эндогенные.
По происхождению:
• внебольничные;
• внутрибольничные.
По причинам возникновения:
• травматические;
• спонтанные;
• ятрогенные.
В настоящее время наиболее важно выделение двух основных видов анаэробной инфекции:
• клостридиальная;
• неклостридиальная.
Анаэробная клостридиальная инфекция
В настоящее время встречают довольно редко - при ранах, загряз- нённых землёй, а также огнестрельных ранах.
Этиопатогенез
Характеристика возбудителей
Наиболее частыми возбудителями анаэробной инфекции становятся четыре микроорганизма:
• Clostridium perfringens (44-50%);
• Clostridium oedomatiens (15-50%);
• Clostridium septicum (10-30%);
• Clostridium hystolyticus (2-6%).
Все эти бактерии - анаэробные спороносные палочки.
Патогенные анаэробы широко распространены в природе и в большом количестве сапрофитируют в желудочно-кишечном тракте млекопитающих, откуда с фекалиями попадают в почву, обсеменяя её. Загрязнение ран землёй особенно интенсивно происходит в летне-осенний период и в дождливую погоду, с чем связано увеличение частоты анаэробной гангрены в это время.
Все возбудители анаэробной инфекции устойчивы к термическим и химическим факторам.
Анаэробным бактериям свойственна особенность выделять сильные токсины, вызывающие некроз соединительной ткани и мышц. Другое важное их свойство - способность вызывать гемолиз, тромбоз сосудов, поражение миокарда, печени, почек. Для анаэробов характерно газообразование в тканях и развитие выраженного отёка. Для Cl.perfringens более типично газообразование, для Cl. oedomatiens - отёк, для Cl. hystolyticus - некроз тканей.
Условия развития
Для развития анаэробной инфекции в случайной ране необходимо создание условий, способствующих началу массового агрессивного размножения патогенных анаэробов. Эти условия определяются характером и локализацией раны и общим состоянием организма раненого в ближайшие дни после ранения.
При рассмотрении этих условий необходимо помнить, что клостридии «группы четырех», будучи облигатными анаэробами, не могут размножаться не только в живых, нормально оксигенируемых, но и в мёр- твых тканях, свободно соприкасающихся с наружным воздухом.
Поэтому главные местные факторы, способствующие развитию анаэробной инфекции в ране, следующие:
• большой объём некротизированных и плохо оксигенируемых тканей;
• обширное повреждение мышц и костей;
• глубокий раневой канал;
• наличие раневой полости, плохо сообщающейся с внешней средой;
• ишемия тканей вследствие повреждения магистральных сосудов или наложенного на длительный срок жгута.
Характер местных изменений в тканях
В основе патологических изменений при анаэробной гангрене лежит острое серозно-альтеративное воспаление, сопровождающееся прогрессирующим омертвением тканей вокруг раневого канала и тяжёлой общей интоксикацией.
Размножение возбудителей анаэробной гангрены начинается в участках травматического некроза и сопровождается бурным образованием микробных экзотоксинов (гемолизинов, миотоксинов, невротокси- нов и др.), губительно действующих на ткани вокруг раны и вызывающих тяжёлое отравление организма. Не будучи способными размножаться в
живой кровоснабжаемой (оксигенируемой) ткани, клостридии с помощью экзотоксинов вызывают прогрессирующее омертвение мышечной ткани, как бы подготавливая новый субстрат для своего развития. Та- кой механизм способствует быстрому распространению процесса.
Быстро развивающийся отёк, в результате которого происходит повышение давления во внутрифасциальных футлярах, ведёт к ишемии тканей и также способствует прогрессирующему течению заболевания. В результате токсического воздействия на сосудистую стенку быстро наступает тромбоз вен, что также ухудшает кровообращение.
Отёчная жидкость, богатая бактериальными токсинами и живыми микроорганизмами, быстро распространяется в проксимальном направлении по периваскулярной и межмышечной клетчатке. Поражая кожу, процесс приводит к отслаиванию эпидермиса на значительном протяжении, образуются пузыри с серозно-геморрагическим содержимым.
В результате воздействия токсинов в зоне поражения развивается гемолиз, его продукты вместе с продуктами распада мышц (миоглобином) имбибируют клетчатку и кожу, вызывая появление бурых, бронзовых или голубоватых пятен (старые названия анаэробной гангрены - «бронзовая рожа» и «голубая рожа»).
Весьма характерное, хотя и не обязательное явление при анаэробной гангрене - газообразование. Пузырьки газа, состоящего в основном из водорода и углекислоты, обильно инфильтрируют клеточные простран- ства и обусловливают появление характерных симптомов.
Бурно прогрессирующий местный процесс в области раны сопровождается массивной резорбцией в кровь микробных токсинов и продуктов распада тканей. В результате этого развиваются тяжёлая общая интокси- кация и расстройство функций жизненно важных органов и систем. Явления интоксикации дополняются резкими расстройствами водно-электролитного баланса, в большей степени зависящими от обильной экссудации в области поражения (количество отёчной жидкости, выпотевающей из сосудистого русла, может достигать многих литров).
В результате прогрессирующих интоксикации и обезвоживания организма быстро наступает смерть.
В случаях, когда под влиянием лечебных мер происходит купирование анаэробной гангрены и распространение процесса останавливается, омертвевшие мышцы начинают распадаться под влиянием гнилостной микрофлоры или расплавляться под влиянием гноеродных микроорганизмов. Рана постепенно очищается и заживает вторичным натяжением. Очищение раны после анаэробной гангрены под влиянием гноеродной микрофлоры обычно протекает клинически более благоприятно. Однако
и в этом случае процесс может развиваться с выраженной гнойно-резорбтивной лихорадкой, а иногда и с развитием сепсиса у раненого, резко ослабленного предшествующим процессом.
Клиническая картина
Клинические формы анаэробной инфекции
По особенностям клинического течения анаэробную гангрену подразделяют на следующие виды:
• преимущественное поражение мышц (клостридиальный миозит) - так называемая классическая форма;
• преимущественное поражение подкожной клетчатки (клостридиальный целлюлит) - отёчно-токсическая форма;
• смешанная форма, при которой все виды мягких тканей относительно одинаково вовлечены в процесс.
По скорости клинических проявлений различают три формы:
• молниеносная;
• быстро прогрессирующая;
• медленно прогрессирующая.
Проявления анаэробной гангрены обычно возникают на протяжении первых трёх суток. При молниеносных формах инкубационный период занимает всего несколько часов. Чем раньше начинается заболевание, тем тяжелее оно протекает и тем хуже прогноз.
Местные симптомы
Пострадавшие жалуются на сильные распирающие боли в области раны, первоначально стихшие после повреждения, ощущение тесноты от мягкой или гипсовой повязки вследствие быстрого нарастания отёка.
Местные симптомы анаэробной инфекции следующие.
• Характерный внешний вид раны:
- при снятии повязки и осмотре области повреждения обращает на себя внимание сухой, безжизненный её вид; имеется скудное отделяемое слизистого характера с неприятным запахом;
- кожа вокруг раны цианотична, холодна на ощупь, бледна; нередко на ней видны бронзовые или голубоватые пятна, часто просвечивают синеватые сети расширенных и тромбированных поверхностных вен;
- клетчатка отёчна, имеет студнеобразный вид, имбибирована кровью;
- повреждённые мышцы имеют вид «варёного мяса», они отёчны, серо-коричневого цвета, за счёт отёка не помещаются в ране и выпирают из раневого дефекта.
• Вокруг раны отмечают выраженный и быстро распространяющийся в проксимальном направлении отёк. Увеличивается в объё- ме весь сегмент конечности, а иногда и вся конечность. На коже видны следы от ставшей тесной и врезавшейся в тело повязки. Быстрое нарастание отёка хорошо выявляется симптомом Мельникова: обвязанная вокруг конечности нить уже через 20-30 мин врезается в кожу.
• В различной степени может быть выражено газообразование. При этом под пальцами исследующего определяется характерный хруст - крепитация. При бритье кожи вокруг раны слышны высокие металлические звуки - симптом лезвия бритвы. Постукивание шпателем или другим инструментом выявляет характерный, также с металлическим оттенком тимпанит - симптом шпателя. Скопление газа в раневом канале может обусловливать появление типичного хлопающего звука при извлечении тампона из раны - симптом пробки шампанского.
• Известную диагностическую ценность при эмфизематозных формах гангрены имеет рентгеновское исследование. На рентгенограмме обычно видна перистость, слоистость - характерные просветления, обусловленные скоплением газа, расслаивающего мышцы и отдельные мышечные пучки, - симптом Краузе.
• Для уточнения диагноза применяют бактериологическое исследование (мазки-отпечатки из раны).
Общие симптомы
Тяжёлая интоксикация проявляется в виде общей слабости, жажды, наличия тошноты, рвоты, плохого сна, заторможенности, иногда возникает бред.
При осмотре раненого обращают на себя внимание бледность кожи (иногда с желтушным оттенком), заострившиеся черты лица, сухой и обложенный язык.
Пульс значительно учащён и может не соответствовать температуре тела. Температура чаще субфебрильная, но может быть значительно повышенной. АД обычно понижается.
При исследовании крови определяют быстро нарастающую анемию вследствие внутрисосудистого гемолиза под действием токсинов и подавления функций кроветворных органов. Характерен высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. В особо тяжёлых случаях развивается лейкопения.
Диурез обычно снижается, несмотря на обильное питьё. В моче появляются белок и цилиндры.
Лечение
Лечение анаэробной инфекции комплексное и включает местное хирургическое и общее лечение. Залогом успеха лечения становятся ранняя диагностика, комплексное лечение и тщательный уход за больным.
Хирургическое лечение
Оперативное вмешательство при анаэробной гангрене следует проводить немедленно после постановки диагноза, так как промедление даже на один-два, а тем более несколько часов значительно уменьшает шансы на спасение жизни больного. При анаэробной гангрене выполняют три вида операций.
Широкие, так называемые «лампасные» разрезы, проводимые продольно через весь поражённый участок (сегмент) конечности.
Цель их выполнения - уменьшение напряжения и ишемии тканей и обеспечение доступа воздуха в глубину раны к мышцам, поражённым анаэробным процессом. Разрезы могут иметь определённое значение и с точки зрения обеспечения оттока отёчной жидкости, содержащей токсические продукты.
Обычно в зависимости от распространённости поражения делают от двух до пяти-шести таких разрезов. Причём один из них обязательно должен проходить через рану, раскрывая её на всю глубину. При выполнении лампасных разрезов необходимо рассечь кожу, подкожную клетчатку и собственную фасцию. На голени обычно выполняют три-четыре, а на бедре - пять-шесть таких разрезов. Полученные в результате операции раны рыхло тампонируют марлей, смоченной раствором перекиси водорода.
Широкая некрэктомия - иссечение поражённой области (клетчатки, мышц, фасции); операция более радикальная, чем разрезы. Однако она выполнима лишь при ограниченном процессе. В подавляющем большинстве случаев, когда некрэктомия в полном объёме невозможна, частичное иссечение омертвевших тканей в области раны выполняют по типу вторичной хирургической обработки и дополняют его лампасными разрезами.
Ампутация и экзартикуляция конечности - наиболее радикальный метод лечения анаэробной гангрены с точки зрения сохранения жизни пациента, особенно когда их осуществляют достаточно рано, до распространения инфекционного процесса на туловище. В данном случае спасение жизни достигают ценой потери конечности. Поэтому этот вид оперативного лечения применяют только по показаниям.
Несомненные показания к ампутации при анаэробной гангрене:
• ранение магистрального сосуда;
• тяжёлый огнестрельный перелом с большим разрушением кости;
• тотальное поражение гангреной всего сегмента конечности;
• безуспешность предшествующих щадящих операций и распространение процесса с угрозой его перехода на туловище.
Ампутации при анаэробной гангрене следует выполнять простейшими методами без зашивания культи, но с расчётом на возможность вторичного её закрытия в будущем. При подозрении на распространение инфекции выше уровня отсечения конечности проводят дополнитель- ные продольные разрезы тканей культи, переходящие на туловище.
Как показали исследования последних лет, высокоэффективным методом лечения при анаэробной инфекции становится гипербарическая оксигенация - насыщение организма кислородом под повышенным давлением в барокамере при давлении 2,5-3,0 атм. Этот метод патогенетически обоснован, его применение позволяет уменьшить объём погибающих тканей и существенно повышает шансы на выздоровление пациента.
Общее лечение
Специфическое лечение состоит в применении смеси антигангренозных сывороток. Одной лечебной дозой считают 150 000 ME поливалентной противогангренозной сыворотки (или по 50 000 ME сывороток антиперфрингенс, антисептикум, антиэдематиенс). Для предупреждения анафилактической реакции сыворотку вводят под наркозом внутривенно. В зависимости от состояния больного сыворотку вводят повторно.
Неспецифическая терапия складывается из следующих мероприятий:
• обильные внутривенные инфузии до 4 л/сут;
• переливание крови, плазмы и кровезаменителей;
• общая антибактериальная терапия (в отношении анаэробов эффективен ряд новых антибиотиков - амоксициллин + клавулановая кислота, имипенем + циластатин натрия, метронидазол и др.);
• покой, высококалорийное питание;
• коррекция жизненно важных функций.
Профилактика
Профилактика анаэробной инфекции имеет огромное значение. Её основу составляют следующие мероприятия.
Ранняя радикальная хирургическая обработка ран с широким раскрытием раневого канала и возможно более полным иссечением нежизнеспособных тканей, служащих субстратом для начала массового раз- множения патогенных анаэробов.
Хирургическую обработку подавляющего большинства загрязнён- ных, размозжённых и огнестрельных ран не следует завершать наложением первичного шва (за исключением специальных показаний).
Весьма существенную роль в профилактике анаэробной гангрены играет введение антибиотиков в ранние сроки после повреждёния.
Большое значение в предупреждении анаэробной гангрены имеют транспортная и лечебная иммобилизация, строгие показания к использованию кровеостанавливающего жгута, а также профилактика охлаждения и отморожения повреждённой конечности.
Анаэробная инфекция условно контагиозна, а споры её возбудителей термостабильны. Поэтому при лечении больных с анаэробной инфекцией считают обязательным осуществление мер эпидемиологического ха- рактера: госпитализация в отдельную палату, перевязка в отдельной пе- ревязочной, особо тщательная обработка операционной.
Анаэробная неклостридиальная инфекция
В последние годы отмечено увеличение доли участия анаэробных неспорообразующих микроорганизмов в развитии гнойных заболеваний и осложнений - так называемая неклостридиальная анаэробная инфекция.
Этиология
Возбудителями неклостридиальной анаэробной инфекции часто становятся представители нормальной аутофлоры человека, находящиеся на коже, в полости рта, желудочно-кишечном тракте. Это такие микроорганизмы, как бактероиды, пептококки, пептострептококки, актиномицеты, микрококки и др.
Клиническая картина
Анаэробная неклостридиальная инфекция клинически протекает в виде флегмоны с обширным поражением подкожной жировой клетчатки, фасций и мышц (целлюлитом, фасцитом, миозитом). Особенность неклостридиальной анаэробной инфекции - разлитой, не склонный к ограничению характер процесса, его прогрессирование, несмотря на проводимые весьма радикальные лечебные мероприятия.
При целлюлите отмечают ограниченную, не соответствующую обширности поражения гиперемию кожи, умеренный отёк, выходящий за её пределы. В ране обнаруживают клетчатку грязно-серого цвета, пропитанную серозно-гнойной жидкостью бурого цвета.
При вовлечении в процесс фасций развивается фасцит. Для него характерны некроз и частичное расплавление фасций. При поражении мышц (миозит) они имеют вид «варёного мяса», пропитаны серозно-ге- моррагическим экссудатом.
Из общих явлений отмечают общую слабость, субфебрильную температуру тела, анемию. При прогрессировании местного процесса нарастают явления общей интоксикации: усиление болей, значительно повышается температура тела, появляются тахикардия, артериальная гипотензия, субиктеричность склер, олигурия, выраженный лейкоцитоз. Летальность при неклостридиальной анаэробной инфекции достигает 60%.
Лучший метод бактериальной диагностики - газожидкостная хроматография, позволяющая выявить анаэробные микроорганизмы, образующие летучие жирные кислоты.
Лечение
Основные компоненты комплексного лечения следующие.
Срочная радикальная хирургическая обработка, заключающаяся в широком рассечении всех поражённых тканей, максимальном иссечении нежизнеспособных тканей, а также тканей с сомнительной жизнеспособностью.
Антибактериальная терапия. Следует начинать лечение с внутривенного введения метронидазола, использования гидроксиметилхиноксилиндиоксида, клиндамицина. Дополнительно назначают антибиотики из группы аминогликозидов, цефалоспоринов, полусинтетических пенициллинов.
Массивная дезинтоксикационная терапия с применением средств экстракорпоральной детоксикации.
Иммунотерапия: переливание плазмы, введение препаратов вилочковой железы, полиоксидония, интерлейкинов, иммуноглобулинов, перфузия ксеноселезёнки.
Таким образом, для успешного лечения анаэробной неклостридиальной инфекции необходимо использовать весь комплекс современной патогенетической терапии при непременном адекватном хирургическом лечении.
Столбняк
Столбняк - специфическое инфекционное заболевание, осложняющее течение раневого процесса и проявляющееся судорожным синдромом и синдромом интоксикации.
На протяжении всей истории человечества столбняк был неизбежным спутником войн, что обусловлено обилием травматических повреж- дёний. Тем не менее его встречают и в мирное время. По данным ВОЗ, столбняком ежегодно заболевают более 1 млн человек. Летальность до- стигает 50%, а среди пожилых пациентов - 70-80%.
Этиопатогенез
Возбудитель столбняка - столбнячная палочка (Clostridium tetani). Это строго анаэробный, спорообразующий грамположительный микроор- ганизм. Споры его очень устойчивы к факторам внешней среды. Бактерии могут существовать в обычных условиях в течение многих лет.
Столбнячная палочка выделяет экзотоксин, состоящий из двух фракций: тетаноспазмина, повреждающего нервную систему, и тетаногемолизина, разрушающего эритроциты.
Тетаноинтоксикация развивается в связи со специфическим воздействием столбнячного токсина на ткани. Через гематоэнцефалический барьер и по нервным волокнам токсин поступает в ЦНС.
Основное его количество обнаруживают в мотонейронах. Токсин дезорганизует деятельность двигательных центров, что приводит к тоническому напряжению мышц и клонико-тоническим судорогам.
Столбняк - раневая инфекция. Столбнячная палочка поступает в организм только через повреждённые покровные ткани, поэтому профилактика и лечение столбняка - непременный удел хирургов.
Классификация
Выделяют несколько видов классификации столбняка.
• По виду повреждения:
- раневой;
- постинъекционный;
- послеожоговый;
- послеоперационный.
• По распространённости:
- общий (генерализованный);
- нисходящий;
- восходящий.
• По клиническому течению:
- острый;
- молниеносный;
- хронический;
- стёртая форма заболевания.
Клиническая картина
Инкубационный период
Клиническим проявлениям предшествует инкубационный период, длящийся от 4 до 14 дней. При этом чем короче инкубационный период, тем тяжелее протекает заболевание. Во время инкубационного периода больные жалуются на головную боль, бессонницу, раздражительность, чувство напряжения, общее недомогание, чрезмерную потливость, боли в области раны, подергивание тканей в ране, боли в спине.
Судорожный синдром
Ведущим симптомом столбняка становится развитие тонических и клонических судорог скелетных мышц. Спазм и судороги начинаются либо около места ранения, либо в жевательных мышцах (тризм жева- тельных мышц).
Существуют так называемые ранние симптомы столбняка, демонстрирующие судорожную готовность и позволяющие поставить диагноз ещё до клинических проявлений судорожного синдрома - симптомы Лори-Эпштейна:
• при сдавлении конечности проксимальнее зоны повреждения происходят подергивания мышечных волокон в ране;
• при постукивании молоточком (пальцем) по подбородку при полуоткрытом рте жевательные мышцы сокращаются, рот резко закрывается.
При нисходящем столбняке судороги начинаются с тризма жевательных мышц, а при прогрессировании появляются судорожные сокращения скелетной мускулатуры конечностей и туловища. При восходящем столбняке порядок вовлечения мышц в судорожный синдром обратный.
При развитии судорожных сокращений мимической мускулатуры лицо пациента перекашивается - так называемая «сардоническая улыб- ка». Распространение судорог на мышцы шеи приводит к запрокидыванию головы. Судорожные сокращения дыхательных мышц вызывают нарушение дыхания вплоть до асфиксии.
При генерализованном столбняке вследствие тонического сокращения всей скелетной мускулатуры развивается опистотонус - туловище и нижние конечности предельно выгнуты, пациент касается постели только затылком и пятками.
Частые судороги сочетаются с обильным потоотделением, высокой температурой тела и дыхательными расстройствами.
По степени выраженности и частоте возникновения судорожных приступов различают слабую, умеренно тяжёлую и тяжёлую формы заболевания.
Тяжесть заболевания определяется не только судорогами, но и интоксикацией, локализацией раны, характером и степенью разрушения тканей в области раны, количеством и вирулентностью возбудителя, реактивностью организма.
Осложнения
Стойкое сокращение мышц может привести к их разрыву, переломам костей, разрыву полых органов (мочевого пузыря, прямой кишки и др.). В момент судорог может возникнуть асфиксия или аспирация рвот- ными массами.
Вовлечение в судорожный синдром дыхательной мускулатуры приводит к нарушению дыхания и возможности развития пневмонии. Сокращения мышц шеи, спины, груди и конечностей вызывают нарушения функций сердечно-сосудистой системы. Регистрируют неустойчивость пульса и АД, изменение ритма сердечных сокращений.
Летальный исход обычно обусловлен развитием лёгочных осложнений.
Лечение
Лечение столбняка должно быть как местным, так и общим.
Местное лечение
Под местным воздействием подразумевают выполнение хирургических манипуляций в ране. Необходимо широко в пределах здоровых тканей удалить некротизированные ткани, содержащие возбудитель, со- здать неблагоприятные условия для жизнедеятельности анаэробного микроорганизма, т.е. обеспечить доступ к тканям воздуха, кислорода.
У больных со столбняком это касается и заживших к моменту появления первых признаков заболевания мелких ран: рубцы широко иссекают в пределах здоровых тканей, так как в них могут находиться ино-
родные тела, содержащие столбнячные палочки. Рану после иссечения рубца оставляют открытой.
Для местного лечения целесообразно применение протеолитических ферментов, ускоряющих некролиз, очищающих рану, стимулирующих процессы регенерации.
Общее лечение
Общую терапию проводят по нескольким направлениям.
Специфическая серотерапия заключается во введении противостолбнячной сыворотки, связывающей циркулирующий в крови токсин. Специфического средства против токсина, фиксированного в ЦНС, пока нет. Поэтому сыворотку следует применять как можно раньше. В первые сутки лечения внутривенно вводят 200 000 ME сыворотки. Это очень большая доза чужеродного белка, поэтому введение проводят под наркозом для снижения вероятности иммунного конфликта. Такую дозу вводят в течение 2 сут. Затем её снижают до 140 000 ME и вводят ещё 2-3 дня.
В настоящее время лучшим антитоксическим средством считают противостолбнячный человеческий иммуноглобулин, полученный от людей-доноров, ревакцинированных очищенным сорбированным столбнячным анатоксином. Вводят его однократно внутримышечно в дозе 900 ME (6 мл).
В остром периоде для стимуляции активного иммунитета вводят 1,0 мл столбнячного анатоксина.
Противосудорожная терапия. Для борьбы с судорогами применяют препараты различных групп:
• препараты фенотиазинового ряда (хлорпромазин);
• нейролептики (дроперидол);
• транквилизаторы (диазепам);
• барбитураты (гексобарбитал, тиопентал натрий);
• хлоралгидрат (вводят в виде клизм, оказывает успокаивающее, снотворное и противосудорожное действия);
• литические коктейли в различных сочетаниях (хлорпромазин и дифенгидрамин; метамизол натрий, папаверин, дифенгидрамин и дроперидол и др.), оказывающие противосудорожное, снотворное и седативное действия.
Введение всех противосудорожных средств проводят по показаниям в зависимости от выраженности и частоты судорог, эффективности тех или иных средств и под постоянным контролем за функциями жизненно важных органов и систем.
Если не удаётся ликвидировать сильные и частые судороги указанными средствами, применяют миорелаксанты с обеспечением ИВЛ. Чаще используют антидеполяризующие миорелаксанты.
Гипербарическая оксигенация весьма эффективна в лечении заболевания. Воздействует как на сам микроорганизм и его токсин, так и на устойчивость клеток нервной системы к поражению.
Вспомогательная терапия в основном направлена на поддержание функций сердечно-сосудистой и дыхательной систем. В целях предупреждения и лечения осложнений, особенно пневмонии и сепсиса, назначают антибиотики широкого спектра действия.
Для компенсации потери жидкости и нормализации водно-электролитного баланса назначают инфузионную терапию.
Уход за больными. Необходимо уменьшить возможность влияния малейших раздражителей, способных спровоцировать судороги (пациентов помещают в отдельную палату с неярким светом, отсутствием шума и др.).
Тщательное наблюдение и уход, обеспечение полноценного зондового питания и инфузионной терапии, контроль диуреза и дефекации - важнейшие компоненты лечения столбняка.
Профилактика
Профилактика столбняка может быть плановой (когда нет повреж- дёний кожного покрова) и экстренной (проводят непосредственно после ранения).
Плановая профилактика
Плановая профилактика заключается в активной иммунизации. Её обычно проводят в детстве. Используют адсорбированную коклюшно-дифтерийно-столбнячную вакцину. Ревакцинации рекомендуют каждые 10 лет.
Кроме того, плановой профилактике подлежат лица, по роду деятельности имеющие высокий риск получения ран, особенно загрязнённых землёй. Это военнослужащие срочной службы, работники сельского хозяйства, строители в сельской местности и пр. Активную иммунизацию осуществляют введением 1,0 мл столбнячного анатоксина дважды с интервалом 1-1,5 мес.
Экстренная профилактика
Экстренную профилактику следует проводить сразу после ранения. Показанием к ней считают любые случайные раны, травмы с наруше-
нием целостности кожных покровов, отморожения и ожоги II-IV степени, внебольничные аборты, роды вне больничных учреждений, гангрену или некроз тканей любого типа, укусы животными, проникающие ранения брюшной полости. Экстренная профилактика включает неспецифические и специфические мероприятия.
Неспецифическая профилактика
Неспецифическая профилактика столбняка прежде всего состоит в своевременно и правильно выполненной первичной хирургической обработке раны.
Определённое значение в более поздние сроки имеют также иссечение некротических тканей и удаление инородных тел.
Специфическая профилактика
При экстренной профилактике столбняка применяют средства пассивной иммунизации.
ПСС (противостолбнячная сыворотка) - в дозе 3 000 ME. Вводят по методу Безредко в три этапа:
• 0,1 мл внутрикожно;
• при отсутствии реакции через 20-30 мин - 0,1 мл подкожно;
• при отсутствии реакции через 20-30 мин - всю дозу внутримышечно.
ПСЧИ (противостолбнячный человеческий иммуноглобулин) - в дозе 400 ME, а также средства активной иммунизации - столбнячный анатоксин (1,0 мл внутримышечно).
Противопоказаниями к применению специфических средств экстренной профилактики столбняка признаны повышенная чувствитель- ность к соответствующему препарату, беременность, существенно отя- гощённый аллергологический анамнез.
Общая гнойная инфекция (сепсис)
Термин «сепсис» был введён ещё в IV веке Аристотелем, понимающим под ним отравление организма продуктами гниения собственных тканей. В настоящее время определение сепсиса изменилось.
Сепсис - тяжёлое инфекционное заболевание, вызываемое разными возбудителями и их токсинами, проявляющееся своеобразной реакцией организма с однотипной, несмотря на различие возбудителей, клинической картиной.
Отличие сепсиса от других инфекционных заболеваний в том, что его не относят к заразным в эпидемиологическом отношении заболеваниям, он не имеет определённых сроков инкубационного периода.
Актуальность проблемы сепсиса определяется тремя факторами: частотой развития, высокой летальностью и значительной стоимостью лечения. В среднем сепсис развивается у одного-пяти больных на 1000 госпитализированных в зависимости от профиля лечебного учреждения. В гнойных отделениях частота сепсиса колеблется от 3 до 19%. В США ежегодно заболевает сепсисом 500000 человек с летальностью 35%. По данным различных авторов, летальность при сепсисе колеблется от 2 до 60%, а при септическом шоке доходит до 90%.
Терминология
В настоящее время используют стандартизированную терминологию, принятую на Всемирной «конференции согласия» сепсологов в
Бактериемия - наличие жизнеспособных бактерий в крови пациента.
Синдром системной воспалительной реакции (ССВР) - системная воспалительная реакция на различные тяжёлые повреждения тканей, проявляющаяся двумя и более из указанных признаков:
• температура тела >38 ?С или <36 ?С;
• тахикардия >90 в минуту;
• частота дыхания >20 в минуту или раС02
• количество лейкоцитов >12х109/л, <4,0х109/л или наличие >10% палочкоядерных нейтрофилов.
Сепсис - системная реакция на инфекцию (ССВР при наличии соответствующего очага инфекции).
Тяжёлый сепсис (сепсис-синдром)
- сепсис, сочетающийся с органной дисфункцией, гипоперфузией или
артериальной гипотензией. Нарушения перфузии могут включать
молочнокислый ацидоз, олигурию, острое нарушение сознания и др.
Артериальная гипотензия подразумевает систолическое АД ниже
Септический шок - сепсис с артериальной гипотензией, сохраняющейся, несмотря на адекватную коррекцию гиповолемии, и нарушением перфузии.
Синдром полиорганной дисфункции - нарушение функций органов у больного в тяжёлом состоянии (самостоятельное, без лечения, поддержание гомеостаза невозможно).
Теории сепсиса
К настоящему времени существует пять основных теорий сепсиса.
Бактериологическая теория (И.В. Давыдовский, 1928).
Все изменения, происходящие в организме, - результат развития гнойного очага. Они развиваются вследствие роста, размножения и попадания микроорганизмов в кровеносное русло.
Токсическая теория (В.С. Савельев и соавт., 1976).
Сторонники этой теории придают большое значение не самому микроорганизму, а продуктам его жизнедеятельности - экзо- и эндотоксинам.
Аллергическая теория (И.К. Ру, 1983).
Основана на данных, согласно которым бактериальные токсины вызывают в организме больного реакции аллергического характера. Нейротрофическая теория.
Построена на основании работ И.П. Павлова о роли нервной системы в регуляции нейро-сосудистных реакций организма. Цитокиновая теория (W. Ertel, 1991).
Занимает в настоящее время главенствующее положение. Была выдвинута на основании экспериментальных и клинических исследований. Инфекционный агент вызывает поступление в кровь значительного ко- личества цитокинов. Процесс этот может быть прямым либо опосредованным. Цитокины - белки с низкой молекулярной массой, их синтезируют различные клетки (лимфоциты, лейкоциты, макрофаги, моноциты, эндотелий), эти белки регулируют специфический и неспецифический иммунитет.
Основная роль в активации цитокинового каскада принадлежит фактору некроза опухолей (TNF), выделяемому макрофагами. TNF индуцирует вторичную секрецию интерлейкинов (1, 6, 8), что ведёт к поражению эндотелия и формированию ССВР. После бурного начала септического процесса развивается иммунодепрессия, резко снижается синтез интерлейкина-2, служащего фактором роста Т-лимфоцитов, эффективным лимфокином для дифференциации В-клеток и синтеза иммуноглобулинов, ключевым фактором в развитии иммунного ответа.
Классификация сепсиса
• В зависимости от принципа, положенного в основу классификации сепсиса, существует несколько её вариантов: Различают первичный и вторичный сепсис.
- Первичный сепсис (криптогенный). Встречают относительно редко. Происхождение его не ясно. Предполагают связь с аутоинфекцией (хроническим тонзиллитом, кариозными зубами, дремлющей инфекцией).
- Вторичный сепсис развивается на фоне существования в организме гнойного очага: гнойной раны, острого гнойного хирургического заболевания, а также после оперативного вмешательства.
• По локализации первичного очага: хирургический, гинекологический, урологический, отогенный, одонтогенный сепсис и т.д.
• По виду возбудителя: стафилококковый, стрептококковый, колибациллярный, синегнойный, анаэробный. Иногда выделяют грамположительный и грамотрицательный сепсис.
• По источнику: раневой, послеоперационный, воспалительный сепсис (флегмона, абсцесс, остеомиелит и т.д.), сепсис при внутренних болезнях (ангина, пневмония и др.).
• По времени развития: ранний (до 14 дней с момента повреждения) и поздний (более 14 дней с момента повреждения).
• По типу клинического течения: молниеносный, острый, подострый, хронический сепсис.
- Молниеносный сепсис характеризуется быстрой генерализацией воспалительного процесса и уже в течение нескольких часов (12-24 ч) после повреждёния можно выявить его клинические симптомы. Длительность течения составляет 5-7 дней, чаще наступает летальный исход, даже при своевременном лечении.
- Острый сепсис характеризуется более благоприятным течением, клинические симптомы проявляются в течение нескольких дней. Длительность течения составляет 2-4 нед.
- Подострый сепсис продолжается 6-12 нед, исход благоприятный.
- Если не удаётся ликвидировать острый сепсис, процесс переходит в хроническую стадию. Хронический сепсис течёт годами с периодическими обострениями и ремиссиями.
• По характеру реакций организма: гиперергический, нормергический, гипергический сепсис.
• По клинико-анатомическим признакам: септицемия (без метастазов) и септикопиемия (со вторичными метастатическими гнойными очагами).
• По фазам клинического течения: фазы напряжения, катаболическая, анаболическая, реабилитационная.
- В фазе напряжения происходят включение функциональных систем и мобилизация защитных сил организма на внедрение микроорганизмов. Наступает стимуляция гипофизарной, а через неё - адренало- вой системы.
- Катаболическая фаза характеризуется дальнейшими нарушениями обменных процессов, усиливается катаболизм белков, углеводов, жиров, происходят нарушения водно-электролитного обмена и кислотно-основного состояния.
- Анаболическая фаза начинается с 10-12-го дня, в этот период восстанавливаются, хотя и не полностью, все обменные процессы. Прежде всего идёт восстановление структурных протеинов.
- Реабилитационная фаза может быть длительной. В ней происходит полное восстановление всех обменных процессов.
Этиология
Возбудителями сепсиса могут быть почти все существующие патогенные и условно патогенные бактерии. Наиболее распространены стафилококки, стрептококки, синегнойная палочка, протей, анаэробная флора и бактероиды.
Следует обратить особое внимание на то, что в последние годы увеличилось количество mixt-инфекций, возникающих за счёт мик- робных ассоциаций. При этом микробный синергизм может быть направлен против лечебных препаратов и снижать резистентность организма.
Примерно в половине случаев, в которых удаётся микробиологическим методом диагностировать возбудителя при сепсисе, вызывающие его микроорганизмы оказываются грамотрицательными бактериями (Ps.Aeruginosa, E. coli, Klebsiella spp., Enterobacter, Proteus vulgaris).
При грамотрицательном возбудителе сепсиса центральную роль играет бактериальный эндотоксин (липополисахарид).
Если первичная микрофлора, вызвавшая сепсис, может быть разной, то начиная со 2-3-й недели происходит смена доминирующей микрофлоры. При этом ведущая роль переходит к эндогенной флоре, где абсолютно преобладают облигатные и необлигатные неклостридиальные анаэробы. Собственная эндогенная микрофлора обладает большей тропностью и резистентностью к тканям организма, поэтому постепенно вытесняет экзогенную в конкурентной борьбе за существование.
Помимо бактерий и их токсинов, на течение общей гнойной инфекции большое влияние оказывают продукты распада тканей пер- вичного и вторичного очагов. Они, всасываясь в кровь, приводят к тяжёлой интоксикации и дегенеративным изменениям жизненно важных органов.
Патогенез
Патогенез общей гнойной инфекции определяется тремя следующими факторами:
• микробиологическим - видом, вирулентностью, количеством и длительностью воздействия попавших в организм бактерий;
• очагом внедрения инфекции - областью, характером и объёмом разрушения тканей, состоянием кровообращения в очаге;
• реактивностью организма - состоянием его иммунобиологических сил, наличием сопутствующих заболеваний основных органов и систем.
В зависимости от различных сочетаний перечисленных факторов сепсис может развиться через несколько часов после повреждения или через несколько недель и даже месяцев после появления воспалительного очага.
Развитие и течение сепсиса - результат сложного динамического процесса взаимодействия между внедрившейся микрофлорой и организмом больного.
Важную роль в генерализации гнойной инфекции играет порой бесконтрольное применение таких медикаментозных средств, как антибиотики и иммунодепрессанты.
Нарушение иммунитета - одна из основных причин возникновения сепсиса. Эти нарушения могут быть как врождёнными, так и приобре- тёнными, а также первичными, связанными с дефектами в самих им- муннокомпетентных клетках или цитокиновой сети, и вторичными, когда из-за других заболеваний снижается реактивность организма.
Важную роль в развитии гнойной инфекции играют такие факторы, как нарушение питания (истощение или избыточная масса тела) и гиповитаминоз.
Нельзя не брать в расчёт изменчивость и быструю адаптацию микрофлоры к антибиотикам и другим препаратам, их мутацию с образованием устойчивых штаммов, обмен информацией между микроорганизмами.
В частности, резкий рост послеоперационных гнойных осложнений может быть связан с появлением госпитальных штаммов микроорганизмов, чувствительных только к резервным антибиотикам.
Центральное место в патогенезе сепсиса в настоящее время в соответствии с положениями, принятыми на «конференции согласия» (1991), занимает вызванная бактериальным токсином чрезмерная воспалительная реакция организма.
В общем случае инфекция может проявляться, когда микроорганизмы проникают через барьеры (кожу, слизистые оболочки). Токсические бактериальные продукты активируют системные защитные механизмы. К ним относят систему комплемента и каскад системы свёртывания, а
также клеточные компоненты: нейтрофилы, моноциты, макрофаги и клетки эндотелия.
Активированные клетки синтезируют медиаторы, запускающие и поддерживающие воспалительную реакцию. К этим медиаторам отно- сят цитокины (TNF, интерлейкины 1, 6, 8 и 10), фактор свёртывания Хагемана, кинины, липидные метаболиты (лейкотриены, простагландины), протеазы (эластазу, коллагеназу) и др.
Гипервоспалительная реакция организма может вместе с микробными токсинами привести к повреждению клеток, нарушению перфузии и в итоге к полиорганной недостаточности, шоку и смерти.
Патогенез сепсиса можно схематично представить следующим образом (рис. 12-14).
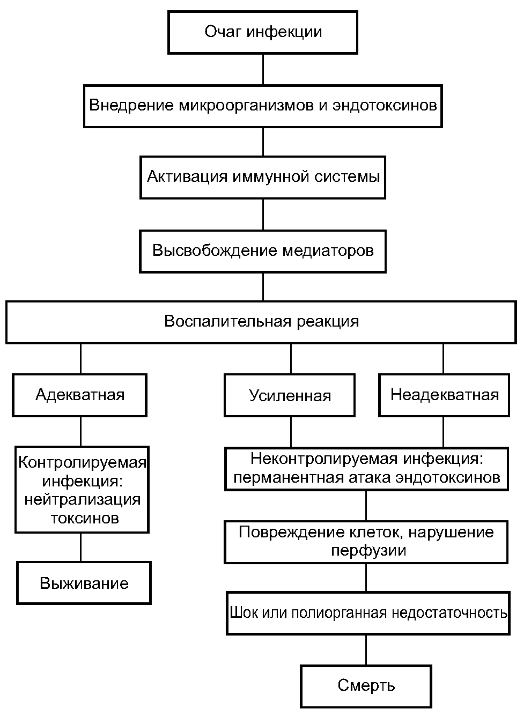
Рис. 12-14. Патогенез сепсиса
Клиническая картина и диагностика
Клиническая картина зависит от формы сепсиса. Наиболее характерна картина острого сепсиса.
Клиническая картина острого сепсиса Жалобы
Главные жалобы - чувство жара и озноб, связанные с высокой лихорадкой, которую нельзя связать с нарушением оттока отделяемого из гнойного очага. При сепсисе без метастазов амплитуда температурной кривой обычно небольшая (в пределах 0,5-1,0?), а при сепсисе с метастазами чаще возникает гектическая или ремитирующая лихорадка с сильными ознобами и проливными потами.
Остальные жалобы менее постоянны. Больных беспокоят общая слабость, потеря аппетита, бессонница, иногда профузная диарея. В части случаев больные эйфоричны, возбуждены и не отдают себе отчёта в тяжести своего заболевания. Другие пациенты пассивны и находятся в состоянии прострации.
Объективное исследование
Общий вид септического больного достаточно характерен. Лицо обычно осунувшееся, землистого, иногда желтоватого цвета. Язык сухой и обложен налётом. На теле часто видна петехиальная сыпь. У длительно болеющих возникают пролежни.
Пульс обычно учащён. АД нормальное или несколько снижено. При развитии септического шока давление может снижаться менее 70-80 мм рт.ст. При выслушивании сердца иногда определяют диастолический шум аортальной недостаточности (при этом обычно снижается диастолическое АД). Со стороны дыхательной системы выявляют одышку, кашель, хрипы.
При исследовании брюшной полости отмечают увеличение размеров селезёнки и печени. Для сепсиса с метастазами чрезвычайно характерно наличие вторичных гнойных очагов, а при осложнении сепсиса эндокар- дитом - эмболии большого круга кровообращения (инфаркты селезёнки, почек, эмболии сосудов головного мозга, сосудов конечностей). Для объективизации оценки степени тяжести состояния больных используют различные системы, но наиболее популярна система SAPS (см. главу 10).
Течение сепсиса характеризуется прогрессивным ухудшением общего состояния и истощением больного. Гибель пациентов наступает вследствие прогрессирующей интоксикации и истощения, присоединившей-
ся септической пневмонии, развития вторичных гнойников в жизненно важных органах, поражения клапанов сердца, острых расстройств кровообращения и т.д.
Состояние первичного очага
Для состояния первичного очага (раны, гнойника) при сепсисе характерна вялость, кровоточивость и бледность грануляций, задержка отторжения некротизированных тканей, прогрессирование некротических изменений, скудность отделяемого, приобретающего серозно-ге- моррагический или гнилостный характер.
Лабораторные данные
При исследовании крови обнаруживают лейкоцитоз со значительным сдвигом лейкоцитарной формулы влево, прогрессирующее снижение содержания гемоглобина и количества эритроцитов, возможна тромбоцитопения. Резко увеличивается СОЭ.
Важное исследование для выявления бактериемии - посев крови, его проводят не менее 3 раз ежедневно в течение 3 дней подряд. При сепсисе с метастазами кровь для посева следует брать во время озноба или сразу же после него. Однако следует отметить, что отрицательный результат посева не противоречит диагнозу сепсиса.
В моче определяют протеинурию, эритроцитурию, лейкоцитурию и цилиндрурию.
Септический шок
В последние годы весьма интенсивно изучают острые расстройства кровообращения, происходящие при поступлении в кровеносное русло значительных порций микроорганизмов и их токсинов - септический шок.
Септический шок по летальности (80-90%) занимает первое место среди других видов шока. Чаще всего он бывает вызван инвазией грамотрицательной флоры (кишечной, синегнойной палочки и прочих), реже - грамположительной. Патогенез этих форм шока различен.
• Эндотоксины грамотрицательных микроорганизмов, попадая в кровь, вызывают резкий спазм прекапиллярного русла (через стимуляцию надпочечников с выделением катехоламинов). В результате развивается генерализованная ишемическая гипоксия тканей с развитием тяжё- лого метаболического ацидоза и нарушением функций жизненно важных органов. Спазм капилляров в ишемизированных тканях заканчивается парезом с развитием необратимого коллапса и гибелью больного.
• При септическом шоке, вызванном грамположительными кокками, микробные экзотоксины вызывают клеточный протеолиз с высвобождением плазмокининов, обладающих гистаминоподобным и серотониноподобным сосудорасширяющим действием. В результате пареза прекапилляров возникает артериальная гипотензия. Кровоснабжение тканей, в том числе жизненно важных органов, нарушается, в результате чего наступает летальный исход.
В обоих случаях расстройства микроциркуляции протекают на фоне выраженного прямого влияния токсинов на ткани и органы, усугубляющего возникающие тяжёлые расстройства микроциркуляции. Грамот- рицательный септический шок обычно протекает тяжелее, чем грамположительный.
Маркёры сепсиса
В настоящее время для упрощения диагностики выделены следующие маркёры сепсиса.
• Нарастающая анемия. Из числа больных сепсисом, у которых отмечено снижение содержания гемоглобина на 60% ниже нормы, вероятность выздоровления составляет 10%, а при более высоком его показателе - 40%.
• Сдвиг лейкоцитарной формулы влево, увеличение общего количества лейкоцитов, токсическая зернистость лейкоцитов. В прогностическом отношении важна динамика количества лимфоцитов, его увеличение - начало выздоровления. Появление лимфопении на фоне высокого лейкоцитоза - прогноз неблагоприятный.
• Прогрессирующее увеличение интегральных показателей оценки интоксикации - ЛИИ, ГПИ.
• Т-лимфоцитопения характерна для анаэробного сепсиса, прогностически неблагоприятна. Снижение содержания Т-лимфоцитов более чем на 30% за 24 ч - ранний симптом сепсиса.
• Тромбоцитопения - ранний и значимый признак септического процесса. Уменьшение количества тромбоцитов на 30% в течение 24 ч - ранний признак сепсиса.
• Увеличение СОЭ свидетельствует о прогрессировании сепсиса. Снижение наблюдают в период выздоровления.
• Падение концентрации неорганического фосфата более чем на 30% в течение 24 ч. При этом развивается обратимая выраженная депрессия фагоцитарной и бактерицидной активности гранулоцитов.
• Повышение содержания лактата крови - маркёра анаэробного метаболизма.
• Среди патологических биохимических маркёров большое внимание уделяют активации протеолиза с нарушением общего ферментного гомеостаза.
• Наибольшее внимание в качестве универсального маркёра уделяют средним молекулам - олигопептидам с молекулярной массой 300- 500 Да. Концентрация средних молекул коррелирует с основными клиническими, биохимическими и прогностическими критериями сепсиса.
• Определение уровня цитокинов. Наибольший интерес представляют TNF и интерлейкины. Исследование изменений их количества позволяет оценить тяжесть септического процесса и корригировать лечение в плане иммуномодуляции.
Алгоритм диагностики
Алгоритм диагностики сепсиса может быть представлен следующим образом:
1. Общие симптомы системной воспалительной реакции.
• Температура выше 38 ?С или ниже 36 ?С.
• ЧСС более 90 в мин.
• Частота дыхательных движений более 20 в мин или рСО2 меньше
• Количество лейкоцитов выше 12х109/л или ниже 4х109/л или число незрелых форм превышает 10%.
2. Признаки органной недостаточности.
• Лёгкие - необходимость ИВЛ или инсуфляции кислорода для поддержания р02 выше
• Печень - содержание билирубина свыше 34 мкмоль/л или активность аминотрансфераз более чем в 2 раза выше по сравнению с нормальными величинами.
• Почки - повышение концентрации креатинина свыше 0,18 ммоль/ л или олигурия меньше 30 мл/ч на протяжении 30 мин и более.
• Сердечно-сосудистая система - снижение АД ниже
• Система гемокоагуляции - снижение количества тромбоцитов ниже 100х109/л или возрастание фибринолиза свыше 18%.
• Желудочно-кишечный тракт - динамическая кишечная непроходимость, рефрактерная к медикаментозной терапии дольше 8 ч.
• ЦНС - заторможённость или сопорозное состояние сознания при отсутствии черепно-мозговой травмы или нарушений мозгового кровообращения.
Диагноз хирургического сепсис-синдрома ставят на основании следующих факторов:
• наличие хирургически значимого очага (травма, перенесённое оперативное вмешательство, острая гнойная хирургическая патология);
• наличие как минимум трёх из перечисленных общих симптомов воспалительной реакции;
• наличие хотя бы одного из признаков органной недостаточности.
Лечение
Лечение сепсиса должно быть местным (хирургическим) и общим.
Особенности местного лечения
При сепсисе существует ряд особенностей лечения первичного и вторичных очагов инфекции.
Особое значение придают удалению некротизированных тканей из очага вплоть до ампутации конечности на необходимом уровне. Даже если определить границы распространения некроза тканей трудно, ис- сечение их хирургическим путём должно быть выполнено максимально широко. После операции целесообразно применение ультразвука, лазера, обработки пульсирующей струёй антисептика.
Не менее ответственным при вскрытии очагов считают вопрос о том, оставить ли рану открытой или наложить глухой шов с активным дренированием. На этот вопрос однозначного ответа нет.
В настоящее время распространены методы глухого или частичного шва раны в сочетании с длительным промыванием её растворами антибиотиков и антисептиков и одновременной вакуумной аспирацией отделяемого. Такая тактика имеет свои преимущества:
• меньшая травматичность перевязок и меньшее повреждение тканей в ране;
• резкое снижение возможности соприкосновения раны с госпитальными штаммами;
• уменьшение рассеивания инфекции в стационаре;
• ранняя профилактика раневого истощения.
В свою очередь открытый способ ведения ран имеет свои преимущества и до сих пор служит основным. Преимущества открытого способа:
• даже хорошее раскрытие полости не предохраняет от дальнейшего распространения процесса, объективная оценка которого в случае закрытой раны будет затруднена;
• полную некрэтомию не всегда можно выполнить одномоментно;
• при определённых условиях вообще нельзя быстро закрыть раневой дефект (вероятность анаэробной инфекции).
Очень важно не только санировать очаг, но и обеспечить правильную иммобилизацию (гипс, аппарат), а также как можно раньше (конец 2-й - начало 3-й нед) предусмотреть возможность наложения вторичных швов или кожной пластики.
Таким образом, хирургическое действие - ведущий компонент профилактики и лечения сепсиса.
После вскрытия гнойный очаг превращается в гнойную рану, общие принципы её лечения общеизвестны, при терапии необходимо учитывать фазность процесса. Использование гипербарической оксигенации и управляемых абактериальных сред позволяет улучшить эффект местного лечения ран.
Общее лечение
Лечение сепсиса комплексное и состоит из антибиотикотерапии, инфузионно-трансфузионной терапии, респираторной поддержки, иммунокоррекции, компенсации функций органов и систем.
Антибактериальная терапия
С первого дня без учёта посева из раны назначают комбинацию из двух антибиотиков первой очереди (например, полусинтетические пенициллины + аминогликозиды) или один препарат из группы антибиотиков второй очереди (амоксициллин + клавулановая кислота, цефа- лоспорины, полусинтетические аминогликозиды). Единственно правильным признан парентеральный путь введения антибиотиков (внутримышечный, внутривенный, внутриартериальный, эндолимфатический), при этом один из препаратов следует вводить внутривенно. Первое введение антибиотика целесообразно сделать до оперативного вмешательства (вскрытия гнойника). При неэффективности терапии осуществляют смену препаратов на антибиотик резерва (фторхинолоны, карбопенемы).
Важно помнить, что для профилактики суперинфекции антибиотики целесообразно комбинировать с другими препаратами, оказывающими противовоспалительное антимикробное действие: нитрофуранами, суль- фаниламидами, другими антисептиками (гидроксиметилхиноксилиндиоксидом, метронидазолом). В некоторых случаях имеет значение применение препаратов с противовирусной активностью (интерферонов).
Инфузионно-трансфузионная терапия
Инфузионно-трансфузионная терапия при сепсисе в первую очередь направлена на профилактику и лечение органных расстройств.
Её главные задачи - детоксикация, коррекция кислотно-основного равновесия и вводно-солевого обмена, нутритивная поддержка (парентеральное питание).
Эффективными способами детоксикации в остром периоде считают форсированный диурез и пролонгированную гемофильтрацию при по- лиорганной недостаточности.
Иммунокоррекция
При иммунотерапии сепсиса применяют индивидуальную тактику в зависимости от остроты возникновения и течения сепсиса и обнаруженных нарушений иммунной системы.
При тяжёлом сепсисе (наличие полиорганной недостаточности) доказана высокая эффективность пентаглобина (человеческие иммуноглобулины, обогащённые IgM) и зигриса (рекомбинантная форма челове- ческого активированного протеина С).
В то же время на фоне развития сепсиса постепенно отмечают истощение иммунной системы, что требует её стимуляции. С этой целью используют гемотрансфузии, переливание нативной и гипериммунной плазмы, введение препаратов вилочковой железы, γ-глобулинов.
В последнее время с учётом цитокиновой теории сепсиса по опре- делённым показаниям применяют интерлейкин-2. В частности, вве- дение интерлейкина-2 показано при резком снижении показателей клеточного иммунитета, в первую очередь содержания Т-лимфоцитов. Эффективно применение полиоксидония - синтетического иммуномодулятора, влияющего на функции макрофагов и нейтрофильных гранулоцитов.
Компенсация функций органов и систем
При явлениях сердечной недостаточности применяют сердечные гликозиды (дигоксин, ландыша гликозид, строфантин-К), кокарбоксилазу, аскорбиновую кислоту, витамины группы В.
Для улучшения периферического кровообращения используют декстран [мол.масса 30 000-40 000], декстран [ср. Мол.масса 30 000-50 000] + маннитол + натрия хлорид и др.
Для поддержания дыхательной функции используют дыхание кислородом, а по показаниям ИВЛ.
Нормализации электролитного и кислотно-основного состояния достигают введением растворов с ионами К+, при метаболическом ацидозе внутривенно вводят раствор гидрокарбоната натрия.
Парентеральное питание осуществляют путём внутривенной инфузии белковых препаратов и жировых эмульсий, а также концентрированных растворов глюкозы с инсулином.
Гипопротеинемию и анемию корригируют переливанием крови, нативной плазмы, свежезамороженной плазмы, альбумина, протеина и др.
Для коррекции нарушения свёртывания крови и протеолиза по показаниям вводят апротинин, препараты кальция, гепарин натрий (надропарин кальций).
Говоря о лечении сепсиса, нельзя не упомянуть об использовании терапии с применением препаратов, подавляющих синтез и ингибирующих действие медиаторов воспаления: глюкокортикоидов, нестероидных противовоспалительных препаратов (например, ибупрофен, диклофенак и др.).