Лучевая диагностика и терапия: учебное пособие / С.К. Терновой, В.Е. Синицын. - 2010. - 304 с: ил.
|
|
|
|
ГЛАВА 9 ПИЩЕВАРИТЕЛЬНЫЙ ТРАКТ И ОРГАНЫ БРЮШНОЙ ПОЛОСТИ
Несмотря на широкое применение эндоскопических методов исследования, в гастроэнтерологии абдоминальная лучевая диагностика представляет собой сложный и многогранный процесс.
При наличии противопоказаний к применению эндоскопических методов для исследования пищевода, желудка, двенадцатиперстной кишки и тонкой кишки продолжает широко применяться рентгеноскопия с бариевой взвесью. Ирригоскопия с введением бария при помощи клизмы является высокоинформативным методом при заболеваниях толстой кишки. В последние годы начато успешное применение КТ для проведения виртуальной КТ-колонографии.
Ультразвуковая диагностика, КТ и МРТ являются высокоинформативными методами в диагностике патологии печени, билиарного тракта, поджелудочной железы, забрюшинного пространства.
Разнообразие применяющихся лучевых методов требует от врача, направляющего больного на исследования, точных знаний особен- ностей подготовки к каждой процедуре и последовательности их назначения. Наличие, например, в кишечнике остатков бария после рентгеноскопии желудка или ирригоскопии не позволяет провести компьютерную томографию из-за возникновения артефактов на изображении. Это может удлинить сроки диагностического процесса, особенно у пожилых больных с нарушенной функцией эвакуации.
9.1. НОРМАЛЬНАЯ АНАТОМИЯ
В зависимости от диагностической задачи для исследования пищеварительной и лимфатической систем применяются все методы лучевой диагностики. Если к пищеварительной системе относить слюнные железы, глотку, пищевод, желудок, кишечник, печень и желчные пути, поджелудочную железу, то становится понятным, что единый диагностический алгоритм предложить трудно.
Важную роль в правильном функционировании пищеварительной системы играют слюнные железы, которые располагаются в области лицевого черепа. Для изучения слюнных желез раньше широко использовали метод сиалографии - ортопантомографию после контрастирования протока железы. В настоящее время слюнные железы исследуются с помощью УЗИ, МРТ или КТ.
Неизмененный
пищевод, заполненный контрастным веществом, представляет собой на
рентгенограммах лентовидную тень шириной от 1,5-2 до
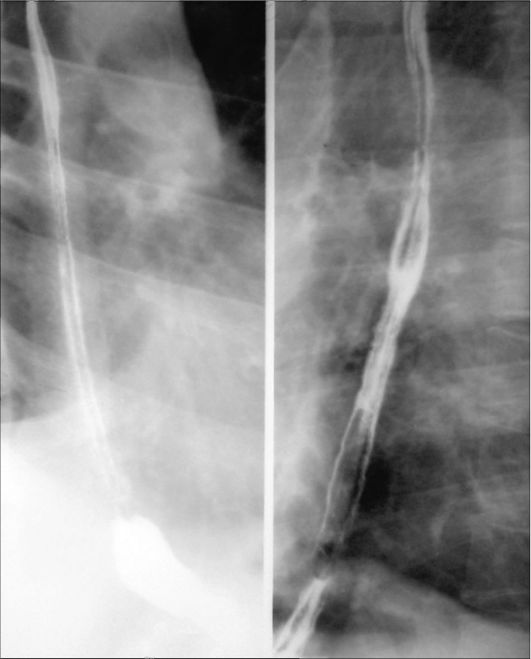
Рис. 9-1. Рентгенограмма пищевода в двух проекциях при приеме бариевой взвеси. Норма. Виден рисунок складок пищевода
при заполнении пищевода контрастной массой. После первого глотка контраст за нескольких секунд из пищевода поступает в желудок.
Желудок обычно имеет изогнутую, крючковидную форму. Исследование начинается в вертикальном положении пациента, поэтому в его верхнем отделе желудка (своде) визуализируется светлый участок, соответствующий газовому пузырю. В вертикальном положении исследуются размер и форма желудка, рельеф слизистой (рис. 9-2). Во время фазы «тугого наполнения» контрастным веществом пациент укладывается в горизонтальное положение, и контрастная масса заполняет свод, позволяя врачу изучить его строение.
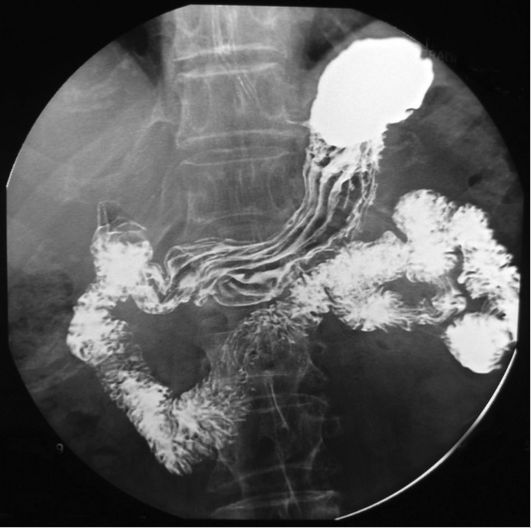
Рис. 9-2. Рентгенограмма желудка и двенадцатиперстной кишки при приеме бариевой взвеси. Норма
Желудок хорошо подвижен. Его положение и форма зависят от многих факторов. Например, при вздутии толстой кишки последняя оттесняет его. Рельеф слизистой желудка в разных его отделах различен. В области свода рельеф представляют извитые аркадоподобные складки, переходящие с одной стенки на другую. Пересекаясь, они
образуют сетчатый рисунок. В теле желудка рельеф представлен 5-7 продольными параллельными складками. Ближе к малой кри- визне, в области угла желудка часть складок изгибается в сторону выходного отдела и продолжается до привратника. Остальные поворачивают в сторону синуса, где теряются в складках большой кривизны, формируя пеструю картину. По большой кривизне желудка складки образуют характерную зубчатость. В выходном отделе складки слизистой имеют продольное направление и обладают значительной подвижностью.
Перистальтика обеспечивает продвижение пищи и ее эвакуации из желудка через привратник в двенадцатиперстную кишку.
Из желудка бариевая взвесь попадает в двенадцатиперстную кишку. Ближний к желудку отдел двенадцатиперстной кишки называется луковицей. В норме луковица имеет треугольную форму. Складки слизистой оболочки в луковице имеют продольную форму и сходятся у вершины. При исследовании важно оценить контуры луковицы и ее подвижность. Остальные отделы двенадцатиперстной кишки (нисходящий, горизонтальный и восходящий) располагаются ретроперитонеально и ограничены в подвижности. Рельеф их сли- зистой имеет перистый рисунок.
При исследовании в норме луковица сокращается и выжимает контрастную взвесь в нисходящий отдел кишки. Из двенадцатиперстной кишки контрастная масса переходит в тонкую кишку.
Петли тонкой кишки расположены преимущественно в центральных отделах брюшной полости в виде узких, шириной 1,5-2 см, петель, на контурах и рельефе которых складки расположены в виде зубчатости. Особенно они выражены в проксимальных отделах, представляя выраженный перистый рисунок рельефа. Исследование тонкой кишки проводят с использованием энтероклизмы или «бариевого завтрака» (рис. 9-3).
Основным лучевым методом диагностики болезней толстой и прямой кишок является их исследование с помощью бариевой клизмы (ирригоскопия). Ирригоскопия проводится после тщательной подготовки (очищения) кишечника специальным препаратом (например, фортрансом). Кишка заполняется контрастной массой через анальное отверстие при помощи специального аппарата. Суммарно обычно вводят 500-700 мл вещества. При заполненной толстой кишке проводят оценку состояния стенок кишки, их смещаемость, эластичность, форму и размеры ее петель. После опорожнения кишки
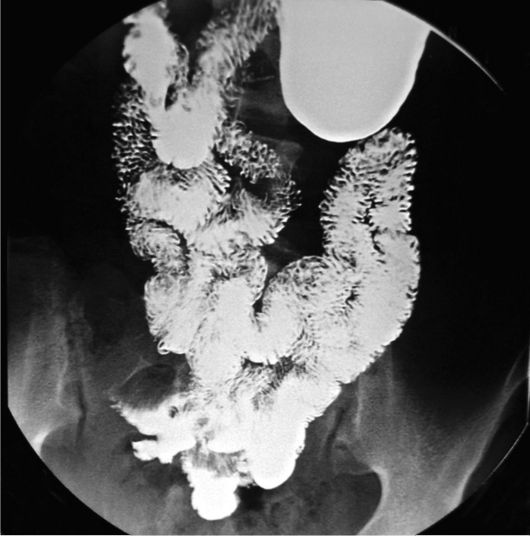
Рис. 9-3. Исследование тонкой кишки с помощью бариевого «завтрака». Норма
благодаря наличию остатков бариевой массы на стенках толстой кишки можно изучить рельеф ее слизистой (рис. 9-4, а). Кишку можно раздуть большим количеством воздуха (методика «двойного контрастирования» - рис. 9-4, б), что позволяет лучше выявлять ее изменения.
В последние годы начинают активнее использоваться методики виртуальной КТили МР-энтероили колонографии. Подготовка пациента к исследованию не отличается от таковой при проведении ирригоскопии. Затем пациенту в толстую кишку вводится воздух (КТ-колонография) или вода (МР-энтеро-, колонография).
Основными методами изучения паренхиматозных органов брюшной полости и забрюшинного пространства являются УЗИ,
МРТ и КТ.
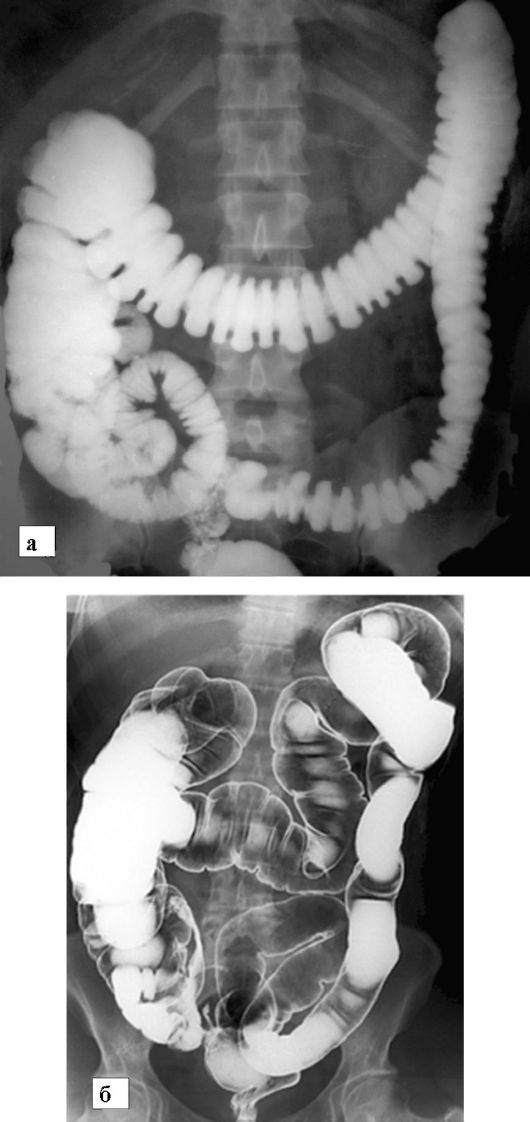
Рис. 9-4. Ирригография:
а - обычное исследование; б - исследование с двойным контрастированием
9.2. БОЛЕЗНИ ПИЩЕВОДА
Для исследования пищевода традиционно используется рентгенологическое исследование с барием. Процесс прохождения глотков бариевой взвеси (или специального бариевого препарата) регистрируют с помощью флюороскопии в режиме реального времени. Частое показание к рентгенологическому исследованию пищевода - диагностика желудочно-пищеводного рефлюкса. Он проявляется обратным забросом бариевой взвеси из желудка в пищевод при исследовании в горизонтальном положении или в положении Тренделенбурга.
В случае обструкции пищевода инородным телом рентгенологическое исследование позволяет немедленно установить ее уровень и выраженность. С помощью этого метода хорошо видны участки расширения и сужения пищевода при доброкачественных стриктурах (рубцовых, ахалазии). Для ахалазии характерны расширение проксимальной части пищевода и сужение его дистального отдела в форме клюва.
При опухолях пищевода (доброкачественных и злокачественных) виден дефект наполнения пищевода. Характерными признаками злокачественных образований (рак) являются изъязвление слизистой оболочки и изменение ее рентгенологического рисунка, ригидность стенок пищевода, неровные контуры опухоли (рис. 9-5). Различные виды патологии пищевода (грыжи пищеводного отверстия диафрагмы, опухоли, расширения) хорошо выявляются с помощью КТ или МРТ. КТ позволяет
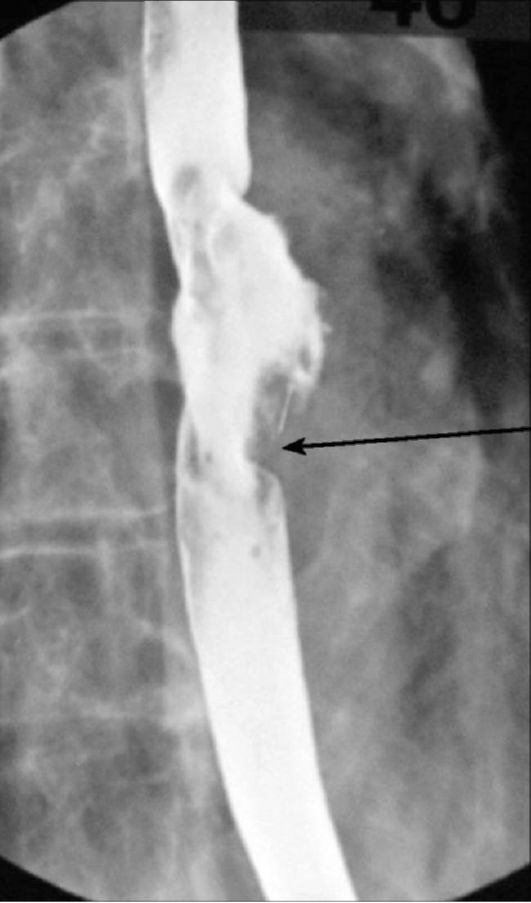
Рис. 9-5. Рентгенограмма при приеме бариевой взвеси. Злокачественная опухоль (рак) видна как дефект контрастирования с неровными, изъязвленными контурами (стрелка)
визуализировать распространение опухолей за пределы пищевода. Для детальной оценки состояния стенок пищевода иногда исполь- зуют эндоскопическое УЗИ.
У пациентов с циррозом печени рентгенографию пищевода назначают для обнаружения варикозно расширенных вен. С целью уточне- ния нарушения моторики пищевода иногда назначается манометрия нижнего пищеводного сфинктера с измерением силы и длительности перистальтических сокращений.
9.3. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
Как уже указывалось, благодаря более высокой информативности эндоскопические методы диагностики потеснили рентгенологи- ческие при диагностике болезней желудка и двенадцатиперстной кишки. В то же время существенно, что рентгеноскопия желудка дает цельное представление об анатомии и функции исследуемых органов. Это особенно важно при выявлении диффузно растущих опухолей, оценке степени рубцовых поражений стенок, нарушений эвакуации содержимого. По этой причине рентгеноскопия и рентгенография желудка и двенадцатиперстной кишки входят в большинство стандартных схем обследования пациентов с болезнями этих органов.
При диагностике гастритов данные рентгенографии неспецифичны и лишь в случае гипертрофического или склерозирующего (ригидного) гастрита можно увидеть грубые изменения рисунка слизистой оболочки (гипертрофия или сглаживание, ригидность стенок).
Классическим показанием к рентгенологическому исследованию желудка является диагностика язв желудка и двенадцатиперстной кишки. Язвы желудка чаще всего локализуются на малой кривизне, а двенадцатиперстной кишки - в области ее луковицы. Однако возможна любая локализация язв. Наиболее характерными рентгенологическими симптомами язв являются симптомы «ниши» и «кратера», локальные изменения рисунка слизистой, отек и ригидность стенки в месте локализации язвы (рис. 9-6, 9-7). Рентгенография хорошо выявляет последствия язвенной болезни - участки рубцовой деформации желудка и двенадцатиперстной кишки.
Иногда язвы могут осложняться пенетрацией в окружающие органы (поджелудочную железу, печеночно-дуоденальную связку, сальник, печень и желчные пути), а также в брюшную полость.
В этом случае при обзорной рентгенографии или выполнении снимка на правом боку (латерография) выявляется свободный воздух в брюшной полости, указывающий на перфорацию полого органа. Следует заметить, что при подозрении на перфорацию одного из органов пищеварительного канала противопоказан прием бария. Для контрастирования органов пищеварительного тракта в этом случае используют водорастворимые йодсодержащие контрастные вещества. Диагностика перфораций и сопутствующих им осложнений возможна также с помощью УЗИ и КТ.
Рентгенография и рентгеноскопия остаются важными методами диагностики доброкачественных и злокачественных опухолей желудка. Их дифференциальная диагностика основывается на анализе контуров опухоли, характера изменений складок желудка и локальной ригидности его стенок (рис. 9-8). Во всех случаях при выявлении опухоли во время рентгенологи- ческого исследования желудка и двенадцатиперстной кишки назначается эндоскопия с биопсией. В настоящее время все чаще и чаще опухоли желудка впервые выявляют при проведении КТ органов брюшной полости (рис. 9-9) (чаще всего - как
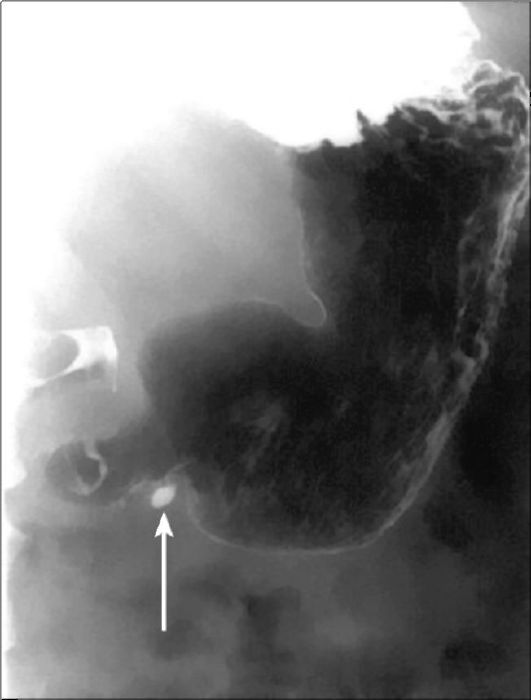
Рис. 9-6. Рентгенограмма при язве желудка. Язва видна в виде «ниши», заполненной контрастным веществом (стрелка)
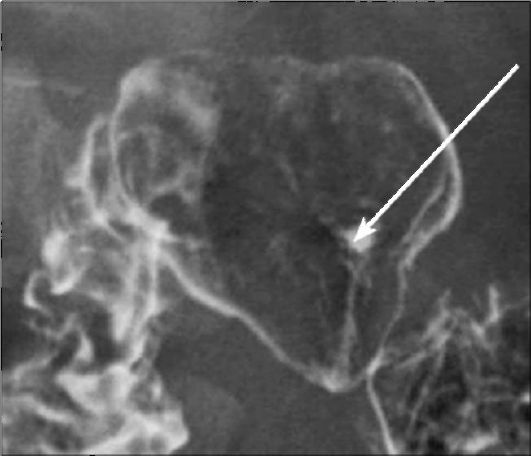
Рис. 9-7. Рентгенограмма при язве двенадцатиперстной кишки. Язва видна в виде «ниши» (стрелка)
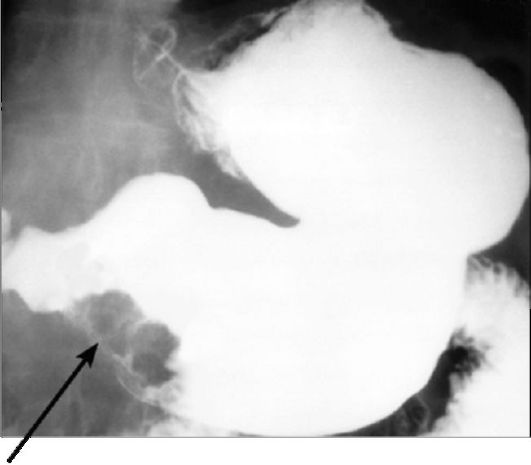
Рис. 9-8. Рентгенограмма при опухоли (раке) желудка. Опухоль указана стрелкой
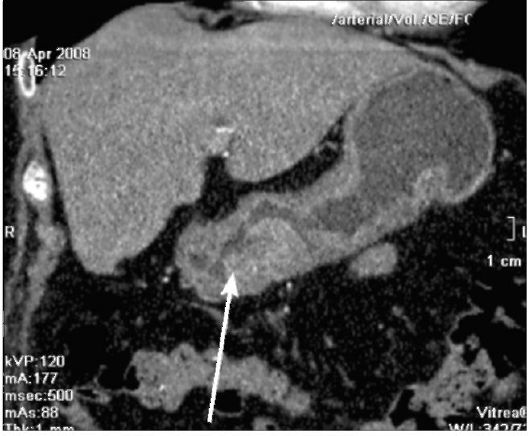
Рис. 9-9. Компьютерная томограмма (фронтальная реконструкция). Опухоль желудка указана стрелкой
случайную находку), после чего пациентов направляют на специализированное исследование. УЗИ и МСКТ широко используются для оценки локальной инвазии злокачественных опухолей (прорастание стенки желудка и окружающих структур) и выявления локальных и удаленных метастазов.
9.4. ТОНКАЯ КИШКА
Для исследований тонкой кишки используют оценку пассажа по ней бариевой взвеси или водорастворимого контрастного средства, а также чреззондовую энтерографию. В последнее время используются такие методики, как КТили МР-энтерография, при которых возможны создание трехмерных изображений органа, визуализация просвета кишки в эндоскопическом режиме. Опухоли тонкой кишки встречаются по сравнению с выше- и нижележащими отделами пищеварительного канала редко. При лучевом исследовании этого органа частым показанием к исследованию является диагностика тонкокишечной непроходимости и выяснение ее причины, выявление локальных воспалительных поражений (чаще всего - терминального отдела при болезни Крона), обследование пациентов с синдромом «острого живота».
При подозрении на острую тонкокишечную непроходимость выполняют обзорный снимок брюшной полости (рис. 9-10). Еще
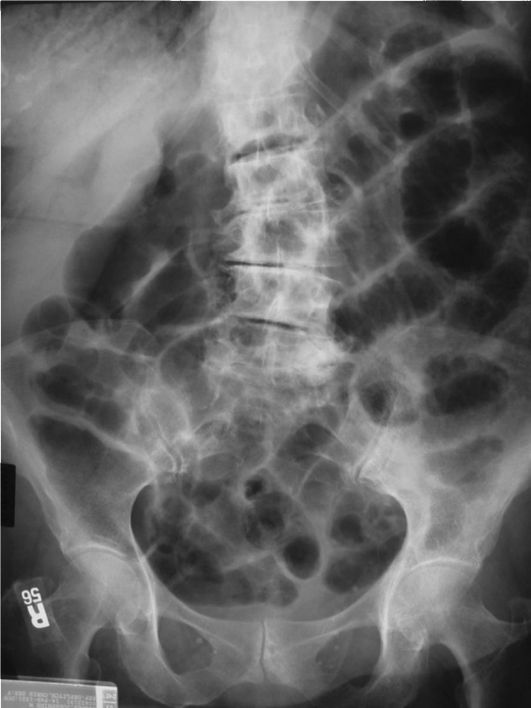
Рис. 9-10. Обзорный снимок брюшной полости при тонкокишечной непроходимости. Видны раздутые газом петли тонкой кишки
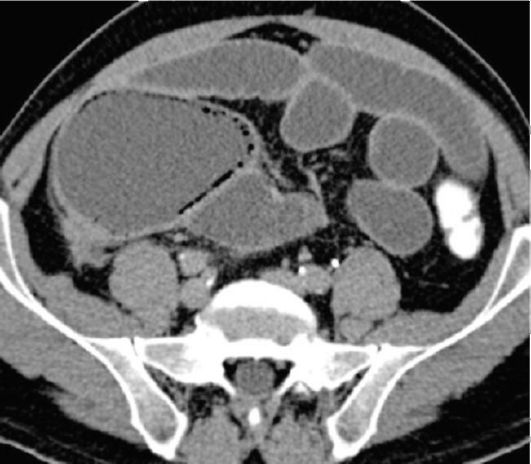
Рис. 9-11. КТ брюшной полости при тонкокишечной непроходимости. Петли тонкой кишки растянуты, увеличены в объеме, содержат жидкость
более информативным в выявлении обструкции и ее причины являются КТ (рис. 9-11) или УЗИ. Использование МРили КТ-энтерографии при болезни Крона позволяет получить информацию, зачастую недоступную для эндоскопического исследования. Так, эти методы дают возможность видеть не только утолщенные, изъязвленные участки стенки подвздошной кишки, но и инфильтрацию окружающей клетчатки, локальное расширение сосудов брыжейки, увеличение региональных лимфатических узлов.
9.5 ТОЛСТАЯ КИШКА
Ирригоскопия по-прежнему является одним из важнейших методов исследования всех отделов толстой кишки. Она дополняет дан- ные колоноскопии и позволяет получить более полную информацию о состоянии органа. Одно из самых частых показаний к ирригоскопии - диагностика рака толстой кишки, полипов и дивертикулов. При ирригоскопии рак толстой кишки виден как дефект наполнения с четкой границей между неизмененной слизистой оболочкой и опухолью; выявляются признаки ригидности кишечной стен-
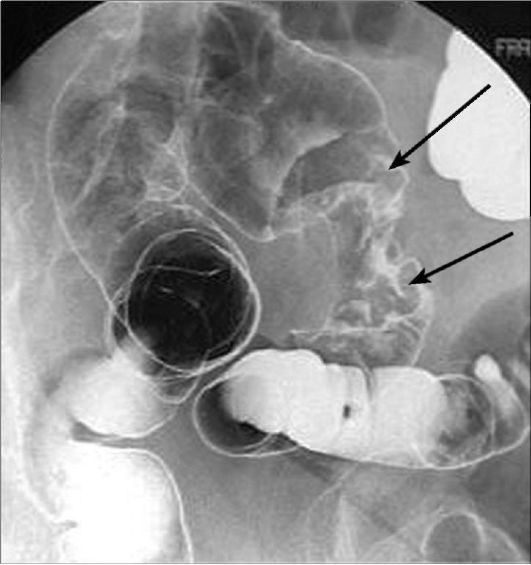
Рис. 9-12. Ирригография. Рак сигмовидной кишки. Большая циркулярная опухоль (указана стрелками) вызывает дефект наполнения кишки (симптом «яблочного огрызка»)
ки. Нередко участок опухолевого поражения вызывает циркулярное сужение просвета кишки (симптом «яблочного огрызка») (рис. 9-12). Рентгенологические проявления рака толстой кишки зависят от гистологической формы опухоли, локализации и степени ее распространения.
МСКТ и в особенности методика КТ-колонографии могут служить альтернативой ирригоскопии в скрининге и диагностике рака толстой кишки. КТ позволяет лучше видеть изменения кишечной стенки и стадировать заболевание (рис. 9-13). Для диагностики ранних стадий рака прямой и сигмовидной кишки стали применять и трансректальное УЗИ.
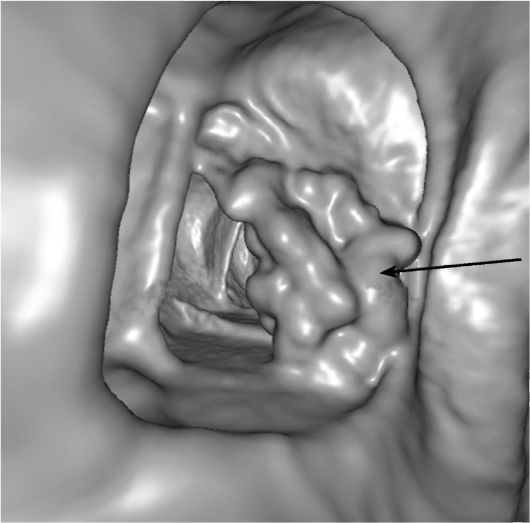
Рис. 9-13. КТ-колонография. Виртуальная реконструкция внутреннего просвета толстой кишки. Опухоль указана стрелкой
Помимо злокачественных опухолей, рентгенологические исследования толстой кишки позволяют выявить ее воспалительные заболевания (дивертикулит (рис. 9-14), язвенный или гранулематозный колит), врожденные аномалии развития (болезнь Гиршпрунга, мега- колон), нарушения мезентериального кровообращения.
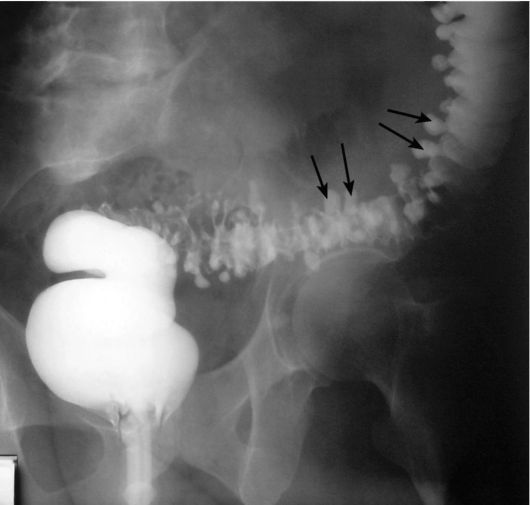
Рис. 9-14. Ирригография. Множественные дивертикулы сигмовидной кишки
Обзорный снимок брюшной полости, УЗИ и КТ позволяют выяснить причину «острого живота» и кишечной непроходимости. Одной из самых частых причин возникновения синдрома «острого живота» при локализации боли в правом нижнем квадранте является аппендицит. КТ и УЗИ обеспечивают визуализацию воспаленного и увеличенного червеобразного отростка, своевременную диагностику осложнений (развитие инфильтратов, абсцедиро- вания, перфорации (рис. 9.15)). Эти два метода незаменимы и для диагностики других причин «острого живота» (обструкция мочеточника камнем, острый
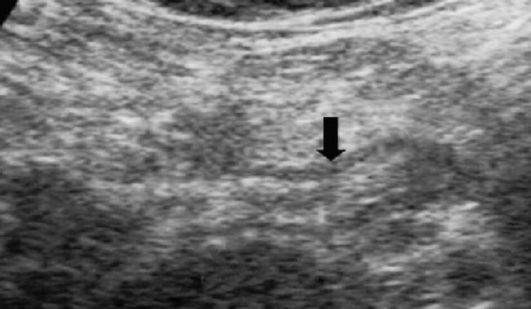
Рис. 9-15. УЗИ при остром аппендиците. Хорошо виден увеличенный в размерах червеобразный отросток
панкреатит, острый холецистит, панкреатит, перфорация полого органа и другая патология).
Та же тенденция прослеживается и в диагностике кишечной непроходимости. Чаще всего встречается механическая кишечная непроходимость, вызванная опухолями, спайками, инвагинациями, грыжами, желчными и каловыми камнями. При развитии кишечной непроходимости развивается пневматоз кишечника по мере ее прогрессирования в петли кишечника жидкостью. Уровни жидкости со скоплениями газа над ними в расширенных петлях кишки («чаши Клойбера») являются классическим симптомом кишечной непроходимости (рис. 9.16). При тонкокишечной непроходимости вертикальные размеры «чаш Клойбера» преобладают над горизонтальными, видны характерные полулунные складки слизистой оболочки петель кишки; при толстокишечной - горизонтальные размеры уровней жидкости превалируют над вертикальными, видны гаустры. КТ и УЗИ лучше выявляют кишечную непроходимость на ранних стадиях ее развития, нежели обзорный снимок, кроме того, обычно с их помощью удается установить и ее причину.
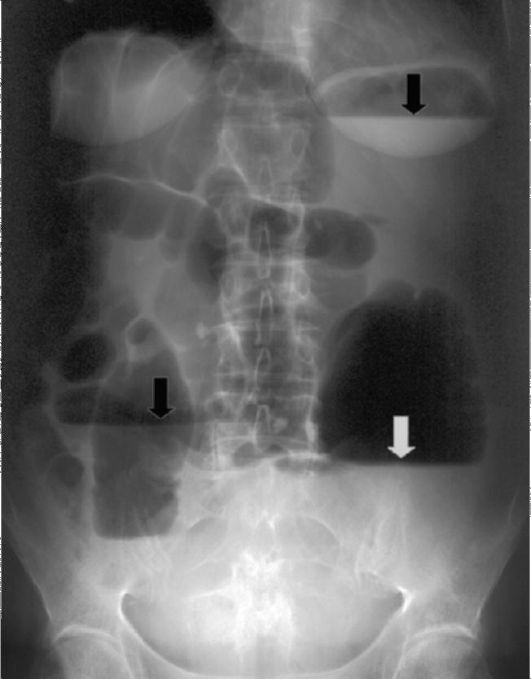
Рис. 9-16. Обзорный снимок брюшной полости (в положении пациента стоя) при толстокишечной непроходимости. Видны раздутые газом петли толстой и тонкой кишки, в петлях толстой кишки видны горизонтальные уровни жидкости
9.6 ПЕЧЕНЬ И СЕЛЕЗЕНКА
Как уже упоминалось выше, лучевая диагностика заболеваний печени сегодня в основном основывается на использовании УЗИ, КТ и МРТ, реже - ПЭТ.
Применение методов лучевой диагностики при основных болезнях печени зависит от характеристик самого заболевания и возможностей метода.
При диффузных заболеваниях печени лучевые методы диагностики играют вспомогательную роль. Они используются для дифференциального диагноза (исключения опухолевых поражений), оценки размеров и структуры органа, динамического наблюдения.
Так, при гепатитах (вирусных, токсических, алкогольных) данные методов лучевой диагностики неспецифичны. Печень может быть увеличена или уменьшена в размерах, могут встречаться признаки неод- нородности ее структуры при УЗИ, диффузное увеличение органа.
Диагностика жировой инфильтрации печени с помощью лучевых методов вполне надежна. Как правило, области жировой инфильтрации чередуются с участками нормальной паренхимы печени. Жировая инфильтрация не приводит к нарушению архитектоники сосудов печени или масс-эффекту. Картина жировой инфильтрации может претерпевать быструю динамику, что имеет важное дифференциально-диагностическое и прогностическое значение.
При УЗИ жировая дистрофия печени хорошо визуализируется. Она характеризуется диффузными изменениями паренхимы с пони- женной эхогенностью, перемежающимися с участками неизмененной ткани. При КТ отмечается значительное снижение плотности паренхимы органа (до 20-30 единиц Хаунсфилда) (рис. 9-17). Из-за
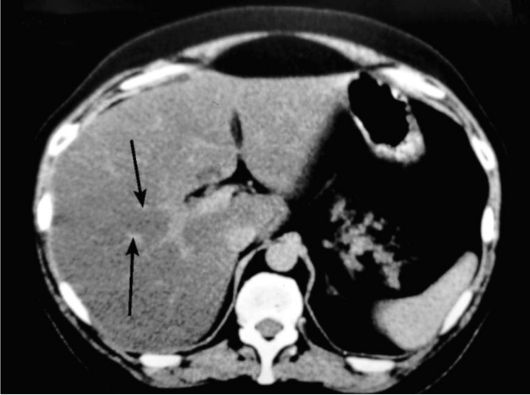
Рис. 9-17. КТ. Жировой гепатоз печени. Определяется выраженное снижение плотности паренхимы печени. На ее фоне хорошо видны неконтрастирован- ные вены печени (стрелки) - симптом инверсии сосудистого рисунка
понижения ее плотности пораженные сегменты становятся отчетливо видимыми на фоне неизмененных участков печеночной ткани и сосудов печени. В норме плотность печени несколько выше, чем плотность селезенки. Поэтому при жировой инфильтрации снижение плотности ткани печени видно даже без помощи денситометрии. МРТ редко применяется для подтверждения диагноза, так как УЗИ и КТ вполне достаточно для этой цели. Однако если у этих больных проводится МРТ, то применяют специальные программы исследования (импульсные последовательности с подавлением сигнала от жировой ткани).
При диагностике цирроза печени информативность методов лучевой диагностики существенно выше. Выделяют макроузловую, микроузловую и смешанную формы цирроза печени. При микроузловом циррозе печень уменьшена в размерах и значительно уплотнена, регенеративная активность выражена незначительно. При макроузловом циррозе выявляются множественные узлы регенерации, некоторые из них - мультилобулярные, с перегородками.
Основными критериями диагностики цирроза являются уменьшение размеров печени (на начальных этапах заболевания печень может быть увеличена в размерах), выявление множественных узлов регенерации, наличие признаков портальной гипертензии, спленомегалии, асцита. Наиболее информативными для диагностики этого заболевания являются КТ, УЗИ и МРТ (рис. 9-18). Оценка характера кровотока в портальной и печеночных венах с помощью УЗ-допплерографии может оказывать помощь в анализе степени нарушения
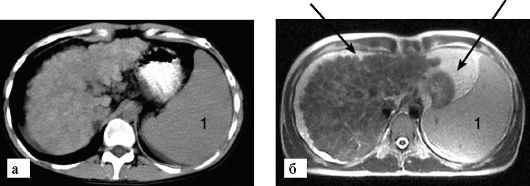
Рис. 9-18. Цирроз печени. Отмечается увеличение селезенки (1), асцит в брюшной полости (2). В паренхиме печени имеется множество узлов разного диметра, край ее бугристый (стрелка): а - КТ; б - МРТ, Т2-взвешенное изображение
венозного кровотока в органе. Иногда возникает необходимость в дифференциальной диагностике очагов печеночно-клеточного рака и узлов регенерации при циррозе. В сложных для диагностики случаях прибегают к пункционной биопсии. Она может выполняться под контролем УЗИ или КТ, что повышает точность забора материала и уменьшает риск возникновения осложнений.
При ряде заболеваний печени, связанных с метаболическими нарушениями, лучевые методы диагностики позволяют выявить специфические симптомы, облегчающие их диагностику. В качестве примера можно привести болезнь Коновалова-Вильсона и гемохроматоз.
Гепатоцеребральная дистрофия (болезнь Коновалова-Вильсона) обусловлена нарушениями обмена меди, которая откладывается в печени, почках, головном мозге. При обследованиях печени обнаруживают явления гепатита или цирроза различной степени выраженности. Однако самыми важными являются характерное увеличение плотности паренхимы печени при КТ или повышение интенсивности сигнала при МРТ. Это связано с повышенным содержанием в органе ионов меди.
При гемохроматозе (первичном или вторичном) происходит повышенное накопление железа в клетках ретикулоэндотелиальной сис- темы. Соответственно этому меняются характер изображения печени на компьютерных томограммах (повышение плотности) и изменение сигнала при МРТ (низкая интенсивность сигнала от паренхимы печени как на Т1-, так и на Т2-взвешенных изображениях). Последнее объясняется особенностями магнитных свойств оксидов железа в клетках ретикулоэндотелиальной системы.
Исключительно важным является диагностика объемных образований печени. К ним относятся простые кисты печени, паразитарные болезни, абсцессы, эхинококкоз и альвеококкоз, метастазы органных опухолей и первичные опухоли печени.
Простые кисты печени встречаются достаточно часто. На ультразвуковых и томографических изображениях они имеют различные размеры, тонкие стенки, однородное содержимое с характеристиками, типичными для жидкости, по плотности близкой к воде. Внутри кист отсутствуют сосуды. Содержимое простых кист не изменяется при введении контрастного препарата. Кисты печени встречаются у 20-40% пациентов с поликистозом почек.
Все методы лучевой диагностики - УЗИ, КТ, МРТ - позволяют с высокой точностью выявлять кисты печени (рис. 9-19).
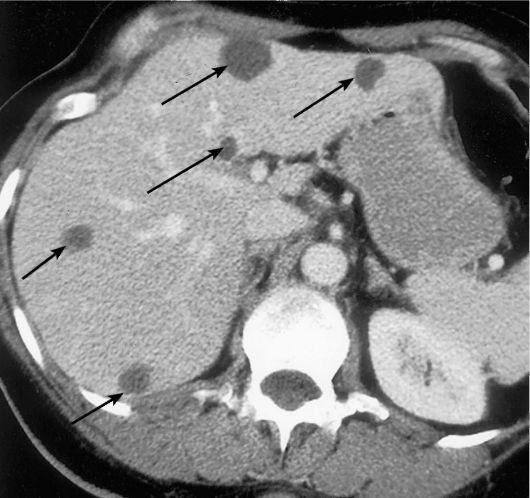
Рис. 9-19. КТ с контрастированием. Множественные врожденные простые кисты печени
Абсцессы печени могут иметь различное происхождение. Чаще всего встречаются микробные (кишечная палочка, стрептококк, анаэробная инфекция) и паразитарные (амебные) абсцессы печени.
Инфекционные абсцессы могут возникать после травм печени, хирургических вмешательств, при холангите, сепсисе, флебите пор- тальной вены. При допплеровском ультразвуковом исследовании видна повышенная васкуляризация капсулы, отсутствует сигнал от кровотока внутри полости абсцесса. При УЗИ абсцесс печени проявляется как округлая структура с плотной, неровной капсулой, имеющая толстые стенки и неровную внутреннюю поверхность. Внутри лоцируется плотное жидкое содержимое, возможно наличие газа. Для амебных абсцессов характерны толстая капсула с множественными внутренними перегородками, отсутствие скоплений газа в абсцессе, нередки множественные поражения. Схожая картина получается при использовании КТ и МРТ. В сомнительных случаях прибегают к
внутривенному контрастированию. Повышение контрастности капсулы абсцесса и выявление пузырьков газа в его полости позволяют поставить правильный диагноз (рис. 9-20).
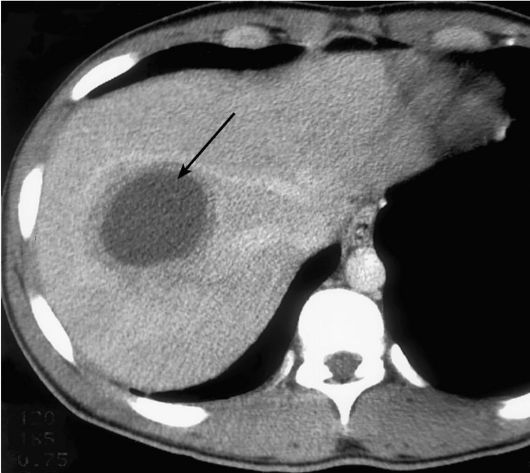
Рис. 9-20. КТ печени с контрастированием. Абсцесс печени. Видна полость в паренхиме печени, накапливающая контрастное вещество и окруженная толстой, контрастирующейся капсулой
С помощью методов лучевой диагностики (чаще всего - КТ и УЗИ) выполняют различные виды манипуляций для лечения абсцессов, такие, как пункция и дренирование.
Печень, селезенка и легкие являются основными органами диссеминации личинок эхинококка и альвеококка. Поражения других органов (почки, мозг, сердце и пр.) встречаются гораздо реже. Первоначально, после заражения, кисты имеют небольшой размер (2-3 мм), и выявление их бывает крайне затруднительным. По мере их роста постановка диагноза облегчается.
Наиболее характерным признаком эхинококкоза является наличие в печени кист различного размера с четкими, тонкими и ровны- ми стенками. Диагностика эхинококкоза облегчается при обнаружении внутри или снаружи образования дочерних кист (рис. 9-21). При
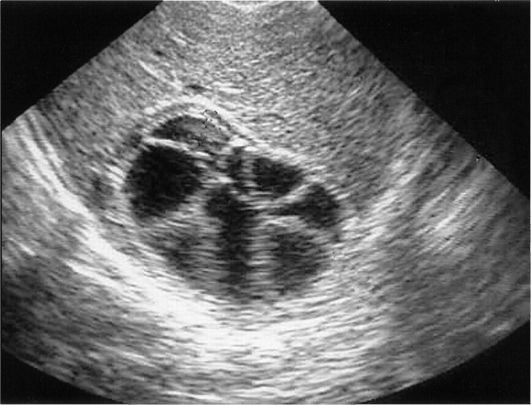
Рис. 9-21. Эхинококкоз печени. УЗИ. В паренхиме печени имеется кистозное многокамерное образование. Хорошо видны дочерние кисты внутри полости образования
эхинококкозе в 30% случаев стенки кисты кальцинированы. В случае гибели паразита часто наблюдается частичное или полное отслоение внутренней оболочки, которая становится хорошо видимой внутри кистозной полости.
При альвеококкозе кисты множественные, контуры их нечеткие из-за инфильтративного роста с воспалительными и некротически- ми реакциями по периферии кист. Плотность содержимого кисты выше, чем при эхинококкозе, поэтому образование может напоминать растущую опухоль.
К очаговым поражениям печени относятся доброкачественные и злокачественные опухоли и метастазы.
Среди доброкачественных опухолей наиболее часто встречаются гемангиомы, фокальная узловая гиперплазия и аденома печени.
Гемангиома - наиболее часто встречающаяся доброкачественная опухоль печени. Она встречается у 1-5% взрослого населения. В подавляющем большинстве случаев гемангиомы обнаруживают случайно при УЗИ или томографии печени (рис. 9-22). Очень редко
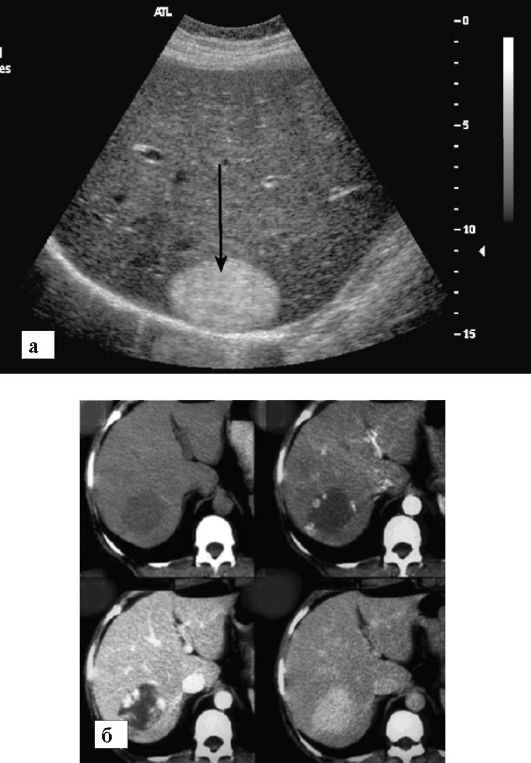
Рис. 9-22. Гемангиома печени (стрелка):
а - УЗИ. Виден гиперэхогенный узел в печени с ровными контурами; б - динамическая КТ печени. На серии последовательных томограмм (слева направо и сверху вниз) визуализируется заполнение гемангиомы контрастным веществом от периферии к центру, что характерно для данной доброкачественной опухоли
гигантские (>
На КТ-изображениях гемангиомы в типичных случаях выглядят как округлые образования с низкой плотностью и четкими контурами. При выявлении образования, похожего на гемангиому, обязательно проводят внутривенное контрастирование. Характерным для гемангиом является центрипетальная (от периферии к центру) последовательность заполнения гемангиомы контрастным препаратом.
При МРТ из-за длительного времени релаксации на Т2-взвешен- ных изображениях характерно очень яркое изображение опухоли на фоне темной паренхимы печени. При динамическом контрастном МР-исследовании с гадолинием характер заполнения опухоли контрастом тот же, что и при КТ. Большие гемангиомы могут иметь нетипичный вид: протяженные центральные зоны, плохо или совсем не накапливающие контрастный препарат (рубцы, участки гиалиноза). В редких случаях для диагностики гемангиом используют сцинтиграфию печени с мечеными эритроцитами или ангиографию.
Фокальная узловая гиперплазия - редкая доброкачественная опухоль печени, обычно встречающаяся у молодых женщин (до 75% случаев). Она состоит из гепатоцитов, купферовских клеток и желчных протоков. В ее центральной части обычно располагается рубец, от которого расходятся перегородки (септы). Она может быть множественной. На изображениях эта опухоль характеризуется отсутствием капсулы, гомогенностью структуры и гиперваскулярностью. Без контрастного усиления опухоль обычно имеет такие же характеристики сигнала, что и паренхима печени. Большая опухоль может вызывать нарушение хода сосудов печени. Гиперваскулярная опухоль хорошо выявляется при динамической КТ или МРТ с контрастным усилением в артериальную фазу (рис. 9-23). Обычно хорошо виден гипоинтенсивный центральный рубец, который в отстроченную фазу накапливает контрастный препарат, в то время как паренхима опухоли становится мало отличимой от нормальной печени.
Аденома - редкая доброкачественная опухоль печени, состоящая из гепатоцитов. Кровоснабжается она одной или несколькими дополнительными веточками почечной артерии. При выполнении УЗИ, КТ или МРТ аденома выглядит как объемное образование, нередко окруженное тонкой псевдокапсулой (зоной фиброза). В ткани опухоли могут выявляться участки кровоизлияний, центральный рубец отсутствует. При проведении КТ и МРТ с контрастным усилением аденома контрастируется преимущественно в артериальную фазу.
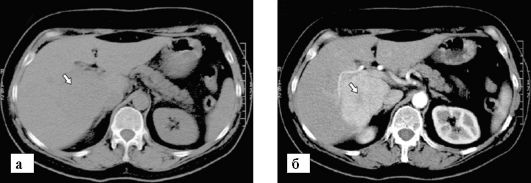
Рис. 9-23. КТ при фокальной узловой гиперплазии печени: а - на томограмме до контрастирования едва заметно локальное изменение структуры паренхимы печени (стрелка); б - в артериальную фазу контрастирования отчетливо видно гиперваскулярное образование с рубцом в центре (стрелка)
При этом отмечается негомогенное повышение плотности. Иногда аденому трудно дифференцировать от гепатоцеллюлярного рака.
Злокачественные опухоли печени делятся на первичные и вторичные (метастазы). Из злокачественных опухолей часто встречается гепатома (гепатоцеллюлярный рак), реже - холангиокарцинома (холангиоклеточный рак).
Гепатоцеллюлярный рак (гепатома) - наиболее часто встречающаяся первичная опухоль печени. Риск развития гепатомы повышен у пациентов с циррозом печени, гепатитами В и С, гемохроматозом. Выделяют узловую (солитарную), многоузловую и диффузную формы заболевания. Характерна инвазия опухоли в портальную и печеночные вены (до 30% случаев). Гепатома может метастазировать в другие органы (легкие, кости, лимфатические узлы).
Изображения гепатомы, получаемые при лучевых методах диагностики, достаточно разнообразны. Для опухоли характерна него- могенность внутреннего строения, внутриопухолевые перегородки, могут выявляться центральный рубец, некротические или кистозные участки, капсула, наличие дочерних узлов. Опухоль может проникать в сосуды, иметь включения кальция и сопровождаться асцитом. Гепатомы, как правило, характеризуются повышенной васкуляризацией и наличием артериовенозных шунтов. По этой причине при выпол- нении УЗ-допплерографии, ангиографии или КТ и МРТ с контрастированием они лучше всего видны в артериальную фазу (рис. 9-24).
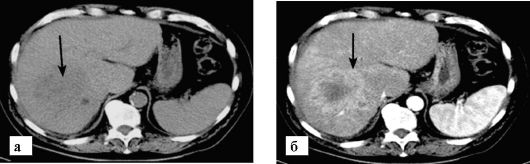
Рис. 9-24. КТ. Гепатоцеллюлярный рак (стрелка):
а - в паренхиме печени до контрастирования видна область со сниженной плотностью; б - в артериальную фазу отмечается ее негомогенное контрастирование. Контуры опухоли бугристые, нечеткие
При диагностике гепатом лучевые методы позволяют определить размеры и расположение опухоли и выявить наличие локальных внутрипеченочных метастазов, инвазии в вены печени. Эти данные очень важны для выбора метода лечения и определения прогноза.
Холангиоклеточный рак (холангиокарцинома) - злокачественная опухоль, растущая из внутрипеченочных желчных протоков. При УЗИ или КТ может иметь вид гиподенсного (гипоинтенсивного при МРТ) очага или мультифокального образования с инфильтративным ростом по ходу желчных протоков (рис. 9-25). Наиболее яркое про-
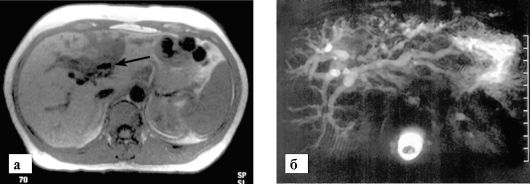
Рис. 9-25. МРТ. Холангиокарцинома:
а - на МР-томограмме видна опухоль, растущая от ворот печени по ходу желчных протоков (стрелки); б - МР-холангиография. Вследствие обструкции опухолью центральных желчных протоков визуализируется выраженное расширение внутрипеченочных желчных протоков (клинически у пациента имеется механическая желтуха)
явление заболевания - выраженное расширение внутрипеченочных желчных протоков выше места их обструкции опухолью и контрастирование ткани самого образования. КТ, МРТ и особенно МР-холан- гиография облегчают диагностику опухолевого поражения желчных протоков. Холангиокарцинома, поражающая область слияния внутрипеченочных желчных протоков и вызывающая их обструкцию, получила название опухоли Клацкина. Заболевание следует дифференцировать со случаями доброкачественного врожденного кистозного расширения желчных протоков (болезнь Кароли).
Среди всех очаговых поражений печени важное значение придается выявлению метастазов злокачественных опухолей в печень. Выявление даже единичного, небольшого по размеру метастаза в печень заставляет изменить тактику лечения и нередко меняет прогноз заболевания.
Визуализировать метастазы в печень позволяют все методы современной лучевой диагностики. Их чувствительность и специфичность колеблются в пределах 75-90% и зависят от характеристик метода, методики исследования, гистологического строения, васкуляризации и размеров очагов. Чаще всего в качестве начального метода исследования назначают УЗИ. В сложных ситуациях диагностический алгоритм расширяется. Выполняют КТ с многофазным контрастированием и/или МРТ (также с контрастированием).
Метастазы в печень обнаруживают примерно у 30-40% пациентов, умерших от злокачественных заболеваний. Чаще всего источником метастатического поражения печени являются опухоли кишечника и желудка, поджелудочной железы, рак легкого и молочной железы. В печень метастазируют и опухоли других органов.
При УЗИ и томографии метастазы в печень обычно видны как множественные мягкотканые очаги (симптом «монеток») (рис. 9-26). В зависимости от гистологии первичного очага они могут быть гиперили гиповаскулярными (чаще всего). От васкуляризации во многом зависит вид метастатических очагов на томограммах и изменение их плотности при КТ (интенсивности при МРТ) во время контрастирования. Иногда встречаются метастазы с кальцинатами или с выраженным кистозным компонентом. В сомнительных случаях помощь в диагностике метастатических поражений может оказать ПЭТ или ПЭТ/КТ с 18-ФДГ.
Лучевые методы важны для диагностики портальной гипертензии. Синдром портальной гипертензии встречается при целом ряде
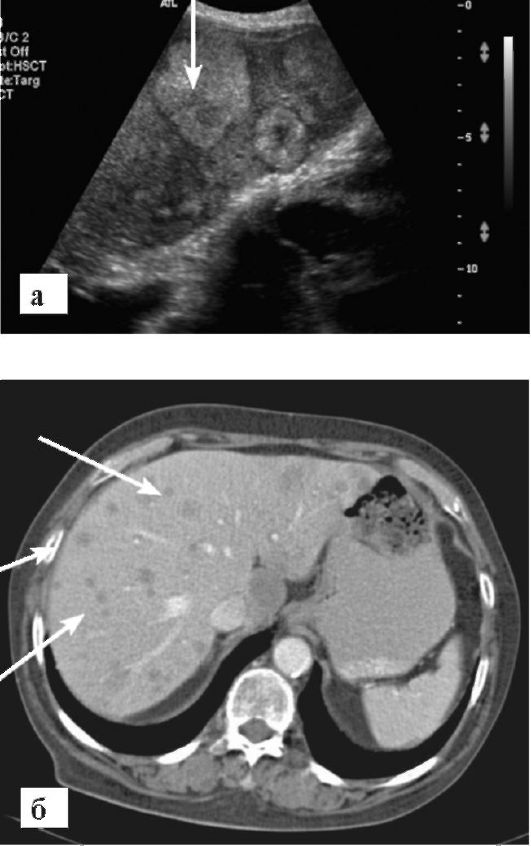
Рис. 9-26. Метастазы в печень (стрелки):
а - УЗИ. Видны множественные узловые образования в паренхиме; б - КТ с контрастированием. В печени видны множественные мелкие округлые очаги пониженной плотности
заболеваний: тромбозе и компрессии портальной вены и ее ветвей, циррозе печени, холангите, застойной сердечной недостаточности и других заболеваниях. Поэтому при исследовании органов брюшной полости в обязательном порядке исследуют и описывают состояние сосудов печени и селезенки. Портальную гипертензию диагностируют на основании расширения воротной вены, выявления варикозного расширения коллатеральных вен, спленомегалии, асцита. При диагностике тромбоза воротной вены или синдрома БаддаКиари (тромбоз печеночных вен) большую роль играют КТ или МРТ, выполненные в ангиографическом режиме. Методом УЗ-допплерографии можно опре- делить скорость и направления кровотока в воротной и селезеночной венах.
Заболевания селезенки встречаются значительно реже, чем болезни печени. Их диагностика осуществляется с помощью УЗИ и КТ, реже методом МРТ. В селезенке могут встречаться доброкачественные опухоли: гамартомы и гемангиомы. Из злокачественных опухолей чаще всего диагностируются метастазы и поражение селезенки при лимфопролиферативных заболеваниях (лимфогранулематоз, лимфомы). Первичные злокачественные опухоли селезенки встречаются очень редко. Принципы диагностики поражений селезенки такие же, как и поражений печени.
Травмы селезенки ведут к образованию гематом и разрыву органа. Точная информация о состоянии селезенки влияет на выбор тактики лечения. Диагностика при этом, как правило, проводится в срочном
порядке. Поэтому на первый план выходят УЗ- и КТ-исследования, позволяющие быстро получить исчерпывающую информацию.
Инфаркт селезенки встречается достаточно часто. В острой стадии он хорошо выявляется при КТ или МРТ с контрастным усилением. В хронической стадии в местах инфарктов при КТ можно выявить кальцинаты.
9.7. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
Заболевания поджелудочной железы являются частым показанием к направлению пациента на лучевое исследование.
Острый панкреатит в начальной стадии своего развития проявляется увеличением органа, диффузным изменением структуры
железы из-за ее отека. По мере прогрессирования заболевания появляются перипанкреатические скопления жидкости, инфильтрация окружающей жировой клетчатки. Важно выявление некротических очагов в железе при тяжелом течении заболевания. Для обнару- жения очагов панкреонекроза требуется проведение КТ с контрастным усилением (рис. 9-27). В отдаленном периоде с помощью методов лучевой диагностики могут выявляться псевдокисты, кальцинаты, аневризмы артерий (чаше всего - ветвей селезеночной артерии). Панкреатит головки поджелудочной железы, приводящий к обструкции холедоха, иногда приходится дифференцировать с опухолью. Для этой цели прибегают к выполнению КТ или МРТ с контрастированием.
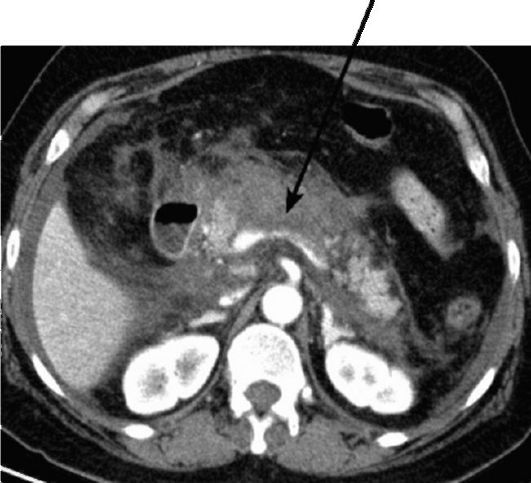
Рис. 9-27. КТ с контрастированием при остром панкреатите. Отмечаются увеличение железы в объеме, инфильтрация перипанкреатической клетчатки, небольшие скопления жидкости по периферии железы. Большая часть железы не контрастируется (стрелки) и имеет низкую плотность, что свидетель- ствует о развитии панкреатонекроза
На хронический панкреатит указывают атрофия железы (иногда в сочетании с участками локальной гипертрофии), жировая дист-
рофия, фиброз или кальциноз ее паренхимы (рис. 9-28), камни в панкреатическом протоке и его расширение.
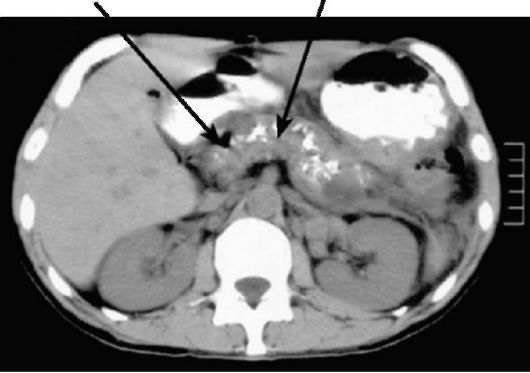
Рис. 9-28. КТ поджелудочной железы без контрастирования при хроническом панкреатите. Отмечаются множественные кальцинаты в ткани железы (стрелки)
Наиболее серьезные требования к методам лучевой диагностики предъявляются при подозрении на опухоль поджелудочной железы. К основным типам опухолей железы относятся рак железы (аденокарци- нома и цистаденокарцинома), эндокринные опухоли, лимфома и метастазы.
Рак поджелудочной железы - самая частая злокачественная опухоль органа. Более половины случаев заболевания возникает в головке поджелудочной железы, первым признаком заболевания является желтуха. При диагностике приходится проводить дифференциацию между опухолью, отечной формой панкреатита и некальцинированным конкрементом желчного протока. Опухоли тела и хвоста железы долгое время не проявляются и поэтому часто диагностируются, достигнув большого размера (4-5 см).
Диагноз опухоли поджелудочной железы по данным УЗИ, КТ или МРТ преимущественно основывается на выявлении локального утолщения железы и очагового изменения характеристик сигнала в месте поражения. Для уточнения причины возникновения желтухи и выявления изменений в головке железы большую помощь оказывают эндоскопическое УЗИ и ретроградная панкреатохолангиография. Для уточнения диагноза часто выполняется КТ с динамическим контрастированием с тонкими срезами. Опухоль обычно выявляется в виде гиподенсного образования на фоне более контрастированной паренхимы железы (рис. 9-29). МРТ с использованием болюсного усиления гадолинием увеличивает чувствительность и специфичность метода в выявлении образований.
Для определения возможности выполнения резекции опухоли необходимо определить степень ее распространенности. Методика КТ-ангиографии позволяет определить наличие инвазии опухоли в верхнебрыжеечную артерию и вену, чревный ствол или воротную
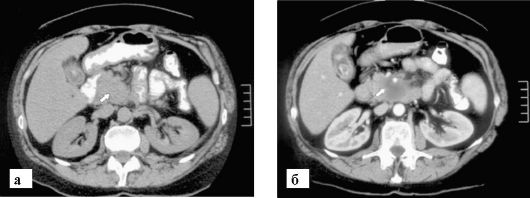
Рис. 9-29. КТ. Рак головки поджелудочной железы:
а - до контрастирования определяется увеличение размеров головки железы (стрелка); б - после контрастирования на фоне более плотной нормальной паренхимы железы стало заметным гиподенсное образование (стрелка), представляющее собой опухоль
вену или в прилежащие к железе органы (желудок, кишечник, сальник).
Большие трудности в диагностике представляют кистозные опухоли поджелудочной железы (цистаденокарцинома). Это злокачест- венная кистозного строения опухоль, содержащая муцин. Опухоль обычно локализуется в теле или хвосте поджелудочной железы. При УЗИ, КТ или МРТ опухоль выглядит как гиповаскулярная структура, ее перегородки и узлы накапливают контрастный препарат. Примерно также выглядит доброкачественная опухоль - цистаденома или многокамерная псевдокиста.
Относительно редко в поджелудочной железе встречаются эндокринные опухоли (инсулиномы, гастриномы, випомы, соматостиномы, глюкагеномы и нефункционирующие опухоли). В большинстве слу- чаев эти опухоли являются гиперваскулярными, поэтому они хорошо видны в артериальную фазу контрастирования при выполнении КТ или МРТ. Селективная ангиография также позволяет выявить патологические сосуды опухоли. Большое значение для диагноза имеют признаки гормональной активности опухоли (гипогликемия в случае инсулиномы, синдром Золлингера-Эллисона при гастриномах и пр.). Метастазы в печень опухолей APUD-системы также обычно бывают гиперваскулярными.
9.8. ЖЕЛЧНЫЙ ПУЗЫРЬ
И ЖЕЛЧНЫЕ ПРОТОКИ
Частым показанием к лучевому исследованию является подозрение на желчекаменную болезнь и холециститы (калькулезный и безкалькулезный).
Ведущим методом диагностики заболеваний желчного пузыря и желчевыводящих путей является УЗИ. С помощью этого метода можно увидеть конкременты в полости желчного пузыря и симптом «акустической тени» за конкрементом (рис. 9-30). Конкременты в желчном пузыре и протоках хорошо видны при КТ, а также при МР-холангиографии (как дефекты наполнения на фоне яркого сигнала от желчи) (рис. 9-31). На современных мультиспиральных ком-
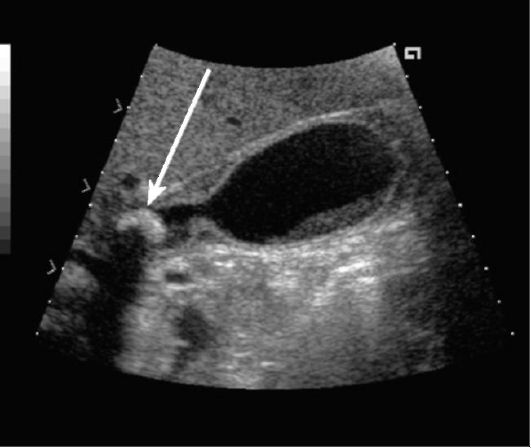
Рис. 9-30. УЗИ. Камень в шейке желчного пузыря (стрелка) с интенсивной акустической «тенью» за ним
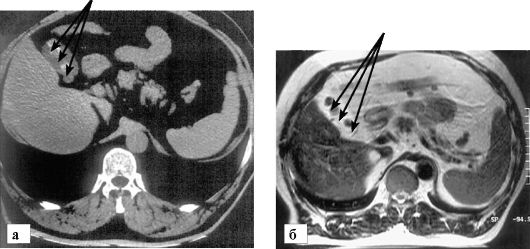
Рис. 9-31. КТ и МРТ в диагностике конкрементов (стрелки) желчного пузыря: а - КТ. Три конкремента хорошо видны из-за их высокой плотности; б - МР-холангиография. Конкременты видны как дефекты наполнения желчного пузыря на фоне яркого сигнала от желчи
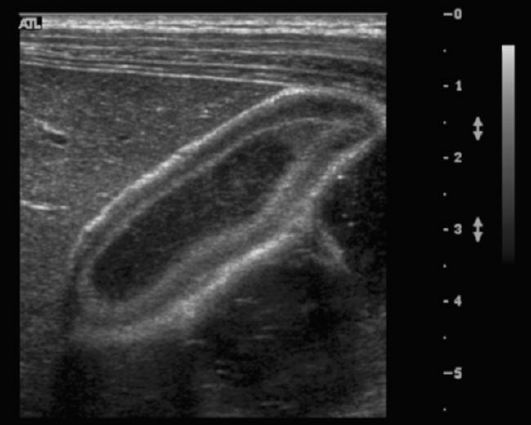
Рис. 9-32. УЗИ желчного пузыря при холецистите. Выраженное утолщение стенок
пьютерных томографах удается визуализировать даже «рентгенонегативные» (холестериновые) конкременты в пузыре, так как они обычно отличаются по плотности от желчи.
Для диагностики острого и хронического холецистита предпочтение отдают УЗИ. С его помощью выявляются утолщение и инфильтрация стенок пузыря (рис. 9-32), расширение его полости, неоднородность желчи. При осложненном холецистите (абсцедирование или гангренозные изменения пузыря) можно выявить скопления газа и гноя. Часто выявляется скопление экссудата в ложе пузыря.
Применение УЗИ также предпочтительно при подозрении на холангиты. С помощью этого метода визуализируются расширение внутрипеченочных желчных протоков, перипротоковая инфильтрация паренхимы печени, изменение плотности желчи внутри протоков. Для хронических холангитов характерно выявление чередующихся участков сужения (стриктур) и расширения желчных протоков, фибротических и воспалительных изменений по их периферии, которые можно диагностировать с помощью ЭРХПГ, МР-холангиографии или УЗИ. Могут выявляться камни во внутрипеченочных желчных протоках. При осложненных холангитах УЗИ, КТ и МРТ используют для диагностики таких осложнений заболевания, как внутрипеченочные абсцессы.
9.9. ЛИМФАТИЧЕСКИЕ УЗЛЫ
И ВНЕОРГАННЫЕ ОПУХОЛИ
В забрюшинном пространстве расположены лимфатические протоки и несколько групп лимфатических узлов. Выявление их поражения при злокачественных заболеваниях имеет важное диагнос-
тическое значение. Даже при условно-нормальных размерах узлов увеличение их количества должно восприниматься с настороженностью. Чаще всего причиной увеличения количества забрюшинных лимфатических узлов являются метастазы злокачественных опухолей органов брюшной полости или таза. При лимфомах (лимфогранулематоз, неходжкинские лимфомы) пораженные лимфатические узлы сливаются в полициклические массы, которые могут вызывать смещение внутренних органов, обструкцию мочеточников, сосудов (рис. 9-33). Мезентериальная, забрюшинная или тазовая лимфоаденопатии могут быть проявлением СПИДа.
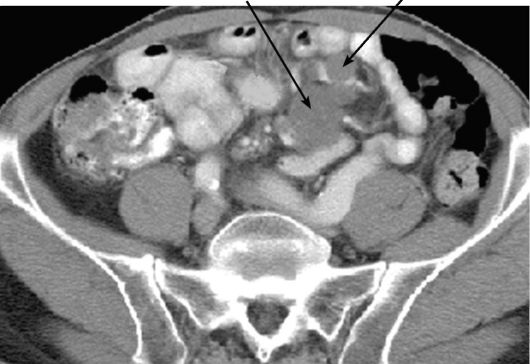
Рис. 9-33. КТ. Увеличенные конгломераты лимфатических узлов в брыжейке кишки при лимфоме (стрелки)
Выраженное увеличение лимфатических узлов может быть обнаружено при выполнении УЗИ. Однако оптимальным методом оценки всех групп лимфатических узлов брюшной полости является КТ. В сомнительных случаях прибегают к радионуклидным методам диагностики (ПЭТ).
В брюшной полости могут быть расположены внеорганные опухоли. Эти опухоли долгое время могут не проявлять себя клинически
и обнаруживаться при диспансеризации либо при обследовании по другому поводу. В зависимости от гистологического типа (липомы, липосаркомы, мезотелиомы, тератомы и т.д.) они могут иметь различную плотность и отношение к контрастному веществу.
Несмотря на прогресс лучевой диагностики, до сих пор нет единого универсального метода диагностики болезней органов брюшной полости. Их выбор и методика выполнения исследования во многом зависят от характера предполагаемого заболевания, остроты процесса и ведущего клинического синдрома. Очевидно, что ведущую роль в диагностике играют УЗИ и КТ. Эти методики все чаще используются в острых, неотложных ситуациях, а также применяются и для обследования полых органов (кишка, желудок). МРТ и ПЭТ имеют большое значение в диагностике и дифференциальной диагностике опухолей печени.
Вопросы и задание
1. Каким лучевым симптомом чаще всего проявляется язва желудка?
2. Перечислите методы лучевой диагностики, которые могут применяться при подозрении на «острый живот».
3. Как нужно проводить компьютерную томографию при обследовании пациента с подозрением на опухоль печени?
4. С помощью каких методов возможно получение изображений желчных протоков?