Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 7 ОСНОВЫ АНЕСТЕЗИОЛОГИИ
Современная хирургия немыслима без анестезиологии - науки об обезболивании. Возникнув в конце XIX века, она способствовала бурному развитию хирургии и переходу на качественно новый уровень.
Анестезиология - наука о защите организма от операционной травмы и её последствий, контроле и управлении жизненно важными функциями во время оперативного вмешательства.
Современная анестезиология, используя достижения нейрофармакологии и точную медицинскую технику, позволяет выполнять длительные сложные хирургические операции без серьёзного вреда для организма больного.
Понятие об операционном стрессе и адекватности анестезии
Операционный стресс
Хирургическая операция для организма - это не только боль, но и в определённой степени агрессия, которой подвергается организм пациента, вызывающая комплекс компенсаторно-приспособительных реакций. Во время операции больной переживает «операционный стресс». Современные способы обезболивания предусматривают не только устранение боли, что является необходимым, но и управление основными функциями организма во время хирургической операции.
Основные компоненты развития операционного стресса:
• психоэмоциональное возбуждение;
• боль;
• рефлексы неболевого характера;
• кровопотеря;
• нарушение водно-электролитного баланса;
• повреждение внутренних органов.
Схему развития операционного стресса можно представить в виде трёхуровневой системы (Зильбер А.П., 1984; рис. 7-1).
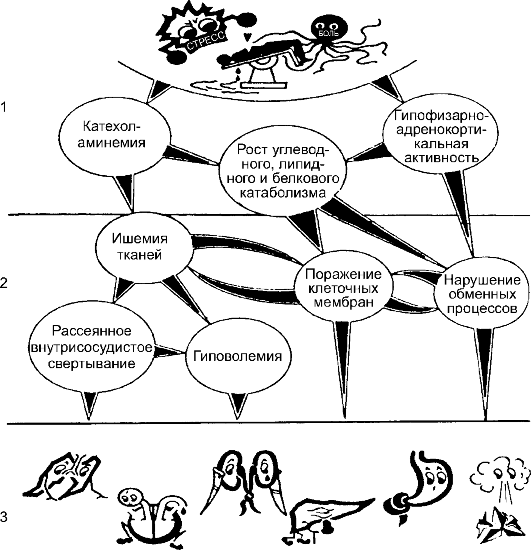
Рис. 7-1. Механизм реакции организма при операционном стрессе: 1 - реакция тревоги и мобилизация защитных сил; 2 - расстройства на тканевом и клеточном уровнях; 3 - органные расстройства
При анестезии должны быть учтены все указанные факторы. О том, насколько это сделано в полном объёме, свидетельствует адекватность анестезии.
Адекватность анестезии
Объективные критерии адекватности обезболивания - стабильные показатели гемодинамики, нормальный уровень концентрации в крови гормонов, биологически активных веществ, циклических нуклеотидов, ферментов и пр.
Во время операции анестезиолог, оценивая адекватность обезболивания, должен ориентироваться прежде всего на клинические показатели, а также учитывать данные мониторного наблюдения.
Клинические критерии адекватности анестезии:
• кожные покровы сухие, обычной окраски;
• отсутствие тахикардии и артериальной гипертензии;
• диурез не ниже 30-50 мл/ч. Данные мониторного наблюдения:
• стабильная гемодинамика (пульс, величина АД);
• нормальный уровень насыщения крови кислородом и СО2;
• нормальные объёмные показатели вентиляции лёгких;
• отсутствие изменений кривой ЭКГ.
Стресс-норма на хирургическую агрессию не определена. Поэтому определённых цифр, свидетельствующих о том, адекватна ли анестезия, нет. Ориентировочно считают допустимым периодическое отклонение указанных показателей на 20-25% от нормы (исходного уровня).
В последние годы в анестезиологии отмечена тенденция, при которой во время операции вводится большое количество препаратов с целью полного блокирования всех реакций организма на операци- онную травму. Подобная анестезия получила название stress-free anaesthesia. Однако этот подход не является общепризнанным.
Основные виды обезболивания
Все способы анестезии делят на общее обезболивание (наркоз) и местное обезболивание.
Наркоз - искусственно вызванное обратимое торможение ЦНС, сопровождающееся утратой сознания, чувствительности, мышечного тонуса и некоторых видов рефлексов.
Местное обезболивание - искусственно вызванное обратимое устранение болевой чувствительности в определённой части организма человека с сохранением сознания.
Подготовка к анестезии
Перед любой операцией больного должен осмотреть анестезиолог. При экстренных операциях анестезиолога приглашают сразу после принятия решения о необходимости операции. При плановой операции анестезиолог обычно осматривает больного накануне, при наличии отягощающих факторов - заблаговременно. Желательно, что-
бы предварительный осмотр и анестезиологическое пособие осуществлял один и тот же анестезиолог.
Задачи предоперационного осмотра анестезиолога
При осмотре пациента до операции перед анестезиологом стоят следующие задачи:
• оценка общего состояния;
• выявление особенностей анамнеза, влияющих на проведение анестезии;
• оценка клинических и лабораторных данных;
• определение степени риска операции и анестезии;
• выбор метода анестезии;
• определение характера необходимой премедикации.
Все эти задачи, кроме последней, аналогичны задачам, стоящим в предоперационном периоде и перед лечащим врачом-хирургом.
Премедикация
Значение премедикации
Премедикация - введение медикаментозных средств перед операцией с целью снижения вероятности интра- и послеоперационных осложнений. Премедикация необходима для решения нескольких задач:
• снижение эмоционального возбуждения;
• нейровегетативная стабилизация;
• снижение реакций на внешние раздражители;
• создание оптимальных условий для действия анестетиков;
• профилактика аллергических реакций на средства, используемые при анестезии;
• уменьшение секреции желёз.
Основные препараты
Для премедикации используют следующие основные группы фармакологических веществ.
1. Снотворные средства (барбитураты: фенобарбитал; бензодиазепины: нитразепам, флунитразепам).
2. Транквилизаторы (диазепам, бромдигидрохлорфенилбензодиазе- пин, оксазепам). Эти препараты оказывают снотворное, противосудорожное, гипнотическое и амнезическое действие, устраняют тревогу и по-
тенцируют действие общих анестетиков, повышают порог болевой чувствительности. Всё это делает их ведущими средствами премедикации.
3. Нейролептики (галоперидол, дроперидол).
4. Антигистаминные средства (дифенгидрамин, хлоропирамин, клемастин).
5. Наркотические анальгетики (тримеперидин, морфин, морфин + наркотин + папаверин + кодеин + тебаин) устраняют боль, оказывают седативный и снотворный эффекты, потенцируют действие анестетиков.
6. Холинолитические средства (атропин, метоциния йодид) блокируют вагусные рефлексы, тормозят секрецию желёз.
Схемы премедикации
Существует много схем премедикации. Выбор основан на особенностях каждого больного, предстоящего вида анестезии и объёма операции, а также привычки анестезиолога. Наибольшее распространение получили следующие схемы премедикации.
Перед экстренной операцией больным вводят наркотический анальгетик и атропин (тримеперидин 2% раствор - 1 мл, атропин - 0,01 мг/кг). По показаниям возможно введение дроперидола или антигистаминных средств.
Перед плановой операцией обычная схема премедикации включает следующие средства.
1. На ночь накануне - снотворное (фенобарбитал - 2 мг/кг) и транквилизатор (бромдигидрохлорфенилбензодиазепин - 0,02 мг/кг).
2. Утром в 7 ч утра (за 2-3 ч до операции) - дроперидол (0,07 мг/кг), диазепам (0,14 мг/кг).
3. За 30 мин до операции - тримеперидин (2% раствор - 1,0), атропин (0,01 мг/кг), дифенгидрамин (0,3 мг/кг).
В ряде случаев необходима расширенная схема премедикации с введением препаратов в течение нескольких дней и использованием фармакологических веществ других групп.
Общее обезболивание
Теории наркоза
Клинические проявления действия общих анестетиков известны давно, но механизм их влияния долго оставался невыясненным, до конца не ясен он и в настоящее время. В связи с этим можно выде-
лить исторически значимые теории наркоза и современное представление о механизмах общей анестезии.
Исторически значимые теории наркоза
1. Коагуляционная теория Кюна (1864): анестетики вызывают своеобразное свёртывание внутриклеточного белка, что приводит к нарушению функций нервных клеток.
2. Липоидная теория Германна (1866): анестетики обладают липоидотропностью, а в нервных клетках много липоидов. Поэтому богатое насыщение мембран нервных клеток анестетиками приводит к блокаде обмена веществ в этих клетках. Чем больше сродство к липоидной ткани, тем сильнее анестетик (закон Мейера-Овертона).
3. Теория поверхностного натяжения (Траубе, 1904-1913): анестетики с высокой липоидотропностью обладают свойством снижать силу поверхностного натяжения на границе липоидной оболочки нервных клеток и окружающей жидкости. Поэтому мембрана становится легкопроницаемой для молекул анестетиков.
4. Окислительно-восстановительная теория Варбурга (1911) и Ферворна (1912): наркотический эффект анестетиков связан с их ингибирующим влиянием на ферментные комплексы, занимающие ключевое место в обеспечении окислительно-восстановительных процессов в клетке.
5. Гипоксическая теория (30-е годы XX века): анестетики приводят к торможению ЦНС в результате нарушения энергетики клеток.
6. Теория водных микрокристаллов Полинга (1961): анестетики в водном растворе образуют своеобразные кристаллы, препятствующие перемещению катионов через мембрану клетки, и тем самым блоки- руют процесс деполяризации и формирования потенциала действия.
7. Мембранная теория Хобера (1907) и Винтерштейна (1916), впоследствии усовершенствованная многими авторами: анестетики вызывают изменение физико-химических свойств клеточных мембран, что нарушает процесс транспорта ионов Na+, K+ и Са2+, и таким об- разом влияют на формирование и проведение потенциала действия.
Ни одна из представленных теорий полностью не объясняет механизм наркоза.
Современные представления
Влияние анестетиков происходит прежде всего на уровне образования и распространения потенциала действия в самих нейронах и
особенно в межнейронных контактах. Первая мысль о том, что анестетики действуют на уровне синапсов, принадлежит Ч. Шеррингтону (1906). Тонкий механизм влияния анестетиков неизвестен и в на- стоящее время. Одни учёные считают, что, фиксируясь на мембране клетки, анестетики препятствуют процессу деполяризации, другие - что анестетики закрывают натриевые и калиевые каналы в клетках. При изучении синаптической передачи отмечается возможность действия анестетиков на различные её звенья (торможение потенциала действия на пресинаптической мембране, угнетение образования медиатора, снижение чувствительности к нему рецепторов постси- наптической мембраны).
При всей ценности сведений о тонких механизмах взаимодействия анестетиков с клеточными структурами наркоз представляется как своеобразное функциональное состояние ЦНС. В соответствии с теорией парабиоза (Н.Е. Введенский), анестетики действуют на нервную систему как сильные раздражители, вызывая впоследствии снижение физиологической лабильности отдельных нейронов и нервной системы в целом. В последнее время некоторые специалисты поддерживают ретикулярную теорию наркоза, согласно которой тор- мозящее действие анестетиков в большей степени сказывается на ретикулярной формации мозга, что приводит к снижению её восходящего активирующего действия на вышележащие отделы.
Классификация наркоза
По факторам, влияющим на центральную нервную систему
Основным фактором, влияющим на нервную систему при общем обезболивании, безусловно, является воздействие фармакологичес- ких препаратов. Основным видом наркоза является фармакодинамический наркоз.
Выделяют также электронаркоз (действие электрическим полем) и гипнонаркоз (воздействие гипнозом). Однако их применение крайне ограничено.
По способу введения препаратов
• Ингаляционный наркоз - ведение препаратов осуществляют через дыхательные пути. В зависимости от способа введения газов различают масочный, эндотрахеальный и эндобронхиальный ингаляционный наркоз.
• Неингаляциоиный наркоз - введение препаратов осуществляют не через дыхательные пути, а внутривенно (в подавляющем большинстве случаев) или внутримышечно.
По количеству используемых препаратов
• Мононаркоз - использование одного средства для наркоза.
• Смешанный наркоз - одновременное использование двух и более препаратов.
• Комбинированный наркоз - использование на этапах операции различных средств для наркоза или сочетание их с веществами, избирательно действующими на некоторые функции организма (миорелаксанты, анальгетики, ганглиоблокаторы). В последнем случае наркоз иногда называют многокомпонентной анестезией.
По применению на различных этапах операции
• Вводный наркоз - кратковременный, быстро наступающий без фазы возбуждения наркоз. Используют для быстрого усыпления больного, а также для уменьшения количества основного наркотического вещества.
• Поддерживающий (главный, основной) наркоз - наркоз, который применяют на протяжении всей операции. При добавлении к основному наркозу другого вещества такой наркоз называют дополнительным.
• Базисный наркоз (базис-наркоз) - поверхностный наркоз, при котором до или одновременно со средством главного наркоза вводят анестетическое средство для уменьшения дозы основного наркотического препарата.
Ингаляционный наркоз
Введение средств для наркоза в дыхательные пути было исторически первым способом наркоза. Широко оно применяется и до сих пор - как самостоятельно, так и в качестве поддерживающего наркоза при полостных, травматичных операциях. Следует отметить, что в настоящее время практически не применяют мононаркоз каким-то одним анестетиком, редко ограничиваются и единственным способом введения препаратов.
Препараты для ингаляционного наркоза
Все ингаляционные анестетики можно разделить на жидкие и газообразные.
Жидкие (парообразующие) ингаляционные анестетики
Диэтиловый эфир - производное алифатического ряда. Даёт выраженные наркотический, аналгетический и миорелаксирующий эффекты. Способствует повышению активности симпато-адреналовой системы. Обладает достаточной широтой терапевтического действия, но раздражает слизистые оболочки, особенно дыхательных путей. Имеет в основном историческое значение. В современной ане- стезиологии не применяется.
Хлороформ (трихлорметан) по своему наркотическому действию в 4-5 раз сильнее диэтилового эфира, однако широта его терапевтического действия мала, возможна быстрая передозировка. В современной анестезии не применяется.
Галотан - сильнодействующий галогенсодержащий анестетик, в 4-5 раз сильнее диэтилового эфира. Вызывает быстрое наступление общей анестезии (в отличие от диэтилового эфира, практически без фазы возбуждения) и быстрое пробуждение. Не оказывает раздража- ющего действия на слизистые оболочки, угнетает секрецию слюнных желёз, вызывает бронхорасширяющий, ганглиоблокирующий и миорелаксирующий эффекты. Отрицательным является депрессивное действие препарата на сердечно-сосудистую систему (угнетение сократительной активности миокарда, артериальная гипотензия).
Метоксифлуран - галогенсодержащий анестетик. Обладает мощным аналгетическим эффектом с минимальным токсическим влиянием на организм. Однако при высокой дозировке и длительной анестезии выявляется отрицательное влияние на сердце, дыхательную систему и почки. Возможно применение для аутоаналгезии: больной вдыхает пары метоксифлурана из специального испарителя для достижения аналгезии при сохранённом сознании, углубление анестезии приводит к расслаблению мышц, что не позволяет удерживать ингалятор. Вдыхание анестетика прекращается и наступает пробуж- дение. Затем аналгезия повторяется вновь.
Энфлуран - фторированный эфир. Обладает мощным наркотическим эффектом, вызывает быструю индукцию и быстрое пробуждение. Стабилизирует показатели гемодинамики, не угнетает дыхание, оказывает выраженное миорелаксирующее действие. Масочный наркоз энфлураном применяют при небольших кратковременных операциях.
Изофлуран, десфлуран, севофлуран - изомеры энфлурана. Менее токсичны и имеют меньше побочных эффектов, чем энфлуран и га- лотан, в связи с чем в настоящее время являются основными препаратами для ингаляционного наркоза в западных странах.
Газообразные ингаляционные анестетики
Закись азота - наименее токсичный и потому наиболее распрост- ранённый общий анестетик. Вызывает быстрое введение в анестезию и быстрое пробуждение. Однако закись азота не даёт достаточной глубины наркоза, что не позволяет использовать её в виде мононаркоза при полостных и травматичных вмешательствах. Недостаточно угнетает рефлексы и не обеспечивает миорелаксации.
Циклопропан (триметилен) даёт мощный наркотический эффект (в 7-10 раз сильнее закиси азота). Вызывает быструю индукцию и быстрое пробуждение, не раздражает слизистые оболочки дыхательных путей, оказывает миорелаксирующий эффект. Однако наркоз циклопропаном не нашёл широкого применения из-за возможности угнетения дыхания, нарушения сердечной деятельности и артериальной гипотен- зии. Кроме того, вещество обладает высокой взрывоопасностью.
Наркозно-дыхательная аппаратура
При обеспечении анестезиологического пособия большое значение имеет специальная медицинская аппаратура. Прежде всего это наркозные аппараты и аппараты ИВЛ.
Наркозные аппараты
Назначение наркозных аппаратов - создание газовой смеси с точным дозированием анестетиков и обеспечением условий поддержания необходимого количества кислорода и СО2 для введения в дыхательные пути пациента. Все наркозные аппараты позволяют производить вентиляцию ручным способом и автоматически с помощью аппаратов ИВЛ.
Принципиальное устройство наркозного аппарата. Основными компонентами наркозного аппарата являются дозиметр, испаритель и дыхательный блок.
• Дозиметры служат для измерения и регулирования потока газов, поступающих в аппарат по шлангам от их источников. Наиболее часто используют дозиметры ротаметрического типа. Газы (кислород, закись азота) обычно хранятся в баллонах в специально отведённом вне операционного блока месте, откуда по трубам поступают в операционную. Подводка этих основных газов осуществляется к каждой операционной, отделению реанимации и интенсивной терапии, противошоковой палате.
• Испарители предназначены для превращения жидких анестетиков в пар и дозированного поступления его в дыхательную систему.
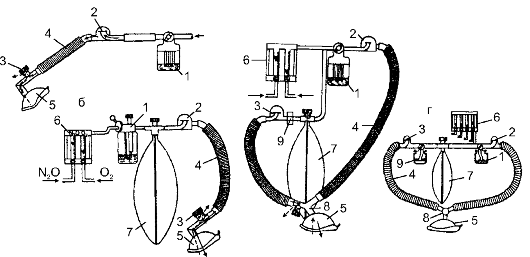
Рис. 7-2. Схемы различных дыхательных контуров: а - открытый контур; б - полуоткрытый контур; в - полузакрытый контур; г - закрытый контур; 1 - испаритель; 2 - клапан вдоха; 3 - клапан выдоха; 4 - шланг; 5 - маска; 6 - дозиметр; 7 - дыхательный мешок; 8 - тройник; 9 - адсорбер
• Дыхательный блок состоит из адсорбера, дыхательных клапанов и дыхательного мешка, соединённых между собой шлангами.
- Адсорбер служит для поглощения СО2 с помощью содержащейся в нём натронной извести (поглотитель). Реакция нейтрализации углекислоты сопровождается нагреванием адсорбера, что может быть ориентировочным показателем полноценности его работы.
- Существуют два дыхательных клапана (клапан вдоха и клапан выдоха), обеспечивающих направление газового потока: предохранительный клапан, осуществляющий сброс дыхательной смеси во внешнюю среду при превышении максимально допустимого давления в системе, и нереверсивный клапан, предназначенный для разделения вдыхаемого и выдыхаемого потоков смеси.
- Дыхательный мешок необходим для ручного нагнетания смеси в дыхательные пути, а также как резервуар для накопления избыточной смеси.
Дыхательный контур. В зависимости от устройства и работы дыхательного блока возможно использование различных дыхательных контуров (рис. 7-2).
• Открытый контур. Вдох осуществляется из атмосферного воздуха, проходящего через испаритель (дозиметр), а выдох - в атмосферу операционной. При этом происходит большой расход наркотического вещества с загрязнением воздуха операционной. Для предотвращения последнего выдыхаемый воздух по шлангам может выводиться на улицу.
• Полуоткрытый контур. Пациент вдыхает смесь кислорода с наркотическим веществом из аппарата и выдыхает её во внешнюю среду. Для больного это самый лучший способ. Но по-прежнему высоки расход анестетика и загрязнение воздуха операционной.
• Полузакрытый контур. Вдох такой же, как при полуоткрытом контуре, а выдох - частично в атмосферу, а частично - в аппарат, где, проходя через адсорбер и освобождаясь от СО2, смесь вновь поступает в дыхательную систему аппарата. В современных наркозных аппаратах доля смеси, выдыхаемой во внешнюю среду, может варьировать.
• Закрытый контур. Вдох осуществляется из аппарата, выдох - также полностью в аппарат. Выдыхаемая смесь в адсорбере освобождается от СО2 и, смешиваясь с наркотической смесью, вновь поступает к больному. Это наиболее экономичная и экологически чистая система. Но существует опасность развития гиперкапнии из-за возможного нарушения в работе адсорбера (поглотитель обычно требует замены через 4-5 ч работы).
Основные наркозные аппараты.
• «Наркон-2», «НАПП» - обеспечивают дыхание по открытому и полуоткрытому контурам.
• «Полинаркон-2», «Полинаркон-4», «Полинаркон-5» - обеспечивают возможность использования дыхания по любому контуру.
Аппараты ИВЛ
Аппараты ИВЛ (или вентиляторы) предназначены для нагнетания наркотической смеси (кислорода или кислородо-воздушной смеси) в дыхательные пути больного в определённом объёме и с определённой частотой. Все аппараты ИВЛ делят на аппараты с ручным, пневматическим и электрическим приводами. При общей анестезии в настоящее время в основном применяют аппараты с электроприводом.
Основными аппаратами ИВЛ, используемыми для наркоза, являются аппараты «РО-5», «РО-6», «РО-9Н», «Спирон-201». В них воз- можна регуляция дыхательного и минутного объёмов, соотношения времени вдоха и выдоха, давления на выдохе. Кроме того, широкое распространение получил аппарат «Фаза-5», отличающийся портативностью и возможностью осуществления вспомогательной вентиляции.
Более удобны в работе современные вентиляторы зарубежного производства «Bear», «Puritan-Bennet», «Servo Ventilator».
Наркозные аппараты и аппараты ИВЛ совместимы друг с другом и часто собраны в единый комплекс. Кроме того, в этот комплекс входят и мониторы слежения, позволяющие контролировать основ-
ные показатели гемодинамики, концентрацию газов во вдыхаемом и выдыхаемом воздухе. Подобным образом укомплектованы аппараты фирм «Omega», «Draeger» и др.
Стадии эфирного наркоза
При введении в организм средств для наркоза установлена закономерная стадийность их влияния на ЦНС, которая наиболее чётко проявляется при эфирном наркозе. Поэтому именно стадии эфирного наркоза методически используют в практической анестезиологии в качестве стандарта.
Из предложенных классификаций наибольшее распространение получила классификация Гведела (табл. 7-1).
I стадия - стадия аналгезии
Продолжается стадия - обычно 3 - 8 мин. Характерно постепенное угнетение, а затем и потеря сознания. Тактильная и температурная чувствительность, а также рефлексы сохранены, но болевая чувствительность резко снижена, что позволяет на этой стадии выполнять кратковременные хирургические операции (рауш-наркоз).
В стадии аналгезии по Артрузио (1954) выделяют три фазы: первая фаза - начало усыпления, когда ещё нет полных аналгезии и амнезии; вторая фаза - фаза полных аналгезии и частичной амнезии; третья фаза - фаза полной аналгезии и амнезии.
II стадия - стадия возбуждения
Стадия начинается сразу после потери сознания, продолжается 1- 5 мин. Характеризуется речевым и двигательным возбуждением, повышением мышечного тонуса, пульса и АД на фоне отсутствия со- знания. Это связано с активацией подкорковых структур.
III стадия - стадия наркозного сна (хирургическая)
Эта стадия наступает через 12-20 мин после начала анестезии, когда по мере насыщения организма анестетиком происходит углубление торможения в коре головного мозга и подкорковых структурах. Клинически фаза характеризуется потерей всех видов чувствительности, рефлексов, снижением мышечного тонуса, умеренным замедлением пульса и артериальной гипотензией.
Таблица 7-1. Стадии эфирного наркоза по Гведелу

В хирургической стадии выделяют четыре уровня.
• Первый уровень хирургической стадии - уровень движения глазных яблок. На фоне спокойного сна сохраняются мышечный тонус и рефлексы. Глазные яблоки совершают медленные кругообразные движения. Пульс и АД - на исходном уровне.
• Второй уровень хирургической стадии (III2) - уровень роговичного рефлекса. Глазные яблоки неподвижны, зрачки сужены, сохранена реакция на свет, но роговичный и другие рефлексы отсутствуют. Тонус мышц снижен, гемодинамика стабильная. Дыхание ровное, замедленное.
• Третий уровень хирургической стадии (III3) - уровень расширения зрачка. Расширяется зрачок, резко слабеет реакция на свет. Выраженно снижен тонус мышц. Учащается пульс, начинает появляться умеренное снижение АД. Рёберное дыхание слабеет, преобладает диафрагмальное, одышка до 30 в 1 мин.
• Четвёртый уровень хирургической стадии (III4) - уровень диафрагмального дыхания - не должен допускаться в клинической практике, так как является признаком передозировки и предвестником летального исхода! Зрачки резко расширены, реакции на свет нет. Пульс нитевидный, АД резко снижено. Дыхание диафрагмальное, поверхностное, аритмичное. Если не прекратить подачу наркотического средства, происходит паралич сосудистого и дыхательного центров и развивается агональная стадия с клиническими признаками остановки дыхания и кровообращения.
Диапазон концентраций анестетика, начиная от дозы, необходимой для достижения III1-III2 стадии наркоза, и, завершая токсичной дозой, получил название «анестезиологический коридор». Чем больше его ширина, тем безопаснее проведение наркоза.
В течение операции глубина общей анестезии не должна превышать уровня III1-III2, и лишь на короткое время допустимо её углубление до III3.
IV стадия - стадия пробуждения
Эта стадия наступает после отключения подачи анестетика и характеризуется постепенным восстановлением рефлексов, тонуса мышц, чувствительности и сознания, в обратном порядке отображая стадии общей анестезии. Пробуждение продолжается от нескольких минут до нескольких часов в зависимости от состояния пациента, длительности и глубины наркоза. Фаза возбуждения не выражена, зато вся стадия сопровождается достаточной аналгезией.
Таким образом, в настоящее время хирургические операции выполняют в третьей стадии наркоза (уровень III1-III2), а кратковременные вмешательства можно проводить и в первой стадии - аналгезии.
Виды ингаляционного наркоза
По способу введения наркотической смеси выделяют масочный, эндотрахеальный и эндобронхиальный наркоз.
Масочный наркоз
При масочном наркозе с помощью масок различной конструкции обеспечивают подачу наркотической смеси к верхним дыхательным путям больного, откуда под влиянием спонтанного дыхания или с помощью принудительной ИВЛ она поступает в альвеолы лёгких. Технически такая методика представляется довольно простой. В то же время необходимо следить за обеспечением проходимости верхних дыхательных путей, для чего запрокидывают голову, выдвигают вперёд нижнюю челюсть или применяют воздуховоды.
При масочном наркозе требуется строжайшее наблюдение за состоянием больного.
В настоящее время масочный наркоз применяют при малотравматичных, непродолжительных операциях.
Эндотрахеальный наркоз
Эндотрахеальный (интубационный) наркоз в настоящее время является основным видом ингаляционного наркоза при выполнении обширных, травматичных полостных операций, требующих миорелаксации. При этом способе наркотическая смесь подаётся непосредственно в трахеобронхиальное дерево, минуя полость рта и верхние дыхательные пути. Для осуществления эндотрахеального наркоза проводят интубацию трахеи.
Техника интубации
Для проведения интубации необходимы ларингоскоп и интубационные трубки.
Ларингоскоп - прибор для осуществления прямой ларингоскопии. Он может быть оснащён прямым или изогнутым клинком, на конце которого имеется источник света. Интубационные трубки изготавливают из резины или специального пластика, они могут быть одно- и многоразового использования. Трубки различают по номерам (диаметру). На дистальной части трубки имеется специальная манжетка.
Интубацию трахеи чаще всего производят при выключении сознания и достаточной мышечной релаксации, но возможно проведение интубации и в сознании (по показаниям) при хорошей анестезии голосовых связок и подсвязочного пространства.
Интубацию обычно осуществляют через рот (так называемая оротрахеальная интубация) под контролем зрения, используя для осмотра гортани ларингоскоп. Но существует и назотрахеальная интубация, когда трубку вводят в трахею через нос (применяют при операциях в челюстно-лицевой и пластической хирургии).
При оротрахеальной интубации после введения ларингоскопа сначала осматривают ротовую полость, корень языка, затем клинком ларингоскопа поднимают надгортанник, после чего становятся видны вход в гортань и голосовая щель. После этого по каналу клинка ларингоскопа под контролем зрения вводят интубационную трубку и проводят её через голосовую щель. Извлекают клинок ларингоскопа и делают несколько вдохов при помощи ИВЛ, проверяя с помощью фонендоскопа вентиляцию обоих лёгких.
При слишком далёком проведении трубки возможно ослабление дыхания слева (в силу анатомических особенностей трубка попадает ниже бифуркации трахеи в правый главный бронх), тогда следует несколько подтянуть интубационную трубку на себя. После того как трубка уста- новлена правильно, с помощью шприца или специального баллончика раздувают её манжетку для создания герметичности системы вентиляции, фиксируют интубационную трубку и начинают через неё вентиляцию.
Преимущества эндотрахеального (интубационного) наркоза
Несмотря на достаточную техническую сложность, интубационный наркоз обладает рядом важных преимуществ:
• возможность чёткого дозирования анестетика вследствие отсутствия «мёртвого пространства»;
• быстрое управление наркозом (поступление наркозной смеси непосредственно в бронхи);
• надёжная проходимость дыхательных путей;
• предупреждение развития аспирационных осложнений;
• возможность санации трахеобронхиального дерева.
В последнее время всё большее распространение получает применение ларингеальной маски - специальной трубки с приспособле- нием для подведения дыхательной смеси ко входу в гортань. Использование ларингеальной маски проще, чем интубация трахеи, не требует ларингоскопии и не травмирует связочный аппарат.
Эндобронхиальный наркоз
Эндобронхиальный наркоз имеет ограниченные показания к применению. Его используют при некоторых операциях на лёгких, когда необходимо либо вентилировать только одно лёгкое, либо вентилировать оба лёгких, но в различных режимах. Применяют как эндобронхиальную интубацию одного главного бронха, так и раздельную интубацию обоих главных бронхов.
Внутривенная анестезия
Кроме ингаляционного введения в организм пациента средств для наркоза, существуют ещё внутривенный, подкожный, внутримышечный, пероральный и ректальный способы. Однако широкое распро- странение получил только внутривенный способ. Следует отметить тот факт, что для обеспечения обезболивания внутривенно вводят препараты различных групп. Этот способ обезболивания получил название «внутривенная анестезия».
Для простоты изложения условно во всей внутривенной анестезии можно выделить собственно внутривенный наркоз, центральную аналгезию, нейролептаналгезию и атаралгезию. Достоинствами внут- ривенной анестезии, безусловно, являются техническая простота и достаточная надёжность.
Внутривенный наркоз(основные препараты)
Внутривенный наркоз, как и другие виды анестезии, редко применяют самостоятельно в виде мононаркоза.
Несмотря на разнообразие свойств препаратов для внутривенного наркоза, главным и непременным проявлением их действия слу- жит выключение сознания, а подавление реакции на внешние раздражители, то есть развитие общей анестезии как таковой происходит вторично на фоне глубокой наркотической депрессии ЦНС.
Исключением является кетамин - мощное аналгетическое средство, действие которого проявляется при частично или полностью сохранённом сознании.
Барбитураты (гексобарбитал, тиопентал натрий) до сих пор являются основными препаратами для внутривенного наркоза. Их используют для вводного наркоза и кратковременного наркоза при небольших операциях. Через 1-2 мин после внутривенного введения препаратов снимается психическое возбуждение, наступает некото-
рое речевое возбуждение, но фаза двигательного возбуждения практически отсутствует. Спустя 1 мин наступают помутнение и потеря сознания, чуть позже развивается гипорефлексия.
Оксибат натрия - наиболее «мягкий» анестетик. Применяют у тя- жёлых больных, так как обладает крайне малой токсичностью, а также оказывает умеренное антигипоксическое действие. Однако препарат не вызывает полной аналгезии и миорелаксации, что делает необходимым сочетать его с другими препаратами.
Кетамин. Нейрофизиологические механизмы действия препарата своеобразны и основаны на диссоциации связей между различными субстанциями мозга, что не позволяет его ставить в один ряд с другими средствами. Кетамин обладает большой терапевтической широтой действия и малой токсичностью, что делает его одним из самых популярных средств для внутривенной анестезии.
Аналгезия наступает через 1-2 мин после введения препарата. Иногда при этом не происходит потери сознания, что делает возможным словесный контакт, о котором больные потом не помнят вследствие развивающейся ретроградной амнезии. Кетамин можно рассматривать как истинный анальгетик. После операции аналгезия сохраняется ещё достаточно долго. Характерной особенностью препарата является его галлюциногенность.
Пропофол - один из новых препаратов для внутривенного наркоза. Обладает коротким действием, является одним из препаратов выбора для вводного наркоза. Обычно требует дополнительной аналгезии.
Центральная аналгезия
В основу комплекса методик центральной аналгезии положен принцип многокомпонентности общей анестезии. При этом аналге- зии отводят доминирующую роль. За счёт выраженной аналгезии, достигающейся введением наркотических анальгетиков, выключаются или становятся менее выраженными соматические и вегетативные реакции на боль.
Высокие дозы наркотических средств ведут к угнетению дыхания, в связи с чем на операции и после неё необходима ИВЛ. При подобном обезболивании, кроме наркотических анальгетиков, используют средства для вводного наркоза, миорелаксанты.
Метод центральной аналгезии не может рутинно применяться в клинической практике, его применение требует конкретных клини- ческих ситуаций.
Основными препаратами для центральной аналгезии являются морфин, тримеперидин.
Нейролептаналгезия
Нейролептаналгезия - метод внутривенной анестезии, основанный на комбинированном применении мощного нейролептика дро- перидола и наркотического анальгетика фентанила.
Преимуществами метода является своеобразное действие на организм больного, характеризующееся быстрым наступлением безраз- личия к окружающему, отсутствием двигательного беспокойства, снижением выраженности вегетативных и метаболических реакций на хирургическую агрессию. Нейролептаналгезию обычно применяют в качестве компонента комбинированного наркоза или в сочетании с местной анестезией. Наиболее часто нейролептаналгезию проводят на фоне ИВЛ смесью закиси азота и кислорода.
Атаралгезия
Под термином «атаралгезия» объединён комплекс методик, при которых благодаря действию седативных средств, транквилизаторов и анальгетиков достигается состояние атараксии («обездушивания») и выраженной аналгезии.
Атаралгезию используют как компонент комбинированной анестезии. К основному её эффекту для угнетения сознания обычно добавляют гипнотическое действие закиси азота, для нейровегетативной защиты - дроперидол, а для снижения мышечного тонуса - миорелаксанты.
Тотальная внутривенная анестезия
В последнее время всё чаще стал употребляться термин «тотальная внутривенная анестезия». Под этим термином подразумевают метод общей анестезии, включающий одновременное применение различных средств для внутривенной анестезии (транквилизаторы, нейролептики, гипнотики, анальгетики и пр.), способных оказывать суммирующее или потенцирующее действие по отношению друг к другу. Феномены суммации и потенцирования позволяют достигнуть необходимого результата при введении небольших, часто субнарко- тических доз препаратов для анестезии. При этом возможны самые различные их сочетания: пропофол и кетамин, пропофол и фентанил, пропофол и морфин, кетамин и тримеперидин и др.
Миорелаксанты
Миорелаксанты (курареподобные вещества) - препараты, изолированно выключающие напряжение мускулатуры за счёт блокады нервно-мышечной передачи. Миорелаксанты применяют в следующих ситуациях:
• для расслабления мышц при наркозе, что позволяет уменьшить дозу анестетика и глубину наркоза;
• для проведения ИВЛ;
• для снятия судорог, мышечного гипертонуса и пр.
Отсутствие или резкое снижение мышечного тонуса - обязательный компонент для обеспечения обезболивания при полостных травматичных операциях.
Следует помнить о том, что введение миорелаксантов обязательно ведёт к прекращению работы дыхательной мускулатуры и прекращению спонтанного дыхания, что требует проведения ИВЛ.
Виды миорелаксантов
По механизму действия выделяют антидеполяризующие и деполяризующие релаксанты. По длительности: релаксанты короткого и длительного действия.
Антидеполяризующие миорелаксанты
Механизм действия - блокада ацетилхолиновых рецепторов постсинаптической мембраны, что не позволяет ацетилхолину вызвать процесс деполяризации мембраны и передачу импульса. Антагонистом препаратов этой группы является неостигмина метилсульфат. Практически все препараты обладают длительным (до 30-40 мин) действием.
Основные препараты: панкурония бромид, пипекурония бромид.
Для устранения действия миорелаксантов длительного действия в конце операции возможно проведение декураризации - введения антихолинэстеразных препаратов (неостигмина метилсульфат).
Деполяризующие миорелаксанты
Механизм действия - длительная деполяризация постсинаптической мембраны, препятствующая передаче возбуждения. Все препа- раты обладают коротким (до 7-10 мин) эффектом.
Основные препараты: суксаметония йодид, суксаметония хлорид.
Современный комбинированный интубационный наркоз
В настоящее время наиболее надёжным, управляемым и универсальным способом общей анестезии является комбинированный интубационный наркоз. При этом происходит комбинация действия различных общих анестетиков, миорелаксантов и средств нейролептаналгезии.
Последовательность проведения
• Премедикация. Осуществляют в соответствии с изложенными выше общими принципами.
• Вводный наркоз. Проводят с помощью барбитуратов (внутривенно). В конце вводного наркоза может наступить угнетение дыхания, что требует начала ИВЛ с помощью маски.
• Интубация трахеи. Перед интубацией вводят миорелаксанты короткого действия (суксаметония йодид). При этом продолжают адекватную ИВЛ через маску, прекращаемую лишь при начале самой процедуры интубации, на которую отводится 30-40 с (в это время дыхание отсутствует). Производят интубацию.
• Основной наркоз осуществляют ингаляционными анестетиками (смесь закиси азота и кислорода, галотан и пр.).
• Комбинация препаратов. Для уменьшения токсичности общего анестетика дополнительно используют препараты из других групп:
- миорелаксанты (для выключения мышечного тонуса);
- нейролептики (для обеспечения нейро-вегетативной блокады).
Преимущества комбинированного интубационного наркоза
1. Быстрый вводный наркоз без фазы возбуждения.
2. Преимущества эндотрахеального способа введения наркозной смеси: возможность чёткого дозирования анестетика, быстрое управление наркозом, надёжная проходимость дыхательных путей, предуп- реждение аспирационных осложнений, возможность санации трахеобронхиального дерева.
3. Снижение токсичности наркоза достигается за счёт использования миорелаксантов и нейролептиков, что позволяет оперировать на стадии наркоза, а иногда и на стадии аналгезии. Это значительно снижает необходимую дозу общего анестетика и, соответственно, риск осложнений.
Указанные преимущества делают комбинированный интубационный наркоз методом выбора при обширных травматичных операциях.
Местная анестезия
Сущность местной анестезии заключается в блокаде болевых импульсов из области операции, осуществляемой на разных уровнях, начиная от нервных рецепторов и завершая сегментами спинного мозга.
В соответствии с уровнем блока выделяют следующие виды местной анестезии:
• терминальная (блокада рецепторов);
• инфильтрационная (блокада рецепторов и мелких нервов),
• проводниковая (блокада нервов и нервных сплетений),
• эпидуральная и спинномозговая анестезия (блокада на уровне корешков спинного мозга).
Внутрикостную и внутривенную регионарную анестезию в настоящее время применяют крайне редко. Эти два метода близки по своей сущности и способу выполнения. Возможно их применение при операциях на конечностях. На конечность накладывают жгут, а раствор анестетика вводят либо внутривенно, либо в кости с губчатой структурой (мыщелки бедра, плеча или большеберцовой кости, отдельные кости стопы или кисти). Для внутрикостного введения используют специальные иглы с мандреном.
Блокаду болевых импульсов могут вызывать не только фармакологические вещества, но и физические факторы:
• холод (например, поверхностная анестезия - «замораживание» - при использовании этилхлорида);
• электроаналгезия;
• электроакупунктура.
Однако наибольшее распространение, безусловно, имеет фармакологическая местная анестезия.
Перед проведением местной анестезии, так же как перед общим обезболиванием, необходима премедикация. Некоторые авторы счи- тают её даже более показанной при местном обезболивании.
Местные анестетики
Механизм действия местных анестетиков заключается в следующем. Обладая липоидотропностью, молекулы анестетика сосредоточиваются в мембранах нервных волокон, при этом они блокируют функцию натриевых каналов, препятствуя распространению потенциала действия.
В зависимости от химической структуры местные анестетики делят на две группы:
• сложные эфиры аминокислот с аминоспиртами;
• амиды ксилидинового ряда.
Сложные эфиры аминокислот с аминоспиртами
• Кокаин - исторически первый местный анестетик. Используют для терминальной анестезии. При передозировке возникают опасные осложнения со стороны ЦНС.
• Тетракаин - довольно токсичный препарат, в настоящее время вытеснен препаратами второй группы.
• Прокаин - один из наиболее широко используемых анестетиков. Применяют для инфильтрационной и проводниковой анестезии.
Амиды ксилидинового ряда
• Лидокаин даёт более выраженный местноанестетический эффект, незначительно превосходя прокаин по токсичности. Используется для инфильтрационной, проводниковой, перидуральной и спинномозговой анестезии. Как и все препараты этой группы, значительно реже, чем прокаин, вызывает аллергические реакции.
• Тримекаин - менее сильный анестетик, чем лидокаин, с теми же областями применения. Используют реже.
• Бумекаин применяют для терминальной анестезии, препарат превосходит по анестезирующему эффекту и кокаин, и тетракаин.
• Бупивакаин - один из наиболее распространённых современных препаратов. В 2-3 раза сильнее лидокаина, даёт наиболее длительный эффект. Области применения те же, что и у лидокаина.
Терминальная анестезия
Терминальная анестезия - наиболее простой метод местной анестезии. При этом в настоящее время используют тетракаин и бумекаин. Применяют при операциях в офтальмологии (наносят на роговицу), в стоматологии и ларингологии (наносят на слизистую оболочку полости рта), а также для выполнения эндоскопических исследований верхнего этажа желудочно-кишечного тракта.
Инфильтрационная анестезия
Метод инфильтрационной анестезии в отличие от терминальной применяют в хирургической практике довольно часто. Местную инфиль-
трационную анестезию используют при небольших нетравматичных операциях (удаление липомы, операция по поводу грыжи и пр.), особенно в тех случаях, когда наркоз представляет опасность для пациента.
Следует отметить, что инфильтрационная анестезия не должна осуществляться в гнойной хирургии (нарушение норм асептики) и онкологии (нарушение норм абластики).
Для инфильтрационной анестезии применяют прокаин, лидокаин, бупивакаин. Для усиления их эффекта в раствор добавляют сосудосуживающие препараты (эпинефрин).
В настоящее время инфильтрационную анестезию осуществляют по следующим принципам, разработанным А.В. Вишневским (метод «тугого ползучего инфильтрата»).
1. Использование
низкоконцентрированных растворов местных анестетиков в большом
количестве. Применяют 0,25-0,5% растворы прокаина или лидокаина, при
этом во время анестезии безопасно использовать до 200-400 мл раствора
(до
2. Метод тугого инфильтрата. Для доступа анестетика ко всем рецепторам и мелким нервам необходимо туго инфильтрировать ткани - образуется так называемый ползучий инфильтрат по ходу предстоящего разреза. При необходимости новую инъекцию анестетика осуществляют в край инфильтрата. Таким образом, болезненным является только первое введение.
3. Послойность. Раствор анестетика вводят послойно. В первую очередь инфильтрируют кожу, за счёт обильного введения анестетика она приобретает вид «лимонной корочки». Затем после её рассечения инфильтрируют подкожную клетчатку и её рассекают. После этого анестетик вводят под фасцию, затем в мышцы, после чего пересекают указанные образования и т.д.
4. Учёт строения фасциальных футляров. Соблюдение этого принципа позволяет посредством одного вкола иглы наводнить анестетиком весь мышечно-фасциальный футляр. Важно учитывать и то, что фасция является препятствием для распространения анестетика.
5. Принцип гидравлической препаровки тканей. Введение большого количество раствора приводит к разделению анатомических образований, что в ряде случаев облегчает их препаровку.
Проводниковая анестезия
Проводниковой (или регионарной) называют анестезию, достигаемую путём подведения местного анестетика к нервному стволу или
нервному сплетению проксимальнее иннервируемой им зоны, где предстоит операция. Особенностью проводниковой анестезии является постепенное начало её действия (в отличие от инфильтрационной), при этом в первую очередь достигается анестезия проксимальных отделов, а затем - дистальных, что связано с особенностью строения нервных волокон.
Основные анестетики для проводниковой анестезии: прокаин, лидокаин, бупивакаин. Используют небольшие их объёмы, но достаточно высокие концентрации (1-2% растворы).
Местный анестетик вводят обычно периневрально в определён- ных для каждого нервного ствола зонах. Наибольшее распростране- ние получили следующие виды проводниковой анестезии:
• анестезия по Лукашевичу-Оберсту - при операциях на пальцах;
• анестезия по Усольцевой - при операциях на кисти;
• блокада плечевого сплетения при операциях на верхней конечности;
• блокада бедренного, седалищного и запирательного нервов при операциях на нижней конечности.
Пример. Анестезия по Лукашевичу-Оберсту, наиболее часто используемая при вскрытии панариция. На основание пальца накладывают жгут, дистальнее него справа и слева от кости вводят из 2 точек по 1-2 мл 1-2% прокаина (или лидокаина), после этого через 5-7 мин после проверки достижения анестезии (укалывание иглой) производят разрез. В последнюю очередь наступает анестезия ногтевой фаланги (через 7-10 мин).
Следует отметить, что проводниковую анестезию, наряду со спинномозговой и перидуральной, всё чаще используют в современной хирургии как самостоятельно, так и в комбинации с нейролептанал- гезией и другими методами общего обезболивания.
Эпидуральная и спинномозговая анестезия
Эпидуральная (перидуральная) и спинномозговая анестезии схожи как по технике выполнения, так и по уровню блокады проведе- ния болевого импульса (корешки спинного мозга). Эти виды анестезии в настоящее время широко используют при операциях на нижних конечностях, нижних частях брюшной стенки и брюшной полости. При этом возможны и самостоятельное их применение, и комбинация с методами общей анестезии.
Эпидуральная анестезия
Метод технически более сложный, чем спинномозговая анестезия, но имеет меньше осложнений, что связано с отсутствием повреждения мозговых оболочек.
При проведении эпидуральной анестезии используют лидокаин или бупивакаин. Пункцию осуществляют в положении больного на боку или сидя. При этом больной максимально наклоняется вперёд для увеличения промежутков между остистыми отростками (рис. 7-3).
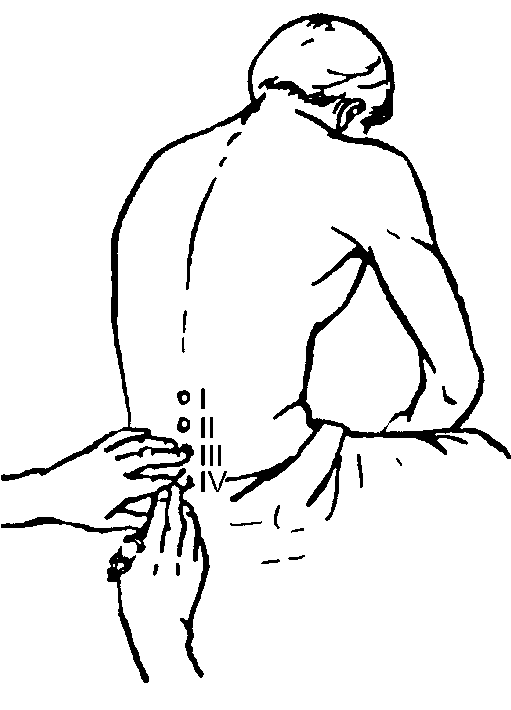
Рис. 7-3. Положение больного при эпидуральной и спин- номозговой анестезии
После анестезии кожи берут специальную иглу, а в шприц набирают анестетик с пузырьком воздуха. Делают пункцию между остистыми отростками на необходимом для операции уровне. Иглу продвигают до жёлтой связки, а затем через неё (рис. 7-4). При этом ввести раствор анестетика практически невозможно, пузырёк воздуха в шприце сжимается. После прохожде- ния связки пузырёк расширяется, и раствор легко начинает поступать внутрь. Такое падение сопротивления - основной признак проникновения в периду- ральное пространство. Анестетик может быть введён однократно (для не очень продолжительных операций), но возможна и установка катетера через просвет иглы с дробным введением анестетика как во время, так и после операции. Адекватный признак нахождения в перидуральном пространстве - умеренная артериальная гипотензия (снижение АД на 10-20 мм рт.ст) после введения пробной дозы анестетика.
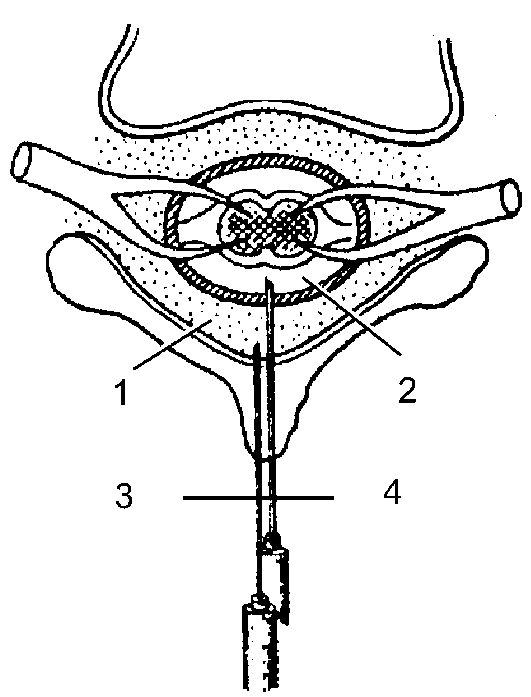
Рис. 7-4. Пункция эпидурального и субдурального пространств: 1 - эпидуральное пространство; 2 - субдуральное пространство; 3 - игла в эпидуральном пространстве; 4 - игла в субдуральном пространстве
Спинномозговая анестезия
Элементы техники спинномозговой анестезии на первом этапе её выполнения такие же, как и эпидуральной анестезии.
Особенность техники относится к продвижению иглы. После прохождения жёлтой связки следует удалить мандрен из иглы и проверить, не поступает ли спинномозговая жидкость. Если этого нет, то иглу с мандреном продвигают глубже до поступления жидкости. После этого вводят анестетик (лидокаин, тримекаин, бупивакаин). Объём введения 3-4 мл. Длительность анестезии 1-3 ч (в зависимости от вида анестетика).
Некоторые авторы считают неправильным название метода, предлагая называть этот вид обезболивания спинальной или субарахнои- дальной анестезией.
Наиболее опасное осложнение при эпидуральной и спинномозговой анестезии - коллапс с неуправляемой артериальной гипотен- зией, эпидурит и менингит. Однако при тщательном соблюдении методики анестезии и техники пункции эпиили субдурального пространства осложнения возникают редко.
Новокаиновые блокады
Новокаиновые блокады - введение низкоконцентрированного раствора прокаина (торговое наименование - новокаин) в различные клетчаточные пространства для блокады проходящих здесь нервных стволов и достижения обезболивающего или лечебного эффекта.
Наиболее распространёнными являются шейная вагосимпатичес- кая, межрёберная, паравертебральная, тазовая и паранефральная блокады; блокада корня брыжейки, круглой связки печени; короткий пенициллино-прокаиновый блок и др.
Общие правила выполнения блокад
Существуют следующие правила выполнения новокаиновых блокад:
• перед началом проведения блокады следует уточнить аллергологический анамнез, особенно в отношении местных анестетиков;
• для блокады обычно используют 0,25% раствор прокаина;
• сначала производят внутрикожную анестезию в области вкола иглы;
• для выполнения блокады применяют специальные иглы длиной 10-20 см и шприц на 10-20 мл;
• при выполнении блокады иглу продвигают постепенно, предпосылая ей прокаин во избежание повреждения сосудов и нервов;
• при выполнении блокады периодически потягивают поршень шприца на себя (контроль возможных повреждений сосудов);
• после блокады больного транспортируют на кресле или каталке в течение 1 ч он соблюдает постельный режим.
Основные виды новокаиновых блокад Шейная вагосимпатическая блокада Показания
Проникающие ранения грудной клетки. Блокаду выполняют для профилактики плевропульмонального шока.
Техника
Положение больного на спине, под шею подкладывают валик, голову поворачивают в противоположную сторону. Хирург указательным пальцем смещает грудино-ключично-сосцевидную мышцу вместе с сосудисто-нервным пучком кнутри. Точка введения: задний край указанной мышцы чуть ниже или выше места её пересечения с наружной яремной веной. Вводят 40-60 мл 0,25% раствора прокаина, продвигая иглу кнутри и кпереди, ориентируясь на переднюю поверхность позвоночника.
Межрёберная блокада Показания
Переломы рёбер, особенно множественные.
Техника
Положение больного сидя или лёжа. Введение прокаина осуществляют по ходу соответствующего межреберья посредине расстоя- ния от остистых отростков до лопатки. Иглу направляют на ребро, а затем соскальзывают с него вниз к области прохождения сосудистонервного пучка. Вводят 10 мл 0,25% раствора прокаина. Для усиления эффекта к 10 мл прокаина добавляют 1 мл 96? спирта (спирт-прокаиновая блокада). Возможно использование 0,5% раствора прокаина, тогда вводят 5 мл.
Паравертебральная блокада Показания
Переломы рёбер, выраженный болевой корешковый синдром, дегенеративно-дистрофические заболевания позвоночника.
Техника
На определённом уровне вводят иглу, отступя на
Паранефральная блокада Показания
Почечная колика, парез кишечника, острый панкреатит, острый холецистит, острая кишечная непроходимость.
Техника
Больной лежит на боку, под поясницей - валик, нога снизу согнута в коленном и тазобедренном суставах, сверху - вытянута вдоль туловища.
Находят мыщечно-рёберный угол (место пересечения XII ребра и длинных мышц спины), от его вершины по биссектрисе отступают 1-2 см и производят вкол иглы. Направление иглы - перпендикулярно поверхности кожи (игла направлена на пупок пациента). Признак нахождения иглы в паранефральной клетчатке: при снятии шприца с иглы раствор не капает с павильона, а при дыхании капля втягивается внутрь иглы. После попадания в паранефральную клетчатку вводят 60-100 мл 0,25% раствора прокаина.
Возможно проведение односторонней паранефральной блокады (почечная колика), но чаще используется двусторонняя (выполняют описанные манипуляции последовательно с двух сторон).
Тазовая блокада (по Школьникову-Селиванову) Показания
Перелом костей таза.
Техника
На стороне повреждения на
Блокада корня брыжейки Показания
Проводят как завершающий этап всех травматичных хирургических вмешательств на органах брюшной полости для профилактики послеоперационного пареза кишечника.
Техника
В корень брыжейки аккуратно под листок брюшины в бессосудистом участке вводят 60-80 мл 0,25% раствора прокаина.
Блокада круглой связки печени Показания
Острые заболевания органов гепато-дуоденальной зоны (острый холецистит, печёночная колика, острый панкреатит).
Техника
Отступя от пупка на
Короткий пенициллино-прокаиновый блок Показания
Используют при ограниченных воспалительных процессах (фурункул, воспалительный инфильтрат и пр.).
Техника
Вокруг воспалительного очага, отступя от его видимой границы, из разных точек вводят прокаин с антибиотиком в подкожную клетчатку, созда-
вая также подушку под очагом. Обычно вводят 40-60 мл 0,25% раствора прокаина и
Выбор способа обезболивания
Выбор метода анестезии является чрезвычайно важным моментом в анестезиологии.
Каждый метод обезболивания имеет как положительные, так и отрицательные свойства. Поэтому в конкретной ситуации каждому больному для определённой операции выбор метода обезболивания осуществляют индивидуально. В современной анестезиологии существует принцип «каждому больному - своё анестезиологическое пособие». В основе выбора метода обезболивания лежат необходимость обеспечения надёжного функционирования органов и систем больного как во время операции, так и в послеоперационном периоде, адекватность обезболивания, удобство для хирурга при выполнении вмешательства. При этом нужно обязательно учитывать и противопоказания для определённых способов обезболивания, применения отдельных наркотических веществ и местных анестетиков. Опреде- лённое значение имеют особенности психики и желание пациента.
Следует отметить тенденции в современной анестезиологии. При сложных травматичных полостных операциях методом выбора остаётся комбинированный интубационный наркоз. При операциях на конечностях предпочтение отдают проводниковой анестезии. При операциях на нижних отделах брюшной полости и нижних конечностях чаще используют эпидуральную и спинномозговую анестезию. Внутривенный наркоз применяют при неполостных операциях с небольшой длительностью.
Большую роль в современной анестезиологии играют комбинированные способы обезболивания. Наиболее распространены следу- ющие комбинации:
• местная инфильтрационная анестезия + нейролептаналгезия;
• регионарная проводниковая анестезия + внутривенное обезболивание;
• перидуральная анестезия + эндотрахеальный наркоз.
Взаимоотношения хирурга и анестезиолога
Как и любой другой специалист, анестезиолог несёт полную юридическую ответственность за действия, которые входят в его обязан-
ности и компетенцию. При этом во взаимоотношениях анестезиолога и хирурга порой возникает ряд типичных ситуаций.
Предоперационное обследование больного
В предоперационном периоде нередко возникают разногласия между хирургом (лечащим врачом) и анестезиологом. Хирург считает, что больной достаточно обследован и его можно оперировать. Анестезиолог предлагает дополнить обследование и только потом взять больного на операцию.
Следует отметить, что юридически ответственность за определение показаний и времени выполнения операции лежит на лечащем враче-хирурге. Однако, если возражения анестезиолога носят прин- ципиальный характер и существенно влияют на действия анестезиолога и безопасность больного, они должны быть обсуждены коллегиально, а при необходимости решены заведующими хирургическим и анестезиологическим отделениями.
Важно, что в любом случае анестезиолог должен сделать всё возможное для безопасности наркоза и адекватного обеспечения анестезиологического пособия и ни в коем случае не может отказываться от проведения обезболивания.
Выбор способа обезболивания
Выбор анестезии относится к компетенции анестезиолога. Но если хирург настаивает на общем обезболивании, а анестезиолог считает более оправданным местное обезболивание, вопрос также следует решать коллегиально. Возможно принятие компромиссного решения (местная анестезия, нейролептаналгезия). Решения вопроса на правовом поле в данном случае не может быть. Подобные споры могут быть разрешены, если все виды анестезии будут осуществляться анестезиологами (сейчас некоторые виды местной анестезии выполняют хирурги).
Кто отвечает за больного, находящегося на операционном столе?
Во время операции анестезиолог отвечает в полном объёме за собственно анестезию, наблюдение за состоянием больного и лечебные мероприятия при возникновении различных нарушений. Хирург в этом периоде отвечает за тактику и техническое выполнение хирургического вмешательства.
Кто отвечает за больного
в раннем послеоперационном периоде?
В обязанности анестезиолога входят наблюдение за больным и обеспечение его стабильного состояния до выхода из анестезии, вос- становления адекватного самостоятельного дыхания, глотания, мышечного тонуса и нормальных показателей гемодинамики. При поступлении пациента в отделение реанимации полную ответственность за него во всё время пребывания несёт анестезиолог-реаниматолог, работающий в отделении. Лечащий врач-хирург здесь выступает в роли консультанта, неся ответственность за действия, относящиеся к его компетенции.
Успех операции и наркоза - в тесном сотрудничестве анестезиологов-реаниматологов и хирургов!