Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 11 ОСНОВЫ ТРАВМАТОЛОГИИ
Исторически в развитии хирургии основное значение имело лечение повреждений. И до сих пор повреждения (травма) являются одним из самых больших и разнообразных разделов хирургии.
ПОНЯТИЕ О ТРАВМЕ, ТРАВМАТИЗМЕ, ИСТОРИЯ ТРАВМАТОЛОГИИ
Основные понятия Определения
Травма (греч trauma - повреждение) - одномоментное воздействие внешнего фактора, вызывающего в тканях местные анатомические и функциональные нарушения, сопровождающиеся общими реакциями организма.
Травматология - наука о травмах.
Травматизм - совокупность травм на определённой территории (в стране, городе и т.д.) или среди определённого контингента людей (в сельском хозяйстве, на производстве, в спорте и т.д.).
Травматизм подразделяют на производственный и непроизводственный. Такое разделение имеет важные социальный и юридический аспекты. Если непроизводственный травматизм является в какой-то степени проблемой, несчастьем пострадавшего, то при производственной травме определённую долю вины несёт предприятие, организация, где она произошла. Производственный травматизм обычно бывает следствием несоблюдения на предприятии правил техники безопасности. Поэтому руководство производства может получить серьёзные административные и материальные взыскания. В частности, по решению суда предприятие может быть вообще закрыто, а при грубых нарушениях правил техники безопасности его владельцы могут нести и уголовную ответственность. Кроме того, предприятие в большинстве случаев полностью оплачивает расходы по лечению пострадавшего, выплачивает специальную пенсию и компенсацию.
В России производственной считают травму, полученную на рабочем месте при исполнении служебных обязанностей, а также при дороге на работу и с работы. При этом если травма получена на госу- дарственном предприятии, с первого дня пострадавшему выписывают листок нетрудоспособности со 100% оплатой (в отличие от непроизводственной, бытовой травмы, когда лист нетрудоспособности выдают с 6-го дня и оплачивают в соответствии с принятыми в отрасли правилами: стаж работы, должность и пр.).
В зависимости от рода деятельности, места и обстоятельств, при которых была получена травма, выделяют бытовой, транспортный, промышленный (сельскохозяйственный, войсковой и пр.), спортивный виды травматизма. Отдельно следует выделять боевые повреждения, полученные военнослужащими и мирным населением во время войн и военных конфликтов.
Статистика
О важности лечения пациентов с различными повреждениями свидетельствуют следующие факты. По уровню летальности травматизм обычно занимал 2-3-е место после смертности от заболеваний сер- дечно-сосудистой системы, наряду с онкологическими заболеваниями. В последние же годы уровень летальности от травм выходит на второе место.
Травматизм занимает третье место среди всех причин нетрудоспособности. У мужчин травмы встречаются вдвое чаще, чем у жен- щин, а у молодых людей до 40 лет занимают первое место в структуре общей заболеваемости.
До 8-10% пациентов с травмами нуждаются в госпитализации.
Смертность от различных травм на 100000 населения в России составляет около 230 человек, в США - около 80, в европейских странах - 40-50.
В России примерно половину всех случаев составляет бытовой травматизм, транспортный - около 40%, производственный - 5-6%.
Частота травм значительно выше у лиц, страдающих алкоголизмом.
История травматологии
Первые сведения о методах лечения переломов и их результатов были получены благодаря раскопкам археологов. Так при анализе 36 скелетов неандертальцев с последствиями переломов (более 10000 лет до н.э.) лишь у 11 были обнаружены неудовлетворительные результаты лечения. В Египте при раскопках пирамид (2500 лет до н.э.) были
найдены мумии со следами срастающихся переломов костей конечностей, заключённых в футляр из пальмовых листьев. Труды, посвя- щённые вопросам травматологии, - «О переломах», «О суставах», «О рычагах» - ещё в IV веке до н.э. оставил для нас великий учёный Гиппократ. Сохранились также чертежи его аппаратов для сопоставления отломков костей, а способ правления вывиха плеча по методу Гиппократа до сих пор широко применяют на практике.
В древнем Риме (I-II век н.э.) Корнелий Цельс описал технику операций на костях и предложил для этого специальные инструмен- ты, а Клавдий Гален, изучая вопросы повреждёний и деформации скелета, ввёл такие термины, как «лордоз», «кифоз» и «сколиоз».
Большой вклад в развитие травматологии и ортопедии внёс Амбруаз Паре (1510-1590). Он ввёл специальные приспособления для иммобилизации и впервые уделил внимание вопросам коррекции деформаций (корсет, специальная обувь) и протезирования, заложив тем самым основы ортопедии.
Значительное накопление описательных сведений о различных повреждениях и деформациях скелета подготовило появление в
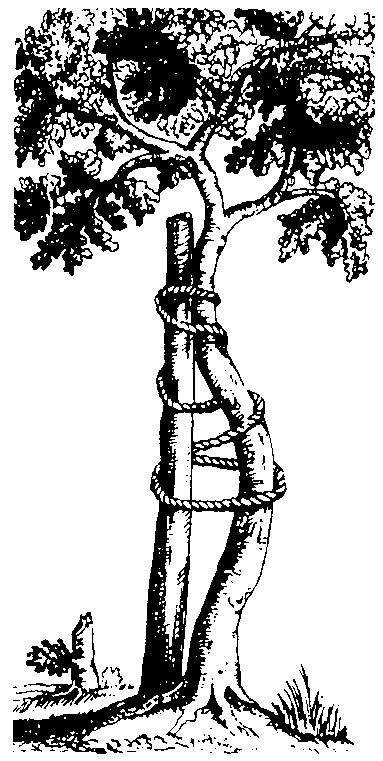
Рис. 11-1 . Выпрямляемое дерево - эмблема ортопедии (рису- нок из книги Андри)
Первая костоправная школа на Руси была основана в
Дальнейшее развитие травматологии в России было связано с московской и петербургской школами. Московскую возглавлял декан медицинского факультета университета Е.О. Мухин, разработавший множест- во способов консервативного и оперативного лечения травм. Его перу принадлежит первый учебник по травматологии на русском языке (1806).
В Петербурге в Медико-хирургической академии школу травматологов возглавил адьюнкт Х.Х. Соломон, большее внимание уделяв- ший развитию ортопедии.
Значительный вклад в развитие травматологии внёс Н.И. Пирогов (1810-1881). Им была разработана первая костно-пластическая ампутация, предложена «налепная алебастровая повязка» для лечения переломов и транспортировки раненых, во многом явившаяся прообразом современной гипсовой повязки.
Огромное значение для травматологии и ортопедии имело открытие в
В начале ХХ века в России сформировались две фундаментальные травматологические школы, во главе которых встали Г.И. Турнер и Р.Р. Вреден.
Г.И. Турнер в
Р.Р. Вреден вошёл в мировую ортопедию как пионер оперативной ортопедии. Им предложено более 20 видов новых оперативных вмешательств на костях и суставах при самой разнообразной патологии. Р.Р. Вреден создал в Петербурге ортопедический госпиталь, ставший впоследствии институтом травматологии и ортопедии (в настоящее время Российский НИИ травматологии и ортопедии им. Р.Р. Вредена).
Технический прогресс обусловил качественное изменение травматологии и ортопедии в ХХ веке. Значительно расширился арсе- нал хирургических вмешательств. Были разработаны и с успехом применяются методы скелетного вытяжения, компрессионнодистракционного остеосинтеза, пластики костной ткани, оперативного лечения повреждёний и заболеваний позвоночника. Достижением последних десятилетий стало эндопротезирование суставов. Значительные успехи отмечены в протезировании конечностей. При этом следует отметить приоритетную роль в основных достижениях мировой травматологии и ортопедии отечественных учёных (Г.А. Илизаров, О.Н. Гудушаури, К.М. Сиваш, Я.Л. Цивьян, Г.С. Юмашев и др.).
Современная травматология
Изначальная причина происходящих в организме изменений при травме - воздействие какого-либо внешнего фактора. Характер это- го фактора может быть различным: механическая сила, высокая или низкая температура (термический фактор), электрический ток, радиоактивное излучение, химические вещества.
В прошлом травматология была огромной по объёму дисциплиной, охватывающей все проблемы диагностики и лечения самых разнообразных повреждений. В настоящее время из неё выделился ряд отдельных специализированных направлений, а само понятие и предмет травматологии заметно сузились.
Так, воздействие термического фактора, электрического тока, а также радиации и химических веществ приводят к возникновению ожогов (отморожений). Возникающие при этом в организме постра- давшего изменения оказываются настолько своеобразными, что их лечение требует специальной подготовки как медицинского персонала, так и стационаров, где оказывают помощь этому контингенту пациентов. В связи с этим лечение ожогов и отморожений выделилось из травматологии в отдельную дисциплину - комбустиологию.
Таким образом, предметом современной травматологии являются изменения в организме, происходящие при воздействии внешних факторов механического характера. Однако и при этом имеется ряд особенностей.
1. Повреждения внутренних органов обычно рассматривают в вопросах частной хирургии, так как методы их диагностики и лечения довольно специфичны и, прежде всего, определяются особенностями расположения, строения и функций поврежденных органов. Более того, пациенты с повреждениями внутренних органов обычно проходят лечение в соответствующих профильных отделениях. Так, пострадавших с повреждениями головного и спинного мозга лечат в отделении нейрохирургии, с повреждениями живота - в отделении неотложной или абдоминальной хирургии, с повреждениями груди - в отделении неотложной или торакальной хирургии, с повреждениями мочевыводящей и половой систем - в отделении урологии и т.д. В последнее время в связи с увеличением числа тяжёлых колоторезаных и огнестрельных ранений в крупных городах создаются спе- циализированные отделения торакоабдоминальной травмы, значительно отличающиеся от отделений чисто травматологического профиля. С учётом увеличения частоты сочетанных повреждений,
значительно отличающихся от изолированных травм отдельных анатомических областей не только тяжестью, но и подходами в организации лечения, в крупных стационарах также создаются специальные отделения с этим направлением.
2. Все травмы в зависимости от наличия повреждения покровных тканей делят на открытые и закрытые. При этом лечение открытых повреждёний, или ранений, является, прежде всего, общехирургической проблемой. Учение о ранах является основой работы любого хирурга, так как охватывает проблемы диагностики и лечения не только случайных механических повреждёний, но и операционных ран, гнойных ран и т.д. (см. главу 4).
С учётом перечисленных особенностей современных повреждёний и оказания помощи пострадавшим предметом травматологии в настоящее время по существу является диагностика и лечение механических повреждений мягких тканей и костей, то есть опорно-двигательного аппарата. В этом отношении к травматологии очень близка ортопедия.
Ортопедия (греч. ortos - прямой, pedie - дитя) - наука о распознавании и лечении нарушений развития, повреждёний и заболева- ний опорно-двигательного аппарата и их последствий.
Методы лечения в травматологии и ортопедии очень близки, если не сказать идентичны. Именно поэтому в настоящее время выделена специальность «травматология и ортопедия», больные травматоло- гического и ортопедического профилей проходят лечение в одних стационарах (или институтах), студенты на V курсе медицинского вуза также изучают дисциплину «травматология и ортопедия».
В настоящей главе рассмотрены исключительно вопросы повреждения опорно-двигательного аппарата. Проблемы диагностики и ле- чения повреждений внутренних органов практически не освещены, так как они подробно рассматриваются в учебниках по частной хирургии, военно-полевой хирургии и изучаются студентами на старших курсах.
Организация травматологической помощи
Организация оказания помощи пострадавшим от травм имеет огромное значение для достижения положительного конечного резуль- тата. Важно отметить необходимость раннего оказания помощи пострадавшему на месте происшествия, обеспечения преемственности лечебных мероприятий на последующих этапах и высокого качества специализированной помощи.
Оказание травматологической помощи складывается из следующих звеньев: первая помощь, эвакуация в лечебное учреждение, ам- булаторное и стационарное лечение, а также реабилитация.
Первая помощь
Оказание первой помощи может осуществляться как врачом или средним медицинским персоналом (врач или фельдшер скорой по- мощи или медпункта на предприятии), так и другими людьми в порядке само- и взаимопомощи. В связи с этим весьма важной оказывается роль санитарно-просветительной работы, повышение общей культуры населения. Навыками оказания первой помощи, кроме медицинских работников, должны владеть представители милиции, пожарной службы, служащие МЧС, военнослужащие, водители транспортных средств и пр.
В западных странах существует специальная система парамедицинской службы, основной задачей которой является оказание первой медицинской помощи на месте происшествия. Представители этой службы, так называемые «парамедики», не являются профессиональными медицинскими работниками, но все они проходят медицинскую подготовку в объёме около 200 ч по специальной программе. По этой же программе обучение проходят пожарники, полицейские, а также добровольцы, желающие пробрести навыки оказания первой медицинской помощи.
При оказании помощи на месте происшествия всегда целесообразно произвести обезболивание, осуществить транспортную иммо- билизацию, наложить повязку и пр. Особенно незаменима роль первой медицинской помощи при необходимости остановки наружного кровотечения и проведения базовой сердечно-лёгочной реанимации, так как фактор времени здесь имеет первостепенное значение для спасения жизни пострадавшего.
Эвакуация в медицинское учреждение
В некоторых случаях, особенно при лёгких травмах, оказания пострадавшему первой помощи бывает достаточно. Но значительно чаще пациенты нуждаются в оказании квалифицированной медицинской помощи, для чего их следует доставить в соответствующее лечебное учреждение. Обычно эвакуацией пострадавших занимается служба скорой помощи, реже их могут транспортировать представители милиции или частные лица (при дорожно-транспортных происшествиях и пр.).
При эвакуации пострадавшего в тяжёлом состоянии важно как можно быстрее доставить его в стационар, но при этом нельзя забывать о параллельном проведении инфузионной терапии, обезболивании, транспортной иммобилизации, если к их выполнению есть соответствующие показания.
Амбулаторное лечение
Далеко не все пострадавшие подлежат госпитализации: в 90% случаев пациентам, пострадавшим от травм, помощь может быть оказана в амбулаторном порядке.
Амбулаторное лечение травматологических больных осуществляют в специализированных травматологических пунктах. Они оснащены всем необходимым для выполнения рентгенологического обследования, первичной хирургической обработки раны, наложения обычных и гипсовых повязок и т.д.
В травматологическом пункте пострадавшим проводят комплексное лечение вплоть до их выписки на работу. Здесь же осуществляют долечивание пациентов после их выписки из травматологических стационаров.
Первичная амбулаторная помощь может быть оказана в приёмном покое травматологического стационара в том случае, если после обследования пациента не было выявлено показаний к его госпитализации.
Стационарное лечение
Стационарное лечение травматологических больных осуществляют в специализированных отделениях больниц, клиниках при кафедрах травматологии и ортопедии медицинских вузов, НИИ травматологии и ортопедии, крупнейшими из которых являются Российский институт травматологии и ортопедии им. Р.Р. Вредена в Санкт-Петербурге и Центральный институт травматологии и ортопедии (ЦИТО) в Москве. В этих центрах также проводят научно-методическую работу, подготовку и специализацию травматологов-ортопедов. В настоящее время в России насчитывается 80000 травматологических коек, что составляет 30% всех хирургических коек, имеются двенадцать НИИ травматологии и ортопедии, а также 73 кафедры этого профиля при медицинских вузах.
Реабилитация
Особенность заболеваний и повреждений опорно-двигательного аппарата - длительность лечения и восстановления утраченных
функций. В связи с этим возрастает роль реабилитации. Реабилитацию проводят в травматологических стационарах, травматологических пунктах и поликлиниках по месту жительства пациентов. Кроме того, существует множество специальных реабилитационных центров и специализированных санаториев, где предусмотрена возможность проведения комплекса реабилитационных мероприятий (массаж, специальные тренажёры, лечебная физкультура [ЛФК], физиотерапия, грязелечение и пр.).
Особенности обследования и лечения травматологических больных
При осмотре пострадавших с травмой необходимо соблюдать все правила обследования хирургических больных, придерживаясь общей схемы истории болезни (см. главу 10). Постановку диагноза также основывают на сборе жалоб и анамнеза, проведении объективного обследования с подробным изучением status localis и применении специальных способов диагностики. Более того, необходимо соблюдать тщательное ведение медицинской документации, так как многие бытовые и производственные травмы впоследствии становятся предметом судебных разбирательств. Но в то же время обследование травматологических больных имеет свои отличительные черты, что связано со следующими особенностями:
• пострадавших обычно обследуют в остром периоде, непосредственно после получения травмы на фоне болевого синдрома и стрессовой ситуации;
• в ряде случаев пострадавшие нуждаются в оказании неотложной медицинской помощи по поводу последствий самой травмы (асфиксия, кровотечение, травматический шок и пр.) ещё до установления окончательного диагноза;
• при исследовании состояния опорно-двигательного аппарата необходимо определение целой группы специальных симптомов.
Жалобы
При сборе жалоб и анамнеза врач может столкнуться с объективными трудностями, связанными с особенностями общего состояния пострадавшего. Эти сложности обычно обусловлены следующими причинами:
• тяжесть состояния пациента не позволяет осуществить сбор жалоб и анамнеза в той мере, которая необходима для постановки диагноза;
• состояние стресса, психического аффекта, алкогольного опьянения часто сопровождается неадекватной оценкой пациентом своих ощущений.
Среди жалоб у травматологических больных особого внимания заслуживают жалобы на боли и нарушение двигательной или опор- ной функции повреждённого сегмента конечности.
Боли непосредственно после травмы носят обычно интенсивный характер и достаточно чётко локализованы. Важным моментом является выяснение связи болевого синдрома с активными и пассивными движениями в области повреждения, нагрузкой.
Нарушение функций обычно выражается в ограничении движений, что может быть обусловлено как анатомическими повреждениями, так и болевым синдромом.
Следует обращать внимание на возможность самостоятельного передвижения, опоры на поврежденную конечность, что сразу мо- жет указать на тяжесть полученных повреждений.
Нельзя забывать о том, что повреждения могут вести к нарушению иннервации и кровоснабжения. Поэтому следует выяснить, нет ли у пострадавшего нарушений чувствительности, парестезии, судорог, похолодания конечностей и др.
Особенности сбора анамнеза
Существуют некоторые специфические особенности сбора анамнеза заболевания и анамнеза жизни у пострадавших.
При сборе anamnesis morbi большое значение имеют два понятия: механизм травмы и обстоятельства травмы.
Механизм травмы
Особенностью сбора анамнеза у травматологических больных является то, что время и причина развития патологического состояния, как правило, точно известны. Более того, в связи с принципиально одинаковым строением опорно-двигательного аппарата характер воз- никающих в организме нарушений во многом типичен и определяется величиной, точкой приложения и направлением действия внешней силы. Указанные факторы объединяют в понятие механизм травмы, который таким образом включает:
• величину внешней силы;
• точку приложения;
• направление действия;
• характер произошедших изменений.
Одинаковый механизм травмы приводит к развитию типичных повреждёний.
• Пример 1. При ударе бампером автомашины в области голени пострадавшего возникает следующая ситуация: большая внешняя сила (движущийся автомобиль с большой массой) воздействует на диафиз большеберцовой кости (точка приложения) в направлении, перпендикулярном оси кости. Обычно при этом возникает поперечный перелом большеберцовой кости со смещением под углом и образованием треугольного отломка. Подобное повреждение получило название «бампер-перелом».
• Пример 2. Падение с большой высоты на выпрямленные нижние конечности (внешняя сила = mg2, точка приложения - стопы, направление - ось туловища) часто приводит к компрессионному перелому поясничного отдела позвоночника, перелому пяточных костей, центральному вывиху бедра.
• Пример 3. При падении, например, поскользнувшись зимой на улице, на вытянутую и отставленную в сторону верхнюю конечность происходит перелом лучевой кости в «типичном месте».
Подобных примеров можно привести множество. В ряде случаев пострадавшие могут ощущать и слышать хруст ломающихся костей, особенно при подворачивании или резком разгибании конечности и т.д.
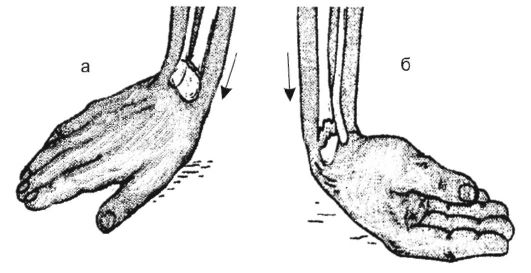
Рис. 11-2. Механизм травмы при переломе лучевой кости в типичном месте: а - перелом типа Коллиса; б - перелом типа Смита
Обстоятельства травмы
Выяснение обстоятельств травмы, в отличие от её механизма, в меньшей степени способствует определению вида повреждения, но зато устанавливает важные сопутствующие детали в момент его возникновения. Имеет значение, произошла травма на работе или в быту, на улице или дома; связана ли с насильственными действиями, не связана ли с суицидальной попыткой, в каком состоянии находился пострадавший при получении травмы (психический аффект, алкогольное опьянение, охлаждение), имеет значение сте- пень загрязнения раны и пр. Непременно следует выяснить, что случилось с пострадавшим после воздействия силы (терял ли сознание, мог ли подняться, идти), оказывалась ли первая помощь и в каком виде.
Недооценка обстоятельств травмы может привести к диагностическим ошибкам. Так, если после падения с высоты пострадавший мог идти или бежать, вряд ли у него могут быть серьёзные повреждения костей (переломы, вывихи). Но если подобное произошло в состоянии выраженного алкогольного опьянения или психического возбуждения, наличие серьёзных повреждёний весьма вероятно.
Особенности истории жизни
Собирая anamnesis vitae, кроме общих положений, необходимо выяснить, часто ли у пострадавшего в прошлом бывали травмати- ческие повреждения. Наличие частых переломов, например если человек не спортсмен, свидетельствует о хрупкости костей, что может быть обусловлено определёнными нарушениями обмена (гиперпаратиреоз), длительной гормональной терапией и др. Кроме того, всегда следует помнить о возможности так называемого патологического перелома, произошедшего вследствие основного заболевания с поражением костной ткани. Поэтому следует убедиться в отсутствии у больного в анамнезе онкологического заболевания, перенесённого остеомиелита, а также туберкулёза, сифилиса.
Определённое прогностическое значение имеет то, как в прошлом происходило срастание переломов, заживление ран, имеются ли какие-либо отягощающие процесс заживления дополнительные факторы (сахарный диабет, иммунодефицит, анемия, недостаточность кровообращения и др.).
Особенности объективного исследования больного
Объективное обследование пострадавшего имеет свои особенности, связанные с тем, что оно проводится в остром периоде, когда особенно выражен болевой синдром, а также могут быть угрожающие жизни последствия самой травмы.
Оценка тяжести состояния
Большое значение имеет оценка общего состояния пациента. При тяжёлых механических повреждениях всегда следует ожидать возникновения жизнеугрожающих состояний, требующих как можно более раннего оказания неотложной помощи:
• асфиксия;
• продолжающееся наружное или внутреннее кровотечение;
• травматический шок;
• повреждение внутренних органов.
Выявление угрозы жизни пациенту влечёт за собой срочные действия как на месте происшествия, так и в пути следования и после доставки пострадавшего в стационар: устранение асфиксии, остановка наруж- ного кровотечения, устранение напряжённого (клапанного) и открытого пневмоторакса, инфузионная терапия, транспортная иммобилизация и другие неотложные мероприятия - вплоть до оказания сер- дечно-лёгочной реанимации при остановке сердечной деятельности.
При оценке тяжести состояния основываются на клинических признаках (состояние сознания, адекватность дыхания, показатели гемодинамики и др.).
Особенности местного обследования
При местном обследовании необходимо тщательно выявить все имеющиеся клинические симптомы, позволяющие максимально точно установить диагноз, однако при этом не следует причинять пациенту излишнюю боль, тем более усугублять имеющиеся повреждения.
Осмотр
При осмотре с целью более чёткого выявления деформации или припухлости необходимо сравнить поврежденную конечность с не- повреждённой. Большое значение для постановки правильного диагноза могут иметь вынужденное положение конечности, её укорочение, для чего иногда применяют специальные измерения. Следует
обратить внимание на наличие гематом, имеющееся нарушение целостности кожных покровов.
Пальпация
Пальпацию нужно производить очень осторожно. При определении болезненности следует выяснить не только местную её распрос- транённость, но и появление её при нагрузке по оси. Так, нагрузку на ось позвоночника в ряде случаев определяют в горизонтальном положении пациента путём лёгкого постукивания по стопам. Более интенсивные воздействия в зоне повреждения могут привести к смещению костных отломков, усилению болевого синдрома и возможному дополнительному повреждению крупных сосудов, нервных стволов и мягких тканей.
При местном исследовании определяют ряд специфических симптомов (крепитацию костных отломков, патологическую подвиж- ность в повреждённом сегменте, подкожную эмфизему и др.).
Определение объёма движений
Определение объёма активных и пассивных движений является весьма важным для выявления полного объёма повреждения.
• Активные движения - движения, которые пострадавший осуществляет самостоятельно. Их нарушение может быть связано не только с анатомическими изменениями в костях и суставах, но и с повреждением нервов или сухожилий, а также с выраженным болевым синдромом.
• Пассивные движения - движения, происходящие пассивно под воздействием рук исследующего. Уменьшение объёма пассивных движений связано с возникновением боли, обусловленной непосредственным повреждением костей и суставов.
Сравнение объёма активных и пассивных движений значительно облегчает постановку точного диагноза. Так, при повреждении двигательного нерва активные движения могут отсутствовать, а пассивные будут сохранены в полном объёме. При наличии внутрисуставного перелома как активные, так и пассивные движения будут невозможны из-за резкой болезненности в суставе.
При определении объёма движений необходимо оценивать не только сгибание и разгибание, но и ротацию (супинацию и прона- цию), приведение и отведение. При этом результаты можно оценивать как на глаз, так и с помощью специальных угломеров и линеек, что особенно важно у ортопедических больных.
Исследование периферического кровообращения и иннервации
Обследуя пострадавшего с травмой конечности, не следует забывать о возможном повреждении магистральных сосудов и нервов. Во всех случаях следует оценивать состояние кровообращения (цвет, температура кожных покровов, характер пульсации магистральных артерий, выраженность венозного рисунка, наличие отёка) и сохранность иннервации (нарушения чувствительности и двигательной активности) травмированной конечности.
Дополнительные методы обследования травматологического больного
Среди дополнительных объективных методов основное место занимает рентгенологическая диагностика, при этом нельзя забывать и о других специальных методиках.
Рентгенологическое исследование
Результаты рентгенологического исследования имеют решающее значение для точной диагностики и локализации повреждения кос- тей и суставов. Однако следует помнить о том, что предварительный диагноз может и должен быть поставлен на основании клинических симптомов, а рентгенологическое исследование способно только подтвердить или опровергнуть его. Более того, в сомнительных случаях, например при переломах рёбер, определяющее значение имеет именно клиническая симптоматика.
При выполнении рентгенологического исследования необходимо соблюдать следующие правила.
1. Поврежденная область должна находится в центре рентгенограммы, иначе может пострадать чёткость изображения, а также получиться неполный захват необходимой зоны.
2. Исследование следует производить как минимум в двух взаимно перпендикулярных проекциях. В противном случае могут остаться незамеченными некоторые виды повреждений. Особенно это касается выявления направления смещения костных отломков. В некоторых случаях дополнительно приходится использовать косые проекции, рентгенографию в функциональном положении и другие специальные укладки.
3. Снимки следует производить с захватом как минимум одного предлежащего сустава, чтобы определить локализацию зоны повреж-
дения (диафиз, метафиз и т.д.). При исследовании предплечья и голени необходимо захватывать оба сустава, так как возможны двухуровневые (в том числе внутрисуставные) повреждения.
4. В сложных для диагностики случаях целесообразно для сравнения выполнить рентгенограмму симметричного неповреждённого сегмента.
Правильно выполненная рентгенография позволяет выяснить характер повреждения (перелом, вывих), определить линию перелома, направление и степень смещения костных отломков.
В сложной ситуации рентгенография может быть дополнена КТ или МРТ. Особенно это касается точной диагностики повреждений позвоночника.
Другие специальные методы исследования
Другие дополнительные методы объективного обследования позволяют уточнить тяжесть общего состояния, а также диагностировать повреждение крупных сосудов и внутренних органов.
Использование лабораторных методов обследования (клинический анализ крови, общий анализ мочи, биохимический анализ крови) позволяет оценить тяжесть кровопотери (концентрацию гемоглобина, число эритроцитов, гематокрит), наличие воспаления (лейкоцитоз, изменение лейкоцитарной формулы), выявить признаки повреждения внутренних органов (гематурия, повышение активности амилазы, креатинина и пр.). Для подтверждения данных о возможном повреждении внутренних органов следует использовать УЗИ, лапароцентез, эндоскопические методы, в том числе лапаро- и торакоскопию.
Для диагностики повреждений сосудов применяют реовазографию, допплерографию или дуплексное сканирование, ангиографию.
С учётом необходимости выполнения хирургических вмешательств, порой довольно травматичных и сложных, следует максимально использовать весь арсенал диагностических средств, как для выявления возможных сопутствующих заболеваний, так и для оценки основных жизненно важных систем организма.
Особенности обследования пострадавшего с тяжёлой травмой
При обследовании пострадавшего с тяжёлой, особенно сочетанной травмой на первое место выступает не только точная диагности-
ка повреждений, но и оценка общей тяжести состояния, прогноза в отношении сохранения или восстановления жизненно важных функций. Поэтому применяют активную клиническую и инструментальную диагностику методом исключения возможных повреждений скелета и внутренних органов всех анатомических областей. С другой стороны, диагностика повреждений должна идти параллельно с оказанием неотложных мероприятий, направленных прежде всего на устранение угрожающих жизни состояний (асфиксии, наружного кровотечения) и обеспечение адекватного функционирования сердечно-сосудистой системы и др.
При тяжёлом состоянии пациента от быстрой и точной диагностики всех повреждений с одновременным оказанием необходимого и адекватного лечебного пособия во многом зависит вероятность положительного исхода. Особенно это важно для пострадавших с признаками травматического шока (алгоритм действий в подобной ситуации будет подробно изложен ниже).
Классификация повреждений
Все повреждения по механизму возникновения делят на прямые и непрямые, в зависимости от соотношения места повреждения и точки приложения силы.
В зависимости от целостности покровных тканей все повреждения могут быть закрытыми и открытыми. Открытые травмы или ра- нения в свою очередь подразделяют на огнестрельные (пулевые, осколочные, нанесённые стреловидными элементами, шариками и др.) и неогнестрельные (колотые, резаные, рубленые и др.).
С учётом выделения анатомических областей человека следует различать изолированные, множественные, сочетанные, а также комбинированные повреждения.
К изолированным закрытым травмам или ранениям относят одно повреждение одной анатомической области или её сегмента. В хи- рургии повреждений принято выделять семь анатомических областей: голова, шея, грудь, живот, таз, позвоночник, конечности.
К множественным закрытым травмам или ранениям относят несколько повреждений в пределах одной анатомической области или её сегментов.
Под сочетанными повреждениями следует понимать закрытые травмы или ранения двух или более различных анатомических обла-
стей. Терминологически нередко выделяют устойчивые сочетания повреждений соседствующих анатомических областей (торако-абдоминальные или абдомино-торакальные, кранио-цервикальные, торако-вертебральные). В специальной литературе очень часто повреждения конечностей, сочетающиеся с повреждением других анатомических областей, называют политравмой.
При сочетании различных по происхождению механических факторов (огнестрельное и колото-резаное ранения или др.) либо одновременном воздействии на человека механического и другого вида факторов (термического, радиационного, химического и др.) говорят о комбинированной травме.
При рассмотрении повреждений опорно-двигательного аппарата в рамках курса общей хирургии наиболее целесообразным представляется выделение следующих разделов:
• закрытые повреждения мягких тканей;
• вывихи;
• переломы;
• травматический шок;
• синдром длительного сдавления.
Закрытые повреждения мягких тканей
К закрытым повреждениям мягких тканей относят сотрясение, ушиб, разрыв.
Сотрясение
Сотрясением (commotio) называют механическое воздействие на ткани, приводящее к нарушению функционального их состояния без макроскопически видимых анатомических нарушений.
В настоящее время клиницисты основное внимание уделяют сотрясению головного мозга. Однако в последние годы специа- листы стали изучать сходные функциональные изменения внутренних органов при травме других анатомических областей (грудь, живот и др.).
Патологические дегенеративные изменения, возникающие при воздействии сотрясения на мышцы, кости, суставы и нервы, имею- щие место при длительной работе с вибрирующими инструментами, получили название вибрационной болезни, которую рассматривают в курсе профессиональной патологии.
Ушиб
Ушибом (contusio) называют закрытое механическое повреждение мягких тканей или органов без существенного нарушения их анатомической целостности.
Ушибы являются наиболее частыми повреждениями. Они встречаются как самостоятельный вид травмы мягких тканей, а также могут сопутствовать другим более тяжёлым повреждениям (вывихи, переломы), особенно тяжело могут протекать ушибы внутренних органов как компоненты сочетанных повреждений.
Механизм возникновения
Ушиб чаще всего является следствием падения с небольшой высоты или удара, нанесённого тупым предметом, обладающим малой кинетической энергией. При огнестрельных ранениях ушибы мягких тканей или внутренних органов могут являться следствием действия бокового удара ранящего снаряда (пули или осколка), обладающего большой кинетической энергией, и образования временной пульсирующей полости при его прохождении через анатомическую область.
Тяжесть ушиба определяется как характером травмирующего предмета (его массой, скоростью, точкой приложения и направлением действия силы), так и видом тканей, на которые пришлось воздей- ствие (кожа, подкожная клетчатка, мышечная ткань, паренхима внутренних органов), а также их функциональным состоянием (кровенаполнение, сокращение, тонус и пр.).
Наиболее часто ушибу подвергаются поверхностно расположенные мягкие ткани - кожа, подкожная клетчатка, мышцы. Ушибы внутренних органов (головного мозга, сердца, лёгких, печени, почек и др.) относят к разделам повреждений различных анатомических областей (голова, грудь, живот и др.) и рассматривают в соответствующих разделах частной хирургии, хирургии повреждений и военнополевой хирургии.
Диагностика
Основные клинические проявления ушиба - боль, припухлость, гематома и нарушение функций поврежденного органа.
Боль возникает сразу в момент получения травмы и может быть весьма значительной, что связано с повреждением большого количества болевых рецепторов в зоне поражения. Особенно болезненными оказыва-
ются ушибы надкостницы. В течение нескольких часов боль стихает, а её дальнейшее появление обычно связано с нарастанием гематомы.
Практически сразу после повреждения становится заметной припухлость, болезненная при пальпации, без чётких границ переходящая в неповреждённые ткани. Припухлость нарастает в течение нескольких часов (до конца первых суток), что связано с развитием травматического отёка и воспалительных изменений.
Время клинического проявления гематомы (кровоизлияния) зависит от её локализации и объёма. При ушибе кожи и подкожной клетчатки гематома образуется практически сразу, чаще всего за счёт имбибиции (пропитывания) кровью тканей (внутрикожная и подкожная гематомы). При повреждении более крупных сосудов кровь может скапливаться в подкожной клетчатке, ушибленных мышцах, межмышечных и межфасциальных пространствах. При более глубоком расположении гематома может проявиться снаружи в виде кровоподтека лишь на 2-3-и сутки.
Цвет кровоподтёка подвергается изменениям во времени в связи с распадом гемоглобина. Свежий кровоподтёк всегда красного цве- та, затем он становится багровым, начинает синеть и приобретает синюю окраску через 3-4 дня. Через 5-6 дней кровоподтёки становятся зелёными, а затем жёлтыми, после чего постепенно исчезают. Таким образом, по цвету кровоподтёка можно довольно точно определить давность повреждения, одновременность их получения, что особенно важно в вопросах судебной экспертизы.
Нарушение функций при ушибе происходит обычно не сразу, а по мере нарастания гематомы и отёка. При этом возникает ограничение активных движений, что связано с выраженным болевым синдромом. Пассивные движения чаще всего сохранены, хотя тоже весьма болезненны. Это отличает ушибы от переломов и вывихов, при которых нарушение объёма движений возникает сразу после травмы и касается как активных, так и пассивных движений.
Лечение
Перед началом лечения ушиба нужно убедиться в отсутствии других более тяжёлых повреждений.
Для уменьшения развития гематомы и травматического отёка как можно раньше следует применить местно холод и покой. Для этого к месту повреждения прикладывают пузырь со льдом в течение 12- 24 ч с перерывами через 2 ч по 30-40 мин. При спортивных травмах с
той же целью применяют орошение кожи в области повреждения этилхлоридом. Повреждённую конечность можно поместить под холодную проточную воду или забинтовать мокрым бинтом.
Для ограничения движений при ушибах в области суставов накладывают давящую повязку (как можно раньше от момента получения травмы). С целью уменьшения отёка применяют возвышенное положение конечности.
Начиная со 2-3-х сут для ускорения рассасывания гематомы и купирования отёка применяют тепловые процедуры (тепло в виде грелки, УФО, УВЧ-терапия).
В некоторых случаях при образовании больших по объёму гематом, в том числе глубоко расположенных, их необходимо опорожнить при помощи пункции, после чего наложить давящую повязку. В ряде случаев пункцию приходится повторять. Эвакуация гематомы - необходимое мероприятие из-за опасности её инфицирования (нагноившаяся гематома) или организации (организовавшаяся гематома).
При
обширных зонах ушиба может произойти отслойка кожноподкожного слоя, что
обычно сопровождается скоплением крови, серозной жидкости, частиц
размозжённых тканей. При ограниченных по масштабу отслойках кожи и
подкожной клетчатки достаточно эвакуации жидкого содержимого из
образовавшейся полости, её дренирования и наложения давящей повязки. При
обширных отслойках становится реальной угроза омертвения (некроза)
кожи и подкожной клетчатки вследствие нарушения кровоснабжения. В этих
случаях приходится прибегать к оперативному лечению по методике,
разработанной доктором В.К. Красовитовым, модифицированной в клинике
военно-полевой хирургии Военно-медицинской академии. Этапы такой
операции включают иссечение отслоившегося кожножирового слоя,
рассечение его на отдельные лоскуты шириной 10-
Разрыв
Разрывом (ruptura) называют закрытое повреждёние тканей или внутренних органов с нарушением их анатомической целостности.
При повреждениях конечностей выделяют разрывы (отрывы) связок, мышц, сухожилий. Механизм возникновения разрывов связан с внезапным сильным движением или сокращением мышц, которое вызывает растяжение тканей, превосходящее барьер их эластичности, что приводит к нарушению их целостности. Разрывам могут подвергаться внутренние органы. Механизм их связан с прямым воздействием при закрытой травме или силой бокового удара при огне- стрельных повреждениях.
Разрыв связок
Разрыв (отрыв) связок может быть как самостоятельным повреждением, так и сопровождать более серьёзные повреждения (вывих или перелом). В подобных случаях тяжесть травмы, её диагностику и ле- чение определяют наиболее тяжёлые повреждения.
Очень часто незначительные разрывы называют растяжением (distorsio), однако на самом деле происходят разрывы волокон связок различной степени выраженности. Так, при первой степени происходит разрыв (отрыв) отдельных волокон, при второй - частичный разрыв связки, при третьей - полный разрыв или отрыв связки у места её прикрепления, а иногда и с участком коркового вещества кости.
Разрывы связок наиболее часто происходят в области голеностопного (при подворачивании стопы) и коленного (при фиксированных стопе и голени) суставов. При этом возникают боль, отёк и гематома, а также ограничение функций сустава. Разрывы связок коленного сустава часто сопровождаются развитием гемартроза (особенно при повреждении внутрисуставных крестообразных связок). Наличие крови в суставе выявляют с помощью симптома баллотирования надколенника: охватывают сустав обеими кистями и большими пальцами надавливают на надколенник, при этом пальпаторно ощущают плавающее и пружинящее его смещение. На рентгенограммах коленного сустава может отмечаться расширение межсуставной щели.
Лечение разрыва связок в течение первых суток заключается в охлаждении и обеспечении покоя. Для этого при разрывах первой степени применяют восьмиобразное плотное бинтование сустава для уменьшения объёма движений и нарастания гематомы. С 3-х сут начинают тепловые процедуры, массаж. Функции сустава обычно восстанавливаются через 10-15 дней.
При разрывах второй или третьей степеней считают обязательным наложение гипсовой повязки. К осторожным движениям приступа-
ют через 2-3 нед после травмы, постепенно восстанавливая нагрузку. В ряде случае при тяжёлых полных разрывах связочного аппарата приходится прибегать к оперативному лечению.
При гемартрозе производят пункцию сустава с эвакуацией излившейся крови. При повторных скоплениях крови пункции сустава следует повторять. После пункции сустава применяют иммобилизацию гипсовой повязкой на 2-3 нед, после чего начинают реабилитацию.
Разрыв мышц
Разрывы мышц обычно возникают при чрезмерной нагрузке на них (воздействие тяжести, быстрое сильное сокращение, сильный удар по сокращённой мышце). При повреждении пострадавший ощущает сильнейшую мгновенную боль, после чего появляются припухлость и гематома в зоне разрыва, а также практически полностью утрачиваются функции мышцы. Наиболее часто возникают разрывы четырёхглавой мышца бедра, икроножной мышцы, двуглавой мышцы плеча.
Различают полные и неполные разрывы мышц.
При неполном разрыве возникают гематома и выраженная болезненность в зоне повреждения. Лечение обычно состоит в местном охлажде- нии зоны повреждения в течение первых суток и обеспечении покоя конечности посредством наложения гипсовой лонгеты в положении расслабления мышцы на 2 нед. С 3-х сут возможно проведение физиотерапевтических процедур. При повторных повреждениях (при спортивной травме, например) лечение может быть более длительным.
Отличительная черта полного разрыва - пальпаторное определение дефекта («провала» или «западения») в области повреждения мышцы, что связано с сокращением разорванных её концов. В зоне дефекта определяется гематома. Лечение полных разрывов - оперативное: края разорванной мышцы сшивают, после этого накладывают гипсовую повязку в положении расслабления сшитой мышцы на 2-3 нед. После этого приступают к постепенному расширению объёма движений. К восстановлению функций и увеличению нагрузок приступают под контролем методиста по ЛФК.
Разрыв сухожилий
Механизм разрывов сухожилий такой же, как и при разрывах мышц. Разрыв сухожилия обычно наступает либо в месте его прикрепления к кости (отрыв), либо при переходе мышцы в сухожилие. Наиболее час-
то возникает разрыв сухожилий разгибателей пальцев кисти, ахиллова сухожилия, длинной головки двуглавой мышцы плеча.
При разрыве сухожилия больные жалуются на умеренную боль, при осмотре выявляют локальную болезненность и припухлость в области повреждённого сухожилия, характерно выпадение функций соответствующих мышц (сгибание или разгибание) при сохранении пассивных движений.
Лечение разрывов сухожилий, как правило, оперативное: сухожилие сшивают с помощью специальных швов, на 2-3 нед осуществляют иммобилизацию с помощью гипсовой повязки в положении рас- слабления соответствующей мышцы, а затем постепенно приступают к реабилитации.
Лишь в некоторых случаях, например, при отрыве сухожилия разгибателя пальца кисти возможно консервативное лечение в виде иммобилизации в положении разгибания.
Вывихи
Вывихом (luxatio) называют стойкое смещение суставных концов костей с повреждением капсулы и частичной или полной утратой функций сустава.
Классификация
Различают полные вывихи, при которых отсутствует соприкосновение суставных концов, и неполные, или подвывихи, при которых бывает частичное смещение суставных поверхностей.
Вывихи могут быть врождёнными и приобретёнными. Такое деление во многом условно, так как среди врождённых деформаций основное значение имеет врождённый вывих бедра, по сути своей яв- ляющийся нарушением развития тазобедренного сустава.
Подавляющее же большинство вывихов составляют вывихи при- обретённые, а точнее травматические, так как патологические вывихи (разобщение суставных поверхностей вследствие заболевания: опухоль, туберкулёз, остеомиелит и пр.) возникают редко и их обычно рассматривают как суставную форму соответствующего заболевания.
Травматические вывихи могут быть открытыми (при наличии раны, сообщающейся с полостью сустава) и закрытыми. Открытые вывихи, как правило, подлежат оперативному лечению.
По времени, прошедшему от момента травмы, вывихи делят на свежие (до 2-3 сут), несвежие (до 3-4 нед) и застарелые (более 4 нед).
Невправимыми называют вывихи, при которых возникает интерпозиция мягких тканей, а их вправление без хирургического вмешательства оказывается невозможным.
Привычными называют постоянно повторяющиеся вывихи в одном и том же суставе. Наиболее часто встречается привычный вывих плеча. Обычно возникновение привычного вывиха связано с выраженными повреждениями суставной капсулы при первичном вывихе (иногда имеются врождённые изменения). Привычные вывихи легко вправляются, но потом возникают вновь даже при незначительной нагрузке. Радикальное лечение привычного вывиха состоит в оперативном укреплении или коррекции вспомогательного аппарата сустава.
Врождённый вывих бедра
Врождённый вывих бедра встречается у 16 из 1000 новорождён- ных. Односторонние вывихи бывают несколько чаще, чем двусторонние. Чаще страдают девочки.
Различают три формы (степени) врождённого вывиха бедра:
1. Врождённая дисплазия тазобедренного сустава (предвывих) - вертлужная впадина плоская, скошена, но головка бедра в суставе, её центр соответствует центру вертлужной впадины.
2. Подвывих бедра - на фоне деформации вертлужной впадины головка бедренной кости смещается кнаружи и кверху, нарушается её центровка, но головка остаётся в суставе.
3. Вывих бедра - головка бедренной кости не только децентрирована, но и выходит за пределы суставной впадины.
Диагностика
Диагноз врождённого вывиха бедра должен быть поставлен ещё до выписки новорождённого из родильного дома. Следует подчерк- нуть, что чем раньше устанавливают это заболевание, тем благоприятнее прогноз, так как при позднем выявлении вывиха эффективность лечения резко снижается.
Диагностика врождённого вывиха в возрасте более 1 года основана на том, что ребёнок позднее начинает ходить, причём при одностороннем вывихе возникает хромота, а при двустороннем - так называемая утиная походка.
Крайне важна ранняя диагностика заболевания. Здесь выявляют основные симптомы врождённого вывиха бедра.
• Ограничение отведения в тазобедренном суставе определяют при положении ребёнка на спине путём отведения ног, согнутых в коленном и тазобедренном суставах. В норме в первый месяц жизни отведение составляет 90?, с возрастом эта величина уменьшается и к 9 месяцам доходит до 50?.
• Симптом щелчка (Маркса-Ортолани) определяют аналогичным способом: при отведении ног происходит вправление вывиха, сопровождающееся характерным щелчком. В связи с особенностью мышечного тонуса у маленьких детей этот симптом определяется в возрасте от 1 до 3 мес.
• Асимметрия кожных складок - косвенный признак, так как может быть и в норме.
• Деформация конечности (укорочение, наружная ротация, выступание большого вертела) - менее показательный симптом, но легко выявляется опытным ортопедом.
Обязательный компонент диагностики врождённого вывиха бедра - рентгенологическое исследование. Существуют определённые трудности при интерпретации рентгенограмм у детей раннего возра- ста из-за постоянно изменяющегося соотношения костной и хрящевой тканей. Для диагностики врождённого вывиха бедра применяют различные схемы, позволяющие точно поставить диагноз (схемы Хильгенрайнера, Путти и др.).
Лечение
Лечение врождённого вывиха бедра может быть консервативным и оперативным. Важно ещё раз подчеркнуть, что чем раньше начато лечение, тем более простыми методами достигают хороших результатов.
Консервативное лечение
При своевременной диагностике дисплазии тазобедренного сустава проводят ЛФК, применяют широкое пеленание (в положении отведения бёдер). Лечение продолжают в течение 4-5 мес. Таких мероприятий обычно бывает вполне достаточно. Под воздействием постоянного давления головки бедренной кости на фоне продолжающегося роста ребенка вертлужная впадина углубляется, укрепляются мышцы и связки тазобедренного сустава.
При ранней диагностике вывиха бедра используют специальные шины и кроватки (положение Лоренца I-II-III, шина ЦИТО, Вол-
кова и пр.), сконструированные на принципе фиксации бёдер в положении отведения. При этом сохраняется определённый объём движений, что препятствует развитию асептического некроза головки бедренной кости и атрофии мышц.
Хирургическое лечение
Хирургическое лечение применяют при поздней диагностике вывиха и неэффективности консервативного лечения.
Используют разнообразные вмешательства: открытое вправление вывиха, паллиативные и реконструктивные вмешательства. Однако после этого у ребёнка впоследствии развивается выраженный коксартроз, что требует в последующем тотального эндопротезирования тазобедренного сустава (полная замена сустава искусственным). Подобные операции в настоящее время широко и с успехом применяют в ортопедии.
Травматические вывихи
Травматические вывихи возникают при воздействии на сочленяющиеся кости механической силы. При этом обычно происходит разрыв капсулы сустава и связок. Частота вывихов в различных суставах неодинакова. Это связано с особенностями сочленяющихся поверхностей разных суставов, объёмом возможных движений, прочностью и выраженностью вспомогательного аппарата. Наиболее часто возникает вывих плеча (до 50-60% всех вывихов).
Механизм травмы
Обычно вывихи возникают вследствие непрямой травмы (падение на вытянутую или согнутую конечность, удар по фиксированной ко- нечности), а также из-за чрезмерного сокращения мышц. Вывихнутой принять считать периферическую по отношению к суставу часть конечности. Исключения - вывих акромиального конца ключицы и вывихи позвонков.
Диагностика
Диагностика вывиха основана следующих данных:
• характерный механизм травмы в анамнезе;
• боль в суставе, усиливающаяся при попытке движений;
• деформация в области сустава и изменение оси конечности (суставной конец кости может пальпироваться или быть виден в необычном для него месте);
• вынужденное положение конечности и изменение её длины (чаще укорочение);
• отсутствие активных и резкое ограничение пассивных движений в суставе;
• «пружинящая фиксация»: попытка пассивного выведения конечности из вынужденного положения сопровождается эластическим пружинящим сопротивлением.
Обязательный компонент диагностики вывиха - рентгенологическое исследование. Оно не только помогает уточнить характер вывиха (выраженность и направление смещения суставного конца), но и выяснить, нет ли внутрисуставного перелома или отрыва сухожилия с участком костной ткани, что существенно изменяет подход к лечению.
Лечение
Лечение травматического вывиха заключается во вправлении, иммобилизации (для удержания вправленных суставных концов) и последующим восстановлении функций сустава (физиотерапия, ЛФК). Чем раньше производят вправление вывиха, тем оно легче, а также лучше конечный результат. При застарелых вывихах вправление возможно только посредством оперативного вмешательства.
Первая помощь
Первая помощь при вывихе состоит из введения анальгетиков при выраженном болевом синдроме, после чего осуществляют транспор- тную иммобилизацию. Для вправления вывиха пострадавшего как можно быстрее следует доставить в травматологический пункт или приёмное отделение больницы, имеющей дежурную травматологическую службу.
Вправление вывиха
Вправление вывиха должен производить травматолог, а в его отсутствие - общий хирург. Вправлять вывихи в мелких суставах всегда проще, чем в крупных. Чем меньше времени прошло с момента получения вывиха, тем легче его вправить.
Вправление вывиха в крупных суставах (плечевой, тазобедренный, коленный) лучше производить под наркозом. Расслабление муску-
латуры значительно облегчает манипуляцию. При невозможности обеспечения общей анестезии используют внутри- и околосуставное введение анестетика (лидокаин и др.).
Обычно вывих вправляют вдвоём: помощник фиксирует проксимальный суставной конец (за туловище или центральный сегмент конечности), а травматолог осуществляет тягу за дистальную часть конечности, совершая при этом определённые движения, согласно локализации вывиха и характеру смещения дистального суставного конца. В момент вправления ощущается характерный щелчок, после чего в суставе восстанавливаются пассивные движения. Следует помнить, что вправление вывиха требует определённых усилий, но в тоже время все манипуляции необходимо производить достаточно нежно и аккуратно, не допуская грубых и резких движений.
После вправления необходимо повторить рентгенологическое исследование, чтобы убедиться в том, что вывих устранён, а также в отсутствии повреждения костей в зоне сустава.
Рассмотрим основные методы вправления вывиха плеча.
Способ Гиппократа-Купера
Пострадавший лежит на спине. Врач садится рядом и обеими руками захватывает кисть, а пятку своей ноги помещает в подмышечную впадину пострадавшего и надавливает на сместившуюся во впадину головку плечевой кости, одновременно осуществляя тягу по оси конечности. При этом ощущается щелчок, означающий вправление головки плечевой кости в суставную впадину.
Способ Кохера
Способ Кохера применяют преимущественно у лиц молодого возраста. Пациент лежит на спине так, чтобы вывихнутая рука выступа- ла за край стола. Помощник врача фиксирует надплечье. Способ состоит из последовательного выполнения четырёх этапов (рис. 11-3).
• Первый этап - врач берёт двумя руками конечность пострадавшего за локоть и предплечье, сгибает её в локтевом суставе под углом 90?, приводит плечо к туловищу и осуществляет его вытяжение вдоль туловища.
• Второй этап - продолжая вытяжение, врач медленно ротирует плечо кнаружи до тех пор, пока предплечье не установится во фронтальной плоскости. Нередко во время выполнения этого вывих вправляется.
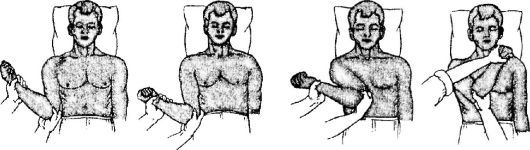
Рис. 11-3. Этап вправления вывиха плеча по Кохеру
• Третий этап - сохраняя ротацию плеча кнаружи с одновременным вытяжением его вдоль туловища, локтевой сустав продвигают вверх и вперёд, приближая его к средней линии живота.
• Четвёртый этап - используя предплечье как рычаг, производят ротацию плеча кнутри, забрасывая кисть на противоположный плечевой сустав пострадавшего. Во время выполнения четвёртого этапа ощущается характерный для вправления щелчок, после чего восстанавливаются пассивные движения в суставе.
Способ Джанелидзе
Пострадавшего укладывают на бок таким образом, чтобы край перевязочного стола находился на уровне подмышечной впадины, а пострадавшая рука свободно свисала вниз, под голову подставляют отдельный столик. В таком положении пациент должен находиться 15-20 мин. За это время под действием веса конечности наступает постепенное расслабление мышц плечевого пояса, окружающих сустав, что облегчает последующие манипуляции по вправлению вывиха (такой же принцип используют при вправлении вывиха бедра по Джанелидзе). После этого врач захватывает согнутое под прямым углом предплечье двумя руками и производит вытяжение конечности вниз, сочетая его с осторожными вращательными движениями. При этом обычно происходит вправление вывиха.
Оперативное лечение вывихов
Показания к оперативному лечению вывихов:
• открытые вывихи;
• невправимые свежие вывихи (интерпозиция мягких тканей);
• застарелые вывихи;
• привычные вывихи.
Суть операции состоит в устранении вывиха, восстановлении и укреплении связок и капсулы сустава. При оперативном лечении привычного вывиха дополнительно выполняют различные пластические операции на капсуле сустава, связках и сухожилиях мышц с использованием как местных тканей, так и аллогенных материалов.
Иммобилизация и реабилитация
После вправления вывиха осуществляют иммобилизацию сустава в среднем на 2-3 нед. Для этого используют гипсовую повязку. По истечении этого срока её обычно заменяют на косынку или другие средства мягкой иммобилизации. Курс ЛФК начинают с постепенных пассивных движений в суставе. Излечение наступает через 30-40 дней, но полную нагрузку пациенту разрешают только через 2-3 мес.
Переломы
Переломом (fractura) называют нарушение целостности кости. Под этим понятием понимают большое количество повреждёний и патологических состояний, суть которых станет понятной после изложения классификации переломов.
Классификация
Классификацию переломов проводят по следующим признакам: 1. По происхождению переломы условно разделяют на врождён- ные (внутриутробные) и приобретённые.
• Такое деление является не совсем точным, так как считают, что при развитии плода возникают не переломы, а аномалии или пороки развития. Переломы же, происходящие в родах при прохождении плода или родовспоможении руками акушера или инструментами, называют акушерскими переломами, и они являются разновидностью приобретённых.
• Все приобретённые переломы по происхождению делят на две группы: травматические и патологические.
- Травматические переломы происходят, когда сила механического воздействия превосходит прочность изначально неповреждён- ной кости.
- Патологические переломы могут возникать при воздействии значительно меньшей силы, иногда просто при повороте в кровати или
других обычных движениях, что связано с предшествующим поражением кости патологическим процессом (метастазы злокачественной опухоли, туберкулома, очаг остеомиелита, сифилитическая гумма, снижение прочности кости при остеопорозе, гиперпаратиреозе и пр.).
2. По наличию повреждения кожных покровов переломы подразделяют на открытые и закрытые.
• Переломы без нарушения целостности кожи и слизистых оболочек называют закрытыми. Они составляют основную массу переломов мирного времени.
• При наличии раневого дефекта кожи или слизистой оболочки в зоне повреждения переломы называют открытыми. Повреждение покровных тканей может быть как от внешнего воздействия, так и вследствие перфорации их изнутри костными отломками. Помимо большей тяжести повреждения окружающих мягких тканей, отличительной чертой открытых переломов является появление входных ворот для раневой инфекции (повышение риска последующего развития посттравматического остеомиелита и других осложнений).
• Особую группу из категории открытых составляют огнестрельные переломы. Их особенностью является более обширное повреждение костей и мягких тканей, так как травму причиняют не только ранящий снаряд (пуля, осколок и пр.) и сила бокового удара в результате образования временно пульсирующей полости, но и костные отломки. При этом часто повреждаются крупные сосуды (артерии, вены) и нервные стволы.
3. По характеру повреждения кости переломы могут быть полными и неполными.
- Когда линия перелома проходит через весь поперечник кости, перелом называют полным. Они встречаются чаще.
- Если поверхность излома не затрагивает весь поперечник кости, перелом называют неполным. К неполным переломам относят трещины, поднадкостничные переломы у детей, переломы по типу «зелёной веточки», дырчатые, краевые.
4. По направлению линии излома кости различают поперечные, косые, продольные, оскольчатые, винтообразные, отрывные, вколоченные и компрессионные переломы.
- При этом каждому виду перелома обычно соответствует опреде- лённый механизм травмы. Так, винтообразный перелом происходит при скручивании конечности либо в случае вращательного движения при фиксированной проксимальной или дистальной части. Отрывной перелом возникает при чрезмерном сокращении или напряже-
нии определённой группы мышц. Компрессионный перелом возникает при мощном воздействии по оси.
5. В зависимости от отсутствия или наличия смещения (dislocatio) костных отломков относительно друг друга различают переломы без смещения и со смещением. Смещение костных отломков может быть:
- по ширине (ad latum);
- по длине (ad longitudinem);
- под углом (ad axin);
- ротационное (ad peripherium);
- различные комбинации смещения.
6. В зависимости от анатомического отдела повреждённой кости переломы бывают диафизарными, метафизарными и эпифизарными. При этом нужно понимать, что эпифизарные переломы практически всегда являются внутрисуставными.
7. Переломы могут быть одиночными и множественными.
8. По сложности повреждения опорно-двигательного аппарата выделяют простые и сложные переломы.
- Простыми называют переломы, при которых имеет место только нарушение целостности одной кости.
- Если в зоне повреждения произошёл перелом двух костей или перелом сопровождается вывихом (подвывихом), разрывом связок, капсулы сустава и пр., то перелом называют сложным. Например, сложным является перелом обеих костей предплечья со смещением, перелом лодыжек с отрывом заднего края большеберцовой кости и подвывихом стопы и др.
9. В зависимости от развития осложнений выделяют неосложнён- ные и осложнённые переломы. Возможные осложнения переломов:
- кровотечение;
- массивная кровопотеря;
- травматический шок;
- повреждение внутренних органов (лёгкого с образованием гемоили пневмоторакса при переломе ребра, мозга - при вдавленном переломе черепа и т.д.);
- повреждение сосудов (кровотечение, пульсирующая гематома) и нервов;
- жировая эмболия;
- раневая инфекция мягких тканей, остеомиелит, сепсис.
10. При сочетании перелома конечности с повреждёнием другой анатомической области говорят о сочетанной травме (политравме). Примеры сочетанных повреждёний: переломы костей обеих голеней
и закрытая травма живота с разрывом селезёнки, закрытый перелом плеча с закрытой черепно-мозговой травмой и ушибом головного мозга и т.д.
Регенерация костной ткани
Различают два вида регенерации: физиологическую и репаративную.
• Физиологическая регенерация выражается в постоянной перестройке костной ткани: гибнут, рассасываются старые и формируются новые структуры кости.
• Репаративная регенерация происходит при повреждении костной ткани и направлена на восстановление её анатомической целостности и функций.
Источники и фазы репаративной регенерации
Восстановление костной ткани происходит путём пролиферации клеток камбиального слоя надкостницы, эндоста, малодифференци- рованных клеток костного мозга и мезенхимальных клеток (клетки адвентиции врастающих сосудов).
Выделяют четыре фазы репаративной регенерации.
Первая фаза - катаболизм тканевых структур, пролиферация клеточных элементов
В ответ на травму кости и окружающих её тканей возникает типовой процесс заживления раны, первоначально в виде гидратации, направленный на расплавление и рассасывание погибших клеток. Возникает посттравматический отёк, который усиливается к 3-4-му дню, а затем медленно уменьшается. Включаются механизмы репродукции и пролиферации клеточных элементов.
Вторая фаза - образование
и дифференцировка тканевых структур
Характеризуется прогрессирующей пролиферацией и дифференцировкой клеточных элементов, вырабатывающих органическую основу костного регенерата. При оптимальных условиях образуется остеоидная ткань, при менее благоприятных - хондроидная, которая впоследствии замещается костной. По мере развития и обызвествления костной ткани происходит резорбция хондроидных и фибробластических структур.
Третья фаза - образование ангиогенной костной структуры (перестройка костной ткани)
Постепенно восстанавливается кровоснабжение регенерата, происходит минерализация его белковой основы. К концу этой стадии из костных балок образуется компактное вещество кости.
Четвёртая фаза - полное восстановление анатомо-физиологического строения кости
Дифференцируются кортикальный слой, надкостница, восстанавливается костномозговой канал, происходит ориентировка костных структур в соответствии с силовыми линиями нагрузки, то есть кость практически принимает свой первоначальный вид.
Виды костной мозоли
Различают четыре вида костной мозоли (рис. 11-4):
• периостальную (наружную);
• эндостальную (внутреннюю);
• интермедиарную;
• параоссальную.
Механизм образования всех перечисленных видов мозоли типовой, однако их функции разные.
Первые два вида мозоли образуются быстро, особенно периостальная, что связано с особенностью регенерации. Основная их функция - фиксация отломков в месте перелома. Оба этих вида мозоли являются приспособительным и временным процессом. Их образование ещё не свидетельствует о сращении костных отломков, а лишь подготавливает условия для этого. Истинное сращение отломков происходит за счёт интермедиарной мозоли, после чего ткани пери- и эндостальной мозолей подвергаются резорбции.
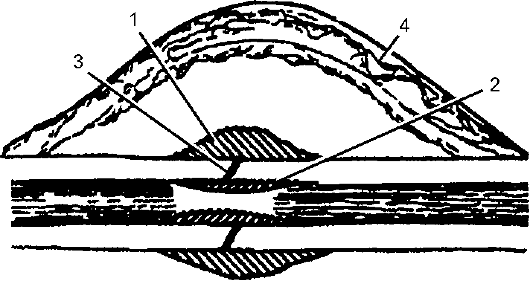
Рис. 11-4. Составные части костной мозоли: 1 - периостальная; 2 - эндостальная; 3 - интермедиарная; 4 - параоссальная
В связи с бурным развитием и разрастанием костной ткани в рубцовых тканях, образующихся в повреждённых вокруг сломанной ко- сти, может происходить метаплазия соединительной ткани с трансформацией её в костную. Особенно выраженно это бывает тогда, когда повреждение окружающих тканей значительное. Эту часть костной мозоли называют параоссальной.
Виды сращения перелома
Образование периостальной (в основном) и эндостальной мозолей обеспечивает временную фиксацию костных отломков. Таким обра- зом, создаются условия для роста костного регенерата. В дальнейшем сращение перелома может осуществляться двумя путями. Выделяют первичное и вторичное сращения перелома (аналогично заживлению ран мягких тканей первичным или вторичным натяжением).
Первичное сращение
Если костные отломки точно сопоставлены и надёжно фиксированы, регенерат не травмируется и хорошо кровоснабжается, репаративная регенерация начинается сразу с образования интермедиарной мо- золи, представленной костной тканью. Таким образом, происходит полноценное костное сращение в ранние сроки. Такой тип сращения отломков получил название первичного костного сращения.
Вторичное сращение
Сохраняющаяся подвижность костных отломков неизбежно сопровождается травматизацией и нарушением микроциркуляции об- разующегося регенерата. При таких условиях регенерат замещается вначале хрящевой тканью, образование которой требует меньшей оксигенации и меньшего количества биологически активных веществ. Впоследствии эта хрящевая ткань замещается костной. Такой вид сращения получил название вторичного. Отличительные его черты: образование выраженной периостальной мозоли и временное образование хрящевой мозоли.
Диагностика переломов
Диагноз перелома является клиническим. Его устанавливают на основании жалоб, анамнеза и клинических симптомов. Важный мо- мент диагностики перелома - рентгенологическое исследование.
Абсолютные и относительные признаки перелома
Клиническое обследование пострадавшего с переломом проводят по общим принципам. При сборе анамнеза необходимо дополнительно уточнить характер нарушения функций после повреждения (мог ли па- циент двигать конечностью и опираться на неё, самостоятельно передвигаться и т.д.). В некоторых случаях в момент получения травмы пострадавший ощущает хруст ломающейся кости, что при адекватном состоянии больного можно считать достоверным признаком перелома.
При объективном исследовании определяют характерные для перелома симптомы, которые разделяют на две группы: абсолютные и относительные.
Абсолютные признаки перелома
Абсолютными называют симптомы, выявление хотя бы одного из которых достоверно свидетельствует о наличии перелома:
1. деформация в месте перелома;
2. патологическая подвижность;
3. крепитация костных отломков.
Следует отметить, что в ряде случаев при переломе может не быть ни одного из абсолютных признаков. Так бывает, например, при вколоченных переломах, переломах плоских костей и т.д.
Деформация в месте перелома - характерное изменение конфигурации повреждённого сегмента или конечности (штыкообразная деформация, изменение по оси, ротация в области перелома), иногда при этом визуально определяют костные отломки.
Патологическая подвижность - наличие движений вне зоны сустава. Её определяют следующим образом: проксимальную часть конечности фиксируют рукой, а дистальную часть, осторожно, не вызывая боли, пытаются пошевелить лёгкими качательными движениями. Симптом считают положительным в случае ощущения подвижности периферической части конечности.
Крепитация костных отломков - характерный хруст или соответствующие пальпаторные ощущения, возникающие при касании между собой костных отломков. Её можно ощутить при попытках пострадавшего двигать конечностью, а также в момент наложения либо снятия повязки или транспортной шины. Специально вызывать кос- тную крепитацию не следует из-за усиления боли, а также возможного повреждения мягких тканей, сосудов, нервов вследствие смещения костных отломков.
Относительные симптомы перелома
При отсутствии абсолютных симптомов перелома этот диагноз может быть поставлен на основании относительных признаков, ха- рактерных для перелома, хотя каждый из них может наблюдаться и при других видах повреждений.
Болевой синдром всегда сопутствует переломам костей. Боль носит интенсивный характер, усиливается при движении. Особенно важно выявление локальной болезненности и боли в области перелома при нагрузке по оси конечности. Так, весьма достоверным признаком перелома ребра является появление локальной боли при одновременном надавливании на позвоночник и грудину.
В области перелома, как правило, имеется гематома, которая при переломе крупных костей, например, при переломе бедра, может достигать довольно больших размеров - до 1500 мл, а в случае множественных переломов костей таза - 2500 мл и более.
Для перелома весьма характерно укорочение и вынужденное положение конечности. Следует помнить, что эти же признаки могут появляться и при вывихе.
Нарушение функций конечности при переломе весьма существенно: пациент не может встать с опорой на конечность, оторвать конечность от поверхности (симптом «прилипшей пятки» при переломе лонных костей, вертлужной впадины, шейки бедра), конечность не может удерживать собственный вес и т.д.
Относительные симптомы чаще всего свидетельствует о возможности перелома и позволяют клинически его заподозрить даже при отсутствии абсолютных признаков. Подтверждать диагноз (перелом) во всех случаях необходимо с помощью рентгенологического исследования.
Рентгенологическая диагностика
Рентгенологическую диагностику осуществляют в соответствии с изложенными выше принципами проведения рентгенологического исследования у пострадавших с острой травмой.
Для выявления нарушения целостности костной ткани рентгенограмму лучше всего анализировать на негатоскопе, при этом особое внимание уделяют целостности кортикального слоя. Нарушение его непрерывности позволяет обнаружить зону перелома. Также необходимо уточнить другие рентгенологические характеристики (точная локализация, характер смещения костных отломков, полностью проследить линию перелома и др.).
В сложных диагностических случаях дополнительно могут быть выполнены рентгенограммы повреждённого сегмента в специальном положении, а также КТ или МРТ.
Лечение
Лечение переломов включает в себя оказание первой помощи и лечение в специализированных лечебных учреждениях травматоло- гического профиля. При применении любого способа лечения необходимо соблюдение основных принципов, позволяющих обеспечить наилучшие условия для сращения перелома.
Основные принципы
Создание необходимых условий для сращения перелома может быть достигнуто различными способами. Выделяют три основных метода лечения переломов: консервативное лечение, скелетное вытяжение и оперативное лечение (остеосинтез).
Зная особенности регенерации костной ткани и механизм образования костной мозоли, для максимально быстрого заживления не- обходимо соблюдать следующие обязательные составляющие лечения переломов: репозиция, иммобилизация, создание условий для быстрого образования костной мозоли.
Репозиция
Репозиция (вправление) - установка костных отломков в анатомически правильном положении, которое обеспечивает правильное их сращение. При отсутствии смещения репозицию не проводят. Удовлетворительной считают такую репозицию, в результате которой полностью устранено смещение по длине, по оси, а несоответствие по ширине составляет не более толщины коркового слоя.
При репозиции необходимо выполнение общих правил: обезболивание, сопоставление периферического отломка по отношению к центральному, рентгенологический контроль после репозиции.
Основные виды репозиции представлены на схеме (рис. 11-5). Закрытую одномоментную репозицию (ручную или с помощью специ- альных аппаратов) используют при консервативном лечении переломов. Открытую одномоментную репозицию производят во время оперативного лечения. Постепенная репозиция достигается с помощью скелетного вытяжения или компрессионного внеочагового ос-
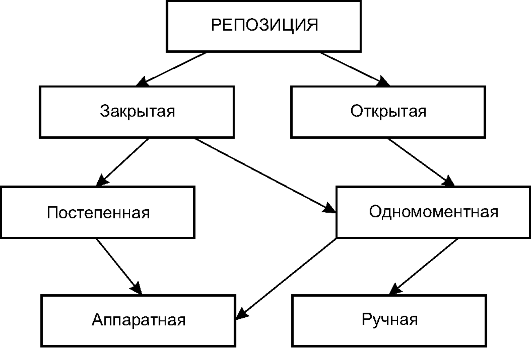
Рис. 11-5. Виды репозиции костных отломков
теосинтеза. Методика перечисленных способов репозиции будет описана в разделах, посвящённых методам лечения переломов.
Иммобилизация
Иммобилизация - обеспечение неподвижности костных отломков относительно друг друга. Существует множество способов иммо- билизации. При консервативном лечении перелома иммобилизацию осуществляют посредством гипсовой повязки, в случае скелетного вытяжения - путём воздействия постоянной тяги за периферический отломок, при хирургическом лечении - с помощью различных металлических конструкций, непосредственно скрепляющих костные отломки, либо аппаратами внешней фиксации (внеочаговый остеосинтез). Длительность иммобилизации зависит от локализации и особенностей перелома, а также от возраста больного и сопутствующей патологии. Так, при переломе лодыжек, лучевой кости в типичном месте, костей кисти, стопы иммобилизация составляет не более 4-8 нед, в то время как при переломе шейки бедра сращение кости наступает не ранее чем через 4-6 мес.
Ускорение образования костной мозоли
Сопоставление и обеспечение неподвижности костных отломков являются необходимыми условиями для успешной репарации кост- ной ткани. Наряду с этим можно воздействовать и на сам процесс
остеогенеза (увеличение функциональной способности остеогенных клеток к дифференциации и пролиферации).
Для стимуляция остеогенеза важное значение имеют следующие факторы:
• устранение патофизиологических и метаболических сдвигов в организме пострадавшего после травмы;
• коррекция нарушений, вызванных имеющимися сопутствующими заболеваниями;
• восстановление регионарного кровообращения при повреждении магистральных сосудов;
• улучшение микроциркуляции в зоне перелома.
Для достижения этих задач используют как общие методы (полноценное питание, инфузия плазмы, препаратов крови, кровеза- мещающих растворов, белков, введение витаминов, анаболических гормонов и других медикаментозных средств), так и местные (физиотерапевтические процедуры, ЛФК, массаж), в том числе направленные на лечение сопутствующей патологии.
Первая помощь
Своевременно и правильно оказанная первая помощь является одним из важных звеньев лечения переломов. Она позволяет избе- жать избыточной кровопотери (в случае продолжающегося наружного кровотечения), дополнительного смещения костных отломков, предупредить развитие травматического шока и раневой инфекции. Оказание первой помощи заключается в выполнении следующих мероприятий:
• остановка наружного кровотечения;
• обезболивание;
• ранняя инфузионная терапия;
• наложение асептической повязки;
• транспортная иммобилизация.
Следует отметить, что большинство вышеперечисленных мероприятий является средствами профилактики и лечения травматического шока. Противошоковые мероприятия необходимо проводить во всех случаях, особенно когда по механизму травмы и характеру полученных повреждений следует ожидать развития травматического шока (перелом бедра, множественные переломы костей таза или других анатомических областей или сегментов, наличие сочетанных повреждений и т.д.).
Остановка наружного кровотечения
При наличии продолжающегося кровотечения на догоспитальном этапе применяют один из временных способов остановки кровотечения (см. главу 5). Наиболее часто при этом используют давящую повязку, а в случае профузного кровотечения следует наложить кровоостанавливающий жгут.
Обезболивание
На догоспитальном этапе обезболивание осуществляют путём внутримышечного введения наркотических (тримеперидин или морфин + наркотин + папаверин + кодеин + тебаин 1-2 мл 2% раствора, морфин 1 мл 1-2% раствора и др.) или ненаркотических (буторфанол 1-2 мл, трамадол 1-2 мл, метамизол натрий 2 мл 50% раствора и др.) анальгетиков.
Инфузионная терапия
Внутривенное введение кровезамещающих растворов следует начинать как можно раньше, начиная с места происшествия, в том числе в машине скорой помощи (в вертолёте) во время доставки постра- давшего в стационар. Обычно используют инфузию средне- и высокомолекулярных кровезаменителей (декстран [ср. мол.масса 50 000- 70 000], декстран [мол.масса 30 000-40 000], желатин и др.). Объём и скорость инфузионной терапии зависят от состояния системной гемодинамики (пульс, АД).
Наложение асептической повязки
При повреждении кожных покровов следует наложить на рану асептическую повязку, которая не только надёжно останавливает умеренное по интенсивности кровотечение (капиллярное, венозное), но и является важным средством профилактики раневой инфекции. При этом используют индивидуальный перевязочный пакет, бинт или любой стерильный перевязочный материал. Обработку краёв кожи и самой раны антисептиками в таких случаях не производят.
Транспортная иммобилизация
Перекладывание пострадавшего на носилки и транспортировка вызывает резкие боли в области перелома и смещение отломков. Поднимая пострадавшего, нужно удерживать руками и одновременно
вытягивать конечность по длине для предупреждения смещения отломков. Транспортная иммобилизация позволяет уменьшить воздействие на пациента неблагоприятных последствий перелома.
Транспортная иммобилизация - обеспечение неподвижности по- вреждённой анатомической области или её сегмента на время перевозки пострадавшего (раненого).
Показания к транспортной иммобилизации довольно широки и охватывают практически все направления хирургии повреждений:
• переломы костей;
• вывихи и ранения суставов;
• обширные повреждения мягких тканей конечностей;
• повреждения магистральных сосудов и нервов конечностей;
• термические поражения конечностей (ожоги, отморожения);
• раневая (анаэробная) инфекция. Назначение (задачи) транспортной иммобилизации:
• обеспечение покоя повреждённому сегменту (конечности);
• предотвращение смещения костных отломков;
• предупреждение вторичного повреждения сосудов, нервов и других мягких тканей;
• предупреждение вторичного кровотечения;
• предупреждение развития и распространения раневой инфекции;
• уменьшение болевого синдрома.
Правила применения транспортной иммобилизации:
• максимально раннее использование;
• наложение шины на одежду и обувь;
• придание повреждённому сегменту или конечности физиологически выгодного положения;
• наложение шины с захватом смежных (проксимальнее и дистальнее перелома) суставов;
• моделирование шины;
• использование ватно-марлевых прокладок в области костных выступов;
• не скрывать кровоостанавливающий жгут;
• согревание сегмента (конечности) в холодное время года. Средства транспортной иммобилизации подразделяют на следующие категории:
1. Штатные (табельные) - представляют собой стандартные средства, изготовленные промышленным методом, либо различные комплекты (комплект Б-2, состоящий из 72 шин, комплекты пластмассовых и пневматических шин).
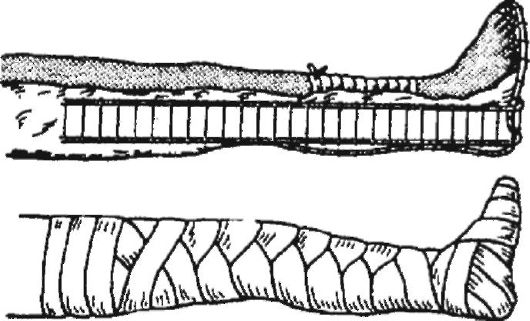
Рис. 11-6. Транспортная иммобилизация проволочными шинами при повреждении голени
2. Подручные средства (импровизированные шины) - случайные предметы (щит, палки, доски, фанера, лыжи, картон и пр.), которые можно использовать для иммобилизации при отсутствии штатных средств.
Иммобилизация с помощью стандартных средств - наилучший способ транспортной иммобилизации. Ниже перечислены основные виды стандартных транспортных средств.
• Иммобилизационные носилки считают средством выбора, особенно незаменимым при множественных и сочетанных повреждениях. Они представляют собой пластиковый щит во весь рост человека с несколькими ремнями для фиксации пострадавшего. Более современные модификации представляют из себя щит с матрацем из плотной синтетической ткани, который заполнен небольшими лёгкими пластиковыми шариками, что позволяет после помещения на них пострадавшего и аспирации воздуха из матраса с помощью специального насоса формировать для каждого пострадавшего жёсткое индивидуальное ложе во весь рост.
• Лестничную (типа Крамера) шину (рис. 11-6) применяют наиболее часто благодаря возможности придать ей любую форму (моделирование). Она получила широкое распространение при повреждениях конечностей. Из нескольких лестничных шин можно собрать конструкции для иммобилизации других анатомических областей, например головы, шеи, таза и др.
• Шину Еланского (рис. 11-7) используют при повреждениях головы, шеи, верхнего грудного отдела позвоночника.
• Шины из пластмассы и пневматические шины получили широкое применение при повреждениях предплечья и кисти, голени и стопы.
• Шину Дитерихса (рис. 11-8) используют при повреждениях бедра, тазобедренного и коленного суставов. Конструктивные особен-
Рис. 11-7. Шина Еланского

Рис. 11-8. Наложение шины Дитерихса
ности шины позволяют осуществлять не только иммобилизацию, но и одновременно производить вытяжение по оси конечности, которое обеспечивается тягой за специальную «подошву» с закруткой, урав- новешивает сокращение мышц и препятствует дальнейшему смещению костных отломков.
При повреждении позвоночника и таза применяют особые способы транспортировки пострадавших. В случае травмы позвоночника транспортировку осуществляют на иммобилизационных носилках или на щите в положении на спине, при наличии мягких носилок - в положении на животе.
При переломах костей таза пострадавшего укладывают на спину на иммобилизационные носилки или щит, а под сведённые и связанные бинтом или ремнём колени подкладывают большой валик из одеяла, одежды и пр.
В случае отсутствия штатных или подручных средств иммобилизацию осуществляют методом фиксации (прибинтовывание) повреждённой нижней конечности к здоровой, а верхней конечности - к туловищу пострадавшего.
Консервативный метод лечения переломов
Консервативное лечение перелома чаще всего означает одномоментную закрытую репозицию с последующей иммобилизацией по- вреждённого сегмента (конечности) с помощью гипсовой повязки. Метод применяют при закрытых переломах без значительного смещения отломков или возможности его устранения с помощью
ручной репозиции (простые переломы длинных костей голени и предплечья, переломы лодыжек, костей кисти и стопы, фаланг пальцев и др.).
Репозиция
Наиболее часто прибегают к ручной одномоментной закрытой репозиции. Её методика заключается в следующем.
Обезболивание. Метод
обезболивания может быть различен (введение местного анестетика в
гематому в области перелома по Беллеру, проводниковая анестезия,
внутривенный наркоз). Наиболее простой способ - введение местного
анестезирующего средства в гематому. Для этого непосредственно над зоной
перелома с соблюдением всех правил асептики осуществляют внутрикожную
анестезию, а затем, предпосылая раствор анестетика, продвигают иглу в
направлении линии перелома, периодически потягивая поршень шприца на
себя. Появление в шприце крови свидетельствует о нахождении иглы в
области гематомы в зоне перелома. Не изменяя положения иглы, вводят
необходимое количество концентрированного раствора анестетика, но не
более однократно допустимой дозы (например, в перерасчете на прокаин
это составляет не более
Техника репозиции. Пациента следует уложить на ортопедический или перевязочный стол в удобном для него положении. Помощник врача-травматолога фиксирует конечность проксимальнее перелома (центральный отломок), а врач осуществляет тягу за дистальную её часть (периферический отломок) в нужном направлении, что определяется характером смещения по данным рентгенографии.
После того как, по мнению врача-травматолога, репозиция осуществлена, накладывают гипсовую лонгету для временной фиксации и производят контрольное рентгенографическое исследование. Если его результаты свидетельствуют об удовлетворительном стоянии отломков, осуществляют окончательную иммобилизацию, если смещение отломков не устранено, то выполняют повторную репозицию.
Иммобилизация
При консервативном способе лечения иммобилизацию осуществляют с помощью гипсовых повязок.
В травматологическом стационаре (травмпункте) имеются специальные гипсовые комнаты, оснащённые соответствующим инвента- рём и инструментами. В ней должны быть ортопедический стол, таз,
клеёнка, бинты и гипсовый порошок (готовые гипсовые бинты, изготовленные заводским методом), инструменты для снятия гипса. Техника гипсования.
Гипс - сульфат кальция, высушенный при температуре 100-130 С. Просушенный гипс представляет из себя мелкий белый порошок, обладающими гидрофильными свойствами. При смешивании с водой гипс быстро твердеет, образуя плотную и прочную кристаллическую массу.
Для проверки качества гипса применяют ряд проб. На ощупь порошок должен быть мягким, мелким, без частиц и крупинок. При смешивании гипсового порошка на тарелке с равным количеством воды при комнатной температуре через 5-6 мин должна образоваться твёрдая пластинка, которая не крошится и не деформируется при надавливании.
Для ускорения затвердевания гипса применяют более низкую температуру воды, а также добавление поваренной соли или крахмала.
Подготовка гипсовых бинтов. На специальном столе раскатывают марлевые бинты, пересыпают их гипсовым порошком и вновь скатывают. В последние годы в основном используют гипсовые бинты фабричного производства, хранящиеся в герметичных упаковках из полиэтилена.
Подготовка лонгет. Сухие гипсовые бинты раскатывают на столе на нужную длину и тщательно разглаживают. Затем поверх первого слоя укладывают второй, третий и т.д. Для подготовки лонгеты для иммобилизации предплечья достаточно 5-6 слоёв, на голени - 8-10 слоёв, бедра - до 10-12 слоёв гипсового бинта.
Замачивание бинтов и лонгет. Гипсовые бинты в скатанном виде (лонгеты) на 1-2 мин погружают в таз с водой комнатной температуры. Косвенным признаком полного намокания бинта (лонгеты) является прекращение выделения пузырьков воздуха. После этого бинт (лонгету) вынимают и аккуратно отжимают воду без выкручивания и сильных усилий по направлению от концов к середине во избежание потери с водой и гипсового порошка.
Наложение повязки. После обработки ссадин и небольших ран под- готовленные лонгеты накладывают на повреждённую конечность, после чего их фиксируют обыкновенными бинтами либо гипсовыми, если требуется циркулярная повязка. При этом следует соблюдать определённые правила:
• конечность должна находиться в физиологически выгодном положении;
• повязка должна захватывать смежные суставы;
• гипсовые бинты следует подрезать, а не перекручивать;
• дистальные участки конечности, а кончики пальцев обязательно должны оставаться открытыми.
Последнее положение заслуживает особого внимания. При тугом наложении циркулярной гипсовой повязки вследствие прогрессирования отёка наступает сдавление мягких тканей с нарушением веноз- ного оттока, вплоть до возникновения тяжёлых расстройств кровообращения. Поэтому при появлении выраженного отёка пальцев и цианоза необходимо рассечь циркулярную повязку по передней поверхности, развести её края в области разреза для нужного увеличения объёма. Пренебрежение указанным правилом может привести к развитию тяжёлых осложнений - формированию некрозов мягких тканей под гипсом или даже гангрены конечности.
Готовность гипсовой повязки. В течение 5-10 мин гипсовую повязку удерживают в нужном положении, после лёгким постукиванием по повязке убеждаются в её окончательном затвердевании.
Гипсовую повязку накладывают на весь срок, необходимый для консолидации перелома - от 3-4 нед до 2-3 мес, в зависимости от локализации и характера перелома.
Достоинства и недостатки консервативного метода лечения
К достоинствам консервативного метода относят его простоту, воз- можность для больного самостоятельно передвигаться и проходить лечение в амбулаторном порядке в большинстве случаев.
Основные недостатки метода:
• не всегда возможно достижение успеха при выполнении одномоментной закрытой репозиции;
• невозможность удержания костных отломков в больших массивах мышц (бедро, голень, плечо);
• длительное обездвиживание конечности неизбежно приводит к атрофии мышц, тугоподвижности суставов, возможно возникновение лимфовенозного стаза, флебита;
• большая тяжесть некоторых повязок, трудности, а иногда невозможность самостоятельного передвижения при использовании массивных гипсовых повязок (тазобедренная, торакобрахиальная) у стариков и детей;
• трудности наблюдения за мягкими тканями, скрытыми под гипсовой повязкой.
Скелетное вытяжение
Метод скелетного вытяжения нередко называют функциональным способом лечения переломов. Он основан на постепенном расслаб- лении мышц повреждённой конечности и возможности дозирования нагрузки для достижения основного результата - закрытой репозиции и иммобилизации отломков под действием постоянного вытяжения за костные отломки.
Метод скелетного вытяжения применяют при диафизарных переломах бедра и костей голени, латеральных переломах шейки бедра, сложных переломах в области голеностопного сустава, переломах плечевой кости, а также в тех случаях, когда не удаётся устранить смещение отломков посредством закрытой ручной репозиции, а оперативное лечение оказывается противопоказанным.
Основные принципы
В зависимости от способа фиксации тяги выделяют лейкопластырное вытяжение, когда груз фиксируют к коже лейкопластырем (применяется в основном у детей) и собственно скелетное вытяжение, когда через отломки проводят спицы, к которым фиксируют специальные скобы, за которые осуществляют тягу с помощью груза и системы блоков.
Для осуществления тяги за отломок обычно используют спицы (для аппарата внеочаговой фиксации или Киршнера) и скобу ЦИТО. Спицу проводят с помощью ручной или электрической дрели, а затем фиксируют к скобе (рис. 11-9). В ряде случаев скелетное вытяжение только за периферический отломок оказывается недостаточным, поэтому прибегают к наложению дополнительной боковой тяги (например, за большой вертел бедренной кости).
Рис. 11-9. Инструменты, для скелетного вытяжения: а - спица для скелетного вытяжения и скоба ЦИТО; б - ручная дрель; в - электродрель
б
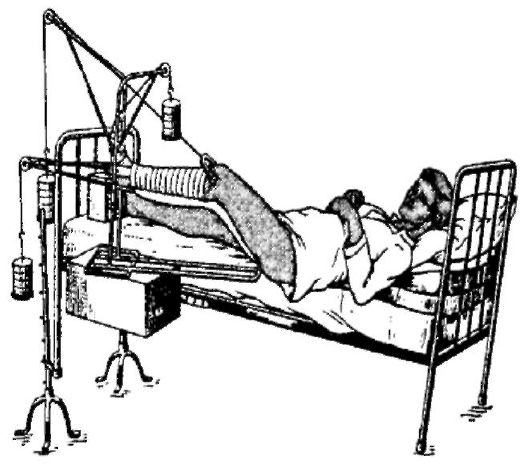
Рис. 11-10. Лечение больного методом скелетного вытяжения
Для проведения спиц существуют классические точки. На нижней конечности это надмыщелки бедра, бугристость большеберцо- вой кости и пяточная кость, на верхней - локтевой отросток. В указанных местах кости достаточно массивны, что обеспечивает возможность достаточно мощной тяги без угрозы прорезывания кости спицей или возникновения отрывного перелома.
Скобу с проведённой через кость спицей с помощью системы блоков присоединяют к грузу (рис. 11-10).
Расчёт груза для скелетного вытяжения
При расчёте груза, необходимого для вытяжения, исходят из массы тела и конечности. При переломе бедра масса груза должна быть равна величине 1/7 массы тела (6-12 кг), при переломе костей голени - вдвое меньше (1/14 массы тела - 4-7 кг), а при переломе плеча - 3-5 кг.
Лечение
После проведения спицы и наложения скелетного вытяжения с соответствующим грузом врач ежедневно контролирует расположение костных отломков и через 3-4 дня проводит контрольное рентгенологическое исследование. Если при этом репозиция ещё не достигнута, следует изменить величину груза и/или направление тяги. Когда удаёт- ся добиться правильного сопоставления отломков, массу уменьшают на 1-2 кг, а к 20-м сут доводят до 50-75% первоначальной массы груза.
После этого ещё раз производят рентгенологический контроль и при удовлетворительном стоянии отломков продолжают осуществляют вытяжение с уменьшением груза до 50% первоначальной массы либо используют другие способы иммобилизации.
Достоинства и недостатки метода
Достоинства метода скелетного вытяжения - постепенность, точность (контролируемость) репозиции, что позволяет устранять даже сложные виды смещения костных отломков. Имеется возможность следить за состоянием конечности в течение всего процесса лечения, а также совершать определённые движения в суставах, что снижает опасность развития тугоподвижности и контрактуры. Кроме того, метод позволяет осуществлять лечение ран, использовать физиотерапевтические методики, массаж.
Недостатки скелетного вытяжения:
• инвазивность (возможность развития спицевого остеомиелита, отрывных переломов, повреждения сосудов и нервов);
• сложность использования метода при некоторых видах переломов и смещений костных отломков;
• необходимость стационарного лечения в подавляющем большинстве случаев и вынужденного длительного положения в постели.
Оперативное лечение
Оперативное лечение переломов включает в себя две методики: классический остеосинтез, внеочаговый компрессионно-дистракци- онный остеосинтез.
Классический остеосинтез Основные принципы и виды
При классическом оперативном лечении перелома во время хирургического вмешательства выполняют открытую одномоментную ручную репозицию. Это позволяет в каждом случае добиться идеального сопоставления отломков, несмотря даже на сложный характер смещения.
Фиксацию отломков также производят во время операции. Отломки соединяют с помощью различных металлических конструкций. При их расположении внутри костномозгового канала остеосинтез называют интрамедуллярным, при расположении фиксирующего устройства на поверхности кости - экстрамедуллярным. Соединение отломков во время оперативного вмешательства металлическими кон- струкциями в ряде случаев позволяет применять раннюю нагрузку на повреждённую конечность. После операции, как правило, на некоторое время прибегают к вспомогательной иммобилизации (гипсовые лонгеты, мягкие повязки).
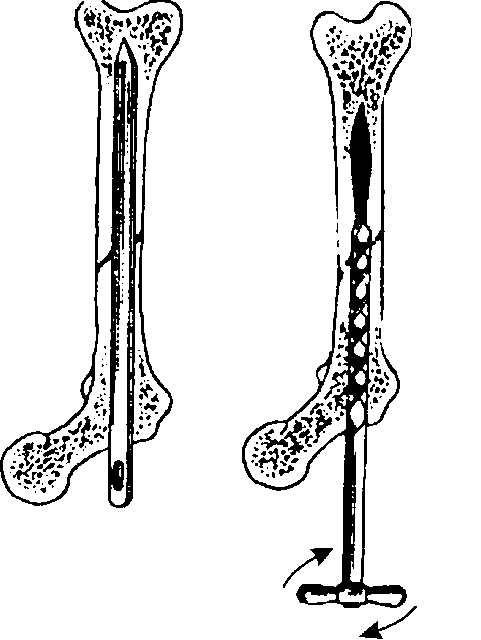
Рис. 11-11. Интрамедуллярный остеосинтез при поперечном диафизарном переломе бедра
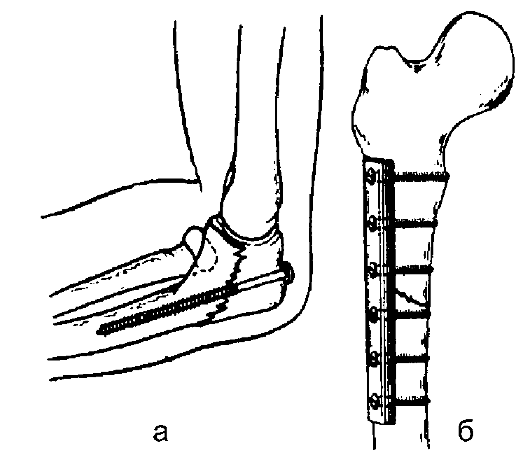
Рис. 11-12. Экстрамедуллярный остеосинтез: а - шурупом при переломе локтевого отростка; б - металлической пластиной при переломе бедра
Для осуществления интрамедуллярного (внутрикостного) остеосинтеза используют металлические спицы и стержни (штифты) различных конструкций. Этот вид остеосинтеза обеспечивает стабильное положение отломков. На рис. 11-11 представлена схема остеосинтеза бедра металлическим стержнем.
Для экстрамедуллярного (накостного) остеосинтеза применяют проволочные швы, пластинки с шурупами или болтами и многие другие конструкции. На рис. 11-12 представлен остеосинтез шурупом и пластиной. В последнее время для изготовления металлоконструкций стали применять сплавы никеля и титана, в том числе обладающие свойством «запоминания» первоначальной формы - так называемые металлоконструкции с памятью формы.
Металлические конструкции, которые, по своей сути, являются чужеродным телом, неизбежно приводят к нарушениям микроцир- куляции и обменных процессов в окружающих тканях, поэтому их целесообразно удалять после окончания выполнения ими своей функции, т.е. после сращения перелома. Обычно эти операции производят через 6-12 мес. В ряде случаев от удаления металлоконструкций приходится отказываться, особенно у пожилых пациентов, у которых имеется высокая степень операционного риска.
При эпифизарных внутрисуставных переломах для сохранения функций конечности в последние десятилетия широкое распростра-
нение получил метод эндопротезирования суставов. Это, в первую очередь, касается медиальных переломов шейки бедра у пожилых пациентов, у которых первостепенное значение имеет ранняя активизация, являющаяся основным средством профилактики пролежней, гипостатических пневмоний, тромбозов, эмболий и пр. Эндопротезирование тазобедренного сустава позволяет активизировать таких больных практически сразу после операции и через 3-4 нед нагружать конечность. Это, по существу, спасает их от смерти вследствие развития тяжёлых осложнений. Показания
Показания к оперативному лечению делят на абсолютные и относительные.
Абсолютные показания к оперативному лечению возникают тогда, когда при других способах лечения сращения перелома добиться невозможно либо когда операция является единственным способом лечения в связи с характером повреждений.
• Открытые переломы.
• Повреждение отломками костей магистральных сосудов (нервов) или внутренних органов головы, позвоночника, груди, живота, таза.
• Интерпозиция мягких тканей - наличие между отломками мягких тканей (связки, сухожилия, мышцы).
• Формирование ложного сустава - образование замыкательной пластинки, препятствующей сращению костных отломков.
• Неправильно сросшиеся переломы с грубым нарушением функций.
Относительные показания к оперативному лечению - повреждения, при которых сращения перелома можно добиться различными методами, но остеосинтез даёт наилучшие результаты.
• Неудачные попытки закрытой репозиции.
• Поперечные переломы длинных костей (плеча или бедра), когда правильное удержание отломков в мышечном массиве весьма проблематично.
• Переломы шейки бедра, особенно медиальные (линия перелома проходит медиальнее linea intertrochanterica), при которых нарушается кровоснабжение головки бедренной кости.
• Нестабильные переломы позвонков (опасность повреждения спинного мозга).
• Переломы надколенника и т.д. Достоинства и недостатки метода
Безусловными достоинствами оперативного метода лечения переломов являются идеально точная репозиция отломков и надёжная
их иммобилизация, позволяющая нагружать конечность намного раньше, чем образуется прочная костная мозоль. Кроме того, нужно помнить, что в некоторых случаях без хирургической операции сращения перелома добиться просто невозможно, например, при интерпозиции мягких тканей.
Недостатки метода непосредственно связаны с его инвазивностью: риск наркоза и самой операции, наличие инородного тела (металлоконструкция) и дополнительная травматизация тканей в области перелома, возможность развития инфекции (прежде всего остеомиелита), повреждение костного мозга при интрамедуллярном остеосинтезе, необходимость повторного вмешательства для удаления конструкции.
Внеочаговый компрессионно-дистракционный остеосинтез Основные принципы
При внеочаговом компрессионно-дистракционном остеосинтезе через проксимальный и дистальный отломки вне зоны перелома проводят спицы в разных плоскостях. Спицы фиксируют на кольцах или других элементах внешней фиксации специальных аппаратов. Наибольшее распространение получили аппараты типа Илизарова, Гудушаури и др. (рис. 11-13). Дозированно вращая гайки на стяжках между кольцами можно манипулировать отломками: сближать их (компрес- сия), растягивать (дистракция), изменять ось (например, увеличивая расстояние между кольцами по медиальной стороне и одновременно уменьшая по латеральной). Таким образом достигают точной репозиции отломков и одновременно прочной иммобилизации. В процессе лечения можно производить дозированную компрессию отломков, что
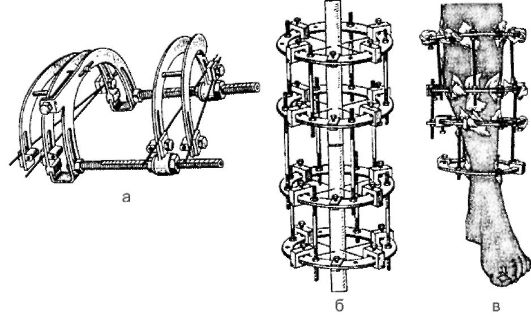
Рис. 11-13. Внеочаговый компрессионно-дистракционный остеосинтез: а - аппарат Илизарова; б - аппарат Гудушаури; в - лечение перелома костей в средней трети голени аппаратом Илизарова
ускоряет образование костной мозоли. После этого можно осуществлять постепенную их дистракцию, тем самым удлиняя кость. Подобную методику также используют пластические хирурги при необходимости удлинения конечности.
Показания
Показания к внеочаговому компрессионно-дистракционному остеосинтезу: сложные переломы длинных костей, выраженное смещение костных отломков, возникновение раневой инфекции в зоне перелома, переломы с замедленной консолидацией, образование ложного сустава, необходимость удлинения кости.
Достоинства и недостатки метода
Внеочаговый компрессионно-дистракционный остеосинтез применяют при сложных переломах костей. Достоинства метода позволяют:
• прочно фиксировать перелом вне самой зоны повреждения кости (внеочаговость остеосинтеза);
• точно сопоставлять костные отломки, обеспечивая возможность первичного заживления перелома с укорочением сроков лечения;
• осуществлять движения в суставах и раннюю нагрузку на конечность, как наиболее функциональный метод лечения переломов;
• удлинять кость при необходимости;
• наиболее эффективно осуществлять лечение ложных суставов;
• в более ранние сроки переводить больных на амбулаторное лечение.
Недостатки внеочагового остеосинтеза обусловлены сложностью конструкции и инвазивностью, степень которой существенно меньше, чем при классическом остеосинтезе. Наиболее частые осложнения метода перечислены ниже.
• Возможность повреждения сосудов и нервов при проведении спиц.
• Возможность развития инфекции в местах проведения спиц (спицевой остеомиелит).
Таким образом, каждый из приведённых способов лечения переломов имеет свои показания. В случае невозможности применить один метод, его можно заменить другим. Выбор способа лечения должен определяться индивидуально в каждом конкретном случае. При этом следует руководствоваться тремя основными принципами:
• Безопасность для больного.
• Минимальные сроки сращения перелома.
• Максимальное восстановление функции повреждённого сегмента или конечности.
Общее лечение
Общее лечение при переломах костей носит общеукрепляющий характер, служит в качестве способа ускорения образования костной мозоли, а также дополнительного метода профилактики осложнений. Основные принципы общего лечения следующие:
• Обеспечение покоя и уход за пациентом.
• Полноценное питание (белки, витамины, препараты кальция).
• Профилактика пневмонии и пролежней.
• Антибиотикопрофилактика.
• Коррекция сосудистых нарушений и улучшение реологических свойств крови.
• Иммунокоррекция.
Осложнения заживления переломов
Основные осложнения в процессе лечения переломов:
• жировая эмболия;
• раневая инфекция мягких тканей;
• посттравматический остеомиелит;
• ложный сустав;
• неправильное сращение перелома с нарушением функций;
• тугоподвижность сустава;
• мышечная контрактура;
• нарушение венозного оттока, артериального кровоснабжения и иннервации.
Кроме возникновения осложнений, неблагоприятным моментом является замедление сращения (консолидации) перелома, причинами которого могут быть:
• тяжёлая интоксикация;
• некоторые заболевания (туберкулёз, сифилис, сирингомиелия);
• авитаминоз, нарушения минерального обмена;
• кахексия;
• эндокринопатии (гиперпаратиреоз, нарушение функций надпочечников).
Травматический шок
Физиологические механизмы и теории
Возможность развития шока при тяжёлой травме известна давно. Травматический шок - синдром острых расстройств кровообращения (гипоциркуляция), являющихся следствием сочетанного
воздействия непосредственных проявлений тяжёлых травм и ранений: массивной кровопотери, нервно-болевых влияний, эндотоксикоза, наиболее тяжело проявляющих себя на фоне прямого повреждения сердца, ЦНС, лёгких.
В истории изучения травматического шока было предложено несколько основных теорий его развития.
Нервно-рефлекторная теория
Нервно-рефлекторная теория предложена американским исследователем Г. Крайлем (1890) и отечественным патофизиологом И.Р. Петровым (1940-1950), которые считали, что поступающий из зоны по- вреждения поток нервных импульсов способствует чрезмерному раздражению ЦНС, её истощению с развитием в ней охранительного торможения. Экспериментально были доказаны нервно-болевые рефлекторные влияния (ноцицептивная импульсация) на так называемые органы-мишени - надпочечники, щитовидную железу, гипофиз. В нервной системе развивается цепь рефлекторных процессов, что и ведёт к изменению параметров сердечно-сосудистой и дыхательной систем.
Теория кровоплазмопотери
Теория кровоплазмопотери была выдвинута американским хирургом А. Блэлоком, а также глубоко изучена отечественными исследователями, в том числе А.Н. Беркутовым и др. Основную роль в развитии травматического шока эти исследователи отводили снижению ОЦК в результате массивного кровотечения. Даже закрытые переломы крупных костей, не говоря уже о множественных открытых, сопровождаются массивной кровопотерей. Так, при закрытом переломе бедра кровопотеря достигает 1500 мл, костей голени - до 750 мл, плеча - до 500 мл, костей таза - до 3000 мл. При травме мягких тканей с образованием дефекта кожи величиной 1% всей поверхности тела или закрытом повреждении размером с кулак больного кровопотеря соответствует примерно 10% ОЦК. При сочетанных повреждениях кровопотеря может быть весьма значительной и во многом определять тяжесть состояния и степень травматического шока.
Токсическая теория
Согласно токсической теории, тяжёлые изменения в организме при травматическом шоке (Е. Кеню и др.) объясняли отравлением
продуктами распада повреждённых тканей, прежде всего мышц. В основном эти вещества представляют токсические амины (гистамин, серотонин), полипептиды (брадикинин, каллидин), лизосомальные ферменты, тканевые метаболиты (молочная кислота и др.). Вазоактивные продукты приводят к расширению и увеличению проницаемости капилляров. Это вызывает снижение ОЦК и определяет картину шока.
Сосудодвигательная теория
В соответствии с этой теорией в ответ на травму и кровопотерю возникает генерализованный спазм периферических сосудов запускается механизм прекапиллярного шунтирования, что приводит к скоплению крови в венозной системе. Нарушение микроциркуляции сопровождается уменьшением кровоснабжения жизненно важных органов, нарушаются их функции, что приводит к гибели пострадавших.
Эндокринная теория
Эта теория разрабатывалась отечественными учёными Н.А. Миславским, Л.А. Орбели и была существенно дополнена канадским ученым Г. Селье. Травматический шок они рассматривали как третью стадию общего синдрома адаптации, возникающую в результате потребления и истощения передней доли гипофиза и коры надпочечников.
Теория акапнии
Теория принадлежит Дж. Хендерсону и др., которые объясняли развитие шока уменьшением содержания углекислоты в крови в результате гипервентиляции лёгких, прогрессирующую при сильных болях. Акапния приводит к нарушению микроциркуляции и расстройству обмена веществ, запуская весь механизм изменений в организме.
Современная теория
Рассмотренные выше так называемые «унитарные» теории сводят многокомпонентный механизм функциональных нарушений при трав- матическом шоке к действию лишь одного патологического фактора, но ни одна из них не может полностью объяснить развитие травматического шока. Травматический шок является по своей природе полиэтиологичным синдромом. Среди основных факторов, имеющих наибольшее значение в развитии шока при травме, выделяют болевую
импульсацию, кровопотерю, эндотоксикоз. В каждом конкретном случае может быть преобладание одного или нескольких из перечисленных факторов, что во многом определяется характером повреждений. Громадное значение в развитии шока имеет непосредственное повреждение жизненно важных органов (сердца, головного мозга, лёг- ких), которые при отсутствии адекватной помощи сопровождаются бы- стрыми нарушениями витальных функций и гибелью пострадавших.
Клиническая картина
В клиническом течении травматического шока различают две фазы: эректильную и торпидную.
Эректильная фаза
Эректильная фаза очень короткая, она наступает непосредственно после травмы и характеризуется напряжением симпатоадреналовой системы. Её наблюдают не чаще, чем в 15% случаев. Эта фаза проявляется прежде всего тем, что кожные покровы и видимые слизистые оболочки становятся бледными, пульс - частым, АД при этом или нормальное или несколько повышено, больной сильно возбуж- дён. Резкое моторное или двигательное возбуждение выражается в громких бессвязных криках, немотивированных движениях, пациент вскакивает с места, при этом наносит себе иногда непоправимый вред, не ощущает боли, лицо красное, напряжено, зрачки расширены. Состояние несколько напоминает состояние алкогольного опьянения.
Классическое описание эректильной фазы шока дал Н.И. Пирогов: «Если сильный вопль и стоны слышатся от раненого, у которого черты изменилось, лицо сделалось длинным и судорожно искривлённым, бледным, посиневшим и распухшим от крика, если у него пульс напря- жён и скор, дыхание коротко и часто, то каково бы ни было его повреждение, нужно спешить с помощью».
Торпидная фаза
Торпидная фаза наступает в более поздние сроки и выявляется в подавляющем большинстве случаев. Она проявляется общей затормо- жённостью, снижением реакции на раздражители, вялостью, апатией, понижением рефлексов, угнетением функций ЦНС при сохранении сознания. Отмечается резкое ухудшение деятельности сердечно-сосудистой системы: бледность, частый и малый пульс, глухость сердеч-
ных тонов и прогрессирующее снижение АД, что является ведущим симптомом шока. Понижается температура тела. Снижаются венозное давление и скорость кровотока. Наступает сгущение крови. Нарушаются функции всех органов и систем, изменяется обмен веществ. Недостаточность функций почек проявляется олигоили анурией. На фоне нарушения микроциркуляции нарастают гипоксемия и гипоксия тканей.
Описывая торпидную фазу шока, Н.И. Пирогов писал: «С оторванной рукой или ногой лежит такой окоченелый на перевязочном пункте неподвижно; он не кричит и не вопит, не жалуется, не принимает ни в чём участия и ничего не требует; тело холодно, лицо бледно, как у трупа; взгляд неподвижен и обращен вдаль, пульс как нитка, едва заметен под пальцем и с частыми перемежками. На вопросы окоченелый или вовсе не отвечает, или только про себя чуть слышным шёпотом, дыхание тоже едва приметно. Рана и кожа почти вовсе нечувствительны; но если большой нерв, висящий из раны, будет чем-нибудь раздражён, то больной одним лёгким сокращением лицевых мускулов обнаруживает признак чувства. Иногда это состояние проходит через несколько часов от употребления возбуждающих средств, иногда же оно продолжается до самой смерти».
Суметь выявить наличие травматического шока при наличии его классической картины должен каждый медицинский работник, однако при множественных и сочетанных повреждениях диагностика шока и тяжё- лых состояний, вызванных другими причинами, нередко бывает трудной.
Классификация
Клиническая классификация травматического шока базируется на основании наличия тяжёлой травмы (ранения) и уровня диастолического АД (табл. 11-1).
Первая помощь
Лечение травматического шока начинают с оказания первой помощи, которая является очень важной для сохранения жизни пост-
Таблица 11-1. Степени тяжести травматического шока
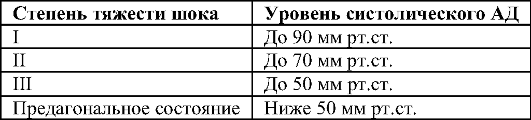
радавшего и представляет непростую задачу. Сложность заключается в том, что при травматическом шоке чрезвычайно важное значение для судьбы пострадавшего имеет правильный алгоритм действий - последовательность одновременно протекающих процессов диагностики и оказания лечебного пособия. При оказании первой помощи, особенно в отсутствие медицинского работника, важно не столько установить точный диагноз, сколько немедленно приступить к устранению угрожающих жизни последствий самой травмы.
Наиболее важные мероприятия первой помощи при травматическом шоке:
• устранение асфиксии и налаживание адекватного дыхания;
• временная остановка продолжающегося наружного кровотечения;
• введение анальгетиков;
• введение кровезамещающих растворов;
• наложение асептической повязки;
• транспортная иммобилизация;
• быстрая и щадящая транспортировка в лечебное учреждение. При нарушении дыхания следует очистить полость рта и верхние
дыхательные пути. В случае отсутствия адекватного самостоятельного дыхания у пострадавшего необходимо проводить вспомогательное или искусственное дыхание, включая введение воздуховода или ин- тубацию трахеи с последующей ИВЛ.
При наличии продолжающегося наружного кровотечения следует наложить давящую повязку, а при её неэффективности - кровоостанавливающий жгут с обязательной отметкой о времени его наложения.
Обезболивание обычно подразумевает введение анальгетиков (наркотических и ненаркотических). В машине скорой помощи возможно проведение ингаляционной аутоаналгезии через специальные портативные испарители посредством вдыхания паров метоксифлурана.
Внутривенное введение кровезамещающих растворов (декстран [ср. мол.масса 50 000-70 000], желатин и др.) следует начинать как можно раньше, в том числе в машине скорой помощи.
После наложения на рану асептической повязки осуществляют транспортную иммобилизацию повреждённых сегментов, причём все эти мероприятия можно производить по ходу транспортировки пострадавшего в стационар.
Принципы лечения травматического шока в стационаре
Следующий этап оказания помощи тяжело пострадавшему осуществляют в реанимационном зале приёмного отделения.
Алгоритм оказания квалифицированной помощи
При поступлении в стационар пострадавшего с признаками травматического шока большое значение имеет правильное и быстрое выполнение целого комплекса лечебно-диагностических мероприятий. Поэтому целесообразно придерживаться следующего алгоритма диагностики повреждений с одновременным устранением жизнеугрожающих расстройств у тяжело пострадавшего с травматическим шоком.
1. Первичный осмотр:
- адекватность самостоятельного дыхания;
- состояние гемодинамики;
- наличие продолжающегося наружного или внутреннего кровотечения.
2. Устранение острых дыхательных расстройств:
- диагностика нарушений дыхания;
- определение показаний к интубации трахеи (трахеостомии);
- проведение ИВЛ.
3. Коррекция острых гемодинамических нарушений:
- измерение пульса и АД (подключение к монитору);
- закрытый массаж сердца;
- осуществление доступа к сосудистому руслу;
- поддержание ОЦК.
4. Остановка наружного кровотечения.
5. Обезболивание.
6. Планомерная диагностика и лечение повреждений всех анатомических областей.
Грудь:
- рентгенография груди (КТ при стабильном состоянии);
- клиническая оценка целостности грудного каркаса и органов грудной полости;
- диагностическая пункция и/или дренирование плевральной полости;
- торакотомия (торакоскопия) при продолжающемся внутриплевральном кровотечении;
- фиксация рёберного клапана. Живот, таз:
- катетеризация мочевого пузыря и пальцевое исследование прямой кишки;
- лапароцентез (расширение раны) или лапароскопия;
- лапаротомия при продолжающемся внутрибрюшном кровотечении;
- выполнение других неотложных и срочных операций, в том числе на конечностях;
- фиксация множественных переломов костей таза.
Голова, шея, позвоночник:
- определение степени утраты сознания и неврологической симптоматики;
- оценка рентгенограмм (КТ, МРТ);
- решение вопроса о консервативном или оперативном лечении. Конечности:
- рентгенография по показаниям;
- первичная хирургическая обработка ран, в том числе при отрывах конечностей, открытых переломах, повреждениях магистральных сосудов и нервов;
- фиксация переломов, вправление вывихов.
Первичный осмотр
При первичном осмотре, кроме оценки тяжести состояния пациента, определяют характер травмы и потребность в оказании немедленной помощи. Опытный специалист проводит осмотр в течение 1 - 2 мин. При этом врач должен прежде всего оценить три параметра, от которых в первую очередь зависит жизнь пострадавшего: адекватность самостоятельного дыхания, состояние гемодинамики, наличие продолжающегося наружного или внутреннего кровотечения.
Сбор анамнеза по возможности осуществляют по упрощённой схеме [система «AMPLE»: Allergies (аллергические реакции в анамнезе), Medications (введённые лекарства), Previous illnesses (сопутствующие заболевания в анамнезе), Last meal (время последнего приёма пищи), Events surrounding injury (обстоятельства травмы)].
Следует отметить, что очень важно объективно оценить тяжесть состояния пациента и прогноз. К сожалению, общепринятой клас- сификационной шкалы до сих пор еще не разработано. В различных учреждениях используют разные бальные системы. В табл. 11-2 пред-
Таблица 11-2. Оценка тяжести состояния пострадавшего (ОСПБ)

ставлена одна из таких систем оценки тяжести состояния пострадавшего в баллах (ОСПБ) (Ю.М. Лопухин, В.С. Савельев, 1997).
Показатели ОСПБ могут колебаться от 1 до 8 баллов. Если показатель равен 4, это соответствует 40% летальности.
Оценка и лечение острых нарушений дыхания
В первую очередь производят диагностику и устранение нарушений дыхания. При наличии самостоятельного дыхания определяют частоту и глубину дыхания. Грудную клетку пальпируют для выявления переломов рёбер, подкожной крепитации. При аускультации определяют симметричность дыхания с обеих сторон, обращают внимание на его ритмичность и частоту. Отмечают цвет кожных покровов (наличие или отсутствие цианоза).
Отсутствие самостоятельного дыхания служит показанием к срочным реанимационным мероприятиям. Осуществляют аспирацию кро- ви, слизи, рвотных масс, удаление инородных тел из полости ротоглотки, просвета трахеобронхиального дерева. При ранениях челюстно-лицевой области, переломах шейного отдела позвоночника, основания черепа с затеканием крови, ликвора в просвет дыхательных путей в ранние сроки показана неотложная трахеостомия или крикоконикотомия.
В случае острой остановки дыхания и его терминальном типе требуются интубация трахеи и проведение ИВЛ.
Рану проникающего дефекта грудной стенки необходимо сразу закрыть окклюзионной повязкой, а позднее - ушить в ходе неотложной операции.
При «болевом торможении» дыхания (переломы рёбер, грудины, раны и операционные разрезы на грудной стенке) следует в наикратчайший срок использовать паравертебральную и местную новокаиновые блокады, эпидуральную аналгезию или иные методы его устранения.
Оценка и устранение острых нарушений кровообращения
Прежде всего следует определить наличие сердечных сокращений и при их отсутствии приступить к непрямому массажу сердца. При ранении сердца необходима экстренная («реанимационная») торакотомия с ушиванием раны сердца.
При сохранении сердечной деятельности нужно оценить состояние кровообращения, ориентируясь на характеристики пульса, величину АД, цвет и температуру кожных покровов.
На следующем этапе осуществляют доступ к сосудистому руслу. При тяжёлом состоянии пациента оптимальна катетеризация подключичной вены.
При рано начатом лечении и умеренных объёмах кровопотери достаточно одних кровезаменителей (декстран [ср. мол.масса 50 000- 70 000], декстран [мол.масса 30 000-40 000], желатин) и реинфузии аутокрови, аспирированной из полостей во время операции.
При
крайне низком или неопределяемом уровне АД следует наладить струйную
инфузию в две и даже три вены посредством катетеризации (венесекциии)
локтевых и лодыжечных вен, чтобы добиться подъёма АД через 15-20 мин до
уровня
При больших объёмах кровопотери (50-60% ОЦК) необходима свежая кровь (сроки хранения до 48 ч) и кровезаменители в суммар- ном объёме, заметно превышающем величину кровопотери.
Ещё более эффективны внутриартериальные нагнетания крови (по В.А. Неговскому), обеспечивающие высокую объёмную скорость трансфузий и предупреждающие перегрузку малого круга кровообращения.
Гемотрансфузия донорской крови должна начинаться только после завершения всех проб и тестов. На капельное переливание крови (эритроцитарной массы) переходят, когда АД нормализуется, ЧСС умень- шается до 100 в минуту, кожные покровы становятся тёплыми и розовыми, а в анализах крови число эритроцитов поднимается до 3,5х1012/л, а концентрация гемоглобина достигает 100 г/л (гематокрит - 35%).
При затягивающемся спазме периферических сосудов (на фоне восполненной кровопотери) показаны вливания декстрана [мол.масса 30 000- 40 000], введение пентоксифиллина, других медикаментов с дезагрегационными свойствами, а также вазодилататоров (дроперидол и др.).
Остановка наружного кровотечения
При обнаружении продолжающегося кровотечения любой локализации оно должно быть немедленно остановлено. Наиболее эффек- тивный способ временной остановки кровотечения - тугая тампонада раны или давящая повязка, которую следует производить во всех случаях, кроме отрыва конечностей, когда, не раздумывая, нужно наложить кровоостанавливающий жгут. В некоторых случаях, когда имеются обширные раны и видны кровоточащие сосуды, удаётся наложить кровоостанавливающий зажим или прошить кровоточащий сосуд в ране. Только после этого следует произвести диагностику всех
имеющихся повреждений, после чего осуществить окончательную остановку кровотечения тем или иным способом, в том числе опера- цию на повреждённых сосудах, а также ампутацию конечности.
Обезболивание
Обезболивание у пострадавшего с травматическим шоком в стационаре следует проводить методами, не отягощающими расстройств гемодинамики и других жизненных функций.
При переломах костей, отрывах и размозжениях конечностей эффективны блокады местными анестетиками непосредственно зон повреждения, нервных стволов, мышечно-фасциальных влагалищ.
Следует учитывать, что стандартные дозы вводимых препаратов на фоне тяжёлого шока уменьшают в 1,5-2 раза из-за опасности резорбтивного (ганглиоблокирующего) действия, снижающего уровень АД.
Наиболее доступный способ обезболивания при травмах - парентеральное введение анальгетиков общего действия (тримеперидин с дифенгидрамином, морфин + наркотин + папаверин + кодеин + тебаин, морфин и др.); как анальгетик в безопасной дозировке применим кетамин - 0,5-1,0 мг/кг внутривенно.
С целью устранения психо-эмоциональной реакции показаны внутривенное введение диазепама (2 мл) или других успокаиваю- щих средств.
Для операционного обезболивания на фоне шока наиболее предпочтительной и щадящей является нейролептаналгезия в сочетании с ингаляцией закиси азота либо внутривенная анестезия кетамином в сочетании с интубацией трахеи и ИВЛ.
Планомерная диагностика и лечение
имеющихся повреждений всех анатомических областей
После устранения видимых расстройств дыхания и кровообращения, а также остановки наружного кровотечения необходимо присту- пить к планомерному обследованию органов груди, живота, таза, головы, шеи, позвоночника. Для этого каждую анатомическую область планомерно исследуют, используя неинвазивные и инвазивные диагностические методы.
Следует подчеркнуть, что диагностика должна быть активной, т.е. проводиться методом исключения патологии в каждой анатомической области, особенно важно, когда у пострадавшего имеется нарушение сознания или неадекватность в его поведении.
Особенность обследования тяжело пострадавшего с травматическим шоком - активная диагностика повреждений сочетается с од- новременным выполнением неотложных оперативных вмешательств.
Так, при обследовании груди методом пальпации исключают переломы костного каркаса (рёбер, грудины). При малейшем подозре- нии на повреждение следует выполнить рентгенографию груди. При ослаблении дыхания, наличии подкожной эмфиземы, скопления крови и воздуха в плевральных полостях следует выполнить плевральную пункцию, а при показаниях - и торакоцентез с дренированием плевральной полости.
В случае выявления ранения сердца с тампонадой, крупных сосудов или лёгких с признаками продолжающегося кровотечения немедленно следует выполнить операцию - торакотомию с устранением выявленных повреждений. Такие операции относят к группе вмеша- тельств высшей срочности, а наркоз и операцию начинают практически одновременно.
При обследовании живота и таза необходимо в первую очередь исключить повреждение внутренних органов. Помимо осмотра, паль- пации, аускультации перистальтических шумов обязательным для всех без исключения пострадавших и раненых с повреждениями живота и таза считают катетеризацию мочевого пузыря и выполнение пальцевого исследования прямой кишки.
При тяжёлом шоке, связанном с повреждением внутренних органов и продолжающимся внутренним кровотечением, небольшой ре- зерв времени (20-25 мин) используют для активной инфузии плазмозаменителей, оксигенотерапии, премедикации и введения в наркоз.
При подозрении на повреждение органов живота и таза при наличии раны выполняют её расширение, а при закрытой травме - лапароцентез или диагностическую лапароскопию, если состояние пострадавшего стабильное. При обнаружении крови или признаках перитонита производят неотложную операцию - лапаротомию с устранением повреждений.
При
отрывах, разрушениях конечностей благодаря наложенному на конечность
жгуту или иному способу временного гемостаза, энергичной
инфузионно-трансфузионной и медикаментозной терапии удаётся поднять
уровень систолического давления крови до 95-
Такие операции, как ампутация конечностей и хирургическая обработка обширных ран, также следует включать в группу неотлож- ных вмешательств, так как сохраняющийся массив некротизирован-
ных тканей как источник продолжающегося эндотоксикоза препятствует выведению из шока.
При сочетанных повреждениях доказаны преимущества ранних хирургических вмешательств на повреждённых конечностях, выполняемых либо при поступлении, либо в ближайшие 1-2 дня. Это делает пострадавшего мобильным с первых часов послеоперационного периода, позволяет избежать гипостатической пневмонии, заметно улучшить результаты лечения. Такие операции производят при следующих основных показателях:
• систолическое АД выше
• пульс реже 100 в мин;
• ЦВД выше
• гематокрит более 25%;
• число тромбоцитов свыше 100х109/л.
В случае изолированных повреждений конечностей все корригирующие операции, которые могут быть отсрочены до полного выведения пострадавшего или раненого из шока (остеосинтез перело- мов, кожная пластика и др.), следует отложить на несколько дней или даже недель в ожидании функциональной стабилизации всех систем организма.
Тяжесть неврологических нарушений оценивают по общепринятым неврологическим принципам диагностики лишь после относи- тельной стабилизации состояния пострадавшего.
Для определения степени утраты сознания, являющейся важным прогностическим критерием, в большинстве стационаров используют шкалу Глазго (табл. 11-3).
Если необходимо, выполняют рентгенографию головы (позвоночника), а при стабильном состоянии пострадавшего - КТ или МРТ. По показаниям выполняют люмбальную пункцию с оценкой ликвора, а также проходимости ликворного пространства (ликвородинамические пробы). При выявлении повреждений головы и позвоночника, требующих срочного оперативного пособия (трепанация черепа при сдавлении мозга внутричерепной гематомой, сдавление спинного мозга), производят необходимые вмешательства во вторую очередь.
Особенности дальнейшего лечения тяжело пострадавших
По мере выведения больного из шока продолжают планомерную и полную диагностику имеющихся повреждений с их последующей коррекцией.
Таблица 11-3. Оценка степени угнетения сознания по шкале Глазго
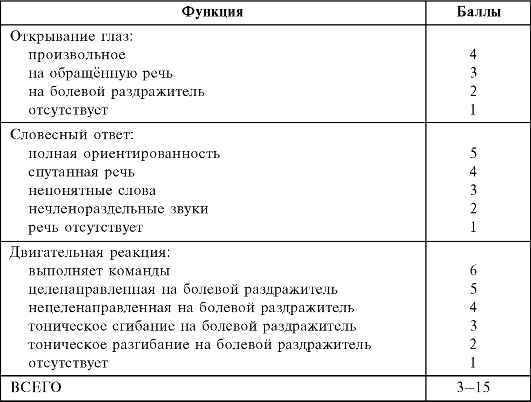
Прогноз:
• 8 баллов и более - хорошие шансы на улучшение;
• 5-8 баллов - ситуация, угрожающая жизни;
• 3-5 баллов - потенциально летальный исход, особенно при выявлении фиксированных зрачков.
После выполнения неотложных и срочных мероприятий проводят дальнейшую терапию, которая в первую очередь направлена на профилактику возможных осложнений, вероятность возникновения которых при тяжёлых механических повреждениях очень высока. При этом основными направлениями являются:
• респираторная терапия;
• инфузионно-трансфузионная терапия;
• многоуровневая аналгезия;
• сердечно-сосудистая терапия;
• коррекция нарушенного метаболизма;
• антибиотикотерапия;
• детоксикационная терапия.
Синдром длительного сдавления
Синдром длительного сдавления, или краш-синдром (англ., crash - авария, крушение), - своеобразное патологическое состояние, обусловленное длительным (более 2-4 ч) и различным по интенсивности сдавлением, преимущественно мягких тканей.
Особенность указанного синдрома заключается в том, что его проявления наступают сразу же после ликвидации воздействия механического фактора, т.е. после извлечения пострадавшего из-под обломков разрушенных зданий, из завалов и т.д. При этом развивается травматический токсикоз как следствие ишемии, венозного застоя, попадания в общий кровоток большого количества продуктов распада разрушенных тканей и освобождённых токсических метаболитов, болевого раздражения при сдавлении и травматизации нервных стволов, а также плазмопотери, возникающей в результате массивного отёка повреждённых мышечно-костных сегментов.
Клиническая картина
В клиническом течении синдрома длительного сдавления выделяют три периода:
• Первый - связан с нарастанием отёка и проявлением сосудистой недостаточности (1-3 сут);
• Второй - обусловлен развитием острой почечной недостаточности (3-14-е сут);
• Третий - реконвалесценция.
В первом периоде сразу после освобождения конечности отмечаются её бледность и сильные боли. Затем довольно быстро развивается и прогрессирует отёк, конечность становится багрово-синюшной, отчёт- ливо проявляются участки некроза, возникают признаки нарушения кровообращения (тромбозы сосудов мелкого и среднего диаметра). Больные жалуются на сильные распирающего характера боли, значительно страдает общее состояние: слабость, озноб, тахикардия, снижение АД, лихорадка. При большом объёме повреждения (множественные переломы сдавленных конечностей) часто развивается картина травматического шока. Постепенно развивается олигурия.
Во втором периоде на первое место выступает картина острой почечной недостаточности: моча становится бурого цвета, её количество резко снижается, в плазме увеличивается концентрация ионов калия, креатинина, мочевины и пр. Даже если жизнеспособность конечнос-
ти в целом сохранена, местно появляются пузыри с серозным и геморрагическим содержимым, в мышечной ткани развиваются очаговые или обширные очаги некроза, требующие хирургического лечения.
При благоприятном течении заболевания после отторжения (удаления) некротических тканей и восстановления жизнеспособности сдавленной конечности в третьем периоде медленно происходит вос- становление функций почек и наступает выздоровление. Полное восстановления функций конечности наступает редко, что обусловлено повреждёнием не только мышечной ткани, но и костей, суставов, крупных нервных стволов.
Лечение
Сразу после освобождения на конечность, тотчас выше места сдавления, следует наложить кровоостанавливающий жгут (на срок не более 2 ч) для предотвращения поступления в кровоток токсических про- дуктов. Конечность необходимо охладить при помощи криопакетов или пузырей со льдом и осуществить транспортную иммобилизацию.
Одновременно активно проводят другие противошоковые мероприятия - введение наркотических анальгетиков, переливание плазмозамещающих и ощелачивающих растворов.
При поступлении в стационар в первом периоде назначают мощную дезинтоксикационную терапию (внутривенно до 3-4 л кристал- лоидных и низкомолекулярных декстранов в сутки), антибактериальную терапию. Местно осуществляют хирургическую обработку ран, некрэктомию, вплоть до ампутации или экзартикуляции, выполняют новокаиновые блокады. Весьма важным является создание местной гипотермии конечности в течение первых 1-2 сут.
Во втором периоде, при развитии острой почечной недостаточности важным является максимальное удаление всех нежизнеспособ- ных тканей конечности и, если функции почек полностью нарушены, своевременно приступить к экстракорпоральной детоксикации организма (гемодиализ, плазмаферез).
По мере восстановления функций почек в третьем периоде осуществляют планомерное лечение повреждений мягких тканей и костных структур поражённой конечности.