Общая хирургия: учебник / Петров С.В. - 3-е изд., перераб. и доп. - 2010. - 768 с. : ил.
|
|
|
|
ГЛАВА 9 ХИРУРГИЧЕСКАЯ ОПЕРАЦИЯ
Хирургическая операция - важнейший этап в лечении больного. Однако для того чтобы эффект операций был максимальным, необ- ходимы соответствующая предоперационная подготовка и квалифицированное лечение в послеоперационном периоде. Таким образом, основные этапы лечения хирургического больного следующие:
• предоперационная подготовка;
• хирургическая операция;
• лечение в послеоперационном периоде.
Предоперационная подготовка Цель и задачи
Цель предоперационной подготовки - снижение риска развития интра- и послеоперационных осложнений.
Начало предоперационного периода обычно совпадает с моментом поступления больного в хирургический стационар. Хотя в редких случаях предоперационную подготовку начинают и намного раньше (врождённая патология, первая помощь на месте происшествия и др.). Иногда при госпитализации пациента планируют консервативное лечение, а необходимость в операции возникает внезапно при развитии какого-либо осложнения.
Таким образом, правильнее считать, что предоперационная подготовка начинается с момента постановки диагноза, требующего операции, и принятия решения о выполнении оперативного вмешатель- ства. Заканчивается же она подачей больного в операционную.
Весь предоперационный период условно делят на два этапа: диагностический и подготовительный, во время которых решают основные задачи предоперационной подготовки (рис. 9-1).
Для достижения целей предоперационной подготовки врач-хирург должен решить следующие задачи:
• Установить точный диагноз основного заболевания, определить показания к операции и срочность её выполнения.
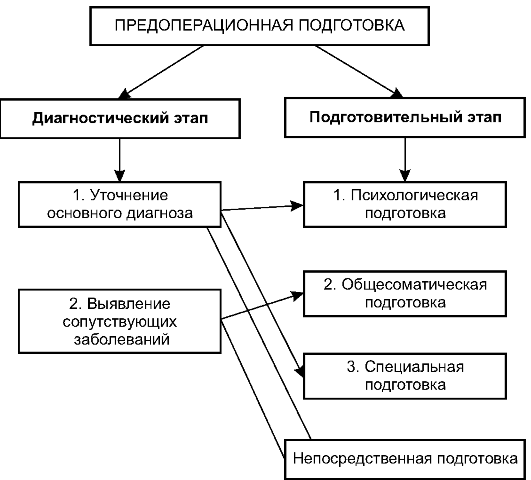
Рис. 9-1. Этапы и задачи предоперационной подготовки
• Оценить состояние основных органов и систем организма больного (выявить сопутствующие заболевания).
• Психологически подготовить пациента.
• Провести общую соматическую подготовку.
• По показаниям выполнить специальную подготовку.
• Непосредственно подготовить больного к операции.
Первые две задачи решают во время проведения диагностического этапа. Третья, четвёртая и пятая задачи - компоненты под- готовительного этапа. Подобное разделение условно, так как подготовительные мероприятия часто проводят на фоне выполнения диагностических приёмов.
Непосредственную подготовку проводят перед самой операцией.
Диагностический этап
Задачи диагностического этапа - установление точного диагноза основного заболевания и оценка состояния основных органов и систем организма больного.
Установление точного диагноза
Постановка точного хирургического диагноза - залог успешного результата оперативного лечения. Именно точный диагноз с указа- нием стадии, распространённости процесса и его особенностей позволяет выбрать оптимальный вид и объём хирургического вмешательства. Здесь не может быть мелочей, каждую особенность течения заболевания необходимо учесть. В хирургии XXI века практически все вопросы диагностики должны быть решены до начала операции, а во время вмешательства лишь подтверждаются заранее известные факты. Таким образом, хирург ещё перед началом операции знает, с какими трудностями он может столкнуться во время вмешательства, чётко представляет себе вид и особенности предстоящей операции.
Можно привести множество примеров, свидетельствующих о важности тщательного предоперационного обследования. Вот лишь один из них.
Пример. У больного диагностирована язвенная болезнь, язва луковицы двенадцатиперстной кишки. Консервативная терапия в течение длительного времени не даёт положительного эффекта, показано оперативное лечение. Но такого диагноза для операции ещё не достаточно. Существует два основных типа оперативных вмешательств при лечении язвенной болезни: резекция желудка и ваготомия. Кроме того, есть несколько разновидностей как резекции желудка (по Бильрот-I, по Бильрот-II, в модификации Гофмейстера-Финстерера, Ру и т.д.), так и ваготомии (стволовая, селективная, проксимальная селективная, с различными видами дренирующих желудок операций и без них). Какое вмешательство выбрать для данного больного? Это зависит от многих дополнительных факторов, их необходимо выявить при обследовании. Следует знать характер желудочной секреции (базальной и стимулированной, ночной секреции), точную локализацию язвы (передняя или задняя стенка), наличие или отсутствие деформации и сужения выходного отдела желудка, функциональное состояние желудка и двенадцатиперст- ной кишки (нет ли признаков дуоденостаза) и пр. Если не учесть эти факторы и необоснованно выполнить определённое вмешательство, значительно снизится эффективность лечения. Так, у больного могут развиться рецидив язвы, демпинг-синдром, синдром приводящей петли, атония желудка и другие осложнения, иногда приводящие больного к инвалидности и требующие впоследствии сложных реконструктивных оперативных вмешательств. Только взвесив все выявленные особенности заболевания, можно правильно выбрать способ хирургического лечения.
Прежде всего, точная диагностика необходима для того, чтобы решить вопрос о срочности операции и степени необходимости применения хирургического метода лечения (показания к операции).
Решение вопроса о срочности операции
После постановки диагноза хирург должен решить вопрос о том, не показана ли больному экстренная операция. Если такие показания выявлены, следует немедленно приступать к подготовительному этапу, при экстренных операциях занимающему от нескольких минут до 1-2 ч.
Основные показания к экстренной операции: асфиксия, кровотечение любой этиологии и острые заболевания воспалительного характера.
Врач должен помнить, что задержка операции с каждой минутой ухудшает её результат. При продолжающемся кровотечении, напри- мер, чем быстрее начато вмешательство и прекращена кровопотеря, тем больше шансов на спасение жизни больного.
В то же время в некоторых случаях необходима кратковременная предоперационная подготовка. Её характер направлен на стабили- зацию функций основных систем организма, прежде всего сердечно-сосудистой, такую подготовку проводят индивидуально. Например, при наличии гнойного процесса, осложнённого сепсисом с тяжёлой интоксикацией и артериальной гипотензией, целесообразно в течение 1-2 ч провести инфузионную и специальную терапию, а лишь затем выполнить операцию.
В тех случаях, когда в соответствии с характером заболевания необходимости в экстренной операции нет, об этом делают соответствующую запись в истории болезни. Затем следует определить показания к плановому оперативному лечению.
Показания к операции
Показания к операции разделяют на абсолютные и относительные.
Абсолютными показаниями к операции считают заболевания и состояния, представляющие угрозу жизни больного, которые можно ликвидировать только хирургическим путём.
Абсолютные показания к выполнению экстренных операций иначе называют «жизненными». К этой группе показаний относят асфик- сию, кровотечение любой этиологии, острые заболевания органов брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, перфоративную язву желудка и двенадцатиперстной кишки, острую кишечную непроходимость, ущемлённую грыжу), острые
гнойные хирургические заболевания (абсцесс, флегмону, остеомиелит, мастит и пр.).
В плановой хирургии показания к операции также могут быть абсолютными. При этом обычно выполняют срочные операции, не откладывая их больше чем на 1-2 нед.
Абсолютными показаниями к плановой операции считают следующие заболевания:
• злокачественные новообразования (рак лёгкого, желудка, молочной железы, щитовидной железы, толстой кишки и пр.);
• стеноз пищевода, выходного отдела желудка;
• механическая желтуха и др.
Относительные показания к операции включают две группы заболеваний:
• Заболевания, которые могут быть излечены только хирургическим методом, но не угрожающие непосредственно жизни больного (варикозное расширение подкожных вен нижних конечностей, не- ущемлённые грыжи живота, доброкачественные опухоли, желчнокаменная болезнь и др.).
• Заболевания, достаточно серьёзные, лечение которых принципиально можно осуществлять как хирургически, так и консервативно (ишемическая болезнь сердца, облитерирующие заболевания сосудов нижних конечностей, язвенная болезнь желудка и двенадцатиперстной кишки и др.). В этом случае выбор делают на основании дополнительных данных с учётом возможной эффективности хирургического или консервативного метода у конкретного больного. По относительным показаниям операции выполняют в плановом порядке при соблюдении оптимальных условий.
Оценка состояния основных органов и систем организма
Лечить больного, а не болезнь - один из важнейших принципов медицины. Наиболее точно он был изложен М.Я. Мудровым: «Не должно лечить болезнь по одному только её имени, а должно лечить самого больного: его состав, его организм, его силы». Поэтому перед операцией никак нельзя ограничиться исследованием только повреждённой системы или больного органа. Важно знать состояние основных жизненно важных систем. При этом действия врача можно разделить на четыре этапа:
• предварительная оценка;
• стандартный минимум обследования;
• дополнительное обследование;
• определение противопоказаний к операции.
Предварительная оценка
Предварительную оценку проводят лечащий врач и анестезиолог на основании жалоб, опроса по органам и системам и данных физикального обследования пациента. При этом, кроме классических методов обследования (осмотр, пальпация, перкуссия, аускультация, определение границ органов), можно использовать простейшие пробы на компенсаторные возможности организма, например, пробы Штанге и Генче (продолжительность максимальной задержки дыхания на вдохе и выдохе). При компенсации функций сердеч- но-сосудистой и дыхательной систем эта продолжительность должна быть не меньше 35 и 20 с соответственно.
Стандартный минимум обследования
После предварительной оценки перед любой операцией, вне зависимости от сопутствующих заболеваний (даже при их отсутствии), необходимо провести минимальный комплекс предоперационного обследования:
• клинический анализ крови;
• биохимический анализ крови (содержание общего белка, билирубина, активность трансаминаз, концентрация креатинина, сахара);
• время свёртывания крови;
• группа крови и резус-фактор;
• общий анализ мочи;
• флюорография органов грудной клетки (давность не более 1 года);
• заключение стоматолога о санации ротовой полости;
• ЭКГ;
• осмотр терапевта;
• для женщин - осмотр гинеколога.
При получении результатов, укладывающихся в границы нормы, операция возможна. Если выявлены какие-либо отклонения, необхо- димо выяснить их причину и после этого решить вопрос о возможности выполнения вмешательства и степени его опасности для пациента.
Дополнительное обследование
Дополнительное обследование проводят при выявлении у пациента сопутствующих заболеваний или при отклонении от нормы результатов
лабораторных исследований. Дополнительное обследование проводят для установления полного диагноза сопутствующих заболеваний, а также для контроля эффекта проводимой предоперационной подготовки. При этом можно использовать методы разной степени сложности.
Определение противопоказаний к операции
В результате проведённых исследований могут быть выявлены сопутствующие заболевания, способные в той или иной степени стать противопоказаниями к выполнению операции.
Существует классическое разделение противопоказаний на абсолютные и относительные.
К абсолютным противопоказаниям относят состояние шока (кроме геморрагического шока при продолжающемся кровотечении), а также острую стадию инфаркта миокарда или нарушения мозгового кровообращения (инсульта). Следует отметить, что в настоящее время при наличии жизненных показаний возможно выполнение операций и на фоне инфаркта миокарда или инсульта, а также при шоке после стабилизации гемодинамики. Поэтому выделение абсолютных противопоказаний в настоящее время не имеет принципиально решающего значения.
К относительным противопоказаниям относят любое сопутствующее заболевание. Однако их влияние на переносимость операции различно. Наибольшую опасность представляет наличие следующих заболеваний и состояний:
• Сердечно-сосудистая система: гипертоническая болезнь, ишемическая болезнь сердца, сердечная недостаточность, аритмии, варикозное расширение вен, тромбозы.
• Дыхательная система: курение, бронхиальная астма, хронический бронхит, эмфизема лёгких, дыхательная недостаточность.
• Почки: хронические пиелонефрит и гломерулонефрит, хроническая почечная недостаточность, особенно с выраженным снижением клубочковой фильтрации.
• Печень: острый и хронический гепатиты, цирроз печени, печё- ночная недостаточность.
• Система крови: анемия, лейкозы, изменения со стороны свёр- тывающей системы.
• Ожирение.
• Сахарный диабет.
Наличие противопоказаний к операции не означает, что хирургический метод применять нельзя. Всё зависит от соотношения показаний и противопоказаний. При выявлении жизненных и абсолютных
показаний операцию следует выполнять практически всегда, с теми или иными мерами предосторожности. В тех ситуациях, когда есть относительные показания и относительные противопоказания, вопрос решают в индивидуальном порядке. В последнее время развитие хирургии, анестезиологии и реаниматологии привело к тому, что хирургический метод используют всё чаще, в том числе и при наличии целого «букета» сопутствующих заболеваний.
Подготовительный этап
Существует три основных вида предоперационной подготовки:
• психологическая;
• общая соматическая;
• специальная.
Психологическая подготовка
Операция - важнейшее событие в жизни больного. Решиться на такой шаг нелегко. Любой человек боится операции, так как в той или иной степени осведомлён о возможности неблагоприятных исходов. В связи с этим большую роль играет психологический настрой пациента перед операцией. Лечащий врач должен доступно объяснить больному необходимость хирургического вмешательства. Следует, не вникая в технические детали, рассказать о том, что планируется сделать, и как пациент будет жить и чувствовать себя после операции, изложить возможные её последствия. При этом во всём, безусловно, следует делать акцент на уверенности в благоприятном исходе лечения. Врач должен «заразить» больного определённым оптимизмом, сделать пациента своим соратником в борьбе с болезнью и сложностями послеоперационного периода. Огромную роль в психологической подготовке играет морально-психологический климат в отделении.
Для проведения психологической подготовки можно использовать фармакологические средства. Особенно это касается эмоционально лабильных пациентов. Часто применяют седативные препараты, транквилизаторы, антидепрессанты.
Необходимо получить согласие больного на хирургическую операцию. Все операции врачи могут делать только с согласия пациента. При этом факт согласия фиксирует лечащий врач в истории болезни - в предоперационном эпикризе. Кроме того, в настоящее время необходимо, чтобы больной дал письменное согласие на операцию.
Соответствующий бланк, оформленный по всем юридическим нормам, обычно вклеивают в историю болезни.
Выполнить операцию без согласия больного можно, если он находится без сознания или недееспособен, о чём должно быть заключение психиатра. В таких случаях имеют в виду операцию по абсолютным показаниям. Если больной отказывается от операции в том случае, когда она жизненно необходима (например, при продолжающемся кровотечении), и в результате этого отказа погибает, то юридически вины врачей в этом нет (при соответствующем оформлении отказа в истории болезни). Однако в хирургии существует неофициальное правило: если больной отказался от операции, выполнить которую было необходимо по жизненным показаниям, то в этом вино- ват лечащий врач. Почему? Да потому, что все люди хотят жить, и отказ от операции связан с тем, что врач не смог найти нужный подход к больному, подобрать правильные слова для того, чтобы убедить пациента в необходимости хирургического вмешательства.
В психологической подготовке к операции важный момент - беседа оперирующего хирурга с больным до операции. Пациент должен знать, кто его оперирует, кому он доверяет свою жизнь, убедиться в хорошем физическом и эмоциональном состоянии хирурга.
Большое значение имеют взаимоотношения хирурга с родственниками больного. Они должны носить доверительный характер, ведь именно близкие люди могут влиять на настроение пациента и, кроме того, оказывать ему чисто практическую помощь.
При этом нельзя забывать, что сообщать родственникам информацию о болезни пациента в соответствии с законом можно только с согласия самого больного.
Общая соматическая подготовка
Общая соматическая подготовка базируется на данных обследования и зависит от состояния органов и систем пациента. Её задача - добиться компенсации нарушенных в результате основного и сопутствующих заболеваний функций органов и систем, а также создания резерва в их функционировании.
При подготовке к операции проводят лечение соответствующих заболеваний. Так, при анемии возможно проведение предопераци- онной гемотрансфузии, при артериальной гипертензии - гипотензивной терапии, при высоком риске тромбоэмболических осложнений проводят лечение дезагрегантами и антикоагулянтами, корригируют водно-электролитный баланс и т.д.
Важный момент общей соматической подготовки - профилактика эндогенной инфекции. Для этого необходимы полное обследование для выявления очагов эндогенной инфекции и их санация в предоперационном периоде, а также антибиотикопрофилактика (см. главу 2).
Специальная подготовка
Специальную подготовку проводят не при всех оперативных вмешательствах. Её необходимость связана с особыми свойствами органов, на которых выполняют операцию, или с особенностями изменения функций органов на фоне течения основного заболевания.
Примером специальной подготовки может служить подготовка перед операциями на толстой кишке. Специальная подготовка необ- ходима в этом случае для уменьшения бактериальной загрязнённос- ти кишки и заключается в бесшлаковой диете, выполнении клизм до «чистой воды» и назначении антибактериальных препаратов.
При варикозной болезни нижних конечностей, осложнённой развитием трофической язвы, в предоперационном периоде необходи- ма специальная подготовка, направленная на уничтожение на дне язы некротических тканей и бактерий, а также уменьшение индурации тканей и воспалительных изменений в них. Больным назначают курс перевязок с ферментами и антисептиками, физиотерапевтические процедуры в течение 7-10 дней, а затем выполняют хирургическое вмешательство.
Перед операциями по поводу гнойных заболеваний лёгких (бронхоэктатическая болезнь) проводят лечение для подавления инфекции в бронхиальном дереве, иногда при этом выполняют лечебные санационные бронхоскопии.
Существуют и многие другие примеры использования специальной подготовки больных к операции. Изучение её особенностей при различных хирургических заболеваниях - предмет частной хирургии.
Непосредственная подготовка больного к операции
Наступает момент, когда вопрос об операции решён, она назначена на определённое время. Что же необходимо сделать непосредственно перед хирургическим вмешательством, чтобы предупредить хотя бы часть возможных осложнений? Существуют основные принципы, которые обязательно нужно соблюдать (рис. 9-2). При этом есть различия при подготовке к плановой и экстренной операциям.
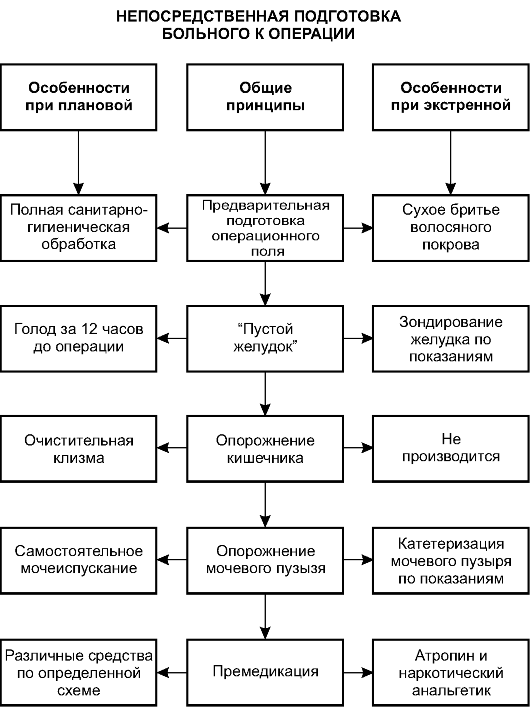
Рис. 9-2. Схема непосредственной подготовки больного к операции
Предварительная подготовка операционного поля
Предварительная подготовка операционного поля - один из способов профилактики контактной инфекции.
Перед плановой операцией необходимо осуществить полную санитарную обработку. Для этого вечером накануне операции больной должен принять душ или вымыться в ванне, надеть чистое бельё; кроме этого, проводят смену постельного белья. Утром в день операции медицинская сестра сухим способом сбривает волосяной покров в зоне предстоящей операции. Это необходимо, так как наличие волос значительно затрудняет обработку кожи антисептиками и может способствовать развитию инфекционных послеоперационных осложнений. Брить следует обязательно в день операции, а не раньше. Это связано с возможностью развития инфекции в области образующихся при бритье незначительных повреждёний кожи (ссадин, царапин).
При подготовке к экстренной операции обычно ограничиваются только бритьём волосяного покрова в зоне операции. При необходи- мости (обильное загрязнение, наличие сгустков крови) можно выполнить частичную санитарную обработку.
«Пустой желудок»
При заполненном желудке после введения в наркоз содержимое из него может начать пассивно вытекать в пищевод, глотку и ротовую полость (регургитация), а оттуда с дыханием попасть в гортань, трахею и бронхиальное дерево (аспирация). Аспирация может вызвать асфиксию - закупорку воздухоносных путей, что без срочных мер приведёт к гибели пациента, или тяжелейшее осложнение - аспирационную пневмонию.
Для профилактики аспирации перед плановой операцией больному, объяснив причину, говорят, чтобы с утра в день операции он не ел и не пил ни капли жидкости, а накануне не очень плотно поужинал в 5-6 ч вечера. Таких простых мероприятий обычно вполне достаточно.
Сложнее ситуация при экстренной операции. Здесь времени на подготовку мало. Как же поступить? Если пациент утверждает, что последний раз он ел 6 ч назад и более, то при отсутствии некоторых заболеваний (острая кишечная непроходимость, перитонит) пищи в желудке не будет и каких-либо специальных мер предпринимать не нужно. Если же пациент принимал пищу позднее, то перед операцией необходимо промыть желудок с помощью толстого желудочного зонда.
Опорожнение кишечника
Перед плановой операцией больным нужно сделать очистительную клизму, чтобы при расслаблении мускулатуры на операционном столе
не произошла непроизвольная дефекация. Кроме того, после операции функции кишечника часто нарушаются, особенно если это вмешательство на органах брюшной полости (развивается парез кишечника), и наличие содержимого в толстой кишке только усугубляет это явление.
Перед экстренными операциями делать клизму не нужно - на это нет времени, да и процедура эта тяжела для больных, находящихся в критическом состоянии. Выполнять же клизмирование при экстренных операциях по поводу острых заболеваний органов брюшной полости нельзя, так как повышение давления внутри кишки может привести к разрыву её стенки, механическая прочность которой может быть снижена вследствие воспалительного процесса.
Опорожнение мочевого пузыря
Опорожнить мочевой пузырь следует перед любой операцией. Для этого в подавляющем большинстве случаев нужно, чтобы больной пе- ред операцией самостоятельно помочился. Необходимость в катетеризации мочевого пузыря возникает редко, в основном при экстренных операциях. Это необходимо, если состояние больного тяжёлое, он без сознания, или при выполнении особых видов оперативных вмешательств (операции на органах малого таза).
Премедикация
Премедикация - введение лекарственных препаратов до операции. Она необходима для профилактики некоторых осложнений и создания наилучших условий для анестезии.
Премедикация перед плановой операцией включает введение седативных и снотворных препаратов на ночь накануне операции и введение наркотических анальгетиков за 30-40 мин до её начала. Перед экстренной операцией обычно вводят только наркотический анальгетик и атропин.
Подробнее вопросы премедикации изложены в главе 7.
Подготовка операционной бригады
К операции готовится не только больной, но и другая сторона - хирург и вся хирургическая бригада. Прежде всего нужно выбрать членов оперирующей бригады, при этом, кроме высокого профессионализма и нормального физического состояния, следует помнить о слаженности в работе и психологической совместимости.
В части случаев даже опытному хирургу нужно подготовиться к операции теоретически, вспомнить какие-то анатомические взаимо- отношения и пр. Важно подготовить соответствующие технические средства: аппараты, инструменты, шовный материал. Но всё это возможно лишь при плановой операции. К экстренной операции всё должно быть готово всегда, к ней хирург готовится всю свою жизнь.
Степень риска операции
Определение степени риска предстоящей операции для жизни больного обязательно. Это необходимо для реальной оценки ситуации, определения прогноза. На степень риска анестезии и операции влияют многие факторы: возраст пациента, его физическое состояние, характер основного заболевания, наличие и вид сопутствующих заболеваний, травматичность и продолжительность операции, квалификация хирурга и анестезиолога, способ обезболивания, уровень обеспечения хирургической и анестезиологической служб.
За рубежом обычно используют классификацию американского общества анестезиологов (ASA), по ней степени риска определяют следующим образом.
Плановая операция
• I степень риска - практически здоровые пациенты.
• II степень риска - лёгкие заболевания без нарушения функций.
• III степень риска - тяжёлые заболевания с нарушением функций.
• IV степень риска - тяжёлые заболевания, в сочетании с операцией или без неё угрожающие жизни больного.
• V степень риска - можно ожидать смерти больного в течение 24 ч после операции или без неё (moribund).
Экстренная операция
• VI степень риска - больные 1-2-й категорий, оперируемые в экстренном порядке.
• VII степень риска - больные 3-5-й категорий, оперируемые в экстренном порядке.
Представленная классификация ASA удобна, но основана лишь на тяжести исходного состояния пациента.
Наиболее полной и чёткой представляется классификация степени риска операции и анестезии, рекомендованная Московским обществом анестезиологов и реаниматологов (1989) (табл. 9-1). Эта классификация имеет два преимущества. Во-первых, она оценивает как общее состояние пациента, так и объём, характер хирургическо-
Таблица 9-1. Классификация степени риска операции и наркоза
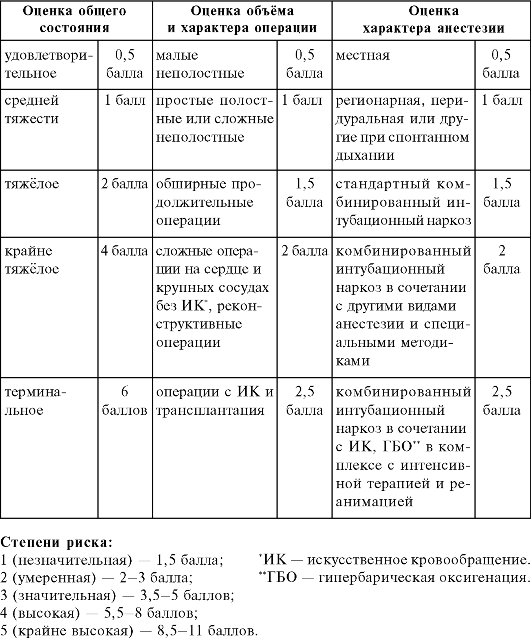
го вмешательства, а также вид анестезии. Во-вторых, она предусматривает объективную балльную систему.
Среди хирургов и анестезиологов существует мнение, что правильно проведённая предоперационная подготовка может снизить риск операции и анестезии на одну степень. Учитывая то, что вероятность
развития серьёзных осложнений (вплоть до летального исхода) с ростом степени операционного риска прогрессивно возрастает, это ещё раз подчёркивает значимость квалифицированно проведённой предоперационной подготовки.
Предоперационный эпикриз
Все действия врача в предоперационном периоде должны быть отражены в предоперационном эпикризе - одном из важнейших документов истории болезни.
Предоперационный эпикриз должен быть составлен таким образом, чтобы были абсолютно ясны показания и противопоказания к операции, необходимость её выполнения, адекватность предоперационной подготовки и оптимальность выбора как вида операции, так и способа обезболивания. Такой документ необходим для того, чтобы при повторном синтетическом рассмотрении результатов клинического обследования для любого врача, читающего историю болезни, да и для самого лечащего врача чётко вырисовывались показания и противопоказания к операции; сложности, возможные при её выполнении; особенности течения послеоперационного периода и другие важные моменты. Предоперационный эпикриз отражает степень готовности пациента к операции и качество проведённой предоперационной подготовки.
Предоперационный эпикриз содержит следующие разделы:
• мотивированный диагноз;
• показания к операции;
• противопоказания к операции;
• план операции;
• вид обезболивания;
• степень риска операции и наркоза;
• группа крови и Rh-фактор;
• согласие больного на операцию;
• состав хирургической бригады.
Для наглядности ниже представлена выписка из истории болезни с предоперационным эпикризом.
На операцию на 3 февраля
• жалоб больного на боли в левой паховой области и появление здесь же выпячивания при малейшей физической нагрузке, в покое выпячивание исчезает;
• данных анамнеза: впервые выпячивание появилось 4 года назад после подъёма тяжестей, за прошедшее время трижды были эпизоды ущемления (последний - месяц назад);
•
данных объективного исследования: в левой паховой области
определяется выпячивание размерами 4x5 см, мягко-эластической
консистенции, свободно вправимое в брюшную полость, расположено
латеральнее семенного канатика, наружное паховое кольцо умеренно
расширено (до
Поставленный диагноз - относительное показание к операции. Из сопутствующих заболеваний отмечена гипертоническая болезнь II степени (в анамнезе подъёмы АД до 220/100 мм рт.ст).
Учитывая высокий риск повторных ущемлений грыжи, необходимо выполнение плановой операции. В клинике проведён курс гипотензивной терапии (давление стабилизировано на уровне 150- 160/100 мм рт.ст).
Планируется под местной анестезией с элементами нейролептаналгезии выполнить радикальную операцию по поводу левосторонней паховой грыжи по методу Лихтенштейна.
Степень риска операции и анестезии - II. Группа крови 0(I) Rh(+) положительный. Согласие больного получено.
Оперируют: хирург - ...
ассистент - ...
Лечащий врач (подпись)
Хирургическая операция
Общие положения История
Археологические раскопки свидетельствуют о том, что хирургические операции выполняли ещё до нашей эры. Причём некоторые пациенты тогда поправлялись после трепанации черепа, удаления камней из мочевого пузыря, ампутаций.
Как и все науки, хирургия воспряла в эпоху Возрождения, когда, начиная с трудов Андреаса Везалия, стала бурно развиваться оперативная техника. Однако современный облик операционной, атрибуты выполнения хирургического вмешательства сформировались в конце XIX века после появления асептики с антисептикой и развития анестезиологии.
Особенности хирургического метода лечения
Операция в хирургии - самое важное событие как для больного, так и для врача-хирурга. По существу, именно выполнение хирургического вмешательства отличает хирургические специальности от других. Во время операции врач-хирург, обнажив больной орган, может непосредственно с помощью зрения и осязания убедиться в наличии патологических изменений и довольно быстро произвести существенную коррекцию выявленных нарушений. Получается, что процесс лечения предельно сконцентрирован в этом важнейшем со- бытии - хирургической операции. Пациент болен острым аппендицитом: хирург выполняет лапаротомию (вскрывает брюшную полость) и удаляет червеобразный отросток, радикально излечивая заболевание. У больного кровотечение - непосредственная угроза для жизни: хирург перевязывает повреждённый сосуд - и жизни пациента уже ничто не угрожает. Хирургия выглядит волшебством, причём весьма реальным: больной орган удалён, кровотечение остановлено и т.д.
В настоящее время дать чёткое определение хирургической операции довольно трудно. Наиболее общим представляется следующее.
Хирургическая операция - механическое воздействие на органы и ткани, обычно сопровождающееся их разъединением с целью обнажения больного органа и выполнения на нём лечебных или диагностических манипуляций.
Это определение прежде всего касается «обычных», открытых операций. Несколько особняком стоят такие специальные вмешательства, как эндоваскулярные, эндоскопические и пр.
Основные виды хирургических вмешательств
Существует огромное разнообразие хирургических вмешательств. Основные их виды и типы представлены ниже в классификациях по определённым критериям.
Классификация по срочности выполнения
В соответствии с этой классификацией выделяют экстренные, плановые и срочные операции.
Экстренные операции
Экстренными называют операции, выполняемые практически сразу после постановки диагноза, так как их задержка на несколько часов или
даже минут непосредственно угрожает жизни больного или резко ухудшает прогноз. Обычно считают необходимым выполнить экстренную операцию в течение 2 ч с момента поступления больного в стационар.
Экстренные операции выполняет дежурная хирургическая бригада в любое время суток. К этому хирургическая служба стационара должна быть всегда готова.
Особенность экстренных операций состоит в том, что существующая угроза жизни пациента не позволяет провести полное обследование и полноценную подготовку. Цель экстренной операции прежде всего состоит в спасении жизни больного в настоящее время, при этом она не обязательно должна привести к полному выздоровлению пациента.
Основные показания к экстренным операциям - кровотечение любой этиологии и асфиксия. Здесь минутное промедление может привести к гибели больного.
Самым частым показанием к экстренной операции бывает острый воспалительный процесс в брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, прободная язва желудка, ущемлённая грыжа, острая кишечная непроходимость). При таких заболеваниях непосредственной угрозы для жизни больного в течение нескольких минут нет, однако чем позже выполнена операция, тем достоверно хуже результаты лечения. Это связано как с прогрессированием эндотоксикоза, так и с возможностью развития в любой момент тяжелейших осложнений, прежде всего перитонита, что резко ухудшает прогноз. В подобных случаях допустима кратковременная предоперационная подготовка для устранения неблагоприятных факторов (коррекция гемодинамики, водно-элект- ролитного баланса).
Показание к экстренной операции - все виды острой хирургической инфекции (абсцесс, флегмона, гангрена), что также связано с прогрессированием интоксикации, риском развития сепсиса и других осложнений при наличии несанированного гнойного очага.
Плановые операции
Плановыми называют операции, от времени выполнения которых исход лечения практически не зависит. Перед такими вмеша- тельствами пациент проходит полное обследование, операцию выполняют на самом благоприятном фоне при отсутствии противопоказаний со стороны других органов и систем, а при наличии сопутствующих заболеваний - после достижения стадии ремиссии в результате соответствующей предоперационной подготовки. Эти
операции выполняют в утренние часы, день и время операции определяют заранее, их проводят наиболее опытные в данной области хирурги. К плановым операциям относят радикальные операции по поводу грыжи (неущемлённой), варикозного расширения вен, желчнокаменной болезни, неосложнённой язвенной болезни желудка и многие другие.
Срочные операции
Срочные операции занимают промежуточное положение между экстренными и плановыми. По хирургическим атрибутам они ближе к плановым, так как их выполняют в дневные часы, после адекватного обследования и необходимой предоперационной подготовки, их проводят специалисты именно в данной области. То есть хирургические вмешательства выполняют в так называемом «плановом порядке». Однако, в отличие от плановых операций, откладывать такие вмешательства на значительный срок нельзя, так как это может постепенно привести больного к смерти или существенно уменьшить вероятность выздоровления.
Срочные операции обычно выполняют через 1-7 сут с момента поступления больного или постановки диагноза заболевания.
Так, больного с остановившимся желудочным кровотечением можно оперировать на следующие сутки после поступления в связи с опасностью возникновения рецидива кровотечения.
Нельзя надолго отложить вмешательство по поводу механической желтухи, так как она постепенно приводит к развитию необратимых изменений в организме больного. В таких случаях вмешательство обычно выполняют в течение 3-4 сут после полноценного обследования (выяснение причины нарушения оттока жёлчи, исключение вирусного гепатита и пр.).
К срочным относят операции по поводу злокачественных новообразований (обычно в течение 5-7 дней с момента поступления, после необходимого обследования). Длительное их откладывание может привести к невозможности выполнить полноценную операцию из-за прогрессирования процесса (появление метастазов, прорастание опухолью жизненно важных органов и др.).
Классификация по цели выполнения
По цели выполнения все операции делят на две группы: диагностические и лечебные.
Диагностические операции
Цель диагностических операций - уточнение диагноза, определение стадии процесса. К диагностическим операциям прибегают только в тех случаях, когда клиническое обследование с применением дополнительных методов не позволяет поставить точный диагноз, а врач не может исключить наличие у больного серьёзного заболевания, тактика лечения которого отличается от проводимой терапии.
Среди диагностических операций можно выделить различного вида биопсии, специальные диагностические вмешательства и тра- диционные хирургические операции с диагностической целью.
Биопсия. При биопсии хирург осуществляет забор участка органа (новообразования) для последующего гистологического его исследования с целью постановки правильного диагноза. Выделяют три вида биопсии:
1. Эксцизионная биопсия. Проводят удаление образования целиком. Она наиболее информативна, в части случаев может иметь и лечебный эффект. Наиболее часто применяют иссечение лимфатического узла (выясняют этиологию процесса: специфическое или неспецифическое воспаление, лимфогранулематоз, метастаз опухоли и пр.); иссечение образования молочной железы (для постановки морфологического диагноза) - при этом, если выявляют злокачественный рост, после биопсии сразу выполняют лечебную операцию, а если обнаруживают доброкачественную опухоль - первоначальная операция сама носит и лечебный характер. Существуют и другие клинические примеры.
2. Инцизионная биопсия. Для гистологического исследования иссекают часть образования (органа). Например, на операции выявлена увеличенная, плотная поджелудочная железа, что напоминает картину как злокачественного её поражения, так и индуративного хронического панкреатита. Тактика хирурга при этих заболеваниях разная. Для уточнения диагноза можно иссечь участок железы для срочного морфологического исследования и в соответствии с его результатами выбрать определённый способ лечения. Метод инцизионной биопсии можно использовать при дифференциальном диагнозе язвы и рака желудка, трофической язвы и специфического поражения и во многих других ситуациях. Наиболее полноценно иссечение участка органа на границе патологически изменённых и нормальных тканей. Это особенно касается диагностики злокачественных новообразований.
3. Пункционная биопсия. Правильнее относить эту манипуляцию не к операциям, а к инвазивным методам исследования. Выполняют чрескожную пункцию органа (образования), после чего оставшийся в игле
микростолбик, состоящий из клеток и тканей, наносят на стекло и отправляют для гистологического исследования, возможно также цитологическое исследование пунктата. Метод применяют для диагностики заболеваний молочной и щитовидной желёз, а также печени, почек, системы крови (стернальная пункция) и др. Этот метод биопсии наименее точен, но наиболее прост и безвреден для пациента.
Специальные диагностические вмешательства. К этой группе диагностических операций относят эндоскопические исследования: лапаро- и торакоскопию (эндоскопические исследования через естественные отверстия - фиброэзофагогастроскопию, цистоскопию, бронхоскопию - относят к специальным методам исследования).
Лапароили торакоскопию можно выполнить онкологическому больному для уточнения стадии процесса (наличие или отсутствие карциноматоза серозных оболочек, метастазов). Эти специальные вмешательства можно выполнить в экстренном порядке при подозрении на внутреннее кровотечение, наличие воспалительного процесса в соответствующей полости.
Традиционные хирургические операции с диагностической целью. Такие операции проводят в тех случаях, когда проведённое обследование не даёт возможности поставить точный диагноз. Наиболее часто выполняют диагностическую лапаротомию, она становится последним диагностическим этапом. Подобные операции можно проводить как в плановом, так и в экстренном порядке.
Иногда диагностическими становятся операции по поводу новообразований. Это происходит, если при ревизии органов во время операции выясняют, что стадия патологического процесса не позволяет выполнить необходимого объёма операции. Планировавшаяся лечебная операция становится диагностической (уточняют стадию процесса).
Пример. Больному планировали экстирпацию (удаление) желудка по поводу рака. После лапаротомии выявлены множественные метастазы в печени. Выполнение экстирпации желудка признано нецелесообразным. Брюшная полость зашита. Операция стала диагностической (определена IV стадия злокачественного процесса).
С развитием хирургии, совершенствованием методов дополнительного обследования больных традиционные хирургические вме- шательства с целью диагностики выполняют всё реже.
Лечебные операции
Лечебные операции выполняют с целью улучшения состояния больного. В зависимости от их влияния на патологический процесс
выделяют радикальные, паллиативные и симптоматические лечебные операции.
Радикальные операции. Радикальными называют операции, выполняемые с целью излечения от заболевания. Таких операций в хирургии большинство.
Пример 1. У больного острый аппендицит: хирург выполняет ап- пендэктомию (удаляет червеобразный отросток) и таким образом излечивает больного (рис. 9-3).
Пример 2. У больного приобретённая вправимая пупочная грыжа. Хирург устраняет грыжу: содержимое грыжевого мешка вправляет в брюшную полость, грыжевой мешок иссекает и осуществляет пластику грыжевых ворот. После такой операции больной излечивается от грыжи (подобная операции получила в России название «радикальная операция пупочной грыжи»).
Пример 3. У больного рак желудка, отдалённых метастазов нет: с соблюдением всех онкологических принципов выполняют субтотальную резекцию желудка с удалением большого и малого сальников, направленную на полное излечение больного.
Паллиативные операции. Паллиативные операции направлены на улучшение состояния больного, но не на излечение его от заболевания. Наиболее часто такие операции выполняют онкологическим больным, когда радикально удалить опухоль невозможно, но можно улучшить состояние пациента за счёт устранения ряда осложнений.
Пример 1. У больного злокачественная опухоль головки поджелу- дочной железы с прорастанием печёночно-двенадцатиперстной связки, осложнённая механической желтухой (вследствие сдавления общего жёлчного протока) и развитием дуоденальной непроходимости
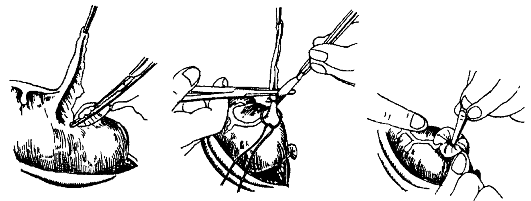
Рис. 9-3. Типичная аппендэктомия: а - мобилизация червеобразного отростка; б - удаление отростка; в - погружение культи
(из-за прорастания кишки опухолью). В связи с распространённос- тью процесса радикальную операцию выполнить нельзя. Однако можно облегчить состояние больного путём устранения наиболее тяжёлых для него синдромов: механической желтухи и кишечной непроходимости. Выполняют паллиативную операцию: холедохоеюностомию и гастроеюностомию (создают искусственные обходные пути для пассажа жёлчи и пищи). При этом основное заболевание - опухоль поджелудочной железы - не устраняют.
Пример 2. У больного рак желудка с отдалёнными метастазами в печень. Большие размеры опухоли - причина интоксикации и частых кровотечений. Больного оперируют: выполняют паллиативную резекцию желудка, опухоль удаляют, что существенно улучшает состояние пациента, но операция не направлена на излечение от онкологического заболевания, так как остались множественные метастазы, потому операцию считают паллиативной.
Нужны ли паллиативные операции, не вылечивающие пациента от основного заболевания? - Безусловно, да. Это связано со следующими обстоятельствами:
• паллиативные операции увеличивают продолжительность жизни больного;
• паллиативные вмешательства улучшают качество жизни;
• после паллиативной операции консервативное лечение может иметь большую эффективность;
• существует вероятность появления новых методов, способных излечить неустранённое основное заболевание;
• есть вероятность ошибки в диагнозе, и больной после паллиативной операции может восстановиться практически полностью.
Последнее положение требует определённого комментария. На памяти у любого хирурга есть несколько случаев, когда после выполненных паллиативных операций пациенты жили в течение многих лет. Такие ситуации необъяснимы и непонятны, но они бывают. По прошествии многих лет после операции, увидев живого и здорового пациента, хирург понимает, что в своё время ошибся в основном диагнозе, и благодарит бога за то, что решил выполнить тогда паллиативное вмешательство, благодаря которому удалось сохранить чело- веческую жизнь.
Симптоматические операции. В целом симптоматические операции напоминают паллиативные, но, в отличие от последних, направлены не на улучшение состояние пациента в целом, а на устранение одного конкретного симптома.
Пример. У больного рак желудка, желудочное кровотечение из опухоли. Выполнение радикальной или паллиативной резекции невозможно (опухоль прорастает в поджелудочную железу и корень брыжейки). Хирург выполняет симптоматическую операцию: перевязывает желудочные сосуды, кровоснабжающие опухоль, для остановки кровотечения.
Одномоментные, многомоментные и повторные операции
Хирургические вмешательства могут быть одно- и многомоментными (двух-, трёхмоментными), а также повторными.
Одномоментные операции
Одномоментными называют операции, при которых сразу за одно вмешательство выполняют несколько последовательных этапов, цель - полное выздоровление и реабилитация больного. Такие операции в хирургии выполняют наиболее часто, примерами их могут быть аппендэктомия, холецистэктомия, резекция желудка, мастэктомия, резекция щитовидной железы. В некоторых случаях за один этап выполняют довольно сложные оперативные вмешательства.
Пример. У больного рак пищевода. Хирург выполняет удаление пищевода (операция Торека), после чего осуществляет пластику пищевода тонкой кишкой (операция Ру-Герцена-Юдина).
Многомоментные операции
Одномоментные операции, безусловно, предпочтительнее, однако в части случаев их выполнение приходится разделить на отдельные этапы. Это может быть связано с тремя основными причинами:
• тяжесть состояния больного;
• отсутствие необходимых объективных условий;
• недостаточная квалификация хирурга.
Тяжесть состояния больного. В части случаев исходное состояние пациента не позволяет ему перенести сложную длительную и травматичную одномоментную операцию или риск её осложнений у такого больного намного выше, чем обычно.
Пример. У больного рак пищевода с выраженной дисфагией, приведшей к развитию резкого истощения организма. Сложную одномоментную операцию (см. пример выше) он не перенесёт. Больному выполняют подобное же вмешательство, но в три этапа, разделён- ных во времени.
• Наложение гастростомы (для питания и нормализации общего состояния).
• Через 1 мес производят удаление пищевода с опухолью (операция Торека), после чего питание продолжают через гастростому.
• Через 5-6 мес после второго этапа выполняют пластику пищевода тонкой кишкой (операция Ру-Герцена-Юдина).
Отсутствие необходимых объективных условий. В некоторых случаях выполнение всех этапов сразу ограничено характером основного процесса, его осложнений или техническими особенностями метода.
Пример 1. У больного рак сигмовидной кишки с развитием острой кишечной непроходимости и перитонита. Удалить опухоль и восстановить проходимость кишечника сразу нельзя, так как диаметры приводящей и отводящей кишок значительно отличаются и особенно высока вероятность развития тяжелейшего осложнения - несостоятельности швов анастомоза. В подобных случаях возможно выполнение классической трёхмоментной операции Шлоффера.
• Наложение цекостомы с санацией и дренированием брюшной полости для устранения непроходимости кишечника и перитонита.
• Резекция сигмовидной кишки с опухолью, завершающаяся созданием сигмо-сигмоанастомоза (через 2-4 нед после первого этапа).
• Закрытие цекостомы (через 2-4 нед после второго этапа). Пример 2. Наиболее ярким примером выполнения многомомент-
ной операции может служить кожная пластика «шагающим» стеблем по В.П. Филатову (см. главу 14), её выполнение в один этап технически невозможно.
Недостаточная квалификация хирурга. В некоторых случаях квалификация оперирующего хирурга позволяет ему надёжно выполнить только первый этап лечения, а более сложные этапы могут быть выполнены в последующем другими специалистами.
Пример. У больного язва желудка больших размеров с перфорацией. Показана резекция желудка, но хирург техникой этой операции не владеет. Он зашивает язву, спасая пациента от осложнения - тя- жёлого перитонита, но не вылечивая от язвенной болезни. После выздоровления больному в плановом порядке в специализированном учреждении производят резекцию желудка.
Повторные операции
Повторными называют операции, выполняемые вновь на том же органе по поводу той же патологии. Повторные операции, проводи- мые в течение ближайшего или раннего послеоперационного перио-
да, в названии обычно имеют приставку «ре»: релапаротомия, реторакотомия и т.п. Повторные операции могут быть запланированными (плановая релапаротомия для санации брюшной полости при разлитом гнойном перитоните) и вынужденными - при развитии осложнений (релапаротомия при несостоятельности гастроэнтероанастомоза после резекции желудка, при кровотечении в раннем послеоперационном периоде).
Сочетанные и комбинированные операции
Современное развитие хирургии позволяет значительно расширить объём оперативных вмешательств. Нормой хирургической деятельности стали сочетанные и комбинированные операции.
Сочетанные операции
Сочетанными (симультанными) называют операции, выполняемые одновременно на двух и более органах по поводу двух и более различных заболеваний. При этом операции могут быть выполнены как из одного, так и из разных доступов.
Безусловное преимущество таких операций: за одну госпитализацию, одну операцию, один наркоз больного излечивают сразу от нескольких патологических процессов. Однако следует учитывать некоторое увеличение травматичности вмешательства, что для больных с сопутствующей патологией может быть недопустимым.
Пример 1. У больного желчнокаменная болезнь и язвенная болезнь желудка. Выполняют сочетанную операцию: одномоментно из одного доступа проводят холецистэктомию и резекцию желудка.
Пример 2. У больной варикозное расширение подкожных вен нижних конечностей и узловой нетоксический зоб. Выполняют сочетанную операцию: флебэктомию по Бэбкоку-Нарату и резекцию щитовидной железы.
Комбинированные операции
Комбинированными называют операции, при которых с целью лечения одного заболевания вмешательство проводят на несколь- ких органах.
Пример. У больной рак молочной железы. Выполняют радикальную мастэктомию и удаление яичников для изменения гормонального фона.
Классификация операций по степени инфицированности
Классификация по степени инфицированности важна как для определения прогноза гнойных осложнений, так и для определения способа завершения операции и методики антибиотикопрофилактики. Все операции условно разделяют на четыре степени инфицированности.
Чистые (асептические) операции
К этим операциям относят плановые первичные операции без вскрытия просвета внутренних органов (например, радикальная опе- рация грыжи, удаление варикозно расширенных вен, резекция щитовидной железы).
Частота инфекционных осложнений составляет 1-2% (здесь и далее по Ю.М. Лопухину и В.С. Савельеву, 1997).
Операции с вероятным инфицированием (условно асептические)
К этой категории относят операции со вскрытием просвета органов, в которых возможно наличие микроорганизмов (плановая холецистэктомия, экстирпация матки, флебэктомия в зоне предше- ствующих тромбофлебитов), повторные операции с возможной дремлющей инфекцией (заживление предшествующих ран вторичным натяжением).
Частота инфекционных осложнений 5-10%.
Операции с высокой опасностью инфицирования (условно инфицированные)
К подобным операциям относят вмешательства, во время которых более значителен контакт с микрофлорой (плановая гемиколо- нэктомия, аппендэктомия при флегмонозном аппендиците, холецистэктомия при флегмонозном или гангренозном холецистите).
Частота инфекционных осложнений 10-20%.
Операции с очень высоким риском инфицирования (инфицированные)
К таким операциям относят операции по поводу гнойного перитонита, эмпиемы плевры, перфорации или повреждёния толстой кишки, вскрытие аппендикулярного или поддиафрагмального абсцесса и др. (см. рис. 9-3).
Частота инфекционных осложнений более 50%.
Типичные и атипичные операции
В хирургии существуют типичные (стандартные) операции, выполняемые при определённых заболеваниях. Например, ампутация конечности в нижней трети бедра, типичная резекция двух третей желудка при лечении язвенной болезни, типичная гемиколонэктомия. Однако в некоторых случаях хирург должен применить определённые творческие способности, чтобы по ходу операции видоизменить стандартные приёмы в связи с выявленными особенностями патологического процесса. Например, при резекции желудка выполнить закрытие культи двенадцатиперстной кишки нестандартным способом из-за низкого расположения язвы или расширить объём гемиколонэктомии ввиду распространения роста опухоли по брыжейке кишки. Атипичные операции выполняются редко и обычно свидетельствуют о высоких творческих способностях и квалификации хирурга.
Специальные операции
Развитие хирургии привело к возникновению малоинвазивной хирургии. Здесь при операциях в отличие от традиционных вмеша- тельств нет типичного рассечения тканей, большой раневой поверхности, обнажения повреждённого органа; кроме того, используют специальный технический метод выполнения операции. Такие хирургические вмешательства называют специальными. К ним относят микрохирургические, эндоскопические и эндоваскулярные операции. Перечисленные виды в настоящее время считают основными, хотя существуют ещё криохирургия, лазерная хирургия и пр. В ближайшее время технический прогресс, без сомнения, приведёт к развитию новых видов специальных хирургических вмешательств.
Микрохирургические операции
Операции выполняют под увеличением от 3 до 40 раз с помощью увеличительных очков или операционного микроскопа. Для их проведения используют особые микрохирургические инструменты и тончайшие нити (10/0-2/0). Вмешательства длятся достаточно долго (до 10-12 ч). Использование микрохирургического метода позволяет осуществить реплантацию пальцев, кисти, восстановить проходимость мельчайших сосудов, выполнять операции на лимфати- ческих сосудах и нервах.
Эндоскопические операции
Вмешательства выполняют с помощью оптических инструментов - эндоскопов. Так, при фиброэзофагогастродуоденоскопии можно удалить полип из желудка, рассечь фатеров сосок и извлечь конкремент из общего жёлчного протока при механической желтухе; при бронхоскопии - механически или с помощью лазера удалить мелкие опухоли трахеи и бронхов; при цистоскопии - удалить конкремент из мочевого пузыря или терминального отдела мочеточника, выполнить резекцию аденомы предстательной железы.
В настоящее время широкое распространение получили вмешательства, выполняемые с помощью эндовидеотехники: лапароско- пические и торакоскопические операции. Они не сопровождаются нанесением больших операционных ран, пациенты быстро восстанавливаются после лечения, крайне редко отмечают послеоперационные осложнения как со стороны раны, так и общего характера. Используя видеокамеру и специальные инструменты, лапароскопическим способом можно выполнить холецистэктомию, резекцию участка кишки, удаление кисты яичника, зашивание перфоративной язвы желудка и многие другие операции. Отличительная черта эндоскопических операций - их малая травматичность.
Эндоваскулярные операции
Это внутрисосудистые операции, выполняемые под рентгеновским контролем. С помощью пункции обычно бедренной артерии в сосу- дистую систему водят специальные катетеры и инструменты, позволяющие при наличии точечной операционной раны выполнить эмболизацию определённой артерии, расширить стенозированный участок сосуда и даже выполнить пластику клапанов сердца. Как и эндоскопические, такие операции характеризуются меньшей травматичностью, чем традиционные хирургические вмешательства.
Этапы хирургического вмешательства
Хирургическая операция состоит из трёх этапов:
• Оперативный доступ.
• Оперативный приём.
• Завершение операции.
Исключение составляют специальные малоинвазивные операции (эндоскопические и эндоваскулярные), которым не в полной мере свойственны обычные хирургические атрибуты.
Оперативный доступ Назначение
Оперативный доступ предназначен для обнажения поражённого органа и создания необходимых условий для выполнения планируемых манипуляций.
Следует помнить о том, что значительно облегчить доступ к оп- ределённому органу можно, придав больному специальное положение на операционном столе (рис. 9-4). Этому необходимо уделять су- щественное внимание.
Требования к оперативному доступу
Доступ - важный момент операции. На его осуществление иногда уходит значительно больше времени, чем на оперативный приём. Основные требования, предъявляемые к оперативному доступу, следующие.
Доступ должен быть настолько широким, чтобы обеспечить удобное выполнение оперативного приёма. Хирург должен в достаточной степени обнажить орган, чтобы под контролем зрения надёжно выполнить основные манипуляции. Уменьшения доступа ни в коем случае нельзя достигать за счёт снижения надёжности вмешательства. Это хорошо знают опытные хирурги, встречавшиеся с серьёзными осложнениями (принцип «большой хирург - большой разрез»).
Доступ должен быть щадящим. При выполнении доступа хирург должен помнить о том, что наносимая при этом травма должна быть
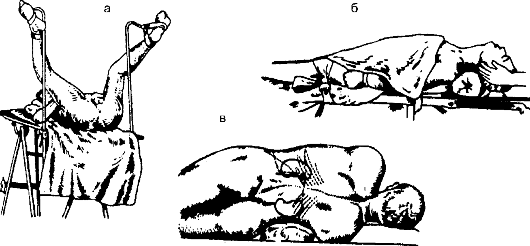
Рис. 9-4. Различные положения больного на операционном столе: а - при операциях на промежности; б - при операциях на органах шеи; в - при операциях на почках и органах забрюшинного пространства
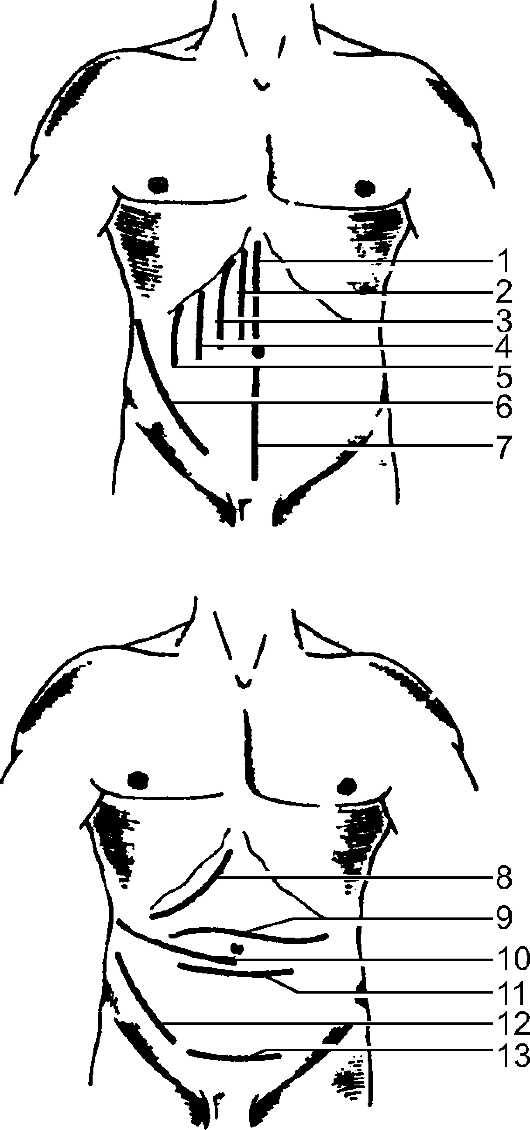
Рис. 9-5. Виды продольных, поперечных и косых лапаротомий: 1 - верхняя срединная; 2 - парамедиальная; 3 - трансректальная; 4 - параректальная; 5 - по полулунной линии; 6 - боковая трансмускулярная; 7 - нижняя средин- ная; 8 - паракостальная (подрё- берная); 9 - верхняя поперечная; 10 - верхний боковой разрез с переменным направлением; 11 - нижняя поперечная; 12 - срединнонижний боковой разрез с переменным направлением; 13 - разрез по Пфанненштилю
минимально возможной. В связи с необходимостью сочетания указанных положений существует достаточно большое разнообразие доступов для выполнения оперативных вмешательств. Особенно впечатляет количество предложенных доступов для выполнения операций на органах брюшной полости. Некоторые из них представлены на рис. 9-5.
Щадящий доступ - одно из преимуществ эндовидеохирургических операций, когда введение в брюшную полость лапароскопа и инструментов осуществляют через проколы в брюшной стенке.
В настоящее время количество возможных доступов сведено к минимуму. При каждой операции есть типичный доступ и один- два варианта на тот случай, если типичным доступом воспользо-
ваться нельзя (грубые рубцы после предыдущих операций, деформации и др.).
Доступ должен быть анатомичным. При выполнении доступа необходимо учитывать анатомические взаимоотношения и стараться повредить как можно меньше образований, сосудов и нервов. Это ускоряет выполнение доступа и снижает количество послеоперационных осложнений. Так, несмотря на то, что жёлчный пузырь значительно ближе при доступе в правом подреберье, его в настоящее время используют редко, так как при этом приходится пересекать все мышечные слои передней брюшной стенки, повреждая при этом сосуды и нервы. При выполнении верхней срединной лапаротомии рассекают лишь кожу, подкожную клетчатку и белую линию живота, практически лишённую нервов и сосудов, что делает этот до- ступ методом выбора при операциях на всех органах верхнего этажа брюшной полости, в том числе и на жёлчном пузыре. В части случаев имеет значение расположение доступа по отношению к линиям Лангера.
Доступ должен быть физиологичным. При выполнении доступа хирург должен помнить о том, что сформирующийся впоследствии рубец не должен мешать движениям. Особенно это касается операций на конечностях и суставах.
Доступ должен быть косметичным. Это требование в настоящее время ещё не является общепринятым. Однако при прочих равных условиях разрез должен производиться в наименее заметных местах, по естественным складкам. Примером такого подхода является преимущественное использование поперечной лапаротомии по Пфаннен- штилю при операциях на органах малого таза.
Оперативный приём
Оперативный приём - основной этап операции, во время которого осуществляют необходимое диагностическое или лечебное воз- действие. Перед тем как непосредственно приступить к его выполнению, хирург осуществляет ревизию раны с целью подтверждения диагноза и на случай неожиданных операционных находок.
По виду выполняемого лечебного воздействия выделяют несколько типов оперативного приёма:
• удаление органа или патологического очага;
• удаление части органа;
• восстановление нарушенных взаимоотношений.
Удаление органа или патологического очага
Такие операции обычно называют «эктомия»: аппендэктомия, холецистэктомия, гастрэктомия, спленэктомия, струмэктомия (удаление зоба), эхинококкэктомия (удаление эхинококковой кисты) и пр.
Удаление части органа
Такие операции называют «резекция»: резекция желудка, резекция печени, резекция яичника, резекция щитовидной железы.
Следует отметить, что все удалённые органы и их резецированные участки обязательно направляют на плановое гистологическое исследование. После удаления органов или их резекции нужно восстановить пассаж пищи, крови, жёлчи. Эта часть операции обычно бывает более длительной, чем само удаление, и требует тщательного исполнения.
Восстановление нарушенных взаимоотношений
При ряде операций хирург ничего не удаляет. Подобные вмешательства иногда называют восстановительными, а если нужно исправить ранее искусственно созданные структуры - реконструктивными.
К этой группе операций можно отнести различные виды протезирования и шунтирования сосудов, наложение билиодигестивных анастомозов при механической желтухе, пластику пищеводного отверстия диафрагмы, пластику пахового канала при грыже, нефропексию при нефроптозе, пластику мочеточника при его стенозе и пр.
Завершение операции
Завершению операции следует уделять не меньшее внимание, чем первым двум этапам. При завершении операции следует, насколько это возможно, восстановить целостность нарушенных при доступе тканей. При этом необходимо использовать оптимальные способы соединения тканей, определённые виды шовного материала, чтобы обеспечить надёжность, быстрое заживление, функциональный и косметический эффект (рис. 9-6).
Перед тем как непосредственно приступать к зашиванию раны, хирург должен осуществить контроль гемостаза, по специальным показаниям установить контрольные дренажи, а при полостных вмешательствах проверить количество использованных салфеток, шариков и хирургических инструментов (обычно это делает операционная сестра).

Рис 9-6. Послойное зашивание раны после аппендэктомии
В зависимости от характера операции и прежде всего от её вида по степени инфицированности хирург должен выбрать один из вариантов завершения операции:
• послойное зашивание раны наглухо (иногда с выполнением специального косметического шва);
• послойное зашивание раны с оставлением дренажей;
• частичное зашивание с оставлением тампонов;
• зашивание раны с возможностью повторных плановых её ревизий;
• оставление раны незашитой, открытой.
От того, насколько правильно осуществит хирург выбор метода завершения операции, во многом зависит течение послеоперационного периода.
Основные интраоперационные осложнения
К основным интраоперационным осложнениям относят кровотечение и повреждение органов.
Кровотечение
Профилактика возникновения кровотечения на операционном столе заключается в следующем:
• Хорошее знание топографической анатомии в зоне вмешательства.
• Достаточный доступ, позволяющий оперировать под контролем зрения.
• Оперирование в «сухой ране» (тщательное высушивание по ходу вмешательства, остановка минимального кровотечения, мешающего различать образования в ране).
• Применение адекватных методов гемостаза (при различимых глазом сосудах отдавать предпочтение механическим способам остановки кровотечения - лигированию и прошиванию).
Повреждение органов
Для профилактики интраоперационных повреждений органов следует соблюдать те же принципы, что и при профилактике кровотече- ния. Кроме того, необходимо аккуратное, бережное отношение к тканям.
Важны обнаружение нанесённых на операционном, столе повреждений и их адекватное устранение. Наиболее опасны повреждения, не распознанные во время операции.
Интраоперационная профилактика инфекционных осложнений
Профилактику инфекционных послеоперационных осложнений в основном осуществляют на операционном столе. Кроме строжайшего соблюдения асептики, необходимо уделять внимание следующим правилам.
Надёжный гемостаз
При скоплении в раневой полости даже небольшого количества крови возрастает частота послеоперационных осложнений, что связано с быстрым размножением микроорганизмов в хорошей питательной среде.
Адекватное дренирование
Скопление любой жидкости в операционной ране существенно повышает риск инфекционных осложнений.
Бережное обращение с тканями
Сдавление тканей инструментами, их чрезмерное растяжение, надрывы приводят к образованию в ране большого количества некротических тканей, служащих субстратом для развития инфекции.
Смена инструментов и обработка рук после инфицированных этапов
Эта мера служит для профилактики контактного и имплантационного инфицирования. Её проводят после завершения контакта с ко- жей, зашивания полостей, завершения этапов, связанных со вскрытием просвета внутренних органов.
Ограничение патологического очага и эвакуация экссудата
Часть операций предусматривает контакт с инфицированным органом, патологическим очагом. Необходимо ограничить контакт с
ним других тканей. Для этого, например, воспалённый червеобразный отросток заворачивают в салфетку. Задний проход при экстирпации прямой кишки предварительно ушивают кисетным швом. При формировании межкишечных анастомозов перед вскрытием внутреннего просвета тщательно ограничивают салфетками свободную брюшную полость. Для удаления гнойного экссудата или содержимого, вытекающего из просвета внутренних органов, используют активный вакуумный отсос.
Кроме патологических очагов, обязательно ограничивают кожу, так как, несмотря на многократную обработку, она может стать источником микрофлоры.
Обработка раны во время операции антисептическими растворами
В некоторых случаях обрабатывают антисептиками слизистую оболочку, при наличии экссудата брюшную полость промывают раствором нитрофурала, раны перед зашиванием обрабатывают повидон-йодом.
Антибиотикопрофилактика
Для снижения риска инфекционных послеоперационных осложнений необходимо, чтобы во время операции в плазме крови пациента была бактерицидная концентрация антибиотика. Продолжение введения антибиотика в дальнейшем зависит от степени инфицированности.
Послеоперационный период Значение и основная цель
Значение послеоперационного периода достаточно велико. Именно в это время больной нуждается в максимальном внимании и ухо- де. Именно в это время проявляются в виде осложнений все дефекты предоперационной подготовки и самой операции.
Основная цель послеоперационного периода - способствовать процессам регенерации и адаптации, происходящим в организме больного, а также предупреждать, своевременно выявлять и бороться с возникающими осложнениями.
Послеоперационный период начинается с окончанием хирургического вмешательства и завершается полным выздоровлением больного или обретением им стойкой утраты трудоспособности. К сожалению, не все операции ведут к полному выздоровлению. Если
выполнена ампутация конечности, удалена молочная железа, удалён желудок и т.д., человек во многом ограничен в своих возможностях, тогда нельзя говорить о его полном восстановлении даже при благо- приятном результате самой операции. В таких случаях окончание послеоперационного периода наступает, когда завершается раневой процесс, а состояние всех систем организма стабилизируется.
Физиологические фазы
В послеоперационном периоде в организме больного происходят физиологические изменения, обычно разделяемые на три фазы: катаболическую, обратного развития и анаболическую.
Катаболическая фаза
Катаболическая фаза длится обычно 5-7 дней. Выраженность её зависит от тяжести предоперационного состояния больного и трав- матичности выполненного вмешательства. В организме усиливается катаболизм - быстрая доставка необходимых энергетических и пластических материалов. При этом отмечают активацию симпатоадреналовой системы, увеличивается поступление в кровь катехоламинов, глюкокортикоидов, альдостерона. Нейрогуморальные про- цессы приводят к изменению сосудистого тонуса, что в конце концов вызывает нарушения микроциркуляции и окислительно-восстановительных процессов в тканях. Развивается тканевой ацидоз, вследствие гипоксии преобладает анаэробный гликолиз.
Для катаболической фазы характерен повышенный распад белка, при этом снижается не только содержание белка в мышцах и соеди- нительной ткани, но и ферментных белков. Потеря белка весьма значительна и при серьёзных операциях составляет до 30-40 г в сут.
Течение катаболической фазы значительно усугубляется при присоединении ранних послеоперационных осложнений (кровотечения, воспаления, пневмонии).
Фаза обратного развития
Эта фаза становится переходной от катаболической к анаболической. Продолжительность её 3-5 дней. Снижается активность симпатоадреналовой системы. Нормализуется белковый обмен, что проявляется положительным азотистым балансом. При этом распад белков продолжается, но отмечают и усиление их синтеза. Нарастает синтез
гликогена и жиров. Постепенно анаболические процессы начинают преобладать над катаболическими.
Анаболическая фаза
Анаболическая фаза характеризуется активным восстановлением функций, нарушенных в катаболической фазе. Активируется па- расимпатическая нервная система, повышается активность соматотропного гормона и андрогенов, резко усиливается синтез белков и жиров, восстанавливаются запасы гликогена. Благодаря перечисленным изменениям прогрессируют репаративные процессы, рост и развитие соединительной ткани. Завершение анаболической фазы соответствует полному восстановлению организма после операции. Обычно это происходит примерно через 3-4 нед.
Клинические этапы
В клинике условно послеоперационный период делят на три части:
• ранний - 3-5 сут;
• поздний - 2-3 нед;
• отдалённый (реабилитации) - обычно от 3 нед до 2-3 мес.
Особенности течения позднего и отдалённого этапов послеоперационного периода целиком зависят от характера основного заболевания, это предмет частной хирургии.
Ранний послеоперационный период - время, когда на организм больного прежде всего оказывают влияние операционная травма, последствия наркоза и вынужденное положение больного. По существу, течение раннего послеоперационного периода типично и особо не зависит от типа операции и характера основного заболевания.
В целом ранний послеоперационный период соответствует катаболической фазе послеоперационного периода, а поздний - анаболической.
Особенности раннего послеоперационного периода
Ранний послеоперационный период может быть неосложнённым и осложнённым.
Неосложнённый послеоперационный период
При неосложнённом послеоперационном периоде в организме происходит ряд изменений в функционировании основных органов и си-
стем. Это связано с воздействием таких факторов, как психологический стресс, наркоз, боли в области операционной раны, наличие некрозов и травмированных тканей в зоне операции, вынужденное положение пациента, переохлаждение, нарушение характера питания.
При нормальном, неосложнённом течении послеоперационного периода реактивные изменения, возникающие в организме, обычно выражены умеренно и длятся 2-3 дня. При этом отмечают лихорадку до 37,0-37,5 ?С. Наблюдают торможение процессов в ЦНС. Изменяется состав периферической крови: умеренные лейкоцитоз, анемия и тромбоцитопения, повышается вязкость крови.
Основные задачи при неосложнённом послеоперационном периоде: коррекция изменений в организме, контроль функционального состояния основных органов и систем; проведение мероприятий, направленных на профилактику возможных осложнений.
Интенсивная терапия при неосложнённом послеоперационном периоде заключается в следующем:
• борьба с болью;
• восстановление функций сердечно-сосудистой системы и микроциркуляции;
• предупреждение и лечение дыхательной недостаточности;
• коррекция водно-электролитного баланса;
• дезинтоксикационная терапия;
• сбалансированное питание;
• контроль функций выделительной системы.
Подробно остановимся на способах борьбы с болью, так как другие мероприятия - удел анестезиологов-реаниматологов.
Для уменьшения болевого синдрома применяют как весьма простые, так и достаточно сложные процедуры.
Придание правильного положения в постели
Необходимо
максимально расслабить мышцы в области операционной раны. После
операций на органах брюшной и грудной полос- тей для этого используют
полусидячее положение Фовлера: приподнятый на
Ношение бандажа
Ношение бандажа значительно уменьшает боли в ране, особенно при движении и кашле.
Применение наркотических анальгетиков
Необходимо в первые 2-3 сут после обширных полостных операций. Используют тримеперидин, морфин + наркотин + папаверин + кодеин + тебаин, морфин.
Применение ненаркотических анальгетиков
Необходимо в первые 2-3 сут после небольших операций и начиная с 3-х сут после травматичных вмешательств. Используют инъекции метамизола натрия. Возможно применение таблетированных препаратов.
Применение седативных средств
Позволяет повысить порог болевой чувствительности. Используют диазепам и др.
Перидуральная анестезия
Важный метод обезболивания в раннем послеоперационном периоде при операциях на органах брюшной полости, так как, кроме способа снятия боли, служит мощным средством профилактики и лечения послеоперационного пареза кишечника.
Осложнённый послеоперационный период
Осложнения, способные возникнуть в раннем послеоперационном периоде, разделяют по органам и системам, в которых они возникают. Часто осложнения обусловлены наличием у больного сопутствующей патологии. На схеме (рис. 9-7) представлены наиболее частые из осложнений раннего послеоперационного периода.
Развитию осложнений способствуют три основных фактора:
• наличие послеоперационной раны;
• вынужденное положение;
• влияние операционной травмы и наркоза.
Основные осложнения раннего послеоперационного периода
Наиболее частыми и опасными осложнениями в раннем послеоперационном периоде бывают осложнения со стороны раны, сердеч- но-сосудистой, дыхательной, пищеварительной и мочевыделительной систем, а также развитие пролежней.
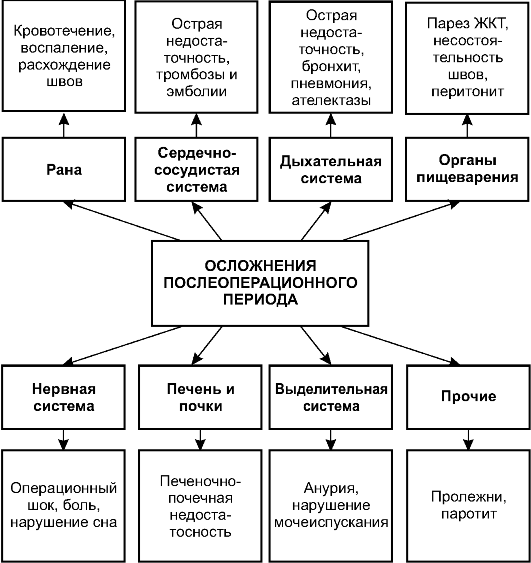
Рис. 9-7. Осложнения раннего послеоперационного периода (по органам и системам)
Осложнения со стороны раны
В раннем послеоперационном периоде со стороны раны возможны следующие осложнения:
• кровотечение;
• развитие инфекции;
• расхождение швов.
Кроме того, с наличием раны связан болевой синдром, проявляющийся в первые часы и дни после хирургического вмешательства.
Кровотечение
Кровотечение - наиболее грозное осложнение, порой угрожающее жизни больного и требующее повторной операции. Профилак- тику кровотечения в основном осуществляют во время операции. В послеоперационном периоде для профилактики кровотечения на рану кладут пузырь со льдом или груз с песком. Для своевременной диагностики следят за пульсом, АД, показателями красной крови. Кровотечение после операции может быть трёх видов:
• наружное (истечение крови происходит в операционную рану, что вызывает промокание повязки);
• кровотечение по дренажу (кровь начинает поступать по дренажу, оставленному в ране или какой-то полости);
• внутреннее кровотечение (кровь изливается во внутренние полости организма, не попадая во внешнюю среду), диагностика внутреннего кровотечения особенно трудна и базируется на специальных симптомах и признаках.
Развитие инфекции
Основы профилактики раневой инфекции закладываются на операционном столе. После операции же следует следить за нормальным функционированием дренажей, так как скопление неэвакуированной жидкости может стать хорошей почвой для размножения микроорганизмов и быть причиной нагноительного процесса. Кроме того, необходимо осуществлять профилактику вторичной инфекции. Для этого больных обязательно перевязывают на следующий день после операции, чтобы снять перевязочный материал, всегда промокающий сукровичным раневым отделяемым, обработать антисептиком края раны и наложить защитную асептическую повязку. После этого повязку меняют раз в 3-4 дня или по показаниям чаще (повязка промокла, отклеилась и пр.).
Расхождение швов
Расхождение швов особенно опасно после операций на брюшной полости. Такое состояние называют эвентрацией. Оно может быть связано с техническими погрешностями при зашивании раны, а также со значительным повышением внутрибрюшного давления (при парезе кишечника, перитоните, пневмонии с выраженным кашлевым синдромом) или развитием инфекции в ране. Для профилактики расхождения швов при повторных операциях и высоком риске развития
Рис. 9-8. Зашивание раны передней брюшной стенки на трубках
этого осложнения применяют зашивание раны передней брюшной стенки на пуговицах или трубках (рис. 9-8).
Осложнения со стороны сердечно-сосудистой системы
В послеоперационном периоде возможно возникновение инфаркта миокарда, аритмии, острой сердечно-сосудистой недоста- точности. Развитие этих осложнений обычно связано с сопутствующими заболеваниями, поэтому их профилактика во многом зависит от лечения сопутствующей патологии.
Важен вопрос о профилактике тромбоэмболических осложнений, наиболее частым из них становится тромбоэмболия лёгочной артерии - тяжёлое осложнение, одна из частых причин летальных исхо- дов в раннем послеоперационном периоде.
Развитие тромбозов после операции обусловлено замедлением кровотока (особенно в венах нижних конечностей и малого таза), повышением вязкости крови, нарушением водно-электролитного баланса, нестабильной гемодинамикой и активацией свёртываю- щей системы вследствие интраоперационного повреждения тканей. Особенно велик риск тромбоэмболии лёгочной артерии у пожилых тучных больных с сопутствующей патологией сердечно-сосудистой системы, наличием варикозной болезни нижних конечностей и тромбофлебитов в анамнезе.
Принципы профилактики тромбоэмболических осложнений:
• ранняя активизация больных;
• воздействие на возможный источник (например, лечение тромбофлебита);
• обеспечение стабильной гемодинамики;
• коррекция водно-электролитного баланса с тенденцией к гемодилюции;
• использование дезагрегантов и других средств, улучшающих реологические свойства крови;
• применение антикоагулянтов (например, гепарин натрий, надропарин кальций, эноксапарин натрий) у больных с повышенным риском тромбоэмболических осложнений.
Осложнения со стороны дыхательной системы
Кроме развития тяжелейшего осложнения - острой недостаточности дыхания, связанной прежде всего с последствиями наркоза, большое внимание следует уделять профилактике послеоперационной пневмонии - одной из наиболее частых причин гибели больных в послеоперационном периоде.
Принципы профилактики:
• ранняя активизация больных;
• антибиотикопрофилактика;
• адекватное положение в постели;
• дыхательная гимнастика, постуральный дренаж;
• разжижение мокроты и применение отхаркивающих средств;
• санация трахеобронхиального дерева у тяжелобольных (через интубационную трубку при продлённой ИВЛ или через специально наложенную микротрахеостому при спонтанном дыхании);
• горчичники,банки;
• массаж, физиотерапия.
Осложнения со стороны органов пищеварения
Развитие после операции несостоятельности швов анастомоза и перитонита обычно связано с техническими особенностями выполнения операции и состоянием желудка или кишечника вследствие основного заболевания, это предмет рассмотрения в частной хирургии.
После операций на органах брюшной полости в той или иной степени возможно развитие паралитической непроходимости (паре- за кишечника). Парез кишечника значительно нарушает процессы пищеварения. Повышение внутрибрюшного давления приводит к высокому стоянию диафрагмы, нарушению вентиляции лёгких и деятельности сердца. Кроме того, происходит перераспределение жидкости в организме, всасывание токсичных веществ из просвета кишечника.
Основы профилактики пареза кишечника закладываются во время операции (бережное отношение к тканям, минимальное инфициро-
вание брюшной полости, тщательный гемостаз, новокаиновая блокада корня брыжейки в конце вмешательства).
Принципы профилактики и борьбы с парезом кишечника после операции:
• ранняя активизация больных;
• рациональный режим питания;
• дренирование желудка;
• перидуральная блокада (или паранефральная новокаиновая блокада);
• введение газоотводной трубки;
• гипертоническая клизма;
• введение средств стимуляции моторики (например, гипертонический раствор, неостигмина метилсульфат);
• физиотерапевтические процедуры (диадинамотерапия).
Осложнения со стороны мочевыделительной системы
В послеоперационном периоде возможно развитие острой почечной недостаточности, нарушение функций почек вследствие неадек- ватной системной гемодинамики, возникновение воспалительных заболеваний (пиелонефрита, цистита, уретрита и др.). После операции необходимо тщательно следить за диурезом, причём не только в течение суток, но и за почасовым диурезом.
Развитию воспалительных и некоторых других осложнений способствует задержка мочеиспускания, часто наблюдаемая после опе- рации. Нарушение мочеиспускания, приводящее иногда и к острой задержке мочи, носит рефлекторный характер и возникает вследствие реакции на боли в ране, рефлекторного напряжения мышц брюшного пресса, действия наркоза.
При нарушении мочеиспускания сначала предпринимают простые меры: больному разрешают встать, его можно отвезти в туалет для восстановления привычной для акта мочеиспускания обстановки, вводят анальгетики и спазмолитические средства, на надлобковую область кладут тёплую грелку. При неэффективности этих мероприятий необходимо провести катетеризацию мочевого пузыря.
Если больной не может мочиться, выпускать мочу катетером нужно не реже одного раза в 12 ч. При катетеризации необходимо тщательно соблюдать правила асептики. В тех случаях, когда состояние больных тяжёлое и необходимо постоянное наблюдение за диурезом, катетер оставляют в мочевом пузыре на всё время раннего послеопе-
рационного периода. При этом дважды в сутки мочевой пузырь промывают антисептиком (нитрофуралом) для профилактики восходящей инфекции.
Профилактика и лечение пролежней
Пролежни - асептический некроз кожи и расположенных глубже тканей вследствие нарушения микроциркуляции из-за их длительного сдавливания.
После операции пролежни обычно образуются у тяжёлых пожилых больных, долго находящихся в вынужденном положении (лёжа на спине).
Наиболее часто пролежни возникают на крестце, в области лопаток, на затылке, задней поверхности локтевого сустава, пятках. Именно в этих областях довольно близко расположена костная ткань и возникает выраженное сдавление кожи и подкожной клетчатки.
Профилактика
Профилактика пролежней заключается в следующих мероприятиях:
• ранняя активизация (по возможности ставить, сажать пациентов или хотя бы поворачивать с боку на бок);
• чистое сухое бельё;
• резиновые круги (подкладывают в области наиболее частых локализаций пролежней для изменения характера давления на ткани);
• противопролежневый матрац (матрац с постоянно изменяющимся давлением в отдельных секциях);
• массаж;
• обработка кожи антисептиками.
Стадии развития
В развитии пролежней выделяют три стадии:
• Стадия ишемии: ткани становятся бледными, нарушается чувствительность.
• Стадия поверхностного некроза: появляются припухлость, гиперемия, в центре образуются участки некроза чёрного или коричневого цвета.
• Стадия гнойного расплавления: присоединяется инфекция, прогрессируют воспалительные изменения, появляется гнойное отделяемое, процесс распространяется вглубь, вплоть до поражения мышц и костей.
Лечение
При лечении пролежней обязательно соблюдение всех мер, относимых к профилактике, так как они в той или иной степени на- правлены на устранение этиологического фактора.
Местная обработка пролежней зависит от стадии процесса.
• Стадия ишемии - кожу обрабатывают камфорным спиртом, вызывающим расширение сосудов и улучшение кровотока в коже.
• Стадия поверхностного некроза - область поражения обрабатывают 5% раствором перманганата калия или 1% спиртовым раствором бриллиантового зелёного. Указанные вещества оказывают дубящий эффект, создают струп, препятствующий присоединению инфекции.
• Стадия гнойного расплавления - лечение осуществляют по принципу лечения гнойной раны. Следует отметить, что значительно легче пролежни предупредить, чем лечить.