Травматология и ортопедия: учебник / [Н. В. Корнилов]; под ред. Н. В. Корнилова. - 3-е изд., доп. и перераб. - 2011. - 592 с.: ил.
|
|
|
|
Организация травматологической и ортопедической помощи
ОРГАНИЗАЦИЯ АМБУЛАТОРНОЙ ТРАВМАТОЛОГИЧЕСКОЙ ПОМОЩИ
Ежегодно в Российской Федерации около 12 млн человек получают травмы. Из общего числа пострадавших от травм огромное большинство (83-85 %) нуждаются только в амбулаторном лечении.
Среди больных, госпитализированных по поводу травм, 96 % заканчивают лечение в амбулаторно-поликлинических учреждениях (АПУ), поэтому организация амбулаторной травматологической помощи имеет приоритетное зна-
чение для уменьшения сроков лечения и восстановления трудоспособности пострадавших. Наиболее рациональной формой организации амбулаторной травматологической помощи в городах являются травматологические кабинеты, травматологические пункты (отделения поликлиник) и травматолого-ортопеди-ческие отделения, организованные на базе городских и районных поликлиник.
В зависимости от численности обслуживаемого населения в городе (районе) травматологические кабинеты могут быть одно-, полутораили двухсменными. Травматологические пункты работают круглосуточно.
Регламентирующими документами служат приказ Министерства здравоохранения РФ ? 140 от 20.04.1999 г., приказ Министерства здравоохранения и социального развития РФ 31 марта 2010 г. N 201н "Об утверждении порядка оказания медицинской помощи населению при травмах и заболеваниях костно-мышечной системы" и документы, утвержденные Министерством здравоохранения и социального развития РФ: методические рекомендации ? 98/62 "Совершенствование амбулаторной травматологической помощи в городах" (1999) и методические указания ? 2001/48 "Технология аккредитации травматологоортопедической службы амбулаторных и стационарных медицинских учреждений" (2001).
В соответствии с приказом Министерства здравоохранения и социального развития РФ от 31.03.2010 ?201н неотложная медицинская помощь осуществляется в отделениях (кабинетах) неотложной травматологии и ортопедии, хирургических отделениях, кабинетах травматологии и ортопедии амбулаторно-поликлинических или стационарных учреждений.
Травматолого-ортопедическая помощь в рамках первичной медико-санитарной помощи в АПУ оказывается врачами-хирургами, детскими хирургами на основе взаимодействия с врачами-травматологами-ортопедами.
Круглосуточная амбулаторная травматологическая служба организуется в одной из поликлиник города (городского административного района) с числом жителей не менее 200 тыс. человек (в областных, краевых, республиканских центрах - не менее 100 тыс. человек).
В городах с населением от 100 до 200 тыс. человек, не являющихся областными, краевыми и республиканскими центрами, круглосуточный травматологический пункт может быть организован по решению местных органов здравоохранения. В РФ в 2008 г. оказание первичной травматологической помощи в амбулаторных условиях осуществлялось в 2562 травматолого-ортопедиче-ских отделениях (кабинетах).
Обязательными условиями работы травматологических кабинетов и травматологических пунктов (отделений) являются безотказный прием всех пострадавших от травм, независимо от места их жительства и работы, лечение пострадавшего одним врачом от момента обращения до выздоровления, расположение в поликлинике.
Размещение травматологических пунктов в городах с населением свыше 200 тыс. жителей на базе приемных отделений больниц или станций скорой помощи надо считать нецелесообразным, так как при этом невозможно обеспечить ни всего комплекса необходимого физиотерапевтического и функционального лечения, ни консультации врачей других специальностей, ни лече-
ния пострадавшего у одного врача. Такая организация приемлема на уровне сельских районных больниц при условии последующего лечения в травматологическом или хирургическом кабинете поликлиники.
Непременным условием является круглосуточная работа травматологических отделений (пунктов). В С.-Петербурге в ночное время (с 21.00 до 9.00) обращаются 15-19 % всех первичных больных с травмами.
Основные направления работы травматологических кабинетов и отделений (пунктов)
1. Лечебно -диагностическая работа.
1.1. Диагностика повреждений органов опоры и движения.
1.2. Оказание экстренной квалифицированной специализированной помощи при травмах опорно-двигательного аппарата.
1.3. Лечение до выздоровления травматологических больных, обратившихся амбу-латорно и выписанных из стационара.
1.4. Диспансеризация больных с последствиями травм.
1.5. Антирабическая и противостолбнячная профилактика.
1.6. Отбор и направление больных на стационарное лечение в отделения травматологии и ортопедии.
2. Экспертная работа.
2.1. Экспертиза временной утраты трудоспособности при травмах опорно-двигательного аппарата.
2.2. Своевременное направление больных на МСЭК.
2.3. Определение тяжести производственных травм.
2.4. Экспертиза объема и качества лечения.
3. Организационная работа.
3.1. Мониторинг и анализ основных медико-статистических показателей заболеваемости, инвалидности, смертности от травм и заболеваний KMC и разработка мероприятий по профилактике всех видов травматизма в районе обслуживания.
3.2. Участие в мероприятиях по повышению квалификации врачей терапевтов, педиатров, общей практики, неонатологов и среднего медперсонала кабинетов медицинской профилактики по вопросам практической травматологии и ортопедии.
3.3. Санитарно-просветительная работа.
В связи с внедрением медицинского страхования в организации специализированной амбулаторной травматологической службы произошли значительные изменения, хотя основные разделы ее деятельности сохранились.
ЛЕЧЕБНО-ДИАГНОСТИЧЕСКАЯ РАБОТА
Объем оказываемой помощи регламентируется территориальной программой обязательного медицинского страхования. Для проведения этой работы лечебное учреждение должно иметь лицензию на оказание травматологической помощи. Амбулаторному травматологическому подразделению в зависимости от потока обслуживаемых больных, объема лечебно-диагностической помощи и материальной базы лечебно-профилактического учреждения может быть присвоена категория - вторая, первая или высшая.
Травматологический кабинет второй категории работает в одну или две смены, без параллельного приема врачами. Осуществляет главным образом
долечивание пострадавших, выписанных из стационара либо получавших экстренную помощь в травматологическом пункте другой поликлиники или в приемном отделении больницы. Экстренную (первичную) помощь оказывают лишь больным с наиболее легкими повреждениями: ушибами мягких тканей, растяжением связок, небольшими ранами, ограниченными ожогами I степени. Объем хирургической помощи ограничен ПХО ран, удалением легко доступных инородных тел, перевязками, наложением или сменой гипсовой повязки.
Врачи травматологического кабинета проводят экспертизу временной нетрудоспособности с выдачей и продлением листка нетрудоспособности, диспансеризацию больных с последствиями травм, профилактику столбняка.
Квалификационные требования: в травматологическом кабинете могут работать врачи, прошедшие первичную специализацию по травматологии.
Для обеспечения работы необходимо наличие в поликлинике рентгеновского кабинета, отделения (кабинетов) физиотерапевтического и функционального лечения. Необходимые помещения: кабинет врача, перевязочная (операционная), гипсовальная. Истории болезни хранятся в общей регистратуре.
Травматологический кабинет первой категории работает в две смены, травматологический пункт (отделение) - круглосуточно, в каждую смену параллельно прием ведут два врача или более. Оказывают неотложную помощь всем обратившимся по показаниям, проводят последующее лечение обратившихся и выписанных из стационара больных, экспертизу временной нетрудоспособности, профилактику столбняка и бешенства; судебно-медицинскую экспертизу повреждений; диспансеризацию больных с последствиями травм.
Показания к лечению в таком травматологическом кабинете (пункте, отделении) Раны:
1) небольшие неинфицированные раны мягких тканей при удовлетворительном общем состоянии пострадавших;
2) раны с изолированным повреждением сухожилий разгибателей кисти и пальцев. Ушибы и растяжения связок:
1) ушибы различных частей тела, не сопровождающиеся общими расстройствами и без значительных кровоизлияний в ткани;
2) подногтевые гематомы;
3) растяжения связок коленного, голеностопного и других суставов без значительного гемартроза.
Переломы костей:
1) закрытые и изолированные открытые переломы фаланг пальцев кисти (не более двух);
2) закрытые переломы пястных костей и костей запястья;
3) закрытые переломы плюсневых костей и фаланг пальцев стоп, предплюсны без смещения (не более двух);
4) изолированные переломы малоберцовой кости;
5) изолированные поднадкостничные переломы костей голени и предплечья у детей;
6) переломы ключицы без смещения;
7) переломы лучевой кости в типичном месте;
8) вколоченные переломы хирургической шейки плечевой кости;
9) переломы локтевого отростка без смещения отломков;
10) переломы обеих лодыжек без смещения;
11) отрывные переломы суставных концов костей;
12) переломы остистых и поперечных отростков позвонков, не нуждающиеся в хирургическом лечении;
13) изолированные переломы ребер без повреждения плевры;
14) переломы надколенника без смещения. Вывихи:
1) неосложненные вывихи в плечевом и локтевом суставах, в суставах пальцев и кисти;
2) привычные вывихи в плечевом суставе;
3) привычные вывихи надколенника;
4) неполные вывихи акромиального конца ключицы.
Для обеспечения высококвалифицированной и своевременной диагностики повреждений органов движения требуется круглосуточная работа рентгеновского кабинета, включая воскресные и праздничные дни. В рентгенологическом обследовании нуждаются 25-30 % пострадавших: при переломах, вывихах и отрывах частей конечностей - 100 %, при ушибах и растяжениях - 25 %, при ранах мягких тканей и прочих травмах - 10 %. Для диагностики возможных сопутствующих повреждений, их осложнений и назначения соответствующего лечения требуется также обеспечение консультацией других специалистов: невропатологов (9-11 % от числа первичных обращений), терапевтов (20-25 %), физиотерапевтов (25-30 %), врачей ЛФК (10-12 %), хирургов (5 %), других специалистов (2-8 %).
Врачи травматологических пунктов (отделений) осуществляют лечение больных с повреждениями опорно-двигательного аппарата как неоперативными, так и оперативными методами. При наличии необходимых условий в травматолого-ортопедических отделениях поликлиник должны выполняться следующие хирургические операции:
- первичная хирургическая обработка ран;
- репозиция переломов - лучевой кости в типичном месте, наружной лодыжки, фаланг пальцев кисти и стопы, ключицы, костей запястья, предплечья у детей;
- остеосинтез спицами при переломах фаланг пальцев кисти, пястных костей, фаланг пальцев стопы (до трех);
- вправление вывихов в плечевом суставе, акромиально-ключичном сочленении, височно-нижнечелюстном, межфаланговых суставах;
- сшивание сухожилий разгибателей пальцев и кисти;
- свободная кожная пластика при ограниченных дефектах кожи пальцев кисти;
- удаление инородных тел;
- различные виды блокад, пункции и эвакуации гематом. Хирургическая активность в травматологических пунктах при проведении
этих операций составляет 12-19 %.
Послеоперационные осложнения при проведении операций в амбулаторных условиях не превышают 1,5-2 %. В наложении гипсовых повязок нуждаются 18,5-20 % пострадавших. Больные, которым в травматологическом пункте оказана первая медицинская помощь, как правило, должны продолжать
лечение там же до полного выздоровления. Исключение может быть сделано в том случае, если лечение здесь из-за отдаленности места жительства очень затруднительно для больных, а также при травме нижних конечностей, при наложении большой гипсовой повязки.
Кроме указанного, врачи-травматологи назначают пострадавшим комплекс средств физиотерапевтического и функционального лечения и контролируют полноту и эффективность его применения. Физиотерапия применяется в среднем у 28-30 % пострадавших, ЛФК - у 10 %, массаж - у 8 %. Это лечение проводится в поликлинике, на базе которой размещена травматологическая служба. Если это невозможно из-за малой мощности имеющихся подразделений, то допускается направление больных для такого лечения в поликлиники по месту жительства или работы, однако это экономически не рентабельно.
Квалификационные требования: в травматологическом пункте должны работать врачи, прошедшие первичную специализацию и усовершенствование по общим вопросам травматологии или по амбулаторной травматологии.
Наиболее рационально размещать травматологический пункт (отделение) в поликлинике. При этом заведующий не отвлекается на выполнение хозяйственных работ и может наиболее полно обеспечить всю лечебно-диагностическую работу отделения; значительно легче обеспечить все консультации смежных специалистов; снижаются затраты на оборудование отдельного рентгеновского кабинета и кабинетов физиотерапии и ЛФК.
Для обеспечения работы травматологического пункта (отделения) необходимо иметь следующие помещения:
- кабинет заведующего;
- кабинеты врачебного приема (2-3, по числу врачей, одновременно ведущих прием больных);
- чистые перевязочные, смежные с кабинетом врача;
- гнойная перевязочная;
- операционная с предоперационной (желательно иметь отдельную операционную для плановых операций);
- гипсовальная;
- регистратура или часть общей регистратуры поликлиники;
- кабинет старшей медсестры (материальная);
- комната отдыха для оперированных больных и персонала (ординаторская).
У входа в поликлинику должно быть световое табло "Травматологический пункт. Работает круглосуточно".
Стандарт оснащения травматологического пункта (отделения) регламентирован приказом Министерства здравоохранения и социального развития РФ от 31.03.2010 ?210н.
Травматолого-ортопедическое отделение поликлиники высшей категории проводит тот же объем специализированной помощи пострадавшим с травмой опорно-двигательного аппарата и, кроме того, осуществляет диагностику, лечение, экспертизу временной нетрудоспособности и диспансеризацию взрослых с ортопедическими заболеваниями. Наиболее целесообразно организовать
в составе этого отделения ортопедический кабинет для взрослых, работающий в две смены. Научно определенная потребность во врачах-ортопедах для оказания амбулаторной ортопедической помощи составляет 1,7 должности на 10 ООО взрослых жителей.
К объему помощи, оказываемому в травматологическом пункте, добавляются плановые операции, перекрестная трансплантация лоскутов с соседних пальцев кисти, наложение компрессионно-дистракционных аппаратов (в соответствии с методическими рекомендациями Курганского научного центра восстановительной травматологии и ортопедии), пластика местными лоскутами, удаление стандартных металлоконструкций (при наличии полной консолидации переломов ключицы, лодыжек, локтевого отростка, надколенника), снятие аппарата Илизарова, удаление мягкотканных доброкачественных образований с последующим гистологическим исследованием, рассечение кольцевидной связки при стенозирующем лигаментите.
При таком расширенном объеме операций частота послеоперационных осложнений не превышает 2-2,5 %.
Одним из разделов врачебной работы является диспансеризация больных с последствиями травм. Обязательному наблюдению подлежат инвалиды от травм опорно-двигательного аппарата и больные с тяжелыми повреждениями позвоночника и суставов. У каждого врача могут состоять под диспансерным наблюдением до 70 больных.
Травматологические кабинеты и пункты обязаны осуществлять профилактику столбняка и бешенства (антирабические прививки) в соответствии с имеющимися инструкциями.
Врачи-ортопеды осуществляютконсультациибольныхспоследствиями травм и ортопедическими заболеваниями по направлению врачей других поликлиник, устанавливают связь с детскими ортопедами и обеспечивают преемственность в лечении подростков с поражением опорно-двигательного аппарата.
При травматолого-ортопедическом отделении может быть организован дневной стационар.
Квалификационные требования: врачи должны пройти специализацию и усовершенствование по общим вопросам травматологии и ортопедии или по амбулаторной травматологии.
Оснащение и помещения должны отвечать тем же требованиям, что и учреждения первой категории.
Анализ деятельности различных форм организации амбулаторной травматологической службы за 2001 г., по данным 36 территорий России, показал, что характер их работы различается незначительно (табл. 1). Однако в травматологических пунктах значительно выше оперативная активность и процент наложения гипсовых повязок.
Для оказания лечебной помощи в последние годы в амбулаторной практике широко используются такие организационные формы, как дневной стационар, стационар на дому, амбулаторные центры хирургии. Наличие таких подразделений позволяет врачам травматологических кабинетов и отделений поликлиник увеличивать объем оперативных вмешательств и осуществлять
более интенсивное лечение пострадавших. В некоторых центрах амбулаторной хирургии выполняют операции при контрактуре Дюпюитрена, пластику сухожилий разгибателей кисти, иссечение слизистых сумок, вправление застарелых вывихов в суставах кисти, резекцию остеофитов, удаление металлоконструкций, лигаментотомию, артроскопию и другие вмешательства.
Таблица 1. Показатели работы травматолого-ортопедической службы РФ за 2001 г.
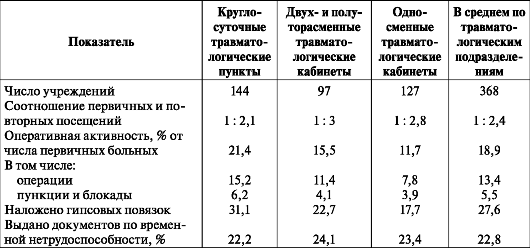
ЭКСПЕРТНАЯ РАБОТА
Большое значение в работе врачей-травматологов имеет экспертиза временной нетрудоспособности. По данным травматологических пунктов, среди первично обратившихся в 2001 г. пострадавших в выдаче листка нетрудоспособности нуждались 22,8 %.
Длительность временной нетрудоспособности зависит от тяжести травмы, качества лечения и организации экспертизы временной и стойкой утраты трудоспособности.
Изученные на большом материале средние сроки нетрудоспособности при основных повреждениях, встречающихся в амбулаторной практике, составили (в днях): при ушибах и растяжениях - 7,6; при ранах мягких тканей после наложения швов - 10,9; при повреждениях связок области голеностопного сустава - 8,6; при повреждениях сухожилий разгибателей - 26,5; при вывихах - 20; при привычном вывихе плеча - 11,4; при ожогах - 11,5; при инородных телах - 7,7.
Минздравом РФ утверждены рекомендации "Ориентировочные сроки временной нетрудоспособности при наиболее распространенных заболеваниях и травмах" (1995), в которых приведены материалы по 200 нозологическим формам.
При тяжелых осложненных травмах, когда прогноз неблагоприятный, и в случаях длительной (более 10 мес.) утраты трудоспособности пострадавших необходимо направить для освидетельствования в МСЭК, оформив все необходимые документы.
Таблица 2. Схема клинической оценки результатов лечения повреждений и заболеваний опорно-двигательного аппарата (по С. С. Гирголаву)
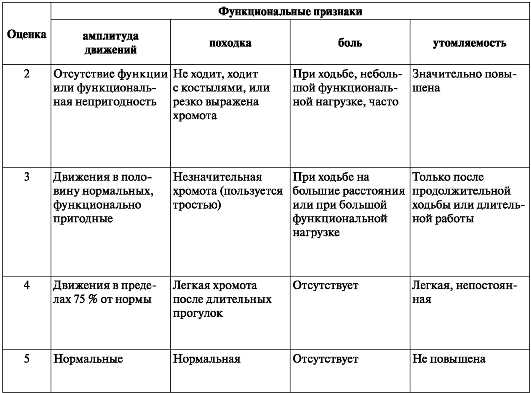
Примечание. Результаты лечения оценивают по индексу, являющемуся общей суммой оценок, входящих в каждую графу схемы.
Индекс 45-50 - отличный результат, выздоровление; индекс 36-44 - хороший результат; индекс 30-35 - удовлетворительный результат; индекс 0-10 - плохой результат.
Одна из повседневных экспертных задач травматологического пункта - определение тяжести производственной травмы, которое производится в соответствии со "Схемой определения тяжести несчастных случаев на производстве", утвержденной приказом Министерства здравоохранения РФ ? 322 от 17.08.99.
Экспертизу алкогольного опьянения производят психиатры или врачи-неврологи и лишь при их отсутствии - врачи других специальностей. В этом случае необходимо руководствоваться циркулярным письмом Министерства здравоохранения РФ от 28.12.81 ? 24/6-559.
В условиях медицинского страхования большую роль играет экспертиза качества лечебно-профилактической помощи. Одним из действенных методов ведомственного контроля ее качества является экспертиза отдаленных результатов лечения амбулаторных травматологических больных. Медицинский Совет по экспертизе отдаленных результатов ежеквартально осматривает 20-25 пострадавших, лечившихся только амбулаторно, через 6-12 мес. после травмы.
Таблица 2 (Продолжение). Схема клинической оценки результатов лечения повреждений и заболеваний опорно-двигательного аппарата (по С. С. Гирголаву)
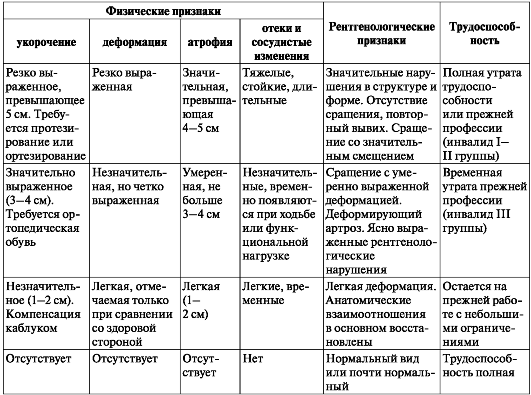
Для большей объективности в оценке результатов лечения целесообразно пользоваться табл. 2.
По данным экспертизы отдаленных результатов амбулаторного лечения 6250 больных с травмами, отличные результаты получены у 53,5 %, хорошие - у 33 %, удовлетворительные - у 11,5 %, плохие - у 2 % осмотренных.
В Российском НИИТО им. Р. Р. Вредена разработана методика комплексной оценки работы травматологических пунктов. Пример использования этой методики приведен в приложении.
Прежде всего, заведующие 18 травматологическими пунктами определили показатели, обеспечивающие глубокую и всестороннюю оценку различных аспектов работы травматологических пунктов (графа 1) и их оптимальные, нормативные или средние величины (графа 3). Степень их важности оценивали на основании экспертных заключений с применением методик ранжирования и попарного сравнения.
Данная методика дает возможность не только оценить комплексную работу одного травматологического пункта, но и сравнить работу нескольких травматологических пунктов. Для этого необходимо рассчитать комплексный показатель каждого из них и сопоставить полученные результаты.
ОРГАНИЗАЦИОННАЯ РАБОТА ТРАВМАТОЛОГИЧЕСКИХ КАБИНЕТОВ И ОТДЕЛЕНИЙ ПОЛИКЛИНИКИ
Травматологические пункты являются инициаторами и организаторами всей ведущейся в городе работы по борьбе с травматизмом. Задачи медработников в борьбе с травматизмом:
- тщательный учет всех случаев производственных и непроизводственных травм;
- анализ обстоятельств травм;
- информация всех заинтересованных учреждений (ГИБДД, милиция);
- разработка медицинских санитарно-гигиенических мероприятий по снижению травматизма;
- постоянный контакт со службой техники безопасности предприятий, участие в составлении комплексных планов мероприятий по борьбе с травматизмом, контроль их выполнения;
- обучение рабочих само- и взаимопомощи при травмах;
- представление материалов о состоянии травматизма в административные органы данной территории;
- контроль выполнения мероприятий по снижению всех видов травматизма.
Эту работу проводят медработники здравпунктов, МСЧ, поликлиник, руководит ею травматологический пункт. Заведующий травматологическим пунктом, являясь районным травматологом, привлекает к этой работе врачей травматологических отделений больниц, промышленных врачей Госсанэпиднадзора, общественные организации (РОКК и КП, домовые советы), центры и кабинеты медицинской информации с использованием всех средств массового просвещения населения - радио, печать, телевидение, лекции, беседы.
Для проведения работы по профилактике травматизма заведующий травматологическим пунктом закрепляет врачей-травматологов за определенными предприятиями.
Посещать прикрепленные предприятия целесообразно 3-4 раза в год. На каждом предприятии должен быть журнал, в котором регистрируются все случаи травм на данном предприятии, акты об их посещении, рекомендации по устранению выявленных недостатков и их выполнение.
Для посещения промышленных предприятий врачам-травматологам выделяется время в зависимости от числа прикрепленных предприятий (из расчета 31/2- 4 ч на одно посещение), которое учитывается при составлении графика работы.
При посещении предприятий врач-травматолог контролирует работу их медицинской службы по оказанию первой помощи и лечению больных с повреждениями, правильность оказания медицинской помощи, соблюдение правил асептики и антисептики, порядок стерилизации перевязочного материала и его хранения, состояние санитарных постов, укомплектованность аптечек, степень подготовленности рабочих к оказанию само- и взаимопомощи при травмах, работу по профилактике столбняка.
Заведующий травматологическим пунктом обобщает полученные данные и представляет их городскому травматологу.
Заведующему травматологическим пунктом для проведения организационно-методической работы в районе выделяется в графике работы два раза в неделю по 31/2 ч.
Врачи травматологи-ортопеды должны проводить санитарно-просветитель-ную работу по профилактике различных видов травматизма и правилам оказания первой помощи при повреждениях опорно-двигательного аппарата в объеме не менее 4 ч рабочего времени ежемесячно на каждую должность. Для этого используются все средства массовой пропаганды: санитарные листки, газеты, бюллетени, памятки, лекции и беседы по радио и телевидению, публикации в газетах и т. п. Необходимо широко использовать возможности центров профилактики.
ПЛАНИРОВАНИЕ ШТАТОВ ТРАВМАТОЛОГИЧЕСКИХ КАБИНЕТОВ И ПУНКТОВ
Штатные нормативы медицинского персонала отделения, кабинета травматологии и ортопедии и поликлинического отделения травматологии и ортопедии АПУ рекомендованы приказом Министерства здравоохранения и социального развития РФ от 31.03.2010. Врач-травматолог-ортопед - 1 должность для ведения приема взрослых больных с травмами и заболеваниями костно-мышечной системы на 20,5 тысяч взрослого населения; 1 должность для ведения приема детей с травмами и заболеваниями костно-мышечной системы на 15,5 тысяч взрослого населения. Заведующий поликлиническим отделением травматологии и ортопедии - врач-травматолог-ортопед - 1 должность на 8 и более врачебных должностей. Медицинская сестра - 1 должность на 1 должность врача, санитарка - 1 на 3 кабинета.
Рентгенолаборанты, методисты ЛФК, массажисты, медрегистраторы находятся в штате соответствующих подразделений поликлиники, в которой размещен травматологический кабинет (отдельно).
Приказом Министерства здравоохранения и социального развития РФ от 31.03.2010 ?201н регламентирована организация и утверждено положение о деятельности отделения травматологии и ортопедии "дневной стационар". В структуре отделения рекомендуется развернуть не менее двух палат, кабинет врача и процедурный кабинет.
Основными функциями дневного стационара являются: обеспечение в амбулаторных условиях квалифицированной лечебно-диагностической, консультативной и реабилитационной помощи больным, не требующим круглосуточного медицинского наблюдения, а также ведение учетной и отчетной документации в установленном порядке, сбор данных для регистров, ведение которых предусмотрено законодательством.
Показания для лечения в дневном стационаре:
• наличие медицинских показаний для врачебного наблюдения за пациентами после этапной коррекции деформаций, наложения, смены или снятия гипсовой повязки;
• установление / уточнение диагноза, требующее проведения комплексного обследования в течение длительного времени;
• наличие показаний для проведения сложных диагностических исследований, требующих определенной подготовки больного;
• наличие медицинских показаний для проведения лечебных манипуляций, выполняемых врачами в амбулаторных условиях (перевязки послеоперационных ран, внутрисуставное введение медикаментозных препаратов, пункция суставов, диагностическая биопсия);
• диагностическая артроскопия и ангиография;
• выполнение малоинвазивных оперативных вмешательств;
• проведение курса реабилитационного и восстановительного лечения;
• наличие медицинских показаний для динамического наблюдения за больными после выписки из стационара круглосуточного пребывания.
Штатные нормативы дневного стационара определены этим же приказом: 1 должность врача на 17 коек, врач ЛФК и врач-физиотерапевт - по 0,5 должности на отделение, заведующий отделением - 1 должность не менее, чем на 40 коек, медицинские сестры (палатная, процедурная, по массажу, по физиотерапии, инструктор по ЛФК) - по 1 должности на отделение.
Организация работы медперсонала. Для выполнения всех задач, стоящих перед врачами травматологами-ортопедами, заведующий травматологическим отделением должен составить рациональный график работы врачей. График должен, прежде всего, предусматривать возможность непрерывного лечения пострадавшего у одного врача.
Необходимо также выделить время для профилактической диспансерной и санитарно-просветительной работы, для оказания помощи на дому и проведения плановых операций.
В ночное время медперсонал травматологических пунктов работает без права сна.
Оснащение травматологического пункта. Оборудование и оснащение травматологического пункта (отделения) предусмотрено табелем, утвержденным приказом Министерства здравоохранения РФ от 20.04.1999 г. ? 140.
Документация. В условиях медицинского страхования большое значение приобретает проблема оценки объема и качества оказываемой помощи и ее соответствия медико-экономическим стандартам. Осуществлять эту работу возможно лишь при наличии полноценной документации, в которой отражены все детали диагностики и проведенного лечения, особенно на этапе оказания экстренной помощи.
В РосНИИТО им. Р. Р. Вредена разработана стандартизованная карта первичного приема амбулаторного больного с травмой, которая максимально приближается к международным требованиям для документации подобного рода. При необходимости дальнейшего лечения (повторных посещений) карта дополняется дневником наблюдений. Использование карты позволяет уменьшить затраты времени на записи, увеличить информативность данных о пострадавших, выдержать алгоритм диагностики и лечения повреждений, расширить круг анализируемых показателей.
Травматологические кабинеты и пункты (отделения) ведут следующую учетно-отчетную документацию:
1) связанная с учетом травм и учетом работы врачей - талон уточненных диагнозов (ф. 025-2/У); журнал ежедневного учета работы врача (ф. 039);
2) связанная с лечебной работой - история болезни; карта обратившегося за антирабической помощью (ф. 043); операционный журнал (ф. 069); журнал перевязок; журнал наложения гипсовых повязок; бланки направлений на рентгенографию, на консультации к специалистам, на физиотерапию и ЛФК; журнал учета наркотических средств; талон для повторного посещения врача; журнал прививок против столбняка; экстренные извещения (ф. 58); журнал направлений на госпитализацию (с указанием причин отказа); контрольные карты диспансерных больных (ф. 30); протоколы медицинского совета по экспертизе отдаленных результатов лечения;
3) связанная с экспертизой трудоспособности: журнал выдачи листков нетрудоспособности (ф. 36); журнал по учету продления листков нетрудоспособности (ф. 35); "одномоментных КЭК" (КЭК - клинико-экспертная комиссия); листки нетрудоспособности; журнал учета травм с временной утратой трудоспособности (случаи, дни, средняя продолжительность одного случая) раздельно по врачам, диагнозам и по травматологическому пункту (кабинету) в целом; журнал КЭК; направления на МСЭК; журнал учета лиц, направляемых на МСЭК; справки о временном переводе на другой труд по заключению КЭК; справки о нуждаемости в санаторно-курортном лечении (ф. 010);
4) связанная с профилактической работой - журнал телефонограмм о бытовых, уличных, дорожно-транспортных травмах.
За последние годы в ряде травматологических пунктов некоторых городов (Кемерово, Челябинск, Йошкар-Ола и др.) внедрены компьютерные технологии ведения документации и анализа работы травматологических пунктов, а также автоматизированные системы учета травматизма и мер по его профилактике.
Работа заведующего травматологическим пунктом. Заведующий травматологическим пунктом (отделением) подчиняется главному врачу поликлиники.
В его обязанности входит руководство всей деятельностью своего подразделения. Он принимает участие в планировании и укомплектовании штатов отделения, осуществляет контроль работы врачей и ежедневно просматривает истории болезни первично обратившихся больных и закончивших лечение, проводит КЭК, присутствует на приеме у "молодых" врачей.
Он анализирует показатели работы травматологического пункта, изучает их динамику, анализирует сроки лечения пострадавших в зависимости от характера, локализации, сроков обращения, качества проведенного лечения, устанавливает причины осложнений.
На основании полученных данных он организует учебу врачей и внедрение в практику новых методов лечения, обеспечивает материальную базу для работы травматологического пункта. Он контролирует работу врачей и старшей медсестры по повышению квалификации среднего медперсонала.
Как главный специалист города (района), заведующий травматологическим пунктом проводит анализ травматизма, изучает его динамику, участвует в мероприятиях администрации района по предупреждению травматизма, выносит вопросы по профилактике травм для обсуждения.
Заведующий травматологическим пунктом организует и проводит проверку работы ЛПУ района (города) по профилактике различных видов травматиз-
ма и оказанию травматологической помощи, разрабатывает рекомендации по планированию травматологической службы, организует экспертизу отдаленных результатов лечения больных с повреждениями.
Заведующий травматологическим пунктом ежегодно составляет отчет о деятельности отделения (кабинета), который является руководством для работы на будущий год.
Анализ работы проводится в соответствии с методическими рекомендациями, утвержденными МЗ РФ "Методика анализа деятельности травмато-лого-ортопедических отделений (кабинетов) амбулаторно-поликлинического учреждения" (2001).
ОРГАНИЗАЦИЯ АМБУЛАТОРНОЙ ОРТОПЕДИЧЕСКОЙ ПОМОЩИ
Заболевания опорно-двигательного аппарата у взрослых городских жителей занимают по распространенности одно из ведущих мест, а их социальные последствия (временная нетрудоспособность и инвалидность) по тяжести превышают таковые при туберкулезе, болезнях нервной системы и органов чувств, болезнях органов дыхания и пищеварения. По официальным статистическим данным распространенность болезней костно-мышечной системы составила в 2008 г. 131,3 случая на 1000 взрослых.
Женщины страдают заболеваниями костно-мышечной системы несколько чаще, чем мужчины.
Обращения по поводу болезней костно-мышечной системы и соединительной ткани составляют 8-10 % от числа всех посещений амбулаторно-поликли-нических учреждений и до 30 % от числа обращений к хирургам. Специальные исследования, проведенные Российским НИИ травматологии и ортопедии им. Р. Р. Вредена в нескольких городах РФ, показали, что частота заболеваний костно-мышечной системы составляет от 102 до 250 случаев на 1000 взрослых жителей. Чаще всего среди этих заболеваний встречаются остеохондроз и спондилез, деформирующий артроз, миозит и периартрит (табл. 3).
Женщины страдают заболеваниями костно-мышечной системы несколько чаще, чем мужчины.
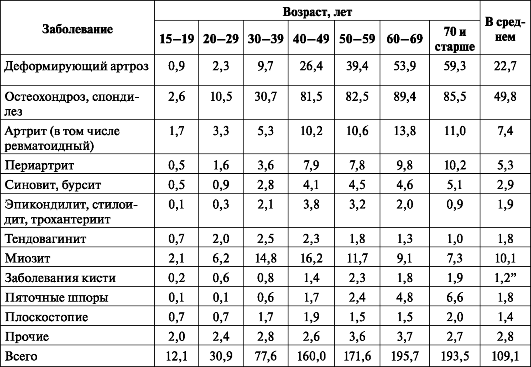
Несмотря на то, что ряд ученых считают заболевания опорно-двигательного аппарата уделом лиц пожилого возраста, доказано, что среди 20-29-летних этими заболеваниями страдают 3 %, к 30-39 годам частота ортопедических заболеваний возрастает в 2,5 раза, а к 40-49 годам она еще удваивается (табл. 4).
Приведенные показатели заболеваемости рассчитаны по данным обращаемости за 3 года. Заболеваемость, выявленная путем медицинских осмотров, составила 161,6 случая на 1000 жителей старше 14 лет. При медицинских осмотрах выявлено значительное число заболеваний, которые клинически не проявлялись или по поводу которых больные не обращались за медицинской помощью (плоскостопие, пяточные шпоры, деформирующий артроз).
Заболевания костей, мышц и суставов, регистрируемые в поликлиниках ежегодно, составляют лишь 36,3 % от истинной заболеваемости опорно-двигательного аппарата.
Таблица 3. Частота заболеваний костно-мышечной системы в зависимости от пола (на 1000 жителей)
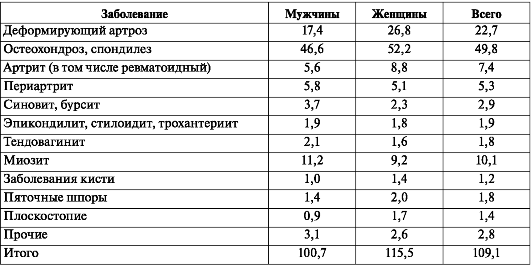
Таблица 4. Частота ортопедических заболеваний в зависимости от возраста (на 1000 жителей)
Среди причин временной нетрудоспособности в РФ в 2001 г. на долю болезней костно-мышечной системы пришлось 11,2 %, а длительность утраты трудоспособности составляет 128,1 дня на 100 работающих, в среднем 15,6 дня на одного больного.
Первичный выход на инвалидность при этих заболеваниях- 2,8 на 10 ООО работающих, а число инвалидов достигает 10,9 на 10 ООО жителей. При этом более половины (51,4 %) инвалидов становятся полностью нетрудоспособными (I-II группа инвалидности).
Большинство больных (96,5 %) пользуются амбулаторной помощью, от организации которой во многом зависит исход заболевания.
В настоящее время больные с заболеваниями опорно-двигательного аппарата обращаются к врачам разных специальностей: к хирургам (41,4 %), невропатологам (21,4 %), терапевтам (14,6 %) и другим специалистам. Зачастую больные с одним и тем же заболеванием лечатся у разных специалистов. Так, 31,5 % больных с деформирующим артрозом лечатся у хирургов, 34,9%- у физиотерапевтов,
18.4 % - у невропатологов, 12,3 % - у терапевтов, а 2,9 % - у других специалистов. Поэтому удельный вес больных с неуточненными диагнозами, недооб-следованных и с неполно или неправильно назначенным лечением оказывается довольно высоким. Например, в течение четырех лет от момента обращения в поликлинику не были обследованы рентгенологически 96,5 % больных с деформирующим артрозом, 31,3 % больных с остеохондрозом и спондилезом, 94,8 % больных с ревматоидным артритом, 92,1 % больных с плоскостопием. В течение трех лет из числа больных с деформирующим артрозом получали физиотерапию только 39,9 %, лечебную физкультуру - 19,6 %, массаж - 1,8 %; среди больных с остеохондрозом и спондилезом физические методы лечения назначались лишь
35.5 %, ЛФК - 16,2 %, массаж - 7,3 % больных. Под диспансерным наблюдением находились 0,6 % больных с ортопедическими заболеваниями.
Часть пациентов с заболеваниями органов движения лечатся у врачей ревматологических и артрологических кабинетов: с ревматоидным артритом, болезнью Бехтерева, деформирующим остеоартрозом с поражением крупных суставов. В этих кабинетах целесообразно концентрировать пациентов со "свежими" заболеваниями, при наличии активного воспалительного процесса, нуждающихся в неоперативном медикаментозном лечении. В дальнейшем при наличии или угрозе появления ортопедических последствий (дегенеративно-дистрофических изменений опорно-двигательного аппарата, деформации суставов) целесообразно направить больного для дальнейшего наблюдения к специалисту-ортопеду. Для организации амбулаторной ортопедической помощи взрослым в форме ортопедических кабинетов в поликлиниках необходимо иметь 1,7 должности врача на 100 000 взрослых жителей. При наличии трав-матолого-ортопедического отделения в АПУ целесообразно прием ортопеда выделить из приема пострадавших с травмами.
Ортопедический кабинет (прием) является специализированным структурным подразделением поликлиники для взрослых, где решаются следующие задачи: выявление и оказание квалифицированной специализированной лечебно-диагностической помощи больным с заболеваниями опорно-двигательного аппарата; диспансерное наблюдение за больными; экспертиза трудоспособности; проведение профилактического лечения; установление связей и контактов в работе с врачами детских ортопедических кабинетов, ревматологических кабинетов, травматологических пунктов, профпатологами, МСЭК.
В соответствии с указанными задачами врач-ортопед проводит:
- лечение, диспансеризацию и экспертизу трудоспособности проживающих в районе деятельности поликлиники больных;
- консультативную помощь больным с ортопедическими заболеваниями и последствиями травм опорно-двигательного аппарата, проживающим в зоне деятельности других поликлиник района;
- анализ заболеваемости, временной нетрудоспособности и инвалидности от ортопедических заболеваний;
- разработку и внедрение мероприятий по улучшению медицинской помощи взрослым больным с ортопедическими заболеваниями в районе;
- анализ объема и эффективности диспансеризации ортопедических больных и разработку мероприятий по ее совершенствованию;
- внедрение в практику новых методов диагностики и лечения больных с заболеваниями органов движения;
- работу с врачами всех специальностей по вопросам выявления, диагностики и лечения ортопедических заболеваний;
- санитарно-просветительную работу среди населения по профилактике ортопедических заболеваний и их последствий;
- представление отчетов о своей деятельности по утвержденным формам и в установленные сроки.
Лечению в ортопедическом кабинете для взрослых подлежат больные со следующими заболеваниями:
1) заболевания мышц и сухожилий - тендовагинит кисти, пальцев, стопы; ганглии на кисти и стопе: бурсит; синовит; стенозирующий лигаментит, болезнь де Кервена; контрактура Дюпюитрена;
2) заболевания позвоночника - спондилит; спондилоартроз; деформирующий спондилез; анкилозирующий спондилоартрит (болезнь Бехтерева); болезнь Шейерманна-May;
3) заболевания суставов - деформирующий артроз, артрит; периартрит; ортопедические последствия ревматического артрита; болезнь Гоффа; хондроматоз суставов;
4) доброкачественные опухоли костей и мягких тканей;
5) врожденные деформации опорно-двигательного аппарата;
6) деформация вследствие заболеваний головного или спинного мозга - болезнь Литтла; болезнь Фридрейха; ортопедические последствия полиомиелита;
7) деформация вследствие нарушения статики - сколиоз, варусные и валь-гусные искривления конечностей; плоскостопие, пяточные шпоры;
8) последствия травм опорно-двигательного аппарата- контрактуры, ложные суставы, несросшиеся переломы, остеомиелит.
Врач ортопедического кабинета применяет в лечении больных методы неоперативного лечения: блокады, пункции, физиотерапию, ЛФК, массаж, гипсовые повязки. Для проведения оперативных вмешательств необходимо иметь чистую операционную. При невозможности выделить отдельную операционную можно использовать чистую (плановую) операционную хирургического или травматологического отделения поликлиники.
Ортопед поликлиники для взрослых может осуществлять в порядке оказания дополнительных услуг диспансерное наблюдение за больными следующих групп.
I группа - здоровые лица без существенных факторов риска биологического и социального характера. Наблюдаются участковым терапевтом или цеховым врачом по месту работы. Для них проводятся мероприятия по профилактике болезней костей, мышц и суставов; пропаганда здорового образа жизни и активного отдыха.
II группа - практически здоровые, но находящиеся под угрозой возникновения заболеваний опорно-двигательного аппарата (перенесенные болезни, травмы, повышенный риск заболеваний или травм производственного или бытового характера). Нуждаются в ежегодном специализированном обследовании у хирурга или ортопеда, в рациональном трудоустройстве, в консультациях по лечебному питанию, пользованию протезно-ортопедическими изделиями и др.
К I и II группам диспансерного учета относятся 89,1 % взрослых жителей.
III группа (9,1 %) - лица с проявлением заболеваний костно-мышечной системы в стадии компенсации: с временной утратой трудоспособности (не чаще одного раза в два года при длительности нетрудоспособности до 3 нед.), с последствиями травм (после диафизарных и внутрисуставных переломов длинных трубчатых костей, переломов позвоночника, повреждений связок и сухожилий), после завершения лечения. Нуждаются в систематическом наблюдении ортопеда (назначение дозированных нагрузок, ЛФК, массажа, физиотерапевтических процедур; контроль соблюдения лечебных мер при обострениях), санаторно-курортном лечении, трудоустройстве.
IV группа (1,1 %) - ортопедические больные с субкомпенсированным течением заболевания: небольшие ограничения функции, обострения (до трех раз в год), временная утрата трудоспособности (ежегодно с длительностью до 3-4 нед.), замедленная консолидация, гнойные, тромбоэмболические и другие осложнения. Нуждаются в продлении лечения, в перемене места работы, профессии или должности. Контрольные осмотры - 2 раза в год.
V группа (0,6 %) - больные в стадии декомпенсации ортопедического заболевания (резкое снижение функций опорно-двигательного аппарата, длительная нетрудоспособность, свыше трех раз в год в пределах 1-11/2 мес. при каждом обострении), инвалидность. Контрольные осмотры - 3-4 раза в год.
Больные IV и V групп диспансерного учета нуждаются в организации интенсивного оперативного и неоперативного восстановительного лечения с применением всего арсенала средств и методов реабилитации.
На должность врача ортопедического кабинета назначается специалист, прошедший подготовку по лечению повреждений и заболеваний опорно-двигательного аппарата. Ортопед подчиняется заведующему отделением поликлиники и главному ортопеду-травматологу района (города), работает в тесном контакте с участковыми терапевтами, хирургами, ревматологами, артролога-ми, профпатологами, детскими ортопедами, врачами подростковых кабинетов. Ортопеду придаются две должности медсестры. Нагрузка его на приеме
составляет 6 человек в час. Продолжительность рабочего дня - 31/2 ч (как врача, ведущего исключительно амбулаторный прием).
В ортопедическом кабинете для взрослых ведется следующая основная документация: амбулаторная история болезни, диспансерная карта (ф. 30), операционный журнал, журнал гипсовых работ, журнал регистрации листков нетрудоспособности, журнал КЭК, журнал записи на госпитализацию, журнал учета инвалидности, журнал консультаций (для больных, проживающих вне зоны обслуживания поликлиники и посетивших ортопеда однократно для консультации), журнал учета профилактической работы, журнал учета сани-тарно-просветительной работы.
Главный врач поликлиники, имеющей ортопедический кабинет, ходатайствует перед комитетом по здравоохранению о выделении поликлинике дополнительно по 0,5 ставки методиста ЛФК и массажиста, а также дополнительного количества рентгеновской пленки.
Ортопеду выделяется три дня в месяц для проведения организационно-методической и профилактической работы в районе. В эти дни ортопед посещает детские ортопедические кабинеты, проводит анализ заболеваемости органов движения у работающих на промышленных предприятиях района, посещает предприятия, работает в МСЭК для получения и анализа данных об инвалидности от ортопедических заболеваний.
Анализ работы ортопедических кабинетов показал их высокую эффективность. Это выразилось в снижении средней длительности временной нетрудоспособности (по сравнению с этим показателем при лечении у хирургов) с 14,5 до 11,3 дня (при деформирующем артрозе - с 16,9 до 14,5, при периарт-рите - с 13,3 до 12,1, при эпикондилите - с 14,6 до 12,5, при стенозирующем лигаментите - с 23,9 до 14,8 дня). Уменьшился первичный выход на инвалидность с 3,9 до 3,5 на 10 ООО рабочих и служащих. Значительно улучшилось качество диагностики. Физиофункциональным лечением обеспечены 75-80 % больных, 10 % больных взяты под диспансерное наблюдение.
ОРГАНИЗАЦИЯ СТАЦИОНАРНОЙ ТРАВМАТОЛОГО-ОРТОПЕДИЧЕСКОЙ ПОМОЩИ
ВЗРОСЛЫМ
В стационарной помощи, по данным разных авторов, нуждаются от 5 % до 15 % пострадавших, но это больные с наиболее тяжелыми травмами. В 2008 г. в стационары РФ были госпитализированы 18,7 % из пострадавших с травмами опорно-двигательного аппарата, или 15,7 человек на 1000 взрослых жителей.
Потребность в госпитализации зависит от характера травмы. Так, при ушибах мягких тканей и инородных телах в госпитализации нуждаются менее 1 % пострадавших, при неосложненных ранах, повреждениях связок и сухожилий, переломах костей кисти и стопы, ожогах и обморожениях - 5-5,9 %, при переломах ключицы - 10,7 %, переломах ребер - 17,3 %, вывихах - 22,2 %, переломах костей голени - 27,2 %, переломах проксимального отдела бедренной кости - 85,9 %, переломах тел позвонков - 97,1 %.
Потребность в госпитализации при заболеваниях костно-мышечной системы составляет 7,4 %: при периартрите, синовите, бурсите, эпикондили-те - от 0,9 % до 1,6 %, при остеохондрозе - 3,6 %, при деформирующем ос-теоартрозе - 8 %, при врожденных заболеваниях - 7,4 %, при заболеваниях кисти - 10,4 % при плоскостопии - 19,7 %, при доброкачественных опухолях костей - 38,9 %.
Научно обоснованные нормативы коечного фонда травматолого-ортопеди-ческой службы регламентированы приказами Министерства здравоохранения и социального развития РФ 31.03.2010 ?201н. Согласно этим нормативам, для организации стационарной травматологической помощи взрослому городскому населению необходимо иметь 50 коек на 100 000 жителей, а для сельского населения - 30 коек на 100 000 жителей. Для организации стационарной ортопедической помощи необходимо иметь 15 коек на 100 000 жителей независимо от типа расселения.
Специализированная стационарная травматологическая помощь в городах с населением свыше 100 тыс. жителей оказывается в травматологических (травма-толого-ортопедических) отделениях в составе многопрофильных городских, центральных районных и районных больниц, медико-санитарных частей, клиник научно-исследовательских институтов и вузов. К травматологическим относятся отделения, в которых пациенты с заболеваниями костно-мышечной системы и последствиями травм (т. е. плановые) составляют не более 15 %, к травматолого-ортопедическим - те, в которых на долю плановых приходится от 16 % до 50 % больных, где оказывают неотложную помощь при травмах, не подлежащих лечению в амбулаторных условиях, а также проводят оперативное и неоперативное восстановительное лечение последствий травм опорно-двигательного аппарата.
В сельских районах, где нет возможности организовать специализированное травматологическое отделение, выделяются травматологические койки в составе хирургических отделений (от 15 до 30 коек) и врач, ответственный за лечение этих больных. Хирурги больниц, оказывающих травматологическую помощь, должны обязательно пройти специализацию по травматологии и ортопедии.
Ортопедические отделения для взрослых организуются на базе областных или крупных городских многопрофильных больниц, научно-исследовательских институтов. В 2008 г. были госпитализированы 8,5% от всех больных, обратившихся за медицинской помощью по поводу болезней костно-мышечной системы (2,4 на 1000 взрослых жителей).
Объем проводимых вмешательств определяется наличием соответствующих условий, квалификацией врачей и контингентом поступающих больных.
Вусловияхмедицинского страхования все отделения проходят лицензирование и аккредитацию. Лицензирование - это оценка возможности заниматься определенными видами медицинской деятельности и выдача государственного документа (лицензии) на право заниматься ею (в данном случае - оказанием травматолого-ортопедической помощи). Обязательному государственному лицензированию подлежат медицинские учреждения независимо от формы собственности и организационно-правового статуса. Аккредитация - определение соответствия их деятельности установленным стандартам.
Медицинские стандарты включают три позиции: поток обслуживаемых больных (нозологические формы), объем лечебно-диагностической помощи (вид и характер производимых вмешательств) и материальную базу (условия размещения, санитарно-гигиеническое состояние, оснащение, уровень подготовки кадров).
В отделениях II категории проводятся наиболее распространенные операции: одномоментная закрытая репозиция переломов с последующей фиксацией гипсовой повязкой, скелетное вытяжение при переломах длинных трубчатых костей, металлоостеосинтез (чрескостный, интрамедуллярный, спицами Киршнера при переломах фаланг пальцев, пястных и плюсневых костей), вправление вывихов всех локализаций, формирование культи при срочных травматических ампутациях, удаление мениска коленного сустава, лечение закрытых повреждений (ушибов) крупных суставов с гемартрозами.
В отделениях I категории проводятся дополнительно операции на связках и сухожилиях, различные виды кожной, костной и сухожильной пластики, внутрисуставные вмешательства, наложение компрессионно-дистракционных аппаратов и др. за исключением оперативного лечения заболеваний позвоночника, таза, тазобедренного сустава. Здесь также не производят тотальное эндопротезирование крупных суставов и замещение больших дефектов костей.
Высшая категория устанавливается для отделений, оказывающих специализированную высококвалифицированную помощь при всех видах травм, их последствиях и ортопедических заболеваниях.
В больницах, где развернуты отделения II категории, должны быть следующие помещения: операционные (чистая и гнойная), перевязочные (чистая и гнойная), процедурный кабинет, гипсовальная, противошоковая и послеоперационные палаты, материальная (для хранения инструментов, аппаратов, металлоконструкций), ординаторская, сестринская, рентгеновский кабинет, отделения физиотерапии и ЛФК, клиническая и биохимическая лаборатории. Врачи отделения должны пройти первичную специализацию по травматологии и ортопедии, иметь сертификат специалиста и удостоверение о последующем повышении квалификации на базе МАПО по циклу "Общие вопросы травматологии и ортопедии".
Для функционирования отделений I категории необходимы дополнительно плановая операционная с ортопедическим столом, реанимационно-анестезиологическое отделение. Врачи отделения должны пройти цикл усовершенствования не только по общим, но и по частным вопросам травматологии и ортопедии.
Материальная база и оснащение отделений высшей категории должны полностью соответствовать объему и характеру проводимых вмешательств. В больницах должны функционировать (помимо вышеуказанных) иммунологическая и бактериологическая лаборатории, отделение электрофизиологических исследований.
Высокоспециализированная травматолого-ортопедическая помощь оказывается главным образом в узкоспециализированных отделениях: повреждений и заболеваний кисти (втомчислесмикрохирургическойтехникой),патологиипоз-
воночника, множественной и сочетанной травмы, повреждений и заболеваний суставов конечностей (артрологии), гнойной остеологии. Они дислоцируются в научно-исследовательских институтах травматологии и ортопедии, клиниках медицинских вузов, межрегиональных и региональных центрах, утвержденных приказом Министерства здравоохранения РФ ? 140 от 20.04.1999.
Оснащение больниц, в которых осуществляют лечение больных травмато-лого-ортопедического профиля, регламентировано специальным табелем оснащения, утвержденным Министерства здравоохранения РФ.
Работу стационарной службы оценивают по четырем основным показателям, которые (в среднем по Российской Федерации за 2008 г.) представлены ниже:
1) средняя продолжительностьлечения одного взрослого больного (в днях): на травматологических койках - 13,4, на ортопедических - 16,3;
2) средняя длительность работы койки в год (дней): травматологической - 332,2, ортопедической - 333,0;
3) летальность (%): на травматологических койках - 4,7, на ортопедических- 0,1;
4) оборот койки (раз): травматологической - 46,8, ортопедической - 47,8.
В каждом отдельном лечебном учреждении эти сроки определяются составом лечившихся больных (по возрасту, тяжести патологического состояния, наличию сопутствующих заболеваний и т. д.), соотношением плановой и экстренной помощи, характером и объемом выполняемых операций, возможностью раннего направления на восстановительное лечение в стационарные и амбулаторные отделения реабилитации, преемственностью в работе стационара и поликлиники (травматологического пункта). Без анализа всех этих факторов оценивать организацию работы отделения невозможно.
С 2006 г. в стране реализуется Приоритетный национальный проект "Здоровье", в котором высокотехнологичная травматологоортопедическая помощь занимает одно из ведущих мест.