Травматология и ортопедия: учебник / [Н. В. Корнилов]; под ред. Н. В. Корнилова. - 3-е изд., доп. и перераб. - 2011. - 592 с.: ил.
|
|
|
|
Раны и раневая инфекция
Раной называют нарушение целости покровов тела (кожи, слизистых оболочек) под влиянием внешнего насилия. Раны, при которых повреждены только кожа и слизистые оболочки (до фасции), называются поверхностными. Если повреждение распространяется на расположенные глубже ткани (мышцы, сухожилия, нервы, кости и т. д.), то раны считаются глубокими. Раны, сообщающиеся с полостью, называются проникающими (раны грудной клетки, живота, головы, сустава и др.).
В зависимости от характера ранящего предмета различают резаные, колотые, рубленые, ушибленные, лоскутные, скальпированные, размозженные, укушенные, огнестрельные и другие раны.
Следует выделить особый вид поверхностных ран, которые очень часто возникают у детей, а также у взрослых в быту и на производстве, - экскориации кожи и ссадины. При первом повреждении повреждаются только верхние слои кожи, при втором - все слои. Наиболее частая локализация этих повреждений - пальцы, кисти, ладонь, области локтевых и коленных суставов. Первая помощь при таких повреждениях заключается в туалете раны с помощью мыла, воды, перекиси водорода, обработке любыми антисептическими
средствами (2 % спиртовой раствор бриллиантового зеленого, хлоргексидин, повиаргол), нанесении на рану клея (БФ-6 или МК-6), введении противостолбнячной сыворотки.
Резаные раны наносятся острым предметом при небольшом усилии (ножом, бритвой, краем стекла и пр.). К этому же виду относятся и операционные раны. Эти раны могут быть линейными, лоскутными и сопровождаться потерей участка покрова. Все эти раны имеют гладкие края, а окружающие рану ткани, как правило, не повреждены. Зияние резаной раны обусловлено эластичностью кожи и зависит от строения поврежденной ткани и направления разреза. Меньше зияют раны, располагающиеся по ходу кожных складок, например поперечные на лбу, шее и животе. Эти свойства кожи учитывают хирурги при операциях, особенно косметических, на лице, шее и других частях тела. При хорошем соприкосновении краев раны при этом после заживления остаются малозаметные рубцы. Резаные раны обычно сильно кровоточат вследствие того, что сосуды повреждаются острым предметом полностью, просвет их зияет, так как интима (оболочка, покрывающая внутреннюю поверхность сосуда) не заворачивается вовнутрь. Боль незначительная и быстро ослабевает.
Рубленые раны по свойствам близки к резаным, но отличаются неровными, раздавленными краями и частичным повреждением расположенных рядом тканей. Так как одновременно с разрезом наносится удар, то эти раны часто бывают глубокими и нередко сочетаются с повреждением кости (конечностей, черепа). Кровотечение бывает довольно интенсивным, однако при значительном раздавливании тканей просвет сосудов закрывается отслаивающейся ин-тимой, что ведет к более быстрому свертыванию крови в поврежденных сосудах. Сдавливание нервов обусловливает более выраженную боль. Если резаные или рубленые раны имеют дугообразную форму, то участки тканей, лежащие внутри дуги, могут быть частично отделены от подлежащих тканей с образованием лоскута; такие раны называются лоскутными.
Колотые раны возникают при ранениях колющими предметами (шилом, штыком, гвоздем, острым колом и т. д.). Характерной особенностью их является наличие глубокого раневого канала при небольшом наружном отверстии. Края раны сдавливаются и повреждаются больше при большей толщине или неправильной форме орудия (например, обломок палки, заостренная деталь металлической ограды и т. д.). По внешнему виду раны зачастую трудно судить о глубине и направлении раневого канала, вместе с тем эти ранения нередко проникают в полость грудной клетки или живота и вызывают ранения внутренних органов или кровеносных сосудов. Так как раневой канал после извлечения ранящего предмета имеет не прямую, а извилистую форму, то даже при значительном кровотечении кровь из раны не выделяется, а при полостных ранениях - поступает в полость. Всегда следует иметь это в виду при оказании первой помощи и как можно раньше направлять таких пострадавших в хирургическое лечебное учреждение. Наличие узкого извилистого хода при развитии нагноения препятствует выделению гноя из раны, что влечет за собой образование гнойных затеков между мышцами и по ходу сосудисто-нервных пучков. Развитие гнойной инфекции в такой ране отличается весьма неблаго-
приятным течением, поэтому оперативное вмешательство следует проводить в первые часы после травмы, особенно при ранениях крупных сосудов или при проникающих ранениях брюшной или грудной полости.
О повреждении нервов и сухожилий свидетельствуют нарушение чувствительности дистальнее места повреждения и отсутствие движений в том или ином отделе конечности или во всей конечности. Обильное кровотечение из раны, резкая бледность кожи, частый нитевидный пульс указывают на повреждение крупного сосуда. Большие затруднения в ранней диагностике возникают при колотых проникающих ранах брюшной полости. При таких повреждениях даже подозрение на возможность проникающего ранения является основанием для оперативной ревизии раны в ранние сроки.
К благоприятным особенностям резаных, рубленых и колотых ран следует отнести значительно лучшую регенерацию тканей, чем при ранах с большой зоной повреждения, а тем более при огнестрельных ранах. Поэтому такие раны не нуждаются в пластическом закрытии.
Ушибленные и размозженные раны возникают вследствие воздействия тупых предметов (падение с высоты, удар движущимися деталями станков, падающим грузом, движущимися машинами, особенно при ДТП; последний вид травмы наиболее неблагоприятен, так как, наряду с обширностью повреждения, имеет место дополнительное загрязнение ран дорожной пылью, землей и др., что значительно ухудшает прогноз и увеличивает сроки лечения). Края таких ран на значительном протяжении ушиблены, размяты, бледного или серовато-фиолетового цвета из-за нарушения периферического кровотока. Как правило, размозженные ткани малочувствительны вследствие ушиба, разрыва или размозжения нервных волокон, иннервирующих эти участки. Все эти изменения приводят к резкому снижению жизнеспособности ткани, что является благоприятным условием для развития раневой инфекции. Гнойный процесс протекает долго, пока не наступит отторжение всех омертвевших тканей.
При действии силы в косом направлении к поверхности тела нередко происходит смещение части покровов вместе с подлежащими тканями, что приводит к образованию полостей (так называемых раневых карманов), которые в последующем заполняются кровью и лимфой. Такие раны вначале мало зияют вследствие потери тканями эластичности, однако в дальнейшем, при омертвении раневых краев, могут значительно увеличиваться.
Кровотечение вследствие раздавливания сосудов не бывает обильным. Вместе с тем при сопутствующих разрывах внутренних органов оно может быть массивным, угрожающим жизни.
К тяжелым повреждениям относятся рваные и укушенные раны. Они возникают при случайном захватывании частей тела вращающимися частями машин и механизмов, причем участок разорванной кожи с подлежащими тканями может полностью отделиться от тела. При оказании первой помощи отделившиеся участки кожи необходимо направлять вместе с больными в лечебное учреждение (особенно при отрывах кожи волосистой части головы - при так называемом скальпировании головы). Эти лоскуты после соответствующей обработки используют для закрытия ран.
Укушенные раны чаще наносят домашние животные (собаки, кошки, лошади, свиньи), реже крысы, змеи и как исключение - человек. Чаще страдают пальцы кисти, стопа, голень. Для этих ран характерны следы зубов, размозже-ние глубоко расположенных тканей, повреждение нервов, сухожилий, костей. При обработке таких ран требуется широкое рассечение и хорошее дренирование. Необходимо сразу же начинать специфическое лечение против бешенства и столбняка (даже при отсутствии абсолютных показаний). При укусах змей первая помощь должна быть направлена на уменьшение количества яда в ране, замедление всасывания яда в ткани. Для этого проводят отсасывание крови и тканевой жидкости из ранки, охлаждение конечности, иммобилизацию. Пострадавших необходимо быстро госпитализировать для проведения специфического лечения.
Огнестрельные раны возникают в результате ранения дробью, пулями, осколками мин, гранат и артиллерийских снарядов, шариковых бомб, различных видов боевых ракет. Огнестрельные раны могут быть различными по форме и тяжести, что значительно затрудняет их классификацию. Они требуют отдельного рассмотрения.
ПРИНЦИПЫ ЛЕЧЕНИЯ РАН
Первая помощь при ранах включает: остановку кровотечения, закрытие раны стерильной повязкой, а при ранениях с большей зоной повреждения или переломом кости - иммобилизацию конечности транспортными шинами или подручными средствами.
Артериальное кровотечение распознается по характерному ритмичному выбрасыванию из раны ярко-красной (алой) крови. Наиболее опасно кровотечение из магистральной артерии (сонной, бедренной, плечевой и др.).
Венозное кровотечение характеризуется медленным выделением темно-красной крови. При повреждении крупных вен возникает угроза воздушной эмболии.
Различают капиллярное кровотечение, возникающее в основном при ссадинах и поверхностных ранах, и паренхиматозное - из ран печени, селезенки и других внутренних органов.
Остановка кровотечения является одним из основных жизненно необходимых мероприятий как при оказании первой помощи на месте происшествия, так и в специализированном стационаре. Способы остановки крови делятся на временные и окончательные.
Среди временных способов чаще применяют стерильную давящую повязку, которая эффективна при венозном, капиллярном, смешанном и даже артериальном кровотечении из небольших сосудов. Вначале необходимо наложить на рану ватно-марлевую салфетку (одну или несколько, в зависимости от размера раны) и равномерно надавливать сверху ладонью и пальцами в течение 5-6 мин. При этом сдавливаются кровоточащие сосуды и уменьшается приток крови к области раны, в самой ране кровь задерживается и начинает свертываться.
После сдавливания раны рукой интенсивность кровотечения значительно снижается, затем можно туго прибинтовать повязку длинным бинтом. Полость глубокой кровоточащей раны тампонируют стерильным бинтом с помощью пинцета, сверху накладывают ватно-марлевую тугую повязку. После наложения повязки необходимо придать поврежденному участку конечности или тела возвышенное положение.
При артериальном кровотечении из магистрального сосуда как временная мера применяются пальцевое прижатие артерии на протяжении, предельное сгибание конечности в суставах, наложение жгута, пережатие сосуда кровоостанавливающим зажимом в ране. Пальцевое прижатие осуществляют в тех местах, где артерию можно легко прижать к кости (рис. 183, а). Сонную артерию прижимают к позвоночнику впереди грудиноключично-сосцевидной мышцы, височную артерию - к нижней челюсти у переднего края жевательной мышцы, подключичную артерию - к I ребру в надключичной области (эту артерию можно также пережать между ключицей и I ребром при максимальном отведении назад и опускании плеча), плечевую артерию - к плече-
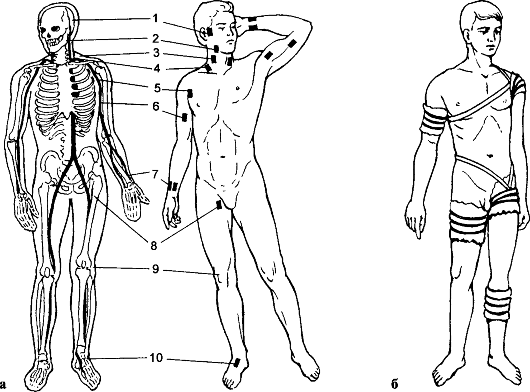
Рис. 183. Типичные места для пальцевого прижатия артерий на протяжении (а) и места наложения кровоостанавливающего жгута (б): 1 - височная; 2 - нижнечелюстная; 3 - общая сонная; 4 - подключичная; 5 - подмышечная; 6 - плечевая; 7 - лучевая; 8 - бедренная; 9 - подколенная; 10 - тыльная артерия стопы
вой кости у внутреннего края двуглавой мышцы, бедренную артерию - к лобковой кости ниже паховой связки.
Круговое сдавливание конечности жгутом является надежным способом временной остановки кровотечения. При этом необходимо помнить, что наложение жгута без показаний опасно, неправильное наложение усиливает кровотечение. После правильного наложения жгута кровотечение останавливается не сразу.
Жгут накладывают в определенных местах (рис. 183, б), желательно в непосредственной близости к ране, между жгутом и кожей должна быть какая-то прокладка, жгут должен оставаться на виду, обязательно должна быть сделана запись о времени наложения жгута в сопровождающих документах или непосредственно на коже анилиновым ("химическим") карандашом (выше наложенного жгута). Продолжительность сдавливания конечности жгутом не должна превышать 11/2-2 ч.
После наложения жгута необходимо быстро доставить больного в стационар для окончательной остановки кровотечения, в пути надо постоянно следить за жгутом и повязкой (опасность повторного кровотечения!), в холодную погоду согревать конечность (опасность отморожения!), избегать стимулирующих препаратов (опасность повышения артериального давления!), снятие или смену жгута должен осуществлять опытный медработник (угроза смертельного кровотечения, токсемии!).
Если условия позволяют наложить на поврежденную крупную артерию вране кровоостанавливающий зажим, то необходимо воспользоваться этой менее опасной, чем наложение жгута, манипуляцией, при этом рану дополнительно тампонируют стерильными салфетками и закрывают давящей повязкой. Зажим хорошо укрепляют бинтом и ватно-марлевой повязкой. Конечность обязательно иммобилизуют транспортной шиной, пострадавшего срочно доставляют в положении лежа в хирургический стационар.
Окончательную остановку кровотечения производят при первичной хирургической обработке раны. При этом производят перевязку сосудов с помощью лигатуры или восстанавливают целость сосуда путем наложения швов или пластического замещения дефекта.
ОСОБЕННОСТИ ОГНЕСТРЕЛЬНОЙ РАНЫ
Для огнестрельной раны характерны:
1) наличие дефекта кожи и тканей вследствие непосредственного воздействия ранящего снаряда (пуля, осколок, вторичный снаряд) - первичный раневой канал;
2) зона посттравматического первичного некроза тканей;
3) возникающее при прохождении огнестрельного снаряда нарушение жизнеспособности тканей в стороне от раневого канала - зона сотрясения, ком-моции, или вторичного некроза;
4) микробное загрязнение;
5) наличие в ране инородных тел.
Разделение ран на асептичные и бактериально загрязненные, конечно, условно, поскольку даже хирургические раны содержат микроорганизмы в большем или меньшем количестве. При ведении боевых действий в горах часто наблюдаются сочетания огнестрельного ранения с множественными ушибами, а также открытыми повреждениями мягких тканей конечностей и туловища, что утяжеляет состояние раненых.
Раны могут быть одиночными и множественными. Следует различать также сочетанные раны, когда один ранящий агент повреждает несколько органов. При повреждении разными агентами следует говорить о комбинированном поражении, например огнестрельная и ушибленная раны, ожог и пулевое ранение.
Развивающийся при огнестрельных ранах отек тканей значительно ухудшает микроциркуляцию, особенно в тех отделах, где имеются фасциальные футляры, замкнутые полости и другие образования, которые препятствуют увеличению объема тканей при отеке, и в этих случаях вторичные некротические изменения тканей будут более значительными. На это следует обращать особое внимание, так как уменьшение сдавления тканей вследствие отека является одним из основных условий последующего благоприятного заживления ран.
Наличие отека является и важным клиническим признаком, так как его увеличение или наличие в течение длительного времени свидетельствует о неблагоприятном развитии репаративных процессов в ране, особенно если хирургическая обработка ран не производилась или была выполнена недостаточно полно. Глубину повреждения тканей радиально от раневого канала не всегда легко установить вследствие неоднородности повреждений тканей по ходу раневого канала.
При ранениях высокоскоростными неустойчивыми в полете снарядами значительно усложняется форма раневого канала, усиливается его фрагментарность, становится более обширной область нежизнеспособных тканей, расширяется зона кровоизлияний, образования закрытых полостей, карманов, которые необходимо раскрывать в ходе хирургической обработки, и, наконец, увеличивается область пониженной жизнеспособности тканей. Исходя из этих обстоятельств, в огнестрельных ранах выделяют две области (зоны): зону тканей с полной потерей жизнеспособности и развитием первичного некроза и зону тканей со сниженной жизнеспособностью с возможным ее восстановлением или развитием вторичного некроза и гнойных осложнений. Такой подход позволит более четко осуществлять хирургическую обработку, удаляя только явно нежизнеспособные ткани, гематомы, инородные тела.
Поражение ударной волной. Этот вид травмы рассматривается в разделе огне -стрельных ран, так как причинами ударной волны наиболее часто являются взрывы боевых мин. Поражение ударной волной возникает при действии ударной волны на всю поверхность тела. Ударная волна может действовать через воздух, жидкости, твердые предметы. Размеры повреждений в результате действия ударной волны пропорциональны силе взрыва. Наиболее часто поражаются барабанные перепонки, грудная клетка, брюшная стенка и внутренние
органы. Пораженный может находиться в состоянии шока, однако видимых внешних повреждений у него не отмечается.
При действии в воде ударная волна распространяется гораздо быстрее и на значительно большее расстояние, чем по воздуху. Тело человека имеет примерно такую же плотность, как вода, и ударная волна проходит через мягкие ткани довольно свободно. Однако если на ее пути встречается полость, содержащая газ, например легкие, кишечник, то могут возникнуть ее разрывы и повреждения. Прежде всего страдают органы брюшной и грудной полостей. Если ударная волна проходит через твердые предметы, то она может вызвать поражение, воздействуя через борт, стенку, броню. В этих случаях возникают множественные переломы, разрывы крупных кровеносных сосудов, внутренних органов, даже удаленных от непосредственного места действия ударной волны. Повреждения могут возникать при сохранении целости кожи. Раны, которые возникают вследствие воздействия взрывной волны, не имеют канала, но обычно представляют собой обширный дефект кожи разнообразной конфигурации с разрушением подлежащих тканей.
В отдельную группу следует выделить так называемые минно-взрывные ранения, при которых происходит специфическое повреждение прежде всего нижних конечностей, стоп, голеней, реже бедер. Минами в современных условиях называют взрывные или зажигательные боеприпасы, устанавливаемые под землей, на земле, вблизи земли либо другой поверхности, взрывающиеся от присутствия или близости человека либо наземного транспортного средства. Ранения, возникающие при взрыве различного рода противопехотных и других мин, как правило, очень тяжелые, сопровождаются множественными раздробленными переломами, прежде всего костей стопы и нижней трети голени, с массивными отслойками мышц и обнажением кости на большом протяжении.
Минно-взрывные повреждения носят часто сочетанный характер вследствие общего воздействия на организм пострадавшего взрывной волны значительной интенсивности.
Несмотря на большое разнообразие ран как по виду ранящего оружия, так и по характеру их заживления, клинико-анатомический процесс может быть сведен к трем основным видам заживления: по типу первичного натяжения, вторичного натяжения (через нагноение) и под струпом.
Заживление первичным натяжением. Этот вид заживления наблюдается при незначительных повреждениях и плотном соприкосновении краев раны. Обязательным условием являются полная жизнеспособность тканей, образующих края раны, отсутствие гематом и сером, так как они создают интерпозицию тканей. Асептичность раны не обязательна, поскольку наличие микроорганизмов в количестве менее 105 в 1 г ткани (так называемый критический уровень) может не препятствовать заживлению первичным натяжением.
Нагноение в ране, тщательно обработанной и зашитой первичными швами, может развиться вследствие значительного повреждения тканей, оставления участков нежизнеспособных тканей, инородных тел, образования гематом, выраженного микробного загрязнения, превышающего критический уро-
вень, общих причин. Развитие местных осложнений, прежде всего нагноения, в большинстве случаев обусловливается местными факторами. Существенное значение имеет загрязнение раны заведомо патогенными микроорганизмами.
Заживление вторичным натяжением. Этот тип заживления наблюдается при отсутствии тесного соприкосновения краев раны и наличии дефектов тканей, которые в процессе заживления должны быть заполнены грануляциями, а в последующем - рубцовой тканью. Обязательным компонентом заживления вторичным натяжением является нагноение раны и ее гранулирование.
Стадийное течение процесса заживления более выражено при вторичном натяжении, при нагноении раны. Однако следует иметь в виду, что четкой границы между стадиями не существует.
На регенеративные и репаративные процессы в тканях в период заживления огромное влияние оказывают многочисленные общие и частные факторы: обезвоживание организма, анемия, голодание и дефицит белка, авитаминоз, состояние гормональной системы, локализация воспалительного очага и др.
Основные положения хирургической доктрины следующие:
1) все огнестрельные раны являются первично бактериально загрязненными;
2) единственно надежным методом предупреждения развития раневой инфекции является возможно более ранняя хирургическая обработка;
3) прогноз течения и исхода ранения наилучший, если хирургическая обработка произведена в ранние сроки.
Первичная хирургическая обработка (ПХО) включает:
1) разрез, рассечение с широким доступом, фасциотомия;
2) ревизия;
3) иссечение некротизированных и явно нежизнеспособных тканей;
4) гемостаз;
5) дренирование.
Необходим рациональный подход к ПХО, следует иметь в виду, что опасность возникновения осложнений при маленьких разрезах выше, чем при больших. Для получения хорошего результата хирургического лечения очень важна правильная оценка степени повреждений мышц. Начинают с рассечения кожи и фасции на таком протяжении, чтобы можно было хорошо осмотреть все слепые карманы раны. Рассечение обычно производят вдоль оси конечности. Если раны множественные, но не очень глубокие и располагаются близко друг от друга, то следует соединить их одним разрезом. Однако если раны глубокие и расположены на значительном расстоянии, то каждую рану обрабатывают отдельно. Если возможно, то ткани над поверхностно расположенными костями, например над большеберцовой, не рассекают. На фасции делают Z-образные разрезы. Рассечение фасции и апоневроза, особенно на бедре, с добавлением боковых разрезов в нижнем и верхнем углу раны не только обеспечивает достаточный обзор всех тканей, но и является средством декомпрессии мышц, что способствует быстрейшему спадению отека и нормализации микроциркуляции в поврежденных тканях. После промывания раны и удаления обрывков одежды, сгустков крови, свободно лежащих инородных
тел рану осматривают и определяют границу поврежденных тканей. В процессе осмотра возможно возникновение кровотечения, в этом случае производят его остановку. Кожу следует стремиться сохранить, но если все-таки необходимо удалить явно нежизнеспособную кожу, то лучше это сделать одним блоком с подлежащими тканями. Загрязненную подкожную жировую клетчатку следует иссекать достаточно широко. При обработке фасций необходимо помнить, что они бедны кровеносными сосудами и довольно напряженные, следовательно, склонны к некрозам, поэтому следует максимально удалять загрязненные и явно нежизнеспособные участки фасций.
Хирургическая обработка мышц- трудная процедура, поскольку они сокращаются, отдельные пряди волокон уходят внутрь и увлекают за собой грязь, инородные тела, микроорганизмы. Из раны необходимо удалить сначала лежащие на поверхности, а затем и находящиеся в глубине сгустки крови, обрывки одежды, другие инородные тела.
Осторожно, но вместе с тем очень тщательно следует иссекать нежизнеспособную мышечную ткань. Жизнеспособность мышечной ткани определяют по ее цвету, консистенции, кровоснабжению и сократимости. Когда мышца теряет жизнеспособность, она становится темной, мягкой, не сокращается при раздражении и не кровоточит при пересечении. Жизнеспособная мышечная ткань отвечает на раздражение фибриллярными подергиваниями мышечных волокон, их окраска нормальная, при повреждении возникают точечные кровотечения. К сожалению, после иссечения нежизнеспособных тканей могут отмечаться деформация и нарушение функции, но недостаточное удаление мертвых тканей приводит к развитию гнойных осложнений, удлинению сроков лечения и повторным операциям.
Определенную осторожность следует проявлять при хирургической обработке поврежденных сухожилий. Рекомендуется производить тангенциальные иссечения поврежденных тканей сухожилия. Особенно внимательным следует быть при хирургической обработке ран кисти. При больших повреждениях сухожилия в момент первичной обработки не восстанавливают. Поиски инородных тел следует производить очень осторожно. Удаляют куски одежды, инородные тела больших размеров, свободные костные отломки.
Не следует осуществлять поиски инородных тел через неповрежденные ткани. При удалении нежизнеспособных тканей важно сохранить проходящие нервы и неповрежденные сосуды. Все мероприятия выполняют внимательно и осторожно.
Проходимость крупных сосудов необходимо восстанавливать с помощью временного протезирования или сосудистого шва либо пластики. Последовательно производя рассечение и иссечение нежизнеспособных тканей, создают условия для отторжения неизбежно остающихся островков погибающих тканей, для последующего очищения раны и ее регенерации.
Перед окончанием хирургической обработки раны сосуды, нервы и сухожилия следует, по возможности, закрыть мягкими тканями для предупреждения их высыхания и дополнительного травмирования. Необходимо обеспечить хороший гемостаз. Полости суставов закрывают. Если зашивают синовиальную
оболочку, то закрывают и капсулу сустава. Кожу и подкожную жировую клетчатку не зашивают. Обязательно дренирование ран. Для глубоких огнестрельных ран показано проточно-промывное дренирование.
Однако хирургическая обработка ран в таком объеме не всегда может быть выполнена. Кроме того, есть категория ран, иссекать которые нет необходимости, например множественные раны, ограничивающиеся кожей и подкожной жировой клетчаткой. Вид и количество возбудителей, анатомическая область, характер раны определяют и сроки развития, и особенности течения раневых осложнений. Опыт показывает, что при любых обстоятельствах нужно стремиться сделать хирургическую обработку максимально быстро.
Позднюю хирургическую обработку выполняют, в общем, по тем же правилам, что и раннюю, однако иногда она сводится к простому очищению раны от грязи, остатков ранящего снаряда и удалению некротизированных тканей. Осторожно вскрывают и опорожняют бухты и карманы, инфицированные гематомы и абсцессы, обеспечивают условия для хорошего оттока раневого отделяемого.
При выраженном отеке конечности делают продольные разрезы с рассечением фасции.
Ткани, как правило, не иссекают, поскольку возможность генерализации инфекции исключить нельзя.
Таким образом, поздней хирургической первичной обработкой называют такое оперативное вмешательство, которое предпринимают по поводу ранения, уже осложнившегося развитием раневой инфекции, что определяют главным образом на основании клинических данных. Такая хирургическая обработка обеспечивает раскрытие раневого канала, удаление некротизированных тканей, раневого детрита, гноя, создает условия для хорошего дренирования.
Время, по истечении которого хирургическая обработка из ранней превращается в позднюю, - чисто условный фактор. Здесь следует учитывать прежде всего клинические проявления раневого процесса, а не время, прошедшее от момента ранения.
После проведения ПХОР обязательным является парентеральное применение антибактериальных препаратов широкого спектра действия в течение 3-5 суток.
РАНЕВАЯ ИНФЕКЦИЯ
Все раны (кроме операционных) первично загрязнены микробами. Однако развитие инфекционного процесса в организме (как местного, так и общего) наблюдается не при всех ранениях. В патогенезе раневой инфекции существенную роль играют количество, состояние и реактивность микроорганизмов, с одной стороны, характер биологических, физико-химических изменений в раневом субстрате и состояние общей иммунологической защитной реакции организма - с другой. Большое значение в развитии инфекции имеет вторичное микробное загрязнение раны, профилактика которого
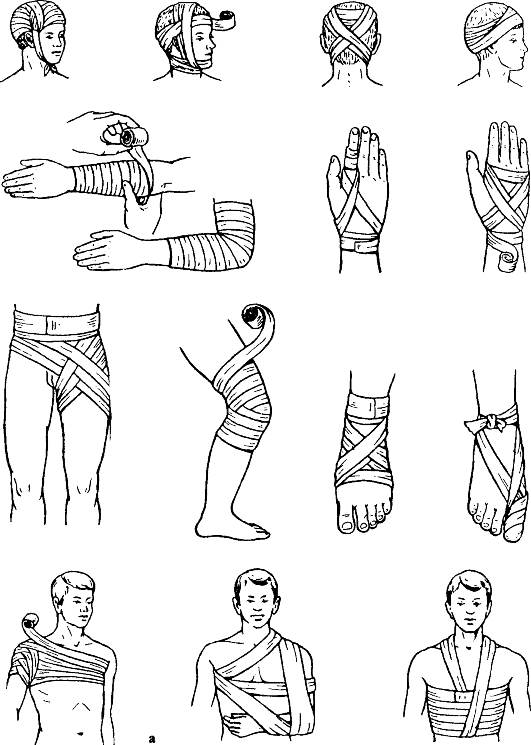
Рис. 184. Типовые повязки: а - бинтовые

Рис. 184 (Продолжение). Типовые повязки: б - косыночные; в - сетчатым трубчатым бинтом
обязательна при оказании первой помощи и в течение всего последующего лечения. Каждую рану необходимо закрыть защитной асептической повязкой (рис. 184).
Чем раньше наложена повязка, тем лучше заживают раны. В мирных условиях в хирургических кабинетах поликлиник, в травматологических пунктах,
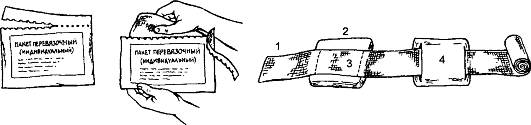
Рис. 185. Пакет перевязочный индивидуальный: 1 - конец бинта; 2 - неподвижная подушечка; 3 - антисептический слой; 4 - подвижная подушечка
в здравпунктах и на санитарных постах заводов, фабрик и сельскохозяйственных производств всегда должен храниться стерильный перевязочный материал. В военное время личный состав воинских подразделений обеспечивается стерильными индивидуальными перевязочными пакетами (рис. 185), которые при необходимости используются для оказания самоили взаимопомощи.
Прежде чем наложить повязку, необходимо обнажить область ранения. Для этого снимают или разрезают (лучше по шву) одежду, сбривают или выстригают волосы вокруг раны, удаляют с кожи вокруг раны кровь и края раны смазывают спиртовым раствором йода. Перед обработкой кожи рану не следует промывать никакими растворами, так как это неизбежно приведет к распространению микроорганизмов в глубжележащие отделы раны. Только при резком загрязнении раневой поверхности кусками земли, обломками дерева и другими предметами можно осторожно удалить их стерильным пинцетом или тампоном из марли.
Одним из главных условий правильного наложения повязки на рану является предохранение от загрязнения части повязки, обращенной к ране. Нельзя прикасаться руками к этой стороне повязки, а также перемещать ее по телу раненого, так как при этом нарушится стерильность.
При наличии двух ран или более, расположенных на противоположных поверхностях тела или же размещающихся на одной стороне, но на расстоянии, каждую из них обрабатывают и закрывают стерильным материалом отдельно. Значительно проще и удобнее при оказании первой помощи использовать индивидуальный перевязочный пакет, который состоит из двух прошитых ватно-марлевых подушечек и бинта. Одна из подушечек прикреплена к концу бинта неподвижно, а вторую можно перемещать по бинту на необходимое расстояние. В пакете находится еще завернутая в вату ампула со спиртовым раствором йода и булавка для закрепления конца бинта после наложения повязки.
При наличии одной раны ватно-марлевые подушечки накладывают на рану и прибинтовывают, закрепляя свободный конец бинта булавкой. Если имеются две раны, то вначале закрывают неподвижной подушечкой более труднодоступную рану, затем перемещают по бинту вторую подушечку, закрывают ею вторую рану и обе подушечки закрепляют бинтом. При ранениях с большой зоной повреждения мягких тканей показана надежная транспортная иммобилизация.
Мощным средством профилактики раневой инфекции является введение массивных доз антибиотиков широкого спектра действия (гентамицин, окса-циллин, линкомицин, цефазолин, цефуроксим). При локализации ран в области таза, бедер, ягодиц, когда имеется угроза обсеменения ран кишечной микрофлорой, показано применение мономицина, канамицина. При открытых повреждениях костей и суставов предпочтительно введение антибиотика тетрациклиновой группы; антибактериальное действие усиливается при инфильтрации их растворами (с новокаином) тканей вокруг раны.
При резком загрязнении ран, особенно землей, навозом и др., показано профилактическое введение противогангренозной сыворотки (также строго по инструкции). Профилактическая доза противогангренозных сывороток содержит следующие компоненты:
1) сыворотка против Cl. perfringens - 10 ООО АЕ;
2) сыворотка против Cl. oedematis - 15 ООО АЕ;
3) сыворотка против Cl. septicum - 5000 АЕ. Всего 30 000 АЕ.
К наиболее грозным осложнениям острого периода травмы относится анаэробная инфекция. Вероятность развития этого осложнения повышается при открытых оскольчатых переломах с размозжением мягких тканей, особенно при острых расстройствах местного кровообращения, наличии некротических тканей и инородных тел.
Ранним характерным признаком развития анаэробной инфекции являются сильные, распирающие боли в области поврежденного сегмента конечности. Боли возникают, как правило, на фоне относительного благополучия, через несколько часов после хирургической обработки (или туалета) раны, репозиции и фиксации отломков. Боли носят упорный характер, не снимаются лекарственными препаратами, не исчезают после рассечения гипсовой повязки и ослабления всех других видов повязок. Боли нарушают покой и сон больного. Позднее к ним присоединяются прогрессивно нарастающий отек (от периферии к центру), багрово-синюшный цвет или резкая бледность кожи, крепитация тканей (скопление газа), признаки клинической картины токсико-инфекционного шока. При стертых формах и постепенном развитии патологического процесса диагноз уточняют с помощью бактериологического исследования.
Лечение должно быть энергичным и незамедлительным. При подозрении на анаэробную инфекцию пострадавшему в перевязочной или операционной снимают гипсовую повязку, распускают швы раны, осматривают ткани на всю глубину.
При явных признаках газовой гангрены широко рассекают мягкие ткани до кости с вскрытием всех фасциальных влагалищ ("лампасные" разрезы). Если патологический процесс прогрессирует, то производят ампутацию на 15-20 см проксимальнее пораженных тканей. Такие больные нуждаются в длительной интенсивной терапии.
Раны с небольшой зоной повреждения, как правило, заживают первичным натяжением после выполнения указанных выше мероприятий. При ранах с большой зоной повреждения требуется обязательная полноценная первич-
ная хирургическая обработка (иссечение нежизнеспособных тканей, рассечение тканей вдоль раневого канала, удаление инородных тел, механическое удаление микробной флоры путем обильного промывания раны растворами антисептиков, тщательная остановка кровотечения, восстановление анатомической целости тканей).
Оптимальные сроки для первичной хирургической обработки - первые 6-8 ч после травмы. При профилактическом применении антибиотиков эти сроки могут быть увеличены до 1 сут. Рана может заживать первичным натяжением, вторичным натяжением, под струпом.
Заживление раны первичным натяжением наступает при условии плотного смыкания ее краев и отсутствия полости. Такое заживление считается наиболее благоприятным, так как оно наступает в максимально короткие сроки, образующийся при этом рубец имеет линейную форму, не спаян с подлежащими тканями, подвижен и безболезнен.
Заживление вторичным натяжением наступает при наличии дефекта ткани и невозможности сблизить края, при отказе по какой-либо причине от наложения швов (развитие инфекции в ране) или вследствие некроза тканей и расхождения краев.
Таким образом, всякая гнойная рана заживает вторичным натяжением, но не во всякой заживающей вторичным натяжением ране развивается гнойный процесс. Вместе с тем на раневой поверхности при заживлении вторичным натяжением, как правило, находятся болезнетворные (патогенные) микроорганизмы. Поэтому таких больных необходимо изолировать от больных после "чистых" операций, т. е. не имеющих открытых ран.
К неблагоприятным условиям заживления ран, кроме их инфицирования, следует отнести длительность течения раневого процесса. В последующем у таких больных образуются обезображивающие, спаянные с подлежащими тканями болезненные рубцы. Нередко они имеют склонность к изъязвлению.
Заживление раны под струпом происходит при поверхностном повреждении с небольшим дефектом кожи (ссадины). На поверхности скапливается ограниченное количество крови, лимфы и кусочков ткани. Вследствие высыхания этих элементов на месте повреждения образуется струп, под которым протекает процесс заживления раны, как под повязкой. После отторжения под ним оказывается свежеэпителизированный рубец. При этом он может быть плоским, т. е. зажившим первичным натяжением, или более грубым, возникшим при заживлении вторичным натяжением.
Принцип индивидуального подхода к раненому остается незыблемым. Если первичной (ранней или поздней) хирургической обработки оказалось недостаточно, что при тяжелых повреждениях вполне вероятно, то по показаниям предпринимают вторичную хирургическую обработку, цели которой практически совпадают с задачами первичной.
Столбняк. Столбняк является тяжелым осложнением течения любого раневого процесса. Причины. Возбудитель - анаэробная спороносная палочка (Cl. tetani), проникает в организм через любые повреждения кожи и слизистых оболочек, поражает преимущественно центральную нервную систему.
Признаки:ранние - недомогание, тянущие боли в ране и фибриллярные подергивания прилегающих мышц, повышенная раздражительность больного, тризм, затруднение глотания; поздние - тонические и тетанические судороги (опистотонус) мышц головы, конечностей и туловища, сильные боли в мышцах, прикусывание языка, тахикардия, гипертермия, гиперсаливация, потливость, положительны симптомы Кернига и Ласега. Больные в сознании и очень раздражительны, малейший шум, яркий свет, любые другие раздражающие факторы моментально вызывают приступ генерализованных судорог.
Инкубационный период столбняка длится в среднем 6-14 сут, но при тяжелой форме - 12-24 ч. Смерть наступает от асфиксии (длительный спазм дыхательных мышц, ларингоспазм, аспирация, отек и западение языка, паралич дыхательного центра), острой сердечно-сосудистой недостаточности (паралич сердца, коллапс) или от осложнений (пневмония, отеки ателектаз легких, пролежни, сепсис).
Лечение. При первых признаках столбняка больных госпитализируют в отделение интенсивной терапии и реанимации (в отдельную палату, максимально исключив все раздражающие факторы). Обязательно проводят под общим обезболиванием (!) вторичную хирургическую обработку раны, инфильтрируют околораневые ткани противостолбнячной сывороткой (3-10 тыс. АЕ), рану не зашивают, широко и активно дренируют, применяют протеолитические ферменты (химотрипсин, террилитин, трицеллин), адсорбенты (уголь, геле-вин).
Внутримышечно вводят однократно 50-100 тыс. АЕ противостолбнячной сыворотки, 900 ME (6 мл) противостолбнячного человеческого иммуноглобулина.
Противосудорожная терапия включает введение нейролептиков (хлорпро-мазин ["Аминазин"], дроперидол), транквилизаторов (диазепам ["Седуксен"]), хлоралгидрата, противогистаминных и противоаллергических средств (ди-фенгидрамин ["Димедрол"], прометазин ["Пипольфен"], хлоропирамин ["Супрастин"]), анальгетиков (тримеперидин ["Промедол"]).
При острой дыхательной недостаточности больных переводят на управляемую ИВЛ с введением миорелаксантов (тубокурарин-хлорид, суксаметония йодид ["Диплацин"]). Гиповолемию и ацидоз устраняют внутривенным вливанием коллоидных и солевых растворов (декстран, гемодез, лактасол, рин-гер-лактат, трисоль). Для поддержания сердечно-сосудистой деятельности используют вазопрессоры (эфедрин, фенилэфрин ["Мезатон"], норадреналин), сердечные гликозиды (строфантин К, коргликон), антикоагулянты.
Необходимо обеспечить зондовое питание (расстройство глотания!), а при парезе желудочно-кишечного тракта - парентеральное. Антибактериальное лечение проводят для профилактики и лечения осложнений. В предупреждении пролежней ведущая роль принадлежит тщательному санитарно-гигиеническому уходу.
Выздоравливающие больные также подлежат иммунизации против столбняка, так как это заболевание не оставляет после себя иммунитета. Анатоксин вводят трехкратно по 0,5 мл: перед выпиской, затем через 11/2 и 9-12 мес.
Для профилактики столбняка всем ранее не иммунизированным пострадавшим с открытыми повреждениями (ожогами, отморожениями) внутримышечно вводят 450-900 ME человеческого противостолбнячного иммуноглобулина, а при его отсутствии - 3000 АЕ противостолбнячной сыворотки (по инструкции). Активную иммунизацию осуществляют внутримышечным введением 1 мл столбнячного анатоксина, через 4-6 нед. - 0,5 мл, через 9- 12 мес. - 0,5 мл. Если больной ранее был иммунизирован, то ограничиваются только введением 1 мл анатоксина.
Специфическая профилактика надежно гарантирует пострадавших от заболевания столбняком.
АМПУТАЦИИ ПРИ ТРАВМАХ
Ампутацию конечностей следует считать калечащим хирургическим вмешательством, которое наносит пострадавшему тяжелую физическую и моральную травму. Она выполняет две основные задачи: сохранение жизни больному и создание культи, которая обеспечила бы условия для пользования протезом с максимальным функциональным эффектом.
Различают первичные и вторичные показания к ампутации. К первичным относятся:
- нежизнеспособность конечности в результате обширности ее повреждения (размозжение, отрыв или висящая на кожно-фасциальном лоскуте разрушенная дистальная часть конечности);
- повреждение магистрального сосуда конечности или нарушение кровоснабжения конечности с явлениями гангрены и ишемической контрактуры в результате поздней госпитализации (через 6-8 ч после травмы сосудов);
- грубые циркулярные ожоги конечности IV степени при явных признаках ее нежизнеспособности, а также поражение глубоким ожогом кости и суставов;
- отморожение конечности IV степени, когда появляется демаркационная линия.
К вторичным показаниям к ампутации относятся инфекционные осложнения ран:
- анаэробная инфекция, осложненная гангреной конечности, которая представляет угрозу для жизни больного;
- сепсис на почве хронического остеомиелита с поражением сустава;
- повторное кровотечение, связанное с эрозией сосудов на почве гнойного осложнения.
Ампутация конечности по первичным показаниям у раненых в состоянии шока несет в себе дополнительную травму и тем самым утяжеляет состояние пострадавшего. Поэтому перед операцией необходимо провести противошоковые мероприятия в полном объеме, а само вмешательство осуществлять под надежной анестезией.
Ампутацию по вторичным показаниям проводят при относительно полной и надежной стабилизации основных жизненных функций организма.
Важным моментом при ампутации является стремление к созданию опоро-способной культи для дальнейшей возможности протезирования конечности, поэтому для больного большое значение имеют количество утраченных суставов конечности и длина культи.
Уровень ампутации обычно определяется границей разрушения кости и нежизнеспособностью мягких тканей. Следует отметить, что при обширных
Рис. 186. Трехмоментный (конусно-круговой) способ ампутации бедра по Н. И. Пирогову (а-е - этапы)
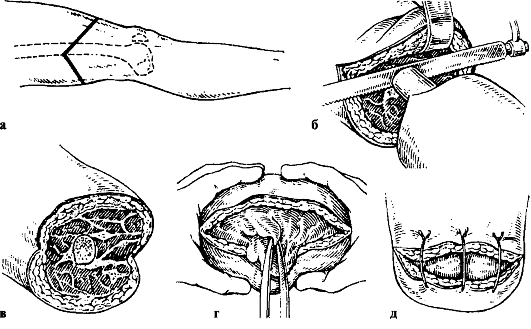
Рис. 187. Этапы лоскутной ампутации бедра (а-д)
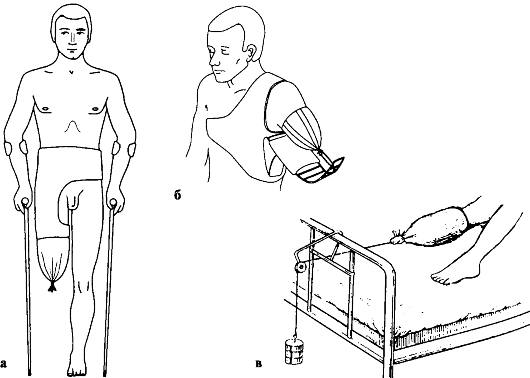
Рис. 188. Клеевое вытяжение кожи культи бедра (а), культи плеча (б), культи голени при помощи приклеенного к ней чулка (в)
Рис. 189. Разрезы кожи для ампутации верхней конечности
Рис. 190. Разрезы для вычленения кисти, вычленения и ампутации пальцев кисти
повреждениях конечностей и при огнестрельных ранениях, когда определены показания к ампутации, ее выполняют как завершающий этап первичной хирургической обработки раны.
Существует четыре способа ампутаций: одномоментный, двухмоментный, трехмоментный (рис. 186) и лоскутный (рис. 187). Сосуды обычно перевязывают шелковой или синтетической лигатурой. Нервы пересекают, а их окончания обрабатывают для замедления образования невром до формирования культи конечности.
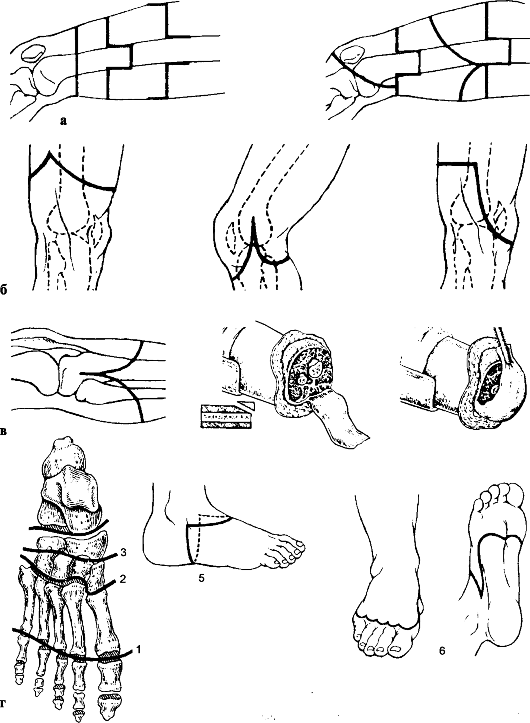
Рис. 191. Разрезы при ампутациях на нижних конечностях: а - разрезы при ампутации бедра; б - разрезы для формирования кожно-фасциального лоскута из тканей бедра, подлежащих ампутации; в - ампутации голени с передним и задним лоскутами одинаковой величины; г - уровни ампутации на стопе: 1 - по Гаранжо; 2 - по Лисфранку; 3 - по Бона; 4 - по Шопару; 5 - разрезы при ампутации стопы; 6 - разрезы при экзартикуляции пальцев
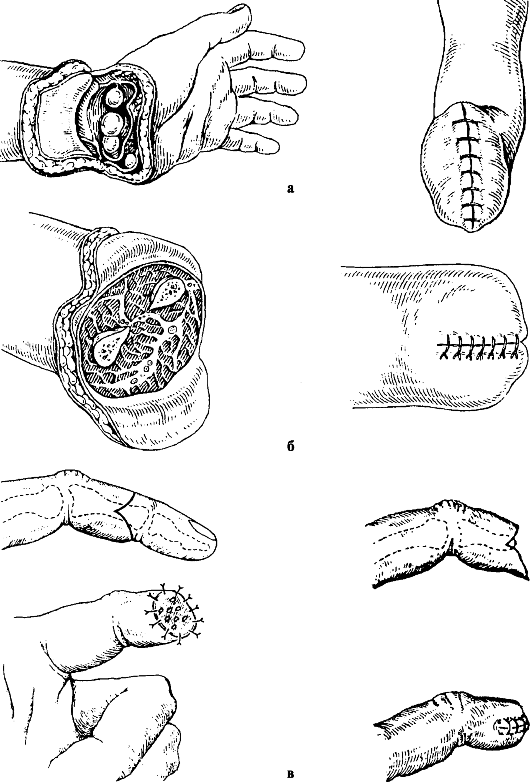
Рис. 192. Вычленение кисти (а), ампутация предплечья по С. Ф. Годунову (б), ампутация пальцев кисти (в)
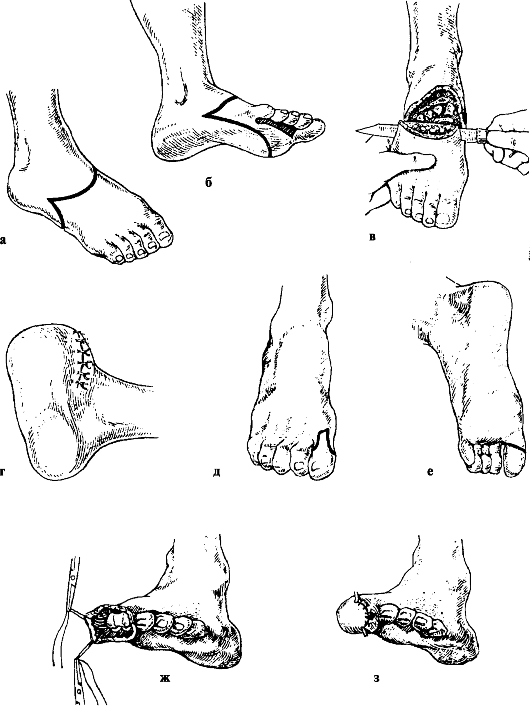
Рис. 193. Техника вычленения стопы по Лисфранку (а-г), экзартикуляция I пальца стопы (д-з)
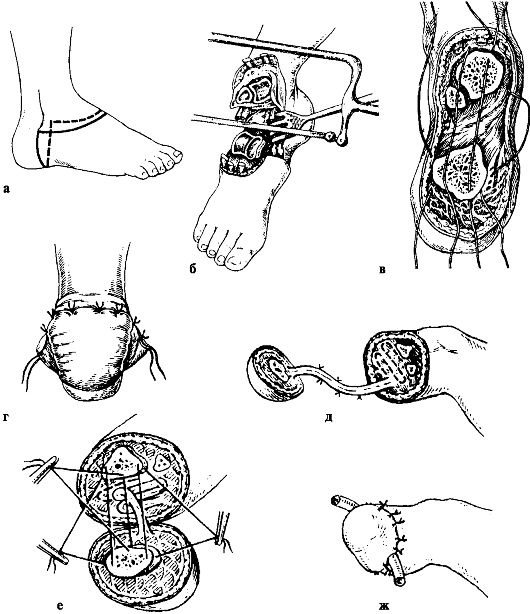
Рис. 194. Костно-пластическая ампутация голени по Н. И. Пирогову (а-г), фасциопластический метод ампутации голени по В. Д. Чаклину (д-ж)
Имеется несколько способов обработки культи нерва:
1) способ Бира - культю закрывают лоскутом из оболочки периневрия;
2) способ Чеппла - культю закрывают собственной оболочкой нерва, сдвинутой предварительно вверх до пересечения непосредственно нерва;
3) способ Мовшовича - подшивание пересеченного нерва к мышцам.
Пересечение кости осуществляют чаще по методу Пти - перепиливание ее на уровне с надкостницей и сглаживание неровностей костного опила рашпилем. Швы на культю не накладывают. Рану рыхло тампонируют с любой антисептической мазью.
Для предотвращения развития порочной конической культи на дистальный конец ампутированной конечности накладывают клеевое вытяжение для сближения краев раны и ее гладкого заживления (рис. 188).
Лоскутные способы при ампутациях применяют, когда можно выкроить достаточные по длине кожно-фасциальные лоскуты с передней, задней или боковой поверхности сегмента конечности. При этом учитывают естественную сократимость кожи (рис. 189-193).
После заживления раны на культе пострадавшему осуществляют протезирование конечности. Проблему первичного протезирования решают при консультации протезиста.