Ортопедическая стоматология : учебник / под ред. И. Ю. Лебеденко, Э. С. Каливраджияна. - 2011. - 640 с. : ил.
|
|
|
|
ГЛАВА 3. ОРТОПЕДИЧЕСКОЕ ЛЕЧЕНИЕ СЪЕМНЫМИ ПРОТЕЗАМИ ПРИ ЧАСТИЧНОМ ОТСУТСТВИИ ЗУБОВ (К08.1, К08.2, К08.3)
3.1. КЛИНИЧЕСКАЯ КАРТИНА ПРИ ЧАСТИЧНОМ ОТСУТСТВИИ ЗУБОВ
После частичной потери зубов зубной ряд претерпевает значительные изменения. Клиническая картина при этом весьма разнообразна и зависит от количества удаленных зубов, расположения зубов в зубном ряду, от их функции, вида прикуса, состояния пародонта и твердых тканей, а также от общего состояния пациента.
В случае отсутствия передних зубов у больных преобладают жалобы на эстетический недостаток, нарушение речи, разбрызгивание слюны при разговоре, невозможность откусывания пищи. При отсутствии жевательной группы зубов пациенты жалуются на нарушение акта жевания (надо учесть, что эта жалоба становится доминирующей лишь при отсутствии значительного числа зубов), чаще жалуются на неудобства при жевании, травмирование и болезненность слизистой оболочки десны. Нередки жалобы на эстетический недостаток в случае отсутствия премоляров на верхней челюсти. При сборе анамнестических данных необходимо установить причину удаления зубов, а также выяснить, проводилось ли ранее ортопедическое лечение, и если проводилось, то с помощью каких конструкций зубных протезов.
При отсутствии передних зубов на верхней челюсти, как правило, лицевые симптомы отсутствуют, но может наблюдаться некоторое западение верхней губы. При отсутствии большого количества зубов часто отмечается западение мягких тканей щек и губ. Если отсутствуют зубы на обеих челюстях без сохранения антагонистов, возможно снижение высоты нижнего отдела лица.
Опрос и обследование при частичной потере зубов проводят по традиционной схеме, а именно - выясняют историю жизни и настоящего заболевания, проводят внешний осмотр, осмотр полости рта, имеющихся зубных протезов, пальпацию, зондирование, определение устойчивости зубов и др. Обязательно проводят рентгенологическое исследование предполагаемых опорных зубов и их пародонта. Важно определить локализацию дефекта зубного ряда и его протяженность, наличие антагонирующих пар зубов, состояние твердых тканей оставшихся в полости рта зубов, слизистой оболочки и пародонта, оценить профиль окклюзионной поверхности зубных рядов.
Частичная потеря зубов характеризуется нарушениями непрерывности зубного ряда, распадом зубного ряда на самостоятельно действующие функционирующие и нефункционирующие группы зубов, функциональной перегрузкой пародонта оставшихся зубов, деформацией окклюзионной поверхности зубов,
нарушением функции жевания и речи, изменениями в височно-нижнечелюстном суставе, нарушением эстетических норм и т.д.
При этом одни изменения могут наблюдаться сразу после потери зубов, а другие развиваются через определенное время.
Частичным отсутствием зубов считается отсутствие от 1 до 15 зубов. Если дефект зубного ряда ограничен зубами с двух сторон, то это включенный дефект, если дефект ограничен только с медиальной стороны - концевой дефект. Известно много классификаций частичного отсутствия зубов. По Е.И. Гаврило-ву различают 7 классов (рис. 3-1). Попытки создания классификации с учетом всех имеющихся признаков частичного отсутствия зубов оказались невозможными даже теоретически.
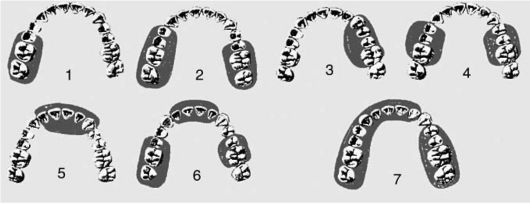
Рис. 3-1. Классификация дефектов зубных рядов по Е.И. Гаврилову: 1 - односторонний концевой дефект; 2 - двусторонние концевые дефекты; 3 - односторонний включенный дефект бокового отдела зубного ряда; 4 - двусторонние включенные дефекты боковых отделов зубного ряда; 5 - включенный дефект переднего отдела зубного ряда; 6 - комбинированные дефекты; 7 - одиночно сохранившийся зуб
Поэтому с целью удовлетворения практических потребностей созданы более простые классификации на основе признаков, наиболее важных для клиницистов, а именно: локализация дефекта в зубном ряду; его ограниченность с одной или двух сторон зубами; наличие зубов-антагонистов.
Наиболее распространенной и признанной сегодня является классификация Кеннеди, в которой различают 4 основных класса:
I - двусторонние концевые дефекты;
II - односторонний концевой дефект;
III - включенный дефект в боковом отделе;
IV - включенный дефект в переднем отделе зубного ряда.
Классификация Кеннеди наиболее проста для использования и дает возможность выбора рациональной конструкции зубного протеза, соответствующей для данной клинической ситуации. Первые три класса могут иметь подклассы, определяемые числом дополнительных дефектов зубного ряда.
Если в одном и том же зубном ряду имеется несколько дефектов разной локализации, то в этом случае дефект зубного ряда относят к меньшему по разряду классу.
Классификация Кеннеди не дает представления о функциональном состоянии зубных рядов, что является важным для выбора конструкции кламмеров
и способа распределения нагрузки между опорными зубами и слизистой оболочкой. Поэтому кроме определения класса дефекта зубного ряда при выборе конструкции съемного протеза необходимо учитывать как функциональное состояние пародонта опорных зубов и зубов-антагонистов, так и соотношение антагонирующих групп зубов и зубных рядов верхней и нижней челюстей в целом. При этом важным являются также состояние слизистой оболочки беззубых участков альвеолярных гребней, их форма и размеры.
Особенности обследования пациента с частичным отсутствием зубов в клинике ортопедической стоматологии
Как известно, методы обследования больного с частичным отсутствием зубов в клинике ортопедической стоматологии принято делить на субъективные и объективные.
К объективным методам обследования относятся: внешний осмотр; осмотр органов полости рта; изучение состояния зубов; определение вида прикуса; исследование слизистой оболочки полости рта, десен, альвеолярных гребней и нёба; рентгенологическое обследование; электроодонтодиагностика; изучение диагностических моделей; составление одонтопародонтограммы и ряд других.
При сборе общего анамнеза следует обратить внимание на перенесенные и сопутствующие заболевания, особенно на те, которые могли бы сыграть роль в развитии и поддержании заболеваний зубочелюстной системы. Врач должен отметить в медицинской карте хронические заболевания, которые могут повлиять на выбор тактики ортопедического лечения. Особенно это касается заболеваний сердечно-сосудистой системы (гипертоническая болезнь, ишемическая болезнь сердца, перенесенный инфаркт миокарда), заболеваний желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки), хронических инфекционных заболеваний (туберкулез, сифилис, СПИД, вирусный гепатит и т.д.).
Путем расспроса врач может выяснить, когда и по какой причине были удалены зубы, обращался ли пациент ранее к стоматологу, пользовался ли больной зубными протезами, сроки пользования ими.
Осмотр органов полости рта врач производит с помощью стоматологического зеркала, зонда и пинцета. При визуальном осмотре, зондировании, пальпации, перкуссии врач определяет состояние каждого зуба, начиная с крайнего жевательного зуба верхней челюсти, справа до крайнего жевательного зуба слева, затем с крайнего жевательного зуба нижней челюсти слева до крайнего жевательного зуба справа. При этом врач обращает внимание на цвет, анатомическую форму и целостность коронки зуба, подвижность зубов, наличие и степень атрофии пародонта оставшихся зубов.
В ходе обследования зубочелюстной системы врач выявляет наличие и определяет форму вторичного перемещения зубов.
Если во рту у пациента имеются несъемные зубные протезы, врач отмечает их состояние, прилегание края коронок к шейкам зубов, отношение края коронок к десне, наличие стертости коронок, сохранность фиксирующего материала, отношение промежуточной части мостовидного протеза к десне. Если у пациента имеются съемные протезы, врач должен обратить внимание на
прилегание их базиса к протезному ложу, балансирование, контакты с зубами-антагонистами при смыкании зубов, состояние кламмеров, гигиеническое состояние протезов.
При обследовании пациента в клинике ортопедической стоматологии является важным также определение вида прикуса. Необходимо изучить состояние слизистой оболочки полости рта, десен, альвеолярных гребней, обращая внимание на цвет, наличие гиперемии, отечности.
Пальпаторно необходимо выявить наличие острых костных выступов, корней зубов, определить состояние слизистой оболочки. В процессе обследования пациента врач обращает внимание и отмечает в амбулаторной истории болезни: форму вестибулярного ската альвеолярного гребня (отлогая, отвесная, с навесами); форму свода твердого нёба (высокий, средний, плоский); форму сагиттального шва (плоский вогнутый, выпуклый, вытянутый вогнутый).
Врач устанавливает наличие нёбного утолщения - торуса, который пальпа-торно определяется при выпуклой форме сагиттального нёбного шва.
Важно определить выраженность ориентира задней границы твердого нёба, слепых ямок, выраженность атрофии альвеолярного отростка или альвеолярной части. При этом нужно также описать форму альвеолярного гребня (овальная, острая, плоская и грибовидная), выявить наличие острых костных выступов (экзостозов), зубных корней, определить выраженность щечных складок (боковых, срединной), описать форму и выраженность слизистого бугорка в ретромолярной зоне, пальпировать подъязычную область, определить выраженность челюстно-подъязычной линии, установить образования, осложняющие проведение ортопедического лечения.
При исследовании височно-нижнечелюстных суставов следует выявить степень открывания рта (полное, неполное, свободное, затрудненное) и наличие боли и хруста в области сустава при движениях нижней челюсти, наличии болезненных участков при пальпации в области сустава, характер движения нижней челюсти (плавное, прерывистое, отклонение нижней челюсти при открывании рта, смещение вправо и влево).
Электроодонтодиагностика позволяет изучить пороговое возбуждение болевых рецепторов пульпы зуба. Электровозбудимость пульпы интактных зубов равна 2-6 мкА. Если зуб реагирует на ток менее 2 мкА, то можно думать о гиперестезии, а на ток от 6-10 мкА - о некрозе пульпы.
Рентгенологические исследования проводятся по мере необходимости (по показаниям) в следующих случаях:
• зубы с большими пломбами;
• ранее покрытые коронками;
• зубы с измененным цветом;
• подвижные зубы;
• зубы с повышенной стираемостью;
• зубы с подозрением на наличие кариозной полости на контактной поверхности;
• системное и очаговое поражение пародонта;
• при необходимости контроля качества пломбирования корневых каналов;
• при подозрении на наличие корня.
При описании рентгеновского снимка зубов следует обратить внимание на следующее:
• состояние периодонтальной щели, наличие костного кармана;
• состояние канала корня, характер его заполнения пломбировочным материалом (неполное, до верхушечного отверстия, за верхушку корня);
• патологические изменения периапикальных тканей в области верхушки корня (разрежение костной ткани, с четкими и нечеткими границами, уплотнение костной ткани);
• форму корня зуба: прямая, искривленная;
• изменения в области коронки зуба (кариозный процесс, неплотное прилегание пломбы, искусственной коронки, свисание пломбы на десневой край);
• атрофию межзубной и межлуночковой перегородки.
На рентгенограмме височно-нижнечелюстного сустава необходимо обратить внимание на положение головки нижней челюсти, ширину суставной щели, структурные изменения элементов сустава.
Обследование заканчивают постановкой диагноза. Диагноз должен отражать как морфологические, так и функциональные нарушения, содержать характеристику основного патологического состояния, осложнения, сопутствующего патологического состояния.
К основным патологическим состояниям относятся те, которые привели в данное время больного к врачу и являются более серьезными в отношении лечения. Осложнениями следует считать те нарушения, которые патогенетически связаны с основными заболеваниями, т.е. ими обусловлено их развитие.
Многообразие клинической картины при частичной потере зубов оказывает существенное влияние на выбор метода лечения.
После определения класса дефекта каждого зубного ряда в отдельности необходимо установить взаимоотношение оставшихся зубов в состоянии центральной окклюзии и относительного физиологического покоя нижней челюсти. С этой целью определяют центральную окклюзию. Необходимо проверить, не изменилась ли высота нижнего отдела лица, не произошло ли дистальное смещение нижней челюсти, а также оценить положение сохранившихся зубов по отношению к окклюзионной плоскости. Различные отклонения особенно хорошо выявляются при установлении с помощью окклюзионных валиков оптимальной высоты нижнего отдела лица в положении центральной окклюзии и свидетельствуют о развитии осложнений.
Выявление топографии частичного отсутствия зубов, определение его класса, а также характер жалоб пациента позволяют с определенностью говорить о наличии данной нозологической формы. Диагноз "частичное отсутствие зубов" может быть установлен только в тех случаях, если при проведении дополнительных исследований не выявлены никакие другие изменения в органах и тканях системы.
Частичное отсутствие зубов должно быть дифференцировано от сопутствующих, сочетающихся с ним заболеваний. Упущение заболеваний пародонта (начальная стадия локализованного пародонтита без видимой картины воспаления и патологической подвижности зубов, при отсутствии субъективных
ощущений) и деформаций зубных рядов приведет к ошибочному выбору метода лечения.
В тех случаях когда частичная потеря зубов сочетается с повышенным стиранием твердых тканей коронок сохранившихся зубов, принципиально важно установить, имеется или нет снижение высоты нижнего отдела лица. Это существенно влияет на весь план лечения.
После обследования больного и постановки диагноза следует составить план лечебных мероприятий, который должен включить подготовительные мероприятия, без которых ортопедическое лечение не может быть проведено.
Полное и всестороннее обследование больного при частичной потере зубов и постановка правильного диагноза позволяют врачу определить наличие показаний и объем подготовки зубочелюстной системы к ортопедическому лечению и планировать наиболее рациональную конструкцию съемных протезов. В противном случае могут быть допущены ошибки, которые в последующем могут привести к функциональной перегрузке зубов, травмированию слизистой оболочки, ускорению процесса атрофии костной ткани протезного ложа, проблемам с адаптацией к протезам, нарушению функции рецепторов в полости рта и др.
Неполное или некачественное обследование больных при частичной потере зубов может привести к неполноценной или неправильной подготовке полости рта к протезированию, что в последующем может отразиться на эффективности протезирования. Подготовка больных к протезированию диктуется характером нарушений, выявленных во время клинического обследования больного.
Подготовка полости рта к ортопедическому лечению с помощью съемных протезов включает: устранение очагов инфекции в полости рта, пломбирование зубов при наличии кариеса и его осложнений, хирургическое лечение, связанное с удалением зубов и корней, которые не могут быть сохранены и использованы для фиксации и опоры протеза. Возможно также проведение остеотомии, кюретажа, гингивотомии, резекции верхушки корня и др., в том числе и лечение заболеваний пародонта, удаление зубных отложений и т.п.
В процессе подготовки полости рта к ортопедическому лечению необходимо, помимо санации полости рта, обратить особое внимание на специальные методы подготовки:
• на депульпирование зубов с пломбированием каналов корней, на которые изготавливаются искусственные коронки (при значительном наклоне зуба, необходимости значительного укорочения коронки зуба, в отдельных случаях - перед шинированием передних зубов);
• удаление экзостозов;
• удаление излишне подвижной слизистой оболочки;
• устранение тяжей слизистой оболочки;
• нормализацию утраченной высоты нижнего отдела лица ортодонтическим или хирургическим методом, в том числе путем удаления зубов;
• устранение зубочелюстных аномалий.
Ортопедическое лечение пациентов при частичной потере зубов съемными протезами ставит своей целью устранить фонетические и эстетические нарушения, морфологические изменения в зубочелюстной системе и восстановление функции жевания.
При выборе конструкции съемного протеза следует учитывать класс и протяженность дефекта зубного ряда, состояние пародонта оставшихся зубов, состояние (тонус) жевательной мускулатуры. На окончательный выбор конструкции лечебного аппарата существенное влияние могут оказать вид прикуса и некоторые профессиональные привычки пациентов.
Ортопедическое лечение должно ставить своей задачей не только восстановление утраченной целостности зубных рядов, функции жевания, но и нормализацию деятельности жевательных мышц и височно-нижнечелюстных суставов, сохранение оставшегося зубного ряда путем устранения угрозы дальнейшего его разрушения, т.е. решать профилактические задачи.
Распад зубных рядов на самостоятельно действующие группы (функционирующая и нефункционирующая)
Несмотря на то что зубной ряд состоит из отдельных зубов, групп зубов, различных по своей форме и функции, в норме он объединен в единое целое, как в морфологическом, так и в функциональном отношении, что обеспечивается альвеолярным отростком, альвеолярной частью челюстей и межзубными контактами. Со временем контактные пункты стираются, превращаясь в контактные площадки, но непрерывность зубного ряда сохраняется за счет медиального сдвига зубов, что может привести к укорочению зубной дуги до 1,0 см. Функциональная нагрузка, воспринимаемая каким-либо участком зубного ряда, падает не только на корни данной группы зубов, но по межзубным контактам передается и на другие рядом стоящие зубы. Это обстоятельство в определенной степени предохраняет зубы от функциональной перегрузки. Межзубные контакты также защищают слизистую оболочку от травмы жесткой пищей.
С удалением зубов начинается нарушение морфологической и функциональной целостности зубной дуги, которая распадается при этом на отдельные функционально ориентированные группы зубов. Одни из них имеют антагонисты и могут откусывать или разжевывать пищу, другие оказываются лишенными антагонистов и не участвуют в акте жевания.
Группа зубов, лишенных антагонистов, образуют нефункционирующую группу (рис. 3-2). В связи с этим зубы функционирующей группы начинают осуществлять смешанную функцию, испытывая давление, необычное как по величине, так и по направлению. При этом передним зубам, предназначенным для откусывания пищи, а не для ее разжевывания, приходится воспринимать большую по величине и необычную по направлению для них нагрузку, к которой не приспособлен их пародонт, что может привести к функциональной перегрузке. Со временем режущие края передних зубов стираются, вместо них образуются жевательные площадки, что приводит к уменьшению высоты клинической коронки, а затем и к снижению высоты нижнего отдела лица (рис. 3-3). Это, в свою очередь, вызывает перестройку височно-нижнечелюстного сустава и функции жевательных мышц.
В то же время функциональная нагрузка, отличающаяся по величине и направлению, может привести к перегрузке сохранившихся зубов.
При малом количестве отсутствующих зубов функциональная перегрузка не ощущается, так как сохранившиеся зубы за счет резервных сил пародонта восполняют утраченную функцию. С увеличением числа отсутствующих зубов
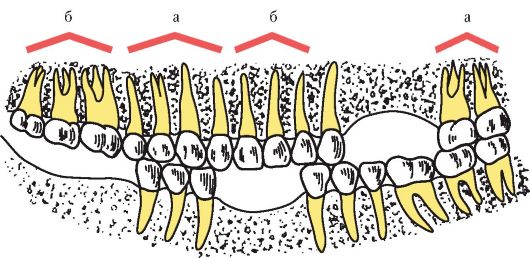
Рис. 3-2. Распад зубных рядов на самостоятельно действующие группы: а - функционирующие группы зубов; б - нефункционирующие группы зубов
функционирование зубного ряда изменяется, перегрузка его увеличивается, что, в свою очередь, вызывает перестройку жевательного аппарата, его приспособление к новым условиям функционирования. При этом в периодонте наблюдаются усиление кровообращения, увеличение толщины и количества шарпеевских волокон, костные трабекулы становятся более прочными.
Однако со временем резервные силы пародонта утрачиваются, зубы перестают справляться с воспринимаемой функциональной нагрузкой, развивается дистрофия опорных тканей зуба в результате нарушения кровообращения.
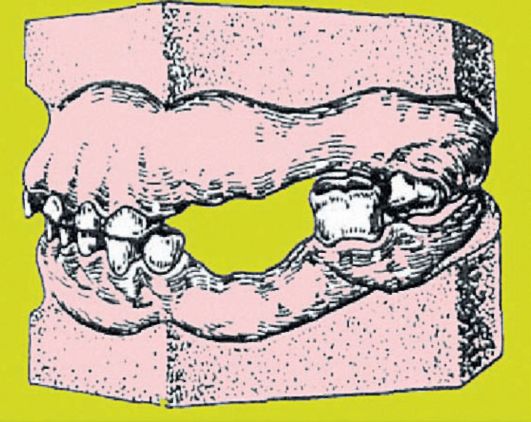
Рис. 3-3. Частичное отсутствие зубов с деформацией зубного ряда (на гипсовых моделях), симптом Попова-Годона, дентоальвеолярная форма
В связи с этим появляется резорбция костной ткани в области стенок лунок зубов, расширяется периодонтальная щель, увеличивается подвижность зубов.
Возможность пародонта противостоять повышенной функциональной нагрузке зависит от его резервных сил. Под резервными силами пародонта понимают способность пародонта приспосабливаться к увеличению функциональной нагрузки. Пародонт каждого зуба имеет свой запас резервных сил, определяемый общим состоянием организма, величиной корня зуба, т.е. поверхностью пародонта, шириной периодонтальной щели, соотношением длины коронки и корня. У лиц, употребляющих мягкую, кулинарно обработанную пищу, функциональных возможностей тканей пародонта, как и резервных сил, меньше, чем у лиц, употребляющих более грубую пищу.
Кроме этого отмечено, что с возрастом изменяются резервные силы и соотношение вне- и внутриальвеолярной части зуба. Общие и местные заболевания также могут повлиять на величину резервных сил. В этой связи, согласно теории функциональной патологии В.Ю. Курляндского, если в период формирования зубочелюстной системы (в детском возрасте) функция является фактором, стимулирующим обменные процессы и рост зубочелюстной системы, то со временем она превращается в свою противоположность, в фактор, разрушающий зубочелюстную систему.
Смыкание зубов, при котором здоровый пародонт испытывает жевательное давление, превышающее пределы его функциональных возможностей, принято называть первичной травматической окклюзией.
Функциональной перегрузке при частичной потере зубов подвергаются в первую очередь зубы, удерживающие высоту нижнего отдела лица. При этом развивается воспалительный процесс, обнажаются шейки зуба и как следствие этого появляются боли во время приема горячей и холодной пищи.
Оценка состояния слизистой оболочки протезного ложа
Изменения, развивающиеся в полости после удаления зубов, захватывают не только альвеолярные костные структуры, но и слизистую оболочку, покрывающую их, а также твердое нёбо. Эти изменения могут быть выражены в виде атрофии, образования складок с изменением их положения.
Конструктивные особенности съемных протезов состоят в том, что в отличие от несъемных протезов они опираются на слизистую оболочку альвеолярного отростка, альвеолярной части и нёба. В этой связи состояние слизистой оболочки имеет принципиальное значение при ортопедическом лечении съемными протезами. Важно знать, что слизистая оболочка протезного ложа имеет различную податливость и подвижность в отдельных ее участках. В области альвеолярного отростка верхней челюсти слизистая оболочка плотная и соединена с надкостницей. Здесь она состоит из многослойного плоского эпителия и собственного слоя. В передней трети твердого нёба слизистая оболочка состоит из собственного и подслизистого слоев, а в области срединного нёбного шва - из многослойного плоского эпителия и собственного слоя. В этой области слизистая оболочка также плотно соединена с надкостницей и из-за малой толщины легко может травмироваться. В задней трети, ближе к линии А
слизистая оболочка благодаря подслизистому слою и наличию богатой сосудистой сети имеет выраженную податливость.
На месте перехода с верхней губы и щек на альвеолярный отросток слизистая оболочка не имеет костной основы, вследствие чего и является подвижной, что имеет значение для планирования границ базиса съемного протеза. В области перехода слизистой оболочки с нижней губы и щеки на альвеолярную часть нижней челюсти слизистая оболочка также подвижна.
Податливая слизистая оболочка протезного ложа может быть нормальной, атрофичной или гипертрофированной. Морфологический субстрат слизистой оболочки на верхней челюсти также имеет различные зоны: срединно-фиброзную, периферическую фиброзную, жировую и железистую. Поэтому податливость будет зависеть от степени атрофии и морфологического субстрата отдельных зон слизистой оболочки. Для равномерного распределения нагрузки тканей протезного ложа базисом протеза необходимо выбрать определенный метод получения оттисков (компрессионных, разгружающих или дифференцированных) в зависимости от клинического строения слизистой оболочки. При атрофичной слизистой оболочке показаны разгружающие оттиски, при гипертрофированной - компрессионные, а при неравномерной податливости слизистой оболочки - дифференцированные оттиски.
Для клиники ортопедической стоматологии важной особенностью слизистой оболочки полости рта являются ее подвижность и податливость. Слизистая оболочка, имеющая костную основу в виде альвеолярных отростков, альвеолярной части, твердого нёба, является неподвижной. Слизистая оболочка щек, губ, дна полости рта, где нет костной основы, является подвижной. Область перехода подвижной слизистой оболочки в неподвижную определяется как переходная складка. В области переходной складки на границе раздела подвижной слизистой оболочки и неподвижной различают нейтральную зону. Последняя на верхней челюсти располагается ниже переходной складки, а на нижней челюсти - выше.
В процессе обследования полости рта врач пальпацией, обратной стороной зубоврачебного зонда или пинцета определяет величину и области податливости. Разработаны также приборы для определения податливости слизистой оболочки полости рта, но они не выпускаются промышленностью. В различных отделах полости рта толщина слизистой оболочки и выраженность подслизи-стого слоя различны. Поэтому и податливость слизистой оболочки в различных отделах протезного ложа неодинакова. В норме в области альвеолярного гребня верхней и нижней челюстей, на твердом нёбе слизистая оболочка имеет умеренную податливость, что является благоприятным фактором для функционирования съемного протеза.
По Е.И. Гаврилову податливость слизистой оболочки связана с расположением сосудистой сети, ее способностью быстро опорожняться под давлением и вновь заполняться кровью. Им были определены буферные зоны, расположенные на протезном ложе верхней челюсти. Чем обширнее сосудистая сеть в подслизистом слое, тем податливее оболочка на этом участке. Наибольшая податливость - в задней трети твердого нёба. Участки слизистой оболочки, расположенные между основанием альвеолярного отростка и срединной зоной,
имеют густые сосудистые сети, плотность которых возрастает по направлению к линии А. Поэтому буферные свойства слизистой оболочки твердого нёба по направлению к линии А также усиливаются. Если сравнить зоны податливости, определенные разными учеными, то видно их значительное сходство.
Суппле одним из первых опубликовал общую характеристику слизистой оболочки протезного ложа с клинических позиций. Он выделил четыре класса:
I - плотная, умеренно податливая слизистая оболочка;
II - атрофичная, тонкая, бледная слизистая оболочка;
III - рыхлая, гиперемированная, часто катарально-воспаленная слизистая оболочка;
IV - свободно подвижная на альвеолярном отростке или альвеолярной части, полнокровная, напоминающая петушиный ("болтающийся") гребень. Анатомические и гистологические особенности строения слизистой оболочки, покрывающей альвеолярные гребни челюстей, твердое и мягкое нёбо, другие участки полости рта, имеют определенное значение в выборе метода протезирования и его успехе.
Анатомические образования слизистой оболочки полости рта представляют собой тяжи, складки, уздечки, бугорки, валики, углубления, ограничивающие движения губ, языка, щек, места прикрепления мышц и связок. Они придают определенный рельеф полости рта и имеют большое значение при формировании пищевого комка, для восприятия его вкусовых качеств, а также при произношении звуков. Недостаточно внимательное исследование этих образований может привести к ошибкам при протезировании, нарушению жевательной и речевой функций.
Уздечки верхней и нижней губ представляют собой тяжи активно подвижной слизистой оболочки, незаметно начинающиеся в толще губ и прикрепляющиеся узким основанием к альвеолярным гребням, обычно в области средней линии лица, а в некоторых случаях сбоку от нее. Эти образования хорошо заметны при оттягивании губ кпереди. Неподвижная точка их прикрепления может находиться у основания ската альвеолярного гребня, на середине или на его вершине. Это расположение зависит от индивидуальных особенностей и степени атрофии. Влияние уздечек на фиксацию протезов чрезвычайно велико.
Крылочелюстные складки находятся позади альвеолярных бугров верхней челюсти и прикрывают собой крылонижнечелюстные связки. При неправильном определении границ протезного ложа широкое открывание рта сопровождается напряжением этих складок, сбрасыванием протеза и травмой слизистой оболочки. При характеристике слизистой оболочки пользуются определенными специфическими терминами, которые должен понимать каждый врач-стоматолог. По характеру подвижности различают: активно-подвижную, пассивно-подвижную и неподвижную слизистую оболочку. Слизистая оболочка, располагающаяся на мышцах и совершающая экскурсии при их сокращении, называется активно-подвижной. Она покрывает мягкое нёбо, щеки, губы, дно полости рта, зев, глотку. В этих участках слизистая оболочка двигается во всех направлениях вместе с мышцами и другими тканевыми образованиями, которые она покрывает. Речь, жевание, глотание и другие функциональные состояния, сопровождающиеся сокращением жевательной, мимической и другой
мускулатуры, всегда ведут к перемещению активно-подвижной слизистой оболочки.
Пассивно-подвижная слизистая оболочка получила название нейтральной зоны, которая распространяется в виде полосы неравномерной ширины по вестибулярной поверхности гребней верхней и нижней челюстей, по язычной поверхности нижней челюсти и по линии А. Границами этой зоны являются с одной стороны место перехода активно-подвижной слизистой оболочки в пассивно-подвижную, т.е. это переходная складка, которая соответствует точкам прикрепления мимической и жевательной мускулатуры к челюстям; с другой стороны граница нейтральной зоны проходит по месту перехода пассивно-подвижной слизистой оболочки в неподвижную.
В области уздечек, губ и языка, щечных и крылочелюстных складок и нёбных ямок ширина нейтральной зоны не превышает 1-3 мм, а в промежутках между этими образованиями может достигать 4-7 мм. Слизистая оболочка в нейтральной зоне имеет хорошо развитый подслизистый слой в виде рыхлой соединительной ткани, в которой нет мышечных волокон. Она может смещаться по горизонтали и вертикали, собираться в складки, но все эти движения пассивны и возникают под воздействием внешней силы.
Нейтральная зона легко определяется при оттягивании губ, щек за кожные покровы и при этом четко выявляется переходная складка, а при оттягивании слизистой оболочки - граница с неподвижной слизистой. Труднее определяется граница в зоне А, что объясняется отсутствием здесь широкой нейтральной зоны и переходной складки, а неподвижная слизистая оболочка твердого нёба переходит в слизистую оболочку мягкого нёба. Поэтому здесь ориентируются на нёбные ямки и линию, соединяющую точки у оснований альвеолярных бугров верхней челюсти. Передняя граница нейтральной зоны проходит через три эти точки и ямки. Дистальная граница перекрывает нёбные ямки на 1,5-2,0 мм. Нейтральная зона во всех этих участках должна быть перекрыта базисом протеза полностью.
Переходная складка представляет собой изгиб подвижной слизистой оболочки в области перехода с десны на щеку и прикрепления мышечных волокон к кости. Она является верхней границей нейтральной зоны на верхней челюсти и нижней границей - на нижней челюсти.
Съемный протез дефекта зубного ряда оказывает не только непосредственное действие на ткани, находящиеся под элементами протеза и прилегающие к протезу, но и опосредованное действие на ткани, не входящие в непосредственный контакт с зубными протезами. Поэтому Е.И. Гаврилов выделил непосредственное и опосредованное действие протеза. Под непосредственным действием он понимал влияние, которое протез оказывает на ткани, вступая с ними в непосредственный контакт. Для съемного протеза такими тканями являются слизистая оболочка альвеолярного отростка, твердого нёба, альвеолярной части, эмаль естественных зубов, с которыми контактируют базис протеза, кламмеры и искусственные зубы.
Во втором случае зубной протез не вступает в прямой контакт с тканями, а действует на них опосредованно, через промежуточные звенья. Примером опосредованного действия протеза является влияние его на височно-нижнечелюстной
сустав при снижении высоты нижнего отдела лица после частичной и полной потери зубов.
Термином "протезное поле" объединяются все ткани и органы, находящиеся в сфере опосредствованного и непосредственного влияния протеза, а "протезное ложе" - органы и ткани, находящиеся в непосредственном контакте с протезом. Таким образом, понятия "протезное ложе" и "протезное поле" относятся друг к другу, как часть к целому.
Под термином "протезное пространство" понимают пространство, освободившееся после потери зубов и атрофии костных структур, и которое необходимо заполнить протезом.
3.2. ВИДЫ ПРОТЕЗОВ, ПРИМЕНЯЕМЫХ ДЛЯ ЛЕЧЕНИЯ БОЛЬНЫХ С ЧАСТИЧНЫМ ОТСУТСТВИЕМ ЗУБОВ. ГРАНИЦЫ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ. КОНСТРУКТИВНЫЕ ЭЛЕМЕНТЫ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ
В качестве ортопедических лечебных средств при частичной потере зубов могут быть использованы:
• мостовидные протезы, опирающиеся чаще всего на естественные зубы и передающие нагрузку физиологическим путем, т.е. через опорные зубы;
• пластиночные протезы, которые передают нагрузку на костную ткань посредством неприспособленной для ее восприятия слизистой оболочки протезного ложа;
• бюгельные (дуговые) протезы, воспринимающие нагрузку и передающие ее смешанным (полуфизиологичным) путем как через периодонт опорных зубов, так и через ткани, не приспособленные к нагрузке, т.е. через слизистую оболочку на альвеолярную кость.
В составе всех видов съемных протезов имеются: базис, удерживающие элементы и искусственные зубы (рис. 3-4). Съемные пластиночные протезы опираются базисом на ткани, не приспособленные для восприятия жевательного давления. Поэтому с их помощью не могут быть достигнуты величины жевательной эффективности мостовидных протезов, в которых жевательное давление передается естественным путем, через пародонт опорных зубов. Следовательно, функциональная ценность или жевательная эффективность съемных пластиночных протезов значительно меньше (от 25-30 % до 40 %), чем у мостовидных протезов (90-95 %, а в отдельных случаях до 100 %).
Давление базиса на подлежащие ткани протезного ложа, не приспособленные к его восприятию, вызывает ускорение их атрофии, нарушает выносливость слизистой оболочки к внешним раздражителям. В результате постоянной микроэкскурсии кламмеров протезы постоянно перемещаются по поверхности коронки зуба, что может привести к стиранию эмали вследствие погружения протеза в слизистую оболочку при нагрузке и возвращения в исходное положение при ее снятии. В то же время съемные протезы имеют преимущество перед несъемными мостовидными протезами в том, что они более гигиеничны.
Базис пластиночного протеза имеет и ряд отрицательных моментов. Обширно покрывая твердое нёбо, он вызывает нарушение тактильной, вкусовой, температурной чувствительности. Также могут наблюдаться нарушения речи,
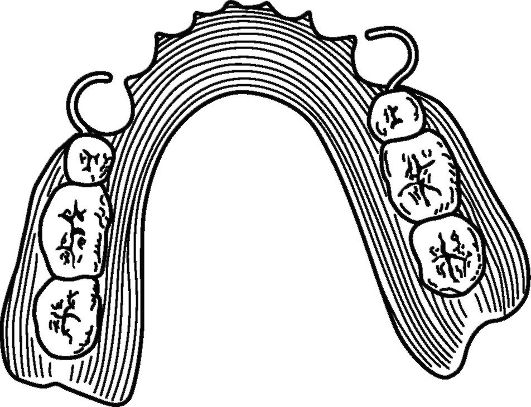
Рис. 3-4. Пластиночный протез нижней челюсти
ухудшение самоочищения слизистой оболочки полости рта, ее раздражение, реже - появление рвотного рефлекса, гингивит с образованием патологических зубодесневых карманов.
Толщина пластмассового базиса равна в среднем около 2 мм. Металлический базис при большей прочности имеет меньшую толщину - от 0,2 до 0,6 мм. В этой связи, а также из-за хорошей теплопроводности больные легче переносят металлические базисы, быстрее адаптируются к ним. В то же время хорошая теплопроводность металла оказывает отрицательное воздействие при приеме очень горячей пищи.
Общими принципами ортопедического лечения съемными протезами при частичной потере зубов должны быть следующие:
• восстановление целостности зубного ряда;
• достижение максимального эстетического эффекта;
• достижение хорошей фиксации и стабилизации протеза на протезном ложе;
• достижение максимального функционального эффекта ортопедического лечения;
• сохранение тканей зубов и челюстей для последующего протезирования. Функциональная нагрузка, падающая на искусственные зубы съемного
протеза, должна распределяться на ткани протезного ложа наиболее физиологичным путем. Для этого необходимо использовать имеющиеся возможности, чтобы перераспределить часть нагрузки на опорный аппарат зубов и тем самым частично разгрузить физиологически не приспособленную к восприятию жевательного давления слизистую оболочку.
В полости рта протез должен быть устойчивым как в статике, так и в динамике, а его конструкция должна покрывать минимальную поверхность тканей протезного ложа и занимать наименьший объем в полости рта.
Желательно, чтобы элементы протеза не приходили в прямой контакт с маргинальным пародонтом и не покрывали функциональные зоны тканей протез-
ного ложа. Элементы протезов, особенно в переднем отделе протезного ложа, должны быть наиболее симметричными. Это способствует восстановлению функции речи в короткий период времени.
Форма, обработка и полирование протеза должны способствовать соблюдению хорошего гигиенического состояния полости рта. При повторном протезировании необходимо учитывать по возможности форму и размеры старого протеза, к которому пациент уже привык. Желательно, чтобы протез подлежал починке при удалении одного из опорных зубов, поломке кламмера и т.д. на период изготовления нового протеза.
Ортопедическое лечение при частичной потере зубов съемными протезами имеет два аспекта: лечебный и профилактический. Лечебный аспект направлен на восстановление целостности зубных рядов и восстановление функции жевания, фонетики и эстетического вида больного, а профилактический аспект направлен на предупреждение смещения зубов, ограничивающих дефекты зубного ряда, нарушения артикуляционного равновесия, функциональной перегрузки тканей пародонта, перегрузки височно-нижнечелюстных суставов, опосредованно создавая условия для повторного протезирования.
Планирование границ съемного пластиночного протеза при частичной потере зубов проводится с учетом выраженности альвеолярных гребней, состояния слизистой оболочки, топографии дефектов зубного ряда, числа отсутствующих зубов, состояния опорных тканей оставшихся зубов и зубов-антагонистов, а также конструктивных особенностей будущего протеза.
На верхней челюсти граница базиса съемного протеза проходит с вестибулярной стороны в области переходной складки, на границе подвижной и неподвижной слизистой оболочки. При этом необходимо освободить уздечку верхней губы, щечные тяжи, создавая пространство в базисе протеза соответственно этим образованиям. На верхней челюсти протез должен покрывать нёбо с ориентиром на линию А. В области естественных зубов базис располагают на уровне или чуть ниже анатомического экватора (рис. 3-5).
Граница базиса протеза на нижней челюсти проходит с вестибулярной стороны в области переходной складки, на границе подвижной и неподвижной слизистой оболочки, обходит уздечку нижней губы; с язычной стороны, огибая подвижные ткани уздечки языка, она проходит по переходной складке и далее - по внутренней косой линии. Встречающийся в редких случаях торус нижней челюсти и уздечку языка необходимо изолировать. Округлые выступы, имеющиеся в области премоляров, покрывают базисом протеза. Граница базиса протеза нижней челюсти в области естественных зубов проходит выше анатомического экватора.
В зависимости от топографии дефекта зубного ряда границы протезов могут быть несколько укорочены, что в определенной степени облегчает адаптацию к протезам, но при этом должна сохраниться хорошая их стабилизация. Так, при дефекте в переднем отделе зубного ряда (IV класс по Кеннеди) границу можно расположить в пределах первых моляров. В случае отсутствия части боковых зубов с одной стороны (III класс по Кеннеди) границу рекомендуют расположить так, чтобы базис протеза опирался не менее чем на половину площади протезного ложа. При двусторонних включенных дефектах в боковом отделе
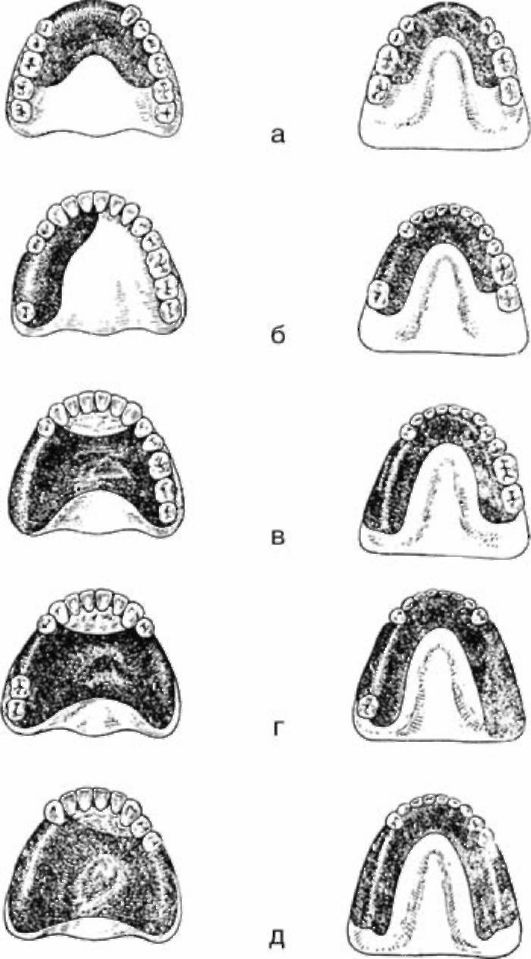
Рис. 3-5. Ориентировочные границы базисов пластиночных протезов при различных дефектах зубных рядов
базис будет хорошо фиксироваться. Изменение границ базиса будет зависеть от размеров дефекта зубного ряда, степени атрофии альвеолярного гребня и состояния опорного аппарата зубов противоположной челюсти. Если же односторонний дефект является концевым (II класс по Кеннеди), то базис располагают на обеих сторонах челюсти. При этом на стороне дефекта базис покрывает протезное ложе полностью, а на противоположной стороне доходит до уровня первого моляра. При двусторонних концевых дефектах зубного ряда (I класс по Кеннеди) базис протеза располагают на всем протяжении протезного ложа.
В ряде случаев с учетом индивидуальных особенностей развития и состояния тканей полости рта граница базиса может быть укорочена в области естественных передних зубов. С целью предупреждения травмирования десны в области шеек зубов ее освобождают от контакта с базисом протеза.
Для достижения наибольшей эффективности ортопедического лечения при частичной потере зубов необходимо подбирать искусственные зубы, аналогичные по форме, цвету и величине сохранившимся естественным зубам, увеличивать площадь опоры протеза вне протезного ложа для предупреждения сбрасывания протезов, применять стабилизирующие элементы, малозаметные для окружающих. Рельеф окклюзионной поверхности искусственных зубов съемного протеза должен имитировать морфологию данного участка и не
уменьшать объем полости рта. Форма искусственной десны моделируется аналогично естественной, пластмасса подбирается соответственно цвету десны.
Рациональное планирование конструкции съемных протезов при концевых дефектах зубных рядов связано с определенными трудностями, так как часто в полости рта имеются условия для смещения протезов практически во всех направлениях. Варианты сочетания концевых дефектов верхней и нижней челюстей разнообразны. Ортопедическое лечение при концевых дефектах прежде всего направлено на восстановление нарушенной функции жевания, затем - на предупреждение перемещения зубов и снижение высоты нижнего отдела лица. Несоблюдение вышеперечисленных требований в ряде случаев приводит к тому, что из-за недостаточной функциональной полноценности протезов больные отказываются пользоваться ими.
3.3. КЛИНИКО-ЛАБОРАТОРНЫЕ ЭТАПЫ ИЗГОТОВЛЕНИЯ СЪЕМНЫХ ПЛАСТИНОЧНЫХ ПРОТЕЗОВ ПРИ ДЕФЕКТАХ ЗУБНЫХ РЯДОВ
3.3.1. Получение оттисков при частичном отсутствии зубов
Для получения оттисков при съемном протезировании дефектов зубных рядов наибольшее распространение получили альгинатные оттискные материалы, обладающие свойством точного отображения всех контуров и рельефов зубов и слизистой оболочки.
Достоинством альгинатных оттискных материалов являются пластичность при введении в полость рта и эластичность после схватывания и выведения из полости рта, что позволяет получить оттиски при наличии поднутрений и подвижных зубов.
К их недостаткам можно отнести необходимость изготовления модели сразу после получения оттиска во избежание усадки материала.
Получение оттиска с зубного ряда по общему принципу состоит из следующих этапов:
• подбор оттискной ложки и оттискного материала;
• приготовление оттискной массы и наложение ее на ложку;
• введение ложки в полость рта и наложение ее на челюсть;
• обработка краев оттиска;
• выведение ложки с оттиском из полости рта;
• оценка оттиска.
Подбор оттискной ложки является важным моментом в получении оттиска. Ложка должна покрывать весь альвеолярный отросток и нёбо на верхней челюсти. Борт ложки должен отстоять от переходной складки на 2-3 мм. Ложка должна быть несколько шире альвеолярного гребня. Ложка считается пригодной только в том случае, если она свободно ложится на челюсть и покрывает весь зубной ряд. На верхней челюсти ее нёбная выпуклость соответствует своду нёба, с вестибулярной стороны край ложки доходит до переходной складки, на нижней челюсти с оральной стороны - до дна полости рта.
Для получения оттиска из альгинатных материалов ложкой размера ? 2 в резиновую чашу наливают около двух мерных емкостей воды комнат-
ной температуры (20 °С), туда же добавляют две мерные емкости порошка. Воду с порошком тщательно перемешивают шпателем путем растирания вдоль стен чашки для замешивания до получения однородной консистенции. Приготовленную оттискную массу накладывают шпателем в ложку вровень с ее бортами или несколько выше.
Для введения оттискной ложки необходимо указательным пальцем левой руки или зубоврачебным зеркалом отвести правый угол рта. Ложку вводят правой рукой и устанавливают так, чтобы ручка ее приходилась по средней линии лица. Ложку с массой, введенную в полость рта, постепенно подвигают к челюсти, вначале в заднем отделе нёба до момента появления массы за краем ложки, затем в переднем отделе челюсти. При этом излишки массы перемещают вперед, чем и предупреждается ее затекание в глотку. Во время снятия оттиска с верхней челюсти голова больного несколько наклонена вперед и вниз.
За ходом структурирования оттискной массы можно следить по ее остаткам в резиновой чаше. Обычно оттискная масса схватывается в течение 3 мин от времени замешивания, после чего оттиск выводится из полости рта. При выведении оттиска он слегка деформируется, но тут же принимает исходную форму.
3.3.2. Определение центральной окклюзии и центрального соотношения челюстей
Главной задачей определения центральной окклюзии и центрального соотношения челюстей при частичном отсутствии зубов является обеспечение физиологических или максимально приближенных к физиологическим ок-клюзионных и артикуляционных взаимоотношений зубных рядов верхней и нижней челюстей.
Под центральной окклюзией понимается смыкание зубных рядов при максимальном количестве контактов зубов-антагонистов. При этом головки нижней челюсти расположены у основания ската суставного бугорка височной кости, а жевательные мышцы слегка напряжены.
Различают три типичных варианта частичного отсутствия зубов, при которых разными способами определяют центральную окклюзию.
• Первый вариант: антагонирующие пары зубов расположены треугольником - в боковых (левом и правом) и переднем участках челюсти, причем возможно сопоставление моделей в центральной окклюзии.
• Второй вариант: имеются одна или две пары антагонирующих зубов, сохранена фиксированная высота нижнего отдела лица, но при этом сопоставить модели в положении центральной окклюзии невозможно.
• Третий вариант: в полости рта не остается ни одной пары антагонистов, и при этом нет фиксированной высоты нижнего отдела лица. В данной ситуации речь может идти только об определении центрального соотношения челюстей.
При первом варианте частичного отсутствия зубов центральную окклюзию можно определить путем смыкания зубных рядов и достижения максимальных фиссурно-бугорковых контактов, а фиксацию этого положения производят с помощью размягченной восковой пластинки толщиной 2-3 мм, позволяющей
после получения гипсовых моделей сопоставить их в положении центральной окклюзии. Для определения центральной окклюзии при втором и третьем вариантах при частичном отсутствии зубов на гипсовых моделях техник готовит в лаборатории восковые базисы с окклюзионными валиками.
Для определения центральной окклюзии при втором варианте дефектов зубных рядов врач должен ввести предварительно продезинфицированный восковой базис с окклюзионными валиками в полость рта и предложить пациенту сомкнуть зубы. При этом возможны три ситуации:
• зубы и восковые валики плотно и равномерно смыкаются с антагонистами - оптимальный вариант;
• зубы плотно смыкаются с антагонистами, а между валиком и зубами имеется щель - необходимо добавить воск на площадку валика и добиться плотного смыкания;
• восковой валик смыкается с антагонистами, а между зубами верхней и нижней челюстей имеется щель, носогубные и подбородочные складки сглажены. При этом необходимо срезать воск с площадки валика до достижения равномерного и плотного смыкания зубов и восковых валиков.
После выполнения этой процедуры врач должен срезать с площадки валика слой воска толщиной около 1 мм, разогреть новую стандартную полоску воска толщиной 2 мм, закрепить ее воском на окклюзионной поверхности холодного воскового валика, ввести в рот и попросить пациента сомкнуть зубы. На поверхности валика должны остаться отпечатки зубов. При третьем варианте требуется определение центрального соотношения челюстей. Центральное соотношение челюстей - это заднее положение челюсти при оптимальной высоте нижнего отдела лица, из которого свободно, без усилий могут быть воспроизведены сагиттальные и боковые движения нижней челюсти.
Определение центрального соотношения челюстей делится на несколько последовательных этапов.
• Определение высоты нижнего отдела лица. Известно несколько методов: антропометрический, анатомо-физиологический и др. В состоянии относительного физиологического покоя расстояние между зубными рядами или восковыми валиками верхней и нижней челюстей принято считать равным 2-4 мм. Жевательная мускулатура в этом случае находится в состоянии относительного физиологического покоя.
- Достаточно широкое практическое применение в клинике ортопедической стоматологии получил анатомо-физиологический метод, состоящий из нескольких этапов. На первом этапе устанавливают высоту нижнего отдела лица в состоянии относительного физиологического покоя и вычисляют высоту нижнего отдела лица в положении центральной окклюзии. Для этого больного вовлекают в непродолжительный разговор, не связанный с протезированием, а в конце разговора предлагают спокойно, без напряжения сомкнуть губы. При этом нижняя челюсть устанавливается в состоянии относительного физиологического покоя. Циркулем или линейкой определяют расстояние от точки на подбородке до точки у основания перегородки носа. Точки наносятся маркером произвольно. Полученная величина, если из нее вычесть 2-3 мм, составит высоту нижнего отдела лица. Иными словами, высота нижнего от-
дела лица в состоянии относительного покоя больше высоты нижнего отдела лица в положении центральной окклюзии на 2-3 мм.
• Формирование воскового базиса с окклюзионными валиками на верхней челюсти. Для этого необходимо ввести в полость рта и установить на верхней челюсти восковой базис с окклюзионными валиками. Оформить вестибулярную поверхность валика. Если верхняя губа чрезмерно выступает вперед - срезать воск с вестибулярной поверхности, если губа западает - нарастить воск. Срезая или наращивая восковой валик по высоте, добиваются, чтобы окклюзионная поверхность воскового базиса на верхней челюсти в переднем отделе располагалась на линии смыкания губ или, если есть отдельно стоящие зубы, то на уровне естественных зубов. Плоскость этого отдела валика должна быть параллельна зрачковой линии. В области жевательных зубов поверхность валика формируется параллельно носоушной линии (Камперовская горизонталь). При этом надо помнить, что восковой базис с окклюзионными валиками является ориентиром для постановки зубов верхней челюсти. При наличии естественных зубов ориентиром является их жевательная поверхность.
• Припасовка нижнего окклюзионного воскового валика к верхнему валику. По высоте нижний валик путем срезания или наращивания воска необходимо припасовать так, чтобы при смыкании челюстей расстояние между отмеченными на лице точками было меньше, чем при физиологическом покое, на 2-3 мм. Одним из основных моментов, обеспечивающих успех работы, является равномерный контакт прикусных валиков и естественных зубов при их смыкании.
• Фиксация центрального соотношения челюстей. Для выполнения этой процедуры необходимо на окклюзионном валике верхней челюсти сделать по два клиновидных крестообразных выреза глубиной 1,0-1,5 мм. С валика нижней челюсти напротив этой вырезки снимают слой воска толщиной 2 мм, затем на эту же поверхность накладывают разогретую полоску стандартной пластинки зуботехнического базисного воска, размягчают ее с помощью разогретого шпателя и следят, чтобы пациент сомкнул зубы в центральной окклюзии. Через 10-20 с блок из соединенных воском верхнего и нижнего валиков извлекают из полости рта и охлаждают в колбе с холодной водой.
При наличии дефекта в переднем отделе зубного ряда необходимо нанести антропометрические ориентиры на окклюзионные валики. Для этого зуботех-ническим шпателем отмечают:
• среднюю линию - ориентиром для определения средней линии служит средняя линия лица;
• линию клыков - перпендикуляр, опущенный от наружного крыла носа, проходит через середину клыка;
• при отсутствии передней группы зубов нанести линию улыбки, соответствующую верхнему краю губы при улыбке.
Далее необходимо определить: расположение кламмеров; размеры и границы базисов (отметить химическим карандашом на гипсовой модели); фасон и цвет искусственных зубов будущего протеза (сопоставив расцветку с оставшимися в полости рта больного зубами).
3.3.3. Методы фиксации съемных протезов
Правильный выбор границы базиса протеза с максимальным использованием анатомической ретенции позволяет обеспечивать хорошую фиксацию и устойчивость протеза и, соответственно, повысить эффективность ортопедического лечения при частичном отсутствии зубов.
Сущность анатомической ретенции заключается в использовании анатомических образований на верхней и нижней челюстях, которые могут ограничивать свободу движения протеза во время функции речи и приема пищи. Хорошо сохранившиеся альвеолярные гребни челюстей, высокий свод твердого нёба, бугры верхней челюсти препятствуют горизонтальному смещению протеза, повышая его устойчивость. Альвеолярные бугры верхней челюсти препятствуют смещению протеза вперед. В этом отношении они действуют в содружестве с передним отделом нёбного свода. Благоприятным является также форма умеренно выраженного свода твердого нёба, ограничивающая боковые и передние смещения протеза.
Благоприятные анатомические условия и фактор адгезии все же не решают полностью все проблемы фиксации съемных протезов, поэтому необходимы механические приспособления, которые делятся на прямые и непрямые фиксаторы. Прямые фиксаторы располагаются на зубе и предотвращают вертикальное смещение протеза. К ним относятся кламмеры, аттачмены (замковые соединения). По месту расположения фиксаторы делятся на внутрикоронковые и внекоронковые. К первым относятся некоторые виды аттачменов, ко вторым - кламмеры и аттачмены. Непрямые фиксаторы (непрерывные кламмеры, отростки, накладки и др.) предупреждают опрокидывание протеза. Сегодня в арсенале ортопедической стоматологии имеется большое количество различных конструкций кламмеров, которые обеспечивают фиксацию и стабилизацию съемного протеза в самых трудных условиях. Кламмеры имеют как достоинства, так и недостатки. Поэтому важно знать, где, когда и в каком порядке располагаются те или иные элементы фиксации. Для этого на этапе обследования больных необходимо тщательно изучить клинические особенности тканей и органов полости рта, а также знать конструкции различных кламмеров и способы их взаимодействия.
Кламмеры могут выполнить удерживающую, опорную и стабилизирующую функции. Под удерживающей функцией понимают предупреждение смещения протеза с протезного ложа. Опорная функция заключается в передаче жевательного давления через опорные элементы и кламмеры на зубы, предотвращающие погружение протеза и перегрузку протезного ложа.
Известно множество разнообразных конструкций кламмеров. Имеются клам-меры, выполняющие одновременно все три функции, - опорно-удерживающие кламмеры. В съемных пластиночных протезах наиболее широкое применение получили гнутые проволочные удерживающие кламмеры. Такой кламмер состоит из плеча, тела и отростка (рис. 3-6).
Плечом кламмера называется его пружинящая часть. Оно охватывает коронку зуба и располагается непосредственно в зоне между экватором и шейкой. Плечо должно плотно прилегать на всем протяжении к поверхности опорного зуба, повторять его конфигурацию и обладать высокой эластичностью. При-
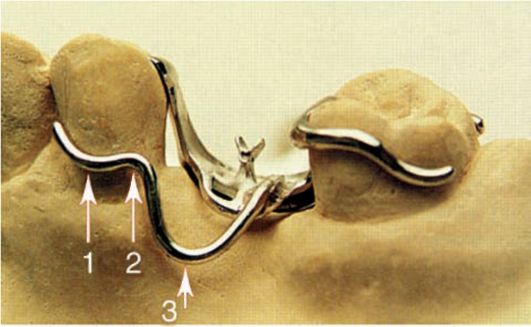
Рис. 3-6. Основные элементы одноплечевого проволочного кламмера: 1 - плечо; 2 - тело; 3 - отросток клам-мера
легание лишь в одной точке ведет к резкому повышению давления на опорный зуб и может вызывать разрушение эмали. Гнутые кламмеры готовят из проволоки (нержавеющая сталь или сплав золота) различного диаметра, от 0,4 до 1,0 мм. Чем больше диаметр проволочного кламмера, тем выше его удерживающее усилие. Кроме этого пружинящие свойства плеча кламмера зависят от его длины, формы поперечного сечения, материала. Чем длиннее плечо, тем оно более упруго.
Часть кламмера, соединяющая плечо и отросток, называется телом клам-мера. Оно располагается над экватором опорного зуба, на его контактной поверхности со стороны отсутствующих зубов. Его располагают так, чтобы место изгиба при переходе плеча в тело кламмера отстояло от поверхности зуба на 0,5 мм. Это дает возможность врачу при необходимости сошлифовать пластмассу базиса во время припасовки протеза. В противном случае контакт материала кламмера с поверхностью зуба затруднит наложение протеза и исключит возможность коррекции. Тело кламмера переходит в отросток, который уходит в толщу пластмассового базиса или спаивается с металлическим каркасом протеза и служит для удержания кламмера в протезе.
Отросток располагают вдоль вершины беззубого альвеолярного гребня на расстоянии 1,0-1,5 мм под искусственными зубами в толще базиса. Отросток не рекомендуется располагать на нёбной или язычной стороне базиса, так как это будет способствовать поломке протеза.
В зависимости от топографии и протяженности дефекта зубного ряда линия, соединяющая опорные зубы с кламмерами (кламмерная линия), может располагаться сагиттально, трасверзально или диагонально. Направление кламмерной линии зависит от расположения опорных зубов. При расположении опорных зубов на одной стороне челюсти зубного ряда кламмерная линия имеет сагиттальное направление, а на противоположных сторонах челюсти - трансверзальное или диагональное направление (рис. 3-7).
Если в качестве опоры для кламмеров съемного протеза используют один зуб, крепление протеза называется точечным, два зуба - линейным, три зуба и более на обеих сторонах челюсти - плоскостным. При точечном креплении все нагрузки, воспринимаемые протезом, передаются на пародонт одного зуба, что является наименее желательным.
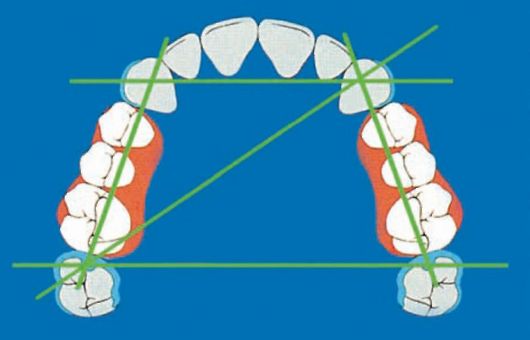
Рис. 3-7. Виды кламмерных линий
Сагиттально расположенная кламмерная линия обеспечивает линейное крепление. Эффективность с точки зрения устойчивости протеза несколько выше точечной. Необходимо стремиться к тому, чтобы кламмерная линия протеза располагалась по обеим сторонам зубного ряда, т.е. она должна быть воображаемой осью вращения протеза (на нижней челюсти - трансверзальная, на верхней - диагональная). Даже наиболее целесообразное расположение кламмерной линии имеет недостатки в отношении устойчивости протеза. Под действием жевательного давления протез движется рычагообразно в различных направлениях. Сила этого движения измеряется длиной плеча рычага. Плечо равно перпендикуляру, восстановленному из середины кламмерной линии, т.е. линии, соединяющей середины опорных зубов. Чем больше плечо рычага (сила жевательного давления), тем больше опрокидывающее действие на опорные зубы.
С целью обеспечения устойчивости протеза необходимо, чтобы сопротивление было больше силы ротации протеза во время жевания, что обеспечивают выбором многокорневых зубов в качестве опорных.
Имеется множество видов кламмеров, которые различают: по способу изготовления (гнутые, литые); по форме их сечения (круглые, полукруглые и ленточные); по степени охвата зуба и их количества (одноплечие, двуплечие, перекидные двойные, многозвеньевые); по функции (удерживающие, опорные и опорно-удерживающие); по способу соединения с базисом протеза (жесткое, полужесткое или пружинящее, полулабильное, шарнирное, лабильное, суставное).
Фиксация протезов с помощью замковых креплений
Замковые крепления (аттачмены) - это механические устройства, состоящие из двух основных частей - патрицы (внутренней) и матрицы (наружной), соединение которых обеспечивает фиксацию съемного протеза на опорных зубах. В большинстве случаев одна часть замкового крепления располагается в съемной части протеза, другая - укрепляется на искусственной коронке, покрывающей опорный зуб. Соединение двух частей аттачмена происходит или в искусственной коронке, или внутри базиса съемного протеза, что позволяет получить высокоэстетический результат.
Современные замковые крепления состоят из тех же основных частей, что и опорно-удерживающие кламмеры: окклюзионного упора, стабилизирующей части, ретенционной части.
Если в конструкцию аттачмена входят все три части (опорная, стабилизирующая и удерживающая), то подобное замковое крепление будет являться более жесткой конструкцией (жесткое замковое крепление), чем опорно-удерживающий кламмер, где функцию амортизатора жевательного давления выполняют пружинящие части кламмера. Поэтому при применении таких замковых креплений при концевых дефектах зубных рядов нагрузка на опорные зубы всегда будет выше, чем при использовании опорно-удерживающих кламмеров. Для того чтобы уменьшить нагрузку на опорные зубы и передать часть жевательного давления на слизистую оболочку, из конструкции замкового крепления исключают окклюзионный упор, т.е. "дробят" жевательную нагрузку, что может использоваться на зубах с ослабленным пародонтом.
Фиксация с помощью телескопических коронок
Телескопические коронки представляют собой систему из двух коронок, одна из которых (внутренняя - первичная, или патрица) зацементирована на отпрепарированном опорном зубе, другая (внешняя - вторичная, или матрица) находится в каркасе съемной части протеза. Современные телескопические коронки могут состоять из тех же основных частей, что и опорно-удерживающие кламмеры и замковые крепления: окклюзионный упор, стабилизирующая часть, ретенционная часть.
Плотный контакт окклюзионных частей телескопических коронок выполняет функцию окклюзионного упора. Стабилизация протеза (предохранение базиса протеза от боковых сдвигов) достигается вертикальными стенками тех же телескопических коронок. Ретенция осуществляется за счет силы трения между стенками внутренней и наружной коронками или с помощью специальных приспособлений. Из конструкции телескопической коронки можно исключить ок-клюзионный упор. Это достигается созданием зазора в положении покоя между окклюзионными частями телескопических коронок. При этом большая часть жевательного давления будет передаваться на слизистую оболочку, что может быть эффективно при "ослабленных" опорных зубах.
Магнитная фиксация
Магнитные фиксаторы обладают только двумя функциями: опорной, ретен-ционной.
Использование магнитных фиксаторов имеет следующие преимущества:
• постоянную ретенцию;
• осевую нагрузку;
• отсутствие активации;
• не нужна соосность опор;
• возможность хорошей гигиены.
Съемные протезы с магнитными фиксаторами, помимо слизистой оболочки, распределяют жевательное давление на опорные зубы, надежно фиксируются в полости рта, но из-за отсутствия стабилизирующей части неустойчивы при горизонтальной нагрузке (возможны боковые смещения базиса протеза). Поэтому ограничением для применения магнитных фиксаторов является резкая атрофия альвеолярных гребней. Такие фиксаторы применяют в основном как дополнительный элемент.
3.3.4. Искусственные зубы и их виды
Одним из важнейших составных элементов съемного протеза являются искусственные зубы, которые восстанавливают эстетические параметры и принимают непосредственное участие в выполнении функции речи, жевания и т.д. Основными требованиями, предъявляемыми к материалам искусственных зубов, являются: схожесть физических и механических характеристик конструкционного материала с естественными зубами человека; восстановление цвета естественных зубов, цветостойкость, совместимость с материалом базиса протеза и возможность соединения с ним; химическая инертность в условиях полости рта.
Конструкционными материалами для искусственных зубов съемных протезов являются пластмассы, композиты и фарфор.
Искусственные зубы из фарфора в настоящее время практически не применяют. В России они не производятся. Композитные зубы обладают большей износостойкостью, являются более гигиеничными и эстетичными, имеют большую химическую стойкость в условиях полости рта.
Композитные зубы, как правило, многослойные, имеют прозрачный режущий край и более темную, более интенсивно окрашенную шейку. Пластмассовые зубы обычно одноцветные.
При изготовлении искусственных зубов ориентируются на форму лица: треугольную, овальную и квадратную. Подбор искусственных зубов для съемного протеза осуществляется по анатомическим ориентирам: средняя линия лица совпадает с межрезцовой средней линией; отвесная линия от крыла носа делит клык пополам; в состоянии покоя центральные резцы верхней челюсти видны из-под верхней губы на 1-2 мм. Уровень шеек передних зубов в большинстве случаев совпадает с уровнем края верхней губы при широкой улыбке (произнесении звука "и-и-и"), так называемая "линия улыбки". Кроме того, врач и зубной техник ориентируются на размер и форму сохранившихся естественных зубов пациента, на фотографии пациента с естественной улыбкой.
Износостойкость пластмассовых зубов не соответствует клиническим требованиям, поэтому сроки пользования съемными зубными протезами с пластмассовыми зубами не должны превышать 3-4 года. В противном случае возможно возникновение функциональной перегрузки сохранившихся естественных зубов, поскольку последние стираются гораздо медленнее.
Пластмассовые зубы "Эстедент 02" Харьковского АО "Стома" изготавливают из полимеров с объемной сеткой и привитой структурой с введением люминофора. Они легко поддаются шлифовке, хорошо соединяются с акриловой пластмассой базиса протеза, поскольку имеют с ней общую химическую природу.
3.3.5. Проверка конструкции съемных пластиночных протезов
После этапа постановки искусственных зубов в лаборатории восковой базис вместе с зубами и кламмерами передают врачу для проверки восковой конструкции в полости рта; при этом восковая конструкция должна легко сниматься с гипсовых моделей, установленных в артикуляторе.
Проверка восковой конструкции съемных протезов является важным и ответственным этапом протезирования, так как при этом можно провести оценку предыдущих клинических и лабораторных этапов и своевременно внести необходимые коррективы.
Проверка восковой конструкции съемных протезов проводится в определенной последовательности:
• осмотр и оценка состояния гипсовых моделей челюстей;
• проверка восковой конструкции протезов в артикуляторе;
• визуальная проверка конструкции протезов в полости рта;
• внесение необходимых коррективов.
Рабочие модели, на которых изготавливаются базисы протезов, следует тщательно осмотреть. Они бракуются, если имеются трещины, смазанность контуров протезного ложа, дефекты на поверхности модели, сколы зубов и т.д.
После осмотра моделей следует обратить внимание на постановку зубов в артикуляторе. Врач обращает внимание на цвет, размер и форму зубов, величину резцового перекрытия, плотность прилегания воскового базиса к модели. Проверяется положение искусственных зубов по отношению к альвеолярному гребню. Необходимо, чтобы были соблюдены следующие правила конструирования протезов: боковые зубы верхней и нижней челюстей и передние нижние зубы должны находиться строго по вершине альвеолярного гребня. Верхние передние зубы должны располагаться на 2/3 кнаружи от вершины альвеолярного гребня, а 1/3 кнутри от нее. Далее следует проверить расположение и правильность изготовления кламмеров по отношению к опорному зубу. Плечо гнутого кламмера должно располагаться между экватором и десневым краем коронки зуба, т.е. на нижней челюсти - ниже, а на верхней челюсти - выше наиболее выпуклой части зуба и при этом прилегать к зубу всей поверхностью. Тело гнутого одноплечевого кламмера должно располагаться на уровне экватора зуба, при этом на 0,5 мм не касаясь его.
После осмотра протезов на моделях их помещают в колбу с холодным раствором калия перманганата бледно-розового цвета. Если у пациента дефект зубного ряда на одной челюсти, проверка восковой конструкции протеза не представляет больших проблем. После наложения восковой конструкции протеза с восковым базисом проверяют ее устойчивость, границы базиса, расположение кламмеров на опорных зубах, соответствие цвета и размера искусственных зубов естественным. Затем предлагают пациенту сомкнуть зубы в положении центральной окклюзии. При этом должен наблюдаться плотный и одновременный контакт искусственных зубов с антагонистами. Для контроля плотности смыкания зубных рядов в положении центральной окклюзии пользуются специальным шпателем, конец которого врач пытается ввести между искусственными зубами и зубами-антагонистами. Если шпатель проходит между антагонистами, значит, допущена ошибка в определении и регистрации центральной окклюзии. В этом случае на искусственные зубы накладывают хорошо разогретую восковую пластинку и предлагают пациенту сомкнуть зубы в положении центральной окклюзии. После этого перегипсовывают модели в артикуляторе (окклюдаторе): отсоединяют от рамы артикулятора верхнюю модель, сопоставляют модели по новым отпечаткам в положении центральной окклюзии и вновь загипсовывают. В лаборатории зубной техник заново пере-
ставляет зубные ряды в протезе с учетом нового соотношения гипсовых моделей. Затем в клинике проводится повторная проверка восковой конструкции протеза.
При проверке конструкции протезов на обеих челюстях, особенно когда нет фиксированной высоты нижнего отдела лица, врач вначале вводит в рот восковую конструкцию протеза верхней челюсти, а затем - нижней. Правильность определения высоты нижнего отдела лица врач определяет по характеру смыкания губ, глубине носогубных складок. При этом иногда выявляются ошибки в определении центрального соотношения челюстей, которые могут иметь место по многим причинам как лабораторного, так и клинического характера. В лаборатории ошибки могут быть обусловлены:
• использованием неисправного артикулятора (окклюдатора);
• произвольным увеличением или уменьшением расстояния между моделями в процессе моделирования зубных протезов;
• небрежным гипсованием моделей.
Клинические ошибки чаще всего могут возникнуть при определении центрального соотношения челюстей. Эти ошибки могут быть обусловлены рядом причин:
• Ошибки, вызванные смещением нижней челюсти: вперед, в сторону. Способ устранения - повторное определение центрального соотношения,
переустановка моделей в артикуляторе, повторное моделирование восковой конструкции протезов.
• Ошибки при определении размеров нижнего отдела лица:
- увеличение высоты нижнего отдела: эстетические нарушения, лицо удлинено, носогубные и подбородочные складки сглажены, напряжение мышц при смыкании губ;
- уменьшение высоты нижнего отдела лица: эстетические нарушения - носогубные и подбородочные складки углубляются, появляется как бы избыток тканей губ и щек, изменяется к худшему конфигурация профиля лица.
• Технологические ошибки могут быть вызваны неконтролируемым сдвигом прикусного валика (особенно нижней челюсти) в момент определения центрального соотношения челюстей.
• Деформацией восковых базисов с окклюзионными валиками от их перегрева во время определения центральной окклюзии или центрального соотношения челюстей.
• Неплотным контактом воскового базиса со слизистой оболочкой протезного ложа в процессе фиксации центральной окклюзии или центрального соотношения челюстей.
• Ошибки, возникшие в результате компрессии слизистой оболочки альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти в результате попадания инородных включений под базис восковой конструкции.
Во всех случаях обнаружения этих ошибок врач должен заново определить центральную окклюзию, техник - заново загипсовать модели в артикулятор и провести моделирование с учетом выявленных недостатков. После этого врач повторно в клинике проверяет восковую конструкцию зубного протеза.
Проверка конструкции протезов заканчивается уточнением границ будущих протезов на моделях. Нёбный торус и костные выступы на альвеолярном отростке отмечают химическим карандашом для принятия решения о необходимости изоляции от слизистой оболочки части базиса будущего протеза. После проверки восковой конструкции протеза, ее коррекции и исправлений отмеченных недостатков конструкции протеза модели возвращают в зуботех-ническую лабораторию. Зубной техник окончательно моделирует базис. Затем следуют гипсование модели с протезом в кювету, выпаривание воска, формовка пластмассового теста и его полимеризация. После полимеризации, извлечения из кюветы и отделения гипса протез подлежит шлифованию и полированию.
3.3.6. Припасовка и наложение съемных протезов
Процесс наложения съемных протезов можно разделить на несколько этапов. Первый - визуальный осмотр протеза с целью выявления технологических ошибок и неточностей в изготовлении протеза вне полости рта. Необходимо обратить внимание на толщину базиса, качество обработки поверхностей, наличие острых краев и наплывов пластмассы. При наличии дефектов, вызванных ошибками при полимеризации (пористость базиса, "мраморные полосы", запах мономера), протез подлежит переделке. Затем следует обратить внимание на соответствие цвета, величины и формы искусственных зубов естественным зубам. Следует обратить внимание на кламмеры - их локализацию, степень фиксации в базисе, наличие острых краев, которые необходимо закруглить.
После устранения обнаруженных недостатков и дезинфекции базисов (3 % раствор водорода пероксида) врач делает попытку наложить протез на челюсть. Иногда это сразу не удается. Причиной могут быть неточности профиля границ протеза, деформация базиса, некачественная обработка протеза. Для наложения протеза на челюсть нужно осторожно подвести базис к зубному ряду челюсти, визуально выявить места, препятствующие наложению протеза, затем с помощью копировальной бумаги зафиксировать участок ретенции и металлической фрезой удалить излишки базисного материала.
При необходимости процедуру уточнения контуров протеза можно повторить несколько раз. Иногда наложению протеза могут препятствовать поднутрения в области выраженных позадимолярных бугров верхней челюсти или места локализации острых костных выступов. Такие участки следует отметить специальным красителем и попытаться наложить протез на челюсть. При этом на базисе протеза отпечатается след красителя. Этот участок также следует со-шлифовать фрезой, загладить штихелем и мелкой наждачной бумагой. После этого следует еще раз попытаться наложить протез на челюсть. В итоге протез должен легко, без особых усилий вводиться и выводиться из полости рта, не балансировать, плотно прилегая к естественным зубам.
Затем следует снова обратить внимание на соответствие искусственных зубов сохранившимся естественным зубам по цвету, величине, форме. После этого пациенту предлагается сомкнуть зубы. При этом врач проверяет наличие контактов зубов. В идеале должно быть множественное смыкание как искусственных, так и естественных зубов. Если какие-то зубы или группа зубов препятствуют множественному смыканию, можно проложить между зубными
рядами копировальную бумагу, затем сошлифовать места преждевременных контактов до получения равномерного множественного контакта всех пар зубов-антагонистов.
После этого необходимо обратить внимание на кламмеры: добиться, чтобы они располагались между клиническим экватором и шейкой зуба, плотно прилегая к зубу. При необходимости можно провести коррекцию кламмера с помощью крампонных щипцов.
После того как протез припасован и врач убедился в том, что протез соответствует клиническим требованиям, нужно научить пациента вводить и выводить протез, а также проинструктировать по вопросам ухода за протезами. Следует предупредить больного о том, что в первые дни пользования протезами могут быть определенные трудности: нарушение речи, ощущение протеза как инородного тела, рвотный рефлекс. Причины изменений словообразования лежат в нарушении артикуляционных пунктов в связи с изменением рельефа нёбного свода и положения зубов. Как правило, в большинстве случаев речь восстанавливается в течение нескольких дней. Для ускорения привыкания к протезу пациенту рекомендуют в первые дни непрерывно носить протез, читать вслух, много говорить, принимать пищу жидкой консистенции. Позывы к рвоте связаны с раздражением слизистой оболочки мягкого и реже - твердого нёба. Хороший результат при этом дает укорочение границ протеза на границе твердого и мягкого нёба. Как правило, со временем рвотный рефлекс затухает. Следует также обучить больного правильному уходу за протезами: регулярно мыть их утром и вечером щеткой, полоскать рот и протезы после еды. На ночь хранить в стаканчике со свежей холодной кипяченой водой, а лучше со специальными, для этих целей предназначенными дезинфицирующими жидкостями. В некоторых клинических случаях (одиночные сохранившиеся зубы, травматическая окклюзия) рекомендуют постоянное пользование протезом без ночного перерыва. Пациент должен снимать протез только для гигиенического ухода за полостью рта и протезами.
3.3.7. Коррекция съемных зубных протезов
Повторный прием пациента для коррекции нового протеза надо назначить на следующий день, чтобы выяснить характер выявленных нарушений и устранить их.
Последовательность манипуляций: посадив больного в кресло, выслушать его жалобы после пользования протезами в течение суток. При этом задают наводящие вопросы по поводу устойчивости протезов, боли, качества пережевывания пищи, дикции, фонетики, избыточной саливации, нарушения вкуса и других ощущений в полости рта. Затем необходимо вывести протезы из полости рта, осмотреть и оценить:
• качество базиса, постановку зубов, полировку протезов, гигиену и т.д.;
• слизистую оболочку протезного ложа, обратить внимание на ее окраску, влажность, локализацию участков воспаления под действием базиса съемного протеза;
• протезы в полости рта, обратив внимание на границы протеза, отсутствие баланса, равномерность окклюзионных контактов при смыкании, положение кламмеров.
При наличии жалоб на локальные болевые ощущения под базисом протеза нужно найти участки гиперемии слизистой оболочки и выявить возможные причины:
• несоответствие рельефа базиса слизистой оболочке протезного ложа;
• излишки пластмассы на внутренней поверхности базиса протеза и шероховатости;
• несоответствие границ базиса;
• балансирование базиса (что приводит к неравномерному распределению давления на протезное ложе);
• шероховатости и поры в базисе протеза;
• нарушение гигиены полости рта.
После выявления зон повышенного давления устраняют причины путем коррекции краев и внутренней поверхности базиса протеза. Для коррекции применяется карборундовая или металлическая фрезы.
При наличии у больных жалоб на плохую устойчивость протезов при разговоре, глотании, жевании выявляют возможные причины:
• погрешность при получении оттисков, неправильный выбор оттискного материала без учета состояния слизистой оболочки, неправильный выбор метода получения оттиска;
• неправильное формирование границ базиса;
• неправильное конструирование зубных рядов. Устранить указанные причины можно следующими путями:
• коррекцией протезов оттискными материалами с последующим лабораторным перебазированием;
• изготовлением новых протезов.
При неравномерном смыкании зубных рядов в окклюзиях (центральной, передней, боковых) у больных могут быть жалобы на затрудненное пережевывание пищи. При этом выявляются возможные причины и ошибки, допущенные на этапе определения центрального соотношения или ранее, на других этапах, и не исправленные:
• нет плотного множественного контакта в центральной окклюзии;
• не сбалансирована передняя или задняя окклюзия;
• не сбалансированы боковые окклюзии;
• неправильно определена высота нижнего отдела лица.
Устраняют указанные причины путем коррекции смыкания зубных рядов в различных положениях.
При наличии жалоб на быструю утомляемость мышц и суставов обращают внимание на высоту нижнего отдела лица. При этом могут быть выявлены следующие неточности:
• неправильное определение высоты нижнего отдела лица;
• соматические или психосоматические заболевания.
Устраняют выявленные причины путем изготовления новых протезов или одного протеза. При выявлении соматического заболевания больного направляют к терапевту.
В тех случаях когда больные жалуются на нарушение эстетического оптимума, обращают внимание на изменения цвета, формы, величины и положения передних зубов и выявляют возможные причины:
• постановка передних зубов сделана без индивидуального подхода - по согласованности с больным;
• зубы изготовлены без соблюдения антропометрических ориентиров. Причины устраняются путем изготовления новых протезов перестановкой
передних зубов на прежних базисах с учетом требований больного и законов эстетики с записью решения в истории болезни.
3.3.8. Причины поломок съемных протезов и методы их починки. Перебазирование протезов
В практике врача стоматолога-ортопеда поломки съемных зубных протезов встречаются нередко. Предложены различные методики упрочения акриловых базисов протезов армированием. В последние годы стали широко применять неакриловые базисные материалы повышенной прочности: полиуретановые, нейлоновые, полиформальдегидные и др.
В практической работе врача-стоматолога нередки случаи поломок базисов, кламмеров или искусственных зубов съемных протезов. Учитывая массовость изготовления зубных протезов, в том числе съемных, и материальные затраты, которые несут пациенты и специалисты, актуальным является вопрос продления сроков службы съемных протезов. Для этого важно выявить причины, приводящие к поломке протезов: результат ошибок, допущенных по вине врача или зубного техника; следствие анатомических и функциональных изменений, которые произошли в челюстно-лицевой области после изготовления зубных протезов; ошибки пациентов при пользовании и уходе за протезами.
Основные причины, приводящие к поломке протеза, - несоответствие прочностных характеристик конструкционных материалов функциональным нагрузкам; образование зон напряжения в базисах протезов; нарушение технологии изготовления протезов. Частыми причинами являются неправильное определение центральной окклюзии и центрального соотношения челюстей, нерациональная постановка зубов, неправильное расположение отростка кламмера, недостаточное удаление воска из кюветы, паковка с недостаточным количеством пластмассы в кювету, нарушение режима полимеризации пластмассы, неправильная припасовка протезов в полости рта. Часто причиной поломки кламмера является неправильное или неоднократное его изгибание. В последнем случае на месте изгиба образуются микротрещины, которые при многократном введении и выведении протеза из полости рта приводят к поломке кламмера.
Ошибки при изготовлении съемных пластиночных протезов могут быть допущены врачом на различных клинических этапах изготовления протеза: обследования больного, выбора оттискного материала и метода получения оттиска, изоляции костных образований на альвеолярных гребнях и нёбе. При припасовке готового съемного протеза в полости рта врачу чаще всего приходится снимать пластмассу с участков, прилегающих к апроксимальным поверх-
ностям естественных зубов. При недостаточной припасовке этих поверхностей протез полностью не садится, балансирует и ломается.
Кроме этого не выверенные окклюзионные и особенно артикуляционные соотношения и остающиеся при этом завышающие прикус бугорки искусственных зубов не позволяют равномерно распределять жевательное давление и могут служить причиной поломки протезов.
Зубной техник может допустить неточности в процессе выполнения лабораторных этапов изготовления протезов: неточное изготовление рабочих моделей, царапины, шероховатости на моделях, которые мешают плотному прилеганию базисов протезов к протезному ложу. В области одиночно стоящих зубов рекомендуется несколько утолщать базис протеза, так как в этих участках часто наблюдаются поломки протезов. Смещение зубов и искривление базиса в результате поломки гипсовой модели при неаккуратном гипсовании и прессовании также могут привести к поломке протеза. Неполное очищение перед формовкой пластмассы от воска и мелких кусочков гипса приводит к снижению прочности базиса или фиксации искусственных зубов и последующей их поломке. Кроме этого несоблюдение режима полимеризации приводит к потере эластичности пластмассы, она становится менее прочной, быстрее ломается.
Небрежное, неаккуратное отношение пациента к хранению и использованию протезов, а также объемные изменения слизистой оболочки и костной ткани в области протезного ложа, связанные с возрастом или патологическим процессом в тканях челюстно-лицевой области, могут привести к поломке протеза. Эти изменения могут обусловливать развитие неравномерной атрофии альвеолярных гребней и вызвать балансировку протезов, что впоследствии может привести к их поломке.
Поломанный пластиночный протез подлежит восстановлению в тех случаях, когда его отломки точно сопоставляются. Починка съемных пластиночных протезов может производиться в клинике или зуботехнической лаборатории. Необходимость в первой методике появляется при срочной починке. Для этого используется быстротвердеющая пластмасса.
При необходимости произвести починку протеза с добавлением одного или нескольких зубов врач в клинике снимает оттиск вместе с протезом. В лаборатории зубной техник отливает модель с протезом, производит постановку недостающих зубов на восковом валике, моделируя при этом также базис по расчерченной границе. Затем производят замену воска на пластмассу с последующей обработкой и полировкой протеза. При необходимости переноса или замены кламмера поступают аналогичным образом.
После разработки и внедрения в практику пластмасс холодного отверждения появилась возможность починки протезов в клинике. Для этого отломки составляют и склеивают, как было описано выше, и отливают фиксирующую гипсовую модель. После затвердевания гипса на нёбную поверхность протеза с наружной стороны накладывают свежезамешанный гипс, создавая при этом как бы контрформу. Затем отвердевшую контрформу убирают, отломки протеза снимают с гипсовой модели и обрабатывают их по линии перелома, как было описано выше. Подготовленные отломки укладывают на модель, замешивают быстротвердеющую пластмассу, края отломков обрабатывают мономером,
накладывают нужное количество пластмассы по линии перелома и, накрыв пластмассу увлажненным целлофаном, прессуют гипсовой контрформой. Через 20-30 мин после затвердения пластмассы контрформу убирают, протез снимают с модели, шлифуют и полируют.
3.4. КЛИНИКО-БИОЛОГИЧЕСКИЕ ОСНОВЫ ВОССТАНОВЛЕНИЯ ЦЕЛОСТНОСТИ ЗУБНЫХ РЯДОВ БЮГЕЛЬНЫМИ КОНСТРУКЦИЯМИ ПРОТЕЗОВ. ОСНОВНЫЕ КОНСТРУКТИВНЫЕ ЭЛЕМЕНТЫ БЮГЕЛЬНЫХ ПРОТЕЗОВ
Бюгельные протезы занимают важное место среди съемных конструкций зубных протезов, применяемых для ортопедического лечения частичной потери зубов.
Составными элементами бюгельного протеза являются: дуга (бюгель), опорные элементы (кламмеры, замковые крепления, телескопические коронки, балочные системы и др.), седловидная часть - армированный металлом пластмассовый базис с искусственными зубами. Дуга соединяет отдельные элементы протеза. Бюгельные протезы в отличие от пластиночных оставляют свободной слизистую оболочку на большей части протезного ложа.
Металлические элементы бюгельного протеза составляют его каркас. Дуга бюгельного протеза является главной отличительной его особенностью в сравнении с пластиночными протезами. Она выполняет стабилизирующую, соединительную и опорную функции. В зависимости от вида и локализации дефектов зубного ряда, формы и глубины нёбного свода, формы орального ската альвеолярного гребня, степени выраженности пунктов анатомической ретенции размеры и расположение элементов каркаса бюгельного протеза могут отличаться. Дуга должна отстоять от слизистой оболочки протезного ложа на 0,7-1,0 мм во избежание образования травмы и пролежней. Это расстояние зависит от податливости тканей протезного ложа и подвижности опорных зубов. Дуга не должна препятствовать свободным движениям уздечки языка и вызывать неприятные ощущения. Ее желательно делать симметричной, повторяя конфигурацию нёба или альвеолярного гребня.
Дуга (бюгель) на верхней челюсти имеет ширину 5-10 мм, а в некоторых случаях и более, толщину 1,5-2,0 мм, полуовальную форму с закругленными краями. Лучше располагать ее на границе между средней и задней третями твердого нёба на 10-12 мм кпереди от линии А.
У пациентов с выраженным рвотным рефлексом дугу можно расположить поперечно в средней трети твердого нёба. Если имеется выраженный торус твердого нёба, то возможно расположение дуги и в переднем отделе.
В случае переднего расположения для уменьшения влияния на фонетику дугу делают шире и тоньше, в виде металлической пластинки.
На нижней челюсти дугу бюгельного протеза выполняют в виде металлической полоски, но более узкой, чем в протезе верхней челюсти. Ширина ее равна 2-3 мм, толщина 1,5-2,0 мм. При этом дуга располагается ниже шеек естественных зубов, примерно посередине между ними и переходной складкой, но не доходя до последней минимум на 2 мм. Следует также обратить внимание на положение уздечки языка. В большинстве случаев при получении анато-
мического оттиска язычная уздечка отдавливается вниз и переходная складка на гипсовой модели отображается несколько ниже, чем в действительности. В этой связи важно повторно обследовать полость рта и перенести точные границы переходной складки на модель. Высокое прикрепление язычной уздечки по отношению к вершине альвеолярной части является противопоказанием к бюгельному протезированию.
Если поверхность альвеолярной части позади передних нижних зубов идет отвесно, дуга может подходить к слизистой оболочке почти вплотную, не нанося повреждений при вертикальном перемещении протеза. Если же язычная поверхность альвеолярной части имеет пологий наклон, дуга должна отстоять от нее на 0,5-1,0 мм. Отсутствие зазора чревато появлением травм и пролежней при погружении протеза.
Отличительной особенностью бюгельных протезов является комбинированный способ передачи жевательной нагрузки посредством пародонта опорных зубов и слизистой оболочки протезного ложа. Опорно-удерживающий кламмер передает жевательное давление на опорный зуб, а базис протеза - на слизистую оболочку альвеолярного отростка или альвеолярной части челюстей.
Для правильного понимания распределения давления на опорный зуб следует напомнить топографию различных частей его клинической коронки: клиническая коронка имеет пять поверхностей - окклюзионную (жевательная поверхность или режущий край), вестибулярную, оральную и две контактные. Вертикальная линия, проведенная по направлению длинной оси зуба, делит его на медиальную и дистальную половины. Линия, проведенная через наиболее выступающие точки зуба, по отношению к вертикальной оси является его экватором. Вертикальная осевая линия на вестибулярной и оральной поверхностях, пересекаясь с экватором зуба, образует четыре квадранта, нумерация которых начинается со стороны дефекта (рис. 3-8, 3-9), I и II квадранты называются ок-клюзионными, а в функциональном отношении - опорными; III и IV- соответственно гингивальными и ретенционными.
Часть коронки, которая находится между экватором и шейкой зуба, называется ретенционной, или удерживающей. Плечо кламмера, расположенное на этой поверхности, удерживается экватором зуба. Такие кламмеры называют удерживающими. Другая часть зуба, расположенная между экватором и ок-клюзионной поверхностью, называется опорной. Кламмеры, детали которых располагаются на обеих частях коронки зуба (опорной и ретенционной), называются опорно-удерживающими.

Рис. 3-8. Окклюзионная (I, II) и гингивальная (III, IV) части коронки зуба
Рис. 3-9. Коронка зуба с нанесенной линией экватора
Литой опорно-удерживающий кламмер, который широко применяется в бюгельных протезах, получил название кламмера Аккера. Основная задача опорной части кламмера - передавать жевательное давление на пародонт опорного зуба с помощью окклюзионной накладки или других элементов, расположенных на опорной части зуба.
Опорно-удерживающие кламмеры являются более выгодными в функциональном отношении, чем удерживающие. В конструкции опорно-удерживающих кламмеров выделяют опорную окклюзионную накладку, плечо (как правило, два - вестибулярное и оральное) и тело (рис. 3-10). В плече кламмера выделяют опорную и удерживающую (ретенционную) части. Опорная часть плеча неупругая и так же, как и окклюзионная накладка, выполняет функцию опоры и стабилизации. Ретенционную функцию выполняет 1/3 плеча кламмера, которому свойственны высокие упруго-прочностные характеристики.
Окклюзионная накладка опорно-удерживающего кламмера располагается в естественной фиссуре премоляров и моляров или на бугорке клыка и предназначена для передачи вертикального компонента жевательного давления на пародонт опорных зубов и удержания протезов от погружения в слизистую оболочку. Для этого окклюзионная накладка должна быть достаточно жесткой,
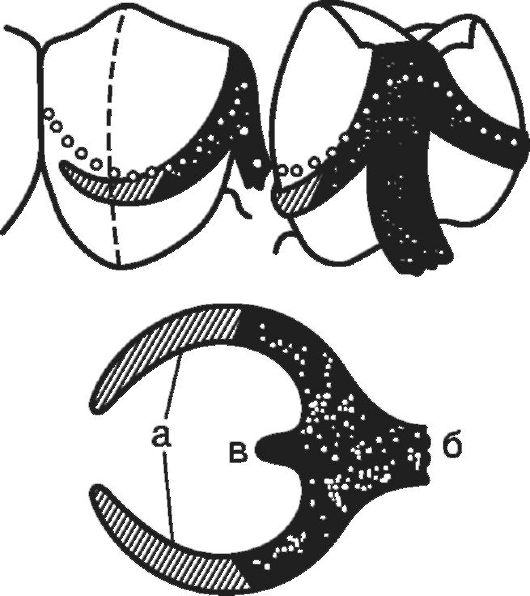
Рис. 3-10. Опорно-удерживающий кламмер Аккера: а - плечи; б - тело; в - окклюзионная накладка
что достигается ее толщиной (не менее 1,5-2,0 мм). Не допускается истончение области перехода окклюзионной накладки в тело кламмера, так как это может привести к быстрой поломке или прогибу кламмера, погружению протеза и травме подлежащих тканей. Если нет возможности расположить окклю-зионную накладку в естественной фиссуре, если она недостаточно глубока для расположения полноценной окклюзионной накладки, то необходимо создать искусственное ложе путем аккуратного сошлифовывания твердых тканей опорных зубов и последующего изготовления коронки или вкладки.
Опорные части кламмера располагаются с оральной и вестибулярной поверхностей коронки зуба и в силу своей жесткости препятствуют смещению протеза в горизонтальном направлении при боковых движениях, плотно охватывая зуб, препятствуют вертикальному смещению протеза.
Кроме типичного расположения окклюзионных накладок на опорном зубе возможны и другие варианты. При одиночно стоящих зубах, особенно молярах, для правильной передачи жевательной нагрузки по оси зуба целесообразно располагать накладки с двух контактных сторон. Если опорный зуб имеет наклон в сторону дефекта, лучше окклюзионную накладку расположить с противоположной стороны, а при необходимости удвоить ее, перекинув на соседний зуб.
При патологической подвижности зубов для придания протезу большей устойчивости кламмер можно сделать двойным (рис. 3-11).
Опорную функцию выполняет также орально расположенный непрерывный или многозвеньевой кламмер, являющийся одновременно шинирующим элементом протеза.
Часто такой кламмер применяют при дефектах зубного ряда в случае отсутствия дистальных опор. Действие кламмера проявляется в том, что он несколько амортизирует вертикальную нагрузку, падающую на протез, препятствует погружению протеза, если звенья кламмера расположены над оральными бугорками передних зубов. Кламмер способствует упрочнению конструкции, поэтому при его грамотном применении дугу можно делать более тонкой и узкой.

Рис. 3-11. Двойные плечи опорно-удерживающего кламмера

Рис. 3-12. Кламмеры Роуча
Роуч предложил варианты литых удерживающих кламмеров (рис. 3-12). Кламмеры эти как бы расчленены и выступают из каркаса бюгельного протеза в виде шипов или лапок. Кламмеры Роуча получили большое распространение в качестве составных деталей других конструкций. На этапе развития бюгель-ного протезирования было создано большое число видов кламмеров, которое требовало определенной систематизации. Впервые эту систематизацию провел Ней. Различают пять типов кламмеров системы Нея (рис. 3-13).
Первый тип - это опорно-удерживающие кламмеры, они представляют собой классический жесткий кламмер Аккера, имеющий окклюзионную накладку и два опорно-удерживающих плеча (вестибулярное и оральное). Длина плеча зависит от размера зуба и выраженности экватора. Применение опорно-
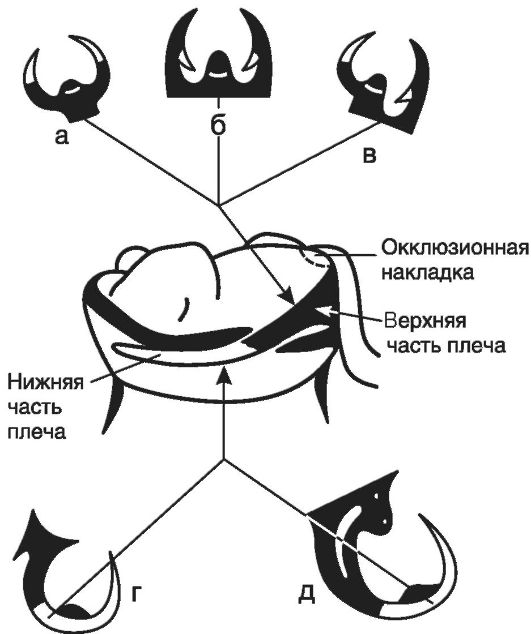
Рис. 3-13. Кламмеры системы Нея: а - кламмер I типа; б - II типа; в - III типа, или комбинированный; г - IV типа, или кламмер обратного действия; д - V типа, или кольцевой кламмер
удерживающего кламмера I типа показано при дефектах III класса (по Кеннеди) в случаях, когда клинический экватор зуба хорошо выражен и расположен посередине щечной и оральной поверхностей коронки. При II классе по Кеннеди показан кламмер Бонвиля, который представляет собой сдвоенный кламмер I типа с разносторонним направлением плеч, располагаясь в непрерывном участке зубного ряда между молярами или между молярами и премолярами.
Кламмер II типа как бы разделен на три части - независимая окклюзи-онная накладка и два Т-образных удерживающих плеча (кламмеры Роу-ча), соединенных телом с удлиненным основанием. Т-образные плечи этого опорно-удерживающего кламмера отличаются повышенной эластичностью, поэтому его применяют на зубах с резко выраженным экватором независимо от уровня его расположения или в случае, когда зуб наклонен так, что экватор проходит по контактной поверхности со стороны дефекта и кламмер Аккера нельзя применить. Стабилизирующее действие этого опорно-удерживающего кламмера незначительное, он выполняет в основном опорную и удерживающую функции.
Кламмер III типа (комбинированный) представляет собой комбинацию первых двух типов кламмеров и показан при оральном или вестибулярном наклоне зуба, когда на одной поверхности зуба показан кламмер классического первого типа, а на другой - второго. Например, при вестибулярном наклоне премоляра на оральной стороне моделируют жесткое плечо, а на вестибулярной - полулабильное.
Кламмер IV типа - заднего или обратного действия - представляет собой полукруглый кламмер, который начинается опорным плечом на оральной (или вестибулярной) поверхности, переходит в мезиально расположенную окклюзи-онную накладку и заканчивается опорно-удерживающим плечом на вестибулярной (оральной) поверхности. Этот опорно-удерживающий кламмер отличается хорошими стабилизирующими и удерживающими свойствами. Показан при I и II классах дефектов зубных рядов по Кеннеди с расположением на премолярах и клыках. Длинное плечо обеспечивает хорошую упругость кламмера.
Кламмер V типа является круговым одноплечим кламмером, который используется на одиночно стоящих молярах. Кламмер начинается на мезиаль-ной или дистальной поверхности окклюзионной накладкой, затем переходит в сдвоенное опорное оральное (или вестибулярное) плечо, переходящее в ок-клюзионную накладку на дистальной или мезиальной поверхности, и заканчивается опорно-удерживающим плечом на щечной или оральной поверхности зуба. Кламмер V типа показан при III классе частичного отсутствия зубов по Кеннеди. Расположенные с противоположных сторон окклюзионные накладки обеспечивают равномерную передачу жевательного давления по оси зуба.
Замковые крепления
Для фиксации съемных протезов кроме кламмеров в настоящее время используется множество различных приспособлений. В последнее время широко применяют различного типа замковые крепления (аттачмены), которые состоят из двух элементов, входящих один в другой (матрицы и патрицы). В отличие от кламмеров замковые крепления более эстетичны и в то же время обеспе-
чивают лучшую фиксацию и стабильный путь введения и выведения съемной конструкции протеза.
Подсчитано, что удерживающая сила аттачмена должна быть в пределах от 500 до 1000 г и выдерживать 11 000 циклов введения и выведения, что приблизительно соответствует десятилетнему сроку пользования протезом.
Опорная функция аттачмена обеспечивает передачу части жевательной нагрузки, падающей на протез как параллельно вертикальной оси зуба, так и под углом к вертикальной оси зуба. При этом наиболее травматичной для опорного зуба является нагрузка, падающая под углом.
Направляющая функция аттачмена обеспечивает определенный комплекс микродвижений базиса протеза, что необходимо учитывать при выборе вида аттачмена с целью исключения случайных ротационных движений.
Противоопрокидывающая функция аттачмена препятствует движениям базиса протеза в направлении, не совпадающем с путем введения протеза. Хотя все аттачмены обладают противоопрокидывающей функцией в той или иной мере, все же штекерно-поворотные аттачмены имеют наибольший противоопроки-дывающий эффект, тогда как балочные конструкции - наименьший. Функция дробителя нагрузки, выполняемая аттачменом, заключается в перераспределении жевательной нагрузки на пародонт опорных зубов и слизистую оболочку альвеолярного отростка и альвеолярной части челюстей и твердого нёба.
По способу крепления замковые крепления различают: внутрикоронковые, внекоронковые, межкоронковые, внутрикорневые и надкорневые. Во внутри-коронковых замках матрица располагается в структуре коронки, а патрица - в съемном протезе. Матрица же внекоронкового замка находится, как правило, в съемном протезе. При этом отрицательным моментом является то, что такие замки оказывают внеосевую нагрузку на опорный зуб, создавая при этом эффект рычага.
К вспомогательным креплениям относятся винтовые элементы, плунжеры, штифты, затворы и т.д. У внутрикорневых замков матричная часть располагается в канале корня. В надкорневых замках чаще патрица и в редких случаях - матрица располагаются на корне зуба.
Замковые крепления могут быть жесткими, полулабильными и лабильными. Особенностью изготовления замковых креплений является то, что опорные коронки препарируют с уступом, при этом необходимая высота опорного зуба должна быть не менее 5 мм.
Затем по обычной методике изготавливают временные пластмассовые коронки и получают оттиск для создания разборной модели. По оттиску техник изготавливает разборную модель из супергипса. С вестибулярной стороны моделирование каркаса осуществляется обычным воском по известной методике, а с оральной стороны используется более жесткий воск.
Матрицы замкового крепления устанавливают в параллелометре, совмещенном с фрезерным устройством. На апроксимальной поверхности формируют вертикальный уступ, препятствующий горизонтальному (относительно опорных коронок) смещению зубного протеза. В пришеечной области со стороны полости рта фрезеруют горизонтальный уступ для передачи жевательного давления на опорные зубы.
Для литья замковых креплений, как правило, используют кобальтохромо-вый сплав. Отлитый и обработанный каркас припасовывают на рабочей модели и передают в клинику. После припасовки каркаса в полости рта определяют цвет облицовки и центральное соотношение челюстей.
После этого в лаборатории проводят окончательное фрезерование металлического каркаса. При этом на металле создают уступ на 1 мм выше края десны. Облицовывают металлический каркас опорных коронок с вестибулярной стороны и до половины жевательной поверхности, т.е. до границы фрезеровки. Затем искусственные коронки передают в клинику, где производят коррекцию окклюзионных поверхностей с помощью артикуляционной бумаги. После этого опорные коронки фиксируют на зубах материалом для временной фиксации, снимают оттиск со всего зубного ряда и получают модель из гипса IV класса.
На модели изолируют все поднутрения в зоне базиса и седловидной части протеза, модель дублируют и отливают из огнеупорной массы. На огнеупорной модели моделируют каркас съемного протеза, который отливают из кобальто-хромового сплава и затем припасовывают на рабочей модели из гипса.
Способов крепления аттачмена к коронкам и каркасу съемного протеза существует несколько. В одном случае металлические матрицу и патрицу паяют специальным припоем или лазером. В другом случае сгораемые беззольные заготовки строго параллельно прикрепляют к отмоделированному восковому каркасу. После проверки каркаса в полости рта пациента определяют цвет искусственных зубов и центральную окклюзию. Затем производят постановку зубов и моделируют восковой базис, который в последующем заменяют обычным способом на пластмассовый. Протез шлифуют, полируют и припасовывают в полости рта. После этого в клинике производят фиксацию опорных коронок на постоянный фиксирующий материал вместе со съемной частью и закрытыми замками.
Нередко для крепления съемных протезов используют телескопические системы. Различают цилиндрические и конусные телескопические коронки. Цилиндрические телескопические коронки характеризуются одинаковой величиной хода соединения и разъединения, а также значительно более высоким усилием снятия протеза по сравнению с усилием наложения. При этом в случае использования сплавов неблагородных металлов невозможно добиться равномерного прилегания друг к другу наружной и внутренней цилиндрических частей на всем протяжении. Поэтому их использование показано у пациентов с интактным пародонтом.
Особый интерес среди цилиндрических телескопических коронок представляют так называемые резилентные телескопы, в которых имеется вертикальный зазор между наружной и внутренней окклюзионными поверхностями. Зазор позволяет компенсировать погружение базиса съемного покрывного протеза в слизистую оболочку протезного ложа.
При изготовлении конусной телескопической коронки усилие разъединения всегда меньше усилия соединения. Между конусными коронками нет зазора, и при этом величина хода соединения и разъединения намного меньше, чем у цилиндрической коронки.
В настоящее время широкое применение находят конусные телескопические коронки благодаря высокому технологическому уровню. Телескопические коронки можно условно разделить на следующие виды:
• двойные коронки, используемые как неподвижные фиксаторы, цилиндрические и конусные с дополнительным удерживающим элементом;
• двойные коронки для подвижной фиксации с сохранением промежутка между первичной и вторичной коронкой.
Кроме этого к телескопическим системам относятся и балочная фиксация съемных протезов, которую применяют при больших дефектах зубных рядов (III класс по Кеннеди). Штанга при этом имеет высоту не менее 3 мм, ширину 2 мм и отстоит от слизистой оболочки на 1 мм. В базисе съемного протеза фиксируют покрывающую часть штанги. Штанги могут иметь квадратное, эллипсовидное и каплевидное сечения. Телескопические коронки могут применяться в случаях протезирования съемными конструкциями при наличии высоты первичной коронки не менее 5 мм.
Наиболее перспективными в настоящее время считают конусные телескопические коронки с дополнительным удерживающим элементом - фрикционным штифтом, которые более равномерно, чем все до сих пор известные опорные и удерживающие элементы съемных протезов, перераспределяют жевательную нагрузку. Они также расширяют показания к применению съемных протезов.
Планирование и изготовление цельнолитого бюгельного протеза следует проводить на трех моделях: первая - диагностическая; вторая - рабочая, отлитая из гипса IV класса; третья - дублированная, отлитая из огнеупорного материала.
Диагностические модели позволяют решить ряд важных вопросов. На моделях можно правильно определить взаимоотношение зубных рядов и вид прикуса, характер фиссурно-бугоркового смыкания зубов, наличие места для окклюзионных накладок, смыкание язычно-нёбных бугорков, резцовое перекрытие, выявить суперконтакты при движениях нижней челюсти в различных направлениях.
На моделях можно также измерить степень смещения, конвергенции, дивергенции, выдвижения зубов, определить объем и участки, где необходимо препарирование твердых тканей зуба. На диагностических моделях определяют экваторную линию, основные и дополнительные опорные зубы, место размещения окклюзионных накладок, стабилизирующие и ретенционные плечи кламмера, анализируют условия смещения протеза, возможности его стабилизации.
Диагностические модели также служат для изготовления индивидуальных ложек и восковых базисов с окклюзионными валиками для определения центральной окклюзии. Можно также продемонстрировать больному состояние, в котором находятся его зубные ряды, и с помощью этого убедить его в необходимости реализации данного плана лечения.
В процессе планирования кламмерной фиксации ценным ориентиром для врача является диагностическая модель, изученная в параллелометре. На модели можно легко определить взаимоотношения зубных рядов, характер фиссурно-бугоркового контакта, наличие или отсутствие места для окклюзи-
онной накладки и место для размещения плеча кламмера. Это весьма ответственный этап изготовления съемных протезов.
Показания к покрытию опорных зубов искусственными коронками следующие: отсутствие условий для достаточной ретенции кламмеров с целью увеличения выраженности экватора при наклоне и выдвижении зуба, разрушении коронки зуба; аномалии формы и гиперестезии.
Параллелометрия
Выявление ретенционных участков опорных зубов затрудняется по мере увеличения числа кламмеров в протезе, особенно при аномалиях расположения зубов. В случаях планирования нескольких литых опорно-удерживающих кламмеров необходимо проводить параллелометрию гипсовой модели. В противном случае введение и фиксация протеза затруднены, а в некоторых случаях становятся невозможны.
При конструировании бюгельного протеза одна из основных задач - определение пути введения, выведения протеза с целью хорошей фиксации. Это обеспечивается путем проведения параллелометрии.
Параллелометрия представляет методику поиска необходимого наклона модели (по отношению к вертикали прибора) с целью выбора оптимального пути введения и выведения протеза, а также обеспечения его фиксации. Эта задача решается путем определения:
• наклона модели для последующего нанесения на опорных зубах линии, соответствующей клиническому экватору, разграничивающему опорную и ретенционные зоны;
• глубины ретенции кламмеров, зон поднутрения на зубах и в области альвеолярного отростка или альвеолярной части челюстей, а на основе этого - планирования каркаса протеза.
Параллелометрию проводят врач вместе с зубным техником после определения и фиксации состояния центральной окклюзии с целью выявления мест расположения кламмеров.
В ряде случаев предварительная параллелометрия возможна с целью планирования оптимальной формы бюгельного протеза. Окончательную параллело-метрию и планирование конструкции бюгельного протеза следует проводить на модели из супергипса.
Параллелометр состоит из основания, на котором крепится стойка. Вокруг оси стойки вращается кронштейн с подвижными звеньями, снабженный также зажимной гайкой для фиксации его на нужной высоте стойки. Кроме этого имеется столик, свободно устанавливаемый на основание и снабженный шарниром, благодаря чему гипсовой модели, устанавливаемой на нем, можно придать различные положения. В комплекте с параллелометром имеются также сменные инструменты, необходимые для проведения параллелометрии.
Подвижное звено имеет зажимной патрон, предназначенный для фиксации сменных инструментов в процессе подготовки и проведения параллелометрии.
По принципу устройства параллелометры можно разделить на 2 группы: 1) столик для фиксации моделей может перемещаться по основанию прибора вокруг вертикально закрепленных элементов параллелометра; 2) столик для
фиксации моделей закреплен в основании прибора, а плечи шарнирно подвижны в горизонтальном направлении и по вертикали могут подводиться к любой поверхности зубов на гипсовой модели.
Параллелометрия позволяет выявить наибольший периметр каждого зуба - клинический экватор, который делит коронку зуба на окклюзионную и ре-тенционные части (зоны). Между линией клинического экватора и десневым краем находится поднутрение или ретенционная зона, которая позволяет эластической части кламмера обеспечить ретенцию протеза.
Для выявления клинического экватора всех опорных зубов модель закрепляют на столике параллелометра и приступают к выбору пути введения протеза. Это можно сделать тремя способами.
• Произвольный метод применяется при минимальном числе кламмеров и параллельности вертикальных осей коронок зубов: ослабив шарнирное крепление столика параллелометра, на котором укреплена модель, устанавливают столик так, чтобы окклюзионная плоскость зуба была перпендикулярна стержню грифеля параллелометра. Затем ослабляют крепление стержня в кронштейне так, чтобы стержень свободно двигался вверх и вниз. Подводя боковую поверхность грифеля к зубу, обводят его по периметру, начиная с вестибулярной поверхности и следя за тем, чтобы кончик грифеля все время соответствовал десневому краю. Очертив все опорные зубы, получают линию общего клинического экватора.
• Метод Новака - определение среднего наклона длинной оси коронок опорных зубов. Этот метод применяется при числе опорных зубов до четырех. Для этого метода особым образом готовят цоколь рабочих моделей, сошлифовывая заднюю и боковые стенки цоколя под прямым углом. Определяют наклоны длинной оси опорных зубов в двух плоскостях: сагиттальной и фронтальной. К коронке каждого опорного зуба липким воском прикрепляют стержень (бор) строго по длинной оси. Затем совмещают измерительный стержень параллелометра с осевым стержнем зуба (наклонив столик параллелометра) и переносят показания (чертят линии) на цоколе модели в двух плоскостях. Затем такую же процедуру проводят со вторым и третьим опорными зубами, а затем находят биссектрису полученных углов наклона опорных зубов в двух перпендикулярных плоскостях. Это и будет средний угол наклона, т.е. оптимальное распределение нагрузки на выбранные опорные зубы. В настоящее время выпускаются параллелометры с транспортирами, позволяющими просто и быстро измерить наклоны опорных зубов и найти среднее оптимальное значение.
• Логический метод - метод выбора, его целесообразно использовать при планировании бюгельной конструкции с четырьмя кламмерами и более. Он основан на изменении топографии линии клинического экватора зуба при изменении угла наклона модели. По-разному наклоняя модель, можно изменить топографию и площадь окклюзионной и ретенционной зон, а следовательно, расположение опорной и ретенционной частей кламмеров. Закрепив модель на столике параллелометра, изменяют наклон столика и, подводя к каждому зубу стержень параллелометра, определяют уровень
расположения экваторной линии у каждого зуба с вестибулярной и язычной сторон. Существуют следующие положения модели:
• горизонтальное;
• передний наклон;
• задний наклон;
• правый наклон;
• левый наклон.
Возможны и промежуточные положения модели, например заднелевое и т.п. Наклон модели выбирается с таким расчетом, чтобы для каждого опорного зуба создать наиболее благоприятные условия и выбрать наиболее рациональную конструкцию кламмера. Закрепив столик параллелометра с моделью в выбранном положении, стержнем с грифелем наносят линию экватора, как описано выше. Сняв модель со столика, можно обвести линию экватора мягким карандашом, если в некоторых местах она обозначена нечетко.
После параллелометрии можно приступить к планированию каркаса бю-гельной конструкции и нанесению его чертежа на гипсовую модель. Полученная линия клинического экватора является ориентиром для размещения элементов кламмеров, таких, как окклюзионные накладки, плечи и тело опорно-удерживающих кламмеров, звенья многозвеньевых кламмеров и др. При нарушении этого правила наложение каркаса бюгельной конструкции на зубной ряд становится в одном случае невозможным, в другом - не будет полноценной ретенции. Экваторную линию могут пересекать только ретенцион-ные части кламмеров.
Учитывая вышеизложенные требования, наносят рисунок каркаса бюгель-ной конструкции остро отточенным мягким карандашом на модель. Желательно, чтобы цвет карандаша отличался от цвета грифеля параллелометра.
Если экватор делит коронковую часть зуба на равные окклюзионную и ре-тенционную части, применяется простой кламмер Аккера. Если же в результате наклона зуба уменьшилась окклюзионная (опорная) часть коронки, применяется полурасщепленный кламмер (с комбинированными плечами). Если наклон зуба обусловил уменьшение опорной зоны с вестибулярной и с оральной поверхностей, то применяется расщепленный кламмер с двумя Т-образными плечами. При концевых дефектах в области жевательных зубов целесообразно использовать кламмер обратного действия, чтобы предотвратить вывихивающий момент на зубе, ограничивающем дефект.
При нанесении на гипсовую модель рисунка дуги следует помнить об основных правилах ее расположения на верхней и нижней челюстях, хотя это еще зависит и от анатомических особенностей челюстей, и от топографии дефекта зубного ряда.
На нижней челюсти дугу обычно располагают с язычной стороны между дном полости рта и шейками зубов, а если это не представляется возможным, то дугу очерчивают по самому выпуклому месту альвеолярной части нижней челюсти с язычной стороны. Это особенно важно при протезировании концевых дефектов зубного ряда нижней челюсти, так как при нагружении базиса протеза происходит его смещение и дуга может травмировать слизистую оболочку. Ширина дуги для нижней челюсти должна быть в пределах 3 мм.
Встречаются клинические ситуации, когда высокое расположение дна полости рта, чрезмерно развитая уздечка языка или низкий альвеолярный гребень нижней челюсти не позволяют поместить дугу между дном полости рта и шейками зубов. В таких случаях следует функцию дуги возложить на многозвеньевой непрерывный кламмер, расположить который надо на оральных поверхностях передней группы зубов нижней челюсти. Естественно, что в таких случаях многозвеньевой кламмер должен быть шире и толще, чтобы обеспечить жесткость конструкции.
При дефектах в группе жевательных зубов контур дуги следует расположить до середины дефекта и соединить ее с рисунком седловидной части (седла) под углом, близким к прямому. При наличии дополнительных дефектов передней группы зубов чертят ответвление от дуги к дефекту для фиксации искусственных зубов.
На верхней челюсти дуга чаще всего проходит поперек срединного нёбного шва на уровне первых моляров или по границе средней и задней трети нёба. Дуга на верхней челюсти имеет ширину около 6 мм, конфигурация ее слегка изогнута и напоминает букву З, открытую к передним зубам. Можно планировать дугу с расширенными границами, соответственно уменьшив ее толщину (по типу литого базиса). В некоторых случаях для передачи части жевательного давления на скат твердого нёба расширенную дугу помещают в переднем отделе верхней челюсти. Для удержания базисной пластмассы изготавливают сетчатый или петлевидный каркас, который следует начертить в местах дефектов зубных рядов.
Основные технологические приемы изготовления бюгельного протеза
Подготовка рабочих моделей к дублированию и изготовление огнеупорной модели
После нанесения рисунка каркаса бюгельного протеза на гипсовой модели в лаборатории приступают к подготовке для дублирования. Подготовка проводится в параллелометре в фиксированном положении, соответственно найденному пути введения и выведения дугового протеза. На моделях устраняют зоны поднутрения, заливая их расплавленным воском, затем в местах, где детали каркаса протеза не должны прилегать к слизистой оболочке, прокладывают полоски из воска. Для изоляции зоны подъязычной дуги используют воск толщиной 0,3-0,5 мм, под захваты каркаса для пластмассовых седел - 0,8-1,2 мм, для нёбной дуги - 0,2-0,3 мм.
Современные конструкции бюгельных протезов отливают на огнеупорных моделях. Это значительно повышает качество, точность изготовления и исключает ошибки в работе. Для этого используют специальные огнеупорные массы, которые почти полностью компенсируют усадку металла за счет расширения. Для коэффициента усадки разных металлов можно подобрать огнеупорную массу с соответствующим коэффициентом расширения.
Дублирование модели проводится с использованием либо термопластических, либо силиконовых масс с малым коэффициентом усадки. Для этого разработаны специальные кюветы для дублирования и методики заливки масс и извлечения гипсовых моделей.
Полученная обратная форма заливается огнеупорной массой. После отверждения огнеупорную модель освобождают из негативной формы и высушивают на воздухе 15-20 мин, а затем помещают в сушильный шкаф на 30 мин при 180-200 °С. Высушенную модель опускают в горячий расплавленный воск на 1 мин. Затем извлекают из воска, охлаждают. Модель готова для моделирования воскового каркаса протеза.
Моделирование каркаса бюгельного протеза из воска
Чертеж конструкции бюгельного протеза переносят с гипсовой модели на высушенную огнеупорную модель. Затем приступают к моделированию воскового каркаса в пределах намеченных границ конструкции. Моделировать можно из заранее заготовленных восковых деталей либо моделировать их непосредственно из воска. Хорошие результаты можно получить, используя для моделирования силиконовые формы "Формодент". Полученные в "Формо-денте" восковые заготовки подогревают и укладывают на огнеупорную модель. Последовательность моделирования решается в зависимости от конструкции. Чаще всего начинают моделирование со скрупулезной укладки их элементов на поверхности опорных зубов. Затем моделируют дуги и элементы крепления базиса. Когда детали каркаса адаптированы на модели, их соединяют между собой, заполняя места сопряжения расплавленным воском в границах разметки. Такой порядок позволяет избежать возникновения опасных напряжений в восковой конструкции.
Изготовление литниковой системы. В отверстии литниковой чашки укрепляют центральный восковой литниковый канал диаметром 6-8 мм, другой конец его фиксируют к центру каркаса. От него ведут литейные каналы (питатели) к наиболее пассивным далеко расположенным частям восковой конструкции. Количество питателей и их сечение зависят от питаемых узлов и их удаления от центрального. Сечение питателей должно быть больше сечения восковой модели. Питатели могут быть в виде прямоугольника или круглыми, толщиной 3-4 мм. Устанавливают питатели дугообразно под углом 30-40° от основного питателя. У места подвода основных, а иногда и вспомогательных литников на расстоянии 2-3 мм от поверхности отливки целесообразно устанавливать дополнительные сферические питатели, обеспечивающие постоянное и равномерное заполнение отливки металлом, уменьшая при этом пористость и литейную усадку отливки.
Обмазка, паковка, отливка, отделка каркаса. Восковую конструкцию и литниковую систему покрывают жидкой паковочной массой. Обмазку производят с помощью вибратора. Обмакнув кисточку в жидкую массу, держат ее над огнеупорной моделью, касаясь рукой вибратора. При вибрации масса легко стекает с кисточки и хорошо заполняет все пустоты, отверстия, повторяя геометрию поверхности, что позволяет избежать пузырьков, образующих потом наплывы на металлическом каркасе. Затем огнеупорную модель с литниковой системой помещают в металлическую опоку, которую под действием вибрации заполняют формовочной массой. Обжиг формы необходимо проводить ступенчато по режиму используемой огнеупорной массы.
Расплавление металла производится на высокочастотной литейной установке, которая равномерно и быстро плавит металл без насыщения углеродом и
позволяет избежать чрезмерного нерегулируемого нагрева. После центробежного заполнения формы расплавленным металлом опоку медленно охлаждают на воздухе.
Очистку отливки от остатков формы и окалины лучше всего проводить на пескоструйном аппарате.
После очистки специальными кругами отрезают литники и производят первичную обработку каркаса шлифовальными кругами и головками, специально предназначенными для обработки металлических сплавов. Затем каркас припасовывают на гипсовой модели. Осторожно сошлифовывают все неточности и погрешности литья. Острые края элементов конструкции нужно предварительно закруглить так, чтобы они на всем протяжении соприкасались с зубами и устанавливались на гипсовой модели, не повреждая ее. Припасовку каркаса проводят до его полного прилегания, а затем приступают к его окончательной отделке и полировке.
Ажурная конструкция каркаса бюгельного протеза с успехом может быть отполирована методом электролитического полирования.
От качественной припасовки каркаса протеза во многом зависит результат ортопедического лечения. Припасовку металлического каркаса следует проводить в определенной последовательности. Больному объясняют сущность данного этапа, ощущения, которые он будет испытывать во время припасовки; обязательно прополоскать полость рта антисептическим раствором; важно проследить, чтобы в местах для окклюзионных накладок не было остатков пищи.
Металлический каркас бюгельного протеза вводится в полость рта и накладывается на зубной ряд соответственно выбранному пути введения протеза. Следует обратить внимание на плотность смыкания зубов-антагонистов с окклюзионными накладками, места неполного прилегания каркаса к опорным зубам, характер смыкания зубов в статистике и динамике, так как опирающиеся элементы на зубах могут вызвать изменение в равномерности и плавности ок-клюзионных контактов. С помощью копировальной бумаги определяют точки предварительных контактов, которые в дальнейшем устраняют.
Проверять точность прилегания металлического каркаса к гипсовой модели до обработки поверхности каркаса не следует, так как нарушается целостность гипсовых моделей и они становятся непригодными для дальнейшей работы. Существует и ряд других причин, приводящих к несоответствию каркаса бю-гельного протеза: изготовление моделей по оттискам с дефектами, несоблюдение соотношений воды и гипса или влияние гидроколлоидной массы оттиска, что приводит к образованию меловидной рассыпчатой поверхности модели и нарушению микрорельефа; неточность дублированной модели из-за деформации гидроколлоидной оттискной массы, применение материалов с низкими характеристиками для дублированных моделей, способствующих искажению краев и углов дублированной модели, а также применение огнеупорных масс, полностью не компенсирующих усадку металла; деформация металлического каркаса в результате чрезмерного давления во время обработки и полировки.
После припасовки в полости рта каркас бюгельного протеза направляют в лабораторию, где зубной техник устанавливает его на рабочую модель, закрепленную в артикуляторе (окклюдаторе) в положении центральной окклюзии. Затем техник производит моделирование воскового базиса и постановку искус-
ственных зубов с последующей после проверки в полости рта гипсовкой в кювете обратным способом и заменой воскового базиса на пластмассовый. После замены воскового базиса на пластмассовый протез извлекают из кюветы и подвергают шлифовке и полировке. Затем в клинике врач припасовывает готовый бюгельный протез в полости рта.
Припасовку готового бюгельного протеза начинают с визуального контроля качества его изготовления, которое складывается из зеркальной полировки металлических элементов каркаса и грамотной полимеризации пластмассы базиса. Все видимые металлические части каркаса должны быть тщательно отполированы (желательно электрополированием), иметь зеркальный блеск и ровную гладкую поверхность. При оценке качества пластмассовых элементов обращают внимание на наличие пор, раковин и трещин, острых краев базиса. Поверхность базиса, обращенная к слизистой оболочке, должна быть слабоблестящей, без следов соприкосновения с абразивным материалом, места перехода пластмассы в металл и обратно должны быть плавными. Все опорно-удерживающие элементы бюгельного протеза должны быть полностью свободны от пластмассы. В случае попадания на внутреннюю поверхность кламмеров или дуги базисной пластмассы ее необходимо аккуратно сошлифовать металлической фрезой соответствующей формы и размера.
После осмотра и необходимых исправлений протез обрабатывают 2 % раствором водорода пероксида, промывают в воде и вводят в полость рта. Как правило, бюгельный протез накладывается без проблем, если была тщательно проведена припасовка каркаса. После наложения протеза проверяют соответствие границ базиса переходной складке, правильность подбора искусственных зубов по цвету, форме и размеру к естественным зубам, а также соотношение с зубами-антагонистами.
Преждевременные контакты выявляют с помощью копировальной бумаги и устраняют путем сошлифовывания. После припасовки протеза следует проверить его фиксацию. Качественная фиксация протезов является заключительным этапом припасовки протеза. Больному предлагают самому снять и надеть протез и в зависимости от его пожеланий соответственно активируют ретенци-онные части кламмеров. Соотношение каркаса и слизистой оболочки проверяют так же, как и на этапе припасовки.
После фиксации протеза больного следует обучить правилам гигиенического ухода за протезом и правилам пользования им.
Даже если припасовка протеза была проведена тщательно и у больного нет жалоб, прием назначают на следующий день.
Положительные эмоции, связанные с успешным протезированием, удовлетворенность протезами в эстетическом отношении в значительной степени способствуют привыканию к ним. Зубной протез первоначально воспринимается тканями полости рта больного как инородное тело и выступает сильным раздражителем для нервных окончаний слизистой оболочки полости рта, что, в свою очередь, приводит к усилению слюноотделения, позывам к рвоте, нарушению функции речи, жевания и глотания. По мере привыкания больного к протезам и полной его адаптации исчезает восприятие протеза как инородного тела. Полная адаптация к протезам наступает в различные сроки - от 10 до 30 дней и зависит от многих причин.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один или несколько правильных ответов.
1. Наиболее надежным с точки зрения биомеханики считается кламмерное крепление съемного протеза:
1) точечное;
2) линейное;
3) плоскостное.
2. На верхней челюсти наиболее рационально расположение кламмерной линии:
1) сагиттальное;
2) трансверзальное;
3) диагональное.
3. На нижней челюсти наиболее рационально расположение кламмерной линии:
1) сагиттальное;
2) трансверзальное;
3) диагональное.
4. Окклюзионные накладки опорно-удерживающих кламмеров выполняют:
1) фиксирующую функцию;
2) стабилизирующую функцию;
3) опорную функцию;
4) 2+3.
5. Функция окклюзионной накладки:
1) удержание протеза;
2) шинирование зубов;
3) распределение жевательной нагрузки;
4) непрямая фиксация протеза.
6. Окклюзионная накладка располагается:
1) в области шейки зуба;
2) на режущем крае зуба;
3) в межбугорковой бороздке премоляров и моляров;
4) на зубном бугорке клыка;
5) 3+4.
7. Прибор для определения положения разделительной (межевой) линии называется:
1) гнатодинамометр;
2) эстезиометр;
3) осциллограф;
4) параллелометр.
8. Количество видов кламмеров системы Нея равно:
1) пяти;
2) семи;
3) десяти.
9. В систему Нея входят опорно-удерживающие кламмеры:
1) Аккера;
2) Кеннеди;
3) Роуча;
4) Джексона;
5) Бонвиля;
6) Аккера-Роуча;
7) одноплечий обратного действия;
8) круговой с двумя окклюзионными накладками и более;
9) 1+3+6+7+8;
10) 1+2+3+4+5.
10. Положение модели в параллелометре может быть:
1) горизонтальное;
2) переднее;
3) левое;
4) правое;
5) заднее;
6) 1+2+3+4+5.
11. Ретенционная зона на поверхности зуба:
1) жевательная поверхность;
2) экватор;
3) пришеечная часть коронки зуба.
12. Положение разделительной (межевой) линии на зубах при проведении параллело-метрии зависит:
1) от анатомической формы зуба;
2) степени наклона зуба;
3) формы ската альвеолярной части;
4) выраженности деформации окклюзионной поверхности зубного ряда;
5) степени наклона модели;
6) методики параллелометрии;
7) высоты цоколя модели;
8) 1+2+4+5+6;
9) всего перечисленного.
13. Глубина ретенционной зоны на коронке зуба при проведении параллелометрии зависит:
1) от анатомической формы зуба;
2) степени выраженности экватора;
3) выраженности деформации окклюзионной поверхности зубного ряда;
4) степени наклона модели;
5) методики параллелометрии;
6) всего перечисленного.
14. При наклоне премоляров в оральную или вестибулярную сторону в дуговых протезах рекомендуется использовать кламмеры:
1) Ней ? 1;
2) Ней ? 2;
3) Ней ? 3;
4) Ней ? 4;
5) Ней ? 5.
15. При мезиальном наклоне опорного одиночно стоящего моляра в дуговых протезах рекомендуется использовать кламмеры:
1) Ней ? 1;
2) Ней ? 2;
3) Ней ? 3;
4) Ней ? 4;
5) Ней ? 5.
16. Литье сложных конструкций съемных протезов производят на моделях:
1) из обычного медицинского гипса;
2) супергипса;
3) огнеупорных материалов;
4) фосфат-цемента.
17. Наиболее часто лингвальную дугу дугового протеза на нижней челюсти располагают:
1) выше наибольшей выпуклости альвеолярной части;
2) на уровне наибольшей выпуклости альвеолярной части;
3) ниже наибольшей выпуклости альвеолярной части.
18. Отношение нёбной дуги дугового протеза верхней челюсти к слизистой оболочке твердого нёба:
1) касательное;
2) не касается на 0,5-1,0 мм;
3) не касается на 1,0-1,5 мм;
4) не касается на 1,5-2,0 мм.
19. Основной элемент дугового протеза:
1) дуга;
2) седло с искусственными зубами;
3) опорно-удерживающий кламмер;
4) многозвеньевой кламмер;
5) кипмайдер (антиопрокидыватель).
20. Сколько типов наклона модели возможно на столике параллелометра:
1) два;
2) три;
3) четыре;
4) пять;
5) шесть.
21. На цоколь рабочей модели при параллелометрии наносят линии:
1) разделительную (межевую);
2) экватора зуба;
3) продольных осей зубов;
4) отмечающие ширину беззубой части альвеолярного отростка.
22. Дублирование моделей делают с помощью:
1) альгинатных материалов;
2) силикофосфатных материалов;
3) гидроколлоидных материалов;
4) цинкоксидэвгеноловых материалов;
5) тиоколовых материалов.
23. Наиболее выгодное положение разделительной (межевой) линии на опорном зубе:
1) диагональное;
2) высокое;
3) совпадающее с экватором зуба;
4) низкое.
24. Плечо кламмера Аккера (I тип Нея) имеет форму:
1) прямую;
2) саблевидную;
3) клиновидную;
4) серповидную;
5) кольцевидную.
25. Общая линия, проведенная при параллелометрии по коронковой части зубов на рабочей модели, называется линией:
1) поднутрения;
2) разделительной (межевой);
3) обзора;
4) анатомического экватора зуба;
5) десневого края;
6) клинического экватора зуба.
26. Опорные зубы съемного протеза должны:
1) иметь хорошо выраженный экватор;
2) быть устойчивыми;
3) не иметь дефектов твердых тканей, которые препятствовали бы использованию зуба под опору;
4) иметь здоровый околоверхушечный пародонт;
5) не иметь обнажения шейки.
27. Существуют следующие виды соединения кламмеров с базисом протеза:
1)_;
2)_;
3)_;
28. Существуют три метода выявления путей введения протеза при параллелометрии:
1)_;
2)_;
3)_.
29. Величина базиса съемного пластиночного протеза определяется:
1) желанием больного;
2) числом оставшихся зубов;
3) степенью податливости слизистой оболочки протезного ложа;
4) видом дефекта зубного ряда и условиями крепления протеза;
5) профессией больного.
30. Какой метод используют для фиксации съемных протезов при протезировании больных с частичной потерей зубов:
1) механический;
2) биофизический;
3) физический;
4) анатомической ретенции.
Определите правильную последовательность.
31. Клинические и технические этапы протезирования съемными протезами:
1) снятие оттисков для изготовления рабочих и вспомогательных моделей;
2) выбор окончательного плана протезирования;
3) проверка конструкции протеза;
4) выяснение жалоб, анамнез, обследование больного, постановка диагноза;
5) изготовление моделей и шаблонов с прикусными валиками;
6) окончательное изготовление протеза;
7) оценка возможных вариантов лечения и конструкций протезов;
8) припасовка и наложение протеза на челюсть больного, наставления больному;
9) изготовление кламмеров и конструирование искусственных зубных рядов;
10) определение центральной окклюзии.
32. Этапы определения центрального соотношения челюстей при наличии антагониру-ющих зубов в переднем и боковых отделах:
1) составление моделей в центральной окклюзии и их фиксация, отправление в зубо-техническую лабораторию;
2) проверка правильности определения центральной окклюзии путем повторного смыкания зубных рядов;
3) дезинфицирующая обработка шаблонов и споласкивание их в проточной холодной воде, опускание в лоток с холодной водой;
4) наложение шаблона на челюсть;
5) проверка характера смыкания зубных рядов в центральной окклюзии;
6) проверка правильности изготовления техником шаблонов с прикусными валиками;
7) наложение шаблона на челюсть и получение смыкания зубных рядов в центральной окклюзии;
8) наклеивание на поверхность прикусных валиков разогретых полосок воска;
9) проверка правильности границ шаблона и высоты валиков в центральной окклюзии;
10) укорачивание или наращивание прикусных валиков так, чтобы в центральной окклюзии они не препятствовали смыканию естественных зубов-антагонистов;
11) дезинфицирующая обработка шаблонов и споласкивание их в проточной холодной воде, наложение шаблонов на модели.
33. Этапы определения центрального соотношения челюстей у больных с частичной потерей зубов при отсутствии зубов-антагонистов:
1) нанесение ориентировочных точек на кончике носа и подбородке больного;
2) проверка обоих валиков по высоте функционального покоя;
3) проверка правильности изготовления шаблонов с прикусными валиками;
4) определение высоты функционального покоя нижней челюсти;
5) наклеивание разогретых полосок воска и фиксация центрального соотношения челюстей;
6) дезинфицирующая обработка шаблонов и споласкивание их проточной холодной водой, опускание шаблонов в лоток с холодной водой;
7) проверка правильности определения центрального соотношения челюстей;
8) припасовка нижнего прикусного валика к верхнему по высоте функционального покоя;
9) моделирование верхнего прикусного валика и оформление его по высоте функционального покоя;
10) дезинфицирующая обработка шаблонов и споласкивание их в проточной холодной воде, наложение на модели и отправление в зуботехническую лабораторию.
34. Этапы проверки восковой конструкции съемного пластиночного протеза:
1) снятие восковых конструкций протезов с моделей, дезинфекция и споласкивание их проточной холодной водой, опускание в лоток с холодной водой;
2) наложение второго протеза и проверка расположения его кламмеров на естественных зубах, правильности постановки искусственных зубов по дуге, границ базиса;
3) исправление допущенных ошибок при определении центрального соотношения челюстей;
4) наложение протезов на модели и отправка в зуботехническую лабораторию;
5) проверка правильности границ базисов и изготовления кламмеров на моделях в окклюдаторе (артикуляторе);
6) проверка наличия множественного контакта искусственных зубов на моделях в ок-клюдаторе (артикуляторе);
7) наложение одного протеза на челюсть и проверка расположения его кламмеров на естественных зубах, правильности постановки искусственных зубов по дуге, границ базиса;
8) наложение обоих протезов на челюсти и проверка соотношения зубов в центральной, передней и боковых окклюзиях, наличия множественного контакта, плотности смыкания искусственных зубов путем попытки введения между ними зубоврачебного шпателя;
9) снятие протезов с челюстей, дезинфицирование и споласкивание их проточной холодной водой;
10) проверка правильности постановки передних и боковых зубов на моделях в ок-клюдаторе.
35. Этапы наложения съемных пластиночных протезов:
1) наставления больному;
2) проверка множественного контакта искусственных зубных рядов с помощью копировальной бумаги;
3) проверка плотности смыкания искусственных зубов путем попытки введения между ними зубоврачебного шпателя;
4) оценка качества технического исполнения протезов;
5) припасовка и наложение протезов на челюсти;
6) оценка правильности расположения кламмеров на опорных зубах, границ протезов и постановки искусственных зубов;
7) коррекция окклюзионных взаимоотношений зубов в центральной, передней и боковых окклюзиях;
8) дезинфицирование протезов и споласкивание их проточной водой.
Ответы
1. 3.
2. 3.
3. 2.
4. 3.
5. 3.
6. 5.
7. 4.
8. 1.
9. 9.
10. 6.
11. 3.
12. 8.
13. 6.
14. 1.
15. 5.
16. 3.
17. 2.
18. 2.
19. 1.
20. 3.
21. 3.
22. 3.
23. 3.
24. 3.
25. 4.
26. 2.
27. 1 - жесткое; 2 - пружинящее (полулабильное); 3 - суставное (лабильное).
28. Произвольный, метод определения среднего наклона длинных осей опорных зубов, метод выбора.
29. 1, 2, 3, 4, 6.
30. 1, 3, 4.
31. 4, 7, 2, 1, 5, 10, 9, 3, 6, 8.
32. 5, 6, 3, 4, 9, 10, 8, 7, 2, 11, 1.
33. 3, 6, 1, 4, 9, 8, 2, 5, 7, 10.
34. 5, 10, 6, 1, 7, 2, 8, 3, 9, 4.
35. 4, 5, 8, 6, 3, 2, 7, 1.