Ортопедическая стоматология : учебник / под ред. И. Ю. Лебеденко, Э. С. Каливраджияна. - 2011. - 640 с. : ил.
|
|
|
|
ГЛАВА 9. ДИАГНОСТИКА И ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ ПРИ ОРТОПЕДИЧЕСКОМ ЛЕЧЕНИИ РАЗЛИЧНЫМИ ВИДАМИ ЗУБНЫХ ПРОТЕЗОВ И АППАРАТОВ. ОШИБКИ И ОСЛОЖНЕНИЯ НА ЭТАПАХ ОРТОПЕДИЧЕСКОГО ЛЕЧЕНИЯ. ПРИНЦИПЫ ДЕОНТОЛОГИИ
9.1. ДИАГНОСТИКА И ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ ПРИ ОРТОПЕДИЧЕСКОМ ЛЕЧЕНИИ РАЗЛИЧНЫМИ ВИДАМИ ЗУБНЫХ ПРОТЕЗОВ И АППАРАТОВ
9.1.1. Особенности ортопедического лечения больных с хроническими заболеваниями слизистой оболочки рта
Хронические травматические протезные стоматиты протекают в виде хронических декубитальных язв, которые, как правило, располагаются на границе базиса протеза, имеют обычно щелевидную форму, окружены валиком отечной слизистой оболочки синюшного цвета, наплывающей на край протеза. Иногда отмечают гиперпластические разрастания слизистой оболочки. Возможно образование доброкачественных опухолей: фибром, одиночных или множественных папиллом.
Хронические воспалительные процессы слизистых оболочек полости рта возможны при наличии поддесневых зубных отложений, раздражении краями зубных протезов (искусственных коронок, опорными и седловидными элементами, пломбами), при отсутствии контактных пунктов, заболеваниях пародонта, прикусывании во время жевания, снижении высоты нижнего отдела лица, дискинезии языка, аномалиях положения отдельных зубов и прикуса. Поддержанию данных процессов способствует ксеростомия (сухость) слизистой оболочки при заболеваниях слюнных желез, синдроме Шегрена, нарушениях обменных процессов, таких, как диабет, подагра, при кандидозе.
При хронических воспалительных процессах, вызванных механической травмой, а также токсико-химическим воздействием конструкционных материалов, ортопедическое лечение направлено на устранение этиологического фактора, а также на предупреждение этих факторов. Перед изготовлением нового протеза следует исключить пользование конструкциями, вызвавшими реакцию подлежащих тканей полости рта, на срок от 3-5 дней до 2 нед. В это время рекомендуют полоскание полости рта антисептическими и противовоспалительными растворами. При наличии папилломатозных поражений, доброкачественных или злокачественных опухолей проводят удаление разросшихся
тканей оперативным путем. Планировать новую конструкцию следует таким образом, чтобы максимально разгрузить слизистую оболочку протезного ложа, используя для этого все имеющиеся в арсенале ортопеда-стоматолога способы механической фиксации (дополнительные опорные элементы, увеличение площади базисов, кламмеры, аттачмены, имплантаты и др.). Новую конструкцию целесообразно изготавливать из инертных материалов с соблюдением технологии. При необходимости можно использовать эластические материалы для мягкого слоя базиса. Очень важен принцип законченности лечения: врач должен убедиться, что ткани протезного ложа не травмируются и пациент адаптировался к конструкции зубного протеза.
Плоский лишай относится к числу самых упорных, резистентных к лечению заболеваний и протекает в виде субъективных ощущений в виде сухости, пощипывания и болезненности слизистой оболочки полости рта. Также данное заболевание может сопровождаться высыпаниями на коже, слизистых оболочках пищевода, половых органов, уретры. Для плоского лишая характерны высыпания ороговевших папул мелкой полигональной формы. При слиянии таких папул образуются бляшки, но чаще возникает рисунок, напоминающий кружева, круги или сетку.
Лейкоплакия - ороговение слизистой оболочки полости рта при ее хроническом раздражении. При данном заболевании, которое относится к предраковым, утолщается слизистая оболочка с изменением цвета щек, языка, дна полости рта, нижней губы и углов рта.
Наличие хронических заболеваний слизистой оболочки полости рта требует проведения комплексного и местного консервативного лечения. Без совместного лечения общесоматического заболевания с терапевтами, эндокринологами и другими специалистами местное лечение не будет иметь существенного успеха.
При самостоятельных хронических заболеваниях слизистой оболочки полости рта местная терапия имеет временами решающее значение, так как она проводится с учетом этиологического фактора, патогенеза и определенной симптоматики.
Важные условия лечения - устранение местных раздражающих факторов и санация полости рта. Гигиенический уход за полостью рта - обязательное условие успешного консервативного лечения.
Местно обычно назначают средства для аппликационной анестезии, которые непосредственно влияют на нервные окончания, блокируя передачу возбуждения в первую очередь с немиелиновых волокон типа С, проводящих болевую чувствительность. При болезненности, эрозировании или изъязвлениях используют обволакивающие средства. В зависимости от картины хронического процесса для влияния на его патофизиологические механизмы используют нестероидные противовоспалительные средства, глюкокортикоиды. Противоми-кробные средства назначают с учетом этиологии заболевания, его клинической картины, а главное, с учетом чувствительности к ним микроорганизмов. Для локальной терапии лишь при тяжелых формах заболеваний назначают антибиотики. При наличии грибковых поражений используют препараты, которые действуют только на грибы и на микробные ассоциации. Для местной терапии при гнойно-воспалительных заболеваниях применяют протеолитические ферменты. Обычно эти препараты назначают при язвенных стоматитах, много-
формной экссудативной эритеме, хроническом рецидивирующем афтозном стоматите, пролежнях и др. Для улучшения регенерации слизистых оболочек используют кератопластические препараты. При преобладании процессов ороговения эпителия и эпидермиса, наоборот, воздействуют на очаги кератолити-ческими препаратами.
Неотъемлемой частью лечебных мероприятий являются физические методы терапии, которые не только влияют на клетки и ткани, но и оказывают рецепторное действие, положительное для центральной нервной системы и гемодинамики. Эти методы противопоказаны при декомпенсированных стадиях заболеваний сердечно-сосудистой системы, новообразованиях, активной форме туберкулеза, беременности, острых инфекционных заболеваниях, болезнях крови, индивидуальной непереносимости, изъязвлении и гнойных процессах слизистой оболочки полости рта.
При хронических заболеваниях слизистой оболочки полости рта: плоском лишае, лейкоплакии, лейкокератозе, системной красной волчанке, ан-гулярных хейлитах (заедах) - ортопедические мероприятия являются важнейшими в комплексном лечении.
Протезирование может осложнить течение хронического заболевания слизистых оболочек полости рта, особенно если участки поражения граничат с конструкцией зубного протеза. Раздражение от непосредственного давления усиливает воспалительный процесс, обусловливает обострение заболеваний и даже переход в злокачественную форму, поэтому наиболее рациональными для применения являются мостовидные или бюгельные конструкции протезов.
Применение съемных протезов при красном плоском лишае, лейкоплакии и лейкокератозах, системной красной волчанке должно быть по возможности исключено. Части протеза, прилегающие к пораженным участкам должны иметь гладкие, хорошо отполированные поверхности, кламмеры должны быть скрытыми или широкими, плотно охватывать зубы без зазора между кламмером и коронкой зуба. Конструкционные материалы следует выбирать из инертных материалов. Желательно отдавать предпочтение сплавам благородных металлов, керамическим конструкциям, комбинированным протезам. Для базисов можно рекомендовать сплавы титана. Для несъемных протезов предпочтительны серебряно-палладиевые сплавы. В съемных протезах необходимо моделировать плавный зубодесневой переход без глубоких межзубных промежутков.
9.1.2. Протезы с металлическими базисами
При конструировании базисов протезов полного зубного ряда могут быть использованы металлы и их сплавы. Известны две технологии изготовления металлических базисов: штампование и литье.
Существует несколько способов штампования металлических базисов из нержавеющей стали и драгметаллов. Наиболее известны два из них:
• при первом - формообразование металлической пластины осуществляется под давлением в штампе и контрштампе из легкоплавкого металла;
• при втором - формообразование осуществляется на штампе модели из легкоплавкого металла под давлением эластичной среды (резины), заключенной в контейнер.
Недостатком этих методов является деформация рельефа моделей и, как следствие, искажение поверхности штампуемого материала, что приводит к "недоштамповке", неплотному прилеганию базиса к протезному ложу и снижению его функциональных качеств. Кроме того, был предложен упрощенный метод штампования без использования кювет и пресса: штампование базисов из листовой стали толщиной 0,3 мм на штампах и контрштампах из мелот-металла молотком.
С разработкой новых кобальтохромовых сплавов, дающих малую усадку, обладающих хорошими литейными свойствами, и развитием технологии точного литья на огнеупорных моделях предпочтение стали отдавать литым металлическим базисам. Основу кобальтохромовых сплавов составляют: Co - 40-60 %; Cr - 20-30 %; Ni - 3-5 %. Главное их отличие друг от друга - варьирование легирующих элементов (Ti; Al; Cu; Fe; Ta; Mn; Sn; Ga; Nb; Si; Mo; Zn; W), позволяющих улучшать физико-механические свойства сплавов.
Преимущества литых базисов из кобальтохромовых сплавов перед штампованными из хромоникелевой стали очевидны: большая точность, устойчивость к динамическим нагрузкам, улучшенная гигиеничность.
Цельнолитой базис съемного протеза можно изготавливать двумя методами.
• В первом случае восковую заготовку снимают с рабочей модели и отливают с использованием технологии литья по выплавляемым моделям.
• Во втором случае дублируют рабочую модель специальной огнеупорной массой, на которой изготавливают восковую модель и проводят процесс литья.
Более предпочтительно использовать второй метод, так как он позволяет избежать деформации восковой заготовки при снятии с модели, уменьшить усадку и деформацию базиса в процессе литья и во время остывания металла за счет коэффициента теплового расширения огнеупорной массы.
Последовательность изготовления литого хромокобальтового базиса следующая:
• снятие оттиска и получение рабочей модели из супергипса;
• параллелометрия модели при наличии опорных зубов;
• дублирование модели из огнеупорной массы;
• моделирование базиса из воска;
• установка восковой литниковой системы;
• формование в огнеупорной массе;
• выплавление воска и нагрев в муфельной печи;
• отливка каркаса;
• механическая обработка отлитого каркаса.
Однако наряду с достоинствами хромокобальтовый сплав имеет и существенные недостатки. Так, высокая прочность вызывает трудности при механической обработке отливок, кроме того, чисто технологически они имеют такие отрицательные характеристики, как высокая температура заливки, усадка сплава и недостаточная жидкотекучесть.
Для уменьшения веса протеза и снижения себестоимости были предложены съемные протезы с базисом из алюминия (чистота 99,9 %). Вместе с тем основными недостатками сплавов алюминия являются: невозможность починки, перебазирования протезов, сложность технологии изготовления, а также вероятность потемнения и коррозии базиса протезов.
В последнее время все чаще при обсуждении причин выбора того или иного сплава для использования в протезировании затрагивается вопрос о его биологической совместимости с тканями и возможность возникновения побочных явлений. В связи с этим возрос интерес к использованию в стоматологии титана и его сплавов. Благодаря возникающей на их поверхности окисной пленке титановые сплавы обладают биосовместимостью, прочны и коррозионно-устойчивы.
При изготовлении базисов съемных пластиночных протезов из сплавов титана используют технологию порошковой металлургии. Смесь из порошка титана различной дисперсности, дистиллированной воды и связующего компонента пакуется по типу акриловой пластмассы. Затем это все спекается в вакууме при 1000 °С в течение часа.
В настоящее время в литературе описаны три различные системы для литья титана и его сплавов:
• вакуумное литье с раздельными камерами для плавления металла и литья;
• вакуумное литье под давлением с единой камерой для плавления металла и литья;
• центрифужное вакуумное литье.
Титановые сплавы повышенной прочности не подвергают холодному штампованию из-за низкой технологической пластичности. Из-за большого пружи-нения листовые детали из титановых сплавов после штампования подвергают ручной доводке или же применяют терморихтование.
Основными показаниями для применения титановых базисов съемных пластиночных протезов полного зубного ряда могут служить:
• частые поломки съемных протезов;
• непереносимость пластмассовых протезов;
• нарушение биохимического равновесия ротовой жидкости;
• глубокий прикус, осложненный уменьшением высоты нижнего отдела лица;
• нарушение тактильной чувствительности и фонетики;
• сужение челюстей;
• особенности профессий.
Титановые сплавы обладают феноменом "сверхпластичности": в сверхпластическом состоянии титановые сплавы деформируются под действием малых напряжений и имеют большое удлинение до разрыва, что позволяет изготавливать из листа титанового сплава тонкостенные детали сложной формы. Это было использовано для создания принципиально нового способа металлообработки, названного сверхпластическим формованием.
Сущность способа состоит в том, что сверхпластичную листовую заготовку прижимают к матрице и под действием небольшого газового давления (максимально 7-8 атм) она сверхпластически деформируется, принимая очень точную форму поверхности матрицы. Именно это свойство сверхпластичности особенно важно для получения металлических базисов протеза с точным отображением микрорельефа протезного ложа.
Начальные клинические этапы изготовления съемных пластиночных протезов полного зубного ряда с титановым базисом не отличаются от традиционных при изготовлении пластмассовых протезов.
Особенностью изготовления базиса съемного протеза служит необходимость подготовки рабочей гипсовой модели к дублированию - изоляция альвеолярного гребня бюгельным воском шириной до 3 мм с каждой стороны от его середины (рис. 9-1).
Дублирование производят силиконовой массой. После этого из оттиска извлекают рабочую гипсовую модель и заливают подготовленной в вакуумном смесителе огнеупорной массой. Дублированная огнеупорной стоматологической массой модель должна быть высушена при комнатной температуре в течение 10-12 ч. Данный режим подготовки модели перед сверхпластическим формованием является наиболее оптимальным и экономичным.
Затем огнеупорные модели размещают в металлической обойме из жаропрочного сплава, которая имеет
специальные вырезы, размеры и форма которых позволяет разместить в ней модель верхней челюсти любого пациента.
По оптимальным режимам подготавливают лист из титанового сплава ВТ-14 с заданными свойствами, гарантирующими получение (воспроизведение) точного отпечатка поверхности со всеми особенностями и деталями микро- и макрорельефа на последующих стадиях процесса.
На керамические модели сверху накладывают лист титанового сплава ВТ-14 толщиной 1 мм. Листовая заготовка зажимается между фланцами двух половинок формы. В нижней полуформе располагаются модели на обойме. После зажима листа полуформы образуют герметичную камеру, разделенную листом на две части, каждая из которых имеет канал сообщения с газовой системой и может быть независимо друг от друга либо вакуумирована, либо заполнена инертным газом под некоторым давлением.
Загерметизированные полуформы помещают в печь, в которой происходит их нагрев до заданной температуры 750-1100 °С. По достижении необходимой температуры между верхней и нижней камерой создается перепад давления инертного газа, например аргона, от 0,1 до 2,0 МПа. Под листом создают разряжение (вакуум) 0,7-7,0 Па. Лист титанового сплава прогибается в сторону вакуумированной полуформы и "вдувается" в расположенную в ней керамическую модель, облегая ее рельеф. После этого выравнивают давление в обеих полуформах до нормального и извлекают заготовку из формы. Базисы требуемого профиля вырезают по контуру, например, лучом лазера, обтачивают кромку на абразивном круге, снимают окалину, нарезают ретенционные полосы абразивным диском в седловидной части базиса до вершины альвеолярного гребня и электрополируют по известной методике.
Рис. 9-1. Модель, подготовленная к дублированию
Ограничитель пластмассы формируется на разных уровнях титанового базиса с нёбной и оральной поверхностей ниже вершины альвеолярного гребня на 3-4 мм методом химического фрезерования в специальной ванне в растворе плавиковой и серной кислот. Вдоль линии А также проводится химическое фрезерование на ширину 2-3 мм и глубину 0,4 мм для создания ретенционного участка при фиксации базисной пластмассы. Наличие пластмассы вдоль линии А необходимо для возможности дальнейшей коррекции клапанной зоны. При наличии опорных зубов базис можно делать более коротким и при этом не фрезеровать нёбный край.
На отпескоструенные участки (седловидная часть базиса протеза и полоса шириной 2-3 мм, сформированная вдоль линии А) наносится адгезив, необходимый для создания дополнительной химической связи между седловидной частью титанового базиса и базисной пластмассой.
На седловидную часть базиса протеза и полосу, сформированную вдоль линии А, можно нанести розовый светоотверждаемый опак для маскировки цвета металла.
На этом лабораторные этапы изготовления титанового базиса съемного протеза заканчиваются, и готовый базис передают в зуботехническую лабораторию, где титановый базис устанавливают на рабочей гипсовой модели (после удаления бюгельного воска с седловидной части) и укрепляют расплавленным воском с помощью электрошпателя. Изготавливают восковые прикусные валики.
В клинике врач определяет центральное соотношение челюстей традиционными методами. Постановка зубов и проверка в полости рта не отличаются
от таковых при изготовлении пластмассовых пластиночных протезов. Далее в лаборатории воск заменяют пластмассой и полируют. На этом изготовление съемного зубного протеза с титановым базисом заканчивается (рис. 9-2).
К сожалению, при изготовлении протезов на нижнюю челюсть металлическая часть базиса оказывается практически полностью погруженной в пластмассу, и поэтому прекрасные биологические свойства титанового сплава не реализуются, а базис всего лишь играет роль обычного каркаса.
Съемный зубной протез, изготовленный методом сверхпластической формовки из титанового сплава ВТ-14, обладает существенными преимуществами по сравнению с протезами, изготовленными из кобальтохромового или никель-хромового сплава. Протез из титана более легкий, имеет очень высокую коррозионную стойкость и прочность. Достаточная простота изготовления протеза делает его незаменимым для массового производства в ортопедической стоматологии.

Рис. 9-2. Протез полного зубного ряда верхней челюсти с титановым базисом
9.1.3. Патологические изменения в состоянии организма, тканей и органов полости рта, связанные с наличием зубных протезов
Заболевания, обусловленные металлическими включениями в полости рта
Первые сообщения об осложнениях, связанных с применением металлов в зубоврачебной практике, относятся ко второй половине XIX в. Большинство современных сплавов металлов для изготовления вкладок и зубных протезов не являются индифферентными для организма человека.
Металлические включения в полости рта могут оказывать различное воздействие на организм человека, чаще всего химико-токсическое, электрогальваническое и аллергическое. Следствием этого воздействия являются изменения, которые происходят в составе слюны, твердых тканях зубов, костной ткани, пародонте, слизистой оболочке полости рта и в организме человека в целом.
Известно, что в 4-11 % случаев больные с металлическими включениями в полости рта отмечают неприятные ощущения, иногда переходящие по силе восприятия в непереносимость использования зубных протезов, которые чаще проявляются в виде субъективных симптомов.
Клинические проявления:
• гальваноз;
• токсический стоматит;
• аллергические реакции на металлические включения;
• обострение общесоматических заболеваний.
Гальваноз
Гальваноз - заболевание, обусловленное действием гальванических токов, возникающих в результате электрохимических процессов в полости рта между металлическими включениями.
При гальванозе основным механизмом является образование гальванического элемента из-за:
• разности электрического потенциала различных металлов в составе сплава;
• различного состава сплавов металлов;
• различного структурного состояния одинаковых сплавов металлов.
В основе образования гальванического элемента лежат окислительно-восстановительные реакции. Металлические зубные протезы отдают в электролит, которым является слюна, положительные ионы, становясь при этом отрицательно заряженными. Количество отдаваемых ионов у разных металлов разное и зависит от их химической активности. В результате коррозии металлические изделия могут потерять ряд своих основных свойств: уменьшаются прочность и пластичность сплава, изменяется его поверхность, ухудшаются его электрические и оптические свойства.
Возникновение микротоков в полости рта и связанных с ними осложнений многие ученые объясняют наличием в полости рта двух или нескольких сплавов металлов с разнородной кристаллической решеткой. Клиническими наблюдениями установлено, что патологические изменения в полости рта возникают и при пользовании протезами из однородных сплавов. Процесс образования электрических потенциалов называется гальванизмом. Он протекает при погружении любого металла в раствор слюны. Явления гальванизма усиливаются
при наличии дефектов, внутренних напряжений в металлических конструкциях, которые возникают в процессе эксплуатации зубных протезов. Наличие дефектов покрытий, прогибы промежуточных частей мостовидных протезов усиливают электрохимические процессы и приводят к развитию гальваноза, который является уже заболеванием (рис. 9-3).
Практика показывает, что до 40 % больных, пользующихся металлическими зубными протезами, отмечают наличие симптомокомплекса гальваноза. При этом пациенты жалуются на металлический привкус, жжение и пощипывание кончика или боковых поверхностей языка, искажение вкусовой чувствительности, ощущение различных привкусов (горечи, кислоты), обильное слюноотделение или, наоборот, сухость во рту, "першение" в горле, "оскомину" на зубах, покраснение и отечность мягких тканей лица (век, носа, губ, щек). При расположении металлических протезов и пломб на зубах-антагонистах в момент смыкания челюстей может возникать ощущение "удара током". Все эти ощущения бывают более выражены в утреннее время и обычно ослабевают после приема пищи. Нередко отмечаются головные боли, головокружение, слабость, быстрая утомляемость, тошнота, рвота, расстройства пищеварения, нарушение сна, боли в сердце.
Обычно симптомы появляются спустя 1-2 мес после протезирования металлическими зубными протезами из нержавеющей стали или после повторного зубного протезирования с добавлением нового металлического включения из другого или такого же сплава.
Диагностика
• Клинические методы:
- опрос (выявление характерных жалоб и сбор анамнеза);
- осмотр слизистой оболочки и органов полости рта;
- оценка качества конструкций зубных протезов;
- клинический анализ крови;
- проба с экспозицией.
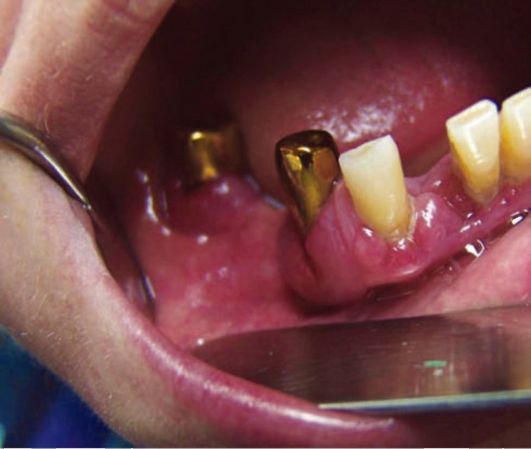
Рис. 9-3. Штампованные металлические коронки с декоративным покрытием у пациента с гальванозом полости рта
• Параклинические методы:
- определение разности потенциалов металлических включений;
- определение рН слюны;
- химико-спектральный анализ ротовой жидкости;
- гигиеническая оценка протезов и состояния полости рта;
- кожные пробы на никель, хром, кобальт и др.;
- подбор конструкционных материалов;
- определение биохимических показателей крови и слюны.
У таких больных отмечается понижение вкусовой чувствительности на сладкое, горькое, реже - соленое, извращение и обострение вкусовой чувствительности на кислое. Это обусловлено не только наличием микротоков, но и определенной настройкой рецепторного аппарата ротовой полости, которая находится в тесной связи с общим состоянием организма, в первую очередь с состоянием желудочно-кишечного тракта. Проведенные измерения разности потенциалов выявили, что в ряде случаев электродвижущая сила (ЭДС) между стальными протезами значительно выше, чем в сочетаниях золото-сталь. Существует мнение, что гальванические токи возникают в результате нарушения технологии изготовления протезов, приводящего к коррозии сплавов. Продукты коррозии (железо, медь, марганец, хром и др.) поступают в полость рта, накапливаются в слюне, желудочном соке, крови, моче и тканях организма.
Кроме того, в полости рта образуются оксиды металлов, вредно действующие на организм и слизистую оболочку полости рта.
Особенно существенное влияние оказывает нержавеющая сталь, которая повышает активность всех ферментов слизистой оболочки. Менее выраженное влияние оказывают сплавы на основе золота. При пользовании протезами из золотого сплава незначительно повышается активность глутаматоксалоацетат-трансаминазы. При наличии разнородных металлов также снижается активность обеих трансаминаз, но повышается активность кислой фосфатазы.
При осмотре органов полости рта часто не выявляют изменений слизистых оболочек, за исключением языка. Обычно язык отечен, а его боковые поверхности и кончик гиперемированы. Обнаруживают коронки, вкладки пломбы из разнородных металлов, с декоративным покрытием нитридом титана, зачастую имеющим повреждения или следы стирания. В местах спаек частей протезов видны большие по протяженности окисные пленки.
При гальванозе сила тока увеличивается (в норме она 1-3 мкА), разница электрических потенциалов между металлическими включениями обычно более 50 мВ, рН слюны обычно смещается в кислую сторону (рН 6,5-6,0). Электрохимические процессы, по данным спектрального анализа, указывают на прямую связь между изменением качественного и количественного состава элементов слюны, таких, как железо, медь, марганец, хром, никель и др. Кожные пробы на металлы обычно отрицательные, показатели клинического анализа крови, как правило, без изменений.
Диагноз устанавливают на основании жалоб, анамнеза заболевания и клинической картины.
Снятие зубных протезов приводит к исчезновению симптомов. После санации полости рта проводится рациональное протезирование из подобранных металлических сплавов с тщательным соблюдением технологии.
Токсический стоматит
Токсический стоматит - заболевание, обусловленное действием "тяжелых" металлов, а также микроэлементов (Cu, Cd, Cr, Sn и др.), поступающих в полость рта в результате электрохимических процессов, протекающих в имеющихся у пациента металлических включениях.
Известно, что "тяжелыми" считаются металлы с высокой атомной массой. При контакте металлических зубных протезов, в составе которых имеются такие элементы, происходит нарушение проницаемости капилляров, приводящее к перераспределению металлов и их проникновение в цитоплазму.
При взаимодействии с ферментами и другими органическими молекулами металлы (ртуть, свинец, кадмий, мышьяк и др.) блокируют или связывают сульфгидрильные SH-группы, карбоксильные СООН, аминогруппы NH2, что определяет избирательность их биологического действия:
• ингибируются трансаминазы, активируются кислая и щелочная фосфата-зы, нарушается регуляция гликолиза и тканевого дыхания;
• нарушается активность протеолитических ферментов и их ингибиторов-неметаллов, что приводит к развитию воспалительных реакций, деструкции тканей и нарушению кровообращения;
• нарушаются энергетический обмен и перекисное окисление липидов крови.
Также характерно воздействие металлов непосредственно на парасимпатические волокна, иннервирующие слюнные железы, ингибирование пепсиноге-на в желудочном соке.
Клинические проявления
Субъективные симптомы:
• жжение языка (может быть по типу каузалгии, т.е. сопровождаться сильными "жгучими" болями);
• гиперсаливация (птиализм), возникающая спустя 1-7 дней после фиксации металлических протезов в полости рта;
• иногда сухость полости рта при достаточном количестве слюны;
• привкус кислоты;
• явления парестезии языка и слизистых оболочек;
• нарушение нервного статуса (эмоциональная лабильность, раздражительность, канцерофобия).
Объективные симптомы:
• повышение болевой чувствительности языка;
• густая, тягучая или пенистая слюна;
• изменения языка (атрофия нитевидных сосочков);
• гиперемия губ, незначительный отек языка, губ, слизистой оболочки рта;
• воспаление в местах контакта с металлическими включениями (рис. 9-4). На металлических протезах из нержавеющей стали отмечается образование
окисных пленок в местах спаек, пор, шероховатостей. Конструкции из сплавов золота 900-й пробы, кобальтохромовых сплавов могут измениться в цвете.
Нередко при токсических стоматитах возрастает содержание железа, никеля, меди, хрома, серебра, что связано с высокими электрохимическими потенциалами сплавов, сдвигом рН слюны в кислую сторону.
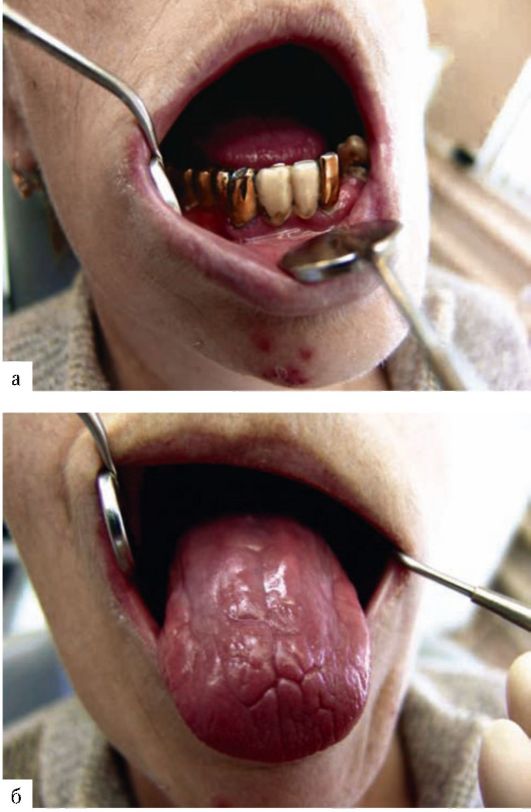
Рис. 9-4. Клиническая картина при токсическом стоматите, вызванном металлическими конструкциями: а - высыпания на коже, воспалительные явления слизистой оболочки полости рта; б - состояние языка
Методом спектрального анализа возможно определить концентрацию металла в слюне. При увеличении содержания меди в слюне может измениться цвет зубных протезов из сплавов золота, возникнуть токсическая реакция, при которой отмечаются симптомы: жжение языка, неприятный привкус металла, кислоты, тошнота, диспептические явления.
При действии микроколичеств хрома в организме пациентов возможны изъязвления и кровоточивость десен, слюнотечение, увеличение и болезненность лимфатических узлов при пальпации.
По данным лабораторных исследований: изменения в картине крови (лейкоцитоз; эритропения; увеличение СОЭ); резкие сдвиги минерального состава слюны (увеличение дозы "тяжелых" металлов); изменение активности ферментов слюны (фосфатаз, трансаминаз, протеиназ); в желудочном соке, крови достоверно увеличивается содержание Mn, Cu, Pb, Ni, в моче - Fe, Cu.
У пациентов с металлическими включениями могут развиваться хейлиты, глосситы, лейкоплакии, красный плоский лишай. Наряду с осложнениями в по-
лости рта отмечают изменения желудочно-кишечного тракта, печени, невралгические расстройства. Могут образовываться долго не заживающие эрозии и трещины. Такие изменения возможны не только при больших несъемных протезах, но даже при наличии металлических пломб и микропротезов. Диагностика
• Клинические методы:
- опрос (выявление характерных жалоб и сбор анамнеза);
- осмотр слизистой оболочки и органов полости рта;
- оценка качества конструкций зубных протезов;
- клинический анализ крови;
- проба с экспозицией;
- провокационная проба.
• Параклинические методы:
- химико-спектральный анализ ротовой жидкости, крови, желудочного сока, мочи;
- определение рН слюны;
- определение разности потенциалов (при наличии металлических включений);
- гигиеническая оценка протезов и состояния полости рта;
- эпимукозные тесты;
- определение показателей крови;
- иммунологические пробы;
- определение активности ферментов слюны;
- определение показателей энергетического обмена в крови (молочной кислоты и мочевой кислоты);
- определение показателей перекисного окисления липидов в крови и слюне;
- подбор конструкционных материалов по Р. Фоллю.
Диагноз "токсический стоматит на металлические протезы" может быть поставлен на основании клинической картины, увеличения содержания тяжелых металлов в ротовой жидкости, изменения активности ферментов слюны и картины крови.
Аллергические реакции на металлические включения
Выявлено, что при длительной сенсибилизации хромом и никелем при пользовании протезами из нержавеющей стали может развиваться аллергия.
Аллергическими реакциями объясняют кожные проявления, внезапное появление головных болей, отечности в носоглотке и затруднение дыхания, возникающие после введения в полость рта металлических зубных протезов из нержавеющей стали и сплавов золота. Взгляд на абсолютную устойчивость благородных металлов в последние годы подвергается сомнению. Применяемые для зубного протезирования сплавы золота из-за наличия примесей подвержены коррозии, интенсивность которой зависит от состава сплава и наличия в полости рта протезов из других металлов. Происходящие при наличии металлических включений в полости рта электрохимические процессы могут способствовать аллергическим проявлениям. В качестве аллергенов выступают окислы металлов, особенно меди. Увеличение количественного содержания ми-
кроэлементов (Au, Ag, Cu) в слюне связано с электрохимическим процессом - коррозией в полости рта.
Нередко проявления аллергического стоматита довольно скудны, они выражаются легкой гиперемией слизистой оболочки щек, десен, языка в областях, контактирующих с металлическими протезами. Иногда развивается отек слизистой оболочки и появляются эрозии. В некоторых случаях реакции гиперчувствительности проявляются в виде местных патологических субъективных (привкус металла или кислоты, жжение языка, сухость во рту, отек слизистых оболочек полости рта) и объективных (разлитая гиперемия слизистых оболочек рта, на которых часто наблюдаются эрозии; отек слизистых оболочек щек, губ и языка; петехиальные кровоизлияния на слизистой оболочке мягкого нёба; тягучая или пенистая слюна; изменение цвета мостовидных протезов, наличие окисных пленок, пор и шероховатостей на их поверхности) симптомов
(рис. 9-5).
Общие реакции проявляются объективно на коже, в желудочно-кишечном тракте, отеками Квинке на лице, глазах, веках, губах, глотке. Возможны глосситы и бронхиальная астма. Субъективно общие реакции характеризуются жжением слизистых оболочек, зудом, чувством удушья и "сдавления" в зеве, тошнотой, жаждой, утомляемостью. Аллергический стоматит может сопровождаться функциональными нарушениями со стороны нервной системы: раздражительностью, бессонницей, эмоциональной лабильностью, канцерофобией, прозопалгией, а также обострением хронических холециститов, гастритов, колитов.
Имеются сведения о лечебных воздействиях при использовании серебряно-палладиевых сплавов, которые выгодно отличаются от других выраженным олигодинамическим, бактериостатическим, бактерицидным действием.
Патологические изменения в состоянии организма, тканей и органов полости рта, связанные с наличием пластмассовых зубных протезов
Любой зубной протез является не только лечебным и профилактическим средством для организма, но и инородным телом, обладающим раздражающим и побочным действием. Отрицательное воздействие протезных конструкций
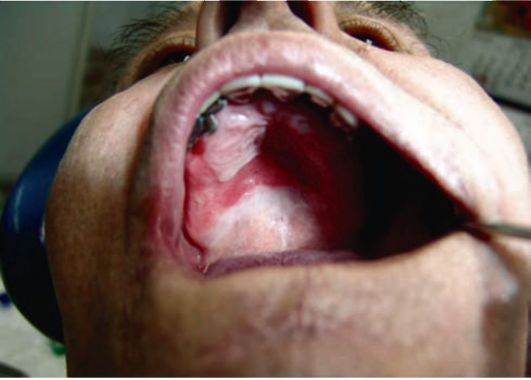
Рис. 9-5. Контактный стоматит, соответствующий границам дугового протеза
может проявляться в виде различных патологических изменений в состоянии организма, тканях и органах полости рта. Основными причинами служат: воздействие компонентов металлических сплавов и пластмасс на органы и ткани полости рта и на организм в целом, а также механическое воздействие на органы и ткани полости рта конструкций зубных протезов. Кроме того, зубные протезы могут влиять на микробный состав полости рта за счет электрохимических или химических процессов, происходящих в конструкционных материалах, а также могут быть средой обитания для грибов и микроорганизмов, особенно при нарушениях технологий.
Как показала практика, обладая многими положительными свойствами, пластмассы могут оказывать и отрицательное действие на ткани протезного ложа и организм в целом.
Некоторые пациенты предъявляют жалобы на наличие парестезии слизистой оболочки протезного ложа. Парестезией слизистой оболочки полости рта чаще страдают люди пожилого и старческого возраста, особенно женщины старше 50 лет. Заболевание, как правило, возникает внезапно или спустя 5-10 дней после зубного протезирования и может продолжаться от 1-2 нед до 20 лет и более. Больные предъявляют жалобы на периодически появляющееся жжение, покалывание, пощипывание, онемение, ползание мурашек на поверхности слизистой оболочки; иногда на самопроизвольно появляющуюся ноющую боль в языке, длящуюся часами, на сухость во рту. Нередко больные образно характеризуют эти ощущения как чувство обожженного языка, ощущение перца во рту, волоса на языке, бегущего по языку ручейка и т.п. Встречаются нарушения вкусовых ощущений, появление горечи во рту и металлического привкуса, отсутствие вкусовой чувствительности. Часто доступными методами объективного исследования не удается выявить какой-либо патологии слизистой оболочки протезного ложа и языка. Слюна у больных с парестезиями слизистой оболочки протезного ложа скудная, тягучая либо пенистая, молочного цвета. У лиц, пользующихся зубными протезами, нередко отмечаются травматические повреждения подлежащих тканей, что заставляет их отказываться от съемных протезов. При разговоре больные стараются меньше двигать языком, от чего речь становится невнятной, возникает симптом "щажения языка". В связи с указанными локальными проявлениями (подобие дизартрии) у них появляются повышенная раздражительность, утомляемость, плаксивость, упорные головные боли, нарушение сна, аллергические реакции, канцерофобия и т.п. Известны случаи сочетания парестезии слизистой оболочки полости рта с такими же симптомами на слизистой оболочке гортани, пищевода, влагалища, прямой кишки или парестезиями кожи лица, затылка, груди. Все перечисленные проявления паре-стезий слизистой оболочки протезного ложа резко угнетают психику больных, снижают трудоспособность, вызывают депрессивные состояния.
В связи с недостаточным знанием причин и механизмов реакции слизистой оболочки протезного ложа на акрилаты возник термин "непереносимость пластмассовых протезов", который сохранился и до настоящего времени. Термином "непереносимость" обозначают неприятные ощущения в полости рта, явление парестезии, жжение, сухость и боли в слизистой оболочке протезного ложа, заставляющие больного отказаться полностью или частично от пользования пластмассовым протезом. Гиперестезии наблюдаются как при
клинически неизменной слизистой оболочке протезного ложа, так и при ее очаговом и диффузном воспалении.
Частота повышенной чувствительности к акриловым материалам колеблется от 0,7 до 12,3 %. Из них у женщин в 85-90 %, причем у 60-70 % - в периоде менопаузы.
Самыми частыми причинами непереносимости акрилатов считаются:
• механическая травма слизистой оболочки полости рта протезами;
• воздействие на слизистую оболочку протезного ложа микроорганизмов, содержащихся в налете на протезах;
• аллергическое и токсико-химическое воздействие на слизистую оболочку протезного ложа веществ, входящих в состав протезов;
• термоизолирующее воздействие пластиночного протеза на подлежащие ткани и нефизиологические условия под протезами;
• заболевания внутренних органов (анемия, диабет, атеросклероз и др.), гормональные расстройства (климакс и др.);
• психогенные факторы.
Основным этиологическим фактором аллергии на акриловый протез служит остаточный мономер, содержащийся в пластмассе в количестве 0,2 %. При нарушении режима полимеризации содержание его увеличивается до 8 %.
Попадая в организм, аллергены вызывают его сенсибилизацию, т.е. имму-нологически опосредованное повышение чувствительности организма к этим антигенам. Сенсибилизация - это готовность к развитию аллергических реакций немедленного или замедленного типа при повторном поступлении в организм аллергена (гаптена).
Реакции на аллергены, содержащиеся в акрилатах, протекающие по атопи-ческому (реагиновому) типу, возникают крайне редко. Чаще проявления идут по замедленному типу, например контактная аллергия.
Наполнители, которые служат для изменения механических и физических свойств изделия в сочетании и каждый в отдельности могут обладать токсическим действием, но главным токсикогенным фактором акриловой пластмассы является мономер. В последние годы общая аллергизация населения страны значительно возросла. Возраст больных (45-60 лет и более), сопутствующие заболевания желудочно-кишечного тракта, эндокринной, сердечно-сосудистой систем значительно ослабляют реактивные силы организма, способствуют его сенсибилизации. На этом фоне любой введенный в полость рта химический аллерген может сенсибилизировать организм, вызвать аллергическое заболевание полости рта.
Неспецифические факторы, способствующие проникновению гапте-
на из полости рта, увеличению его дозы и тем самым развитию аллергизации организма.
• Нарушение теплообменных процессов под съемными акриловыми протезами. Повышение температуры тела способствует разрыхлению, мацерации слизистой оболочки протезного ложа, увеличению проницаемости сосудистой стенки, что, в свою очередь, создает условия для проникновения гаптена (мономера) в кровяное русло.
• Механическая травма съемным протезом подлежащих тканей во время функции жевания приводит к развитию воспаления тканей протез-
ного ложа. Если больной долгое время пользуется некачественными протезами, то острое воспаление переходит в хроническое. При воспалении увеличивается проницаемость сосудистой стенки, нарушаются окислительно-восстановительные процессы, развивается ацидоз. Это также способствует проникновению мономера в кровяное русло и сенсибилизации организма.
• Изменение pH слюны в кислую сторону способствует коррозионным процессам в материалах пластмассовых протезов. Акриловые пластмассы подвержены биологическим повреждениям, т.е. действию ферментов, вырабатываемых бактериями и грибами. Именно ферменты являются одним из важнейших механизмов биодеструкции пластмасс. При этом выход гаптена (мономера) в слюну и слизистые оболочки увеличивается.
• Процессы стирания стоматологических материалов систем сталь/пластмасса, пластмасса/пластмасса, пластмасса/золото и других приводят к увеличению содержания их составляющих (микропримеси металлов, мономер) в слюне, желудочном соке и крови. Риск сенсибилизации при этом возрастает.
Клиническая картина аллергического стоматита, вызванного пластмассовыми протезами
Слизистая оболочка нёба имеет вид как бы гранулированных, ярко-красных, блестящих воспалительных очагов, резко очерченных по контуру, а по форме и величине точно соответствующих размеру протеза.
Воспаление, которое возникло в результате механического воздействия, не имеет такой четко выраженной формы. Оно зависит от степени механического воздействия. Следует подчеркнуть, что механическое воздействие является способствующим, подготавливающим фактором.
Кроме того, нарушается обмен веществ в очаге воспаления, что также способствует развитию аллергической реакции на акриловые протезы.
Иногда воспаление распространяется за пределы протезного ложа на участки слизистой оболочки губ, щек, спинки языка, которые контактируют с наружной поверхностью протезов, в том числе и опосредованно.
Механическое раздражение протезом усугубляет картину аллергического воспалении, и на фоне гиперемированной разрыхленной слизистой оболочки протезного поля могут обнаруживаться структурные изменения гипертрофического характера: мелкие ворсиноподобные, папилломатозные разрастания, крупные грибовидные одиночные папилломы, иногда заеды в углах рта. В отдельных случаях объективно не отмечается признаков воспаления (рис. 9-6).
Для больных аллергическим стоматитом, пользующихся съемными протезами из акриловой пластмассы, характерны также другие аллергические реакции: покраснение кожи, повышение температуры тела (37-37,4 °С), острый дерматит лица, кистей рук, диспепсия, чувство жжения в желудке, хронический ринит, конъюнктивит и др.
Появление этих реакций больные связывают с протезами из пластмассы. Снятие протезов, как правило, вызывает улучшение состояния, при введении протеза в полость рта вновь возникает клиническая картина заболевания. Следует отметить, что аллергические реакции на акрилаты, проявляющиеся вне полости рта, возникают при измененной реактивности организма.
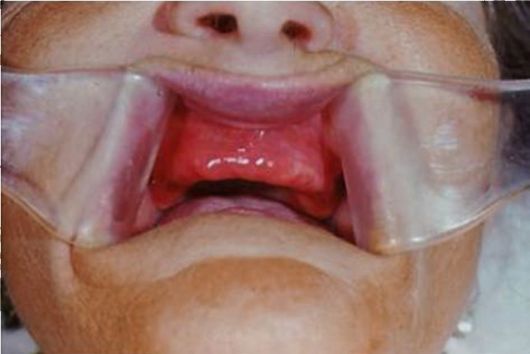
Рис. 9-6. Проявления акрилового стоматита
Токсический стоматит, обусловленный зубными протезами из акриловой пластмассы
Механизм токсического влияния мономера связан с блокированием SH-групп. С веществами, содержащими SH-группы, связаны важнейшие биохимические превращения: проведение нервного импульса, тканевое дыхание, проницаемость клеточных мембран, мышечное сокращение и др.
Токсический стоматит в полости рта может возникнуть при пользовании акриловым протезом, когда содержание остаточного мономера в протезе высокое вследствие грубого нарушения режима полимеризации. Характерно быстрое и выраженное проявление интоксикации. После наложения съемных протезов через 1-7 сут ощущается сильное жжение слизистых оболочек полости рта под протезом, жжение губ. Снятие протеза уменьшает эти ощущения, но они не исчезают полностью (рис. 9-7).
При осмотре полости рта выявляют сухость слизистых оболочек полости рта (чаще только под съемным протезом на верхней челюсти), гиперемирован-ный сухой язык, сосочки его сглажены, атрофированы. Возможны как гипо-, так и гиперсаливация.
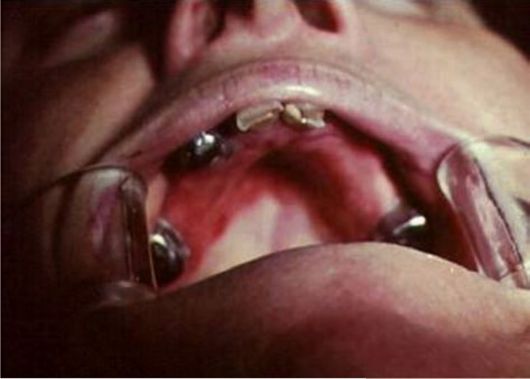
Рис. 9-7. Проявления токсического стоматита соответственно границам пластиночного протеза
Токсины нарушают функцию парасимпатических нервов, а также тканей слюнных желез, что приводит к изменению обмена гистамина и серотонина, калия, белка, следствием чего является гипосаливация. При гиперсаливации таких изменений не отмечено.
Обследование больного с аллергическим стоматитом начинается с изучения и анализа аллергологического анамнеза, в котором большое значение следует придавать факторам, способствующим аллергии (отягощенная наследственность, сопутствующие аллергические заболевания - ринит, крапивница, экзема, отек Квинке, бронхиальная астма и т.д.).
Следует учитывать заболевания желудочно-кишечного тракта, глистную инвазию, климактерический период, эндокринные заболевания.
Особое внимание обращают на сроки пользования протезами, время появления неприятных ощущений, признаков воспаления (до или после наложения протезов) в полости рта, одновременность изготовления протезов, сроки их переделки.
Отмечают степень увлажненности слизистой оболочки полости рта и характер слюны (жидкая, вязкая, пенистая). Кожные (аппликационные, скарификационно-компрессионные) пробы на акриловую пластмассу, по данным большинства исследователей, недостаточно информативны: в 98 % случаев результаты отрицательны, что не согласуется с клинической картиной.
Очень важна оценка гигиенического состояния базисов протезов. Очень простой является методика E. Ambjornsen (рис. 9-8).
Протезный налет исследуют в 5 участках базиса протеза с внутренней стороны и оценивают по четырехбалльной системе в каждом участке:
0 - при поскабливании острым инструментом по базису протеза нет видимого налета;
1 - налет виден только на инструменте, которым проводили соскабливание участков базиса;
2 - в оцениваемых участках есть видимый налет;
3 - имеется обилие видимого налета в исследуемых участках.
При оценке результата баллы суммируются. Сумма баллов от 0 до 3 свидетельствуют о малом количестве протезного налета, а 4 и выше - о выраженном его количестве.
У лиц с неудовлетворительной гигиеной зубных протезов возможно развитие реакции тканей протезного ложа, аналогичной аллергии по типу контактного воспаления.
Экспозиционно-провокационная проба состоит в выведении протеза из полости рта (экспозиция по времени) и введении его туда же (провокация), она бывает положительной не только
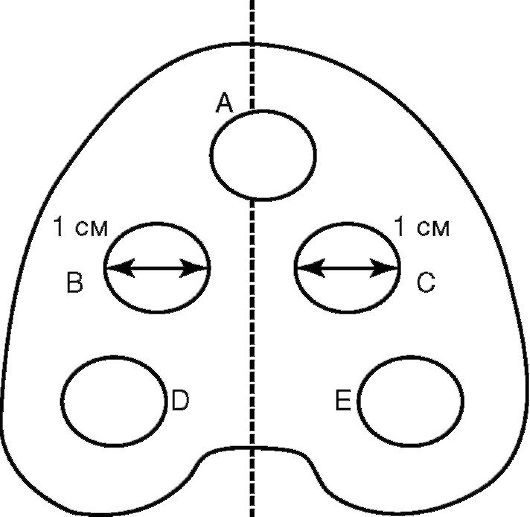
Рис. 9-8. Участки исследования на наличие налета по E. Ambjornsen. A - нёбный; B - срединный правый; C - срединный левый; D - задний правый; E - задний левый
у больных с аллергическим стоматитом, но и с токсико-химическим и механическим поражением. Лейкопеническая проба (определение количества лейкоцитов в крови у больного без протезов и после двухчасового ношения протезов) у больных аллергическим стоматитом, вызванным акрилатами, характеризуется лейкопенией (количество лейкоцитов уменьшается не менее чем на 1000 в 1 мл).
Тест химического серебрения (золочения, палладирования и др.) внутренней поверхности акрилового протеза (металлизация протеза) достаточно прост и информативен. Проба положительная у больных аллергическим стоматитом и токсической реакцией на акрилаты, отрицательная - при механическом воспалении.
Аллергический стоматит может сопровождаться "обложенностью" языка, наличием на нем участков десквамации. Больного направляют к врачу-гастроэнтерологу для исключения заболеваний желудочно-кишечного тракта, проводят соскоб с языка для выявления грибов рода Candida. У женщин следует выяснить, не находятся ли они в состоянии климакса. При содержании глюкозы в крови более 6,1 ммоль/л больного необходимо направить на консультацию и лечение к эндокринологу. Исследование ферментов ротовой жидкости и крови при токсической реакции на акриловые пластмассы с явлениями воспаления показывает значительное (в 2-4 раза) повышение активности щелочной фосфатазы (ЩФ), лактатдегидрогеназы (ЛДГ), но при этом активность кислой фосфатазы (КФ) снижается.
Тест "Оценка качества и правильности выбора конструкции съемных протезов" позволяет дифференцировать механическое раздражение от токсического и аллергического стоматита. Механическое раздражение может быть вызвано длинными острыми краями протезов, шероховатостью его внутренней поверхности, деформированным базисом протеза, повышением жевательного давления на отдельных участках протезного ложа вследствие неправильного снятия оттисков, неправильной анатомической постановкой зубов, техническими ошибками, а также нарушением фиксации протезов, наличием анатомических образований на челюстях и др.
При оценке качества съемного протеза можно учитывать сроки адаптации к ним.
Проф. В.Ю. Курляндский описал 3 фазы привыкания:
• раздражение (день наложения протезов);
• частичного (1-5 дней) торможения;
• полного (5-30 дней) торможения.
При повторном протезировании сроки адаптации сокращаются.
При осмотре слизистых оболочек полости рта выявляют очаговое или разлитое воспаление полости рта, "отсутствие" воспаления.
Э.С. Каливраджиян и соавт. разработали методику, благодаря которой можно оценить интенсивность воспалительного процесса по степени окрашивания слизистых оболочек протезного ложа (рис. 9-9).
Для этого они предлагают в течение первых 30-60 мин после наложения протеза выявлять зоны повышенной нагрузки на слизистую оболочку под базисом с помощью окраски внутренней поверхности последнего раствором Шиллера-Писарева с последующим контрастированием толуидиновым синим. При этом реакция видна невооруженным глазом.
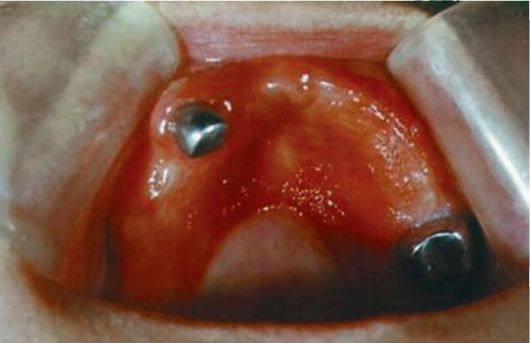
Рис. 9-9. Проявления протезного стоматита у пациентки соответственно границам протезного ложа
Очаговое воспаление характерно для механического раздражения протезом. Разлитое воспаление чаще связано с токсической или аллергической реакцией на пластмассу.
Акриловый аллергический стоматит необходимо дифференцировать от грибкового (кандидозного) стоматита.
Кандидозный стоматит
Материал базиса акрилового протеза во время пользования поглощает воду, что способствует деструкции пластмассы, возникновению внутренних напряжений и образованию пор. Шероховатость и пористость, а также плохой уход за протезами благоприятствуют проникновению микроорганизмов полости рта в базис и образованию на его поверхности налета, в котором содержатся углеводы, белки, клетки слущенного эпителия, лейкоциты и др. Наиболее часто остатки пищи задерживаются под базисами съемных пластиночных протезов верхней челюсти. В результате этого создаются благоприятные условия для жизнедеятельности грибов, особенно рода Candida albicans.
Патогенез:
• эндотоксикоз (воздействие на органы и ткани полости рта продуктов жизнедеятельности гриба рода Candida):
- в кислой среде грибы переходят в паразитирующую форму, почкуются, выделяя ферменты, расщепляют белки, углеводы, жиры, кератин;
- в базисах протезов накапливаются органические кислоты, СО2, пигмен-
ты, усугубляя процессы старения полимеров;
• аллергическая реакция замедленного действия на клетки гриба рода Candida (выступают как аллерген);
• дисбиоз полости рта.
Микроорганизмы налета, утилизируя углеводы пищи, создают критическое значение pH в ретенционных пунктах. Candida albicans - самый частый и ин-вазивный гриб в ротовой полости. Он лучше "прилипает" к эпителию по сравнению с другими видами микроорганизмов, выделяет эндотоксин, и иммунные реакции на него могут вызвать аллергическую реакцию. Токсические продукты усугубляют поражения тканей при механической травме.
Клиническая картина
Грибковый стоматит проявляется гипертрофированной, отечной слизистой оболочкой протезного ложа, часто отмечаются папилломатоз и сухость, т.е. клиническая картина напоминает аллергическое воспаление или механическое раздражение съемными протезами.
Излюбленная локализация гриба - углы полости рта, язык. Появляются трещины в углах рта, покрытые корочками. Язык обложен, складчатый. Грибковый стоматит характеризуется триадой: воспалением нёба, языка, углов рта
(рис. 9-10).
Диагностика
• Клинические методы:
- опрос (выявление характерных жалоб и сбор анамнеза);
- осмотр слизистой оболочки и органов полости рта;
- оценка качества и правильности конструкций зубных протезов;
- клинический анализ крови;
- проба с экспозицией.
• Параклинические методы:
- определение уровня остаточного мономера в базисах протезов (газовая хроматография и др.);
- определение рН слюны;
- определение болевой чувствительности слизистой оболочки под протезом;
- гигиеническая оценка протезов и состояния полости рта;
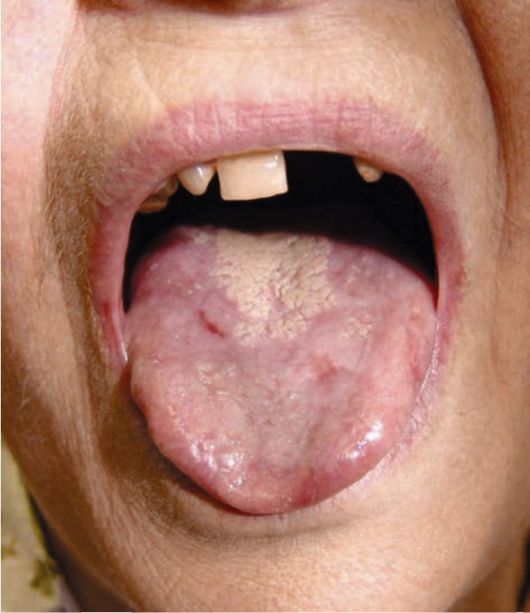
Рис. 9-10. Клиническая картина при кандидозе полости рта
- эпимукозные тесты;
- лейкопеническая проба;
- тромбоцитарный тест;
- иммунологические пробы;
- определение характера микробной флоры: - соскоб с языка;
- соскоб с базиса протеза;
- соскоб со слизистых оболочек;
- подбор чувствительности организма к конструкционным материалам;
- при наличии металлических включений - измерение электропотенциалов полости рта;
- определение активности ферментов слюны.
При обследовании больных с аллергическим стоматитом, вызванным акриловой пластмассой, наличие гриба Candida на слизистой оболочке протезного ложа и прилегающей поверхности съемного протеза способствует старению пластмасс и служит показателем плохого гигиенического ухода за протезами и полостью рта.
Симптомы, сходные с симптомами аллергического стоматита, наблюдаются и при других патологических состояниях: авитаминозах, синдроме Шегрена, сахарном диабете, пониженной или отсутствующей кислотообразующей функцией желудка, психических расстройствах, базедовой болезни, медикаментозном стоматите.
Для предупреждения развития явлений непереносимости акриловых протезов необходимо проводить оценку биосовместимости и биоинертности материалов зубных протезов с организмом пациента по иммунобиохимическим показателям слюны и крови.
Кроме того, следует строго соблюдать технологии изготовления зубных протезов и принцип законченности лечения: стоматологи-ортопеды должны заканчивать лечение лишь в том случае, когда пациенты не только могут пользоваться зубными протезами, но и соблюдают правила гигиенического ухода за ними, а также выполняют рекомендации по их хранению.
9.1.4. Оказание помощи при неотложных состояниях
В своей практической деятельности врачам стоматологам-ортопедам нередко приходится сталкиваться с осложнениями общесоматического характера, при которых пациенты нуждаются в оказании им неотложной помощи. Актуальность этой проблемы обусловлена рядом специфических особенностей амбулаторного стоматологического приема, в том числе ортопедического. Во-первых, ортопедическое пособие чаще всего оказывается на фоне сопутствующей соматической и психоневрологической патологии, особенно у лиц зрелого и пожилого возраста, которая усугубляется страхом перед стоматологическим вмешательством у пациентов, имеющих опыт лечения в условиях неадекватной анестезии. Это создает характерный психоэмоциональный настрой, повышает чувствительность к боли, вызывает изменения в нервной и гипоталамо-гипофизарно-надпочечниковой системах, проявляющиеся побочными реакциями. Во-вторых, возможности тщательного обследования паци-
ентов с целью выявления нарушений жизненно важных органов и их функций ограничены во времени и технической оснащенности ортопедических отделений и кабинетов. В-третьих, существует потенциальная опасность побочного действия анестезирующих препаратов, применяемых для обезболивания, а также аллергической реакции на медикаменты и материалы, используемые при ортопедическом лечении. И наконец, в-четвертых, врачи-стоматологи, в том числе и ортопеды, не всегда способны квалифицированно оказать неотложную помощь из-за слабой теоретической подготовки, а зачастую просто из-за отсутствия необходимых медикаментов, материалов, инструментария и оборудования. Это, к сожалению, не освобождает врача от ответственности. В структуре неотложных состояний значительный удельный вес занимают обморок, коллапс, бронхиальная астма, эпилепсия, диабетические комы и другие нозологические формы.
Клиника неотложных состояний, их дифференциальная диагностика и принципы оказания помощи достаточно подробно изложены в учебниках по внутренним болезням и во многих монографиях. Алгоритмы действия медицинского персонала при оказании неотложной помощи в условиях ортопедического приема приводятся ниже.

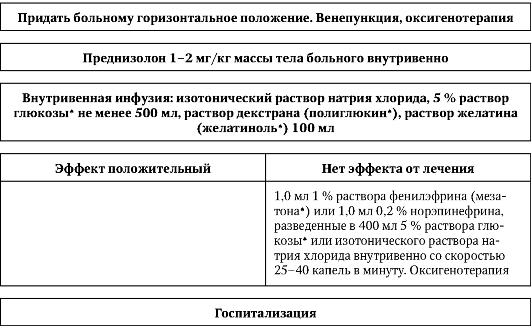
Алгоритм неотложной помощи при коллапсе
Неотложная фармакотерапия при гипертоническом кризе

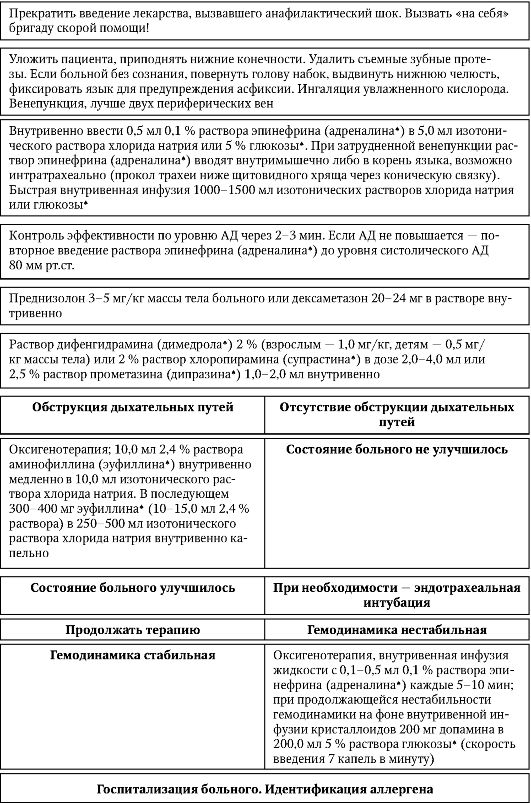
Алгоритм проведения неотложных мероприятий при анафилактическом шоке
Алгоритм неотложной помощи при приступе стенокардии

Алгоритм оказания неотложной помощи больному при остром инфаркте миокарда до прибытия бригады скорой помощи

Алгоритм неотложной помощи при приступе бронхиальной астмы

Алгоритм неотложной помощи при кровотечении

Алгоритм неотложной помощи при случайном инъекционном введении агрессивных жидкостей

Список оборудования и лекарственных средств для оказания неотложной помощи
• Оборудование, инструментарий, материалы:
- аппарат для измерения артериального давления (тонометр);
- бинт;
- вата;
- воздуховод;
- жгут;
- иглы с широким просветом (4 шт. из системы переливания крови) - для прокола конической связки или при асфиксии;
- кислород медицинский;
- лейкопластырь;
- роторасширитель.
- ручной респиратор (мешок Амбу);
- система для переливания жидкостей;
- слюноотсос;
- трахеостомическая канюля;
- фонендоскоп;
- шприцы;
- штатив;
- языкодержатель.
• Лекарственные средства:
- атропина раствор;
- аскорбиновой кислоты раствор;
- метамизола натрия (анальгин♠) раствор;
- эпинефрина раствор (адреналин♠);
- баралгин♠ раствор;
- менадиона натрия бисульфит (викасол♠) раствор;
- растворы глюкозы♠ 5 %; 10 %; 40 %;
- желатина (желатиноль♠) раствор;
- дифенгидрамина (димедрол♠) раствор;
- бендазол (дибазол♠) раствор;
- дексаметазона раствор;
- этамзилат (дицинон♠);
- инсулин простой;
- ландыша листьев гликозид (коргликон♠);
- кофеина раствор;
- никетамид (кордиамин♠);
- кальция хлорид;
- магния сульфат;
- метоциния йодид (метацин♠) раствор;
- фенилэфрина (мезатон♠) раствор;
- раствор аммиака водный;
- норэпинефрин (норадреналин♠);
- дротаверин (но-шпа♠), раствор и таблетки;
- нитроглицерин, таблетки и капсулы;
- калия и магния аспарагинат (панангин♠);
- папаверин;
- преднизолона раствор;
- прометазина (дипразин♠) раствор;
- декстрана (полиглюкин♠) раствор;
- диазепам;
- хлоропирамин (супрастин);
- клемастин (тавегил♠);
- фуросемида раствор;
- аминофиллина (эуфиллина♠) раствор.
Посиндромный перечень лекарственных препаратов, необходимых для оказания экстренной помощи в стоматологическом кабинете
• Приступ стенокардии:
- нитроглицерин в таблетках, или в капсулах, или в аэрозоле;
- корвалол♠ или валокордин♠;
- диазепам (сибазон♠, седуксен♠, реланиум♠);
- баралгин♠ или трамадол (трамал♠).
• Острый инфаркт миокарда:
- нитроглицерин;
- тримеперидин (промедол♠) или трамадол;
- баралгин♠;
- диазепам (сибазон♠, седуксен♠, реланиум♠);
- хлоропирамин (супрастин♠), или дифенгидрамина раствор (димедрол♠), или прометазина раствор (дипразин♠), или клемастин (тавегил♠);
- атропин.
• Гипертонический криз:
- клонидин (клофелин♠);
- бендазол (дибазол♠);
- папаверин;
- диазепам (сибазон♠, седуксен♠, реланиум♠);
- магния сульфат;
- нифедипин;
- верапамил;
- фуросемид.
• Приступ пароксизмальной тахиаритмии:
- раствор верапамила или 10 % раствор лидокаина.
• Обморок:
- аммиака водный раствор;
- 10 % раствор кофеина;
- никетамид (кордиамин♠).
• Коллапс:
- 1 % раствор фенилэфрина (мезатон♠);
- раствор никетамида (кордиамин♠);
- 10 % раствор кофеина;
- преднизолон или дексаметазон.
• Лекарственный анафилактический шок:
- 0,1 % раствор эпинефрина (адреналин♠);
- 0,1 % раствор норэпинефрина (норадреналин♠);
- 2,4 % раствор аминофиллина (эуфиллина♠);
- полиглюкин♠, реополиглюкин♠;
- натрия хлорида изотонический раствор;
- 5 % раствор глюкозы♠;
- аэрозоль алупента♠;
- 0,1 % раствор атропина;
- 2 % хлоропирамин (супрастин♠), 0,1 % раствор клемастина (тавегил♠);
- преднизолон или дексаметазон;
- баралгин♠ или трамадол;
- диазепам (сибазон♠, седуксен♠, реланиум♠);
- фуросемид;
- 0,06 % раствор ландыша листьев гликозида (коргликон♠).
• Приступ бронхиальной астмы:
- аэрозоли бронхолитиков (фенотерол или сальбутамол);
- таблетки изопреналина 0,005 (изадрина) или эфедрина 0,025;
- 2,4 % раствор аминофиллина (эуфиллина♠);
- преднизолон или дексаметазон;
- 2 % хлоропирамин (супрастин♠), 0,1 % раствор клемастина (тавегил♠);
- атропина 0,1 % (или 0,1 % раствор метоциния йодид (метацин♠);
- 0,1 % раствор эпинефрина (адреналин♠).
• Острая крапивница:
- 2 % раствор хлоропирамина (супрастин♠) или клемастин (тавегил♠)
0,1 %;
- преднизолон или дексаметазон;
- 0,1 % раствор эпинефрина (адреналин♠);
- эфедрина раствор 5 %;
- кальция глюконата 10 %.
• Отек Квинке:
- 2 % раствор хлоропирамина (супрастин♠) или клемастин (тавегил♠)
0,1 %;
- преднизолон (или дексаметазон);
- 0,1 % раствор эпинефрина (адреналин♠);
- эфедрина раствор 5 %;
- фенилэфрин (мезатон♠) раствор 1 %;
- раствор фуросемида (лазикса♠) для в/в введения 20 мг/2 мл.
• Приступ эпилепсии:
- диазепам (сибазон♠, седуксен♠, реланиум♠) 0,5 % раствор.
• Приступ истерии:
- диазепам (сибазон♠, седуксен♠, реланиум♠).
• Тиреотоксический криз:
- раствор хлорпромазина (аминазин♠);
- диазепам (сибазон♠, седуксен♠, реланиум♠) 0,5 % раствор;
- преднизолон;
- пропранолол (анаприлин♠).
• Сахарный диабет:
- простой инсулин;
- растворы глюкозы♠ 5 % и 40 %;
- натрия хлорида изотонический раствор;
- раствор эпинефрина (адреналина♠) 0,1 %.
• Сердечно-легочная реанимация:
- 0,1 % раствор эпинефрина (адреналин♠);
- 0,1 % раствор норэпинефрина (норадреналин♠);
- кальция хлорида 10 %;
- натрия гидрокарбоната 4 %;
- лидокаин 2 %;
- натрия хлорида изотонический раствор;
- полиглюкин♠ или реополиглюкин♠.
• Кровотечение:
- дицинон 12,5 %;
- аминометилбензойная кислота (амбен♠) 1 %;
- кальция хлорид 10 %;
- аскорбиновая кислота 5 %;
- менадиона натрия бисульфит (витамин К♠, викасол♠) 1 %;
- аминокапроновая кислота 5 %;
- рутозид (рутин♠) 0,05;
- бендазол (дибазол*) 0,5 %;
- папаверин 2 %;
- капрофер♠;
- гемостатическая♠ губка,
- оксицелодекс♠*.
При организации неотложной помощи следует исходить из принципа, что каждый специалист должен владеть в совершенстве приемами ее оказания. Для этого в каждом лечебно-профилактическом учреждении необходимо проводить не реже одного раза в год занятия с медицинским персоналом с последующей сдачей зачета врачами, средним и младшим медицинским персоналом.
9.2. ОШИБКИ И ОСЛОЖНЕНИЯ НА ЭТАПАХ ОРТОПЕДИЧЕСКОГО ЛЕЧЕНИЯ 9.2.1. Виниры
При протезировании винирами особое внимание следует уделять эстетическим результатам протезирования. Изменение формы, положения и размеров зубов необходимо детально обсудить с пациентом.
На этом диагностическом этапе пациент должен согласиться с новой формой и цветом зуба, его размером и положением в зубной дуге. Поэтому оценка временной конструкции и ее полное одобрение пациентом должны предшествовать препарированию зубов.
Дальнейшие возможные ошибки связаны с препарированием, покрытием временными винирами, припасовкой и фиксацией протезов.
• Тактические и технические ошибки:
- препарирование без водяного охлаждения плохо центрированным инструментом;
- препарирование режущего края: граница винир - зуб не должна находиться в области окклюзионного контакта с зубами-антагонистами;
- недостаточное снятие твердых тканей;
- препарирование вестибулярной поверхности в одной плоскости;
- глубокое поддесневое препарирование;
- получение нечеткого оттиска;
- не произведено покрытие препарированной поверхности десенситайзе-ром;
- не изготовлены временные виниры;
- неумение оценить качество изготовленного винира;
- погрешности в припасовке винира;
- погрешности при фиксации;
- несоответствие цвета до и после фиксации.
• Осложнения:
- вскрытие полости зуба;
- механическая или термическая травма пульпы;
- неудовлетворительные эстетические результаты (несоответствие цвета, формы, размера);
- нарушение фиксации;
- скол;
- гингивит.
Особенности ортопедического лечения винирами в основном связаны с используемыми конструкционным материалом и методом фиксации. Нужно стремиться закончить препарирование на уровне десны без погружения под нее, чтобы не усложнять краевое прилегание, последующий гигиенический уход и возможность качественной фиксации протезов. При фиксации обязательным моментом является использование "примерочных" паст для прогнозирования цвета винира после фиксации.
9.2.2. Вкладки
При ортопедическом лечении вкладками следует провести анализ комплекса взаимозависимых факторов:
• расположения дефекта твердых тканей по отношению к пульпе зуба;
• толщины и наличия дентина в стенках, ограничивающих дефект;
• топографии дефекта и его отношения к окклюзионным нагрузкам с учетом характера действия жевательных сил на ткани зуба и будущий протез;
• положение зуба в зубном ряду и его осевые взаимоотношения по отношению к антагонистам и соседним зубам.
Возможные ошибки и осложнения.
• Тактические и технические ошибки:
- препарирование без водяного охлаждения, плохо центрированным инструментом;
- неполное удаление инфицированного дентина;
- препарирование полости зуба без учета создания ретенционных пунктов;
- недостаточное снятие твердых тканей;
- отсутствует перекрытие опорных бугорков при их разрушении более чем на 1/2;
- глубокое поддесневое препарирование;
- препарирование с наличием поднутрений;
- получение нечеткого оттиска;
- препарированная полость не защищена временным материалом;
- неумение оценить качество изготовленной вкладки;
- погрешности в припасовке вкладки;
- погрешности при фиксации вкладки.
• Осложнения:
- вскрытие полости зуба;
- травматический ожог пульпы;
- нарушение фиксации;
- вторичный кариес;
- отлом стенки зуба во время формирования полости, моделирования или фиксации вкладки;
- трещины и сколы вкладки;
- травматический периодонтит.
9.2.3. Коронки
Независимо от вида искусственной коронки на этапах препарирования, припасовки и фиксации могут возникать ошибки, приводящие к развитию осложнений. Ошибки также встречаются и при техническом изготовлении коронок в зуботехнической лаборатории, однако эти ошибки надо расценивать как врачебные, поскольку в конечном счете врач является контролером технического качества выполнения протеза и несет всю ответственность за результаты лечения.
• Тактические ошибки:
- препарирование без водяного охлаждения, плохо центрированным инструментом;
- чрезмерная конусность культи коронки зуба;
- недостаточная конусность культи коронки зуба;
- недостаточное снятие твердых тканей с окклюзионной поверхности;
- препарирование вестибулярной поверхности в одной плоскости;
- глубокое поддесневое препарирование;
- получение нечеткого оттиска;
- отсутствие временных коронок;
- неумение оценить качество изготовленной коронки;
- погрешности в припасовке коронки;
- погрешности при фиксации.
• Осложнения:
- вскрытие полости зуба;
- механическая и термическая травма пульпы;
- недостаточная фиксация;
- пришеечный кариес;
- некроз твердых тканей под коронкой;
- травматический периодонтит;
- гингивит.
Следует подчеркнуть, что если врач фиксировал некачественно изготовленную зубным техником коронку, то это свидетельствует о его неумении оценить качество искусственной коронки. На качестве коронок сказываются: точность оперативной техники препарирования зубов, получения оттисков и определения центральной окклюзии, а также умение припасовать и фиксировать протезы.
Наибольшие сложности, а следовательно, и наибольшее число осложнений возникают при препарировании зубов с сохранившейся пульпой. В первую очередь следует отметить большую травматичность значительного сошлифовыва-ния твердых тканей, а следовательно, и необходимость профилактики общей болевой реакции организма на препарирование. Наилучшее средство такой профилактики - комплексное обезболивание: сочетание высокоэффективного анестетика с премедикацией и психологической подготовкой больного к стоматологическим манипуляциям.
Вторым по значимости осложнением при препарировании интактных зубов является травматический пульпит, который может быть следствием отсутствия водяного охлаждения, непрерывности препарирования, препарирования плохо
центрированным режущим инструментом. Травматический пульпит может развиться и в отдаленные сроки после препарирования, если не проведено временное защитное покрытие препарированных зубов, временные коронки изготовлены из быстротвердеющих акрилатов, да еще во рту пациента. В период изготовления временные коронки ненадежно фиксированы лечебными пастами.
При препарировании зубов независимо от состояния пульпы общим требованием является правильное формирование культи протезируемых зубов. Ошибки могут наблюдаться при создании формы и размеров культи опорных зубов. При изготовлении металлокерамических протезов важна конусность культи опорного зуба после препарирования. При малой конусности могут возникнуть затруднения при наложении протеза или для наложения протеза потребуется большее усилие, что приводит к возникновению в облицовке протеза внутреннего напряжения и вследствие этого к отколу керамического покрытия. Малая конусность культи препарированного зуба может привести к недостаточной фиксации протеза вследствие того, что выход излишка цемента из полости искусственной коронки затруднен. При чрезмерной конусности культя зуба приобретает клиновидную форму, что значительно ослабляет фиксацию протеза. Кроме того, препарирование зуба с образованием чрезмерной конусности может повлечь за собой соответствующую техническую ошибку - моделирование металлического каркаса опорной коронки конусовидной формы и вследствие этого скол керамического покрытия в отдаленные сроки после фиксации протезов, что связано с отсутствием металлической опоры для керамического покрытия при вертикальном направлении сил жевательного давления.
При чрезмерном укорочении культи препарируемого зуба в качестве осложнений часто может наблюдаться плохая фиксация протеза. Возможен также скол керамического покрытия, если при укороченной культе необходимую высоту восстанавливают за счет утолщенного слоя покрытия, а не металлического каркаса.
В последнее время является правилом препарирование опорного зуба с обязательным формированием пришеечного уступа. В противном случае могут развиться следующие осложнения: развитие хронического гингивита, скол керамического покрытия в пришеечной области из-за деформации металлического, очень тонкого, края колпачка, что приведет к дефекту керамики в области шейки опорного зуба. Отсутствие уступа способствует просвечиванию опакового (грунтового) слоя керамики через очень тонкий слой дентинной массы; возможно также изменение цвета вследствие просвечивания металла. Вопрос о расположении вестибулярного уступа следует решать индивидуально, исходя из клинической картины.
Ошибки при получении оттисков препарированных зубов часто связаны с использованием некачественного оттискного материала (следует проверять срок годности), а также при неправильном замешивании компонентов оттиск-ных масс. Наиболее часто причиной изготовления некачественных протезов является плохое отображение в оттиске пришеечной зоны препарированного зуба. Это может быть следствием получения оттиска сразу же после препарирования. Получение оттиска препарированных зубов предпочтительно проводить на следующем после препарирования посещении.
Одним из осложнений при протезировании цельнолитыми металлокера-мическими конструкциями протезов является развитие вторичного кариеса. Причиной вторичного кариеса зубов могут быть и ошибки, не связанные с препарированием:
• ошибки при фиксации густой консистенцией фиксирующего материала и, как следствие, оголение пришеечной области зуба;
• некачественные, широкие коронки (колпачки) как следствие ошибок при снятии оттисков (оттяжки) и получении моделей (чрезмерно толстый слой компенсационного лака, нанесение лака на пришеечную зону, гравировка модели препарированного зуба);
• отсутствие пришеечного воскового уточняющего ободка или его деформация при снятии восковой заготовки с модели;
• некачественное литье;
• механическое расширение коронки при сошлифовывании металла изнутри коронки на этапах коррекции.
Искажение рельефа препарированных зубов и слизистой оболочки на моделях возможно не только вследствие неточности оттисков, но и как самостоятельная ошибка на технических этапах изготовления гипсовых моделей, приводящая к несоответствию их оттискам.
Все перечисленные ошибки выявляют на этапе припасовки. Для припасовки в клинику должны поступать только безупречно изготовленные каркасы протезов, в противном случае первоначальные ошибки повлекут за собой более существенные осложнения, вплоть до необратимых. При припасовке необходимо тщательно проверять, плотно ли прилегают края искусственных коронок к границе препарирования и отсутствует ли давление на пришеечную часть десны. Наиболее частыми ошибками являются ущемление десневого сосочка и травма краевого пародонта расширенным краем металлокерамической коронки.
При недостаточном сошлифовывании твердых тканей с жевательной поверхности и (или) режущего края на искусственной коронке создается преждевременный контакт. При этом можно ожидать скола керамического покрытия или развития перегрузки пародонта опорного зуба или зуба-антагониста (прямой травматический узел), стирание антагонирующего зуба либо перелома корня опорного зуба. Во избежание подобного осложнения со всей окклюзионной поверхности снимают слой, равный толщине металла или металла и облицовочного материала. Обязательное требование - сохранение этого расстояния между антагонистами при всех движениях нижней челюсти.
Часто отсутствие множественного окклюзионного контакта в различные фазы окклюзии выявляют только после окончательной фиксации протеза. В таком случае приходится сошлифовывать керамическое покрытие на всю толщу глазурованного слоя. Эти действия предохраняют от возникновения окклю-зионных осложнений, но приводят к другим, не менее значимым. Дело в том, что лишенная глазури поверхность керамического покрытия обладает повышенной стирающей способностью. Абразивный износ эмали антагонирующих зубов в случае отсутствия на керамике глазурованного слоя увеличивается более чем вдвое. Для предупреждения такого осложнения в некоторых случаях удается заполировать поверхность покрытия специальной полировочной резинкой и алмазной пастой. Однако чаще всего возникает множество других де-
фектов, например: изменение цвета облицовочного слоя как в день коррекции, так и в отдаленные сроки; сколы керамики; повышение жевательной нагрузки на протез и естественную опору в связи с уплощением рельефа жевательной поверхности и др.
При изготовлении коронок в области боковых зубов одновременно правой и левой стороны может быть допущена другая крайность - чрезмерное сошли-фовывание жевательной поверхности, в результате чего может произойти снижение высоты нижнего отдела лица. В основном большинство вышеописанных ошибок приводят к сколам керамической облицовки протезов.
Сколы керамического покрытия условно для систематизации разделены:
• на сколы керамического покрытия в пришеечной области;
• сколы в области режущего края;
• скалывание большой массы покрытия.
Сколы керамического покрытия в пришеечной области. К такому осложнению могут привести три ошибки:
• напряжения в каркасе;
• слишком тонкий каркас;
• перегрев металла в готовом протезе.
Напряжение в каркасе может возникнуть вследствие неправильного препарирования (малая конусность опорных зубов) и наличия поднутрений, не устраненных своевременно на этапе припасовки металлического каркаса. Вторичное напряжение может появиться при фиксации готового протеза густым цементом или при излишнем усилии в момент наложения протеза. Перегрев металла в пришеечной области в почти готовых протезах возможен при сильном нажиме на полировочную резинку при окончательной отделке металлической части. Одной из причин перегрева металла и вследствие этого скола керамического покрытия является неосторожное пескоструйное удаление окисной пленки с внутренней поверхности искусственных коронок, особенно при давлении воздуха в струйном аппарате более 40 МПа и использовании грубого песка.
Слишком тонкий каркас в пришеечной области может деформироваться в процессе фиксации готового протеза или в ближайшие сроки после фиксации и привести к сколу облицовочного слоя.
Сколы керамического покрытия в области режущего края могут происходить при коротком крае металлического каркаса и чрезмерной толщине слоя прозрачной и эмалевой масс. При укороченной культе зуба нередко изготавливают металлический каркас без восстановления необходимой высоты колпачка в металле. Это происходит в результате использования зубным техником метода моделирования с помощью "адапты" без последующего уточнения слоем воска режущего края. В результате получается металлокерамический колпачок с неравномерной толщиной покрытия, а именно с утолщенным слоем керамики в области режущего края. Вследствие этого возникает зона наименьшей прочности, по которой при предельной нагрузке происходит скалывание. Необходимо строго соблюдать правило моделирования металлического каркаса, в крайнем случае восстанавливать высоту культи за счет металла, добиваясь равномерного слоя керамического покрытия. В норме как толщина керамического материала, так и толщина металлического каркаса должны быть одинаковы.
Откалывание покрытия: причин этого вида осложнений несколько. Наиболее распространенные ошибки:
• неправильное моделирование каркаса;
• неравномерная пескоструйная обработка металлической поверхности каркаса или слишком гладкая поверхность каркаса из неблагородных сплавов;
• загрязнение каркаса;
• неравномерный или чрезмерной толщины слой грунтового покрытия;
• несоблюдение температурного или временного режима при обжиге и охлаждении покрытия;
• чрезмерное число обжигов;
• не выверенные окклюзионные контакты;
• электролитическое золочение готового каркаса из неблагородных сплавов.
Сколы покрытия возможны при моделировании металлического каркаса без экватора или без бугорков с последующим восстановлением необходимой анатомической формы за счет увеличения слоя покрытия.
9.2.4. Штифтовые конструкции
Штифтовые конструкции с последующим покрытием искусственной коронкой можно применять для восстановления коронковой части практически всех зубов. Менее благоприятны условия для восстановления резцов нижней челюсти, имеющих тонкие стенки корня и узкий корневой канал, часто непроходимый.
При решении вопроса о возможности применения штифтовых зубов и выборе их конструкции необходимо в первую очередь исходить из требований, предъявляемых к корню. Он должен быть устойчивым и иметь достаточную длину. При коротком корне "рабочий рычаг" (коронковая часть) длиннее "рычага сопротивления" (корень зуба), что приводит к функциональной перегрузке и расшатыванию корня зуба. В связи с этим корень зуба должен быть длиннее коронковой части.
Стенки корня не должны быть разрушены кариозным процессом и должны иметь достаточную толщину и прочность. При гипоили деминерализации твердых тканей уменьшаются микротвердость стенок корня и способность выдерживать нагрузки от штифтового зуба. Корни с тонкими стенками толщиной менее 2 мм также не выдерживают нагрузку, передаваемую через штифт. Часто в таких случаях происходит откол стенки или перелом корня.
Хорошие результаты дает наличие проходимости корневого канала на всем его протяжении и отсутствие его искривлений. Сужение и облитерация корневых каналов создают большие трудности при формировании необходимой по форме и величине полости для штифта. В окружающих корень тканях не должно быть патологических процессов, околоверхушечная треть канала должна быть тщательно запломбирована. Это обеспечивает изоляцию периапикальных тканей от открытой части канала корня зуба.
Основные тактические ошибки, которые могут вызвать необратимые последствия (удаление зуба), чаще всего происходят на этапе препарирования корневого канала.
• Технические ошибки:
- недостаточное высушивание корневого канала;
- применение слишком густого или слишком жидкого материала для заполнения канала зуба;
- наличие воздушных пор в пломбировочном материале корневого канала;
- недостаточное обезжиривание штифта;
- введение штифта в корневой канал менее 2/3 его длины;
- закручивание активного штифта более чем на пол-оборота;
- недостаточное раскрытие корневого канала;
- отсутствие рентгенологического контроля во время препарирования канала.
• Осложнения:
- нарушение фиксации;
- развитие кариеса корня;
- перелом корня зуба или штифта;
- перфорация стенки корня при подготовке под штифт с развитием острого или хронического периодонтита.
В большинстве вышеуказанных случаев сохранить корень не представляется возможным и его приходится удалять.
9.2.5. Мостовидные протезы
При изготовлении мостовидных протезов на этапах препарирования, коррекции и фиксации могут возникать ошибки, приводящие к развитию осложнений. При лечении мостовидными протезами возникают как ошибки, характерные для лечения одиночными коронками, так и присущие только данной методике протезирования.
• Тактические и технические ошибки:
- препарирование без водяного охлаждения, плохо центрированным инструментом;
- чрезмерная конусность культи опорных зубов;
- недостаточная конусность культи опорных зубов;
- недостаточное снятие твердых тканей с окклюзионной поверхности;
- препарирование вестибулярной поверхности в одной плоскости;
- глубокое поддесневое препарирование;
- отсутствие соосности опорных зубов;
- получение нечеткого оттиска;
- отсутствие временных мостовидных протезов;
- изготовление временных одиночных коронок вместо мостовидных протезов;
- неумение оценить качество изготовленного мостовидного протеза;
- погрешности в припасовке протеза;
- плохо выверены окклюзионные контакты;
- погрешности при фиксации.
• Осложнения:
- вскрытие полости зуба;
- травматический ожог пульпы;
- нарушение фиксации;
- пришеечный кариес;
- некроз твердых тканей под искусственной коронкой;
- травматический периодонтит;
- гингивит;
- пролежни под промежуточной частью мостовидного протеза.
К осложнениям при лечении мостовидными протезами, помимо осложнений при применении одиночных коронок, следует отнести:
• развитие травматического гингивита вследствие невыверенных окклюзи-онных соотношений, воссоздаваемых на промежуточной части протеза;
• травму слизистой оболочки в области промывного канала, неправильно созданного по вертикальному размеру, форме промежуточной части, характеру и степени прилегания к слизистой оболочке, величине промежутка или контакта с пластмассовой облицовкой;
• использование некачественных припоев для пайки деталей мостовидных протезов.
В настоящее время запрещено использование в стоматологии кадмийсодер-жащих припоев, из-за токсичности и кумулятивного действия кадмия. Для этих целей выпускают специальные безвредные припои, например золотой припой для штампованно-паяных протезов "Супербекам", для высокотемпературной пайки перед облицовкой керамикой "Супер ВП" и др.
Необходимо помнить, что участок зубного ряда, видимый при улыбке и разговоре, выполняют по касательному типу, а в области моляров, как правило, только по промывному. Промежуточная часть протеза касательного типа должна быть выполнена так, чтобы пластмасса не была обращена к слизистой оболочке альвеолярного гребня. Этот участок должен быть выполнен из металла и не перекрывать на большом протяжении вестибулярный скат беззубого участка альвеолярного гребня.
Тяжелым осложнением при пользовании мостовидными протезами в области боковых зубов является прикусывание слизистой оболочки щеки. Последняя, попадая между мостовидным протезом и зубами-антагонистами, травмируется при каждом смыкании зубных рядов.
Причиной прикусывания слизистой оболочки щеки чаще всего является неправильное моделирование коронок и промежуточной части мостовидно-го протеза, когда щечные бугорки их смыкаются встык с антагонистами. Для предупреждения этого осложнения при моделировании коронок и промежуточной части мостовидного протеза в области верхних премоляров и моляров следует создавать так называемое горизонтальное перекрытие. Иными словами, щечные бугорки верхних боковых зубов должны незначительно выступать в вестибулярную сторону по отношению к зубам-антагонистам; тогда щека отодвигается от нижних зубов и слизистая оболочка не ущемляется между мосто-видным протезом и этими зубами.
Наиболее важным, значимым и характерным именно для металлокерамических мостовидных протезов является осложнение в виде сколов и образования трещин в керамическом покрытии. В нем могут возникать дефекты в виде пузырей, идущих от поверхности металлического каркаса через все слои покрытия. Такие пузыри в отличие от микропустот, возникающих внутри того
или иного слоя керамической массы, связаны не с ошибками при нанесении, конденсации, высушивании или спекания керамической массы, а с неправильной подготовкой металлической поверхности керамического сплава.
Также может произойти скол покрытия. Причин этого вида осложнений несколько. Наиболее распространенные ошибки:
• неправильное моделирование каркаса протеза (без учета свойств металлического сплава);
• металлокерамические протезы большой протяженности;
• слишком тонкая промежуточная часть каркаса (без учета свойств металлического сплава);
• протезы консольного типа;
• неравномерная пескоструйная обработка металлической поверхности каркаса;
• слишком гладкая поверхность каркаса из неблагородных сплавов;
• загрязнение каркаса;
• ошибки при нанесении грунтового слоя покрытия;
• ошибки при обжиге и охлаждении конструкции;
• чрезмерное число обжигов;
• невыверенные окклюзионные контакты;
• электролитическое золочение каркасов из неблагородных сплавов.
Ошибкой при моделировании каркасов протезов, особенно средней и большой протяженности, служит отсутствие "оральной гирлянды" - утолщения в пришеечной области, придающего жесткость металлическому каркасу.
Металлокерамические протезы большой протяженности (7-10 единиц и более) представляют собой потенциальную опасность скола керамического покрытия в связи с тем, что в процессе обжига керамического покрытия каркас подвержен деформации, особенно при использовании керамических масс с температурой обжига, близкой к температуре размягчения металлического сплава. Для профилактики подобных осложнений следует тщательно подбирать металлический сплав и керамическую массу, гарантирующие стабильность формы и размеров конструкции в процессе обжигов.
Естественно, одним из методов профилактики возможных сколов керамического покрытия служит применение в практике мостовидных протезов, состоящих из 4-5 единиц. Если же по клиническим показаниям, например с целью шинирования при пародонтите, все же необходимо применить протез большой протяженности, то используют составные мостовидные протезы. Части такого протеза, фиксируемые на различно функционально-ориентированные группы зубов, соединяются замковыми креплениями. Возможно применение пайки высокотемпературным припоем, например золотым "Супер ВП".
Кроме того, с профилактической целью возможно телескопическое крепление отдельных частей протезов. Осложнения при использовании протезов большой протяженности связаны также с ошибками и погрешностями препарирования зубов, не устраненными своевременно на этапе припасовки металлического каркаса. Правильно припасованный каркас должен без усилий накладываться на препарированные зубы, в противном случае напряжения, возникающие в каркасе, неминуемо вызовут напряжения в покрытии, а затем и его скол.
Припасовка протезов в клинике - наиболее важный этап, так как здесь проверяется качество изготовления протезов. Необходимо обратить внимание на характер прилегания протеза к слизистой оболочке как в пришеечной области опорных зубов, так и на альвеолярном гребне под телом (промежуточной частью) мостовидного протеза. В последние годы убедительно доказана несостоятельность седловидной формы промежуточной части мостовидных протезов независимо от материала протеза. Биологическая индифферентность керамики не может служить основанием для ее плотного подведения к слизистой оболочке альвеолярного гребня в области тела протеза, так как при этом значительно ухудшаются условия для гигиенического ухода за протезом и нарушается самоочищение. Такая форма промежуточной части допустима лишь при устранении дефектов зубных рядов в переднем участке зубного ряда.
К фиксации протезов можно приступать только в том случае, если протез удовлетворяет всем клиническим требованиям и технически выполнен безупречно. Фиксирующий материал должен быть достаточно текучим, что исключает такие ошибки и осложнения, как:
• недостаточную посадку протеза при фиксации, следствием чего являются оголение шеек и развитие пришеечного кариеса, а также косметический дефект и возникновение функциональной перегрузки зубов за счет супра-окклюзионного положения протеза;
• чрезмерное усилие при фиксации - возникновение напряжений в каркасе протеза и в результате этого возможность скола покрытия, в первую очередь в пришеечной области опорных коронок.
9.2.6. Съемные протезы
Одним из осложнений, характерным для протезирования съемными протезами независимо от конструкции, является нарушение дикции. Жалобы больных на дефекты речи в процессе адаптации к съемным зубным протезам неизбежны и зависят от размеров и границ базиса съемного пластиночного протеза, расположения и толщины дуги опирающегося протеза, размера зубов, постановки искусственных зубов, рельефа внутренней поверхности базиса протеза верхней челюсти. В каждом конкретном случае следует подробно выяснять претензии больных к дикции, чтобы учитывать их при моделировании базиса и постановке искусственных зубов. При произнесении некоторых звуков в различных европейских языках нарушение дикции может вызывать поперечное (в средней части нёба) расположение дуги опирающегося протеза, что особенно важно для переводчиков. В таких случаях желательно проводить предварительный фонетический контроль дикции с восковой конструкцией базиса или дуги. В последнее время для этих целей применяют светоотверждаемые моделировоч-ные пластмассы. Отсутствие плотного контакта верхних передних зубов с нижними, наклон зубов, наличие диастемы, трем также оказывают значительное влияние на дикцию. Во время лечения больных с повышенными требованиями к фонетике необходимо внимательно контролировать произнесение губных, зубных и нёбных фонем. В некоторых случаях требования к дикции, эстетике или устойчивости протеза при жевании приходят между собой в непреодолимое противоречие. Например, при постановке зубов строго посередине гребня
значительно уменьшается "место для языка", уменьшается зубная дуга, может западать губа и др. В этих случаях следует либо готовить дополнительные протезы специального назначения: для еды, пения, игры на духовых инструментах и прочее, либо идти на компромисс.
Съемные пластиночные протезы
При лечении съемными пластиночными протезами с удерживающими клам-мерами жевательное давление полностью распределяется на слизистую оболочку, что может приводить к развитию гиперемии, эрозии слизистой оболочки под протезом. Удерживающие кламмеры передают на зубы горизонтальный компонент жевательной нагрузки, что негативно сказывается на состоянии пародонта.
• Тактические и технические ошибки:
- ошибки при определении центрального соотношения челюстей;
- ошибки при снятии оттиска (должны быть просняты альвеолярный отросток, альвеолярная часть, тяжи и уздечки, переходная складка);
- неточности при получении оттисков из-за неправильного выбора от-тискного материала - значительная компрессия или деформация слизистой оболочки (травма слизистой оболочки, разлитая гиперемия альвеолярного отростка);
- неправильный выбор формы, размера искусственных зубов;
- недостаточно выражены окклюзионные контакты, неправильно расположены зубы по отношению к вершине альвеолярного гребня;
- отсутствие изоляции в области острых костных выступов;
- отсутствие изоляции или чрезмерная изоляция нёбного валика;
- удлиненный, укороченный или истонченный край протеза;
- повреждения модели;
- деформация модели при прессовании пластмассы;
- ошибки при проверке конструкции протеза;
- неумение правильно оценить качество протезов;
- плохо проведена беседа с пациентом о правилах пользования протезом, сроках контрольных осмотров;
- множественные коррекции.
• Осложнения:
- плохая фиксация и устойчивость протезов;
- осложнения со стороны височно-нижнечелюстного сустава при неправильном определении центрального соотношения или высоты нижнего отдела лица;
- баланс протеза;
- перегрузка пародонта опорных зубов;
- микротравмы десневого края и межзубных сосочков;
- декубитальные язвы, эрозии;
- травматический папилломатоз;
- образование "болтающегося" альвеолярного гребня.
Учитывая многие из вышеизложенных осложнений, в большинстве случаев при лечении частичного отсутствия зубов следует отдавать предпочтение бю-гельным протезам. Применение съемного пластиночного протеза там, где показано использование бюгельного, следует считать врачебной ошибкой.
Данные обследования альвеолярного отростка, альвеолярной части и слизистой оболочки, покрывающей его (ее подвижность, податливость), должны быть положены в основу выбора оттискного материала. В тех случаях когда слизистая оболочка альвеолярного гребня, особенно по его вершине, неподвижна, но равномерно податлива, применяют материалы, оказывающие давление на слизистую оболочку и вызывающие ее компрессию - термопластические материалы. Этим достигается сдавливание наиболее податливых участков слизистой оболочки в процессе приема пищи. Одновременно уменьшается экскурсия пластиночного протеза, что, в свою очередь, позволяет уменьшить нагрузку на пародонт опорных зубов.
Оттискные массы вызывают компрессию слизистой оболочки протезного ложа, предел сжатия которой прямо пропорционален степени податливости и обратно пропорционален пластичности оттискного материала. При выборе оттискного материала следует помнить, что сдавливание наиболее податливых участков не должно превышать половины их физиологических возможностей податливости.
При обнаружении легкоподвижных в горизонтальной плоскости (смещаемых при пальпации) участков слизистой оболочки протезного ложа, особенно на вершине альвеолярного гребня, нужно применять только разгружающие оттиски с использованием жидкотекучих масс. Такая тактика при снятии оттиска дает возможность избежать деформации мягких тканей (расплющивание, смещение с образованием складок). Целенаправленный выбор оттискного материала позволяет предупредить одно из осложнений - травму слизистой оболочки.
Декубитальные язвы, эрозии в области протезного ложа могут возникать и при неправильной фиксации центральной окклюзии или центрального соотношения челюстей за счет концентрации жевательного давления на малой площади, поэтому, прежде чем проводить коррекцию протеза, необходимо точно установить причину осложнения. В случаях когда обнаружено незначительное нарушение окклюзионных соотношений, достаточно сошлифовать участок на окклюзионной поверхности зуба. Декубитальные язвы по переходной складке возникают в случаях удлинения или укорочения края протеза, истончения или чрезмерного его объема. В зависимости от индивидуальной чувствительности эти повреждения сопровождаются резкой болью, но в небольшом числе случаев протекают безболезненно. Безболезненная хроническая травма слизистой оболочки протезного ложа часто приводит к развитию папиллом (травматический папилломатоз). Перерождение папиллом может произойти в результате постоянного механического раздражения, легкой ранимости их, частого изъязвления и развития воспалительного процесса в строме опухоли. Случаи перерождения папиллом в плоскоклеточный рак свидетельствуют о необходимости их иссечения (особенно упорно растущих). С целью предупреждения развития рубцов перед оперативным вмешательством изготавливают съемные протезы. После адаптации больных к протезам папилломы или фибромы иссекают хирургическим путем. Через 5-6 дней, когда сняты швы, производят лабораторное перебазирование (лучше эластичной) пластмассой. Это препятствует образованию стойких рубцов в толще слизистой оболочки. Если врач решает фиксировать протез сразу же после операции, то край протеза следует изготовить из эла-
стичной пластмассы. При папилломатозе после оперативного вмешательства в области твердого нёба показано изготовление двухслойных дифференцированных базисов с эластичным слоем.
Как осложнение при вовремя не исправленной врачебной или технологической ошибки возникает разлитое воспаление слизистой оболочки протезного ложа, вызванное балансом протеза. Причинами баланса могут быть изготовление протезов по деформированным оттискам, недостаточная изоляция нёбного валика, деформация базиса при извлечении протеза из кюветы, его отделке и полировке, некачественная припасовка готового съемного протеза. Но главной ошибкой является то, что врач фиксирует в полости рта протез, который балансирует. Попытка устранить баланс активацией кламмеров приносит еще больший вред. Следует помнить, что если после тщательной припасовки баланс не устранен, то протез подлежит переделке.
Наиболее сложные для коррекции случаи, когда больные предъявляют жалобы на боль и жжение под базисом протеза. Это может быть следствием ряда причин, которые врач должен последовательно выявить с тем, чтобы провести дифференциальную диагностику, выяснить причину и выбрать тактику дальнейших мероприятий или уменьшить вредное воздействие имеющегося протеза. Причины возможной боли или жжения слизистой оболочки под протезом следующие: травма слизистой оболочки вследствие несоответствия микрорельефа внутренней поверхности протеза рельефу слизистой оболочки протезного ложа, компрессии слизистой оболочки при неправильном получении оттиска (неправильно выбран оттискной материал, неправильно выбран метод получения оттиска в зависимости от типа слизистой оболочки рта), неправильной постановки искусственных зубов и возникающей из-за этого локальной перегрузки слизистой оболочки протезного ложа, отсутствия изоляции торуса, экзостозов и других участков слизистой оболочки без подслизистого слоя.
Дифференциально-диагностическим признаком таких осложнений является наличие локальных воспалительных изменений слизистой оболочки протезного ложа, которые определяются визуально по ее гиперемии или изъязвлению либо путем окраски слизистой оболочки раствором Шиллера-Писарева.
Токсическое воздействие пластмассового базиса съемного зубного протеза на слизистую оболочку возможно из-за некачественной полимеризации пластмассы, и как следствие - чрезмерное наличие в ней свободного мономера, оказывающего выраженное токсико-аллергическое действие. Для уменьшения содержания мономера предложены различные способы деполимеризации - повторная термообработка в гипсовой форме, ультрафиолетовое, ультразвуковое облучение, использование вакуума и др. При обследовании больного в этом случае также наблюдается гиперемия слизистой оболочки протезного ложа, но она носит не локализованный, а разлитой, диффузный характер.
Все чаще встречается повышенная чувствительность больных к красителям, находящимся в базисных пластмассах. Такое осложнение не следует считать врачебной или технической погрешностью или ошибкой, так как оно связано с побочным действием базисных материалов съемных зубных протезов, особенно пластиночного типа. К побочному действию пластмассовых пластиночных протезов относится "парниковый эффект", связанный с нарушением терморегуляции слизистой оболочки нёба, покрытого пластмассой, плохо
проводящей тепло. Нередко изготовление металлического базиса устраняет эти осложнения. Для диагностики аллергической реакции на краситель или акриловую группу базисной пластмассы проводят лечебно-диагностическую пробу с серебрением базиса, пробу с экспозицией, лейкопеническую пробу и специальные аллергологические тесты (последние проводит только специалист-аллерголог).
Жжение под протезом может наблюдаться у больных с общесоматической патологией, снижающей резервные силы слизистой оболочки рта, в том числе зоны протезного ложа: при сахарном диабете, алкоголизме, СПИДе, после лучевой терапии и пр. В этих случаях следует изготавливать бюгельные протезы, а при невозможности, из-за малого числа сохранившихся зубов, пластиночные протезы с опорно-удерживающими кламмерами и базисами с мягким слоем.
Нередкой причиной жжения может быть неудовлетворительный гигиенический уход за протезами и как следствие скопление микрофлоры на внутренней поверхности базиса протеза, продукты жизнедеятельности которой обладают токсическим воздействием на слизистую оболочку. Для профилактики подобного осложнения необходимо в день наложения и фиксации протеза проводить с каждым больным специальную беседу о правилах пользования и ухода за съемными зубными протезами.
Введение в полость рта съемных протезов любой конструкции ведет к перестройке всей рефлексогенной зоны, но предположение о естественной (вплоть до болевой) реакции организма на инородное тело ошибочно. Врачебная тактика, рассчитанная на то, что больной дезориентирован из-за введения в очень чувствительную зону искусственного тела и может предъявлять специфические жалобы, не оправдана. Протез любой конструкции, нарушая сенсорные функции, не должен вызывать болевых ощущений. Следовательно, болевая реакция на введение в полость рта протеза любого вида свидетельствует (если у больного не отмечено психопатических осложнений) о тех или иных качественных недостатках протеза.
Бюгельные протезы
Характерной особенностью бюгельных (дуговых, опирающихся) протезов является распределение жевательного давления на опорные зубы и слизистую оболочку. При их изготовлении возможны следующие ошибки и осложнения.
• Тактические и технические ошибки:
- неправильное расположение экваторной линии при проведении парал-лелометрии;
- ошибки при определении центрального соотношения челюстей (центральной окклюзии);
- погрешности при снятии оттиска;
- погрешности при литье каркаса бюгельного протеза;
- удлиненный, укороченный или истонченный край протеза;
- повреждение гипсовой модели;
- деформация модели при прессовке пластмассы;
- ошибки при проверке конструкции протеза;
- неумение правильно оценить качество протезов;
- плохо проведена беседа с пациентом о правилах пользования протезом, сроках контрольных осмотров;
• - множественные коррекции. Осложнения:
- плохая фиксация и стабилизация протезов;
- нарушение дикции;
- поломка протеза и кламмеров;
- баланс протеза из-за погрешностей при получении оттисков и техническом изготовлении;
- перегрузка пародонта опорных зубов;
- гиперемия слизистой оболочки и эрозии на протезном ложе;
- множественные коррекции.
При лечении больных с частичным отсутствием зубов с помощью съемных зубных протезов могут возникнуть осложнения из-за допущенных врачебных ошибок и технических погрешностей при изготовлении протезов или вследствие побочного действия материала съемных зубных протезов. В этих случаях больные могут предъявлять следующие типичные жалобы: на неудовлетворительность фиксации съемных зубных протезов; нарушение дикции; боль или жжение под протезом; поломки деталей протезов; косметические дефекты.
Неудовлетворительная фиксация (устойчивость) съемного зубного протеза может быть следствием атипичной формы опорных зубов, неправильного расположения удерживающей части кламмера относительно линии обзора. Опорные зубы при кламмерной фиксации должны иметь хорошо выраженный экватор и достаточную высоту коронки, в противном случае необходимо предварительно изготовить на опорные зубы искусственные коронки. Покрывать коронками опорные зубы с атипичной формой необходимо в случаях, если они имеют форму треугольника или обратного конуса, восстановлены с вестибулярной стороны пломбами или поражены клиновидным дефектом.
Неудовлетворительная фиксация бюгельного протеза может быть связана с неправильным положением ретенционной части опорно-удерживающего клам-мера относительно экваторной линии, т.е. находится выше нее между экватором и жевательной поверхностью либо заходит под линию на глубину менее 0,25 мм. Для устранения этого осложнения необходимо тщательно определять линию обзора и наносить ее на гипсовую модель, а также пользоваться калибрами для определения глубины ретенции.
Одним из осложнений при лечении больных с частичным отсутствием зубов бюгельными протезами является поломка: перелом базиса, откол искусственных зубов, перелом кламмера. Перелом базиса съемного зубного протеза чаще всего происходит в результате его чрезмерного истончения. Отлом ретенцион-ной части опорно-удерживающего кламмера возможен из-за чрезмерной глубины ретенции - в результате ошибок при параллелометрии или ее перемещения к шейке зуба врачом из косметических соображений. Чтобы предупредить необходимость подгибания кламмеров, рекомендуем определять линию улыбки, наносить ее на рабочую модель и учитывать при проведении параллелометрии и выборе конструкции протеза. Такие ошибки встречаются реже, если параллело-метрию проводит лечащий врач либо перед моделировкой каркаса после парал-лелометрии, проведенной самостоятельно техником, выбранная конструкция
согласовывается с врачом. Кроме того, опорно-удерживающие кламмеры из кобальтохромовых сплавов должны моделироваться с учетом следующего правила: удерживающая (ретенционная) часть плеча кламмера должна быть как минимум вдвое короче опорной части. В противном случае возможны либо поломки кламмеров, либо неудовлетворительная фиксация протеза.
Эстетические дефекты, выявляемые больными, часто связаны с несовпадением цвета, размера или формы зубов, неестественным цветом искусственной десны, а также с неэстетической постановкой искусственных зубов или расположением кламмеров.
9.2.7. Комбинированные протезы
Тактические и технические ошибки при ортопедическом лечении комбинированными протезами в основном связаны с конструкционными элементами, составляющими протез. Так, ошибки возможны на этапах изготовления опорных или телескопических коронок, культевых вкладок, а также при изготовлении съемной части протеза.
• Ошибки, характерные для комбинированных протезов:
- препарирование зубов под коронки без учета создания места для размещения интракоронарных замковых креплений;
- препарирование под первичные телескопические коронки проводится без учета места для размещения вторичных коронок;
- изготовление только несъемной части временной конструкции (должны быть изготовлены как временные коронки, так и временные съемные протезы);
- погрешности в припасовке коронок;
- смещение первичных коронок или коронок с замковыми креплениями при снятии оттиска для съемной части протеза;
- погрешности в припасовке съемной части протеза;
- нарушение этапа фиксации - последовательная фиксация: сначала несъемная часть, затем съемная (фиксация должна производиться одновременно);
- отсутствие изоляции съемной и несъемной частей перед фиксацией протеза.
• Осложнения при лечении комбинированными протезами. К ним относятся осложнения при протезировании коронками и бюгельными протезами (см. выше), а также нижеследующие:
- несоответствие цвета зубов съемной и несъемной частей;
- невозможность пользования протезом из-за ограниченных мануальных навыков пациента или отсутствия ретенционных зон на съемной части для снятия протеза;
- недостаточная фиксация первичных коронок;
- скол облицовки на съемной части в области замкового крепления или вторичной телескопической коронки;
- недостаточная фиксация опорных коронок;
- подвижность, перелом опорных зубов;
- перелом замкового крепления из-за отсутствия фрезеровки опорных коронок.
Одной из частых ошибок является изготовление несъемной части комбинированного протеза из одного сплава, а съемной - из другого. В этих случаях возможно возникновение явлений гальванизма. Для предупреждения этого осложнения целесообразно обе части протеза готовить из одного сплава (ко-бальтохромового или титанового) или близких по составу: золотоплатиново-го металлокерамического сплава "Супер КМ" и бюгельного сплава на основе золота "Супер ЛБ". Можно также изготовить каркас бюгельного протеза из кобальтохромового сплава с последующим его гальваническим золочением материалом КЭМЗ.
При тонкой атрофичной слизистой оболочке протезного ложа и повышенной чувствительности ее к сдавлению одним из средств, способствующих предупреждению травмы слизистой оболочки, является изготовление двухслойных или дифференцированных базисов. При этом в области острых костных выступов, на острых косых линиях и участках повышенной болевой чувствительности применяют эластичную базисную пластмассу.
9.2.8. Диагностические и тактические ошибки, осложнения при ортопедическом лечении больных с частичным отсутствием зубов
В результате осложнений при кариесе и пульпите, периодонтите, пародон-тите, травмах и оперативных вмешательствах по показаниям удаляют один или несколько зубов.
Отметим, что применение мостовидного протеза с опорой на центральный или боковой резец и второй премоляр при отсутствии бокового резца или клыка и первого премоляра и в подобных ситуациях, а также при большем дефекте может привести к патологическим изменениям в периодонте, появлению подвижности зубов и в конечном итоге к их удалению.
Такой же результат дает применение консольных протезов, замещающих концевые дефекты в области боковых зубов независимо от числа опорных зубов. Под влиянием консоли в пародонте, особенно со стороны искусственных зубов, происходят рассасывание костной ткани, расширение периодонтальной щели в пришеечной трети и половины длины стенки лунки. Наклон опорных зубов в дистальном направлении обусловливает внедрение консоли в слизистую оболочку, образование декубитальных язв (пролежней) и нарушение окклюзи-онных контактов. Нарушение окклюзионных контактов и перенос центра разжевывания пищи на противоположную сторону или на группу передних зубов вызывают в дальнейшем развитие травматического пародонтита этой группы зубов.
Обосновать количество опорных зубов при изготовлении мостовидного протеза можно путем анализа одонтопародонтограммы.
Врачебные ошибки при определении числа опорных зубов в мостовидном протезе могут быть связаны также с неправильной оценкой состояния тканей пародонта. Обычно они выступают следствием недостаточно внимательного обследования больного.
Следует подчеркнуть, что включенные дефекты не всегда являются показанием к применению несъемных видов протезов. Например, к включенным дефектам относят дефекты в результате потери клыка, двух премоляров и первого
моляра на одной или двух сторонах. Такие дефекты не являются показанием к применению несъемных видов протезов. Использование мостовидных протезов недопустимо при потере всех резцов и клыков одной челюсти. В этих случаях изготовление мостовидных протезов с опорными коронками на первые премоляры, как правило, ведет к их перегрузке.
При дефектах I класса показано применение как съемных пластиночных, так и опирающихся протезов, причем их конструкция зависит от числа сохранившихся зубов, высоты их коронковых частей, состояния альвеолярных отростков и альвеолярной части, формы твердого нёба. При потере вторых и первых моляров увеличивается длина концевых дефектов, а вместе с ними и площадь базиса съемного протеза. При потере клыков (даже одного) расширяются показания к использованию пластиночных и сужается показание к применению опирающихся протезов. Это объясняется тем, что опорными зубами должны служить резцы, что может привести к их расшатыванию. При этой клинической картине (потеря клыка) в конструкции опирающегося протеза необходимо предусмотреть многозвеньевой оральный или орально-вестибулярный кламмер с амортизатором давления, способствующий шинированию и распределению жевательного давления между оставшимися передними зубами и альвеолярным гребнем.
При дистальных дефектах зубных рядов и высокой болевой чувствительности слизистой оболочки протезного ложа, а также при подвижной слизистой оболочке на альвеолярном гребне, острых костных выступах даже при значительном по протяженности дефекте желательно применять съемные пластиночные протезы с расширенной границей базиса протеза и опорно-удерживающими кламмерами.
Проведя аналогичный анализ различных клинических случаев, приходим к выводу, что опирающиеся протезы следует применять в начальных стадиях частичного отсутствия зубов. По мере утраты зубов и увеличения протяженности беззубого участка альвеолярного гребня расширяются показания к применению съемных пластиночных протезов.
Ортопедическое лечение больных с частичной или полной потерей жевательных зубов, осложненной снижением высоты нижнего отдела лица, дистальным смещением нижней челюсти и функциональными изменениями в жевательной мускулатуре и височно-нижнечелюстном суставе, а также больных с явлениями осложнений при пользовании мостовидными и съемными протезами необходимо проводить в два этапа, применяя:
• корригирующие каппы или временные лечебные протезы;
• постоянные ортопедические аппараты и протезы.
Изложив основы диагностики заболеваний зубочелюстной системы, считаем необходимым сосредоточить внимание будущих врачей на обоснованности каждого этапа диагностики и лечения с целью решения основной задачи - успешного лечения. С точки зрения последствий наиболее важен первый, основополагающий клинический этап - составление подробного плана лечения на основе тщательного всестороннего обследования больного и установления диагноза.
На этом этапе возможны диагностические ошибки:
• неправильное определение показаний к выбору метода лечения;
• неправильно выбрана конструкция протеза;
• неправильно определена этапность лечения;
• не проведен анализ диагностических моделей; не определена высота нижнего отдела лица;
• не проведена параллелометрия на диагностических моделях;
• необоснованное депульпирование зубов;
• не диагностировано состояние хронического пульпита или периодонтита, не определены показания к пломбированию канала зуба;
• не диагностировано снижение высоты нижнего отдела лица;
• не диагностирована патология височно-нижнечелюстного сустава;
• не диагностировано состояние пародонта;
• не определены показания к удалению зуба;
• неправильно определен цвет искусственной коронки, искусственных зубов.
9.2.9. Диагностические и тактические ошибки, осложнения при ортопедическом лечении больных с полным отсутствием зубов
Лечение больных с полным отсутствием зубов съемными пластиночными протезами (без использования имплантатов) проводится по общепринятой в ортопедической стоматологии схеме.
На этапе диагностики возможны следующие ошибки:
• ошибки в выборе метода фиксации съемного протеза полного зубного
ряда;
• не выявлено наличия тяжей, экзостозов, не диагностированы сложные клинические условия, как следствие - отсутствие подготовительного этапа протезирования;
• не проведен или неправильно проведен анализ податливости и подвижности слизистой оболочки протезного ложа;
• не выявлены:
- психические нарушения (приводящие к возникновению необоснованных претензий и конфликтов; эпилепсия требует обучения специальным правилам пользования протезами);
- эндокринная патология (например: сахарный диабет сопровождается быстро прогрессирующей атрофией альвеолярной кости и, как следствие, ухудшением фиксации протеза);
- аллергические заболевания (могут приводить к непереносимости материала базиса и требуют его индивидуального подбора);
• отсутствует информированное согласие пациента на предложенный план лечения.
На этапах ортопедического лечения могут возникать тактические и технические ошибки, а также ошибки, связанные с нарушением этапности лечения.
• Тактические и технические ошибки:
- ошибки в выборе метода получения функционального оттиска;
- снятие только анатомического оттиска без последующего изготовления индивидуальных ложек;
- ошибки в выборе оттискного материала;
- ошибки в выборе метода регистрации центрального соотношения челюстей;
- гравировка модели;
- неправильное определение уровня протетической плоскости;
- ошибки при определении границ базиса протеза;
- отсутствие изоляции в области острых костных выступов;
- отсутствие изоляции или чрезмерная изоляция нёбного валика;
- удлиненный, укороченный или истонченный край протеза;
- повреждение гипсовой модели;
- деформация модели при прессовании пластмассового теста;
- ошибки при проверке конструкции протеза;
- неумение правильно оценить качество протезов;
- нечетко проведена беседа с пациентом о правилах пользования протезом, сроках контрольных осмотров.
• Осложнения ортопедического лечения больных с полным отсутствием зубов:
- 1. Общего характера:
- аллергическая реакция на материалы;
- обострение патологии сердечно-сосудистой системы;
• психоэмоциональная травма.
- 2. Местного характера:
- нарушение тактильной, температурной, вкусовой и т.д. чувствительности;
V нарушение саливации (обильное слюноотделение или сухость во рту).
- 3. Осложнения, возникающие в результате ошибок на клинических и технических этапах:
- дисфункция височно-нижнечелюстного сустава;
- стуки от соприкосновения искусственных зубов во время функции;
V нарушение дикции;
V эстетические нарушения (неправильно выбраны форма, цвет и размеры искусственных зубов; верхние зубы не видны при разговоре или сильно выступают из-под губы);
V нарушения окклюзионных контактов;
V снижение или завышение высоты нижнего отдела лица;
V плохая фиксация и стабилизация протезов;
V балансирование базиса протеза;
V декубитальные язвы, эрозии;
V травматический папилломатоз;
V образование "болтающегося" альвеолярного гребня;
V множественные коррекции.
При протезировании беззубых челюстей важно помнить, что изготовление протезов невозможно без применения индивидуальных ложек.
Следует указать, что если врач не владеет методикой припасовки индивидуальной ложки с применением проб Гербста в строгой последовательности, то не приходится ожидать достижения высокого эффекта не только фиксации, но и стабилизации протезов.
К ошибочным действиям врача относится и гравирование гипсовых моделей, особенно в зоне мягкого нёба по линии А. Даже если гравировка проводится не линейно, а по протяженности (в практике это именуют формой крыльев бабочки), то и это не обеспечивает надежного успеха, так как проводится без учета возможностей (степени податливости) тканей и, как правило, ведет к травме слизистой оболочки.
На следующем этапе определяют и фиксируют центральное соотношение челюстей. Этот этап состоит из определения и воссоздания на окклю-зионных валиках основных антропометрических ориентиров для построения искусственных зубных рядов. Во избежание ошибок необходимо строго придерживаться последовательности действий по созданию антропометрических ориентиров, являющихся отправными моментами для зубного техника.
• Оценка качества и правильности изготовления восковых базисов с окклю-зионными валиками.
• Оформление рельефа вестибулярной поверхности и уровня протетической плоскости окклюзионного валика на верхнем базисе: создание ориентира уровня режущих краев передних зубов, определение направления длинной оси коронок зубов и уровня протетической плоскости.
• Формирование протетической плоскости на всем протяжении окклюзион-ного валика на верхнем базисе.
• Определение размеров нижнего отдела лица по произвольно избранным точкам при положении нижней челюсти в состоянии физиологического покоя и в центральной окклюзии.
• Определение вертикального размера окклюзионного валика на нижней челюсти и создание протетической плоскости на всем его протяжении, оформление его вестибулярного рельефа в переднем отделе.
• Проверка правильности размеров высоты нижнего отдела лица при положении нижней челюсти в центральном соотношении.
• Фиксация центрального соотношения челюстей.
• Проверка и коррекция соотношения окклюзионных валиков в переднем участке в соответствии с соотношением интеральвеолярных линий (соотношения вершин альвеолярных гребней).
• Нанесение на окклюзионные валики остальных ориентиров (средней линии лица, линии клыков, линии улыбки).
• Проверка правильности фиксации центрального соотношения челюстей. Из-за неправильного определения уровня расположения верхних и нижних
искусственных зубов, т.е. уровня протетической плоскости, протезы не удовлетворяют больных в эстетическом отношении. Ориентируясь по неправильно определенным ориентирам, зубной техник устанавливает более длинные верхние зубы и короткие нижние либо наоборот.
Для восстановления конфигурации лица врач должен в первую очередь оформить вестибулярную поверхность окклюзионного валика, руководствуясь овалом лица, положением и формой верхней губы. Важно учесть уменьшение выраженности носогубных складок и симметричность сегмента дуги в этом участке. Однако значительное отклонение края валика от вершины альвеолярного гребня вызывает необходимость расстановки искусственных зубов кпереди от этого ориентира, что в процессе пользования таким протезом ведет
к развитию "болтающегося" альвеолярного гребня за счет ускоренной атрофии костной ткани.
Неправильное определение и нанесение на восковые валики средней линии лица ведет к нарушению не только симметричности расположения искусственных зубов правой и левой сторон, но также окклюзионных контактов и, как следствие - нарушение эстетических норм. Эта ошибка чаще всего обусловлена тем, что данный ориентир определяют не по средней линии лица, а по положению уздечки верхней губы. В ряде случаев уздечка верхней губы не совпадает с серединой лица.
Ошибки при фиксации центрального соотношения челюстей могут возникать вследствие плохой фиксации восковых базисов с окклюзионными валиками в полости рта. Кроме того, при введении в полость рта инородного тела больной часто не может уставить нижнюю челюсть в правильном положении.
Неправильной фиксации нижней челюсти способствует и чрезмерное давление руки врача на подбородок в момент смыкания челюстей из-за естественной рефлекторной реакции противодействия силе мышечной системы.
Ошибки, которые допускаются при определении и фиксации центрального соотношения челюстей, могут быть выявлены и устранены на этапе проверки конструкций протезов. Их можно разделить на 4 основные группы.
1. Фиксация нижней челюсти не в центральном, а в переднем или боковом (правом, левом) соотношении.
2. Фиксация центрального соотношения в момент смещения одного из восковых базисов.
3. Фиксация центрального соотношения с одновременным раздавливанием воскового базиса или окклюзионного валика.
4. Фиксация центрального соотношения при смещении в горизонтальной плоскости одного из восковых базисов.
В первой группе ошибок возможны два варианта. В момент фиксации центрального соотношения челюстей больной выдвигает нижнюю челюсть вперед или сдвигает ее в сторону, т.е. фиксируется одна из сагиттальных или боковых окклюзий. В первом случае передние зубы верхней челюсти значительно перекрывают зубы нижней челюсти, и между ними отсутствует окклюзионный контакт. Боковые же зубы смыкаются, но фиссурно-бугорковый контакт, как правило, отсутствует. Во втором случае на стороне, противоположной смещению, отмечается окклюзионный контакт, а на другой стороне зубы разобщены, и отрезки средней линии, проходящей между верхними и нижними центральными зубами, не совпадают. Для контроля следует переместить нижнюю челюсть в направлении предполагаемого смещения, что поведет к совпадению картины смыкания с характером контактов в артикуляторе. Исправление неточностей при определении центрального соотношения челюстей состоит в снятии искусственных зубов с нижнего воскового базиса, изготовлении нового окклюзионного валика и повторном определении центрального соотношения челюстей.
Во второй и третьей группе ошибок отсутствие плотного фиссурно-бугоркового окклюзионного контакта может быть следствием деформации базисов или их смещения во время фиксации центрального соотношения челюстей. При этом возможны различные виды смыкания зубов: смыкание боковых
и разобщение передних зубов или, наоборот, появление щели между зубами только с одной стороны и бугорковый контакт - с другой и т.д.
В четвертой группе ошибок при наложении на беззубую челюсть базис может быть смещен в горизонтальной плоскости, а в отдельных участках приподниматься или опускаться. Характерно отсутствие плотного фиссурно-бугоркового контакта при движениях нижней челюсти.
Исправления при ненарушенной окклюзионной плоскости состоят в снятии всех зубов с базиса на нижней челюсти, изготовлении окклюзионного валика и повторной фиксации центрального соотношения. Во всех случаях, связанных со смещением базиса на верхней челюсти, необходимо повторное определение центрального соотношения челюстей с использованием новых восковых базисов, иногда жестких.
Устранение указанных ошибок возможно лишь на этапе проверки восковой композиции протеза и правильности постановки зубов. При выявлении ошибок, связанных со смещением челюсти или восковых базисов, необходимо удалить нижние боковые зубы, а иногда и клыки с воскового базиса, изготовить на эти участки восковые валики и повторно определить центральное соотношение с последующей перегипсовкой модели верхней челюсти в артикуляторе. Центральные и боковые резцы оставляют для контроля правильности фиксации центрального соотношения при повторном ее определении: если после повторного определения резцы находятся в окклюзии, установленной при проверке восковой композиции (линия центра не совпадает, открытый прикус и т.д.), то можно считать, что зафиксировано правильное соотношение. Если же после повторной фиксации резцы находятся в таком соотношении, как и в артикуля-торе, то повторно допущена та же ошибка.
Описанные виды ошибок не отражаются на состоянии здоровья пациента и восстановлении функции жевания, если они исправлены вовремя. Наложение же протезов, искусственные зубные ряды которых неправильно восстанавливают ок-клюзионные контакты (в первую очередь - контакты в центральной окклюзии), является грубейшей врачебной ошибкой. Коррекция окклюзионных контактов, в результате которой могут произойти снижение высоты нижнего отдела лица и, как следствие, полное сошлифовывание жевательных бугорков, также недопустима. Не следует прибегать к коррекции окклюзии с помощью самотвердеющих пластмасс, так как в результате этого протез получается некачественным.
Изменение объема края протеза или нормализация его длины в тех случаях, когда ошибся зубной техник, необходимо проводить лабораторным путем.
Не подлежат фиксации и протезы, имеющие баланс. Следует признать несостоятельными рекомендации по устранению баланса методом перебазирования с помощью самотвердеющих пластмасс. Частичная или полная перебазировка протезов в полости рта с применением этих пластмасс вредна, так как, помимо ожога слизистой оболочки рта, может развиться сенсибилизация организма к пластмассам акриловой группы или их отдельным ингредиентам (в первую очередь к мономеру).
Самотвердеющие пластмассы категорически запрещается применять в тех случаях, когда больной страдает бронхиальной астмой. Осложнения, объединенные в общее понятие "непереносимость пластиночных протезов", могут быть как аллергической реакцией, так и реакцией на другие воздействия.
Вначале исключают фактор механической травмы, нарушения теплообмена тканей протезного ложа, химические повреждения слизистой оболочки мономером или аллергическую реакцию на него. С этой целью на внутреннюю и наружную поверхности базиса качественного по всем параметрам протеза химическим способом наносят тонкий слой серебра.
При повышенной чувствительности слизистой оболочки, помимо разгружающего метода получения оттиска, необходимо использовать двухслойный базис протеза (с мягким эластичным слоем базиса). Во всех этих случаях основным базисным материалом должна быть бесцветная, незамутненная акриловая пластмасса (для профилактики аллергических реакций). С этой же целью можно применить гальваническое покрытие базиса протеза из бесцветной пластмассы золотом или изготавливается цельнолитой базис (лучше из титанового или кобальтохромового сплава). Метод золочения базиса протеза из бесцветной пластмассы эффективен и при химическом раздражении (повреждении) слизистой оболочки остаточным мономером, выходящим из толщи базиса. Однако перед этим необходимо дифференцировать два вида осложнений - химическое повреждение и аллергическую реакцию.
В случаях аллергической реакции к акриловой базисной пластмассе возникает необходимость в замене базисного материала, что представляет собой известную проблему. В настоящий момент в России разработаны материалы и методики изготовления протезов из полиуретана, используется импортная методика прессования из полиамида. В редких случаях помогает применение неокрашенной бесцветной пластмассы. Некоторым больным в большей или меньшей степени приносит облегчение частичная замена пластмассового базиса металлом с применением фарфоровых зубов. При непереносимости в первую очередь предупреждают микротравму слизистой оболочки. Должны быть тщательно выверены окклюзия и артикуляция, устранены другие причины травмирования слизистой оболочки.
Только точная диагностика, целенаправленная методика снятия оттисков, выбор базисного материала и высококачественные материалы могут снять аллергические явления.
Реабилитационно-профилактический этап
Плохое состояние гигиены полости рта, отсутствие контроля атрофии костной ткани под базисом протеза может свести на нет все успехи ортопедического лечения. При лечении больных с полным отсутствием зубов необходимо выполнение ряда мероприятий.
• Проведение коррекции базиса протеза при наличии жалоб у пациента и выявлении зон острого воспаления в течение первых 1-3 ч пользования.
• Тщательное обучение пациентов правилам пользования протезами, хранения и ухода за ними.
• Контрольные осмотры 1 раз в полгода:
- для контроля правил пользования протезом;
- для контроля устойчивости протеза (при необходимости - лабораторное перебазирование);
- для контроля окклюзионных контактов искусственных зубных рядов и высоты нижнего отдела лица;
- при значительном истирании искусственных зубов и снижении высоты нижнего отдела лица - переделка протеза.
9.2.10. Диагностические, тактические и технические ошибки при ортопедическом лечении больных с заболеваниями пародонта
Несъемные и съемные шинирующие аппараты и протезы находят все более широкое применение для лечения заболеваний пародонта. Включение в комплекс лечебных мероприятий ортопедических средств стало понятным после того, как было доказано (Копейкин В.Н., 1977), что шинирующие аппараты являются одним из средств местного воздействия на кровообращение. При правильном методе шинирования терапевтический эффект заключается в нормализации кровотока и ответных сосудистых реакций тканей пародонта на функциональные нагрузки. Еще дискутируется вопрос о том, какое лечебное средство лучше для лечения пародонтита - съемный или несъемный вид лечебных аппаратов. Дать однозначный ответ на этот вопрос - значит допустить врачебную ошибку в части клинических случаев. Необходимо руководствоваться следующим положением: показан тот вид шинирующего аппарата (или их сочетание), который полностью снимает патологическую подвижность зубов и травматическое воздействие (нарушающее кровообращение в пародон-те) жевательной нагрузки и одновременно не оказывает побочного действия на ткани пародонта. При изготовлении несъемных протезов для качественного исполнения искусственных коронок требуется сошлифовывание твердых тканей, объем которого возрастает при увеличении площади видимой атрофии (обнажении корня зубов) и смещении зубов при пародонтите. Естественно, что недостаточное препарирование ведет к изготовлению широких коронок и фиксация мостовидных протезов затрудняется. Вред, причиняемый такими протезами, больше, чем их лечебный эффект. Правда, выход есть - это применение экваторных или колпачковых коронок (спаянных или литых, являющихся опорными для мостовидного протеза). Но эстетическая ценность таких протезов весьма низкая. Кроме того, возникает вопрос: как применить системы спаянных коронок, экваторных или колпачковых коронок при генерализованной форме пародонтита и интактных зубных рядах? При таком подходе необходимо препарирование всех имеющихся зубов. Это предопределяет 3 варианта решений, как правило, ошибочных:
1) отказ от применения шинирующего аппарата;
2) применение фрагментарных шин, объединяющих отдельные группы зубов;
3) применение моноблочной шины на весь зубной ряд по дуге, которая не обеспечивает надежной стабилизации зубов или неточно прилегает к препарированным тканям (из-за технической сложности безусадочного изготовления протеза большой протяженности).
При генерализованном пародонтите, как при интактных зубных рядах, так и при осложнении пародонтита частичной потерей зубов, резервные силы па-родонта снижены у всех зубов, и степень снижения различна. Это говорит о том, что стабилизация отдельных групп зубов неэффективна. Метод выбора - шины, обеспечивающие стабилизацию зубного ряда по дуге в сочетании с па-
расагиттальной стабилизацией путем комбинации несъемных и съемных видов шин.
При очаговом пародонтите любой локализации и особенно при прямом и отраженном травматических узлах ортопедические лечебные мероприятия сводятся:
• к устранению причин, вызвавших очаговый пародонтит;
• шинированию зубов, пораженных очаговым пародонтитом, при снижении или полной потере резервных сил пародонта;
• предупреждению функциональной перегрузки пародонта здоровых зубов.
Осложнения отмечены в случаях применения при генерализованном паро-донтите шин, объединяющих зубы в отдельные самостоятельные блоки, или шин, не снимающих подвижность зубов в горизонтальном и вертикальном направлении. Несъемные мостовидные протезы, обеспечивающие стабилизацию зубного ряда по дуге, применяют при ослаблении зубного ряда, значительном поражении коронок зубов кариесом или некариозном поражении (клиновидные дефекты), небольших размерах коронок зубов и плохой выраженности их экватора. Отсутствие экватора и малый вертикальный размер коронок зубов являются противопоказанием к изготовлению бюгельного шинирующего протеза, так как его фиксация будет ненадежна, а плечи кламмеров будут травмировать десневой край. В этих случаях шина-протез принесет больше вреда, чем пользы, и усугубит тяжесть процесса. К таким же ошибкам ведет оценка состояния пародонта только по рентгенограммам, без исследования глубины перио-донтального кармана с вестибулярной и оральной стороны.
При развившемся очаговом пародонтите с потерей или значительным снижением резервных сил устранение только причин, вызвавших поражение па-родонта, неэффективно. Даже нормальное давление при жевании является чрезмерным раздражителем, поддерживая и усугубляя течение деструктивных процессов в пародонте. При лечении больных с развившейся стадией очагового пародонтита необходимо использовать постоянные лечебные аппараты, которые:
• снимают травмирующее действие жевательного давления;
• равномерно распределяют это давление по пародонту пораженных зубов, а в случае отсутствия резервных сил - объединяют их в единый блок с зубами, пародонт которых имеет такие силы;
• создают равновесие функциональных возможностей пародонта пораженного участка и антагонирующих зубов;
• способствуют снятию патологической подвижности зубов, вовлеченных в процесс.
Особое место занимают осложнения, возникающие при лечении очагового и генерализованного процесса несъемными видами протезов, если у дистально ограничивающих дефект опорных зубов поражен пародонт. Такая шина, особенно с дополнительными точками опоры, в момент ее фиксации создает весьма высокий видимый эффект (шинирующая система неподвижна). Но этот вид шин не устраняет эффект консоли. Со временем разжевывание пищи вызывает обострение процесса в пародонте опорных зубов, усиливает деструкцию костной ткани у дополнительно выбранных опорных зубов.
При применении цельнолитых съемных шин стремление врача и техника изготовить лечебный аппарат "ажурным" ведет к тому, что вся конструкция пружинит при небольших нагрузках и не обеспечивает шинирующего эффекта. Многозвеньевой кламмер является важным фактором, обеспечивающим жесткость системы, иммобилизацию зубов и перераспределение жевательного давления. Упругими свойствами должны обладать только ретенционные части кламмера и амортизаторы жевательного давления. Недостаточная жесткость вестибулярных отростков многозвеньевого кламмера и малая их протяженность из-за стремления повысить эстетическое восприятие съемной шины ведут к смещению зубов и прогрессированию резорбции кости.
При лечении заболеваний пародонта, осложненных частичной потерей зубов, также показано изготовление шин-протезов с применением искусственных зубов из фарфора.
При концевых дефектах жесткое (без амортизатора жевательного давления) соединение кламмерной системы с базисом протеза, как правило, ведет к перегрузке зубов, граничащих с дефектом. Эта перегрузка возникает за счет дополнительного вывихивающего момента, передающегося на опорные зубы с седловидной части протеза. Направление действия этого момента зависит от уровня атрофии альвеолярного гребня и направления наклона его по отношению к зубам, ограничивающим дефект.
Эти данные свидетельствуют о необходимости при выборе конструкции шинирующего протеза учитывать не только степень деструкции тканей пародонта и направление подвижности зубов, но также состояние и форму альвеолярных отростков и альвеолярной части, свода нёба и бугров верхней челюсти. Применение при пародонтите многозвеньевого орального кламмера без вестибулярных отростков или вестибулярно расположенного многозвеньевого кламмера без системы кламмеров Роуча не обеспечивает шинирующего эффекта и часто ведет к обострению процесса. Это обусловлено тем, что оральный кламмер не удерживает зубы от смещения при окклюзионных контактах. Смещение увеличивается и за счет пищевого комка, попадающего между кламмером и смещенным зубом.
Расположение дуги зависит от ряда анатомических особенностей челюсти. Дуга должна соединять многозвеньевые элементы кламмерной системы у зубов с наибольшим поражением пародонта. Ее положение по отношению к слизистой оболочке нёба и десны зависит от степени подвижности зубов, а при дистальных дефектах зубных рядов - от степени податливости слизистой оболочки протезного ложа: чем больше подвижность зубов и податливость слизистой оболочки, тем больше дуга отстоит от поверхности последней.
При небольших по размеру коронках передних зубов, значительной атрофии, высоком прикреплении уздечки, применение дуги не показано и ее функцию выполняет многозвеньевой кламмер. В этих случаях кламмер утолщают и расширяют почти на всю язычную поверхность, чтобы сохранить жесткость всей конструкции.
Существенную роль в повышении эффективности ортопедического лечения с помощью съемных шинирующих аппаратов и протезов играет кламмерная система. Но именно при выборе ее конструктивных особенностей допускаются
врачебные ошибки, которые подчас усугубляются технологическими. В основе этих ошибок лежат следующие причины:
• недостаточное знание функциональной значимости различных видов кламмеров и их составных частей;
• неправильное соподчинение выбранных конструктивных особенностей кламмеров и кламмерной системы в шинирующем аппарате состоянию периапикальных тканей каждого зуба;
• неправильное определение общей экваторной линии и пути введения и выведения шинирующего аппарата;
• несоблюдение выбранного пути введения аппарата при припасовке его на модели техником и на зубные ряды врачом.
Необходимо рассматривать кламмер не только как элемент съемного протеза или шины, обеспечивающей удержание этой конструкции, но и как существенную деталь, которая позволяет перераспределить вертикальный и угловой компоненты жевательного давления. Различные виды кламмеров позволяют нагружать зуб, дозировать эту нагрузку или исключать ее. С помощью клам-мерной системы можно перераспределить давление как между зубами в зубном ряду, так и между зубами и другими тканями протезного ложа.
Так, окклюзионная накладка нагружает зуб вертикально, но при введении в шину нескольких таких элементов нагрузка распределяется на все зубы, а следовательно, уменьшается удельное давление на пародонт каждого зуба. Через накладку, расположенную на опорном зубе, на его пародонт обязательно действует опрокидывающий компонент жевательного давления, передающийся с седловидной части протеза. Однако, объединив окклюзионную накладку клам-мера с амортизатором жевательного давления, перенеся ее на другую сторону, введя в шину несколько окклюзионных накладок, можно исключить побочное действие этого элемента и предупредить такое опасное осложнение, как травматический периодонтит.
Стабилизирующая часть плеча позволяет перераспределять угловые компоненты жевательного давления и, следовательно, при увеличении числа этих элементов в протезе разгружать пародонт каждого зуба. Если же не учитывать побочное действие различных конструкций кламмеров, не предусмотреть необходимое количество опорно-удерживающих кламмеров, то применение такого вида шин не обеспечивает надежного терапевтического эффекта или приводит к обострению процесса.
Такой же результат наблюдается при неточном прилегании к каждому зубу частей кламмеров. Как врачебные, так и технические ошибки могут быть допущены на всех этапах изготовления бюгельных шинирующих протезов. Помимо необоснованности выбора каждого шинирующего элемента, врачебной ошибкой служит отсутствие анализа диагностических моделей после избирательного пришлифовывания.
Врач обязан произвести на диагностической модели параллелометрию и нанести на нее рисунок каркаса шины. При сопоставлении моделей в центральной окклюзии четко определяются места сошлифовывания твердых тканей зуба для расположения окклюзионных и перекидных частей кламмеров, перемычек, соединяющих оральные и вестибулярные части шины. На модели цветным карандашом отмечают участки коронок зубов, подлежащие сошлифовыванию.
Если не создать место для этих окклюзионных элементов, то возможно возникновение следующих осложнений:
• перелом перекидных частей;
• нарушение окклюзионных контактов и вследствие этого развитие травматических периодонтитов (этому могут предшествовать жалобы больного на неудобства при приеме пищи, плохая фиксация шины, болевые ощущения).
Целесообразно сошлифовать участки бугорков зубов-антагонистов, контактирующих с той зоной, где будет проходить перекидной элемент. Лишь в том случае, когда этого недостаточно, можно сошлифовать зону перехода жевательной поверхности зуба в апроксимальную. На моделях отмечают и зону сошлифовывания режущих краев при изготовлении литой каппы на переднюю группу зубов. Толщина перемычек должна быть не менее 1 мм, ширина - до 1,5 мм. Чем длиннее плечо кламмера, тем толще его окклюзионная часть. После сошлифовывания зубов получают оттиски и рабочие модели.
Следует подчеркнуть, что избирательное пришлифовывание - это один из этапов ортопедического лечения заболеваний пародонта и одна из мер профилактики прогрессирования дистрофического процесса в тканях пародонта, а описанное сошлифовывание эмали зубов - это необходимый и весьма важный с точки зрения предупреждения различных осложнений этап изготовления шинирующего съемного протеза.
Важным этапом изготовления высококачественного шинирующего аппарата (как и любого протеза и лечебного аппарата) является получение оттисков. При пародонтите в результате различной патологической подвижности зубов даже незначительное давление на зубы вызывает их смещение. Отсюда становится ясным, что при снятии оттисков надавливание оттискной массой на зубной ряд ведет к смещению зубов различной степени. Направление смещения зубов предусмотреть невозможно, поскольку уровень оттискной массы в ложке неодинаков, что обусловливает изначальное ее касание зубов на одном (двух или трех) участке зубного ряда, а затем давление на оставшиеся зубы. В зависимости от того, какого участка окклюзионной поверхности зуба коснется в первый момент оттискная масса, зуб сместится вестибулярно или орально, медиально или дистально, что вызывает разнопространственное смещение зубов, которое и будет воспроизведено на рабочей модели. Изготовленный по такой модели металлический каркас шины, несмотря на патологическую подвижность зубов, не может быть фиксирован на зубной ряд. Это значит, что если при параллело-метрии диагностических моделей и параллелометрии рабочих моделей был избран задний наклон моделей (он предопределяет введение каркаса со стороны передних зубов и последующее погружение шинируюших элементов на группу жевательных зубов), то стремление ввести каркас вертикально или сначала со стороны боковых зубов, а затем фиксировать его на переднем участке не дает положительных результатов.
При незначительной и средней степени подвижности зубов необходимо ориентироваться на направление подвижности зубов передней группы. Связывая (объединяя) зубы в единый блок с целью уменьшения их пространственного смещения, необходимо учитывать окклюзионные соотношения. Это требование обусловлено в основном необходимостью восстановления биодинамических параметров специфики функционирования тканей пародонта, так как
любое отклонение от вертикальной оси вызывает неадекватное по отношению к нагрузке нарушение кровотока в этой области.
На всех этапах ортопедического лечения любая врачебная манипуляция должна быть объяснена больному. Поскольку ортопедическая стоматологическая помощь не является экстренной, все вмешательства должны быть согласованы с больным. Исходя из этого врач обязан не только изложить больному план лечения, но и сообщить о возможности дополнительных ортопедических вмешательств.
Ортопед-стоматолог обязан действовать по принципу восстановления одной из важных функций живого организма - функции жевания.
В последние годы в ортопедической стоматологии наметились нежелательные для специалиста тенденции - больной хочет не столько лечиться, сколько диктовать врачу свое часто глубоко ошибочное мнение: начитавшись популярной литературы, он предлагает вид протеза, не показанный ему (например, металлокерамику или цельнокерамические протезы при развившейся стадии пародонтита). При настоятельных просьбах больного об изготовлении того или иного вида протеза, не показанного в данном клиническом случае, при отказе от избирательного пришлифовывания зубов в случае наличия суперконтактов, блокирующих движения нижней челюсти и приводящих к функциональной перегрузке, врач обязан, проявляя выдержку и такт, доказать необходимость выбранного метода лечения.
Для профилактики ошибок в диагностике и тактике ортопедического этапа комплексного лечения больных с заболеваниями пародонта необходимо придерживаться диагностического и лечебного алгоритма. Следует иметь в виду, что лечение каждого пациента индивидуально, но структура диагностического процесса и принципы ортопедического этапа комплексного лечения универсальны.
• Ошибки при проведении ортопедического лечения:
- избирательное пришлифовывание зубов без учета анатомической формы и положения зубов и, как следствие, травматический пульпит;
- избирательное пришлифовывание зубов без учета защитных и опорных бугорков;
- изготовление шин и шин-протезов без учета функциональных и резервных возможностей опорных зубов и зубов-антагонистов и, как следствие, перегрузка пародонта зубов;
- изготовление временных съемных шинирующих лечебных аппаратов, препятствующих терапевтическим, хирургическим и физиотерапевтическим вмешательствам;
- неправильное формирование окклюзионной поверхности постоянных шинирующих зубных протезов и, как следствие, дисфункция височно-нижнечелюстного сустава;
- нерегулярный либо недостаточно тщательный контроль состояния полости рта во время реабилитационно-профилактического этапа ортопедического лечения.
• Осложнения, не связанные с врачебными ошибками:
- обострение пародонтита при обострении общесоматической патологии;
- явления гальванизма при применении штампованно-паяных несъемных шинирующих конструкций;
- нарушение эстетики улыбки при применении шинирующих бюгельных протезов;
- аллергическая реакция на пластмассу базисов съемных шин-протезов и металлические сплавы;
- непереносимость к акрилатам зубных протезов ("парниковый" эффект под базисами съемных конструкций);
- невозможность пользования съемными ортопедическими конструкциями из-за повышенной болевой чувствительности слизистой оболочки полости рта.
• Прогноз.
При правильно проведенном комплексном лечении и строгом соблюдении всех профилактических мероприятий функция зубочелюстной системы, в том числе и тканей пародонта, восстанавливается на длительный срок.
Степень восстановления утраченной функции определяется тяжестью паро-донтита и соматической патологией.
9.3. ФОНЕТИЧЕСКИЕ АСПЕКТЫ ПРОТЕЗИРОВАНИЯ
Нарушение функций речи является достаточно серьезной проблемой, особенно если она препятствует полноценной профессиональной деятельности индивидуума. В повседневной жизни у человека с плохой дикцией также наблюдаются сложности в общении. Иногда нарушения речеобразования возникают вследствие нерационального ортопедического лечения, особенно часто это может быть после изготовления съемных протезов как дефекта зубного ряда, так и полного зубного ряда.
Повышение эффективности ортопедического лечения в фонетическом отношении возможно лишь при условии конструирования протезов, основанном на глубоком знании закономерностей речевой артикуляции и звукообразования. Процесс звукообразования находится в тесной связи с формой и функциональным состоянием ротовой полости и глотки. В процессе изменения положения губ, опускания нижней челюсти, поднятия или опускания мягкого нёба, перемещения языка меняются форма и объем ротовой полости, где, как в резона-торной камере, формируются определенные тоны - составные звуков. От них зависит специфический речевой тембр, звукам придаются определенные качества, благодаря которым становится возможным отличие одного звука от другого.
Сужение верхней челюсти, деформация нёбного свода, дефекты зубной дуги, неправильное положение коронки зуба затрудняют речеобразование, поскольку ограничиваются подвижность языка и необходимый контакт его со стенками полости рта.
Неправильному произнесению звуков могут способствовать некоторые патологические состояния полости рта.
• При глубокой резцовой окклюзии, дистокклюзии, укороченной верхней губе, искривлении носовой перегородки, нарушении подвижности губ, щек, углов рта затрудненно произнесение звуков "б", "м", "п".
• При сужении челюстей в сочетании с глубокой резцовой окклюзией, дис-тоокклюзией, вертикальной резцовой дизокклюзией, неправильном положении отдельных зубов нарушается произнесение звуков "в", "ф".
• При вертикальной резцовой дизокклюзии, диастеме, тремах, дистокклю-зии, мезиоокклюзии, плоском нёбном своде, короткой уздечке языка - звуков "н", "з", "л", "с", "д", "ц", "т".
• При глубокой резцовой окклюзии, дистокклюзии, вертикальной резцовой дизокклюзии, мезиоокклюзии, аномалии положения зубов, ограничении подвижности языка, губ, подбородочной мышцы, макроглоссии - фонем "ж", "ч", "ш".
• При сужении челюстей, глубокой резцовой окклюзии, дистокклюзии, высоком узком нёбе, низком плоском нёбе, короткой уздечке языка - звука "р".
• При глубокой резцовой окклюзии, дистокклюзии, вертикальной резцовой дизокклюзии, нарушении подвижности средней части языка, корня языка и мягкого нёба - звуков "к", "г", "х", "и".
• Полная потеря зубов влечет за собой значительное нарушение речи, которая становится невнятной, шепелявой, что оказывает серьезное влияние на эмоциональное состояние пациента и его социальные контакты.
Современные конструкции съемных зубных протезов должны максимально восстанавливать речевую функцию пациента. Для воссоздания правильной фонетики необходимо дать возможность беспрепятственного движения языка, губ и щек, а также восполнить отсутствующие компоненты звукообразующей системы, а именно передних зубов.
Для восстановления артикуляции и фонетики используют различные методы исследования: графические, акустические, соматические и др. Одним из наиболее простых методов является палатография. Для исследования изготавливают штампованную базисную пластинку на твердое нёбо, покрывают ее красителем, вводят в полость рта и просят пациента произнести фонемы. При этом язык, касаясь различных участков пластинки, оставляет на ней отпечатки. Затем пластинка извлекается из полости рта, на ней очерчиваются контуры полученных отпечатков, которые сравниваются со схемами артикуляции у пациентов с нормальной речью. С учетом данных палатографии моделируют базис съемного протеза полного зубного ряда.
Выявить дефекты речи, связанные с особенностями расположения зубов, возможно с помощью фонетических проб. Наиболее часто наблюдают нарушения произношения звуков "с" и "з", являющихся основными фонетическими пробами, с помощью которых уточняют постановку искусственных зубов. Для правильного произношения фонемы "с" и "з" необходимо создать контакт языка с нёбной поверхностью базиса протеза. При этом важно воспроизвести естественные контуры нёбной поверхности передних зубов, их десневой край и резцовый сосочек. Во время произношения звуков "с" и "з" зубы не должны контактировать, но промежуток между ними должен быть не более 1-1,5 мм. При утолщении базиса в области нёба снижаются резонаторные способности полости рта, что также отрицательно сказывается на фонации гласных "а", "о", "у", "э", "и" и согласных "р", "л", "с", "з", "ц", "ч".
Для уточнения постановки передних зубов в вертикальной и сагиттальной плоскостях используют функциональные пробы фонем "ф" и "в". При произнесении этих звуков из положения полуоткрытого рта нижняя губа передвигается назад и вверх до соприкосновения с верхними передними зубами. Для четкого произношения звуков "ф", "в" зубы верхней челюсти должны касаться нижней губы на всем ее протяжении. Таким образом, применение данной фо-
нетической пробы позволяет уточнить постановку передних зубов в вертикальном и вестибулооральном направлениях.
На звукообразование оказывают большое значение конфигурация нёбного свода в сагиттальном направлении и соотношение его высоты и ширины.
Важными являются два параметра:
• угол наклона нёбных фасеток передних зубов верхней челюсти по отношению к окклюзионной плоскости;
• угол наклона передней стенки нёбного свода по отношению к окклюзион-ной плоскости.
Чем меньше разница в величинах этих углов, тем лучше условия для формирования звуков разборчивой речи в полости рта.
Отрицательно влияют на формирование звуков в полости рта:
• узкий и глубокий нёбный свод;
• нёбный свод, имеющий крутой характер наклона срединно-сагиттальной кривой в переднем отделе;
• нёбный свод ступенчатой конфигурации, наблюдаемый при гипертрофированном альвеолярном отростке;
• отвесное положение или наклон в нёбную сторону верхних передних зубов.
Таким образом, наиболее благоприятные условия для четкой артикуляции в полости рта наблюдаются при пропорционально развитом нёбном своде, когда его конфигурация имеет отлогую или слегка куполообразную форму, что необходимо учитывать при конструировании базиса протеза на верхнюю челюсть. Рельеф нёбной поверхности базиса протеза также может играть важную роль в четкости произнесения звуков.
Поскольку акт речи сложен и правильное произношение зависит не только от того, как поставлены искусственные зубы, но и от формы оральной и вестибулярной поверхности базиса протеза, межальвеолярной высоты, уровня расположения окклюзионной поверхности и т.д., значение каждого из них можно рассматривать лишь в совокупности с другими факторами.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один или несколько правильных ответов.
1. Укажите, что является основным источником в возникновении гальванического тока:
1) пломбы из композитного пломбировочного материала;
2) разнородные металлы в полости рта;
3) наличие пломб из амальгамы.
2. Укажите параклинические методы диагностики гальваноза:
1) определение разности потенциалов металлических включений;
2) определение рН слюны;
3) химико-спектральный анализ ротовой жидкости;
4) опрос (выявление характерных жалоб и сбор анамнеза);
5) осмотр (слизистой оболочки и органов полости рта);
6) оценка качества конструкций зубных протезов.
3. Укажите самые частые причины непереносимости акрилатов:
1) механическая травма слизистой оболочки полости рта протезами;
2) неудовлетворительная гигиена протезов;
3) нарушение технологии изготовления акриловых протезов;
4) воздействие на слизистую оболочку протезного ложа микроорганизмов, содержащихся в налете на протезах;
5) аллергическое и токсико-химическое воздействие на слизистую оболочку протезного ложа веществ, входящих в состав протезов.
4. К неспецифическим факторам, способствующим проникновению гаптена из полости рта, увеличению его дозы и тем самым развитию аллергизации организма, можно отнести:
1) заболевания внутренних органов (анемия, диабет, атеросклероз и др.), гормональные расстройства (климакс и др.);
2) психогенные факторы;
3) нарушение теплообменных процессов под съемными акриловыми протезами;
4) механическая травма съемным протезом подлежащих тканей во время функции жевания;
5) изменение pH слюны в щелочную сторону;
6) процессы стирания стоматологических материалов систем сталь/пластмасса, пластмасса/пластмасса, пластмасса/золото и др.
5. Укажите патогенез кандидозного стоматита:
1) эндотоксикоз (воздействие на органы и ткани полости рта продуктов жизнедеятельности гриба рода Candida);
2) нарушение режима питания;
3) аллергическая реакция замедленного действия на клетки гриба рода Candida (выступают как аллерген);
4) частый прием острой и раздражающей пищи;
5) хронический прием алкоголя;
6) дисбиоз полости рта.
6. Укажите клинические методы диагностики кандидоза:
1) определение уровня остаточного мономера в базисах протезов (газовая хроматография и др.);
2) определение рН слюны;
3) определение болевой чувствительности слизистой оболочки под протезом;
4) гигиеническая оценка протезов и состояния полости рта;
5) опрос (выявление характерных жалоб и сбор анамнеза);
6) осмотр слизистой оболочки и органов полости рта;
7) оценка качества и правильности конструкций зубных протезов;
8) клинический анализ крови.
7. Хронические воспалительные процессы слизистых оболочек полости рта могут развиваться при наличии:
1) поддесневого камня;
2) раздражения краями зубных протезов (искусственных коронок, опорными и седловидными элементами, пломбами), при отсутствии контактных пунктов;
3) заболеваний пародонта;
4) прикусывания во время жевания;
5) снижения высоты нижнего отдела лица;
6) дискинезиях языка;
7) аномалиях положения отдельных зубов и прикуса;
8) частом приеме острой и раздражающей пищи;
9) хроническом алкоголизме;
10) изменении pH слюны в щелочную сторону;
11) табакокурении.
Ответы
1. 2.
2. 1, 2, 3.
3. 1, 4, 5.
4. 3, 4, 6.
5. 1, 3, 6.
6. 5, 6, 7, 8.
7. 1, 2, 3, 4, 5, 6, 7.