Лучевая диагностика и терапия: учебное пособие / С.К. Терновой, В.Е. Синицын. - 2010. - 304 с: ил.
|
|
|
|
ГЛАВА 6 ДЫХАТЕЛЬНАЯ СИСТЕМА
6.1. НОРМАЛЬНАЯ АНАТОМИЯ
Продолжением
гортани является трахея. Она отходит от гортани на уровне шестого
шейного позвонка и достигает четвертого или пятого грудных позвонков.
Затем трахея разветвляется на левый и правый главные бронхи. Трахея
представляет собой фиброзно-мышечную трубку около
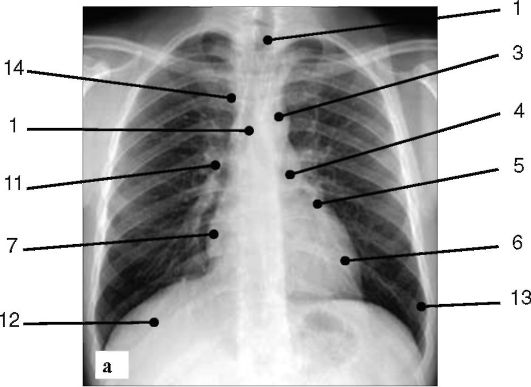
Рис. 6-1. Рентгенограмма грудной клетки в прямой проекции (а); 1 - трахея; 2 - восходящий отдел аорты; 3 - дуга аорты; 4 - ствол легочной артерии; 5 - ушко левого предсердия; 6 - левый желудочек; 7 - правое предсердие; 8 - правый желудочек; 9 - ретростернальное пространство; 10 - ретрокардиальное пространство; 11 - корень правого легкого; 12 - тень правого купола диафрагмы; 13 - синус левого легкого; 14 - верхняя полая вена
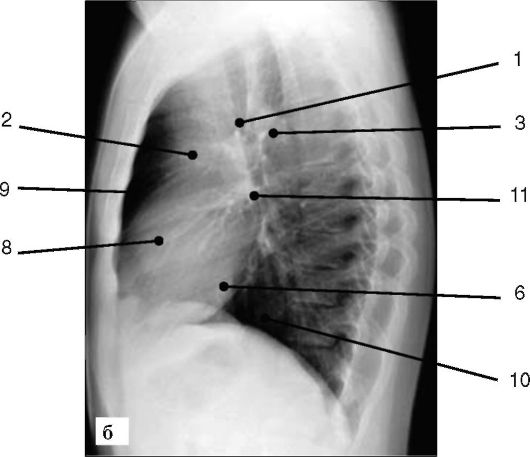
Рис. 6-1. Рентгенограмма грудной клетки (окончание): б - левая боковая проекция
Верхние отделы легких расположены по сторонам от трахеи и грудного отдела позвоночника. В случае необходимости в дополнение к рентгенологическому исследованию трахеи добавляют КТ, которая позволяет хорошо визуализировать не только все отделы трахеи, но и прилегающие к ней органы и ткани (рис. 6-2).
Расположенные по обе стороны от средостения легкие хорошо доступны для рентгенологического исследования.
Исследование начинается с выполнения прямого и бокового снимка легких. По внутренней поверхности грудной стенки и диафрагмы легкое выстилает листок плеврального мешка - париетальная плевра. Висцеральная плевра - внутренний листок, окутывающий легкое и проникающий в междолевые щели. Неизмененные листки плевры на рентгенограммах не видны.
Междолевые щели делят правое легкое на три доли, а левое - на две доли. Главная или косая междолевая щель в обоих легких берет начало от уровня третьего-четвертого грудных позвонков и направляется кпереди до уровня IV ребра. Добавочная или горизонтальная междолевая щель расположена справа на уровне IV ребра. В правом легком различают 10 сегментов, в левом - 9. На прямой обзорной
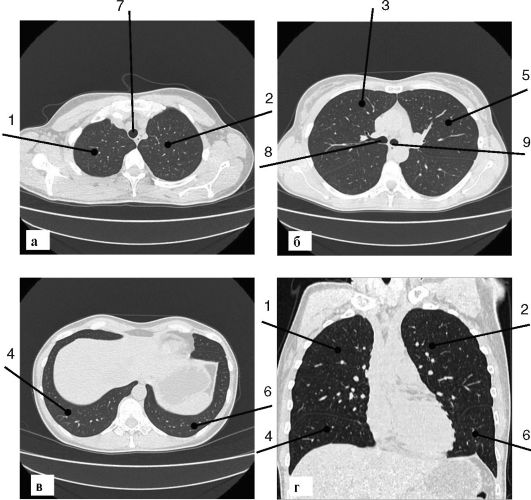
Рис. 6-2. Компьютерная томограмма легких: а - поперечный срез через верхние доли; б - поперечный срез через главные бронхи; в - поперечный срез через базальные отделы легких; г - фронтальная реконструкция данных МСКТ;
1 - верхняя доля правого легкого; 2 - верхняя доля левого легкого; 3 - средняя доля; 4 - нижняя доля правого легкого; 5 - язычковые сегменты левого легкого; 6 - нижняя доля левого легкого; 7 - трахея; 8 - правый главный бронх; 9 - левый главный бронх
рентгенограмме органов грудной полости в первую очередь изучают два легочных поля, разделенных интенсивной срединной тенью. На фоне легочных полей видны пересекающиеся тени ребер. В верхней
части легочных полей видны почти горизонтально расположенные тени ключиц, условно ограничивающих область верхушек легких.
В нижних отделах легочных полей с обеих сторон, больше справа, нередко определяются не очень интенсивные дополнительные тени больших грудных мышц. У женщин на этом уровне расположены грудные железы с более интенсивной полукруглой тенью и тенью от сосков.
Снизу легочные поля ограничены тенью диафрагмы, выпуклый контур которой обращен кверху и располагается при нормальной конфигурации грудной клетки справа на уровне V-VI ребер, слева - на уровне VI-VII ребер. В латеральных отделах между тенью диафрагмы и краем грудной стенки образуются острые углы, которые носят название сердечно-диафрагмальных синусов.
В боковой проекции изображения обоих легких суммируются в виде единого легочного поля, ограниченного сзади грудным отделом позвоночника, а спереди - грудиной.
Легочной рисунок является в основном отображением артериальных и венозных сосудов малого круга кровообращения. В меньшей степени он формируется за счет структур интерстициального каркаса стромы легкого. К периферии легочный рисунок ослабляется из-за уменьшения числа и калибра сосудов.
Место вхождения в легкое главного бронха, легочной артерии, выхода легочных вен и лимфатических узлов называется корнем легкого. На рентгенограммах структуры корня легкого не дифференцируются.
Правый главный бронх - более широкий и короткий, чем левый; отходит от трахеи под более острым углом. Левый главный бронх имеет меньший диаметр, чем правый, но он значительно длиннее. Для исследования бронхиального дерева до настоящего времени применяется бронхография, для выполнения которой в бронхи одного из легких вводят немного контрастного вещества. Контрастное вещество распределяется по стенкам бронхов, делая их видимыми. Внедрение современных аппаратов МСКТ со специальными программами обработки позволяет постепенно отказаться от этой достаточно сложной методики. Пример виртуальной бронхографии, полученной с помощью КТ, представлен на рис. 6-3, виртуальной бронхоскопии - на рис. 6-4.
Исследование легких - это тот случай, когда приходится прибегать не только к выполнению снимков - рентгенографии, но
Рис. 6-3. МСКТ. 3-мерная реконструкция бронхов
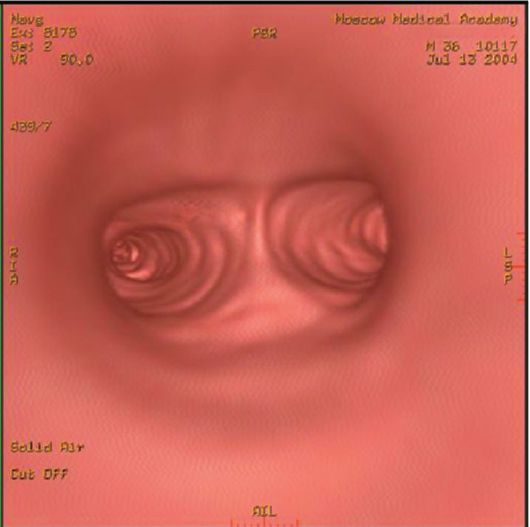
Рис. 6-4. МСКТ. Виртуальная бронхоскопия. Видна бифуркация трахеи
и использовать рентгеноскопию. Рентгеноскопия применяется для изучения подвижности легких и диафрагмы и многопроекционного изучения патологического процесса.
В современных клиниках после выполнения прямого обзорного снимка легких исследование необходимо продолжить, при- меняя КТ.
Средняя плотность паренхимы неизмененных легких при неглубоком вдохе при КТ составляет от -750 до -850 ед Hu. Обработка аксиальных срезов после МСКТ позволяет получить изображение легких в любой проекции (прямой, боковой, косой) без потери качества изображения. Это дает значительно больше диагностической информации, чем при использовании классической томографии легких.
КТ легких проводится без введения контрастных веществ. Однако контрастное вещество во многих случаях необходимо для исследо- вания сосудов легких, средостения и сердца. Классическая ангиография для изучения сосудов малого круга (ангиопульмонография) после появления КТ-ангиографии стала применяться все реже, по специальным показаниям.
Состояние капиллярного легочного кровотока оценивают с помощью радионуклидной методики - перфузионной сцинтиграфии. Для этого внутривенно вводят макроагрегаты альбумина человеческой сыворотки, меченные РФП 99 мТс. В норме распределение такого радиофармпрепарата по легочным полям происходит равномерно.
Таким образом, для рутинного исследования легких применяется рентгеноскопия в прямой и боковой проекциях. КТ с болюсным введением контрастного вещества дает комплексную информацию о легких, средостении, сердце, мягких тканях и костных структурах и занимает все более ведущее место в диагностическом алгоритме.
6.2. ПНЕВМОНИИ
Острые пневмонии являются одними из наиболее часто встречающихся в клинической практике заболеваний. По этой причине подозрение на пневмонию - одно из самых частых показаний к рентгенографии грудной клетки. Следует подчеркнуть, что назначение КТ на первом этапе исследования в диагностически сложных случаях полностью оправдано из-за значительно большей, чем у рентгенографии, разрешающей способности метода.
Основным рентгеновским симптомом пневмонии является затемнение в легочных полях, которое отражает инфильтративные (воспалительные) изменения легочной ткани. Затемнения в легких значительно различаются по виду и локализации - это зависит от типа инфильтрации, активности процесса, распространения и стадии заболевания.
По типу инфильтрации легочной ткани пневмонии разделяются на альвеолярные, интерстициальные и смешанные. По распростра- ненности пневмонии могут быть одноили двусторонними, ацинарными, сегментарными, полисегментарными, долевыми, тотальными. При присоединении воспалительных изменений со стороны плевры появляются скопления жидкости в плевральных полостях.
По механизму развития заболевания пневмонии делят на первичные (внебольничные), непосредственной причиной развития кото- рых являются различные инфекции (бактерии, вирусы, микоплазмы, грибы, простейшие и пр.), и вторичные (госпитальные), возникающие на фоне хронических соматических и психических заболеваний, в посттравматическом и послеоперационном периодах.
Долевая пневмония (плевропневмония) может инфильтрировать целую долю легкого, имеет четкие границы, повторяющие контуры пораженной доли. Вид пневмонии на рентгенограммах в значительной степени зависит от стадии заболевания. Так, на начальном этапе (стадия «прилива») отмечается диффузное снижение прозрачности легочной ткани без явных границ, что связано с гиперемией в зоне воспаления. Далее (стадия «опеченения») появляется отчетливое затемнение с достаточно четкими границами. Повышение плотности легкого на рентгенограммах в этой стадии болезни связано с выраженной инфильтрацией паренхимы и появлением экссудата в альвеолах. Объем пораженной доли может быть незначительно увеличен. На рентгенограммах и компьютерных томограммах при альвеолярных инфильтратах (наиболее характерных для долевой пневмонии) выявляется симптом «воздушной бронхограммы», когда на фоне заполненных экссудатом альвеол видны просветы содержащих воздух бронхов (рис. 6-5).
При бронхопневмониях участки затемнений в легочной ткани часто имеют множественный характер, различные размеры, нечеткие контуры (рис. 6-6); симптом «воздушной бронхограммы» нехарактерен.
В стадии разрешения пневмонии отмечается уменьшение размеров и выраженности инфильтрации, появление ее неоднородности за счет постепенного восстановления воздушности легочной паренхимы. Следует иметь в виду, что затемнения в легочной ткани сохра-
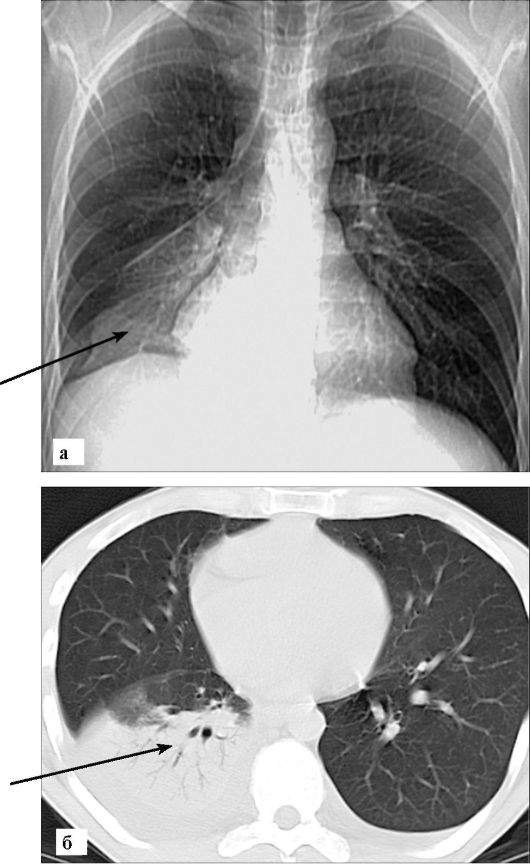
Рис. 6-5. Правосторонняя нижнедолевая пневмония, альвеолярный тип инфильтрации (стрелка):
а - рентгенограмма в прямой проекции. Имеется интенсивное затемнение легочной ткани в проекции нижней доли правого легкого; б - КТ. На фоне уплотненной легочной ткани нижней доли видны воздушные просветы бронхов (симптом «воздушной бронхограммы»)
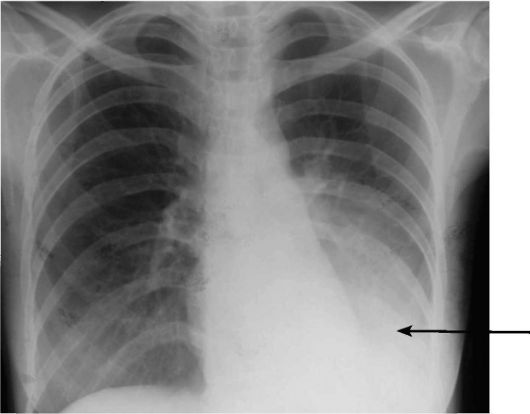
Рис. 6-6. Рентгенограмма легких при бронхопневмонии. Определяется диффузное затемнение легочной ткани в пределах нижней доли левого легкого (стрелка)
няются дольше, чем клинические проявления пневмонии. Исходом острой пневмонии может быть полная нормализация рентгенологической картины легких, но чаще остаются ее следы в виде деформа- ции легочного рисунка, пневмосклероза, плевральных спаек, лучше выявляемых при томографии.
Наиболее частыми возбудителями долевых пневмоний являются пневмококки, а очаговых пневмоний - стафилококки. В настоящее время отмечается рост пневмоний, вызываемых грамотрицательными бактериями (клебсиелла, кишечная палочка). Грамотрицательные пневмонии наиболее часто встречаются у хронических больных, ослабленных алкоголизмом, диабетом, онкологическими заболеваниями.
Пневмонии могут вызываться вирусами гриппа, аденовируса, герпеса, а также микоплазмами. Для этих форм пневмоний характерны двусторонние интерстициальные изменения легочной паренхимы, проявляющиеся усилением легочного рисунка (рис. 6-7). Иногда к ним могут присоединяться мелкоили среднеочаговые тени. Одна из трудно диагностируемых причин пневмоний - грибы (аспергиллез) или простейшие. Особая форма пневмоний - так называемые
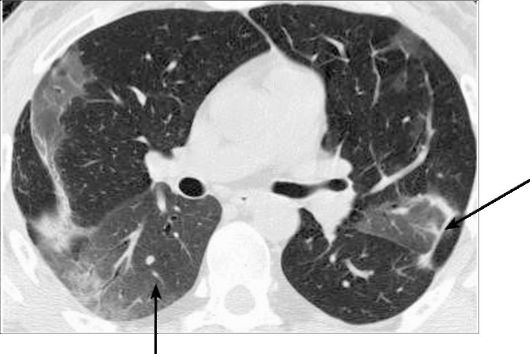
Рис. 6-7. Двусторонняя нижнедолевая пневмония, интерстициальный тип инфильтрации. Компьютерная томограмма: двустороннее понижение воздушности легочной ткани по типу «матового стекла» (стрелки)
аспирационные пневмонии, когда по каким-либо причинам (приступ рвоты) содержимое желудка попадает в воздухоносные пути. Для этих пневмоний характерен двусторонний характер, локализация в нижних долях легких, тяжелое течение, склонность к абсцедированию.
Велик риск развития пневмоний у тяжелых пациентов с нарушениями питания, иммунитета, длительно находящихся на постельном режиме.
Осложнением бактериальной пневмонии может быть развитие абсцесса легкого, эмпиемы плевры.
Рентгенологические симптомы пневмонии (инфильтрация легочной ткани) неспецифичны и могут встречаться при целом ряде других заболеваний. По этой причине важную роль в диагностике пневмоний имеют анамнез, клиническая картина заболевания и эффективность антибактериальной пневмонии. Однако, как правило, рентгенография и КТ с высокой точностью выявляют локализацию и выраженность изменений в легких, и использование этих методов лучевой диагностики необходимо при подозрении на пневмонию.
Итак, основным методом диагностики пневмоний является рентгенография грудной клетки. При неопределенных данных рентгено- графии или при неэффективности проводимого лечения необходимо выполнять КТ.
6.3. АБСЦЕСС ЛЕГКОГО
Тяжелым осложнением воспалительного процесса в легком является абсцесс. Абсцесс легкого представляет собой расплавление легочной ткани в результате нагноения с образованием полости, ограниченной пиогенной оболочкой. В зависимости от пути возникновения различают абсцессы аспирационные (бронхогенные), гематогенно-эмболические (септические) и травматические (в результате ранений грудной полости). Абсцессы бывают единичными и множественными, а в зависимости от давности течения процесса - острыми (до трех месяцев) и хроническими.
Рентгенологическая картина абсцесса легкого зависит от его стадии и характера течения. На начальной стадии развития при рентгенографии визуализируется интенсивная однородная тень с нечеткими контурами, отражающая зону инфильтрации (рис. 6-8). По мере созревания абсцесса, развития гнойного расплавления в его центре, дренирования через бронх и выделения гнойного содержимого образуется полость с неровными и толстыми стенками в виде небольшого эксцентричного просветления, с выраженной перифокальной инфильтрацией легочной ткани. В полости может быть виден горизонтальный уровень жидкости. При благоприятном течении процесса в последующие 1-3 месяца перифокальная инфильтрация исчезает, жидкость рассасывается, и полость облитерируется.
При недостаточном дренировании процесс прогрессирует, что может привести к прорыву гнойного содержимого в плев- ральную полость с развитием эмпиемы плевры и пневмоторакса
(рис. 6-9).
Примерно у пятой части пациентов острые абсцессы переходят в хроническую форму. При хронических абсцессах в стадии ремиссии на рентгенограммах выявляется неправильной формы полость, окруженная зоной пневмосклероза. При обострении процесса по периферии полости возникает инфильтрация легочной ткани, а в самой полости выявляется уровень жидкости.
В некоторых случаях с целью лечения необходимо проводить пункционное дренирование абсцесса, что выполняется под контролем рентгеноскопии или КТ.
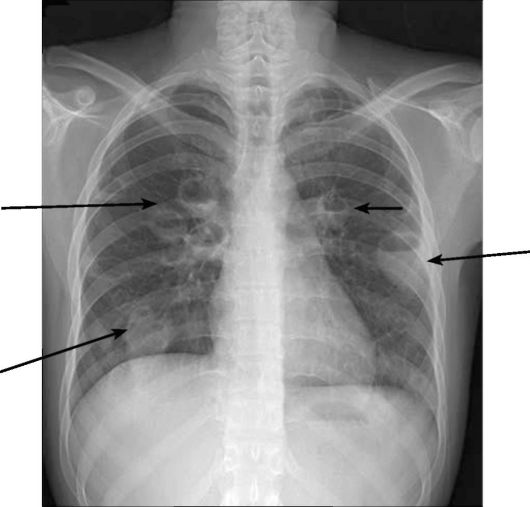
Рис. 6-8. Рентгенограмма при множественных абсцессах легких. В правом и левом легких имеются полости с толстыми стенками, имеющие горизонталь- ные уровни жидкости (стрелки)
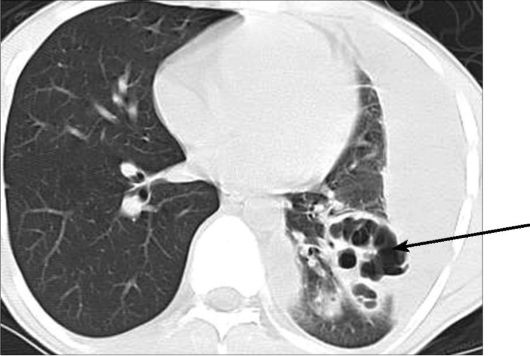
Рис. 6-9. КТ. Абсцесс левого легкого, осложненный эмпиемой плевры. В нижней доле левого легкого определяется полость абсцесса (стрелка) с наличием внутренних секвестров, вдоль костальной плевры распространяется осумкованная жидкость, листки плевры неравномерно утолщены
6.4. ХРОНИЧЕСКИЕ ОБСТРУКТИВНЫЕ БОЛЕЗНИ ЛЕГКИХ (ХОБЛ)
ХОБЛ - это группа заболеваний, характеризующихся хроническим диффузным воспалением бронхов и медленно прогрессирующей бронхиальной обструкцией, которая полностью необратима. Подходы к определению ХОБЛ постоянно меняются. Ранее термином «ХОБЛ» обозначали два заболевания - хронический обструктивный бронхит и бронхиальную астму тяжелого течения, при которой постепенно развивается необратимая бронхиальная обструкция. При ХОБЛ нарушается нормальное дыхание и вентиляция легких. Ранее применявшиеся названия данной патологии - «хронический бронхит», «эмфизема» и «кашель курильщика» - в настоящее время не используются.
В настоящее время к ХОБЛ чаще всего относят только хронический обструктивный бронхит. ХОБЛ является распространенным заболеванием: оно встречается примерно у 9 из 1000 мужчин и у 7 из 1000 женщин. По данным исследований, проводившихся в Европе, оно занимает 3-е место среди причин временной нетрудоспособности и 4-е место - в структуре причин смертности.
Основными симптомами ХОБЛ являются одышка, или ощущение нехватки воздуха, избыточное выделение мокроты и хронический кашель. По мере развития болезни ухудшается переносимость физических нагрузок.
Рентгенологическая диагностика хронического бронхита возможна лишь при прогрессировании утолщения стенок бронхов и очагов пневмосклероза вокруг них из-за часто рецидивирующих бронхопневмоний. При этом на рентгенограммах отмечаются усиление и сетчатая деформация легочного рисунка. Локальные расширения и сужения терминальных отделов бронхов, а также утолщение их стенок лучше всего видны при КТ.
Вследствие бронхита, длительно текущих воспалительных процессов в бронхах и бронхиолах формируются необратимые локальные расширения - бронхоэктазы. Различают цилиндрические, мешотчатые и веретенообразные формы бронхоэктазов. При бронхоэктатической болезни рентгенологически определяются усиление и деформация легочного рисунка, наличие ячеистых или петлистых уплотнений по периферии бронхов (рис. 6-10). Крупные бронхоэктазы могут выглядеть, как кисты легкого, нередко с жидкостным содержимым. Лучшим методом диагностики бронхоэктазов является КТ (рис. 6-11).
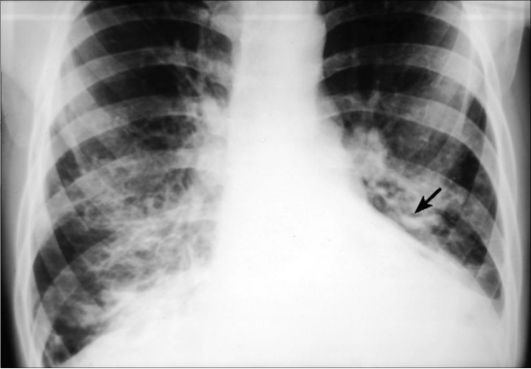
Рис. 6-10. Рентгенограмма легких при хроническом бронхите и бронхоэктазах. Определяются усиление и деформация легочного рисунка, признаки уплотнения стенок расширенных бронхов (стрелки)
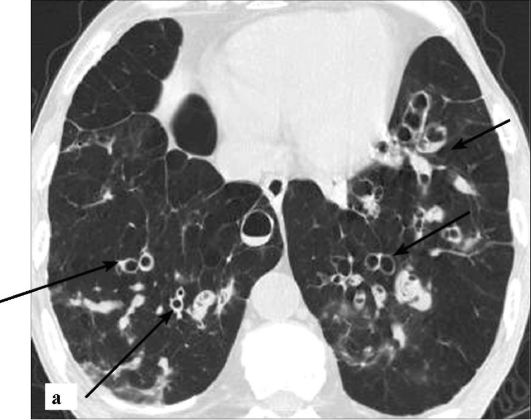
Рис. 6-11. КТ при бронхоэктатической болезни: а - поперечный срез. В легких определяются множественные бронхоэктазы различной формы (цилиндрические, мешотчатые), в отдельных бронхоэктазах виден горизонтальный уровень жидкости (стрелки)
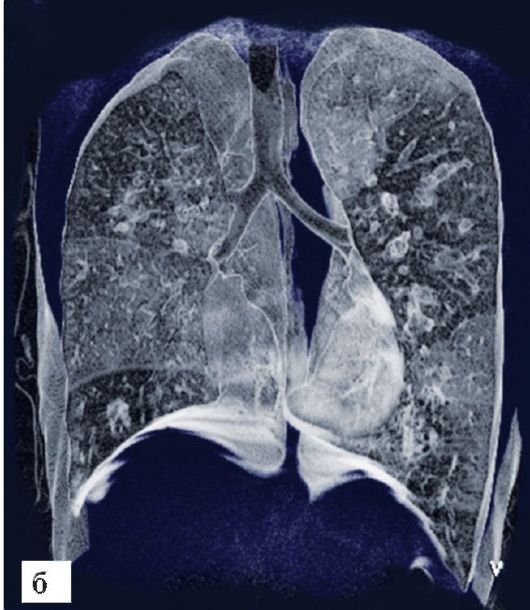
Рис. 6-11. КТ при бронхоэктатической болезни: б - трехмерная реконструкция бронхиального дерева
Наряду с приобретенной бронхоэктатической болезнью встречаются врожденные формы бронхоэктазов при таких заболеваниях, как муковисцидоз и синдром Картангера. При этих заболеваниях рентгенологические изменения, характерные для бронхоэктазов, выявляются уже в детском возрасте.
6.5. ЭМФИЗЕМА ЛЕГКИХ
При эмфиземе легких отмечается увеличение воздухосодержащих пространств, расположенных дистальнее терминальных бронхиол с деструкцией их стенок. В зависимости от локализации процесса различают центрилобулярную, панлобулярную и парасептальную эмфиземы.
Центрилобулярная эмфизема поражает терминальные бронхиолы центральных частей вторичной легочной дольки и в основном встречается у злостных курильщиков (рис. 6-12).
Панлобулярная эмфизема характеризуется разрушением ткани легкого в пределах всей легочной дольки (рис. 6-13).
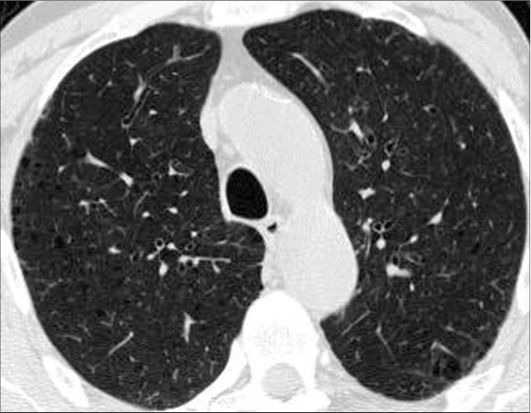
Рис. 6-12. Центрилобулярная эмфизема. КТ. Отмечается диффузное снижение плотности легочной ткани, наиболее выраженное в центрах легочных долек
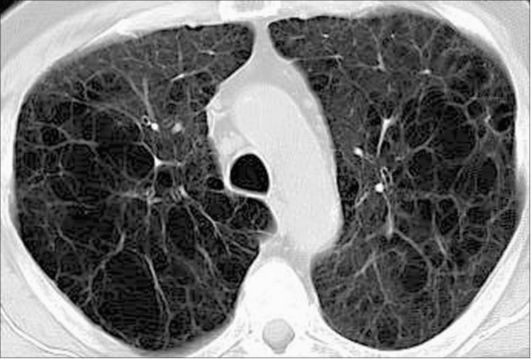
Рис. 6-13. Панлобулярная эмфизема. При КТ видна деформация легочного рисунка, большую часть паренхимы обоих легких занимают тонкостенные воздушные полости
При парасептальной форме тонкостенные воздушные полости (буллы) локализуются в субплевральном пространстве и могут явиться причиной спонтанного пневмоторакса (рис. 6-14).
Рентгенологическая диагностика эмфиземы базируется на признаках повышенной пневматизации легочной ткани и обеднения либо полного исчезновения сосудистого рисунка по периферии. КТ является максимально информативным методом выявления эмфизематозных изменений в легких. При КТ возможна количественная оценка степени выраженности эмфиземы на основании денситометрии.
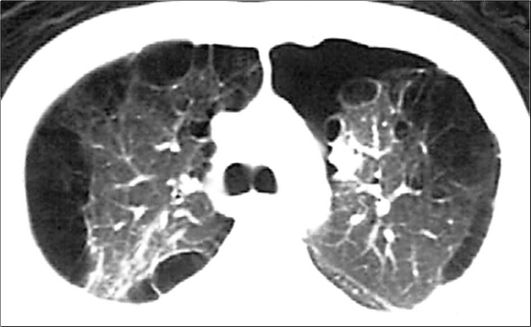
Рис. 6-14. КТ. Парасептальная и буллезная эмфизема. На периферии обоих легких, субплеврально, видны большие воздушные полости с тонкими стен- ками
6.6. БРОНХИОЛИТЫ
При бронхиолитах в ответ на воздействие повреждающего фактора в терминальных отделах дыхательных путей возникает воспалительный процесс, преимущественно пролиферативного и констриктивного характера. При этом наряду с воспалением и расширением стенок бронхов и бронхиол, заполнением их просвета слизью развивается воспалительная инфильтрация легочной ткани.
Отдельную нозологическую единицу представляет собой облитерирующий бронхиолит с организующейся пневмонией, который относится к группе идиопатических интерстициальных пневмоний.
Рентгенологические проявления бронхиолитов малоспецифичны. КТ, которая является наиболее чувствительным методом диагности-
ки бронхиолитов, выявляет такое характерное проявление болезни, как уплотнение периферических отделов легочных полей по типу «матового стекла», параллельно определяются уплотнение и расширение бронхиол в виде «веточки вербы» (рис. 6.15). Поскольку бронхиолиты ведут к нарушению проходимости бронхиального дерева, специальные исследования во время вдоха и выдоха позволяют визуализировать «воздушные ловушки» в легочной ткани, обусловленные клапанным эффектом и нарушением вентиляции альвеол.
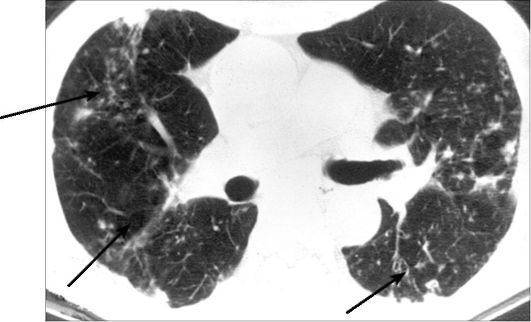
Рис. 6-15. КТ. Облитерирующий бронхиолит с организующейся пневмонией. Определяются ограниченные участки уплотнения легочной ткани, расположенные субплеврально, имеющие вид «веточки вербы» (стрелки)
6.7. БРОНХИАЛЬНАЯ АСТМА
У пациентов с тяжелой бронхиальной астмой при астматическом статусе или обострении бронхиальной астмы рентгенография или КТ дают возможность выявить эмфизематозное вздутие легочной ткани, низкое стояние купола диафрагмы, увеличение легких в длину, расширение ретростернального и ретрокардиального пространств. Калибр сосудов и соответственно легочный рисунок остаются неизменными. Рентгенологическое исследование позволяет выявлять такие осложнения, как ателектаз легочной ткани и пневмоторакс. Вне приступов бронхообструкции лучевая картина легких этих пациентов нормальная либо изменения носят неспецифический характер.
6.8. АТЕЛЕКТАЗЫ
Ателектаз представляет собой спавшийся и незаполненный воздухом участок легочной ткани. Вентиляция легочной ткани с возникновением ателектаза может быть нарушена на субсегментарном, сегментарном и долевом уровнях. Обтурация или сдавление дыхательных путей возникает и на уровне основного бронха, приводя к ателектазу всего легкого. Ателектазы могут быть врожденными и приобретенными, а по происхождению - обтурационными или компрессионными.
Долевые и сегментарные ателектазы имеют характерную рентгенологическую картину в виде затемнения соответствующего участка легочной ткани (рис. 6-16). Рентгенографию необходимо проводить как минимум в двух проекциях, поскольку ряд анатомических легочных структур на прямых рентгенограммах не визуализируются из-за наложения тени сердца.
Рентгенография является оптимальным методом наблюдения за ходом проводимой терапии, состоянием ателектаза, восста- новлением нормальной вентиляции легочной ткани. Неполное
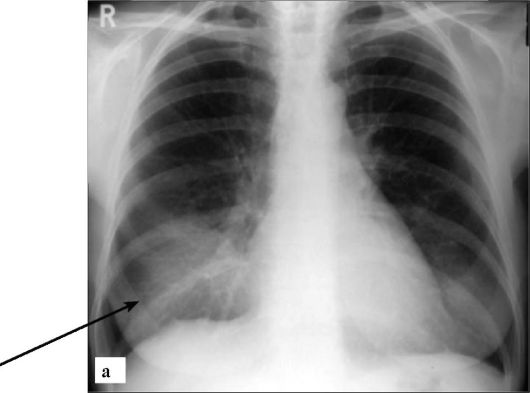
Рис. 6-16. Ателектазы (стрелки) средней доли правого легкого на рентгенограммах:
а - прямая проекция
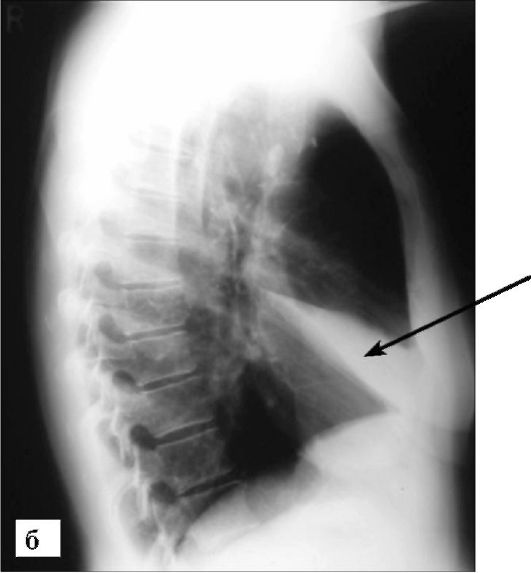
Рис. 6-16. Ателектазы (стрелки) средней доли правого легкого на рентгенограммах (окончание): б - боковая проекция
восстановление вентиляции ателектазированного участка может привести к разрастанию соединительной ткани и развитию фиб- роателектаза, что также определяется при рентгенологическом исследовании.
Преимуществом КТ является хорошая визуализация просветов и состояния стенок как основных, так и более мелких бронхов, что позволяет точно устанавливать диагноз возникновения ателектаза даже на субсегментарном уровне (рис. 6-17).
6.9. РАК ЛЕГКОГО
Рак легкого является одной из основных причин смертности мужчин во всем мире. Достоверно доказана связь его возникновения с экологией окружающей воздушной среды и курением.
Основными гистологическими типами рака легкого являются аденокарцинома, плоскоклеточный, мелкоклеточный и круп-
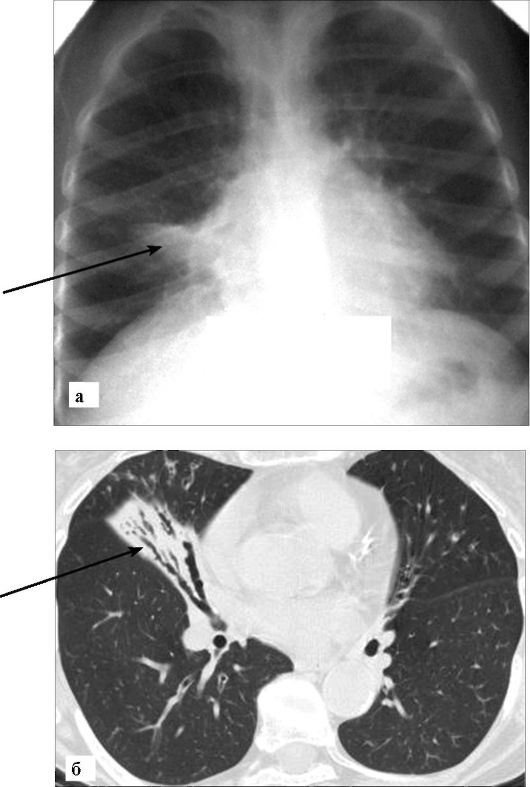
Рис. 6-17. Ателектаз средней доли правого легкого. Средняя доля уменьшена в объеме, уплотнена (стрелка), внутри нее видны содержащие воздух бронхи: а - рентгенограмма в прямой проекции; б - КТ
ноклеточный рак. При рентгенологическом исследовании установить гистологическую форму новообразования невозможно.
В рентгенологической практике рак легкого классифицируется как центральный, периферический и бронхоальвеолярный. К центральной форме относятся опухоли, берущие свое начало из эпителия крупных бронхов. Периферический рак развивается из более мелких бронхов, а бронхоальвеолярный - из бронхиол и альвеол.
На рентгенограммах центральный рак легкого проявляется расширением и деформацией корня, а также нарушением бронхи- альной проходимости (рис. 6-18). Опухоль может расти в просвет бронха (эндобронхиальный рост), за его пределы (экзобронхиальный рост) или иметь смешанный характер роста (панбронхиальное распространение).
Вследствие нарушения бронхиальной проходимости у больных развиваются ателектазы и вторичные затяжные, рецидивирующие пневмонии, часто маскирующие основное заболевание.
Периферический рак в большинстве случаев проявляется наличием на рентгенограммах одиночного образования в легком. Контуры такого новообразования обычно бугристые и имеют неправильную
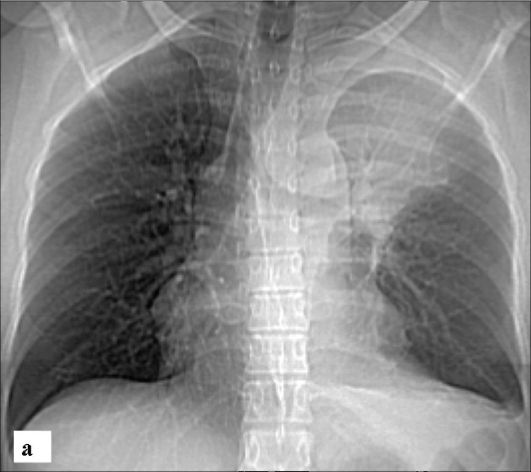
Рис. 6-18. Центральный рак левого легкого, осложненный ателектазом верхней доли, вызванной коническим сужением верхнедолевого бронха опухолью:
а - рентгенограмма в прямой проекции
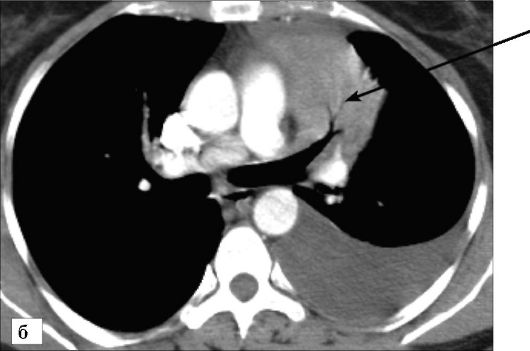
Рис. 6-18. Центральный рак левого легкого, осложненный ателектазом верхней доли, вызванной коническим сужением верхнедолевого бронха опухолью (стрелка) (окончание): б - КТ-ангиопульмонограмма
форму (рис. 6-19). В центральной зоне может определяться полость распада опухолевой ткани. При железистой форме рака в структуре опухоли могут встречаться кальцинаты.
Важным рентгенологическим признаком наличия периферического рака является присутствие на рентгенограммах «дорожки» к корню легкого как следствие перибронхиального и периваскулярного лимфостаза и лимфангита. К сожалению, эти признаки появляются достаточно поздно.
Как отдельный вид периферического рака выделяют опухоль Пэнкоста, которая локализуется в области верхушки легкого и быстро распространяется на плевру, ключицу, ребра и плечевое сплетение, вызывая выраженную болевую симптоматику.
Диагностика рака легкого, особенно на ранних стадиях, может быть сложной. Рентгенологические данные приходится дифферен- цировать с туберкуломой, абсцессом, шаровидной пневмонией, доброкачественными опухолями и другими изменениями легочной ткани.
В ряде случаев только динамическое наблюдение за состоянием очага в легком позволяет определить признаки его роста и выявить наличие симптомов, подозрительных на опухоль. Наиболее инфор-
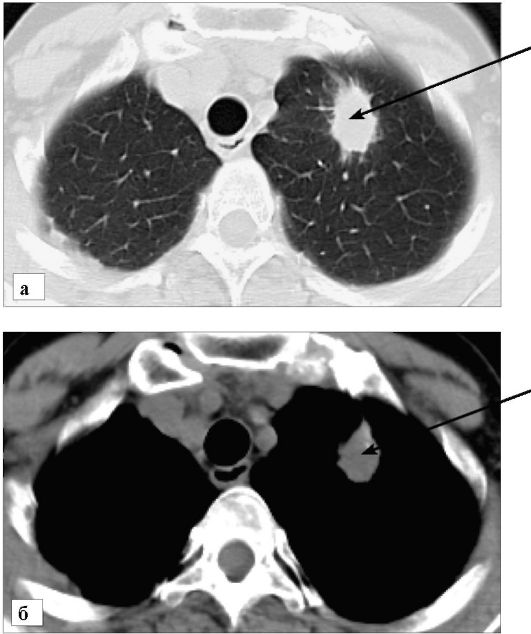
Рис. 6-19. Периферический рак верхней доли левого легкого. КТ. Стрелкой указано мягкотканое образование верхней доли левого легкого, с бугристыми, лучистыми контурами:
а - томограмма в режиме «легочного» окна; б - томограмма в режиме «мягкотканого» окна
мативным для изучения патологических процессов в легком при подозрении на опухоль является КТ, проводимая с болюсным внутривенным контрастированием и специальным программным обеспечением для определения степени увеличения объема выявленного
очага.
Бронхоальвеолярный рак может обнаруживаться в виде узловой, инфильтративной и диссеминированной форм. Рентгенологическая картина при инфильтративной форме может напоминать таковую
при очаговой пневмонии, однако клиническая симптоматика, как правило, отсутствует (рис. 6-20).
Методы лучевой диагностики применяются для проведения диагностической пункции патологического очага с целью получения цитологического материала. При этом под контролем рентгеноскопии или динамической компьютерной томографии специальная пункционная игла с мандреном подводится к новообразованию. Полученный цитологический материал позволяет установить диагноз в сложных случаях.
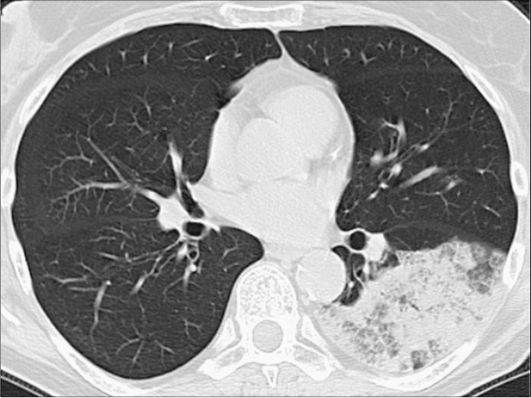
Рис. 6-20. Бронхоальвеолярный рак левого легкого, инфильтративная форма. На томограмме в нижней доле левого легкого определяется инфильтрация легочной ткани с ячеистой структурой и видимыми просветами бронхов
Выбор метода лечения при установленном диагнозе «рак легкого» возможен только при точной информации о распространенности процесса. КТ с контрастированием позволяет очень надежно определять местное распространение процесса. Для изучения костной системы на предмет метастазирования выполняют радионуклидное исследование или МРТ костей. В том случае, если возникают трудности с определением местного роста опухоли, большую помощь в диагностике обеспечивает применение ПЭТ, которая должна соче- таться с КТ.
6.10. МЕТАСТАЗЫ
(ВТОРИЧНЫЕ ОПУХОЛИ)
В легкие метастазирует большинство злокачественных опухолей различной локализации. Метастатические поражения могут быть единичными или множественными. При рентгенологическом исследовании множественные очаги поражения обычно имеют округлую форму и располагаются в периферических отделах легочной ткани (рис. 6-21). Диагностика такого характера поражений не вызывает трудностей.
Одиночные метастазы требуют дифференциальной диагностики с гранулемами и другими доброкачественными новообразованиями, выглядящими, как узловые образования в легких. Мелкие, расположенные субплеврально очаги метастазирования рентгенологически обычно не выявляются. Поэтому при всех выявленных злокачественных опухолях пациентам нужно выполнять КТ грудной клетки.
Наряду с гематогенным метастазированием распространение опухолей может идти лимфогенным путем. При ортоградном рас- пространении развивается так называемый лимфогенный карциноматоз, проявляющийся на рентгенограммах ячеистостью легочной
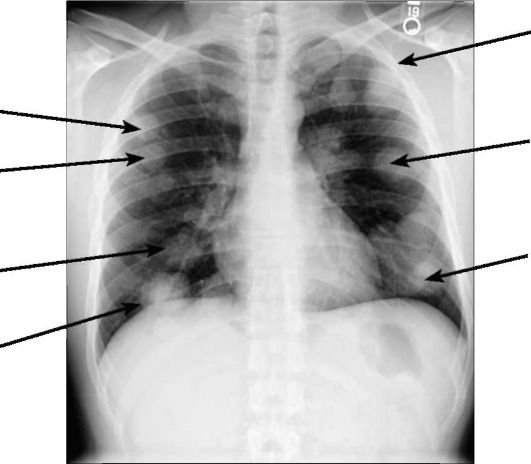
Рис. 6-21. Рентгенограмма грудной клетки. Множественные метастазы видны в легочных полях как округлые тени различного диаметра (стрелки)
ткани и наличием линейных теней по направлению к корню при отсутствии признаков увеличения лимфатических узлов. В случае ретроградного метастазирования лимфатические узлы увеличиваются в размерах. Выявление метастазов в лимфатические узлы средостения возможно с помощью КТ или комбинации ПЭТ/КТ (рис. 6-22).
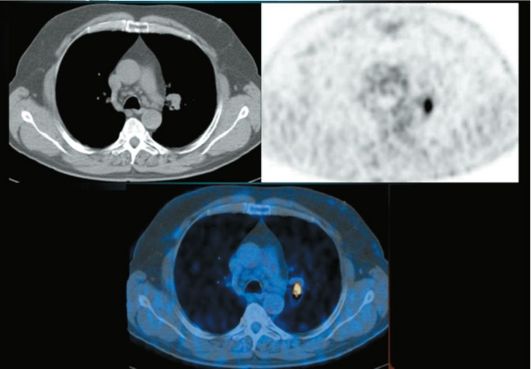
Рис. 6-22. Выявление метастатического поражения лимфоузлов корня левого легкого. В верхнем ряду слева показано изображение КТ, на котором видно лишь небольшое расширение корня левого легкого. Справа приведено изображение ПЭТ, отчетливо показывающее патологический очаг накопления радиофармпрепарата. В нижнем ряду показано комбинированное изображение ПЭТ/КТ, дающее комбинированную анатомическую и функциональную информацию
6.11. ДИФФУЗНЫЕ ИНТЕРСТИЦИАЛЬНЫЕ
ЗАБОЛЕВАНИЯ ЛЕГКИХ
Диффузные изменения в интерстициальной ткани легких отмечаются при различных заболеваниях и синдромах. Морфологические исследования при диффузных заболеваниях легких показывают наличие воспалительной инфильтрации различной степени выраженности. В начале процесса это могут быть обратимые экссудативные процессы, однако при прогрессировании наступают необратимые фиброзные изменения с разрушением альвеолярной ткани.
При данной патологии пациенты поздно обращаются к врачу. Первые рентгенологические изменения нередко появляются через 2-3 года после возникновения начальных симптомов заболевания. Задача рентгенолога в этом случае состоит не только в установлении изменений в интерстиции легких, но и в дифференциальной диагностике с другими диффузными заболеваниями.
Для идиопатических интерстициальных пневмоний характерно развитие альвеолита с последующим формированием диффузного интерстициального фиброза, приводящего к нарушению функции внешнего дыхания. Структура альвеол и межуточной легочной ткани деформируется, после чего формируются мелкие кистозные изменения. Рентгенологическая картина зависит от стадии процесса. При альвеолите на компьютерных томограммах отмечается снижение прозрачности легочной ткани в субплевральных отделах по типу «матового стекла» (рис. 6-23). По мере прогрессирования процесса появляются признаки интерстициального воспаления, фиброза с развитием рестриктивных и буллезных изменений, а также легочной недостаточности, что в итоге приводит к развитию так называемого «сотового легкого» (рис. 6-24).
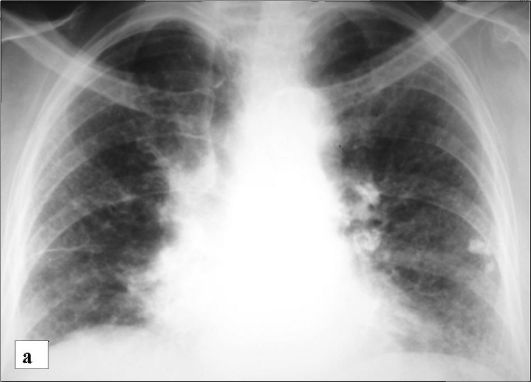
Рис. 6-23. Идиопатический легочный фиброз:
а - рентгенограмма в прямой проекции. Двустороннее усиление и сетчатая деформация легочного рисунка, объемное уменьшение базальных отделов легких, высокое стояние диафрагмы
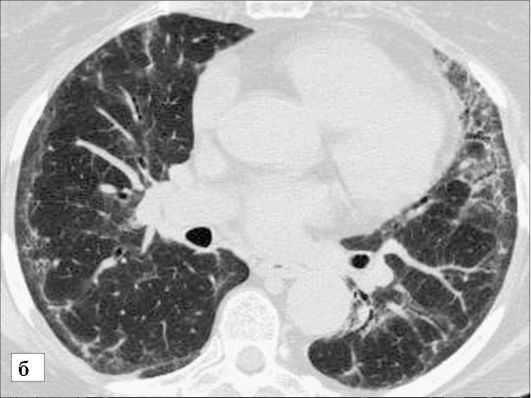
Рис. 6-23. Идиопатический легочный фиброз (окончание): б - КТ. В кортикальных отделах легких определяются ретикулярные изменения вследствие утолщения внутридолькового интерстиция, тракционные бронхоэктазы, мелкие воздушные полости с толстыми стенками
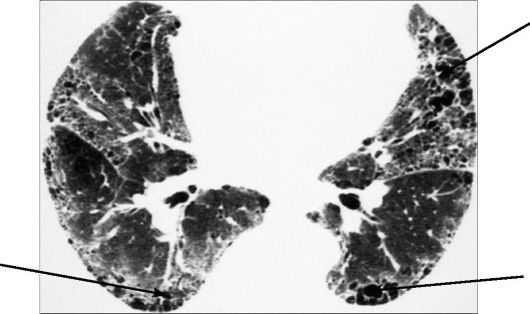
Рис. 6-24. КТ. «Сотовое легкое». В поздней стадии идиопатического легочного фиброза образовались обширные области деструкции нормальной паренхимы легких, представляющие собой зоны крупноячеистого фиброза (стрелки)
На
ранних стадиях диффузных интерстициальных заболеваний
рентгенологическая диагностика возможна только при использовании
компьютерной томографии. При использовании шаговой или спиральной КТ
необходимо выполнять так называемую компьютерную томографию высокого
разрешения (КТВР). При этом томограммы с тонкими срезами (
6.12. ИЗМЕНЕНИЯ ЛЕГКИХ
ПРИ КОЛЛАГЕНОЗАХ
Коллагенозы нередко сопровождаются комбинированным поражением легких и плевры. При системной красной волчанке, наряду с пневмонитом и другими интерстициальными изменениями, в стадию обострения болезни могут выявляться признаки плеврита и перикардита. Позже развивается диффузный фиброз легких.
Вторичный диффузный интерстициальный фиброз развивается при дерматомиозите и системной склеродермии.
Для ревматоидного артрита характерно развитие адгезивного или экссудативного плеврита, а также наличие внутрилегочных ревматоидных узлов с пневмокониозом.
6.13. ПНЕВМОКОНИОЗЫ
Пневмокониозы относятся к группе профессиональных заболеваний, развитие которых связано с длительным вдыханием пыли, содержащей определенные производственные вещества.
К наиболее известным заболеваниям, возникающим из-за воздействия на структуры легких частиц пыли, относятся асбестоз, силикоз (рис. 6-25), антракоз и талькоз. При длительном воздействии пыли в легких постепенно развиваются фиброз и узелковые уплотнения.
Для асбестоза, наряду с изменениями в легких, характерны утолщение плевры, развитие плевральных спаек и увеличение лимфати- ческих узлов корня легкого с периферическим отложением кальция. При длительном течении у пациентов могут развиться такие осложнения, как воспаление легких, туберкулез и легочное сердце.
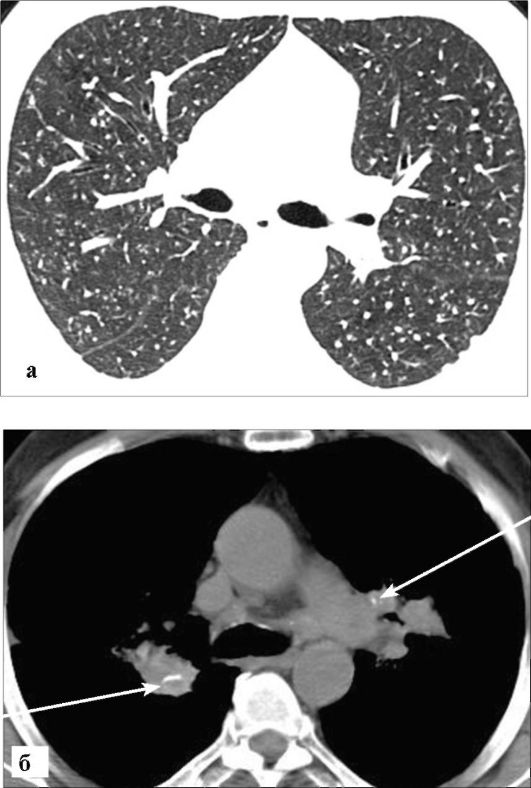
Рис. 6-25. Силикоз. КТ:
а - режим «легочного окна». В обоих легких определяются множественные мелкие, четко очерченные узелки на фоне умеренных интерстициальных изменений; б - мягкотканый режим. Видны очаговые обызвествления внутри увеличенных бронхопульмональных лимфоузлов (стрелки)
6.14. САРКОИДОЗ
Саркоидоз представляет собой системное заболевание неизвестной этиологии с формированием гранулем без признаков казеозного распада. Наряду с легкими и средостением, заболевание может поражать селезенку, кожу, центральную нервную систему и периферические лимфатические узлы. Точный диагноз устанавливается на основании биопсии кожи или доступных лимфатических узлов.
В типичных случаях саркоидоза легких при рентгенологическом исследовании определяются умеренное увеличение лимфатических узлов в корнях и средостении, а также очагово-интерстициальные изменения самой легочной ткани. Для поражения легких характерна диссеминация мелких гранулем, в ряде случаев с изменениями, характерными для пневмонии.
Типичная локализация очагов вдоль перибронхиального и периваскулярного интерстиция, а также в междольковых перегородках может быть визуализирована только при компьютерной томографии (рис. 6-26). В терминальной стадии заболевания формируется диффузный пневмосклероз.
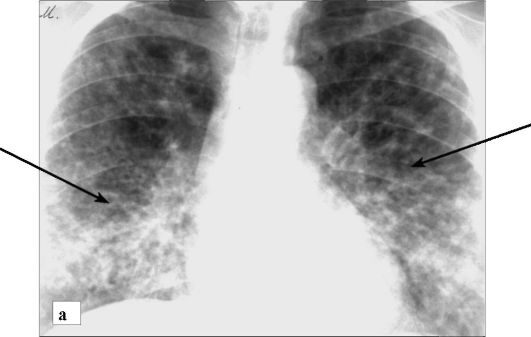
Рис. 6-26. Саркоидоз, 2-я стадия. Определяется двусторонняя симметричная мелкоочаговая перилимфатическая диссеминация (стрелки), корни легких расширены за счет увеличенных лимфоузлов: а - рентгенограмма в прямой проекции
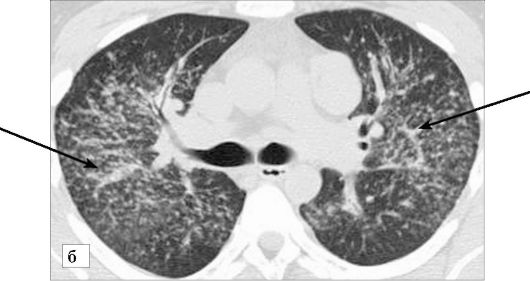
Рис. 6-26. Саркоидоз, 2-я стадия. Определяется двусторонняя симметричная мелкоочаговая перилимфатическая диссеминация (стрелки), корни легких расширены за счет увеличенных лимфоузлов (окончание): б - КТ, мягкотканое окно
6.15. ТУБЕРКУЛЕЗ
Туберкулез легких по-прежнему является одним из самых распространенных заболеваний. Своевременная диагностика туберкулеза невозможна без использования лучевых методов. Массовые обследования населения эндемических зон и групп риска проводятся при помощи флюорографических установок, в том числе и передвижных. В последние годы с успехом применяются цифровые рентгеновские установки, дающие возможность получения более качественных изображений при снижении лучевой нагрузки.
Для полного понимания значения и места рентгенодиагностики в борьбе с туберкулезом необходимо иметь четкое представление о его клинической классификации, которая приводится ниже в контексте использования лучевых методов диагностики.
Туберкулезная интоксикация проявляется виражом туберкулиновой реакции, общими нарушениями функций организма и не сопровождается образованием видимого при рентгенологическом исследовании очага в легких или в других органах.
Первичный туберкулез возникает при заражении туберкулезной палочкой ранее неинфицированных людей и проявляется увеличением лимфатических узлов легких и средостения, лимфогенной дис-
семинацией. При рентгенологическом исследовании или КТ видны небольшие по размерам лимфатические узлы на фоне неизмененной легочной ткани. В поздние сроки узлы часто обызвествляются.
Туберкулез внутригрудных лимфатических узлов характеризуется увеличением их размеров или наличием перифокального воспали- тельного процесса (рис. 6-27).
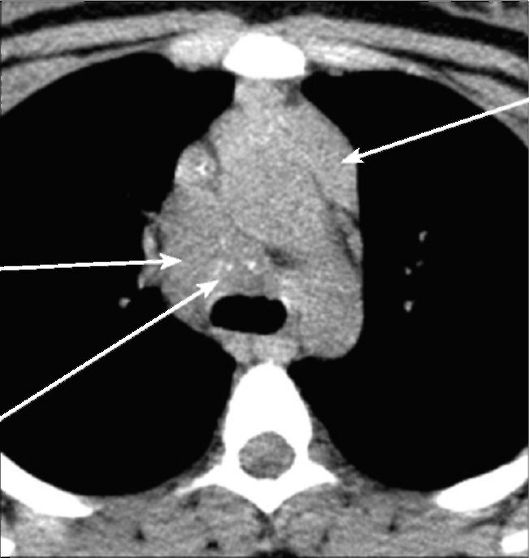
Рис. 6-27. КТ. Туберкулез внутригрудных лимфатических узлов в фазе инфильтрации. Множественные увеличенные лимфатические узлы мягкотканой плотности с очагами уплотненного и кальцинированного казеоза паравазальной, ретрокавальной, трахеобронхиальной и парааортальной групп (стрелки)
Первичный туберкулезный комплекс представляет собой участок поражения в легком и увеличенные регионарные лимфатические узлы, связанные «дорожкой» перибронхиального и периваскулярного воспаления. Очаг в легком может быть различного размера и располагаться в любом сегменте легкого (рис. 6-28).
Диссеминированный туберкулез легких отличается множественностью очаговых поражений легких. Рентгенологически к концу второй недели от начала заболевания визуализируются множественные однотипные округлые очаги размером 1-2 мм. Очаги располагаются периваскулярно, в виде цепочки. При хроническом течении процесса очаги склонны к слиянию и распаду.
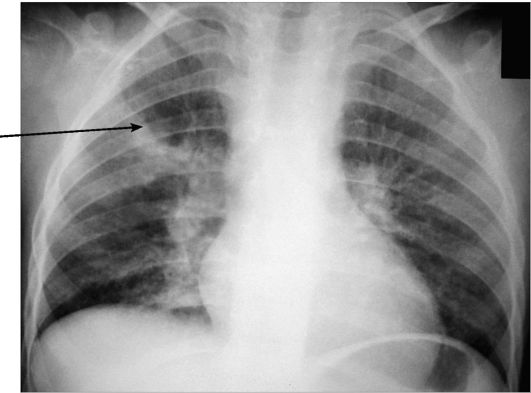
Рис. 6-28. Первичный туберкулезный комплекс в фазе инфильтрации. Обзорная рентгенограмма. Конгломерат увеличенных лимфатических узлов в корне правого легкого. Первичный легочный очаг в верхней доле правого легкого с нечеткими контурами и перибронховаскулярной инфильтрацией в виде «дорожки» к корню легкого (стрелка)
Очаговый туберкулез проявляется при рентгенологическом исследовании единичными или множественными очагами до
Инфильтративный туберкулез визуализируется на рентгенограммах в виде теней различной формы и плотности размером более
Казеозная пневмония представляет собой поражение одного или обоих легких в виде множества сливных очагов, имеющих нечеткие контуры и зачастую полости казеозного распада.
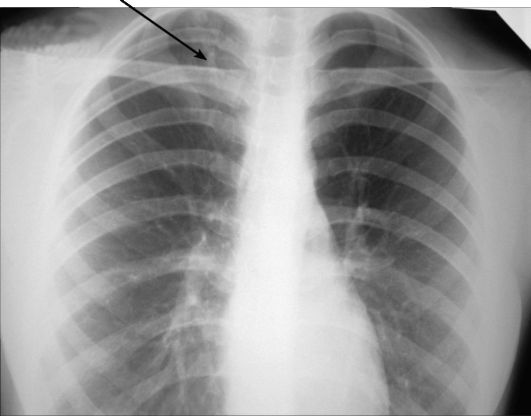
Рис. 6-29. Очаговый туберкулез верхней доли правого легкого (экссудативный). Обзорная рентгенограмма. В верхушке правого легкого видны очаги разного размера, малой интенсивности, с нечеткими контурами (стрелка)
Туберкулома - это казеозный очаг размером более
Кавернозный туберкулез визуализируется в виде тонкостенной каверны без признаков перифокального фиброза. В ряде случаев в окружающей легочной ткани видны признаки воспалительных изменений.
Фиброзно-кавернозный туберкулез легких отличается наличием одной или нескольких полостей с толстыми стенками и перифо- кальным фиброзом. При выраженных фиброзных изменениях отмечаются уменьшение объема легочной ткани, смещение средостения и сужение межреберных промежутков.

Рис. 6-30. Туберкулема верхней доли левого легкого в фазе распада и обсеменения. Мягкотканое субплевральное образование в верхней доле правого легкого с распадом в центре (стрелка): а - обзорная рентгенограмма; б - КТ
Цирротический туберкулез развивается при распространенных фиброзных изменениях в легких и плевре, особенно ее верхушечных отделах. Имеет место смещение корня и органов средостения по направлению к пораженному участку легкого.
Туберкулезный плеврит может сопровождаться выпотом в плевральную полость либо быть сухим (фибринозным). Гнойные изме- нения в экссудате приводят к эмпиеме плевры.
В сомнительных случаях КТ дополняет данные рентгенографии легких. Роль КТ особенно велика в диагностике поражения лим- фатических узлов и дифференциальной диагностике туберкулеза легких с другими заболеваниями.
6.16. ПЛЕВРИТЫ
Выпот жидкости в плевральные полости может иметь место при различных заболеваниях. К ним относятся воспалительные и опу- холевые процессы самой плевры, почечно-печеночная и сердечная недостаточность.
В норме между плевральными листками содержится лишь незначительное количество жидкости, которое при рентгенологическом исследовании не определяется. При скоплении жидкости в объеме более 150 мл ее уровень становится видимым во время проведения рентгенографии за счет появления затемнений в реберно-диафрагмальных синусах. При этом острый угол между диафрагмой и грудной стенкой исчезает (рис. 6-31).
Жидкость в плевральных полостях может быть свободной или осумкованной. Свободная жидкость при изменении положения пациента перемещается внутри грудной клетки. Жидкость может затекать в междолевые щели, что видно на рентгенограммах в виде клиновидных затемнений, обращенных острием к корню легкого. Тень от осумкованной жидкости не будет перемещаться при полипозиционном исследовании. В случае осумкования жидкости в междолевой щели тень на рентгенограммах приобретает двояковыпуклую форму.
При инфицировании и нагноении выпота возникает эмпиема плевры, которая нередко осложняется свищевым сообщением с бронхиальным деревом и легочной тканью. Поэтому в полости эмпиемы над уровнем жидкости часто определяется воздух.
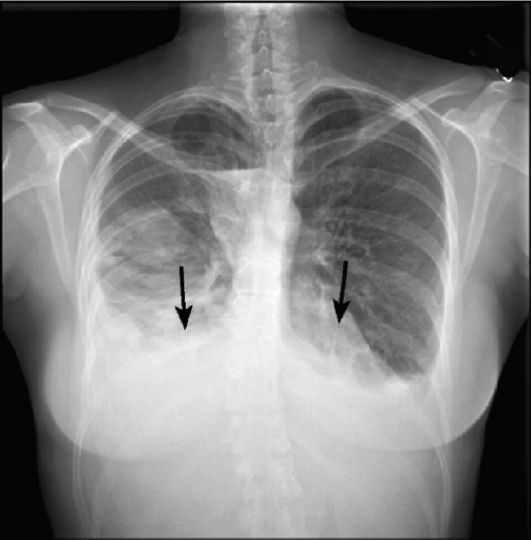
Рис. 6-31. Рентгенограмма грудной клетки, прямая проекция. Двусторонний плеврит. Видны вогнутые уровни жидкости с двух сторон (стрелки)
При длительном течении ригидного к лечению плеврита следует помнить, что под его маской может протекать мезотелиома - злокачественная опухоль плевры (рис. 6-32). При узловой ее форме рентгенологически могут быть обнаружены неравномерные утолщения контуров плевры, в то время как при диффузном поражении уменьшается объем половины грудной клетки со смещением органов средостения в сторону поражения. Исследование геморрагического экссудата на наличие атипичных мезотелиальных клеток нередко является единственным методом дифференциальной диагностики.
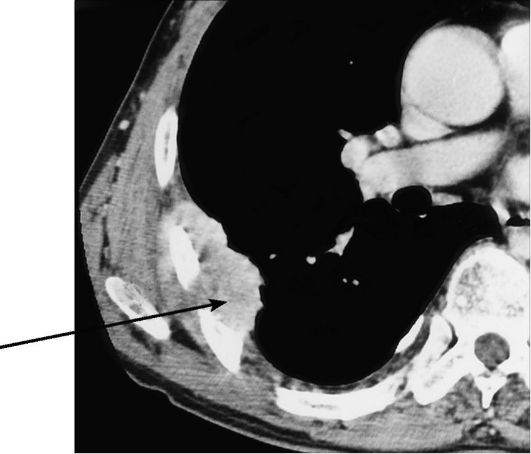
Рис. 6-32. Мезотелиома плевры. КТ с внутривенным контрастированием. Справа на плевре видна мягкотканая бугристая опухоль, врастающая в мягкие ткани грудной клетки (стрелка)
6.17. ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ (ТЭЛА)
ТЭЛА возникает в результате острой окклюзии ее ветвей венозными тромбами, образующимися в системе нижней полой вены и вен таза, ног, реже верхней полой вены, а также в правых полостях сердца. В большинстве случаев причиной возникновения ТЭЛА является острый тромбофлебит ног, травмы и осложнения, возникающие после операционных вмешательств, иммобилизация, длительные онкологические заболевания.
Подозрение на ТЭЛА во всех случаях представляет собой срочную диагностическую проблему, требующую срочного принятия решения. Лучевые методы исследования должны подтвердить наличие эмболии, определить ее локализацию, оценить объем поражения и по возможности установить источник возникновения тромбов.
«Золотым стандартом» в диагностике ТЭЛА до недавнего времени являлась ангиопульмонография. Этот инвазивный метод предполагает катетеризацию легочной артерии для определения дефекта наполнения пораженного сосуда и отсутствия контрастного вещества в его дистальном отделе. Однако ангиопульмонография малоэффективна при тромбоэмболии мелких ветвей легочной артерии и может быть выполнена не во всех лечебных учреждениях.
В
последние годы для диагностики ТЭЛА стала широко применяться
КТ-ангиография. Методика включает в себя проведение исследования без
контрастирования с последующей КТ-ангиопульмонографией после
внутривенного введения контрастного препарата. На компьютерных
томограммах четко определяются гиповаскулярные зоны, симптом
«ампутации» тромбированного сосуда, и, что самое главное, обычно видны
сами тробоэмболы. Томография позволяет выявлять изменения в сосудах
диаметром до
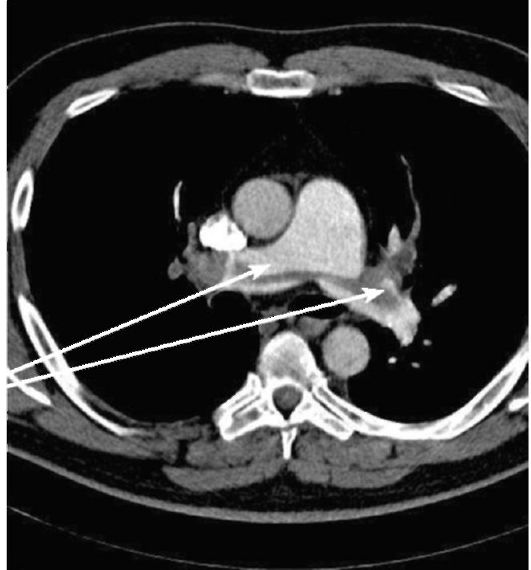
Рис. 6-33. КТ-ангиопульмонография при ТЭЛА. Виден большой седловидный тромб в просвете правой и левой легочных артерий (стрелки)
6.18. ТРАВМЫ ЛЕГКИХ И ГРУДНОЙ КЛЕТКИ
Основной задачей рентгенолога при обследовании пациента с травмой грудной клетки является диагностика угрожающих жизни состояний, таких, как пневмоторакс и гемоторакс, разрыв аорты или диафрагмы, а также наличие гематомы в средостении или перикарде.
Рентгенография органов грудной клетки является наиболее доступным и широко распространенным методом исследования при травме грудной клетки. Однако отдельная травма грудной клетки встречается значительно реже, чем сочетанное повреждение грудной клетки, черепа и брюшной полости. Это особенно важно помнить при обследовании пациентов после автомобильной аварии. Даже при отсутствии жалоб и видимых повреждений требуется обследование головного мозга, позвоночника, грудной клетки и брюшной полости.
В связи с этим в последние годы исключительную важность при сложной, сочетанной травме приобрели КТ и МСКТ, которые по информативности и скорости выполнения значительно превосходят все существующие методы лучевой диагностики. КТ может прово-
диться пациентам в любом состоянии, в том числе и находящимся
на ИВЛ.
Наиболее частой находкой при травме грудной клетки является перелом ребер. Переломы верхних ребер, а также ключицы могут сопровождаться повреждением кровеносных сосудов и нервов средостения, а также трахеи. Переломы нижних ребер часто сочетаются с травмами легких, диафрагмы, печени и селезенки.
Разрыв легочной ткани и сосудов при переломе ребер может сопровождаться гемотораксом или пневмотораксом, а также смешанной формой - гемопневмотораксом (рис. 6-34). В случае обнаружения в составе пунктата хилезного содержимого в плевральной полости необходимо думать о наличии разрыва грудного лимфатического протока с развитием хилопневмоторакса.
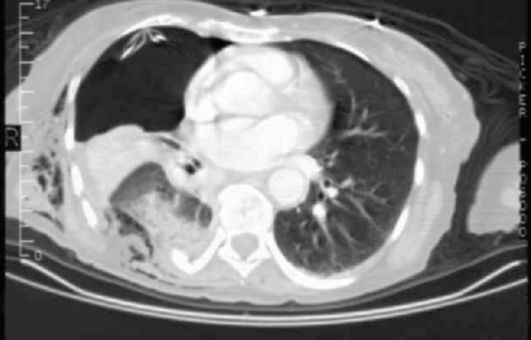
Рис. 6-34. КТ. Травма грудной клетки. Видны переломы ребер справа, гидропневмоторакс, подкожная эмфизема, контузия и ателектаз правого легкого
При незначительных по тяжести ушибах нередко развивается кровоизлияние в паренхиму легкого, которое обычно в течение 10 дней претерпевает обратное развитие, четко фиксирующееся при динамическом рентгенологическом исследовании. В случае тяжелой травмы возникает «шоковое» легкое или так называемый дистресссиндром взрослых.
При переломах грудины может развиваться ретростернальная гематома различных размеров, что проявляется на рентгенограммах расширением тени средостения. Возможны контузия миокарда и даже травматический дефект межжелудочковой перегородки, разрывы грудной аорты.
6.19. ПНЕВМОТОРАКС
Появление свободного воздуха в плевральной полости (пневмоторакс) может быть следствием воспалительно-деструктивного процесса в легочной ткани, а также ее травматического или спонтанного разрыва.
Рентгенологически при небольшом пневмотораксе определяется узкая зона низкой плотности вдоль грудной стенки с отсутствием в ее проекции теней сосудов (рис. 6-35). При клапанном (напряженном) пневмотораксе, когда воздух поступает только в сторону плевральной полости, возникает прогрессирующее смещение тени средостения в противоположную сторону, что может привести к угрожающему жизни состоянию. В таких случаях только срочное дренирование плевральной полости устраняет нарастание тяжелой клинической симптоматики.
В случае возникновения пневмоторакса на фоне присутствия жидкости в плевральной полости на рентгенограммах, выполненных в положении стоя, ее уровень становится не вогнутым (как при
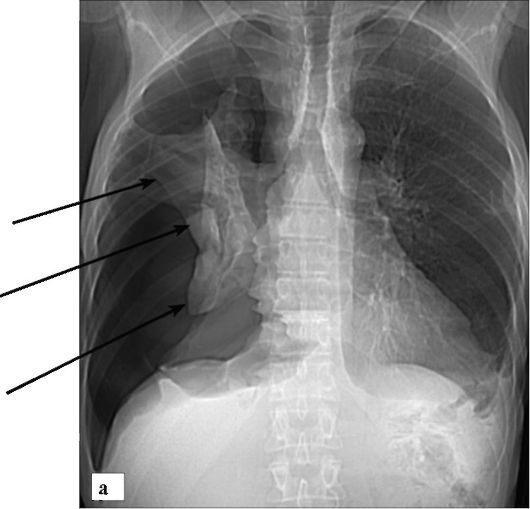
Рис. 6-35. Правосторонний пневмоторакс. Плевральная полость содержит воздух, легкое полностью коллабировано, края его указаны стрелками: а - рентгенограмма в прямой проекции
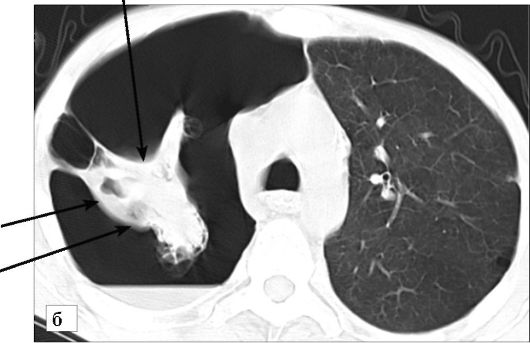
Рис. 6-35. Правосторонний пневмоторакс. Плевральная полость содержит воздух, легкое полностью коллабировано, края его указаны стрелками (окончание): б - КТ
плеврите), а горизонтальным, что является признаком развития гидропневмоторакса.
При подозрении на пневмоторакс рентгенологическое исследование должно выполняться как при глубоком вдохе, так и на выдохе.
6.20. ОТЕК ЛЕГКИХ
Избыточное скопление внесосудистой жидкости в легких (отек легких) в большинстве случаев развивается при острой и хроничес- кой сердечной недостаточности, почечной недостаточности, септических состояниях, а также при дыхательном дистресс-синдроме.
На первой стадии отека жидкость скапливается в интерстициальной ткани - межальвеолярных перегородках. На второй стадии, по мере повышения давления в легочной артерии, жидкость начинает накапливаться внутри альвеол. Рентгенологически при интерстициальном отеке (рис. 6-36) определяются только усиление интерстициального рисунка и появление линий Керли Б - горизонтальных тонких полосок, располагающихся в боковых базальных сегментах легких и идущих от плевры в медиальном направлении.
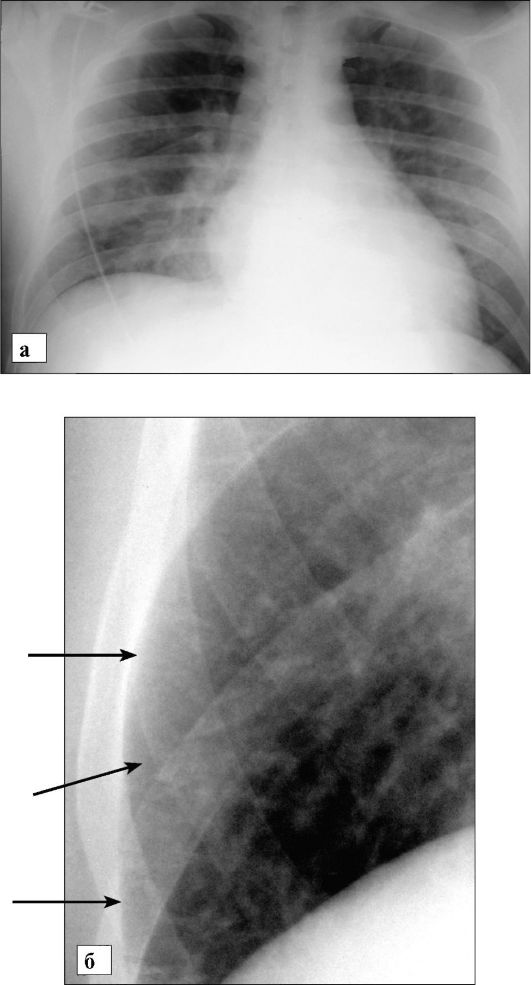
Рис. 6-36. Рентгенограмма в прямой проекции при интерстициальном отеке легких:
а - определяется понижение прозрачности легочных полей, малоструктурность корней, нечеткость контуров сосудов и бронхов; б - видны линии Керли Б, идущие от плевры в медиальном направлении (стрелки)
Значительно реже эти линии могут быть видны у корней легких (линии Керли А). Клиническая симптоматика обычно появляется при повышении давления в легочных капиллярах более чем на 20-25 мм рт. ст. Перераспределение легочного кровотока в верхних долях определяется при рентгенографии в положении стоя - диаметр легочных сосудов в верхних долях из-за нарушения гидростатического эффекта становится равным или большим, чем в нижних долях.
На второй стадии отека рентгенологически определяются, наряду с интерстициальными изменениями легочной ткани, признаки накопления жидкости в альвеолах в виде двусторонних диффузных затемнений легочных полей. Жидкость при отеке обычно накапливается симметрично и локализуется в основном в нижних отделах легких (рис. 6-37).
При кардиогенном отеке легких в большинстве случаев имеются также признаки увеличения полостей сердца.
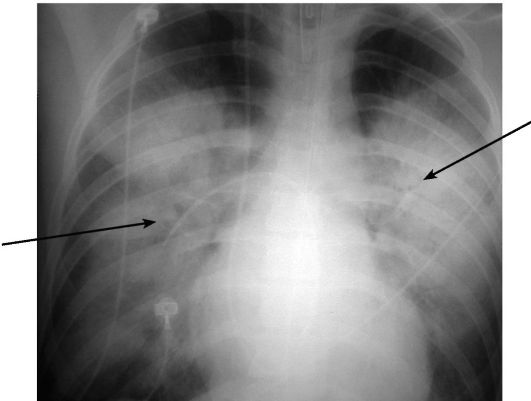
Рис. 6-37. Рентгенограмма в прямой проекции при альвеолярном отеке легких. Видны обширные области альвеолярных затемнений в прикорневых зонах в виде «крыльев бабочки» (стрелки)