Руководство к практическим занятиям по гинекологии: Учебное пособие / Под ред. В.Е. Радзинского. - 2007. - 600 с. : ил.
|
|
|
|
ГЛАВА 2 ПРОПЕДЕВТИКА ГИНЕКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ
Диагностика и лечение гинекологических заболеваний основываются на данных анамнеза и объективного исследования, которое производят по определенной системе, позволяющей выявить главные факты и учесть все детали, которые будут способствовать правильной постановке диагноза. Необходимо помнить, что правильная диагностика и адекватная терапия гинекологических заболеваний возможны только при исследовании всего организма женщины.
Для обследования женщин, страдающих гинекологическими заболеваниями, используют сбор общего и специального гинекологического анамнеза, общее объективное исследование и специальные методы гинекологического исследования.
В чем заключаются особенности сбора анамнеза?
Сбор анамнеза у женщин с гинекологическими заболеваниями имеет целью выяснить жалобы, получить сведения о предшествующей жизни и перенесенных заболеваниях (anamnesis vitae), выяснить развитие настоящего заболевания (anamnesis morbi).
Как производить опрос больной?
Опрос больной производится по следующему плану.
1. Паспортные данные, причем особое внимание обращают на возраст больной.
2. Жалобы больной.
3. Перенесенные заболевания: болезни детского возраста, инфекционные (в том числе болезнь Боткина), болезни различных систем и органов, наследственность, операции, травмы, аллергоанамнез, гемотрансфузии, заболевания мужа.
4. Условия быта и труда.
5. Специальный акушерско-гинекологический анамнез:
- характер менструальной, половой, детородной, секреторной функций;
- перенесенные гинекологические заболевания и операции на половых органах;
- перенесенные урогенитальные и венерические заболевания. При этом необходимо также выяснить функции соседних органов (мочеполовой системы, кишечника).
6. Наличие болей и их характер.
7. Развитие настоящего заболевания.
8. Подведение итогов, установление предварительного диагноза.
Какое значение имеет возраст пациентки для установления диагноза?
Различные гинекологические заболевания нередко свойственны определенному возрасту. В детстве могут быть выявлены воспалительные заболевания наружных половых органов (вульвовагинит). В период полового созревания нередко обнаруживают аномалии развития половых органов, нарушения становления менструальной функции. В репродуктивном периоде часто наблюдают воспалительные заболевания внутренних половых органов, опухоли яичников (кисты и кистомы), матки (миома), неправильное положение матки и травмы половых и соседних органов, связанные прежде всего с родами. В пременопаузе развиваются нарушения менструальной функции, предраковые и раковые заболевания женских половых органов. В старческом возрасте часто наблюдаются опущения и выпадения внутренних половых органов.
Анатомические особенности половых органов и их функция тесно связаны с возрастными изменениями женского организма, поэтому некоторые явления, представляющие собой норму для одного возраста, могут быть патологией для другого. Так, аменорея в детском и старческом возрасте - физиологическое явление, а в репродуктивном периоде свидетельствует о значительных нарушениях в организме (если только это не связано с беременностью и лактацией - физиологическая аменорея).
Кроме того, один и тот же симптом в разные периоды жизни женщины может быть проявлением различных заболеваний. Кровотечение в период полового созревания или угасания половой функции обычно связано с недостаточностью или нарушением гормональной функции яичников. В детородном возрасте причиной кровотечения нередко являются аборт, миома матки, воспалительные заболевания матки и ее придатков и другая патология. В менопаузе наиболее частой причиной кровотечения бывают злокачественные новообразования.
Каковы основные жалобы у женщин с гинекологическими заболеваниями?
Основными жалобами женщин с гинекологическими заболеваниями являются боли, бели, кровотечения, бесплодие (нарушение фертиль- ности).
При опросе целесообразно ограничиться выяснением основных симптомов без детализации их характера, возникновения и развития. Раскрывать симптомы гинекологических заболеваний и их развитие необходимо последовательно при ознакомлении с основными функциями половой системы женщины. При этом могут быть выявлены нарушения со стороны половой сферы (бесплодие, привычные выкидыши, зуд, появление опухоли в наружных половых органах, во влагалище, в животе и т.д.), аномалии полового чувства (аноргазмия, изменения либидо и др.), расстройства функции соседних органов (мочевой систе- мы, кишечника), общие расстройства (плохое самочувствие, похудание, ожирение, приливы и др.).
На что необходимо обращать внимание при выявлении особенностей наследственности?
В процессе сбора анамнеза выявляют сведения о семейном анамнезе: общие сведения о родителях, братьях и сестрах, их возрасте и профессии, перенесенных ими заболеваниях (психические заболевания, алкоголизм, болезни крови и обмена веществ, случаи злокачественных новообразований).
Какое значение имеет выяснение перенесенных ранее заболеваний?
Заболевания, перенесенные в детском возрасте и в период полового развития, могут негативно отразиться на развитии половых органов, становлении менструальной функции. Вирусные инфекции, частые ангины, туберкулез могут быть причиной задержки как общего, так и полового развития, что обусловлено поражением нервной и эндокринной систем, развитием хронической интоксикации и гипоксии при этих заболеваниях. Дифтерия при соответствующей локализации может вызвать стеноз или атрезию влагалища.
Выяснение перенесенных заболеваний легких, сердечно-сосудистой системы, эндокринной системы и др. имеет большое значение для прогноза беременности и родов, выбора методов терапии гинеколо-
гических заболеваний и способа обезболивания при необходимости оперативного лечения.
Особое внимание должно быть уделено выяснению перенесенных ранее гинекологических заболеваний, так как они могут быть непос- редственно или косвенно связаны с настоящим заболеванием.
Зачем необходимо знать о перенесенных заболеваниях полового партнера?
Это необходимо для выяснения возбудителя воспалительных заболеваний женских половых органов. В этом отношении большой интерес представляют сексуально трансмиссивные инфекции, (СТИ). Наличие у мужа туберкулеза может иметь значение при установлении диагноза генитального туберкулеза. Кроме того, анамнез мужа помогает уточнению причин бесплодного брака.
Какое значение имеет знание условий быта и труда?
Условия жизни оказывают влияние на развитие не только всего организма женщины, но и ее половой системы. В значительной мере от условий жизни зависят возникновение, течение и исход экстрагенитальных и гинекологических заболеваний, которые могут быть причиной анатомических и функциональных аномалий половой системы.
Очень важно выяснить профессию, условия труда и быта больной, особенности питания, так как иногда они могут быть причинами тех или иных заболеваний и способствовать возникновению их рецидивов.
Неблагоприятные условия быта и труда, наличие профессиональных вредностей (вибрация; запыленность; работа с химическими веществами; поднятие тяжестей, особенно в период полового созревания или вскоре после родов; переохлаждение; перегревание; длительное стояние или сидение и др.) способствуют возникновению и неблагоприятно влияют на течение таких заболеваний, как расстройства менструальной функции, воспалительные заболевания, аномалии положения, предраковые и раковые заболевания половых органов и многих других.
Количественное и качественное питание определяет правильное физическое и половое развитие девочки-подростка, а в дальнейшем и нормальную репродуктивную функцию женщины. Неполноценное питание является причиной развития рахита, гипотрофии, позднего
полового созревания и недоразвития половых органов, которые могут привести к дисменорее, бесплодию, выкидышам и т.д. В репродуктивном периоде недостаточное, одностороннее питание также может вызвать нарушения менструальной и детородной функций.
При сборе анамнеза жизни необходимо также получить сведения о вредных привычках (алкоголизм, табакокурение, наркомания и др.), непереносимости лекарственных препаратов, произведенных ранее гемотрансфузиях.
Как оценивается функция половой системы?
Оценку половой функции необходимо начинать с изучения особенностей менструальной функции, так как она характеризует состояние половой системы и всего организма женщины. Нарушения менструальной функции могут возникать в результате экстрагенитальных и гинекологических заболеваний, поэтому ее изучение имеет большое значение для диагностики этих заболеваний.
При изучении особенностей менструальной функции необходимо выявить следующие данные:
- время начала первой менструации (менархе), ее характер (болезненность, степень кровопотери и продолжительность);
- через какой промежуток времени установился регулярный менструальный цикл;
- продолжительность менструального цикла;
- продолжительность менструации и величина кровопотери;
- изменения менструального цикла после начала половой жизни, после родов и абортов;
- изменения менструального цикла в связи с данным гинекологическим заболеванием;
- дата последней нормальной менструации.
Чем могут быть обусловлены нарушения менструального цикла?
Нарушения менструального цикла, возникшие после начала половой жизни, чаще всего являются признаком воспаления эндометрия и придатков матки. Изменения менструаций после родов или абортов также чаще всего связаны с воспалительными процессами, с нейроэндокринными расстройствами или другими нарушениями общего характера.
С какими заболеваниями необходимо проводить дифференциальный диагноз кровотечений у женщины с гинекологической патологией?
Кровотечения из половых путей являются симптомом многих гинекологических заболеваний: нарушенная маточная и внематочная беременность, дисфункциональное маточное кровотечение, миома матки, аденомиоз, рак шейки и тела матки и т.д. Контактные кровотечения после полового акта могут быть признаком рака шейки матки, эктопии, полипа шейки, кольпита и других патологических процессов.
На что следует обратить внимание при изучении половой функции?
Нарушения половой функции могут быть при некоторых функциональных расстройствах и гинекологических заболеваниях. Необходимо проявлять величайший такт при сборе этой части анамнеза и получить ответы на следующие вопросы.
1. Начало половой жизни.
2. Половое чувство. Половое влечение (libido sexualis) и удовлетворение (orgasmus) обычно характеризуют полноценность половой функции женщины, правильное развитие полового аппарата. Отсутствие или снижение полового влечения и удовлетворения наблюдается при инфантилизме, интерсексуальности, после перенесенных тяжелых экстрагенитальных и гинекологических заболеваний.
3. Нарушение полового акта. Болезненный половой акт является симптомом хронических воспалительных заболеваний матки и ее придатков, тазовой брюшины, позадишеечного эндометриоза, вульвовагинита. Нередко боли при половом акте отмечаются при гипоплазии половых органов, истерии, вагинизме.
Кровянистые выделения после полового сношения чаще всего являются признаком рака шейки матки, что обусловлено хрупкостью тканей шейки при данной патологии. Необходимо помнить, что такие кровянистые выделения могут отмечаться при псевдоэрозиях (эктопиях), кольпитах, полипах, туберкулезе шейки матки. При рубцовом сужении, заращении (атрезии) и отсутствии (аплазии) влагалища половая жизнь нарушается.
4. Контрацепция. Необходимо узнать, предохраняется ли женщина от беременности или нет, выясняют способ контрацепции: естественные методы, механические, химические, внутриматочные контрацептивы (ВМК), оральные контрацептивы и др., длительность и переносимость контрацепции. Уточнение характера средств контра-
цепции может помочь выяснению причин нарушения менструального цикла, возникновения воспалительных заболеваний женских половых органов. Так, например, при применении ВМК возможны усиление и увеличение продолжительности менструации, тяжелые формы воспаления придатков матки (сальпингоофориты) с появлением гнойных мешотчатых образований (пиосальпинкс, тубоовариальный абсцесс).
Какое значение имеет выявление особенностей репродуктивной функции женщины?
Выявление особенностей репродуктивной функции женщины имеет большое значение для распознавания гинекологических заболеваний. При этом необходимо выяснить следующее:
- наличие беременностей и срок наступления первой беременности после начала половой жизни;
- количество беременностей, их течение и исход (родов, абортов);
- течение родов и послеродового периода;
- характер перенесенных абортов (самопроизвольный, искусственный), сроки беременности, осложнения во время и после аборта.
Позднее наступление беременности (через 3-4 года после начала регулярной половой жизни) свидетельствует о недоразвитии половых органов.
Наступившее бесплодие после первых родов или аборта чаще всего является осложнением перенесенного воспаления придатков матки (нередко гонорейной этиологии).
Последствиями родовых травм мягких тканей (шейка матки, влагалище, промежность) могут быть воспалительные заболевания матки и шейки матки, рубцовые деформации шейки матки, опущения и выпадения половых органов. Разрывы шейки матки в родах способствуют ее деформации с выворотом слизистой цервикального канала (эктропион) и развитию длительно существующих эрозий, что является благоприятным фоном для развития предраковых и раковых состояний шейки матки.
Чем определяется необходимость исследования секреторной функции женских половых органов?
Важным показателем состояния женских половых органов является секреторная функция. У здоровой женщины секрет продуцируется маточными трубами, маткой, влагалищем, преддверием влагалища и
служит для физиологического увлажнения слизистых оболочек. При многих гинекологических заболеваниях наблюдается количественное и качественное изменение секрета. Патологические выделения из половых путей получили название белей (fluor albus). Характер белей и источник их образования являются весьма важными факторами при диагностике гинекологических заболеваний.
Что может быть источником белей?
Нарушение секреторной деятельности может наблюдаться при экстрагенитальных и гинекологических заболеваниях. Источником белей являются патологические процессы в разных отделах половой системы. В связи с этим различают вестибулярные, влагалищные, шеечные, маточные и трубные бели.
Вестибулярные бели наблюдаются сравнительно редко. Они обусловлены гиперсекрецией потовых, сальных и слизистых желез вульвы и при воспалении больших вестибулярных (бартолиновых) желез. В норме преддверие влагалища увлажнено секретом сальных и потовых желез, скапливающимся в складках половой области. Вестибулярные бели чаще всего появляются при несоблюдении правил личной гигиены; вульвите или вестибулите, особенно при гонорейном поражении большой железы преддверия или уретры; язвенном процессе (возможно злокачественное новообразование) в области вульвы; в результате раздражения вульвы патологическим секретом из вышележащих отделов половых путей, а также при сахарном диабете и др.
Что такое влагалищные бели и из чего они образуются?
Влагалищные бели являются наиболее распространенными. У здоровой женщины слизистая оболочка влагалища увлажнена жидким беловатым отделяемым объемом от 0,2 до 1,0 мл, образующимся в результате транссудации жидкости из кровеносных и лимфатических сосудов и слизи, вырабатываемой эпителиальными клетками желез эндометрия. Количество и характер влагалищного секрета здоровых женщин зависят от их возраста и различных физиологических состояний (менструация, беременность, половое возбуждение и др.). Нормальная физиологическая секреция влагалища имеет важнейшее биологическое значение - она способствует процессу оплодотворения и предупреждает возможность проникновения микроорганизмов в верхние отделы половых путей. Во влагалищных выделениях содержатся слущивающиеся клетки многослойного плоского эпителия, влагалищные
палочки Дедерлейна (лактобациллы), лейкоциты и другая микрофлора. Палочки Дедерлейна вырабатывают молочную кислоту из гликогена, образующегося в эпителии влагалища. Молочная кислота не оказывает вредного влияния на слизистую оболочку влагалища, но препятствует развитию патогенной микрофлоры, которая легко проникает из внешней среды.
Чем обусловлено увеличение влагалищной секреции?
Увеличение влагалищной секреции наблюдается при местных воспалительных процессах влагалища, глистной инвазии (у детей), при наличии инородного тела во влагалище, разрывах промежности (зияние половой щели), опущении стенок влагалища, мочеполовых и кишечно-половых свищах, раке влагалища и ряде экстрагенитальных заболеваний (сахарный диабет, сердечно-сосудистая патология и др.). При этом, учитывая количество, консистенцию, цвет и запах белей, можно в определенной степени судить о причине их возникновения. Пенистые бели, как правило, обусловлены трихомонадным кольпитом. Сукровичные бели характерны для рака влагалища.
В каких случаях возникают шеечные, маточные и трубные бели?
Шеечные бели занимают второе место по частоте (после влагалищных) и обусловлены нарушением секреции шеечных желез. Шеечные бели нередко возникают при экстрагенитальных (туберкулез, патология желез внутренней секреции, болезни обмена веществ) и гинекологических заболеваниях (острые, подострые и хронические цервициты; разрывы шейки матки с формированием эктропиона; полипы слизистой оболочки шеечного канала, рак и туберкулез шейки матки и др.). Характер шеечных белей - от прозрачной или мутноватой слизи до слизисто-гнойных выделений.
Маточные (корпоральные) бели. В норме полость матки секрета не содержит. Эндометрий слегка увлажнен слизистым секретом. Маточные бели появляются при патологических состояниях и при некоторых из них имеют характерные особенности. Так, при эндометрите, полипах бели носят слизисто-гнойный характер, при раке тела матки - цвет мясных помоев, при субмукозной миоме - кровянистые, а при некрозе узла приобретают буроватый цвет и гнилостный запах. Творожисто-крошковатые бели иногда наблюдаются при туберкулезном эндометрите. Маточные бели (водянистые, жидкие, бесцветные) в
пожилом и старческом возрасте нередко являются первым симптомом рака тела матки.
Трубные бели наблюдаются редко и, как правило, обусловлены периодическим опорожнением так называемых мешотчатых опухолей (гидроили пиосальпинкса) через маточное отверстие труб. При раке трубы может наблюдаться перемежающееся излитие водянистой, лимонно-желтого цвета или сукровичной жидкости.
Изменения каких соседних органов наблюдаются у женщин с гинекологическими заболеваниями?
Заболевания женских половых органов нередко сопровождаются изменениями функции мочевого пузыря и прямой кишки, что обусловлено анатомической близостью и связями в нервной, сосудистой и лимфа- тической системах половых и соседних органов.
В чем проявляются расстройства функции мочевыводящих путей?
У женщин с гинекологической патологией нередко выявляются расстройства мочеиспускания: его учащение, недержание мочи, затрудненное мочеиспускание (вплоть до задержки), боли, жжение и рези при мочеиспускании.
Учащение мочеиспускания часто отмечается в следующих случаях:
- опущение стенок влагалища, особенно передней;
- перегибы матки кзади, когда ее шейка направлена кпереди и раздражает основание мочевого пузыря;
- миома матки с расположением узлов по передней стенке и в области перешейка;
- опухоли яичника;
- циститы и уретриты;
- переход рака тела матки на мочевой пузырь.
Недержание мочи может быть полным (при пузырно-влагалищных свищах) и неполным (при различных патологических процессах).
Затруднение мочеиспускания может быть связано с изменением положения мочевого пузыря и перегибом уретры, которые нередко наблюдаются при полном выпадении матки, ущемлении ретрофлектированной беременной матки или при опухолях внутренних половых органов.
Боль при мочеиспускании (часто режущая) возникает в результате воспалительных заболеваний мочевого пузыря и мочеиспускательного
канала (уретрит). Боль в начале мочеиспускания характерна для уретрита (в том числе гонорейного), в конце - для воспалительных процессов в области мочевого пузыря (цистит). Боль при заполнении и опорожнении мочевого пузыря наблюдается при тазовом перитоните в связи с переходом воспалительного процесса на брюшину, покрывающую мочевой пузырь. Боли при мочеиспускании отмечаются и при переходе на мочевой пузырь злокачественных новообразований матки или яичников.
В чем проявляются расстройства функции кишечника у женщин с гинекологической патологией?
Нарушения функции кишечника обычно проявляются запорами, болью, тенезмами, поносом, задержкой стула и др.
Запоры возникают при перегибах матки кзади, опухолях матки и яичников, а также при воспалительных процессах, особенно лока- лизующихся в тазовой клетчатке и брюшине. Нарушение дефекации при этих заболеваниях возникает либо вследствие механического препятствия, либо рефлекторным путем в связи с нарушением кровообращения. При воспалительных процессах снижение моторики кишечника может быть обусловлено переходом воспалительного процесса на параректальную клетчатку или на брюшину прямой кишки, интоксикацией, а при хроническом течении - изменением функций вегетативной нервной системы.
Задержка стула (чаще в сочетании с метеоризмом) характерна для послеоперационного пареза кишечника и гинекологического перитонита.
Поносы (диарея) могут наблюдаться в острой стадии воспалительных заболеваний, особенно при септическом пельвиоперитоните и параметрите, при прорыве абсцесса в прямую или сигмовидную кишку, а также при одновременном туберкулезном поражении матки, тазовой клетчатки и кишечника.
Недержание кала и газов является симптомом полного разрыва промежности и кишечно-влагалищных свищей.
Боли при дефекации иногда возникают при воспалении придатков матки, прорастании позадишеечного эндометриоза в прямую кишку, но чаще всего являются спутниками трещины заднего прохода и геморроя.
Тенезмы могут быть при наличии гноя в маточно-прямокишечном (дугласовом) пространстве, при угрозе перфорации пиосальпинкса и пиовара, а также при переходе рака шейки (тела) матки на стенку прямой кишки.
Каковы основные причины болей у женщин с гинекологической патологией?
Наиболее частая причина появления боли - воспалительный процесс, приводящий к образованию отека тканей, нарушению лимфо- и кровообращения, образованию инфильтратов. Нередко боль возникает в результате механического раздражения болевых рецепторов при опухоли матки или придатков, перекруте ножки опухоли, кровоизлиянии в полость органов или опухолей, а также при наличии рубцов и спаек после перенесенного воспаления. Причиной боли может быть также сокращение и спазм мускулатуры матки при выкидыше, трубном аборте, «рождающемся» субмукозным узле и др.
При злокачественных новообразованиях боль является поздним симптомом и обусловлена сдавливанием нервных окончаний и общей интоксикацией.
Где чаще всего локализуются боли?
Пациентки с гинекологическими заболеваниями отмечают боли внизу живота, которые могут иррадиировать в область крестца, копчика, прямой кишки, влагалища, бедер и т.д.
Боль в области наружных половых органов наблюдается при вульвите, бартолините, краурозе и др.
Боли внизу живота по средней линии в большинстве случаев зависят от заболеваний матки, мочевого пузыря, прямой кишки, а иногда исходят из смещенных к средней линии придатков матки.
При локализации болей сбоку необходимо различать односторонние и двусторонние боли. Правосторонние боли чаще всего связаны с заболеваниями половых органов (правые придатки и тазовая брюшина), почек, мочеточников, аппендикса, с ущемлением грыжи и др. Необходимо помнить, что боли, локализующиеся ниже линии, соединяющей передневерхнюю ость таза и пупок, в общем указывают на поражение внутренних половых органов, а выше этой линии - на заболевания кишечника, почек и др.
Боль в области крестца и поясницы характерна для воспаления околоматочной клетчатки (параметрит), ретрофиксации матки, при злокачественных опухолях. Боль в области копчика наблюдается при хроническом периметрите и параметрите, а также при переломе копчиковых костей, артрите, радикулите в области копчика (при ректальном исследовании определяется болезненная точка в области копчика). Боли внизу живота с чувством давления на низ наблюдаются у больных с опущениями и выпадением стенок влагалища и матки.
Какой характер носят боли?
Боли отличаются большим разнообразием по характеру, времени появления, степени и т.д. По характеру болевого симптома и иррадиации болей можно судить о заболевании ургентного характера. Так, схват- кообразные, интенсивные боли внизу живота с иррадиацией в прямую кишку часто являются симптомом прервавшейся трубной беременности. При наличии в брюшной полости значительного количества крови у больных появляется френикус-симптом - боли в области надключичной ямки. Схваткообразная боль обусловлена сокращением мускулатуры матки, что наблюдается при аборте, «рождающемся» субмукозном узле, внематочной беременности. Интенсивность болей зависит от особенностей нервной системы, эмоционального состояния женщины, степени вовлечения в патологический процесс нервных окончаний, растяжения висцеральной брюшины, обменных нару- шений в очаге воспаления и т.д. Наиболее сильные боли отмечаются при вовлечении в патологический процесс париетальной брюшины, при сдавлении раковым инфильтратом нервных стволов малого таза. Интенсивность болей зависит и от специфичности процесса. Например, при остром воспалении придатков матки гонорейной этиологии боли бывают интенсивными и длительными, а при воспалении придатков матки и брюшины туберкулезной этиологии больная отмечает небольшие боли даже при значительном распространении патологического процесса.
При эндометриозе боли могут носить как циклический, так и ациклический характер, усиливаясь накануне и во время менструации, бывают острыми, а в ряде случаев - постоянными. Характерно повышение интенсивности болей с течением времени. Боли могут иррадиировать в область спины, в крестец, копчик, прямую кишку, промежность.
Более редкой причиной болей может быть дефект заднего листка широкой связки матки - синдром Аллена-Мастерса (Allen-Masters).
Какое значение имеет время появления болей?
Время появления болей имеет большое значение для диагностики гинекологических заболеваний. Регулярно возникающие боли в середине менструального цикла обусловлены овуляцией (овуляторные боли). Нарастающие боли во второй половине менструального цикла и продолжающиеся в течение первых дней менструации типичны для эндометриоза. Боли, возникающие при половом акте (диспареуния),
чаще всего обусловлены хроническим воспалительным процессом придатков матки или позадишеечным эндометриозом.
Необходимо отметить, что боли, исходящие из половых органов, могут рефлекторным путем влиять на функции мочевого пузыря, кишечника, печени, почек, надпочечников, гипофиза, сердечно-сосудистой системы.
С какими заболеваниями необходимо проводить дифференциальный диагноз болей у женщин с гинекологическими заболеваниями?
Дифференциальный диагноз болей проводят с заболеваниями скелета, мышечной, нервной систем и заболеваниями внутренних органов (нередко с аппендицитом).
Чем заканчивают опрос больной?
Опрос больной заканчивают получением подробных сведений о развитии настоящего заболевания. Необходимо выяснить время возникновения заболевания и его связь с тем или иным фактором (менструации, роды, аборт, охлаждение, общие заболевания и пр.), а также получить сведения о развитии заболевания. Следует подробно расспросить больную о течении заболевания, о применявшихся методах диагностики и лечения и их эффективности.
Таким образом, в результате подробного опроса можно получить достаточно сведений для предварительного заключения о характере заболевания.
Для уточнения диагноза необходимо произвести объективное исследование.
2.1. МЕТОДЫ ИССЛЕДОВАНИЯ В ГИНЕКОЛОГИИ
Какова цель объективного исследования?
Цель объективного исследования пациенток с гинекологическими заболеваниями - распознавание заболеваний половой системы и выяснение состояния других органов и систем, поэтому необходимо производить исследование всего организма женщины, что весьма важно для выявления сопутствующих заболеваний и нарушений функций важнейших органов, которые могут быть связаны с заболеваниями половых органов.
Какие методы исследования используют в гинекологической практике?
Обычно используют следующие методы:
- общепринятые в медицинской практике: осмотр, пальпация, перкуссия, аускультация и др.;
- специальные методы исследования: исследование шейки матки при помощи зеркал, влагалищное и ректоабдоминальное бимануальное исследование, зондирование, раздельное иагностическое выскабливание, гистероскопия, лапароскопия и др.;
- клинико-лабораторные и инструментальные методы исследования.
Из каких этапов состоит общее объективное исследование больной?
При общем объективном исследовании оценивают тип конституции, состояние кожных покровов, общее оволосение, исследование по органам и системам живота, характеризуют молочные железы.
Наряду с нормальным телосложением имеются следующие типы тело-сложения женщин (рис. 2.1): 1) инфантильный (гипопласти- ческий); 2) гиперстенический (пикнический); 3) интерсексуальный; 4) астенический.
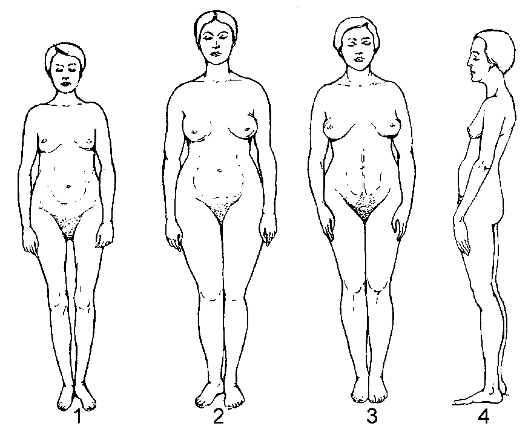
Рис. 2.1. Основные типы конституции женщин: 1 - инфантильный; 2 - гиперстенический; 3 - интерсексуальный; 4 - астенический
Инфантильный тип характеризуется небольшим (или средним, реже высоким) ростом, общеравномерно суженным тазом, недоразвитием молочных желез, наружных и внутренних половых органов, поздним началом менархе, а менструации носят нерегулярный и болезненный характер.
Гиперстенический тип отличается невысоким (средним) ростом с хорошо развитым подкожным жировым слоем, незначительной длиной ног по сравнению с длиной туловища, маловыраженным кифозом спины, высокорасположенным лордозом и относительно узким плечевым поясом. У большинства женщин специфические функции не нарушены.
Интерсексуальный тип характеризуется недостаточно полной дифференцировкой половых признаков, что отражается на внешнем облике женщины и функциях половых органов. У этих женщин выявляются физические и психические признаки, присущие мужскому организму: они имеют довольно высокий рост, массивный скелет, широкий плечевой пояс, таз, приближающийся по форме к мужскому, несмыкающиеся голени. Оволосение на половых органах избыточно и развито по мужскому типу. Отмечается много волос на ногах и вокруг заднего прохода. У этих женщин нередко выявляются гипоплазия половых органов, нарушение менструальной функции, половая индифферентность и бесплодие.
Астеническому типу свойственно преобладание продольных размеров, понижение тонуса всей мышечной и соединительно-тканной систем. У таких женщин нередко отмечаются чрезмерная подвижность матки и перегибы ее кзади, боли в крестце, тяжесть внизу живота, болезненные менструации, запоры, снижение трудоспособности. После родов в связи со слабостью связочного аппарата и мышц тазового дна легко возникает опущение стенок влагалища и матки.
Какое значение имеют основные антропометрические показатели?
Большое значение для диагностики эндокринных расстройств имеет знание росто-весовых показателей, так как, например, при дефиците или избытке массы тела могут наблюдаться нарушения менструального цикла. Тип телосложения оценивают с помощью антропометрических кривых (морфограмм) по Decourt и Doumic, которые предложили определять 5 размеров с использованием сантиметровой ленты, ростомера и тазомера (рис. 2.2, 2.3):
A - окружность грудной клетки (во время выдоха), под молочными железами, на уровне articulatio sterno-xyphoidea;
B - высота большого вертела бедра от пола;
С - рост;
D - расстояние между большими вертелами бедер; E - расстояние между плечевыми костями (плечами) на уровне больших бугорков.
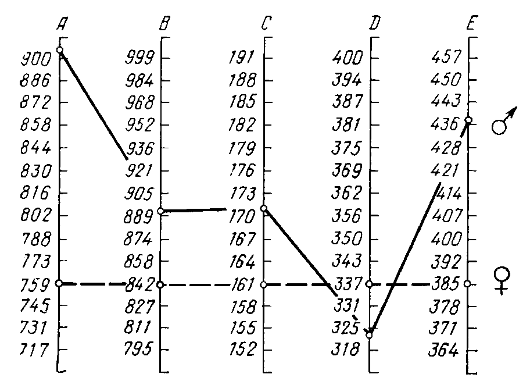
Рис. 2.2. Морфограмма (по Decourt и Doumic):
______- «идеальные» размеры женщины ростом
_ _ _ _ - средние размеры здорового мужчины ростом
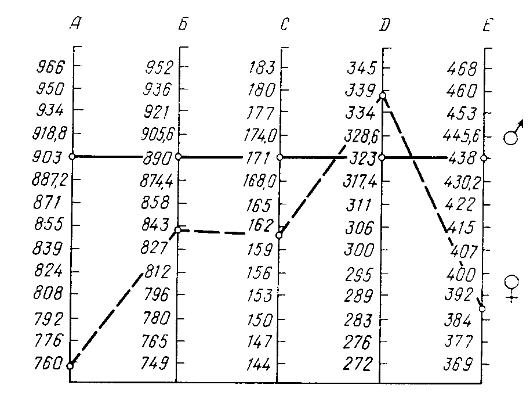
Рис. 2.3. Морфограмма (по Decourt и Doumic):
_____- «идеальные» размеры мужчины ростом
_ _ _ _ - средние размеры здоровой женщины ростом
Оценка типа телосложения с помощью морфограмм позволяет прежде всего установить возможность ретроспективной оценки особен- ностей соотношения уровней гормональных влияний (эстрогенных и андрогенных) в период полового созревания, определяющих размеры отдельных частей тела при формировании костного скелета.
Индекс массы тела рассчитывают по формуле:

ИМТ женщины репродуктивного возраста равен 20-26.
ИМТ свыше 30 - средняя степень риска развития метаболических нарушений, свыше 40 - высокая степень риска метаболических нару- шений.
Почему необходимо оценивать степень развития жировой клетчатки?
По степени развития и распределения жировой клетчатки можно судить о функции эндокринных желез. При патологии гипоталами- ческой области наблюдается отложение жировой клетчатки в виде фартука. Синдром Иценко-Кушинга характеризуется отложением жира на лице, туловище, спине и животе. Для климактерического типа ожирения, которое обусловлено резким снижением функциональной активности яичников, характерно отложение жира на плечах, в области VII шейного, I и II грудных позвонков, на груди, животе и бедрах.
Что дает оценка оволосения?
Оценка степени выраженности и особенности распределения волосяного покрова позволяют судить о гормональной активности яичников, надпочечников и о чувствительности волосяных фолликулов к действию андрогенов.
Как оценивается развитие волосяного покрова на теле больной?
Нормальное оволосение у женщин отмечается в области лона и в подмышечных впадинах. Степень его выраженности зависит от гор- мональной активности яичников, надпочечников, а также от чувствительности волосяных фолликулов к действию андрогенов.
Какие существуют виды нарушений развития волосяного покрова?
Различают несколько вариантов нарушений развиия волосяного покрова:
- гипертрихоз (hypertrichosis), характеризующийся выраженным оволосением на местах, характерных для женского организма (лобок, большие половые губы, подмышечные впадины);
- гирсутизм (hirsutismus) - усиленное оволосение по мужскому типу. У женщин при наличии гирсутизма наблюдается рост волос на лице, межгрудной борозде, околососковых кружках, средней линии живота;
- вирилизм (virilismus) - совокупность признаков, наблюдаемых у женщин, и характеризующихся появлением мужских черт, вызванных действием андрогенов.
Как оценивается развитие волосяного покрова на теле больной?
D. Ferriman и J. Galway предложили специальную методику оценки степени волосяного покрова на различных участках тела, согласно которой данный показатель в зависимости от выраженности оволосе- ния оценивается в баллах.
Итоговой оценкой выраженности развития волосяного покрова является гирсутное число, представляющее собой сумму показателей по областям тела (табл. 2.1).
Таблица 2.1. Шкала количественной характеристики гирсутизма (по D. Ferriman, J. Galway, 1961)
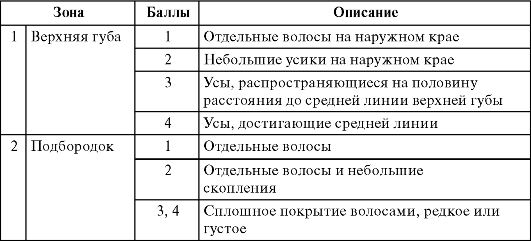
Окончание таблицы 2.1
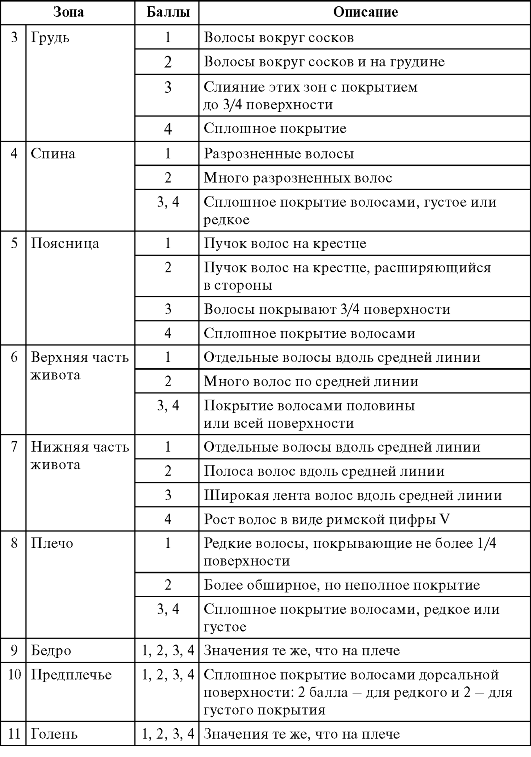
Как оценивается половое развитие?
Для оценки полового развития необходимо учитывать степень развития молочных желез, оволосения на лобке и подмышечных впадинах и характеристику менструальной функции. Степень развития молочных желез (рис. 2.4):
Ма0 - молочная железа не увеличена, сосок маленький, не пигментирован;
Ma1 - набухание околососкового кружка, увеличение его диаметра, пигментация соска не выражена;
Ма2 - молочная железа конической формы, околососковый кружок не пигментирован, сосок не возвышается;
Ма3 - юношеская грудь округлой формы, околососковый кружок пигментирован, сосок возвышается;
Ма4 - зрелая грудь округлой формы.
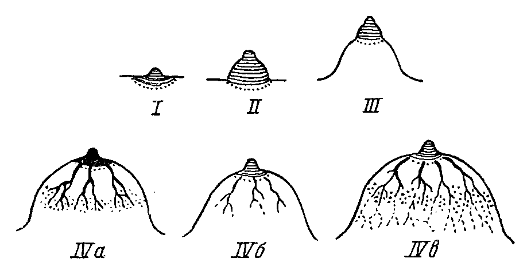
Рис. 2.4. Развитие молочных желез: I - первые годы жизни; II - начало полового созревания; III - окончание полового созревания; IV - репродуктивный период: а, б - в разные фазы цикла; в - в период лактации
Стадии оволосения:
Р0Ах0 - волосы на лобке и в подмышечных впадинах отсутствуют; P1Ax1 - единичные прямые волосы;
P2Ax2 - волосы более густые и длинные, располагаются на центральной части названных областей;
Р3Ах3 - волосы на всем треугольнике лобка и половых губах густые, вьющиеся; подмышечная впадина вся покрыта вьющимися волосами.
Выраженность менструальной функции:
Ме0 - отсутствие менструаций;
Me1 - менархе в период обследования;
Ме2 - нерегулярные менструации; Ме3 - регулярные менструации.
После визуальной оценки данных признаков производят расчет половой формулы.
Как производят расчет половой формулы?
Для подсчета половой формулы необходимо каждый признак умножить на свой коэффициент для измерения в баллах, а затем все показатели сложить.
Р - 0,3; Ax - 0,4; Me - 2,1; Ма - 1,2. Ниже приведены примеры расчета половой формулы. Половая формула в 12 лет - Ма3, Р2, Ax1, Ме0 = 3,6 + 0,6 + 0,4 + + 0 = 4,6.
Половая формула в 17 лет - Ма3, Р3, Ах3, Ме3 = 3,6 + 0,9 + 1,2 + + 6,3 = 12.
Половая формула в 7 лет (при преждевременном половом развитии) - Ма2, Р2, Ах0, Ме2 = 2,4 + 0,6 + 0 + 4,2 = 7,2.
Половая формула в 12 лет (при задержке полового развития) - Ма0,
Р0, Ах0, Ме0 = 1,2 + 0 + 0 + 0 = 1,2.
На что следует обращать внимание при исследовании живота и какие при этом используют методы?
При осмотре живота необходимо обратить внимание на его размеры, конфигурацию, вздутие, симметричность, участие в акте дыхания. Изменение живота и его формы наблюдается при больших опухолях (миома, кистома), асците, выпотном перитоните. При наличии кистомы яичника живот приобретает куполообразную форму, а при асците - уплощенную форму («лягушачий» живот).
При пальпации определяют тонус мышц брюшной стенки, наличие мышечной защиты, диастаза прямых мышц живота, болезненность. Ощупывание живота позволяет определить величину, форму, консистенцию, границы, подвижность и болезненность опухолей, а также инфильтратов. Мышечная защита выявляется при остром воспалении придатков матки и тазовой брюшины (пельвиоперитоните).
При перкуссии уточняют границы опухолей, инфильтратов, определяют наличие свободной жидкости в брюшной полости. Перкуссия живота может быть применена для дифференциальной диагностики параметрита и пельвиоперитонита. При параметрите границы инфильтрата, определяемого при перкуссии и пальпации, совпадают, а при пельвиоперитоните перкуторная граница инфильтрата кажется меньше вследствие склеивания над его поверхностью петель кишечника.
Аускультация живота позволяет определить наличие перистальтики кишечника и ее характер. Ослабление кишечных шумов может наблюдаться после сложных гинекологических операций, так как при этом снижает- ся моторика кишечника. Бурная перистальтика отмечается при кишечной непроходимости. Отсутствие перистальтики обычно свидетельствует о парезе кишечника, наблюдающемся при перитоните. Аускультация позволяет провести дифференциальный диагноз между большими опухолями внутренних половых органов и беременностью.
Какое значение имеет исследование молочных желез?
Исследование молочных желез имеет большое значение, так как значительная часть гинекологических заболеваний сочетается с болезнями молочных желез (см. главу 15).
Как проводят осмотр молочных желез?
Осмотр проводят в положении стоя и лежа с последовательной пальпацией наружных и внутренних квадрантов железы.
На что следует обращать внимание при исследовании молочных желез?
Необходимо обратить внимание на степень развития молочных желез, форму соска, трофические изменения на коже. Так, для инфантилизма характерно недоразвитие молочных желез. При пальпации следует обратить внимание на консистенцию желез, их уплотнения, болезненность, наличие отделяемого из сосков, его цвет, консистенцию и характер. Выделения коричневого цвета или с примесью крови указывают на возможный злокачественный процесс или папиллярные разрастания в протоках; жидкие прозрачные или зеленоватые выделения характерны для кистозных изменений. Большое диагностическое значение имеет выделение молока или молозива. Наличие этого типа выделений при аменорее или олигоменорее позволяет предположить диагноз одной из форм гипоталамических нарушений репродуктивной функции - галакторею-аменорею и требует углубленного обследования для исключения или подтверждения пролактинсекретирующей аденомы гипофиза.
Пальпация молочных желез позволяет выявить мастопатию, определить ее форму - фиброзную, железистую, кистозную или смешанную.
Обнаружение уплотнений требует проведения дополнительных методов обследования для исключения злокачественного новообра- зования.
Что относится к дополнительным методам обследования молочных желез?
Основным методом объективной оценки состояния молочных желез является рентгенологическая маммография, позволяющая диагностировать патологические изменения в молочных железах в 95-97% случаев. Метод способствует выявлению злокачественных опухолей на фоне диффузных и узловых доброкачественных заболеваний, позволяет уточнить размеры и локализацию опухоли, оценить эффективность консервативной терапии. Велика роль метода в обнаружении непальпируемых опухолей в так называемой доклинической фазе их развития, в связи с чем маммография стал неотъемлемой и основной частью обсле- дования молочных желез. Сочетание маммографии с цитологической диагностикой повышает число точных диагнозов до 90% и более.
Дуктография используется для оценки диаметра, направления и кон- тура протоков, для выявления внутрипротоковых новообразований, их размеров, количества и формы.
Более точными методами исследования молочной железы являются компьютерная томография (КТ) и магнитно-резонансная томография
(МРТ).
Ультразвуковое исследование (УЗИ) - один из информативных методов исследования, позволяющий выявить основные формы доброкачественных заболеваний молочных желез. Преимуществом метода является возможность его применения у беременных, кормящих женщин, детей и подростков а также у молодых женщин в возрасте до 40 лет. Недостатками УЗИ остаются сложность в диагностике микрокальцинатов - одного из первых признаков малигнизации, а также низкая информативность при чрезмерном развитии жировой ткани
Термография - абсолютно безвредный и простой метод исследования, принцип действия которого основан на разности температур кожных покровов над поврежденными и неповрежденными участками, что связано с особенностями кровообращения здоровых и патологически измененных тканей. Применение метода, однако, ограничено низкой разрешающей способностью, невозможностью детализации структуры молочных желез, трудностью в выявлении небольших, особенно глубоко расположенных образований.
СВЧ-радиотермометрия позволяет определять изменение глубинной температуры тканей и органов, являющейся интегральным показателем уровня биоэнергетических процессов, и может служить относительным показателем их морфофункционального состояния.
Пункционная биопсия с последующим цитологическим исследованием биоптата используется для диагностики фиброзно-кистозной мастопатии. Информативность данного метода составляет 93-95%.
Материалом для цитологического исследования являются выделения из сосков, соскобы-отпечатки с эрозированых поверхностей или из трещин в области соска, пунктат, полученный из узлового образования или биоптат подозрительного участка.
Что относится к обязательным методам исследования женщин?
К обязательным методам исследования женщин относятся: осмотр наружных половых органов; исследование шейки матки при помощи зеркал; влагалищное; бимануальное исследование, а также производимые по показаниям - ректальное, ректовагинальное и комбинированное ректовагино-абдоминальное исследование.
В чем заключается подготовка
к гинекологическому исследованию?
Гинекологическое исследование проводят после опорожнения мочевого пузыря при отсутствии переполнения кишечника в горизонтальном положении на специальном гинекологическом кресле.
Для осмотра используют стерильные влагалищные зеркала (лучше одноразовые), подъемники, пинцеты, инструменты для взятия маз- ков и пр.
Исследование женщины с гинекологической патологией производят в стерильных резиновых перчатках, которые потом уничтожаются после предварительной обработки в дезинфицирующем растворе.
С чего начинают гинекологическое исследование?
Исследование начинают с осмотра наружных половых органов. Оценивают форму лобка, характер его оволосения (женский, мужс- кой или смешанный тип), состояние подкожного жирового слоя. При этом осматривают внутренние поверхности бедер с целью выявления гиперемии, пигментации, кондилом, варикозно расширенных вен и др. Затем осматривают малые и большие половые губы (величина, наличие отека, язв, опухолей, степень смыкания половой щели), а также промежность (высокая, низкая, наличие старых разрывов, рубцов, свищей), определяют степень опущения стенок влагалища (самостоятельное и при натуживании). Необходимо осмотреть область заднего прохода для
выявления геморроидальных узлов, трещин, кондилом, язв, выпадения слизистой оболочки прямой кишки и др.
Для осмотра преддверия влагалища разводят половые губы большим и указательным пальцами левой руки. При этом обращают внимание на цвет, состояние слизистой оболочки (пигментация, изъязвления), характер влагалищного отделяемого. Осматривают клитор (форма, величина, аномалии развития), наружное отверстие мочеиспускательного канала (состояние слизистой оболочки, наличие полипов, характер выделений из уретры), парауретральные ходы и выходные протоки больших желез преддверия влагалища (наличие воспаления, гнойной пробки), девственную плеву или ее остатки. После этого приступают к внутреннему исследованию.
В чем состоит значение исследования при помощи зеркал?
Данное исследование имеет очень важное значения для выявления патологии со стороны влагалища и шейки матки и является обязательным для каждой гинекологической больной. Следует подчеркнуть, что исследование при помощи зеркал производят перед влагалищным и бимануальным исследованием, так как предварительное пальцевое исследование может изменить характер влагалищных выделений или травмировать слизистую оболочку шейки матки и влагалища, что приведет к неправильной интерпретации диагностических данных при применении эндоскопических методов исследования (кольпоскопия, цервикоскопия, микрокольпоскопия и др.). Для исследования применяют несколько моделей зеркал: цилиндрические, створчатые, ложкообразные и др. (рис. 2.5).
Рис. 2.5. Зеркала: 1 - ложкообразное; 2 - створчатое
На что следует обращать внимание
во время исследования при помощи зеркал?
Обращают внимание на следующее:
- состояние стенок влагалища (характер складчатости и цвет слизистой оболочки, наличие изъязвлений, разрастаний, опухоли и др.);
- состояние сводов влагалища и шейки матки (величина, форма - цилиндрическая, коническая; форма наружного отверстия цервикального канала);
- наличие патологических состояний (разрывы, выворот слизистой, эрозия, эндометриоз и др.);
- характер влагалищных выделений.
Какова техника влагалищного исследования?
Исследование производят в резиновых стерильных перчатках в горизонтальном положении больной на гинекологическом кресле после опорожнения мочевого пузыря и кишечника.
Влагалищное исследование выполняют при помощи указательного и среднего пальцев одной (правой) руки, введенных во влагалище. Большие половые губы разводят большим и указательным пальцами левой руки, после чего указательный и средний пальцы правой руки осторожно вводят во влагалище. При этом большой палец направляют к симфизу, безымянный палец и мизинец прижимают к ладони, а тыльная сторона их основных фаланг упирается в промежность.
Что определяется
при влагалищном исследовании?
При влагалищном (одноручном) исследовании определяют:
- состояние мышц тазового дна;
- состояние больших вестибулярных желез (воспаление, киста и пр.);
- состояние уретры (уплотнение, болезненность), а при наличии воспаления в ней получают выделения путем выдавливания;
- состояние влагалища: объем, складчатость, растяжимость, наличие патологических изменений (пороки развития, рубцы, стеноз, инфильтраты и пр.). Определяют особенности сводов влагалища: глубину, болезненность. При наличии свободной жидкости в малом тазу задний свод может нависать (выпячи-
ваться); при воспалительных процессах в придатках матки, тазовой брюшине и клетчатке влагалища своды могут быть уко- рочены, ригидны, болезненны и т.д.; - состояние влагалищной части шейки матки: величина (гипертрофия, гипоплазия), форма (коническая, цилиндрическая, рубцово-деформированная и т.д.), поверхность (гладкая, бугристая), консистенция (обычная, размягченная при беременности, плотная при раковом процессе и пр.), положение по проводной оси малого таза (отклонена кзади, кпереди, вправо или влево, опущена - наружный зев располагается ниже спинальной плоскости или приподнята - наружный зев выше спинальной плоскости), состояние наружного зева (закрыт или открыт, округлой или щелевидной формы), подвижность (чрезмерно подвижная при опущении и выпадении матки, неподвижная или ограниченно подвижная при воспалении, запущенном раке и т.д.), болезненность при смещении.
С какой целью производится двуручное влагалищное (комбинированное) исследование?
Двуручное влагалищное исследование выполняют для детального ознакомления с состоянием влагалища и тазового дна, шейки матки, положения матки, ее величины, консистенции, болезненности, подвижности; состояния придатков матки с обеих сторон и состояния сводов влагалища.
Двуручное влагалищное исследование является продолжением влагалищного исследования и относится к основному методу распознавания заболеваний матки, придатков, тазовой брюшины и клетчатки (рис. 2.6).
Прежде всего исследуют матку. Оба пальца руки вводят в передний свод, шейку несколько отодвигают кзади. Ладонной поверх- ностью (не кончиками) пальцев наружной руки через брюшную стенку пальпируют направленное
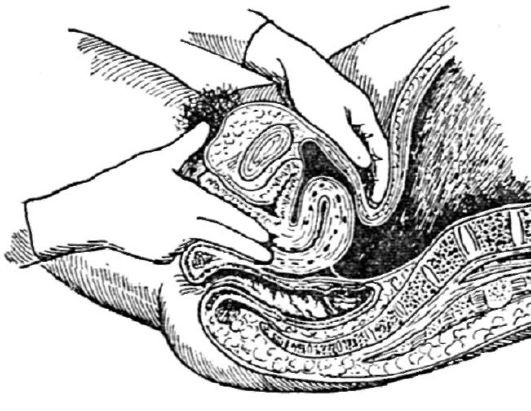
Рис. 2.6. Двуручное влагалищное исследование
при этом кпереди тело матки пальцами обеих рук. Если тело матки отклонено кзади, то пальцы наружной руки погружаются глубоко в направлении крестца, а пальцы внутренней руки располагаются в заднем своде.
Что определяет врач при исследовании матки?
При исследовании матки врач определяет:
- положение матки - в норме матка находится в малом тазу между плоскостью широкой части малого таза и плоскостью узкой части малого таза, тело отклонено кпереди и кверху, влагалищная часть обращена вниз и кзади, угол между телом и шейкой матки открыт кпереди - матка находится в положении anteversio-anteflexio по проводной оси таза в центре малого таза;
- величину матки - в норме длина матки у нерожавших женщин 7-8 см, у рожавших - 8-9,5 см, ширина в области дна 4-5,5 см, переднезадний размер
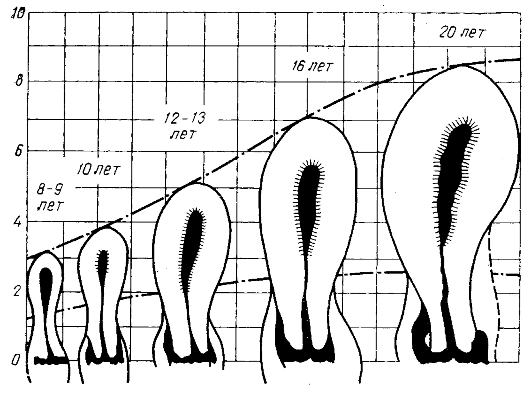
Рис. 2.7. Изменение величины и формы матки в зависимости от возраста
- форму матки - матка взрослой женщины грушевидная, уплощенная в переднезаднем направлении, с гладкой поверхностью; шаровидная форма часто наблюдается при беременности, аденомиозе (внутреннем эндометриозе), а неправильная - при наличии миомы, пороков развития и т.д.;
- консистенцию матки - обычная - мышечная плотность, размягченная - при беременности, пиометре и т.д.;
- подвижность матки - нормальная - смещается при движении вверх, к лону, крестцу, влево, вправо, при наличии спаечного процесса подвижность матки ограничена либо отсутствует; чрезмерная подвижность наблюдается в результате расслабления связочного аппарата при опущении и выпадении матки;
- болезненность матки - в нормальном состоянии матка безболезненна, болезненность характерна для воспалительных процессов, нарушения питания в миоматозном узле и т.д.
Закончив обследование матки, приступают к обследованию ее придатков. Пальцы наружной и внутренней руки постепенно перемещают от углов матки к боковым стенкам таза.
Здоровая маточная труба очень тонкая и мягкая, обычно она не пальпируется. Здоровые яичники определяются сбоку от матки, ближе к стенке малого таза в виде небольших продолговатых образований. Параметрий и широкая связка у здоровых женщин не определяются. При исследовании придатков можно выявить объемные образования (опухоли яичника), инфильтраты, спаечный процесс.
Крестцово-маточные связки определяются при отодвигании шейки матки к лону, особенно при их изменении. Лучше эти связки определяются при прямокишечном исследовании.
Надо всегда помнить, что в полости малого таза могут обнаруживаться патологические процессы, исходящие не только из половых органов (дистопированная почка, опухоль мочевого пузыря, кишечника, сальника).
Когда проводят ректальное, ректовагинальное и комбинированное ректовагиноабдоминальное исследования?
Ректальное исследование проводят в тех случаях, когда осмотр через влагалище невозможен (девственность, вагинизм, атрезии, обширные язвенные поражения влагалища, аномалии развития, стенозы) (рис. 2.8). При опухолях половых органов, особенно при раке шейки матки, в целях уточнения степени распространения про-
цесса, при воспалительных заболеваниях для уточнения состояния крестцово-маточных связок, параректальной клетчатки и т.д., а также при наличии патологических выделений из прямой кишки (кровь, слизь, гной), трещин, ссадин и др. проводят ректовагинальное и (или) ректовагиноабдоминальное исследование (рис. 2.9).
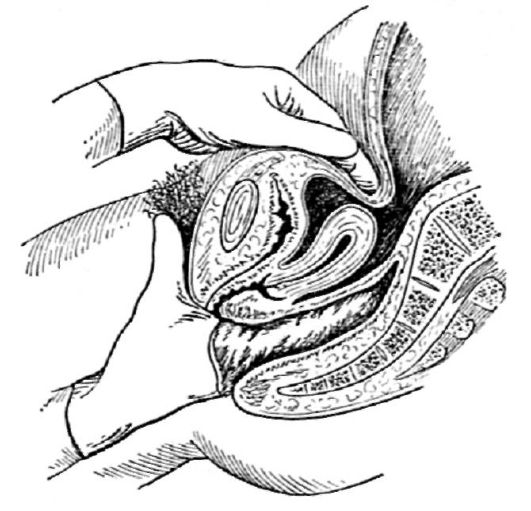
Рис. 2.8. Ректальное исследование
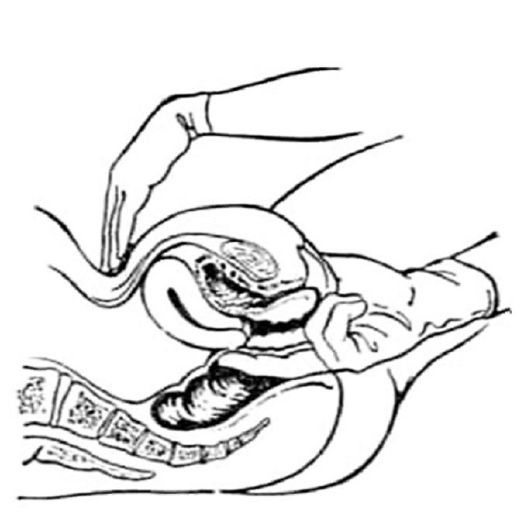
Рис. 2.9. Комбинированное ректовагиноабдоминальное исследование
Что относится к дополнительным методам исследования?
К дополнительным относятся лабораторные, инструментальные, эндоскопические и рентгенорадиологические методы исследования.
Какие методы исследования относятся к лабораторным?
К лабораторным методам исследования в гинекологии относятся: бактериоскопический, бактериологический, цитологический, радиоиммунологический, иммунологический.
Откуда берут материал для бактериоскопического, бактериологического и цитологического исследований?
Для бактериоскопического исследования обычно берут материал из наружного отверстия уретры, цервикального канала, заднебокового свода влагалища и прямой кишки и наносят тонким равномерным слоем на 2 предметных стекла. После высушивания один мазок окрашивают метиленовым синим, другой - по Граму.
Для бактериологического исследования посылают материал из цервикального канала; а также содержимое, полученное при пункции брюшной полости через задний свод влагалища, и из брюшной полости во время операции. Исследованию подвергают материал, полученный с шейки или из полости матки, из влагалища, а также асцитическую жидкость, содержимое опухоли и т.д. Материал, помещенный в стерильную пробирку, необходимо направить в лабораторию в течение 2 ч.
Для цитологического исследования материал можно взять с поверхности влагалищной части шейки матки, цервикального канала, из полости матки, плевральной и брюшной полостей. Материал для мазков получают при помощи шпателя Эйра, специальных щеточек (англ. - cervix brush) (рис. 2.10), при аспирации содержимого полости матки (шприцем Брауна, пайпелем) или опухоли, при парацентезе, а также методом мазков-отпечатков.

Рис. 2.10. Цервикальная цитощетка и цервикальный шпатель
Что определяется бактериоскопическим методом?
Бактериоскопический метод - определение клеточного состава (лейкоциты, эпителий) и микрофлоры содержимого влагалища; возможного возбудителя в мазках, взятых из цервикального канала, влагалища и уретры.
Какова цель бактериологического исследования?
Цель исследования - определение возбудителя, его количественных характеристик и чувствительности к антибиотикам в матери- але, взятом из цервикального канала, влагалища, полости матки, брюшной полости и т.д. при острых и хронических воспалительных процессах гениталий. Материал засевают на питательные среды, заражают лабораторных животных, куриные эмбрионы или пере-
виваемые культуры клеток, чувствительные к тем или иным видам микроорганизмов. Простым и доступным является бактериальный посев на специальные питательные среды. Среды эти также могут быть избирательными, например для гонококка.
Как оценивается мазок при бактериоскопическом исследовании?
В зависимости от характера микробной флоры различают 4 степени (рис. 2.11) чистоты влагалища:
• I степень чистоты - под микроскопом видны только клетки плоского эпителия и лактобактерии (палочки Додерлейна), лейкоциты отсутствуют, рН - кислая (4,0-4,5);
• II степень чистоты - лактобактерий меньше, эпителиальных клеток много, встречаются единичные лейкоциты (до 10), рН - кислая (5,0-5,5). I и II степени чистоты считаются нормальными;
• III степень чистоты - лактобактерий мало, доминируют кокковая флора и comma variabile, много лейкоцитов (10-30), рН - слабощелочная (6,0-6,5);
• IV степень чистоты - влагалищные палочки отсутствуют, преобладает пестрая бактериальная флора, встречаются единичные трихомонады, масса лейкоцитов, эпителиальных клеток мало; рН - слабощелочная.
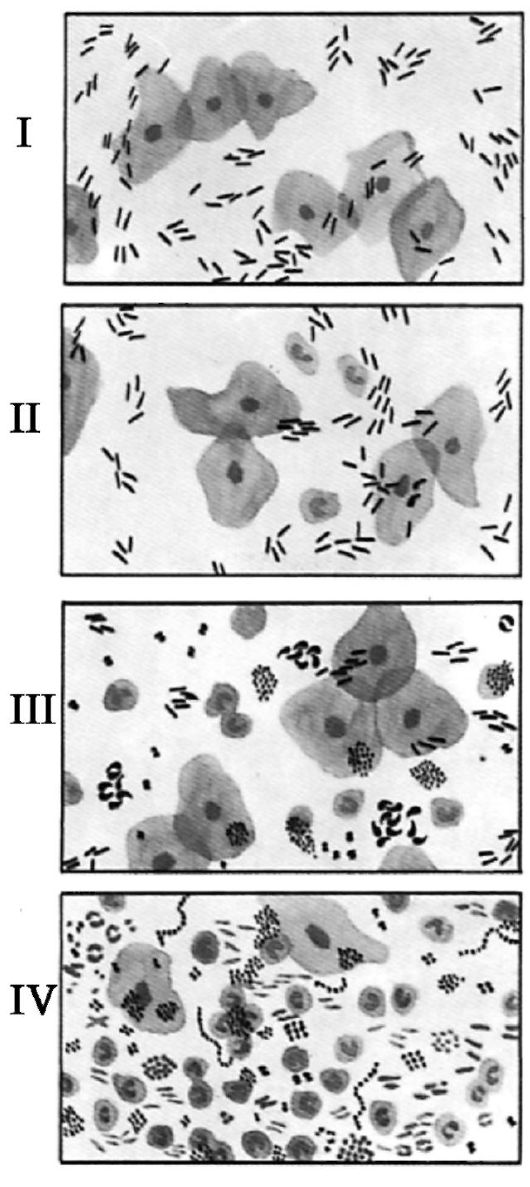
Рис. 2.11. Четыре степени чистоты влагалища
III и IV степени чистоты влагалища свидетельствуют о наличии патологического процесса и требуют количественного бактериологического исследования или количественной ПЦР (качественная ПЦР целесообразна только для выявления флоры, которой никогда не должно быть во влагалище и эндоцервиксе: трепонем, гонококков, хламидий, трихомонад).
Что обеспечивает поддержание эубиоза половых путей женщины?
Поддержанию нормальной микрофлоры влагалищного содержимого (эубиоза) способствуют анатомо-физиологические, гормональные, иммунологические и симбиотические факторы:
Что относится к анатомо-физиологическим факторам поддержания эубиоза?
К ним относятся:
• разобщение влагалища и внешней среды за счет физиологического гипертонуса мышц промежности, суживающегося вульварного кольца, соприкосновения малых и больших половых губ;
• четкое разграничение нижнего и верхнего отделов полового тракта (разнородность эпителия, сгущение слизи), что в значительной степени ограничивает возможность интраканаликулярного распространения инфекции;
• гормонально-зависимые циклические изменения эпителия.
Какие гормональные факторы способствуют поддержанию эубиоза?
Поддержание нормальной степени чистоты объясняется способностью влагалища к самоочищению, что зависит от функциональной активности яичников. Многослойный плоский эпителий стенки влагалища является гормонально-зависимой тканью, поэтому система самоочищения влагалища функционирует благодаря циклическому влиянию эстрогенов в первую фазу цикла и прогестерона - во вторую. Под влиянием эстрогенов в эпителии влагалища синтезируется гликоген, необходимый для образования молочной кислоты. Молочнокислые бактерии расщепляют гликоген в эпителии с образованием молочной кислоты, концентрация которой во влагалищном содержимом достигает 0,3-0,5%, что создает влагалищную рН в пределах 4-4,5. Эта степень кислотности, являясь оптимальной для жизнедеятельности нормальной микрофлоры
влагалища, тормозит развитие микроорганизмов, проникающих из внешней среды. Образующаяся одновременно перекись водорода подавляет рост анаэробных микроорганизмов.
Содержание гликогена в эпителии слизистой влагалища прямо пропорционально содержанию эстрогенов в организме: чем эстрогены выше, тем больше гликогена и выше кислотность влагалища. Кроме того, степень чистоты влагалища зависит от возраста и фазы менструального цикла.
Как изменяется микрофлора половых путей под влиянием прогестерона?
Во второй фазе менструального цикла под влиянием прогестерона происходят десквамация и цитолиз многослойного плоского эпителия. В связи с менструцией происходит качественное и количественное изменение микрофлоры половых путей. За несколько дней до нее содержание факультативных бактерий снижается почти в100 раз, одновременно резко возрастает количество анаэробных бактерий. Такое состояние продолжается во время менструального кровотечения и неделю после него.
Необходимо помнить, что III степень встречается у женщин репродуктивного возраста, живущих половой жизнью, в начале и в конце менструального цикла, а также у девочек до начала полового созревания и у женщин в менопаузе. Это объясняется низким содержанием эст- рогенов в организме, что приводит к отсутствию поверхностного слоя слизистой оболочки влагалища. В результате снижается кислотность влагалищного содержимого и создаются патогенетические условия для развития условно-патогенной и патогенной микрофлоры.
Что относится к иммунным механизмам обеспечения эубиоза половых путей женщины?
Мощным препятствием для патогенных инфектов служат клеточный иммунитет и система локальной гуморальной иммунной защиты, основой которой является секреторный иммуноглобулин А (IgA), продуцируемый клетками слизистой оболочкишейки матки и влагалища. Повышенная активность в секретах слизистых комплемента и лизоцима, которые, как и секреторный IgA, способствуют бактериолизу, препятствует цитоадгезии микроорганизмов к слизистой. Уровень секреторной иммунологической резистентности гениталий, в частности IgA, регулируется интенсивностью антигенного раздражения слизистых ацидофильной лактофлорой.
Что такое симбиотический фактор поддержания эубиоза?
Под симбиозом понимается взаимовыгодное сосуществование микроорганизмов и организма женщины. При этом бактерии создают в половых путях колонизационную защиту от патогенных микробов, получая при этом питательные вещества, помощь в борьбе с конкурентной флорой, а в некоторых случая и иммунологическую толерантность со стороны макроорганизма.
Сапрофитную микрофлору рассматривают как интегральную часть организма хозяина, вовлеченную в деградацию и синтез чужеродных и собственных веществ, метаболизм азотистых и углеводных соединений.
Какие свойства позволяют бактериям вегетировать на слизистой оболочке влагалища?
Наличие определенной бактерии во влагалищном биотопе определяется двумя основными свойствами - адгезивностью и резистентностью. Адгезия обеспечивается специальными приспособлениями бакте- риальной клетки (фимбрии, пили) и лекинами - гликопротеидами, ковалентно присоединяющимися к рецепторам эпителия. Рецепторная активность влагалищного эпителия в течение менструального цикла по отношению к ряду микроорганизмов - величина непостоянная. На эпителиальных клетках влагалища в период овуляции наблюдается повышение рецепторности, а в позднюю лютеиновую фазу - значительное ее снижение. Количество рецепторов ограничено, и за них бактериям приходится конкурировать. Если рецепторы заняты бактериями, составляющими нормальную флору половых путей, то адгезия патогенных инфектов затрудняется.
Закрепившись на рецепторах, микроорганизмы продуцируют гликокаликс - полисахаридную пленку, обволакивающую и защищающую их. Прикрепленные и покрытые гликокаликсом микроорганизмы в десятки раз устойчивее по сравнению с нахождением их в свободном состоянии.
Что относится к факторам колонизационного иммунитета?
К факторам колонизационного иммунитета относятся:
• конкуренция за адгезию к эпителию;
• кислая среда;
• перекись водорода (H2O2), образующаяся при метаболизме гликогена;
• антагонистическая активность в отношении конкурентной флоры;
• повышение иммунологической реактивности и общей неспецифической резистентности макроорганизма;
• стимуляция репаративных процессов в слизистых оболочках.
С какой целью проводится цитологическое исследование?
Метод является одним из важнейших диагностических методов (онкоцитология) и применяется для ранней диагностики патологических изменений в эпителии - Pap-тест.
Кто должен подвергаться цитологическому исследованию?
Все женщины с выявленной патологией шейки матки, а при отсутствии таковой - женщины старше 30 лет. Профилактическое обследование шейки матки с цитологическим исследованием для выявления предраковых заболеваний и преклинического рака шейки матки целесообразно проводить до 40 лет один раз в 3 года и после 40 лет - один раз в год.
Какие существуют виды цитологического исследования?
По способу получения материала выделяют пункционную (изучение пунктатов), эксфолиативную (исследование секрета и экскрета), экскохлеационную (изучение соскобов, снятых тампонами, острыми предметами с очагов поражения) и аспирационную (исследование аспиратов) цитологию.
Какой материал подвергается цитологическому исследованию в гинекологии?
Исследуют соскоб из цервикального канала и влагалищной части шейки матки, аспират или соскоб из заднего нижнего свода влагалища, соскобы с пораженных участков вульвы, наружного зева, аспираты из полости матки, пунктаты яичника или новообразований в стенке влагалища.
Какой инструментарий необходим для взятия материала?
Для получения материала необходимы: шпатель Эйра (предназначен для получения эктоцервикальных мазков и мазков заднего свода), спиретте (специальное аспирационное приспособление, предназначенное для экто- и эндоцервикальной аспирации и проведения пос-
ткоитальных тестов), скринет (для взятия эндоцервикальных мазков), эндобраш (для взятия эндометриальных мазков), нейлоновые щеточки (англ. - cervix brush), гинекологический пинцет, корнцанг, желобоватый зонд, ложечки Фолькмана, гинекологические зеркала и др. Все инструменты должны быть стерильными и сухими.
Какие цитоморфологические особенности нормальной слизистой оболочки шейки матки?
Многослойный плоский эпителий влагалищной части шейки матки у женщин репродуктивного возраста представляет собой высокодифференцированную ткань со сложным строением и функциональными особенностями. Эпителий состоит из 4 слоев: базального, парабазального, промежуточного (шиповидного) и поверхностного (ороговевшего) (рис. 2.12; 2.13). Клетки базального слоя мелкие, круглые, иногда продолговатые, диаметром 15-20 мкм. Ядра их крупные, интенсивно окрашены, цитоплазма резко базофильна в виде узкого ободка. В норме эти клетки встречаются у женщин в глубокой менопаузе.

Рис. 2.12. Схематическое изображение эпителия слизистой оболочки влагалища: 1 - слой поверхностных клеток (функциональный слой);
2 - интраэпителиальный слой;
3 - промежуточный слой; 4 - пара- базальный слой; 5 - базальный
слой

Рис. 2.13. Многослойный плоский эпителий
Парабазальные клетки круглые с четкими контурами, диаметром от 15 до 18 мкм. Клетки лежат свободно, редко в виде скоплений. Ядра в них интенсивно окрашены и расположены центрально. Цитоплазма также интенсивно окрашена, базофильна, имеет вид тонкой каймы. Выявляются у женщин в пре-, постменопаузе.
Клетки промежуточного слоя могут быть округлой, овальной или ладьевидной формы, диаметром 20-25 мкм, с большим содержанием гликогена. Располагаются разрозненно, реже однослойными пластами. Ядра крупные, с равномерным расположением хроматина и мелкозернистой цитоплазмой.
Поверхностные клетки имеют полигональную форму и диаметр 35-50 мкм, их цитоплазма розового цвета, иногда с подвернутыми краями. Ядра в них небольшие, мелкие (пикнотические - менее 6 мкм), темного цвета вследствие большого содержания хроматина с центральным расположением. Эти клетки легко подвергаются десквамации.
Как оценивается цитологическая картина?
При цитологическом исследовании наиболее важными цитологическими признаками считаются полиморфизм клеток и их ядер, выраженная анизохромия цитоплазмы, ядер, увеличение ядерно-цитоплазматичес кого индекса, неравномерное, грубое расположение, увеличение числа ядрышек, обнаружение фигур митотического деления. Наибольшее распространение получила оценка цитологических изменений по Папаниколау с выделением 5 групп:
• I группа - атипических клеток нет, что соответствует нормальной цитологической картине;
• II группа - изменение морфологии клеточных элементов, обусловленных воспалением;
• III группа - имеются единичные клетки с аномалиями цитоплазмы и ядер. В этом случае необходимо повторное цитологическое исследование или гистологическое исследование патологически измененной ткани или органа;
• IV группа - обнаруживаются отдельные клетки с явными признаками злокачественности: аномальная цитоплазма, измененные ядра, хроматиновые аберрации, увеличение массы ядер;
• V группа - в мазках имеется большое число типично раковых клеток. Диагноз злокачественного процесса не вызывает сомнений.
2.1.1. Тесты функциональной диагностики
Тесты функциональной диагностики (ТФД) используют для определения функционального состояния репродуктивной системы. Эти методы легко выполнимы в любых условиях и включают подсчет кариопикнотического индекса (КПИ), феномен «зрачка», симптом растяжения шеечной слизи (СРС), симптом «листа папоротника», измерение ректальной температуры.
Как проводится обследование больной по тестам функциональной диагностики?
Утреннюю ректальную температуру измеряет сама больная ежедневно каждое утро, не вставая с постели, в течение 5-7 мин на протяжении 2-3 циклов. Показатели температуры фиксируют в виде графика. Нормальный менструальный цикл имеет две хорошо различимые термические фазы: гипотермическую (ниже 37 ?С), которая соответствует фолликулиновой фазе, и гипертермическую (37,2-37,6 ?С), соответствующую лютеиновой фазе цикла (рис. 2.14).
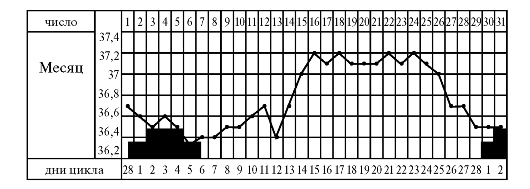
Рис 2.14. Кривая ректальной температуры здоровой женщины с нормальным
менструальным циклом
От чего зависит характер температурной кривой?
Температурные циклические изменения зависят от жизнедеятельности организма, питания, сопутствующих экстрагенитальных и гинекологических заболеваний и других условий (поэтому необходимо отмечать причины, которые могут повлиять на температуру тела), но в основе лежат гормональные колебания. При насыщении организма
эстрогенами температура снижается, причем максимальное снижение соответствует максимальной насыщенности, что наблюдается в конце первой фазы цикла перед самой овуляцией. При повышении уровня прогестерона базальная температура повышается.
Что лежит в основе симптома «зрачка» и «листа папоротника» (тест «арборизации», кристаллизации), симптома растяжения шеечной слизи?
В основе этих тестов лежит изучение количества и физико-химических свойств цервикальной слизи. Изменения шеечной слизи играют важную роль в подготовке процесса оплодотворения; они могут служить критерием функционального состояния женской половой системы. В связи с тем, что диагностическая ценность описанных тестов возрастает при комплексном применении, на основании феноменов «зрачка», «листа папоротника», растяжения слизи и ее количества можно судить об эстрогенной насыщенности организма женщины на протяжении менструального цикла.
Оценка данных тестов производится по трехбалльной системе или
в «+».
Как оценивается симптом «зрачка»?
Феномен «зрачка» связан с изменением количества слизи в зависимости от эстрогенной насыщенности организма и изменением тонуса шейки матки. На 8-9-й день МЦ появляется стекловидная прозрачная слизь в расширившемся наружном отверстии канала шейки матки. К 10-14-му дню цикла отверстие канала шейки матки расширяется до 1/4 см в диаметре, округляется, становится черным, блестящим. При гинекологическом исследовании обнаженной шейки матки при помощи зеркал и направлении луча света наружный зев с выступающей каплей слизи кажется темным и напоминает зрачок (положительный симптом «зрачка»). В последующие дни цикла количество слизи снова уменьшается, слизь исчезает, шейка матки становится сухой (отрицательный симптом «зрачка»).
Как оценивается симптом натяжения (растяжения)?
Для оценки данного показателя необходимо после исследования симптома «зрачка» цервикальную слизь захватить браншами анатомического пинцета или корнцанга. После извлечения инструмента
надо развести его бранши и отмерить, на какую длину растягивается слизь. Длина нити цервикальной слизи зависит от уровня эстрогенов и достигает своего максимума к овуляции.
Как оценивается симптом «листа папоротника»?
Симптом «листа папоротника» основан на способности шеечной слизи при высушивании образовывать кристаллы и позволяет уточнить наличие овуляции. Причиной кристаллизации считаются изменения физико-химических свойств слизи под воздействием эстрогенов (взаимодействие натрия хлорида и полисахаридами, коллоидами и муцином, рН слизи) (рис. 2.15). После оценки симп-тома растяжения цервикальной слизи надо нанести ее тонким слоем на предметное стекло и высушить при комнатной температуре. Через 15-30 мин препарат без окрашивания рассматривают под микроскопом при малом уве- личении. С 1-го по 8-й день менструального цикла симптом «листа папоротника» отрицательный. С 9-го дня появляются первые признаки кристаллизации, которая достигает своего максимума к 12-14-му дню. С 17-18-го дня рисунок кристаллизации теряет свою четкость, а с 20-22-го дня слизь перестает кристаллизовываться (рис. 2.16).
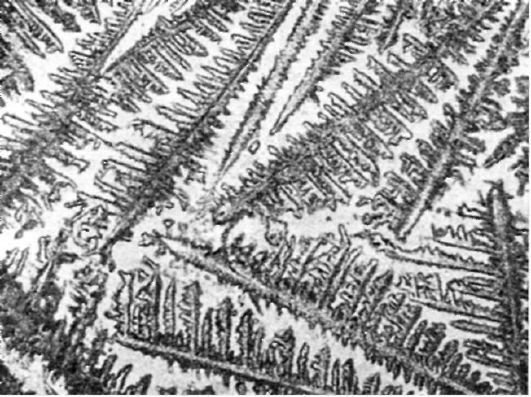
Рис. 2.15. Кристаллизация шеечной слизи
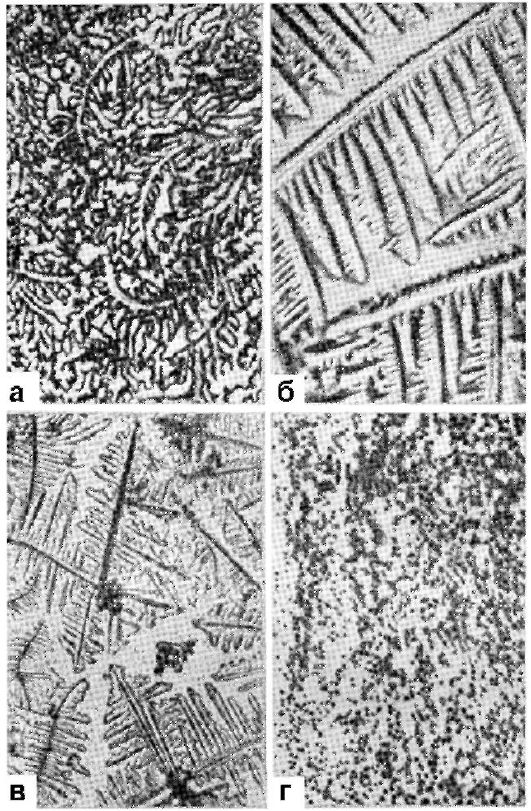
Рис. 2.16. Типы кристаллизации шеечной слизи в течение менструального цикла: а - на 10-й день цикла; б - на 14-й день; в - на 15-й день; г -на 22-й день
Какие изменения происходят в эпителии влагалища на протяжении менструального цикла?
Влагалищный эпителий, так же как и эндометрий, подвержен циклическим изменениям в течение МЦ. Особенно чувствительна к гормональным влияниям верхняя треть влагалища, которая имеет эмбриологическое родство с внутренними половыми органами, так как они развиваются из мюллеровых ходов (так же как матка, яичники и трубы).
В начале фолликулиновой фазы происходит разрастание клеток влагалищного эпителия в основном посредством клеток базального слоя. По мере приближения овуляции клетки дифференцируются, количество слоев эпителия увеличивается за счет промежуточных клеток. К овуляции эпителий достигает максимальной толщины за счет поверхностного слоя; происходит его разрыхление. В лютеиновую фазу прекращается разрастание эпителия и наступает его десквамация. Во время менструации отторгаются поверхностный и частично промежуточный слои влагалищного эпителия.
На чем основана гормональная цитодиагностика?
Количественное соотношение клеток в мазке и их морфологическая характеристика являются основой гормональной цитологической диагностики.
Цитологическое исследование влагалищного содержимого позволяет оценить КПИ - процентное отношение поверхностных клеток с пикнотическими ядрами к общему числу клеток.
Как готовится мазок для данного исследования?
Материал необходимо брать до бимануального исследования и влагалищных манипуляций, лучше всего с боковых сводов при помощи пипетки Папаниколау, шприцем Брауна, шпателем Эйра, браншей пинцета и др. На предметное стекло тонким равномерным слоем наносят материал, который фиксируют смесью Никифорова с последующей полихромной окраской (гематоксилин и эозин). Готовый препарат изучают под световым микроскопом с подсчетом КПИ.
Вычисляют также индекс созревания (ИС) - процентное соотношение поверхностных, промежуточных и парабазальных клеток и эозинофильный индекс (ЭИ) - процентное соотношение клеток с эозинофильно окрашенной цитоплазмой к клеткам с базофильной цитоплазмой.
Как еще оценивается кольпоцитограмма?
Различают следующие кольпоцитологические типы или реакции.
Первая реакция. В мазке преимущественно базальные клетки и лей- коциты. Данный тип характерен для резкой гипоэстрогении.
Вторая реакция. В мазке базальные и промежуточные клетки и лейкоциты с преобладанием базальных клеток и лейкоцитов. Данная реакция типична для значительной эстрогенной недостаточности.
Третья реакция. Мазок представлен промежуточными клетками с единичными парабазальными. Реакция характерна для умеренной гипоэстрогении.
Четвертая реакция. Мазок состоит из ороговевающих клеток, базальные клетки и лейкоциты отсутствуют. Данный мазок характеризует достаточную эстрогенную насыщенность организма.
В какие дни менструального цикла следует брать мазки?
Мазки берут в течение цикла ежедневно, через день или каждые 2 дня - 10-25 серийных мазков («длинная лента» исследований). Можно взять и четыре мазка («короткая лента»): на 7-й день (ранняя пролиферативная фаза), на 14-й (поздняя пролиферативная), 21-й и 28-й дни цикла (секреторная). Оценку других тестов производит врач параллельно со взятием мазков на гормональную цитодиагностику.
Общая продолжительность обследования по тестам функциональной диагностики составляет 3-4 мес. и более (по показаниям).
В табл. 2.2 представлены основные показатели ТФД при нормальном менструальном цикле у женщин репродуктивного возраста.
Таблица2.2. Показатели тестов функциональной диагностики в динамике овуляторного цикла у женщин репродуктивного возраста
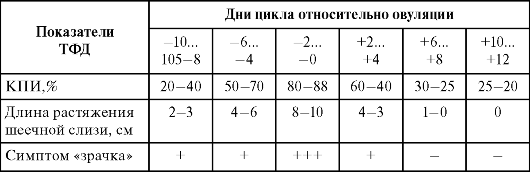
Окончание таблицы 2.2
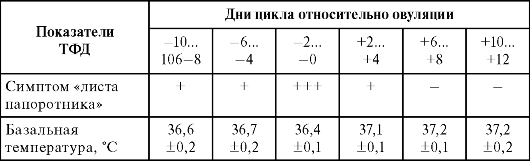
Монофазный характер температурной кривой, постоянно высокие или низкие показатели других ТФД свидетельствуют о нарушении процесса овуляции (ановуляторные менструальные циклы) и способствуют диагностике гиперили гипоэстрогении.
Что такое цервикальное число?
Так как диагностическая ценность описанных тестов возрастает при комплексном применении, то на основании феноменов «зрачка», «листа папоротника», натяжения слизи и ее количества B. Insler (1970) предложил таблицу, позволяющую в баллах оценить так называемый шеечный индекс, которым очень удобно пользоваться в повседневной практике (табл. 2.3).
Таблица 2.3. Оценка шеечного индекса
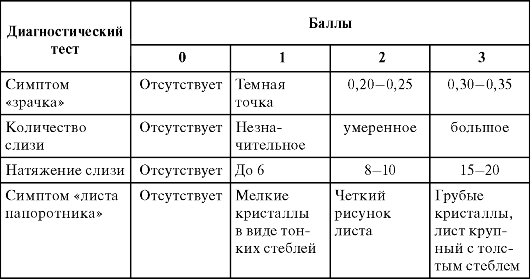
Шеечный индекс 0-3 балла свидетельствует о резкой, 4-6 баллов - об умеренной недостаточности эстрогенов, 7-9 баллов - о достаточной, а 10-12 баллов - об усиленной их секреции.
Какой еще метод исследования относится к тестам функциональной диагностики?
Исследование соскоба эндометрия является одним из наиболее распространенных ТФД. Материал для анализа получают чаще всего путем выскабливания, которое должно быть полным, что дает также лечебный эффект, например при дисфункциональном маточном кровотечении (ДМК).
Можно также использовать метод вакуум-аспирации как менее травматичный и дающий хорошие результаты. При оценке гистологических препаратов учитывают морфологические особенности фун- кционального слоя эндометрия, характер строения стромы и желез, а также особенности железистого эпителия.
Следует помнить, что наличие воспалительных заболеваний гениталий, особенно влагалища, шейки матки и матки, ограничивают ценность ТФД.
Какие существуют дополнительные методы исследования гормонального статуса?
Определение гормонов и их метаболитов. Для определения содержания в крови гонадотропинов, стероидных гормонов яичников и надпочечников используют радиоиммунологические и иммуноферментные методы. Исследование содержание гормонов в моче проводят реже. Исключение составляют 17-кортикостероиды (17-КС) и прегнандиол. 17-КС представляют собой метаболиты андрогенов с кетонной группой в положении 17-го атома углерода, дегидроэпиандростерон и его сульфат, андростендион и андростерон.
Для диагностики беременности ранних сроков (особенно при подозрении на внематочную) определяют β-ХГЧ в крови, что вместе с трансвагинальным УЗИ является «золотым» стандартом диагностики эктопической беременности.
При трофобластической болезни исследуют уровень ХГЧ в моче.
Какие функциональные фармакологические пробы и с какой целью применяют для уточнения уровня поражения эндокринной системы?
Функциональные фармакологические пробы. Однократное определение в крови и моче гормонов и их метаболитов малоинформативно, поэтому данные исследования нередко сочетают с проведением функциональных фармакологических проб, что позволяет уточнить функциональные состояния различных отделов репродуктивной системы и выяс- нить резервные возможности гипоталамуса, гипофиза, надпочечников, яичников и эндометрия.
Гормональные пробы также способствуют уточнению уровня поражения эндокринной системы (гипоталамо-гипофизарная система, яичники, кора надпочечников).
Наиболее часто применяют функциональные пробы с гестагенами; эстрогенами и гестагенами; дексаметазоном; кломифеном; люлибери- ном.
Для чего производится прогестероновая проба?
Прогестероновая проба применяется для:
• определения уровня эстрогенной насыщенности организма при аменорее;
• определения адекватной реакции эндометрия на действие прогестерона и особенностей отторжения слизистой оболочки матки при снижении уровня указанного гормона.
Для этого используют гестагены: оргаметрил (линестерол), дюфастон (дигидростерон) по 10 мг в сут в течение 10 дней. Суммарная доза препарата должна составлять не менее 100 мг, что соответствует уровню секреции прогестерона во II фазу цикла. Наряду с оральными гестагенами используют 1% раствор прогестерона по 1 мл в сут в течение 10 дней или раствор 17-оксипрогестерона капроната (17-ОПК) по 125-250 мг однократно внутримышечно. Реакция расценивается как закономерная, если через 3-7 дней после окончания приема гестагенов появляются умеренные кровянистые выделения (так называемая менструальноподобная реакция), сохраняющиеся в течение 3-4 дней. Отсутствие менструальноподобной реакции указывает на резкое снижение уровня эстрадиола, отсутствие пролиферативных процессов в эндометрии или на полное отсутствие эндометрия.
Какие гормональные пробы проводят
при отрицательной прогестероновой пробе?
При отрицательной прогестероновой пробе необходимо проводить циклическую пробу с последовательным назначением эстрогенов и прогестерона. Эстрогены: микрофоллин (этинилэстрадиол 50 мкг в 1 таблетке) премарин (эстрогены коньюгированые 625 мг в 1 таблетке) назначают в течение 10-12 дней до увеличения цервикального числа до 10 и более баллов. Затем назначают гестагены в указанной выше дозе. Появление закономерной менструальноподобной реакции свидетельствует о наличии эндометрия, чувствительного к действию гормонов. Отсутствие кровянистых выделений (отрицательная циклическая проба) указывает на маточную форму аменореи (внутриматочные синехии - синдром Ашермана).
Можно также провести пробу с синтетическими эстроген-гестагенными препаратами, такими, как марвелон ((этинилэстрадиол 0,03 мг и левоноргестрел 0,15 мг в 1 табл.), силест (этинилэстрадиол 0,03 и норгестимат 0,25 мг в 1 табл.), фемоден (этинилэстрадиол 0,03 мг и гестоден 0,075 мг в 1 табл.), демулен (этинилэстрадиол 0,035 мг и этинодиола диацетат 1 мг в 1 драже), тризистон, или триквилар (этинилэстрадиол 0,03 мг и левоноргестрел 0,05 мг или этинилэстрадиол 0,04 мг и левоноргестрел 0,075 мг или этинилэстрадиол 0,03 мг и левоноргестрел 0,125 мг в 1 драже), которые назначают по 1 таблетке (драже) в день в течение 21 дня. Появление через 3-5 дней закономерной менструальноподобной реакции свидетельствует о нормальной рецепции эндометрия к стероидным гормонам.
Каким пациенткам проводят пробу с кломифеном?
Пробу с кломифеном проводят у пациенток с нерегулярными менструациями или аменореей после индуцированной менструальноподобной реакции. Для этого назначают 50 мг препарата с 5-го по 9-й день цикла. Проба считается положительной, если через 3-8 дней после окончания приема кломифена начинается повышение базальной температуры, которое является признаком достаточного синтеза стероидов в фолликуле и сохраненных резервных способностей гипофиза. Реакция на введение кломифена может быть оценена по результатам УЗИ фолликула и эндометрия. При отрицательной кломифеновой пробе рекомендуется увеличение дозы препарата до 100 мг во 2-м цикле и до 150 мг - в 3-м цикле. Дальнейшее увеличение дозы нецелесообразно.
При отрицательной пробе с кломифеном показана проба с гонадотропинами.
С какой целью проводят пробу с метоклопрамидом?
Пробу с метоклопрамидом проводят для дифференциальной диагностики гиперпролактиновых состояний. После предварительного определения исходного уровня Прл внутривенно назначают 10 мг метоклопрамида с последующим забором крови через 30 и 60 мин. При положительной пробе на 30-й минуте уровень ПЛ в плазме крови возрастает в 5-10 раз, что свидетельствует о сохраненной пролактинсекретирующей функции гипофиза. Отрицательная реакция (отсутствие повышения уровня ПЛ в плазме крови) характерна для пролактинсекретирующей опухоли гипофиза.
Для чего проводят пробу с дексаметазоном?
Пробу с дексаметазоном проводят для уточнения генеза гиперандрогении. С этой целью назначают 0,5 мг дексаметазона каждые 6 ч в течение 2 сут. За 2 дня до проведения пробы и на 2-й день после приема препарата собирают суточную мочу для определения уровня 17-КС или дегидроэпиандростерона сульфата (ДЭА-С).
При положительной пробе уровни 17-КС или ДЭА-С снижаются более чем на 50%, что указывает на наличие функциональных нарушений коры надпочечников. При отрицательной пробе, т.е. при падении уровня 17-КС и ДЭА-С менее чем на 25-50%, диагностируется опухолевый генез гиперандрогении.
Какие пробы применяются для определения функции гипофиза и яичников?
Проба с релизинг-гормоном гонадотропинов (РГ-Гн). Основным показанием к проведению этой пробы является выяснение вопроса о поражении гипофиза при аменорее центрального генеза. Оценку пробы с РГ-Гн проводят на основании изучения содержания в крови ФСГ и ЛГ с помощью радиоиммунных или иммуноферментных методов. При наличии опухоли или некроза гипофиза проба с РГ-Гн является отрицательной, т.е. усиления продукции ФСГ не наблюдается. Если проба свидетельствует о нормальной функции гипофиза, то аменорея центрального генеза обусловлена поражением гипоталамуса.
Пробу с ФСГ используют для определения функционального состояния яичников (при аменорее, задержке полового развития и др.). Для этого применяют пергонал (75 МЕ ФСГ и 75 МЕ ЛГ). После введения препарата в течение 10 дней определяют содержание эстрогенов в крови и следят за динамикой ТФД Положительная проба свидетельствует о нормальной функции яичников.
Пробу с хориогонином (хорионический гонадотропин в ампулах по 500, 1500 и 5000 ЕД) применяют для уточнения состояния яичников. Хориогонин назначают в течение 5 дней внутримышечно по 1500- 5000 ЕД. Результаты оценивают по повышению содержания прогестерона в крови и базальной температуре выше 37 ?С. Если яичники способны функционально реагировать на стимулирующее влияние хориогонина, после его введения усиливается образование гормона желтого тела, что свидетельствует о центральном генезе нарушений. Отрицательные результаты пробы подтверждают наличие первичной неполноценности яичников.
Какие пробы проводят для определения функции надпочечников?
Пробу с адренокортикотропным гормоном (АКТГ) проводят для определения функционального состояния коры надпочечников. Введение АКТГ 40 ЕД внутримышечно в течение 2 дней вызывает резкое повышение содержания 17-КС в моче при надпочечниковом генезе заболевания и незначительное повышение - при яичниковом.
Для диагностики гиперандрогении вместо ранее широко используемого метода определения 17-КС (метаболитов андрогенов) в моче в настоящее время в крови определяют содержание дегидроэпиандростерона и 17-гидроксипрогестерона (предшественников тестостерона) и самого тестостерона.
Что служит объектом
для гистологического исследования?
Пробу с аналогом АКТГ - синактен-депо (тетракозактид 1 мг в 1 мл) - проводят с целью исключения поздних проявлений дефекта надпочечникового фермента 21-гидроксилазы у носителей мутантного аллеля.
Что служит объектом
для Гистологического исследования?
Обычно для гистологического исследования направляют удаленную ткань слизистой цервикального канала и слизистой тела матки, полученную во время раздельного диагностического выскабливания, биоптаты, а также удаленный орган или его часть.
Каковы показания для иммунологических
и медико-генетических методов исследования?
Иммунологические исследования применяют при изучении патогенеза некоторых форм бесплодия при воспалительных заболеваниях. Для диагностики туберкулеза широко используют туберкулиновые пробы.
Исследованиеиммунореактивности(EarlyЫght-inducedProteins,EЫP-test). Определяют уровни аутоантител к белкам ОБМ, S100, АСВР14/18 и МР65 в свежей сыворотке крови, которые выражаются в процентах (условных единицах) от уровня реакции контрольной сыворотки (эталона) с указанными белками. Физиологические значения иммунореактивности более чем у 95% здоровых лиц находятся в пределах от -25% до +30% от уровня реакции эталона с теми же белками («норма реакции» естественных антител к используемым белкам).
Результаты ELIP-test определяют как нормо-, гипо- и гиперреактивность. Значения определяемых показателей не зависят от наличия или отсутствия беременности.
Медико-генетические методы показаны при нарушениях полового развития, некоторых формах нарушений менструального цикла, привычном невынашивании беременности малых сроков, бесплодии, пороках развития половых органов, дисгенезии гонад и т.д.
Какие существуют цитогенетические методы исследования?
Эти методы включают:
• определение полового хроматина и кариотипирование;
• проведение хромосомного анализа;
• биохимические исследования, дающие возможность выявить наследственные нарушения обмена веществ, связанные с энзимопатией;
• составление генеалогической схемы, позволяющей оценить вероятность появления определенных наследственных признаков у членов изучаемой семьи.
Что является маркерами хромосомных аномалий?
Маркерами хромосомных аномалий являются множественные, нередко стертые соматические аномалии развития и дисплазии, а также изменение полового хроматина, который определяют в ядрах клеток
поверхностного эпителия слизистой оболочки внутренней поверхности щеки, снятого шпателем (скрининг-тест). Окончательный диагноз хромосомных аномалий можно установить только на основании определения кариотипа.
Каковы показания к исследованию кариотипа?
Показаниями к исследованию кариотипа являются отклонения в количестве полового хроматина, низкий рост, множественные, нередко стертые соматические аномалии развития и дисплазии, а также пороки развития, множественные уродства или самопроизвольные выкидыши в ранние сроки беременности в семейном анамнезе.
Определение кариотипа является непременным условием обследования больных с дисгенезией гонад.
Серологические исследования основаны на реакции антиген-антите- ло и дают косвенные указания на инфицированность. К ним относят определение уровня специфических иммуноглобулинов различных классов (IgA, IgG, IgM) в сыворотке крови путем иммуноферментного анализа (ИФА).
Реакцию ПИФ и непрямой иммунофлюоресценции (НПИФ) используют для выявления возбудителя при люминесцентной микроскопии.
ДНК-диагностика. В настоящее время для диагностики заболеваний, передаваемых половым путем, широкое распространение получил метод ДНК-диагностики или полимеразной цепной реакции (ПЦР). Исследованию подвергают соскобы эпителиальных клеток, кровь, сыворотку, мочу и другие биологические выделения. В основе метода лежит комплементарное достраивание ДНК-матрицы, осуществляемое in vitro с помощью фермента ДНК-полимеразы.
Определение гена GP Шб. Ген GP IIIa локализован в длинном плече хромосомы 17 и представлен двумя аллельными формами - PLA1 и PLA2. Определение гена производят в крови пациентки и имеет важное практическое значения для ранней диагностики и прогнозирования развития ряда гинекологических заболеваний (миома, эндометриоз и др.).
Определение онкомаркеров. Для ранней (доклинической) диагностики и для дифференциальной диагностики опухолевых процессов используют определение в крови пациентки опухольассоциированных антигенов СА-125, РЭА, СА-19-9, МСА, позволяющих в 84-87% выявлять злокачественные образования яичников и матки.
РО-тест (рост-опухолевой тест). В целях улучшения и упрощения диагностики злокачественных опухолей на ранних стадиях процесса применяют новый универсальный диагностический тест на опухолевый рост - РО-тест, который также предложено использовать как скрининговый метод для формирования групп повышенного риска опухолеобразования у гинекологических больных с целью ранней диагностики доброкачественных и злокачественных опухолей. Это метод ранней диагностики, основанный на открытии эмбрионального поверхностного антигена в мембране раковой клетки, который является универсальным маркером для клеток всех недоброкачественных опухолей. Выявляется этот ген с помощью специальной сыворотки-индикатора. РО-тест практически с одинаковой эффективностью позволяет определять различные опухоли человека независимо от ее локализации и на любой клинической стадии развития процесса.
Наиболее высокие показатели РО -теста выявлены при эндометриоидных кистах, серозных кистомах яичников, особенно при злокачественных опухолях гениталий. Весьма информативно определение РО-теста в комбинации с онкологическими маркерами (СА-125, РЭА, СА-19-9) для диагностики опухолей женских половых органов. Так, повышение РО-теста и СА-125 свидетельствует о появлении рецидива заболевания.
Какие методы относятся к инструментальным?
Зондирование матки. Данный метод применяют с целью определения проходимости шеечного канала, длины матки, наличия в ней опухоли, полипов, деформации полости матки, аномалий развития матки, а также перед внутриматочными вмешательствами, ампутацией шейки матки и др.
Полость матки зондируют гибким металлическим маточным зондом (рис. 2.17) длиной 20-30 см, на одном конце которого имеется пуговчатое утолщение, а другой конец изготовлен в виде плоской рукоятки. На зонде имеются сантиметровые деления, что позволяет пользоваться зондом и как измерительным инструментом.

Рис. 2.17. Маточный зонд
Зондирование матки выполняют в условиях строгой асептики и антисептики. Для зондирования необходимы ложкообразные зеркала, подъемник, пулевые щипцы, корнцанг и маточный зонд.
После бимануального исследования шейку матки обнажают при помощи зеркал и фиксируют пулевыми щипцами, а затем осторожно
вводят в цервикальный канал и полость матки зонд. При этом важно отметить, что при антефлексии матки пуговку зонда направляют кпереди, при ретрофлексии - кзади. Вводя зонд в полость матки до дна, определяют длину матки, форму полости, наличие в ней деформаций (опу- холи), шероховатостей (полипов) перегородки (рис. 2.18).
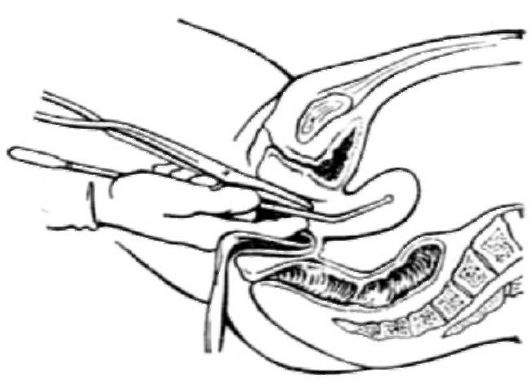
Рис. 2.18. Зондирование матки пуговчатым зондом
Какие могут быть осложнения при зондировании матки?
При зондировании возможны: перфорация, кровотечение, инфицирование.
Когда противопоказано зондирование матки?
Зондирование с диагностической целью противопоказано:
- при острых и хронических воспалительных заболеваниях матки и придатков;
- при наличии установленной или предполагаемой беременности;
- при распадающейся опухоли шейки матки.
С какой целью проводят пробу с пулевыми щипцами?
Проба с пулевыми щипцами. К этому методу прибегают в тех случаях, когда в брюшной полости обнаруживают подвижную опухоль и необходимо уточнить связь опухоли с половыми органами. Для этого необходимы: ложкообразные зеркала, подъемник, пулевые щипцы (рис. 2.19). В асептических условиях обнажают шейку матки и на переднюю губу накладывают пулевые щипцы, после чего удаляют зеркала и
во влагалище вводят указательный и средний пальцы (или один палец в прямую кишку), а левой рукой через переднюю брюшную стенку отодвигают кверху нижний полюс опухоли. Одновременно помощник потягивает за пулевые щипцы, смещая матку книзу (рис. 2.20). При этом ножка опухоли, исходящей из половых органов, становится более доступной для пальпации.
Для пальпации можно применить и другой прием. Пулевые щипцы оставляют свободно висящими, а наружными приемами пальпации опухоль смещают кверху, вправо, влево. Если опухоль исходит из половых органов, то щипцы при перемещении опухоли втягиваются во влагалище, причем при опухоли матки перемещение щипцов выражено больше, чем при опухоли придатков. Если опухоль исходит из других органов брюшной полости (почка, кишечник), щипцы не изменяют своего положения.
Какова методика биопсии шейки матки?
Биопсия шейки матки заключается в иссечении скальпелем клиновидного участка, включающего как всю измененную, так и неизмененную ткань при патологических процессах шейки матки, влагалища, вульвы и наружных половых органов (рис. 2.21). Для производства биопсии необходимы следующие инструменты: ложкообразные зеркала, подъемник, пулевые щипцы, скальпель, ножницы, иглодержатель, шовный
Рис. 2.19. Пулевые щипцы
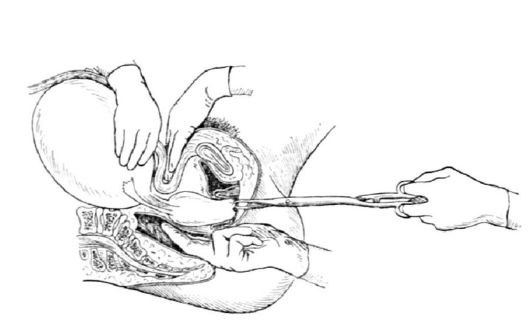
Рис. 2.20. Проба с пулевыми щипцами
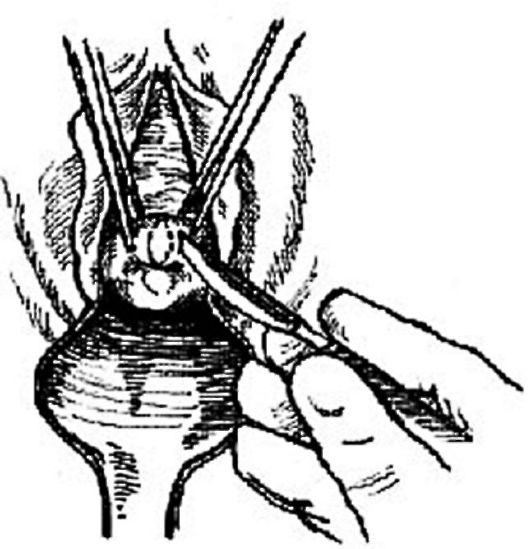
Рис. 2.21. Биопсия шейки матки
материал. В асептических условиях шейка матки обнажается при помощи зеркал, на обе стороны участка, подлежащего удалению, накладывают пулевые щипцы. Скальпелем клиновидно иссекают кусочек ткани с последующим наложением рассасывающегося шва (швов) на рану. Полученный материал помещают в контейнер с 10% раствором формалина и направляют в лабораторию. Ткань для исследования можно также получить при конусовидной диа- термоэксцизии, эксцизии с помощью СО2-лазера и радионожа.
Какова техника взятия цуга эндометрия?
Материал для исследования получают путем отсасывания содержимого полости матки, а при его отсутствии - путем смыва (в полость матки вводят 2-3 мл изотонического раствора натрия хлорида с последующим его отсасыванием и центрифугированием).
Какова техника операции раздельного диагностического выскабливания слизистой матки?
Диагностическое выскабливание слизистой оболочки тела матки и слизистой цервикального канала широко применяется в гинекологической практике для выяснения состояния эндометрия и слизистой цервикального канала и является одним из видов биопсии. Его производят при маточном кровотечении, вызывающем подозрение на злокачественную опухоль (рак, хориокарцинома), при подозрении на остатки плодного яйца, полипоз эндометрия, а также для определения причины нарушения менструального цикла (циклическое и ациклическое кровотечение неясной этиологии). При сохраненном ритме менструального цикла выскабливание производят за 2-3 дня до очередной менструации при ациклических кровотечениях (во время кровотечения). Для выскабливания используют ложкообразные влагалищные зеркала, маточный зонд, набор расширителей Гегара, набор
кюреток. В асептических условиях во влагалище вводят ложкообразные зеркала и шейку матки фиксируют пулевыми щипцами. При раздельном выскабливании сначала маленькой кюреткой без расширения выскабливают слизистую оболочку цервикального канала, полученный соскоб помещают в контейнер с 10% раствором формалина. Затем для уточнения положения матки и длины ее полости производят зондирование. Канал шейки матки расширяют расширителями Гегара, после чего второй (большой) кюреткой производят последовательное выскабливание слизистой оболочки тела матки от дна до канала шейки матки. Особенно тщательно выскабливают маточные углы. Выскабливание производят до базального слоя; полученный соскоб также помещают в контейнер с 10% раствором формалина и вместе с первым соскобом направляют в лабораторию.
Раздельное диагностическое выскабливание противопоказано при острых и подострых воспалительных процессах, гонорейном эндоцервиците.
Что представляет собой пункция брюшной полости через задний свод влагалища?
Пункция брюшной полости через задний свод влагалища - широко распространенный и эффективный диагностический метод исследования с целью выяснения характера жидкости (гной, кровь, экссудат), содержащейся в прямокишечно-маточном углублении (рис. 2.22).
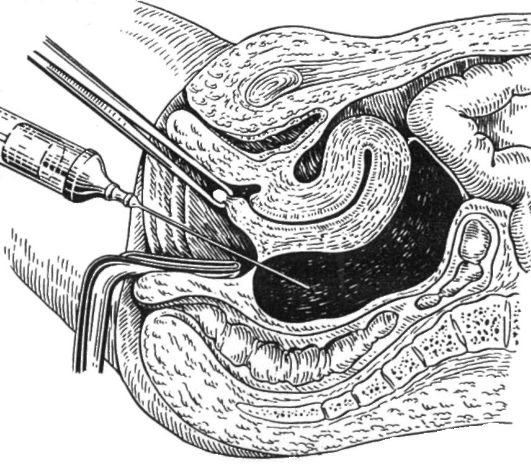
Рис. 2.22. Пункция через задний свод влагалища
Показаниями к пункции служат:
- подозрение на прервавшуюся внематочную беременность;
- апоплексия яичника;
- абсцесс придатков матки (пиовар, пиосальпинкс), если нижний полюс его близко прилежит к задней части свода влагалища;
- воспалительные заболевания, сопровождающиеся образованием экссудата в прямокишечно-маточном углублении, с целью выявления характера экссудата и лабораторного, цитологического и бактериального исследований.
При подозрении на злокачественную опухоль придатков матки пункция противопоказана, так как она может привести к метастазированию опухолевых клеток.
Пункцию брюшной полости через задний свод можно выполнить двумя способами: с помощью зеркал и по пальцам. Чаще применяют первый способ, для чего используют ложкообразные зеркала, пулевые щипцы, корнцанги, шприц емкостью 10 мл, пункционную иглу длиной 10-12 см с широким просветом. После обработки наружных половых органов и влагалища 40% спиртом и 2% раствором йода шейку матки обнажают при помощи зеркал, фиксируют за заднюю губу пулевыми щипцами и оттягивают кпереди и кверху. В центре заднего свода по средней линии (между крестцово-маточными связками) вводят толстую иглу, надетую на шприц, на глубину 1-2 см или глубже при наличии инфильтратов. Жидкость отсасывают поршнем, одновременно медленно извлекая иглу.
Пробное чревосечение. Чревосечение с диагностической целью в настоящее время производят редко, когда невозможно определить характер заболевания другими методами исследования.
Какие методы относятся к эндоскопическим?
К эндоскопическим методам исследования относятся:
- вагиноскопия - широко используется в детской гинекологии;
- кольпоскопия - первый эндоскопический метод, нашедший широкое применение в гинекологической практике. Кольпоскопия позволяет произвести детальный осмотр влагалищной части шейки матки, стенок влагалища и вульвы под увеличением в 10-30 раз и определить место для производства прицельной биопсии;
- гистероцервикоскопия позволяет выявить внутриматочную патологию и проводить контроль за терапией;
- лапароскопия - осмотр органов малого таза и брюшной полости на фоне пневмоперитонеума;
- хромолапароскопия - введение метиленового синего в полость матки для оценки проходимости маточных труб при лапароскопии.
Какова цель кольпоскопии?
Цель кольпоскопического исследования - изучение особенностей наружных половых органов, влагалища и шейки матки с помощью оптической системы под увеличением для повышения информативности клинических и цитологических данных.
На чем основан метод кольпоскопии?
Метод основан на выявлении различий рельефа и сосудов в неизмененном и пораженном патологическим процессом эпителии.
Каковы задачи кольпоскопии?
Задачами кольпоскопии являются:
- первичный и вторичный онкологический скрининг;
- определение характера и локализации патологического процесса на шейке матки, влагалище, вульве;
- обоснование необходимости дополнительных морфологических (цитологический, гистологический) методов исследования;
- определение места и метода забора материала для дополнительного исследования (биопсия, конизация шейки матки);
- определение метода лечения выявленной патологии;
- оценка эффективности проводимой терапии;
- диспансерное наблюдение за женщинами из группы риска развития патологии шейки матки, влагалища и наружных половых органов, а также с фоновыми и предопухолевыми состояниями в целях своевременного лечения и профилактики визуальных форм гинекологического рака.
Как производят кольпоскопию?
Кольпоскопию выполняют до бимануального исследования или других манипуляций. По часовой стрелке либо вначале осматривают переднюю, а затем заднюю губу.
Какие существуют виды кольпоскопии?
Различают кольпоскопию простую (обзорную), расширенную, цветную (хромокольпоскопию), люминесцентную и микрокольпоскопию.
Что оценивают при простой кольпоскопии?
Простую (обзорную) кольпоскопию выполняют в начале исследования, и она является сугубо ориентировочным методом. После удаления отделяемого с поверхности шейки матки и без обработки ее какими-либо веществами определяют форму и величину шейки матки, ее поверхность, наличие старых разрывов и их характер, особенности наружного зева, границу плоского и цилиндрического эпителия, цвет и рельеф слизистой оболочки, особенности сосудистого рисунка, оценивают характер выделений, а также берут материал для цитологического, бактериоскопического, бакериологического исследований.
Что такое расширенная кольпоскопия?
Расширенную кольпоскопию проводят после простой кольпоскопии, при этом предполагают использование особых маркеров (3% раствор уксусной кислоты и раствор Люголя) для обработки шейки матки, что позволяет наблюдать ряд эпителиальных и сосудистых тестов. Для лучшей визуализации кольпоскопической картины применяют цветные фильтры кольпоскопа: голубой и желтый - для изучения эпителиального покрова, зеленый - для выявления сосудистой сети.
Как производят расширенную кольпоскопию?
Вначале на влагалищную часть шейки матки наносят при помощи тампона 3% раствор уксусной кислоты. Через 30-60 с происходит коагуляция внеклеточной и внутриклеточной слизи, возникают крат- ковременный отек эпителия, набухание клеток шиповидного слоя, сокращаются подэпителиальные сосуды, уменьшается кровоснабжение тканей.
Реакция сосудов на раствор уксусной кислоты имеет важное диагностическое значение. Известно, что стенка сосудов при злокачествен- ных процессах и ретенционных образованиях лишена мышечного слоя и состоит только из эндотелия, поэтому вновь образованные сосуды не реагируют на уксусную кислоту (отрицательная реакция). Нормальные сосуды, в том числе сосуды при воспалительных процессах, реагируют на уксусную кислоту: сужаются и исчезают из поля зрения.
Вторым этапом расширенной кольпоскопии является проба Шиллера с раствором Люголя. Под действием раствора Люголя зрелый многослойный сквамозный эпителий, богатый гликогеном, окрашивается в темно-коричневый цвет, что свидетельствует о нормальном состоянии шейки матки. При поражении эпителия изменяется содержание в нем гликогена, и обработанный участок выглядит более светло окрашенным (йоднегативным), а проба считается положительной. Йоднегативными являются следующие эпителиальные структуры шейки матки: призматический (цилиндрический) и метаплазированный (превращенный из него) эпителий, участки дисплазии, элементы рака. Кроме того, не окрашиваются участки истонченного сквамозного эпителия вследствие резкого уменьшения толщины промежуточного слоя, клетки которого богаты гликогеном, и воспаленная слизистая оболочка. Проба Шиллера дает возможность точно определить локализацию и границы патологического процесса, но не позволяет дифференцировать его характер.
Что такое хромокольпоскопия?
Модификацией расширенной кольпоскопии является хромокольпоскопия. Хромокольпоскопия - окраска влагалищной части шейки матки различными красителями (метиленовый синий и гематоксилин) с последующим кольпоскопическим исследованием.
При использовании метиленового синего неизмененный многослойный сквамозный эпителий окрашивается в светло-синий цвет, очаги дисплазии и раннего рака - в интенсивно синий, а эктопированный призматический эпителий и участки истинной эрозии не окрашиваются.
При гематоксилиновой пробе неизмененный многослойный сквамозный эпителий становится нежно-фиолетовым, призматический эпителий без метаплазии окрашивается в нежно-синий цвет, участки лейкоплакии выглядят бледно-белыми, участки малигнизации окрашиваются в интенсивно-синий цвет. Применение хромокольпоскопии позволяет наряду с уточнением патологического процесса определить наружные границы поражения.
Что такое кольпомикроскопия?
Кольпомикроскопия - прижизненное гистологическое исследование слизистой оболочки шейки матки с помощью оптического прибора, позволяющего осматривать эпителиальный покров под увеличени-
ем в 160-280 раз и подэпителиальные сосуды на глубине 70 мкм. Метод позволяет изучить структуру тканей без нарушения целости ее клеток.
Перед осмотром шейку матки промывают изотоническим раствором натрия хлорида. Для окрашивания применяют 0,1% рас- твор толуидинового синего или гематоксилин. При люминесцентной кольпомикроскопии в качестве маркера шейки матки применяют раствор акридина оранжевого. Исследуют особенности строения ядер и цитоплазмы поверхностных слоев эпителия. Метод недостаточно информативен для оценки состояния эндоцервикса и при ряде патологических состояний (стеноз влагалища, некротические изменения и геморрагический синдром со стороны тканей шейки матки). В отличие от гистологического метода невозможно провести дифференциальную диагностику карциномы in situ и инвазивного рака, так как для этого информации о морфологии поверхностного слоя эпителия недостаточно.
Каковы показания к цервикогистероскопии?
Показаниями служат:
- патологические маточные кровотечения у пациенток перименопаузального и постменопаузального периодов, обусловленные наличием субмукозной/интрамуральной миомы матки, полипов эндометрия, гиперплазии эндометрия, рака эндометрия, аденомиоза, внутриматочные контрацептивы (ВМК);
- бесплодие (первичное бесплодие, патологические изменения при метросальпингографии, обследование перед ЭКО, привычные выкидыши), вызванное миомой матки, полипами эндометрия, синдромом Ашермана, облитерацией устьев маточных труб, аномалиями развития матки (внутриматочная перегородка, двурогая матка, удвоение матки и др.);
- определение расположения ВМК и инородных тел в полости матки;
- патология беременности (беременность на фоне ВМК, эмбриоскопия, определение локализации плаценты, эктопическая беременность, остатки плодного яйца, послеродовые кровотечения);
- патология шейки матки (полипы цервикального канала, осмотр границы многослойного плоского эпителия, патология сосудов шейки матки);
- контрольное исследование после оперативных вмешательств (гистерорезекции субмукозных узлов миомы, консервативной миомэктомии, кесарева сечения, рассечения внутриматочной перегородки, разделения внутриматочных синехий);
- рак эндометрия - для определения распространенности процесса, контроля эффективности лечения (при отказе от хирургического лечения);
- контроль эффективности стерилизации (визуализация окклюзии маточных труб).
Каковы противопоказания к цервикогистероскопии?
Различают абсолютные (недостаточная квалификация хирурга, неадекватный инструментарий, неподготовленная пациентка, распространенный рак шейки матки, острые воспалительные заболевания органов малого таза) и относительные (хронический цервицит и/или эндометрит, активное маточное кровотечение, стеноз шейки матки, сопутствующая экстрагенитальная патология в стадии декомпенсации) противопоказания.
С чем может сочетаться цервикогистероскопия?
Цервикогистероскопия может также сочетаться с малыми оперативными вмешательствами, такими как прицельная щипковая биопсия эндометрия с помощью биопсийных щипцов; удаление единичных, мелких полипов эндометрия и эндоцервикса с применением гистероскопических ножниц и захватывающих щипцов; точечная электрокоагуляция оснований мелких полипов эндометрия и эндоцервикса пуговчатым монополярным электродом; лазерная деструкция оснований мелких полипов; извлечение ВМК, а также удаление субмукозных узлов миомы матки.
Какие могут быть осложнения при выполнении цервикогистероскопии?
Осложнения во время диагностической и оперативной гистероскопии могут быть обусловлены как средой для расширения полости матки (жидкостная перегрузка сосудистого русла, сердечная аритмия, воз- душная эмболия), так и хирургическими осложнениями (перфорация матки, кровотечение).
Каковы показания к лапароскопии?
Показаниями к лапароскопии являются необходимость дифференциальной диагностики опухолей матки и придатков, опухолей и опухолевидных образований придатков матки воспалительной этиологии, подозрение на склерокистозные яичники, наружный эндометриоз, аномалии развития внутренних половых органов, а также для уточнения причин бесплодия и болей неясной этиологии.
Каковы показания к экстренной лапароскопии?
Экстренными показаниями к лапароскопии являются необходимость дифференциации таких острых хирургических и гинекологических заболеваний, как острый аппендицит, подозрения на разрыв пиосальпинкса или кисты яичника, апоплексию яичника, трубную беременность (прогрессирующую или нарушенную), перекрут ножки кисты яичника, перфорацию матки.
В настоящее время широкое распространение получила оперативная лапароскопия, с помощью которой в мире производится около 75% всех гинекологических операций.
Какие методы относятся
к рентгенорадиологическим?
Рентгенография костей черепа и турецкого седла - широко применяется для диагностики нейроэндокринных заболеваний. Изучение формы, размеров и контуров турецкого седла - костного ложа гипофиза - необходимо для диагностики опухоли гипофиза.
Рентгенография органов грудной клетки - обязательный метод обследования при трофо-бластической болезни.
Гистеросальпингография (ГСГ) или метросальпингография (МСГ). Наиболее часто ГСГ проводят с целью определения проходимости маточных труб, подслизистого или центропетального роста миоматозного узла, а также для диагностики аномалий и пороков развития, внутреннего эндометриоза (аденомиоза) и др. (рис. 2.23). Для производства ГСГ необходимы ложкообразные зеркала, подъемник, пулевые щипцы, корнцанг, маточный зонд, маточная канюля, шприц объемом 10 мл, водорастворимое контрастное вещест-
во, например, тразограф, уротраст (60% раствор натрия амидотриозата), кардиотраст, омнипак (йогексол) и др. Исследование проводят в рентгеновском кабинете в горизонтальном положении больной. В асептических условиях шейку матки обнажают при помощи зеркал, фиксируют за переднюю губу пулевыми щипцами и после осторожного зон- дирования в цервикальный канал вводят маточную канюлю, к которой подсоединен шприц с контрастным веществом. Под контролем рентгенотелевизионной установки в полость матки вводят 5-6-8 мл контрастного вещества с последующей рентгенографией. При определении проходимости труб через 5-10 мин делают 2-й снимок, а по показаниям - 3-й через 24 ч.
ГСГ противопоказана при острых и подострых воспалительных заболеваниях, эрозии, III и IV степени чистоты влагалищного содержимого, подозрении на беременность, при аллергии на йод.
Какие еще методы исследования используют в гинекологической практике?
Вазография. С помощью этого метода можно видеть строение сосудистой сети и выявлять патологические состояния. В качестве контрастного вещества используют водные растворы органических соединений йода. В зависимости от того, какую систему сосудов заполняют контрастным веществом, исследование называется артериографией, веноили флебографией и лимфоангиографией. Данный метод применяют в онкогинекологии для установления распространенности злокачественных новообразований гениталий.
КТ используется в гинекологической практике для диагностики небольших (до
Рис. 2.23. ГСГ. Аденомиоз
МРТ (ЯМР) получила распространение в гинекологической практике для дифференциальной и топической диагностики новообразований, свищей, пороков развития и другой патологии.
Радиоизотопное исследование - один из методов диагностики состояния эндометрия с использованием радиоактивного изотопа фосфора 32Р. Метод основан на свойстве злокачественных опухолей накапливать радиоактивный фосфор более интенсивно, чем окружающие непораженные клетки.
Каковы показания для УЗИ?
УЗИ служит для диагностики заболеваний и опухолей матки, придатков, выявления аномалий развития матки, для контроля за ростом фолликула, толщиной эндометрия (рис. 2.24).
Используют трансабдоминальную (с наполненным мочевым пузырем в качестве акустического окна) и трансвагинальную методику (при пустом мочевом пузыре). Предпочтительнее трансвагинальное исследование, так как оно позволяет получить более детальную информацию о состоянии эндометрия (толщина, наличие патологии), выявить маточную беременность малого срока (2-2,5 нед), оценить матку (особенности строения, размеры, локализация и величина узлов миомы и др.), яичников (размеры, состояние фолликулярного аппарата, патологические изменения и пр.), маточных труб (наличие трубной беременности, гидросальпинкса и др.), выявить незначительное количество свободной жидкости в прямокишечно-маточном (дугласовом пространстве) и многое другое. Противопоказаний УЗИ не имеет.
Рис. 2.24. УЗИ. Внематочная беременность. Двойня
С какой целью проводят эхогистреографию?
Эхогистерография (ЭГГ). Метод основан на введении жидкого контрас- тного вещества в полость матки, который создает акустическое окно в матке и позволяет точнее определять структурные изменения при гиперпластических процессах эндометрия, пороках на 5-7-й или на 23-25-й дни менструального цикла при соблюдении условий и противопоказаний к проведению внутриматочных вмешательств. В качестве контрастной среды используют стерильный изотонический раствор хлорида натрия, Рингер-лактат, глицин или гиперэхогенный контраст, которые вводят в полость матки с помощью утеромата, обеспечивающего непрерывную подачу жидкости.