Руководство к практическим занятиям по гинекологии: Учебное пособие / Под ред. В.Е. Радзинского. - 2007. - 600 с. : ил.
|
|
|
|
ГЛАВА 5 ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
5.1. ОСТРЫЕ И ХРОНИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Чем обусловлена актуальность воспалительных заболеваний женских половых органов (ВЗЖПО)?
Актуальность ВЗЖПО определяется их высокой распространенностью, сложностью диагностики и лечения, высоким уровнем хронизации и связанными с ней отдаленными последствиями (бесплодие, акушер- ские осложнения, повышенный риск эктопической беременности, синдром хронических тазовых болей).
Кроме того, важность проблемы ВЗЖПО обусловлена неуклонным ростом заболеваемости, «омоложением» контингента больных, что значительно ухудшает репродуктивное здоровье женщин фертильного возраста.
Какова частота воспалительных заболеваний женских половых органов?
Больные ВЗЖПО составляют 60-65% пациенток, обратившихся по поводу гинекологических заболеваний в женскую консультацию, и 30% - направляемых на стационарное лечение (рис. 5.1).
В США ежегодно регистрируется от 600 тыс. до 1 млн случаев острого воспалительного процесса гениталий.
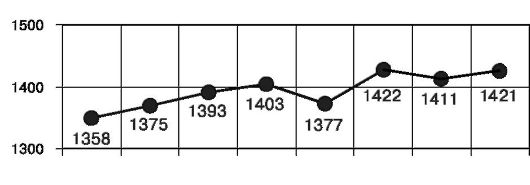
Рис. 5.1. Воспалительные заболевания женских половых органов в РФ на 100 000 населения
Чем обусловлено увеличение числа
воспалительных заболеваний женских половых органов в современных условиях?
Отмеченный во многих странах мира, в том числе РФ, рост ВЗЖПО является следствием возрастающей миграции населения, урбанизации, проституции, изменения полового поведения молодежи (частая смена половых партнеров, отсутствие барьерной контрацепции, артифициальные аборты), а главное - заболеваний, передаваемых половым путем. Несмотря на наличие эффективной диагностики (успехи микробиологии) и лечения, заражение заболеваниями, передаваемыми половым путем (ЗППП), приобрело характер эпидемии. В частности, ежегодно в мире хламидийную инфекцию выявляют у 80, а гонорею - у 200 млн человек.
Что такое воспаление?
Воспаление - это патологический процесс, возникающий в ответ на воздействие инфекта либо разнообразных патогенных факторов экзогенной или эндогенной природы, характеризующийся развитием стандартного комплекса сосудистых и тканевых изменений.
Каковы особенности этиологии воспалительных заболеваний половых органов в настоящее время?
Важнейшими возбудителями, по данным ВОЗ, являются:
- ассоциации анаэробно-аэробных микроорганизмов, в том числе условно-патогенных (смешанные инфекции) - 25-60%;
- гонококк Нейссера - 25-50%;
- хламидии - 15-20%;
- вирусная инфекция - 10-15%.
Каковы основные пути распространения инфекции?
Путями распространения инфекции являются каналикулярный (восходящий, по протяжению), гематогенный и лимфогенный.
Проникновение инфекционных агентов в верхние половые пути чаще всего происходит с участием сперматозоидов, трихомонад, возможен и пассивный транспорт, последнее место занимают гематогенный и лимфогенный пути. Гематогенный вариант характерен для генитального туберкулеза. Лимфогенный путь, а также распространение воспаления в результате непосредственного контакта с воспалительно измененным органом брюшной полости встречается при аппендиците, цистите, колите.
Особенно важна роль спермы в передаче гонореи. Установлена возможность прикрепления к сперматозоиду до 40 гонококков. Хламидии также способны прикрепляться к сперматозоидам. Чем больше хламидий, тем к большему числу сперматозоидов они прикрепляются. При снижении рН среды феномен прилипания хламидий увеличивается. Механизм прикрепления микроорганизмов к сперматозоидам изучался в эксперименте in vitro. Считается, что сперматозоиды обладают отрицательным поверхностным зарядом, который является своеобразным рецептором для микроорганизмов. Последние, при- крепившись к сперматозоидам, достигают матки, маточных труб и брюшной полости.
Механизм пассивного транспорта микроорганизмов до конца не изучен. Возможно, определенная роль принадлежит сократительной деятельности матки, маточных труб, изменениям в них под влиянием отрицательного давления, связанного с движением диафрагмы.
Какие существуют факторы риска развития воспалительного процесса?
Генитальные факторы - бактериальный вагиноз, урогенитальные заболевания полового партнера, инфекции, передаваемые половым путем (ИППП).
В возникновении воспалительного процесса значительное, а иногда и решающее значение имеют провоцирующие факторы: патологические роды, аборты, гистеросальпингография, гистероскопия, выскаблива- ние стенок полости матки, длительное применение внутриматочных контрацептивов.
Социальные факторы: хронические стрессовые ситуации, недостаточное питание, алкоголизм и наркомания, некоторые особенности сексуальной жизни (раннее начало половой жизни, высокая частота половых контактов, большое число половых партнеров, нетрадиционные формы половых контактов, половые сношения во время менструации).
Экстрагенитальные факторы: авитаминоз, сахарный диабет, ожирение, анемия, воспалительные заболевания мочевыделительной системы, дисбактериоз, иммунодефицитные состояния.
В развитии воспалительного процесса большое значение имеет ослабление или повреждение барьерных механизмов, способствующее формированию входных ворот для патогенной микрофлоры.
Каковы барьерные механизмы
биологической защиты от воспалительных заболеваний женских половых органов?
К барьерным механизмам относятся:
- анатомо-физиологические особенности строения наружных половых органов - сомкнутые половые губы;
- многослойный плоский эпителий слизистой влагалища, преграждающий проникновение микроорганизмов в подлежащие ткани;
- нормальная микрофлора влагалища (палочки молочнокислого брожения);
- кислая среда влагалища (рН 3,8-4,5);
- способность влагалища к самоочищению;
- наличие слизистой пробки цервикального канала (иммуноглобулины, лизоцим, мукополисахариды), препятствующей восхо- дящему инфицированию;
- циклическая отслойка функционального слоя эндометрия;
- перистальтическое сокращение маточных труб и мерцание реснитчатого эпителия труб в сторону просвета полости матки;
- местный и общий противоинфекционный иммунитет (см. раздел 1.4. «Нормальный биоценоз гениталий»).
Какие фазы выделяют в течение воспалительного процесса?
В течение воспалительного процесса выделяют 3 фазы:
1-я фаза - альтерация - возникает в ответ на внедрение инфекта и характеризуется преобладанием дистрофических и некротических сдвигов; 2-я фаза - экссудация - характеризуется преобладанием реакции системы микроциркуляции, главным образом ее венулярного отдела, над процессами альтерации и пролиферации. При этом на первый план выступает интенсивная экссудация плазмы, ее растворимых низкомолекулярных компонентов, а также миграция лейкоцитов; 3-я фаза - пролиферация (продуктивное воспаление) - характеризуется преобладанием размножения клеточных элементов пораженной ткани, а также интенсивной микроили макрофагальной, лимфоцитарной инфильтрацией органа или ткани.
В чем заключается патогенез острых воспалительных заболеваний гениталий?
В инициации острого воспалительного процесса основная роль принадлежит микробному фактору, в ответ на внедрение которого развивается классический каскад реакций (альтерация, экссудация и пролиферация), регулируемых медиаторами воспаления - простагландинами, кининами. Нарушение проницаемости сосудистой стенки, дестабилизация сосудистых мембран способствуют тому, что в ткани выходят электролиты (калий, кальций, магний).
Нарушение микроциркуляции, повышение агрегации форменных элементов превращают очаг воспаления в очаг хронического диссеминированного внутрисосудистого свертывания.
Гуморальные изменения вызывают локальный сосудистый спазм, сменяющийся в дальнейшем расширением мелких артерий с повыше- нием давления в капиллярах, а также развитием сначала артериального, а затем венозного стаза; повышают проницаемость сосудистой стенки для микробных тел и их токсинов. При этом обеспечивается выход из сосудистого русла иммунокомпетентных клеток.
Тканевая гипоксия закономерно приводит к активизации анаэробного пути углеводного обмена (гликолиза) с образованием в тканях промежуточных недоокисленных продуктов (пировиноградной, яблочной, янтарной кислот), накоплению жирных кислот и кетоновых тел.
В очаге воспаления выделяется много кининов, которые вместе с простагландинами инициируют возникновение боли в пораженном органе.
Каковы особенности патогенеза хронических воспалительных заболеваний гениталий?
Одной из причин затяжного течения воспалительного процесса матки и ее придатков служит несостоятельность защитных систем организма, которая проявляется в изменении клеточного и гуморального звеньев иммунитета, снижении показателей неспецифической резистентности, сенсибилизации организма и развитии аутоиммунного процесса. Важным патогенетическим звеном хронического воспаления матки и придатков у женщин репродуктивного возраста являются нарушения в системе гемостаза и микроциркуляции. У больных с хроническим аднекситом отмечаются повышение коагу-
ляционного потенциала и снижение фибринолитической активности крови с развитием хронической формы ДВС-синдрома. Все это приводит к гипоксии тканей, замедлению процессов регенерации и хронизации процесса.
Чем различаются этиология и патогенез острого и хронического воспаления?
Возбудители, выявляемые при остром воспалении, редко играют ведущую роль в хронизации процесса. Хронические воспалительные заболевания органов малого таза чаще связаны с ассоциациями условно-патогенной флоры, которая доминирует на фоне извращенных иммунных реакций макроорганизма.
В патогенезе острого воспалительного процесса решающая роль принадлежит инфекционному агенту, в патогенезе хронического вос- паления преобладают аутоиммунные процессы.
Как классифицируют воспалительные процессы гениталий?
По характеру течения процесса воспалительные заболевания разделяют на острые и хронические. По этиологическому фактору ВЗЖПО делят на неспецифические и специфические, вызванные ИППП, а также микобактериями туберкулеза.
Кроме того, целесообразно разделение воспалительных заболеваний внутренних половых органов на воспалительные процессы нижнего и верхнего отделов, границей между которыми является внутренний зев.
Что относится к воспалительным заболеваниям нижнего отдела полового тракта?
К воспалительным заболеваниям нижнего отдела полового тракта относятся: вульвовагинит, вагинит, эндоцервицит, бартолинит, абсцесс бартолиниевой железы.
Вагинит - воспаление слизистой оболочки влагалища.
Бартолинит - воспаление большой железы преддверия влагалища.
Эндоцервицит - воспаление слизистой оболочки цервикального канала.
Что относится к воспалительным заболеваниям верхнего отдела полового тракта?
Эндометрит (острый и хронический) - воспаление слизистой оболочки матки.
Эндомиометрит (острый и хронический) - воспаление слизистой оболочки и мышц матки.
Сальпингоофорит (острый и хронический) - воспаление придатков матки.
Кроме того, выделяют осложнения данных заболеваний:
- параметрит - воспаление околоматочной (параметральной) клетчатки;
- перисальпингит - локальное воспаление участка брюшины, покрывающего маточную трубу;
- гидросальпинкс - скопление серозного экссудата в просвете маточной трубы, вызванное воспалительными изменениями в ней;
- пиосальпинкс - скопление гнойного экссудата в просвете маточной трубы, вызванное воспалительными изменениями в ней;
- пиовар - воспалительное поражение яичника, характеризующееся образованием полости с гнойным содержимым;
- тубоовариальное образование - воспалительный инфильтрат, в который вовлечены яичник (возможен пиовар) и маточная труба (возможен пиосальпинкс);
- пельвиоперитонит - воспаление брюшины малого таза;
- общий перитонит, в данном случае - это воспаление брюшины, выходящее за пределы малого таза (вплоть до разлитого).
Каковы основные признаки острого воспалительного процесса?
К внешним признакам воспаления относятся (Гиппократ):
- краснота (rubor);
- жар (calor);
- припухлость (tumor);
- боль (dolor);
- нарушение функции (functio laesa).
5.1.1. Воспалительные процессы нижнего отдела женских половых органов
Каковы основные клинические симптомы воспалительных заболеваний нижнего отдела полового тракта?
В клинической симптоматике вульвовагинитов, вагинитов, эндоцервицитов преобладают локальные симптомы: жжение и зуд половых органов, жжение при мочеиспускании, бели различного характера, иногда с неприятным запахом, в ряде случаев больные испытывают боли тянущего характера внизу живота.
Каковы данные гинекологического осмотра
при воспалительных заболеваниях нижнего отдела
полового тракта?
При гинекологическом осмотре отмечают гиперемию и отечность слизистой оболочки влагалища, иногда она покрыта фиброзным или гнойным налетом, при прикосновении кровоточит, выделения серозно-гнойные, при кандидозном вагините - творожистые.
При каналикулите вокруг наружного отверстия выводного протока железы виден валик красного цвета, при надавливании на проток выделяется капелька гноя.
При ложном абсцессе отмечают припухлость овоидной формы на границе средней и нижней третей больших половых губ, гиперемию, синюшность. Ложный абсцесс выпячивает внутреннюю поверхность большой половой губы, распространяется на малую половую губу и может закрывать вход во влагалище. Кожный покров над железой гиперемирован, пальпация при истинном абсцессе вызывает резкую боль, в ряде случаев имеется флюктуация, четких границ при пальпации не выявляется.
Каковы основные методы диагностики воспалительных заболеваний нижнего отдела полового тракта?
Основные методы диагностики воспалительных заболеваний нижнего отдела полового тракта - осмотр в зеркалах, бактериоскопический и бактериологический методы исследования.
Как производят забор мазков на флору?
Мазки на флору берут специальными щеточками или стерильной ложечкой Фолькмана из уретры, цервикального канала и влагалища.
Что такое бактериальный вагиноз?
Бактериальный вагиноз (БВ) - инфекционное невоспалительное заболевание, характеризующееся дисбиозом генитального тракта.
Что происходит при бактериальном вагинозе?
БВ можно рассматривать как дисбактериоз влагалища: резкое снижение доли лактобактерий приводит к росту числа бактероидов, пептострептококков, гарднерелл, микоплазм, которые становятся доминирующей флорой влагалища.
Что может способствовать развитию бактериального вагиноза?
Развитию бактериального вагиноза могут способствовать эндогенные (изменение гормонального статуса, снижение иммунологической реактивности, нарушение микробиоценоза кишечника) и экзогенные факторы (бесконтрольное местное применение антисептиков, предшествующая антибактериальная терапия, перенесенные и сопутствующие воспалительные заболевания мочеполового тракта, применение гормональных средств, иммунодепрессантов).
Каковы основные клинические проявления бактериального вагиноза?
К ним относятся гомогенные сливкообразные выделения серо-белого цвета, адгезированные на слизистой оболочке влагалища, имеющие неприятный запах. Возможны субъективные ощущения в виде зуда и жжения.
Какова диагностика бактериального вагиноза?
Диагноз бактериального вагиноза подтверждается лабораторно измерением рН влагалищного отделяемого (> 4,5), постановкой аминотеста (появление «рыбного» запаха при смешивании в равных количествах отделяемого влагалища и 10% раствора гидроксида калия), методом микроскопии мазка, окрашенного по Граму, и при помощи нативных препаратов с определением «ключевых» клеток.
Что такое «ключевые» клетки?
«Ключевыми» клетками являются так называемые влагалищные эпителиальные клетки, края которых размыты, нечетко различимы ввиду прикрепления к ним большого числа бактерий.
В чем заключается лечение бактериального вагиноза?
Цель лечения - восстановление нормального микробиоценоза влагалища.
Существует несколько схем противомикробного лечения:
- метронидазол-гель - 0,75% вводят интравагинально в дозе
- метронидазол - вагинальные таблетки - 500 мг по 1 таблетке на ночь в течение 10 дней;
- орнидазол -
- клиндамицина фосфат - 2% вагинальный крем, применяют интравагинально в дозе
Приоритетным, однако, является восстановление эубиоза кишечника, так как именно кишечник является источником (донором) лак- тобацилл для влагалища. На 2-4 нед назначают эубиотики (препараты живых лактобактерий), биогенные стимуляторы, витамины и другие средства, способствующие нормализаци микробиоценоза влагалища и кишечника.
Во время лечения и контрольного наблюдения следует рекомендовать использование барьерных методов контрацепции.
Результаты лечения бактериального вагиноза значительно улучшаются при использовании двухэтапного метода, включающего первоначальное применение метронидазола, а затем препаратов лактобацилл (см. раздел 1.4) с целью активации клеточного и гуморального факторов иммунитета и коррекции вагинальных дисбиотических нарушений.
В некоторых ситуациях, когда число лактобацилл более 105 в 1 мл, а число КОЕ/мл возбудителей менее 105, возможно лечение без применения антисептиков.
Что такое вульвит?
Вульвит (vulvitis) - воспаление наружных женских половых органов. Различают первичный и вторичный вульвит. Возникновению первичной формы способствуют опрелость (при ожирении), несоблюдение
гигиены половых органов, химические, термические, механические раздражения, расчесы, ссадины, сахарный диабет. Вторичный вульвит возникает в результате воспалительных процессов во внутренних половых органах. У женщин репродуктивного возраста вульвит разви- вается на фоне гипофункции яичников, авитаминоза, чаще бывает в постменопаузе, особенно при сахарном диабете.
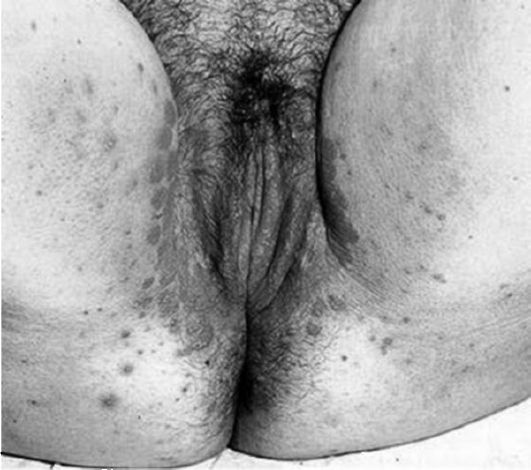
Рис. 5.2. Острый вульвовагинит
Каковы клиника
и диагностика вульвита?
При остром вульвите наблюдаются гиперемия и отек наружных половых органов, серозно-гнойные налеты (рис. 5.2). Больные жалуются на боль, зуд, жжение, боль при движениях.
Диагностика базируется на описанной клинической картине, результатах бактериоскопического и бактериологического исследований выделений.
Каковы лечение и профилактика вульвита?
В острый период применяют отвар цветков ромашки, слабый раствор калия перманганата, борной кислоты; при бактериальных, грибковых, паразитарных заболеваниях - метронидазол по 1 влагалищной таблетке перед сном, длительность лечения 10 дней. Если возбудителем вторичного вульвита являются грибы рода Candida, то целесообразно нанесение крема на основе метронидазола (клотримазол) на наруж- ные половые органы в течение 10 дней. Высокая эффективность лечения отмечена при использовании орунгала (интраконазол) по 100 мг 2 раза в день на протяжении 6-7 дней, затем на протяжении 3-6 менструальных циклов по 1 капсуле в первый день цикла. Из современных интраконазолов наиболее эффективен последний из них - залаин. Эффективно облучение наружных половых органов с помощью гелий-неонового или полупроводникового лазера. При выраженном зуде назначают седативную терапию (препараты брома, пустынника, валерианы), местно - 5% анестезирующую мазь.
Для профилактики данного заболевания необходимо соблюдение правил личной гигиены, лечение общих соматических заболеваний и воспалительных заболеваний половых органов, а главное - нормали- зация их биоценоза.
Что такое кольпит?
Кольпит (colpitis)- воспаление слизистой оболочки влагалища; относится к наиболее частым гинекологическим заболеваниям у женщин репродуктивного возраста. Воспаление слизистой оболочки влагалища может быть вызвано стафилококком, стрептококком, кишечной палочкой, грибами кандида, трихомонадами и др.
Предрасполагающими факторами к развитию кольпита могут быть снижение эндокринной функции яичников, хронические воспалительные процессы, нарушение целости эпителиального покрова.
Каковы клиника и диагностика кольпита?
Основными симптомами являются слизисто-гнойные выделения, локальный дискомфорт, жжение, зуд во влагалище. Больные жалуются на невозможность половой жизни, усиление боли и жжения во время мочеиспускания.
Диагностика базируется на анамнезе, жалобах больной, клинической картине, данных гинекологического осмотра и микробио- логических исследований - бактериоскопического, бактериологического, ПЦР.
В острой стадии заболевания отмечают отек и гиперемию слизистой с серозным или гнойным налетом, кровоточивость при прикоснове- нии. У больных макулезным кольпитом (colpitis maculosa) появляются дефекты эпителия в виде ярко-красных участков неправильной формы, а при гранулезном кольпите (colpitis granulosa) - точечная инфильтрация сосочкового слоя слизистой оболочки влагалища, которая выступает над поверхностью. В хронической стадии кольпита боль становится незначительной, гиперемия слизистой оболочки менее интенсивна. Возбудителя обнаруживают с помощью бактериоскопического и бактериологического исследований.
Какое лечение проводят при кольпите?
Для получения стойкого эффекта лечебные мероприятия должны быть направлены на ликвидацию основных и способствующих развитию патологии факторов.
Лечение должно быть комплексным и включать: 1) санацию влагалища и вульвы; 2) антибактериальную терапию; 3) лечение сопутствующих заболеваний; 4) прекращение половых контактов до полного выздоровления, включая восстановление нормобиоценоза; 5) обследование и лечение партнера; 6) соблюдение гигиены.
Учитывая, что этиология кольпита разнообразна [трихомонадный, кандидозный, вирусный (герпетический), бактериальный, смешан- ный], лечение должно определяться выявленными возбудителями.
Местное лечение заключается в туалете наружных половых органов и санации влагалища дезинфицирующими растворами (4% раствор хлоргексидина, мирамистина с экспозицией 3-5 мин). Хороший противовоспалительный эффект получен при местном назначении тетрабората натрия (бура в глицерине), вагинальных свечей (бетадин), вагинальных таблеток метронидазола, местные инстилляции гинофорта (при дрожжевом кольпите достаточно однократного применения). Необходимо отдавать предпочтение препаратам, сохраняющим кислую среду влагалища (свечи бетадин), которые создают условия для развития нормальной микрофлоры. При выраженном зуде используют 5% анестезированную или кортикостероидную мази. В комплекс терапии целесообразно включать десенсибилизирующие, антигистаминные и седативные препараты. При выраженных признаках воспаления или резистентности к лечению местно могут быть использованы антибиотики, однако только после определения чувствительности к ним.
После применения антисептиков обязательна нормализация биоценоза (перорально назначают эубиотики). Лечение может считаться завершенным только после достижения эубиоза половых путей, под- твержденного лабораторными исследованиями.
Какое лечение проводят при кандидозе половых органов?
Лечение кандидоза половых органов комплексное. Местно используются препараты:
- сертоконазолзалаин в свечах однократно;
- имидазолового ряда - клотримазол (канестен) (1% крем, свечи);
- миконазолы - микосист (свечи, шарики);
- эконазол (Гино-Певарил);
- изоконазол (Гино-Травоген).
Местно применяют также клион Д (метронидазол) и неспецифические средства (тетраборат натрия в глицерине). Эубиотики назначают
перорально. При одновременном кандидозе кишечника или неэффективности местного лечения назначают антимикозные антибиотики, такие как дифлюкан (флуконазол) в обычных терапевтических дозах.
В острой стадии при каналикулите и бартолините рекомендуется антибактериальная (с учетом чувствительности) и противовоспалительная терапия, местно - пузырь со льдом; на область воспаления назначают УФ-лучи, УВЧ или микроволны сантиметрового диапазона. При псевдоабсцессе выполняют операцию - марсупиализацию (вскрывают выводной проток, выворачивают слизистую оболочку и подшивают ее к слизистой вульвы).
Что такое бартолинит?
Бартолинит (bartholinitis)- воспаление большой железы преддверия влагалища. Может вызываться стафилококками, кишечной палочкой, гонококками и др. Независимо от вида возбудителя процесс начинается в выводном протоке железы - возникает каналикулит, вокруг наружного отверстия выводного протока железы отмечается валик красного цвета, при надавливании на проток выделяется капелька гноя, которую берут для микробиологических исследований. Чаще встречается одностороннее поражение бартолиновой железы. Воспалительный отек может закупоривать проток железы, препятствуя выделению гнойного секрета, который, задерживаясь в протоке, растягивает его, образуя кисту (ложный абсцесс). При закупорке протока и задержке в нем гноя бартолиновая железа болезненна, увеличена, иногда достигает размеров куриного яйца, закрывая даже вход во влагалище. Температура субфебрильная, отмечаются боли при ходьбе, общее состояние удовлетворительное.
В чем заключается лечение бартолинита?
При каналикулитах в острой стадии проводят антибактериальную терапию, локальную гипотермию (пузырь со льдом). При улучшении состояния на 3-4-й день лечения на область патологического очага назначают УФ-лучи, УВЧ. При псевдоабсцессе выполняют операцию - вскрывают проток бартолиновой железы, выворачивают слизистую оболочку и подшивают ее к слизистой вульвы (марсупиализация). В послеоперационном периоде назначают магнитотерапию и местную обработку дезинфицирующими растворами.
Что такое истинный абсцесс бартолиновой железы?
При истинном абсцессе бартолиновой железы микробы проникают в паренхиму большой железы преддверия влагалища с гнойным расплавлением ее и окружающих тканей. Гнойное образование может самопроизвольно вскрываться с истечением густого желто-зеленого содержимого. Формирование абсцесса сопровождается ухудшением общего состояния больной, повышением температуры тела, резкой болезненностью, особенно при ходьбе, припухлостью малой и большой половых губ.
В чем отличие псевдоабсцесса от истинного абсцесса бартолиновой железы?
При закупорке выводного протока возникает псевдоабсцесс железы, а при поражении паренхимы железы и окружающей клетчатки формируется истинный абсцесс.
Какова клиника истинного абсцесса бартолиновой железы?
Больные жалуются на общую слабость, недомогание, боль и неприятные ощущения в области наружных половых органов, особенно при ходьбе. Отмечаются повышение температуры до 38-39 ?С и выше, озноб.
В участке бартолиновой железы - отек и гиперемия; при обследовании обнаруживают резко болезненное опухолевидное образование. После прорыва гнойника состояние больной улучшается: снижается температура тела, уменьшаются отек и гиперемия в участке бартолиновой железы. Если лечение недостаточно и выводной проток снова перекрывается, наблюдаются рецидивы и формирование ретенционной кисты, которую ошибочно можно принять за доброкачественную или даже злокачественную опухоль наружных половых органов.
В чем заключается врачебная тактика при абсцессе бартолиновой железы?
При истинном абсцессе бартолиновой железы (рис. 5.3) на фоне антибактериальной, десенсибилизирующей и инфузионной терапии проводят оперативное лечение в экстренном порядке - вскрытие и дренирование абсцесса. В послеоперационном периоде применяют облучение зоны раны инфракрасным полупроводниковым лазером в сочетании с магнитным полем в терапевтических дозах. Курс лечения - 5-6 про-
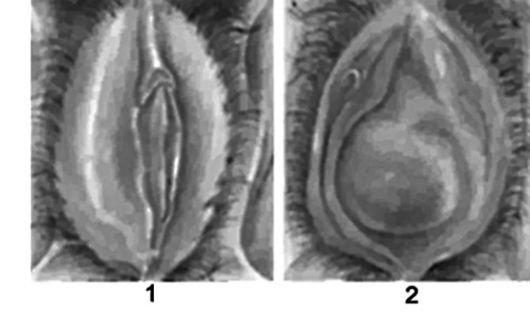
Рис. 5.3. Абсцесс бартолиновой железы: 1 - неизмененная вульва; 2 - абсцесс бартолиновой железы
цедур. Местная терапия заключается в обработке дезинфицирующими растворами.
В «холодном» периоде целесообразно проведение энуклеации железы.
Профилактика заключается в соблюдении правил личной гигиены, исключении случайных половых связей, лечении вульвита, кольпита, уретрита.
Что такое эндоцервицит?
Эндоцервицит (endocervicitis) - воспаление слизистой оболочки канала шейки матки (рис. 5.4). Известно, что одним из барьеров, препятствующих внедрению возбудителя в верхние отделы половых путей, является шейка матки. Этому способствуют узость цервикального канала шейки матки, наличие слизистой «пробки», содержащей секреторный иммуноглобулин А, лизоцим и другие вещества, обладающие различными физическими и химическими свойствами. При наличии определенных факторов (в частности, травмы шейки матки во время родов и абортов, диагностических выскабливаний матки и др.) эти защитные механизмы нарушаются и инфекция проникает в половые пути, вызывая развитие воспалительного процесса. Возбудителями могут
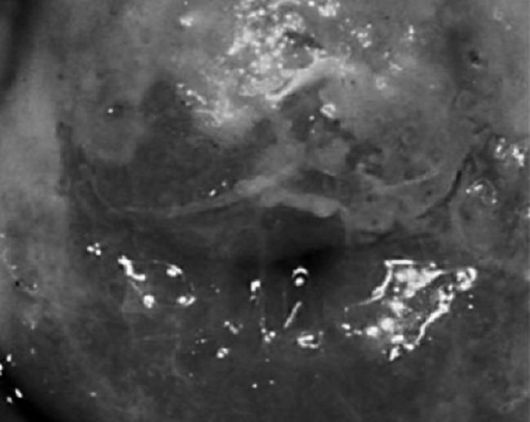
Рис. 5.4. Эндоцервицит
быть трихомонады, гонококки, хламидии, вирусы, грибы рода Candida, стафилококки, кишечная палочка. Эндоцервицит часто совмещается с другими воспалительными процессами половых органов - аднекситом, эндометритом и кондиломами.
Каковы клиника и диагностика эндоцервицита?
Клиническими симптомами острого цервицита являются обильные слизистые или гноевидные выделения, зуд, реже боли внизу живота. При осмотре шейки матки в зеркалах определяются гиперемия, отек, кровоизлияния в области наружного зева шейки матки, иногда отмечаются участки изъязвления или слущивания поверхностных слоев эпителия до базального слоя. В хронической стадии выделения могут быть незначительными. При хроническом цервиците шейка матки отечная, с очаговой гиперемией. В случае длительного течения заболевания шейка матки гипертрофируется.
Диагностика базируется на осмотре при помощи зеркал, кольпоскопии, бактериологическом исследовании выделений. Наряду с клиническими признаками имеются определенные лабораторные критерии, выявляемые при микроскопическом, бактериологическом, цитологическом исследованиях, рН-метрии влагалищного отделяемого, а также при специальных методах диагностики (иммуноферментный анализ и др.).
Как лечат эндоцервицит?
Лечение эндоцервицитов должно быть комплексным и включать не только этиотропное лечение, но и ликвидацию предрасполагающих факторов (нейроэндокринных, обменных и других функциональных нарушений), лечение сопутствующих заболеваний, нормализацию биоценоза влагалища, иммунотерапию.
Терапия эндоцервицитов включает применение антибактериальных, противотрихомонадных, противогрибковых, противовирусных, противохламидийных и других средств в зависимости от данных микро- биологического и специальных методов исследования. Лазеротерапия показана как в острой, так и в хронической стадии заболевания. Применяют гелий-неоновые и полупроводниковые лазеры.
В хронической стадии назначают физиотерапевтические процедуры (электрофорез цинка эндоцервикально). При возникновении цервицита на фоне разрывов шейки матки, после противовоспалительного лечения показана пластическая операция шейки матки; (радиоволновая конизация).
5.1.2. Острые воспалительные заболевания верхнего отдела женских половых органов
Что такое эндометрит?
Эндометрит (endometritis)- воспалительное заболевание слизистой оболочки матки, которое вызывается гонококком, стафилококком, стрептококком, кишечной палочкой, хламидиями. Воспалительный процесс распространяется на функциональный и базальный слои слизистой оболочки матки или имеет очаговый характер.
Что такое эндомиометрит?
При эндомиометрите воспалительный процесс захватывает прилегающую к эндометрию мышечную оболочку матки.
Какова возможная этиология острого эндометрита?
В зависимости от этиологии выделяют следующие эндометриты:
- гонорейный;
- туберкулезный;
- актиномикотический;
- неспецифический;
- смешанный.
Какова клиническая симптоматика эндометрита?
Эндометрит чаще всего возникает после родов (особенно при большой кровопотере), предшествовавших дисбиотических состояниях влагалища, хронических очагах инфекции и анемии во время бере- менности, абортов или диагностического выскабливания. Наличие крови, остатков плодного яйца и децидуальной ткани способствует росту микрофлоры. Отмечают повышение температуры, тахикардию, познабливание, слизисто-гнойные выделения из половых путей с запахом или сукровичные. Нарушение отторжения патологически измененного эндометрия во время менструации обусловливает симптом гиперполименореи. Иногда воспалительный процесс по сосудам и лимфатическим капиллярам распространяется на мышечный слой с развитием эндомиометрита.
Что такое оофорит?
Оофорит (oophoritis) - воспалительное заболевание яичника. Изолированное поражение яичника, как правило, обусловлено вос-
палением смежных органов (аппендикс) и носит вторичный характер. В подавляющем большинстве случаев встречается в сочетании с поражением маточной трубы (сальпингоофорит). Наиболее частым осложнением оофорита является пиовар, требующий оперативного лечения.
Что такое сальпингоофорит?
Сальпингоофорит (salpingoophoritis) - воспалительное заболевание придатков матки - относится к наиболее часто встречающимся заболеваниям половой сферы. Возникает обычно восходящим путем при распространении инфекции из влагалища, полости матки, чаще всего в связи с осложненными родами или абортом. Спектр возбудителей сходен с острым эндометритом.
Воспалительный процесс начинается обычно на слизистой оболочке маточной трубы, затем переходит на ее мышечную и серозную оболочки (эндосальпингит, перисальпингит). Экссудат, образовавшийся в результате воспалительного процесса, скапливается в просвете маточной трубы, а затем из абдоминального конца изливается в брюшную полость, нередко вызывая спаечный процесс. Непроходимость маточной трубы ведет к возникновению мешотчатых воспалительных образований (гидросальпинкс, пиосальпинкс).
Какова клиника сальпингоофорита?
Клиническая картина острого сальпингоофорита характеризуется болью внизу живота, повышением температуры, ухудшением общего состояния, дизурическими и диспепсическими проявлениями.
В первые дни заболевания живот напряжен, болезнен при пальпации, возможен феномен мышечной защиты. При гинекологическом исследовании усиливается боль, контуры придатков определяются недостаточно отчетливо (отечность, перифокальная инфильтрация); придатки увеличены, пастозны, подвижность их ограничена. В картине крови - сдвиг лейкоцитарной формулы влево, в протеинограмме преобладают глобулиновые фракции, в крови повышен уровень С-реактивного белка, увеличена СОЭ.
При выраженной интоксикации возможны изменения в сосудистой и нервной системах.
В значительной степени клиническая картина определяется вирулентностью микроба, иммунореактивностью организма, а следовательно, выраженностью воспалительной реакции и характером экссудата (серозный, гнойный).
Каковы методы диагностики
воспалительных процессов внутренних половых органов?
Диагностика острого эндометрита и сальпингоофорита основывается на правильной интерпретации данных анамнеза, характере жалоб и результатах объективного исследования.
Результаты гинекологического исследования: при эндометрите матка несколько увеличена, болезненна при пальпации, отмечаются патологические выделения из цервикального канала, при сальпингоофорите - увеличенные, болезненные придатки матки, что в сочетании с данными лабораторных исследований (в анализе крови - лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ) позволяет установить правильный диагноз.
Бактериоскопическое, бактериологическое исследования позволяют определить микробную флору. Бактериологическое исследование необходимо провести до начала антибиотикотерапии с обяза- тельной антибиотикограммой для более эффективного дальнейшего лечения. Целесообразно проведение ультразвукового исследования для выявления увеличения и изменения анатомии тазовых органов, определения свободной жидкости в малом тазу, диагностики осложнений (гидросальпинкс, пиосальпинкс, тубоовариальное мешотчатое образование). Внедрение лапароскопии в гинекологическую клинику значительно повысило диагностические возможности. Это единственный метод максимально быстрой и точной диагностики, получения материала для бактериологического исследования и выполнения лечебных манипуляций.
Необходимо учитывать, что исследование микробной флоры цервикального канала недостаточно информативно для определения возбудителя при остром сальпингоофорите, лишь в 10-25% случаев микробная флора бывает аналогичной бактериям, обнаруживаемым в экссудате и тканях трубы.
С какими заболеваниями следует дифференцировать острый сальпингоофорит?
Острый сальпингоофорит необходимо дифференцировать от прервавшейся внематочной беременности, острого аппендицита, апоплексии яичника, перекрута ножки опухоли яичника. Иногда возникают трудности при дифференциации острого воспаления придатков матки и перекрута ножки кисты или опухоли яичника. Для последней характерны внезапное начало заболевания, отсутствие указаний в
анамнезе на воспалительный процесс в придатках матки, обнаружение в области придатков опухолевидного образования округлой формы, болезненного при смещении. Параметральный воспалительный инфильтрат отличается от сальпингоофорита более плотной консистенцией; переходит на стенку таза, слизистая оболочка под инфильтратом неподвижна.
Таблица 5.1. Дифференциально-диагностические критерии воспаления придатков матки и аппендицита (по И.И. Яковлеву и И.М. Старовойтову)
Каковы методы лечения воспалительных заболеваний внутренних половых органов?
Лечение больных с острым эндометритом и острым сальпингоофоритом проводят в условиях стационара. Основное место при лечении острого процесса принадлежит антибиотикотерапии с учетом чувст- вительности к антибиотикам причинно значимой микрофлоры. В связи с высокой частотой присоединения анаэробов рекомендуется дополнительно применять метронидазол.
При остром эндометрите и сальпингоофорите назначают антибактериальную терапию, локальную гипотермию (лед на низ живота).
В комплекс терапии включают противовоспалительную (НПВС), десенсибилизирующую, инфузионную, седативную терапию; назначают средства, сокращающие матку, укрепляющие сосудистую стенку. По мере стихания воспалительного процесса обязательна физиотерапия с целью профилактики осложнений и спаечного процесса в малом тазу.
При выраженной интоксикации используют инфузионную терапию (парентеральное введение 5% раствора глюкозы, белковых препаратов; общее количество жидкости -2,5 л). В состав инфузионной терапии включают средства, корригирующие кислотно-основное равновесие (50-100 мл 4-5% раствора бикарбоната натрия).
При наличии в полости матки остатков плодного яйца, децидуальной ткани и плацентарной ткани, крупных сгустков крови лечение следует начинать с опорожнения полости матки, т. е. гистероскопии с выскабливанием слизистой оболочки матки под прикрытием антибактериальной терапии. При этом возможен лаваж полости матки антисептиками.
При адекватном лечении острый процесс заканчивается через 8-10 дней. Целесообразно раннее использование физиотерапевтических процедур.
Какие осложнения могут возникнуть
при острых заболеваниях органов малого таза?
У каждой четвертой женщины с острой формой воспалительных заболеваний органов малого таза развиваются осложнения:
- параметрит;
- внутриматочные синехии (синдром Ашермана);
- панметрит;
- пиосальпинкс;
- гидросальпинкс;
- частичная непроходимость маточных труб и формирование крипт;
- в 6-10 раз возрастает частота эктопической беременности как результат патологии маточных труб;
- полная непроходимость маточных труб и бесплодие;
- трубно-яичниковые (тубоовариальные) абсцессы;
- перитубарные и периовариальные спайки;
- спайки в полости малого таза и брюшной полости;
- хронизация процесса;
- разрывы абсцессов, приводящие к перитониту.
Что такое параметрит?
Параметрит (parametritis) - воспаление околоматочной клетчатки. Возникает чаще всего после различных вмешательств на матке (патологические роды, аборты, гинекологические операции). Патогенная или условно-патогенная флора проникает в параметрий при травматизации матки либо - реже - лимфогенным или гематогенным путем из рядом расположенных очагов инфекции (аднексит, эндоцервицит, кольпит). После внедрения инфекции в параметрии образуется диффузный воспалительный инфильтрат, который способен нагнаиваться (при современном уровне терапии это происходит достаточно редко), рассасываться либо приобретать хроническое течение. Инфильтрат обычно располагается в определенных областях: от переднего отдела шейки по латеральным краям мочевого пузыря к передней брюшной стенке, от переднебоковых отделов шейки - к пупартовой связке и боковым отделам живота, от заднебоковых отделов шейки - к стенкам таза, от заднего отдела шейки - к прямой кишке. Воспаление всей клетчатки малого таза носит название пельвиоцеллюлита.
Каковы клиника и диагностика параметрита?
Одним из первых симптомов заболевания является стойкое повышение температуры (при нагноении она может приобретать интермиттирующий характер). Первоначально общее состояние пациентки практи- чески не изменено, затем появляются и нарастают признаки интоксикации - головная боль, слабость, вялость, адинамия. Появляются жалобы на тупую боль внизу живота, чувство давления на прямую кишку, могут присоединяться дизурические явления и затруднения акта дефекации.
При диагностике параметрита обращает на себя внимание стойкое повышение СОЭ в крови больных. При нагноении инфильтрата возникают лейкоцитоз с нейтрофильным сдвигом влево, диспротеинемия и пр. При бимануальном исследовании определяют укорочение и сглаживание заднего или боковых сводов влагалища, более выраженное со стороны поражения (либо равномерно при тотальном инфильтрате). Матка полностью не контурируется, поскольку включена в воспалительный инфильтрат частично или целиком. Сбоку от матки определяется инфильтрат, сначала мягковатой, позже - плотной консистенции. Признаки раздражения брюшины отсутствуют. Пальпация живота в начале заболевания безболезненна или малоболезненна. При возникновении нагноения живот становится чувствительным при пальпации. Важным дифференциально-диагностическим критерием параметрита является притупление перкуторного тона над верхней передней подвздошной остью на стороне поражения. Осложнения (прорыв гнойника в свободную брюшную полость, прямую кишку, мочевой пузырь) могут возникнуть при несвоевременной диагностике и развитии нагноения инфильтрата.
Каково лечение параметрита?
Лечение следует начинать с назначения антибиотиков широкого спектра или препаратов фторхинолонового ряда (ципрофлоксацин) в сочетании с метронидазолом в течение 7-10 дней. Женщина находится на строгом постельном режиме, показан холод на низ живота, инфу- зионная, десенсибилизирующая, дезинтоксикационная терапия. При нагноении вскрывают гнойник через задний свод влагалища либо со стороны передней брюшной стенки (внебрюшинно) с введением дренажа. При переходе процесса в подострую стадию начинают воздействие физическими факторами ( УФ - лучи, УВЧ). При хронизации процесса можно использовать преднизолон в суточной дозе 20 мг в течение 10 дней с последующим переходом на НПВС, при нормализации показателей крови показаны ультразвук на низ живота, ректальные свечи с индометацином, микроклизмы с ацетилсалициловой кислотой. Заболевание отличается длительным обратным развитием. Спустя 4-6 мес. показано санаторно-курортное лечение с использованием грязевых влагалищных и ректальных тампонов, гинекологического массажа. В комплекс терапии целессобразно включать эфферентные методы детоксикации (плазмаферез).
Какова клиническая картина пельвиоперитонита?
Для клинической картины пельвиоперитонита характерно наличие симптомов интоксикации: тошнота, рвота, слабость, повышение температуры. Отмечаются интенсивные боли в низу живота, возможны некоторое его вздутие и ослабление перистальтики, однако процесс ограничен гипогастральной областью (главный дифференциальнодиагностический признак!), где отмечаются положительные симптомы раздражения брюшины. Матку и придатки пропальпировать, как правило, не удается.
Какова тактика ведения больных пельвиоперитонитом?
В настоящее время во всем мире отмечается более активная тактика ведения больных гинекологическим пельвиоперитонитом.
Активизация касается не расширения показаний к удалению пораженных органов, а более широкого применения хирургических методов лечения (лапароскопия, удаление гноя, дренирование, пункции). Больные пельвиоперитонитом подлежат немедленной госпитализации в стационар. Первым этапом обследования является идентификация возбудителя заболевания путем бактериологических, серологических исследований содержимого влагалища и цервикального канала. Микрофлора нижних отделов полового тракта только в 50% соответствует таковой в маточных трубах и полости таза. В связи с этим забор материала производят при пункции брюшной полости через задний свод влагалища (с одновременным введением антибиотиков) или лапароскопии.
При отсутствии эффекта от консервативной терапии в течение 2-4 ч или присоединении признаков разлитого перитонита больная должна быть подвергнута оперативному лечению в объеме, достаточном для удаления источника гноя и адекватного дренирования брюшной полости.
Чаще необходимы дренирование брюшной полости с кольпотомией; введение дренажей, микроирригаторов для внутрибрюшных капельных инфузий и постоянной эвакуации патологического экссудата по типу перитонеального диализа.
Каковы показания к хирургическому лечению воспалительных заболеваний внутренних половых органов?
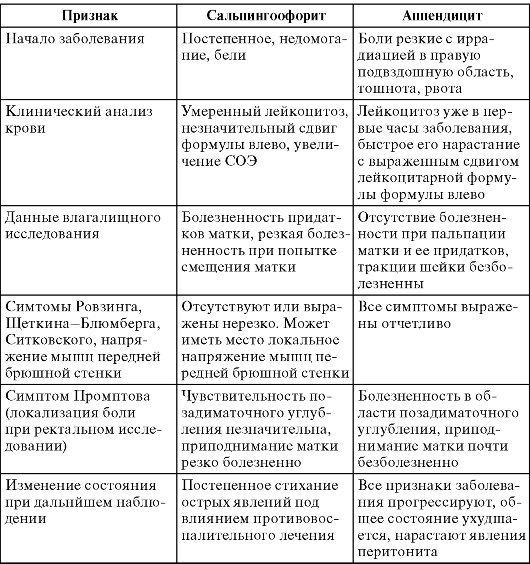
Хирургическое лечение показано при пельвиоперитоните (не поддающемся терапии в течение 4-6 ч); пиосальпинксе (рис. 5.5), пиоваре,
тубоовариальном мешотчатом образовании (угрозе их перфорации, перфорации с развитием пельвио- и перитонита); перитоните; безуспешности консервативной терапии.
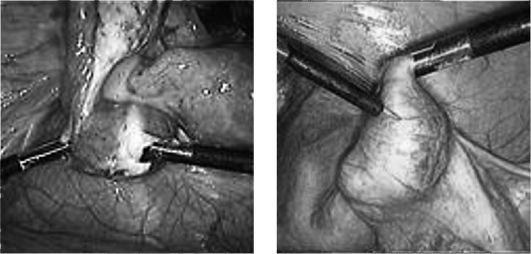
Рис. 5.5. Эндоскопическая картина пиосальпинкса
5.1.3. Хронические воспалительные заболевания верхнего отдела женских половых органов
Каковы особенности течения хронических воспалительных заболеваний органов малого таза?
Хронические воспалительные процессы органов малого таза (ХВЗОМТ) необходимо рассматривать как полисистемное заболевание, в основе которого лежат нарушения иммунитета. Именно неадекватность иммунной защиты на местном и системном уровнях - основная причина хронизации процесса. Наиболее важным патогенетическим звеном следует считать прекращение размножения либо полную элиминацию инфекта, вызвавшего ранее острый воспалительный процесс. Это является патогенетическим обоснованием отказа или ограничения антибактериальной терапии при хронических воспалительных заболеваниях органов малого таза.
Как протекают иммунные процессы при ХВЗОМТ?
В зависимости от типа возбудителя при остром процессе и исходного состояния иммунитета реакция организма при ХВЗОМТ может развиваться по двум вариантам:
- реже - формирование иммунодефицита (снижение концентрации IgA и IgM, лизоцима и компонентов комплемента, сниже- ние активности В-лимфоцитов, уменьшение числа Т-хелперов, увеличение - Т-супрессоров);
- чаще - развитие патологической гиперергической реакции, способствующей поддержанию воспалительного процесса (увеличение IgG в сыворотке крови, изменение активности цитокинов и значительное повышение иммуноглобулинов всех классов в тканях пораженных органов, особенно накопление IgG на поверхности эпителиальных клеток; выявляются лимфо-гистиоцитарная инфильтрация и скопление плазматических клеток вокруг желез и кровеносных сосудов эпителия).
Что такое аутоиммунная агрессия?
В основе хронического воспалительного процесса лежит аутоиммунное, вызванное образованием антител к собственным тканям (в данном случае - матки, трубы, яичника), разрушение последних, что приводит к деструкции органа. Патогенетическая терапия - не антибиотики, а гипосенсибилизаторы.
Каковы клинические проявления хронического эндометрита и хронического сальпингоофорита?
Клинические проявления хронических воспалительных процессов разнообразны, при этом некоторые симптомы связаны не столько с изменениями в матке и придатках, сколько с нарушением деятельности эндокринной, сердечно-сосудистой, нервной систем.
Наиболее постоянным и характерным симптомом является боль, которая, как правило, локализована в нижних отделах живота и может иррадиировать в поясничный или крестцовый отдел позвоночника. Боль чаще носит периодический характер и нередко сохраняется после исчезновения признаков воспалительной реакции, может усиливаться при охлаждении, интеркуррентных заболеваниях, физических и эмоциональных перегрузках.
Как правило, болевой синдром сопровождается изменениями в нервно-психическом состоянии больных (плохой сон, раздражитель- ность, снижение трудоспособности, быстрая утомляемость).
Следующее важное проявление хронического воспалительного процесса - нарушение менструальной функции. Существование стойкого очага воспаления в малом тазу приводит к нарушению менструального цикла у 45-55% больных, что проявляется в виде мено- и метроррагий, гипоменструального синдрома и альгодисменореи.
Нарушения сексуальной функции встречаются в 50-70% случаев и проявляются аноргазмией, вагинизмом, диспареунией.
Нарушением репродуктивной функции страдают около 30% женщин с хроническим эндометритом, что в большинстве наблюдений связано с прерыванием беременности на ранних сроках гестации.
Частота бесплодия у больных с ХС колеблется от 30 до 70% (трубно-перитонеальный фактор).
У каждой четвертой женщины с ХС и ХЭ отмечаются бели, характер и количество которых могут быть различными и связаны, как правило, с остротой процесса.
Какие существуют методы диагностики хронического эндометрита?
Диагноз ставят на основании данных анамнеза, особенностей клинического течения заболевания, данных инструментальных и лабораторных методов исследования.
Достоверных данных о двуручном гинекологическом исследовании при хроническом эндометрите не существует. Обязательными являются проведение бактериологических исследований, исследова- ние содержимого цервикального канала, уретры, влагалища, а также качественная ПЦР-диагностика хламидий, трихомонад, гонококков. Этиологическую значимость других инфектов необходимо определять только количественными методами. Количество инфекта более 105 КОЕ/мл позволяет отнести его к возбудителю заболевания.
Четкие ультразвуковые критерии хронического эндометрита отсутствуют, хотя хронические воспалительные заболевания тазовых органов сопровождаются определенными структурными изменениями в них. В настоящее время для диагностики хронического эндометрита широко используют гистероскопию с раздельным диагностическим выскабливанием слизистой оболочки матки (в 1-ю фазу цикла).
Каковы изменения эндометрия при хроническом эндометрите?
Макроскопические изменения слизистой оболочки тела матки при ХЭ не всегда одинаковы. Клинико-гистероскопические особенности отражают характер и глубину патоморфологических изменений в эндометрии при хроническом процессе, а также их связь с клиническими симптомами заболевания. Неравномерное истончение и гипертрофия слизистой являются результатом двух противоположных компенсаторно-приспособительных механизмов эндометрия в ответ на хронический процесс, который проявляется обильными менструациями. Скудные менструации и белесоватая, тусклая слизистая оболочка матки при гистероскопии свидетельствуют об исходе воспалительного процесса. В ряде случаев при гистероскопии в полости матки могут обнаруживаться внутриматочные синехии. У большинства больных ХЭ процесс десквамации и регенерации функционального слоя нарушен, что проявляется перименструальными кровяными выделениями.
Таким образом, гистероскопия с выскабливанием слизистой оболочки матки и последующим гистологическим исследованием является наиболее достоверным методом диагностики ХЭ.
Гистологическими признаками ХЭ являются инфильтраты, состоящие преимущественно из плазматических клеток, гистиоцитов и нейтрофилов.
Для диагностики ХЭ исследуют аспират из полости матки с количественным определением состава иммуноглобулинов. Количественное содержание иммуноглобулинов классов М, А и G в эндометри- альном секрете при ХЭ в 100 раз превышает показатели содержания иммуноглобулинов у здоровых женщин и в 3 раза - при остром эндометрите.
Сопутствующие гинекологические заболевания не влияют на уровень иммуноглобулинов всех трех классов в эндометриальном секрете. Количественное определение иммуноглобулинов всех трех классов в содержимом полости матки является диагностическим тестом ХЭ.
Какие существуют методы диагностики хронического сальпингоофорита (ХС)?
Бактериоскопическое и бактериологическое исследования являются обязательными, необходима также качественная ПЦР-диагностика хламидий, трихомонад, гонококков.
Этиологическую значимость других инфектов необходимо определять только количественными методами. Количество инфекта более 105 КОЕ/мл позволяет отнести его к возбудителю заболевания.
Диагностика ХС, особенно у больных с бесплодием, включает гистеросальпингографию. Косвенными признаками заболевания являются непроходимость маточных труб с образованием сактосальпинкса, изменение топографии труб (извилистый ход, подтянутый кверху), наличие спаечного процесса (неравномерное распределение контрастного вещества).
Ультразвуковая картина воспалительных изменений придатков матки отличается полиморфизмом. На частоту возникновения воспалительных процессов оказывают влияние тяжесть и длительность процесса.
Существенно расширяет диагностические и лечебные возможности при ХС лапароскопия. Лапароскопическими критериями являются: гиперемия маточных труб, отечность стенки, атония, ригидность, фиб- роз фимбрий, нарушение проходимости труб, перитубарные спайки. Во время лапароскопии проводят рассечение спаек, фимбриолизис, сальпингостомию и т. д.
Какие существуют методы лечения хронических воспалительных процессов гениталий? Каковы принципы лечения хронических воспалительных процессов гениталий?
Обострение ХЭ и ХС лечится так же, как острый процесс.
Учитывая, что в оснеове хронического воспаления внутрених половых органов лежит аутоиммунная агрессия, результатом которой является повреждение тканей матки и ее придатков, лечение ХЭ и ХС вне обострения должно быть направлено на:
- иммунокоррекцию и снижение воспалительных реакций;
- улучшение микроциркуляции и трофики тканей;
- местное воздействие на рубцово-спаечный процесс.
Какие препараты применяют для иммунотерапии?
Коррекция иммунитета - чрезвычайно важный компонент терапии ХЭ и ХС. Учитывая, что реакция организма при ХВЗОМТ может развиваться по двум вариантам (иммунодефицит и гиперэргическая реакция), начинать лечение лекарственными средствами, влияющими на иммунитет, можно только после определения иммунореактивности организма.
При иммунодефиците показаны препараты и факторы, стимулирующие защитные реакции организма. Иммуностимулирующая терапия включает: индукторы эндогенного интерферона (циклоферон, виферон), левамизол, иммунофан. Хороший эффект получен при использовании пирогенала, гоновакцины ( по стандартным схемам): при «агрессивной» иммунотерапии происходит обострение хронического процесса, облегчается установление микробного возбудителя. При необходимосчти на фоне обострения хронического воспаления назначают антибиотики с учетом антибиотикограммы.
В настоящее время широко применяют иммуномодулирующую терапию, а также УФО крови.
При гиперэргической реакции необходима гипосенсибилизация. Используются антигистаминные средства (тавегил, димедрол, супрастин).
Высокой эффективностью обладает плазмаферез, способный значительно снизить количество аутоантител. Метод оказывает выра- женный детоксикационный эффект, выводит из организма патологические иммукные комплексы, цитокины и другие цитотоксичные субстанции.
Снижение воспалительных реакций достигается применением нестероидных противовоспалительных средств. Салицилаты, индо- метацин, ибупрофен тормозят активность ферментов, участвующих в образовании «медиаторов воспаления». Кроме того, они оказывают нормализующее влияние на проницаемость капилляров и на микроциркуляцию. Наряду с пероральным или внутримышечным введением, необходимо шире использовать НПВС в виде ректальных свечей (диклофенак по 1 свече на ночь или 25-50 мг 2-3 раза в день).
Каким образом достигается улучшение микроциркуляции и трофики тканей?
Для улучшения микроциркуляции и трофики тканей применяют биогенные стимуляторы (экстракт алоэ). Метаболическая терапия направлена на усиление тканевого обмена и устранение последствий гипоксии. Применяют актовегин (депротеинизированный гемодериват из телячьей крови), витамин Е, аскорбиновую кислоту, метионин, глутаминовую кислоту.
В комплексной терапии ВЗОМТ применяются физические факторы, в частности преформированные токи. Оказывая благоприятное
воздействие на регионарную гемодинамику, процессы клеточного деления, рецепторную активность половых органов, электротерапия способствует купированию воспаления и восстановлению структуры ткани.
Что включает местное воздействие на рубцово-спаечный процесс?
Местное воздействие на рубцово-спаечный процесс включает:
- тампоны с лечебными мазями и диметилсульфоксидом (димексид);
- ихтиоловые свечи в прямую кишку;
- лечебные грязи;
- озокерит;
- парафин («трусы», влагалищные тампоны);
- сульфидные ванны;
- орошения;
- лазеротерапия на низ живота;
- ультразвук на низ живота;
- электрофорез йода (5-10%) и цинка (1%);
- синусоидальные модулированные токи.
Одним из наиболее важных принципов лечения является строгая обоснованность антибактериальной терапии.
В хронической стадии ХЭ и ХС антибиотики не назначают. Антибиотикотерапия показана в двух клинических ситуациях:
- если антибиотики не назначали или использовали неправильно в острой стадии процесса;
- при обострении воспалительного процесса, когда имеются объективные симптомы: экссудация, повышение температуры тела, увеличение СОЭ и количества лейкоцитов, появление С-реактивного белка.
Возможно введение лекарственных препаратов, в частности антибиотиков, непосредственно в очаг воспаления - в толщу эндометрия. Разовая доза антибиотика соответствует суточной. При выраженном фиброзе стромы эндометрия в состав лекарственной смеси включают 64 МЕ лидазы. Курс лечения составляет 6-8 процедур.
Для внутриматочного диализа целесообразно использовать лекарственную смесь следующего состава: димексид, лидаза, новокаин, димедрол, настойка календулы.
Какое лечение проводится при возникновении дисбактериоза?
Нередко течение ХЭ и ХС может быть отягощено развитием дисбактериоза. В связи с этим необходимо дополнить базовую терапию препаратами, устраняющими нарушения в микробиоценозе кишечника и влагалища. К таким препаратам относятся бификол, лакто- и бифидумбактерин на фоне ликвидации запоров и диетотерапии.
Каковы основные направления реабилитации
после лечения хронических воспалительных заболеваний
органов малого таза?
Реабилитация после лечения ВЗОМТ - крайне актуальная задача, учитывая, что основной контингент пациенток - женщины репро- дуктивного возраста.
Эффективная реабилитация проводится в сочетании с санаторно-курортным лечением: с сероводородными водами (Горячий Ключ, Ейск, Красноусольск, Минеральные Воды, Серноводск), с радоновыми водами (Белокуриха, Хмельник), с термальными водами (слабоминерализованными хромистыми (Талая, Кульдур, Горячинск).
Комплекс реабилитационных мер включает:
- нормализацию биоценоза кишечника и гениталий (достигается дотацией лактобактерий);
- нормализацию функции яичников - достижение двухфазного менструального цикла (в репродуктивном возрасте);
- планирование семьи (контрацепция, а также предгравидарная подготовка и репродуктивные технологии при необходимости).
5.2. ИНФЕКЦИОННАЯ ПАТОЛОГИЯ В ГИНЕКОЛОГИИ
В последние годы во всем мире отмечается неуклонный рост инфекций, передаваемых половым путем, особенно среди молодых людей (в возрасте до 35 лет). Это обусловлено ранним началом половой жизни, наличием многочисленных половых партнеров, определенной свободой сексуальных отношений, несоблюдением мер по профилактике ЗППП, учащением случаев самолечения и многими другими факторами. Дальнейшее распространение этих заболеваний несет огромную опасность для физического и психического здоровья нации, ведет к ее деградации и вырождению.
5.2.1. Гонорея
Каковы основные признаки возбудителя гонореи?
Из всех заболеваний, передаваемых половым путем, гонорея встречается наиболее часто. Возбудителем гонореи является гонококк. Гонококк относится к грамотрицательным парным коккам, по форме напоминает кофейные зерна, которые вогнутой поверхностью обращены друг к другу. Микробы располагаются преимущественно внутриклеточно в лейкоцитах, реже внеклеточно в глубине тканей. Широкое применение антибиотиков привело к изменениям морфологии и биологических свойств гонококка: появились устойчивые гигантские L-формы, плохо поддающиеся действию пенициллина. Особо важное эпидемиологическое значение имеет фагоцитоз гонококка трихомонадами. Гонококк не образует экзотоксина. При гибели гонококка выделяется эндотоксин, который вызывает дегенеративно-деструктивные изменения в тканях, развитие спаечных процессов и др.
Каков преимущественный путь распространения гонорейной инфекции?
Существуют два пути распространения гонорейной инфекции:
1) восходящий - уретра, шейка матки, эндометрий, маточные трубы, брюшина;
2) гематогенный - проникновение гонококков в кровяное русло, чему способствует обильная сеть кровеносных сосудов в мочеполовых органах. Наиболее часто инфекция распространяется первым путем, особенно при менструации.
Как классифицируется гонорея по МКБ-10?
А54 Гонококковая инфекция: А54.0 Гонококковая инфекция нижних отделов мочеполового тракта без абсцедирования периуретральных и придаточных желез.
А54.1 Гонококковая инфекция нижних отделов мочеполового тракта с абсцедированием периуретральных и придаточных желез.
А54.2 Гонококковый пельвиоперитонит и другая гонококковая
инфекция мочеполовых органов. А54.3 Гонококковая инфекция глаз.
А54.4 Гонококковая инфекция костно-мышечной системы. А54.5 Гонококковый фарингит.
А54.6 Гонококковая инфекция аноректальной области А54.7 Другие гонококковые инфекции. А54.8 Гонококковая инфекция неуточненная.
О98 Инфекционные и паразитарные болезни матери, классифицированные в других рубриках, но осложняющие беременность, роды и послеродовой период:
Туберкулез, сифилис, гонорея, другие инфекции, передаваемые половым путем, вирусный гепатит, другие вирусные болезни, протозойные инфекции, другие инфекционные и паразитарные болезни матери, осложняющие беременность, деторождение или послеродовой период, неуточненные.
Какова классификация гонореи по топографическим признакам?
1. Гонорея восходящая.
2. Гонорея мочевыделительной системы.
3. Гонорея ректальная.
4. Гонорея метастатическая.
Какая существует классификация гонореи по клиническим признакам?
По клиническому течению различают свежую и хроническую гонорею. Свежая гонорея, в свою очередь, делится на острую, подострую и торпидную.
К свежей острой гонорее относят воспалительные заболевания, возникшие не более 2 нед назад, к подострой - воспалительные процессы, давность которых составляет 2-8 нед. Для свежей торпидной формы характерны стертые начало и течение воспалительного процесса; при этом в скудном отделяемом из уретры и шейки матки обнаруживаются гонококки.
Что такое хроническая гонорея?
Гонорейное заболевание следует считать хроническим, когда давность заболевания составляет более 2 мес. или срок начала заболевания установить не удается.
Каковы основные клинические проявления гонореи?
Гонорея имеет короткий инкубационный период - 3-5 дней. Примерно у 40-60% женщин, больных гонореей, манифестация заболевания начинается в конце менструации. Клиническая картина заболевания зависит от распространенности процесса (поражение нижнего отдела мочеполовых органов или восходящая гонорея). При поражении нижнего отдела мочеполовых органов характерны жалобы на гнойные выделения из половых путей, незначительную боль и жжение при мочеиспускании, тупые боли внизу живота. При восходящей гонорее возможны усиление болей внизу живота, отсутствие аппетита, повышение температуры тела. Тяжесть клинических проявлений зависит от реакции организма на внедрение возбудителя, длительности заболевания.
Наиболее часто (в 60-90%) встречается торпидная форма. Подобное вялое течение гонореи наблюдается и у полового партнера. Важным фактором стертого течения является гипофункция яичников. Другой особенностью течения гонореи является тот факт, что она протекает как смешанная инфекция, обусловленная сочетанием гонококков-трихомонад (70-100%), стафилококков, стрептококков (20-22%), гонококков и вирусов (4-6%).
Какова диагностика гонореи?
Диагностика гонореи основана на данных анамнеза и клинических проявлениях. Клиническая лабораторная диагностика позволяет распознать гонорею с достаточной степенью вероятности, однако диагноз ставят только на основании обнаружения гонококков в выделениях из уретры, влагалища, цервикального канала, прямой кишки. Для выявления гонококка выполняют микроскопическое и культуральное исследование, ПЦР (у девочек и женщин старше 60 лет - только культуральное с определением ферментативных свойств гонококка).
Провокации с использованием иммунологических, химических, термических методов проводят при определенных условиях с учетом возможных осложнений и последствий при их проведении.
Что необходимо учитывать при подозрении на гонорею?
При подозрении на гонорею следует учитывать:
- возникновение дизурических явлений и белей после начала половой жизни, повторного брака, случайного полового контакта;
- наличие гонореи у мужа в настоящее время или в прошлом;
- возникновение эндоцервицита у женщин с первичным бесплодием, особенно в сочетании с уретритом, двусторонним воспалением выводных протоков больших желез преддверия влагалища;
- наличие двустороннего сальпингоофорита в сочетании с эндоцервицитом у небеременевшей женщины.
С чем дифференцируют острую восходящую гонорею?
Дифференциальный диагноз острой восходящей гонореи следует проводить с воспалительными заболеваниями внутренних половых органов септической и туберкулезной этиологии, а также с экстрагенитальными (острый аппендицит, непроходимость кишечника, прободная язва желудка и двенадцатиперстной кишки) и гинекологическими заболеваниями (внематочная беременность, перекрут ножки опухоли яичника, перитонит на почве разрыва пиосальпинкса, нарушения питания в миоматозном узле).
От чего зависит выбор схем лечения гонококковой инфекции?
Выбор схем лечения гонококковой инфекции зависит от клинической картины и анатомической локализации заболевания, чувствительности штаммов N. gonorrhoeae к противомикробным препаратам и ограничений к их назначению, возможности ассоциированной инфекции с другими заболеваниями, передаваемыми половым путем, оценки развития побочных эффектов проводимой терапии.
В связи с высоким риском сочетанной гонорейно-трихоманадной и хламидийной инфекции при невозможности проведения диагностики урогенитального хламидиоза (УХ) лечение следует начинать с назна- чения противотрихомонадных препаратов, а затем использовать противомикробные препараты, эффективные как в отношении Chlamydia trachomatis, так и N. gonorrhoeae.
Каково лечение неосложненной гонококковой инфекции нижних отделов мочеполовой системы?
Под неосложненной гонококковой инфекцией понимают первичную инфекцию слизистой оболочки нижних отделов мочеполовых путей (уретрит - у мужчин и женщин, цервицит, цистит, вульвовагинит - у женщин). В настоящее время особое внимание уделяется методикам
однократного лечения неосложненной гонореи нижних отделов мочеполового тракта.
Используют следующие препараты:
- цефтриаксон - 250 мг внутримышечно однократно;
- азитромицин -
- офлоксацин - 400 мг внутрь однократно;
- ципрофлоксацин - 500 мг внутрь однократно.
При одновременном выявлении C. trachomatis назначают эритромицин
Как проводят лечение гонококковой инфекции
нижнего отдела мочеполовой системы с осложнениями при
поражении верхних отделов и органов малого таза?
Лечение данных больных должно осуществляться в стационарных условиях. Тактика терапии зависит от характера клинического течения гонореи. Так, при абсцедировании парауретральных и больших вестибулярных желез наряду с противомикробными препаратами необходимо использовать соответствующие патогенетические, физиотерапевтические и хирургические методы лечения.
Этиологическое лечение осложненной гонококковой инфекции мочеполовой системы и органов малого таза включает цефтриаксон по
Существуют альтернативные схемы лечения:
- цефотаксим -
- канамицин - 1 000 000 ЕД внутримышечно каждые 12 ч;
- ципрофлоксацин - 500 мг внутривенно каждые 12 ч;
- спектиномицин -
24-48 ч после исчезновения клинических симптомов, далее при необходимости лечение может быть продолжено в течение 7 дней приведенными ниже препаратами:
- ципрофлоксацин - 500 мг внутрь через каждые 12 ч;
- метациклин -
- доксициклин -
Наряду с этим при наличии показаний не исключается проведение патогенетической, симптоматической, иммуномодулирующей терапии.
Что является критерием излеченности при гонококковой инфекции?
Критерием излеченности является отрицательный результат бактериоскопического исследования в течение трех менструальных циклов. Особенностью бактериоскопической диагностики в данном случае является необходимость провокации введением гоновакцины накануне исследования.
5.2.2. Трихомониаз
В чем особенность возбудителя трихомониаза?
Трихомонада
принадлежит к группе паразитов, объединенных в класс жгутиковых.
Размножаются трихомонады путем деления, обла- дают большой
подвижностью. У человека обнаружено несколько видов трихомонад
(влагалищная, ротовая, кишечная), но заболевание вызывается только
влагалищной трихомонадой. Она была впервые идентифицирована более 100
лет назад как возбудитель вагинитов у женщин, страдающих выделениями из
влагалища и его раздражением. Возбудитель был открыт в
Какова частота поражения трихомониазом?
Среди воспалительных заболеваний нижнего отдела половых органов наиболее распространенным является трихомониаз, передаваемый половым путем, который диагностируют у 40-80% больных, стра- дающих гинекологическими заболеваниями. Особенно часто трихомониаз встречается у больных гонореей - до 90%, что объясняется общностью путей заражения. У 86% женщин поражение локализуется в нижнем отделе мочеполовых органов, восходящий процесс имеется у 14%.
Какова международная статистическая классификация урогенитального трихомониаза?
Выделяют урогенитальный трихомониаз неосложненный и трихомониаз с осложнениями.
Какова классификация урогенитального трихомониаза по клиническим признакам?
С учетом продолжительности заболевания и его симптомов различают следующие формы урогенитального трихомониаза:
- свежий трихомониаз, в котором выделяют острую, подострую и торпидную формы;
- хронический трихомониаз (торпидное течение и давность заболевания более 2 мес.);
- трихомонадоносительство (отсутствие симптомов при наличии трихомонад в содержимом влагалища).
Какова клиника трихомониаза?
Инкубационный период колеблется от 3 дней до 3-4 нед, составляя в среднем 10-14 дней.
Клинически преобладают признаки вагинита и вульвовагинита: зуд, жжение во влагалище, в области наружных половых органов и промежности. Характерно появление из влагалища пенистых гноевидных выделений желтого цвета. Больные жалуются на боли при половых сношениях и неприятные ощущения внизу живота. При поражении мочеиспускательного канала и мочевого пузыря возможно учащенное болезненное мочеиспускание.
При торпидной форме жалобы на бели, зуд и другие проявления заболевания не выражены или отсутствуют. Стертые признаки воспа- лительного процесса обнаруживают лишь при кольпоскопии.
Хронический трихомониаз характеризуется длительностью течения и рецидивами заболевания.
Зависит ли клиническая картина заболевания от функциональной активности яичников?
Клиническая картина заболевания во многом зависит от функциональной активности яичников. При возникновении заболевания на фоне их гипофункции наблюдаются картина острого процесса, многоочаговость поражения. При достаточной гормональной функции яичников чаще поражается только влагалище, воспалительные изменения выражены слабее, картина заболевания носит стертый характер, нередко отмечается трихомонадоносительство.
Чем опасен трихомониаз?
В трихомонадах «консервируются» гонококки и хламидии, не доступные действию антибактериальных средств. Это - основа рецидивирования и хронизации гонореи и УХ.
Что способствует возникновению рецидивов заболевания?
Возникновению рецидивов способствуют нарушения половой гигиены, снижение эндокринной функции яичников, экстрагени- тальные заболевания, уменьшающие сопротивляемость организма к инфекции.
На чем основывается диагностика урогенитального трихомониаза?
Диагностика урогенитального трихомониаза основывается на клинических проявлениях заболевания и обязательном обнаружении трихомонад. Для лабораторной диагностики трихомониаза применяют следующие методы: исследование нативного препарата; бактериоскопическое исследование мазков, окрашенных по Граму; культуральное исследование, ПЦР.
Каковы основные схемы лечения неосложненного урогенитального трихомониаза?
При неосложненном урогенитальном трихомониазе применяют:
- тинидазол (фазижин) -
- метронидазол (флагил) - 500 мг 2 раза в сутки внутрь в течение 7 дней;
- орнидазол (тиберал) - 500 мг 2 раза в сутки внутрь в течение 5 дней.
Каковы основные схемы лечения осложненного урогенитального трихомониаза?
При осложненном урогенитальном трихомониазе применяют:
- метронидазол - 500 мг внутрь 4 раза в сутки в течение 3 дней;
- тинидазол -
При наличии показаний следует назначать патогенетическую и местную терапию. К местно действующим препаратам относятся:
- метронидазол - вагинальные шарики или таблетки по
- орнидазол - вагинальные таблетки по
Что является критерием излеченности при урогенитальном трихомониазе?
Критерий излеченности - стойкое исчезновение трихомонад во всех очагах гениталий (при лабораторном исследовании) в течение 2 мес. У отдельных женщин при отсутствии трихомонад, но продолжающихся выделениях и воспалительных явлениях в различных отделах половых органов показано лечение, применяемое при бактериальном вагинозе.
5.2.3. Урогенитальный хламидиоз
Что такое урогенитальный хламидиоз?
Это высококонтактное инфекционное заболевание, предаваемое половым путем. Ежегодно в мире регистрируется около 90 млн новых случаев хламидийной инфекции. По мнению различных исследователей, в России ежегодно заболевают урогенитальным хламидиозом свыше 1,5 млн человек. Восприимчивость к УХ приближается к 100%, особенно высока она у лиц, страдающих иммунодефицитом любого генеза. Среди гинекологических больных частота хламидийной инфекции, по данным литературы, достигает почти 40%, а при трубно-перитонеальном бесплодии выявляется в 49% случаев.
В чем заключается особенность возбудителя хламидиоза?
Хламидии - это облигатные внутриклеточные паразиты, имеющие оболочку. Цикл их развития уникален и включает две формы существования микроорганизмов - элементарные и инициальные (ретикулярные) тельца. Элементарное тельце - инфекционная форма возбудителя, адаптированная к внеклеточному существованию.
Инициальное тельце - форма внутриклеточного существования паразита, обеспечивающая репродукцию микроорганизмов.
Что определяет особенности размножения данных микроорганизмов?
Особенности размножения микроорганизмов определяют:
- более длительный, чем при других инфекциях, латентный период между моментом инфицирования и появлением симптоматики;
- незаметное начало малосимптомного течения заболевания, так как признаки воспаления развиваются медленно;
- необходимость длительного лечения, охватывающего 7-8 циклов внутриклеточного размножения возбудителя.
В чем опасность хламидиоза в период беременности?
Хламидиоз цервикального канала в период беременности приводит к инфицированию плода, преждевременным родам, несвоевременному разрыву плодных оболочек, что способствует увеличению заболеваемости и смертности новорожденных.
Какая существует классификация урогенитального хламидиоза?
В связи с отсутствием в настоящее время общепринятой клинической классификации заболевания представляется целесообразным пользоваться на практике при постановке диагноза следующей терминологией:
- свежий (неосложненный) хламидиоз нижних отделов мочеполового тракта;
- хронический (длительно текущий, персистирующий, рецидивирующий) хламидиоз верхних отделов мочеполового тракта, включая органы малого таза.
Что следует отнести к поражениям нижнего отдела мочеполового тракта?
К поражениям нижнего отдела мочеполового тракта следует отнести хламидийный уретрит, парауретрит, бартолинит, вагинит, эндоцервицит. Первичные хламидийные кольпиты встречаются редко, так как хламидии не способны размножаться в многослойном плоском эпителии, а вне клетки высокочувствительны к кислой реакции влагалища. Первичные вагиниты возможны только при изменении гормонального фона у пожилых женщин, у беременных и девочек.
В чем заключается клиника поражения хламидийной инфекцией нижнего отдела мочеполового тракта?
Хламидийные уретриты не имеют специфических проявлений, и больные редко предъявляют жалобы на дизурию. Больных могут беспокоить легкое покалывание при мочеиспускании, умеренные боли внизу живо-
та и паховой области. Температура тела нормальная или субфебрильная. В отдельных случаях хламидии могут вызывать экссудативное воспаление протоков и бартолиновых желез. Наиболее частое проявление УХ у женщин - цервицит с необильным слизисто-гнойными выделениями, воспалительный ореол вокруг цервикального зева с образованием фолликулов (фолликулярный цервицит) и легкой ранимостью в этой области. Среди симптомов поражения нижнего отдела урогенитального тракта наиболее характерны обильные влагалищные выделения, зуд в области вульвы, дизурия; во время беременности - угроза ее прерывания и пиелонефрит.
Каким образом распространяется восходящая хламидийная инфекция?
Восходящая хламидийная инфекция распространяется следующими путями:
- каналикулярно - через цервикальный канал, полость матки, маточные трубы на брюшину и органы брюшной полости;
- лимфогенно - по лимфатическим капиллярам;
- гематогенно;
- в распространении хламидий и микоплазм могут участвовать сперматозоиды.
В чем заключается клиника поражения восходящей хламидийной инфекцией?
Хламидийный сальпингит и сальпингоофорит - наиболее частые проявления восходящей инфекции, особенность которых - длительное подострое, стертое течение без склонности к «утяжелению», приводящее при этом к непроходимости маточных труб, внематочной беременности, трубно-перитонеальному бесплодию, спаечному процессу в малом тазу, невынашиванию беременности. В течении хламидийного процесса возможны рецидивы и обострения.
Каковы основные методы диагностики хламидийной инфекции?
Для выявления хламидийной инфекции используют различные методы как прямого определения возбудителя, так и косвенного серологического обследования:
- культуральный метод - «золотой стандарт» - является наиболее информативным методом (100% чувствительность). Этот метод очень важен при подозрении на персистирующую инфекцию;
- цитоскопический метод - обнаружение цитоплазматических клеток (включений Провачека) с учетом количества лейкоцитов как показателя воспаления;
- иммуноморфологический метод основан на обнаружении антигенных субстанций хламидий в эпителии и других тканях путем обработки препаратов специфическими антителами;
- ПИФ предусматривает прямое выявление антигенов хламидий. Недостаток метода - субъективность оценки результатов;
- непрямой метод иммунофлюоресценции основан на обнаружении растворимого антигена хламидий в исследуемых пробах. Обнаружение в сыворотке крови антител к антигену хламидий классов lgA, lgG, lgM с определением их титра позволяет определить стадию заболевания, обосновать необходимость антибактериального лечения и оценить его эффективность;
- диагностика хламидий на культуре клеток;
- ПЦР - качественный метод - достаточно дешевый, приемлемый способ диагностики инфектов, которые ни при каких обстоя- тельствах не должны иметь места во влагалищном биотопе: хламидий, бледных трепонем, гонококков, трихомонад.
Что является материалом для исследования при УХ?
Материал для исследования при УХ - мазки, соскобы со слизистой оболочки уретры, цервикального канала, шейки матки, прямой кишки, конъюнктивы. Забор материала производят ложечкой Фолькмана, спе- циальными тампонами, щеточками или платиновой петлей.
Каковы основные принципы лечения хламидийной инфекции?
Лечение УХ должно быть комплексным, этиотропным и включать коррекцию сопутствующей урогенитальной инфекции, дисбактериоза кишечника и нарушений иммунной системы. Посколько хламидии - внутриклеточный паразит, то выбор препаратов, активных в отношении этого микроорганизма, ограничивается лишь теми, которые накапливаются внутриклеточно. Такими свойствами обладают тетрациклины, макролиды, фторхинолоны.
Учитывая частое сочетание C. trachomatis с трихомонадами и анаэробной микрофлорой, в схему терапии следует включать протистоцидные препараты с антианаэробной активностью - метронидазол (трихопол, клион, метрогил и др.)
Патогенетическая терапия включает:
- эубиотическую терапию;
- воздействие на неспецифическую резистентность организма;
- системную энзимотерапию;
- иммуномодулирующую терапию.
5.2.4. Урогенитальный микоплазмоз
Широкое распространение урогенитальных микоплазм и их частое выявление (40-80%) у практически здоровых лиц затрудняют решение вопроса о роли этих микроорганизмов в этиологии и патогенезе забо- леваний урогенитального тракта. Генитальные микоплазмы являются комменсалами урогенитального тракта. Носителями микоплазм без признаков бактериального вагиноза или кольпита являются 30-35% здоровых женщин. Заболевания урогенитального тракта, вызываемые микоплазмами, объединяют в группу урогенитального микоплазмоза (УГМ), когда все другие причины исключены.
Что представляет собой микоплазма?
Урогенитальные микоплазмы (уреаплазмы и микоплазмы) - самые мелкие свободно живущие прокариоты, имеющие ряд характерных особенностей:
- отсутствие клеточной стенки;
- мембранный характер паразитирования;
- постоянно изменяющийся антигенный репертуар;
- способность вызывать иммунопатологические реакции макроорганизма;
- способность к длительной персистенции.
Какие методы выявления урогенитальных микоплазм используют в клинической практике?
В клинической практике акушера-гинеколога используют 3 группы методов:
- культуральный метод;
- иммунологические методы выявления антигенов микоплазм и антител к ним;
- молекулярно-биологические методы.
Каковы клинические проявления микоплазменной инфекции?
Клинические проявления воспалительных процессов урогенитального тракта, вызванного микоплазмами, не имеют характерных признаков.
Каково лечение микоплазменной инфекции?
В связи с тем, что генитальные микоплазмы представляют собой условно-патогенную микрофлору влагалища, решение о необходимости терапии принимает врач в зависимости от клинической ситуации.
Лечение назначают только при доказанности одним из методов микоплазменной инфекции как единственной причины патологичес- кого процесса. При отсутствии клинических проявлений и изменений лабораторных показателей, выявлении урогенитальных микоплазм в низких титрах (<103 КОЕ/мл) возможно рассматривать наличие микоплазм как носительство. Антибактериальная терапия не показана.
5.2.5. Генитальный герпес
Генитальный герпес (ГГ), или герпес половых органов, является одной из форм герпетической инфекции, передаваемой половым путем.
Что характерно для вируса простого герпеса?
Возбудителем герпетических заболеваний половых органов является вирус простого герпеса (ВПГ). Существуют два серотипа вируса: ВПГ-1 и ВПГ-2. ВПГ-1 поражает преимущественно кожу и слизистую оболочку губ, глаз, носа и др. ВПГ-2 в основном служит возбудителем специфического воспалительного процесса половых органов.
Герпетические
поражения определялись уже в I в. н. э. римскими врачами. Первый случай
герпетического поражения половых путей зарегистрирован в
Заражение вирусом простого герпеса происходит половым путем. Типично заражение плода через плаценту или во время родов от инфицированной матери. Бытовой путь передачи инфекции встречается крайне редко и полностью исключен, если секрет, содержащий вирус, высыхает.
Какие факторы способствуют проявлению генитального герпеса?
Факторами, способствующими проявлению и/или рецидивированию генитального герпеса, являются: снижение иммунологической реак- тивности, переохлаждение и перегрев организма, интеркуррентные заболевания, медицинские манипуляции, в том числе аборты и введение внутриматочного контрацептива.
Чем характеризуются клинические проявления простого герпеса?
Инкубационный период заболевания длится 13-14 дней. Характерная локализация генитального герпеса у женщин - малые и большие половые губы, вульва, клитор, влагалище, шейка матки. Появляются боли и местное раздражение, дизурия, выделения из половых путей. Могут наблюдаться и общие симптомы, такие как лихорадка, недомогание, головная боль, мышечные боли. Через несколько дней локальная симптоматика нарастает. На месте поражения возникают маленькие болезненные пузырьки, которые в дальнейшем вскрываются с образованием эрозивной поверхности неправильных очертаний. Полный цикл первичного заболевания продолжается до 3 нед.
Каковы диагностика и лечение простого герпеса?
Диагноз герпетической инфекции основан на обнаружении ВПГ или его антител в сыворотке крови больной. Материал из пораженных органов - влагалища и шейки матки - получают путем поверхностного соскоба, из полости матки - методом аспирации, из уретры - в виде мазка. Для диагностики герпетической инфекции используют следующие методы:
- вирусологические методы обнаружения и идентификации вирусов простого герпеса;
- ПЦР;
- методы выявления антигенов вирусов простого герпеса: иммунофлюресцентный и иммуноферментный анализы;
- выявление антител с помощью ИФА;
- цитоморфологические метод;
- методы оценки иммунного статуса.
Лечение больных генитальным герпесом, особенно хронических рецидивирующих форм, представляет значительные методические и практические трудности. Это объясняется персистенцией вируса герпеса в организме, развитием иммунодефицитного состояния, обусловленного недостаточностью различных звеньев иммунной системы и ее неспособностью элиминировать вирус из организма. Главное - иммуномодулирующая терапия, направленная на повышение иммунорезистентности организма, при хронических процессах - герпетическая вакцина, при острых - иммуноглобулин. В качестве базовой терапии показан виферон - генно-инженерный препарат производства НИИ им. Н.Ф. Гамалеи. Лечение заключается в ректальном введении свечей, содержащих 500 МЕ интерферона. Применение во время беременности позволяет добиться не только повышения интерферонового статуса, но и элиминации возбудителя.
Препаратом выбора является ацикловир (зовиракс и его аналоги). Для лечения больных с неизмененной иммунной системой ацикловир назначают в дозе 200 мг 5 раз в день в течение 5-10 дней. Для лечения больных с выраженным иммунодефицитом дозу ацикловира повышают до 400 мг 4-5 раз в сутки в течение 5-10 дней. Эффективность терапии тем выше, чем раньше начато лечение - в продромальном периоде или в первые сутки развития клинических проявлений.
Больным простым герпесом с умеренно выраженной клинической симптоматикой на коже в ранние сроки развития заболевания назначают 5% крем ацикловира 5 раз в сутки в течение 5-7 дней.
При генитальном герпесе, обусловленном ацикловирусоустойчивыми штаммами ВПГ, альтернативными препаратами являются фамцикловир и фаскарнет.
5.2.6. Папилломавирусная инфекция
Какова эпидемиология папилломавирусной инфекции гениталий?
Папилломавирусная инфекция гениталий обусловлена вирусом папилломы человека (ВПЧ), относится к инфекциям, передаваемым половым путем, контагиозна и широко распространена. Некоторые их типы способны вызывать рак шейки матки, влагалища и вульвы.
Папилломавирусная инфекция (ПВИ) женских половых органов характеризуется полиморфными многоочаговыми поражениями кожи и слизистых оболочек генитального тракта.
Какова частота ПВИ?
Частота наиболее известной клинической формы - остроконечных кондилом - составляет 26 на 100 000 населения (МЗ РФ, 2001), в мире 30 млн. По данным исследований, ПВИ в виде клинической, субклинической и латентной форм встречается у 30,3% населения европейского региона нашей страны и у 44,3% пациенток, обращающихся в гинекологическую клинику. В мире частота инфицирования ВПЧ - 300 млн человек.
Каковы пути передачи ВПЧ?
Передача ВПЧ осуществляется через непосредственный контакт кожных покровов или слизистых оболочек, преимущественно при половом акте, в том числе нетрадиционном (гомосексуальный, орогенитальный, аногенитальный и др.); может передаваться от матери детям, через руки и медицинский инструментарий.
Какова классификация ВПЧ?
1. Клинические формы (видимые невооруженным глазом):
- экзофитные кондиломы (остроконечные, опухолевидные или папиллярные, папуловидные и др.);
- симптоматические цервикальные интраэпителиальные неоплазии (CIN).
2. Субклинические формы (невидимые вооруженным глазом и бессиптомные, выявляемые только при кольпоскопии и/или цитологическом или гистологическом исследовании).
3. Латентные формы (отсутствие клинических, морфологических или гистологических изменений при обнаружении ДНК ВПЧ).
4. Цервикальная интраэпителиальная неоплазия или CIN (плоскоклеточные интраэпителиальные поражения):
- CIN I - слабо выраженная дисплазия;
- CIN II - выраженная дисплазия;
- CIN III - тяжелая дисплазия или карцинома in situ;
- микроинвазивная плоскоклеточная и железистая карцинома (см. главу «Доброкачественные и злокачественные заболева- ния шейки матки»).
Где локализуются основные очаги ПВИ?
Основные очаги ПВИ локализуются на шейке матки, влагалище, вульве, промежности, в перианальной области, уретре и других эпителиальных покровах гениталий.
Каковы основные жалобы при ПВИ?
Экзофитные кондиломы могут быть бессимптомными, беспокойство вызывают косметический дефект, зуд, бели и боли. Субклинические формы инфекции обычно бессимптомны, однако могут наблюдаться зуд, жжение, бели.
Какие существуют наиболее доступные методы диагностики ПВИ?
Наиболее доступными для практики методами диагностики ПВИ считают применение клинико-визуального метода, кольпоскопии, ВПЧ-теста и одного из морфологических методов: цитологического метода (пап-теста) и гистологического исследования прицельно взятого биоптата шейки матки.
Какие еще методы используются для диагностики ПВИ?
Основное место в диагностике ПВИ занимают методы количественного анализа ВПЧ. Наиболее информативен метод Digene Capture II (или так называемой «двойной генной ловушки»), позволяющий определить ту критическую концентрацию вируса, которая напрямую связана с возможностью малигнизации. При показателях уровня ДНК ВПЧ выше 5000 генов, вероятность развития патологического процесса велика, ниже - мала. Метод позволяет обнаружить одновременно всю группу наиболее онкогенных типов ВПЧ.
Какой материал можно использовать для Digene-теста?
Для Digene-теста можно использовать клеточный материал, собранный с помощью щеточки - эндобраша, а также биопсийный ма- териал.
С чем следует дифференцировать ПВИ?
Дифференциальную диагностику экзофитных кондилом следует проводить с плоскоклеточными папилломами, псориазом, широкими кондиломами при сифилисе, раковыми опухолями, децидуальными полипами при беременности и др. Субклинические формы - с другой доброкачественной патологией вульвы, влагалища и шейки матки, дистрофическими процессами, гиперкератозом, вагинитами разной этиологии и др.
Каковы основные цели лечения ПВИ?
Удаление экзофитных кондилом и атипически измененного эпителия.
Противовирусная терапия.
Иммуномодулирующая терапия при обширных и рецидивирующих формах ПВИ.
Цитостатическая терапия.
Каковы основные этапы ведения ПВЧ-инфицированных женщин?
1-й этап. Обследование.
2-й этап. Определение тактики - выбор лечения или наблюдения осуществляется дифференцированно в зависимости от результатов обследования.
Наблюдение возможно при латентной форме ПВИ, вестибулярном папилломатозе.
Лечение у гинеколога необходимо при выявлении клинических или субклинических признаках инфекции и CIN I-II степени, у онколо- га - при CIN III степени.
3-й этап. Наблюдение.
Какие существуют методы лечения ПВИ ?
Немедикаментозный: радио-, электро-, крио-, лазерэксцизия (лазерная эксцизия производит радикальное и щадящее удаление пораженных тканей). Недостатком лазер- и криоэксцизии является отсутствие материала для гистологического исследования. При электроэксцизии происходит обугливание тканей.
Радиоволновой: наиболее приемлемый с позиций онкогинекологии, так как весь удаленный материал доступен гистологическому исследованию.
Медикаментозный: включает лечение противоопухолевыми препаратами, иммуномодуляторами, витаминами, десенсибилизирующими средствами, адаптогенами, антиоксидантами, озоном и т. д. Эффективность такой терапии невысока, но она может быть использована при обширных рецидивирующих поражениях с целью повышения эффективности деструктивной терапии.
Хирургический: показан при неоплазиях, гигантских экзофитных кондиломах, а также при всех рубцовых деформациях, разрывах, эктропионах шейки матки.
В настоящее время используется вакцина против папилломавируса, которая вводится девочкам до сексуального дебюта.
5.2.7. Цитомегаловирусная инфекция
Цитомегаловирусная
инфекция (ЦМВ) обусловлена ДНК-содержащим вирусом, принадлежащим к
группе герпес-вирусов. Вирус был идентифицирован в
Каковы основные пути распространения цитомегаловирусной инфекции?
Цитомегаловирус - широко распространенный возбудитель. Для его передачи требуется близкий или интимный контакт между людьми с инфицированными средами. Факторами передачи ЦМВ могут быть практически все биологические субстраты и выделения человека, в которых содержится вирус: кровь, слюна, моча, цереброспинальная жидкость, вагинальный секрет, сперма, амниотическая жидкость, грудное молоко. Считается, что почти в половине случаев (43-53%) источником ЦМВ для взрослых являются инфицированные дети, которые в течение многих лет выделяют вирус с мочой и слюной.
Какова классификация ЦМВ?
В зависимости от времени инфицирования цитомегаловирусную инфекцию классифицируют на врожденную и приобретенную.
Какие методы исследования предложены для выявления ЦМВ?
1. Определение степени вирусурии - определение вирусов в клетках осадка мочи с помощью иммунофлюоресцентных антител.
2. Метод ДНК-зонда - определение вирусов в слизи цервикального канала.
3. Метод ПЦР - определение вирусов в слизи цервикального канала.
4. Серологические методы - определение антител к вирусам в сыворотке крови пациента.
Какое лечение применяют при ЦМВ?
При выявлении антител (носительство) вне беременности лечения не требуется. При беременности - иммуномодулирующая терапия.
5.2.8. ВИЧ-инфекция, синдром приобретенного иммунодефицита
Первая информация о синдроме приобретенного иммунодефицита (СПИД, AIDS - англ.) появилась в середине 1980-х гг. Врачами было обнаружено не известное до того момента заболевание, при котором взрослые люди страдали от иммунодефицита. Врачи установили, что у этих больных снижение иммунитета (иммунный дефицит) не было врожденным, но было приобретено в зрелом возрасте. С тех пор распространение вируса иммунодефицита человека (ВИЧ) достигло уровня эпидемии. По данным ВОЗ, в настоящее время насчитывается около 40 млн больных, а число жертв заболевания за 20 лет его существования близится к 20 млн.
По данным Объединенной Программы ООН по ВИЧ/СПИДу (ЮНЭЙДС), темпы заражения ВИЧ-инфекций не снижаются. Каждую минуту шесть молодых людей на планете заражаются ВИЧ-инфекцией.
Около 69% всех ВИЧ-инфицированных и больных СПИДом проживают в Африке, 19% - в Азии и Австралии, 5% - в Северной Америке, 5% - в Центральной и Южной Америке и 2% - в Европе.
Заразность СПИДа, его стремительное распространение и неизлечимость снискали ему славу «чумы ХХ века», наиболее страшного и непонятного вирусного заболевания современности.
Чем характеризуется ВИЧ-инфекция?
ВИЧ-инфекция - заболевание с длительным инкубационным периодом, подавлением клеточного иммунитета, развитием вторичных инфекций и опухолевых поражений, которые, как правило, приводят больных к гибели.
Что такое синдром приобретенного иммунодефицита?
Термин «приобретенный» указывает на отличие этого заболевания от синдромов врожденного иммунодефицита (как известно, врожденный иммунодефицит обычно генетически обусловлен и встречается очень редко).
Термин «иммунодефицит» предполагает серьезное нарушение иммунной системы, ее неспособность сдерживать неукротимый рост популяции микроорганизмов и даже опухолей.
Термин «синдром» означает определенную совокупность клинических признаков и патологических состояний, которые на первый взгляд могут показаться не связанными между собой.
Каковы основные пути передачи ВИЧ-инфекции?
Вирус СПИДа выделен из всех биологических жидкостей человека, в том числе из крови, семенной жидкости и грудного молока, а также из содержимого влагалища женщин, имевших антитела к этому воз- будителю.
Основные пути передачи вируса - сексуальный, парентеральный и перинатальный.
ВИЧ не передается при бытовом контакте, через слюну или через насекомых.
Для акушеров-гинекологов важность проблемы СПИДа состоит прежде всего в том, что вирус передается больной матерью в период беременности (трансплацентарно), во время физиологических и, особенно оперативных родов при нарушении санэпидрежима и правил личной гигиены в процессе прохождения через инфицированные родовые пути, во время кормления грудью, а также при тесном контакте, который неизбежен между матерью и новорожденным.
Каковы особенности течения ВИЧ-инфекции?
Особенностью ВИЧ-инфекции является длительный, до десятилетий, малосимтомный или бессимптомный период, во время которого полностью сохраняется половая и генеративная функция женщины. В этот период зараженная женщина может стать источником инфекции для половых партнеров, плода, а также медицинского персонала. С развитием клинической симптоматики иммунодефицита у зараженных женщин возникает ряд специфических гинекологических проявлений, которые имеют диагностическое значение и требуют специфической лечебной тактики. Начало, течение, исход ВИЧ-инфекции
зависят от глубины иммунных сдвигов в женском организме, которые возникают в период беременности, климактерия и в подростковый период, обусловливая специфику заболеваний. Вирус в пораженном организме обнаруживается преимущественно в крови и лимфоидной ткани, а выделяется в достаточных для заражения количествах только со спермой и выделениями из женских половых путей. У женщин острые заболевания ВИЧ-инфекцией проявляются в 90% случаев кандидозом влагалища, в 33% случаев - генитальным герпесом. Эти симптомы могут быть выражены в разной степени у разных больных и длятся от 1 до 3 мес., а потом исчезают. В последующий период болезни, продолжающийся много лет, у 70-90% зараженных определяется только увеличение лимфатических узлов разных групп. Все эти процессы склонны к рецидивированию и с каждым новым рецидивом протекают все тяжелее. Подозрительными на ВИЧ-инфекцию являются рецидивирующие и затяжные бактериальные инфекции (сепсис, пневмония, менингит, абсцессы внутренних органов), диссеминированные кокцидиомикозы и гистоплазмоз, трихомонадный сепсис и другие заболевания, развивающиеся на фоне подавления иммунитета.
К локальным проявлениям ВИЧ-инфекции на слизистых оболочках гениталий относятся следующие рецидивирующие процессы:
- кандидоз влагалища с выраженной клинической картиной;
- вирусная герпетическая инфекция аногенитальной области;
- кондилома аногенитальной области, дисплазия слизистой оболочки шейки матки, вызванная вирусом папилломы человека;
- контагиозный моллюск наружных половых органов и пограничных участков кожи бедер и живота.
Каковы особенности лечения ВИЧ-инфекции?
В настоящее время интенсивно разрабатываются проблема специфического лечения ВИЧ-инфекции. Весь комплекс используемых лечебных мероприятий не обеспечивает выздоровления, удается лишь облегчить состояние больных, ослабить выраженность клинических проявлений, продлить жизнь.
Общими принципами терапии ВИЧ-инфекции являются предупреждение прогрессирования болезни, сохранение состояния хронической вялотекущей инфекции, диагностика и лечение оппортунистических болезней. Современные лекарственные средства и мероприятия, применяемые при ВИЧ-инфекции, можно подразделить на этиотропные, патогенетические и симптоматические.
Специализированную акушерскую и гинекологическую помощь женщинам с ВИЧ-инфекцией оказывают в гинекологических стационарах Центра (областного или регионального значения) по борьбе со СПИДом, где имеется соответствующий объем исследований и определяется тактика лечения.
5.2.9. Туберкулез половых органов
Туберкулез - общее инфекционное заболевание, одно из местных проявлений которого - поражение половых органов. Туберкулез половых органов - проявление гематогенного процесса. Источником мета- стазирования в половые органы может стать любой туберкулезный очаг: чаще всего легкие, реже - почки, суставы, кишечник, лимфатические узлы.
Когда обычно возникает туберкулез половых органов?
Туберкулез половых органов возникает обычно в детском возрасте, а впервые проявляется в период полового созревания или позже. Диагностируется заболевание в основном у женщин репродуктивного возраста (20-35 лет).
Какова частота локализации туберкулеза половых органов?
Туберкулез может поражать все отделы половой системы. Однако по частоте локализации процесса на первом месте стоят маточные трубы (80-90%). Частое поражение ампулярных отделов маточных труб обусловлено анатомическими особенностями (извилистость, складчатость слизистой оболочки), а также характером кровоснабжения труб (богатая капиллярная сеть, анастомозы между маточной и яичниковой артериями, создающие условия для замедленного кровотока и оседания микобактерий туберкулеза); затем - матка, преимущественно эндометрий (35-50%) и яичники (1-12%); значительно реже встречается туберкулез шейки матки, влагалища, вульвы (0,5-9,0%).
Какова классификация туберкулеза половых органов?
Туберкулез половых органов классифицируют следующим образом:
- по локализации патологического процесса - придатков, матки, шейки матки, влагалища, вульвы;
- по клиническому течению: острая, подострая, хроническая.
Каковы основные клинические проявления туберкулеза женских половых органов?
Туберкулез женских половых органов встречается у 0,8-2,2% гинекологических больных, среди которых женщины с хроническими воспалительными заболеваниями составляют 18-25%.
Туберкулезный процесс характеризуется длительным хроническим течением. Часто начало половой жизни ведет к первому обострению латентно протекавшего процесса. Острое течение заболевания встре- чается редко. Общие симптомы при туберкулезе половых органов многообразны и сходны с симптомами туберкулеза любой локализации.
Характер и локализация болей при туберкулезе половых органов весьма разнообразны. Наиболее характерны боли внизу живота тянущего характера, возможны рецидивирующие приступообразные боли.
Нарушения менструального цикла при туберкулезе половых органов встречаются у 25-50% больных и зависят от поражения эндометрия и расстройства функции яичников. Нарушения цикла могут проявляться альгодисменореей, гипоменореей, менометроррагиями, первичной и вторичной аменореей.
Одним из наиболее постоянных симптомов туберкулеза половых органов является бесплодие, чаще первичное (70-90%), реже вторичное. Иногда бесплодие - единственная жалоба больных при обращении к гинекологу.
Какова диагностика туберкулеза женских половых органов?
Рентгенологические методы исследования при туберкулезе половых органов позволяют уточнить этиологию, но не активность специфического воспаления.
Гистеросальпингография выявляет признаки, характерные для туберкулеза: ригидные маточные трубы, сегментированные, с дивертикулами и негомогенными тенями в дистальных отделах (маточная труба в виде «четок»); при туберкулезном эндометрите - деформация или облитерация полости матки.
С целью уточнения распространенности процесса и состояния забрюшинных лимфатических узлов используют прямую лимфографию.
Помимо рентгенологических и лабораторных методов исследования, в диагностике туберкулеза половых органов в последние годы широко используют лапароскопию. Этот метод высокоинформативен и
доступен. Данные, полученные при лапароскопии, дополняют результаты рентгенологического исследования, они позволяют уточнить анатомические изменения во внутренних половых органах и лимфатических узлах брыжейки. С помощью лапароскопии можно оценить распространенность и выраженность спаечных процессов в малом тазе, характер спаек, а также такие труднодиагностируемые заболевания, как малые формы эндометриоза, пороки развития, фибромиомы небольшого размера и др.
Каковы основные принципы лечения больных туберкулезом?
Основные принципы лечения больных туберкулезом следующие.
1. Лечение должно быть ранним и своевременным. На ранних стадиях туберкулезного процесса больного можно вылечить, полностью сохранив функцию пораженного органа.
2. Лечение должно быть длительным. Выздоровление больного туберкулезом наступает в среднем через 1-2 года после начала терапии.
3. Необходима преемственность в лечении больных, связанная с необходимостью длительного лечения больного (стационар-санато- рий-диспансер).
4. Лечение должно быть комплексным. Химиотерапию нужно сочетать с патогенетическими методами воздействия, направленными на уменьшение степени выраженности воспалительной реакции, предупреждение и рассасывание спаечных процессов, устранение обменных и гормональных нарушений.
5. При проведении химиотерапии необходимо правильно выбрать комбинацию химиопрепаратов с учетом их туберкулостатической активности и применять их в оптимальной суточной дозе.
От чего зависит выбор режима химиотерапии (доза, комбинация препаратов, метод введения, ежедневный или интермиттирующий прием)?
1. От клинической формы и фазы заболевания, активности распространенности процесса, бациллярности, чувствительности выделенной культуры к антибактериальным препаратам.
2. От того, впервые ли выявлено заболевание или было диагностировано ранее и получала ли больная антибактериальное лечение.
3. От общего состояния организма, наличия сопутствующих забо-
леваний, как гинекологических так и экстрагенитальных, возраста больной.
Какие препараты обладают наиболее высокой бактериостатической активностью?
Наиболее высокой бактериостатической активностью обладает изониазид, который в настоящее время является основным препаратом в химиотерапии туберкулеза. Второе место по бактериостатической активности занимает рифампицин (бенемицин, рифадин).
Каковы показания к оперативному лечению?
Оперативное лечение показано только тем больным, у которых ежедневное консервативное лечение, проводимое в течение не менее 3-5 мес. эффективной комбинацией препаратов, не привело к положительным результатам. 25-30% больных туберкулезом половых органов нуждаются в оперативном лечении. Показаниями к операции служат: туберкулемы в придатках матки, тубоовариальные воспалительные образования с плотной фиброзной капсулой, сактосальпинксы, свищи, сочетание туберкулеза половых органов с миомой матки, эндометриозом, кистами яичников, требующих хирургической коррекции.
От чего зависит тактика врача в послеоперационном периоде?
Тактика врача зависит от характера обнаруженных на операции морфологических изменений, ее объема и распространенности воспалительного процесса. Противотуберкулезные препараты вводят с целью предотвратить возникновение послеоперационных осложнений (активизация специфического процесса, диссеминация инфекции). Противотуберкулезные препараты назначают в течение не менее 6 мес. после операции.