Анатомия человека : Сапин М. Р., Билич Г. Л. учебник в 3 т. - изд. 3-е испр. 2007. - Т. 1, Т. 2, Т. 3.
|
|
|
|
Мочеполовой аппарат объединяет две различные в анатомическом и физиологическом отношениях системы органов: мочевые, включающие мочеобразующие и мочевыводящие органы, и половые органы (мужские и женские). Мочевые и половые органы связаны между собой общностью развития, имеют тесные анатомические, топографические и функциональные (частично) взаимоотношения (рис. 66, 67). Так, выводные протоки половых путей у мужчин впадают в мочеиспускательный канал. У женщин мочеиспускательный канал открывается в преддверие влагалища.
МОЧЕВЫЕ ОРГАНЫ
Мочевые органы (organa urinaria) состоят из парных почек, вырабатывающих мочу, и мочевыводящих путей (почечных чашек, лоханок и мочеточников, непарного мочевого пузыря, в котором накапливается моча, мочеиспускательного канала, по которому моча выводится из организма).
ПОЧКА
Почка (ren)
человека - парный орган бобовидной формы, темнокрасного цвета, плотной
консистенции. Почки расположены забрюшинно в поясничной области по обе
стороны от позвоночного столба, на внутренней поверхности задней
брюшной стенки. Верхние концы почек находятся ближе друг к другу
(расстояние между ними до
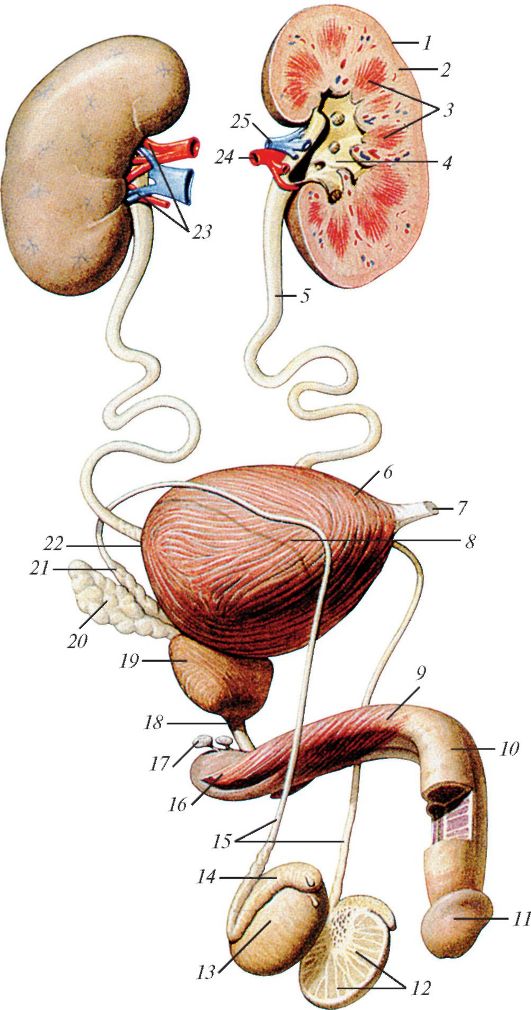
Рис. 66. Мочеполовой аппарат мужчины, вид спереди и справа: 1 - почка; 2 - корковое вещество почки; 3 - почечные пирамиды; 4 - почечная лоханка; 5 - мочеточник; 6 - верхушка мочевого пузыря; 7 - срединная пупочная связка; 8 - тело мочевого пузыря; 9 - тело полового члена; 10 - спинка полового члена; 11 - головка полового члена; 12 - дольки яичка; 13 - яичко; 14 - придаток яичка; 15 - семявыносящие протоки; 16 - корень полового члена; 17 - бульбоуретральная железа; 18 - перепончатая часть мочеиспускательного канала; 19 - предстательная железа; 20 - семенной пузырек; 21 - ампула семявыносящего протока; 22 - дно мочевого пузыря; 23 - почечные ворота; 24 - почечная артерия; 25 - почечная вена
левой почки почти на середине ее длины, а правую - ближе к ее верхнему концу. Положение почек имеет индивидуальные особенности.
Задняя поверхность почки прилежит к ножкам диафрагмы, квадратной мышце поясницы, поперечной мышце живота и большой поясничной мышце, которые формируют почечное ложе. На верхнем полюсе почки лежит надпочечник. Передняя поверхность почек на большем протяжении покрыта листком париетальной брюшины, с которым, в свою очередь, соприкасаются некоторые внутренние органы. К передней поверхности правой почки прилежат печень и правый (печеночный) изгиб ободочной кишки, к медиальному краю правой почки - нисходящая часть двенадцатиперстной кишки. Передняя поверхность левой почки соприкасается с желудком, поджелудочной железой и с петлями тощей кишки. К латеральному краю левой почки прилежат селезенка и левый (селезеночный) изгиб ободочной кишки. Почка фиксирована посредством почечного ложа, почечной ножки и ее оболочек. Внутрибрюшинное давление также относится к числу факторов, обеспечивающих нормальное положение почек в брюшной полости.
Размеры почки у взрослого человека следующие: длина - 10-12 см, ширина - 5-6 см, толщина - до
У почки различают две более или менее выпуклые поверхности - переднюю и заднюю, два края - выпуклый латеральный и вогнутый медиальный. На медиальном крае находится углубление - почечные ворота (hilum renalis), которые ведут в небольшую почечную пазуху. Почеч- ная пазуха (sinus renalis) является местом расположения больших и малых чашек, почечной лоханки, начала мочеточника и жировой ткани, кровеносных и лимфатических сосудов, нервов.
Снаружи почка покрыта фиброзной капсулой (capsula fibrosa), в которой много миоцитов и эластических волокон. Капсула легко снимается с почки. К капсуле снаружи прилежит слой жировой клетчатки, образующий жировую капсулу (capsula adiposa), ткань которой через почечные
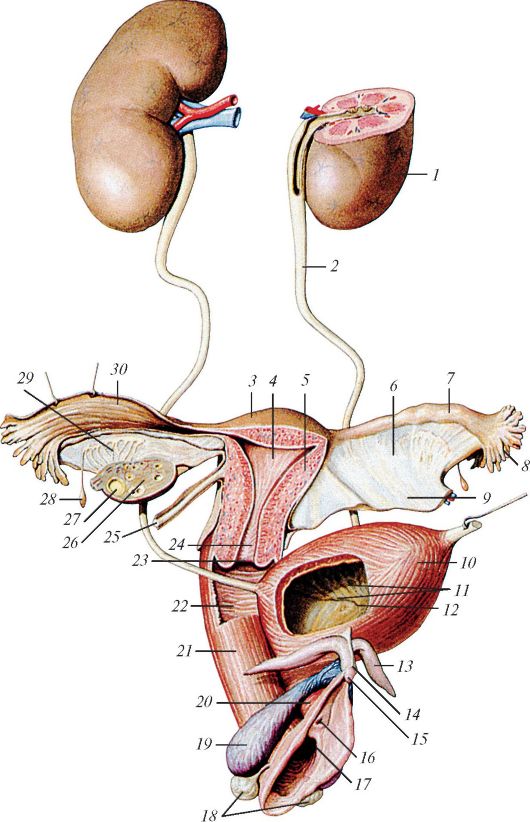
Рис. 67. Мочеполовой аппарат женщины, вид спереди и справа: 1 - почка; 2 - мочеточник; 3 - дно матки; 4 - полость матки; 5 - тело матки; 6 - брыжейка маточной трубы; 7 - ампула маточной трубы; 8 - бахромки трубы; 9 - брыжейка матки (широкая связка матки); 10 - мочевой пузырь; 11 - слизистая оболочка мочевого пузыря; 12 - устье мочеточника; 13 - ножка клитора; 14 - тело клитора; 15 - головка клитора; 16 - наружное отверстие мочеиспускательного канала (уретры); 17 - отверстие влагалища; 18 - большая железа преддверия (бартолинова железа); 19 - луковица преддверия; 20 - женский мочеис- пускательный канал (женская уретра); 21 - влагалище; 22 - влагалищные склад- ки; 23 - отверстие матки; 24 - канал шейки матки; 25 - круглая связка матки; 26 - яичник; 27 - фолликул яичника; 28 - везикулярный привесок; 29 - придаток яичника (надъяичник); 30 - трубные складки
ворота проникает в почечную пазуху. На задней поверхности почки утолщенная жировая капсула образует околопочечное жировое тело (corpus adiposum pararenale).
Снаружи от жировой капсулы почки находятся (кроме нижнего полюса) плотные соединительнотканные листки - предпочечный и позадипочечный листки так называемой почечной фасции. Предпочечный листок почечной фасции, покрывая спереди левую почку, почечные сосуды, брюш- ную часть аорты и нижнюю полую вену, впереди позвоночника переходит на правую почку. Позадипочечный листок с обеих сторон прикрепляется к боковым отделам позвоночного столба. У нижних концов почек пред- и позадипочечный листки почечной фасции не соединены между собой. Пучки волокнистой соединительной ткани почечной фасции, которые пронизывают жировую капсулу, переходят в фиброзную капсулу почки.
К предпочечному листку почечной фасции спереди прилежит париетальная брюшина.
На фронтальном разрезе почки (рис. 68) различают наружное более светлое корковое вещество толщиной 0,4-0,7 см и расположенное кнутри от него более темное мозговое вещество толщиной 2-2,5 см.
Корковое вещество (cortex renalis) состоит из почечных телец, проксимальных и дистальных извитых канальцев нефронов. В корковом веществе на разрезе видны чередующиеся более светлые и более темные участки. Более светлые участки называют лучистой частью (pars radiata). Здесь находятся прямые почечные канальцы нефронов и начальные отделы собирательных почечных трубочек. Более темные участки получили название свернутой части (pars convoluta), поскольку в них располагаются почечные тельца и извитые почечные канальцы.
Мозговое вещество (medulla renalis) на разрезе почке имеет вид темных участков конусовидной формы - почечных пирамид (pyramides renales),
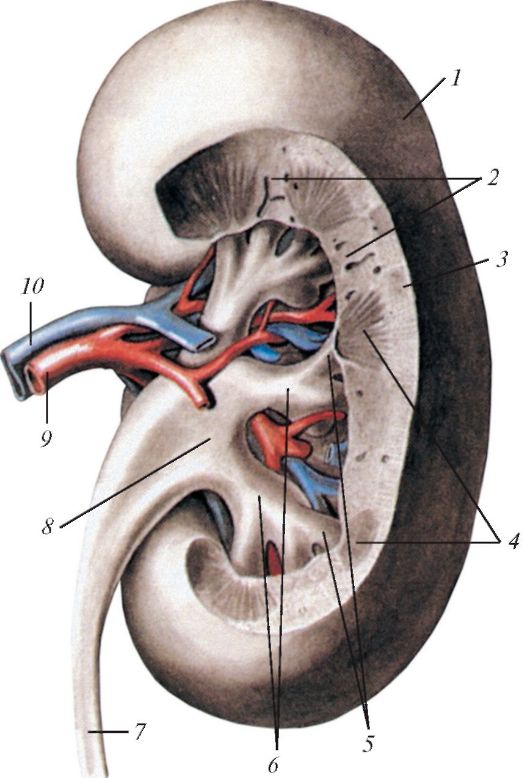
Рис. 68. Почка правая, вид сзади. Фронтальный
(продольный) разрез: 1 - капсула почки; 2 - почечные столбы; 3 - корковое вещество; 4 - мозговое вещество (пирамиды); 5 - малые почечные чашки; 6 - большые почечные чашки; 7 - мочеточник;
8 - почечная лоханка;
9 - почечная артерия;
10 - почечная вена
число которых в одной почке от 10 до 13. Основание пирамид обращено к корковому веществу, а их верхушки в виде почечных сосочков (papilla renalis) направлены в сторону почечной пазухи. Почечные пирамиды состоят из прямых почечных канальцев, образующих петли нефронов, и из проходящих через мозговое вещество собирательных трубочек. Собирательные почечные трубочки (tubuli renales colligentes) на своем пути объединяются и образуют сосочковые протоки (ductus papillares), которые открываются на вершинах почечных сосочков сосочковыми отверстиями (foramina papillares). Благодаря этим отверстиям поверхность почечных сосочков называют решетчатым полем (area cribrosa).
Между пирамидами находятся узкие участки - почечные столбы (columnae renales), образованные небольшим количеством соединительной ткани и
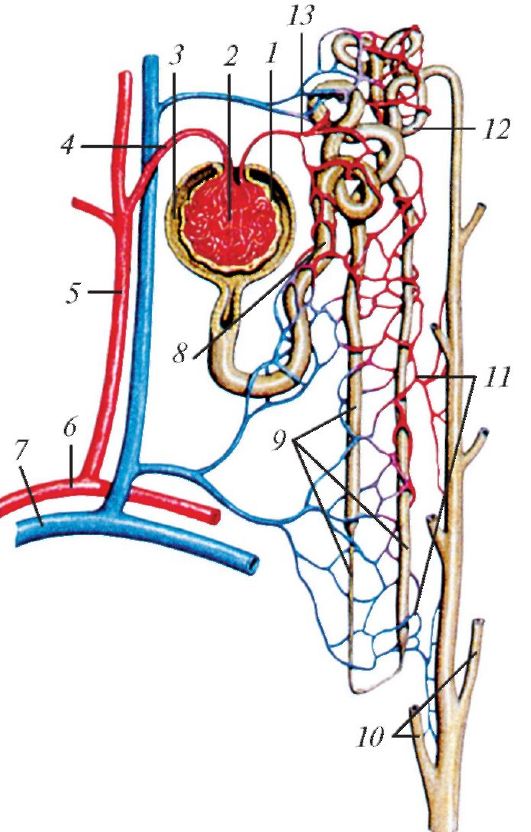
Рис 69. Схема строения и кровоснабжения нефрона: 1 - почечное тельце; 2 - клубочек почечного тельца (капилляры); 3 - капсула клубочка (капсула Шумлянского - Боумена); 4 - приносящая клубочковая артериола; 5 - междольковая артерия; 6 - дуговая артерия; 7 - дуговая вена; 8 - проксимальная часть канальца нефрона; 9 - петля нефрона; 10 - сосочковые протоки; 11 - околоканальцевые капилляры; 12 - дистальная часть канальца нефрона; 13 - выносящая клубочковая артериола
проходящими в ней кровеносными и лимфатическими сосудами, нервами.
Одна почечная пирамида с прилежащим к ней корковым веществом почки, ограниченная междолевыми артериями и венами, зале- гающими в почечных столбах, образует одну почечную долю. Каждая почечная доля в корковом веществе включает до 600 корковых долек. Корковая долька, ограниченная соседними междольковыми артериями и венами, состоит из одной лучистой части, окруженной свернутой частью. Иными словами, корковая долька образована мозговым лучом с прилежащими к нему со всех сторон клубочками и извитыми проксимальными и дистальными отделами нефронов.
Вещество почки человека подразделяют на пять сегментов: верхний, верхний передний, нижний передний, нижний и задний. Каждый сегмент объединяет в себе 2-3 почечные доли.
Структурно-функциональной единицей почки является нефрон, который состоит из капсулы клубочка и канальца длиной 20-50 мм (рис. 69).
В обеих почках около 2 млн нефронов, длина всех их канальцев достигает
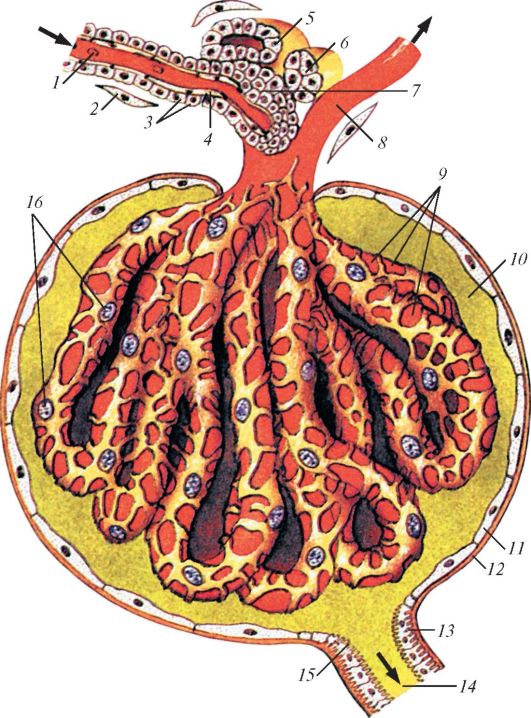
Рис. 70. Схема микроскопического строения почечного тельца:
1 - приносящая клубочковая артериола; 2 - адвентициальная клетка; 3 - парагломерулярные клетки; 4 - эндотелиальная клетка; 5 - стенка дистального отдела нефрона; 6 - плотное пятно дистального отдела; 7 - клетки парагломерулярного комплекса (клетки Гурмагтига); 8 - выносящая клубочковая артериола; 9 - клубочковые кровеносные капилляры; 10 - просвет капсулы клубочка;
11 - клетка наружной части капсулы клубочка; 12 - базальная мембрана наружной части капсулы клубочка; 13 - базальная исчерченность; 14 - проксимальная часть канальца нефрона; 15 - щеточная каемка; 16 - подоциты
Восходящая часть переходит в дистальную часть канальца нефрона, впадающую в собирательную трубочку. Собирательные трубочки продолжаются в сосочковые протоки.
Незначительное число нефронов (менее 1%) полностью располагаются в корковом веществе. Это короткие корковые нефроны. У 80% нефронов петли опускаются в мозговое вещество. У остальных 20% нефронов (юкстамедуллярных) клубочек с извитыми канальцами находится в корковом веществе на границе с мозговым, а их длинные петли глубоко уходят в мозговое вещество. Дистальные отделы многих нефронов открываются в одну собирательную трубочку, начинающуюся в корковом веществе, где она вместе с прямыми канальцами корковых нефронов входит в состав мозговых лучей. Затем собирательные трубочки перехо- дят в мозговое вещество и у вершины пирамиды в области почечного сосочка образуют 15-20 коротких сосочковых протоков. Эти протоки открываются на поверхности сосочка сосочковыми отверстиями. Каждый почечный сосочек на верхушке пирамиды обращен в полость воронкообразной малой почечной чашки (calix renalis minor). Иногда в одну малую почечную чашку обращены 2-3 почечных сосочка. Обычно число малых чашек 7-8, 2-3 малые почечные чашки, соединяясь между собой, образуют большую почечную чашку (calix renalis major). При слиянии больших почечных чашек друг с другом формируется широкая общая почечная лоханка (pelvis renalis), напоминающая по форме уплощенную воронку. Почечная лоханка, постепенно суживаясь книзу, в области ворот почки переходит в мочеточник. Почечные чашки, почечная лоханка и мочеточник составляют мочевыводящие пути почки.
Различают три формы строения почечной лоханки: эмбриональную, фетальную и зрелую. При эмбриональной форме большие почечные чашки не выражены, поэтому малые почечные чашки непосредственно впа- дают в почечную лоханку. При фетальной форме имеющиеся большие почечные чашки переходят в мочеточник, а лоханка не сформирована. При зрелой форме наблюдается обычное число малых и больших почечных чашек, которые переходят в почечную лоханку, откуда начинается мочеточник. По форме почечная лоханка бывает ампулярной, древовидной и смешанной.
Стенки почечных чашек и лоханки состоят из слизистой оболочки, мышечной и наружной адвентициальной оболочек. Слизистая оболочка выстлана переходным эпителием, лежащим на базальной мембране. Слизистая оболочка лишена мышечной пластинки. В мышечной оболочке различают внутренний продольный и наружный циркулярный слои. В области свода и стенок малых почечных чашек имеется лишь кольцевой
слой гладких миоцитов, которые образуют сжиматель свода. В этой зоне стенки малых почечных чашек богато иннервируются и кровоснабжаются. Все эти структуры формируют форникальный аппарат почки, кото- рый регулирует количество мочи, выводимой из почечных канальцев в малые почечные чашки, и препятствует обратному току мочи из почечных чашек в канальцы почки. Мышечная оболочка покрыта снаружи соединительнотканной адвентициальной оболочкой.
Почечные тельца (мальпигиевы) овальной формы, диаметром от 150 до 250 мкм, образованы клубочковой капиллярной сетью, окруженной капсулой клубочка (Шумлянского-Боумена). Кровь, текущая в капиллярах клубочка, отделена от полости капсулы лишь двумя слоями клеток, лежащих на общей для них трехслойной базальной мембране. Это эндотелиоциты кровеносных капилляров, имеющие многочисленные фенестры размером до 0,1 мкм и интимно сросшиеся с базальной мембраной эпителиальные клетки (подоциты) внутренней части капсулы. Подоциты - это крупные клетки неправильной формы, имеющие несколько больших широких отростков (цитотрабекул), идущих вдоль капилляра. От цитотрабекул отходит множество мелких отростков - цитоподий, ножки которых посредством «подошв» прикрепляются к наружной разреженной пластинке базальной мембраны. Цитоподии переплетаются между собой, но между ними всегда имеются промежутки шириной 20-30 нм - это фильтрационные щели. Фильтрационные щели, разделяющие цитоподии, соединяются с просветом капсулы клубочка.
Трехслойная базальная мембрана, толщиной 320-340 нм, состоит из внутренней и наружной разреженных пластинок (более светлых) и расположенной между ними плотной (темной) пластинки. Последняя состоит из войлокоподобной сети тонких микрофибрилл толщиной 1,5-2,0 нм, промежутки между которыми не превышают 3 нм. Внутренняя разреженная пластинка контактирует с эндотелиоцитами, наружная - с цитоподиями подоцитов. Таким образом, эндотелиоциты кровеносных капилляров, трехслойная базальная мембрана и подоциты образуют почечный фильтр, через который фильтруется первичная моча (рис. 71). Этот фильтр задерживает все, что не может пройти через ячейки между микрофибриллами среднего слоя трехслойной базальной мембраны. Через фильтр не проходят клетки крови, крупнодисперсные белки. При заболеваниях почек, повреждающих базальную мембрану, меняется фильтрационная способность мембраны, и в мочу из крови начинают проникать вещества, которые в норме в нее не поступают. В течение суток в просвет капсул всех клубочков фильтруется около 100-120 л первичной мочи. Через
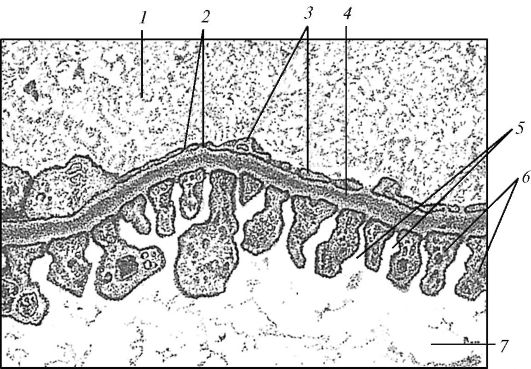
Рис. 71. Фильтрационный барьер почки, поперечный срез. Электронная микрофотография (х 400): 1 - просвет капилляра; 2 - поры; 3 - цитоплазма эндотелиоцита; 4 - базальная мембрана; 5 - фильтрационные щели; 6 - цитоподии; 7 - полость капсулы
Шумлянского - Боумена
описанный клубочковый фильтр, имеющий толщину около 0,2 мкм, свободно проходят вещества с молекулярной массой не более 5500.
По мере увеличения молекулярной массы количество таких фильтрующихся веществ уменьшается. Так, фильтруемость воды, мочевины, глюкозы, сахарозы составляет 100%, инсулина - 98%, миоглобина - 75%, яичного альбумина - 22%, гемоглобина - 3%, альбумина плазмы крови - менее 1%. Частицы с молекулярной массой более 80 000 вообще не проникают через нормальный фильтрационный барьер. Наружная стенка капсулы клубочка образована одним слоем уплощенных полигональных эпителиоцитов, лежащих на базальной мембране. В канальцах нефрона происходят реабсорбция (всасывание) воды и веществ из первичной мочи и секреция других веществ, в результате чего клубочковый фильтрат превращается в мочу (вторичную). Количество окончатель- ной (вторичной) мочи по сравнению с количеством первичной резко снижается (до 1,5 л/сут). В то же время возрастает концентрация веществ, не подвергающихся обратному всасыванию.
В зоне между приносящей и выносящей артериолами клубочка имеются структуры, получившие название юкстагломерулярного аппарата
(ЮГА), который рассматривается в качестве своеобразной эндокринной железы. К ЮГА почки относят плотное пятно, юкставаскулярные клетки и юкстагломерулярные клетки. Плотное пятно (macula densa) представляет собой скопление высоких призматической формы эпителиальных клеток в зоне перехода дистального прямого канальца в дистальный извитой каналец рядом с приносящей и выносящей артериолами клу- бочка. Эти клетки реагируют на изменения содержания натрия в крови. В треугольном пространстве между приносящей и выносящей артериолами и плотным пятном расположены юкставаскулярные клетки (клетки Гурмагтига), образующие небольшой клеточный островок, состоящий из полигональных клеток, длинные отростки которых контактируют с мезангиоцитами клубочка. В участках стенок приносящей и, редко, выносящей артериол, прилежащих к плотному пятну, под эндотелиоцитами находятся особые юкстагломерулярные клетки (миоидные эндокриноциты), которые непосредственно соприкасаются с эндотелиальными клетками артериолы благодаря отсутствию в этой зоне внутренней эластической мембраны. Эти клетки содержат множество окруженных мембранами плотных гранул (рениновых), превращающих ангиотензин крови в ангиотензин I. Последний под влиянием превращающего фермента переходит в активный ангиотензин II, который является одним из наиболее эффективных сосудосуживающих биологически активных ве- ществ, повышающих артериальное давление.
Кровоснабжение почки. Понимание структуры и функции почки почти невозможно без знания особенностей ее кровоснабжения (рис. 72). Почечная артерия - сосуд крупного калибра, через нее в течение суток через почки человека проходит около
Рис. 72. Почка. Взаимоотношения кровеносных и лимфатических сосудов: 1 - лимфатические сосуды в фиброзной капсуле; 2 - лимфатические капилляры в свернутой (извитой) части коркового вещества; 3 - лимфатические капилляры в мозговом веществе; 4 - звездчатая венула; 5 - серозная оболочка и лимфатические сосуды в ней; 6 - почечная фасция и ее лимфатические сосуды; 7 - жировая капсула и ее лимфатические сосуды; 8 - кровеносные и лимфатические сосуды и их взаимоотношения с нефронами и канальцами в корковом и мозговом веществах почки; 9 - кровеносные и лимфатические сосуды мочеточника; 10 - почечная артерия; 11 - почечная вена; 12 - регионарный лимфатический узел и впадающие в него лимфатические сосуды; 13 - междольковая вена; 14 - дуговые
артерия и вена
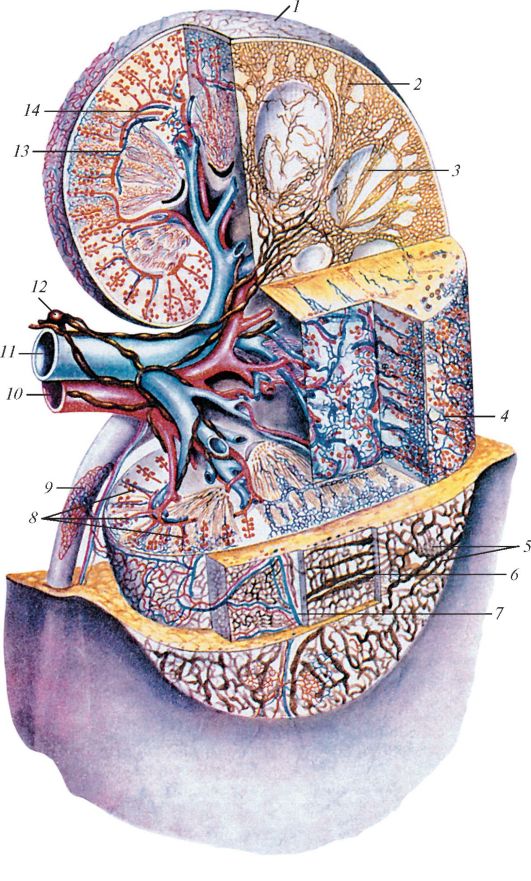
артерии, которые проходят в почечных столбах между соседними почечными пирамидами. На границе между мозговым и корковым веществом междолевые артерии ветвятся, образуя лежащие над пирамидами дуговые артерии. От каждой дуговой артерии в корковое вещество отходят многочисленные междольковые артерии. От междольковой артерии отходит большое количество приносящих артериол клубочков, которые распадаются на клубочковые кровеносные капилляры. Из этих капилляров образуется клубочек почечного тельца. Из клубочка выходит артериальный сосуд (выносящая артериола), вновь распадающийся на капилляры, которые оплетают почечные канальцы. Из вторичной капиллярной сети кровь оттекает в венулы, продолжающиеся в междольковые вены, впадающие затем в дуговые вены. Дуговые вены продолжаются в междолевые вены, которые вступают в почечную пазуху и, сливаясь друг с другом, формируют почечную вену, выходящую из ворот почки и впадающую в нижнюю полую вену. В поверхностных слоях коркового вещества почки и в ее фиброзной капсуле формируются звездчатые венулы, которые также впадают в дуговые вены.
Нервы почки происходят из узлов симпатического ствола, блуждаю- щих нервов и чревного сплетения.
Возрастные особенности почки. У
новорожденных и детей до 2 лет очень часто сохраняется дольчатость
почек, поэтому поверхность почки бугристая. Почечные лоханки у
новорожденного относительно широкие, имеют форму ампулы. Длина почки у
новорожденного ребенка составляет 3,8-4,2 см, масса - 12-14 г. На 1-м
году жизни почки быстро растут. К началу 2-го года масса почки достигает
35-40 г. Со 2-го по 7-й год жизни рост почек замедлен. В первые 3 года
масса почки увеличивается в 3 раза и составляет 52-60 г. Существенное
увеличение почек происходит в возрасте 13-14 лет, когда масса почки
увеличивается до
У новорожденного толщина коркового вещества почки не превышает
Фиброзная капсула почки становится хорошо заметной к 5 годам жизни ребенка, а к 10-14 годам ее строение не отличается от такового у взрослого человека. Очень тонкие листки почечной фасции у новорож- денного утолщаются постепенно, по мере увеличения возраста ребенка. Жировая капсула у ребенка начинает формироваться лишь в 2-3 года,
в дальнейшем постепенно утолщается. К 40-50 годам толщина жировой капсулы почки достигает максимума, а в пожилом и старческом возрасте она истончается, иногда исчезает полностью. С возрастом почки немного опускаются. Так, у новорожденного верхний конец почки проецируется на уровне верхнего края XII грудного позвонка, нижний конец - на уровне нижнего края IV поясничного позвонка. В конце 1-го года верхний конец находится на уровне середины тела XII грудного позвонка, нижний - на уровне середины IV поясничного позвонка. Это связано с быстрым ростом позвоночника. После 5-7 лет положение почек относительно позвоночника приближается к таковому у взрослого человека. В возрасте старше 50-60 лет, особенно у стариков, а также при истощении почки могут располагаться ниже, чем в молодом возрасте. Во все периоды жизни человека правая почка лежит несколько ниже левой.
Продольная ось почек у детей в возрасте до 3-4 лет проходит почти параллельно позвоночнику, почечные ворота обращены несколько кпереди. К 5-6 годам продольные оси обеих почек сходятся кверху, а почечные ворота принимают свойственное взрослому человеку положение.
В связи с ростом тела изменяются положение почек и относительная длина их сосудов, образующих «почечную ножку». У новорожденного почечная ножка относительно длинная, сосуды расположены косо: начало почечной артерии и устье ее вены находятся выше почечных ворот. Затем сосуды постепенно располагаются горизонтально, а после 50 лет в связи с некоторым опущением почек почечная ножка удлиняется, она направлена книзу.
МОЧЕТОЧНИК
Мочеточник (ureter) человека - парная цилиндрическая трубка диаметром 6-8 мм, располагающаяся забрюшинно. Длина мочеточника у взрослого человека достигает 25-30 см, у новорожденного - 5-7 см. Мочеточник начинается из суженной части почечной лоханки и впадает в мочевой пузырь, косо прободая его стенку. У мочеточника различают три части: брюшную, тазовую и внутристеночную. Брюшная часть (pars abdomonalis) расположена на передней поверхности большой поясничной мышцы. Начало правого мочеточника находится позади нисходящей части двенадцатиперстной кишки, левого - позади двенадцатиперстно-тощекишечного изгиба. Спереди от мочеточника косо проходят яичковые (или яичниковые) артерия и вена. При переходе в тазовую часть правый мочеточник перекрещивается с корнем брыжейки тонкой кишки.
Тазовая часть (pars pelvica) правого мочеточника проходит впереди правых внутренних подвздошных артерии и вены, а левого - впереди общих подвздошных артерии и вены. В полости малого таза каждый мочеточник находится кпереди от внутренней подвздошной артерии и медиальнее от запирательных артерии и вены. У женщин тазовая часть мочеточника проходит позади яичника, затем каждый мочеточник с латеральной стороны огибает шейку матки, после чего ложится между передней стенкой влагалища и мочевым пузырем. У мужчин тазовая часть мочеточника располагается кнаружи от семявыносящего протока, затем пересекает его и несколько ниже верхнего края семенного пузырька входит в стенку мочевого пузыря. Внутристеночная часть (pars intramuralis) мочеточника косо прободает стенку мочевого пузыря на протяжении 1,5-2 см.
Складчатая слизистая оболочка мочеточника выстлана переходным эпителием, который лежит на базальной мембране. Собственная пластинка слизистой оболочки богата пучками коллагеновых волокон, среди которых проходят отдельные эластические волокна. Мышечная пластинка слизистой оболочки отсутствует. Просвет мочеточника на поперечном разрезе имеет звездчатую форму. Моча передвигается по мочеточникам благодаря ритмическим перистальтическим сокращениям его толстой мышечной оболочки, которая на протяжении верхних двух третей состоит из двух слоев: наружного циркулярного и внутреннего продольного. В нижней трети мочеточника его мышечная оболочка имеет три слоя: внутренний продольный, средний круговой и наружный продольный слои. Гладкие миоциты соединены между собой многочисленными нексусами. Между мышечными пучками имеются соединительнотканные волокна, проникающие сюда из собственной пластинки слизистой оболочки и из адвентициальной оболочки.
Мочеточник имеет три сужения: у начала мочеточника, затем в зоне перехода брюшной части в тазовую, при пересечении пограничной линии таза, а также в месте впадения мочеточника в мочевой пузырь, где ширина его просвета не превышает 3-4 мм.
Кровоснабжение мочеточника. Верхняя часть мочеточника кровоснабжается мочеточниковыми ветвями, отходящими от почечной, яичковой (яичниковой) артерий; средняя часть - мочеточниковыми ветвями, отходящими от брюшной части аорты, от общей и внутренней подвздошных артерий; нижняя часть - веточками, идущими от средней прямокишечной и нижней мочепузырной артерий. Вены мочеточника впадают в яичковую (яичниковую) и внутреннюю подвздошную вены.
Лимфатические сосуды мочеточника впадают в поясничные и внутренние подвздошные лимфатические узлы.
Нервы мочеточника являются ветвями почечного, мочеточникового и нижнего подчревного сплетений. Парасимпатическая иннервация верхней части мочеточника осуществляется ветвями блуждающего нерва (через почечное сплетение), а нижней части - из тазовых внутренностных нервов.
МОЧЕВОЙ ПУЗЫРЬ
Мочевой пузырь (vesica urinaria) у взрослого человека лежит в малом тазу позади лобкового симфиза. Вместимость мочевого пузыря до
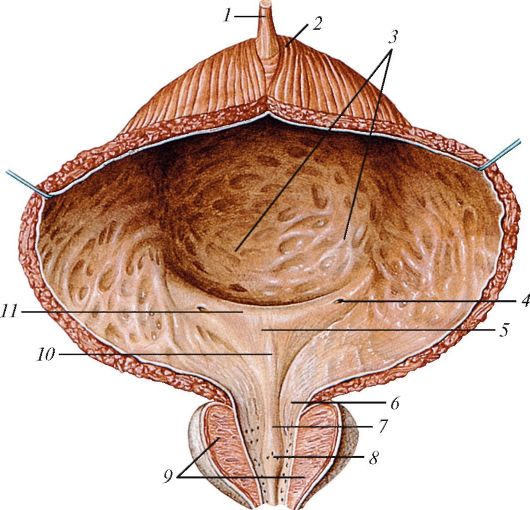
Рис. 73. Мочевой пузырь и предстательная железа, фронтальный разрез: 1 - срединная пупочная связка; 2 - верхушка мочевого пузыря; 3 - складки слизистой оболочки мочевого пузыря; 4 - отверстие мочеточника; 5 - треугольник мочевого пузыря; 6 - внутреннее отверстие мочеиспускательного канала; 7 - гребень мочеиспускательного канала; 8 - семенной холмик; 9 - предстательная железа; 10 - язычок пузыря; 11 - межмочеточниковая складка
укреплен лобково-пузырной мышцей (m. pubovesicalis), имеющейся у мужчин и женщин, и прямокишечно-пузырной мышцей (musculus rectovesicalis), которая имеется только у мужчин. Мочевой пузырь фиксирован за счет начальной части мочеиспускательного канала и концевых отделов мо- четочников, а также предстательной железой у мужчин и мочеполовой диафрагмой у женщин.
Стенки мочевого пузыря образованы слизистой оболочкой, подслизистой основой, мышечной оболочкой и местами брюшиной, а где брюшины нет - адвентицией. Толщина растянутой стенки наполненного мочевого пузыря не превышает 2-3 мм. После опорожнения мочевой пузырь уменьшается, его стенка сокращается и достигает в толщину 12-15 мм.
Слизистая оболочка выстлана переходным эпителием, при пустом пузыре она складчатая, лежит на хорошо развитой подслизистой основе. Крупные клетки поверхностного слоя эпителия у пустого мочевого пузыря округлые, при наполнении пузыря и растяжении стенки они уплощаются и истончаются. В апикальной части этих клеток расположен комплекс Гольджи и происходящие из него многочисленные окруженные мембраной веретенообразные везикулы. Апикальная поверхность клетки в растянутом мочой пузыре гладкая. Эпителий остается непроницаемым для мочи и надежно предохраняет мочевой пузырь от ее всасывания. Это обеспечивается, с одной стороны, плотными контактами между клетками, десмосомами и многочисленными интердигитациями цитолеммы соседних клеток, а с другой - множеством утолщений из плотного вещества на наружной поверхности цитоплазматической мембраны - «бляшек», к которым изнутри клетки подходит множество нитей наподобие якорей. При расслаблении стенки пузыря цитоплазматическая мембрана поверхностных клеток становится складчатой, сгибаясь в участках между бляшками. В клетках имеются небольшое количество мелких митохондрий, свободные рибосомы и включения гликогена. Эпителий расположен на базальной мембране, под которой лежит богатая коллагеновыми волокнами собственная пластинка слизистой оболочки; без видимой границы она переходит в подслизистую основу.
На слизистой оболочке основания мочевого пузыря выделяется так называемый мочепузырный треугольник (trigonum vesicae) - участок треугольной формы, где слизистая оболочка плотно сращена с мышечной оболочкой. Вершина этого треугольника обращена вниз к внутреннему отверстию мочеиспускательного канала. Основание треугольника образует линия, соединяющая мочеточниковые отверстия. Вдоль основания (задней границы) мочепузырного треугольника проходит межмочеточниковая складка слизистой оболочки.
Подслизистая основа образована рыхлой соединительной тканью, богатой коллагеновыми и эластическими волокнами.
Мышечная оболочка образует три слоя, мышечные пучки которых переплетаются между собой. Это внутренний и наружный продольные и средний круговой (поперечный). Переплетение мышечных пучков пузыря способствует равномерному сокращению его стенок при мочеиспускании. Наиболее развит круговой слой, который в области внутреннего отверстия мочеиспускательного канала образует его внутренний сфинктер (musculus sphincter urethae). Кроме него, имеется поперечнополосатый наружный сжиматель мочеиспускательного канала, являющийся одной
из мышц промежности. Волокна внутреннего мышечного слоя мочевого пузыря окружают устья мочеточников. Сокращение этих мышц, а также косое направление конечных отделов мочеточников в стенке мочевого пузыря препятствуют обратному току мочи из мочевого пузыря в мочеточники. Мышечная оболочка мочевого пузыря при сокращении изгоняет мочу наружу через мочеиспускательный канал. В связи с этим мышечную оболочку мочевого пузыря называют мышцей, выталкивающей мочу (musculus detrusor vesicae).
Кровоснабжение мочевого пузыря. К верхушке и телу мочевого пузыря подходят верхние мочепузырные артерии, к боковым стенкам и дну пузыря - нижняя мочепузырная артерия, являющаяся ветвью внутренней подвздошной артерии. Венозная кровь от стенок мочевого пузыря оттекает в венозное сплетение мочевого пузыря, а также по мочепузырным венам непосредственно во внутренние подвздошные вены.
Лимфатические сосуды мочевого пузыря впадают во внутренние подвздошные лимфатические узлы.
Мочевой пузырь иннервируется симпатическими нервами из нижнего подчревного сплетения, парасимпатическими волокнами - из тазовых внутренностных нервов.
Возрастные особенности мочеточника и мочевого пузыря. У
новорожденных мочеточник представляет собой трубку длиной 5-7 см со
слабо развитой мышечной оболочкой. К 4 годам длина мочеточника
увеличивается до
У новорожденных и детей 1-го года жизни мочевой пузырь веретенообразный, его вместимость не превышает 50-80 см3. Пузырь расположен высоко в брюшной полости, дно формируется позднее. У детей первых лет жизни мочевой пузырь имеет грушевидную форму. В 8-12 лет мочевой пузырь имеет яйцевидную форму, а у подростков приобретает форму, характерную для взрослого человека. К 5 годам вместимость мочевого пузыря достигает 180 мл, а после 12 лет - 250 мл. У новорожденного мочепузырный треугольник не выражен, он расположен фронтально и является частью задней стенки пузыря. Слизистая оболочка мочевого пузыря сформирована, складки выражены, круговой мышечный слой в стенке пузыря развит слабо. У новорожденного верхушка пузыря достигает половины расстояния между пупком и лобковым симфизом, поэтому моче- вой пузырь у девочек в этом возрасте еще не соприкасается с влагалищем, а у мальчиков - с прямой кишкой. Брюшина покрывает только заднюю стенку мочевого пузыря. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза. У подростков дно пузыря находится на уровне середины, а в юношеском возрасте - на уровне
нижнего края лобкового симфиза. Дальнейшее опускание дна мочевого пузыря зависит от состояния мышц мочеполовой диафрагмы. У женщин в связи с расположением матки позади пузыря он несколько сдавлен в передне-заднем направлении.
МОЧЕИСПУСКАТЕЛЬНЫЙ КАНАЛ
Мочеиспускательный канал служит для выведения мочи из мочевого пузыря. Различают мужской и женский мочеиспускательный кана- лы, имеющие неодинаковые длину и топографию.
Мужской мочеиспускательный канал, или мужская уретра (urethra mascuiina), - узкая трубка длиной 16-22 см у взрослого человека. У мужского мочеиспускательного канала различают три части: предстательную, перепончатую и губчатую. Предстательная часть (pars prostatica) проходит толщу предстательной железы, перепончатая (pars membranacea), самая короткая, проходит через мочеполовую диафрагму. Губчатая часть (piars spongiiosa) - самая длинная, залегает в губчатом теле полового члена (см. ниже). На своем пути мужской мочеиспускательный канал делает два изгиба: верхний (или задний) изгиб обращен вогнутостью вперед и кверху (в пределах предстательной и перепончатой частей). Передний изгиб обращен вогнутостью вниз и назад при переходе фиксированной губчатой части полового члена в свободную.
На задней стенке предстательной части мочеиспускательного канала расположен небольшой продолговатый гребень уретры (criista urethrialis), выступающий в просвет мочеиспускательного канала. Вершина гребня образует семенной холмик, по бокам от которого открываются устья се- мявыбрасывающих протоков и проточки простатических желез.
Самая короткая (около
Самая длинная губчатая часть уретры (длиной около
полового члена мужской мочеиспускательный канал имеет расширение - ладьевидную ямку мочеиспускательного канала (fossa navicularis urethrae). Мужской мочеиспускательный канал заканчивается на головке полового члена мало растяжимым наружным отверстием. Здесь в стенке мочеиспускательного канала имеется фиброзно-эластическое кольцо. С точки зрения подвижности мужской мочеиспускательный канал подразделяют на фиксированную и подвижную части. Границей между этими частями является место прикрепления к половому члену пращевидной связки полового члена. Многорядный столбчатый эпителий слизистой оболочки губчатой части мочеиспускательного канала сменяется многослойным плоским на расстоянии 5-6 мм от наружного отверстия.
Мужской мочеиспускательный канал имеет три сужения. Первое (верхнее) сужение находится в области внутреннего отверстия мочеис- пускательного канала. Второе (среднее) сужение мочеиспускательный канал имеет на уровне мочеполовой диафрагмы. Третье (нижнее) сужение находится у наружного отверстия мочеиспускательного канала.
Слизистая оболочка мочеиспускательного канала выстлана эпителием, богатым бокаловидными гранулоцитами. Слизистая оболочка предстательной части мочеиспускательного канала выстлана переходным эпителием, среди клеток которого встречаются и бокаловидные клетки. Ближе к перепончатой части он сменяется многорядным столбчатым эпителием. В соединительной ткани собственной пластинки слизистой оболочки, богатой фибробластами и гладкими миоцитами, проходит множество кровеносных сосудов, особенно венул. Мышечная оболочка в стенках канала расположена в виде внутреннего продольного и наружного циркулярного слоев. Циркулярный слой участвует в формировании внутреннего сфинктера мочеиспускательного канала.
В слизистой оболочке мужского мочеиспускательного канала залегает большое количество желез (glandulae urethrae, железы Литтре), открывающихся в просвет канала и вырабатывающих слизь. В губчатой части мочеиспускательного канала имеются небольшие, слепо заканчи- вающиеся углубления - лакуны, или крипты (lacunae urethrae).
Мочеиспускательный канал новорожденного мальчика относительно длиннее (5-6 см), чем в другие возрастные периоды, из-за высокого начала. До подросткового возраста мочеиспускательный канал растет медленно, затем его рост ускоряется.
Мочеиспускательный канал женщины, или женская уретра (urethra feminina), представляет собой короткую, слегка изогнутую трубку длиной 3-6 см, диаметром 8-12 мм. Женский мочеиспускательный канал, как и мужской, начинается от мочевого пузыря внутренним отверстием
мочеиспускательного канала и заканчивается наружным отверстием, которое открывается спереди и выше отверстия влагалища. Женский мочеиспускательный канал, сращенный с передней стенкой влагалища, огибает снизу и сзади нижний край лобкового симфиза, прободает мочеполовую диафрагму.
Стенка женского мочеиспускательного канала образована слизистой и мышечной оболочками. Складчатая слизистая оболочка имеет углубления - лакуны мочеиспускательного канала (lacunae urethrae). В начальном отделе мочеиспускательного канала слизистая оболочка выстлана пере- ходным эпителием, на большем протяжении - псевдомногослойным цилиндрическим эпителием, а в зоне наружного отверстия - многослойным плоским неороговевающим эпителием. Толстая собственная пластинка слизистой оболочки богата эластическими волокнами, уретральными железами (glandulae urethrae) и венозными тонкостенными сосудами, образующими сплетение. Протоки желез открываются на поверхности слизистой оболочки. На задней стенке имеется высокая складка слизистой оболочки, которая называется гребнем мочеиспускательного канала (crista urethralis). Кнаружи от слизистой оболочки находится мышечная оболочка, состоящая из внутреннего продольного и наружного кругового слоев. Круговой слой сращен с мышечной оболочкой мочевого пузыря и охватывает внутреннее отверстие мочеиспускательного канала, образуя его непроизвольный внутренний сфинктер. Проходя через мочеполовую диафрагму, женский мочеиспускательный канал окружается пучками поперечнополосатых мышечных волокон, образующих его произвольный наружный сфинктер.
РЕНТГЕНОАНАТОМИЯ МОЧЕВОЙ СИСТЕМЫ
Рентгеноанатомия почки. На рентгенограмме контуры почки гладкие, имеют вид дугообразных линий, тень почки однородная. Верхняя граница левой почки на уровне XI ребра и середины тела XI грудного позвонка, правой - на уровне нижнего края тела XI грудного позвонка. После введения контрастного вещества в кровь или ретроградно через мочеточник тень почечной лоханки видна на уровне тел I и II поясничных позвонков, при этом определяются тени малых и больших почечных чашек и лоханки.
Рентгеноанатомия мочеточников. На рентгенограмме мочеточник имеет вид узкой тени с четкими и гладкими контурами. По выходе из почечной лоханки правый и левый мочеточники приближаются к поперечным отросткам поясничных позвонков, образуя в поясничной части изгиб в медиальную сторону. В полости таза мочеточники изогнуты в латеральную
сторону. Перед впадением в мочевой пузырь они вновь изогнуты медиально. При рентгеноскопии мочеточников у живого человека, помимо описанных анатомических сужений, можно видеть физиологические сужения, связанные с перистальтикой мочеточников.
Рентгеноанатомия мочевого пузыря. Мочевой пузырь при наполнении его контрастной массой на рентгенограмме (в передне-заднем положении) имеет форму диска с гладкими контурами. При боковой проекции на рентгенограмме мочевой пузырь приобретает форму неправильного треугольника. Для исследования мочевого пузыря применяют также метод цистоскопии (осмотр слизистой оболочки), позволяющий определить состояние, цвет, рельеф слизистой оболочки, отверстий мочеточников и поступление мочи в мочевой пузырь.
ПОЛОВАЯ СИСТЕМА
Половые органы (organa genitalia), мужские и женские, по их расположению подразделяют на наружные и внутренние.
МУЖСКАЯ ПОЛОВАЯ СИСТЕМА
К внутренним мужским половым органам относятся половые железы - яички (с их придатками), в которых развиваются половые клетки (сперматозоиды) и вырабатываются половые гормоны, семявыносящие протоки, семенные пузырьки, предстательная железа, бульбоуретральные железы. К наружным половым органам относятся мошонка и половой член (см. рис. 66). Мужской мочеиспускательный канал служит не только для выведения мочи, но и для прохождения семени, которое поступает в него из семявыбрасывающих протоков.
ВНУТРЕННИЕ МУЖСКИЕ ПОЛОВЫЕ ОРГАНЫ
ЯИЧКО
Мужская половая железа человека (парная) - яичко (семенник) (testis) выполняет в организме две важнейшие функции. В яичках образуются сперматозоиды («внешняя секреция») и половые гормоны («внутренняя секреция»), влияющие на развитие первичных и вторичных половых признаков. Яичко человека имеет яйцевидную форму, плотное на ощупь, его размеры 3x4x2 см. Яички располагаются в мошонке. Яичко имеет
два
конца (верхний и нижний), медиальную и латеральную поверхности,
передний и задний края. К заднему краю прилежит придаток яичка. Левое
яичко в мошонке обычно расположено несколько ниже правого. До периода
полового созревания яичко и придатки развиваются мед- ленно, затем их
рост резко ускоряется. Так, у новорожденного масса яичка равна примерно
Поверхность каждого яичка гладкая, блестящая благодаря покрывающей его снаружи беловатой фиброзной белочной оболочке (tunica albuginea), под которой расположена паренхима яичка. От внутренней поверхности заднего края белочной оболочки углубляется валикообразное утолщение соединительной ткани - средостение яичка (mediastinum testis), от которого в глубь паренхимы веерообразно идут тонкие соединительнотканные перегородки яичка (septula testis). Эти перегородки разделяют паренхиму яичка на 250-300 конусовидных долек (lobuli testis), направленных своими вершинами к средостению, а основаниями к белочной оболочке. В паренхиме каждой дольки находится 2-4 извитых семенных канальца (tubuli seminiferi contorti) диаметром 150-250 мкм и длиной 30-70 см каждый (рис. 74). Общая длина всех канальцев одного яичка 300-400 м.
У половозрелого мужчины стенки извитых семенных канальцев яичка выстланы слоем сперматогенного эпителия, лежащего на базальной мембране толщиной 75-80 нм. За базальной мембраной (волокнистый
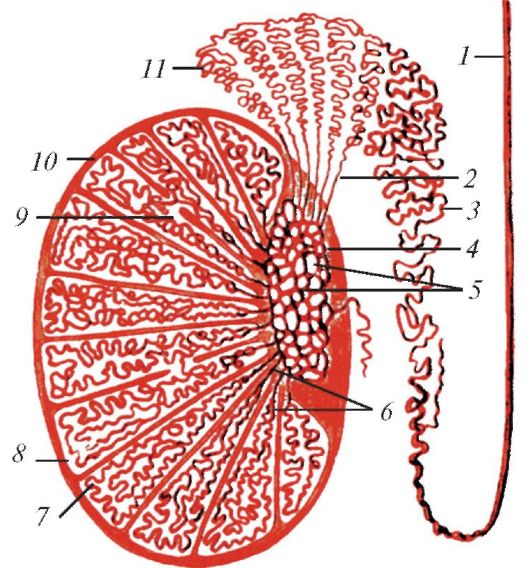
Рис. 74. Схема строения яичка и его придатка:
1 - семявыносящий проток;
2 - выносящие канальцы яичка; 3 - проток придатка; 4 - средостение яичка; 5 - сеть яичка; 6 - прямые семенные канальцы; 7 - извитые канальцы; 8 - долька яичка; 9 - сообщения между семенными канальцами соседних долек; 10 - белочная оболочка; 11 - долька придатка яич- ка (по И.В. Алмазову и
Л.С. Сутулову)
слой) следует непрерывный миоидный слой, образованный миоидными клетками, содержащими актиновые микрофиламенты и осуществляющими ритмические сокращения стенок канальца. Снаружи от миоидного слоя находится наружный слой рыхлой волокнистой соединительной ткани.
Клетки сперматогенного эпителия находятся на разных стадиях развития. Здесь же располагаются поддерживающие клетки (сустентоциты, или клетки Сертоли). Поддерживающие клетки имеют пирамидальную форму. Их основание располагается на базальной мембране, а вершина достигает просвета канальца. Сустентоциты проходят через всю толщину стенок извитых канальцев между сперматогенными клетками. Апикальная часть поддерживающих клеток образует несколько пальцевидных выростов. Цитолемма, покрывающая боковые поверхности этих клеток, контактирует со сперматогенными клетками. Крупное ядро поддерживающих клеток неправильной формы имеет инвагинации. Нуклеоплазма гомогенная, ядрышко хорошо выражено, по обеим сторонам от ядрышка видны глыбки околоядрышкового хроматина. В цитоплазме расположены овальные митохондрии, выраженный комплекс Гольджи, везикулярные и трубчатые элементы незернистой эндоплазматической сети, свободные рибосомы, капли липидов, лизосомы, микротрубочки и филаменты, липофусцин, кристаллоиды различных размеров. Соседние поддерживающие клетки (клетки Сертоли) соединены между собой плотными контактами, благодаря чему сперматогенные клетки располагаются в двух ярусах. В глубоком, базальном слое залегают сперматогонии. Близкое расположение их возле кровеносных капилляров обеспечивает поступление питательных веществ. В поверхностном слое находятся сперматоциты, сперматиды и сперматозоиды.
Клетки Сертоли выполняют трофическую функцию по отношению к сперматогенным элементам поверхностного слоя и могут играть роль фагоцитов. Клетки Сертоли вместе с другими структурами стенок канальцев формируют гематотестикулярный барьер. Гематотестикулярный барьер, препятствующий проникновению токсичных веществ и антител из крови к сперматогенному эпителию и антигенов в кровоток, способствует сохранению микроокружения развивающихся половых клеток. Являясь микроокружением сперматогенных клеток, клетки Сертоли (поддерживающие клетки) участвуют в сперматогенезе. Под влиянием фолликулостимулирующего гормона гипофиза поддерживающие клетки (клетки Сертоли) синтезируют андрогенсвязывающий белок (АСБ), который переносит мужские половые гормоны к сперматогенным клеткам.
СПЕРМАТОГЕНЕЗ
Сперматогенные клетки, находящиеся на разных стадиях сперматогенеза, расположены между клетками Сертоли (рис. 75). На базальной мембране лежат сперматогонии, которые проходят несколько последовательных стадий митотического деления. Общее количество спермато- гоний в яичке человека составляет около 1 млрд. Различают две основные категории сперматогоний - А и В.
Среди сперматогоний А выделяют округлые темные клетки, имеющие плотную цитоплазму, овоидное темное ядро с хорошо выраженным ядрышком, расположенным вблизи ядерной оболочки, и умеренно конденсированным хроматином. Эти клетки имеют небольшое количество митохондрий, свободных рибосом, умеренно развитый комплекс Гольджи и гранулы гликогена. Светлые сперматогонии А также лежат на базальной мембране, их цитоплазма светлая, гомогенные ядра содержат деконденсированный хроматин.
Некоторые сперматогонии А делятся митотически и остаются стволовыми, т. е. сохраняют способность к делению и поддерживают свою
популяцию. Остальные сперматогонии пре- вращаются в сперматогонии В, которые делятся митотически, дифференцируются в сперматоциты первого порядка и вступают в мейоз. Светлые клетки - обновляющиеся, они дают начало сперматогониям В, а темные клетки - покоящиеся, они вступают в митоз лишь при экстремальных ситуациях в яичке.
Сперматогонии В не всегда располагаются на базальной мембране. Они отличаются от сперматогоний А округлыми ядрами, содержащими конденсированный хроматин, располагающийся либо вблизи нуклеолеммы, либо вблизи ядрышка. В их цитоплазме содержатся свободные рибосомы, митохондрии, достаточно
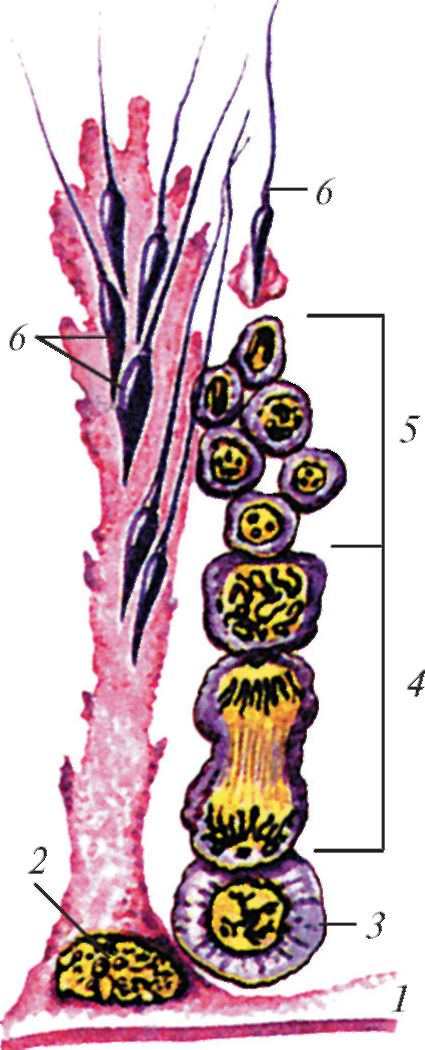
Рис. 75. Схема сперматогенеза: 1 - стенка извитого семенного канальца; 2 - поддерживающий эпителиоцит (клетка Сертоли); 3 - сперматогония; 4 - сперматоциты; 5 - сперматиды; 6 - сперматозоиды (по И.В. Алмазову и Л.С. Сутулову)
хорошо выраженный комплекс Гольджи, зернистая эндоплазматическая сеть.
Сперматоциты первого порядка, или первичные сперматоциты, соединены между собой межклеточными мостиками, которые остаются при митозе сперматогоний А благодаря неполному разделению клеток. Последующие поколения клеток также остаются соединенными между собой, в результате чего образуется синцитий. Клетки синцития делятся синхронно, лишь единичные клетки не делятся.
Ультраструктура крупных ядер первичных сперматоцитов отражает изменения, происходящие в различных фазах мейоза. Мейоз подробно описан ранее (см. том I). Напомним, что мейоз представляет собой два последовательных митотических деления сперматоцитов с одной интерфазой. Таким образом, в результате деления одной сперматогонии образуются 4 сперматиды, каждая из которых обладает гаплоидным набором хромосом (23).
Сперматида - это мелкая клетка округлой формы с крупным ядром, которое впоследствии приобретает овоидную форму и располагается эксцентрично. В ядре хроматин находится в виде рыхлой сети. В цитоплазме много мелких округлых митохондрий с электронно-прозрачным ядром, расположенных вдоль цитолеммы, большое количество свободных рибосом, элементов незернистой эндоплазматической сети, выраженный комплекс Гольджи, расположенный над ядром, две центриоли.
В ходе сложного процесса спермиогенеза сперматиды дифференцируются в зрелые сперматозоиды. Дифференцирующиеся сперматиды лежат в углублениях цитоплазматической мембраны поддерживающих клеток. При спермиогенезе в сперматидах область ядра, обращенная к стенке семенного канальца, постепенно вытягивается и заостряется. Комплекс Гольджи формирует осмиофильные проакросомальные гранулы, которые сливаются между собой, образуя акросомальную гранулу (акробласт), контактирующую с апикальной частью ядра. Одновременно гиперплазирующиеся мешочки комплекса Гольджи окружают акросомальную гранулу, в результате чего в сперматидах образуется акросома, содержащая протеолитические ферменты (в основном гиалуронидазу и трипсиноподобный акрозин).
Эти ферменты при контакте с яйцеклеткой разрушают ее прозрачную зону. При отсутствии или недоразвитии акросомы сперматозоид теряет способность оплодотворять яйцеклетку. В процессе спермиоге- неза существенно уменьшается количество цитоплазмы в формирующемся сперматозоиде. Большая часть цитоплазмы образует остаточное
тельце, которое отделяется от клетки и фагоцитируется поддерживающими клетками (сустентоцитами). Меньшая часть цитоплазмы покрывает тонким слоем ядро, связующую, промежуточную и не полностью главную части сперматозоида. Формирующиеся сперматозоиды отделяются от клеток Сертоли и попадают в просвет канальца, где находится жидкость, вырабатываемая клетками Сертоли. Сперматозоиды движутся со скоростью около 3,5 мм/мин. Движение сперматозоида в женских половых путях по направлению к яйцеклетке обусловлено хемотаксисом, вызванным выделяемыми ею гормонами. Сперматозоиды сохраняют жизнеспособность в женских половых путях в течение 1-2 сут.
По современным данным, продолжительность спермиогенеза у человека составляет примерно 64-75 дней. Количество образующихся сперматозоидов огромно. В 1 см3 спермы содержится около 100 млн клеток, а во время одного семяизвержения выделяется около 300-400 млн сперматозоидов.
Сперматозоид (спермий, сперматозоон) (spermatozoon, spermium) человека имеет длину около 65 мкм. У сперматозоида выделяют головку и жгутик, или хвостик (рис. 76). Снаружи сперматозоид покрыт цитоплазматической мембраной. Удлиненная и закругленная (спереди) голов- ка (длиной около 5 мкм, шириной около 3 мкм и толщиной около 1 мкм) содержит ядро. Плотное ядро заполнено конденсированным хроматином и лишь некоторые участки имеют более светлый вид - это ядерные пузырьки. Каждый сперматозоид имеет 23 хромосомы. Из них 22 являются аутосомами и одна - половой, Х- или У-хромосомой. Почти все ядро сперматозоида окутано акросомой, отделенной узкой щелью от цитолеммы и наружной ядерной мембраны. Ядерные поры имеются лишь в дистальном отделе ядра, в области связующей части.
Жгутик, или хвостик (cauda), состоит из связующей, промежуточной, главной частей и концевой нити. Связующая часть длиной около 1 мкм, начинающаяся от головки сперматозоида, содержит митохондрии, проксимальную и дистальную центриоли. Начиная от промежуточной части через весь жгутик проходит аксонема, состоящая из 9 периферических двойных и одной пары центральных микротрубочек.
Промежуточная часть длиной около 7 мкм и толщиной около 1 мкм имеет вокруг аксонемы 9 плотных продольно ориентированных волокон, окруженных спирально расположенными митохондриями с хорошо развитыми кристами. Митохондрии синтезируют АТР, необходимую для движения жгутика.
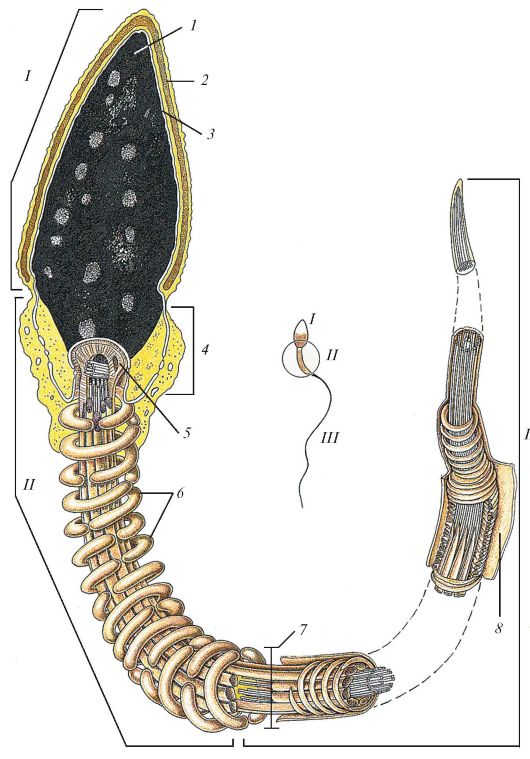
Рис. 76. Сперматозоид: I - головка; II - средняя часть; III - жгутик; 1 - ядро; 2 - акросома; 3 - ядерная оболочка; 4 - шейка; 5 - полосатые столбы; 6 - митохондрии; 7 - аксонема; 8 - цитолемма (по Крстичу, с изменениями)
Главная часть жгутика, длиной около 45 мкм и толщиной около 0,5 мкм, содержит аксонему, окруженную лежащим под цитолеммой тонкофибриллярным волокнистым влагалищем. В проксимальной половине главной части между волокнистым влагалищем и аксонемой проходят 7 плотных волокон, остальные два трансформировались в продольные столбы волокнистого влагалища. При переходе проксимальной половины главной части в дистальную волокнистое влагалище заканчивается и далее аксонема окружена лишь цитолеммой.
Пространства между извитыми семенными канальцами заполнены рыхлой волокнистой соединительной тканью, в которой расположены кровеносные капилляры, нервные волокна и крупные (до 20 мкм) интерстициальные гландулоциты (эндокриноциты) яичка (клетки Лейдига), которые располагаются группами или поодиночке. Крупное округлое ядро этих клеток содержит одно или несколько ядрышек. Цитоплазма богата элементами незернистой эндоплазматической сети, синтезирующими мужской половой гормон - тестостерон. В цитоплазме гландулоцитов имеются липидные капли, митохондрии, хорошо выраженный комплекс Гольджи и множество вакуолей. У человека в гландулоцитах обнаружены белковые кристаллоиды с высокоупорядоченной внутренней структурой.
Извитые семенные канальцы (tubuli seminiferi contorti) направляются к средостению яичка и в области вершин долек сливаются друг с другом, образуя короткие прямые семенные канальцы (tubuli seminiferi recti). Эти канальцы впадают в сеть яичка (rete testis), расположенную в толще его средостения. Канальцы сети выстланы эпителиоцитами, имеющими гладкую апикальную поверхность. Эпителиоциты лежат на базальной мембране, отделяющей эпителий от подлежащей соединительной ткани, образованной главным образом коллагеновыми фибриллами и фибробластами. Миоциты отсутствуют. Из сети яичка начинаются 12-15 выносящих канальцев яичка (tubuli efferentes testis), которые выходят из сети яичка в его придаток.
Выносящие канальцы выстланы многорядным эпителием, состоящим из призматических и кубических клеток, среди которых встречаются реснитчатые клетки. Выносящие канальцы окружены тонким слоем гладких миоцитов. По-видимому, передвижению сперматозоидов в канальцы придатка способствуют движения ресничек и сокращения гладких миоцитов. Выносящие канальцы впадают в проток придатка яичка.
ГОРМОНАЛЬНАЯ РЕГУЛЯЦИЯ ФУНКЦИИ ЯИЧКА
Морфофункциональное состояние яичка регулируется гормонами аденогипофиза - фолликулостимулирющим (ФСГ) и лютенизирующим (ЛГ). Половое созревание и соответствующие изменения в извитых семенных канальцах связаны с секрецией ЛГ, который влияет на клетки Лейдига, вызывая в них синтез и секрецию тестостерона. Уровень тестостерона в крови у взрослого мужчины постоянный. Под действием тестостерона развиваются вторичные половые признаки. Секреция ЛГ, в свою очередь, регулируется гонадотропин-рилизинг-гормоном гипофизотропной зоны гипоталамуса, который стимулирует и синтез ФСГ. ФСГ связывается со специфическими рецепторами клеток Сертоли, которые в результате синтезируют АСБ. Этот белок, соединяясь с тестостероном, образует комплекс, непосредственно влияющий на сперматогенез.
ПРИДАТОК ЯИЧКА
Придаток яичка (epididymis) расположен вдоль заднего края яичка, к которому он плотно прирастает. Расширенная закругленная головка придатка яичка (caput epididymis) переходит в его тело (corpus epididymis), которое продолжается в суживающийся книзу хвост (cauda epididymis). На головке придатка яичка иногда встречается пузырек на ножке - привесок придатка яичка (appendix epididymis). Покрывающая яичко серозная оболочка переходит и на его придаток, заходя с латеральной стороны в углубление между яичком и придатком яичка. Это углубление называют пазухой придатка яичка (sinus epididymis). Выносящие канальцы яичка направляются из сети яичка в придаток, образуя его головку. Каждый выносящий каналец формирует одну коническую дольку (конус) придатка яичка, отделенную от другой дольки тонкой соединительнотканной перегородкой. Всего в придатке яичка имеется 12-15 таких долек. Все выносящие канальцы впадают в штопорообразно закрученный единственный проток придатка яичка (ductus epididymis), который в расправленном виде достигает длины 6-8 м. Проток опускается в хвостовую часть придатка, где, изгибаясь, переходит в семявыносящий проток. Проток придатка яичка выстлан многорядным призматическим эпителием, состоящим из полигональных базальных клеток и высоких цилиндрических микроворсинчатых эпителиоцитов, достигающих просвета. От апикальной поверхности микроворсинчатых эпителиоцитов отходят стереоцилии. Между основаниями микроворсинчатых эпителиоцитов
расположены вставочные клетки. Эпителиоциты выполняют фагоцитарную и секреторную функции. Они вырабатывают вещества, необходимые для биохимического созревания сперматозоидов, и жидкость, раз- бавляющую сперму, что важно для продвижения сперматозоидов по семявыносящим путям.
Эпителий придатка яичка лежит на базальной мембране, прилежащей к слою гладких миоцитов. Секрет эпителиоцитов придатка протока покрывает сперматозоиды тонким слоем - гликокаликсом, удаление которого при эякуляции ведет к активации мужских половых клеток (капацитация). Система канальцев придатка яичка также служит резервуаром для спермы.
Из придатка яичка сперма продвигается в семявыносящий проток благодаря перистальтическим движениям протока придатка, у которого кнаружи от эпителия имеется циркулярный слой гладких мышечных клеток.
Итак, мужские половые клетки (сперматозоиды) образуются только в извитых семенных канальцах яичка. Все остальные канальцы и протоки яичка и придатка яичка являются семявыносящими путями.
Кровоснабжение яичка и его придатка. Яичко и придаток яичка кровоснабжаются из яичковой артерии (ветвь брюшной части аорты) и анастомозирующей с ней артерии семявыносящего протока (ветвь пупочной артерии).
Венозная кровь из яичка и придатка яичка оттекает по яичковым венам, образующим входящее в состав семенного канатика «лозовидное венозное сплетение» и впадающим в нижнюю полую вену справа и в ле- вую почечную вену слева.
Лимфатические сосуды яичка и придатка яичка впадают в поясничные лимфатические узлы.
Яичко и его придаток иннервируются симпатическими и парасимпатическими нервами из яичкового сплетения, в составе которого есть и чувствительные нервные волокна. Нервные волокна следуют с кровеносными сосудами.
Возрастные особенности яичка и его придатка. К
моменту рождения ребенка яички обычно находятся в мошонке. Иногда их
опускание в мошонку задерживается, и они могут находиться в паховом
канале или даже в брюшной полости (забрюшинно). В этих случаях яички
опускаются в мошонку позже. У новорожденного мальчика масса яичка около
20-25 мм, а масса увеличивается до
У новорожденного мальчика семенные канальцы представляют собой эпителиальные тяжи, состоящие из предшественников сперматогоний - гоноцитов. Гоноциты являются более крупными клетками с шарообразным ядром и небольшим количеством органелл. Клетки Сертоли мельче, их ядра имеют неправильную форму, количество цитоплазмы невелико. Тяжи клеток окружены базальной мембраной.
В возрасте 7-8 лет увеличивается количество сперматогоний, у канальцев появляется узкий просвет, в 9-10 лет появляются единичные первичные сперматоциты. В 10-12 лет в эпителиальных тяжах образу- ются просветы, гоноциты начинают размножаться и дифференцироваться в сперматогонии. Клетки Сертоли гиперплазируются в направлении просвета, их ядра увеличиваются в объеме.
В юношеском возрасте семенные канальцы становятся извитыми, их диаметр удваивается, в них появляется множество первичных и вторичных сперматоцитов и сперматидов. Созревают клетки Сертоли, развиваются прямые семенные канальцы, сеть яичка и выносящие канальцы, гиперплазируются эндокриноциты (клетки Лейдига). У взрослых мужчин диаметр семенных канальцев увеличивается в 3 раза по сравнению с диаметром семенных канальцев новорожденного.
После 50-60 лет происходит дегенерация многих эндокриноцитов, сперматогенез нарушается, в яичке разрастается соединительная ткань. Однако возрастная инволюция яичка весьма индивидуальна, у многих мужчин нормальная структура извитых семенных канальцев и нормальный сперматогенез и эндокринная функция сохраняются в пожилом и старческом возрасте. Высокая физическая и психическая активность мужчин старше 50-60 лет замедляют возрастную инволюцию яичка и долго сохраняют сперматогенез и эндокринную функцию яичка.
СЕМЯВЫНОСЯЩИЙ ПРОТОК
Семявыносящий проток (ductus deferens), парный орган длиной около
Самая короткая яичковая часть находится позади яичка, медиальнее его придатка. Канатиковая часть, поднимающаяся вертикально вверх в составе семенного канатика медиально от его сосудов, достигает поверхностного подкожного пахового кольца. Паховая часть проходит в паховом канале. Выйдя из пахового канала через глубокое паховое кольцо, семявыносящий проток следует по боковой стенке малого таза (тазовая часть) вниз и кзади забрюшинно до слияния с выделительным протоком семенного пузырька.
На
своем пути проток с латеральной стороны огибает нижнюю надчревную
артерию, перекрещивается с наружными подвздошными сосудами (артерией и
веной), проникает между мочевым пузырем и прямой кишкой, пересекает
мочеточник, достигает дна мочевого пузыря и ложится над предстательной
железой рядом с таким же протоком противоположной стороны. Расширенный
веретенообразный конечный отдел образует ампулу семявыносящего протока (ampulla ductus deferentis) длиной около 3-4 см (ее наибольший поперечный диаметр достигает
Стенка семявыносящего протока состоит из слизистой, мышечной и адвентициальной оболочек. Слизистая оболочка образует 3-5 продольных складок. В области ампулы семявыносящего протока слизистая оболочка имеет бухтовидные выпячивания - дивертикулы ампулы. Слизис- тая оболочка выстлана многорядным призматическим эпителием, образованным базальными и микроворсинчатыми эпителиоцитами, снабженными пучками стереоцилий. В области ампулы стереоцилии отсутствуют. Строение клеток аналогично таковому у протока придатка. Однако эти клетки не выполняют секреторную функцию. Об этом свидетельствуют менее выраженный комплекс Гольджи, малое количество лизосом и элементов зернистой эндоплазматической сети. Эпителиальный слой семявыносящего протока лежит на базальной мембране, под которой расположена собственная пластинка слизистой оболочки, богатая эластическими волокнами, фибробластами. Кнаружи от слизистой оболочки располагаются подслизистая основа и мышечная оболочка, состоящая из среднего циркулярного, внутреннего и наружного продольных слоев гладких миоцитов. Толстая мышечная оболочка придает стенке семявыносящего протока почти хрящевую плотность. У ампулы семявыносящего протока мышечные слои выражены менее отчетливо. Снаружи расположена адвентициальная оболочка, которая без резких границ
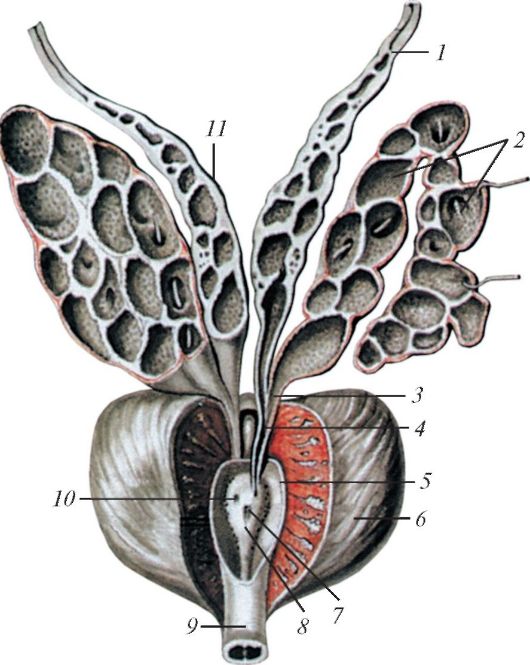
Рис. 77. Конечный отдел (ампула) семявыносящих протоков, семенные пузырьки и предстательная железа, вид спереди. Ампулы семявыносящих протоков и семенные пузырьки вскрыты фронтальным (продольным) разрезом. Передняя часть предстательной железы удалена, вскрыта предстательная часть мочеиспускательного канала: 1 - семявыносящий проток; 2 - семенной пузырек; 3 - выделительный проток; 4 - семявыбрасывающий проток; 5 - предстательная часть мочеиспускательного канала; 6 - предстательная железа; 7 - предстательная маточка; 8 - семенной холмик; 9 - перепончатая часть мочеиспускательного канала; 10 - устье семявыбрасывающего протока; 11 - ампула семявыносящего протока
переходит в соединительную ткань, окружающую проток. В адвентициальную оболочку канатиковой части протока проникают поперечнополосатые волокна мышцы, поднимающей яичко.
Семявыносящий проток у новорожденного мальчика очень тонкий, продольный мышечный слой в его стенке появляется лишь к 5 годам.
СЕМЕННОЙ ПУЗЫРЕК
Возле конечного отдела семявыносящего протока, латеральнее от него, располагается семенной пузырек (vesicula seminalis) размером 5x2x1 см, представляющий собой сильно извитую трубочку. Бугристый на поверхности семенной пузырек располагается в полости малого таза латерально от ампулы семявыносящего протока, над предстательной железой, сзади и сбоку от дна мочевого пузыря. Передняя поверхность семенного пузырька обращена к мочевому пузырю, задняя прилежит к прямой кишке. На разрезе пузырек имеет вид множества сообщающихся друг с другом пузырьков (см. рис. 77). Если снять наружную оболочку семенного пузырька и расправить его, образуется трубочка длиной 12-15 см и диаметром 0,6-0,7 см. Слизистая оболочка, образующая многочисленные складки, выстлана столбчатым при- зматическим эпителием. Между эпителием и базальной мембраной у человека расположены мелкие базальные клетки. Призматические клетки имеют крупные овальные ядра, их цитоплазма богата рибосомами, элементами зернистой эндоплазматической сети и секреторными гранулами двух видов. Одни гранулы имеют электронно-плотную сердцевину, другие лишены ее. Хорошо выраженный комплекс Гольджи содержит много просекреторных гранул. Количество митохондрий невелико, встречаются лизосомы и гранулы липофусцина. Клетки секретируют в просвет пузырьков густой секрет желтоватого цвета, слабощелочной реакции, который является компонентом спермы. В состав секрета входят фруктоза и глобулины. Под базальной мембраной расположена богато васкуляризированная собственная пластинка слизистой оболочки, в которой много эластических волокон. Кнаружи находится хорошо развитая мышечная оболочка, состоящая из внутреннего циркулярного и наружного продольного слоев. Снаружи семенной пузы- рек покрыт соединительнотканной адвентициальной оболочкой, богатой эластическими волокнами.
У каждого семенного пузырька различают верхний расширенный конец - основание, покрытое брюшиной, среднюю часть - тело и нижний, суживающийся конец, который переходит в выделительный проток (ductus excretorius).
В результате соединения выделительного протока семенного пузырька с конечным отделом семявыносящего протока образуется семявыбрасывающий проток (ductus ejaculatorius). Длина протока составляет около
проток прободает предстательную железу и открывается в предстательную часть мочеиспускательного канала, сбоку от семенного холмика. Складчатая слизистая оболочка семявыбрасывающего протока выстлана призматическим эпителием, содержащим гранулы пигмента. В месте прохождения через предстательную железу мышечная оболочка семявыбрасывающего протока переходит в мышцы предстательной железы.
Кровоснабжение и иннервация семенного пузырька и семявыносящего протока. Семенной пузырек кровоснабжается из нисходящей ветви артерии семявыносящего протока, отходящей от пупочной артерии. Восходящая ветвь артерии семявыносящего протока кровоснабжает стенки семявыносящего протока. К ампуле семявыносящего протока подходят ветви средней прямокишечной артерии, нижней пузырной артерии (из внутренней подвздошной артерии).
Венозная кровь от семенных пузырьков оттекает в венозное сплетение мочевого пузыря, а затем во внутреннюю подвздошную вену.
Лимфа от семенных пузырьков и семявыносящего протока оттекает во внутренние подвздошные лимфатические узлы.
Семенные пузырьки и семявыносящий проток иннервируются симпатическими и парасимпатическими нервами из сплетения семявыносящего протока (из нижнего подчревного сплетения). Почти каждый миоцит имеет нейромышечный контакт. Это обусловливает сокращения семявыносящего протока во время эякуляции.
Возрастные особенности семенных пузырьков. Семенные пузырьки у новорожденного мальчика развиты слабо, длина каждого пузырька не превышает
ПРОСТАТА (ПРЕДСТАТЕЛЬНАЯ ЖЕЛЕЗА)
Простата (prostata) - непарный железисто-мышечный орган, выделяющий секрет, входящий в состав спермы. Простата расположена в передне-нижней части малого таза под мочевым пузырем, на мочеполовой
диафрагме. Обращенное вверх основание простаты (basis prostatae) прилежит
ко дну мочевого пузыря, семенным пузырькам и ампулам семявыносящих
протоков. Передняя поверхность простаты, обращенная к лобковому
симфизу, отделена от него рыхлой клетчаткой с залегающим в ней венозным
сплетением. От простаты к лобковому симфизу идут боковые и срединная лобково-предстательные связки (ligg. puboprostaticae medianum et lateralis) и лобково-предстательная мышца (m. puboprosta- ticus). Направленная к ампуле прямой кишки задняя поверхность простаты отделена от нее соединительнотканной прямокишечно-пузырной перегородкой (septum rectovesicale). Через
простату проходят начальный отдел мочеиспускательного канала и оба
семявыбрасывающих протока. У живого человека простату можно прощупать
через переднюю стенку прямой кишки. Средние размеры простаты у
взрослого мужчины: длина - около
Простата по форме напоминает немного уплощенный в передне-заднем направлении каштан. Железа имеет плотную консистенцию, серовато-красный цвет. Она состоит из двух долей: правой и левой, которые на поверхности железы отделены друг от друга неглубокой бороздкой. Участок железы, выступающий на задней поверхности основания и ог- раниченный мужским мочеиспускательным каналом спереди и семявыбрасывающими протоками сзади, называют перешейком простаты (isthmus prostatae), или ее средней долей (lobus medius). Эта доля в старческом возрасте часто гипертрофируется, затрудняя мочеиспускание.
Снаружи простата покрыта тонкой капсулой, в которой, наряду с соединительной тканью, имеются гладкие миоциты. От капсулы внутрь железы отходят соединительнотканные перегородки. Простата состоит из железистой ткани, образующей железистую паренхиму (parenchyma), и гладкой мышечной ткани, составляющей мышечное вещество (substantia muscularis). В передней части простаты мало железистых долек. Здесь, в основном, располагается гладкая мышечная ткань, которая концентрируется вокруг просвета мужского мочеиспускательного канала. Эта мышечная ткань, объединяясь с мышечными пучками стенки дна мочевого пузыря, участвует в образовании внутреннего (непроизвольного) сфинктера мужского мочеиспускательного канала. Строма составляет около половины всей массы простаты. Пучки гладких мышечных клеток образуют вместе с прослойками соединительной ткани толстые перегородки, отделяющие друг от друга простатические железы. Сокращение мышечных клеток в момент эякуляции
способствует выбрасыванию секрета из простатических желез. Простата выполняет также эндокринную функцию, она секретирует простагландины.
Железистое вещество состоит из 30-60 разделенных перегородками альвеолярно-трубчатых серозных простатических желез (glandulae prostaticae), которые располагаются главным образом в заднем и боковых отделах органа (рис. 78). Простатические протоки (ductuli prostatici) открываются в простатическую часть мочеиспускательного канала. Непосредственно вокруг мочеиспускательного канала располагаются мелкие периуретральные простатические слизистые железы.
Начальные отделы простатических желез образованы высокими экзокриноцитами, у основания которых лежат мелкие вставочные клетки. Выводные протоки желез, которые расширяются у места впадения в мочеиспускательный канал, выстланы многорядным призматическим эпителием.
Структура экзокриноцитов характерна для секреторных клеток. В период активного синтеза они обладают выраженной зернистой эндоплазматической сетью с широкими цистернами. Количество мелких митохондрий невелико. Комплекс Гольджи, расположенный над ядром, хорошо выражен. Секреторные гранулы различной электронной плотности, отходящие от комплекса Гольджи, направляются к апикальной поверхности
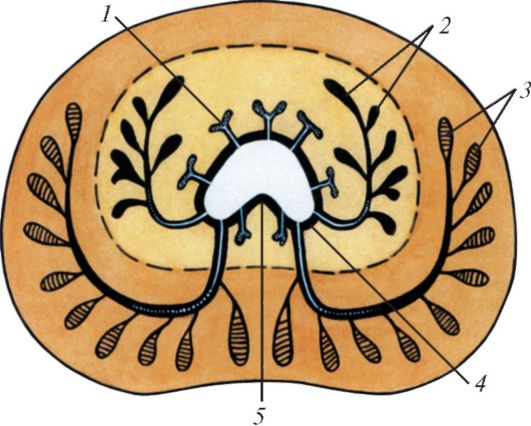
Рис. 78. Схема расположения желез в простате. Передняя поверхность железы обращена вверх: Железы: 1 - слизистые; 2 - подслизистые; 3 - главные; 4 - синус уретры;
5 - гребень уретры
клетки и выделяются путем экзоцитоза. Секрет иногда скапливается в просвете в виде амилоидных тел, которые в пожилом и старческом возрасте, кальцифицируясь, превращаются в конкреции простаты.
Беловатый жидкий секрет простаты со специфическим запахом имеет слабощелочную реакцию и содержит ферменты (кислую фосфазу, диастазу, протеазу и фибринолизин). Секрет стимулирует подвижность сперматозоидов. На секрецию простатических желез влияют андрогены. Эпителий лежит на тонкой базальной мембране. Протоки простатических желез, имеющие мешотчатые и трубчатые расширения, сливаясь попарно, переходят в выводные простатические протоки.
Простата выполняет и эндокринную функцию. Она секретирует множество биологически активных веществ, в том числе простагландины, возможно, простагландины образуются и семенными железами (семенными пузырьками). Простагландины - это гормоноподобные вещества, которые оказывают всестороннее воздействие на организм, в том числе они влияют на тонус гладких мышечных клеток, вызывают расширение артерий, тормозят выделение норадреналина из окончаний симпатичес- ких нервов, стимулируют сократительную активность и тонус миометрия. В 80-х гг. ХХ в. появились убедительные данные, свидетельствующие о физиологическом участии простагландинов в эрекции (Jeremy J.Y. et. al., 1986, Roy A.C. et. al., 1989).
Выявлены четкие простато-тестикулярные взаимодействия:
1 - повышение секреторной активности яичек стимулирует функции и развитие простаты;
2 - понижение секреторной активности яичек подавляет функции простаты и может привести ее к атрофии;
3 - повышенное поступление секрета простаты в кровяное русло (в периоды полового воздержания) тормозит секреторную активность яичек;
4 - снижение секреторной активности простаты (при учащении половых актов) стимулирует деятельность яичек.
Кровоснабжение простаты. Простата кровоснабжается из многочисленных мелких ветвей, отходящих от нижних мочепузырных и средних прямокишечных артерий (из системы внутренних подвздошных артерий). Венозная кровь от простаты оттекает в венозное сплетение простаты, а затем - в нижние мочепузырные вены, которые впадают в правую и левую внутренние подвздошные вены.
Лимфатические сосуды простаты впадают во внутренние подвздошные лимфатические узлы.
Нервы простаты являются ветвями простатического сплетения, в которое из нижнего подчревного сплетения поступают симпатические (из симпатических стволов) волокна, а также парасимпатические волокна (из тазовых нервов).
Возрастные особенности простаты. У новорожденного и грудного ребенка простата имеет шаровидную форму, ее доли еще не выражены. У детей простата состоит главным образом из соединительной и мышечной ткани, железы выражены слабо.
Простата
расположена высоко, на ощупь мягкая. Ускоренный рост железы начинается
после 10-12 лет. У подростков формируются доли, и железа приобретает
форму каштана. В этот период внутреннее отверстие мужского
мочеиспускательного канала как бы смещается к передне-верхнему краю
простаты. С наступлением половой зрелости простата энергично растет,
преимущественно за счет желез. В подростковом возрасте формируются
предстательные проточки, и железа приобретает плотную консистенцию.
Масса простаты у новорожденного мальчика составляет около
БУЛЬБОУРЕТРАЛЬНЫЕ ЖЕЛЕЗЫ
Бульбоуретральная железа (glandula bulbourethralis) -
парная, сложная, альвеолярно-трубчатая, величиной с горошину. Эти
железы расположены между пучками мышц мочеполовой диафрагмы, кзади от
перепончатой части мочеиспускательного канала, тотчас кверху от
луковицы полового члена. Обе железы отстоят друг от друга на расстоянии
около
Секреторные отделы и выводные протоки бульбоуретральной железы имеют многочисленные расширения. Секреторные отделы образованы кубическими или призматическими экзокриноцитами с базально рас- положенными ядрами. В клетках обнаруживаются кристаллоподобные заостренные палочковидные включения, которые встречаются и в просвете желез. Выводные протоки выстланы частично однорядным, частично многорядным и многослойным эпителием. Слабощелочной вязкий секрет бульбоуретральных желез нейтрализует остатки мочи в мочеиспускательном канале, как бы подготавливая его для прохождения спермы.
Кровоснабжение. Бульбоуретральные железы кровоснабжаются ветвями внутренних половых артерий. Венозная кровь оттекает в вены луковицы полового члена.
Лимфатические сосуды впадают во внутренние подвздошные лимфатические узлы.
Железы иннервируются ветвями полого нерва и из сплетений, окружающих артерии и вены (от венозного сплетения простаты).
СЕМЕННОЙ КАНАТИК
Семенной канатик (funiculus spermaticus) представляет собой мягкий округлый тяж длиной 15-20 см, расположенный в паховом канале и простирающийся от глубокого пахового кольца до верхнего конца яичка. В состав семенного канатика входят семявыносящий проток, артерии (яичковая и семявыносящего протока), венозное лозовидное сплетение, лимфатические сосуды яичка и его придатка, нервы, а также следы (остатки) влагалищного отростка в виде тонкого фиброзного тяжа. Семявыносящий проток, являющийся основным элементом семенного канатика, а также сосуды и нервы, окружены оболочками, которые продолжаются в оболочки яичка
(рис. 79).
Внутренняя семенная фасция (fascia spermatica interna) непосредственно окутывает семявыносящий проток, сосуды и нервы. Кнаружи от нее отходит мышца, поднимающая яичко (m. cremaster), покрытая одноименной фасцией. Наружная семенная фасция (fascia spermatica externa) окутывает снаружи весь семенной канатик.
Диаметр
семенного канатика у новорожденного мальчика не превышает 4-4,5 мм.
Мышца, поднимающая яичко, развита слабо. До 14-15 лет семенной канатик и
составляющие его структуры растут медленно, впоследствии их рост
ускоряется. Толщина семенного канатика в 15 лет достигает
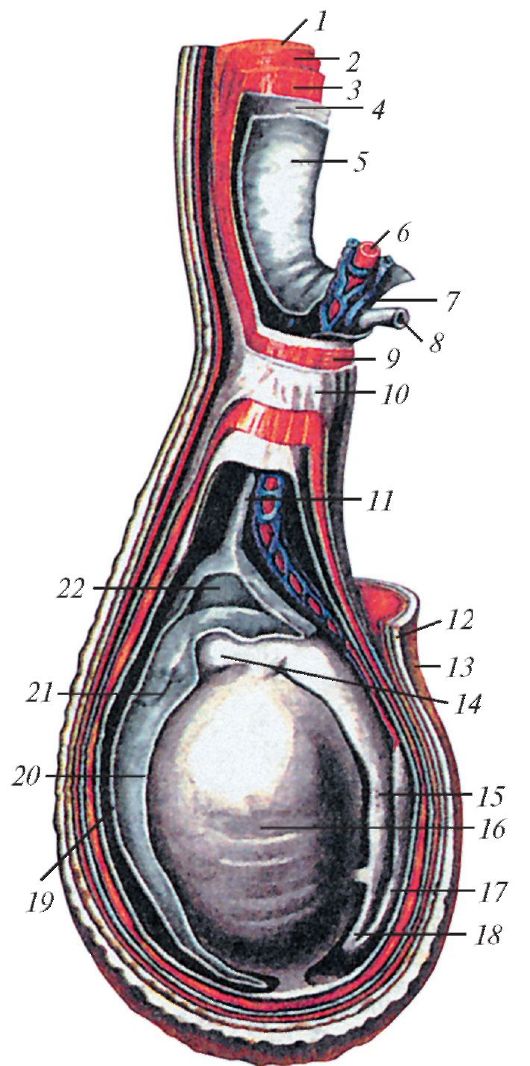
Рис. 79. Схема оболочек яичка и семенного канатика:
1 - наружная косая мышца живота; 2 - внутренняя косая мышца живота; 3 - поперечная мышца живота; 4 - поперечная фасция; 5 - брюшина; 6 - яичковая артерия; 7 - гроздевидное (венозное) сплетение; 8, 17 - семявыносящий проток; 9 - мышца, поднимающая яичко; 10 - наружная семенная фасция;
11 - остаток (следы) влагалищного отростка брюшины; 12 - мясистая оболочка; 13 - кожа; 14 - головка придатка яичка; 15 - тело придатка яичка; 16 - яичко; 18 - хвост придатка яичка; 19, 20 - влагалищная оболочка яичка (париетальная и висцеральная пластинки); 21 - привесок придатка яичка; 22 - серозная полость яичка
НАРУЖНЫЕ МУЖСКИЕ ПОЛОВЫЕ ОРГАНЫ
Наружные мужские половые органы представлены мошонкой и половым членом.
МОШОНКА
Мошонка (scrotum) - это отвисающий небольшой кожно-фасциальный мешок, расположенный книзу и позади корня полового члена, содержит яички и их придатки. Кожа мошонки складчатая, тонкая, нежная, пигментированная, растяжимая, покрыта редкими волосами,
снабжена потовыми и сальными железами. Шов мошонки (raphe scroti), проходящий по ее середине в сагиттальной плоскости, продолжается спереди на нижнюю поверхность полового члена, сзади доходит до заднего прохода. Мошонка представляет собой как бы физиологический термостат, поддерживающий температуру яичек на более низком уровне, чем температура тела. Это необходимое условие нормального сперматогенеза.
В составе мошонки выделяют семь слоев (оболочек яичек), которые являются производными соответствующих слоев передней брюшной стенки (табл. 10). Мошонка разделена на две разобщенные камеры, каждая из которых содержит одно яичко (рис. 80).
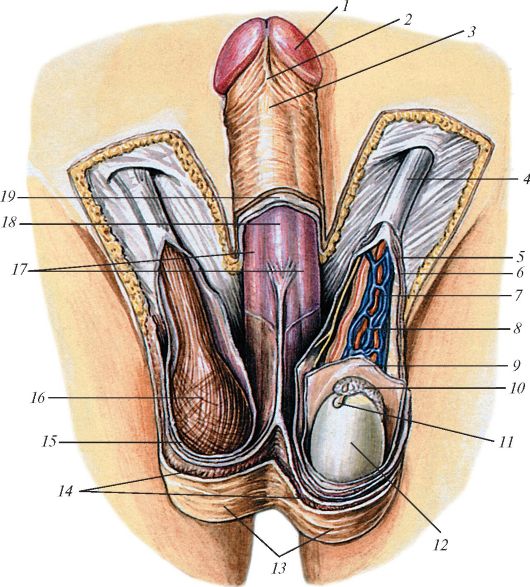
Рис. 80. Половой член и мошонка, вид снизу Передняя часть мошонки удалена: 1 - головка полового члена; 2 - уздечка крайней плоти; 3 - тело полового члена; 4 - семенной канатик; 5 - наружная семенная фасция; 6 - мышца, поднимающая яичко, и фасция этой мышцы; 7 - яичковая артерия; 8 - лозовидное сплетение (венозное); 9 - париетальная пластинка влагалищной оболочки яичка; 10 - придаток яичка; 11 - привесок яичка; 12 - яичко и покрывающая его висцеральная пластинка влагалищной оболочки; 13 - кожа (мошонки); 14 - мясистая оболочка; 15 - фасция мышцы, поднимающей яичко; 16 - мышца, поднимающая яичко; 17 - пещеристые тела (полового члена); 18 - губчатое тело (полового члена); 19 - поверхностная фасция (полового члена)
Таблица 10. Слои мошонки и передней брюшной стенки
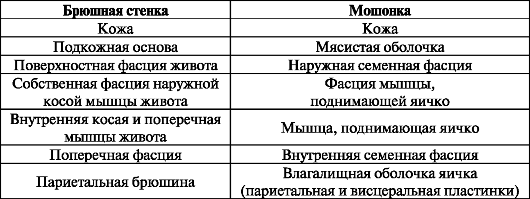
Мошонка новорожденного мальчика маленькая, кожа сморщенная благодаря хорошему развитию мясистой оболочки. Интенсивный рост мошонки происходит в период полового созревания.
Кровоснабжение мошонки осуществляется передними мошоночными ветвями (от наружной половой артерии) и задними мошоночными ветвями (от промежностной артерии). Мышца, поднимающая яичко, получает кровоснабжение из ветвей кремастерной артерии (ветви нижней надчревной артерии). Передние мошоночные вены впадают в бедренную вену, задние мошоночные вены являются притоками внутренних половых вен.
Лимфатические сосуды мошонки впадают в поверхностные паховые лимфатические узлы.
Мошонка иннервируется передними мошоночными нервами, являющимися ветвями бедренно-полового нерва, и задними мошоночными нервами - из полового нерва. Гладкие мышцы иннервируются ветвями нижнего подчревного сплетения.
ОПУСКАНИЕ ЯИЧКА И ФОРМИРОВАНИЕ ЕГО ОБОЛОЧЕК
Оболочки яичка сформировались в процессе его опускания (рис. 81). Важную роль в этом процессе выполняет направляющая связка (gubernaculum testis), закладывающаяся забрюшинно на ранних стадиях развития. Эта связка простирается от каудального конца зачатка яичка до передней брюшной стенки, из выпячивания которой в дальнейшем формируется мошонка.
На 3-м месяце внутриутробного развития на месте будущего глубокого пахового кольца появляется выпячивание брюшины - ее влагалищный отросток (proctessus vagintalis ttestis). По мере роста тела зародыша в длину яичко занимает все более низкое положение, смещается забрюшинно
в полость таза. Затем оно возле влагалищного отростка спускается в мошонку, где, будучи окутано серозным покровом (нижняя часть влагалищного отростка), занимает свое окончательное положение. Так, на 3-м месяце внутриутробного развития яичко опускается в подвздошную ямку, на 7-м месяце проходит через паховый канал. На 8-м месяце образуется полый влагалищный отросток брюшины, который выпячивается через паховый канал в область будущей мошонки. После этого яичко
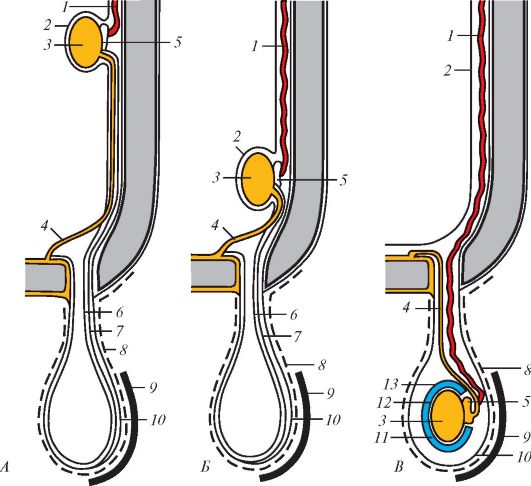
Рис. 81. Схема опускания яичка в мошонку и формирование его оболочек: А - положение яичка в период закладки; Б - яичко у внутреннего кольца пахового канала; В - яичко в мошонке; 1 - яичковая артерия; 2 - брюшина; 3 - яичко; 4 - семявыносящий проток; 5 - придаток яичка; 6 - влагалищный отросток брюшины; 7 - направляющий тяж яичка; 8 - мясистая оболочка; 9 - кожа; 10 - внутренняя семенная фасция; 11 - серозная полость яичка; 12 - влагалищная оболочка яичка (висцеральная пластинка); 13 - влагалищная оболочка яичка
(париетальная пластинка)
опускается в мошонку. Вместе с влагалищным отростком выпячиваются кнаружи и другие слои передней брюшной стенки, образующие вместилище мужской половой железы - мошонку.
ПОЛОВОЙ ЧЛЕН
Половой член (penis) выполняет функции выведения мочи и совокупления (введения семени в женское влагалище). Задняя часть органа (его корень - rtadix ptenis) прикреплена к лобковым костям и скрыта под кожей. Подвижная часть полового члена - его тело (ctorpus ptenis) оканчивается утолщенной головкой (glans ptenis), на вершине которой располагается наружное отверстие мочеиспускательного канала. Кожа полового члена тонкая, нежная, подвижная, растяжимая, лежит на лишенной жировых клеток подкожной клетчатке. У основания головки кожа образует циркулярную свободную складку - крайнюю плоть (preptutium ptenis), скрывающую головку. Уздечка крайней плоти (frenulum preputii), расположенная на нижней поверхности головки, соединяет крайнюю плоть с кожей головки. Крайняя плоть образована двумя листками кожи (наружным и внутренним), переходящими один в другой. Между внутренним листком и кожей головки имеется небольшое пространство, куда выделяется секрет многочисленных желез крайней плоти (смегма). Это пространство открывается отверстием, через которое при отодвигании крайней плоти назад обнажается головка полового члена.
Половой член сформирован двумя пещеристыми и одним губчатым телами (рис. 82). Парное пещеристое тело полового члена (corpus cavernosum ptenis) имеет цилиндрическую форму и несколько заостренный передний конец. Задний конец пещеристого тела прикрепляется к нижней ветви лобковой кости. Оба тела сходятся под лобковым симфизом и далее срастаются, образуя на нижней поверхности желобок. В этом желобке залегает губчатое тело полового члена (ctorpus spongitosum ptenis), име- ющее впереди расширенную головку, а сзади луковицу, находящуюся в толще мышц промежности. В губчатом теле проходит мочеиспускательный канал. Каждое пещеристое и губчатое тело покрыто плотной соединительнотканной белочной оболочкой (ttunica albugintea), лишенной мышечных клеток. Лишь головка полового члена не имеет белочной оболочки. От внутренней поверхности белочной оболочки пещеристых тел отходят соединительнотканные трабекулы, разветвляющиеся в ткани тела и переплетающиеся между собой. Трабекулы образованы соединительной тканью, богатой гладкими миоцитами, коллагеновыми и эластическими волокнами, фибробластами.
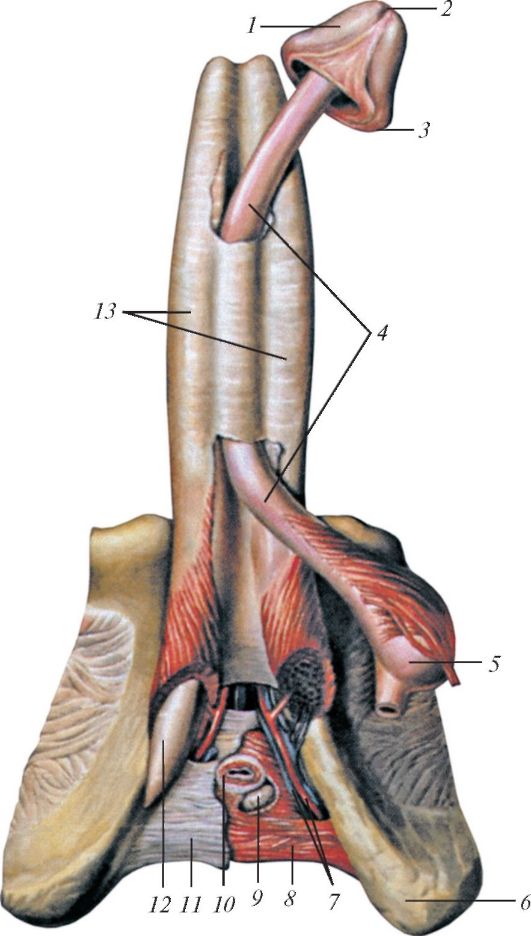
Рис. 82. Строение полового члена: 1 - головка полового члена; 2 - наружное отверстие мочеиспускательного канала; 3 - венец головки; 4 - губчатое тело полового члена; 5 - луковица полового члена; 6 - седалищный бугор; 7 - артерия и вена полового члена; 8 - глубокая поперечная мышца промежности; 9 - бульбо-уретральная железа; 10 - сфинктер мочеиспускательного канала; 11 - нижняя фасция мочеполовой диафрагмы; 12 - ножка полового члена; 13 - пещеристые тела полового члена
(покрыты фасцией)
В пещеристых и губчатом телах полового члена между трабекулами имеется система тонкостенных ячеек (cavernae corporis cavernosum et ca- vternae ctorporis spongitosi). В эндотелиоцитах, выстилающих стенки ячеек (каверн, лакун), отсутствуют поры. В головке полового члена имеется множество извитых вен.
Пещеристые и губчатое тела окружены глубокой и поверхностной фасциями полового члена, которые выражены лучше на его спинке, ближе к его корню в связи с тем, что здесь в них переходят сухожилия луковично-губчатой и седалищно-пещеристой мышц. Половой член фиксирован также двумя подвешивающими связками - поверхностной и глубокой. Поверхностная связка начинается от поверхностной фасции живота в области его белой линии и вплетается в поверхностную фасцию полового члена. Глубокая пращевидная связка (lig. fundiftorme) имеет треуголь- ную форму. Эта связка начинается на нижней части лобкового симфиза и вплетается в белочную оболочку пещеристых тел.
Кровоснабжение полового члена. Кожа и оболочки полового члена кровоснабжаются передними мошоночными ветвями, а также ветвями наружных половых артерий и дорсальной артерии полового члена (из внутренней половой артерии). Пещеристые и губчатое тела полового члена получают кровь по глубокой и дорсальной артериям полового члена (из внутренней половой артерии), луковица полового члена - из луковичной артерии, губчатое тело - из уретральных артерий, являющихся ветвями внутренней половой артерии. Глубокая артерия полового члена распадается на ветви, идущие по трабекулам. В этих сосудах стенка утолщена из-за большого количества циркулярных миоцитов, а также пучков продольно ориентированных гладких миоцитов. При спокойном состоянии полового члена артерии извитые, поскольку сокращены гладкие миоциты средней оболочки. В возбужденном состоянии миоциты расслабляются, артерии выпрямляются, ячейки пещеристых и губчатого тел наполняются кровью, стенки ячеек расправляются, пещеристые и губчатое тела набухают, увеличиваются, становятся плотными.
Венозная кровь от полового члена оттекает по глубокой дорсальной вене луковицы полового члена в пузырное венозное сплетение, а также по глубоким венам полового члена во внутреннюю половую вену.
Лимфатические сосуды полового члена впадают во внутренние подвздошные и поверхностные паховые лимфатические узлы.
Иннервация полового члена осуществляется тыльным нервом поло- вого члена (из полового нерва), симпатическая - волокнами из нижнего подчревного сплетения, а парасимпатическая - из тазовых внутренностных нервов.
ЖЕНСКАЯ ПОЛОВАЯ СИСТЕМА
Женские половые органы подразделяют на внутренние (яичники, маточные трубы, матка и влагалище), расположенные в полости малого таза, и наружные (женская половая область и клитор) (см. рис. 67).
ВНУТРЕННИЕ ЖЕНСКИЕ ПОЛОВЫЕ ОРГАНЫ
ЯИЧНИК
Яичник (ovarium) - парный орган, который, подобно яичку у мужчин, выполняет внешнесекреторную (образование яйцеклеток) и внутрисекреторную (выработка женских половых гормонов, которые выделяются в кровь) функции.
Яичник имеет овальную форму, расположен в полости малого таза. У яичника различают два конца: верхний трубный (extremitas tubaria), обращенный к маточной трубе, и нижний маточный (extrtemitas utertina), соединенный с маткой посредством собственной связки яичника (ligamtentum ovtarium prtoprium). Один край свободный (mtargo ltiber), другой прикреплен к брыжейке - это брыжеечный край (mtargo mesovtaricus). В области брыжеечного края в яичник входят кровеносные сосуды и нервы, поэтому этот край называется также воротами яичника (htilum ovarii). Короткая брыжейка яичника (mesovarium), которая представляет собой дупликатуру брюшины, идущую от заднего листка широкой связки матки к брыжеечному краю яичника, также фиксирует яичник. Края яичника разделяют две его поверхности - медиальную и латеральную.
Яичник покрыт однослойным микроворсинчатым кубическим (зародышевым) эпителием, лежащим на тонкой базальной мембране, под которой находится плотная соединительнотканная белочная оболочка (tuntica albugintea). Под этой оболочкой располагается корковое вещество (ctortex ovtarii), состоящее из соединительной ткани, в которой находятся многочисленные фолликулы. Это первичные яичниковые фолликулы (follticuli ovtarici primtarii), растущие (созревающие), атретические (подвергающиеся обратному развитию), а также беловатые тела (corpus (albicans) и рубцы (рис. 83). Мозговое вещество яичника (medulla ovtarii) образовано соединительной тканью, в которой проходят сосуды и нервы.
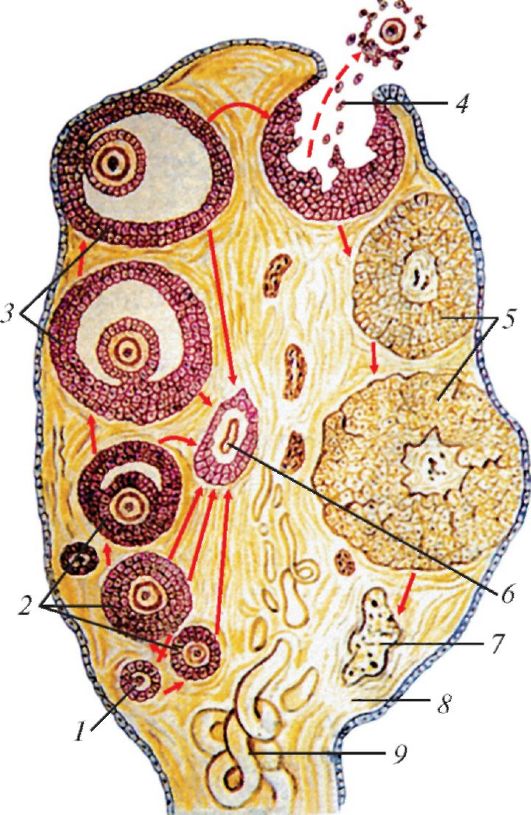
Рис. 83. Схема развития фолликулов яичника. Овуляция, образование желтого тела:
1 - примордиальный фолликул;
2 - первичные (растущие) фолликулы; 3 - вторичные (пузырчатые) фолликулы (граафовы пузырьки); 4 - овуляция; 5 - желтые тела; 6 - атретическое тело; 7 - рубец на месте желтого тела; 8 - строма яичника; 9 - кровеносный сосуд (по
В.Г. Елисееву и др.)
ПРИДАТКИ ЯИЧНИКА
Возле каждого яичника расположены рудиментарные образования - придаток яичника, околояичник (придаток придат- ка) и везикулярные привески, остатки канальцев первичной почки и ее протока (см. рис. 67). Придаток яичника, или надъяичник (epoophoron), находится между листками брыжейки маточной трубы (mesosalpinx), позади и латеральнее яичника и состоит из продольного протока придатка (ductus epoophorontis longitudinalis) и нескольких извитых, впадающих в него канальцев - поперечных проточков (ductuli transversi), слепые концы которых обращены к воротам яичника.
Околояичник (paroophoron)- незначительных размеров образование, которое также залегает в брыжейке маточной трубы, возле трубного конца яичника. Околояичник состоит из нескольких разобщенных слепых канальцев.
Везикулярные привески (appendices vesiculosae), или стебельчатые ги- татиды, имеют вид пузырьков, которые укреплены на длинных ножках и содержат в своей полости прозрачную жидкость. Везикулярные привески расположены латеральнее яичника, несколько ниже латеральной части (воронки) маточной трубы.
ОВОГЕНЕЗ
По современным данным, первичные женские половые клетки - овогонии (от греч. oon - яйцо, gone - рождение) попадают в яичник из энтодермы желточного мешка (Хэм А., Кормак Д., 1983). Стромальные клетки проникают в яичник вместе с кровеносными сосудами и окружают овогонии плотным кольцом, давая начало фолликулярным клеткам (рис. 84).
В отличие от мужских половых клеток размножение женских половых клеток происходит во внутриутробном периоде, в результате чего образуются первичные (примордиальные) фолликулы, расположенные в корковом веществе яичника, вблизи его поверхности. Каждый такой фолликул содержит первичную женскую половую клетку - овогонию, покрытую одним слоем плоских клеток фолликулярного эпителия, клетки которого на ранних стадиях не отличаются от стромальных.
Овогония имеет крупное ядро с выраженным ядрышком и узкий ободок цитоплазмы, содержащий мелкие округлые митохондрии, липидные капли, хорошо выраженный комплекс Гольджи, небольшое количество узких цистерн зернистой эндоплазматической сети и многочисленные рибосомы. Поверхность овогонии гладкая, имеется небольшое количество коротких микроворсинок.
Клетки фолликулярного эпителия имеют мало органелл. Фолликул окружен тонкой базальной мембраной, отделяющей его от стромы. В конце 3-го месяца внутриутробного развития овогонии после много- кратного митотического деления превращаются в первичные овоциты (первого порядка), которые остаются в стадии покоя вплоть до периода полового созревания.
Первичный фолликул (folliculus ovaricus primarius) представляет собой первичный овоцит диаметром 25-30 мкм, покрытый двумя слоями фолликулярных эпителиоцитов и более. Превращение овогонии в овоцит первого порядка сопровождается увеличением объема цитоплазмы и количества митохондрий. Элементы комплекса Гольджи образуют множество везикул и трубочек, которые мигрируют на периферию клетки и участвуют в синтезе плотных кортикальных гранул диаметром 300- 500 нм. Крупное округлое ядро содержит деконденсированный хроматин и четко видное электронно-плотное ядрышко.
Цитолемма овоцита покрыта множеством коротких микроворсинок и окружена фолликулярными клетками, которые, в свою очередь, отграничены от окружающей ткани тонкой базальной мембраной. Лежащие
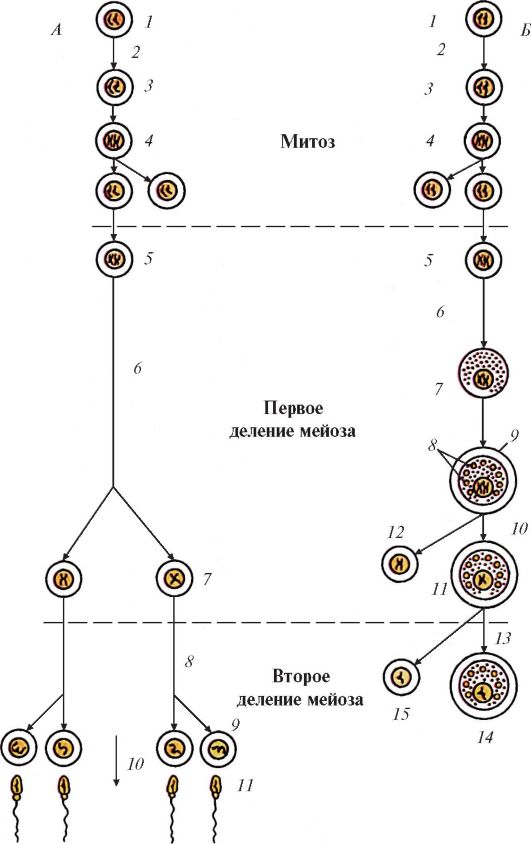
Рис. 84. Различные стадии спермато- и овогенеза: А - сперматогенез: 1 - первичная половая клетка; 2 - перемещение первичной половой клетки в гонаду; 3 - сперматогония; 4 - митоз «диплоидной» сперматогонии; 5 - сперматоцит I порядка; 6 - первое деление мейоза (мейоз I); 7 - сперматоцит II порядка; 8 - второе деление мейоза (мейоз II); 9 - сперматида; 10 - дифференцировка сперматид; 11 - зрелый сперматозоид; Б - овогенез:
1 - первичная половая клетка; 2 - перемещение первичной половой клетки в гонаду; 3 - овогония; 4 - митоз «диплоидной» овогонии; 5 - овоцит I порядка; 6 - первое деление мейоза (мейоз I) с остановкой в профазе; 7, 8 - созревание овоцита II порядка; 9 - кортикальные гранулы; 10 - завершение мейоза I;
11 - овоцит II порядка; 12 - первое полярное тельце; 13 - второе деление мейоза (мейоз II); 14 - зрелая яйцеклетка; 15 - второе полярное тельце
вокруг клетки стромы располагаются концентрически. Впоследствии они формируют теку фолликула.
В пубертатный период и у половозрелой женщины несколько первичных фолликулов превращаются во вторичные фолликулы. Вторичный фолликул представляет собой растущий первичный овоцит, покрытый несколькими слоями фолликулярных эпителиоцитов, образовавшихся благодаря их митотическому делению. Вокруг цитолеммы овоцита формируется прозрачная оболочка за счет секреции гликозаминогликанов и мукопротеинов фолликулярными эпителиоцитами и самим овоцитом. Прозрачная оболочка зрелого фолликула имеет толщину 5-10 мкм и представляет собой мелкозернистый слой, отделяющий овоцит от клеток фолликулярного эпителия. Многочисленные микроворсинки овоцита и цитоплазматические отростки фолликулярных клеток (эпителиоцитов) внедряются в прозрачную зону и даже прободают ее и подходят к цитолемме овоцита. Одновременно соединительная ткань, окружающая фолликул, образует его теку (от греч. theca - ячейка).
В период активного (большого) роста вторичный фолликул превращается в третичный, или пузырчатый (везикулярный), фолликул (folliculus ovaricus vesiculosus), который представляет собой овоцит, покрытый прозрачной оболочкой и множеством фолликулярных эпителиоцитов, между которыми имеется полость (фолликулярная пещера), заполненная фолликулярной жидкостью (рис. 85). Вокруг прозрачной зоны расположен один слой фолликулярных клеток, образующих лучистый венец (corona radiata). Фолликулярные клетки, отделенные от лучистого венца фолликулярной жидкостью пещеры, образуют зернистый слой (stratum granulosum).
Фолликул окружен сформированной текой. Накапливающаяся фолликулярная жидкость оттесняет окруженный фолликулярными клетками овоцит в сторону. В период большого роста фолликула происходят
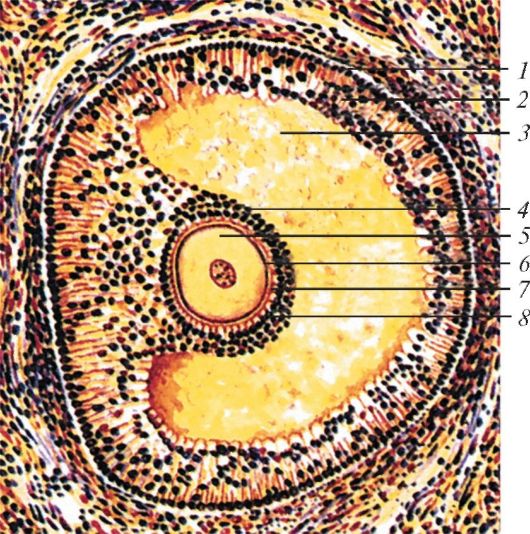
Рис. 85. Строение пузырчатого (везикулярного) фолликула яичника (граафова пузырька): 1 - наружная оболочка фолликула; 2 - внутренняя оболочка фолликула; 3 - полость фолликула с фолликулярной жидкостью; 4 - яйценосный холмик; 5 - яйцеклетка; 6 - блестящая оболочка; 7 - лучистый венец; 8 - фолликулярные клетки
интенсивный рост цитоплазмы и ядра овоцита и накопление в цитоплазме РНК и желтка.
Зрелый пузырчатый фолликул (граафов пузырек), достигающий в диаметре
Фолликулярные эпителиоциты продуцируют эстрогены. Клетки внутренней оболочки теки фолликула (текальные эндокриноциты - текоциты), согласно современным воззрениям, также продуцируют эстрогены. Впоследствии они трансформируются в теколютеоциты желтого
тела. Следует подчеркнуть, что женская половая клетка во время овогенеза, подобно мужским, защищена от вредных воздействий гематофолликулярным барьером, образованным толстой базальной мембраной, фолликулярными клетками и прозрачной оболочкой.
После созревания пузырек (зрелый фолликул), находящийся непосредственно под покровным эпителием яичника и даже приподнимающий его, разрывается. При этом яйцеклетка (вторичный овоцит), окруженная блестящей оболочкой и фолликулярными клетками, выходит в брю- шинную полость (овуляция), откуда попадает в маточную трубу.
Яйцеклетка (ovum) - самая крупная клетка человека, имеет диаметр до 150 мкм. Крупное округлое ядро содержит деконденсированный хроматин и четко видное электронно-плотное ядрышко. Яйцеклетка обладает гаплоидным (одинарным) набором хромосом, в ее цитоплазме много митохондрий, элементов зернистой эндоплазматической сети, свободных рибосом, РНК, желтка и включений гликогена, кортикальных гранул, окруженных мембраной, липидных капель, лизосом и кристаллических телец.
Кнаружи от цитоплазматической мембраны расположена блестящая (прозрачная) зона, которая представляет собой мелкозернистый слой толщиной 5-10 мкм, отделяющий яйцеклетку от фолликулярных клеток, образующих лучистый венец.
В обоих яичниках у новорожденной девочки около 2 млн овоцитов первого порядка. К началу полового созревания в яичниках остается около 300 000 первичных овоцитов, большинство из которых также гиб- нет в течение периода половой зрелости. У женщины в течение ее жизни созревает лишь 400-500 яйцеклеток. Остальные в это время растущие фолликулы (и яйцеклетки) подвергаются обратному развитию, атрезируются. В результате образуются атретические тела (ciorpus atrieticum).
В полость лопнувшего пузырька изливается кровь. Внутренняя оболочка теки с оставшимися фолликулярными клетками образует многочисленные складки. Наружная оболочка теки не изменяется. В сгусток крови быстро врастает соединительная ткань, размножаются капилляры внутренней оболочки теки, в результате чего сгусток крови быстро замещается соединительной тканью. Клетки фолликулярного эпителия размножаются, гипертрофируются, образуя желтое тело (corpus luteum). Эти клетки превращаются в зернистые лютеоциты, в которых накапливается пигмент. Клетки внутренней оболочки теки у человека трансформируются в теколютеоциты. Есть основания полагать, что оба вида клеток секретируют прогестерон.
Если яйцеклетка не оплодотворяется, то маленькое желтое тело (до 1,0-1,5 см), называемое циклическим (менструальным) желтым телом (corpus luteum menstruationis), существует недолго (12-14 дней). В нем формируется соединительная ткань, в результате чего образуется беловатое тело (corpus albicans), которое рассасывается через несколько лет. Если яйцеклетка оплодотворяется и наступает беременность, то образуется желтое тело беременности (corpus luteum graviditatis), которое увеличивается, достигая
Кровоснабжение яичника и его придатков осуществляется ветвями яичниковой артерии (ветви брюшной части аорты) и яичниковых ветвей (из маточной артерии). Венозная кровь оттекает по одноименным венам.
Лимфатические сосуды яичника впадают в поясничные лимфатические узлы.
Яичник иннервируется ветвями из брюшного аортального и нижнего подчревного сплетений.
Возрастные особенности яичника. У
новорожденной девочки яичник имеет цилиндрическую форму, в 8-12 лет он
становится яйцевидным. Длина яичника новорожденной девочки около
У новорожденной девочки яичники расположены вне полости малого таза, над лобковым симфизом, и наклонены вперед. К 3-5 годам яичники в результате смещения вниз и поворота своей длинной осью
примерно на 90? приобретают поперечное положение. В 4-7 лет яичники опускаются в полость малого таза, где принимают то положение, которое свойственно им у взрослой женщины.
МАТКА
Матка (uterus) - это полый толстостенный орган грушевидной формы, расположенный в малом тазу. Расширенное дно обращено вверх, за ним книзу следует уплощенное тело (corpus uteri), а суженная шейка матки (cervix uteri) охватывается передним и задним сводами влагалища. Шейка открывается во влагалище отверстием матки (ostium uteri), которое ограничено передней и задней губами (labium anterius et labium posterius). Передняя поверхность матки обращена к мочевому пузырю, задняя - к прямой кишке. Положение матки в полости малого таза зависит от степени наполнения соседних органов. При незначительном наполнении мочевого пузыря и прямой кишки матка небеременной женщины расположена так, что устья маточных труб находятся симметрично по отношению к срединной сагиттальной плоскости, а сама матка наклонена вперед (антеверзио). Кроме того, между телом и шейкой образуется угол, открытый кпереди, - тело согнуто кпереди по отношению к шейке (антефлексио), поэтому дно матки лежит на мочевом пузыре. Такое положение имеет определенное физиологическое значение и связано с прямохождением. Узкая полость матки (cavitas uteri), приблизительно треугольной формы вверху, сообщается с трубами, внизу через канал шейки матки (canalis cervicis uteri) - с влагалищем.
Стенка матки состоит из трех слоев. Слизистая оболочка, или эндометрий (endometrium), толщиной около
богатой клетками, кровеносными сосудами. У слизистой оболочки различают два слоя: толстый поверхностный - функциональный и глубокий - базальный. Базальный слой прилежит к миометрию, в нем распо- ложены многочисленные железы, секреция которых происходит циклически. Базальный слой является источником регенерации после отторжения функционального слоя во время менструации. Лежащий над базальным функциональный слой формирует ложе, куда внедряется оплодотворенная яйцеклетка. Железы функционального слоя имеют более прямой ход. Подслизистая основа в стенке матки отсутствует.
Слизистая оболочка канала шейки матки выстлана преимущественно высокими призматическими клетками, вырабатывающими слизь, количество реснитчатых клеток невелико. В собственной пластинке слизистой оболочки расположены многочисленные широкие разветвленные трубчатые железы, образованные гландулоцитами с ровными контурами, имеющими крупное округлое базально расположенное ядро. Большая апикальная часть заполнена гранулами секрета высокой электронной плотности. Под цитоплазмой находятся секреторные вакуоли, содержащие слизь. В эндометрии шейки матки циклические изменения не происходят.
Средний слой стенки матки - его мышечная оболочка, или миометрий (myometrium), наиболее
толстый. Он состоит из переплетающихся между собой пучков гладких
миоцитов и соединительнотканного каркаса, богатого эластическими
волокнами. Несмотря на сложное переплетение мышечных пучков, в
миометрии можно выделить три слоя: внутренний и наружный продольные и
средний круговой, самый мощный. Этот слой наиболее сильно развит в
области шейки матки. Во время беременности гладкие мышечные клетки
гипертрофируются, их длина увеличивается в 5-10 раз, а толщина - в 3-4
раза; происходит увеличение числа миоцитов. Размеры матки соответственно
возрастают. Резко возрастает количество кровеносных капилляров и
сосудов. После родов масса матки достигает
Поверхностный слой стенки матки - его серозная оболочка, или периметрий (perimetrium), представляет собой листок брюшины, покрывающий матку со всех сторон, кроме передней и боковых поверхностей надвлагалищной части шейки. Подсерозная основа в стенке матки име- ется только в области шейки и по бокам (параметрий), где покрывающая матку брюшина переходит в широкие связки матки.
По краям матки оба листка брюшины, покрывающие ее заднюю и переднюю поверхности, сближаются и образуют правую и левую широкие
связки матки, каждая из которых состоит из двух листков брюшины: переднего и заднего. Широкие связки матки (lig. latum uteri) направляются к боковым стенкам малого таза, где переходят в пристеночный листок брюшины. Между листками в свободном верхнем крае широкой связки матки справа и слева от нее располагаются маточные трубы. Чуть ниже устья маточной трубы от передне-боковой поверхности матки начинается плотная фиброзная круглая связка матки (lig. teres uteri), толщиной 3-5 мм, расположенная между листками широкой связки матки. Круглая связка направляется вниз и кпереди к глубокому отверстию пахового канала, проходит через него и вплетается отдельными фиброзными пучками в подкожную клетчатку лобка. К заднему листку широкой связки матки своим брыжеечным краем прикреплен яичник. В основании широких связок матки между маткой и стенками таза залегают пучки фиброзных волокон и мышечных клеток, которые образуют кардинальные связки матки.
При переходе с матки на прямую кишку брюшина образует прямокишечно-маточное углубление (excavatio rectouterina), или дугласово пространство, ограниченное с боков прямокишечно-маточными складка- ми брюшины, идущими от шейки матки к прямой кишке. В основании этих складок залегает прямокишечно-маточная мышца с пучками фиброзных волокон. Эта мышца начинается от задней поверхности шейки матки, проходит в толще складки брюшины, обходя сбоку прямую кишку, и прикрепляется к надкостнице крестца.
Кровоснабжение матки происходит ветвями парной маточной артерией, отходящей от внутренней подвздошной артерии. Маточная артерия проходит вдоль бокового края матки между листками широкой связки матки. Вблизи дна матки артерия делится на ветви, идущие к маточной трубе и яичнику. В циркулярном слое миометрия артерии закручены спирально. В этом слое кровоснабжение наиболее обильное (сосудистый слой). От сосудистого слоя в эндометрий отходят сосуды двух типов. Прямые базальные артерии кровоснабжают базальный слой эндо- метрия. Спиральные артерии проходят параллельно маточным железам, извиваясь, и разветвляются на подэпителиальную капиллярную сеть.
Венозная кровь от матки оттекает в правое и левое маточные венозные сплетения, из которых берут начало маточные вены, впадающие во внутренние подвздошные вены.
Лимфатические сосуды от дна матки направляются в поясничные лимфатические узлы, от тела и шейки матки - к внутренним подвздошным, крестцовым и паховым лимфатическим узлам (по ходу круглой связки матки).
Иннервация матки (главным образом симпатическая) осуществляется из нижних подчревных сплетений.
Возрастные особенности матки. У
девочки до 3 лет цилиндрическая матка уплощена в передне-заднем
направлении. В 8-11 лет матка постепенно становится округлой, ее дно
расширяется, в 8-12 лет тело и шейка матки почти равны по длине. В 12-15
лет матка приобретает грушевидную форму и сохраняется такой у взрослой
женщины. Длина матки у новорожденной девочки не более
У новорожденной девочки слизистая оболочка матки образует разветвленные складки, которые к 6-7 годам сглаживаются. Маточные железы малочисленные. С увеличением возраста девочки количество же- лез увеличивается, а их строение усложняется, так что к периоду полового созревания железы становятся разветвленными. Слабо развитая у новорожденной девочки мышечная оболочка матки утолщается в процессе ее роста, особенно после 5-6 лет.
По мере увеличения размеров таза и в связи с опусканием расположенных в нем органов матка постепенно смещается вниз и в подростковом возрасте занимает окончательное положение, характерное для по- ловозрелой женщины. В связи с уменьшением жировой ткани в полости малого таза в пожилом и старческом возрасте подвижность матки увеличивается. Происходят атрофия миометрия и замещение миоцитов соединительной тканью, сосуды склерозируются.
ОВАРИАЛЬНО-МЕНСТРУАЛЬНЫЙ ЦИКЛ
Созревание и выделение яйцеклетки из пузырчатого фолликула яичника (граафова пузырька) у женщин происходит циклически. Этот процесс называется овуляцией. Овуляция сопровождается значительными изменениями всей половой системы женщины. Периодически возни- кающие маточные кровотечения связаны с отторжением поверхностного функционального слоя слизистой оболочки матки.
Овариально-менструальный цикл находится под гормональным контролем гипофиза.
Обычно длительность менструального цикла 28 дней (возможны колебания от 21 до 30 дней). В менструальном цикле различают три фазы
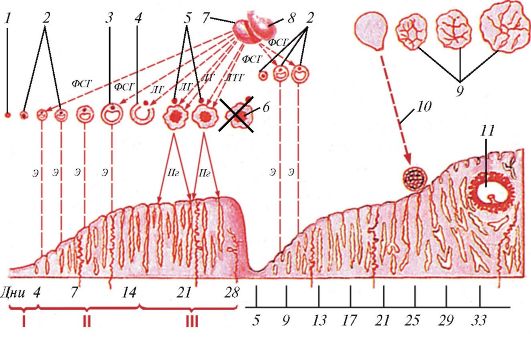
Рис. 86. Овариально-менструальный цикл: I - менструальная фаза; II - постменструальная фаза; III - предменструальная фаза; 1 - примордиальный фолликул в яичнике; 2 - первичные (растущие) фолликулы; 3 - вторичный фолликул (граафов пузырек); 4 - овуляция; 5 - желтое тело в стадии расцвета; 6 - обратное развитие желтого тела; 7 - передняя доля гипофиза; 8 - задняя доля гипофиза; 9 - желтое тело беременности; 10 - оплодотворение; 11 - имплантированный зародыш. Стрелками показано действие фоллитропина (ФСГ) на растущие фолликулы, лютропина (ЛГ) - на овуляцию и образование желтых тел, лактотропина (пролактина, ЛТГ) - на сформированное желтое тело, действие эстрогена (Э), стимулирующее рост эндометрия,- на матку (постменструальная, или пролиферативная, фаза), прогестерона (Пг) -
на эндометрий (предменструальная фаза)
(рис. 86). При 28-дневном цикле менструальная фаза длится около 4 дней. Функциональный слой слизистой оболочки матки отторгается. Перед началом менструальной фазы (фаза десквамации эндометрия) кровоток в спиральных артериях замедляется, их мышечная оболочка тонически сокращается, причем это происходит неодновременно у различных артерий. Наступает ишемия (недостаточность кровоснабжения) различных участков функционального слоя эндометрия. После периода сокращения наступает расслабление мышечной оболочки артерий, в артерии, артериолы и капилляры поступает кровь.
В связи с нарушением проницаемости капиллярных стенок, вызванным ишемией, кровь проникает в соединительную ткань, а оттуда в полость матки. Спиральные артерии вновь сокращаются, в связи с ишемией их конечные отделы некротизируются. Омертвевшие участки функционального слоя отторгаются, при этом повреждаются и вены. Кровотечение усиливается. Некроз функционального слоя прогрессирует. Он отторгается полностью, что сопровождается кровотечением. Описанные события связаны с падением уровня прогестерона. После окончания менструации остается базальный слой слизистой оболочки, в котором сохраняются участки маточных желез.
В постменструальную фазу под влиянием эстрогена функциональный слой эндометрия регенерирует, утолщается, железы восстанавливаются (пролиферативная фаза). Эта фаза длится с 5-го дня от начала менструации по 14-15-й день. Эпителизация раневой поверхности слизистой оболочки матки происходит в результате пролиферации эпителия базаль- ного слоя оставшихся отделов маточных желез. В течение нескольких дней образуется новый эпителиальный слой. Эпителий базальных желез пролиферирует. Новообразованные эпителиальные клетки покрывают раневую поверхность, гипертрофируются. Эпителий становится псевдомногослойным благодаря увеличению числа удлиненных ядер.
В это время под влиянием ФСГ гипофиза в яичнике растет новый фолликул, который достигает зрелости примерно к 14-му дню от начала менструации. Примерно в середине менструального цикла резко увеличивается выработка гипофизом ЛГ, что приводит к ускорению созревания одного овоцита первого порядка, который быстро превращается в овоцит второго порядка. Одновременно созревает фолликул, он лопается. К моменту овуляции матка становится способной к восприятию оплодотворенной яйцеклетки.
В
предменструальную, или секреторную, фазу (15-28-й день) маточные
железы и слизистая оболочка матки под влиянием гормона желтого тела
прогестерона (ПГ) растут, набухают, секреция желез резко возрастает,
толщина функционального слоя эндометрия быстро увеличивается до
секреторной фазе куполообразная апикальная часть клеток увеличивается и провисает в просвет железы.
В это время в строме слизистой оболочки матки накапливаются внеклеточная жидкость и мукоид. Крупные полиэдрические фибробластоподобные клетки образуют скопления вокруг спиральных артерий и под эпителием. Они превращаются в децидуальные клетки, из которых в случае имплантации оплодотворенного яйца разовьется децидуальная оболочка. Если яйцеклетка не оплодотворяется, начинается быстрое развитие желтого тела, продукция ПГ резко уменьшается, функциональный слой эндометрия начинает сморщиваться, спиральные артерии все больше закручиваются, кровоток через них уменьшается, наступает их спазм. В результате этого возникают ишемия и дегенеративные изменения эндометрия. Стенки сосудов теряют эластичность или становятся ломкими, функциональный слой отторгается. При этом повреждаются и вены, начинается кровотечение. Наступает очередная менструация. В связи с прекращением секреции ПГ вновь начинают расти фолликулы под влиянием ФСГ гипофиза. Цикл повторяется.
ПЛАЦЕНТА
Плацента (placenta) является органом, связующим матку (организм матери) с зародышем (плодом) и обеспечивающим питание и защиту растущего организма. Плацента образуется в слизистой оболочке матки за счет ее структуры и тканей растущего зародыша.
Плацента имеет форму диска диаметром около
1 - пупочная артерия; 2 - пупочная вена; 3 - пупочный канатик; 4 - амниотический эпителий; 5 - пластинка хориона; 6 - субхориоидальная щель; 7 - клеточный островок; 8 - базальный трофобласт; 9 - спиральные артерии; 10 - децидуальные вены; 11 - межворсинчатое пространство; 12 - фибриновая полоска; 13 - зона контакта ворсинок; 14 - плацентарная перегородка; 15 - миометрий; 16 - децидуальная оболочка; 17 - трубчатый фибрин; 18 - краевой синус; 19 - базальная децидуальная оболочка; 20 - котиледон. Стрелками обозначено направление тока материнской крови в межворсинчатом пространстве плаценты
(по В. Баргман)
Ворсинчатый хорион составляет
большую часть плаценты. У человека он образован примерно 200 главными
ворсинками, которые разветвляются, образуя множество конечных ворсинок.
Благодаря ветвлению общая поверхность всех ворсинок достигает
Главная ворсинка хориона является основной структурной и функциональной единицей плаценты, которая образована эмбриональной
мезенхимой. В ворсинке проходит сеть тонких коллагеновых фибрилл, залегают фибробластоподобные клетки мезенхимы и макрофагоциты (клетки Гофбауэра), встречаются плазматические клетки. Ворсинки погружены в межворсинчатое пространство. Пупочные сосуды ветвятся вместе с ворсинками. В конечных ворсинках проходит сеть синусоидных капилляров. Капилляры имеют непрерывный эндотелий и окружены базальной мембраной. Все ворсинки покрыты слоями синцитиотрофобласта и цитотрофобласта.
Синцитиотрофобласт представляет собой сплошной многоядерный слой, покрывающий все ворсинки, а также пластинки хориона, базальную децидуальную оболочку и ее перегородки (септы), образуя выстилку межворсиночного пространства. К концу беременности этот слой истончается, в некоторых участках ядра объединяются в синцитиальные узлы. Материнская часть плаценты образована базальной децидуальной оболочкой, которая также формирует септы. Ткань материнской части плаценты содержит большое количество крупных полигональных децидуальных клеток, содержащих много гликогена и липидных капель. В базальной пластинке залегают железы, откладываются скопления фибриноида и синцитиотрофобласта, проходят спиральные артерии и вены, которые открываются в межворсинчатое пространство, ограниченное синцитиотрофобластом и расположенное между хорионом и базальной децидуальной оболочкой. Под пластинкой хориона расположен краевой синус диаметром около 1-2 см. На поверхности, прилежащей к пластинке хориона, откладываются фибрин и фибриноид, образованный плотным ацидофильным кальцифицированным веществом, содержащим мукопротеиды и мукополисахариды.
Фибрин и фибриноид служат иммунологической границей между организмами матери и плода. Материнская кровь поступает в лабиринт примерно из 500 спиральных артерий. Ворсинки хориона полностью омываются материнской кровью, ток которой замедлен благодаря перегородкам (септам). Оттоку крови способствуют тонические сокращения миометрия, а также сокращения гладких миоцитов пластинки хориона и главных ворсинок.
Итак, гематоплацентарный барьер состоит из следующих слоев:
1) эндотелий капилляров плодной части плаценты (ворсинок); 2) базальная мембрана; 3) слой рыхлой соединительной ткани, окружающей капилляры (не на всем протяжении); 4) базальная мембрана трофобласта; 5) слои цитотрофобласта и синцитиотрофобласта.
Барьер выполняет важные функции и в первую очередь осуществляет газообмен - диффузию кислорода из материнской крови в кровь плода
и углекислого газа в противоположном направлении, транспорт воды, электролитов, продуктов обмена (мочевины, креатина, креатинина). Через барьер посредством пассивного и активного транспорта в кровь плода поступают питательные вещества, витамины, некоторые гормоны. Некоторые вещества, циркулирующие в материнской крови, поглощаются синцитием и не попадают в кровь плода; иными словами, барьер выполняет защитную функцию.
Плацента является важнейшей эндокринной железой, которая синтезирует хорионический гонадотропин (ХГТ), прогестерон, плацентарный лактоген (ПЛ), который по действию идентичен пролактину, эстроген, а также человеческий хорионический тиреотропин. Как указывалось выше, при наступлении беременности желтое тело продолжает функционировать. Это обусловлено действием ХГТ и ПЛ, которые стимулируют секрецию прогестерона желтым телом. Впоследствии сама плацента начинает вырабатывать прогестерон.
МАТОЧНАЯ ТРУБА
Маточная (фаллопиева) труба (tuba uterina), по
которой яйцеклетка из брюшинной полости передвигается в полость матки,
расположена в полости малого таза и представляет собой цилиндрическую
полую трубку, идущую от матки к яичнику. Каждая труба расположена в
верхнем крае широкой связки матки, формирующей как бы ее брыжейку.
Длина маточной трубы достигает 10-12 см, диаметр просвета, который с
одной стороны сообщается с полостью матки очень узким маточным
отверстием, а с другой стороны открывается брюшинным отверстием в
брюшную полость, возле яичника колеблется от 2 до
У маточной трубы различают четыре части. Маточная часть (pars uterina) проходит через толщу стенки матки. Перешеек маточной трубы (isthmus tubae uterinae) - самая узкая и самая толстостенная часть маточной трубы, расположенная между листками широкой связки матки. Почти половина длины всей маточной трубы приходится на ампулу маточной трубы (ampulla tubae uterinae), которая, постепенно увеличиваясь в диаметре, переходит в воронку маточной трубы (infundibulum tubae uterinae), заканчивающуюся длинными и узкими бахромками трубы (fimbriae tubae). Самая длинная бахромка достигает яичника и прирастает к нему. Это яичниковая бахромка (fimbria ovarica). Бахромки как бы направляют движения яйцеклетки в сторону воронки маточной трубы, на дне которой расположено брюшинное отверстие маточной трубы, куда и поступает выпавшая из граафова пузырька яйцеклетка.
Слизистая оболочка, образующая ветвящиеся продольные складки на всем протяжении маточной трубы, утолщается по направлению к брюшному отверстию маточной трубы. Слизистая оболочка покрыта однослойным многорядным призматическим эпителием, образованным реснитчатыми и микроворсинчатыми эпителиоцитами, форма и функциональная активность которых зависят от фазы овариально-менструального цикла. В пролиферативной фазе цикла преобладают высокие реснитчатые эпителиоциты, в секреторной - высокие микроворсинчатые. Эпителий продуцирует в это время резистентный к гиалуронидазе секрет, который увлажняет слизистую оболочку и обеспечивает развитие оплодотворенной яйцеклетки во время ее путешествия по трубе. После выделения секрета клетки становятся уже и короче, их цитоплазма - более плотной. В секреторной фазе реснитчатые клетки укорачиваются. Движения ресничек способствуют ориентации сперматозоидов, которые благодаря положительному реотаксису движутся по течению жидкости.
Эпителий расположен на тонкой базальной мембране, под которой находится собственная пластинка слизистой оболочки, образованная соединительной тканью. Мышечная пластинка слизистой оболочки и подслизистая основа у маточной трубы отсутствуют, поэтому соединительная ткань собственной пластинки переходит в соединительнотканный каркас мышечной оболочки, которая состоит из более выраженного внутреннего циркулярного и наружного продольного слоев. Мышечная оболочка продолжается в миометрий матки. Благодаря перистальтическим сокращениям мышечной оболочки яйцеклетка пере- двигается по трубе в сторону матки. Оплодотворение яйцеклетки происходит в маточной трубе (рис. 88).
Стенки маточной трубы снаружи покрыты серозной оболочкой, под которой расположена подсерозная основа.
Кровоснабжение маточной трубы осуществляется трубной ветвью маточной артерии и направляющимися к воронке маточной трубы веточками яичниковой артерии.
Венозная кровь от маточной трубы оттекает по одноименным венам в маточное венозное сплетение.
Лимфатические сосуды маточной трубы впадают в поясничные лимфатические узлы.
Иннервируются маточные трубы ветвями яичникового и маточновлагалищного сплетений.
Возрастные особенности маточной трубы. Маточные трубы у новорожденной девочки изогнуты и не соприкасаются с яичниками. В период
Рис. 88. Схема путей яйцеклетки по маточной трубе и имплантации зародыша в эндометрий:
1 - проникновение сперматозоида в яйцеклетку, начало второго созревания;
2 - слияние пронуклеусов; 3 - первое деление дробления; 4 - раннее дробление; 5 - морула; 6 - два дня до имплантации; 7 - ранняя гаструла; 8 - поздняя гаструла; 9 - начало имплантации; 10 - растущий имплантированный эмбрион вырабатывает хронический гонадотропин, который в дальнейшем поддерживает желтое тело и таким образом обеспечивает снабжение прогестероном, который поддерживает эндометрий; 11 - ФСГ стимулирует созревание фолликула; 12 - первое полярное тельце, веретено созревания; 13 - ЛГ вызывает овуляцию; 14 - ЛГ некоторое время поддерживает желтое тело (по А. Хэму и Д. Кормаку)
полового
созревания в связи с ростом матки, ее широких связок и увеличением
полости малого таза маточные трубы выпрямляются, опускаются вниз,
приближаясь к яичникам. Длина маточной трубы у новорожденной девочки
равна приблизительно
Рентгеноанатомия матки и маточных труб. Для исследования в полость вводят контрастное вещество (4-6 мл). Тень полости - треугольник, стороны несколько вогнутые, основание обращено вверх, а вершина - вниз.
Верхние углы соответствуют маточным отверстиям маточных труб, которые выглядят в виде длинных узких теней, расширенных в области ампул. Вершина треугольника, обращенная вниз, соответствует внутреннему отверстию канала шейки матки.
ВЛАГАЛИЩЕ
Влагалище (vagina) представляет собой непарную полую трубку длиной 8-10 см. Влагалище расположено в полости малого таза, простирается от матки до половой щели, проходя через мочеполовую диафрагму. Нижняя часть влагалища открывается в преддверие отверстием влага- лища (ostium vaginae). Это отверстие у девственниц (до половой жизни) закрыто девственной плевой, место прикрепления которой отграничивает преддверие от влагалища.
Девственная плева (hymen) представляет собой полулунную или продырявленную пластинку, образованную складкой слизистой оболочки. Во время первого полового акта плева разрывается, после чего остаются лоскуты девственной плевы (carunculae hymenales).
Передняя стенка влагалища в верхней трети прилежит ко дну мочевого пузыря, а на остальном участке сращена со стенкой женского мочеиспускательного канала. Верхняя часть задней стенки покрыта брю- шиной, а нижняя часть прилежит к передней стенке прямой кишки. Влагалищная часть шейки матки окружена стенкой влагалища, образующей вокруг нее узкий свод влагалища (fornix vaginae), задняя часть которого глубже, чем передняя часть.
Стенка влагалища, толщиной около
Слизистая оболочка влагалища покрыта многослойным плоским неороговевающим эпителием толщиной около 200 мкм. Клетки поверхностных
слоев содержат большое количество гликогена. Строение и толщина эпителия зависят от фазы овариально-менструального цикла. Ко времени овуляции в связи с увеличением концентрации эстрогена содержание гликогена в эпителиоцитах возрастает. Одновременно в поверхностных слоях эпителия увеличивается число зерен кератогиалина и тонофиламентов. Во время овуляции отторгаются отдельные поверхностные клетки эпителия. Гликоген эпителиоцитов влагалища в результате ферментативных процессов превращается в молочную кислоту, которая очень важна для поддержания во влагалище кислой реакции, необходимой для жизнедеятельности микрофлоры. Кроме того, гликоген необходим для поддержания нормальной жизнедеятельности сперматозоидов.
Под базальной мембраной расположена собственная пластинка слизистой оболочки. Множество полиморфноядерных лейкоцитов инфиль- труют эпителий и собственную пластинку слизистой оболочки перед менструацией, во время нее и после менструации. Соединительная ткань слизистой оболочки образует сосочки, вдающиеся в эпителий.
Мышечная оболочка образована преимущественно продольно ори- ентированными пучками мышечных клеток, а также пучками, имеющими круговое направление. Вверху мышечная оболочка стенки влагалища переходит в мускулатуру матки. Внизу мышечная оболочка более выражена, ее пучки связаны с поперечнополосатыми мышцами промежности, образующими вокруг нижнего конца влагалища и женского мочеиспускательного канала своеобразный сфинктер.
Наружная адвентициальная оболочка построена из рыхлой соединительной ткани, содержащей развитое венозное сплетение.
Во время беременности и особенно перед родами стенка влагалища изменяется. Миоциты гипертрофируются, достигая в длину 250-350 мкм (у небеременной женщины их длина составляет 60-80 мкм). Разрыхляется соединительная ткань стенок влагалища, гипертрофируются и гиперплазируются коллагеновые и эластические волокна.
Кровоснабжение влагалища происходит по ветвям маточной, нижней мочепузырной, средней прямокишечной и внутренней половой артерий. Венозная кровь оттекает от стенок влагалища по венам в развитое влагалищное сплетение, а из него во внутренние подвздошные вены.
Лимфатические сосуды от стенок верхней части влагалища впадают во внутренние подвздошные лимфатические узлы, от нижней его части - в паховые лимфатические узлы.
Влагалище иннервируется ветвями нижнего подчревного сплетения и ветвями полового нерва, которые образуют сплетение в адвентициальной оболочке.
Возрастные особенности влагалища. Влагалище новорожденной девочки короткое (2,5-3,5 см), дугообразно изогнутое, передняя стенка короче задней. Нижний отдел влагалища обращен кпереди. В результате продольная ось влагалища образует с осью матки тупой угол, открытый кпереди. Отверстие влагалища узкое. До 10 лет влагалище изменяется мало, оно быстро растет в подростковом возрасте. В пожилом и старческом возрасте происходят атрофия мышечного слоя, распад эластичес- ких волокон, вследствие чего эластичность стенок снижается.
НАРУЖНЫЕ ЖЕНСКИЕ ПОЛОВЫЕ ОРГАНЫ
Наружные женские половые органы включают женскую половую область и клитор. К женской половой области (pudrindum femininum) относят лобок, большие и малые половые губы и преддверие влагалища (рис. 89).
Лобок (mons pubis), ограниченный лобковой бороздой, а с боков - тазобедренными бороздами, обильно покрыт волосами, которые у женщин, в отличие от мужчин, не переходят на область живота. Книзу волосы продолжаются на большие половые губы. В области лобка хорошо развита подкожная основа (жировой слой).
Большие половые губы (labium majus pudendi), представляющие собой две упругие округлые складки длиной 7-8 см и шириной 2-3 см каждая, ограничивают с боков половую щель (rima pudrindi). Пигментированная кожа, покрывающая большие половые губы, содержит многочисленные волосы, сальные и потовые железы. Наружная поверхность губ покрыта многослойным плоским ороговевающим эпителием. Внутренняя поверхность имеет тонкий роговой слой, лишена волосяных фолликулов, но снабжена потовыми железами.
Малые половые губы (labium minus pudrindi) - парные продольные тонкие складки кожи, располагаются кнутри от больших половых губ в половой щели и ограничивают преддверие влагалища. Верхний конец каждой малой половой губы разделяется на две ножки, которые направляются к клитору. Латеральная ножка, огибая клитор сбоку и охватывая его сверху, соединяется с такой же ножкой противоположной стороны и образует крайнюю плоть клитора. Более короткая медиальная ножка подходит к клитору снизу, соединяется с медиальной ножкой другой стороны и вместе они образуют уздечку клитора (frenulum clitoridis). Малые половые губы покрыты таким же эпителием, как и внутренняя поверхность больших половых губ. Базальный слой эпителия богат зернами пигмента.
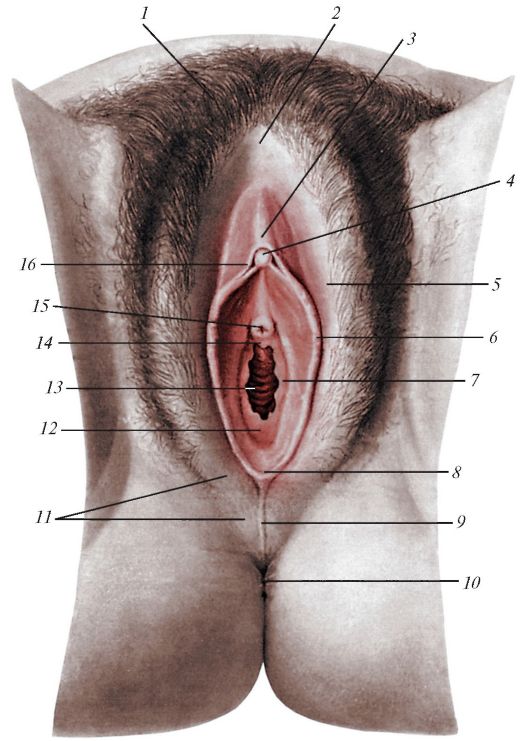
Рис. 89. Наружные женские половые органы, вид спереди: 1 - лобок; 2 - передняя спайка половых губ; 3 - крайняя плоть клитора; 4 - головка клитора; 5 - большая половая губа; 6 - малая половая губа; 7 - устье большой железы преддверия (бартолиниевой железы); 8 - уздечка малых половых губ; 9 - задняя спайка половых губ; 10 - задний проход; 11 - промежность; 12 - девственная плева; 13 - отверстие влагалища; 14 - преддверие влагалища; 15 - наружное отверстие мочеиспускательного канала; 16 - уздечка клитора
Преддверие влагалища (vestibulum vaginae) является углублением ладьевидной формы, ограниченным медиальной поверхностью малых половых губ. Внизу (сзади) расположена ямка преддверия влагалища (fossa vestibuli vaginae). Впереди вверху располагается клитор.
В глубине преддверия находится непарное отверстие влагалища (ostium vaginae). Между этим отверстием и клитором на вершине не- большого сосочка открывается наружное отверстие мочеиспускательного канала. Преддверие покрыто эпителием, сходным с эпителием влагалища.
В преддверие влагалища открываются протоки больших и малых преддверных желез.
Большая железа преддверия, или бартолиниева (glandula vestibularis major), парная, аналогичная бульбоуретральным железам мужчины, расположена в основании малой половой губы, позади луковицы преддверия. Это трубчато-альвеолярная железа овальной формы, размерами с горошину или фасоль, выделяющая слизеподобный секрет, увлажняющий преддверие влагалища. Протоки больших желез преддверия открываются у основания малых половых губ. Малые преддверные железы (glandulae vestibulares minores) располагаются в толще стенок преддверия влагалища, куда открываются их протоки. Эти железы соответствуют уретраль- ным железам мужчины.
Луковица преддверия (bulbus vestibuli), идентичная непарному губчатому телу мужского полового члена, состоит из густого сплетения вен, окруженных соединительной тканью и пучками гладкомышечных клеток. Луковица преддверия имеет подковообразную форму с истонченной средней частью, расположенной между наружным отверстием мочеиспускательного канала и клитором. Слегка сплющенные боковые части луковицы преддверия, расположенные в основании больших половых губ, прилегают своими задними концами к большим железам преддверия. Снаружи луковица преддверия покрыта пучками луковично-губчатой мышцы.
Клитор (clitoris), являющийся гомологом пещеристых тел мужского полового члена, состоит из парного пещеристого тела клитора (corpus cavernosum clitoridis), каждое из которых от надкостницы нижней ветви лобковой кости начинается ножкой клитора (crus clitoridis). Цилиндрические ножки клитора соединяются под нижней частью лобкового симфиза, образуя тело клитора (corpus clitoridis) длиной от 2,5 до
плоским неороговевающим эпителием. Пещеристые тела, подобно пещеристым телам мужского полового члена, образованы пещеристой тканью.
Кровоснабжение наружных женских половых органов. К большим и малым половым губам подходят губные ветви, отходящие от наружной половой артерии (ветви бедренной артерии), и задние губные ветви от промежностной артерии (ветви внутренней половой артерии). Отток венозной крови происходит по одноименным венам во внутренние подвздошные вены.
Лимфатические сосуды впадают в поверхностные паховые лимфатические узлы.
Половые губы иннервируются передними и задними губными и половыми ветвями, отходящими соответственно от подвздошно-пахового нерва, промежностного и бедренно-полового нерва.
Клитор кровоснабжается его глубокой и дорсальной артериями, а также артерией луковицы преддверия, являющимися ветвями внутренней половой артерии. Отток венозной крови от клитора осуществляется по дорсальной глубокой вене клитора в мочепузырное венозное сплетение и по глубокой вене клитора во внутреннюю половую вену. Вена луковицы преддверия впадает во внутреннюю половую вену и нижние прямокишечные вены.
Лимфатические сосуды от клитора и луковицы преддверия впадают в поверхностные паховые лимфатические узлы.
Иннервация клитора осуществляется ветвями дорсального нерва кли- тора. Женская половая область богато иннервируется из полового нерва и от нижнего подчревного сплетения.
Возрастные особенности наружных женских половых органов. У но- ворожденной девочки лобок выпуклый, большие половые губы рыхлые, как бы отечные. Преддверие влагалища глубокое, в задней трети оно ограничено большими половыми губами, а в передних отделах - малыми. Девственная плева плотная. Железы преддверия развиты слабо, клитор маленький. Половые органы быстро растут в подростковом и юношеском возрастах.
ПРОМЕЖНОСТЬ
Промежность (perineum) представляет собой мышечно-фасциальную пластинку, которая закрывает выход из полости малого таза. По форме она напоминает ромб, образованный верхушкой копчика сзади, нижней точкой лобкового симфиза спереди и седалищными буграми по бокам.
В области промежности располагаются наружные половые органы и задний проход. Промежность разделена на две половины (правую и левую) проходящим в сагиттальной плоскости срединным швом, который у мужчин переходит в шов мошонки. Условная линия, соединяющая седалищные бугры, разделяет промежность на две области треугольной формы: мочеполовую (передне-верхнюю) и заднепроходную (нижне-заднюю). В этих областях расположены соответственно мочеполовая диафрагма (diaphragma urogenitalis) спереди и диафрагма таза (diaphragma pelvis) сзади. Обе диафрагмы образованы двумя слоями мышц и фасциями. Обе диафрагмы изнутри покрыты фасцией таза, снаружи - поверхностной фасцией. У мочеполовой диафрагмы добавляются еще две фасции, между которыми залегает глубокий мышечный слой. У женщин мочеполовую диафрагму прободают мочеиспускательный канал и влагалище, у мужчин - лишь мочеиспускательный канал. Через диафрагму таза проходит конечный отдел прямой кишки. Мочеполовая диафрагма у женщин имеет большую ширину, чем у мужчин. Мышцы у женщин выражены слабее, чем у мужчин. Верхняя и нижняя фасции мочеполовой диафрагмы у женщин, напротив, более прочные. Мышечные пучки сфинктера женского мочеиспускательного канала охватывают также и влагалище, вплетаясь в его стенки. Сухожильный центр промежности, находящийся между влагалищем и заднепроходным отверстием, состоит из переплетающихся сухожильных и эластических волокон.
В области промежности, по бокам от заднепроходного отверстия, располагается парная седалищно-прямокишечная ямка (fossa ischiorectalis). Ямка имеет призматическую форму, она широко открыта книзу и суживается кверху. Седалищная ямка заполнена жировой клетчаткой и со- держит сосуды и нервы. На разрезе, проведенном во фронтальной плоскости, ямка имеет форму треугольника, обращенного в сторону полости таза своей вершиной. Эта вершина соответствует нижнему краю сухожильной дуги фасции таза. Латеральная стенка седалищно-прямокишечной ямки образована покрытой фасцией внутренней запирательной мышцей и внутренней поверхностью седалищного бугра. Медиальная стенка ограничена наружной поверхностью мышцы, поднимающей задний проход, и наружным сфинктером заднего прохода, покрытыми нижней фасцией диафрагмы таза. Задняя стенка образована задними пучками мышцы, поднимающей задний проход, и копчиковой мышцей. Передней стенкой ямки являются поперечные мышцы промежности. Жировая клетчатка, заполняющая полость седалищно-прямокишечной ямки, выполняет функцию упругой эластической подушки.
Кровоснабжение промежности осуществляется за счет ветвей половой артерии, которая выходит из полости таза через большое седалищное отверстие, огибает седалищную ость, а затем через малое седалищное отверстие входит в седалищно-прямокишечную ямку. В ямке эта артерия отдает нижнюю прямокишечную, промежностную и дорсальную артерии полового члена или клитора. Венозная кровь оттекает по одноименным венам во внутреннюю подвздошную вену.
Лимфатические сосуды впадают в поверхностные паховые лимфатические узлы.
Иннервация промежности осуществляется ветвями полового нерва: нижними прямокишечными, промежностным, а также ветвями копчикового нерва, заднепроходно-копчиковыми нервами.
КРАТКИЙ ОЧЕРК РАЗВИТИЯ МОЧЕПОЛОВОГО АППАРАТА В ОНТОГЕНЕЗЕ
В онтогенезе позвоночных животных последовательно сменяют друг друга три стадии развития почки: предпочка (pronephros), первичная почка (mesonephros) и окончательная почка (metanephros) (рис. 90).
У зародыша человека предпочка появляется на 3-й неделе эмбриогенеза и функционирует 40-50 ч. Каждая предпочка состоит из нескольких канальцев (протонефридий), открывающихся одним концом - воронкой в полость тела, а другим в парный протонефрический проток, преобразующийся в дальнейшем в мезонефральный (вольфов) проток. Вблизи воронок расположены сосудистые клубочки, в которых происходит фильтрация жидкости, образующейся из плазмы крови. Эта жидкость поступает в полость тела, а затем в просвет канальцев. Оба протонефрических протока в хвостовом отделе тела открываются наружу или впадают в конечный отдел задней кишки (в клоаку).
Предпочка быстро редуцируется, ее сменяет парная первичная почка (вольфово тело). Первичная почка у человека закладывается каудальнее предпочки в конце 3-й недели развития и состоит из 25-30 извитых канальцев (метанефридий). Эти канальцы начинаются слепо возле сосудистого клубочка. В результате этого образуется почечное тельце. Другой конец метанефридий соединяется с мезонефральным (вольфовым) протоком. Первичная почка функционирует до конца 2-го месяца внутриутробной жизни. Эта (первичная) почка сохраняется на всю жизнь только у круглоротых, некоторых рыб и амфибий. У высших позвоночных животных первичная почка и мезонефральный проток вскоре частично
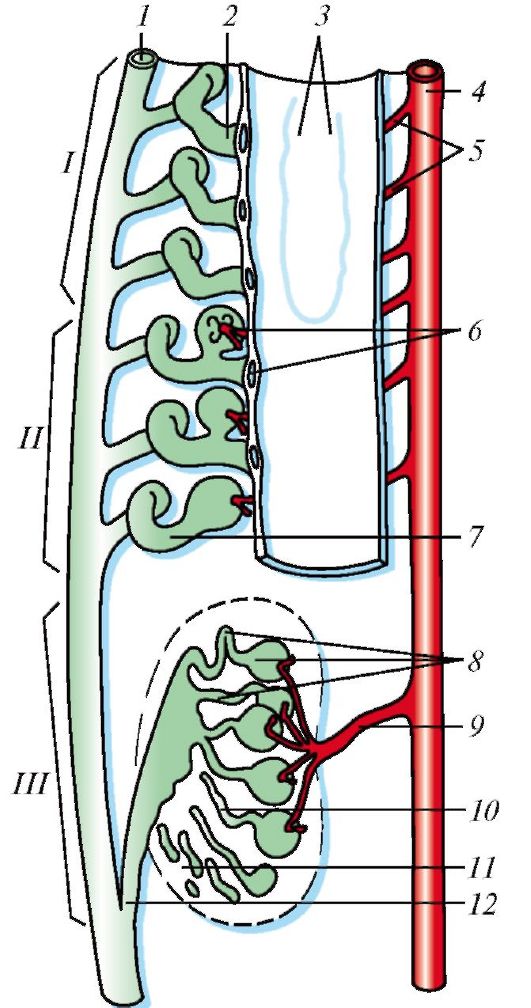
Рис. 90. Схема развития предпочки, первичной почки и окончательной почки:
I - предпочка; II - первичная почка; III - окончательная почка; 1 - проток первичной почки; 2 - каналец предпочки; 3 - полость тела; 4 - аорта; 5 - сегментарные артерии; 6 - клубочек и воронка первичной почки; 7 - каналец первичной почки; 8 - канальцы и клубочек окончательной почки; 9 - почечная артерия; 10 - почечная трубочка; 11 - не- фрогенная ткань; 12 - мочеточник
редуцируются. Из оставшихся отделов первичной почки развиваются некоторые мочевые и половые органы. По бокам от мезонефральных протоков из клеток, выстилающих полость тела, развивается также парный парамезонефральный (мюллеров) проток. Верхние концы парамезонефральных протоков открываются в полость тела, а нижние, соединяясь между собой, открываются общим устьем в мочеполовую пазуху. Из этих парамезонефральных протоков развиваются матка, маточные трубы и влагалище у женщин. У мужчин этот орган редуцируется и от него остаются лишь мужская маточка и привесок яичка.
Окончательная почка (также парная) сменяет первичную. У человека они начинает закладываться на 2-м месяце эмбрионального развития из нефрогенной ткани (участка мезодермы) и выпячивания мезонефрального протока. Этот проток растет вверх и назад к нефрогенной ткани, врастает в него, образуя мочеточник, лоханку, чашки, сосочковые протоки и прямые собирательные трубочки. Почечные канальцы формируются из нефрогенной ткани. Развитие окончательной почки заканчивается лишь после рождения. В процессе развития окончательная почка как бы поднимается в будущую поясничную область. Это связано с неравномерным ростом различных сегментов тела.
Развитие мочевого пузыря и мочеиспускательного канала связано с преобразованиями клоаки. Клоака является расширенным отделом задней кишки (энтодермального происхождения). В клоаку открываются парамезонефральные (мюллеровы), мезонефральные (вольфовы) протоки и задняя кишка. У эмбриона в процессе развития клоака разделяется фронтальной перегородкой на передний и задний отделы. Из переднего отдела образуется мочеполовой синус, из которого в дальнейшем образуются часть мочевого пузыря и мочеиспускательный канал. Из заднего отдела формируется прямая кишка. Треугольник мочевого пузыря и его дно образуются из устьев отделов мезонефральных протоков на 2-м месяце эмбриогенеза. Тело и верхушка мочевого пузыря развиваются из мочеполового синуса и аллантоиса.
Зачатки индифферентных половых желез появляются на 4-й неделе эмбрионального развития. Позднее формируются мужские или женские половые органы.
Дифференцировка семенника (яичка) начинается на 6-й неделе внутриутробного развития. В этом случае образуются тяжи эпителиальных клеток, которые впоследствии изгибаются, делятся и в них развиваются сперматогонии. При развитии яичка из канальцев первичной почки формируются выносящие канальцы яичка и привесок придатка яичка (рис. 91). Из мезонефрального протока образуются проток придатка яичка, семявыносящий и семявыбрасывающий протоки, а также семенные пузырьки. Парамезонефральные протоки на большем протяжении атрофируются и остаются лишь в виде так называемой мужской маточки и привеска яичка. На 7-м месяце внутриутробного развития из соединительной ткани, окружающей развивающееся яичко, формируется белочная оболочка. К этому времени яичко округляется.
При дифференцировке индифферентных половых желез в яичники железа разделяется на два слоя: наружный первичный корковый и внутренний первичный мозговой. В мозговом слое располагаются первичные половые клетки, которые по мере развития постепенно смещаются в корковое вещество. Из оставшихся канальцев первичной почки формируются рудиментарные придаток яичника и околояичник. Из мезонефрального протока образуется продольный (околоматочный) проток (гартнеров проток). Из парамезонефрального (мюллерова) протока развиваются матка, маточные трубы и влагалище (рис. 92).
Половые железы человека в процессе развития перемещаются от места их закладки в область таза. Яичники остаются в полости малого таза, а яички выходят из брюшной полости в мошонку. В этом процессе
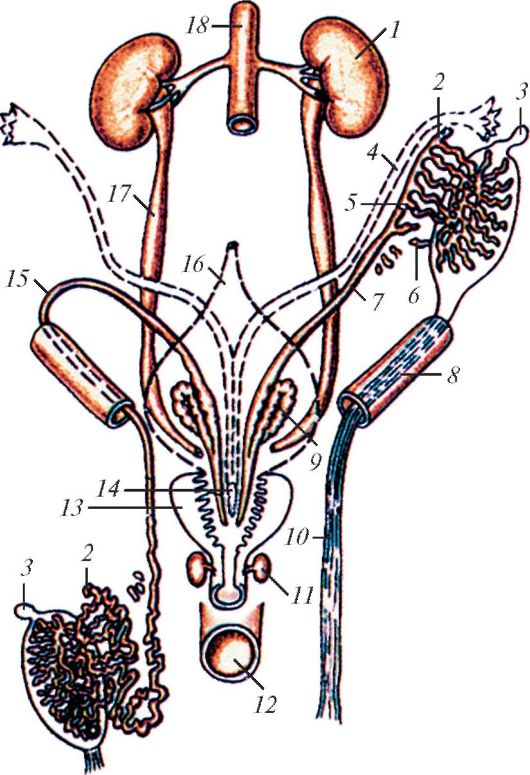
Рис. 91. Схема развития
внутренних мужских половых органов (левое яичко представлено в более ранней стадии, правое прошло через паховый канал):
1 - почка; 2 - привесок придатка яичка; 3 - привесок яичка; 4 - парамезонефральный (мюллеров) проток; 5 - каналец мезонефроса; 6 - нижний каналец мезонефроса; 7 - мезонефральный проток; 8 - паховый канал; 9 - семенной пузырек; 10 - направляющая связка (в эмбриогенезе); 11 - бульбоуретральная железа; 12 - прямая кишка; 13 - простата; 14 - мужская маточка; 15 - семявыносящий проток; 16 - мочевой пузырь; 17 - мочеточник; 18 - аорта
важную роль играет направляющий тяж яичка (gubernaculum testis). К 3-му месяцу внутриутробного периода яичко находится в подвздошной ямке, к 6-му месяцу - у внутреннего кольца пахового канала. На 7- 8-м месяце яичко проходит через паховый канал вместе с семявыносящим протоком, сосудами и нервами, которые входят в состав образующегося в процессе опускания яичка семенного канатика.
Простата образуется из эпителия формирующейся уретры. Дольки железы образуются из 40-50 клеточных тяжей. Бульбоуретральные железы развиваются из эпителиальных выростов губчатой части уретры.
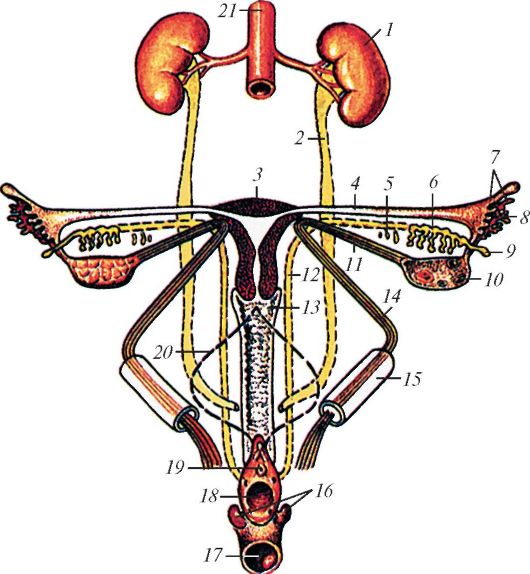
Рис. 92. Схема развития внутренних женских половых органов:
1 - почка; 2 - мочеточник; 3 - матка; 4 - маточная труба; 5 - околояичник; 6 - придаток яичника (надъяичник);
7 - бахромки маточной трубы;
8 - брюшное отверстие маточной трубы; 9 - пузырчатый привесок; 10 - яичник;
11 - собственная связка яичника; 12 - мезонефральный проток; 13 - влагалище; 14 - круглая связка матки; 15 - паховый канал; 16 - большие железы преддверия; 17 - прямая кишка; 18 - отверстие влагалища; 19 - наружное отверстие
мочеиспускательного канала; 20 - мочевой пузырь; 21 - аорта
Протоки простатических и бульбоуретральных желез открываются устьями в тех местах, где происходила их закладка.
На 3-м месяце внутриутробного развития человека кпереди от клоачной перепонки из мезенхимы возникает половой бугорок. В основании этого бугорка находится мочеполовая (уретральная) бороздка, ограниченная с обеих сторон половыми складками. По обеим сторонам от описанных бугорка и складок формируются половые валики. Все эти структуры являются индифферентными наружными половыми органами, на которых в дальнейшем развиваются наружные мужские или женские половые органы (рис. 93). При развитии особи мужского пола половой бугорок быстро удлиняется, превращаясь в пещеристые тела полового
члена. По мере роста половых складок мочеполовая бороздка углубляется, превращаясь в желобок, а в результате сращения его краев образуются мужской мочеиспускательный канал и губчатое тело полового члена. В процессе роста полового члена наружное отверстие мужского мочеиспускательного канала из первоначального положения как бы пе- редвигается на дистальный конец. Место сращения уретрального желобка сохраняется в виде шва полового члена. Половые валики растут, сближаются и срастаются по средней линии, образуя мошонку.
При развитии женской особи половой бугорок растет слабо и превращается в клитор, а половые складки превращаются в малые половые губы. Дистальная часть мочеполовой борозды становится более широкой и превращается в преддверие влагалища, куда открываются женский мо- чеиспускательный канал и влагалище. Половые валики растут, из них образуются большие половые губы. Происхождение половых органов представлено в табл. 11.
Мочепрямокишечная перегородка, разделяющая клоаку на мочеполовой синус и прямую кишку, разрастается в каудальном направлении, достигая клоачной пластинки. Эта пластинка тем самым подразделяет- ся на переднюю часть - мочеполовую пластинку и заднюю часть - заднепроходную пластинку. Каждая пластинка самостоятельно прорывается. В результате образуются заднепроходное и мочеполовое отверстия. Вокруг этих отверстий из мезодермы, вросшей в толщу анальной и мочеполовой пластинок, образуются мышечные волокна. Эти волокна образуют сфинктеры, мышцу, поднимающую задний проход, и остальные мышцы, составляющие основу мочеполовой диафрагмы.
ВАРИАНТЫ И АНОМАЛИИ РАЗВИТИЯ
МОЧЕПОЛОВОГО АППАРАТА
Добавочная почка встречается с одной стороны, она обычно располагается ниже нормальной. Удвоенная почка образуется вследствие разделения мезонефральной закладки на одной стороне на две равные части. Крайне редко отсутствует одна почка. Чаще бывает необычное положение почки. При дистопии почка может располагаться в области ее эмбриональной закладки. Примерно в 5% случаев верхний полюс одной из почек расположен на уровне середины XII грудного позвонка, в 2-3% случаев нижний полюс смещается на 5-10 см ниже гребня подвздошной кости. Изредка одна или обе почки расположены в полости малого таза. Довольно часто изменена форма почки. При сращении нижних или
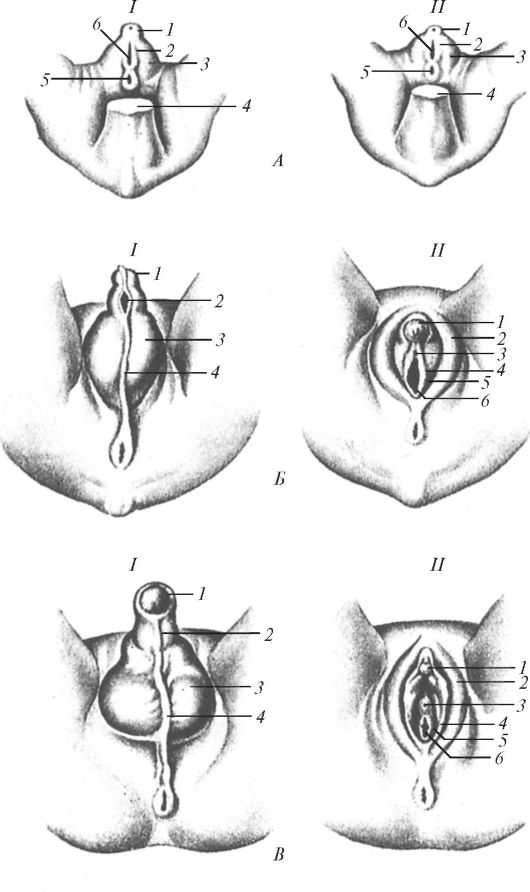
Рис. 93. Схема развития мужских (I) и женских (II) наружных половых органов: А - индифферентная стадия (эмбрион 7 нед): 1 - половой бугорок; 2 - половая складка; 3 - половой валик; 4 - хвост; 5 - задний проход; 6 - мочеполовой синус; Б - эмбрион 12 нед: I: 1 - головка полового члена; 2 - мочеиспускательная борозда; 3 - мошонка; 4 - шов мошонки; II: 1 - головка клитора; 2 - большая половая губа; 3 - наружное отверстие мочеиспускательного канала; 4 - малая половая железа; 5 - девственная плева; 6 - отверстие влагалища; В - плод 9 мес: I: 1 - головка полового члена; 2 - шов мочеиспускательного канала; 3 - мошонка; 4 - шов мошонки; II: 1 - головка клитора; 2 - большая половая железа; 3 - наружное отверстие мочеиспускательного канала; 4 - малая половая железа; 5 - девственная плева; 6 - отверстие влагалища
Таблица 11. Источники развития мужских и женских половых органов
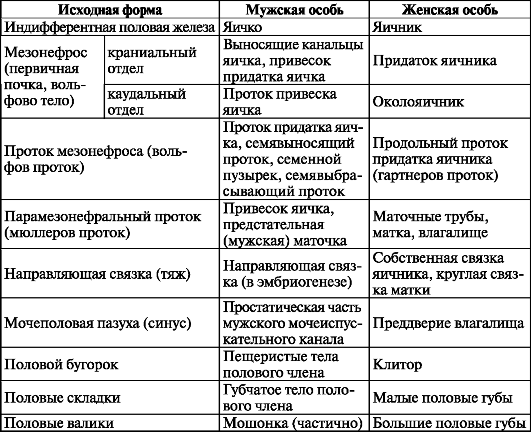
верхних концов почек образуется подковообразная почка. Крайне редко срастаются нижние и верхние концы обеих почек, в результате чего формируется кольцевидная почка. При нарушении развития канальцев и капсул клубочков, которые остаются в почке в виде изолированных пузырьков, развивается врожденная кистозная почка. В 1% случаев
встречается разделенная почечная лоханка одной почки (реже обеих). В широких пределах варьирует число почечных пирамид (от 15 до 35), сосочков (от 4 до 15), малых чашечек (от 4 до 14). В 87,5% случаев имеются две или три большие чашки. Иногда большие чашки разделены и каждая впадает самостоятельно в почечную лоханку. Наблюдаются удвоения одного или обоих мочеточников. Встречается также расщепленный мочеточник в его краниальном или, реже, в каудальном отделах. Иногда образуются сужения, расширения или дивертикулы мочеточника.
У мочевого пузыря встречаются выпячивания стенки. Очень редко бывает расщепление передней стенки, обычно сочетающееся с несращением лобковых костей (эктопия мочевого пузыря). При удвоении мочеточников у мочевого пузыря соответственно увеличивается число его устьев. Встречаются варианты расположения (высокое) пузыря, при котором он имеет грушевидную форму. В старческом возрасте иногда возникает асимметрия мочевого пузыря.
Яичко может быть недоразвито или отсутствовать с одной стороны в связи с задержкой опускания. Задержаться в полости малого таза или в паховом канале может одно яичко (монорхизм), или не опускаются оба яичка (крипторхизм). Иногда опускающееся яичко остается в необычном месте - в брюшной полости, под кожей промежности либо под кожей в области наружного кольца пахового канала. При незаращении влагалищного отростка брюшины паховый канал сообщается с брюшинной полостью и в него может выпячиваться петля тонкой кишки. В яичках варьирует число долек и выносящих канальцев. Иногда один или оба семявыбрасывающих протока открываются не в уретру, а в мужскую маточку, которая может быть увеличенной. Описано даже небольшое влагалище, которое открывалось в мочеиспускательный канал.
Довольно часто встречаются различные аномалии мужского мочеиспускательного канала, в частности, неполное закрытие уретры снизу - гипоспадия уретры. При этом мужской мочеиспускательный канал остается открытым снизу на некотором протяжении. Иногда мужской мочеиспускательный канал расщеплен сверху (эписпадия). Изредка эписпадия сочетается с несращением передней брюшной стенки и открытым спереди мочевым пузырем (эктопия мочевого пузыря). Часто отверстие крайней плоти полового члена узкое, и его головка не может обнажаться.
Иногда наблюдаются случаи ненормального смещения яичников. При этом один или оба яичника располагаются у глубокого пахового
кольца либо проходят через паховый канал и находятся под кожей больших половых губ. В 2-4% случаев встречается добавочный яичник различных размеров. Возможно врожденное недоразвитие одного, реже обоих яичников. Описаны яичники разных размеров - один крупный, другой обычный. Варьирует и форма яичников. Очень редко отсутствует одна или обе маточные трубы, а также встречается закрытие их брюшинного или маточного отверстия. Примерно в 20-25% случаев на бахромке маточных труб имеется маленький пузырек - морганьева гидатида, а в 15-20% случаев имеются добавочные отверстия.
При неполном
сращении дистальных концов правого и левого парамезонефральных протоков
развивается двурогая матка. При полном несращении этих протоков
(крайне редко) образуются двойная матка и двойное влагалище. При
задержке развития парамезонефрального протока на одной стороне
возникает асимметричная или однорогая матка. Иногда матка разделена на
две половины полной или неполной перегородкой. Нередко матка как бы
останавливается в развитии. Такую матку называют детской (инфантильной).
Часто встречаются вариации формы, толщины и отверстий девственной
плевы. Она может быть кольцевидной, полулунной, бахромчатой, а диаметр
отверстия колеблется от 1 до
К редким аномалиям развития половых органов относится гермафродитизм. Истинный гермафродитизм, когда у одного и того же человека имеются и яички, и яичники, встречается крайне редко, однако на- ружные половые органы построены по мужскому или по женскому типу. Чаще бывает ложный гермафродитизм, когда половые железы относятся к одному полу, а наружные половые органы соответствуют другому полу. При этом вторичные половые признаки напоминают признаки противоположного пола или являются как бы промежуточными. Различают мужской ложный гермафродитизм, при котором половая железа дифференцируется как яичко и остается в брюшной полости. Одновременно задерживается развитие половых валиков, которые не срастаются между собой. Наружные половые органы напоминают половую щель, а половой бугорок похож на клитор. При женском ложном гермафродитизме половые железы дифференцируются и развиваются как яичники, но они спускаются в толщу половых валиков, которые настолько сближаются, что напоминают мошонку. Концевая часть мочеполового синуса остается очень узкой, в него открывается влагалище, отверстие кото- рого очень мало. Половой бугорок значительно разрастается, напоминая половой член. Вторичные половые признаки - мужские.